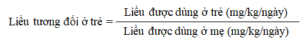Bệnh tim mạch
Thuốc tim mạch dùng cho phụ nữ có thai và cho con bú
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Thuốc tim mạch trong thực hành lâm sàng (PGS.TS.BS. Phạm Mạnh Hùng – Ths. BSNT. Phạm Trần Linh)
Chủ đề: Thuốc tim mạch dùng cho phụ nữ có thai và cho con bú
Tác giả
Nguyễn Tuấn Hải
Trần Huyền Trang
Nguyễn Phương Anh
Nguyễn Thu Minh
Nhà thuốc Ngọc Anh xin giới thiệu đến bạn đọc về Thuốc tim mạch dùng cho phụ nữ có thai và cho con bú qua bài viết sau đây.
NGUYÊN LÝ DÙNG THUỐC TRONG THAI KỲ
Dùng thuốc cho phụ nữ mang thai là một vấn đề y học hết sức phức tạp và nhạy cảm. Ngoài những hiểu biết cần thiết về nguy cơ cho thai nhi, các bác sĩ và dược sĩ cần nắm rõ những biến đổi sinh lý và dược động học của thuốc ảnh hưởng đến bản thân người mẹ. Một điều khó khăn trong các khuyến cáo về sử dụng thuốc cho phụ nữ có thai là các nghiên cứu có giá trị về thuốc nói chung và thuốc tim mạch nói riêng trên phụ nữ có thai thường ít được tiến hành do vấn đề đạo đức y học.
Mặt khác, các thuốc càng mới sẽ càng ít dữ liệu hơn trên đối tượng này. Việc dùng thuốc là không thể tránh khỏi nếu phụ nữ mang thai mắc các bệnh tim mạch trước đó hoặc xuất hiện trong quá trình mang thai. Vì vậy các bác sĩ tim mạch ngoài việc nắm chắc được kiến thức bệnh tim mạch ở phụ nữ mang thai, còn cần phải hiểu rõ được quá trình mang thai ảnh hưởng đến dược lực học, dược động học của từng loại thuốc cũng như tác dụng không mong muốn của thuốc đó trên thai nhi và lên quá trình mang thai.
Thích ứng sinh lý của hệ tim mạch trong thời kỳ mang thai
- Tăng thể tích tuần hoàn (40% so với trước khi mang thai) do estrogen kích thích sự hoạt động của hệ renin-angiotensin-aldosterone, tăng giữ muối và nước. Điều này có liên quan đến việc dùng thuốc trong thai kỳ do tăng thể tích phân bố của thuốc, tăng số lượng protein gắn thuốc.
- Cung lượng tim tăng do tăng thể tích nhát bóp và tăng nhịp tim (tăng 30% – 50% so với trước khi có thai).
- Giãn mạch và tái cấu trúc mạch máu: để thích ứng với tình trạng tăng thể tích tuần hoàn, cơ thể có hiện tượng giãn mạch và tái cấu trúc mạch máu, kết quả làm giảm kháng trở mạch hệ thống và kháng trở mạch phổi. Ở giai đoạn hai của thai kỳ, kháng trở mạch hệ thống giảm 30-50% so với trước khi có thai, đến cuối giai đoạn ba thì tăng nhẹ trở lại. Cơ chế gây giãn mạch đang còn tranh luận bao gồm nhiều cơ chế nội mô khác nhau như tăng cường sản xuất các chất giả vận mạch, oxit nitric và kích hoạt các kênh tăng yếu tố có nguồn gốc nội mô. Thuốc tim mạch ảnh hưởng đến bất kỳ cơ chế nào trong số này có thể có ảnh hưởng đến hệ mạch máu của phụ nữ có thai. Trong thời kỳ mang thai, các cơ quan được tăng tưới máu không đều và các loại thuốc làm thay đổi huyết áp có thể có tác dụng không tương xứng đối với tưới máu ở các giường mạch máu khác nhau. Do đó các thuốc này có thể ảnh hưởng đến tưới máu tử cung và màng đệm ở nhau thai.
- Huyết áp: Theo lý thuyết tăng thể tích tuần hoàn và tăng cung lượng tim của thai kỳ bình thường sẽ dẫn đến tăng huyết áp nặng nếu không kèm theo giãn mạch. Nhưng thực tế, trong khi mang thai, huyết áp còn hạ nhẹ do giảm sức cản và do tác dụng của các chất được tiết trong thời kỳ mang thai (relaxin, prostacyclin, nitric oxide).
- Tăng tưới máu cơ quan: Ba cơ quan có tình trạng tăng tưới máu rõ rệt nhất so với trước khi mang thai là tử cung (tăng 10 lần), thận (tăng 5 lần) và da. Khi dùng thuốc cho phụ nữ có thai, cần hết sức lưu ý vấn đề này, đặc biệt là các thuốc thải trừ qua thận.
Những thay đổi về dược động học trong thời kỳ mang thai
- Những thay đổi về hấp thu thuốc qua đường uống: Sự gia tăng nồng độ progesterone trong thai kỳ làm giảm nhu động ruột non, đồng thời với tình trạng nôn và buồn nôn gây ức chế sự hấp thu thuốc. Việc sử dụng các thuốc kháng acid hoặc bổ sung sắt cũng làm giảm sinh khả dụng của các thuốc khác do sự gia tăng độ pH dạ dày.
- Những thay đổi về phân bố thuốc:
-
- Thay đổi nồng độ protein huyết thanh: Trong thai kỳ, nồng độ tự do của các thuốc có gắn albumin huyết thanh tăng cao do hai nguyên nhân. Thứ nhất do nồng độ albumin huyết thanh giảm (khoảng 10 g/L), thứ hai do sự hiện diện các chất ức chế nội sinh cạnh tranh với thuốc.
-
- Những thay đổi trong protein vận chuyển thuốc: Protein vận chuyển nằm ở đỉnh và đáy của các tế bào biểu mô là nơi tạo điều kiện cho sự di chuyển của các chất nội sinh và ngoại sinh từ máu vào tế bào và ngược lại. Những protein này có thể bị cảm ứng và ức chế bởi các loại thuốc ngoại sinh cũng như thay đổi về gen trong biểu hiện. Các protein vận chuyển ở nhau thai cũng thay đổi theo tuần tuổi thai.
- Những thay đổi về chuyển hoá thuốc trong thời kỳ mang thai:
-
- Cytochrome P450 là hệ thống quan trọng nhất chịu trách nhiệm chuyển hóa thuốc. Trong khi một số enzyme liên quan đến hệ thống này hoạt động tăng lên (CYP3A4, CYP2D6), một số enzyme khác lại giảm mức độ hoạt động (CYP1A2). Do đó, nifedipine được chuyển hóa bởi CYP3A4 sẽ có nồng độ trong máu thấp hơn so với những phụ nữ không mang thai khi dùng cùng một liều. Quá trình mang thai cũng làm gia tăng chuyển hoá cơ chất thuốc thông qua hệ thống enzyme liên quan uridine 5′-diphosphate glucuronosyltransferase (UGT).
- Estrogen và progesterone ảnh hưởng đến hầu hết các enzyme tại gan (tham gia chuyển hóa ở cả pha I và pha II), do đó sẽ làm thay đổi chuyển hoá của thuốc qua gan (tăng hoặc giảm).
- Những thay đổi về thải trừ thuốc trong thời kỳ mang thai:
-
- Thải trừ qua thận: Mức lọc cầu thận và lưu lượng huyết tương đến thận tăng 60 – 80% khi mang thai. Do đó các thuốc bài tiết qua thận có thể được thải trừ ra khỏi huyết tương nhanh hơn. Ví dụ: atenolol và digoxin có độ thanh thải tăng lên, mặc dù những thuốc này có một số thay đổi khó dự đoán trong quá trình lọc ở cầu thận, bài tiết và tái hấp thu ở ống thận.
- Thải trừ và qua gan: Các thuốc có tỷ lệ thải trừ qua gan cao như propranolol, verapamil, nitroglycerin sẽ tăng mức độ chuyển hoá qua gan trong thời kỳ có thai, do đó cần tăng liều.
- Dược động học của thuốc tại thai nhi phụ thuộc các yếu tố sau:
-
- Vận chuyển và chuyển hóa các thuốc qua túi noãn hoàng và nhau thai với sinh lý thay đổi của nó.
- Phân phối, trao đổi chất và bài tiết bởi phôi hoặc thai nhi.
- Tái hấp thu và nuốt các chất của thai nhi từ nước ối.
- Ảnh hưởng của bệnh đồng mắc trong thai kỳ: Một số bệnh tim mạch có thể có sẵn từ trước hoặc phát sinh trong quá trình mang thai như tiền sản giật, bệnh cơ tim chu sản. Một số bệnh lý sản khoa và nội khoa có thể làm thay đổi những thích ứng sinh lý thông thường trong thai kỳ. Tình trạng suy thận và suy gan có thể làm phức tạp hoá quá trình điều trị ở các thai phụ bị tiền sản giật, sản giật. Xuất huyết nặng trong quá trình chuyển dạ và đẻ có thể dẫn đến tình trạng rối loạn đông máu và suy thận. Do đó các bác sĩ cần phải hiểu rõ được thay đổi trong sinh lý cũng như bệnh lý trong thai kỳ, từ đó có những điều chỉnh thích hợp trong việc dùng thuốc điều trị bệnh tim mạch.
Vận chuyển thuốc qua hàng rào nhau thai
- Nhau thai về cơ bản là một hàng rào lipid giữa tuần hoàn của mẹ và phôi thai/ thai nhi, giống như màng lipid của đường tiêu hóa, cho phép các thuốc tan trong chất béo dễ dàng vượt qua hơn so với các thuốc tan trong nước. Do đó, các thuốc được hấp thu tốt qua đường uống (sinh khả dụng cao) sẽ qua được màng nhau thai. Thuốc đi qua nhau thai bằng cách khuếch tán thụ động. Do đó, các thuốc không ion hóa có trọng lượng phân tử thấp sẽ dễ dàng qua nhau thai hơn so với các thuốc ion hoá. Tuy nhiên, theo thời gian, hầu hết các loại thuốc qua được nhau thai sẽ đạt được nồng độ gần bằng nhau ở cả hai bên của nhau thai. Vì vậy, khi kê đơn thuốc cho phụ nữ có thai, cần hiểu rõ thực tế là việc vận chuyển thuốc sang thai nhi là điều không thể tránh khỏi.
- Mặt khác, nhau thai, giống như các hàng rào nội tạng khác, có chứa chất vận chuyển có thể ngăn cản đáng kể sự vận chuyển một số chất đặc biệt sang thai nhi. Vì vậy một chất có thể có nồng độ tương đương thậm chí cao hơn ở khoang phôi thai so với máu mẹ.
- Ngoài tác dụng điều trị, các thuốc luôn có thể có tác dụng không mong muốn cho thai nên cần cân nhắc giữa lợi ích và nguy cơ.
- Ngoài mục đích điều trị đặc biệt cho thai nhi, những tác dụng dược lý của các loại thuốc đối với thai nhi là không mong muốn và do đó cần phải được xác định là độc hại. Với số lượng rất thuốc nhiều được sử dụng trong thai kỳ và tương đối ít rối loạn được quan sát sau sinh, vì vậy phải có một hệ thống sửa chữa rất lớn ở thai nhi và trẻ sơ sinh, ví dụ như khả năng giải độc và bài tiết hệ thống trong khoang phôi. Quan sát cho thấy tuy nhiều thuốc được sử dụng trong thai kỳ nhưng ghi nhận tương đối ít các rối loạn sau sinh, vì vậy phải có một hệ thống sửa chữa rất lớn ở thai nhi và trẻ sơ sinh, ví dụ như khả năng giải độc và bài tiết hệ thống trong khoang phôi.
- Các loại thuốc có trọng lượng phân tử lớn hơn 600 – 800 Dalton không có khả năng đi qua nhau thai. Một ngoại lệ đáng chú ý cho quy tắc này là các hormone steroid và peptide liên hợp như insulin và hormone tăng trưởng. Các phân tử lớn hơn (ví dụ như vitamin B12 và immunoglobulin) vượt qua hàng rào nhau thai thông qua các trung gian thụ thể. Điều này đã được chứng minh với trường hợp các chất sinh học, chẳng hạn như chất ức chế TNF- alpha qua được nhau thai trong nửa sau của thai kỳ.
Dược động học ở thai nhi
- Trong tháng thứ ba của thai kỳ, gan của thai nhi đã có khả năng kích hoạt hoặc bất hoạt các chất hóa học thông qua quá trình oxy hóa. Trong khoang của thai nhi, việc giải độc thuốc và các chất chuyển hóa của thuốc diễn ra ở mức độ thấp trong nửa đầu của thai kỳ.
- Sự bài tiết trong nước ối làm cho việc tích lũy các hoạt chất sinh học có thể diễn ra trong khoang thai nhi. Hàng rào máu – não (tại thời điểm đó chưa tồn tại) ở thai nhi là một đặc điểm quan trọng cần lưu ý khi sử dụng thuốc cho mẹ.
- Mặc dù điều trị các bệnh lý của thai nhi vẫn còn là vấn đề khó nhưng cần quan tâm trong các trường hợp phòng lây truyền trực tiếp mẹ – con, như HIV-1.
- Hiệu ứng kho: tăng nồng độ thuốc tác dụng lên thai nhi bằng cách tăng cường tuần hoàn sản phẩm thuốc thông qua việc nuốt và bài tiết các kháng sinh trong nước ối, do đó góp phần rất lớn vào hiệu quả điều trị, ví dụ, một số kháng sinh bài tiết qua thận (penicillin, cephalosporin) và thuốc kháng retrovirus. Rõ ràng, hiệu ứng này mất đi khi xảy ra tình trạng ối vỡ sớm (Gonser 1995).
Dị tật bẩm sinh và tác dụng không mong muốn trên thai nhi của các thuốc tim mạch
- Dị tật thai nhi phát sinh trong quá trình tạo phôi. Thuốc dùng trong 2 tuần đầu sau khi thụ thai thường không liên quan đến nguy cơ gây quái thai.
- Nguy cơ chung của dị tật thai nhi ở mức 1 – 3% của tất cả các ca sinh trong đó 1% trong số những bất thường này là do thuốc uống trong khi mang thai. Các thuốc được sử dụng thường xuyên trong thai kỳ nhưng chỉ có một số ít loại được biết là gây dị tật thai.
- Tác dụng gây dị tật thai của thuốc được Cục Quản lý Thực phẩm và Dược phẩm Hoa Kỳ phân loại thành các loại rủi ro dựa trên bằng chứng có sẵn.
- Hai nhóm thuốc được sử dụng khá phổ biến trong điều trị các bệnh tim mạch được biết có liên quan đến tác dụng gây dị tật thai nhi là ức chế men chuyển và ức chế thụ thể. Thuốc ức chế men chuyển angiotensin có thể dẫn đến suy thận ở trẻ sơ sinh kéo dài, rối loạn phát triển ống dẫn trứng và xương sọ. Thuốc ức chế thụ thể angiotensin II và thuốc ức chế renin trực tiếp có nguy cơ tương tự thuốc ức chế men chuyển. Nói chung, thuốc ức chế men chuyển và ức chế thụ thể được coi là chống chỉ định trong thai kỳ. Tuy nhiên, phụ nữ mang thai 3 tháng đầu chẳng may dùng một trong các loại thuốc này mà không biết thì cũng không nhất thiết phải đình chỉ thai nghén.
- Warfarin là một loại thuốc có bằng chứng gây dị tật thai nhi. Một số bất thường đã được xác định rõ ràng bao gồm thiểu sản mũi, vôi hoá biểu mô xương dài khi sử dụng trong ba tháng đầu. Warfarin một phần qua nhau thai và gây tác dụng chống đông do đó làm tăng nguy cơ xuất huyết thai nhi. Điều này có thể dẫn đến thai tử vong trong tử cung hoặc xuất huyết não sơ sinh.
- Các bằng chứng cho thấy sử dụng các thuốc hạ huyết áp trong ba tháng đầu làm tăng nguy cơ bất thường thai nhi bao gồm bệnh Ebstein, hẹp eo động mạch chủ, hẹp van động mạch phổi và thông liên nhĩ. Thuốc chẹn beta giao cảm thường được coi là an toàn ngoại trừ atenolol do có liên quan đến hội chứng chậm phát triển trong buồng tử cung.
- Một số thuốc chống loạn nhịp đã có bằng chứng trong điều trị cho phụ nữ sotalol là thuốc an toàn khi sử dụng lúc mang thai. Trong khi amiodarone là thuốc chống loạn nhịp trong cùng nhóm lại gây suy giáp và sinh non. Các thuốc chống loạn nhịp nhóm I (quinidine, procainamide, lidocaine), nhóm II (chẹn beta giao cảm, ngoại trừ atenolol), nhóm IV (thuốc chẹn kênh canxi) được xếp loại nhóm C theo phân loại cũ của FDA và thường được coi là an toàn.
Phân loại thuốc dùng trong thai kỳ
a. Phân loại theo chữ cái FDA của Hoa Kỳ (1979):
-
- Nhóm A: Các thuốc an toàn trong thai kỳ.
- Nhóm B: Dùng được trong thai kỳ, an toàn hơn nhóm C.
- Nhóm C: Cân nhắc được dùng trong thai kỳ, an toàn hơn nhóm D.
- Nhóm D: Có một số bằng chứng gây tác dụng không mong muốn trên thai.
- Nhóm X: Chống chỉ định tuyệt đối trong thai kỳ do bằng chứng gây dị tật bẩm sinh.
- Hiện tại phân loại ABCDX không còn được khuyến cáo sử dụng do không còn phù hợp, phân loại này sẽ được loại bỏ dần cho đến năm 2020.
b. Phân loại mới của FDA:
Luật dán nhãn thuốc cho phụ nữ có thai và cho con bú (Pregnancy and Lactation Labeling Rule – PLLR) được áp dụng từ tháng 6/2015.
- Phân loại này bao gồm 3 mục lớn:
-
- Mang thai.
- Cho con bú.
- Nam nữ trong độ tuổi sinh sản.
- Mục Mang thai cung cấp thông tin, khuyến cáo đã được ghi nhận qua các nghiên cứu, bao gồm các phần:
-
- Số liệu về việc dùng thuốc.
- Tóm tắt nguy cơ.
- Cân nhắc về mặt lâm sàng.
- Số liệu (trên người, trên động vật).
- Mục Cho con bú: cung cấp các thông tin liên quan đến sử dụng thuốc trong giai đoạn cho con bú, gồm các phần:
-
- Tóm tắt nguy cơ.
- Cân nhắc lâm sàng.
- Số liệu (trên người, trên động vật).
- Mục Nam nữ trong độ tuổi sinh sản là phần mới, bao gồm thông tin về:
-
- Test thử thai.
- Các khuyến cáo với các biện pháp tránh thai.
- Nguy cơ vô sinh có liên quan đến thuốc.
Nguyên tắc kê đơn chung trong thai kỳ
- Chỉ nên kê đơn khi tình trạng bệnh lý của mẹ là cần thiết. Ví dụ: Mẹ bị một trong số những bệnh lý nghiêm trọng như bệnh tim mạch, đái tháo đường, hen phế quản, động kinh, bệnh truyền nhiễm… Ngược lại, không nên kê đơn các thuốc không cần thiết như các chất hỗ trợ mang thai, vitamin và khoáng chất liều cao, vì nguy cơ tiềm ẩn của những thuốc này vượt xa lợi ích mang lại.
- Chỉ nên kê đơn những thuốc khi đã biết rõ ràng về tác dụng của thuốc đó và độ an toàn trong thai kỳ.
- Cố gắng tránh kê đơn trong ba tháng đầu của thai kỳ.
- Các tình huống xảy ra khi kê đơn và giải thích cho bệnh nhân liên quan đến thai kỳ bao gồm:
a. Kê đơn và giải thích trước khi bệnh nhân uống thuốc:
- Bác sĩ trước khi kê đơn cho phụ nữ trong độ tuổi sinh đẻ cần hỏi liệu bệnh nhân của mình có đang mang thai mà không biết? Hoặc bệnh nhân có kế hoạch mang thai hay không?
- Nếu trong đơn kê có loại thuốc có khả năng gây dị tật thai nhi cần tư vấn cho bệnh nhân có biện pháp tránh thai hiệu quả.
- Cần lưu ý một số loại thuốc điều trị cũng làm giảm hiệu quả của thuốc tránh thai.
- Nếu có thể, đơn trị liệu được ưu tiên với liều thấp nhất có hiệu quả.
- Cũng cần giải thích cho bệnh nhân rằng bản thân bệnh lý của họ cũng có khả năng gây bất thường bẩm sinh chứ không chỉ các thuốc được sử dụng.
b. Kê đơn và giải thích khi phụ nữ mang thai đã dùng thuốc
- Nếu một phụ nữ đang uống thuốc điều trị bệnh phát hiện có thai, mà những thuốc này đã được chứng minh an toàn cho thai kỳ, cần giải thích và trấn an cho họ. Trường hợp thuốc đã được chứng minh gây dị tật bẩm sinh hoặc các bất thường rõ ràng, cần tư vấn tương tự các rối loạn di truyền.
- Trường hợp thuốc có số liệu về khả năng gây ra một số bất thường thai nhi, cần hội chẩn các chuyên gia có liên quan (sản khoa, nhi khoa, di truyền học, dược sĩ) để cho bệnh nhân lời khuyên đúng đắn. Tránh trường hợp bệnh nhân đọc tờ thông tin kê đơn đính kèm gây hiểu nhầm và có những quyết định quá mức cần thiết như bỏ thai.
- Trong trường hợp giữ thai, cần theo dõi sát sự phát triển của thai nhi trong tử cung bằng siêu âm và thực hiện các xét nghiệm di truyền học cần thiết.
- Tờ thông tin kê đơn đi kèm các vỉ hoặc hộp thuốc hoặc các tài liệu tham khảo khác do các hãng dược cung cấp thường không đầy đủ và cập nhật. Trong một số trường hợp, thậm chí còn gây hiểu nhầm rằng bác sĩ kê đơn sai. Do những văn bản này được viết chủ yếu để bảo vệ các nhà sản xuất thuốc và cơ quan đăng ký khỏi trách nhiệm pháp lý. Một số trường hợp có ghi chống chỉ định trong thai kỳ nhưng thực tế là những số liệu của thuốc này trong thai kỳ chưa được chứng minh đầy đủ.
NGUYÊN LÝ DÙNG THUỐC Ở PHỤ NỮ CHO CON BÚ
Các yếu tố ảnh hưởng đến vận chuyển thuốc vào sữa mẹ và nồng độ thuốc trong máu trẻ bú mẹ
- Sự vận chuyển thuốc qua hàng rào máu – sữa:
-
- Vận chuyển tự do qua khoảng kẽ: Ngay sau sinh vài ngày đầu, khoảng kẽ giữa các tế bào tuyến sữa còn mở, các phân tử thuốc và các immunoglobulin miễn dịch có thể đi qua dễ dàng để vào sữa mẹ. Tuy nhiên lượng sữa trẻ bú còn rất ít nên tổng lượng thuốc chưa đủ gây tác dụng phụ.
- Vận chuyển qua màng tế bào:
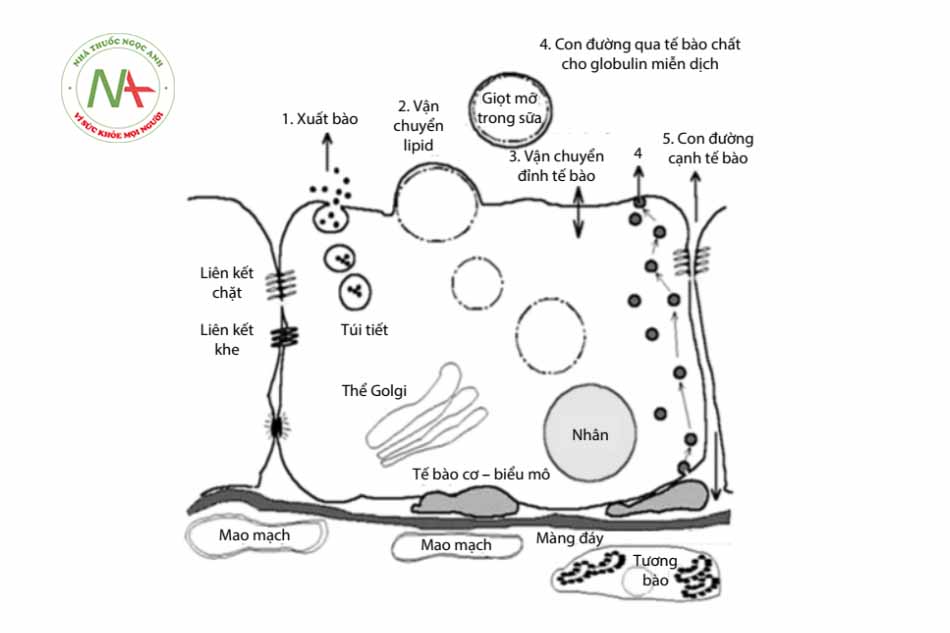
- Khả năng gắn kết protein của thuốc: Sau khi thuốc được hấp thu vào máu mẹ, một phần thuốc sẽ gắn vào protein huyết tương, phần thuốc còn lại tự do. Chỉ có phần thuốc tự do mới có khả năng thấm qua các màng sinh học. Vì vậy, thuốc có khả năng gắn protein cao thì ít có khả năng qua nhau thai và sữa mẹ, và là những loại thuốc được ưu tiên sử dụng cho thời kỳ có thai và cho con bú.
Một số thuốc có khả năng tranh chấp với vị trí gắn của bilirubin trên protein huyết tương, do đó cần hết sức thận trọng khi sử dụng những loại thuốc này ở những tuần đầu sau sinh vì nguy cơ gây tăng tình trạng vàng da sơ sinh và tổn thương não.
- Tỷ lệ sữa/huyết tương (M/P): Tỷ lệ sữa/huyết tương là tỷ số giữa nồng độ thuốc trong sữa mẹ và nồng độ thuốc trong huyết tương mẹ tại cùng một thời điểm. Tỷ lệ sữa/huyết tương đánh giá khả năng tích lũy thuốc trong sữa mẹ. Khi M/P lớn hơn 1 thuốc này nên cẩn trọng khi sử dụng cho mẹ.
- Sinh khả dụng đường uống: sinh khả dụng là đại lượng chỉ tốc độ và mức độ hấp thu dược chất từ một chế phẩm bào chế vào tuần hoàn chung một cách nguyên vẹn và đưa đến nơi tác dụng. Do vậy, các thuốc có sinh khả dụng thấp sẽ được vận chuyển vào sữa mẹ ít hơn so với các thuốc có sinh khả dụng cao.
- Chuyển hoá qua gan lần đầu có thể làm giảm sinh khả dụng. Chuyển hoá lần đầu của thuốc có thể ảnh hưởng đến tác dụng của thuốc đối với mẹ và trẻ. Thuốc sau khi được hấp thu vào máu được vận chuyển qua hệ tĩnh mạch cửa vào gan và chuyển hóa thành dạng bất hoạt hoặc dạng hoạt động. Các thuốc được chuyển hoá lần đầu thành dạng bất hoạt thường an toàn dùng cho phụ nữ có thai và phụ nữ cho con bú. Đa số các thuốc sử dụng đường tiêm tĩnh mạch đều có sinh khả dụng thấp.
- Thời gian bán thải: Thời gian bán thải dài làm tăng nguy cơ tích luỹ thuốc trong máu mẹ và trẻ. Thông thường sau 5 lần thời gian bán thải, thuốc sẽ được thải trừ gần hết (98%) ra khỏi cơ thể (nếu không sử dụng thêm). Tuy nhiên với trẻ em, chuyển hoá tại gan chưa trưởng thành nên các thuốc có thời gian bán thải dài có nguy cơ tích luỹ trong máu trẻ. Do đó, về mặt lý thuyết, các thuốc có thời gian bán thải ngắn thích hợp cho phụ nữ có thai và cho con bú hơn so với loại thuốc cùng nhóm có thời gian bán thải dài.
- Kích thước phân tử thuốc: Thuốc có kích thước phân tử càng lớn thì càng khó qua sữa mẹ. Trung bình, loại thuốc có kích thước phân tử trên 200 Dalton sẽ khó qua sữa mẹ. Ví dụ: Các loại heparin có trọng lượng phân tử từ 600 – 20000 Dalton và insulin có trọng lượng phân tử lớn hơn 6000 Dalton là những loại thuốc an toàn khi dùng trong thời kỳ cho con bú.
- Nồng độ đỉnh trong huyết tương: Nồng độ của thuốc trong huyết tương mẹ tương quan với tỷ lệ thuốc vào sữa mẹ. Nồng độ đỉnh trung bình của các thuốc thường đạt được khoảng sau 2h uống thuốc và khoảng sau 20 phút tiêm tĩnh mạch. Do đó, không cho trẻ bú ở những thời điểm này và mẹ nên uống thuốc ngay sau khi cho con bú.
- Khả năng tan trong dầu: Nếu thuốc có khả năng tan trong lipid (glycolipid, phospholipid, lipoprotein) thì có khả năng đi qua màng lipid của màng tế bào tuyến sữa dễ dàng. Thể tích mỡ trung bình ở trẻ sơ sinh thấp hơn nhiều so với người lớn: 3% ở trẻ đẻ non, 12% ở trẻ sơ sinh, 30% ở trẻ 12 tháng, 18% ở người lớn, trong khi não và tuỷ sống là cơ quan có mỡ chiếm tỷ lệ cao. Do đó, thuốc có tác dụng lên hệ thần kinh trung ương sẽ tăng tác dụng lên nhiều nếu được dùng khi trẻ đẻ non và thời kỳ sơ sinh, mặc dù nồng độ thuốc trong sữa có thể thấp.
- Mức độ trưởng thành gan, thận của trẻ: Mức độ bài tiết của thận ở trẻ sơ sinh kém nhất từ ngày 3 – 9 sau sinh, sau đó tăng nhanh khi trẻ được 3 tháng. Do đó, cần lưu ý sử dụng thuốc khi mẹ cho con bú trong thời gian này. Khả năng chuyển hoá của gan cũng chưa trưởng thành. Mặt khác, gan có thể bị quá tải để xử lý các sản phẩm của hemoglobin (do phá huỷ hồng cầu sinh lý sau sinh), đặc biệt là trẻ đẻ non, nên cần lưu ý khi sử dụng các thuốc chuyển hoá qua gan trong thời kỳ này.
- Tuổi của trẻ và lượng sữa bú mỗi ngày: Tuổi của trẻ cũng ảnh hưởng đến lượng sữa bú mỗi ngày. Ngay sau sinh, sữa mẹ có rất nhiều kháng thể, đồng thời, thuốc ngấm qua sữa dễ dàng nhưng lượng sữa trẻ bú lại rất ít. Do đó tổng lượng thuốc tuyệt đối trẻ hấp thu thấp.
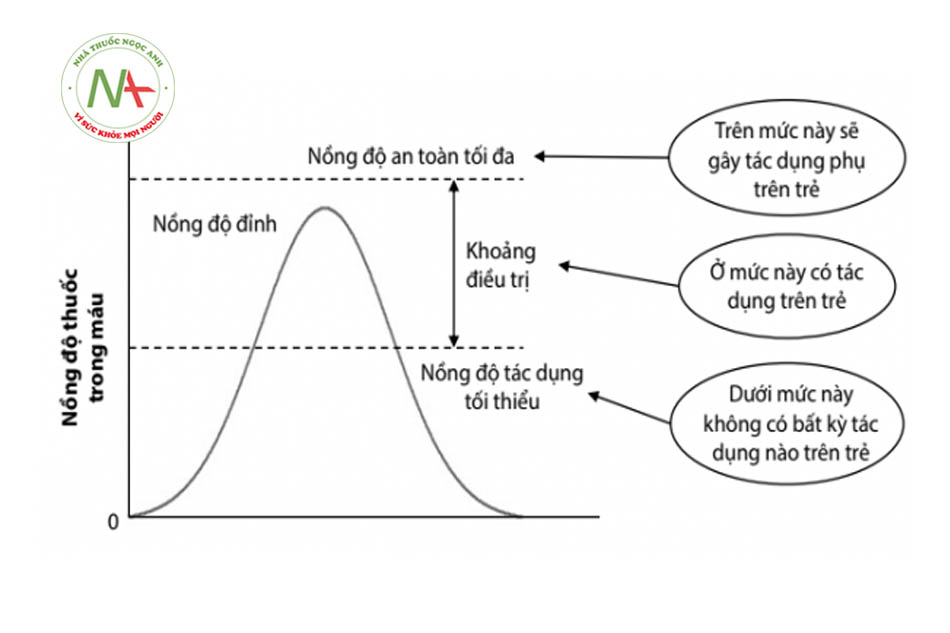
- Khoảng điều trị:
- Liều tương đối ở trẻ (Relative infant dose – RID): Liều tương đối ở trẻ được tính bằng tỷ lệ giữa liều được dùng ở trẻ nhỏ (mg/kg/24h) và liều của thuốc đó dùng cho mẹ (mg/kg/24h). Thông thường nếu một thuốc có RID < 10% thì tương đối an toàn khi sử dụng cho phụ nữ cho con bú.
Như vậy, những đặc điểm của thuốc có thể sử dụng an toàn cho phụ nữ cho con bú gồm:
- Liều tương đối ở trẻ < 10%.
- Tỷ lệ sữa/huyết tương (M/P) < 1.
- Mức độ gắn protein huyết tương > 90%.
- Kích thước phân tử > 200 Dalton.
- Sinh khả dụng thấp.
- Thuốc đã được chứng minh an toàn cho trẻ nhỏ.
Nguyên tắc kê đơn cho phụ nữ cho con bú
Nuôi con bằng sữa mẹ được coi là một trong những biện pháp quan trọng nhất để cải thiện sức khỏe và phòng bệnh trẻ em ở tất cả các nước trên thế giới. Khi phải dùng thuốc để điều trị bệnh cho mẹ, cần cân nhắc giữa lợi ích của mẹ và nguy cơ ở con cũng như hiểu rõ về vận chuyển thuốc qua sữa mẹ để tạo điều kiện lý tưởng và thúc đẩy việc thực hành nuôi con bằng sữa mẹ.
Tài liệu về việc sử dụng thuốc trong thời kỳ cho con bú thường quá thận trọng và không có nghiên cứu kiểm soát được công bố về sự an toàn của thuốc với trẻ sơ sinh. Chống chỉ định cho con bú trong tờ rơi của nhà sản xuất thường dựa trên việc thiếu bằng chứng thay vì các tác dụng phụ đã biết. Vì dữ liệu chỉ có sẵn trong các báo cáo trường hợp hoặc loạt trường hợp, người mẹ cần nhận được lời khuyên tốt nhất có thể để hỗ trợ họ đưa ra lựa chọn sáng suốt.
Trong quá trình điều trị và kê đơn thuốc cho người mẹ cho con bú cần đảm bảo các nguyên tắc sau đây:
- Đánh giá tỷ lệ lợi ích/rủi ro cho cả mẹ và trẻ sơ sinh.
- Tránh sử dụng thuốc không cần thiết và hạn chế sử dụng các sản phẩm không kê đơn (OTC).
- Trẻ sinh non có nguy cơ cao hơn khi tiếp xúc với thuốc.
- Trẻ sơ sinh bị suy thận, gan, tim hoặc bệnh lý thần kinh có nguy cơ cao hơn.
- Nếu có thể, tiếp tục dùng thuốc tương tự trong khi mang thai.
- Sử dụng liều thấp nhất có hiệu quả.
- Tránh các thuốc có thời gian bán hủy dài.
- Cân nhắc thời gian cho ăn để tránh nồng độ thuốc cao nhất trong sữa mẹ (nồng độ thuốc cao nhất trong sữa mẹ thường là thời điểm 2h sau uống thuốc và 20 phút sau tiêm tĩnh mạch).
- Theo dõi trẻ sơ sinh về tác dụng phụ cụ thể của thuốc, mô hình dinh dưỡng, tăng trưởng và phát triển.
- Không nên khuyên một cách chắc chắn rằng một loại thuốc có hại hoặc an toàn tuyệt đối trong thời gian cho con bú. Thay vào đó nên sử dụng các nguồn thông tin được phê duyệt để thảo luận về rủi ro và lợi ích với bệnh nhân trên cơ sở cá thể hoá điều trị.
THUỐC CHẸN BETA GIAO CẢM
Thuốc chẹn beta giao cảm là nhóm thuốc hạ huyết áp được ưu tiên lựa chọn trong thai kỳ. Tuy thuốc chẹn beta giao cảm qua nhau thai nhưng không có tác dụng gây dị tật thai nhi. Các thuốc đã được chứng minh tính an toàn qua các thử nghiệm như labetalol và metoprolol nên ưu tiên hơn so với các chẹn beta giao cảm còn lại.
Tránh dùng atenolol do nguy cơ sinh non, thai nhỏ so với tuổi thai (SGA: small – for – gestational – age) và hội chứng chậm phát triển trong buồng tử cung. Điều trị thuốc chẹn beta giao cảm ở mẹ ngay trước khi chuyển dạ có thể gây một số tác dụng phụ ở trẻ sơ sinh như hạ đường huyết và giảm tần số tim. Suy hô hấp đã được quan sát thấy ở trẻ sơ sinh khi propranolol được truyền tĩnh mạch ngay trước khi sinh mổ nhưng rất hiếm gặp.
Một tổng quan hệ thống năm 2013 gồm 13 nghiên cứu thuần tập và nghiên cứu trường hợp, đánh giá nguy cơ dị tật bẩm sinh liên quan đến phơi nhiễm thuốc chẹn beta trong ba tháng đầu của thai kỳ. Kết quả cho thấy không có sự gia tăng chung về dị tật bẩm sinh chính (OR = 0,90, 95%CI 0,91 – 1,10). Các mối liên quan với một số dị tật đặc trưng của cơ quan đã được quan sát: khuyết tật tim mạch (OR 2,01, 95% CI 1,18 – 3,42, bốn nghiên cứu), sứt môi/hở vòm miệng (OR 3.11, 95% CI 1,79 – 5,43, hai nghiên cứu) và khuyết tật ống thần kinh (OR = 3,56; 95%CI 1,19 – 10,67, hai nghiên cứu). Một tổng quan hệ thống năm 2015 đánh giá nguy cơ dị tật tim bẩm sinh liên quan đến tăng huyết áp được điều trị và không được điều trị. Kết luận đưa ra rằng, tăng huyết áp là một yếu tố nguy cơ làm tăng dị tật thai nói chung và thuốc chẹn beta cũng làm tăng nguy cơ dị tật thai so với người không được điều trị bằng thuốc này (RR = 2,1; 95%CI 1, 6 – 2,7 ). Gần đây, một dữ liệu từ nhiều nghiên cứu thuần tập lớn đã rút ra kết luận rằng việc sử dụng thuốc chẹn beta không liên quan đến sự gia tăng lớn đối với các dị tật lớn nói chung (RR = 1.07, CI 95% 0,89 – 1,30) hoặc dị tật tim (RR 1.12, 95% CI 0.83-1.51).
Điểm mạnh của nghiên cứu này là việc sử dụng thuốc được xác định trên cơ sở phơi nhiễm trong ba tháng đầu tiên, thời kỳ phát sinh cơ quan chính. Phơi nhiễm dựa trên đơn thuốc đầy đủ, tránh thu hồi sai lệch nhưng đã xác nhận lượng thuốc thực tế và phân tích được giới hạn ở những phụ nữ bị tăng huyết áp, giải quyết vấn đề gây nhiễu bởi chỉ định phổ biến này cho thuốc chẹn beta. Cần nghiên cứu thêm về những hạn chế của các dữ liệu này, bao gồm không có khả năng phân tích dữ liệu theo loại thuốc chẹn beta, sự thay đổi về thời gian phơi nhiễm trong ba tháng đầu và thực tế là hầu hết các nghiên cứu không đề cập đến sự khác biệt trong chỉ định điều trị bằng thuốc chẹn beta (ví dụ, tăng huyết áp, kiểm soát nhịp tim).
Labetalol
a. Phụ nữ mang thai
- Labetalol là thuốc ưu tiên dùng để điều trị tăng huyết áp ở phụ nữ có thai.
- Các nghiên cứu không quan sát thấy bất kỳ bất thường bẩm sinh ở thai nhi khi mẹ dùng labetalol.
- Một số thuốc chẹn beta giao cảm có thể gây giảm cân nặng thai nhi, đặc biệt là nhóm không có hoạt tính giao cảm nội tại (labetalol là thuốc chẹn beta giao cảm không có hoạt tính giao cảm nội tại) tuy nhiên lợi ích khi điều trị tăng huyết áp cho mẹ vượt trội nguy cơ đối thai nhi.
- Cần theo dõi trẻ sơ sinh chặt chẽ sau đẻ 24 – 48h nếu mẹ dùng labetalol ngay trước khi chuyển dạ do nguy cơ hạ đường huyết và giảm tần số tim.
b. Phụ nữ cho con bú
- Labetalol có tỷ số M/P = 0,8 – 2,6.
- Nghiên cứu của Lunell và cộng sự (1985) không thấy có tác dụng không mong muốn trên trẻ khi mẹ dùng labetalol.
- Labetalol là thuốc gắn protein cao (50%).
- Liều tương đối ở trẻ: 0,2 – 0,6%.
- BNF (Dược điển quốc gia Vương quốc Anh – British National Formulary) khuyến cáo: Labetalol mặc dù qua được sữa mẹ nhưng với số lượng quá ít để gây tác dụng trên trẻ.
- Khi sử dụng thuốc chẹn beta cho mẹ, trẻ sơ sinh nên được theo dõi vì có thể có nguy cơ ngộ độc do phong tỏa thụ thể alpha và thụ thể beta. Tuy nhiên, lượng thuốc ức chế beta có trong sữa quá nhỏ để ảnh hưởng đến trẻ sơ sinh.
Metoprolol
a. Phụ nữ mang thai
- Các nghiên cứu cũng cho thấy metoprolol không gây ra dị tật thai nhi.
- Cần lưu ý tác dụng gây chậm phát triển trong buồng tử cung khi dùng ở quý 2 và quý 3 của thai kỳ, do metoprolol là thuốc chẹn beta không có hoạt tính giao cảm nội tại.
- Tuy nhiên cần cân nhắc khi lợi ích với mẹ vượt xa so với nguy cơ trên thai nhi trên từng trường hợp cụ thể.
b. Phụ nữ cho con bú
- Metoprolol có tỷ số M/P > 1 nhưng lượng tuyệt đối trong sữa mẹ thấp.
- Tuy metoprolol có sinh khả dụng đường uống cao nhưng trải qua chuyển hoá lần đầu tại gan nên giảm tác dụng trên trẻ.
- Metoprolol có 12% lượng thuốc gắn huyết tương.
- Nghiên cứu của Ho và cộng sự (1999), của Lindeberg và cộng sự (1984) cho thấy không có tác dụng nào của metoprolol trên trẻ khi mẹ dùng thuốc này.
- Liều tương đối ở trẻ là 1,4%.
- BNF khuyến cáo: Metoprolol tương đối an toàn khi sử dụng cho phụ nữ cho con bú.
Propranolol
- Propranolol hấp thu hoàn toàn qua đường tiêu hoá nhưng trải qua chuyển hoá lần đầu tại gan.
- Là thuốc có khả năng tan trong dầu cao và 90% gắn protein huyết tương.
- Thời gian bán hủy ngắn: 3 – 6h.
- Propranolol được coi là an toàn trong thời kỳ có thai, thường được sử dụng trong các trường hợp rối loạn nhịp tim. Tuy nhiên, trong một nghiên cứu cho thấy 50% trẻ bị chậm phát triển trong buồng tử cung có liên quan đến dùng thuốc.
- Propranolol còn được dùng trong tăng huyết áp ở trẻ em và phòng ngừa cơn đau đầu migraine ở trẻ dưới 12 tuổi.
Bisoprolol
a. Phụ nữ mang thai
- Bisoprolol là thuốc chẹn beta 1 chọn lọc, dùng trong điều trị tăng huyết áp, suy tim và rối loạn nhịp.
- Các nghiên cứu trên động vật với liều bisoprolol cao gấp nhiều lần liều thông thường nhưng không gặp bất thường thai nhi.
- Một số báo cáo trường hợp phụ nữ dùng bisoprolol trong suốt thai kỳ nhưng cũng chưa bắt gặp các dị tật bẩm sinh và các biến chứng khác ở thai nhi.
b. Phụ nữ cho con bú
- Vì bisoprolol có liên kết protein tương đối thấp (30%) và được bài tiết qua thận khoảng 50% nên có nguy cơ tích lũy cao ở trẻ sơ sinh bú sữa mẹ.
- Hiện tại còn ít báo cáo về việc sử dụng bisoprolol ở phụ nữ cho con bú, nên phụ nữ cho con bú nên được chuyển sang các thuốc chẹn beta khác có bằng chứng an toàn hơn.
- Trong trường hợp bắt buộc phải sử dụng, cần theo dõi sát các dấu hiệu như tụt huyết áp, nhịp chậm ở trẻ.
THUỐC ỨC CHẾ MEN CHUYỂN
Phụ nữ mang thai
- Thuốc ức chế men chuyển là thuốc chống chỉ định tuyệt đối cho phụ nữ mang thai trong quý 2 và quý 3 của thai kỳ.
- Ở quý 1 của thai kỳ, thuốc này có gây ra các dị tật cho thai hay không thì vẫn thiếu các bằng chứng và còn đang tranh luận. Nguyên nhân là do số lượng các nghiên cứu hạn chế và các nhà nghiên cứu không thể đánh giá được các dị tật thai trong các trường hợp sảy thai, thai lưu hoặc đình chỉ thai nghén ở giai đoạn sớm này.
- Khi bệnh nhân đang dùng thuốc ức chế men chuyển phát hiện có thai cần chuyển ngay thuốc khác. Nếu thai phụ vẫn dùng đến quý 2 hoặc quý 3 thì cần theo dõi sát thai nhi để loại trừ thiểu ối, trẻ sơ sinh cần theo dõi chức năng thận và huyết áp.
a. Cơ chế gây ra các dị tật thai nhi:
- Thuốc ức chế men chuyển có thể đi qua rau thai và tác động lên huyết động của thai nhi. Bởi vì tuần hoàn thai nhi đặc trưng bởi áp lực tưới máu thấp, nồng độ angiotensin II là cần thiết để duy trì mức lọc cầu thận. Thuốc ức chế men chuyển làm giảm nhanh mức angiotensin II, do đó làm giảm mức lọc cầu thận gây ra tình trạng thiểu ối trong buồng tử cung và vô niệu khi trẻ sinh ra.
- Bằng chứng thực nghiệm cũng cho thấy angiotensin II có thể tham gia vào quá trình điều hoà lưu lượng máu tử cung do kích thích sản xuất prostaglandin gây giãn mạch. Do đó, ức chế angiotensin II có thể dẫn đến hạn chế tăng trưởng và phát triển của thai nhi. Một loạt các bất thường khác như bệnh lý võng mạc, thiểu sản hộp sọ, các dị tật tim mạch cũng được cho là do tác động của thuốc theo cơ chế này.
b. Các nguy cơ về bất thường bẩm sinh bao gồm:
Trong 3 tháng đầu
- Sảy thai.
- Thai lưu.
- Dị tật bẩm sinh tim:
-
- Thông liên thất và/hoặc thông liên nhĩ.
- Còn ống động mạch.
- Dị tật thần kinh trung ương:
-
- Tật nứt đốt sống.
- Não nhỏ.
Trong 3 tháng giữa và 3 tháng cuối
- Tình trạng thiểu ối: tình trạng này có thể gây một loạt các bất thường bẩm sinh khác như:
- Suy chức năng thận ở thai nhi.
- Tụt huyết áp thai nhi.
- Thiểu sản phổi.
- Thiểu sản hộp sọ.
- Bất thường chi.
- Bất thường trưởng thành thai nhi.
- Bất thường não bộ.
- Sảy thai, tử vong chu sinh.
Phụ nữ cho con bú
Có bốn loại thuốc ức chế men chuyển có dữ liệu an toàn khi sử dụng cho phụ nữ cho con bú là enalapril, captopril, benazepril và quinapril
a. Enalapril
- Các nghiên cứu cho thấy không phát hiện được enalapril trong sữa mẹ hoặc nồng độ rất thấp không gây tác dụng trên trẻ sơ sinh khi mẹ dùng liều đến 10 mg.
- Liều tương đối ở trẻ sơ sinh là 0,2%.
- BNF khuyến cáo tránh dùng enalapril cho mẹ ở những tuần đầu sau sinh do có nguy cơ hạ huyết áp và có thể dùng nếu trẻ hơn một tháng tuổi.
b. Captopril
- Captopril có thể qua được sữa mẹ nhưng các nghiên cứu không ghi nhận bất kỳ trường hợp nào xảy ra tác dụng phụ ở trẻ.
- Captopril được chỉ định cho trẻ sơ sinh và trẻ nhỏ bị suy tim hoặc tăng huyết áp với liều từ 10 đến 50 mg/kg hai hoặc ba lần/24h. Vì vậy captopril có thể dùng cho phụ nữ cho con bú nếu cần chỉ định thuốc ƯCMC.
- BNF khuyến cáo nên tránh dùng thuốc trong vài tuần đầu sau khi sinh do nguy cơ hạ huyết áp sơ sinh. Captopril có thể được sử dụng cho mẹ nếu trẻ lớn hơn khi cần thiết nhưng cần theo dõi sát huyết áp.
c. Benazepril
- Benazepril ở dạng không hoạt động vào cơ thể được chuyển hoá thành dạng hoạt động benazeprilat.
- Do nồng độ benazepril trong sữa mẹ thấp, lượng trẻ sơ sinh ăn vào rất ít và sẽ không gây ra bất kỳ tác dụng nào cho trẻ bú mẹ.
- Nghiên cứu trên các bà mẹ sau sinh: uống 20 mg benazepril/24h trong 3 ngày, nồng độ thuốc trong sữa cao nhất là 0,9 μg/L sau 1h uống thuốc và 2 μg/L sau 1,5h uống thuốc. Các nhà nghiên cứu tính toán được trẻ sẽ nhận được một liều ít hơn 0,14% liều của mẹ, chủ yếu ở dạng benazeprilat.
d. Quinapril
- Một lượng nhỏ quinapril qua được sữa mẹ.
- Một nghiên cứu trên sáu bà mẹ khoẻ mạnh dùng liều quinapril 20 mg/24h. Mẫu máu và sữa được lấy trong 24h. Tỷ lệ M/P = 0,12, tuy nhiên không phát hiện được thuốc trong sữa vào thời điểm 4h sau khi uống thuốc. Dạng chuyển hoá của thuốc là quinaprilat cũng không phát hiện được trong sữa.
- Liều tương đối ở trẻ là 1,6%.
- Lượng quinapril được phát hiện trong sữa ở nghiên cứu trên là rất nhỏ, cần nhiều số liệu đầy đủ hơn về quinapril. Tuy nhiên, quinapril vẫn được khuyến cáo có thể dùng cho phụ nữ cho con bú cùng với ba thuốc là captopril, enalapril và benazepril.
e. Lisinopril
- Sinh khả dụng đường uống của lisinopril là 29%.
- Không liên kết đáng kể với protein huyết tương.
- Trọng lượng phân tử của lisinopril tương đối thấp, về mặt lý thuyết có thể qua sữa mẹ, tuy nhiên hiện tại vẫn chưa có nghiên cứu chuyển lisinopril vào sữa mẹ.
- Vì vậy nên tránh dùng lisinopril cho phụ nữ cho con bú, nếu có thể nên chuyển sang dùng bốn loại thuốc trên (enalapril, captopril, benazepril hoặc quinapril).
f. Perindopril
- Hiện tại không có dữ liệu về vận chuyển perindopril qua sữa mẹ.
- Được chuyển hóa thành perindoprilat là thuốc hoạt động.
- Liên kết với protein huyết tương: 10 đến 20%.
- Sinh khả dụng đường uống là 65 đến 75%.
- Vì vậy nên tránh dùng perindopril cho phụ nữ cho con bú, nếu có thể nên chuyển sang dùng bốn loại được khuyến cáo (enalapril, captopril, benazepril hoặc quinapril)
g. Ramipril
- Hiện tại không có dữ liệu về vận chuyển ramipril qua sữa mẹ.
- Ramiprilat là dạng hoạt động mạnh của ramipril, liên kết với protein huyết tương khoảng 56%.
- Vì vậy nên tránh dùng ramipril cho phụ nữ cho con bú, nếu có thể nên chuyển sang dùng enalapril hoặc captopril.
THUỐC ỨC CHẾ THỤ THỂ
Phụ nữ mang thai
- Thuốc ức chế thụ thể là thuốc chống chỉ định tuyệt đối với phụ nữ mang thai do các nguy cơ bất thường bẩm sinh hoặc sảy thai tương tự thuốc ức chế men chuyển.
- Khi bệnh nhân đang dùng thuốc ức chế thụ thể phát hiện có thai cần thay một loại thuốc khác ngay lập tức. Nếu thai phụ vẫn dùng đến quý 2 hoặc quý 3 thì cần theo dõi sát thai nhi để loại trừ thiểu ối, trẻ sơ sinh cần theo dõi chức năng thận và huyết áp.
Phụ nữ cho con bú
Hiện tại các loại thuốc ức chế thụ thể angiotensin II đều chưa có dữ liệu an toàn khi sử dụng cho phụ nữ cho con bú. Vì vậy, nếu phụ nữ cho con bú có chỉ định dùng nhóm thuốc này tốt nhất nên chuyển sang một trong bốn thuốc ức chế men chuyển nêu trên.
a. Candesartan
- Candesartan có sinh khả dụng đường uống khoảng 14%.
- Hơn 99% gắn protein huyết tương.
- Hiện tại không có nghiên cứu nào về vận chuyển candesartan qua sữa mẹ. Do đó chỉ nên sử dụng khi mẹ không dung nạp với hai loại thuốc ức chế men chuyển là enalapril hoặc captopril.
b. Valsartan
- Valsartan có sinh khả dụng đường uống khoảng 23%.
- Khoảng 94 – 97% lượng thuốc liên kết protein huyết tương.
- Hiện tại không có dữ liệu nào về vận chuyển valsartan qua sữa mẹ. Do đó BNF khuyến cáo chỉ nên sử dụng khi mẹ không dung nạp với hai loại thuốc ức chế thụ thể là enalapril hoặc captopril.
c. Losartan
- Losartan trải qua chuyển hoá lần đầu.
- Sinh khả dụng đường uống khoảng 33%.
- Losartan có dạng hoạt động, tuy nhiên dạng hoạt động và tiền chất đều liên kết protein huyết tương (98%).
- Không có nghiên cứu về vận chuyển thuốc vào sữa mẹ và chỉ có ít dữ liệu hạn chế sử dụng ở trẻ em.
- BNF không khuyến cáo dùng losartan trong thời kỳ cho con bú mà nên chuyển sang các thuốc có số liệu an toàn sẵn có.
d. Irbesartan
- Sinh khả dụng đường uống của thuốc này cao hơn các thuốc khác cùng nhóm: 60 – 80%.
- Khoảng 96% lượng thuốc gắn với protein huyết tương.
- Dựa trên các nguyên lý về dược động học, irbesartan có khả năng qua sữa mẹ nhiều hơn các thuốc khác cùng nhóm ƯCTT.
- Mặt khác không có dữ liệu về vận chuyển vào sữa mẹ nên tránh sử dụng thuốc này trong khi cho con bú.
THUỐC CHẸN KÊNH CANXI
Nifedipine
a. Phụ nữ mang thai
- Nifedipine gây giãn cơ trơn mạch máu, giãn động mạch vành và ngoại biên. Nifedipin có tác dụng tốt trong điều trị tăng huyết áp và hiện tượng Raynaud.
- Nifedipine là thuốc có nhiều nghiên cứu nhất trên phụ nữ có thai và cho con bú trong nhóm chẹn kênh canxi.
- Là thuốc hạ huyết áp được lựa chọn ưu tiên chỉ sau methyldopa, labetalol và metoprolol.
- Các nghiên cứu cho thấy nifedipin không làm tăng nguy cơ dị tật thai nhi và giảm tưới máu thai.
- Nifedipin nên tránh dùng cùng với magie sulfat tiêm tĩnh mạch do nguy cơ làm liệt cơ và tụt huyết áp.
b. Phụ nữ cho con bú
- Nifedipine được hấp thu gần như hoàn toàn qua đường tiêu hóa nhưng trải qua chuyển hóa lần đầu.
- Liên kết đến 98% với protein huyết tương.
- Liều tương đối ở trẻ: 2,3 – 3,4%.
- Nifedipin có thể qua sữa mẹ nhưng ở mức độ quá nhỏ, không gây hại và không có báo cáo về tác dụng phụ ở trẻ sơ sinh.
Amlodipine
a. Phụ nữ có thai
- Về mặt lý thuyết, amlodipin có thể qua nhau thai do trọng lượng phân tử thấp (567 Dalton của dạng muối besylate) và thời gian bán hủy kéo dài (30 – 50h).
- Tuy nhiên các nghiên cứu không thấy các bất thường bẩm sinh ở thai nhi khi mẹ dùng amlodipine.
b. Phụ nữ cho con bú
- Amlodipine có sinh khả dụng đường uống từ 60 đến 65%.
- Amlodipine được chuyển hoá lần đầu qua gan thành dạng bất hoạt.
- Khoảng 97,5% lượng thuốc liên kết với protein huyết tương.
- Amlodipine có thể dùng trong điều trị tăng huyết áp ở trẻ em.
- Hiện tại không có dữ liệu về vận chuyển thuốc vào sữa mẹ nên BNF khuyến cáo nên chuyển sang các loại thuốc khác an toàn hơn.
Diltiazem
a. Phụ nữ có thai
- Các nghiên cứu trên động vật cho thấy diltiazem có nguy cơ cao gây dị tật thai nhi.
- Một số nghiên cứu nhỏ cũng cho thấy tăng nguy cơ bất thường bẩm sinh ở trẻ khi mẹ dùng diltiazem.
- Vì vậy nên tránh dùng diltiazem cho phụ nữ có thai và thay thế bằng các loại thuốc khác an toàn hơn.
b. Phụ nữ cho con bú
- Diltiazem thường được sử dụng để điều trị rối loạn nhịp tim, cơn đau thắt ngực và tăng huyết áp, ít khi được dùng cho phụ nữ mang thai và cho con bú.
- Liều tương đối ở trẻ là 0,9%.
- Một lượng ít diltiazem có thể qua sữa nhẹ, tuy nhiên một số nghiên cứu nhỏ lẻ cho thấy không thấy tác dụng phụ ở trẻ sơ sinh. BNF khuyến cáo chỉ dùng diltiazem khi bệnh nhân không dung nạp với các thuốc khác.
Verapamil
a. Phụ nữ có thai
- Verapamil trải qua chuyển hoá lần đầu khá mạnh, ở gan qua men CYP3A4, thành dạng hoạt động là norverapamil.
- Một số nghiên cứu cho thấy verapamil không liên quan với các bất thường trên thai nhi nhưng có thể gây tụt huyết áp ở mẹ. Tuy nhiên, có một nghiên cứu báo cáo một trường hợp thai bị bệnh cơ tim bẩm sinh do verapamil, bất thường này cũng được báo cáo trên các thí nghiệm ở chuột.
- Verapamil được sử dụng điều trị ngắn hạn và dài hạn các trường hợp mẹ bị cơn nhịp nhanh kịch phát trên thất hoặc cơn nhịp nhanh thất nhạy cảm với verapamil. Cân nhắc sử dụng nếu lợi ích vượt trên nguy cơ.
b. Phụ nữ cho con bú
- Verapamil có thể vào được sữa mẹ nhưng với nồng độ rất thấp với liều dưới 360 mg/24h.
- Có thể tìm thấy verapamil trong huyết thanh trẻ nhưng với nồng độ rất thấp. Verapamil được cho là không gây tác dụng phụ trên trẻ bú mẹ, nhất là với trẻ lớn hơn 2 tháng.
- Số lượng nghiên cứu hạn chế nên cân nhắc sử dụng nếu lợi ích vượt trội nguy cơ.
THUỐC CHỐNG ĐÔNG
Các thuốc chống đông nên lựa chọn cho phụ nữ cho con bú dựa trên bằng chứng về lợi ích cho mẹ và sự an toàn cho em bé gồm: heparin không phân đoạn, heparin trọng lượng phân tử thấp, warfarin.
Kháng vitamin K (warfarin và acenocoumarol)
- Sinh khả dụng đường uống khoảng 60%.
- Khoảng 99% gắn protein huyết tương.
a. Phụ nữ có thai
- Warfarin là thuốc chống chỉ định trong 3 tháng đầu thai kỳ do có nguy cơ làm tăng dị tật thai nhi. Nếu mẹ dùng warfarin trong thời gian từ tuần thứ 6 đến tuần 9 của thai kỳ, tỷ lệ biến chứng liên quan thai nhi có thể lên tới trên 25%.
- Các tổn thương được gọi chung là hội chứng warfarin bào thai hay hội chứng Di Sala bao gồm:
-
- Bất thường hệ thần kinh trung ương.
- Xuất huyết não thai nhi.
- Sảy thai.
- Thai lưu.
- Sinh non.
- Tử vong sớm trẻ sơ sinh.
- Bất thường về mắt: mù bẩm sinh, thiểu sản thần kinh thị, tật mắt nhỏ.
- Bất thường chi.
- Dị tật bẩm sinh tim.
- Các bất thường thai nhi có thể gặp khi mẹ dùng warfarin ở 3 tháng giữa thai kỳ, nhưng với tỷ lệ thấp hơn. Tỷ lệ bất thường hệ thần kinh, xuất huyết não và bất thường mắt được báo cáo là 1%.
-
- Sảy thai tự phát.
- Thai lưu.
- Tử vong sớm ở trẻ sơ sinh.
- Bất thường hệ thần kinh trung ương.
- Ở quý 3 của thai kỳ, phụ nữ mang thai đang sử dụng kháng vitamin K nên ngừng ở tuần thứ 36 và chuyển sang heparin thường hoặc heparin trọng lượng phân tử thấp để giảm nguy cơ xuất huyết thai nhi và tình trạng chảy máu của mẹ. Khi phụ nữ có thai chuyển dạ mà đang dùng thuốc kháng vitamin K thì nên sinh mổ để giảm nguy cơ xuất huyết nội sọ thai nhi khi đẻ thường vì ngay cả khi dùng thuốc đảo ngược chống đông ở mẹ thì cũng không đảm bảo đảo ngược tình trạng đông máu ở thai nhi.
b. Phụ nữ cho con bú
- BNF khuyến cáo: Warfarin không qua sữa mẹ và không có bằng chứng về tác hại trên trẻ, do đó có thể dùng warfarin hoặc acenocoumarol cho phụ nữ cho con bú.
- Nồng độ đỉnh trong huyết tương sau khi uống thuốc 1 – 3h với acenocoumarol và 4h với warfarin, do đó nên tránh cho trẻ bú mẹ ở những thời điểm này.
- Orme và cộng sự (1977) đo nồng độ thuốc trong huyết tương và sữa của 13 phụ nữ cho con bú uống 2 đến 12 mg warfarin /24h. Nồng độ trong huyết tương ở bà mẹ dao động từ 1,6 đến 8,5 μmol/L (tương đương 0,5 và 2,6 μg/mL) nhưng không phát hiện được trong sữa mẹ hoặc trong huyết tương của bảy trẻ được bú mẹ (ngưỡng phát hiện: 0,08 μmol/L – 25 ng/mL). Không có tác dụng chống đông máu được tìm thấy ở ba trẻ bú mẹ được thử nghiệm. McKenna và cộng sự (1983) đã nghiên cứu hai bà mẹ nhưng không tìm thấy bằng chứng về warfarin hoặc bất kỳ tác dụng nào ở trẻ.
- Trẻ sinh non đang được bú sữa mẹ dùng warfarin nên được bổ sung vitamin K để dự phòng xuất huyết não.
Heparin
- Heparin do có trọng lượng phân tử lớn nên không qua được hàng rào nhau thai nên tương đối an toàn khi sử dụng cho phụ nữ có thai. Các nghiên cứu cho thấy phụ nữ có thai được dùng heparin không làm gia tăng nguy cơ bất thường liên quan thai nhi.
- Heparin có trọng lượng phân tử lớn ( > 15000 Dalton) không qua sữa mẹ nên an toàn khi sử dụng cho phụ nữ cho con bú.
- Heparin không hấp thu qua đường tiêu hóa nên được sử dụng đường tiêm tĩnh mạch hoặc tiêm dưới da. Thời gian bán hủy khoảng 1 – 2h ở người trưởng thành khỏe mạnh.
- Heparin không phân đoạn được dùng thay thế cho heparin TLPTT khi cần giảm chi phí hoặc cần đảo ngược tình trạng đông máu nhanh (khi chuyển dạ hoặc cần phẫu thuật cấp cứu). Heparin không phân đoạn được ưu tiên hơn heparin TLPTT ở những bệnh nhân bị suy thận nặng (ví dụ, độ thanh thải creatinin < 30 mL/phút) vì heparin TLPTT hầu như chỉ bài tiết qua thận, trong khi heparin không phân tách được bài tiết qua thận và gan.
Heparin trọng lượng phân tử thấp
- Tuy được gọi là heparin trọng lượng phân tử thấp (LMWH) nhưng các thuốc này có trọng lượng phân tử tương đối lớn từ 2000 đến 8000 Dalton, do đó thuốc sẽ không qua được nhau thai và không được bài tiết vào sữa mẹ.
- Heparin TLPTT có sinh khả dụng cao hơn và thời gian bán hủy dài hơn heparin không phân đoạn nhưng vẫn hấp thu kém qua đường tiêu hoá.
- Heparin TLPTT được ưu tiên dùng hơn heparin không phân đoạn ở phụ nữ có thai vì hiệu quả và dễ sử dụng hơn. Heparin TLPTT tạo ra một phản ứng chống đông máu dễ dự đoán hơn so với heparin không phân đoạn và không cần theo dõi thường xuyên. Tỷ lệ giảm tiểu cầu do heparin (HIT) cũng ít hơn so với heparin không phân đoạn.
- Một đánh giá có hệ thống các nghiên cứu về việc sử dụng heparin TLPTT để dự phòng hoặc điều trị huyết khối tĩnh mạch (VTE) trong thai kỳ đã kết luận rằng heparin TLPTT vừa an toàn và hiệu quả (64 nghiên cứu, 2777 thai kỳ). Tỷ lệ huyết khối tĩnh mạch và động mạch lần lượt là 0,8 và 0,5% và tỷ lệ chảy máu đáng kể (2%), phản ứng da (1,8%) và gãy xương do loãng xương (0,04%) ở mức thấp chấp nhận được. Không có trường hợp tử vong mẹ và không có trường hợp giảm tiểu cầu do heparin.
- BNF khuyến cáo heparin trọng lượng phân tử thấp có thể dùng cho phụ nữ cho con bú do chỉ có một lượng rất ít qua được sữa mẹ và một lượng ít hơn nữa được hấp thu qua đường tiêu hoá của trẻ.
- Enoxaparin: Guillonneau và cộng sự (1996) nghiên cứu các phụ nữ đang cho con bú dùng enoxaparin. Sau 5 đến 7 ngày cho con bú hoàn toàn bằng sữa mẹ, không có thay đổi trong hoạt động chống đông máu hoặc bằng chứng chảy máu ở trẻ. Enoxaparin tuy không được cấp phép sử dụng cho trẻ sơ sinh nhưng vẫn thường được các bác sĩ nhi khoa sử dụng theo kinh nghiệm cho trẻ sơ sinh ở liều 1,5 – 2 mg hai lần/24h.
- Tinzaparin có kích thước phân tử tương tự enoxaparin. Mặc dù không có nghiên cứu nào về vận chuyển qua sữa mẹ, nhưng về mặt lý thuyết tinzaparin không qua sữa mẹ và không hấp thu bởi trẻ bú mẹ do sinh khả dụng đường uống quá thấp.
- Phụ nữ có thai đang sử dụng heparin trọng lượng phân tử thấp cần được theo dõi nồng anti-Xa một cách cẩn thận. Thường lấy máu để đo nồng độ anti-Xa tại thời điểm 4h sau tiêm thuốc. Nồng độ anti-Xa mục tiêu đích cần đạt thay đổi tuỳ theo bệnh lý của mẹ (trung bình 0,5 – 1,2 UI/mL).
- Khi đình chỉ thai nghén cần ngừng heparin trọng lượng phân tử thấp 24h sau liều cuối cùng để tránh nguy cơ chảy máu cho mẹ và con.
Fondaparinux
- Fondaparinux là một pentasacaride – chất ức chế yếu tố Xa gián tiếp, được khuyến cáo bởi hội Sản phụ khoa Hoa kỳ cho các trường hợp phụ nữ mang thai dị ứng với heparin hay mắc hội chứng giảm tiểu cầu do heparin (hội chứng HIT).
- Kinh nghiệm với fondaparinux trong khi mang thai vô cùng hạn chế và dữ liệu liên quan đến nhau thai chưa thống nhất. Thuốc có thể qua được rau thai với hàm lượng thấp và có thể đo được yếu tố Xa hoạt động với nồng độ thấp trong máu cuống rốn. Các nghiên cứu cho thấy không có biến cố bất lợi nào ở mẹ và thai nhi khi dùng thuốc. Một báo cáo trên 13 phụ nữ được điều trị bằng fondaparinux trong 15 lần mang thai, gồm 10 lần sinh được 10 đứa trẻ khoẻ mạnh. Trong số năm lần mang thai còn lại, ba phụ nữ bị sảy thai, một lần đình chỉ thai nghén do dị tật thai nhi và một trường hợp liên quan đến VTE tái phát. Một báo cáo khác về việc sử dụng fondaparinux trong 12 lần mang thai ở 10 phụ nữ có phản ứng quá mẫn với heparin TLPTT. Kết quả cho thấy không có sự gia tăng lớn về chảy máu hoặc bất thường của thai nhi.
- Ở phụ nữ cho con bú, fondaparinux có thể sử dụng được do thuốc có trọng lượng phân tử lớn không qua được sữa mẹ.
Thuốc chống đông trực tiếp đường uống (DOAC)
- Thuốc chống đông trực tiếp đường uống (DOAC) làm tăng nguy cơ rủi ro lên thai kỳ trong các nghiên cứu trên động vật và không đủ dữ liệu về tính an toàn và hiệu quả trên người. DOAC cũng không nên dùng cho phụ nữ đang cho con bú.
- Trong báo cáo một loạt trường hợp năm 2016 gồm 137 trường hợp mang thai tiếp xúc với DOAC có 67 ca sinh sống và 31 trường hợp sảy thai (tương ứng 49% và 23%). Không có trường hợp chảy máu thai nhi; tuy nhiên, có ba bất thường về giải phẫu phôi thai (dị hình khuôn mặt, biến dạng chi, khuyết tật tim). Tần suất này tương tự như ước tính dân số nói chung, nhưng rất khó để đưa ra kết luận vì kết quả này không phù hợp với 96 trường hợp mang thai tiếp xúc với DOAC khác.
- Các khuyến cáo của Mỹ và châu u đề nghị tránh sử dụng các thuốc chống đông trực tiếp đường uống cho phụ nữ mang thai và cho con bú.
THUỐC KHÁNG KẾT TẬP TIỂU CẦU
Aspirin
a. Phụ nữ có thai
- Tránh dùng liều cao cho phụ nữ có thai do nguy cơ chảy máu ở cả mẹ lẫn thai nhi. Aspirin liều cao có nguy cơ gây tăng tỷ lệ tử vong chu sinh, hội chứng chậm phát triển trong buồng tử cung.
- Liều thấp aspirin (75-100 mg) có thể dùng để điều trị phòng ngừa biến chứng của hội chứng kháng phospholipid, tiền sản giật.
- Các nghiên cứu cho thấy một số tác dụng không mong muốn có thể xảy ra ở thai nhi khi dùng liều cao aspirin, bao gồm: chảy máu ở trẻ sơ sinh, đóng sớm ống động mạch dẫn đến tăng áp mạch máu phổi cố định.
b. Phụ nữ cho con bú
- Do nguy cơ gây hội chứng Reye và xuất huyết tiêu hoá nên aspirin liều giảm đau 600 mg x 4 lần/24h không được sử dụng.
- Việc sử dụng liều thấp làm thuốc chống tiểu cầu có thể được chấp nhận. Trong trường hợp không có nguy cơ liên quan đến hội chứng Reye, aspirin có thể dùng cho phụ nữ cho con bú do đặc tính dược động học của nó.
- Liều tương đối ở trẻ là 2,5 đến 10,8%.
- BNF khuyến cáo nên tránh dùng aspirin ở phụ nữ cho con bú do liên quan đến hội chứng Reye, nguy cơ giảm chức năng tiểu cầu, tăng nguy cơ chảy máu do giảm dự trữ vitamin K ở trẻ sơ sinh.
Clopidogrel
a. Phụ nữ có thai
- Các nghiên cứu trên động vật cho thấy clopidogrel không gây dị tật thai nhi, tuy nhiên hiện tại không đủ các dữ liệu trên người nên không chứng minh được tính an toàn của thuốc này với thai nhi.
- Tuy nhiên nếu lợi ích của mẹ vượt trội (có chỉ định dùng clopidogrel bắt buộc) so với nguy cơ của con, thì vẫn có thể dùng.
- Cần có kế hoạch ngừng clopidogrel 7 ngày trước các thủ thuật cần gây tê ngoài màng cứng do có nguy cơ gây tụ máu dưới màng cứng.
b. Phụ nữ cho con bú
- Người ta biết rất ít về mức độ clopidogrel được tiết vào sữa mẹ. Không có nghiên cứu trên người nhưng nghiên cứu về chuột đã cho thấy một lượng nhỏ clopidogrel được tiết vào sữa mẹ.
- BNF khuyến cáo nên tránh dùng cho phụ nữ cho con bú.
Ticagrelor
- Hiện tại vẫn chưa có các dữ liệu về việc sử dụng ticagrelor ở phụ nữ có thai và phụ nữ cho con bú. Vì vậy không nên dùng ticagrelor ở các đối tượng này.
THUỐC LỢI TIỂU
Thuốc lợi tiểu không được khuyến cáo trong điều trị tăng huyết áp ở phụ nữ có thai và cho con bú.
Thuốc lợi tiểu chỉ được sử dụng ở các đối tượng này trong một số chỉ định đặc biệt như phù phổi cấp, suy tim, suy thận.
Các thuốc có thể lựa chọn gồm indapamide, hydrochlorothiazide và furosemide.
Nếu phải điều trị thuốc lợi tiểu kéo dài, cần theo dõi sát điện giải máu, hematocrit và loại trừ thiểu ối. Đối với trẻ sơ sinh cần theo dõi tình trạng hạ đường huyết và giảm tiểu cầu.
Hydrochlorothiazide
a. Phụ nữ có thai
- Hydrochlorothiazide có thể đi qua nhau thai, tuy nhiên một số nghiên cứu cho thấy không thấy thuốc này làm tăng tỷ lệ bất thường thai nhi.
- Các nguy cơ khi mẹ dùng thuốc xung quanh giai đoạn chuyển dạ bao gồm: thời gian chuyển dạ kéo dài, rối loạn điện giải ở trẻ sơ sinh (hạ natri, hạ kali), giảm tiểu cầu ở trẻ sơ sinh và hạ đường huyết phản ứng.
b. Phụ nữ cho con bú
- Hydrochlorothiazide được tiết vào sữa mẹ với lượng rất ít.
- Tỷ lệ sữa/huyết tương của thuốc là 0,05.
- Tuy nhiên BNF khuyến cáo nên tránh dùng cho phụ nữ cho con bú do nguy cơ hạ tiểu cầu ở trẻ sơ sinh và làm giảm tiết sữa mẹ.
Indapamide
- Indapamide là thuốc lợi tiểu có tác dụng tương tự thiazide nhưng ít ảnh hưởng đến nồng độ glucose máu hơn.
- Các nghiên cứu trên động vật cho thấy không có bằng chứng về quái thai hoặc suy giảm khả năng sinh sản sau khi dùng liều tới 6250 lần so với liều điều trị ở người.
- Các nghiên cứu trên người cho thấy indapamide không gây dị tật thai nhi (ngoại trừ tác dụng làm chậm phát triển trong buồng tử cung). Tuy nhiên BNF vẫn khuyến cáo nên tránh sử dụng cho phụ nữ có thai.
- Hiện tại, chưa có dữ liệu về vận chuyển thuốc qua sữa mẹ. Thêm vào đó, indapamide làm giảm tiết sữa mẹ, do đó thuốc này được khuyến cáo tránh dùng cho phụ nữ cho con bú.
Furosemide
- Furosemide dùng đường uống được bài tiết gần như không thay đổi qua nước tiểu và phân. Tác dụng giảm sau 2 – 4h.
- Ở phụ nữ mang thai, furosemide có thể làm giảm thể tích tử cung và làm giảm tưới máu tử cung, ảnh hưởng đến sự phát triển của thai nhi. Tuy nhiên, người ta không thấy bất kỳ rối loạn nào ở 10 trẻ phơi nhiễm trong tử cung (Sibai 1984).
- Một số nghiên cứu khác cho thấy tần suất dị tật bẩm sinh tăng nhẹ (5,1%) ở 350 trẻ mới sinh bị phơi nhiễm trong ba tháng đầu. Ngoài ra, tác dụng gây độc cho tai đã được mô tả, đặc biệt là khi kết hợp với aminoglycoside.
- Furosemide là thuốc lợi tiểu quai với thời gian tác dụng ngắn, được sử dụng để điều trị suy tim ở trẻ sơ sinh và trẻ nhỏ. Không có báo cáo về nồng độ thuốc trong sữa mẹ. Một số trường hợp cho thấy nguy cơ lợi tiểu mạnh làm giảm hoặc mất sữa mẹ. Do đó chỉ nên dùng khi cần bắt buộc điều trị cho mẹ.
- Dữ liệu BNF khuyến cáo rằng lượng thuốc trong sữa mẹ là quá ít để gây hại nhưng có thể gây ức chế tiết sữa.
Spironolactone
- Spironolactone là đại diện chính của chất đối kháng aldosterone. Hiệu quả của nhóm thuốc này dựa trên sự ức chế các thụ thể đối với aldosterone và các loại khoáng chất khác tại các tế bào hình ống.
- Trái ngược với thuốc lợi tiểu ở trên, spironolactone giữ lại kali. Do đó tăng kali máu là một tác dụng phụ điển hình. Trong các thí nghiệm trên động vật, nguy cơ gây ung thư đã thấy nhưng không có bằng chứng gây tăng nguy cơ ung thư ở người. Không có dị tật đặc biệt nào được ghi nhận ở 31 trẻ sơ sinh bị phơi nhiễm trong ba tháng đầu (Briggs 2011).
- Spironolactone là thuốc kháng androgen nên được báo cáo gây hiện tượng nữ tính hoá khi dùng ba tháng đầu của thai kỳ. Theo FDA, spironolactone dùng liều cao có thể gây giảm trọng lượng tuyến tiền liệt và túi tinh ở thai nam, làm tăng kích thước buồng trứng và tử cung ở thai nữ, kèm theo một số rối loạn về nội tiết có thể kéo dài đến tuổi trưởng thành. Do đó, việc sử dụng spironolactone cần cân nhắc lợi ích và dự đoán trước các nguy cơ với thai nhi.
- Với phụ nữ cho con bú, spironolacton đi qua sữa mẹ. Nghiên cứu phát hiện ra canrenone là chất chuyển hoá chính của spironolacton trong sữa mẹ và có khả năng gây ra khối u ở chuột. Chính vì vậy, FDA khuyến cáo cân nhắc kỹ tầm quan trọng của spironolacton với bệnh của mẹ, nếu việc sử dụng là thiết yếu thì có thể cho trẻ ngừng bú và cho ăn sữa bột hoặc thức ăn thay thế.
- Eplerenone, một chất đối kháng aldosterone khác, được sử dụng trong điều trị hội chứng cường aldosteron nguyên phát, suy tim và sau nhồi máu cơ tim. Trên động vật, phát hiện được nguy cơ gây bất thường về sinh sản khi dùng thuốc. Tuy nhiên, theo FDA, bất thường trên động vật không chắc chắn là có bất thường trên người. Một số báo cáo trường hợp nhỏ lẻ không thấy dị tật bẩm sinh bất thường ở thai nhi khi mẹ có dùng eplerenone. Do vậy, FDA khuyên có thể sử dụng ở phụ nữ có thai nếu thực sự cần thiết. Ngoài ra, so với spironolactone thì eplerenone được ưu tiên hơn, vì thuốc này không thấy có hiện tượng nữ tính hoá do thuốc tác dụng đặc hiệu hơn, ít kháng androgen hơn.
Ở phụ nữ cho con bú, eplerenone đi qua sữa mẹ. Nồng độ thuốc đạt đỉnh trong huyết thanh và trong sữa mẹ sau 0,5-1h uống thuốc. Nếu phải dùng thuốc thì cần cho bé ngừng bú.
MỘT SỐ THUỐC CHỐNG LOẠN NHỊP
Nguyên tắc điều trị rối loạn nhịp tim ở phụ nữ mang thai:
- Rất hiếm khi một phụ nữ khoẻ mạnh xuất hiện tình trạng rối loạn nhịp tim lần đầu khi mang thai.
- Nguyên tắc điều trị cho tất cả các loại rối loạn nhịp có rối loạn huyết động là sốc điện chuyển nhịp: Nhịp nhanh trên thất, rung cuồng nhĩ, nhịp nhanh thất hoặc rung thất. Các bằng chứng cho thấy sốc điện là an toàn với thai nhi.
- Nếu phụ nữ mang thai ở trạng thái huyết động ổn định, có thể thử chuyển nhịp bằng thuốc.
- Một chỉ định khác cho các thuốc chống loạn nhịp là ngăn ngừa tái phát.
- Trong trường hợp bệnh nhân không đáp ứng với thuốc chống loạn nhịp, có thể xem xét điều trị triệt đốt qua đường ống thông nếu phụ nữ mang thai ở ba tháng cuối. Tuy nhiên, cần đánh giá kỹ lợi ích của mẹ và nguy cơ phơi nhiễm tia của con trong quá trình can thiệp.
- Phụ nữ mang thai bị nhịp tim chậm có triệu chứng liên tục cần được xem xét đặt máy tạo nhịp tim.
Vì các thuốc chống loạn nhịp cũng có thể kích hoạt gây rối loạn nhịp tim nên khi chỉ định để điều trị cần được xem xét cẩn thận, đặc biệt trên các đối tượng phụ nữ có thai và cho con bú.
Các loại thuốc được lựa chọn để điều trị rối loạn nhịp cho phụ nữ mang thai bao gồm: nhóm IA là quinidine, nhóm IB là lidocaine, nhóm IC là propafenone và flecainide. Trong nhóm II, thuốc chẹn beta giao cảm được chứng minh an toàn qua một số thử nghiệm nên được ưu tiên. Nếu cần dùng thuốc chống loạn nhịp nhóm III, nên chọn sotalol. Trong nhóm IV, verapamil và diltiazem có thể xem xét được dùng.
Digoxin
- Digoxin được tái hấp thu ở ruột khoảng 90 – 100%.
- Digoxin được đào thải chủ yếu qua thận.
- Thời gian bán hủy của digoxin là khoảng 40h.
- Digoxin có thể đi qua nhau thai, nồng độ thuốc qua nhau thai tương ứng với nồng độ thuốc trong máu mẹ.
- Mức độ nhạy cảm của tim thai với digoxin thấp hơn so với người trưởng thành. Trong ba tháng đầu tiên, digoxin không phải là một thuốc gây dị tật thai nhi theo các dữ liệu được công bố (Aselton 1985). Tác dụng gây độc ở thai nhi chưa được quan sát thấy khi digoxin được sử dụng liều điều trị ở mẹ. Nhiều báo cáo trường hợp mô tả mức độ dung nạp của thai nhi khá tốt khi điều trị suy tim và nhịp tim nhanh của mẹ hoặc thai nhi.
- Digoxin được sử dụng khá phổ biến trong thai kỳ (ESG -Regitz-Zagrosek 2018). Dựa trên dữ liệu có sẵn, digoxin không làm tăng nguy cơ bất lợi lên thai kỳ. Tuy nhiên, digoxin thường được dùng cho các chỉ định như suy tim, rung nhĩ ở mẹ. Cũng chính các tình trạng bệnh lý này làm tăng nguy cơ sinh non và nhẹ cân ở con. Khi dùng digoxin cần dùng liều thấp nhất có hiệu quả và cần lưu ý theo dõi trẻ sơ sinh các dấu hiệu và triệu chứng ngộ độc digoxin.
- Trong điều trị suy tim ở phụ nữ có thai, digoxin có thể đặc biệt hữu ích vì hai lý do:
-
- Việc sử dụng các thuốc điều trị suy tim thông thường còn hạn chế, đặc biệt là các thuốc tác động lên hệ renin – angiotensin.
- Nhu cầu sinh lý của thai kỳ tăng lên theo tuổi thai có thể làm trầm trọng thêm các triệu chứng của suy tim.
- Do thay đổi sinh lý do mang thai, một số tính chất dược động học của digoxin có thể bị thay đổi (Hebert 2008; Luxford 1983; Martin-Suarez 2017). Liều lượng digoxin có thể cần phải tăng lên để đạt được hiệu quả điều trị trong thai kỳ. Quyết định tăng liều dựa trên đáp ứng lâm sàng chứ không đơn thuần dựa vào nồng độ digoxin huyết thanh.
- Digoxin có thể được xem xét để xử trí tim nhanh trên thất ở thai nhi hoặc rung nhĩ với tình trạng phù thai hoặc rối loạn chức năng tâm thất hoặc khi nhịp tim trên 200 chu kỳ/phút.
- Nồng độ digoxin trong sữa mẹ thấp nên lượng digoxin vào trẻ bú mẹ là rất nhỏ và không có tác dụng phụ nào được báo cáo ở trẻ sơ sinh. Tránh cho con bú trong 2h sau tiêm digoxin tĩnh mạch.
Amiodarone
- Amiodarone có thời gian bán hủy rất dài khoảng 40 ngày. Do đó để tránh phơi nhiễm thai nhi, phải ngừng dùng thuốc vài tháng trước khi thụ thai. Các tác dụng phụ ở thai nhi đã được quan sát qua nhiều trường hợp như nhịp tim chậm và suy giáp (Lomenick 2004, Grosso 1998). Trong một số trường hợp phải điều trị bằng tiêm thyroxine thay thế vào ối .
- Kinh nghiệm với amiodarone được phụ nữ mang thai sử dụng trong ba tháng đầu thai kỳ chỉ giới hạn ở khoảng 20 trường hợp. Tuy nhiên, hầu hết trẻ em không biểu hiện các bất thường bẩm sinh (Briggs 2011).
- Năm trong số 26 trẻ mà mẹ được điều trị bằng amiodarone được phát hiện mắc bệnh suy giáp khi sinh. Trẻ thứ sáu được tiếp tục theo dõi sau khi sinh phát hiện suy tuyến giáp khi được 3 tháng tuổi (Giorgburger 2004).
- Trẻ em đã được theo dõi trong thời kỳ sơ sinh không có biểu hiện thiếu hụt chức năng có thể nhận biết liên quan đến suy giáp (Magee 1999).
- Bất thường thần kinh rải rác được quan sát ở một số trẻ em bị phơi nhiễm trong tử cung (Bartelena 2001).
- Trường hợp kéo dài khoảng QT đã được quan sát thấy trên điện tâm đồ ở sơ sinh.
- Chậm phát triển trong tử cung đã được ghi nhận nhưng vẫn chưa rõ mức độ liên quan với amiodarone.
- Hiện tại chưa có dữ liệu an toàn khi dùng amiodarone cho phụ nữ cho con bú nên tránh sử dụng thuốc này.
Adenosine
Adenosine có thời gian bán thải rất ngắn dưới 2 giây và phải tiêm tĩnh mạch nhanh. Tất cả các báo cáo cho thấy sử dụng adenosin trong thai kỳ và phụ nữ cho con bú trong điều trị rối loạn nhịp nhanh không thấy tác dụng gây độc cho thai nhi.
Flecainide
- Flecainide được chỉ định điều trị nhịp nhanh trên thất (SVT) và nhịp nhanh thất của cả mẹ và thai nhi. Flecainide cũng được sử dụng hiệu quả trong các trường hợp rối loạn nhịp trong bệnh cơ tim loạn sản thất phải, cơn tim nhanh thất đa hình thái.
- Nhiều báo cáo trường hợp chứng minh tính hiệu quả của flecainide trong điều trị nhịp tim nhanh của thai nhi (Walsh 2008, Krapp 2002). Đặc biệt khi thai nhi đã bị phù thai, flecainide có tác dụng vượt trội hơn so với digoxin. Flecainide được sử dụng đầu tiên để điều trị cơn SVT ở thai nhi từ những năm 1988 bởi Wren và cộng sự. Sau đó, thuốc được sử dụng cho các trường hợp SVT khi dùng digoxin thất bại hoặc khởi trị ngay bằng flecainide hoặc dùng phối hợp với digoxin. Các trường hợp trên, flecainide đều mang lại kết quả khả quan, có xu hướng giảm tỷ lệ tử vong so với dùng digoxin đơn độc.
- Các tác dụng phụ được ghi nhận bao gồm rối loạn thị giác ở mẹ, kéo dài khoảng QT ở mẹ, kéo dài khoảng QT ở thai, làm chậm nhịp tim thai. Cần theo dõi chặt chẽ nồng độ huyết thanh của mẹ để giữ nồng độ thuốc của thai nhi đủ thấp để giảm thiểu tác dụng phụ (Rasheed 2003).
- Trái ngược với các thí nghiệm trên động vật, không có bằng chứng gây quái thai đã được tìm thấy ở người, tuy nhiên dữ liệu rất hạn chế cho việc sử dụng flecainide trong ba tháng đầu (Villanova 1998).
THUỐC ĐIỀU TRỊ TĂNG ÁP MẠCH MÁU PHỔI
Xem thêm chương 22. Thuốc điều trị tăng áp mạch máu phổi.
Phụ nữ mang thai bị tăng áp mạch máu phổi (pulmonary hypertension – PH) có nguy cơ tử vong rất cao. Nhóm bệnh nhân này cần được quản lý bởi một nhóm đa chuyên ngành bao gồm các bác sĩ tim bẩm sinh, sản khoa. Trong quá trình chuyển dạ cần phối hợp thêm với các bác sĩ nhi khoa và gây mê.
Trong ba tháng đầu, phụ nữ mang thai bị tăng áp mạch máu phổi nên tránh sử dụng thuốc ức chế endothelin. Nhưng nếu phụ nữ mang thai đã dùng endothelin mà không biết mình mang thai, thì đây cũng không phải là lý do chính để đình chỉ thai nghén. Cần xem xét các yếu tố khác bao gồm bệnh lý nền của mẹ, mức độ và giai đoạn tăng áp mạch máu phổi, nguyện vọng của chính người mẹ. Nếu giữ thai, cần theo dõi rất sát cả mẹ và thai trong thai kỳ.
Thuốc ức chế thụ thể của endothelin
Các thuốc ức chế thụ thể của endothelin được coi là chống chỉ định trong thai kỳ (phân loại X theo FDA). Trước khi sử dụng các thuốc này, các bệnh nhân nữ cần làm test thử thai để loại trừ tình trạng mang thai. Tuy nhiên một vài tình huống khó khăn, một số phụ nữ mang thai vẫn dùng nhóm thuốc này sau khi đã trao đổi với bác sĩ chuyên khoa về nguy cơ cho mẹ, các dị tật có thể xảy ra ở thai nhi và chấp thuận các rủi ro này khi sử dụng thuốc.
Ba loại thuốc ức chế thụ thể của endothelin (endothelin-1 receptor antagonist: ERA) được phê duyệt để bán trên thị trường đều có thể gây tổn thương gan.
Sitaxsentan đã bị loại khỏi thị trường vào cuối năm 2010 vì độc tính gan nghiêm trọng.
Bosentan liên kết với 98% với albumin huyết tương, thời gian bán hủy khoảng 5h và liên kết đặc biệt với các thụ thể endothelin. Endothelin là tác nhân gây co mạch, xơ hóa, tăng sinh tế bào và tái tạo. Bosentan ức chế tác dụng này của endothelin. Bosentan đã cho thấy khả năng gây quái thai ở chuột khi nồng độ trong huyết tương vượt quá 1,5 lần so với nồng độ điều trị ở người. Các dị tật của đầu, mặt và mắt đã được quan sát, mặc dù tại thời điểm này, không có bằng chứng trực tiếp về quái thai ở người. Tuy nhiên, kinh nghiệm hiện tại quá hạn chế để loại trừ rủi ro.
Có ba trường hợp báo cáo:
(1) Một trường hợp mang thai phức tạp đã sử dụng bosentan và sildenafil cho đến khi sinh ở tuần thứ 30. Một trẻ gái được sinh ra chậm phát triển cân nặng nhưng không có biểu hiện dị tật (Molelekwa 2005).
(2) Trường hợp thứ hai dùng bosentan và warfarin cho đến tuần thứ 6, thứ 7, sau đó được đổi sang dùng iloprost đường hít và heparin. Bệnh nhân bị ngừng tim ở tuần thai thứ 25 và được cứu sống, sau đó được mổ lấy thai ở tuần 26, tuy nhiên đứa trẻ không qua khỏi do các vấn đề về hô hấp.
(3) Trường hợp thứ ba là một phụ nữ mắc bệnh lupus ban đỏ hệ thống kèm tăng áp mạch máu phổi. Bệnh nhân được sử dụng bosentan và phenprocoumon cho đến tuần thứ 5 cùng sildenafil và các thuốc ức chế miễn dịch khác. Phenprocoumon và bosentan đã được thay thế bằng heparin và iloprost từ tuần 35. Bệnh nhân sinh ra một trẻ sơ sinh khỏe mạnh ở tuần thứ 37 (Streit 2009).
Thuốc ức chế receptor của endothelin thứ 3 là ambrisentan có tác dụng gây quái thai trong thử nghiệm trên động vật, do đó không được sử dụng trên phụ nữ có thai.
Thuốc ức chế phosphodiesterase
Phosphodiesterase-5 được tìm thấy trong vật hang của dương vật cũng như trong mạch máu phổi. Trong tăng áp mạch máu phổi, sự ức chế phosphodiesterase sẽ dẫn đến sự giãn mạch của các mạch phổi và giãn mạch tuần hoàn chính ở một mức độ nào đó.
Hiện tại có sáu trường hợp dùng sildenafil khi mang thai được báo cáo. Lacassie (2004) báo cáo về một phụ nữ 24 tuổi mắc hội chứng Eisenmenger đã sử dụng sildenafil từ tuần thai thứ 7 đến tuần thứ 9, sau đó dừng lại. Khi các triệu chứng nặng hơn, bệnh nhân được tiếp tục điều trị trong khoảng từ tuần 31 đến 36 và bệnh nhân sinh được một đứa trẻ khỏe mạnh ở tuần 36. Hai phụ nữ được điều trị bằng sildenafil và bosentan trong ba tháng cuối và đều sinh những đứa trẻ khỏe mạnh (Streit 2009, Molelekwa 2005). Goland (2010). Một trường hợp tăng áp động mạch phổi do thông liên nhĩ kèm nhiễm HIV được dùng sildenafil, đã sinh được một trẻ khoẻ mạnh không có dị tật nào (Ng 2012).
Một số trường hợp khác được báo cáo sildenafil có liên quan đến tình trạng sảy thai tái phát khi thụ tinh trong ống nghiệm (Jerzak 2008) và tiền sản giật (Downing 2010, Samangaya 2009) và chậm phát triển (von Dadelszen 2011).
Hiện tại chưa có báo cáo nào về việc sử dụng tadalafil trong thai kỳ.
Thuốc ức chế prostacyclin
Hiện tại có ba chất tương tự prostacyclin đang được sử dụng để điều trị tăng áp mạch máu phổi: epoprostenol, treprostinil và iloprost. Các thuốc này ức chế sự tổng hợp của huyết khối, làm giãn mạch và giảm sự tái tạo của mạch máu.
Iloprost có hai dạng thuốc hít và thuốc tiêm cho bệnh động mạch chi dưới và các giai đoạn tiến triển của tăng áp mạch máu phổi. Sáu mô tả trường hợp mang thai báo cáo sử dụng iloprost, trong đó có một phụ nữ sử dụng trong ba tháng đầu thai kỳ, không cho thấy tác động đến sự phát triển trước khi sinh (Streit 2009, Elliot 2005). Dị tật ngón chân ngắn hơn chỉ được quan sát thấy ở chuột mà không thấy ở các loại động vật khác bao gồm người (Battenfeld 1995).
Iloprost dạng hít được dùng để điều trị thành công ở bốn trẻ sinh non rất nhỏ với tăng áp mạch máu phổi dai dẳng và dung nạp tốt (Eifinger 2008).
MỘT SỐ THUỐC KHÁC
Thuốc điều trị rối loạn lipid máu
Hiện tại, chưa có các nghiên cứu dài hạn về tác động của statin trên thai nhi khi mẹ sử dụng thuốc này. Tuy nhiên, nhóm thuốc này vẫn là nhóm thuốc chống chỉ định trong thai kỳ, do thuốc này ức chế men khử HMG-CoA làm giảm sản xuất cholesterol trong gan – là thành phần thiết yếu cho sự phát triển của các tế bào ở thai nhi và trẻ nhỏ.
Trong trường hợp rối loạn lipid máu ở mức độ nhẹ và trung bình nên tư vấn phụ nữ mang thai hoặc cho con bú sử dụng phương pháp thay đổi lối sống như tập thể dục và điều chỉnh chế độ ăn.
Khi mức cholesterol máu tăng cao và rất cao như trong trường hợp rối loạn lipid máu có tính chất gia đình, việc sử dụng các thuốc điều trị rối loạn lipid máu nên được xem xét.
Một số báo cáo cho thấy không có tác dụng độc hại đối với trẻ sơ sinh liên quan đến việc sử dụng các thuốc điều trị rối loạn lipid máu ở mẹ. Trong số này có bezafibrate, etofibrate, fenofibrate và gemfibrozil, atorvastatin, fluvastatin, lovastatin, pravastatin, rosuvastatin, simvastatin và ezetimibe. Hiện tại chỉ có dữ liệu của pravastatin về việc truyền vào sữa mẹ với số lượng không đáng kể (bằng hoặc ít hơn 0,4% liều liên quan đến cân nặng – Pan 1988).
Một số phân tích gần đây đánh giá sử dụng statin trong thai kỳ có thể được coi là an toàn.
Một phân tích trên 1152 phụ nữ đã sử dụng statin trong ba tháng đầu, khi chưa hiệu chỉnh, tỷ lệ dị tật ở trẻ của những phụ nữ này là 6,34% so với 3,55% ở những phụ nữ không sử dụng statin trong ba tháng đầu (RR = 1,79; 95%CI 1,43 – 2,23). Kiểm soát các yếu tố gây nhiễu, đặc biệt là bệnh tiểu đường đã có từ trước làm tăng tỷ lệ nguy cơ bất thường từ 1,07 lên 1,37. Cũng không có sự gia tăng đáng kể về mặt thống kê trong bất kỳ dị tật cụ thể nào của cơ quan được đánh giá sau khi tính toán các yếu tố gây nhiễu. Kết quả tương tự trên một loạt các phân tích độ nhạy.
Một số trường hợp cần xem xét sử dụng statin như chỉ định bắt buộc bao gồm: nhồi máu cơ tim cấp, hoặc tăng lipid máu gia đình không thể kiểm soát được bằng các thuốc khác.
Cholestyramine là một loại nhựa được sử dụng để liên kết acid mật thành một phức hợp không hấp thụ được. Do đó, cholestyramine không được hấp thụ từ đường ruột của mẹ và không gây nguy cơ cho trẻ bú mẹ. Colesevelam là một chất gắn acid mật mới, cũng không được hấp thụ qua đường tiêu hoá nên về mặt lý thuyết cũng có thể sử dụng cho phụ nữ có thai và phụ nữ cho con bú.
a. Simvastatin
- Simvastatin liên kết 95% với protein huyết thanh, có thời gian bán hủy dài và trải qua quá trình chuyển hóa qua gan lần đầu tiên nên nồng độ thuốc qua nhau thai và sữa mẹ có thể được coi là thấp.
- Hiện tại có một số các báo cáo trên người và động vật, không thấy tác dụng ngoại ý của simvastatin lên thai nhi nhưng tốt nhất nên tránh sử dụng.
- Hiện tại, cũng không có dữ liệu về vận chuyển thuốc qua sữa mẹ nên BNF khuyến cáo tránh sử dụng. Bên cạnh đó, simvastatin cũng không được phép sử dụng ở trẻ em.
b. Atorvastatin
- Atorvastatin liên kết 98% với protein huyết thanh, có thời gian bán hủy là 14h và trải qua quá trình chuyển hóa ở gan lần đầu tiên nên nồng độ thuốc qua nhau thai và sữa mẹ có thể được coi là thấp.
- Tuy nhiên hiện chưa có các dữ liệu an toàn cho việc sử dụng atorvastatin cho phụ nữ có thai và cho con bú nên tốt nhất vẫn nên tránh sử dụng thuốc này.
- Atorvastatin không được cấp phép sử dụng ở trẻ em.
c. Rosuvastatin
- Hiện tại không có dữ liệu và tác dụng của rosuvastatin trên thai nhi và qua sữa mẹ. Có một số trường hợp báo cáo nhỏ lẻ cho thấy rosuvastatin gây dị tật ở động vật nên thuốc này vẫn được coi là chống chỉ định cho phụ nữ có thai và cho con bú.
Thuốc ức chế alpha giao cảm
Thuốc ức chế alpha-1 giao cảm được dùng với chỉ định chính trong điều trị phì đại tuyến tiền liệt lành tính. Nhóm thuốc này cũng có tác dụng tốt trong điều trị cấp cứu tăng huyết áp trong bệnh lý tiền sản giật. Trong trường hợp thuốc chẹn α-1 đã được sử dụng trong ba tháng đầu, cần theo dõi thai nhi bằng siêu âm để đánh giá sự phát triển và các bất thường thai nhi.
a. Doxazosin
Trong các nghiên cứu trên động vật doxazosin có thấy tích lũy trong sữa mẹ theo các nhà sản xuất. Tuy nhiên, hiện tại vẫn chưa có số liệu về vận chuyển doxazosin qua sữa mẹ. Tránh sử dụng thuốc này cho phụ nữ cho con bú vì thuốc được tích lũy trong sữa mẹ bằng cơ chế vận chuyển tích cực. Do đó doxazosin chỉ nên được sử dụng trong các trường hợp cấp cứu mà không còn thuốc nào khác và phải theo dõi chặt chẽ ở trẻ sơ sinh.
b. Terazosin
- Terazosin có sinh khả dụng 90% và liên kết với protein tới 94%. Thuốc này được dùng với chỉ định chính trong điều trị phì đại tuyến tiền liệt.
- Hiện tại không có nghiên cứu nào về sử dụng terazosin trên phụ nữ cho con bú và về sự vận chuyển thuốc này qua sữa mẹ.
c. Prazosin
- Prazosin qua được nhau thai. Một số báo cáo từ những năm 1980 cho thấy prazosin được dung nạp tốt trong thai kỳ. Hiện tại không có bằng chứng về nguy gây cơ quái thai của prazosin.
- Prazosin chỉ nên được sử dụng trong quý 2 và 3 của thai kỳ, khi thuốc hạ huyết áp đầu tiên không kiểm soát được.
- Hiện tại không có dữ liệu của prazosin trên phụ nữ cho con bú nên tránh dùng cho đối tượng này.
Methyldopa
a. Phụ nữ mang thai
- Alpha methyldopa là thuốc được lựa chọn đầu tiên trong điều trị tăng huyết áp ở phụ nữ có thai do các bằng chứng về sự dung nạp và an toàn trên cả mẹ và thai nhi.
- Alpha methyldopa là một tiền chất chủ vận adrenergic, hạ huyết áp tác dụng lên thần kinh trung ương thông qua cơ chế thay thế norepinephrine trong các đầu dây thần kinh adrenergic bằng chất chuyển hoá của thuốc là alpha methyl epinephrine. Alpha methyldopa hạ huyết áp thông qua cơ chế giảm sức cản ngoại vi trong khi không ảnh hưởng lên cung lượng tim và không giảm tưới máu tử cung.
- Alpha methyldopa có hiệu quả lâm sàng sau khi uống 60 – 90 phút, tác dụng có thể kéo dài đến 10 – 12h. Methyldopa qua nhau thai với số lượng rất ít.
- Tác dụng phụ của methyldopa bao gồm trầm cảm, mệt mỏi, khô miệng. Một số ít tác dụng không mong muốn hiếm gặp như thiếu máu tan máu và viêm gan.
b. Phụ nữ cho con bú
- Với liều điều trị hằng ngày là 250 – 2.000 mg, methyldopa có thể đạt được nồng độ 1,14 mg/L trong sữa. Tỷ lệ M/P của methyldopa là 0,2 – 0,5. Đối với trẻ sơ sinh, liều methyldopa có thể tính bằng khoảng 0,17 mg/kg, bằng khoảng 3,2% liều của mẹ. Đối với phụ nữ đang cho con bú dùng methyldopa, chỉ phát hiện được thuốc trong huyết tương của một trong ba trẻ sơ sinh (90 μg/L). Các báo cáo cho thấy không gặp tác dụng phụ ở trẻ bú mẹ dùng methyldopa. Methyldopa có thể thúc đẩy sản xuất sữa do tăng tiết prolactin (Bennett 1996). Tuy nhiên methyldopa làm tăng nguy cơ trầm cảm ở phụ nữ sau sinh nên khuyến cáo không nên dùng cho các đối tượng này.
- Không nên dùng phối hợp methyldopa và thuốc chẹn beta giao cảm do cả hai thuốc đều tác động lên hệ giao cảm trung ương.
Magie sulfate
- Magie sulfate, mặc dù không thực sự là thuốc điều trị tăng huyết áp, nhưng đã được chứng minh là có vai trò trong phòng ngừa và điều trị co giật trong sản giật.
- Sử dụng thuốc theo liều tiêm với liều ban đầu là 4 – 6 g, sau đó truyền tĩnh mạch liên tục 2 – 3,5 g/h. Hiện tại chưa có báo cáo về tác dụng gây hại của magie sulfate trên mẹ và thai.
- Magie sulfate cũng có tác dụng ức chế các cơn co thắt nhưng không hiệu quả bằng thuốc giảm cơn co khác như atosiban (Crowther 2002), mặc dù thuốc vẫn đang được sử dụng phổ biến ở Mỹ để điều trị dọa sinh non. Gần đây, các nghiên cứu đã chứng minh rằng magie sulfat hoạt động như một tác nhân bảo vệ thần kinh khi được sử dụng trong quá trình chuyển dạ sinh non.
TÓM LƯỢC SỬ DỤNG THUỐC TRONG MỘT SỐ BỆNH LÝ TIM MẠCH Ở PHỤ NỮ CÓ THAI VÀ CHO CON BÚ
Bệnh cơ tim và suy tim
- Bệnh cơ tim và suy tim gây nhiều biến cố nguy hiểm trong thai kỳ, do vậy nếu phụ nữ bị suy tim từ trước với EF < 40% thì không nên mang thai.
- Nếu có thai kèm suy tim, các nhóm thuốc chống chỉ định bao gồm: ức chế men chuyển, chẹn thụ thể, đối kháng aldosterone, ivabradine. Nên ngừng các thuốc này trước khi có ý định mang thai hoặc ngay khi phát hiện có thai.
- Các thuốc được ưu tiên chọn lựa gồm: chẹn beta chọn lọc như metoprolol hay chẹn alpha và beta như carvedilol, lợi tiểu như furosemide, bumetamide nhưng cần lưu ý nguy cơ giảm tưới máu thai và rối loạn điện giải thai nhi, có thể sử dụng digoxin nếu cần.
- Trong trường hợp cần giảm hậu gánh, có thể sử dụng nitrate và hydralazine. Các thuốc vận mạch như dobutamine và dopamine có thể được sử dụng trong thai kỳ nếu cần thiết. Thuốc vận mạch đầu tay như noradrenaline tuy làm co mạch, giảm tưới máu đến tử cung nhưng các báo cáo cũng không thấy các bất thường trên thai nhi.
Tăng huyết áp
- Các rối loạn THA chủ yếu của thai kỳ bao gồm THA sẵn có từ trước hoặc mạn tính (THA được chẩn đoán từ trước tuần 20 của thai kỳ), THA thai kỳ (được chẩn đoán sau tuần 20 của thai kỳ) và THA sẵn có kèm THA thai kỳ với protein niệu và tiền sản giật.
- Cần lưu ý nhau thai không có khả năng điều hoà lưu lượng máu, do vậy hạ huyết áp quá đột ngột và cấp tính có thể gây suy thai, biểu hiện sớm là nhịp tim thai chậm.
- Phụ nữ với THA thai kỳ hoặc THA mạn tính kèm với THA thai kỳ hoặc THA có tổn thương cơ quan đích hoặc có triệu chứng, điều trị thuốc phải bắt đầu khi HA ≥ 140/90 mmHg. Trong các trường hợp khác bắt đầu dùng thuốc khi HATT ≥ 150 mmHg hoặc HATTr ≥ 95 mmHg.
- THA ở phụ nữ có thai được coi là mức độ nặng khi HA phòng khám ≥ 160/110 mmHg.
- Các thuốc hạ huyết áp được lựa chọn ở phụ nữ có thai:
-
- Thuốc đầu tay: methyldopa, labetalol và nifedipine đường uống.
- Thuốc hàng thứ hai: các thuốc chẹn kênh canxi khác, một số thuốc chẹn beta ngoại trừ atenolol.
- Ở phụ nữ có thai, HATT ≥ 170 mmHg hoặc HATTr ≥ 110 mmHg thì cần được coi là THA cấp cứu và bệnh nhân phải nhập viện để xử trí. Có thể sử dụng thuốc đường tĩnh mạch như labetalol, nicardipine và kết hợp các thuốc đường uống như nifedipine và methyldopa. Nicardipine tĩnh mạch được Hiệp hội thuốc châu u (European Medicine Agency) khuyến cáo sử dụng trong trường hợp tăng huyết áp nặng kèm tiền sản giật mà không sử dụng được hoặc không có các thuốc đường tĩnh mạch khác. Trước đây có đề cập đến hydralazine đường tĩnh mạch là lựa chọn đầu tay nhưng gần đây đã được ESC bỏ ra khỏi lựa chọn tối ưu do phát hiện thuốc có tác dụng phụ gây giảm tiểu cầu ở thai nhi và gây triệu chứng giống lupus ở mẹ.
- Các thuốc hạ áp chống chỉ định ở phụ nữ có thai gồm: ức chế men chuyển, chẹn thụ thể, ARNI, kháng aldosterone.
- Đối với trường hợp tiền sản giật nặng kèm theo phù phổi, cần lựa chọn nitroglycerine, không nên dùng lợi tiểu vì thuốc có thể làm giảm thể tích tuần hoàn.
Bệnh van tim, van cơ học
- Các tổn thương hẹp van như hẹp van hai lá và hẹp van động mạch chủ thường dung nạp kém hơn nhiều so với các tổn thương thoái hoá gây hở van, các tình huống điều trị trong bệnh từng van cũng phức tạp, cần chuyên đề riêng biệt. Do vậy, chỉ đề cập nguyên tắc chung trong các bệnh này.
- Các điều trị cơ bản bao gồm: lợi tiểu nếu có tình trạng sung huyết, chẹn beta giúp làm tăng đổ đầy thất trong các trường hợp hẹp van, chống đông tuỳ loại nếu có rung nhĩ hoặc huyết khối trong buồng tim.
- Nếu có ảnh hưởng huyết động nghiêm trọng cần cân nhắc các biện pháp can thiệp qua đường ống thông hoặc phẫu thuật.
- Quá trình mang thai ở phụ nữ có van cơ học làm tăng nguy cơ huyết khối tại van gây kẹt van hoặc các nguy cơ xuất huyết khác, do vậy việc theo dõi chống đông phải rất cẩn thận và tỷ mỉ.
- Hội Tim mạch Hoa Kỳ khuyến cáo: phụ nữ có thai đang dùng kháng vitamin K > 5 mg nên chuyển sang heparin trọng lượng phân tử thấp hoặc heparin thường từ cuối tuần thứ 6 của thai để giảm các nguy cơ bất thường cho thai.
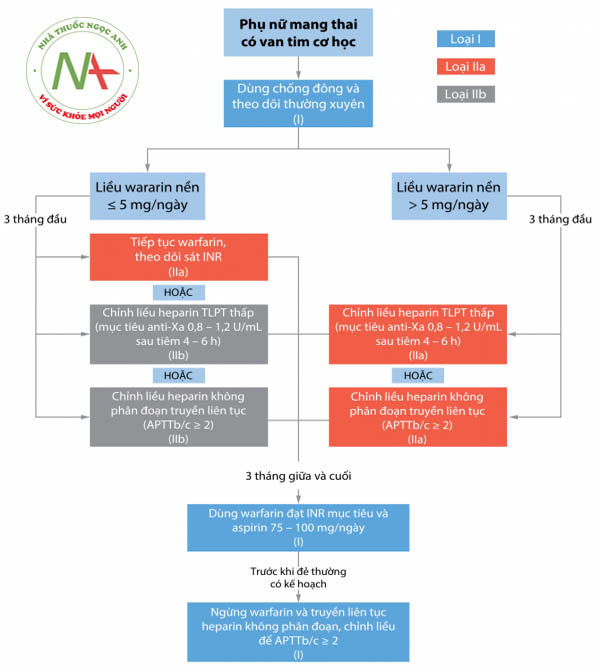
Bệnh tim thiếu máu cục bộ
- Tách thành động mạch vành là nguyên nhân phổ biến nhất của bệnh tim thiếu máu cục bộ trong thai kỳ. Các cơ chế khác của thiếu máu cục bộ bao gồm co thắt mạch, bệnh Kawasaki trước đó, bệnh xơ vữa động mạch trên nền tuổi mẹ cao kèm mắc các yếu tố nguy cơ tim mạch, ngộ độc cocaine. Thời điểm thường gặp là quý ba thai kỳ hoặc sau khi sinh với các tình huống như bóc tách mạch vành, huyết khối hoặc thuyên tắc.
- Điều trị ban đầu của nhồi máu cơ tim cấp tính trong thai kỳ giống như không có thai, cần tái tưới máu sớm. Can thiệp mạch vành qua da thích hợp hơn với tiêu sợi huyết.
- Điều trị đau thắt ngực không ổn định và điều trị sau nhồi máu cơ tim bao gồm các liệu pháp kháng tiểu cầu như aspirin (xem thêm phần thuốc kháng tiểu cầu), thuốc chẹn beta hoặc chẹn kênh canxi, heparin hoặc heparin trọng lượng phân tử thấp và nitrat. Các chất ức chế bivalirudin và glycoprotein IIb/IIIa khác không được khuyến cáo do thiếu dữ liệu.
Rối loạn nhịp thất
- Nhịp nhanh thất hoặc rung thất phát sinh trong thai kỳ thường xuất hiện trên mẹ có bất thường về cấu trúc tim, nếu trên tim mẹ không có bất thường cấu trúc thì sau này có nguy cơ mắc bệnh cơ tim chu sản.
- Nhịp nhanh thất nếu bất ổn về huyết động thì phải sốc điện. Nếu ổn định huyết động có thể được điều trị bằng sốc điện hoặc bằng thuốc lidocaine hoặc thuốc chẹn beta. Hướng dẫn của ESC cũng khuyên dùng procainamide, flecainide và sotalol. Amiodarone sẽ được sử dụng nếu tất cả các biện pháp khác không thành công, tuy nhiên cân nhắc các tác dụng phụ trên thai nhi (xem thêm cụ thể từng thuốc trong chương 5: Thuốc điều trị rối loạn nhịp tim). Chẹn beta có thể sử dụng là thuốc duy trì lâu dài trong điều trị cơn nhịp nhanh thất.
- Lidocaine đã được nghiên cứu như một chất gây mê hơn là một thuốc chống loạn nhịp và dữ liệu có sẵn từ các nghiên cứu cho thấy thuốc này là an toàn. Sáu mươi đến bảy mươi phần trăm của lidocaine gắn với protein và nhanh chóng đi vào tuần hoàn của mẹ và đi qua nhau thai. Đã có hai trường hợp được công bố rằng lidocaine được sử dụng thành công cho điều trị rối loạn nhịp thất trong quá trình chuyển dạ và sinh con, thậm chí thông qua ống thông ngoài màng cứng. Ức chế thần kinh trung ương có thể là tác dụng phụ khi dùng liều cao.
- Procainamide được sử dụng phổ biến hơn trong điều trị lâu dài cơn nhịp nhanh trên thất hoặc để chuyển nhịp cơn nhịp nhanh thất đơn dạng có huyết động ổn định và đôi khi cho cơn nhịp nhanh trên thất ở thai nhi. Thuốc có liên quan đến triệu chứng giống như lupus ở mẹ và kéo dài khoảng QT ở thai nhi.
- Sotalol là một thuốc chống loạn nhịp với một trong những rủi ro lớn nhất là xoắn đỉnh do kéo dài khoảng QT. Công dụng của thuốc trong thai kỳ chủ yếu là kiểm soát rối loạn nhịp tim thai, được khuyến cáo chủ yếu cho các trường hợp rung nhĩ và nhanh thất. Khoảng QTc của mẹ nên được theo dõi chặt chẽ khi sử dụng sotalol.
Bảng 20.1: Các thuốc tim mạch sử dụng ở phụ nữ có thai.
| Thuốc | Phân loại theo FDA | Tác dụng phụ | Truyền qua nhau thai | Truyền qua sữa |
| Adenosine | C | Rối loạn thị giác ở mẹ, viêm thận kẽ cấp, vàng da thai kỳ, nhịp chậm bào thaiĐược sử dụng điều trị rối loạn nhịp ở mẹ và thai nhi | Có | Có |
| Amiodarone | D | Bướu giáp bẩm sinh, rối loạn chức năng tuyến giáp (suy giáp), QT dài, bất thường phát triển hệ thần kinh, đẻ non. | Có | Có. Do có thời gian bán thải kéo dài, nhà sản xuất khuyến cáo nên dừng cho bú nếu sử dụng thuốc là cần thiết |
| Ức chế men chuyển, ức chế thụ thể angiotensin, ức chế thụ thể neprilysin, ức chế trực tiếp renin | X | Thiểu ối, chậm phát triển trong tử cung, giảm chức năng thận bào thai, thiểu sản phổi, dị dạng xương.Chống chỉ định khi mang thai. | Có | Có. Captopril, benazepril và enalapril có thể dùng sau sinh với theo dõi sát cân nặng của trẻ. Nhà sản xuất không khuyến cáo sử dụng các thuốc khác trong giai đoạn cho con bú. |
| Chẹn beta giao cảm: Labetalol, atenolol, metoprolol, carvedilol | C (atenolol D) | Nhịp chậm, hạ đường huyết, giảm cân nặng sơ sinh.Labetalol sử dụng cho tăng huyết áp, yêu cầu chỉnh liều theo tuổi thai và cân nặng.
Atenolol đi kèm với chậm phát triển đáng kể trong tử cung . |
Có | Có. Labetalol là an toàn (báo cáo về nhịp chậm không triệu chứng và hiện tượng Raynaud).Metoprolol- có thể được chấp nhận, không có tác dụng không mong muốn ở một thử nghiệm nhỏ
Carvedilol – không rõ |
| Chẹn kênh calci: Nifedipine, verapamil, diltiazem, amlodipine | C | Sinh non, chậm phát triển trong tử cung, nhịp tim thai chậm ở một vài thuốc, nghi ngờ gây co giật sơ sinh nếu sử dụng vào ba tháng cuối.Nifedipine được sử dụng điều trị tăng huyết áp và giảm co bóp tử cung (có thể gây hạ huyết áp ở mẹ và giảm oxy máu ở thai khi sử dụng cùng với magnesium). Verapamil, cùng với chẹn beta được ưa thích hơn trong điều trị SVT khi so sánh với diltiazem. Diltiazem tác động xấu với thai trong các nghiên cứu trên động vật.
Amlodipin có thể an toàn điều trị tăng huyết áp. |
Có (không với diltiazem) | Có. Nifedipine có thể an toàn, nhưng có ít dữ liệu về verapamil và diltiazem. |
| cholestyramine resin/colestipol | C | Có thể làm giảm vitamin tan trong dầu. | Không rõ | Không. Có thể sử dụng trong thời gian cho con bú nhưng có thể làm ảnh hưởng đến nồng độ vitamin ở mẹ. |
| Clonidine | C | Có thể yêu cầu khoảng thời gian các liều ngắn hơn. Có thể dùng đường qua da nếu không uống được. | Có | Có |
| Digoxin | C | Cân nặng sơ sinh thấpSử dụng hàng đầu cho SVT có triệu chứng (liều thấp nhất có hiệu quả). Nồng độ huyết thanh là không đáng tin cậy trong lúc mang thai.
Sử dụng để điều trị rối loạn nhịp ở bào thai. |
Có | Có. |
| Disopyramide | C | Co thắt tử cung, bong nhau thai, kéo dài QT. | Có | Có |
| Lợi tiểuLợi tiểu quai (furosemide)
Thiazide (HCTZ, metolazone) /eplerenone |
C (eplerenone B) | Thiểu ối, rối loạn điện giải bào thai.Furosemide thường được sử dụng trong phù phổi và suy tim, có thể gây tăng cân sơ sinh. Dữ liệu ít về torsemide và bumetanide.
HCTZ để điều trị tăng huyết áp nếu được sử dụng trước mang thai, không được khuyến cáo trong điều trị với mục đích lợi tiểu thường quy. Có thể đi kèm với vàng da bào thai/ sơ sinh, giảm tiểu cầu, chảy máu ở mẹ và giảm natri máu. Spironolactone có tác dụng kháng androgen trong 3 tháng đầu. Eplerenone có tác dụng phụ trong các nghiên cứu về sinh sản ở động vật. |
Có | Có. Lợi tiểu có thể ức chế tiết sữa. Cả furosemide và HCTZ được chấp nhận, nhưng yêu cầu phải theo dõi cân nặng trẻ. Dữ liệu còn hạn chế về các thuốc lợi tiểu khác.Spironolactone và eplerenone không được khuyến cáo trong lúc cho con bú. |
| Dopamine | C | Thuốc hồi sức tim mạch sử dụng tương tự như khi không mang thai.Có thể có tác dụng vận mạch ở bào thai. Nghiên cứu trên động vật cho thấy tác dụng phụ trên hệ sinh sản. | Không rõ | Không rõ |
| Dobutamine | B | Thuốc hồi sức tim mạch sử dụng tương tự như khi không mang thai.Không được sử dụng trong test gắng sức trong khi mang thai. | Không rõ | Không rõ |
| Thuốc ức chế receptor Endothelin (bosentan, ambrisentan, macitentan) | X | Đi kèm với các dị dạng bẩm sinh về xương hàm dưới và tim. | Không rõ | Dữ liệu còn hạn chế |
| Epinephrine | C | Thuốc hồi sức tim mạch sử dụng tương tự như khi không mang thai.Có thể gây co mạch tử cung và thiếu oxy thai. Cũng được sử dụng cho sốc phản vệ và hen nặng. | Có | Không rõ |
| Ezetimibe | Đi kèm với tác dụng bất lợi trên thai trong các nghiên cứu ở động vật. Không được khuyến cáo sử dụng. | Không rõ | Không rõ | |
| Fenofibrate | C | Dữ liệu còn hạn chế. Không được khuyến cáo. | Có | Không rõ |
| Flecainide | C | Rối loạn thị giác ở mẹ, viêm thận kẽ cấp, tắc mật thai kỳ, nhịp chậm thai nhi.Sử dụng điều trị rối loạn nhịp cả mẹ và thai. | Có | Có |
| Fondaparinux | B | Sử dụng ở bệnh nhân dị ứng với heparin và giảm tiểu cầu do heparin. | Có | Không rõ |
| Gemfibrozil | C | Đi kèm tác dụng bất lợi trên thai nhi trong các nghiên cứu ở động vật.Không được khuyến cáo. | Có | Không rõ |
| HeparinsUFH
LMWH |
C-UFHB-enoxaparin | Theo dõi chống đông kỹ càng là cần thiết ở phụ nữ có van cơ học.Giảm tiểu cầu do heparin (heparin > LMWH), loãng xương. | Không | Không rõ |
| Hydralazine | C | Hội chứng giống lupus, nhịp nhanh phản ứng, giảm tiểu cầu thai nhi. Điều trị tăng huyết áp và suy tim. | Có | Có |
| Ibutilide | – | Dữ liệu còn hạn chế | Không rõ | Không rõ |
| Iloprost | C | Dữ liệu hạn chế | Không rõ | Không rõ |
| Isosorbide dinitrate | B | Có tác dụng phụ bất lợi trên hệ sinh sản ở động vật. | Không rõ | Không rõ |
| Ivabradine | – | Có tác dụng phụ bất lợi trên hệ sinh sản ở động vật. | Có (chuột) | Không rõ |
| Levosimendan | – | Thuốc giãn mạch trong điều trị suy tim (đặc biệt bệnh cơ tim chu sản). | Không rõ | Không rõ |
| Lidocaine | B | ức chế CNS, tác động lên trương lực mạch máu và tim. Dữ liệu hạn chế trong sử dụng điều trị rối loạn nhịp thất, có thể xem xét. | Có | Có |
| Methyldopa | B/C (dạng tiêm) | Điều trị tăng huyết áp (ưu tiên hàng đầu). Nhiễm độc gan 1%. | Có | Có |
| Mexiletine | C | Sử dụng trong rối loạn nhịp thất. Dữ liệu còn hạn chế nhưng có thể an toàn. | Có | Có |
| Milrinone | C | Thuốc hồi sức tim mạch sử dụng tương tự như khi không mang thai. Tăng tái hấp thu trong lúc mang thai. | Không rõ | Không rõ |
| Nitroglycerine | C | Sử dụng trong suy tim, tăng huyết áp, giãn tử cung. | Không rõ | Không rõ |
| Nitroprusside | C | Nhiễm cyanide bào thai, ngộ độc thiocyanate. | Có | Có (chất chuyển hoá) |
| Norepinephrine | C | Thuốc hồi sức tim mạch sử dụng tương tự như khi không mang thai. | Có | Không rõ |
| PDE-5i (sildenafil, tadalafil) | B | Dữ liệu hạn chế | Không rõ | Có |
| Thuốc ức chế ngưng tập tiểu cầu: Aspirin, clopidogrel, prasugrel, ticagrelor | N-aspirinB-clopidogrel
C-ticagrelor |
Aspirin gây chậm phát triển trong tử cung, chảy máu thai nhi, toan máu ở trẻ sơ sinh. Liều cao aspirin gây đóng ống động mạch sớm. Các thuốc khác không được nghiên cứu nhiều. | Có (aspirin)Không rõ-clopidogrel, ticagrelor, prasugrel | Aspirin: có nhưng có thể an toàn ở liều thấp (nhà sản xuất khuyến cáo không sử dụng).Clopidogrel: không rõ, Prasugrel và ticagrelor: có trong các nghiên cứu ở chuột. |
| Procainamide | C | Hội chứng giống lupus, kéo dài QT | Có | Có |
| Propafenone | C | Dữ liệu hạn chế. Có thể an toàn. | Có | Có |
| Quinidine | C | Giảm tiểu cầu ở thai nhi, kéo dài QT | Có | Có |
| Sotalol | B | Nguy cơ xoắn đỉnh cao hơn, nhịp chậm bào thai, hạ đường huyết, giảm cân nặng sơ sinh. Ngày càng được sử dụng trong điều trị cuồng nhĩ bào thai. | Có | Có |
| Statins | X | Dữ liệu hạn chế, dị dạng bẩm sinh. | Có | Không rõ |
| ThrombolyticsAlteplase
Streptokinase |
C | Chống chỉ định tương đối thời kỳ mang thai và hậu sản. Không nên bị chống chỉ định ở các trường hợp nguy hiểm tính mạng. Alteplase có dụng phụ trên nghiên cứu ở động vật. Tăng nguy cơ chảy máu (chủ yếu đường sinh dục), mất thai (6%), sinh non (6%). | Tối thiểu | Không rõ |
| Treprostinil | B | Dữ liệu hạn chế, tác dụng không mong muốn ở các nghiên cứu trên động vật. | Không rõ | Không rõ |
| Warfarin | X | Qua được nhau thai, nguy cơ dị dạng trong ba tháng đầu (thiểu sản mũi và chi), bất thường thần kinh trung ương và nguy cơ chảy máu trong suốt thai kỳ. nguy cơ của dị dạng bẩm sinh bị giảm xuống với liều ≤ 5 mg. Chủ yếu chỉ định cho van cơ học. | Có | Tối thiểu. Theo dõi dấu hiệu bầm tím xuất huyết ở trẻ. |
Phân loại theo FDA: A) Không có nguy cơ đối với thai nhi dựa trên các nghiên cứu ở người; B) Không có nguy cơ đối với thai nhi dựa trên nghiên cứu ở động vật; C) Nghiên cứu trên động vật cho thấy tác dụng phụ bất lợi, không có nghiên cứu trên người, lợi ích có thể khuyến cáo dùng; D) Chứng minh có nguy cơ trên thai nhi, lợi ích của thuốc có thể khuyến cáo dùng thuốc; X) chứng minh nguy cơ cao gây dị dạng thai nhi hơn là lợi ích; N) không phân loại
CNS: hệ thần kinh trung ương; FDA: cục quản lý thực phẩm và dược phẩm Hoa Kỳ; HCTZ: hydrochlorothiazide; LMWH: Heparin trọng lượng phân tử thấp; PDE-5i: ức chế phosphodiesterase; SVT: nhịp nhanh trên thất.
Xem thêm:
TÀI LIỆU THAM KHẢO
- Wendy Jones. Breastfeeding and Medication. First published 2013 by Routledge
- Regit-Azgrosek V, Roos-Hesselink JW, Bauersachs J, et al., ESC Scientific Document Group. 2018 ESC guidelines for the management of cardiovascular diseases during pregnancy. Eur Heart J. 2018; 39:3165–241.
- M. Gabriel Khan. Cardiac DrugTherapy – 2015 – 8th Edition Springer
- Drugs during pregnancy and lactation. Treatment options and risk assessment. Third edition 2015. Edit by Christof Schaefer, Paul Peters, and Richard K. Miller. Elsevier
- Gerld C. Briggs, Roger K. Freeman. Drugs in pregnancy and lactation, tenth edition 2015. Wolters Kluwer Health.
- Karen Sliwa John Anthony Editors. Cardiac Drugs in Pregnancy. Springer – Verlag London 2014
- Aaron B. Kaye, MD,1 Amar Bhakta, MD,1 Alex D. Moseley, et al., Review of Cardiovascular Drugs in Pregnancy. Journal of women’s health. Volume 00, Number 00, 2018 a Mary Ann Liebert, Inc. DOI: 10.1089/jwh.2018.7145
- Kanu Chatterjee and Eric J Topol. Cardiac drugs. Second editior – 2015 – Jaypee – the health sciences publisher.
- Anderson GD. Using pharmacokinetics to predict the effects of pregnancy and maternal infant transfer of drugs during lactation. Expert Opin Drug Metab Toxicol 2006; 2:947–60
- Dan G. Halpern, MD,a Catherine R. Weinberg, MD,a Rebecca Pinnelas, MD, et al., Use of Medication for Cardiovascular Disease During Pregnancy. Journal of the American College of Cardiology. 2019 by Elsevier.
- NHS, Your Health in Pregnancy, 2012.
- Rivera-Calimlim L, Drugs in breastmilk, Drug Ther, 1977;7:59–6.
- Amir LH, Pirotta M, Raval M, Breastfeeding: Evidence based guidelines for the use of medicines, Aust Fam Physician, 2011;40:9.
- Department of Health, Breastfeeding: good practice guidance to the NHS, National Breastfeeding Working Group, 1995.
- Hale TW, Kristensen JH, Ilett KF, The transfer of medications into human milk. Textbook of Human Lactation, Hale TW, Hartmann PE (eds), Amarillo, Texas: Hale Publishing, LP, 2007
- Martin RM, Gunnell D, Smith GD, Breastfeeding in infancy and blood pressure in later life: systematic review and meta-analysis, Am J Epidemiology, 2005;161:15–26.
- Sanghavi M, Rutherford JD, Cardiovascular physiology of pregnancy. Circulation 2014;130: 1003–8.
- Ruys TP, Maggioni A, Johnson MR, et al., Cardiac medication during pregnancy, data from the ROPAC. Int J Cardiol 2014;177:124–8.
- Peters RM, Flack JM., Hypertensive disorders of pregnancy. J Obstet Gynecol Neonatal Nurs. 2004; 33:209–20.
- Creanga AA, Syverson C, Seed K, et al., Pregnancy related mortality in the United States, 2011-2013. Obstet Gynecol. 2017;130:366–73.
- Beyer-Westendorf J, Michalski F, Tittl L, et al. Pregnancy outcome in patients exposed to direct oral anticoagulants – and the challenge of event reporting. Thromb Haemost 2016; 116:651.