Bệnh thần kinh
Đau đầu: Cơ chế bệnh sinh, Chẩn đoán và các hướng dẫn Điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết: Đau đầu: Cơ chế bệnh sinh, Chẩn đoán và các hướng dẫn Điều trị – tải file PDF Tại đây.
Biên dịch: BS Thanh Sơn
NỘI DUNG CHÍNH
– Bệnh nhân bị rối loạn đau đầu đã biết biểu hiện một sự thay đổi về đặc điểm đau đầu cần được đánh giá các nguyên nhân nghiêm trọng có thể gây nên.
– Thăm khám lâm sàng ở bệnh nhân đau đầu cơ bản tập trung vào trạng thái tinh thần, khám mắt, dấu hiệu màng não, khám thần kinh, chủ yếu là các dây thần kinh sọ (Cranial nerves, CNVs) II, III, IV và VI, cũng như các vùng đặc hiệu tại não bộ.
– Đau đầu nguyên phát từ nhẹ tới vừa và không đặc hiệu được điều trị bằng giảm đau không steroid (NSAIDs). Đau đầu nhiều có thể được điều trị bằng đối vận dopamine không phải đường uống (metoclopramide hoặc prochlorperazine), các thuốc đặc hiệu với migraine (triptans), hoặc NSAIDs (Ketorolac). Các thuốc giảm đau opioid không được chỉ định để điều trị đau đầu nguyên phát.
– Đa số bệnh nhân đau đầu không cần chụp hình sọ não. Khi làm, chẩn đoán hình ảnh là chuyên biệt cho các yếu tố đặc hiệu khi cân nhắc các chẩn đoán phân biệt.
– Chẩn đoán phân biệt của đau đầu nặng bao gồm xuất huyết dưới nhện (SAH) hoặc các xuất huyết nội sọ khác (ICH), huyết khối tĩnh mạch sọ, và bóc tách động mạch sọ. (Bảng 16.1)
– Ở những bệnh nhân nghi ngờ SAH, tiếp cận từng bước theo Ottawa SAH, chụp cắt lớp vi tính sọ não, kèm chọc dịch não tủy và/hoặc chụp cắt lớp vi tính mạch máu sọ não.
– Nên dùng kháng sinh trước khi tiến hành chọc dịch não tủy nếu nghi ngờ viêm màng não.
KIẾN THỨC NỀN TẢNG
Thực trạng và tầm quan trọng
Đau đầu vẫn còn là một trong những nguyên nhân hàng đầu khi tới phòng cấp cứu (ED). Phần lớn bệnh nhân có than phiền về đau đầu trước đó không có nguyên nhân y khoa nghiêm trọng gây ra vấn đề trên. Phần lớn nguyên nhân đau đầu nguyên phát thường thấy là lành tíh, như đau đầu tension và đau nửa đầu (migraine). Phần nhỏ đau đầu là gây ra bởi các nguyên nhân y khoa bên dưới hoặc các tình trạng ngoại khoa mà cần sớm chẩn đoán và điều trị. Tỷ lệ thấp các bệnh nghiêm trọng tạo ra hiệu ứng “một cây kim trong đống rơm”, và đau đâu là một biểu hiện dễ bỏ sót gây sai sót ở phòng cấp cứu dù cho các chẩn đoán hình ảnh bị lạm dụng với các tình trạng đau đầu lành tính. Dù chỉ xuất hiện ở một phần nhỏ bệnh nhân biểu hiện đau đầu cấp tính khi tới phòng cấp cứu nhưng nguyên nhân quan trọng nhất, nguy hiểm tới tính mạng của đau đầu đột ngột dữ dội là SAH. Không may đây là chẩn đoán bị bỏ qua nhiều nhất khi thăm khám ban đầu ở 25% bệnh nhân. Các nguyên nhân đáng kể có thể nguy hiểm tới tính mạng khác gây đau đầu ít khi xảy ra hơn. Như với SAH, các rối loạn nghiêm trọng khác (viêm màng não, ngộ độc co, viêm động mạch thái dương, glaucoma góc đóng cấp tính, ICH, huyết khối tĩnh mạch não và tăng áp lực nội sọ do tổn thương chiếm chỗ hoặc tăng huyết áp nội sọ vô căn (IIH) có thể liên quan tới các yếu tố bệnh sử và các dấu hiệu lâm sàng đặc hiệu gợi ý chẩn đoán
Bệnh sinh
Nhu mô não không nhạy cảm với cơn đau. Vùng nhạy cảm đau ở đầu bao gồm màng não, động và tĩnh mạch cấp máu cho não, và các mô khác nằm dọc theo các khoang của xương sọ. Khả năng mà bệnh nhân đau đầu đặc hiệu cho từng vùng là thấp. Nhiều cơn đau liên quan tới đau đầu đặc, thường đau đầu do mạch máu và màng não, thông qua dây sọ V. Một số cơn đau có thể có thể đi ngược lại vùng nhân và thông qua các nhánh dây thần kinh sọ tới cácvùng không bị ảnh hưởng trực tiếp. Viêm tại các cấu trúc đặc hiệu (áp xe
quanh chân răng, viêm xoang, hoặc đau theo dây thần kinh sinh ba) dễ khu trú hơn so với các dạng đau lan tỏa khác có thể gây ra bởi đau đầu tension hay đau do co kéo cơ. Đau đầu hay đau ở vùng cổ có thể dễ nhầm lẫn và do đó khi còn cân nhắc về đau đầu thì nên suy nghĩ theo hướng riêng biệt.
TIẾP CẬN CHẨN ĐOÁN
Cân nhắc chẩn đoán phân biệt
Các chẩn đoán phân biệt của đau đầu khá phức tạp do có nhiều nguyên nhân nội sinh có thể gây bệnh và số lượng lớn các loại đau tại vùng đầu và cổ (Bảng 16.1). Trong quá trình đánh giá bệnh nhân than phiền về đau đầu, ưu tiên hàng đầu là loại trừ các nguyên nhân có tỷ lệ mắc và tử vong cao như: SAH, ICH, viêm màng não, viêm não, viêm động mạch thái dương, tiền sản giật, huyết khối xoang tĩnh mach trung tâm, và tổn thương dạng khối, co là một chất độc nội sinh, tác động của nó có thể phục hồi nhờ đưa bệnh nhân ra khỏi nguồn khí và thở oxy. Ngộ độc co là một ví dụ hiếm gặp của đau đầu mà một can thiệp đơn giản có thể cải thiện nhanh chóng tình trạng nguy trường có chất độc mà không được chẩn đoán có thế gây nguy hiểm.
Các dấu hiệu chính
Triệu chứng
Các dấu hiệu lâm sàng có thể ít hoặc không đặc hiệu, thậm chí trong các trường hợp nặng, cho nên bệnh sử là đặc biệt quan trọng (Bảng 16.2)
- Xác định kiểu đau và thời gian khởi phát. Bệnh nhân có thể nhớ về tần suất và các cơn đau tươngtựvới cơn đau đầu hiện tại; những sựthay đổi đáng kể về các dấu hiệu đau đầu có thể gợi ý cho một nguyên nhân mới hoặc nghiêm trọng. Một cơn đau khởi phát nhanh và nặng “sét đánh” liên quan tới nguyên nhân nguy hiểm. Đau đầu sét đánh đơn độc không thể chỉ dấu cho các nguyên nhân nghiêm trọng gây đau đầu như SAH nhưng được dùng kết hợp với các dấu hiệu hoặc triệu chứng khác. Nói chung, đau đầu khởi phát chậm không thể giúp loại trừ các nguyên nhân gây nguy hiểm tới tính mạnh, và tính tự nhiên của khởi phát thường không thể khẳng định chắc chắn nếu đau đầu xuất hiện khi ngủ.
Hầu hết tất cả các nghiên cứu về chảy máu dưới màng nhện đều báo cáo rằng bệnh nhân chuyển biến từ trạng thái không đau sang đau dữ dội trong vài giây tới vài phút. Đau đầu sét đánh thường xem là biểu hiện cấp tính của SAH nhưng nó không có tính đặc hiệu cao. Nếu bệnh nhân đau đầu từ vừa tới nặng có thể dự đoán chắc rằng anh/cô ấy đang ở thời điểm khởi phát đau đầu, tính đột ngột khi khởi phát cảnh báo cho SAH. Đặt câu hỏi cẩn thận về khởi phát đau đầu có thể đưa ra chẩn đoán SAH chính xác, thậm chi nếu cơn đau đã cải thiện tại thời điểm đánh giá.
- Hoạt động của bệnh nhân ở thời điểm khởi phát cơn đau có thể hữu ích. Đau đầu tới khi gắng sức cân nhắc các biến cố mạch máu. Thêm nữa, dù cho hội chứng đau đầu sau quan hệ đã được biết rõ thì hoạt động tình dục cũng được xem là một hoạt động có liên quan tới SAH, cho nên dấu hiệu về tiền sử đau đầu sau quan hệ tình dục là một cần lưu ý, cũng như xem các cơn đau đầu tái phát có phù hợp với đặc điểm trên hay không. Đau đầu sau quan hệ cần đánh giá ban đầu như bất kỳ cơn đau có liên quan tới gắng sức nào khác.
- Nếu có tiền sử chấn thương sọ não, chẩn đoán phân biệt nghiêng sang hướng máu tụ ngoài và dưới màng cứng, SAH hoặc xuất huyết nhu mô, vỡ xương sọ và chấn thương sọ kín do chấn thương, ví dụ như chấn động và chấn thương sợi trục lan tỏa.
- Mức độ đau đầu khó để đánh giá định lượng. Hầu hết tất cả bệnh nhân tới phòng cấp cứu cân nhắc nếu cơn đau trở nên nặng hơn. sử dụng bảng thang đau kèm giải thích hợp lý có thể giúp phân loại bệnh nhân ban đầu nhưng có nhiều giá trị hơn trong quá trình theo dõi đáp ứng với điều trị. Dù cơn đau giảm nhanh tại phòng cấp cứu thì không nên dựa vào đó để loại trừ các nguyên nhân nghiêm trọng gây đau đầu.
Hình 16.1 Các nguyên nhân cấp tính gây đau đầu và các yếu tố nguy cơ liên quan:
- Ngộ độc CO
- Hít thở trong không gian hẹp có nhiều bụi công nghiệp hoặc thông khí bằng thiết bị làm nóng
- Nhiêu thành viên trong gia đình có cùng triệu chứng
- Mùa đông và làm việc quanh các nhà máy hoặc thiết bị tạo ra khí co
- Viêm màng não, viêm não, áp xe
- Tiền sử nhiễm khuẩn xoang hoặc tai hay phẫu thuật, thủ thuật gần đây
- Suy giảm miễn dịch
- Suy nhược cơ thể kèm giảm chức năng hệ miễn dịch
- Sốt cấp tính
- Lớn tuổi
- Biến động về môi trường sống (doanh trại quân đội, ký túc xá đại học) không được tiêm chủng đầy đủ
- Viêm động mạch thái dương
- Tuổi >50b.
- Nữ nhiều hơn nam (4/1)
- Tiền sử mắc các bệnh mạch máu do collagen(lupus hệ thống)
- Viêm màng não trước đó
- Mắc các bệnh mãn tính như lao, nhiễm kí sinh trùng hoặc nấm
- Glucoma-gớc đóng cấp tính
- Không liên quan tới bất kỳ đặc điểm đau đầu bình thường nào.
- Tiền sử Glucomac
- Tuổi >30
- Tiền sử đau tăng trong môi trường tối
- Tăng áp lực nội sọ
- Tiền sử tăng áp huyết áp nội sọ lành tính
- Thấy trên shunt dịch não tủy (CSF)
- Tiền sử bất thường xương sọ hoặc não bộ bẩm sinh
- Giới nữ
- Béo phì
- Huyết khối xoang tĩnh mạch trung tâm
- Giới nữ
- Mang thai, đang điều trị hóc môn thay thế hoặc dùng thuốc tránh thai
- Tình trạng tăng đông
- Hội chứng co thắt mạch não cớ hồi phục
- Các cơn đau đầu đột ngột dữ dội, có hoặc không cớ dấu hiệu thần kinh hay động kinh
- Tái phát nhiều cơn trong vài tuần
- Dùng các thuốc tác động lên adrenergic hoặc sertonen
- Sau sinh
- Xuất huyết nội sọ (ICH)
- Xuất huyết dưới nhện (SAH)
- Đau đột ngột và dữ dội “cơn đau khủng khiếp nhất đời”
- Đau dữ dội cấp tính sau quan hệ tình dục hoặc gắng sức
- Tiền sử SAH hoặc phình mạch não
- Tiền sử bệnh thận đa nang
- Tiền sử gia đình mắc SAH
- Tăng huyết áp nặng
- Tổn thương mạch máu từ trước tại các vùng khác cùa cơ thể
- Trẻ hoặc trung niên
- Xuất huyết dưới màng cứng
- Tiền sử dùng rượu và/hoặc chấn thương
- Đang dùng chống đông
- Xuất huyết ngoài màng cứng
- Chấn thương
- “Lucid mentation” kèm thay đổi trạng thái tâm thần cấp tính
- Đồng tử kích thước không đều
- Xuất huyết dưới nhện (SAH)
| Bảng 16.1. Nguyên nhân đau đầu và biểu hiện tại các cơ quan dựa theo mức độ | |||
| Cơ quan | Nguy kịch | Cấp cứu | Không cấp cứu |
| CNS, thần kinh, mạch máu | SAH
Bóc tách mạch cảnh Huyết khối xoang tĩnh mạch |
Suy shunt
Đau đầu traction Có khối u hoặc khối Máu tụ dưới màng cứng Hội chứng co thắt mạch não có hồi phục |
Đau đầu migranie ở các mức độ
Đau đầu do mạch máu ở các mức độ Đau thần kinh sinh ba Sau chấn thương Đau đầu sau chọc tủy sống |
| Nhiễm độc/nhiễm toan, do môi trường | Ngộ độc CO | “Say núi” | |
| Bệnh do collagen tại mạch máu | Viêm động mạch thái dương | ||
| Mắt/Tai mũi họng | Glucoma | Viêm xoang
Vấn đề nha khoa Bệnh khớp thái dương hàm |
|
| Cơ xương khớp | Đau đầu Tension | ||
| DỊ ứng | Đau đầu từng cơn | ||
| Nhiễm khuẩn | Viêm màng não
Viêm não |
Áp xe não | Đau đầu do sốt |
| Hô hấp hoặc oxy | Đau đầu do thiếu oxy | ||
| Tim mạch | Cơn tăng huyết áp | Tăng huyết áp | |
| Không đặc hiệu | Tiền sản giật Tăng áp nội sọ vô căn | ||
- Đặc điểm của đau đầu (đau nhói, tức), dù đôi khi hữu ích, nhưng có thể không phù hợp để phân biệt các loại đau đầu khác nhau.
- Nơi khởi phát cơn đau (và khi cơn đau tiến triển) có ích khi bệnh nhân có thể xác định một vùng cụ thể. Nó có giá trị nhất định khi thăm khám trực tiếp nhằm đánh giá các yếu tố bên ngoài có thể nhìn thấy, ví dụ như nhiễm khuẩn tiến triển hoặc chấn thương. Đau một bên thường gợi ý đau đầu migraine hoặc sự viêm khu trú tiến triển tại xương sọ (xoang) hoặc mô mềm. Đau đầu tension thường bắt đầu từ nền sọ và có thể lan rộng tới đỉnh đầu, dọc theo cân chẩm trán. Viêm động mạch thái dương, bệnh khớp thái dương hàm, nhiễm khuẩn nha, và viêm xoang thường có tính khu trú cao tại vùng khó chịu. Viêm màng não, viêm não, SAH, và thậm chí là đau đầu migraine nặng, dù cho cường độ thế nào thì vẫn thường có tính lan tỏa nhiều hơn.
- Sự gia tăng hoặc giảm đi của các yếu tố nguy cơ có thể quan trọng. Bệnh nhân đau đầu cải thiện nhanh chóng khi được đưa ra khỏi môi trường hoặc tái phát mỗi khi họ tiếp xúc với một môi trường nhất định (làm việc dưới tầng hầm) có thế do ngộ độc CO. Hầu hết các nguyên nhân nghiêm trọng khác gây đau đầu không khôi phục nhanh chóng khi bệnh nhân tới phòng cấp cứu. Nhiễm khuẩn nội sọ, nhiễm khuẩn nha, và các nguyên nhân bên ngoài khác gây đau đầu có xu hướng không cải thiện hoặc mất đi trước khi được điều trị.
- Các triệu chứng và yếu tố nguy cơ đi kèm có thể liên quan tới mức độ đau đầu nhưng hiếm khi chỉ ra một nguyên nhân cụ thể (Hình 16.1). Buồn nôn và nôn là các triệu chứng không đặc hiệu thấy ở đau đầu nguyên phát và thứ phát, nhưng chúng hiếm khi thấy trong đau đầu tension đơn thuần. Đau đầu migraine, tăng áp lực nội sọ, viêm động mạch thái dương, glucoma đều có thể biểu hiện buồn nôn và nôn dữ dội, vì có thể nhiễm virus hệ thống đi kèm với đau đầu. Các yếu tố nguy cơ có thể chỉ ra mức độ đau nhưng không đặc hiệu để thiết lập được chẩn đoán. Bệnh nhân suy giảm miễn dịch có nguy cơ mắc nhiễm khuẩn không điển hình gây đau đầu, có thể biểu hiện giảm triệu chứng giả tạo. Viêm màng não do Toxoplasmo, cryptococcal và áp xe rất hiếm gặp nhưng có thể thấy ở những bệnh nhân mắc HIV hoặc trong các tình trạng suy giảm miễn dịch khác. Nhóm bệnh nhân này có thể có một nhiễm khuẩn thần kinh trung ương nghiêm trọng mà không có dấu hiệu hay triệu chứng đặc hiệu của bệnh hệ thống (sốt và dấu màng não).
Các nhóm bệnh nhân đặc biệt khác được cân nhắc như phụ nữ mang thai và chu sinh. Ngoài các nguyên nhân thường thấy gây đau đầu thứ phát, thì nhóm này có thể đau đầu do tiền sản giật, có nhiều khả năng đau đầu do IIH vô căn và hội chứng mạch não có hồi phục. Ngoài ra, các nguyên nhân mạch máu nghiêm trọng gây đau đầu bao gồm huyết khối xoang tĩnh mạch, đột quỵ tuyến yên, phình tách mạch não, đột quỵ là các chú ý quan trọng. Điều trị triệu chứng và đánh giá nhằm chẩn đoán ở bệnh nhân thai kỳ thường được cân nhắc với nguy cơ gây ngộ độc thai nhi của thuốc, và tác động của tia xạ và chất cản quang lên thai nhi. Bệnh nhân đang dùng các thuốc chứa estrogen cũng tăng nguy cơ biến cố do huyết khối, ví dụ như huyết khối tĩnh mạch xoang hang, và điều này được cân nhắc trong quá trình đưa ra chẩn đoán phân biệt
| Bảng 16.2. Dấu hiệu và triệu chứng của các nguyên nhân đau đầu khác nhau | ||
| Triệu chứng | Dâu hiệu | Nguyên nhân |
| Khởi phát đột ngột | “Sét đánh” kèm sự giảm ý thức, dấu hiệu thần kinh khu trú dương tính, dấu màng não hoặc đau không đỡ | SAH, phình mạch não, huyết khối xoang tĩnh mạch, glucoma góc đóng cấp |
| Khởi phát đột ngột | Cơn sét đánh tái phát, có thể liên quan tới các triệu chứng giống đột quỵ | Hội chứng co thắt mạch não có hồi phục |
| Cơn đau nặng nhất trong đời | Có liên quan tới khởi phát đột ngột | SAH, bóc tách mạch não, huyết khối xoang tĩnh mạch |
| Bán ngất hoặc ngất | Có liên quan tới khởi phát đột ngột | SAH, bóc tách mạch não, huyết khối xoang tĩnh mạch |
| Tăng chuyển động hàm | Đau khi hàm chuyển động, cắn | Bệnh khớp thái dương hàm |
| Đau mặt | Chủ yếu đau ở đằng trước và ở vùng xoang hàm trên, sung huyết mũi | Chèn ép xoang hoặc nhiễm khuẩn nha |
| Đau ở vùng hàm, trước và/hoặc thái dương | Viêm động mạch thái dương | Viêm động mạch thái dương |
| Đau trước hoặc quanh mắt | Đau đột ngột khi khóc | Viêm động mạch thái dương hoặc glucoma góc đóng cấp |
| Bảng 16.3 Dấu hiệu và triệu chứng có liên quan tới các nguyên nhân đau đầu khác nhau | ||
| Dấu hiệu | Triệu chứng | Các chẩn đoán có khả năng |
| Biểu hiện chung | Thay đổi trạng thái tinh thần | Viêm màng não, SAH, máu tụ dưới màng cứng, thiếu ngủ, tăng áp lực nội sọ, ngộ độc co |
| Thay đổi trạng thái tinh thân kèm dấu hiệu khu trú
Buồn nôn, nôn nhiều |
Chảy máu trong nhu mô, thoát vị lều tiểu não, đột quỵ
Tăng áp lực nội sọ, glucoma góc đóng, SAH, ngộ độc co |
|
| Dấu hiệu sinh tồn | Tăng huyết áp kèm nhịp tim bình thường hoặc chậm
Mạch nhanh Sốt |
Tăng áp lực nội sọ, SAH, thoát vị, chảy máu trong nhu mô, tiền sản giật, hội chứng co mạch sọ có hồi phục
Giảm oxi máu, thiếu máu, đau đầu do sốt, đau đầu sau gắng sức hoặc quan hệ Đau đầu do sốt, viêm màng não, viêm não |
| Tai mũi họng, đầu, mặt | Đau động mạch thái dương
Tăng áp lực nội sọ Không thấy nẩy tĩnh mạch khi soi đáy mắt hoặc phù gai thị Mắt đỏ cấp (ngứa lông mi nhiều) và đồng tử đáp ứng kém |
Viêm động mạch thái dương Glucoma góc đóng
Tăng áp lực nội sọ, u, xuất huyết dưới màng trong, SAH, huyết khối xoang tĩnh mạch Glucoma góc đóng |
| Thần kinh | Giãn đồng tử kèm đau thần kinh sinh ba
Rối loạn vận động và cảm giác hai bên Rối loạn thăng bằng và điều hướng Rối loạn cơ vận động mắt (III, IV và VI) |
Hiệu ứng đè đẩy (phình mạch, chảy máu, áp xe, hoặc u)
Đột quỵ, máu tụ dưới màng cứng, máu tụ ngoài màng cứng, đau đầu migraine, hội chunwsg co thắt mạch não có hồi phục, huyết khối xoang tĩnh mạch Bóc tách động mạch sọ, xuất huyết đại não cấp, viêm đại não cấp (chủ yếu ở trẻ em), ngộ độc các chất hóa học khác nhau u, liệt thần kinh (đau đầu sau chấn thương), tăng áp nội sọ vô căn |
- Tiền sử đau đầu trước đó, dù hữu ích tuy nhiên không loại trừ được các nguyên nhân nghiêm trọng tái phát. Một điều đáng lưu ý là mối liên quan giữa đau đầu migraine với đột quỵ, và đặc biệt là bóc tách mạch cảnh. Các xét nghiệm trước đó cho bệnh nguy hiểm có thể hữu ích để đưa ra đánh giá cho hiện tại. Các lần thăm khám trước ở phòng cấp cứu hoặc phòng khám ngoại trú, CT, MRI và các xét nghiệm khác có thể hỗ trợ, hoặc loại trừ một chẩn đoán cụ thể. Bệnh nhân đau đầu migraine, cluster và tension có xu hướng biểu hiện các dấu hiệu gần như lặp lại. Kết hợp các triệu chứng hiện tại với các cơn truóc đó có thể giúp đưa ra các xét nghiệm bổ sung cũng như chiến lược kiểm soát triệu chứng. Một cơn thái phát thường thấy có thể chỉ cần kiểm soát triệu chứng, trong khi một biểu hiện bất thường sẽ thúc đẩy một hướng chẩn đoán phân biệt và điều trị rộng hơn.
- Ngoài ra, nguy cơ đau đầu thứ phát do dùng thuốc quá liều là một điểm lưu ý quan trọng ở bệnh nhân đang dùng thuốc đầu đầu nhiều hơn từ 10-15 lần/tháng, và cần được cân nhắc sau khi các tình trạng cấp tính đã bị loại trừ.
| Bảng 16.4 Các dấu hiệu để chẩn đoán các nguyên nhân cấp tính gây đau đầu | ||
| Chẩn đoán | Xét nghiệm | Dấu hiệu |
| Viêm động mạch thái dương | Tỷ số máu lắng (ESR) hoặc CRP | ESR > 50 mm/h
Tăng CRP |
| Xuất huyết dưới nhện Tăng áp lực nội sọ | ECG | ST/T thay đổi không đặc hiệu |
| Giảm oxi máu | Công thức máu | Thiếu máu nặng |
| Tăng áp lực nội sọ
Xuất huyết dưới nhện Xuất huyết dưới/ngoài màng cứng Xuất huyết trong nhu mô Tím bẩm sinh Đau đầu thứ phát do đè đẩy |
Chụp cắt lớp vi tính (CT) sọ não | Não thất lớn
Có máu ở khoang dưới nhện Có máu dưới hoặc ngoài màng cứng Máu chảy vào nhu mô não Vùng được tưới máu giảm Tổn thương xương hoặc u |
| Tăng áp lực nội sọ
Khối u Mất shunt Viêm màng não do cryptococcal Tổn thương, nhiễm khuẩn do tổn thương cấu trúc hoặc u Xuất huyết dưới nhện Nhiễm khuẩn |
Chọc dịch não tủy và đánh giá dịch não tủy | Tăng áp lực dịch não tủy
Tăng protein Tăng hồng cầu Tăng bạch cầu, Gram dương, giảm glucose |
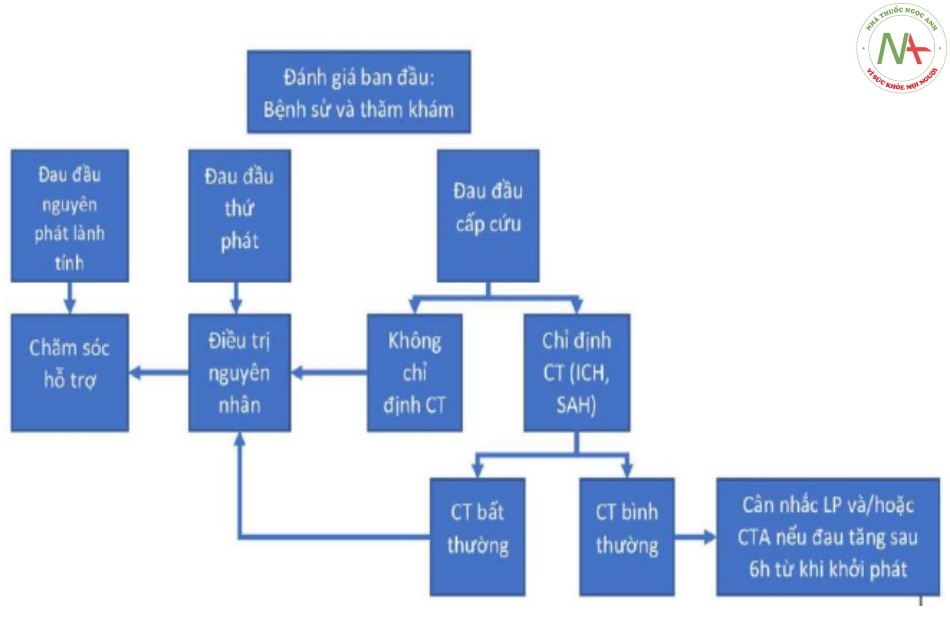
CT: Chụp cắt lớp vi tính, CTA: Chụp cắt lớp vi tính mạch máu, ICH: Xuất huyết nội sọ, SAH: Xuất huyết dưới nhện, LP: Chọc dịch não tủy.
Các dấu hiệu
| Bảng 16.5 Nguyên nhân và các chẩn đoán phân biệt của các bệnh lý nguy hiểm có biểu hiện đau đầu mà không do chấn thương | ||||
| Nguyên nhân | Bệnh sử cơn đau | Các triệu chứng liên quan | Tiền sử ủng hộ | Tỷ lệ mắc |
| Ngộ độc CO | Thường từ từ, bán cấp, đau sâu, đau nhói không khu trú | Cớ thể tăng lên hoặc giảm đi khi bệnh nhân được đưa vào hoặc đưa ra khỏi vùng cớ nhiều CO | Tiếp xúc với khói bụi công nghiệp, thiết bị làm nóng cũ hoặc hỏng, thường vào mùa đông | Hiếm |
| Xuất huyết dưới nhện (SAH) | Khởi phát đột ngột, “sét đánh”, đau sâu, dữ dội | Triệu chứng đa dạng, cớ thể biểu hiện từ không có triệu chứng cho tới thay đổi trạng thái tinh thần hoặc cớ tổn thương thần kinh khu trú | Bệnh thận đa nang, tiền sử
Tăng huyết áp |
Không thường gặp |
| Viêm màng não, não, áp xe | Từ từ, các triệu chứng toàn thân tăng, đau đầu tăng, đau không khu trú | Chủ yếu là giảm ý thức, tăng kích thích. Với áp xe, các dấu hiệu thần kinh khu trứ cớ thể xuất hiện | Nhiễm khuẩn, phẫu thuật vùng hàm mặt hoặc tai mũi họng gần đây, suy giảm miễn dịch | Không thường gặp |
| Viêm động mạch thái dương | Cơn đau thường xuất hiện sau một vài giờ từ nhẹ tới nặng, hầu hết tại vùng thái dương | Giảm tầm nhìn, buồn nôn, nôn có thể nghiêm trọng và gây chẩn đoán nhầm | Trên 50 tuổi, các bệnh mạch máu bởi collagen hoặc viêm nhiễm khác | Không thường gặp |
| Glucoma góc đóng cấp | Khởi phát đột ngột | Buồn nôn, nôn, giảm thị lực | Glucoma, tiền sử đau tăng ở vùng thiếu ánh sáng | Hiếm |
| Hội chứng tăng áp lực nội sọ | Từ từ, đau sâu, không khu trứ | Nôn, giảm ý thức | Tiền sử có shunt dịch não tủy hoặc bất | Không thường thấy |
Dấu hiệu sinh tồn có thể bình thường khi đau đầu, dù khá khó chịu. Có những dấu hiệu có thể được chỉ ra khi thăm khám mà có thể được chú trọng. Ví dụ, các rối loạn cơ vận nhãn khu trú tổn thương ở thần kinh sọ III, IV và VI, hoặc phù gai thị khi khám dây II, có thể dự báo tăng áp lực nội sọ do u hoặc tăng áp lực nội sọ vô căn. Khi đau đầu có liên quan tới mắt đỏ cấp tính, việc cân nhắc glucoma góc đóng cấp tính thức đẩy làm kiểm tra áp lực nội nhãn. Dấu hiệu kích thích màng não (cứng gáy, dấu Kernig, Bruedzinski, đau đầu tăng khi xoay đầu) làm cân nhắc SAH hoặc viêm màng não. Bất kỳ dấu thần kinh khu trú nào, bất kể vị trí, chỉ ra cần đánh giá thêm.
Không phải tất cả các dấu hiệu liên quan tới đau đầu đều góp phần vào chẩn đoán xác định cuối cùng, nhưng chúng có thể gợi ý nhiều cho các cân nhắc cụ thể hơn cho tăng áp lực nội sọ nhiều. Có sốt thì nghi ngờ nguyên nhân nhiễm khuẩn nguyên phát. Buồn nôn và nôn thường liên quan tới migraine, nhưng chứng cớ thể liên quan tới u nội sọ, glucoma góc đóng cấp, chảy máu nội sọ, ngộ độc CO. Thay đổi trạng thái tâm thần có thê dự báo nguyên nhân nghiêm trọng như đau đầu, bao gồm xuất huyết và nhiễm khuẩn. Ngoài ra các dấu hiệu thực thể liên quan tới các dạng đau đầu khác nhau được liệt kê ở bảng 16.3.
Đánh giá thêm
Phần lớn bệnh nhân đau đầu không cần đánh giá thêm (Bảng 16.4). Các chẩn đoán hình ảnh phức tạp liên quan trực tiếp tới các bệnh cụ thể mà ta cân nhắc ở chẩn đoán phân biệt, và không phải quy trình mặc định khi đánh giá đau đầu thường quy. Ví dụ, CT sọ não không được chỉ định với đau đầu tension, hoặc migraine tái phát, và không có hiệu quả khi đánh giá huyết khối xoang tĩnh mạch hoặc đột quỵ tuần hoàn sau. Thay vào đó, sử dụng chụp CT tĩnh mạch (CTV) hoặc MRI tĩnh mạch trong huyết khối xoang hang, hoặc MRI cho rối loạn tuần hoàn sau, là phù hợp hơn.
Chụp CT có thể được tiến hành trong 6h từ khi khởi phát đau đầu được chứng minh là có độ nhậy đủ để loại trừ chẩn đoán SAH khi sử dụng CT thế hệ thứ ba. Ngoài thời gian này thì độ nhậy giảm và cần làm thêm các xét nghiệm để đánh giá SAH phù hợp. Tuy nhiên, có các nguyên nhân khác gây đau đầu dữ dội như SAH phải được cân nhắc ở các bệnh nhân nhất định. Nói chung, sử dụng chẩn đoán hình ảnh khôn ngoan và lựa chọn các xét nghiệm chuyên sâu sẽ trả lời được câu hỏi về cách tiếp cận tối ưu.
Chọc dò tủy sống để đo áp lực và phân tích dịch não tủy được chỉ định khi đánh giá nhiễm khuẩn, tăng áp lực nội sọ vô căn hoặc SAH. Trong đánh giá SAH ngoài 6h đầu, ưu tiên việc sử dụng CTA thay cho chọc dịch não tủy, nhưng không đủ bằng chứng ủng hộ cách chẩn đoán này trong việc khẳng định hoặc loại trừ SAH. Có nhiều ý kiến cho rằng chọc dịch não tủy có thể tăng nguy cơ thoát vị trong một số trường hợp nhất định có tăng áp lực nội sọ gây ra bởi u, dù các bằng chứng ủng hộ còn ít. Điều này xuất phát từ câu nới phổ biến rằng “CT trước khi chọc dịch não tủy” khi cân nhắc khối u hoặc áp xe. Trong thực tế, cân nhắc này thường được hướng dẫn sai, và lí do thuyết phục để chụp CT trước ở những bệnh nhân như vậy là bởi CT cớ thể đã giứp chẩn đoán rồi và chọc dịch là không cần thiết.
LƯU ĐỒ CHẨN ĐOÁN
Yếu tố tiên quyết trong bệnh sử, tiền sử và thăm khám được dùng để làm hẹp chẩn đoán phân biệt và chọn cách tiếp cận chẩn đoán đúng. Hình 16.1 đưa ra lưu đồ chẩn đoán để đánh giá bệnh nhân đau đầu.
Khi nghi ngờ rối loạn đạu đầu nguyên phát trên lâm sàng, hoặc khi nguyên nhân đau đầu chưa xác định nhưng không có dấu hiệu hoặc triệu chứng gợi ý một nguyên nhân bệnh nền có ý nghĩa (đau ít, khởi phát từ từ, không cớ dấu hiệu màng não, và soi đáy mắt bình thường, thăm khám thần kinh), tiến hành điều trị triệu chứng mà không cần đánh giá chẩn đoán thêm.
Khi một nguyên nhân cụ thể nào cân nhắc được xác định dựa trên bệnh sử hoặc thăm khám, kết hợp các xét nghiệm trực tiếp xác định hay loại trừ chẩn đoán. Các ví dụ như tính áp lực nội nhãn trong glucoma cấp và chọc dịch não tủy trong viêm màng não.
Khi cân nhắc các chẩn đoán khả thi với SAH, việc sử dụng thang điểm Ottawa để loại trừ xuất huyết dưới nhện được khuyến cáo để giúp đánh giá. Việc loại trừ này được chứng minh là có độ nhậy cao và giảm độ đặc hiệu, cho phép giảm các xét nghiệm không cần thiết khi được sử dụng phù hợp. (Hình 16.2)
Trường hợp có những yếu tố bệnh sử gợi ý nhiều nhưng không được chẩn đoán xác định là thách thức lớn nhất trong việc lựa chọn điều trị phù hợp. Dấu hiệu và triệu chứng chỉ ra bệnh nhân tăng nguy cơ mắc các nguyên nhân nghiêm trọng gây đau đầu và do đó những người cần đánh giá tổng quát bao gồm: (1) khởi phát đau đầu đột ngột, (2) bệnh nhân mô tả là đau đầu nặng nhất, (3) thay đổi trạng thái tinh thần, (4) dấu màng não, (5) sốt không rõ nguyên nhân, (6) khám thấy tổn thương khu trú, (7) triệu chứng không cải thiện khi điều trị hợp lý hoặc nặng hơn dù đã điều trị, (8) khởi phát đau đầu khi gắng sức, (9) tiền sử suy giảm miễn dịch, hoặc (10) đang mang thai.
Quy tắc Ottawa trong xuất huyết dưới nhện:
Lựa chọn: Bệnh nhân từ 15 tuổi trở lên, đau đầu không do chấn thương, đạt đỉnh đau sau lh từ khi khởi phát
Loại trừ: Tổn thương thần kinh mới, tiền sử phình mạch, SAH, u nội sọ đã biết, đau đầu mạn tái phát Nếu không có tiêu chuẩn nào, SAH có thể là lí do nếu có:
- Trên 40 tuổi
- Cứng gáy
- Mất ý thức
- Đau đầu khởi phát khi gắng sức
- Đau đầu sét đánnh (ngay lập tức đạt đỉnh đau)
- Hạn chế quay cổ
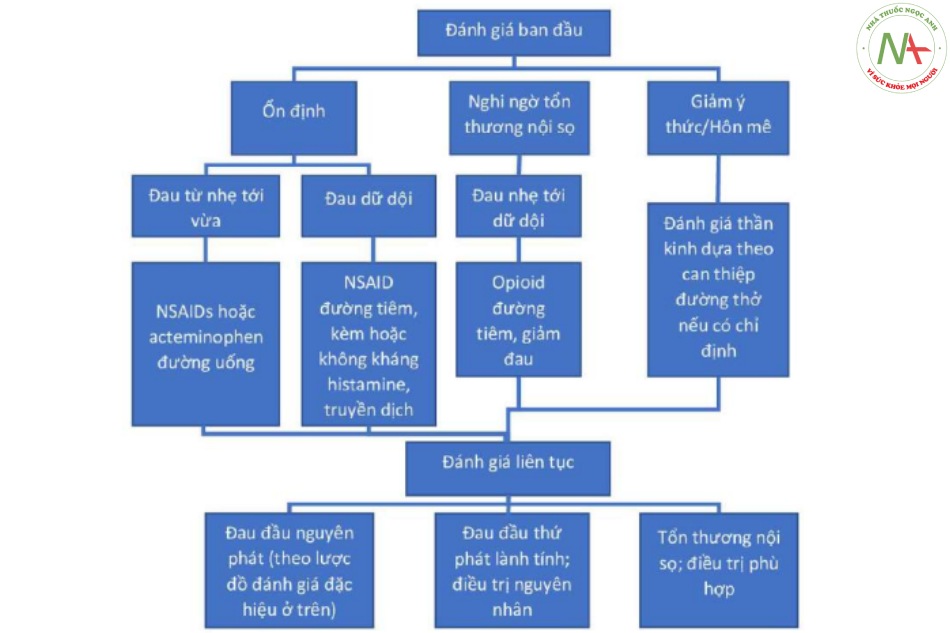
ĐIỀU TRỊ THEO KINH NGHIỆM
Đau đầu, dù là một lí do vào viện thường gặp, là một triệu chứng không đặc hiệu. Thời gian và mức độ đánh giá ban đầu cũng như điều trị theo biểu hiện và trạng thái tinh thần của bệnh nhân. Hình 16.2 biểu hiện lưu đồ điều trị với các khuyến cáo để điều trị ngay lập tức trong khi hoàn thiện quá trình đánh giá chẩn đoán.
Cơn đau được điều trị nhanh nhất có thể. Thuốc giảm đau được lựa chọn phụ thuộc vào quá trình chẩn đoán đau đầu của bệnh nhân. Với đau đầu nguyên phát và không đặc hiệu từ nhẹ tới vừa, NSAIDs ở liều giảm đau là phù hợp (500mg naproxen). Đau đầu nguyên phát nặng hoặc không đáp ứng với NSAIDs có thể được điều trị bằng các thuốc không gây nghiện. Các lựa chọn được khuyến cáo bao gồm ba nhóm thuốc: chất đối vận dopamine chống nôn đường tĩnh mạch như metoclopramide (10 mg) hoặc prochlorperazine (10 mg), thuốc đặc hiệu với migraine tiêm dưới da, như Sumatriptan (6mg) và NSAID tiêm bắp hoặc tĩnh mạch như Ketorolac (15mg). Opioids không được coi là điều trị đầu tay với bất kỳ dạng đau đầu nguyên phát hoặc không đặc hiệu nào. Đau đầu thứ phát, bao gồm các nguyên nhân như nhiễm khuẩn, xuất huyết, u nội sọ, có thể cần sử dụng opioid là điều trị ban đầu.
Không có chống chỉ định với điều trị ngay lập tức và phù hợp cho đau đầu khi đang đánh giá ban đầu. Ngoài ra, nếu viêm màng não do vi khuẩn được nghĩ tới là một nguyên nhân thì nên điều trị kháng sinh sớm nhất có thể, vì độ nhậy của điều trị này thay đổi theo thời gian. Bắt đầu điều trị viêm màng não là phù hợp trước khi tiến hành phân tích dịch não tủy.
Bệnh nhân có đau đầu do các nguyên nhân lành tính không cần nhập viện, nhưng nếu không có chẩn đoán cụ thể, nên được cảnh báo sớm quay trở lại khám và khuyến cáo theo dõi y tế. Một số bệnh nhân có thể hưởng lợi từ việc ghi lại cơn đau đâu để tạo điều kiện cho việc đánh giá kĩ thêm bệnh nhân ngoại trú.
CÂU HỎI LÂM SÀNG
Câu 1
Bệnh nhân nam, 23 tuổi, đi khám vì cơn đau đầu ngày càng trầm trọng trong tuần qua. Anh ấy “chịu nhiều căng thẳng ở trường” và khó ngủ vì đau đầu liên tục. Hai tuần trước, anh ta bị côn trùng cắn ở má phải và hiện tại cả hai mắt đều sưng. Anh ấy cũng chán ăn và nôn 2 lần trong ngày hôm nay. Thân nhiệt là 38.3°C (101° F), huyết áp là 130/90 mmHg, mạch là 104/phút và nhịp thở là 20/phút. Khám ghi nhận ban đỏ và sưng má phải và phù mí mắt hai bên, bên phải lớn hơn bên trái. Vận động movement) bị hạn chế. Trán và giữa mặt hai bên rất đau khi sờ nhẹ. Chẩn đoán nào sau đây là có khả năng nhất?
- Acute angle-closure glaucoma
- Brain abscess
- Cluster headache
- Cavernous sinus thrombosis
- Migraine with visual aura
- Periorbital Cellulitis
Đáp án: D. Cavernous sinus thrombosis
Chẩn đoán có khả năng nhất ở bệnh nhân này là huyết khối xoang hang nhiễm trùng (Cavernous sinus thrombosis – CST). Bởi vì hệ thống tĩnh mạch mặt/mắt không có van, các nhiễm trùng da, xoang và hốc mắt không được kiểm soát đều có thể lan đến xoang hang. Viêm xoang hang sau đó dẫn đến huyết khối xoang hang (CST) đe dọa tính mạng và tăng áp lực nội sọ. Đau đầu là triệu chứng phổ biến nhất và có thể không thể chịu đựng được. Sốt nhẹ và phù quanh hốc mắt thường xảy ra vài ngày sau đó thứ phát do suy giảm lưu lượng tĩnh mạch trong các tĩnh mạch hốc mắt. Nôn cũng là kết quả của tăng áp lực nội sọ, và soi đáy mắt có thể cho thấy phù gai thị.
Các dây thần kinh sọ III, IV, V và VI đi qua xoang hang, nơi có các chỗ nối bắt chéo qua đường giữa. Do đó, các triệu chứng một bên (ví dụ: đau đầu, liệt hai mắt, phù quanh hốc mắt, giảm cảm giác hoặc tăng cảm giác ở vùng phân bố V1/V2) có thể nhanh chóng trở thành 2 bên. Chụp cộng hưởng cùng với cộng hưởng từ tĩnh mạch (Magnetic resonance imaging with magnetic resonance venography) là phương thức hình ảnh được lựa chọn để chẩn đoán CST. Điều trị bao gồm kháng sinh phổ rộng tiêm tĩnhmạch và phòng ngừa hoặc đảo ngược thoát vị não.
(Lựa chọn A) Bệnh tăng nhãn áp góc đóng cấp tính (acute angle-closure glaucoma) thường xảy ra ở bệnh nhân lớn tuổi và có biểu hiện đau mắt, giảm thị lực và đau đầu. Sự hiện diện của liệt dây thần kinh sọ và phân bố hai bên khiến cho chẩn đoán này khó xảy ra.
(Lựa chọn B) Áp xe não nên được nghĩ đến ở bất kỳ bệnh nhân nào bị sốt, đau đầu và có dấu hiệu thần kinh khu trú. Tăng áp lực nội sọ do áp xe não sẽ gây ra thoát vị não nhưng không gây phù nề quanh hốc mắt hai bên.
(Lựa chọn C) Đau đầu chùm (cluster headache) được đặc trưng bởi những cơn đau đầu vùng hốc mắt, ngắn, lặp đi lặp lại đi kèm với các triệu chứng thần kinh tự chủ. Phù quanh hốc mắt và liệt dây thần kinh sọ hai bên sẽ không được nhìn thấy.
(Lựa chọn E) Đau đầu migraine được đặc trưng bởi những cơn đau đầu dữ dội, từng cơn kèm theo buồn nôn và sợ ánh sáng. Bệnh nhân này đau đầu liên tục trong vài ngày và kèm theo liệt hai mắt, khiến chứng đau đầu migraine khó xảy ra.
(Lựa chọn F) Viêm mô tế bào quanh hốc mắt (Periorbital Cellulitis) (trước vách ngăn) là một bệnh nhiễm trùng nhẹ ở mí mắt phía trước vách ngăn hốc mắt và có thể biểu hiện bằng sốt và ban đỏ/phù mí mắt. Tuy nhiên, bệnh nhân này bị viêm lan rộng ra ngoài vách ngăn hốc mắt. Liệt vận nhãn là một dấu hiệu của tổn thương cơ hốc mắt và/hoặc thần kinh và sự hiện
diện của đau đầu và các triệu chứng ở mặt và mắt hai bên phản ánh sự liên quan của xoang hang.
Kết luận:
Bởi vì hệ thống tĩnh mạch mặt/mắt không có van, nên các nhiễm trùng da không được kiểm soát có thể dẫn đến huyết khối xoang hang. Các triệu chứng cảnh báo bao gồm đau đầu dữ dội; phù nề quanh mắt hai bên; và liệt dây thần kinh sọ III, IV, V và VI.
Câu 2
Bệnh nhân nữ 52 tuổi đến đi khám vì đau liên tục trong một tuần ở bên phải mặt. Cơn đau nhói, dữ dội ở má và môi bên phải, kéo dài vài giây và tái phát nhiều lần trong ngày. Bệnh nhân sợ đánh răng và uống nước lạnh vì đau. Bệnh nhân có tiền sử tăng huyết áp, đái tháo đường týp 2, dị ứng theo mùa. Cô ấy không sử dụng thuốc lá, rượu hoặc ma túyp. Nhiệt độ là 36,9 C (98,4 F), huyết áp là 136/84 mmHg và mạch là 80/phút. Không có phát ban hoặc đau khi sờ trên mặt. Khám thần kinh cho thấy cảm giác mặt và sức cơ bình thường. Khám tim phổi cho thấy tiếng tim và phổi bình thường. Nguyên nhân nào sau đây có khả năng nhất gây ra tình trạng hiện tại của bệnh nhân này?
- Atheroembolism to the somatosensory cortex
- Bacterial infection of the maxillary sinus
- Compression of the trigeminal nerve root
- Inflammation and edema of the facial nerve
- Ischemia of the sensory thalamic nuclei
- Reactivation of a virus in the sensory ganglia
Đáp án: C. Compression of the trigeminal nerve root
Bệnh nhân này bị đau nhói một bên, từng cơn ở má và môi phải, kéo dài vài giây và được khởi phát bởi các kích thích nhỏ (ví dụ: đánh răng, uống nước lạnh) có khả năng bị đau dây thần kinh sinh ba (TN – trigeminal neuralgia). Bệnh này thường gây đau thần kinh dữ dội (nóng rát, giống như điện giật) dọc theo các nhánh V2 (hàm trên) và V3 (hàm dưới) của dây thần kinh sinh ba (CN V). Rất hiếm khi bệnh có thể liên quan đến nhánh V1 (mắt), nơi bệnh có thể liên quan đến các biểu hiện thần kinh tự chủ cùng bên (ví dụ như chảy nước mắt, chảy nước mũi). Một đợt bệnh có thể kéo dài vài tuần đến vài tháng và tái phát sau đó.
TN thường gặp ở nữ giới nhiều hơn nam giới và được chẩn đoán lâm sàng dựa trên cơn đau đặc trưng. Sinh lý bệnh được cho là có liên quan đến quá trình khử myelin dọc theo rễ dây thần kinh sinh ba (khi dây thần kinh đi vào cầu não), có thể do chèn ép cục bộ (ví dụ: docấu trúc mạch máu). TN thường được điều trị bằng thuốc trước (ví dụ carbamazepine, oxcarbazepine). Nếu điều trị không thành công, có thể xem xét phẫu thuật (ví dụ: giải nén dây thần kinh, xạ phẫu).
(Lựa chọn A và E) Tắc mạch do xơ vữa vỏ não cảm giác thân thể – somatosensory cortex (homunculus cảm giác) có khả năng gây ra cơn thoáng qua thiếu máu não hoặc đột quỵ biểu hiện là tê hơn là các cơn đau dữ dội tái phát có các yếu tố khởi phát cụ thể gây ra ở vùng thần kinh sinh ba. Thiếu máu cục bộ nhân đồi thị cảm giác sẽ gây đột quỵ đồi thị với mất cảm giác và tê (tingling) bên đối diện; khi các triệu chứng đột quỵ được cải thiện, có thể xảy ra các cơn đau dữ dội, từng cơn chậm kèm theo dị cảm liên tục (hội chứng Dejerine-Roussy).
(Lựa chọn B) Nhiễm trùng xoang hàm trên do vi khuẩn có thể gây đau mặt, thường là đau liên tục, khu trú ở xoang hàm trên và có thể nặng hơn khi cúi xuống. Hơn nữa, bệnh nhân thường có kèm theo sốt, mất khứu giác và dịch tiết mũi có mủ.
(Lựa chọn D và F) Viêm và phù nề dây thần kinh mặt (CN VII) (Liệt Bell) thường xảy ra do tái hoạt động của herpes simplex và thường không gây đau mà chỉ gây liệt mặt một bên. Tái hoạt lại virus (ví dụ, herpes zoster) trong hạch cảm giác có thể gây đau dữ dội. Tuy nhiên, điều này thường xảy ra dọc theo vùng da phân bố và thường đi kèm với mụn nước hoặc phát ban dạng dát (mascular rash). Khi dây thần kinh sinh ba bị ảnh hưởng, thường là nhánh V1 (herpes zoster ophthalmicus), có thể dẫn đến mù lòa.
Kết luận:
Đau dây thần kinh sinh ba được đặc trưng bởi cơn đau dữ dội tái phát thường dọc theo các nhánh V2 (hàm trên) và V3 (hàm dưới) của dây thần kinh sinh ba (CN V), thường được khởi kích bởi các kích thích nhỏ. Bệnh thường được điều trị bằng carbamazepine.
Câu 3
Bệnh nhân nữ 18 tuổi đi khám vì đau đầu dai dẳng, xảy ra hàng ngày trong 3 tháng. Bệnh nhân đau toàn bộ đầu,, đập theo nhịp tim và đặc biệt khó chịu vào ban đêm. Ibuprofen không đáp ứng. Bệnh nhân nhìn đôi khi nhìn nghiêng và mờ cả hai mắt. Cô ấy không có tiền sử chấn thương đầu trước khi xuất hiện các triệu chứng và không sốt, nôn mửa, sợ ánh là 130/85 mm Hg và mạch là 90/phút. BMI là 34 kg/m2. Khám thực thể chưa ghi nhận dấu cứng cổ hoặc đau xoang. Khám mắt cho thấy phù gai thị và liệt cơ thẳng bên bên trái. Chụp CT đầu không có thuốc cản quang là bình thường. Bước tiếp theo nào sau đây là tốt nhất trong điều trị bệnh nhân này?
- CT angiogram of the head
- CT scan of the paranasal sinuses
- Erythrocyte sedimentation rate
- Lumbar puncture with opening pressure
- Sumatriptan abortive therapy
Đáp án: D. Lumbar puncture with opening pressure
Bệnh nhân này bị đau đầu, bất thường về thị giác và phù gai thị gợi ý tăng áp lực nội sọ (ICP). Khi chụp CT bình thường, những dấu hiệu này có khả năng là do tăng áp lực nội sọ vô căn (IIH – idiopathic intracranical hypertension). Tình trạng này thường gặp nhất ở phụ nữ trẻ, béo phì (BMI >30 kg/m2) và cũng liên quan đến một số loại thuốc (ví dụ: retinoids, tetracycline, hormone tăng trưởng).
Bệnh nhân mắc IIH thường bị đau khắp đầu, thay đổi thị lực (nhìn mờ, nhìn đôi) và ù tai theo nhịp đập (âm thanh “vù” trong tai). Liệt dây vận nhãn ngoài (CN VI) (liệt cơ thẳng bên) và phù gai thị là những dấu hiệu của tăng áp lực nội sọ thường xuất hiện khi thăm khám (như ở bệnh nhân này).
Đánh giá ban đầu của IIH bao gồm khám mắt toàn diện và chẩn đoán hình ảnh thần kinh để loại trừ các nguyên nhân thứ phát gây tăng áp lực nội sọ (ví dụ, khối u, xuất huyết). MRI, thường có chụp tĩnh mạch đồ (venography) để loại trừ huyết khối tĩnh mạch não, là phương thức hình ảnh được ưu tiên; tuy nhiên, CT thường nhanh hơn và dễ thực hiện hơn trong các trường hợp khẩn cấp.
Sau khi loại trừ tổn thương choáng chỗ, chọc dò tủy sống (LP – lumbar puncture) có thể được thực hiện một cách an toàn và được chỉ định để ghi nhận sự tăng cao áp lực (>250 mmH2O). Xét nghiệm dịch não tủy (ví dụ: số lượng tế bào) là bình thường trong IIH.
(Lựa chọn A) Chụp CT mạch máu (CT angiogram) rất hữu ích để chẩn đoán chứng phình động mạch, thường không có triệu chứng nếu không bị vỡ. Bệnh nhân bị vỡ phình động mạch (ví dụ, xuất huyết dưới nhện) thường khởi phát cấp tính với đau đầu dữ dội, thường kèm theo nôn mửa và mất ý thức. Ngược lại, bệnh nhân này đã có các triệu chứng trong 3 tháng.
(Lựa chọn B) Chụp CT các xoang cạnh mũi có thể được sử dụng để đánh giá viêm xoang; tuy nhiên, nhiễm trùng xoang thường gây nghẹt mũi, chảy nước mũi và đau xoang, những triệu chứng này không xuất hiện ở bệnh nhân này.
(Lựa chọn C) Tốc độ máu lắng tăng cao trong trường hợp viêm mạch, chẳng hạn như viêm động mạch tế bào khổng lồ (GCA). Mặc dù GCA có thể gây đau đầu và thay đổi thị lực, nhưng bệnh cực kỳ hiếm ở độ tuổi <50.
(Lựa chọn E) Sumatriptan là chất chủ vận thụ thể 5—hydroxytryptamine-1 được sử dụng trong điều trị cấp tính đau đầu migraine,, thường gây đau đầu một bên, đau nhói và sợ ánh sáng. Mặc dù bệnh nhân này có tiền sử gia đình đau đầu migraine, nhưng đau toàn đầu và phù gai thị gợi ý đến bệnh IIH hơn là rối loạn chứng đau nửa đầu.
Kết luận:
Tăng áp lực nội sọ vô căn thường xuất hiện ở phụ nữ trẻ, béo phì với đau đầu, thay đổi thị lực, phù gai thị và liệt dây vận nhãn ngoài (CN VI). Chẩn đoán được xác nhận bằng cách chọc dò thắt lưng cho thấy áp lực mở tăng cao và số lượng tế bào bình thường.
Câu 4
Bệnh nhân nữ 42 tuổi đi khám vì đau hàm dưới bên trái trong 5 ngày qua. Bệnh nhân mô tả những cơn đau ngắn, dữ dội như dao đâm từ gần tai trái xuống dọc theo xương hàm. Cơn đau thường xảy ra khi nhai thức ăn và kéo dài vài giây, cô ấy không có cơn đau nào khi đang ngủ. Bệnh nhân không có tiền sử bệnh lý nào ngoài trầm cảm sau sinh con thứ hai cách đây 6 năm. Cô ấy không bị chấn thương hay phẫu thuật gần đây. Các dấu hiệu sinh tồn trong giới hạn bình thường. Bệnh nhân không có phát ban hay ấn đau trên mặt, nhưng trong quá trình thăm khám có ghi nhận một cơn đau khi chạm nhẹ vào má trái. Khám tai, mũi và khoang miệng là bình thường. Liệu pháp nào sau đây là thích hợp nhất cho bệnh nhân này?
- Acyclovir
- Amitriptyline
- Amoxicillin
- Carbamazepine
- High-flowoxygen
- Oxycodone
- Prednisone
- Sumatriptan
Đáp án: D. Carbamazepin
Bệnh nhân này có khả năng bị đau dây thần kinh sinh ba (TN – trigeminal neuralgia), bằng chứng là cơn đau nhói một bên vị trí gần tai, lan xuống hàm, kéo dài vài giây và được kích hoạt bởi các kích thích nhỏ (ví dụ: nhai, chạm nhẹ). TN thường gây đau thần kinh mức độ nặng (nóng rát, giống như điện giật) dọc theo các nhánh V2 (hàm trên) và V3 (hàm dưới) của dây thần kinh sinh ba. Bệnh thường được điều trị bằng carbamazepine.
Carbamazepine là thuốc chống co giật hiệu quả ở nhiều bệnh nhân TN, nhưng nó có thể gây buồn nôn và nôn. Bệnh nhân cũng có thể bị giảm bạch cầu và thiếu máu bất sản (aplastic anemia); do đó, công thức máu toàn phần cần được theo dõi. Khi thuốc không đáp ứng hoặc gây ra tác dụng phụ, các thuốc khác (ví dụ: oxcarbazepine, baclofen) có thể được xem xét. Cuối cùng, những bệnh nhân không dùng thuốc có thể yêu cầu phẫu thuật giải áp dây thần kinh sinh ba.
(Lựa chọn A) Acyclovir là một loại thuốc kháng vi-rút có thể được sử dụng cho đau dây thần kinh do herpes zoster tái hoạt ở các hạch cảm giác. Tuy nhiên, bệnh thường xảy ra dọc theo vùng da phân bố và thường có mụn nước hoặc phát ban dạng dát.
(Lựa chọn B) Amitriptyline là thuốc chống trầm cảm ba vòng có thể được sử dụng để dự phòng đau đầu do căng thẳng (do áp lực liên tục ở vùng thái dương và vùng chẩm mà không gây buồn nôn) và đau đầu migraine (đau đầu một bên, đau nhói, liên quan đến buồn nôn và nôn).
(Lựa chọn C) Amoxicillin là một loại kháng sinh điều trị viêm xoang do vi khuẩn, có thể gây đau mặt liên tục, khu trú ở các xoang, nặng hơn khi nhìn xuống và kèm theo sốt, mất khứu giác và dịch mũi có mủ.
(Lựa chọn E và G) Oxy lưu lượng cao được sử dụng để điều trị chứng đau đầu chùm cấp tính trong khi glucocorticoid có thể được sử dụng để dự phòng ở những bệnh nhân có các cơn ngắn (dưới vài tuần) đang bắt đầu dùng verapamil. Những cơn đau đầu này thường xuất hiện cấp tính, ngắt quãng, dữ dội sau ổ mắt kèm theo các biểu hiện thần kinh tự chủ cùng bên (ví dụ: sa mi, co đồng tử), cũng như kích động do mức độ nghiêm trọng của cơn đau.
(Lựa chọn F) Oxycodone là một chất gây nghiện được sử dụng cho nhiều rối loạn đau và đã được sử dụng trong TN để giảm đau tạm thời trong khi chờ đợi carbamazepine phát huy hết tác dụng; tuy nhiên, thường cần dùng liều rất cao, có thể gây buồn ngủ và nguy cơ quá liều.
(Lựa chọn H) Sumatriptan là một chất chủ vận serotonin mạch máu mạnh có tác dụng làm co mạch và giảm viêm thần kinh. Nó có thể được sử dụng trong điều trị đau đầu chùm và như một loại thuốc giảm triệu chứng trong cơn đau migraine cấp cấp tính.
Kết luận:
Carbamazepine có thể được sử dụng để điều trị đau dây thần kinh sinh ba. Nó là thuốc chống co giật có thể gây buồn nôn và nôn cũng như giảm bạch cầu.
Câu 5
Bệnh nhân nữ 36 tuổi đi khám vì đau đầu. Trong 3 tháng qua, bệnh nhân thường xuyên bị đau đầu hai bên gần như mỗi ngày ngay sau khi thức dậy. Cô ấy đã từng bị nhiều cơn đau đầu migraine từ thời niên thiếu, nhưng cơn đau đầu hiện tại của cô ấy xuất hiện thường xuyên mặc dù mức độ nhẹ hơn. Bệnh nhân đã dùng thuốc giảm đau không kê toa nhiều lần trong ngày. Cô ấy không bị yếu, tê hoặc thay đổi thị lực. Bệnh nhân không có tiền căn bệnh lý nào khác và không sử dụng thuốc lá, rượu hoặc ma túy. Dấu hiệu sinh tồn trong giới hạn bình thường. BMI là 24 kg/m2. Khám thực thể, bao gồm soi đáy mắt và khám thần kinh, chưa ghi nhận bất thường. Công thức máu và các xét nghiệm sinh hóa khác trong giới hạn bình thường. Bước nào tiếp theo là phù hợp nhất trong việc điều trị bệnh nhân này?
- Khuyên bệnh nhân ngừng dùng thuốc giảm đau
- Đo áp lực dịch não tủy
- Chụp MRI não
- Kê đơn opioid ái lực thấp
- Chuyển đi giám định tâm thần
Đáp án: A. Khuyên BN ngừng sử dụng thuốc giảm đau
Bệnh nhân này có bằng chứng về đau đầu do lạm dụng thuốc (Medical overuse headache – MOH), được đặc trưng bởi cơn đau đầu gần như hàng ngày trong bối cảnh sử dụng thường xuyên các loại thuốc trị đau đầu cấp tính. MOH xảy ra ở những bệnh nhân có các bệnh đau đầu từ trước (ví dụ: đau đầu migaine) và chẩn đoán cần phải có sự xuất hiện các triệu chứng > 3 tháng. Bệnh đau đầu ban đầu của bệnh nhân có thể trở nên trầm trọng hơn, chẳng hạn như chuyển từ cơn đau đầu migraine sang đau đầu migraine mạn tính (đau đầu > 15 ngày/tháng) hoặc bệnh nhân có thể tiến triển thành một kiểu đau đầu hoàn toàn khác. Các triệu chứng thường giống như đau đầu migraine hoặc đau đầu căng cơ. Các đặc điểm chung gồm đau đầu xuất hiện khi thức dậy (như ở bệnh nhân này), chỉ giảm triệu chứng trong thời gian ngắn kèm theo sự hồi ứng (rebound) khi dùng thêm thuốc.
Cơ chế sinh lý bệnh có thể là do sự tương tác giữa yếu tố di truyền; nhạy cảm trung tâm đau cùng với sự thay đổi tính kích thích của tế bào thần kinh và các thụ thể điều hòa ức chế; rối loạn hành vi (ví dụ, phụ thuộc chất gây nghiện). Mặc dù việc lạm dụng bất kỳ loại thuốc đau đầu cấp tính nào cũng có thể dẫn đến MOH, nhưng các thuốc có chứa butalbital, acetaminophen và opioid là những loại thuốc thường liên quan nhất. Điều trị gồm ngừng thuốc thủ phạm với việc xem xét đồng thời bắt đầu điều trị dự phòng.
(Lựa chọn B) Tăng áp lực nội sọ vô căn, được chẩn đoán bằng cách đo áp lực mở trong quá trình chọc dò tủy sống, thường xảy ra nhất ở phụ nữ thừa cân hoặc béo phì trong độ tuổi sinh đẻ. Bệnh được đặc trưng bởi đau đầu thường xuyên và rối loạn thị giác. Phù gai thị và giảm thị trường khi thăm khám.
(Lựa chọn C) Bệnh nhân mới bị đau đầu và có các yếu tố nguy cơ cao, bao gồm tuổi >50, sốt, đau đầu như sét đánh (thunderclap), ức chế miễn dịch hoặc tiền sử bệnh ác tính, nên chụp MRI não để đánh giá khối u hoặc xuất huyết nội sọ. Bệnh nhân này thiếu các đặc điểm này và hình ảnh học đảm bảo.
(Lựa chọn D) Opioids không phải là liệu pháp thích hợp để kiểm soát cơn đau cấp tính của bệnh đau đầu mạn tính và có liên quan đến sự tiến triển của MOH.
(Lựa chọn E) Đau đầu có thể là triệu chứng nổi bật ở bệnh nhân lo lắng hoặc trầm cảm; tuy nhiên, nó hiếm khi xảy ra riêng lẻ và thường là một phần của một loạt các triệu chứng, bao gồm mệt mỏi, mất ngủ, suy nhược quá mức và tâm trạng chán nản.
Kết luận:
Đau đầu do lạm dụng thuốc được đặc trưng bởi đau đầu mạn tính, gần như hàng ngày trong bối cảnh sử dụng thường xuyên các loại thuốc đau đầu cấp tính ở những bệnh nhân có đau đầu từ trước. Các đặc điểm chung bao gồm đau đầu xuất hiện khi thức dậy và giảm triệu chứng ngắn sau đó là cơn đau đầu hồi ứng. Điều trị liên quan đến việc ngừng thuốc thủ phạm.