Bệnh tim mạch
Các rối loạn nhịp tim thường gặp và cấy máy tạo nhịp
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim bẩm sinh
Chủ biên
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn
Nguyễn Lân Hiếu
Nguyễn Duy Thắng
Nguyễn Văn Hiếu
Trần Hồng Quân
CÁC RỐI LOẠN NHỊP TIM THƯỜNG GẶP
Tần số tim bình thường thay đổi theo tuổi: trẻ càng nhỏ tuổi thì tần số tim càng cao. Do đó, các định nghĩa được sử dụng cho người lớn về nhịp chậm (ít hơn 60 lần/phút) và nhịp nhanh (trên 100 lần/phút) ít có ý nghĩa với trẻ em. Một đứa trẻ có nhịp tim nhanh khi nhịp tim vượt quá giới hạn trên của ngưỡng bình thường theo tuổi và có nhịp tim chậm khi nhịp tim thấp hơn giới hạn dưới của ngưỡng bình thường theo tuổi (xem Bảng 1).
Bảng 1. Tần số tim bình thường theo tuổi
| Tuổi | Tần số tim (chu kỳ/phút) |
| Sơ sinh | 110-150 |
| 2 tuổi | 85-125 |
| 4 tuổi | 75-115 |
| Trên 6 tuổi | 60-100 |
CÁC RỐI LOẠN NHỊP BẮT NGUỒN TỪ NÚT XOANG
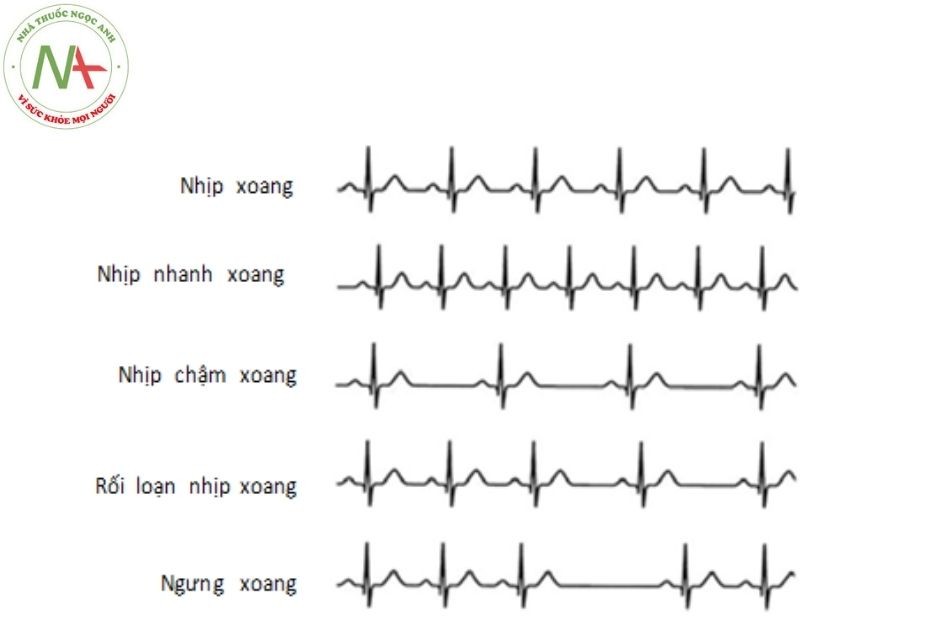
Tất cả các nhịp bắt nguồn từ nút xoang nhĩ (SA), hay còn gọi là nhịp xoang, đều có hai đặc điểm quan trọng:
- Luôn có một sóng P đi trước mỗi phức bộ QRS với khoảng PR không đổi (khoảng PR có thể kéo dài, như trong block nhĩ thất cấp I).
- Trục P nằm giữa 0 và +90 độ, đây là một tiêu chuẩn thường bị bỏ qua. Điều này làm cho sóng P dương ở chuyển đạo DII và sóng P âm ở chuyển đạo aVR.
Nhịp nhanh xoang
Đặc điểm
Có các đặc điểm của nhịp xoang. Nhịp tim trên 140 lần/phút ở trẻ em và trên 170 lần/phút ở trẻ nhũ nhi có thể có ý nghĩa. Trong nhịp nhanh xoang, nhịp tim thường thấp hơn 200 lần/phút.
Nguyên nhân
Lo lắng, sốt, giảm thể tích, shock tuần hoàn, thiếu máu, suy tim sung huyết, các catecholamine, nhiễm độc giáp và bệnh cơ tim là những nguyên nhân có thể gặp.
Ý nghĩa
Cơ tim khỏe mạnh vẫn có thể chịu được sự gia tăng công của tim.
Điều trị
Điều trị nguyên nhân.
Nhịp nhanh vòng vào lại nút xoang
Hiếm gặp. Cơ chế do một vòng vào lại nhỏ bên trong nút xoang. Điện tâm đồ có hình ảnh rất giống với nhịp nhanh xoang nên việc chẩn đoán khá khó khăn. Thuốc chẹn beta và chẹn kênh canxi là lựa chọn đầu tay. Triệt đốt nút xoang bằng năng lượng sóng có tần số radio được dành cho những trường hợp kháng trị với thuốc hoặc không muốn dùng thuốc.
Nhịp chậm xoang
Đặc điểm
Có các đặc điểm của nhịp xoang. Nhịp tim dưới 80 lần/phút ở trẻ sơ sinh và dưới 60 lần/phút ở trẻ lớn hơn có thể có ý nghĩa.
Chú thích: Rối loạn nhịp xoang (Sinus arrhythmia): Nhịp xoang thay đổi theo nhịp thở, nhịp nhanh hơn khi hít vào và chậm hơn khi thở ra.
Nguyên nhân
Nhịp chậm xoang có thể xuất hiện trên vận động viên được huấn luyện. Kích thích thần kinh phế vị, tăng áp lực nội sọ, nhược giáp, hạ thân nhiệt, thiếu oxy và một số thuốc như digitalis và các thuốc chẹn β-adrenergic là những nguyên nhân có thể gặp.
Ý nghĩa
Một số bệnh nhân có nhịp tim chậm đáng kể không duy trì được cung lượng tim.
Điều trị
Điều trị nguyên nhân.
Sự biến đổi của nhịp xoang theo hô hấp (rối loạn nhịp xoang – sinus arrhythmia)
Đặc điểm
Tần số tim có sự biến đổi theo từng giai đoạn, nhanh hơn khi hít vào, giảm khi thở ra, và vẫn mang hai đặc điểm của nhịp xoang.
Nguyên nhân
Hiện tượng bình thường này là do sự biến đổi theo giai đoạn của tốc độ phát xung của các dây thần kinh tự trị của tim theo các giai đoạn của quá trình hô hấp.
Ý nghĩa
Không có ý nghĩa huyết động.
Điều trị
Không cần điều trị.
Ngưng xoang (sinus pause) – Ngừng xoang (sinus arrest)
Đặc điểm
Trong ngưng xoang (sinus pause), hoạt động chủ nhịp của nút xoang tạm thời ngừng lại, dẫn đến hiện tượng mất sóng P và phức bộ QRS trong một khoảng thời gian khá ngắn. Ngừng xoang (sinus arrest) kéo dài hơn và thường dẫn đến nhịp thoát (chẳng hạn như nhịp thoát bộ nối).
Nguyên nhân
Tăng trương lực phế vị, thiếu oxy, ngộ độc digitalis và hội chứng suy nút xoang (xem phần tiếp theo). Các vận động viên có thể lực tốt có thể có nhịp chậm và ngưng xoang kéo dài trên 2 giây do ảnh hưởng ưu thế của thần kinh phế vị.
Ý nghĩa
Ngưng xoang kéo dài dưới 2 giây là bình thường ở trẻ em và thanh thiếu niên. Ngưng xoang thường không có ý nghĩa huyết động. Ngừng xoang kéo dài hơn có thể gây triệu chứng như chóng mặt, tiền ngất, ngất.
Điều trị
Điều trị hiếm khi được chỉ định, trừ trường hợp có hội chứng suy nút xoang và trường hợp ngộ độc digitalis.
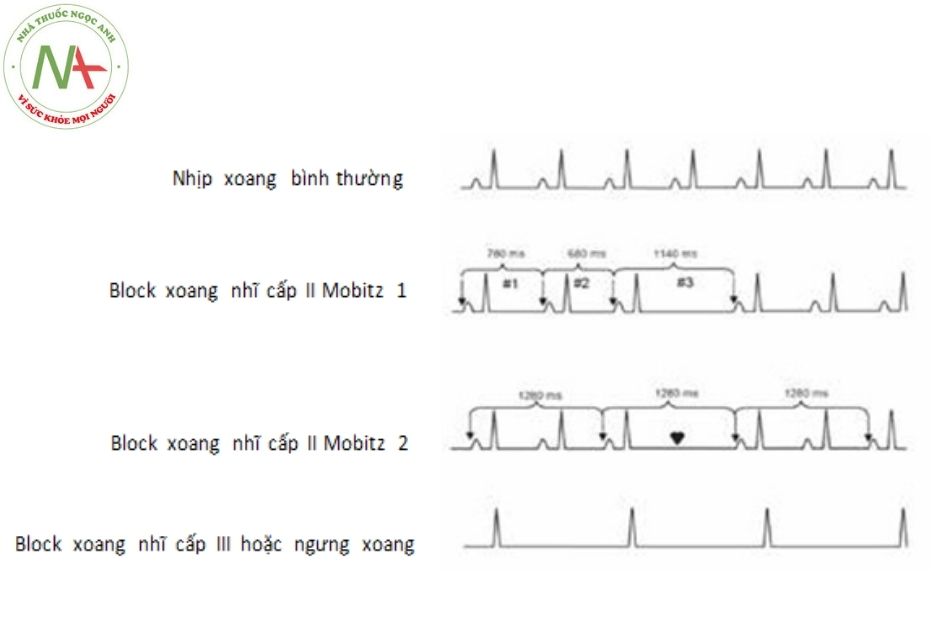
Block xoang nhĩ (sinoatrial exit block)
Đặc điểm
Một xung động được tạo ra trong nút xoang đã không được dẫn truyền tới tâm nhĩ một cách bình thường gây nên mất một sóng P khỏi vị trí kỳ vọng tạo ra một khoảng RR kéo dài.
Có 3 cấp độ block:
- Block xoang nhĩ cấp I: chậm dẫn truyền từ nút xoang ra tâm nhĩ nhưng vẫn dẫn 1:1. Không nhận thấy được trên điện tâm đồ bề mặt.
- Block xoang nhĩ cấp II: một số xung từ nút xoang không dẫn ra được tâm nhĩ. Có 2 type:
- Block xoang nhĩ cấp II Mobitz 1 (Wenckebach): đặc trưng bởi khoảng PP ngắn dần trước khi một sóng P bị mất. Khoảng nghỉ này ngắn hơn 2 lần khoảng PP cơ bản.
- Block xoang nhĩ cấp II Mobitz 2: khoảng ngưng bằng bội số của một khoảng PP cơ bản.
- Block xoang nhĩ cấp III: mất hoàn toàn dẫn truyền từ nút xoang ra tâm nhĩ. Điện tâm đồ bề mặt không phân biệt được với ngưng
Nguyên nhân
Kích thích phế vị quá mức, viêm cơ tim hoặc xơ hóa tâm nhĩ và một số thuốc như quinidine, procain- amide hoặc digitalis.
Ý nghĩa
Thường thoáng qua và không có ý nghĩa huyết động.
Điều trị
Điều trị nguyên nhân.
Suy nút xoang (sick sinus syndrome)
Đặc điểm
Nút xoang thất bại trong vai trò chủ nhịp của tim hoặc hoạt động chậm một cách bất thường, dẫn đến nhiều rối loạn nhịp tim khác nhau. Có thể gồm: nhịp chậm xoang nặng, ngừng xoang với hiện tượng nhát thoát bộ nối, nhịp bộ nối, nhịp nhĩ. Khi các rối loạn nhịp tim này đi cùng với các triệu chứng như chóng mặt hoặc ngất, thì suy nút xoang được coi là hội chứng suy nút xoang (sick sinus syndrome). Việc ghi lại điện tâm đồ (ĐTĐ) dài ngày (như Holter ĐTĐ) thường được yêu cầu để thu thập những biến đổi trong nhịp tim và tỷ lệ xuất hiện các nhịp nhanh hoặc chậm bất thường.
Nguyên nhân
Phẫu thuật lớn liên quan đến tâm nhĩ (ví dụ phẫu thuật Glenn, Fontan, Mustard, Senning, Glenn), viêm động mạch, viêm cơ tim, các thuốc chống rối loạn nhịp, nhược giáp, dị tật tim bẩm sinh (chẳng hạn thông liên nhĩ kiểu xoang tĩnh mạch chủ trên (superior sinus venosus atrial septal defect), bất thường Ebstein (Ebstein anomaly), hội chứng đồng dạng (heterotaxy) hoặc tiểu nhĩ cùng bên (juxtaposed atrial appendages) và đôi khi tự phát xảy ra trên tim bình thường).
Ý nghĩa
Rối loạn nhịp chậm là rối loạn nhịp tim đáng lo ngại nhất. Nhịp tim chậm đáng kể theo sau giai đoạn tim nhanh (overdrive suppression) có thể gây ngất, thậm chí tử vong.
Điều trị
- Nhịp chậm nặng được điều trị bằng atropin (0,02-0,04 mg/kg, tiêm TM mỗi 2-4 giờ) hoặc isoproterenol (0,05-0,5 μg/kg, TM) hoặc cả hai.
- Tạo nhịp tạm thời qua tĩnh mạch hoặc qua thực quản có thể được sử dụng cho tới khi đặt máy tạo nhịp vĩnh viễn.
- Điều trị kéo dài với nhiều loại thuốc không phải lúc nào cũng thành công.
- Đặt máy tạo nhịp vĩnh viễn là điều trị được lựa chọn trên những bệnh nhân có triệu chứng. Hầu hết bệnh nhân được đặt máy tạo nhịp nhĩ đáp ứng tần số. Những bệnh nhân có suy nút nhĩ thất ở bất kỳ mức độ nào đều được đặt máy tạo nhịp 2 buồng.
CÁC RỐI LOẠN NHỊP BẮT NGUỒN TỪ T M NHĨ
Các rối loạn nhịp nhĩ được đặc trưng bởi:
- Các sóng P có hình dạng bất thường (trục P bất thường) và/hoặc tỷ lệ số sóng P trên một phức bộ QRS không bình thường.
- Phức bộ QRS có độ dài bình thường (nhưng đôi khi có phức bộ QRS giãn rộng do dẫn truyền lệch hướng).
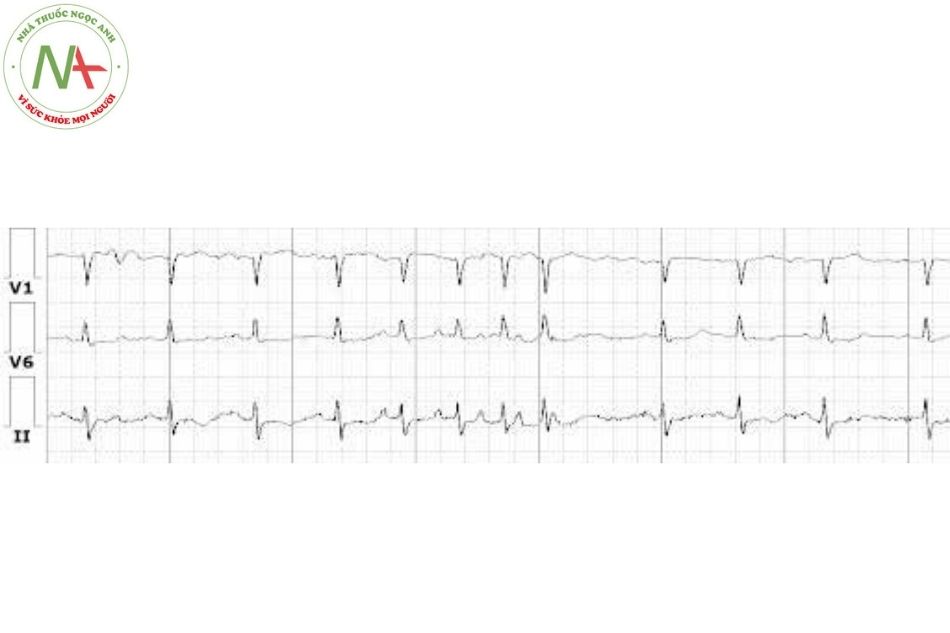
Ngoại tâm thu nhĩ (premature atrial contraction)
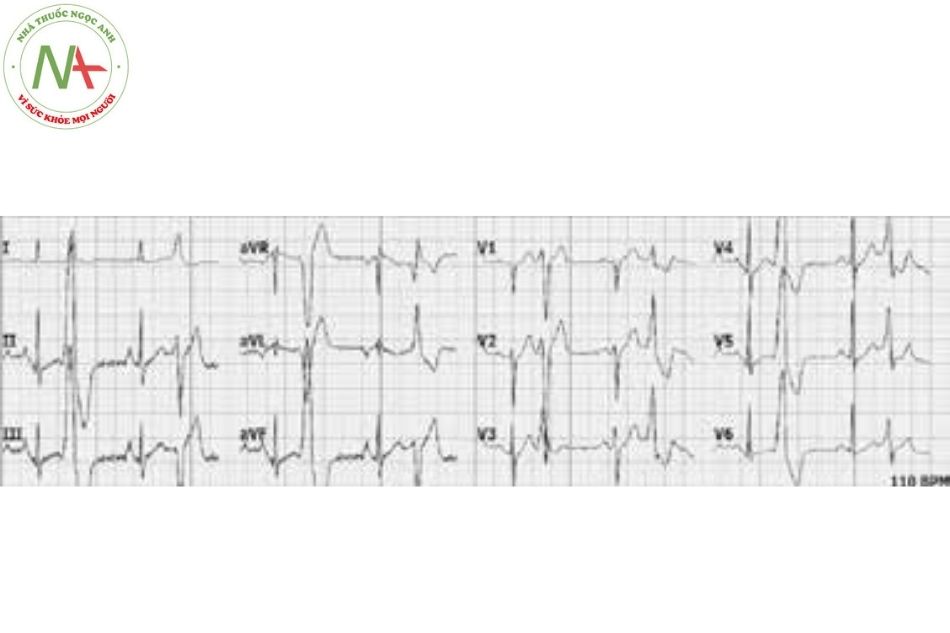
Đặc điểm (Xem Hình 4)
- Trong ngoại tâm thu nhĩ (NTT/N), phức bộ QRS đến sớm với sóng P có hình thái bất thường. Có một khoảng nghỉ bù không hoàn toàn, tức là, độ dài của hai chu kỳ bao gồm một ngoại tâm thu thì ngắn hơn độ dài của hai chu kỳ bình thường.
- Đôi khi NTT/N không được theo sau bởi một phức bộ QRS (tức là, một NTT/N bị block).
Nguyên nhân
NTT/N xuất hiện ở trẻ em khỏe mạnh, gồm cả trẻ sơ sinh. NTT/N cũng xuất hiện sau phẫu thuật tim và khi ngộ độc digitalis.
Ý nghĩa: không có ý nghĩa huyết động.
Điều trị: không có chỉ định điều trị, trừ trường hợp ngộ độc
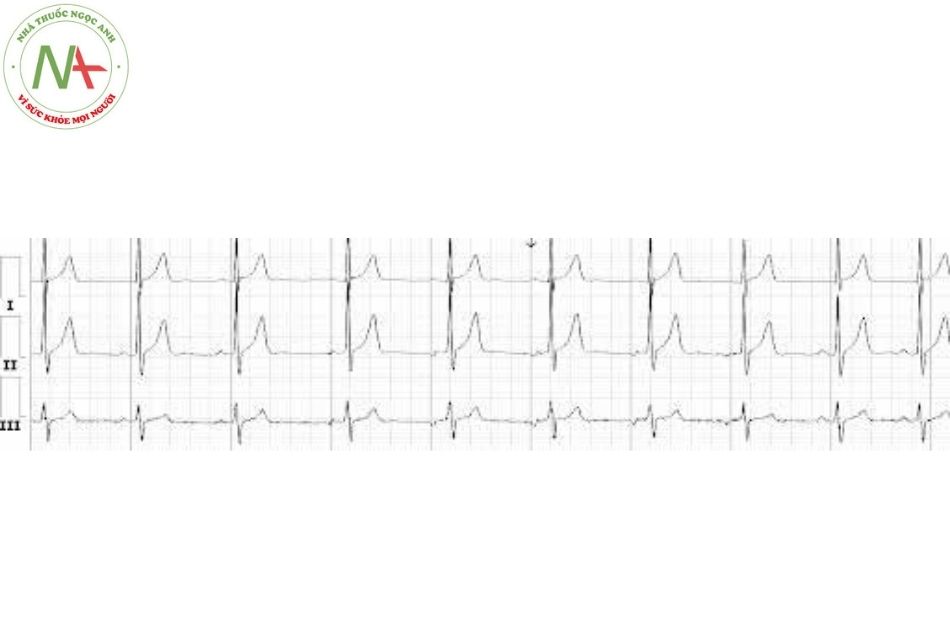
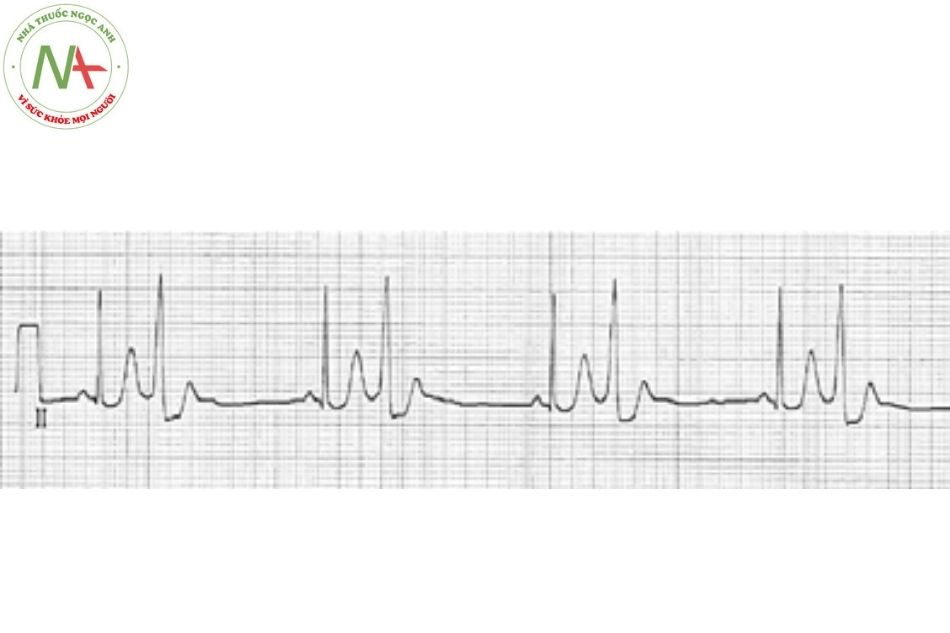
Nhịp nhĩ lang thang hay chủ nhịp nhĩ lưu động (wandering atrial pacemaker)
Đặc điểm (Xem Hình 5)
Có những thay đổi từ từ trong hình dáng của các sóng P và các khoảng PR. Phức bộ QRS bình thường.
Nguyên nhân
Nhịp này được thấy ở cả những trẻ khỏe mạnh. Đây là kết quả của sự chuyển dịch dần của sự hình thành xung động trong tâm nhĩ qua một vài chu kỳ tim.
Ý nghĩa: không có ý nghĩa lâm sàng.
Điều trị: không có chỉ định điều trị.
Nhịp nhanh nhĩ đơn ổ
Đặc điểm
- Nhip nhanh với phức bộ QRS thanh mảnh (nếu không có dẫn truyền lệch hướng hay block nhánh từ trước) với các sóng P nhìn thấy có nhịp nhanh một cách không phù hợp.
- Trục P khác so với trục P của nhịp xoang. Khi ổ ngoại vị nằm gần nút xoang, trục P có thể giống trục P của nhịp
- Nhịp tim thông thường của trẻ lớn nằm giữa 110 và 160 nhịp/phút, nhưng nhịp tim nhanh biến đổi đáng kể tại các thời điểm khác nhau trong ngày, lên tới 200 lần/phút khi kích thích giao cảm. Theo dõi Holter có thể cho thấy sự gia tốc tăng dần đặc trưng của nhịp tim, hay còn gọi là giai đoạn “khởi động”, chứ không khởi phát và kết thúc đột ngột như thấy trong tim nhanh vào lại nhĩ thất (reentrant atrioventricular tachycardia).
- Chiếm 20% các trường hợp nhịp nhanh trên thất. Dạng rối loạn nhịp tim này đôi khi khó phân biệt với tim nhanh vào lại nhĩ thất và do đó nó được bao hàm trong “nhịp nhanh trên thất”.
Nguyên nhân
Bắt nguồn từ một ổ đơn trong tâm nhĩ. Nó được cho là do sự gia tăng tính tự động của một hoặc nhiều ổ không phải nút xoang nhĩ. Viêm cơ tim, các bệnh cơ tim, giãn tâm nhĩ, các khối u tâm nhĩ và tiền sử mổ tim liên quan đến tâm nhĩ (chẳng hạn phẫu thuật Fontan) có thể là nguyên nhân của dạng rối loạn nhịp nhĩ này. Hầu hết các bệnh nhân có cấu trúc tim bình thường (vô căn).
Ý nghĩa
Suy tim sung huyết thường gặp ở những trường hợp mạn tính. Có mối liên hệ mật thiết với bệnh cơ tim do nhịp tim nhanh.
Điều trị
Dạng nhịp nhanh nhĩ đơn ổ không đáp ứng với thuốc cũng như shock điện chuyển nhịp.
- Các thuốc có hiệu quả trong các trường hợp nhịp nhanh nhĩ có vòng vào lại (chẳng hạn adenosine) không chấm dứt được dạng nhịp nhanh này. Shock điện chuyển nhịp không có hiệu quả vì nhịp lạc chỗ sẽ quay trở lại ngay lập tức.
- Mục tiêu có lẽ là làm nhịp thất chậm lại (sử dụng digoxin hoặc các thuốc chẹn beta) hơn là cố gắng chuyển về nhịp xoang.
- Amiodarone đường tĩnh mạch có thể giúp kiểm soát nhịp một cách khá nhanh chóng.
- Các thuốc chống rối loạn nhịp tim đường uống kéo dài (như flecainide hoặc amiodarone) là trụ cột trong điều trị những bệnh nhân không được triệt đốt bằng năng lượng sóng có tần số
- Triệt đốt có thể chứng minh hiệu quả trong gần 90% các trường hợp. Ở trẻ em, các ổ thường được tìm thấy ở nhĩ trái gần các tĩnh mạch phổi và tiểu nhĩ (trái ngược với ở người lớn hay gặp các ổ tại nhĩ phải hơn).
Nhịp nhanh vào lại nhĩ (intra atrial reentrant tachycardia – IART)
Đặc điểm
- Nhịp nhanh với phức bộ QRS thanh mảnh (nếu không có dẫn truyền lệch hướng hay block nhánh từ trước) với các sóng P nhìn thấy có nhịp nhanh một cách không phù hợp. Trục P khác so với trục P của nhịp xoang.
- Tần số nhĩ có thể thay đổi từ 150 đến 250 chu kỳ/ phút. Nếu nút nhĩ thất dẫn truyền tốt, có thể có đáp ứng thất 1:1.
- Điện tâm đồ trong cơn khó phân biệt với các loại cơn nhịp nhanh trên thất khác, đặc biệt là cơn nhịp nhanh nhĩ.
Nguyên nhân
Đây là loại loạn nhịp nhĩ hay gặp nhất ở bệnh nhân sau mổ tim do hình thành sẹo tâm nhĩ (nhất là sau mổ Fontan, Mustard, Sensing). Vì vậy, cần nghĩ đến nhịp nhanh vào lại nhĩ khi có cơn nhịp nhanh QRS thanh mảnh ở các bệnh nhân này. Ở người lớn không có bệnh tim cấu trúc cũng có thể gặp loạn nhịp này. Một số bệnh nhân sau điều trị rung nhĩ bằng RF hoặc phẫu thuật cũng có thể gặp. Cơ chế tương tự như cuồng nhĩ, là do vòng vào lại lớn (macroreentrant) cần sử dụng một vùng chậm dẫn truyền do tổn thương mô và bao quanh bởi sẹo hoặc van hay tĩnh mạch chủ.
Ý nghĩa
Triệu chứng có thể từ không có đến hồi hộp, ngất. Nếu kéo dài, có thể dẫn đến suy tim (bệnh cơ tim do nhịp nhanh).
Điều trị
Cắt cơn bằng nghiệm pháp cường phế vị. Nếu không đáp ứng, có thể dùng adenosine hoặc verapamil đường tĩnh mạch. Verapamil có thể dùng liều bolus 5-10 mg trong 2 phút, nếu sau 15-30 phút mà không đáp ứng, có thể bolus thêm 10 mg.
Triệt đốt bằng RF cho thấy hiệu quả cao trong cắt cơn và phòng tái phát (khoảng 80%). Lập bản đồ điện học và sử dụng catheter có đầu tưới (irrigated tipped catheter) giúp tăng hiệu quả điều trị.
Những trường hợp bệnh mãn tính mà can thiệp không thành công hoặc không đồng ý can thiệp thì verapamil là lựa chọn đầu tay, bên cạnh thuốc chẹn beta hoặc flecainide và propafenone.
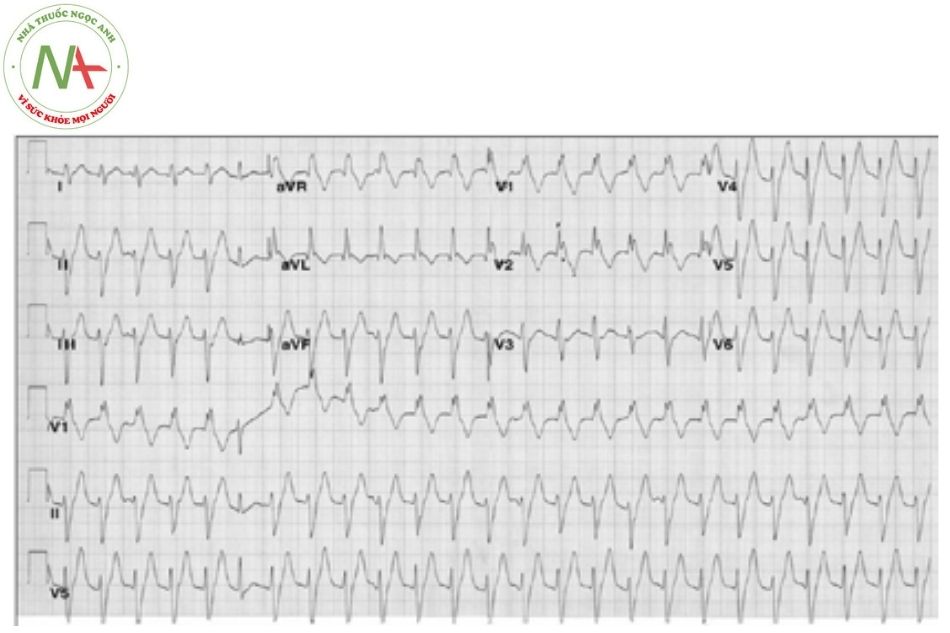
Nhịp nhanh nhĩ đa ổ
Đặc điểm
Có ba hoặc nhiều hơn hình dạng khác nhau của sóng P. Các khoảng PP và RR không đều với các khoảng PR biến đổi. Lưu ý là có thể được chẩn đoán nhầm với rung nhĩ.
Nguyên nhân
Hầu hết các bệnh nhân có nhịp nhanh nhĩ đa ổ đều là trẻ nhũ nhi, hiếm gặp ở trẻ trên 5 tuổi. Có từ 30-50% các trường hợp có bệnh hô hấp. Viêm cơ tim và ngạt khi sinh đã được mô tả. Rối loạn nhịp này có thể xuất hiện cùng hoặc không cùng các dị tật tim bẩm sinh. Cơ chế hiện chưa được làm rõ.
Ý nghĩa
Suy tim sung huyết có thể phát triển. Đột tử đã được báo cáo trong 17% các trường hợp đang được điều trị. Trường hợp mắc thời gian dài có thể gây rối loạn chức năng tâm thu thất trái. Hiện tượng tự khỏi bệnh cũng thường xuất hiện.
Điều trị
- Adenosine không có hiệu quả trong việc chấm dứt cơn nhịp nhanh (một dấu hiệu hữu dụng giúp chẩn đoán). Nhịp nhanh nhĩ đa ổ này cũng không đáp ứng với việc đặt máy tạo nhịp hay shock điện chuyển nhịp.
- Các thuốc làm chậm dẫn truyền nhĩ thất (pro- pranolol hoặc digoxin) và những thuốc làm giảm tính tự động (như lớp IA hoặc IC hoặc lớp III) có thể hữu dụng.
- Amiodarone (đường tĩnh mạch sau đó dùng đường uống) có vẻ là điều trị được lựa chọn ở thời điểm hiện tại.
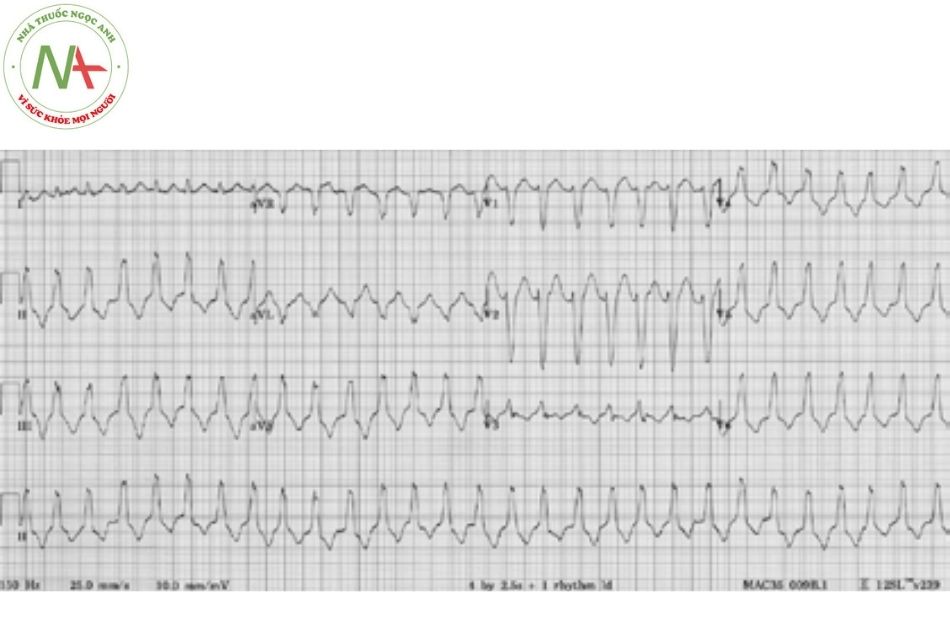
Cuồng nhĩ
Đặc điểm
Cuồng nhĩ được đặc trưng bởi nhịp nhĩ nhanh (các sóng F hình răng cưa) ở mức khoảng 300 lần/phút (từ 240-360 lần/phút), đáp ứng thất với nhiều mức độ block khác nhau (ví dụ, 2:1, 3:1, 4:1) và các phức bộ QRS bình thường.
Nguyên nhân
Các bệnh về cấu trúc tim có giãn tâm nhĩ (ví dụ bất thường Ebstein…), bệnh viêm cơ tim, nhiễm độc giáp và tiền sử phẫu thuật liên quan đến tâm nhĩ (chẳng hạn phẫu thuật Senning hoặc Fontan) là những nguyên nhân có thể gặp. Tuy nhiên, hầu hết thai nhi và trẻ sơ sinh bị cuồng nhĩ lại có tim bình thường.
Ý nghĩa
Tần số thất xác định cung lượng tim cuối cùng; nhịp thất quá nhanh có thể làm giảm cung lượng tim. Sự hình thành huyết khối có thể dẫn đến thuyên tắc. Cuồng nhĩ không được kiểm soát có thể gây ra suy tim.
Điều trị
- đông ở bệnh nhân cuồng nhĩ tương tự như ở bệnh nhân rung nhĩ.
- ần chuyển nhịp bằng sốc điện đồng bộ ở bệnh nhân cuồng nhĩ gây huyết động không ổn định hoặc không kiểm soát được tần số thất bằng điều trị nội khoa. Các thuốc có thể được lựa chọn như ibutilide hoặc amiodarone truyền tĩnh mạch. Tuy nhiên, cơn cuồng nhĩ thường tái phát sau một thời gian theo dõi, ngay cả khi đã duy trì các thuốc chống rối loạn nhịp. Các thuốc chống loạn nhịp nhóm IC như propafenone và flecainide lại có thể làm tăng đáp ứng thất một cách bất thường trong cuồng nhĩ do làm tốc độ phát nhịp giảm xuống, cho phép dẫn truyền qua nút nhĩ thất với tỷ lệ 1:1, hiện nay không khuyến cáo sử dụng thuốc nhóm IC để chuyển nhịp (chỉ định loại III).
- Kiểm soát tần số thất bằng các thuốc ức chế nút nhĩ thất như thuốc chẹn beta, chẹn kênh canxi (nhóm verapamil hoặc diltiazem) và digoxin. Đôi khi phải sử dụng liều cao để đạt mục tiêu điều trị. Cân nhắc sử dụng amiodarone nếu các nhóm thuốc trên không hiệu quả.
- Triệt đốt bằng năng lượng sóng có tần số radio là phương pháp hiệu quả để duy trì nhịp xoang và có khả năng điều trị khỏi hoàn toàn cuồng nhĩ kể cả các trường hợp khó như cơn cuồng nhĩ không điển hình.
- Nếu việc triệt đốt cơn cuồng nhĩ khó khăn và không thể kiểm soát nhịp thất bằng thuốc, có thể cân nhắc triệt đốt nút nhĩ thất và đặt máy tạo nhịp vĩnh viễn.
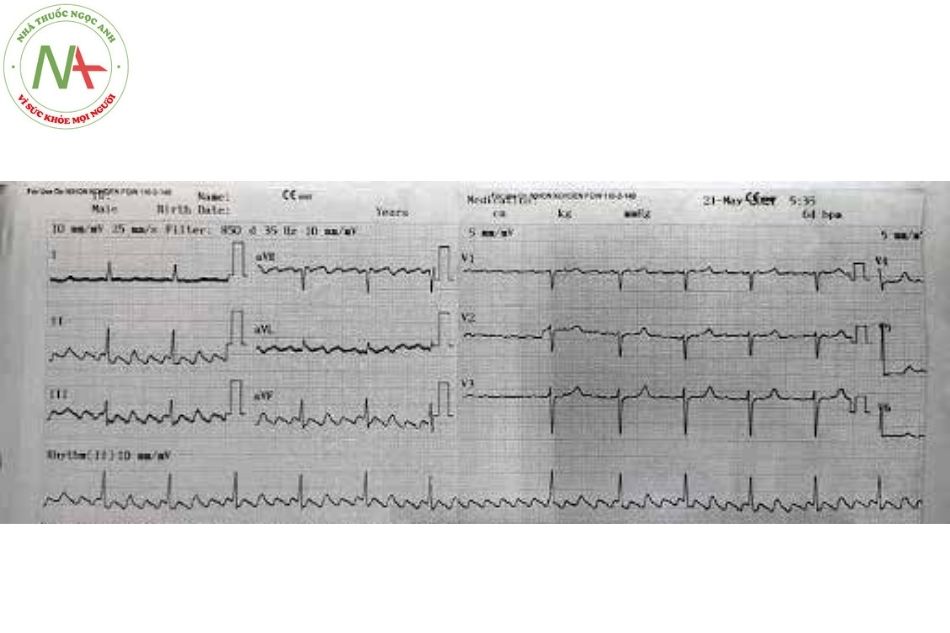
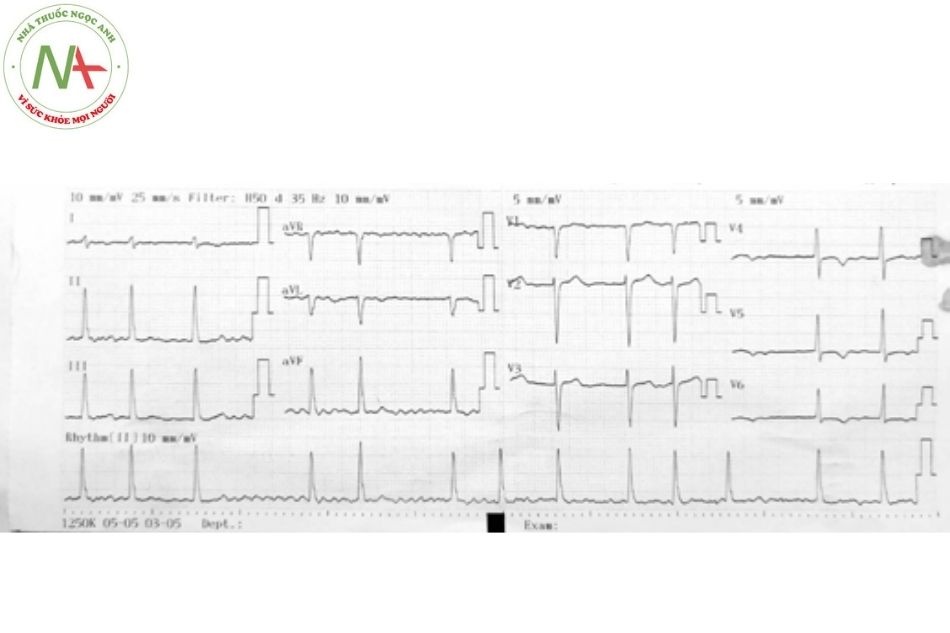
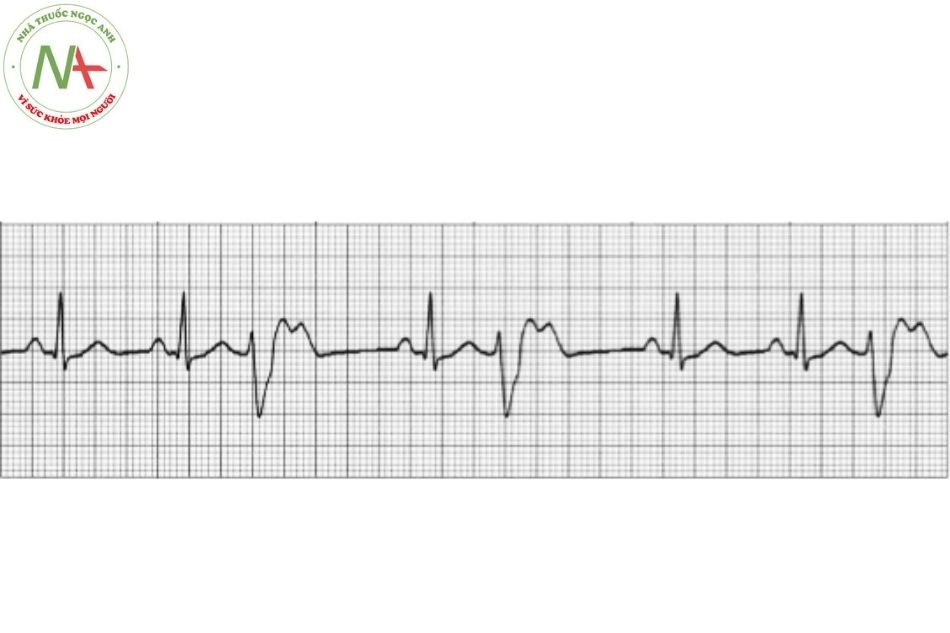
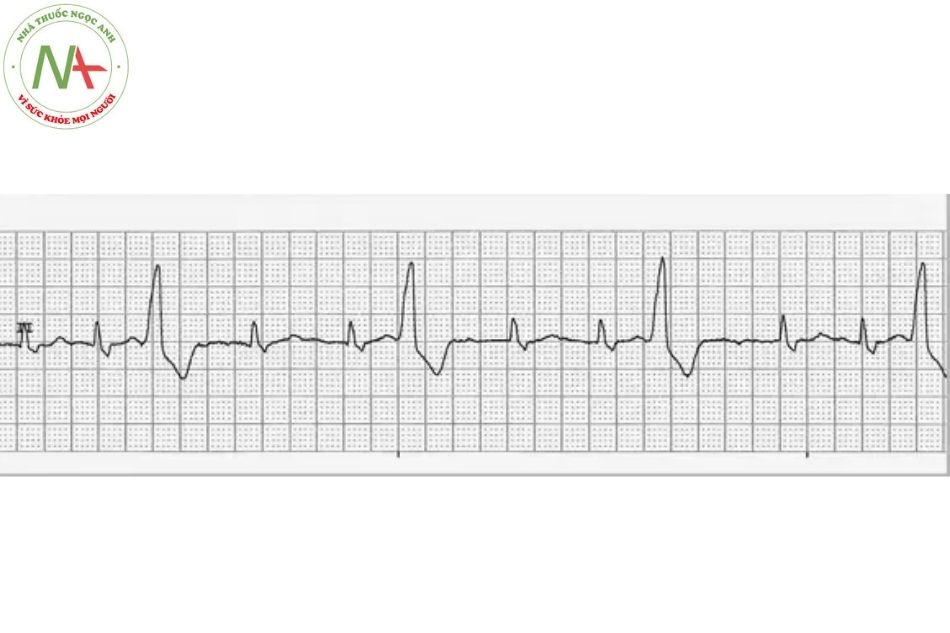
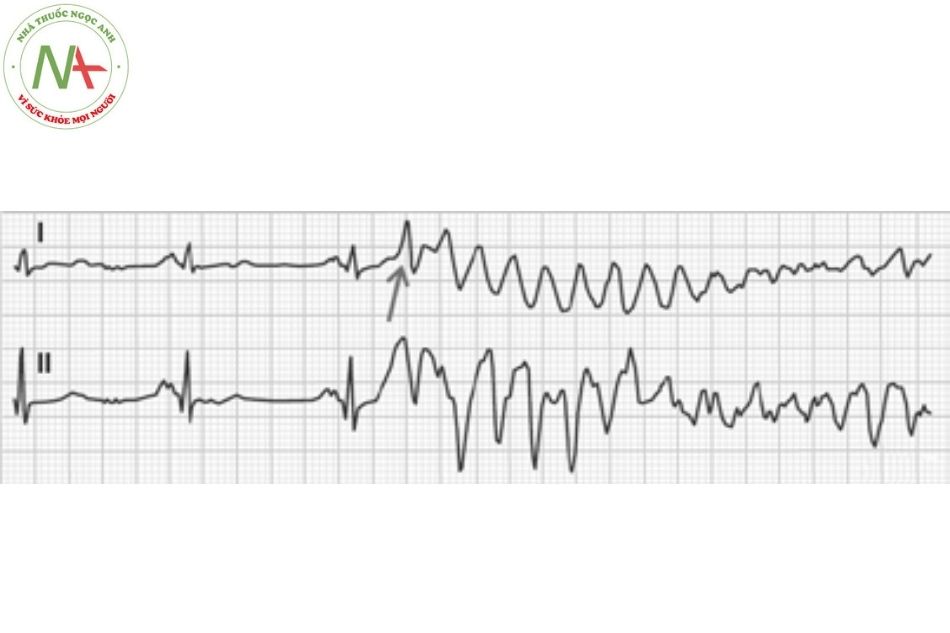
Rung nhĩ
Đặc điểm
Rung nhĩ được đặc trưng bởi nhịp nhĩ rất nhanh (sóng F có nhịp từ 350-600 lần/phút) và đáp ứng thất không đều với các phức bộ QRS thanh mảnh.
Rung nhĩ là dạng rối loạn nhịp bền bỉ thường gặp nhất, với tỷ lệ 0,5-1% trong dân số nói chung nhưng tỷ lệ tăng gấp 10 lần ở nhóm trên 65 tuổi. Rối loạn nhịp này xuất phát từ tâm nhĩ khi các hoạt động điện đồng bộ bị thay thế bằng các hoạt động điện hỗn loạn, dẫn đến sự co bóp không đồng bộ và giãn tâm nhĩ. Rung nhĩ có đặc điểm điện tâm đồ là không có sóng P, thay vào đó là các sóng F nhỏ, kèm theo đáp ứng thất thường nhanh và không đều. (Hình 7)
Phân loại
Trước đây, có rất nhiều thuật ngữ đã được sử dụng để phân loại rung nhĩ, tuy nhiên hiện tại trên thế giới đã đạt được sự đồng thuận về danh pháp cho rung nhĩ. Điều này cho phép chúng ta có được sự lựa chọn thích hợp chiến lược điều trị cho các bệnh nhân. Tất cả các cơn rung nhĩ kéo dài hơn 30 giây và được phân loại theo ESC 2016:
- Rung nhĩ phát hiện lần đầu hay rung nhĩ tái phát.
- Rung nhĩ cơn kịch phát (thường tự hết trong 48 tiếng, có thể kéo dài tới 7 ngày).
- Rung nhĩ dai dẳng (nếu được chuyển nhịp về nhịp xoang bằng bất cứ phương pháp chuyển nhịp nào hoặc kéo dài trên 7 ngày bất kể cách kết thúc như thế nào).
- Rung nhĩ mạn tính (khi việc chuyển nhịp là không khả thi hoặc không được tính đến).
- Rung nhĩ đơn độc (khi không có bệnh tim cấu trúc kèm theo) hoặc rung nhĩ vô căn (khi không có bất cứ bệnh lý nào kèm theo).
Ngày nay, trên lâm sàng, rung nhĩ còn được phân chia thành rung nhĩ do bệnh van tim và rung nhĩ không do bệnh van tim. Cách phân chia này giúp bác sĩ lâm sàng có chiến lược quyết định sử dụng thuốc chống đông để dự phòng đột quỵ. Rung nhĩ có bệnh van tim được định nghĩa là rung nhĩ có kèm hẹp van hai lá từ mức độ vừa trở lên hoặc đã phẫu thuật thay van tim cơ học.
Nguyên nhân
Rung nhĩ là kết cục cuối cùng của rất nhiều các bệnh tim mạch khác nhau khi các tế bào cơ tâm nhĩ bị tổn thương hoặc chịu tác động dưới tình trạng thiếu máu, thiếu oxy hoặc tăng áp lực trong khoang màng ngoài tim. Những thay đổi này đã làm mất đi tính dẫn truyền ổn định của tế bào cơ nhĩ, dẫn đến khởi phát rung nhĩ.
Bảng 2. Các nguyên nhân gây rung nhĩ
| Nguyên nhân thường gặp | Nguyên nhân có khả năng hồi phục | Nguyên nhân hiếm gặp |
| – Tăng huyết áp | – Nghiện rượu
– Viêm phổi |
– Bệnh tim bẩm sinh |
| – Suy thất trái (do bất cứ nguyên nhân gì)– Bệnh mạch vành | – Cường giáp
– Viêm màng ngoài tim cấp – Bệnh phổi trầm trọng |
– Tăng hoạt tính hệ giao cảm– Tràn dịch màng ngoài tim |
| – Bệnh van hai lá hoặc ba lá | – Phẫu thuật tim mạch | – Ung thư di căn tim |
| – Bệnh cơ tim phì đại | – Bệnh lý tổn thương cơ tim | |
| – U nhày nhĩ |
Các triệu chứng cơ năng và dấu hiệu thực thể
Thường gặp hồi hộp đánh trống ngực, khó thở, mệt mỏi, thỉu, ngất và đau ngực. Tuy nhiên cũng có những cơn rung nhĩ thầm lặng không triệu chứng.
Thăm khám lâm sàng thường phát hiện nhịp không đều (khi nghe tim sẽ thấy rõ tần số tim nhanh hơn so với bắt mạch quay), cường độ tiếng T1 thay đổi.
Chiến lược điều trị theo mô hình ABC (theo khuyến cáo ESC 2020 về rung nhĩ)
A: Anticoagulation/avoid stroke (chống đông/ chống đột quỵ não)
B: Better symptoms control (kiểm soát tốt triệu chứng)
C: Cardiovascular risk factors and concomitant diseases: detection and management (phát hiện và điều trị các yếu tố nguy cơ tim mạch và bệnh lý đồng mắc)
A. Anticoagulation/avoid stroke (chống đông/ chống đột quỵ não)
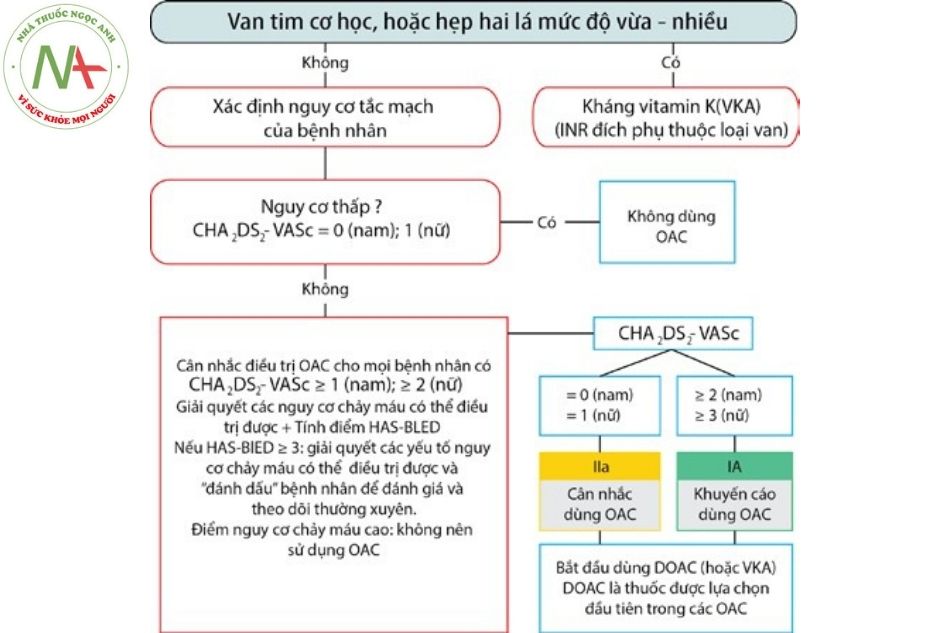
Trong điều trị rung nhĩ, một trong những vấn đề cần xem xét là phòng ngừa thuyên tắc do huyết khối. Tuy nhiên trước khi tiến hành sử dụng thuốc chống đông, cần tiến hành đánh giá phân tầng nguy cơ của bệnh nhân, bao gồm đánh giá: nguy cơ thuyên tắc đột quỵ não (theo thang điểm CHA2DS2 -VASc) và nguy cơ xuất huyết (theo thang điểm HAS-BLED).
Bảng 3. Thang điểm CHA2DS2-VASc đánh giá nguy cơ đột quỵ trong rung nhĩ không do bệnh van tim
| Nguy cơ | Điểm |
| Suy tim sung huyết (hoặc suy giảm chức năng thất trái) | 1 |
| Tăng huyết áp | 1 |
| Tuổi ≥ 75 | 2 |
| Đái tháo đường | 1 |
| Tiền sử đột quỵ hoặc đột quỵ não thoáng qua | 2 |
| Bệnh mạch máu (bệnh mạch máu ngoại biên, nhồi máu cơ tim, xơ vữa động mạch chủ) | 1 |
| Tuổi 65-74 | 1 |
| Giới nữ | 1 |
| Khuyến cáo nên sử dụng thuốc chống đông đường uống ở bệnh nhân có điểm CHA2DS2- VASc ≥ 1 ở nam và ≥ 2 ở nữ |
(Bệnh nhân nữ nếu không kèm theo yếu tố nguy cơ nào khác tính tương đương 0 điểm)
Chú thích: OAC: thuốc chống đông đường uống (oral anticoagulants); DOAC: thuốc chống đông trực tiếp đường uống (direct oral anticoagulants); VKA: thuốc chống đông kháng vitamin K (vitamin K antagonist).
- Thuốc chống đông kháng vitamin K (warfarin): (mục tiêu duy trì PT-INR 2-3) làm giảm 60% nguy cơ đột quỵ trên bệnh nhân rung nhĩ bất kể các yếu tố nguy cơ nền và hiện tại đang là tiêu chuẩn dùng để so sánh hiệu quả các thuốc chống đông khác. Một số vấn đề khi dùng thuốc là có thể không đạt được hiệu quả điều trị (do PT-INR quá thấp) hoặc có thể gây biến chứng chảy máu (do PT-INR quá cao).
- Quyết định có nên sử dụng warfarin kéo dài hay không phụ thuộc vào nguy cơ đột quỵ của bệnh nhân và không có sự khác biệt giữa rung nhĩ cơn kịch phát, dai dẳng hay mạn tính. Thang điểm CHA2DS2-VASc là một thang điểm tính nguy cơ đột quỵ rất đơn giản ở bệnh nhân rung nhĩ không do bệnh van tim (cần dùng warfarin nếu điểm ≥ 1 ở nam và ≥ 2 ở nữ). Nếu bệnh nhân có kế hoạch chuyển nhịp xoang, cần điều trị chống đông bằng warfarin ít nhất 3 tuần trước khi chuyển nhịp (trừ khi được siêu âm qua thực quản loại trừ huyết khối trong buồng nhĩ trái) và ít nhất 4 tuần sau khi chuyển nhịp.
- Aspirin hiện không được khuyến cáo trong điều trị dự phòng đột quỵ ở bệnh nhân rung nhĩ.
- Các thuốc chống đông trực tiếp đường uống (DOACs) (dabigatran, apixaban, rivaroxaban, edoxaban): đã được chứng minh giảm rõ rệt tỷ lệ đột quỵ do rung nhĩ ở bệnh nhân không do bệnh van
- Ưu tiên DOACs hơn kháng vitamin K khi bệnh nhân đủ điều kiện sử dụng DOACs (khuyến cáo IIa).
- Ví dụ: rivaroxaban liều 20 mg/ngày. Trường hợp suy thận mức lọc cầu thận < 50 ml/phút, liều dùng giảm 15 mg, 1 lần mỗi ngày.
Bít tiểu nhĩ trái: hầu hết biến cố đột quỵ trong rung nhĩ là do huyết khối từ tiểu nhĩ trái. Dụng cụ Watchman có cấu tạo dạng lưới làm từ Nitinol được đưa theo đường tĩnh mạch đùi, qua vách liên nhĩ tới tiểu nhĩ trái. Sau khi dụng cụ được nội mạc hóa, nó sẽ bít tiểu nhĩ trái và ngăn cản huyết khối bắn ra từ tiểu nhĩ gây đột quỵ. Hiệu quả được đánh giá tương đương với warfarin tuy nhiên có một tỷ lệ nhỏ rủi ro liên quan tới thủ thuật như đột quỵ và tràn dịch màng ngoài tim.
Như vậy, những khía cạnh quan trọng nhất của điều trị rung nhĩ là dự phòng huyết khối và kiểm soát tần số thất của bệnh nhân chứ không phải là phục hồi nhịp xoang.
B. Better symptoms control (kiểm soát tốt triệu chứng)
Một phần quan trọng của điều trị rung nhĩ là việc tiến hành kiểm soát triệu chứng của rung nhĩ. Chiến lược điều trị triệu chứng rung nhĩ bao gồm:
- Kiểm soát tần số thất.
- Kiểm soát nhịp.
- Mục tiêu điều trị: không có sự khác biệt về kết cục của việc điều trị kiểm soát chặt chẽ tần số đáp ứng thất ở mức < 80 nhịp/phút và < 110 nhịp/ phút. Vì vậy với các bằng chứng hiện tại cho phép duy trì đáp ứng thất ở mức < 110 nhịp/phút.
Các thuốc chống loạn nhịp nhằm duy trì nhịp xoang bị hạn chế do độc tính và tính hiệu quả của chúng. Các chiến lược điều trị không dùng thuốc (đốt điện) cùng với các thuốc chống loạn nhịp mới và an toàn hơn có thể thay đổi chiến lược kiểm soát rung nhĩ trong tương lai.
Sốc điện chuyển nhịp: Nếu bệnh nhân rung nhĩ nhanh kèm huyết động không ổn định, cần được sốc điện chuyển nhịp cấp cứu có sử dụng an thần hoặc gây mê toàn thân.
- Tuy nhiên kiểm soát tần số thất bằng thuốc thường là đủ để kiểm soát triệu chứng. Nếu triệu chứng vẫn dai dẳng dù đã kiểm soát tần số, có thể chuyển nhịp bằng thuốc với flecainide (1,5-2 mg/ kg, tối đa 150 mg, truyền qua đường tĩnh mạch ngoại vi trong 10 phút), hoặc nếu nghi ngờ rối loạn chức năng thất trái, có thể dùng amiodarone (5-7 mg/kg, truyền qua đường tĩnh mạch trung tâm trong 1-2 giờ, sau đó duy trì 50 mg/h tới tối đa 1g/24h). Các bệnh nhân phải được theo dõi cẩn thận do có nguy cơ bị rối loạn nhịp thất hoặc tụt huyết áp.
- Nếu rung nhĩ đã xuất hiện trên 48 giờ, cần phải làm siêu âm qua thực quản để loại trừ huyết khối trong buồng nhĩ trước khi chuyển nhịp. Tất cả các bệnh nhân cần phải được dùng thuốc chống đông ít nhất 4 tuần sau khi chuyển nhịp
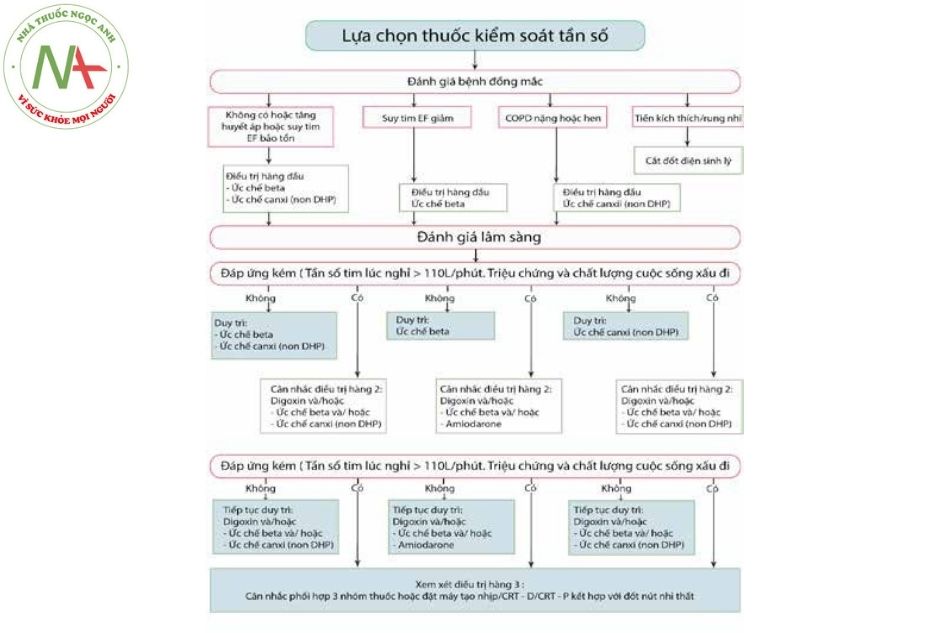
Kiểm soát tần số thất:
- Thuốc:
- Nhóm thuốc hàng đầu kiểm soát tần số là nhóm chẹn beta giao cảm hoặc thuốc chẹn kênh canxi loại nondihyropyridine (verapamil hoặc dilitiazem), các nhóm này rất hiệu quả cả khi gắng sức và nghỉ ngơi.
- Digoxin chỉ có tác dụng kiểm soát tần số thất khi nghỉ ngơi và nên được xem là lựa chọn số
- Amiodarone tuỳ theo lâm sàng, huyết động, bệnh đồng mắc mà các loại thuốc này có thể được ưu tiên sử dụng ở những nhóm bệnh nhân khác nhau.
- Sử dụng thuốc để kiểm soát tần số thất cần dựa vào bệnh lý đồng mắc.
- Triệt đốt nút nhĩ thất và đặt máy tạo nhịp:
- Chỉ định ở các bệnh nhân có triệu chứng tái diễn dù đã thực hiện kiểm soát nhịp hoặc kiểm soát tần số với liều thuốc tối ưu. Đầu tiên, bệnh nhân sẽ được cấy máy tạo nhịp tim và khoảng 6 tuần sau đó, bệnh nhân sẽ được triệt đốt nút nhĩ thất bằng năng lượng sóng có tần số radio để gây block nhĩ thất hoàn toàn.
- Phương pháp này có thể cải thiện triệu chứng nhanh chóng nhưng bệnh nhân hoàn toàn phụ thuộc máy tạo nhịp.
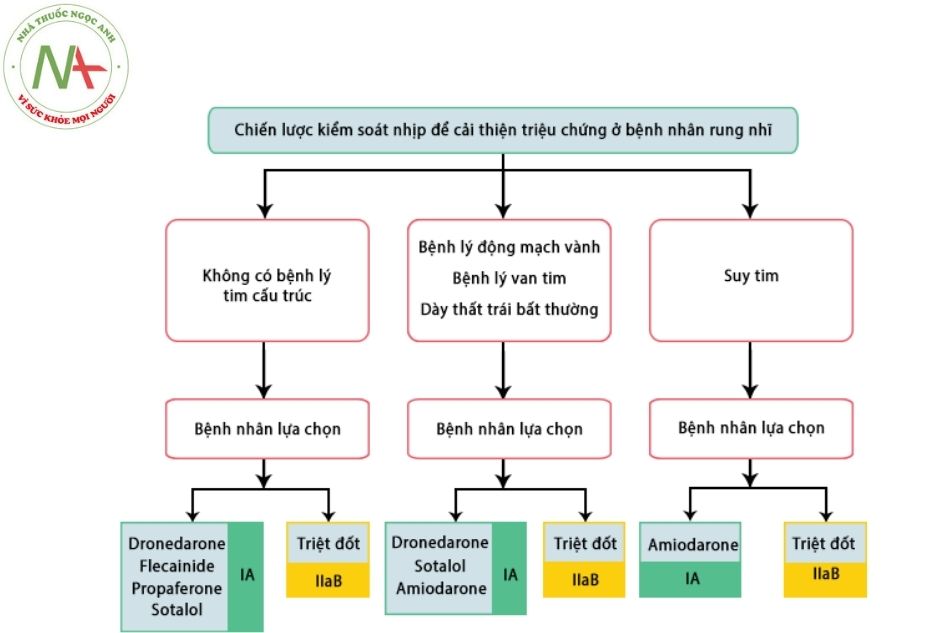
Kiểm soát nhịp xoang:
- Nếu không cải thiện được triệu chứng dù đã kiểm soát tần số thất tối ưu, khi đó cần cân nhắc kiểm soát nhịp. Các bệnh nhân trẻ dưới 65 tuổi có thể đề ra chiến lược kiểm soát nhịp tích cực cho dù có triệu chứng hay không. Đối với rung nhĩ dai dẳng, có thể cần phải sốc điện chuyển nhịp để hồi phục nhịp xoang. Để duy trì nhịp xoang lâu dài, cần dùng các thuốc chống loạn nhịp hoặc các phương pháp không dùng thuốc khác.
- Thuốc điều trị:
- Flecainide, propafenone, sotalol, disopyramide và quinidine. Các thuốc này đều có thể gây ra rung thất/nhanh thất do làm kéo dài khoảng QT và đều có chống chỉ định trên các bệnh nhân có bệnh tim cấu trúc.
- Amiodarone là nhóm thuốc hiệu quả nhất, tuy nhiên lại có nhiều hạn chế do các tác dụng phụ ngoài tim, số bệnh nhân không dung nạp có thể lên đến 25%.
- Nếu chức năng nút nhĩ thất và khoảng QT bình thường, các thuốc này có thể được khởi trị an toàn đối với các bệnh nhân ngoại trú. QRS và khoảng QT cần được kiểm tra theo dõi hàng tuần cho đến khi đạt liều duy trì.
- Thủ thuật Cox maze được thực hiện bằng cách tạo ra rất nhiều vết rạch ở nhĩ phải và nhĩ trái, mà sau đó được sửa lại nhằm giảm thiểu sự hình thành vòng vào lại. Thủ thuật có tỷ lệ khỏi trong 10 năm sau phẫu thuật lên tới 96% ở bệnh nhân trưởng thành.
- Triệt đốt bằng năng lượng có tần số radio nhằm cô lập điện học các tĩnh mạch phổi khỏi nhĩ trái hoặc triệt đốt trực tiếp ổ ngoại tâm thu trong các tĩnh mạch phổi cho thấy kết quả tốt hơn các thuốc chống rối loạn nhịp trong kiểm soát nhịp ở người trưởng thành. Hẹp tĩnh mạch phổi là một biến chứng của thủ thuật.
- Đặt máy tạo nhịp: Với các bệnh nhân có hội chứng suy nút xoang, các mode tạo nhịp tại tâm nhĩ (Mode AAI hoặc DDD) là bắt buộc vì chúng giảm gánh nặng rung nhĩ:
- “Cơn rung nhĩ liên quan đến phế vị” có thể dự phòng bằng tạo nhịp.
- Hội chứng nút xoang bệnh lý được điều trị bằng phương pháp đặt máy tạo nhịp để chống nhịp tim chậm và sau đó dùng thuốc chống loạn nhịp để ngăn chặn các cơn rung nhĩ. Một số kết quả nghiên cứu cho thấy sau cấy máy tạo nhịp làm giảm tần suất xuất hiện trở lại của cơn rung nhĩ.
Cardiovascular risk factors and concomitant diseases: detection and management (phát hiện và điều trị các yếu tố nguy cơ tim mạch và bệnh lý đồng mắc)
- Phát hiện và quản lý điều trị các yếu tố nguy cơ và bệnh lý đồng mắc là một phần của chiến lược điều trị rung nhĩ tổng quát: tăng huyết áp, đái tháo đường, béo phì, hội chứng ngừng thở khi ngủ…
- Thay đổi các thói quen có hại cho sức khỏe: hút thuốc lá, uống rượu, ít vận động.
- Tầm soát rung nhĩ được khuyến cáo ở bệnh nhân: tăng huyết áp, hội chứng ngưng thở khi ngủ.
CÁC RỐI LOẠN NHỊP BẮT NGUỒN TỪ NÚT NHĨ THẤT
Các nhịp bắt nguồn từ nút nhĩ thất đặc trưng bởi:
- Mất sóng P, hoặc các sóng P đảo ngược có thể theo sau phức bộ QRS.
- Phức bộ QRS thường là bình thường về thời gian và hình dạng.
Nhịp bộ nối là một rối loạn nhịp do các xung động đến từ một điểm của mô trong vùng nút nhĩ thất, là “phần nối” (bộ nối) giữa nhĩ và thất.
Ngoại tâm thu bộ nối
Đặc điểm
Một phức hợp QRS đến sớm có hình dạng bình thường. Các sóng P thường biến mất, nhưng các sóng P đảo ngược có thể theo sau phức bộ QRS. Khoảng nghỉ bù có thể là hoàn toàn hoặc không hoàn toàn.
Nguyên nhân
Thường là tự phát trên một tim khỏe mạnh nhưng có thể do phẫu thuật tim hoặc ngộ độc digitalis.
Ý nghĩa: thường không có ý nghĩa huyết động.
Điều trị: không có chỉ định điều trị trừ khi do ngộ độc
Nhịp thoát bộ nối
Đặc điểm
Nếu nút xoang không phát nhịp hoặc xung động từ nút xoang không đến được nút nhĩ thất, vùng node-His (NH region) của nút nhĩ thất có thể bắt đầu phát nhịp (gọi là nhịp thoát) trước khi nút xoang phát nhịp trở lại. Nhịp thoát này có dạng phức bộ QRS thanh mảnh, sóng P có thể không có hoặc bị đảo ngược theo sau phức bộ QRS.
Nguyên nhân
Có thể xuất hiện sau phẫu thuật tim, cũng có thể gặp ở người bình thường.
Ý nghĩa: ít ảnh hưởng huyết động.
Điều trị: nhìn chung không cần điều trị.
Nhịp bộ nối (nhịp nút)
Đặc điểm
Nếu nút xoang suy yếu khả năng phát nhịp kéo dài, lúc này nút nhĩ thất có thể trở thành chủ nhịp chính với tần số tim 40-60 chu kỳ/phút. Sóng P không thấy hoặc P đảo ngược đi sau QRS.
Nguyên nhân
Có thể thấy nhịp này ở trái tim bình thường, sau phẫu thuật tim, trong các tình trạng tăng trương lực phế vị (ví dụ như tăng áp lực nội sọ, kích thích hầu họng) và ngộ độc digitalis. Trong một số trường hợp hiếm gặp, nó có thể xuất hiện ở trẻ mắc hội chứng đa lách (polysplenia syndrome).
Ý nghĩa
Nhịp tim chậm có thể làm giảm đáng kể cung lượng tim và làm xuất hiện các triệu chứng.
Điều trị
Không cần điều trị nếu bệnh nhân không có triệu chứng. Atropine hoặc đặt máy tạo nhịp được chỉ định trong các trường hợp có triệu chứng. Điều trị ngộ độc digitalis nếu có.
Nhịp bộ nối gia tốc
Đặc điểm
Khi có mặt nhịp xoang và sự dẫn truyền nhĩ thất, nếu nút nhĩ thất (vùng NH) gia tăng tính tự động và chiếm quyền chủ nhịp (60-120 lần/phút), thì nhịp này được gọi là nhịp bộ nối gia tốc. Các sóng P biến mất hoặc các sóng P đảo ngược theo sau các phức bộ QRS.
Nguyên nhân
Tự phát, ngộ độc digitalis, viêm cơ tim, tiền sử phẫu thuật tim.
Ý nghĩa: ít ý nghĩa huyết động.
Điều trị: không cần điều trị trừ khi do ngộ độc digitalis.
Nhịp nhanh ngoại vị bộ nối hay nhịp nhanh bộ nối ổ (junctional ectopic tachycar- dia or focal junctional tachycardia)
Đặc điểm
Tần số thất biến đổi từ 120-200 lần/phút. Các sóng P biến mất hoặc các sóng P đảo ngược theo sau các phức bộ QRS. Phức bộ QRS thường là bình thường nhưng có thể xuất hiện lệch chỗ. Nhịp nhanh bộ nối rất khó phân biệt với các dạng khác của nhịp nhanh trên thất (SVT). Do đó, rối loạn nhịp này được đưa vào nhóm SVT.
Nguyên nhân
Sự gia tăng tính tự động của nút nhĩ thất hoặc phần đầu bó His được cho là cơ chế của bệnh. Hiếm gặp ở người lớn khỏe mạnh nhưng cũng có thể gặp ở bệnh nhân nhồi máu cơ tim không được tái thông. Ở trẻ em có hai loại: sau mổ và bẩm sinh.
- Type sau mổ thường gặp hơn type bẩm sinh. Rối loạn thoáng qua này được thấy sau khi phẫu thuật tim, và kéo dài 24-48 giờ. Chấn thương, căng giãn hoặc thiếu máu nút nhĩ thất và rối loạn điện giải có thể gây rối loạn nhịp này.
- Type bẩm sinh ít gặp, có thể xuất hiện cùng hoặc không cùng các dị tật tim bẩm
Ý nghĩa
- Trong type sau mổ, hiện tượng mất đồng bộ nhĩ thất trong tình huống nhịp tim nhanh (gần 200 lần/phút) làm giảm cung lượng tim, tụt huyết áp. Sự gia tăng mức catecholamine nội sinh cùng việc sử dụng thuốc vận mạch (nhằm duy trì mức huyết áp và tưới máu thận đầy đủ) có thể dẫn đến co mạch ngoại vi, gây tăng thân nhiệt trung tâm. Hiện tượng tăng thân nhiệt trung tâm càng khiến nhịp tim nhanh hơn, ảnh hưởng xấu tới hoạt động của tâm thất.
- Trong type bẩm sinh, hầu hết các bệnh nhân đi khám trước 6 tháng tuổi, thường có suy tim sung huyết (với tỷ lệ tử vong chung là 35%).
Điều trị
- Đối với type sau mổ: nhịp tim < 170 lần/phút thì dung nạp tốt nhưng nhịp tim > 170-190 lần/phút cần được làm chậm lại.
- Tạo nhịp nhĩ vượt tần số (điển hình là cao hơn 10 nhịp/phút so với nhịp nhanh ngoại vị bộ nối).
- Gây hạ nhẹ thân nhiệt, thường để nhiệt độ trung tâm ở mức 34-35°C. Ở nhiệt độ dưới 32°C, chức năng thất có thể bị suy giảm.
- Cung lượng tim có thể tối đa hóa bằng cách chuẩn độ lượng dịch truyền và cân bằng điện giải, hỗ trợ bằng thuốc vận mạch và giảm đau.
- Amiodarone đường tĩnh mạch là thuốc chống loạn nhịp được lựa chọn để điều trị cũng như dự phòng ở giai đoạn sớm sau mổ. Propranolol (đường tĩnh mạch), verapamil, procainamide hoặc flecainide cũng có thể dùng nhưng dữ liệu còn hạn chế.
- ECMO có thể được sử dụng như một biện pháp thay thế ở một số bệnh nhân nhất định.
- Đối với type bẩm sinh: Amiodarone có thể cân nhắc để lựa chọn. Amiodarone liều cao đã có hiệu quả ở 85% bệnh nhân. Có thể kết hợp với propafenone hoặc ivabradine cũng cho thấy hiệu quả. Điều trị lâu dài có thể sử dụng propranolol hoặc nếu không có chống chỉ định, flecainide hoặc propafenone cũng có thể dùng. Triệt đốt bằng năng lượng sóng có tần số radio hiệu quả thấp và có nguy cơ cao vì nút nhĩ thất dễ bị tổn thương (5-10%).
Nhịp nhanh vào lại nút nhĩ thất (atrioven- tricular nodal reentrant tachycardia – AVNRT)
Đặc điểm
Ở bệnh nhân mắc AVNRT, tại nút nhĩ thất có hai đường dẫn truyền với tốc độ dẫn truyền và tính trơ khác nhau, gọi là đường chậm và đường nhanh (slow, fast pathway), tạo ra cơ sở cho tim nhanh vào lại. Thường gây những cơn đánh trống ngực kịch phát, có thể kèm theo dấu hiệu “cổ ếch” (frog sign) do máu trào ngược vào tĩnh mạch cảnh do sự co bóp đồng thời của thất và nhĩ.
Điện tâm đồ trong cơn là cơn nhịp nhanh QRS thanh mảnh (trừ khi có dẫn truyền lệch hướng hoặc có block nhánh từ trước).
- Cơn AVNRT điển hình (cơn chậm – nhanh), sóng P dẫn truyền ngược bị lẫn vào QRS nên không quan sát thấy, hoặc tạo thành sóng giả R ở V1, aVR hoặc sóng giả S ở DII, DIII, aVF và RP < 70
- Trong cơn AVNRT không điển hình, sóng P dẫn ngược đi sau QRS rõ rệt, có thể RP > PR, dương ở V1 và âm hoặc dẹt ở DII, DIII, aVF và V6. Có thể có ST chênh xuống trong cơn. Điện tâm đồ khi nhịp xoang thường không có biến đổi đặc hiệu.
Nguyên nhân
Đây là nguyên nhân phổ biến gây ra cơn nhịp tim nhanh QRS thanh mảnh ở bệnh nhân với tim khỏe mạnh, thường gặp ở người trẻ tuổi, phổ biến hơn ở nữ giới. Nhiều bệnh nhân khởi phát cơn nhịp nhanh từ lúc trẻ, một số khác chỉ đến 40-50 tuổi mới xuất hiện cơn.
Xem thêm: Sinh lý hệ tuần hoàn và huyết động học lâm sàng – Lâm sàng tim bẩm sinh
Ý nghĩa
Các cơn nhịp nhanh thường ngắn, tự hết, lành tính và có thể không cần điều trị. Ở những bệnh nhân cơn dài, hoặc tái phát nhiều lần có thể cần điều trị.
Điều trị
Có thể cắt cơn AVNRT bằng adenosine đường tĩnh mạch hoặc nghiệm pháp cường phế vị. Vòng vào lại này nằm hoàn toàn trong nút nhĩ thất và do đó có thể kiểm soát lâu dài với thuốc chẹn beta, verapamil hoặc diltiazem. Một số lựa chọn thay thế có hiệu quả là flecainide, propafenone hoặc sotalol.
Lựa chọn đầu tay ở những bệnh nhân có các cơn tái phát gây ra triệu chứng là triệt đốt bằng năng lượng sóng có tần số radio. Nếu triệu chứng không thường xuyên, thì phương pháp “thuốc bỏ túi” (pill in the pocket) có thể hữu ích, chẳng hạn như khi bệnh nhân xuất hiện cơn nhịp tim nhanh, có thể cắt cơn nhịp tim nhanh bằng cách uống verapamil liều cao.
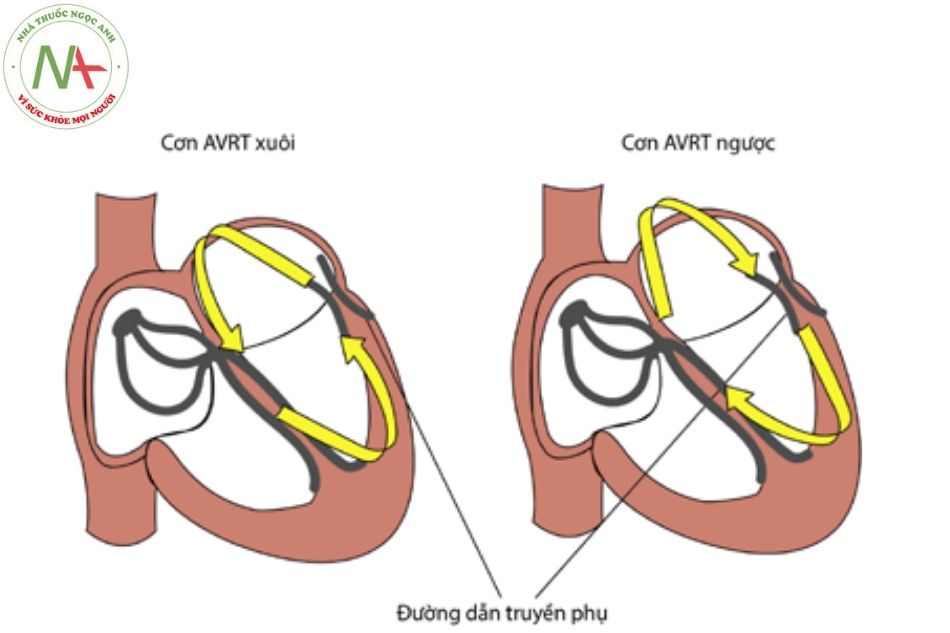
NHỊP NHANH VÀO LẠI NHĨ THẤT (ATRIOVENTRICULAR REENTRANT TACHYCARDIA – AVRT)
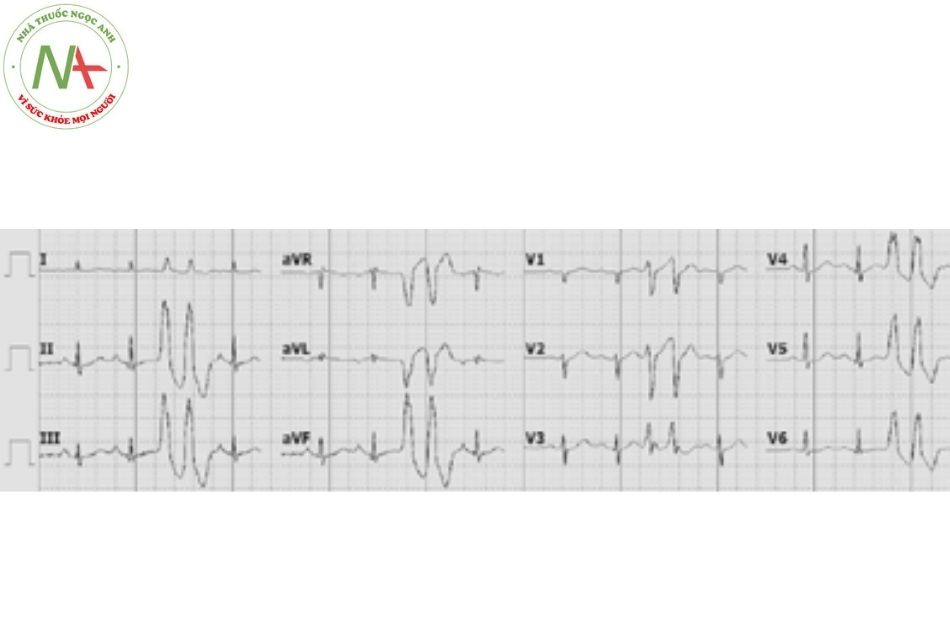
Hội chứng Wolff – Parkinson – White (WPW) – Hội chứng tiền kích thích
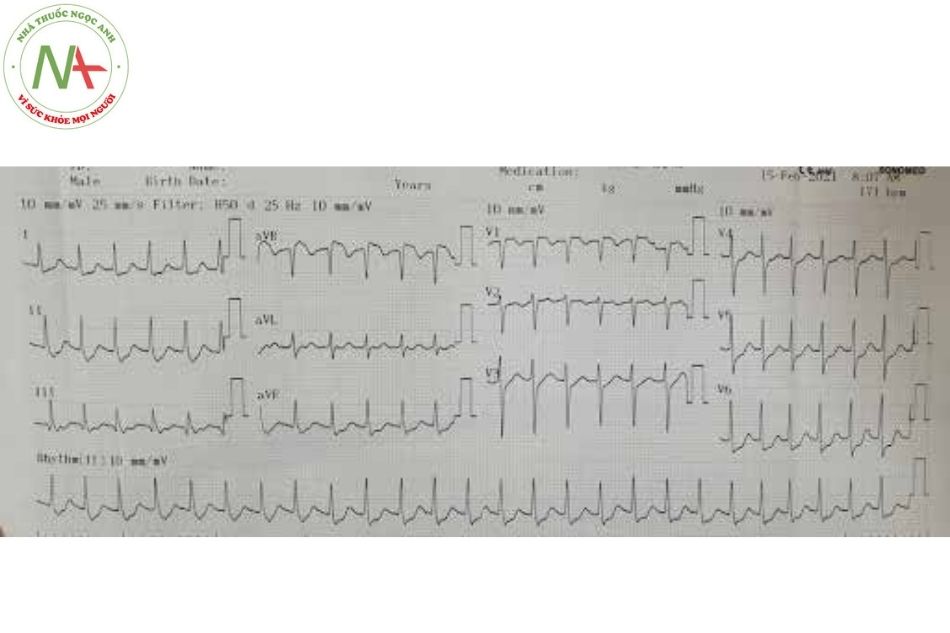
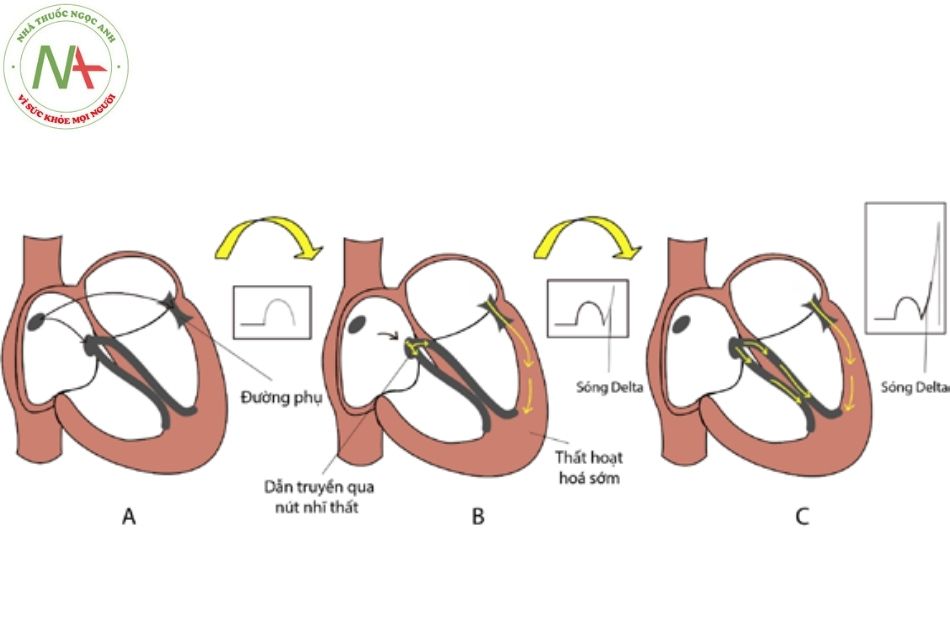
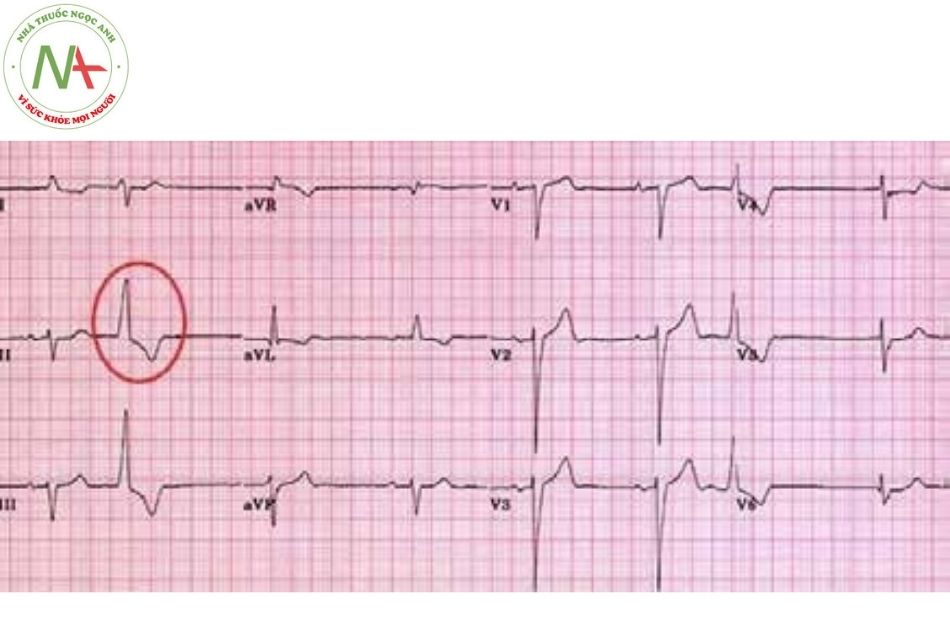
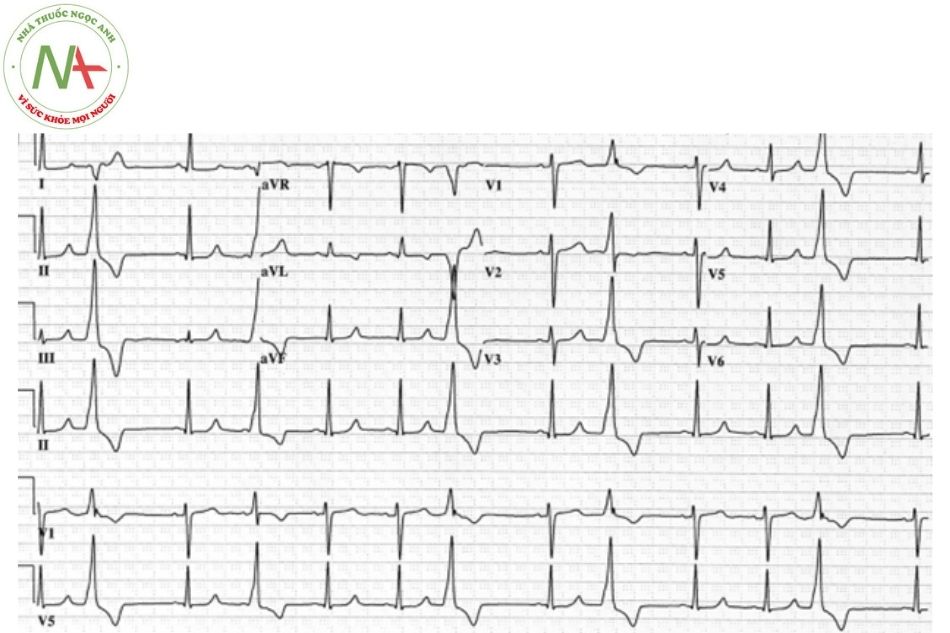
Hội chứng WPW hay hội chứng tiền kích thích xảy ra do tồn tại một đường dẫn truyền phụ dẫn truyền từ nhĩ xuống thất với tốc độ dẫn truyền nhanh hơn và thời kì trơ ngắn hơn so với nút nhĩ thất. Do đó, trong nhịp xoang, tâm thất sẽ được khử cực không chỉ thông qua hệ thống nút nhĩ thất mà còn thông qua đường dẫn truyền phụ nhĩ – thất.
Tiêu chuẩn điện tâm đồ: khoảng PR ngắn < 0,12 giây; có sóng delta; phức bộ QRS giãn rộng (> 120 ms); đoạn ST – T đảo chiều.
Phân loại:
- Hội chứng WPW type A: đường dẫn truyền phụ nằm phía vòng van hai lá, dẫn truyền từ nhĩ trái xuống thất trái. Biểu hiện trên điện tâm đồ là sóng delta dương ở V1.
- Hội chứng WPW type B: đường dẫn truyền phụ nằm bên phía vòng van ba lá, dẫn truyền từ nhĩ phải xuống thất phải. Biểu hiện trên điện tâm đồ là sóng delta âm ở V1.
Nguyên nhân: Phần lớn bệnh nhân có cấu trúc tim bình thường. Hiếm gặp mang tính chất gia đình, nếu có thường liên quan với bệnh cơ tim phì đại (hypertrophic cardiomyopathy) hoặc do bất thường di truyền như đột biến gen PRKAG2, bệnh Danon và Fabry. Đây cũng là loạn nhịp hay gặp nhất ở bệnh nhân mắc bất thường Ebstein (Ebstein anomaly).
Ý nghĩa: Hội chứng WPW là tiền đề để hình thành cơn nhịp nhanh kịch phát trên thất do vòng vào lại nhĩ thất (cơn AVRT). Tuy nhiên, dấu hiệu tiền kích thích trên điện tâm đồ có thể là từng lúc, thậm chí có thể tự mất hẳn (có thể tới 35% trường hợp) theo thời gian. Có 10-50% bệnh nhân WPW có kèm rung nhĩ cơn, thường gặp ở người trẻ, không có bệnh lý tim mạch khác, có thể tiềm ẩn nguy cơ nguy hiểm tính mạng do đáp ứng thất nhanh và có thể chuyển thành rung thất.
Cơn nhịp nhanh do vòng vào lại nhĩ thất (cơn AVRT)
Cơn nhịp tim nhanh hình thành do tồn tại đường dẫn truyền phụ nhĩ – thất.
- Cơn AVRT chiều xuôi (orthodromic): xung dẫn truyền đi từ nhĩ xuống thất qua nút nhĩ thất sau đó đi ngược lên qua đường phụ để khử cực nhĩ, tạo thành một vòng vào lại gây ra cơn nhịp tim nhanh. Cơn này chiếm tỷ lệ hơn 90%.
- Cơn AVRT chiều ngược (Antidromic): xung dẫn truyền đi từ nhĩ xuống thất qua đường phụ sau đó dẫn truyền ngược lên qua nút nhĩ thất để khử cực nhĩ, tạo thành một vòng vào lại gây ra cơn nhịp tim nhanh.
Biểu hiện điện tâm đồ
- Tần số thường dao động 160-220 nhịp/phút.
- Phức bộ QRS thường thanh mảnh với cơn AVRT chiều xuôi và giãn rộng với cơn AVRT chiều ngược.
- Khởi phát cơn có thể từ một ngoại tâm thu nhĩ hoặc thất.
- Có thể nhìn thấy sóng P’ trên điện tâm đồ. Khoảng RP’ thường > 90
- Không có hiện tượng dẫn truyền nhĩ thất kiểu 2:1.
Nguyên nhân
Rối loạn nhịp thường xảy ra ở lứa tuổi trẻ hơn so với cơn AVNRT (< 1 tuổi hoặc trẻ nhỏ). Phần lớn không có bệnh tim thực tổn. Cơn AVRT cũng hay gặp ở bệnh nhân mắc bất thường Ebstein, chuyển gốc đại động mạch có sửa chữa bẩm sinh (congenitally corrected transposition of the great arteries).
Ý nghĩa
- Cơ AVNRT này có thể làm giảm cung lượng tim và dẫn đến suy tim sung huyết ở trẻ nhũ nhi (với các triệu chứng quấy khóc, thở nhanh, ăn kém và nhợt nhạt). Khi mắc suy tim sung huyết, tình trạng của trẻ nhũ nhi có thể tệ đi một cách nhanh chóng.
- Trong bệnh cảnh rung nhĩ kèm theo hội chứng WPW, do tính chất dẫn truyền nhanh và thời kì trơ ngắn của đường phụ, khiến cho đáp ứng thất trở nên rất nhanh, có thể lên tới > 200 nhịp/phút, QRS giãn rộng, có thể nhanh chóng thoái triển thành cơn rung thất dẫn tới tử
- Trẻ lớn hơn và người lớn có thể xuất hiện với “cảm giác đánh trống” ở cổ, do máu trào ngược vào tĩnh mạch cảnh do sự co bóp đồng thời của thất và nhĩ.
Điều trị
- Chỉ định sốc điện ngay khi có biểu hiện rối loạn huyết động trên lâm sàng
Ở trẻ em, khởi đầu 0,5 J/kg được gia tăng theo từng bậc lên tới 2 J/kg. Nếu có rung nhĩ kèm WPW, cần sẵn sàng các thiết bị cấp cứu, máy theo dõi cũng như máy sốc điện. Trong trường hợp bệnh nhân còn dung nạp được, cân nhắc sử dụng ibutilide hoặc procainamide đường tĩnh mạch để chuyển nhịp. Flecainide hoặc propafenone có thể cân nhắc sử dụng thay thế.
Không sử dụng digoxin, thuốc chẹn beta, diltiazem, verapamil hoặc amiodarone trong rung nhĩ kèm WPW vì có thể gây nguy hiểm.
Cũng có thể shock điện nếu huyết động ổn định nhưng không cắt cơn được bằng các biện pháp khác.
- Nếu huyết động ổn định: các nghiệm pháp kích thích phế vị hoặc thuốc thường cắt được cơn.
- Xoa xoang cảnh, ấn nhãn cầu, nằm ngửa giơ cao chân có thể hiệu quả ở trẻ lớn hay người lớn, nhưng chúng hiếm khi hiệu quả ở trẻ nhũ Đặt một túi đá lên mặt (trong 10 giây) thường thành công trên trẻ nhũ nhi. Ở trẻ em, động tác trồng cây chuối thường thành công trong việc cắt cơn.
- Trong cơn orthodromic, adenosin là thuốc đầu tay để cắt cơn, có thể cân nhắc nhóm chẹn beta giao cảm hoặc chẹn kênh canxi (verapamil hoặc diltiazem) nếu không có suy tim sung huyết. Tránh verapamil tiêm tĩnh mạch ở trẻ nhỏ dưới 12 tháng tuổi vì nó có thể gây ra nhịp tim chậm và hạ huyết áp. Đối với cơn AVRT chiều ngược, ibutilide, procain- amide, hoặc flecainide đường tĩnh mạch là những lựa chọn đầu tay, amiodarone có thể dùng nếu tái phát cơn.
- Hiện nay kỹ thuật thăm dò điện sinh lý và triệt đốt bằng sóng cao tần dần trở nên thường quy và đạt hiệu quả cao trong điều trị triệt để các trường hợp hội chứng WPW hoặc cơn AVRT tái phát, có triệu chứng với tỷ lệ biến chứng rất thấp. Liệu pháp triệt đốt còn đang gây tranh cãi trên những bệnh nhân không có triệu chứng với hội chứng tiền kích thích WPW. Triệt đốt không được khuyến cáo ở trẻ 1-2 tuổi vì SVT có thể tự hết ở những trẻ này. Nếu không triệt đốt hoặc triệt đốt không thành công, thuốc chẹn beta, hoặc verapamil, diltiazem có thể được sử dụng trong trường hợp cơn orthodromic nếu không có dấu hiệu tiền kích thích trên điện tim; thuốc chống loạn nhịp nhóm 1C tác dụng chủ yếu lên đường phụ nên có thể dùng trong dự phòng cơn antidromic nếu không có chống chỉ định khác.
Nhịp nhanh vào lại bộ nối dai dẳng (permanent junctional reciprocating tachycardia- PJRT)
Là dạng hiếm gặp của AVRT sử dụng đường phụ ẩn, thường ở vùng sau vách. Là cơn nhịp nhanh RP dài do tính chất dẫn truyền chậm của đường phụ với P dẫn ngược đi sau QRS và âm sâu ở DII, DIII, aVF.
Ý nghĩa: do tính chất dai dẳng, có thể gây bệnh cơ tim do nhịp nhanh, thường phục hồi sau điều trị.
Điều trị: triệt đốt bằng catheter được khuyến cáo ở bệnh nhân có triệu chứng, đặc biệt là bệnh nhân suy tim do nhịp nhanh.
CÁC RỐI LOẠN NHỊP BẮT NGUỒN TỪ TÂM THẤT
Các rối loạn nhịp thất đặc trưng bởi:
- Các phức bộ QRS có hình dạng bất thường và giãn rộng với các sóng T quay về hướng đối diện.
- Các phức bộ QRS không có mối liên quan với các sóng P, nếu thấy.
Ngoại tâm thu thất (NTTT)
Đặc điểm
Các ngoại tâm thu thất khởi phát từ các ổ phát nhịp dễ bị kích thích tại các buồng thất, có thể khởi phát từ thất phải hoặc thất trái. Các ngoại tâm thu thất có thể đơn dạng (cùng một dạng) hay đa dạng (các dạng khác nhau). Sau một ngoại tâm thu thất có thể là một khoảng nghỉ bù hoàn toàn (thời gian RR’R bằng 2 lần khoảng RR cơ sở) hoặc cũng có thể là một khoảng nghỉ bù không hoàn toàn (thời gian RR’R nhỏ hơn 2 lần khoảng RR cơ sở).
Biểu hiện điện tâm đồ:
- Nhịp đến sớm so với nhịp cơ sở.
- Thường không có sóng P đi trước.
- Phức bộ QRS giãn rộng (QRS > 120 ms).
- Đoạn ST – T chênh đảo chiều.
Dựa vào hình dạng phức bộ QRS trên điện tâm đồ 12 chuyển đạo có thể chẩn đoán được vị trí khởi phát của ổ ngoại tâm thu thất.
- Ngoại tâm thu thất đơn dạng: chỉ có 1 hình dạng phức bộ QRS ngoại tâm thu thất duy nhất. (Hình 19)
- Ngoại tâm thu thất đa dạng: có nhiều hơn 1 hình dạng phức bộ QRS khác nhau trên điện tâm đồ. Những ngoại tâm thu với phức bộ QRS khác nhau do có vị trí khởi phát khác nhau từ trong buồng tâm thất. (Hình 20)
- Ngoại tâm thu thất nhịp đôi: mỗi nhịp ngoại tâm thu xuất hiện cùng mỗi một nhịp cơ bản. (Hình 21)
- Ngoại tâm thu thất nhịp ba: cứ mỗi hai nhịp xoang cơ bản thì xuất hiện một nhịp ngoại tâm thu thất. (Hình 22)
- Ngoại tâm thu thất chùm đôi: ngoại tâm thu xuất hiện thành cặp. (Hình 23)
- Ngoại tâm thu thất dạng R trên T
Ngoại tâm thu thất xuất hiện sớm đến mức chúng nằm chồng lên sóng T của nhịp đi trước, đây là giai đoạn nhạy cảm khi các tế bào cơ tim chưa tái cực hoàn toàn. Hậu quả có thể gây ra những cơn nhanh thất hay xoắn đỉnh. (Hình 24)
‐ Phó tâm thu (parasystole). Khi các khoảng ghép đôi biến đổi trên 80 ms, các NTTT có thể do phó tâm thu. Nếu mỗi khoảng giữa các nhịp ngoại tâm thu có thể chia hết cho một khoảng cơ bản (trong 0,08 giây), thì có thể chẩn đoán phó tâm thu. Phó tâm thu bao gồm một ổ tạo xung trong tâm thất độc lập với nút xoang – tạo xung động và được bảo vệ khỏi sự khử cực bởi các xung động của nút xoang (block đường vào).
Nguyên nhân
- Các NTTT có thể được thấy ở trẻ khỏe mạnh. Lên tới 50-70% trẻ bình thường cho thấy có NTTT trên Holter 24 giờ.
- Viêm cơ tim, tổn thương cơ tim, hoặc nhồi máu cơ tim, bệnh cơ tim (giãn hoặc phì đại), các khối u của tim, và sa van hai lá là các nguyên nhân có thể gặp.
- Loạn sản thất phải gây ngoại tâm thu thất (bệnh cơ tim thất phải), hội chứng QT kéo dài, và hội chứng Brugada có thể gây
- Bệnh tim bẩm sinh hoặc mắc phải, trước mổ hoặc sau mổ.
- Các thuốc như các catecholamine, theophylline, caffeine, amphetamine, ngộ độc digitalis và một số thuốc gây mê là những nguyên nhân có thể gặp.
Ý nghĩa
- NTTT thỉnh thoảng là lành tính ở trẻ em, đặc biệt nếu chúng đơn dạng và biến mất hoặc giảm về tần số khi tập thể dục.
- Các NTTT sẽ có ý nghĩa hơn nếu:
- Chúng có liên quan với bệnh tim nền (ví dụ tình trạng trước mổ hoặc sau mổ, sa van hai lá, bệnh cơ tim).
- Có tiền sử ngất hoặc tiền sử gia đình có người đột tử.
- Chúng xuất hiện hoặc gia tăng tần số xuất hiện khi hoạt động thể lực.
- Chúng đa dạng, đặc biệt là chùm đôi.
- Có một chuỗi NTTT đi cùng với triệu chứng.
- Có những cơn nhịp nhanh thất kịch phát không ngừng hoặc xuất hiện thường xuyên.
Điều trị
- Ở trẻ em có tim bình thường, các NTTT đơn dạng, độc lập không thường xuyên và giảm đi khi tập luyện thì không cần thăm dò hoặc điều trị gì thêm. Các xét nghiệm cần làm là điện tâm đồ, siêu âm và Holter điện tâm đồ 24 giờ…
- Trẻ em không triệu chứng có NTTT đa ổ và chùm đôi nên được theo dõi Holter 24 giờ, kể cả khi tim có cấu trúc bình thường, nhằm phát hiện độ nặng và thời gian của các ngoại tâm thu thất.
- Trẻ em với các NTTT đơn dạng, bao gồm NTTT nhịp đôi và nhịp ba, không cần điều trị nếu siêu âm và các nghiệm pháp gắng sức đều bình thường.
- Tất cả trẻ em với rối loạn nhịp thất có triệu chứng và những trẻ có NTTT phức tạp (đa ổ, chùm đôi, nhanh thất không bền bỉ) thì nên được điều trị.
- Các thuốc chẹn beta có hiệu quả trong các bệnh cơ tim và đôi khi với loạn sản thất phải.
- Các thuốc chống rối loạn nhịp khác, như mexiletine, có thể có hiệu quả.
- Các thuốc chống rối loạn nhịp làm kéo dài khoảng QT, như các thuốc trong nhóm IA (quinidine, procainamide), lớp IC (encainide, flecainide), và lớp III (amiodarone, bretylium), nên tránh dùng.
- Với những bệnh nhân có các rối loạn nhịp thất có triệu chứng hoặc nhịp nhanh thất bền bỉ và tim có vẻ bình thường, MRI (ưu tiên) hoặc can thiệp tim mạch có thể được chỉ định nhằm thăm dò loạn sản thất phải. Đôi khi, các thăm dò điện sinh lý xâm lấn và sinh thiết nội cơ tim thất phải có thể được chỉ định.
- Trẻ em với các NTTT đa dạng và chuỗi các NTTT (nhanh thất) đi cùng hoặc không cùng các triệu chứng cần được đánh giá bởi chuyên gia điện sinh lý tim.
Nhịp thất gia tốc (accelerated ventricular rhythm – AVR)
Đặc điểm
Là nhịp có phức bộ QRS giãn rộng trong khoảng thời gian ngắn (thường là một vài nhịp nhưng có thể kéo dài trên 100 nhịp). Hình thái của phức bộ QRS là kiểu block nhánh trái trong phần lớn các trường hợp. Nhịp thất xấp xỉ tốc độ nhịp xoang của bệnh nhân, sai số 10-15% tốc độ nhịp xoang (đồng tốc – cùng tốc độ). Tính đồng tốc với nhịp xoang quan trọng hơn tần số mỗi phút. Nhịp thất thường ≤ 120 nhịp/phút ở trẻ em và 140-180 nhịp/phút ở trẻ sơ sinh.
Nguyên nhân
AVR thường xuất hiện độc lập. Ít khi nó liên quan với các bệnh tim nền, như dị tật tim bẩm sinh, viêm cơ tim, ngộ độc digitalis, tăng huyết áp, bệnh cơ tim, các bất thường chuyển hóa, rối loạn điện giải, tình trạng sau mổ, hoặc tái tưới máu sau nhồi máu cơ tim (nguyên nhân hay gặp nhất ở người lớn). Cơ chế của AVR còn chưa rõ: ổ ngoại tâm thu thất có thể tăng tốc nhịp của nó đủ để vượt tần số nhịp xoang.
Ý nghĩa: thường không có triệu chứng và không có ý nghĩa huyết động, tự hết.
Điều trị: AVR thường được coi là lành tính, tự hết đi khi nhịp xoang nhanh lên. Điều trị nguyên nhân. Việc sử dụng thuốc chống loạn nhịp thậm chí có thể gây rối loạn huyết động do đó nên tránh sử dụng.
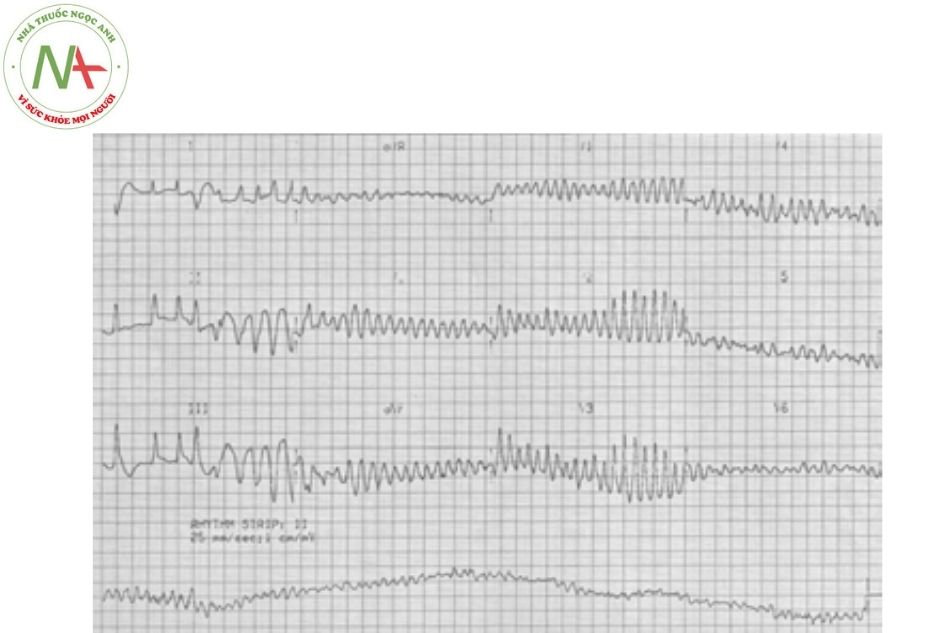
Nhịp nhanh thất – NNT (ventricular tachycardia)
Nhịp nhanh thất không kèm bệnh tim cấu trúc (nhanh thất lành tính)
Nhịp nhanh thất khởi phát từ đường ra thất phải
- Đặc điểm: Cơn nhịp tim nhanh này xuất hiện do tăng tính tự động của các tế bào cơ tim ở đường ra thất phải, hình ảnh điển hình trên điện tâm đồ là dạng block nhánh trái với trục điện tâm đồ hướng xuống dưới (Hình 25). Cơn hồi hộp trống ngực thường khởi phát đột ngột khi gắng sức. Cần phải chú trọng khi chẩn đoán để loại trừ bệnh cơ tim thất phải gây loạn nhịp (AVRC), đặc biệt khi kết quả điện tâm đồ và siêu âm không điển hình. Cũng có thể gặp các trường hợp nhịp nhanh thất khởi phát từ đường ra thất trái (với điện tâm đồ có block nhánh phải và trục điện tâm đồ hướng xuống dưới).
- Điều trị: Loại nhịp tim nhanh này nhạy cảm với adenosine. Các triệu chứng có thể được kiểm soát tốt bằng verapamil hoặc các nhóm thuốc chẹn beta giao cảm, tuy nhiên phương pháp điều trị bằng RF là phương pháp điều trị triệt để.
Nhịp nhanh thất do vòng vào lại bó nhánh (fascicular VT)
- Đặc điểm: Cơ chế của loại nhịp nhanh thất này chưa được chứng minh rõ ràng, tuy nhiên cơ chế cơn do vòng vào lại thường liên quan tới phân nhánh trái sau. Điện tâm đồ điển hình là hình ảnh block nhánh phải với trục trái (Hình 26).
- Điều trị: Loại rối loạn nhịp này rất nhạy cảm với verapamil đường tĩnh mạch (thường sẽ làm chậm và cắt cơn nhịp tim nhanh) nhưng không đáp ứng với adenosine. Verapamil đường uống có thể giúp cải thiện triệu chứng tốt. Bên cạnh đó, điều trị triệt đốt bằng RF là một phương pháp điều trị triệt để với hiệu quả cao.
Nhịp nhanh thất bệnh lý
Nguyên nhân
- Các bệnh tim cấu trúc (như tứ chứng Fallot, hẹp động mạch chủ, các bệnh cơ tim, hoặc sa van hai lá).
- Các dị tật tim bẩm sinh sau khi được mổ (như tứ chứng Fallot, chuyển gốc đại động mạch, thất phải hai đường ra).
- Viêm cơ tim, bệnh Chagas (bệnh ngủ châu Phi), các khối u cơ tim, thiếu máu cơ tim hoặc nhồi máu cơ tim và tăng áp động mạch phổi (pulmonary arteries hypertension).
- Các bệnh về gen, chẳng hạn hội chứng Brugada hoặc loạn sản thất phải gây rối loạn nhịp.
- Xoắn đỉnh có thể được thấy ở những bệnh nhân có hội chứng QT kéo dài. Một danh sách không đầy đủ các thuốc có thể kéo dài khoảng QT được trình bày trong Bảng 4. Các thuốc thuộc lớp IA, IC, và III làm kéo dài khoảng QTc nhưng các thuốc lớp II và IV thì không.
- Các nguyên nhân chuyển hóa (giảm oxy, toan máu, tăng kali máu, hạ kali máu và hạ Mg máu).
- Các kích thích cơ học – catheter trong tâm thất.
- Các nguyên nhân dược lý hoặc hóa học (truyền catecholamine, ngộ độc digitalis, cocaine, và các thuốc trừ sâu phospho hữu cơ). Hầu hết các thuốc chống loạn nhịp (đặc biệt các lớp IA, IC và III) cũng có thể gây loạn nhịp thứ phát (proarrhythmic).
Bảng 4. Các nguyên nhân mắc phải gây QT kéo dài
| CÁC THUỐC |
| ‐ Kháng sinh: erythromycin, clarithromycin, telithromycin, azithromycin‐ Trimethoprim-sulfamethoxazole
‐ Kháng nấm: fluconazole, itraconazole, ketoconazole ‐ Kháng protozoa: pentamidine isethionate ‐ Kháng histamine: astemizole, terfenadine (Seldane) (seldane bị loại khỏi thị trường vì lý do này) ‐ Chống trầm cảm: các thuốc chống trầm cảm ba vòng như imipramine (Tofranil), amitriptyline (Elavil), desipramine (Norpramin), and doxepin (Sinequan) ‐ Chống loạn thần: haloperidol, risperidone, phenothiazines như thioridazine (Mellaril) và chlorpromazine (Thorazine) ‐ Các thuốc chống loạn nhịp • Lớp IA (các thuốc chẹn kênh natri): quinidine, procainamide, disopyramide • Lớp III (khử cực kéo dài): amiodarone (hiếm), bretylium, dofetilide ‐ N-acetyl-procainamide, sotalol ‐ Lipid-lowering agents: probucol ‐ Thuốc chống đau thắt ngực: bepridil ‐ Thuốc lợi tiểu: furosemide, ethacrynic acid (Edecrine) ‐ Các thuốc hạ đường máu đường uống: glibenclamide, glyburide ‐ Các thuốc trừ sâu có phosphat hữu cơ ‐ Thuốc tăng nhu động: cisapride ‐ Các thuốc giãn mạch: prenylamine |
| CÁC RỐI LOẠN ĐIỆN GIẢI |
| ‐ Hạ kali máu: các thuốc lợi tiểu, tăng thông khí‐ Hạ canxi máu
‐ Hạ magie máu |
Ý nghĩa
Biểu hiện đa dạng gồm: hồi hộp đánh trống ngực, đau ngực, thỉu, ngất, khó thở, phù phổi và đột tử. Khả năng dung nạp của bệnh nhân phụ thuộc vào chức năng thất trái và tần số của cơn nhịp tim nhanh. Cung lượng tim có thể giảm đáng kể và làm nặng thêm tình trạng rung nhĩ.
Điều trị
- Nguyên tắc điều trị chung
- Điều trị suy tim và nguyên nhân gây suy tim đóng vai trò quan trọng (sử dụng các nhóm thuốc ƯCMC, ƯCTT, chẹn beta giao cảm, lợi tiểu, nitrat, statin). Điều này không chỉ cải thiện triệu chứng của suy tim mà còn làm giảm nguy cơ xuất hiện các cơn rối loạn nhịp.
- Cần lưu ý một số nguyên nhân thường gặp gây rối loạn nhịp thất, ví dụ như rối loạn điện giải, quá liều thuốc digoxin,.. Bổ sung điện giải phù hợp, đặc biệt là kali và magie. Bổ sung kali, magie tăng 50% so với chế độ ăn tối thiểu có thể làm giảm ngoại tâm thu thất 2,4 lần so với giả dược. Các chế phẩm bổ sung kali, magie ở dạng muối hữu cơ tương đồng với các thành phần nội sinh như dạng muối aspartate có ái lực mạnh với tế bào, ít phân ly và dễ thấm vào tế bào dưới dạng phức chất, giúp kali và magie dễ hấp thu hơn vào nội bào.
- Điều trị chống loạn nhịp lâu dài
- Chẹn beta giao cảm giúp giảm tỷ lệ xuất hiện rối loạn nhịp và đột tử.
- Các nhóm thuốc khác thường ít hiệu quả hơn và có nhiều tác dụng phụ. Flecainide, propafenone và sotalol đều làm tăng tỷ lệ tử vong do đó không nên sử dụng, trừ các bệnh nhân đã được cấy máy khử rung tự động (ICD) dưới sự theo dõi sát sao của một chuyên gia điện sinh lý học.
- Amiodarone và mexiletine có tác dụng trung gian trong cải thiện tiên lượng nhưng có thể làm giảm tần số cơn nhanh thất ở các bệnh nhân có nhiều triệu chứng.
- Triệt đốt bằng sóng có tần số radio có thể tiến hành thuận lợi nhất khi cơn nhanh thất có tần số chậm và huyết động ổn định. Bên cạnh đó có thể tiến hành triệt đốt cơ chất gây rối loạn nhịp dựa vào phương pháp lập bản đồ điện học với hệ thống không gian ba chiều, giúp tăng tỷ lệ triệt đốt thành công ở nhóm bệnh nhân này.
- Dự phòng đột tử: Máy khử rung tự động (ICD) cải thiện đáng kể tỷ lệ tử vong đối với nhóm bệnh nhân này.
Rung thất
Đặc điểm: Rung thất đặc trưng bởi các phức bộ QRS bất thường có hình dạng và kích thước biến đổi. Nhịp nhanh và không đều.
Nguyên nhân:
Sau phẫu thuật tim, hạ oxy máu nặng, tăng kali máu, ngộ độc digitalis hoặc quinidin, viêm cơ tim, nhồi máu cơ tim và các thuốc khác (catecholamin, các thuốc gây mê,…) là những nguyên nhân có thể gặp.
Ý nghĩa: Rung thất rất nguy hiểm đến tính mạng vì dẫn đến tình trạng ngừng tuần hoàn.
Điều trị: Hồi sức tim phổi ngay lập tức, bao gồm khử rung (trẻ em: 2 J/kg), nếu cần thiết. Cấy máy khử rung tự động (ICD) thường được chỉ định ở những bệnh nhân sống sót qua cơn rung thất.
CÁC HỘI CHỨNG RỐI LOẠN NHỊP DI TRUYỀN
Nhóm bệnh không phổ biến này ngày càng được chú ý vì gây ra đột tử ở những người khỏe mạnh, trẻ tuổi, không có yếu tố nguy cơ. Việc chăm sóc người bệnh và gia đình liên quan đến nhiều chuyên ngành bao gồm tim mạch, di truyền và sinh lý bệnh. Có sự chồng chéo với những rối loạn bẩm sinh khác của cơ tim như bệnh cơ tim phì đại. Phần này tập trung vào những vấn đề liên quan đến các rối loạn điện học, chủ yếu là các bất thường về gen liên quan tới các kênh ion.
Hội chứng QT kéo dài
Hội chứng QT dài là một di truyền trội nhiễm sắc thể thường đặc trưng bởi sự kéo dài khoảng QT trên điện tâm đồ bề mặt, có thể dẫn đến các rối loạn nhịp thất nghiêm trọng, ngất và đột tử. Bệnh có thể biểu hiện ngay từ trong bào thai, nhưng cũng có thể người bị mắc không có triệu chứng gì trong suốt cuộc đời. Người ta ước tính hội chứng này có tỷ lệ mắc là 1:2500 dân. Đột biến gây ảnh hưởng đến gen mã hóa kênh natri hoặc kali, từ đó kéo dài thời gian tái cực thất, biểu hiện khoảng QT kéo dài trên điện tâm đồ.
Bệnh học ở mức độ tế bào
Pha ban đầu (pha 0) của điện thế hoạt động là sự khử cực tế bào bởi dòng Na+ vào trong tế bào qua kênh Na+ nhanh; trong khi đó sự đi ra ngoài tế bào của K+ tạo ra sự tái cực, được chia thành hai giai đoạn: chậm và nhanh, qua đó lần lượt tạo nên pha 2 và 3 của sự tái cực cơ tim.
Đột biến kênh kali dẫn đến mất chức năng của kênh này, từ đó trực tiếp làm trì hoãn sự tái cực và thiết lập lại điện thế nghỉ của cơ tim thông qua dòng K+ chậm. Đột biến của thành phần nhanh hay chậm đều có thể dẫn đến hội chứng QT kéo dài.
Ngược lại, đột biến làm tăng chức năng của kênh natri làm kéo dài giai đoạn khử cực và trì hoãn tái cực. Tác động chung của sự hoạt động quá mức của kênh natri và sự giảm hoạt động của kênh kali là sự kéo dài thời gian điện thế dương trong tế bào và sự tái cực tế bào, biểu hiện trên điện tâm đồ bởi sự kéo dài khoảng QT. Sự kéo dài khoảng QT kèm theo hậu khử cực trong giai đoạn quan trọng của sự tái cực thất tạo nên hình ảnh biến đổi ngắn – dài – ngắn trên điện tâm đồ, và có thể dẫn đến xoắn đỉnh (bản chất là cơn nhanh thất đa hình thái) là rối loạn nhịp đặc trưng của hội chứng QT kéo dài.
Hội chứng QT kéo dài bẩm sinh
Đặc điểm lâm sàng
Hội chứng QT kéo dài bẩm sinh ban đầu được chia thành 2 hội chứng: hội chứng di truyền trội Romano – Ward, và hiếm hơn là hội chứng di truyền lặn Jervell – Lange – Nielsen, thường liên quan đến mất thính lực và bệnh tim mạch nặng. Cách phân loại này hiện nay đã được thay thế bởi phân loại dựa trên gen liên quan và kênh bị đột biến. QT kéo dài type 1 đặc trưng bởi ngất hoặc ngừng tim (do rối loạn nhịp thất) trong khi đang gắng sức, đặc biệt khi đang bơi; trong khi đó QT kéo dài type 2 liên quan đến sự kích thích đột ngột về cảm xúc hoặc thính giác, nhất là khi vừa thức giấc. Phụ nữ với QT kéo dài type 2 thường có các triệu chứng tăng lên trong 9 tháng đầu sau sinh. Ngược lại, QT kéo dài type 3 có các triệu chứng đặc hiệu là nhịp tim chậm khi nghỉ ngơi hoặc ngủ, và mặc dù tần suất triệu chứng ít gặp nhưng tỷ lệ đột tử lại cao hơn nhiều. Triệu chứng của hội chứng QT kéo dài thường bị chẩn đoán nhầm là động kinh, ngất do cường phế vị hoặc cơn ngưng thở, dẫn tới những hậu quả nghiêm trọng.
Hội chứng QT kéo dài mắc phải
Khoảng QT kéo dài có thể là hậu quả của chấn thương sọ não, hạ thân nhiệt quá mức, rối loạn điện giải, nhịp tim chậm và tác dụng không mong muốn của nhiều loại thuốc. Những điều kiện này có thể gây ra biến đổi điện tâm đồ và làm xuất hiện triệu chứng ở những bệnh nhân có hội chứng QT kéo dài bẩm sinh thầm lặng. Tất cả bệnh nhân mắc hội chứng QT kéo dài bẩm sinh đều phải được cung cấp danh sách những thuốc cần phải chủ động phòng tránh (Xem Bảng 4 ở trên hoặc xem trang web www.azcert.org).
Chẩn đoán và phân tầng nguy cơ
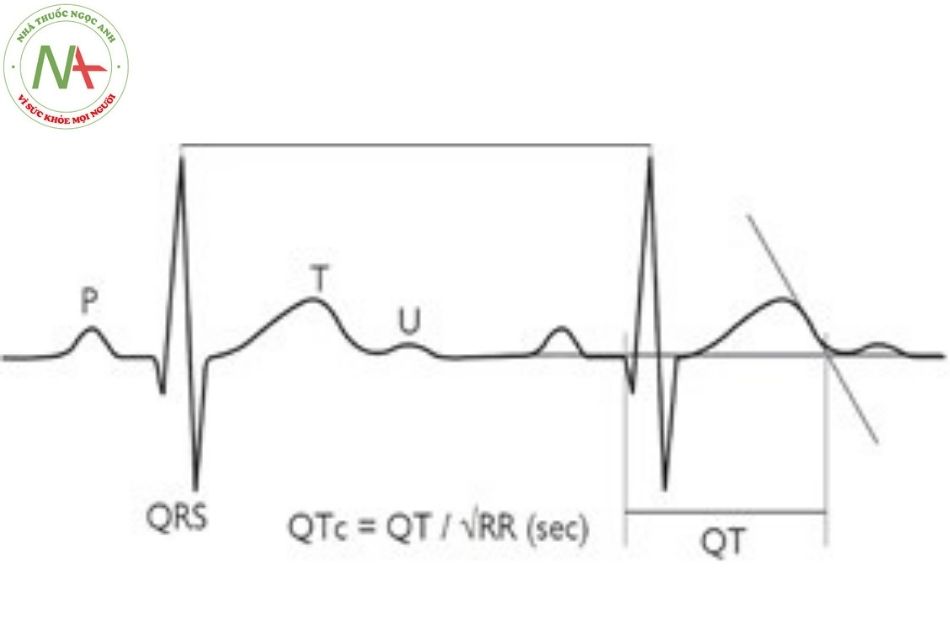
Chẩn đoán hội chứng QT kéo dài dựa trên lâm sàng và điện tâm đồ. Khoảng QT nên được đánh giá trên chuyển đạo DII hoặc V5 và được hiệu chỉnh theo nhịp tim dựa trên công thức Bazzet: QTc=QT/√RR. Phân tầng nguy cơ dựa trên tuổi, giới, khoảng QT, triệu chứng và kiểu gen.
Chẩn đoán mắc Hội chứng QT kéo dài bẩm sinh khi loại trừ các nguyên nhân khác gây QTc kéo dài mà có hoặc QTc ≥ 480 ms lặp lại trên điện tâm đồ 12 chuyển đạo hoặc điểm Schwartz > 3 hoặc xét nghiệm gen có đột biến trong hội chứng QT kéo dài bẩm sinh bất kể QTc bao nhiêu (khuyến cáo I-C theo ESC 2015).
Bảng 5. Tiêu chuẩn Schwartz trong chẩn đoán hội chứng QT kéo dài bẩm sinh
| CÁC DẤU HIỆU TRÊN ĐIỆN T M ĐỒ (khi không dùng thuốc hoặc mắc các rối loạn khác gây QT kéo dài) |
|
| QTc | |
| ≥ 480 ms | 3 |
| 460 – 479 ms | 2 |
| 450 – 459 ms | 1 |
| Tại thời điểm 4 phút sau gắng sức: ≥ 480 ms | 1 |
| Xoắn đỉnh | 2 |
| Biến đổi lớn trong hình dạng sóng T | 1 |
| Sóng T có móc ở ba chuyển đạo | 1 |
| Nhịp tim chậm so với tuổi (< bách phân vị thứ 2) (trẻ em) | 0.5 |
| L M SÀNG | |
| Ngất khi stress | 2 |
| Ngất khi không stress | 1 |
| TIỀN SỬ GIA ĐÌNH | |
| Thành viên trong gia đình có hội chứng QT kéo dài | 1 |
| Thành viên trong gia đình có người đột tử < 30 tuổi không rõ nguyên nhân | 0,5 |
| ≤ 1: ít khả năng1,5-3: khả năng trung bình
≥ 3,5: khả năng cao mắc QT kéo dài |
Bảng 6. Các đặc trưng của hội chứng QT kéo dài bẩm sinh
| Kiểu | Đột biến | Kênh iona | Ảnh hưởng của đột biến | Đặc điểm lâm sàng |
| I | KVLQT1 (CW11) | Iks | Mất chức năng | Ngất liên quan gắng sức. |
| II | HERG (CW7) | Ikr | Mất chức năng | Ngất liên quan đến xúc cảm đột ngột hoặc thính giác. |
| III | SCN5A (CW3) | INa | Tăng chức năng | Triệu chứng xuất hiện khi nghỉ hơn là khi gắng sức. Thường ở người trẻ tuổi và đột tử. |
| IV | Ankyrin-B (CW4) | Xem dưới | Mất chức năng | |
| V | KCNE1 (CW21) | Iks | Mất chức năng | |
| VI | KCNE2 (CW21) | Ikr | Mất chức năng | |
| a Kênh kali (Ik) gây tái cực còn kênh natri (INa) gây khử cực. Gen ankyrin-B không chỉ mã hóa cho kênh ion mà còn cho protein cấu trúc của tế bào gắn với kênh natri. |
Điều trị
- Xoắn đỉnh thường tự kết thúc, mặc dù cơn có thể thoái triển thành rung thất. Khi cơn xoắn đỉnh kéo dài ảnh hưởng đến huyết động cần phải được sốc điện ngay lập tức.
- Trong trường hợp cơn tái phát nhiều hoặc sau ngừng tim, phải dùng magie tiêm nhanh và truyền tĩnh mạch, sau đó có thể tạo nhịp tạm thời cấp cứu nếu cần thiết (tần số tạo nhịp 90-110 nhịp/phút).
- Hội chứng QT kéo dài mắc phải
- Phải tìm nguyên nhân gây bệnh và điều trị ngay lập tức. Ngừng sử dụng các thuốc gây QT kéo dài.
- Tiêm magie mà không cần đợi kết quả xét nghiệm máu.
- Kiểm tra nồng độ K+ nhanh chóng qua phân tích khí máu, bù ngay nếu nồng độ K+ máu < 4 mmol/L, mục tiêu đạt mức bình thường cao.
- Có thể truyền isoprenaline trong lúc chờ đợi cấy máy tạo nhịp. Điều trị lâu dài thường không cần thiết. Tuy nhiên cần phải cấy máy tạo nhịp vĩnh viễn nếu nguyên nhân gây ra là block nhĩ thất không hồi phục.
- Hội chứng QT kéo dài bẩm sinh
- Hầu hết các biến cố đều khởi phát do sự tăng hoạt tính thần kinh giao cảm. Do vậy, chiến lược điều trị là giảm hoạt tính thần kinh giao cảm. Chẹn beta giao cảm là thuốc đầu tay và đặc biệt hiệu quả ở hội chứng QT kéo dài type 1, (ít hiệu quả hơn ở type 3).
- Đặt máy tạo nhịp vĩnh viễn hiệu quả trong điều trị nhịp tim chậm gây ra bởi thuốc chẹn beta và khi đoạn ngừng tim được xác định là nguyên nhân gây ra triệu chứng (ở type 3). Cấy máy ICD nên được cân nhắc kĩ lưỡng, như ở bệnh nhân có nguy cơ đột tử cao hoặc ở bệnh nhân sau cấp cứu ngừng tuần hoàn.
- Máy ICD ngăn ngừa đột tử nhưng không ngăn ngừa được xoắn đỉnh, và việc sốc điện liên tục cho những cơn xoắn đỉnh không bền bỉ có thể gây ảnh hưởng lớn đến cuộc sống của bệnh nhân. Việc lựa chọn bệnh nhân cẩn thận, kết hợp đồng thời với sử dụng thuốc chẹn beta, và lập trình máy hợp lý giúp giảm thiểu số lần sốc điện của máy ICD. Với những trường hợp kháng trị hoặc chống chỉ định với ICD, phẫu thuật triệt bỏ thần kinh giao cảm tim trái là một lựa chọn có thể đạt hiệu quả cao.
- Bệnh nhân không triệu chứng
- Khi đã chẩn đoán xác định hội chứng QT kéo dài, mọi thành viên trong gia đình bệnh nhân cần được sàng lọc. Sàng lọc (lâm sàng và/ hoặc gen) trong gia đình giúp ta xác định được những bệnh nhân chưa từng có triệu chứng và có thể có khoảng QT bình thường.
- Mỗi bệnh nhân cần được đánh giá và phân tầng nguy cơ. Hầu hết bệnh nhân không tử vong vì hội chứng này nhưng tất cả đều có nguy cơ (13% nguy cơ xuất hiện biến cố đe dọa tính mạng trong suốt cuộc đời nếu không được điều trị). Việc quyết định điều trị hay không dựa vào sự cân bằng giữa nguy cơ đột tử và tác dụng không mong muốn của việc điều trị suốt đời.
Hội chứng QT ngắn (short QT syndrome – SQTS)
Đặc điểm
Hội chứng QT ngắn đặc trưng bởi sự giảm thời gian tái cực làm cho khoảng QTc rất ngắn (< 340 ms), từ đó có thể gây các loạn nhịp nguy hiểm. Các triệu chứng đánh trống ngực, chóng mặt hoặc ngất, và tiền sử gia đình có người đột tử. Nguyên nhân tử vong được cho là do rung thất. Hội chứng này được di truyền theo quy luật gen trội trên NST thường (KCNH2, KCNQ1, KCNJ2, CACNA1C and CACNB2b).
Tử vong có thể gặp ở mọi lứa tuổi, nhưng thường bị sớm, có thể ngay từ vài tháng tuổi và có > 40% trường hợp tử vong trước năm 40 tuổi.
Chẩn đoán
Theo ESC 2015, chẩn đoán SQTS khi QTc ≤ 340 ms hoặc QTc < 360 ms mà có kèm theo ít nhất 1 trong các tiêu chuẩn:
- Xét nghiệm gen phù hợp SQTS
- Tiền sử gia đình mắc SQTS
- Tiền sử gia đình có người đột tử trước 40 tuổi
- Sống sót sau nhanh thất/rung thất mà không có bệnh tim khác
Điều trị
Cấy ICD cho bệnh nhân SQTS sống sót sau ngừng tuần hoàn hoặc ghi nhận được cơn nhịp nhanh thất bền bỉ (chỉ định I-C). Gần đây, việc sử dụng các thuốc chống rối loạn nhịp, đặc biệt là quinidine hoặc sotalol (giúp kéo dài khoảng QT) đã được gợi ý (chỉ định IIb-C).
Bệnh cơ tim thất phải gây rối loạn nhịp (arrhythmogenic right ventricular cardiomyopathy – ARVC)
ARVC là một rối loạn di truyền trội nhiễm sắc thể thường đặc trưng bởi sự thâm nhiễm xơ mỡ vào cơ tâm thất, điển hình là thất phải nhưng cũng có thể ảnh hưởng đến cả hai thất. ARVC chủ yếu liên quan đến bất thường gen mã hóa desmosome, một cụm protein xuyên màng liên quan đến sự kết dính và dẫn truyền gian bào. Đây là một bệnh tiến triển và rất khó để chẩn đoán trong giai đoạn sớm.
Chẩn đoán dựa trên tiêu chuẩn quốc tế gồm điện tâm đồ, siêu âm tim, MRI tim và mô bệnh học dựa vào Tiêu chuẩn Task Force 1994 và sửa đổi 2010.
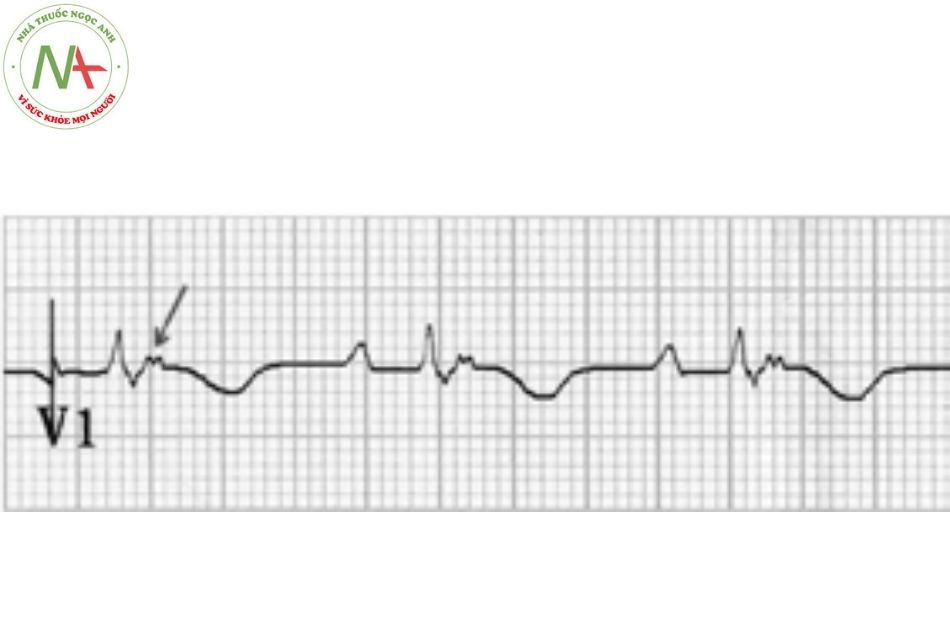
Rối loạn nhịp thất đặc trưng là hình ảnh block nhánh trái gợi ý đến nguồn gốc từ thất phải, thường liên quan đến vùng sẹo hóa trong cơ thất. Điện tâm đồ khi nhịp xoang cho thấy QRS giãn rộng và sóng T đảo chiều ở chuyển đạo V1-V3, và xuất hiện sóng epsilon biểu hiện sự khử cực thất muộn. Nguy cơ chủ yếu là rối loạn nhịp, mặc dù một tỷ lệ ít bệnh nhân sẽ tiến triển tới suy tim đòi hỏi phải được phẫu thuật ghép tim.
Thuốc điều trị bao gồm chẹn beta giao cảm, sotalol, amiodarone và các thuốc nhóm I có tác dụng bảo tồn chức năng thất trái, tuy nhiên hầu hết các thuốc này ít có khả năng dự phòng đột tử, do vậy việc cấy máy ICD nên được chỉ định ở những bệnh nhân có nguy cơ cao.
Việc triệt đốt nhịp nhanh thất có thể thành công bước đầu nhưng do bệnh tiến triển liên tục, tỷ lệ tái phát rất cao. Nên tiến hành phân tích gen đột biến ở 5 protein desmosome trên bệnh nhân có bằng chứng lâm sàng hoặc có yếu tố gia đình của bệnh
Hội chứng Brugada
Hội chứng Brugada là nguyên nhân gây đột tử được ghi nhận ngày một nhiều hơn, đặc trưng bởi sự chênh lên của điểm J trên 2 mm ở các chuyển đạo V1 – V3 trên điện tâm đồ ở bệnh nhân có tim bình thường về cấu trúc và chức năng. Khoảng 30% bệnh nhân sẽ xác định được đột biến ở gen mã hóa kênh natri (SC- N5A). Bệnh đặc biệt phổ biến ở người Đông Nam Á, thường gặp ở nam giới (tỷ lệ nam:nữ là 8:1) ở độ tuổi 30-40. Triệu chứng bao gồm ngất và rung thất dẫn đến ngừng tim, mặc dù điện tâm đồ có thể chỉ được phát hiện tình cờ.
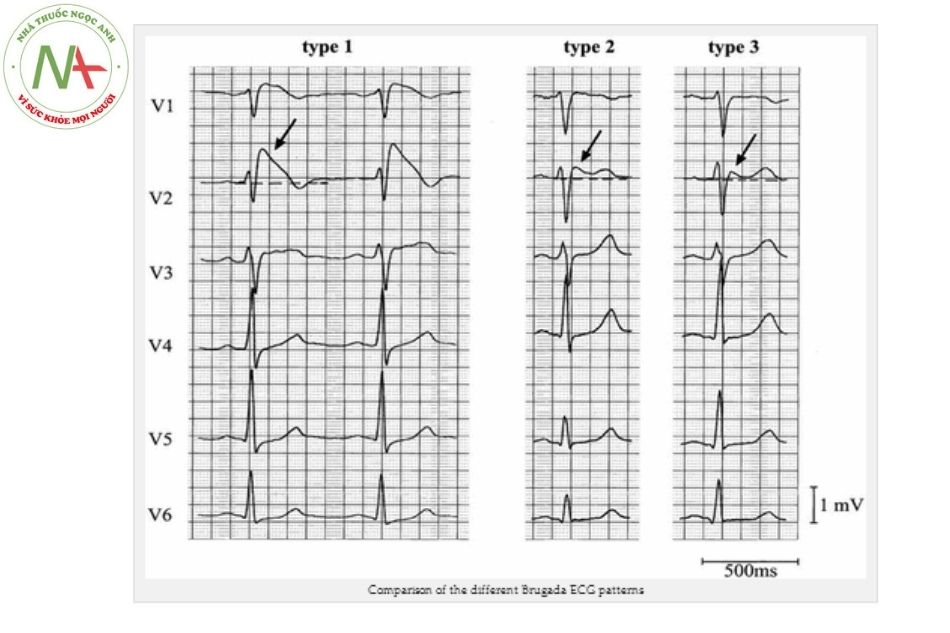
Đặc điểm điện tâm đồ
- Brugada type 1 (ST chênh vòm > 2 mm và T âm) ở ≥ 1 chuyển đạo trước tim (V1 – V3) cho tới nay được coi là dạng duy nhất được công nhận để chẩn đoán hội chứng Brugada, mặc dù có nhiều biến thể. Chẩn đoán phân biệt gồm block nhánh phải không điển hình, NMCT cấp, viêm màng ngoài tim, bệnh cơ tim loạn sản thất phải gây rối loạn nhịp, rối loạn điện giải hoặc thần kinh tự chủ.
- Brugada type 2 (ST chênh ≥ 1 mm hình yên ngựa) và type 3 (ST chênh vòm/hình yên ngựa ≤ 1 mm) không phải chẩn đoán xác định nhưng có giá trị gợi ý hội chứng Brugada, và có thể biến đổi thành dạng type 1 khi sử dụng các thuốc chống loạn nhịp nhóm I như: ajmaline 1 mg/kg tiêm tĩnh mạch đến tối đa 50 mg, flecainide 2 mg/ kg tiêm tĩnh mạch, hoặc procainamide 10 mg/kg tiêm tĩnh mạch.
- Tương tự, một số tình trạng lâm sàng như sốt và các loại thuốc khác nhau bao gồm thuốc chống loạn nhịp nhóm I, thuốc chống trầm cảm, thuốc chống loạn thần và cocaine cũng có thể dẫn đến biểu hiện type 1 trên điện tâm đồ. Trong một số trường hợp, có thể làm điện tâm đồ với các điện cực V1, V2 cao lên 1- 2 khoang liên sườn để có thể bộc lộ rõ hơn điện tâm đồ dạng
Cần phân biệt rõ ràng 2 trường hợp hội chứng Brugada (điện tâm đồ Brugada type 1 kèm theo có triệu chứng) và dạng Brugada (chỉ có điện tâm đồ dạng Brugada type 1 mà không hề có bất kì triệu chứng nào liên quan đến rối loạn nhịp).
Bệnh nhân mắc hội chứng Brugada có triệu chứng (ngất, nhanh thất, rung thất) thuộc nhóm bệnh nhân nguy cơ đột tử cao và không cần bất cứ phương pháp phân tầng nguy cơ nào khác. Nhóm bệnh nhân này cần chỉ định bắt buộc cấy máy ICD.
Trong một số trường hợp bệnh nhân có điện tâm đồ dạng Brugada, có thể dựa vào thăm dò điện sinh lý để phân tầng nguy cơ đột tử và dự báo khả năng rối loạn nhịp nguy hiểm trong tương lai. Đối với những bệnh nhân gây được cơn rối loạn nhịp thất nguy hiểm trong khi thăm dò điện sinh lý, cần cân nhắc cấy máy ICD dự phòng đột tử.
Điều trị
Cho tới nay, quinidin được cho là thuốc chống rối loạn nhịp hiệu quả nhất để kiểm soát các rối loạn nhịp thất, dự phòng các cơn rối loạn nhịp thất tái phát trên nền bệnh nhân đã được cấy máy ICD.
Phương pháp triệt đốt RF vùng cơ chất sinh rối loạn nhịp tại vùng ngoại mạc đường ra thất phải với hệ thống 3D là một bước tiếp cận mới giúp kiểm soát mạnh mẽ các rối loạn nhịp thất nguy hiểm, giúp ngăn ngừa xuất hiện cơn cũng như làm giảm số lần sốc điện của máy ICD.
Bảng 7. Đặc điểm điện tâm đồ các type của hội chứng Brugada
| Đặc điểm | Type 1 | Type 2 | Type 3 |
| Điểm J | Chênh lên ≥ 2 mm | Chênh lên ≥ 2 mm | Chênh lên ≥ 2 mm |
| Sóng T | m | Dương hoặc 2 pha | Dương |
| Hình dạng đoạn ST | Hình vòm | Yên ngựa | Yên ngựa |
| Đoạn ST (phần cuối) | Đi dốc xuống dần | Chênh ≥ 1 mm | Chênh < 1 mm |
RỐI LOẠN DẪN TRUYỀN NHĨ THẤT
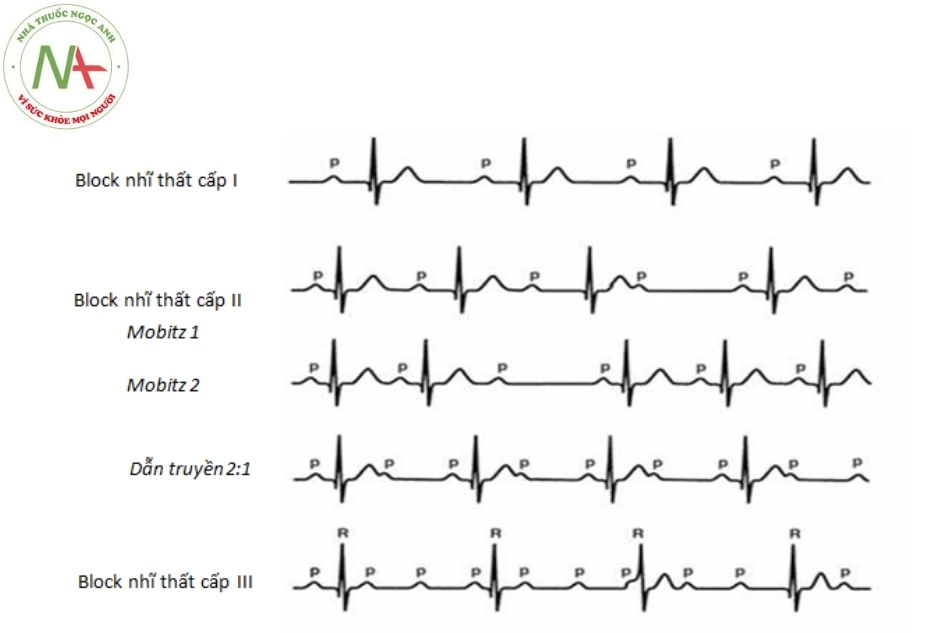
Block nhĩ thất (AV) là một rối loạn dẫn truyền giữa xung nhịp xoang bình thường và đáp ứng thất sau đó. Block chia làm ba độ theo mức độ nghiêm trọng của rối loạn dẫn truyền.
- Block AV cấp I là sự kéo dài đơn thuần của khoảng PR nhưng tất cả các sóng P đều truyền đến được tâm thất.
- Block AV cấp II, một số xung từ tâm nhĩ không truyền được đến tâm thất.
- Block AV cấp III (hoặc block hoàn toàn), không có xung nào từ nhĩ truyền được đến tâm thất.
Block AV cấp I
Mô tả
Có sự kéo dài khoảng PR vượt quá giới hạn trên của mức bình thường do sự chậm trễ bất thường trong dẫn truyền qua nút AV.
Nguyên nhân
- Ở trẻ em và thanh niên khỏe mạnh, đặc biệt là các vận động viên, nguyên nhân do tăng trương lực phó giao cảm quá mức.
- Bệnh lý tim bẩm sinh (như dị tật vách ngăn tim, thông liên nhĩ, bất thường Ebstein).
- Các nguyên nhân khác bao gồm bệnh truyền nhiễm, viêm (sốt thấp khớp), phẫu thuật tim và một số loại thuốc (như digitalis, thuốc chẹn kênh canxi).
Ý nghĩa lâm sàng
- Thường không gây rối loạn huyết động. Vận động, cả khi thư thái lẫn khi test gắng sức đều gây giảm phó giao cảm dẫn đến bình thường hóa dẫn truyền AV và khoảng
- Đôi khi có thể tiến triển thành block AV nặng hơn.
Điều trị: không có chỉ định điều trị ngoại trừ ngộ độc
Block AV cấp II
Trong block AV cấp II, chỉ một phần các sóng P có phức bộ QRS theo sau.
Có ba type: Mobitz I (chu kỳ Wenckebach), Mobitz II và block AV cấp II cao độ.
Block AV cấp II Mobitz I (chu kỳ Wenckebach)
- Mô tả: khoảng PR kéo dài tăng dần cho đến khi một phức hợp QRS bị bỏ qua hoàn toàn.
- Nguyên nhân: ở trẻ em không có bệnh nào khác: viêm cơ tim, bệnh do cơ tim, nhồi máu cơ tim, tim bẩm sinh, phẫu thuật tim và ngộ độc digitalis.
- Ý nghĩa lâm sàng
- Block ngang mức nút AV (với khoảng AH kéo dài).
- Xảy ra ở những cá thể cường phế vị.
- Thường không tiến triển đến block hoàn toàn.
- Điều trị: điều trị nguyên nhân.
Block AV cấp II Mobitz II
- Mô tả: dẫn truyền AV theo quy luật “tất cả hoặc không” – hoặc hoàn toàn bình thường hoặc bị block hoàn toàn.
- Nguyên nhân: tương tự Mobitz
- Ý nghĩa lâm sàng:
- Block xảy ra dưới mức nút AV (ngang mức bó His).
- Nghiêm trọng hơn block cấp I, vì có thể tiến triển thành block hoàn toàn, dẫn đến hội chứng Stokes-Adams.
- Điều trị: điều trị nguyên nhân. Có thể chỉ định đặt máy tạo nhịp dự phòng.
Block AV tỷ lệ 2:1 (hoặc cao hơn)
- Đặc điểm
- Một phức bộ QRS theo sau hai sóng P (ba hoặc bốn) liên tiếp, dẫn đến block AV 2:1 (3:1 hoặc 4:1 tương ứng). Trái ngược với block AV hoàn toàn cấp III, một số sóng P vẫn được dẫn truyền đến tâm thất và khoảng PR của các nhịp được dẫn truyền này là hằng định.
- Khi hai hoặc nhiều sóng P liên tiếp không được dẫn truyền, nhịp được gọi là block AV cao độ.
- Nguyên nhân: tương tự như các block AV cấp II khác.
- Ý nghĩa lâm sàng
- Block tại bó His đơn độc hoặc kết hợp với block tại nút
- Đôi khi tiến triển thành block AV hoàn toàn.
- Block AV cấp II cao độ phải luôn được coi là bất thường. Ý nghĩa lâm sàng của block AV cao độ tương đương với block AV hoàn toàn.
- Điều trị
- Điều trị nguyên nhân. Có thể cần nghiên cứu điện sinh lý để xác định mức độ
- Đặt máy tạo nhịp được chỉ định cho block AV cấp II cao độ có triệu chứng.
Block AV cấp III (block nhĩ thất hoàn toàn)
Miêu tả
- Trong block AV cấp III, hoạt động của tâm nhĩ và tâm thất hoàn toàn độc lập với Các sóng P đều (khoảng PP đều đặn) với tốc độ tương đương với nhịp tim của tuổi bệnh nhân. Các phức bộ QRS cũng khá đều đặn (khoảng RR đều) nhưng với tần số chậm hơn nhiều so với tần số sóng P.
- Block AV cấp III có thể bẩm sinh hoặc mắc phải.
- Trong block hoàn toàn bẩm sinh, độ dài phức hợp QRS bình thường, vì nơi phát xung của phức hợp QRS ở mức cao hơn mức phân chia của bó His. Tần số tâm thất nhanh hơn (50 đến 80 nhịp/phút) so với block hoàn toàn mắc phải.
- Trong block hoàn toàn do tai biến phẫu thuật hoặc mắc phải (sau nhồi máu cơ tim), khoảng QRS kéo dài và nhịp tâm thất trong khoảng 40 đến 50 nhịp/phút (nhịp thất). Nơi phát nhịp của phức hợp QRS giãn rộng nằm ở dưới mức phân chia bó
Nguyên nhân
- Block hoàn toàn bẩm sinh
- 60% đến 90% số trường hợp nguyên nhân do lupus ban đỏ ở trẻ sơ sinh. Kháng thể của mẹ đối với các bệnh mô liên kết tự miễn qua nhau thai đến thai nhi gây ra block hoàn toàn.
- 25% đến 33% số trường hợp liên quan đến bệnh TBS, phổ biến nhất là chuyển gốc đại động mạch dạng trái (L-TGA), tim một thất (single ventricle) hoặc hội chứng đa lách.
- Viêm cơ tim sơ sinh và một số rối loạn di truyền như hội chứng thông liên nhĩ gia đình và hội chứng Kearns-Sayre cũng là nguyên nhân đã được xác định.
- Block hoàn toàn mắc phải
- Có thể là biến chứng của phẫu thuật tim ở trẻ
- Hiếm khi do viêm cơ tim nặng, bệnh Lyme, sốt thấp khớp cấp, quai bị, bạch hầu, bệnh do cơ tim, khối u trên đường dẫn truyền hoặc quá liều một số loại thuốc.
- Có thể xảy ra sau nhồi máu cơ
- Những nguyên nhân này gây ra block tạm thời hoặc vĩnh viễn.
Ý nghĩa lâm sàng
- Block hoàn toàn có thể chẩn đoán bằng nhịp tim chậm trong quá trình siêu âm thai trong khoảng từ 18 đến 28 tuần tuổi. Các biến chứng trong tử cung có thể bao gồm phù thai, viêm cơ tim và tử vong thai nhi.
- Suy tim sung huyết có thể xuất hiện trong giai đoạn thai kỳ, đặc biệt khi có TBS kèm
- Bệnh nhân bị block bẩm sinh đơn độc thường không có triệu chứng trong thời thơ ấu và vẫn phát triển bình thường.
- Cơn ngất (hội chứng Stokes-Adams) hoặc đột tử có thể xảy ra khi nhịp tim dưới 40-45 nhịp/phút.
Điều trị
- Atropine hoặc isoproterenol được chỉ định ở trẻ em và người lớn có triệu chứng cho đến khi nhịp thất tạm thời được kiểm soát.
- Trẻ có block hoàn toàn bẩm sinh không có triệu chứng với nhịp tim chấp nhận được, phức hợp QRS hẹp và chức năng tâm thất bình thường có thể không cần điều trị.
- Cấy máy tạo nhịp được chỉ định ở những bệnh nhân bị block hoàn toàn bẩm sinh trong các tình huống sau:
- Nếu bệnh nhân có triệu chứng hoặc xuất hiện suy tim sung huyết.
- Chóng mặt hoặc hoa mắt có thể là dấu hiệu cảnh báo sớm về nhu cầu cấy máy tạo nhịp.
- Nếu trẻ sơ sinh có nhịp thất < 50-55 nhịp/ phút hoặc nếu trẻ có TBS với nhịp thất < 70 nhịp/ phút.
- Nếu bệnh nhân có QRS nhịp thoát giãn rộng, ngoại tâm thu thất phức tạp hoặc rối loạn chức năng tâm thất.
- Máy tạo nhịp thất nhân tạo vĩnh viễn được chỉ định ở những bệnh nhân bị block hoàn toàn do phẫu thuật mà tiên lượng không tự thoái triển hoặc dai dẳng ít nhất 7 ngày sau phẫu thuật.
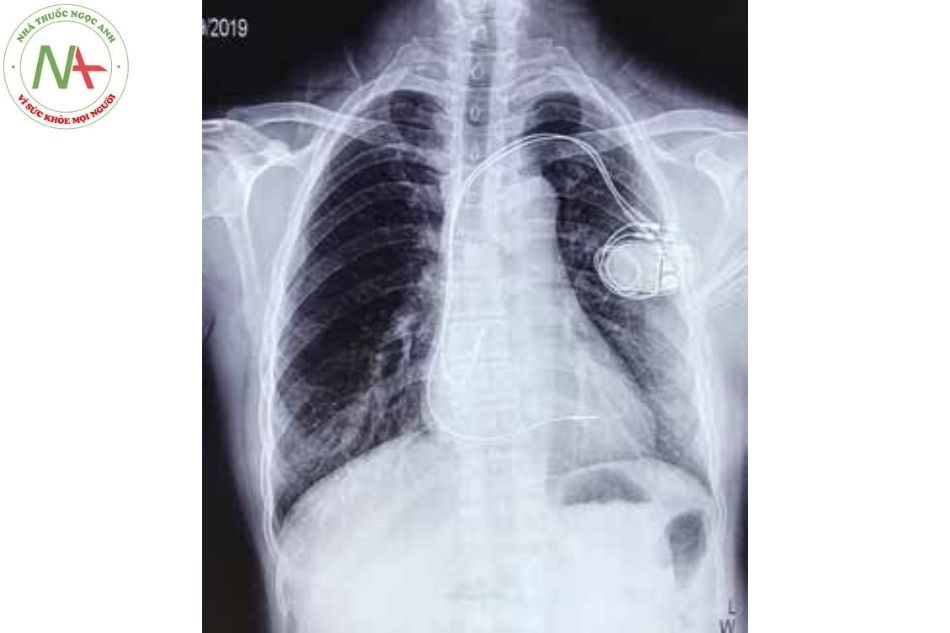
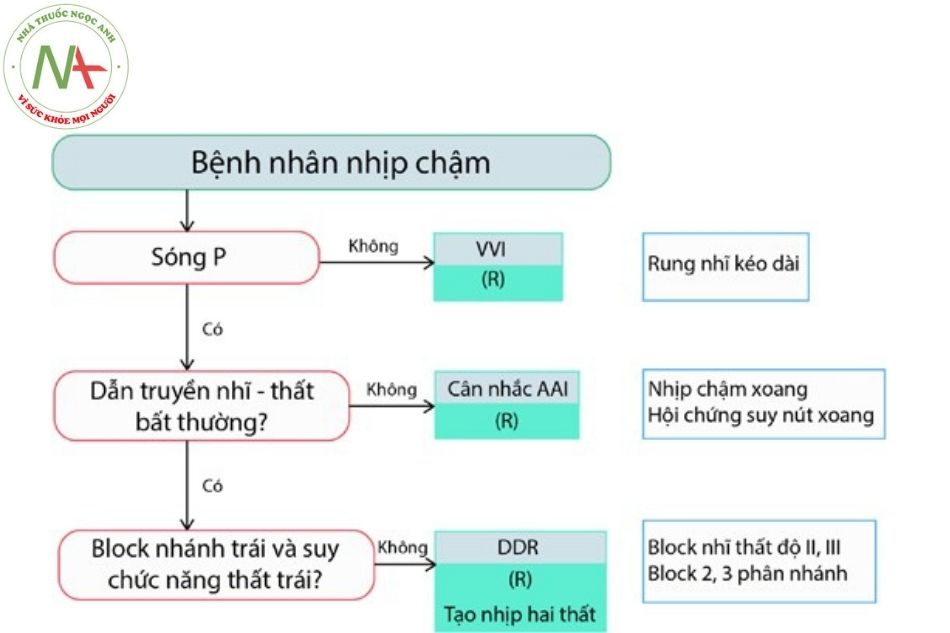
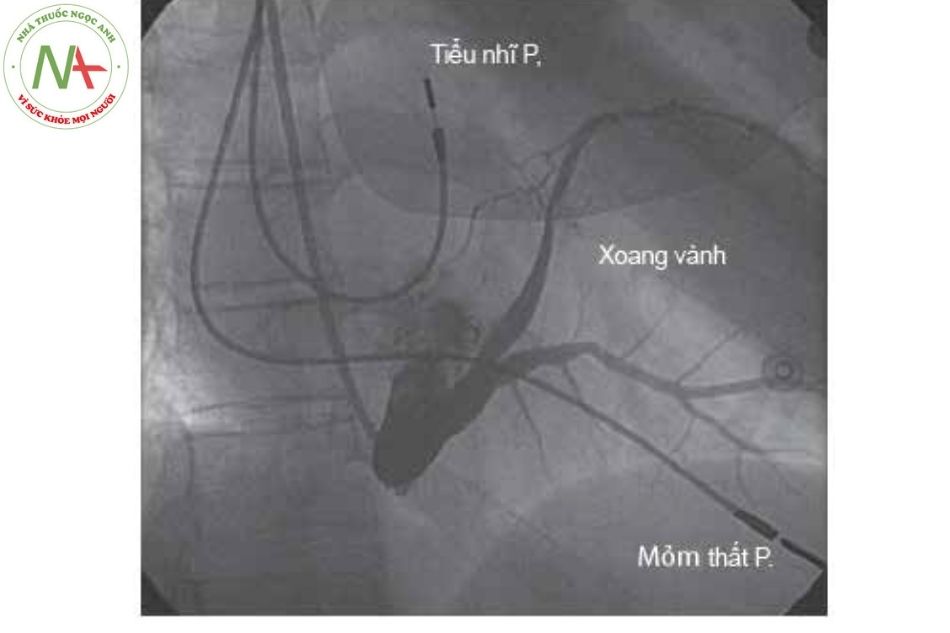
CẤY MÁY TẠO NHỊP
MÁY TẠO NHỊP VĨNH VIỄN
Giới thiệu
Máy tạo nhịp tim vĩnh viễn đóng vai trò trung tâm trong việc điều trị các rối loạn nhịp tim chậm. Ngoài ra, một số thiết bị có thể được sử dụng để điều trị nhịp nhanh nhĩ và nhịp nhanh thất (với ICD), cũng như để cải thiện chức năng của tâm thất và các triệu chứng trong suy tim (liệu pháp tái đồng bộ tim CRT). Chức năng tạo nhịp cơ bản bao gồm nhận cảm và tạo nhịp tại tâm nhĩ hoặc tâm thất hoặc cả hai.
Mã quốc tế
Hiệp hội Tạo nhịp và Điện sinh lý học Bắc Mỹ (NASPE) và Nhóm Tạo nhịp và Điện sinh lý học Anh (BPEG) đã thống nhất một mã chữ cái chung để mô tả các loại và chức năng của máy tạo nhịp.
Bảng 8. Mã chung của các loại và chức năng của máy tạo nhịp
| I: Buồng được tạo nhịp | II: Buồng nhận cảm | III: Phản ứng với tín hiệu | IV: Khả năng tùy chỉnh, nhịp thích ứng | V: Chống loạn nhịp |
| O: Không | O: Không | O: Không | O: Không | O: Không |
| A: Nhĩ | A: Nhĩ | T: Kích hoạt | R: Có đáp ứng tần số | A: Nhĩ |
| V: Thất | V: Thất | I: Ức chế | V: Thất | |
| D: Kép (A+V) | D: Kép (A+V) | D: Kép (T+I) | D: Kép (A+V) |
Chữ cái ở vị trí đầu tiên xác định buồng được tạo nhịp (A: tâm nhĩ; V: tâm thất; D: cả hai; O: không có) và chữ cái thứ hai là buồng cho tín hiệu (A: tâm nhĩ; V: tâm thất; D: kép; O: không có). Chữ cái thứ ba tương ứng với đáp ứng của máy tạo nhịp với một sự kiện nội tại của tim (I: ức chế; T: kích hoạt; D: kép; O: không có). Ví dụ:
- Một thiết bị VOO kích thích thất, không có cảm biến và không có đáp ứng. Loại máy tạo nhịp này thường được sử dụng để tạo nhịp cấp cứu.
- Một thiết bị VVI kích thích và nhận cảm tâm thất; nó ức chế đầu ra nếu có xung động điện của thất (do đó tránh cạnh tranh với nhịp tự nhiên). Loại này thường được sử dụng cho block nhĩ theo cơn hoặc nhịp tim chậm ở trẻ nhỏ.
- Một thiết bị AAI kích thích và nhận cảm tâm nhĩ và bị ức chế bởi hoạt động của tâm nhĩ. Loại này thường được sử dụng ở những bệnh nhân bị rối loạn chức năng nút xoang với dẫn truyền nhĩ thất bình thường.
- Thiết bị DDD là một máy tạo nhịp hai buồng có khả năng tạo nhịp cho cả hai buồng, nhận cảm và tạo nhịp cả hai buồng. Loại này được sử dụng trong block AV nhằm đảm bảo đồng bộ nhĩ thất.
Cấy máy
- Dự phòng bằng kháng sinh: sử dụng một loại thuốc có hiệu quả chống lại Staphylococci, ví dụ: flucloxacillin (clarithromycin hoặc clindamycin nếu dị ứng penicillin).
- Vị trí cấy máy: dưới da hoặc dưới cơ ngực lớn vùng dưới xương đòn (bên phải hoặc bên trái); hiếm khi bụng, nách, hoặc dưới vú.
- Đường vào tĩnh mạch: luồn trực tiếp sonde điện cực vào tĩnh mạch đầu trong rãnh delta ngực hoặc dùng phương pháp Seldinger vào tĩnh mạch dưới đòn. Chụp hệ tĩnh mạch bằng thuốc cản quang là cần thiết nếu đường vào khó khăn.
- Điện cực: được cố định chủ động hoặc thụ động vào cơ
- Vị trí đặt điện cực: mỏm thất phải hoặc vách liên thất cho điện cực thất, tiểu nhĩ phải cho điện cực nhĩ. Hình 32 cho thấy vị trí điện cực và Bảng 9 để biết các thông số có thể chấp nhận.
- Khâu: Bộ phận cố định của điện cực phải được khâu chắc chắn vào cơ bằng chỉ khâu không tiêu (chỉ lụa, chỉ phẫu thuật). Các túi được đóng trong các lớp với Đóng da bằng chỉ prolene hoặc keo dermabond.
- Theo dõi: cắt chỉ và vết mổ liền tốt. Kiểm tra máy tạo nhịp trong vòng 1 tháng.
Chỉ định đặt máy tạo nhịp vĩnh viễn (theo khuyến cáo ESC 2013)
Đối với người lớn
Chỉ định tạo nhịp tim đối với bệnh nhân nhịp tim chậm dai dẳng
- Bệnh nhân suy nút xoang có triệu chứng rõ ràng liên quan tới nhịp tim chậm. (chỉ định I-B)
- Bệnh nhân suy nút xoang có triệu chứng được quy cho nhịp tim chậm, ngay cả khi chưa có bằng chứng hoàn toàn rõ ràng (chỉ định IIb -C)
- Chống chỉ định cấy máy tạo nhịp đối với bệnh nhân suy nút xoang không triệu chứng hoặc do những nguyên nhân có thể điều chỉnh được. (chỉ định III-C).
- Block nhĩ thất cấp III hoặc cấp II Mobitz 2 mắc phải, bất kể triệu chứng hay không. (chỉ định I-C)
- Block nhĩ thất cấp II Mobitz 1 mắc phải, gây triệu chứng hoặc có bằng chứng mức tổn thương nằm tại hoặc dưới vị trí bó (chỉ định loại IIa-C)
- Chống chỉ định cấy máy tạo nhịp đối với bệnh nhân block nhĩ thất do các nguyên nhân có thể điều chỉnh được. (chỉ định III-C)
Chỉ định tạo nhịp tim đối với bệnh nhân nhịp tim chậm từng lúc
- Suy nút xoang (bao gồm cả hội chứng nhịp nhanh – nhịp chậm): chỉ định tạo nhịp đối với những bệnh nhân suy nút xoang đã ghi nhận được các triệu chứng liên quan rõ ràng tới các đoạn ngừng xoang hoặc block xoang nhĩ. (chỉ định I-B)
- Chỉ định tạo nhịp đối với các bệnh nhân block nhĩ thất cấp III hoặc cấp II Mobitz 2 từng lúc. (chỉ định I-C)
- Chỉ định tạo nhịp tim cân nhắc ở những bệnh nhân > 40 tuổi kèm theo các cơn ngất phản xạ tái phát nhiều lần, không dự đoán trước và các triệu chứng ghi nhận được liên quan tới các khoảng ngừng xoang hoặc block nhĩ thất hoặc cả (chỉ định IIa-B)
- Chỉ định tạo nhịp tim cân nhắc ở những bệnh nhân có tiền sử ngất kèm theo ghi nhận được những đoạn ngừng tim không triệu chứng > 6 giây do ngừng xoang hoặc block nhĩ thất. (chỉ định IIa-C)
- Chống chỉ định tạo nhịp tim vĩnh viễn ở những bệnh nhân nhịp tim chậm do những nguyên nhân có thể điều chỉnh được. (chỉ định III-C)
Đối với trẻ em
- Block AV bẩm sinh
- Chỉ định tạo nhịp ở bệnh nhi mắc block nhĩ thất cao độ và block AV cấp III có triệu chứng hoặc không có triệu chứng nhưng có kèm bất kỳ yếu tố nguy cơ nào sau: suy chức năng tâm thất, QTc kéo dài, ngoại tâm thu thất, nhịp thoát QRS giãn rộng, tần số thất < 50 chu kỳ/phút, đoạn ngưng thất dài hơn 3 lần chu chuyển tim cơ sở. (chỉ định I-C)
- Chỉ định tạo nhịp có thể cân nhắc ở bệnh nhi mắc block nhĩ thất cao độ và block AV cấp III mà không có triệu chứng và không có yếu tố nguy cơ nào kể trên. (chỉ định IIb-C)
- Block AV sau phẫu thuật tim bẩm sinh
- Chỉ định tạo nhịp tim cho bệnh nhi mắc block nhĩ thất cao độ và block AV cấp III cố định > 10 ngày sau phẫu thuật. (chỉ định I-B)
- Chỉ định tạo nhịp tim nên cân nhắc cho bệnh nhi mắc block hai phân nhánh cố định sau mổ không có triệu chứng mà có block AV hoàn toàn từng lúc. (chỉ định IIa-C)
- Bệnh lý nút xoang
- Chỉ định tạo nhịp tim cho bệnh nhi suy nút xoang có triệu chứng, bao gồm cả hội chứng nhịp nhanh – nhịp chậm, khi triệu chứng được khẳng định liên quan tới nhịp chậm. (chỉ định I-C)
- Chỉ định tạo nhịp tim có thể có lợi cho bệnh nhi không có triệu chứng mà có tần số tim khi nghỉ < 40 ck/ph hoặc ngưng thất > 3 giây. (chỉ định IIb-C)
Bảng 9. Các thông số tạo nhịp được chấp thuận với điện cực mới
| Tâm nhĩ | Tâm thất | |
| Ngưỡng | < 1,5 V | < 1,0 V |
| Nhận cảm | > 1,5 mV | > 4,0 mV |
| Tốc độ xoay | > 0,2 V/s | > 0,5 V/s |
| Trở kháng | 400 – 1000 ohms | 400 – 1000 ohms |
Lựa chọn phương thức tạo nhịp nào?
Đại đa số bệnh nhân nên được tạo nhịp tầng nhĩ (nghĩa là AAI hoặc DDD). Tạo nhịp chỉ ở tâm thất làm tăng tỷ lệ rung nhĩ và hội chứng máy tạo nhịp.
Biến chứng của máy tạo nhịp
Tại thời điểm cấy máy
Tỷ lệ biến chứng thủ thuật là 5%. Các biến chứng quan trọng là:
- Tụ máu: Hầu hết có thể được điều trị bảo tồn, nhưng phải hút nếu khối máu tụ lớn hoặc gây tổn thương da nghiêm trọng (thường là do chảy máu động mạch). Chú ý cầm máu cẩn thận trong quá trình cấy máy và sử dụng dao điện cầm máu nếu cần thiết. Thường gặp bầm tím tại chỗ và tự tiêu đi.
- Tràn khí màng phổi: Tràn khí màng phổi ở đỉnh phổi mức độ ít có thể theo dõi bằng Xquang. Có thể phải dẫn lưu màng phổi nếu tràn khí mức độ nhiều. Tràn máu có thể đồng thời xảy
- Tràn dịch màng ngoài tim: phổ biến hơn khi dùng điện cực cố định xoắn, có thể xuyên thủng qua thành nhĩ phải hoặc thất phải. Nếu tràn máu có ép tim phải chọc hút dịch màng ngoài tim cấp cứu.
- Nhiễm trùng: xảy ra tại thời điểm cấy máy nhưng thường xuất hiện muộn. Giảm thiểu bằng kỹ thuật vô trùng và điều trị dự phòng bằng kháng
- Tắc động mạch phổi do khí: phải cẩn thận khi sử dụng sheath, vì một thể tích không khí đáng kể có thể bị hút vào tĩnh mạch.
- Huyết khối tĩnh mạch nách: hiếm gặp, triệu chứng với một cánh tay sưng và được điều trị bằng thuốc chống đông máu.
Biến chứng muộn
- Di lệch điện cực: thường gặp và cần phải chỉnh lại vị trí điện cực.
- Nhiễm khuẩn: Các yếu tố nguy cơ bao gồm sốt trong vòng 24 giờ sau cấy máy, sử dụng dây điện cực tạm thời, thủ thuật kéo dài. Nhiễm khuẩn có thể biểu hiện tại ổ máy như áp xe/viêm mô tế bào, nhiễm khuẩn huyết hoặc viêm nội tâm mạc với sùi ở điện cực. Về điều trị, cần khẩn trương rút toàn bộ hệ thống và sử dụng kháng sinh đường tĩnh mạch. Bệnh nhân phụ thuộc vào máy tạo nhịp cần phải đặt máy tạo nhịp tạm thời. Máy tạo nhịp mới sẽ được cấy lại ở bên đối diện khi không còn biểu hiện nhiễm trùng.
- Hở thân máy hoặc điện cực: Khi cấy máy, cần tạo ổ máy đủ lớn cho thân máy và điện cực mà không gây căng da. Những nhiễm trùng chậm có thể gây hở ổ máy. Khi da bị tổn thương nhẹ, có thể đặt lại máy với ổ máy dưới lớp cơ, tuy nhiên nếu da bị tổn thương nặng cần phải lấy toàn bộ hệ thống máy ra.
- Hỏng điện cực: Nguyên nhân thường gặp là do bị kẹp giữa xương đòn và xương sườn số 1, hoặc ở trong ổ máy nếu điện cực bị cuốn quá chặt. Xơ hóa ở đầu điện cực dẫn tới ngưỡng tạo nhịp cao hơn và nhận cảm kém. Cần đưa thêm điện cực mới nếu điện cực bị hỏng.
- Hỏng máy: hiếm gặp.
- Tắc tĩnh mạch: thường không có triệu chứng do có bàng hệ nhưng có thể gặp khó khăn khi sửa hệ thống máy.
Xem thêm: Giải phẫu tim và mạch máu lớn – Lâm sàng tim bẩm sinh
Các biến chứng khác
Một số rối loạn chức năng máy tạo nhịp
Rối loạn chức năng nhận cảm
- Nhận cảm quá mức (oversensing)
- Xảy ra khi máy nhận cảm nhầm những tín hiệu nhiễu là nhịp của bệnh nhân, từ đó không phát xung tạo nhịp. Các tín hiệu đó có thể là điện thế cơ hay điện từ của các thiết bị điện, đặc biệt là thiết bị có từ trường mạnh. Nếu kéo dài có thể gây nguy hiểm nếu bệnh nhân phụ thuộc máy tạo nhịp.
- Với những thế hệ máy hiện đại ngày nay, hiện tượng này đã giảm thiểu đi rất nhiều khi sử dụng điện cực bipolar thay vì unipolar và vỏ máy bằng hợp kim giúp làm giảm khả năng nhận cảm nhầm điện thế của cơ. Khi sử dụng dao điện phẫu thuật ở bệnh nhân đang có máy tạo nhịp, ta có thể giảm nguy cơ nhận cảm quá mức bằng cách lập trình trước về chế độ VOO hoặc đặt nam châm lên máy thì máy sẽ tự động chuyển tạm thời về VOO.
- Nhận cảm dưới mức (undersensing)
- Xảy ra khi máy không nhận cảm được nhịp nội tại của bệnh nhân, từ đó vẫn phát xung ngay cả khi đang có nhịp của bệnh nhân. Nguyên nhân có thể do tăng ngưỡng tại đầu điện cực, điện cực tiếp xúc kém, block nhánh mới xuất hiện hoặc do lỗi trong lập trình.
- Điện tâm đồ biểu hiện bằng các spikes xuất hiện không liên quan tới nhịp nội tại của bệnh nhân, thậm chí spikes lẫn vào cả QRS.
Rối loạn chức năng tạo nhịp (pacing)
- Không tạo nhịp
- Xảy ra khi máy không tạo nhịp khi cần, biểu hiện trên điện tâm đồ bằng việc không có spikes của máy và không có sóng khử cực ở vị thông thường theo chế độ cài đặt. Hậu quả là máy tạo nhịp bị giảm hoặc thậm chí mất chức năng tạo nhịp.
- Có nhiều nguyên nhân khác nhau gây nên, bao gồm nhận cảm quá mức, đứt gãy điện cực, di lệch điện cực hoặc do nhiễu.
- Tạo nhịp không dẫn
- Xảy ra khi một xung tạo nhịp của máy không khử cực được cơ tim để hình thành một điện đồ đi ngay sau như thông thường. Biểu hiện trên điện tâm đồ là hình ảnh spikes đi mà không có sóng P hay QRS do máy tạo nhịp hình thành đi ngay sau.
- Có nhiều nguyên nhân khác nhau như: đứt gãy điện cực, kết nối giữa điện cực và máy không tốt, tăng ngưỡng tạo nhịp do nhồi máu cơ tim tại vị trí đặt điện cực, do dùng thuốc (ví dụ: flecainide), do rối loạn toan kiềm, điện giải (tăng kali), biến chứng thủng tim, do cài đặt biên độ xung và độ rộng xung không phù hợp.
Rối loạn nhịp do máy tạo nhịp
- Nhịp tim nhanh qua trung gian máy tạo nhịp (pacemaker-mediated tachycardia (PMT)). Điều này xảy ra trong tạo nhịp hai buồng (VDD, DDD hoặc DDDR), chỉ khi có sóng dẫn ngược sau khử cực thất. Dẫn ngược thất – nhĩ này có thể xảy ra ngay cả khi có block nhĩ – thất hoàn toàn chiều xuôi qua nút nhĩ thất. Lúc này máy nhận nhầm sóng P dẫn ngược là nhịp nhĩ nội tại của bệnh nhân, từ đó kích hoạt đáp ứng thất không phù hợp. Sóng khử cực thất này lại dẫn ngược lên, tạo nên vòng xoắn liên tục, gây nhịp nhanh. Phương pháp điều trị là kéo dài khoảng thời gian trơ nhĩ sau tạo nhịp thất (postventricular atrial refractory period – PVARP) để không nhận cảm sóng P dẫn ngược, hoặc chuyển mode từ DDD về DVI hoặc VVI để tắt nhận cảm ở nhĩ. Đặt nam châm lên máy tạo nhịp cũng tạm thời chuyển máy về mode VOO và cắt được cơn.
- Nhịp nhanh do cảm biến (sensor induced tachycardia)
- Một số máy tạo nhịp hiện đại có chức năng đáp ứng tần số với các kích thích sinh lý như vận động, thở nhanh, tăng CO2 hay toan hoá máu thông qua các cảm biến. Các cảm biến này nếu nhận nhầm các tín hiệu như cử động tay, tiếng ồn, sốt, dao điện (khi mổ)… có thể gây đáp ứng nhịp nhanh không phù hợp.
- Tần số tim lúc này nhanh nhưng không vượt quá ngưỡng trên của máy (ví dụ: 130-180ck/p, tuỳ lập trình).
- Đặt nam châm lên máy sẽ tự ngắt cơn.
- Rối loạn nhịp do di lệch điện cực
- Khi điện cực bị bong ra, nó có thể trôi, xoay trong buồng tim, thúc vào cơ tim từng lúc, gây nên ngoại tâm thu hoặc cơn nhịp nhanh, ví dụ ngoại tâm thu thất, nhịp nhanh thất. Trường hợp hiếm gặp là hình dạng QRS sau spikes thay đổi, chuyển từ dạng block nhánh trái (do điện cực ở thất phải) thành dạng block nhánh phải (gợi ý tạo nhịp tại thất trái) có thể là dấu hiệu chỉ điểm rằng điện cực đã xuyên qua vách liên thất sang thất trái. X-quang tim phổi có thể giúp chẩn đoán.
- Runaway pacemaker
- Là rối loạn nhịp nguy hiểm tính mạng xảy ra ở những thế hệ máy tạo nhịp cũ, khi pin bị hỏng hoặc do lực tác động từ bên ngoài. Lúc này, máy có thể kích thích tim với tần số lên đến hơn 200 chu kỳ/phút, có thể thành rung thất. Trái lại, hiện tượng này cũng có thể biểu hiện bằng nhịp tim chậm do xung tạo nhịp rất nhanh nhưng biên độ xung thấp (do pin thiếu năng lượng) hoặc do cơ thất trơ khi tần số kích thích quá nhanh.
- Đây là một cấp cứu tối cấp. Đặt nam châm lên máy tạo nhịp có thể cắt cơn hoặc làm chậm tần số nhưng không phải mọi trường hợp đều thành công. Tháo ngay máy tạo nhịp trong khi đặt máy tạo nhịp tạm thời cấp cứu là phương pháp điều trị triệt để.
Hội chứng máy tạo nhịp
Điều này xảy ra ở những bệnh nhân còn chức năng nút xoang nhưng được cấy máy tạo nhịp VVI. Các triệu chứng bao gồm thỉu, ngất, chóng mặt, mệt mỏi, kém dung nạp khi gắng sức, khó chịu, thờ ơ và khó thở.
Nguyên nhân là do sự mất đồng bộ co bóp giữa tâm nhĩ và tâm thất.
Phương pháp điều trị là khôi phục đồng bộ nhĩ thất, bằng cách giảm tần số tạo nhịp hoặc thêm điện cực nhĩ.
Theo dõi máy tạo nhịp tim
Tương tác với từ trường
Tương tác điện từ có thể tạo ra các hoạt động điện tần số cao. Máy tạo nhịp nhận cảm được các hoạt động điện này và “hiểu nhầm” đó là nhịp nội tại của bệnh nhân. Do đó, máy sẽ không tiến hành phát xung tạo nhịp. Nếu bệnh nhân phụ thuộc hoàn toàn vào máy tạo nhịp (ví dụ: bệnh nhân Block nhĩ thất cấp III), bệnh nhân sẽ bị block nhĩ thất cấp III đột ngột trở lại hoặc thậm chí vô tâm thu ngay sau khi máy ngừng phát xung tạo nhịp.
Các máy tạo nhịp tim đời trước đây không cho phép chụp cộng hưởng từ. Một số loại máy tạo nhịp sản xuất trong những năm gần đây cho phép chụp cộng hưởng từ. Đối với các loại máy tạo nhịp cho phép chụp cộng hưởng từ này, trước khi đi chụp, các bác sĩ cần lập trình máy sang chế độ hoạt động an toàn trong môi trường tương tác điện từ mạnh. Đó là chế độ tạo nhịp cố định, DOO (hoặc AOO, VOO) tùy từng trường hợp cụ thể. Tần số được cài đặt vượt hẳn tần số nhịp nội tại của bệnh nhân để đạt được sự tạo nhịp hoàn toàn và cố định cho bệnh nhân, hạn chế tối đa nhịp nội tại xen kẽ vào nhịp của máy. Sau khi bệnh nhân chụp cộng hưởng từ xong, cần lập trình chuyển lại chế độ tạo nhịp ban đầu của máy. Một số máy đời mới nhất hiện nay của một hãng sản xuất máy tạo nhịp đến từ CHLB Đức có khả năng tự động chuyển sang chế độ cho phép chụp cộng hưởng từ khi bệnh nhân ở trong môi trường từ trường mạnh. Tuy nhiên, cần chủ động bật chức năng này trên máy và nó giá trị trong một số ngày hữu hạn (ví dụ: 14 ngày). Sau đó, máy sẽ tắt chức năng tự động này.
Bệnh nhân mang máy tạo nhịp cần phẫu thuật đòi hỏi sử dụng dao điện cũng sẽ gặp tình trạng tương tác điện từ giống như khi chụp cộng hưởng từ. Do đó, trước khi bệnh nhân phẫu thuật, cần lập trình máy tạo nhịp sang chế độ không bị ảnh hưởng bởi tương tác điện từ với dòng điện do dao điện gây ra (chế độ DOO, VOO, AOO tùy từng bệnh nhân cụ thể). Sau khi bệnh nhân phẫu thuật xong, cần lập trình chuyển về chế độ cài đặt ban đầu của máy.
Kiểm tra định kỳ máy tạo nhịp
Máy tạo nhịp nên được kiểm tra mỗi 6-12 tháng. Tại các lần thăm khám này, chức năng của các điện cực được đánh giá bằng cách kiểm tra ngưỡng tạo nhịp, khả năng nhận cảm nhịp nội tại và trở kháng tạo nhịp. Bất kỳ thay đổi nào trong các thông số này có thể chỉ ra sự cố, ví dụ: trở kháng thấp gợi ý lớp cách điện bên trong bị tổn hại, trong khi trở kháng cao có thể gợi ý gãy điện cực. Kiểm tra dung lượng của pin và khi dưới mức tới hạn sẽ tự thông báo thời điểm thay pin (elective replacement indicator – ERI). Có khoảng 6 tháng từ khi kích hoạt ERI cho tới khi hết hẳn pin (end of life – EOL). Kế hoạch thay máy thường được sắp xếp tại thời điểm kích hoạt ERI.
Tình huống gây rối loạn hoạt động máy tạo nhịp
- Chụp cộng hưởng từ (MRI): trước đây chống chỉ định tuyệt đối ở bệnh nhân có máy tạo nhịp tim hoặc ICD, vì nó có thể gây trục trặc thiết bị và gây nguy hiểm cho bệnh nhân. Hiện nay đã có hệ thống máy tạo nhịp có thể chụp MRI an toàn.
- Xạ trị: có thể làm hỏng thiết bị điện tử của máy tạo nhịp tim hoặc gây hở máy tạo nhịp. Các thiết bị nên được bảo vệ trong vỏ bọc. Đôi khi thân máy có thể phải đổi vị trí nếu nó chồng lên một khối u (ví dụ: ung thư phổi).
- Khi dùng dao điện phẫu thuật: có thể ức chế tạo nhịp. Thiết bị nên được lập trình lại ở chế độ không nhận cảm (DOO, AOO hoặc VOO) trước khi phẫu thuật hoặc sử dụng nam châm đặt trên máy trong quá trình phẫu thuật. Máy tạo nhịp tim cần được kiểm tra sau phẫu thuật để đảm bảo chức năng bình thường.
- Cổng an ninh (ví dụ: sân bay): chúng sẽ được kích hoạt bởi máy tạo nhịp. Bệnh nhân nên mang theo sổ máy có mã định dạng máy để đưa nhân viên y tế khi cần thiết.
LIỆU PHÁP TÁI ĐỒNG BỘ CƠ TIM
Bệnh nhân bị suy tim và có dạng block nhánh trái (LBBB) với phức bộ QRS giãn rộng trên điện tâm đồ sẽ rối loạn co bóp và giãn tâm thất do mất đồng bộ khử cực thất trái. Điều này được gọi là rối loạn mất đồng bộ cơ tim. Bằng cách tạo nhịp đồng thời thất phải và thất trái, liệu pháp tái đồng bộ tim (cardiac resynchronization therapy – CRT) giúp cải thiện co bóp tâm thất, tăng cung lượng tim và giảm các triệu chứng suy tim.
Rối loạn đồng bộ điện học hay cơ học
Đánh giá chính xác về rối loạn đồng bộ cơ học bằng siêu âm tim, bao gồm Doppler mô, không cho dự đoán đáng tin cậy việc bệnh nhân sẽ đáp ứng với CRT hay không hay có rối loạn đồng bộ điện học.
Mất đồng bộ điện học block nhánh trái hoàn toàn trên điện tâm đồ vẫn là tiêu chuẩn quan trọng để chỉ định CRT. Chỉ định CRT ở những bệnh nhân có phức bộ QRS thanh mảnh ngay cả khi có bằng chứng về rối loạn đồng bộ cơ học vẫn còn tranh cãi.
Cấy máy tái đồng bộ cơ tim CRT
Các điện cực tạo nhịp nhĩ phải và thất phải được đặt như thường quy. Điện cực thất phải thường đặt ở mỏm thất phải. Nếu cấy máy có đồng thời chức năng tái đồng bộ cơ tim và phá rung tự động (CRT-D) thì điện cực thất phải sẽ được thay thế bằng điện cực vừa có chức năng tạo nhịp và phá rung.
Thất trái được tạo nhịp từ ngoại mạc thông qua điện cực xoang vành (coronary sinus – CS). Sử dụng kỹ thuật Seldinger, một điện cực được đưa vào nhĩ phải qua đường tĩnh mạch dưới đòn. Đưa ống thông hình chữ J vào xoang vành và trước khi đặt điện cực xoang vành cần chụp tĩnh mạch để xác định một nhánh bên phù hợp. Sau đó, điện cực tạo nhịp thất trái sẽ được luồn qua ống thông vào nhánh tĩnh mạch được chọn. Kiểm tra ngưỡng tạo nhịp, trở kháng nằm trong giới hạn cho phép và đảm bảo không bị giật cơ hoành.
Trong trường hợp khó đưa điện cực thất trái vào nhánh tĩnh mạch vành hoặc khó cố định vị trí đầu điện cực, có một số công cụ giúp tạo thuận lợi cho thủ thuật, ví dụ: sheath phụ và các loại điện cực có cấu tạo khác nhau. Nếu giải phẫu không thuận lợi (tĩnh mạch nhỏ, gấp khúc) làm cho thủ thuật thất bại, có thể phối hợp bác sĩ ngoại khoa tim mạch để mở ngực hoặc nội soi đặt điện cực ở thượng tâm mạc thất trái.
Hiệu quả của CRT
Một số bệnh nhân đáp ứng ngay lập tức, trong khi đa số đáp ứng trong một vài tuần. Lợi ích có thể rất lớn, với sự cải thiện lớn về chất lượng cuộc sống, giảm nhập viện và cải thiện tiên lượng. Có sự cải thiện về chức năng thất trái và giảm kích thước tâm thất (tái cấu trúc ngược). Việc cấy các thiết bị ở bệnh nhân không có triệu chứng có thể trì hoãn khởi phát triệu chứng và giảm các đợt nhập viện trong tương lai cho bệnh suy tim.
Bệnh nhân không đáp ứng
Có khoảng 30-40% bệnh nhân được cấy ghép CRT không đáp ứng. Lý do cho những trường hợp này có thể là do vị trí điện cực chưa đạt tối ưu, suy tim giai đoạn cuối (NYHA IV), triệu chứng gây ra bởi các nguyên nhân khác (ví dụ: bệnh phổi tắc nghẽn mạn tính – COPD). Có một số lựa chọn cho những bệnh nhân này:
- Tối ưu hóa theo hướng dẫn của siêu âm tim: cung lượng tim được đánh giá khi cài đặt các khoảng dẫn truyền A-V và RV-LV khác nhau, qua đó lựa chọn chế độ cài đặt tối ưu nhất.
- Đặt lại vị trí điện cực: đặt lại điện cực thất trái ở các vị trí khác hoặc phải di chuyển điện cực thất phải, chẳng hạn như từ vùng mỏm ra vùng vách.
Chú thích: P: Phải.
Bảng 10. Chỉ định cấy máy CRT (theo khuyến cáo ESC 2016)
| Khuyến cáo | Loại khuyến cáo | Mức độ bằng chứng |
| Bệnh nhân suy tim có nhịp xoang với QRS ≥ 150 ms, QRS dạng block nhánh trái, LVEF ≤ 35%, đã điều trị nội khoa tối ưu. | I | A |
| Bệnh nhân suy tim có nhịp xoang với QRS ≥ 150 ms, QRS không phải dạng block nhánh trái, LVEF ≤ 35%, đã điều trị nội khoa tối ưu. | IIa | B |
| Bệnh nhân suy tim có triệu chứng, còn nhịp xoang với QRS từ 130-149 ms, QRS dạng block nhánh trái, LVEF ≤ 35%, đã điều trị nội khoa tối ưu. | I | B |
| Bệnh nhân suy tim có triệu chứng, còn nhịp xoang với QRS từ 130-149 ms, QRS không phải dạng block nhánh trái, LVEF ≤ 35%, đã điều trị nội khoa tối ưu. | IIb | B |
| CRT hiệu quả hơn tạo nhịp thất phải trong trường hợp suy tim EF giảm bất kể mức độ NYHA có chỉ định tạo nhịp thất và block nhĩ thất độ cao. Bao gồm cả các bệnh nhân rung nhĩ. | I | A |
| Bệnh nhân suy tim với NYHA III-IV: LVEF ≤ 35%, đã điều trị nội khoa tối ưu, nếu bệnh nhân có rung nhĩ và QRS ≥ 130 ms cần có chiến lược đảm bảo tạo nhịp hai thất hoặc bệnh nhân cần phải chuyển nhịp xoang. | IIa | B |
| Bệnh nhân suy tim EF giảm bị suy tim nặng lên dù đã điều trị nội khoa tối ưu sau khi được cấy máy tạo nhịp thông thường hoặc ICD với tần số tạo nhịp thất phải cao có thể cân nhắc nâng cấp máy CRT. Không áp dụng đối với bệnh nhân suy tim ổn định. | IIb | B |
| Chống chỉ định CRT cho các trường hợp phức bộ QRS < 130 ms. | III | A |
Chú thích: LVEF: phân suất tống máu thất trái; CRT: liệu pháp tái đồng bộ cơ tim; ICD: cấy máy phá rung tự động; NYHA: Hiệp hội Tim mạch New York; EF: phân suất tống máu.
CA LÂM SÀNG
Ca 1
Nam 47 tuổi có cơn đau tức ngực và vã mồ hôi tại phòng khám. Trong khi chờ cấp cứu tới, bệnh nhân có biến chứng choáng váng và trở nên không đáp ứng. Đồng nghiệp tiến hành hồi sức tim phổi và anh ta tỉnh 60ph sau đó. Tiền sử ĐTĐ type 2 có kiểm soát chế độ ăn, THA, tăng mỡ máu.
Tại phòng cấp cứu, HA 142/88 mmHg và mạch 92 l/ph. ECG thấy nhịp xoang thường, ngoại tâm thu thất, ST chênh lên 3mm ở V1-V3. Cơ chế bệnh sinh nguyên phát nào nhiều khả năng nhất gây ra cơn ngất của bệnh nhân này?
- Suy tâm thu.
- Rung nhĩ.
- BAV.
- Cơn nhịp nhanh kịch phát trên thất.
- Hoạt động điện vô mạch.
- Rối loạn nhịp vòng vào lại thất.
Đáp án đúng là F: Rối loạn nhịp thất bao gồm nhịp ngoại tâm thu thất, nhịp nhanh thất liên tục hoặc không liên tục và rung thất đều là những tổn thương chính xảy ra ngay sau NMCT. Rung thất là loạn nhịp chịu trách nhiệm chính cho những cơn ngừng tim ở cơn NMCT cấp, trên 50% xảy ra trong 1h đầu sau khi triệu chứng diễn ra. Vòng vào lại là một trong những cơ chế chính gây rối loạn nhịp thất ngay sau cơn NMCT.
Rối loạn nhịp xảy ra khoảng 10ph sau hẹp mạch vành được coi như ngay lập tức hay pha 1a rối loạn nhịp thất. Thiếu máu cơ tim cấp gây ra sự không đồng nhất về dẫn truyền của các vùng tạo nên vùng dẫn truyền chậm và trễ hoạt động, cái mà tạo ra vòng vào lại. Ngược lại, trễ hoặc rối loạn pha 1b xảy ra khoảng 10-60 phút sau NMCT cấp và là kết quả của hoạt động tự động bất thường.
Đáp án A và E: Hoạt động điện vô mạch được chẩn đoán khi thấy nhịp ECG trong tình trạng mất hoạt động co của hệ thống tim mạch tương ứng. Suy tâm thu là mất cả điện thế và hoạt động tim mạch. Bệnh nhân với thời gian ngừng tim kéo dài có thể rơi vào hoạt động điện vô mạch hoặc suy tâm thu, cái thường có ý nghĩa khi có sự xuất hiện của tổn thương cơ tim nặng và không hồi phục.
Đáp án C: BAV có thể xảy ra ở bệnh nhân NMCT cấp, đặc biệt với NMCT thành dưới, nó thường kéo dài và hồi phục sau tưới máu thành công với tiêu sợi huyết hoặc PCI.
Đáp án B và D: Nhịp nhanh trên thất hơn là rung nhĩ, cuồng nhĩ thường không thấy ở bệnh nhân sau NMCT. Nhưng rung nhĩ xảy ra hiếm (3%) trong 3h sau NMCT cấp, nếu nó xảy ra, hiếm khi xảy ra ngất.
Tổng kết: Nhịp nhanh thất vào lại nút (ví dụ rung thất) là nguyên nhân chính gây ngừng tim ở bệnh nhân ngay sau nhồi máu cơ tim cấp.
Ca 2
Nam 21 tuổi được đưa tới phòng cấp cứu vì choáng và đánh trống ngực bắt đầu đột ngột khoảng 1h trước. Anh ta có những cơn như vậy trước đây khi mệt mỏi hoặc Stress. Bệnh nhân có thể thường dừng cơn bằng ngồi xổm và hít thở sâu. Tuy nhiên, lần này có không có tác dụng. HA 65/40 mmHg, mạch 240 lph. Anh ta vã mồ hôi và chi dưới lạnh. ECG thấy nhịp nhịp nhanh thất phức bộ hẹp đều. Bước điều trị tiếp theo phù hợp nhất ở bệnh nhân này là?
- Truyền Amiodarone.
- Truyền Esmolol.
- Truyền bù dịch.
- Truyền procainamide.
- Shock điện chuyển nhịp.
- Shock điện phá rung.
Đáp án đúng là E: Bệnh nhân này có nhịp nhanh phức bộ hẹp đều (nhịp nhanh trên thất, SVT) gây ra rối loạn huyết động với hạ huyết áp và dấu hiệu giảm tưới máu (lạnh chi). Nguyên nhân chính gây phức bộ hẹp, đều SVT bao gồm nhịp nhanh nhĩ không tương ứng, nhịp nhanh nhĩ, cuồng nhĩ và nút vào lại nhĩ thất. Tất cả bệnh nhân với nhịp nhanh kéo dài (phức bộ hẹp hay rộng) gây ra rối loạn huyết động (hạ huyết áp, dấu hiệu shock, thiếu máu tức ngực, thay đổi ý thức, phù phổi cấp) nên được điều trị ngay lập tức bằng shock điện chuyển nhịp trực tiếp vì nguy cơ lâm sàng sẽ xấu đi nhanh chóng. Sốc điện chuyển nhịp bao gồm đưa một năng lượng điện thấp vào phức bộ QRS. Nếu có thể thì bệnh nhân nên được cải thiện với giảm đau trước shock điện. Ở bệnh nhân người không có rối loạn huyết động thì adenosine hoặc nghiệm pháp Vagal (ngồi xổm, hít sâu) có thể được làm nhưng không phù hợp với bệnh nhân này có rối loạn huyết động.
Đáp án A và D: IV chất chống loạn nhịp (Amiodarone, procainamide) có thể sử dụng ở bệnh nhân có nhịp nhanh phức bộ rộng ổn định hoặc kháng thuốc. Những thuốc này có thể làm hạ huyết áp trầm trọng hơn và không được khuyên dùng ở bệnh nhân hạ huyết áp hoặc huyết động không ổn định.
Đáp án B: IV chẹn Beta hoặc chẹn kênh Ca có thể thỉnh thoảng được sử dụng ở bệnh nhân không đáp ứng với phương pháp vagal và/hoặc IV adenosine. Chúng không nên được sử dụng ở bệnh nhân hạ huyết áp và huyết động không ổn định.
Đáp án C: Truyền dịch có thể cải thiện huyết áp tuy nhiên nó sẽ không điều trị được nguyên nhân gây ra hạ huyết áp và có thể làm chậm trễ sự chẩn đoán nguyên nhân chính xác ở bệnh nhân.
Đáp án F: Sốc điện khử rung đưa một nguồn năng lượng lớn ở một điểm bất kỳ ở chu kỳ tim, được sử dụng trong hồi sức ở bệnh nhân hoạt động điện vô mạch, bệnh nhân có dạng mạch có thể sốc điện (rung thất, nhịp nhanh thất vô mạch). Sử dụng sốc điện khử rung ở các trường hợp khác có thể dẫn tới rung thất.
Tổng kết: Bệnh nhân có nhịp nhanh thất kéo dài (phức bộ hẹp hoặc rộng) có thể gây huyết động không ổn định nên được điều trị bằng sốc điện chuyển nhịp ngay lập tức.
Ca 3
Nam 60 tuổi được đưa tới cấp cứu sau ngất tại nhà. Bệnh nhân đang xem TV trong khi ngồi trên ghế và đột nhiên ngất mà không có dấu hiệu cảnh báo nào. Ông ta mất ý thức vài phút và có nhiều cơn co giật cơ trong khi ngất. Ông ta chưa bao giờ có triệu chứng như thế. Tiền sử y khoa bao gồm THA và rối loạn mỡ máu. Ông ta bị NMCT 6 tháng trước và phải nằm tại viện 5 ngày. Không có sự thay đổi thuốc dùng trong vài tuần gần đây. Hiện tại, anh ta thấy thoải mái và không có triệu chứng.
HA 130/85 mmHg và mạch 80 l/ph với nhiều nhịp lạc, thăm khám thấy tiếng thổi tâm thu 2/6 nghe rõ ở mỏm lan lên nách. Nguyên nhân nhiều khà năng nhất gây ngất của bệnh nhân?
- Loạn nhịp.
- Rối loạn chức năng thần kinh tự động.
- Hạ huyết áp tư thế.
- Động kinh.
- Phản ứng của phế vị.
Đáp án đúng là A: Ngất được chẩn đoán khi trải qua mất ý thức đi kèm trương lực hoặc vận động khi đứng và nhanh chóng quay trở lại chức năng thần kinh bình thường. Ở đa số bệnh nhân, ngất là lành tính tuy nhiên nó có thể gợi ý cho tình trạng bệnh nguy hiểm tới tính mạng. Theo dõi ban đầu có thể cung cấp các nguyên nhân gây ra tình trạng trên.
Bệnh nhân có tiền sử bất thường cấu trúc tim (NMCT cũ, tiếng thổi hở van hai lá) kèm mạch lạc nhiều khả năng bị loạn nhịp gây ngất. Bệnh nhân có loạn nhịp tim thường có rối loạn tim mạch (Bệnh mạch vành, bệnh cơ tim, bệnh van tim) và có thể không hề có tiền triệu nào trước cơn ngất.
Đáp án B và C: Hạ huyết áp tư tức HATthu hạ > 20 mmHg hoặc HATTrương >10 mmHg trong vòng 2-5 phứt khi chuyển từ nằm sang ngồi. Nó ít khả năng xảy ra ở bệnh nhân này, người mà ngồi trên ghế khi có cơn ngất. Hạ huyết áp tư thế thỉnh thoảng đi kèm với mất chức năng hệ thần kinh tự động (Bệnh thoái hóa thần kinh).
Đáp án D: Co giật cơ có thể xảy ra trong bất kỳ cơn ngất nào cái kéo dài và đi kèm với với thiếu máu não, chưa được hiểu rõ về nguyên nhân. Các dấu hiệu gợi ý động kinh bao gồm các yếu tố kích thích (thiếu ngủ, stress cảm xúc, nhạc to, ánh sáng chói) xuất hiện trước cơn, đầu lệch hoặc tư thế bất thường, rách lưỡi hoặc kéo dài pha lẫn và mất định hướng.
Đáp án E: Đáp ứng phế vị hay ngất do thần kinh-não thường khởi phát bởi ngồi lâu hoặc cảm xúc hay kích thích đau. Bệnh nhân thường trải qua tiền triệu như nôn, xanh xao, hoa mắt trước khi ngất.
Tổng kết: Bệnh nhân có rối loạn nhịp gây ngất thường có bệnh cấu trúc của tim và có thể không có tiền triệu trước khi ngất. Ngược lại, đáp ứng phế vị hay ngất do thần kinh-não thường trải qua tiền triệu như buồn nôn, xanh xao, hoa mắt và các triệu chứng khác trước khi ngất.
Ca 4
Nam 78 tuôi tới cấp phòng cứu sau cơn ngất trước đó. Ngày hôm qua, ông ta thấy mệt mỏi và chóng mặt. Bệnh nhân không đau ngực hay đánh trống ngực, ông ta có tiền sử THA, bệnh mạch vành ôn định, ĐTĐ type 2, rối loạn mỡ máu.
HA 82/44 mmHg, ông ta lơ mơ nhẹ nhưng vẫn trả lời đúng. Phổi nghe trong, chi lạnh và hồi lưu mao mạch 3s. ECG thấy như hình dưới. Bước tiếp theo phù hợp nhất cần làm trong điều trị ở bệnh nhân này là?
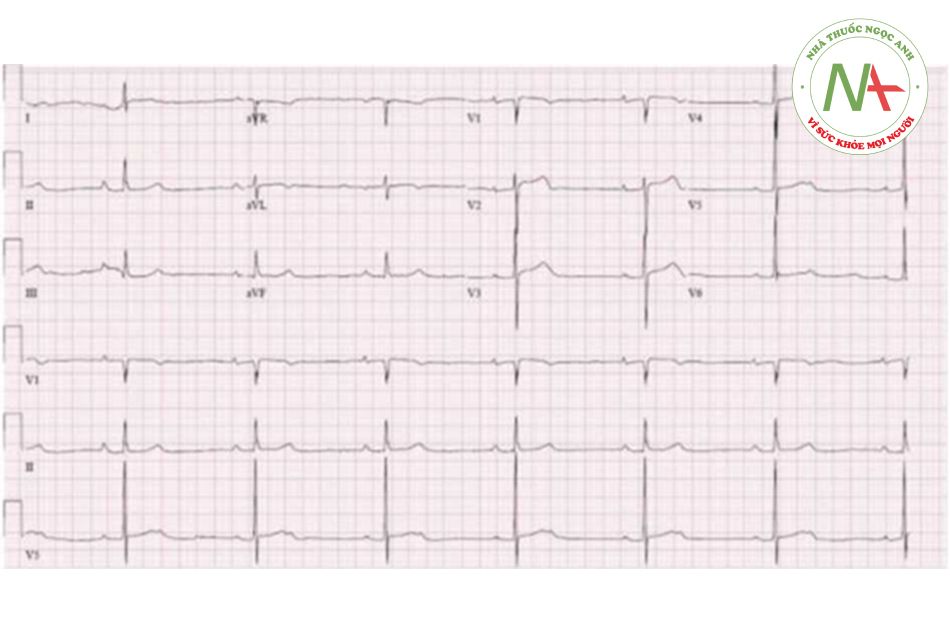
- Adenosine.
- Amiodarone.
- Atropine.
- Glucagon.
- Norepinephrine.
Đáp án đúng là C: Triệu chứng của bệnh nhân này và dấu hiệu trên ECG phù hợp với nhip chậm xoang (nhịp tim <60 với mạch đều và khoảng PR cố định). Thông thường thì nhịp khi nghỉ ngơi là 60-100 l/ph. Nhịp chậm xoang thường xảy ra ở thanh niên và người trưởng thành, vận động viên, và ở một vài người già, đặc biệt khi ngủ. Nguyên nhân bệnh sinh bao gồm HC suy nút xoang, thiếu máu cơ tim, NMCT, khó thở khi ngủ, nhược giáp, tăng áp lực nội sọ và do thuốc.
Đa số bệnh nhân nhịp chậm xoang là không có triệu chứng nhưng có thể xuất hiện mệt mỏi, hoa mắt, choáng, hạ huyết áp, ngất, đau ngực và/hoặc suy tim. Bước đầu tiên ở bệnh nhân có triệu chứng là xác định và loại bỏ nguyên nhân, sau đó dùng Atropine IV để điều trị ban đầu cho nhịp chậm xoang và hạ huyết áp. Ở bệnh nhân với đáp ứng không tốt, điều trị tiếp theo là Epinohrine hoặc dopamine IV hoặc tạo nhịp qua da.
Đáp án A: Adenosine gây ra block dẫn truyền nhĩ thất tạm thời, thường được dùng để điều trị nhịp nhanh kịch phát trên thất. Nó có thể làm trầm trọng hơn nhịp chậm xoang.
Đáp án B: Amiodarone là thuốc chống loạn nhịp được sử dụng trong nhiều trường hợp nhịp nhanh trên thất và nhịp nhanh thất. Amiodarone có thể dẫn tới chậm tạo nhịp và/hoặc dẫn truyền ở nút xoang và nút AV và có thể làm trầm trọng thêm triệu chứng.
Đáp án D: IV glucagon tăng nồng độ adenosine monophostphate vòng trong tế bào và có thể hiệu quả trong điều trị nhiễm độc chẹn beta và chẹn Ca. Nó nên được sử dụng ở bệnh nhân nghi ngờ dùng quá liều thuốc.
Đáp án E: Norepinephrine được chỉ định để điều trị hạ huyết áp nặng và sốc. Nó không được chỉ định để điều trị nhịp chậm.
Tổng kết: Bệnh nhân nhịp chậm xoang có triệu chứng nên được điều tri ban đầu bằng atropine IV. Ở bệnh nhân không đáp ứng, điều trị tiếp theo bằng epinephrine, dopamine IV hoặc tạo nhịp qua da.
Ca 5
Nam 68 tuổi tới phòng cấp cứu do đánh trống ngực đi kèm hoa mắt nhẹ và vã mồ hôi. Triệu chứng bắt đầu đột ngột từ 30 phút trước. Anh ta không có đau ngực hoặc khó thở. Tiền sử y khoa đáng kể bao gồm THA và NMCT từ 6 tháng trước. Bệnh nhân có tiên sử hút 30 gói thuốc/năm. HA 102/65 mmHg và mạch 160 l/ph đêu. SpO2 98% qua oxy kính. Thăm khám thấy tĩnh mạch cổ nổi với sóng cường độ cao chiếm ưu thế và đôi khi có nhịp không đều. ECG thấy mạch nhanh, phức bộ rộng đều. Giải thích hợp lý nhất cho dấu hiệu khi thăm khám ở bệnh nhân này?
- Hở chủ.
- Rung nhĩ.
- Phân ly nhĩ thất.
- Tràn dịch màng ngoài tim.
- Hở ba lá.
Đáp án đúng là C:
Bệnh nhân này có đánh trống ngực kèm tiên sử bệnh thiếu máu cơ tim (NMCT) đặt anh ta vào nguy cơ cao bị rối loạn nhịp thất, ECG thấy mạch nhanh phức bộ rộng đêu phù hợp với mạch nhanh thất. Rối loạn nhịp tim thường xảy ra thay đổi dạng sóng của JVP, biêu hiện cho tình trạng thay đổi huyết động ở nhĩ phải trong suốt chu kỳ tại tim. JVP bình thường có 3 dạng sóng tương ứng với tăng áp lực nhĩ phải:
- Sóng A gây ra bởi co nhĩ phải, gần như theo sau bởi đóng van ba lá.
- Sóng C gây ra bởi co thất phải đối kháng lại với van ba lá đã đóng.
- Sóng V tương ứng với đỉnh đổ đầy của đổ đầy nhĩ phải, ngay trước khi tái mở của van ba lá.
Sóng A “canon”, như thấy ở bệnh nhân này là sóng A gián đoạn, chiếm ưu thế gây ra bởi sự dâng lên của áp lực JVP cái xảy ra do co nhĩ phải đối kháng với sự đóng van ba lá, những sóng này có
thể thấy với bất kỳ rối loạn nhịp nào bao gồm phân ly nhĩ thất như mạch nhanh thất, cái đặc trưng bởi sự tự co của tâm thất không có kết nối với tâm nhĩ.
Các loạn nhịp khác với sóng A “cannon” thường thấy bao gồm BAV hoàn toàn và ngoại tâm thu. Bệnh nhân có thể thỉnh thoảng nói có triệu chứng liên quan tới sóng A “cannon”, bao gồm đau đầu, đau xương hàm, thấy có áp lực tại cổ.
Đáp án A: Bệnh van tim bên trái (hở chủ) thường không ảnh hưởng lên hình dạng sóng của JVP, tuy nhiên bệnh nặng có thể dẫn tới suy tim mất bù và tăng áp lực nền tĩnh mạch cảnh.
Đáp án B: Rung nhĩ gây ra mất sóng A trên hình ảnh sóng JVP vì không có có tâm nhĩ có tổ chức ECG sẽ mạch không đều.
Đáp án D: Tràn dịch màng ngoài tim có thể dẫn tới chèn ép tim (hạ huyết áp, tĩnh mạch cổ nổi, tiếng tim mờ) cái có thể gây ra sóng y dẹt do tăng áp lực thất phải làm giới hạn đổ đầy thì tâm trương.
Đáp án E: Hở ba lá có thể gây ra sóng V chiếm ưu thế và mất sóng x đi xuống do tăng áp lực nhĩ phải.
Tổng kết: Hình dạng sóng JVP biểu hiện tình trạng huyết động tại nhĩ trái đi qua vòng tuần hoàn tim. Sóng A “cannon” gián đoạn, chiếm ưu thế gây ra bởi sự tăng áp lực tĩnh mạch cảnh xảy ra do co nhĩ phải chống lại sự đóng của van ba lá. Những sóng này chỉ điểm cho rối loạn nhịp bao gồm phân ly nhĩ thất (mạch nhanh thất, BAV hoàn toàn).
TÀI LIỆU THAM KHẢO
1.Phạm Mạnh Hùng. Lâm sàng tim mạch học (2019). Nhà xuất bản Y học.
2. Paulus Kirchhof, Stefano Benussi, Dipak Kotecha, Anders Ahlsson1, et al. 2016 ESC Guidelines for the man- agement of atrial fibrillation developed in collaboration with European Heart Journal (2016), 1 – 90.
3. Josep Brugada, Demosthenes G. Katritsis, Elena Arbelo, et al. 2019 ESC Guidelines for the management of patients with supraventricular tachycardia. European Heart Journal (2019) 00,1 –
4. Sana M. Al-Khatib, William G. Stevenson, Michael J. Ackerman, et al. 2017 AHA/ACC/HRS Guideline for Man- agement of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death. Circulation. 2018;138:e272 –
5. Glenn Levine, Patrick T. O’Gara, Jonathan L. Halperin, et al. 2018 ACC/AHA/HRS Guideline on the Evalua- tion and Management of Patients With Bradycardia and Cardiac Conduction Delay JACC VOL. 74, NO. 7, 2019, e51 – 156.
6. Walsh Interventional electrophysiology in patients with congenital heart disease. Circulation 2007; 115:3224.
7. Bhatt AB, Foster E, Kuehl K, et al. Congenital heart disease in the older adult: a scientific statement from the American Heart Association. Circulation 2015; 131:1884.