Bệnh về mắt
Rối loạn thị giác cấp tính là gì? Nguyên nhân và cách điều trị?
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Rối loạn thị giác cấp tính – Tải file pdf ở đây.
Ths.Bs Phạm Hoàng Thiên
Group “Cập nhật Kiến thức Y khoa”
Giới thiệu
Các thuật toán quyết định hiện tại nhằm mục đích đánh giá, chẩn đoán và quản lý điều trị cho bệnh nhân bị rối loạn thị giác cấp tính, ví dụ, suy giảm thị giác, rối loạn chuyển động mắt và thay đổi phản xạ đồng tử [1].
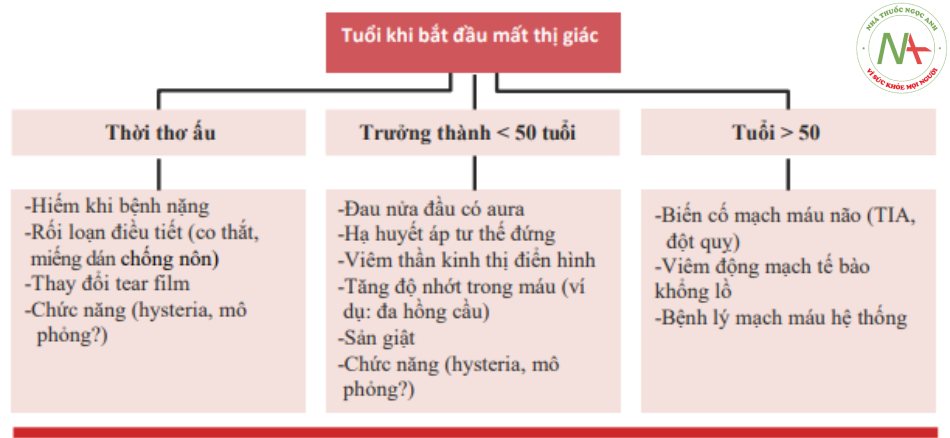
Mất thị giác cấp tính thể là do các bệnh về mắt và thần kinh, thiếu máu cục bộ, rối loạn chuyển hóa, chấn thương, viêm, u, độc chất và di truyền.
Rối loạn chuyển động mắt có thể được gây ra bởi các bệnh lý nội sọ (trên lều và dưới lều), ổ mắt hoặc thần kinh cơ.
Suy giảm phản xạ đồng tử nên được phân biệt chủ yếu bởi sự hiện diện hay vắng mặt của một rối loạn ý thức.
Việc tập luyện chẩn đoán rối loạn thị giác cấp tính dựa trên bệnh sử chính xác và đánh giá lâm sàng, được hỗ trợ bởi các công cụ nhãn khoa và test thần kinh.
Các liệu pháp điều trị khác nhau tùy theo bệnh nguyên của triệu chứng, do đó giải quyết cuối cùng đòi hỏi phải đánh giá cẩn thận.
Mất thị giác
Định nghĩa
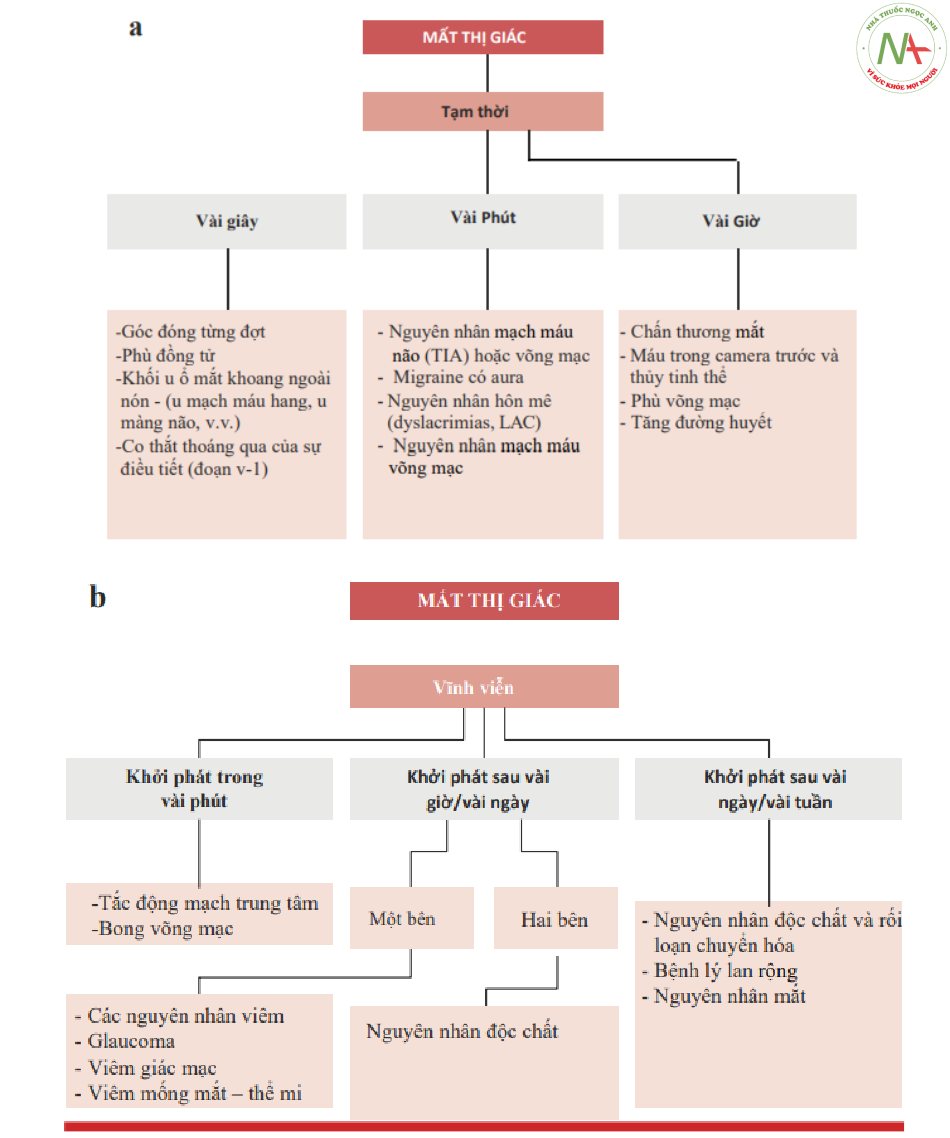
Giảm hoặc mất hoàn toàn thị giác một mắt hoặc hai mắt, khởi phát từ tối cấp (trong vòng vài giây – vài phút) đến bán cấp (trong vòng vài giờ – vài ngày).
Nguyên nhân
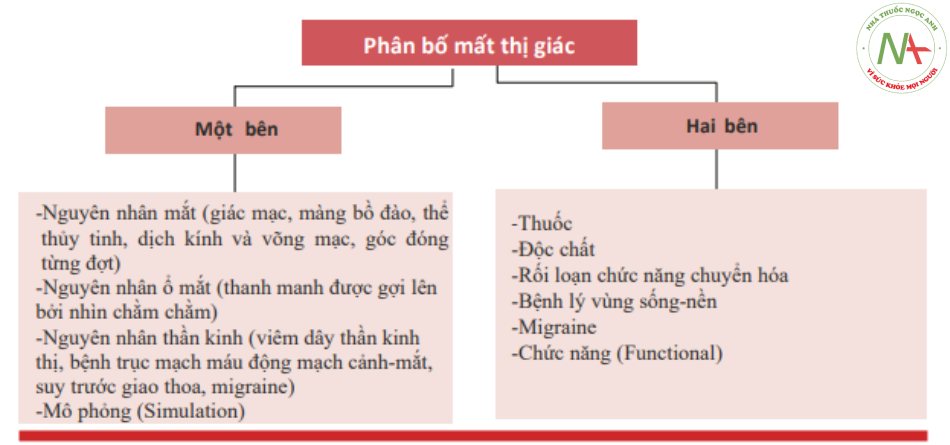
Mất thị giác có thể được gây ra bởi nhiều rối loạn của mắt và thần kinh (Bảng 7.1). Sau đây là những nguyên nhân thường gặp nhất gây mất thị giác cấp tính / bán cấp.
Bảng 7.1 Nguyên nhân mất thị giác
Viêm/nhiễm trùng
Viêm thần kinh thị Neuroborreliosis (bệnh Lyme) Bệnh thần kinh do nhiễm trùng
Bệnh não sau có thể đảo ngược
Herpes zoster mắt
Mạch máu
TIA/đột quỵ
Huyết khối tĩnh mạch não/võng mạc
Phình động mạch nội sọ Viêm động mạch võng mạc
Viêm động mạch thái dương
Bệnh Behçet
Tắc động mạch võng mạc Viêm mạch máu (SLE, hội chứng Sjogren)
Ngập máu tuyến yên (Pituitary apoplexy)
Rối loạn chuyển hóa / thiếu hụt
Bệnh thần kinh do rượu – thuốc lá Thiếu vitamin B12
Di truyền
Teo thần kinh thị di truyền
Bệnh thần kinh di truyền Leber
Chèn ép/thâm nhiễm
Ung thư biểu mô thần kinh thị
Các bệnh lý lan rộng
Khác
Bệnh lý thần kinh cận u
Viêm màng bồ đào Viêm giác mạc
Thuốc và độc chất
Hóa trị
Migraine có aura
Hysteria (hysterical blindness)
Sarcoidosis
Bệnh lý thần kinh do rối loạn tuyến giáp
Phẫu thuật cột sống và tim
Chẩn đoán
Mục tiêu chính trong PS là phân biệt giữa nguyên nhân nhãn khoa và thần kinh gây suy giảm thị giác.
Khai thác bệnh sử cẩn thận và có mục tiêu là cơ bản để phân loại chẩn đoán tốt trong PS, nhưng nó không phải lúc nào cũng đủ (Bảng 7.2). Đôi khi điều thích hợp là yêu cầu hội chẩn cả thần kinh và nhãn khoa và theo dõi bệnh nhân trong những giờ tiếp theo.
Mất thị giác do các nguyên nhân tiền giao thoa thị giác (prechiasmatic cause)
Những thay đổi mắc phải của các con đường trước giao thoa thị giác bao gồm một loạt các bệnh lý (viêm, mạch máu, u tân sinh, chấn thương, nhiễm trùng, độc chất và di truyền) liên quan đến võng mạc và các dây thần kinh thị cho đến giao thoa thị giác. Các kết quả khiếm khuyết thị giác có thể là cấp tính (do viêm hoặc thiếu máu cục bộ) hoặc tiến triển chậm như trong trường hợp khối u thần kinh thị phát triển chậm (u thần kinh đệm cấp thấp, u màng não), quá trình viêm-thâm nhiễm hoặc phình mạch.
Rối loạn thị giác là một mắt, và khiếm khuyết thị trường là một bên. Trong một số ít trường hợp, có thể tổn thương đồng thời cả hai mắt [3].
Mất thị giác do nguyên nhân thần kinh trước giao thoa thị giác trên cơ sở viêm (Viêm dây thần kinh thị) [4]
■ Định nghĩa:
□ Papillitis: viêm đĩa thị / đầu dây thần kinh thị giác .
□ Viêm dây thần kinh thị retrobulbar (ON): viêm các sợi thần kinh thị ở hạ lưu của nhãn cầu.
■ Dịch tễ học:
□ Tỷ lệ mới mắc: 1–5 trên 100.000 mỗi năm; tỷ lệ hiện mắc: 115/100.000; tuổi từ 20-50 tuổi (trung bình 30 tuổi); tỷ lệ mới mắc cao hơn ở phụ nữ (women-men 1.8:1), ở người da trắng và ở các khu vực phía bắc (yếu tố di truyền?).
Bảng 7.2 Các yếu tố bệnh sử cần thiết để phân loại rối loạn thị giác cấp tính
| Đặc điểm của suy giảm thị giác | • Khởi phát ngay lập tức / giờ / ngày
• Thoáng qua/vĩnh viễn • Một mắt/hai mắt • Với khiếm khuyết thị trường (toàn bộ/một phần, bán manh / altitudinal) • Kèm đau / không đau • Loại mẫu (altitudinal, dọc) • Các yếu tố kích hoạt (tư thế, biến thiên nhiệt, hoạt động tình dục) • Sự hiện diện của tổn thương võng mạc (hiện diện sau khi mất thị giác thoáng qua và mờ mắt trong mắt sau khi tiếp xúc với ánh sáng mạnh) |
| Tiền sử bệnh về mắt | • Dị tật khúc xạ, viêm giác mạc, viêm màng bồ đào, bệnh lý thị giác, tăng nhãn áp, maculopathies, v.v. |
| Tiền sử ngoại nhãn | • Yếu tố nguy cơ mạch máu
• Tiền sử cá nhân dương tính với hẹp động mạch cảnh, rung nhĩ hoặc các bệnh thuyên tắc huyết khối khác • Đau đầu • Sử dụng thuốc • Tiếp xúc với độc chất • Thiếu hụt dinh dưỡng • Sử dụng ma túy (ví dụ: cocaine) • Yếu tố di truyền (gia đình, hoặc di truyền mẫu hệ) • U não choán chỗ (u, phình mạch, áp xe) • Nhiễm trùng • Tăng huyết áp ác tính, sản giật • Hạ huyết áp • Can thiệp phẫu thuật kéo dài |
■ Căn nguyên: Bảng 7.3.
■ Các dấu hiệu và triệu chứng điển hình [5]:
□ Giảm thị giác (<4/10 trong 52% trường hợp, <3/10 trong 48%, <1/10 trong 38%), chủ yếu là một bên ở người lớn (70-80%), thường là hai bên ở trẻ em (60%) trong đó nguyên nhân virus có thể phục hồi thường gặp hơn và thường gặp hơn ở dạng viêm gai thị với sao hoàng điểm (phù nề và lắng đọng dịch tiết ở vùng quanh hoàng điểm dọc theo các sợi thần kinh, hướng ly tâm).
Bảng 7.3 Bệnh lý chủ yếu liên quan đến viêm dây thần kinh thị
| Bệnh hủy myeline | Viêm dây thần kinh thị đơn độc, bệnh đa xơ cứng, viêm tủy thị thần kinh Devic, viêm não tủy cấp tính lan tỏa (ADEM), hội chứng anti-MoG |
| Nhiễm vi khuẩn hoặc virus, phản ứng sau vắc-xin | Bệnh giang mai, viêm màng não, bệnh lao, bệnh Lyme, thủy đậu, adenovirus, bệnh zona, HIV, mononucleosis, vi rút cúm, sởi, rubella, viêm gan A và B |
| Nhiễm nấm và đơn bào | Aspergillosis, histoplasmosis, rickettsiosis, toxoplasmosis |
| Bệnh xoang cạnh mũi và các bệnh nhiễm trùng khác | Viêm xoang, áp xe răng, viêm tai giữa, viêm xương chũm |
| Hội chứng/viêm mạch máu rối loạn miễn
dịch |
Viêm động mạch tế bào khổng lồ, SLE, PAN, bệnh Behçet, hội chứng Sjogren, hội chứng kháng thể kháng phospholipid, bệnh collagen, viêm mạch đơn độc, sarcoidosis |
□ Đau (thường gặp, trong 90% trường hợp), thường là nội nhãn-quanh nhãn cầu, tăng lên bởi sự chuyển động của mắt, điều này có thể có trước khi mất thị giác vài giờ hoặc vài ngày.
□ Thay đổi thị trường: lan rộng trong 50–70% trường hợp, cận trung tâm/ngoại vi trong 20–40%, chỉ ở trung tâm trong 10%.
□ Thay đổi đồng tử: bất đối xứng đồng tử (nếu viêm thần kinh thị một bên), đồng tử Marcus Gunn (không có khả năng duy trì sự co thắt dưới kích thích ánh sáng kéo dài).
- Loạn sắc giác (dyschromatopsia): thường xuyên (trong 80-90% trường hợp).
□ Giảm độ nhạy sáng và/hoặc thay đổi độ nhạy tương phản: thường gặp (trong 80–90% trường hợp).
□ Đáy mắt :
- Viêm gai thị: phù nề và/hoặc sung huyết thần kinh thị
- Retrobulbar ON: dây thần kinh thị giác biểu hiện bình thường
■ Điều trị trong các hội chứng viêm/rối loạn miễn dịch [6, 7]:
□ Methylprednisolone IV 1 g/ngày trong 3–6 ngày
□ Dexamethasone IM 8 mg/ngày × 7 ngày, 4 mg × 4 ngày, và 2 mg × 3 ngày
□ Plasmapheresis hoặc IV IGG trong trường hợp các dạng “hung hăng” không đáp ứng với steroid
Mất thị giác do các nguyên nhân thần kinh trước giao thoa thị giác trên cơ sở mạch máu
TIA võng mạc (Amaurosis Fugax: mù thoáng qua)
■ Định nghĩa: mất thị giác một bên thoáng qua do thiếu hụt tạm thời nguồn cung cấp máu cho võng mạc.
■ Căn nguyên: nguyên nhân phổ biến nhất là thuyên tắc động mạch-bắt đầu từ một mảng xơ vữa cục bộ ở động mạch cảnh trong, đặc biệt là ở những đối tượng trung niên có các yếu tố nguy cơ mạch máu đã biết; nó cũng có thể là do thuyên tắc từ tim mạch, vòm động mạch chủ, viêm động mạch hoặc thay đổi đông máu. Mất thị giác thoáng qua khi có sự hiện diện của đau cổ, đặc biệt là ở các đối tượng trẻ tuổi, sẽ dẫn đến nghi ngờ bóc tách động mạch cảnh. Viêm động mạch Horton là một nguyên nhân cần được xem xét trong trường hợp mất thị giác thoáng qua, đặc biệt nếu kèm đau đầu, và thường sự quanh co của động mạch thái dương được phát hiện trên mặt phẳng da, tình trạng này biểu hiện bệnh ecpet (serpiginous) với đặc và đỏ tăng lên. Mất thị giác thoáng qua có thể báo trước viêm dây thần kinh thị do thiếu máu cục bộ hoặc các biểu hiện khác của bệnh và phải được kiểm tra để thiết lập điều trị dự phòng để tránh mất thị giác vĩnh viễn ở một hoặc cả hai mắt.
■ Các dấu hiệu và triệu chứng điển hình:
□ Mờ hoặc mất thị giác (một phần hoặc toàn bộ) ở một mắt
□ Không đau, ngoại trừ đau đầu thái dương trong viêm động mạch Horton có thể liên quan đến nhìn đôi
□ Thời gian từ vài giây đến vài phút (bệnh nhân thường đến viện khi các triệu chứng đã được giải quyết)
■ Điều trị:
□ Ở tất cả các bệnh nhân, việc kiểm soát các yếu tố nguy cơ mạch máu thông qua các can thiệp với thay đổi lối sống và thuốc được chỉ định.
□ Điều trị nội khoa dự phòng thứ cấp thay đổi tùy theo cơ chế bệnh sinh của biến cố:
- Trong sự hiện diện của bệnh xơ vữa động mạch, điều trị chống kết tập tiểu cầu
- Trong sự hiện diện của bệnh tim thuyên tắc, liệu pháp kháng đông đường uống
- Trong sự hiện diện của hẹp động mạch cảnh > 50–70% có triệu chứng [9, 10], đánh giá chỉ định thromboendarterectomy hoặc stent
- Trong sự hiện diện của huyết khối tĩnh mạch tiền võng mạc mà thường xuyên nhất là kết quả của bệnh xơ vữa động mạch mạn tính, điều trị các yếu tố nguy cơ mạch máu; nếu tiền sử rối loạn huyết học hoặc collagen gửi đến chuyên khoa huyết học hoặc khoa khớp.
- Với sự hiện diện của co thắt mạch võng mạc, điều trị bằng chất đối vận calcium, trong trường hợp không có hiện tượng huyết khối vĩnh viễn.
- Khi có huyết khối động mạch võng mạc, liệu pháp chống kết tập tiểu cầu hoặc liệu pháp chẹn kênh canxi nếu hiện tượng co thắt tiểu động mạch không kèm huyết khối
Nhồi máu võng mạc
■ Định nghĩa: mất thị giác một bên kéo dài hoặc vĩnh viễn do tắc động mạch trung tâm của võng mạc hoặc các nhánh của nó, dẫn đến nhồi máu võng mạc.
■ Căn nguyên: các nguyên nhân cũng giống như đối với TIA võng mạc. Nguyên nhân thuyên tắc hoặc đa thuyên tắc là thường gặp nhất, nhưng trong trường hợp nhồi máu võng mạc, không có tái tưới máu tự phát trong một thời gian ngắn, và do đó có hoại tử các tế bào võng mạc. Sự hiện diện của các yếu tố nguy cơ mạch máu và tiền sử bệnh lý nhiều mạch máu (động mạch vành, động mạch thận và mạch máu của chi dưới) phải luôn luôn được tìm kiếm.
■ Các dấu hiệu và triệu chứng điển hình:
□ Mờ (một phần hoặc toàn bộ) tầm nhìn một mắt.
□ Không đau.
□ Ở giai đoạn rất sớm, đáy mắt có thể bình thường, chỉ sau đó có thể thấy phù thiếu máu cục bộ võng mạc và trong một số trường hợp, huyết khối trong động mạch.
■ Điều trị:
□ Giai đoạn cấp tính:
- Phương pháp điều trị nhãn khoa nhằm mục đích đẩy lệch khối thuyên tắc bằng phương pháp xoa bóp mắt, giảm áp lực nội nhãn, cải thiện lưu lượng máu võng mạc.
- Các trường hợp thiếu máu cục bộ võng mạc được điều trị bằng tiêu huyết khối đường toàn thân hoặc nội động mạch đã được báo cáo, nhưng không có dữ liệu nào để chứng minh theo một cách nhất định lợi ích của các phương pháp điều trị này.
□ Phòng ngừa thứ cấp thay đổi tùy theo cơ chế bệnh sinh của biến cố:
- Có sự hiện diện của bệnh xơ vữa động mạch, điều trị chống kết tập tiểu cầu.
- Có sự hiện diện của bệnh tim emboligenous, liệu pháp chống đông đường uống.
- Có sự hiện diện của hẹp động mạch cảnh >50–70% có triệu chứng, đánh giá chỉ định lấy bỏ nội mạc hoặc đặt stent.
- Ở tất cả các bệnh nhân, việc kiểm soát các yếu tố nguy cơ mạch máu thông qua thay đổi lối sống và thuốc được chỉ định.
Bệnh thần kinh thị do thiếu máu cục bộ
Bệnh thần kinh thị thiếu máu cục bộ (oINs) [11] được chia thành [12]:
■ Sau (bệnh lý thần kinh thị thiếu máu cục bộ sau, PIoN: posterior ischemic optic neuropathy):
□ Ảnh hưởng đến đoạn lỗ tai trong (intracanalicular portion) của dây thần kinh thị giác
□ Khá hiếm
□ Thứ phát do giảm lưu lượng máu do hạ huyết áp trong phẫu thuật, thiếu máu và tư thế Trendelenburg
□ Ở những đối tượng trên 50 tuổi có thể do viêm động mạch thái dương
□ Thường xảy ra ở những bệnh nhân trải qua phẫu thuật ổ bụng/tim – lồng ngực/cột sống kéo dài
□ Yếu tố nguy cơ: tiền sử bệnh xơ vữa động mạch
■ Trước (bệnh lý thần kinh thị thiếu máu cục bộ trước, AIoN):
□ Chúng đánh vào đầu dây thần kinh thị
□ Là phổ biến nhất
□ Trên 50 tuổi trong 90% trường hợp □ Được chia thành:
- Dạng không viêm động mạch (NAIoN)
- Dạng viêm động mạch (AAIoN)
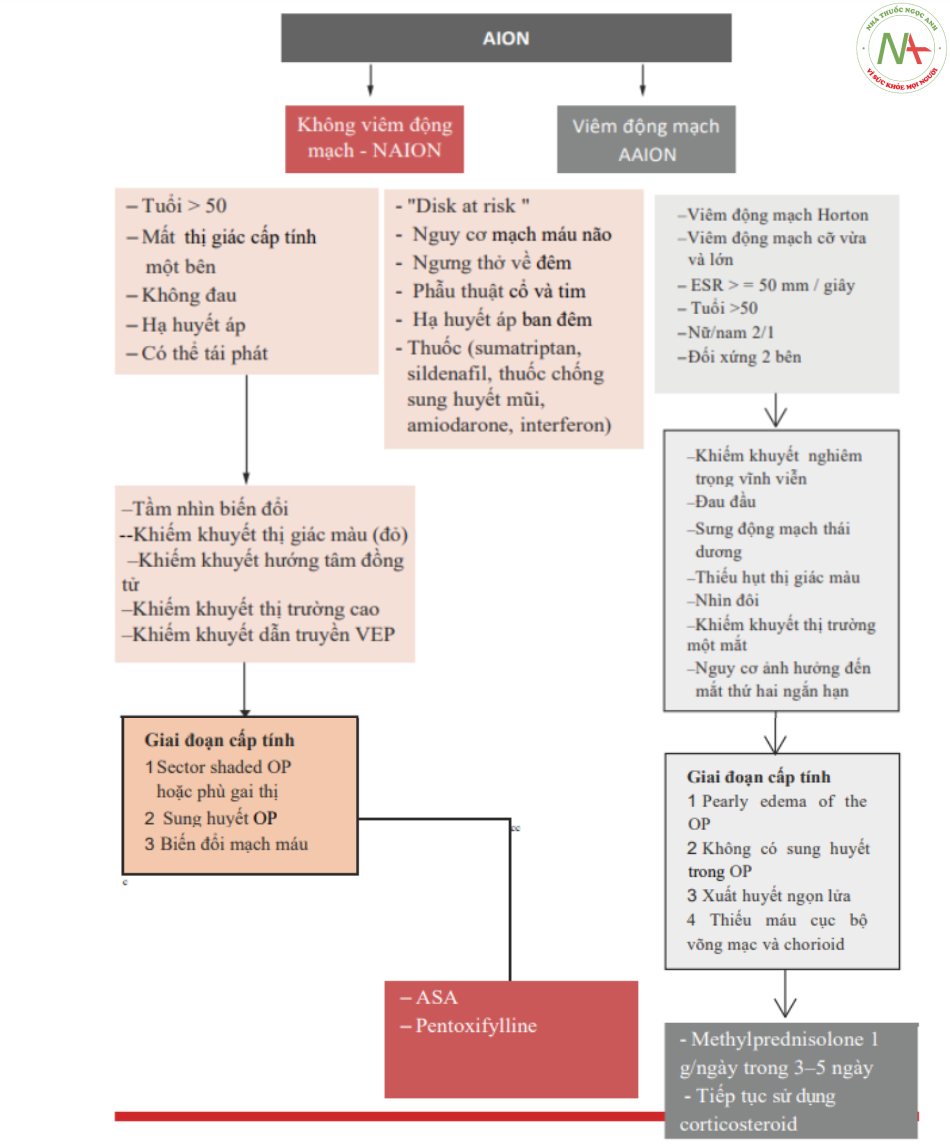
Dạng không viêm động mạch (NAION)
■ Định nghĩa: mất thị giác do nhồi máu retrolaminar của dây thần kinh thị (động mạch mi sau). Sự phục hồi của thị giác là khác nhau (46% cải thiện thị giác).
■ Dịch tễ học [13]: tuổi > 50, không khác biệt về giới tính, và sự hiện diện của các yếu tố nguy cơ mạch máu.
■ Căn nguyên và bệnh sinh [14]:
□ Giảm tưới máu hoặc hạ huyết áp (đặc biệt là vào ban đêm)
□ Hội chứng ngưng thở khi ngủ □ Phẫu thuật cổ và tim (bypass)
□ Thuốc (sumatriptan, sildenafil, tadalafil, nasal decongestants, amiodarone, interferon)
□ Thay đổi sự tự điều hòa
□ Suy tĩnh mạch
□ Đĩa thị nhỏ, đầy disk at risk ( dấu hiệu được tìm thấy trong quá trình chẩn đoán ở mắt đối diện)
■ Các dấu hiệu và triệu chứng [15]:
□ Giảm thị giác một mắt trung tâm cấp tính (suy giảm thị giác có thể thay đổi đối với phần của trường nhìn bị ảnh hưởng) với độ sắc nét của thị giác thay đổi (nói chung việc giảm ít nghiêm trọng hơn đối với dạng động mạch và viêm dây thần kinh)
□ Chủ yếu vào buổi sáng khi thức dậy (50% 2 giờ sau khi thức dậy)
□ Không có đau
□ Tái phát không thường xuyên ở cùng một mắt, có nhiều khả năng ảnh hưởng đến mắt kia vài tháng hoặc nhiều năm sau biến cố đầu tiên (>20%)
□ Thiếu thị giác màu
□ Khiếm khuyết đồng tử hướng tâm (khiếm khuyết đồng tử hướng tâm tương đối, RAPD: realative afferent pupillary defect)
□ Khiếm khuyết thị trường thường ở mức altitudinal (ít hơn 50% trường hợp)
□ Khiếm khuyết dẫn truyền VEP (nếu tầm nhìn trung tâm bị tổn hại); soi đáy mắt giai đoạn cấp tính: sắc thái của rìa nhú ở các mức độ khác nhau từ phân đoạn (superior species) đến phù nề nhú nhiều màu với xuất huyết ngọn lửa, liên quan đến sự mỏng đi của các mạch máu động mạch; Một khi phù nề được giải quyết, một hình ảnh teo thần kinh thị mà không kèm hố
■ Trị liệu [16]:
□ Điều chỉnh các yếu tố nguy cơ
□ ASA (ngăn ngừa ảnh hưởng đến mắt đối bên)
□ Pentoxifylline liều cao
Dạng viêm động mạch (AAION)
■ Định nghĩa: suy giảm thị giác quan trọng và vĩnh viễn kèm theo đau đầu và sưng động mạch thái dương.
■ Dịch tễ học [13]: tuổi khởi phát trung bình 50 tuổi, thường gặp hơn ở phụ nữ so với nam giới (2/1).
■ Căn nguyên và sinh bệnh học: thường do viêm động mạch tế bào khổng lồ; Nó là một viêm mạch u hạt toàn thân của các động mạch kích thước trung bình và lớn. Điều quan trọng là phải phân biệt kịp thời AAIoN với NAIoN, bởi vì chẩn đoán chính xác AAIoN cho phép hành động kịp thời với việc điều trị sẽ tránh được sự tổn thương của mắt kia.
■ Dấu hiệu và triệu chứng:
□ Tiền triệu thường gặp: sốt, mệt mỏi, sụt cân, thiếu máu, tăng tiểu cầu, nhức đầu, khập khiễng hàm dưới (mandibular claudication), mờ thị giác và đau đa cơ thấp khớp (NB. Dạng không viêm động mạch thường không kèm các triệu chứng và dấu hiệu này).
□ Hiếm khi tổn thương thận, phổi và da.
□ Giảm thị giác một bên cấp tính; tổn thương 2 mắt đồng thời hiếm gặp, nhưng mắt thứ hai có thể tổn thương trong vòng vài ngày (7-8 ngày).
□ Tắc động mạch võng mạc trung tâm và động mạch cilioretinal, hội chứng oculo-ischemic và sự hiện diện của dịch tiết kèm cotton; trong 15% trường hợp nhìn đôi có liên quan; tắc nghẽn động mạch võng mạc và liệt cơ bên ngoài cũng có thể biểu hiện như là dấu hiệu nhãn khoa duy nhất của viêm động mạch tế bào khổng lồ và bệnh lý thị giác thiếu máu cục bộ trước đó.
□ Thiếu thị giác màu.
□ Thiếu hụt thị trường một mắt.
□ Choroidal filling defects.
□ Soi đáy mắt giai đoạn cấp tính: phù nề gai thị liên quan đến toàn bộ gai thị, “phù nề nhợt nhạt” như ngọc trai (không giống như NAIoN không có sự tắc nghẽn của mao mạch quanh gai thị); xuất huyết hình ngọn lửa có mặt trong hơn 50% trường hợp. Tìm kiếm các dấu hiệu của hình ảnh võng mạc liên quan khi kiểm tra đáy mắt.
■ Điều trị:
□ Steroid: methylprednisolone 1 g IV trong 3-5 ngày và sau đó tiếp tục với liệu pháp steroid đường uống.
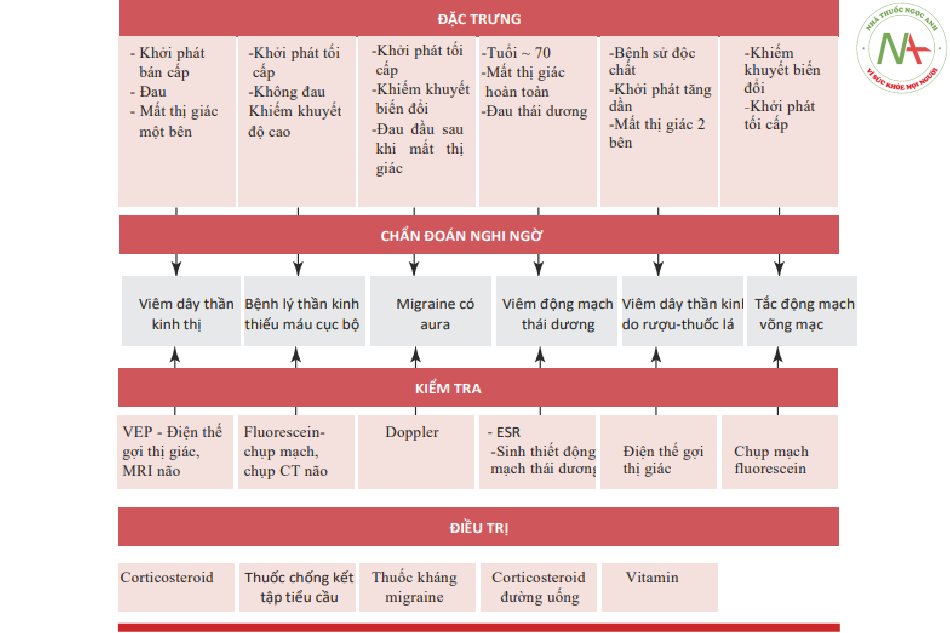
Quy trình chẩn đoán suy giảm thị giác cấp tính có nguồn gốc tiền giao thoa (pre-chiasmatic nature)
■ Các biện pháp ngay lập tức (trong vòng 120 phút):
□ Tiền sử chính xác: khiếm khuyết một mắt hoặc hai mắt, thời gian khởi phát và thời gian bệnh, bất thường thị trường, đau, các triệu chứng đồng thời khác hoặc các triệu chứng trước đó.
□ Khám thần kinh với đánh giá sự hiện diện của các dấu hiệu khác liên quan đến giảm thị giác, khả năng vận động của đồng tử, sự căn chỉnh của mắt và trường thị giác để so sánh
□ Khám nhãn khoa với đánh giá thị giác, thị giác màu và độ tương phản, nền nhãn cầu (ocular background), trương lực mắt và các dấu hiệu cục bộ
□ Doppler màu các mạch máu cổ (nếu nghi ngờ thuyên tắc động mạch – động mạch hoặc bóc tách)
□ Chụp CT não (nếu nghi ngờ bệnh não) □ Điện tâm đồ (nếu nghi ngờ thuyên tắc từ tim)
■ Các biện pháp trong vòng 24–48 giờ:
□ Đánh giá lại thần kinh
□ Đánh giá lại nhãn khoa
□ VEP (trong trường hợp nghi ngờ viêm thần kinh thị: tăng độ trễ của đáp ứng vỏ não P100; chênh lệch độ trễ P100 giữa 2 mắt; biên độ giảm N75-P100; phản hồi không thể gợi lên)
□ Campimetry được điện toán hóa
□ oCT (hữu ích trong giai đoạn cấp tính để phân biệt các trường hợp phù nề nhú với các trường hợp phù nề nhú giả, để chẩn đoán phân biệt giữa các bệnh lý của hoàng điểm và thần kinh thị, để xác định sự thay đổi “sớm” của lớp tế bào hạch trong các bệnh hủy myeline)
□ Xét nghiệm máu với sàng lọc các yếu tố nguy cơ mạch máu, tăng đông máu, viêm mạch máu và viêm động mạch (nếu AAIoN, VES > 50–80 mm/s)
■ Các biện pháp trên 48 giờ / trong một số trường hợp nhất định:
□ Fluorescein-angiography (nếu nghi ngờ bệnh lý mắt trong chẩn đoán phân biệt)
□ MRI não (nếu nghi ngờ bệnh lý hủy myeline) và MRI ổ mắt (nếu nghi ngờ bệnh lý thâm nhiễm/chèn ép của dây thần kinh thị)
□ Kháng thể kháng aquaporin 4 (nếu nghi ngờ viêm myeline thần kinh thị), kháng thể kháng MoG
□ Sinh thiết động mạch thái dương (nếu nghi ngờ viêm động mạch Horton)
□ MRA, CTA hoặc chụp mạch máu thông thường
□ Siêu âm tim qua lồng ngực/qua thực quản
□ Theo dõi nhịp tim kéo dài để nghiên cứu rung nhĩ kịch phát
Xem thuật toán quyết định trong Hình.7.1.
Mất thị giác do các nguyên nhân tại giao thoa/sau giao thoa
Binasal Hemianopsia – bán manh hai bên mũi:
■ Định nghĩa: Mất thị lực trong nửa trường thị giác mũi 2 bên.
■ Căn nguyên: tình trạng hiếm gặp do phình động mạch cảnh trong hai bên, nhồi máu giao thoa và viêm màng nhện giao thoa thị giác
Two-time Hemianopsia – bán manh hai lần:
■ Định nghĩa: mất thị giác trong nửa trường thị giác tạm thời 2 bên
■ Căn nguyên: chèn ép giao thoa thị giác bởi sự lan rộng của sella (adenomas tuyến yên, u nang keo, meningiomas, craniopharyngiomas, phình động mạch, u thần kinh đệm nội tại của giao thoa)
■ Dấu hiệu và triệu chứng: khởi phát thường là dần dần. Nó có thể liên quan đến đau đầu và rối loạn chức năng nội tiết tố
Homonymous Lateral Hemianopsia
■ Định nghĩa: mất thị giác ở bán cầu não trái hoặc phải của cả hai mắt. Đôi khi việc mất thị giác chỉ có thể ảnh hưởng đến phần trên hoặc phần dưới của nửa thị trường (quadrantanopsia).
■ Nguyên nhân:
□ Nguyên nhân chính: tổn thương mạch máu thường gặp thiếu máu cục bộ hơn (nhưng cũng có xuất huyết) nằm trong vùng động mạch màng mạch trước (anterior choroidal artery)
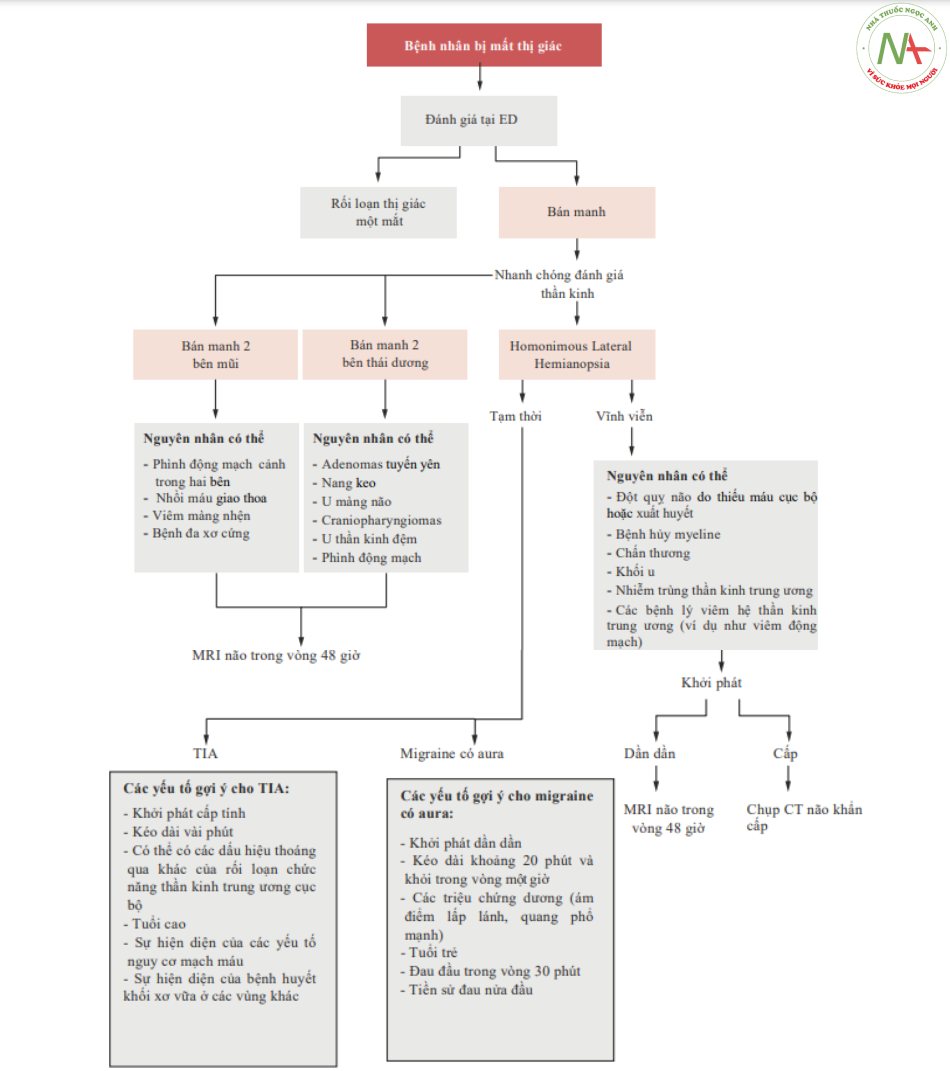
■ Dấu hiệu và triệu chứng: hiếm khi có một triệu chứng đơn độc, chúng liên quan:
□ Nếu tổn thương ở ngang mức của các điểm thị giác hoặc của thể gối (geniculated body): các triệu chứng liên quan đến gian não liền kề hoặc cấu trúc thuộc não giữa (liệt nửa người/giảm cảm giác nửa người mà không mất ngôn ngữ); optokinetic nystagmus bảo tồn.
□ Cho dù tổn thương của bức xạ quang học (optical radiation): rối loạn sức mạnh, độ nhạy cảm, mất ngôn ngữ Wernicke cho các tổn thương của bán cầu ưu thế hoặc sự thờ ơ/xao lãng cho các tổn thương của bán cầu không ưu thế; Nystagmus optokinetic không hiện diện ở phía bên tổn thương và do đó đối diện với bán manh. Thường có bán manh phần tư ở trên (superior quadrantanopsia) trong trường hợp tổn thương bức xạ quang học thùy thái dương, bán manh phần tư ở dưới với các tổn thương của thùy đỉnh.
□ Nếu tổn thương vùng chẩm: bán manh rõ ràng chiếm ưu thế với khả năng lưu điểm vàng (lưu thị giác trung tâm); các rối loạn hành vi, và/hoặc thiếu nhận thức về triệu chứng liên quan.
□ Tổn thương vỏ não thị giác nguyên phát hai bên: mù vỏ não có thể xảy ra ở những bệnh nhân bị bán manh trước đó khi một tổn thương của vỏ não thị giác được dung thứ; chúng thường có nguồn gốc mạch máu, hoặc ở những bệnh nhân có bất thường của đa giác Willis hoặc ở những bệnh nhân bị khiếm khuyết tự điều hòa trong trường hợp tăng huyết áp ác tính hoặc sản giật, PRES. Nếu bán manh là thoáng qua [20], nghi ngờ:
- TIA, đặc biệt nếu: tuổi cao, khởi phát cấp tính, thời gian vài phút, có thể có các dấu hiệu thoáng qua khác của rối loạn chức năng thần kinh trung ương khu trú, sự hiện diện của các yếu tố nguy cơ mạch máu và sự hiện diện của bệnh xơ vữa động mạch ở các vùng khác.
- Migraine có aura, đặc biệt nếu: tuổi vị thành niên, khởi phát dần dần, thời gian khoảng 20 phút và hết trong vòng 1 giờ, các triệu chứng dương tính (ám điểm lấp lánh, quang phổ mạnh), đau đầu trong vòng 30 phút và tiền sử migraine.
Xét nghiệm chẩn đoán mất thị giác cấp tính có nguồn gốc giao thoa / sau giao thoa
■ Các biện pháp ngay lập tức:
□ Khai thác bệnh sử kỹ lưỡng
□ Khám thần kinh với đánh giá sự hiện diện của các dấu hiệu liên quan đến mất thị giác, khả năng vận động của đồng tử, căn chỉnh mắt và trường thị giác để so sánh
□ Khám nhãn khoa với đánh giá thị giác, thị giác màu và độ tương phản, của nền mắt, của trương lực mắt
□ Campimetry điện toán hóa
□ Chụp CT não
■ Các biện pháp trên 48 giờ:
□ MRI não
□ Angio-MRI của các mạch nội sọ
□ Liều dùng của hormone tuyến yên (bán manh thái dương 2 bên)
Điều trị suy giảm thị giác cấp tính có nguồn gốc giao thoa/sau giao thoa
Liệu pháp điều trị, cũng liên quan đến điều trị cấp tính, phải nhắm đến bệnh lý chịu trách nhiệm cho khiếm khuyết trường thị giác. Đối với những bệnh nhân bị biến cố mạch máu não cấp tính, việc điều trị cần được báo cáo trong phần dành riêng.
Chẩn đoán phân biệt suy giảm thị giác cấp tính
Liệt cơ vận nhãn
Định nghĩa
Liệt cơ vận nhãn gây ra song thị (nhìn đôi), luôn luôn là hai mắt
(nó biến mất khi một mắt được nhắm lại). Đổi lại, nhìn đôi hai mắt có thể là từng đợt, không liên tục hoặc liên tục, và cần đánh giá xem liệu nhìn đôi có đi kèm với sụp mí mắt và đau hay không.
Nguyên nhân gây liệt cơ vận nhãn
Các nguyên nhân gây liệt cơ vận nhãn có thể có nhiều loại (mạch máu, lan rộng, viêm, rối loạn chuyển hóa, suy thoái thần kinh, thần kinh cơ). Rối loạn vận động mắt không phải luôn phát sinh rõ ràng; tuy nhiên, ngay cả một rối loạn tiến triển cũng có thể trở nên tồi tệ hơn một cách bán cấp tính và khiến bệnh nhân đến phòng cấp cứu (Bảng 7.4). Hơn nữa, liệt vận nhãn có thể đi kèm với đau (Bảng 7.5) [22].
Triệu chứng học của liệt vận nhãn cấp tính
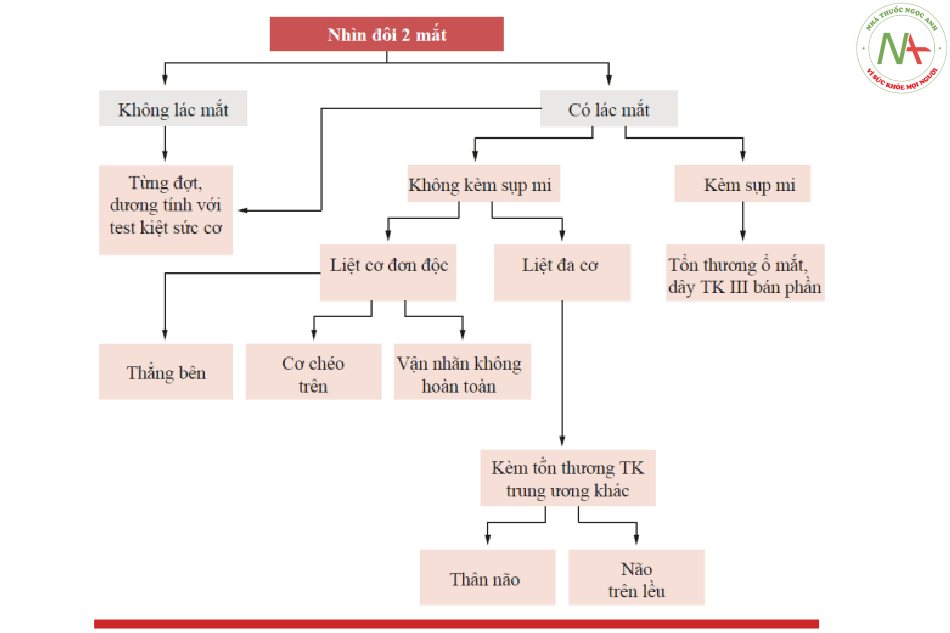
Thủ thuật chẩn đoán liệt vận nhãn cấp tính (Sơ đồ. 7.7 và 7.8)
■ Các biện pháp ngay lập tức:
□ Bệnh sử chính xác, khám thần kinh và các xét nghiệm thường quy
□ CT não + angio-CT (nghi ngờ huyết khối động mạch nền, huyết khối xoang hang, v.v.)
■ Các biện pháp trong vòng 24–48 giờ:
□ Chụp CT não hoặc MRI não tương phản tăng cường với
Angio-MRI
□ Siêu âm động mạch cảnh và xuyên sọ
□ Chọc dò tủy sống (nếu nghi ngờ nhiễm trùng hoặc bệnh lý đa dây thần kinh) để nhìn, soi kính hiển vi, phân tích dịch não tủy, IEF (isoelectrofocusing) và PCR.
□ Chụp mạch (nếu liệt bên ngoài/bên trong và MRI không biểu hiện)
□ Emg
Bảng 7.4 Nguyên nhân gây liệt thần kinh vận nhãn cấp tính và không cấp tính
| Nguyên nhân gây liệt thần kinh vận nhãn cấp tính | Nguyên nhân gây liệt thần kinh vận nhãn không cấp tính |
| Tổn thương thân não | |
| Nhồi máu trung não hoặc cầu não
Đa xơ cứng Bệnh não Wernicke |
Liệt trên nhân tiến triển
Loạn dưỡng cơ mắt-hầu họng Bệnh lý cơ ty thể Loạn dưỡng trương lực cơ type 1 Khối u lan rộng Bệnh mắt Graves Viêm sợi cơ đơn tiêu cự (monofocal) |
| Tổn thương dây thần kinh sọ não | |
| Hội chứng Miller-Fisher
Huyết khối xoang hang Bệnh đơn dây TK sọ Hội chứng cận u Bệnh lý xâm nhập của nền sọ (Viêm – n |
|
| Rối loạn tiếp hợp thần kinh cơ | |
| Nhược cơ
Hội chứng Lambert-Eaton Bệnh ngộ độc thịt |
|
Bảng 7.5 Nguyên nhân gây liệt thần kinh vận nhãn kèm đau mắt
| Mạch máu | |
| Phình động mạch cảnh trong hang (intracavernous)
Phình động mạch não sau hoặc thông sau Huyết khối xoang hang Lỗ rò động mạch cảnh-hang Viêm động mạch thái dương Đau đầu liệt thần kinh vận nhãn (ophthalmoplegic headache) |
|
| U tân sinh | |
| Adenoma tuyến yên
Chứng ngập máu tuyến yên (apoplexy pituitary) U màng não quanh hang Ung thư di căn xoang hang Ung thư xương ổ mắt Khối u mũi họng với sự xâm lấn xoang Ung thư biểu mô màng não |
|
| Viêm – nhiễm trùng | |
| Hội chứng Tolosa-Hunt
Giả u ổ mắt Viêm xoang hoặc mucocele Herpes zoster Sarcoidosis Mucormicosis |
□ TSH, Ab anti-TSH receptor, Ab anti-Ach receptor, Ab anti-GQ1b
□ MRI ổ mắt
■ Các biện pháp trên 48 giờ:
□ Xét nghiệm di truyền cho bệnh cơ
□ Sinh thiết cơ
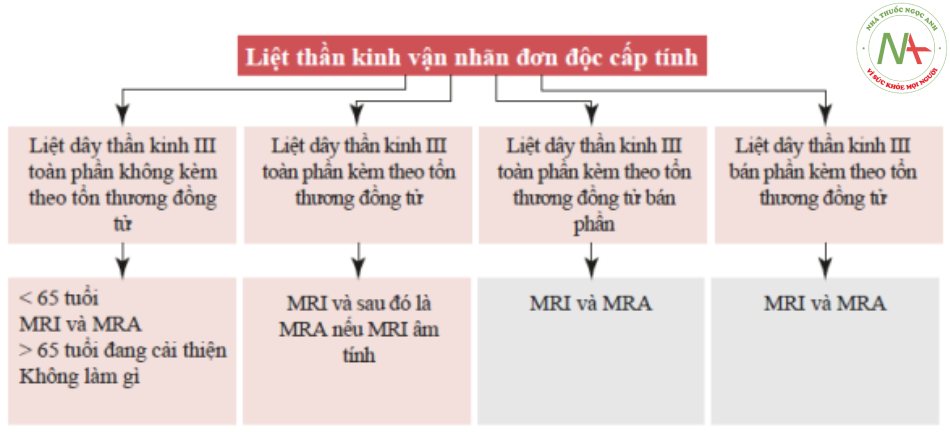
*Chụp mạch máu não vẫn được khuyến cáo nếu: (1) tình trạng khiếm khuyết bên ngoài và bên trong tiếp tục xấu đi sau 14 ngày; (2) khiếm khuyết bên trong tiến triển đến đồng tử không đều >1 mm; (3) không có cải thiện trong vòng 12 tuần; (4) dấu hiệu của sự suy thoái hóa khác thường. Lưu ý—Cân nhắc thực hiện xét nghiệm dịch não tủy để loại trừ bệnh lý viêm-nhiễm trùng-ung thư .
Chẩn đoán phân biệt
Nguyên nhân của thường nhìn đôi không kèm lác mắt
■ Nhược cơ
Đặc điểm: từng đợt, có thể tái lập với kiệt sức cơ, sụp mi serotonin và kiểu hình không liên quan đến tổn thương trung ương hoặc ngoại biên của một trong các dây thần kinh sọ. Chẩn đoán: EMG với kích thích dây thần kinh vận động lặp đi lặp lại hoặc SFEMG (single-fiber EMG), Ach receptor antibodies, và xét nghiệm túi nước đá để tìm bệnh ptosis.
Nguyên nhân gây lác mắt kèm sụp mi
Chấn thương sau hốc mắt:
□ Bệnh lý của xoang hang. Huyết khối xoang hang, lỗ rò động tĩnh mạch màng cứng, lỗ rò động mạch cảnh-nội hang và phình động mạch cảnh nội hang.
Chứng phình động thông sau
Đặc điểm: lồi mắt đập (pulsating exophthalmos), đau, sung huyết kết mạc và suy giảm cảm giác ở vùng của nhánh I dây TK sinh ba. Sự phân bố dây thần kinh đồng tử luôn bị liên lụy.
Chẩn đoán: chụp CT não và CTA, MRI não và MRA và chụp mạch.
Chấn thương ổ mắt:
□ U trong hốc mắt
Đặc điểm: diễn tiến chậm, đau, thường lồi mắt, và sung huyết kết mạc. Thường gặp u màng não hố yên và adenomas tuyến yên xâm lấn, đôi khi u lympho. Chẩn đoán: CT và MRI não và ổ mắt.
□ Bệnh lý viêm – nhiễm trùng (mucormycosis – nấm đen). Đặc điểm: diễn tiến bán cấp (2-3 ngày), phù mí mắt, lồi mắt, và đau khi vận động mắt / liệt thần kinh vận nhãn kèm đau mắt. Sốt, các triệu chứng giống cúm. Chẩn đoán: CT xoang cạnh mũi và ổ mắt, đánh giá tai mũi họng.
□ Giả u ổ mắt
Đặc điểm: viêm-u hạt ở mức ổ mắt với sưng viêm các cơ vận nhãn và các cấu trúc khác có trong ổ mắt. Nó là kèm sung huyết kết mạc và mi mắt và lồi mắt.
Chẩn đoán: CT, siêu âm và MRI ổ mắt (để trực quan hóa sự gia tăng thể tích của các cấu trúc ổ mắt).
Bệnh lý ngoại vi trong khoang dưới nhện
□ Phình động mạch thông sau
Đặc điểm: liệt dây thần kinh sọ thứ ba với tổn thương đồng tử khi khởi phát, đau. Ở hầu hết tất cả các bệnh nhân, bệnh sử có các triệu chứng liên quan đến sự tổn thương của dây thần kinh sọ thứ ba trước khi vỡ phình động mạch.
Chẩn đoán: chụp CT và CTA não, MRI và MRA não và chụp động mạch.
□ Viêm màng não, thiếu máu cục bộ, khối u, tăng áp nội sọ, tụ máu dưới màng cứng mạn tính và chấn thương.
Nguyên nhân gây sụp mi không kèm lác mắt và liệt cơ đơn độc
■ Liệt thần kinh vận nhãn bán phần (dây III) với đồng tử bình thường [26] hoặc
■ Liệt dây thần kinh Trochlear (dây IV) hoặc
■ Liệt dây thần kinh abducent (dây VI)
□ Bệnh đái tháo đường.
Đặc điểm: phát triển trong vài giờ, spared pupil nếu phần trung tâm của dây thần kinh có liên quan, đôi khi đau, tiên lượng tốt.
Chẩn đoán: CT não, xét nghiệm máu bao gồm HbA1c và test dung nạp glucose.
□ Bệnh mạch máu
Đặc điểm: migraine liệt vận nhãn với co thắt vasa nervorum (mạch của thần kinh); hiếm khi nhồi máu hoặc xuất huyết trung não (thường liên quan đến các triệu chứng và dấu hiệu khác của hệ thần kinh trung ương).
Chẩn đoán: CT và CTA hoặc MRI và MRA não.
□ Rối loạn tuyến giáp.
Đặc điểm: đặc biệt là trong cường giáp (bệnh Graves), thường là 2 bên, phù nề cơ thẳng dưới (liên quan nhiều nhất trong số các cơ vận nhãn) và cơ thẳng trên với thâm nhiễm tế bào lympho quan trọng.
Chẩn đoán: chỉ số chức năng tuyến giáp, kháng thể kháng giáp (đặc biệt là kháng thể thụ thể kháng TSH), CT ổ mắt để phát hiện tăng thể tích của cơ mắt.
□ Chấn thương.
Đặc điểm: gãy nền sọ, ở ngang mức của clivus, ở cấp độ của đỉnh petrous (liên quan đến đau thần kinh sinh ba, hội chứng Gradenigo).
Chẩn đoán: CT não với chuỗi xương và ổ mắt.
□ Nguyên nhân không xác định
Đặc điểm: thường là vô căn, đôi khi do chèn ép mạch máu của thần kinh bởi nhánh bao quanh của động mạch nền.
Chẩn đoán: CT và CTA và MRI và MRA não.
□ Tăng áp lực nội sọ. Liệt dây VI do tính dễ tổn thương của dây thần kinh dọc theo đường đi của nó và đặc biệt là ở mức mào bướm (sphenoidal crest), trước khi đi vào xoang hang. Đặc điểm: nhiều nguyên nhân, vô căn (pseudotumor cerebri), tân sinh (đặc biệt là khối u di căn từ mũi hầu) và nhiễm trùng (viêm màng não).
Chẩn đoán: CT và/hoặc MRI não tăng cường độ tương phản, phân tích dịch não tủy với đo áp lực dịch não tủy.
Nguyên nhân gây lác mắt không kèm sụp mi và liệt nhiều cơ [27]
■ Với tổn thương thân não:
□ Bệnh hủy myeline
Đặc điểm: thường liệt hỗn hợp của nhìn chằm chằm (gaze) và cơ mắt; mảng bám nằm trong thân não ở ngang mức nhân thần kinh vận nhãn; Đôi khi các mảng bám cầu não với tổn thương nhân cầu não để kiểm soát sự nhìn chằm chằm và đến tổn thương bó dọc giữa (medial longitudinal fascicle) cùng bên [28].
Chẩn đoán: chụp CT não, MRI não tăng cường độ tương phản, xét nghiệm dịch não tủy với sự phát hiện của oligoclonal bands.
□ Bệnh lý mạch máu
Đặc điểm: nhồi máu đốt sống-nền hoặc xuất huyết thân não; phát triển đột ngột; nếu nằm trong mái não giữa (mesencephalic roof), nó đi kèm với liệt nhìn chằm chằm chiều dọc (hội chứng Parinaud). Các rối loạn vận động của mắt cũng có thể xuất hiện trong các bệnh lý mạch máu ở bán cầu não, hạch nền và đồi thị.
Chẩn đoán: chụp CT với CTA và MRI với MRA não.
■ Với tổn thương não:
□ Ung thư
Đặc điểm: phát triển và tiến triển chậm, tăng áp lực nội sọ với đau đầu và phù gai thị.
Chẩn đoán: CT hoặc MRI não tăng cường tương phản.
□ Liệt trên nhân tiến triển
Đặc điểm: quá trình và tiến triển bệnh chậm, liệt vận nhãn trên nhân với sự khiếm khuyết của nhìn chằm chằm theo chiều dọc, sau đó liệt nhìn chằm chằm toàn bộ; liên quan đến loạn trương lực cơ quanh trục và liệt giả hành (pseudobulbar paralysis).
Chẩn đoán: MRI não (mesencephalic atrophy) và DAT scan.
□ Bệnh não Wernicke
Đặc điểm: liên quan đến mất điều hòa, rối loạn nhận thức và vận động mắt với liệt cơ thẳng ngoài, thường là 2 bên (trong bối cảnh lâm sàng phù hợp tắc nghẽn đặc trưng của nhìn chằm chằm chiều ngang), liệt vận nhãn liên nhân thường gặp.
Chẩn đoán: xét nghiệm máu bao gồm liều thiamine và MRI não (thay đổi vùng dưới đồi).
■ Kèm liệt các cơ được hỗ trợ bởi các dây thần kinh sọ:
□ Loạn dưỡng cơ mắt-hầu
Đặc điểm: di truyền trội trên NST thường, khởi phát ở người trưởng thành, sụp mí mắt hai bên, liệt vận nhãn và nuốt khó.
Chẩn đoán: EMG, sinh thiết cơ (rimmed vacuoles) và xét nghiệm gen di truyền (gen PABP2, 14q11.1).
■ Kèm yếu cơ chân tay:
□ Bệnh cơ ty thể
Đặc điểm: Hội chứng Kearns-Sayre ở thời thơ ấu hoặc thanh niên hoặc hội chứng PEo ở người lớn (kiểu hình lâm sàng của nhiều thay đổi DNA ty thể dẫn đến những thay đổi trong phosphoryl hóa oxy hóa) đặc trưng bởi sụp mi, viêm võng mạc sắc tố và rối loạn dẫn truyền tim.
Chẩn đoán: sinh thiết cơ và gen di truyền.
□ Loạn dưỡng bẩm sinh
Đặc điểm: nhóm không đồng nhất của các bệnh khởi phát chu sinh hiếm gặp với sự tiến triển chậm, liên quan đến tật dị thường não do thay đổi di trú nơ-ron thần kinh do khiếm khuyết merosin hoặc glycosyl hóa (hội chứng WalkerWarburg và bệnh cơ-mắt-não, với những thay đổi mắt các loại).
Chẩn đoán: CPK và MRI não (pachygyria, lissencephaly).
Nguyên nhân gây liệt vận nhãn liên nhân [27]
Rối loạn hiện diện trong nhiều hội chứng của thân não được đặc trưng bởi sự liệt nhìn chằm chằm chiều ngang do thiếu sự hiệp đồng giữa các cơ thẳng giữa của một bên và cơ thẳng bên của bên đối diện. Đó là do tổn thương một bên hoặc hai bên của bó dọc giữa.
■ Một bên
□ Bệnh lý mạch máu
Đặc điểm: nhồi máu cầu não cận giữa nhỏ và nhồi máu hành não bên.
Chẩn đoán: CT não, MRI với MRA não giai đoạn cấp tính.
□ Bệnh hủy myeline
Đặc điểm: tổn thương hủy myeline ở cấp độ pontine; Đây là nguyên nhân thường gặp nhất của bệnh nhãn khoa giữa các hạt nhân.
Chẩn đoán: chụp CT não, MRI não tăng cường tương phản và xét nghiệm dịch não tủy với tìm kiếm oligoclonal bands.
□ U
Đặc điểm: khối u của thân não hoặc não thất IV.
Chẩn đoán: CT hoặc MRI não tăng cường tương phản.
□ Các bệnh khác (ví dụ: SLE).
Đặc điểm: tổn thương thiếu máu cục bộ hoặc hủy myeline của thân não.
Chẩn đoán: xét nghiệm máu (kháng thể kháng nhân, kháng thể kháng phospholipid) và MRA não.
■ Hai bên
□ Bệnh hủy myeline
Đặc điểm: tổn thương hủy myeline ở phần sau của mái cầu não trung tâm với tổn thương của cả hai bó dọc giữa.
Chẩn đoán: CT não, MRI não tăng cường tương phản và xét nghiệm CSF với tìm kiếm các oligoclonal bands.
□ Hủy myeline cầu não
Đặc điểm: vùng hủy myelien ở phần trung tâm của nền cầu não do mất cân bằng điện giải-nước nghiêm trọng của các căn nguyên khác nhau (m. của Addison, nghiện rượu, nhiễm trùng huyết, v.v.).
Chẩn đoán: CT não, xét nghiệm máu (ionemia) và MRI não.
□ Bệnh lý mạch máu
Đặc điểm: tổn thương thiếu máu cục bộ hoặc xuất huyết ở phần sau của mái cầu não trung tâm, thường liên quan đến các dấu hiệu và triệu chứng khác của thần kinh trung ương.
Chẩn đoán: CT và MRI não.
□ Bệnh lý khác
Bệnh Wernicke
Đặc điểm: tổn thương ở sàn não thất IV với liệt vận nhãn liên nhân và liệt các cơ thẳng bên; Mất điều hòa và rối loạn nhận thức.
Chẩn đoán: CT não và xét nghiệm máu bao gồm liều thiamine và MRI não (những thay đổi ở vùng dưới đồi).
Nguyên nhân của nhìn đôi chiều dọc (skew deviation)
Lệch mắt chiều dọc do tổn thương tiền nhân (pre-nuclear) dọc theo các con đường tiền đình sỏi tai ngoai biên hoặc trung ương (xem Chap. 8) có thể liên quan đến xoắn nhãn cầu về phía mắt dưới, đầu và chiều dọc thị giác chủ quan -subjective visual vertical (khả năng đánh giá độ thẳng đứng trong trường hợp không có những tham chiếu đến môi trường) nghiêng theo cùng một hướng (phản ứng nghiêng nhãn cầu, oTR: ocular tilt reaction).
■ Các dấu hiệu và triệu chứng điển hình:
□ Nhìn đôi chiều dọc nhẹ hoặc không có.
□ Chóng mặt – Vertigo.
□ Độ lệch mắt thường không thay đổi ở các vị trí nhìn chằm chằm khác nhau (comitant), do đó khác với lệch nhãn cầu trong mặt phẳng thẳng đứng do liệt cơ nâng hay hạ mắt.
■ Nguyên nhân:
□ Hội chứng Wallenberg (tổn thương mạch máu tủy bên với tổn thương của nhân tiền đình, hypotrophy – teo cùng bên tổn thương).
□ Tổn thương tiểu não sau – giữa (trong vùng của PICA).
□ Tổn thương mạch máu hoặc hủy myeline dọc theo bó dọc giữa.
□ Tổn thương não giữa liên quan đến nhân kẽ Cajal.
□ Hội chứng tiền đình ngoại biên cấp tính.
■ Chẩn đoán:
□ Thăm khám thần kinh và thần kinh-tai.
□ MRI não khảo sát các mạch nội sọ (khi bệnh lý ngoại biên đã được loại trừ).
Thay đổi thần kinh-mắt ở bệnh nhân bị rối loạn ý thức
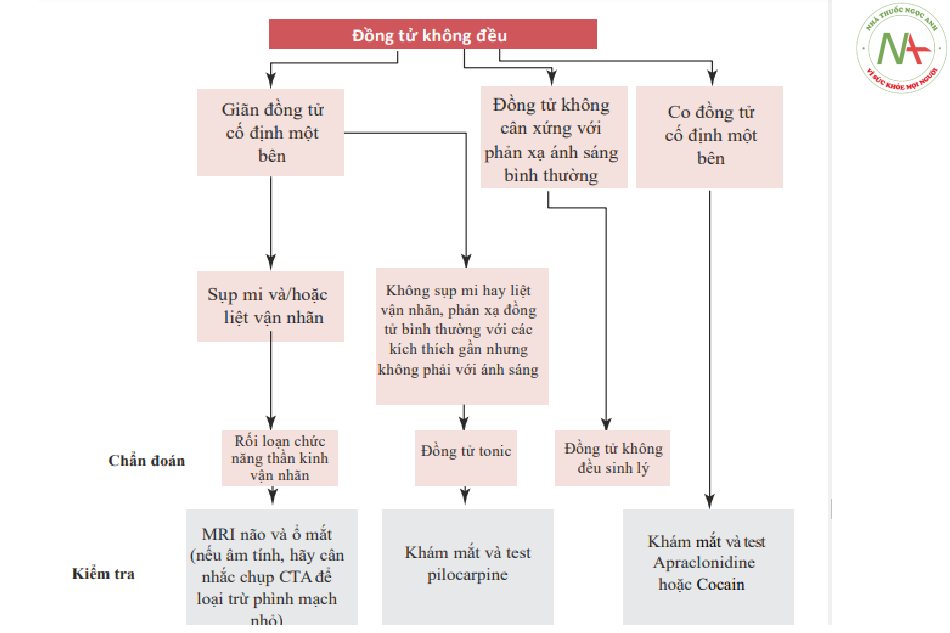
Việc đánh giá đồng tử là vô cùng quan trọng, đặc biệt là ở những bệnh nhân bị rối loạn ý thức.
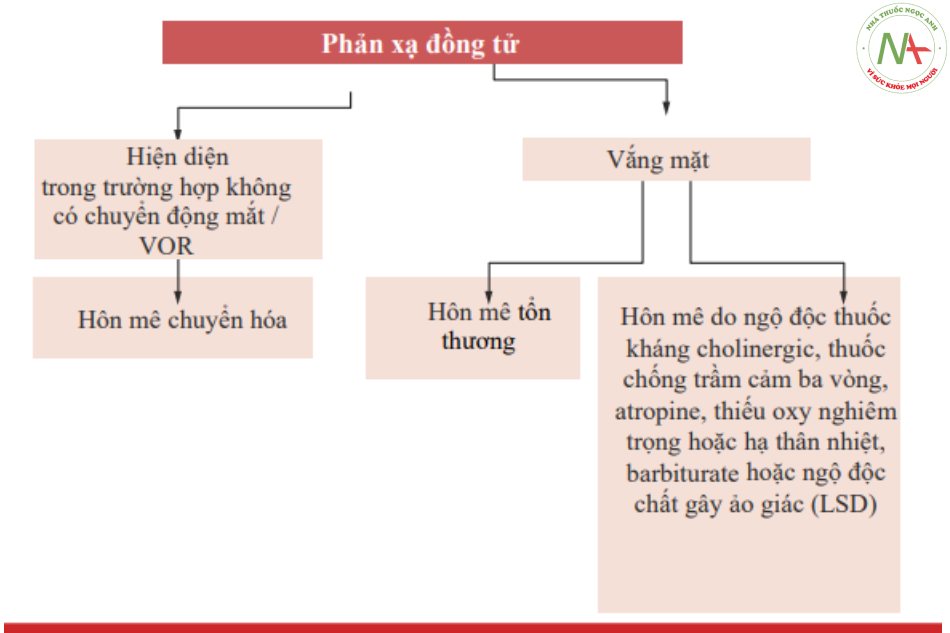
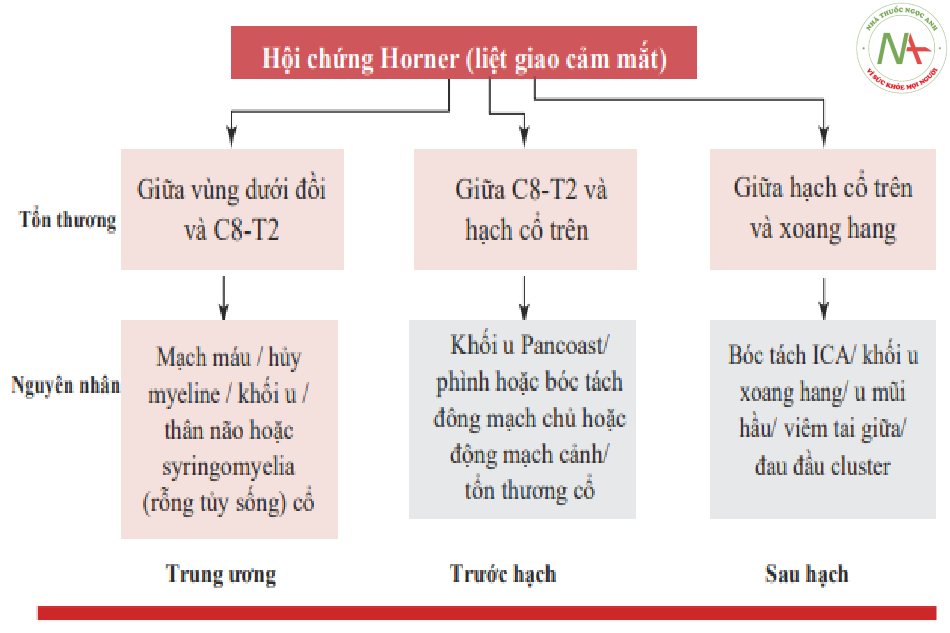
Bước đầu tiên trong việc xác định nguyên nhân liên quan đến sự bất đối xứng của đường kính đồng tử [29] là sự phân biệt giữa tổn thương của con đường giao cảm (đồng tử không đều nhiều hơn trong bóng tối) và tổn thương của con đường phó giao cảm (đồng tử không đều nhiều hơn trong ánh sáng) (Hình 7.9). Nghiên cứu về phản xạ đồng tử cũng là nguyên tắc cơ bản (Hình 7.10).
Đánh giá phản xạ đồng tử hoàn thành kiểm tra thần kinh-mắt bằng cách cung cấp thông tin hữu ích để chẩn đoán cả mất thị giác cấp tính, thường bị thay đổi.
Bảng 7.6 Các bất thường về đồng tử và định vị tổn thương ở bệnh nhân hôn mê
| Bất thường về đồng tử | Vị trí tổn thương |
| Hội chứng Bernard Horner | Hành não hoặc vùng dưới đồi |
| Đồng tử co, phản xạ không suy giảm | Gian não hai bên |
| Đồng tử ở vị trí giữa với phản xạ không suy giảm | Mái trung não (Tegmen midbrain) |
| Đồng tử ở vị trí giữa với phản xạ giảm | Trung não |
| Đồng tử đinh ghim kèm suy giảm phản xạ | Cầu não |
| Đồng tử cố định ở vị trí giữa | Cầu não-hành não (hôn mê sâu) |
hoặc trong một số bệnh thần kinh thị (viêm dây thần kinh thị và NAIoN), và trong nhìn đôi, nơi nó chỉ ra tính toàn vẹn của chức năng nội tại của dây thần kinh vận nhãn và do đó có thể góp phần chẩn đoán vị trí tổn thương.
Phản xạ đồng tử có thể đưa ra một số gợi ý ở những bệnh nhân bị rối loạn ý thức, trong đó nó có thể gợi ý các vị trí tổn thương có thể xảy ra (Hình 7.11, Bảng 7.6) và nguyên nhân gây rối loạn (Bảng 7.7).
Ngoài ra, việc đánh giá khả năng vận động của mi mắt, phản xạ giác mạc (Bảng 7.8) và vận động của mắt (Bảng 7.9) có thể cung cấp các chỉ dẫn hữu ích về nguồn gốc của rối loạn ý thức [30, 31].
Bảng 7.7 Đường kính đồng tử và nguyên nhân gây rối loạn ý thức
| Đường kính đồng tử | Nguyên nhân gây rối loạn ý thức |
| Đồng tử nhỏ và có phản ứng | Hôn mê chuyển hóa |
| Co nhỏ có thể đảo ngược với naloxone | Ngộ độc ma túy |
| Đồng tử nhỏ và có phản ứng | Tổn thương gian não |
| Đồng tử cố định và giãn, một bên | Thoát vị thùy móc (Uncal hernia) |
| Đồng tử cố định, nháy (hippus) | Tổn thương tectal |
| Đồng tử cố định ở vị trí giữa | Tổn thương não |
| Đồng tử đinh ghim | Tổn thương cầu não |
Bảng 7.8 Đánh giá khả năng vận động của mi mắt
Khả năng vận động của mí mắt
| Phản xạ chớp mắt bảo tồn | Rối loạn ý thức nhẹ |
| Mở mắt khi kích thích | Hôn mê nhẹ |
| Suy giảm phản xạ chớp mắt | Tổn thương cầu não nặng hoặc tổn thương ngoại biên |
| Nhắm mắt và mất trương lực cơ vòng mi | Tổn thương dây VII hai bên hoặc tổn thương cầu não |
| Co giật mi mắt – Blepharospasm | Bệnh não chuyển hóa, xuất huyết tiểu não , rối loạn tâm lý |
| Mí mắt búp bê | Bệnh não chuyển hóa nhẹ/SAH |
| Chớp mắt tự phát | Bỏ qua sự hình thành dạng lưới của cầu não
(Spared pontine reticular formation) |
| Chớp mắt với một kích thích âm thanh | Bỏ qua cầu não dưới (Spared lower pons) |
Cuối cùng, việc đánh giá các chuyển động phản xạ của mắt gây ra bằng cách xoay đầu (nghiệm pháp mắt búp bê) nên là một phần của đánh giá thần kinh-mắt, bởi vì nó có thể góp phần vào việc phân biệt giữa tổn thương thân não và não là nguyên nhân gây lệch nhãn cầu. Sự xoay thụ động của đầu trên mặt phẳng ngang hoặc dọc tạo ra một chuyển động đối bên của mắt, đó là do sự kích thích của các kênh bán nguyệt và các kết nối trung ương của chúng. Nó không được kiểm tra trong trường hợp chấn thương cổ. Sự vắng mặt của phản xạ mắt của búp bê gợi ý tổn thương mặt lưng thân não hoặc rối loạn chuyển hóa nghiêm trọng, có thể đảo ngược nếu điều trị thích hợp.
Bảng 7.9 Đánh giá các chuyển động mắt
Các chuyển động mắt
| Lệch nhìn chằm chằm phần bên | Tổn thương não cùng bên hoặc tổn thương cầu não/tiểu não đối bên |
| Lệch đối bên từng đợt | Tổn thương kích thích vùng trán |
| Vertical tonic deviation | Bệnh não thiếu oxy-thiếu máu cục bộ |
| Lác mắt chiều dọc | Liệt dây IV |
| Chuyển động quả lắc theo chiều ngang chậm | Hôn mê chuyển hóa hoặc tổn thương não |
| Ocular bobbing (chuyển động nhanh xuống dưới với sự trở lại chậm) | Tổn thương cầu não |
| Ocular bobbing ngược | Hôn mê chuyển hóa thiếu oxy |
| Opscolonus (chuyển động liên hợp nhanh theo mọi hướng) | Tổn thương thân não và tiểu não |
Cảm ơn: Những tác giả sau đây đã góp phần vào việc soạn thảo chương này trong ấn bản trước: Paolo Emilio Bianchi, Domenico Marco Bonifati, Anna Cavallini, Vittorio Martinelli, Giuseppe Micieli, Alfredo Romani, Roberto Sterzi, Martina Suzani.
Câu hỏi lâm sàng
Câu 1
Bệnh nhân nữ 25 tuổi đến khám vì nhìn đôi, chóng mặt và đi không vững trong vài ngày qua. Trong năm qua, cô ấy đã có vài đợt bị tê và chóng mặt, và các triệu chứng của cô ấy được cho là do lo lắng. Cô ấy không sử dụng thuốc lá hay rượu. Anh trai cô chết vì xuất huyết dưới nhện. Huyết áp là 130/70 mm Hg và mạch là 76/phút. Khi nhìn sang trái, mắt trái của cô ấy lệch ngoài và biểu hiện rung giật nhãn cầu theo chiều ngang, nhưng mắt phải của cô ấy vẫn cố định. Khi nhìn sang phải, mắt phải của cô ấy lệch ngoài và biểu hiện rung giật nhãn cầu theo chiều ngang, nhưng mắt trái của cô ấy vẫn đứng yên. Bệnh nhân có thể hội tụ cả hai mắt mà không có rung giật nhãn cầu. Nơi nào sau đây là vị trí có khả năng nhất của tổn thương ở bệnh nhân này?
- Abducens nerve
- Edinger-Westphal nucleus
- Extraocular muscle end plate
- Lateral geniculate nucleus
- Medial Lemniscus
- Medial longitudinal fasciculus
- Oculomotor nerve
- Optic chiasm l. Optic nerve
- Trochlear nerve
Đáp án F: Medial longitudinal fasciculus
Người phụ nữ trẻ này với các khiếm khuyết thần kinh lan tỏa theo không gian và thời gian (ví dụ: nhìn đôi, mất điều hòa, chóng mặt, tê liệt) rất có thể mắc bệnh đa xơ cứng, một chứng rối loạn thoái hóa myelin do viêm đặc trưng bởi các tổn thương chất trắng trong hệ thống thần kinh trung ương. Biểu hiện rối loạn chức năng vận động mắt của cô ấy phù hợp với chứng liệt vận nhãn liên nhân (internuclear ophthlamoplegia), một chứng rối loạn nhìn ngang liên hợp trong đó mắt bị ảnh hưởng (cùng bên với tổn thương) không thể nhìn trong (eye adducts) và mắt bên đối diện nhìn ngoài (eye abducts) kèm theo rung giật nhãn cầu. Hội tụ và phản xạ ánh sáng của đồng tử được bảo toàn.
Liệt vận nhãn liên nhân là kết quả của tổn thương lượng lớn các sợi có bao myelin của bó dọc giữa (medial longitudinal fasciculus – MLF). MLF là một dây thần kinh được ghép nối làm trung gian giao tiếp giữa nhân thần kinh sọ III (oculomotor) và Vl (abducens), cho phép phối hợp các chuyển động ngang của mắt. Tổn thương MLF một bên có thể xảy ra với đột quỵ lỗ khuyết trong phân bố động mạch cầu não; tuy nhiên, tổn thương hai bên thường thấy ở bệnh đa xơ cứng.
(Lựa chọn A) Tổn thương dây thần kinh vận nhãn ngoài (Abducens nerve) sẽ dẫn đến liệt cơ thẳng bên và không thể nhìn ngoài .
(Lựa chọn B) Nhân Edinger-Westphal cung cấp tín hiệu đối giao cảm trước hạch cho mắt. Tổn thương cấu trúc này sẽ dẫn đến đồng tử giãn cố định cùng bên, không phản ứng với ánh sáng hoặc đồng cảm.
(Lựa chọn C) Bệnh nhược cơ được đặc trưng bởi sự phá hủy qua trung gian kháng thể của các thụ thể acetylcholine ở motor end plate. Bệnh nhân thường có biểu hiện yếu dao động cơ nhãn cầu (ví dụ: song thị, sụp mi) và yếu cơ hành tủy (ví dụ: chứng khó nuốt). Liệt vận nhãn liên nhân không đặc trưng.
(Lựa chọn D) Nhân thể gối ngoài (lateral geniculate nucleus) nằm trong đồi thị và chuyển tiếp thông tin thị giác đến vỏ não thị giác sơ cấp cùng bên. Tổn thương cho cấu trúc này sẽ dẫn đến bán manh đối bên đồng danh (contralateral homonumous hemianopsia).
(Lựa chọn E) Tổn thương ở liềm trong (medial lemniscus) sẽ dẫn đến mất cảm giác rung, cảm nhận bản thể và sờ nông đối bên.
(Lựa chọn G) Liệt dây thần kinh vận nhãn chung (Oculomotor nerve) được đặc trưng bởi giãn đồng tử, sụp mi và lé “xuống và ra ngoài” cùng bên tổn thương. Điều này có thể xảy ra khi chèn ép dây thần kinh (ví dụ, phình động mạch thông sau) hoặc thiếu máu vi mạch cục bộ thần kinh – microvascular nerve ischemia (ví dụ, đái tháo đường). Chèn ép dây thần kinh có nhiều khả năng gây giãn đồng tử vì các sợi phó giao cảm nằm ở ngoại vi của dây thần kinh vận nhãn.
(Lựa chọn H) Tổn thương giao thị (Optic chiasm) sẽ dẫn đến chứng bán manh thái dương. Điều này có thể xảy ra với chứng phình động mạch thông trước hoặc các khối u trong hố yên (ví dụ, u sọ hầu, u tuyến yên)
(Lựa chọn I) Tổn thương dây thần kinh thị giác (Optic nerve) (ví dụ: viêm dây thần kinh thị giác) sẽ dẫn đến mất thị lực một mắt.
(Lựa chọn J) Liệt dây thần kinh ròng rọc (Trochlear nerve) thường do chấn thương hoặc tự phát và có biểu hiện nhìn đôi theo chiều dọc, tình trạng này trở nên tồi tệ hơn khi mắt bị ảnh hưởng nhìn xuống và hướng về phía mũi (ví dụ: đi bộ xuống cầu thang, đọc sách). Bệnh nhân có thể bù đắp bằng cách hếch cằm và nghiêng đầu ra khỏi mắt bị ảnh hưởng.
Kết luận:
Liệt vận nhãn nhân là một rối loạn nhìn ngang liên hợp do tổn thương bó dọc giữa (MLF). Mắt bị ảnh hưởng (cùng bên với tổn thương) không thể nhìn ngoài và mắt đối diện rung giật nhãn cầu khi nhìn trong. Tổn thương MLF một bên có thể xảy ra với đột quỵ lỗ khuyết trong phân bố động mạch cầu não; tuy nhiên, tổn thương hai bên thường thấy ở bệnh đa xơ cứng.
Câu 2
Bệnh nhân, nữ 34 tuổi đi khám vì giảm thị giác định kỳ. Cô ấy có những giai đoạn mà cô ấy bị mù trong vài giây khi đột ngột đứng lên hoặc khom người về phía trước. Cô ấy cũng có những cơn đau đầu thường xuyên vào buổi sáng trong 2 tháng qua và gần như sáng nào cô ấy cũng uống ibuprofen hoặc aspirin. Bệnh nhân không dùng thuốc nào khác. Tiền sử chưa ghi nhận bất thường trừ một lần sinh thường không biến chứng. Cô ấy không sử dụng thuốc lá, rượu hoặc ma túy. Thân nhiệt là 36,4 C (97,6 F), huyết áp là 138/88 mmHg và mạch là 93/phút. BMI của cô ấy 35kg/m2. Kiểm tra thị trường ghi nhận mở rộng điểm mù. Đặc điểm của mắt nào sau đây liên quan nhất đến tình trạng của bệnh nhân này?
- Amaurosis fugax
- Cataract
- Glaucoma
- Optic neuritis
- Papilledema
- Uveitis
Đáp án: E. Papilledema.
Biểu hiện của bệnh nhân này cho thấy phù gai thị do tăng áp lực nội sọ (ICP – intracranial pressure). ICP tăng cao được truyền đến vỏ dây thần kinh thị giác, dẫn đến sưng đầu dây thần kinh thị giác. Khám mắt có thể thấy phù gai thị. Những người bình thường có một điểm mù trong trường thị giác tại vị trí của đầu dây thần kinh thị giác; điểm mù này mở rộng ở những người bị phù gai thị. Phù gai thị có thể gây mất thị lực tạm thời, thay đổi tùy theo sự thay đổi tư thế của đầu. Nó cũng có thể nhanh chóng dẫn đến mất thị lực vĩnh viễn và cần được đánh giá chẩn đoán khẩn cấp.
Mặc dù đau đầu có thể do nhiều nguyên nhân khác nhau, nhưng những nguyên nhân thứ phát gây tăng ICP thường nặng hơn vào buổi sáng, như ở bệnh nhân này. Trong câu hỏi không đề cập đến một nguyên nhân rõ ràng nào có thể gây ICP. Tuy nhiên, bệnh nhân còn khá trẻ tuổi, béo phì và không có các bệnh kèm theo, nên nguyên nhân có khả năng sẽ là tăng áp lực nội sọ vô căn (còn được gọi là giả u não [pseudotumor cerebri]). Bước tiếp theo là hình ảnh học thần kinh (chụp cắt lớp vi tính hoặc chụp cộng hưởng từ não) để loại trừ tổn thương khối choáng chỗ hoặc bất thường thần kinh trung ương khác.
(Lựa chọn A) Amaurosis fugax là bệnh mù một mắt thoáng qua, không đau kéo dài vài giây. Bệnh thường có nguồn gốc từ mạch máu (ví dụ như thuyên tắc động mạch mắt). Amaurosis fugax sẽ khó xảy ra ở bệnh nhân này do tuổi còn trẻ và nguy cơ xơ vữa động mạch thấp.
(Lựa chọn B) Đục thủy tinh thể (Cataract) thường xuất hiện với tình trạng mất thị lực dần dần trái ngược với các triệu chứng ngắt quãng mà bệnh nhân này gặp phải.
(Lựa chọn C) Bệnh glaucoma là bệnh do tăng nhãn áp. Bệnh nhân có thể bị giảm thị trường ngoại biên, nhưng bệnh nhân sẽ không phàn nàn về việc mất thị lực từng đợt khi thay đổi tư thế đầu.
(Lựa chọn D) Viêm dây thần kinh thị giác (optic neuritis) thường liên quan đến bệnh đa xơ cứng nhưng cũng có thể gặp ở các rối loạn khác. Bệnh thường biểu hiện như đau mắt một bên và mất thị lực với tổn thương phản xạ đồng tử hướng tâm (associated afferent pupillary defect).
(Lựa chọn F) Viêm màng bồ đào trước (anterior uveitis) biểu hiện đau mắt và đỏ mắt, trong khi viêm màng bồ đào sau thường không đau và liên quan đến hiện tượng ruồi bay (eye floater) hoặc giảm thị lực. Ngược lại, bệnh nhân bị phù gai thị không bị đỏ mắt hoặc giảm thị lực kéo dài cho đến cuối đợt bệnh.
Kết luận:
Phù gai thị là do tăng áp lực nội sọ và có biểu hiện mất thị lực thoáng qua, kéo dài vài giây thay đổi theo tư thế đầu. Bệnh đòi hỏi phải đánh giá chẩn đoán khẩn cấp (ví dụ: khám mắt, chẩn đoán hình ảnh thần kinh và/hoặc chọc dò tủy sống) nếu bệnh dai dẳng.
Tham khảo
- Lueck CJ. Loss of vision. Pract Neurol. 2010;10(6):315–25.
- Graves JS, Galetta SL. Acute visual loss and other neuroophthalmologic emergencies: management. Neurol Clin. 2012;30:75–99.
- Beck RW, Kupersmith MJ, Cleary PA, et al. Fellow eye abnormalities in acute unilateral optic neuritis: experience of the optic Neuritis Treatment Trial. ophthalmology. 1993;100:691–8.
- Hoorbakht H, Bagherkashi F. optic neuritis, its differential diagnosis and management. open ophthalmol J. 2012;6:65–72.
- Cleary PA, Beck RW, Bourque LB, et al. Visual symptoms after optic neuritis: results from the optic Neuritis Treatment Trial. J Neuroophthalmol. 1997;17:18–28.
- Beck RW, Cleary PA, Anderson MA, et al. A randomized, controlled trial of corticosteroids in the treatment of acute optic neuritis. N Engl J Med. 1992;326:581–8.
- Pula JH, MacDonald CJ. Current options for the treatment of optic neuritis. J Clin ophthalmol. 2012;6:1211–23.
- Easton JD, Saver JL, Albers GW, et Definition and evaluation of transient ischemic attack: a scientific statement for healthcare professionals from the American Heart Association/American Stroke Association Stroke Council; Council on Cardiovascular Surgery and Anesthesia; Council on Cardiovascular Radiology and Intervention; Council on Cardiovascular Nursing; and the Interdisciplinary Council on Peripheral Vascular Disease. The American Academy of Neurology affirms the value of this statement as an educational tool for neu- rologists. Stroke. 2009;40(6):2276–93.
- Benavente o, Eliasziw M, Streifler JY, Fox AJ, Barnett HJ, Meldrum H, Collaborators NASCET. Prognosis after transient monocular blindness associated with carotid-artery stenosis. N Engl J Med. 2001;345:1084–90.
- North American Symptomatic Carotid Endarterectomy Trial Collaborators. Beneficial effect of carotid endarterectomy in symp- tomatic patients with high-grade carotid stenosis. N Engl J Med. 1991;325:445–53.
- Rucker JC, Biousse V, Newman NJ. Ischemic optic neuropathies. Curr opin Neurol. 2004;17:27–35.
- Hayreh SS. Anterior ischaemic optic Differentiation of arteritic from nonarteritic type and its management. Eye. 1990;4:25–41.
- Johnson LN, Arnold AC. Incidence of nonarteritic and arteritic ante- rior ischemic optic neuropathy. Population-based study in the state of Missouri and Los Angeles County, California. J Neuroophthalmol. 1994;14(1):38–44.
- Arnold AC. Pathogenesis of nonarteritic anterior ischemic optic neu- ropathy. J Neuroophthalmol. 2003;23(2):157–63.
- Arnold AC, Hepler RS. Natural history of nonarteritic anterior isch- emic optic neuropathy. J Neuroophthalmol. 1994;14(2):66–9.
- Beck RW, Hayreh SS, Podhajsky PA, Tan ES, Moke PS. Aspirin therapy in nonarteritic anterior ischemic optic neuropathy. Am J ophthalmol. 1997;123(2):212–7.
- Acheson J. optic nerve and chiasmal disease. J Neurol. 2000;247(8):587–96.
- Fraser JA, Newman NJ, Biousse V. Disorders of the optic tract, radiation, and occipital lobe. Handb Clin Neurol. 2011;102: 205– 21.
- Borruat F-X, Siatkowski RM, Schatz NJ, Glaser JS. Congruous qua- drantanopia and optic radiation lesion. Neurology. 1993;43: 1430–2.
- Kappelle LJ, Donders RC, Algra A. Transient monocular blindness. Clin Exp Hypertens. 2006;28(3–4):259–63.
- Hamilton SR. Neuro-ophthalmology of movement disorders. Curr opin ophthalmol. 2000;11(6):403–7.
- Gladstone JP. An approach to the patient with painful ophthalmople- gia, with a focus on Tolosa-Hunt syndrome. Curr Pain Headache Rep. 2007;11:317–25.
- Rush JA, Younge BR. Paralysis of cranial nerves III, IV, and VI. Cause and prognosis in 1,000 cases. Arch ophthalmol. 1981;99: 76–9.
- Bennett JL, Pelak VS. Palsies of the third, fourth, and sixth cranial nerves. ophthalmol Clin N Am. 2001;14(1):169–85.
- Lee S-H, Lee S-S, Park K-Y, Han S-H. Isolated oculomotor nerve palsy: diagnostic approach using the degree of external and internal dysfunction. Clin Neurol Neurosurg. 2002;104:136–41.
- Keane JR. Third nerve palsy: analysis of 1400 personallyexamined inpatients. Can J Neurol Sci. 2010;37:662–70.
- Karatas M. Internuclear and supranuclear disorders of eye movements: clinical features and causes. Eur J Neurol. 2009;16(12):1265–7.
- Serra A, Chisari CG, Matta M. Eye movement abnormalities in mul- tiple sclerosis: pathogenesis, modeling, and treatment. Front Neurol. 2018;9:31.
- Gross JR, McClelland CM, Lee MS. An approach to anisocoria. Curr opin ophthalmol. 2016;27:486–92.
- Willard A, Lueck CJ. ocular motor disorders. Curr opin Neurol. 2014;27:75–82.
- Liu GT, Galetta SL. The neuro-ophthalmologic examination (including coma). ophthalmol Clin N Am. 2001;14:23–39.
- Moncayo J, Bogousslavsky J. Eye movement abnormalities. Front Neurol Neurosci. 2012;30:13–6.
- Biousse V, Newman NJ. Ischemic optic neuropathies. N Engl J Med. 2015;372:2428–36.

