Bệnh tim mạch
Các bệnh về tim mạch thường gặp và hướng dẫn điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhahthuocngocanh. com – Để tải file PDF của bài viết Các bệnh về tim mạch, xin vui lòng click vào đây.
Bệnh tim thiếu máu cục bộ
Nguyên nhân hàng đầu của bệnh thiếu máu cơ tim là xơ vữa động mạch gây tắc nghẽn động mạch vành. Yếu tố nguy cơ chính bao gồm: tuổi, tiền sử gia đình (đặc biệt ở bệnh nhân có gia đình có thế hệ 1 mắc bệnh tim mạch sớm, nam <55 tuổi, nữ
<65 tuổi), hút thuốc lá, tiểu đường, tăng huyết áp, rối loạn lipid máu.
Triệu chứng
Có thể không có triệu chứng hoặc có triệu chứng như sau:
Cơn đau thắt ngực ổn định: cảm giác siết chặt/ đau sau xương ức hoặc khó thở khi vận động ở một mức độ cụ thể, giảm như nghỉ hoặc sử dụng nitroglycerin. Phản ánh mảng bám ổn định, gây hạn chế dòng chảy.
Cơn đau thắt ngực không ổn định hoặc nhồi máu cơ tim (hội chứng mạch vành cấp): cảm giác siết chặt/ đau và có hoặc không khó thở, xuất hiện khi nghỉ ngơi, kéo dài hơn 20 phút (ở bệnh nhân có cơn đau thắt ngực ổn định, đau thắt ngực không ổn định xuất hiện khi có sự tăng nặng lên triệu chứng đau ngực trước đó). Cơn đau không cải thiện khi sử dụng nitroglycerin hoặc sớm trở lại sau khi sử dụng. Điều này phản ánh mảng xơ vữa bị nứt vỡ với sự hình thành cục máu đông trong lòng mạch vành.
Không phải tất cả bệnh nhân đều xuất hiện triệu chứng đau thắt ngực điển hình. Chúng ta phải hỏi triệu chứng khác được xem là “tương đương đau thắt ngực” chẳng hạn như khó thở.
Thăm khám
Khám lâm sàng có thể bình thường khi bệnh nhân không có triệu chứng. Trong cơn đau, tiếng tim thứ 4 hoặc âm thổi hở van 2 lá có thể nghe được
Các triệu chứng của suy tim (thí dụ, tăng JVP, rales phổi, gan to, phù 2 chi dưới) có thể do nhồi máu cơ tim trước đó và có thể gây giảm chức năng thất trái.
Các dấu hiệu của bệnh mạch máu ở nơi khác: mạch cảnh, bụng, bầm túi ở đùi, mạch đập không đối xứng hoặc nhẹ hơn đối diện, vết loét do thiếu máu nặng ở chi dưới.
Chẩn đoán phân biệt:
Xem xét đến các bệnh lí như: viêm cơ tim, thuyên tắc phổi, tràn khí màng phổi, bóc tách động mạch chủ, loét dạ dày, bệnh thực quản (bao gồm bệnh co thắt thực quản), trào ngược dạ dày thực quản, và các nguyên nhân về cơ xương. Đau ngực do rối loạn lo âu phải chẩn đoán loại trừ.
Chìa khoá
Yếu tố nguy cơ chính của bệnh thiếu máu cơ tim:
- Tuổi > 65
- Giới nữ
- Tiền sử gia đình
- Tăng huyết áp
- Hút thuốc lá
- Rối loạn mỡ máu
- Tiểu đường
Đau thắt ngực không ổn định là bất kỳ cơn đau mới khởi phát nào ở bệnh nhân trước đó không có triệu chứng, hoặc nặng lên/đau xuất hiện lúc nghỉ ở bệnh nhân trước đó có đau thắt ngực ổn định.
Ở nhóm bệnh nhân gồm có tiểu đường, nữ, và người già – có thể có thiếu máu cơ tim với khả năng cao không có triệu chứng.
Bệnh tiểu đường được xem như tương đương với bệnh mạch vành
Chẩn đoán:
Tiếp cận ban đầu: đánh giá men tim (troponin, CK, CK-MB) ± sự thay đổi ECG (ST chênh lên/ chênh xuống/ sóng Q) ở vùng phân bố của động mạch vành (xem bảng 3- 1, bảng 3-2 và hình 3-1); chụp phim x quang ngực để tìm nguyên nhân khác của đau ngực. Nhồi máu cơ tim ST không chênh phân biệt với đau thắt ngực không ổn định bằng sự hiện hiện của động học men tim.
Các bài kiểm tra gắng sức: gây tress bằng vận động, dobutamine, hoặc thuốc giãn mạch; sử dụng điện tâm đồ, siêu âm tim, xạ hình để đánh giá tưới máu (xem phần thảo luận ở phần đánh giá tim nâng cao bên dưới)
Thông tim: xác định giải phẫu và vị trí cũng như mức độ tắc của mạch vành. Nhồi máu cơ tim ST chênh lên là nhồi máu cơ tim nguy cơ cao và phải thông tim cấp cứu để tái tưới máu
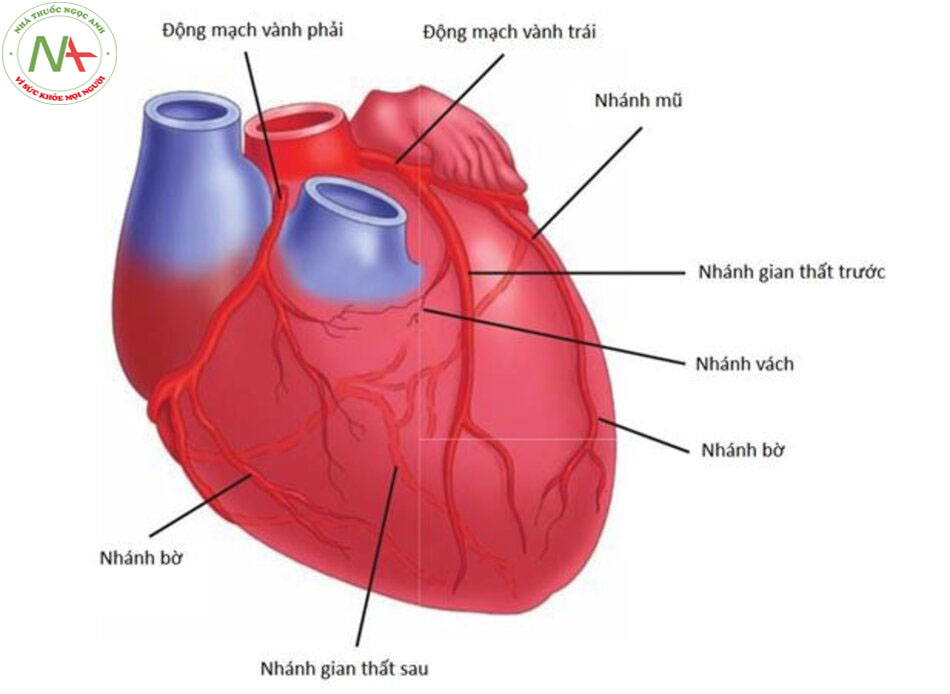
| Bảng 3 – 1. Động mạch cấp máu cho tim ở bệnh nhân có tuần hoàn vành phải
chiếm ưu thế |
||
| Nhánh gian thất trước
(LAD) |
Nhánh mũ (LCx) | Nhánh gian thất sau
(RCA) |
| Mỏm tim
Thành trước thất trái 2/3 trước của vách liên thất |
Thành bên thất trái Thành sau thất trái (20%) 1/3 sau vách liên thất (20%) | Thành bên của thất phải Thành sau thất phải (80%)
1/3 sau của vách liên thất (80%) Nút xoang Nút nhĩ thất |
Điều trị
Hội chứng động mạch vành cấp:
Điều trị ban đầu bao gồm: kháng đông (heparin trọng lượng phân tử thấp, heparin không phân đoạn), aspirin, nitroglycerin, thở oxy, và chẹn beta ở bệnh nhân huyết động ổn định. Thuốc kháng kết tập tiểu cầu (clopidogel, prasugel, ticagelor) thường được sử dụng nếu đặt stent. Chất đối kháng glucoprotein IIb/IIIa (abciximab, aptifibatide, tirofiban) hoặc bivalirudin có thể được sử dụng trong phòng can thiệp mạch khi chụp mạch vành.
Nhồi máu cơ tim ST chênh hoặc không chênh với nguy cơ cao phải được can thiệp mạch vành qua da. Nếu có thể, thuốc ức chế men chuyển phải sử dụng trước khi xuất viện.
Đau ngực: thuốc ức chế beta làm giảm nhịp tim, tăng thời gian tưới máu, và giảm công cơ tim làm giảm đau ngực khi gắng sức. Nếu triệu chứng tăng khu sử dụng ức chế beta, nitrat tác dụng kéo dài hoặc chẹn kênh canxi có thể thêm vào. Ranolazinde có thể thêm nếu đau thắt ngực tái phát.
Dự phòng
Đánh giá nguy cơ thứ phát bao gồm:
Yếu tố nguy cơ tổng thể (để làm chậm diễn tiến): kiểm soát đái tháo đường, giảm huyết áp, giảm cholesterol máu (đặc biệt là LDL), và khuyến khích bỏ thuốc lá.
Dự phòng nhồi máu cơ tim: aspirin; clopidogel sử dụng ở bệnh nhân nhạy cảm quá với aspin.
Thuốc cải thiện tử vong sau nhồi máu cơ tim: aspirin, chẹn beta, ức chế men chuyển (hoặc chẹn thụ thể nếu bệnh nhân không dung nạp), statin và spironalactone ở nhóm bệnh nhân nguy cơ cao. Thuốc chống kết tập tiểu cầu được sử dụng sau đặt stent mạch vành, thường sử dụng tối thiểu 12 tháng.
| Bảng 3 – 2 Tiêu chuẩn trên điện tâm đồ với nhồi máu cơ tim có tuần hoàn vành
phải chiếm ưu thế |
||
| Vùng nhồi máu | Động mạch bị ảnh hưởng | Chuyển đạo có ST
thay đổi |
| Thành dưới (thất
phải) |
Động mạch vành phải/ nhánh gian
thất sau |
II, III, aVF |
| Vách | Nhánh gian thất trước (LAD) | V2, V3 |
| Thành bên (thất
trái) |
Thánh mũ | I, aVL,V5,V6 |
Bệnh van tim
Bảng 3 – 3 Trình bày đặc điểm lâm sàng và điều trị bệnh van tim phổ biến
| Tổn
thương |
Triệu chứng | Thăm khám | Điều trị | Ghi chú |
| Hẹp van 2 lá | Triệu chứng của suy tim; ho ra máu; rung nhĩ | Tiếng thổi tâm trương nghe rõ nhất ở mỏm tim, thường
không lan |
Kiểm soát nhịp tim, sửa van, thay van | Thường do bệnh van tim hậu thấp |
| Hở van 2 lá | Thường có một thời gian dài không triệu chứng, khi có thì nặng hoặc vào đợt cấp, triệu chứng như suy tim | Âm thổi tâm thu ở mỏm
tim, lan đến nách. Đứt cột sau van 2 lá có thể dẫn đến tiếng thôi dọc theo bờ xương ức |
Nếu trong đợt cấp, tốt nhất nên phẫu thuật. Nếu hở van 2 lá mạn, sửa hoặc thay van khi có triệu chứng hoặc nếu phân suất tống máu
< 60%. Phẫu thuật chỉ định ở vài trường hợp phân suất tống máu >60% (rung nhĩ mới xuất hiện, tăng áp phổi) |
Hở van kéo dài làm dãn
tâm nhĩ, tăng xuất hiện rung nhĩ. |
| Sa van 2 lá | Không triệu chứng | Tiếng click giữa tâm thu; cũng có thể có tiếng thổi nếu có hở van 2 lá | Dự phòng viêm nội tâm mạc không được yêu cầu | Đặt nghi vấn khi bệnh nhân có triệu chứng đánh trống ngực và đau ngực. Nguyên nhân phổ biến
nhất là hở van 2 lá |
| Hẹp van động mạch chủ | Đau ngực, ngất, suy tim, khó thở | Tiếng thổi tâm thu lan đến động mạch cảnh dọc theo bờ phải xương ức.
Mạch cảnh đập nhẹ và xuống chậm, âm thổi muộn ở đỉnh, mất tiếng S2 rõ có |
Tránh sử dụng quá nhiều lợi tiểu, tránh thuốc giãn mạch như nitrat và ức chế men chuyển. Phẫu thuật và sửa van bằng bóng ở tất cả bệnh | Khi triệu chứng xuất hiện, tỷ lệ tử vong 50% sau
3 năm. |
| thể thấy ở hẹp
mức độ nặng |
nhân có triệu
chứng |
|||
| Hở van động mạch chủ | Thường không có triệu chứng cho đến khi hở nặng; sau đó có triệu chứng như suy tim | Áp lực mạch rộng (hiệu áp
>50mmHg); tiếng thổi tâm trương kiểu phụt ngược xuống mỏm tim |
Quá tải thể tích giảm với ức chế men chuyển, hydralazinel thay van nếu có triệu chứng hoặc phân suất tống máu giảm | Nhiều trường hợp liên quan đến bệnh lí ở gốc động mạch chủ, bóc tách, giang mai, viêm cột sống dính khớp, hội chứng Marfan. |
Suy tim sung huyết
Được định nghĩa là khi khả năng bơm máu của tim không đủ khả năng cung cấp máu cho nhu cầu của cơ thể. Có nhiều cách khác nhau để phân loại. Sau đây là một cách:
- Suy tim tâm thu (suy tim phân suất tống máu giảm).
- Suy tim tâm trương (suy tim phân suất tống máu bảo tồn)
- Suy tim có liên quan đến bệnh van tim
- Suy tim liên quan đến rối loạn nhịp
Suy tâm tâm thu
Chức năng bơm của tim suy yếu. Nguyên nhân phổ biến gồm: bệnh tim thiếu máu, tăng huyết áp kéo dài, độc chất (thí dụ: rượu), và virut hoặc bệnh cơ tim phì đại tự phát ở bệnh nhân trẻ.
Triệu chứng
Bệnh nhân có triệu chứng không gắng sức mạnh được, khó thở khi gắng sức, và dễ mệt.
Quá tải thể tích xuất hiện: khó thở phải ngồi, khó thở kịch phát về đêm, giảm ngon miệng, đau hạ sườn phải, phù mắt cá chân.
Khám lâm sàng
Thường nghe được rales ẩm (có thể không có ở suy tim mạn), vị trí nảy mạnh nhất của tim lệch sang trái (do tim to), tiếng T3, tăng áp lực tĩnh mạch cảnh, và phù 2 chi dưới. Chi mát và/hoặc tình trạng lú lẩn gợi ý giảm cung lượng tim
Chẩn đoán phân biệt
Tình trạng suy giảm chức năng, bệnh phổi (thí dụ bệnh phổi tắc nghẽn mạn tính, tăng áp phổi mạn tính có huyết khối, tăng áp phổi nguyên phát), những nhóm suy tim khác (thí dụ: suy tim tâm trương), những nguyên nhân gây phù khác (thí dụ: xơ gan, suy van tĩnh mạch, albumin máu thấp, hội chứng thận hư).
Chẩn đoán
Tiền sử và thăm khám lâm sàng gợi ý nhưng cần xác định phân suất tống máu thông qua hình ảnh học (thí dụ: siêu âm tim, xạ hình, cộng hưởng từ) để xác nhận chẩn đoán.
Tìm nguyên nhân của phân suất tống máu thấp:
- Thực hiện một bài kiểm tra gắng sức hoặc thông tim để kiểm tra động mạch vành, đánh giá chức năng tuyến giáp và bệnh thận.
- Hỏi về tiền sử sử dụng rượu hoặc những thuốc gây độc cho tim như doxorubicin.
- Bệnh cơ tim giãn nở có thể gặp ở phụ nữ sau sinh.
- Sinh thiết cơ tim có thể thực hiện ở một vài trường hợp được lựa chọn để đánh giá bệnh cơ tim tẩm nhuận hoặc những nguyên nhân hiếm gặp khác của suy tim khi việc đánh giá không đi đến kết quả nào.
Điều trị
Việc điều trị dựa trên tối ưu cung lượng tim thông qua các cơ chế sau:
Giảm tiền tải (giảm thể tích đổ đầy thất)
- Giảm stress cơ tim và tối ưu hoá lực co cơ tim
- Giảm hậu tải (làm cho tim dễ bơm máu ra hệ tuần hoàn hơn)
- Những thuốc duy trì này bao gồm:
- Giảm tiền tải: lợi tiểu (furosemide, torsemide).
- Giảm stress thành cơ tim: chẹn beta (metoprolol, bisoprolol, carvedilol).
- Tối ưu hoá lực co: digoxin (làm giảm tần suất nhập viện và cải thiện triệu chứng nhưng không giảm tỷ lệ tử vong).
- Giảm hậu tải: nhóm đối kháng hệ renin-angiotensin-aldosterol (thuốc ức chế men chuyển/ ức chế thụ thể; spironolactone nếu kali và creatinin không tăng và bệnh nhân tối ưu liều với ức chế beta và ức chế men chuyển/chẹn thụ thể angiotensin). Hydralazine và nitrat có thể hữu ích khi thêm đồng thời với ức chế men chuyển/ chẹn thụ thể ở bệnh nhân mỹ gốc phi hoặc thay thế nhóm thuốc ức chế men chuyển/ chẹn thụ thể ở bệnh nhân có bệnh thận/tăng kali máu. Spironolactone cải thiện tỷ lệ tử vong ở bệnh nhân suy tim tâm thu có triệu chứng.
Đợt cấp suy tim mất bù: sử dụng lợi tiểu quai như furosemide khi bệnh nhân có quá tải dịch. Đầu tiên nên sử dụng đường tĩnh mạch sau đó chuyển sang dùng đường uống khi bệnh nhân gần trở lại tình trạng thể tích dịch cơ thể bình thường. thuốc ức chế beta và giảm hậu tải có thể bắt đầu khi bệnh nhân trở về tình trạng thể tích dịch bình thường.
Cấy máy khử rung: có liên quan đến giảm tử vong do nhịp nhanh thất và rung thất ở bệnh nhân suy tim có phân suất tống máu giảm (<35%). Liệu pháp tái đồng bộ cơ tim thỉnh thoảng được chỉ định ở bệnh nhân suy tim có cả phân suất tống máu giảm và dẫn truyền trong cơ thất kéo dài (QRS>120 mili giây).
Điều trị bệnh lí nền gây ra suy tim tâm thu.
Chìa khóa
Nhóm thuốc ức chế men chuyển, chẹn thụ thế angiotensin và spironolactone tất cả đều gây tăng kali máu, phải tránh hoặc thận trọng khi sử dụng ở bệnh nhân tăng kali máu hoặc giảm chức năng thận
Đừng quên – Suy tim tâm thu có liên quan đến phân suất tống máu giảm, trong khi đó suy tim tâm trương thường có phân suất tống máu bình thường hoặc tăng.
Nhịp nhanh thất dẫn đến rung thất là nguyên nhân phổ biến của tỷ vong ở bệnh nhân có phân suất tống máu giảm. Vì vậy đặt máy khử rung là chỉ định của bệnh nhân có EF <35% và liệu pháp tái đồng bộ được chỉ định khi EF giảm kèm giảm dẫn truyền trong tâm thất.
Suy tim tâm trương
Suốt thời kỳ tâm trương, trái tim như bị cứng lại và không giãn ra tốt, kết quả làm tăng áp lực đổ đầy tâm trương. Tuy nhiên phân suất tống máu thì bình thường, vì vậy suy tim tâm trương biệt cách thỉnh thoảng được gọi là suy tim với phân suất tống máu bảo tồn. Tăng huyết áp với phì đại thất trái là nguyên nhân phổ biến nhất; các nguyên nhân khác bao gồm bệnh cơ tim phì đại và bệnh cơ tim tẩm nhuận.
Triệu chứng cơ năng / thăm khám
- Dấu hiệu và triệu chứng giống như suy tim tâm thu.
- Dấu hiệu khi thăm khám tương tự với suy tim tâm thu. Nghe được tiếng T4 thay vì T3 (nếu nhịp đều) hoặc nhịp tim không đều (rung nhĩ thường liên quan với giảm chức năng tâm trương).
Chẩn đoán
- Bệnh nhân có các triệu chứng của suy tim với phân suất tống máu bình thường trên siêu âm tim.
- Siêu âm tim thường cho kết quả tâm thất phì đại. Sinh thiết có thể cần thiết để tìm bệnh lí nền nếu nghi ngờ bệnh cơ tim tẩm nhuận. Cộng hưởng từ tim đang bắt đầu phổ biến hơn cho mục đích này.
Điều trị
- Kiểm soát huyết áp.
- Sử dụng lợi tiểu và kiểm soát thể tích dịch và triệu chứng, nhưng tránh sử dụng quá nhiều thuốc lợi tiểu chúng có thể gây giảm tiền tải và cung lượng tim.
- Quản lí rối loạn nhịp (thí dụ: rung nhĩ) nó có liên quan đến giảm chức năng tâm trương.
- Kiểm soát bệnh lí thận và mạch máu, cả hai bệnh này có liên quan đến bệnh tim kỳ tâm trương.
| Chìa khóa | Nguyên nhân thứ phát quan trọng của suy tim tâm trương: 1. Sarcoidosis 2.
Amyloidosis 3. Bệnh tích trữ sắt 4. Xơ cứng bì 5. Sẹo xơ (xạ trị, phẫu thuật) |
| Thiếu máu cấp tính có thể gây giảm chức năng tâm trương đột ngột và giảm chức năng tâm thu, vì vậy phải điều trị bệnh mạch vành đồng mắc ở bệnh nhân suy tim tâm trương |
Suy tim liên quan đến bệnh van tim
Tổn thương của van tim bên phải gây phù và không đáp ứng với lợi tiểu. Tổn thương van tim bên trái có thể dẫn đến suy tim.
Suy tim liên quan đến rối loạn nhịp
Thường rõ ràng khi bệnh có hồi hộp trống ngực hoặc dấu hiệu trên điện tâm đồ.
Những nhịp tim có thể gây triệu chứng của suy tim gồm cả nhịp nhanh và nhịp chậm. Một số xuất hiện đột ngột với đánh trống ngực, khó thở hoặc thậm chí là ngất.
Bệnh Cơ Tim
Bảng 3 – 4 Phác thảo về loại và đặc điểm lâm sàng của các bệnh cơ tim cũng như cách điều trị. Siêu âm tim rất hữu ích để chẩn đoán tất cả các loại bệnh.
| Bảng 3 – 4 Phân loại và đặc điểm các bệnh cơ tim | |||
| Phân loại | Triệu chứng | Đặc điểm phân biệt | |
| Bệnh cơ tim giãn nở | Thiếu máu, nhịp tim nhanh, tăng
huyết áp, rượu, và bệnh Chagas. |
Nếu yếu tố kích thích bị loại bỏ, bệnh cơ tim do rượu và nhịp tim nhanh có thể bị đảo ngược hoàn toàn | Ức chế men chuyển, chẹn thụ thể, ức chế beta và spironolactone. Digoxin có thể cải thiện triệu chứng nhưng không cải thiện tỷ lệ tử
vong |
| Bệnh cơ tim hạn chế | Bệnh sarcoid, bệnh amyloid, bệnh tích trữ sắt, ung thư và bệnh dữ trữ glycogen | Siêu âm tim có hình ảnh phì đại thất trái, điện tim có điện thế thấp. sinh thiết cơ tim giúp xác định chẩn
đoán. |
Chú ý và bệnh lí nền và quản lí triệu chứng bằng thuốc lợi tiểu. |
| Bệnh cơ tim phì đại | Yếu tố di truyền đóng vai trò chủ đạo. liên quan đến đột tử do tim | Siêu âm tim có phân suất tống máu bình thường và cơ
tim dày bất đối xứng |
Tránh các thuốc inotrope, giãn mạch và quá nhiều lợi tiểu. |
Bệnh màng ngoài tim
Viêm màng ngoài tim
Là tình trạng viêm của màng ngoài tim. Có thể cấp tính (<6 tuần, hầu hết), bán cấp (6 tuần đến 6 tháng) và mạn tính (hơn 6 tháng). Nguyên nhân bao gồm nhiễm vi khuẩn hoặc vi rút (đặc biệt là enterovirus), chiếu xạ vùng trung thất, sau nhồi máu cơ tim (hội chứng Dressler), ung thư, bệnh thấp khớp (lupus ban đỏ hệ thống, viêm khớp dạng thấp), tăng ure máu, lao và có phẫu thuật tim trước đó. Có thể tự phát (nguyên nhân phổ biến của những ca cấp tính).
Triệu chứng / thăm khám
- Đau ngực giảm khi ngồi dậy hoặc cùi người ra trước. Đau lan ra sau hoặc tới vùng bả vai trái.
- Nếu có tràn dịch lượng nhiều, bệnh nhân xuất hiện khó thở.
- Khám nghe tiếng cọ màng ngoài tim Chẩn đoán phân biệt
- Thiếu máu cơ tim, bóc tách động mạch chủ, viêm phổi, thuyên tắc phổi, bệnh tràn khí màng phổi
Chẩn đoán
- Phân biệt sự khác nhau giữa viêm màng ngoài tim và nhồi máu cơ tim cấp (xem bảng 3 – 5).
- Siêu âm tim để kiểm tra tràn dịch màng ngoài tim.
- Tìm kiếm bệnh lí nền – thí dụ: tiền sử nhiễm virus gần đây, phơi nhiễm tia xạ, và bệnh lí ác tính. Xét nghiệm ANA, PPD, cấy máu nếu có sốt và chức năng thận
| Phân biệt viêm màng ngoài tim với nhồi máu cơ tim cấp | ||
| Viêm màng ngoài tim | Nhồi máu cơ tim | |
| Lâm sàng | Đau cải thiện khi ngồi dậy hoặc khi cúi người ra
trước, thi thoảng do màng phổi |
Đau không thay đổi hoặc nặng lên do thay đổi tư thế. |
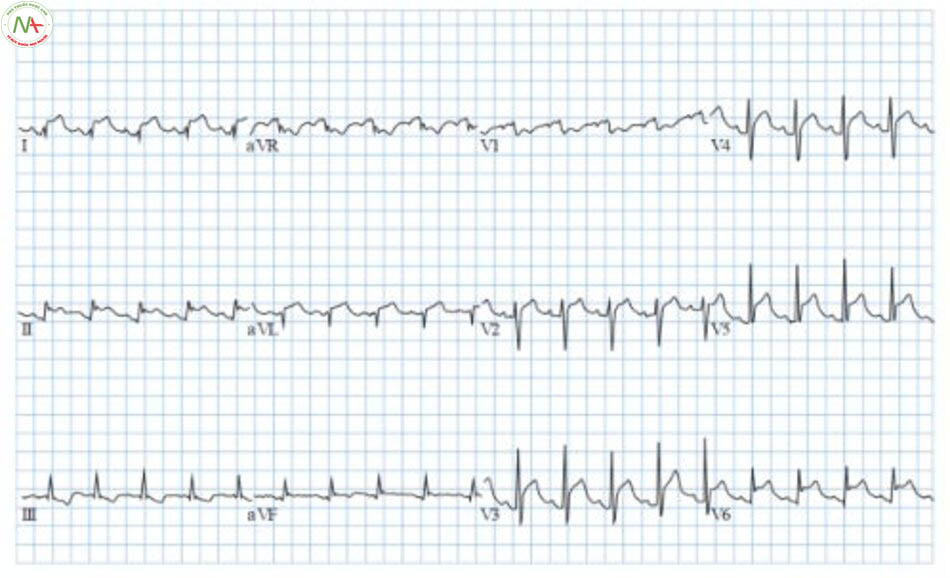
| Điện tâm đồ | ST chênh lên lan toả ở các chuyển đạo, (hình 3 – 2)
đoạn PR chênh xuống, ST-T trở về bình thường nhanh hơn nhồi máu cơ tim |
Đoạn ST chênh lên ứng với phân bố của động mạch vành |
Điều trị
- Nếu có thể, điều trị bệnh lí nền (thí dụ: lupus ban đỏ hệ thống, bệnh thận mạn giai đoạn cuối)
- Với viêm màng ngoài tim tự phát hoặc do vi rút, uống NSAIDs, colchicine, hoặc aspirin. Tránh NSAID hoặc steroid trong giai đoạn sớm của viêm màng ngoài tim sau nhồi máu cơ tim, chúng có thể cản trở quá trình hình thành sẹo.
Biến chứng
Bệnh nhân có thể tiến triển tràn dịch màng ngoài tim hoặc chèn ép tim (xem bên dưới)
Tràn dịch màng ngoài tim và chèn ép tim
Sự tích tụ dịch (thường là mạn tính) hoặc máu (thường cấp tính hoặc sau chấn thương/phẫu thuật) trong màng ngoài tim.
Triệu chứng / thăm khám
Triệu chứng lâm sàng phụ thuộc vào tỷ lệ tích tụ dịch. Nếu cấp tính, bệnh nhân có thể có tình trang sốc. Nếu mạn tính, bệnh nhân hiện hiện triệu chứng khó thở và suy tim (nếu dịch tích tụ dần dần, có thể đến vài lít dịch).
Những bệnh nhân có tràn dịch màng ngoài tim và chèn ép tim, khám lâm sàng có dấu hiệu tim mờ xa xăm, tăng áp lực tĩnh mạch cảnh, dấu mạch nghịch (huyết áp tâm thu giảm > 10mmHg khi hít vào).
Chẩn đoán phân biệt
Tràn khí màng phổi, nhồi máu cơ tim cấp, suy tim
Chẩn đoán
Siêu âm tim cần thiết để xác định chẩn đoán. X quang ngực có thể có bóng tim to (xem hình 3-3) và điện tâm đồ hình ảnh điện thế thấp và thay đổi điện thế (sự biến thiên theo nhịp của biên độ sóng R)
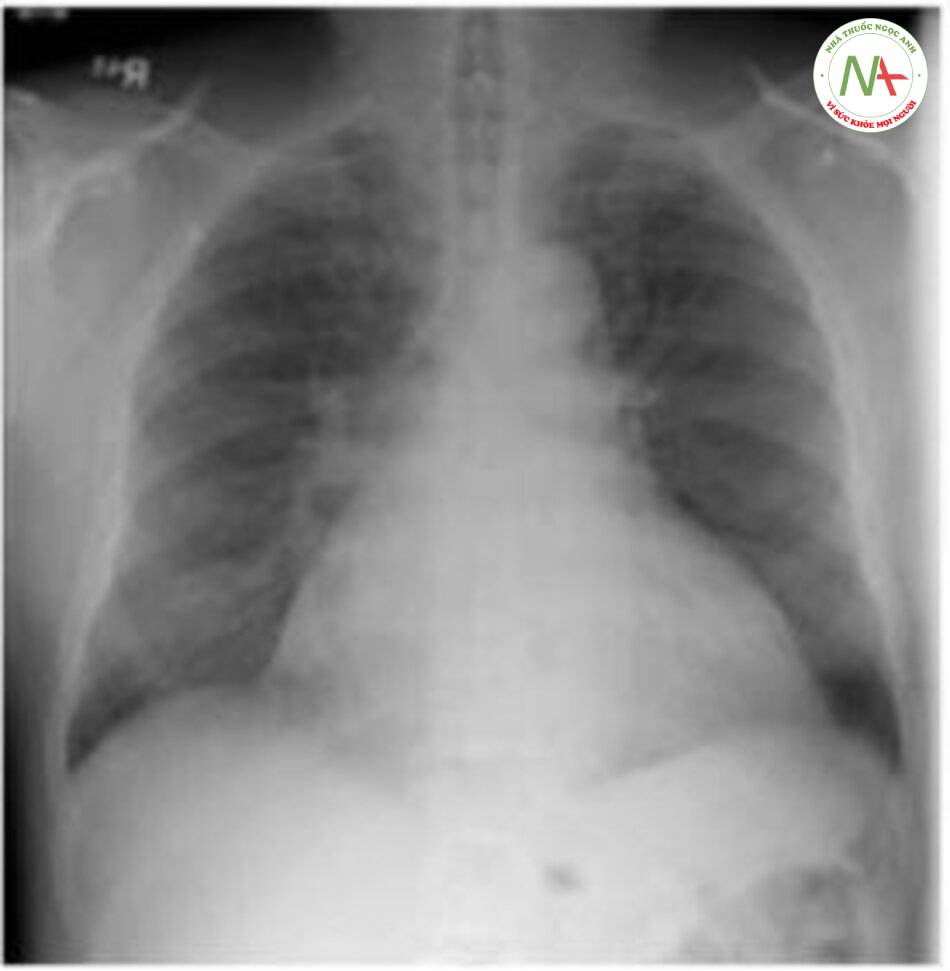
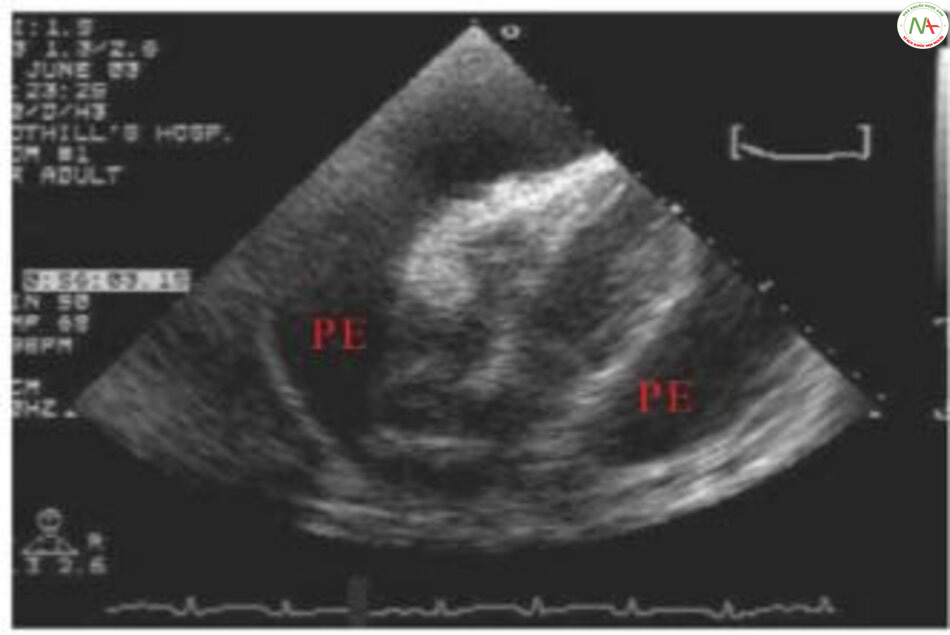
Image A reproduced with permission from USMLE-Rx.com. Image B reproduced with permission from Hall JB et al. Principles of Critical Care, 3rd ed. New York: McGraw-Hill, 2005, Fig. 28-7A.
Điều trị
Xem xét chọc dò màng ngoài tim cấp cứu ở bệnh nhân có sốc sau chấn thương ngực khi siêu âm tim có bằng chứng chèn ép tim.
Xem xét mở màng ngoài tim cho những trường hợp tràn dịch màng tim tái phát hoặc ác tính. Trong khi làm siêu âm tim, thiết lập một đường truyền tĩnh mạch để duy trì tiền tải và huyết áp.
| Chìa khóa | Luôn luôn khám dấu mạch nghịch khi nghi ngờ chèn ép tim. Siêu âm tim là cận lâm sàng để chẩn đoán |
Đánh giá tim nâng cao
Chỉ định của test gắng sức gồm chẩn đoán bệnh mạch vành/ đánh giá triệu chứng, đánh giá trước phẫu thuật, phân loại nguy cơ ở bệnh nhân không rõ bệnh lí và đưa ra quyết định về tái thông mạch máu.
Chống chỉ định gồm hẹp động mạch chủ nặng, hội chứng vành cấp, thuyên tắc phổi cấp, rối loạn nhịp tim không rõ, đợt cấp suy tim mạn.
Bài kiểm tra bao gồm phương thức gây stress và phương thức đánh giá (xem bảng 3 – 6 và 3 – 7)
Những lựa chọn sẵn có để gây stress bằng thuốc gồm có dobutamin làm tăng co cơ tim, trong khi đó adenosine và dipyridamole gây giãn mạch vành (làm tăng tưới máu đến mạch máu khoẻ mạnh nhưng không làm làm giãn những mạch máu đã giãn tối đa, sự khác biệt này được tìm thấy trên xạ hình)
<td”>Phương thức<td”>Thảm lăn<td”>Dobutamin<td”>Adenosin hoặc dipyridamole (với xạ hình)
| Phương thức stress của bài kiểm tra tim | ||
| Ưu điểm | Nhược điểm | |
| Tốt cho bệnh nhân có thể
gắng sức nhẹ |
Độ nhạy thấp trên giới nữ. | |
| Tốt cho bệnh nhân không
thể gắng sức |
Bệnh nhân cảm thấy mệt vì
kích thích beta giao cảm |
|
| Tốt cho bệnh nhân không thể gắng sức | Có thể gây co thắt phế quản; chú ý ở bệnh nhân hen/ COPD | |
| Phương tiện đánh giá | ||
| Ưu điểm | Nhược điểm | |
| Điện tâm đồ | Không thể định vị tổn thương, không thể sử dụng nếu có ST bất thường hoặc block nhánh trái, không thể sử dụng nếu bệnh nhân
có sử dụng digoxin |
|
| Siêu âm tim | hình | Chất lượng phụ thuốc người Bs siêu âm đây là giới hạn của hình ảnh học này. |
| Xạ hình | Định vị được vùng thiếu máu và vùng nhồi máu | Đắt tiền. giới hạn khi đánh giá chuyên sâu khi nhiều mạch máu bị thiếu máu ở mức độ giống nhau ở những vùng khác nhau. |
Tăng Huyết Áp
Đóng góp chính dẫn đến bệnh tim mạch; rất phổ biến, tăng theo tuổi và người mỹ gốc phi.
Triệu chứng
Không có triệu chứng trừ khi nặng. Nếu tăng nặng mà không có bất kì triệu chứng nào, người ta gọi là tăng huyết áp khẩn trương. Nếu tăng nặng kèm tổn thương cơ quan đích, người ta gọi là tăng huyết áp cấp cứu.
Thăm khám
- Huyết áp > 140/90 mmHg
- Mỏm tim lệch sang trái hoặc tiếng T4 gợi ý phì đại thất trái.
Nghe âm thổi, nó gợi ý bệnh mạch máu ngoại biên. - Trường hợp tăng huyết áp nặng, tìm phù gai thị hoặc xuất huyết võng mạc
- Tìm dấu hiệu của tăng huyết áp thứ phát
Chẩn đoán phân biệt
- Hầu hất các trường hợp là tăng huyết áp nguyên phát, nhưng trong vài trường hợp lâm sàng hoặc tăng huyết áp kháng trị, cần xem xét tăng huyết áp thứ phát (xem bảng 3 – 8).
Chẩn đoán
Đo huyết áp >140/90 ở ba thời điểm. Huyết áp tâm thu 120-139 mmHg hoặc tâm trương 80 – 89 mmHg được gọi là tiền tăng huyết áp, nó dự đoán tiến triển tăng huyết áp trong tương lai.
| Bảng 3 – 8. Nguyên nhân của tăng huyết áp thứ phát | |
| Thí dụ | |
| Hội chứng cushing, hội chứng Cohn, cường giáp, u tuỷ
thượng thận |
|
| Bệnh thận mạn, hẹp động mạch thận | |
| Thuốc | Thuốc tránh thai, thuốc giảm đau non-steroid. |
| Khác | Loạn sản sợi cơ của động mạch thận và hẹp đường ra động mạch chủ (ở người trẻ), ngưng thở khi ngủ, sử dụng chất có cồn |
Điều trị
Dựa trên những bằng chứng hiện tại, mục tiêu huyết áp của hầu hết bệnh nhân là <140/90 mmHg. Mục tiêu ở bệnh nhân tiểu đường và bệnh thận mạn là <130/80 mmHg.
- Hướng dẫn mới đây đề nghị bệnh nhân > 60 tuổi không có tiểu đường hoặc bệnh thận mạn, mục tiêu huyết áp <150/90 mmHg.
Can thiệp gồm cái bước sau (nhìn hình 3 – 4) - Bước 1: thay đổi lối sống: giảm cân, luyện tập thể lực, giảm lượng muối, ngừng hút thuốc lá
- Bước 2: can thiệp thuốc: Thuốc đầu tay là lợi tiểu thiazide, chẹn kênh canxi, ức chế men chuyển hoặc chẹn thụ thể angiotensin trừ khi không có chỉ định đặc biệt nào cho nhóm thuốc đó (xem bảng 3 – 9). Cân nhắc phối hợp 2 thuốc nếu huyết áp > 160mmHg.
Kiểm soát yếu tố nguy cơ tim mạch như tiểu đường, thuốc lá, rối loạn mỡ máu.
Biến chứng
Tăng huyết áp kéo dài dẫn đến suy thận, suy tim (tâm thu và tâm trương), bệnh mạch vành, bệnh động mạch ngoại biên, và đột quỵ.
| Bảng 3 – 9 Thuốc hạ áp | ||
| Nhóm thuốc | Sử dụng | Tác dụng phụ chính |
| Lợi tiểu
thiazide |
Thuốc đầu tay | Giảm thải canxi và
acid uric; hạ natri máu |
| Ức chế beta | Không khuyến cáo là lựa chọn đầu tay; hữu ích trong trường hợp phân suất tống máu giảm, đau thắt ngực, và
bệnh động mạch vành |
Nhịp tim chậm, giảm cương dương, co thắt phế quản ở bệnh nhân
hen |
| Thuốc ức chế men chuyển | Lựa chọn đầu tay; ưa thích hơn lợi tiểu thiazide và chẹn kênh canxi ở bệnh nhân có bệnh thận mạn có hoặc
không có đái tháo đường; cũng hữu |
Ho khan, phù mạch, tăng kali máu, tổng thương thận cấp |
| ích ở bệnh nhân có phân suất tống máu giảm và bệnh tiểu đường có
microalbumin niệu |
||
| Thuốc chẹn thụ
thể |
Như ức chế men chuyển (không gây
ho khan như ức chế men chuyển |
Tăng kali máu |
| Ức chế canxi | Lựa chọn đầu tay | Phù 2 chi dưới |
Chìa khóa
Hướng dẫn về mục tiêu huyết áp hiện tại đã thay đổi cả bệnh nhân tiểu đường và không tiểu đường
Điều trị tăng huyết áp ở người mỹ gốc phi bên khởi đầu bằng lợi tiểu thiazide thậm chí ở bệnh nhân có tiểu đường
Biến chứng
Vỡ động mạch chủ, hở van động mạch chủ cấp, tràn dịch màng tim gây chèn ép tim, nhồi máu cơ tim, tổn thương hệ thần kinh, thiếu máu chi hoặc thiếu máu hệ mạch mạc treo, thiếu máu thận.
Chìa khóa
Luôn luôn nghĩ về bóc tách động mạch chủ ở bệnh nhân có đau ngực
Bệnh Động Mạch Ngoại Biên
Bệnh xơ vữa mạch máu nhiều hơn bệnh mạch vành. Yếu tố nguy cơ giống như bệnh mạch vành gồm: hút thuốc lá, tiểu đường, tăng cholesterol, tăng huyết áp, và tăng theo tuổi.
Triệu chứng
- Những phàn nàn và biểu hiện phụ thuộc vào cơ quan bị ảnh hưởng
- Thiếu máu mạc treo: đau bụng sau bữa ăn, sợ thức ăn, tiêu chảy ra máu.
- Thiếu máu chi dưới: đau cách hồi, loét hoặc không lành vết thương, đau khi nghỉ.
- Thận: thường không triệu chứng, nhưng có thể có tình trạng khó kiểm soát huyết áp.
- Hệ thần kinh trung ương: đột quỵ hoặc cơn thiếu máu não thoáng qua (xem chương 13).
Thăm khám
- Bệnh mạc treo ruột: không có dấu hiện đặc trưng. Bệnh nhân có thể gầy đi do sụt cân vì giảm ăn.
- Bụng: sờ được một khối đập (túi phình động mạch chủ bụng) ở đường giữa.
- Bệnh chi dưới: khám có vết loét khó lành, mạnh nảy yếu, chỉ số cổ chân – cánh tay giảm, teo da và rụng tóc.
- Hẹp động mạch thận: nghe tiếng thổi ở thì tâm thu và tâm trương.
Chẩn đoán phân biệt
Đau bụng: các triệu chứng có thể giống đau do loét dạ dày hoặc cơn đau quặn mật. Nếu bệnh lí ở đại tràng là chủ yếu, từng đợt đau kèm tiêu phân máu có thể giống với viêm đại tràng.
Chi dưới: hẹp ống sống có thể có triệu chứng tương tự đau cách hồi. Đau cách hồi do mạch máu giảm đau khi nghỉ (trừ trường hợp hẹp nặng sẽ đau cả khi nghỉ), còn hẹp ống sống thì giảm đau khi ngồi cúi người ra trước.
Chẩn đoán
Bệnh mạc treo ruột: là chẩn đoán loại trừ. Chụp mạch máu sẽ biết được tổn thương.
Bệnh động mạch chi dưới: chẩn đoán dựa vào chỉ số cổ chân – cánh tay (so sánh huyết áp chi dưới với chi trên) và siêu âm doppler. Chụp mạch máu hoặc cộng hưởng từ mạch máu được thực hiện khi chuẩn bị tái thông mạch nhưng thường không sử dụng để chẩn đoán.
Hẹp động mạch thận: chụp mạch máu bằng cắt lớp vi tính, bằng cộng hưởng từ, chụp mạch thông thường, hoặc siêu âm doppler (kỹ thuật khó).
Điều trị
Kiểm soát yếu tố nguy cơ, đặc biệt là hút thuốc lá.
Bệnh hệ mạc treo: điều trị bằng phẫu thuật tái thông mạch máu hoặc tạo hình mạch máu.
Bệnh động mạch chi dưới: điều trị bằng tập luyện (cải thiện dung tích chức năng), phẫu thuật tái thông mạch máu, và thỉnh thoảng tạo hình mạch máu. Cilostazol hữu ích trong việc cải thiện khả năng đi lại #50%, trong khi đó Pentocifylline có lợi ít hơn.
Liệu pháp kháng kết tập tiểu cầu (aspirin, lopidogel) chỉ định để dự phòng biến cố tim mạch.
Hẹp động mạch thận: phẫu thuật hoặc tạo hình có thể mang lại lợi ích.
Tăng Cholesterol Máu
Một trong các yếu tố dẫn đến xơ vữa động mạch. Tăng LDL, giảm HDL là đóng góp chính yếu. Tăng cholesterol có thể tự phát, do gen, hoặc thứ phát do bệnh lí khác thí dụ như tiểu đường, hội chứng thận hư, suy giáp.
Triệu chứng
Thường không có triệu chứng trừ khi bệnh nhân tiến triển thiếu máu (thí dụ: đau thắt ngực, đột quỵ, đau cách hồi) hoặc trừ khi tăng triglycerid nặng dẫn đến viêm tụy. Trong một số trường hợp, bệnh nhân có dấu hiệu của tích tụ mỡ (xanthomas) ở những vùng nhất định.
Thăm khám
Tìm các bằng chứng của xơ vữa mạch máu – thí dụ: ở động mạch cảnh, động mạch dưới đòn, động mạch ở bụng và các âm thổi khác; mạch đập nhẹ hơn hoặc không đối xứng; hoặc loét do thiếu máu hoặc thay đổi ở da và tóc.
Chẩn đoán
Chẩn đoán dựa trên bilan lipid máu. Một bilan lipid máu đầy đủ bao gồm total cholesterol, HDL, LDL và triglycerid.
Bilan lipid máu lúc đói được lấy và xét nghiệm rất dễ dàng. Giá trị LDL lúc đói và sau ăn thay đổi rất nhẹ. Tuy nhiên, chỉ số triglycerid tăng sau bữa ăn. Nếu không tin tưởng giá trị triglyceride máu, nên thực hiện lại xét nghiệm lipid máu lúc đói.
LDL thường không được định lượng trực tiếp nhưng nó có thể được tính thông qua total cholesterol, HDL và triglyceride (thông qua công thức Friedewald). Triglycerid cao (>400 mg/dL) có thể làm tính LDL không đáng tin cậy. Tuy nhiên, ta có thể định lượng trực tiếp LDL.
Tìm các tình trạng đóng góp vào. Gồm có kiểm tra glucose máu và TSH, tính BMI và xem xét xem có hội chứng thận hư không.
ở nhóm bệnh nhân tiền sử gia đình có bệnh tim mạch sớm, xem xét xét nghiệm thêm các chất như: hemocysteine, Lp(a) và CRP. Chúng có thể điều trị bằng acid folic, niacin, statin và các chất tương tự.
Điều trị
Điều trị nhằm mục địch ngăn ngừa viêm tụy khi triglycerid rất cao (>1000 ml/dl) và dự phòng bệnh xơ vữa động mạch (xem bảng 3 – 10).
- LDL:
- Điều trị dự trên mục tiêu LDL (thí dụ ở bệnh nhân có tiểu đường hoặc bệnh mạch vành, mục tiêu <70 mg/dL; nhóm nguy cơ thấp hơn có mục tiêu LDL cao hơn). Tuy nhiên, những nghiên cứu hiện tại đề nghị giảm theo phần trăm hơn là về giá trị tuyệt đối (thí dụ: giảm 50% LDL khi điều trị cường độ cao, 30-50% ở cường độ trung bình) dựa trên nguy cơ của bệnh nhân.
- Điều trị chính bao gồm chế độ ăn, luyện tập và statin. Kiểm soát LDL là mục tiêu điều trị chính ở bệnh nhân bệnh mạch vành và đái tháo đường.
- HDL: có thể tăng một cách khiêm tốn khi sử dụng fibrat hoặc nicotinic acid. Mặc dù giảm HDL có liên quan đến tăng biến cố bệnh tim mạch, việc sử dụng thuốc để tăng HDL đã không được như kỳ vọng.
- Tryglycerid: nếu >500 ml/dL, khuyến cáo thay đổi chế độ ăn (giảm chất béo, giảm chất có cồn) và luyện tập thể thao, và bắt đầu dùng thuốc (fibrate hoặc niconitic acid). Nếu tăng ở mức thấp, điều trị bắt đầu với chế độ ăn kiêng và luyện tập, thuốc có thể thêm nếu cần thiết. Điều trị tiểu đường và những hội chứng chuyển hóa khác nếu có.
| Bảng 3 – 10. Cơ chế và đặc điểm của thuốc hạ cholesterol | |||
| Thuốc | Tác dụng chính | Tác dụng phụ | Ghi chú |
| Nhóm ức chế men HMG-CoA
reductase (statin) |
Giảm LDL | Viêm gan, tiêu cơ vân | Chỉ có thuốc này có lợi ích trên tỷ lệ tử vong |
| Ức chế hấp thu cholesterol (ezetimibe) | Giảm LDL | Dung nạp tốt, nhưng có thể gây tiêu chảy và đau khớp | Giới thiệu vào năm 2003; không có lợi ích trên tỷ lệ tử vong |
| Fibrat (gemfibrozil) | Giảm triglycerid, tăng nhẹ HDL | Nguy cơ tiềm tàng
tiêu cơ vân như statin |
|
| Nhóm Resin | Giảm LDL | Đầy hơi, chuột rút | Nhiều bệnh nhân không dung nạp vì tác dụng phụ
đường tiêu hóa |
| Nicotinic acid | Giảm LDL, tăng HDL | Viêm gan, đỏ bừng mặt | Nếu gây bỏ bừng mặt có thể giảm liều khi có uống aspirin trước đó |
Câu hỏi lâm sàng
Câu 1
Bệnh nhân nữ 60 tuổi tiền sử khỏe mạnh được theo dõi tình trạng mệt mỏi tăng dần, khó thở gắng sức, phù chi dưới. Bệnh nhân cũng dễ xuất hiện bầm tím và thấy có dấu hiệu tăng protein niệu đáng kể. Cô ta không dùng thuốíc nhưng hút thuốíc lá 10 năm và uốíng 2-3 ly rượu mỗi ngày. Nhiệt độ 37.1, huyết áp 130/70, mạch 80 và nhịp thở 14. Thăm khám thấy tĩnh mạch cổ nổi. Phổi trong khi nghe. Siêu âm tim thấy TDMNT ít và dày thành tâm thất đồng tâm kèm suy chức năng tâm trương. Buồng tâm thất có kích thước bình thường. uyên nhân gây ra triệu chứng ở bệnh nhân này?
- Bệnh tim do rượu.
- Bệnh thoái hóa tinh bột (Amyloidosis).
- Viêm màng ngoài tim co thắt.
- Bệnh ứ sắt
- Bệnh u hạt (Sarcoidosis).
Diễn giải: Bệnh nhân có mệt mỏi, khó thở khi gắng sức, phù chi dưới mà không có phù phổi phù hợp với bệnh cảnh suy tim phải, là biểu hiện nổi bật của bệnh cơ tim giới hạn (bằng chứng dày thành tâm thất và suy chức năng tâm trương trên siêu âm tim). Bệnh thâm nhiễm hệ thống là nguyên nhân chính gây bệnh cơ tim giới hạn, biểu hiện của bệnh nhân này bao gồm dễ xuất huyết và protein niệu lượng lớn gợi ý bệnh thoái hóa tinh bột.>
Amyloidosis bao gồm sự lắng đọng của các sợi protein tại nhiều cơ quan và mô trên khắp cơ thể. Ngoài tổn thương tại tim, thận, da, gan (thường thấy gan to) và hệ thần kinh (biểu hiện bệnh thần kinh tự động hoặc ngoại biên) thường bị ảnh hưởng. Amyloid nguyên phát (chuỗi ngắn amyloid là kết quả từ việc sản xuất quá mức sợi protein bởi một dòng tương bào, nhưng protein amyloid cũng có thể tích tụ do tuổi tác (amyloid transthyretin (ATTR) hoặc thứ phát do bệnh mãn tính(VKDT).
Tổn thương tim mạch của amyloid thường dẫn đến bệnh cơ tim giới hạn sớm và tiến triển thành bệnh cơ tim giãn. Các bất thường dẫn truyền (block nhĩ thất) có thể xảy ra. Chẩn đoán được xác định bởi sinh thiết tế bào cơ tim hoặc sinh thiết các tế bào khác (mô mỡ ở bụng) trong các tình trạng lâm sàng tương ứng.
| Amyloidosis | |
| Nguyên nhân | Lắng đọng các sợi protein không tan ngoại bào:
|
| Biểu hiện |
|
| Chẩn đoán | Sinh thiết mô (mảng mỡ bụng) |
Ý A: Bệnh tim do rượu thường biểu hiện bằng bệnh cơ tim giãn với giảm chức năng tâm thu thất trái. Bệnh cơ tim giới hạn không có nguyên nhân do lạm dụng rượu.
Ý C: Giống như bệnh cơ tim giới hạn, viêm màng ngoài tim co thắt biểu hiện các triệu chứng của suy tim phải nổi bật. Tuy nhiên, thường có bệnh sử viêm màng ngoài tim; Tình trạng dễ xuất huyết, protein niệu, thành tâm thất dày thì không xuất hiện
Ý D và E: Bệnh ứ sắt (hemochromatosis) và sarcoidosis là các bệnh thâm nhiễm khác ban đầu có thể gây bệnh cơ tim giới hạn hạn và sau đó gây bệnh cơ tim giãn. Bệnh ứ sắt bao gồm tích tụ sắt tại các mô và ngoài cơ tim, nó có thể gây xơ gan, ĐTĐ, bệnh khớp, suy sinh dục. Sarcoidosis bao gồm thâm nhiễm hạch tại các mô và thường bao gồm phổi, hạch lympho; thường ít gây tổn thương tại tim. Dễ xuất huyết và protein niệu thường không thấy ở cả 2 bệnh này.
Tổng kết: Amyloidosis là bệnh do tích tụ sợi protein tại các cơ quan khác nhau và mô trên khắp cơ thể. Tổn thương tim là chủ yếu thường biểu hiện bệnh cơ tim giới hạn và có thể dẫn tới bệnh cơ tim giãn. Các cơ quan khác có thể bị ảnh hưởng bao gồm gan, thậm, da, thần kinh. Chẩn đoán thường được xác định bằng sinh thiết mô.
Câu 2
Bệnh nhân nam 60 tuổi đến phòng khám để theo dõi đau ngực gián đoạn 6 tháng nay. Anh ta mô tả đau ngực kiểu bóp chặt dưới xương ức và thường xảy ra khi đi bộ nhanh hoặc leo cầu thang. Triệu chứng kéo dài khoảng 10 phút và cải thiện dần khi nghỉ ngơi. Những đợt triệu chứng này không xảy ra khi nghỉ ngơi. Bệnh nhân có tiền sử bệnh mạch vành đã phẫu thuật bắc cầu 7 năm trước. Các tiền sử khác bao gồm THA, tăng mỡ máu. Huyết áp 140/78 và mạch 78 lần/phút đều. Nghe tim không có tiếng thổi, nghe phổi trong. Test gắng sức được tiến hành, sau 7 phút bệnh nhân xuất hiện đau ngực và test được dừng lại. Chỉ định nitroglycerin đặt dưới lưỡi và ngay lập tức giảm cơn đau. Cơ chế nào sau đây đóng vai trò chủ yếu trong việc cải thiện cơn đau ở bệnh nhân này?
- Giãn mạch vành
- Giảm co cơ tim thất trái
- Giảm stress thành thất trái
- Giãn các động mạch nhỏ.
- Giảm nhịp tim
Diễn giải: Bệnh nhân này có bệnh mạch vành với biểu hiện đặc trưng của đau thắt ngực ổn định mạn tính (đau ngực khi gắng sức, giảm khi nghỉ ngơi) với các triệu chứng hồi phục nhanh khi dùng nitroglycerin dưới lưỡi. Nitrat gây tác dụng thông qua trực tiếp gây giãn cơ trơn, dẫn đến giãn tĩnh mạch hệ thống và tăng dung lượng máu tĩnh mạch ngoại biên. Tác dụng chống thiếu máu chính của thuốc gây ra bởi giãn mạch hệ thống và giảm tiền gánh, do đó giúp giảm thể tích cuối tâm trương và thể tích cuối tâm thu thất trái. Dẫn đến giảm áp lực thành thất trái – mà áp lực thành thất trái là yếu tố phản ánh và tỷ lệ thuận (áp lực * khẩu kính/ độ dày) với hậu gánh – và giảm nhu cầu oxy cơ tim, kết quả làm giảm cơn đau.
Dù cho nitrate có tác dụng giãn mạch vành (thông qua giãn trực tiếp cơ trơn thành mạch vành), lợi ích của tác dụng này trong cơ chế giảm đau chưa được xác định rõ (Ý A). Các tiểu động mạch vành tại diện cơ tim có hẹp mạch vành giảm tưới máu ban đầu có đáp ứng giãn mạch sớm dựa trên cơ chế này, cho phép duy trì tưới máu đến các diện cơ tim có tổn thương này. Theo thời gian, giãn mạch vành do nitrate ngược lại gây giảm áp lực tưới máu mạch vành tại diện tim có tổn thương hẹp do gây đổi chiều dòng máu đến các tiểu động mạch cấp máu diện cơ tim bình thường.
Ý B và E: Chẹn beta và chẹn kênh canxi cho tác dụng chống đau ngực một phần thông qua cơ chế giảm nhịp tim (tác dụng chronotropic âm) hoặc giảm co bóp (tác dụng inotropic âm). Nitrate không tác động trực tiếp lên tần số tim, chúng có thể giảm co cơ do giảm tiền gánh, những tác dụng chống đau ngực là thông qua việc giảm áp lực thành cơ tim.
Ý D: Ở liều thấp, nitrate chỉ có tác dụng nhẹ làm giãn động mạch và tiểu động mạch và gây thay đổi tối thiểu hoặc không gây thay đổi kháng trở mạch hệ thống. Các liều cao hơn có thể dẫn đến giảm huyết áp hệ thống.
Tổng kết: Nitroglycerin dưới lưỡi được xem là thuốc đầu tay giúp cải thiện nhanh triệu chứng ở bệnh nhân có đau thắt ngực. Tác dụng chống thiếu máu của thuốc nitrate thông qua cơ chế giãn mạch hệ thống kèm giảm thể tích cuối tâm trương và áp lực thành thất trái, qua đó giúp giảm nhu cầu oxy của cơ tim.
Câu 3
Bệnh nhân nam 72 tuổi đến phòng khám do đau tức ngực 6 tháng nay. Anh ta mô tả cơn đau dạng đè nén giữa ngực xuất hiện sau đi bộ. Cơn đau kéo dài 2-3 phút và hết khi nghỉ ngơi. Bệnh nhân không khó thở, đánh trông ngực, ngất hay phù chi dưới. Tiền sử có THA, tăng mỡ máu. Anh ta từng hút thuốc khoảng 25 gói một năm. Test chức năng phổi thấy COPD nhẹ. Anh ta không uống rượu. Huyết áp 145/82, mạch 77 và đều. Siêu âm tim thấy giãn nhĩ trái, phì đại thất trái đồng tâm nhẹ, EF 62%. Van động mạch chủ vôi hóa làm hạn chế mở van. Diện tích van chủ khoảng 1.6 cm2. Không ghi nhận bất thường van tim nào khác. Tình trạng nào sau đây nhiều khả năng nhất gây ra triệu chứng của bệnh nhân?
- Bệnh mạch vành
- Phì đại thất trái.
- COPD.
- Hẹp vòng van động mạch chủ.
- Đau thắt ngực kiểu co thắt.
Diễn giải: Bệnh nhân có đau ngực với triệu chứng đau thắt ngực ổn định điển hình, siêu âm tim thấy hẹp chủ (vòng van <3 cm2). Hẹp chủ là nguyên nhân thường thấy của đau thắt ngực cũng như ngất và suy tim, tuy nhiên những triệu chứng không thường xảy ra cho đến khi hẹp van nặng (diện tích vòng van <1 cm2). Vì vậy, đau ngực ở bệnh nhân này với nhiều yếu tố nguy cơ bệnh mạch vành như tuổi cao, THA, tăng mỡ máu, tiền sử hút thuốc) thường gây bệnh mạch vành tắc nghẽn.
Do hẹp chủ nặng giới hạn thể tích tâm thu và thường dẫn đến giảm hiệu số huyết áp (<25), hiệu số huyết áp ở bệnh nhân này cao (63) cũng gợi ý rằng hẹp chủ không đủ nghiêm trọng gây nên những triệu chứng này (Ý D).
Ý B: Hẹp chủ nặng làm tăng áp lực tại thất trái và dẫn tới phì đại thất trái đồng tâm tuy nhiên với những triệu chứng trên, phì đại thất trái do hẹp chủ thường không xuất hiện cho tới khi diện tích
van <1 cm2. Tình trạng phì đại thất trái nhẹ ở bệnh nhân này nhiều khả năng do tăng huyết áp hệ thống
Ý C: Bệnh nhân COPD có thể trải qua đau ngực khi vỡ bọng khí phổi. Tuy nhiên, đa số cơn đau là cấp tính và không có yếu tố khởi phát như cơn đau thắt ngực. Ngoài ra, vỡ bọng khí không có khả năng xảy ra ở bệnh nhân này do COPD nhẹ.
Ý E: Đau thắt ngực do co thắt mạch vành thường gây đau ngực giống với cơn đau thắt ngực điển hình, tuy nhiên cơn đau thường diễn ra khi nghỉ ngơi và thường ở người trẻ không có các yếu tố nguy cơ cao của bệnh mạch vành. Bệnh nhân cao tuổi này với nhiều yếu tố nguy cơ bệnh mạch vành nhiều khả năng có cơn đau thắt ngực do bệnh mạch vành tắc nghẽn.
Tổng kết: Hẹp chủ là nguyên nhân thường gặp gây đau ngực điển hình, ngất, suy tim tuy nhiên những triệu chứng thường hiếm gặp cho đến khi hẹp van chủ nghiêm trọng với diện tích vòng van <1 cm2. Ở bệnh nhân có hẹp chủ vừa đến nhẹ, triệu chứng đau ngực thường do các nguyên nhân khác, thường do bệnh chít hẹp thắt mạch vành.
Ca 4
Bệnh nhân nam 32 tuổi tới gặp bác sĩ vì khó thở nhẹ và đánh trống ngực trong 5 tháng nay. Anh ta không thoải mái với nhịp tim của anh khi nằm nghiêng trái. Huyết áp 150/45, nhịp tim 73. Tình trạng nào sau đây nhiều khả năng nhất gây ra triệu chứng trên?
- Hở van động mạch chủ.
- Hẹp van động mạch chủ.
- Hở van hai lá.
- Hở van động mạch phổi.
- Hẹp van ba lá.
Diễn giải:
| Hở van động mạch chủ mạn tính | |
| Các nguyên nhân thường gặp | Van động mạch chủ ba lá bẩm sinh
Sau nhiễm khuẩn (bệnh tim do thấp, viêm nội tâm mạc) Giãn động mạch chủ (hội chứng Marfan, giang mai) |
| Bệnh sinh | Dòng chảy ngược từ động mạch chủ vào thất trái -> tăng thể tích cuối tâm trương thất trái
Thất trái ban đầu bù trừ với phì đại lệch tâm -> tăng thể tích tâm thu và cung lượng tim Cuối cùng rối loạn chức năng thất trái -> giảm thể tích tâm thu và cung lượng tim -> suy tim |
| Dấu hiệu lâm sàng | Tiếng thổi tâm trương giảm dần
Huyết áp trung bình tăng (do tăng huyết áp tâm thu và giảm huyết áp tâm trương) Mạch nẩy xẹp nhanh (mạch búa nước) Tĩnh mạch cảnh nổi & xẹp đột ngột, mạch đùi nẩy như súng bắn |
Biểu hiện bệnh nhân với khó thở gắng sức, cảm giác tim đập mạnh, huyết áp trung bình giãn rộng thường do hở chủ mạn tính. Trong hở chủ mạn, một lượng máu bơm ra khỏi thất trái quay ngược trở lại thất trái, gây tăng thể tích cuối tâm trương thất trái, phì đại cơ tim và phì đại buồng tim.
Tăng kích thước thất trái khiến mỏm tim sát với thành ngực hơn gây cảm giác tim đập mạnh và cảm giác khó chịu khi tim đập, đặc biệt là ở tư thế nằm nghiên trái. Nguyên nhân chính gây hở chủ ở các nước đang phát triển là bệnh thấp tim, ở các nước phát triển thương do giãn gốc động mạch chủ hoặc van chủ ba lá bẩm sinh.
Hiệu số huyết áp lớn ở bệnh nhân hở chủ gây triệu chứng mạch búa nước hay mạch Corrigan, nổi mạch ngoại biên đột ngột nhanh chóng sau khi mạch xẹp. Hở chủ gây ra tiếng thổi đầu tâm trương có cường độ cao hoặc giảm dần về cường độ.
Ý B: Bệnh nhân với hẹp chủ có triệu chứng mạch đặc trưng với mạch chậm yếu, trễ đỉnh, cường độ nhỏ.
Ý C: Hở hai lá xảy ra thường do thấp tim. Bệnh nhân có thể có cảm giác tim đập mạnh hoặc đánh trcíng ngực do tiến triển của rung nhĩ nhanh. Tuy nhiên, giảm thể tích mạch ngoại biên và huyết áp trung bình tăng thì không thấy.
Ý D: Hở động mạch phổi xảy ra đa số do tăng áp phổi hoặc sau phẫu thuật tứ chứng Fallot ở người trưởng thành. Bệnh không gây ra tình trạng tim đập mạnh hoặc huyết áp hiệu số tăng.
Ý E: Hẹp ba lá thường biểu hiện suy tim phải (tĩnh mạch cổ nổi, gan to, cổ chướng, phù ngoại biên) cùng phổi trong. Áp lực mạch ngoại biên không tăng.
Tổng kết: Hở chủ dẫn tới tăng thể tích cuối tâm trương thất trái do lượng máu chảy ngược lại từ động mạch chủ vào thất trái. Dấu hiệu của hở chủ bao gồm huyết áp trung bình tăng, mạch búa nước, thất trái phì đại. Nằm nghiêng trái khiến thất trái phì đại nằm sát với thành ngực hơn nên gây cảm giác tim đập mạnh và tăng nhận cảm về nhịp tim.
Ca 5
Bệnh nhân nam 55 tuổi đến phòng khám do co cứng cơ ở chân trái trong khi tập thể dục buổi sáng. Bệnh nhân không tức ngực, khó thở, đánh trông ngực hay ngất. Tiền sử không rõ, không dùng thuốc. Anh ta có tiền sử hút thuốc 20 bao một năm, bệnh nhân không uống rượu và chất kích thích. Anh ta tập thể dục 2 lần mỗi tuần và theo chế độ ăn kiêng. Bố anh ta có nhồi máu cơ tim năm 60 tuổi và chết trong lần thứ hai năm 65 tuổi. Huyết áp 145/95 và mạch 85 lần/phút. Tim, phổi, bụng thăm khám thấy bình thường. Mạch ngoại biên giảm ở chân trái. Tỷ lệ mach cánh tay- đầu gối 0.65 ở bên trái và 1.1 ở bên phải. ECG thấy bth. CLS : Cholesterol 220 mg/dL, HDL 50 mg/dL, LDL 135 mg/dL, Triglyceride 150 mg/dL, Glu 88 mg/dL. Bước điều trị tiếp theo ở bệnh nhân này là ?
- Dùng mỗi aspirin.
- Aspirin và atorvastatin.
- Aspirin và fenofibrate.
- Phẫu thuật mạch.
- Warfarin.
Diễn giải: Cơn đau cách hồi của bệnh nhân và tỷ lệ mạch cánh tay-gốì (<0.9) tương ứng với bệnh động mạch ngoại biên ở chi dưới bên trái. Một chương trình tập luyện có giám sát là can thiệp có tác dụng tốt nhất để cải thiện chức năng và giảm triệu chứng đau cách hồi của bệnh nhân. Các theo dõi khác để điều trị PAD bao gồm cai thuốc, kiểm soát ĐTĐ (HbA1c <7%) và kiểm soát huyết áp.
Pad là biểu hiện của bệnh xơ vữa động mạch (atherosclerotic cardiovascular disease-ASVCD). Statin giảm nguy cơ sự cố tim mạch ở bệnh nhân ASVCD và guideline hiện hành khuyên nên bắt đầu điều trị bằng cả aspirin liều thấp và statin để ngăn chặn thứ phát ở bệnh nhân có ASCVD. Ngoài PAD, biểu hiện khác của ASVCD bao gồm NMCT, đau thắt ngực ổn định hoặc không, các can thiệp mạch vành hoặc động mạch khác, đột quỵ hoặc TIAs.
| Chỉ định điều trị statin để phòng ASVCD | |
| Thứ phát | Có biểu hiện ASVCD: HC vành cấp, đau thắt ngực ổn định, can thiệp mạch, đột quỵ, TIA, PAD. |
| Nguyên phát | LDL > 190, > 40t kèm DTD, Điểm đánh giá ASVCD 10 năm >7.5-10 điểm. |
Ý A: Aspirin không làm giảm triệu chứng đau cách hồi, nhưng được chỉ định phối hợp vs statin để giảm nguy cơ biến chứng tim mạch ở bệnh nhân có lâm sàng của Pad.
Ý C: Fibrate (Fenofibrate) có hiệu quả cao trong giảm nồng độ triglycerid và có tác dụng tăng HDL và giảm LDL. Tuy nhiên, statin giúp cải thiện nguy cơ tim mạch cao hơn và là lựa chọn điều trị đầu tay cho cả ngăn ngừa ASVCD nguyên phát hay thứ phát.
Ý D: Phẫu thuật mạch được tiến hành ở bệnh nhân có biến chứng nguy hiểm ở chi (loét không chảy máu), giới hạn các hoạt động thường ngày, không đáp ứng và điều trị tập luyện hoặc thuốc.
Ý E: Heparin được dùng cho hẹp cấp bởi huyết khối liên quan tới PAD. Tuy nhiên, warfarin lâu dài không giúp cải thiện khả năng ra viện ở bệnh nhân PAD.
Tổng kết: Phối hợp liều thấp aspirin và điều trị statin được chỉ định cho ngăn ngừa thứ phát các biến cố tim mạch ở tất cả bệnh nhân có ASVCD. PAD là biểu hiện của ASVCD như NMCT, đau thắt ngực ổn định và không ổn định, phẫu thuật mạch vành hoặc động mạch khác, đột quỵ hoặc TIA.
Ca 6
Nam 82 tuổi được theo dõi do có tiếng thổi tại tim. Ông ta không đau ngực, khó thở, choáng, ngất hay phù chi dưới. Bệnh nhân đi bộ nhiều dặm mỗi ngày. Tiền sử: tăng huyết áp điều trị bằng amlodipine, không hút thuốc lá. Huyết áp 145/60 mmHg, mạch 72 l/ph. Phổi không ran. Siêu âm tim thấy vôi hóa van động mạch chủ không gây hẹp nhưng có hở động mạch chủ nặng. Tâm thất trái giãn, phân suất tống máu 63%. Không có bất thường nào khác về van tim được tìm thấy. Cơ chế bù trù nào dưới đây giải thích hợp lý nhất cho việc bệnh nhân không có biểu hiện trên lâm sàng?
- Giảm thể tích tâm thu (Stroke volume).
- Giảm co bóp tâm thất trái (TTT).
- Giảm áp lực TTT.
- Tăng khả năng co giãn của TTT.
- Tăng tổng kháng trở ngoại biên.
Đáp án đúng là D:
Hở động mạch chủ (Aortic regurgitation, AR) bao gồm sự trở ngược của dòng máu từ động mạch chủ trở lại tâm thất trong thời kì tâm trương. Trong trường hợp nặng, thể tích ngược dòng đó có thể lên tới 50% thể tích tâm thu, dẫn tới quá tải thể tích tâm thất trái. Ban đầu, TTT thích nghi thông qua cơ chế Frank-Starling bằng cách giãn buồng tim cho phép tăng thể tích tâm thu để đảm báo duy trì lượng máu bơm đi. Khi sự quá tải này trở nên mãn tính thì TTT trở nên phì đại lệch tâm, nó gây ra sự xơ hóa của cơ tim. Điều này cho phép tăng khả năng giãn nở của TTT (left ventricular compliance) kèm theo tăng thể tích buồng TTT, tăng co bóp TTT nhằm duy trì cung lượng tim.
Trong ngắn hạn, sự phì đại lệch tâm này là có lợi vì bước đầu cho phép giai đoạn ban đầu không có triệu chứng ở các bệmh nhân hở ĐMC nặng mãn tính. Tuy nhiên, theo thời gian dài thích nghi kém đi bởi vì gây tăng dày thành TTT, dẫn tới giảm chức năng co TTT và suy tim mất bù.
Đáp án A và C: Hở ĐMC nặng gây tăng dòng máu trở lại TTT trong thời kì tâm trương. Ban đầu nó theo định luật frank-starling, về sau có sự phì đại lệch tâm TTT, TTT đáp ứng với việc tăng tiền gánh bằng cách tăng thể tích tâm thu.
Đáp án B: Phì đại TTT lệch tâm bao gồm sự tăng co bóp TTT nhất thời nhằm duy trì thể tích tâm thu hay còn bù, không có triệu chứng ở các bệnh nhân hở ĐMC mãn tính. Sự phì đại này sẽ dẫn đến tình trạng mất bù và có triệu chứng ban đầu của suy tim (khó thở, phù chi).
Đáp án E: Bởi vì lượng máu tống ra được duy trì, lực cản ngoại biên thường không thay đổi trong suốt thời kì còn bù ở bệnh nhân hở ĐMC mạn tính. Triệu chứng ở bệnh nhân mất bù bao gồm giảm lượng máu tống ra, tăng kháng trở ngoại biên giúp duy trì tưới máu cho cơ quan.
Tổng kết: Ở bệnh nhân Hở ĐMC nặng mạn tính, TTT đáp ứng lại sự quá tải thể tích bằng cách phì đại lệch tâm để tăng cả độ giãn tâm thất và độ co bóp, cho phép tăng thể tích tâm thu để duy trì cung lượng tim. Nó cho phép giai đoạn đầu không có triệu chứng. Tuy nhiên, sau cùng khi thành cơ tim bị quá tải dẫn tới xuất hiện các triệu chứng hay suy tim mất bù.
Câu 7
Nữ 20 tuổi đến viện vì đau ngực thoáng qua trong 3 tuần nay. Cô tả mô tả cơn đau đột ngột ở bên trái xương ức tại mỏm và cứ 5-10s mỗi cơn. Không kèm theo sốt, ho, khó thở, đánh trống ngực và ngất. Bệnh nhân không sử dụng thuốc lá, rượu hay chất kích thích. Nghe tim thấy tiếng thổi tâm thu ở mỏm tim giảm đi khi ngồi xổm. Chẩn đoán có khả năng nhất là gì?
- Van ĐMC 2 mảnh.
- Viêm nội tâm mạc.
- Sa van 2 lá.
- Thấp tim.
- Thông liên thất.
Đáp án đúng là C: Tiếng thổi tâm thu ngắn tại mỏm tim và mất đi khi ngồi xổm thường gặp ở bệnh nhân sa van 2 lá (Mitral valve prolapse, MVP). Nghe tim ở bệnh nhân này thấy tiếng click và/hoặc tiếng thổi tâm thu ở giữa tới cuối kì tâm thu do hở hai lá. Ngồi xổm làm tăng lượng máu về từ tĩnh mạch (tiền gánh) cái mà làm tăng thể tích và kích thước của TTT. Điều đó dần đến hạn chế sự sa van 2 lá, ta thấy tiếng click và tiếng thổi tâm thu ngắn đi. Tuy nhiên, ở trường hợp nặng thì tiếng thổi có thể tăng về cường độ khi ngồi vì làm tăng hậu gánh. Siêu âm tim dùng để chẩn đoán trong trường hợp này.
Nhiều triệu chứng không điển hình như đau ngực không điển hình, khó thở, đánh trống ngực, choáng, bồn chồn, hoảng sợ… và các thay đổi không điển hình trên ECG xảy ra trong MVP. Các triệu chứng và dấu hiệu ở bệnh nhân MVP được gọi là hội chứng MVP tuy nhiên nó thường không có giá trị chẩn đoán và bệnh nhân nên được theo dõi về tính tự nhiên lành tính của triệu chứng.
Đáp án A: Triệu chứng điển hình của van ĐMC 2 mảnh là có tiếng click theo sau tiếng thổi tâm thu nghe rõ ở KLS 2 bên phải.
Đáp án B: Viêm nội tâm mạc có thể gây ra hở van hai lá nhưng bệnh nhân thường có triệu chứng mệt mỏi. Tiếng thổi thì tăng cường độ khi ngồi xổm.
Đáp án D: Thấp tim không phổ biến ở các nước phát triển. Nó có thể dẫn tới hở van hai lá nhưng hẹp van hai lá thì phổ biến hơn. Tiếng thổi thì nghe ở kì tâm trương.
Đáp án E: Thông liên thất thường gây ra tiếng thổi toàn tâm thu với cường độ tối đa ở KLS 3,4 bên trái. Tiếng thổi tăng khi ngồi xổm.
Tổng kết: Nghe tim ở bệnh nhân có sa van 2 lá (MVP) nghe thấy tiếng click ở tâm thu hoặc/và tiếng thổi tâm thu do hở van 2 lá. Ngồi xổm tăng tiền gánh và thể tích TTT, giảm cường độ tiếng thổi.
Ca 8
Nam 50 tuổi đến phòng khám để bàn luận về dự phòng bệnh tim mạch. Trước đấy bệnh nhân có một số bất thường trong xét nghiệm chức năng gan, điều mà anh ta bảo không cần phải lo lắng về nó, ngoài ja anh ta không có tiền sử bệnh có đáng kể nào. 5 năm trước, ông ta có phẫu thuật thay dây chằng chéo trước khớp gối, uống 1-2 cốc bia mỗi đêm và hút nửa bao thuốc mỗi ngày trong 20 năm. Bố của anh ta bị NMCT năm 62 tuổi. Anh ta ăn nhiều thức ăn nhanh vì giới hạn thời gian ăn trong giờ làm. Trước khi có tổn thương ở khớp gối, anh ta chơi đá bóng và không tham gia thường xuyên kể từ đó. Anh ta ngồi nhiều khi làm việc.
Thân nhiệt 36.7 độ C, HA: 138/86 mmHg, BMI 29.8 kg/m2. Thăm khám thấy da, niêm mạc ẩm, áp lực tĩnh mạch cổ bình thường, phổi thô, S1 và S2 bình thường. Bụng mềm, không chướng, gan lách không to. Tầm vận động cũng như phản xạ ở khớp gối bình thường.
Cận lâm sàng: Cholesterol toàn phần 225 mg/dL; HDL 48 mg/dL; LDL 139 mg/dL; Triglycerid 190 mg/dL.
Điện giải đồ: Natri 144 mEq/L; Kali 4.8 mEq/L; Clo 109 mEq/L; HCO3 26 mEq/L; Ure 14mg/dL; Creatinin 1 mg/dL; Canxi 9.5; Glu 104 mg/dL.
Chức năng gan: Protein toàn phần 7; Albumin 4.2 g/dL; Bilirubin toàn phần 1.7 mg/dL; ALP 105; GOT 35 U/L; GPT 35 U/L.
Công thức máu: BC 7.500/mmA3; HGB 14.4 g/dL; MCV 91 f/L; TC 215.000.
Thông tin nào quan trọng nhất để xác định việc bắt đầu điều trị hạ lipid ở bệnh nhân này?
- Tuổi khởi phát bệnh ĐMV ở người bố.
- Giới hạn vận động qua xét nghiệm gắng sức.
- Protein-C siêu nhạy.
- Đo nồng độ cùa Apolipoprrotein.
- Định lượng yếu tố nguy cơ bệnh tim mạch trong 10 năm.
- Xét nghiệm lại LDL sau khi thay đổi lối sống.
Đáp án đúng là E:
| Các chỉ định điều trị statin trong dự phòng ASCVD | |
| Dự phòng thứ phát | Tính ASCVD
-Hội chứng vành cấp -Đau thắt ngực ổn định -Can thiệp động mạch (CABG) -Đột quỵ, TIA, PAD |
| Dự phòng tiên phát | -LDL >=190 mg/dL
-Tuổi>40 và mắc đái tháo đường -ASCVD ước tính > 7.5-10%. |
Các khuyến cáo hiện tại về việc sử dụng Statin (atorvastin, rousvatatin) cho dự phòng thứ phát ở bệnh nhân có bệnh xơ vữa động mạch (ASCVD), bao gồm có tiền sử nhồi máu, đau thắt ngực, tái tạo động mạch, ngất thoáng qua do nhồi máu, bệnh mạch máu ngoại biên. Ngoài ra bệnh nhân có LDL > 190 mg/dL (gợi ý mắc bệnh tăng mỡ máu có tính chất gia đình) và tuổi trên 40 kèm ĐTĐ được ghi nhận là có nguy cơ cao ASCVD và điều trị bằng statin được chỉ định.
Ở bệnh nhân không có tiêu chuẩn nào, việc sử dụng statin cho dự phòng nguyên phát ít khi được chỉ định. Nó chủ yếu dựa vào báo cáo đánh giá về yếu tố nguy cơ tim mạch. Bảng hướng dẫn sử dụng bảng “pooled cohort equation” dùng để đánh giá. Nó bao gồm các yếu tố chủng tộc, tuổi, giới, Cholesterol toàn phần, HDL, ĐTĐ, hút thuốc lá và huyết áp để tính ASCVD-10 năm. Điều trị ban đầu bằng statin được chỉ định cho bệnh nhân có điểm đánh giá >7.5 % – 10 % (với Guideline cần cân nhắc nếu dưới <20% và làm xét nghiệm chụp canxi mạch vành). Một lối sống khỏe mạnh nên được khuyến khích ở tất cả bệnh nhân được chỉ định điều trị bằng statin.
Tổng kết: Báo cáo về yếu tố nguy cơ xơ vữa động mạch ASCVD được tính bằng bảng “pooled cohort equation “tập trung về các biểu hiện trên lâm sàng và xét nghiệm. Bắt đầu điều trị bằng statin được khuyến cáo cho những bệnh nhân có ASCVD-10 năm >7.5-10%.
Câu 9
Nam 64 tuổi không mắc tiểu đường than phiền về cơn cơ rút cơ ở đùi phải sau khi đi bộ 2 tòa nhà. Cơn đau hết sau khi ông ta dừng lại và nghỉ ngơi trong vài phút. Ông ta hút thuốc 35 năm nay, không có tiền sử bệnh tim hay đột quỵ trước đây. Qua thăm khám thấy mạch đùi bình thường nhưng ĐM khoeo và ĐM mu bàn chân không bắt được ở chân phải. Chỉ số huyết áp cổ chân – cánh tay (Ankle Brachial index) là 0.98 ở bên trái và 0.72 ở bên phải. Anh ta bắt đầu điều trị aspirin tác dụng thấp và hạ lipid máu. Điều trị ban đầu quan trọng nhất ở bệnh nhân này là?
- Can thiệp bắc cầu động mạch.
- CT mạch kèm theo đặt stent.
- Vận động trị liệu.
- Pentoxifylline.
- Wafarin.
Đáp án đúng là C: Biểu hiện lâm sàng ở bệnh nhân này phù hợp với bệnh động mạch ngoại biên (peripheral atery disease, PAD) tại chi dưới bên phải. PAD là bệnh có yếu tố nguy cơ giống như
bệnh động mạch vành, và can thiệp y tế cho bệnh nhân nên bao gồm giảm các yếu tố nguy cơ có liên quan như cai thuốc lá, hạ lipd máu, cải thiện và chữa trị tăng huyết áp, tiểu đường.
Bệnh nhân này bắt đầu hợp lý với aspirin tác dụng thấp và hạ lipid máu. Bước tiếp theo trong điều trị ở bệnh nhân này là vận động trị liệu. Vận động trị liệu tối thiểu trong vòng 12 tuần, với 30-45 phút mỗi bài tập tối thiểu 3 lần mỗi tuần được khuyến nghị cho mọi bệnh nhân với có cơn đau cách hồi. Mục tiêu là giảm thiểu cơn đau trong mỗi bài tập. Chương trình luyện tập có giám sát bao gồm nhiều thử nghiệm lâm sàng để giảm thiểu triệu chứng và tăng cao khỏang cách đi lại của bệnh nhân.
Đáp án A và B: Can thiệp hoặc phẫu thuật mạch máu thường được ưu tiên ở bệnh nhân có triệu chứng kéo dài dù đã bắt đầu bằng tập luyện trị liệu hoặc/và điều trị thuốc.
Đáp án D: Pentoxifylline không được thấy có ý nghĩa trong cải thiện triệu chứng và không được khuyên để sử dụng ở bệnh nhân có cơn đau cách hồi gián đoạn. Cilostazol nên được xem như ở bệnh nhân có triệu chứng kéo dài dù đã điều trị chống kết tập tiểu cầu và vận động trị liệu.
Đáp án E: Wafarin không có vai trò trong cải thiện triệu chứng đau cách hồi hoặc bệnh tim mạch ở bệnh nhân PAD và không được khuyên dùng.
Tông kết: Chương trình tập luyện có giám sát nên được khuyên nghị như là một biện pháp chữa trị ban đầu cho tất cả bệnh nhân có cơn đau cách hồi gián đoạn. Điều trị thuốc với Cliostazol (thuốc giảm đau dùng trong PAD), can thiệp mạch hay phẫu thuật nên được chỉ định cho những bệnh nhân có triệu chứng dai dẳng.
Câu 10
Nam 20 tuổi đến bệnh viện để thực hiện các xét nghiệm thường kỳ. Anh ta không có triệu chứng và tiền sử không có bệnh lý nào đáng chú ý. Anh ta thực hiện tốt bài tập gắng sức và hiện không điều trị thuốc gì hay sử dụng chất cấm.
HA: 125/65 mmHg, mạch 80 l/ph. Nghe tim thấy tiếng thổi tâm trương sớm ở bên trái xương ức, nghe rõ ở kì thở ra. Mạch cảnh bình thường cả 2 bên. ECG mạch xoang không kèm theo bất thường nào. Bước tiếp theo tốt nhất cần làm ở bệnh nhân này là gì?
- Xquang ngực.
- Chụp CT mạch vành.
- Siêu âm tim.
- ECG khi luyện tập.
- Không yêu cầu gì thêm.
Đáp án đúng là C: Tiếng thổi tâm trương liên tục thường gây ra bởi các nguyên nhân bệnh lý sẵn có. Sự xuất hiện này cần được đánh giá bằng siêu âm tim qua lồng ngực, biện pháp giúp phát hiện các bất thường về van tim và các cấu trúc bất thường kèm theo.
Hở ĐMC dẫn đến tiếng thổi tâm trương đến sớm đi ngay sau tiếng T2 (tiếng đóng van ĐMC). Tiếng thổi này có cường độ cao, âm vang và do bất thường về van, nghe rõ ở bờ trái xương ức ở khoang liên sườn 3,4 khi bệnh nhân đang ngồi, hướng ra trước và thở ra tối đa.
Đáp án A: Xquang ngực thẳng ở bệnh nhân bị hở chủ mãn tính có thể biểu hiện giãn động mạch chủ lên hoặc hình tim to. Những dấu hiệu này không đặc trưng và không được sử dụng để chẩn đoán.
Đáp án B và D: ECG gắng sức có giá trị ở bệnh nhân có khả năng bệnh mạch vành. CT mạch vành can thiệp không dùng thuốc để chẩn đoán vôi hóa và hẹp động mạch ở bệnh nhân có bệnh mạch vành. Những trường hợp đó không được chỉ định trong theo dõi ban đầu đối với tiếng thổi của hở van ĐMC.
Đáp án E: Tiếng thổi giữa kỳ tâm thu có thể đôi khi được phát hiện ở bệnh nhân trẻ, người trưởng thành không có triệu chứng. Tiếng thổi thường lành tính và thiếu các triệu chứng hoặc các dấu hiệu bất thường khác không được chỉ định theo dõi.
Tổng kết: Tiếng thổi tâm trương liên tục thường do các nguyên nhân bệnh lý sẵn có, và sự xuất hiện của nó thường cần thực hiện thêm siêu âm tim qua thành ngực. Tiếng thổi giữa kỳ tâm thu thường lành tính và không có triệu chứng thì gặp ở người trẻ, không cần đánh giá thêm.
Ca 11
Nam 68 tuổi nhập khoa cấp cứu sau ngất khi chạy bộ buổi sáng. Bệnh nhân thấy choáng váng khi đang đi bộ và ngồi xuống lề đường để tránh ngã. Ông ta không thấy lú lẫn sau ngất và không có đái ỉa không tự chủ. Lần đầu xảy ra từ 4 tuần trước, ông ta thấy choáng váng khi leo cầu thang nhưng không ngất đi. Ông ta thấy khó thở khi gắng sức từ vài tháng nay nhưng không kèm theo đau đầu, mờ mắt hay đau ngực. Bệnh nhân bị tăng huyết áp được kiểm soát bằng hydrochlorothiazide nhưng sức khỏe tốt. Tiền sử hút thuốc 20 năm nay và đôi khi uống một ly rượu vang.
Huyết áp: 142/90 mmHg, mạch 80 l/ph, nhịp thở 16 l/ph. Mạch cảnh nẩy trễ. S2 tách đôi và xuất hiện S4. Tiếng thổi tâm thu 3/6 nghe được ở KLS II bên phải. Khám thần kinh không thấy tổn thương khu trú và không có dấu hiệu chấn thương đầu. ECG thấy nhịp xoang thường kèm phì đại thất trái. Men tim mẫu 1 âm tính. Bước điều trị phù hợp nhất tiếp theo ở bệnh nhân này là gì?
- Theo dõi ECG trong 24h.
- Chụp CT sọ não.
- Siêu âm tim qua thành ngực.
- Thử nghiệm gắng sức.
- Nghiệm pháp bàn nghiêng.
Đáp án đúng là C:
Biểu hiện của bệnh nhân này nghĩ nhiều đến hở van động mạch chủ (Aortic Stenosis, AS). Các biểu hiện lâm sàng của AS bao gồm:
- Các triệu chứng khi gắng sức như đau ngực, khó thở, ngất hay chóng mặt.
- Mạch cảnh nẩy trễ hoặc yếu (Pulsus parvus et tardus).
- T2 đơn độc và yếu, xuất hiện T4.
- Tiếng thổi tâm thu thô ráp nghe ở KLS II bên phải lan lên ĐM cảnh.
Siêu âm tim qua thành ngực nên được chỉ định cho tất cả bệnh nhân bị ngất nghi ngờ do bất thường cấu trúc của tim (hẹp chủ, cơ tim phì đại, giảm chức năng tâm thất trái hay chèn ép tim) để khẳng định chẩn đoán và đưa ra kế hoạch điều trị hiệu quả. Bệnh nhân có triệu chứng, hở chủ nặng nên
được chỉ định thay thế van.
Đáp án A: Theo dõi ECG 24h (Holter) có tác dụng trong xác định rối loạn nhịp (ngừng xoang, block nhĩ thất, nhịp nhanh thất hay rung) là nguyên nhân của choáng hoặc ngất. ECG của bệnh nhân này cho thấy nhịp xoang bình thường, và biểu hiện lâm sàng nghĩ nhiều đến hẹp chủ.
Đáp án B: Các bệnh thần kinh chỉ gặp ở 1 % số bệnh nhân có ngất, và các xét nghiệm đi kèm (CT hay chụp MRI sọ não, EEG) không có hiệu quả trong các trường hợp mất ý thức do bệnh thần kinh.
Đáp án D: Thử nghiệm gắng sức nên được xem xét cho bệnh nhân có ngất và có nguy cơ hoặc mắc bệnh mạch vành, hay bệnh nhân ngất trong hoặc sau gắng sức. Siêu âm tim được ưu tiên hơn để xác định các tổn thương tại tim (bệnh van tim hoặc bệnh mạch vành). Xét nghiệm gắng sức chống chỉ định với trường hợp các bệnh nhân AS có triệu chứng.
Đáp án E: Thử nghiệm bàn nghiêng nhằm tạo ra các triệu chứng ngất do dây phế vị ở các bệnh nhân ngất tái phát chưa rõ nguyên nhân và mất ý thức do bệnh tim. Bệnh nhân này có triệu chứng lâm sàng phù hợp với AS và siêu âm tim là cần thiết hơn.
Tổng kết: Siêu âm tim nên được tiến hành ở tất cả các bệnh nhân ngất nghi ngờ do bất thường cấu trúc của tim. Các thăm khám thần kinh như chụp CT hay MRI sọ não ít có ‘’hiệu quả‘’ ở đa số các bệnh nhân không có triệu chứng thần kinh điển hình.
Ca 12
Nam 15 tuổi có tiếng thổi trong suốt khi tập bầi thể thao hàng ngày. Cậu ta không có rối loạn gì và khả năng luyện tập rất tốt. Chú của cậu ta chết khi đang bơi lúc 24 tuổi.
Huyết áp 122/70 mmHg, mạch 63 l/ph. Một tiếng thổi yếu ở giữa kì tâm thu được nghe thấy ở bờ dưới trái xương ức khi bệnh nhân nằm ngửa. Khi đứng, tiếng thổi TThu 3/6 giảm dần âm lượng nghe ở cùng vị trí. Bất thường van hai lá ở đây là?
- Bất thường chuyển động van hai lá.
- Giãn vòng van hai lá.
- Vôi hóa vòng van hai lá
- Sa van hai lá.
- Đứt dây chằng điều hòa.
Đáp án đúng là A:
Bệnh nhân này có biểu hiện của cơ tim phì đại (Hypertrophic cardiomyopathy, HOCM), tình trạng do vì đột biến gen trội trên NST thường. Nhiều bệnh nhân mắc HOCM không có triệu chứng và được chẩn đoán có tiếng thổi bất thường hoặc ECG trong theo dõi hàng ngày. Các biểu hiện của bệnh nhân HOCM bao gồm: khó thở gắng sức, đau ngực, mệt mỏi, đáng trống ngực hoặc ngất- tiếng thổi tâm thu giảm dần với sự thay đổi của cường độ.
Bệh nhân mắc HOCM có tăng dày thành tâm thất trái, thường được chú ý nhất là thành dưới trước (dày thành không đối xứng). Những bệnh nhân có van hai lá di chuyển ra trước trong kì tâm thu dẫn tới chuyển động của van tới vách gian thất. Kết nối giữa van hai lá và thành dày trong suốt kì tâm thu dẫn tới tắc đường ra thất trái (LVOT) và có thể nghe tiếng thổi tâm thu nghe rõ nhất ở mỏm và bờ dưới trái xương ức. Đứng dậy đột ngột từ vị trí ngồi làm giảm sự về từ tĩnh mạch và tăng hẹp đường ra thất trái, kết quả là tăng cường độ tiếng thổi (không giống như hẹp đường ra thất trái thì phì đại do tăng huyết áp hoặc các tổn thương tim mạch khác không được xem như bệnh cơ tim).
Đáp án B: Giãn vòng van hai lá đc thấy ở bệnh nhân cơ tim giãn hoặc thiếu máu cơ tim và dẫn tới hở hai lá vì tác dộng van không cân bằng. Tiếng thổi của hở van hai lá thì liên tục suốt kì tâm thu nghe rõ nhất ở mỏm tim và lan lên nách và giảm cường độ khi đứng dậy đột ngột.
Đáp án C: Xơ hóa van hai lá tăng lên theo tuổi do xơ hóa vòng van hai lá. Nó thường không có triệu chứng nhưng nó có thể gây ra hẹp hai lá (tiếng thổi tâm trương nghe rõ ở mỏm tim) ở bệnh nhân xơ hóa nhiều.
Đáp án D: Sa van hai lá xảy ra do sự phá hủy các cơ nhú và các dây chằng treo van. Nghe tim thấy tiếng click đi kèm tiếng thổi ở giữa và cuối kì tâm thu.
Đáp án E: Đứt dây chằng điều hòa có thể xảy ra ở bệnh nhân sa van hai lá, viêm nội tâm mạc, chấn thương hoặc nhồi máu cơ tim. Nó dẫn tới hở hai lá với tiếng thổi ở giữa hoặc cuối kì tâm thu nghe rõ ở mỏm tim.
Tổng kết: Bất thường ban đầu ở bệnh nhân phì đại cơ tim là sự biểu hiện của việc van hai lá di chuyển ra trước trong kì tâm thu, dẫn tới đi sát vách gian thất. Sự kết nối của van với vách dày trong suốt kì tâm thu dẫn tới tắc nghẽn đường ra của thất trái.
Ca 13
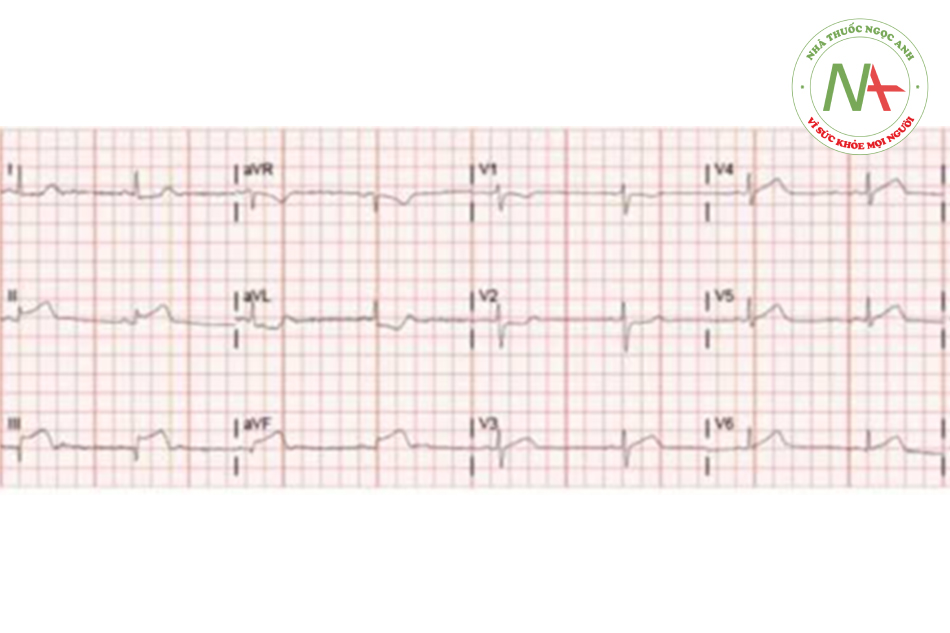
Nam 65 tuổi đến phòng cấp cứu vì tức ngực và vã mồ hôi xuất hiện đột ngột 1h trong khi ông ta nghỉ ngơi và nằm xem TV trên ghế. Ông ta mô tả cảm giác đè nén, đi kèm với tê tay trái và nôn. Trên đường tới viện ông ta được cho uống aspirin và đặt nitroglycerin dưới lưỡi. Bệnh nhân chưa bao giờ có các triệu chứng đó trước đây và không có tiền sử gì đáng chú ý. Ông ta hút 1 bao thuốc mỗi ngày trong 40 năm nay. Nhiệt độ 36.9 độ C, HA 165/95 mmHg, mạch 50 l/ph, nhịp thở 18 l/ph. T1, T2 bình thường, có T4. Phổi trong, không có tĩnh mạch cổ nổi hay phù chi. ECG thấy như hình bên dưới. Can thiệp ngay tức thời hướng tới mục tiêu nào sau đây sẽ cải thiện tiên lượng dài hạn của bệnh nhân này đáng kể nhất?
- Giảm hậu gánh.
- Giảm co cơ tim.
- Ngăn loạn nhịp do thiếu máu.
- Ngăn chặn tổn thương cơ tim do tái tưới máu.
- Hồi phục lưu thông mạch vành.
Đáp án đúng là E: Biểu hiện của bệnh nhân này (đau ngực, vã mồ hôi, tê tay, nôn) và ST chênh lên ở chuyển đạo DII, III và aVF nghĩ nhiều đến nhồi máu cơ tim (NMCT) cấp thành dưới do tắc động mạch vành phải. Phục hồi lưu thông mạch vành bằng PCI hoặc tiêu huyết khối giới hạn tổn thương cơ tim và cải thiện hệ tuần hoàn cũng như tỷ lệ tử vong.
Hướng dẫn hiện tại khuyên sử dụng PCI cho bất cứ bệnh nhân nào có STEMI cấp dưới 90 phút với cơ sở y tế liên hệ đầu tiên nơi có thể làm PCI hoặc 120 phút với người được chuyển tới cơ sở làm PCI từ một bệnh viện khác. Rất nhiều thử nghiệm ngẫu nhiên có đối chứng về can thiệp sớm PCI được so sánh với tiêu huyết khối cho thấy giảm tỷ lệ nhồi máu cơ tim tái phát và xuất huyết nội sọ cũng như tăng tỷ lệ sống sót.
Đáp án A: Không có bằng chứng về sự cải thiện lâu dài bằng can thiệp ban đầu có mục tiêu làm giảm hậu gánh (nitrate, đặt bóng động mạch), ở bệnh nhân thiếu máu cơ tim cấp. Nitrat được dùng để cải thiện đau ngực ở bệnh nhân thiếu máu cấp và nên được dùng cẩn thận ở bệnh nhân thiếu máu cơ tim thất phải vì có thể gây tụt huyết áp.
Đáp án B: Sử dụng sớm chẹn beta (trong 24h) giúp giảm co cơ tim và giảm nhu cầu oxy của cơ tim. Tuy nhiên, sử dụng chẹn beta đường tiêm trước khi PCI không cho thấy cải thiện kéo dài trên lâm sàng và có thể làm trầm trọng sự bất ổn huyết động hoặc suy tim. Bệnh nhân này mạch chậm 50l/ph và có yếu tố nguy cơ mạch chậm khi điều trị bằng chẹn beta.
Đáp án C: Phòng bệnh bằng thuốc chống loạn nhịp giúp ngăn ngừa loạn nhịp thất hoặc nhĩ ở bệnh nhân thiếu máu cơ tim cấp không giúp cải thiện dài hạn và không được khuyên dùng.
Đáp án D: Tổn thương cơ tim do tái tưới máu xảy ra vì sự cải thiện của dòng máu sau thiếu máu đột ngột. Không điều trị đặc hiệu nào chứng minh được việc ngăn cản tái tưới máu sau nhồi máu cơ tim.
Tổng kết: Cải thiện dòng mạch động mạch vành bằng can thiệp dưới sa và thuốc tiêu huyết khối cải thiện tỷ lệ tử vong do tim mạch và mọi nguyên nhân ở bệnh nhân bị nhồi máu cơ tim ST chênh lên.
Ca 14
Nam 22 tuổi được đưa tới khoa cấp cứu sau khi ngất trên sân khi đang đá bóng. Cơn diễn ra trong hai phút và không đi kèm di chứng nào như buồn ngủ hay yếu liệt. Bệnh nhân nói anh ấy khỏe mạnh nhưng có khi thấy choáng và khó chịu tại ngực khi chơi thể thao. Bố anh ta chết đột ngột năm 40 tuổi vì cơn đau tim.
Huyết áp 128/74 mmHg, nhịp tim 67 l/ph và đều. Thăm khám thấy T4 ở mỏm tim. Tiếng thổi giữa tâm thu 3/6 nghe rõ ở bờ trái dưới xương ức không lan. Thuốc nào nhiều khả năng có tác dụng với bệnh nhân này?
- Amiodarone.
- Amlodipine.
- Atorvastatin.
- Digoxin.
- Disopyramide.
- Isosorbile mononitrate.
- Aspirin tác dụng thấp.
- Metoprolol.
- Ranolazine.
Đáp án đúng là H:
| Bệnh cơ tim phì đại | |
| Bệnh học | -Đột biến ở gen biểu hiện sarcome
-Gen trội trên NST thường -Có nhiều mức độ/biểu hiện |
| Biểu hiện lâm sàng | -Không có triệu chứng hoặc xác định qua khảo sát tiền sử gia đình
-Mệt mỏi, đau ngực, đánh trống ngực, ngất -Tiếng thổi tâm thu tăng do mất nước/giảm chức năng đổ đầy thất trái |
| Chẩn đoán/Theo dõi | -ECG: phì đại thất trái, bất thường tái khử cực
-siêu âm tim qua thành ngực: phì đại thất trái, tăng gradient đường ra tâm thất trái, van hai lá di chuyển ra trước -Thử nghiệm gắng sức -Tầm soát gia đình |
| Quản lý | -Tránh giảm thể tích
-Chẹn beta/Chẹn kênh canxi -Phẫu thuật nếu triệu chứng kéo dài |
| Biến chứng | -Chết do ngừng tim
-Suy tim -Đột quỵ |
Biểu hiện của bệnh này bao gồm choáng, đau ngực, ngất khi gắng sức, tiêng T4, tiếng thổi ở bờ trái xương ức nghĩ nhiều đến bệnh cơ tim phì đại (Hypertrophic cardiomyopathy, HCM) thường do bất thường trên nhiễm sắc thể thường (giải thích cho cái chết sớm của bố bệnh nhân khi còn trẻ). Dựa trên mức độ phì đại và tắc nghẽn đầu ra của tâm thất trái mà bệnh nhân mắc bệnh tim phì đại có thể không có triệu chứng hoặc thấy mệt mỏi, đau ngực, khó thở, đánh trống ngực, ngất.
Bệnh nhân có các triệu chứng (ngất, suy tim, đau ngực) nên được điều trị bằng các chất làm không làm co cơ (chẹn Beta, verepamil, disopyramide) như điều trị đầu tay. Chẹn Beta (metoprolol, atenolol) là chất thường dùng nhất để điều trị cho các bệnh nhân này. Nó giúp kéo dài thì tâm trương và giảm sự phì đại cơ, giảm tắc nghẽn đầu ra của tâm thất trái và cải thiện triệu chứng đau ngực. Chẹn kênh canxi non-DHP như verepamil thỉnh thoảng được sử dụng khi triệu chứng kéo dài dù đã dùng chẹn beta.
Thuật ngữ HCM thường được dùng nhiều hơn so với HOCM (bệnh cơ tim phì đại tắc nghẽn) ở vài bệnh nhân mắc cơ tim phì đại không có bằng chứng tắc nghẽn. Từ này thỉnh thoảng cũng được dùng để mô tả các bệnh cơ tim không liên quan đến gia đình đi kèm với thành thất dày (do tăng huyết áp).
Đáp án A: Amiodarone thỉnh thoảng được dùng để điều trị rối loạn nhịp như rung nhĩ.
Đáp án B và F: Giãn mạch, bao gồm nitrit, chẹn kênh Canxi DHP, ức chế men chuyển và ức chế thụ thể có thể dẫn tối giảm tiền gánh của tâm thất trái và kháng trở hệ thống cùng với làm giảm áp lực đầu ra của tâm thất trái và các triệu chứng. Chúng không nên được dùng ở bệnh nhân HCM.
Đáp án C và G: Aspirin và atorvstatin dùng để dự phòng cho tổn thương nguyên phát hoặc thứ phát mạch vành hoặc mạch não ở bệnh nhân có nguy cơ cao hoặc có tiền sử bệnh mạch vành. Chúng không có vai trò trong điều trị HCM.
Đáp án D: Digoxin là chất làm tăng co cơ tim thường đuuợc dùng ở bệnh nhân suy tim dẫn tới giảm chức năng tâm thu tâm thất trái.
Đáp án E: Disopyramide là thuốc chống loạn nhịp không có tác dụng co cơ. Nó thỉnh thoảng được sử dụng cùng với chẹn Beta hoặc verepamil ở bệnh nhân HCM người mà có triệu chứng suy tim kéo dài hoặc tắc nghẽn đầu ra tâm thất trái. Tuy nhiên nó có nhiều tác dụng phụ bao gồm nguy cơ loạn nhịp, và không phải là chất điều trị đầu tay.
Đáp án I: Ranolazine là chất chống đau ngực thường được dùng ở bệnh nhân có đau ngực mãn tính kháng với các thuốc khác (nitrate, chẹn Beta, chẹn Ca).
Tổng kết: Các chất không làm co cơ (chẹn Beta, verepamil, disopyramide) được khuyên dùng cho bệnh nhân phì đại cơ tim không có triệu chứng. Chẹn Beta được dùng như điều trị đầu tay, và verepamil hoặc disopyramide có thể dùng kèm ở bệnh nhân có triệu chứng kéo dài.
Ca 15
Nam 69 tuổi nhập cấp cứu vì đau ngực đột ngột, dữ dội khoảng 3h trước. Anh ta mô tả đau nhói (cơn đau tệ nhất đời anh ta). Anh ta thấy đau ở phía trước, ở cổ và giữa hai vai. Ông ta không đi bác sĩ 20 năm nay và không dùng loại thuốc nào. Thăm khám thấy ông ta rất không thoải mái. Có một tiếng thổi tâm trương giảm dần nghe ở bờ phải xương ức, ECG thấy nhịp nhanh xoang và ST chênh lên và sóng T thay đổi không đặc hiệu. Xquang ngực thấy trung thất trên giãn rộng. Nguyên nhân nhiều khả năng nhất cho tình trạng này của bệnh nhân là?
- Van động mạch chủ hai lá.
- Huyết khối tĩnh mạch sâu
- Mảng xơ vữa động mạch
- Viêm mạch máu lớn
- Hội chứng Marfan
- Thấp tim
- Tăng huyết áp hệ thống
Đáp án đúng là G:
| Bóc tách động mạch chủ | |
| Biểu hiện lâm sàng | -Tiền sử tăng huyết áp, HC Marfan, sử dụng cocaine
-Đau ngực dữ dội, sâu hoặc lan ra lưng -Huyết áp giữa hai tay chênh lệch >= 20mmHg |
| Biến chứng do sự lan rộng (ảnh hưởng tới cấu trúc) |
-Đột quỵ (động mạch cảnh)
-Hở chủ cấp (gốc/van động mạch chủ) -HC Horner (đám rối giao cảm cảnh) -Nhồi máu/thiếu máu cơ tim -Tràn dịch màng ngoài tim/chèn ép (ngoại tâm mạc) -Tràn máu màng phổi -Tổn thương thận (động mạch thận) -Đau bụng (động mạch mạc treo) -Dị cảm chi dưới (động mạch thần kinh) |
Biểu hiện lâm sàng của bệnh nhân này, đau ngực đột ngột, dữ dội tiếng thổi tâm trương sớm giảm dần nghĩ nhiều đến hở chủ, trung thất giãn rộng và ST và T thay đổi không đặc trưng trên ECG nghĩ nhiều tới bóc tách động mạch chủ bao gồm động mạch chủ lên, bao gồm mở rộng tới vòng van động mạch chủ.
Tăng huyết áp hệ thống là yếu tố nguy cơ chủ yếu của bóc tách động mạch chủ ở trên 70% bệnh nhân. Trong tăng huyết áp hệ thống, huyết áp tăng mãn tính hoặc cấp tính (do dùng cocaine hoặc nâng vật nặng) thường được chú ý như một nguyên nhân của phình van động mạch chủ. Bệnh nhân lớn tuổi và có thể có phình động mạch chủ. Xơ vữa động mạch chủ đơn độc có thể không làm tăng nguy cơ bóc tách động mạch chủ tuy nhiên thường xuất hiện, thường đi kèm với phình động mạch chủ bụng hoặc động mạch đoạn ngực. (Đáp án C).
Đáp án A: Van động mạch chủ hai lá có thể tăng nhẹ yếu tố nguy cơ của bóc tách động mạch chủ tuy nhiên thường đi kèm với phì đại gốc động mạch chủ ở vài bệnh nhân có yếu tố nguy cơ cao.
Đáp án B và F: Huyết khối tĩnh mạch sâu và thấp tim không liên quan tới nguy cơ mắc bóc tách động mạch chủ.
Đáp án D: Các tế bào viêm động mạch khổng lồ thường xuất hiện các triệu chứng bán cấp ở hệ thống (sốt, sụt cân) cũng như đau đầu, đi tập tễnh, thay đổi thị giác. Động mạch chủ bất thường có thể gây giãn và tăng yếu tố nguy cơ của bóc tách tuy nhiên không phải là rối loạn chủ yếu.
Đáp án E: Marfan và Ehler-Danlos là các bệnh mô liên kết di truyền đặc trưng bởi sự phá hủy và mỏng lớp áo giữa của dộng mạch chủ. Bệnh nhân có hội chứng này tăng nguy cơ bóc tách động mạch chủ. Tuy nhiên hội chứng Marfan là nguyên nhân của 50% bệnh nhân bị bóc tách động mạch
chủ dưới 40 tuổi, không thường thấy ở bệnh nhân lớn tuổi.
Tổng kết: Tăng huyết áp hệ thống là yếu tố nguy cơ chính cho bóc tách động mạch chủ, đặc biệt ở bệnh nhân lớn tuổi, hội chứng Marfan thường thấy ở bệnh nhân trẻ (<40) và hiếm gặp ở người lớn tuổi.
Ca 16
Nam 27 tuổi có tiến sử khó thở khi gắng sức. Anh ta không dùng thuốc lá, rượu hay chất kích thích. HA 130/80 mmHg, mạch 78 l/ph. Thăm khám không thấy phù ngoại biên hay tĩnh mạch cổ nổi. Phổi trong, tiếng thổi tâm thu 3/6 nghe ở bờ dưới trái xương ức giảm cường độ khi bệnh nhân thay đổi từ đứng sang ngồi. Điều gì đúng về sự di truyền của bệnh này?
- Gen trội Trên NST thường.
- Gen lặn trên NST thường.
- Do nhiều gen quy định.
- Gen trội trên X.
- Gen lặn trên X.
Đáp án đúng là A:
Biểu hiện của bệnh nhân này phù hợp với bệnh cơ tim phì đại (Hypertrophic cardiomyopathy, HCM). Nhiều bệnh nhân mắc HCM không có triệu chứng và được chẩn đoán khi có tiếng thổi bất thường hoặc trên ECG và được theo dõi bởi nhiều mục đích khác. HCM thường đặc trưng với phì đại thất trái so với thành trước. Triệu chứng lâm sàng dựa trên mức độ phì đại và mức tắc nghẽn đầu ra của tâm thất trái, cụ thể:
- Khó thở khi gắng sức, đau ngực, đánh trống ngực, mệt mỏi và ngất. X
- Tiếng thổi tâm thu giảm dần nghe được ở mỏm và bờ trái xương ức cùng với sự thay đổi của cường độ khi thay đổi tư thế (hành động).
HCM là một bệnh di truyền do gen trội trên NST thường quy định, cụ thể là các gen quy định tính trạng của các tế bào cơ tim. Hai đột biến thường gặp nhất (trên 70% đột biến được xác nhân) xảy ra làm myosin của tim mất Pr C và betamyosin có chuỗi gen nặng. Mức độ đầu ảnh hưởng không rõ lên bệnh nhân và cần được làm phân tích gen để chẩn đoán yếu tố nguy cơ của HCM. Không như HCM, thì phì đại thất trái do tăng huyết áp hoặc các bệnh tim mạch khác không được xem là bệnh cơ tim.
Tổng kết: Bệnh cơ tim phì đại là một bệnh do gen trội trên NST thường quy định làm mất đi một trong số rất nhiều các gen quy định protein có vai trò co cơ tim. Đột biến ở myosin tim làm mất prC và betamyosin có chuỗi gen nặng là nguyên nhân của trên 70% bệnh nhân mắc bệnh cơ tim phì đại do đột biến được xác định.
Ca 17
Nữ 38 tuổi tới phòng khám vì đánh trống ngực từng đợt. Cô ta mô tả nhịp tim nhanh và không đều. Cô ta trải qua 3 lần như thế trong vòng 2 tháng, mỗi lần khoảng 2h. Không đi kèm đau ngực, khó thở, ho và phù mắt cá chân. Cô ta uống rượu ít và không hút thuốc. Không có vấn đề y tế nào khác và hiện không dùng thuốc gì.
Thân nhiệt 37,1 độ C, HA 130/70 mmHg, mạch 80 l/ph, nhịp thở 14 l/ph. Mỏm tim lệch trái, T3 nghe rõ ở mỏm tim ở tư thế nằm. Nghe thấy tiếng thổi tâm thu liên tục rõ nhất ở mỏm và lan lên nách. Nguyên nhân có khả năng nhất là gì?
- Nhiễm khuẩn van hai lá.
- Vôi hóa vòng van hai lá.
- Thiếu máu cơ tim.
- Thể viêm gây thoái hóa van hai lá.
- Bệnh van hai lá do thấp tim.
Đáp án đúng là D: Biểu hiện của bệnh nhân này (Mỏm tim lệch trái, tiếng thổi tâm thu liên tục, tiếng T3) phù hợp với hở van hai lá nặng. Sa van hai lá là nguyên nhân chính gây ra hở van hai lá mạn ở các nước phát triển. Sa van hai lá (Mitral valve prolapse, MVP) xảy ra do sự viêm gây thoái hóa van hai lá và gây ra tiếng thổi ở giữa kì tâm thu theo sau đó là tiếng thổi ở giữa và cuối kỳ tâm thu. Do tổn thương nặng dần các lá van và hở van càng nhiều nên tiếng thổi kéo dài suốt kì tâm thu và tiếng click có thể không được nghe thấy. Tiếng tim T3 do thể tích tâm thất trái quá tải và không phải đại diện cho suy tim sung huyết. Hở van hai lá nặng mạn tính có thể gây ra giãn tâm nhĩ trái cái mà dẫn tới rung nhĩ (gây nên triệu chứng đánh trống ngực).
Đáp án A: Nhiễm khuẩn nội tâm mạc có thể gây ra hở hai lá do hoạt động không tương thích của các lá van hoặc hiếm hơn là do thủng lá van. Nó ít khả năng ở bệnh nhân này, không có các triệu chứng sốt, nghẽn mạch gợi ý nội tâm mạc.
Đáp án B: Vôi hóa vòng van hai lá dẫn tới sự chậm phát triển bao gồm các cơ vòng của van hai lá. Nó thường được thấy ở người già và thường đi kèm với hở nhẹ hoặc vừa van hai lá. Vôi hóa vòng van ít khi được xem là nguyên nhân gây hở van hai lá ở người trẻ.
Đáp án C: Thiếu máu cơ tim có thể gây mất chức năng cơ nhú, cái có thể gây ra hở hai lá. Nó thường biểu hiện khó chịu tại ngực, khó thở hoặc phù phổi cấp.
Đáp án E: Thấp tim gây hẹp hai lá và hở chủ. Tuy nhiên nó không phải nguyên nhân chính gây hở hai lá mãn so với sa van hai lá.
Tổng kết: Sa van hai lá là nguyên nhân chính gây hở hai lá ở các nước phát triển. Nó thường gây hở hai lá vừa với tiếng thổi ở kỳ giữa tâm thu và tiếng thổi kỳ giữa-cuối kỳ tâm thu. Bệnh nhân có mất chức năng lá van nặng nề và hở hai lá mãn có thể có tiếng thổi toàn tâm thu. Hở hai lá nặng mãn gây phì đại tâm thất và tâm nhĩ trái dẫn tới rung nhĩ, mất chức năng tâm thất trái và suy tim sung huyết.
Ca 18
Nam 55 tuổi tới phòng khám than phiền về khó thở khi gắng sức. Anh ta cũng thấy thỉnh thoảng tức ngực và đau đầu. Nghe tim thấy tiếng thổi đầu tâm trương ở bờ trái xương ức. Dấu hiệu nào dưới đây nhiều khả năng sẽ thấy ở bệnh nhân này?
- Mạch ngoại biên dội mạnh.
- Tiếng T2 tách đôi.
- Mạch nghịch thường.
- Mạch cảnh nẩy trễ và yếu.
Đáp án đúng là A: Bệnh nhân này có tiếng thổi đầu kì tâm trương đặc trưng cho hở chủ (Aortic regurgitation, AR), tiếng thổi liên quan tới AR đa dạng về âm sắc tùy thuộc vào mức độ hở, với hở chủ nhẹ thì chỉ đi kèm với tiếng thổi đầu kì tâm trương còn hở chủ nặng thường gây ra tiếng thổi tâm trương liên tục. Ngoài ra khi nghe tim, các đặc điểm khác khi thăm khám cũng rất quan trọng để chẩn đoán AR. Một triệu chứng quan trọng là mạch ngoại biên dội mạnh. Nó gây ra bởi AR liên quan tới tăng thể tích tâm thu, cái tạo ra tiếng thổi đột ngột và phình mạch nhanh ở động mạch ngoại biên. Sau đó khi tâm trương, có lượng máu trở về TTT kết quả làm giảm thể tích tâm trương và làm xẹp động mạch ngoại biên. Áp lực dòng máu tăng cũng đi kèm với các triệu chứng khác các có thể không đặc trưng nhưng có thể giúp chẩn đoán AR.
Đáp án B: Thông liên nhĩ gây ra T2 tách đôi và có thể đi kèm với tiếng thổi giữa kì tâm thu.
Đáp án C: Mạch nghịch thường tức hạ áp lực động mạch đi 10 mmHg trong khi hít vào thường liên quan tới chèn ép tim.
Đáp án D: Động mạch cảnh nẩy trễ và yếu đi kèm với hẹp chủ.
Tổng kết: Hở van động mạch chủ gây ra tiếng thổi đầu tâm trương và có thể liên quan tới các dấu hiệu nặng khác gây ra do áp lực dòng máu lớn bao gồm dấu hiệu mạch ngoại biên dội mạnh.
Ca 19
Nam 60 tuổi tới phòng khám vì có nhiều cơn thấy choáng váng trong 3 tháng nay. Ông ta thấy choáng khi cố gắng đi bộ nhanh và leo cầu thang. Ông ta gần như đã ngất đi trong lần gần đây nhất. Bệnh nhân nói ưa hoạt động nhưng thường nhanh thấy mệt hơn so với làm hoạt động thường ngày. Ông ta không đau ngực và đánh trống ngực. Tiền sử y tế đáng kể có viêm túi thừa, hiện không dùng thuốc gì.
Thân nhiệt 37 độ C, HA 108/92 mmHg, mạch 88 l/ph và đều, nthở 14 l/ph. Thăm khám thấy tiếng thổi tâm thu 3/6 nghe rõ nhất ở bờ phải xương ức. Mạch cảnh nẩy nhẹ và trễ 2 bên. Phổi trong. Không có phù ngoại biên. Dấu hiệu gì nhiều khả năng cũng sẽ thấy khi thăm khám ở bệnh nhân này?
- Tiếng thổi tâm trương ở mỏm.
- T3.
- Tiếng thổi tâm thu sớm
- T1 đanh.
- T2 êm và đơn độc
Đáp án đúng là D: Biểu hiện của bệnh nhân này – mệt mỏi tăng dần kèm choáng khi gắng sức và tiền ngất, mạch cảnh nẫy trễ và tiếng thổi tâm thu ở bờ phải xương ức gợi ý hẹp van động mạch chủ (Aortic stenosis, AS). AS thường không có tiền triệu trước khi có những triệu chứng đặc trưng (đau ngực, ngất, triệu chứng suy tim) thường xảy ra khi hẹp van nặng (thể tích vòng van<1 cm2). Một số triệu chứng gợi ý AS bao gồm:
- Mạch cảnh nẩy trễ và yếu.
- Tiếng thổi tâm thu giảm dần.
- T2 êm và đơn độc.
Hẹp chủ nặng làm hẹp đầu ra TTT, giảm áp lực và yếu mạch hệ thống. Van và vôi hóa tạo ra áp lực cao ở TTT trước khi mở, gây ra dòng máu lớn đi qua van (tiếng thổi có âm độ cao) xảy ra cuối kì tâm thu. Hẹp chủ nặng cũng gây ra tiếng đóng van ĐMC êm và làm trễ nó nên gần như là cùng lúc với đóng van ĐMP.
Đáp án A: Tiếng thổi giữa kì tâm trương tại mỏm đặc trưng bệnh nhân mắc hẹp hai lá nặng gây tiếng thổi tâm trương bắt đầu sớm và nghe cùng lúc với tiếng mở van.
Đáp án B: T3 có thể nghe thấy ở bệnh nhân hở hai lá nặng mãn, hở chủ mãn tính và suy tim và thỉnh thoảng khi tăng cung lượng tim như thai kỳ hai nhiễm độc giáp. Bệnh nhân mắc AS nặng có thể thấy T4 do tăng áp lực đổ đầy và tăng co cơ thất trái.
Đáp án C: Tiếng thổi tâm thu lớn ở kỳ đầu gợi ý AS nhẹ hoặc vừa. Bệnh nhân này với ngất khi gắng sức và mạch cảnh nẩy trễ phù hợp với AS nặng.
Đáp án D: Tiếng T1 to đặc trưng cho bệnh nhân hẹp van hai lá. Nhưng T1 thường không ảnh hưởng tới bệnh nhân mắc AS.
Tổng kết: Bệnh nhân mắc AS nặng có thể có đau ngực, ngất/tiền ngất, triệu chứng suy tim. Thăm khám thường thấy mạch cảnh nẩy trễ và yếu, T2 êm và đơn độc, tiếng thổi tâm thu tăng dần giảm dần và âm lượng to ở cuối nghe rõ ở bờ phải xương ức.
Ca 20
Nữ 37 tuổi đến khoa cấp cứu vì yếu nửa người trái từ vài tiếng trước. Cô ta không sốt, đau đầu hay thay đổi thị giác. Khoảng 6 tháng trước, bệnh nhân có khó thở khi gắng sức tăng dần, ho về đêm, thỉnh thoảng ho máu. Cô ta cũng có các cơn đánh trống ngực và nhịp tim không đều. Bệnh nhân đi tới Campuchia 2 năm trước. Cô ta không dùng thuốc lá và rượu. Thăm khám thần kinh thấy liệt nhẹ nửa bên người trái. Chẩn đoán có khả năng nhất?
- Mất chức năng động mạch.
- Bệnh cơ tim phì đại.
- Hẹp hai lá.
- Tăng áp phổi.
- HC WPW.
Đáp án đúng là C: Tình trạng yếu nửa người trái của bệnh nhân này nhiều khả năng do đột quỵ bởi thuyên tắc do rung nhĩ trên bệnh nền hẹp hai lá (Mitral stenosis, MS).
Ở bệnh nhân trẻ tại các nước đang phát triển, khó thở tăng dần, ho về đêm, ho máu gợi ý MS do bệnh thấp tim. MS trong thời gian dài dẫn tới tăng áp nhĩ trái, cái có thể dẫn tới tăng áp tại phổi và xuất huyết mạch máu phổi. những thay đổi có thể gây ra khó thở, khó thở khi nằm, khó thở kịch phát về đêm, ho ra máu và có thể dẫn tới suy tim phải.
Ngoài ra, tăng áp lực nhĩ trái gây phì đại nhĩ trái dẫn tới xuất hiện rung nhĩ (bằng chứng là đánh trống ngực và nhịp tim không đều), tăng nguy cơ huyết khối nhĩ trái và biến chứng huyết khối hệ thống (đột quỵ).
| Hẹp hai lá ở người trưởng thành | |
| Nguyên nhân | -Bệnh thấp tim (đa số trong các trường hợp)
-Vôi hóa do tuổi tác, do xạ trị |
| Biểu hiện lâm sàng | -Khó thở khi gắng sức, khó thở khi nằm, khó thở kịch phát về đêm, ho máu
-Phù phổi +/- suy tim phải (Phù chi dưới) -Rung nhĩ, tăng nguy cơ thuyên tắc hệ thống |
| Chẩn đoán | -Tiếng mở van do rung giữa tâm trương tại mỏm
-Siêu âm tim: Tăng vận tốc dòng máu qua van hai lá |
| Điều trị | Thay van qua da hoặc phẫu thuật |
Đáp án A: Thấp tim có thể tổn thương động mạch chủ và dẫn tới hẹp chủ hoặc hở chủ, tuy nhiên van hai lá phổ biến hơn. Áp lực nhĩ trái thường thấp hơn ở bệnh nhân AR so với MS. Ho máu, rung nhĩ, đột quỵ do huyết khối tim mạch nhiều khả năng xảy ra ở MS hơn.
Đáp án B: Bệnh cơ tim phì đại (HCM) là rối loạn di truyền đặc trưng bởi phì đại TTT cái thường ảnh hưởng lên vách gian thất. Dựa trên mức độ phì đại và tắc nghẽn đầu ra bệnh nhân có thể có mệt mỏi, khó thở gắng sức, đau ngực, đánh trống ngực, ngất. Ho ra máu thì không được mong đợi và rung nhĩ thì hiếm.
Đáp án D: Tăng áp ĐMP tức tăng huyết áp ĐMP, kết quả của tăng kháng trở ở ĐMP, và nó thường biểu hiện ở phụ nữ 30-40 tuổi. Khó thở gắng sức là thường gặp, tuy nhiên bởi vì nhĩ trái không bị ảnh hưởng nên phì đại nhĩ trái không xảy ra. Do đó rung nhĩ và hình thành huyết khối nhĩ trái không được mong đợi.
Đáp án E: HC WPW bao gồm sự xuất hiện của mạch nhanh kịch phát trên thất (thường mạch nhanh do vòng vào lại NT) do có đường dẫn truyền phụ. Bệnh nhân thường có đánh trống ngực trong cơn, nhưng ho máu, khó thở gắgn sức, biến chứng huyết khối không được mong đợi.
Tổng kết:Hẹp hai lá dẫn tới tăng áp phổi và sung huyết phổi biểu hiện bằng khó thở, khó thở khi nằm khó thở kịch phát khi ngủ, ho máu. Nó cũng gây ra phì đại nhĩ trái, tiến triển thành rung nhĩ và biến chứng huyết khối hệ thống (đột quỵ).
Câu 21
Nam 46 tuổi tới phòng khám để thăm khám sức khỏe định kỳ. Anh ta không có tiền sử sức khỏe. Bệnh nhân hút thuốc 1 gói mỗi ngày và không uống rượu. Mẹ anh ta bị THA, bố chết do ung thư tuyến tiền liệt năm 70 tuổi.
HA 128/76 mmHg và mạch 80 l/ph, BMI 29 kg/m2. Kết quả cận lâm sàng: Cholesterol toàn phần 262 mg/dL, HDL 48 mg/dL, LDL 162 mg/dL, Triglycerid 150 mg/dL, đường huyết khi đói 100 mg/dL. Bệnh nhân được tính nguy cơ xơ vữa động mạch trong 10 năm là 11%. Bước điều trị tiếp theo với yếu tố nguy cơ tim mạch ở bệnh nhân này là?
- Khuyên chỉ cần thay đổi lối sống.
- Kê Niacin.
- Kê Rosuvastatin.
- Khuyên bổ sung dầu cá.
- Khuyên dùng aspirin liều thấp.
Đáp án đúng là C:
| Chỉ định điều trị statin trong dự phòng ASCVD | |
| Dự phòng thứ phát | ASCVD đã chẩn đoán
-Hội chứng mạch vành cấp -Đau thắt ngực ổn định -Can thiệp mạch -Đột quỵ, thiếu máu não thoáng qua, bệnh động mạch ngoại biên |
| Dự phòng nguyên phát | -LDL>=190 mg/dL
->40 tuổi mắc đái tháo đường -ASCVD 10 năm > 7.5-10% |
Bệnh nhân có nhiều nguy cơ cho bệnh xơ vữa động mạch (ASCVD) bao gồm hút thuốc, tăng mỡ máu, tuổi, giới nam. Ở đa số bệnh nhân, nguy cơ ASCVD 10 năm nên được đánh giá bằng cách sử dụng công thức Pooled Cohort. Bệnh nhân có yếu tố nguy cơ >7.5-10% (hướng dẫn thay đổi dựa trên ngưỡng chính xác) nên được bắt đầu điều trị statin để phòng ngừa nguyên phát ASCVD. Nếu đáp ứng, Atorvastatin hoặc rousvastatin thường được dùng vì có tiềm năng hơn các statin khác như (simvastatin, pravastatin).
Điều trị statin cũng được khuyên để phòng ngừa nguyên phát ASCVD ở bệnh nhân có LDL >190 mg/dL (cái gợi ý tăng mỡ trong máu) và những người trên 40 tuổi có ĐTĐ, không bất kể điểm ASCVD. Bệnh nhân đã được chẩn đoán ASCVD (có tiền sử hội chứng vành cấp) nên được điều trị dự phòng thứ phát.
Đáp án A: Thay đổi lối sống (chế độ ăn khoa học, giảm cân, tập aerobic) là phù hợp để giảm nguy cơ bệnh tim mạch ở tất cả bệnh nhân. Tuy nhiên, điều trị statin cũng được chỉ định ở bệnh nhân với điểm nguy cơ ASCVD 10 năm >7.5%-10%. K
Đáp án B và D: Nicacin có hiệu quả làm tăng HDL và giảm LDL và dầu cá chứa acid béo omega 3polyunsaturated làm giảm nồng độ triglycerid máu. Tuy nhiên, dù cho những tác động khả quan của các chất này lên mỡ máu nhưng các chất này đều không biểu hiện hiệu quả lâu dài trong phòng ngừa bệnh lý tim mạch. Statin có hiệu quả tốt hơn và là điều trị đầu tay trong cả phòng ngừa ASCVD nguyên phát và thứ phát.
Đáp án E: Aspirin liều thấp (81mg/ ngày) được chỉ định cho phòng ngừa thứ cấp ở bệnh nhân bị ASCVD và cũng phòng ngừa bệnh nguyên phát ở những người có nguy cơ cao 50-70 tuổi. Tuy nhiên, nó không thường được chỉ định cho phòng ngừa nguyên phát ở bệnh nhân <50 tuổi vì hiệu quả ngăn chặn bệnh tim mạch quá nhỏ so với nguy cơ chảy máu.
Tổng kết: Điều trị statin được chỉ định cho phòng ngừa nguyên phát bệnh xơ vữa mạch vành (ASCVD) ở bệnh nhân được tính nguy cơ ASCVD 10 năm >7.5-10% dựa trên công thức tính Pooled Cohort.
Câu 22
Nam 60 tuổi được sinh thiết phổi phải để chẩn đoán bệnh phổi giới hạn. Hai giờ sau thủ thuật, bệnh nhân khó thở nhiều và đau ngực. Các vấn đề y tế khác bao gồm THA, tăng mỡ máu, thiếu máu ác tính, và thoát vị bẹn được phẫu thuật 10 năm trước. Bệnh nhân không hút thuốc và uống rượu thường xuyên.
HA 70/40 mmHg, mạch 118 l/ph, nthở 30 l/ph. Bệnh nhân vã mồ hôi và da lạnh, ẩm. Đồng tử đều và phản xạ ánh sáng cả hai bên. Theo dõi áp lực máu trong lòng động mạch được thực hiện, catheter tại động mạch phổi được đặt. Theo dõi ban đầu cho kết quả:
Chỉ số tim 2,3 L/min/m2 (bình thường 2.8-4.2).
Áp lực mao mạch phổi bít 26 mmHg (bình thường: 6-12).
Chẩn đoán có khả năng nhất ở bệnh nhân này là gì?
- Sốc phản vệ.
- Nhồi máu cơ tim.
- Phù phổi không do tim.
- Thuyên tắc động mạch phổi.
- Xuất huyết nhu mô phổi.
- Sốc nhiễm khuẩn.
- Tràn khí màng phổi gây chèn ép.
- Giảm thể tích máu.
Đáp án đúng là B: Suy hô hấp và sốc có thể do nhiều nguyên nhân (nhiễm khuẩn, tim mạch, tắc nghẽn) theo dõi huyết động (thông qua đặt catheter động mạch phổi) có thể có tác dụng. Ở bệnh nhân này đau ngực, hạ huyết áp, khó thở nhiều, các thông số huyết động nhiều khả năng là sốc tim do tim do nhồi máu cơ tim cấp.
Cắt đứt dòng máu tới cơ tim dẫn tới chết tế bào cơ tim, cái có thể dẫn tới mất khả năng co và suy tim tâm thu tâm thất trái cấp.
- Giảm co cơ tim dẫn tới giảm chỉ số tim và gây hạ huyết áp và mạch nhanh để đáp ứng. Dòng máu không chuyển động được dẫn tới quay ngược lại phổi kết quả làm phù phổi (khó thở, thở nhanh, giảm oxi máu).
- Áp lực mao mạch phổi bít, giúp theo dõi áp lực ở tâm nhĩ trái tăng. Để duy trì tưới máu cơ quan thì sức cản ngoại biên tăng bằng cách co mạch kết quả làm lạnh đầu chi.
Bệnh nhân này già, THA, tăng mỡ máu tất cả đều làm tăng nguy cơ nhồi máu cơ tim sau thủ thuật.
Đáp án A và F: Sự rối loạn ban đầu trong sốc phản vệ và sốc nhiễm khuẩn là giãn mạch ngoại biên làm giảm sức cản ngoại biên. Chỉ số tim ban đầu tăng do giảm sức cản ngoại biên, áp lực mao mạch phổi bít thường giảm ở cả hai trường hợp do sự mất dịch trong lòng mạch.
Đáp án C: Phù phổi không do tim (hội chứng suy hô hấp cấp) xảy ra do mất dịch từ mao mạch phổi. Áp lực mao mạch phổi bít và chỉ số tim đều tăng, thể hiện chức năng tâm nhĩ trái bình thường.
Đáp án D và G: Thuyên tắc động mạch phổi gây giảm lượng máu được vận chuyển thông qua vòng tuần hoàn phổi tới tâm nhĩ trái. Tràn khí màng phổi bên phải gây ra kẹt tĩnh mạch chủ làm giảm lượng máu trở về từ tĩnh mạch tới tâm nhĩ phải. Dù cho cả hai tình trạng này có thể đi sau sinh thiết phổi chúng lại thường dẫn tới sốc tắc nghẽn đặc trưng bởi giảm áp lực mao mạch phôi bít và chỉ số tim.
Đáp án E: Xuất huyết nhu mô phổi thể hiện bằng xuất huyết phế nang lan tỏa, cái gây giảm oxi máu nhưng cũng có thể gây tăng chỉ số tim.
Đáp án H: Giảm thể tích máu gây ra giảm thể tích máu tĩnh mạch trở về tâm nhĩ phải và dẫn tới sốc giảm thể tích, cả PCWP và CI đều giảm.
Tổng kết: Nhồi máu cơ tim có thể dẫn tới sốc tim mạch (hạ huyết áp, giảm tưới máu cơ quan) bởi mất co tâm thất trái. Chỉ số tim giảm, áp lực mao mạch phổi bít tăng do dòng máu chảy ngược.
Câu 23
Nữ 80 tuổi tới phòng khám vì phù chi dưới tăng dần trong 2 tháng nay. Bà ta bị viêm xương khớp tại gối nhưng hiện tại có khó thở, mệt mỏi khi hoạt động thường ngày. Dạ dày thấy đầy và thèm ăn giảm. Bệnh nhân không lú lẫn hay trầm cảm.
HA 136/75 mmHg, mạch 70 l/ph và đều. Tĩnh mạch cổ nổi ở tư thế ngồi, không có tiếng thổi tại tim. Tiếng thở giảm ở cả hai bên trường phổi. Bụng gõ đục. Phù 3+ ở ngoại biên.
Kết quả cận lâm sàng thấy HGB 11.2 g/dL, Na 132 mEq/l, Creatinin 0.9 mg/dL. Albumin nước tiểu 24h 1g/24h. Siêu âm tim thấy tâm nhĩ trái phì đại, tâm thất trái phì đại đồng tâm, EF 70%. Nguyên nhân có khả năng nhất gây ra tình trạng trên?
- Bệnh cơ tim phì đại tắc nghẽn.
- Huyết khối tĩnh mạch chủ dưới.
- Bệnh cơ tim thiéu máu.
- Thiếu Protein.
- Bệnh thận.
- Bệnh cơ tim giới hạn.
- Thiếu Thiamine.
Đáp án đúg là F: Amyloidosis có thể gây ra bệnh hệ thống do lắng đọng sợi xơ tại mô. Bệnh tim amyloidosis là một loại bệnh cơ tim hạn chế nên được nghi ngờ ở bệnh nhân có biểu hiện suy tm sung huyết (khó thở tăng dần, phù chi duối, tĩnh mạch cổ nổi, cổ chướng) với siêu âm tim thấy phì đại thất trái đồng tâm và không giãn buồng thất trái, đặc biệt không có tiền sử THA. Triệu chứng suy tim phải thường chiếm ưu thế. Thành thất trái dày do lắng đọng sợi xơ, kích thước buồng thất trái giảm và tăng tình trạng giới hạn. Phì đại nhĩ là chủ yếu và bất thường dẫn truyền tại tim có thể xảy ra. Bệnh cơ tim giới hạn thường ít phổ biến hơn bệnh phì đại cơ tim nhưng là nguyên nhân chủ yếu của suy tim với EF bình thường. Nó có thể nguyên phát hoặc do bệnh thâm nhiễm (sarcoidosis, amuloidosis), bệnh tích trữ (do tích trữ sắt tại mô) hoặc xơ hóa màng trong tim do xơ.
Các biểu hiện lâm sàng khác gợi ý amyolidosis là có Protein niệu không có triệu chứng (>300mg/ ngày) hoặc hội chứng thận hư (>3.5g/ ngày) da lạnh ẩm, thiếu máu, dễ xuất huyết, gan to, chảy máu dạ dày, hạch dưới dưới đòn, lưỡi to, và bệnh thần kinh ngoại biên hoặc trung ương.
| Biểu hiện lâm sàng của Amyloidosis (nguyên phát và thứ phát) | |
| Thận | -Protein niệu nhiều với hội chứng thận hư
-Phù ngoại biên |
| Tim mạch | -Bệnh cơ tim giới hạn
-Bất thường dẫn truyền, điện thế thấp |
| Thần kinh trung ương | -Bệnh thần kinh tự động hoặc ngoại biên
-Đột quỵ |
| Tiêu hóa | -Gan to
-Suy dinh dưỡng -Chảy máu tiêu hóa do dị dạng mạch |
| Hô hấp | -Có nốt, thâm nhiễm khí quản phế quản, tràn dịch màng phổi |
| Cơ xương khớp | -Lưỡi to, vai to |
| Da | -Da, nốt/mảng dưới da dày
-Ban quanh mắt |
| Máu | -Thiếu máu, giảm tiểu cầu |
Đáp án A: Bệnh cơ tim phì đại thường biểu hiện bằng phì đại vách không đối xứng và chuyển động ra trước của van hai lá trong thời kỳ tâm thu dẫn tới tắc nghẽn đầu ra thất trái. Bệnh nhân có thể không có triệu chứng hoặc có khó thở, đau ngực, đánh trống ngực, ngất. Nghe tim thấy tiếng thổi tâm thu thô ráp tại bờ trái xương ức cái có thể thay đổi cường độ bằng các nghiệm pháp vật lý.
Đáp án B: Huyết khối tĩnh mạch chủ dưới có thể dẫn tới phù chi dưới và cổ chướng. Tuy nhiên áp lực tĩnh mạch cảnh thường thấp hoặc bình thường, nó khônng liên quan tới pr niệu, phì đại thất trái thì không thấy.
Đáp án C: Bệnh thiếu máu cơ tim phù hợp với giảm chức năng tâm thu thất trái do bệnh mạch vành hoặc nhồi máu cơ tim trước đó. Siêu âm tim thấy vận động thành bất thường và giảm EF.
Đáp án D và E: Thiếu protein và phù toàn thể xảy ra ở bệnh nhân có protein niệu nhiều và hội chứng thận hư. Tuy nhiên suy tim sung huyết kèm thất trái phì đại đồng tâm thì không xảy ra.
Đáp án G: Thiếu thiamine có thể dẫn tới bệnh tim Beri Beri, một loại suy tim giảm cung lượng tim dẫn tới tiến triển bệnh cơ tim giãn.
Tổng kết: Bệnh cơ tim Amyloidosis nên được nghi ngờ ở bệnh nhân suy tim sung huyết chưa rõ nguyên nhân, có protein niệu và phì đại thất trái và không có tiền sử tăng huyết áp.
Câu 24
Bệnh nhân nam 68 tuổi hồi phục trong đơn vị chăm sóc tích cực sau phẫu thuật bắc cầu động mạch vành. 2 tuần trước đó, bệnh nhân được nhìn thấy tại phòng làm việc có cơn đau thắt ngực do gắng sức tiến triển và khó thở. Bệnh nhân được chụp động mạch vành, cho thấy có bệnh động mạch vành nghiêm trọng trải rộng. Sau khi bàn luận về nguy cơ và lợi ích, bệnh nhân đồng ý tiến hành phẫu thuật tim mở. Bệnh nhân có tiền sử gia đình có bệnh động mạch vành nhưng không có đột tử do tim, suy tim, hoặc xuất huyết. Hậu phẫu ngày 1, điều dưỡng nhận thấy bệnh nhân có lú lẫn và có giảm lượng nước tiểu. Nhiệt độ 35.6, huyết áp 80/50, mạch 118 l/p và đều, nhịp thở 22 l/p. Không có chảy dịch ở vết mổ ức, không có dịch dẫn lưu ở ống ngực trong suốt 4 tiếng qua. Phổi trong. Không nhận thấy tiếng thổi tim. Bụng mềm. Các tay đều lạnh. ECG thấy nhịp xoang nhanh và thay đổi sóng T không đặc hiệu. Ống thông động mạch phổi ghi nhận như sau: Áp lực nhĩ phải 20 mmHg (bình hường 2-8 mmHg), thất phải 35/20 mmHg (bình thường 15-30/ 2-8 mmHg) và áp lực mao mạch phổi bít 20mmHg (bình thường 6-12 mmHg). Bước xử trí nào tiếp theo là tốt nhất ở bệnh nhân này?
- Cấy máu
- Chụp mạch vành
- Chụp CT phổi
- Chụp CT đầu
- Truyền dobutamin
- Siêu âm tim
| Chèn ép tim | |
| Nguyên nhân |
|
| Dấu hiệu lâm sàng |
|
| Chẩn đoán |
|
Bệnh nhân này nhiều khả năng có chèn ép tim sau phẫu thuật, một biến chứng sớm cần chú ý nhưng tương đối hiếm của bắc cầu động mạch vành. Tụ máu nhanh ở khoang quanh tim giới hạn dẫn đến tăng áp lực tâm trương ở các buồng tim và giảm hồi lưu tĩnh mạch nghiêm trọng. Bệnh nhân thường có bằng chứng shock tim (hạ huyết áp, giảm lượng máu, chi lạnh); dấu hiệu điển hình là tam chứng Beck gồm hạ áp, tăng áp lực tĩnh mạch cảnh và tiếng tim ở xa.
Điển hình, có sự gia tăng và cân bằng của áp lực tâm trương trong tim (nhĩ phải, thất phải và áp lực mao mạch phổi bít gợi ý tăng áp lực nhĩ trái), như đã thấy ở ống thông động mạch phổi của bệnh nhân.
Chèn ép tim có thể nhanh chóng dẫn đến ngừng tim nếu không điều trị. Siêu âm tim khẩn cấp xác định chẩn đoán và có thể xác định tràn dịch màng ngoài tim từ lượng dịch vừa cho đến lớn, truỵ tâm trương nhĩ phải, truỵ tâm trương thất phải (độ đặc hiệu cao cho chèn ép tim) và đẩy vách liên thất vào nhĩ trái khi hít vào. Phẫu thuật dẫn lưu khẩn cấp (mở cửa sổ màng ngoài tim) hoặc dẫn lưu qua da dịch màng ngoài tim giảm áp lực trong khoang ngoài tim và dẫn đến cải thiện nhanh các triệu chứng kèm ổn định huyết động
Ý A: Cấy máu sau đó kháng sinh theo kinh nghiệm là phù hợp ở bệnh nhân với nghi ngờ shock nhiễm khuẩn; tuy nhiên, áp lực nội tim thường thấp và bình thường (hơn là tăng) do mất thể tích tuần hoàn trong lòng mạch do nhiễm khuẩn
Ý B và E: Nhồi máu cơ tim cấp do suy miếng ghép bắc cầu có thể dẫn tới biểu hiện shock tim và có thể cần thiết chụp mạch vành để chẩn đoán hoặc dobutamin để hỗ trợ co bóp thất trái. Tuy nhiên, suy tim cấp do nhồi máu cơ tim không thường gây cân bằng áp lực tâm trương trong tim và cũng ít khả năng không có thay đổi trên điện tâm đồ.
Ý C: CT mạch phổi được dùng để chẩn đoán thuyên tắc phổi; tuy nhiên áp lực mao mạch phổi bít thấp hoặc bình thường (hơn là tăng) được mong đợi trong thuyên tắc phổi cấp do giảm lượng máu chảy qua tuần hoàn phổi tới thất trái.
Ý D: Bệnh nhân có ảnh hưởng nhận thức được lý giải tốt nhất do hạ huyết áp và shock (hơn là đột quỵ) và chụp CT đầu là không cần thiết.
Mục tiêu học tập: Ống thông tim ở bệnh nhân chèn ép tim thường ghi nhận gia tăng và cân bằng áp lực tâm trương trong tim. Siêu âm tim khẩn cấp nên được thực hiện nếu có nghi ngờ chèn ép tim để chẩn đoán xác định và xử trí.
Câu 25
Bệnh nhân nữ 43 tuổi đến khoa cấp cứu vì liệt nửa người trái khởi phát cấp tính. Bệnh nhân có mệt mỏi tăng dần, sốt nhẹ và đôi khi đánh trống ngực trong suốt 3 tháng qua. Bệnh nhân sụt 6 kg suốt giai đoạn này. Bệnh nhân không sử dụng thuốc lá, rượu hay chất cấm. Nhiệt độ 37, huyết áp 120/76, nhịp thở 14 l/p, mạch 80 l/p. Không có tiếng thổi mạch cảnh. Tuyến giáp kích thước bình thường và không có vị trí ấn đau. Thăm khám tim có tiếng T1, T2 bình thường và tiếng thổi vang giữa tâm trương tại đỉnh. Phổi trong khi nghe. Thăm khám thần kinh thấy liệt nửa trái. Xét nghiệm thấy nồng độ hemoglobin là 10.2 g/dL và ESR 60 mm/giờ. Chụp hình não phát hiện đa ổ nhồi máu cấp kích thước nhỏ ở thùy đỉnh và thủy thái dương phải. Siêu âm tim qua lồng ngực thấy một khối u ở nhĩ trái. Chẩn đoán nào sau đây là nhiều khả năng nhất ở bệnh nhân này?
- Viêm nội tâm mạc nhiễm khuẩn
- Khối u tim
- Huyết khối nhĩ trái
- Thoái hóa van dạng mô nhầy
- Hẹp van 2 lá do thấp tim
| U nhầy tim | |
| Tính chất u |
|
| Triệu chứng lâm sàng |
|
| Chẩn đoán và điều trị |
|
Bệnh nhân với liệt nửa trái cấp và khối u nhĩ trái được xác định qua siêu âm nhiều khả năng có u nhầy nhĩ trái. U nhầy là u lành tính và thường gặp nhất trong các u tim nguyên phát; khoảng 80% bắt nguồn từ nhĩ trái. Các mảnh khối u nhĩ trái có thể gây thuyên tắc trong tuần hoàn hệ thống, dẫn đến đột quỵ hoặc thiếu máu cấp (chi, mạc treo)
U nhầy nhĩ trái thường gây chèn ép dòng máu nhĩ trái xuống thất trái, dẫn đến tiếng thổi giống với hẹp van 2 lá (tiếng thổi giữa tâm trương ở đỉnh). Sự chèn ép này (hẹp) có thể dẫn đến giảm cung lượng tim, biểu hiện với khó thở, chóng mặt hoặc ngất. Bởi vì khối u thường di động, triệu chứng tắc nghẽn có thể thoáng qua và tuỳ thuộc vào tư thế (hẹp van 2 lá tăng lên ở tư thế đứng thẳng nhưng giảm ở tư thế nằm); sự di động của khối u đôi khi gây ra tiếng “lõm bõm” đặc trưng tại cuối kỳ tâm trương khi nghe. Ngoài ra, vài khối u nhầy có thể bài tiết cytokine (IL-6) dẫn đến đáp ứng viêm hệ thống (bằng chứng tăng ESR) và triệu chứng cơ năng (sốt, sụt cân)
Chẩn đoán thường được xác định bởi siêu âm. Phẫu thuật cắt bỏ sớm được khuyến cáo để giảm thiểu nguy cơ tắc mạch và ngừng tim (do giảm lưu lượng tim)
Ý A: Mặc dù viêm nội mạc nhiễm khuẩn có thể gây sốt, sụt cân và thuyên tắc hệ thống, siêu âm thường cho thấy hình ảnh sùi van nhiều hơn là u nhầy nhĩ (như ở bệnh nhân này). Thêm vào đó, viêm nội tâm mạc nhiễm khuẩn có thể gây tiếng hở van hơn là tiếng hẹp van.
Ý C: Huyết khối nhĩ trái có thể xuất hiện trong rung nhĩ và dẫn đến thuyên tắc mạch hệ thống. Tuy nhiên, bệnh nhân này với sốt nhẹ, sụt cân và tăng tốc độ máu lắng phù hợp hơn với u cơ.
Ý D: Thoái hóa van dạng nhầy là cơ chế bệnh sinh gây nên sa van 2 lá, đặc trưng gây nên tiếng click giữa tâm thu hơn là tiếng thổi trầm giữa tâm trương.
Ý E: Trên thế giới, bệnh thấp tim là nguyên nhân chủ yếu gây hẹp van 2 lá, gây nên tiếng thổi trầm giữa tâm trương và có thể dẫn đến rung nhĩ và huyết khối nhĩ trái kèm thuyên tắc mạch hệ thống. Tuy nhiên, bệnh thấp tim không phổ biến ở quốc gia phát triển. Thêm vào đó, hẹp van 2 lá tiến triển sau vài năm sau đợt bệnh thấp đầu tiên; mặc dù những đợt sốt thấp khớp tái phát có thể gây mệt mỏi và sốt nhẹ có liên quan đến viêm họng và hiếm gặp ở người trưởng thành.
Mục tiêu học tập: U nhầy là u thường gặp nhất trong các u tim nguyên phát và thường khởi phát ở nhĩ trái. Mảnh u có thể gây chèn ép và thuyên tắc mạch hệ thống (đột quỵ, thiếu máu chi cấp). Các khối u này còn gây hẹp tắc van 2 lá tuỳ thuộc tư thế, dẫn tới tiếng thổi giữa tâm trương và các triệu chứng giảm cung lượng tim (khó thở, ngất). Triệu chứng toàn thân (sốt, sụt cân) có thể xuất hiện.
Câu 26
Bệnh nhân nam 76 tuổi nhập đơn vị mạch vành do đau ngực dưới xương ức. Các bệnh lý khác bao gồm tăng huyết áp, tăng lipid máu và đái tháo đường type 2. Bệnh nhân có tiền sử chảy máu túi thừa 2 năm trước. Sau khi xét nghiệm chẩn đoán ban đầu, bệnh nhân được tiến hành đặt catheter tim và phát hiện hẹp 70% động mạch vành trái, hẹp 90% đoạn gần động mạch liên thất trước và hẹp 80% động mạch vành phải. Bệnh nhân được chỉ định ngừng thuốc chống ngưng tập tiểu cầu nhưng tiếp tục dùng heparin nhỏ giọt (heparin drip) để chuẩn bị cho phẫu thuật bắc cầu mạch vành vào hôm sau. 5 giờ sau khi đặt catheter, huyết áp bệnh nhân là 75/60, mạch đều 120 l/p. Bệnh nhân có mệt mỏi toàn thân và đau lưng nhưng không đau ngực, không khó thở, không buồn nôn và đau bụng. Thăm khám thấy bệnh nhân ra mồ hôi và lạnh. Tĩnh mạch cổ xẹp. Tiếng tim bình thường, phổi trong khi nghe. Vị trí đâm kim ở động mạch bẹn phải đau nhẹ, không có sưng hay tiếng thổi. Bệnh nhân được bồi phụ với đường truyền 1000 ml dịch có đáp ứng hồi sức toàn thân. Huyết áp 96/80 và mạch 85 l/p. ECG lặp lại không thay đổi so với ban đầu. Bước xử trí nào tiếp theo là phù hợp ở bệnh nhân này?
- CT bụng và chậu không cản quang
- CT ngực có cản quang
- Đặt dẫn lưu mũi dạ dày.
- Siêu âm tim qua lồng ngực ngay tại giường
- Phẫu thuật bắc cầu động mạch vành khẩn cấp
Biểu hiện của bệnh nhân (mới đặt catheter, chống đông với heparin, hạ áp đột ngột, nhịp tim nhanh, tĩnh mạch cổ xẹp và đau lưng) phù hợp với tụ máu sau phúc mạc do chảy máu vị trí đâm kim động mạch (mở rộng đến khoang sau phúc mạc). Các biến chứng mạch tại chỗ của vị trí luồn catheter – chảy máu, tụ máu (khu trú hoặc lan rộng đến khoang sau phúc mạc), bóc tách động mạch, huyết khối cấp, giả phình mạch, hình thành dò động tĩnh mạch – là các biến chứng thường gặp nhất của đặt catheter tim. Hầu hết chảy máu và tụ máu xảy ra trong vòng 12 giờ đầu.
Bệnh nhân có tụ máu biểu hiện đau tức và sưng mô mềm tại chỗ. Nếu vị trí đâm kim động mạch ở trên dây chằng bẹn, chảy máu có thể trải rộng vào khoang sau phúc mạc, ngay cả tụ máu khu trú kích thước nhỏ cũng gây biểu hiện rối loạn huyết động đột ngột và đau hông hay lưng cùng bên. Chẩn đoán được xác định bởi CT không cản quang bụng và chậu hoặc siêu âm bụng. Điều trị thường là điều trị triệu chứng, với theo dõi tích cực, nghỉ ngơi tại giường, bổ sung dịch và truyền máu. Phẫu thuật khối tụ máu hay xuất huyết sau phúc mạc hiếm khi cần thiết.
Vì sự hình thành khối tụ máu sau phúc mạc không thường gặp, bệnh nhân nên được tư vấn tránh hoạt động gắng sức hoặc mang vác vật nặng trong 1 tuần đầu sau khi đặt catheter. Tiếp cận đặt catheter đường động mạch quay có ít biến chứng mạch máu hơn, điều này làm tăng số trường hợp được đặt catheter tim thông qua đường tiếp cận này.
Ý B: CT ngực có cản quang có thể xác định chắc chắn bóc tách động mạch chủ ngực cấp. Bóc tách động mạch chủ là biến chứng hiếm gặp trong đặt catheter tim chẩn đoán và thường xảy ra ở xoang vành phải do ghép nối động mạch vành (coronary engagement) bằng các catheter không thường quy. Biểu hiện ở bệnh nhân này phù hợp với tụ máu sau phúc mạc hơn.
Ý C: Đặt ống thông mũi dạ dày có thể phân biệt chảy máu đường tiêu hóa trên hay dưới, để phát hiện chảy máu đang xảy ra và để loại bỏ các hạt lắng đọng, cục máu đông tạo thuận lợi cho nội soi. Bệnh nhân này không có dấu hiệu và triệu chứng của chảy máu đường tiêu hóa trên.
Ý D: Siêu âm tim qua lồng ngực hiệu quả trong chẩn đoán tràn dịch màng ngoài tim và chèn ép tim. Bệnh nhân với chèn ép tim có thể có động mạch cảnh nổi (không xẹp như bệnh nhân này)
Ý E: Bệnh nhân không có triệu chứng hay các thay đổi ECG gợi ý thiếu máu cấp. Phẫu thuật bắc cầu động mạch vành ở bệnh nhân tụ máu sau phúc máu có thể khiến bệnh diễn biến xấu hơn.
Mục tiêu học tập: Tụ máu sau phúc mạc có thể xảy ra như là biến chứng tại chỗ của đặt catheter tim, bệnh thường biểu hiện rối loạn huyết động đột ngột và đau hông đau lưng cùng bên. Chẩn đoán xác định với CT không cản quang vùng bụng và chậu hoặc siêu âm bụng. Điều trị thường là điều trị triệu chứng, nghỉ ngơi tại giường, theo dõi tích cực, bồi dịch và truyền máu.
Câu 27
Bệnh nhân nữ 22 tuổi đến phòng cấp cứu vì cơn đau ngực nặng 9/10 điểm đau. Cơn đau khởi phát đột ngột 1 tiếng trước và duy trì. Bệnh nhân cũng có khó chịu ở cổ và cảm giác châm chích ở tay. Bệnh nhân chưa từng trải qua các triệu chứng này trước đây. Bệnh nhân có tiền sử tầm vóc thấp, vẹo cột sống và tiếng thổi tim. Bệnh nhân không sử dụng thuốc lá hay chất cấm. ECG có nhịp xoang nhanh không kèm đoạn ST chênh lên điển hình. Xét nghiệm mang thai nước tiểu dương tính, siêu âm thấy thai 12 tuần trong tử cung. Nguyên nhân nào sau đây nhiều khả năng nhất gây ra tình trạng cấp tính trên?
- Bóc tách động mạch chủ
- Huyết khối mạch vành
- Lá van 2 lá phất phơ
- Thuyên tắc phổi
- Tràn khí màng phổi tự phát
Hội chứng Turner, một trong những bệnh lý di truyền thường gặp nhất, do thiếu một phần hoặc hoàn toàn nhiễm sắc thể X. Biểu hiện đa dạng của hội chứng Turner, tầm vóc thấp gần như phổ biến. Các bất thường cơ xương khác thường gặp bao gồm thiểu sản xương hàm dưới, vẹo khuỷu ra ngoài, cổ có màng và ngắn, ngực rộng kèm khoảng cách 2 núm rộng và vẹo cột sống. Bệnh thận và rối loạn buồng trứng (giảm thụ tinh) cũng phổ biến.
Biểu hiện tim mạch của hội chứng Turner bao gồm van động mạch chủ 2 lá, dãn gốc động mạch chủ, hẹp cung động mạch chủ và tăng huyết áp; những thay đổi này gia tăng nguy cơ bóc tách động mạch chủ. Thay đổi huyết động khi mang thai (gia tăng thể tích tuần hoàn) đặt thêm áp lực lên động mạch chủ và có thể gia tăng nguy cơ bóc tách. Bóc tách cấp thường biểu hiện đau nhói ngực/ đau ngực như cắt hoặc đau lưng mà có thể lan ra cổ hoặc bụng. Tuỳ thuộc vào sự trải rộng của khối phình mạch, thiếu máu dây thần kinh có thể dẫn tới châm chích chi. Dấu hiệu phụ bao gồm mạch hoặc huyết áp không tương xứng, hạ huyết áp, hở động mạch chủ.
Hầu hết bệnh nhân Turner có vô sinh, và mang thai thường đạt được qua thụ tinh ống nghiệm. Mặc dù hiếm, mang thai tự nhiên có thể lên đến 5% (như ở bệnh nhân này). Tuy nhiên, vì nguy cơ bóc tách động mạch chủ kèm theo nguy cơ tử vong, sự thực hiện IVF ở bệnh nhân Turner đòi hỏi xem xét cẩn thận và nhiều trường hợp (bất thường tim bẩm sinh) có thể là chống chỉ định.
Ý B: Bệnh nhân có gia tăng nguy cơ nhồi máu cơ tim khi mang thai so với kiểm soát tương tự phù hợp độ tuổi. Tuy nhiên, nhồi máu cơ tim vẫn hiếm ở phụ nữ tuổi mang thai, và nguy cơ không gia tăng khi có Turner. Không thay đổi ECG giảm thiểu hơn nữa khả năng của chẩn đoán này, và biểu hiện nghiêm trọng, đau thắt ngực liên tục kèm đau cổ và cảm giác châm chích phù hợp hơn với bóc tách động mạch chủ.
Ý C: Hở van 2 lá và suy tim có thể xảy ra do đứt dây chằng lá van 2 lá, kèm theo sa van 2 lá, viêm nội tâm mạc, và vỡ cơ nhú. Hội chứng Turner không kèm gia tăng nguy cơ các bệnh lí này.
Ý D: Mang thai, đặc biệt qua IVF, gia tăng nguy cơ thuyên tắc huyết khối tĩnh mạch. Nguy cơ cao nhất ở giai đoạn mang thai muộn hơn, và hội chứng Turner không gia tăng nguy cơ. Thêm vào đó, không có khó thở, đau ngực kiểu màng phổi, hoặc phù chỉ dưới giảm thiểu khả năng này.
Ý E: Bệnh nhân với hội chứng Marfan gia tăng nguy cơ tràn dịch màng phổi tự phát, có biểu hiện khó thở và đau kiểu màng phổi. Tuy nhiên, hội chứng Turner và mang thai không gia tăng nguy cơ này đáng kể.
Mục tiêu học tập: Hội chứng Turner do mất một phần hay toàn bộ NST X. Biểu hiện phổ biến bao gồm ở cơ xương (tầm vóc thấp, cổ màng), tim mạch, thận và rối loạn buồng trứng (vô sinh). Bệnh tim mạch, bao gồm van động mạch chủ 2 lá và dãn gốc van động mạch chủ, đặt bệnh nhân vào diện nguy cơ cao mắc bóc tách động mạch chủ, nguy cơ tăng cao hơn nữa khi mang thai.
Câu 28
Bệnh nhân nam 23 tuổi được đưa đến khoa cấp cứu sau va chạm xe cộ. Bệnh nhân được tìm thấy không có đáp ứng tại hiện trường ngoại viện và được đặt nội khí quản bởi kỹ thuật viên y tế kèm theo đặt đường truyền 2L muối thường. Bệnh nhân từng là tài xế không thắt đai an toàn. Cho tới khi đến viện, huyết áp 72/54, mạch 120 l/p. Bệnh nhân đáp ứng với tiếng nói lớn và kích thích xúc giác bằng cách mở mắt. Đồng từ đều và phản ứng với đèn. Tĩnh mạch cổ nổi. Có nhiều mảng bầm tím ở phần trước ngực và trên bụng. Xquang ghi nhận tràn dịch màng phổi trái nhỏ và hình ảnh tim bình thường. Chẩn đoán nào sau đây là nhiều khả năng nhất?
- Vỡ động mạch chủ
- Vỡ phế quản
- Chèn ép tim
- Vỡ thực quản
- Dập phổi
Đáp án đúng là C:
| Đặc điểm chèn ép tim | ||
| Sự tích lũy dịch nhanh chóng | Cấp | Bán cấp |
| Vài phút đến vài giờ | Vài ngày đến vài tuần | |
| Dấu hiệu lâm sàng | Tam chứng Beck: hạ áp, tĩnh mạch cổ nổi, tiếng tim giảm. Mạch nghịch (giảm >10mmHg huyết áp tâm thu khi hít vào) (giảm >10mmHg huyết áp tâm thu khi hít vào) | |
| Thể tích tràn dịch | 100-200 mL | 1-2 L |
| Dấu hiệu Xquang | Bóng tim bình thường | Bóng tim to toàn thể |
Bệnh nhân có giảm áp kháng trị, nhịp nhanh, và tĩnh mạch cổ nổi nhiều khả năng có chèn ép tim từ vụ va chạm). Chèn ép tim được phân loại thành cấp và bán cấp dựa I màng ngoài tim
Chèn ép tim bán cấp thường xuất hiện từ quá trình mặn mà gây ra tích tụ chậm dịch màng ngoài tim (ác tính, suy thận), cho phép màng ngoài tim có thời gian thích nghi từ từ. Màng ngoài tim có thể chứa 1-2 L dịch trước khi áp lực màng ngoài tim tăng và chèn ép chức năng tim. Lượng lớn dịch màng ngoài tim gây bóng tim to toàn thể điển hình trên xquang.
Ngược lại, chèn ép tim cấp xaỷ ra do quá trình tích dịch nhanh (do chấn thương ngực kín như ở bệnh nhân này). Vì sự căng cứng của màng ngoài tim không có thời gian để thích nghi, một lượng nhỏ dịch màng ngoài tim (100-200 mL) có thể tăng nhanh chóng áp lực màng ngoài tim không gây to tim trên xquang (thường với lượng >200 mL). Do đó, chèn ép tim cấp đi kèm với hình ảnh tim bình thường, như ở bệnh nhân này
Thăm khám, bệnh nhân có thể có hạ áp kèm tăng áp lực tĩnh mạch cảnh (shock tắc nghẽn do dịch màng ngoài tim ngăn cản co bóp hiệu quả của tim) cũng như hình ảnh tim bình thường (tam chứng Beck, chỉ xuất hiện ở phần ít bệnh nhân). Bệnh nhân này với tràn dịch màng phổi phải lượng nhỏ có thể do rò máu từ màng ngoài tim (qua vết rách nhỏ) hoặc tổn thương đồng thời (rách nhu mô phổi)
Ý A: Vỡ động mạch chủ thường gây tử vong ngay lập tức. Trong vài trường hợp hiếm, vỡ động mạch chủ kèm xuất huyết vào khoang màng phổi trái mà có đọng lại (bởi tụ máu) có thể biểu hiện như tràn dịch màng phổi trái và hạ áp. Tuy nhiên, nó có thể gây hạ áp do giảm thể tích tuần hoàn (hơn là tắc nghẽn) với tĩnh mạch cổ xẹp (hơn là nổi).
Ý B: Vỡ phế quản do chấn thương (rò khí từ cây khí – phế quản vào khoang phổi) có thể gây hạ áp và tĩnh mạch cổ nổi. Tuy nhiên, thường xảy ra với lượng khí rò ngoài phổi lớn, mà có thể đi kèm tràn khí áp lực, tràn khí trung thất, và tràn khí dưới da (không xuất hiện ở x quang bệnh nhân này)
Ý D: Vỡ thực quản có thể làm trào dịch tiêu hóa vào khoang màng phổi (gây tràn khí màng phổi) và trung thất (gây viêm trung thất, đáp ứng viêm hệ thống, hạ áp do giãn mạch). Tuy nhiên, tĩnh mạch cổ xẹp (hơn là nổi) có thể được mong đợi do giãn mạch ngoại vi.
Ý E: Dập phổi mà tổn thương nhu mô phổi và phúc mạc tạng có thể chảy máu vào khoang màng phổi, gây tràn dịch màng phổi phải. Tuy nhiên, dập phổi có xuất huyết đủ để gây hạ áp (do giảm thể tích) có thể đi kèm với xẹp tĩnh mạch cổ (hơn là nổi).
Mục tiêu học tập: Chèn ép tim mạch do tụ dịch nhanh chong với lượng dịch nhỏ trong màng ngoài tim căng dãn, gây tăng đột ngột áp lực màng ngoài tim. Không giống như chèn ép tim bán cấp, bóng tim có thể bình thường trên xquang.
Câu 29
Bệnh nhân nam 78 tuổi đến khoa cấp cứu do cơn ngất khi làm việc trong vườn nhà. Bệnh nhân hiện tại tỉnh và có định hướng. Bệnh nhân có đau ngực và cổ mà xuất hiện trước khi ngất. Trong tuần vừa qua, bệnh nhân có ho, đau thắt ngực và ho khạc đờm trắng. Tiền sử bệnh lý đáng kể có tăng huyết áp, tăng lipid huyết, và đái tháo đường typ 2. Bệnh nhân chưa từng hút thuốc.
Nhiệt độ 37.3, huyết áp 144/92 ở tay phải và 142/90 ở tay trái, mạch 109 l/p. ECG có nhịp nhanh xoang, tiêu chuẩn điện thế có phì thất trái, và không có đoạn ST chênh hay sóng T thay đổi. Xquang ngực được thấy như hình.
Siêu âm tim qua lồng ngực tại giường thấy tràn dịch màng ngoài tim lượng nhỏ. Bước xử trí nào tiếp theo là tốt nhất ở bệnh nhân này?
- Kháng sinh, bù dịch, và chuyển đến khoa chăm sóc tích cực
- Chẹn beta, chống đông, và chuyển đến khoa chăm sóc tích cực
- Đặt ống thông tim
- CT mạch
- Chọc dịch màng ngoài tim cấp cứu tức thì
Đáp án đúng là D:
| Bóc tách động mạch chủ cấp | |
| Triệu chứng lâm sàng | Tiền sử tăng huyết áp, hội chứng Marfan, sử dụng cocain
Đau ngực như cắt, đau nhói dữ dội hoặc đau lưng Chênh lệch huyết áp tâm thu 2 tay > 20 |
| Biến chứng do trải rộng khối bóc tách (liên quan cấu trúc) | Đột quỵ (động mạch cảnh)
Hở động mạch chủ cấp (gốc hoặc valve động mạch) Hội chứng Horner (đám rối thần kinh giao cảm cảnh) Thiếu máu cơ tim/ nhồi máu (lỗ động mạch vành) Tràn dịch màng tim/ chèn ép tim (màng ngoài tim) Tràn máu màng phổi (khoang màng phổi) Tổn thương thận (động mạch thận) Đau bụng (động mạch mạc treo) Liệt chi dưới (động mạch cột sống) |
Mặc dù bệnh nhân này không có đau ngực dữ dội và chênh lệch mạch, đau ngực và cổ, ngất, tiền sử tăng huyết áp, bằng chứng về dãn rộng trung thất trên xquang ngực, và tràn dịch màng ngoài tim, tất cả đều nghi ngờ có bóc tách động mạch chủ cấp. Huyết áp khác nhau ở 2 tay là dấu hiệu lâm sàng quan trọng nhưng chỉ xuất hiện ở 20 – 30% bệnh nhân, sự không xuất hiện của dấu hiệu này không nên được sử dụng để loại trừ bóc tách động mạch chủ. Bóc tách loại A (động mạch chủ lên) có thể dẫn tới vỡ động mạch chủ vào khoang ngoài tim và tràn máu màng ngoài tim, mà có thể nhanh chóng tiến triển thành chèn ép tim và shock tim.
Vì bóc tách động mạch chủ type A là cấp cứu ngoại khoa với tỉ lệ tử vong 1 – 2% mỗi giờ sau khi triệu chứng khởi phát, xác định hoặc loại trừ chẩn đoán là cần thiết.
- CT mạch là xét nghiệm đầu tiên ở bệnh nhân huyết động ổn định không có dấu hiệu suy thận. Nó có thể phát hiện vách nội mạc tách lòng mạch thật và lòng mạch giả của động mạch chủ
- MR mạch cần tốn thời gian hơn và cần tiêm thuốc cản quang chứa gadolinium cho tăng đậm độ cản quang; và nên tránh dùng ở bệnh nhân có bệnh thận mức độ vừa đến nặng do nguy cơ xơ hóa hệ thống do thận.
- Siêu âm tim qua ngã thực quản có độ nhạy và độ đặc hiệu tốt và là xét nghiệm ưa dùng để chẩn đoán hơn ở bệnh nhân huyết động không ổn định hoặc suy thận, siêu âm tim qua ngực không quan sát được phần động mạch chủ đủ tốt.
Ý A: Mặc dù bệnh nhân này có thể có viêm phổi trước tiên (ho với đờm trắng và đau tức ngực), biểu hiện hiện tại của bệnh nhân gợi ý bóc tách động mạch chủ. Hơn nữa, không có đám đông đặc hoặc thâm nhiễm trên xquang ngực; do đó, kháng sinh là không được chỉ định. Gia tăng thoáng qua, đột ngột huyết áp (sử dụng cocaine, nâng vật nặng, ho) có thể dẫn đến bóc tách độc mạch chủ cấp
Ý B: Chẹn beta thường được dùng ở huyết áp tâm thu thấp hơn ở bóc tách động mạch chủ cấp. Tuy nhiên, sử dụng chống đông ở bệnh nhân nghi ngờ bóc tách động mạch chủ cấp và có thể có tràn máu màng ngoài tim là chống chỉ định.
Ý C: Bệnh nhân với dấu hiệu ECG nhịp nhanh xoang đi kèm với phì tâm thất trái do tăng huyết áp khi đứng kéo dài. Không có chỉ định đặt ống thông tim tại thời điểm hiện tại, và nhiều khả năng gây trì hoãn hơn nữa chẩn đoán xác định và điều trị.
Ý E: Chọc dịch màng ngoài tim cấp cứu là chỉ định cho bệnh nhân tràn dịch màng ngoài tim và chèn ép tim (tam chứng Beck với hạ áp, tĩnh mạch cổ nổi, và tiếng tim giảm) kèm huyết động
không ổn định hoặc shock tim. Bệnh nhân này với huyết động ổn định và có tràn dịch màng ngoài tim lượng nhỏ; do đó, chọc dịch màng ngoài tim khẩn cấp là không được chỉ định và có thể dẫn tới biến chứng và trì hoãn điều trị ở trường hợp chẩn đoán bóc tách động mạch chủ type A bị bỏ qua.
Mục tiêu học tập: Bóc tách động mạch chủ cấp type A có thể trải dài vào khoang màng ngoài tim, gây tràn máu màng ngoài tim và tiến triển nhanh chóng thành chèn ép tim và shock tim. CT mạch là xét nghiệm chẩn đoán đầu tiên được lựa chọn ở bệnh nhân huyết động ổn định và phát hiện vách nội mạc tách lòng mạch thật và lòng mạch giả ở đoạn lên động mạch chủ.
MỘT TRƯỜNG HỢP NHỒI MÁU CƠ TIM ST CHÊNH LÊN CÓ BLOCK NHÁNH PHẢI
(MỘT TRƯỜNG HỢP NHỒI MÁU CƠ TIM ST CHÊNH LÊN CÓ BLOCK NHÁNH PHẢI, MỘT DẤU HIỆU XẤU TRONG TẮC NGHẼN MẠCH VÀNH NẶNG của các tác giả Hajira Basit, Alexa Kahn, Seyed Zaid, Hal Chadow, Abdullah Kha – Dịch bởi BS. Thanh Sơn)
Tổng quan
Bệnh động mạch vành là một trong những nguyên nhân hàng đầu gây tử vong trên thế giới, và nhồi máu cơ tim có ST chênh lên (STEMI) là một trong những dạng nghiêm trọng nhất. Trong khi chính STEMI là một dấu hiệu xấu, thì có những đặc điểm đáng lo khác trên hình ảnh điện tâm đồ (ECG) có liên quan tới tăng nguy cơ mắc bệnh và tử vong, một trong số đó là STEMI kèm block nhánh phải (RBBB). cấp máu cho nhánh phải tới từ tuần hoàn vành trái. Theo trực quan, RBBB trong bệnh cảnh nhồi máu cơ tim thành trước sẽ dự báo nhồi máu nghiêm trọng hơn và do đó báo hiệu cho một tiên lượng tệ hơn. Ca lâm sàng này cho thấy một mối liên quan đáng kể giữa RBBB mới xuất hiện với tổn thương nghiêm trọng của động mạch gian thất trước (LAD), do đó cần một ngưỡng thấp để chụp mạch vành cấp cứu cũng như can thiệp mạch vành qua da (PCI).
Một nam giới 63 tuổi có tiền sử đã biết gồm đái tháo đường không phụ thuộc insulin (NIDDM), tăng huyết áp, và tăng triglycerid máu, không có biến chứng với các thuốc đang dùng tới phòng cấp cứu (ED) sau khi đi khám bác sĩ ban đầu của ông ta, với than phiền chính là đau ngực dưới xương ức khi gắng sức trong 1 tuần. ECG của ông ta khi nhập viện cho thấy đoạn ST chênh lên đáng kể kèm dấu hiệu RBBB không điển hình tại VI-V2 kèm ST chênh xuống ở các chuyển đạo đối xứng. Các dấu ấn sinh học của tim cho thấy giá trị Troponin I ban đầu là 0.441 ng/mL. Do đau ngực tăng dần và dai dẳng kèm theo buồn nôn và có nôn vài lần, ông ta đã được chụp mạch vành cấp cứu cho thấy tổn thương 100% đoạn gần của LAD. Thủ thuật có biến chứng khi xuất hiện sốc tim và cần đặt bóng trong lòng động mạch chủ và dùng vận mach. PCI bước đầu đặt thành công stent phủ thuốc (DES) phủ 100% tổn thương ở đoạn gần LAD và DES tới 80% tổn thương ở đoạn giữa LAD, điểm hẹp sót lại sau can thiệp là 0%. Điểm TIMI trước thủ thuật là 0 và sau can thiệp là 3. Siêu âm thất trái cho thấy mất vận động thành trước bên, mỏm, và giảm vận động mặt cơ hoành và phân suất tống máu (EF) ước tính là 20%. Siêu âm tim qua thành ngực được làm lại trước khi xuất viện. Chức năng thất trái qua đánh giá là bình thường, và EF được ghi nhận là 55%. Bệnh nhân tiếp tục được dùng chống kết tập tiểu cầu kép và các điều trị nội khoa khác sau can thiệp bệnh mạch vành.
RBBB mới khởi phát ở bệnh nhân có STEMI điển hình trong bệnh cảnh có triệu chứng thiếu máu nên được nghi ngờ do tắc đáng kể đoạn gần LAD. Đây đang dần trở thành một trong những dấu hiệu có ý nghĩa trên ECG đối với nhồi máu cơ tim do chít hẹp có liên quan tới kết cục và tỷ lệ tử vong tệ hơn, nhấn mạnh việc cần đặc biệt lưu ý tới những bệnh nhân này. Đưa ra tiên lượng xấu cho những bệnh nhân này trong bệnh cảnh nhồi máu cơ tim cấp (AMI), là điều tiên quyết để giảm thiểu sự chậm trễ trong điều trị tái tưới máu ban đầu vì họ có thể được hưởng lợi ích từ can thiệp cấp cứu.
Đặt vấn đề
Bệnh mạch vành có liên quan tới tăng tỷ lệ nhập viện và là một trong những nguyên nhân hàng đầu gây tử vong trên toàn thế giới. Một trong những biểu hiện nghiêm trọng nhất của bệnh mạch vành là nhồi máu cơ tim ST chênh lên (STEMI). Thông thường, STEMI trong lâm sàng thường ngày là chỉ định cho tái tưới máu cấp ở bệnh nhân biểu hiện các dấu hiệu khác của biến cố hội chứng động mạch vành cấp (ACS). Trong khi STEMI tự nó là một dấu hiệu xấu, có các dấu hiệu đáng lo trên điện tâm đồ (ECG) có liên quan tới tăng tỷ lệ mắc bệnh và tử vong, một trong số đó là STEMI kèm block nhánh phải (RBBB). cấp máu cho nhánh phải phần lớn tới từ nhánh vách của động mạch gian thất trước, một nhánh của động mạch vành trái, nó cũng cấp máu cho các vùng lớn khác của cơ tim. Theo trực quan, RBBB trong bệnh cảnh nhồi máu cơ tim thành trước sẽ dự báo cho nhồi máu cơ tim lớn và do đó chỉ ra tiên lượng xấu hơn. Trong bài viết này, chúng tôi trình bày một ca lâm sàng RBBB mới xuất hiện kèm đau ngực được thấy có một tổn thương nghiêm trọng ở động mạch gian thất trước (LAD) biến chứng xuất hiện sốc tim trong khi can thiệp
Ca lâm sàng
Một nam giới 63 tuổi có tiền sử đã biết là đái tháo đường không phụ thuộc insulin (NIDDM), tăng huyết áp, tăng triglycerid máu và không có biến chứng với thuốc đang dùng, tới khoa sau khi khám tại bác sĩ ban đầu của ông ta với than phiền chính là đau ngực dưới xương ức khi gắng sức trong một tuần nay. Vào ngày nhập viện, ông ta được dùng aspirin ở phòng khám do triệu chứng tăng lên, thuốc này không giúp cải thiện cơn đau. Ôn ta không mắc bệnh tim mạch đã biết nào. ECG của ông ta khi nhập viện cho thấy một RBBB mới kèm đoạn ST chênh lên đáng kế ở chuyến đạo VI-NI.
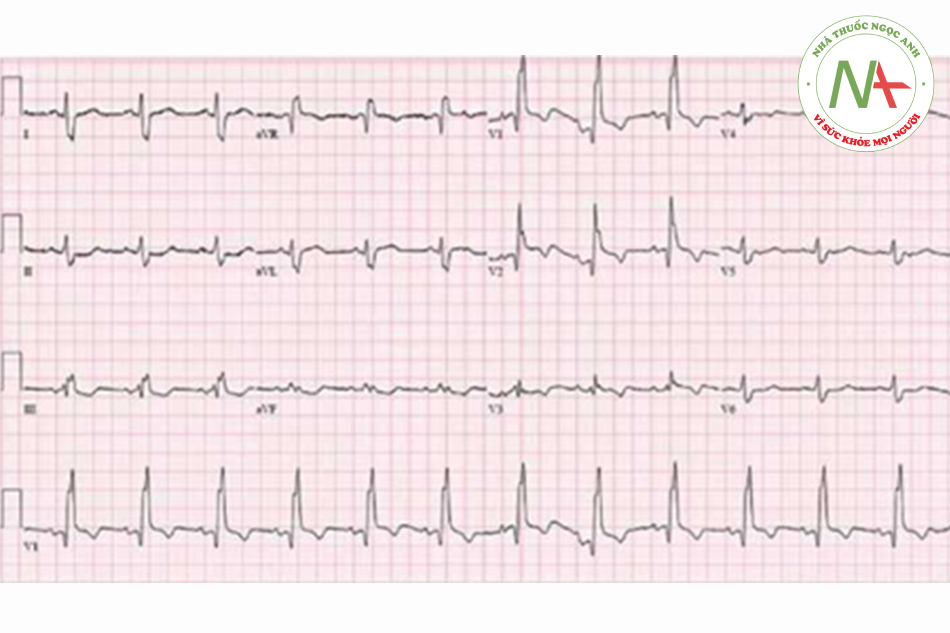
Men tim thấy Troponin I ban đầu là 0.441 ng/mL. Do cơn đau ngực tăng dần, dai dẳng và đi kèm buồn nôn và có vài cơn nôn nên ông ta được can thiệp mạch cấp tính và thấy tổn thương 100% ở đoạn gần LAD.
Quá trình này xảy ra biến chứng sốc tim cần đặt bóng bơm trong lòng động mạch chủ (IABP) và dùng vận mạch. PCI bước đầu đặt thành công một stent phủ thuốc (DES) phủ 100% tổn thương ở đoạn gần LAD và 80% tổn thương ở đoạn giữa LAD và đoạn hẹp còn sót lại là 0%. Điếm TIMI trước thủ thuật là 0 và sau can thiệp là 3.
Siêu âm thất trái cho thấy mất vận động trước vách, mỏm và giảm vận động mặt cơ hoành với EF là 20%. Siêu âm tim qua thành ngực được làm lại trước khi ra viện. Chức năng tâm thu thất trái qua đánh giá là bình thường với EF 55%. Bệnh nhân được tiếp tục dùng kháng kết tập tiểu cầu kép và điều trị nội khoa nhồi máu cơ tim cấp sau can thiệp theo hướng dẫn. IABP được lấy ra vào ngày thứ hai sau nhập viện.
Bàn luận
Nhồi máu cơ tim vẫn còn là một nguyên nhân hàng đầu gây tử vong trên toàn thế giới dù cho tất cả những tiến bộ trong thuốc cũng như thiết bị điều trị. Nguyên nhân phổ biến nhất là tắc mạch máu cấp tính thứ phát sau khi bong mảng xơ vữa gây thiếu máu kéo dài, dẫn tới chết tế bào cơ tim thể hiện qua tăng men tim, đặc biệt là troponin. Đe đưa ra chẩn đoán nhồi máu cơ tim cần phân tích các dấu hiệu lâm sàng, đặc điểm ECG, dữ liệu cận lâm sàng, đánh giá trên các hình ảnh thu được từ thủ htuật, và các dấu hiệu bệnh lý thoáng qua.
Dù STEMI được ước tính ở 38% trên tổng tất cả các ca nhồi máu cơ tim ở Hoa Kỳ, tỷ lệ tử vong do STEMI lớn hơn tỷ lệ NSTEML STEMI là một chỉ định cấp cứu để điều trị tái tưới máu thông qua can thiiệp mạch qua da hoặc tiêu sợi huyết. Tuy nhiên, cần có những xem xét đặc biệt khi xuất hiện các dấu hiệu kèm theo trên ECG có thể cảnh báo một tiên lượng xấu hơn. RBBB mới kèm theo ST chênh lên ở các chuyển đạo thành trước là một trong số đó và chỉ ra tắc nặng đầu gần của LAD, do đó đòi hỏi cần quan tâm đặc biệt bởi nguồn cấp máu chủ yếu của nhánh phải là từ LAD. Trường hợp này được trình bày để nhấn mạnh mối liên quan giữa RBBB mới xuất hiện trong STEMI với AMI. Một phân tích tổng hợp bởi Hazem và các cộng sự đánh giá mối liên quan giữa AMI và RBBB mới hoặc cũ được cho là có tỷ lệ tử vong do mọi nguyên nhân trong 30 ngày lớn hơn so với trường hợp không có block nhánh phải. Tương tự, một phân tích hồi cứu so sánh những bệnh nhân mới được chẩn đoán nhồi máu cơ tim thành trước (AWMI) kèm RBBB so với những bệnh nhân mắc AWMI mà không kèm RBBB, nó chỉ ra rằng sự xuất hiện của RBBB là một dự báo độc lập có ý nghĩa với tiên lượng xấu hơn, bao gồm tỷ lệ suy tim cấp, block tim hoàn toàn cao hơn và cần đặt máy tạo nhịp tạm thời, cũng như có tỷ lệ tử vong tại viện cao hơn.
Wang và cộng sự cũng đã đánh giá giá trị tiên lượng của RBBB mới xuất hiện trong tắc đoạn gần LAD và chỉ ra rằng một RBBB mới xuất hiện nhiều khả năng có tỷ lệ sốc tim cao hơn và tăng tỷ lệ tử vong dài hạn. Trong những trường hợp như vậy, tái tưới máu cấp được chứng minh là giúp cải thiện đáng kể kết cục. Do nhiều nghiên cứu chỉ ra mối liên quan giữa RBBB và AMI cho nên hướng dẫn mới đây của hiệp hội tim mạch châu Âu trong điều trị AMI đã khuyến cáo việc PCI sớm khi bệnh nhân có RBBB kèm các triệu chứng thiếu máu kéo dài. Tất cả những nghiên cứu trên củng cố thêm mối liên quan giữa RBBB và AMI, khi việc điều trị tái tưới máu cấp có liên quan tới sự cải thiện đáng kể và các kết cục có lợi.
Kết luận
RBBB mới xuất hiện ở bệnh nhân mắc STEMI điển hình trong bệnh cảnh thiếu máu nên được nghi ngờ cho hẹp nặng đoạn gần của LAD. Đây đang dần trở thành một trong dấu hiệu trên ECG để nhận biết nhồi máu cơ tim do chít hẹp liên quan tới kết cục và tỷ lệ tử vong tăng lên, nhấn mạnh sự cần thiết của việc quan tâm đặc biệt tới những bệnh nhân như thế này. Đưa ra tiên lượng xấu ở những bệnh nhân như vậy trong bệnh cảnh của AMI, là điều tiên quyết để giảm thiểu việc chậm trễ khởi động điều trị tái tưới máu vì nó bệnh nhân có thể hưởng lợi từ can thiệp cấp cứu.