Bệnh tim mạch
Thuốc chống đông trong điều trị tim mạch có mấy nhóm?
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Thuốc tim mạch trong thực hành lâm sàng (PGS.TS.BS. Phạm Mạnh Hùng – Ths. BSNT. Phạm
Chủ đề: Thuốc chống đông máu
Tác giả
Phạm Trần Linh
Viên Hoàng Long
Đặng Thu Trang
Nhà thuốc Ngọc Anh xin giới thiệu đến bạn đọc về chủ đề thuốc chống đông máu trong điều trị tim mạch qua bài viết sau đây.
GIỚI THIỆU CHUNG
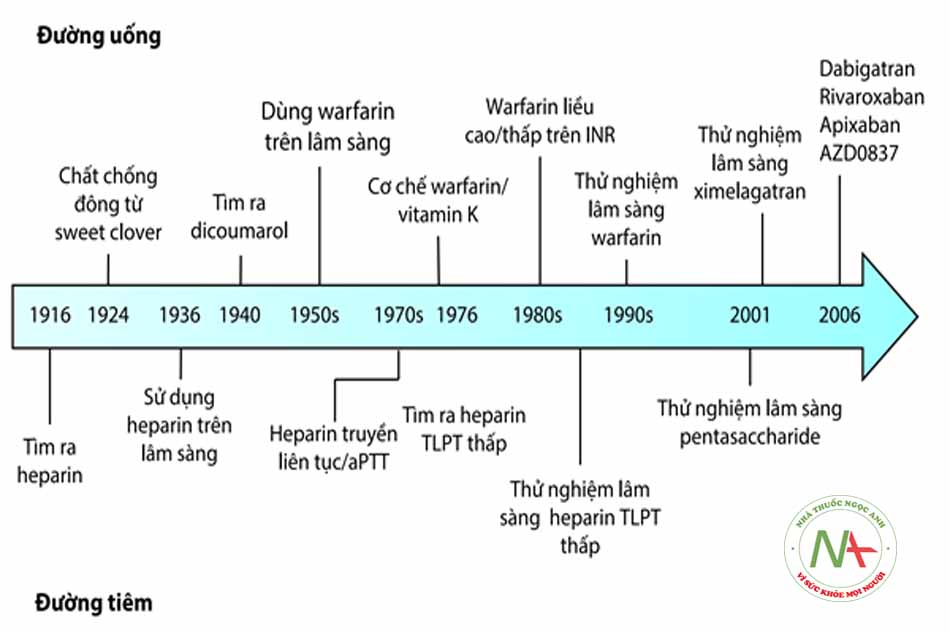
- Những năm 1930: Sự ra đời của heparin: Heparin (không phân đoạn) đã có sẵn hơn 70 năm nhưng cần sử dụng đường tiêm, điều này gây bất tiện cho việc sử dụng ngoài bệnh viện. Loại thuốc này đòi hỏi phải theo dõi đông máu và có thể gây ra giảm tiểu cầu do heparin và loãng xương.
- Những năm 1940: Thuốc chống đông đường uống đầu tiên: Thuốc kháng vitamin K (VKA) như warfarin và acenvitymarol, là thuốc chống đông đường uống đầu tiên trên thị trường. Các thuốc này có hiệu quả cao, nhưng khó quản lý. Phương pháp điều trị này đòi hỏi phải theo dõi thường xuyên và điều chỉnh liều để hạn chế các tác dụng không mong muốn, đặc biệt các thuốc VKA có nhiều tương tác với thực phẩm và thuốc khác. Ngoài ra, VKA có tác dụng chậm. Khi được sử dụng để điều trị huyết khối tĩnh mạch sâu, đặc biệt trong trường hợp bệnh nhân có cục máu đông, có nguy cơ tiến triển thêm, phác đồ điều trị bắc cầu bằng thuốc chống đông máu đường tiêm với tác dụng nhanh là bắt buộc.
- Những năm 1980: Khắc phục nhược điểm của heparin không phân đoạn. Các heparin trọng lượng phân tử thấp (LMWH) đã được phát triển để khắc phục một số nhược điểm của heparin không phân đoạn. Một trong những phương pháp điều trị hiện tại, enoxaparin, xuất hiện lần đầu tiên vào năm 1987. Heparin TLPTT không cần theo dõi và có nguy cơ gây giảm tiểu cầu thấp hơn nhưng vẫn sử dụng đường tiêm, và đặc biệt có tích lũy liều trên các bệnh nhân suy thận.
- Những năm 1990 – 2000: Thuốc ức chế thrombin trực tiếp và các chất ức chế yếu tố gián tiếp Xa được nghiên cứu và phát triển: Fondaparinux, một chất ức chế yếu tố gián tiếp Xa được phê duyệt trong đầu những năm 2000, đã được chứng minh là có hiệu quả nhưng vẫn sử dụng đường tiêm, điều này gây bất tiện khi cần sử dụng lâu dài. Thuốc ức chế thrombin trực tiếp (DTI) được giới thiệu lần đầu tiên vào những năm 1990. DTI ức chế hoạt động của thrombin, enzyme thúc đẩy sự hình thành cục máu đông. Ximelagatran, DTI đường uống đầu tiên, không được chấp thuận ở Mỹ và đã bị rút khỏi thị trường châu u vào năm 2006 chủ yếu do tổn thương gan nặng ở một số bệnh nhân. Dabigatran, một DTI đường uống mới, được giới thiệu ở châu u và các nước khác trong năm 2008.
- Năm 2008: Thuốc ức chế yếu tố trực tiếp đầu tiên qua đường uống. Xarelto® (Rivaroxaban), một chất ức chế yếu tố Xa ở giai đoạn then chốt trong quá trình đông máu, rivaroxaban ức chế tạo thrombin hơn là ức chế hoạt động của chính thrombin.
- Trong thời gian này, dabigatran, một thuốc ức chế trực tiếp thrombin đường uống mới cũng được giới thiệu ở châu u và Hoa Kỳ. Mở ra thời kỳ phát triển mạnh về nghiên cứu và triển khai các nhóm thuốc chống đông đường uống.
HEPARIN KHÔNG PH N ĐOẠN
Cơ chế tác dụng
Heparin tiêu chuẩn (hay còn gọi là heparin tự nhiên, heparin không phân đoạn) là mucopolysaccharide tự nhiên có khối lượng phân tử lớn (5.000 đến 30.000 Dalton).
Cơ chế tác dụng: chủ yếu tác động vào con đường đông máu nội sinh thông qua phức hợp heparin – antithrombin III – thrombin. Qua đó, ức chế tác dụng của thrombin, tăng sự phân huỷ thrombin. Ngoài ra, còn bất hoạt được cả yếu tố Xa và IXa.
Chỉ định
- Điều trị huyết khối tĩnh mạch sâu trong giai đoạn cấp, bao gồm thuyên tắc động mạch phổi.
- Nhồi máu cơ tim, đau thắt ngực không ổn định, tắc động mạch ngoài não và một số trường hợp rối loạn đông máu.
- Dự phòng huyết khối tĩnh mạch và/hoặc động mạch trong phẫu thuật, đối với các bệnh nhân nằm lâu ngày sau bệnh lý cấp tính (sau nhồi máu cơ tim, suy tim, sau đột quỵ não kèm theo liệt chi dưới, bệnh nhân suy thận nặng).
- Dự phòng đông máu trong lọc máu ngoài thận hoặc các trường hợp lọc máu ngoài cơ thể.
- Dự phòng đông máu trong các trường hợp can thiệp qua da bệnh lý động mạch và tĩnh mạch.
Chống chỉ định và thận trọng
- Tiền sử giảm tiểu cầu nặng khi sử dụng heparin không phân đoạn hoặc heparin trọng lượng phân tử thấp.
- Bệnh nhân có bệnh lý dễ chảy máu bẩm sinh.
- Bệnh nhân có tổn thương ở cơ quan dễ chảy máu.
- Bệnh nhân có tình trạng chảy máu hoặc nguy cơ chảy máu liên quan đến rối loạn huyết động.
- Bệnh nhân chảy máu nội sọ.
- Tăng huyết áp nặng khó kiểm soát.
Cách tính liều heparin truyền tĩnh mạch
a. Huyết khối tĩnh mạch chi dưới và thuyên tắc động mạch phổi
- Điều trị: Liều nạp 80 UI/kg (tối đa 5000UI), sau đó truyền 18 UI/kg/h. Chỉnh liều để aPTT (bệnh/chứng) đạt mục tiêu: 1,5 – 2,3; aPTT: 46 – 70 giây theo dõi 4 – 6 h/lần.
- Dự phòng: 5000UI tiêm dưới da mỗi 8 – 12h hoặc 7500UI mỗi 12h.
b. Nhồi máu cơ tim cấp có ST chênh lên
- Bệnh nhân được can thiệp động mạch vành thì đầu: Liều nạp 70-100 UI/kg TM nếu không sử dụng thuốc ức chế GP IIb/IIIa.
- Không được can thiệp tái tưới máu: Liều nạp 60 UI/kg TM (liều tối đa 4000UI) sau đó truyền tĩnh mạch với liều 12 UI/kg (tối đa 1000 UI/h) cho 24-48h. Mục tiêu aPTT: 50-70s hoặc 1,5-2 lần theo dõi tại thời điểm 3, 6, 12 và 24h.
c. Đau ngực không ổn định/Nhồi máu cơ tim cấp không có ST chênh lên
- Liều nạp 60-70 UI/kg TM (liều tối đa 5000UI) sau đó truyền tĩnh mạch với liều 12-15 UI/kg/h (liều tối đa 100 UI/h). Mục tiêu aPTT: 50 – 70s.
d. Cách điều chỉnh liều
Bảng 9.1: Lịch sử phát triển các thuốc chống đông
| aPTT (bệnh/chứng) | Thay đổi liều |
| < 1,2 | Liều nạp 80 UI/kg, sau đó tăng 4 UI/kg/h |
| 1,2 – 1,5 | Liều nạp 40 UI/kg, sau đó tăng 2 UI/kg/h |
| 1,5 – 2,3 | Không thay đổi |
| 2,3 – 3,0 | Giảm tốc độ truyền 2 UI/kg/h |
| > 3,0 | Dừng truyền 1h, sau đó giảm 3 UI/kg/h |
Tác dụng không mong muốn
- Chảy máu, tụ máu.
- Giảm tiểu cầu do heparin (HIT).
- Loãng xương.
HEPARIN TRỌNG LƯỢNG PH N TỬ THẤP
Cơ chế tác dụng
Trong khi heparin không phân đoạn tác dụng trên yếu tố IIa và Xa thì heparin trọng lượng phân tử thấp (TLPTT) tác dụng chủ yếu thông qua cơ chế ức chế yếu tố Xa. Điểm đáng chú ý của heparin TLPTT là thời gian bán thải dài nên chỉ cần tiêm 1 – 2 lần/24h.
Tất cả các heparin TLPTT đều có một vùng pentasaccharide đặc hiệu. Nhờ có vùng pentasaccharide này, heparin TLPTT có thể gắn với antithrombin III và gia tăng tốc độ phản ứng. Quá trình ức chế thrombin (yếu tố IIa) cần sự liên kết đồng thời của chuỗi heparin với antithrombin III và thrombin, trong khi đó quá trình ức chế yếu tố Xa chỉ cần liên kết giữa chuỗi heparin và antithrombin III. Vì vậy, những chuỗi khối lượng phân tử dưới 5400 Dalton chỉ có tác dụng kháng Xa, trong khi những chuỗi có khối lượng phân tử lớn hơn 5400 Dalton có cả tác dụng kháng IIa. Các heparin TLPTT có khối lượng phân tử nhỏ nên có tác dụng kháng Xa mạnh hơn tác dụng kháng IIa.
Chỉ định và liều dùng
Bảng 9.2: Các chỉ định và liều dùng của enoxaparin
| Chỉ định | Liều dùng Enoxaparin |
| Dự phòng bệnh thuyên tắc huyết khối tĩnh mạch. | 4000UI (40 mg) tiêm dưới da một lần/24h. |
| Điều trị huyết khối tĩnh mạch sâu và thuyên tắc động mạch phổi (PE). | 100 UI/kg (1 mg/kg) tiêm dưới da mỗi 12h hoặc 1,5 mg/kg một lần/24h |
| Điều trị đau thắt ngực không ổn định và nhồi máu cơ tim cấp không có ST chênh lên (NSTEMI). | 100UI/kg (1 mg/kg) mỗi 12h tiêm dưới da. |
| Điều trị nhồi máu cơ tim cấp có ST chênh lên (STEMI) (bệnh nhân dưới 75 tuổi). | Liều nạp tiêm tĩnh mạch (tĩnh mạch bolus) 3000UI (30 mg) cộng với liều 100 UI/kg (1 mg/kg) tiêm dưới da (SC) và tiếp theo sau là liều 100 UI/kg (1 mg/kg) tiêm dưới da mỗi 12h (tối đa 10000UI (100 mg) cho hai liều tiêm dưới da đầu tiên). |
| Điều trị nhồi máu cơ tim cấp có ST chênh lên (STEMI) (bệnh nhân trên 75 tuổi). | Không có tiêm liều nạp tĩnh mạch (TM bolus) ban đầu, bắt đầu với liều 75 UI/kg (0,75 mg/kg) tiêm dưới da mỗi 12h (tối đa 7500UI (75 mg) cho hai liều tiêm dưới da đầu tiên, tiếp theo là liều 75 UI/kg (0,75 mg/kg) tiêm dưới da cho các liều duy trì). |
| Bệnh nhân suy thận với MLCT từ 15 đến 30 mL/phút. | Giảm liều còn 1 mg/kg/24h (tiêm dưới da ngày 1 lần). |
| Bệnh nhân suy thận có MLCT < 15 mL/phút hoặc đang lọc máu chu kỳ. | Nên chuyển sang heparin KPĐ. |
Chống chỉ định
- Tiền sử giảm tiểu cầu do heparin TLPTT hoặc heparin không phân đoạn.
- Hiện đang chảy máu hoặc có nguy cơ chảy máu do rối loạn đông máu.
- Tổn thương các cơ quan dễ chảy máu.
- Chảy máu nội sọ.
Tác dụng không mong muốn
- Chảy máu.
- Tụ máu tại vị trí tiêm.
- Giảm tiểu cầu do heparin (HIT).
- Nguy cơ loãng xương khi sử dụng dài ngày.
Ngoài ra có thể gặp một số chế phẩm khác của heparin không phân đoạn trên thị trường như dalteparin…
FONDAPARINUX
Cơ chế tác dụng
Fondaparinux là một glucopyranoside tổng hợp có hoạt tính chống đông. Fondaparinux liên kết chọn lọc với antithrombin III (ATIII). Hợp chất này kết hợp với yếu tố Xa, làm mất tác dụng của yếu tố Xa trong quá trình hình thành thrombin và phát triển huyết khối.
Chỉ định
- Dự phòng huyết khối tĩnh mạch sâu chi dưới.
- Hội chứng động mạch vành cấp không có ST chênh.
- Giảm tiểu cầu do heparin (HIT).
Chống chỉ định
- Phụ nữ có thai (Trừ trường hợp phải dùng thay heparin khi có chống chỉ định với heparin.
- Mức lọc cầu thận < 30 mL/phút.
- Cân nặng < 50kg (Nếu dùng với chỉ định dự phòng huyết khối cần giảm liều).
- Viêm nội tâm mạc nhiễm khuẩn hoặc các tình trạng bệnh lý khác chống chỉ định với thuốc chống đông.
- Các bệnh nhân tiến hành phẫu thuật thần kinh sọ não hoặc tủy sống.
Liều dùng
- Fondaparinux dùng liều tiêm dưới da 1 lần duy nhất/ngày.
- Dự phòng huyết khối tĩnh mạch sâu chi dưới hoặc hội chứng động mạch vành cấp không có ST chênh: 2,5 mg một lần duy nhất/ngày. Liều đầu tiên được sử dụng sau phẫu thuật 6-8h (phụ thuộc vào mức độ chảy máu).
- Điều trị huyết khối tĩnh mạch nông: 2,5 mg một lần duy nhất/ngày.
- Điều trị huyết khối tĩnh mạch sâu, theo cân nặng bệnh nhân:
- < 50 kg: 5 mg một lần/ngày.
- 50 – 100 kg: 7,5 mg một lần/ngày.
- > 100 kg : 10 mg một lần/ngày.
Một số chế phẩm khác tương tự như fondaparinux, như iparinux…
BIVALIRUDIN
Cơ chế tác dụng
- Bivalirudin là thuốc ức chế trực tiếp thrombin (DTI) bằng cách gắn chặt vào bề mặt của thrombin, qua đó ức chế hình thành fibrin. Bivalirudin là một amino acid tổng hợp, có nhiều bằng chứng nhất trong nhóm thuốc ức chế thrombin đối với bệnh lý động mạch vành cấp và can thiệp mạch vành qua da.
- Thuốc được chấp thuận và sử dụng rộng rãi tại Hoa Kỳ.
Chỉ định
- Sử dụng trong can thiệp động mạch vành qua da cho bệnh nhân có hội chứng động mạch vành cấp.
- Sử dụng cho bệnh nhân giảm tiểu cầu do heparin (HIT).
Liều dùng
- Trong can thiệp động mạch vành (ĐMV) cho bệnh nhân không có hội chứng giảm tiểu cầu do heparin: Tiêm tĩnh mạch liều nạp 0,75 mg/kg, sau đó duy trì truyền tĩnh mạch liều 1,75 mg/kg/giờ trong giai đoạn can thiệp động mạch vành. Sau 5 phút tiêm tĩnh mạch liều nạp đầu cần đánh giá ACT, nếu cần thiết có thể liều nạp thêm 0,3mg/kg.
- Trong can thiệp ĐMV cho các bệnh nhân có hội chứng giảm tiểu cầu do heparin: Tiêm tĩnh mạch liều nạp 0,75 mg/kg sau đó duy trì truyền tĩnh mạch liều 1,75 mg/kg/h trong giai đoạn can thiệp động mạch vành.
- Sau can thiệp: Bivalirudin có thể duy trì sau can thiệp 4h phụ thuộc vào quyết định của bác sĩ.
- Với bệnh nhân nhồi máu cơ tim có ST chênh lên (STEMI) có thể duy trì liều truyền tĩnh mạch 1,75 mg/kg/h trong 4h trong trường hợp nghi ngại huyết khối trong stent cấp.
- Sau 4h, có thể duy trì truyền liều 0,2 mg/kg/h trong vòng 20h nếu cần thiết.
- Chỉnh liều với bệnh nhân suy thận:
- Liều nạp giữ nguyên với mọi mức chức năng thận.
- MLCT từ 30-59 mL/phút: duy trì liều 1,75 mg/kg/giờ.
- MLCT < 30 mL/phút: giảm xuống liều 1 mg/kg/giờ.
- Bệnh nhân chạy thận nhân tạo: giảm xuống liều 0,25 mg/kg/giờ.
Một số chế phẩm khác tương tự như bivalirudin có thể gặp trên thị trường: Lepirudin…
THUỐC CHỐNG ĐÔNG KHÁNG VITAMIN K
Giới thiệu
Thuốc chống đông kháng vitamin K (Vitamin K antagonist – VKA) là nhóm thuốc chống đông được sử dụng phổ biến nhất trong số các thuốc chống đông đường uống. Các thuốc VKA hầu như có rất ít tác dụng phụ. Biến chứng chảy máu khi dùng thuốc VKA nghiêm trọng nhất là chảy máu nội sọ. Biến chứng này chủ yếu liên quan đến tác dụng chống đông quá mức. Chuyển hóa của thuốc VKA bị tác động bởi rất nhiều loại thuốc khác và thức ăn. Do đó, việc xét nghiệm định kỳ là rất cần thiết để hiệu chỉnh liều thuốc VKA phù hợp cho từng giai đoạn.
Sau đây là bảng liệt kê các thuốc trong nhóm kháng vitamin K.
Bảng 9.3: Các thuốc nhóm kháng vitamin K
| Tên dược chất | Tên thương mại | Thời gian bán hủy |
| Acenocoumarol | Sintrom 4 mgMinisintrom 1 mg
Aceronko 4 mg |
8-10h |
| Warfarin | Coumadine 2 mgCoumadine 5 mg | 36-45h |
| Fluindione | Previscan 20 mg | 31h |
Cơ chế tác dụng
Thuốc chống đông kháng vitamin K có tác dụng bất hoạt vitamin K trong ty thể ở gan, dẫn đến giảm hình thành các yếu tố đông máu phụ thuộc vitamin K, ví dụ như prothrombin. Thêm vào đó, cũng có thể gây giảm yếu tố X. Sau 2-7 ngày kể từ khi uống thuốc, tác dụng chống đông máu mới xuất hiện.
Chỉ định
- Dự phòng đột quỵ ở bệnh nhân rung nhĩ do bệnh van tim và không do bệnh van tim.
- Thuyên tắc huyết khối tĩnh mạch, huyết khối động mạch phổi.
- Dự phòng huyết khối tĩnh mạch sau phẫu thuật khớp háng, khớp gối.
- Van tim cơ học nhân tạo.
- Van tim sinh học trong 3 tháng đầu.
Liều dùng
- Liều khởi đầu nên được cá nhân hóa tùy theo đặc điểm của từng bệnh nhân (ví dụ: chức năng gan thận, tuổi, tình trạng dinh dưỡng, nguy cơ chảy máu…). Warfarin thường được khởi đầu với liều 2-5 mg/24h trong 5 ngày, acenocoumarol (Sintrom) thường được khởi đầu với liều 1 mg/24h.
- Kiểm tra xét nghiệm PT-INR hằng ngày hoặc cách ngày cho đến khi đạt được PT-INR trong khoảng điều trị. Trong 2 tuần tiếp theo, có thể kiểm tra PT-INR cách ngày để giám sát PT-INR có nằm trong khoảng mục tiêu điều trị hay không.
- Đối với bệnh nhân cao tuổi và những bệnh nhân có nguy cơ cao chảy máu nên giảm liều điều trị khởi đầu (ví dụ: acenocoumarol 0,5 mg/24h). Do sự khác biệt về gen quy định hoạt động enzyme ở gan giữa các chủng tộc châu Á, châu Phi và Do Thái, do đó nên khởi đầu liều thấp hơn ở bệnh nhân châu Á và có thể khởi đầu liều cao hơn ở người châu Phi và Do Thái.
- Để bắc cầu sang thuốc VKA đường uống ở một bệnh nhân đang dùng heparin, nên khởi đầu thuốc VKA ít nhất khoảng 3-4 ngày trước khi ngừng heparin để có thời gian bất hoạt các yếu tố đông máu phụ thuộc vitamin K trong tuần hoàn. Có thể ngừng heparin khi PT-INR đã đạt khoảng điều trị trong 2 ngày liên tiếp.
- Không nên khởi đầu với liều quá cao để tránh tác dụng chống đông máu quá mức, sẽ gây chảy máu. Bệnh nhân có suy tim và bệnh gan nên khởi đầu và duy trì liều thấp. Tình trạng kháng thuốc VKA thường liên quan đến yếu tố gen. Việc chỉnh liều VKA cần được cá thể hóa ở từng bệnh nhân cụ thể.
Mục tiêu PT-INR điều trị
- Tác dụng của VKA được theo dõi bằng cách xét nghiệm chỉ số PT-INR.
- Trong thực hành lâm sàng nói chung, mục tiêu PT-INR cần đạt là từ 2,0-3,0. Đây là khoảng PT-INR phù hợp cho một số bệnh lý như huyết khối tĩnh mạch sâu chi dưới, thuyên tắc động mạch phổi, rung nhĩ. Đối với bệnh nhân mang van tim nhân tạo, mức chống đông đòi hỏi cao hơn với mục tiêu PT-INR 2,5-3,5 tùy loại van tim cụ thể. Trong đó, nếu bệnh nhân mang van sinh học hoặc van động mạch chủ cơ học, mức PT-INR đòi hỏi thấp hơn (2,0-3,0), còn bệnh nhân mang van hai lá cơ học cần mức PT-INR mục tiêu cao hơn (thường 2,5-3,5).
- Đối với bệnh nhân châu Á, mức PT-INR mục tiêu nên đặt ra thấp hơn một chút do nguy cơ xuất huyết nội sọ cao hơn. Khi tình trạng chống đông đã đạt được tương đối ổn định, có thể giãn khoảng cách xét nghiệm PT-INR tới khoảng 4-6 tuần/lần. Lưu ý là PT-INR có thể dao động thất thường do chuyển hóa thuốc VKA có thể bị tác động bởi thức ăn, rượu bia và các thuốc uống kèm khác.
Các trường hợp cần giảm liều thuốc VKA
- Liều thuốc VKA nên giảm ở những bệnh nhân suy tim sung huyết, suy gan do bất kỳ nguyên nhân nào bao gồm cả do rượu, suy thận, suy dinh dưỡng (do bản thân bệnh nhân đã thiếu hụt vitamin K sẵn). Tình trạng nhiễm độc giáp làm tăng dị hóa vitamin K, do đó cũng cần giảm liều thuốc VKA.
- Bệnh nhân cao tuổi đáp ứng nhanh hơn với thuốc VKA, do đó cũng cần khởi đầu liều thấp và tăng liều thận trọng.
- Bệnh nhân có chế độ ăn nhiều vitamin K (ví dụ, các loại rau họ cải, súp lơ xanh…) sẽ làm giảm tác dụng của thuốc VKA. Những bệnh nhân thay đổi chế độ ăn rau liên tục, lúc nhiều lúc ít, sẽ làm PT-INR dao động nhiều.
Các thuốc tương tác với VKA
- Thuốc VKA tương tác với khoảng 80 loại thuốc khác.
- Một số thuốc nhóm barbiturate, phenytoin ức chế tác dụng của VKA do làm tăng giáng hóa VKA ở gan. Một số thuốc làm tăng tác dụng của VKA như allopurinol, amiodarone và các cephalosporin. Một số thuốc làm giảm tốc độ giáng hóa của VKA và do đó làm tăng tác dụng chống đông ví dụ như metronidazole và co-trimoxazole.
- Các thuốc chống ngưng tập tiểu cầu như aspirin, clopidogrel, thuốc chống viêm không glucocorticoid khi dùng chung với thuốc VKA có thể làm gia tăng nguy cơ xuất huyết.
- Các bệnh nhân đang uống VKA không nên tự ý mua các thuốc không kê đơn về uống và cần hỏi ý kiến bác sĩ khi dự định uống một loại thuốc mới nào đó. Những bệnh nhân có sự thay đổi chế độ ăn uống (ví dụ: đi công tác hoặc du lịch dài ngày) nên thận trọng xét nghiệm PT-INR thường xuyên hơn để hiệu chỉnh liều thuốc VKA.
Bảng 9.4: Các thuốc tương tác với VKA
| Các thuốc làm tăng tác dụng của thuốc VKA | AllopurinolAminoglycosides
Amiodarone Anabolic steroids Aspirin Cephalosporins Chloral hydrate Chloramphenicol Chlorpromazine Chlortetracycline Cimetidine Clofibrate (fibrates) Co-trimoxazole Dextrothyroxine Diazoxide Dipyridamole Ethacrynic acid Fenclofenac Fenoprofen Flufenamic acid Ketoconazol Liquid paraffin Mefenamic acid Methotrexate Metronidazole Monoamine oxidase Inhibitors Nalidixic acid Penicillin (Liều cao đường TM) Phenformin Propylthiouracil Rosuvastatin Sulfinpyrazone Sulfonamides Tamoxifen Tetracyclines Tolbutamide Thyroxine Thuốc chống trầm cảm 3 vòng Trimethoprim– sulfamethoxazole |
| Các thuốc làm giảm tác dụng của thuốc VKA | AntacidsAntihistamines
Barbiturates Corticosteroids Dichloralphenazone Disopyramide Glutethimide Oral contraceptives Pheneturide Phenytoin Primidone Vitamins K1 and K2 |
Chống chỉ định của VKA
Các chống chỉ định bao gồm: Mới đột quỵ não, huyết áp không kiểm soát được, xơ gan, có nguy cơ xuất huyết tiêu hóa hoặc xuất huyết tiết niệu. Nếu chỉ định dùng chống đông là cần thiết nên tính toán kỹ lợi ích – nguy cơ trước khi chỉ định. Bệnh nhân cao tuổi không phải là một chống chỉ định của VKA, tuy nhiên bệnh nhân cao tuổi là đối tượng dễ bị xuất huyết hơn, nhất là bệnh nhân có nguy cơ dễ ngã, do đó cần thận trọng chỉ định VKA ở bệnh nhân cao tuổi.
Quá mức chống đông do dùng thuốc VKA
a. Nếu đang có chảy máu nặng
Đột quỵ xuất huyết não, chảy máu sau phúc mạc và bất kỳ tình trạng chảy máu nào có thể dẫn tới tử vong, nhập viện hoặc phải truyền máu.
- Cần ngừng VKA.
- 5-10 mg vitamin K1 đường tĩnh mạch (để tránh nguy cơ phản vệ nên pha loãng trong khoảng 50 mL NaCl 0,9% hoặc glucose 5% và truyền TM chậm trong ít nhất 20 phút).
- Truyền tĩnh mạch 2-4 đơn vị huyết tương tươi đông lạnh cùng nhóm.
- Kiểm tra PT-INR liên tục cho đến khi ngừng chảy máu.
b. Nếu không có chảy máu hoặc chảy máu nhẹ
- PT-INR < 6,0: Tạm ngừng VKA trong 1-2 ngày. Sau đó bắt đầu lại với liều thấp hơn.
- PT-INR trong khoảng 6,0-10,0: Tạm ngừng VKA ít nhất 1-2 ngày. Có thể cho vitamin K đường uống 1-2,5 mg nếu bệnh nhân có nguy cơ chảy máu cao. Uống lại VKA với liều thấp hơn khi thấy PT-INR về khoảng mục tiêu điều trị thông thường.
- PT-INR >10,0: Tạm ngừng thuốc VKA vài ngày. Có thể cho vitamin K đường uống hoặc tiêm vitamin K1 tĩnh mạch 2,5-5 mg nếu bệnh nhân có nguy cơ chảy máu cao. Uống lại VKA với liều thấp hơn khi PT-INR về khoảng mục tiêu điều trị thông thường. Không cần truyền huyết tương tươi đông lạnh đối với tất cả các trường hợp do bằng chứng về lợi ích chưa rõ ràng, trong khi đó có thể làm tăng nguy cơ huyết khối, tác dụng phụ liên quan đến truyền máu…
Lưu ý: Đối với bệnh nhân mang van tim nhân tạo nên tránh dùng vitamin K1 đường tĩnh mạch trừ khi đang có xuất huyết nội sọ đe dọa tính mạng, vì vitamin K1 làm tăng nguy cơ huyết khối van nhân tạo sau đó. Trong trường hợp này nên sử dụng huyết tương tươi đông lạnh.
THUỐC CHỐNG ĐÔNG TRỰC TIẾP ĐƯỜNG UỐNG (DOAC)
Đột quỵ não là một trong các biến chứng nặng nề trên lâm sàng của rung nhĩ. Dự phòng đột quỵ não ở bệnh nhân rung nhĩ là một trong các chiến lược quan trọng khi tiếp cận điều trị bệnh nhân. Ngoài thuốc chống đông kháng vitamin K, hiện nay các thuốc chống đông trực tiếp đường uống thể hiện được vai trò điều trị dự phòng đột quỵ ở bệnh nhân rung nhĩ không do bệnh van tim. Các loại thuốc mới này được chứng minh ít nhất có hiệu quả tương đương VKA trong dự phòng đột quỵ não, tắc mạch ở bệnh nhân rung nhĩ không do bệnh van tim, đồng thời có thể an toàn hơn do tỷ lệ xuất huyết nội sọ thấp hơn. Do tính tiện dụng và không phải xét nghiệm PT-INR liên tục để giám sát liều dùng như VKA, các thuốc chống đông trực tiếp đường uống này đang có xu hướng được chỉ định nhiều hơn trong thực hành lâm sàng.
Ngoài ra, các DOACs cũng có hiệu quả tương đương nhóm thuốc chống đông heparin trọng lượng phân tử thấp trong điều trị các bệnh lý thuyên tắc huyết khối tĩnh mạch.
Rivaroxaban
Rivaroxaban là thuốc đường uống có tác dụng ức chế yếu tố Xa. Thuốc này đã được chứng minh vai trò hiệu quả trong dự phòng đột quỵ não ở bệnh nhân rung nhĩ không do bệnh van tim qua nhiều nghiên cứu.
a. Dược động học
Rivaroxaban dạng không bị chuyển hóa là hợp chất quan trọng nhất trong huyết tương người. Rivaroxaban là nhóm thuốc có sự thanh thải chậm với độ thanh thải khoảng 10 L/h. Sự thải trừ của rivaroxaban khỏi huyết tương xảy ra với thời gian bán hủy từ 5-9h ở người trẻ tuổi và từ 11-13h ở người cao tuổi.
Hấp thu của rivaroxaban gần như toàn bộ: Với viên 2,5-10 mg, sinh khả dụng đường uống từ 80-100%, bất kể nhịn đói hoặc sau ăn. Viên 20 mg, sinh khả dụng lúc đói đạt khoảng 66%; khi dùng cùng thức ăn, thuốc hấp thu gần như hoàn toàn.
b. Chỉ định và liều dùng
– Rung nhĩ không do bệnh van tim: Theo nghiên cứu ROCKET-AF, rivaroxaban 20 mg x 1 lần/24h cho thấy hiệu quả hơn warfarin trong dự phòng đột quỵ, tắc mạch ở bệnh nhân rung nhĩ không do bệnh van tim và nguy cơ chảy máu như nhau. Các nghiên cứu pha III và thế giới thực cho thấy rivaroxaban có hiệu quả và an toàn hơn so với warfarin trên các bệnh nhân nguy cơ cao như cao tuổi, suy thận, tiền sử đột quỵ não, đái tháo đường. Không cần chỉnh liều rivaroxaban dựa theo tuổi, cân nặng hoặc chủng tộc.
Trường hợp bệnh nhân suy thận mức lọc cầu thận 15 – 50 mL/phút, dùng liều 15mg, 1 lần/24h. Ở những bệnh nhân này, rivaroxaban vẫn cho thấy hiệu quả tương đương và an toàn ưu thế hơn warfarin. Một số bằng chứng gần đây cho thấy, trên nhóm bệnh nhân rung nhĩ có chức năng thận từ bình thường đến suy thận nặng, rivaroxaban giúp bảo tồn chức năng thận, cũng như có hiệu quả và độ an toàn tốt hơn có ý nghĩa so với warfarin (RELOADED 2019, RIVAL 2019, phân tích dưới nhóm của ROCKET AF, nghiên cứu XANAP).
– Huyết khối tĩnh mạch sâu chi dưới: Khi điều trị bằng rivaroxaban thì không cần khởi đầu với chống đông đường tiêm. Các bằng chứng cho thấy, so với liệu pháp điều trị với enoxaparin trong 5 ngày bắc cầu với kháng vitamin K, rivaroxaban có hiệu quả điều trị và dự phòng tái phát thuyên tắc huyết khối tĩnh mạch tương đương và nguy cơ xuất huyết nặng là thấp hơn.
- Liều dùng: 15 mg x 2 lần/24h trong vòng 21 ngày đầu tiên, sau đó tiếp tục với liều 20 mg x 1 lần/24h.
- Thời gian điều trị tùy theo căn nguyên, nguy cơ huyết khối cũng như nguy cơ xuất huyết của từng bệnh nhân. Khuyến cáo tối thiểu là 3 tháng.
– Thuyên tắc động mạch phổi: Liều dùng và thời gian điều trị rivaroxaban trong điều trị thuyên tắc động mạch phổi tương tự trong điều trị huyết khối tĩnh mạch sâu chi dưới.
Khuyến cáo mới nhất năm 2019 của Hội tim mạch học châu u về quản lý thuyên tắc động mạch phổi cấp:
- Khi sử dụng kháng đông đường uống trên bệnh nhân có thuyên tắc động mạch phổi, DOAC, trong đó có rivaroxaban được khuyến cáo hơn là VKA (I).
- Trên bệnh nhân ung thư bị thuyên tắc động mạch phổi, rivaroxaban là thuốc DOAC được khuyến cáo có thể thay thế cho heparin trọng lượng phân tử thấp (LMWH), ngoại trừ bệnh nhân ung thư đường tiêu hóa (IIa).
– Dự phòng biến chứng huyết khối tĩnh mạch sâu chi dưới (HKTM) sau phẫu thuật thay thế khớp gối, khớp háng: Nghiên cứu RECORD về phòng ngừa biến cố HKTM ở bệnh nhân phẫu thuật thay thế khớp gối, khớp háng, rivaroxaban cho thấy hiệu quả phòng ngừa HKTM tốt với biến cố xuất huyết tương đương enoxaparin.
Liều dùng: Rivaroxaban 10 mg 1 lần/24h. Liều đầu tiên sau phẫu thuật từ 1-4h với tình trạng cầm máu ổn định. Thời gian điều trị là 2 tuần với phẫu thuật thay thế khớp gối và 5 tuần với phẫu thuật thay thế khớp háng.
– Bệnh động mạch vành và động mạch ngoại biên: Trong một nghiên cứu ngẫu nhiên, mù đôi gồm 27395 bệnh nhân có bệnh động mạch vành, động mạch ngoại biên ổn định, kết quả cho thấy dùng rivaroxaban 2,5 mg x 2 lần/24h kết hợp aspirin giúp giảm biến cố tim mạch tốt hơn dùng aspirin đơn độc nhưng tỷ lệ biến cố xuất huyết nặng lại cao hơn. Nhóm chỉ dùng rivaroxaban 5 mg x 2 lần/24h không tốt hơn dùng aspirin đơn thuần và có tỷ lệ chảy máu cao hơn. Dù vậy, tỷ lệ tử vong do xuất huyết không tăng. Kết quả cũng cho thấy liệu pháp phối hợp này cải thiện lợi ích lâm sàng gộp so với aspirin đơn thuần. Cuối cùng, liệu pháp phối hợp này giảm tỷ lệ tử vong do mọi nguyên nhân so với aspirin đơn thuần.
– Hội chứng động mạch vành mạn (theo ESC 2019): Trên bệnh nhân nhồi máu cơ tim trên 1 năm hoặc bệnh nhân có tổn thương lan tỏa đa thân động mạch vành, kèm nhịp xoang:
- Nếu bệnh nhân có nguy cơ biến cố thiếu máu cục bộ cao và không có nguy cơ xuất huyết cao: Cần cân nhắc việc thêm một thuốc kháng huyết khối như là rivaroxaban 2,5 mg x 2 lần/24h cùng với aspirin để dự phòng thứ phát lâu dài (IIa, A).
- Nguy cơ biến cố thiếu máu cục bộ cao được định nghĩa: Tổn thương lan tỏa đa thân động mạch vành kèm một trong các bệnh lý sau: Đái tháo đường đang điều trị bằng thuốc; nhồi máu cơ tim tái phát; bệnh động mạch ngoại biên; suy tim; suy thận với MLCT 15 – 59 mL/phút.
- Nguy cơ xuất huyết cao được định nghĩa: Tiền sử xuất huyết nội sọ hoặc các bệnh lý nội sọ khác; xuất huyết tiêu hóa gần đây hoặc thiếu máu do xuất huyết tiêu hóa; các bệnh lý đường tiêu hóa làm tăng nguy cơ xuất huyết; suy gan; bệnh lý đông máu; tuổi cao hoặc suy kiệt; suy thận cần lọc máu hoặc MLCT < 15 mL/phút.
– Đái tháo đường (theo ESC 2019): Ở bệnh nhân đái tháo đường kèm bệnh động mạch chi dưới có triệu chứng, không có nguy cơ xuất huyết cao, phối hợp rivaroxaban 2,5 mg x 2 lần/24h với aspirin nên được cân nhắc (IIa, B).
c. Chống chỉ định
- Quá mẫn với rivaroxaban.
- Chảy máu nặng.
- Suy gan, rối loạn đông máu.
- Phụ nữ có thai và cho con bú.
Cần dùng rivaroxaban thận trọng ở các bệnh nhân điều trị thuốc chống nấm nhóm azole (ví dụ ketoconazole), ritonavir, rifampicin.
Apixaban
Apixaban là thuốc chống đông đường uống mới ức chế Xa trực tiếp. Apixaban chủ yếu được chuyển hoá ở gan và gắn kết với protein cao. Trong thử nghiệm ARISTOTLE (apixaban so sánh với warfarin ở bệnh nhân rung nhĩ), apixaban (5 mg hai lần/24h) được so sánh với warfarin trong nghiên cứu RCT mù đôi của 18201 bệnh nhân rung nhĩ và điểm CHADS2 trung bình là 2,1. Apixaban làm giảm tỷ lệ xuất huyết nội sọ, giảm tỷ lệ tử vong khi so sánh với warfarin, tỷ lệ xuất huyết tiêu hoá là tương tự nhau giữa apixaban và warfarin. Bệnh nhân được điều trị bằng apixaban bị chảy máu nội sọ ít hơn đáng kể, nhưng các biến chứng xuất huyết tiêu hóa là tương tự giữa hai nhóm nghiên cứu. Nghiên cứu AGUSTUS so sánh việc sử dụng apixaban kết hợp với một ức chế ngưng tập tiểu cầu kháng P2Y12 có lợi thế hơn so với phác đồ điều trị thuốc chống huyết khối đối với bệnh nhân rung nhĩ có can thiệp động mạch vành qua da.
Liều lượng:
– Dự phòng đột quỵ với rung nhĩ: Liều 5 mg x 2 lần/24h.
– Dự phòng huyết khối tĩnh mạch sâu sau phẫu thuật
- Chỉ định sau phẫu thuật thay khớp háng hoặc khớp gối.
- Ban đầu: Liều 2,5 mg uống 12 – 24h sau phẫu thuật.
- Thời gian điều trị (thay khớp háng): 2,5 mg x 2 lần/24h trong 35 ngày.
- Thời gian điều trị (thay khớp gối): 2,5 mg x 2 lần/24h trong 12 ngày.
– Điều trị huyết khối tĩnh mạch sâu (DVT) hoặc thuyên tắc động mạch phổi (PE): Liều 10 mg đường uống 2 lần/24h x 7 ngày, sau đó duy trì liều 5 mg đường uống 2 lần/24h.
– Giảm nguy cơ tái phát huyết khối tĩnh mạch sâu hoặc tắc mạch phổi: Được chỉ định để giảm nguy cơ tái phát sau 6 tháng điều trị ban đầu liều 2,5 mg đường uống 2 lần/24h.
Edoxaban
Edoxaban là nhóm thuốc chống đông ức chế trực tiếp yếu tố Xa, được chỉ định trên bệnh nhân rung nhĩ không do bệnh van tim thông qua thử nghiệm ENGAGE – TIMI 48. Edoxaban giúp giảm tỷ lệ thuyên tắc không kém phác đồ điều trị với VKA (Warfarin) đơn thuần nhưng có tỷ lệ xuất huyết cải thiện so với điều trị với VKA.
Liều lượng:
- Điều trị dự phòng đột quỵ với rung nhĩ: 60 mg x 1lần/24h.
- Điều trị huyết khối tĩnh mạch sâu chi dưới và tắc mạch: 60 mg x 1 lần/24h, giảm xuống 30 mg/24h với 1 số trường hợp đặc biệt, trong 5 ngày đầu cần dùng thêm thuốc chống đông đường tiêm (heparin thường hoặc heparin trọng lượng phân tử thấp).
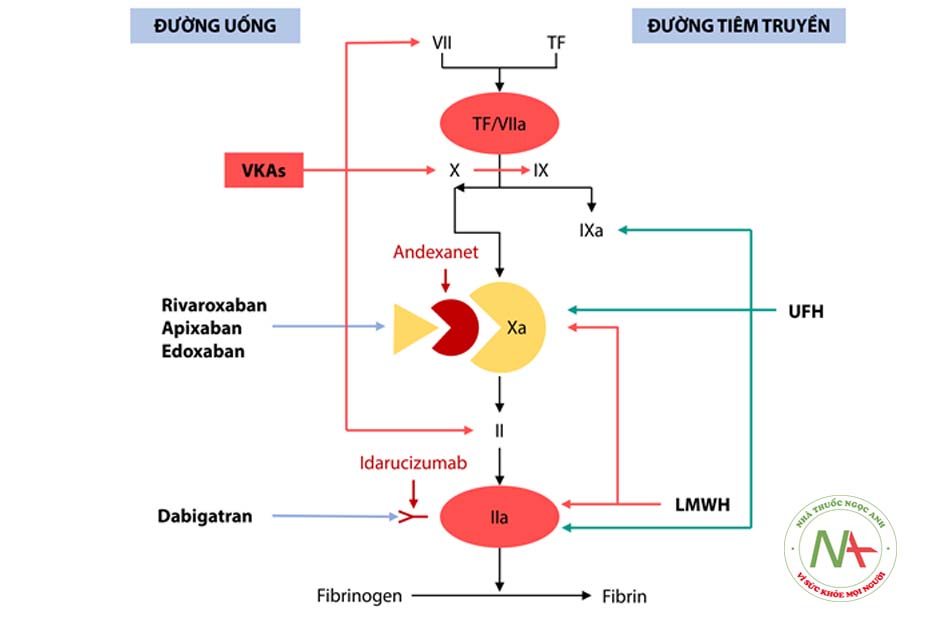
Thuốc hoá giải đặc hiệu với các thuốc chống đông ức chế trực tiếp yếu tố Xa (rivaroxaban, apixaban và edoxaban): Andexanet Alpha
- Trường hợp dùng rivaroxaban liều cuối > 7 h hoặc dùng apixaban: Truyền liều nạp 400 mg sau đó truyền 480 mg với tốc độ 4mg/phút.
- Trường hợp dùng rivaroxaban liều cuối < 7 h hoặc không xác định hoặc dùng enoxaparin hoặc edoxaban: Truyền liều nạp 800 mg sau đó truyền 960 mg với tốc độ 8 mg/phút.
Dabigatran
a. Chỉ định và liều dùng
- Rung nhĩ không do bệnh van tim
Kết quả nghiên cứu RE-LY cho thấy dùng dabigatran với liều 110 mg uống hai lần/24h là không thua kém so với warfarin trong phòng ngừa đột quỵ và thuyên tắc hệ thống ở những bệnh nhân rung nhĩ nhưng lại giúp giảm nguy cơ xuất huyết nội sọ và giảm chảy máu về tổng thể. Liều cao hơn là 150 mg hai lần/24h giảm đáng kể nguy cơ đột quỵ não/thuyên tắc hệ thống nhưng chảy máu tương đương với warfarin.
Đối với bệnh nhân rung nhĩ không do van tim đã trải qua can thiệp động mạch vành qua da (PCI) bằng đặt stent, nghiên cứu RE-DUAL PCI đã chứng minh rằng liệu pháp kép với dabigatran và một chất đối kháng P2Y12 làm giảm có ý nghĩa nguy cơ chảy máu so với liệu pháp ba thuốc với warfarin và hiệu quả tương đương trên các biến cố thuyên tắc huyết khối.
Đối với bệnh nhân cần điều trị triệt đốt rung nhĩ qua đường ống thông, nghiên cứu RE-CIRCUIT đã cho thấy không cần gián đoạn dabigatran trong quá trình triệt đốt, dabigatran giúp giảm tỷ lệ chảy máu nặng có ý nghĩa thống kê so với warfarin và không có sự khác biệt về tỷ lệ đột quỵ hoặc thuyên tắc hệ thống trong quá trình triệt đốt.
- Điều trị huyết khối tĩnh mạch sâu (DVT) cấp và/hoặc thuyên tắc động mạch phổi (PE) và ngăn ngừa tử vong liên quan.
Dabigatran 150 mg, uống 2 lần/24h sau khi điều trị với một thuốc chống đông đường tiêm trong ít nhất 5 ngày.
Nên tiếp tục điều trị cho đến 3 tháng. Không cần thiết phải chỉnh liều ở bệnh nhân suy thận có MLCT >30 mL/phút.
- Phòng ngừa DVT và/hoặc PE tái phát và tử vong liên quan
Dabigatran 150mg, uống 2 lần/24h. Điều trị có thể kéo dài tùy thuộc nguy cơ của từng bệnh nhân. Bệnh nhân suy thận trung bình (MLCT 30 – 50 mL/phút): nên đánh giá chức năng thận ít nhất 1 lần/năm. Không cần thiết phải chỉnh liều ở bệnh nhân suy thận có MLCT >30 mL/phút.
Trẻ <18 tuổi: Không khuyến cáo.
- Phòng huyết khối tĩnh mạch (HKTM) sau phẫu thuật thay thế khớp gối
Nên uống 1 viên 110 mg trong vòng 1 – 4h sau phẫu thuật, sau đó tiếp tục 2 viên x 1 lần/24h trong 10 ngày. Nếu việc cầm máu chưa được bảo đảm, nên trì hoãn khởi đầu điều trị. Nếu không bắt đầu dùng thuốc ngay trong ngày tiến hành phẫu thuật, nên bắt đầu điều trị sau đó với 2 viên 110 mg, một lần/24h.
- Phòng HKTM sau phẫu thuật thay khớp háng
Nên uống 1 viên 110mg trong vòng 1 – 4h sau phẫu thuật, sau đó tiếp tục 2 viên x 1 lần/24h trong 4 đến 5 tuần. Nếu việc cầm máu chưa được bảo đảm, nên trì hoãn khởi đầu điều trị. Nếu không dùng thuốc ngay trong ngày phẫu thuật thì nên bắt đầu sau đó 2 viên 110 mg x 1 lần/24h. Giảm liều còn 150 mg/24h ở bệnh nhân suy thận trung bình hoặc người cao tuổi (>75 tuổi).
b. Chống chỉ định
- Quá mẫn với thành phần thuốc.
- Phụ nữ có thai và cho con bú.
- Suy thận nặng, suy gan.
- Đang có tình trạng chảy máu tiến triển.
- Tổn thương cơ quan có nguy cơ chảy máu cao, bao gồm đột quỵ xuất huyết trong vòng 6 tháng.
- Điều trị đồng thời ketoconazole toàn thân, cyclosporin, itraconazole, dronedarone, thuốc chống đông khác.
c. Tương tác thuốc
Tránh dùng đồng thời dabigatran với chất cảm ứng P-glycoprotein như rifampicin. Tránh dùng hoặc giảm liều dabigatran cùng với các chất ức chế P-glycoprotein ở bệnh nhân có mức lọc cầu thận CrCl 30 – 50 mL/phút. Không khuyến cáo dùng cùng các chất ức chế P-glycoprotein ở bệnh nhân có mức lọc cầu thận CrCl <30 mL/phút.
d. Thận trọng
Bệnh nhân suy thận, ≥75 tuổi, sử dụng đồng thời chất ức chế mạnh P-glycoprotein, tiền sử xuất huyết tiêu hóa; chuyển đổi điều trị giữa dabigatran và thuốc chống đông dạng tiêm/thuốc đối kháng vitamin K; phải qua phẫu thuật/thủ thuật can thiệp, gây tê tủy sống/ngoài màng cứng, chọc dò tủy sống; có thai/cho con bú.
e. Thuốc hóa giải đặc hiệu: Idarucizumab 2,5 g/50 mL.
Là thuốc hóa giải đặc hiệu của dabigatran, được chỉ định cho bệnh nhân đang điều trị bằng dabigatran cần hóa giải nhanh tác dụng chống đông máu trong phẫu thuật/thủ thuật cấp hoặc trường hợp chảy máu đe dọa tính mạng hoặc không kiểm soát được.
Liều dùng: 5 g (2 lọ 50 mL), 2 lần truyền liên tục trong 5 – 10 phút cho mỗi lần truyền hoặc tiêm tĩnh mạch nhanh. Cân nhắc 5 g lần thứ hai nếu tái phát chảy máu kèm kéo dài thời gian đông máu hoặc có yêu cầu phẫu thuật cấp cứu lần hai/thủ thuật khẩn cấp và thời gian đông máu kéo dài. Điều trị lại bằng dabigatran 24h sau khi dùng Idarucizumab nếu tình trạng lâm sàng ổn định và đã cầm máu tốt.
Tương tác thuốc với thuốc chống đông trực tiếp đường uống
Bảng 9.5: Tương tác các thuốc với thuốc chống đông trực tiếp đường uống DOAC
| Dabigatran | Apixaban | Edoxaban | Rivaroxaban | |
| Thuốc chống loạn nhịp | ||||
| Amiodarone | Tăng 12 đến 60% tác dụng | Không có dữ liệu | Tăng 40% tác dụng | Ảnh hưởng rất ít |
| Digoxin | Không ảnh hưởng | Không ảnh hưởng | Không ảnh hưởng | Không ảnh hưởng |
| Diltiazem | Không ảnh hưởng | Tăng 40% tác dụng | Không có dữ liệu | Không ảnh hưởng |
| Dronedarone | Tăng 70 đến 100% | Không có dữ liệu | Tăng 85% tác dụng | Không nên phối hợp |
| Quinidine | Tăng 53% tác dụng | Không có dữ liệu | Tăng 77% tác dụng | Không có dữ liệu |
| Verapamil | Tăng 12 đến 180% tác dụng (nếu uống cùng lúc) | Không có dữ liệu | Tăng 53% tác dụng | Không ảnh hưởng |
| Thuốc tim mạch khác | ||||
| Atorvastatin | Không ảnh hưởng | Không có dữ liệu | Không ảnh hưởng | Không ảnh hưởng |
| Ticagrelor | Tăng 25% tác dụng | Không có dữ liệu | Không có dữ liệu | Không có dữ liệu |
| Thuốc kháng sinh | ||||
| ClarithromycinErythromycin | Tăng 15 đến 20% tác dụng | Tăng 30 đến 60% tác dụng | Tăng 90% tác dụng | Tăng 54% tác dụng với clarithromycin, tăng 34% tác dụng với erythromycin |
| Rifampicin | Giảm 66% | Giảm 54% | Giảm 35% | Giảm tới 50% |
| Thuốc kháng virus | ||||
| Thuốc ức chế HIV | Không có dữ liệu | Tăng mạnh tác dụng | Không có dữ liệu | Tăng tới 153% tác dụng |
| Thuốc chống nấm | ||||
| Fluconazole | Không có dữ liệu | Không có dữ liệu | Không có dữ liệu | Tăng 42% tác dụng |
| Itraconazole, Ketoconazole, Voriconazole | Tăng 140 đến 150% tác dụng | Tăng 100% tác dụng | Tăng 87 đến 95% tác dụng (nên giảm liều 50%) | Tăng tới 160% tác dụng |
| Thuốc khác | ||||
| Naproxen | Không có dữ liệu | Tăng 55% tác dụng | Không ảnh hưởng | Không có dữ liệu |
| Thuốc ức chế H2, Thuốc ức chế bơm proton | Giảm 12 – 30% | Không ảnh hưởng | Không ảnh hưởng | Không ảnh hưởng |
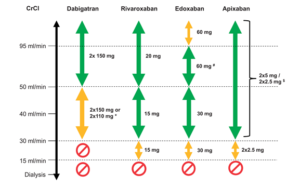
Hình 9.3: Chỉnh liều các thuốc chống đông trực tiếp đường uống theo mức lọc cầu thận (EHRA 2018)
* Liều 2 x 100 mg ở bệnh nhân có nguy cơ chảy máu cao.
# Có thể áp dụng các tiêu chuẩn giảm liều khác (cân nặng ≤ 60 kg, đang sử dụng liệu pháp P-Gp).
$ Liều 2 x 2,5 mg chỉ dùng khi có ít nhất hai trong ba tiêu chuẩn: tuổi ≥ 80, cân nặng ≤ 60 kg, creatinine ≥ 1,5 mg/dL (133 μmol/L).
Mũi tên vàng biểu thị các trường hợp cần thận trọng khi sử dụng thuốc.
Xem thêm:
TÀI LIỆU THAM KHẢO
- Lionel Opie Bernard Gersh. Drugs for the Heart, 8th Edition 2013. Elsevier.
- Bertram G. Katzung, MD, PhD. Basic & Clinical Pharmacology, Fourteenth Edition 2018, by McGraw-Hill Education.
- Kanu Chatterjee, Eric J Topol. Cardiac Drugs, Second Edition 2015, by Jaypee Brothers Medical Publishers
- Masuko S, Linhardt RJ. Chemoenzymatic synthesis of the next generation of ultralow MW heparin therapeutics. Future Med Chem 2012; 4:289.
- Hirsh J, Bauer KA, Donati MB, et al. Parenteral anticoagulants: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest 2008; 133:141S.
- Turpie AG. New oral anticoagulants in atrial fibrillation. Eur Heart J 2008; 29:155.
- Paulus Kirchhof, Stefano Benussi, Dipak Kotecha, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS, European Heart Journal, Volume 37, Issue 38, 7 October 2016, Pages 2893–2962.
- Esmon CT. Basic Mechanisms and Pathogenesis of Venous Thrombosis. Blood Ev, 2009, Sep;23(5):225-9
- Manesh R. Patel, M.D., Kenneth W. Mahaffey, M.D., Jyotsna Garg, M.S., et al. NC ROCKET AF: Rivaroxaban versus Warfarin in Nonvalvular Atrial Fibrillation. N Engl J Med 2011; 365:883-891.
- Connolly SJ, Ezekowitz MD, Yusuf S, NC RELY: Dabigatran versus Warfarin in Patients with Atrial Fibrillation. N Engl J Med. 2009 Sep 17;361(12):1139-51
- Nguyễn Văn Trí, Đinh Thị Thu Hương, Nguyễn Thanh Hiền và các cộng sự (2016). Khuyến cáo về thuyên tắc HKTM của Hội Tim mạch học Việt Nam 2016.