Bệnh tiêu hóa, Thông Tin Thuốc
Các nhóm thuốc điều trị loét dạ dày – tá tràng
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Loét dạ dày – tá tràng là một căn bệnh phổ biến ở nước ta cũng như trên thế giới. Theo ước tính, có khoảng 11 – 15% dân số ở nước ta gặp phải căn bệnh này với tỷ lệ mắc suốt đời là khoảng 11 – 14% ở nam giới và 8 – 11% ở nữ giới. Mặc dù đây không phải là một bệnh lý quá nghiêm trọng, tuy nhiên nó có khả năng ảnh hưởng đáng kể đến chất lượng đời sống của bệnh nhân. Trên thị trường hiện nay có rất nhiều loại thuốc được dùng điều trị loét dạ dày – tá tràng và mỗi loại thuốc cũng như nhóm thuốc đều có mỗi tác dụng riêng. Vì vậy, hãy cùng Nhà Thuốc Ngọc Anh tìm hiểu những thông tin cần thiết về Các nhóm thuốc điều trị viêm loét dạ dày – tá tràng trong bài viết sau đây.
Thuốc kháng acid
Sơ lược về nhóm thuốc kháng acid (antacid)
Các thuốc thuộc nhóm kháng acid bao gồm: Calci carbonat, sodium citrate, Magie Hydroxyd, nhôm hydroxide,Magnesi trisilicat …
Việc sử dụng thuốc kháng acid có lẽ bắt đầu vào thế kỷ đầu tiên khi Celsus sử dụng đất trung hòa để điều trị chứng đầy bụng. Sau đó, chúng chính thức được dùng như một chất chữa lành vết loét vào năm 1856, khi William Brinton sử dụng potassium bicarbonate kết hợp với bismuth để điều trị bệnh nhân loét dạ dày.
Sau tuyên bố của Schwarz vào năm 1910 trong câu châm ngôn nổi tiếng của ông, “không axit – không gây loét”, Bertram Sippy đã đi tiên phong trong việc sử dụng thuốc kháng acid để điều trị bệnh loét dạ dày tá tràng vào năm 1915. Trong 50 năm sau đó, thuốc kháng acid đã được sử dụng rộng rãi và ngày càng phổ biến hơn. Vào năm 1952, Pickering đã chứng minh rằng sự trung hòa của các thành phần acid trong dạ dày giúp giảm đau do loét dạ dày tá tràng.
Tuy nhiên, việc phát hiện ra các chất ức chế bơm proton đã cách mạng hóa việc điều trị bệnh loét dạ dày tá tràng. Hiện nay, việc sử dụng thuốc kháng acid bị hạn chế để làm giảm bệnh trào ngược dạ dày thực quản (GERD) có liên quan đến chứng ợ nóng.
Cơ chế hoạt động nhóm thuốc kháng acid (antacid)
Các thuốc kháng acid có tốc độ khởi phát tác dụng nhanh, làm giảm độ acid của dạ dày bằng cách trung hòa lượng acid có trong dịch vị, nâng độ pH của dạ dày lên 4. Hơn nữa, thuốc cũng làm tăng cường sự bài tiết của các yếu tố bảo vệ niêm mạc dạ dày như chất nhầy, bicarbonate và prostaglandin.
Tác dụng không mong muốn nhóm thuốc kháng acid (antacid)
Các tác dụng phụ của thuốc kháng acid dạ dày thường không đáng kể vì chúng rất ít được hấp thu vào máu. Tuy nhiên, táo bón và tiêu chảy là hai tác dụng phụ điển hình của hai loại thuốc kháng acid được sử dụng nhiều nhất, Al(OH)3 và Mg(OH)2. Do đó, trên thị trường hiện nay thường kết hợp cả hai hoạt chất này trong cùng một chế phẩm để cân bằng tác dụng phụ của nhau.
Cách dùng nhóm thuốc kháng acid (antacid)
Các thuốc kháng acid có đặc điểm là phải sử dụng nhiều lần trong ngày để làm giảm acid dịch vị.
Thuốc được uống sau bữa ăn từ 1 – 2 giờ (khi dạ dày tăng tiết acid) và trước khi đi ngủ.
Lưu ý khi sử dụng nhóm thuốc kháng acid (antacid)
Các thuốc kháng acid làm giảm sự hấp thu ở ruột của các thuốc như: cimetidin, famotidin, omeprazol… Do đó, cần phải sử dụng thuốc kháng acid sau khi uống các thuốc này trong vòng 2 giờ.
Các thuốc kháng acid làm tăng pH dạ dày, dẫn đến thay đổi sự hấp thu của các thuốc như: griseofulvin, ketoconazol, muối sắt, digoxin…
Các thuốc kháng acid làm kiềm hóa nước tiểu, làm ảnh hưởng đến sự thải trừ của nhiều thuốc như: thuốc giảm đau hạ sốt nhóm salicylat, quinidin…
Ngoài ra, bệnh nhân suy thận không được dùng thuốc kháng acid có chứa nhôm.
Thuốc giảm tiết acid
Thuốc ức chế bơm proton
Sơ lược về nhóm thuốc ức chế bơm proton (PPI)
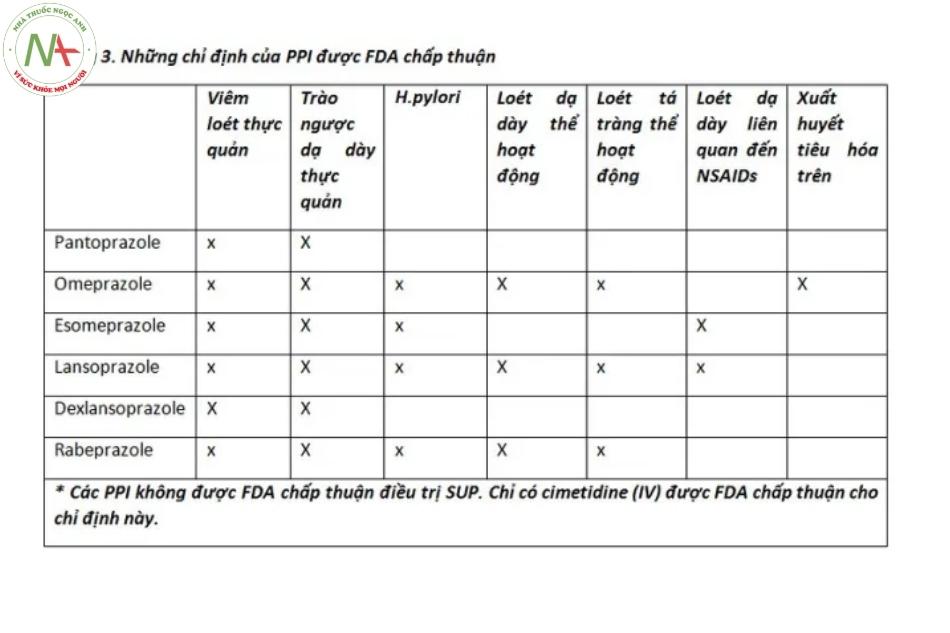
Các thuốc thuộc nhóm ức chế bơm proton (PPI) bao gồm: Omeprazole, esomeprazole, pantoprazole, rabeprazole, lansoprazole và dexlansoprazole.
Kể từ khi omeprazole được giới thiệu vào năm 1989, các thuốc ức chế bơm proton (PPI) đã dần trở thành chất chính trong điều trị các rối loạn liên quan đến acid. Khi so sánh với các thuốc trước đó như thuốc đối kháng thụ thể histamin H2 (H2RAs), chất tương tự prostaglandin tổng hợp và thuốc kháng cholinergic, PPI đã chứng tỏ khả năng dung nạp của bệnh nhân nhất quán, tính an toàn tuyệt vời và nói chung là khả năng ức chế acid vượt trội.
Tính đến năm 2015, có sáu PPI được Cục Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) chấp thuận. Việc áp dụng PPI đã được phổ biến rộng rãi trong các cơ sở dịch vụ chăm sóc sức khỏe ban đầu, và sự hiện diện của chúng là đương nhiên trong kho thuốc của bác sĩ tiêu hóa hiện đại.
Đối với hầu hết, nhóm thuốc này là lựa chọn hàng đầu để điều trị viêm thực quản, bệnh trào ngược không ăn mòn (NERD), bệnh loét dạ dày tá tràng (PUD), phòng ngừa loét liên quan đến thuốc chống viêm không steroid (NSAID), hội chứng Zollinger-Ellison (ZES), và chứng khó tiêu chức năng.
Ngoài ra, kết hợp với thuốc kháng sinh, PPI cũng là một phần không thể thiếu trong liệu pháp tiệt trừ Helicobacter pylori (vi khuẩn HP).
Cơ chế hoạt động thuốc ức chế bơm proton (PPI)
Các thuốc ức chế bơm proton có khả năng ức chế trực tiếp hoạt động của bơm H+/K+ ATPase, làm cho tế bào bìa không còn khả năng tiết acid HCl, dẫn đến làm giảm lượng acid được sản xuất hằng ngày từ 80 – 95%. Tác dụng ức chế tối đa từ 2 – 6 giờ sau khi uống và thời gian tác dụng kéo dài từ 72 – 96 giờ.
Tác dụng không mong muốn thuốc ức chế bơm proton (PPI)
Các tác dụng phụ phổ biến nhất khi sử dụng thuốc ức chế bơm proton bao gồm: Buồn nôn, đau bụng, táo bón, đầy hơi và tiêu chảy. Đồng thời, bệnh nhân cũng có thể xuất hiện các triệu chứng như: Đau khớp, đau đầu và phát ban da.
Dùng PPI kéo dài cũng làm tăng nhẹ nguy cơ gãy xương
Ngoài ra, khi sử dụng thuốc ức chế bơm proton kéo dài, các tác dụng phụ khác cũng có thể xảy ra như: Nữ hoá tuyến vú, rối loạn chức năng cương dương, giảm bạch cầu, rối loạn chức năng gan, thiếu hụt vitamin B12, tăng tiết acid hồi ứng và trào ngược dạ dày – thực quản.
CARM đã ghi nhận 65 trường hợp viêm thận mô kẽ liên quan đến việc sử dụng PPI
Cách dùng thuốc ức chế bơm proton (PPI)
Các thuốc ức chế bơm proton thường được uống trước khi ăn từ 30 phút – 1 giờ (khi dạ dày trống rỗng) để tăng hiệu quả ức chế sự tiết acid của dạ dày sau khi ăn.
Chế độ liều chuẩn được khuyến cáo cho hầu hết các chỉ định của PPI. Thời gian điều trị thường tùy theo từng chỉ định, có thể kéo dài 4-8 tuần(2,5,7,8,10).
Chế độ dùng 2 lần/ngày với liều chuẩn được khuyến cáo cho những trường hợp tăng tiết acid kháng trị (GERD kháng trị, Zollinger-Ellison…) và điều trị nhiễm H.pylori

Theo Lind và cộng sự, với mức liều 40mg esomeprazole, thời gian mà pH dạ dày trên 4 là 16,8 giờ và pH trung bình trong 24h là 4,9, cao nhất trong các thuốc ức chế bơm proton. Nếu dùng đơn liều hoặc tăng liều gấp đôi thì hiệu lực của thuốc có tăng nhưng không đáng kể.
Tuy nhiên nếu dùng 2 lần/ngày thì hiệu quả ức chế bài tiết acid tăng lên rõ rệt. Điều này có liên quan đến thời gian tồn tại của thuốc trong máu. Hơn nữa, vì đa phần các PPI có thời gian bán hủy ngắn nên tốt nhất là dùng 2 lần/ngày.
So sánh hiệu quả của các thuốc ức chế bơm proton
Một số đặc điểm dược động học của các thuốc ức chế bơm proton phổ biến hiện nay:
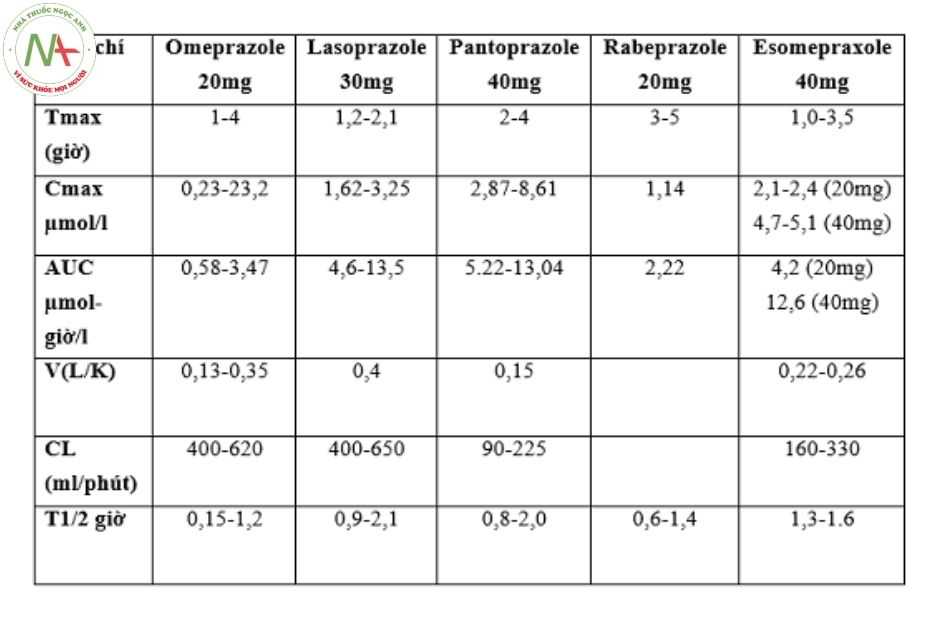
Sinh khả dụng của lansoprazol, esomeprazol và pantoprazol cao nhất. Rabeprazol chuyển hóa thành dạng có hoạt tính nhanh nhất và pantoprazol là thuốc có hoạt tính kém nhất6,8. Omeprazol có tương tác với những thuốc cùng chuyển hóa qua hệ thống men gan CYP 2C19, 3A4, 1A2 (diazepam, clopidorel, phenytoin, theophylin, warfarin…). Những PPI khác tương đối ít tương tác hơn vì chuyển hóa ở mức độ khác nhau (ít tương tác nhất là pantoprazol, rabeprazol).
Do số lượng thuốc PPI gắn với enzyme có liên quan trực tiếp đến việc ức chế sự bài tiết acid nên về lí thuyết thông số này rất quan trọng nhưng lại khó xác định trên thực tế. Các thuốc ức chế bơm proton nếu không bị phá hủy bởi acid dạ dày sẽ được hấp thu rất nhanh và gần như hoàn toàn tại ruột.
Người ta nhận thấy rằng nồng độ huyết thanh của thuốc ít liên quan với hoạt động ức chế bài tiết acid do sinh khả dụng của thuốc thấp vì phải chuyển hóa lần đầu qua gan. Tuy nhiên tác dụng của thuốc có liên quan đến tổng liều và diện tích dưới đường cong (AUC: Area Under the Curve) trong khi nồng độ đỉnh và hình dạng của đường cong không có ý nghĩa nhiều.
Các nghiên cứu đã chỉ ra rằng diện tích dưới đường cong là một thông số rất đáng tin cậy trong việc đánh giá hiệu quả của thuốc. Tuy vậy, mối liên quan tuyến tính của AUC với tác dụng ức chế bài tiết acid chỉ xảy ra trong 1 phạm vi nhất định, nghĩa là khi diện tích dưới đường cong đạt đến giá trị ức chế bài tiết acid tối đa thì việc tăng liều PPI cũng không có tác dụng.
Đối với omeprazole, giá trị để AUC ức chế bài tiết acid tối đa là vào khoảng 20 – 30 µg/ml. Nếu AUC vượt ngưỡng này thì cũng không làm tăng thêm giá trị ức chế bài tiết acid. Nhìn vào các thông số dược dộng học, có thể thấy AUC của esomeprazole liều 40mg là vượt trội so với các PPI khác trên lâm sàng.
Trong thực tế việc xác định AUC không phải là dễ, vì vậy pH dạ dày được sử dụng như một thông số phản ánh hoạt động của thuốc. Việc kiểm soát pH dạ dày có vai trò rất lớn trong hiệu quả điều trị. Theo đó, duy trì pH trên 6,5 là thước đo quan trọng trong việc đánh giá hiệu quả của thuốc.
Nghiên cứu của Kirchheiner đã chứng tỏ esomeprazole và rabeprazole có khả năng kiểm soát acid dịch vị ở người bình thường và người bị trào ngược rất tốt, trong đó esomeprazole có hiệu quả tốt nhất.
FDA đã ban hành liều sử dụng PPI ở trẻ em theo độ tuổi như sau (dựa vào chế phẩm đang lưu hành tại Mỹ)
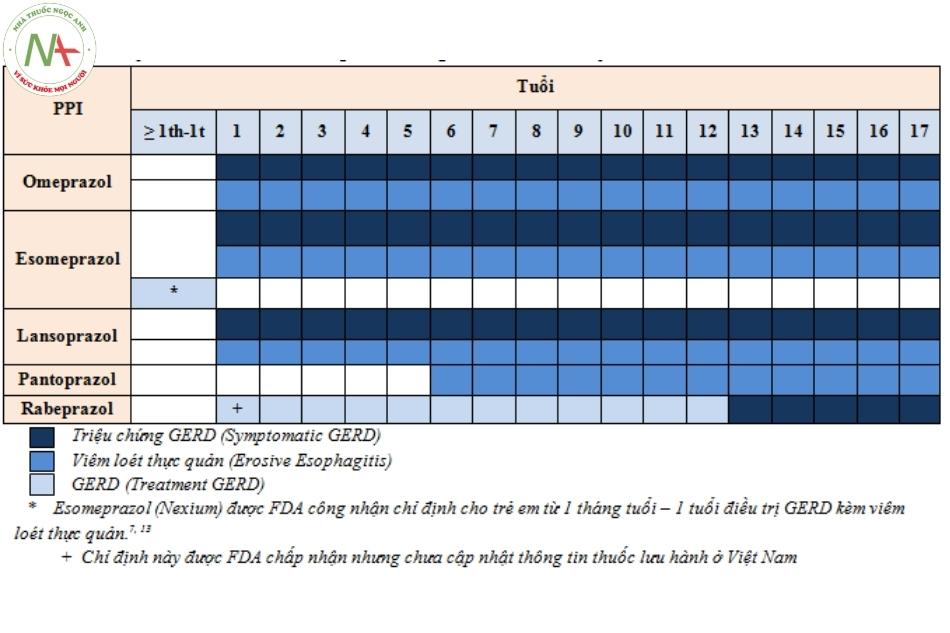
Lưu ý khi sử dụng thuốc ức chế bơm proton (PPI)
PPI nên uống 1 lần vào trước bữa ăn sáng. Nếu dùng 2 lần/ngày nên uống vào trước bữa ăn sáng và chiều. Nên uống trước bữa ăn 15-30 phút.
PPI được khuyến cáo dùng hàng ngày để ngăn loét dạ dày do NSAID. Omeprazole được khuyến cáo 20 mg 1 lần/ngày trong 4 tuần, có thể thay thế bằng Pantoprazol. Lansoprazol không được chỉ định để dự phòng loét ở bệnh nhân đang dùng NSAID nhưng có thể được dùng để điều trị vết loét.
Việc sử dụng đồng thời thuốc ức chế bơm proton với các thuốc kháng tiết acid khác như thuốc đối kháng thụ thể histamin H2 có thể làm giảm tác dụng.
Các thuốc ức chế bơm proton có tỷ lệ liên kết với protein huyết tương lớn và được chuyển hóa nhanh chóng tại gan thông qua CYP2C19 và CYP3A4, do đó việc giảm liều là cần thiết đối với bệnh nhân suy gan nặng. Mặt khác, thuốc được thải trừ ít qua thận nên tương đối an toàn đối với các bệnh nhân suy thận.
Thuốc kháng histamin H2
Sơ lược về nhóm thuốc kháng histamin H2
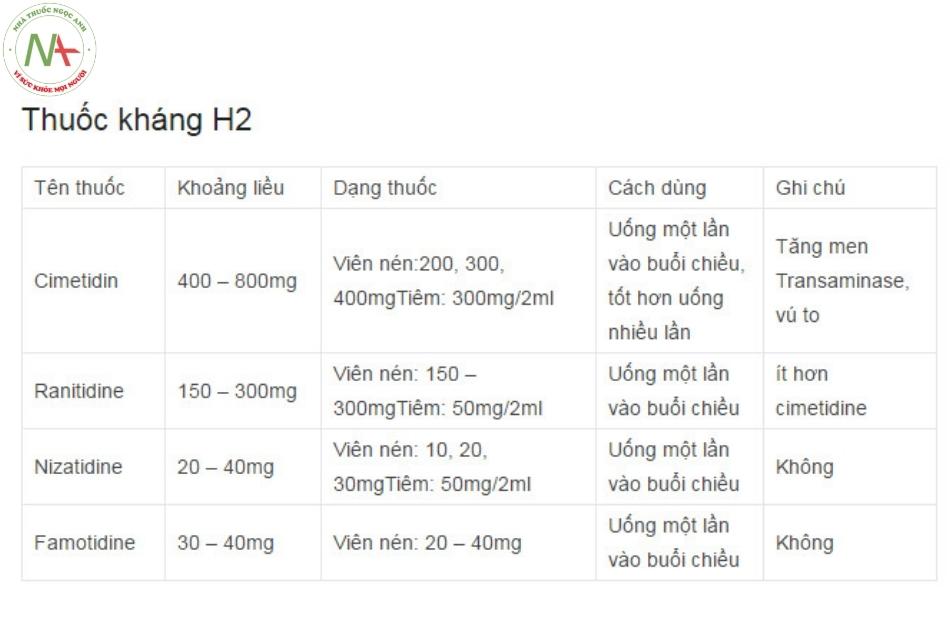
Các thuốc thuộc nhóm kháng histamin H2 bao gồm: Cimetidine, ranitidine, famotidine, nizatidine và roxatidine.
Vào năm 1964, người ta đã biết rằng histamin có khả năng kích thích tiết acid dạ dày nhưng thuốc kháng histamin truyền thống không ảnh hưởng đến việc sản xuất acid. Từ những thực tế này, các nhà khoa học Smith, Kline và French (SK&F) đã công nhận sự tồn tại của hai loại thụ thể histamin khác nhau. Theo đó, họ chỉ định loại tác động của thuốc kháng histamin truyền thống là H1 và loại tác động của histamin để kích thích tiết axit dạ dày là H2.
Các nhà khoa học SK&F đã sử dụng một quy trình thiết kế cổ điển bắt đầu từ cấu trúc của histamin để tổng hợp hàng trăm hợp chất biến đổi trong nỗ lực phát triển mô hình thụ thể H2 khi đó chưa được biết đến. Cuối cùng, họ đã phát hiện ra cimetidine và đây cũng là chất đối kháng thụ thể histamin H2 nguyên mẫu mà từ đó các loại thuốc sau này đã được phát triển.
Cơ chế hoạt động
Các thuốc kháng histamin H2 hoạt động bằng cách ức chế cạnh tranh có hồi phục các thụ thể H2, làm ngăn chặn sự sản xuất acid của dạ dày đến 70%. Hơn nữa, các thuốc này có hiệu quả ức chế đặc biệt đối với sự tiết acid dịch vị vào ban đêm.
Tác dụng không mong muốn
Các thuốc kháng histamin H2 có khả năng dung nạp tốt và tương đối an toàn. Các tác dụng phụ chính chủ yếu liên quan đến cimetidine, bao gồm: Kháng androgen, tăng tiết prolactin. Ngoài ra, các triệu chứng khác cũng có thể gặp như: Nhức đầu, chóng mặt, đại tiện khó chịu, khô miệng, chậm nhịp tim, loạn nhịp tim và ngừng tim.
Lưu ý khi sử dụng
Các thuốc kháng histamin H2 có khả năng ức chế cytochrome P450, do đó ảnh hưởng đến sự chuyển hóa của các thuốc như: Theophylline, metronidazole, phenytoin, imipramine…
Ngoài ra, cần thận trọng khi sử dụng các thuốc kháng histamin H2 ở người cao tuổi.
So sánh hiệu quả của các kháng histamin H2
Cimetidin:
Cimetidin là thuốc kháng histamin H2 đầu tiên nên rất được ưa dùng vì tính hữu dụng và có khả năng hấp thu rất nhanh. Chỉ khoảng 20-30 phút dùng thuốc là đã có dấu hiệu tác dụng và chỉ sau 2 giờ uống thuốc là thuốc đã được hấp thu vào cơ thể gần như hoàn toàn.
Tuy nhiên, nhược điểm của Cimetidin so với các thế hệ sau là cimetidin hấp thu nhanh nhưng thải trừ cũng rất nhanh chóng. Vì thế, khi dùng Cimetidin phải dùng cách ra, rải đều thời gian trong ngày.
Ngoài ra, cimetidin chuyển hóa tại gan vì thế nên chúng có nhiều tương tác thuốc và tác dụng phụ hơn các thế hệ sau.
Ranitidin: Tác dụng mạnh hơn cimetidin 4- 10 lần, nhưng lại ít gây tác dụng không mong muốn và ít tương tác thuốc hơn cimetidin.
Famotidin: Tác dụng mạnh hơn cimetidin 30 lần.
Nizatidin: Tác dụng và liều lượng tương tự ranitidin, nhưng ít tác dụng không mong muốn hơn các thuốc kháng histamin H2 khác nên ưa dùng hơn.
Thuốc kháng cholinergic
Sơ lược về nhóm thuốc kháng cholinergic (anticholinergic)
Vào đầu những năm 1950, các loại thuốc kháng cholinergic bậc bốn tổng hợp được giới thiệu để điều trị loét dạ dày tá tràng và nhiều nhà nghiên cứu cho rằng vấn đề đã được giải quyết hoàn toàn hoặc gần như hoàn toàn. Mặc dù nhiều báo cáo không xác nhận sự chỉ định ban đầu này, nhưng những hợp chất này đã được kê đơn rộng rãi để điều trị cho đến khi thuốc kháng histamin H2 ra đời.
Hiện nay, việc sử dụng các loại thuốc kháng cholinergic trong điều trị loét dạ dày – tá tràng không còn phổ biến. Tuy nhiên, các thuốc kháng cholinergic có thể được cân nhắc cho chỉ định này bao gồm các thuốc đối kháng cholinergic chọn lọc trên thụ thể muscarinic M3, gồm: Atropine, Pirenzepine và Telenzepine.
Cơ chế hoạt động
Thuốc kháng cholinergic ngăn chặn hoạt động của acetylcholin đối với các tác nhân gây tác dụng tự trị bên trong các dây thần kinh cholinergic sau khi tạo ra. Tác dụng của chúng đối với dạ dày thông qua cơ chế ức chế thụ thể muscarinic M3, làm giảm sự bài tiết acid dịch vị đồng thời giảm co thắt ruột.
Prostaglandin analogue (Chất tương tự prostaglandin)
Sơ lược về nhóm thuốc tương tự prostaglandin
Misoprostol là một chất tương tự như prostaglandin sinh lý ở người, được phát triển lần đầu tiên vào năm 1973 và sau đó được đưa vào trong Danh sách các loại thuốc thiết yếu của Tổ chức Y tế Thế giới (WHO). Hiện nay, misoprostol có sẵn như một loại thuốc generic.
Misoprostol được sử dụng để phòng ngừa loét dạ dày do NSAID gây ra, bao gồm cả người cao tuổi và những người có biến chứng loét. Tuy nhiên, omeprazole đã được chứng minh là ít nhất là hiệu quả như misoprostol nhưng được dung nạp tốt hơn đáng kể. Do đó, misoprostol không được coi là một liệu pháp điều trị đầu tay đối với chỉ định này.
Cơ chế hoạt động nhóm thuốc tương tự prostaglandin
Misoprostol có tác dụng ức chế bài tiết acid dịch vị, bảo vệ niêm mạc dạ dày – tá tràng, đồng thời làm tăng tốc độ hồi phục của vết loét dạ dày – tá tràng. Theo đó, thuốc làm giảm bài tiết acid thông qua tác động trực tiếp tại các tế bào thành của dạ dày, ức chế tiết lượng acid cơ bản cũng như khi bị kích thích bởi thức ăn và các tác nhân khác như histamin, NSAID, pentagastrin, tetragastrin, betazol, rượu hoặc cafein.
Ngoài ra, misoprostol cũng có thể làm tăng tiết bicarbonat và dịch nhầy từ các tế bào không phải tế bào thành ở dạ dày. Đồng thời làm tăng cường lưu lượng máu niêm mạc (có thể do tác dụng giãn mạch trực tiếp), bảo vệ sự tăng sinh của tế bào dưới niêm mạc, làm bền vững hệ thống màng nhầy và phòng ngừa sự phá hủy hàng rào chất nhầy.
Tác dụng không mong muốn nhóm thuốc tương tự prostaglandin
Các tác dụng phụ liên quan đến misoprostol bao gồm: Tiêu chảy, chuột rút bụng, đợt cấp của bệnh viêm ruột, xuất huyết tử cung và sẩy thai.
Lưu ý khi sử dụng
Misoprostol không được khuyến cáo cho phụ nữ đang trong độ tuổi sinh đẻ, trừ khi bệnh nhân cần phải sử dụng NSAID và có nguy cơ cao bị loét dạ dày do nhóm thuốc này gây ra.
Tương tự, không sử dụng misoprostol để điều trị loét dạ dày – tá tràng cho người có dự định mang thai vì thuốc có thể làm sảy thai.
Cần thận trọng khi sử dụng misoprostol trong một số trường hợp như bệnh mạch máu não, bệnh tim mạch mà sự hạ huyết áp có thể làm khởi phát nhanh các biến chứng nặng.
Thận trọng khi sử dụng misoprostol cho người bệnh viêm ruột, tiêu chảy nặng vì thuốc có thể gây nguy hiểm, đồng thời phải theo dõi cẩn thận các bệnh nhân này nếu dùng misoprostol.
Thuốc bảo vệ ổ loét
Sơ lược về nhóm thuốc bảo vệ ổ loét
Các thuốc bảo vệ ổ loét niêm mạc dạ dày – tá tràng hiện nay còn được sử dụng bao gồm sucralfate và keo bismuth subcitrate.
Bismuth subcitrate hay Colloidal Bismuth subcitrate (CBS) là một dạng muối bismuth phức tạp của acid citric có thể hòa tan trong nước nhưng kết tủa ở pH nhỏ hơn 5. Trong dịch vị, pH tối ưu để kết tủa là 3,5.
Bismuth subcitrate còn có tác dụng diệt khuẩn chống lại Helicobacter pylori (có liên quan đến viêm dạ dày và loét dạ dày tá tràng). Nó cũng giúp ngăn cản sự bám dính của H. pylori vào các tế bào biểu mô và có thể ức chế các enzym do H. tiết ra.
Bismuth subcitrat cũng được sử dụng phối hợp với các thuốc thuộc nhóm ức chế bơm proton hoặc các thuốc ức chế thụ thể H2 của histamin và kháng sinh phối hợp để diệt Helicobacter pylori.
Khi dùng điều trị đơn độc, các hợp chất bismuth subcitrat chỉ diệt được H. pylori ở khoảng 20% người bệnh, nhưng khi phối hợp với kháng sinh hoặc các thuốc ức chế bơm proton giảm tiết acid, có thể đạt hiệu quả diệt vi khuẩn tới 70 – 90% người bệnh
Sucralfate là một muối nhôm của sulfat disacarid, được phê duyệt bởi FDA để sử dụng trong y tế ở Hoa Kỳ vào năm 1981 và có sẵn dưới dạng thuốc generic. Mặc dù không được FDA chấp thuận cho bệnh viêm loét dạ dày, nhưng sucralfate vẫn được sử dụng rộng rãi vì đã có những bằng chứng về hiệu quả. Mặt khác, việc sử dụng sucralfate trong bệnh loét dạ dày gần đây đã giảm, tuy nhiên đây vẫn là tác nhân được ưa thích để ngăn ngừa loét do căng thẳng.
Cơ chế hoạt động
Mặc dù có thành phần khác nhau, nhưng cả sucralfate và bismuth subcitrate đều có chung cơ chế là tạo thành một lớp quánh dính trên ổ loét thông qua sự gắn vào protein tổ chức tạo màng.
Ở ổ loét tá tràng và cả dạ dày, nhiều sản phẩm của protein được giải phóng liên tục với hàm lượng lớn do quá trình hoại tử mô. Thông qua hình thành phức chelat, những sản phẩm giáng vị của protein này, cùng với phần kết tủa thu được từ bismuth subcitrat, phối hợp tạo thành một lớp bảo vệ và lớp bảo vệ này thì không bị ảnh hưởng của dịch vị hay các enzym trong ruột. Rào chắn này cũng có tác dụng ngăn chặn pepsin xâm nhập đến vị trí loét.
Ngoài ra, các thuốc này cũng làm tăng cường sự tổng hợp các yếu tố bảo vệ niêm mạc dạ dày như chất nhầy, bicarbonate, prostaglandin E2.
Tác dụng không mong muốn
Các tác dụng phụ của thuốc bảo vệ ổ loét thường không quá nghiêm trọng, trong đó, táo bón là triệu chứng có thể gặp khi sử dụng sucralfate. Ngoài ra, một số nghiên cứu cho rằng các hợp chất bismuth có thể gây ra các bệnh về não.
Lưu ý khi sử dụng
Cần thận trọng khi sử dụng sucralfate ở bệnh nhân suy thận do nguy cơ tăng tích lũy nhôm, nhất là khi dùng dài ngày. Đặc biệt, trong trường hợp bệnh nhân suy thận nặng, cần tránh dùng sucralfate.
Nguy cơ ngộ độc bismuth subcitrate có thể tăng nếu dùng liều cao quá mức so với khuyến cáo hoặc dùng thuốc trong một thời gian dài.
Thuốc diệt HP
Sơ lược về nhóm thuốc diệt HP (anti-H.pylori)
Các thuốc tiêu diệt vi khuẩn HP bao gồm các kháng sinh như: Amoxicillin, clarithromycin, metronidazole, tinidazole và tetracycline… được thêm vào phác đồ điều trị khi bệnh nhân được chẩn đoán viêm loét dạ dày – tá tràng do nhiễm vi khuẩn Helicobacter pylori.
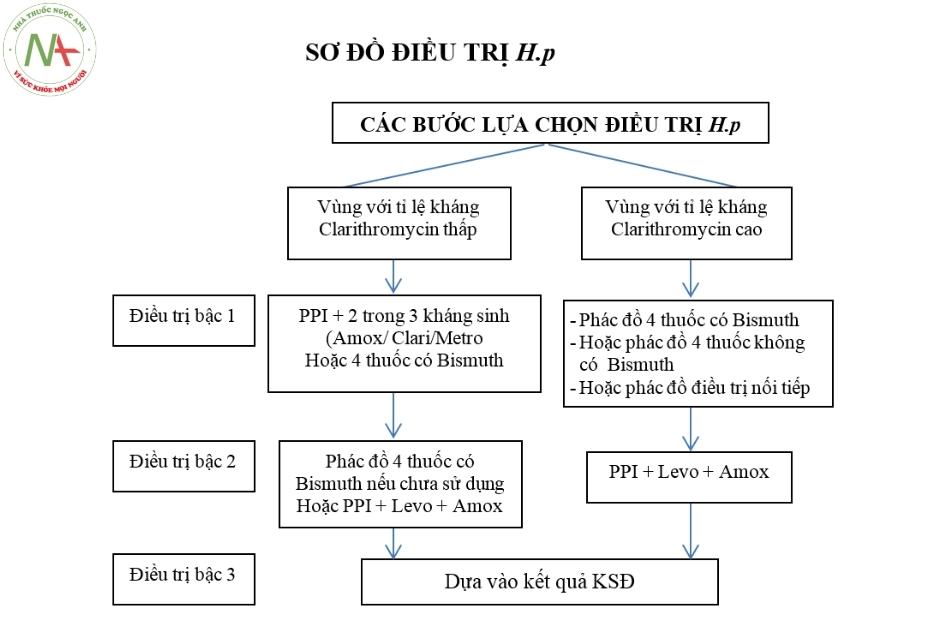
Các phác đồ điều trị HP
AGA khuyên cáo nếu liệu pháp đầu tay với bốn thuốc có bismuth không hiệu quả, bác sĩ lâm sàng và bệnh nhân nên cùng quyết định lựa chọn các lựa chọn hàng đầu giữa (a) phác đồ ba thuốc dựa trên levofloxacin hoặc rifabutin với liều kép liều cao (liều cao, 2 lần/ngày) thuốc ức chế bơm proton (PPI) và amoxicillin, và (b) một liệu pháp điều trị bốn thuốc thay thế có chứa bismuth (EACM).
Khi sử dụng phác đồ có metronidazole, hãy cân nhắc dùng đủ liều metronidazole (1,5–2 g mỗi ngày chia làm nhiều lần) với liệu pháp bismuth đồng thời để cải thiện thành công của liệu pháp tiệt trừ bất kể có tình trạng kháng metronidazole ở trong phòng thí nghiệm.
Vì ức chế acid không đầy đủ có liên quan đến thất bại tiệt trừ H.pylori, nên cân nhắc sử dụng các PPI như sau: PPI liều cao và mạnh hơn (liều cao, 2 lần/ngày), PPI không được chuyển hóa bởi CYP2C19 (Rabeprazole), hoặc thuốc kháng tiết acid cạnh tranh kali nếu có (Revaprazan, Vonoprazan, Tegoprazan – Việt Nam chưa có) ở bệnh nhân nhiễm H pylori kháng trị.
Thành công tiệt trừ đạt được cao hơn với thời gian điều trị dài hơn so với thời gian điều trị ngắn hơn (ví dụ: 14 ngày so với 7 ngày). Do đó, nếu thích hợp, hãy chọn thời gian điều trị dài hơn để điều trị nhiễm khuẩn H.pylori kháng trị.
Một số phác đồ sau được khuyến cáo để điều trị loét dạ dày – tá tràng do nhiễm HP:
Phác đồ 4 thuốc có bismuth (PBMT) [PPI + Bismuth + Metronidazole + Tetracycline]
PPI: Omeprazole 20 mg BID hoặc một PPI thay thế ở liều tương đương.
Bismuth: Bismuth subcitrate 120 – 300mg QID hoặc Bismuth subsalicylate 300mg QID.
Metronidazole 250 mg QID (chỉ có ở Hoa Kỳ) hoặc 500mg TID-QID.
Tetracycline 500 mg QID.
Phác đồ 4 thuốc không có bismuth (PAMC) [PPI + Amoxicillin + Metronidazole + Clarithromycin]
PPI: Omeprazole 20 mg BID hoặc một PPI thay thế ở liều tương đương.
Amoxicillin 1000mg BID.
Clarithromycin 500mg BID.
Metronidazole 500mg BID.
Phác đồ 3 thuốc có clarithromycin có thể cân nhắc sử dụng ở các khu vực ghi nhận có tỷ lệ kháng clarithromycin < 15%
PAC:
PPI: Omeprazole 20 – 40 mg BID hoặc một PPI thay thế ở liều tương đương.
Amoxicillin 1000mg BID.
Clarithromycin 500mg BID.
PMC:
PPI: Omeprazole 20 – 40mg BID hoặc một PPI thay thế ở liều tương đương.
Clarithromycin 500mg BID.
Metronidazole 500mg TID.
PAM (PPI + Amoxicillin + Metronidazole) :
PPI: Omeprazole 20mg BID hoặc một PPI thay thế ở liều tương đương.
Amoxicillin 1000mg BID.
Metronidazole 500mg BID.
Phác đồ nối tiếp :
PPI: Omeprazole 20mg BID hoặc một PPI thay thế ở liều tương đương trong 5 – 7 ngày.
Amoxicillin 1000mg BID trong 5 – 7 ngày.
Nối tiếp bằng phác đồ PMC trong 5 – 7 ngày.
Phác đồ hỗn hợp:
PPI: Omeprazole 20mg BID hoặc một PPI thay thế ở liều tương đương trong 7 ngày.
Amoxicillin 1000mg BID trong 7 ngày.
Nối tiếp bằng PAMC trong 7 ngày.
Phác đồ 3 thuốc có levofloxacin trong 10 – 14 ngày
PPI: Omeprazole 20mg BID hoặc một PPI thay thế ở liều tương đương.
Amoxicillin 1000mg BID.
Levofloxacin 500mg QD.
Phác đồ nối tiếp có levofloxacin
PPI: Omeprazole 20 – 40mg BID hoặc một PPI thay thế ở liều tương đương trong 5 – 7 ngày.
Amoxicillin 1000mg BID trong 5 – 7 ngày.
Nối tiếp trong 5 – 7 ngày bằng: PPI + Amoxicillin 1000mg BID + Levofloxacin 500mg QD + Metronidazole 500mg BID.
Phác đồ LOAD (Levofloxacin + Omeprazole + Alinia [nitazoxanide] + Doxycycline) trong 7 – 10 ngày
Levofloxacin 250mg QD.
PPI: Omeprazole 40mg QD hoặc một PPI thay thế ở liều tương đương.
Nitazoxanide 500mg BID.
Doxycycline 100mg QD.
Hiệu quả của các phác đồ điều trị HP ở Việt Nam
| Phác đồ điều trị | Tỷ lệ hiệu quả (%) |
| Phác đồ bộ 3 | 68.3 |
| Phác đồ 4 thuốc có bismuth | 75 – 95.7 |
| Phác đồ 3 thuốc có levofloxacin | 83.2 |
| Phác đồ nối tiếp | 86.1 |
| Phác đồ đồng thời | 88.7 |
Lưu ý khi sử dụng
Tránh tái sử dụng phác đồ điều trị có chứa clarithromycin sau khi đã thất bại với clarithromycin.
Xem xét khả năng dị ứng ở bệnh nhân có tiền sử dị ứng penicillin vì nhiều phác đồ có chứa amoxicillin.
Đối với hầu hết bệnh nhân, khuyến cáo điều trị trong vòng 14 ngày với phác đồ 4 thuốc có bismuth hoặc phác đồ 3 thuốc có levofloxacin.
Phác đồ 3 thuốc có rifabutin (còn được biết đến với tên PAR [PPI + Amoxicillin + Rifabutin] có thể xem xét trong 10 ngày.
Các kháng sinh amoxicillin, clarithromycin, metronidazole, rifabutin, levofloxacin, tinidazole được uống vào bữa ăn nhằm tránh các tác dụng không mong muốn trên đường tiêu hóa do thuốc gây ra.
Sinh khả dụng của tetracyclin bị giảm bởi thức ăn, nên kháng sinh này được uống cách xa bữa ăn.
Tài liệu tham khảo
- Tạ Long (2003), bệnh lý dạ dày tá tràng và vi khuẩn Helicobacter pylori, NXB Y học, tr 61-90.
- Đào Văn Long (2014), bài tiết acid dịch vị và bệnh lí liên quan, NXB Y học,tr 22-89.
- Gabriel Garcia(2000), Gastrointestinal disorders.Melmon anh Morrellis Clinical Pharmacology, fourth edition, Mc Graw Hill, 309-312.
- Hướng dẫn điều trị Helicobacter pylori – ACG 2017.
- Sachs G, Shin JM (2004), The basis of differentiation of PPIs , Drug To day(Barc), 40 Suppl A: 9-14.
- Bulletin of Pharmacovigilance, No.4-2014,” Sử dụng hợp lý, an toàn thước ức chế bơm proton”.
- Philip O.Anderson, James E.Knoben et William G.Troutman, “Gastrointestinal Drugs”, Handbook of Clinical, 10th, 542.
- Pediatric & Neonatal Dosage Handbook 20th – Lexicomp 2013
- M.Robinson, “Review article: the pharmacodynamic and, pharmacokinetics of proton pump inhibitors-overview and clinical implications”, Aliment Pharmacol Ther 2004; 20(Suppl. 6): 1-10.

Thuốc antacid uống trước hay sau ăn ạ
Thuốc nên uống sau khi ăn 1 -2 giờ ạ
Tôi bị đau dạ dày có dùng thuốc Esomeprazol được không?
Chào bạn, bạn bị đau dạ dày có thể dùng Esomeprazole để cải thiện ạ