Nhathuocngocanh.com – Bài viết Suy tim sung huyết mạn tính theo BMJ. Để tải file PDF, mời các bạn click vào link ở đây
Tóm tắt
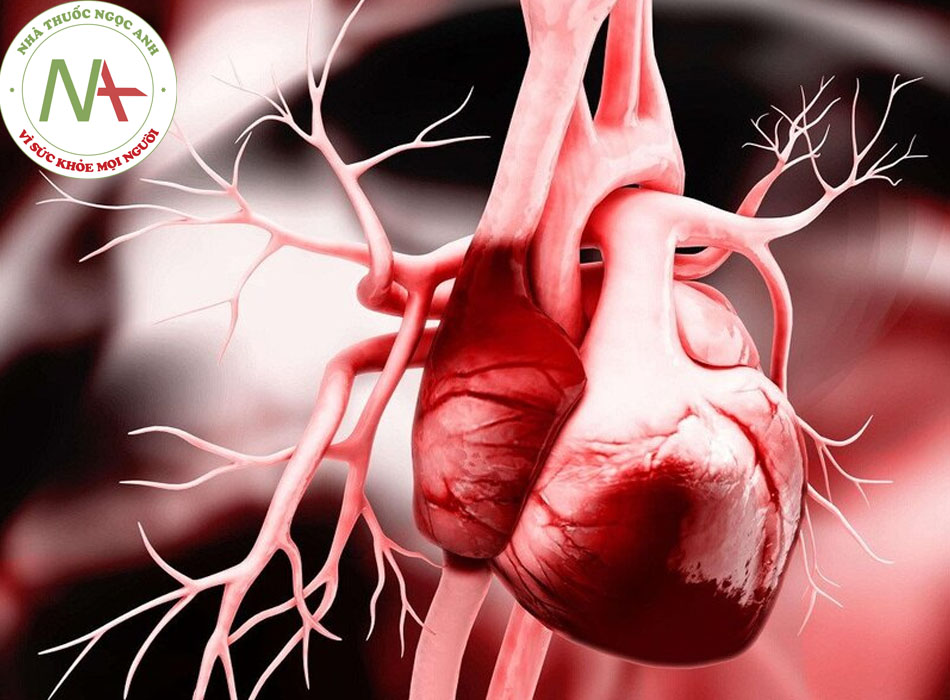
◊ Một hội chứng lâm sàng phức tạp có thể phát sinh từ rối loạn cấu trúc hoặc chức năng tim gây suy giảm khả năng làm đầy hoặc bơm máu của tâm thất.
◊ Đây là vấn đề y tế công cộng lớn và đang ngày một gia tăng. Đây là bệnh tim mạch duy nhất đang tăng về tỷ lệ mắc mới và tỷ lệ lưu hành bệnh, một phần là vì dân số già hóa, ngoài ra còn vì các biện pháp can thiệp tim mạch làm giảm tỷ lệ tử vong sớm nhưng có thể dẫn đến thay đổi về tim, gây ra suy tim.
◊ Các biểu hiện chính là khó thở và mệt mỏi, có thể hạn chế khả năng gắng sức và ứ dịch, có thể dẫn đến sung huyết phổi và phù ngoại biên.
◊ Chẩn đoán chủ yếu được đưa ra trên lâm sàng; cần kiểm tra tiền sử và khám lâm sàng kỹ càng để xác định rối loạn hay hoạt động tim và ngoài tim có thể gây ra suy tim sung huyết hoặc làm tăng tốc độ tiến triển.
◊ Một xét nghiệm chẩn đoán hữu ích nhất cho việc đánh giá bệnh nhân là siêu âm tim 2D toàn diện kết hợp với siêu âm Doppler. Việc đo Peptid Natri lợi niệu loại B có thể hữu ích trong việc đánh giá bệnh nhân ở lần khám ban đầu.
◊ Các biện pháp can thiệp đã được chứng minh là mang lại lợi ích đến tỷ lệ sống sót của bệnh nhân bao gồm thuốc ức chế men chuyển, thuốc ức chế thụ thể Angiotensin, thuốc ức chế Beta, chất đối kháng Aldosterone, Hydralazine và Nitrate, liệu pháp tái đồng bộ tim, và máy khử rung.
Thông tin cơ bản
Định nghĩa
Suy tim là tình trạng trong đó tim không thể tạo ra đủ cung lượng tim để đáp ứng nhu cầu của cơ thể mà không tăng áp lực tâm trương. Tình trạng này có thể phát sinh từ bệnh tim gây ảnh hưởng đến chức năng tâm thu hoặc tâm trương hoặc cả hai. Thuật ngữ ‘suy tim sung huyết’ (CHF) được dành riêng cho bệnh nhân bị khó thở và tình trạng giữ Natri và nước bất thường dẫn đến phù.
Suy tim bao gồm một loạt các trường hợp lâm sàng, từ bệnh nhân có phân suất tống máu thất trái (LVEF) bình thường >50% đến bệnh nhân giảm khả năng co bóp cơ tim (LVEF <40%).
Dựa trên LVEF, suy tim được định nghĩa như sau.[1]
1. Suy tim với phân suất tống máu giảm (HFrEF): có triệu chứng và dấu hiệu với LVEF <40%.
2. Suy tim với phân suất tống máu trung bình (HFmrEF): có triệu chứng và dấu hiệu với LVEF từ 40% đến 49%. Các đặcđiểm khác bao gồm tăng Peptid Natri lợi niệu (Peptid Natri lợi niệu loại B [BNP] >35 nanogram/L [>35 picogram/mL] hoặc Peptid Natri lợi niệu loại N-terminal pro-brain [NT-pro-BNP] >125 nanogram/L [>125 picogram/mL]) và ít nhất một tiêu chí bổ sung: (a) bệnh tim cấu trúc liên quan (ví dụ: phì đại thất trái [LVH] hoặc phì đại nhĩ trái, (b) rối loạn chức năng tâm trương.
3. Suy tim với phân suất tống máu bảo tồn (HFpEF): có triệu chứng và dấu hiệu với LVEF >50%. Các đặc điểm khác baogồm tăng Peptid Natri lợi niệu (BNP >35 nanogram/L [>35 picogram/mL] hoặc NT-pro-BNP >125 nanogram/L [>125 picogram/mL]) và ít nhất một tiêu chí bổ sung: (a) bệnh tim cấu trúc liên quan (ví dụ: phì đại thất trái hoặc phì đại nhĩ trái), (b) rối loạn chức năng tâm trương.
Dịch tễ học
Tỷ lệ lưu hành suy tim sung huyết ở các nước phương Tây ước tính vào khoảng 1% đến 2%, và tỷ lệ mắc mới được cho là tiệm cận 5 đến 10 người trên 1000 người mỗi năm.[4] Tại Anh Quốc, suy tim sung huyết được cho là nguyên nhân của tổng cộng 1 triệu ngày nằm viện nội trú và 5% tổng số ca nhập viện cấp cứu. Con số này dự tính sẽ tăng lên đến 50% trong 25 năm tới.[5] Một nghiên cứu về tim lớn được tiến hành tại Úc năm 2006 cho thấy 6,3% dân số Canberra bị suy tim có triệu chứng rõ ràng và thậm chí có tỷ lệ người mắc suy tim cận lâm sàng cao hơn.[6]
Suy tim là căn bệnh toàn cầu. Tỷ lệ lưu hành bệnh tim vào khoảng 1,3% tại Trung Quốc, 6,7% tại Malaysia, 1,0% tại Nhật Bản, 4,5% tại Singapore, 0,12% đến 0,44% tại Ấn Độ, 1,0% tại Nam Mỹ, và 1,0% đến 2,0% tại Úc.[7]
Từ 2011 đến 2014, ước tính có 6,5 triệu người lớn ≥20 tuổi bị suy tim tại Hoa Kỳ.[8] Năm 2014, có 1 triệu ca bệnh mới ở bệnh nhân >55 tuổi.[8] Suy tim là nguyên nhân chính của 12 đến 15 triệu lượt thăm khám và 6,5 triệu ngày nằm viện mỗi năm.[9] [10] Nhập viện tái diễn nhiều lần gây nên vấn đề lớn về chi phí và chất lượng cuộc sống, đơn cử như: từ 1990 đến 1999, số lượt nhập viện hàng năm tăng từ khoảng 810.000 đến hơn 1 triệu lượt do chẩn đoán chính và từ 2,4 triệu đến 3,6 triệu lượt do chẩn đoán chính hoặc kèm theo.[11] Bệnh nhân rất dễ phải tái nhập viện, với tỷ lệ được báo cáo cao ở mức 50% trong vòng 6 tháng sau khi xuất viện. Năm 2001, gần 53.000 bệnh nhân tử vong do nguyên nhân chính là suy tim. Số ca tử vong đang tăng lên đều đặn mặc dù đã có những bước tiến trong công tác điều trị, một phần là vì số lượng bệnh nhân suy tim tăng lên, do điều trị tốt hơn và giảm tỷ lệ tử vong ở bệnh nhân bị nhồi máu cơ tim cấp ở giai đoạn sớm hơn trong cuộc đời. Suy tim là bệnh lý chủ yếu xảy ra ở người cao tuổi và do đó ‘sự già hóa dân số’ được công nhận rộng rãi là góp phần làm tăng tỷ lệ mắc mới.
Tỷ lệ lưu hành bệnh suy tim tăng dần theo độ tuổi. Tại Hoa Kỳ, trong số các bệnh nhân từ 40 đến 59 tuổi, tỷ lệ lưu hành bệnh suy tim là khoảng 1,4% ở nam giới và 1,9% ở phụ nữ, trong khi trong số các bệnh nhân >80 tuổi, tỷ lệ lưu hành bệnh suy tim là khoảng 14,1% ở nam giới và 13,4% ở phụ nữ.[12] Tổng tỷ lệ lưu hành bệnh suy tim tại Hoa Kỳ là từ 1,5% đến 1,9%.[7]
Bệnh căn học
Có rất nhiều nguyên nhân khác nhau gây ra suy tim.
Các nguyên nhân gây suy tim mạn tính thường gặp bao gồm:
- Bệnh động mạch vành
- Tăng huyết áp
- Bệnh van tim
- Viêm cơ tim.
Những nguyên nhân khác bao gồm:
- Bệnh thâm nhiễm: bệnh Amyloidosis, bệnh thừa sắt, bệnh sarcoid
- Bệnh tim bẩm sinh
- Bệnh màng ngoài tim
- Do độc tố: Heroin, rượu, Cocain, Amfetamin, chì, Asen, Coban, phốt pho
- Nhiễm trùng: vi khuẩn, nấm, vi-rút (HIV), Borrelia burgdorferi (bệnh Lyme), ký sinh trùng (ví dụ như Trypanosoma cruzi [bệnh Chagas])
- Rối loạn nội tiết: đái tháo đường, bệnh tuyến giáp, suy tuyến cận giáp kèm hạ Canxi máu, u tủy thượng thận, bệnh to đầu chi, thiếu hụt hoóc-môn tăng trưởng
- Bệnh mạch Collagen toàn thân: Lupus, viêm khớp dạng thấp, xơ cứng toàn thân, viêm nút quang các động mạch, viêm mạch quá mẫn, hội chứng Takayasu, viêm đa cơ, viêm khớp phản ứng
- Do hóa trị liệu: ví dụ như Adriamycin, Trastuzumab
- Thiếu hụt dinh dưỡng: Thiamine, Protein, Selenium, L-carnitine
- Mang thai: bệnh cơ tim chu sinh
- Bệnh cơ tim mang tính gia đình
- Bệnh cơ tim do nhịp tim nhanh.
Mặc dù bệnh Chagas là nguyên nhân không thường gặp của suy tim sung huyết tại châu Âu và Bắc Mỹ, nhưng đây lại là nguyên nhân quan trọng gây ra suy tim tại Trung và Nam Mỹ.
Một số bệnh lý trong số trên có xu hướng làm tăng nhu cầu chuyển hóa mà tim bị suy yếu có thể không đáp ứng được đủ cung lượng tim tăng theo nhu cầu đó. Loạn nhịp nhanh cũng làm giảm thời gian làm đầy thất thì tâm trương và tăng nhu cầu Oxy của cơ tim. Tăng huyết áp không được kiểm soát gây ức chế chức năng tâm thu do làm tăng hậu gánh mà thất bị suy yếu phải bơm máu và có thể là biểu hiện lâm sàng đầu tiên. Cần nhấn mạnh rằng nhiều nguyên nhân trong số này có thể đảo ngược hoàn toàn nếu được điều trị/can thiệp phù hợp và kịp thời (ví dụ: tái tưới máu cho cơ tim bị choáng hay ngủ đông; điều trị tiêu chuẩn cho bệnh cơ tim chu sinh hay do tăng huyết áp; nong van hay thay van cho bệnh van tim; điều trị tiêu chuẩn và điều trị kiểm soát nhịp tim bổ trợ cho bệnh cơ tim do nhịp tim nhanh). Các nguyên nhân khác như cơ tim có sẹo hoặc bệnh cơ tim giãn hiện được coi là không thể đảo ngược.
Sinh lý bệnh học
Hiểu biết về sinh lý bệnh của suy tim đã phát triển đáng kể trong những thập kỷ qua, từ mô hình huyết động đến phác đồ hoóc-môn thần kinh. Suy tim đại diện cho hội chứng phức tạp trong đó thương tổn cơ tim ban đầu dẫn đến biểu hiện quá mức của nhiều loại Peptid với những ảnh hưởng ngắn hạn và dài hạn khác nhau lên hệ tim mạch. Hoạt hóa hoóc-môn thần kinh được ghi nhận là đóng vai trò chủ chốt trong quá trình phát triển cũng như tiến triển suy tim. Trong giai đoạn cấp tính, hoạt hóa hoóc-môn thần kinh tỏ ra có lợi trong việc duy trì đủ cung lượng tim và tưới máu ngoại vi. Tuy nhiên, hoạt hóa hoóc-môn thần kinh kéo dài cuối cùng sẽ dẫn đến tăng sức ép lên thành tim, giãn thành tim, và tái cấu trúc tâm thất, góp phần làm tiến triển bệnh ở cơ tim bị suy, sau cùng dẫn đến hoạt hóa hoóc-môn thần kinh hơn nữa. Tái cấu trúc thất trái là quá trình trong đó các yếu tố cơ học, hoóc-môn thần kinh và có thể là di truyền làm thay đổi kích thước, hình dạng, và chức năng thất. Tái cấu trúc xảy ra ở một số tình trạng lâm sàng, bao gồm nhồi máu cơ tim, bệnh cơ tim, tăng huyết áp và bệnh van tim; các dấu hiệu phân biệt của bệnh lý này bao gồm phì đại, mất tế bào cơ, và tăng xơ hóa viêm kẽ. Một kết cục có hại tiềm ẩn của tái cấu trúc khi thất trái giãn và tim có dạng hình cầu hơn là sự phát triển tình trạng hở van hai lá. Hở van hai lá dẫn đến tăng quá tải thể tích trên thất trái đã quá tải, góp phần gia tăng tái cấu trúc và tiến triển bệnh và triệu chứng.
Phân loại
Các giai đoạn suy tim theo Trường môn Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ[2]
Phương pháp phân loại theo giai đoạn này nhấn mạnh thực tế rằng các yếu tố nguy cơ và bất thường cấu trúc đã xác định đóng vai trò quan trọng trong quá trình diễn biến của suy tim, ghi nhận tính chất tiến triển của nó và bổ sung thêm các chiến lược điều trị vào các nỗ lực phòng ngừa cơ bản. Suy tim có thể tiến triển từ giai đoạn A đến giai đoạn D ở một số bệnh nhân nhất định nhưng thường không đi theo con đường ngược lại.
- Giai đoạn A: bệnh nhân có nguy cơ tiến triển thành suy tim vì có các tình trạng liên hệ mật thiết với quá trình suy tim (ví dụ: tăng huyết áp, đái tháo đường hoặc bệnh mạch vành); tuy nhiên, không bệnh nhân nào trong số đó được xác định là có bất thường cấu trúc và chức năng màng ngoài tim, cơ tim hay van tim và chưa bao giờ biểu hiện dấu hiệu hoặc triệu chứng suy tim.
- Giai đoạn B: bệnh nhân đã phát triển bệnh tim cấu trúc liên hệ mật thiết với quá trình suy tim nhưng chưa bao giờ biểu hiện dấu hiệu hoặc triệu chứng suy tim (ví dụ: rối loạn chức năng thất trái sau nhồi máu cơ tim không có triệu chứng).
- Giai đoạn C: bệnh nhân hiện đang hay trước đây có triệu chứng suy tim liên quan đến bệnh tim cấu trúc là bệnh nền.
- Giai đoạn D: bệnh nhân bị bệnh tim cấu trúc tiến triển và triệu chứng suy tim rõ ràng khi nghỉ ngơi mặc dù đã được điều trị nội khoa tối đa và cần can thiệp đặc biệt (ví dụ: cấy ghép tim hoặc thiết bị hỗ trợ thất trái).
Tiêu chí Framingham để chẩn đoán suy tim sung huyết[3]
Về cơ bản, suy tim là chẩn đoán lâm sàng. Tiêu chí Framingham để chẩn đoán suy tim sung huyết, vốn là tiêu chí quan trọng để chẩn đoán suy tim, đã ra đời trước khi siêu âm tim được sử dụng rộng rãi trong rối loạn chức năng tâm thu và tâm trương. Tiêu chí lâm sàng Framingham trình bày dưới đây đặc biệt hữu ích để xác định bệnh nhân suy tim, cả trong thực tiễn lâm sàng và trong nghiên cứu dịch tễ trong hơn 40 năm. Tuy nhiên, vì độ đặc hiệu của các tiêu chí này lớn hơn độ nhạy, đã có ghi nhận rằng các tiêu chí này có thể bỏ sót các ca suy tim nhẹ. Để đi đến chẩn đoán xác định suy tim sung huyết, một người cần có 2 tiêu chí chính hoặc 1 tiêu chí chính kết hợp với 2 tiêu chí phụ.
Các tiêu chí chính:
- Tĩnh mạch cổ nổi
- Ran phổi
- Phù phổi cấp tính
- Tiếng ngựa phi T3
- Áp lực tĩnh mạch tăng >16 cm nước
- Thời gian tuần hoàn >25 giây
- Phản hồi gan-tĩnh mạch cổ
- Tim to
- Khó thở kịch phát ban đêm hoặc khó thở khi nằm.
Các tiêu chí phụ:
- Phù mắt cá chân
- Ho về đêm
- Khó thở khi gắng sức
- Gan to
- Tràn dịch màng phổi
- Nhỏ hơn một phần ba dung tích sống tối đa
- Nhịp tim nhanh (nhịp tim >120 nhịp trên phút).
Các tiêu chí chính hoặc phụ:
- Giảm cân trên 4,5 kg trong 5 ngày khi điều trị.
Phòng ngừa
Ngăn ngừa sơ cấp
Suy tim là con đường cuối cùng cho một loạt các quá trình sinh lý bệnh. Các biện pháp can thiệp nhằm giảm nguy cơ phát triển bệnh tim mạch sau cùng sẽ làm giảm tỷ lệ mắc mới. Do đó, các mục tiêu y tế công cộng chính là phòng ngừa phát triển tăng huyết áp, đái tháo đường, rối loạn Lipid máu, béo phì (tức là hội chứng chuyển hóa), và bệnh tim do thiếu máu cục bộ. Điều chỉnh lối sống, bao gồm tăng hoạt động thể chất, giảm hút thuốc, uống rượu và dùng chất kích thích, giảm lượng muối nạp vào hàng ngày và điều trị y tế phù hợp cho các bệnh đã xác định như tăng huyết áp, đái tháo đường và bệnh động mạch vành được kỳ vọng là sẽ giúp giảm tỷ lệ mắc mới suy tim.[70] [71]
Khám sàng lọc
Không có xét nghiệm đơn lẻ nào để sàng lọc nhóm đối tượng không có triệu chứng. Suy tim là chẩn đoán lâm sàng và do đó có thể chỉ dựa vào tiền sử và khám lâm sàng kỹ lưỡng cho nhóm đối tượng sẽ được xét nghiệm.
Gần đây, Peptid Natri lợi niệu loại B (BNP) đã được sử dụng làm công cụ sàng lọc để xác định bệnh tim cấu trúc ở dân số nói chung. Trong một nghiên cứu, độ nhạy và độ đặc hiệu của xét nghiệm BNP để xác định bệnh tim cấu trúc lần lượt là 61% và 92%.[88] Khi thực hiện phân tích theo giới tính, độ nhạy và độ đặc hiệu lần lượt là 61% và 91% ở nam giới, và 50% và 95% ở phụ nữ. Mặc dù việc thực hiện xét nghiệm BNP dựa trên các số liệu này có vẻ dưới mức tối ưu cho toàn bộ dân số, tính hiệu quả đã được cải thiện ở các phân nhóm với tỷ lệ lưu hành bệnh tim cao, ví dụ như đoàn hệ từ 65 tuổi trở lên cũng như đoàn hệ có yếu tố nguy cơ tim mạch như tăng huyết áp hoặc đái tháo đường. Trong một thử nghiệm khác, Peptid Natri lợi niệu N-terminal pro-brain trong máu đã được phát hiện là đóng vai trò quan trọng trong việc phân tầng người cao tuổi thành các nhóm nguy cơ rối loạn chức năng thất trái. Hoóc-môn thần kinh là chất chỉ điểm độc lập về cho nguy cơ tử vong hoặc nhập viện do suy tim trong trung hạn.[89] Những kết quả này cho thấy xét nghiệm BNP để sàng lọc bệnh tim cấu trúc ở nhóm đối tượng tại cộng đồng có thể chỉ hữu ích cho các đoàn hệ có tỷ lệ lưu hành bệnh tim cao. Hướng dẫn của Trường môn Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ khuyến cáo rằng đối với bệnh nhân có nguy cơ tiến triển suy tim (được xác định bởi sự có mặt của tình trạng tăng huyết áp, đái tháo đường, hoặc bệnh mạch máu đã xác định), sàng lọc dựa trên chất chỉ điểm sinh học Peptid Natri lợi niệu sau đó là chăm sóc theo nhóm, bao gồm điều trị và trị liệu theo hướng dẫn tối ưu của bác sĩ chuyên khoa tim mạch, có thể hữu ích để phòng ngừa phát triển rối loạn chức năng thất trái (tâm thu hoặc tâm trương) hoặc suy tim mới khởi phát. Tuy nhiên, cần nghiên cứu thêm để xác định hiệu quả chi phí, tác động của phương pháp này tới chất lượng cuộc sống, và tỷ lệ tử vong.[72]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một phụ nữ 67 tuổi đến thăm khám với bác sĩ chăm sóc ban đầu cho biết bị khó thở ngày một tăng, đặc biệt là khi cố gắng ngủ. Bà có tiền sử bị tăng huyết áp, tăng Lipid máu, và đang được điều trị bằng thuốc ức chế Beta và Statin. Bà không hút thuốc và có uống rượu ở mức vừa phải. Kết quả khám cho thấy bà có huyết áp 148/83mmHg và nhịp tim 126 nhịp/phút. Có một nhịp T4 nghe được và áp lực tĩnh mạch cổ tăng 3 cm trên mức bình thường.
Tiền sử ca bệnh #2
Một người đàn ông 60 tuổi nhập khoa tai nạn và cấp cứu. Ông cho biết bị khó thở tiến triển. Ông có tiền sử bị tăng huyết áp không được kiểm soát, đái tháo đường không phụ thuộc Insulin, và nghiện thuốc lá nặng trong hơn 40 năm. Cách đây 2 tháng, ông đã thực hiện can thiệp mạch vành ban đầu thành công sau cơn nhồi máu cơ tim trước rộng cấp tính. Huyết áp của ông là 75/40 mmHg, nhịp tim là 110 nhịp trên phút và nhịp thở là 30. Ông có tĩnh mạch cổ nổi và tiếng T3 rõ. Điện tâm đồ cho thấy nhịp nhanh xoang, siêu âm tim qua thành ngực được thực hiện tại khoa tai nạn và cấp cứu cho thấy suy giảm chức năng tâm thu với phân suất tống máu 20%.
Các bài trình bày khác
Nhiều bệnh nhân không có triệu chứng trong thời gian dài vì tình trạng suy giảm nhẹ chức năng tim được cân bằng bởi các cơ chế bù trừ. Thông thường, biểu hiện lâm sàng chỉ xảy ra khi có yếu tố thúc đẩy làm tăng khối lượng công việc của tim và lệch trạng thái cân bằng sang tình trạng mất bù. Do đó, các triệu chứng và dấu hiệu đầu tiên có thể là của tình trạng thúc đẩy tiềm ẩn, như cuồng nhĩ hay rung nhĩ, thiếu máu, sốt, nhiễm trùng, cường giáp hay thậm chí là mang thai. Thuyên tắc phổi lớn cũng có thể dẫn đến biểu hiện triệu chứng đầu tiên, hay làm trở nặng suy tim sung huyết mạn tính đã xác định, bằng cách gây ra giảm Oxy máu, giảm cung cấp Oxy cho cơ tim, và tăng hậu gánh thất phải. Tổn thương do thiếu máu cục bộ cấp tính (tức là hội chứng mạch vành cấp hay nhồi máu cơ tim) hoặc bắt đầu dùng thuốc giảm co bóp cơ tim vì lý do khác (ví dụ: liều lượng lớn thuốc ức chế Beta và một số thuốc chẹn kênh Canxi nhất định để điều trị tăng huyết áp) có thể giảm cấp tính co bóp cơ tim và dẫn đến triệu chứng ở bệnh nhân đã được bù trừ bởi các cơ chế khác.
Cách tiếp cận chẩn đoán từng bước
Xác định tình trạng gây ra bất thường về cấu trúc và/hoặc chức năng tim có thể đóng vai trò quan trọng vì một số tình trạng dẫn đến rối loạn chức năng thất trái có thể được điều trị và/hoặc đảo ngược.[2] Nỗ lực xác định nguyên nhân thường cho phép phát hiện các tình trạng đồng mắc có thể góp phần vào hoặc gây trở nặng các triệu chứng. Tuy nhiên, có thể không phân biệt được nguyên nhân gây suy tim ở nhiều bệnh nhân có hội chứng này và ở những người khác, tình trạng tiềm ẩn có thể không đáp ứng điều trị.
Đặc điểm bệnh nhân
Suy tim là tình trạng chủ yếu xảy ra ở người cao tuổi. Tỷ lệ mắc mới suy tim tăng dần theo độ tuổi. Năm 2014, có 1 triệu ca bệnh mới ở bệnh nhân >55 tuổi.[8] Ở bệnh nhân >80 tuổi, tỷ lệ lưu hành suy tim là 14,1% ở nam giới và 13,4% ở phụ nữ.[8] Độ tuổi tăng luôn liên quan đến nguy cơ cao hơn.[3] [13] [14] [15] [16] [17] [26] Nam giới cũng liên quan đến nguy cơ phát triển suy tim cao hơn.[3] [13] [14] [15] [16] [17] [18] [26] Thừa cân là một yếu tố nguy cơ đã được xác định.[47]
Một loạt các yếu tố thúc đẩy có thể dẫn đến suy chức năng tim, từ đó có thể dẫn đến cơn suy tim cấp. Phát hiện và điều trị yếu tố thúc đẩy đóng vai trò quan trọng trong việc điều trị bệnh nhân. Các yếu tố thúc đẩy bao gồm nạp vào quá nhiều muối, thiếu tuân thủ điều trị (liên quan đến thuốc và chế độ ăn), nhồi máu cơ tim, thuyên tắc phổi, tăng huyết áp không được kiểm soát, rối loạn nhịp tim, nhiễm trùng, nhược giáp, cường giáp, rối loạn chức năng thận, và lạm dụng rượu và ma túy.[1]
Tiền sử bệnh nhân
Sự phức tạp và đa dạng của các yếu tố nguyên nhân tiềm ẩn đồng nghĩa với số lượng cực lớn các yếu tố tiền sử có thể có liên quan. Cần phải khai thác về tiền sử tăng huyết áp; đái tháo đường; rối loạn Lipid máu; hút thuốc; bệnh mạch vành, bệnh van tim hay bệnh lý mạch máu ngoại biên; tiếng thổi tim hoặc bệnh tim bẩm sinh; tiền sử cá nhân hay gia đình mắc bệnh về cơ; chiếu xạ trung thất; và rối loạn hô hấp khi ngủ. Tiền sử dùng thuốc cần ghi lại việc sử dụng tiền chất gây nghiện; uống rượu; Ephedra; hoặc các thuốc chống ung thư như Anthracycline, Trastuzumab, hoặc Cyclophosphamide liều cao trước đây hay hiện tại vì suy tim có thể xảy ra nhiều năm sau khi phơi nhiễm Doxorubicin hoặc Cyclophosphamide. Tiền sử và đánh giá thể chất cần bao gồm việc xem xét cụ thể các bệnh ngoài tim như bệnh mạch Collagen, nhiễm khuẩn hay ký sinh trùng, béo phì, thừa hay thiếu giáp, bệnh Amyloidosis và u tủy thượng thận.
Cần lấy thông tin tiền sử gia đình chi tiết, không chỉ để xác định liệu có yếu tố thúc đẩy bệnh xơ vữa động mạch có tính chất gia đình hay không mà còn để xác định thân nhân bị bệnh cơ tim, đột tử không rõ nguyên nhân, bệnh hệ thống dẫn truyền, và bệnh cơ xương.
Khó thở khi gắng sức hoặc khi nghỉ ngơi là triệu chứng thường gặp nhất của suy tim bên trái. Khi suy tim gia tăng, bệnh nhân có thể bị phù chân và trướng bụng do cổ trướng.
Khám lâm sàng
Cần chú ý đặc biệt đến các dấu hiệu và triệu chứng suy tim quan trọng. Sự tồn tại (và mức độ) của chúng có thể tùy thuộc vào độ nặng của suy tim và bệnh đồng mắc liên quan.
Khám tổng quát có thể cho thấy nhịp tim nhanh và chứng xanh tím. Khám tim mạch tập trung có thể cho thấy áp lực tĩnh mạch cổ tăng, phù mắt cá chân và tiếng đập mỏm tim bị lệch, cho thấy tim to. Khi nghe, bên cạnh sự hiện diện của tiếng ran phổi, còn có thể có nhịp ngựa phi T3, có ý nghĩa quan trọng trong tiên lượng bệnh.
Cần chú ý đặc biệt đến các yếu tố như xanh tái (có thể cho thấy thiếu máu), mạch không đều bất thường (cho thấy rung nhĩ), tiếng thổi tâm thu do hẹp động mạch chủ và tiếng thổi giữa tâm trương do hẹp van hai lá, hoặc các dấu hiệu nhiễm độc giáp rõ ràng. Ở bệnh nhân lọc máu, thông động tĩnh mạch lớn đôi khi có thể là yếu tố thúc đẩy.
Các thăm dò
Đối với tất cả các bệnh nhân, xét nghiệm ban đầu cần bao gồm điện tâm đồ, chụp X quang ngực, siêu âm tim qua thành ngực, và xét nghiệm huyết học và hóa sinh máu ban đầu, bao gồm tổng phân tích tế bào máu ngoại vi, chất điện giải trong huyết thanh (bao gồm Canxi và Magiê), Urê và Creatinine huyết thanh, xét nghiệm chức năng gan, và nồng độ Peptid Natri lợi niệu loại B/Peptid Natri lợi niệu N-terminal pro-brain. Ở những bệnh nhân bị khó thở, chỉ số đo các chất chỉ điểm sinh học Peptid Natri lợi niệu sẽ hữu ích trong việc hỗ trợ chẩn đoán hoặc loại trừ suy tim. Tuy nhiên, nồng độ Peptid Natri lợi niệu trong huyết tương tăng cao có thể xảy ra với nhiều nguyên nhân do tim và ngoài tim khác nhau; do đó, cần đánh giá lâm sàng.[72]
Xét nghiệm Glucose máu, xét nghiệm chức năng tuyến giáp và Lipid trong máu rất hữu ích để đánh giá bệnh đồng mắc liên quan thường gặp.
Các xét nghiệm sau đó giúp đánh giá độ nặng của suy tim và tình trạng chức năng bao gồm nghiệm pháp gắng sức tiêu chuẩn (xe đạp hoặc máy chạy bộ), nghiệm pháp gắng sức tim phổi với VO₂ tối đa, nghiệm pháp đi bộ trong 6 phút, thông tim bên phải, và sinh thiết nội mạc cơ tim. Dựa vào tiền sử lâm sàng, cũng có thể thực hiện sàng lọc HIV và đo nồng độ sắt và độ bão hòa Transferrin khi đói để sàng lọc bệnh thừa sắt. Chụp cộng hưởng từ tim đặc biệt hữu ích trong thăm dò viêm cơ tim và bệnh cơ tim thâm nhiễm.
[VIDEO: Venepuncture and phlebotomy animated demonstration ] [VIDEO: How to perform an ECG animated demonstration ]Các yếu tố nguy cơ
Mạnh
Nhồi máu cơ tim
- Mối liên hệ giữa nhồi máu cơ tim và nguy cơ phát triển suy tim được dẫn chứng thuyết phục và nhất quán trong các y văn. Nhồi máu cơ tim, làm tăng nguy cơ ít nhất 15 lần, là yếu tố nguy cơ lớn nhất duy nhất đối với phát triển suy tim.[13] [14] [15] [16] [17] [18]
Tiểu đường
- Đái tháo đường đi liền với nguy cơ phát triển suy tim tăng gấp 3 đến 5 lần,[14] [15] [16] [18] [19] [20] với nguy cơ tương đối tăng cao nhất ở phụ nữ[14] [18] và người bị rối loạn chức năng thất trái không có triệu chứng.[19] Ngay cả mức tăng nhẹ 1% Haemoglobin A1C cũng có liên quan đến nguy cơ nhập viện hoặc tử vong trên 10% do suy tim.[21]
Rối loạn Lipid máu
- Bất thường về Lipid có liên quan đến tăng nguy cơ suy tim.[22] [23] [24] Trong một nghiên cứu, so với nam giới có tỷ số Cholesterol toàn phần:HDL Cholesterol dưới 5, những người có tỷ số nằm trong khoảng 5 đến 9,9 có tỷ lệ mắc mới suy tim cao hơn 1,5 lần và có tỷ số lớn hơn 10 có tỷ lệ mắc mới suy tim lớn hơn gần 5 lần.[22] Trong cùng nghiên cứu, phụ nữ có tỷ số lớn hơn 10 có tỷ lệ mắc mới suy tim lớn hơn 6 lần so với phụ nữ có tỷ số dưới 5.[22] Trong một thử nghiệm lâm sàng ở bệnh nhân bị bệnh động mạch vành, hạ Lipid có liên quan đến giảm nguy cơ phát triển suy tim 21%.[25]
Tuổi già
- Độ tuổi tăng luôn liên quan đến nguy cơ phát triển suy tim cao hơn.[3] [13] [14] [15] [16] [17] [26] Trong nghiên cứu đoàn hệ Framingham, tỷ lệ mắc mới suy tim tăng đều đặn theo độ tuổi.[14] Trong một nghiên cứu đoàn hệ ở những người trên 65 tuổi, độ tuổi cứ cao hơn 5 năm lại đi liền với tỷ số rủi ro 1,37.[16] Trong một nghiên cứu khác, tỷ lệ mắc mới suy tim trong các đối tượng cao tuổi nhất (>80 tuổi) gấp đôi các đối tượng trẻ tuổi nhất (65 đến 69 tuổi).[26]
Nam giới
- Nam giới luôn liên quan đến nguy cơ phát triển suy tim cao hơn.[3] [13] [14] [15] [16] [17] [18] [26] Trong nghiên cứu đoàn hệ Framingham, phụ nữ có tỷ lệ mắc mới suy tim thấp hơn một phần ba so với nam giới, và nam giới đi liền với tỷ số rủi ro 1,34.[14] [16] [18] Trong các nghiên cứu khác, tỷ lệ mắc mới ở nam giới cao gấp 2 đến 4 lần so với phụ nữ.[13] [26] Trong nghiên cứu Khảo sát Kiểm tra Sức khỏe và Dinh dưỡng Quốc gia (NHANES I) theo dõi đoàn hệ gồm 13.643 người với độ tuổi trung bình là 19, nam giới có liên quan đến nguy cơ tương đối mắc suy tim là 1,24.[27]
Tăng huyết áp
- Trong các y văn, tăng huyết áp luôn liên quan đến tăng nguy cơ suy tim và làm tăng nguy cơ phát triển suy tim 2 đến 3 lần.[13] [14] [15] [16] [17] [18] [28] Huyết áp tâm thu tăng cao, huyết áp tâm trương tăng cao, và áp lực mạch tăng cao đều có liên quan đến tăng nguy cơ suy tim.[29] [30] Trong nghiên cứu đoàn hệ Framingham, huyết áp tâm thu tăng 1 lần độ lệch chuẩn (20 mmHg) gắn liền với nguy cơ suy tim tăng 56%, huyết áp tâm trương tăng 1 lần độ lệch chuẩn (10 mmHg) gắn liền với nguy cơ tăng 24%, và áp lực mạch tăng 1 lần độ lệch chuẩn (16 mmHg) gắn liền với nguy cơ tăng 55%.[29]
Rối loạn chức năng thất trái
- Rối loạn chức năng thất trái không có triệu chứng từ trung bình đến nặng (phân suất tống máu [EF] dưới 40%) đi liền với tỷ số rủi ro mắc suy tim là 7,8, trong khi rối loạn chức năng thất trái không có triệu chứng nhẹ (EF từ 40% đến 50%) đi liền với tỷ số rủi ro 3,3.[31]
Lạm dụng Cocain
- Lạm dụng Cocain có liên quan mật thiết với sự phát triển suy tim ở nhiều môi trường chăm sóc.[32] [33] [34]
Phơi nhiễm với chất gây độc tim
- Doxorubicin và Cyclophosphamide có thể gây tổn thương cơ tim, dẫn đến rối loạn chức năng thất trái và suy tim.[42] [43] Các thuốc hóa trị này làm tăng nguy cơ suy tim trong thời gian điều trị cấp tính và trong vài tháng sau khi chấm dứt điều trị, với nguy cơ gia tăng khi tăng liều tích lũy.[44] [45] Ngoài ra, Trastuzumab, một kháng thể đơn dòng nhân hóa từ ADN tái tổ hợp được sử dụng rộng rãi trong điều trị ung thư vú cũng có liên quan đến việc phát triển bệnh cơ tim. Thuốc chống tăng huyết áp Doxazosin có liên quan đến tăng nguy cơ suy tim. Thiazolidinedione (loại thuốc được sử dụng để điều trị đái tháo đường) có liên quan đến tăng nguy cơ suy tim.
- Xạ trị trung thất có thể gây tổn thương cơ tim trực tiếp, dẫn đến rối loạn chức năng thất trái và suy tim trong thời gian điều trị cấp tính và trong vài tháng sau khi chấm dứt điều trị.
Phì đại thất trái
- Phì đại thất trái trên điện tâm đồ có liên quan đến nguy cơ suy tim cao hơn với nguy cơ tương đối cao nhất ở người trẻ tuổi.[46]
Suy thận
- Suy thận, được xác định thông qua nồng độ Creatinine huyết thanh (trên 133 micromol/L [1,5 mg/dL] ở nam giới và 115 micromol/L [1,3 mg/dL] ở phụ nữ) tăng cao hoặc giảm mức thanh thải Creatinine xuống thấp hơn 1 mL/ giây/m² (60 mL/phút), có liên quan đến tăng nguy cơ phát triển suy tim. So với đối tượng có nồng độ Creatine dưới 97 micromol/L (<1,1 mg/dL), đối tượng có nồng độ Creatinine từ 115 đến 132 micromol/L (1,3 đến 1,49 mg/dL) có nguy cơ phát triển suy tim sung huyết gần gấp đôi, đối tượng có nồng độ Creatine từ 133 đến 149 micromol/L (1,5 đến 1,69 mg/dL) có nguy cơ gần gấp ba, và đối tượng có nồng độ Creatine trên 150 micromol/L (>1,7 mg/dL) có nguy cơ gần gấp bốn.[48] [49]
Bệnh van tim
- Theo một phân tích đa biến dựa trên nghiên cứu đoàn hệ Framingham, bất thường về van tim có liên quan đến tỷ suất chênh OR của bệnh tim là 2,43 ở nam giới và 3,47 ở phụ nữ.[50] Các bất thường về van tim tạo ra quá tải áp lực (ví dụ: hẹp động mạch chủ, hẹp van hai lá) hoặc quá tải thể tích (ví dụ: hở van hai lá) mà ban đầu được bù trừ bằng các cơ chế như phì đại hoặc giãn thất.[51] Tái cấu trúc tâm thất làm thay đổi độ co bóp của tim và tăng nguy cơ suy tim.
Ngưng thở khi ngủ
- Rối loạn hô hấp khi ngủ có liên quan đến tăng nguy cơ suy tim trong nhiều nghiên cứu.[52] [53] [54]
Homocysteine tăng cao
- Trong nghiên cứu đoàn hệ Framingham, nồng độ Homocysteine huyết tương tăng cao có liên quan đến tăng nguy cơ phát triển suy tim khoảng ba phần tư lần.[58]
Yếu tố hoại tử khối u-alpha (TNF-alpha) và Interleukin-6 (IL-6) tăng cao
- TNF-alpha là Cytokine gây viêm liên quan đến tình trạng chết tế bào cơ và rối loạn chức năng tim.[59] IL-6 tương tự với Cytokine gây viêm.[60]
Protein phản ứng C (CRP) tăng cao
- Trong nghiên cứu đoàn hệ Framingham, nồng độ CRP tăng 48 nanomol/L (5 mg/dL) đi liền với nguy cơ suy tim tăng gấp hơn 2 lần.[60] Những người đồng thời tăng IL-6 và TNF-alpha huyết thanh có nguy cơ suy tim tăng gấp 4 lần.[60]
Yếu tố tăng trưởng giống Insulin 1 (IGF-1) giảm
- IGF-1 đã được chứng minh là có tác dụng tăng co bóp cơ tim và giảm tỷ lệ tế bào chết theo chương trình.[61] [62] IGF-1 cũng có khuynh hướng liên quan đến giãn mạch, nhờ đó có thể giải thiện tình trạng làm rỗng tim.[63] Trong nghiên cứu đoàn hệ Framingham, bệnh nhân có nồng độ IGF-1 huyết thanh dưới 18 nanomol/L (140 mg/L) có nguy cơ phát triển suy tim tăng gấp đôi.[64]
Peptid Natri lợi niệu tăng cao
- Trong nghiên cứu đoàn hệ Framingham, nồng độ Peptid Natri lợi niệu loại B (BNP) và đầu tận cùng N của tiền hoóc-môn Peptid Natri lợi niệu nhĩ (N-ANP) trong huyết tương tăng có liên quan đến tăng nguy cơ suy tim. Nồng độ BNP cao hơn phân vị phần trăm thứ 80 (20 nanogram/L [20 picogram/mL] đối với nam giới và 23,3 nanogram/ L [23,3 picogram/mL] đối với phụ nữ có liên quan đến nguy cơ suy tim tăng gấp 3 lần.[65]
Giãn thất trái
- Tỷ số rủi ro đã điều chỉnh theo yếu tố nguy cơ của suy tim trong nhóm dân số không có triệu chứng là 1,47 mỗi khi đường kính cuối kỳ tâm trương thất trái tăng 1 lần độ lêch chuẩn và 1,43 mỗi khi kích thước cuối kỳ tâm thu thất trái tăng 1 lần độ lệch chuẩn.[31]
Tăng khối lượng thất trái
- Trong một nghiên cứu đoàn hệ, những người tiến triển suy tim có khối lượng/chiều cao thất trái trung bình ban đầu là 106 g/m so với 88 g/m ở người không phát triển suy tim.[31] [66] [67]
Làm đầy thất trái thì tâm trương bất thường
- Thay đổi về tỷ số sóng E/A, cả cao và thấp, có liên quan đến nguy cơ suy tim, trong đó người có tỷ số sóng E/A thấp nhất (<0,7) có nguy cơ tương đối là 1,88 và những người có tỷ số sóng E/A cao nhất (>1,5) có nguy cơ tương đối là 3,50.[31] [67]
Tiền sử gia đình bị suy tim
- Một số kiểu đa hình có liên quan đến tăng nguy cơ tiến triển triển suy tim, ví dụ: xóa bỏ 4 axit amin ở vị trí 322 đến 325 trong quá trình mã hóa gen quy định thụ thể a2C-adrenergic (a2C Del322-325) ở đoạn cuối dây thần kinh giao cảm trong tim đã được nghiên cứu là một mối liên kết tiềm ẩn với sự phát triển suy tim. Kiểu đa hình thứ hai được đánh giá như một yếu tố góp phần thúc đẩy phát triển suy tim là sự thay đổi vị trí 389 của gen quy định thụ thể beta1 (b1Arg389) trên tế bào cơ. Trong cùng nghiên cứu, bệnh nhân đồng hợp với tình trạng xóa bỏ này có nguy cơ phát triển suy tim tăng gấp 10 lần.[68]
Rung tâm nhĩ
- Rung nhĩ làm tăng nguy cơ xảy ra các biến cố thuyên tắc huyết khối (ví dụ như đột quỵ) và có thể làm trở nặng các triệu chứng. Rung nhĩ cũng có thể là yếu tố dự đoán tỷ lệ tử vong hoặc dẫn đến bệnh cơ tim loạn nhịp nhanh mặc dù bằng chứng kém rõ ràng hơn.[1]
Rối loạn tuyến giáp
- Ví dụ, nhiễm độc giáp và nhược giáp. Các rối loạn tuyến giáp có thể điều trị được, nhưng có liên quan đến nhịp xoang nhanh, nhịp tim chậm, và nhịp nhanh nhĩ/cuồng nhĩ/rung nhĩ.[1]
Yếu
Tình trạng kinh tế xã hội thấp
- Nghiên cứu Khảo sát Kiểm tra Sức khỏe và Dinh dưỡng Quốc gia (NHANES I) cho thấy địa vị kinh tế xã hội thấp (thể hiện ở trình độ học vấn dưới bậc trung học) có liên quan đến nguy cơ tương đối mắc suy tim là 1,22 (nguy cơ quy bổ vào nhóm dân số là 8,9%).[27]
Hút thuốc lá
- Trái ngược với ảnh hưởng mạnh của việc lạm dụng Cocain đối với sự phát triển suy tim, các tài liệu về vai trò của hút thuốc độc lập với các yếu tố khác còn đang gây mâu thuẫn.[14] [27] [35] [36] Trong nghiên cứu đoàn hệ Framingham, hút thuốc lá không liên quan đến tăng tỷ lệ mắc mới suy tim ngoại trừ nam giới trên 64 tuổi.[14] Trong các nghiên cứu khác, việc sử dụng thuốc lá có liên quan đến nguy cơ tương đối mắc suy tim 1,59 và 1,51 (hút <15 điếu/ngày) đến 2,31 (hút 15 điếu trở lên/ngày).[27] [35]
Lạm dụng rượu
- Dữ liệu hiện tại hỗ trợ mạnh mẽ mối quan hệ giữa việc uống quá nhiều rượu và phát triển suy tim.[37] [38] [39] Điều này có thể liên quan đến cả nhiễm độc cơ tim trực tiếp do rượu và nguy cơ phát triển tăng huyết áp cao hơn. Tuy nhiên, dữ liệu cũng cho thấy tác dụng bảo vệ yếu có thể có của việc uống rượu ở mức trung bình.[40] Điều này có thể liên quan đến nguy cơ mắc đái tháo đường và nhồi máu cơ tim thấp hơn, và thay đổi có lợi về xét nghiệm Lipid, chức năng tiểu cầu, và đông máu liên quan đến việc uống rượu ở mức trung bình.
Lượng natri nạp vào quá nhiều
- Khảo sát Kiểm tra Sức khỏe và Dinh dưỡng Quốc gia Hoa Kỳ (NHANES) đã phát hiện ra rằng nguy cơ tương đối khi lượng Natri nạp vào tăng 100 mmol/ngày là 1,26.[41]
Uống quá nhiều cà phê
- Uống hơn 5 cốc cà phê mỗi ngày có liên quan đến nguy cơ tương đối mắc suy tim là 1,11.[35]
Béo phì
- Thừa cân hiện là yếu tố nguy cơ đã được xác định đối với phát triển suy tim. Trong một nhóm nhỏ của nghiên cứu đoàn hệ Framingham, cứ tăng 1 chỉ số khối cơ thể thì nguy cơ suy tim tăng 5% đối với nam giới và 7% đối với phụ nữ; đối tượng béo phì (chỉ số khối cơ thể từ 30 trở lên) có nguy cơ suy tim gấp đôi đối tượng không bị béo phì.[47]
Nhịp tim nhanh
- Bệnh cơ tim do nhịp tim nhanh đã được mô tả rõ trong y văn. Trong nghiên cứu đoàn hệ Framingham, tăng nhịp tim 10 nhịp/phút có liên quan đến tăng nguy cơ phát triển suy tim lớn hơn 10%.[50]
Trầm cảm/căng thẳng
- Người cao tuổi bị trầm cảm có nguy cơ cao gấp đôi so với người cao tuổi không bị trầm cảm.[55] [56]
Albumin niệu vi thể
- Mặc dù không có mối liên hệ nào được xác định giữa Albumin niệu vi thể và việc phát triển suy tim, Albumin niệu vi thể có liên quan đến nguy cơ nhập viện do suy tim tăng gấp 3 lần trong nghiên cứu Heart Outcomes Prevention Evaluation.[57]
Thiếu máu và thông động tĩnh mạch lớn
- Các triệu chứng của suy tim ở bệnh nhân bị bệnh thận giai đoạn cuối có thể kịch phát hoặc bị kích thích bởi sự gia tăng các tình trạng làm tăng gánh gây ra bởi cầu tay để lọc máu.[69]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính bao gồm: tiền sử nhồi máu cơ tim; đái tháo đường; rối loạn Lipid máu; cao tuổi; giới tính nam; tăng huyết áp; rối loạn chức năng thất trái; lạm dụng Cocain; phơi nhiễm với chất gây độc tim; phì đại thất trái; suy thận; bệnh van tim; chứng khó thở khi ngủ; Homocysteine huyết thanh tăng cao; yếu tố hoại tử khối u-Alpha và Interleukin-6 tăng cao; Protein phản ứng C trong huyết thanh tăng cao; yếu tố tăng trưởng giống Insulin 1 trong huyết thanh giảm; Peptid Natri lợi niệu tăng cao; giãn thất trái; khối lượng cơ thất trái tăng; làm đầy thất trái thì tâm trương bất thường; và tiền sử gia đình bị suy tim.
Khó thở (thường gặp)
- Triệu chứng thường gặp nhất của suy tim bên trái. Có thể xảy ra khi gắng sức (NYHA II-III) hoặc khi nghỉ ngơi trong các ca bệnh nặng hơn (NYHA IV). Đây được coi là tiêu chí phụ để chẩn đoán suy tim (tiêu chí Framingham).
Tĩnh mạch cổ nổi (thường gặp)
- Tiêu chí Framingham chính để chẩn đoán suy tim.
Tiếng ngựa phi T3 (thường gặp)
- Tiêu chí Framingham chính để chẩn đoán suy tim.
Chứng tim to (thường gặp)
- Tim to là tiêu chí Framingham chính để chẩn đoán suy tim. Giãn hoặc phì đại thất trái là biểu hiện thường gặp.
Phản hồi gan-tĩnh mạch cảnh (thường gặp)
- Tiêu chí Framingham chính để chẩn đoán suy tim.
Ran phổi (thường gặp)
- Tiêu chí Framingham chính để chẩn đoán suy tim.
Khó thở khi nằm và khó thở kịch phát ban đêm (không thường gặp)
- Khó thở khi nằm trở nặng ngay sau khi nằm xuống do tăng đột ngột hồi lưu tĩnh mạch (tức là tiền gánh). Khó thở kịch phát ban đêm xảy ra vài giờ sau khi bệnh nhân nằm ngủ; tình trạng này phát sinh từ việc tái phân bổ tập trung dịch ngoại mạch làm tăng dần hồi lưu tĩnh mạch.
Chứng tiểu đêm (không thường gặp)
- Tăng tần suất đi tiểu vài giờ sau khi bệnh nhân nằm xuống để ngủ; tình trạng này phát sinh từ việc tái phân bổ tập trung dịch ngoại mạch làm tăng lượng máu tuần hoàn được lọc từ thận.
Các yếu tố chẩn đoán khác
Nhịp tim nhanh (nhịp tim >120 nhịp/phút) (thường gặp)
- Tiêu chí Framingham phụ để chẩn đoán suy tim.
Khó chịu ở ngực (thường gặp)
- Triệu chứng của tưới máu mạch vành kém.
Chứng gan to (thường gặp)
- Tiêu chí Framingham phụ để chẩn đoán suy tim; có thể gây ra khó chịu/trướng bụng và buồn nôn.
Phù mắt cá chân (thường gặp)
- Tiêu chí Framingham phụ để chẩn đoán suy tim.
Ho về đêm (thường gặp)
- Tiêu chí Framingham phụ để chẩn đoán suy tim.
Dấu hiệu của tràn dịch màng phổi (thường gặp)
- Tiêu chí Framingham phụ để chẩn đoán suy tim.
Mệt mỏi, yếu cơ hoặc mệt nhọc (thường gặp)
- Triệu chứng của tưới máu mô (cơ) kém.
Đánh trống ngực, thỉu hoặc ngất (không thường gặp)
- Đây có thể là kết quả của nhịp ngoại tâm thu trên thất hoặc nhịp ngoại tâm thu thất thường xuyên hoặc có thể cho thấy các đợt kịch phát cuồng nhĩ/rung nhĩ; rung nhĩ vĩnh viễn có thể có hoặc không gây ra đánh trống ngực.
Li bì/lú lẫn (không thường gặp)
- Triệu chứng của tưới máu mô (não) kém.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
Siêu âm tim qua thành ngực
|
Suy tim tâm thu: suy và giãn thất trái và/hoặc phải với phân suất tống máu thấp; suy tim tâm trương: LVEF bình thường nhưng phì đại thất trái và các hình thái làm đầy tâm trương bất thường |
ECG
|
Bằng chứng về bệnh động mạch vành tiềm ẩn, phì đại thất trái, hoặc phì đại nhĩ; có thể là bất thường dẫn truyền và thời gian QRS bất thường |
CXR
|
Bất thường |
Nồng độ Peptid natri lợi niệu loại B (BNP)/Peptid Natri lợi niệu N-terminal pro-brain (NT-pro-BNP)
|
Tăng |
Công thức máu
|
Xét nghiệm cận lâm sàng có thể cho thấy căn nguyên gây suy tim quan trọng, sự xuất hiện của các rối loạn hoặc bệnh lý có thể dẫn đến hay làm trở nặng suy tim; xét nghiệm cận lâm sàng cũng cho thấy các yếu tố điều chỉnh quan trọng của điều trị |
Chất điện giải trong huyết thanh (bao gồm canxi và magiê)
|
Giảm Natri (thường <135 millimol/L), thay đổi Kali |
Creatinine huyết thanh, Nitơ Urê máu
|
Bình thường đến cao |
Đường huyết
|
Tăng trong bệnh tiểu đường |
LFT
|
Bình thường đến cao |
Xét nghiệm chức năng tuyến giáp (đặc biệt là hoóc-môn kích thích tuyến giáp [TSH])
|
Suy giáp nguyên phát: TSH cao, FT4 giảm; cường giáp: TSH giảm, FT3 tăng, FT4 tăng |
Lipid máu
|
Tăng rối loạn lipid máu, giảm suy tim giai đoạn cuối, đặc biệt là khi có suy tim |
Ferritin huyết thanh
|
Tăng cao (giá trị bình thường 22-449 picomol/L [10-200 nanogram/mL]) |
Độ bão hòa Transferrin
|
Nồng độ bão hòa Transferrin tăng cao; bão hòa Transferrin hoàn toàn hoặc gần như hoàn toàn (độ bão hòa Transferrin bình thường 22% đến 46%) |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
Nghiệm pháp gắng sức tiêu chuẩn (xe đạp hoặc máy chạy bộ)
|
Khả năng gắng sức thường giảm ở bệnh cơ tim giãn vô căn; khả năng gắng sức giảm và có dấu hiệu suy giảm tưới máu cơ tim ở bệnh cơ tim do thiếu máu cục bộ; tuy nhiên, khả năng hoạt động chức năng có thể hoàn toàn bình thường ở bệnh nhân có chức năng tâm thu thất trái thấp |
Nghiệm pháp gắng sức tim phổi với VO₂ tối đa
|
Giảm VO₂ tối đa |
Nghiệm pháp đi bộ 6 phút
|
Dùng để thay thế nghiệm pháp gắng sức tim phổi, nghiệm pháp này có thể cung cấp đánh giá khách quan về tình trạng chức năng của bệnh nhân |
Đặt ống thông tim phải
|
Cung cấp đánh giá huyết động khách quan về áp lực làm đầy thất trái và các chỉ số đo trực tiếp cung lượng tim và sức cản phổi và toàn thân |
Sinh thiết nội mạc cơ tim
|
Hiếm khi cần thiết để xác định căn nguyên gây suy tim; cung cấp bằng chứng bệnh học xác định về bệnh tim và bệnh toàn thân |
Xét nghiệm hấp thụ miễn dịch liên kết Enzym HIV huyết thanh
|
Dương tính hoặc âm tính |
MRI tim
|
Viêm cơ tim: tăng cản quang chậm dưới thượng tâm mạc ở cơ tim, tăng tín hiệu ở cơ tim trong chụp hình ảnh điều chỉnh T2; bệnh cơ tim thâm nhiễm: Amyloid (tăng cản quang chậm trên toàn vùng dưới nội tâm mạc); Sarcoid: (tăng cản quang chậm); không tăng cản quang chậm dưới nội tâm mạc; viêm màng ngoài tim co thắt: màng ngoài tim dày cũng như nẩy thành tim tâm trương khi hít vào |
Các xét nghiệm giai đoạn đầu
| Xét nghiệm | Kết quả |
Các marker sinh học
|
Từ mức ranh giới đến tăng ít |
Chụp cắt lớp vi tính đa dãy (MSCT)
|
Tính LVEF và bệnh động mạch vành |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Tuổi cao/không hoạt động thể chất |
|
|
| COPD/xơ hóa phổi |
|
|
| Viêm phổi |
|
|
| Thuyên tắc phổi (PE) |
|
|
| Bệnh cơ tim chu sản (PPCM) |
|
|
| Xơ gan |
|
|
| Hội chứng thận hư |
|
|
| Bệnh màng ngoài tim |
|
|
| Ứ trệ tuần hoành tĩnh mạch |
|
|
| Chứng huyết khối tĩnh mạch sâu |
|
|
Các tiêu chí chẩn đoán
Phân loại của Hiệp hội Tim mạch New York (NYHA)[87]
Phương pháp phân loại này dựa trên triệu chứng và chủ yếu được sử dụng để mô tả nhanh các hạn chế về mặt chức năng. Các triệu chứng của suy tim có thể tiến triển từ loại này thành loại khác ở bệnh nhân nhất định, nhưng cũng có thể đi theo con đường ngược lại; ví dụ, bệnh nhân có triệu chứng loại IV theo NYHA có thể có cải thiện nhanh thành loại III chỉ bằng thuốc lợi tiểu.
- Loại I: Nhẹ. Không hạn chế hoạt động thể chất. Hoạt động thể chất thông thường không dẫn đến mệt mỏi quá mức, đánh trống ngực, hay khó thở.
- Loại II: Nhẹ. Hạn chế đôi chút về hoạt động thể chất. Thoải mái khi nghỉ ngơi, nhưng hoạt động thể chất thông thường dẫn đến mệt mỏi, đánh trống ngực, hay khó thở.
- Loại III: Trung bình. Hạn chế đáng kể hoạt động thể chất. Thoải mái khi nghỉ ngơi, nhưng hoạt động nhẹ nhàng dẫn đến mệt mỏi, đánh trống ngực, hay khó thở.
- Loại IV: Không thể thực hiện bất kỳ hoạt động thể chất nào mà không cảm thấy khó chịu. Triệu chứng của suy tim cả khi nghỉ ngơi. Nếu thực hiện hoạt động thể chất, cảm giác khó chịu sẽ tăng lên.
Điều trị
Cách tiếp cận điều trị từng bước
Mục tiêu điều trị suy tim sung huyết mạn tính là:
- Giảm triệu chứng
- Làm chậm tiến triển của bệnh
- Giảm tỷ lệ tử vong.
Nguyên tắc điều trị chung
- Ở bệnh nhân mới được chẩn đoán suy tim sung huyết, ứ trệ và quá tải thể tích cần được điều trị kịp thời bằng thuốc lợi tiểu có thể cho dùng qua đường tĩnh mạch trong giai đoạn đầu. Các thuốc lợi tiểu quai được dùng để điều trị suy tim và sung huyết bao gồm Furosemide, Bumetanide và Torasemide.
- Ở bệnh nhân có phân suất tống máu thất trái (LVEF) thấp, ngoài thuốc lợi tiểu, cần bổ sung thêm thuốc ức chế men chuyển, thuốc ức chế Beta, và chất đối kháng Aldosterone (ví dụ: Spironolactone, Eplerenone).
- Ở bệnh nhân không ổn định, chỉ khi đã ổn định, tối ưu tình trạng thể tích, và dừng thuốc vận mạch mới được cho dùng thuốc ức chế Beta. Cần bắt đầu dùng thuốc ức chế Beta ở liều thấp.
- Ở bệnh nhân bị suy tim sung huyết và giảm LVEF nhập viện do suy tim trở nặng, trừ khi có bằng chứng về cung lượng tim thấp hay huyết động không ổn định hoặc chống chỉ định, cần tiếp tục cho dùng cả thuốc ức chế men chuyển và thuốc ức chế Beta.
Thay đổi phong cách sống
Sự thành công của liệu pháp thuốc có mối liên hệ mật thiết với và được tăng cường mạnh bằng việc khuyến khích bệnh nhân và gia đình họ tham gia vào nhiều chiến lược điều trị bổ trợ không dùng thuốc. Các chiến lược này chủ yếu bao gồm thay đổi lối sống,1[C]Evidence thay đổi chế độ ăn và dinh dưỡng, tập luyện,[90] [91] [92] và duy trì sức khỏe.2[B]Evidence
Điều trị bằng thuốc ban đầu
Thuốc lợi tiểu:
- Tất cả các bệnh nhân có triệu chứng và dấu hiệu sung huyết nên được cho dùng thuốc lợi tiểu, bất kể LVEF là bao nhiêu. Ở bệnh nhân giảm LVEF, luôn cần dùng thuốc lợi tiểu kết hợp với thuốc ức chế men chuyển (hay chất đối kháng thụ thể Angiotensin-II), thuốc ức chế Beta, và chất đối kháng Aldosterone. Các thuốc lợi tiểu quai được dùng để điều trị suy tim và sung huyết bao gồm Furosemide, Bumetanide và Torasemide. Loại thuốc được sử dụng phổ biến nhất có vẻ là Furosemide, nhưng một số bệnh nhân có thể đáp ứng tốt hơn với một thuốc lợi tiểu quai khác. Ở những ca bệnh kháng thuốc, nên kết hợp thuốc lợi tiểu quai với thuốc lợi tiểu Thiazide (ví dụ: Chlorothiazide, Hydrochlorothiazide) hoặc thuốc lợi tiểu giống Thiazide (ví dụ: Metolazone, Indapamide).
- Thuốc lợi tiểu quai và thuốc lợi tiểu Thiazide khác nhau về tác dụng dược lý. Thuốc lợi tiểu quai làm tăng bài tiết từ 20% đến 25% tải lượng Natri đã lọc, tăng cường thanh thải nước tự do, và duy trì độ hiệu quả trừ khi chức năng thận bị suy giảm nặng. Ngược lại, thuốc lợi tiểu Thiazide làm tăng rất ít bài tiết Natri, chỉ 5% đến 10% tải lượng đã lọc, có xu hướng làm giảm thanh thải nước tự do, và mất hiệu quả ở các bệnh nhân bị suy giảm chức năng thận (tức là thanh thải Creatinine dưới 40 mL/ph). Do đó, thuốc lợi tiểu quai đã và đang trở thành thuốc lợi tiểu được ưa dùng ở hầu hết bệnh nhân suy tim; tuy nhiên, thuốc lợi tiểu Thiazide có thể được ưa dùng ở bệnh nhân bị tăng huyết áp, suy tim, và ứ dịch nhẹ vì chúng có các tác dụng chống tăng huyết áp kéo dài hơn.
- Cần phải cẩn thận theo dõi chức năng thận và chất điện giải. Nên sử dụng liều thuốc lợi tiểu thấp nhất để giảm sung huyết, giữ cho bệnh nhân không có triệu chứng và duy trì một cân nặng khô.
Thuốc ức chế men chuyển hoặc thuốc ức chế Beta:
Thuốc ức chế men chuyển
- Thuốc ức chế men chuyển hoặc thuốc ức chế Beta có thể được sử dụng cho điều trị bậc một. Cả hai đều quan trọng như nhau về lợi ích đối với khả năng sống sót. Người ta chưa chứng minh được việc bắt đầu bằng thuốc ức chế men chuyển tốt hơn bắt đầu bằng thuốc ức chế Beta, nhưng trong thực tế, đa số bác sĩ bắt đầu dùng thuốc ức chế men chuyển trước; nguồn gốc của thực hành này có từ trước đây do lợi ích của thuốc ức chế men chuyển được chứng minh trước thuốc ức chế Beta 10 năm. Đồng thời, hầu hết các nghiên cứu quy mô lớn về thuốc ức chế Beta đã được thực hiện có sử dụng liệu pháp thuốc ức chế men chuyển làm liệu pháp so sánh hay tiêu chuẩn. Nếu bệnh nhân không thể dung nạp liều mục tiêu của các thuốc ức chế men chuyển và thuốc ức chế Beta khi cho dùng đồng thời, nên cho dùng đồng thời cả hai thuốc ở liều thấp hơn thay vì tiệm cận liều mục tiêu ở loại thuốc này và không thể bắt đầu loại thuốc kia.
- Thuốc ức chế men chuyển đã được chứng minh là làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong liên quan đến suy tim,[2] [5] [93] 3[A]Evidence và cần được cho dùng ở tất cả bệnh nhân bị rối loạn chức năng thất trái (LV), có triệu chứng hay không, trừ khi có chống chỉ định hoặc trước đây không dung nạp thuốc.
Thuốc ức chế Beta
- Thuốc ức chế Beta cũng đã được chứng minh là làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong liên quan đến suy tim.[2] [5] [93] 4[A]Evidence Các thuốc này được bắt đầu cho dùng ở liều thấp và tăng dần đến liều mục tiêu.[2] [94] [95] [96] [97] Một phân tích tổng hợp cho thấy, bất kể nhịp tim trước khi điều trị là bao nhiêu, thuốc ức chế Beta vẫn làm giảm tỷ lệ tử vong ở bệnh nhân bị suy tim giảm phân suất tống máu (HFrEF) có nhịp xoang.[98] Việc đạt được nhịp tim thấp hơn đi liền với tiên lượng tốt hơn cho bệnh nhân đang có nhịp xoang nhưng không xảy ra ở bệnh nhân bị rung nhĩ. Tỷ lệ tử vong thấp hơn đối với bệnh nhân đang có nhịp xoang được chọn ngẫu nhiên để dùng thuốc ức chế Beta (tỷ số rủi ro: 0,73 so với giả dược; khoảng tin cậy 95%: 0,67 đến 0,79; p <0,001), bất kể nhịp tim ban đầu (p tương tác = 0,35). Thuốc ức chế Beta không có ảnh hưởng đến tỷ lệ tử vong ở bệnh nhân bị rung nhĩ (tỷ số rủi ro: 0,96; khoảng tin cậy 95%: 0,81 đến 1,12; p = 0,58) ở nhịp tim bất kỳ (p tương tác = 0,48).[98] Tuy nhiên, đây là phân tích hồi cứu và tác giả nhận xét rằng liệu pháp cơ bản, bao gồm cả các thiết bị, có thể đã thay đổi từ khi các thử nghiệm này được tiến hành và nhịp tim không được đo theo cùng một tiêu chuẩn ở tất cả các thử nghiệm. Trong thử nghiệm ngẫu nhiên ở bệnh nhân bị rung nhĩ và HFrEF, trong thời gian theo dõi trung bình 37 tháng, thuốc ức chế Beta đi liền với giảm đáng kể tỷ lệ tử vong do mọi nguyên nhân (tỷ số rủi ro: 0,721; khoảng tin cậy 95%: 0,549 đến 0,945; p = 0,0180) nhưng không đi liền với giảm tỷ lệ nhập viện (tỷ số rủi ro: 0,886; khoảng tin cậy 95%: 0,715 đến 1,100; p = 0,2232).[99] Kết quả của nghiên cứu này hỗ trợ các khuyến cáo thực chứng cho thuốc ức chế Beta ở bệnh nhân bị HFrEF, bất kể có bị rung nhĩ kèm theo hay không.
- Mặc dù các tác dụng phụ có thể bao gồm nhịp tim chậm, bệnh đường thở phản ứng trở nặng, và suy tim trở nặng, các tác dụng phụ này thường có thể tránh được bằng cách lựa chọn bệnh nhân cẩn thận, điều chỉnh liều, và theo dõi chặt chẽ. Cải thiện lâm sàng có thể bị chậm lại và mất 2 đến 3 tháng để trở nên rõ ràng. Tuy nhiên, điều trị dài hạn bằng thuốc ức chế Beta có thể làm giảm triệu chứng suy tim và cải thiện tình trạng lâm sàng.
Chất đối kháng thụ thể Angiotensin-II:
Chất đối kháng thụ thể Angiotensin-II được coi là lựa chọn thay thế hợp lý cho thuốc ức chế men chuyển ở bệnh nhân có LVEF bảo tồn hoặc giảm không dung nạp thuốc ức chế men chuyển do ho hoặc phù mạch.[2] [100] Kinh nghiệm với các thuốc này trong các thử nghiệm lâm sàng có đối chứng ở bệnh nhân suy tim ít hơn đáng kể so với thuốc ức chế men chuyển. Tuy nhiên, Valsartan và Candesartan đã cho thấy lợi ích qua việc làm giảm tỷ lệ nhập viện và tỷ lệ tử vong.5[A]Evidence Ở bệnh nhân có bằng chứng về rối loạn chức năng thất trái ngay sau nhồi máu cơ tim, chất đối kháng thụ thể Angiotensin-II có thể không hiệu quả hơn thuốc ức chế men chuyển và có thể không được dung nạp tốt hơn. Kết hợp thuốc ức chế men chuyển và chất đối kháng thụ thể Angiotensin-II có thể giúp giảm kích thước thất trái nhiều hơn[101] và có thể làm giảm nhu cầu nhập viện so với chỉ dùng một trong hai thuốc, mặc dù liệu pháp kết hợp có làm giảm tỷ lệ tử vong hay không vẫn còn chưa rõ.[101] [102] [103] 6[A]Evidence Là lựa chọn thay thế cho thuốc ức chế men chuyển, cần bắt đầu cho dùng chất đối kháng thụ thể Angiotensin-II ở bệnh nhân ngay sau cơn nhồi máu nhưng cần thận trọng ở bệnh nhân bị sốc tim hay có lượng nước tiểu ít.5[A]Evidence
Có thể xem xét bổ sung thêm chất đối kháng thụ thể Angiotensin-II ở bệnh nhân suy tim có triệu chứng dai dẳng và giảm LVEF đang được điều trị bằng thuốc ức chế men chuyển và thuốc ức chế Beta và ở bệnh nhân không được chỉ định hay không dung nạp chất đối kháng Aldosterone.[2] Sử dụng kết hợp thuốc ức chế men chuyển với chất đối kháng Aldosterone và chất đối kháng thụ thể Angiotensin-II thường quy có thể gây hại cho bệnh nhân suy tim và không được khuyến cáo.[2] Chỉ được sử dụng kết hợp theo chỉ định của bác sĩ chuyên khoa và chỉ tiếp tục khi có sự giám sát của bác sĩ chuyên khoa. Cần cho dùng đồng thời thuốc ức chế men chuyển, thuốc ức chế Beta, và chất đối kháng thụ thể Angiotensin-II một cách thận trọng và chỉ được bắt đầu sử dụng trong bệnh viện dưới sự theo dõi huyết áp và chức năng thận liên tục vì sự kết hợp này có thể gây hạ huyết áp và suy thận cấp đe dọa tính mạng. Thử nghiệm CHARM cho thấy cách kết hợp này có thể mang lại thêm lợi ích với nguy cơ cho phép, nhưng cần nghiên cứu thêm.[104] Trong một nghiên cứu, việc bổ sung thêm Olmesartan (một chất đối kháng thụ thể Angiotensin-II) cho bệnh nhân bị suy tim NYHA II đến IV có tiền sử bị tăng huyết áp hoặc đã được điều trị bằng thuốc chống tăng huyết áp và đã dùng thuốc ức chế men chuyển và liệu pháp thuốc ức chế Beta đã không giúp cải thiện kết cục lâm sàng và làm chức năng thận diễn biến xấu đi.[105] Trong nghiên cứu này, phân tích dưới nhóm cho thấy việc bổ sung thêm Olmesartan vào liệu pháp kết hợp thuốc ức chế men chuyển và thuốc ức chế Beta có liên quan đến việc tăng tỷ lệ tiêu chí đánh giá chính, tỷ lệ tử vong do mọi nguyên nhân và rối loạn chức năng thận. Hiện tại không thể đưa ra khuyến cáo sử dụng kết hợp thường quy cả ba thuốc ức chế của hệ Renin-Angiotensin. Ủy ban Đánh giá Nguy cơ Cảnh giác dược thuộc Cơ quan Dược phẩm châu Âu khuyên rằng không nên kết hợp các loại thuốc phát huy tác dụng lên hệ Renin-Angiotensin (ví dụ: thuốc ức chế men chuyển, chất đối kháng thụ thể Angiotensin-II), đặc biệt là ở bệnh nhân có vấn đề về thận liên quan đến đái tháo đường. Nếu việc kết hợp như vậy được cho là tuyệt đối cần thiết, cần thực hiện điều này dưới sự giám sát nghiêm ngặt của bác sĩ chuyên khoa cùng với theo dõi chặt chẽ.[106]
Cũng không nên kết hợp thuốc ức chế Renin (ví dụ như Aliskiren) với thuốc ức chế men chuyển. Trong một nghiên cứu ở bệnh nhân bị suy tim mạn tính (loại II đến IV theo NYHA, phân suất tống máu từ 35% trở xuống), so với chỉ dùng Enalapril, việc bổ sung thêm Aliskiren vào Analapril dẫn đến nhiều biến cố bất lợi hơn (hạ huyết áp và tăng Creatinine) mà không có lợi ích hay khác biệt về kết cục tử vong chính do nguyên nhân tim mạch hay nhập viện để điều trị suy tim.[107]
Chất đối kháng thụ thể Angiotensin-II cùng với thuốc ức chế Neprilysin:
Trong HFrEF (loại II đến IV theo NYHA) và phân suất tống máu từ 40% trở xuống, sau đó chuyển thành phân suất tống máu từ 35% trở xuống, sự kết hợp giữa Sacubitril, một thuốc ức chế Neprilysin, và Valsartan, một chất đối kháng thụ thể Angiotensin-II, tốt hơn so với Enalapril trong việc giảm tỷ lệ tử vong và nhập viện do suy tim.[108] Cách kết hợp thuốc này đã được phê duyệt tại Hoa Kỳ và châu Âu để điều trị suy tim. Trong nghiên cứu này, phân suất tống máu là 29 ± 6,1% ở nhóm dùng Sacubitril/Valsartan và 29,4 ± 6,3% ở nhóm dùng Enalapril.[108]
Sacubitril/Valsartan đã được phát hiện là giúp cải thiện hoạt động thể chất và xã hội của bệnh nhân so với Enalapril.[109]
Khuyến cáo nên dùng Sacubitril/Valsartan thay cho thuốc ức chế men chuyển ở các bệnh nhân vẫn có triệu chứng mặc dù đã được điều trị tối ưu bằng thuốc ức chế men chuyển, thuốc ức chế Beta và thuốc đối kháng thụ thể Mineralocorticoid.[1] Thuốc này được khuyến cáo cho bệnh nhân phù hợp với đặc điểm của bệnh nhân trong nghiên cứu và cho thấy tác dụng có lợi của việc kết hợp này (tức là bệnh nhân thuộc loại II đến IV theo NYHA với LVEF bằng 35% hoặc <35%).[108] Hướng dẫn của Hiệp hội Tim mạch Hoa Kỳ/Trường môn Tim mạch Hoa Kỳ/Hội Suy tim Hoa Kỳ khuyến cáo rằng, ở bệnh nhân mắc suy tim mạn tính thuộc loại II hoặc III theo NYHA dung nạp thuốc ức chế men chuyển hoặc chất đối kháng thụ thể Angiotensin-II, cần thay thế các thuốc này bằng chất đối kháng thụ thể Angiotensin-II cộng với thuốc ức chế Neprilysin để giảm hơn nữa tỷ lệ mắc bệnh và tỷ lệ tử vong.[72] Khuyến cáo không cho dùng đồng thời chất đối kháng thụ thể Angiotensin-II cộng với thuốc ức chế Neprilysin với thuốc ức chế men chuyển, hoặc trong vòng 36 giờ sau liều thuốc ức chế men chuyển cuối cùng.[72]
Điều trị bằng Sacubitril/Valsartan giúp giảm tử vong do tim mạch bằng cách làm giảm cả suy tim diễn biến xấu đi và đột tử do tim.[110]
Hydralazine và Nitrate:
Việc bổ sung sự kết hợp giữa Hydralazine và Nitrate là hợp lý cho bệnh nhân bị giảm LVEF đang dùng thuốc ức chế men chuyển và thuốc ức chế Beta để điều trị suy tim có triệu chứng cũng như bệnh nhân có triệu chứng dai dẳng,[2] và đã thể hiện lợi ích ở bệnh nhân da đen bị suy tim.[111] [112] Sử dụng kết hợp Hydralazine và Isosorbide Dinitrate cũng có thể được xem xét làm lựa chọn trị liệu cho bệnh nhân không dung nạp thuốc ức chế men chuyển.7[C]Evidence Cách kết hợp này có thể là biện pháp thay thế hữu ích ở bệnh nhân không dung nạp cả thuốc ức chế men chuyển và chất đối kháng thụ thể Angiotensin-II.[2]
Sự kết hợp giữa Hydralazine và Isosorbide Dinitrate có thể hữu ích để giảm tỷ lệ mắc bệnh hoặc tỷ lệ tử vong ở bệnh nhân hiện đang hoặc trước đó có bị HFrEF có triệu chứng không thể dùng thuốc ức chế men chuyển hoặc chất đối kháng thụ thể Angiotensin-II do không dung nạp thuốc, hạ huyết áp, hoặc suy thận, trừ khi bị chống chỉ định.[2] Hướng dẫn của Trường môn Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ khuyến cáo kết hợp Hydralazine và Isosorbide Dinitrate để “giảm tỷ lệ mắc bệnh và tỷ lệ tử vong ở bệnh nhân người Mỹ gốc Phi HFrEF có NYHA III đến IV đang điều trị tối ưu bằng thuốc ức chế men chuyển và thuốc ức chế Beta, trừ khi bị chống chỉ định”.[2]
Hiện tại, có rất ít bằng chứng từ nghiên cứu dài hạn để khuyến cáo liệu pháp kháng tiểu cầu hoặc thuốc chống đông đường uống ở bệnh nhân bị suy tim có nhịp xoang, và thuốc kháng tiểu cầu so với thuốc đối chứng hay chống đông cho suy tim có nhịp xoang.[113]
- Một nghiên cứu so sánh Warfarin và Aspirin ở bệnh nhân bị suy tim và có nhịp xoang cho thấy không có sự khác biệt đáng kể về kết cục kết hợp gồm đột quỵ, xuất huyết nội sọ và tử vong. Warfarin làm giảm đột quỵ do thiếu máu cục bộ nhưng làm tăng nguy cơ xuất huyết.[114]
- Mặc dù thuốc chống đông đường uống được chỉ định ở một số nhóm bệnh nhân bị suy tim (ví dụ: bệnh nhân bị rung nhĩ), dữ liệu có sẵn không ủng hộ việc sử dụng thường quy các loại thuốc này cho bệnh nhân suy tim vẫn đang có nhịp xoang.[113]
Digoxin cho bệnh nhân suy tim
Digoxin có thể có lợi cho bệnh nhân hiện đang hoặc trước đó có triệu chứng suy tim hoặc giảm LVEF, đặc biệt là những bệnh nhân bị rung nhĩ. Digoxin – khi được thêm vào thuốc ức chế men chuyển, thuốc ức chế Beta và thuốc lợi tiểu – có thể làm giảm triệu chứng, ngăn ngừa nguy cơ nhập viện, kiểm soát nhịp và tăng dung nạp gắng sức.[115] 8[B]Evidence Digoxin làm giảm tiêu chí đánh giá tổng hợp về tỷ lệ tử vong hoặc nhập viện ở các bệnh nhân có thể đi lại bị suy tim mạn tính có các triệu chứng loại III hoặc IV theo NYHA, LVEF <25%, hoặc tỷ lệ tim-ngực >55%, và nên được cân nhắc ở những bệnh nhân này.[116]
Digoxin làm giảm tiêu chí đánh giá tổng hợp về tỷ lệ tử vong hoặc nhập viện, nhưng không làm giảm tỷ lệ tử vong do mọi nguyên nhân.[116] Cần thận trọng khi sử dụng Digoxin bằng cách theo dõi nồng độ trong huyết tương. Một nghiên cứu tổng hợp cho thấy việc sử dụng Digoxin ở bệnh nhân bị suy tim có liên quan đến nguy cơ tử vong do mọi nguyên nhân cao hơn.[117]
Một nghiên cứu gộp và phân tích tổng hợp dữ liệu thử nghiệm quan sát và có đối chứng cho thấy Digoxin có ảnh hưởng trung tính đến tỷ lệ tử vong trong các thử nghiệm ngẫu nhiên và giảm số lượt nhập viện.[118]
Chất đối kháng Aldosterone ở suy tim từ trung bình đến nặng
Chất đối kháng Aldosterone (còn gọi là chất đối kháng thụ thể Mineralocorticoid) làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong do suy tim mạn tính có triệu chứng.
Chất đối kháng Aldosterone (Spironolactone và Eplerenone) được khuyến cáo cho bệnh nhân bị suy tim loại II đến IV theo NYHA có LVEF từ 35% trở xuống, trừ khi bị chống chỉ định.[2] Các chất này cũng được khuyến cáo để giảm tỷ lệ tử vong và tỷ lệ mắc bệnh sau cơn nhồi máu cơ tim cấp tính ở bệnh nhân có LVEF từ 40% trở xuống phát triển các triệu chứng suy tim hoặc có tiền sử đái tháo đường, trừ khi bị chống chỉ định.[2] [119]
Cần bắt đầu dùng chất đối kháng Aldosterone sau khi điều chỉnh liều các thuốc điều trị nội khoa tiêu chuẩn. Spironolactone9[B]Evidence và Eplerenone10[A]Evidence đều có thể gây tăng Kali máu, và cần phòng ngừa để giảm thiểu nguy cơ. Trong thử nghiệm EPHESUS, việc bổ sung thêm Eplerenone vào chăm sóc tiêu chuẩn không làm tăng nguy cơ tăng Kali máu khi theo dõi Kali thường xuyên.[120]
Ivabradine được phê duyệt để sử dụng cho bệnh nhân bị suy tim và có triệu chứng mặc dù đã dùng các thuốc điều trị suy tim. Viện Y tế và Chăm sóc Quốc gia Vương quốc Anh đã phê duyệt thuốc này cho bệnh nhân suy tim loại II đến IV theo NYHA, nhịp xoang trên 75 nhịp trên phút và phân suất tống máu <35%.[121] Tại Hoa Kỳ, Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) đã phê duyệt sử dụng thuốc này để làm giảm nguy cơ nhập viện do suy tim trở nặng ở bệnh nhân bị suy tim mạn tính ổn định, có triệu chứng, với LVEF ≤35%, đang có nhịp xoang với nhịp tim khi nghỉ ngơi ≥70 nhịp mỗi phút, và đang dùng liều thuốc ức chế Beta tối đa hoặc bị chống chỉ định với thuốc ức chế Beta.
Trong một thử nghiệm chọn ngẫu nhiên, mù đôi, có đối chứng với giả dược, việc bổ sung Ivabradine vào liệu pháp nền tảng tiêu chuẩn ở những bệnh nhân bị bệnh động mạch vành ổn định không có suy tim lâm sàng (không có bằng chứng rối loạn chức năng tâm thu thất trái trong nghiên cứu tổng quát phân suất tống máu trung bình của quần thể bệnh nhân này là 56,4%) không làm cải thiện kết cục. Trong một phân tích phân dưới nhóm của nghiên cứu này, Ivabradine có liên quan đến sự gia tăng tỷ lệ mắc mới theo tiêu chí đánh giá chính (tử vong do các nguyên nhân tim mạch hoặc nhồi máu cơ tim không gây tử vong) trong số những bệnh nhân bị đau thắt ngực độ II trở lên theo phân loại của Hiệp hội Tim mạch Canada, nhưng không nằm trong số các bệnh nhân không bị đau thắt ngực hoặc các bệnh nhân đã từng bị đau thắt ngực độ I. Ivabradine có liên quan đến hiện tượng tăng tỷ lệ mắc mới của nhịp tim chậm, QT kéo dài và rung nhĩ.[119]
Chất đối kháng Vasopressin
Có thể xem xét sử dụng các chất đối kháng Vasopressin như Tolvaptan cho bệnh nhân bị hạ Natri máu có triệu chứng hoặc nặng (<130 mmol/L) và sung huyết dai dẳng mặc dù đã dùng liệu pháp tiêu chuẩn để điều trị tình trạng hạ Natri máu và các triệu chứng liên quan.[2] [122]
Cấy ghép tim và thiết bị y tế
Cấy ghép tim hiện là phương pháp phẫu thuật duy nhất được sử dụng nhưng chỉ được dùng cho dưới 2500 bệnh nhân tại Hoa Kỳ mỗi năm.[123] [124] [125] Các chỉ định hiện tại cho cấy ghép tim tập trung vào việc xác định bệnh nhân bị suy giảm chức năng nặng, phụ thuộc vào thuốc trợ tim đường tĩnh mạch, bị rối loạn nhịp thất đe dọa tính mạng tái phát, hoặc đau thắt ngực kháng lại tất cả các biện pháp điều trị hiện có.[2] [124] [125] [126]
Người ta đã chứng minh được máy khử rung tim làm giảm tỷ lệ tử vong ở bệnh nhân bị suy tim do thiếu máu cục bộ và không do thiếu máu cục bộ.11[A]Evidence Thử nghiệm SCD-Heft với sự tham gia của các bệnh nhân bị rối loạn chức năng thất trái và không có tiền sử ngất trước đây hay nhịp nhanh thất dai dẳng, và bao gồm bệnh nhân bị nhồi máu cơ tim trước đây và không bị bệnh động mạch vành trước đây. Sử dụng máy khử rung tim giảm nguy cơ tử vong tương đối 23% sau 5 năm.[127]
Theo ước tính, một phần tư đến một phần ba bệnh nhân suy tim bị block nhánh trái: tức là cho thấy khoảng thời gian QRS lớn hơn 120 ms.[128] Bệnh nhân suy tim bị block nhánh trái, được gọi là rối loạn đồng bộ thất, có tiên lượng bệnh xấu hơn bệnh nhân không bị block nhánh trái.[2] Nghiên cứu cho thấy, ở các bệnh nhân này, liệu pháp tái đồng bộ tim (CRT) giúp làm giảm tỷ lệ nhập viện12[C]Evidence và, khi kết hợp với cấy máy khử rung, giúp làm giảm đáng kể tỷ lệ tử vong.[129] [130] [131] [132] [133] [134] 11[A]Evidence Ở bệnh nhân bị chậm dẫn truyền và rối loạn chức năng thất trái, máy tạo nhịp tim hai buồng đã được chứng minh là cải thiện khả năng gắng sức và chất lượng cuộc sống đồng thời làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong.[129] [130] [131] [132] [134] [135] [136] [137] Nghiên cứu CARE-HF đã chọn ngẫu nhiên các bệnh nhân có QRS giãn rộng, LVEF từ 35% trở xuống, và có triệu chứng suy tim trung bình hoặc nặng dai dẳng mặc dù có dùng liệu pháp thuốc, được cấy thiết bị CRT hoặc không.[138] Nghiên cứu chính đã quan sát thấy các lợi ích đáng kể về tỷ lệ mắc bệnh và tỷ lệ tử vong dai dẳng hoặc tăng lên khi theo dõi lâu hơn.[139] [140] [141] [142] [143] [144] [145] [146] [147] [148] [149] Giảm tỷ lệ tử vong là do ít ca tử vong do suy tim hơn và giảm đột tử.[139]
FDA đã phê duyệt việc sử dụng thiết bị CRT cho bệnh nhân suy tim NYHA II, LVEF <30%, block nhánh trái, và độ rộng QRS >130ms. Dữ liệu dài hạn từ nghiên cứu REVERSE cho thấy các cải thiện về chức năng và tái cấu trúc thất trái có thể được duy trì trong hơn 5 năm.[150] [151]
Hướng dẫn của Tổ chức Trường môn Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ đưa ra các khuyến cáo sử dụng thiết bị CRT cho suy tim như sau.[2]
1. CRT được chỉ định ở bệnh nhân có LVEF từ 35% trở xuống; nhịp xoang; block nhánh trái (LBBB) với khoảng thời gian QRS từ 150 ms trở lên; triệu chứng NYHA II, III hoặc IV có thể đi lại được khi đã điều trị nội khoa theo khuyến cáo.
2. CRT có thể hữu ích ở bệnh nhân có LVEF từ 35% trở xuống; nhịp xoang; không có block nhánh trái với khoảng thời gian QRS từ 150 ms trở lên; triệu chứng NYHA III/IV có thể đi lại khi đã điều trị nội khoa theo khuyến cáo.
3. CRT có thể hữu ích ở bệnh nhân có LVEF từ 35% trở xuống; nhịp xoang; block nhánh trái với khoảng thời gian QRS từ 120 đến 149 ms; triệu chứng NYHA II, III hoặc IV có thể đi lại khi đã điều trị nội khoa theo khuyến cáo.
4. CRT có thể hữu ích ở bệnh nhân bị rung nhĩ và LVEF từ 35% trở xuống khi điều trị nội khoa theo khuyến cáo nếu (a) bệnh nhân yêu cầu tạo nhịp hoặc đáp ứng tiêu chí CRT; và (b) cắt bỏ nút nhĩ thất hoặc kiểm soát nhịp tim bằng thuốc với tỉ lệ tạo nhịp bằng CRT là gần 100%.
5. CRT có thể hữu ích cho bệnh nhân đang điều trị nội khoa theo khuyến cáo có LVEF từ 35% trở xuống và sẽ cấy ghép thiết bị, dự kiến yêu cầu tạo nhịp thất đáng kể (>40%).
Hướng dẫn của Hiệp hội Tim mạch Hoa Kỳ vạch ra các chỉ định và bằng chứng đằng sau việc sử dụng hỗ trợ tuần hoàn cơ học ở bệnh nhân suy tim.[152] Hỗ trợ tuần hoàn cơ học, bao gồm thiết bị hỗ trợ tâm thất, mang lại lợi ích cho bệnh nhân suy tim giai đoạn cuối D được chọn kỹ lưỡng, dự kiến được điều trị triệt để (ví dụ như ghép tim) hay có thể hồi phục chức năng tim.[2]
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Cấp tính | ( tóm tắt ) | |
| Dung nạp thuốc ức chế men chuyển | ||
| 1 | Thuốc ức chế men chuyển hoặc Sacubitril/ Valsartan | |
| thêm | Thay đổi lối sống | |
| thêm | Thuốc chẹn beta | |
| bổ sung | Thuốc lợi tiểu | |
| bổ sung | Thuốc kháng aldosterone | |
| bổ sung | Hydralazine + Isosorbide Dinitrate | |
| bổ sung | Digoxin | |
| bổ sung | Ivabradine | |
| bổ sung | Chất đối kháng Vasopressin | |
| Không dung nạp thuốc ức chế men chuyển | ||
| 1 | Thuốc ức chế Beta + chất đối kháng thụ thể Angiotensin-II | |
| thêm | Thay đổi lối sống | |
| bổ sung | Thuốc lợi tiểu | |
| bổ sung | Thuốc kháng aldosterone | |
| bổ sung | Hydralazine + Isosorbide Dinitrate | |
| bổ sung | Digoxin | |
| bổ sung | Ivabradine | |
| bổ sung | Chất đối kháng Vasopressin | |
| 2 | Hydralazine + Isosorbide Dinitrate | |
| thêm | Thuốc chẹn beta | |
| thêm | Thay đổi lối sống | |
| bổ sung | Thuốc lợi tiểu | |
| bổ sung | Thuốc kháng aldosterone | |
| bổ sung | Digoxin | |
| bổ sung | Ivabradine | |
| bổ sung | Chất đối kháng Vasopressin | |
| Tiếp diễn | ( tóm tắt ) | |
| Kháng trị với điều trị nội khoa tối ưu | ||
| LVEF <35%: không bị block nhánh trái | 1 | Máy khử rung tự động (ICD) |
| 2 | Cấy ghép tim | |
| LVEF <30%: block nhánh trái | 1 | Liệu pháp tái đồng bộ tim (CRT) với máy tạo nhịp tim hai buồng thất |
| 2 | Cấy ghép tim | |
Các lựa chọn điều trị
| Cấp tính | ||
| Dung nạp thuốc ức chế men chuyển | ||
| 1 | Thuốc ức chế men chuyển Sacubitril/ Valsartan
HOẶC Các lựa chọn sơ cấp » captopril: 6,25 đến 50 mg, uống ba lần mỗi ngày HOẶC » Enalapril: 2,5 đến 20 mg, uống hai lần mỗi ngày HOẶC » Fosinopril: 5-40 mg uống mỗi ngày một lần HOẶC » Lisinopril: 2,5 đến 40 mg, uống mỗi ngày một lần HOẶC » Perindopril: 2-16 mg uống mỗi ngày một lần HOẶC » Quinapril: 5-20 mg uống hai lần mỗi ngày HOẶC » Ramipril: 1,25 đến 10 mg, uống mỗi ngày một lần HOẶC » Trandolapril: 1-4 mg uống mỗi ngày một lần HOẶC » sacubitril/valsartan: bệnh nhân chưa từng điều trị: 24 mg (Sacubitril)/26 mg (Valsartan) ban đầu uống hai lần mỗi ngày, tăng dần theo mức đáp ứng, tối đa 97 mg (Sacubitril)/103 mg (valsartan); đã từng điều trị: 49 mg (Sacubitril)/51 mg (Valsartan) ban đầu uống hai lần mỗi ngày, tăng dần theo mức đáp ứng, tối đa 97 mg (Sacubitril)/103 mg (Valsartan) Bệnh nhân không dùng thuốc ức chế men chuyển hoặc chất đối kháng thụ thể Angiotensin-II cần được bắt đầu ở liều thấp hơn. Bệnh nhân đã được điều trị bằng thuốc ức chế men chuyển hoặc chất đối kháng thụ thể Angiotensin-II cần được bắt đầu ở liều cao hơn. Để 36 giờ từ lúc dừng thuốc ức chế men chuyển đến lúc bắt đầu thuốc này. » Thuốc ức chế men chuyển đã được chứng minh là làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong liên quan đến suy tim,[2] [5] [93] 3[A]Evidence và cần được cho dùng ở tất cả bệnh nhân bị rối loạn chức năng thất trái, có triệu chứng hay không, trừ khi có chống chỉ định hoặc trước đây không dung nạp thuốc. » Cần sử dụng thuốc ức chế men chuyển một cách thận trọng ở bệnh nhân bị sốc tim với lượng nước tiểu ít hoặc bị tăng Kali máu. » Nếu bệnh nhân có phản ứng đặc ứng, phù mạch, không nên thử dùng lại thuốc ức chế men chuyển. » Tuy nhiên, ở suy tim giảm phân suất tống máu (NYHA II đến IV và phân suất tống máu từ 35% trở xuống), sự kết hợp giữa Sacubitril, một thuốc ức chế Neprilysin, và Valsartan, một chất đối kháng thụ thể Angiotensin-II, tốt hơn so với Enalapril trong việc giảm tỷ lệ tử vong và nhập viện do suy tim.[108] Cách kết hợp thuốc này đã được phê duyệt tại Hoa Kỳ và châu Âu để điều trị suy tim. Hướng dẫn của Hiệp hội Tim mạch Hoa Kỳ/Trường môn Tim mạch Hoa Kỳ/ Hội Suy tim Hoa Kỳ khuyến cáo rằng, ở bệnh nhân mắc suy tim mạn tính NYHA II hoặc III dung nạp thuốc ức chế men chuyển hoặc chất đối kháng thụ thể Angiotensin-II, cần thay thế các thuốc này bằng chất đối kháng thụ thể Angiotensin-II cộng với thuốc ức chế Neprilysin để giảm hơn nữa tỷ lệ mắc bệnh và tỷ lệ tử vong.[72] Khuyến cáo không cho dùng đồng thời chất đối kháng thụ thể Angiotensin-II cộng với Veprilysin với thuốc ức chế men chuyển, hoặc trong vòng 36 giờ sau liều thuốc ức chế men chuyển cuối cùng.[72] |
|
| thêm | Thay đổi lối sống
Các lựa chọn sơ cấp » Hạn chế Natri –và- » Hạn chế dịch -và- » Theo dõi cân nặng -và- » Sàng lọc sức khỏe liên tục -và- » Tập luyện » Lượng natri nạp vào từ chế độ ăn là yếu tố có thể dễ dàng điều chỉnh giúp bổ trợ cho liệu pháp điều trị suy tim bằng thuốc. Đối với suy tim giai đoạn A và B (giai đoạn A: có nguy cơ cao bị suy tim nhưng không bị bệnh tim cấu trúc hay các triệu chứng suy tim; giai đoạn B: bệnh tim cấu trúc nhưng không có các dấu hiệu hoặc triệu chứng suy tim), khuyến cáo nên hạn chế lượng Natri ở mức 1,5 g/ngày. Đối với suy tim giai đoạn C và D (giai đoạn C: bệnh tim cấu trúc với các triệu chứng suy tim trước đây hoặc hiện tại; giai đoạn D: suy tim kháng trị đòi hỏi can thiệp chuyên khoa), khuyến cáo nên hạn chế lượng Natri nạp vào ít nhất ở mức 3 g/ngày.[2] » Hạn chế dịch là biện pháp bổ sung thường sử dụng nhất tại bệnh viện trong các ca trở nặng cấp tính. Ngoài ra, hạn chế dịch có thể cần thực hiện trong các ca hạ Natri máu nặng. Tuy nhiên, điều quan trọng là phải tư vấn cho bệnh nhân duy trì cân bằng giữa lượng nạp vào/thải ra hàng ngày tại nhà. Bệnh nhân nên theo dõi cân nặng hàng ngày và liên hệ ngay với nhà cung cấp dịch vụ chăm sóc sức khỏe nếu có thay đổi đặc biệt về cân nặng. » Bệnh nhân suy tim cần theo dõi tình trạng sức khỏe liên tục và chặt chẽ. Một loạt các chương trình đã chứng tỏ làm giảm tỷ lệ mắc bệnh và tái nhập viện trong trường hợp này, bao gồm điều dưỡng tại nhà, tư vấn/phân loại mức độ nặng qua điện thoại, dịch vụ y tế từ xa, và chăm sóc tại phòng khám chuyên về suy tim.[153] » Tập luyện đã được chứng minh là mang lại lợi ích.[90] [91] [92] |
|
| thêm | Thuốc chẹn beta
Các lựa chọn sơ cấp » Carvedilol: 3,125 mg uống (giải phóng tức thời) hai lần mỗi ngày trong thời gian đầu, tăng theo đáp ứng, tối đa 50 mg/ngày (trọng lượng cơ thể ≤85 kg) hoặc 100 mg/ngày (trọng lượng cơ thể >85 kg) Các lựa chọn thứ cấp » Metoprolol: 12,5 đến 200 mg, uống (giải phóng kéo dài) mỗi ngày một lần HOẶC » Bisoprolol: 1,25 mg, uống mỗi ngày một lần trong thời gian đầu, tăng theo đáp ứng, tối đa 10 mg/ngày HOẶC » nebivolol: 1,25 mg, uống mỗi ngày một lần trong thời gian đầu, tăng theo đáp ứng, tối đa 10 mg/ ngày » Tất cả các bệnh nhân bị suy tim mạn tính được cho dùng thuốc ức chế Beta sau khi đã dùng thuốc ức chế men chuyển trừ khi có chống chỉ định dựa trên tình trạng nhịp tim chậm, bệnh đường thở phản ứng và suy tim không ổn định hoặc cung lượng thấp.[2] [5] [93] 4[A]Evidence » Carvedilol tỏ ra hiệu quả hơn Metoprolol,[154] mặc dù không có bằng chứng về tính hiệu quả hơn so với các thuốc ức chế Beta khác. Trong nghiên cứu SENIORS, Nebivolol, một thuốc ức chế Beta có hoạt tính cao ở tim có các đặc tính giãn mạch qua trung gian Oxit Nitric, đã được xác định là phương án điều trị hiệu quả và được dung nạp tốt ở bệnh nhân từ 70 tuổi trở lên.[155] Dữ liệu cho thấy việc bắt đầu dùng Nebivolol liều trung bình không liên quan đến tác dụng huyết động bất lợi thường quan sát thấy với các thuốc ức chế Beta khác ở bệnh nhân bị suy tim; do đó, thời gian chỉnh liều có thể không cần kéo dài với Nebivolol.[156] » Thuốc ức chế Beta đã được chứng minh là làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong do suy tim.[2] [5] [93] 4[A]Evidence Các thuốc này được bắt đầu cho dùng ở liều thấp và tăng dần đến liều mục tiêu.[2] [94] [95] [96] [97] Một phân tích gộp cho thấy, bất kể nhịp tim trước khi điều trị, thuốc ức chế Beta làm giảm tỷ lệ tử vong ở bệnh nhân bị suy tim với giảm phân suất tống máu ở bệnh nhân nhịp xoang.[98] |
|
| bổ sung | Thuốc lợi tiểu
Các lựa chọn sơ cấp » Furosemide: 20-80 mg/liều đường uống trong thời gian đầu, tăng thêm 20-40 mg/liều sau mỗi 6-8 giờ theo mức đáp ứng, tối đa 600 mg/ngày HOẶC » bumetanide: 0,5 đến 1 mg uống một hoặc hai lần mỗi ngày trong thời gian đầu, tăng theo mức đáp ứng, tối đa 10 mg/ngày HOẶC » torasemide: 5-20 mg uống mỗi ngày một lần trong thời gian đầu, tăng theo mức đáp ứng, tối đa 40 mg/ngày HOẶC » Chlorothiazide: 250-500 mg uống một hoặc hai lần mỗi ngày, tối đa 1000 mg/ngày HOẶC » hydrochlorothiazide: 25 mg uống một hoặc hai lần mỗi ngày, tăng theo mức đáp ứng, tối đa 200 mg/ngày HOẶC » indapamide: 2,5 đến 5 mg đường uống ngày một lần HOẶC » metolazone: 2,5 đến 20 mg uống mỗi ngày một lần Các lựa chọn thứ cấp » Amiloride: 5-20 mg qua đường uống mỗi ngày một lần HOẶC » Triamterene: 50-100 mg uống hai lần mỗi ngày trong thời gian đầu, tăng theo mức đáp ứng, tối đa 300 mg/ngày » Cần xem xét thuốc lợi tiểu cho bệnh nhân có bằng chứng hay tiền sử ứ dịch.[2] Nhìn chung, cần kết hợp các thuốc này với thuốc ức chế men chuyển và thuốc ức chế Beta. Tất cả các bệnh nhân có triệu chứng và dấu hiệu sung huyết nên được kê thuốc lợi tiểu, bất kể phân suất tống máu thất trái (LVEF) là bao nhiêu. » Các thuốc lợi tiểu quai được dùng để điều trị suy tim và sung huyết bao gồm Furosemide, Bumetanide và Torasemide. Loại thuốc được sử dụng phổ biến nhất có vẻ là Furosemide, nhưng một số bệnh nhân có thể đáp ứng tốt hơn với một thuốc lợi tiểu quai khác. Ở những ca bệnh kháng thuốc, nên kết hợp thuốc lợi tiểu quai với thuốc lợi tiểu Thiazide (ví dụ: Chlorothiazide, Hydrochlorothiazide) hoặc thuốc lợi tiểu giống Thiazide (ví dụ: Metolazone, Indapamide). Cần phải cẩn thận theo dõi chức năng thận và điện giải ở những bệnh nhân này. » Nên sử dụng liều thuốc lợi tiểu thấp nhất để giảm sung huyết, giữ cho bệnh nhân không có triệu chứng và duy trì một cân nặng khô. Với bệnh nhân suy tim sung huyết ổn định, thuốc lợi tiểu quai là loại thuốc ưu tiên. Ở bệnh nhân bị tăng huyết áp và chỉ ứ dịch nhẹ, có thể xem xét cho dùng thuốc lợi tiểu Thiazide. » Thuốc lợi tiểu mang lại lợi ích về triệu chứng nhanh hơn các thuốc điều trị suy tim khác. Các thuốc này có thể làm giảm nhẹ phù phổi và phù ngoại vi trong vòng vài giờ hoặc vài ngày. Một số bệnh nhân suy tim và ứ dịch có thể duy trì cân bằng Natri mà không dùng thuốc lợi tiểu.[157] » Chỉ dùng thuốc lợi tiểu không thể giúp duy trì tính ổn định lâm sàng của bệnh nhân suy tim trong thời gian dài,[157] nhưng nguy cơ mất bù lâm sàng có thể giảm khi sử dụng kết hợp với thuốc ức chế men chuyển và thuốc ức chế Beta.[158] Chỉ nên dùng thuốc lợi tiểu khi kết hợp với một thuốc ức chế men chuyển (hay một thuốc đối kháng thụ thể AngiotensinII), một thuốc ức chế beta, và một thuốc đối kháng Aldosterone ở các bệnh nhân bị giảm LVEF. » Trong các nghiên cứu trung hạn, thuốc lợi tiểu đã được chứng tỏ là giúp cải thiện chức năng tim, triệu chứng và dung nạp vận động ở bệnh nhân suy tim.[157] [159] Chưa có nghiên cứu dài hạn nào về liệu pháp thuốc lợi tiểu ở suy tim, do đó tác dụng của chúng đến tỷ lệ mắc bệnh và tỷ lệ tử vong là chưa rõ. » Cần sử dụng thận trọng Amiloride và Triamterene (thuốc lợi tiểu giữ Kali) cùng với chất đối kháng Aldosterone do tăng nguy cơ tăng Kali máu. Nên theo dõi chặt chẽ nồng độ Kali huyết thanh trong trường hợp này |
|
| bổ sung | Thuốc kháng aldosterone
Các lựa chọn sơ cấp » Spironolactone: 25-100 mg đường uống mỗi ngày một lần HOẶC » Eplerenone: 25-50 mg uống mỗi ngày một lần » Chất đối kháng Aldosterone, còn gọi là chất đối kháng thụ thể Mineralocorticoid (ví dụ Spironolactone và Eplerenone), làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong do suy tim mạn tính có triệu chứng. » Chất đối kháng Aldosterone được khuyến cáo cho bệnh nhân bị suy tim NYHA II đến IV có phân suất tống máu thất trái (LVEF) từ 35% trở xuống, trừ khi bị chống chỉ định.[2] Các chất này cũng được khuyến cáo để giảm tỷ lệ tử vong và tỷ lệ mắc bệnh sau cơn nhồi máu cơ tim cấp tính ở bệnh nhân có LVEF từ 40% trở xuống phát triển các triệu chứng suy tim hoặc có tiền sử đái tháo đường, trừ khi bị chống chỉ định. » Cần bắt đầu dùng chất đối kháng Aldosterone sau khi điều chỉnh liều các thuốc điều trị nội khoa tiêu chuẩn. Spironolactone9[B]Evidence và Eplerenone10[A]Evidence đều có thể gây tăng Kali máu, và cần phòng ngừa để giảm thiểu nguy cơ. » Cần sử dụng thận trọng các thuốc này ở những bệnh nhân bị rối loạn chức năng thận và tăng Kali máu. Không nên bắt đầu cho dùng ở bệnh nhân có Creatinine huyết thanh trên 221 micromol/L (>2,5 mg/ dL) hoặc Kali huyết thanh trên 5,0 millimol/L (>5,0 mEq/dL) và cần sử dụng thận trọng ở bệnh nhân có Creatinine huyết thanh dưới 221 micromol/L (<2,5 mg/dL) cùng với Kali huyết thanh trên 5,0 millimols/L (>5,0 mEq/dL). Bệnh nhân cần dừng bổ sung kali. » Việc tuân thủ theo dõi tích cực chức năng thận và nồng độ Kali đã được chứng minh là giúp phòng ngừa tăng Kali máu, vốn có khả năng xảy ra khi điều trị với Eplerenone khi đi kèm với Spironolactone. » Cần sử dụng thận trọng Amiloride và Triamterene (thuốc lợi tiểu giữ Kali) cùng với chất đối kháng Aldosterone do tăng nguy cơ tăng Kali máu. Nên theo dõi chặt chẽ nồng độ Kali huyết thanh trong trường hợp này |
|
| bổ sung | Hydralazine + Isosorbide Dinitrate
Các lựa chọn sơ cấp » Isosorbide Dinitrate: 20-40 mg uống (giải phóng tức thời) ba lần mỗi ngày -và- » Hydralazine: 10-100 mg uống ba lần mỗi ngày HOẶC » isosorbide dinitrate/hydralazine: 20 mg (Isosorbide Dinitrate)/37,5 mg (Hydralazine) uống ba lần mỗi ngày, tối đa 40 mg (Isosorbide Dinitrate)/75 mg (Hydralazine) ba lần mỗi ngày » Sự kết hợp giữa Hydralazine và Isosorbide Dinitrate có thể hữu ích để giảm tỷ lệ mắc bệnh hoặc tỷ lệ tử vong ở bệnh nhân hiện đang hoặc trước đó có bị HFrEF có triệu chứng không thể dùng thuốc ức chế men chuyển hoặc chất đối kháng thụ thể AngiotensinII do không dung nạp thuốc, hạ huyết áp, hoặc suy thận, trừ khi bị chống chỉ định.[2] Hướng dẫn của Trường môn Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ khuyến cáo kết hợp Hydralazine và Isosorbide Dinitrate để “giảm tỷ lệ mắc bệnh và tỷ lệ tử vong ở bệnh nhân người Mỹ gốc Phi HFrEF có NYHA III đến IV đang điều trị tối ưu bằng thuốc ức chế men chuyển và thuốc ức chế Beta, trừ khi bị chống chỉ định”.[2] » Nitrate có thể làm giảm triệu chứng khó thở ban đêm và khi gắng sức, đồng thời có thể cải thiện dung nạp với gắng sức ở bệnh nhân có các hạn chế dai dẳng mặc dù đã tối ưu hóa các liệu pháp khác.[160] [161] » Tình trạng nhờn thuốc với Nitrate có thể được giảm thiểu bằng cách chỉ định khoảng thời gian không dùng nitrate ít nhất 10 giờ.[2] Sử dụng Carvedilol đã được chứng tỏ là giúp phòng ngừa nhờn thuốc Nitrate ở bệnh nhân suy tim sung huyết.[162] [163] » Hydralazine có thể can thiệp vào các cơ chế hóa sinh và phân tử đóng vai trò trong hiện tượng nhờn thuốc với Nitrate.[164] [165] » Hiện có sẵn viên thuốc kết hợp có chứa 37,5 mg Hydralazine và 20 mg Isosorbide Dinitrate, đã được phê duyệt riêng cho bệnh nhân người da đen, mắc suy tim sung huyết. |
|
| bổ sung | Digoxin
Các lựa chọn sơ cấp » Digoxin: 0,125 đến 0,5 mg uống mỗi ngày một lần » Digoxin có thể có lợi cho bệnh nhân bị giảm phân suất tống máu thất trái (LVEF), đặc biệt là những người bị rung nhĩ. » Digoxin – khi được thêm vào thuốc ức chế men chuyển, thuốc ức chế Beta và thuốc lợi tiểu – có thể làm giảm triệu chứng, ngăn ngừa nguy cơ nhập viện, kiểm soát nhịp và tăng dung nạp với gắng sức. » Digoxin làm giảm tiêu chí đánh giá tổng hợp về tỷ lệ tử vong hoặc nhập viện ở các bệnh nhân có thể đi lại bị suy tim mạn tính có các triệu chứng NYHA III hoặc IV, LVEF <25%, hoặc tỷ lệ tim-ngực >55%, và nên được cân nhắc ở những bệnh nhân này.[116] » Digoxin làm giảm tiêu chí đánh giá tổng hợp về tỷ lệ tử vong hoặc nhập viện, nhưng không làm giảm tỷ lệ tử vong do mọi nguyên nhân.[116] Cần thận trọng khi sử dụng Digoxin bằng cách theo dõi nồng độ trong huyết tương; một nghiên cứu tổng hợp cho thấy việc sử dụng Digoxin ở bệnh nhân bị suy tim có liên quan đến nguy cơ tử vong do mọi nguyên nhân cao hơn.[117] » Nhiễm độc Digitalis rõ ràng thường đi liền với nồng độ Digoxin huyết thanh >2,6 nanomol/L (2 nanogram/ mL). Tuy nhiên, nhiễm độc có thể xảy ra với nồng độ thấp hơn, đặc biệt là nếu hạ Kali máu, hạ Magiê máu, hoặc suy giáp cùng tồn tại.[166] [167] » Cần dùng liều thấp (0,125 mg/ngày hoặc cách ngày) vào thời gian đầu nếu bệnh nhân trên 70 tuổi, bị suy giảm chức năng thận hoặc có chỉ số khối cơ thể không gồm mỡ thấp.[168] » Hiếm khi dùng hay cần dùng liều cao hơn (ví dụ: 0,375 đến 0,5 mg/ngày). » Không có lý do gì để sử dụng liều nạp Digoxin để bắt đầu điều trị. |
|
| bổ sung | Ivabradine
Các lựa chọn sơ cấp » ivabradine: 5 mg uống hai lần mỗi ngày trong thời gian đầu, có thể tăng lên đến 7,5 mg hai lần mỗi ngày sau 2 tuần nếu cần thiết; điều chỉnh liều dùng theo nhịp tim » Ivabradine có thể là một lựa chọn cho bệnh nhân bị suy tim NYHA II, III hoặc IV có nhịp xoang >75 nhịp/phút và phân suất tống máu < 35%, và bệnh nhân vẫn có triệu chứng mặc dù đã nhận điều trị tối ưu. Cũng có thể dùng thuốc này cho bệnh nhân không thể dùng thuốc ức chế Beta. » Thuốc phải được bác sĩ chuyên khoa tim mạch bắt đầu cho dùng và chỉ bắt đầu cho dùng sau thời gian ổn định 4 tuần sau khi liệu pháp tiêu chuẩn được tối ưu hóa.[121] » Trong một thử nghiệm chọn ngẫu nhiên, mù đôi, có đối chứng với giả dược, việc bổ sung Ivabradine vào liệu pháp nền tảng tiêu chuẩn ở những bệnh nhân bị bệnh động mạch vành ổn định không có suy tim lâm sàng (không có bằng chứng rối loạn chức năng tâm thu thất trái trong nghiên cứu tổng quát phân suất tống máu trung bình của quần thể bệnh nhân này là 56,4%) không làm cải thiện kết cục. Trong một phân tích phân dưới nhóm của nghiên cứu này, Ivabradine có liên quan đến sự gia tăng tỷ lệ mắc mới theo tiêu chí đánh giá chính (tử vong do các nguyên nhân tim mạch hoặc nhồi máu cơ tim không gây tử vong) trong số những bệnh nhân bị đau thắt ngực độ II trở lên theo phân loại của Hiệp hội Tim mạch Canada, nhưng không nằm trong số các bệnh nhân không bị đau thắt ngực hoặc các bệnh nhân đã từng bị đau thắt ngực độ I. Ivabradine có liên quan đến hiện tượng tăng tỷ lệ mắc mới của nhịp tim chậm, QT kéo dài và rung nhĩ.[119] |
|
| bổ sung | Chất đối kháng Vasopressin
Các lựa chọn sơ cấp » Tolvaptan: 15 mg uống mỗi ngày một lần trong thời gian đầu, tăng dần theo mức đáp ứng, tối đa 60 mg/ngày trong tối đa 30 ngày » Xem xét sử dụng cho bệnh nhân bị hạ Natri máu có triệu chứng hoặc nặng (<130 mmol/L) và sung huyết dai dẳng mặc dù đã dùng liệu pháp tiêu chuẩn để điều trị tình trạng hạ Natri máu và các triệu chứng liên quan.[2] [122] ><130 mmol/L) và sung huyết dai dẳng mặc dù đã dùng liệu pháp tiêu chuẩn để điều trị tình trạng hạ Natri máu và các triệu chứng liên quan.[2] [122] |
|
| Không dung nạp thuốc ức chế men chuyển | ||
| 1 | Thuốc ức chế Beta + chất đối kháng thụ thể Angiotensin-II
Các lựa chọn sơ cấp » Carvedilol: 3,125 mg uống (giải phóng tức thời) hai lần mỗi ngày trong thời gian đầu, tăng theo đáp ứng, tối đa 50 mg/ngày (trọng lượng cơ thể ≤85 kg) hoặc 100 mg/ngày (trọng lượng cơ thể >85 kg) –VÀ– » candesartan: 4-32 mg, uống mỗi ngày một lần -hoặc- » Losartan: 25-100 mg đường uống mỗi ngày một lần -hoặc- » valsartan: 40-160 mg, uống hai lần mỗi ngày Các lựa chọn thứ cấp » Metoprolol: 12,5 đến 200 mg, uống (giải phóng kéo dài) mỗi ngày một lần -hoặc- » Bisoprolol: 1,25 mg, uống mỗi ngày một lần trong thời gian đầu, tăng theo đáp ứng, tối đa 10 mg/ngày -hoặc- » nebivolol: 1,25 mg, uống mỗi ngày một lần trong thời gian đầu, tăng theo đáp ứng, tối đa 10 mg/ ngày –VÀ– » candesartan: 4-32 mg, uống mỗi ngày một lần -hoặc- » Losartan: 25-100 mg đường uống mỗi ngày một lần -hoặc- » valsartan: 40-160 mg, uống hai lần mỗi ngày » Tất cả các bệnh nhân bị suy tim mạn tính được cho dùng thuốc ức chế Beta trừ khi có chống chỉ định dựa trên tình trạng nhịp tim chậm, bệnh đường thở phản ứng và suy tim không ổn định hoặc cung lượng thấp.[2] [5] [93] 4[A]Evidence » Carvedilol tỏ ra hiệu quả hơn Metoprolol,[154] mặc dù không có bằng chứng về tính hiệu quả hơn so với các thuốc ức chế Beta khác. Trong nghiên cứu SENIORS, Nebivolol, một thuốc ức chế Beta có hoạt tính cao ở tim có các đặc tính giãn mạch qua trung gian Oxit Nitric, đã được xác định là phương án điều trị hiệu quả và được dung nạp tốt ở bệnh nhân từ 70 tuổi trở lên.[155] Dữ liệu cho thấy việc bắt đầu dùng Nebivolol liều trung bình không liên quan đến tác dụng huyết động bất lợi thường quan sát thấy với các thuốc ức chế Beta khác ở bệnh nhân bị suy tim; do đó, thời gian chỉnh liều có thể không cần kéo dài với Nebivolol.[156] » Chất đối kháng thụ thể Angiotensin-II cần được thêm vào thay cho thuốc ức chế men chuyển ở tất cả bệnh nhân không dung nạp thuốc ức chế men chuyển do ho hoặc phù mạch.[2] Valsartan và Candesartan đã cho thấy lợi ích qua việc làm giảm tỷ lệ nhập viện và tỷ lệ tử vong.5[A]Evidence » Chất đối kháng thụ thể Angiotensin-II có khả năng gây ra hạ huyết áp, làm giảm chức năng thận, và tăng Kali máu tương đương với các thuốc ức chế men chuyển. Mặc dù phù mạch thường ít gặp hơn nhiều, nhưng vẫn có các ca bệnh bị phù mạch với cả thuốc ức chế men chuyển và sau đó với chất đối kháng thụ thể Angiotensin-II. |
|
| thêm | Thay đổi lối sống
Các lựa chọn sơ cấp » Hạn chế Natri -và- » Hạn chế dịch -và- » Theo dõi cân nặng -và- » Sàng lọc sức khỏe liên tục -và- » Tập luyện » Lượng Natri nạp vào từ chế độ ăn là yếu tố có thể dễ dàng điều chỉnh giúp bổ trợ cho liệu pháp điều trị suy tim bằng thuốc. Do đó bệnh nhân và gia đình cần được tư vấn tuân thủ lượng Natri nạp vào từ chế độ ăn hàng ngày từ 2 đến 3 g. Có thể cần hạn chế thêm xuống mức 1 đến 2 g/ngày cho bệnh nhân có triệu chứng kháng trị tiến triển. » Hạn chế dịch là biện pháp bổ sung thường sử dụng nhất tại bệnh viện trong các ca trở nặng cấp tính. Ngoài ra, hạn chế dịch có thể cần thực hiện trong các ca hạ Natri máu nặng. Tuy nhiên, điều quan trọng là phải tư vấn cho bệnh nhân duy trì cân bằng giữa lượng nạp vào/thải ra hàng ngày tại nhà. Bệnh nhân nên theo dõi cân nặng hàng ngày và liên hệ ngay với nhà cung cấp dịch vụ chăm sóc sức khỏe nếu có thay đổi đặc biệt về cân nặng. » Bệnh nhân suy tim cần theo dõi tình trạng sức khỏe liên tục và chặt chẽ. Một loạt các chương trình đã chứng tỏ làm giảm tỷ lệ mắc bệnh và tái nhập viện trong trường hợp này, bao gồm điều dưỡng tại nhà, tư vấn/phân loại bệnh nhân nặng qua điện thoại, dịch vụ y tế từ xa, và chăm sóc tại phòng khám chuyên điều trị suy tim. » Tập luyện đã được chứng minh là mang lại lợi ích.[90] [91] [92] |
|
| bổ sung | Thuốc lợi tiểu
Các lựa chọn sơ cấp » Furosemide: 20-80 mg/liều đường uống trong thời gian đầu, tăng thêm 20-40 mg/liều sau mỗi 6-8 giờ theo mức đáp ứng, tối đa 600 mg/ngày HOẶC » bumetanide: 0,5 đến 1 mg uống một hoặc hai lần mỗi ngày trong thời gian đầu, tăng theo mức đáp ứng, tối đa 10 mg/ngày HOẶC » torasemide: 5-20 mg uống mỗi ngày một lần trong thời gian đầu, tăng theo mức đáp ứng, tối đa 40 mg/ngày HOẶC » Chlorothiazide: 250-500 mg uống một hoặc hai lần mỗi ngày, tối đa 1000 mg/ngày HOẶC » hydrochlorothiazide: 25 mg uống một hoặc hai lần mỗi ngày, tăng theo mức đáp ứng, tối đa 200 mg/ngày HOẶC » indapamide: 2,5 đến 5 mg đường uống ngày một lần HOẶC » metolazone: 2,5 đến 20 mg uống mỗi ngày một lần Các lựa chọn thứ cấp » Amiloride: 5-20 mg qua đường uống mỗi ngày một lần HOẶC » Triamterene: 50-100 mg uống hai lần mỗi ngày trong thời gian đầu, tăng theo mức đáp ứng, tối đa 300 mg/ngày » Cần xem xét thuốc lợi tiểu cho bệnh nhân có bằng chứng hay tiền sử ứ dịch.[2] Nhìn chung, cần kết hợp các thuốc này với thuốc ức chế men chuyển và thuốc ức chế Beta. Tất cả các bệnh nhân có triệu chứng và dấu hiệu sung huyết nên được kê thuốc lợi tiểu, bất kể phân suất tống máu thất trái (LVEF) là bao nhiêu. » Các thuốc lợi tiểu quai được dùng để điều trị suy tim và sung huyết bao gồm Furosemide, Bumetanide và Torasemide. Loại thuốc được sử dụng phổ biến nhất có vẻ là Furosemide, nhưng một số bệnh nhân có thể đáp ứng tốt hơn với các thuốc lợi tiểu quai khác. Ở những ca bệnh kháng thuốc, nên kết hợp thuốc lợi tiểu quai với thuốc lợi tiểu Thiazide (ví dụ: Chlorothiazide, Hydrochlorothiazide) hoặc thuốc lợi tiểu giống Thiazide (ví dụ: Metolazone, Indapamide). Cần phải cẩn thận theo dõi chức năng thận và điện giải ở những bệnh nhân này. » Nên sử dụng liều thuốc lợi tiểu thấp nhất để giảm sung huyết, giữ cho bệnh nhân không có triệu chứng và duy trì một cân nặng khô. Với bệnh nhân suy tim sung huyết ổn định, thuốc lợi tiểu quai là loại thuốc ưu tiên. Ở bệnh nhân bị tăng huyết áp và chỉ ứ dịch nhẹ, có thể xem xét cho dùng thuốc lợi tiểu Thiazide. » Thuốc lợi tiểu mang lại lợi ích về triệu chứng nhanh hơn các thuốc điều trị suy tim khác. Các thuốc này có thể làm giảm nhẹ phù phổi và phù ngoại vi trong vòng vài giờ hoặc vài ngày. Một số bệnh nhân suy tim và ứ dịch có thể duy trì cân bằng Natri mà không dùng thuốc lợi tiểu.[157] » Chỉ dùng thuốc lợi tiểu không thể giúp duy trì tính ổn định lâm sàng của bệnh nhân suy tim trong thời gian dài,[157] nhưng nguy cơ mất bù lâm sàng có thể giảm khi sử dụng kết hợp với thuốc ức chế men chuyển và thuốc ức chế Beta.[158] Chỉ nên dùng thuốc lợi tiểu khi kết hợp với một thuốc ức chế men chuyển (hay một thuốc đối kháng thụ thể AngiotensinII), một thuốc ức chế Beta, và một thuốc đối kháng Aldosterone ở các bệnh nhân bị giảm LVEF. » Trong các nghiên cứu trung hạn, thuốc lợi tiểu đã được chứng tỏ là giúp cải thiện chức năng tim, triệu chứng và dung nạp vận động ở bệnh nhân suy tim.[157] [159] » Chưa có nghiên cứu dài hạn nào về điều trị thuốc lợi tiểu trong suy tim; do đó, tác dụng của chúng đến tỷ lệ mắc bệnh và tỷ lệ tử vong là chưa rõ. » Cần sử dụng thận trọng Amiloride và Triamterene (thuốc lợi tiểu giữ Kali) cùng với chất đối kháng Aldosterone do tăng nguy cơ tăng Kali máu. Nên theo dõi chặt chẽ nồng độ Kali huyết thanh trong trường hợp này. |
|
| bổ sung | Thuốc kháng aldosterone
Các lựa chọn sơ cấp » Spironolactone: 25-100 mg đường uống mỗi ngày một lần HOẶC » Eplerenone: 25-50 mg uống mỗi ngày một lần » Chất đối kháng Aldosterone, còn gọi là chất đối kháng thụ thể Mineralocorticoid (ví dụ Spironolactone và Eplerenone), làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong do suy tim mạn tính có triệu chứng. » Chất đối kháng Aldosterone được khuyến cáo cho bệnh nhân bị suy tim NYHA II đến IV có phân suất tống máu thất trái (LVEF) từ 35% trở xuống, trừ khi bị chống chỉ định.[2] Các chất này cũng được khuyến cáo để giảm tỷ lệ tử vong và tỷ lệ mắc bệnh sau cơn nhồi máu cơ tim cấp tính ở bệnh nhân có LVEF từ 40% trở xuống phát triển các triệu chứng suy tim hoặc có tiền sử đái tháo đường, trừ khi bị chống chỉ định.[2] » Cần bắt đầu dùng chất đối kháng Aldosterone sau khi điều chỉnh liều các thuốc điều trị nội khoa tiêu chuẩn. Spironolactone9[B]Evidence và Eplerenone10[A]Evidence đều có thể gây tăng Kali máu, và cần phòng ngừa để giảm thiểu nguy cơ. » Cần sử dụng thận trọng các thuốc này ở những bệnh nhân bị rối loạn chức năng thận và tăng Kali máu. Không nên bắt đầu cho dùng ở bệnh nhân có Creatinine huyết thanh trên 221 micromol/L (>2,5 mg/ dL) hoặc Kali huyết thanh trên 5,0 millimol/L (>5,0 mEq/dL) và cần sử dụng thận trọng ở bệnh nhân có Creatinine huyết thanh dưới 221 micromol/L (<2,5 mg/dL) cùng với Kali huyết thanh trên 5,0 millimols/L (>5,0 mEq/dL). Bệnh nhân cần dừng bổ sung kali. » Việc tuân thủ theo dõi tích cực chức năng thận và nồng độ Kali đã được chứng minh là giúp phòng ngừa tăng Kali máu, vốn có khả năng xảy ra khi điều trị với Eplerenone khi đi kèm với Spironolactone. » Cần sử dụng thận trọng Amiloride và Triamterene (thuốc lợi tiểu giữ Kali) cùng với chất đối kháng Aldosterone do tăng nguy cơ tăng Kali máu. Nên theo dõi chặt chẽ nồng độ Kali huyết thanh trong trường hợp này. |
|
| bổ sung | Hydralazine + Isosorbide Dinitrate
Các lựa chọn sơ cấp » Isosorbide Dinitrate: 20-40 mg uống (giải phóng tức thời) ba lần mỗi ngày -và- » Hydralazine: 10-100 mg uống ba lần mỗi ngày HOẶC » isosorbide dinitrate/hydralazine: 20 mg (Isosorbide Dinitrate)/37,5 mg (Hydralazine) uống ba lần mỗi ngày, tối đa 40 mg (Isosorbide Dinitrate)/75 mg (Hydralazine) ba lần mỗi ngày » Sử dụng kết hợp Hydralazine và Isosorbide Dinitrate có thể được xem xét làm lựa chọn trị liệu cho bệnh nhân không dung nạp thuốc ức chế men chuyển và chất đối kháng thụ thể Angiotensin-II.[169] [170] Sự kết hợp giữa Hydralazine và Isosorbide Dinitrate có thể hữu ích để giảm tỷ lệ mắc bệnh hoặc tỷ lệ tử vong ở bệnh nhân hiện đang hoặc trước đó có bị suy tim với phân suất tống máu giảm (HFrEF) có triệu chứng không thể dùng thuốc ức chế men chuyển hoặc chất đối kháng thụ thể Angiotensin-II do không dung nạp thuốc, hạ huyết áp, hoặc suy thận, trừ khi bị chống chỉ định.[2] Hướng dẫn của Trường môn Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ khuyến cáo kết hợp Hydralazine và Isosorbide Dinitrate để “giảm tỷ lệ mắc bệnh và tỷ lệ tử vong ở bệnh nhân người Mỹ gốc Phi HFrEF có NYHA III đến IV đang điều trị tối ưu bằng thuốc ức chế men chuyển và thuốc ức chế Beta, trừ khi bị chống chỉ định”.[2] » Có ít dữ liệu liên quan đến việc chỉ sử dụng Hydralazine đơn trị trong điều trị suy tim; do đó, cần tránh thuốc này nếu không có chỉ định dùng Nitrate.7[C]Evidence » Nitrate có thể làm giảm triệu chứng khó thở ban đêm và khi gắng sức, đồng thời có thể cải thiện dung nạp với gắng sức ở bệnh nhân có các hạn chế dai dẳng mặc dù đã tối ưu hóa các liệu pháp khác.[160] [161] » Tình trạng nhờn thuốc với Nitrate có thể được giảm thiểu bằng cách chỉ định khoảng thời gian không dùng nitrate ít nhất 10 giờ.[2] Sử dụng Carvedilol đã được chứng tỏ là giúp phòng ngừa nhờn thuốc Nitrate ở bệnh nhân suy tim sung huyết.[162] [163] » Hydralazine có thể can thiệp vào các cơ chế hóa sinh và phân tử đóng vai trò trong hiện tượng nhờn thuốc với Nitrate.[164] [165] » Hiện có sẵn viên thuốc kết hợp có chứa 37,5 mg Hydralazine và 20 mg Isosorbide Dinitrate, đã được phê duyệt riêng cho bệnh nhân người da đen, mắc suy tim sung huyết. |
|
| bổ sung | Digoxin
Các lựa chọn sơ cấp » Digoxin: 0,125 đến 0,5 mg uống mỗi ngày một lần » Digoxin có thể có lợi cho bệnh nhân bị giảm phân suất tống máu thất trái (LVEF), đặc biệt là những người bị rung nhĩ. » Digoxin – khi được thêm vào thuốc ức chế men chuyển, thuốc ức chế Beta và thuốc lợi tiểu – có thể làm giảm triệu chứng, ngăn ngừa nguy cơ nhập viện, kiểm soát nhịp và tăng dung nạp với gắng sức. » Digoxin làm giảm tiêu chí đánh giá tổng hợp về tỷ lệ tử vong hoặc nhập viện ở các bệnh nhân có thể đi lại bị suy tim mạn tính có các triệu chứng NYHA III hoặc IV, LVEF <25%, hoặc tỷ lệ tim-ngực >55%, và nên được cân nhắc ở những bệnh nhân này.[116] » Digoxin làm giảm tiêu chí đánh giá tổng hợp về tỷ lệ tử vong hoặc nhập viện, nhưng không làm giảm tỷ lệ tử vong do mọi nguyên nhân.[116] Cần thận trọng khi sử dụng Digoxin bằng cách theo dõi nồng độ trong huyết tương. Một nghiên cứu tổng hợp cho thấy việc sử dụng Digoxin ở bệnh nhân bị suy tim có liên quan đến nguy cơ tử vong do mọi nguyên nhân cao hơn.[117] » Nhiễm độc Digitalis rõ ràng thường đi liền với nồng độ Digoxin huyết thanh >2,6 nanomol/L (2 nanogram/ mL). Tuy nhiên, nhiễm độc có thể xảy ra với nồng độ thấp hơn, đặc biệt là nếu hạ Kali máu, hạ Magiê máu, hoặc suy giáp cùng tồn tại.[166] [167] » Cần dùng liều thấp (0,125 mg/ngày hoặc cách ngày) vào thời gian đầu nếu bệnh nhân trên 70 tuổi, bị suy giảm chức năng thận hoặc có chỉ số khối cơ thể không gồm mỡ thấp.[168] » Hiếm khi dùng hay cần dùng liều cao hơn (ví dụ: 0,375 đến 0,5 mg/ngày). » Không có lý do gì để sử dụng liều nạp Digoxin để bắt đầu điều trị. |
|
| bổ sung | Ivabradine
Các lựa chọn sơ cấp » ivabradine: 5 mg uống hai lần mỗi ngày trong thời gian đầu, có thể tăng lên đến 7,5 mg hai lần mỗi ngày sau 2 tuần nếu cần thiết; điều chỉnh liều dùng theo nhịp tim » Ivabradine có thể là một lựa chọn cho bệnh nhân bị suy tim NYHA II, III hoặc IV có nhịp xoang >75 nhịp/phút và phân suất tống máu < 35%, và bệnh nhân vẫn có triệu chứng mặc dù đã nhận điều trị tối ưu. Cũng có thể dùng thuốc này cho bệnh nhân không thể dùng thuốc ức chế Beta. » Thuốc phải được bác sĩ chuyên khoa tim mạch bắt đầu cho dùng và chỉ bắt đầu cho dùng sau thời gian ổn định 4 tuần sau khi liệu pháp tiêu chuẩn được tối ưu hóa.[121] » Trong một thử nghiệm chọn ngẫu nhiên, mù đôi, có đối chứng với giả dược, việc bổ sung Ivabradine vào liệu pháp nền tảng tiêu chuẩn ở những bệnh nhân bị bệnh động mạch vành ổn định không có suy tim lâm sàng (không có bằng chứng rối loạn chức năng tâm thu thất trái trong nghiên cứu tổng quát phân suất tống máu trung bình của quần thể bệnh nhân này là 56,4%) không làm cải thiện kết cục. Trong một phân tích phân dưới nhóm của nghiên cứu này, Ivabradine có liên quan đến sự gia tăng tỷ lệ mắc mới theo tiêu chí đánh giá chính (tử vong do các nguyên nhân tim mạch hoặc nhồi máu cơ tim không gây tử vong) trong số những bệnh nhân bị đau thắt ngực độ II trở lên theo phân loại của Hiệp hội Tim mạch Canada, nhưng không nằm trong số các bệnh nhân không bị đau thắt ngực hoặc các bệnh nhân đã từng bị đau thắt ngực độ I. Ivabradine có liên quan đến hiện tượng tăng tỷ lệ mắc mới của nhịp tim chậm, QT kéo dài và rung nhĩ.[119] |
|
| bổ sung | Chất đối kháng Vasopressin
Các lựa chọn sơ cấp » Tolvaptan: 15 mg uống mỗi ngày một lần trong thời gian đầu, tăng dần theo mức đáp ứng, tối đa 60 mg/ngày trong tối đa 30 ngày » Xem xét sử dụng cho bệnh nhân bị hạ Natri máu có triệu chứng hoặc nặng (<130 mmol/L) và sung huyết dai dẳng mặc dù đã dùng liệu pháp tiêu chuẩn để điều trị tình trạng hạ Natri máu và các triệu chứng liên quan.[2] [122] 2 Hydralazine + Isosorbide Dinitrate Các lựa chọn sơ cấp » Isosorbide Dinitrate: 20-40 mg uống (giải phóng tức thời) ba lần mỗi ngày -và- » Hydralazine: 10-100 mg uống ba lần mỗi ngày HOẶC » isosorbide dinitrate/hydralazine: 20 mg (Isosorbide Dinitrate)/37,5 mg (Hydralazine) uống ba lần mỗi ngày, tối đa 40 mg (Isosorbide Dinitrate)/75 mg (Hydralazine) ba lần mỗi ngày » Sử dụng kết hợp Hydralazine và Isosorbide Dinitrate có thể được xem xét làm lựa chọn trị liệu cho bệnh nhân không dung nạp thuốc ức chế men chuyển và chất đối kháng thụ thể Angiotensin-II.[169] [170] Sự kết hợp giữa Hydralazine và Isosorbide Dinitrate có thể hữu ích để giảm tỷ lệ mắc bệnh hoặc tỷ lệ tử vong ở bệnh nhân hiện đang hoặc trước đó có bị HFrEF có triệu chứng không thể dùng thuốc ức chế men chuyển hoặc chất đối kháng thụ thể Angiotensin-II do không dung nạp thuốc, hạ huyết áp, hoặc suy thận, trừ khi bị chống chỉ định.[2] Hướng dẫn của Trường môn Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ khuyến cáo kết hợp Hydralazine và Isosorbide Dinitrate để “giảm tỷ lệ mắc bệnh và tỷ lệ tử vong ở bệnh nhân người Mỹ gốc Phi HFrEF có NYHA III đến IV đang điều trị tối ưu bằng thuốc ức chế men chuyển và thuốc ức chế Beta, trừ khi bị chống chỉ định”.[2] » Có ít dữ liệu liên quan đến việc chỉ sử dụng Hydralazine đơn trị trong điều trị suy tim; do đó, cần tránh thuốc này nếu không có chỉ định dùng Nitrate.7[C]Evidence » Nitrate có thể làm giảm triệu chứng khó thở ban đêm và khi gắng sức, đồng thời có thể cải thiện dung nạp với gắng sức ở bệnh nhân có các hạn chế dai dẳng mặc dù đã tối ưu hóa các liệu pháp khác.[160] [161] » Tình trạng nhờn thuốc với Nitrate có thể được giảm thiểu bằng cách chỉ định khoảng thời gian không dùng nitrate ít nhất 10 giờ.[2] Sử dụng Carvedilol đã được chứng tỏ là giúp phòng ngừa nhờn thuốc Nitrate ở bệnh nhân suy tim sung huyết.[162] [163] » Hydralazine có thể can thiệp vào các cơ chế hóa sinh và phân tử đóng vai trò trong hiện tượng nhờn thuốc với Nitrate.[164] [165] |
|
| thêm | Thuốc chẹn beta
Các lựa chọn sơ cấp » Carvedilol: 3,125 mg uống (giải phóng tức thời) hai lần mỗi ngày trong thời gian đầu, tăng theo đáp ứng, tối đa 50 mg/ngày (trọng lượng cơ thể ≤85 kg) hoặc 100 mg/ngày (trọng lượng cơ thể >85 kg) Các lựa chọn thứ cấp » Metoprolol: 12,5 đến 200 mg, uống (giải phóng kéo dài) mỗi ngày một lần HOẶC » Bisoprolol: 1,25 mg, uống mỗi ngày một lần trong thời gian đầu, tăng theo đáp ứng, tối đa 10 mg/ngày HOẶC » nebivolol: 1,25 mg, uống mỗi ngày một lần trong thời gian đầu, tăng theo đáp ứng, tối đa 10 mg/ ngày » Tất cả các bệnh nhân bị suy tim mạn tính được cho dùng thuốc ức chế Beta trừ khi có chống chỉ định dựa trên tình trạng nhịp tim chậm, bệnh đường thở phản ứng và suy tim không ổn định hoặc cung lượng thấp.[2] [5] [93] 4[A]Evidence » Carvedilol tỏ ra hiệu quả hơn Metoprolol,[154] mặc dù không có bằng chứng về tính hiệu quả hơn so với các thuốc ức chế Beta khác. Trong nghiên cứu SENIORS, Nebivolol, một thuốc ức chế Beta có hoạt tính cao ở tim có các đặc tính giãn mạch qua trung gian Oxit Nitric, đã được xác định là phương án điều trị hiệu quả và được dung nạp tốt ở bệnh nhân từ 70 tuổi trở lên.[155] Dữ liệu cho thấy việc bắt đầu dùng Nebivolol liều trung bình không liên quan đến tác dụng huyết động bất lợi thường quan sát thấy với các thuốc ức chế Beta khác ở bệnh nhân bị suy tim; do đó, thời gian chỉnh liều có thể không cần kéo dài với Nebivolol.[156] |
|
| thêm | Thay đổi lối sống
Các lựa chọn sơ cấp » Hạn chế Natri -và- » Hạn chế dịch -và- » Theo dõi cân nặng -và- » Sàng lọc sức khỏe liên tục -và- » Tập luyện » Lượng Natri nạp vào từ chế độ ăn là yếu tố có thể dễ dàng điều chỉnh giúp bổ trợ cho liệu pháp điều trị suy tim bằng thuốc. Do đó bệnh nhân và gia đình cần được tư vấn tuân thủ lượng Natri nạp vào từ chế độ ăn hàng ngày từ 2 đến 3 g. Có thể cần hạn chế thêm xuống mức 1 đến 2 g/ngày cho bệnh nhân có triệu chứng kháng trị tiến triển. » Hạn chế dịch là biện pháp bổ sung thường sử dụng nhất tại bệnh viện trong các ca trở nặng cấp tính. Ngoài ra, hạn chế dịch có thể cần thực hiện trong các ca hạ Natri máu nặng. Tuy nhiên, điều quan trọng là phải tư vấn cho bệnh nhân duy trì cân bằng giữa lượng nạp vào/thải ra hàng ngày tại nhà. Bệnh nhân nên theo dõi cân nặng hàng ngày và liên hệ ngay với nhà cung cấp dịch vụ chăm sóc sức khỏe nếu có thay đổi đặc biệt về cân nặng. » Bệnh nhân suy tim cần theo dõi tình trạng sức khỏe liên tục và chặt chẽ. Một loạt các chương trình đã chứng tỏ làm giảm tỷ lệ mắc bệnh và tái nhập viện trong trường hợp này, bao gồm điều dưỡng tại nhà, tư vấn/phân loại bệnh nhân nặng qua điện thoại, dịch vụ y tế từ xa, và chăm sóc tại phòng khám chuyên điều trị suy tim. » Tập luyện đã được chứng minh là mang lại lợi ích.[90] [91] [92] |
|
| bổ sung | Thuốc lợi tiểu
Các lựa chọn sơ cấp » Furosemide: 20-80 mg/liều đường uống trong thời gian đầu, tăng thêm 20-40 mg/liều sau mỗi 6-8 giờ theo mức đáp ứng, tối đa 600 mg/ngày HOẶC » bumetanide: 0,5 đến 1 mg uống một hoặc hai lần mỗi ngày trong thời gian đầu, tăng theo mức đáp ứng, tối đa 10 mg/ngày HOẶC » torasemide: 5-20 mg uống mỗi ngày một lần trong thời gian đầu, tăng theo mức đáp ứng, tối đa 40 mg/ngày HOẶC » Chlorothiazide: 250-500 mg uống một hoặc hai lần mỗi ngày, tối đa 1000 mg/ngày HOẶC » hydrochlorothiazide: 25 mg uống một hoặc hai lần mỗi ngày, tăng theo mức đáp ứng, tối đa 200 mg/ngày HOẶC » indapamide: 2,5 đến 5 mg đường uống ngày một lần HOẶC » metolazone: 2,5 đến 20 mg uống mỗi ngày một lần Các lựa chọn thứ cấp » Amiloride: 5-20 mg qua đường uống mỗi ngày một lần HOẶC » Triamterene: 50-100 mg uống hai lần mỗi ngày trong thời gian đầu, tăng theo mức đáp ứng, tối đa 300 mg/ngày » Cần xem xét thuốc lợi tiểu cho bệnh nhân có bằng chứng hay tiền sử ứ dịch.[2] Nhìn chung, cần kết hợp các thuốc này với thuốc ức chế men chuyển và thuốc ức chế Beta. Tất cả các bệnh nhân có triệu chứng và dấu hiệu sung huyết nên được kê thuốc lợi tiểu, bất kể phân suất tống máu thất trái (LVEF) là bao nhiêu. » Các thuốc lợi tiểu quai được dùng để điều trị suy tim và sung huyết bao gồm Furosemide, Bumetanide và Torasemide. Loại thuốc được sử dụng phổ biến nhất có vẻ là Furosemide, nhưng một số bệnh nhân có thể đáp ứng tốt hơn với các thuốc lợi tiểu quai khác. Ở những ca bệnh kháng thuốc, nên kết hợp thuốc lợi tiểu quai với thuốc lợi tiểu Thiazide (ví dụ: Chlorothiazide, Hydrochlorothiazide) hoặc thuốc lợi tiểu giống Thiazide (ví dụ: Metolazone, Indapamide). Cần phải cẩn thận theo dõi chức năng thận và điện giải ở những bệnh nhân này. » Nên sử dụng liều thuốc lợi tiểu thấp nhất để giảm nhẹ sung huyết, giữ cho bệnh nhân không có triệu chứng và duy trì một cân nặng khô. Với bệnh nhân suy tim sung huyết ổn định, thuốc lợi tiểu quai là loại thuốc ưu tiên. Ở bệnh nhân bị tăng huyết áp và chỉ ứ dịch nhẹ, có thể xem xét cho dùng thuốc lợi tiểu Thiazide. » Thuốc lợi tiểu mang lại lợi ích về triệu chứng nhanh hơn các thuốc điều trị suy tim khác. Các thuốc này có thể làm giảm nhẹ phù phổi và phù ngoại vi trong vòng vài giờ hoặc vài ngày. Một số bệnh nhân suy tim và ứ dịch có thể duy trì cân bằng Natri mà không dùng thuốc lợi tiểu.[157] » Chỉ dùng thuốc lợi tiểu không thể giúp duy trì tính ổn định lâm sàng của bệnh nhân suy tim trong thời gian dài,[157] nhưng nguy cơ mất bù lâm sàng có thể giảm khi sử dụng kết hợp với thuốc ức chế men chuyển và thuốc ức chế Beta.[158] Chỉ nên dùng thuốc lợi tiểu khi kết hợp với một thuốc ức chế men chuyển (hay một thuốc đối kháng thụ thể AngiotensinII), một thuốc ức chế Beta, và một thuốc đối kháng Aldosterone ở các bệnh nhân bị giảm LVEF. » Trong các nghiên cứu trung hạn, thuốc lợi tiểu đã được chứng tỏ là giúp cải thiện chức năng tim, triệu chứng và dung nạp vận động ở bệnh nhân suy tim.[157] [159] » Chưa có nghiên cứu dài hạn nào về điều trị thuốc lợi tiểu trong suy tim; do đó, tác dụng của chúng đến tỷ lệ mắc bệnh và tỷ lệ tử vong là chưa rõ. » Cần sử dụng thận trọng Amiloride và Triamterene (thuốc lợi tiểu giữ Kali) cùng với chất đối kháng Aldosterone do tăng nguy cơ tăng Kali máu. Nên theo dõi chặt chẽ nồng độ Kali huyết thanh trong trường hợp này |
|
| bổ sung | Thuốc kháng aldosterone
Các lựa chọn sơ cấp » Spironolactone: 25-100 mg đường uống mỗi ngày một lần HOẶC » Eplerenone: 25-50 mg uống mỗi ngày một lần » Chất đối kháng Aldosterone, còn gọi là chất đối kháng thụ thể Mineralocorticoid (ví dụ Spironolactone và Eplerenone), làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong do suy tim mạn tính có triệu chứng. » Chất đối kháng Aldosterone được khuyến cáo cho bệnh nhân bị suy tim NYHA II đến IV có phân suất tống máu thất trái (LVEF) từ 35% trở xuống, trừ khi bị chống chỉ định.[2] Các chất này cũng được khuyến cáo để giảm tỷ lệ tử vong và tỷ lệ mắc bệnh sau cơn nhồi máu cơ tim cấp tính ở bệnh nhân có LVEF từ 40% trở xuống phát triển các triệu chứng suy tim hoặc có tiền sử đái tháo đường, trừ khi bị chống chỉ định.[2] » Cần bắt đầu dùng chất đối kháng Aldosterone sau khi điều chỉnh liều các thuốc điều trị nội khoa tiêu chuẩn. Spironolactone9[B]Evidence và Eplerenone10[A]Evidence đều có thể gây tăng Kali máu, và cần phòng ngừa để giảm thiểu nguy cơ. » Cần sử dụng thận trọng các thuốc này ở những bệnh nhân bị rối loạn chức năng thận và tăng Kali máu. Không nên bắt đầu cho dùng ở bệnh nhân có Creatinine huyết thanh trên 221 micromol/L (>2,5 mg/ dL) hoặc Kali huyết thanh trên 5,0 millimol/L (>5,0 mEq/dL) và cần sử dụng thận trọng ở bệnh nhân có Creatinine huyết thanh dưới 221 micromol/L (<2,5 mg/dL) cùng với Kali huyết thanh trên 5,0 millimols/L (>5,0 mEq/dL). Bệnh nhân cần dừng bổ sung kali. » Việc tuân thủ theo dõi tích cực chức năng thận và nồng độ Kali đã được chứng minh là giúp phòng ngừa tăng Kali máu, vốn có khả năng xảy ra khi điều trị với Eplerenone khi đi kèm với Spironolactone. » Cần sử dụng thận trọng Amiloride và Triamterene (thuốc lợi tiểu giữ Kali) cùng với chất đối kháng Aldosterone do tăng nguy cơ tăng Kali máu. Nên theo dõi chặt chẽ nồng độ Kali huyết thanh trong trường hợp này. |
|
| bổ sung | Digoxin
Các lựa chọn sơ cấp » Digoxin: 0,125 đến 0,5 mg uống mỗi ngày một lần » Digoxin có thể có lợi cho bệnh nhân bị giảm phân suất tống máu thất trái (LVEF), đặc biệt là những người bị rung nhĩ. » Digoxin – khi được thêm vào thuốc ức chế men chuyển, thuốc ức chế Beta và thuốc lợi tiểu – có thể làm giảm triệu chứng, ngăn ngừa nguy cơ nhập viện, kiểm soát nhịp và tăng dung nạp với gắng sức. » Digoxin làm giảm tiêu chí đánh giá tổng hợp về tỷ lệ tử vong hoặc nhập viện ở các bệnh nhân có thể đi lại bị suy tim mạn tính có các triệu chứng NYHA III hoặc IV, LVEF <25%, hoặc tỷ lệ tim-ngực >55%, và nên được cân nhắc ở những bệnh nhân này.[116] » Digoxin làm giảm tiêu chí đánh giá tổng hợp về tỷ lệ tử vong hoặc nhập viện, nhưng không làm giảm tỷ lệ tử vong do mọi nguyên nhân.[116] Một nghiên cứu tổng hợp cho thấy việc sử dụng Digoxin ở bệnh nhân bị suy tim có liên quan đến nguy cơ tử vong do mọi nguyên nhân cao hơn.[117] » Nhiễm độc Digitalis rõ ràng thường đi liền với nồng độ Digoxin huyết thanh >2,6 nanomol/L (2 nanogram/ mL). Tuy nhiên, nhiễm độc có thể xảy ra với nồng độ thấp hơn, đặc biệt là nếu hạ Kali máu, hạ Magiê máu, hoặc suy giáp cùng tồn tại.[166] [167] » Cần dùng liều thấp (0,125 mg/ngày hoặc cách ngày) vào thời gian đầu nếu bệnh nhân trên 70 tuổi, bị suy giảm chức năng thận hoặc có chỉ số khối cơ thể không gồm mỡ thấp.[168] » Hiếm khi dùng hay cần dùng liều cao hơn (ví dụ: 0,375 đến 0,5 mg/ngày). » Không có lý do gì để sử dụng liều nạp Digoxin để bắt đầu điều trị. |
|
| bổ sung | Ivabradine
Các lựa chọn sơ cấp » ivabradine: 5 mg uống hai lần mỗi ngày trong thời gian đầu, có thể tăng lên đến 7,5 mg hai lần mỗi ngày sau 2 tuần nếu cần thiết; điều chỉnh liều dùng theo nhịp tim » Ivabradine có thể là một lựa chọn cho bệnh nhân bị suy tim NYHA II, III hoặc IV có nhịp xoang >75 nhịp/phút và phân suất tống máu < 35%, và bệnh nhân vẫn có triệu chứng mặc dù đã nhận điều trị tối ưu. Cũng có thể dùng thuốc này cho bệnh nhân không thể dùng thuốc ức chế Beta. » Thuốc phải được bác sĩ chuyên khoa tim mạch bắt đầu cho dùng và chỉ bắt đầu cho dùng sau thời gian ổn định 4 tuần sau khi liệu pháp tiêu chuẩn được tối ưu hóa.[121] » Trong một thử nghiệm chọn ngẫu nhiên, mù đôi, có đối chứng với giả dược, việc bổ sung Ivabradine vào liệu pháp nền tảng tiêu chuẩn ở những bệnh nhân bị bệnh động mạch vành ổn định không có suy tim lâm sàng (không có bằng chứng rối loạn chức năng tâm thu thất trái trong nghiên cứu tổng quát phân suất tống máu trung bình của quần thể bệnh nhân này là 56,4%) không làm cải thiện kết cục. Trong một phân tích phân dưới nhóm của nghiên cứu này, Ivabradine có liên quan đến sự gia tăng tỷ lệ mắc mới theo tiêu chí đánh giá chính (tử vong do các nguyên nhân tim mạch hoặc nhồi máu cơ tim không gây tử vong) trong số những bệnh nhân bị đau thắt ngực độ II trở lên theo phân loại của Hiệp hội Tim mạch Canada, nhưng không nằm trong số các bệnh nhân không bị đau thắt ngực hoặc các bệnh nhân đã từng bị đau thắt ngực độ I. Ivabradine có liên quan đến hiện tượng tăng tỷ lệ mắc mới của nhịp tim chậm, QT kéo dài và rung nhĩ.[119] |
|
| bổ sung | Chất đối kháng Vasopressin
Các lựa chọn sơ cấp » Tolvaptan: 15 mg uống mỗi ngày một lần trong thời gian đầu, tăng dần theo mức đáp ứng, tối đa 60 mg/ngày trong tối đa 30 ngày » Xem xét sử dụng cho bệnh nhân bị hạ Natri máu có triệu chứng hoặc nặng (<130 mmol/L) và sung huyết dai dẳng mặc dù đã dùng liệu pháp tiêu chuẩn để điều trị tình trạng hạ Natri máu và các triệu chứng liên quan.[2] [122]><130 mmol/L) và sung huyết dai dẳng mặc dù đã dùng liệu pháp tiêu chuẩn để điều trị tình trạng hạ Natri máu và các triệu chứng liên quan.[2] [122] |
|
| Tiếp diễn | ||
| Kháng trị với điều trị nội khoa tối ưu | ||
| LVEF <35%: không bị block nhánh trái | 1 | Máy khử rung tự động (ICD)
» Khuyến cáo dùng ICD ở các trường hợp sau:[2] » 1) Để phòng ngừa ban đầu đột tử do tim ở các bệnh nhân chọn lọc suy tim không do và do thiếu máu cục bộ, ít nhất 40 ngày sau cơn nhồi máu cơ tim, có các triệu chứng NYHA II hoặc III dù đã điều trị nội khoa theo khuyến cáo, và dự kiến sống được >1 năm » 2) Làm biện pháp phòng ngừa bậc hai để kéo dài sự sống ở bệnh nhân hiện đang hoặc trước đây có triệu chứng suy tim và giảm phân suất tống máu thất trái (LVEF), có tiền sử ngừng tim, rung thất, hoặc nhịp nhanh thất gây rối loạn huyết động » 3) Bệnh nhân không có triệu chứng với LVEF thấp hơn hoặc bằng 30% có triệu chứng NYHA I đang điều trị nội khoa tối ưu lâu dài và có lý do hợp lý để dự kiến có thể sống với tình trạng chức năng tốt trong hơn 1 năm. » Bệnh nhân mắc bệnh giai đoạn cuối kháng trị đã cấy ICD có thể cần biết về lựa chọn ngừng kích hoạt khử rung. |
| 2 | Cấy ghép tim
» Cấy ghép tim là một lựa chọn cho bệnh giai đoạn cuối kháng trị. Trước khi bệnh nhân được coi là mắc bệnh giai đoạn cuối kháng trị, cần xác nhận tính chính xác của chẩn đoán, phải xác định mọi tình trạng góp phần gây bệnh, và thực hiện mọi chiến lược điều trị thông thường một cách tối ưu. |
|
| LVEF <30%: block nhánh trái | 1 | Liệu pháp tái đồng bộ tim (CRT) với máy tạo nhịp tim hai buồng thất
» CRT là phương pháp điều trị trong đó việc kích hoạt điện đồng thời trên cả thất phải và thất trái bằng thiết bị máy tạo nhịp tim hai buồng thất giúp làm tình trạng giảm co bóp không đồng bộ của hai thất. Phương pháp này nâng cao khả năng co bóp của tâm thất và giảm mức độ hở van hai lá chức năng. » Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ đã phê duyệt việc sử dụng thiết bị CRT cho bệnh nhân suy tim NYHA II, có phân suất tống máu thất trái (LVEF) <30%, block nhánh trái, và độ rộng QRS >130ms. Dữ liệu dài hạn từ nghiên cứu REVERSE cho thấy các cải thiện về chức năng và tái cấu trúc thất trái có thể được duy trì trong hơn 5 năm.[150] [151] » CRT làm giảm tỷ lệ nhập viện12[C]Evidence và, khi kết hợp với cấy máy khử rung, giúp làm giảm đáng kể tỷ lệ tử vong.[129] [130] [131] [132] [133] [134] 11[A]Evidence » Ở bệnh nhân bị chậm dẫn truyền và rối loạn chức năng thất trái, máy tạo nhịp tim hai buồng đã được chứng minh là cải thiện khả năng gắng sức và chất lượng cuộc sống đồng thời làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong.[129] [130] [131] [132] [134] [135] [136] [137] » Khuyến cáo sử dụng thiết bị CRT cho suy tim được nêu chi tiết trong hướng dẫn năm 2013 của Trường môn Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ.[2] |
| 2 | Cấy ghép tim
» Cấy ghép tim là một lựa chọn cho bệnh giai đoạn cuối kháng trị. Trước khi bệnh nhân được coi là mắc bệnh giai đoạn cuối kháng trị, cần xác nhận tính chính xác của chẩn đoán, phải xác định mọi tình trạng góp phần gây bệnh, và thực hiện mọi chiến lược điều trị thông thường một cách tối ưu. |
|
Giai đoạn đầu
Thuốc làm tăng nhạy cảm với Canxi
Levosimendan, một loại thuốc mới làm tăng nhạy cảm với Canxi, giúp cải thiện khả năng co bóp cơ tim mà không làm tăng nhu cầu Oxy của cơ tim. Vai trò của thuốc này trong suy tim cấp, mất bù được xác định rõ hơn so với trong suy tim mạn tính, nhưng nó có thể làm giảm tỷ lệ tử vong và thời gian nằm viện tổng thể.[171] Trong nghiên cứu LIDO, Levosimendan đã cải thiện khả năng sống sót và hiệu quả huyết động hiệu quả hơn Dobutamine ở bệnh nhân bị suy tim nặng, cung lượng tim thấp.[172] Hiệu quả cao hơn của Levosimendan so với Dobutamine trong việc cải thiện huyết động trung tâm và hiệu quả lên co bóp thất trái dường như có liên quan một phần đến tác dụng kháng viêm và chống tác động của tế bào chết theo chương trình.[173]
Axit béo không bão hòa đa n-3 (n3-PUFA)
Thử nghiệm GISSI-HF cho thấy việc bổ sung n3-PUFA đưa đến cải thiện nhỏ về tỷ lệ tử vong và nhập viện ở bệnh nhân suy tim.[174] Tuy nhiên, một phân tích tổng hợp năm 2012 cho thấy bằng chứng không đầy đủ về tác dụng phòng ngừa bậc hai của chất bổ sung Axit béo Omega-3 đối với các biến cố tim mạch tổng thể ở bệnh nhân có tiền sử bị bệnh tim mạch.[175] Bổ sung Omega-3 PUFA là hợp lý để làm liệu pháp bổ trợ ở bệnh nhân có triệu chứng và suy tim NYHA II đến IV, trừ khi bị chống chỉ định, để giảm tỷ lệ tử vong và nhập viện do tim mạch.
Các statin
Statin không có lợi ích để làm liệu pháp phụ trợ khi được chỉ định đơn trị để điều trị suy tim mà không có các chỉ định khác cho việc sử dụng thuốc.[2] Liệu pháp Statin đã được đề xuất rộng rãi để phòng ngừa biến cố tim mạch bất lợi, bao gồm cả suy tim mới khởi phát. Ban đầu được thiết kế để hạ thấp Cholesterol ở bệnh nhân bị bệnh tim mạch, Statin được cho là có tác dụng có lợi đối với tình trạng viêm, mất cân bằng Oxy hóa và hoạt động của mạch máu. Đến nay, chưa có đủ bằng chứng xác thực ủng hộ việc chỉ định Statin làm thuốc điều trị suy tim ban đầu nhằm cải thiện kết cục lâm sàng.[2]
Liệu pháp điều chỉnh miễn dịch không đặc hiệu
Thuốc giảm viêm được cho là đóng vai trò trong sự phát triển và tiến triển suy tim. Trong thử nghiệm ACCLAIM, liệu pháp điều chỉnh miễn dịch không đặc hiệu đã làm giảm nguy cơ nhập viện hoặc tử vong, cho thấy liệu pháp này có thể có lợi cho bệnh nhân suy tim.[176]
Hoóc-môn tăng trưởng tái tổ hợp ở người
Nghiên cứu sơ bộ cho thấy hoóc-môn tăng trưởng ở người tái tổ hợp có thể mang lại tác dụng có lợi ở bệnh nhân bị rối loạn chức năng thất trái mặc dù nó có thể làm tăng nguy cơ rối loạn nhịp.[177] [178] Cần có thêm nghiên cứu để xác định tính an toàn và hiệu quả của biện pháp điều trị này.
Trong một phân tích tổng hợp, Trimetazidine, thuốc chuyển đổi quá trình sản sinh năng lượng từ Oxy hóa Axit béo sang Oxy hóa Glucose, đã được chứng minh là không có tác động lên tỷ lệ tử vong nhưng cải thiện phân suất tống máu thất trái (LVEF) và phân loại chức năng.[179]
Liệu pháp tế bào gốc
Một số thử nghiệm của liệu pháp tế bào gốc ở cả suy tim do và không do thiếu máu cục bộ đã cho thấy một số lợi ích tiềm năng.[180] Một đánh giá hệ thống về việc sử dụng liệu pháp tế bào gốc cho bệnh tim do thiếu máu cục bộ cấp tính và suy tim sung huyết cho thấy ở cả theo dõi ngắn hạn và dài hạn (≥12 tháng), việc sử dụng biện pháp điều trị tế bào gốc từ tủy xương tự thân giúp làm giảm tỷ lệ tử vong do mọi nguyên nhân mặc dù chất lượng bằng chứng còn thấp.[181]
Liệu pháp gen
Liệu pháp gen đang là chiến lược điều trị suy tim thu hút sự chú ý.[182] Trong một nghiên cứu ngẫu nhiên nhỏ ở các bệnh nhân (n=56) suy tim có LVEF <40%, việc cung cấp Adenylyl Cyclase 6 mã hóa Adenovirus 5 (Ad5.hAC6) nội mạch vành đã làm tăng LVEF sau 4 tuần mà không tăng thời gian gắng sức.[183] Ở một nghiên cứu đối chứng với giả dược mù đôi lớn hơn (n=250), tiêm nội mạch vành 1 × 1013 hạt kháng DNase của Adeno-Associated virus 1 (AAV1) / Sarcoplasmic Endoplasmic Reticulum Ca2-ATPase (SERCA2a) không cải thiện diễn biến lâm sàng của bệnh nhân suy tim và giảm phân suất tống máu (phân suất tống máu ≤35%).[184]
Thiết bị hỗ trợ cơ học
Việc sử dụng thiết bị hỗ trợ tuần hoàn cơ học ở suy tim giai đoạn cuối là lĩnh vực cần nghiên cứu chuyên sâu. Ở bệnh nhân bị suy tim nặng, việc giảm tải cơ tim kéo dài bằng cách sử dụng thiết bị hỗ trợ thất trái đã được báo cáo là đưa đến phục hồi cơ tim ở số lượng nhỏ bệnh nhân trong khoảng thời gian khác nhau. Các thiết bị ngoài cơ thể có thể được sử dụng trong hỗ trợ tuần hoàn ngắn hạn ở bệnh nhân tiên lượng có thể phục hồi sau tổn thương tim nặng (ví dụ: thiếu máu cục bộ cơ tim, sốc sau khi mổ tim hay viêm cơ tim ác tính). Thiết bị hỗ trợ thất trái cung cấp mức hỗ trợ huyết động tương tự; nhiều thiết bị có thể cấy bên trong cơ thể và do đó cho phép hỗ trợ lâu dài, giúp bệnh nhân có thể đi lại, và xuất viện.[185] Hầu hết kinh nghiệm lâm sàng với các thiết bị này được rút ra từ việc sử dụng chúng làm ‘liệu pháp chờ ghép’.[185] [186] [187] [188] [189] [190] [191] [192] [193] [194] [195] Thử nghiệm REMATCH đã chứng minh tính hiệu quả của việc sử dụng thiết bị như một liệu pháp vĩnh viễn hay ‘đích’ ở bệnh nhân không đủ điều kiện cấy ghép được chọn.[196] Tuy nhiên, có rất nhiêu biến cố bất lợi liên quan đến thiết bị, bao gồm xuất huyết, nhiễm trùng, biết cố thuyên tắc huyết khối và lỗi thiết bị.[197] [198] [199] Tại Hoa Kỳ, Cơ quan Quản lý Thực phẩm và Dược phẩm đã đưa ra cảnh báo về các biến cố bất lợi nghiêm trọng liên quan đến thiết bị hỗ trợ thất trái. Các biến cố bất lợi này bao gồm tăng tỷ lệ nghẽn bơm (cục máu đông trong bơm) và tỷ lệ đột quỵ cao. Cải tiến ở các thế hệ thiết bị mới hơn được hy vọng là cho phép kéo dài thêm nữa khả năng sống sót. Hiện tại, liệu pháp thiết bị đích được hi vọng là sẽ mang lại lợi ích cho bệnh nhân tiên lượng có thời gian sống 1 năm dưới 50%, chẳng hạn như những người không đủ điều kiện cấy ghép, phải truyền thuốc trợ tim qua tĩnh mạch liên tục. Một số báo cáo cho thấy việc giảm áp lực cơ học kéo dài của tim bị suy yếu đôi khi có thể đưa đến phục hồi hoàn toàn chức năng cơ tim và do đó cho phép lấy thiết bị ra.[200] [201] Việc sử dụng theo dõi huyết động liên tục để hướng dẫn chăm sóc cũng đã được nghiên cứu nhưng cần đánh giá thêm.[202] [203]
Chiến lược phẫu thuật
Đã có nhiều báo cáo về các phương pháp phẫu thuật thay thế cho điều trị suy tim giai đoạn cuối.[204] Sửa hay thay van hai lá đã được chứng tỏ là giúp cải thiện tình trạng lâm sàng ở bệnh nhân có mức độ hở van hai lá đáng kể về mặt lâm sàng thứ phát sau giãn thất trái.[205] Tuy nhiên, chưa có nghiên cứu đối chứng nào đánh giá hiệu quả của phương pháp này đối với chức năng tâm thất, tỷ lệ tái nhập viện hay tỷ lệ sống sót. Một nghiên cứu đơn trung tâm được thiết kế để đánh giá hiệu quả của sửa van hai lá đối với tỷ lệ tử vong ở bệnh nhân bị hở van hai lá và rối loạn chức năng tâm thu thất trái không chứng minh được lợi ích sống sót rõ ràng nào.[206] Một biến thể khác của phẫu thuật cắt bỏ phình mạch hiện đang được phát triển để điều trị cho bệnh nhân bị bệnh cơ tim thiếu máu cục bộ, nhưng vai trò của biến thể này trong điều trị suy tim vẫn cần được xác định.[207] Không kỹ thuật tái tạo ngoại khoa hiện tại nào cung cấp ‘liệu pháp cấp cứu’ cho bệnh nhân bị suy giảm huyết động nặng.
Liên lạc theo dõi
Khuyến nghị
Giám sát
Bệnh nhân hưởng lợi từ việc thực hiện đánh giá đầy đủ và thường xuyên tại trung tâm chuyên khoa hoặc theo dõi trong chương trình điều trị.[2] Tại mỗi lần thăm khám, cần đánh giá khả năng bệnh nhân thực hiện sinh hoạt hàng ngày thông thường và theo mong muốn. Cũng cần đánh giá tình trạng dịch và cân nặng của bệnh nhân. Cần khai thác kỹ lưỡng về tiền sử uống rượu, hút thuốc, sử dụng tiền chất gây nghiện, các liệu pháp thay thế, thuốc hóa trị liệu ở hiện tại, cũng như chế độ ăn và lượng Natri nạp vào tại mỗi lần thăm khám. Đo lại phân suất tống máu và đánh giá mức độ nặng của tình trạng tái cấu trúc có thể cung cấp thông tin hữu ích về bệnh nhân suy tim đã có thay đổi tình trạng lâm sàng, hoặc đã trải qua hay phục hồi từ biến cố lâm sàng, hoặc đã đang được điều trị các thuốc có thể có ảnh hưởng đáng kể đến chức năng tim. Việc sử dụng các giá trị đo liên tiếp Peptid Natri lợi niệu loại B để hướng dẫn điều trị cho bệnh nhân hiện chưa được quy định rõ ràng. Dữ liệu cho thấy điều trị theo Natri lợi niệu làm giảm tỷ lệ nhập viện do suy tim và ở bệnh nhân dưới 75 tuổi, phương pháp này cũng mang lại lợi ích về tỷ lệ sống sót.[235] Tuy nhiên, một thử nghiệm ngẫu nhiên đã phát hiện ra rằng, ở bệnh nhân nguy cơ cao bị suy tim, việc điều trị theo Natri lợi niệu không hiệu quả hơn so với chỉ dùng điều trị nội khoa tối ưu trong việc cải thiện kết cục.[236] Việc theo dõi bệnh nhân từ xa là chiến lược đang dần phổ biến nhưng cần đánh giá thêm.[237] [238] [239]
Theo dõi huyết động phổi không dây ở bệnh nhân bị suy tim mạn tính giúp giảm đáng kể tỷ lệ nhập viện do suy tim.[240]
Hỗ trợ qua điện thoại theo chỉ dẫn và theo dõi từ xa tại nhà không xâm lấn có thể giảm nguy cơ tử vong và nhập viện do suy tim.[241]
Tuy nhiên, theo dõi huyết động xâm lấn không được sử dụng thường quy trong thực hành lâm sàng, nhưng có thể được sử dụng cho riêng từng bệnh nhân, đặc biệt là bệnh nhân bị suy tim tái phát.
Ở một nghiên cứu trên bệnh nhân bị suy tim NYHA III, theo dõi huyết động bằng thiết bị không dây cấy bên trong cơ thể so với nhóm chứng làm giảm đáng kể số ca nhập viện do suy tim.[240]
Tập luyện và phục hồi chức năng
- Ở bệnh nhân suy tim, phục hồi chức năng tim và tập luyện giúp cải thiện khả năng gắng sức và chất lượng cuộc sống, đồng thời làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong.[242] Do đó, bệnh nhân suy tim ổn định được khuyến khích tập thể dục thường xuyên và nên tham gia chương trình điều trị chăm sóc liên ngành.[1] Một báo cáo đồng thuận có cung cấp mô tả chi tiết về tập luyện cho bệnh nhân suy tim.[243]
Hướng dẫn dành cho bệnh nhân
Khi xuất viện, cần hướng dẫn bệnh nhân:
- Theo dõi cân nặng hàng ngày tại nhà
- Hạn chế Natri (2 g đến 3 g hàng ngày) và hạn chế dịch khi cần
- Ngừng hút thuốc và uống rượu
- Kiểm soát tích cực tình trạng tăng huyết áp và đái tháo đường (ví dụ: đặt ra mục tiêu huyết áp và HbA1c cho bệnh nhân)
- Kiểm soát Lipid (ví dụ: cung cấp các tờ thông tin và liên kết trang web về chế độ ăn, tập luyện và lối sống lành mạnh)
- Tập luyện thường xuyên, hạn chế triệu chứng
- Duy trì chăm sóc sức khỏe thường quy.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Tràn dịch màng phổi | dài hạn | cao |
| Tràn dịch màng phổi là biến chứng thường gặp của suy tim sung huyết mạn tính. | ||
| Suy thận mạn | dài hạn | trung bình |
| Một lý do thường gặp cho các triệu chứng kháng trị là hội chứng tim-thận, trong đó chức năng thận giảm mạnh do các phương pháp điều trị làm giảm triệu chứng sung huyết của suy tim. Các bệnh nhân này có tình trạng suy giảm đáp ứng với thuốc lợi tiểu và thuốc ức chế men chuyển và tăng nguy cơ bị tác dụng bất lợi trong khi điều trị bằng Digoxin.[219] [220] [221] Suy giảm chức năng thận dai dẳng hoặc tiến triển có liên quan đến tiên lượng kém.[222] [223] Các triệu chứng của suy tim ở bệnh nhân bị bệnh thận giai đoạn cuối có thể kịch phát bởi sự gia tăng các tình trạng làm tăng gánh gây ra bởi cả chứng thiếu máu và cầu tay.[69] Hầu hết bệnh nhân sẽ dung nạp các mức độ suy giảm chức năng thận từ nhẹ đến trung bình mà không gặp khó khăn gì. Tuy nhiên, nếu Creatinine huyết thanh tăng lên hơn 265 micromol/L (>3 mg/dL), suy thận có thể hạn chế nghiêm trọng tính hiệu quả và tăng độc tính của các biện pháp điều trị.[219] [224] Tình trạng suy chức năng thận có thể khiến các bác sĩ phải dừng thuốc ức chế men chuyển và chất đối kháng thụ thể Angiotensin-II. Ở bệnh nhân có Creatinine huyết thanh lớn hơn 442 micromol/L (>5 mg/dL), siêu lọc máu hoặc lọc máu có thể cần thiết để kiểm soát tình trạng ứ dịch, giảm thiểu nguy cơ tăng Urê huyết và cho phép bệnh nhân đáp ứng và dung nạp các thuốc được sử dụng thường quy để điều trị suy tim.[225] [226] [227] [228] | ||
| Chứng thiếu máu | dài hạn | trung bình |
| Bệnh nhân suy tim thường bị thiếu máu vì nhiều nguyên nhân khác nhau, có thể làm các triệu chứng suy tim diễn biến xấu đi. Một số nghiên cứu đã cho thấy kết cục xấu hơn ở bệnh nhân suy tim và thiếu máu, như nguy cơ tử vong cao hơn 1,027 lần đi liền với thể tích khối hồng cầu thấp hơn 1% sau khi điều chỉnh cho các yếu tố khác.[229] [230] Hiện không rõ thiếu máu có phải là nguyên nhân làm giảm tỷ lệ sống sót hay là chỉ điểm của tình trạng bệnh nặng hơn hay không. Một số nghiên cứu nhỏ đã cho thấy lợi ích từ việc sử dụng Erythropoietin và sắt để điều trị thiếu máu nhẹ ở bệnh nhân suy tim mặc dù làm tăng nguy cơ bị biến cố thuyên tắc huyết khối.[231] [232] [233] Tuy nhiên, nghiên cứu lớn hơn không cho thấy lợi ích lâm sàng từ việc điều trị bằng Darbepoietin Alfa.[234] | ||
| Tình trạng mất bù cấp tính của suy tim mạn tính | biến thiên | cao |
| Mặc dù đã có điều trị tối ưu, nhiều yếu tố thúc đẩy hay biến cố mới có thể gây mất bù cấp tính ở bệnh nhân ổn định, do đó dẫn đến phù phổi (tăng hậu gánh) hay sốc tim (tăng tiền gánh). Nguyên nhân thường gặp bao gồm nhồi máu cơ tim và biến chứng cơ học (đứt cơ nhú kèm theo hở van hai lá cấp mới khởi phát, thủng vách ngăn liên thất và vỡ thất), rối loạn nhịp, thuyên tắc động mạch phổi, nhiễm trùng, thiếu máu, ép tim, viêm cơ tim, suy thận cấp tính, hay thậm chí tăng lượng muối nạp vào, thuốc không phù hợp hoặc bệnh nhân không tuân thủ điều trị.
Bệnh nhân bị mất bù cấp tính cần được ổn định huyết động khẩn cấp và chẩn đoán nguyên nhân thúc đẩy. Liệu pháp thuốc bao gồm thuốc lợi tiểu đường tĩnh mạch (Furosemide, Torasemide, Bumetanide), thuốc tăng co bóp cơ tim đường tĩnh mạch (Dobutamine, Milrinone, Enoximone), thuốc giãn mạch đường tĩnh mạch (Nitroprusside, Glyceryl Trinitrate, Nesiritide), và thuốc co mạch đường tĩnh mạch (Dopamine, Vasopressin). Sẽ cần dùng đến các phương pháp điều trị không dùng thuốc – bao gồm Oxy hóa, đặt bóng đối xung, tạo nhịp, đặt ống thông khẩn cấp hoặc phẫu thuật tim khẩn cấp, hoặc hỗ trợ cơ học bằng thiết bị hỗ trợ tâm thất. |
||
| Suy thận cấp | biến thiên | cao |
| Bệnh nhân có nguy cơ cao phát triển suy thận cấp tính tại bất kỳ thời điểm nào trong diễn biến lâm sàng do tưới máu thận kém (tình trạng cung lượng tim thấp) hoặc sử dụng thuốc quá mức để điều trị suy tim (thuốc lợi tiểu, thuốc ức chế men chuyển, chất đối kháng Aldosterone, chất đối kháng thụ thể Angiotensin-II). Ngoài ra, việc sử dụng Carvedilol đòi hỏi phải theo dõi chặt chẽ chức năng thận vì Carvedilol cùng với các thuốc khác có thể góp phần gây tổn thương thận cấp tính. Không thể duy trì tưới máu thận đầy đủ bằng các thuốc đường uống có thể phải truyền thuốc trợ tim đường tĩnh mạch hay siêu lọc và lọc máu khẩn cấp. | ||
| Đột tử do tim | biến thiên | trung bình |
| Đột tử do tim là thường gặp ở bệnh nhân suy tim và chiếm khoảng 30% đến 40% số ca tử vong trong những bệnh nhân này. Đây có thể là hậu quả của cả rung thất và phân ly điện cơ và có thể xảy ra bất kỳ thời điểm nào trong tiến trình bệnh, ngay cả ở bệnh nhân không có triệu chứng.
Ở bệnh nhân sống sót sau ngừng tim, cần chỉ định cấy máy khử rung để dự phòng và bắt đầu điều trị chống loạn nhịp phù hợp. |
||
Tiên lượng
Đánh giá bệnh nhân sẽ không đầy đủ nếu không đánh giá tiên lượng dài hạn và ngắn hạn vào thời điểm ban đầu và định kỳ. Tuy nhiên, khả năng sống sót chỉ có thể được xác định đáng tin cậy theo các nhóm đối tượng mà không phải theo từng bệnh nhân riêng lẻ. Nhiều yếu tố khác nhau đã được sử dụng làm chỉ báo tiên lượng, bao gồm thông tin nhân khẩu học (độ tuổi, giới tính, chủng tộc), triệu chứng (phân loại của Hiệp hội Tim mạch New York [NYHA]), bệnh đồng mắc (tăng huyết áp, đái tháo đường, suy mòn, thiếu máu, và rối loạn chức năng thận và gan) cũng như các thông số lâm sàng khách quan (ví dụ: phân suất tống máu, kích thước thất trái, thể tích, khối lượng và hình dạng thất trái, khả năng tập luyện, và nồng độ Natri, Noradrenaline [Norepinephrine], Renin, Peptid Natri lợi niệu loại B, Axit Uric, Angiotensin II, Aldosterone, yếu tố hoại tử khối u-alpha, Endothelin trong huyết thanh). Phân tích đa biến cho các biến này đã giúp xác định các yếu tố dự đoán tỷ lệ sống sót quan trọng nhất, và đã phát triển và xác nhận được các mô hình tiên lượng.[208] [209] [210] [211] [212] [213] [214] [215] Tuy nhiên, tất cả các mô hình hiện tại để dự đoán nguy cơ tử vong hay nhu cầu cấy ghép khẩn cấp đều có các đặc điểm có thể hạn chế khả năng áp dụng. Haemoglobin A1c cũng đã được xác định là yếu tố nguy cơ tiến triển độc lập đối với tử vong do tim mạch, nhập viện, và tỷ lệ tử vong, ngay cả ở bệnh nhân không bị đái tháo đường.[216]
Mô hình tiên lượng toàn diện nhất là Mô hình suy tim Seattle. [The Seattle Heart Failure Model] Mô hình này đã được sử dụng như một chương trình tương tác sử dụng Điểm suy tim Seattle để ước tính tỷ lệ sống sót trung bình, 1, 2 và 5 năm cũng như lợi ích của việc bổ sung thuốc và/hoặc thiết bị cho riêng từng bệnh nhân.[210]
Mặc dù đã sử dụng điều trị nội khoa tiêu chuẩn, tỷ lệ sống sót cho bệnh nhân bị suy tim giai đoạn cuối vẫn rất thấp.
Mặc dù đã được điều trị nội khoa tối ưu bao gồm cả liệu pháp tái đồng bộ tim mạch, chỉ 65% bệnh nhân NYHA IV còn sống với thời gian theo dõi trung bình 17 tháng.[217]
Tỷ lệ sống sót 5 năm ở bệnh nhân bị suy tim giai đoạn D chỉ là 20%.[218]
Hướng dẫn
Hướng dẫn chẩn đoán
| Châu Âu |
| Management of chronic heart failure
Nhà xuất bản: Scottish Intercollegiate Guidelines Network Xuất bản lần cuối: 2016 |
| 2016 ESC guidelines for the diagnosis and treatment of acute and chronic heart failure
Nhà xuất bản: European Society of Cardiology Xuất bản lần cuối: 2016 |
| Chronic heart failure in adults: management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2010 |
| Bắc Mỹ |
| 2017 comprehensive update of the Canadian Cardiovascular Society guidelines for the management of heart failure
Nhà xuất bản: Canadian Cardiovascular Society Xuất bản lần cuối: 2017 |
| 2017 ACC/AHA/HFSA focused update of the 2013 ACCF/AHA guideline for the management of heart failure
Nhà xuất bản: American College of Cardiology; American Heart Association; Heart Failure Society of America Xuất bản lần cuối: 2017 |
| 2013 ACCF/AHA guideline for the management of heart failure
Nhà xuất bản: American College of Cardiology Foundation; American Heart Association Xuất bản lần cuối: 2013 |
| National Academy of Clinical Biochemistry Laboratory Medicine practice guidelines: clinical utilization of cardiac biomarker testing in heart failure
Nhà xuất bản: National Academy of Clinical Biochemistry Xuất bản lần cuối: 2007 |
| Detection of chronic kidney disease in patients with or at increased risk of cardiovascular disease
Nhà xuất bản: American Heart Association Xuất bản lần cuối: 2006 |
| Châu Đại Dương |
| Guidelines for the prevention, detection, and management of heart failure in Australia
Nhà xuất bản: National Heart Foundation of Australia; Cardiac Society of Australia and New Zealand Xuất bản lần cuối: 2018 |
Hướng dẫn điều trị
| Châu Âu |
| 2016 ESC guidelines for the diagnosis and treatment of acute and chronic heart failure
Nhà xuất bản: European Society of Cardiology Xuất bản lần cuối: 2016 |
| Management of chronic heart failure
Nhà xuất bản: Scottish Intercollegiate Guidelines Network Xuất bản lần cuối: 2016 |
| European Resuscitation Council guidelines for resuscitation 2015
Nhà xuất bản: European Resuscitation Council Xuất bản lần cuối: 2015 |
| Implantable cardioverter defibrillators and cardiac resynchronisation therapy for arrhythmias and heart failure
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2014 |
| Chronic heart failure in adults: management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2010 |
| Cardiac arrythmias in coronary heart disease
Nhà xuất bản: Scottish Intercollegiate Guidelines Network Xuất bản lần cuối: 2007 |
| Bắc Mỹ |
| 2017 ACC/AHA/HFSA focused update of the 2013 ACCF/AHA guideline for the management of heart failure
Nhà xuất bản: American College of Cardiology; American Heart Association; Heart Failure Society of America Xuất bản lần cuối: 2017 |
| ACC/AATS/AHA/ASE/ASNC/SCAI/SCCT/STS 2017 appropriate use criteria for coronary revascularization in patients with stable ischemic heart disease
Nhà xuất bản: American College of Cardiology; American Association for Thoracic Surgery; American Heart Association; American Society of Echocardiography; American Society of Nuclear Cardiology; Society for Xuất bản lần cuối: 2017 |
| 2017 comprehensive update of the Canadian Cardiovascular Society guidelines for the management of heart failure
Nhà xuất bản: Canadian Cardiovascular Society Xuất bản lần cuối: 2017 |
| Heart failure evidence-based nutrition practice guideline
Nhà xuất bản: Academy of Nutrition and Dietetics Xuất bản lần cuối: 2017 |
| ACC/AATS/AHA/ASE/ASNC/SCAI/SCCT/STS 2016 appropriate use criteria for coronary revascularization in patients with acute coronary syndromes
Nhà xuất bản: American College of Cardiology; American Association for Thoracic Surgery; American Heart Association; American Society of Echocardiography; American Society of Nuclear Cardiology; Society for Cardiovascular Angiography and Interventions; Society of Cardiovascular Computed Tomography; Society of Thoracic Surgeons Xuất bản lần cuối: 2016 |
| Chronic heart failure – diagnosis and management
Nhà xuất bản: British Columbia Medical Association Xuất bản lần cuối: 2015 |
| 2013 ACCF/AHA guideline for the management of heart failure
Nhà xuất bản: American College of Cardiology Foundation; American Heart Association Xuất bản lần cuối: 2013 |
| 2012 ACCF/AHA/HRS focused update incorporated into the ACCF/AHA/HRS 2008 guidelines for device-based therapy of cardiac rhythm abnormalities
Nhà xuất bản: American College of Cardiology Foundation; American Heart Xuất bản lần cuối: 2012 |
| Indications for cardiac resynchronization therapy
Nhà xuất bản: Heart Failure Society of America Guideline Committee Xuất bản lần cuối: 2012 |
| 2008 physical activity guidelines for Americans
Nhà xuất bản: US Department of Health and Human Services Xuất bản lần cuối: 2008 |
| Task force 8: training in heart failure
Nhà xuất bản: Heart Failure Society of America Xuất bản lần cuối: 2008 |
| Châu Đại Dương |
| Guidelines for the prevention, detection, and management of heart failure in Australia
Nhà xuất bản: National Heart Foundation of Australia; Cardiac Society of Australia and New Zealand Xuất bản lần cuối: 2018 |
| Physical activity in patients with cardiovascular disease: management algorithm and information for general practice
Nhà xuất bản: National Heart Foundation of Australia Xuất bản lần cuối: 2006 |
Nguồn trợ giúp trực tuyến
1. The Seattle Heart Failure Model (external link)
Điểm số bằng chứng
1. Giảm tỷ lệ tử vong: có bằng chứng ít thuyết phục cho thấy tập luyện có thể có hiệu quả hơn trong việc giảm tỷ lệ tử vong ở những người bị suy tim so với chăm sóc thông thường.
Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
2. Giảm tỷ lệ tử vong: có bằng chứng chất lượng trung bình cho thấy các chương trình đa ngành có hiệu quả hơn trong việc giảm tỷ lệ tử vong và tỷ lệ nhập viện do mọi nguyên nhân ở những người bị suy tim so với chăm sóc thông thường.
Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
3. Giảm tỷ lệ tử vong: có bằng chứng chất lượng tốt cho thấy thuốc ức chế men chuyển làm giảm tỷ lệ tử vong ở những người bị suy tim so với giả dược. Các tác dụng bất lợi chính có thể có là ho, hạ huyết áp, tăng Kali máu và rối loạn chức năng thận.
Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
4. Giảm tỷ lệ tử vong: có bằng chứng chất lượng tốt cho thấy, so với giả dược, thuốc ức chế Beta giảm tỷ lệ tử vong ở những người bị suy tim đồng thời đang điều trị ba thuốc. Tuy nhiên, thuốc ức chế Beta dường như không có hiệu quả làm giảm tỷ lệ tử vong ở người da đen.
Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
5. Giảm tỷ lệ tử vong: có bằng chứng chất lượng tốt cho thấy thuốc ức chế thụ thể Angiotensin II làm giảm tỷ lệ tử vong do mọi nguyên nhân và tỷ lệ nhập viện so với giả dược ở người bị suy tim.
Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
6. Giảm tỷ lệ tử vong: có bằng chứng chất lượng tốt cho thấy thuốc ức chế thụ thể Angiotensin II cùng với thuốc ức chế men chuyển có thể không có hiệu quả hơn trong việc làm giảm tỷ lệ tử vong ở người bị suy tim so với chỉ dùng thuốc ức chế men chuyển.
Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
7. Giảm tỷ lệ tử vong: có bằng chứng chất lượng rất thấp cho thấy Hydralazine cộng với Isosorbide Dinitrate có thể hiệu quả hơn so với giả dược trong việc giảm tỷ lệ tử vong ở những người bị suy tim đang dùng thuốc khác để điều trị suy tim.
Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
8. Giảm tỷ lệ tử vong: có bằng chứng chất lượng trung bình cho thấy Digoxin không hiệu quả hơn so với giả dược trong việc giảm tỷ lệ tử vong ở những bệnh nhân suy tim đang có nhịp xoang. Tuy nhiên, có bằng chứng chất lượng trung bình cho thấy Digoxin hiệu quả hơn giả dược trong việc giảm tỷ lệ nhập viện ở nhóm bệnh nhân này nếu họ cũng đang dùng thuốc ức chế men chuyển và thuốc lợi tiểu.
Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
9. Giảm tỷ lệ tử vong: có bằng chứng chất lượng trung bình cho thấy việc bổ sung thêm Spironolactone vào phác đồ thuốc lợi tiểu, thuốc ức chế men chuyển, và Digoxin làm giảm tỷ lệ tử vong do mọi nguyên nhân ở những người bị suy tim nặng so với bổ sung thêm giả dược. Không có bằng chứng nào cho thấy bổ sung thêm Spironolactone vào thuốc ức chế men chuyển làm tăng nguy cơ tăng Kali máu có ý nghĩa trên lâm sàng.
Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
10. Giảm tỷ lệ tử vong: có bằng chứng chất lượng tốt cho thấy Eplerenone làm giảm tỷ lệ ở vong sau 16 tháng ở người bị nhồi máu cơ tim gần đây, bị biến chứng rối loạn chức năng thất trái và suy tim lâm sàng đang được điều trị nội khoa tối ưu (thuốc ức chế men chuyển, thuốc chẹn thụ thể Angiotensin II, thuốc lợi tiểu, thuốc ức chế Beta, hoặc liệu pháp tái tưới máu mạch vành) so với giả dược.
Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
11. Giảm tỷ lệ tử vong: có bằng chứng chất lượng tốt cho thấy máy khử rung giảm tỷ lệ tử vong ở người bị suy tim đã bị rối loạn nhịp thất đe dọa tính mạng hoặc có nguy cơ đột tử cao, hoặc ở người bị suy tim do bệnh cơ tim không phải do thiếu máu cục bộ gây ra, so với chăm sóc thông thường.
Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
12. Giảm tỷ lệ tử vong: có bằng chứng chất lượng thấp cho thấy tái đồng bộ tim làm giảm tỷ lệ tử vong và tỷ lệ nhập viện do mọi nguyên nhân so với chăm sóc thông thường ở người bị suy tim.
Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
Các bài báo chủ yếu
- Ponikowski P, Voors AA, Anker SD, et al. 2016 ESC guidelines for the diagnosis and treatment of acute and chronic heart failure: the task force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC). Eur J Heart Fail. 2016 Aug;18(8):891-975. Toàn văn Tóm lược
- Yancy CW, Jessup M, Bozkurt B, et al. 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Oct 15;62(16):e147-239. Toàn văn Tóm lược
- McKee PA, Castelli WP, McNamara PM, et al. The natural history of congestive heart failure: the Framingham study. N Engl J Med. 1971 Dec 23;285(26):1441-6. Tóm lược
- Mosterd A, Hoes AW. Clinical epidemiology of heart failure. Heart. 2007 Sep;93(9):1137-46. Toàn văn Tóm lược
- National Institute for Health and Care Excellence. Chronic heart failure in adults: management. August 2010 [internet publication]. Toàn văn
- Levy D, Larson MG, Vasan RS, et al. The progression from hypertension to congestive heart failure. JAMA. 1996 May 22-29;275(20):1557-62. Tóm lược
- Vasan RS, Larson MG, Benjamin EJ, et al. Left ventricular dilatation and the risk of congestive heart failure in people without myocardial infarction. N Engl J Med. 1997 May 8;336(19):1350-5. Tóm lược
- Kannel WB, D’Agostino RB, Silbershatz H, et al. Profile for estimating risk of heart failure. Arch Intern Med. 1999 Jun 14;159(11):1197-204. Tóm lược
- Carabello BA, Crawford FA Jr. Valvular heart disease. N Engl J Med. 1997 Jul 3;337(1):32-41. Tóm lược
- Wang TJ, Larson MG, Levy D, et al. Plasma natriuretic peptide levels and the risk of cardiovascular events and death. N Engl J Med. 2004 Feb 12;350(7):655-63. Toàn văn Tóm lược
- Mueller C, Scholer A, Laule-Kilian K, et al. Use of B-type natriuretic peptide in the evaluation and management of acute dyspnea. N Engl J Med. 2004 Feb 12;350(7):647-54. Toàn văn Tóm lược
- Lip GY, Shantsila E. Anticoagulation versus placebo for heart failure in sinus rhythm. Cochrane Database Syst Rev. 2014 Mar 28;(3):CD003336. Toàn văn Tóm lược
- Mehra MR, Canter CE, Hannan MM, et al. The 2016 International Society for Heart Lung Transplantation listing criteria for heart transplantation: a 10-year update. J Heart Lung Transplant. 2016 Jan;35(1):1-23. Tóm lược
- Cazeau S, Leclercq C, Lavergne T, et al. Effects of multisite biventricular pacing in patients with heart failure and intraventricular conduction delay. N Engl J Med. 2001 Mar 22;344(12):873-80. Toàn văn Tóm lược
- Cleland JG, Daubert JC, Erdmann E, et al. The effect of cardiac resynchronization on morbidity and mortality in heart failure. N Engl J Med. 2005 Apr 14;352(15):1539-49. Toàn văn Tóm lược
- Landoni G, Biondi-Zoccai G, Greco M, et al. Effects of levosimendan on mortality and hospitalization. A metaanalysis of randomized controlled studies. Crit Care Med. 2012 Feb;40(2):634-46. Tóm lược
- Birks EJ, Tansley PD, Hardy J, et al. Left ventricular assist device and drug therapy for the reversal of heart failure. N Engl J Med. 2006 Nov 2;355(18):1873-84. Toàn văn Tóm lược
- Levy WC, Mozaffarian D, Linker DT, et al. The Seattle Heart Failure Model: prediction of survival in heart failure. Circulation. 2006 Mar 21;113(11):1424-33. Toàn văn Tóm lược
Câu hỏi lâm sàng
Câu 1
Bệnh nhân nam 84 tuổi đến cấp cứu do khó thở 4 tuần nay và triệu chứng tăng dần gần đây. Anh ta không thể nằm giường nên phải ngủ trên ghế vào ban đêm. Tiền sử THA và đái tháo đường type 2. Anh ta từng nhập viện do nhồi máu cơ tim cấp 1 năm trước nhưng không tái khám sau đó. Thuốc sử dụng bao gồm aspirin, metformin. Huyết áp 144/82, mạch 98 và đều. Thăm khám thấy phù ấn lõm ở chi dưới hai bên. Mỏm tim lệch trái và có tiếng thổi toàn tâm thu nghe ở mỏm. Thăm khám phổi thấy ran ẩm đáy phổi hai bên. ECG thấy nhịp xoang thường với đoạn ST và sóng T thay đổi không đặc trưng. Siêu âm tim và can thiệp mạch được tiến hành để xác định chỉ số tim (CI), sức cản mạch hệ thống và thể tích cuối tâm trương tâm thất trái. Nhóm kết quả nào nhiều khả năng được phát hiện ở bệnh nhân này?
| Cardiac index (CI) | SVR( kháng trở) | Thể tích cuối tâm trương | |
| A | Giảm | Giảm | Giảm |
| B | Giảm | Tăng | Giảm |
| C | Giảm | Tăng | Tăng |
| D | Giảm | Tăng | Bth |
| E | Bth | Giảm | Tăng |
Diễn giải: Biểu hiện của bệnh nhân (khó thở, phù phổi và phù chi, tiền sử nhồi máu cơ tim) tương ứng với CHF do rối loạn chức năng tâm thu thất trái. Tiếng thổi toàn tâm thu ở mỏm nhiều khả năng do hở hai lá cơ năng, xuất hiện do phì đại vòng van hai lá với giãn thất trái và/hoặc di lệch cơ nhú do tái cấu trúc thất trái.
Bệnh nhân với bệnh cơ tim thiếu máu có giảm cung lượng tim do suy giảm chức năng co cơ tim. Bù trừ bắt đầu bằng hoạt hoá nội tiết thần kinh (norepinephrỉne, renin, hormone chống bài niệu) tăng kháng trở hệ thống và ban đầu duy trì huyết áp và tưới máu cơ quan sinh mạng. Tăng thể tích máu do tái hấp thu nước và natri tại thận, tăng tiền gánh và kết quả tăng thể tích cuối tâm trương thất trái và do đó tăng thể tích tâm thu. Tuy nhiên theo thời gian, tăng hậu gánh với giảm khả năng co bóp thất trái dẫn tới giảm cung lượng tim, tăng áp lực tim trái, sung huyết phổi, và cuối cùng phù ngoại biên (suy tim phải thứ phát). CI được xác định bằng cung lượng tim chia cho diện tích bề mặt cơ thể và CI giảm trong suy tim.
Ý A: Nhóm giá trị này tương ứng với sốc giãn mạch hoặc sốc phân phối giai đoạn muộn (nhiễm khuẩn, dị ứng, đáp ứng viêm hệ thống). Đầu tiên, giãn mạch gây giảm SVR, dẫn tới hạ huyết áp với tăng CI (sốc nóng). Tuy nhiên, nếu rối loạn tiềm ẩn không được điều trị thì CI sẽ giảm (sốc lạnh) gợi ý tiên lượng nặng, thể tích cuối tâm trương giảm do giảm tiền gánh.
Ý B: Nhóm giá trị này có thể xuất hiện ở bệnh nhân mất thể tích nội mạch lượng lớn do xuất huyết hoặc mất dịch tiêu hóa nghiêm trọng. Mất dịch nội mạch làm giảm tiền gánh và thể tích cuối tâm trương, làm giảm CI. Mặt khác gây kích thích hệ giao cảm dẫn tới tăng SVR để duy trì tưới máu các tạng sinh mạng.
Ý D: Tình trạng này thấy ở bệnh nhân nhồi máu cơ tim trước đó hoặc cấp. CI giảm do rối loạn chức năng cơ tim, trong khi SVR tăng để duy trì tưới máu. Thể tích cuối tâm trương thường bình thường ở giai đoạn đầu trước khi tâm thất trái tái cấu trúc và/ hoặc giãn thất trái xảy ra sau vài tuần.
Ý E: Những dấu hiệu này có thể đôi khi thấy ở bệnh nhân suy tim sung huyết cung lượng cao (thiếu máu nặng, nhiễm độc giáp, hở động mạch chủ) bệnh nhân có tăng thể tích cuối tâm trương, giảm SVR và CI bình thường hoặc tăng.
Tổng kết: CHF do mất chức năng tâm thu thất trái đặc trưng bởi giảm CI, tăng SVR và tăng thể tích cuối tâm trương.
Câu 2
Nam 48 tuổi đến phòng khám do khó thở gắng sức tăng dần. Nó trở nên đặc biệt khó chịu trong 2 vòng tháng nay. Anh ta hiện tại khó thở sau khi leo cầu thang. Anh ta không có vấn đề y tế nào đã biết. Hiện không dùng loại thuốc nào, không hút thuốc và uống rượu.
Thân nhiệt 37,2 độ C và HA 130/75 mmHg, mạch 78 l/ph và nhịp thở 14 l/ph. Thăm khám thấy tiếng thổi tâm thu thô nghẽ rõ ở bờ phải xương ức lan lên ĐM cảnh. T4 nghe ở mỏm. Dựa trên những dấu hiệu trên, nguyên nhân có khả năng nhất ở bệnh nhân này là?
- Bệnh cơ tim phì đại.
- Thoái hóa van do u niêm.
- Thấp tim.
- Van động mạch chủ hai lá.
- Vôi hóa gây hẹp chủ (do tuổi tác).
Đáp án đúng là D: Bệnh nhân này có suy tim sung huyết do hẹp van động mạch chủ. Tiếng thổi tâm thu thô ráp tăng-giảm dần nghe rõ ở bờ phải xương ức và lan lên động mạch cảnh là tiếng thổi đặc trưng cho hẹp chủ. T4 xảy ra là kết quả của tâm nhĩ trái đẩy chống lại sự xơ cứng của tâm thất trái. Trong hẹp chủ, mức cản trở cao gây ra bởi hẹp van làm tăng áp lực đồng tâm và tâm thất trái cứng gây ra tiếng T4.
3 nguyên nhân chính gây hẹp chủ ở đa số người dân là hẹp chủ do vôi hóa (bởi tuổi già), van động mạch chủ hai lá, thấp tim. Gợi ý quan trọng của hẹp chủ ở bệnh nhân để dẫn tới nguyên nhân là
anh ta còn trẻ. Van động mạch chủ hai lá là nguyên nhân chủ yếu gây ra hẹp chủ ở đa số bệnh nhân <70 tuổi và là nguyên nhân nhiều khả năng nhất ở bệnh nhân này.
Đáp án A: Tiếng thổi của bệnh cơ tim phì đại có thể dễ nhầm với hẹp chủ. Cả hai có thể gây ra tiếng thổi tăng-giảm dần và T4. Tuy nhiên, tiếng thổi của bệnh cơ tim phì đại thường phù hợp hơn ở bờ trái xương ức và không lan lên động mạch cảnh.
Đáp án B: Thoái hóa van do u niêm là bệnh sinh chính gây ra sa van hai lá, cái thường liên quan với tiếng click và tiếng thổi do hở van hai lá (tiếng thổi toàn tâm thu nghe rõ mở mỏm).
Đáp án C: Thấp tim có thể gây ra hẹp chủ tuy nhiên là thường ít gặp hơn so với vôi hóa van cũng như van động mạch chủ hai lá.
Đáp án E: Vôi hóa gây hẹp chủ là nguyên nhân chính của hẹp chủ ở bệnh nhân >70 tuổi. Ở độ tuổi này, van động mạch chủ có thể tích cụ canxi gây hẹp.
Tổng kết: 3 nguyên nhân chính gây hẹp chủ ở đa số người dân là vôi hóa van, van động mạch chủ hai lá và thấp tim. Van động mạch chủ hai lá là nguyên nhân chủ yếu ở bệnh nhân <70 tuổi.
Tài liệu tham khảo
1. Ponikowski P, Voors AA, Anker SD, et al. 2016 ESC guidelines for the diagnosis and treatment of acute and hronic heart failure: the task force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC). Eur J Heart Fail. 2016 Aug;18(8):891-975. Toàn văn Tóm lược
2. Yancy CW, Jessup M, Bozkurt B, et al. 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Oct 15;62(16):e147-239. Toàn văn Tóm lược
3. McKee PA, Castelli WP, McNamara PM, et al. The natural history of congestive heart failure: the Framingham study. N Engl J Med. 1971 Dec 23;285(26):1441-6. Tóm lược
4. Mosterd A, Hoes AW. Clinical epidemiology of heart failure. Heart. 2007 Sep;93(9):1137-46. Toàn văn Tóm lược
5. National Institute for Health and Care Excellence. Chronic heart failure in adults: management. August 2010 [internet publication]. Toàn văn
6. Krum H, Stewart S. Chronic heart failure: time to recognize this major public health problem. Med J Aust. 2006 Feb 20;184(4):147-8. Tóm lược
7. Savarese G, Lund LH. Global public health burden of heart failure. Card Fail Rev. 2017 Apr;3(1):7-11. Toàn văn Tóm lược
8. Benjamin EJ, Virani SS, Callaway CW, et al. Heart disease and stroke statistics – 2018 update: a report from the American Heart Association. Circulation. 2018 Mar 20;137(12):e67-492. Tóm lược
9. O’Connell JB, Bristow MR. Economic impact of heart failure in the United States: time for a different approach. J Heart Lung Transplant. 1994 Jul-Aug;13(4):S107-12. Tóm lược
10. O’Connell JB. The economic burden of heart failure. Clin Cardiol. 2000 Mar;23(3 Suppl):III6-10. Tóm lược
11. Koelling TM, Chen RS, Lubwama RN, et al. The expanding national burden of heart failure in the United States: the influence of heart failure in women. Am Heart J. 2004 Jan;147(1):74-8. Tóm lược
12. Benjamin EJ, Blaha MJ, Chiuve SE, et al. Heart disease and stroke statistics – 2017 update: a report from the
American Heart Association. Circulation. 2017 Mar 7;135(10):e146-603. Toàn văn Tóm lược
13. Remes J, Reunanen A, Aromaa A, et al. Incidence of heart failure in eastern Finland: a population-based surveillance study. Eur Heart J. 1992 May;13(5):588-93. Tóm lược
14. Ho KK, Pinsky JL, Kannel WB, et al. The epidemiology of heart failure: the Framingham Study. J Am Coll Cardiol. 1993 Oct;22(4 Suppl A):6A-13A. Tóm lược
15. Senni M, Tribouilloy CM, Rodeheffer RJ, et al. Congestive heart failure in the community: a study of all incident cases in Olmsted County, Minnesota, in 1991. Circulation. 1998 Nov 24;98(21):2282-9. Tóm lược
16. Chae CU, Pfeffer MA, Glynn RJ, et al. Increased pulse pressure and risk of heart failure in the elderly. JAMA. 1999 Feb 17;281(7):634-9. Tóm lược
17. Chen YT, Vaccarino V, Williams CS, et al. Risk factors for heart failure in the elderly: a prospective communitybased study. Am J Med. 1999 Jun;106(6):605-12. Tóm lược
18. Kimmelstiel CD, Konstam MA. Heart failure in women. Cardiology. 1995;86(4):304-9. Tóm lược
19. Shindler DM, Kostis JB, Yusuf S, et al. Diabetes mellitus, a predictor of morbidity and mortality in the Studies of Left Ventricular Dysfunction (SOLVD) trials and registry. Am J Cardiol. 1996 May 1;77(11):1017-20. Tóm lược
20. Kannel WB, Hjortland M, Castelli WP. Role of diabetes in congestive heart failure: the Framingham study. Am J Cardiol. 1974 Jul;34(1):29-34. Tóm lược
21. Iribarren C, Karter AJ, Go AS, et al. Glycemic control and heart failure among adult patients with diabetes. Circulation. 2001 Jun 5;103(22):2668-73. Tóm lược
22. Kannel WB, Ho K, Thom T. Changing epidemiological features of cardiac failure. Br Heart J. 1994 Aug;72(2 Suppl):S3-9. Toàn văn Tóm lược
23. Schillaci G, Vaudo G, Reboldi G, et al. High-density lipoprotein cholesterol and left ventricular hypertrophy in essential hypertension. J Hypertens. 2001 Dec;19(12):2265-70. Tóm lược
24. Horio T, Miyazato J, Kamide K, et al. Influence of low high-density lipoprotein cholesterol on left ventricular hypertrophy and diastolic function in essential hypertension. Am J Hypertens. 2003 Nov;16(11 Pt 1):938-44. Tóm lược
25. Kjekshus J, Pedersen TR, Olsson AG, et al. The effects of simvastatin on the incidence of heart failure in patients with coronary heart disease. J Card Fail. 1997 Dec;3(4):249-54. Tóm lược
26. Gottdiener JS, Arnold AM, Aurigemma GP, et al. Predictors of congestive heart failure in the elderly: the Cardiovascular Health Study. J Am Coll Cardiol. 2000 May;35(6):1628-37. Toàn văn Tóm lược
27. He J, Ogden LG, Bazzano LA, et al. Risk factors for congestive heart failure in US men and women: NHANES I epidemiologic follow-up study. Arch Intern Med. 2001 Apr 9;161(7):996-1002. Tóm lược
28. Levy D, Larson MG, Vasan RS, et al. The progression from hypertension to congestive heart failure. JAMA. 1996 May 22-29;275(20):1557-62. Tóm lược
29. Haider AW, Larson MG, Franklin SS, et al. Systolic blood pressure, diastolic blood pressure, and pulse pressure as predictors of risk for congestive heart failure in the Framingham Heart Study. Ann Intern Med. 2003 Jan 7;138(1):10-6. Tóm lược
30. Vaccarino V, Holford TR, Krumholz HM. Pulse pressure and risk for myocardial infarction and heart failure in the elderly. J Am Coll Cardiol. 2000 Jul;36(1):130-8. Toàn văn Tóm lược
31. Vasan RS, Larson MG, Benjamin EJ, et al. Left ventricular dilatation and the risk of congestive heart failure in people without myocardial infarction. N Engl J Med. 1997 May 8;336(19):1350-5. Tóm lược
32. Karch SB, Billingham ME. The pathology and etiology of cocaine-induced heart disease. Arch Pathol Lab Med. 1988 Mar;112(3):225-30. Tóm lược
33. Goldenberg SP, Zeldis SM. Fatal acute congestive heart failure in a patient with idiopathic hemochromatosis and cocaine use. Chest. 1987 Aug;92(2):374-5. Tóm lược
34. O’Keefe DD, Grantham RN, Beierholm EA, et al. Cocaine and the contractile response to catecholamines in right ventricular failure. Am J Physiol. 1977 Sep;233(3):H399-403. Tóm lược
35. Wilhelmsen L, Rosengren A, Eriksson H, et al. Heart failure in the general population of men – morbidity, risk factors and prognosis. J Intern Med. 2001 Mar;249(3):253-61. Toàn văn Tóm lược
36. Facchini FS, Hollenbeck CB, Jeppesen J, et al. Insulin resistance and cigarette smoking. Lancet. 1992 May 9;339(8802):1128-30. Tóm lược
37. Urbano-Marquez A, Estruch R, Navarro-Lopez F, et al. The effects of alcoholism on skeletal and cardiac muscle. N Engl J Med. 1989 Feb 16;320(7):409-15. Tóm lược
38. Rubin E, Urbano-Marquez A. Alcoholic cardiomyopathy. Alcohol Clin Exp Res. 1994 Feb;18(1):111-4. Tóm lược
39. Walsh CR, Larson MG, Evans JC, et al. Alcohol consumption and risk for congestive heart failure in the Framingham Heart Study. Ann Intern Med. 2002 Feb 5;136(3):181-91. Tóm lược
40. Abramson JL, Williams SA, Krumholz HM, et al. Moderate alcohol consumption and risk of heart failure among older persons. JAMA. 2001 Apr 18;285(15):1971-7. Tóm lược
41. He J, Ogden LG, Bazzano LA, et al. Dietary sodium intake and incidence of congestive heart failure in overweight US men and women: first National Health and Nutrition Examination Survey epidemiologic follow-up study. Arch Intern Med. 2002 Jul 22;162(14):1619-24. Tóm lược
42. Lee BH, Goodenday LS, Muswick GJ, et al. Alterations in left ventricular diastolic function with doxorubicin therapy. J Am Coll Cardiol. 1987 Jan;9(1):184-8. Toàn văn Tóm lược
43. Nousiainen T, Vanninen E, Jantunen E, et al. Concomitant impairment of left ventricular systolic and diastolic function during doxorubicin therapy: a prospective radionuclide ventriculographic and echocardiographic study. Leuk Lymphoma. 2002 Sep;43(9):1807-11. Tóm lược
44. Swain SM, Whaley FS, Ewer MS. Congestive heart failure in patients treated with doxorubicin: a retrospective analysis of three trials. Cancer. 2003 Jun 1;97(11):2869-79. Toàn văn Tóm lược
45. Gottlieb SL, Edmiston WA J., Haywood LJ. Late, late doxorubicin cardiotoxicity. Chest. 1980 Dec;78(6):880-2. Tóm lược
46. Kannel WB, Levy D, Cupples LA. Left ventricular hypertrophy and risk of cardiac failure: insights from the Framingham Study. J Cardiovasc Pharmacol. 1987;10 (Suppl 6):S135-40. Tóm lược
47. Kenchaiah S, Evans JC, Levy D, et al. Obesity and the risk of heart failure. N Engl J Med. 2002 Aug 1;347(5):305-13. Toàn văn Tóm lược
48. Fried LF, Shlipak MG, Crump C, et al. Renal insufficiency as a predictor of cardiovascular outcomes and mortality in elderly individuals. J Am Coll Cardiol. 2003 Apr 16;41(8):1364-72. Toàn văn Tóm lược
49. Dries DL, Exner DV, Domanski MJ, et al. The prognostic implications of renal insufficiency in asymptomatic and symptomatic patients with left ventricular systolic dysfunction. J Am Coll Cardiol. 2000 Mar 1;35(3):681-9. Toàn văn Tóm lược
50. Kannel WB, D’Agostino RB, Silbershatz H, et al. Profile for estimating risk of heart failure. Arch Intern Med. 1999 Jun 14;159(11):1197-204. Tóm lược
51. Carabello BA, Crawford FA Jr. Valvular heart disease. N Engl J Med. 1997 Jul 3;337(1):32-41. Tóm lược
52. Chaudhary BA, Ferguson DS, Speir WA, Jr. Pulmonary edema as a presenting feature of sleep apnea syndrome. Chest. 1982 Jul;82(1):122-4. Tóm lược
53. Fletcher EC, Proctor M, Yu J, et al. Pulmonary edema develops after recurrent obstructive apneas. Am J Respir Crit Care Med. 1999 Nov;160(5 Pt 1):1688-96. Tóm lược
54. Shahar E, Whitney CW, Redline S, et al. Sleep-disordered breathing and cardiovascular disease: cross-sectional results of the Sleep Heart Health Study. Am J Respir Crit Care Med. 2001 Jan;163(1):19-25. Tóm lược
55. Abramson J, Berger A, Krumholz HM, et al. Depression and risk of heart failure among older persons with isolated systolic hypertension. Arch Intern Med. 2001 Jul 23;161(14):1725-30. Tóm lược
56. Jiang W, Alexander J, Christopher E, et al. Relationship of depression to increased risk of mortality and rehospitalization in patients with congestive heart failure. Arch Intern Med. 2001 Aug 13-27;161(15):1849-56. Tóm lược
57. Gerstein HC, Mann JF, Yi Q, et al. Albuminuria and risk of cardiovascular events, death, and heart failure in diabetic and nondiabetic individuals. JAMA. 2001 Jul 25;286(4):421-6. Tóm lược
58. Vasan RS, Beiser A, D’Agostino RB, et al. Plasma homocysteine and risk for congestive heart failure in adults without prior myocardial infarction. JAMA. 2003 Mar 12;289(10):1251-7. Tóm lược
59. Meldrum DR. Tumor necrosis factor in the heart. Am J Physiol. 1998 Mar;274(3 Pt 2):R577-95. Tóm lược
60. Vasan RS, Sullivan LM, Roubenoff R, et al. Inflammatory markers and risk of heart failure in elderly subjects without prior myocardial infarction: the Framingham Heart Study. Circulation. 2003 Mar 25;107(11):1486-91. Tóm lược
61. Welch S, Plank D, Witt S, et al. Cardiac-specific IGF-1 expression attenuates dilated cardiomyopathy in tropomodulin-overexpressing transgenic mice. Circ Res. 2002 Apr 5;90(6):641-8. Tóm lược
62. Wang L, Ma W, Markovich R, et al. Regulation of cardiomyocyte apoptotic signaling by insulin-like growth factor I. Circ Res. 1998 Sep 7;83(5):516-22. Tóm lược
63. Vecchione C, Colella S, Fratta L, et al. Impaired insulin-like growth factor I vasorelaxant effects in hypertension. Hypertension. 2001 Jun;37(6):1480-5. Tóm lược
64. Vasan RS, Sullivan LM, D’Agostino RB, et al. Serum insulin-like growth factor I and risk for heart failure in elderly individuals without a previous myocardial infarction: the Framingham Heart Study. Ann Intern Med. 2003 Oct 21;139(8):642-8. Tóm lược
65. Wang TJ, Larson MG, Levy D, et al. Plasma natriuretic peptide levels and the risk of cardiovascular events and death. N Engl J Med. 2004 Feb 12;350(7):655-63. Toàn văn Tóm lược
66. Wang TJ, Evans JC, Benjamin EJ, et al. Natural history of asymptomatic left ventricular systolic dysfunction in the community. Circulation. 2003 Aug 26;108(8):977-82. Tóm lược
67. Aurigemma GP, Gottdiener JS, Shemanski L, et al. Predictive value of systolic and diastolic function for incident congestive heart failure in the elderly: the cardiovascular health study. J Am Coll Cardiol. 2001 Mar 15;37(4):1042-8. Toàn văn Tóm lược
68. Small KM, Wagoner LE, Levin AM, et al. Synergistic polymorphisms of beta1- and alpha2C-adrenergic receptors and the risk of congestive heart failure. N Engl J Med. 2002 Oct 10;347(15):1135-42. Toàn văn Tóm lược
69. Besarab A, Bolton WK, Browne JK, et al. The effects of normal as compared with low hematocrit values in patients with cardiac disease who are receiving hemodialysis and epoetin. N Engl J Med. 1998 Aug 27;339(9):584-90. Toàn văn Tóm lược
70. Verdecchia P, Angeli F, Cavallini C, et al. Blood pressure reduction and renin-angiotensin system inhibition for prevention of congestive heart failure: a meta-analysis. Eur Heart J. 2009 Mar;30(6):679-88. Toàn văn Tóm lược
71. Strandberg TE, Holme I, Faergeman O, et al. Comparative effect of atorvastatin (80 mg) versus simvastatin (20 to 40 mg) in preventing hospitalizations for heart failure in patients with previous myocardial infarction. Am J Cardiol. 2009 May 15;103(10):1381-5. Tóm lược
72. Yancy CW, Jessup M, Bozkurt B, et al. 2017 ACC/AHA/HFSA focused update of the 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Failure Society of America. Circulation. 2017 Aug 8;136(6):e137-61. Toàn văn Tóm lược
73. Troughton RW, Frampton CM, Yandle TG, et al. Treatment of heart failure guided by plasma aminoterminal brain natriuretic peptide (N-BNP) concentrations. Lancet. 2000 Apr 1;355(9210):1126-30. Tóm lược
74. Tschope C, Kasner M, Westermann D, et al. The role of NT-proBNP in the diagnostics of isolated diastolic dysfunction: correlation with echocardiographic and invasive measurements. Eur Heart J. 2005
Nov;26(21):2277-84. Toàn văn Tóm lược
75. Tschope C, Kasner M, Westermann D, et al. Elevated NT-ProBNP levels in patients with increased left ventricular filling pressure during exercise despite preserved systolic function. J Card Fail. 2005 Jun;11(5 Suppl):S28-33. Tóm lược
76. Maisel A. The coming of age of natriuretic peptides: the emperor does have clothes! J Am Coll Cardiol. 2006 Jan 3;47(1):61-4. Toàn văn Tóm lược
77. Maisel A, Mehra MR. Understanding B-type natriuretic peptide and its role in diagnosing and monitoring congestive heart failure. Clin Cornerstone. 2005;7 (Suppl 1):S7-17. Tóm lược
78. Maisel AS, Clopton P, Krishnaswamy P, et al. Impact of age, race, and sex on the ability of B-type natriuretic peptide to aid in the emergency diagnosis of heart failure: results from the Breathing Not Properly (BNP) multinational study. Am Heart J. 2004 Jun;147(6):1078-84. Tóm lược
79. Mueller C, Laule-Kilian K, Schindler C, et al. Cost-effectiveness of B-type natriuretic peptide testing in patients with acute dyspnea. Arch Intern Med. 2006 May 22;166(10):1081-7. Tóm lược
80. Mueller C, Laule-Kilian K, Scholer A, et al. Use of B-type natriuretic peptide for the management of women with dyspnea. Am J Cardiol. 2004 Dec 15;94(12):1510-4. Tóm lược
81. Mueller C, Scholer A, Laule-Kilian K, et al. Use of B-type natriuretic peptide in the evaluation and management of acute dyspnea. N Engl J Med. 2004 Feb 12;350(7):647-54. Toàn văn Tóm lược
82. Mehra MR, Uber PA, Park MH, et al. Obesity and suppressed B-type natriuretic peptide levels in heart failure. J Am Coll Cardiol. 2004 May 5;43(9):1590-5. Toàn văn Tóm lược
83. Wang TJ, Larson MG, Keyes MJ, et al. Association of plasma natriuretic peptide levels with metabolic risk factors in ambulatory individuals. Circulation. 2007 Mar 20;115(11):1345-53. Tóm lược
84. Wang TJ, Larson MG, Levy D, et al. Impact of obesity on plasma natriuretic peptide levels. Circulation. 2004 Feb 10;109(5):594-600. Tóm lược
85. Asferg C, Usinger L, Kristensen TS, et al. Accuracy of multi-slice computed tomography for measurement of left ventricular ejection fraction compared with cardiac magnetic resonance imaging and two-dimensional transthoracic echocardiography: a systematic review and meta-analysis. Eur J Radiol. 2012 May;81(5):e757-62. Tóm lược
86. Quinn B, Doyle B, McInerney J. Postnatal pre-cordial pain. Pulmonary embolism or peripartum cardiomyopathy. Emerg Med J. 2004 Nov;21(6):746-7. Toàn văn Tóm lược
87. Chop WM Jr. Extending the New York Heart Association classification system. JAMA. 1985 Jul 26;254(4):505. Tóm lược
88. Nakamura M, Tanaka F, Sato K, et al. B-type natriuretic peptide testing for structural heart disease screening: a general population-based study. J Card Fail. 2005 Dec;11(9):705-12. Tóm lược
89. Valle R, Aspromonte N, Barro S, et al. The NT-proBNP assay identifies very elderly nursing home residents suffering from pre-clinical heart failure. Eur J Heart Fail. 2005 Jun;7(4):542-51. Toàn văn Tóm lược
90. Flynn KE, Piña IL, Whellan DJ, et al. Effects of exercise training on health status in patients with chronic heart failure: HF-ACTION randomized controlled trial. JAMA. 2009 Apr 8;301(14):1451-9. Toàn văn Tóm lược
91. O’Connor CM, Whellan DJ, Lee KL, et al. Efficacy and safety of exercise training in patients with chronic heart failure: HF-ACTION randomized controlled trial. JAMA. 2009 Apr 8;301(14):1439-50. Toàn văn Tóm lược
92. Smart N. Exercise training for heart failure patients with and without systolic dysfunction: an evidence-based analysis of how patients benefit. Cardiol Res Pract. 2010 Sep 30;2011. Toàn văn Tóm lược
93. Al-Mohammad A, Mant J, Laramee P, et al; Chronic Heart Failure Guideline Development Group. Diagnosis and management of adults with chronic heart failure: summary of updated NICE guidance. BMJ. 2010 Aug 25;341:c4130. Tóm lược
94. McAlister FA, Wiebe N, Ezekowitz JA, et al. Meta-analysis: beta-blocker dose, heart rate reduction, and death in patients with heart failure. Ann Intern Med. 2009 Jun 2;150(11):784-94. Tóm lược
95. Flannery G, Gehrig-Mills R, Billah B, et al. Analysis of randomized controlled trials on the effect of magnitude of heart rate reduction on clinical outcomes in patients with systolic chronic heart failure receiving beta-blockers. Am J Cardiol. 2008 Mar 15;101(6):865-9. Tóm lược
96. Fauchier L, Pierre B, de Labriolle A, et al. Comparison of the beneficial effect of beta-blockers on mortality in patients with ischaemic or non-ischaemic systolic heart failure: a meta-analysis of randomised controlled trials. Eur J Heart Fail. 2007 Nov;9(11):1136-9. Toàn văn Tóm lược
97. Nasr IA, Bouzamondo A, Hulot JS, et al. Prevention of atrial fibrillation onset by beta-blocker treatment in heart failure: a meta-analysis. Eur Heart J. 2007 Feb;28(4):457-62. Toàn văn Tóm lược
98. Kotecha D, Flather MD, Altman DG, et al. Heart rate and rhythm and the benefit of beta-blockers in patients with heart failure. J Am Coll Cardiol. 2017 Jun 20;69(24):2885-96. Toàn văn Tóm lược
99. Cadrin-Tourigny J, Shohoudi A, Roy D, et al. Decreased mortality with beta-blockers in patients with heart failure and coexisting atrial fibrillation: an AF-CHF substudy. JACC Heart Fail. 2017 Feb;5(2):99-106. Toàn văn Tóm lược
100. Heran BS, Musini VM, Bassett K, et al. Angiotensin receptor blockers for heart failure. Cochrane Database Syst Rev. 2012 Apr 18;(4):CD003040. Toàn văn Tóm lược
101. Wong M, Staszewsky L, Latini R, et al. Severity of left ventricular remodeling defines outcomes and response to therapy in heart failure: Valsartan heart failure trial (Val-HeFT) echocardiographic data. J Am Coll Cardiol. 2004 Jun 2;43(11):2022-7. Toàn văn Tóm lược
102. Cohn JN, Tognoni G. A randomized trial of the angiotensin-receptor blocker valsartan in chronic heart failure. N Engl J Med. 2001 Dec 6;345(23):1667-75. Toàn văn Tóm lược
103. McMurray JJ, Ostergren J, Swedberg K, et al. Effects of candesartan in patients with chronic heart failure and reduced left-ventricular systolic function taking angiotensin-converting-enzyme inhibitors: the CHARM-Added trial. Lancet. 2003 Sep 6;362(9386):767-71. Tóm lược
104. Weir RA, McMurray JJ, Puu M, et al. Efficacy and tolerability of adding an angiotensin receptor blocker in patients with heart failure already receiving an angiotensin-converting inhibitor plus aldosterone antagonist, with or without a beta blocker. Findings from the Candesartan in Heart failure: Assessment of Reduction in Mortality and morbidity (CHARM)-Added trial. Eur J Heart Fail. 2008 Feb;10(2):157-63. Toàn văn Tóm lược
105. Sakata Y, Shiba N, Takahashi J, et al. Clinical impacts of additive use of olmesartan in hypertensive patients with chronic heart failure: the supplemental benefit of an angiotensin receptor blocker in hypertensive patients with stable heart failure using olmesartan (SUPPORT) trial. Eur Heart J. 2015 Apr 14;36(15):915-23. Toàn văn Tóm lược
106. European Medicines Agency. PRAC recommends against combined use of medicines affecting the renin-angiotensin (RAS) system. April 2014 [internet publication]. Toàn văn
107. McMurray JJ, Krum H, Abraham WT, et al. Aliskiren, enalapril, or aliskiren and enalapril in heart failure. N Engl J Med. 2016 Apr 21;374(16):1521-32. Toàn văn Tóm lược
108. McMurray JJ, Packer M, Desai AS, et al. Angiotensin-neprilysin inhibition versus enalapril in heart failure. N Engl J Med. 2014 Sep 11;371(11):993-1004. Toàn văn Tóm lược
109. Chandra A, Lewis EF, Claggett BL, et al. Effects of sacubitril/valsartan on physical and social activity limitations in patients with heart failure: a secondary analysis of the PARADIGM-HF trial. JAMA Cardiol. 2018 Jun 1;3(6):498-505. Tóm lược
110. Desai AS, McMurray JJ, Packer M, et al. Effect of the angiotensin-receptor-neprilysin inhibitor LCZ696 compared with enalapril on mode of death in heart failure patients. Eur Heart J. 2015 Aug 7;36(30):1990-7. Toàn văn Tóm lược
111. Carson P, Ziesche S, Johnson G, et al; Vasodilator-Heart Failure Trial Study Group. Racial differences in response to therapy for heart failure: analysis of the vasodilator-heart failure trials. J Card Fail. 1999 Sep;5(3):178-87. Tóm lược
112. Taylor AL, Ziesche S, Yancy C, et al. Combination of isosorbide dinitrate and hydralazine in blacks with heart failure. N Engl J Med. 2004 Nov 11;351(20):2049-57. Toàn văn Tóm lược
113. Lip GY, Shantsila E. Anticoagulation versus placebo for heart failure in sinus rhythm. Cochrane Database Syst Rev. 2014 Mar 28;(3):CD003336. Toàn văn Tóm lược
114. Homma S, Thompson JL, Pullicino PM, et al. Warfarin and aspirin in patients with heart failure and sinus rhythm. N Engl J Med. 2012 May 17;366(20):1859-69. Toàn văn Tóm lược
115. Roy D, Talajic M, Nattel S, et al. Rhythm control versus rate control for atrial fibrillation and heart failure. N Engl J Med. 2008 Jun 19;358(25):2667-77. Toàn văn Tóm lược
116. Gheorghiade M, Patel K, Filippatos G, et al. Effect of oral digoxin in high-risk heart failure patients: a pre-specified subgroup analysis of the DIG trial. Eur J Heart Fail. 2013 May;15(5):551-9. Toàn văn Tóm lược
117. Vamos M, Erath JW, Hohnloser SH, et al. Digoxin-associated mortality: a systematic review and meta-analysis of the literature. Eur Heart J. 2015 Jul 21;36(28):1831-8. Toàn văn Tóm lược
118. Ziff OJ, Lane DA, Samra M, et al. Safety and efficacy of digoxin: systematic review and meta-analysis of observational and controlled trial data. BMJ. 2015 Aug 30;351:h4451. Toàn văn Tóm lược
119. Fox K, Ford I, Steg PG, et al. Ivabradine in stable coronary artery disease without clinical heart failure. N Engl J Med. 2014 Sep 18;371(12):1091-9. Toàn văn Tóm lược
120. Pitt B, Bakris G, Ruilope LM, et al. Serum potassium and clinical outcomes in the Eplerenone Post-Acute
Myocardial Infarction Heart Failure Efficacy and Survival Study (EPHESUS). Circulation. 2008 Oct 14;118(16):1643-50. Tóm lược
121. National Institute for Health and Care Excellence. Ivabradine for treating chronic heart failure. November 2012 [internet publication]. Toàn văn
122. McKelvie RS, Moe GW, Ezekowitz JA, et al. The 2012 Canadian Cardiovascular Society heart failure management guidelines update: focus on acute and chronic heart failure. Can J Cardiol. 2013 Feb;29(2):168-81. Tóm lược
123. Mudge GH, Goldstein S, Addonizio LJ, et al. 24th Bethesda conference: Cardiac transplantation. Task Force 3: Recipient guidelines/prioritization. J Am Coll Cardiol. 1993 Jul;22(1):21-31. Toàn văn Tóm lược
124. Mehra MR, Canter CE, Hannan MM, et al. The 2016 International Society for Heart Lung Transplantation listing criteria for heart transplantation: a 10-year update. J Heart Lung Transplant. 2016 Jan;35(1):1-23. Tóm lược
125. Mehra MR, Kobashigawa JA. Advances in heart and lung transplantation 2004: report from the 24th International Society for Heart and Lung Transplantation Annual Meeting, San Francisco, 21-24 April 2004. J Heart Lung Transplant. 2004 Aug;23(8):925-30. Tóm lược
126. Miller LW. Listing criteria for cardiac transplantation: results of an American Society of Transplant Physicians-
National Institutes of Health conference. Transplantation. 1998 Oct 15;66(7):947-51. Tóm lược
127. Bardy GH, Lee KL, Mark DB, Poole JE, et al; Sudden Cardiac Death in Heart Failure Trial (SCD-HeFT) Investigators. Amiodarone or an implantable cardioverter-defibrillator for congestive heart failure. N Engl J Med. 2005 Jan 20;352(3):225-37. Toàn văn Tóm lược
128. Jarcho JA. Biventricular pacing. N Engl J Med. 2006 Jul 20;355(3):288-94. Tóm lược
129. Bristow MR, Saxon LA, Boehmer J, et al. Cardiac-resynchronization therapy with or without an implantable defibrillator in advanced chronic heart failure. N Engl J Med. 2004 May 20;350(21):2140-50. Toàn văn Tóm lược
130. De Marco T, Wolfel E, Feldman AM, et al. Impact of cardiac resynchronization therapy on exercise performance, functional capacity, and quality of life in systolic heart failure with QRS prolongation: COMPANION trial substudy. J Card Fail. 2008 Feb;14(1):9-18. Tóm lược
131. Linde C, Abraham WT, Gold MR, et al. Randomized trial of cardiac resynchronization in mildly symptomatic heart failure patients and in asymptomatic patients with left ventricular dysfunction and previous heart failure symptoms. J Am Coll Cardiol. 2008 Dec 2;52(23):1834-43. Toàn văn Tóm lược
132. Mark DB, Anstrom KJ, Sun JL, et al. Quality of life with defibrillator therapy or amiodarone in heart failure. N Engl J Med. 2008 Sep 4;359(10):999-1008. Toàn văn Tóm lược
133. Bertoldi EG, Polanczyk CA, Cunha V, et al. Mortality reduction of cardiac resynchronization and implantable cardioverter-defibrillator therapy in heart failure: an updated meta-analysis. Does recent evidence change the standard of care? J Card Fail. 2011 Oct;17(10):860-6. Tóm lược
134. Cleland JG, Freemantle N, Erdmann E, et al. Long-term mortality with cardiac resynchronization therapy in the Cardiac Resynchronization-Heart Failure (CARE-HF) trial. Eur J Heart Fail. 2012 Jun;14(6):628-34. Toàn văn Tóm lược
135. Cazeau S, Leclercq C, Lavergne T, et al. Effects of multisite biventricular pacing in patients with heart failure and intraventricular conduction delay. N Engl J Med. 2001 Mar 22;344(12):873-80. Toàn văn Tóm lược
136. Nelson GS, Berger RD, Fetics BJ, et al. Left ventricular or biventricular pacing improves cardiac function at diminished energy cost in patients with dilated cardiomyopathy and left bundle-branch block. Circulation. 2000 Dec 19;102(25):3053-9. Tóm lược
137. Abraham WT, Fisher WG, Smith AL, et al. Cardiac resynchronization in chronic heart failure. N Engl J Med. 2002 Jun 13;346(24):1845-53. Toàn văn Tóm lược
138. Cleland JG, Daubert JC, Erdmann E, et al. The CARE-HF study (CArdiac REsynchronisation in Heart Failure study): rationale, design and end-points. Eur J Heart Fail. 2001 Aug;3(4):481-9. Toàn văn Tóm lược
139. Cleland JG, Daubert JC, Erdmann E, et al. Longer-term effects of cardiac resynchronization therapy on mortality in heart failure [the CArdiac REsynchronization-Heart Failure (CARE-HF) trial extension phase]. Eur Heart J. 2006 Aug;27(16):1928-32. Toàn văn Tóm lược
140. Calvert MJ, Freemantle N, Cleland JG. The impact of chronic heart failure on health-related quality of life data acquired in the baseline phase of the CARE-HF study. Eur J Heart Fail. 2005 Mar 2;7(2):243-51. Toàn văn Tóm lược
141. Calvert MJ, Freemantle N, Yao G, et al. Cost-effectiveness of cardiac resynchronization therapy: results from the CARE-HF trial. Eur Heart J. 2005 Dec;26(24):2681-8. Toàn văn Tóm lược
142. Ellenbogen KA, Wood MA, Klein HU. Why should we care about CARE-HF? J Am Coll Cardiol. 2005 Dec 20;46(12):2199-203. Toàn văn Tóm lược
143. Hoppe UC, Casares JM, Eiskjaer H, et al. Effect of cardiac resynchronization on the incidence of atrial fibrillation in patients with severe heart failure. Circulation. 2006 Jul 4;114(1):18-25. Tóm lược
144. Cleland JG, Daubert JC, Erdmann E, et al. Baseline characteristics of patients recruited into the CARE-HF study. Eur J Heart Fail. 2005 Mar 2;7(2):205-14. Toàn văn Tóm lược
145. Cleland JG, Daubert JC, Erdmann E, et al. The effect of cardiac resynchronization on morbidity and mortality in heart failure. N Engl J Med. 2005 Apr 14;352(15):1539-49. Toàn văn Tóm lược
146. Cleland JG, Calvert MJ, Verboven Y, et al. Effects of cardiac resynchronization therapy on long-term quality of life: an analysis from the CArdiac Resynchronisation-Heart Failure (CARE-HF) study. Am Heart J. 2009 Mar;157(3):457-66. Tóm lược
147. Ghio S, Freemantle N, Scelsi L, et al. Long-term left ventricular reverse remodelling with cardiac resynchronization therapy: results from the CARE-HF trial. Eur J Heart Fail. 2009 May;11(5):480-8. Toàn văn Tóm lược
148. Cleland J, Freemantle N, Ghio S, et al. Predicting the long-term effects of cardiac resynchronization therapy on mortality from baseline variables and the early response a report from the CARE-HF (Cardiac Resynchronization in Heart Failure) Trial. J Am Coll Cardiol. 2008 Aug 5;52(6):438-45. Toàn văn Tóm lược
149. Lindenfeld J, Feldman AM, Saxon L, et al. Effects of cardiac resynchronization therapy with or without a defibrillator on survival and hospitalizations in patients with New York Heart Association class IV heart failure. Circulation. 2007 Jan 16;115(2):204-12. Tóm lược
150. Daubert C, Gold MR, Abraham WT, et al. Prevention of disease progression by cardiac resynchronization therapy in patients with asymptomatic or mildly symptomatic left ventricular dysfunction. J Am Coll Cardiol. 2009 Nov 10;54(20):1837-46. Toàn văn Tóm lược
151. Linde C, Gold MR, Abraham WT, et al. REVERSE study: CRT produces long-term improvements in disease progression in mildly symptomatic heart failure patients. Five-year results from the REsynchronization reVErses
Remodeling in Systolic left vEntricular dysfunction study. Paper presented at: European Society of Cardiology Congress 2012; 27 August 2012; Munich, Germany. Toàn văn
152. Peura JL, Colvin-Adams M, Francis GS, et al. Recommendations for the use of mechanical circulatory support: device strategies and patient selection: a scientific statement from the American Heart Association. Circulation. 2012 Nov 27;126(22):2648-67. Toàn văn Tóm lược
153. Zwisler AD, Soja AM, Rasmussen S, et al. Hospital-based comprehensive cardiac rehabilitation versus usual care among patients with congestive heart failure, ischemic heart disease, or high risk of ischemic heart disease: 12month results of a randomized clinical trial. Am Heart J. 2008 Jun;155(6):1106-13. Tóm lược
154. Poole-Wilson PA, Swedberg K, Cleland JG, et al. Comparison of carvedilol and metoprolol on clinical outcomes in patients with chronic heart failure in the Carvedilol Or Metoprolol European Trial (COMET): randomised controlled trial. Lancet. 2003 Jul 5;362(9377):7-13. Tóm lược
155. Flather MD, Shibata MC, Coats AJ, et al. Randomized trial to determine the effect of nebivolol on mortality and cardiovascular hospital admission in elderly patients with heart failure (SENIORS). Eur Heart J. 2005 Feb;26(3):215-25. Toàn văn Tóm lược
156. Triposkiadis F, Giamouzis G, Kelepeshis G, et al. Acute hemodynamic effects of moderate doses of nebivolol versus metoprolol in patients with systolic heart failure. Int J Clin Pharmacol Ther. 2007 Feb;45(2):71-7. Tóm lược
157. Richardson A, Bayliss J, Scriven AJ, et al. Double-blind comparison of captopril alone against frusemide plus amiloride in mild heart failure. Lancet. 1987 Sep 26;2(8561):709-11. Tóm lược
158. Captopril-Digoxin Multicenter Research Group. Comparative effects of therapy with captopril and digoxin in patients with mild to moderate heart failure. JAMA. 1988 Jan 22-29;259(4):539-44. Tóm lược
159. Wilson JR, Reichek N, Dunkman WB, et al. Effect of diuresis on the performance of the failing left ventricle in man. Am J Med. 1981 Feb;70(2):234-9. Tóm lược
160. Elkayam U, Johnson JV, Shotan A, et al. Double-blind, placebo-controlled study to evaluate the effect of organic nitrates in patients with chronic heart failure treated with angiotensin-converting enzyme inhibition. Circulation. 1999 May 25;99(20):2652-7. Tóm lược
161. Elkayam U, Karaalp IS, Wani OR, et al. The role of organic nitrates in the treatment of heart failure. Prog Cardiovasc Dis. 1999 Jan-Feb;41(4):255-64. Tóm lược
162. Watanabe H, Kakihana M, Ohtsuka S, et al. Preventive effects of carvedilol on nitrate tolerance – a randomized, double-blind, placebo-controlled comparative study between carvedilol and arotinolol. J Am Coll Cardiol. 1998 Nov;32(5):1201-6. Toàn văn Tóm lược
163. Watanabe H, Kakihana M, Ohtsuka S, et al. Randomized, double-blind, placebo-controlled study of carvedilol on the prevention of nitrate tolerance in patients with chronic heart failure. J Am Coll Cardiol. 1998 Nov;32(5):1194-200. Toàn văn Tóm lược
164. Bauer JA, Fung HL. Concurrent hydralazine administration prevents nitroglycerin-induced hemodynamic tolerance in experimental heart failure. Circulation. 1991 Jul;84(1):35-9. Tóm lược
165. Gogia H, Mehra A, Parikh S, et al. Prevention of tolerance to hemodynamic effects of nitrates with concomitant use of hydralazine in patients with chronic heart failure. J Am Coll Cardiol. 1995 Dec;26(7):1575-80. Toàn văn Tóm lược
166. Fogelman AM, La Mont JT, Finkelstein S, et al. Fallibility of plasma-digoxin in differentiating toxic from non-toxic patients. Lancet. 1971 Oct 2;2(7727):727-9. Tóm lược
167. Ingelfinger JA, Goldman P. The serum digitalis concentration – does it diagnose digitalis toxicity? N Engl J Med. 1976 Apr 15;294(16):867-70. Tóm lược
168. Jelliffe RW, Brooker G. A nomogram for digoxin therapy. Am J Med. 1974 Jul;57(1):63-8. Tóm lược
169. Massie B, Chatterjee K, Werner J, et al. Hemodynamic advantage of combined administration of hydralazine orally and nitrates nonparenterally in the vasodilator therapy of chronic heart failure. Am J Cardiol. 1977 Nov;40(5):794-801. Tóm lược
170. Pierpont GL, Cohn JN, Franciosa JA. Combined oral hydralazine-nitrate therapy in left ventricular failure.
Hemodynamic equivalency to sodium nitroprusside. Chest. 1978 Jan;73(1):8-13. Tóm lược
171. Landoni G, Biondi-Zoccai G, Greco M, et al. Effects of levosimendan on mortality and hospitalization. A metaanalysis of randomized controlled studies. Crit Care Med. 2012 Feb;40(2):634-46. Tóm lược
172. Follath F, Cleland JG, Just H, et al. Efficacy and safety of intravenous levosimendan compared with dobutamine in severe low-output heart failure (the LIDO study): a randomised double-blind trial. Lancet. 2002 Jul 20;360(9328):196-202. Tóm lược
173. Adamopoulos S, Parissis JT, Iliodromitis EK, et al. Effects of levosimendan versus dobutamine on inflammatory and apoptotic pathways in acutely decompensated chronic heart failure. Am J Cardiol. 2006 Jul 1;98(1):102-6. Tóm lược
174. Tavazzi L, Maggioni AP, Marchioli R, et al; Gissi-HF Investigators. Effect of n-3 polyunsaturated fatty acids in patients with chronic heart failure (the GISSI-HF trial): a randomised, double-blind, placebo-controlled trial.
Lancet. 2008 Oct 4;372(9645):1223-30. Tóm lược
175. Kwak SM, Myung SK, Lee YJ, et al. Efficacy of omega-3 fatty acid supplements (eicosapentaenoic acid and docosahexaenoic acid) in the secondary prevention of cardiovascular disease: a meta-analysis of randomized, double-blind, placebo-controlled trials. Arch Intern Med. 2012 May 14;172(9):686-94. Tóm lược
176. Torre-Amione G, Anker SD, Bourge RC, et al. Results of a non-specific immunomodulation therapy in chronic heart failure (ACCLAIM trial): a placebo-controlled randomised trial. Lancet. 2008 Jan 19;371(9608):228-36. Tóm lược
177. Tritos NA, Danias PG. Growth hormone therapy in congestive heart failure due to left ventricular systolic dysfunction: a meta-analysis. Endocr Pract. 2008 Jan-Feb;14(1):40-9. Tóm lược
178. Le Corvoisier P, Hittinger L, Chanson P, et al. Cardiac effects of growth hormone treatment in chronic heart failure: a meta-analysis. J Clin Endocrinol Metab. 2007 Jan;92(1):180-5. Tóm lược
179. Zhang L, Lu Y, Jiang H, et al. Additional use of trimetazidine in patients with chronic heart failure: a meta-analysis. J Am Coll Cardiol. 2012 Mar 6;59(10):913-22. Toàn văn Tóm lược
180. Sánchez LA, Guerrero-Beltrán CE, Cordero-Reyes AM, et al. Use of stem cells in heart failure treatment: where we stand and where we are going. Methodist Debakey Cardiovasc J. 2013 Oct-Dec;9(4):195-200. Toàn văn Tóm lược
181. Fisher SA, Doree C, Mathur A, et al. Stem cell therapy for chronic ischaemic heart disease and congestive heart failure. Cochrane Database Syst Rev. 2016 Dec 24;(12):CD007888. Toàn văn Tóm lược
182. Tilemann L, Ishikawa K, Weber T, et al. Gene therapy for heart failure. Circ Res. 2012 Mar 2;110(5):777-93. Toàn văn Tóm lược
183. Hammond HK, Penny WF, Traverse JH, et al. Intracoronary gene transfer of adenylyl cyclase 6 in patients with heart failure: a randomized clinical trial. JAMA Cardiol. 2016 May 1;1(2):163-71. Toàn văn Tóm lược
184. Greenberg B, Butler J, Felker GM, et al. Calcium upregulation by percutaneous administration of gene therapy in patients with cardiac disease (CUPID 2): a randomised, multinational, double-blind, placebo-controlled, phase 2b trial. Lancet. 2016 Mar 19;387(10024):1178-86. Tóm lược
185. Goldstein DJ, Oz MC, Rose EA. Implantable left ventricular assist devices. N Engl J Med. 1998 Nov 19;339(21):1522-33. Tóm lược
186. DeRose JJ, Argenziano M, Sun BC, et al. Implantable left ventricular assist devices: an evolving long-term cardiac replacement therapy. Ann Surg. 1997 Oct;226(4):461-8. Toàn văn Tóm lược
187. DeRose JJ, Jr., Umana JP, Argenziano M, et al. Implantable left ventricular assist devices provide an excellent outpatient bridge to transplantation and recovery. J Am Coll Cardiol. 1997 Dec;30(7):1773-7. Toàn văn Tóm lược
188. Oz MC, Argenziano M, Catanese KA, et al. Bridge experience with long-term implantable left ventricular assist devices. Are they an alternative to transplantation? Circulation. 1997 Apr 1;95(7):1844-52. Tóm lược
189. Mann DL, Willerson JT. Left ventricular assist devices and the failing heart: a bridge to recovery, a permanent assist device, or a bridge too far? Circulation. 1998 Dec 1;98(22):2367-9. Tóm lược
190. Helman DN, Addonizio LJ, Morales DL, et al. Implantable left ventricular assist devices can successfully bridge adolescent patients to transplant. J Heart Lung Transplant. 2000 Feb;19(2):121-6. Tóm lược
191. Yacoub MH. A novel strategy to maximize the efficacy of left ventricular assist devices as a bridge to recovery. Eur Heart J. 2001 Apr;22(7):534-40. Toàn văn Tóm lược
192. Stevenson LW, Rose EA. Left ventricular assist devices: bridges to transplantation, recovery, and destination for whom? Circulation. 2003 Dec 23;108(25):3059-63. Tóm lược
193. Vitali E, Lanfranconi M, Bruschi G, et al. Left ventricular assist devices as bridge to heart transplantation: the
Niguarda Experience. J Card Surg. 2003 Mar-Apr;18(2):107-13. Tóm lược
194. Topkara VK, Dang NC, Martens TP, et al. Bridging to transplantation with left ventricular assist devices: outcomes in patients aged 60 years and older. J Thorac Cardiovasc Surg. 2005 Sep;130(3):881-2. Toàn văn Tóm lược
195. Zimpfer D, Zrunek P, Roethy W, et al. Left ventricular assist devices decrease fixed pulmonary hypertension in cardiac transplant candidates. J Thorac Cardiovasc Surg. 2007 Mar;133(3):689-95. Toàn văn Tóm lược
196. Rose EA, Moskowitz AJ, Packer M, et al. The REMATCH trial: rationale, design, and end points. Ann Thorac Surg. 1999 Mar;67(3):723-30. Tóm lược
197. Goldstein DJ, Beauford RB. Left ventricular assist devices and bleeding: adding insult to injury. Ann Thorac Surg. 2003 Jun;75(6 Suppl):S42-7. Tóm lược
198. Gordon SM, Schmitt SK, Jacobs M, et al. Nosocomial bloodstream infections in patients with implantable left ventricular assist devices. Ann Thorac Surg. 2001 Sep;72(3):725-30. Tóm lược
199. Rothenburger M, Schmid C, Huelksen G, et al. Thrombolytic therapy due to thrombus formation associated with left ventricular assist devices. J Heart Lung Transplant. 2005 Dec;24(12):2305. Tóm lược
200. Helman DN, Maybaum SW, Morales DL, et al. Recurrent remodeling after ventricular assistance: is long-term myocardial recovery attainable? Ann Thorac Surg. 2000 Oct;70(4):1255-8. Tóm lược
201. Birks EJ, Tansley PD, Hardy J, et al. Left ventricular assist device and drug therapy for the reversal of heart failure. N Engl J Med. 2006 Nov 2;355(18):1873-84. Toàn văn Tóm lược
202. Bourge RC, Abraham WT, Adamson PB, et al. Randomized controlled trial of an implantable continuous hemodynamic monitor in patients with advanced heart failure: the COMPASS-HF study. J Am Coll Cardiol. 2008 Mar 18;51(11):1073-9. Toàn văn Tóm lược
203. Adamson PB, Gold MR, Bennett T, et al. Continuous hemodynamic monitoring in patients with mild to moderate heart failure: results of The Reducing Decompensation Events Utilizing Intracardiac Pressures in Patients With Chronic Heart Failure (REDUCEhf) trial. Congest Heart Fail. 2011 Sep-Oct;17(5):248-54. Toàn văn Tóm lược
204. Klein P, Bax JJ, Shaw LJ, et al. Early and late outcome of left ventricular reconstruction surgery in ischemic heart disease. Eur J Cardiothorac Surg. 2008 Dec;34(6):1149-57. Toàn văn Tóm lược
205. Bolling SF, Pagani FD, Deeb GM, et al. Intermediate-term outcome of mitral reconstruction in cardiomyopathy. J Thorac Cardiovasc Surg. 1998 Feb;115(2):381-6. Toàn văn Tóm lược
206. Wu AH, Aaronson KD, Bolling SF, et al. Impact of mitral valve annuloplasty on mortality risk in patients with mitral regurgitation and left ventricular systolic dysfunction. J Am Coll Cardiol. 2005 Feb 1;45(3):381-7. Toàn văn Tóm lược
207. Athanasuleas CL, Stanley AW, Jr., Buckberg GD, et al. Surgical anterior ventricular endocardial restoration
(SAVER) in the dilated remodeled ventricle after anterior myocardial infarction: RESTORE group –Reconstructive
Endoventricular Surgery, returning Torsion Original Radius Elliptical Shape to the LV. J Am Coll Cardiol. 2001 Apr;37(5):1199-209. Toàn văn Tóm lược
208. Lund LH, Aaronson KD, Mancini DM. Predicting survival in ambulatory patients with severe heart failure on betablocker therapy. Am J Cardiol. 2003 Dec 1;92(11):1350-4. Tóm lược
209. Aaronson KD, Schwartz JS, Chen TM, et al. Development and prospective validation of a clinical index to predict survival in ambulatory patients referred for cardiac transplant evaluation. Circulation. 1997 Jun 17;95(12):2660-7. Tóm lược
210. Levy WC, Mozaffarian D, Linker DT, et al. The Seattle Heart Failure Model: prediction of survival in heart failure. Circulation. 2006 Mar 21;113(11):1424-33. Toàn văn Tóm lược
211. Lee DS, Austin PC, Rouleau JL, et al. Predicting mortality among patients hospitalized for heart failure: derivation and validation of a clinical model. JAMA. 2003 Nov 19;290(19):2581-7. Tóm lược
212. Fonarow GC, Adams KF, Jr., Abraham WT, et al. Risk stratification for in-hospital mortality in acutely decompensated heart failure: classification and regression tree analysis. JAMA. 2005 Feb 2;293(5):572-80. Tóm lược
213. Brophy JM, Dagenais GR, McSherry F, et al. A multivariate model for predicting mortality in patients with heart failure and systolic dysfunction. Am J Med. 2004 Mar 1;116(5):300-4. Tóm lược
214. Koelling TM, Joseph S, Aaronson KD. Heart failure survival score continues to predict clinical outcomes in patients with heart failure receiving beta-blockers. J Heart Lung Transplant. 2004 Dec;23(12):1414-22. Tóm lược
215. Raphael CE, Whinnett ZI, Davies JE, et al. Quantifying the paradoxical effect of higher systolic blood pressure on mortality in chronic heart failure. Heart. 2009 Jan;95(1):56-62. Tóm lược
216. Gerstein HC, Swedberg K, Carlsson J, et al. The hemoglobin A1c level as a progressive risk factor for cardiovascular death, hospitalization for heart failure, or death in patients with chronic heart failure: an analysis of the Candesartan in Heart failure: Assessment of Reduction in Mortality and Morbidity (CHARM) program. Arch Intern Med. 2008 Aug 11;168(15):1699-704. Tóm lược
217. Castel MA, Magnani S, Mont L, et al. Survival in New York Heart Association class IV heart failure patients treated with cardiac resynchronization therapy compared with patients on optimal pharmacological treatment. Europace. 2010 Aug;12(8):1136-40. Toàn văn Tóm lược
218. Ammar KA, Jacobsen SJ, Mahoney DW, et al. Prevalence and prognostic significance of heart failure stages: application of the American College of Cardiology/American Heart Association heart failure staging criteria in the community. Circulation. 2007 Mar 27;115(12):1563-70. Tóm lược
219. Philbin EF, Santella RN, Rocco TA Jr. Angiotensin-converting enzyme inhibitor use in older patients with heart failure and renal dysfunction. J Am Geriatr Soc. 1999 Mar;47(3):302-8. Tóm lược
220. Arnold SB, Byrd RC, Meister W, et al. Long-term digitalis therapy improves left ventricular function in heart failure. N Engl J Med. 1980 Dec 18;303(25):1443-8. Tóm lược
221. Turini GA, Waeber B, Brunner HR. The renin-angiotensin system in refractory heart failure: clinical, hemodynamic and hormonal effects of captopril and enalapril. Eur Heart J. 1983 Jan;4 (Suppl A):189-97. Tóm lược
222. Weinfeld MS, Chertow GM, Stevenson LW. Aggravated renal dysfunction during intensive therapy for advanced chronic heart failure. Am Heart J. 1999 Aug;138(2 Pt 1):285-90. Tóm lược
223. Alpert MA. Cardiovascular factors influencing survival in dialysis patients. Adv Perit Dial. 1996;12:110-9. Tóm lược
224. Risler T, Schwab A, Kramer B, et al. Comparative pharmacokinetics and pharmacodynamics of loop diuretics in renal failure. Cardiology. 1994;84 (Suppl 2):155-61. Tóm lược
225. Iorio L. Daily hemofiltration in severe heart failure. Int J Artif Organs. 1998 Dec;21(12):778-80. Tóm lược
226. Iorio L, Nacca RG, Simonelli R, et al. Daily hemofiltration in severe heart failure. Miner Electrolyte Metab. 1999 Jan-Apr;25(1-2):39-42. Tóm lược
227. Iorio L, Simonelli R, Nacca RG, et al. Daily hemofiltration in severe heart failure. Kidney Int Suppl. 1997 Jun;59:S62-5. Tóm lược
228. Iorio L, Simonelli R, Nacca RG, et al. The benefits of daily hemofiltration in the management of anuria in patients with severe heart failure (NYHA IV). Int J Artif Organs. 1998 Aug;21(8):457-9. Tóm lược
229. Horwich TB, Fonarow GC, Hamilton MA, et al. Anemia is associated with worse symptoms, greater impairment in functional capacity and a significant increase in mortality in patients with advanced heart failure. J Am Coll Cardiol. 2002 Jun 5;39(11):1780-6. Toàn văn Tóm lược
230. Al-Ahmad A, Rand WM, Manjunath G, et al. Reduced kidney function and anemia as risk factors for mortality in patients with left ventricular dysfunction. J Am Coll Cardiol. 2001 Oct;38(4):955-62. Toàn văn Tóm lược
231. Silverberg DS, Wexler D, Blum M, et al. The use of subcutaneous erythropoietin and intravenous iron for the treatment of the anemia of severe, resistant congestive heart failure improves cardiac and renal function and functional cardiac class, and markedly reduces hospitalizations. J Am Coll Cardiol. 2000 Jun;35(7):1737-44. Tóm lược
232. Silverberg DS, Wexler D, Sheps D, et al. The effect of correction of mild anemia in severe, resistant congestive heart failure using subcutaneous erythropoietin and intravenous iron: a randomized controlled study. J Am Coll Cardiol. 2001 Jun 1;37(7):1775-80. Toàn văn Tóm lược
233. Mancini DM, Katz SD, Lang CC, et al. Effect of erythropoietin on exercise capacity in patients with moderate to severe chronic heart failure. Circulation. 2003 Jan 21;107(2):294-9. Tóm lược
234. Ghali JK, Anand IS, Abraham WT, et al. Randomized double-blind trial of darbepoetin alfa in patients with symptomatic heart failure and anemia. Circulation. 2008 Jan 29;117(4):526-35. Tóm lược
235. Troughton RW, Frampton CM, Brunner-La Rocca HP, et al. Effect of B-type natriuretic peptide-guided treatment of chronic heart failure on total mortality and hospitalization: an individual patient meta-analysis. Eur Heart J. 2014 Jun 14;35(23):1559-67. Toàn văn Tóm lược
236. Felker GM, Anstrom KJ, Adams KF, et al. Effect of natriuretic peptide-guided therapy on hospitalization or cardiovascular mortality in high-risk patients with heart failure and reduced ejection fraction: a randomized clinical trial. JAMA. 2017 Aug 22;318(8):713-20. Toàn văn Tóm lược
237. Chaudhry SI, Phillips CO, Stewart SS, et al. Telemonitoring for patients with chronic heart failure: a systematic review. J Card Fail. 2007 Feb;13(1):56-62. Tóm lược
238. Clark RA, Inglis SC, McAlister FA, et al. Telemonitoring or structured telephone support programmes for patients with chronic heart failure: systematic review and meta-analysis. BMJ. 2007 May 5;334(7600):942. Toàn văn Tóm lược
239. Inglis SC, Clark RA, McAlister FA, et al. Which components of heart failure programmes are effective? A systematic review and meta-analysis of the outcomes of structured telephone support or telemonitoring as the primary component of chronic heart failure management in 8323 patients: abridged Cochrane review. Eur J Heart Fail. 2011 Sep;13(9):1028-40. Toàn văn Tóm lược
240. Abraham WT, Adamson PB, Bourge RC, et al. Wireless pulmonary artery haemodynamic monitoring in chronic heart failure: a randomised controlled trial. Lancet. 2011 Feb 19;377(9766):658-66. Tóm lược
241. Inglis SC, Clark RA, Dierckx R, et al. Structured telephone support or non-invasive telemonitoring for patients with heart failure. Cochrane Database Syst Rev. 2015 Oct 31;(10):CD007228. Toàn văn Tóm lược
242. Ades PA, Keteyian SJ, Balady GJ, et al. Cardiac rehabilitation exercise and self-care for chronic heart failure. JACC Heart Fail. 2013 Dec;1(6):540-7. Toàn văn Tóm lược
243. Piepoli MF, Conraads V, Corrà U, et al. Exercise training in heart failure: from theory to practice. A consensus document of the Heart Failure Association and the European Association for Cardiovascular Prevention and Rehabilitation. Eur J Heart Fail. 2011 Apr;13(4):347-57. Toàn văn Tóm lược
Xem thêm:
Tổng quan về bệnh lây truyền qua đường tình dục theo BMJ.
Thoát vị bẹn ở người lớn theo BMJ.