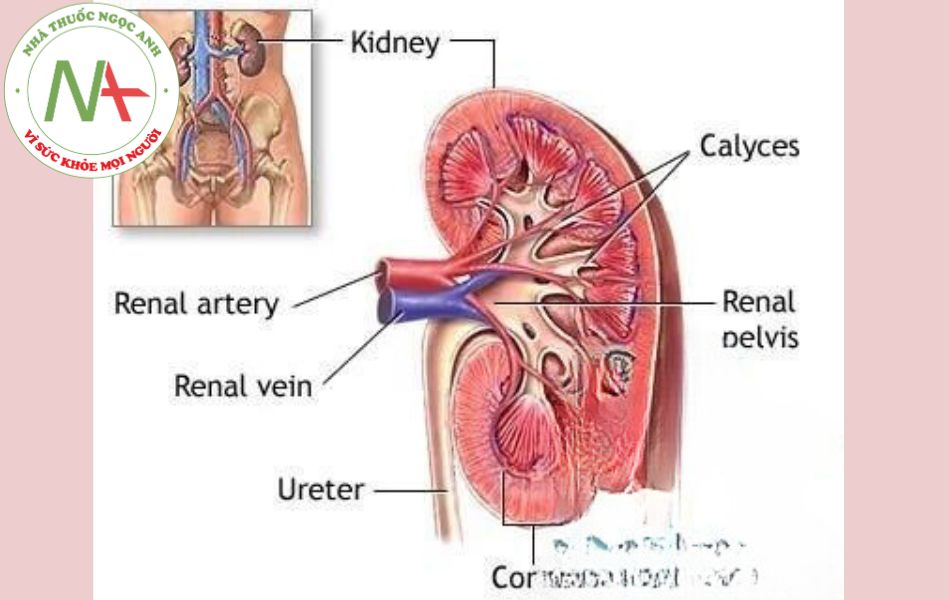
Bệnh thận - tiết niệu
Suy thận cấp: Định nghĩa, triệu chứng, điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Suy thận cấp là một hội chứng được biểu hiện bằng sự giảm nhanh của mức lọc cầu thận với thể tích nước tiểu < 0,5 ml/kg/giờ kéo dài trên 6 giờ, và có nồng độ creatinin huyết tương tăng thêm 0,5 mg/dl (44mg/l) hoặc trên 50% so với giá trị bình thường (trên 130mg/l) ở người trước đó chức năng thận bình thường. – nhà thuốc Ngọc Anh,
ĐẠI CƯƠNG
Suy thận cấp là một hội chứng được biểu hiện bằng sự giảm nhanh của mức lọc cầu thận với thể tích nước tiểu < 0,5 ml/kg/giờ kéo dài trên 6 giờ, và có nồng độ creatinin huyết tương tăng thêm 0,5 mg/dl (44mg/l) hoặc trên 50% so với giá trị bình thường (trên 130mg/l) ở người trước đó chức năng thận bình thường. – nhà thuốc Ngọc Anh,
Hậu quả: ứ đọng các sản phẩm chuyển hoá của nitơ, rối loạn cân bằng nước, điện giải, axit-bazơ.
Định nghĩa mới: theo phân loại RIFLE
| Phân mức độ RIFLE | MLCT hoặc Creatinin hthanh | Thể tích nước tiểu |
| R– risk
Nguy cơ |
T Creatinin hth x 1,5 lần hoặc giảm GFR> 25% | < 0,5 ml/kg/giờ trong 6 giờ |
| I– injury
Tổn thương |
T Creatinin hth x 2 lần hoặc giảm GFR> 50% | < 0,5 ml/kg/giờ trong 12 giờ |
| F– failure
Suy |
T Creatinin hth x3 lần hoặc giảm GFR> 75% | < 0,3 ml/kg/giờ trong 12 giờ
hoặc vô niệu trong 12 giờ |
| L- loss
Mất |
Mất ch/n thận hoàn toàn > 4 tuần | |
| E-end-stade kidney disease
Giai đoạn cuối |
Cần RRT dài > 3 tháng (Suy thận giai đoạn cuối >3 tháng) |
GFR: mức lọc cầu thận; RRT: điều trị thay thế thận
(Theo ADQI 2003 và theo KDIGO Clinical Practice Guideline for Acute Kidney Injury 2012)

NGUYÊN NHÂN
2.1. Suy thận cấp trước thận
1. Giảm thể tích tuần hoàn
- Mất máu: chấn thương, chảy máu tiêu hoá, hoặc chảy máu khác.
- Mất dịch trong lòng mạch: bỏng, viêm phúc mạc, viêm tụy cấp, tắc ruột, hạ albumin máu, hội chứng thận hư, xơ gan, ỉa chảy, nôn, hút dịch tiêu hoá. Tiêu cơ vân cấp.
- Mất qua thận: đái đường toan xeton, tăng áp lực thẩm thấu máu như (sử dụng manitol, tăng natri máu), hoặc giảm kali máu, giảm canxi máu.
- Mất qua da: mất mồ hôi, bỏng nặng, vận động nặng kéo dài (chạy marathon hay làm việc nặng trong môi trường nhiệt độ cao), rối loạn điều hoà thân nhiệt (hội chứng tăng thân nhiệt ác tính ), say nắng say nóng …
- Giảm thể tích tuần hoàn liên quan đến giảm cung lượng tim : nhồi máu cơ tim, sốc tim, tràn dịch màng tim có ép tim, nhồi máu phổi, loạn nhịp
2. Do mạch thận
- Tắc tĩnh mạch mạch thận.
- Co thắt mạch thận (dùng thuốc ức chế men chuyển ở bệnh nhân suy tim ứ huyết) hoặc dùng noradrenalin khi chưa truyền đủ dịch …).
- Nhồi máu động mạch thận.
- Hẹp động mạch thận.
- Xơ vữa mạch thận.
- Phình tách động mạch chủ bụng.
3. Rối loạn điều hoà mạch thận
- Nhiễm trùng.
- Do prostaglandin hoặc ức chế men chuyển.
- Hội chứng gan thận: có giãn mạch hệ thống dẫn đến tụt huyết áp, thiểu niệu do co thắt mạch thận cùng với rối loạn chức năng gan nặng. Cơ chế bệnh sinh chưa rõ.
Xem thêm: Thời tiết chuyển lạnh, ẩm thấp: điều kiện lý tưởng gia tăng bệnh xương khớp
2.2. Suy thận cấp tại thận
1. Ống thận: phổ biến nhất gây suy thận cấp.
- Thiếu máu: do tình trạng suy thận trước thận nặng và kéo dài.
- Do thuốc: thuốc kháng sinh (aminoglycoside, cephalosporin, amphotericinB), thuốc cản quang có iode, kim loại nặng, hoá chất điều trị (cisplatin).
- Suy thận cấp thứ phát sau nhiễm khuẩn nặng, điều trị muộn: giảm dòng máu tới thận gây tổn thương thiếu máu, mất khả năng tự điều hoà mạch thận và co mạch thận.
- Tắc ống thận do sản phẩm phân huỷ từ tế bào: hemoglobulin và myoglobulin niệu (tiêu cơ vân, tan máu, tổn thương cơ do nhiệt), myeloma, các tinh thể muối oxalate,
- Mang thai: sản giật, chảy máu tử ..
2. Viêm thận kẽ
- Nhiễm trùng: vi khuẩn (streptococcus, pneumococcus), virút (EBV, CMV, HIV), nấm, Mycoplasma.
- Thâm nhiễm: lymphoma,
- Kháng sinh: penicilin, rifampicin, vancomycin, quinolone, cephalosporin.., acyclovir,
- Lợi tiểu: thiazide, furosemide.
- Các thuốc khác: thuốc chống viêm giảm đau không steroide, ức chế men chuyển,
3. Nguyên nhân do cầu thận: bệnh mạch máu và màng đáy cầu thận.
- Bệnh kháng thể kháng màng đáy cầu thận: hội chứng
- Bệnh lý mạch máu: viêm mạch Wegener, viêm mạch, tăng huyết áp ác tính.
- Do thuốc: cyclosporin, amphotericin B, cisplatin …
- Hội chứng tan máu tăng ure máu (HUS), hội chứng tan máu giảm tiểu cầu (TTP).
2.3. Suy thận cấp sau thận
- Tắc ống thận: axít uric, canci oxalat, acyclovir, methotrexate, protein Bencen Jone trong bệnh đa u tủy xương.
- Tắc nghẽn tại thận: cục máu đông, sỏi, hoại tử nhú.
- Tắc niệu quản: sỏi niệu quản, do chèn ép từ ngoài vào ví dụ u sau phúc mạc, u tử cung, u xơ tiền liệt tuyến, u niệu đạo, bàng quang, buộc nhầm niệu quản trong mổ đẻ…
- Tắc niệu đạo: co thắt niệu đạo, bệnh lý tuyến tiền liệt, khối u bàng
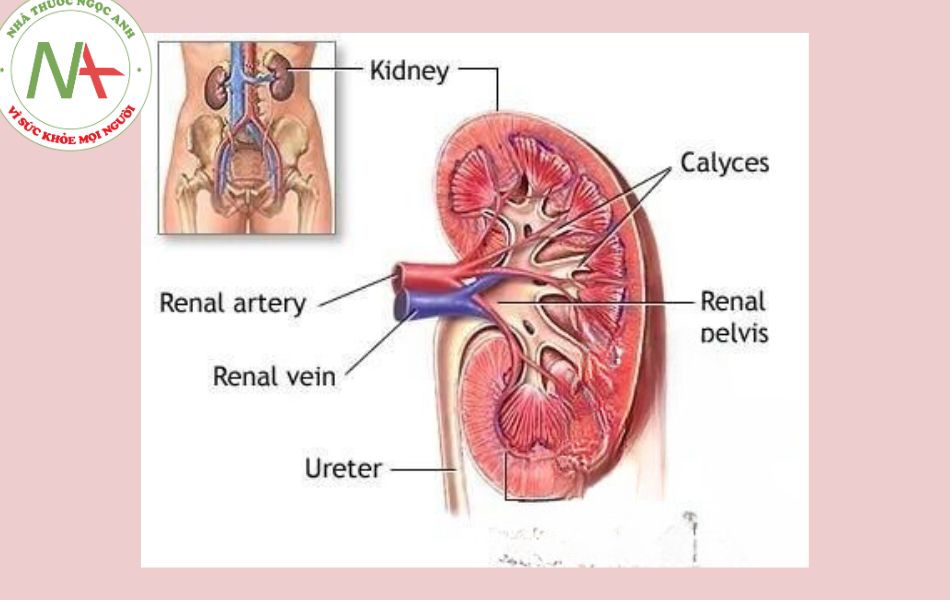
TRIỆU CHỨNG
3.1. Lâm sàng: điển hình tiến triển qua 4 giai đoạn.
1. Giai đoạn 1:
24 giờ đầu, mệt, buồn nôn, nôn, khó thở, đau ngực, nước tiểu ít dần, vô niệu. Triệu chứng của nguyên nhân gây ra suy thận cấp như ngộ độc, nhiễm khuẩn, mất nước. Điều trị kịp thời và đúng có thể tránh tiến triển sang giai đoạn 2.
2. Giai đoạn 2: toàn phát với các triệu chứng nặng và các biến chứng có thể tử
- Kéo dài 1-6 tuần, trung bình sau 7-14 ngày người bệnh sẽ có nước tiểu trở lại.
- Thiểu, vô niệu, phù. Tuỳ theo thể bệnh mà vô thiểu niệu xuất hiện rất nhanh, đồng thời có triệu chứng thừa dịch như phù phổi, suy tim ứ huyết.
- Urê, creatinin máu tăng nhanh. Các triệu chứng của tăng ure máu như chảy máu nội tạng, viêm màng ngoài tim, biểu hiện rối loạn não.
- Rối loạn điện giải, tăng kali máu gây ra các rối loạn nhịp tim như sóng T cao, QT ngắn, ngoại tâm thu thất, rung thất, xoắn đỉnh.
- Toan chuyển hoá: pH, HCO3 máu giảm, có khoảng trống anion. Người bệnh thở sâu, giãn mạch, tụt huyết áp.
3. Giai đoạn 3: đái trở lại, trung bình 5-7 ngày
- Có lại nước tiểu 200-300ml/24giờ, lượng nước tiểu tăng dần 4-5lít/24giờ.
- Các nguy cơ: mất nước do đái nhiều, vẫn tăng urê, kali máu, rối loạn điện giải
4. Giai đoạn 4: hồi phục, tuỳ theo nguyên nhân ( 2-6 tuần), trung bình khoảng 4 tuần.
3.2. Cận lâm sàng
- Nồng độ creatinin huyết tương, ure huyết tương.tăng
- Rối loạn điện giải máu. Toan chuyển hóa pH giảm, HCO3, dự trữ kiềm giảm.
- Các xét nghiệm khác nhằm chẩn đoán phân biệt, gợi ý nguyên nhân:
+ Thiếu máu, có mảnh vỡ hồng cầu: hội chứng tan máu tăng ure máu, tan máu vi mạch, viêm nội tâm mạc, đông máu nội quản rải rác.
+ Canxi máu tăng kèm theo suy thận cấp: thường liên quan bệnh ác tính phá hủy xương.
+ Men creatine kinase (CPK) tăng > 6000 đơn vị hoặc có myoglobulin trong nước tiểu: tiêu cơ vân.
+ Bất thường về điện di miễn dịch: gợi ý nguyên nhân myeloma.
+ Xét nghiệm huyết thanh: kháng thể kháng nhân (+), kháng thể kháng màng đáy cầu thận (+), pANCA (+) nghi ngờ bệnh lý tự miễn dịch.
+ Tăng bạch cầu ưa axit gợi ý suy thận do viêm thận kẽ cấp do dị ứng.
+ Suy chức năng gan: tìm chứng gan thận, suy tim ứ huyết, nhiễm khuẩn.
- Xét nghiệm nước tiểu: protein, điện giải, ure, creatinin, áp lực thẩm thấu niệu.
- Nước tiểu: nhiều hồng cầu, trụ hồng cầu gợi ý nguyên nhân viêm tiểu cầu thận, viêm mạch thận. Nhiều tế bào mủ, trụ bạch cầu gợi ý viêm thận kẽ cấp nhiễm khuẩn.
3.3. Các xét nghiệm khác: giúp tìm nguyên nhân
- Chụp Xquang bụng: tìm sỏi, xác định bóng thận.
- Siêu âm bụng, CT-scan ổ bụng: bệnh lý thận, mạch thận, ứ nước thận, hẹp động mạch thận.
- Chụp xạ hình thận: đánh giá tưới máu thận và chức năng bài tiết thận.
- MRI mạch máu xác định tắc nghẽn động mạch, tĩnh mạch thận.
- Sinh thiết thận: chỉ định khi
+ Suy thận cấp tại thận: trường hợp chẩn đoán chưa rõ ràng như viêm cầu thận cấp, viêm cầu thận Lupus, bệnh thận kẽ cấp tính tiến triển xấu đi sau khi đã loại trừ các nguyên.
+ Chẩn đoán chưa chắc chắn, dựa vào kết quả sinh thiết thận giúp cho điều trị đặc hiệu như viêm cầu thận, bệnh viêm mạch, HUS, TTP, viêm thận kẽ dị ứng.
CHẨN ĐOÁN
4.1. Chẩn đoán xác định
- Xét nghiệm creatinin huyết tương tăng thêm 0,5 mg/dl (44mg/l) so với creatinin huyết tương trước bị bệnh hoặc trên 50% so với giá trị bình thường.
- Thể tích nước tiểu: theo phân độ RIFLE với thể thiểu niệu (nước tiểu< 200 ml/12 giờ, hoặc mức lọc cầu thận giảm 50%), vô niệu (nước tiểu < 100 ml/24 giờ).
- Các chỉ số khác: tăng urê, toan chuyển hoá, dự trữ kiềm giảm, BE giảm.
- Có nguyên nhân hoặc yếu tố nguy cơ cao gây suy thận cấp.
4.2. Chẩn đoán phân biệt
- Suy thận cấp chức năng với suy thận cấp thực thể (hoại tử ống thận cấp).
| Chỉ số | Suy thận cấp chức năng | Suy thận cấp thực thể |
| Độ thẩm thấu nước tiểu (mosm/kg nước) | > 500 | < 400 |
| Na niệu mmol/l | < 20 | > 40 |
| Creatinin niệu/ Creatinin máu | > 40 | < 20 |
| Chỉ số đào thải Natri (FEna) | < 1% | > 1% |
| Cặn nước tiểu | .Protein vết hoặc (-)
.Bình thường |
.Trụ hạt +++,
.Trụ HC, BC ái toan .Protein niệu 1g/l |
FENa = (UNa xPCr/PNa) x UCr) (100)
- Đợt cấp của suy thận mạn: tiền sử có bệnh thận trước đó, thiếu máu nặng, urê, creatinin huyết tương tăng từ trước, kích thước hai thận teo nhỏ.
4.3. Chẩn đoán thể
- Thể vô niệu.
- Thể thiểu niệu.
- Thể bảo tồn nước tiểu.
- Suy thận cấp chức năng (suy thận cơ năng, suy thận cấp trước thận) hay suy thận cấp thực thể.
4.4. Chẩn đoán nguyên nhân: (tham khảo phần 2)
ĐIỀU TRỊ
Các thuốc dùng trong xử trí Suy Thận cấp có bán tại nhà thuốc Ngọc Anh, chúng tôi giao hàng toàn quốc, tư vấn miễn phí 098 572 9595
5.1. Nguyên tắc xử trí
- Sơ bộ chẩn đoán được suy thận cấp chức năng hay thực thể để có thái độ xử trí cấp cứu.
- Xử trí cấp cứu vì các dấu hiệu đe doạ tính mạng người bệnh: tăng kali máu, phù phổi cấp, phù não co giật, toan chuyển hóa nặng.
- Xử trí nguyên nhân gây ra suy thận cấp: đòi hỏi chuyên khoa, cần kết hợp với các thăm dò cận lâm sàng.
5.2. Xử trí ban đầu và vận chuyển cấp cứu:
- Khi phù to, đái ít, khó thở nhiều ở người bệnh có tiền sử bệnh thận phải đến ngay cơ sở y tế chuyên khoa, không để người bệnh điều trị tại nhà.
- Nắm được các biện pháp điều trị cấp cứu tăng kali máu có rối loạn nhịp tim, phù phổi cấp, phù não co giật, toan chuyển hóa nặng gây trụy tim mạch.
- Thận trọng trong quá trình vận chuyển người bệnh có thể tử vong vì tăng kali máu, suy hô hấp cấp, trụy tim mạch.
5.3. Xử trí tại bệnh viện
1. Suy thận cấp chức năng
- Xử trí nguyên nhân:
+ Giảm thể tích tuần hoàn trong lòng mạch: cầm máu, truyền bù thể tích tuần hoàn (mất máu, truyền hồng cầu, các chế phẩm máu) mất dịch như nôn, ỉa chay, say nắng (bù dịch đẳng trương truyền và uống). Mục tiêu cần đạt duy trì ALTMTT 8-12 mmHg và huyết áp trung bình 65 mmHg.
+ Nếu nguyên nhân giảm huyết áp do thuốc (ức chế men chuyển) , do các thuốc ức chế COX II, hoặc các thuốc kháng viêm không steroid (NSAIDs) và các chất độc với thận thì dừng thuốc.
+ Điều trị bệnh chính: xuất huyết tiêu hóa, bỏng rộng nặng, viêm phúc mạc, viêm tụy cấp, tắc ruột.
- Loại bỏ các thuốc độc với thận và có kali, các thuốc gây giảm dòng máu tới thận, tránh dùng thuốc cản
- Điều trị các yếu tố gây mất bù và các căn nguyên mãn tính khác.
2. Suy thận cấp thực tổn
- Kiểm soát cân bằng nước và đảm bảo huyết động:
+ Đủ thể tích lòng mạch, theo dõi ALTMTT, dấu hiệu phù niêm mạc, kết mạc, phù tổ chức kẽ, tĩnh mạch cổ nổi, nghe phổi, cân nặng hàng ngày, dịch vào-ra.
+ Cân bằng dịch: dịch ra= số lượng tiểu/24 giờ + 0,5-0,6 ml/kg/giờ ( mất qua da, mồ hôi khoảng 850-1000ml/ngày/70kg). Sốt thêm 10C, nước mất thêm 13%.
+ Truyền các loại dịch có khả năng giữ lại trong lòng mạch, đặc biệt khi có giảm albumim máu, có nhiễm khuẩn nặng, có ARDS.Lựa chọn dịch truyền muối tinh thể hay dung dịch albumin hoặc dung dịch keo tùy theo tình trạng lâm sàng và nguyên nhân.
+ Dịch được lựa chọn dùng là NaCl 0,9% hoặc albumin 5%: giúp tăng tưới máu tổ chức, giảm tính thấm mạch, giảm phù (đặc biệt khi có nhiễm khuẩn).
+ Khi đã có phù khoảng kẽ, không nên truyền nhiều dịch muối đẳng trương vì sau khi truyền thể tích giữ lại trong lòng mạch được 20%, thời gian bán huỷ ngắn 20- 30 phút.
+ Huyết áp không lên khi ALTMTT trên 8-12 mmHg, cần chỉ định thuốc vận mạch, norepinephrine truyền TM liên tục, liều 0,1 đến 2 mcg/kg/phút.
- Kiểm soát thăng bằng kiềm toan, điện giải:
+ Hạn chế kali đưa vào và điều trị tăng kali máu: điều trị khi kali máu > 5,5 mEq/l hoặc có thay đổi trên điện tâm đồ.
- Kayexalate 30 gam/4-6 giờ kết hợp sorbitol 30gam : uống hoặc thụt giữ.
- Calciclorua 0,5-1gam tiêm TM chậm , thời gian tác dụng 30-60 phút.
- Glucose 20%, 30% có insuline: truyền tĩnh mạch, tác dụng trong vài giờ.
- Natribicarbonate 1,4% hoặc 4,2%.
+ Toan chuyển hoá: khi pH < 7,20 truyền NaHCO3 4,2% hoặc 1,4% 250- 500ml.
+ Kiểm soát natri máu: hạ natri máu dễ đi kèm thừa thể tích.
+ Kiểm soát canxi, photpho máu: giảm canxi máu gặp suy thận cấp do tiêu cơ vân cấp, tăng photpho máu trong các hội chứng tiêu huỷ khối u.
- Lợi tiểu
+ Furosemide có thể chuyển suy thận cấp thể vô niệu thành thể còn nước tiểu: làm giảm sự tái hấp thu chủ động natri, làm tăng dòng chảy tới ống thận.
- Giúp trì hoãn lọc máu, không làm giảm tiên lượng nặng và tỉ lệ tử
- Cách sử dụng: 10 ống (200mg) tiêm tĩnh mạch 3 lần cách nhau 1giờ hoặc truyền tĩnh mạch duy trì 40 mg/giờ. Liều 600mg-1000mg/24giờ không đáp ứng phải xét chỉ định lọc máu.
+ Manitol: là một lợi niệu thẩm thấu, chỉ dùng khi có tiêu cơ vân cấp.
- Suy thận cấp do tiêu cơ vân, hội chứng vùi lấp, có tác dụng đề phòng phù nề, sưng và tắc ống thận cấp.
- Thuốc được dùng cùng dung dịch bicarbonate và đảm bảo truyền dịch đủ với ALTMTT 8-12
- Chống nhiễm khuẩn
+ Điều chỉnh liều kháng sinh theo độ thanh thải creatinin, tránh thuốc độc tính với thận.
+ Phát hiện và kiểm soát ổ nhiễm khuẩn sớm, tránh suy thận cấp nặng lên do nhiễm khuẩn không kiểm soát được. Cấy tìm vi khuẩn, làm kháng sinh đồ.
- Xử trí nguyên nhân: chẩn đoán nguyên nhân và phối hợp giải quyết chuyên khoa.
+ Nhiễm khuẩn nặng và/hoặc sốc nhiễm khuẩn: xem bài sốc nhiễm khuẩn.
+ Hội chứng gan thận cấp (xem bài hội chứng gan thận cấp).
+ Bệnh lý cầu thận cấp tự miễn dịch và nhiễm trùng: hội chứng thận hư, viêmcầu thận cấp, lupus ban đỏ hệ thống, bệnh lý mạch máu.
+ Các bệnh lý do tắc nghẽn sau thận: hội chẩn chuyên khoa, can thiệp khi cần.
- U xơ tiền liệt tuyến.
- Sỏi hệ thống thận tiết niệu.
- Các khối u, máu cục …gây tắc nghẽn, gây chèn ép.
- Chỉ định của các biện pháp lọc máu
+ Lọc máu sớm khi có 1 dấu hiệu, chỉ định bắt buộc khi có 2 dấu hiệu
- Không đáp ứng với lợi tiểu furosemide (liều như trên).
- Urê máu > 30mmol/l.
- Kali máu > 6 mmol/l, tăng nhanh, có rối loạn nhịp trên điện tâm đồ.
- Tăng gánh thể tích, phù to, ALTMTT tăng, phù phổi cấp huyết động.
- Toan chuyển hoá pH máu < 7,20.
- Na+ máu >160 mmol/l hoặc < 115 mmol/l.
+ Thẩm phân phúc mạc.
- Chỉ định lọc máu nhưng cơ sở y tế không có máy lọc máu cấp, hoặc không lấy được đường vào mạch máu để lọc máu.
- Kỹ thuật: 1h/1 lần/1-3 lít dịch thẩm phân qua ống thông lọc màng bụng, lọc liên tục 18-24h/ngày tùy theo xét nghiệm. Sử dụng dịch lọc màng bụng sẵn có.
+ Lọc máu ngắt quãng
- Cấp cứu cho các người bệnh nặng có thể kéo dài 4-5-6 giờ/1 lần lọc, tốc độ máu chậm, tốc độ siêu lọc chậm, có thể không sử dụng thuốc chống đông.
- Tần xuất lọc hàng ngày hoặc cách ngày, thận trọng khi có huyết áp tụt.
- Nên sử dụng dung dịch lọc có dịch đệm bicarbonate, màng lọc có độ tương hợp sinh học
+ Lọc máu liên tục CVVH
- Ưu điểm: Loại bỏ các chất hoà tan có phân tử lượng nhỏ, trung bình (dưới 40.000 dalton) cùng với nước theo nguyên lý đối lưu, không phụ thuộc nồng độ. Hiệu quả, dung nạp tốt khi có kèm sốc, suy tim, suy đa tạng.
- Kỹ thuật: lọc máu liên tục trong 18- 24 giờ mỗi ngày, máu từ cơ thể ra, được lọc qua 1 màng lọc có hệ số siêu lọc cao, kích thước lỗ màng lớn.
- Dinh dưỡng
+ Cung cấp năng lượng 30-35kcal/kg/ngày với suy thận cấp không có biến chứng.
+ Người bệnh có nhiễm khuẩn, suy đa tạng, tổng năng lượng tăng tới 130%.
+ Suy thận cấp không biến chứng: axít amin 0,65-1gam/kg/ngày, có lọc máu ngắt quãng, tăng dị hóa cung cấp axít amin 1,2-1,5gam/kg/ngày, lọc máu liên tục nhu cầu axít amin tới 2,5gam/kg/ngày.
+ Tổng lượng nước qua mọi đường cần tính theo cân bằng dịch vào-ra.
+ Giai đoạn vô niệu, thiểu niệu, hạn chế nước, các chế phẩm, thức ăn giầu kali.
+ Các quan điểm mới về chế độ dinh dưỡng:
- Tỷ lệ carbonhydrat trong khẩu phần ăn chiếm 50-80%.
- Cung cấp thêm lipít, đặc biệt các axít béo thiết yếu, axít béo không
- Bệnh nặng: ăn qua ống thông dạ dày, đề phòng nhiễm khuẩn tiêu hoá.
- Bảo tồn chức năng các cơ quan khác
+ Điều trị dự phòng xuất huyết tiêu hoá thuốc kháng a xít hoặc ức chế bơm proton.
+ Các biến chứng tim và phổi có liên quan tới suy thận cấp: rối loạn nhịp, phù phổi, nhiễm trùng phổi, tăng huyết áp, chảy máu phổi (viêm cầu thận cấp tiến triển).
+ Rối loạn đông máu: giảm tiểu cầu, DIC, giảm fibrinogen.
+ Thiếu máu, tan máu, giảm erythropoietin có thể xuất hiện trong giai đoạnđầu.
+ Biến chứng thần kinh-cơ: giai đoạn sớm có thể có thất điều, ngủ gà, đờ đẫn, kích thích hoặc hôn mê, chú ý các nguyên nhân như rối loạn điện giải, tăng ure máu.
TIÊN LƯỢNG VÀ BIẾN CHỨNG
– Các yếu tố góp phần tiên lượng không tốt của suy thận cấp:
+ Tuổi cao, bệnh mạn tính đi kèm: đái đường, suy gan mãn, cao huyết áp…
+ Suy thận cấp trong bệnh cảnh nhiễm khuẩn, suy đa tạng, chấn thương, hội chứng vùi lấp, sau mổ, creatinin máu > 3mg/dl.
+ Người bệnh có nhiều yếu tố nguy cơ: hoá chất, tiêu cơ vân, thuốc cản quang, hạ huyết áp do mọi nguyên nhân, điều trị thuốc độc với thận.
– Suy thận cấp tại thận hay suy thận cấp chức năng điều trị muộn đều có thể dẫn đến tử vong do các biến chứng cấp tính, chú ý đặc biệt ở giai đoạn vô niệu (tăng K+ máu, toan hóa nặng, phù phổi huyết động).
PHÒNG BỆNH
- Chẩn đoán sớm, phát hiện các yếu tố nguy cơ và dự phòng cũng như điều trị sớm và đúng nguyên nhân gây ra suy thận cấp.
- Người bệnh cần được giáo dục và có kiến thức về các bệnh lý mạn tính có nguy cơ cao ảnh hưởng tới chức năng thận như bệnh đái tháo đường, cao huyết áp, suy tim mạn, u xơ tiền liệt tuyến, từ đó giúp phòng ngừa suy thận cho bản thân.
- Biết các thuốc độc với thận cũng như cơ chế gây suy thận của nó.
- Dự phòng suy thận cấp ở người bệnh phẫu thuật:
- Yếu tố nguy cơ: lớn tuổi, có bệnh thận từ trước, có bệnh gan mãn, suy tim
+ Phòng suy thận cấp: phải bù đủ dịch, đảm bảo huyết áp trong phẫu thuật.
- Phòng tránh nguy cơ suy thận cấp do các thuốc cản quang: xét nghiệm creatinin máu trước chụp, hội chẩn với bác sĩ chuyên khoa chẩn đoán hình ảnh.
+ Truyền NaCl 0,9% 1ml/kg/h bắt đầu 8 tiếng trước chụp cản quang, N- acetylcystein 600mg x 2 lần/ngày, vào ngày trước và sau dùng thuốc cản quang.
+ Chọn thuốc cản quang nhóm ít nguy cơ gây suy thận: iodixanol (Visipaque)
- Phòng STC do tiêu huỷ khối u (lympho cấp, ưng thư bạch cầu cấp sau điều trị hoá chất).
+ Allopurinol 300-600mg/trước ngày dùng hoá chất
+ Truyền NaCl 0,9% 5000 ml/24h.
+ Kiềm hoá nước tiểu: truyền NaHCO3 100 mEq/m2/ngày, giữ pH nước tiểu >7,00;
+ Tiêm tĩnh mạch acetazolamide 1gam/m2 cùng với NaHCO3.
- Phòng suy thận cấp ở người bệnh có tiêu cơ vân cấp.
Câu hỏi lâm sàng
Câu 1
Nam 73 tuổi tới phòng khám do triệu chứng bí tiểu cấp, tiểu dắt, tiểu đêm và tiểu yếu (dòng tiểu yếu) tiến triển trong 3 tháng nay. Ông ta không sốt, đau bụng, tiểu máu, mệt mỏi hay sụt cân. Chỉ dùng thucic Lisinopril để điều trị tăng huyết áp nguyên phát. Bệnh nhân không có tiền sử Đái tháo đường hay thiếu máu cơ tim. Anh ta không sử dụng rượu, thuốíc lá hoặc chất cấm. Thăm khám trực tràng thấy tuyến tiền liệt trơn, chắc và phì đại mà không có điểm cứng hay bất đối xứng. Thăm khám thần kinh bình thường. Phân tích nước tiểu không protein niệu hay tiểu máu. Creatinine huyết thanh 2.1 mg/dL, cao hơn so với giá trị ban đầu 4 tháng trước là 1.2 mg/dL, nồng độ PSA (Kháng nguyên đặc hiệu với tuyến tiền liệt, protstate-specific antigen) bình thường. Bước tiếp theo phù hợp nhất để đánh giá tổn thương thận cấp ở bệnh nhân này là?
- Nội soi bàng quang.
- Sinh thiết thận.
- Sinh thiết tuyến tiền liệt.
- Siêu âm thận.
- Làm tế bào học nước tiểu.
Đáp án đúng là D: Bệnh nhân này có t riệu ch ứng của đường tiểu dưới (Lower urinary tract syndrome -LUTS như bí tiểu cấp, tiểu dắt, tiểu đêm và dòng tiểu yếu) kèm tuyến tiền liệt trơn, phì đại khi khám nhiều khả năng mắc phì đại tuyến tiền liệt lành tính (Benigin proteinostatic hyperplasia – BPH). Đánh giá ban đầu ở bệnh nhân LUTS nên bao gồm phân tích nước tiểu (để loại trừ nhiễm khuẩn và đái máu) và đo nồng độ PSA huyết thanh để đánh giá nguy cơ ung thư tuyến tiền liệt. Nồng độ Creatinine huyết thanh không cần thiết trong xét nghiệm thường quy ở bệnh nhân BPH không có biến chứng. Tuy nhiên nó được khuyến cáo bởi một số chuyên gia, đặc biệt là ở những bệnh nhân có nhiều triệu chứng đáng kể hoặc có các yếu tố nguy cơ (TĂNG HUYẾT ÁP, ĐTĐ) của bệnh thận mạn.
Bệnh nhân này có bằng chứng của tổn thương thận cấp, chỉ ra bởi sự tăng lên của nồng độ Creatinine huyết thanh. Creatinine nói chung không tăng trong hẹp đường thận một bên (hẹp do sỏi thận) nhưng có thể tăng trong trường hợp hẹp hai bên ví dụ ở bệnh nhân hẹp nặng đầu ra của bàng quang do BPH. Bệnh nhân có tăng Creatinine cấp tính cần chẩn đoán hình ảnh (tốt nhất là siêu âm thận) để đánh giá thận ứ nước và loại trừ các nguyên nhân gây hẹp khác. Đặt sonde tiểu ở bệnh nhân bị thận ứ nước có thể giải quyết nhanh chóng sự bít tắc
Đáp án A và E: Nội soi bàng quang ở bệnh nhân BPH có thể chỉ ra nhiều dấu hiệu của hẹp bàng quang mạn tính nhưng nó không đặc hiệu và thường được sử dụng khi điều trị ban đầu thất bại. Nó cũng được sử dụng để quan sát đường tiết niẹu dưới ở bệnh nhân đái máu, thường đi kèm với hình ảnh của đường tiết niệu trên (CT scan thận và niệu quản). Tế bào học đôi khi được tiến hành thông qua nội soi bàng quang ở bệnh nhân có ít nguy cơ đái máu. Tế bào học có thể được làm ở bệnh nhân LUTS và có các yếu tố nguy cơ kèm theo (hút thucíc lá)
Đáp án B: Sinh thiết thận được sử dụng để đánh giá nguyên nhân tại thận gây tổn thương thận cấp. Biểu hiện của bệnh nhân này nghĩ nhiều tới tổn thương sau thận (do tắc hẹp) hơn.
Đáp án C: Sinh thiết tuyến tiền liệt được chỉ định ở bệnh nhân có dấu hiệu K tuyến tiền liệt, như tuyến tiền liệt phì đại không đều, gồ ghề, sờ có nốt và PSA tăng kéo dài > 4ng/dL.
Tổng kết: Bệnh nhân với hẹp đường ra bàng quang cấp do BPH có thể tiến triển thành tổn thương thận cấp. Siêu âm thận được khuyên làm để đánh giá thận ứ nước ở những người có chức năng thận suy giảm.
Câu 2
Nam 32 tuổi có tiền sử lạm dụng các chất kích thích được đưa tới phòng cấp cứu, bệnh nhân được tìm thấy bởi một người bạn khi nằm trên sàn ở căn hộ với một bãi nước tiểu xung quanh. Anh ta trước đó từng nhập viện do ngộ độc rượu. Bệnh nhân lú lẫn, không xác định được không gian, thời gian và không tường thuật lại được các sự việc đã xảy ra. Thân nhiệt 37.3 độ C, huyết áp 90/70 mmHg, mạch 67 lần/phút, nhịp thở 12 lần/phút. Anh ta mơ màng và “khua chân múa tay”. Đồng tử nhỏ. Da xuất hiện vân tím ở lưng trên, mông và đùi sau. Thăm khám tim phổi bình thường. Bụng mềm không ấn đau. Cận lâm sàng thấy Hemoglobin 15.8 g/dL, Tiểu cầu 160.000/mm3, Bạch cầu 13.000/mm3, Natri 136 mEq/L, Kali 6.1 mEq/L, Creatinine huyết thanh 1.1 mg/dL, Canxi 7.5 mg/dL, Glucose 90 mg/dL. Chức năng gan: Albumin 4.0 g/dL, Bilirubin toàn phần 1.1 mg/dL, AST 262 U/L, ALT 189 U/L. Phospho vô cơ 5.5 mg/dL. Test nước tiểu thấy dương tính với opioid. Trong 2 ngày sắp tới, bệnh nhân có nguy cơ cao nhất với tình trạng nào?
- Tổn thương thận cấp.
- Xuất huyết nội sọ.
- Hoại tử cơ (Necrotizing fascolitis).
- Hội chứng hủy myelin do thẩm thấu.
- Nhồi máu lách.
Đáp án đúng là A: Bệnh nhân này có tiền sử dùng các chất gây nghiện (opioid, rượu) và được tìm thấy bởi một người bạn, các dấu hiệu cận lâm sàng phù hợp với tiêu cơ vân và có nguy cơ cao nhất xuất hiện tổn thương thận cấp (AKI). Tiêu cơ vân là kết quả của hoại tử cơ khớp mức độ nhiều thông qua một số cơ chế như do va chạm, thiếu máu, quá duỗi và ngộ độc trực tiếp tế bào cơ. Opioids và các thuốc ức chế thần kinh trung ương khác (ehtanol, benzpdiazepine) có thể gây tiêu cơ vân do gây bất rối loạn về nhận thức kèm bất động kéo dài và thiếu máu do đè ép tại vùng cơ khớp (vân tím vùng da tại lưng, mông và đùi sau).
Tổn thương thận cấp trong tiêu cơ vân chủ yếu do giảm tưới máu thận (do giảm thể tích trong lòng mạch bởi sự dịch chuyển của dịch vào trong vùng mô cơ tổn thương) và trực tiếp nhiễm độc tế bào ống thận do nhân hem chứa trong myoglobin giải phóng ra sau phân giải cơ. Sự tăng nồng độ Creatinine huyết thanh thường đến muộn nhưng có thể được thấy ngay trong những ngày kế tiếp.
Các bất thường cận lâm sàng khác chỉ ra tiêu cơ vân bao gồm:
- Tăng Kali và Phospho máu do giải phóng các chất điện giải này từ các tế bào cơ bị phân giải vào dòng máu.
- Giảm Canxi máu thường biểu hiện do lắng đọng canxi tại các tế bào cơ bị tổn
thương - Tăng men gan ở mức độ vừa biểu hiện đặc trưng bởi tăng AST nhiều hơn so với tăng ALT do nồng độ AST tại các cơ cao hơn.
| Tiêu cơ vân | |
| Nguyên nhân | Hoại tử/ly giải cơ do:
-Tổn thương do va chạm hoặc bất động kéo dài. -Hoạt động quá mức (động kinh, gắng sức) -Ngộ độc thuốc/ma túy (statin) |
| Các biểu hiện lâm sàng | -Đau cơ và yếu mệt
-Nước tiểu sẫm màu (có myoglobulin niệu và có sắc tố trong nước tiểu) -Phân tích nước tiểu có máu và không có hồng cầu trên kính hiển vi -Kali và phospho huyết thanh tăng, canxi huyết thanh giảm, AST tăng nhiều hơn so với ALT. -Tổn thương thận cấp |
| Chẩn đoán | -Creatinie kinase huyết thanh > 1.000 U/L
-Các biểu hiện lâm sàng kéo dài. |
| Quản lý | -Bồi phụ dịch tích cực bằng đường tĩnh mạch
-Dùng natri bicarbonate trong một số trường hợp. |
Đáp án B, C và D: Bệnh nhân bị nghiện rượu mạn tính tăng nguy cơ xuất huyết nội sọ (xuất huyết dưới màng nhện), hoại tử cơ và hội chứng hủy myelin do thẩm thấu tuy nhiên AKI là nhiều khả năng hơn ở bệnh nhân này dựa trên tiền sử và các dấu hiệu cận lâm sàng phù hợp với tiêu cơ vân. Hội chứng hủy myelin do thẩm thấu gây ra bởi điều chỉnh quá nhanh trong trường hợp hạ Natri máu, thường ít khả năng do ở bệnh nhân này nồng độ Natri bình thường và sẽ không cần điều chỉnh.
Đáp án E: Nhồi máu lách có thể xảy ra do bệnh thuyên tắc (rung nhĩ, nhiễm khuẩn nội tâm mạc) hoặc tình trong bệnh cảnh tăng sinh tủy (xơ hóa tủy). Nó ít khả năng xảy ra ở bệnh nhân này do không có tiếng thổi hoặc mạch bất thường khi thăm khám và không có bất thường huyết học nào ngoài tăng nhẹ số lượng bạch cầu.
Tổng kết: Tiêu cơ vân có thể xảy ra do bất động kéo dài kèm thiếu máu do chèn ép tại cơ khớp, điều tương tự có thể xảy ra khi dùng thuốíc ức chế thần kinh trung ương (opioids). Những bệnh nhân bị ảnh hưởng thường có tổn thương thận cấp do giảm tưới máu thận và nhiễm độc trực tiếp tại ống thận bởi nhân hem-được chứa trong protein myoglobin của tế bào cơ khớp bị phân giải.
Câu 3
Nam 42 tuổi tới khoa cấp cứu do yếu mệt. Bệnh nhân uống rượu hàng ngày và uống liên tục trong 2 ngày gần đây. Anh ta cũng sử dụng cocaine vào tối qua. Sáng nay, bệnh nhân vấp và ngã nhiều lần trong khi cố đứng dậy ở phòng tắm. Anh ta không có tiền sử y tế nào khác và không dùng thuốc. Thân nhiệt 37 độ C, huyết áp 160/100 mmHg, mạch 102 lần/phút, nhịp thở 18 lần/phút, spO2 96% ở khí phòng. Thăm khám thấy đồng tử giãn nhẹ. Mũi họng sạch. Không có tĩnh mạch cổ nổi, thăm khám tim phổi bình thường. Bụng mềm không ấn đau, đùi và bắp chân hai bên phù nhẹ và ấn đau. Sức cơ chi dưới hai bên giảm nhưng cảm giác chạm và rung vẫn bình thường. Thăm khám chi trên không có bất thường. Dựa trên tình trạng hiện tại thì trong vài ngày kế tiếp, bệnh nhân này có nguy cơ cao nhất xảy ra biến chứng nào?
- Tổn thương thận cấp.
- Suy hô hấp cấp.
- Liệt hành (Bulbar muscle weakness).
- Bệnh mắt do thần kinh.
- Giảm Natri máu trầm trọng.
Đáp án đúng là A: Biểu hiện lâm sàng của bệnh nhân này phù hợp với tiêu cơ vân. Dùng rượu quá độ có thể gây bệnh cơ do rượu cấp tính chủ yếu ảnh hưởng chi dưới, gây đau, yếu và phù. Nó có thể xảy ra thông qua do ethanol gây độc trực tiếp và sự chuyển hóa của nó dẫn tới phá vỡ màng tế bào cơ. Lạm dụng cocaine cũng tham gia vào phá hủy cơ thông qua co mạch máu tới cơ khớp gây thiếu máu và ngộ độc trực tiếp tế bào cơ.
Gần 50% bệnh nhân bị tiêu cơ vân cấp tính sẽ xuất hiện tổn thương thận cấp (Acute kidney injury, AKI). Trong khi tế bào cơ bị ly giải, dịch trong lòng mạch sẽ di chuyển vào mô bị tổn thương và nhân hem của myoglobin sẽ giải phóng vào mạch máu. Giảm thể tích gây ra tổn thương trước thận và theo sau là nhiễm độc trực tiếp ống thận do nhân hem.
Điều trị bao gồm bồi phụ dịch để điều chỉnh dịch trong cơ và trong lòng mạch. Các nhóm cơ ảnh hưởng phải được theo dõi sát bởi các tổn thương cơ ban dầu và hậu quả của việc chuyển dịch thể tích có nguy cơ gây Hội chứng chèn ép khoang cấp (Acute compartment syndrome).
| Tiêu cơ vân | |
| Nguyên nhân | Hoại tử/ly giải cơ do:
-Tổn thương do va chạm hoặc bất động kéo dài. -Hoạt động quá mức (động kinh, gắng sức) -Ngộ độc thuốc/ma túy (statin) |
| Các biểu hiện lâm sàng | -Đau cơ và yếu mệt
-Nước tiểu sẫm màu (có myoglobulin niệu và có sắc tố trong nước tiểu) -Phân tích nước tiểu có máu và không có hồng cầu trên kính hiển vi -Kali và phospho huyết thanh tăng, canxi huyết thanh giảm, AST tăng nhiều hơn so với ALT. -Tổn thương thận cấp |
| Chẩn đoán | -Creatinie kinase huyết thanh > 1.000 U/L
-Các biểu hiện lâm sàng kéo dài. |
| Quản lý | -Bồi phụ dịch tích cực bằng đường tĩnh mạch
-Dùng natri bicarbonate trong một số trường hợp. |
Đáp án B: Tiêu cơ vân dẫn tới toan chuyển hóa do giải phóng a. lactic từ các tế bào cơ bị ly giải. Ở bệnh nhân có sẵn bệnh phổi, sự nhiễm toan có thể thỉnh thoảng gây tăng nhu cầu thông khí không thể đáp ứng và dẫn tới suy hô hấp cấp. Tuy nhiên, các biến chứng này hiếm gặp
Đáp án C: Hội chứng Gullian-Barré thường biểu hiện bằng yếu cơ đối xứng hai bên bắt đầu ở chi dưới và có thể tiến triển lên chi trên, cơ hô hấp và các cơ hành tại mặt. Một số mức độ rói loạn cảm giác (chạm, rung) thường xảy ra.
Đáp án D: Dùng methanol thường biểu hiện bằng nôn, buồn nôn và thay đổi trạng thái tinh thần. Mất tầm nhìn có thể đột ngột xảy ra do tổn thường mắt do a. formic (chất độc từ việc chuyển hóa methanol). Phù và yếu cơ chi dưới thường không xảy ra.
Đáp án E: Một số mức độ giảm natri giảm thế tích có thể xảy ra trong tiêu cơ vân nhưng giảm natri máu nặng thường không xảy ra. Các bất thường chủ yếtu bao gồm tăng kali máu và tăng phospho máu – kết quả của việc giải phóng điện giải từ các tế bào cơ bị ly giải.
Tổng kết: Sự dụng rượu quá mức có thể dẫn tới bệnh cơ cấp do rượu và tiêu cơ vân đặc biệt khi đi kèm với sử dụng cocaine. Bệnh nhân mắc tiêu cơ vân có nguy cơ xuất hiện AKI do giảm thể tích trong lòng mạch và bệnh thận do nhân hem.
Câu 4
Nam 65 tuổi tới khoa cấp cứu do sốt, rét run, ho có đờm 3 ngày qua. Anh ta cũng thấy khó thở và đau ngực phải tăng lên khi thở sâu. Tiền sử bệnh mạch vành, đái tháo đường type 2, tăng mỡ máu. Các thuốc hiện tại của bệnh nhân: aspirin liều thấp, atorvastatin, metformin, sitagliptin. Anh ta không hút thucíc lá, uống rượu hay dùng chất cấm. Thân nhiệt 39.2 độ C, huyết áp 95/60 mmHg, mạch 112 lần/phút, nhịp thở 24 lần/phút. spO2 96% khí phòng. Thăm khám thấy da niêm mạc khô.
Kết quả Cận lâm sàng: Hemoglobin 17 g/dL, Tiểu cầu 250.000/mm3, Bạch cầu 16.500, Natri 135 mEq/L, Kali 4.9 mEq/L, BUN 48 mg/dL, Creatinine huyết thanh 2.0 mg/dL, Canxi 10.3 mg/dL, Glucose 128 mg/dL.
Xquang thấy thâm nhiễm ở thùy dưới phổi phải. Bệnh nhân được tiến hành cấy máu, truyền dịch và kháng sinh đường tĩnh mạch. Ý nào dưới đây là bước quản lý tiếp theo phù hợp nhất với bệnh nhân này?
- Dừng sử dụng aspirin.
- Dừng sử dụng atorvastatin.
- Dừng sử dụng metformin.
- Bắt đầu truyền tĩnh mạch insulin.
- Bắt đầu dùng lisinopril.
- Dùng acid. zoledronic.
Đáp án đúng là C: Biểu hiện lâm sàng của bệnh nhân – sốt, ho, hạ huyết áp, mạch nhanh và thâm nhiễm tại phổi nghĩ nhiều tới nhiễm khuẩn do viêm phổi mắc phải tại cộng đồng. Bệnh nhân cũng có da, niêm mạc khô và các dấu hiệu Cận lâm sàng (Hemoglobin cao, BUN và Creatinine tăng) chỉ ra giảm thể tích. Tỷ số BUN/ Creatinine >20 phù hợp với tăng ure máu do nguyên nhân trc thận.
Tụt huyết áp và giảm thể tích do nhiễm khuẩn thường được điều trị với truyền dịch (dịch đẳng trương) và thường giúp cải thiện ở bệnh nhân tổn thương trc thận do tăng ure máu. Tuy nhiên, tình trạng lâm sàng của bệnh nhân này có thể nặng lên đột ngột trước khi có cải thiện nếu như xảy ra hoại tử ống thận cấp hoặc sốc nhiễm khuẩn. Do đó, bất kỳ các chất độc vs thận (NSAIDs) có thể làm suy giảm thêm chức năng thận phải được tránh sử dụng. Metformin có thể gây nhiễm toan lactic trong trường hợp tổn thương thận cấp và nhiễm khuẩn và do đó nên được ngưng cho tới khi chức năng thận được cải thiện.
Đáp án A: Việc sử dụng liều thấp aspirin không tác động tới dòng máu tới thận và không có nguy cơ làm trầm trọng thêm suy thận ở bệnh nhân có các xét nghiệm chức năng thận khác bình thường. Do đó, bệnh nhân này mắc bệnh mạch vành cho nên không nên dừng thuốíc tại thời điểm này.
Đáp án B: Statin không được biết tới là một nguyên nhân gây ra tổn thương thận cấp. Thay vào đó, tác dụng phụ chính của thuốíc là bệnh về cơ. Không có chỉ định dừng statin ở bệnh nhân này.
Đáp án D: Mục tiểu nồng độ đường huyết ở bệnh nhân nguy cấp là khoảng 140-180 mg/dL. Khuyến cáo thường là Phác đồ Insulin tác dụng ngắn. Đường huyết của bệnh nhân này hiện tại đã được kiểm soát nên truyền dịch insulin là không cần thiết và sẽ đặt anh ta vào nguy cơ hạ đường huyết cũng như các nguy cơ khác khi xuất viện
Đáp án E: ACEIs và ARBs có thể làm giảm chức năng thận và hạ huyết áp thoáng qua nên không nên khởi trị trong trường hợp tổn thương thận cấp.
Đáp án F: Tăng Canxi máu ở bệnh nhân này nhiều khả năng do giảm thể tích và đông đặc máu. Điều này nên được điều chỉnh lại bằng truyền dịch mà không cần sử dụng bisphosphonate
Tổng kết: Metformin không nên sử dụng ở bệnh nhân nguy cấp mắc suy thận cấp, suy gan hoặc nhiễm khuẩn bởi các tình trạng này tăng nguy cơ nhiễm toan acid. Lactic.
Ca 5
Nam 20 tuổi được đưa tới khoa cấp cứu do sốt, đau đầu và thay đổi trạng thái
tinh thần 1 ngày nay. Anh ta không có tiền sử bệnh lý gì. Phân tích dịch não tủy thấy nhiều bạch cầu lympho, tăng nồng độ protein, nồng độ glucose bình thường. Bệnh nhân bắt đầu được dùng acyclovir liều cao đường tĩnh mạch. 2 ngày sau, tình trạng thần kinh của anh ta được cải thiện. Xét nghiệm PCR trả về thấy dương tính với DNA của virus herpes simple. Bệnh nhân than phiền về buồn nôn và tức bụng. Anh ta không sốt, huyết áp bình thường, không có hạ huyết áp tư thế và spO2 bình thường. Các thăm khám còn lại thấy bình thường. Cận lâm sàng thấy: Natri 140 mEq/L, Kali 4.5 mEq/L, Creatinine huyết thanh 2.8 mg/dL, BUN 38 mg/dL. Nồng độ Creatinine lúc nhập viện của anh ta là 0.8 mg/dL. Nguyên nhân nhiều khả năng nhất gây tổn thương thận cấp ở bệnh nhân này là gì?
- Viêm thận kẽ cấp tính.
- Hẹp cổ bàng quang.
- Tổn thương cầu thận.
- Tăng ure máu do nguyên nhân trước thận.
- Hẹp ống thận.
Đáp án đúng là E: Biểu hiện của bệnh nhân này nhiều khả năng phù hợp với tổn thương thận cấp do tinh thể (Acute kidney injury, AKI) sau dùng acyclovir đường tĩnh mạch. Thận nhanh chóng đào thải acyclovir qua nước tiểu nhưng thuốc ít hòa tan trong nước tiểu nên nó dễ dàng lắng đọng lại ống thận gây hẹp trong lòng ống và trực tiếp gây độc với ống thận. AKI gây ra do tinh thể thường thấy khi dùng lượng lớn acyclovir đường tĩnh mạch và hiếm khi xảy ra nếu dùng đường uốíng. Acyclovir đường tĩnh mạch ít khi gây AKI thông qua cơ chế hoại tử ống thận cấp hoặc viêm thận kẽ cấp tính.
Các tếu tố nguy cơ của AKI do tinh thể bao gồm giảm thể tích hoặc bệnh thận mạn. Đa số bệnh nhân mắc bệnh tiến triển AKI trong 24-48h sau dùng thuốíc và có thể không triệu chứng hoặc có các triệu chứng không điển hình (buồn nôn, tức bụng/ mạn sườn). Phân tích nước tiểu có thể thấy đái máu, đái mủ và thấy tinh thể dưới kính hiển vi. Điều trị bao gồm dừng thuốc và khôi phục lại thể tích. Truyền dịch tĩnh mạch để bù nước đầy đủ trong khi vẫn dùng thuốíc có thể phòng ngừa AKI.
| Các biểu hiện lâm sàng của tổn thương thận cấp do tinh thể | |
| Các nguyên nhân chính |
|
| Các biểu hiện lâm sàng |
|
| Quản lý |
|
Đáp án A: Viêm thận kẽ (Acute interstitial nephritis) thường liên quan tới việc tiếp xúc với các loại thuốíc như betalactam và ức chế bơm proton. Tuy nhiên, bệnh thường xảy ra trong 7-10ng sau dùng thuốíc. Bệnh nhân có thể tiến triển các triệu chứng như ban, tăng bạch cầu trung tính, có bạch cầu trung tính niệu và đái mủ. Bệnh nhân này khởi phát chỉ sau 2 ngày cho nên chẩn đoán này ít khả năng.
Đáp án B: Hẹp cổ ống bàng quang có thể do các tình trạng bao gồm phì đại lành tính tuyến tiền liệt hoặc ung thư tuyến tiền liệt có thể gây AKI nguyên nhân sau thận. Tuy nhiên chủ
yếu xảy ra ở người già và biểu hiện triệu chứng tắc nghẽn dòng tiểu. Bệnh nhân này trẻ và thiếu các triệu chứng hẹp đường tiết niệu nên chẩn đoán này ít khả năng.
Đáp án C: Trong Viêm cầu thận thường thấy tổn thương cầu thận, gây ra bất thường khi phân tích nước tiểu (protein niệu, trụ hồng cầu, đái máu), bệnh có thể xảy ra sau một số nhiễm khuẩn (liên cầu) nhưng thường không liên quan tới viêm màng não. Ngoài ra acyclovir thường gây tổn thương ống thận chứ không tổn thương cầu thận.
Đáp án D: Tăng ure máu do tổn thương trước thận thường do giảm thể tích kèm giảm tưới máu thận. Xét nghiệm cận lâm sàng thấy BUN/Creatinine > 20. Bệnh nhân này tỷ số <20 và không có hạ huyết áp tư thế cho nên chẩn đoán này ít khả năng.
Tổng kết: Dùng liều cao acyclovir đường tĩnh mạch có thể gây lắng đọng và hẹp ống thận. Truyền thêm dịch đường tĩnh mạch có thể giảm nguy cơ tổn thương thận cấp.
Ca 6
Nam 68 tuổi tới khoa cấp cứu do ho. Xquang thấy không có thâm nhiễm nhưng vô tình thấy một tổn thương thùy trên phổi phải/CT ngực có cản quang tiêm đường tĩnh mạch thấy nốt 1*2 cm ở thùy trên phổi phải. Bệnh nhân nhập viện và được phát hiện có suy thận cấp đang tiến triển. Tiền sử TĂNG HUYẾT ÁP, tăng mỡ máu, Đái tháo đường, bệnh thận mạn và bệnh mạch vành. Các thuốc vào lần nhập viện trước đó bao gồm aspirin, hydrochlorothiazide, clopidogrel, metoproteinolol, atrovastatin, metformin, lisinopril và tất cả chúng đã được dùng nhiều năm nay. Ông ta không có tiền sử dị ứng thuốc. Bệnh nhân có hút thuốc, không sử dụng rượu và chất cấm. Huyết áp 140/90 mmHg, thăm khám không có gì đáng chú ý.
Kết quả cận lâm sàng:
- BUN (mg/dL): Nhập viện là 16, ngày 1 là 38 và ngày 2 là 44.
- Creatinine huyết thanh (mg/dL): Nhập viện là 1.5, ngày 1 là 1.8 và ngày 2 là 2.3.
Sau vài tuần, chức năng thận của bệnh nhân trở lại bình thường. Ý nào dưới đây giúp ngăn chặn tốn thương thận cấp ở bệnh nhân này tốt nhất?
- Thở oxy 100% qua mask.
- Furosemide đường tĩnh mạch.
- Predisolone đường uống.
- Truyền dịch đường tĩnh mạch.
- Dừng clopidogrel.
Đáp án đúng là D: Bệnh nhân này có tổn thương thận cấp sau dùng chất cản quang, phù hợp với bệnh thận do chất cản quang (Constract-induced nephropathy – CIN), bệnh thường có sự tăng Creatinine cấp tính trong 24-48h sau truyền cản quang và từ từ trở lại bình thường. Nguyên nhân của CIN không được hiểu rõ nhưng có một số yếu tố nguy cơ bao gồm:
- Nhiễm độc trực tiếp gây hoại tử ống thận cấp với trụ màu nâu bùn thấy khi phân
tích nước tiểu. - Co mạch máu thận gây suy thận trước thận (FENa < 1%) mà không có dấu hiệu giảm thể tích.
Truyền chất cản quang ở bệnh nhân có chức năng thận bình thường có nguy cơ không đáng kể nhưng với những người mắc bệnh thận mạn (bệnh thận đái tháo đường) như bệnh nhân này thì nguy cơ lại tăng lên. Đề phòng điều này bằng cách tránh dùng NASIDs, có thể làm tăng co mạch, trong lúc truyền thì dùng dung dịch muối đường tĩnh mạch và sử dụng lượng chất cản quang thấp nhất có thể. Trước đây, acetylcystein và NaHco3 được khuyên dùng tuy nhiên các hướng dẫn hiện tại chỉ ra rằng chúng không có hiệu quản thực sự trong việc ngăn chặn CIN.
| Bệnh thận do chát cản quang | |
| Các yếu tố nguy cơ | -Tuổi > 75
-Bệnh thận mạn (đặc biệt là bệnh thận do đái tháo đường) -Giảm tưới máu thận (hạ huyết áp) -Dùng lượng lớn chất cản quang k . |
| Dự phòng | -Truyền nước muốíi trước khi làm thủ thuật
-Sử dụng lượng chất cản quang thấp nhất có thể -Tạm dừng sử dụng NSAIDs |
Đáp án A: Oxy liều cao không có vai trò trong việc dự phòng CIN và dùng không hợp lý có thể dẫn tới ngộ độc oxy.
Đáp án B Lợi tiểu có thể giảm thể tích toàn phần và đôi khi có liên quan ới suy thận nhưng không giúp dự phòng CIN.
Đáp án C: Glucocorticoid đường toàn thân (predisolone) được dùng để dự phòng sự đáp ứng quá mức (ban, mày đay, co thắt phế quản) trong trường hợp bệnh nhân có dị ứng vs chất cản quang đã được biết. Tuy nhiên, glucocôroticoid không giúp dự phòng CIN và có thể gây tích nước, Tăng huyết áp ở bệnh nhân suy giảm chức năng thận.
Đáp án E: Clopidogrel, thuốíc ức chế aP2Y12 thường dc sử dụng kèm vs aspirin để ngăn cản nguy cơ tái huyết khối sau đặt stent mạch vành hoặc bệnh mạch vành. Dù cho NSAIDs nên được tránh khi dùng cản quang nhưng điều trị kháng kết tập tiểu cầu với liều thấp aspirin và/ hoặc clopidogrel thì vẫn có thể được dùng.
Tổng kết: Bệnh thận do thuốíc cản quang đặc trưng bởi tăng nhanh của nồng độ Creatinine sau truyền chất cản quang và giảm từ từ trở lại mức bình thường. Bệnh nhân có bệnh thận mãn tăng nguy cơ mắc bệnh, dự phòng bằng cách tránh sử dụng NSAIDs, truyền dịch trước lúc làm thủ thuật và sử dụng lượng cản quang ít nhất có thể.
Ca 7
Nữ 72 tuổi mắc Đái tháo đường type 2 không kiểm soát tốt tới phòng khám của bạn sau khi xuất viện 1 tuần trước. Bà ta nhập viện do viêm thận bể thận thứ phát sau nhiễm vi khuẩn đa kháng thuốc và nhập viện nhiều ngày để truyền kháng sinh đường tĩnh mạch. Creatinine lúc nhập viện là 2.1 mg/dL, hôm nay là 4.9 mg/dL. Phân tích nước tiểu thấy rất ít trụ bạch cầu trung tính và không có Bạch cầu. FeNa cao hơn 2%. Cô ấy nhiều khả năng đã sử dụng loại kháng sinh nào trong thời gian nhập viện?
Naficillin
Vancomycin
Đáp án đúng là D: Bệnh nhân bị suy thận cấp (acute renal failure – ARF) trên nền Bệnh thận mạn (CKD). Trong số các thuốc được liệt kê ở trên, amikacin là thuốc có khả năng nhất. Có nhiều chỉ điểm cho amikacin và các aminogycoside khác gây nên suy thận cấp ở bệnh nhân này:
- Đầu tiên, cô ta bị viêm thận bể thận do tác nhân đa kháng thuốc có khả năng là trực khuẩn gram âm. Aminoglycoside thường được sử dụng trong trường hợp này.
- Thứ hai, trụ không thấy BC, nếu là viêm thận kẽ cấp thì trong nước tiểu sẽ thấy bạch cầu trung tính và cặn BC.
- Thứ ba, tăng FeNA chỉ ra nguyên nhân tại thận.
Aminoglycoside có thể được sử dụng ở bệnh nhân suy giảm chức năng thận nhưng nồng độ huyết thanh và chức năng thận phải được theo dõi kỹ. Bởi các tác dụng phụ và cần theo dõi sát nên thucíc được sử dụng ít dần và đặc biệt là ở người già.
Đáp án A: Naficillin là nguyên nhân chính gây suy thận cấp do viêm thận kẽ, thuốc này được sử dụng để điều trị MSSA (Tụ cầu vàng còn nhạy cảm với methicillin), thuốíc không được sử dụng để điều trị viêm thận bể thận đa kháng thuốíc và kết quả phân tích nước tiểu cũng không phù hợp với viêm thận kẽ.
Đáp án B: Vancomycin được dùng để điều trị MRSA, viêm thận bể thận do MRSA thường không phổ biến nhưng có thể xảy ra ở bệnh nhân mắc các bệnh mãn tính, mất khả năng vận động hoặc có đặt sonde bàng quang, thuốíc có thể độc với thận ở liều cao và phải được dùng liều phù hợp với nồng độ huyết thanh. Người phụ nữ này nhiều khả năng nhiễm gram âm hơn là gram dương nên dùng vancomycin là không phù hợp.
Đáp án C: Levofloxacin là kháng sinh fluroquinolone thường được sử dụng để điều trị viêm thận bể thận nhưng không phải nguyên nhân chính gây suy thận cấp.
Đáp án E: Doxycycline thường được sử dụng để điều trị viêm phổi cộng đồng và thỉnh thoảng để điều trị sốt mò, chlamydia và mụn. Nó không liên quan nhiều tới suy giảm chức năng thận và không được sử dụng để điều trị viêm thận bể thận đa kháng.
Đáp án F: Azithromycin là kháng sinh macrolide thường được sử dụng để điều trị viêm phổi cộng đồng, viêm xoang, viêm họng do liên cầu và chlamydia. Nó được đào thải khoảng 20% qua thận và không liên quan nhiều tới suy thận cấp.
Tổng kết: Aminoglycoside là kháng sinh để điều trị nhiễm khuẩn gram âm nặng, chúng có nguy cơ gây độc cho thận cho nên liều thuốc cũng như chức năng thận phải được theo dõi sát.
Câu 8
Nam 65 tuổi tới bệnh viện sau khó thở tăng dần và ho 1 ngày nay. Ông ta sử dụng albuterol không thường xuyên nhưng không giảm được triệu chứng. Bệnh nhân không có biến chứng với thuêíc và tới gặp gặp bác sĩ trong vòng 1 năm nay. Anh ta hút 1 gói thuốc/ngày trong 40 năm qua. Thân nhiệt 37.5 độ C, huyết áp 110/70 mmHg, mạch 98 lần/phút, nhịp thở 20 lần/phút, spO2 86%. Thăm khám thấy tĩnh mạch cổ nổi, phổi ran rít lan tỏa, không có ran ẩm. Tiếng tim mờ đục, gan to nhẹ và phù mềm chi dưới hai bên lan tới đầu gối. Xquang ngực thấy tăng thông khí phổi và cơ hoành phẳng, không có hình ảnh thâm nhiễm. Anh ta được dùng steroid toàn thân, giãn phế quản khí dung và furosemide.
Cận lâm sàng tại thời điểm nhập viện và 5 ngày sau đó có kết quả:
| Nhập viện | Ngày thứ 5 | |
| pH | 7.32 | 7.33 |
| PaCO2 | 65 | 45 |
| Hco3- (mEq/L) | 32 | 23 |
| Na (mEq/L) | 136 | 139 |
| K (mEq/L) | 4.6 | 4.5 |
| Cl (mEq/L) | 101 | 98 |
| BUN (mg/dL) | 28 | 60 |
| Creatinine (mg/dL) | 1.1 | 2.4 |
| Glucose (mg/dL) | 110 | 144 |
Giải thích nào hợp lý nhất cho sự thay đổi của thăng bằng kiềm toan và kết quả hóa sinh máu giữa ngày 1 và ngày 5 ở bệnh nhân này là gì?
- Tổn thương thận cấp do điều trị thuốc lợi tiểu.
- Xuất hiện toan keton do đái tháo đường.
- Điều trị glucocorticoid.
- Khó thở khi ngủ.
- Suy hô hấp nặng dần.
Đáp án đúng là A: Bệnh nhân có tiền sử dùng thuốc lá kéo dài mắc đợt cấp của COPD (khó thở, ho, ran rít, giảm oxy máu) được điều trị bằng glucocorticoid và giãn phế quản. Ngoài ra, tăng áp lực tĩnh mạch cảnh, gan to và phù chi kèm phổi trong nghĩ tới tăng áp động mạch phổi và tâm phế mãn do COPD.
Trong tâm phế mạn, lợi tiểu quai (furosemide) thường được sử dụng để giảm thể tích đổ đầy tâm thất phải và giảm phù chi. Tuy nhiên, nó có thể dẫn tới giảm thể tích, giảm cung lượng tim, giảm tưới máu thận. Tổn thương thận cấp (do tăng ure máu trước thận) có thể xảy ra bởi các đặc điểm phản ánh thông qua kết quả cận lâm sàng của bệnh nhân ở ngày
thứ 5 khi nhập viện:
- Tăng Creatinine (hai lần so với khi nhập viện).
- Tăng tỷ lệ BUN/ Creatinine >20.
- Toan chuyển hóa có tăng khoảng trống anion [(Na)-(Cl+HCO3)=139-(98+23)=18] => nhiều khả năng là tăng ure máu.
Dù cho việc sử dụng lợi tiểu có thể gây hạ K máu nhưng AKI bù lại ảnh hưởng này nên nồng độ Kali bình thường, các kết quả cận lâm sàng khác liên quan tới bệnh COPD sẵn có. Thông thường, bệnh nhân COPD bị nhiễm toan hô hấp mãn tính (tăng PaCO2 do ứ đọng CO2) với bù trừ tại thận (kiềm chuyển hóa)- tăng Hco3- và pH gần như bình thường. trong đợt cấp của COPD, có sự tăng mạnh PaCO2 (Toan chuyển hóa cấp trên nền mạn tính) với pH giảm – như khi bệnh nhân này nhập viện. Sau điều trị, các giá trị này trở nên bình thường hơn tuy nhiên dù cho giảm PaCo2 (gần như quay về mức bình thường) nhưng bệnh nhân vẫn tiếp tục giảm pH và hco3- vẫn thấp hơn giá trị chúng ta mong muốn ở bệnh nhân COPD mãn tính. Chúng gợi ý cho sự xuất hiện của toan chuyển hóa do suy thận và tăng ure máu.
Đáp án B và C: Nhiễm toan keton do đái tháo đường thường đi kèm với nồng độ glucose cao hơn (>400 mg/dL), glucocorticoid có thể tăng nồng độ BUN huyết thanh do tác động lên chuyển hóa protein trong cơ thể và có thể gây tăng glucose máu tuy nhiên chúng ít khi gây tăng Creatinine máu.
Đáp án D và E: Hẹp đường thở khi ngủ có thể dẫn tới nhiễm toan hô hấp mãn tính với nhiễm kiềm chuyển hóa bù trừ nhưng chúng sẽ không gây nhiễm toan chuyển hóa cấp tính. Suy hô hấp tăng nặng sẽ dẫn đến tăng (không phải giảm) PaCO2.
Tổng kết: Bệnh nhân với COPD mãn thường gây tích trữ co2 gây nhiễm toan hô hấp và kiềm chuyển hóa bù trừ. Lợi tiểu thường được kê để điều trị triệu chứng của tâm phế mãn nhưng phải dùng cẩn thận bởi chúng có thể dẫn tới giảm cung lượng tim và gây suy thận trước thận.
Câu 9
Nữ 70 tuổi được đưa tới phòng cấp cứu bởi con gái bà do ngủ gà. Bệnh nhân có tiền sử rối loạn nhận thức nhẹ nhưng sốíng một mình và có thể thực hiện các hoạt động hàng ngày. Bà ta có sốt nhẹ kèm các triệu chứng đường hô hấp trên trong vài ngày trước, và được bác sĩ khuyên điều trị triệu chứng. Từ đó, bà ta có yếu toàn thân và chán ăn. Ngày nay, bệnh nhân không trả lời điện thoại và con gái tìm thấy bà ta trong trạng thái lơ mơ và lú lẫn, bệnh nhân không dùng thucíc gì, không ucíng rượu hay hút thucíc lá. Thân nhiệt 37.2 độ C, huyết áp 92/50 mmHg, mạch 110 lần/phút, nhịp thở 18 lần/phút. Thăm khám thấy da niêm mạc khô. Nghe phổi thấy tiếng thở khi phế quản và ran ẩm bên phải.
Cận lâm sàng: Hemoglobin 9.8 g/dL, Bạch cầu 14.000, Natri 147 mEq/L, BUN 70 mg/dL, Creatinine huyết thanh 1.8 mg/dL, Albumin 3.1 g/dL. Xquang ngực thấy đông đặc thùy dưới phổi phải. Dấu hiệu nào sau đây nhiều khả năng nhất sẽ thấy ở bệnh nhân này?
| Na niệu | Cặn niệu | BC niệu | |
| A | <20 | Không có | 0-1 |
| B | <20 | Trụ hạt màu nâu | 5-10 |
| C | >20 | Trụ hạt màu nâu | 5-10 |
| D | >20 | Trụ Hồng cầu | 0-1 |
| E | >70 | Trụ Hồng cầu | 5-10 |
Đáp án đúng là A: Biểu hiện lâm sàng của bệnh nhân này (Thay đổi ý thức, mạch nhanh, hạ huyết áp, tăng Bạch cầu và đông đặc thùy dưới phổi phải trên Xquang) phù hợp với Sepsis do viêm phổi mắc phải trong cộng đồng. Sepsis dẫn tới giãn mạch ngoại biên (hạ ha) và mất thể tích trong lòng mạch (do thoát mạch), biểu hiện của giảm thể tích ở bệnh nhân này bao gồm chán ăn, da niêm mạc khô, tăng Natri máu. Ảnh hưởng phối hợp của sepsis và giảm thế tích gợi ý rằng bệnh nhân này có tổn thương cấp tính trước thận do giảm tưới máu thận.
Giảm tưới máu thận dẫn tới giảm mức lọc cầu thận và hậu quả là gây tăng Creatinine. Hoạt động của hệ RAA gây tăng tái hấp thu Natri dẫn tới Natri niệu < 20 mEq/L và giảm FeNa < 1%. Ure được vận chuyển thụ động qua cùng với sự tái hấp thu natri và nước dẫn tới tăng tỷ lệ BUN/ Creatinine (>20), không có tổn thương tại thận hoặc nhiễm khuẩn trong bệnh cảnh này nên nước tiểu không có cặn (không có Hồng cầu hay Bạch cầu trong nước tiểu). Ngoài ra để điều trị nguyên nhân (kháng sinh chống viêm phổi), bệnh nhân có tổn thương trước thận nên được bồi phụ thể tích với truyền dịch tinh thể sớm nhất có thể để phục hồi tưới máu thận.
| Tổn thương thận cấp trước thận | |
| Nguyên nhân | Giảm tưới máu thận
-Giảm thể tích thực sự -Giảm EABV (suy tim, xơ gan) -Rối loạn phân bố dịch (Sepsis, viêm tụy) -Hẹp động mạch thận -Co tiểu động mạch đến (NSAIDs) |
| Các biểu hiện lâm sàng | -Tăng Creatinine huyết thanh
-Giảm lượng nước tiểu -Tỷ lể BUN/Creatinin > 20/1 -FeNa <1% -Không có cặn niệu (không đáng kể) |
| Điều trị | Khôi phục tưới máu thận |
Đáp án B và C: Nếu thận thiếu máu kéo dài, thiếu máu thận sẽ dẫn tới hoại tử ống thận cấp (ATN) biểu hiện trụ hạt màu nâu xám và tăng Natri niệu (>20 mEq/L) do rối loạn khả năng tái hấp thu bởi ống thận tổn thương. Ngoài ra, ATN có tỷ lệ BUN/ Creatinine từ 1015, đôi khi có thể có bạch cầu niệu do viêm, tuy nhiên nồng độ cao (>30 bạch cầu/vi trường năng lượng cao) gợi ý một nhiễm khuẩn đường tiết niệu.
Đáp án D và E: Trụ Hồng cầu thường thấy trong viêm cầu thận (viêm cầu thận sau nhiễm liên cầu) và viêm cầu thận có thể dẫn tới tăng nhẹ số bạch cầu trong nước tiểu. Tuy nhiên bệnh thường gây đái máu và Tăng huyết áp. Ngoài ra, Na niệu thường thấp (<20 mEq/L). Nồng độ Na niệu tăng rất cao thấy ở bệnh nhân mắc SIADH hoặc bệnh nhân đang dùng lợi tiểu.
Tổng kết: Sepsis dẫn tới hạ ha và mất thể tích trong long mạch và là nguyên nhân chính gây suy thận trước thận (AKI), bệnh biểu hiện bởi Natri niệu thấp (<20), FeNa <1% và tăng tỷ lệ BUN/ Creatinine (>20/1). Không có cặn niệu.
Câu 10
Một nữ giới 80 tuổi được đưa tới khoa cấp cứu bởi một nữ điều dưỡng gia đình do mơ màng tăng dần. Bệnh nhân có tiền sử Alzheimer dù vậy bình thường vẫn có thể nhận biết và nói được những thứ bà ấy cần. Vài ngày trước, cô ta ngủ nhiều tăng dần và nằm trên giường nhiều. Bệnh nhân không sốt, không nôn, không bị tiêu chảy. 2 tuần trước, Bệnh nhân được điều trị ciproteinofloxacin do nhiễm khuẩn đường tiết niệu. Các vấn đề y tế khác của bà ta bao gồm Tăng huyết áp, đái tháo đường type 2, bệnh động mạch vành. Huyết áp 100/60 mmHg, mạch 100 lần/phút, nhịp thở 20 lần/phút. Da niêm mạc khô. Phổi trong, tiếng tim bình thường khi nghe. Bụng mềm, không đau khi ấn. Bệnh nhân không có ban trên da. Kết quả cận lâm sàng: Hematocrit 44%, số lượng tế bào bạch cầu 8.2/mm3, Urea huyết Tăng huyết ápnh 61 mg/dL, Creatinineatinin huyết Tăng huyết ápnh 2.1 mg/dL, glucose huyết Tăng huyết ápnh 140 mg/dL. Phân tích nước tiểu: Proteinotein niệu dạng vết, số lượng bạch cầu 1-2 tế bào/ vi trường năng lượng cao, không có trụ niệu. Một tháng trước nồng độ Creatinineatinin huyết Tăng huyết ápnh của bà ta là 0.9 mg/dL. Nguyên nhân nhiều khả năng nhất gây ra bất thường hiện giờ tại thận của bệnh nhân này là?
- Suy giảm chức năng thận do tuổi tác.
- Bệnh xơ vữa mạch máu hệ thcíng tại thận
- Đáp ứng quá mẫn với Thuốc
- Tăng áp lực tĩnh mạch trung tâm.
- Giảm thể tích trong lòng mạch
- Xơ vữa cầu thận dạng nốt.
- Bệnh thận do chít hẹp
- Sự ức chế giải phóng hormone ADH.
- Tổn thương cíng thận do chất độc.
Đáp án đúng là E. Bệnh nhân này có mạch nhanh, giảm huyết áp nhẹ và khô da niêm mạc nhiều khả năng bị giảm thể tích lòng mạch dẫn tới tổn thương thận cấp trước thận (Acute kidney injury – AKI). Người già có thể đặc biệt dễ rơi vào tình trạng mất nước do bất thường tại trung tâm điều hòa khát và thường không có khả năng ăn, uốíng nếu không được hỗ trợ (do sa sút trí tuệ)
Giảm thể tích máu dẫn tới giảm lượng máu tới thận và gây kích hoạt hệ RAA (Renin-angiotensin II-aldosterone). Tăng tái hấp thu muối và nước dẫn tới tăng hấp thu thụ động ure gây tăng tỷ lệ BUN/ Creatinineatinin > 20/1. Thuật ngữ “tổn thương” không chính xác với trg hợp ở trc thận do thận không thật sự bị tổn thương trừ khi giảm lượng máu tới thận kéo dài (dẫn tới hoại tử cíng thận cấp). Do đó, phân tích nước tiểu sẽ không có dấu hiệu gì (không có protein niệu, tế bào hay trụ niệu) là thường gặp.
| Tổn thương thận cấp trước thận | |
| Nguyên nhân | Giảm tưới máu thận:
|
| Các biểu hiện lâm sàng |
|
| Điều trị | Tái tưới máu thận |
Đáp án A: Giảm chức năng thận do tuổi tác xảy ra do mất khối thận và làm dày màng đáy ở cầu thận. Tuy nhiên, quá trình này diễn ra từ từ chứ không thể có sự suy giảm chức năng đột ngột như thế này.
Đáp án B: Bệnh xơ vữa mạch máu hệ thcíng tại thận dẫn tới hẹp đm thận. Bệnh thận đáng kể ở hai bên thường gây tăng Creatinine và thường biểu hiện Tăng huyết áp hơn là hạ huyết áp
Đáp án C: Quá mẫn với thuốc có thể gây AKI tại chỗ do tổn thương kẽ thận cấp tính. Ciproteinofloxacin có thể gây tổn thương kẽ thận tuy nhiên do không có trụ bạch cầu và không xuất hiện ban cho nên chẩn đoán này ít khả năng.
Đáp án D: Tăng CVP xảy ra khi quá tải thể tích do suy tim-cái gây AKI trước thận do bất thường dòng máu tới. Tuy nhiên, da niêm mạc khô nên chẩn đoán này ít khả năng.
Đáp án F: Xơ hóa cầu thận dạng nốt xảy ra trong bệnh thận đái tháo đường, giảm chức năng thận thường tiến triển chậm (hơn 1 tháng) và thường có protein niệu.
Đáp án G: Bệnh thận do chít hẹp (AKI sau thận) thường không thấy ở phụ nữ bởi thường d gây ra do phì đại lành tính tuyến tiền liệt.
Đáp án H: Ức chế giải phóng ADH xảy ra khi giảm áp lực thẩm thấu máu. Tuy nhiên sự tiết ADH sẽ bị kích thích ở bệnh nhân này do giảm thể tích.
Đáp án I: Amynoglycoside (gentamycin) có thể gây AKI tại chỗ do gây độc với cíng thận tuy nhiên ciproteinofloxacin không liên quan với tổn thương trực tiếp cíng thận.
Tổng kết: Người già có thể dễ rơi vào tình trạng giảm thể tích dẫn tới tổn thương thận cấp trc thận, thường gặp ở những người uốíng ít nước hoặc mất nhiều nước (tiêu chảy). Cận lâm sàng thường thấy tỉ lệ BUN/Creatinine > 20/1 và không thấy trụ niệu.
Tài liệu tham khảo
- Nguyễn Đạt Anh, Đặng Quốc Tuấn. (2012); Tổn thương thận cấp; “ Hồi sức cấp cứu: tiếp cận theo phác đồ”. (Bản tiếng Việt của The Washington manual of critical care). Nhà xuất bản khoa học kĩ thuật. Trang 557-
- Vũ Văn Đính. (2004); Suy thận cấp; Hồi sức cấp cứu toàn tập; Nhà xuất bản y học; Trang 263-277.
- Ronco C., Ricci Z., Bellomo R., D’intini V. (2013), “Renal replacement therapy”, Textbook of critical care. sixth edition. jean- louis Vincent. elsevier sauders. chapter 115, Pp. 894-901.
- Elhassan E.A., Schrier R.W. (2013), “Acute kidney injury”, textbook of critical care. sixth edition. jean- louis Vincent, elsevier sauders. chapter 114, Pp. 883-93.
- Kellum J.A. and work group membership. (2012), “Kdigo clinical practice guideline for acute kidney injury” vol 2-| supplements 2-|