Bệnh tim mạch
Sử dụng thuốc ở bệnh nhân đái tháo đường có bệnh lý tim mạch
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Thuốc tim mạch trong thực hành lâm sàng (PGS.TS.BS. Phạm Mạnh Hùng – Ths. BSNT. Phạm Trần Linh)
Chủ đề: Sử dụng thuốc ở bệnh nhân đái tháo đường có bệnh lý tim mạch
Tác giả
Phạm Mạnh Hùng
Nguyễn Quang Bảy
Phạm Nhật Minh
Trần Huyền Trang
Phạm Tuấn Việt
Nguyễn Bá Ninh
Nguyễn Thiện Toàn
Nhà thuốc Ngọc Anh xin giới thiệu đến bạn đọc về Sử dụng thuốc ở bệnh nhân đái tháo đường có bệnh lý tim mạch qua bài viết sau đây.
GIỚI THIỆU CHUNG
Định nghĩa và phân loại đái tháo đường (Diabetes)
a. Định nghĩa:
Đái tháo đường là tình trạng tăng đường huyết mạn tính do giảm sản xuất insulin hoặc do giảm đáp ứng với insulin ở ngoại vi (còn gọi là kháng insulin) hoặc cả hai.
b. Phân loại đái tháo đường:
- Đái tháo đường type 1: tế bào beta bị phá hủy do nguyên nhân tự miễn dịch, gây thiếu insulin tuyệt đối.
- Đái tháo đường type 2: kháng insulin và suy giảm dần khả năng tiết insulin của tế bào beta gây thiếu insulin tương đối.
- Đái tháo đường thai kỳ: là những trường hợp đái tháo đường được chẩn đoán lần đầu tiên ở phụ nữ có thai, đa phần sẽ hết sau khi sinh.
- Đái tháo đường do các nguyên nhân đặc biệt khác như giảm chức năng tế bào beta do khiếm khuyết gen như đái tháo đường ở trẻ sơ sinh, đái tháo đường thể MODY (maturity-onset diabetes of the young), đái tháo đường do thuốc (corticoid) hoặc do bệnh lý tuyến tụy: viêm tụy, xơ, sỏi tụy, ung thư tụy,…
c. Tiêu chuẩn chẩn đoán đái tháo đường theo ADA – 2020:
Khi có một trong các tiêu chuẩn sau đây:
- Glucose huyết tương lúc đói (nhịn ăn và không uống đồ chứa calo ít nhất 8h) ≥ 7,0 mmol/L (126 mg/dL).
- Glucose huyết tương 2h sau khi làm nghiệm pháp dung nạp với 75g glucose ≥ 11,0 mmol/L (200mg/dL).
- Glucose huyết tương bất kỳ ≥ 11,0 mmol/L (200mg/dL) kèm theo các triệu chứng kinh điển của đái tháo đường như khát nước, gầy sút cân, đái nhiều…
- HbA1C ≥ 6,5%, trong đó HbA1C được thực hiện ở phòng thí nghiệm được chuẩn hóa theo tiêu chuẩn quốc tế.
Tiền đái tháo đường (Pre-Diabetes)
Là thuật ngữ để chỉ những người có nồng độ đường huyết tăng không đủ để được chẩn đoán là đái tháo đường nhưng cao hơn nhiều so với bình thường và vẫn có khả năng làm tăng nguy cơ bị các biến chứng tim mạch, thận, thần kinh…
Tiền đái tháo đường gồm:
- Tăng glucose huyết đói (IFG): glucose huyết tương lúc đói từ 5,6 – 6,9 mmol/L (100 – 125 mg/dL) hoặc
- Rối loạn dung nạp glucose (IGT): glucose huyết tương ở thời điểm 2h sau khi làm nghiệm pháp dung nạp với 75g glucose từ 7,8 – 11,0 mmol/L (140 – 199 mg/dL) hoặc
- HbA1C: 5,7 – 6,4%, trong đó HbA1C được thực hiện ở phòng thí nghiệm chuẩn hoá quốc tế.
Đái tháo đường là bệnh có tốc độ gia tăng rất nhanh. Theo số liệu của Liên đoàn đái tháo đường thế giới (IDF), năm 2017 trên toàn thế giới có 425 triệu người mắc đái tháo đường và con số này sẽ tăng lên đến 629 triệu người vào năm 2045. Đái tháo đường type 2 chiếm khoảng 90% tổng số bệnh nhân đái tháo đường và nó là một trong các bệnh lý mạn tính phổ biến nhất. Đái tháo đường type 2 có ảnh hưởng trên nhiều cơ quan, trong đó biến chứng trên hệ tim mạch gặp nhiều hơn so với đái tháo đường type 1. Chương sách này chỉ tập trung vào các thuốc trong điều trị đái tháo đường type 2 và các thuốc dùng cùng khi có bệnh lý tim mạch đi kèm.
Đái tháo đường và các bệnh lý tim mạch kèm theo
a. Đái tháo đường và xơ vữa động mạch
Đái tháo đường đã được chứng minh là một yếu tố nguy cơ thúc đẩy quá trình xơ vữa động mạch. Cơ chế bệnh sinh của quá trình này cho đến nay vẫn chưa hoàn toàn được hiểu rõ, tuy nhiên người ta thấy có mối liên quan chặt chẽ giữa mức độ xơ vữa động mạch với tình trạng tăng đường huyết, rối loạn lipid máu, tăng huyết áp, rối loạn chức năng tế bào nội mô, rối loạn chức năng cơ trơn thành mạch, hiện tượng viêm mạn tính, tăng đông và hoạt hóa tiểu cầu.
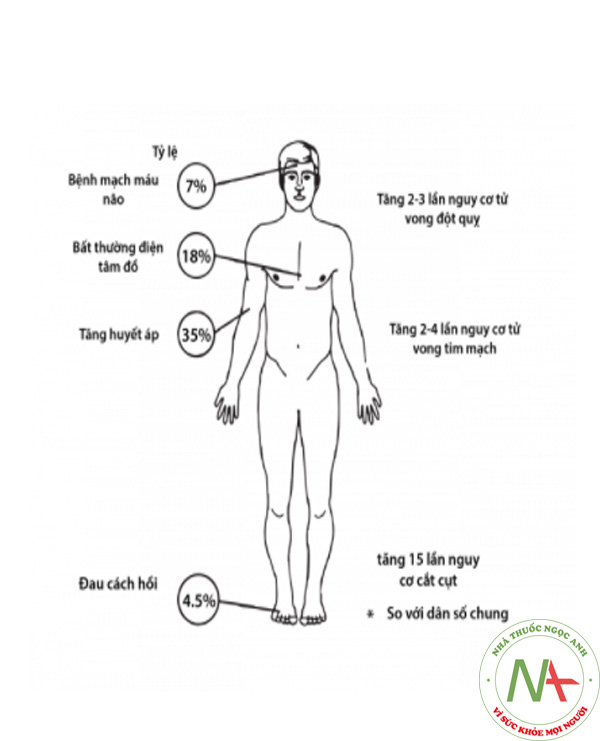
Những dữ liệu nghiên cứu lâm sàng cho thấy, đái tháo đường làm tăng nguy cơ mắc bệnh lý tim mạch từ 2 – 4 lần. Các biến chứng mạch máu lớn như bệnh lý động mạch vành, đột quỵ thiếu máu não, bệnh lý động mạch ngoại biên là một trong những nguyên nhân chính gây đến tử vong và tàn phế ở các bệnh nhân đái tháo đường.
Thực chất xơ vữa động mạch đã có từ giai đoạn tiền đái tháo đường.
b. Đái tháo đường và bệnh lý động mạch vành
Theo nghiên cứu Framingham, nguy cơ mắc bệnh lý động mạch vành ở bệnh nhân đái tháo đường tăng gấp 2 lần ở nam và 3 lần ở nữ so với những người không mắc đái tháo đường. Trung bình cứ 5 phút lại có một bệnh nhân đái tháo đường bị nhồi máu cơ tim. Đái tháo đường vẫn là một yếu tố nguy cơ tim mạch chính và độc lập ngay cả khi đã hiệu chỉnh với các yếu tố như tuổi cao, tăng huyết áp, hút thuốc lá, tăng cholesterol máu và phì đại thất trái.
Bệnh mạch vành ở bệnh nhân đái tháo đường có các đặc điểm sau:
- Tổn thương nhiều thân động mạch vành, đặc biệt ở những bệnh nhân có nhiều yếu tố nguy cơ tim mạch.
- Tỷ lệ nhồi máu cơ tim thầm lặng cũng cao hơn, do bệnh nhân có biến chứng thần kinh.
- Tỷ lệ bị các biến chứng của nhồi máu cơ tim cấp, bao gồm cả sốc tim và tử vong cũng cao hơn.
Đái tháo đường type 2 và tiền đái tháo đường khá phổ biến ở những bệnh nhân bị hội chứng động mạch vành cấp và hội chứng động mạch vành mạn tính và là yếu tố làm nặng bệnh hơn. Do đó nên tầm soát đái tháo đường ở các bệnh nhân mắc hội chứng động mạch vành mạn tính. Kiểm soát đường huyết tích cực sớm, ngay từ đầu có thể làm giảm biến cố tim mạch.
c. Đái tháo đường và đột quỵ thiếu máu não
Đái tháo đường làm tăng nguy cơ đột quỵ cao gấp 1,5 đến 3 lần và tăng nguy cơ tái phát đột quỵ cao gần gấp đôi so với người bình thường. Tỷ lệ tử vong sau 1 năm ở những bệnh nhân đột quỵ có đái tháo đường cao gấp gần hai lần so với nhóm bệnh nhân đột quỵ không có đái tháo đường và tỷ lệ sống sót sau 5 năm chỉ là 20%.
Bệnh nhân đái tháo đường thường hay bị đột quỵ thiếu máu não hơn so với đột quỵ xuất huyết não (trên 90% so với dưới 10%). Một số bệnh nhân đái tháo đường bị đột quỵ thiếu máu não thầm lặng, nguyên nhân là do thoái hóa mỡ kính ở các mạch nhỏ gây ra các đột quỵ thiếu máu não ổ khuyết (kích thước ổ nhồi máu dưới 15 mm). Bệnh nhân đái tháo đường bị đột quỵ thiếu máu não có kết cục lâm sàng xấu hơn, thời gian nằm viện lâu hơn và tỷ lệ tử vong cao hơn. Ngoài ra những di chứng về thần kinh cũng thường nặng hơn, làm tăng tỷ lệ tàn tật sau đột quỵ.
Mặc dù kết cục lâm sàng rất tồi nhưng không có sự khác biệt về tỷ lệ đột quỵ thiếu máu não diện rộng giữa hai nhóm bệnh nhân có và không có đái tháo đường. Tỷ lệ bệnh nhân bị thiếu máu não cục bộ thoáng qua (TIA) lại gặp ít hơn ở nhóm bệnh nhân bị đái tháo đường.
d. Đái tháo đường và bệnh lý động mạch ngoại biên
Các yếu tố nguy cơ gây bệnh động mạch ngoại biên ở bệnh nhân đái tháo đường là giới nam, thời gian bị bệnh đái tháo đường lâu và kiểm soát đường huyết kém. Ước tính cứ tăng mỗi 1% HbA1c sẽ làm tăng thêm 30% nguy cơ mắc bệnh lý động mạch ngoại biên. Đái tháo đường cũng làm tăng nguy cơ tử vong ở nhóm bệnh nhân có bệnh động mạch ngoại biên.
Bệnh động mạch chi dưới là biến chứng mạch máu thường gặp ở bệnh nhân đái tháo đường. Nghiên cứu Framingham ở các bệnh nhân đái tháo đường thấy nguy cơ tiến triển đau cách hồi tăng gấp 9 lần ở nữ và 3 – 5 lần ở nam giới. Nghiên cứu NHANES cho thấy đái tháo đường làm tăng 2,71 lần nguy cơ mắc bệnh động mạch ngoại biên. Đái tháo đường và hút thuốc lá làm tăng 4,46 lần nguy cơ mắc bệnh động mạch ngoại biên. Thời gian bệnh kéo dài, kiểm soát đường máu kém, các yếu tố nguy cơ xơ vữa khác kèm theo hoặc tổn thương cơ quan đích làm tăng nguy cơ bệnh động mạch chi dưới.
Ở bệnh nhân đái tháo đường có bệnh lý động mạch cảnh, các khuyến cáo chẩn đoán và điều trị giống như bệnh nhân không có đái tháo đường.
e. Đái tháo đường và suy tim
Đái tháo đường và suy tim có mối liên quan mật thiết với nhau. Nguy cơ bị suy tim ở các bệnh nhân đái tháo đường/tiền đái tháo đường cao gấp 2 – 5 lần so với những người không mắc đái tháo đường, gồm suy tim có phân suất tống máu bảo tồn (HfpEF) hoặc giảm (HfrEF). Yếu tố nguy cơ chính của suy tim có phân suất tống máu giảm là tiền sử nhồi máu cơ tim. Ngược lại, nhiều bệnh nhân suy tim có đái tháo đường và những bệnh nhân này có nguy cơ tử vong cao hơn nhiều so với nhóm bệnh nhân không bị đái tháo đường.
f. Đái tháo đường và rối loạn nhịp tim
Những nghiên cứu gần đây cho thấy đái tháo đường là yếu tố nguy cơ độc lập gây rung nhĩ, đặc biệt ở những bệnh nhân trẻ tuổi. Cơ chế đái tháo đường làm tăng nguy cơ rung nhĩ bao gồm: tăng tính tự động, tái cấu trúc tâm nhĩ, và sự dao động đường huyết. Rung nhĩ lại làm tăng nguy cơ suy tim cấp mất bù do nhịp tim nhanh và mất tính đồng bộ co bóp nhĩ – thất làm giảm đổ đầy thất trái. Bên cạnh đó, đái tháo đường ở bệnh nhân rung nhĩ làm tăng nguy cơ đột quỵ thiếu máu não lên 2 – 3,5% mỗi năm.
Ngoài rung nhĩ, bệnh nhân đái tháo đường còn hay có các rối loạn nhịp thất như ngoại tâm thu thất, cơn nhịp nhanh thất không bền bỉ.
Các rối loạn nhịp chậm, ngoại tâm thu nhĩ, ngoại tâm thu thất gặp nhiều hơn khi đường huyết thấp về đêm. Điều này gợi ý cơ chế làm tăng nguy cơ tử vong (hội chứng tử vong tại giường) khi kiểm soát đường huyết tích cực.
g. Đái tháo đường và tử vong tim mạch
Bệnh lý tim mạch là nguyên nhân chính gây tử vong ở các bệnh nhân đái tháo đường. Tỷ lệ mắc bệnh tim mạch và tử vong do bệnh tim mạch tăng liên tục theo mức tăng đường huyết, thậm chí ngay cả ở giai đoạn tiền đái tháo đường. Số liệu từ Ghi nhận đái tháo đường quốc gia của Thụy Điển (Swedish National Diabetes Registry) và Nghiên cứu đái tháo đường liên châu Á (JADE) cho thấy những bệnh nhân được chẩn đoán đái tháo đường trước tuổi 40 bị mất số năm tuổi thọ nhiều nhất.
Tỷ lệ tử vong ở các bệnh nhân đái tháo đường là 15,6/1.000 bệnh nhân/năm sẽ tăng lên 32,0 ở người đái tháo đường có nhồi máu cơ tim, 32,5 ở người đái tháo đường có đột quỵ và 59,5 ở người đái tháo đường có cả nhồi máu cơ tim và đột quỵ. Lấy mốc là tuổi 60, thì người bệnh đái tháo đường bị giảm trung bình 6 năm tuổi thọ, người bệnh đái tháo đường có nhồi máu cơ tim hoặc đột quỵ bị giảm 12 năm tuổi thọ và người bệnh đái tháo đường có cả nhồi máu cơ tim và đột quỵ bị giảm 15 năm tuổi thọ. Chính vì vậy mà khuyến cáo của ADA/EASD năm 2019 nhấn mạnh, bên cạnh việc kiểm soát đường huyết thì giảm tử vong tim mạch phải được coi là một mục tiêu chính của điều trị bệnh nhân đái tháo đường.
Đánh giá nguy cơ tim mạch ở các bệnh nhân đái tháo đường và tiền đái tháo đường
Đái tháo đường là yếu tố nguy cơ quan trọng của bệnh động mạch vành, đột quỵ thiếu máu não và tử vong tim mạch nên việc phân tầng nguy cơ, điều trị và dự phòng các biến cố tim mạch ở bệnh nhân đái tháo đường cần được quan tâm.
Bảng 15.1: Phân tầng nguy cơ mắc bệnh lý tim mạch ở bệnh nhân đái tháo đường
| Nguy cơ rất cao | Đái tháo đường kèm theo bệnh lý tim mạch đã được chẩn đoánhoặc đã có tổn thương cơ quan đích
hoặc có ≥ 3 yếu tố nguy cơ tim mạch chính hoặc đái tháo đường type 1 > 20 năm |
| Nguy cơ cao | Đái tháo đường ≥ 10 năm, chưa có tổn thương cơ quan đích, kèm theo bất kì yếu tố nguy cơ tim mạch khác. |
| Nguy cơ trung bình | Bệnh nhân trẻ (Đái tháo đường type 1 < 35 tuổi hoặc type 2 < 50 tuổi) có thời gian mắc bệnh < 10 năm và không kèm theo yếu tố nguy cơ tim mạch khác. |
Tổn thương cơ quan đích: protein niệu, suy thận, phì đại thất trái, bệnh lý võng mạc
Các yếu tố nguy cơ chính: Tuổi cao, tăng huyết áp, rối loạn lipid máu, béo phì, hút thuốc lá.
Phân tích dữ liệu từ Ghi nhận đái tháo đường quốc gia của Thụy Điển (Swedish National Diabetes Registry) trên 271.174 bệnh nhân đái tháo đường type 2 và 1.355.870 người không bị đái tháo đường cho thấy muốn làm giảm nguy cơ bị biến chứng tim mạch hoặc tử vong tim mạch ở các bệnh nhân đái tháo đường thì cần kiểm soát tốt cả năm yếu tố nguy cơ là đường huyết (HbA1C < 7%), huyết áp tâm thu (< 140 mmHg), protein niệu, hút thuốc lá và LDL-C (<2,5 mmol/L). Đặc biệt nếu điều trị sớm, tích cực ở các bệnh nhân trẻ tuổi (bị đái tháo đường ở tuổi < 40) thì sẽ làm giảm được nhiều nhất các biến cố tim mạch.
CÁC BIỆN PHÁP KHÔNG DÙNG THUỐC Ở BỆNH NH N ĐÁI THÁO ĐƯỜNG KÈM BỆNH LÝ TIM MẠCH
Phòng ngừa bệnh lý tim mạch ở bệnh nhân đái tháo đường theo khuyến cáo của ESC 2019 cũng giống với phòng ngừa bệnh lý tim mạch ở các nhóm đối tượng khác bao gồm thay đổi lối sống và kiểm soát các yếu tố nguy cơ. Trong đó, thay đổi lối sống giữ vai trò quan trọng nhằm ngăn ngừa hoặc giảm tỷ lệ mắc đái tháo đường và/hoặc giảm nguy cơ mắc các bệnh lý tim mạch.
Chế độ dinh dưỡng và kiểm soát cân nặng
Điều chỉnh chế độ ăn hợp lý là cực kỳ quan trọng trong chiến lược điều trị và phòng ngừa đái tháo đường. Bên cạnh điều chỉnh lượng calo, protein, chất béo và muối đưa vào cơ thể, duy trì cân nặng hợp lý cũng đóng vai trò quan trọng trong kiểm soát đường huyết, huyết áp và cholesterol máu, đồng thời dự phòng tiến triển thành đái tháo đường. Trong một phân tích gộp từ 63 nghiên cứu, giảm mỗi 1 kg cân nặng làm giảm 43% nguy cơ tiến triển thành đái tháo đường. Những bệnh nhân đái tháo đường thừa cân và béo phì cần giảm ít nhất 5% cân nặng để có thể đạt được các lợi ích về đường huyết, huyết áp và lipid máu, từ đó làm giảm các biến chứng tim mạch. Bệnh nhân được khuyến khích giảm cân hơn nữa tùy thuộc vào điều kiện, khả năng dung nạp và nguyện vọng của bệnh nhân.
Hội đái tháo đường Hoa Kỳ khuyến cáo những bệnh nhân đái tháo đường có béo phì nên được điều trị bằng các thuốc ức chế SGLT-2 hoặc đồng vận thụ thể GLP-1 vì các thuốc này có thể giúp làm giảm trung bình từ 2 – 5 kg trong những tháng đầu điều trị. Uống lượng rượu nhỏ (< 100 g/tuần) có thể giúp làm giảm nguy cơ nhồi máu cơ tim nhưng không nên uống hàng ngày. Uống cafe và trà nhiều hơn 4 cốc/ngày cũng có thể làm giảm nguy cơ tim mạch. Vitamin và các vi chất chưa được chứng minh làm giảm nguy cơ đái tháo đường hay bệnh lý tim mạch.
Tập luyện thể dục
Tập thể dục, nhất là tập các môn thể thao đối kháng hoặc aerobic làm giảm sự đề kháng insulin, giúp kiểm soát đường huyết, huyết áp và giảm nguy cơ mắc các bệnh lý tim mạch. Các nghiên cứu lâm sàng cho thấy luyện tập thể lực làm giảm nguy cơ bị biến chứng, giảm tử vong do mọi nguyên nhân và tử vong tim mạch ở những bệnh nhân đái tháo đường hoặc rối loạn dung nạp glucose có bệnh lý tim mạch. Ngoài ra tập thể dục còn làm giảm tiến triển từ tiền đái tháo đường thành đái tháo đường typ 2.
Bỏ thuốc lá
Hút thuốc chủ động và thụ động đều làm tăng nguy cơ mắc đái tháo đường và các bệnh lý tim mạch (do nicotine làm giảm tác dụng của insulin), tăng LDL cholesterol huyết thanh và làm việc kiểm soát đường huyết khó khăn hơn. Sự gia tăng nguy cơ này sẽ giảm dần khi ngừng hút thuốc. Ngày nay, tất cả các khuyến cáo đều nhấn mạnh người bệnh đái tháo đường cần bỏ thuốc lá càng sớm càng tốt vì lợi ích to lớn và nó dễ thực hiện hơn so với việc thay đổi các yếu tố nguy cơ khác như tăng đường máu hay tăng huyết áp.
SỬ DỤNG THUỐC TRONG KIỂM SOÁT ĐƯỜNG HUYẾT Ở BỆNH NH N ĐÁI THÁO ĐƯỜNG CÓ BỆNH LÝ TIM MẠCH
Kiểm soát tốt đường huyết là yếu tố cực kỳ quan trọng để dự phòng sự xuất hiện, ngăn ngừa các biến chứng tim mạch nặng lên và làm giảm tử vong do mọi nguyên nhân cũng như giảm tử vong do nguyên nhân tim mạch. Trong một nghiên cứu trên 963.648 người Mỹ từ năm 2002 đến năm 2014, bao gồm cả bệnh nhân đái tháo đường cho thấy tỷ lệ tử vong tim mạch tăng khi HbA1C > 7,0%, với HR lần lượt là 1,11 (1,08-1,14); 1,25 (1,22-1,29); và 1,52 (1,48 – 1,56) khi HbA1C là 7-7,9%; 8-8,9% và ≥ 9% so với mức HbA1C từ 6-6,9%. Ngày nay, việc lựa chọn các thuốc điều trị đái tháo đường cho bệnh nhân đã có bệnh tim mạch không chỉ dựa trên hiệu quả giảm HbA1C, nguy cơ hạ đường huyết thấp mà còn phải chú ý đến tính an toàn tim mạch, và đặc biệt là khả năng làm giảm được các biến chứng tim mạch và thận.
Kiểm soát đường huyết chặt chẽ được khuyến cáo dựa trên những bằng chứng làm giảm các biến cố vi mạch ở cả bệnh nhân đái tháo đường type 1 và type 2. Hiệu quả của việc kiểm soát đường huyết chặt chẽ làm giảm biến cố ở mạch máu lớn chỉ được chứng minh ở nhóm bệnh nhân đái tháo đường type 2 mới được phát hiện (nghiên cứu UKPDS).
Khuyến cáo về kiểm soát đường huyết cho bệnh nhân đái tháo đường:
- Ở những bệnh nhân đái tháo đường type 2, giảm 1% HbA1C có thể làm giảm 15% nguy cơ tương đối nhồi máu cơ tim không tử vong.
- Kiểm soát đường huyết tích cực, sớm có lợi ích rõ ràng trong dự phòng các biến cố tim mạch.
- Mục tiêu HbA1C chung cần đạt là < 7% (53 mmol/L) nhưng cần cá thể hóa theo từng bệnh nhân. Những bệnh nhân trẻ, ít yếu tố nguy cơ, mức HbA1C mục tiêu có thể < 6,5%. Ngược lại, những bệnh nhân cao tuổi, kì vọng sống ngắn, có nhiều bệnh nội khoa đi kèm, hoặc có nguy cơ cao bị hạ đường huyết thì mục tiêu HbA1C nên để ở mức < 8,0%.
- Mục tiêu glucose máu trước ăn từ 4,4 – 7,2 mmol/L và mục tiêu glucose máu đỉnh sau ăn (từ 1 đến 2h) nên là < 10 mmol/L.
- Cần hướng dẫn bệnh nhân cách tự theo dõi đường huyết mao mạch tại nhà.
Thuốc ức chế SGLT2
- Thuốc ức chế chọn lọc kênh vận chuyển Na-Glucose tại ống thận, làm giảm tái hấp thu glucose tại ống thận, tăng thải glucose qua nước tiểu, do đó làm giảm glucose huyết. Thuốc có thể làm giảm HbA1C 0,6 – 0,9% và nguy cơ hạ đường huyết thấp.
- Bên cạnh tác dụng kiểm soát đường huyết, thuốc còn có tác dụng trên hệ thống tim mạch-thận. Các nghiên cứu cho thấy các thuốc nhóm ức chế SGLT-2 (canagliflozin, dapagliflozin và empagliflozin) có khả năng làm giảm biến cố tim mạch ở những người đái tháo đường đã có bệnh lý tim mạch do xơ vữa hoặc có nguy cơ tim mạch cao/rất cao. Trong đó, empagliflozin làm giảm tử vong do nguyên nhân tim mạch ở bệnh nhân đái tháo đường đã có bệnh lý tim mạch.
- Tác dụng trên suy tim: Kết quả các thử nghiệm kết cục tim mạch (CVOTs) ghi nhận các thuốc ức chế SGLT-2 làm giảm tỷ lệ tái nhập viện do suy tim ở nhóm bệnh nhân đái tháo đường type 2 kèm suy tim, đồng thời dự phòng xuất hiện suy tim mới ở nhóm bệnh nhân đái tháo đường kèm theo bệnh lý tim mạch.Đặc biệt các nghiên cứu DAPA-HF, EMPEROR-Reduced được tiến hành trên các bệnh nhân suy tim phân suất tống máu giảm (có hoặc không có ĐTĐ) cho thấy dapagliflozin và empagliflozin đều giúp làm giảm biến cố gộp bao gồm nhập viện do suy tim hoặc tử vong tim mạch. Ngoài ra dapagliflozin còn chứng minh được hiệu quả làm giảm tử vong tim mạch và tử vong do mọi nguyên nhân ở bệnh nhân suy tim phân suất tống máu giảm.
- Tác dụng trên thận: Các nghiên cứu CREDENCE (canagliflozin), EMPA-REG OUTCOME (empagliflozin) và DECLARE-TIMI (dapagliflozin) chứng minh rằng các thuốc ức chế SGLT-2 có tác dụng bảo vệ thận (giảm albumin niệu và giảm tiến triển của bệnh thận mạn, giảm tử vong do bệnh thận), độc lập với tác dụng kiểm soát đường huyết ở các bệnh nhân đái tháo đường. Đặc biệt nghiên cứu DAPA-CKD được tiến hành trên các bệnh nhân CKD giai đoạn 2 – 4; có albumin niệu, MLCT từ 25 – 75 mL/phút/1,73 m2 đã cho thấy dapagliflozin giúp giảm các biến cố gộp trên thận (bao gồm giảm MLCT > 50%, bệnh thận giai đoạn cuối, tử vong do bệnh thận) hoặc tử vong tim mạch, tử vong do mọi nguyên nhân bất kể bệnh nhân có hay không có đái tháo đường.
- Liều lượng và cách dùng: Theo ESC 2019, có thể sử dụng thuốc ức chế SGLT-2 khi mức lọc cầu thận (eGFR) ≥ 30 mL/phút/1,73 m2
- Dapagliflozin: Liều dùng 10 mg/ngày. Giảm liều trong suy gan nặng còn 5 mg/24h.
- Canagliflozin: Liều khởi đầu 100 mg/ngày, có thể tăng lên 300 mg/ngày.
- Empagliflozin: Liều khởi đầu 10 mg/ngày, có thể tăng lên 25 mg/ngày.
- Tác dụng phụ chính: nhiễm khuẩn hoặc nhiễm nấm sinh dục, nhiễm toan ceton…
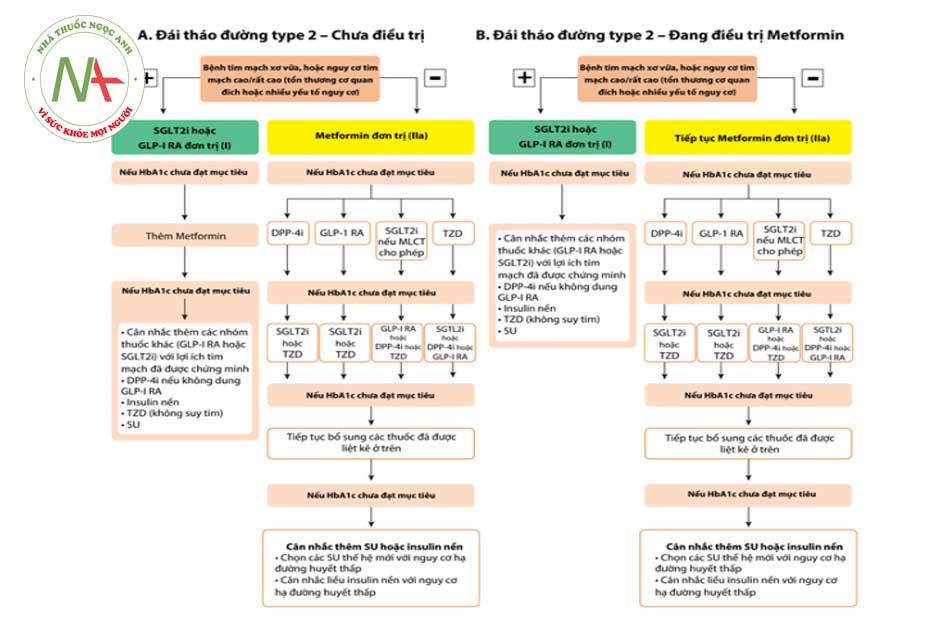
Chú thích: SGLT2i: Ức chế kênh đồng vận chuyển natri-glucose 2); GLP-1 RA: Đồng vận thụ thể glucagon-like peptid-1; DPP-4i: Ức chế dipeptidyl peptidase–4; TZD: Thiazolidinediones; SU: Sulfonylurea; MLCT: mức lọc cầu thận; ESC: Hội Tim mạch châu u
Thuốc đồng vận thụ thể GLP-1 (GLP-1 receptor analogue)
- Cơ chế tác dụng: Thuốc đồng vận thụ thể GLP-1 là chất có cấu trúc tương tự GLP-1 (Glucagon Like Peptid 1). GLP-1 là hormone kích thích tế bào beta tuyến tuỵ tiết insulin khi có mặt glucose, ức chế tế bào alpha tiết glucagon, và chậm làm trống dạ dày.
- Vai trò của thuốc đồng vận GLP-1 trên bệnh nhân đái tháo đường có bệnh lý tim mạch:
-
- Chỉ định dùng thuốc đồng vận GLP-1 ở bệnh nhân đái tháo đường có bệnh tim mạch do xơ vữa, liraglutide, semaglutide hoặc dulaglutide được khuyến cáo dựa trên kết quả nghiên cứu về tim mạch tương ứng.
- Kết quả các thử nghiệm an toàn tim mạch LEADER (liraglutide), SUSTAIN-6 (semaglutide), HARMONY (albiglutide) và REWIND (dulaglutide) chứng minh các thuốc đồng vận GLP-1 có làm giảm các biến cố tim mạch chính (nhồi máu cơ tim không tử vong, tử vong do tim mạch, đột quỵ không tử vong) so với giả dược. Hiện nay Hội đái tháo đường Hoa Kỳ (ADA) khuyến cáo ưu tiên sử dụng các thuốc nhóm này cho bệnh nhân có bệnh tim mạch do xơ vữa hoặc có nguy cơ tim mạch cao.
- Đối với những bệnh nhân không có bệnh tim mạch do xơ vữa (ASCVD) trên lâm sàng, ưu tiên dùng thuốc đồng vận thụ thể GLP-1 tác dụng ngắn. Điều này chủ yếu là do sự thuận tiện của bệnh nhân.
- Các tác dụng khác:
-
- Ngoài tác dụng có lợi trên chuyển hoá glucose, các thuốc đồng vận thụ thể GLP-1 còn giúp giảm cân (khoảng 2 đến 3 kg thay đổi tuỳ loại thuốc).
- Hiện tại vẫn không rõ tác dụng trên bệnh võng mạc được thấy trong nghiên cứu của semaglutide là tác dụng trực tiếp của thuốc hay hậu quả của việc kiểm soát đường huyết. Các nghiên cứu ngắn hạn sử dụng exenatide hai lần mỗi ngày, lixisenatide hằng ngày, liraglutide hằng ngày hoặc exenatide mỗi tuần một lần, kết hợp với insulin nền (detemir và glargine), đã chứng minh tính an toàn và hiệu quả. Việc phối hợp thuốc đồng vận GLP-1 với insulin nền cho phép đạt được mục tiêu đường huyết khi giảm liều insulin và cải thiện tình trạng tăng cân do insulin. Tuy nhiên, khả năng giảm HbA1C rất khiêm tốn (thường < 0,5%), (hiện đã có thuốc 2 trong 1 tức một bơm tiêm có cả 2 loại thuốc rồi).
- Tác dụng phụ:
-
- Hạ đường huyết: ít gặp, thường chỉ gặp khi dùng phối hợp các thuốc hạ đường huyết khác như insulin, sulfonylureas.
- Triệu chứng tiêu hóa: chán ăn, giảm sự ngon miệng, buồn nôn, nôn, tiêu chảy, khó tiêu, táo bón, viêm dạ dày, đầy hơi, chướng bụng, trào ngược dạ dày – thực quản, ợ hơi.
- Lưu ý: Cần xét nghiệm INR thường xuyên hơn ở bệnh nhân đang dùng kháng vitamin K.
- Các dạng hoạt chất: exenatide, dulaglutide, exenatide, lixisenatide, liraglutide dưới dạng tiêm và semaglutide (dạng tiêm và dạng uống). Chế phẩm sẵn có tại Việt Nam: Victoza (liraglutide) dạng bút tiêm bơm sẵn thuốc 6 mg/mL x 3 mL.
Metformin
- Cơ chế tác dụng chính là làm giảm đề kháng insulin, giảm tân tạo glucose ở gan. Thuốc có tác dụng giảm glucose máu tốt, giảm HbA1c từ 1,0 – 1,5%.
- Theo nghiên cứu UKPDS, metformin làm giảm biến chứng tim mạch và tử vong liên quan đến bệnh đái tháo đường, vì vậy metformin được khuyến cáo là lựa chọn đầu tay ở hầu hết các bệnh nhân đái tháo đường type 2 (khuyến cáo mức độ II-B). Các ưu điểm khác của metformin là thuốc được dung nạp khá tốt, nguy cơ hạ đường huyết thấp, không làm tăng cân và giá thành thấp.
- Liều dùng: Đối với những bệnh nhân có mức lọc cầu thận (eGFR) ≥ 45 mL/phút/1,73 m2, nên bắt đầu với 500 mg/ngày vào sau bữa ăn tối. Có thể tăng liều từ từ để được dung nạp tốt (một viên/mỗi 1 – 2 tuần) đến liều tối ưu là từ 1500 – 2000mg/ngày. Liều tối đa ở những bệnh nhân có eGFR từ 30 – 44 mL/phút/1,73m2, không quá 1000 mg mỗi ngày.
- Chống chỉ định dùng metformin khi mức lọc cầu thận dưới 30 mL/phút/1,73 m2, và ở bệnh nhân có xơ gan, suy tim nặng, thiếu oxy tổ chức như bệnh COPD.
- Các bệnh nhân điều trị metformin nên theo dõi định kỳ creatinine máu và vitamin B12. Các tác dụng phụ phổ biến của metformin là rối loạn tiêu hóa như chán ăn nhẹ, buồn nôn, đầy bụng và tiêu chảy. Nhiễm acid lactic là một tác dụng phụ cực kỳ hiếm gặp của metformin nếu tuân thủ đúng các chống chỉ định của thuốc.
- Metformin hiện còn được chỉ định để điều trị dự phòng tiến triển từ tiền đái tháo đường thành đái tháo đường type 2.
Sulfonylureas (SU)
- Là thuốc kích thích tế bào tụy tăng tiết insulin. Thuốc có ưu điểm là giá rẻ và tác dụng giảm HbA1c khá tốt, từ 1,5 – 2,0%. Tuy nhiên, tỷ lệ thất bại (thứ phát) với điều trị SU tăng dần theo thời gian bị bệnh đái tháo đường.
- Tác dụng phụ chính của thuốc SU là tăng cân và hạ đường huyết.
- Chống chỉ định điều trị SU cho các trường hợp quá mẫn cảm với gliclazide, sulfonylureas hoặc sulfonamid khác hoặc bất kỳ thành phần nào của thuốc; đái tháo đường không ổn định và/hoặc đái tháo đường type 1; nhiễm toan đái tháo đường (có hoặc không có hôn mê); suy thận hoặc gan nặng; tình trạng căng thẳng (ví dụ, nhiễm trùng nghiêm trọng, chấn thương, phẫu thuật); sử dụng đồng thời với miconazole (gel toàn thân hoặc oromucosal); thai kỳ; cho con bú.
- Cho đến hiện nay vẫn còn tranh cãi về tác dụng của thuốc SU lên các biến cố tim mạch ở bệnh nhân đái tháo đường. Một số nghiên cứu quan sát và phân tích gộp thấy SU có thể liên quan đến tăng nguy cơ biến cố tim mạch nhưng chưa có các thử nghiệm lâm sàng để đánh giá tác động tiềm tàng này.
- Các SU thế hệ mới như gliclazide hay glimepiride có nguy cơ hạ đường huyết thấp hơn các SU thế hệ cũ như chlorpropamide hay glibenclamide. Không sử dụng glibenclamide cho bệnh nhân đái tháo đường có bệnh mạch vành vì nó làm mất khả năng tiền thích nghi (pre-conditioning) của cơ tim nên có nguy cơ làm nặng thêm nhồi máu cơ tim.
Thuốc ức chế alpha glucosidase
- Các thuốc ức chế alpha-glucosidase (acarbose, Miglitol, voglibose) ức chế các enzyme tiêu hóa trên (alpha-glucosidase) chuyển đổi carbohydrate polysacaride phức tạp thành monosacarit và do đó làm chậm sự hấp thu glucose của đường huyết, làm giảm đường huyết sau ăn. Thuốc có tác dụng làm giảm HbA1C yếu nhất, chỉ khoảng 0,4-0,5%.
- Liều dùng: Acarbose, khởi đầu là 50mg/ngày, tăng dần liều đến tối đa 300mg/24h.
- Chống chỉ định và thận trọng của Acarbose: Quá mẫn cảm với acarbose hoặc bất kỳ thành phần nào của công thức; nhiễm toan đái tháo đường; xơ gan; bệnh viêm ruột, loét đại tràng, tắc ruột một phần, bệnh nhân dễ bị tắc ruột; bệnh đường ruột mãn tính liên quan đến rối loạn tiêu hóa hoặc hấp thu rõ rệt; tình trạng có thể xấu đi do sự hình thành khí trong ruột.
- Trong nghiên cứu (STOP-NIDDM), acarbose dường như làm giảm nguy cơ kết quả bệnh tim mạch tổng hợp ở những bệnh nhân bị rối loạn dung nạp glucose. Trong thử nghiệm này, 1429 bệnh nhân bị rối loạn dung nạp glucose được phân ngẫu nhiên vào acarbose (100 mg ba lần mỗi ngày hoặc giả dược trong thời gian trung bình 3,3 năm). Điều trị bằng Acarbose làm giảm đáng kể nguy cơ biến cố tim mạch tới 49% khi so sánh với giả dược (tỷ lệ nguy hiểm [HR] 0,51, KTC 95% 0,28-0,95; giảm nguy cơ tuyệt đối 2,5%). Giảm chủ yếu là nguy cơ nhồi máu cơ tim (HR 0,09). Ngoài ra, nguy cơ phát triển tăng huyết áp đã giảm 34% (HR 0,66, giảm rủi ro tuyệt đối 5,3%). Giảm đường huyết sau ăn ở bệnh nhân suy yếu dung nạp glucose có thể làm giảm nguy cơ mắc bệnh tim mạch và tăng huyết áp. Tuy nhiên thuốc được sử dụng chủ yếu ở châu Á và không được đề cập trong khuyến cáo của Hội đái tháo đường Hoa Kỳ và châu u.
Nhóm thuốc TZD
- Cơ chế tác dụng: Thuốc có tác dụng làm giảm đề kháng insulin, giảm tân tạo glucose ở gan và tăng cường bắt giữ glucose ở mô cơ, mỡ…
- Tác dụng phụ của thuốc là giữ nước gây tăng cân, phù. Phân tích gộp cho thấy rosiglitazone có liên quan với tăng tỷ lệ nhập viện do suy tim, nhồi máu cơ tim và tử vong tim mạch nên đã bị cấm, hiện chỉ còn pioglitazone được sử dụng.
- Chống chỉ định dùng thuốc nhóm TZD cho những bệnh nhân có suy tim, hoặc tổn thương gan. Thận trọng khi dùng phối hợp TZD với insulin vì có thể làm tăng tác dụng phụ giữ nước, phù.
Các thuốc ức chế enzyme DPP-4
- Cơ chế tác dụng: Enzyme dipeptidyl peptidase 4 là một loại enzyme có mặt ở các tế bào niêm mạc ruột làm mất hoạt tính của incretin (bao gồm polypeptide insulinotropic phụ thuộc glucose (GIP) và peptide giống glucagon 1 (GLP-1). Do đó thuốc ức chế men DPP-4 làm tăng nồng độ và tác dụng của GIP và GLP-1 nội sinh, tăng tiết insulin, chậm làm rỗng dạ dày và giảm tiết glucagon.
- Thuốc ức chế men DPP-4 có thể làm giảm HbA1c vừa phải, từ 0,6 – 1,0%.
- Các chất ức chế DPP-4 có hiệu quả giảm đường huyết tương tự nhau nhưng có mức độ an toàn trên tim mạch là khác nhau. Một số thuốc nhóm ức chế DPP-4 đã được chứng minh an toàn tim mạch qua các nghiên cứu TECOS (sitagliptin), CARMELINA (linagliptin). Tuy nhiên, các thuốc saxagliptin (SAVOIR-TIMI) và alogliptin có thể làm tăng tỷ lệ nhập viện do suy tim. Do đó hai thuốc này được khuyến cáo không sử dụng cho những bệnh nhân đã mắc bệnh thận hoặc tim mạch.
- Nhìn chung, các chất ức chế DPP-4 được dung nạp tốt. Việc sử dụng các chất ức chế DPP-4 có liên quan đến việc tăng nhẹ nguy cơ nhiễm trùng đường hô hấp trên. Không đủ dữ liệu để kết luận thuốc ức chế DPP-4 có tăng nguy cơ gây viêm tụy cấp hay không. Không nên sử dụng kết hợp thuốc ức chế DPP-4 và thuốc đồng vận thụ thể GLP-1.
- Thuốc ức chế DPP-4 không làm tăng cân, nguy cơ hạ đường huyết thấp và ít có tác dụng phụ, có thể dùng được cho các bệnh nhân suy thận (nhưng phải giảm liều trừ linagliptin).
Bảng 15.2: Yếu tố xem xét lựa chọn thuốc hạ đường huyết cho bệnh nhân đái tháo đường type 2 (theo ADA và ESC 2019)
| Hiệu quả | Hạ đường huyết | Cân nặng | Tác dụng trên tim mạch | Tác dụng thận | Tác dụng phụ | |||
| Bệnh tim mạch doxơ vữa
(ASCVD) |
Suy tim(CHF) | Bệnh thận mạn tính(CKD) | Liều | |||||
| Metformin | Cao | Không | Trung tính | Có lợi | Trung tính | Trung tính | CCĐ với GFR< 30 | – Tác dụng phụ tiêu hóa– Giảm vitamin B12 |
| SGLT2i | Trung bình | Không | Giam | Có lợi:Canagliflozin
Dapagliflozin Empagliflozin |
Có lợi:Canagliflozin
Dapagliflozin Empagliflozin |
Có lợi:Canagliflozin
Dapagliflozin Empagliflozin |
Điều chỉnh theo GFR, suy gan | – Tăng nhiễm khuẩn sinh dục tiết niệu.– Tăng nguy cơ gãy xương*.
– Mất dịch, tụt huyết áp. |
| GLP1a | Cao | Không | Giảm | Có lợi:Liraglutide > Semaglutide > Exenatide | Trung tính | Có lợi:Liraglutide | GFR > 60 | – Nguy cơ ung thư giáp thể tủy.– Tác dụng phụ tiêu hóa
Viêm tụy cấp. |
| DPP-4i | Trung bình | Không | Trung tính | Trung tính | Nguy cơ: SaxagliptinAlogliptin | Trung tính | – Điều chỉnh theo GFR– Không chỉnh liều với linagliptin | – Viêm tụy cấp– Đau khớp |
| TZD | Cao | Không | Tăng | Có thể lợi ích:Pioglitazone | Tăng nguy cơ | Trung tính | Không điều chỉnh | – Phù, thừa dịch– Loãng xương
– Ung thư bàng quang |
| SU | Cao | Có | Tăng | Trung tính | Trung tính | Trung tính | Không khuyến cáo khi suy thận | Cảnh báo nguy cơ tim mạch |
| Insulin | Cao | Có | Tăng | Trung tính | Trung tính | Trung tính | Giảm liều khi GFR giảm | Thuốc tiêmNguy cơ hạ đường huyết cao |
Chú thích: Các thuốc ức chế SGLT-2 (canagliflozin và dapagliflozin, empagliflozin) đều được chứng minh lợi ích trên nhóm bệnh nhân đái tháo đường kèm bệnh lý tim mạch/suy thận.
* Tác dụng tăng nguy cơ gãy xương được ghi nhận với canagliflozin trong nghiên cứu CANVAS.
SGLT2i: CHF: Suy tim mạn tính; CKD: Bệnh thận mạn; GFR:Mức lọc cầu thận; CCĐ: Chống chỉ định
Insulin
- Insulin là thuốc điều trị chính thống duy nhất cho các bệnh nhân đái tháo đường type 1 và đái tháo đường trong thai kỳ. Ở bệnh nhân đái tháo đường type 2, insulin được chỉ định cho những trường hợp sau:
- Các bệnh nhân có tình trạng ngộ độc đường với các dấu hiệu như đường huyết cao, mất nước, gầy sút nhiều. Hội đái tháo đường Hoa Kỳ khuyến cáo nên điều trị insulin ngay cho những bệnh nhân mới được chẩn đoán đái tháo đường có HbA1C > 10%.
- Mắc thêm một bệnh cấp tính khác như nhiễm trùng nặng, nhồi máu cơ tim, đột quỵ…cần được kiểm soát đường huyết nhanh.
- Xuất hiện suy thận hoặc có tổn thương gan là những chống chỉ định dùng thuốc viên hạ đường huyết.
- Bị dị ứng với các thuốc viên hạ đường huyết.
- Thất bại thứ phát với các thuốc uống hạ đường huyết. Khi bắt đầu điều trị insulin, bệnh nhân có thể vẫn tiếp tục hoặc ngừng các thuốc uống. Thuốc thay thế insulin có thể là thuốc đồng vận thụ thể GLP-1.
Bảng 15.3: Các loại insulin và dược động học, thời gian tác dụng
| Các loại insulin | Thời gian bắt đầu tác dụng | Đỉnh | Thời gian kéo dài | Biệt dược |
| Insulin tác dụng nhanh (Rapid-acting insulin) | ||||
| Insulin aspart analog | 10-15 phút | 1-2 giờ | 3-5 giờ | Novo Rapid |
| Insulin gluslisine analog | 10-15 phút | 1-2 giờ | 3-5 giờ | Apidra |
| Insulin lispro analog | 10-15 phút | 1-2 giờ | 3-5 giờ | Humalog |
| Insulin tác dụng ngắn (short- acting insulin) | ||||
| Regular insulin | 0.5-1 giờ | 2-5 giờ | 4-8 giờ | Actrapid insuman |
| Insulin tác dụng trung bình (intermediate acting) | ||||
| NHP Insulin | 1-3 giờ | 4-10 giờ | 10-18 giờ | Insulatard |
| Insulin tác dụng kéo dài (long acting) | ||||
| Insulin determir analog | 1 giờ | Đỉnh thấp hoặc không đỉnh | 24 giờ | Levemir |
| Insulin glargine analog | 2-3 giờ | 24 giờ | Lantus | |
| Insulin Degludec | 30-90 phút | 24 giờ | Tresiba | |
| Insulin hỗn hợp (premixed insulin combinations) | ||||
| 70% NPH; 30% regular | 0.5-1 giờ | 2-10 giờ | 10-18 giờ | Mixtard 30 |
| 70% protamine suspension aspart; 30% aspart | 10-20 phút | 1-4 giờ | 10-16 giờ | Novomix 30 |
| 75% lispro protamine; 25% lispro | 10-15 phút | 1-3 giờ | 10-16 giờ | Humalog 75/25 |
- Insulin là nguyên nhân hàng đầu gây hạ đường huyết, các tác dụng phụ khác gồm tăng cân và loạn dưỡng mỡ (phì đại hoặc teo đét) tại chỗ tiêm, dị ứng.
- Insulin có thể làm tăng nguy cơ bị các biến chứng tim mạch do liên quan tới biến chứng hạ đường huyết. Tuy nhiên, nghiên cứu ORIGIN trên 12.500 bệnh nhân đái tháo đường type 2 hoặc tiền đái tháo đường có nguy cơ tim mạch cao hoặc đã có biến cố tim mạch trước đó, cho thấy điều trị bằng insulin glargine không làm tăng biến cố tim mạch.
SỬ DỤNG THUỐC KHÁNG KẾT TẬP TIỂU CẦU Ở BỆNH NH N ĐÁI THÁO ĐƯỜNG
Đái tháo đường làm tăng nguy cơ bị các biến chứng mạch máu lớn và mạch máu nhỏ. Một trong các nguyên nhân quan trọng gây các biến cố và tử vong tim mạch là sự hình thành huyết khối liên quan đến các mảng xơ vữa động mạch và tiểu cầu đóng vai trò quan trọng trong sự khởi đầu và tiến triển của huyết khối.
Những bệnh nhân bị đái tháo đường, đặc biệt là đái tháo đường type 2, có tình trạng tăng hoạt hóa tiểu cầu do các nguyên nhân tăng đường huyết, tăng triglyceride máu và cả sự đề kháng và thiếu hụt insulin. Do đó thuốc kháng kết tập tiểu cầu có vai trò quan trọng trong dự phòng biến cố mạch máu ở các bệnh nhân đái tháo đường.
Dự phòng tiên phát
Dựa trên các dữ liệu từ những nghiên cứu gần đây, ESC 2019 đã đưa ra khuyến cáo sử dụng aspirin dự phòng tiên phát cho bệnh nhân đái tháo đường:
- Có thể sử dụng aspirin (75 – 100 mg/24h) để dự phòng tiên phát các biến cố tim mạch cho các bệnh nhân đái tháo đường type 2 có nguy cơ tim mạch cao/rất cao, nếu không có chống chỉ định. Cân nhắc sử dụng thuốc ức chế kênh proton để làm giảm nguy cơ xuất huyết tiêu hóa khi điều trị aspirin.
- Không khuyến cáo sử dụng aspirin để dự phòng tiên phát các biến cố tim mạch cho những bệnh nhân đái tháo đường có nguy cơ tim mạch trung bình.
ADA 2020 cũng đưa ra khuyến cáo: Sử dụng aspirin như một chiến lược phòng ngừa chính trong bệnh đái tháo đường:
- Aspirin liều thấp có thể được coi là chiến lược phòng ngừa tiên phát ở những người mắc bệnh đái tháo đường có nguy cơ mắc bệnh tim mạch, kể cả những người trên 40 tuổi hoặc người có các yếu tố nguy cơ bổ sung (tiền sử gia đình mắc bệnh tim mạch, tăng huyết áp, hút thuốc, rối loạn lipid máu hoặc albumin niệu). Tuy nhiên, không nên dùng liệu pháp aspirin cho bệnh nhân < 21 tuổi vì có thể làm tăng nguy cơ mắc hội chứng Reye. Vai trò của aspirin ở bệnh nhân đái tháo đường ở độ tuổi < 30 vẫn chưa rõ ràng vì chưa được nghiên cứu.
Hiện tại chưa có nghiên cứu về việc sử dụng clopidogrel, ticagrelor hay prasugrel với mục đích dự phòng tiên phát ở bệnh nhân đái tháo đường.
Nghiên cứu CHARISMA (hơn 80% số bệnh nhân bị đái tháo đường) cho thấy liệu pháp kháng kết tập tiểu cầu kép (aspirin kết hợp clopidogrel) không có lợi hơn, thậm chí có hại so với aspirin đơn thuần trong dự phòng tiên phát ở bệnh nhân có nguy cơ tim mạch cao.
Bằng chứng của aspirin trong phòng ngừa tiên phát ở bệnh nhân đái tháo đường:
Sáu thử nghiệm lớn về aspirin để phòng ngừa tiên phát trong dân số nói chung gồm 95.000 bệnh nhân trong đó có 4.000 bệnh nhân đái tháo đường. Kết quả cho thấy aspirin làm giảm 12% nguy cơ biến cố tim mạch nghiêm trọng (RR = 0,88; 95% CI 0,82 – 0,94). Mức giảm lớn nhất là đối với MI không tử vong, ít ảnh hưởng đến tử vong do tim mạch (RR = 0,95; 95% CI 0,78 – 1,15) hoặc đột quỵ.
Thử nghiệm JPAD đánh giá vai trò của aspirin (81 mg hoặc 100 mg) trong phòng ngừa tiên phát các biến cố tim mạch ở bệnh nhân đái tháo đường type 2 (n = 2.539) ở độ tuổi 30 – 85 tuổi tại Nhật Bản. Sau khi theo dõi trung bình 4,37 năm, aspirin làm giảm 20% các biến cố chính (tương ứng 5,4 so với 6,7%) tuy nhiên mức giảm không đạt ý nghĩa thống kê (p = 0,16). Trong số những bệnh nhân ở độ tuổi > 65 (n = 1.363), aspirin có liên quan đến việc giảm 32% nguy cơ biến cố chính (6,3% so với 9,2%; p = 0,047). Hơn nữa, ở những bệnh nhân được điều trị bằng aspirin, tỷ lệ mắc các biến cố mạch vành và mạch máu khác gây tử vong thấp hơn đáng kể 90% (0,08% so với 0,8%; p = 0,0037); tuy nhiên, không có sự khác biệt trong các biến cố mạch vành và mạch máu không tử vong.
Nghiên cứu POPADAD đánh giá vai trò của aspirin trên 1.276 bệnh nhân đái tháo đường type 1 hoặc type 2 ở độ tuổi > 40 với chỉ số ABI ≤ 0,99 nhưng không kèm theo bệnh tim mạch có triệu chứng. Thử nghiệm này không cho thấy bất kỳ lợi ích nào với aspirin trong phòng ngừa tiên phát các biến cố tim mạch. Tổng số bệnh nhân nhỏ với tỷ lệ biến cố thấp có thể đã đóng một vai trò trong kết quả của nghiên cứu. Mặc dù bệnh nhân trong thử nghiệm này không có triệu chứng nhưng cũng không hoàn toàn là một nghiên cứu phòng ngừa tiên phát vì các đối tượng có bệnh động mạch ngoại biên (PAD) ở các mức độ khác nhau.
Dự phòng thứ phát
a. Vai trò của kháng kết tập tiểu cầu đơn
- Aspirin: Aspirin đã được chứng minh là có hiệu quả trong việc giảm tỷ lệ mắc và tử vong tim mạch ở những bệnh nhân có nguy cơ cao nhồi máu cơ tim hoặc đột quỵ (dự phòng thứ phát) và được khuyến cáo mạnh mẽ. Các phân tích tổng hợp bao gồm 287 thử nghiệm phòng ngừa thứ phát liên quan đến 212.000 bệnh nhân nguy cơ cao (có bệnh lý tim mạch cấp tính hoặc mạn tính trước đó). Aspirin với liều từ 75 – 325 mg/ngày là thuốc chống tiểu cầu được sử dụng thường xuyên nhất. Trong các nhóm nguy cơ cao (nhồi máu cơ tim cấp, tiền sử nhồi máu cơ tim, tiền sử đột quỵ hoặc cơn thiếu máu não thoáng qua, đột quỵ cấp tính và bất kỳ tiền sử bệnh mạch máu nào khác), điều trị kháng tiểu cầu giảm 23 lần các biến cố tim mạch. Đáng chú ý, aspirin liều thấp (75 – 150 mg/ngày) cho hiệu quả tương tự liều cao hơn (150 – 325 mg/ngày). Mặt khác, sử dụng liều thấp làm giảm các biến chứng chảy máu. Trong một phân tích tổng hợp có trên 4.500 bệnh nhân đái tháo đường, tỷ lệ biến cố mạch máu cũng giảm từ 23,5% ở nhóm chứng xuống 19,3% ở nhóm được điều trị bằng liệu pháp kháng tiểu cầu (p < 0,01) tương đương với 42 trường hợp mắc bệnh được ngăn ngừa biến cố trên 1000 bệnh nhân đái tháo đường.
- Với nhóm bệnh nhân đái tháo đường kèm theo bệnh động mạch chi dưới mạn tính hoặc bệnh mạch vành mạn tính, khuyến cáo của ESC 2019 có thể phối hợp rivaroxaban liều thấp 2,5 mg x 2 lần/24h cùng với aspirin.
- Clopidogrel – so sánh clopidogrel với điều trị chuẩn là aspirin:
Clopidogrel hiện đang là thienopyridine được lựa chọn vì có dữ liệu an toàn hơn so với ticlopidine. Thử nghiệm clopidogrel so với aspirin ở bệnh nhân có nguy cơ mắc bệnh thiếu máu cục bộ (CAPRIE) đã so sánh tác dụng của clopidogrel (75 mg/ngày) so với aspirin (325 mg/ngày) trong dân số dự phòng thứ phát lớn (n = 19.185). Bhatt và cộng sự đã phân tích hồi cứu các kết quả của phân nhóm bệnh đái tháo đường trong nghiên cứu CAPRIE, chiếm 20% dân số nghiên cứu. Biến cố mạch máu chính xảy ra ở 15,6% và 17,7% bệnh nhân được chọn ngẫu nhiên với clopidogrel và aspirin (p = 0,042). Như vậy, cứ 1.000 bệnh nhân đái tháo đường được điều trị, so với aspirin, clopidogrel làm giảm 21 biến cố mạch máu lớn và giảm 38 biến cố ở những bệnh nhân đái tháo đường được điều trị bằng insulin. Đáng chú ý, việc giảm biến cố chính với clopidogrel (11,8%) so với aspirin (12,7%) không có ý nghĩa thống kê ở bệnh nhân không bị đái tháo đường. Vì vậy ADA hiện khuyến cáo sử dụng liệu pháp clopidogrel ở bệnh nhân đái tháo đường có nguy cơ rất cao hoặc là một liệu pháp thay thế ở bệnh nhân không dung nạp aspirin.
- Ticagrelor: Một số nghiên cứu (EUCLID, TWILIGHT, GLOBAL LEADERS) đánh giá vai trò của ticagrelor đơn trị liệu trong dự phòng thứ phát các biến cố tim mạch chưa cho thấy lợi ích vượt trội so với clopidogrel hay aspirin nên hiện nay vẫn chưa có khuyến cáo thuốc này trong vai trò kháng ngưng tập tiểu cầu đơn.
- Hiện tại chưa có nghiên cứu vai trò của kháng kết tập tiểu cầu đơn là prasugrel trong phòng ngừa thứ phát.
b. Vai trò của kháng kết tập tiểu cầu kép
- Chỉ định: Dùng aspirin kết hợp với một thuốc kháng kết tập tiểu cầu loại đối kháng thụ thể P2Y12 trong phòng ngừa thứ phát ở bệnh nhân nguy cơ tắc mạch cao:
- Chỉ định dùng 6 tháng cho bệnh nhân hội chứng động mạch vành mạn được PCI. Có thể chỉ định ngắn hơn (1 – 3 tháng) nếu bệnh nhân có nguy cơ chảy máu cao (tiền sử chảy máu nội sọ/đột quỵ thiếu máu não, xuất huyết tiêu hóa gần đây hoặc thiếu máu do suy gan, suy thận; bệnh lý tăng nguy cơ chảy máu, tuổi cao).
- Chỉ định dùng ít nhất 1 năm sau hội chứng động mạch vành cấp (can thiệp động mạch vành qua da hoặc không) hoặc có thể dùng 6 tháng nếu bệnh nhân có nguy cơ chảy máu cao.
- Chỉ định dùng kháng kết tập tiểu cầu kép ít nhất 1 tháng ở bệnh nhân sau can thiệp qua da (stent hoặc nong bóng đơn thuần) bệnh động mạch ngoại biên (ĐM chi dưới, ĐM cảnh, ĐM thận…).
- Vai trò của liệu pháp kháng kết tập tiểu cầu kép ở hội chứng động mạch vành mạn có đái tháo đường: Nghiên cứu ngẫu nhiên đối chứng – THEMIS – mới được công bố gần đây được thực hiện trên 19220 bệnh nhân có bệnh mạch vành mạn (không có tiền sử nhồi máu cơ tim hoặc đột quỵ) và đái tháo đường. Trên nền điều trị aspirin hằng ngày (75 – 100 mg), sử dụng thêm ticagrelor liều 60 mg hai lần mỗi ngày cho thấy hiệu quả vượt trội trên tiêu chí chính làm giảm tỷ lệ biến cố tử vong tim mạch, nhồi máu cơ tim hay đột quỵ. Đặc biệt, ticagrelor hiệu quả tốt hơn với phân nhóm bệnh nhân có tiền sử can thiệp mạch vành qua da. Tuy nhiên, tỷ lệ xuất huyết lớn hơn ở nhóm dùng ticagrelor.
- Vai trò của liệu pháp kháng kết tập tiểu cầu kép ở bệnh nhân hội chứng động mạch vành cấp có đái tháo đường:
-
- So sánh clopidogrel và ticagrelor: Ticagrelor được so sánh với clopidogrel ở hơn 18.000 bệnh nhân hội chứng động mạch vành cấp trong thử nghiệm PLATO, 25% số bệnh nhân trong số đó mắc đái tháo đường. Phân tích dưới nhóm cho thấy so với clopidogrel, ticagrelor làm giảm các biến cố thiếu máu cục bộ ở bệnh nhân hội chứng động mạch vành cấp có đái tháo đường mà không làm tăng các biến cố chảy máu lớn.
- So sánh clopidogrel và prasugrel: TRITON-TIMI 38 là thử nghiệm so sánh hiệu quả của clopidogrel và prasugrel ở bệnh nhân nhồi máu cơ tim cấp. Kết quả nghiên cứu chung cho thấy, prasugrel làm giảm các biến cố tắc mạch (9,9% so với 12,1%; p < 0,001), trong khi làm tăng nguy cơ chảy máu. Nhưng riêng đối với nhóm bệnh nhân đái tháo đường, prasugrel cho thấy lợi ích vượt trội: Tỷ lệ tử vong chung, nhồi máu cơ tim không gây tử vong và đột quỵ không tử vong ở bệnh nhân mắc đái tháo đường đã giảm đáng kể so với clopidogrel (12,2% so với 17,0% p < 0,001). Nhưng đáng chú ý, điều trị prasugrel ở nhóm bệnh nhân đái tháo đường không làm gia tăng nguy cơ chảy máu so với clopidogrel (2,5% so với 2,6%; p = 0,81, tương ứng). Tổng hợp lại, lợi ích ròng của prasugrel so với clopidogrel lớn hơn đáng kể (P interaction = 0,05) ở bệnh nhân mắc đái tháo đường so với bệnh nhân không có đái tháo đường.
- So sánh ticagrelor và prasugrel: Từ kết quả của hai nghiên cứu TRITON-TIMI 38 và PLATO gợi ý, bằng cách so sánh gián tiếp, hiệu quả tương đương giữa prasugrel và ticagrelor. Ngoài ra thử nghiệm PRAGUE-18 trên 1230 bệnh nhân hội chứng động mạch vành cấp cũng cho thấy hiệu quả tương đương của hai loại thuốc kháng ngưng tập tiểu cầu này.
- Vai trò của liệu pháp kháng kết tập tiểu cầu kép sau một năm NMCT cấp ở bệnh nhân đái tháo đường:
-
- Prasugrel: Nghiên cứu DAPT cho thấy với việc sử dụng kéo dài trên 12 tháng sau PCI, so với clopidogrel, prasugrel giúp làm giảm biến cố về thiếu máu và huyết khối trong stent nhưng làm tăng tỷ lệ tử vong chung và làm tăng nguy cơ chảy máu.
- Ticagrelor: Nghiên cứu PEGASUS-TIMI 54 đánh giá hiệu quả của việc sử dụng kéo dài liệu pháp kháng ngưng tập tiểu cầu kép sau một năm NMCT cấp. Phân tích nhóm bệnh nhân đái tháo đường cho thấy, sử dụng aspirin phối hợp ticagrelor liều 60 mg x 2 lần/24h cho thấy làm giảm rõ ràng các biến cố mạch máu.
ĐIỀU TRỊ TĂNG HUYẾT ÁP Ở BỆNH NH N ĐÁI THÁO ĐƯỜNG
Sự xuất hiện đồng thời của tăng huyết áp và đái tháo đường làm tăng nguy cơ xuất hiện các biến cố tim mạch lên nhiều lần. Theo nghiên cứu Framingham, tăng huyết áp ở bệnh nhân đái tháo đường làm tăng tỷ lệ tử vong lên 72%, tăng tỷ lệ biến cố tim mạch lên 57%.
Khi nào cần điều trị tăng huyết áp và hạ huyết áp xuống bao nhiêu là đủ?
Kết quả nghiên cứu UKPDS, điều trị tăng huyết áp trong 9 năm cho thấy:
- Giảm mỗi 10 mmHg huyết áp tâm thu trung bình làm giảm 12% nguy cơ biến cố chung liên quan đến bệnh đái tháo đường (bao gồm cả bệnh tim mạch).
- Tỷ lệ mắc nhồi máu cơ tim giảm từ 33,1/1000 bệnh nhân/năm khi huyết áp tâm thu trung bình ≥ 160 mmHg xuống 18,4/1000 bệnh nhân/năm khi huyết áp tâm thu trung bình < 120 mmHg.
Kết quả các nghiên cứu ở bệnh nhân đái tháo đường cho thấy huyết áp > 115/75 mmHg có thể làm tăng biến cố tim mạch và tử vong và huyết áp < 140/90 mmHg làm giảm các biến cố tim mạch (bệnh mạch vành, đột quỵ hoặc biến chứng thận). Do đó Hội đái tháo đường Hoa kỳ (2020) khuyến cáo huyết áp mục tiêu ở các bệnh nhân đái tháo đường type 2 như sau:
- Những bệnh nhân có nguy cơ tim mạch cao (có bệnh tim mạch do xơ vữa hoặc nguy cơ bệnh tim mạch do xơ vữa trong 10 năm ASCVD 15%), mục tiêu huyết áp nên < 130/80 mmHg.
- Những bệnh nhân có nguy cơ tim mạch thấp hơn (ASCVD < 15%), mục tiêu huyết áp nên để < 140/90 mmHg.
- Ở những phụ nữ mang thai đái tháo đường và bị tăng huyết áp từ trước, mục tiêu huyết áp nên để 135/85 mmHg, nhằm giảm nguy cơ tăng huyết áp nặng ở mẹ và giảm nguy cơ kém phát triển của thai.
Không có nhiều dữ liệu để khuyến cáo mục tiêu huyết áp ở các bệnh nhân đái tháo đường type 1.
Kiểm soát huyết áp tích cực hay tiêu chuẩn?
- Thử nghiệm ACCORD BP cung cấp các dữ liệu mạnh mẽ về lợi ích và rủi ro của việc kiểm soát huyết áp tích cực ở bệnh nhân đái tháo đường type 2. Trong nghiên cứu ACCORD BP, so với kiểm soát huyết áp tiêu chuẩn (HATT mục tiêu < 140 mmHg), kiểm soát huyết áp tích cực (HATT mục tiêu < 120 mmHg) không làm giảm tổng các biến cố tim mạch do xơ vữa nhưng làm giảm nguy cơ đột quỵ. Kết quả của ACCORD BP cho thấy rằng các mục tiêu huyết áp tích cực không cải thiện kết cục về tim mạch, mặt khác lại gia tăng gánh nặng điều trị, tác dụng phụ và chi phí.
- Để làm rõ các mục tiêu huyết áp tối ưu ở bệnh nhân đái tháo đường, các phân tích tổng hợp cho thấy điều trị hạ huyết áp sẽ có lợi khi huyết áp cơ sở 149/90 mmHg hoặc huyết áp sau điều trị < 130/80 mmHg. Trong số các thử nghiệm với mức huyết áp cơ bản hoặc huyết áp mục tiêu thấp hơn, các biện pháp điều trị hạ huyết áp làm giảm nguy cơ đột quỵ, bệnh võng mạc và albumin niệu nhưng tác dụng với ASCVD khác và suy tim không rõ ràng.
Tóm lại: Các phân tích tổng hợp này cho thấy cần điều trị hạ áp cho bệnh nhân đái tháo đường khi huyết áp nền 140 mmHg, trong khi các mục tiêu huyết áp thấp hơn có thể mang lại một số lợi ích (dù có thể kém mạnh mẽ hơn).
Cá thể hóa các mục tiêu điều trị:
- Bệnh nhân mắc bệnh đái tháo đường có thể được hưởng lợi nhiều hơn từ kiểm soát huyết áp tích cực khi có nguy cơ tim mạch tuyệt đối cao. Do đó, nên để mục tiêu huyết áp < 130/80 mmHg ở bệnh nhân đái tháo đường và bệnh tim mạch có dấu hiệu lâm sàng (ví dụ, tỷ lệ đột quỵ giảm đáng kể ở nghiên cứu ACCORD BP với mức huyết áp mục tiêu này) hoặc điểm ASCVD > 15 %, nếu có thể đạt được một cách an toàn.
- Các tác dụng phụ tiềm tàng của liệu pháp điều trị tăng huyết áp (ví dụ: ngất hoặc té ngã do hạ huyết áp, tổn thương thận cấp tính và rối loạn điện giải) cũng cần được xem xét ở bệnh nhân có tuổi cao hơn, bệnh thận mạn tính hoặc các bệnh nhân có nguy cơ cao hơn về tác dụng phụ của kiểm soát huyết áp tích cực.
- Bệnh nhân có nguy cơ tim mạch tuyệt đối thấp (ASCVD < 15%) hoặc có tiền sử hoặc nguy cơ cao bị tác dụng phụ của kiểm soát huyết áp tích cực nên để mục tiêu huyết áp cao hơn. Ở những bệnh nhân như vậy, huyết áp mục tiêu là 140/90 mmHg được khuyến nghị, nếu có thể đạt được một cách an toàn.
Điều trị tăng huyết áp không dùng thuốc ở bệnh nhân đái tháo đường
- Đối với bệnh nhân bị huyết áp > 120/80 mmHg, can thiệp lối sống bao gồm giảm cân nếu thừa cân hoặc béo phì.
- Phương pháp ăn kiêng để ngăn chặn chế độ ăn uống theo kiểu DASH (Dietary Approaches to Stop Hypertension) bao gồm giảm natri và tăng lượng kali, điều độ rượu, lượng ăn vào, và tăng hoạt động thể chất.
- Bệnh nhân có huyết áp được đo tại phòng khám 140/90 mmHg, ngoài biện pháp thay đổi lối sống, cần bắt đầu dùng thuốc để đạt được mục tiêu huyết áp.
Lựa chọn thuốc hạ áp cho bệnh nhân đái tháo đường
Ngoài mục tiêu huyết áp, các loại thuốc hạ huyết áp cũng nên được lựa chọn cá thể hóa tùy thuộc tác dụng, các tác dụng phụ tiềm tàng và sự phù hợp với bệnh nhân. Phương pháp điều trị tăng huyết áp ở bệnh nhân đái tháo đường type 2 như sau:
- Khi tăng huyết áp 140/90 mmHg, cần bắt đầu điều trị bằng thuốc, bên cạnh thay đổi lối sống, để kiểm soát được huyết áp mục tiêu.
- Khi tăng huyết áp 160/100 mmHg, bên cạnh thay đổi lối sống, cần khởi trị sớm bằng 2 thuốc hoặc viên thuốc kết hợp và tăng liều đúng lúc để làm giảm các biến cố tim mạch.
- Nên lựa chọn các thuốc đã được chứng minh làm giảm các biến cố tim mạch ở bệnh nhân đái tháo đường như thuốc ƯCMC/ƯCTT, lợi tiểu thiazide, hoặc chẹn kênh canxi DHP.
- Nếu bệnh nhân có albumin niệu (A/C ≥ 30mg/g) thì ưu tiên lựa chọn thuốc ƯCMC hoặc thuốc ƯCTT để làm giảm tiến triển của bệnh thận. Tuy nhiên, không nên kết hợp thuốc ƯCMC với thuốc ƯCTT. Cũng không nên kết hợp thuốc ƯCMC/ƯCTT với thuốc ức chế renin trực tiếp.
- Lựa chọn thuốc chẹn beta giao cảm cho những bệnh nhân có nhồi máu cơ tim cũ, đau ngực tiến triển hoặc suy tim.
- Khi không đạt được huyết áp mục tiêu với ba thuốc trong đó có lợi tiểu, thuốc kháng aldosterone nên được thêm vào (xem thêm mục 6.10, chương 13: Thuốc điều trị tăng huyết áp).
- Nhiều bằng chứng chứng minh lợi ích điều trị hạ huyết áp ở bệnh nhân đái tháo đường giúp giảm các biến cố mạch máu lớn và biến cố mạch máu nhỏ, cũng như giảm tỷ lệ tử vong chung, ngoài ra còn giúp giảm tỷ lệ bệnh thận giai đoạn cuối, albumin niệu và bệnh lý võng mạc. Đến nay chưa có nghiên cứu thử nghiệm lâm sàng ngẫu nhiên chứng minh hiệu quả của hạ huyết áp giúp giảm bệnh lý thần kinh do đái tháo đường.
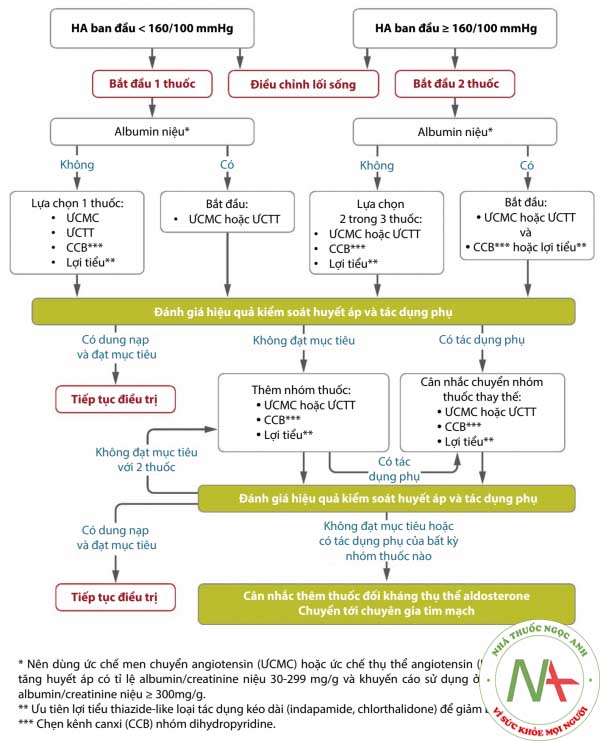
* Nên dùng ức chế men chuyển angiotensin (WCMC) hoặc ức chế thụ thể angiotensin (WCTT) ở bệnh nhân tăng huyết áp có tỷ lệ albumin/creatinine niệu 30 – 299 mg/g và khuyến cáo sử dụng ở bệnh nhân có tỷ lệ albumin/creatinine niệu > 300 mg/g.
** Ưu tiên lợi tiểu thiazide-like loại tác dụng kéo dài (indapamide, chlorthalidone) để giảm biến cố tim mạch.
*** Chẹn kênh canxi (CCB) nhóm dihydropyridine.
ĐIỀU TRỊ RỐI LOẠN LIPID MÁU Ở BỆNH NH N ĐÁI THÁO ĐƯỜNG
Đặc điểm rối loạn lipid máu ở bệnh nhân đái tháo đường
- Rối loạn mỡ máu là một trong những yếu tố nguy cơ chính của bệnh tim mạch trong đái tháo đường. Các đặc điểm đặc trưng của rối loạn lipid máu ở bệnh nhân đái tháo đường là nồng độ triglycerid huyết tương cao, nồng độ HDL-C thấp và tăng nồng độ LDL-C.
- Những rối loạn lipid liên quan đến đái tháo đường do nguyên nhân tăng lượng acid béo tự do trong máu, thứ phát do tình trạng kháng insulin.
- Tình trạng tăng triglyceride, kết hợp với tăng cholesterol LDL-C và giảm nồng độ HDL-C, là yếu tố quan trọng dẫn đến bệnh lý mạch máu xơ vữa trong bệnh đái tháo đường và tình trạng kháng insulin. Tuy nhiên, mối liên quan giữa tăng triglyceride máu và nguy cơ mắc bệnh tim mạch không mạnh bằng mối liên quan với mức LDL-C.
- Ngoài ra, tăng triglyceride máu nặng (lớn hơn hoặc bằng 5,65 mmol/L) làm tăng nguy cơ viêm tụy cấp.
Nguyên tắc điều trị rối loạn lipid máu ở bệnh nhân đái tháo đường
- Các nguyên tắc điều trị rối loạn lipid máu ở bệnh đái tháo đường cũng giống như các nguyên nhân gây rối loạn lipid máu ở những người có nguy cơ tim mạch cao.
- Trước hết cần đánh giá kỹ lưỡng nhằm xác định nguyên nhân có thể góp phần làm tình trạng rối loạn lipid máu thứ phát.
- Thay đổi lối sống, bao gồm tăng cường hoạt động thể chất và điều chỉnh chế độ ăn uống là nền tảng của điều trị rối loạn lipid máu ở bệnh nhân đái tháo đường.
- Chế độ ăn giảm calo có hiệu quả trên bệnh nhân đái tháo đường bị thừa cân/béo phì do giúp hỗ trợ kiểm soát được cả đường huyết và rối loạn lipid máu. Tuy nhiên, nhiều bệnh nhân đái tháo đường type 2 vẫn có tình trạng rối loạn lipid máu bất thường mặc dù đã kiểm soát được đường huyết.
Điều trị rối loạn lipid không dùng thuốc máu ở bệnh nhân đái tháo đường
a. Tác dụng của chế độ ăn
- Mặc dù giá trị của việc hạn chế calo và giảm cân đối với người thừa cân/béo phì mắc đái tháo đường là không thể chối cãi nhưng hiện tại không có sự đồng thuận nào về thành phần của chế độ ăn kiêng lý tưởng cho những bệnh nhân này. Khuyến cáo về chế độ ăn uống cần được cá thể hoá dựa trên sự bất thường của các thành phần lipid máu và phản ứng tiềm ẩn của bệnh nhân với chế độ ăn và sở thích ăn uống của bệnh nhân.
- Nồng độ các loại lipid huyết tương thay đổi để đáp ứng với thay đổi chế độ ăn phụ thuộc vào yếu tố di truyền và kiểu hình lipid của từng cá nhân, nhưng nhìn chung, việc giảm lượng chất béo bão hòa trong chế độ ăn uống giúp giảm LDL-C và giảm cả HDL-C.
- Tăng lượng acid béo no làm tăng LDL-C nhưng ít có tác dụng lên HDL-C và ApoA-I .
- Chất béo loại omega-3 giúp góp phần làm giảm triglyceride được đánh giá qua một số thử nghiệm lâm sàng. Tuy nhiên, omega-3 không giúp thay đổi hoặc chỉ gia tăng khiêm tốn về nồng độ HDL-C trong huyết tương.
- Hiện tại không có nhiều nghiên cứu tập trung vào tác động của protein trong chế độ ăn đến thành phần lipid máu.
- Khuyến cáo về chế độ ăn uống của ATP III đối với bệnh nhân đái tháo đường có mức LDL-C cao như sau:
- Hạn chế lượng chất béo no bão hòa < 7% tổng lượng calo.
- Tổng lượng cholesterol < 200 mg mỗi ngày.
- Lượng chất béo không bão hòa chuỗi chiếm 10% tổng lượng calo, lượng chất béo không bão hòa đơn lên đến 20%.
- Lượng protein lên tới 20% tổng lượng calo.
- Nếu tăng triglyceride máu nặng, bệnh nhân nên bắt đầu với chế độ ăn không có chất béo cho đến khi mức triglyceride trong huyết tương < 11,3 mmol/L, sau đó bắt đầu chế độ ăn duy trì với tổng lượng chất béo < 10% tổng lượng calo.
b. Tác dụng của việc tập thể dục
- Hoạt động thể chất tăng lên giúp duy trì việc giảm cân đã đạt được với chế độ ăn hạn chế calo.
- Tập thể dục giúp cải thiện tình trạng đề kháng insulin (độc lập với tác dụng giảm cân) và tăng nồng độ HDL-C, đặc biệt ở những người có mức HDL-C cơ bản cao (> 1,55 mmol/L).
- Tập aerobic hoặc chơi môn thể thao đối kháng đơn độc giúp kiểm soát đường huyết và lipid máu ở bệnh nhân đái tháo đường type 2. Nhưng những cải thiện là rõ rệt nhất khi phối hợp cả hai hình thức tập luyện này.
Lựa chọn thuốc trong điều trị rối loạn lipid máu ở bệnh nhân đái tháo đường
- Có hai phương thức tiếp cận bệnh nhân đái tháo đường trong điều trị rối loạn lipid máu:
- Ưu tiên đạt được mức LDL-C mục tiêu, vì mức LDL-C giảm đã được chứng minh làm giảm nguy cơ mắc bệnh tim mạch. Do đó, statin sẽ được ưu tiên lựa chọn.
- Ưu tiên điều trị rối loạn lipid loại chiếm ưu thế: tăng trigyceride, tăng LDL-C, hay hạ HDL-C?
- Nếu bất thường lipid chiếm ưu thế là tăng triglyceride máu, với nồng độ triglycerid huyết thanh trên 5,65 mmol/L, thì cần ưu tiên điều trị tăng triglycerid để tránh nguy cơ viêm tuỵ cấp (xem mục 3.1, chương 16: Thuốc điều trị rối loạn lipid máu). Khi đó, thuốc nhóm fibrates nên được ưu tiên lựa chọn hàng đầu.
- Nói chung, nếu nồng độ triglyceride trong huyết thanh thấp hơn 5,65 mmol/L và nồng độ LDL-C trên 1,8 mmol/L, thì statin sẽ là thuốc được lựa chọn.
- Statin được khuyến cáo như là lựa chọn đầu tay điều trị rối loạn lipid máu ở bệnh nhân đái tháo đường có nồng độ LDL -C cao. Cần sử dụng loại statin cường độ mạnh để hạ LDL-C trước khi dùng biện pháp phối hợp thuốc.
- Ở bệnh nhân bị đái tháo đường có nguy cơ tim mạch cao đã sử dụng tối đa liều thuốc nhóm statin mà nồng độ LDL-C chưa đạt mục tiêu nên kết hợp thêm với ezetimibe. Các nhóm thuốc phối hợp khác có thể cân nhắc hàng thứ hai là fibrate, niacin và thuốc gắn acid mật.
- Việc bổ sung thuốc gắn acid mật chỉ là một lựa chọn thay thế thứ yếu nếu nồng độ triglycerid huyết thanh của bệnh nhân không vượt quá 2,26mmol/L, vì loại thuốc này có thể làm nặng thêm tình trạng tăng triglyceride máu.
- Trong trường hợp không dung nạp được với statin có thể cân nhắc sử dụng nhóm thuốc ức chế PCSK9.
- Không nên sử dụng statin ở phụ nữ mong muốn mang thai hoặc không sử dụng các biện pháp tránh thai, thay vào đó có thể sử dụng thuốc nhóm gắn acid mật, tương đối an toàn cho phụ nữ mang thai. (Xem thêm mục 12.1, chương 20: Thuốc tim mạch dùng cho phụ nữ mang thai và phụ nữ cho con bú).
Các khuyến cáo về điều trị rối loạn lipid máu ở bệnh nhân đái tháo đường
a. Đái tháo đường type 1
- Đái tháo đường type 1 có liên quan đến nguy cơ tim mạch cao, đặc biệt trên những bệnh nhân kèm theo microalbumin niệu và bệnh thận. Các bằng chứng cũng cho rằng việc tăng đường huyết sẽ làm tăng tốc độ xơ vữa động mạch.
- Statin được khuyến cáo dùng trên tất cả các bệnh nhân bị đái tháo đường type 1 nằm trong nhóm nguy cơ tim mạch cao hoặc rất cao.
- Các bệnh nhân đái tháo đường type 1, ≤ 30 tuổi có bằng chứng tổn thương cơ quan đích và/hoặc LDL-C > 2,5 mmol/L, có thể cân nhắc điều trị hạ lipid máu (ngoại trừ bệnh nhân nữ đang có dự định/đang mang thai).
b. Đái tháo đường type 2
- Bệnh nhân bị đái tháo đường thường có bất thường các thành phần lipid và lipoprotein máu sẽ liên quan đến một số rối loạn chuyển hóa. Trong đó, việc tăng cao nồng độ LDL-C khởi động một chuỗi các phản ứng kích hoạt quá trình xơ vữa động mạch.
- Bệnh nhân bị đái tháo đường type 2 thuộc nhóm có nguy cơ tim mạch rất cao, mục tiêu giảm LDL-C ≥ 50% so với mức nền (khi bệnh nhân chưa được điều trị bằng bất kỳ thuốc hạ lipid máu nào) và đích LDL-C < 1,4 mmol/L (< 55 mg/dL).
- Bệnh nhân bị đái tháo đường type 2 thuộc nhóm có nguy cơ tim mạch cao, mục tiêu giảm LDL-C ≥ 50% so với mức nền (khi bệnh nhân chưa được điều trị bằng bất kỳ thuốc hạ lipid máu nào) và đích LDL-C < 1,8 mmol/L.
- Bệnh nhân bị đái tháo đường type 2 thuộc nhóm có nguy cơ tim mạch trung bình, mục tiêu LDL- C cần đạt < 2,6 mmol/L.
- Statin có thể cân nhắc dùng ở bệnh nhân đái tháo đường type 2 30 tuổi có tổn thương cơ quan đích và/hoặc LDL-C > 2,5 mmol/L (ngoại trừ bệnh nhân nữ có ý định mang thai).
Tóm lại: Việc kiểm soát rối loạn lipid máu phải dựa trên đặc điểm rối loạn lipid máu của bệnh nhân và việc lựa chọn cần ưu tiên các thuốc đã được chứng minh làm giảm các biến cố tim mạch. Mặc dù chiến lược điều trị rối loạn lipid bằng thuốc cần được cá thể hóa nhưng những người bị đái tháo đường thường được phân loại thuộc nhóm nguy cơ tim mạch cao và rất cao nên statin là thuốc ưu tiên lựa chọn bất kể nồng độ cholesterol ban đầu. Tuy nhiên, do tính chất phức tạp của tình trạng rối loạn lipid máu, bệnh nhân đái tháo đường thường cần phối hợp thuốc để đạt được mục tiêu điều trị. Ngoài ra, các yếu tố nguy cơ tim mạch khác thường liên quan đến đái tháo đường như tăng huyết áp, béo phì, phải được kiểm soát hiệu quả để tối đa hóa lợi ích của các biện pháp điều trị rối loạn lipid máu.
Xem thêm:
Sử dụng thuốc chống đông trong các bệnh lý thuyên tắc huyết khối
CA L M SÀNG
Ca 1
Một nhóm điều tra đang nghiên cứu về tác dụng của các loại thuốc hạ áp khác nhau. Họ tiến hành một phân tích gộp độc lập ở mức độ bệnh nhân với nhiều nghiên cứu ngẫu nhiên có đối chứng khác nhau và tổng hợp lại các tác dụng phụ được ghi nhận. Ngoài ra nhóm nghiên cứu sử dụng một nhóm thuốc hạ áp đặc hiệu với có liên quan tới tăng cân và làm mức dung nạp glucose giảm đi. Nhóm thuốc nhiều khả năng nhất được nhóm điều tra mô tả là gì?
- Ức chế men chuyển.
- Chẹn alpha adrenergic.
- Chẹn thụ thể Angiotensin.
- Chẹn Beta adrenergic.
- Chẹn kênh Ca DHP.
Đáp án đúng là D: Thông thường chẹn Beta ảnh hưởng lên thụ thể beta1 (metoprolol, atenolol) hoặc cả thụ thể beta 1 và 2 (Propranolol), đều có liên quan tới giảm nhạy cảm với insulin và tăng nguy cơ tiến triển thành ĐTĐ type 2. Tác dụng lên huyết động ảnh hưởng lên cơ khớp là nguyên nhân chính gây ra những điều này.
Thông thường, kích thích thụ thể alpha1 gây co mạch, làm giảm đường hấp thụ vào xương cơ (vì giảm dòng máu tới cơ và khớp), kích thích thụ thể beta 2 gây tác dụng đối ngược. Khi dùng thuốc chẹn Beta, sự ảnh hưởng của alpha1 không bị chống lại dẫn tới càng giảm đường hấp thu, tăng nồng độ đường trong tuần hoàn, dẫn tới tăng tiết insulin từ tụy. Sự đề kháng với Insulin gia tăng (giảm độ nhạy cảm). Kết quả làm bệnh nhân trải qua tình trạng tăng cân. Sự giảm phân giải mỡ ở các tế bào mỡ (ảnh hưởng gián tiếp của thụ thể Beta1) cũng làm tăng cân.
Những tác dụng phụ làm chẹn Beta không phải lựa chọn thuận lợi cho hạ áp ở bệnh nhân ĐTĐ hoặc có nguy cơ cao ĐTĐ. Ngược lại, thuốc chẹn Beta có tác dụng giãn mạch nhờ chẹn thụ thể Alpha1 (Carvedilol, labetalol) không liên quan tới giảm dung nạp insulin, chứng minh những bằng chứng quan trọng về huyết động ảnh hưởng lên cơ và xương.
Đáp án A và C: ƯCMC và chẹn thụ thể Angiotensin có thể gây tăng kali máu và giảm mức lọc cầu thận (vì ảnh hưởng lên angiotensin và aldosterone). Vì tác dụng bảo vệ thận của chúng, những thuốc này là điều trị đầu tay ở bệnh nhân bị ĐTĐ hoặc nguy cơ cao ĐTĐ
Đáp án B: Hạ huyết áp tư thế đứng là tác dụng phụ chủ yếu và thường thấy của chẹn alpha1 adrenergic (prazosin, doxazosin) những thuốc có thể tăng cao độ nhạy cảm insulin vì tăng dòng máu tới cơ khớp.
Đáp án E: Chẹn kênh Ca DHP (amlodipine, nifedipine) liên quan tới phù chi (vì tái phân phối) mà không có tác dụng lên sự dung nạp glucose được biết tới.
Tổng kết: Thuốc chẹn Beta (Metoprolol, atenolol, propranolol) liên quan tới rối loạn kiểm soát glucose và tăng cân nặng, vì tác dụng lên cơ khớp dẫn tới giảm độ nhạy với insulin. Do vậy, các thuốc này không phù hợp dùng ở bệnh nhân THA kèm ĐTĐ hoặc có nguy cơ cao ĐTĐ.
Ca 2
Nam 43 tuổi có tiền sử ĐTĐ 2 năm tới khám định kỳ, anh ta thấy khỏe và không có triệu chứng gì. Các thuốc đang dùng bao gồm metformin và aspirin. Bệnh nhân là một lập trình viên máy tính và có lối sống ít vận động, anh ta uống 1-2 ca bia một tuần và có tiền sử hút thuốc lá 20 năm.
HA 153/94 mmHg và mạch 82 l/ph, BMI 32.5 kg/m2 các thăm khám còn lại không có vấn đề gì đáng kể. HBA1c 7.6%, 3 tháng trước thì HA bệnh nhân là 142/92. Can thiệp nào có hiệu quả nhất để kiểm soát huyết áp trên bệnh nhân này?
- Giảm 10% cân nặng.
- Tập thể dục.
- Cai rượu.
- Chế độ ăn giảm muối.
- Cai thuốc.
Đáp án đúng là B: Bệnh nhân này bị THA, được xác định khi HA tâm thu >=130mmHg và/hoặc HA tâm trương >= 80 mmHg. Hướng dẫn khuyên tất cả bệnh nhân mắc THA khuyên nên dừng hút thuốc, tập luyện thể dục thường xuyên, tránh sử dụng rượu, và theo chế độ ăn giúp giảm HA (DASH). Ngoài ra, bệnh nhân thừa cân (BMI 25-29.9) hoặc béo phì (>30) nên được khuyên giảm cân để duy trì cân nặng khỏe mạnh. Béo phì, thường béo trung tâm, là lối sống có yếu tố nguy cơ cao nhất gây THA, với khoảng 60-70%. Với bệnh nhân béo phì, mỗi kg giảm được có thể giảm HA đi 2mmHg, chính vì thế giảm cân là can thiệp không dùng thuốc có hiệu quả nhất để giảm HA. Tuy nhiên, các thay đổi lối sống khác như thay đổi chế độ ăn, tập thể dục cũng được tiến hành cùng.
Tổng kết: Bệnh nhân THA nên dừng hút thuốc. tập thể dục thường xuyên tránh dùng rượu và theo chế độ ăn riêng để giảm HA. Ngoài ra, bệnh nhân thừa cân hoặc béo phì nên đc khuyên giảm cân. Béo phì là lối sống có yếu tố nguy cơ cao nhất gây THA, và giảm cân là can thiệp không dùng thuốc có hiệu quả nhất để giảm HA.
Ca 3
Nam 47 tuổi tới phòng khám để khám sức khỏe định kỳ, anh ta không có triệu chứng gì ngoại trừ tăng nhẹ số lần tiểu tiện. Tiền sử tăng đường máu nhưng không dùng thuốc, hiện tại không dùng thuốc gì. Tiền sử gia đình đáng kể bao gồm ĐTĐ typ 2, anh ta không hút thuốc, rượu bia hay dùng chất cấm.
Thân nhiệt 36.7 độ C và HA 132/80 mmHg, mạch 72 l/ph, nthở 16 l/ph, BMI 33 kg/m2. Cận lâm sàng: Glucose 165 mg/dL, Cholesterol toàn phần 210 mg/dL, LDL 140 mg/dL, Triglyceride 140 mg/dL, HDL 35 mg/dL, HbA1c 7.2%, Creatinine 1.1 mg/dL. Bước điều trị tiếp theo phù hợp nhất ở bệnh nhân này là?
- Tập trung thay đổi lối sống.
- Thay đổi lối sống kèm dùng evolocumab.
- Thay đổi lối sống kèm dùng ezetimbie.
- Thay đổi lối sống kèm dùng phentermine.
- Thay đổi lối sống kèm dùng rosuvastatin.
Đáp án đúng là E:
Bệnh nhân này mắc ĐTĐ, xác nhận bởi đường huyết khi đói >= 126 mg/dL và HbA1c >= 6.5%. Những bệnh nhân mắc đái tháo đường tăng nguy cơ mắc bệnh tim mạch do xơ vữa (ASCVD) và cần được tích cực quản lý các yếu tố nguy cơ tim mạch.
Bệnh nhân mắc ĐTĐ nên được bắt đầu lối sống (ăn chay, tập thể dục) để giảm đường huyết, ngoài ra các chuyên gia cũng khuyên dùng metformin tại thời điểm được chẩn đoán, trong khi số khác gợi ý thử nghiệm thay đổi lối sống với những người có HbA1c chỉ tăng nhẹ. Thay đổi lối sống, cùng thuốc hay không cũng để giảm HA xuống mức <140/90 mmHg, nếu dung nạp thì mục tiêu có thể là < 120/80 mmHg.
Ngoài ra, điều trị giảm lipid bằng statin cũng được khuyến cáo cho tất cả bệnh nhân >40 tuổi mắc ĐTĐ. Nó cũng được khuyên dùng cho các bệnh nhân <40 có xơ vữa mạch vành hay có nhiều yếu tố nguy cơ. Nói chung, điều trị statin cường độ trung bình (Atorvastatin 10-20mg, rosuvastatin 5-10 mg, simvastatin 20-40mg) được khuyên dùng ở những bệnh nhân không có bệnh tim mạch do xơ vữa đã biết trong khi điều trị statin liều cao (rosuvastatin 20-40 mg, atorvastatin 40-80 mg) được khuyên dùng ở bệnh nhân bị bệnh tim mạch do xơ vữa đã được chẩn đoán hoặc điểm thang điểm đánh giá nguy cơ tim mạch 10 năm >=20%.
| Quản lý các yếu tố nguy cơ tim mạch ở bệnh nhân đái tháo đường týp 2 | |
| Quản lý chung | -Cân nặng lý tưởng
-Tập luyện -Cai thuốc lá |
| Huyết áp | -Thuốc + thay đổi lối sống với mục tiêu ban đầu là <140/90 mmHg
-Tiếp tục kiểm soát với mục tiêu < 120/80 nếu có thể |
| Cholesterol | -Statin liều cao (1): ASCVD 10 năm >= 20%
-Statin liều trung bình (2): Tất cả bệnh nhân > 40 tuổi |
| *(1): Atorvastatin 40-80 mg, Rosuvastatin 20-40 mg hàng ngày.
*(2): Atorvastatin 10-20 mg, Rosuvastatin 5-10 mg, Simvastatin 20-40 mmg, Pravastatin 40-80 mg, lovastatin 40mg, fluvastatin XL 80mg, pitavastatin 2-4 mg hàng ngày. |
|
Đáp án A: Thay đổi lối sống không dùng thuốc có thể được xem xét ở bệnh nhân <40 tuổi và có nguy cơ ASCVD thấp. Bệnh nhân này 47 tuổi và statin được chỉ định.
Đáp án B và C: Thuốc ức chế PSCK9 (Evolocumab) và Ezetimbie là các chất giảm mỡ máu thứ hai và được xem xét ở bệnh nhân có nguy cơ cao bị bệnh tim mạch do xơ vữa có LDL cao dù cho đã điều trị statin. Tuy nhiên, statin vẫn là thuốc dùng đầu tay.
Đáp án D: Phentermine là thuốc không thể thiếu để giảm cân ở bệnh nhân có BMI > 30 kg/m2 hoặc BMI>27 kg/m2 kèm các bệnh khác (ĐTĐ). Dù cho nó có thể làm giảm cân nhanh, phentermine có thời gian tác động ngắn và các thuốc giảm thường được ưu tiên ở những bệnh nhân không giảm cân đáng kể dù đã thay đổi lối sống trong 3-6 tháng.
Tổng kết: Điều trị giảm mỡ máu bằng statin được khuyên dùng cho các bệnh nhân ĐTĐ type 2 tuổi >40 và cho những người <40 tuổi kèm bệnh tim mạch do xơ vữa. Nói chung, điều trị statin cường độ trung bình được khuyên cho bệnh nhân không mắc bệnh tim mạch do xơ vữa, điều trị statin cường độ cao được dùng cho bệnh nhân mắc bệnh tim mạch đã được chẩn đoán.
Ca 4
Một người đàn ông 56 tuổi đến phòng khám để đánh giá y tế. Bệnh nhân đã được chẩn đoán đái tháo đường tuýp 2 4 năm trước và đã được chỉ định Metformin. Tuy nhiên ông không khám lại kể từ thời gian đó và dừng dùng thuốc. Bệnh nhân nói rằng ông cảm thấy khỏe mạnh nhưng muốn kiểm tra tình trạng đái tháo đường của mình. Ông không có bệnh nào khác. Bệnh nhân có tiền sử hút thuốc 10 bao/năm nhưng đã bỏ gần đây. Ông thỉnh thoảng uống rượu. HA 142/96 mmHg, mạch 72 l/ph. BMI 32 kg/m2. Khám thấy không có bất thường. Kết quả xét nghiệm như sau:
Công thức máu:
- Hemoglobin 14g/dL
- Tiểu cầu 320 G/L
- Bạch cầu 8 G/L
Hóa sinh
- Na 136 mEq/L
- Kali 4,2 mEq/L
- Ure 14 mg/dL (bình thường 7-18)
- Creatinin 0,8 mg/dL
- Glucose 220 mg/dL
- Alkaline phosphatase 60 U/L
- SGOT 37 U/L
- SGPT 28 U/L
Mỡ máu
- Cholesterol toàn phần 180 mg/dL (bình thường <200)
- LDL 105 mg/dL (bình thường <130)
- Triglycerides 200mg/dL (bình thường<100)
- HbA1c 7,8%
- TSH 2,4 microU/mL (Bình thường 0,4-5)
Phân tích nước tiểu không có protein, tế bào, trụ.
Tỉ lệ albumin/creatinin niệu 250 mg/g (bình thường <30).
Ngoài việc đề nghị thay đổi lối sống, dùng lại metfomin, và tiến hành kiểm tra mắt toàn diện, ý nào dưới đây là phù hợp nhất ở bệnh nhân này?
- Sắp xếp để sinh thiết thận dưới hướng dẫn của siêu âm
- Bắt đầu điều trị chẹn beta
- Không cần thêm can thiệp nào
- Làm lại test albumin-creatinin niệu mỗi 2 năm
- Dùng ức chế ACE (angiotensin-converting enzyme)
Đáp án E:
Bệnh nhân này mắc đái tháo đường týp 2 và tăng huyết áp được kiểm soát kém (HA > 130/80 mmHg) có tỉ lệ albumin-creatinin niệu 250 mg/g, một kết quả lâm sàng phù hợp với tăng albumin niệu mức độ trung bình (MIA: moderate increased albuminuria) (tỉ lệ albumin/creatinin 30-300). MIA liên quan nhiều với bệnh thận do đái tháo đường (DN: diabetic nephropathy), một biến chứng vi mạch hay gặp của đái tháo đường và là nguyên nhân dẫn đến bệnh thận giai đoạn cuối. Thuốc ức chế ACE (ACEIs) hoặc chẹn thụ thể angiotensin (ARBs) là các chất chống tăng huyết áp đã được chứng minh về mặt lâm sàng để ngăn ngừa tiến triển của protein niệu và bệnh thận, và nên được khởi trị ở bệnh nhân này.
Là kết quả của quá trình điều hòa tiền viêm do tăng đường huyết, DN liên quan đến sự hoạt động của hệ thống renin-angiotensin-aldosterol, nồng độ angiotensin II cao bất thường đáng kể, cái mà gây ra sự co mạch kéo dài của tiểu động mạch đi. Điều này bắt đầu làm tăng GFR ( glomerular filtration rate:tỉ lệ lọc cầu thận) và áp lực thủy tĩnh cầu thận, nếu không được điều trị, tổn thương màng đáy không hồi phục và xơ cứng cầu thận có thể xảy ra. ACEIs/ARBs ngăn cản hoạt động của angiotensin II lên tiểu động mạch đi, giảm áp lực thủy tĩnh cầu thận. Tác dụng bảo vệ của ACEIs/ARBs xảy ra không phụ thuộc vào tác dụng hệ thống của HA. Do đó, ACEIs và ARBs cũng được chỉ định cho bệnh nhân ăn đái tháo đường huyết áp bình thường có MIA.
Ngoài ACEIs/ARBs, chất ức chế sodium-glucose cotransporter-2 được cho là ngăn ngừa tiến triển của bệnh thận (cũng như bệnh tim mạch) và có thể được xem xét ở một số bệnh nhân có tăng Albumin niệu nặng (tỉ lệ albumin -creatinin >300mg/g).
Lựa chọn A: Chẩn đoán DN dựa vào cận lâm sàng, và sinh thiết thận hiếm khi được chỉ định để xác định chẩn đoán.
Lựa chọn B: Chẹn beta có hiệu quả giảm huyết áp hệ thống thấp và không mang lại lợi ích như ACEIs/ARBs là làm giảm áp lực thủy tĩnh cầu thận hoặc tiến triển của albumin niệu, do đó, chúng không được chỉ định dùng ở bệnh nhân này.
Lựa chọn C và D: Duy trì sức khỏe ổn định bao gồm sàng lọc cho bệnh thận do đái tháo đường và kiểm soát chặt chẽ yếu tố nguy cơ chính của bệnh thận đái tháo đường (vd tăng HA, béo phì, kiểm soát đường máu kém, dùng thuốc lá)- là hết sức quan trọng để ngăn ngừa và can thiệp sớm. Bệnh nhân đái tháo đường tuýp 2 nên được sàng lọc albumin liệu ít nhất hàng năm bắt đầu tại thời điểm chẩn đoán bệnh vì sự thay đổi bệnh học trong thận có thể không triệu chứng và thường xảy ra trước khi đái tháo đường được chẩn đoán. Ở những người đái tháo đường týp 1, sàng lọc bệnh thận do đái tháo đường hàng năm bắt đầu 5 năm sau chẩn đoán.
Mục tiêu học tâp:
Albumin niệu tăng mức độ trung bình (tỉ lệ albumin/creatinin 30-300mg/g) là một dấu hiệu sớm của bệnh thân do đái tháo đường và nên dùng thuốc ức chế ACE hoặc ARBs. Các chất này làm giảm áp lực thủy tĩnh cầu thận và đã được chứng minh về mặt lâm sàng về việc ngăn ngừa tiến triển của protein niệu và bệnh thận.
| Mục tiêu duy trì sức khỏe trong đái tháo đường | |
| Kiểm soát đường
máu |
HbA1c mỗi 3 tháng
Mục tiêu A1c <=7% |
| Ngăn ngừa bệnh thân | Tỉ lệ albumin – creatinin niệu ngẫu nhiên hàng năm
Bài tiết albumin bình thường <30mg/g* |
| Giảm yếu tố nguy cơ tim mạch | Sàng lọc thường xuyên và kiểm soát lipids, HA
Chú trọng yếu tố lối sống (chế độ ăn, tập luyện, hút thuốc, cân nặng) Aspirin hằng ngày nếu nguy cơ bệnh tim mạch 10 năm >10% |
| Sàng lọc bệnh võng mạc | Đánh giá mắt (mỗi 1-3 năm) |
| Sàng lọc bệnh thần kinh | Kiểm tra chân toàn diện hàng năm |
* bắt đầu tại thời điểm chẩn đoán đái tháo đường týp 2 và 5 năm sau cho đái tháo đường týp 1.
Ca 5
Một người đàn ông 60 tuổi đến phòng khám do phù mặt và gót chân của ông trong 2 tuần qua. Ông không có đau ngực hay khó thở. Bệnh nhân có tiền sử 15 năm đái tháo đường typ 2, hiện tại được quản lý bằng tập luyện, thay đổi chế độ ăn, và glipizide. Một tháng trước, HbA1c của ông là 6,9%.
Nhiệt độ là 37C, HA 146/87 mmHg, mạch 75 l/ph, nhịp thở 15 l/ph. Khám thấy phù quanh hốc mắt và phù lõm hai bên xung quanh mắt cá. Phần còn lại thăm khám bình thường. Kết quả xét nghiệm như sau:
Na 140 mEq/L
Kali 4,3 mEq/L
Bicarbonate 20 mEq/L
Glucose máu 120 mg/dL
Ure máu 37 mg/dL
Creatinin 2,4 mg/dL
Cholesterol toàn phần 300 mg/dL
ECG của bệnh nhân bình thường. Protein niệu là 3700 mg/24h. Phương pháp nào dưới đây có khả năng nhất để làm chậm tiến triển bệnh thận của bệnh nhân này?
- Quản lý lipid chặt chẽ
- Điều trị Aspirin
- Kiểm soát huyết áp chặt
- Kiểm soát đường máu chặt chẽ bằng insulin
- Chế độ ăn rất ít protein
Đáp án đúng là C:
Bệnh nhân này mắc tiền sử đã tháo đường tuýp 2 lâu năm có biến chứng với bệnh thận đái tháo đường (DN: diabetic nephrophathy) đáng kể. Khởi đầu, bệnh thận đái tháo đường đặc trưng bởi tăng mức lọc (tăng mức lọc cầu thận, GFR: glomerular filtration rate), tuy nhiên, do tiến triển của bệnh, mức lọc cầu thận giảm, biểu hiện bằng tăng nồng độ creatinin huyết thanh. Đồng thời, mất protein qua cầu thận dẫn đến tăng Albumin niệu mức độ trung bình (đào thải protein niệu 30-300 mg/ngày, trước đây là thuật ngữ microalbumin niệu), và cuối cùng tăng albumin niệu nặng (>300 mg/ngày). Như ở bệnh nhân này, bệnh thận đái tháo đường tiến triển có thể biểu hiện với protein niệu rõ ràng và hội chứng thận hư.
Ở những bệnh nhân mắc đái tháo đường týp 2, kiểm soát huyết áp chặt chẽ liên quan đến giảm tiến triển của bệnh thận do đái tháo đường, HA lý tưởng là không rõ, mặc dù mục tiêu <130/80 mmHg là hợp lý và có thể đạt được ở phần lớn bệnh nhân. Thuốc ức chế ACE và chẹn thụ thể angiotensin II được ưa dùng là thuốc hạ áp, các chất này làm giảm huyết áp hệ thống và cũng làm giảm áp lực tại cầu thận, có thể bảo vệ thận.
Lựa chọn A và B: kiểm soát huyết áp chặt chẽ với statin có thể làm giảm nguy cơ của bệnh tim do mạch vành, tuy nhiên, liệu pháp làm giảm lipid không được thấy một cách rõ ràng là làm giảm tiến triển của bệnh thận. Liều thấp Aspirin cũng có thể làm giảm tỷ lệ của biến cố tim mạch nhưng sẽ không làm chậm tiến triển của bệnh thận.
Lựa chọn D: quản lý đường máu chặt chẽ đến mục tiêu HbA1c <7% có thể làm chậm tiến triển của bệnh thận đái tháo đường, tuy nhiên, Bệnh nhân này có kiểm soát đường máu tổng thể tốt (A1c 6,9%), và làm giảm hơn nữa liên quan đến tăng nguy cơ hạ đường huyết và có thể thậm chí làm tăng nguy cơ của biến cố tim mạch. Mặc dù ức chế Na-glucose cotransporter 2 cũng làm giảm nguy cơ của tiến triển của bệnh thận ở những bệnh nhân với bài tháo đường týp 2 với bệnh thận, các thuốc này có thể chỉ được dùng ở những bệnh nhân với mức lọc cầu thận được đánh giá >=30mL/phút/1,73 m2 và được giới hạn dùng do giá thành và tác dụng phụ (vd nhiễm trùng đường tiết niệu).
Lựa chọn E: hạn chế mực độ trung bình protein lấy vào (vd <1g/kg/ngày) ở những bệnh nhân đái tháo đường tuýp 2 có thể làm chậm tiến triển của bệnh thận đái tháo đường, nhưng lợi ích rất nhỏ. Ăn rất ít protein không được khuyên bởi vì những bệnh nhân với đại hóa đường thường có hao hụt protein ở mức độ nào đó và cần chế độ ăn phức tạp bổ sung.
Mục tiêu học tập:
Kiểm soát huyết áp chặt chẽ, đặc biệt là sử dụng thuốc ức chế men chuyển hoặc chẹn thụ thể angiotensin II, có thể làm giảm tiến triển của bệnh thận đái tháo đường.
Ca 6
Nữ 54 tuổi có tiền sử ĐTĐ type 2 tới phòng cấp cứu do khó thở. HA 146/92 mmHg, nhịp thở 26 l/ph và Spo2 87% ở khí phòng. Nghe tim thấy tiếng T3 tại mỏm. Dựa trên các dấu hiệu trên thì điều trị ban đầu phù hợp nhất là gì ở bệnh nhân này?
- Khí dung giãn phế quản.
- Truyền chẹn Beta.
- Truyền
- Truyền lợi tiểu.
- Chọc dịch màng ngoài tim.
Đáp án đúng là D: Ngoài tiếng T1 và T2 bình thường thì có tiếng T3 mới nghe được. Biểu hiện của tiếng tim này được mô tả như tiếng “Ken-tuc-ky” với âm thứ ba tương ứng tiếng T3. Tiếng T3 được tin rằng là kết quả của dòng máu từ tâm nhĩ trái chuẩn bị đi vào TTT gây ra tiếng vang lại ở thành tâm thất trái. Dù cho tiếng này có thể nghe được ở người trẻ bình thường và các vận động viên nhưng nếu nó xuất hiện muộn hơn thì thường là dấu hịêu của suy tâm thất trái. Bệnh nhân
này có nhiều dấu hiệu phù hợp với suy tim trái bao gồm khó thở, thở nhanh, hạ oxi máu. Khi kết hợp các dấu hiệu lâm sàng với tiếng T3 thì chẩn đoán có khả năng nhất là suy tim trái và cần điều trị phù hợp nhất ở thời điểm này là truyền lợi tiểu.
Đáp án A: Khí dung giãn phế quản sẽ là cách điều trị phù hợp ở bệnh nhân trải qua đợt cấp của COPD hoặc hen. Tuy nhiên, đa số bệnh nhân sẽ biểu hiện ran rít tại phổi khi nghe.
Đáp án B: Dù cho bệnh nhân có suy tim sẽ cải thiện khi dùng chẹn beta trong thời gian dài nhưng không có hiệu quả bằng lợi tiểu để cải thiện triệu chứng trong thời gian ngắn.
Đáp án C: Do không làm co cơ nên dilitiazem không có hiệu quả trong điều trị bệnh nhân suy tim mất bù.
Đáp án E: Chọc dịch màng ngoài tim được chỉ định ở những bệnh nhân có TDMNT, không liên quan tới T3.
Tổng kết: Tiếng T3 là tiếng tâm trương có cường độ thấp đi ngay sau T2 liên quan tới suy tâm thất trái. Lợi tiểu đường tĩnh mạch cải thiện triệu chứng có ích cho bệnh nhân với suy tim mất bù.
TÀI LIỆU THAM KHẢO
- Bertram G. Katzung. Basic & Clinical Pharmacology, Fourteenth Edition 2018, by McGraw-Hill Education.
- Lionel H. Opie, Bernard J. Gersh. Drugs for the Heart, 8th Ed 2013, by Elsevier Inc
- Kanu Chatterjee, Eric J Topol. Cardiac Drugs, Second Edition 2015, by Jaypee Brothers Medical Publishers
- Francesco Cosentino, Peter J Grant, Victor Aboyans, et al. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD: The Task Force for diabetes, pre-diabetes, and cardiovascular diseases of the European Society of Cardiology (ESC) and the European Association for the Study of Diabetes (EASD). European Heart Journal, Volume 41, Issue 2, 7 January 2020, 255–323.
- Tenerz A, Norhammar A, Silveira A, Hamsten A, Nilsson G, Ryden L, Malmberg K. Diabetes, insulin resistance, and the metabolic syndrome in patients with acute myocardial infarction without previously known diabetes. Diabetes Care 2003;26:2770–2776.
- Ritsinger V, Tanoglidi E, Malmberg K, Nasman P, Ryden L, Tenerz A, Norhammar A. Sustained prognostic implications of newly detected glucose abnormalities in patients with acute myocardial infarction: long-term follow-up of the Glucose Tolerance in Patients with Acute Myocardial Infarction cohort. Diab Vasc Dis Res 2015;12:23–32.
- Stettler C, Bearth A, Allemann S, Zwahlen M, Zanchin L, Deplazes M, Christ ER, Teuscher A, Diem P. QTc interval and resting heart rate as long-term predictors of mortality in type 1 and type 2 diabetes mellitus: a 23-year follow-up. Diabetologia 2007;50:186–194.
- Liao D, Carnethon M, Evans GW, Cascio WE, Heiss G. Lower heart rate variability is associated with the development of coronary heart disease in individuals with diabetes: the atherosclerosis risk in communities (ARIC) study. Diabetes 2002;51:3524–3531.
- Zellweger MJ, Maraun M, Osterhues HH, Keller U, Muller-Brand J, Jeger R, Pfister O, Burkard T, Eckstein F, von Felten S, Osswald S, Pfisterer M. Progression to overt or silent CAD in asymptomatic patients with diabetes mellitus at high coronary risk: main findings of the prospective multicenter BARDOT trial with a pilot randomized treatment substudy. JACC Cardiovasc Imaging 2014;7:1001–1010.
- Valensi P, Paries J, Brulport-Cerisier V, Torremocha F, Sachs RN, Vanzetto G, Cosson E, Lormeau B, Attali JR, Marechaud R, Estour B, Halimi S. Predictive value of silent myocardial ischemia for cardiac events in diabetic patients: influence of age in a French multicenter study. Diabetes Care 2005;28:2722–2727.
- Williams B, Mancia G, Spiering W, Agabiti Rosei E, Azizi M, Burnier M, Clement DL, Coca A, de Simone G, Dominiczak A, Kahan T, Mahfoud F, Redon J, Ruilope L, Zanchetti A, Kerins M, Kjeldsen SE, Kreutz R, Laurent S, Lip GYH, McManus R, Narkiewicz K, Ruschitzka F, Schmieder RE, Shlyakhto E, Tsioufis C, Aboyans V, Desormais I; ESC Scientific Document Group. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J 2018;39:3021–3104
- Stephen D. Wiviott, Itamar Raz, Marc P. Bonaca et al. Dapagliflozin and Cardiovascular Outcomes in Type 2 Diabetes (DECLARE–TIMI 58 ClinicalTrials). N Engl J Med 2019; 380:347-357.
- Bruce Neal, Vlado Perkovic, Kenneth W. Mahaffey, et al. Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes(The CANVAS Program). N Engl J Med 2017; 377:644-657
- American Diabetes Association: Standards of Medical Care in Diabetes – 2020. Diabetes Care 2020; Vol 43 (Suppl.1): S1 – S212
- Yue Fei, Man-Fung Tsoi and Bernard Man Yung Cheung: Cardiovascular outcomes in trials of new antidiabetic drug classes: a network meta-analysis. Cardiovascular Diabetology, (2019) 18:112: 1-13
- Sridharan Raghavan, Jason L. Vassy, Yuk‐Lam Ho et al. Diabetes Mellitus–Related All‐Cause and Cardiovascular Mortality in a National Cohort of Adults. Journal of the American Heart Association, Vol 8, No 4. Originally Published on 19 Feb, 2019
- Aidin Rawshani, Araz Rawshani, Stefan Franzén, et al. Mortality and Cardiovascular Disease in Type 1 and Type 2 Diabetes. N Engl J Med 2018; 379; 7: 633 – 644
- You Bin Lee, Kyungdo Han, Bongsung Kim, et al. Risk of early mortality and cardiovascular disease in type 1 diabetes: a comparison with type 2 diabetes, a nationwide study. Cardiovascular Diabetology, Vol 18, No 157 (2019): 1- 17