Bệnh tim mạch
Sử dụng thuốc chống đông trong các bệnh lý thuyên tắc huyết khối
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Thuốc tim mạch trong thực hành lâm sàng (PGS.TS.BS. Phạm Mạnh Hùng – Ths. BSNT. Phạm Trần Linh)
Chủ đề : Sử dụng thuốc chống đông trong các bệnh lý thuyên tắc huyết khối.
Tác giả:
Nguyễn Tuấn Hải
Nguyễn Thị Miên
Trần Huyền Trang
Nguyễn Duy Tuấn
Nhà thuốc Ngọc Anh xin giới thiệu đến bạn đọc về Sử dụng thuốc chống đông trong các bệnh lý thuyên tắc huyết khối qua bài viết sau đây.
CƠ CHẾ SINH LÝ BỆNH CHUNG
Cơ chế của quá trình đông máu và vị trí tác động của các thuốc chống đông
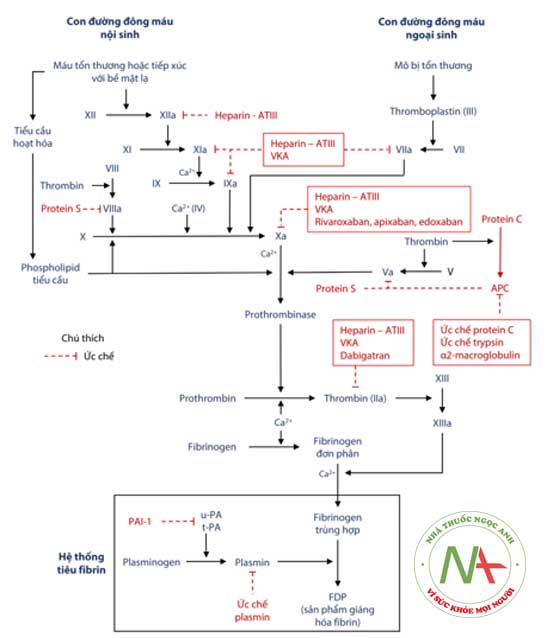
VKA (Vitamin K antagonists): Kháng vitamin K
Cơ chế hình thành huyết khối
a. Tam giác Virchow
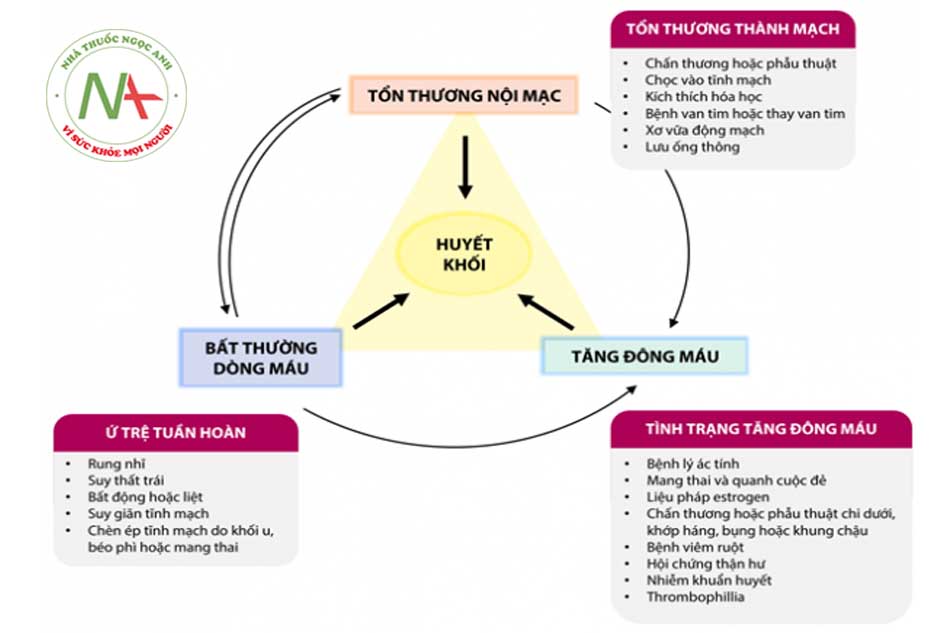
- Tổn thương lớp nội mạc mạch máu: sự mất sinh lý hoặc tổn thương lớp nội mạc mạch dẫn đến bộc lộ tổ chức ngoại bào của lớp dưới nội mạc, dẫn đến kết dính tiểu cầu, giải phóng yếu tố nội mô, giảm PGI2 cục bộ và hoạt hóa plasminogen.
- Bất thường dòng máu: bản thân sự thay đổi bất thường dòng máu có thể dẫn đến tổn thương các tế bào nội mô và từ đó hình thành cục máu đông. Ngoài ra, bất thường dòng máu có thể dẫn đến:
-
- Gián đoạn dòng chảy tầng, tạo thuận lợi cho các tiểu cầu tiếp xúc với lớp nội mạc mạch.
- Ngăn chặn sự làm loãng các yếu tố hoạt hóa quá trình đông máu.
- Làm chậm lại dòng chất ức chế các yếu tố đông máu, góp phần hình thành cục máu đông.
- Thúc đẩy hoạt hóa tế bào nội mô, dẫn đến huyết khối tại chỗ kết dính bạch cầu.
- Tình trạng tăng đông máu: có thể nguyên phát hoặc thứ phát:
-
- Các nguyên nhân nguyên phát: đột biến yếu tố V Leiden, đột biến gen prothrombin, suy giảm các yếu tố protein C, S, AT-III…
- Các nguyên nhân thứ phát: bất động kéo dài, nhồi máu cơ tim, rung nhĩ, van tim nhân tạo, ung thư, hội chứng HIT (giảm tiểu cầu do heparin), thai nghén hoặc sử dụng thuốc tránh thai (do tình trạng tăng estrogen), hút thuốc lá, thiếu máu hồng cầu hình liềm…
b. Hình thành huyết khối
- Huyết khối chứa các thành phần tiểu cầu, mạng fibrin và một số các tế bào hồng cầu. Nguyên nhân và cơ chế dẫn đến việc hình thành cục máu đông trong lòng động mạch và tĩnh mạch rất khác nhau.
- Huyết khối trong lòng động mạch được hình thành dưới dòng chảy áp lực rất cao, thường sau sự nứt vỡ của mảng xơ vữa hoặc tổn thương trên thành mạch. Trường hợp này là cục máu đông giàu tiểu cầu, hay còn gọi là cục máu đông trắng. Chính vì vậy, thuốc điều trị chính trong các tổn thương động mạch là các thuốc chống kết tập tiểu cầu. Trong giai đoạn tăng đông cấp, có thể sử dụng các thuốc chống đông dạng tiêm truyền giúp ngăn ngừa tạm thời sự lan nhanh của huyết khối.
- Huyết khối tĩnh mạch được hình thành dưới dòng chảy áp lực thấp hơn và thường trên bề mặt của lớp tế bào nội mạc còn nguyên vẹn, giàu fibrin và được gọi là cục máu đông đỏ. Thuốc điều trị chính là các thuốc chống đông.
THUYÊN TẮC HUYẾT KHỐI ĐỘNG MẠCH
Rung nhĩ không do bệnh van tim
a. Sinh lý bệnh
- Bệnh nhân rung nhĩ có sự giảm tốc độ dòng chảy kèm theo giảm co bóp nhĩ trái hình thành trong môi trường có dòng chảy chậm, áp suất thấp; do đó tạo ra các cục máu đông phát triển chậm và giàu fibrin.
- Bên cạnh đó còn có sự tham gia của sự rối loạn chức năng nội mô với vWF (yếu tố von Willebrand) và E-selectin là hai yếu tố đặc trưng để đánh giá. Sự tăng cao nồng độ vWF và E-selectin có nguy cơ gây biến cố tim mạch.
- Kích hoạt quá trình đông máu là thành phần thứ ba có thể góp phần gây ra các biến cố lâm sàng liên quan đến huyết khối trong rung nhĩ. Một số nghiên cứu cho thấy bệnh nhân rung nhĩ có tình trạng tăng nồng độ F1+2 (prothrombin fragment 1+2) (là một đoạn peptid giải phóng từ quá trình chuyển prothrombin thành thrombin), D-Dimer và fibrinogen trong máu.
b. Chỉ định điều trị thuốc chống đông
- Mục tiêu điều trị thuốc chống đông ở bệnh nhân rung nhĩ không do bệnh van tim nhằm ngăn ngừa các biến cố thuyên tắc mạch do hình thành huyết khối trong buồng tim. Trong đó, quan trọng và nặng nề nhất là biến cố thuyên tắc động mạch não. Các nghiên cứu đã chỉ ra rung nhĩ là yếu tố nguy cơ độc lập và làm tăng nguy cơ đột quỵ thiếu máu não gấp 5 lần so với bệnh nhân không có rung nhĩ.
- Hiện nay, thang điểm CHA2DS2 – VASc được sử dụng để ước tính nguy cơ đột quỵ tắc mạch não cho các bệnh nhân rung nhĩ không do bệnh lý van tim. Từ đó đưa ra khuyến cáo sử dụng thuốc chống đông cho các đối tượng có nguy cơ thuyên tắc mạch não trung bình đến cao.
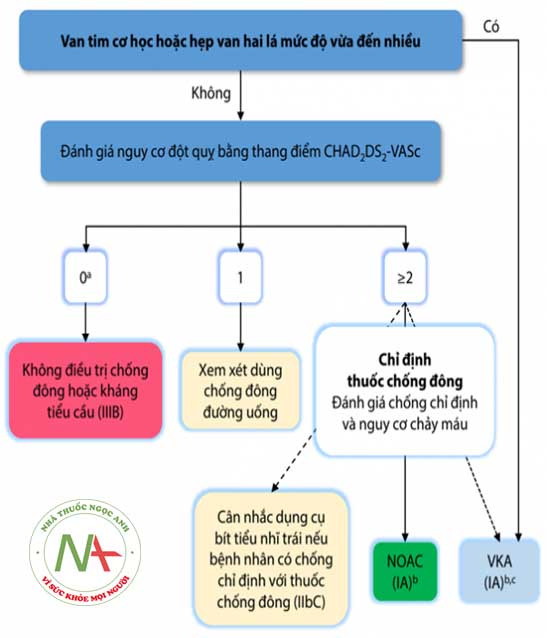
Chú thích: OAC: Thuốc chống đông đường uống (gồm cả DOAC và kháng vitamin K); DOAC: Thuốc chống đông trực tiếp đường uống; VKA: Thuốc kháng vitamin K.
Bảng 19.1: Thang điểm CHA2DS2-VASc đánh giá nguy cơ đột quỵ trong rung nhĩ không do bệnh lý van tim
| Yếu tố nguy cơ | Điểm | CHA2DS2-VASc (Điểm) | Tỷ lệ đột quỵ được điều chỉnh mỗi năm (% mỗi năm) |
| 0 | 0.0 | ||
| Suy tim sung huyết | 1 | 1 | 1,3 |
| Tăng huyết áp | 1 | 2 | 2,2 |
| Tuổi ≥ 75 | 2 | 3 | 3,2 |
| Đái tháo đường | 1 | 4 | 4.0 |
| Đột quỵ/ TIA/ thuyên tắc mạch | 2 | 5 | 6.7 |
| Bệnh mạch máu ( tiền sử nhồi máu cơ tim, bệnh động mạch ngoại biên hoặc xơ vữa động mạch chủ) | 1 | 6 | 9.8 |
| Tuổi 65-74 | 1 | 7 | 9.6 |
| Giới nữ | 1 | 8 | 6.7 |
| Điểm tối đa | 9 | 9 | 15.2 |
Định nghĩa rung nhĩ không do bệnh van tim: Theo ESC 2016, rung nhĩ không do bệnh van tim là không có hẹp van 2 lá từ mức độ vừa trở lên, không có van tim cơ học. Theo AHA/ACC 2019: Rung nhĩ không do bệnh van tim là rung nhĩ ở người không có hẹp van 2 lá hậu thấp mức độ vừa – nặng, không có van tim nhân tạo cơ học hoặc sinh học và không từng được phẫu thuật sửa van 2 lá.
Áp dụng
- 0 điểm: không dùng thuốc chống đông (giới tính nữ nếu không kèm theo yếu tố nguy cơ nào khác được tính tương đương 0 điểm).
- 1 điểm: cân nhắc dùng thuốc chống đông đường uống (IIa).
- ≥ 2 điểm: dùng thuốc chống đông đường uống (IA), cân nhắc dụng cụ bít tiểu nhĩ trái nếu có chống chỉ định dùng thuốc chống đông (IIb – C).
c. Thuốc chống đông và các bằng chứng lâm sàng
- Thuốc chống đông kháng vitamin K (warfarin, acenocoumarol): kháng vitamin K là thuốc chống đông đường uống kinh điển được phát hiện và ứng dụng lâm sàng từ những năm 1930. Các nghiên cứu về warfarin bắt đầu phổ biến trong khoảng 30 năm trở lại đây, nhiều nhất là với các bệnh nhân rung nhĩ. Hart và cộng sự đã phân tích tổng hợp 16 nghiên cứu so sánh hiệu quả của warfarin với aspirin và giả dược trên gần 10 nghìn bệnh nhân rung nhĩ không bệnh lý van tim:
-
- Trong đó có sáu nghiên cứu với 2.900 bệnh nhân so sánh warfarin và giả dược cho thấy tác dụng vượt trội của warfarin khi làm giảm 62% nguy cơ đột quỵ, trong đó có 65% là đột quỵ thiếu máu não; giảm nguy cơ tuyệt đối 2,7%/ năm trong dự phòng tiên phát và 8,4%/năm trong dự phòng thứ phát. Tuy nhiên, tỷ lệ biến cố chảy máu lớn được ghi nhận tăng gấp hai lần so với giả dược.
- Có 5 nghiên cứu so sánh trực tiếp hiệu quả của warfarin (PT-INR 2 – 4,5) với aspirin trên hơn 2.800 bệnh nhân. Kết quả cho thấy hiệu quả của warfarin so với aspirin khi giúp giảm 36% nguy cơ đột quỵ tương đối và 46% nguy cơ đột quỵ tắc mạch não. Tuy nhiên, cũng như trong các thử nghiệm trước, warfarin gây ra tỷ lệ xuất huyết nội sọ và ngoại sọ cao hơn gấp hai lần so với aspirin.
- Tuy nhiên, các nghiên cứu mới sau này đã chứng minh được rõ ràng hơn về tính hiệu quả và an toàn của warfarin trên đối tượng bệnh nhân rung nhĩ không do bệnh van tim. Thử nghiệm ACTIVE W đăng trên tờ Lancet năm 2006 cho thấy warfarin so với phối hợp aspirin và clopidogrel có hiệu quả ngăn ngừa biến cố tắc mạch cao hơn rõ rệt và nguy cơ chảy máu thì không cao hơn. Hay thử nghiệm BAFTA trên đối tượng rung nhĩ ở người từ 75 tuổi trở lên đã chứng minh warfarin có hiệu quả hơn hẳn khi giúp giảm một nửa nguy cơ đột quỵ (p < 0,05), trong khi tỷ lệ biến cố chảy máu lớn tương tự aspirin.
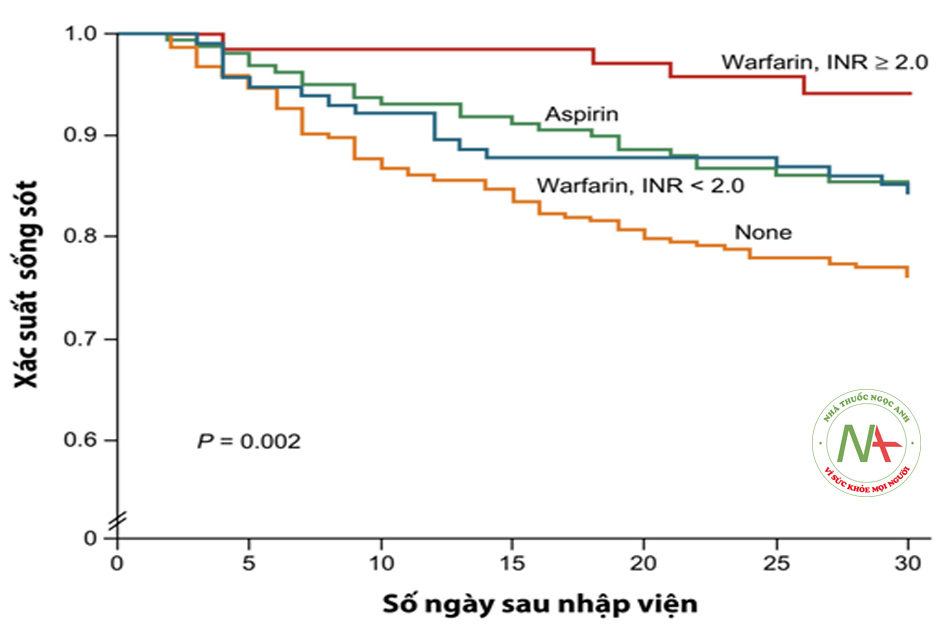
- Các nghiên cứu kể trên đã cho thấy hiệu quả rõ rệt của warfarin trong việc ngăn ngừa đột quỵ và thuyên tắc mạch hệ thống trên bệnh nhân rung nhĩ không do bệnh van tim. Tuy nhiên, một câu hỏi đặt ra là: Vậy dùng liều warfarin là bao nhiêu thì có hiệu quả? Hay nói cách khác thì chỉ số đích tác dụng PT-INR nên là bao nhiêu? Nghiên cứu của Hylek và cộng sự đăng trên tạp chí NEJM 2003 trên hơn 13.000 bệnh nhân rung nhĩ không do bệnh van tim cho thấy với đích INR ≥ 2 giúp giảm tỷ lệ đột quỵ thiếu máu não và giảm cả nguy cơ tử vong so với aspirin; nhưng với INR < 2 thì hiệu quả không có sự khác biệt, thậm chí có phần kém hơn so với aspirin.
Bảng 19.2: Tỷ lệ đột quỵ thiếu máu não và xuất huyết não ở bệnh nhân rung nhĩ không do bệnh van tim điều trị bằng warfarin theo INR tại thời điểm xảy ra biến cố
| INR | Người – năm | Đột quỵ (95% Cl) (N = 152) tỷ lệ /100 người – năm | Người – năm | Xuất huyết nội sọ (95% Cl) (N = 58) tỷ lệ/100 người – năm |
| < 1,5 | 556 | 7,7 (5,7 – 10,4) | 561 | 0,5 (0,2 – 1,7) |
| 1,5 – 1,9 | 2847 | 1,9 (1,4 – 2,4) | 2867 | 0,3 (0,1 – 0,6) |
| 2,0 – 2,5 | 5357 | 0,4 (0,3 – 0,7) | 5400 | 0,3 (0,2 – 0,4) |
| 2,6 – 3,0 | 2388 | 0,9 (0,6 – 1,4) | 2409 | 0,5 (0,3 – 0,9) |
| 3,1 – 3,5 | 834 | 0,7 (0,3 – 1,6) | 843 | 0,6 (0,3 – 1,4) |
| 3,6 – 3,9 | 243 | 0,4 (0,1 – 2,9) | 247 | 0,4 (0,1 – 2,9) |
| 4,0 – 4,5 | 144 | 1,4 (0,4 – 5,5) | 147 | 2,7 (1,0 – 7,3) |
| > 4,5 | 115 | 2,6 (0,8 – 8,1) | 118 | 9,4 (5,2 – 16,9) |
Kháng vitamin K là thuốc bị ảnh hưởng khá nhiều bởi thực phẩm cũng như tương tác với các thuốc khác. Vì vậy, cùng một liều cố định nhưng chỉ số PT-INR có thể thay đổi khác nhau. Nghiên cứu của White và cộng sự năm 2007 đánh giá mối liên quan giữa mức độ kiểm soát đích INR (2 – 3) và tỷ lệ các biến cố đột quỵ, chảy máu, tử vong trên 3587 bệnh nhân rung nhĩ sử dụng warfarin. Kết quả cho thấy những bệnh nhân được kiểm soát tốt (> 75% INR đạt đích) có tỷ lệ các biến cố chính trên đều thấp hơn nhóm kiểm soát kém (<60% INR đạt đích) một cách rõ rệt, dù gộp chung hay tách riêng (p < 0,05). Với nhóm kiểm soát ở mức độ trung bình (60-75% INR đạt đích) thì nguy cơ biến cố tổng thể vẫn tốt hơn so với nhóm kiểm soát kém.
Chính từ những nghiên cứu trên, kháng vitamin K được đưa vào các khuyến cáo chính thức của ESC, ACC/AHA, EHRA, ACCP cho bệnh nhân rung nhĩ không bệnh lý van tim với mục tiêu PT-INR trong khoảng 2 – 3 và thời gian đạt đích tối thiểu 60%, lý tưởng là >75%. Liều khởi đầu của acenocoumarol (Sintrom) thường là 1 mg/24h, với bệnh nhân nguy cơ chảy máu cao hoặc bệnh nhân lớn tuổi có thể giảm xuống khởi đầu từ 0,5 mg/24h. Warfarin liều khởi đầu nên ≤ 5 mg/24h, không nên sử dụng liều cao hơn hoặc liều nạp trừ khi biết trước bệnh nhân đã từng sử dụng warfarin với yêu cầu liều cao để đạt được đích tác dụng. Điều này xuất phát từ một vài thử nghiệm so sánh liều warfarin khởi đầu với 5 mg và 10 mg/24h cho thấy với liều cao không những không giúp cải thiện hiệu quả phòng ngừa của liệu pháp chống đông máu mà còn làm tăng nguy cơ chảy máu do quá liều. Mặt khác, khởi trị với liều cao kháng vitamin K có thể gây ra tình trạng giảm mạnh và đột ngột các yếu tố đông máu như protein C, protein S, có thể dẫn đến tình trạng tăng đông thoáng qua. Với bệnh nhân lớn tuổi, nguy cơ chảy máu cao hoặc đang sử dụng những thuốc làm tăng tác dụng của kháng vitamin K nên bắt đầu từ liều một nửa (1,25 mg/24h).
- Rivaroxaban: Hiệu quả của rivaroxaban đối với bệnh nhân rung nhĩ không do bệnh van tim đã được tiến hành trên hơn 176.000 bệnh nhân qua các thử nghiệm:
-
- Nghiên cứu ROCKET AF của Patel và cộng sự năm 2011 so sánh hiệu quả của rivaroxaban và warfarin trên 14.264 bệnh nhân rung nhĩ không có bệnh lý van tim kèm theo nguy cơ đột quỵ não trung bình đến cao. Kết quả cho thấy, rivaroxaban không kém hơn warfarin trong việc phòng ngừa biến cố thuyên tắc mạch não và mạch hệ thống; biến cố chảy máu nói chung giữa hai nhóm cũng không có sự khác biệt. Ngược lại, rivaroxaban còn tỏ ra ưu thế hơn khi ghi nhận tỷ lệ chảy máu nội sọ và chảy máu đe dọa đến tính mạng thấp hơn warfarin một cách có ý nghĩa thống kê.
- Thử nghiệm XANTUS được tiến hành trên 6.784 bệnh nhân rung nhĩ không bệnh lý van tim được dùng rivaroxaban của 311 trung tâm ở châu u, Israel và Canada, với thời gian theo dõi trung bình là 329 ngày. Kết quả cho thấy tỷ lệ đột quỵ tắc mạch não và các biến cố chảy máu lớn đều thấp hơn so với trong nghiên cứu ROCKET-AF.
- Thử nghiệm REVISIT-US là một nghiên cứu hồi cứu được tiến hành tại Hoa Kỳ trong vòng gần 3 năm. Kết quả nghiên cứu cho thấy các bệnh nhân rung nhĩ không có bệnh lý van tim sử dụng rivaroxaban có tỷ lệ biến cố chảy máu nội sọ thấp hơn có ý nghĩa thống kê so với nhóm được sử dụng warfarin.
- Thử nghiệm PMSS là một nghiên cứu hồi cứu đánh giá về tính an toàn của rivaroxaban trên hơn 44.000 bệnh nhân. Kết quả nghiên cứu cho thấy tỷ lệ chảy máu nội sọ và chảy máu đe doạ tính mạng đều dưới 1%. Tỷ lệ chảy máu đường tiêu hóa và các biến cố chảy máu lớn đều thấp hơn so với trong nghiên cứu ROCKET-AF.
- Từ các thử nghiệm lâm sàng trên, rivaroxaban đã được chứng minh tính hiệu quả và an toàn trong việc điều trị cho các bệnh nhân rung nhĩ không do bệnh lý van tim. Thuốc cũng đã được Hội nhịp tim châu u và Bộ Y tế đưa vào khuyến cáo với liều điều trị 20 mg/24h. Giảm bậc điều trị của nhóm chất ức chế P2Y12 (ví dụ chuyển từ prasugrel hay ticagrelor sang clopidogrel) có thể cân nhắc thay thế chiến lược dùng DAPT, đặc biệt ở bệnh nhân ACS được cho là không phù hợp để dùng KNTTC hoạt lực mạnh. Giảm bậc điều trị có thể được tiến hành dựa trên đánh giá lâm sàng, không dựa trên chỉ dẫn, hoặc chỉ dẫn bằng xét nghiệm chức năng tiểu cầu hoặc xét nghiệm gen CYP2C19 phụ thuộc vào tiền sử bệnh và sự sãn có của các xét nghiệm trên. Chống chỉ định dùng sử dụng cho các bệnh nhân có mức lọc cầu thận dưới 15 mL/phút.
-
- Nghiên cứu RE-LY so sánh trực tiếp hiệu quả phòng ngừa đột quỵ tắc mạch và các biến cố chảy máu giữa dabigatran và warfarin trên 18.113 bệnh nhân rung nhĩ không có bệnh lý van tim. Liều dabigatran sử dụng trong nghiên cứu là 150 mg x 2 lần/24h và 110 mg x 2 lần/24h; còn warfarin dùng liều đạt đích chuẩn PT-INR 2 – 3 (INR được đo ít nhất 1 tháng/1 lần). Kết quả nghiên cứu cho thấy cả hai liều dabigatran đều có hiệu quả phòng ngừa đột quỵ tắc mạch não và thuyên tắc mạch hệ thống không kém hơn so với warfarin; riêng dabigatran liều 150 mg tỏ ra ưu thế hơn warfarin một cách có ý nghĩa thống kê. Tỷ lệ biến cố chảy máu lớn ở bệnh nhân dùng dabigatran liều 110mg thấp hơn có ý nghĩa thống kê so với warfarin (thấp hơn chưa có ý nghĩa thống kê so với dabigatran liều 150 mg). Cả hai liều dabigatran đều ghi nhận tỷ lệ biến cố chảy máu nội sọ hoặc chảy máu bất kỳ thấp hơn warfarin (p < 0,05).
- Phân tích tổng hợp tất cả các yếu tố ảnh hưởng đến hiệu quả và nguy cơ của hai liều dabigatran và warfarin trong nghiên cứu trên, từ đó cho thấy dabigatran liều 150 mg x 2 lần/24h tỏ ra có ưu thế vượt trội và được chính thức đưa vào trong các khuyến cáo.
- Liều điều trị của dabigatran với bệnh nhân rung nhĩ không do bệnh lý van tim là 150 mg x 2 lần/24h. Với các bệnh nhân có nguy cơ chảy máu cao (tuổi trên 80 hoặc đang dùng verapamil hoặc 75-80 tuổi kèm theo các yếu tố nguy cơ chảy máu cao khác) nên dùng liều 110 mg x 2 lần/24h. Bệnh nhân có mức lọc cầu thận < 30mL/ phút không được dùng dabigatran.
- Heparin
-
- Là thuốc chống đông tác dụng nhanh kinh điển trong điều trị và dự phòng các thuyên tắc huyết khối.
- Nếu bệnh nhân được chỉ định các thuốc chống đông trực tiếp đường uống thì không cần sử dụng kèm heparin.
- Với các bệnh nhân dùng kháng vitamin K, cần gối heparin trong thời gian đầu cho đến khi đạt đích PT-INR 2 – 3. Nguyên nhân là do thuốc kháng vitamin K cần thời gian ít nhất 3 – 4 ngày sử dụng trở lên mới có thể đạt được đến đích tác dụng mong muốn. Kháng vitamin K tác động chống đông thông qua ức chế các yếu tố đông máu II, VII, IX, X; yếu tố VII có thời gian bán thải ngắn 4 – 6h nhưng các yếu tố II, IX, X lại có thời gian bán thải tương đối dài, thậm chí sau 2 – 3 ngày vẫn chưa giảm hoàn toàn.
- Heparin trọng lượng phân tử thấp: là thuốc thường được dùng trong giai đoạn chờ kháng vitamin K đạt liều hoặc giai đoạn chờ phẫu thuật.
- Heparin không phân đoạn có thể được lựa chọn thay thế heparin TLPT thấp khi bệnh nhân có MLCT < 30 mL/phút.
-
- Nghiên cứu ARISTOTLE trên 18.201 bệnh nhân rung nhĩ không bệnh lý van tim có chỉ định điều trị thuốc chống đông. Apixaban 5 mg x 2 lần/24h so sánh với warfarin liều điều trị đạt đích. Kết quả cho thấy apixaban tỏ ra hiệu quả hơn khi giúp ngăn ngừa biến cố đột quỵ tắc mạch não và tắc mạch hệ thống thấp hơn một cách có ý nghĩa thống kê so với warfarin. Các biến cố chảy máu lớn, đột quỵ xuất huyết não và tỷ lệ tử vong do mọi nguyên nhân đều được ghi nhận thấp hơn ở nhóm dùng apixaban (p < 0,05).
- Qua thử nghiệm ARISTOTLE, đưa ra khuyến cáo dùng apixaban trong dự phòng đột quỵ tắc mạch não cho bệnh nhân rung nhĩ không do bệnh van tim với liều 5 mg x 2 lần/24h. Với bệnh nhân có từ hai yếu tố sau đây trở lên thì khuyến cáo giảm liều còn 2,5 mg x 2 lần/24h: tuổi ≥ 80, cân nặng ≤ 60 kg và MLCT ≥ 1,5 mg/dL (133 µmol/L).
- Thuốc hiện chưa có mặt trên thị trường Việt Nam.
- Edoxaban
-
- Nghiên cứu ENGAGE AF-TIMI 48 so sánh trực tiếp giữa edoxaban và warfarin trên 21.105 bệnh nhân rung nhĩ không bệnh van tim nguy cơ trung bình và cao. Liều edoxaban 60 mg hoặc 30 mg x 1 lần/24h; liều warfarin đạt đích PT-INR 2 – 3. Kết cục nghiên cứu sau theo dõi trung bình 2,8 năm cho thấy edoxaban cả hai liều đều có hiệu quả ngăn ngừa đột quỵ tắc mạch não và thuyên tắc mạch hệ thống không kém hơn warfarin. Mặt khác, cả hai liều edoxaban còn giúp giảm tỷ lệ biến cố chảy máu lớn và tử vong tim mạch một cách có ý nghĩa thống kê (p < 0,05).
- Lưu ý: giảm nửa liều (còn 30 mg và 15 mg x 1 lần/24h) với những bệnh nhân có MLCT 30 – 50 mL/ phút hoặc cân nặng ≤ 60 kg hoặc đang sử dụng đồng thời các thuốc verapamil, quinidine, dronedarone.
- Thuốc hiện chưa có mặt trên thị trường Việt Nam
d. Lựa chọn thuốc chống đông
- Các thuốc chống đông trực tiếp đường uống được ưu tiên lựa chọn hơn so với kháng vitamin K vì:
-
- Hiệu quả điều trị trong ngăn ngừa các biến cố đột quỵ tắc mạch não và thuyên tắc mạch hệ thống không kém hơn thậm chí có phần ưu thế hơn so với kháng vitamin K.
- Biến cố chảy máu lớn thấp hơn có ý nghĩa thống kê so với warfarin.
- Liều dùng ổn định hơn, không cần chỉnh liều thường xuyên như kháng vitamin K.
- Tuy nhiên, kháng vitamin K là thuốc chống đông kinh điển và vẫn có vai trò nhất định, được ưu tiên lựa chọn trong một số trường hợp:
-
- Bệnh nhân không có điều kiện về kinh tế và có thể theo dõi chỉ số đông máu định kỳ được.
- Bệnh nhân suy thận với MLCT < 30 mL/phút hoặc bệnh thận đang tiến triển.
- Bệnh nhân nguy cơ chảy máu cao và đang có chỉ định dùng phối hợp cùng thuốc chống ngưng tập tiểu cầu; có thể cân nhắc dùng kháng vitamin K với đích PT-INR thấp hơn ngưỡng điều trị (1,5-2).
- Hiện nay, chưa có nghiên cứu đối đầu trực tiếp giữa các thuốc chống đông trực tiếp đường uống. Khuyến cáo sử dụng loại thuốc nào vẫn tùy thuộc đặc điểm và lựa chọn của bệnh nhân cũng như kinh nghiệm lâm sàng của bác sĩ. Nếu bệnh nhân muốn uống thuốc chỉ một lần duy nhất trong ngày, rivaroxaban và edoxaban là lựa chọn phù hợp. Còn nếu bệnh nhân hay quên, dễ nhầm liều thì nên uống loại 2 liều/24h như dabigatran hoặc apixaban.
- Cuối cùng, việc lựa chọn thuốc chống đông trực tiếp đường uống hay kháng vitamin K đều cần có sự giải thích, thảo luận kỹ lưỡng giữa bác sĩ và bệnh nhân, người nhà bệnh nhân về ưu và nhược điểm của từng thuốc (Xem thêm chương 9 Thuốc chống đông).
Rung nhĩ do bệnh van tim
a. Thuật ngữ và sinh lý bệnh
- Rung nhĩ kèm bệnh lý van tim do thấp làm tăng nguy cơ đột quỵ lên tới 17 lần (theo nghiên cứu Framingham năm 1978).
- Tất cả các Hội Tim mạch trên thế giới và cả Hội Tim mạch Việt Nam đều đồng thuận xếp rung nhĩ kèm hẹp van hai lá vừa đến nặng và các trường hợp có van nhân tạo vào nhóm “rung nhĩ do bệnh lý van tim”. Các bệnh lý van tim khác như hở hai lá, hẹp hở chủ theo nhiều tác giả nên xếp vào nhóm “rung nhĩ không do bệnh lý van tim” do không gây ra dòng chảy chậm. Đồng thời, một số nghiên cứu cho thấy dòng phụt ngược giúp giảm nguy cơ huyết khối.
- Về cơ chế sinh lý bệnh, hình thành cục máu đông trên nền rung nhĩ là sự tác động của đa yếu tố (như phần cơ chế sinh lý bệnh của rung nhĩ không do bệnh van tim). Ngoài ra, trong hẹp van hai lá mức độ trung bình đến nặng có tình trạng ứ máu tại buồng nhĩ trái tạo ra hiện tượng dòng máu quẩn (hay dòng máu chậm), lâu ngày sẽ dẫn đến giãn buồng nhĩ và tổn thương thành tâm nhĩ.
b. Thuốc chống đông trong dự phòng biến cố đột quỵ
- Vai trò của thuốc chống đông kháng vitamin K: tương tự như trong rung nhĩ không do bệnh lý van tim, kháng vitamin K (đại diện là warfarin và acenocoumarol) là thuốc chống đông kinh điển trong điều trị với mục tiêu ngăn ngừa tối đa biến cố đột quỵ tắc mạch não và các thuyên tắc mạch hệ thống do cục máu đông trong buồng tim di chuyển. Liều khởi đầu, đích tác dụng và khoảng liều cần đạt với những bệnh nhân rung nhĩ do bệnh van tim (van tự nhiên) tương tự như rung nhĩ không do bệnh van tim. Riêng với rung nhĩ kèm theo van nhân tạo có đôi chút khác biệt (xem chi tiết phần 2.4. Thuốc chống đông trên bệnh nhân van nhân tạo).
- Vai trò của DOAC: Hiện tại, không có chỉ định dùng DOAC cho các bệnh nhân rung nhĩ do bệnh van tim. Tất cả các khuyến cáo hiện nay của ACC/AHA hay ESC/EACTS đều chỉ công nhận kháng vitamin K là thuốc đã được chứng minh hiệu quả lâm sàng thực sự trên nhóm bệnh nhân này. Tất cả các nghiên cứu về DOAC đều đưa rung nhĩ kèm hẹp hai lá vừa đến nặng và van nhân tạo vào tiêu chuẩn loại trừ.
Năm 2019, Kim và cộng sự tiến hành một nghiên cứu hồi cứu (n = 2.230) bằng cách đánh giá lại hồ sơ điều trị của các bệnh nhân hẹp hai lá kèm rung nhĩ; từ đó so sánh hiệu quả và tính an toàn của DOAC và warfarin. Cần nói thêm là các bệnh nhân hẹp hai lá kèm rung nhĩ trong trường hợp này được chỉ định DOAC một phần là do các bác sĩ chưa có sự phân định rõ về khái niệm “rung nhĩ không do bệnh van tim” và “rung nhĩ do bệnh van tim” hoặc một số bệnh nhân dùng warfarin rồi mà vẫn bị biến cố huyết khối hoặc hẹp van hai lá nhẹ nên được cho sử dụng thử với DOAC. Kết quả nghiên cứu cho thấy bệnh nhân sử dụng DOAC có tỷ lệ biến cố đột quỵ tắc mạch não, thuyên tắc mạch hệ thống và tử vong do mọi nguyên nhân thấp hơn nhóm sử dụng warfarin một cách có ý nghĩa thống kê. Tỷ lệ chảy máu nội sọ không khác biệt giữa hai nhóm. Tuy nhiên, đây chỉ là một nghiên cứu hồi cứu và nhiều dữ liệu có thể chưa đảm bảo tính chính xác và hợp lý; vì vậy để chứng minh hiệu quả thực sự của các thuốc DOAC vẫn cần những nghiên cứu xa hơn với thiết kế hợp lý hơn.
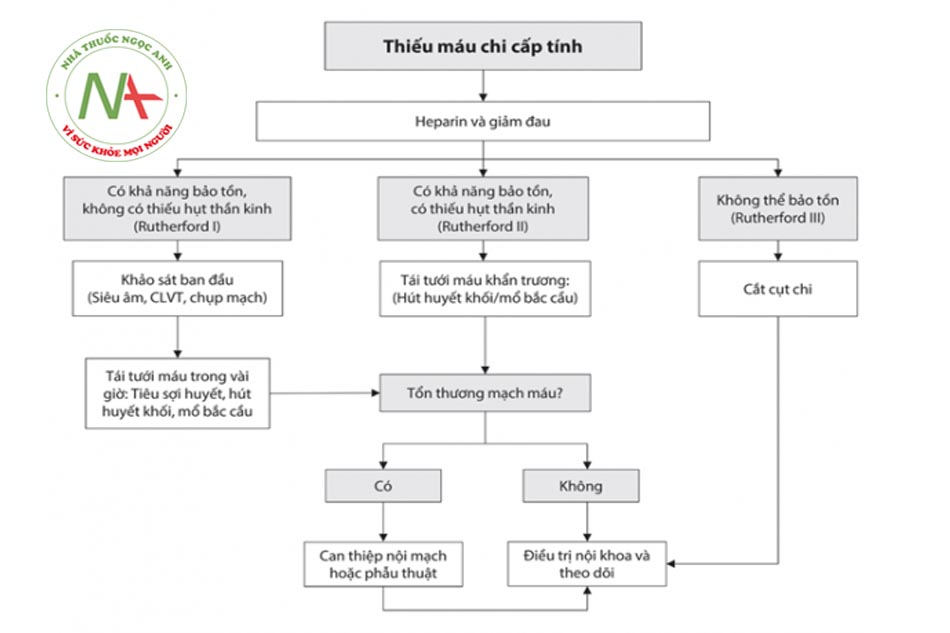
Tắc động mạch chi cấp tính do huyết khối
a. Sinh lý bệnh
- Huyết khối hình thành từ nơi khác di chuyển đến: từ buồng tim, tổ chức phình động mạch, tách thành động mạch…
- Hình thành tại chỗ: bệnh lý tăng đông, mảng xơ vữa, hội chứng bẫy mạch khoeo, chấn thương, do thủ thuật/can thiệp…
- Mảng xơ vữa ban đầu bị nứt vỡ dẫn đến sự mất trơn nhẵn của thành mạch, dẫn đến ngưng kết tiểu cầu , giải phóng yếu tố nội mô, hoạt hóa plasminogen…
- Mạng lưới fibrin của cục máu đông lan rộng trong lòng mạch máu.
- Huyết khối động mạch thường giàu tiểu cầu, tiến triển nhanh.
b. Điều trị thuốc trên lâm sàng
- Vai trò quan trọng nhất trong điều trị tắc động mạch chi cấp tính không phải là thuốc mà là các biện pháp tái thông lòng mạch để ngăn ngừa tình trạng hoại tử chi dẫn đến sốc nhiễm trùng nhiễm độc.
- Ba loại thuốc được sử dụng hỗ trợ trong tắc động mạch chi cấp tính gồm: thuốc chống đông, thuốc tiêu sợi huyết và giảm đau an thần.
- Cả ESC và ACCP đều khuyến cáo sử dụng heparin không phân đoạn càng sớm càng tốt từ khi chẩn đoán tắc động mạch chi cấp với mức độ khuyến cáo IC.
Bảng 19.3: Chỉnh liều heparin truyền tĩnh mạch theo APTT
| APTTs | Liều heparin |
| Liều khởi đầu | Liều nạp (bolus) 80 UI/kg (khoảng 5000UI, tối đa 10.000UI). Sau đó truyền BTĐ 18 UI/kg/h (1000 – 1.500 UI/h). |
| APTT < 35s | Liều nạp (bolus) 80 UI/kg, sau đó tăng thêm BTĐ 4 UI/kg/h |
| APTT 35-45s | Liều nạp (bolus) 40 UI/kg, sau đó tăng thêm BTĐ 2 UI/kg/h |
| APTT 46-70s | Giữ nguyên liều BTĐ |
| APTT 71-90s | Giảm liều truyền đi 2 UI/kg/h |
| APTT > 90s | Dừng truyền BTĐ 1h, sau đó giảm liều đi 3 UI/kg/h. |
Chú thích: BTĐ: Bơm tiêm điện
- Khi tình trạng phẫu thuật ổn định, kháng vitamin K được dùng gối với heparin. Khi kháng vitamin K đạt liều tác dụng (PT-INR: 2 – 3) thì dừng heparin.
- Duy trì kháng vitamin K sau phẫu thuật ít nhất từ 3 – 6 tháng.
- Với những trường hợp xác định được nguyên nhân do cục máu đông bắn đi (thuyên tắc mạch hệ thống), khuyến cáo sử dụng chống đông đường uống lâu dài (ACCP 2008).
Thuốc chống đông trên bệnh nhân thay van tim nhân tạo
a. Sinh lý bệnh
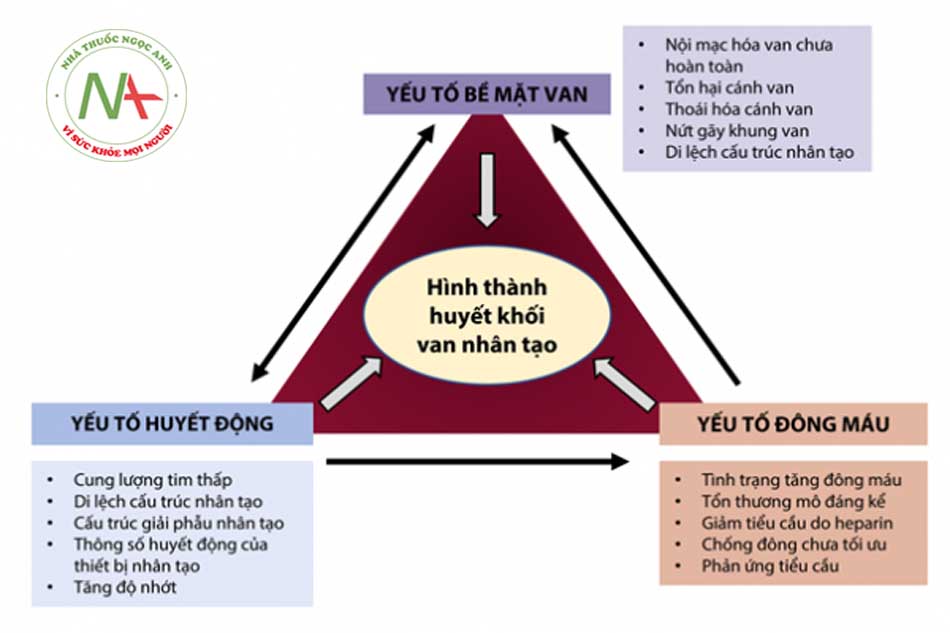
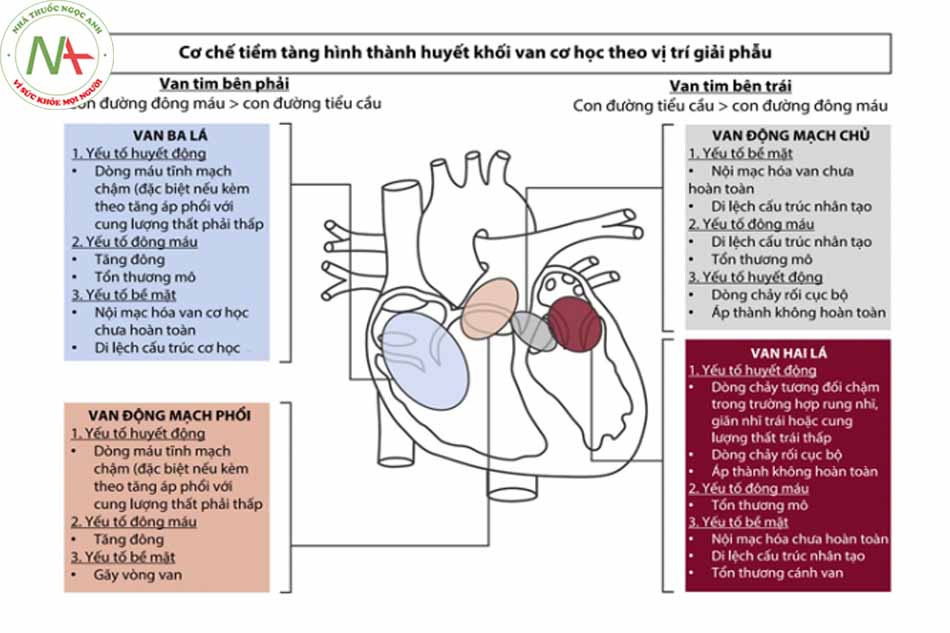
- Van nhân tạo bao gồm van cơ học và van sinh học. Van cơ học bền hơn nhưng nguy cơ huyết khối cao hơn. Nguy cơ huyết khối van sinh học cao nhất trong 3 tháng đầu.
- Cơ chế hình thành cục máu đông: tương tự như cơ chế chung của Virchow bao gồm các yếu tố liên quan đến bề mặt van, huyết động học và tăng đông, được trình bày chi tiết hơn ở hình 19.6 và hình 19.7.
b. Thuốc chống đông trên lâm sàng
- Hiện nay, kháng vitamin K là thuốc duy nhất có các nghiên cứu lâm sàng đủ mạnh chứng minh hiệu quả và tính an toàn trong ngăn ngừa huyết khối trên bệnh nhân được phẫu thuật thay van nhân tạo.
- Tùy loại van cơ học hay sinh học, vị trí van hai lá, ba lá, động mạch chủ và các yếu tố nguy cơ khác kèm theo mà đích điều trị chống đông khác nhau.
- Với bệnh nhân mang van sinh học, mục tiêu PT-INR cần đạt là: 2 – 3.
- Với bệnh nhân mang van cơ học có từ một yếu tố nguy cơ trở lên: van hai lá hoặc ba lá cơ học, tiền sử thuyên tắc huyết khối, rung nhĩ, hẹp van hai lá mọi mức độ, EF < 35%, khuyến cáo mục tiêu PT-INR cần đạt là: 2,5 – 3,5.
- Những bệnh nhân dù đã điều trị kháng vitamin K với liều đạt đích mà vẫn bị biến cố thuyên tắc huyết khối, khuyến cáo thêm aspirin 75 – 100 mg/24h.
Bảng 19.4: Khuyến cáo của ESC 2017
| Van cơ học | ||
| Kháng vitamin K được khuyến cáo sử dụng suốt đời cho tất cả các bệnh nhân. | I | B |
| Liệu pháp bắc cầu bằng heparin không phân đoạn hoặc heparin trọng lượng phân tử thấp được khuyến cáo khi kháng vitamin K bị gián đoạn. | I | C |
| Sử dụng DOAC là chống chỉ định. | III | B |
| Chống đông đường uống được khuyến cáo dùng suốt đời cho bệnh nhân phẫu thuật thay van sinh học hoặc thay van sinh học qua catheter mà có những chỉ định khác của việc dùng chống đông. | I | C |
| Kháng vitamin K được khuyến cáo sử dụng cho 3 tháng đầu sau phẫu thuật thay van hai lá hoặc ba lá sinh học. | IIa | C |
| Kháng vitamin K được khuyến cáo sử dụng cho 3 tháng đầu sau phẫu thuật sửa van hai lá hoặc ba lá. | IIa | C |
| Aspirin liều thấp (75 – 100 mg/24h) nên được cân nhắc cho 3 tháng đầu sau phẫu thuật thay van động mạch chủ sinh học hoặc phẫu thuật tạo hình động mạch chủ có bảo tồn van (valve-sparing aortic surgery). | IIa | C |
| Kháng tiểu cầu kép nên được cân nhắc từ 3-6 tháng đầu sau TAVI, tiếp theo là sử dụng kháng tiểu cầu đơn suốt đời đối với những bệnh nhân không có lý do phải sử dụng chống đông. | IIa | C |
| Kháng tiểu cầu đơn có thể được cân nhắc sau TAVI ở những trường hợp nguy cơ chảy máu cao. | IIb | C |
| Chống đông đường uống có thể được cân nhắc trong 3 tháng đầu sau phẫu thuật thay van ĐMC sinh học. | IIb | C |
THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH
Cơ chế sinh lý bệnh chung
Cơ chế chung của thuyên tắc huyết khối tĩnh mạch liên quan đến cả ba cơ chế chính trong tam giác Virchow: bất thường dòng máu, tổn thương lớp tế bào nội mô và tình trạng tăng đông bất thường. Tuy nhiên, cơ chế chính xác dẫn đến kích hoạt hình thành cục máu đông trong lòng các tĩnh mạch lớn vẫn chưa thực sự rõ ràng. Vị trí bắt đầu của cục máu đông dường như từ xoang túi của các lá van (khoang rỗng giữa lá van và thành mạch máu), liên quan đến cơ chế do thiếu oxy. Tình trạng thiếu oxy dẫn đến sự hoạt hóa các tế bào nội mô và kích thích phản ứng viêm, bộc lộ các thụ thể bề mặt và kết dính bạch cầu và các vi túi (microvesicle). Biểu hiện của các yếu tố protein mô tham gia vào quá trình đông máu dẫn đến kích hoạt hình thành cục máu đông (xem thêm phần 1.2).
Huyết khối tĩnh mạch sâu chi dưới
- Mục đích của việc sử dụng thuốc chống đông trong điều trị huyết khối tĩnh mạch sâu chi dưới là ổn định và ngăn ngừa sự tiến triển lan rộng của cục máu đông và dự phòng tái phát huyết khối.
- Thuốc chống đông không có tác dụng làm tan cục máu đông.
- Nguyên tắc sử dụng chống đông là càng sớm càng tốt với liều hiệu quả.
- Thời gian điều trị thuốc chống đông tùy vào yếu tố nguy cơ và nguyên nhân gây huyết khối. Với nhóm huyết khối có nguyên nhân rõ ràng và có thể giải quyết được luôn, cần dùng thuốc chống đông tối thiểu 3 tháng. Với nhóm nguyên nhân không rõ ràng, nguyên nhân không khắc phục được hoặc chưa tìm được nguyên nhân, cần duy trì thuốc chống đông tối thiểu một năm hoặc lâu hơn. Một số trường hợp cần dùng kéo dài thậm chí cả đời.
Các loại thuốc chống đông và nghiên cứu lâm sàng:
- Kháng vitamin K (warfarin, acenocoumarol):
-
- Cũng như trong điều trị rung nhĩ, kháng vitamin K là thuốc chống đông đường uống kinh điển đầu tiên được đưa vào khuyến cáo trong điều trị bệnh lý thuyên tắc huyết khối tĩnh mạch. Từ những năm 1960, warfarin đã được đưa vào nghiên cứu cho thấy hiệu quả trong việc giảm nguy cơ tử vong và giảm tỷ lệ tái phát bệnh.
- Liều khởi đầu tương tự như trong điều trị rung nhĩ, mục tiêu PT-INR từ 2 đến 3.
- Heparin:
-
- Là thuốc chống đông đường tiêm khởi phát tác dụng nhanh nên được sử dụng như cầu nối trong giai đoạn đầu cho tới khi thuốc kháng vitamin K đạt liều điều trị hoặc heparin trọng lượng phân tử thấp được sử dụng 5 – 10 ngày đầu trước khi chuyển sang dùng dabigatran.
- Heparin trọng lượng phân tử thấp được chỉ định trong hầu hết trường hợp. Liều dùng tiêm dưới da: 1 mg/kg/12h hoặc 1,5 mg/kg/24h.
- Heparin không phân đoạn được sử dụng thay thế heparin TLPT thấp khi bệnh nhân suy thận nặng hoặc khi bệnh nhân đang chờ can thiệp, phẫu thuật (vì thời gian bán thải ngắn). Có 3 phác đồ dùng (theo khuyến cáo của Hội Tim mạch Việt Nam):
- Phác đồ 1: Liều nạp (bolus) TM (tĩnh mạch) 80 UI/kg, sau đó duy trì BTĐ 18 UI/kg/h. Duy trì APTTs 46 – 70s hoặc APTT b/c 1,5 – 2,5.
- Phác đồ 2: Liều nạp (bolus) TM 80 UI/kg, sau đó tiêm dưới da 250 UI/kg (17.500UI) x 2 lần/24h. Duy trì APTT b/c 1,5 – 2,5.
- Phác đồ 3: Tiêm dưới da 133 UI/kg, sau đó duy trì 250 UI/kg x 2 lần/24h. Không cần xét nghiệm APTT.
- Rivaroxaban: Tính hiệu quả và an toàn của rivaroxaban trong điều trị huyết khối tĩnh mạch sâu chi dưới đã được chứng minh qua một số thử nghiệm lâm sàng.
-
- Thử nghiệm EINSTEIN DVT trên 3.449 bệnh nhân cho thấy rivaroxaban có hiệu quả ngăn ngừa huyết khối tái phát tốt hơn so với enoxaparin kết hợp warfarin (p < 0,001) và biến cố chảy máu giữa hai nhóm là tương đương nhau.
- Thử nghiệm EINSTEIN CHOICE (n = 3.365) so sánh hiệu quả điều trị mở rộng giữa rivaroxaban và aspirin cho những bệnh nhân thuyên tắc huyết khối tĩnh mạch đã điều trị đủ 6 – 12 tháng. Kết quả nghiên cứu cho thấy rivaroxaban cả liều 10 mg và 20 mg đều có hiệu quả hơn aspirin trong ngăn ngừa các biến cố thuyên tắc huyết khối tái phát, huyết khối tĩnh mạch ở vị trí khác (cả huyết khối có hoặc không đe dọa tính mạng); trong khi nguy cơ chảy máu giữa các nhóm không có sự khác biệt.
- Liều dùng: rivaroxaban 15 mg x 2 lần/24h trong 21 ngày đầu. Sau đó chuyển sang rivaroxaban 20 mg x 1 lần/24h. Chống chỉ định với MLCT < 30 mL/phút.
- Dabigatran
-
- Tính hiệu quả và an toàn của dabigatran so với warfarin được tiến hành qua nghiên cứu RECOVER trên 2.564 bệnh nhân với thời gian theo dõi 6 tháng điều trị với dabigatran 150 mg x 2 lần/24h hoặc warfarin liều đạt đích. Kết quả cho thấy dabigatran tỏ ra không kém hơn warfarin trong ngăn ngừa các biến cố thuyên tắc mạch tái phát, kể cả tử vong. Về nguy cơ chảy máu lớn giữa hai nhóm là tương đương nhau, nguy cơ chảy máu tổng thể nhóm dùng dabigatran thấp hơn nhóm dùng warfarin là có ý nghĩa thống kê.
- Liều dùng: Heparin TLPT thấp tiêm dưới da trong 5 – 10 ngày đầu tiên với liều 1 mg/kg x 2 lần/24h. Sau đó chuyển sang dùng pradaxa 150 mg x 2 lần/24h. Chống chỉ định dùng thuốc với MLCT < 30 mL/phút.
- Apixaban
-
- Thử nghiệm AMPLIFY (n=5.395) ngẫu nhiên, mù đôi, so sánh hiệu quả và tính an toàn của apixaban và enoxaparin kết hợp warfarin liều đạt đích. Kết quả cho thấy apixaban tỏ ra không kém hơn phương pháp điều trị nội khoa truyền thống trong thuyên tắc huyết khối tĩnh mạch; ngược lại còn có ưu thế hơn khi tỷ lệ biến cố chảy máu thấp hơn (p < 0,001).
- Liều dùng: apixaban 10 mg x 2 lần/24h trong 7 ngày đầu, sau đó 5 mg x 2 lần/24h.
- Edoxaban
-
- Nghiên cứu Hokusai-VTE (n = 4.921) cho thấy edoxaban không kém hơn warfarin trong điều trị thuyên tắc huyết khối tĩnh mạch và nguy cơ chảy máu còn thấp hơn có ý nghĩa.
- Liều dùng: Enoxaparin tiêm dưới da 1 mg/kg x 2 lần/24h trong 5 – 10 ngày. Sau đó chuyển sang dùng edoxaban 60 mg x 1 lần/24h hoặc 30 mg x 1 lần/24h với MLCT 30 – 50 mL/phút hoặc bệnh nhân < 60 kg.
Thuyên tắc động mạch phổi
- Thuyên tắc động mạch phổi là biến cố nặng nề nhất của huyết khối tĩnh mạch sâu chi dưới. Khi bệnh nhân có thuyên tắc động mạch phổi thì quan trọng nhất là đánh giá tình trạng lâm sàng và phân tầng nguy cơ để có hướng xử trí phù hợp. Về điều trị thuốc chống đông trong trường hợp bệnh nhân ổn định tương tự như trong điều trị huyết khối tĩnh mạch sâu chi dưới.
- Thử nghiệm EINSTEIN PE trên 4.833 bệnh nhân thuyên tắc động mạch phổi cấp có triệu chứng (kèm hoặc không kèm huyết khối tĩnh mạch sâu) với thời gian theo dõi khoảng 9 tháng. Kết quả cho thấy tính hiệu quả và an toàn của nhóm sử dụng rivaroxaban và nhóm dùng warfarin tương đương nhau; nguy cơ chảy máu lớn được ghi nhận thấp hơn ở nhóm điều trị bằng rivaroxaban (p = 0,003).
- Theo khuyến cáo của Hội Tim mạch Việt Nam 2016 và Hội Tim mạch châu u 2019:
-
- Heparin không phân đoạn truyền tĩnh mạch được khuyến cáo điều trị ngay khi chẩn đoán thuyên tắc động mạch phổi cấp kèm rối loạn huyết động (IC). Phác đồ cụ thể xem phần 2.3 Tắc động mạch chi cấp.
- Với bệnh nhân có huyết động ổn định, khuyến cáo điều trị ngay bằng chống đông đường tiêm (trong lúc chờ chẩn đoán xác định) khi trên lâm sàng nghi ngờ có thuyên tắc động mạch phổi với xác suất trung bình hoặc cao (IC). Heparin TLPT thấp và fondaparinux được ưu tiên lựa chọn.
- Các thuốc DOAC (gồm rivaroxaban, dabigatran, apixaban, edoxaban) được ưu tiên lựa chọn trong nhóm chống đông đường uống (I).
- Kháng vitamin K được khuyến cáo với bệnh nhân có hội chứng kháng phospholipid (I).
- Mở rộng điều trị chống đông với những bệnh nhân không xác định được yếu tố nguy cơ hoặc nguy cơ dai dẳng.
- Cần đánh giá biến chứng tăng áp động mạch phổi do thuyên tắc động mạch phổi mạn tính (CTEPH) sau ít nhất 3 tháng điều trị chống đông hiệu quả. Khuyến cáo điều trị chống đông lâu dài với bệnh nhân được chẩn đoán CTEPH.
- Liều và mục tiêu điều trị của các thuốc trên đối với tắc động mạch phổi tương tự huyết khối tĩnh mạch sâu chi dưới.
Điều trị thuyên tắc huyết khối tĩnh mạch trên bệnh nhân ung thư
- Nguy cơ bị thuyên tắc huyết khối tĩnh mạch ở bệnh nhân ung thư cao gấp bốn lần so với dân số nói chung. Trong đó, tỷ lệ cao nhất gặp ở các loại ung thư phổi, ung thư đại tràng, ung thư tiền liệt tuyến, ung thư tụy hay trong giai đoạn di căn của ung thư dạ dày, tử cung, bàng quang, thận. Các bệnh nhân được điều trị bằng hóa trị liệu có nguy cơ thuyên tắc huyết khối tĩnh mạch cao gấp sáu lần so với người khỏe mạnh. Các bệnh nhân sau phẫu thuật ung thư cũng có nguy cơ mắc bệnh cao gấp 90 lần trong 6 tuần đầu so với nhóm chứng khỏe mạnh, thậm chí sau 4 – 12 tuần phẫu thuật nguy cơ vẫn cao gấp 30 lần.
- Hội Tim mạch châu u năm 2014 khuyến cáo dùng heparin TLPT thấp trong 3-6 tháng đầu cho bệnh nhân ung thư bị thuyên tắc huyết khối tĩnh mạch. Sau giai đoạn này, bệnh nhân có thể tiếp tục được điều trị bằng heparin TLPT thấp hoặc chuyển sang kháng vitamin K hoặc ngừng thuốc chống đông; điều này tùy thuộc vào kết quả của liệu pháp điều trị ung thư, đánh giá nguy cơ tái phát huyết khối, nguy cơ chảy máu và lựa chọn của bệnh nhân.
- Từ năm 2002 đến 2015, có 5 nghiên cứu lâm sàng ngẫu nhiên có đối chứng so sánh hiệu quả của heparin TLPT thấp với điều trị chuẩn bằng heparin và sau đó là kháng vitamin K trên bệnh nhân thuyên tắc huyết khối tĩnh mạch sâu có liên quan đến ung thư. Nhìn chung, các nghiên cứu đều thể hiện ưu thế của heparin TLPT thấp đơn độc khi làm giảm 40% nguy cơ tái phát thuyên tắc huyết khối, trong khi tỷ lệ chảy máu lớn thì không khác biệt có ý nghĩa thống kê. Tuy nhiên, việc điều trị bằng heparin TLPT thấp trong một thời gian dài đã đem lại những gánh nặng về kinh tế cũng như sự bất tiện cho cả bệnh nhân và gia đình. Mặt khác, so sánh với nhóm thuyên tắc huyết khối không liên quan đến ung thư được điều trị chuẩn thì việc dùng heparin TLPT thấp vẫn còn tỷ lệ tái phát bệnh khá cao (7-9% so với 1,5-3%). Đây chính là tiền đề cho sự ra đời của các thử nghiệm lâm sàng với các nhóm thuốc chống đông trực tiếp đường uống trên bệnh nhân bị thuyên tắc huyết khối tĩnh mạch liên quan đến ung thư.
- Một nghiên cứu nhãn mở được tiến hành trên 1.050 bệnh nhân được tuyển chọn từ 114 trung tâm của 13 quốc gia trên thế giới so sánh hiệu quả của edoxaban và dalteparin trong điều trị thuyên tắc huyết khối tĩnh mạch sâu có liên quan đến ung thư. Nghiên cứu được tiến hành từ 2015 đến 2016 với thời gian theo dõi tối thiểu 6-12 tháng. Kết quả cho thấy edoxaban tỏ ra không kém hơn so với dalteparin trong hiệu quả phòng ngừa thuyên tắc huyết khối tĩnh mạch tái phát và tỷ lệ gặp các biến cố chảy máu lớn.
- Tương tự, một nghiên cứu nhãn mở khác so sánh hiệu quả trong điều trị thuyên tắc huyết khối tĩnh mạch liên quan đến ung thư giữa rivaroxaban và dalteparin cũng được tiến hành (n = 406). Sau 6 tháng quan sát cho thấy tỷ lệ bị thuyên tắc huyết khối tĩnh mạch tái phát được ghi nhận thấp hơn ở nhóm dùng rivaroxaban (4% so với 11%) (HR = 0,43; 95%CI: 0,19 – 0,99) và tỷ lệ biến cố chảy máu lớn có xu hướng cao hơn (6% so với 4%) (HR = 1,83; 95%CI: 0,68 – 4,96), trong đó chủ yếu là chảy máu đường tiêu hóa.
- Cuối cùng, khuyến cáo mới nhất của Hội Tim mạch châu u năm 2019 đã đưa thêm hai thuốc DOACs là rivaroxaban và edoxaban trong điều trị giai đoạn 3 – 6 tháng đầu của thuyên tắc huyết khối tĩnh mạch liên quan đến ung thư không phải đường tiêu hóa (khuyến cáo mức độ IIa).
DỰ PHÒNG THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH
Nguyên tắc và các khuyến cáo dự phòng huyết khối tĩnh mạch
Chiến lược chung trong dự phòng thuyên tắc huyết khối tĩnh mạch gồm bốn bước:
- Bước 1: Đánh giá nguy cơ VTE của các bệnh nhân nhập viện dựa vào các yếu tố nguy cơ nền, và tình trạng bệnh lý của bệnh nhân.
- Bước 2: Đánh giá nguy cơ chảy máu, chống chỉ định của điều trị chống đông.
- Bước 3: Tổng hợp các nguy cơ, cân nhắc lợi ích của việc dự phòng và nguy cơ chảy máu khi phải dùng chống đông, đặc biệt chú ý tới chức năng thận, bệnh nhân cao tuổi.
- Bước 4: Lựa chọn biện pháp dự phòng, và thời gian dự phòng phù hợp.
Phân tầng nguy cơ dựa theo các nhóm đối tượng bệnh nhân với cách tiếp cận đánh giá và phân tầng nguy cơ khác nhau, bao gồm:
- Bệnh nhân nội khoa: Sử dụng thang điểm PADUA để đánh giá và phân tầng nguy cơ VTE thành hai nhóm: nguy cơ thấp (< 4 điểm) và nguy cơ cao (≥ 4 điểm).
- Bệnh nhân phẫu thuật chỉnh hình: Tất cả các bệnh nhân phẫu thuật thay khớp háng, khớp gối và gãy xương đùi đều có chỉ định dự phòng VTE thường quy. Các loại phẫu thuật chỉnh hình khác được tiếp cận theo nhóm ngoại khoa chung.
- Bệnh nhân ngoại khoa chung: Sử dụng thang điểm Caprini để phân tầng nguy cơ VTE thành bốn nhóm: rất cao, cao, trung bình và thấp.
- Bệnh nhân ung thư: Được chia thành ba nhóm bao gồm nhóm điều trị nội trú, nhóm phẫu thuật và nhóm điều trị ngoại trú. Trong đó, nhóm bệnh nhân ung thư điều trị nội trú được phân tầng nguy cơ như nhóm bệnh nhân nội khoa chung. Nhóm bệnh nhân ung thư được phẫu thuật đều cần được dự phòng thuyên tắc tĩnh mạch thường quy trừ khi có chống chỉ định. Nhóm điều trị ngoại trú được chỉ định dự phòng dựa trên thang điểm Khorana.
- Bệnh nhân sản khoa: Được chia thành hai nhóm là trước sinh và sau sinh. Trong đó, mỗi nhóm đều được phân thành bốn tầng nguy cơ: rất cao, cao, trung bình và thấp. Do một số yếu tố đặc thù nên thuốc chống đông dự phòng thuyên tắc huyết khối cho bệnh nhân sản khoa sẽ được thảo luận ở mục 5: Sử dụng thuốc chống đông ở phụ nữ có thai và phụ nữ cho con bú.
Nguy cơ chảy máu: Đánh giá dựa trên từng nhóm bệnh nhân hoặc bệnh nhân cụ thể.
Các biện pháp dự phòng VTE bao gồm:
- Biện pháp cơ học: gồm bơm hơi áp lực ngắt quãng và tất áp lực. Biện pháp này được sử dụng khi bệnh nhân có nguy cơ chảy máu cao hoặc có chống chỉ định với thuốc chống đông.
- Liệu pháp chống đông: được bàn luận chi tiết dưới đây.
Heparin trọng lượng phân tử thấp (LMWH) và heparin không phân đoạn (UFH)
a. Nhóm bệnh nhân nội khoa
Bệnh nhân nội khoa chung:
- Một phân tích tổng hợp 36 thử nghiệm ngẫu nhiên trên những người có nguy cơ VTE thấp và cao, so sánh heparin với giả dược để phòng ngừa DVT và PE. Cả heparin KPĐ và heparin TLPTT đều làm giảm nguy cơ DVT (RR = 0,33; 95% CI 0,26 – 0,42 với heparin KPĐ và RR = 0,56; 95% CI 0,45-0,7 với heparin TLPTT) và PE (RR = 0,64 95% CI 0,50 – 0,82 với heparin KPĐ và RR = 0,37; 95% 0,21 – 0,64 với heparin TLPTT) mà không ảnh hưởng đến tỷ lệ tử vong. Khi so sánh với heparin KPĐ, sử dụng heparin TLPTT có liên quan đến nguy cơ DVT thấp hơn (RR = 0,68; 95% CI 0,52-0,88) nhưng không có sự khác biệt giữa hai loại thuốc về nguy cơ chảy máu hoặc giảm tiểu cầu.
- Một phân tích tổng hợp khác của 16 nghiên cứu ngẫu nhiên trên 34.000 bệnh nhân không phải đối tượng mắc VTE cao (nhồi máu cơ tim, đột quỵ, bệnh nhân ở ICU) cũng cho kết quả tương tự như trên. So với giả dược, cả heparin KPĐ và heparin TLPTT đều làm giảm nguy cơ DVT ( OR = 0,38; CI 95% 0,29 – 0,51) cũng như PE có triệu chứng và gây tử vong (OR = 0,65; 95% CI 0,42 – 1 ) mà không ảnh hưởng đến tỷ lệ tử vong và giảm tiểu cầu. Tuy nhiên, sự gia tăng xuất huyết lớn đã được báo cáo khi sử dụng các loại heparin này (OR = 1,81; 95% CI 1,1 – 2,98). So với heparin KPĐ, heparin TLPTT làm giảm nguy cơ DVT (OR = 0,77; 95%CI 0,62 – 0,96) và giảm tỷ lệ xuất huyết lớn (OR = 0,43, 95% CI 0,22 – 0,83).
Đột quỵ: Ở những bệnh nhân bị liệt chân vì đột quỵ do thiếu máu não, các nghiên cứu ngẫu nhiên cho thấy, so với heparin KPĐ, heparin TLPTT làm giảm nguy cơ VTE đáng kể mà không gây tăng xuất huyết.
Bệnh nhân nặng:
- Các thử nghiệm ngẫu nhiên và phân tích tổng hợp chứng minh vai trò quan trọng của điều trị dự phòng huyết khối ở các đối tượng bệnh nặng. Một phân tích tổng hợp của 7 thử nghiệm trên 7.226 bệnh nhân nặng cho thấy heparin (heparin KPĐ hoặc heparin TLPTT) làm giảm DVT không triệu chứng (RR = 0,51; 95% CI 0,4 – 0,63) và PE (RR 0,52; 0,28 – 0,97) mà không ảnh hưởng đến chảy máu hoặc tử vong. Phân tích dưới nhóm cho thấy, so với heparin KPĐ, heparin TLPTT có hiệu quả hơn trong dự phòng PE có triệu chứng (RR = 0,58; 95% CI 0,34 – 0,97) nhưng hai loại heparin này không khác nhau trong dự phòng DVT (RR = 0,90; 95% CI 0,74 – 1,08).
- Một thử nghiệm ngẫu nhiên khác (PROTECT) trên 3.764 bệnh nhân nặng so sánh trực tiếp heparin KPĐ với heparin TLPTT (dalteparin). Dalteparin làm giảm tỷ lệ PE (1 so với 2%; HR = 0,5) nhưng không ảnh hưởng đến tỷ lệ DVT, chảy máu, tử vong và chi phí điều trị.
Bệnh nhân cao tuổi:
- Một phân tích tổng hợp của 5657 bệnh nhân ≥ 75 tuổi cho thấy, so với giả dược, dự phòng huyết khối bằng heparin đã làm giảm tỷ lệ VTE (4 so với 11%) mà không ảnh hưởng đến chảy máu hoặc tử vong do mọi nguyên nhân. Mặc dù các biến cố chảy máu lớn rất hiếm (1,1 so với 0,7%; OR = 1,77; 95%CI 0,52 – 6,08) nhưng khoảng tin cậy rộng cho thấy một số bệnh nhân có nguy cơ chảy máu cao hơn những người khác. Cần các nghiên cứu ngẫu nhiên lớn hơn để đánh giá độ an toàn và hiệu quả của điều trị dự phòng VTE ở người già.
b. Bệnh nhân phẫu thuật chỉnh hình:
- Hiệu quả dự phòng VTE của heparin TLPTT đã được chứng minh qua các thử nghiệm ngẫu nhiên lớn. So với giả dược, heparin TLPTT làm giảm tỷ lệ mắc VTE không triệu chứng khoảng 50% (11 – 30% so với 40 – 60%) và ảnh hưởng đến tỷ lệ VTE có triệu chứng, tắc động mạch phổi (PE) và chảy máu không nhất quán qua các nghiên cứu.
- Ở những bệnh nhân phẫu thuật chỉnh hình lớn, heparin TLPTT hiệu quả hơn heparin KPĐ liều thấp (5000 UI x 2 lần/24h)và có nguy cơ chảy máu tương tự. Một phân tích tổng hợp bao gồm 64 thử nghiệm trên các bệnh nhân điều trị nội khoa và phẫu thuật, trong đó hơn 3000 bệnh nhân đã được phẫu thuật nội soi khớp hoặc thay khớp háng. Heparin TLPTT đã được chứng minh là vượt trội so với heparin KPĐ liều thấp với hiệu quả giảm 20% nguy cơ tương đối tỷ lệ DVT không triệu chứng mà không làm tăng nguy cơ chảy máu lớn.
- Heparin TLPTT cũng có hiệu quả tương tự với heparin KPĐ liều cao hơn (7500 IU x 2 lần/24h) nhưng có thể dẫn đến tỷ lệ chảy máu thấp hơn.
- Liều lượng heparin TLPTT: Với bệnh nhân phẫu thuật thay khớp háng hoặc khớp gối, tiêm dưới da enoxaparin 30 mg x 2 lần/24h, khởi đầu 12 – 24h sau phẫu thuật, tiếp tục đến 10 – 35 ngày sau phẫu thuật cho đến khi nguy cơ thuyên tắc huyết khối giảm.
c. Bệnh nhân ngoại khoa chung
- Heparin TLPTT là thuốc chống đông máu được ưu tiên dựa trên các thử nghiệm ngẫu nhiên do hiệu quả vượt trội hoặc ít nhất là tương tự với heparin KPĐ hoặc fondaparinux. Mặc dù hầu hết các dữ liệu cho thấy không ảnh hưởng đến tỷ lệ tử vong và ít liên quan đến nguy cơ chảy máu.
- Heparin KPĐ liều thấp thường được coi là một thay thế cho heparin TLPTT khi bệnh nhân có suy thận hoặc chi phí thấp. Trong khi các phân tích tổng hợp ban đầu so sánh heparin KPĐ liều thấp và heparin TLPTT cho thấy hiệu quả và độ an toàn tương tự. Các phân tích mới hơn cho thấy heparin TLPTT là vượt trội. So với heparin KPĐ liều thấp, một phân tích tổng hợp 51 thử nghiệm ngẫu nhiên của bệnh nhân ngoại khoa chung có tỷ lệ VTE thấp hơn 30% ở những bệnh nhân sử dụng heparin TLPTT mà không ảnh hưởng nào đến tử vong hoặc chảy máu. Tuy nhiên, hiệu quả tương tự không rõ ràng khi phân tích được giới hạn trong các thử nghiệm kiểm soát giả dược. Hầu hết các bệnh nhân trong các thử nghiệm này đều trải qua phẫu thuật bụng (đặc biệt là bệnh về đường tiêu hóa) hoặc phẫu thuật lồng ngực nhưng một số bệnh nhân đã trải qua phẫu thuật phụ khoa hoặc tiết niệu, phẫu thuật cắt bỏ vú hoặc thủ thuật mạch máu.
- Liều lượng: enoxaparin 40 mg x 1 bơm/24h, tiêm dưới da bắt đầu 2h trước phẫu thuật vùng bụng.
d. Bệnh nhân ung thư
- Heparin TLPTT được khuyến cáo trong dự phòng huyết khối đối với những bệnh nhân bị ung thư phải nhập viện với bệnh nội khoa cấp tính, do nguy cơ chảy máu thấp hơn so với DOAC. Điều này đã được chứng minh trong các thử nghiệm ngẫu nhiên lớn như MAGELLAN (rivaroxaban ở liều dự phòng 10 mg mỗi ngày so với enoxaparin trong 35 ngày). Trong đó nguy cơ chảy máu của DOAC là lớn hơn gấp đôi so với enoxaparin (2,8% so với 1,2%). Thử nghiệm ADOPT (apixaban so với enoxaparin trong 30 ngày ở bệnh nhân ung thư cần điều trị nội khoa nội trú) cũng cho thấy chảy máu tăng ở nhóm dùng apixaban so với nhóm dùng heparin TLPTT. Một phân tích tổng hợp các thử nghiệm so sánh heparin TLPTT so với giả dược ở bệnh nhân ung thư cho thấy xu hướng tăng nguy cơ chảy máu lớn nhưng không có ý nghĩa thống kê (OR = 1,30; 95% CI 0,94 – 1,79).
- Với bệnh nhân ung thư điều trị ngoại trú, Hiệp hội Ung thư lâm sàng Hoa Kỳ (ASCO), Mạng lưới Ung thư Toàn diện Quốc gia (NCCN) và một nhóm đồng thuận quốc tế đã không khuyến cáo điều trị dự phòng VTE thường quy, ngoại trừ những người có nguy cơ mắc VTE rất cao (ví dụ, đa u tủy xương đang dùng thalidomide hoặc lenalidomide cộng với hóa trị liệu hoặc dexamethasone).
- Dựa trên kết quả của các thử nghiệm AVERT và CASSINI các hướng dẫn cập nhật từ năm 2019 hướng dẫn dự phòng VTE cho bệnh nhân ung thư ngoại trú với điểm Khorana 2 bằng một trong các loại thuốc chống đông (apixaban, rivaroxaban hoặc heparin TLPTT).
Tóm lại: Heparin KPĐ có hiệu quả trong việc ngăn ngừa VTE khi so sánh với giả dược hoặc các biện pháp cơ học. Tuy nhiên, khi so sánh với heparin KPĐ, heparin TLPTT dường như có tác dụng vượt trội hơn trong ngăn ngừa VTE.
Các chế phẩm heparin TLPTT bao gồm: enoxaparin, dalteparin, tinzaparin, nadroparin. Không có chế phẩm nào được chứng minh là vượt trội so với loại khác trong điều trị dự phòng VTE. Liều dự phòng chung cho bệnh nhân độ thanh thải creatinin > 30mL/phút và không phân biệt cân nặng:
- Enoxaparin 40 mg tiêm dưới da, một lần/24h.
- Dalteparin 5000 đơn vị tiêm dưới da, một lần/24h.
- Tinzaparin 4500 đơn vị kháng Xa tiêm dưới da, một lần/24h.
- Nadroparin 3800 đơn vị kháng Xa/24h ở bệnh nhân ≤ 70 kg và 5700 đơn vị/24h ở bệnh nhân > 70 kg.
Liều dự phòng của heparin KPĐ là 5000 IU tiêm dưới da 2 – 3 lần/24h.
Số lần tiêm/24h của heparin KPĐ còn đang được tranh cãi. Một phân tích tổng hợp gồm 12 nghiên cứu ngẫu nhiên cho thấy tiêm heparin KPĐ 3 lần/24h làm giảm đáng kể VTE so với 2 lần/24h (3,5 so với 5,4/1000 bệnh nhân), nguy cơ chảy máu lớn cũng đáng kể lớn hơn (0,96 so với 0,35/1000 bệnh nhân). Trong phân tích tổng hợp thứ hai, khi so sánh với giả dược, heparin KPĐ tiêm ba lần/24h có hiệu quả hơn trong việc ngăn ngừa DVT so với chế độ dùng thuốc hai lần/24h (RR 0,27; so với RR 0,52; 95% CI 0,28 – 0,96). Tuy nhiên, phân tích tổng hợp thứ ba cho thấy không có sự khác biệt giữa tiêm hai hay ba lần/24h về tỷ lệ tử vong liên quan đến VTE, VTE hoặc chảy máu lớn.
So với heparin TLPTT, heparin KPĐ có ưu điểm là không cần điều chỉnh liều cho bệnh nhân suy thận và ít tốn kém.
Khi dùng heparin TLPTT hoặc heparin KPĐ cần theo dõi số lượng tiểu cầu thường xuyên (ngày 5 và 9) để phát hiện giảm tiểu cầu do heparin (HIT).
Heparin TLPTT hoặc heparin KPĐ đều có chống chỉ định khi bệnh nhân bị giảm tiểu cầu do heparin.
Fondaparinux
- Fondaparinux là một lựa chọn thay thế cho heparin TLPTT và heparin KPĐ ở những bệnh nhân có chống chỉ định với heparin (ví dụ: HIT).
- Fondaparinux vượt trội hơn so với giả dược và tương đương heparin TLPTT trong dự phòng VTE ở bệnh nhân nội khoa.
- Fondaparinux (2,5 mg/24h) được so sánh với giả dược ở 849 bệnh nhân ≥ 60 tuổi, nhập viện do bệnh tim hô hấp, nhiễm trùng cấp tính, có nguy cơ VTE trung bình. Fondaparinux làm giảm đáng kể về tỷ lệ VTE có triệu chứng và không có triệu chứng so với giả dược (11 so với 6%). Chảy máu lớn xảy ra ở một bệnh nhân (0,2%) trong mỗi nhóm.
- Một thử nghiệm ngẫu nhiên (PEGASUS) trên 2408 bệnh nhân trải qua phẫu thuật bụng lớn, fondaparinux và heparin TLPTT (dalteparin) có hiệu quả tương tự trong việc giảm tỷ lệ VTE (4,4 so với 6,1%) mà không tăng tỷ lệ xuất huyết lớn (3,4 so với 2,4%). Trong một phân tích tổng hợp kết quả từ nghiên cứu này với các nghiên cứu bao gồm cả bệnh nhân chỉnh hình, khi so sánh với heparin TLPTT, fondaparinux không làm giảm tỷ lệ VTE nhưng dẫn đến tăng nguy cơ chảy máu.
- Một số thử nghiệm ngẫu nhiên và phân tích tổng hợp cho thấy mặc dù fondaparinux vượt trội hơn heparin TLPTT ở những bệnh nhân trải qua phẫu thuật chỉnh hình lớn nhưng có liên quan đến tăng nguy cơ chảy máu.
- Liều lượng: Fondaparinux tiêm dưới da 2,5 mg x 1 lần/24h với mức lọc cầu thận > 50 mL/phút. Nên tránh dùng fondaparinux ở những người có độ thanh thải creatinin < 30 mL/phút. Ở bệnh nhân có độ thanh thải creatinin 30 – 49 mL/phút nên giảm liều còn 1,5 mg/24h. Sự an toàn và hiệu quả của việc giảm liều đã được chứng minh trong một nghiên cứu đa trung tâm trên 206 bệnh nhân nặng (độ thanh thải creatinin trung bình 33 mL/phút (20 – 50 mL/phút) có nguy cơ chảy máu và huyết khối cao. VTE có triệu chứng xuất hiện ở ba bệnh nhân (1,5%) và chảy máu lớn chỉ xảy ra ở một bệnh nhân (0,5%).
Thuốc chống đông trực tiếp đường uống (DOAC)
a. Bệnh nhân nội khoa
- Betrixaban và rivaroxaban được chấp thuận sử dụng trong dự phòng huyết khối cho bệnh nhân mắc bệnh nội khoa nhập viện. Trong một nghiên cứu trên 7000 bệnh nhân nội khoa, betrixaban làm giảm tỷ lệ VTE không triệu chứng và triệu chứng và tỷ lệ tử vong liên quan đến VTE so với enoxaparin tiêm dưới da (4,4 so với 6%) mà không tăng tỷ lệ chảy máu.
- DOAC hiện tại chưa có nhiều nghiên cứu về dự phòng VTE ở bệnh nhân đột quỵ cấp và các guideline về điều trị đột quỵ còn chưa đề cập. Tuy nhiên, trong thời gian tới, vai trò của các thuốc này sẽ tiếp tục được làm rõ hơn.
b. Bệnh nhân phẫu thuật chỉnh hình
- Thuốc chống đông máu uống trực tiếp loại ức chế cả yếu tố Xa (rivaroxaban, apixaban) hoặc thrombin (dabigatran) đã được FDA và một số quốc gia khác chấp thuận cho điều trị dự phòng VTE. DOAC, đặc biệt là rivaroxaban, đang được sử dụng ngày càng nhiều như một thay thế cho heparin TLPTT. DOAC cũng có thể là một lựa chọn ở những bệnh nhân có tiền sử giảm tiểu cầu do heparin (HIT), cho những người không muốn tiêm hoặc theo dõi INR. Nên tránh dùng DOAC ở những bệnh nhân suy thận nặng.
- Nhiều thử nghiệm ngẫu nhiên và phân tích tổng hợp trên bệnh nhân thay khớp háng và khớp gối đã so sánh hiệu quả và độ an toàn của DOAC với các thuốc chống đông khác:
-
- Dữ liệu từ các thử nghiệm ngẫu nhiên, đánh giá hệ thống và phân tích tổng hợp cho thấy: So với heparin TLPTT, DOAC không làm thay đổi tỷ lệ huyết khối tĩnh mạch sâu có triệu chứng. Tương tự, trong khi hầu hết các phân tích báo cáo cho thấy không có sự khác biệt về tỷ lệ chảy máu, một tỷ lệ nhỏ các báo cáo chỉ ra nguy cơ chảy máu tăng nhẹ có thể xảy ra với DOAC. Một phân tích tổng hợp năm 2012 của 22 thử nghiệm ngẫu nhiên trên 32.159 bệnh nhân sau thay khớp háng hoặc khớp gối, cho thấy sự an toàn và hiệu quả của DOAC (rivaroxaban, apixaban, edoxaban) vượt trội hơn heparin TLPTT trong việc giảm nguy cơ DVT có triệu chứng mà không ảnh hưởng đến thuyên tắc động mạch phổi hoặc tử vong.
- Một phân tích tổng hợp khác cho thấy không có sự khác biệt giữa heparin TLPTT và thuốc ức chế thrombin trực tiếp (dabigatran) về tỷ lệ phòng ngừa VTE (RR = 0,71, 95% CI 0,23 – 2,12) hoặc chảy máu (RR = 1,12, 95% CI 0,94 – 1,35).
Phân tích trên từng loại DOAC:
- Rivaroxaban: Một số nghiên cứu ở bệnh nhân thay khớp háng và khớp gối (không bao gồm gãy xương đùi) đã báo cáo hiệu quả tương tự hoặc vượt trội so với heparin TLPTT. Trong khi một số nghiên cứu khác cho thấy xu hướng tăng chảy máu nhưng không nhất quán hoặc không đáng kể.
- Dabigatran: Một số thử nghiệm ngẫu nhiên (REMODEL, RENOVATE, REMOBILIZE) và một phân tích tổng hợp của ba thử nghiệm lớn trên các bệnh nhân thay khớp háng và khớp gối (không bao gồm gãy xương đùi) về hiệu quả và độ an toàn của dabigatran khi so sánh với heparin TLPTT là tương đương.
- Apixaban: Một số thử nghiệm ngẫu nhiên trên thay khớp háng và khớp gối cho thấy tỷ lệ VTE tương đương giữa apixaban và heparin TLPTT mà không tăng nguy cơ chảy máu.
- Edoxaban: Hai thử nghiệm ngẫu nhiên ở bệnh nhân Nhật Bản trải qua thay khớp háng và khớp gối (STARS E-3 và STARS J-5) so sánh edoxaban với enoxaparin cho thấy tỷ lệ mắc VTE thấp hơn (5,1 so với 10,7%) và mức độ an toàn tương tự giữa hai thuốc này. Tuy nhiên, edoxaban vẫn chưa nhận được sự chấp thuận trong dự phòng VTE ở hầu hết các quốc gia.
- Các so sánh gián tiếp của DOAC với nhau cho thấy rằng rivaroxaban có thể hiệu quả hơn trong việc ngăn ngừa DVT có triệu chứng (RR = 0,50; 95%CI 0,37 – 0,68) so với dabigatran hoặc apixaban nhưng có liên quan đến nguy cơ chảy máu cao hơn (RR = 1,14; 95% CI 0,80 – 1,64). Một so sánh gián tiếp thứ hai báo cáo không có sự khác biệt nhưng nguy cơ chảy máu thấp hơn một chút với apixaban và dabigatran so với các DOAC khác.
- DOAC chưa được so sánh với warfarin hoặc heparin KPĐ và cũng chưa được thử nghiệm ở bệnh nhân phẫu thuật gãy xương đùi.
- Liều lượng:
-
- Rivaroxaban 10 mg/24h trong 12 ngày với phẫu thuật thay khớp gối và trong 35 ngày với phẫu thuật thay khớp háng.
- Dabigatran trong dự phòng thay khớp háng: 110 mg uống 1 – 4h sau phẫu thuật trong ngày đầu tiên, sau đó 110 mg x 2 viên uống 1 lần trong 24h cho đến 28 – 35 ngày.
- Apixaban sau phẫu thuật thay khớp gối hoặc khớp háng với liều 2,5 mg uống 12 – 24h sau phẫu thuật, sau đó duy trì 2,5 mg x 2 lần/24h trong 12 ngày với khớp gối và 35 ngày với khớp háng.
c. Bệnh nhân ngoại khoa chung
- Hiện tại chưa có các nghiên cứu về vai trò của DOAC trong dự phòng thuyên tắc huyết khối trên bệnh nhân phẫu thuật chung (không bao gồm các loại phẫu thuật chỉnh hình).
Aspirin
- Mặc dù aspirin, có hiệu quả cao trong giảm các biến cố huyết khối động mạch lớn nhưng có rất ít bằng chứng cho thấy aspirin và/hoặc các thuốc kháng kết tập tiểu cầu khác (clopidogrel, ) có thể ngăn ngừa hiệu quả các biến cố huyết khối tĩnh mạch ở bệnh nhân nội trú. Mặc dù, một phân tích tổng hợp (1994) cho thấy aspirin làm giảm tỷ lệ VTE khoảng 20% so với giả dược hoặc không điều trị nhưng các nghiên cứu kể từ thời điểm đó đã cho thấy aspirin kém hơn trong phòng ngừa VTE khi so sánh với heparin (heparin KPĐ và heparin TLPTT). Do đó, hiện nay aspirin không được sử dụng đơn độc hoặc kết hợp trong dự phòng VTE ở bất kỳ nhóm bệnh nhân nào.
- Ở cộng đồng, aspirin cũng không làm giảm nguy cơ VTE trước khi nhập viện.
- Ngược lại, aspirin đã được chứng minh là làm giảm tỷ lệ tái phát ở những bệnh nhân bị VTE lần đầu tiên.
Warfarin
- Warfarin không thích hợp trong phòng ngừa VTE vì cần 36 – 72h, warfarin mới có tác dụng. Ngoài ra, các bệnh có chỉ định dự phòng thường có tình trạng bệnh nặng có bất thường về chức năng gan, thận hoặc các thuốc dùng kèm ảnh hưởng đến tác dụng của thuốc kháng vitamin K.
- Đối với bệnh nhân phẫu thuật chỉnh hình: warfarin (thường trong bốn tuần) là một biện pháp thay thế cho heparin (heparin TLPTT hoặc heparin KPĐ liều thấp) (ví dụ, bệnh nhân không muốn tiêm thuốc).
-
- Warfarin đã được chứng minh trong các thử nghiệm cũ trong việc giảm tỷ lệ VTE không triệu chứng ở bệnh nhân phẫu thuật hông, đặc biệt là phẫu thuật gãy xương đùi, với mức giảm nguy cơ tương đối 55% khi so sánh với không điều trị dự phòng.
- Trong một nghiên cứu cũ, warfarin vượt trội hơn aspirin (20% so với 41%) trong việc ngăn ngừa DVT sau phẫu thuật gãy xương đùi.
- Các thử nghiệm nhỏ cũng đã so sánh warfarin với bơm hơi áp lực ngắt quãng (IPC) với kết quả khác nhau. Trong một thử nghiệm ngẫu nhiên trên 232 bệnh nhân trải qua thay khớp háng, huyết khối đoạn gần gặp nhiều hơn khi sử dụng IPC so với warfarin (12% so với 3%).
- Một số thử nghiệm ngẫu nhiên và phân tích tổng hợp so sánh các heparin TLPTT với warfarin trong dự phòng VTE ở bệnh nhân thay khớp gối và khớp háng (không gồm phẫu thuật gãy xương đùi). Hầu hết các thử nghiệm đều xác nhận rằng heparin TLPTT làm giảm tỷ lệ VTE khoảng một phần ba so với warfarin. Mặc dù các nghiên cứu trước đó cho thấy tỷ lệ chảy máu lớn có liên quan đến heparin TLPTT nhưng các nghiên cứu sau đó đã chứng minh các thuốc này không làm tăng nguy cơ chảy máu.
SỬ DỤNG THUỐC CHỐNG ĐÔNG Ở PHỤ NỮ MANG THAI VÀ PHỤ NỮ CHO CON BÚ
Nguyên lý dùng thuốc chống đông ở phụ nữ có thai và phụ nữ cho con bú
(Xem thêm chương 20: Thuốc tim mạch dùng cho phụ nữ có thai và phụ nữ cho con bú)
Khi sử dụng thuốc chống đông ở phụ nữ cho con bú, các bác sĩ cần nắm rõ được các vấn đề sau:
- Các thuốc chống đông được coi là an toàn cho thai nhi: là các thuốc không qua được hàng rào nhau thai hoặc qua rất ít hoặc có bằng chứng an toàn cho thai. Ví dụ: heparin không phân đoạn và heparin TLPT thấp.
- Các thuốc chống đông được coi là an toàn cho trẻ bú mẹ: thuốc không qua hoặc qua rất ít hàng rào máu – sữa hoặc có bằng chứng an toàn. Ví dụ: heparin không phân đoạn và heparin TLPT thấp.
- Cân nhắc lợi ích cho mẹ và nguy cơ với thai (trẻ nhỏ) trong quá trình sử dụng thuốc chống đông.
- Phụ nữ sẽ tăng dần cân nặng trong quá trình mang thai nên cần đảm bảo liều chống đông đủ tác dụng.
Tất cả các phụ nữ mang thai có kèm theo bệnh lý tim mạch đều cần có sự quản lý và thảo luận của đa chuyên khoa: bác sĩ tim mạch, bác sĩ sản khoa và bác sĩ gây mê hồi sức, bác sĩ nhi khoa.
Phụ nữ mang thai và cho con bú bị thuyên tắc huyết khối tĩnh mạch
Có hai cơ chế trong quá trình mang thai góp phần tác động vào nguy cơ hình thành huyết khối tĩnh mạch sâu:
- Tăng hormone: mang thai tạo ra quá trình tăng đông tạm thời liên quan đến hormone để bảo vệ người mẹ khỏi quá trình xuất huyết khi sinh hoặc sảy thai. Khi mang thai, nồng độ các yếu tố đông máu FVII, FVIII, FX, fibrinogen, vWF và PAI-1 tăng dai dẳng và chỉ trở về bình thường cho đến 8 tuần sau sinh.
- Do sự chèn ép sinh lý của thai nhi lên hệ tĩnh mạch chậu, gây ứ trệ dòng máu.
Một số nghiên cứu cho thấy có sự suy giảm các yếu tố đông máu trong quá trình thai kỳ: 1/3 số phụ nữ mang thai có thể có giảm protein S tự do (chủ yếu quý I và quý II), giảm antithrombin III có tính chất di truyền (lưu ý ở những phụ nữ mang thai mà có người thân trong gia đình giảm antithrombin III).
Tỷ lệ thuyên tắc huyết khối tĩnh mạch trên phụ nữ mang thai chiếm khoảng 0,05 – 0,2%; trong đó, khoảng 0,03% thuyên tắc động mạch phổi. Thuyên tắc động mạch phổi là biến cố liên quan trực tiếp đến tử vong người mẹ. Ở Anh, đây là một trong những nguyên nhân phổ biến xếp hàng thứ năm gây tử vong ở phụ nữ mang thai. Nguy cơ thuyên tắc huyết khối tĩnh mạch cao nhất ở giai đoạn sau sinh và trở về bình thường như với phụ nữ không mang thai ở giai đoạn sau 6 tuần hậu sản.

- Heparin TLPTT tiêm dưới da được ưa dùng hơn heparin KPĐ tiêm tĩnh mạch hoặc heparin KPĐ tiêm dưới da ở hầu hết bệnh nhân vì dễ sử dụng hơn, hiệu quả hơn và có chứng cứ an toàn hơn. Điều này được ngoại suy từ các thử nghiệm lâm sàng ở những bệnh nhân không mang thai. Trong một phân tích tổng hợp của 22 thử nghiệm ngẫu nhiên (8.867 bệnh nhân), heparin TLPTT làm tỷ lệ tử vong (OR = 0,76, 95%CI 0,62 – 0,92) và giảm tỷ lệ huyết khối tái phát (OR = 0,68, 95%CI 0,55 – 0,84). Heparin TLPTT có khả năng làm giảm kích thước huyết khối (OR = 0,69, 95%CI 0,59 – 0,81) và ít có gây xuất huyết lớn (OR = 0,57, 95%CI 0,39 – 0,83).
- Một đánh giá có hệ thống các nghiên cứu về việc sử dụng heparin TLPTT để dự phòng hoặc điều trị huyết khối tĩnh mạch (VTE) trong thai kỳ đã kết luận rằng heparin TLPTT vừa an toàn vừa hiệu quả (64 nghiên cứu, 2.777 thai kỳ). Tỷ lệ huyết khối tĩnh mạch và động mạch lần lượt là 0,8 và 0,5%, tỷ lệ chảy máu đáng kể (2%), phản ứng da (1,8%) và gãy xương do loãng xương (0,04%) ở mức thấp chấp nhận được. Không có trường hợp tử vong mẹ và không có trường hợp giảm tiểu cầu do heparin. Định lượng anti Xa khi dùng heparin TLPT thấp không có chỉ định làm thường quy, chỉ tiến hành với phụ nữ có thai, bệnh nhân quá gầy hoặc quá béo, suy thận, nguy cơ chảy máu cao, tắc mạch tái phát dù đang điều trị bằng chống đông.
- Kháng vitamin K khởi đầu liều 2,5 mg/24h warfarin hoặc 1 mg/24h acenocoumarol với PT-INR 2 – 3. Tránh dùng thuốc kháng vitamin K cho phụ nữ mang thai 3 tháng đầu và tháng cuối thai kỳ.
- Heparin KPĐ đường tĩnh mạch được khuyến cáo điều trị trong giai đoạn cấp của thuyên tắc động mạch phổi lớn (phác đồ xem mục 3.3). Heparin không phân đoạn cũng là một lựa chọn thay thế và ít tốn kém hơn so với heparin TLPTT. Heparin KPĐ thường được dùng trong thai kỳ khi cần kiểm soát tình trạng đông máu nhanh chóng (giai đoạn chuyển dạ hoặc nếu cần phẫu thuật). Heparin KPĐ cũng được thay thế heparin LMW ở những bệnh nhân bị suy thận nặng vì heparin LMW chỉ chuyển hoá qua cho thận, trong khi heparin KPĐ chuyển hóa qua thận và gan. Heparin KPĐ không qua nhau thai và có các bằng chứng không gây ra bất kỳ tác dụng có hại nào đối với thai nhi.
- Fondaparinux, argatroban, danaparoid: có ít thông tin về tác dụng trên thai nhi của fondaparinux, argatroban hoặc danaparoid nhưng về mặt lý thuyết, các thuốc này có thể dùng cho phụ nữ mang thai mà có chống chỉ định với các thuốc chống đông khác(ví dụ, HIT). Đối với phụ nữ mang thai có tiền sử HIT (hoặc HIT đang hoạt động) cần dùng thuốc chống đông máu, fondaparinux được ưu tiên.
- Thuốc ức chế thrombin trực tiếp bằng đường uống (dabigatran) và thuốc ức chế yếu tố Xa (rivaroxaban, apixaban, edoxaban), không nên sử dụng trong thai kỳ do rủi ro tăng lên trong các nghiên cứu trên động vật và không đủ dữ liệu về tính an toàn và hiệu quả trên người. DOAC cũng không nên dùng cho phụ nữ đang cho con bú.
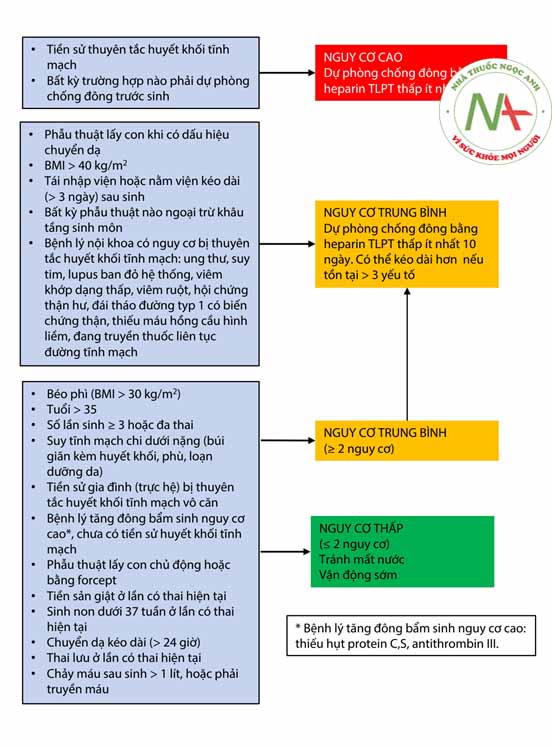
Dự phòng huyết khối tĩnh mạch ở phụ nữ có thai và sau sinh
a. Dự phòng huyết khối tĩnh mạch ở phụ nữ có thai
Do nguy cơ và những biến chứng của thuyên tắc huyết khối tĩnh mạch liên quan đến thai kỳ, Hội Tim mạch châu u và Hội Tim mạch Việt Nam đều đưa ra khuyến cáo tất cả phụ nữ mang thai và sau sinh cần được đánh giá nguy cơ thuyên tắc huyết khối tĩnh mạch.
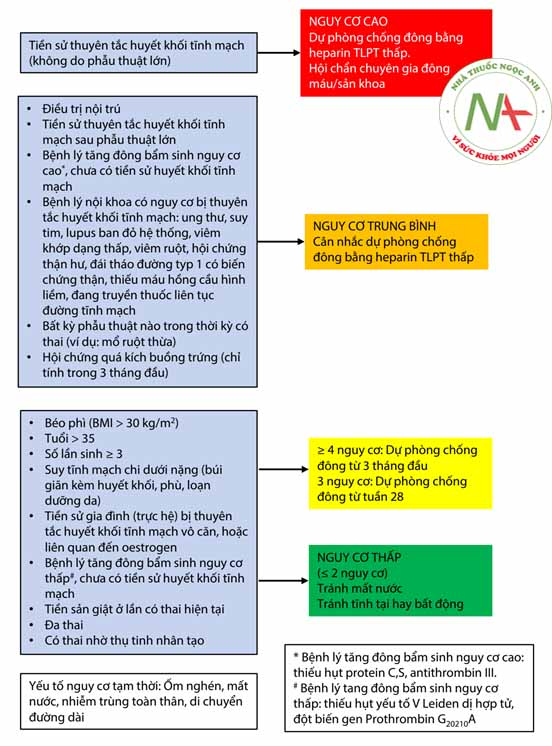
- Phân tầng nguy cơ: có ba nhóm nguy cơ thuyên tắc huyết khối tĩnh mạch ở phụ nữ mang thai bao gồm:
-
- Nhóm nguy cơ cao: là những đối tượng có tiền sử huyết khối trước đó mà không liên quan đến phẫu thuật lớn. Đây là nhóm đối tượng cần bắt buộc dự phòng thuyên tắc huyết khối.
- Nhóm nguy cơ trung bình: nên dự phòng thuyên tắc huyết khối tĩnh mạch.
- Nhóm nguy cơ thấp: có thể không cần dùng thuốc dự phòng huyết khối tĩnh mạch. Hoặc có thể cân nhắc dùng nếu bệnh nhân có lớn hơn hoặc bằng ba yếu tố nguy cơ trong nhóm này.
- Thuốc sử dụng trong điều trị dự phòng huyết khối tĩnh mạch ở phụ nữ có thai là heparin trọng lượng phân tử thấp.
- Thời gian:
-
- Nhóm nguy cơ trung bình và cao hoặc có bốn yếu tố nguy cơ (thuộc nhóm thấp) cần dự phòng từ khi phát hiện có thai.
- Nhóm có ba yếu tố nguy cơ (thuộc nhóm nguy cơ thấp) nên dự phòng từ tuần thai thứ 28.
b. Dự phòng huyết khối tĩnh mạch ở phụ nữ sau sinh
- Phân tầng nguy cơ: Phụ nữ sau phẫu thuật lấy thai hoặc đẻ thường, được phân loại thành các nhóm nguy cơ huyết khối tĩnh mạch.
-
- Nhóm nguy cơ cao bao gồm có tiền sử huyết khối tĩnh mạch hoặc phải dự phòng huyết khối trong quá trình mang thai.
- Nhóm nguy cơ trung bình: phẫu thuật lấy thai, BMI > 35 kg/m2 da hoặc có bệnh lý nội khoa cần dự phòng huyết khối tĩnh mạch hoặc có yếu tố nguy cơ của huyết khối tĩnh mạch.
- Nhóm nguy cơ thấp: dự phòng huyết khối tĩnh mạch bằng cách đi lại càng sớm càng tốt và có thể dùng các biện pháp cơ học.
- Thuốc: Nhóm đối tượng nguy cơ trung bình và cao có chỉ định dự phòng huyết khối tĩnh mạch bằng biện pháp dùng thuốc. Thuốc được ưu tiên lựa chọn là heparin TLPTT. Heparin TLPTT được dùng sau khi sinh thường 6 đến 12h và 12 đến 24h sau mổ đẻ nếu tình trạng chảy máu ổn định. Heparin KPĐ cũng có thể thay thế heparin TLPTT trong trường hợp suy thận nặng hoặc tình huống cần đảo ngược chống đông nhanh. Nếu bệnh nhân đã có chỉ định dùng thuốc chống đông từ trước đó, thì có thể dùng warfarin ngay sau sinh và ngừng heparin khi PT-INR đạt mục tiêu.
- Thời gian dự phòng huyết khối tĩnh mạch sau đẻ:
-
- Nhóm nguy cơ cao cần dự phòng ít nhất 6 tuần.
- Nhóm nguy cơ trung bình cần dự phòng ít nhất 10 ngày.
Một phân tích hệ thống các nghiên cứu về việc sử dụng LMW heparin để dự phòng (và điều trị huyết khối tĩnh mạch) trong thai kỳ cho thấy LMW heparin vừa an toàn và hiệu quả (64 nghiên cứu, 2.777 thai kỳ). Tỷ lệ huyết khối tĩnh mạch và động mạch lần lượt là 0,8 và 0,5% và tỷ lệ chảy máu đáng kể (2%), phản ứng da (1,8%) và gãy xương do loãng xương (0,04%) ở mức thấp chấp nhận được. Không có trường hợp tử vong mẹ và không có trường hợp giảm tiểu cầu do heparin.
Liều dự phòng với enoxaparin khoảng 0,5 mg/kg/24h, cụ thể:
- Cân nặng < 50kg: Enoxaparin 20 mg/24h, tiêm dưới da.
- Cân nặng 50 – 90kg: Enoxaparin 40 mg/24h, tiêm dưới da.
- Cân nặng 91 – 130 kg: Enoxaparin 60mg/24h, tiêm dưới da.
(Cân nặng nên được tính từ lần khám thai đầu tiên, cân lại sau mỗi 8 – 10 tuần thai kỳ)
Phụ nữ mang thai có rung nhĩ
- Chỉ định dùng thuốc chống đông để dự phòng thuyên tắc huyết khối do rung nhĩ bao gồm:
-
- Rung nhĩ không bệnh van tim nguy cơ trung bình – cao (CHA2DS2-VASc ≥ 2) hoặc
- Rung nhĩ do bệnh van tim (hẹp hai lá vừa đến khít hoặc có van tim nhân tạo).
- Khuyến cáo của ESC 2018, sử dụng heparin trọng lượng phân tử thấp trong quý đầu của thai kỳ và giai đoạn cuối của quý ba trước khi chuyển dạ.
- Khởi đầu bằng enoxaparin 1 mg/kg/12h tiêm dưới da, duy trì sao cho anti Xa đạt: 0,6 – 1,2 UI/mL. Quý hai và đầu quý ba của thai kỳ, chuyển sang AVK với mục tiêu PT-INR 2-3 (liều khởi đầu và theo dõi tương tự mục 5.2).
- Không khuyến cáo sử dụng thuốc DOAC trong điều trị rung nhĩ ở phụ nữ có thai.
Phụ nữ mang thai có van tim nhân tạo
Van tim nhân tạo là một trong những bệnh lý có nguy cơ biến cố huyết khối nặng nề nhất trong các bệnh lý tim mạch. Bên cạnh đó, việc sử dụng thuốc chống đông ở phụ nữ mang thai cũng có các nguy cơ chảy máu, thậm chí có thể gây tử vong cả mẹ và con, hay các nguy cơ ảnh hưởng đến thai trong 3 tháng đầu. Do vậy, sử dụng thuốc chống đông cho phụ nữ mang thai có van tim nhân tạo là vấn đề hết sức khó khăn và phức tạp, cần có sự hỗ trợ, quản lý và trao đổi của cả bác sĩ tim mạch, bác sĩ sản khoa và bác sĩ gây mê hồi sức.
- Chứng cứ
- Với phụ nữ mang thai có van cơ học, tỷ lệ tử vong mẹ ước tính 1 – 4%, tỷ lệ các biến cố nặng nề có thể lên đến 40%. Theo một báo cáo năm trên 212 phụ nữ mang thai có van cơ học theo dõi đến 1 tuần sau sinh, ghi nhận tỷ lệ tử vong mẹ khoảng 1,4% (gấp 6,3 lần phụ nữ có thai không mang van nhân tạo), biến cố huyết khối van cơ học là 4,7% (trong đó một nửa số ca xảy ra trong 3 tháng đầu khi bệnh nhân được chuyển từ kháng vitamin K sang heparin) và khoảng 23,1% các biến cố chảy máu nói chung (gấp 5,9 lần phụ nữ có thai không mang van nhân tạo).
- Nhìn chung, warfarin có mối liên quan đến nguy cơ biến chứng huyết khối ở mẹ thấp (2 đến 4%). Một phân tích tổng quan năm 2016 của 46 nghiên cứu trên 1307 trường hợp mang thai đánh giá về tính an toàn và hiệu của của các thuốc chống đông khác nhau. Các biến chứng bao gồm:
- Biến chứng tử vong mẹ:
- 0,9% với VKA.
- 2% với điều trị tuần tự (heparin ba tháng đầu sau đó là VKA).
- 2,9% với heparin TLPTT.
- Các biến cố huyết khối:
- 2,7% với VKA.
- 5,8% với điều trị tuần tự.
- 8,7% với heparin TLPTT.
- Một tổng quan hệ thống đến năm 2016 của 18 nghiên cứu trên 800 trường hợp mang thai báo cáo nguy cơ tổng hợp của mẹ (tử vong, suy van giả và huyết khối hệ thống) cao hơn khi sử dụng heparin TLPTT(16%) so với VKA (5%) .
- Trái ngược với lợi ích của mẹ, có sự gia tăng đáng kể các dị tật thai nhi bẩm sinh liên quan đến warfarin, chủ yếu khi được sử dụng trong ba tháng đầu của thai kỳ. Phơi nhiễm với warfarin sớm trong thai kỳ có thể ảnh hưởng đến sụn và xương. Tỷ lệ mắc ước tính là 5 -10 %. Các nghiên cứu cho thấy nguy cơ lớn nhất của phôi thai do warfarin khi sử dụng sau tuần thai thứ 5. Trong một phân tích tổng quan, nguy cơ bất thường bẩm sinh lớn là 4,8% khi ngừng điều trị VKA sau 8 tuần thai so với 1,4% trong dân số nói chung. Một nghiên cứu về phenprocoumon đã chứng minh rằng việc ngừng thuốc trước 5 tuần không làm tăng nguy cơ dị tật bẩm sinh nhưng nếu tiếp tục dùng VKA sau bảy tuần, nguy cơ dị tật bẩm sinh là 10,8% so với 2,3% ở thai kỳ không tiếp xúc với VKA. Hơn nữa, nguy cơ sảy thai cũng tăng lên (38 % so với 17,5 % trong các trường hợp mang thai không tiếp xúc và tỷ lệ sảy thai tăng lên 1,12% cho mỗi tuần tiếp xúc thêm). Trong nghiên cứu ROPAC, tỷ lệ sảy thai là 28,6% với VKA so với 9,2% với heparin và tỷ lệ mất thai muộn là 7,1 và 0,7%, tương ứng. Trong tổng quan hệ thống của Steinberg, nguy cơ đối với thai nhi (sảy thai, tử vong, bất thường bẩm sinh) là 39% với VKA so với 13% với heparin TLPTT và 23% với điều trị kết hợp tuần tự.
- Heparin TLPTT là lựa chọn có thể thay thế trong 3 tháng đầu do cân bằng được lợi ích giữa mẹ và thai. Trong một tổng quan hệ thống trên các phụ nữ mang thai có van cơ học: Tỷ lệ sinh sống là 92% với heparin TLPTT, 80% với điều trị kết hợp tuần tự và 65% với VKA. Nguy cơ biến chứng huyết khối do sử dụng heparin TLPTT khi mang thai là 12%, mặc dù có thể thấp hơn với anti Xa đạt 1,0 – 1,2 UI/ mL.
- Không có thử nghiệm so sánh trực tiếp heparin TLPTT với warfarin hoặc heparin KPĐ ở phụ nữ mang thai có van tim cơ học. Một phân tích gồm 16 nghiên cứu (1996 đến 2003) trên 81 phụ nữ mang thai có van cơ học sử dụng heparin TLPTT, cho thấy các biến chứng huyết khối xảy ra ở 12,3% các trường hợp.
- Các nghiên cứu cho thấy tỷ lệ biến cố huyết khối ở phụ nữ mang thai có van cơ học có thể thấp hơn khi điều trị bằng heparin TLPTT và chỉnh liều theo anti Xa. Một phân tích gồm 109 trường hợp mang thai, trong đó có 14 phụ nữ dùng warfarin và 95 phụ nữ được điều trị bằng heparin TLPTT hai lần mỗi ngày, các biến chứng huyết khối xảy ra ở 9,5% phụ nữ có van cơ học được điều trị với heparin TLPTT. Tám trong số chín trường hợp mang thai bị biến chứng huyết khối đều, tuân thủ kém hoặc nồng độ anti Xa thấp. Có một trường hợp tử vong mẹ liên quan đến huyết khối van. Các dữ liệu này cho thấy rằng nếu sử dụng heparin TLPTT kết hợp điều chỉnh nồng độ anti Xa trong máu từ 1,0 – 1,2 UI/mL thì nguy cơ biến chứng huyết khối thấp, có thể dưới 5%.
- Trong các báo cáo sau này về heparin TLPTT điều trị ở phụ nữ mang thai có van tim cơ học, dường như có một tỷ lệ tăng các biến chứng chảy máu trước sinh và sau sinh. Trong số 95 trường hợp mang thai được tóm tắt ở trên, có bảy trường hợp xuất huyết trước sinh (thứ phát sau vỡ nhau thai hoặc không giải thích được), chín lần xuất huyết sau sinh, bốn lần xuất huyết liên quan đến sinh mổ và bốn biến chứng xuất huyết khác như chảy máu. Trong một nghiên cứu đơn lẻ ở 32 trường hợp mang thai từ năm 2003 đến 2011, trường hợp tử vong mẹ duy nhất là do xuất huyết nội sọ ở một phụ nữ được điều trị bằng heparin TLPTT trong suốt thai kỳ. Trong nghiên cứu ROPAC, tỷ lệ xuất huyết ở những người có van cơ học là 23,1% so với 5,1% ở những người có van sinh học.
- Heparin KPĐ không qua nhau thai và không có tác động có hại trực tiếp đến thai nhi. Tuy nhiên, một nghiên cứu cho thấy nguy cơ biến chứng huyết khối hoặc tắc mạch cao ở phụ nữ mang thai có van cơ học khi sử dụng heparin KPĐ trong suốt thai kỳ (khoảng 11,2%) hoặc trong ba tháng đầu (5,8%). Và do đó việc sử dụng heparin KPĐ tiêm dưới da trong khi mang thai đối với van cơ học không được khuyến cáo. Heparin KPĐ đường tĩnh mạch (với aPTT b/c 2 – 2,5) có thể làm giảm nguy cơ huyết khối nhưng hiệu quả và an toàn trong nhiều tuần là không chắc chắn.
b. Khuyến cáo
- Van cơ học có tỷ lệ biến cố huyết khối và nguy cơ chảy máu do nhu cầu sử dụng thuốc chống đông cao hơn nhiều lần so với van sinh học. Vì vậy, van sinh học luôn là lựa chọn ưu tiên hơn van cơ học với phụ nữ có chỉ định thay van nhân tạo khi còn đang trong độ tuổi sinh đẻ và còn nhu cầu sinh con.
- Van sinh học: Theo khuyến cáo của ESC 2017, bệnh nhân sau mổ thay van hai lá và van động mạch chủ sinh học có chỉ định dùng chống đông đường uống trong 3 tháng đầu tiên. Nếu không kèm theo các yếu tố nguy cơ hay bệnh lý khác cần dùng thuốc chống đông lâu dài thì sau 3 tháng, bệnh nhân có thể xem xét dừng thuốc. Vì vậy, khuyến cáo bệnh nhân nên trì hoãn việc mang thai sau ít nhất 3 tháng kể từ lúc mổ thay van sinh học.
-
- Đích điều trị chống đông PT-INR 2 – 3.
- Chống chỉ định với thuốc chống đông trực tiếp đường uống (DOACs).
- Van cơ học:
-
- Với bệnh nhân đang dùng liều hiệu quả với ≤ 5 mg warfarin ≤ 5 mg/24h hoặc acenocoumarol ≤ 2 mg/24h, có thể cân nhắc sử dụng chống đông đường uống trong suốt thai kỳ và chỉ cần chuyển đổi sang heparin trước khi chuyển dạ.
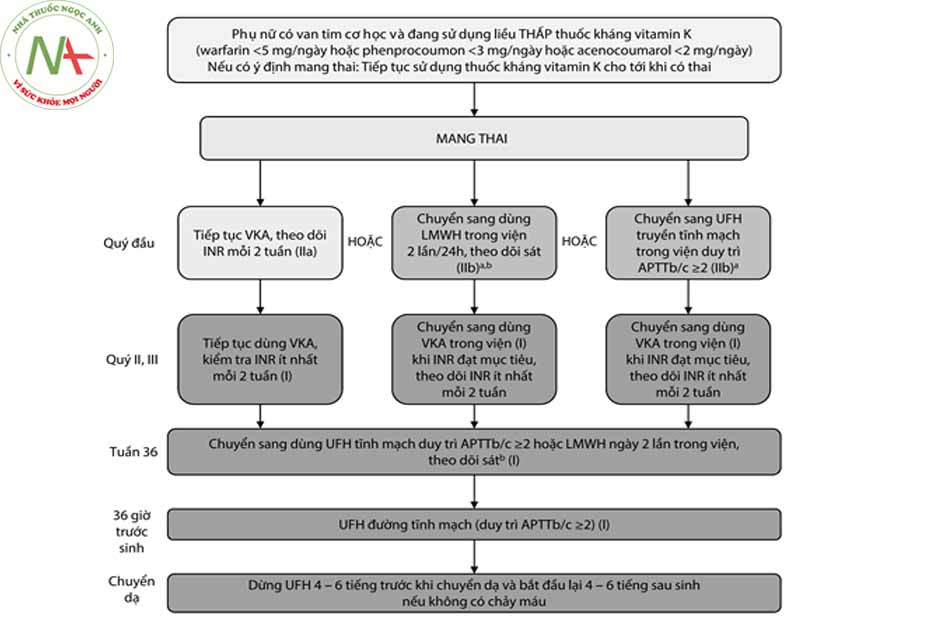
aPTT: Thời gian thromboplastin từng phần hoạt hóa, VKA: Kháng vitamin K.
LMWH: Heparin trọng lượng phân tử thấp, UFH: Heparin không phân đoạn, APTT b/c: APTT bệnh/chứng
- Với những bệnh nhân đang dùng liều hiệu quả với warfarin > 5 mg/24h hoặc acenocoumaron > 2 mg/24h, cần chuyển đổi sang dùng heparin trọng lượng phân tử thấp trong 3 tháng đầu với định lượng anti Xa 0,8 – 1,2 UI/mL (0,8 – 1,0 đối với van động mạch chủ cơ học và 1,0 – 1,2 đối với van hai lá cơ học), sau 3 tháng thì dùng lại warfarin với liều đạt đích (xem thêm mục 2.4 Thuốc chống đông trên bệnh nhân thay van nhân tạo) và chuyển lại sang heparin trước khi chuyển dạ.
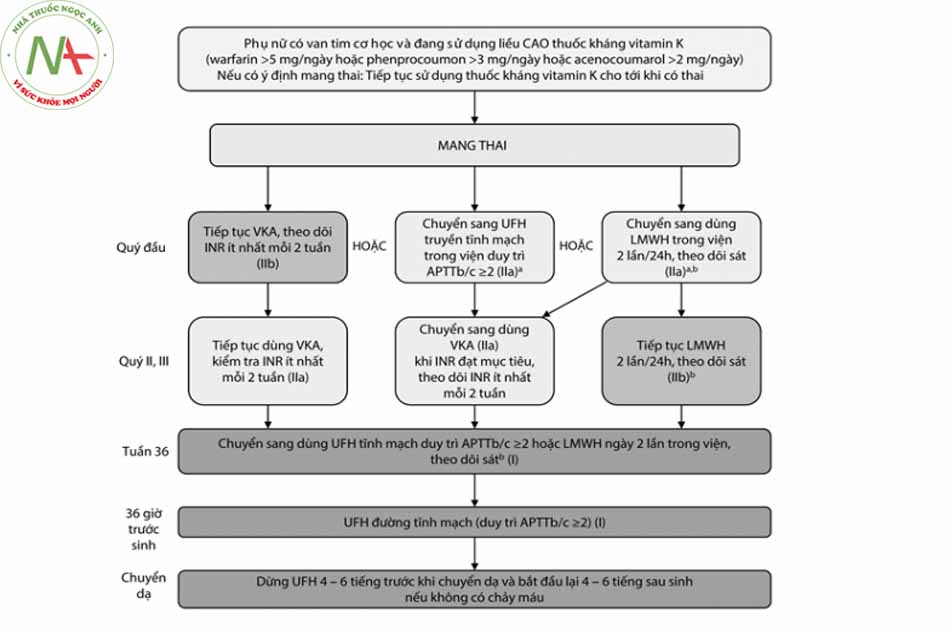
a, PTT: Thời gian thromboplastin từng phần hoạt hóa, VKA: Kháng vitamin K.
LMWH: Heparin trọng lượng phân tử thấp, UFH: Heparin không phân đoạn, APTT b/c: APTT bệnh/chứng
* Lưu ý: Không dùng heparin trọng lượng phân tử thấp khi không định lượng được anti Xa định kỳ và không chỉnh được liều.
CHUYỂN ĐỔI ĐIỀU TRỊ GIỮA CÁC THUỐC CHỐNG ĐÔNG
Mỗi bệnh nhân được chỉ định điều trị thuốc chống đông đều cần được cân nhắc kỹ lợi ích và nguy cơ (chảy máu – tắc mạch) cũng như vấn đề về kinh tế trước khi đưa ra lựa chọn sử dụng loại thuốc nào. Mỗi loại thuốc chống đông đều có những ưu và nhược điểm khác nhau, có thể được sử dụng thay thế nhau một cách linh hoạt tùy hoàn cảnh và tình trạng bệnh.
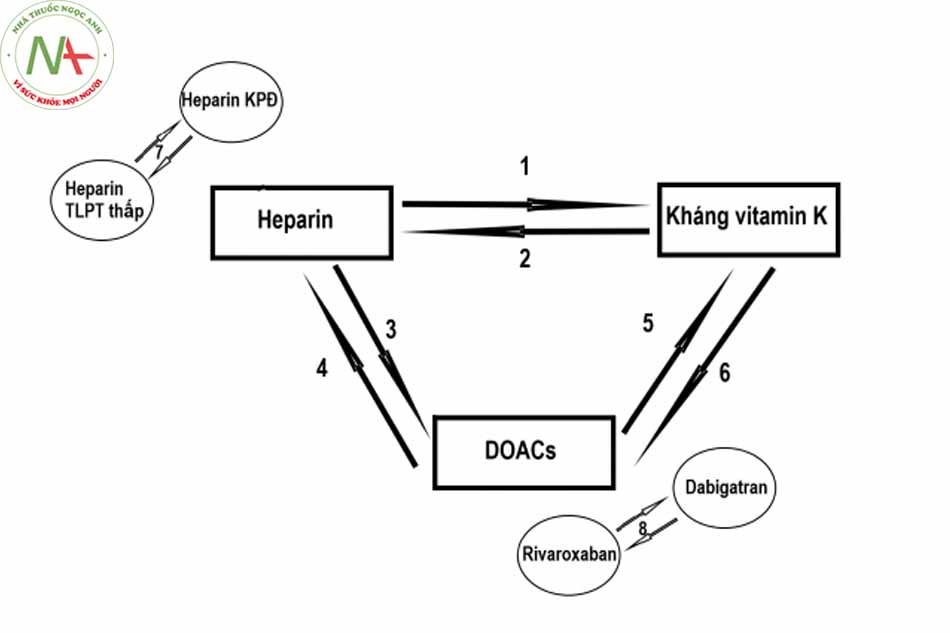
KPĐ: Không phân đoạn
TLPT: Trọng lượng phân tử
DOACs: Thuốc chống đông trực tiếp đường uống.
Chuyển đổi từ heparin sang kháng vitamin K
Thuốc kháng vitamin K được dùng đồng thời cùng với heparin (heparin TLPTT hoặc heparin KPĐ) với liều khởi đầu như đã nêu trong các phần trên. Xét nghiệm PT-INR sau 4 – 5 ngày và chỉnh liều theo PT-INR tùy đích tác dụng. Dừng heparin khi thuốc kháng vitamin K đã đạt liều điều trị trong 2 lần liên tiếp làm xét nghiệm cách nhau ít nhất 24h.
Chuyển đổi từ kháng vitamin K sang heparin
Khi có kế hoạch chuyển đổi từ thuốc kháng vitamin K sang heparin: Dừng kháng vitamin K và xét nghiệm PT-INR mỗi 24h, đến khi INR < 2 thì bắt đầu dùng heparin TLPTT hoặc heparin KPĐ với liều điều trị.
Chuyển đổi từ heparin sang thuốc chống đông trực tiếp đường uống
- Với heparin KPĐ đang truyền bơm tiêm điện liên tục, bắt đầu dùng chống đông trực tiếp đường uống khi bắt đầu dừng truyền.
- Với heparin TLPTT thấp tiêm dưới da, bắt đầu dùng chống đông trực tiếp đường uống trong vòng 2h trước mũi tiêm dự kiến kế tiếp.
Chuyển đổi từ chống đông trực tiếp đường uống sang heparin
- Với rivaroxaban liều điều trị (15 mg hoặc 20 mg), dừng rivaroxaban và bắt đầu tiêm/truyền heparin vào thời điểm dự kiến dùng viên thuốc kế tiếp.
- Với rivaroxaban liều dự phòng 10mg: bắt đầu dùng heparin khi có chỉ định lâm sàng mà không cần chú ý đến liều rivaroxaban cuối.
- Với dabigatran: bắt đầu tiêm/truyền heparin vào thời điểm dự kiến dùng viên thuốc kế tiếp.
Chuyển đổi từ chống đông trực tiếp đường uống sang kháng vitamin K
- Với dabigatran:
-
- MLCT > 50 mL/phút: bắt đầu dùng kháng vitamin K trước khi dừng dabigatran 3 ngày.
- MLCT 30 – 50 mL/phút: bắt đầu dùng kháng vitamin K trước khi dừng dabigatran 2 ngày.
- Lưu ý: Dabigatran có thể làm tăng chỉ số PT-INR nên INR chỉ phản ánh chính các hiệu quả của kháng vitamin K sau khi dừng dabigatran ít nhất 2 ngày.
- Với rivaroxaban, Rivaroxaban làm biến đổi chỉ số INR nên INR không có giá trị đánh giá hiệu quả của thuốc kháng vitamin K khi dùng đồng thời với rivaroxaban. Vì vậy, khi có kế hoạch chuyển sang dùng kháng vitamin K, dừng rivaroxaban và bắt đầu cả kháng vitamin K cùng với heparin heparin TLPTT/heparin KPĐ vào thời điểm dùng liều rivaroxaban kế tiếp. Chỉnh liều tương tự như khi chuyển đổi từ heparin sang kháng vitamin K.
Chuyển đổi từ kháng vitamin K sang chống đông trực tiếp đường uống
- Với dabigatran: Dừng kháng vitamin K và xét nghiệm INR mỗi 24h. Bắt đầu dùng dabigatran khi INR < 2.
- Với rivaroxaban: Dừng kháng vitamin K và xét nghiệm INR mỗi 24h. Bắt đầu dùng rivaroxaban khi INR < 3.
Chuyển đổi giữa các heparin
a. Heparin KPĐ sang heparin TLPT thấp
- Dừng heparin KPĐ bơm tiêm điện và bắt đầu dùng heparin TLPT thấp tiêm dưới da trong vòng 2h sau đó.
b. Heparin TLPT thấp sang heparin KPĐ
- Nếu đang dùng heparin TLPT thấp liều điều trị: bắt đầu truyền heparin KPĐ vào thời điểm dự kiến tiêm mũi heparin TLPT thấp kế tiếp.
- Nếu đang dùng heparin TLPT thấp liều dự phòng: bắt đầu truyền heparin KPĐ bất kể thời điểm nào khi có chỉ định lâm sàng mà không cần chú ý đến liều heparin TLPT thấp cuối cùng.
Chuyển đổi giữa các thuốc chống đông trực tiếp đường uống
- Thay thế bắt đầu vào thời điểm dự định dùng liều kế tiếp, không cần gối thuốc.
SỬ DỤNG THUỐC CHỐNG ĐÔNG QUANH PHẪU THUẬT/THỦ THUẬT
Chiến lược sử dụng/ngừng thuốc chống đông quanh phẫu thuật/thủ thuật ngoài tim
Xin xem mục 13, chương 23: Thuốc tim mạch trong các phẫu thuật ngoài tim.
Chiến lược sử dụng/ngừng thuốc chống đông quanh một số thủ thuật tim mạch
- Cấy máy tạo nhịp trong tim (máy tạo nhịp, máy phá rung): Từ kết quả của nghiên cứu BRUISE CONTROL và theo hướng dẫn của Hội Nhịp tim châu u (EHRA) khuyến cáo:
-
- Vẫn duy trì liệu pháp chống đông quanh thủ thuật.
-
- Với những bệnh nhân nguy cơ thuyên tắc mạch thấp, có thể cân nhắc ngừng thuốc chống đông tạm thời và không cần bắc cầu (ngừng 3 – 4 ngày trước thủ thuật với kháng vitamin K và ít nhất 24h với DOACs).
- Thủ thuật can thiệp triệt đốt rối loạn nhịp qua đường ống thông: Một phân tích gộp trên hơn 20 nghìn bệnh nhân cho thấy việc tiếp tục duy trì liệu pháp warfarin so với chiến lược ngừng thuốc có nguy cơ biến cố tương đương hoặc thấp hơn. Hoặc thử nghiệm COMPARE trên bệnh nhân triệt đốt rung nhĩ cho thấy việc tiếp tục dùng warfarin có nguy cơ chảy máu và đột quỵ tắc mạch thấp hơn so với việc ngừng thuốc quanh thủ thuật.
- Tuy nhiên, với bệnh nhân rung nhĩ đang dùng DOAC và chức năng thận bình thường, khuyến cáo ngừng thuốc ít nhất 24h trước khi tiến hành thủ thuật triệt đốt rung nhĩ. Nếu bệnh nhân dùng dabigatran với MLCT ≤ 50 mL/phút, thời gian cần ngừng thuốc lâu hơn (36 – 48h).
- Với bệnh nhân có bệnh tim cấu trúc kèm rối loạn nhịp nhanh thất bên phải:
-
- Nếu triệt đốt nội mạc, các thuốc kháng vitamin K hay DOAC vẫn có thể tiếp tục dùng.
- Nếu triệt đốt ngoại mạc, dừng DOAC ít nhất 48h trước thủ thuật. Nếu bệnh nhân đang dùng kháng vitamin K, dừng hoặc giảm liều cho đến khi INR < 1,5.
- Với bệnh nhân cần triệt đốt rối loạn nhịp nhanh thất bên trái:
-
- Không cần dừng thuốc kháng vitamin K.
- Với DOAC nên dừng thuốc ít nhất 24h trước thủ thuật.
- Nếu bệnh nhân dùng dabigatran với MLCT ≤ 50 mL/ phút, thời gian cần ngừng thuốc lâu hơn: 2 – 4 ngày.
- Chiến lược sử dụng thuốc chống đông ở bệnh nhân có can thiệp động mạch vành qua da:
-
- Can thiệp được thực hiện mà không cần phải dừng thuốc chống đông kháng vitamin K hoặc DOAC.
- Ở bệnh nhân đang sử dụng thuốc chống đông kháng vitamin K, không cho thêm heparin khi can thiệp nếu INR > 2,5.
- Ở bệnh nhân đang sử dụng DOAC, cho thêm liều thấp thuốc chống đông đường tiêm (ví dụ: enoxaparin 0,5 mg/kg tĩnh mạch hoặc heparin KPĐ 60 UI/kg).
- Với thủ thuật can thiệp nhiệt nội tĩnh mạch trong điều trị suy giãn tĩnh mạch nông chi dưới (tĩnh mạch hiển lớn và tĩnh mạch hiển nhỏ):
-
- Nếu không kèm thủ thuật lấy bỏ tĩnh mạch nông: không cần ngừng thuốc chống đông.
- Nếu kèm theo thủ thuật lấy bỏ tĩnh mạch nông: nên ngừng thuốc chống đông trước thủ thuật một thời gian ngắn.
Xem thêm:
CÂU HỎI LÂM SÀNG
Câu 1
Nam 46 tuổi đến trung tâm chăm sóc sức khỏe vì sự lan rộng của các vết bầm tím và các nốt xuất huyết trên da. Anh ta đã thay van 2 lá cơ học 3 năm trước vì sa van 2 lá, anh ta dùng wafarin để chống đông, liều Wafarin ổn định trong năm vừa rồi. Anh ta còn sử dụng acetaminophen vì cơn đau thoáng qua ở lưng khiến anh ấy khó chịu gần đây. Bệnh nhân cố gắng để điều chỉnh lối sống của mình bằng tập thể dục và thường xuyên ăn rau. Chế độ ăn kiêng mới của anh ta bao gồm các loại rau như rau bina, rau cải và bông cải xanh, ngoài ra anh ấy đổi cà phê bằng trà. Sự thay đổi nào nhiều khả năng nhất gây ra bầm và xuất huyết ở bệnh nhân này?
- Acetaminophen
- Rau cải.
- Nhân sâm.
- Tăng cường tập thể dục.
- Rau bina.
Đáp án đúng là A: Bệnh nhân này sử dụng wafarin có dấu hiệu kháng đông quá mức bao gồm bầm và nốt xuất huyết. Wafarin là thuốc ức chế Vitamin K, cụ thể chẹn gamma carboxylation của vitamin K trong các yếu tố đông máu 2, 7, 9, 10. Dần tới ức chế quá trình hình thành cục máu đông. Nó có thể được đánh giá qua sự kéo dài của INR (PT).
Wafarin có cửa sổ điều trị hẹp. Những bệnh nhân được kháng đông không phù hợp (INR thấp) có nguy cơ có huyết khối và những người có sự đông máu quá mức (INR cao như trong trường hợp này) có nguy cơ gặp biến chứng chảy máu. Chính vì vậy INR được xét nghiệm thường xuyên trong nhiều tháng cho đến khi thuốc ổn định. Tuy nhiên, có nhiều yếu tố có thể cản trở hoặc hoạt hóa quá trình hoạt động của wafarin bao gồm:
- Thay đổi chế độ ăn: Thức ăn chứa nhiều vitamin K, ví dụ như một số loại rau xanh (rau bina, rau cải) cung cấp các chất để tổng hợp các yếu tố đông máu phụ thuộc vào vitamin K. Sự suy giảm hiệu quả tác dụng này của wafarin dần đến giảm hiệu quả điều trị (Giảm INR) (Đáp án B và E). Bệnh nhân sử dụng wafarin nên được khuyên về việc tránh các thực phẩm giàu Vitamin K để tránh sự thay đổi lượng INR.
- Các thuốc mới: Wafarin được chuyển hóa qua CYP 450. Chính vì thế, tăng INR xảy ra khi bệnh nhân sử dụng các thuốc (metronidazole, amiodran) ức chế hoạt động của CYP450. Và giảm INR khi dùng các thuốc như rifampicin do hoạt hóa hoạt động của CYP450.
Các loại thuốc khác có thể ảnh ưởng đến hộat động của wafarin bao gồm: Kháng sinh làm giảm hoạt động của các vi khuẩn sản xuất vitamin K tại ruột, acetaminophe (trên 2-3g/ ngày) có thể làm kéo dài INR vì gián đoạn sự tái chế vitamin K tại gan.
Tổng kết: Wafarin là một thuốc kháng vitamin K làm kéo dài INR. Sự chống đông có thể bị ảnh hưởng bởi các thuốc tác động lên CYP 450 và thay đổi chế độ ăn nhiều rau xanh. Sử dụng aceteminophen cũng là nguyên nhân chính gây kéo dài INR khi dùng wafarin do gián đoạn quá trình chuyển hóa tại gan.
Câu 2
Nam 44 tuổi đến phòng khám để tiếp tục theo dõi sau lần nhập viện trước. 2 tuần trước, anh ta đến phòng cấp cứu với tình trạng: đánh trống ngực, rung nhĩ đáp ứng thất nhanh. Đêm đó anh ta được chuyển nhịp về nhịp xoang và xuất viện vàp sáng hôm sau. Anh ta không có tiền sử tăng huyết áp, đái tháo đường, tăng mỡ máu hay bệnh lý tim mạch. Không hút thuốc, rượu hay chất kích thích. Huyết áp 124/70 mmHg, mạch 78 lần/ph. Áp lực tại tĩnh mạch h là 5cm H20. Thăm khám không có gì bất thường.
Cận lâm sàng từ lần nhập viện trước cho thấy: Creatinin, chức năng gan, thyroid, mỡ máu bình thường. Siêu âm tim cho thấy giãn nhẹ tâm nhĩ tái, chức năng tâm thất bình thường và không có bất thường về van tim. Điều trị tiếp theo tốt nhất ở bệnh nhân này là?
- Amiodarone.
- Aspirin và clopidogerl.
- Aspirin và wafarin
- Không điều trị thêm
- Rivaroxaban.
Đáp án đúng là D: Bệnh nhân này bị rung nhĩ kịch phát và đã được chuyển về nhịp xoang. Huyết khối hệ thống là nguyên nhân chính làm gia tăng tỉ lệ tử vong ở bệnh nhân mắc rung nhĩ và được điều trị bằng wafarin hoặc thuốc kháng đông đường uống chọn lọc cho thấy làm giảm đáng kể nguy cơ thuyên tắc ở bệnh nhân có nguy cơ thuyên tắc từ vừa tới cao. Hướng dẫn hiện hành khuyến cáo sử dụng thang điểm “Cha2ds2-vasc” để đánh giá nguy cơ ở bệnh nhân mắc rung nhĩ.
Thuật ngữ rung nhĩ đơn độc thường được sử dụng ở bệnh nhân xuất hiện rung nhĩ đột ngột, thoáng qua, hoặc kéo dài nhưng không có bằng chứng bệnh tim phổi hoặc cấu trúc tim. Bệnh nhân mắc AF đơn độc thường < 60 tuổi, có điểm Chadsvasc bằng 0. Nguy cơ huyết khối mạch hệ thống ở
những bệnh nhân này thường thấp và thuốc chống đông ở những bệnh nhân này không được chỉ định.
Đáp án A: Amiodarone được dùng không thường xuyên để duy trì nhịp xoang ở bệnh nhân có cơn rung nhĩ kéo dài và có triệu chứng. Bệnh nhân này vừa được chuyển về nhịp xoang và thuốc này là không cần thiết.
Đáp án B, C và E: Ở bệnh nhân có điểm Chadsvas bằng 1, thì thuốc chống đông với aspirin hoặc các thuốc chống đông đường uống được chỉ định. Rivaroxaban là một thuốc ức chế Xa qua đó ngăn chặn hình thành cục máu đông ở bệnh nhân AF không có tổn thương van tim. Bệnh nhân này có nguy cơ thấp với huyết khối nên thời điểm này được chỉ định không điều trị chống đông.
Tổng kết: Wafarin và các thuốc chống đông đường uống chọn lọc khác nên được dùng để giảm thiểu nguy cơ huyết khối hệ thống ở bệnh nhân có rung nhĩ và có nguy cơ từ vừa tới cao theo thang điểm chasa vacs. Bệnh nhân bị AF đơn độc (0 điểm) có yếu tố nguy cơ thấp và không được chỉ định thuốc chống đông.
TÀI LIỆU THAM KHẢO
- Paulus Kirchhof, Stefano Benussi, Dipak Kotecha, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS, European Heart Journal, Volume 37, Issue 38, 7 October 2016, Pages 2893–2962.
- Esmon CT. Basic Mechanisms and Pathogenesis of Venous Thrombosis. Blood Ev, 2009, Sep;23(5):225-9
- Hart RG, Benavente O, McBride R, Pearce LA. Antithrombotic therapy to prevent stroke in patients with atrial fibrillation: a meta-analysis. Ann Intern Med 1999, 131: 492-501.
- Manesh R. Patel, M.D., Kenneth W. Mahaffey, M.D., Jyotsna Garg, M.S., et al. NC ROCKET AF: Rivaroxaban versus Warfarin in Nonvalvular Atrial Fibrillation. N Engl J Med 2011; 365:883-891.
- Connolly SJ, Ezekowitz MD, Yusuf S, NC RELY: Dabigatran versus Warfarin in Patients with Atrial Fibrillation. N Engl J Med. 2009 Sep 17;361(12):1139-51
- Giugliano RP, Ruff CT, Braunwald E, Murphy SA, et al. NC ENGAGE AF-TIMI 48: Edoxaban versus Warfarin in Patients with Atrial Fibrillation. N Engl J Med. 2013 Nov 28;369(22):2093-104
- Nguyễn Văn Trí, Đinh Thị Thu Hương, Nguyễn Thanh Hiền và các cộng sự (2016). Khuyến cáo về thuyên tắc HKTM của Hội Tim mạch Việt Nam 2016.
- Rupert Bauersachs, M.D., Scott D., Berkowitz, M.D., et al. NC EINSTEIN DVT: Oral Rivaroxaban for Symptomatic Venous Thromboembolism. N Engl J Med 2010;363:2499-510.
- Stavros V Konstantinides, Guy Meyer, Cecilia Becattini, Héctor Bueno, et al. 2019 ESC Guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS): The Task Force for the diagnosis and management of acute pulmonary embolism of the European Society of Cardiology (ESC). European Heart Journal, Volume 41, Issue 4, 21 January 2020, Pages 543–603
- Vera Regitz-Zagrosek, Jolien W Roos-Hesselink, Johann Bauersachs, et al. 2018 ESC Guidelines for the management of cardiovascular diseases during pregnancy: The Task Force for the Management of Cardiovascular Diseases during Pregnancy of the European Society of Cardiology (ESC). European Heart Journal, Volume 39, Issue 34, 07 September 2018, Pages 3165–3241
- Lawley CM, Lain SJ, Algert CS, Ford JB, Figtree GA, Roberts CL et al. Prosthetic heart valves in pregnancy, outcomes for women and their babies: A systematic review and meta-analysis. BJOG 2015;122:1446–1455.
- Douketis JD, Spyropoulos AC, Spencer FA, et al. Perioperative management of antithrombotic therapy: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest. 2012 Feb;141(2 Suppl):e326S-e350S
- Sticherling C, Marin F, Birnie D, et al. Antithrombotic management in patients undergoing electrophysiological proceduces: a European Heart Rhythm Association (EHRA) position document endorsed by the ESC Working Group Thrombosis, Heart Rhythm Society (HRS), and Asia Pacific Heart Rhythm Society (APHRS). Europace. 2015 Aug;17(8):1197-214
- Powers WJ, Rabinstein AA, Ackerson T, et al. Guidelines for the Early Management of Patients With Acute Ischemic Stroke: 2019 Update to the 2018 Guidelines for the Early Management of Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke 2019; 50:e344.
- Hüttel E, Padberg S, Meister R, et al. Pregnancy outcome of first trimester exposure to the vitamin K antagonist phenprocoumon depends on duration of treatment. Thromb Haemost 2017; 117:870.
- Chan WS, Anand S, Ginsberg JS. Anticoagulation of pregnant women with mechanical heart valves: a systematic review of the literature. Arch Intern Med 2000; 160:191.
- Cotrufo M, De Feo M, De Santo LS, et al. Risk of warfarin during pregnancy with mechanical valve prostheses. Obstet Gynecol 2002; 99:35.
- Vitale N, De Feo M, De Santo LS, et al. Dose-dependent fetal complications of warfarin in pregnant women with mechanical heart valves. J Am Coll Cardiol 1999; 33:1637.
- Hall JG, Pauli RM, Wilson KM. Maternal and fetal sequelae of anticoagulation during pregnancy. Am J Med 1980; 68:122.
- Steinberg ZL, Dominguez-Islas CP, Otto CM, et al. Maternal and Fetal Outcomes of Anticoagulation in Pregnant Women With Mechanical Heart Valves. J Am Coll Cardiol 2017; 69:2681.

