Bệnh tim mạch
Phình động mạch chủ bụng: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Phình động mạch chủ bụng: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Bệnh nhân thường không có triệu chứng và phình động mạch chủ bụng được phát hiện ngẫu nhiên. Ở số ít bệnh nhân có triệu chứng, đau bụng, đau lưng, và đau vùng bẹn là triệu chứng điển hình.
◊ Siêu âm là xét nghiệm sử dụng cho chẩn đoán ban đầu và sàng lọc. Chụp mạch máu bằng cắt lớp vi tính hoặc cộng hưởng từ được sử dụng để lập bản đồ giải phẫu nhằm hỗ trợ lập kế hoạch phẫu thuật.
◊ Đối với phình động mạch chủ bụng phát hiện ngẫu nhiên, ưu tiên theo dõi cho đến khi nguy cơ vỡ về mặt lý thuyết vượt quá nguy cơ tử vong ước tính do phẫu thuật. Việc điều trị được chỉ định ở bệnh nhân bị phình động mạch chủ bụng lớn không triệu chứng
◊ Tỷ lệ tử vong của phẫu thuật có kế hoạch ở nữ giới cao hơn so với nam giới đối với cả mổ mở (7.0% so với 5,2%) và can thiệp nội mạc mạch máu (2,1% so với 1,3%).
◊ Các biến chứng khi điều trị bao gồm tổn thương thận cấp tính, thiếu máu cục bộ ở chi, thiếu máu cục bộ ở tủy sống, giả phình cầu nối, nhiễm trùng cầu nối, tắc cầu nối ở chi, và huyết khối đoạn xa. Rò stent là biến chứng của can thiệp nội mạc mạch máu.
Thông tin cơ bản
Định nghĩa
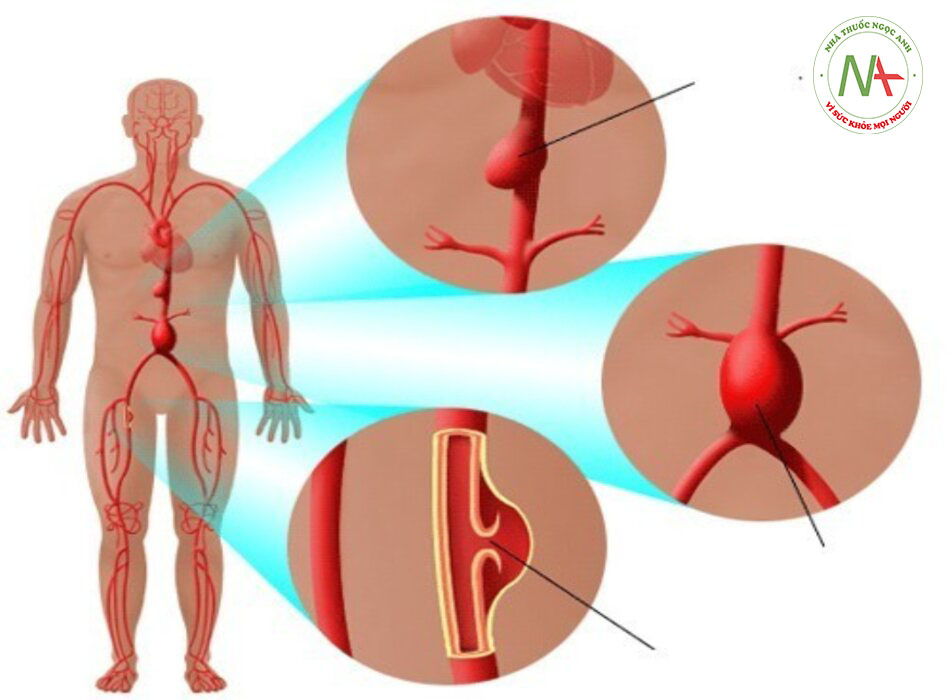
Phình động mạch chủ bụng là tình trạng giãn bệnh lý vĩnh viễn của động mạch chủ có đường kính >1,5 lần so với đường kính trước sau (AP) của đoạn đó tính theo giới tính và kích thước cơ thể của bệnh nhân.[1] [2]Ngưỡng được áp dụng phổ biến nhất là đường kính từ 3 cm trở lên.[3] Hơn 90% trường hợp phình động mạch là đoạn dưới chỗ chia các động mạch thận.[4] [Fig-1]
Dịch tễ học
Dịch tễ học khác nhau theo khu vực, tuổi và giới tính, với các nghiên cứu sàng lọc lớn cho phép khả năng tiên đoán tốt nhất. Nghiên cứu sàng lọc trên các cựu chiến binh Hoa Kỳ từ 50 đến 79 tuổi phát hiện thấy tỷ lệ hiện mắc phình động mạch chủ bụng cao nhất (phình động mạch chủ bụng >3cm) ở nam giới da trắng hút thuốc (5,9%).[10] Tỷ lệ hiện mắc ở nam giới cao hơn 4 đến 6 lần so với phụ nữ.[1] [11] Tỷ lệ hiện mắc trong chương trình sàng lọc phình động mạch chủ bụng của Cơ quan dịch vụ Y tế Quốc gia Anh là 1,34% (phình động mạch chủ bụng >2,9 cm) trong số nam giới 65 tuổi được mời sàng lọc.[12]
Đánh giá hệ thống các nghiên cứu báo cáo phình động mạch chủ bụng phát hiện qua sàng lọc ở phụ nữ cho thấy tổng tỷ lệ hiện mắc phình động mạch chủ bụng tăng theo độ tuổi (>1% đối với phụ nữ >70 tuổi) và tình trạng hút thuốc (>1% đối với phụ nữ từng hút thuốc; >2% đối với người đang hút thuốc).[13] Tỷ lệ hiện mắc phình động mạch ở nam giới tăng khoảng 6% mỗi mười năm cuộc đời.[9] Trong năm 2014, có 9863 ca tử vong do phình động mạch chủ bụng ở Hoa Kỳ.[14]
Tại Anh, số ca tử vong do phình động mạch chủ bụng giảm mạnh từ năm 1997 đến năm 2009, với tỷ lệ tử vong ở nam giới >65 tuổi giảm từ 65,9 xuống còn 44,6 trên 100.000 dân.[15] Số ca nhập viện cho phình động mạch chủ bụng bị vỡ giảm từ 18,6 xuống còn 13,5 trên 100.000 người ở mọi lứa tuổi. Việc giảm tỷ lệ tử vong và nhập viện là do giảm tỷ lệ hút thuốc và tăng điều trị phình động mạch chủ bụng chọn lọc ở các nhóm tuổi lớn hơn.[15]
Bệnh căn học
Trước đây, phình động mạch được cho là phát sinh từ bệnh xơ vữa động mạch, và chắc chắn xơ vữa động mạch nội mạc đi kèm với phình động mạch chủ bụng.[16] Dữ liệu sau đó cho thấy metaloproteinase mô thay đổi có thể làm giảm sự toàn vẹn của thành động mạch.[6]
Hút thuốc vẫn là yếu tố nguy cơ quan trọng nhất.[1] [9] [11] [17] [18]
Đánh giá hệ thống và phân tích gộp cho thấy đái tháo đường bảo vệ khỏi sự tiến triển và giãn rộng phình động mạch chủ bụng.[19] Tuy nhiên, cơ chế bảo vệ vẫn chưa được xác định. Khả năng sống sót sau phẫu thuật và lâu dài ở bệnh nhân điều trị phình động mạch chủ bụng mắc đái tháo đường thấp hơn so với những người không mắc đái tháo đường, điều này có thể do gánh nặng của bệnh tim mạch.[19]
Sinh lý bệnh học
Về mặt mô học, có sự hủy hoại Collagen và Elastin trong áo giữa và áo ngoài, mất tế bào cơ trơn, làm giảm dần thành lớp áo giữa, thâm nhiễm tế bào Lympho và đại thực bào, và tăng sinh vi mạch.[16] Có 4 cơ chế liên quan đến việc phát triển phình động mạch chủ bụng:[20]
- Thoái hoá Proteolytic của mô liên kết thành động mạch chủ: men tiêu hủy cấu trúc nền (matrix metalloproteinases – MMP) và các Protease khác được tạo ra từ các đại thực bào và tế bào cơ trơn động mạch chủ và được bài tiết vào cấu trúc nền ngoại bào. Hoạt động mất cân bằng của Enzym Proteolytic trong thành động mạch chủ có thể thúc đẩy quá trình suy giảm các Protein nền cấu trúc (ví dụ: Elastin và Collagen).[4] Tăng biểu hiện Collagenase MMP-1 và -13 và Elastase MMP-2, -9, và -12 đã được chứng minh trong phình động mạch chủ bụng ở người.[21] [22] [23] [24]
- Viêm và đáp ứng miễn dịch: có thâm nhiễm xuyên thành quá mức của đại thực bào và tế bào Lympho trong mô học phình động mạch và các tế bào này có thể giải phóng dòng Cytokine kích hoạt nhiều Protease sau đó.[16] Ngoài ra, Globulin miễn dịch G lắng đọng trong thành động mạch chủ hỗ trợ cho giả thuyết rằng sự hình thành phình động mạch chủ bụng có thể là đáp ứng tự miễn. Hiện đang có mối quan tâm đến vai trò của các loại Oxy phản ứng và chất chống Oxy hóa trong sự hình thành phình động mạch chủ bụng.[21] [25] [26] [27] [28]
- Sức ép cơ sinh học thành mạch: mức Elastin và tỷ lệ Elastin-Collagen giảm làm suy yếu dần dần thành động mạch chủ. Giảm Elastin có liên quan đến giãn động mạch chủ, và thoái hóa Collagen có khuynh hướng dẫn đến vỡ.[11] Ngoài ra, các dữ liệu cũng ủng hộ giả thuyết về việc tăng biểu hiện và hoạt động của MMP-9, rối loạn dòng chảy và tăng sức căng của thành mạch, và giảm Oxy máu mô tương đối trong động mạch chủ đoạn xa (tức là dưới chỗ chia động mạch thận).[21] [29] [30]
- Di truyền phân tử: phình động mạch chủ bụng thể hiện tính di truyền đáng kể (tỷ lệ kiểu hình do kiểu gen quy định). Một nghiên cứu của Cơ quan Đăng ký Trẻ sinh đôi Thụy Điển cho thấy trẻ sinh đôi của cặp song sinh cùng trứng có nguy cơ mắc phình động mạch chủ bụng cao hơn khoảng 70 lần so với trẻ sinh đôi của cặp song sinh cùng trứng không mắc phình động mạch chủ bụng.[31] Mặc dù không có khiếm khuyết di truyền đơn lẻ hoặc đa hình nào chịu trách nhiệm, tập hợp theo gia đình cho thấy sinh bệnh học đa gen. Các phương pháp tiếp cận trên toàn bộ hệ gen đã xác định được 10 vị trí nguy cơ đối với phình động mạch chủ bụng, 4 trong số đó không chung với các bệnh tim mạch khác.[32]
Phân loại
Các loại phình động mạch chủ bụng
Các loại phình động mạch chủ bụng cụ thể gồm:[5] [6]
- Bẩm sinh: mặc dù thoái hóa lớp áo giữa mạch máu xảy ra tự nhiên theo tuổi tác, tình trạng này tăng nhanh ở bệnh nhân có van động mạch chủ hai lá và hội chứng Marfan.
- Nhiễm trùng: nhiễm trùng thành động mạch chủ (phình mạch do nấm) là bệnh căn hiếm gặp. Staphylococcus và Salmonella là các nguyên nhân gây bệnh thường gặp nhất. Chlamydia pneumoniae đã được giả định là sinh bệnh học nhiễm trùng của phình mạch thông thường. Bệnh giang mai thời kỳ thứ ba có thể biểu hiện như phình động mạch chủ, nhưng đây là biểu hiện đặc biệt hiếm gặp.[7]
- Viêm: sinh bệnh học của phình động mạch chủ bụng do viêm vẫn đang gây tranh cãi. Thể bệnh này được đặc trưng bởi sự tích tụ bất thường của đại thực bào và cytokine trong mô bệnh. Về mặt bệnh lý có sự xuất hiện chứng xơ hóa phình mạch ngoại vi, thành dày lên và kết dính dày đặc.
Khám sàng lọc
Sàng lọc phình động mạch chủ bụng ở nam giới 65 tuổi làm giảm đáng kể tỷ lệ tử vong do phình động mạch chủ bụng.[71]
Các khuyến cáo hiện tại của Nhóm Đặc trách về Dịch vụ Phòng bệnh của Hoa Kỳ (USPSTF) bao gồm:[3]
- Sàng lọc phình động mạch chủ bụng một lần bằng siêu âm ở nam giới từ 65 đến 75 tuổi đã từng hút thuốc
- Sàng lọc phình động mạch chủ bụng có lựa chọn (dựa trên đánh giá yếu tố nguy cơ, bao gồm tuổi già và người thân trực hệ mắc phình động mạch chủ bụng) cho nam giới từ 65 đến 75 tuổi chưa từng hút thuốc.
USPSTF kết luận rằng hiện chưa có đủ bằng chứng để đánh giá sự cân bằng giữa lợi ích và tác hại của việc sàng lọc phình động mạch chủ bụng ở phụ nữ từ 65 đến 75 tuổi đã từng hút thuốc.[3] Ở phụ nữ chưa từng hút thuốc, USPSTF khuyến cáo không nên sàng lọc phình động mạch chủ bụng thường quy.
Sàng lọc phình động mạch chủ bụng thường xuyên ở tất cả nam giới từ 65 tuổi trở lên đã có tại Vương quốc Anh từ năm 2013, và ở Anh từ năm 2009.[72] Đường kính động mạch chủ tại buổi khám sàng lọc quyết định lộ trình điều trị tiếp theo:[73]
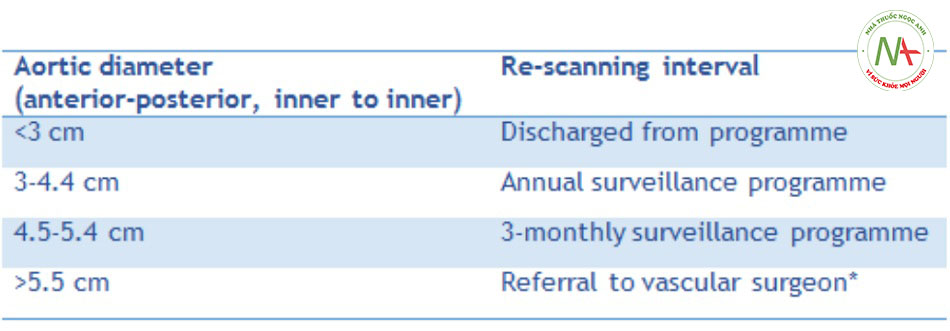
*Các hướng dẫn của Châu Âu khuyến cáo bệnh nhân cần được bác sĩ phẫu thuật mạch máu đánh giá trong vòng 2 tuần sau khi phát hiện phình động mạch chủ bụng >5,5 cm để phòng ngừa tình trạng vỡ động mạch.[74]
Phân tích gộp từ các nghiên cứu giám sát phình động mạch chủ bụng đưa ra khoảng thời gian theo dõi dài hơn thời gian hiện đang được áp dụng trong chương trình sàng lọc phình động mạch chủ bụng của Anh Quốc có thể được thực hiện an toàn, qua đó giảm chi phí.[75]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một người đàn ông 65 tuổi đến gặp nhóm theo dõi phình mạch tại địa phương để siêu âm sàng lọc. Ông cảm thấy ổn và có tình trạng sức khoẻ tốt bình thường. Bệnh sử của ông đáng chú ý với chứng tăng huyết áp nhẹ và có tiền sử dụng thuốc lá 100 gói/năm. Kết quả siêu âm xác định phình động mạch chủ bụng đoạn dưới chỗ chia động mạch thận.
Tiền sử ca bệnh #2
Một người đàn ông 55 tuổi có tiền sử tăng huyết áp (được kiểm soát tốt bằng thuốc) và sử dụng thuốc lá đến gặp bác sĩ chăm sóc ban đầu với tiền sử 2 ngày liên tục bị đau vùng hạ vị gây nhiều khó chịu. Cơn đau ngày càng trở nên trầm trọng hơn. Ông nói thỉnh thoảng cơn đau lan đến phần lưng dưới và cả hai bên. Mặc dù không thể xác định được các yếu tố làm trầm trọng thêm (như cử động), ông cảm thấy đỡ đau khi co đầu gối. Có thể sờ thấy khối u mạch đập ngay bên trái đường giữa bên dưới rốn. Ngay lập tức ông được giới thiệu đến bộ phận điều trị dứt điểm, nhưng trong thời gian chuyển tiếp, ông bị hạ huyết áp và không đáp ứng với kích thích.
Các bài trình bày khác
Bộ ba triệu chứng đau bụng, giảm cân và tăng tốc độ lắng hồng cầu cho thấy phình động mạch chủ bụng do viêm.[6] Cũng có thể có khối u mạch đập đau khi chạm vào, có thể sờ thấy khi khám và tăng protein phản ứng C. Đau bụng hoặc đau lưng kèm sốt cho thấy phình động mạch chủ bụng do nấm hoặc nhiễm trùng. Thường có tiền sử chấn thương động mạch, lạm dụng thuốc đường tĩnh mạch, nhiễm trùng cục bộ hoặc đồng thời, viêm nội tâm mạc do vi khuẩn hay giảm sức đề kháng. Viêm tủy xương ở cột sống lồng ngực hoặc thắt lưng có thể phát triển. Thường gặp chứng thiếu máu, tăng bạch cầu và cấy máu dương tính.[8] Các biến chứng của phình động mạch không bị vỡ có thể giúp cho việc chẩn đoán, bao gồm huyết khối đoạn xá, tắc mạch cấp tính do huyết khối, hoặc các triệu chứng do giãn đài bể thận niệu quản.[9]
Cách tiếp cận chẩn đoán từng bước
Phổ biến nhất là bệnh nhân không có bất kỳ triệu chứng nào và tình trạng phình mạch của họ được ghi nhận khi khám lâm sàng hoặc làm các xét nghiệm chẩn đoán hình ảnh vì những lý do khác.
Tiền sử
Ở số ít bệnh nhân có triệu chứng, đau bụng, đau lưng, và đau vùng bẹn là triệu chứng điển hình. Bệnh sử được chỉ dẫn theo hướng yếu tố nguy cơ:
- Phát triển (Tăng Lipid máu, bệnh lý mô liên kết, COPD, và tăng huyết áp)[1] [4] [9] [11] [17] [49] [50] [52] • Mở rộng (Tiền sử cấy ghép tim hoặc thận, tiền sử đột quỵ, cao tuổi [>70 tuổi] và bệnh tim nặng)[53] [54] • Vỡ (Nữ giới, tiền sử cấy ghép tim hoặc thận, tăng huyết áp).[9] [45] [46] [51] [53] [55]
Tiền sử hút thuốc lá làm tăng nguy cơ phát triển phình động mạch chủ bụng, giãn và vỡ động mạch chủ của bệnh nhân.[9] [17] [18] [33] [53] Ở đàn ông chưa từng hút thuốc, các yếu tố nguy cơ quan trọng đối với phình động mạch chủ bụng bao gồm tuổi cao và người thân trực hệ bị phình động mạch chủ bụng.[3]
Có thể thấy có tiền sử phẫu thuật vùng bụng trước đây hoặc điều trị phình động mạch chủ bằng can thiệp nội mạc mạch máu cũng như tiền sử gia đình mắc phình động mạch chủ bụng.
Khám lâm sàng
Khám bụng có thể thấy khối u đập theo nhịp tim và tăng nhạy cảm vùng bụng. Khám lâm sàng cần bao gồm đánh giá phình động mạch ngoại vi (đùi và vùng khoeo).[56]
Khám phình động mạch trên lâm sàng chỉ thấy bệnh nhân tăng nhạy cảm trong trường hợp bệnh nhân gầy và có phình động mạch chủ bụng >5cm, với độ nhạy cảm và độ đặc hiệu chung lần lượt là 68% và 75%.[1] [57]
Phình mạch bị vỡ thể hiện với bộ ba triệu chứng đau bụng và/hoặc đau lưng, khối u vùng bụng đập theo nhịp tim và tụt huyết áp.
Sốt có thể làm tăng sự nghi ngờ đối với phình động mạch chủ bụng do nhiễm trùng trong bối cảnh lâm sàng thích hợp.
Xét nghiệm quan trọng
Siêu âm là phương pháp ban đầu được lựa chọn để phát hiện phình động mạch chủ bụng (độ nhạy cảm và độ đặc hiệu lần lượt là 92% đến 99% và gần 100%).[1] [2] [57] [58] Sau khi chẩn đoán, chụp mạch máu bằng cắt lớp vi tính (CTA) hoặc cộng hưởng từ (MRA) được sử dụng để tạo bản đồ giải phẫu nhằm hỗ trợ lập kế hoạch điều trị (mổ mở hoặc can thiệp nội mạch).[59]
Tăng tốc độ lắng hồng cầu và Protein phản ứng C có thể giúp chẩn đoán phình động mạch chủ bụng do viêm. Tăng bạch cầu và thiếu máu tương đối trên xét nghiệm công thức máu kèm theo cấy máu dương tính chứng tỏ phình động mạch chủ bụng do nhiễm trùng.
Các yếu tố dự đoán nguy cơ vỡ bao gồm tốc độ giãn phình động mạch chủ bụng, tăng độ dày huyết khối thành túi phình, thành cứng, căng, và mức căng thành phình động mạch chủ bụng đỉnh.[56] [60]
Các yếu tố nguy cơ
Thường gặp
Hút thuốc
- Đây là yếu tố nguy cơ liên quan mạnh mẽ nhất.[1] [9] [11] [17] [18]
- Hút thuốc lá chủ động liên quan độc lập với viêm mô cấp cao về mặt mô học.[33]
- Thời gian hút thuốc làm tăng nguy cơ đáng kể. Đây là mối tương quan tuyến tính đáp ứng theo liều. Mỗi năm hút thuốc làm tăng 4% nguy cơ tương đối.[18]
Di truyền/tiền sử gia đình
- Các kết quả nghiên cứu ủng hộ tính chất gia đình và khuynh hướng di truyền của phình động mạch chủ bụng.[1] [9] [34] [35] [36] [37] [38] [39] [40] [41]
- Trong nghiên cứu dựa trên quần thể lớn, tỉ lệ tiền sử gia đình có phình động mạch chủ bụng ở thế hệ thứ nhất trong các ca bệnh cao hơn so với trong nhóm chứng (8.4% so với 4,6%, p = 0,0001).[42] Nguy cơ phình động mạch chủ bụng liên quan đến tiền sử gia đình tăng khoảng gấp đôi so với không có tiền sử gia đình (tỷ suất chênh [OR] 1,9, 95% CI 1,6 đến 2,2).
Độ tuổi tăng
- Tỷ lệ hiện mắc tăng theo độ tuổi.[1] [11]
- Được chẩn đoán nhiều nhất ở nam giới >55 tuổi và tình trạng vỡ hiếm khi xảy ra trước 65 tuổi.
- Phình động mạch chủ bụng được phát hiện chậm hơn khoảng 10 năm ở phụ nữ.[9] [43] [44]
Giới tính nam (tỷ lệ hiện mắc)
- Phình động mạch chủ bụng xảy ra ở nam giới cao gấp 4 đến 6 lần so với phụ nữ.[1] [9] [11]
Giới tính nữ (vỡ)
- Nguy cơ vỡ ở phụ nữ cao hơn nam giới.[45] [46]
Bẩm sinh/rối loạn mô liên kết
- Thoái hóa động mạch chủ tăng nhanh ở bệnh nhân có van động mạch chủ hai lá, hội chứng Marfan, và trong khi mang thai.[47] [48] [49]
- Hội chứng Marfan đặc biệt liên quan đến hoại tử tế bào lớp áo giữa dạng nang của động mạch chủ, thứ phát do bất thường thường nhiễm sắc thể trội của Fibrillin týp 1, một Protein cấu trúc điều khiển và điều hòa Elastin trong quá trình phát triển của động mạch chủ.[47] [48] Kết quả là, động mạch chủ trưởng thành bất thường về tính đàn hồi, tăng độ cứng và giãn dần.[49]
Không thường gặp
Tăng Lipid máu
- Lipoprotein tăng ở bệnh nhân có phình động mạch chủ bụng độc lập với các yếu tố nguy cơ về tim mạch và mức độ xơ vữa động mạch.[4] [9]
- Bệnh nhân phình động mạch chủ bụng có mức Apolipoprotein AI và HDL Cholesterol thấp hơn đáng kể so với nhóm chứng tương ứng mắc bệnh tắc động mạch chủ – chậu.[1] [4]
- Cholesterol toàn phần cao là yếu tố nguy cơ tương đối yếu đối với phình động mạch chủ bụng, trong khi HDL Cholesterol cao liên quan chặt chẽ với nguy cơ thấp mắc phình động mạch chủ bụng.[11] [44]
COPD
- Điều này là do thoái hóa Elastin do thuốc lá gây ra.[4] [9]
- Các nghiên cứu cho thấy mối liên quan giữa giảm chức năng hô hấp và phình động mạch chủ bụng có thể là do kích hoạt viêm và cầm máu để phản ứng với thương tích.[50]
Xơ vữa động mạch (tức là bệnh động mạch vành [CAD], bệnh động mạch ngoại vi)
- Bệnh động mạch vành là yếu tố nguy cơ liên quan độc lập.[1] [17]
Tăng huyết áp
- Tăng huyết áp là yếu tố nguy cơ độc lập yếu.[1] [9] [11]
- Có mối liên quan giữa huyết áp tâm thu và phình động mạch chủ bụng ở phụ nữ và mối liên quan với thuốc điều trị tăng huyết áp từng dùng và nguy cơ phình động mạch chủ bụng cho cả hai giới.[11] [44]
Chiều cao tăng
- Chiều cao tăng là yếu tố nguy cơ liên quan độc lập, mặc dù sau khi điều chỉnh theo độ tuổi và giới tính, mối liên quan không còn đáng kể nữa.[1] [17] [51]
Béo phì kiểu trung tâm
- Một nghiên cứu ở hơn 12.000 nam giới đã chứng minh mối liên quan độc lập giữa béo phì kiểu trung tâm và phình động mạch chủ bụng.[44]
Không phải do tiểu đường
- Đánh giá hệ thống và phân tích gộp cho thấy đái tháo đường bảo vệ khỏi sự tiến triển và giãn rộng phình động mạch chủ bụng.[19] Tuy nhiên, cơ chế bảo vệ vẫn chưa được xác định. Khả năng sống sót sau phẫu thuật và lâu dài ở bệnh nhân điều trị phình động mạch chủ bụng mắc đái tháo đường thấp hơn so với những người không mắc đái tháo đường, điều này có thể do gánh nặng của bệnh tim mạch.[19]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính bao gồm hút thuốc lá, tiền sử gia đình, độ tuổi tăng, giới tính nam đối với tỷ lệ hiện mắc và giới tính nữ đối với tình trạng vỡ, và rối loạn bẩm sinh/mô liên kết.
Khối u vùng bụng đập theo nhịp tim có thể sờ thấy (không thường gặp)
- Khám phình động mạch trên lâm sàng chỉ thấy bệnh nhân tăng nhạy cảm trong trường hợp bệnh nhân gầy và có phình động mạch chủ bụng >5cm, với độ nhạy cảm và độ đặc hiệu chung lần lượt là 68% và 75%.[1] [57]
Các yếu tố chẩn đoán khác
Đau bụng, lưng hoặc bẹn (không thường gặp)
- Bệnh nhân thường không có triệu chứng và tình trạng phình động mạch được phát hiện ngẫu nhiên.
Hạ huyết áp (không thường gặp)
- Phình mạch bị vỡ thể hiện với bộ ba triệu chứng đau bụng và/hoặc đau lưng, khối u vùng bụng đập theo nhịp tim và tụt huyết áp.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Siêu âm ổ bụng • Xét nghiệm xác định (độ nhạy và độ đặc hiệu lần lượt là 92% đến 99% và gần 100%).[1] [2] [57] [58] • Thực hiện siêu âm vuông góc với trục động mạch chủ vì các góc xiên có thể ước tính quá mức đường kính động mạch chủ thật sự.[2] • Mối tương quan Intra-observer khi đánh giá đoạn chia động mạch chủ – chậu có thể tốt hơn đoạn gần chỗ chia động mạch thận.[61] • Thật không may, siêu âm cung cấp ít tiện ích trong đánh giá hình ảnh phình động mạch đoạn gần với gốc động mạch thận.[62] [63] |
Phình động mạch chủ bụng là tình trạng giãn bệnh lý vĩnh viễn của động mạch chủ có đường kính >1,5 lần so với đường kính trước sau (AP) củả đoạn đó tính theo giới tính và kích thước cơ thể của bệnh nhân. Ngưỡng được áp dụng phổ biến nhất là đường kính từ 3 cm trở lên. 24957320 LeFevre ML; US Preventive Services Task Force. Screening for abdominal aortic aneurysm: U.S. Preventive Services Task Force recommendảtion statement. Ann Intern Med. 2014 Aug 19;161(4):281-90. http://annals.org/aim/ fullarticle/1883339/screening- abdominal-aortic-aneurysm-u- s-preventive-services-task-force |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Tốc độ lắng hồng cầu/Protein phản ứng C
• Cho thấy phình động mạch chủ bụng do viêm. |
Tăng |
| Công thức máu
• Tăng bạch cầu và thiếu máu tương đối trên công thức máu (FBC) kèm theo cấy máu dương tính cho thấy phình động mạch chủ bụng do nhiễm trùng. |
Tăng bạch cầu, thiếu máu |
| Cấy máu
• Tăng bạch cầu và thiếu máu tương đối trên công thức máu (FBC) kèm theo cấy máu dương tính cho thấy phình động mạch chủ bụng do nhiễm trùng. |
Dương tính |
| Chụp mạch máu bằngcắt lớp vi tính (CTA)/CT
• Có thể biểu hiện tụ máu sau màng bụng, gián đoạn thành động mạch chủ, hoặc tràn chất cản quang vào khoang màng bụng, tất cả đều là dấu hiệu vỡ động mạch chủ bụng.[9] [64] • Cũng hữu ích trong chẩn đoán phình động mạch chủ gần gốc động mạch thận hoặc gần với động mạch thận.[63] [64] • Lựa chọn đầu tiên cho việc lập kế hoạch trong khi phẫu thuật; lát cắt 0,5 mm là phù hợp và cần tái tạo 3D để lập kế hoạch chính xác. |
Phình động mạch chủ bụng là tình trạng giãn bệnh lý vĩnh viễn của động mạch chủ có đường kính >1,5 lần so với đường kính trước sau (AP) của đoạn đó tính theo giới tính và kích thước cơ thể của bệnh nhân. Ngưỡng được áp dụng phổ biến nhất là đường kính từ 3 cm trở lên. 24957320 LeFevre ML; US Preventive Services Task Force. Screening for abdominal aortic aneurysm: U.S. Preventive Services Task Force recommendation statement. Ann Intern Med. 2014 Aug 19;161(4):281-90. http://annals.org/aim/ fullarticle/1883339/screening- abdominal-aortic-aneurysm-u- s-preventive-services-task-force |
| Chụp mạch máu bằng cộng hưởng từ (MRA)/MRI
• Là phương pháp ưược lựa chọn trước phẫu thuật trong trường hợp bệnh nhân dị ứng với chất cản quan. |
Phình động mạch chủ bụng là tình trạng giãn bệnh lý vĩnh viễn của động mạch chủ có đường kính >1,5 lần so với đường kính trước sau (AP) của đoạn đó tính theo giới tính và kích thước cơ thể của bệnh nhân. Ngưỡng được áp dụng phổ biến nhất là đường kính từ 3 cm trở lên. 24957320 LeFevre ML; US Preventive Services Task Force. Screening for abdominal aortic aneurysm: U.S. Preventive Services Tảsk Force recommendation statement. Ann Intern Med. 2014 Aug 19;161(4):281-90. http://annals.org/aim/ fullarticle/1883339/screening- abdominal-aortic-aneurysm-u- s-preventive-services-task-force |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Viêm túi thừa | • Táo bón; đau bụng thường gặp hơn và thường nằm ở góc phần tư dưới bên trái.
• Không có khối u đập theo nhịp tim ở vùng bụng khi khám lâm sàng. Thay vào đó, có thể nhận thấy tình trạng ‘đầy’ bụng hoặc quanh trực tràng. Có thể sốt.[65] |
• Xét nghiệm Guaiac phân có thể cho kết quả dương tính dạng vết.
• Có thể tăng bạch cầu. • Chụp CT sẽ cho thấy động mạch chủ đường kính bình thường và có thể có túi thừa, viêm mô mỡ quanh kết tràng hoặc các mô khác, độ dày thành ruột >4 mm, hoặc áp-xe quanh ổ bụng.[65] |
| Cơn đau quặn niệu quản | • Đau bụng nặng bắt đầu ở sườn và lan ra phía trước tới bẹn.
• Đi kèm với buồn nôn, nôn, đái máu, tiểu khó, tiểu dắt hay tiểu gấp.[66] • Nam giới >55 tuổi có biểu hiện đau quặn niệu quản cần được xem xét có dấu hiệu phình động mạch chủ bụng rò rỉ/vỡ cho đến khi được có chẩn đoán xác định khác. |
• Xét nghiệm nước tiểu dương tính với máu và có thể cho thấy các hạt tinh thể và/hoặc bằng chứng nhiễm trùng.
• Siêu âm và chụp CT sẽ cho thấy động mạch chủ đường kính bình thường và có thể có sỏi trong niệu quản hoặc sỏi thận.[66] |
| Hội chứng ruột kích thích (IBS) | • Khó chịu từng đợt ở vùng bụng với các đợt bùng phát kéo dài từ 2 đến 4 ngày.
• Các triệu chứng liên quan có thể bao gồm đầy hơi, đi ngoài nhiều lần, và đi ngoài bất thường. • Phụ nữ từ 20 đến 40 tuổi bị ảnh hưởng nhiều hơn nam giới. • Khám tổng quát thường bình thường, mặc dù một số bệnh nhân có thể lo lắng. Đau khi chạm vùng bụng khó xác định vị trí.[67] |
• Phương thức chụp hình ảnh thường không đi đến kết luận, nhưng sẽ cho thấy động mạch chủ đường kính bình thường. |
| Bệnh viêm ruột | • Thường là đau bụng ‘quặn’ và ở bên trái. Bệnh nhân thường bị tiêu chảy (có máu và không có máu), đi ngoài gấp, và phải rặn khi đi ngoài.
• Các biểu hiện ngoài ruột thường gặp ở bệnh Crohn. • Khám vùng bụng có thể biểu hiện âm thanh bất thường trong ruột, phát hiện khối u vùng bụng, và đau khi sờ vào. Có thể nhìn thấy các tổn thương niêm mạc. Có thể có các lỗ rò, vết nứt, hoặc áp-xe hậu môn khi khám trực tràng.[68] |
• Thường gặp tình trạng thiếu máu.
• Siêu âm hoặc chụp CT sẽ cho thấy động mạch chủ đường kính bình thường. • Nội soi kết hợp với sinh thiết cho thấy tổn thương điển hình của viêm loét đại tràng hay bệnh Crohn.[68] |
| Viêm ruột thừa | • Đau thường xảy ra quanh rốn, tập trung ở góc phần tư dưới bên phải.
• Thường gặp buồn nôn, nôn và chứng biếng ăn đi kèm. • Bệnh nhân thường bị sốt, đau khi chạm ở góc phần tư dưới bên phải hay có phản ứng thành bụng khi khám vùng bụng. |
• Thường gặp tăng bạch cầu và đái mủ vô trùng khi xét nghiệm nước tiểu.
• Siêu âm hoặc chụp CT sẽ cho thấy động mạch chủ đường kính bình thường, ruột thừa bị viêm hoặc bằng chứng thủng ruột. |
| Xoắn buồng trứng | • Phụ nữ bị đau bất ngờ, liên tục, không cụ thể ở vùng bụng dưới; thường gặp buồn nôn và nôn. Bệnh nhân có thể biểu hiện sốt khi khám lâm sàng, và có thể sờ thấy khối cạnh tử cung.[69] | • Có thể tăng bạch cầu. Siêu âm sẽ cho thấy động mạch chủ đường kính bình thường và có thể giảm hoặc không có dòng chảy trong mạch cạnh tử cung.[69] |
| Xuất huyết đường tiêu hóa (GI) | • Bệnh nhân biểu hiện sốc xuất huyết có thể tương tự vỡ động mạch chủ. Tiền sử chảy máu đường tiêu hóa, nôn ra máu, phân đen, hay máu đỏ tươi theo trực tràng là thường gặp.
• Có thể cho thấy yếu tố nguy cơ tiền sử về bệnh ác tính đường tiêu hóa hoặc bệnh viêm loét dạ dày. • Khi khám trực tràng có thể nhìn thấy nhiều máu, hoặc có thể bị nôn ra máu đen như bã cà phê khi đặt ống nội khí quản. |
• Phân có thể cho kết quả Guaiac dương tính.
• Đánh giá nội soi có thể cho thấy nguồn chảy máu cùng với loét niêm mạc, polyp hoặc khối u. • Siêu âm hoặc chụp CT sẽ cho thấy động mạch chủ đường kính bình thường. |
| Phình động mạch tạng/tắc nghẽn cấp tính | • Huyết khối mạch tạng cấp tính gây ra sự khác biệt rõ rệt giữa đau dữ dội cấp tính ở vùng giữa bụng và đau nhẹ trong triệu chứng thực thể ban đầu.
• Bệnh nhân thường bị đau bụng giữa dữ dội, không ngớt kèm theo buồn nôn và nôn mửa mà có thể đi kèm tiêu chảy ồ ạt. • Hầu hết phình động mạch tạng không có triệu chứng cho đến khi vỡ.[70] |
• Thường gặp tăng bạch cầu, cô đặc máu, và nhiễm toan toàn thân trong tắc nghẽn mạch tạng cấp tính. Tăng nồng độ Amylase trong huyết thanh, Phốt pho vô cơ, Creatinine pPhosphokinase và pPhosphatase kiềm có thể đi kèm với nhồi máu ruột.
• Chụp mạch máu có thể giúp chẩn đoán và có thể giúp điều trị trong trường hợp tắc nghẽn mạch. • Siêu âm và chụp CT sẽ cho thấy động mạch chủ đường kính bình thường và sẽ chẩn đoán phình động mạch tạng.[70] |
Điều trị
Cách tiếp cận điều trị từng bước
Bệnh nhân bị phình động mạch bị vỡ cần được điều trị khẩn cấp.
Đối với bệnh nhân bị phình động mạch chủ có triệu chứng, việc điều trị được chỉ định bất kể đường kính là bao nhiêu.[76]
Đối với phình động mạch chủ bụng không có triệu chứng phát hiện ngẫu nhiên, ưu tiên theo dõi để điều trị cho đến khi nguy cơ vỡ về lý thuyết vượt quá nguy cơ tử vong ước tính do phẫu thuật. Nói chung, điều trị được chỉ định ở bệnh nhân có phình động mạch chủ bụng lớn không có triệu chứng (ví dụ: có đường kính trên 5,5 cm ở nam giới hoặc 5,0 cm ở phụ nữ tại Hoa Kỳ, mặc dù quyết định điều trị dựa trên kích thước lớn hơn có thể khác ở các quốc gia khác, ví dụ như ở Anh Quốc).[1] [77] [78] [79] [80] [81]
Có thể điều trị phình động mạch không có triệu chứng, có triệu chứng, và bị vỡ bằng kỹ thuật can thiệp nội mạch hoặc phẫu thuật mở; việc lựa chọn kỹ thuật phẫu thuật nên tính đến mong muốn của bệnh nhân, độ tuổi, giới tính, các yếu tố nguy cơ trong phẫu thuật và các yếu tố giải phẫu.
Vỡ phình động mạch chủ bụng
Bệnh nhân có bộ ba triệu chứng là đau bụng và/hoặc đau lưng, khối u vùng bụng đập theo nhịp tim, và tụt huyết áp cần được hồi sức ngay và đánh giá nguy cơ phẫu thuật vì việc điều trị khối phình là phương pháp có khả năng duy nhất.[56] [82] Tuy nhiên, hầu hết các bệnh nhân bị vỡ sẽ không thể sống sót để đến phòng phẫu thuật.[Fig-3]
Ở bệnh nhân xác nhận mắc phình động mạch chủ bụng bị vỡ, tỷ lệ tử vong sau 3 năm thấp hơn ở những người được chọn ngẫu nhiên để điều trị can thiệp nội mạch (EVAR) so với cách phẫu thuật (48% so với 56%, HR 0,57, 95% CI 0,36 đến 0,90).[83] Sự khác biệt giữa các nhóm điều trị không còn rõ ràng sau 7 năm theo dõi (HR 0.92, 95% CI 0.75 đến 1,13). Tỷ lệ tái can thiệp không khác biệt đáng kể giữa các nhóm được chọn ngẫu nhiên sau 3 năm (HR 1,02, 95% CI 0,79 đến 1,32).[83] Có một số bằng chứng cho thấy điều trị can thiệp đối với phình động mạch chủ bụng bị vỡ có thể làm giảm tỷ lệ tử vong ở phụ nữ hiệu quả hơn ở nam giới.[83] [84] [85]
Điều trị hỗ trợ phình động mạch chủ bụng bị vỡ
Các biện pháp hồi sức chuẩn được bắt đầu ngay lập tức. Bao gồm:
- Airway management (supplemental oxygen or endotracheal intubation and assisted ventilation if the patient is unconscious).
- Đặt đường truyền tĩnh mạch (đường truyền tĩnh mạch trung tâm).
- Ống thông động mạch; ống thông đường tiểu.
- Hồi sức hạ huyết áp: bù dịch quá mức có thể gây ra rối loạn đông máu do pha loãng và hạ nhiệt và vỡ huyết khối thứ phát do tăng lưu lượng máu, tăng áp lực tưới máu và giảm độ nhớt máu, do đó làm trầm trọng thêm tình trạng chảy máu.[89] [90] [91] [92] Truyền hơn 3,5 lít chất dịch trước khi phẫu thuật có thể làm tăng nguy cơ tử vong tương đối.[89] Nên đạt huyết áp tâm thu mục tiêu 50 đến 70 mmHg và hạn chế truyền dịch trước khi phẫu thuật.[90] [91] [92]
- Chuẩn bị sẵn các sản phẩm máu (hồng cầu, tiểu cầu, và huyết tương tươi đông lạnh) và truyền máu để hồi sức, điều trị thiếu máu nặng, và rối loạn đông máu.
- Thông báo cho nhóm gây tê, đơn vị hồi sức tích cực, và phẫu thuật.
Dữ liệu từ thử nghiệm lâm sàng ngẫu nhiên đa trung tâm ủng hộ việc sử dụng chụp CT trong trường hợp phình động mạch chủ bụng bị vỡ.[93] Điều này không gây ra chậm trễ đáng kể và cho phép lập kế hoạch thích hợp trước phẫu thuật.
Phình động mạch chủ bụng có triệu chứng nhưng không vỡ
Ở bệnh nhân bị phình động mạch chủ có triệu chứng, việc điều trị được chỉ định bất kể đường kính khối phình.[76] [94] Việc phát triển cơn đau mới hoặc trầm trọng hơn có thể báo hiệu phình động mạch tăng lên và dọa vỡ. Do đó, phình động mạch có triệu chứng, không vỡ cần được điều trị khẩn cấp.[56] Trong một số trường hợp, can thiệp có thể bị trì hoãn trong vài giờ để tối ưu hóa các điều kiện nhằm đảm bảo điều trị thành công; những bệnh nhân này cần được theo dõi chặt chẽ trong đơn vị hồi sức tích cực.[56]
Can thiệp nội mạch được sử dụng ngày càng nhiều để điều trị cho bệnh nhân phình động mạch chủ bụng có triệu chứng.[95] [96] Trong các nghiên cứu quan sát, tỷ lệ tử vong do mọi nguyên nhân ngắn hạn không khác biệt giữa điều trị can thiệp nội mạch và phẫu thuật mở đối với phình động mạch chủ bụng có triệu chứng.[95] [96] [97]
Dữ liệu từ Chương trình Cải thiện Chất lượng Phẫu thuật Quốc gia của Hiệp hội Bác sĩ phẫu thuật Hoa Kỳ năm 2011-2013 cho thấy tỷ lệ tử vong trong vòng 30 ngày ở các bệnh nhân mắc phình động mạch chủ bụng có triệu chứng xấp xỉ gấp đôi so với bệnh nhân mắc phình động mạch chủ bụng không có triệu chứng sau khi điều trị bằng can thiệp (có triệu chứng là 3,8% so với không có triệu chứng là 1,4%, p = 0,001) hoặc phẫu thuật mở (có triệu chứng là 7,7% so với không có triệu chứng là 4,3%, P = 0,08).[98] Số lượng bệnh nhân nhỏ có thể dẫn đến kết quả không có ý nghĩa thống kê của phương pháp phẫu thuật mở.
Phình động mạch chủ bụng nhỏ không có triệu chứng được phát hiện tình cờ Đối với phình động mạch chủ bụng phát hiện tình cờ, ưu tiên theo dõi để điều trị cho đến khi nguy cơ vỡ về mặt lý thuyết vượt quá nguy cơ tử vong ước tính do phẫu thuật mở.[3] [94] Phẫu thuật sớm để điều trị phình động mạch chủ bụng nhỏ hơn không làm giảm tỷ lệ tử vong do mọi nguyên nhân hoặc tỷ lệ tử vong do phình động mạch chủ bụng.[3] [99] Một đánh giá tổng quát (4 thử nghiệm, 3314 người tham gia) đã tìm ra bằng chứng thuyết phục để chứng minh rằng việc điều trị ngay lập tức phình động mạch chủ bụng nhỏ (4cm đến 5,5cm) không cải thiện khả năng sống sót lâu dài so với theo dõi (HR đã điều chỉnh 0,88, 95% CI 0,75 đến 1,02, thời gian theo dõi trung bình 10 năm).[99] Việc không có lợi ích từ phẫu thuật ngay lập tức là nhất quán bất kể độ tuổi bệnh nhân, đường kính phình động mạch nhỏ và dù điều trị can thiệp hay phẫu thuật mở.[99]
Chỉ định phẫu thuật phình động mạch chủ bụng nhỏ hơn thường được dùng trong trường hợp phát triển nhanh hoặc khi đạt đường kính ngưỡng chỉ định điều trị phình động mạch khi siêu âm lại.[3]
Mục tiêu y tế cho phình động mạch nhỏ không có triệu chứng bao gồm:
1.Theo dõi:
- Hướng dẫn của Hội Tim mạch học Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ khuyến cáo cần theo dõi phình động mạch chủ bụng dưới/ngang chỗ chia động mạch thận có đường kính 4,0 đến 5,4 cm bằng siêu âm/CT 6 đến 12 tháng/lần.[76] Phình động mạch chủ bụng <4,0 cm đòi hỏi siêu âm 2 đến 3 năm/lần.[76]
- Cơ quan dịch vụ Y tế Quốc gia của Anh khuyến nghị khoảng thời gian sàng lọc mỗi năm một lần cho phình động mạch chủ bụng từ 3,0 đến 4,4 cm và 3 tháng một lần cho phình động mạch chủ bụng từ 4,5 đến 5,4 cm.[100]
- Một đánh giá tổng quát và phân tích gộp dữ liệu của từng bệnh nhân đã kết luận rằng khoảng thời gian theo dõi mỗi 2 năm đối với phình động mạch chủ bụng từ 3,0 đến 4,4 cm và 6 tháng đối với phình động mạch chủ bụng từ 4,5 đến 5,4 cm là an toàn và có lợi về mặt chi phí-hiệu quả.[75]
- Phân tích tốc độ phát triển phình động mạch chủ bụng và tỷ lệ vỡ chỉ ra rằng để duy trì nguy cơ vỡ phình động mạch chủ bụng <1%, cần phải có thời gian theo dõi 8,5 năm/lần đối với nam giới có đường kính phình động mạch chủ bụng ban đầu là 3,0 cm.[75] Thời gian theo dõi ước tính tương ứng đối với nam giới có đường kính phình động mạch ban đầu 5,0 cm là 17 tháng. Mặc dù có tốc độ phát triển phình động mạch nhỏ là tương tự giữa hai giới, tỷ lệ vỡ ở phụ nữ cao gấp 4 lần so với nam giới.[75] Các chương trình và tiêu chí theo dõi để xem xét phẫu thuật mở cần được điều chỉnh cho phụ nữ bị phình động mạch chủ bụng được phát hiện tình cờ.
2.Kiểm soát yếu tố nguy cơ có thể giảm tình trạng giãn lớn và vỡ:
- Dừng hút thuốc – liệu pháp thay thế Nicotine, Nortriptyline, và Bupropion, hoặc tư vấn.[1] [9] [11] [17] [18] [101] [102] [103]
- Điều trị ngắn hạn bằng thuốc chẹn Beta dường như không làm giảm tốc độ mở rộng phình động mạch chủ bụng.[3] Các thử nghiệm trong đó bệnh nhân mắc phình động mạch chủ bụng nhỏ được chọn ngẫu nhiên để dùng Propranolol với mục đích giảm tốc độ mở rộng phình động mạch đã không thể chứng minh được hiệu quả bảo vệ đáng kể.[104] Propranolol được dung nạp kém trong các nghiên cứu này.[104]
3.Điều trị tích cực bệnh tim mạch khác:
- Cần điều trị các yếu tố nguy cơ tim mạch có thể điều chỉnh như tăng huyết áp và rối loạn Lipid máu. Nên bắt đầu Statin ít nhất 1 tháng trước khi phẫu thuật để giảm tỷ lệ mắc bệnh tim mạch, và tiếp tục vô thời hạn.[74]
Phình động mạch chủ bụng lớn không triệu chứng phát hiện tình cờ
Nói chung, điều trị được chỉ định ở bệnh nhân có phình động mạch chủ bụng lớn không có triệu chứng (ví dụ: có đường kính trên 5,5 cm ở nam giới hoặc 5,0 cm ở phụ nữ tại Hoa Kỳ, mặc dù quyết định điều trị dựa trên kích thước lớn hơn có thể’ khác ở các quốc gia khác, ví dụ như ở Anh Quốc). Điều trị phình động mạch >5,5 cm có ưu điểm về tỷ lệ sống sót.[1] [78] [79] [80] [81]
Các quyết định liên quan đến việc điều trị cần được cá thể hóa, có tính đến mong muốn của bệnh nhân, độ tuổi, giới tính, yếu tố nguy cơ trong khi phẫu thuật, và các yếu tố nguy cơ giải phẫu. Cần thận trọng khi đánh giá chất lượng cuộc sống của bệnh nhân và tiến hành tư vấn kỹ về rủi ro của phẫu thuật (ví dụ: thông báo cho bệnh nhân về điểm nguy cơ tử vong trong khi phẫu thuật theo Vascular Quality Initiative) và chất lượng cuộc sống sau đó. Cần xem xét can thiệp nội mạch ở bệnh nhân không phù hợp với phẫu thuật mở.[56] [77] [78] [79] [80] [99] 1[B]Evidence
Dữ liệu cho thấy ở những bệnh nhân bị phình động mạch chủ bụng lớn (từ 5 đến 5,5 cm) đang lựa chọn điều trị, phương pháp can thiệp tương đương với phẫu thuật mở về tỷ lệ sống sót chung, mặc dù tỷ lệ can thiệp thứ phát cao hơn đối với can thiệp nội mạch.[105] Can thiệp làm giảm tỷ lệ tử vong liên quan đến phình động mạch chủ bụng (nhưng không giảm tỉ lệ sống sót dài hạn chung) ở bệnh nhân bị phình động mạch chủ bụng lớn (>5,5 cm) không thích hợp để phẫu thuật mở.[106] 2[A]Evidence Sau khi điều trị, phình động mạch chủ bụng lớn có vẻ có liên quan đến khả năng sống sót muộn kém hơn so với phình động mạch nhỏ hơn (HR chung 1,14 cho mỗi lần tăng 1 cm đường kính khối phình, 95% CI 1,09 đến 1,18; thời gian theo dõi 12 đến 91,2 tháng).[107] Mối liên quan này rõ ràng hơn đối với điều trị can thiệp so với phẫu thuật mở.
Điều trị tùy chọn ở bệnh nhân không có triệu chứng cho phép đánh giá trước khi phẫu thuật, phân tầng nguy cơ tim mạch và tối ưu điều trị các bệnh kết hợp. Bệnh động mạch vành vẫn là nguyên nhân hàng đầu gây tử vong sớm và muộn sau khi điều trị phình động mạch chủ bụng.
Điều trị can thiệp nội mạch (EVAR)
Can thiệp nội mạch là đặt stent che phủ toàn bộ đoạn phình bằng con đường nội mạch, do đó bít kín thành đoạn phình, tránh được áp lực hệ thống, ngăn vỡ và cho phép giảm kích thước túi phình. Đặt stent có thể được thực hiện qua da thông qua các thiết bị có kích thước nhỏ, hoặc sau khi làm lộ các động mạch đùi bằng phẫu thuật. Đánh giá Cochrane không tìm thấy sự khác biệt giữa các kỹ thuật sau thời gian theo dõi ngắn (6 tháng), ngoại trừ phương pháp qua da có thể nhanh hơn.[108] Thiếu dữ liệu dài hạn về độ bền của các thiết bị có kích thước nhỏ.[Fig-4][Fig-5]
Cần đánh giá mức độ phù hợp với can thiệp thông qua chụp mạch máu bằng cắt lớp vi tính 0,5 mm. Điều quan trọng là bác sĩ can thiệp quen với các hướng dẫn sử dụng cụ thể cho loại stent được sử dụng.
Khuyến cáo theo dõi hàng năm suốt đời bằng siêu âm hoặc CT sau can thiệp phình động mạch chủ bụng.[56] [74]
Phẫu thuật mở
Phẫu thuật mở có thể là qua phúc mạc hoặc sau phúc mạc. Sau khi kiểm soát động mạch chủ đoạn gần và xa, phình động mạch được mở ra, thắt các nhánh chảy máu trào ngược, và đoạn nối nhân tạo được khâu từ động mạch chủ gần bình thường đến động mạch chủ xa bình thường (hoặc đoạn động mạch chậu). Sau khi dòng chảy được phục hồi đến các động mạch chậu hai bên, túi phình động mạch sẽ đóng lại phía trên đoạn nối.[109] Cần cân nhắc phương pháp tiếp cận sau phúc mạc cho bệnh nhân phình động mạch bao gồm cả đoạn động mạch chủ ngang thận và/hoặc nội tạng, hoặc khi có phình động mạch do viêm, thận móng ngựa, hoặc vùng bụng rất khó đối với phẫu thuật.[56] [110] [111]
Khuyến cáo sử dụng đoạn nối thẳng khi không mắc bệnh nặng ở động mạch chậu.[56] Nên thực hiện nối động mạch chủ gần càng gần động mạch thận càng tốt.[56] Khuyến cáo không để các phần của đoạn nối chạm trực tiếp vào ruột trong khoang màng bụng.[56] Nên xem xét ghép lại động mạch mạc treo tràng dưới (IMA) trong những trường hợp tăng nguy cơ thiếu máu cục bộ đại tràng (tức là bệnh động mạch mạc treo tràng trên hoặc thân tạng có liên quan, động mạch mạc treo ngoằn ngoèo phình to, tiền sử cắt đại tràng, không có khả năng duy trì tưới máu hạ vị, mất nhiều máu hoặc hạ huyết áp trong phẫu thuật, dòng chảy kém trong động mạch mạc treo tràng dưới sau khi mở đoạn nối, dòng chảy Doppler kém trong mạch đại tràng, hoặc nếu xuất hiện thiếu máu cục bộ đại tràng).[56] [112]
Lựa chọn điều trị
Điều trị can thiệp nội mạch mạch máu chiếm hơn 70% toàn bộ trường hợp điều trị phình động mạch chủ bụng ở Hoa Kỳ.[113] Ở Anh Quốc, 69% trường hợp phình động mạch chủ bụng đoạn dưới thận không cấp cứu và 89% phình động mạch chủ bụng phức tạp được điều trị bằng điều trị can thiệp nội mạch trong khoảng thời gian 2014-15.[114] Tuy nhiên, không phải tất cả bệnh nhân đều thích hợp cho điều trị can thiệp nội mạch. Do đó, các hướng dẫn khuyến cáo lựa chọn phương pháp điều trị tùy theo từng cá nhân.[56] [74] [76] [115] [116] Các yếu tố ảnh hưởng đến quyết định bao gồm: các yếu tố quyết định giải phẫu (ví dụ như đường kính phình động mạch, chiều dài cổ, đường kính cổ); tuổi thọ, giới tính, bệnh kết hợp; và nguy cơ trong khi phẫu thuật.
Có thể ưu tiên điều trị can thiệp nội mạch ở các bệnh nhân:
- Có nguy cơ trong khi phẫu thuật cao, và
- Có giải phẫu phù hợp với các tiêu chuẩn của nhà sản xuất stent được xác định trong hướng dẫn sử dụng, và
- Có thể đáp ứng phác đồ theo dõi bắt buộc sau điều trị.
Bệnh nhân có nguy cơ trong khi phẫu thuật thấp hơn và giải phẫu thuận lợi cũng có thể phù hợp cho điều trị can thiệp nội mạch.[117] [118] Cần cân nhắc đến độ an toàn và tác dụng lâu dài của biện pháp điều trị (khả năng can thiệp lại).
Có thể ưu tiên điều trị phẫu thuật mở ở các bệnh nhân:
- Có nguy cơ trong khi phẫu thuật thấp hơn, và
- Tương đối trẻ hơn.
Hướng dẫn của Trường môn tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ (biên soạn khuyến cáo hướng dẫn năm 2005 và 2011) khuyến cáo điều trị phình động mạch bằng phẫu thuật mở cho bệnh nhân không thể tuân thủ theo dõi lâu dài bắt buộc sau điều trị can thiệp nội mạch.[76] Phẫu thuật mở cũng được chỉ định ở bệnh nhân có thể can thiệp nội mạch, nhưng có giải phẫu không thuận lợi.[119]
Kết quả điều trị các trường hợp có kế hoạch
Dữ liệu liên quan đến độ an toàn và hiệu quả so sánh của điều trị can thiệp nội mạch và phẫu thuật mở khác nhau tùy thuộc vào kết cục chính của từng nghiên cứu. Bằng chứng cho đến nay cho thấy:
- Tỷ lệ tử vong sau phẫu thuật trong thời gian ngắn (<30 ngày) ở can thiệp nội mạch thấp hơn so với phẫu thuật mở
- Tỷ lệ tử vong do thủ thuật, trong và sau thủ thuật (<30 ngày) cao hơn ở phụ nữ so với nam giới đối với cả phẫu thuật mở và can thiệp nội mạch
- Tỷ lệ tử vong liên quan đến phình động mạch (>3 năm sau khi điều trị) cao hơn sau điều trị can thiệp nội mạch so với phẫu thuật mở
- Tỷ lệ tái can thiệp chung phổ biến hơn sau điều trị can thiệp nội mạch so với phẫu thuật mở.
Tỷ lệ tử vong sau thủ thuật trong vòng sáu tháng dường như thấp hơn ở bệnh nhân bị phình động mạch chủ bụng tiến hành điều trị can thiệp nội mạch so với bệnh nhân có phẫu thuật mở, nhưng chủ yếu là do tỷ lệ tử vong do phẫu thuật trong vòng 30 ngày thấp hơn.[120] Phân tích chung dữ liệu từ 4 thử nghiệm ngẫu nhiên chất lượng cao (tuyển chọn bệnh nhân có đường kính phình động mạch chủ bụng >5cm) cho thấy tỷ lệ tử vong trong ngắn hạn (tử vong trong vòng 30 ngày hoặc trong bệnh viện) thấp hơn đáng kể ở những người được chọn ngẫu nhiên thực hiện điều trị can thiệp nội mạch so với những người phẫu thuật mở (1,4% so với 4,2%, tỷ suất chênh [OR] 0,33, 95% CI 0,20 đến 0,55, p <0,0001).[121] Tuy nhiên, lợi ích ban đầu của điều trị can thiệp nội mạch giảm đi khi theo dõi.[120] [121] Tỷ lệ tử vong trong dài hạn (>4 năm) không khác nhau giữa bệnh nhân được chọn ngẫu nhiên thực hiện điều trị can thiệp nội mạch hoặc phẫu thuật mở (37,3% so với 37,8%, OR 0,98, 95% CI 0,83 đến 1,15, p = 0,78). Phẫu thuật mở có tỷ lệ tử vong do mọi nguyên nhân thấp hơn so với điều trị can thiệp nội mạch, sau hơn 8 năm theo dõi, trong thử nghiệm điều trị phình động mạch bằng can thiệp nội mạch của Anh Quốc 1 (46% so với 53%, p = 0,048).[122]
Tỷ lệ tử vong trong khi phẫu thuật và ngắn hạn ở phụ nữ cao hơn so với nam giới. Trong thời gian điều trị phình động mạch chủ bụng có kế hoạch, tỷ lệ tử vong do phẫu thuật ở phụ nữ cao hơn nam giới đối với cả phương pháp phẫu thuật mở (7.0% so với 5,2%) và can thiệp nội mạch (2,1% so với 1,3%).[123] Tại Anh Quốc, phụ nữ tiến hành điều trị phình động mạch chủ bụng có kế hoạch có tỷ lệ tử vong ngắn hạn cao hơn so với nam giới đối với phẫu thuật mở (tỷ lệ tử vong trong 30 ngày: OR 1,39, 95% CI 1,25 đến 1,56) và điều trị can thiệp nội mạch (tỷ lệ tử vong trong 30 ngày: OR 1,57, 95% CI 1,23 đến 2,00), mặc dù có yếu tố nguy cơ tim mạch trước phẫu thuật ít hơn.[124] Giới tính nữ là yếu tố nguy cơ độc lập đối với tỷ lệ tử vong do mọi nguyên nhân ở phụ nữ được điều trị phẫu thuật mở sau 1 năm (tỷ lệ tử vong do mọi nguyên nhân tích lũy thô 15,9% so với 12,1%, p <0,001) và sau 5 năm (22,2% so với 19,6 %, p <0,001).[124] Khả năng sống sót dài hạn do mọi nguyên nhân không khác biệt đáng kể giữa nữ và nam trong nhóm điều trị can thiệp nội mạch (p = 0,356).
Phân tích gộp dữ liệu của từng bệnh nhân từ 4 thử nghiệm cho thấy rằng, sau 3 năm, tỷ lệ tử vong liên quan đến khối phình động mạch cao hơn đáng kể ở nhóm điều trị can thiệp nội mạch so với phẫu thuật mở (HR chung 5,16, 95% CI 1,49 đến 17,89; p = 0,010).[120] Dữ liệu từ thử nghiệm điều trị phình động mạch bằng can thiệp nội mạch của Anh Quốc 1 cho thấy, sau >8 năm theo dõi, tỷ lệ tử vong liên quan đến phình động mạch ở bệnh nhân điều trị can thiệp nội mạch lớn hơn so với bệnh nhân phẫu thuật mở (5% so với 1%, p = 0,0064).[122] Vỡ do phình động mạch thường gặp ở bệnh nhân sau điều trị can thiệp hơn nhóm điều trị phẫu thuật mở (5,4% so với 1,4%, p <0,001) trong nghiên cứu thuần tập lớn với 8 năm theo dõi.[125] Phân tích gộp cho thấy không có sự khác biệt đáng kể giữa điều trị can thiệp nội mạch và phẫu thuật mở về tỷ lệ mắc mới tình trạng chết cơ tim (OR 1,14, 95% CI 0,86 đến 1,52; p = 0,36), đột quỵ gây tử vong (OR 0.81, 95% CI 0,42 đến 1,55; p = 0,52 ), hoặc đột quỵ không gây tử vong (OR 0.81, 95% CI 0,50 đến 1,31; p = 0,39).[121] Bệnh nhân bị suy thận mức độ trung bình hoặc bệnh tim mạch dường như không được hưởng lợi ích sống sót sớm (đến 6 tháng) từ điều trị can thiệp nội mạch, trong khi bệnh nhân mắc bệnh động mạch ngoại vi có thể hưởng lợi từ việc điều trị phẫu thuật mở.[120] Trong một phân tích gộp khác, tỷ lệ sống sót dài hạn sau khi điều trị phình động mạch chủ bụng có kế hoạch (điều trị can thiệp nội mạch hoặc phẫu thuật mở) xấu nhất ở các bệnh nhân mắc bệnh thận giai đoạn cuối (HR 3,15, 95% CI 2,45 đến 4,04) và COPD cần thở Oxy dài hạn (HR 3,05, 95% CI 1,93 đến 4,80).[126]
Tỷ lệ tái can thiệp chung cao hơn với điều trị can thiệp nội mạch so với phẫu thuật mở; tuy nhiên, tỷ lệ đã được báo cáo không đồng nhất trong các thử nghiệm lâm sàng.[120] [121] Trong phân tích chung dữ liệu từng bệnh nhân, tái can thiệp đã được báo cáo ở 65,8% bệnh nhân điều trị can thiệp nội mạch bị rò stent týp I (79 trong số 120) và 22,8% bệnh nhân điều trị can thiệp nội mạch bị rò stent týp II (99 trong số 435) trong 5 năm theo dõi.[120] Các dữ liệu quan sát cho thấy can thiệp liên quan đến việc điều trị phình động mạch hoặc biến chứng là thường gặp hơn sau điều trị can thiệp nội mạch so với phẫu thuật mở (18,8% so với 3,7%, p <0,001) trong 8 năm theo dõi.[125]
Bằng chứng ít thuyết phục từ 4 nghiên cứu nhỏ ngẫu nhiên, có đối chứng cho thấy phẫu thuật mở có kế hoạch, đi đường sau phúc mạc có thể làm giảm mất máu và thời gian nằm viện so với phương pháp đi vào phúc mạc.[127] Tuy nhiên, không có sự khác biệt về tỷ lệ tử vong giữa hai phương pháp này (bằng chứng rất ít thuyết phục). Hơn nữa, phương pháp đi sau phúc mạc có thể làm tăng nguy cơ tụ máu, đau vết thương mạn tính và thoát vị thành bụng so với đi vào phúc mạc.[127]
Tác dụng bất lợi
Các biến chứng của điều trị can thiệp nội mạch có thể bao gồm rò stent, tắc stent và stent dịch chuyển khi cổ túi phình rộng.[115] Đánh giá tổng quát cho thấy việc cổ túi phình bị giãn trong 24,6% trường hợp điều trị can thiệp nội mạch (bao gồm 9439 nam giới), dẫn đến tỷ lệ rò stent týp I, dịch chuyển stent và tái can thiệp cao hơn.[128]
Là tình trạng đi kèm điều trị can thiệp nội mạch, tắc động mạch hạ vị hai bên có thể chấp nhận được trong một số tình huống giải phẫu đối với bệnh nhân có nguy cơ cao cho điều trị phẫu thuật mở. Đau cách hồi vùng mông và rối loạn chức năng cương dương có thể xảy ra ở 40% bệnh nhân sau khi huyết khối gây tắc mạch một bên; những triệu chứng này có thể kéo dài ở 11% đến 13% bệnh nhân sau khi tắc hai bên.[56] [129] [130] Các kỹ thuật tái tưới máu động mạch chậu trong, sử dụng các thiết bị dành riêng cho nhánh, có tỷ lệ thành công cao về mặt kỹ thuật và tỷ lệ gặp biến cố thấp (ví dụ: tỷ lệ đau cách hồi vùng mông là 4,1%).[131]
Ở những bệnh nhân bị bệnh ác tính trong bụng, điều trị can thiệp nội mạch làm giảm tỷ lệ tử vong và sự chậm trễ giữa việc điều trị 2 bệnh lý mặc dù có nguy cơ đáng kể về biến cố huyết khối.[132] [133]
Các biến chứng của phẫu thuật mở bao gồm các biến cố tim và phổi, thiếu máu cục bộ mạc treo ruột, suy thận, chảy máu, nhiễm trùng vết thương và đoạn nối, thiếu máu cục bộ cột sống/liệt chi dưới, huyết khối/thiếu máu cục bộ ở chi, và các biến chứng muộn của đoạn nối (tức là lỗ rò động mạch chủ-ruột và giả phình động mạch chủ).[1] [134]
Điều trị trước và sau phẫu thuật
Điều trị bệnh tim phối hợp
- Cần ưu tiên phòng ngừa rủi ro tim mạch ở bệnh nhân tham gia chương trình sàng lọc phình động mạch chủ bụng.[135]
- Nên xem xét nghiệm pháp gắng sức không xâm lấn đối với bệnh nhân có tiền sử >3 yếu tố nguy cơ lâm sàng (tức là bệnh động mạch vành, suy tim sung huyết, đột quỵ, đái tháo đường, suy thận mạn tính) và khả năng chức năng không rõ hoặc kém (MET <4) nếu yếu tố này thay đổi việc điều trị.
- Tái tưới máu động mạch vành được chỉ định cho những bệnh nhân bị nhồi máu cơ tim ST chênh lên cấp tính, đau thắt ngực không ổn định, hoặc đau thắt ngực ổn định với hẹp động mạch vành trái hoặc bệnh 3 thân động mạch vành, cũng như bệnh nhân hẹp 2 nhánh mạch vành bao gồm động mạch liên thất trước và có kết quả thiếu máu cục bộ khi làm các xét nghiệm không xâm lấn hoặc phân suất tống máu <0,5.[56]
Liên quan đến truyền máu:[56]
- Việc hiến máu tự thân trước phẫu thuật có thể có lợi cho những bệnh nhân tiến hành điều trị phình động mạch bằng phẫu thuật mở.
- Khuyến cáo thu hồi tế bào máu hoặc sử dụng thiết bị siêu lọc nếu dự kiến mất nhiều máu hoặc cho rằng có nhiều nguy cơ truyền bệnh từ máu trữ trong ngân hàng máu.
- Khuyến cáo truyền máu nếu nồng độ haemoglobin trong phẫu thuật <10 g/dL khi mất máu liên tục. Xem xét sử dụng huyết tương tươi đông lạnh và tiểu cầu theo tỷ lệ với máu toàn phần là 1:1:1.
Không nên sử dụng thường quy ống thông động mạch phổi trong phẫu thuật động mạch chủ, trừ khi có nguy cơ cao về rối loạn huyết động chính.[56] Khuyến cáo đặt đường truyền tĩnh mạch trung tâm cho tất cả các bệnh nhân đang tiến hành phẫu thuật mở.[56] Khuyến cáo biện pháp dự phòng huyết khối tĩnh mạch sâu chi dưới bao gồm hệ thống nén khí và đi lại sớm cho tất cả các bệnh nhân đang tiến hành điều trị phẫu thuật mở hoặc can thiệp nội mạch.[56] [136]
Tránh tình trạng hạ nhiệt trong quá trình phẫu thuật mở và can thiệp nội mạch để giảm thời gian nằm viện, thời gian ở trong khu vực hồi sức và tỷ lệ rối loạn chức năng các cơ quan.[137]
Giảm nguy cơ tim mạch trước phẫu thuật:
- Giải quyết các yếu tố nguy cơ tim mạch có thể điều chỉnh trước phẫu thuật sẽ cải thiện khả năng sống sót dài hạn sau khi điều trị phình động mạch chủ bụng.[138]
- Tập thể dục trước phẫu thuật đã làm giảm các biến chứng tim sau phẫu thuật trong một thử nghiệm đối chứng ngẫu nhiên nhỏ ở những bệnh nhân đang tiến hành điều trị phình động mạch chủ bụng bằng phẫu thuật mở hoặc can thiệp nội mạch.[139]
- Sử dụng Statin trước và sau phẫu thuật làm giảm các biến cố tim mạch trong phẫu thuật ngoài tim.[140] Nên bắt đầu Statin ít nhất 1 tháng trước khi phẫu thuật để giảm tỷ lệ tử vong do tim mạch, và tiếp tục vô thời hạn.[74]
- Nếu không có chống chỉ định, bệnh nhân cần uống Aspirin liều thấp và tiếp tục trước và sau thời gian phẫu thuật.[74]
- Nên kiểm soát tình trạng tăng huyết áp để giảm tỷ lệ biến cố bệnh tim mạch.[74]
- Chẹn beta trước phẫu thuật có thể hợp lý ở những bệnh nhân có nguy cơ cao bị thiếu máu cục bộ cơ tim (bệnh tim do thiếu máu cục bộ hoặc thiếu máu cục bộ cơ tim khi xét nghiệm gắng sức), nếu liệu pháp có thể bắt đầu hơn 1 tháng trước khi phẫu thuật.[74] [141] Các thử nghiệm lớn trong đó việc chẹn beta được bắt đầu vài ngày trước khi phẫu thuật cho thấy không có lợi ích nào, hoặc thậm chí gây tác hại.[142] [143] [144]
- Nghiên cứu đa trung tâm lớn ở các bệnh nhân tiến hành phẫu thuật ngoài tim cho thấy Clonidine không làm giảm tỷ lệ tử vong hoặc nhồi máu cơ tim không gây tử vong.[145] Vì thế, không nên dùng các chất chủ vận Alpha-2 cho bệnh nhân phẫu thuật ngoài tim.[140]
Thuốc kháng sinh:
- Điều trị kháng sinh được chỉ định cho những bệnh nhân tiến hành điều trị phình động mạch chủ bụng bị vỡ trong trường hợp có kế hoạch và khẩn cấp để dự phòng các vi sinh vật gram dương và gram âm (tức là Staphylococcus aureus, Staphylococcus epidermidis và vi trùng gram âm đường ruột) và ngăn nhiễm trùng đoạn nối.
- Mức độ thuốc kháng sinh phổ rộng được điều chỉnh theo biểu hiện lâm sàng của bệnh nhân và kết quả nuôi cấy, cũng như theo phác đồ tại địa phương.
Rò sau điều trị phình động mạch bằng can thiệp nội mạch (EVAR)
Rò là tình trạng dòng máu chảy liên tục bên ngoài stent và trong túi phình động mạch.[146] [147] Đây không phải là biến chứng sau phẫu thuật mở.
Theo dõi sau phẫu thuật có thể phát hiện rò lớn và các trường hợp giãn cổ túi phình lớn.
Nguy cơ rò sau điều trị can thiệp nội mạch là 24%.[146] Có 5 loại rò.
Loại I:
- Rò ở vị trí gắn (đầu gần/xa của stent nội mạc hoặc dụng cụ gây tắc nghẽn động mạch chậu); thường là ngay lập tức, nhưng có thể xảy ra rò chậm.[Fig-6]
- Cần cố gắng điều trị rò loại I trước khi hoàn thành thủ thuật (ví dụ: bơm bóng để ép sát đầu nối, đặt vòng bít đầu gần, khâu nội mạch). Rò loại IA dai dẳng có thể đòi hỏi phải chuyển sang phẫu thuật mở.[56] [Fig-7][Fig-8]
Loại II:
- Rò từ các nhánh.[Fig-9]
- Mặc dù rò kéo dài có thể dẫn đến túi phình nhưng cũng có trường hợp tự hồi phục.[148]
- Nếu quan sát thấy rò loại II hoặc bất thường đáng lo ngại khác khi chụp CT có cản quang 1 tháng sau điều trị can thiệp nội mạch, thì nên chụp hình ảnh sau 6 tháng.[56]
- Việc điều trị vẫn còn gây tranh cãi. Nhiều ý kiến ủng hộ điều trị nếu rò kéo dài dai dẳng từ 6 đến 12 tháng hoặc khi kích thước túi phình động mạch tăng lên khiến các vùng nối đầu gần và/hoặc xa có thể bị tổn hại.[149] [150] [151] [152]
- Phương án điều trị được lựa chọn là gây thuyên tắc mạch bằng Coil, mặc dù đã có những báo cáo về phương pháp thắt các nhánh bên bằng nội soi, chích túi phình trực tiếp qua da ở vùng ngang lưng, gây thuyên tắc qua vùng ngang lưng, và gây thuyên tắc qua ống sống qua đường ống thông.[147] [149] [150] [151] [153] [154] [155] [156]
Loại III:
- Rò stent qua vết rách của phần màng phủ, hở vị trí tiếp nối của stent hoặc phân hủy màng phủ.[146] [147]
- Chỉ định điều trị ngay khi phát hiện (đặt thêm stent).[56] [150]
Loại IV:
- Rò từ do thấm qua màng phủ stent.[146] [147]
- Những rò rỉ này không thường gặp ở các stent mới và thường không cần điều trị.[56] [150]
Loại V (tăng áp lực nội mạch):
- Tăng áp lực nội mạch là tình trạng tăng áp lực trong túi phình sau điều trị can thiệp nội mạch mà không có rò stent rõ ràng khi chụp CT cản quang chậm.
- Loại rò này ít gặp hơn ở các stent thế hệ mới.[56]
- Không có phương pháp chuẩn để đánh giá tình trạng tăng áp lực nội mạch hoặc đồng thuận về liệu pháp chỉ định khi túi phình không to thêm; tuy nhiên, đề xuất điều trị để ngăn vỡ phình động mạch ở những bệnh nhân túi phình tiếp tục tăng kích thước.[56] [147]
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Cấp tính (tóm tắt) | ||
| Nhóm bệnh nhân | Tx line | Điều trị |
| Phình động mạch chủ bụng vỡ | 1 | Biện pháp hồi sức chuẩn |
| Thêm | Điều trị khẩn cấp | |
| Thêm | Điều trị kháng sinh trước và sau phẫu thuật | |
| Phình động mạch chủ bụng có triệu chứng, nhưng không vỡ | 1 | Điều trị khẩn cấp |
| Thêm | Giảm nguy cơ tim mạch trước can thiệp | |
| Thêm | Điều trị kháng sinh trước và sau phẫu thuật | |
| Tiếp diễn (tóm tắt) | ||
| Phát hiệu ngẫu nhiên: phình động mạch chủ bụng nhỏ, không có triệu chứng | 1 | Theo dõi |
| Thêm | Quản lý nguy cơ tim mạch tích cực | |
| Phát hiệu ngẫu nhiên: phình động mạch chủ bụng lớn không có triệu chứng | 1 | Điều trị có kế hoạch |
| Thêm | Giảm nguy cơ tim mạch trước can thiệp | |
| Thêm | Điều trị kháng sinh trước và sau phẫu thuật | |
| Rò sau can thiệp nội mạch cần phải điều trị | 1 | Quy trình điều trị |
| Thêm | Giảm nguy cơ tim mạch trước can thiệp | |
| Thêm | Điều trị kháng sinh trước và sau phẫu thuật | |
Các lựa chọn điều trị
| Cấp tính | ||
| Nhóm bệnh nhân | Tx line | Điều trị |
| Phình động mạch chủ bụng vỡ | 1 | Biện pháp hồi sức chuẩn |
| » The airway is managed with supplemental oxygen or endotracheal intubation and assisted ventilation if the patient is unconscious. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ] » Đặt đường truyền tĩnh mạch trung tâm » Đặt ống thông động mạch và ống thông tiểu để theo dõi. » Nên đạt huyết áp tâm thu mục tiêu 50 đến 70 mmHg và hạn chế truyền dịch trước khi phẫu thuật.[90] [91] [92] » Thay thế dịch quá mức có thể gây ra rối loạn đông máu do pha loãng và hạ nhiệt và vỡ huyết khối thứ phát do tăng lưu lượng máu, tăng áp lực tưới máu và giảm độ nhớt máu, do đó làm trầm trọng thêm tình trạng chảy máu.[89] [90] [91] [92] Truyền hơn 3,5 L chất dịch trước khi phẫu thuật có thể làm tăng nguy cơ tử vong tương đối. |
||
| Thêm | Điều trị khẩn cấp | |
| » Ưu tiên điều trị can thiệp nội mạch (EVAR), nếu giải phẫu động mạch chủ-chậu cho phép.[83] » Ở bệnh nhân xác nhận mắc phình động mạch chủ bụng bị vỡ, tỷ lệ tử vong sau 3 năm thấp hơn ở những người được chọn ngẫu nhiên để can thiệp nội mạch so với cách phẫu thuật mở (48% so với 56%, HR 0,57, 95% CI 0,36 đến 0,90).[83] Sự khác biệt giữa các nhóm điều trị không còn rõ ràng sau 7 năm theo dõi (HR 0,92, 95% CI 0,75 đến 1,13). Tỷ lệ tái can thiệp không khác biệt đáng kể giữa các nhóm được chọn ngẫu nhiên sau 3 năm (HR 1,02, 95% CI 0,79 đến 1,32).[83] » Có một số bằng chứng cho thấy can thieepij nội mạch cho phình động mạch chủ bụng bị vỡ có thể làm giảm tỷ lệ tử vong ở phụ nữ hiệu quả hơn ở nam giới.[83] [84] [85] | ||
| Thêm | Điều trị kháng sinh trước và sau phẫu thuật | |
| » Điều trị kháng sinh được chỉ định cho những bệnh nhân tiến hành điều trị cấp cứu phình động mạch chủ bụng bị vỡ để dự phòng các vi sinh vật gram dương và gram âm và ngăn nhiễm trùng đoạn nối. » Mức độ thuốc kháng sinh phổ rộng được điều chỉnh theo biểu hiện lâm sàng của bệnh nhân và kết quả nuôi cấy, cũng như theo phác đồ tại địa phương |
||
| Phình động mạch chủ bụng có triệu chứng, nhưng không vỡ | 1 | Điều trị khẩn cấp |
| » Ở bệnh nhân bị phình động mạch chủ có triệu chứng, việc điều trị được chỉ định bất kể đường kính khối phình.[76] [94] Việc phát triển cơn đau mới hoặc trầm trọng hơn có thể báo hiệu phình động mạch đang giãn rộng và sắp vỡ. Do đó, phình động mạch có triệu chứng, không vỡ cần được điều trị khẩn cấp.[56] Trong một số trường hợp, can thiệp có thể bị trì hoãn trong vài giờ để tối ưu hóa các điều kiện nhằm đảm bảo điều trị thành công; những bệnh nhân này cần được theo dõi chặt chẽ trong đơn vị hồi sức tích cực.[56] » Điều trị can thiệp nội mạch (EVAR) được sử dụng ngày càng nhiều để điều trị cho bệnh nhân mắc phình động mạch chủ bụng có triệu chứng.[95] [96] Trong các nghiên cứu quan sát, tỷ lệ tử vong do mọi nguyên nhân ngắn hạn không khác biệt giữa điều trị can thiệp nội mạch và phẫu thuật mở đối với phình động mạch chủ bụng có triệu chứng.[95] [96] [97] | ||
| Thêm | Giảm nguy cơ tim mạch trước can thiệp | |
| » Nếu không có chống chỉ định, bệnh nhân cần uống Aspirin liều thấp và tiếp tục trước và sau thời gian phẫu thuật.[74] » Nên kiểm soát tình trạng tăng huyết áp để giảm tỷ lệ tử vong do tim mạch.[74] | ||
| Thêm | Điều trị kháng sinh trước và sau phẫu thuật | |
| » Tiến hành điều trị kháng sinh trước và sau thủ thuật. Loại thuốc kháng sinh phổ rộng cần lựa chọn theo phác đồ địa phương. | ||
| Tiếp diễn | ||
| Phát hiệu ngẫu nhiên: phình động mạch chủ bụng nhỏ, không có triệu chứng | 1 | Theo dõi |
| » Đối với phình động mạch chủ bụng phát hiện tình cờ, ưu tiên theo dõi để điều trị cho đến khi nguy cơ vỡ về mặt lý thuyết vượt quá nguy cơ tử vong ước tính do phẫu thuật mở.[3] [94]
» Phẫu thuật mở sớm để điều trị phình động mạch chủ bụng nhỏ hơn không làm giảm tỷ lệ tử vong do mọi nguyên nhân hoặc tỷ lệ tử vong do phình động mạch chủ bụng.[3] [99] Một đánh giá tổng quát (4 thử nghiệm, 3314 người tham gia) đã tìm ra bằng chứng thuyết phục để chứng minh rằng việc điều trị ngay lập tức phình động mạch chủ bụng nhỏ (4 cm đến 5,5 cm) không cải thiện khả năng sống sót lâu dài so với theo dõi (HR đã điều chỉnh 0,88, 95% CI 0,75 đến 1,02, thời gian theo dõi trung bình 10 năm).[99] Việc không có lợi ích từ phẫu thuật ngay lập tức là nhất quán bất kể độ tuổi bệnh nhân, đường kính phình động mạch nhỏ và dù điều trị can thiệp hay phẫu thuật mở.[99]
» Chỉ định phẫu thuật phình động mạch chủ bụng nhỏ hơn thường được dùng trong trường hợp phát triển nhanh hoặc khi đạt đường kính ngưỡng chỉ định điều trị phình động mạch khi siêu âm lại.[3]
|
||
| Thêm | Quản lý nguy cơ tim mạch tích cực | |
| » Bệnh nhân nên được khuyến khích dừng hút thuốc và cho dùng liệu pháp thuốc để hỗ trợ việc này nếu cần. » Cần ưu tiên phòng ngừa rủi ro tim mạch ở bệnh nhân tham gia chương trình sàng lọc phình động mạch chủ bụng.[135] » Giải quyết các yếu tố nguy cơ có thể điều chỉnh trước phẫu thuật sẽ cải thiện khả năng sống sót trong thời gian dài sau khi điều trị phình động mạch chủ bụng.[138] » Tập thể dục trước phẫu thuật đã làm giảm các biến chứng tim sau phẫu thuật trong một thử nghiệm đối chứng ngẫu nhiên nhỏ ở những bệnh nhân đang tiến hành điều trị phình động mạch chủ bụng bằng phẫu thuật mở hoặc can thiệp nội mạch.[139] » Nếu không có chống chỉ định, bệnh nhân cần uống Aspirin liều thấp và tiếp tục trước và sau thời gian phẫu thuật.[74] » Nên kiểm soát tình trạng tăng huyết áp để giảm tỷ lệ tử vong do tim mạch.[74]» Sử dụng Statin trước và sau phẫu thuật làm giảm các biến cố tim mạch trong phẫu thuật ngoài tim.[140] Nên bắt đầu Statin ít nhất 1 tháng trước khi phẫu thuật để giảm tỷ lệ tử vong do tim mạch, và tiếp tục vô thời hạn.[74] » Chẹn beta trong khi phẫu thuật có thể hợp lý ở những bệnh nhân có nguy cơ cao bị thiếu máu cục bộ cơ tim (bệnh tim do thiếu máu cục bộ hoặc thiếu máu cục bộ cơ tim khi làm nghiệp pháp gắng sức), nếu liệu pháp có thể bắt đầu hơn 1 tháng trước khi phẫu thuật.[74] [141] |
||
| Phát hiệu ngẫu nhiên: phình động mạch chủ bụng lớn không có triệu chứng | 1 | Điều trị có kế hoạch |
| » Nói chung, điều trị được chỉ định ở bệnh nhân có phình động mạch chủ bụng lớn không có triệu chứng (ví dụ: có đường kính trên 5,5 cm ở nam giới hoặc 5,0 cm ở phụ nữ tại Hoa Kỳ, mặc dù quyết định điều trị dựa trên kích thước lớn hơn có thể khác ở các quốc gia khác, ví dụ như ở Anh Quốc). Điều trị phình động mạch >5,5 cm có ưu điể’m về tỷ lệ sống sót.[1] [78] [79] [80] [81]
» Các quyết định liên quan đến việc điều trị cần cá thể hóa, có tính đến mong muốn của bệnh nhân, độ tuổi của bệnh nhân, giới tính, yếu tố nguy cơ trong khi phẫu thuật, và các yếu tố nguy cơ giải phẫu. Cần thận trọng khi đánh giá chất lượng cuộc sống của bệnh nhân và tiến hành tư vấn kỹ về rủi ro của phẫu thuật và chất lượng cuộc sống sau đó. Điều trị phình động mạch chủ bằng can thiệp nội mạch (EVAR) cần được xem xét ở bệnh nhân không phù hợp cho phẫu thuật mở.[56] [77] [78] [79] [80] [99] 1[B]Evidence » Dữ liệu cho thấy ở những bệnh nhân bị phình động mạch chủ bụng lớn (>5,5 cm) điều trị có kế hoạch, can thiệp nội mạch tương đương với phẫu thuật mở về tỷ lệ sống sót chung, mặc dù tỷ lệ phải can thiệp thứ phát cao hơn đối với điều trị can thiệp nội mạch.[105] Điều trị can thiệp nội mạch cũng làm giảm tỷ lệ tử vong liên quan đến phình động mạch chủ bụng (nhưng không cho khả năng sống sót chung lâu hơn) ở bệnh nhân có khối phình lớn (>5,5 cm) không thích hợp để phẫu thuật mở.[106] 2[A]Evidence » Sau điều trị, phình động mạch chủ bụng lớn hơn có vẻ có khả năng sống sót muộn kém hơn so với phình động mạch nhỏ hơn (HR chung 1,14 cho mỗi lần tăng 1 cm đường kính AAA, 95% CI 1,09 đến 1,18; thời gian theo dõi 12 đến 91,2 tháng).[107] Mối liên quan này rõ ràng hơn đối với điều trị can thiệp so với phẫu thuật mở. |
||
| Thêm | Giảm nguy cơ tim mạch trước can thiệp | |
| » Giải quyết các yếu tố nguy cơ có thể điều chỉnh trước phẫu thuật sẽ cải thiện khả năng sống sót trong thời gian dài sau khi điều trị phình động mạch chủ bụng.[138] » Tập thể dục trước phẫu thuật đã làm giảm các biến chứng tim sau phẫu thuật trong một thử nghiệm đối chứng ngẫu nhiên nhỏ ở những bệnh nhân đang tiến hành điều trị phình động mạch chủ bụng bằng phẫu thuật mở hoặc can thiệp nội mạch.[139] » Nếu không có chống chỉ định, bệnh nhân cần uống Aspirin liều thấp và tiếp tục trước và sau thời gian phẫu thuật.[74] » Nên kiểm soát tình trạng tăng huyết áp để giảm tỷ lệ tử vong do tim mạch.[74] » Sử dụng Statin trước và sau phẫu thuật làm giảm các biến cố tim mạch trong phẫu thuật ngoài tim.[140] Nên bắt đầu Statin ít nhất 1 tháng trước khi phẫu thuật để giảm tỷ lệ tử vong do tim mạch, và tiếp tục vô thời hạn.[74] » Chẹn beta trong khi phẫu thuật có thể hợp lý ở những bệnh nhân có nguy cơ cao bị thiếu máu cục bộ cơ tim (bệnh tim do thiếu máu cục bộ hoặc thiếu máu cục bộ cơ tim khi làm nghiệp pháp gắng sức), nếu liệu pháp có thể bắt đầu hơn 1 tháng trước khi phẫu thuật.[74] [141] | ||
| Thêm | Điều trị kháng sinh trước và sau phẫu thuật | |
| » Tiến hành điều trị kháng sinh trước và sau thủ thuật. Loại thuốc kháng sinh phổ rộng cần lựa chọn theo phác đồ địa phương. | ||
| Rò sau can thiệp nội mạch cần phải điều trị | 1 | Quy trình điều trị |
| » Rò là tình trạng dòng máu chảy liên tục bên ngoài stent và trong túi phình động mạch.[146] [147] Đây không phải là biến chứng sau phẫu thuật mở. » Theo dõi sau phẫu thuật có thể phát hiện rò lớn và các trường hợp giãn cổ túi phình lớn. Nguy cơ rò sau điều trị can thiệp nội mạch là 24%.[146] » Loại I: có ý nghĩa lâm sàng; cần cố gắng điều trị rò loại I trước khi hoàn thành thủ thuật (ví dụ: bơm bóng để ép sát đầu nối, đặt vòng bít đầu gần, khâu nội mạch). Rò loại IA dai dẳng có thể đòi hỏi phải chuyển sang phẫu thuật mở.[56]» Loại II: việc điều trị vẫn còn gây tranh cãi. Nhiều ý kiến ủng hộ điều trị nếu rò kéo dài dai dẳng từ 6 đến 12 tháng hoặc khi kích thước túi phình động mạch tăng lên khiến các vùng nối đầu gần và/hoặc xa có thể bị tổn hại.[149] [150] [151] [152] Phương án điều trị được lựa chọn là gây thuyên tắc mạch bằng Coil, mặc dù đã có những báo cáo về phương pháp thắt các nhánh bên bằng nội soi, chích túi phình trực tiếp qua da ở vùng ngang lưng, gây thuyên tắc qua vùng ngang lưng, và gây thuyên tắc qua ống sống qua đường ống thông.[147] [149] [150] [151] [153] [154] [155] [156] » Loại III: chỉ định điều trị ngay khi phát hiện (đặt thêm stent).[56] [150] » Loại IV: những rò rỉ này không thường gặp ở các stent mới và tự hạn chế, không đòi hỏi điều trị.[56] [150] » Loại V (tăng áp lực nội mạch): ít gặp hơn ở các stent thế hệ mới hơn;[56] Không có phương pháp chuẩn để đánh giá tình trạng tăng áp lực nội mạch hoặc đồng thuận về liệu pháp chỉ định khi túi phình không to thêm; tuy nhiên, đề xuất điều trị để ngăn vỡ phình động mạch ở những bệnh nhân túi phình tiếp tục tăng kích thước.[56] [147] |
||
| Thêm | Giảm nguy cơ tim mạch trước can thiệp | |
| » Nếu không có chống chỉ định, bệnh nhân cần uống Aspirin liều thấp và tiếp tục trước và sau thời gian phẫu thuật.[74] » Nên kiểm soát tình trạng tăng huyết áp để giảm tỷ lệ tử vong do tim mạch.[74] » Sử dụng Statin trước và sau phẫu thuật làm giảm các biến cố tim mạch trong phẫu thuật ngoài tim.[140] Nên bắt đầu Statin ít nhất 1 tháng trước khi phẫu thuật để giảm tỷ lệ tử vong do tim mạch, và tiếp tục vô thời hạn.[74] » Chẹn beta trong khi phẫu thuật có thể hợp lý ở những bệnh nhân có nguy cơ cao bị thiếu máu cục bộ cơ tim (bệnh tim do thiếu máu cục bộ hoặc thiếu máu cục bộ cơ tim khi làm nghiệp pháp gắng sức), nếu liệu pháp có thể bắt đầu hơn 1 tháng trước khi phẫu thuật.[74] [141] | ||
| Thêm | Điều trị kháng sinh trước và sau phẫu thuật | |
| » Tiến hành điều trị kháng sinh trước và sau thủ thuật. Loại thuốc kháng sinh phổ rộng cần lựa chọn theo phác đồ địa phương. | ||
Giai đoạn đầu
Doxycycline là thuốc ức chế không đặc hiệu của men tiêu hủy cấu trúc nền (matrix metalloproteinase – MMP). MMP thúc đẩy phân hủy Collagen và Elastin và gây nên phình động mạch.[1] [21] Một thử nghiệm lâm sàng cho thấy việc sử dụng Doxycycline kéo dài trong 6 tháng là an toàn và được dung nạp tốt bởi các bệnh nhân có phình động mạch chủ bụng nhỏ không có triệu chứng và quan sát thấy giảm dần nồng độ MMP-9 trong huyết tương.[1] [166] Nghiên cứu ngẫu nhiên nhỏ khác cho thấy không có sự phát triển phình động mạch chủ ở những bệnh nhân điều trị Doxycycline sau 6 và 12 tháng.[167] [168] N-TAA3CT là nghiên cứu ngẫu nhiên, mù đôi, đối chứng giả dược giai đoạn II nhằm xác định xem Doxycycline có thể làm giảm tỷ lệ tăng phình động mạch chủ bụng nhỏ (3,5 đến 5,0 cm ở nam giới và 3,5 đến 4,5 cm ở phụ nữ) ở bệnh nhân >55 tuổi hay không.[169] Kết quả đánh giá chính là đường kính ngang tối đa của khối phình động mạch chủ bụng được xác định bằng chụp CT trong thời gian theo dõi hai năm (có tính đến đường kính ban đầu). Ngày hoàn thành dự kiến của nghiên cứu N-TAA3CT là tháng 9 năm 2019. Hiện nay, không có đủ bằng chứng để khuyến cáo sử dụng Doxycycline.[170]
Một thử nghiệm ngẫu nhiên, đối chứng giả dược giai đoạn II đang tìm hiểu liệu việc điều trị bằng Ticagrelor (thuốc đối kháng thụ thể P2Y12) có ức chế sự tăng trưởng của phình động mạch chủ bụng nhỏ ở những người chưa dùng Aspirin (từ 50 đến 85 tuổi) có chẩn đoán xác định phình động mạch chủ bụng từ 35 đến 49 mm.[171] Kết quả chính của nghiên cứu này là mức giảm trung bình tốc độ phát triển của thể tích khối phình động mạch chủ bụng (%) được đo bằng chụp hình cộng hưởng từ (MRI) sau 12 tháng. Ngày hoàn thành nghiên cứu dự kiến là tháng 7 năm 2017.
Bít phình động mạch bằng can thiệp nội mạch
Phương pháp bít phình động mạch bằng can thiệp nội mạch (EVAS) đã được phát triển để giải quyết các vấn đề về rò stent và biến chứng liên quan đến stent khi điều trị phình động mạch bằng can thiệp nội mạch (EVAR). Phương pháp này bao gồm việc đặt thêm các stent, mỗi stent có túi kèm theo (endobag), vào phình động mạch qua cả hai động mạch đùi cùng một lúc. Polyme được tiêm vào các túi này để làm đầy túi phình động mạch, do đó loại trừ túi phình khỏi vòng tuần hoàn. Bít phình động mạch bằng can thiệp nội mạch để ổn định vị trí ghép stent và giảm tỷ lệ rò stent và tái can thiệp.[172] Có rất ít bằng chứng thuyết phục về việc sử dụng phương pháp này; tuy nhiên, thử nghiệm được ngành tài trợ và nghiên cứu báo cáo sổ bộ cho thấy tỷ lệ thành công cao về mặt kỹ thuật, tỷ lệ tử vong trong can thiệp thấp, và tỷ lệ không có biến cố bất lợi ở mức cao sau 1 tháng.[173] [174] Tỷ lệ rò stent thấp, nhưng khó phát hiện hơn sau can thiệp và các lựa chọn điều trị phức tạp hơn so với biện pháp điều trị rò stent sau can thiệp nội mạch hiện tại.[173] [174] Tình trạng di chuyển thiết bị được báo cáo trong một loạt ca bệnh hồi cứu của bệnh nhân sau bít phình động mạch bằng can thiệp (17% stent đã di chuyển về phía đuôi).[175] Điều này không tạo nên di chứng lâm sàng, nhưng sự ổn định lâu dài và độ tin cậy của stent này đòi hỏi nghiên cứu sâu hơn và quan sát chặt chẽ hơn.
Can thiệp bằng stent có cửa sổ
Đây là lựa chọn thay thế khả thi cho phẫu thuật mở đối với phình động mạch chủ bụng cạnh thận và dưới thận, hoặc cho những người bị phình động mạch chủ bụng trong đó cổ ngắn hoặc bị bệnh không cho phép điều trị thông thường. Tuy nhiên, không có bằng chứng cấp 1 cho phương pháp này.[176] Các nghiên cứu đơn trung tâm cho thấy tỷ lệ tử vong là 0,8% và tỷ lệ tắc mạch thận là 4,3%.[177]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Tại Hoa Kỳ, các hướng dẫn khuyến cáo cần theo dõi phình động mạch chủ bụng dưới thận/cạnh thận có đường kính từ 4,0 đến 5,4 cm bằng siêu âm/CT 6 đến 12 tháng một lần.[76] Phình động mạch chủ bụng <4,0 cm đòi hỏi siêu âm 2 đến 3 năm/lần.[76]
Tại Anh Quốc, cần siêu âm hàng năm đối với phình động mạch chủ bụng nhỏ (3,0 cm-4,4 cm) và 3 tháng một lần đối với phình động mạch chủ bụng từ 4,5 đến 5,4 cm.[100]
Một đánh giá tổng quát và phân tích gộp dữ liệu của từng bệnh nhân đã kết luận rằng khoảng thời gian theo dõi mỗi 2 năm đối với phình động mạch chủ bụng từ 3,0 đến 4,4 cm và 6 tháng đối với phình động mạch chủ bụng từ 4,5 đến 5,4 cm là an toàn và có lợi về mặt chi phí-hiệu quả.[75]
Phân tích tốc độ phát triển phình động mạch chủ bụng và tỷ lệ vỡ chỉ ra rằng để duy trì nguy cơ vỡ phình động mạch chủ bụng <1%, cần phải có thời gian theo dõi 8,5 năm/lần đối với nam giới có đường kính phình động mạch chủ bụng ban đầu là 3,0 cm.[75] Thời gian theo dõi ước tính tương ứng đối với nam giới có đường kính phình động mạch ban đầu 5,0 cm là 17 tháng. Mặc dù có tốc độ phát triển phình động mạch nhỏ là tương tự giữa hai giới, tỷ lệ vỡ ở phụ nữ cao gấp 4 lần so với nam giới.[75] Các chương trình và tiêu chí theo dõi để xem xét phẫu thuật mở cần được điều chỉnh cho phụ nữ bị phình động mạch chủ bụng được phát hiện tình cờ.
Sau điều trị
Hiệp hội Phẫu thuật Mạch máu Hoa Kỳ khuyến cáo chụp hình CT không có chất cản quang theo dõi 5 năm một lần sau phẫu thuật mở hoặc can thiệp nội mạch.[56]
Sau can thiệp, khuyến cáo theo dõi ban đầu sau 1 tháng bằng CT có chất cản quang và siêu âm màu.[56] Nếu không có rò stent và giãn phình động mạch chủ bụng thì cần chụp hình ảnh lại sau 12 tháng bằng CT có cản quang hoặc siêu âm màu.[56]
Hiệp hội Phẫu thuật Mạch máu Châu Âu khuyến cáo tất cả các bệnh nhân nên chụp mạch máu bằng cắt lớp vi tính (CTA) và chụp X-quang thường 30 ngày sau khi điều trị ban đầu.[74] Nếu có rò stent, cần chụp lại CT sau 6 tháng và chụp X-quang thường sau 12 tháng. Bệnh nhân không bị rò stent và các đoạn nối tốt có thể bỏ qua chụp CT mạch máu sau 6 tháng, nhưng cần có chụp CT mạch máu và chụp X-quang thường sau 12 tháng. Nếu không có rò stent và phình động mạch chủ bụng ổn định/nhỏ lại thì khuyến cáo siêu âm màu và chụp X-quang thường hàng năm.[74]
Cần có biện pháp dự phòng nhiễm trùng đoạn nối trước khi soi phế quản, nội soi đường tiêu hóa hoặc sinh dục-tiết niệu và bất kỳ thủ thuật nha khoa nào có thể gây chảy máu.[56]
Cần đánh giá nhiễm trùng đoạn nối nếu xảy ra nhiễm trùng toàn thân, dẫn lưu ở vùng bẹn, hình thành giả phình mạch, hoặc đau không xác định sau khi phẫu thuật mở hoặc can thiệp nội mạch.[56] Cần đánh giá lỗ rò động mạch chủ-ruột nếu xảy ra xuất huyết đường tiêu hóa sau khi phẫu thuật mở hoặc can thiệp nội mạch.[56]
Hướng dẫn dành cho bệnh nhân
Bệnh nhân cần được giáo dục về tầm quan trọng của việc cai thuốc lá (bao gồm tư vấn và điều trị thuốc khi cần), và kiểm soát huyết áp và Cholesterol.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Hội chứng tăng áp lực ổ bụng | Ngắn hạn | Cao |
| Tỷ lệ mắc hội chứng tăng áp lực ổ bụng (ACS) có thể đạt 55% sau khi điều trị phẫu thuật mở đối với phình động mạch chủ bụng bị vỡ.[74] Một nghiên cứu hồi cứu nhỏ cho thấy hội chứng này gặp ở 34% bệnh nhân sau khi phẫu thuật mở để điều trị phình động mạch chủ bụng bị vỡ và 21% sau khi điều trị bằng can thiệp nội mạch.[179] Nghiên cứu dựa vào dân số toàn quốc (Cơ quan Đăng ký Mạch máu Thụy Điển) cho thấy sau khi điều trị phình động mạch chủ bụng bị vỡ, hội chứng tăng áp lực ổ bụng phát triển ở 6,8% sau khi phẫu thuật mở so với 6,9% sau can thiệp.[180] | ||
| Liệt ruột, tắc ruột và viêm đại tràng do thiếu máu cục bộ | Ngắn hạn | Cao |
| Liệt ruột đã được báo cáo ở 11% bệnh nhân, với tắc nghẽn ruột và viêm đại tràng xảy ra ở 1% bệnh nhân tiến hành phẫu thuật mở.[178] [181] Viêm đại tràng do thiếu máu cục bộ đòi hỏi phải cắt bỏ đại tràng hiếm khi xảy ra. | ||
| Tổn thương thận cấp tính | Ngắn hạn | Cao |
| Sau can thiệp nội mạch và phẫu thuật mở phình động mạch chủ bụng, tỷ lệ mắc mới tổn thương thận cấp tính (AKI) là đáng kể.[182] [183] [184] Trong phẫu thuật mở, tình trạng này có vẻ chỉ mang tính tạm thời. Tuy nhiên, sau can thiệp nội mạch, nguyên nhân bao gồm nhiều yếu tố, và suy giảm chức năng thận lớn hơn đáng kể (đặc biệt với việc cố định trên thận) so với phẫu thuật mở.[185] Suy thận cấp sau can thiệp có liên quan đến tỷ lệ mắc bệnh và tỷ lệ tử vong tăng trong trung hạn.[182] | ||
| Hội chứng sau cấy ghép | Ngắn hạn | Trung bình |
| Có thể kéo dài tối đa 10 ngày sau can thiệp nội mạch.[74] Thường gặp sốt, tình trạng khó chịu và đau lưng, có thể là do giải phóng Cytokine. | ||
| Cắt cụt chi do thiếu máu cục bộ | Ngắn hạn | Thấp |
| Tỷ lệ cắt cụt chi do thiếu máu cục bộ rất thấp trong một loạt các bệnh nhân tiến hành phẫu thuật mở.[178] | ||
| Thiếu máu cục bộ ở tủy sống | Ngắn hạn | Thấp |
| Thiếu máu cục bộ ở tủy sống hiếm khi xảy ra sau can thiệp nội mạch, tỷ lệ mắc mới trong nghiên cứu sổ bộ của EUROSTAR là 0,21%.[186] Trong phân tích hồi cứu về biện pháp điều trị can thiệp nội mạch cấp cứu cho phình động mạch chủ bụng bị vỡ, 4 trong số 35 bệnh nhân (11,5%) đã bị chứng thiếu máu cục bộ tủy sống sau can thiệp.[187] Thiếu máu cục bộ tủy sống chậm (phát triển 2 ngày sau can thiệp) đã được báo cáo.[188] | ||
| Suy giảm chức năng tình dục | Dài hạn | Cao |
| Tổn hại đối với các dây thần kinh tự chủ khi phân chia động mạch chủ-chậu trong quá trình lóc tách cũng như giảm cấp máu vùng chậu có thể dẫn đến liệt dương và xuất tinh ngược dòng. Trong một thử nghiệm, 10% nam giới bị liệt dương mới trong năm đầu tiên sau khi phẫu thuật mở.[189] | ||
| Giả phình đoạn mạch nối | Dài hạn | Cao |
| Một loạt ca bệnh cho thấy phình động mạch quanh đoạn nối ở 10% bệnh nhân sau khi ghép bắc cầu động mạch chủ.[190] Tỷ lệ giả phình mạch đoạn nối vùng đùi có thể cao đến 20% ở thời điểm 10 năm sau khi tái tạo động mạch chủ-đùi đối với phình động mạch chủ bụng.[191] | ||
| Giãn cổ túi phình động mạch chủ | Dài hạn | Cao |
| Giãn cổ túi phình động mạch chủ xảy ra ở 24,6% bệnh nhân điều trị bằng can thiệp trong thời gian theo dõi từ 15 tháng đến 9 năm.[128] Biến cố lâm sàng kết hợp gồm rò stent, di chuyển stent và tái can thiệp thường gặp đáng kể hơn ở nhóm này so với bệnh nhân không giãn cổ túi phình động mạch chủ. | ||
| Nhiễm trùng đoạn nối | Dài hạn | Trung bình |
| Có thể là kết quả của nhiễm trùng khi đặt stent, hoặc theo đường máu sau khi làm các thủ thuật nha khoa hoặc nội soi có sinh thiết. Tỷ lệ mắc mới thấp: nghiên cứu thuần tập hồi cứu cho thấy tỷ lệ nhiễm trùng đoạn nối sau 2 năm là 0,19% sau khi phẫu thuật mở so với 0,16% đối với can thiệp.[192] | ||
| Tắc nghẽn niệu quản | Dài hạn | Thấp |
| Tắc nghẽn niệu quản liên quan đến tình trạng tắc niệu quản do xơ hóa quanh túi phình do viêm chứ không phải là thứ phát do khối phình chèn ép. Sinh bệnh học của hiện tượng này vẫn chưa được hiểu rõ.[193] Thông thường, chèn ép niệu quản có liên quan đến phình động mạch chủ do viêm. Dình nhiều sau kết mạc có thể dẫn đến tắc nghẽn niệu quản ở 18% bệnh nhân. Tĩnh mạch chủ dưới cũng có thể liên quan.[194] | ||
| Tắc đoạn cuối dạ dày chức năng | Dài hạn | Thấp |
| Tắc nghẽn tá tràng là hậu quả của việc chèn ép tá tràng đoạn sau phúc mạc giữa khối phình động mạch chủ và động mạch mạc treo tràng trên.[193] | ||
| Tắc đoạn nối ở chi | Dài hạn | Thấp |
| Tỷ lệ mắc mới tắc đoạn nối ở chi đến 10 năm sau khi điều trị phình động mạch chủ bụng bằng phẫu thuật mở đã được báo cáo là từ 2,6% đến 3,0%.[195] [196] Nguy cơ tắc đoạn nối ở chi cao hơn ở những bệnh nhân điều trị bằng can thiệp, với tỷ lệ mắc mới được báo cáo đến 7,2% trong các nghiên cứu theo dõi.[197] Xoắn là yếu tố nguy cơ gây tắc đoạn nối ở chi sau can thiệp.[198] | ||
| Rò stent | Biến thiên | Cao |
| Nguy cơ rò sau điều trị can thiệp nội mạch là 24%.[146] Rò stent loại II là phổ biến nhất. Có thể chỉ định điều trị sau khi phát hiện rò stent loại I sau điều trị. Rò stent không phải là biến chứng sau phẫu thuật mở. | ||
| Huyết khối đoạn xa | Biến thiên | Thấp |
| Tỷ lệ mắc mới là từ 3% đến 29%, thường ảnh hưởng nhiều nhất đến các ngón tay, ngón chân (hội chứng ngón chân xanh). Tỷ lệ mắc mới huyết khối đoạn xa là 5%, dẫn đến thiếu máu cục bộ đe dọa đến chi, thiếu máu cục bộ ngón tay, ngón chân và hoại tử cơ vùng bắp chân.[199] | ||
Tiên lượng
Tiến triển tự nhiên bao gồm việc phát triển chậm và ổn định và cuối cùng dẫn đến tình trạng vỡ. Hầu hết các bệnh nhân bị vỡ sẽ không thể sống sót để đến phòng phẫu thuật. Dựa trên tỷ lệ mắc bệnh và tỷ lệ tử vong liên quan đến can thiệp phẫu thuật, điều trị nội khoa được ưu tiên cho đến khi nguy cơ vỡ về lý thuyết vượt quá nguy cơ tử vong ước tính do phẫu thuật. Đa số bệnh nhân tiến hành phẫu thuật mở vẫn không có biến chứng đáng kể liên quan đến đoạn nối trong thời gian còn lại của cuộc đời họ (0,4% đến 2,3% tỷ lệ mắc mới các biến chứng muộn liên quan đến đoạn nối).[1] [178] Tỷ lệ sống sót sau năm năm kể từ khi điều trị phình động mạch trung bình từ 60% đến 75%. Những người tiến hành điều trị can thiệp phình động mạch có nhiều khả năng bị biến chứng chậm và cần được tái can thiệp.
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Abdominal aortic aneurysm screening: how it works Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2015
2014 ESC guidelines on the diagnosis and treatment of aortic diseases
Nhà xuất bản: European Society of Cardiology
Xuất bản lần cuối: 2014
Bắc Mỹ
The Society for Vascular Surgery practice guidelines on the care of patients with an
ACC/AHA guideline on perioperative cardiovascular evaluation and management of patients
Screening for abdominal aortic aneurysm: US Preventive Services Task Force recommendation statement
Nhà xuất bản: US Preventive Services Task Force
Xuất bản lần cuối: 2014
Hướng dẫn điều trị
Châu Âu
2014 ESC guidelines on the diagnosis and treatment of aortic diseases
Nhà xuất bản: European Society of Cardiology
Xuất bản lần cuối: 2014
Management of abdominal aortic aneurysms: clinical practice guidelines of the European
Society for Vascular Surgery
Nhà xuất bản: European Society for Vascular Surgery
Xuất bản lần cuối: 2011
Endovascular stent-grafts for the treatment of abdominal aortic aneurysms
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2009
Laparoscopic repair of abdominal aortic aneurysm Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2007
Bắc Mỹ
The Society for Vascular Surgery practice guidelines on the care of patients with an abdominal aortic aneurysm
Nhà xuất bản: Society for Vascular Surgery
Xuất bản lần cuối: 2018
ACC/AHA guideline on perioperative cardiovascular evaluation and management of patients undergoing noncardiac surgery
Nhà xuất bản: American College of Cardiology; American Heart Association
Xuất bản lần cuối: 2014
Screening for abdominal aortic aneurysm: US Preventive Services Task Force recommendation statement
Nhà xuất bản: US Preventive Services Task Force
Xuất bản lần cuối: 2014
Management of patients with peripheral artery disease (compilation of 2005 and 2011 ACCF/ AHA guideline recommendations)
Nhà xuất bản: American College of Cardiology Foundation; American Heart
Xuất bản lần cuối: 2013
Association
Guidelines for the treatment of abdominal aortic aneurysms
Nhà xuất bản: American Association for Vascular Surgery; Society for Vascular
Xuất bản lần cuối: 2003 Surgery
Điểm số bằng chứng
- Rupture: there is medium-quality evidence that the risk of rupture was 20% for aneurysms measuring larger than 5.0 cm to 6.0 cm in diameter, and 2 prospective randomised trials comparing early intervention versus expectant observation for infrarenal AAAs measuring 4.0 cm to 5.4 cm in diameter were conducted in the UK and the US Department of Veterans Affairs during the past decade.[77] [78] [79] Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
- Reduction in AAA-related mortality in patients unsuitable for open repair: there is good-quality evidence from a large randomised controlled trial that, in patients with large abdominal aortic aneurysms 5.5 cm or greater physically ineligible for open repair, endovascular repair (EVAR) was associated with a significantly lower AAA- related mortality compared with no repair, although no reduction in overall mortality was seen after 8 years. However, the rate of graft-related complications and secondary interventions following EVAR was high.[106] Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
Các bài báo chủ yếu
- Chaikof EL, Dalman RL, Eskandari MK, et al. The Society for Vascular Surgery practice guidelines on the care of patients with an abdominal aortic aneurysm. J Vasc Surg. 2018 Jan;67(1):2-77.e2. Toàn văn Tóm lược
- Moll FL, Powell JT, Fraedrich G, et al; European Society for Vascular Surgery. Management of abdominal aortic aneurysms: clinical practice guidelines of the European Society for Vascular Surgery. Eur J Vasc Endovasc Surg. 2011 Jan;41 Suppl 1:S1-58. Toàn văn Tóm lược
- Anderson JL, Halperin JL, Albert NM, et al. Management of patients with peripheral artery disease (compilation of 2005 and 2011 ACCF/AHA guideline recommendations): a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation. 2013 Apr 2;127(13):1425-43. Toàn văn Tóm lược
- Brewster DC, Cronenwett JL, Hallett JW Jr, et al. Guidelines for the treatment of abdominal aortic aneurysms: report of a subcommittee of the Joint Council of the American Association for Vascular Surgery and Society for Vascular Surgery. J Vasc Surg. 2003 May;37(5):1106-17. Toàn văn Tóm lược
- IMPROVE Trial Investigators. Comparative clinical effectiveness and cost effectiveness of endovascular strategy v open repair for ruptured abdominal aortic aneurysm: three year results of the IMPROVE randomised trial. BMJ. 2017 Nov 14;359:j4859. Toàn văn Tóm lược
- Greenhalgh RM, Brown LC, Powell JT, et al; United Kingdom EVAR Trial Investigators. Endovascular versus open repair of abdominal aortic aneurysm. N Engl J Med. 2010 May 20;362(20):1863-71. Tóm lược
- Greenhalgh RM, Brown LC, Powell JT, et al; United Kingdom EVAR Trial Investigators. Endovascular repair of aortic aneurysm in patients physically ineligible for open repair. N Engl J Med. 2010 May 20;362(20):1872-80. Tóm lược
- Fleisher LA, Fleischmann KE, Auerbach AD, et al. 2014 ACC/AHA guideline on perioperative cardiovascular evaluation and management of patients undergoing noncardiac surgery: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation. 2014 Dec 9;130(24):e278-333. Toàn văn Tóm lược
Câu hỏi lâm sàng
Câu 1
Bệnh nhân nam 72 tuổi tới phòng khám để theo dõi sức khỏe. Bệnh nhân thấy ổn và không có triệu chứng nào khác ngoài cơn đau tại gối. Tiền sử THA và thoái hoá khớp điều trị bằng hydrochlorothiazide, lisinopril, và acetaminophen khi cần. Bệnh nhân từng hút thuốc với khoảng 30 bao một năm và ngừng hút thuốc 15 năm trước, không dùng rượu. Anh ta là thợ hàn và sốíng với vợ trong khu tập thể hưu trí. Trong suốt thời gian khám, bệnh nhân kể rằng bạn ông ta vừa phẫu thuật phình động mạch chủ và hỏi rằng liệu ông ta có cần được tầm soát bệnh lý tương tự. Bước điều trị tiếp theo ở bệnh nhân này?
- Không yêu cầu gì thêm.
- Tiến hành CT ổ bụng.
- Siêu âm ổ bụng,
- Siêu âm tim.
- MRI ổ bụng.
Diễn giải:
| Tầm soát phình động mạch chủ bụng | |
| Nhóm bệnh nhân | Đàn ông
Tuổi 65-75 |
| Yếu tố nguy cơ | Hút thuốc |
| Xét nghiệm | Siêu âm Dopler bụng |
Phình động mạch chủ bụng là bệnh lý phổ biến với thời kỳ không triệu chứng kéo dài. Tỷ lệ tử vong tăng ở bệnh nhân có vỡ phình động mạch chủ (75-90%) nhưng nguy cơ giảm nếu phình mạch được phẫu thuật sớm trước khi vỡ nên cần theo dõi đánh giá những bệnh nhân có nguy cơ. Yếu tố nguy cơ chính của phình động mạch chủ bụng bao gồm giới tính nam, tiền sử hút thuốc và tuổi >65.
Khuyến nghị tầm soát phình động mạch chủ bụng theo Cơ quan Y tế Dự phòng Hoa kỳ đối với bệnh nhân nam từ 65-75 tuổi có tiền sử hút thuốc (lượng thuốc hút >100 điếu) cần được tiến hành siêu âm ổ bụng ít nhất một lần. Đánh giá và phẫu thuật phình động mạch chủ lớn (>5.5 cm) cho thấy giúp giảm tỷ lệ tử vong do phình động mạch chủ trong cộng đồng. Siêu âm được khuyên dùng vì có độ đặc hiệu cao (>95%), giá thành thấp, không xâm lấn, tránh được tia xạ ion hoá. Ngược lại đối với tầm soát ung thư phổi, được khuyến cáo ở bệnh nhân có ngưỡng tiền sử hút thuốc lá (>= 30 bao một năm) và không yêu cầu thời gian bỏ thuốc >=15 năm, việc chỉ định theo dõi phình động mạch chủ không phụ thuộc vào thời gian hút thuốc hoặc thời gian bỏ thuốc.
Tầm soát phình động mạch chủ cũng có hiệu quả ở bệnh nhân 65-75 tuổi không hút thuốc nhưng có các yếu tố nguy cơ khác (tiền sử gia đình có phình động mạch chủ). Theo dõi ở nam giới và nữ giới trẻ tuổi có ít yếu tố nguy cơ không có hiệu quả và không được khuyên dùng.
Ý B và E: CT và MRI đều có độ đặc hiệu cao cho phình động mạch chủ, và được phát hiện ngẫu nhiên khi chụp hình ảnh ổ bụng do các nguyên nhân khác. Tuy nhiên, những xét nghiệm này có chi phi cao hơn và ít thông dụng hơn so với siêu âm. Ngoài ra, CT còn khiến bệnh nhân phơi nhiễm tia xạ ion hoá.
Ý D: Siêu âm tim qua thành ngực hoặc thực quản có thể xác định sự giãn của đoạn gần động mạch chủ lên nhưng không có vai trò trong tầm soát phình động mạch chủ.
Tổng kết: Yếu tố nguy cơ phình động mạch chủ bao gồm giới tính nam, tiền sử hút thuốc, tuổi >65. Cơ quan Y tế Dự phòng Hoa Kỳ khuyến cáo tiến hành tầm soát bằng siêu âm ổ bụng một lần ở nam giới 65-75 tuổi có tiền sử hút thuốc.
Câu 2
Một xét nghiệm chẩn đoán hình ảnh tình cờ phát hiện thấy đoạn phình động mạch chủ ở dưới thận 3.5 cm ở một người đàn ông 70 tuổi. Ông ta không có triệu chứng nào kèm theo. Tiền sử y tế có ý nghĩa bao gồm tăng huyết áp, đái tháo đường type 2, tăng mỡ máu. Bệnh nhân dùng chống đông vì những cơn rung nhĩ kịch phát. Ông ta hút 1-2 bao thuốc/ngày trong 40 năm qua, ông ta uống 1-2 ly rượu vang mỗi ngày. Ông ta là người ưa hoạt động, thích đạp xe và chạy bộ hàng ngày.
Thăm khám thấy huyết áp 150/78 mmHg, mạch 80l/ph. Tim đều, phổi thô.
Cận lâm sàng: Creatinin 1.7 mg/dL; LDL 150 mg/dL; HbA1c 7.8%. Điều gì nhiều khả năng nhất gây ra phình mạch ở bệnh nhân này?
- Hút thuốc.
- Chống đông.
- Tập thể dục thường xuyên.
- LDL > 130 mg/dL.
- Tăng huyết áp tâm thu.
- Đái tháo đường mất kiểm soát.
Đáp án đúng là A:
| Phình động mạch chủ bụng | |
| Yếu tố nguy cơ | -Lớn tuổi (>60)
-Hút thuốc, nam giới, tăng huyết áp -Tiền sử xơ vữa mạch hoặc bệnh mô liên kết |
| Biểu hiện lâm sàng | -Thường không có triệu chứng
-Tiến triển nhanh +Đau bụng/lưng +Thuyên tắc đầu xa -Phình tách +Đau bụng/lưng đột ngột, dữ đội +/- sốc +U máu ở rốn/háng |
| Quản lý | -Cai thuốc
-Phẫu thuật khi kích thước >5.5cm (không có triệu chứng) -Phẫu thuật cấp khi có triệu chứng hoặc bệnh nhân huyết động ổn định -Phẫu thuật khẩn cấp ở bệnh nhân có triệu chứng hoặc huyết động không ổn định |
Phình động mạch chủ bụng (Abdominal aortic aneurysm, AAA) là một tình trạng với đặc điểm chung: tăng đường kính của động mạch chủ bụng trên 3cm. Nó thường được phát hiện tình cờ trên chẩn đoán hình ảnh, với nhiều bệnh nhân không có triệu chứng trừ khi có đứt mạch máu xảy ra. Bóc tách mạch thường xảy ra với kích thước lớn (>5.5cm) hoặc sự giãn nở nhanh (> 1cm/năm) và được ưu tiên can thiệp sớm. Tuy nhiên, phẫu thuật mang lại nhiều nguy cơ liên quan, nguy cơ ở bệnh nhân điển hình thường thấp hơn so với trường hợp có bóc tách trừ khi phình mạch đạt đến kích thước tối đa. Vì vậy, kiểm soát ổn định phình động mạch chủ bụng bao gồm siêu âm ổ bụng định kì và thay đổi lối sống để hạn chế sự phát triển.
Các yếu tố nguy cơ của AAA bao gồm tuổi cao, hút thuốc, nam, tiền sử gia đình, tăng huyết áp và tiền sử xơ vữa động mạch hoặc có bệnh mô liên kết. Trong đó, hút thuốc lá là yếu tố ảnh hưởng nhiều nhất đến sự tăng trưởng của AAA, nó được tin là gây phá vỡ thành động mạch chủ và tăng hoạt động của protease, viêm mãn tính, và mất chức năng cơ trơn. Cho nên kiểm soát thuốc lá được kiến nghị để giữ kích thước của AAA nhỏ nhất.
Bởi vì mối quan hệ giữa hút thuốc và AAA cho nên siêu âm ổ bụng để tìm hình ảnh AAA là cần thiết ở mọi bệnh nhân nam từ 65 đến 75 tuổi có tiền sử hút thuốc.
Đáp án B: Chống đông không có liên quan đến sự suy giảm hoặc tiến triển của AAA, bệnh nhân mắc AAA người có chỉ định dùng chống đông (Rung nhĩ) nên tiếp tục sử dụng nó.
Đáp án C và D: AAA được xem như bệnh động mạch vành; do đó, tập thể thao vừa phải và kiểm soát mỡ máu liên quan tới cải thiện kết cục tim mạch toàn diện ở đa số bệnh nhân. Tuy nhiên, tập luyện và kiểm soát mỡ máu không hạn chế được sự tiến triển của AAA như việc cai thuốc lá.
Đáp án E: AAA thường độc lập với tăng huyết áp, tăng huyết áp có thể có vai trò trong bước đầu xuất hiện AAA. Tuy nhiên, tăng huyết áp đặc biệt là tăng HA tâm thu, không chắc chắn liên quan với tiến triển của AAA.
Đáp án F: Đái tháo đường là yếu tố nguy cơ chính với xơ vữa động mạch và bệnh tim mạch. Tuy nhiên, nguy cơ của AAA phát triển và nặng thêm là thấp hơn ở bệnh nhân có đái tháo đường so với những đáp án còn lại.
Tổng kết: Kiểm soát kích thước của AAA bao gồm thay đổi lối sống, cai thuốc lá trong đó cai thuốc được xem là biện pháp tốt nhất.
Tài liệu tham khảo
- Dehlin JM, Upchurch GR. Management of abdominal aortic aneurysms. Curr Treat Options Cardiovasc Med. 2005 Jun;7(2):119-30. Tóm lược
- Johnston KW, Rutherford RB, Tilson MD, et al. Suggested standards for reporting on arterial aneurysms. J Vasc Surg. 1991 Mar;13(3):452-8. Tóm lược
- LeFevre ML; US Preventive Services Task Force. Screening for abdominal aortic aneurysm: U.S. Preventive Services Task Force recommendation statement. Ann Intern Med. 2014 Aug 19;161(4):281-90. Toàn văn Tóm lược
- McConathy WJ, Alaupovic P, Woolcock N, et al. Lipids and apolipoprotein profiles in men with aneurysmal and stenosing aorto-iliac atherosclerosis. Eur J Vasc Surg. 1989 Dec;3(6):511-4. Tóm lược
- Saratzis A, Bown MJ. The genetic basis for aortic aneurysmal disease. Heart. 2014 Jun;100(12):916-22. Tóm lược
- Tang T, Boyle JR, Dixon AK, et al. Inflammatory abdominal aortic aneurysms. Eur J Vasc Endovasc. Surg. 2005 Apr;29(4):353-62. Tóm lược
- Stone JR, Bruneval P, Angelini A, et al. Consensus statement on surgical pathology of the aorta from the Society for Cardiovascular Pathology and the Association for European Cardiovascular Pathology: I. Inflammatory diseases. Cardiovasc Pathol. 2015 Sep-Oct;24(5):267-78. Toàn văn Tóm lược
- Gomes MN, Choyke PL, Wallace RB. Infected aortic aneurysms: a changing entity. Ann Surg. 1992 May;215(5):435-42. Toàn văn Tóm lược
- Zankl AR, Schumacher H, Krumsdorf U, et al. Pathology, natural history and treatment of abdominal aortic aneurysms. Clin Res Cardiol. 2007 Mar;96(3):140-51. Tóm lược
- Silverstein MD, Pitts SR, Chaikof EL, et al. Abdominal aortic aneurysm (AAA): cost-effectiveness of screening, surveillance of intermediate-sized AAA, and management of symptomatic AAA. Proc (Bayl Univ Med Cent). 2005 Oct;18(4):345-67. Toàn văn Tóm lược
- Singh K, B0naa H, Jacobsen BK, et al. Prevalence of and risk factors for abdominal aortic aneurysms in a population-based study: The Troms0 Study. Am J Epidemiol. 2001 Aug 1;154(3):236-44. Toàn văn Tóm lược
- Jacomelli J, Summers L, Stevenson A, et al. Impact of the first 5 years of a national abdominal aortic aneurysm screening programme. Br J Surg. 2016 Aug;103(9):1125-31. Tóm lược
- Ulug P, Powell JT, Sweeting MJ, et al; SWAN Collaborative Group. Meta-analysis of the current prevalence of screen-detected abdominal aortic aneurysm in women. Br J Surg. 2016 Aug;103(9):1097-104. Toàn văn Tóm lược
- Centers for Disease Control and Prevention, Division for Heart Disease and Stroke Prevention. Aortic aneurysm fact sheet. Jun 2016 [internet publication]. Toàn văn
- Anjum A, von Allmen R, Greenhalgh R, et al. Explaining the decrease in mortality from abdominal aortic aneurysm rupture. Br J Surg. 2012 May;99(5):637-45. Tóm lược
- López-Candales A, Holmes DR, Liao S, et al. Decreased vascular smooth muscle cell density in medial degeneration of human abdominal aortic aneurysms. Am J Pathol. 1997 Mar;150(3):993-1007. Toàn văn Tóm lược
- Lederle FA, Johnson GR, Wilson SE, et al; Aneurysm Detection and Management (ADAM) Veterans Affairs Cooperative Study Group. Prevalence and associations of abdominal aortic aneurysm detected through screening. Ann Intern Med. 1997 Mar 15;126(6):441-9. Tóm lược
- Wilmink TB, Quick CR, Day NE. The association between cigarette smoking and abdominal aortic aneurysms. J Vasc Surg. 1999 Dec;30(6):1099-105. Tóm lược
- De Rango P, Farchioni L, Fiorucci B, et al. Diabetes and abdominal aortic aneurysms. Eur J Vasc Endovasc Surg. 2014 Mar;47(3):243-61. Toàn văn Tóm lược
- Wassef M, Baxter BT, Chisholm RL, et al. Pathogenesis of abdominal aortic aneurysms: a multidisciplinary research program supported by the National Heart, Lung, and Blood Institute. J Vasc Surg. 2001 Oct;34(4):730-8. Tóm lược
- Ailawadi G, Eliason JL, Upchurch GR. Current concepts in the pathogenesis of abdominal aortic aneurysm. J Vasc Surg. 2003 Sep;38(3):584-8. Tóm lược
- Davies MJ. Aortic aneurysm formation: lessons from human studies and experimental models. Circulation. 1998 Jul 21;98(3):193-5. Toàn văn Tóm lược
- Grange JJ, Davis V, Baxter BT. Pathogenesis of abdominal aortic aneurysm: an update and look toward the future. Cardiovasc Surg. 1997 Jun;5(3):256-65. Tóm lược
- Takagi H, Manabe H, Kawai N, et al. Circulating matrix metalloproteinase-9 concentrations and abdominal aortic aneurysm presence: a meta-analysis. Interact Cardiovasc Thorac Surg. 2009 Sep;9(3):437-40. Toàn văn Tóm lược
- Stocker R, Keaney JF Jr. Role of oxidative modifications in atherosclerosis. Physiol Rev. 2004 Oct;84(4):1381-478. Toàn văn Tóm lược
- Griendling KK, FitzGerald GA. Oxidative stress and cardiovascular injury: Part I: basic mechanisms and in vivo monitoring of ROS. Circulation. 2003 Oct 21;108(16):1912-6. Toàn văn Tóm lược
- Griendling KK, FitzGerald GA. Oxidative stress and cardiovascular injury: Part II: animal and human studies. Circulation. 2003 Oct 28;108(17):2034-40. Toàn văn Tóm lược
- McCormick ML, Gavrila D, Weintraub NL. Role of oxidative stress in the pathogenesis of abdominal aortic aneurysms. Arterioscler Thromb Vasc Biol. 2007 Mar;27(3):461-9. Tóm lược
- Ailawadi G, Knipp BS, Lu G, et al. A nonintrinsic regional basis for increased infrarenal aortic MMP-9 expression and activity. J Vasc Surg. 2003 May;37(5):1059-66. Tóm lược
- Moore JE, Ku DN, Zarins CK, et al. Pulsatile flow visualization in the abdominal aorta under differing conditions: implications for increased susceptibility to atherosclerosis. J Biomech Eng. 1992 Aug;114(3):391-7. Tóm lược
- Wahlgren CM, Larsson E, Magnusson PK, et al. Genetic and environmental contributions to abdominal aortic aneurysm development in a twin population. J Vasc Surg. 2010 Jan;51(1):3-7. Toàn văn Tóm lược
- Jones GT, Tromp G, Kuivaniemi H, et al. Meta-analysis of genome-wide association studies for abdominal aortic aneurysm identifies four new disease-specific risk loci. Circ Res. 2017 Jan 20;120(2):341-53. Toàn văn Tóm lược
- Rasmussen TE, Hallett JW Jr, Tazelaar HD, et al. Human leukocyte antigen class II immune response genes, female gender, and cigarette smoking as risk and modulating factors in abdominal aortic aneurysms. J Vasc Surg. 2002 May;35(5):988-93. Tóm lược
- Shibamura H, Olson JM, van Vlijmen-Van Keulen C, et al. Genome scan for familial abdominal aortic aneurysm using sex and family history as covariates suggests genetic heterogeneity and identifies linkage to chromosome 19q13. Circulation. 2004 May 4;109(17):2103-8. Toàn văn Tóm lược
- Kuivaniemi H, Shibamura H, Arthur C, et al. Familial abdominal aortic aneurysms: collection of 233 multiplex families. J Vasc Surg. 2003 Feb;37(2):340-5. Tóm lược
- Majumder PP, St Jean PL, Ferrell RE, et al. On the inheritance of abdominal aortic aneurysm. Am J Hum Genet. 1991 Jan;48(1):164-70. Toàn văn Tóm lược
- Verloes A, Sakalihasan N, Koulischer L, et al. Aneurysms of the abdominal aorta: familial and genetic aspects in three hundred thirteen pedigrees. J Vasc Surg. 1995 Apr;21(4):646-55. Toàn văn Tóm lược
- Johansen K, Koepsell T. Familial tendency for abdominal aortic aneurysms. JAMA. 1986 Oct 10;256(14):1934-6. Tóm lược
- Ogata T, MacKean GL, Cole CW, et al. The lifetime prevalence of abdominal aortic aneurysms among siblings of aneurysm patients is eightfold higher than among siblings of spouses: an analysis of 187 aneurysm families in Nova Scotia, Canada. J Vasc Surg. 2005 Nov;42(5):891-7. Toàn văn Tóm lược
- Darling RC 3rd, Brewster DC, Darling RC, et al. Are familial abdominal aortic aneurysms different? J Vasc Surg. 1989 Jul;10(1):39-43. Tóm lược
- Webster MW, Ferrell RE, St Jean PL, et al. Ultrasound screening of first-degree relatives of patients with an abdominal aortic aneurysm. J Vasc Surg. 1991 Jan;13(1):9-13. Tóm lược
- Larsson E, Granath F, Swedenborg J, et al. A population-based case-control study of the familial risk of abdominal aortic aneurysm. J Vasc Surg. 2009 Jan;49(1):47-50. Toàn văn Tóm lược
- Van der Vliet JA, Boll AP. Abdominal aortic aneurysm. Lancet. 1997 Mar 22;349(9055):863-6. Tóm lược
- Golledge J, Clancy P, Jamrozik K, et al. Obesity, adipokines, and abdominal aortic aneurysm: Health in Men study. Circulation. 2007 Nov 13;116(20):2275-9. Tóm lược
- Skibba AA, Evans JR, Hopkins SP, et al. Reconsidering gender relative to risk of rupture in the contemporary management of abdominal aortic aneurysms. J Vasc Surg. 2015 Dec;62(6):1429-36. Toàn văn Tóm lược
- Gokani VJ, Sidloff D, Bath MF, et al. A retrospective study: factors associated with the risk of abdominal aortic aneurysm rupture. Vascul Pharmacol. 2015 Feb-Mar;65-66:13-6. Tóm lược
- Hollister DW, Godfrey M, Sakai LY, et al. Immunohistologic abnormalities of the microfibrillar-fiber system in the Marfan syndrome. N Engl J Med. 1990 Jul 19;323(3):152-9. Tóm lược
- Dietz HC, Cutting GR, Pyeritz RE, et al. Marfan syndrome caused by a recurrent de novo missense mutation in the fibrillin gene. Nature. 1991 Jul 25;352(6333):337-9. Tóm lược
- Jeremy RW, Huang H, Hwa J, et al. Relation between age, arterial distensibility, and aortic dilatation in the Marfan syndrome. Am J Cardiol. 1994 Aug 15;74(4):369-73. Tóm lược
- Fowkes FG, Anandan CL, Lee AJ, et al. Reduced lung function in patients with abdominal aortic aneurysm is associated with activation of inflammation and hemostasis, not smoking or cardiovascular disease. J Vasc Surg. 2006 Mar;43(3):474-80. Tóm lược
- Brown LC, Powell JT. Risk factors for aneurysm rupture in patients kept under ultrasound surveillance. Ann Surg. 1999 Sep;230(3):289-96. Toàn văn Tóm lược
- Takagi H, Umemoto T; ALICE (All-Literature Investigation of Cardiovascular Evidence) Group. A meta-analysis of the association of chronic obstructive pulmonary disease with abdominal aortic aneurysm presence. Ann Vasc Surg. 2016 Jul;34:84-94. Tóm lược
- Upchurch GR, Schaub TA. Abdominal aortic aneurysm. Am Fam Physician. 2006 Apr 1;73(7):1198-204. Toàn văn Tóm lược
- Chang JB, Stein TA, Liu JP, et al. Risk factors associated with rapid growth of small abdominal aortic aneurysms. Surgery. 1997 Feb;121(2):117-22. Tóm lược
- Englesbe MJ, Wu AH, Clowes AW, et al. The prevalence and natural history of aortic aneurysms in heart and abdominal organ transplant patients. J Vasc Surg. 2003 Jan;37(1):27-31. Toàn văn Tóm lược
- Chaikof EL, Dalman RL, Eskandari MK, et al. The Society for Vascular Surgery practice guidelines on the care of patients with an abdominal aortic aneurysm. J Vasc Surg. 2018 Jan;67(1):2-77.e2. Toàn văn Tóm lược
- Fink HA, Lederle FA, Roth CS, et al. The accuracy of physical examination to detect abdominal aortic aneurysm. Arch Intern Med. 2000 Mar 27;160(6):833-6. Toàn văn Tóm lược
- Cosford PA, Leng GC. Screening for abdominal aortic aneurysm. Cochrane Database Syst Rev. 2007 Apr 18; (2):CD002945. Toàn văn Tóm lược
- Truijers M, Resch T, Van Den Berg JC, et al. Endovascular aneurysm repair: state-of-art imaging techniques for preoperative planning and surveillance. J Cardiovasc Surg (Torino). 2009 Aug;50(4):423-38. Tóm lược
- Fillinger MF, Marra SP, Raghavan ML, et al. Prediction of rupture risk in abdominal aortic aneurysm during observation: wall stress versus diameter. J Vasc Surg. 2003 Apr;37(4):724-32. Tóm lược
- Lindholt JS, Vammen S, Juul S, et al. The validity of ultrasonographic scanning as screening method for abdominal aortic aneurysm. Eur J Vasc Endovasc Surg. 1999 Jun;17(6):472-5. Tóm lược
- Vowden P, Wilkinson D, Ausobsky JR, et al. A comparison of three imaging techniques in the assessment of an abdominal aortic aneurysm. J Cardiovasc Surg (Torino). 1989 Nov-Dec;30(6):891-6. Tóm lược
- Taylor SM, Mills JL, Fujitani RM. The juxtarenal abdominal aortic aneurysm: a more common problem than previously realized? Arch Surg. 1994 Jul;129(7):734-7. Tóm lược
- Rakita D, Newatia A, Hines JJ, et al. Spectrum of CT findings in rupture and impending rupture of abdominal aortic aneurysms. Radiographics. 2007 Mar-Apr;27(2):497-507. Tóm lược
- Jacobs DO. Clinical practice: diverticulitis. N Engl J Med. 2007 Nov 15;357(20):2057-66. Tóm lược
- Scheinman SJ. Urinary calculi. Medicine. 2003 Jun 1:31(6):77-80. Toàn văn
- Spiller R. Clinical update: irritable bowel syndrome. Lancet. 2007 May 12;369(9573):1586-8. Tóm lược
- Nikolaus S, Schreiber S. Diagnostics of inflammatory bowel disease. Gastroenterology. 2007 Nov;133(5):1670-89. Tóm lược
- Oelsner G, Shashar D. Adnexal torsion. Clin Obstet Gynecol. 2006 Sep;49(3):459-63. Tóm lược
- Stanley JC. Mesenteric arterial occlusive and aneurysmal disease. Cardiol Clin. 2002 Nov;20(4):611-22. Tóm lược
- Wanhainen A, Hultgren R, Linné A, et al; Swedish Aneurysm Screening Study Group (SASS). Outcome of the Swedish Nationwide Abdominal Aortic Aneurysm Screening Program. Circulation. 2016 Oct 18;134(16):1141-8. Tóm lược
- Public Health England. Population screening programmes: NHS abdominal aortic aneurysm (AAA) programme. Jul 2015 [internet publication]. Toàn văn
- Public Health England. Abdominal aortic aneurysm screening: care pathway. Nov 2015 [internet publication]. Toàn văn
- Moll FL, Powell JT, Fraedrich G, et al; European Society for Vascular Surgery. Management of abdominal aortic aneurysms: clinical practice guidelines of the European Society for Vascular Surgery. Eur J Vasc Endovasc Surg. 2011 Jan;41 Suppl 1:S1-58. Toàn văn Tóm lược
- Thompson S, Brown L, Sweeting M, et al; RESCAN Collaborators. Systematic review and meta-analysis of the growth and rupture rates of small abdominal aortic aneurysms: implications for surveillance intervals and their cost¬effectiveness. Health Technol Assess. 2013 Sep;17(41):1-118. Toàn văn Tóm lược
- Anderson JL, Halperin JL, Albert NM, et al. Management of patients with peripheral artery disease (compilation of 2005 and 2011 ACCF/AHA guideline recommendations): a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation. 2013 Apr 2;127(13):1425-43. Toàn văn Tóm lược
- Lederle FA, Wilson SE, Johnson GR, et al; Aneurysm Detection and Management Veterans Affairs Cooperative Study Group. Immediate repair compared with surveillance of small abdominal aortic aneurysms. N Engl J Med. 2002 May 9;346(19):1437-44. Tóm lược
- UK Small Aneurysm Trial Participants. Mortality results for randomized controlled trial of early elective surgery or ultrasonographic surveillance for small abdominal aortic aneurysms. Lancet. 1998 Nov 21;352(9141):1649-55. Tóm lược
- Powell JT, Brady AR, Brown LC, et al; United Kingdom Small Aneurysm Trial Participants. Long-term outcomes of immediate repair compared with surveillance of small abdominal aortic aneurysms. N Engl J Med. 2002 May 9;346(19):1445-52. Toàn văn Tóm lược
- Powell JT, Brown LC, Forbes JF, et al. Final 12-year follow-up of surgery versus surveillance in the UK Small Aneurysm Trial. Br J Surg. 2007 Jun;94(6):702-8. Tóm lược
- Brewster DC, Cronenwett JL, Hallett JW Jr, et al. Guidelines for the treatment of abdominal aortic aneurysms: report of a subcommittee of the Joint Council of the American Association for Vascular Surgery and Society for Vascular Surgery. J Vasc Surg. 2003 May;37(5):1106-17. Toàn văn Tóm lược
- Harkin DW, Dillon M, Blair PH, et al. Endovascular ruptured abdominal aortic aneurysm repair (EVRAR): a systematic review. Eur J Vasc Endovasc Surg. 2007 Dec;34(6):673-81. Tóm lược
- IMPROVE Trial Investigators. Comparative clinical effectiveness and cost effectiveness of endovascular strategy v open repair for ruptured abdominal aortic aneurysm: three year results of the IMPROVE randomised trial. BMJ. 2017 Nov 14;359:j4859. Toàn văn Tóm lược
- Sweeting MJ, Balm R, Desgranges P, et al; Ruptured Aneurysm Trialists. Individual-patient meta-analysis of three randomized trials comparing endovascular versus open repair for ruptured abdominal aortic aneurysm. Br J Surg. 2015 Sep;102(10):1229-39. Toàn văn Tóm lược
- Sweeting MJ, Ulug P, Powell JT, et al; Ruptured Aneurysm Trialists. Ruptured aneurysm trials: the importance of longer-term outcomes and meta-analysis for 1-year mortality. Eur J Vasc Endovasc Surg. 2015 Sep;50(3):297-302. Toàn văn Tóm lược
- Soar J, Nolan JP, Bottiger BW, et al; Adult advanced life support section collaborators. European Resuscitation Council Guidelines for resuscitation 2015: section 3. Adult advanced life support. Resuscitation. 2015 Oct;95:100-47.
- Colquhoun MC, Handley AJ, Evans TR, eds. ABC of resuscitation. 5th ed. Wiley-Blackwell; 2003.
- Soar J, Nolan JP, Bottiger BW, et al. European Resuscitation Council guidelines for resuscitation 2015: Section 3. Adult advanced life support. Resuscitation. 2015;95:100-147.
- Crawford ES. Ruptured aortic aneurysm. J Vasc Surg. 1991 Feb;13(2):348-50. Tóm lược
- Roberts K, Revell M, Youssef H, et al. Hypotensive resuscitation in patients with ruptured abdominal aortic aneurysm. Eur J Vasc Endovasc Surg. 2006 Apr;31(4):339-44. Tóm lược
- Hardman DT, Fisher CM, Patel MI, et al. Ruptured abdominal aortic aneurysms: who should be offered surgery. J Vasc Surg. 1996 Jan;23(1):123-9. Tóm lược
- Ohki T, Veith FJ. Endovascular grafts and other image-guided catheter-based adjuncts to improve the treatment of ruptured aortoiliac aneurysms. Ann Surg. 2000 Oct;232(4):466-79. Tóm lược
- Powell JT, Hinchcliffe RJ, Thompson MM, et al; IMPROVE Trial Investigators. Observations from the IMPROVE trial concerning the clinical care of patients with ruptured abdominal aortic aneurysm. Br J Surg. 2014 Feb;101(3):216-24. Toàn văn Tóm lược
- Erbel R, Aboyans V, Boileau C, et al; ESC Committee for Practice Guidelines. 2014 ESC guidelines on the diagnosis and treatment of aortic diseases: document covering acute and chronic aortic diseases of the thoracic and abdominal aorta of the adult. Eur Heart J. 2014 Nov 1;35(41):2873-926. Toàn văn Tóm lược
- De Martino RR, Nolan BW, Goodney PP, Chang CK, et al; Vascular Study Group of Northern New England. Outcomes of symptomatic abdominal aortic aneurysm repair. J Vasc Surg. 2010 Jul;52(1):5-12.e1. Toàn văn Tóm lược
- Chandra V, Trang K, Virgin-Downey W, et al. Management and outcomes of symptomatic abdominal aortic aneurysms during the past 20 years. J Vasc Surg. 2017 Dec;66(6):1679-85. Tóm lược
- Ten Bosch JA, Willigendael EM, Kruidenier LM, et al. Early and mid-term results of a prospective observational study comparing emergency endovascular aneurysm repair with open surgery in both ruptured and unruptured acute abdominal aortic aneurysms. Vascular. 2012 Apr;20(2):72-80. Tóm lược
- Soden PA, Zettervall SL, Ultee KH, et al. Outcomes for symptomatic abdominal aortic aneurysms in the American College of Surgeons National Surgical Quality Improvement Program. J Vasc Surg. 2016 Aug;64(2):297-305. Toàn văn Tóm lược
- Filardo G, Powell JT, Martinez MA, et al. Surgery for small asymptomatic abdominal aortic aneurysms. Cochrane Database Syst Rev. 2015 Feb 8;(2):CD001835. Toàn văn Tóm lược
- NHS England. NHS public health functions agreement 2016-17: service specification No. 23. NHS abdominal aortic aneurysm screening programme. Apr 2016 [internet publication]. Toàn văn
- Stead LF, Perera R, Bullen C, et al. Nicotine replacement therapy for smoking cessation. Cochrane Database Syst Rev. 2012 Nov 14;(11):CD000146. Toàn văn Tóm lược
- Rigotti NA, Clair C, Munafò MR, et al. Interventions for smoking cessation in hospitalised patients. Cochrane Database Syst Rev. 2012 May 16;(5):CD001837. Toàn văn Tóm lược
- Hughes JR, Stead LF, Hartmann-Boyce J, et al. Antidepressants for smoking cessation. Cochrane Database Syst Rev. 2014 Jan 8;(1):CD000031. Toàn văn Tóm lược
- Rughani G, Robertson L, Clarke M. Medical treatment for small abdominal aortic aneurysms. Cochrane Database Syst Rev. 2012 Sep 12;(9):CD009536. Toàn văn Tóm lược
- Greenhalgh RM, Brown LC, Powell JT, et al; United Kingdom EVAR Trial Investigators. Endovascular versus open repair of abdominal aortic aneurysm. N Engl J Med. 2010 May 20;362(20):1863-71. Tóm lược
- Greenhalgh RM, Brown LC, Powell JT, et al; United Kingdom EVAR Trial Investigators. Endovascular repair of aortic aneurysm in patients physically ineligible for open repair. N Engl J Med. 2010 May 20;362(20):1872-80. Tóm lược
- Khashram M, Hider PN, Williman JA, et al. Does the diameter of abdominal aortic aneurysm influence late survival following abdominal aortic aneurysm repair? A systematic review and meta-analysis. Vascular. 2016 Dec;24(6):658-67. Tóm lược
- Gimzewska M, Jackson AI, Yeoh SE, et al. Totally percutaneous versus surgical cut-down femoral artery access for elective bifurcated abdominal endovascular aneurysm repair. Cochrane Database Syst Rev. 2017 Feb 21; (2):CD010185. Toàn văn Tóm lược
- Eliason JL, Upchurch GR. Endovascular abdominal aortic aneurysms repair. Circulation. 2008 Apr 1;117(13):1738-44. Toàn văn Tóm lược
- Cambria RP, Brewster DC, Abbott WM, et al. Transperitoneal versus retroperitoneal approach for aortic reconstruction: a randomized prospective study. J Vasc Surg. 1990 Feb;11(2):314-24. Tóm lược
- Sicard GA, Reilly JM, Rubin BG, et al. Transabdominal versus retroperitoneal incision for abdominal aortic surgery: report of a prospective randomized trial. J Vasc Surg. 1995 Feb;21(2):174-81. Tóm lược
- Senekowitsch C, Assadian A, Assadian O, et al. Replanting the inferior mesentery artery during infrarenal aortic aneurysm repair: influence on postoperative colon ischemia. J Vasc Surg. 2006 Apr;43(4):689-94. Tóm lược
- Beck AW, Sedrakyan A, Mao J, et al; International Consortium of Vascular Registries. Variations in abdominal aortic aneurysm care: a report from the International Consortium of Vascular Registries. Circulation. 2016 Dec 13;134(24):1948-58. Toàn văn Tóm lược
- Royal College of Surgeons and Vascular Society of Great Britain and Ireland. National Vascular Registry: 2016 annual report. Nov 2016 [internet publication]. Toàn văn
- Hirsch AT, Haskal ZJ, Hertzer NR, et al. ACC/AHA 2005 practice guidelines for the management of patients with peripheral arterial disease (lower extremity, renal, mesenteric, and abdominal aortic). Circulation. 2006 Mar 21;113(11):e463-654. Toàn văn Tóm lược
- Kristensen SD, Knuuti J, Saraste A, et al; Authors/Task Force Members. 2014 ESC/ESA guidelines on non-cardiac surgery: cardiovascular assessment and management. Eur Heart J. 2014 Sep 14;35(35):2383-431. Toàn văn Tóm lược
- Siracuse JJ, Gill HL, Graham AR, et al. Comparative safety of endovascular and open surgical repair of abdominal aortic aneurysms in low-risk male patients. J Vasc Surg. 2014 Nov;60(5):1154-8. Toàn văn Tóm lược
- Kontopodis N, Antoniou SA, Georgakarakos E, et al. Endovascular vs open aneurysm repair in the young: systematic review and meta-analysis. J Endovasc Ther. 2015 Dec;22(6):897-904. Tóm lược
- Joels CS, Langan EM 3rd, Daley CA, et al. Changing indications and outcomes for open abdominal aortic aneurysm repair since the advent of endovascular repair. Am Surg. 2009 Aug;75(8):665-9. Tóm lược
- Powell JT, Sweeting MJ, Ulug P, et al; EVAR, DREAM, OVER and ACE Trialists. Meta-analysis of individual-patient data from EVAR-1, DREAM, OVER and ACE trials comparing outcomes of endovascular or open repair for abdominal aortic aneurysm over 5 years. Br J Surg. 2017 Feb;104(3):166-78. Toàn văn Tóm lược
- Paravastu SC, Jayarajasingam R, Cottam R, et al. Endovascular repair of abdominal aortic aneurysm. Cochrane Database Syst Rev. 2014 Jan 23;(1):CD004178. Toàn văn Tóm lược
- Patel R, Sweeting MJ, Powell JT, et al; EVAR Trial Investigators. Endovascular versus open repair of abdominal aortic aneurysm in 15-years’ follow-up of the UK endovascular aneurysm repair trial 1 (EVAR trial 1): a randomised controlled trial. Lancet. 2016 Nov 12;388(10058):2366-74. Toàn văn Tóm lược
- Schermerhorn ML, Bensley RP, Giles KA, et al. Changes in abdominal aortic aneurysm rupture and short-term mortality, 1995-2008: a retrospective observational study. Ann Surg. 2012 Oct;256(4):651-8. Toàn văn Tóm lược
- Desai M, Choke E, Sayers RD, et al. Sex-related trends in mortality after elective abdominal aortic aneurysm surgery between 2002 and 2013 at National Health Service hospitals in England: less benefit for women compared with men. Eur Heart J. 2016 Dec 7;37(46):3452-60. Toàn văn Tóm lược
- Schermerhorn ML, Buck DB, O’Malley AJ, et al. Long-term outcomes of abdominal aortic aneurysm in the Medicare population. N Engl J Med. 2015 Jul 23;373(4):328-38. Toàn văn Tóm lược
- Khashram M, Williman JA, Hider PN, et al. Systematic review and meta-analysis of factors influencing survival following abdominal aortic aneurysm repair. Eur J Vasc Endovasc Surg. 2016 Feb;51(2):203-15. Toàn văn Tóm lược
- Ma B, Wang YN, Chen KY, et al. Transperitoneal versus retroperitoneal approach for elective open abdominal aortic aneurysm repair. Cochrane Database Syst Rev. 2016 Feb 5;(2):CD010373. Toàn văn Tóm lược
- Kouvelos GN, Oikonomou K, Antoniou GA, et al. A systematic review of proximal neck dilatation after endovascular repair for abdominal aortic aneurysm. J Endovasc Ther. 2017 Feb;24(1):59-67. Tóm lược
- Farahmand P, Becquemin JP, Desgranges P, et al. Is hypogastric artery embolization during endovascular aortoiliac aneurysm repair (EVAR) innocuous and useful? Eur J Vasc Endovasc Surg. 2008 Apr;35(4):429-35. Tóm lược
- Mehta M, Veith FJ, Ohki T, et al. Unilateral and bilateral hypogastric artery interruption during aortoiliac aneurysm repair in 154 patients: a relatively innocuous procedure. J Vasc Surg. 2001 Feb;33(2 Suppl):S27-32. Tóm lược
- Kouvelos GN, Katsargyris A, Antoniou GA, et al. Outcome after interruption or preservation of internal iliac artery flow during endovascular repair of abdominal aorto-iliac aneurysms. Eur J Vasc Endovasc Surg. 2016 Nov;52(5):621-34. Tóm lược
- Kumar R, Dattani N, Asaad O, et al. Meta-analysis of outcomes following aneurysm repair in patients with synchronous intra-abdominal malignancy. Eur J Vasc Endovasc Surg. 2016 Dec;52(6):747-56. Tóm lược
- Kouvelos GN, Patelis N, Antoniou GA, et al. Management of concomitant abdominal aortic aneurysm and colorectal cancer. J Vasc Surg. 2016 May;63(5):1384-93. Tóm lược
- Johnston KW. Multicenter prospective study of nonruptured abdominal aortic aneurysm. Part II. Variables predicting morbidity and mortality. J Vasc Surg. 1989 Mar;9(3):437-47. Tóm lược
- Saratzis A, Sidloff D, Bown MJ. Cardiovascular risk in patients with small abdominal aortic aneurysms. Spring meeting for clinician scientists in training 2017: poster abstract. Lancet. 2017 Feb 23;389(S89). Toàn văn
- Bani-Hani MG, AL Khaffaf H, Titi MA, et al. Interventions for preventing venous thromboembolism following abdominal aortic surgery. Cochrane Database Syst Rev. 2008 Jan 23;(1):CD005509. Toàn văn Tóm lược
- Samoila G, Ford RT, Glasbey JC, et al. The significance of hypothermia in abdominal aortic aneurysm repair. Ann Vasc Surg. 2017 Jan;38:323-31. Tóm lược
- Khashram M, Williman JA, Hider PN, et al. Management of modifiable vascular risk factors improves late survival following abdominal aortic aneurysm repair: a systematic review and meta-analysis. Ann Vasc Surg. 2017 Feb;39:301-11. Tóm lược
- Barakat HM, Shahin Y, Khan JA, et al. Preoperative supervised exercise improves outcomes after elective abdominal aortic aneurysm repair: a randomized controlled trial. Ann Surg. 2016 Jul;264(1):47-53. Tóm lược
- Fleisher LA, Fleischmann KE, Auerbach AD, et al. 2014 ACC/AHA guideline on perioperative cardiovascular evaluation and management of patients undergoing noncardiac surgery: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation. 2014 Dec 9;130(24):e278-333. Toàn văn Tóm lược
- Chen RJ, Chu H, Tsai LW. Impact of beta-blocker initiation timing on mortality risk in patients with diabetes mellitus undergoing noncardiac surgery: a nationwide population-based cohort study. J Am Heart Assoc. 2017 Jan 10;6(1):e004392. Toàn văn Tóm lược
- Brady AR, Gibbs JS, Greenhalgh RM, et al; POBBLE Trial Investigators. Perioperative beta-blockade (POBBLE) for patients undergoing infrarenal vascular surgery: results of a randomized double-blind controlled trial. J Vasc Surg. 2005 Apr;41(4):602-9. Toàn văn Tóm lược
- Devereaux PJ, Yang H, Yusuf S, et al; POISE Study Group. Effects of extended-release metoprolol succinate in patients undergoing non-cardiac surgery (POISE trial): a randomised controlled trial. Lancet. 2008 May 31;371(9627):1839-47. Toàn văn Tóm lược
- Yang H, Raymer K, Butler R, et al. The effects of perioperative beta-blockade: results of the Metoprolol after Vascular Surgery (MaVS) study, a randomized controlled trial. Am Heart J. 2006 Nov;152(5):983-90. Tóm lược
- Devereaux PJ, Mrkobrada M, Sessler DI, et al. Aspirin in patients undergoing noncardiac surgery. N Engl J Med. 2014 Apr 17;370(16):1494-503. Toàn văn Tóm lược
- Schurink GW, Aarts NJ, vanBockel JH. Endoleak after stent-graft treatment of abdominal aortic aneurysm: a meta¬analysis of clinical studies. Br J Surg. 1999 May;86(5):581-7. Tóm lược
- Veith FJ, Baum RA, Ohki T, et al. Nature and significance of endoleaks and endotension: summary of opinions expressed at an international conference. J Vasc Surg. 2002 May;35(5):1029-35. Tóm lược
- Higashiura W, Greenberg RK, Katz E, et al. Predictive factors, morphologic effects, and proposed treatment paradigm for type II endoleaks after repair of infrarenal abdominal aortic aneurysms. J Vasc Interv Radiol. 2007 Aug;18(8):975-81. Tóm lược
- Mansueto G, Cenzi D, Scuro A, et al. Treatment of type II endoleak with a transcatheter transcaval approach: results at 1-year follow-up. J Vasc Surg. 2007 Jun;45(6):1120-7. Tóm lược
- Baum RA, Stavropoulos SW, Fairman RM, et al. Endoleaks after endovascular repair of abdominal aortic aneurysms. J Vasc Interv Radiol. 2003 Sep;14(9 Pt 1):1111-7. Tóm lược
- Van Marrewijk CJ, Fransen G, Laheij RJ, et al. Is a type II endoleak after EVAR a harbinger of risk? Causes and outcome of open conversion and aneurysm rupture during follow-up. Eur J Vasc Endovasc Surg. 2004 Feb;27(2):128-37. Tóm lược
- Harris PL, Vallabhaneni SR, Desgranges P, et al. Incidence and risk factors of late rupture, conversion, and death after endovascular repair of infrarenal aortic aneurysms: the EUROSTAR experience. J Vasc Surg. 2000 Oct;32(4):739-49. Tóm lược
- Steinmetz E, Rubin BG, Sanchez LA, et al. Type II endoleak after endovascular abdominal aortic aneurysm repair: a conservative approach with selective intervention is safe and cost-effective. J Vasc Surg. 2004 Feb;39(2):306-13. Tóm lược
- Baum RA, Cope C, Fairman, et al. Translumbar embolization of type 2 endoleaks after endovascular repair of abdominal aortic aneurysms. J Vasc Interv Radiol. 2001 Jan;12(1):111-6. Tóm lược
- Baum RA, Carpenter JP, Golden MA, et al. Treatment of type 2 endoleaks after endovascular repair of abdominal aortic aneurysms: comparison of transarterial and translumbar techniques. J Vasc Surg. 2002 Jan;35(1):23-9. Tóm lược
- Schmid R, Gurke L, Aschwanden M, et al. CT-guided percutaneous embolization of a lumbar artery maintaining a type II endoleak. J Endovasc Ther. 2002 Apr;9(2):198-202. Tóm lược
- Kusminsky RE. Complications of central venous catheterization. J Am Coll Surg. 2007;204:681-696.
- McGee DC, Gould MK. Preventing complications of central venous catheterization. N Engl J Med. 2003;348:1123-1133. Toàn văn
- Smith RN, Nolan JP. Central venous catheters. BMJ. 2013;347:f6570.
- Reich DL. Monitoring in anesthesia and perioperative care. Cambridge: Cambridge University Press; 2011.
- Abbott Northwestern Hospital Internal Medicine Residency. Internal jugular central venous line. 2015. http:// www.anwresidency.com (last accessed 27 October 2017). Toàn văn
- Bishop L, Dougherty L, Bodenham A, et al. Guidelines on the insertion and management of central venous access devices in adults. Int J Lab Hematol. 2007;29:261-278.
- Fletcher SJ, Bodenham AR. Safe placement of central venous catheters: where should the tip of the catheter lie? Br J Anaesth. 2000;85:188-191.
- Gibson F, Bodenham A. Misplaced central venous catheters: applied anatomy and practical management. Br J Anaesth. 2013;110:333-346. Toàn văn
- Schuster M, Nave H, Piepenbrock S, Pabst R, Panning B. The carina as a landmark in central venous catheter placement. Br J Anaesth. 2000;85:192-194.
- Baxter BT, Pearce WH, Waltke EA, et al. Prolonged administration of doxycycline in patients with small asymptomatic abdominal aortic aneurysms: report of a prospective (Phase II) multicenter study. J Vasc Surg. 2002 Jul;36(1):1-12. Tóm lược
- Rentschler M, Baxter BT. Pharmacological approaches to prevent abdominal aortic aneurysm enlargement and rupture. Ann N Y Acad Sci. 2006 Nov;1085:39-46. Tóm lược
- Mosorin M, Juvonen J, Biancari F, et al. Use of doxycycline to decrease the growth rate of abdominal aortic aneurysms: a randomized, double-blind, placebo-controlled pilot study. J Vasc Surg. 2001 Oct;34(4):606-10. Tóm lược
- ClinicalTrials.gov. Non-invasive treatment of abdominal aortic aneurysm clinical trial (N-TAA3CT). NCT01756833. Dec 2017 [internet publication]. Toàn văn
- Dodd BR, Spence RA. Doxycycline inhibition of abdominal aortic aneurysm growth: a systematic review of the literature. Curr Vasc Pharmacol. 2011 Jul 1;9(4):471-8. Tóm lược
- ClinicalTrials.gov. The efficacy of ticagrelor on abdominal aortic aneurysm (AAA) expansion (TicAAA). NCT02070653. Oct 2016 [internet publication]. Toàn văn
- National Institute for Health and Care Excellence. Endovascular aneurysm sealing for abdominal aortic aneurysm. Feb 2016 [internet publication]. Toàn văn
- Carpenter JP, Cuff R, Buckley C, et al. One-year pivotal trial outcomes of the Nellix system for endovascular aneurysm sealing. J Vasc Surg. 2017 Feb;65(2):330-6.e4. Tóm lược
- Thompson MM, Heyligers JM, Hayes PD, et al; EVAS FORWARD Global Registry Investigators. Endovascular aneurysm sealing: early and midterm results from the EVAS FORWARD Global Registry. J Endovasc Ther. 2016 Oct;23(5):685-92. Tóm lược
- England A, Torella F, Fisher RK, et al. Migration of the Nellix endoprosthesis. J Vasc Surg. 2016 Aug;64(2):306-12. Tóm lược
- Cross J, Gurusamy K, Gadhvi V, et al. Fenestrated endovascular aneurysm repair. Br J Surg. 2012 Feb;99(2):152-9. Tóm lược
- O’Neill S, Greenberg RK, Haddad F, et al. A prospective analysis of fenestrated endovascular grafting: intermediate¬term outcomes. Eur J Vasc Endovasc Surg. 2006 Aug;32(2):115-23. Tóm lược
- Hertzer NR, Mascha EJ, Karafa MT, et al. Open infrarenal abdominal aortic aneurysm repair: the Cleveland Clinic experience from 1989 to 1998. J Vasc Surg. 2002 Jun;35(6):1145-54. Tóm lược
- Rubenstein C, Bietz G, Davenport DL, et al. Abdominal compartment syndrome associated with endovascular and open repair of ruptured abdominal aortic aneurysms. J Vasc Surg. 2015 Mar;61(3):648-54. Toàn văn Tóm lược
- Ersryd S, Djavani-Gidlund K, Wanhainen A, et al. Editor’s choice – abdominal compartment syndrome after surgery for abdominal aortic aneurysm: a nationwide population based study. Eur J Vasc Endovasc Surg. 2016 Aug;52(2):158-65. Toàn văn Tóm lược
- Johnston KW, Scobie TK. Multicenter prospective study of nonruptured abdominal aortic aneurysms. I. Population and operative management. J Vasc Surg. 1988 Jan;7(1):69-81. Tóm lược
- Saratzis A, Melas N, Mahmood A, et al. Incidence of acute kidney injury (AKI) after endovascular abdominal aortic aneurysm repair (EVAR) and impact on outcome. Eur J Vasc Endovasc Surg. 2015 May;49(5):534-40. Toàn văn Tóm lược
- Karthikesalingam A, Bahia SS, Patel SR, et al. A systematic review and meta-analysis indicates underreporting of renal dysfunction following endovascular aneurysm repair. Kidney Int. 2015 Feb;87(2):442-51. Tóm lược
- Dariane C, Coscas R, Boulitrop C, et al. Acute kidney injury after open repair of intact abdominal aortic aneurysms. Ann Vasc Surg. 2017 Feb;39:294-300. Tóm lược
- Saratzis A, Bath MF, Harrison S, et al. Long-term renal function after endovascular aneurysm repair. Clin J Am Soc Nephrol. 2015 Nov 6;10(11):1930-6. Toàn văn Tóm lược
- Berg P, Kaufmann D, van Marrewijk CJ, et al. Spinal cord ischaemia after stent-graft treatment for infra-renal abdominal aortic aneurysms. Analysis of the Eurostar database. Eur J Vasc Endovasc Surg. 2001 Oct;22(4):342-7. Toàn văn Tóm lược
- Peppelenbosch N, Cuypers PW, Vahl AC, et al. Emergency endovascular treatment for ruptured abdominal aortic aneurysm and the risk of spinal cord ischemia. J Vasc Surg. 2005 Oct;42(4):608-14. Toàn văn Tóm lược
- Kwok PC, Chung TK, Chong LC, et al. Neurologic injury after endovascular stent-graft and bilateral internal iliac artery embolization for infrarenal abdominal aortic aneurysm. J Vasc Interv Radiol. 2001 Jun;12(6):761-3. Tóm lược
- Lederle FA, Johnson GR, Wilson SE, et al; Aneurysm Detection and Management Veterans Affairs Cooperative Study. Quality of life, impotence, and activity level in a randomized trial of immediate repair versus surveillance of small abdominal aortic aneurysm. J Vasc Surg. 2003 Oct;38(4):745-52. Toàn văn Tóm lược
- Edwards JM, Teefey SA, Zierler RE, et al. Intraabdominal paraanastomotic aneurysms after aortic bypass grafting. J Vasc Surg. 1992 Feb;15(2):344-50. Tóm lược
- Ylonen K, Biancari F, Leo E, et al. Predictors of development of anastomotic femoral pseudoaneurysms after aortobifemoral reconstruction for abdominal aortic aneurysm. Am J Surg. 2004 Jan;187(1):83-7. Tóm lược
- Vogel TR, Symons R, Flum DR. The incidence and factors associated with graft infection after aortic aneurysm repair. J Vasc Surg. 2008 Feb;47(2):264-9. Toàn văn Tóm lược
- Hodgson KJ, Webster DJ. Abdominal aortic aneurysm causing duodenal and ureteric obstruction. J Vasc Surg. 1986 Feb;3(2):364-8. Tóm lược
- Kashyap VS, Fang R, Fitzpatrick CM, et al. Caval and ureteral obstruction secondary to an inflammatory abdominal aortic aneurysm. J Vasc Surg. 2003 Dec;38(6):1416-21. Tóm lược
- Conrad MF, Crawford RS, Pedraza JD, et al. Long-term durability of open abdominal aortic aneurysm repair. J Vasc Surg. 2007 Oct;46(4):669-75. Toàn văn Tóm lược
- Hallett JW Jr, Marshall DM, Petterson TM, et al. Graft-related complications after abdominal aortic aneurysm repair: reassurance from a 36-year population-based experience. J Vasc Surg. 1997 Feb;25(2):277-84. Tóm lược
- Cochennec F, Becquemin JP, Desgranges P, et al. Limb graft occlusion following EVAR: clinical pattern, outcomes and predictive factors of occurrence. Eur J Vasc Endovasc Surg. 2007 Jul;34(1):59-65. Toàn văn Tóm lược
- Faure EM, Becquemin JP, Cochennec F; ENGAGE Collaborators. Predictive factors for limb occlusions after endovascular aneurysm repair. J Vasc Surg. 2015 May;61(5):1138-45.e2. Toàn văn Tóm lược
- Baxter BT, McGee GS, Flinn WR, et al. Distal embolization as a presenting symptom of aortic aneurysms. Am J Surg. 1990 Aug;160(2):197-201. Tóm lược
Hình ảnh
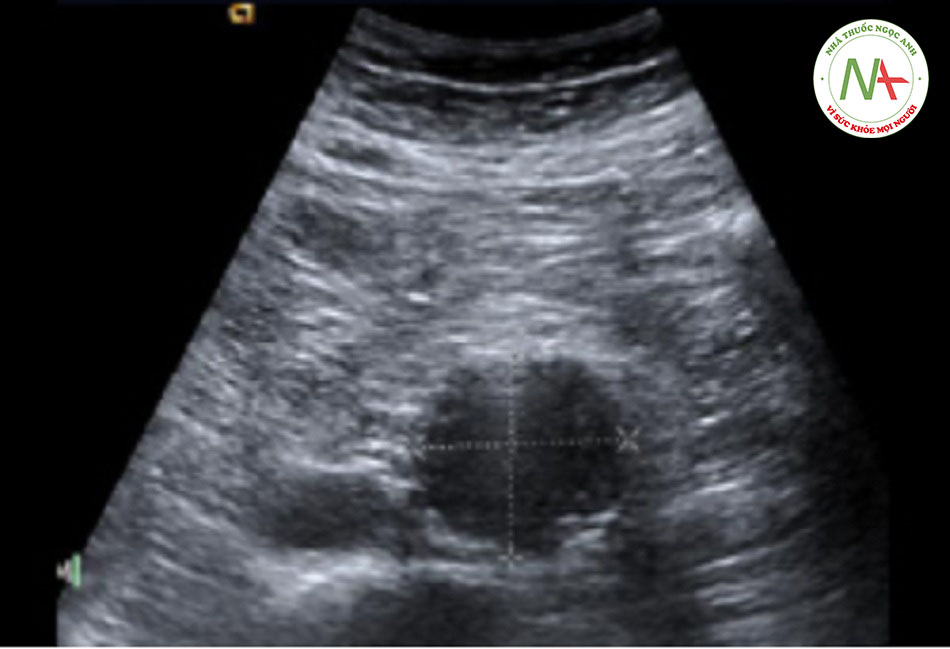

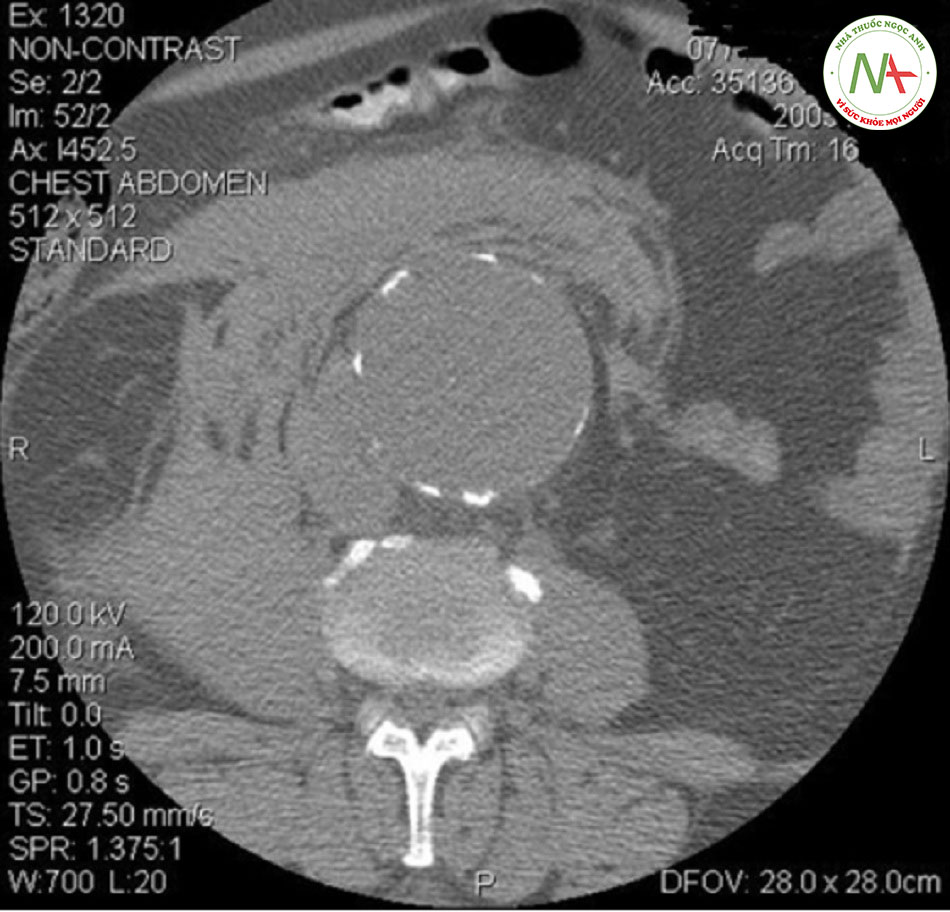
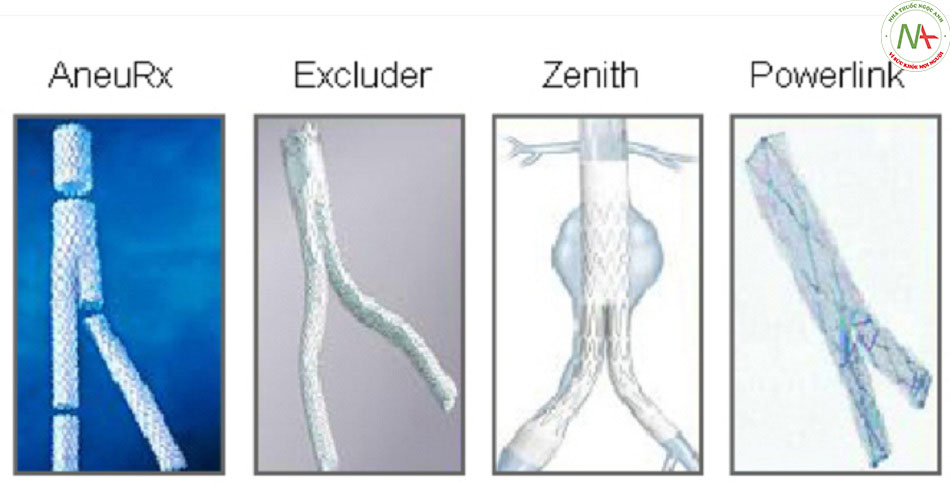
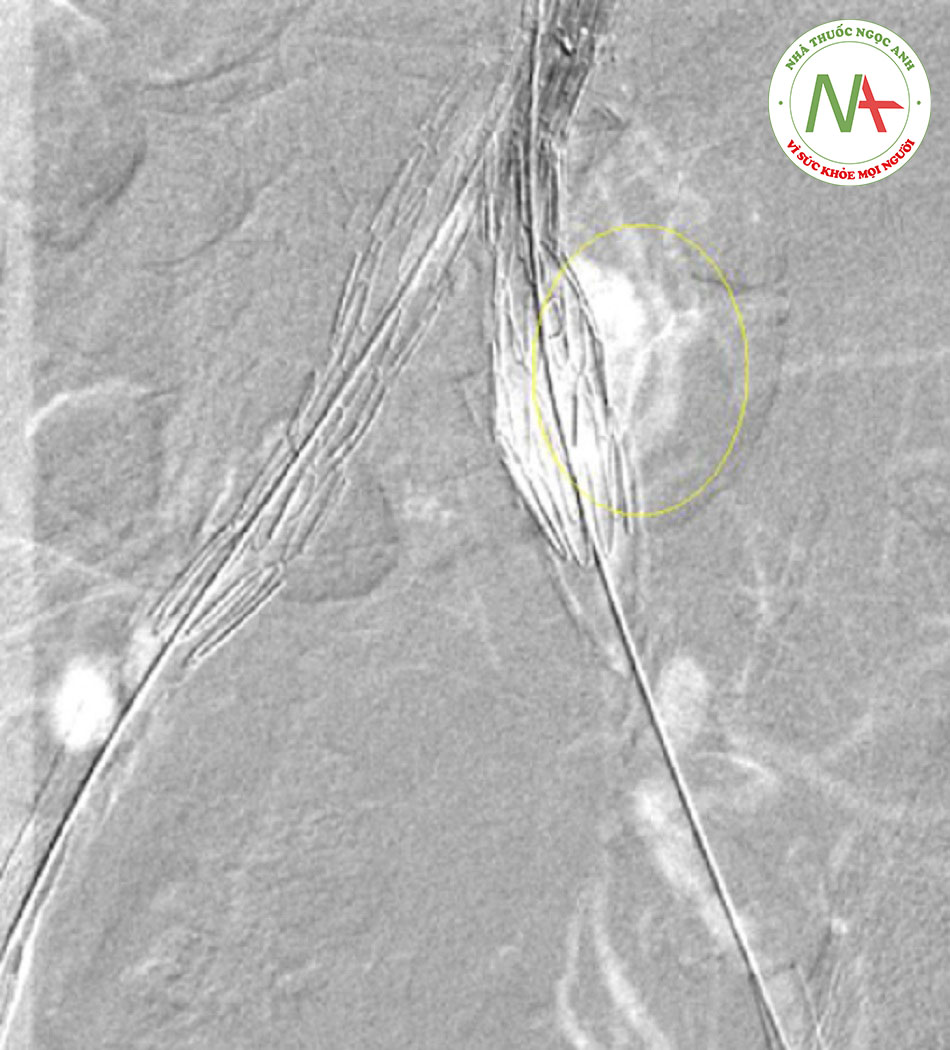
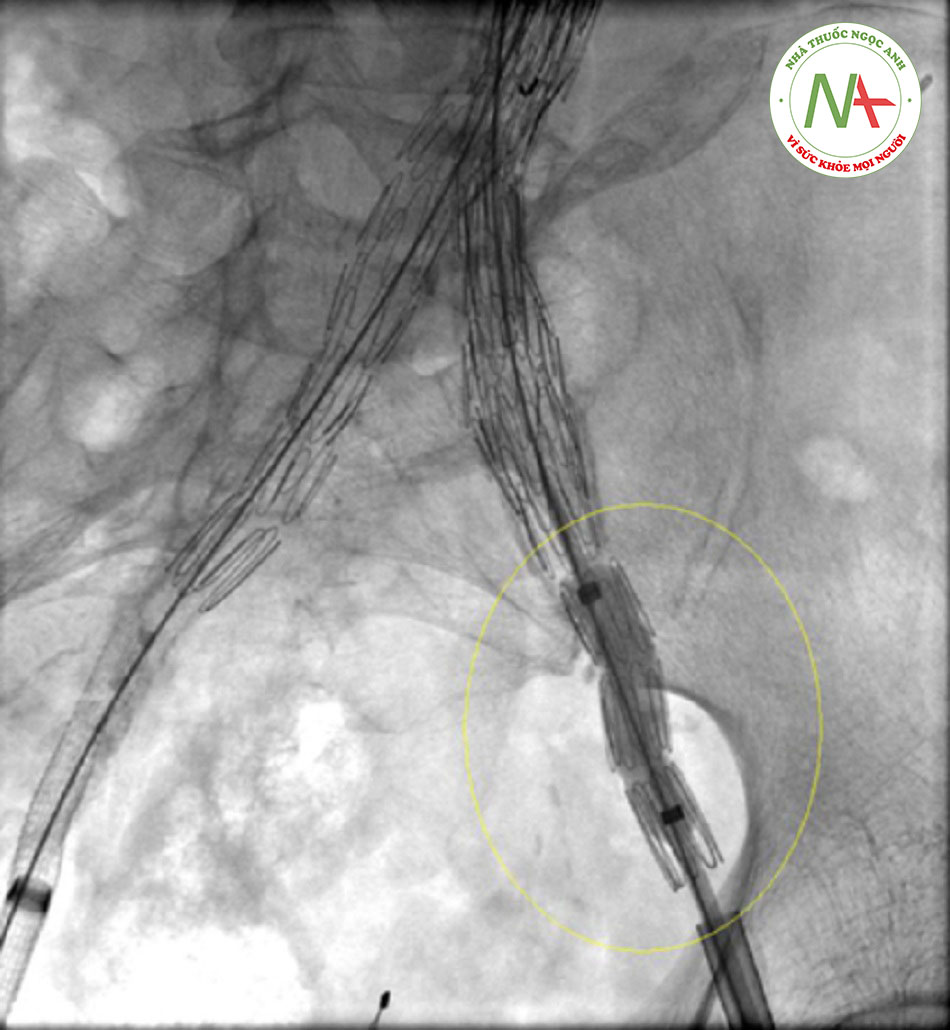
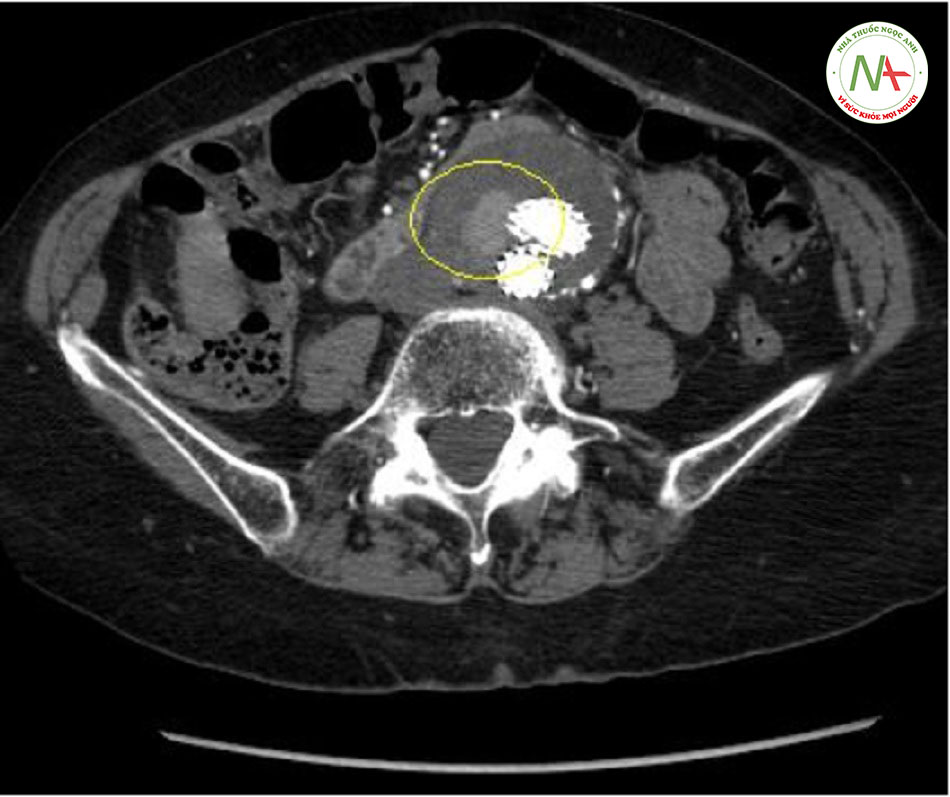
Những người có đóng góp
// Các tác giả:
Matt J. Bown, MB BCh, MD, FRCS, PGCert (Bioinformatics)
Professor of Vascular Surgery
Department of Cardiovascular Sciences, University of Leicester, Leicester Royal Infirmary, Leicester, UK
CÔNG KHAI THÔNG TIN: MJB has grant funding from the British Heart Foundation and the National Institute for Health Research.
Andrew Duncan, MBBS, BSc, MRCS
Honorary Research Fellow
Department of Cardiovascular Sciences, University of Leicester, Leicester, UK
CÔNG KHAI THÔNG TIN: AD declares that he has no competing interests.
// Lời cảm ơn:
Professor Matt Bown and Mr Andrew Duncan would like to gratefully acknowledge Dr Maureen K. Sheehan, Dr Dawn M. Barnes, and Dr Gilbert R. Upchurch, previous contributors to this monograph.
CÔNG KHAI THÔNG TIN: MKS, DMB, and GRU declare that they have no competing interests.
// Những Người Bình duyệt:
Ross Naylor, MBBS
Professor of Vascular Surgery
Vascular Surgery Group, Division of Cardiovascular Sciences, Leicester Royal Infirmary, UK CÔNG KHAI THÔNG TIN: RN declares that he has no competing interests.
William Pearce, MD
Chief of Division of Vascular Surgery
Department of Surgery, Northwestern Memorial Hospital, Chicago, IL CÔNG KHAI THÔNG TIN: WP declares that he has no competing interests.
Xem thêm:
Nhiễm nhóm henipavirus: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ