Bệnh truyền nhiễm
Nhiễm nhóm henipavirus: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Nhiễm nhóm henipavirus: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Nhiễm trùng hiếm gặp nhưng mới nổi ở vùng Châu Á-Thái Bình Dương. Tháng 5 năm 2018, một đợt bùng phát nhiễm vi-rút Nipah đã được báo cáo tại Ấn Độ, nhưng nhanh chóng được kiểm soát.
◊ Cần bắt đầu thực hiện quy trình cách ly và kiểm soát nhiễm trùng ngay khi nghi ngờ có ca bệnh. Cần thông báo cho các cơ quan y tế công cộng ngay khi nghi ngờ có ca bệnh.
◊ Các vi-rút Nipah và Hendra gây viêm não, mặc dù các biểu hiện hô hấp và giống cúm cũng thường gặp. Xác định chẩn đoán bằng xét nghiệm huyết thanh hoặc phân tử.
◊ Cách điều trị chính là chăm sóc hỗ trợ.
◊ Tỷ lệ tử vong cao; những bệnh nhân sống sót có thể bị mệt mỏi, buồn ngủ và/hoặc suy giảm thần kinh dai dẳng.
Thông tin cơ bản
Định nghĩa
Mới nổi Vi-rút henipavirus là nguyên nhân gây bệnh quan trọng xuất hiện truyền từ động vật sang người ở khu vực châu Á-Thái Bình Dương.[1] [2] [3] Hai vi-rút trong chi này gây nhiễm bệnh cho người: vi-rút Hendra (HeV) và vi-rút Nipah (NiV). Vật chủ tự nhiên của cả hai vi-rút này là dơi ăn quả thuộc họ Pteropodidae, chi Pteropus. Chúng đều gây bệnh nặng ở động vật và con người.
Nhiễm HeV ở người có thể thay đổi từ bệnh giống cúm nhẹ tới bệnh hô hấp hoặc thần kinh gây tử vong.[2] Nhiễm NiV ở người có thể khác nhau từ nhiễm trùng không có triệu chứng đến hội chứng hô hấp cấp và viêm não gây tử vong.[1]
Các bệnh do Nipah và henipavirus đã được thêm vào danh sách R&D Blueprint (danh sách các bệnh được ưu tiên quan tâm) của Tổ chức Y tế Thế giới liệt kê các mối đe dọa dịch bệnh đòi hỏi hoạt động nghiên cứu và phát triển tích cực.[4]
Dịch tễ học
Các đợt bùng phát vi-rút Nipah (NiV) xảy ra tại Bangladesh gần như hàng năm kể từ năm 2001, nhất là vào các tháng mùa đông trong giai đoạn thu hoạch nhựa cây chà là.[5] [6] Các quốc gia khác đã xảy ra các đợt bùng phát NiV bao gồm Singapore và Malaysia (nơi vi-rút lần đầu tiên được phát hiện vào năm 1998-1999),[7] Ấn Độ,[8] và Philippine (có thể là bùng phát NiV).[9]Tháng 5 năm 2018, một đợt bùng phát NiV đã được báo cáo tại Ấn Độ (bang Kerala). Mười bảy trong số 19 người nhiễm bệnh đã tử vong. Theo thông báo, đợt bùng phát này đã được kiểm soát vào ngày 10 tháng 6 năm 2018. Được biết, đây là đợt bùng phát bệnh thứ ba xảy ra tại Ấn Độ.[10]Chưa có báo cáo nào về NiV ở khách du lịch.
Các đợt bùng phát vi-rút Hendra (HeV) chỉ xảy ra ở Úc, với tổng cộng 7 ca nhiễm trùng ở người (kể từ tháng 7 năm 2016) từ khi mới xuất hiện vào năm 1994, tất cả các ca bệnh đều liên quan đến việc tiếp xúc trực tiếp với ngựa.[11]
Vật chủ tự nhiên của cả NiV và HeV là dơi Pteropus. Các đợt bùng phát dịch bệnh ở người xảy ra khi vi-rút được truyền từ dơi sang người, dù trực tiếp hay gián tiếp qua vật chủ trung gian. Dơi Pteropus có mật độ phân bổ địa lý rộng lớn, từ Đông Nam Á và Bắc Úc đến Tây Phi.[12] Vì thế, có khả năng bùng phát henipavirus ở các quốc gia khác chưa có báo cáo trước đây. Để hỗ trợ điều này, một nghiên cứu giám sát tại Châu Phi nhận biết những người có huyết thanh dương tính để trung hòa các kháng thể với henipaviruses. Việc giết mổ thịt dơi liên quan đến huyết thanh dương tính.[13]
Bệnh căn học
Vi-rút Nipah (NiV) và vi-rút Hendra (HeV) đều là các vi-rút RNA mạch đơn trong chi Henipavirus, thuộc họ Paramyxoviridae.[14] Ổ chứa tự nhiên của vi-rút là dơi ăn quả thuộc chi Pteropus, các vi-rút này không gây bệnh.[15] Vi- rút truyền từ loại dơi này sang các vật chủ trung gian, chủ yếu là heo và/hoặc ngựa, các động vật này sau đó sẽ bị bệnh.
Chúng có thể truyền sang con người qua một số đường:
- Tiếp xúc với dơi hoặc chất dịch tiết của chúng (ví dụ như sử dụng nhựa cây chà là bị dính nước bọt và nước tiểu của dơi).[16] [17] [18] Đã có báo cáo rõ ràng về NiV trong các đợt bùng phát ở Bangladesh và Ấn Độ,[17] nhưng chưa có báo cáo về HeV.[11]
- Tiếp xúc với vật chủ trung gian mắc bệnh, chủ yếu qua nước tiểu hoặc chất tiết ra từ mũi-miệng.[14] Đã có báo cáo đối với cả NiV và HeV. Với các đợt bùng phát NiV, heo là vật chủ trung gian chính.[19] [20]Với HeV, tiếp xúc với ngựa là yếu tố chủ yếu.[11]
- Truyền bệnh từ người sang người.[16] [21] [22] [23] Đã có báo cáo rõ ràng về NiV, đặc biệt là trong các đợt bùng phát ở Bangladesh.[21] Tuy nhiên, chưa quan sát thấy trường hợp truyền HeV từ người sang người.[11]
Sinh lý bệnh học
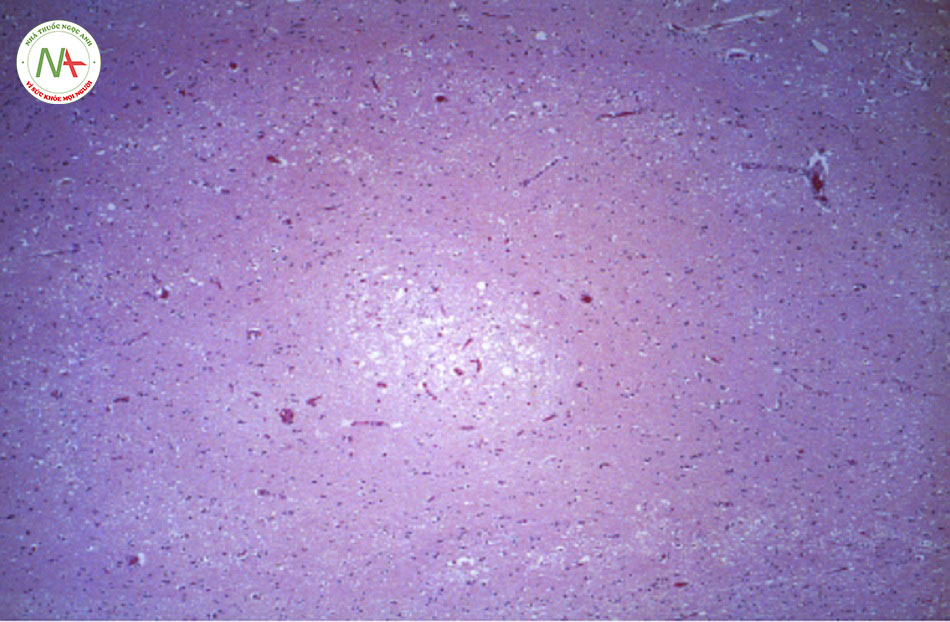
Do số ca bệnh khá ít ỏi, không xác lập được sinh lý bệnh của nhiễm vi-rút henipavirus; tuy nhiên, đặc điểm bệnh học thường gặp bao gồm viêm mạch (với vi nhồi máu và nghẽn mạch) cũng như nhiễm trùng nhu mô trực tiếp.
Thường thấy những đặc điểm này nhiều nhất trong hệ thần kinh trung ương, nhưng cũng xảy ra trong các cơ quan khác, bao gồm phổi.[14] [24] Hiện tại chưa xác định sự cân bằng giữa các yếu tố liên quan tới mầm bệnh và vật chủ. Cả hai vi- rút đều có thể gây viêm não tái phát, nhưng người ta vẫn chưa rõ cơ chế sinh lý bệnh học tiềm ẩn.[14]
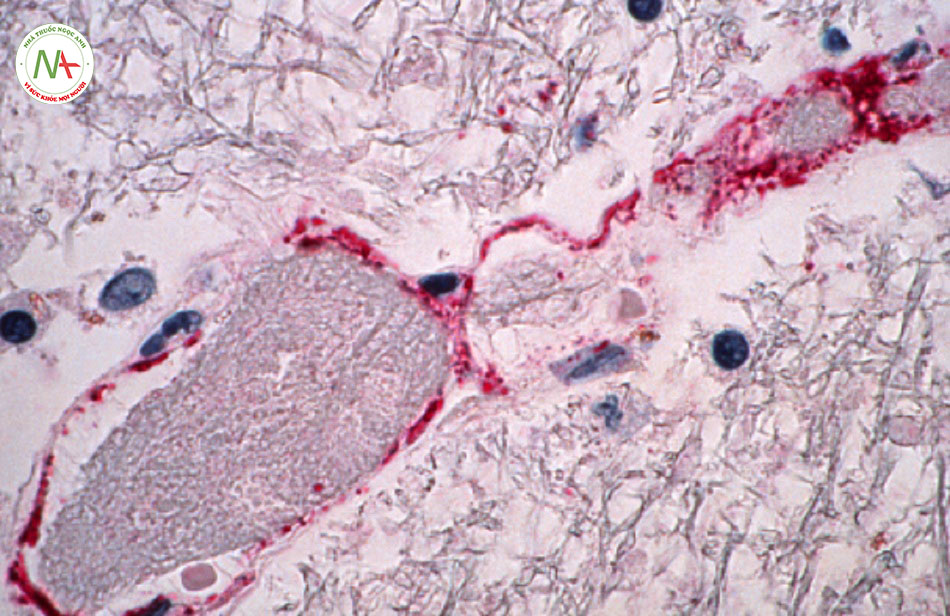
Ảnh chụp hiển vi cho thấy sự hình thành của cục nghẽn và tổn thương thoái hóa lớp nội mô do nhiễm trùng NiV gây ra CDC/Brian W.J. Mahy, BSc, MA, PhD, ScD, DSc
Phòng ngừa
Ngăn ngừa sơ cấp
Có thể phòng ngừa nhiễm vi-rút Nipah (NiV) bằng cách tránh tiếp xúc với dơi, sử dụng nhựa chà là dạng thô và/hoặc tiếp xúc với các động vật trung gian bị bệnh (chẳng hạn như heo và ngựa) trong các vùng lưu hành dịch.[28] Sử dụng tấm chắn bằng tre để ngăn dơi tiếp xúc với nhựa chà là đã cho thấy giúp giảm nhiễm bệnh hiệu quả và là biện pháp khuyến nghị nhằm giảm mức độ truyền nhiễm ở Bangladesh.[29] Các biện pháp nhằm hạn chế heo và ngựa tiếp xúc với dơi Pteropus cũng có thể giúp phòng ngừa lây truyền.
Con người nhiễm vi-rút Hendra (HeV) qua tiếp xúc trực tiếp với chất dịch mũi/chất dịch cơ thể của ngựa nhiễm bệnh.[11] Cần nâng cao nhận thức cho các bác sĩ thú y chăm sóc ngựa và những người làm việc với ngựa ở các khu vực có nguy cơ. Cần tránh tiếp xúc với ngựa bị ốm hoặc có khả năng nhiễm HeV và sử dụng các thiết bị bảo hộ cá nhân phù hợp khi cần tiếp xúc.[11] [30]
Hiện tại không có vắc-xin được cấp phép cho người đối với HeV hoặc NiV. Một loại vắc-xin HeV đã được phát triển dành cho ngựa (dựa trên G glycoprotein) và được cấp phép ở Úc.[31] Vắc-xin này nhằm mục đích phòng ngừa nhiễm bệnh ở ngựa và từ đó giảm nguy cơ lây truyền sang người.[31] Có những dấu hiệu cho thấy chiến lược sử dụng vắc-xin tương tự có thể hữu ích đối với nhiễm NiV trong tương lai.[31] [32]
Khám sàng lọc
Trong những hoàn cảnh thiếu nguồn lực khi vi-rút Nipah (NiV) trở thành dịch, khả năng cách ly bệnh nhân và tiến hành các quy trình kiểm soát nhiễm trùng nghiêm ngặt rất hạn chế. Vì thế, xác định những bệnh nhân bị viêm não có nguy cơ nhiễm NiV cao hơn sẽ có ích khi sắp xếp ưu tiên các nguồn lực và giảm nguy cơ truyền nhiễm trong bệnh viện. Một công cụ sàng lọc đơn giản khi nhập viện, hỏi các câu hỏi cụ thể về tiền sử sử dụng nhựa chà là lên men hoặc dạng thô và/hoặc tiếp xúc với người khác bị sốt và trạng thái tâm lý thay đổi trong tháng trước khi khởi phát bệnh, cho thấy có độ nhạy cảm 82%, độ đặc hiệu 86%, giá trị dự đoán dương tính 24% và giá trị dự đoán âm tính 99% đối với nhiễm NiV.[25]
Ngăn ngừa thứ cấp
Cần báo cáo các ca nhiễm vi-rút Nipah (NiV) và vi-rút Hendra (HeV) cho cơ quan y tế công cộng ngay khi có nghi ngờ. Điều thiết yếu là nhân viên y tế công cộng cần theo dõi bất kỳ ca bệnh hiện mắc nào.
NiV được xác định là có thể truyền từ người sang người. Các nghiên cứu gợi ý rằng phương tiện truyền bệnh có khả năng cao nhất là nước bọt và các chất dịch tiết qua hô hấp mặc dù cũng đã phát hiện NiV RNA trong máu và nước tiểu.[25] Vì thế, những người tiếp xúc với các ca bệnh hoạt động và nhân viên y tế cần sử dụng các thiết bị bảo hộ cá nhân đầy đủ để phòng ngừa lây truyền qua đường hô hấp và tiếp xúc. Cần sử dụng biện pháp kiểm soát nhiễm trùng nghiêm ngặt và củng cố trang bị bảo hộ trong điều dưỡng để ngăn ngừa truyền nhiễm trong bệnh viện.[28]
Liệu pháp miễn dịch thụ động với kháng thể đơn dòng ở người đặc hiệu với glycoprotein vi-rút có thể là biện pháp dự phòng sau phơi nhiễm với nhóm henipavirus. Đặc biệt, kháng thể đơn dòng m102.4 đã chứng minh hiệu quả trong điều trị sau phơi nhiễm ở các nghiên cứu trên động vật cho cả HeV và NiV và đã được sử dụng cho những người bị phơi nhiễm với HeV có nguy cơ cao ở Úc dưới dạng hỗ trợ khẩn cấp.[31]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một sinh viên đại học 21 tuổi bị tai nạn và được đưa vào phòng cấp cứu với tiền sử sốt, đau đầu, và ho khan kéo dài 2 ngày. Em ấy mới trở về sau chuyến thăm gia đình tại Nilphamari, Bangladesh trong dịp lễ Giáng Sinh. Tiền sử khác cho thấy em ấy sử dụng biện pháp dự phòng sốt rét và xịt DEET (N,N-diethyl-3-methylbenzamide) đều đặn. Khi khám, em ấy bị sốt (38,6°C [101,4°F]), nhịp tim nhanh (mạch 120 bpm), và tăng huyết áp (BP 160/100 mmHg). Em ấy có vẻ không khỏe và lú lẫn. Xét nghiệm máu thường quy cho thấy tăng men transaminases và giảm tiểu cầu, nhưng ngoài ra thì không có gì đáng chú ý cả. CXR bình thường. Chụp CT đầu cho thấy không có bất thường, không có bằng chứng về phù não hoặc tổn thương khối u. Thực hiện chọc dịch não tủy và phát hiện số lượng tế bào lympho tăng, protein tăng và glucose bình thường. Bạn điều trị cho em ấy theo kinh nghiệm chứng viêm não HSV với aciclovir tiêm tĩnh mạch và chuyển em ấy sang bác sĩ chuyên khoa bệnh truyền nhiễm. Gửi cả hai mẫu huyết thanh và dịch não tủy (CSF) để kiểm tra huyết thanh vi-rút Hendra (HeV) và Nipah (NiV) cũng như phản ứng chuỗi sao chép ngược cho NiV (do biểu hiện có vẻ như phù hợp với viêm não Nhật Bản hoặc nhiễm trùng NiV) sau khi thảo luận với phòng thí nghiệm vi-rút địa phương. Sau 24 giờ tiếp theo, mức độ tỉnh táo của bệnh nhân suy giảm và em ấy được chuyển sang phòng hồi sức tích cực để được đặt nội khí quản và thông khí. Bệnh nhân được cách ly trong phòng ; áp dụng giới hạn thực hành chăm sóc nghiêm ngặt, và tất cả các nhân viên đều mặc thiết bị bảo hộ cá nhân. Tiến hành chụp MRI não, cho thấy các tổn thương tăng tín hiệu rải rác lan rộng trong chất trắng. Trong 48 giờ, có điện thoại về kết quả NiV huyết thanh của bệnh nhân: NiV IgM dương tính trong huyết thanh và CSF.
Tiền sử ca bệnh #2
Một bác sĩ thú y chăm sóc ngựa 49 tuổi ở Brisbane đến khám với bác sĩ đa khoa của mình với tiền sử đau đầu, sốt, và đau cơ trong 4 ngày, Khi kiểm tra, cô ấy bị sốt (nhiệt độ 38,2°C [100,8°F]), nhưng quan sát thấy không có gì đặc biệt. Cô ấy không có dấu hiệu khu trú rõ ràng. Cô ấy tỉnh táo và có định hướng. Kết quả khám thần kinh bình thường. Hai tuần sau, xét nghiệm máu tìm IgM đối với HeV và kết quả dương tính.
Cách tiếp cận chẩn đoán từng bước
Những bệnh nhân nhiễm vi-rút Hendra (HeV) hoặc Nipah (NiV) thường có biểu hiện phàn nàn về thần kinh và/hoặc hô hấp. Các bác sĩ tại các quốc gia không lưu hành dịch cần chú ý khả năng bệnh nhân có biểu hiện với những vi-rút này, nhất là trong hầu hết các đợt bùng phát NiV hàng năm ở Bangladesh.
Chẩn đoán các ca nhiễm trùng hiếm gặp nhưng mới nổi này cần phải có chỉ số nghi ngờ cao ở những bệnh nhân có biểu hiện lâm sàng gợi ý, cùng với tiền sử du lịch và nguy cơ tiếp xúc thích hợp. Xét nghiệm huyết thanh và/hoặc phản ứng chuỗi sao chép ngược (RT-PCR) giúp xác định chẩn đoán.
Tiền sử
Khi xem xét và nhận biết sau đó các nhiễm vi-rút henipavirus, điều quan trọng là xem xét kỹ tiền sử liên quan đến du lịch, chế độ ăn uống, nghề nghiệp, và tiếp xúc với động vật hoặc người nhiễm bệnh.
Các đợt bùng phát vi-rút Nipah (NiV) xảy ra tại Bangladesh gần như hàng năm, nhất là vào các tháng mùa đông.[5] Các quốc gia khác đã xảy ra các đợt bùng phát NiV bao gồm Singapore và Malaysia (nơi vi-rút lần đầu tiên được phát hiện vào năm 1998-1999),[7] Ấn Độ,[8] [10]và Philippine (có thể).[9] Do đó, NiV cần nằm trong một danh sách phân biệt cho những du khách trở về từ các địa điểm có đặc điểm lâm sàng thích hợp. Tuy nhiên, theo sự phân bố địa lý rộng rãi của dơi Pteropus, các vật chủ tự nhiên cho những vi-rút này, có thể những quốc gia khác cũng có các đợt bùng phát.
Yếu tố nguy cơ quan trọng liên quan đến NiV là:
- Tiếp xúc với các động vật có liên quan (dơi, heo, và ngựa)[9] [16] [23]
- Tiếp xúc với các ca bệnh nhiễm NiV ở người đã xác định hoặc nghi ngờ,[9] [21] và
- Sử dụng bất kỳ sản phẩm thực phẩm nào có thể đã bị dính chất bài tiết của dơi, như nhựa chà là.[17]
Các đợt bùng phát vi-rút HeV chỉ xảy ra ở Úc, với tổng cộng 7 ca nhiễm trùng ở người (kể từ tháng 7 năm 2016) từ khi mới xuất hiện vào năm 1994, tất cả các ca bệnh đều liên quan đến việc tiếp xúc trực tiếp với ngựa.[11] Một lần nữa, theo sự phân bố rộng rãi của dơi Pteropus, các đợt bùng phát có thể xảy ra ở nơi khác, nhưng nguy cơ này có vẻ như ít có khả năng hơn với NiV do đến nay người ta không biết rõ HeV truyền từ dơi sang người hay từ người sang người.[11]
Biểu hiện lâm sàng
NiV có thể không có triệu chứng nhưng thường gây viêm não cấp tính, với các triệu chứng bao gồm sốt, trạng thái tâm lý thay đổi, đau đầu, đau cơ, ốm yếu/lơ mơ, chóng mặt, buồn nôn và nôn.[5] [19] [33] Có thể bị co giật và các biểu hiện thần kinh khác. Các dấu hiệu lâm sàng bao gồm mất phản xạ, nhược trương, rối loạn thần kinh thực vật rõ ràng, và co giật từng phần.[19] [33] Các dấu hiệu và triệu chứng hô hấp, bao gồm ho, khó thở và hội chứng suy giảm hô hấp cấp tính (ARDS), có thể xảy ra khi có hoặc không có hội chứng viêm não.[34]
Thời gian ủ bệnh trung bình của NiV là từ 4 đến 18 ngày,[1] nhưng có thể lên tới 2 tháng.[20] Sau khi tiếp xúc với một ca nhiễm trùng ở người, đã có báo cáo rằng thời gian ủ bệnh từ 6 đến 11 ngày.[34]
Viêm não do Nipah có thể “tái phát” nhiều tháng sau khi tình trạng bệnh được cải thiện hoặc thậm chí có thể biểu hiện của bệnh lần đầu tiên sau nhiều tháng khi ban đầu bệnh nhân không có biểu hiện liên quan đến hệ thần kinh, được gọi là viêm não ‘khởi phát muộn’.[33] Do đó, bác sĩ cần cảnh giác với bất kỳ biểu hiện thần kinh cấp tính nào ở bệnh nhân có thể trước đây không nhiễm NiV.
Nhiễm HeV có thể biểu hiện bệnh giống cúm kèm theo sốt, đau đầu, và đau cơ, có thể là biến chứng của bệnh viêm phổi hoặc viêm não nặng. Một ca bệnh viêm não và màng não nhẹ và phục hồi rõ ràng nhưng tái phát viêm não một năm sau đó và tử vong. Thời kỳ ủ bệnh của nhiễm HeV ước tính từ 5 đến 21 ngày.[11]
Các xét nghiệm ban đầu
Cần thực hiện xét nghiệm máu hóa sinh và huyết học thường quy, bao gồm tổng phân tích tế bào máu, xét nghiệm chức năng gan, urê và điện giải, và thông số đông máu. Tuy nhiên, các bất thường trong kết quả xét nghiệm quan sát thấy trong nhiễm trùng henipavirus là không đặc hiệu. Ngày càng có nhiều hiểu biết hơn về NiV, trong đó thường thấy giảm tiểu cầu và transaminases tăng.[19] [20] Số lượng bạch cầu thường trong phạm vi bình thường, nhưng có thể cho thấy giảm bạch cầu.[19] [20] Trong một vài ca bệnh HeV, có báo cáo về giảm tiểu cầu và giảm bạch cầu trung tính.[26]
Có thể thấy hình ảnh đông đặc và/hoặc những thay đổi dạng lưới trong hình chụp ngực.[20] Trong các đợt bùng phát NiV ở Bangladesh có báo cáo về hình ảnh hình mờ lan tỏa hai bên phù hợp với ARDS.[34]
Cần yêu cầu tiêu bản máu đặc và máu đàn để xét nghiệm bệnh sốt rét và cấy máu/nước tiểu để loại trừ các nguyên nhân bệnh tiềm tàng khác.
Chẩn đoán nhiễm henipavirus cần phải có xét nghiệm xác định. Việc lựa chọn thử nghiệm tùy thuộc vào tình trạng sẵn có của địa phương. Tiêu chuẩn tham chiếu để xác định xét nghiệm là xét nghiệm trung hòa huyết thanh. Tuy nhiên, hầu hết các phòng thí nghiệm không thực hiện các xét nghiệm này so NiV and HeV là mầm bệnh nhóm 4 và cần xử lý vi-rút sống trong điều kiện an toàn sinh học mức 4.[14] [35] Người ta đã phát triển các xét nghiệm trung hòa sử dụng vi-rút được sao chép giả có HeV glycoproteins để tránh phải xử lý vi-rút sống.[9] [36] [37] Tuy nhiên, trên thực tế, thường xác định thông qua:
- ELISA trong huyết thanh hoặc dịch não tủy để chứng tỏ sự hiện diện của các kháng thể NiV hoặc HeV đặc hiệu, và/hoặc
- Phát hiện NiV- hoặc HeV-RNA qua thử nghiệm RT-PCR.
Các thử nghiệm huyết thanh trong huyết thanh/dịch não tủy có thể có kết quả âm tính rất sớm trong giai đoạn bệnh; do đó, PCR rất hữu ích trong giai đoạn này.[28] Đối với NiV, đã có báo cáo IgM dương tính ở hai phần ba số ca tính tới ngày 4 và 100% số ca tính tới ngày 12, trong khi phải đến ngày 26 thì 100% số ca bệnh mới có IgG dương tính.[33] [38] IgG vẫn liên tục có kết quả dương tính,[39] trong khi IgM bắt đầu không thể phát hiện được sau 3 tháng (mặc dù nó có thể kéo dài hơn 7 tháng ở một số bệnh nhân).[38] Ngược lại, độ nhạy cảm chẩn đoán của xét nghiệm huyết thanh chưa được xác nhận với HeV.[33]
Cần tiến hành chọc dịch não tủy cho tất cả các bệnh nhân có biểu hiện các triệu chứng thần kinh (nếu không chống chỉ định). Thường quan sát thấy có các bất thường dịch não tủy, với tăng lympho bào dịch não tủy và protein tăng nhưng mức glucose bình thường (như quan sát thấy với các dạng viêm não do vi-rút khác).[19] [33]
Cần chỉ định xét nghiệm PCR dịch não tủy đối với các dạng viêm não do vi-rút khác (như HSV, VZV) tùy theo biểu hiện lâm sàng, và cần yêu cầu các huyết thanh/xét nghiệm khác tùy theo phơi nhiễm địa lý để loại trừ các nguyên nhân bệnh tiềm tàng khác (ví dụ như sốt dengue, viêm não Nhật Bản).
Các xét nghiệm khác
Điện não đồ có thể giúp theo dõi tiến triển của bệnh. Các sóng chậm đa hình khuếch tán không đặc hiệu, nhưng tương quan với mức độ nghiêm trọng của bệnh.[40]
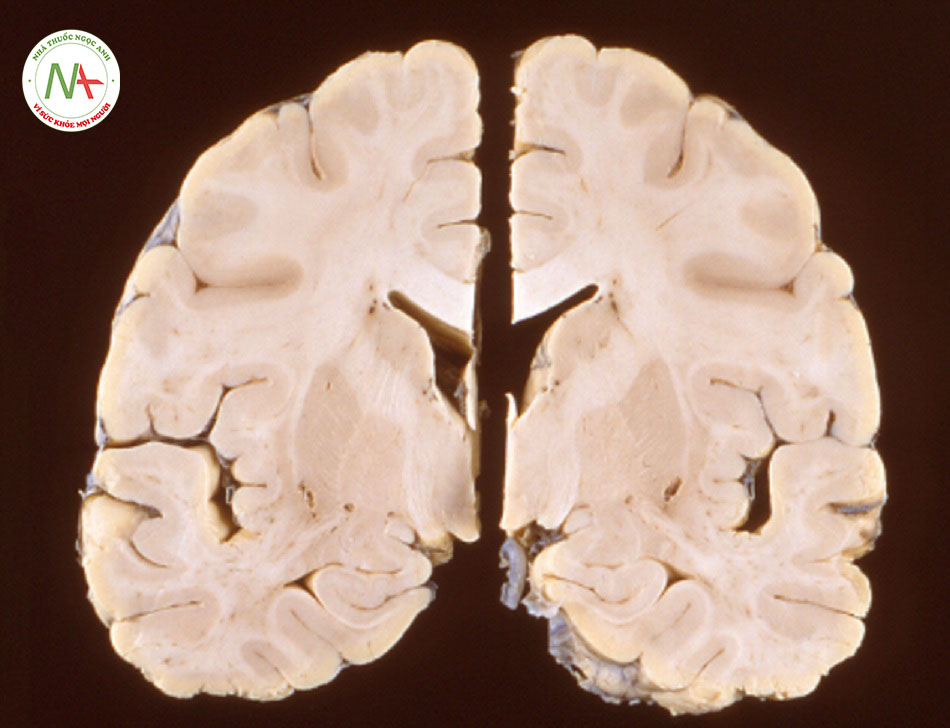
Chụp MRI não là phương pháp được lựa chọn để chụp hình hệ thần kinh, hữu ích với cả các biểu hiện thần kinh cấp tính và tái phát/khởi phát muộn.[41] Đã có báo cáo về nhiều tổn thương tăng tín hiệu riêng rẽ trong chất trắng dưới vỏ và chất trắng vùng sâu (trong đợt bùng phát vi-rút Nipah ở Malaysia), biểu hiện vi nhồi máu lan rộng phù hợp với viêm mạch hệ thần kinh trung ương.[33] [41] Đã có nhiều báo cáo về các thay đổi vỏ não hợp dòng trong các đợt bùng phát vi-rút Nipah tại Bangladesh.[33] [42]
Nhất quán với kết quả hình ảnh, phân tích mô bệnh học của các mẫu mô trong não cho thấy viêm mạch ở các mạch máu có kích thước từ vừa tới nhỏ dẫn tới vi nhồi máu lan tỏa, cũng như vi-rút xâm lấn trực tiếp thần kinh.[20] [24] [33]
Các yếu tố nguy cơ
Thường gặp
Tiền sử sinh sống hoặc đi tới vùng lưu hành dịch
- Các đợt bùng phát vi-rút Nipah (NiV) xảy ra hầu như hàng năm ở Bangladesh.[5] Các khu vực khác trước đó đã xác định có bùng phát dịch bao gồm Singapore và Malaysia (nơi vi-rút lần đầu tiên được phát hiện vào năm 1998-1999),[7] Ấn Độ,[10] [8] và Philippine (có thể là bùng phát NiV).[9] Phân bố địa lý của dơi ăn quả Pteropus, vật chủ tự nhiên của NiV, trải dài từ Đông Nam Á và Bắc Úc đến Tây Phi. Vì thế, có khả năng bùng phát dịch ở nhiều khu vực khác.[12]
- Tất cả các ca nhiễm vi-rút Hendra (HeV) đến nay đều ở Úc.[11] Tổng cộng chỉ xảy ra 7 ca bệnh ở người (kể từ tháng 7 năm 2016); vì thế, đây vẫn là bệnh rất hiếm gặp ở người.[11] Như với NiV, vật chủ tự nhiên của HeV cũng là dơi Pteropus; vì vậy, có khả năng bùng phát ở những nơi khác.
Tiếp xúc với người nhiễm bệnh đã xác định
- Đã có báo cáo về lây truyền NiV từ người sang người, đặc biệt trong các đợt bùng phát ở Bangladesh.[21] Tuy nhiên, không có bằng chứng về việc HeV truyền từ người sang người.[11]
Sử dụng các sản phẩm từ chà là bị nhiễm trong vùng lưu hành dịch
- Sử dụng nhựa cây chà là trong vùng lưu hành dịch là yếu tố nguy cơ chính đối với NiV trong các đợt bùng phát ở Bangladesh và Ấn Độ.[17] Điều này là do nhựa cây chà là bị dính nước bọt hoặc nước tiểu của dơi nhiễm NiV.[14] [25]
Không thường gặp
Tiếp xúc với ngựa trong vùng lưu hành dịch
- Ngựa là vật chủ trung gian của cả HeV và NiV. Tiếp xúc với ngựa là yếu tố nguy cơ chính gây nhiễm HeV.[11] Điều quan trọng là có thể tiếp xúc với những con ngựa rõ ràng ‘khỏe mạnh’; dữ liệu dịch tễ học cho thấy rằng ngựa bị nhiễm bệnh từ 72 tiếng trước khi khởi phát các dấu hiệu hoặc triệu chứng HeV cho đến khi và bao gồm xử lý hoàn toàn xác gia súc.[26]
- Vì HeV và NiV đều hiếm gặp và tiếp xúc với ngựa thường gặp nên mối liên hệ với bệnh nhân ở mức yếu. Tuy nhiên, nguy cơ tăng lên rõ ràng trong đợt bùng phát dịch khi tiếp xúc với ngựa bị ốm.
Tiếp xúc với heo trong vùng lưu hành dịch
- Tiếp xúc với heo là yếu tố nguy cơ chính trong đợt bùng phát NiV ở Malaysia và Singapore (các nông dân nuôi heo và công nhân lò mổ chịu ảnh hưởng chính).[19] [20] Tuy nhiên, tiếp xúc với heo rất thường gặp ở các khu vực đó nên mối liên hệ với một bệnh nhân ở mức yếu. Tiếp xúc với heo bệnh có mức độ liên quan cao hơn với bệnh.
Tiếp xúc với dơi hoặc chất dịch tiết của dơi trong vùng lưu hành dịch
- Có bằng chứng rằng NiV lây truyền qua tiếp xúc trực tiếp với chất dịch tiết của dơi, đặc biệt là trong các đợt bùng phát tại Bangladesh.[18] Trong một đợt bùng phát, leo cây liên quan đến nguy cơ cao hơn, được cho là có thể giải thích qua tiếp xúc với chất dịch tiết của dơi.[16] [18] Do khả năng tiếp xúc với dơi thường gặp nên mối liên hệ với một cá nhân chỉ ở mức yếu.
- Không có bằng chứng rằng HeV lây truyền trực tiếp từ dơi sang người.[11]
Tiểu đường
- Liên quan đến kết quả tệ hơn với các ca nhiễm NiV.[20]
> 40 tuổi
- Liên quan đến kết quả tệ hơn với các ca nhiễm NiV.[20]
Khủng bố sinh học
- Cả HeV và NiV đều được phân loại là yếu tố chọn lọc ở Mỹ vì chúng có khả năng gây đe dọa nghiêm trọng tới sức khỏe của cả con người và động vật, tới sức khỏe của thực vật, hoặc tới các sản phẩm động vật và thực vật.[27]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính bao gồm đi tới vùng lưu hành dịch, tiếp xúc với người nhiễm bệnh đã xác định và sử dụng các sản phẩm chà là bị nhiễm bệnh trong vùng lưu hành dịch.
Sốt (thường gặp)
- Sốt là đặc điểm chung của nhiễm vi-rút Nipah (NiV): 97% bệnh nhân trong đợt bùng phát ở Malaysia bị sốt khi tới khám[19] [20] và 100% bệnh nhân trong đợt bùng phát ở Bangladesh bị sốt trong quá trình diễn tiến bệnh.[34] Có nhiệt độ >37,8°C liên quan đến tiên lượng xấu trong đợt bùng phát ở Bangladesh.[34]
- Có rất ít trường hợp nhiễm vi-rút Hendra (HeV) ở người, nhưng sốt là một đặc điểm thường gặp.[26] [43] [44]
Các yếu tố chẩn đoán khác
Đau đầu (thường gặp)
- Đau đầu là đặc điểm thường gặp, quan sát thấy ở cả những ca nhiễm NiV và HeV khi bị hội chứng viêm não.[19] [20] [26] [34] [43] [44]
- Bệnh nhân nhiễm HeV chủ yếu có biểu hiện bệnh giống cúm kèm đau đầu.[26]
Chóng mặt (thường gặp)
- Đã có báo cáo ở một phần ba số bệnh nhân có biểu hiện nhiễm NiV ở Malaysia.[19] [20]
Mệt mỏi/lơ mơ (thường gặp)
- Đã có báo cáo ở 19% số bệnh nhân trong đợt bùng phát NiV tại Malaysia.[20]
Nôn (thường gặp)
- Trong đợt bùng phát NiV ở Malaysia, 27% đến 36% số bệnh nhân có biểu hiện nôn.[19] [20]
Đau cơ (thường gặp)
- Biểu hiện thường xuất hiện ở nhiễm HeV như một phần của bệnh giống cúm.[26]
- Biểu hiện ít gặp hơn ở NiV, chỉ có báo cáo ở 12% số ca bệnh trong đợt bùng phát ở Malaysia.[19]
Ho không có đờm (thường gặp)
- Đã có báo cáo bị ho ở 62% số bệnh nhân bị bệnh do NiV trong đợt bùng phát tại Bangladesh.[20] Ít trường hợp bị ho hơn khi đến khám trong đợt bùng phát tại Malaysia.[19]
- Chưa rõ mức độ phổ biến của triệu chứng ho khi nhiễm HeV.
Khó thở (thường gặp)
- Các dấu hiệu và triệu chứng hô hấp, bao gồm khó thở và hội chứng suy giảm hô hấp cấp tính, có thể xảy ra khi có hoặc không có hội chứng viêm não.[34]
Trạng thái tâm lý thay đổi/giảm mức độ tỉnh táo (thường gặp)
- Rất thường gặp, đặc biệt là khi nhiễm trùng tiến triển.[19] [26] [34] [43] [44] Thay đổi mức độ tỉnh táo liên quan đến kết quả xấu trong đợt bùng phát tại Bangladesh.[34]
Hội chứng màng não (thường gặp)
- Chỉ có từ 12% đến 28% bệnh nhân nhiễm NiV lần lượt có biểu hiện cứng gáy và/hoặc hội chứng màng não trong đợt bùng phát tại Malaysia, gợi ý viêm não hơn là viêm màng não là quá trình bệnh lý chủ yếu[19] [20]
Co giật (thường gặp)
- Xảy ra ở 23% đến 27% bệnh nhân nhiễm NiV.[19] [20] [34]
- Đã có báo cáo bị co giật với viêm não do HeV.[26]
Dấu hiệu thần kinh cục bộ (thường gặp)
- Chứng mất phản xạ và/hoặc chứng giảm phản xạ có vẻ thường gặp ở NiV.[19] [20] [34] Run giật cơ từng phần tương đối thường gặp trong đợt bùng phát tại Malaysia và liên quan đến tiên lượng xấu[19] [20] nhưng không quan sát thấy trong các đợt bùng phát ở Bangladesh. Phản ứng gan bàn chân bất thường cũng liên quan đến tiên lượng xấu hơn trong các đợt bùng phát ở Bangladesh.[34]
- Cũng đã có báo cáo các biểu hiện thần kinh liên quan đến viêm não trong các ca nhiễm HeV.[26]
Nhịp tim nhanh (thường gặp)
- Các dấu hiệu rối loạn thần kinh thực vật, chẳng hạn như nhịp tim nhanh, khá thường gặp trong đợt bùng phát NiV ở Malaysia và liên quan đến kết quả xấu hơn.[20] Không quan sát thấy điều này trong các báo cáo ở Bangladesh.[34]
Tăng huyết áp (thường gặp)
- Các dấu hiệu rối loạn thần kinh thực vật, chẳng hạn như tăng huyết áp, khá thường gặp trong đợt bùng phát NiV ở Malaysia và liên quan đến kết quả xấu hơn.[20]Không quan sát thấy điều này trong các báo cáo ở Bangladesh.[34]
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Huyết thanh học
• Có thể chạy ELISA trên huyết thanh hoặc dịch não tủy để phát hiện các kháng thể vi-rút Hendra (HeV) hoặc vi-rút Nipah (NiV) đặc hiệu. • Có thể âm tính ở giai đoạn rất sớm của quá trình diễn tiến bệnh. Đối với NiV, đã có báo cáo IgM dương tính ở hai phần ba số ca tính tới ngày 4 và 100% số ca tính tới ngày 12, trong khi phải đến ngày 26 thì 100% số ca bệnh mới có IgG dương tính.[33] [38] IgG vẫn liên tục có kết quả dương tính,[39] trong khi IgM bắt đầu không thể phát hiện được sau 3 tháng (mặc dù nó có thể kéo dài hơn 7 tháng ở một số bệnh nhân).[38] • Ngược lại, độ nhạy cảm chẩn đoán của xét nghiệm huyết thanh chưa được xác nhận với HeV.[33] • Mức độ phản ứng chéo với các dạng nhiễm trùng khác vẫn chưa được xác định chắc chắn. • Khuyến nghị xin tư vấn từ dịch vụ vi-rút học địa phương để biết loại mẫu thử/xét nghiệm tốt nhất và bố trí vận chuyển. |
IgM dương tính khoảng 1-2 tuần; IgG dương tính khoảng 2-3 tuần. |
| Phản ứng chuỗi polymerase sao chép nghịch
• Phát hiện RNA từ các mẫu thử huyết thanh, nước tiểu, hô hấp và/hoặc dịch não tủy.[33] • Hữu ích nhất ở giai đoạn sớm của quá trình diễn tiến bệnh. • Cần xin tư vấn từ dịch vụ vi-rút học địa phương xem có sẵn ở phạm vi địa phương hoặc quốc gia không. Hiệu suất và giá trị dự đoán dương tính và âm tính hiện tại chưa xác định. |
Dương tính với NiV hoặc HeV RNA |
| Công thức máu
• Có thể bị giảm tiểu cầu ở cả vi-rút Hendra (HeV) và vi-rút Nipah (NiV).[19] [12] [26] Có thể thấy tình trạng giảm bạch cầu ở NiV.[19] Đã có báo cáo giảm bạch cầu trung tính trong các ca nhiễm HeV.[26]Tuy nhiên, tổng phân tích tế bào máu có thể bình thường, và nhiều dạng nhiễm trùng khác cũng gây ra số lượng tiểu cầu thấp và/hoặc số lượng bạch cầu bất thường. |
Có thể bình thường; thường biểu hiện giảm tiểu cầu; cũng có thể quan sát thấy giảm bạch cầu hoặc giảm bạch cầu trung tính. |
| Xét nghiệm chức năng gan
• Có thể cho thấy mức transaminases tăng ở NiV.[19] [12] Tuy nhiên, nhiều dạng nhiễm trùng khác cũng làm tăng mức transaminase. |
Có thể bình thường hoặc cho thấy transaminase tăng. |
| Urê huyết thanh và chất điện giải
• Số lượng nhỏ bệnh nhân phát triển hội chứng tăng tiết ADH không thích hợp trong giai đoạn hồi phục trong đợt bùng phát NiV ở Malaysia.[12] Tuy nhiên, hạ natri máu không đặc hiệu với NiV. |
Có thể bình thường hoặc cho thấy hạ natri máu |
| Xét nghiệm đông máu
• Các thay đổi không mang đặc trưng bệnh hay đặc hiệu với nhiễm henipavirus. Tuy nhiên, xét nghiệm đông máu là một xét nghiệm quan trọng trong chăm sóc lâm sàng chung. |
Có thể bình thường |
| CXR
• Các thay đổi không mang đặc trưng bệnh hay đặc hiệu với nhiễm henipavirus. • Có thể quan sát thấy sự đông đặc và/hoặc những thay đổi dạng lưới,[12] cũng như các vùng mờ hai bên khuếch tán phù hợp với hội chứng suy hô hấp cấp tính.[34] Ghi nhận nhiều thay đổi về CXR hơn trong đợt các bùng phát NiV ở Bangladesh so với ở Malaysia, có thể do sự khác biệt giữa các chủng. • Hiểu biết về những thay đổi X quang ngực khi nhiễm HeV hạn chế hơn, nhưng chúng có thể biểu hiện bình thường.[26] |
Có thể bình thường hoặc cho thấy sự đông đặc cục bộ, thay đổi dạng lưới hoặc thâm nhiễm khuếch tán |
| Màng máu dày và mỏng để xét nghiệm bệnh sốt rét
• Kết quả âm tính loại trừ bệnh sốt rét. |
Âm tính |
| Nuôi cấy máu/nước tiểu
• Kết quả âm tính loại trừ các nguyên nhân bệnh khác. |
Âm tính |
| Phân tích dịch não tủy
• Nên tiến hành chọc dịch não tủy với mọi bệnh nhân có biểu hiện các triệu chứng thần kinh (nếu không có chống chỉ định). Các thay đổi không mang đặc trưng bệnh hay đặc hiệu với nhiễm henipavirus.[19] [33] |
Tăng lympho bào dịch não tủy với tế bào lympho chiếm ưu thế; tăng mức protein; glucose bình thường. |
| Xét nghiệm PCR dịch não tủy với các dạng viêm não do vi-rút khác
• Yêu cầu tùy thuộc vào biểu hiện lâm sàng để loại trừ các nguyên nhân bệnh có thể khác (ví dụ như HSV, VZV). |
Âm tính |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| MRI não
• Tổn thương khu trú lan rộng biểu hiện vi nhồi máu là một phần trong viêm mạch hê thống thần kinh trung ương do NiV gây ra trong đợt bùng phát ở Malaysia. Sự giao nhau liên quan ở võ não tháy được nhiều hơn trong các đợt bùng phát NiV và HeV ở Bangladesh.[33] [41] [42] |
Nhiều tổn thương tăng tín hiệu riêng rẽ trong chất trắng dưới vỏ và chất trắng vùng bên trong; cũng có thể biểu hiện nhiều thảy đổi vỏ não giao nhau hơn. |
| Điện tâm đồ (EEG)
• Các sóng chậm đa hình khuếch tán tương quan với mức độ nghiêm trọng của bệnh.[40] • Các phức bộ định kỳ ở hai thái dương độc lập liên quan đến tiên lượng xấu trong viêm não do NiV.[40] • Trong NiV, điện não đồ có thể cho thấy các sóng chậm biên độ cao.[26] |
Sóng chậm đa hình khuếch tán; các phức bộ định kỳ ở hai thái dương độc lập |
| Các xét nghiệm huyết thanh khác
• Yêu cầu tùy thuộc vào phơi nhiễm theo khu vực địa lý để loại trừ các bệnh căn có thể khác (ví dụ như viêm não Nhật Bản, sốt dengue). |
Âm tính |
| Sinh thiết/khám nghiệm não
• Thông thường không chỉ định. Nhất quán với kết quả hình ảnh, phân tích mô bệnh học với mô não trong NiV đã cho thấy viêm mạch ở các mạch máu có kích thước từ vừa tới nhỏ dẫn tới vi nhồi máu lan tỏa, cũng như vi-rút xâm lấn trực tiếp thần kinh.[12] [24] [33] |
Có thể thấy viêm mạch ở các mạch máu có kích thước từ vừa tới nhỏ với vi nhồi máu lan tỏa; vi-rút xâm lấn trực tiếp thần kinh |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Viêm não Nhật Bản (JeV) | • Có tiền sử đi tới vùng lưu hành dịch.
• Tiền sử bị muỗi đốt (mặc dù không nhận thấy có vết muỗi đốt không loại trừ khả năng nhiễm JeV). • Không cần phải tiếp xúc với động vật hay bệnh nhân bị bệnh mới có thể nhiễm JeV. |
• Xét nghiệm huyết thanh dịch não tủy/huyết thanh: dương tính với JeV. |
| Viêm não do nhiễm Herpes simplex | • Không có các dấu hiệu hoặc triệu chứng hô hấp.
• Có thể không có tiền sử đi tới vùng lưu hành dịch. |
• PCR dịch não tủy : dương tính với HSV. |
| Viêm màng não do vi khuẩn | • Tình trạng cứng cổ và sợ ánh sáng nặng quan sát thấy ở bệnh viêm màng não do vi khuẩn không phổ biến khi nhiễm henipavirus.
• Có thể không có tiền sử đi tới vùng lưu hành dịch. |
• Phân tích dịch não tủy: cho thấy các bạch cầu đa hình chiếm ưu thế với glucose thấp.
• Nuôi cấy dịch não tủy: dương tính. |
| Bệnh sốt rét | • Không có dấu hiệu hoặc triệu chứng phân biệt.
• Bệnh nhân sốt rét có khả năng cao hơn biểu hiện bị rét run và giảm tiểu cầu nặng. • Có tiền sử đi tới vùng lưu hành dịch. |
• Màng máu dày và mỏng: dương tính với Plasmodium.
• Xét nghiệm chẩn đoán nhanh: dương tính với Plasmodium. |
| Bệnh leptospira | • Không có dấu hiệu hoặc triệu chứng phân biệt.
• Có tiền sử đi tới vùng lưu hành dịch. |
• Xét nghiệm huyết thanh: dương tính với bệnh trùng xoắn.
• Xét nghiệm PCR: dương tính đối với bệnh trùng xoắn. |
| Vi-rút Tây Sông Nile | • Không có dấu hiệu hoặc triệu chứng phân biệt. | • Huyết thanh/dịch não tủy: IgM đặc hiệu Vi-rút Tây sông Nile.
• Xét nghiệm trung hòa giảm mảng bám: dương tính. |
| Sốt Dengue | • Khả năng gây viêm não thấp hơn rất nhiều. | • Xét nghiệm huyết thanh và PCR đặc hiệu với sốt Dengue: dương tính. |
| Varicella | • Thường bị phát ban điển hình hoặc các đặc điểm khác.
• Tiền sử phơi nhiễm. |
• PCR/huyết thanh: dương tính đối với vi-rút DNA/IgG đối với bệnh thủy đậu. |
| Sởi | • Thường bị phát ban điển hình hoặc các đặc điểm khác.
• Tiền sử phơi nhiễm. |
• Xét nghiệm huyết thanh IgM và IgG đặc hiệu với bệnh sởi: dương tính. |
Điều trị
Cách tiếp cận điều trị từng bước
Liệu pháp điều trị chính là chăm sóc hỗ trợ, đặc biệt chú ý điều trị các dấu hiệu và triệu chứng thần kinh. Cần bắt đầu thực hiện quy trình kiểm soát nhiễm trùng ngay khi nghi ngờ có ca bệnh.
Các biện pháp cách ly và kiểm soát nhiễm khuẩn
Các henipavirus là các mầm bệnh có mức độ an toàn sinh học cấp 4 và cần bắt đầu thực hiện quy trình kiểm soát nhiễm trùng phù hợp khi nghi ngờ có ca bệnh.
Các biện pháp cách ly và kiểm soát nhiễm trùng cũng giống như với các mầm bệnh cấp 4 khác, chẳng hạn như sốt xuất huyết do vi-rút. Những bệnh nhân được xác định có nguy cơ nhiễm bệnh cần được cách ly ngay lập tức trong phòng có phòng tắm riêng.
Tất cả nhân viên y tế chăm sóc cho bệnh nhân phải mang thiết bị bảo hộ cá nhân (PPE) phù hợp với các quy trình đã được công bố. Tất cả các đồ vật mang mầm bệnh (ví dụ như quần áo, khăn trải giường) phải được coi là có khả năng lây nhiễm. Tổ Chức Y Tế Thế Giới (WHO) và Trung Tâm Kiểm Soát và Phòng Ngừa Dịch Bệnh (CDC) cũng như các cơ quan quốc gia (như Bộ Y Tế Anh Quốc) đã có hướng dẫn chi tiết về PPE đối với vi-rút Ebola, có thể giúp ích khi sử dụng để điều trị các ca bệnh nghi ngờ nhiễm henipavirus:
- [WHO: personal protective equipment for use in a filovirus disease outbreak – rapid advice guideline]
- [WHO: steps to put on personal protective equipment]
- [WHO: steps to remove personal protective equipment]
- [CDC: guidance on personal protective equipment (PPE) to be used by healthcare workers during management of patients with confirmed Ebola or persons under investigation (PUIs) for Ebola who are clinically unstable or have bleeding, vomiting, or diarrhea in US hospitals, including procedures for donning and doffing PPE]
- [DoH: management of hazard group 4 viral haemorrhagic fevers and similar human infectious diseases of high consequence]
Cần thu thập và gửi các mẫu xét nghiệm (ví dụ như mẫu máu, dịch não tủy, nước tiểu) theo quy định của địa phương, quốc gia và quốc tế. Lựa chọn các xét nghiệm một cách thận trọng là rất quan trọng để giảm nguy cơ truyền bệnh cho nhân viên phòng thí nghiệm và nhân viên y tế khác. Cần trao đổi thông tin cẩn thận và rõ ràng với nhân viên phòng thí nghiệm để nêu rõ khả năng là vi-rút Nipah (NiV) hoặc vi-rút Hendra (HeV) trước khi gửi mẫu nhằm đảm bảo rằng các biện pháp phòng ngừa an toàn phù hợp được thực hiện. WHO có hướng dẫn chi tiết về việc lấy và vận chuyển mẫu xét nghiệm:
- [WHO: guidance on regulations for the transport of infectious substances 2015-2016]
- [WHO: how to safely collect blood samples from persons suspected to be infected with highly infectious blood¬borne pathogens (e.g. Ebola)]
Chăm sóc hỗ trợ
Liệu pháp điều trị chính với mọi bệnh nhân có triệu chứng là chăm sóc hỗ trợ và cần chú ý đặc biệt tới hỗ trợ đường thở cho những bệnh nhân bị giảm mức độ tỉnh táo và hỗ trợ hô hấp (dùng máy thở không xâm lấn và/hoặc đặt nội khí quản và thông khí nhân tạo) cho những bệnh nhân bị suy hô hấp cấp. Nhiều bệnh nhân cần được theo dõi tích cực trong môi trường chăm sóc đặc biệt.[19]
Những vấn đề cần xem xét khác bao gồm biện pháp dự phòng huyết khối tĩnh mạch và ngăn ngừa/điều trị nhiễm khuẩn trong bệnh viện theo hướng dẫn địa phương.
Kiểm soát các triệu chứng thần kinh
Cần đánh giá những bệnh nhân biểu hiện các triệu chứng thần kinh (ví dụ như trạng thái tâm lý thay đổi, dấu hiệu thần kinh khu trú) về các cơn co giật, phù não và tăng áp lực nội sọ có khả năng xảy ra.
Nếu có cơn co giật, cần sử dụng thuốc chống co giật theo quy trình của địa phương. Nhìn chung, ưu tiên sử dụng thuốc nhóm benzodiazepine trong kiểm soát co giật ban đầu, với lorazepam là thuốc có hiệu quả cao nhất do thời gian bán hủy dài. Khuyến nghị sử dụng phenytoin nếu cần loại thuốc thứ hai để chấm dứt các cơn co giật. Một số thuốc chống co giật cần được theo dõi nồng độ thuốc trong huyết thanh để đảm bảo đạt được nồng độ có tác dụng điều trị.
Cần khám các dây thần kinh sọ não, soi đáy mắt và chụp hình não (CT hoặc MRI) để đánh giá tình trạng phù não và tăng áp lực nội sọ. Nếu áp lực nội sọ tăng lên, có thể cần thực hiện các biện pháp bảo vệ và/hoặc phẫu thuật để giảm áp lực. Trong những trường hợp này, nên xem xét đặt thiết bị dẫn lưu từ não thất ra ngoài. Chưa có đánh giá hiệu quả của mannitol khi nhiễm HeV hoặc NiV, và vì thế không khuyến nghị sử dụng thuốc này.
Khuyến cáo điều trị bằng aciclovir cho tới khi loại trừ khả năng bị viêm não do HSV/VZV.[45]
Tổng quan về các chi tiết điều trị
Lưu ý là dạng bào chế và liều dùng có thể khác nhau giữa các thuốc và dạng biệt dược, công thức, hoặc đường dùng.
Khuyến nghị điều trị cụ thể’ cho các nhóm bệnh nhân: xem phần miễn trừ trách nhiệm
| Cấp tính (tóm tắt) | ||
| Bệnh nhân có triệu chứng | ||
| 1 | Cách ly và kiểm soát nhiễm khuẩn | |
| Thêm | Chăm sóc hỗ trợ | |
|
Thêm | Đánh giá thần kinh ± phác đồ giảm áp lực nội sọ |
| Thêm | Thuốc chống co giật | |
| Thêm | Truyền tĩnh mạch aciclovir | |
Các lựa chọn điều trị
Lưu ý là dạng bào chế và liều dùng có thể khác nhau giữa các thuốc và dạng biệt dược, công thức, hoặc đường dùng.
Khuyến nghị điều trị cụ thể cho các nhóm bệnh nhân: xem phần miễn trừ trách nhiệm
| Cấp tính | ||
| Bệnh nhân có triệu chứng | ||
| 1 | Cách ly và kiểm soát nhiễm khuẩn | |
| » Đây là mầm bệnh có mức độ an toàn sinh học cấp 4. Cần bắt đầu thực hiện quy trình kiểm soát nhiễm trùng phù hợp khi nghi ngờ có ca bệnh. » Các biện pháp cách ly và kiể’m soát nhiễm trùng cũng giống như với các mầm bệnh cấp 4 khác, chẳng hạn như sốt xuất huyết do vi-rút. Những bệnh nhân được xác định có nguy cơ nhiễm bệnh cần được cách ly ngay lập tức trong phòng có phòng tắm riêng. » Tất cả nhân viên y tế chăm sóc cho bệnh nhân phải mang thiết bị bảo hộ cá nhân (PPE) phù hợp với các quy trình đã được công bố. Tất cả các đồ vật mang mầm bệnh (ví dụ như quần áo, khăn trải giường) phải được coi là có khả năng lây nhiễm. Tổ Chức Y Tế Thế Giới (WHO) và Trung Tâm Kiểm Soát và Phòng Ngừa Dịch Bệnh (CDC) cũng như các cơ quan quốc gia (như Bộ Y Tế Anh Quốc) đã có hướng dẫn chi tiết về PPE đối với vi-rút Ebola, có thể’ giúp ích khi sử dụng để’ điều trị các ca bệnh nghi ngờ nhiễm henipavirus: • [WHO: personal protective equipment for use in a filovirus disease outbreak – rapid advice guideline] • [WHO: steps to put on personal protective equipment] • [WHO: steps to remove personal protective equipment] • [CDC: guidance on personal protective equipment (PPE) to be used by healthcare workers during management of patients with : confirmed Ebola or persons under investigation (PUIs) for Ebola who are clinically unstable or have bleeding, vomiting, or diarrhea in US hospitals, including procedures for donning and doffing PPE] • [DoH: management of hazard group 4 viral haemorrhagic fevers and similar human infectious diseases of high consequence] » Cần thu thập và gửi các mẫu xét nghiệm (ví dụ như mẫu máu, dịch não tủy, nước tiểu) theo quy định của địa phương, quốc gia và quốc tế. Lựa chọn các xét nghiệm một cách thận trọng là rất quan trọng để’ giảm nguy cơ truyền bệnh cho nhân viên phòng thí nghiệm và nhân viên y tế khác. Cần trao đổi thông tin cẩn thận và rõ ràng với nhân viên phòng thí nghiệm để’ nêu rõ khả năng là vi-rút Nipah (NiV) hoặc vi-rút Hendra(HeV) trước khi gửi mẫu nhằm đảm bảo rằng các biện pháp phòng ngừa an toàn phù hợp được thực hiện. WHO có hướng dẫn chi tiết về việc lấy và vận chuyển mẫu xét nghiệm: • [WHO: guidance on regulations for the transport of infectious substances 2015-2016] • [WHO: how to safely collect blood samples from persons suspected to be infected with highly infectious blood-borne pathogens (e.g. Ebola)] |
||
| Thêm | Chăm sóc hỗ trợ | |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn » Chú ý đặc biệt tới hỗ trợ đường thở cho những bệnh nhân bị giảm mức độ tỉnh táo và hỗ trợ hô hấp (dùng máy thở không xâm lấn và/hoặc đặt nội khí quản và hỗ trợ thở máy) cho những bệnh nhân bị suy hô hấp cấp tính. Nhiều bệnh nhân cần theo dõi chuyên sâu trong môi trường chăm sóc cấp cứu. Những vấn đề cần xem xét khác bao gồm biện pháp dự phòng huyết khối tĩnh mạch và ngăn ngừa/điều trị nhiễm khuẩn trong bệnh viện. |
||
|
Thêm | Đánh giá thần kinh ± phác đồ giảm áp lực nội sọ |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn » Cần khám các dây thần kinh sọ não, soi đáy mắt và chụp hình não (CT hoặc MRI) để đánh giá tình trạng phù não và tăng áp lực nội sọ. » Nếu áp lực nội sọ tăng lên, có thể cần thực hiện các biện pháp bảo vệ và/hoặc phẫu thuật để giảm áp lực. Trong những trường hợp này, nên xem xét đặt thiết bị dẫn lưu từ não thất ra ngoài. » Chưa có đánh giá hiệu quả của mannitol khi nhiễm HeV hoặc NiV, và vì thế không khuyến nghị sử dụng thuốc này. |
||
| Thêm | Thuốc chống co giật | |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn Các lựa chọn sơ cấp » lorazepam: trẻ em: 0,05 đến 0,1 mg/kg (tối đa 4 mg/liều) ban đầu tiêm tĩnh mạch một lần, có thể lặp lại một lần trong vòng 10-15 phút nếu cần; người lớn: 4 mg ban đầu tiêm tĩnh mạch một lần, có thể lặp lại một lần trong vòng 10-15 phút nếu cần Các lựa chọn thứ cấp» Phenytoin: trẻ em và người lớn: liều nạp 15-20 mg/kg tiêm tĩnh mạch, sau đó 5-10 mg/kg mỗi lần nếu cần; hội chẩn bác sĩ chuyên khoa để được hướng dẫn về liều duy trì » Cần điều trị cho bệnh nhân bị co giật bằng thuốc chống co giật theo hướng dẫn địa phương. » Nhìn chung, ưu tiên sử dụng thuốc nhóm benzodiazepine trong kiểm soát co giật ban đầu, với lorazepam là thuốc có hiệu quả cao nhất do thời gian bán hủy dài. » Khuyến nghị sử dụng phenytoin nếu cần dùng thuốc thứ hai để chấm dứt co giật, mặc dù chỉ nên sử dụng cho phụ nữ mang thai trong các trường hợp đe dọa tính mạng vì thuốc này được coi là có khả năng sinh quái thai. » Nên theo dõi nồng độ thuốc trong huyết thanh để đảm bảo đạt được nồng độ có tác dụng điều trị. |
||
| Thêm | Truyền tĩnh mạch aciclovir | |
| » Phenytoin: trẻ em và người lớn: liều nạp 15-20 mg/kg tiêm tĩnh mạch, sau đó 5-10 mg/kg mỗi lần nếu cần; hội chẩn bác sĩ chuyên khoa để được hướng dẫn về liều duy trì » Cần điều trị cho bệnh nhân bị co giật bằng thuốc chống co giật theo hướng dẫn địa phương. » Nhìn chung, ưu tiên sử dụng thuốc nhóm benzodiazepine trong kiểm soát co giật ban đầu, với lorazepam là thuốc có hiệu quả cao nhất do thời gian bán hủy dài. » Khuyến nghị sử dụng phenytoin nếu cần dùng thuốc thứ hai để chấm dứt co giật, mặc dù chỉ nên sử dụng cho phụ nữ mang thai trong các trường hợp đe dọa tính mạng vì thuốc này được coi là có khả năng sinh quái thai. » Nên theo dõi nồng độ thuốc trong huyết thanh để đảm bảo đạt được nồng độ có tác dụng điều trị. |
||
Giai đoạn đầu
nucleoside analogue với hoạt tính kháng vi-rút phổ rộng. Người ta sử dụng thuốc này theo kinh nghiệm trong đợt bùng phát vi-rút Nipah (NiV) ở Malaysia[46] và trong một số ca nhiễm vi-rút Hendra (HeV).[26] Mặc dù có nhiều kết quả có cải thiện ở những bệnh nhân sử dụng ribavirin tại Malaysia, sử dụng liệu pháp này vào cuối giai đoạn bùng phát khi mà bệnh nhân có thể đã được chăm sóc hỗ trợ tốt hơn.[46] Các nghiên cứu gần đây hơn ở động vật không thừa nhận hiệu lực của ribavirin.[31] Khi không có các liệu pháp khác, có thể xem xét ribavirin trong điều trị nhiễm henipavirus.[31] Cần phải có thêm dữ liệu để khuyến nghị sử dụng thuốc này trong nhiễm henipavirus.
Kháng thể đơn dòng ở người
Liệu pháp miễn dịch thụ động với kháng thể đơn dòng ở người đặc hiệu với glycoprotein vi-rút có thể giúp phòng ngừa nhiễm trùng ở bệnh nhân phơi nhiễm với nhóm henipavirus. Đặc biệt, kháng thể đơn dòng m102.4 đã chứng minh hiệu quả trong điều trị sau phơi nhiễm ở các nghiên cứu trên động vật cho cả HeV và NiV và đã được sử dụng cho những người có nguy cơ cao phơi nhiễm HeV ở Úc dưới dạng hỗ trợ khẩn cấp.[31] Thử nghiệm lâm sàng giai đoạn sớm m102.4 vẫn tiếp tục ở Queensland, Úc.[47]
Chloroquine
Cho thấy nhiều hứa hẹn trong xét nghiệm trong ống nghiệm; tuy nhiên, các kết quả nghiên cứu trên động vật và sử dụng hạn chế ở người (một ca nhiễm vi-rút Hendra cùng với ribavirin) đều đáng thất vọng.[31]
Thuốc chống huyết khối
Người ta đã sử dụng aspirin và pentoxifylline ở một số bệnh nhân nhiễm NiV trên cơ sở huyết khối động mạch có thể là yếu tố góp phần; tuy nhiên, chúng không được sử dụng toàn thân, do đó không thể đánh giá tính hiệu lực của chúng.[19]
Thông tin liên lạc
Khuyến nghị
Giám sát
Cần theo dõi bệnh nhân nhiễm vi-rút Hendra hoặc vi-rút Nipah để biết khả năng tiến triển viêm não khởi phát muộn hoặc tái phát viêm não nhiều tháng đến nhiều năm sau lần biểu hiện ban đầu.[33] Cần theo dõi những bệnh nhân bị ảnh hưởng thần kinh để biết:
- Tiến triển các cơn co giật
- Cần đo nồng độ thuốc chống co giật trong huyết thanh, nếu được điều trị, để đảm bảo đạt được nồng độ có tác dụng điều trị.
Hướng dẫn dành cho bệnh nhân
Cần thông tin đầy đủ cho bệnh nhân về khả năng viêm não khởi phát muộn hoặc tái phát và đề nghị hỗ trợ y tế khẩn cấp nếu họ có bất kỳ dấu hiệu hoặc triệu chứng nào phù hợp với điều này.[33]
Cần đề nghị ý kiến cố vấn từ bác sĩ chuyên khoa bệnh truyền nhiễm nếu xuất hiện bất kỳ dấu hiệu hoặc triệu chứng nào, hoặc nếu nghi ngờ nhiễm trùng.
Thông tin bệnh nhân do Trung tâm Kiểm soát và Phòng chống Dịch bệnh và Tổ chức Y tế Thế giới cung cấp:
- [WHO fact sheet: Nipah virus]
- [CDC fact sheet: Hendra virus disease (HeV)]
- [CDC fact sheet: Nipah virus (NiV)]
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Mệt mỏi dai dẳng | Dài hạn | Trung bình |
| Lên tới 31% ở những người sống sót sau khi nhiễm vi-rút Nipah (NiV) bị mệt mỏi dai dẳng trong lần theo dõi sau 10 năm ở đợt bùng phát tại Malaysia.[39] Còn quan sát thấy tỷ lệ bị mệt mỏi dai dẳng cao hơn so với các bệnh nhân tại Bangladesh.[48] | ||
| Buồn ngủ vào ban ngày | Dài hạn | Trung bình |
| 26% những người sống sót sau khi nhiễm NiV đã cho biết bị buồn ngủ vào ban ngày dai dẳng trong lần theo dõi sau 10 năm.[39] | ||
| Suy giảm chức năng thần kinh | Dài hạn | Trung bình |
| Trong một nghiên cứu, đã phát hiện 21% số người sống sót sau khi nhiễm NiV bị thiếu hụt thần kinh kéo dài với mức độ nghiêm trọng khác nhau.[39] Nguy cơ thiếu hụt thần kinh tồn lưu cao hơn nhiều nếu biểu hiện ban đầu là viêm não,[39] và còn tệ hơn sau khi bị viêm não tái phát.[33] [49] | ||
| Viêm não khởi phát muộn | Biến thiên | Thấp |
| Viêm não do Nipah có thể biểu hiện lần đầu tiên nhiều tháng sau khi có biểu hiện ban đầu không thuộc thần kinh, được gọi là viêm não ‘khởi phát muộn’.[33] Dạng này xảy ra với tần suất 3,4% trong đợt bùng phát tại Malaysia.[49] Viêm não khởi phát muộn có thể xảy ra nhiều năm sau khi nhiễm trùng ban đầu, khoảng thời gian dài nhất là 11 năm sau khi nhiễm trùng không có triệu chứng.[50] | ||
| Viêm não tái phát | Biến thiên | Thấp |
| Nhiễm henipavirus có thể gây tái phát viêm não một thời gian sau khi phục hồi biểu hiện viêm não ban đầu. Điều này xảy ra với khoảng 7,5% số ca nhiễm NiV trong đợt bùng phát tại Malaysia,[49] và 1 trong 7 ca bệnh nhiễm vi-rút Hendra bị viêm não tái phát.[44] Biểu hiện lâm sàng chủ yếu là co giật và suy giảm thần kinh khu trú.[33] | ||
Tiên lượng
Nhiễm vi-rút Nipah (NiV) có thể không có triệu chứng nhưng thường gây bệnh nặng. Tỷ lệ tử vong thay đổi theo từng đợt bùng phát, nhưng ước tính dao động từ 40% đến 75%. Tỷ lệ này là vào khoảng 30% đến 40% trong đợt bùng phát ở Malaysia,[19] [20] và khoảng 70% trong các đợt bùng phát ở Bangladesh.[34] Những bệnh nhân sống sót có thể bị mệt mỏi, buồn ngủ và/hoặc suy giảm thần kinh dai dẳng. Họ cũng có thể bị viêm não khởi phát muộn và/hoặc tái phát.[33]
Cho đến tháng 5 năm 2018, đã có tổng cộng 7 ca nhiễm vi-rút Hendra (HeV) ở người kể từ khi phát hiện vi-rút này vào năm 1994, với 4 ca tử vong (tỷ lệ tử vong là 57%).[11] [33]
Viêm não do HeV có thể tái phát, cũng giống như với NiV.[44]
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Nipah virus: epidemiology, outbreaks and guidance Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2018
Châu Á
Nipah virus disease guidelines
Nhà xuất bản: National Centre for Disease Control – Government of India
Xuất bản lần cuối: 2018
National guideline for management, prevention and control of Nipah virus infection including
Hướng dẫn điều trị
Châu Âu
Nipah virus: epidemiology, outbreaks and guidance Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2018
Châu Á
Nipah virus disease guidelines
Nhà xuất bản: National Centre for Disease Control – Government of India
Xuất bản lần cuối: 2018
National guideline for management, prevention and control of Nipah virus infection including encephalitis
Nhà xuất bản: Bangladesh Ministry of Health and Family Welfare
Xuất bản lần cuối: 2011
Châu Đại Dương
Hendra virus CDNA national guidelines for public health units Nhà xuất bản: Australian Government Department of Health; Communicable Disease Network Australia
Xuất bản lần cuối: 2016
Hendra virus infection prevention advice
Nhà xuất bản: Queensland Government
Xuất bản lần cuối: 2014
Nguồn trợ giúp trực tuyến
- WHO: personal protective equipment for use in a filovirus disease outbreak – rapid advice guideline (external link)
- WHO: steps to put on personal protective equipment (external link)
- WHO: steps to remove personal protective equipment (external link)
- CDC: guidance on personal protective equipment (PPE) to be used by healthcare workers during management of patients with confirmed Ebola or persons under investigation (PUIs) for Ebola who are clinically unstable or have bleeding, vomiting, or diarrhea in US hospitals, including procedures for donning and doffing PPE (external link)
- DoH: management of hazard group 4 viral haemorrhagic fevers and similar human infectious diseases of high consequence (external link)
- WHO: guidance on regulations for the transport of infectious substances 2015-2016 (external link)
- WHO: how to safely collect blood samples from persons suspected to be infected with highly infectious blood borne pathogens (e.g. Ebola) (external link)
- WHO fact sheet: Nipah virus (external link)
- CDC fact sheet: Hendra virus disease (HeV) (external link)
- CDC fact sheet: Nipah virus (NiV) (external link)
Các bài báo chủ yếu
- World Health Organization. Nipah virus (NiV) infection. 2017 [internet publication]. Toàn văn
- World Health Organization. Hendra virus (HeV) infection. 2017 [internet publication]. Toàn văn
- Chua KB, Bellini WJ, Rota PA, et al. Nipah virus: a recently emergent deadly paramyxovirus. Science. 2000 May 26;288(5470):1432-5.
- World Health Organization. R&D blueprint. List of blueprint priority diseases. 2018 [internet publication]. Toàn văn
- Rahman M, Chakraborty A. Nipah virus outbreaks in Bangladesh: a deadly infectious disease. WHO South-East Asia Journal of Public Health. 2012 Apr-Jun;1(2):208-12. Toàn văn
- Nahar N, Paul RC, Sultana R, et al. Raw sap consumption habits and its association with knowledge of Nipah virus in two endemic districts in Bangladesh. PLoS One. 2015 Nov 9;10(11):e0142292. Toàn văn
- Centers for Disease Control and Prevention. Update: outbreak of Nipah virus – Malaysia and Singapore, 1999. MMWR Morb Mortal Wkly Rep. 1999 Apr 30;48(16):335-7. Toàn văn
- Chadha MS, Comer JA, Lowe L, et al. Nipah virus-associated encephalitis outbreak, Siliguri, India. Emerg Infect Dis. 2006 Feb;12(2):235-40. Toàn văn
- Ching PK, de los Reyes VC, Sucaldito MN, et al. Outbreak of henipavirus infection, Philippines, 2014. Emerg Infect Dis. 2015;21:328-31. Toàn văn
- World Health Organization. Disease outbreak news. Nipah virus – India. May 2018 [internet publication]. Toàn văn
- Australian Government Department of Health. Hendra virus CDNA national guidelines for public health units. November 2016 [internet publication]. Toàn văn
- Chong HT, Abdullah S, Tan CT. Nipah virus and bats. Neurol Asia. 2009;14:73-76. Toàn văn
- Pernet O, Schneider BS, Beaty SM, et al. Evidence for henipavirus spillover into human populations in Africa. Nat Commun. 2014;5:5342. Toàn văn
- Ong KC, Wong KT. Henipavirus encephalitis: recent developments and advances. Brain Pathol. 2015 Sep;25(5):605-13. Toàn văn
- Field HE, Mackenzie JS, Daszak P. Henipaviruses: emerging paramyxoviruses associated with fruit bats. Curr Top Microbiol Immunol. 2007;315:133-59.
- Montgomery JM, Hossain MJ, Gurley E, et al. Risk factors for Nipah virus encephalitis in Bangladesh. Emerg Infect Dis. 2008 Oct;14(10):1526-32. Toàn văn
- Luby SP, Rahman M, Hossain MJ, et al. Foodborne transmission of Nipah virus, Bangladesh. Emerg Infect Dis. 2006 Dec;12(12):1888-94. Toàn văn
- Luby SP, Gurley ES, Hossain MJ. Transmission of human infection with Nipah virus. Clin Infect Dis. 2009 Dec 1;49(11):1743-8. Toàn văn
- Goh KJ, Tan CT, Chew NK, et al. Clinical features of Nipah virus encephalitis among pig farmers in Malaysia. N Engl J Med. 2000 Apr 27;342(17):1229-35. Toàn văn
- Chong HT, Kunjapan SR, Thayaparan T, et al. Nipah encephalitis outbreak in Malaysia, clinical features in patients from Seremban. Neurol J Southeast Asia. 2000;5:61-7. Toàn văn
- Gurley ES, Montgomery JM, Hossain MJ, et al. Person-to-person transmission of Nipah virus in a Bangladeshi community. Emerg Infect Dis. 2007 Jul;13(7):1031-7. Toàn văn
- Field H. Hendra virus infection risks. Neurol Asia. 2009;14:77-8. Toàn văn
- Chew MH, Arguin PM, Shay DK, et al. Risk factors for Nipah virus infection among abattoir workers in Singapore. J Infect Dis. 2000;181:1760-3. Toàn văn
- Wong KT, Tan CT. Clinical and pathological manifestations of human henipavirus infection. Curr Top Microbiol Immunol. 2012;359:95-104. Toàn văn
- Sazzad HM, Luby SP, Stroher U, et al. Exposure-based screening for Nipah virus encephalitis, Bangladesh. Emerg Infect Dis. 2015 Feb;21(2):349-51. Toàn văn
- Playford EG, McCall B, Smith G, et al. Human Hendra virus encephalitis associated with equine outbreak, Australia, 2008. Emerg Infect Dis. 2010 Feb;16(2):219-23. Toàn văn
- Federal Select Agent Program. Select agents and toxins list. 2018 [internet publication]. Toàn văn
- Centers for Disease Control and Prevention. CDC fact sheet: Nipah virus (NiV). 2014 [internet publication]. Toàn văn
- Khan SU, Gurley ES, Hossain MJ, et al. A randomized controlled trial of interventions to impede date palm sap contamination by bats to prevent Nipah virus transmission in Bangladesh. PLoS One. 2012;7(8):e42689. Toàn văn
- Centers for Disease Control and Prevention. CDC fact sheet: Hendra virus disease (HeV). 2014 [internet publication]. Toàn văn
- Broder CC, Xu K, Nikolov DB, et al. A treatment for and vaccine against the deadly Hendra and Nipah viruses. Antiviral Res. 2013 Oct;100(1):8-13. Toàn văn
- Bossart KN, Rockx B, Feldmann F, et al. A Hendra virus G glycoprotein subunit vaccine protects African green monkeys from Nipah virus challenge. Sci Transl Med. 2012 Aug 8;4(146):146ra107. Toàn văn
- Abdullah A, Tin Tan C. Henipavirus encephalitis. In: Tselis AC, Booss J, eds. Handbook of clinical neurology, volume 123: neurovirology. New York, NY: Elsevier; 2014.
- Hossain MJ, Gurley ES, Montgomery JM, et al. Clinical presentation of Nipah virus infection in Bangladesh. Clin Infect Dis. 2008 Apr 1;46(7):977-84. Toàn văn
- Daniels P, Ksiazek T, Eaton BT. Laboratory diagnosis of Nipah and Hendra virus infections. Microbes Infect. 2001 Apr;3(4):289-95.
- Tamin A, Harcourt BH, Lo MK, et al. Development of a neutralization assay for Nipah virus using pseudotype particles. J Virol Methods. 2009 Sep;160(1-2):1-6. Toàn văn
- Kaku Y, Noguchi A, Marsh GA, et al. Second generation of pseudotype-based serum neutralization assay for Nipah virus antibodies: sensitive and high-throughput analysis utilizing secreted alkaline phosphatase. J Virol Methods. 2012 Jan;179(1):226-32.
- Ramasundrum V, Tan CT, Chua KB, et al. Kinetics of IgM and IgG seroconversions in Nipah infection. Neurol J Southeast Asia. 2000;5:23-8. Toàn văn
- Siva SR, Chong HT, Tan CT. Ten year clinical and serological outcomes of Nipah virus infection. Neurol Asia. 2009;14:53-8. Toàn văn
- Chew NK, Goh KJ, Tan CT, et al. Electroencephalography in acute Nipah encephalitis. Neurol J Southeast Asia. 1999;4:45-51. Toàn văn
- Sarji SA, Abdullah BJ, Goh KJ, et al. MR imaging features of Nipah encephalitis. AJR Am J Roentgenol. 2000 Aug;175(2):437-42. Toàn văn
- Quddus R, Alam S, Majumdar MA, et al. A report of 4 patients with Nipah encephalitis from Rajbari district, Bangladesh in the January 2004 outbreak. Neurol J Southeast Asia. 2004;9:33-7. Toàn văn
- Selvey LA, Wells RM, McCormack JG, et al. Infection of humans and horses by a newly described morbillivirus. Med J Aust. 1995 Jun 19;162(12):642-5.
- O’Sullivan JD, Allworth AM, Paterson DL, et al. Fatal encephalitis due to novel paramyxovirus transmitted from horses. Lancet. 1997 Jan 11;349(9045):93-5.
- Tunkel AR, Glaser CA, Bloch KC, et al; Infectious Diseases Society of America. The management of encephalitis: clinical practice guidelines by the Infectious Diseases Society of America. Clin Infect Dis. 2008 Aug 1;47(3):303-27. Tóm lược
- Chong HT, Kamarulzaman A, Tan CT, et al. Treatment of acute Nipah encephalitis with ribavirin. Ann Neurol. 2001 Jun;49(6):810-3. Tóm lược
- Vet Practice Magazine. Hendra antibody for humans trialed in QLD. June 2016 [internet publication]. Toàn văn
- Sejvar JJ, Hossain J, Saha SK, et al. Long-term neurological and functional outcome in Nipah virus infection. Ann Neurol. 2007;62:235-42. Toàn văn Tóm lược
- Tan CT, Goh KJ, Wong KT, et al. Relapsed and late-onset Nipah encephalitis. Ann Neurol. 2002 Jun;51(6):703-8. Tóm lược
- Abdullah S, Chang LY, Rahmat K, et al. Late-onset Nipah virus encephalitis 11 years after the initial outbreak: a case report. Neurol Asia. 2012;17:71-4. Toàn văn
Hình ảnh


Những người có đóng góp
// Các tác giả:
Christopher Cousins, MBChB (Hons), MRCP
Speciality Registrar in Infectious Diseases
Regional Infectious Diseases Unit, Manchester, UK
CÔNG KHAI THÔNG TIN: CC has received a grant from Wellcome Trust/NIHR for a research project unrelated to henipaviruses.
Andrew Ustianowski, MB BS, FRCP, DTM&H, PhD
Consultant in Infectious Diseases and Tropical Medicine
Regional Infectious Diseases Unit, Manchester, UK
CÔNG KHAI THÔNG TIN: AU has received speaker and consultancy fees from, and undertaken research studies with, Abbvie, BMS, Gilead, Janssen, MSD, and ViiV, but none of these companies are involved in, or make products for, diseases like henipaviruses.
// Những Người Bình duyệt:
Catherine Houlihan, MBChB, MRCP, PhD
Clinical lecturer University College London London UK CÔNG KHAI THÔNG TIN: CH declares that she has no competing interests.
Alice Ruth Foxwell, BSc (Hons), MSc, PhD, MAE
Adjunct
National Centre for Epidemiology and Population Health, Australian National University, Canberra, Australia CÔNG KHAI THÔNG TIN: ARF declares that she has no competing interests.
Steffen Geis, MD, MSc
Science Programme Manager
London School of Hygiene and Tropical Medicine, Karonga Prevention Study, Chilumba, Malawi CÔNG KHAI THÔNG TIN: SG declares that he has no competing interests.
Xem thêm:
Nhồi máu cơ tim không ST chênh lên: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
