Bệnh tiêu hóa
Đánh giá xuất huyết đường tiêu hóa trên: nguyên nhân và chẩn đoán về bệnh theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhathuocngocanh.com – Bài viết Đánh giá xuất huyết đường tiêu hóa trên: nguyên nhân và chẩn đoán về bệnh theo BMJ. Để tải file PDF, mời các bạn click vào link ở đây.
Tóm tắt
◊ Xuất huyết đường tiêu hóa trên (UGIB) nghĩa là mất máu đường tiêu hóa có nguồn gốc phía trên dây chằng Treitz đoạn nối tá-hổng tràng UGIB cấp tính có biểu hiện lâm sàng đa dạng, bao gồm nôn ra máu, chất nôn có màu cà phê, hoăc có thể có máu đỏ tươi thấy được qua sone dạ dày, và phân đen ,có hoặc không làm suy giảm huyết động. Đại tiện ra máu (máu đỏ tươi theo trực tràng) có thể hiếm gặp ở bệnh nhân có UGIB tối cấp.[1] [2] Có nhiều nguyên nhân, nhưng ở các nước phương tây, chủ yếu là thứ phát do giãn tĩnh mạch hoặc viêm loét dạ dày (PUD).
UGIB khiến cho hơn 300.000 ca nhập viện hàng năm tại Hoa Kỳ, với tỷ lệ tử vong là 7% đến 10%.[3] Tỷ lệ mắc bệnh hàng năm tại Anh Quốc là 50 đến 150 trên 100.000, với tỷ lệ mắc bệnh cao nhất trong các khu vực có nền kinh tế xã hội khó khăn.[4] Thông thường, tỷ lệ tử vong là thứ phát do sốc giảm thể tích. Đánh giá nhanh, hồi sức huyết động, và can thiệp bằng thuốc và nội soi thích hợp là nền tảng của điều trị.
Tổng quan
Bệnh căn học
Thường có thể phân biệt bệnh nhân UGIB thành 2 nhóm: những bệnh nhân có các tổn thương giãn tĩnh mạch (thực quản hoặc dạ dày) và những bệnh nhân không có các tổn thương giãn tĩnh mạch (loét đường tiêu hóa thường gặp nhất).
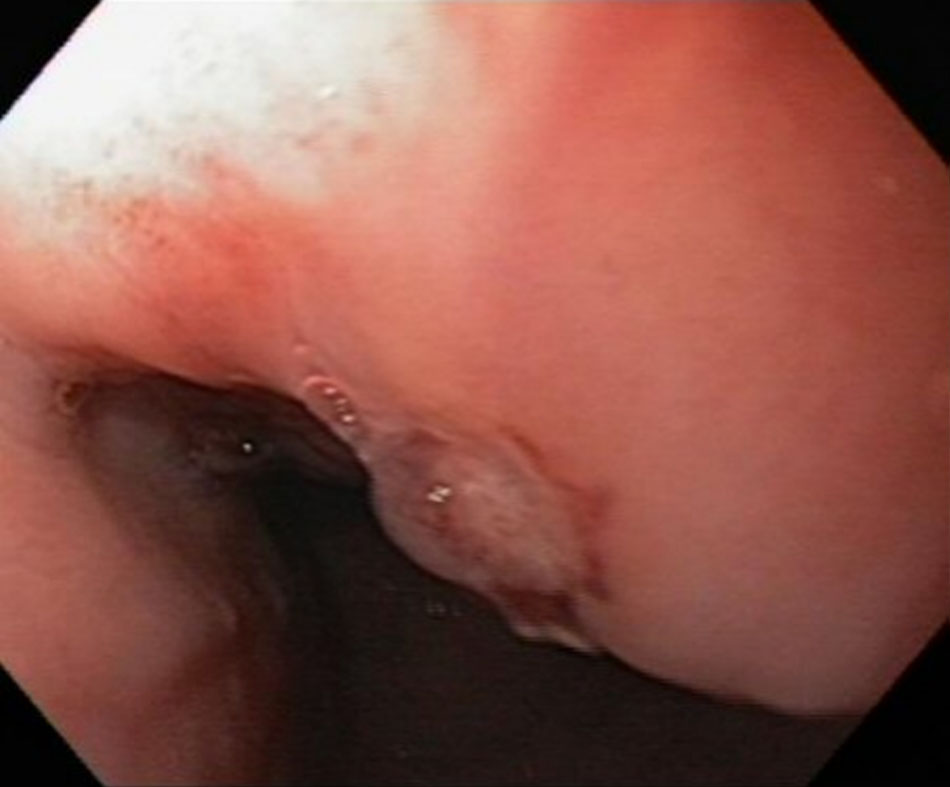
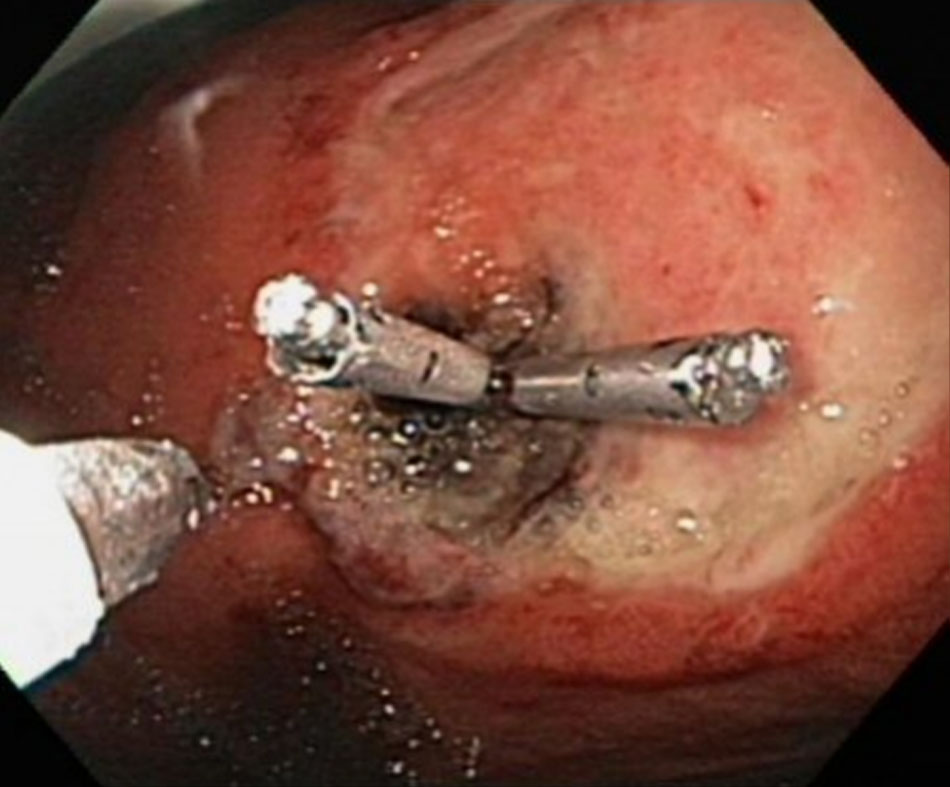
[Fig-1] [Fig-2] [Fig-3] [Fig-4] [Fig-5]Các nguyên nhân thường gặp nhất gây UGIB bao gồm:[5] [6]
• Viêm loét dạ dày tá tràng (35% đến 50%)
• Ăn mòn dạ dày tá tràng (8% đến 15%)
• Viêm thực quản (5% đến 15%)
• Giãn tĩnh mạch (5% đến 14%)
• Hội chứng Mallory-Weiss (15%)
• Dị tật mạch, bao gồm rò động mạch chủ-ruột và các thương tổn Dieulafoy (5%). Các thương tổn Dieulafoy là các mạch dưới niêm mạc khác thường, thường gặp nhất trong dạ dày hoặc ruột non, loét trượt qua niêm mạc và gây chảy máu nhanh mà không có loét.[7]
Các bệnh lý khác (ví dụ như bệnh ác tính, rối loạn đông máu) là những nguyên nhân còn lại. UGIB từ các tổn thương ác tính thường ít và dai dẳng nhưng cũng có thể dẫn đến chảy máu cấp tính nhưng không thường xuyên.
Ở hầu hết các bệnh nhân, có thể biết chắc những nguyên nhân có khả năng gây chảy máu qua việc khai thác bệnh sử và thăm khám lâm sàng kỹ càng.
Trường hợp khẩn cấp
Những cân nhắc khẩn cấp
(Xem Chẩn đoán khác biệt để biết thêm chi tiết)
Cần cho tất cả các bệnh nhân bị UGIB cấp tính nhập viện và đặt máy theo dõi đầy đủ.
Hệ thống các thang điểm đang được phát triển để cố gắng phân tầng bệnh nhân những người có thể phải vào phòng cấp cứu với xuất huyết đường tiêu hóa trên Các hệ thống này bao gồm điểm chảy máu Glasgow-Blatchford (GBS)[8] [9] và điểm Rockall.[10] [11] Các hướng dẫn có các khuyến nghị khác nhau về công cụ để đánh giá nguy cơ nào thích hợp nhất cần sử dụng.[12] [13] [14] [15] Tại Anh Quốc, khuyến nghị rằng cần đánh giá nguy cơ cho tất cả các bệnh nhân xuất huyết đường tiêu hóa trên cấp tính bằng GBS khi đánh giá ban đầu và điểm Rockall đầy đủ sau khi nội soi.[12] Một số dữ liệu gợi ý rằng GBS có thể nhạy cảm hơn trong việc xác định bệnh nhân mà không cần phẫu thuật nội soi.[16]
• GBS được tính toán bằng các thông số sau đây: urê, Hb, huyết áp tâm thu, mạch, phân đen, tiền sử hoặc bằng chứng bệnh gan, và CAD. Điểm ‘0’ nghĩa là nguy cơ thấp và có thể điều trị ngoại trú hoặc trì hoãn điều trị nội soi. Điểm ‘6 trở lên’ liên quan đến >50% nguy cơ cần can thiệp.[8] [9]
• Hệ thống điểm Rockall bao gồm các tiêu chuẩn lâm sàng (tuổi ngày càng tăng, mắc nhiều bệnh đồng thời, sốc) cũng như các tiêu chuẩn nội soi (như nguồn xuất huyết và/hoặc dấu hiệu xuất huyết gần đây) để nhận biết bệnh nhân có nguy cơ có kết quả bất lợi sau khi xuất huyết đường tiêu hóa trên cấp tính. Tính toán số điểm tổng cộng bằng phép cộng đơn giản. Điểm số dưới 3 có tiên lượng bệnh tốt, nhưng tổng số điểm từ 8 trở lên có nguy cơ tử vong cao.[10] [11]
UGIB gây hạ huyết áp, nhịp tim nhanh, chóng mặt khi thay đổi tư thế, hoặc các dấu hiện sốc giảm thể tích khác cần được điều tri kịp thời và cân nhắc cho bệnh nhân vào Khoa Hồi Sức Tích Cực (ICU). Cần đặt ngay hai đường truyền tĩnh mạch lớn để tiếp cận tĩnh mạch đầy đủ Cần truyền dịch đẳng trương để duy trì huyết áp đầy đủ. Cần truyền khối hồng cầu (RBC) cho bệnh nhân liên tục bị mất máu tích cực hoặc cho bệnh nhân bị mất máu đáng kể hoặc thiếu máu tim cục bộ cơ tim. Cần sử dụng huyết tương tươi đông lạnh để điều chỉnh rối loạn đông máu (thường gặp ở bệnh nhân có bệnh gan tiềm ẩn). Trong trường hợp xuất huyết không giãn tĩnh mạch xấu nhất mà không thể duy trì tưới máu đầy đủ bằng các phương tiện khác, có thể sử dụng thuốc co mạch. Hơn nữa, cần thông báo sớm cho bác sĩ phẫu thuật trong các ca bệnh UGIB nặng nếu điều trị nội soi không thành công.
Cần sử dụng liệu pháp kháng bài tiết với chất ức chế bơm proton (PPI), và có thể dùng đường tĩnh mạch hoặc đường uống[17] [18] [19] Các lựa chọn PPI truyền tĩnh mạch bao gồm omeprazole, pantoprazole, lansoprazole, và esomeprazole.
Các khuyến nghị về số lượng tiểu cầu tối ưu ở bệnh nhân UGIB không giãn tĩnh mạch hoạt động dựa trên ý kiến chuyên môn hơn là cơ sở bằng chứng cẩn thận.[20] Sau khi ổn định về mặt huyết động, bệnh nhân bị UGIB không giãn tĩnh mạch có thể tiến hành nội soi. Cần xem xét truyền tĩnh mạch erythromycin trước khi nội soi để cải thiện kết quả chẩn đoán và không cần làm lại nội soi. Tuy nhiên, erythromycin không phải lúc nào cũng được chứng minh là cải thiện kết quả lâm sàng.[21] [13] Những bệnh nhân nôn ra máu liên tục, đáng kể hoặc những người không thể bảo vệ đường thở vì bất kỳ lý do nào (nôn ra máu tích cực, trạng thái tâm lý thay đổi, v.v.) và có nguy cơ về hô hấp thì cần được xem xét đặt nội khí quản trước khi thực hiện nội soi.
Đối với UGIB giãn tĩnh mạch, Viện Y tế và Chăm sóc Quốc gia khuyến nghị terlipressin, chất tương tự vasopressin, qua đường truyền tĩnh mạch cho đến khi ngưng chảy máu hoặc trong tối đa 5 ngày trừ khi được chỉ định khác.[12] Hoặc, có thể truyền octreotide liều bolus, sau khi truyền tĩnh mạch liên tục trong 2 đến 5 ngày.[22] Thông cửa chủ trong gan qua tĩnh mạch cảnh là giải pháp điều trị cuối cùng dành cho những bệnh nhân UGIB giãn tĩnh mạch không thể chữa lành bằng nội soi. Có thể sử dụng thiết bị chèn ép bằng bóng Sengstaken-Blakemore (đối với giãn tĩnh mạch thực quản) hoặc Linton-Nachlas (đối với giãn tĩnh mạch dạ dày) để cầm máu cho đến khi đặt shunt.[22]
Mặc dù sử dụng thường xuyên hơn liệu pháp ức chế axit dường như giúp giảm tỷ lệ mắc UGIB, nguyên nhân có nhiều khả năng nhất vẫn là bệnh viêm loét dạ dày, sau đó là loét trợt, viêm thực quản, và giãn tĩnh mạch. Cần lưu ý rằng không được loại trừ giãn tĩnh mạch như là vấn đề khác ở những bệnh nhân nhi nhỏ tuổi; các bất thường mạch máu và những bệnh lý khác ngoài xơ gan do rượu gây ra có thể làm tăng áp lực tĩnh mạch cửa.
Những dấu hiệu cần chú ý
• Giãn tĩnh mạch thực quản
• Hội chứng Boerhaave (thủng thực quản tự nhiên)
• Giãn tĩnh mạch dạ dày
• Vết rách Mallory-Weiss
• Dị dạng động tĩnh mạch (AVM)
• Thương tổn Dieulafoy
• Rò động mạch chủ-ruột (AEF)
• Rối loạn đông máu
Chẩn đoán
Cách tiếp cận chẩn đoán từng bước
Nói chung, nội soi trở thành nguyên tắc cơ bản cho cả chẩn đoán và điều trị Tuy nhiên, cần nhấn mạnh tầm quan trọng của việc khai thác bệnh sử và thăm khám lâm sàng kỹ càng, vì chúng cho phép phân loại nhanh chóng những bệnh nhân cần được chăm sóc tại buồng bệnh hoặc ICU và cũng giúp phát hiện sớm những bệnh nhân cần nội soi cấp cứu.
Tiền sử
Máu trong đường tiêu hóa là chất tẩy nhẹ và chất gây nôn. Xem xét tiền sử kỹ càng thường có thể nhận biết nguyên nhân có khả năng gây chảy máu trước khi xác định nội soi. Cần đặc biệt chú ý đến những điều sau đây:
• Buồn nôn và nôn mửa
• Không buồn nôn và nôn mửa trong trường hợp phân đen hoặc đi tiêu ra máu trong xuất huyết đường tiêu hóa trên gợi ý nguồn chảy máu đoạn xa môn vị.
• Máu chảy vào khoang ống tiêu hóa cho phép oxy hóa thành phần sắt của Hb và làm sẫm màu máu. Chất nôn màu cà phê đen gợi ý chảy máu chậm hơn, có thể thành từng đợt, và phân đen (xem dưới đây) liên quan nhiều đến UGIB hơn là xuất huyết đường tiêu hóa dưới (LGIB) xảy ra ở phía dưới dây chằng Treitz đoạn nối tá-hổng tràng[23] Do đó, chất nôn màu nâu đen gợi ý nhiều hơn bệnh viêm loét dạ dày (PUD) và ít có khả năng xuất huyết do giãn tĩnh mạch.
• Ngược lại, nôn ra máu nhanh gợi ý tổn thương xuất huyết hoạt động, thường nhất là xuất huyết do giãn tĩnh mạch (nhất là ở bệnh nhân có dấu hiệu bệnh gan hoặc tăng áp lực tĩnh mạch cửa), loét dạ dày tá tràng xuất huyết hoạt động, hoặc tổn thương tá tràng Dieulafoy.
• UGIB khởi phát sau khi nôn mửa hoặc nôn khan gợi ý hội chứng Mallory-Weiss, mặc dù nhiều bệnh nhân có hội chứng Mallory-Weiss không có tiền sử nôn mửa. Thủng thực quản tự phát (hội chứng Boerhaave) có thể liên quan đến nôn ra máu đáng kể.
• Phân đen
• Phân đen liên quan nhiều đến UGIB.
• Thời gian có phân đen có thể giúp xác định UGIB là cấp tính hay mạn tính, vì nhiều bệnh lý (AVM ruột non, v.v.) có thể gây phân đen mạn tính. Khó giải thích được tình trạng phân đen dưới 24 giờ, nhưng phân đen kéo dài gợi ý về thời gian bị UGIB lâu hơn.
• Bản thân phân đen không phải là lý do đủ để thực hiện nội soi khẩn cấp, nhưng lượng phân đen vẫn có thể giúp phân loại điều trị theo thứ tự nguy cấp cho bệnh nhân.
• Điều quan trọng cần lưu ý là bệnh nhân cho biết có phân đen không giống như phân đen hoạt động. Cả hai đều có bismuth (ví dụ như Pepto-Bismol) và bổ sung sắt có thể làm xuất hiện phân sẫm màu hoặc màu đen. Phải thăm khám trực tràng bằng ngón tay và xét nghiệm tìm hồng cầu trong phân.
• Đại tiện ra máu
• Trong LGIB thường thấy đi tiêu ra máu hơn là trong UGIB. Tuy nhiên, có thể thấy máu đỏ tươi ở trực tràng trong UGIB nhanh với thời gian lưu chuyển nhanh qua đường tiêu hóa. Do đó, đánh giá lượng chảy máu là điều cần thiết với 2 lý do chính:
• Đại tiện ra máu lượng lớn với các yếu tố tiền sử khác gợi ý nguồn gốc đường tiêu hóa trên cần chẩn đoán nhanh và điều trị bằng nội soi đường tiêu hóa trên.
• Đại tiện ra máu lượng nhỏ chỉ liên quan đến việc đi tiêu, hoặc không có các dấu hiệu khác gợi ý nguồn gốc đường tiêu hóa trên, chỉ ra LGIB. Do đó, chỉ định nội soi đại tràng, không phải nội soi đường tiêu hóa trên.
• Lưu ý thời gian chảy máu cũng là dấu hiệu nổi bật: đi tiêu ra máu kéo dài hoặc thành từng đợt cho thấy ít có khả năng là nguồn gốc đường tiêu hóa trên Một lần nữa, thực hiện thăm khám trực tràng bằng ngón tay với kiểm tra kỹ bằng mắt để loại trừ nguyên nhân xuất huyết ngoài gây đại tiện ra máu. Trong hầu hết các khoa cấp cứu đều cần phải có thiết bị nội soi.
• Giãn tĩnh mạch dạ dày liên quan chặt chẽ với xuất huyết nặng và suy giảm huyết động nhanh. Tổn thương Dieulafoy thường biểu hiện với mất máu nhanh, mặc dù xuất huyết có thể thành từng đợt. Rò động mạch chủ-ruột thường biểu hiện với ‘chảy máu báo hiệu’ (một đợt chảy máu tự khỏi trước khi chảy máu nặng có thể dẫn đến thiếu máu), trong trường hợp đại tiện ra máu hoặc nôn ra máu.
• Chế độ ăn
• Bệnh nhân tiêu thụ lượng lớn không tương xứng gelatine đỏ hoặc thức uống có màu đỏ có thể giải thích cho lượng nôn có màu đỏ như nôn ra máu, nhưng không thường xảy ra.
• Các triệu chứng toàn thân
• Khối u đường tiêu hóa trên có thể liên quan đến sụt cân không chủ ý hoặc vã mồ hôi đêm.
• Thuốc
• Sử dụng NSAID, một mình hay kết hợp với corticosteroid và/hoặc chất kháng tiểu cầu hoặc thuốc chống đông thường gây ra PUD. Corticosteroid sử dụng kết hợp với NSAID rất dễ gây loét. Bệnh nhân có các biến cố tim mạch cấp tính thường được điều trị đồng thời với nhiều thuốc chống đông và chất kháng tiểu cầu và thường gây tiến triển UGIB. Phải xem xét các loại thuốc của bệnh nhân để nhận biết loại thuốc có thể gây bệnh. Thỉnh thoảng bệnh nhân có thể không biết rằng họ đang uống NSAID, vì chúng có thể có trong các dạng kháng axit hoặc kết hợp thuốc giảm đau thông thường.
• Tiền sử nghiện rượu hoặc bệnh gan mạn tính
• Những bệnh lý gây tăng áp lực tĩnh mạch cửa khiến bệnh nhân bị giãn tĩnh mạch. Bất kỳ tiền sử uống rượu mạn tính và quá mức, tiêm chích ma túy (hoặc hành vi khác khiến con người có nguy cơ nhiễm viêm gan), hoặc bệnh gan tiềm ẩn gợi ý chắc chắn xuất huyết do giãn tĩnh mạch và cần có biện pháp phòng ngừa thích hợp (ví dụ như octreotide qua tĩnh mạch). Lưu ý rằng chức năng gan bị suy giảm dẫn đến rối loạn đông máu; bệnh lý này có thể nặng và có thể gây biến chứng khi thực hiện nội soi
• Tiền sử có liên quan khác
• Thường thấy viêm thực quản trong trường hợp ợ nóng kéo dài. Đôi khi bệnh nhân cho biết cảm giác nuốt nghẹn; cũng có thể có biểu hiện khàn giọng. Trên thực tế, sẽ thấy viêm thực quản khi nội soi ở nhiều bệnh nhân có biểu hiện phân đen và nghi ngờ PUD.
• Bất kỳ tiền sử PUD nào trước đây cho thấy nhiều khả năng tái phát.
• Sự hiện diện của thoát vị khe thực quản làm tăng sự nghi ngờ hội chứng Mallory-Weiss.
• AVMs liên quan đến xơ gan, bệnh thận giai đoạn cuối, tuổi cao, và bệnh von Willebrand.
• Các thương tổn Dieulafoy được xem là phình mạch máu bẩm sinh, nhưng chúng thường xuất hiện ở nam giới có tiền sử uống rượu, mắc bệnh tim mạch bao gồm tăng huyết áp, đái tháo đường, hoặc bệnh thận mạn tính.
• Tiền sử ghép mạch hoặc phình động mạch chủ là một biểu hiện gợi ý rò động mạch chủ-ruột.
• Cần xem xét rối loạn đông máu với tiền sử các bất thường di truyền đông máu (ví dụ như bệnh máu khó đông, bệnh von Willebrand).
• Dịch tễ
• Ngoài việc sử dụng NSAID, nhiễm vi khuẩn Helicobacter pylori tiềm ẩn cũng thường gây PUD. Điều quan trọng là đánh giá nguy cơ nhiễm vi khuẩn H pylori, vì những người lớn lên tại hoặc gần đây đi du lịch đến các nước chậm phát triển mà nhiễm vi khuẩn có tính lưu hành dịch có nguy cơ tăng cao.
• Nguyên nhân có khả năng gây tăng áp lực tĩnh mạch cửa là bệnh do schistosomiasis. Cần xem xét nhiễm trùng này trong các ca sinh đẻ, làm việc, hoặc cư ngụ kéo dài ở Châu Á, Nam Mỹ, Châu Phi, hoặc Caribbean có chọn lọc.
Khám lâm sàng
Nói chung, cần khám lâm sàng dựa trên việc trả lời 2 câu hỏi chính:
• Mức độ thiếu máu/giảm thể tích máu lưu hành là gì?
• Có dấu hiệu bệnh gan mạn tính có thể gợi ý giãn tĩnh mạch gây xuất huyết không?
Có thể sử dụng dấu hiệu sinh tồn để xác định tình trạng của bệnh nhân. Nếu các bệnh đồng mắc khác của bệnh nhân không chống chỉ định, nhịp tim nhanh với hạ huyết áp cần bắt đầu hồi sức tuần hoàn tích cực. Nếu bệnh nhân ổn định, cần đo huyết áp tư thế. Thời gian làm đầy mao mạch, độ ẩm trong niêm mạc, và mức độ xanh tái cũng có thể giúp đánh giá mức độ thiếu máu/giảm thể tích tuần hoàn.
Bệnh gan mạn tính gây tăng áp lực tĩnh mạch cửa có thể xuất hiện theo 1 hoặc nhiều cách sau đây:
• Bệnh não có hoặc không có chứng suy tư thế vận động
• Củng mạc vàng
• Búi giãn tĩnh mạch hình nhện, còn được gọi là sao mạch, trên mặt, ngực, hoặc bụng
• Tuyến vú to
• Chứng gan to hoặc lách to
• Cổ trướng
• Đầu sứa có hoặc không có tiếng thổi Cruveilhier-Baumgarten
• Suy giảm chức năng sinh dục
• Móng Terry (móng trắng)[24]
• Lòng bàn tay son.
Thỉnh thoảng soi nhìn lỗ mũi và họng-miệng có thể nhận biết nguồn xuất huyết mà không cần can thiệp nội soi, vì chảy máu cam hoặc chảy máu chân răng có thể tương tự UGIB.
Yêu cầu thăm khám trực tràng bằng tay. Kiểm tra đáy chậu bằng mắt thường có thể loại trừ biểu hiện bệnh trĩ ngoại. Cần thực hiện xét nghiệm tìm hồng cầu trong phân.
Mức độ, vị trí, và đặc điểm của đau và khó chịu có thể giúp ích. Trong PUD, ăn thức ăn thường cải thiện chứng đau bụng thoáng qua; đau tăng khi chạm giữa thượng vị thường gặp. Đôi khi chảy máu đi kèm với đau bụng vùng giữa thượng vị hoặc đau xương ức ở bệnh nhân có hội chứng Mallory-Weiss. Rò động mạch chủ-ruột có thể biểu hiện đau bụng nhiều hoặc đau lưng và sốt
Thỉnh thoảng viêm thực quản liên quan đến khàn giọng. Chứng cachexia làm tăng mối quan ngại về khối u GI hoặc dạng khối u khác. Ngoài ra, thỉnh thoảng bệnh nhân có khối u đường tiêu hóa trên có biểu hiện khối ở bụng có thể sờ thấy và/ hoặc gan to.
Xét nghiệm và hình ảnh
Các xét nghiệm quan trọng cần thực hiện ở bệnh nhân có UGIB bao gồm công thức máu và chỉ số đông máu. Vì bệnh nhân có UGIB có thể bị suy yếu nhanh về mặt lâm sàng, cần gửi mẫu máu để định nhóm máu và chéo máu trong trường hợp cần thiết phải có các sản phẩm máu. Không có ngưỡng tiêu chuẩn của Hb hoặc Hct mà dưới ngưỡng đó cần truyền máu cho bệnh nhân bị thiếu máu. Trong mọi cơ sở y tế, các rối loạn đông máu có INR >1,4 thực hiện điều chỉnh với vitamin K hoặc huyết tương tươi đông lạnh, hoặc cả hai. Thường thấy mức urê tăng trong UGIB; vì máu truyền qua ruột non và được tiêu hóa một phần, nên có thể gây tăng mức urê và tỷ số urê/Cr tăng.
Có thể xem xét rửa dạ dày bằng cách truyền hoặc hít dịch muối đẳng trương qua ống thông mũi, mặc dù thỉnh thoảng có thể khó giải thích xét nghiệm này và thường nó không làm thay đổi điều trị lâm sàng.[25] [26] Hội nội soi tiêu hóa Châu Âu không khuyến nghị sử dụng thường qui hít/rửa dạ dày hoặc miệng-dạ dày ở bệnh nhân có biểu hiện UGIB cấp tính.[13]
Trong các ca bệnh có nguồn gốc xuất huyết không rõ ràng từ bệnh sử và khám lâm sàng, cần thực hiện chụp CT bụng với chất cản quang đường uống và truyền tĩnh mạch.
Nội soi
Nội soi có hiệu quả cao trong chẩn đoán và điều trị hầu hết các nguyên nhân gây UGIB[2] và giảm yêu cầu truyền máu cũng như thời gian trong ICU và thời gian nằm viện tổng cộng.[27] Nội soi sớm (trong 24 giờ kể từ khi nhập viện) có ảnh hưởng lên thời gian nằm viện và yêu cầu truyền máu cao hơn nội soi trễ.[28] Trong trường hợp thích hợp, có thể thực hiện nội soi để đánh giá nhu cầu nhập viện điều trị nội trú. Khi đánh giá trong khoa cấp cứu, có đến 46% bệnh nhân ổn định về mặt huyết động được đánh giá UGIB với nội soi trên, và sau đó nhận thấy có dấu hiệu nguy cơ xuất huyết tái phát thấp, có thể được xuất viện an toàn và theo dõi điều trị ngoại trú.[29] [30] Không phải tất cả các bệnh viện đều có thể có thủ thuật nội soi trong môi trường cấp cứu, nhưng nếu có thể, giúp phân loại điều trị theo thứ tự nguy cấp và nhanh chóng bắt đầu điều trị cho bệnh nhân có UGIB.
Nội soi đem đến cho các bác sĩ nhiều lựa chọn điều trị nguyên nhân gây UGIB. Người ta sử dụng rộng rãi phương pháp nhiệt để đốt (đầu dò bộ đốt, đầu dò lưỡng cực, đông máu bằng khí argon). Đã có lúc truyền nước muối hoặc adrenaline pha loãng (epinephrine) để giúp cầm máu, nhưng nó không còn được sử dụng như là đơn trị liệu (chỉ sử dụng kết hợp với các chất khác). Kẹp cơ học (kẹp nhỏ khâu lỗ thủng) được sử dụng rộng rãi. Ở một số nơi trên thế giới có thuốc xịt cầm máu, nhưng hiện không có ở Hoa Kỳ.[31] [32] [33] [34]
Tổng quan về chẩn đoán khác biệt
| Thường gặp |
| Viêm loét dạ dày (PUD) |
| Giãn tĩnh mạch thực quản |
| Viêm thực quản |
| Vết rách Mallory-Weiss |
| Không thường gặp |
| Hội chứng Boerhaave (thủng thực quản tự nhiên) |
| Giãn tĩnh mạch dạ dày |
| Dị dạng động tĩnh mạch (AVM) |
| Thương tổn Dieulafoy |
| Khối u đường tiêu hóa trên |
| Rò động mạch chủ-ruột (AEF) |
| Rối loạn đông máu |
Chẩn đoán khác biệt
| Thường gặp | |||
| ◊ Viêm loét dạ dày (PUD) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử dùng NSAID (thường sử dụng đồng thời với corticosteroid) hoặc vết loét trước đây thường gặp; tiêu thụ thức ăn thường cải thiện thoáng qua chứng đau bụng; chất nôn có màu cà phê và nôn ra máu rất thường gặp | Đau khi chạm vào vùng giữa thượng vị | »Nội soi đường tiêu hóa trên (OGD): quan sát trực tiếp vết loét
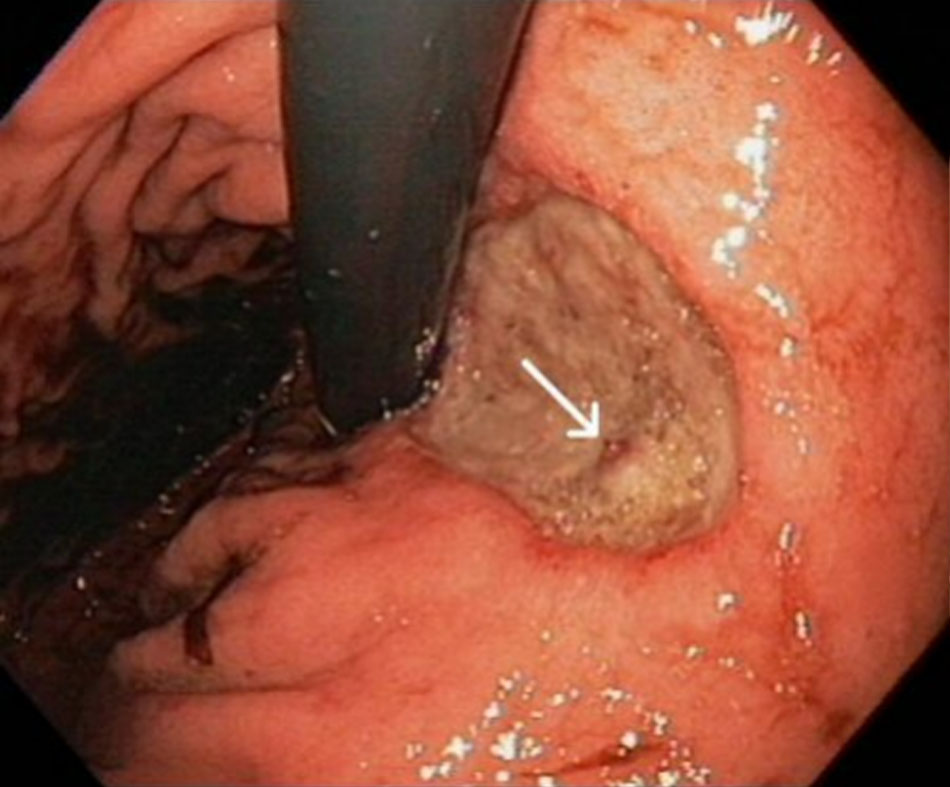
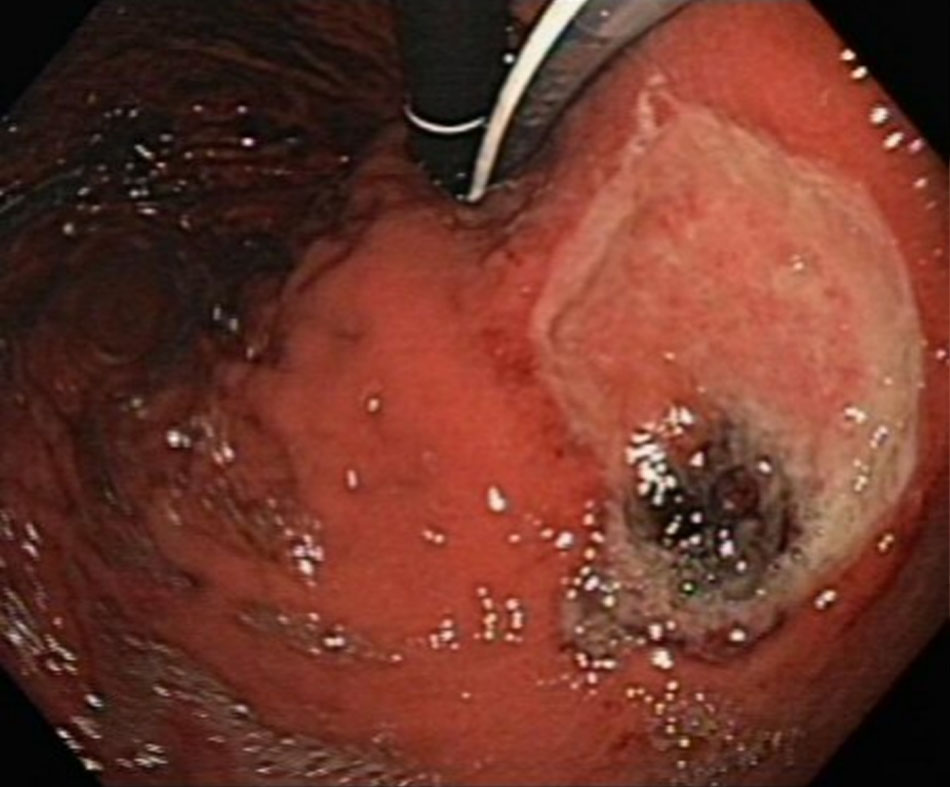
Cho phép chẩn đoán xác định nhất và điều trị xuất huyết do PUD. [Fig-2] [Fig-3] [Fig-6] [Fig-5]Bác sĩ nội soi cần xem xét lấy mẫu sinh thiết niêm mạc dạ dày để phát hiện Helicobacter pylori. |
»Chụp X-quang có cản quang: bari trong dấu lõm miệng vết loét
Ít nhạy cảm hơn nhiều so với OGD. Để sử dụng trong các ca bệnh không có biến chứng khi không thể thực hiện OGD. »Xét nghiệm huyết thanh học tìm vi khuẩn Helicobacter pylori hoặc xét nghiệm hơi thở: dương tính với H pylori Vi khuẩn H pylori thường hiện diện ở người bị loét đường tiêu hoá. |
| ◊ Giãn tĩnh mạch thực quản | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
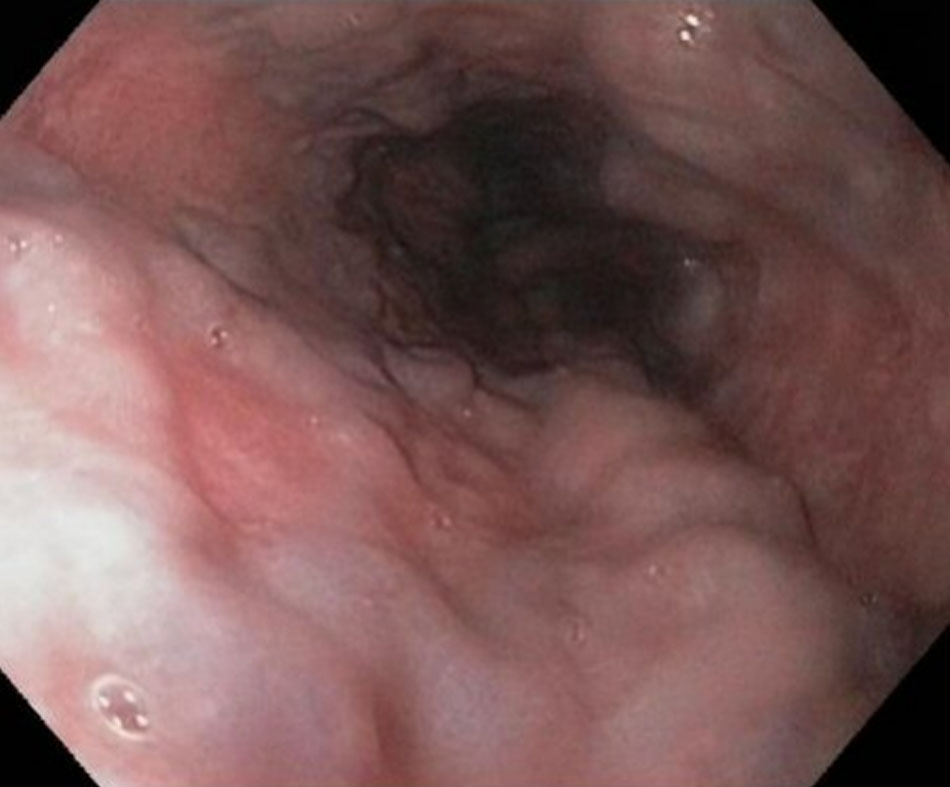
| Bất cứ tiền sử tiêm chích ma túy có thể dẫn đến viêm gan mạn tính, nghiện rượu nặng, hoặc xơ gan cần ngay lập tức nghi ngờ tăng áp lực tĩnh mạch cửa và giãn tĩnh mạch; xuất huyết do giãn tĩnh mạch thường dẫn đến nôn ra máu nhanh | Các dấu hiệu của bệnh gan mạn tính thường biểu hiện, ví dụ như vàng da, gan to, lách to, cổ chướng | »Nội soi đường tiêu hóa trên (OGD): quan sát trực tiếp giãn tĩnh mạch Không chỉ chẩn đoán, mà còn cho phép điều trị bằng dải giãn tĩnh mạch thực quản. [Fig-4] | »Chụp CT/ mạch máu cửa: có thể cho thấy tĩnh mạch bàng hệ và tĩnh mạch vùng rốn được tái tạo dòng chảy
»Thủ thuật nối thông cửa chủ trong gan qua tĩnh mạch cảnh (TIPS): dẫn lưu xuất huyết do vỡ giãn tĩnh mạch thực quản khó kiểm soát |
| ◊ Viêm thực quản | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường thấy trong trường hợp GORD; đôi khi bệnh nhân cho biết khó nuốt hoặc nuốt đau; tiền sử có thể có hoặc không bao gồm ợ nóng mạn tính; thỉnh thoảng bệnh nhân chú ý cảm giác nuốt nghẹn; cũng có thể có biểu hiện khàn giọng; nhiều bệnh nhân có biểu hiện phân đen và là người có nghi ngờ bệnh viêm loét dạ dày trên thực tế sẽ thấy viêm thực quản khi nội soi | Khả năng đau không phát sinh có thể thấy khi nuốt | »Nội soi đường tiêu hóa trên (OGD): quan sát trực tiếp kích ứng/viêm thực quản | |
| ◊ Vết rách Mallory-Weiss | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thông thường, bệnh nhân để ý thấy nôn ra máu sau khi nôn khan hoặc nôn, nhưng áp lực trong thực quản tăng (ví dụ như từ co giật, nấc cục, hoặc căng giãn) có thể gây vết rách; một số vết rách tiến triển tự nhiên; sử dụng rượu, tuổi cao, và biểu hiện thoát vị khe thực quản là những đặc điểm tiềm ẩn thường gặp | Đôi khi chảy máu đi kèm với đau bụng vùng giữa thượng vị hoặc đau sau xương ức. | »Nội soi đường tiêu hóa trên (OGD): quan sát trực tiếp bóc tách trong vách Không chỉ có tính chẩn đoán, mà còn cho phép điều trị (bằng cách kẹp, đốt, v.v.) tổn thương. | |
| Không thường gặp | |||
| ◊ Hội chứng Boerhaave (thủng thực quản tự nhiên) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thông thường, bệnh nhân để ý thấy nôn khan hoặc ói mửa sau khi đau sau xương ức nặng và/hoặc đau thượng vị; tìm hiểu tiền sử uống rượu gặp ở 40% bệnh nhân; các triệu chứng và dấu hiệu thường gặp khác bao gồm khó thở, thở nhanh, tím tái, nhiễm trùng huyết, và sốc | Quan trọng để tìm kiếm tràn khí dưới da, mà ở 10% đến 30% bệnh nhân không có | »Chụp x-quang ngực thông thường: có thể cho thấy trung thất tự do, phúc mạc, hoặc khí trước đốt sống; tràn dịch màng phổi có hoặc không có tràn khí màng phổi, trung thất mở rộng, và khí phế thũng dưới da có thể thấy trong các biểu hiện muộn.
Không cần đánh giá nội soi ở bệnh nhân nghi ngờ thủng thực quản. |
»Đo amylase trong dịch màng phổi: gợi ý vỡ thực quản
»Chất cản quang tan trong nước (Gastrografin): giúp xác định vị trí của tổn thương »Chụp CT: có thể sử dụng như là xét nghiệm xác định; các phát hiện bao gồm phù thành thực quản, dịch quanh thực quản có hoặc không có |
| ◊ Giãn tĩnh mạch dạ dày | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Và tiền sử tiêm chích ma túy có thể dẫn đến viêm gan mạn tính, nghiện rượu nặng, hoặc xơ gan cần tăng mức nghi ngờ ngay lập tức tăng áp lực tĩnh mạch cửa và giãn tĩnh mạch; liên quan chặt chẽ đến xuất huyết nặng và suy giảm huyết động nhanh | Các dấu hiệu của bệnh gan mạn tính thường biểu hiện, ví dụ như vàng da, gan to, lách to, cổ chướng | »Nội soi đường tiêu hóa trên (OGD): thông thường, nhìn thấy giãn tĩnh mạch trong giải phẫu mở ống dạ dày
Không chỉ mang tính chẩn đoán, mà còn có thể cho phép điều trị, mặc dù dải thường được sử dụng cho giãn tĩnh mạch thực quản gần như không có hiệu quả đối với giãn tĩnh mạch dạ dày. |
»Chụp CT/ mạch máu cửa: tĩnh mạch bàng hệ và tĩnh mạch vùng rốn được tái tạo dòng chảy
»Thủ thuật nối thông cửa chủ trong gan qua tĩnh mạch cảnh (TIPS): dẫn lưu xuất huyết do vỡ giãn tĩnh mạch thực quản khó kiểm soát |
| ◊ Dị dạng động tĩnh mạch (AVM) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường không đau và như vậy thường không có triệu chứng cho đến khi chúng gây xuất huyết rõ ràng; liên quan đến xơ gan, bệnh thận giai đoạn cuối, tuổi cao, và bệnh von Willebrand | Thường được phát hiện khám lâm sàng toàn diện do tính chất thường xuyên không đau; bệnh nhân có thể xuất huyết mạn tính mà họ không biết | »Nội soi đường tiêu hóa trên (OGD): quan sát trực tiếp các phì đại mao mạch mở rộng theo hướng ly tâm
Có thể mang tính điều trị cũng như chẩn đoán. Có thể cắt bỏ các AVM nhìn thấy bằng dao đốt điện hoặc đông máu bằng khí argon. |
»Chụp CT mạch máu: tích tụ mạch máu trong thành đại tràng, tĩnh mạch nạp đầy sớm, hoặc động mạch cung cấp phì đại Có báo cáo độ nhạy và độ đặc hiệu lần lượt là 70% đến 100%,[35] |
| ◊ Thương tổn Dieulafoy | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường có biểu hiện không đau; các tổn thương là mạch máu dưới niêm mạc chìm về phía khoang dạ dày, và thông qua ăn mòn, gãy vỡ hoặc mất máu nhanh chóng; được xem là loạn sản động mạch bẩm sinh,nhưng chúng thường là triệu chứng ở nam giới có tiền sử uống rượu, bệnh tim mạch bao gồm tăng huyết áp, đái tháo đường, hoặc bệnh thận mạn tính. | Thường được phát hiện khi thăm khám lâm sàng toàn diện; xuất huyết có thể thành từng đợt | »Nội soi đường tiêu hóa trên (OGD): quan sát trực tiếp giãn tổn thương Cho phép điều trị ngay lập tức. | »Siêu âm nội soi: nhận biết tổn thương
Có thể được sử dụng để nhận biết các thương tổn Dieulafoy không thấy trong OGD tiêu chuẩn trong những ca bệnh hiếm.[36] |
| ◊ Khối u đường tiêu hóa trên | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Các triệu chứng toàn thân như giảm cân không chủ ý hoặc đổ mồ hôi đêm | Bệnh nhân bị suy mòn, thỉnh thoảng có khối u bụng có thể sờ thấy được | »Nội soi đường tiêu hóa trên (OGD) và sinh thiết: quan sát trực tiếp khối u và mô bệnh học dương tính
Thường giúp cầm máu UGIB cấp tính, nhưng gần một phần ba bệnh nhân bị chảy máu lại. Tỷ lệ tử vong một năm là 89%.[37] |
»Siêu âm nội soi: Có khối u ác tính đường tiêu hóa trên
Hữu ích trong việc chẩn đoán ban đầu và xác định giai đoạn cục bộ sau đó. »Chụp PET/CT: không xâm lấn, quan sát trực tiếp khối u Hữu ích trong việc chẩn đoán ban đầu và phát hiện di căn xa. |
| ◊ Rò động mạch chủ-ruột (AEF) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường biểu hiện với ‘xuất huyết báo hiệu’ (một đợt chảy máu tự khỏi trước khi chảy máu nặng có thể gây mất máu), dưới dạng đi tiêu ra máu hoặc nôn ra máu; cũng có thể biểu hiện đau bụng nhiều hoặc đau lưng và sốt; tiền sử ghép mạch hoặc phình động mạch chủ là những dấu hiệu lâm sàng nghi ngờ |
Có thể xảy ra sốc nhiễm khuẩn; có thể phát hiện tiếng thổi ở bụng hoặc khối u đập theo nhịp nhưng không thường xuyên | »Nội soi đường tiêu hóa trên (OGD): quan sát trực tiếp chỗ rò
Thường giúp loại trừ các nguyên nhân khác gây UGIB. Nếu nhìn thấy vật liệu ghép trong lòng tĩnh mạch, cần nhanh chóng can thiệp phẫu thuật trị liệu. Nếu không được chẩn đoán hoặc điều trị, AEF có tỷ lệ tử vong gần 100%. |
»Chụp CT vùng bụng, chụp x-quang động mạch chủ, siêu âm vùng bụng: tiếp giáp động mạch chủ với ruột
Có thể hữu ích, nhưng vấn đề về độ tin cậy vẫn còn tồn tại.[38] |
| ◊ Rối loạn đông máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử có thể bao gồm bệnh gan, thuốc chống đông, các bất thường di truyền đông máu (ví dụ như bệnh máu khó đông, bệnh von Willebrand) | Có thể là các dấu hiệu của bệnh gan tiềm ẩn, ví dụ như vàng da, gan to, lách to, cổ chướng | »Xét nghiệm đông máu: thời gian prothrombin bất thường: INR kéo dài | |
Hướng dẫn chẩn đoán
| Châu Âu |
| Acute upper gastrointestinal bleeding in over 16s: management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2016 |
| Diagnosis and management of nonvariceal upper gastrointestinal hemorrhage
Nhà xuất bản: European Society of Gastrointestinal Endoscopy Xuất bản lần cuối: 2015 |
| Quốc tế |
| International consensus recommendations on the management of patients with nonvariceal upper gastrointestinal bleeding
Nhà xuất bản: International Consensus Upper Gastrointestinal Bleeding Conference Group Xuất bản lần cuối: 2010 |
| Bắc Mỹ |
| The role of endoscopy in the management of suspected small-bowel bleeding
Nhà xuất bản: American Society for Gastrointestinal Endoscopy Xuất bản lần cuối: 2016 |
| The role of deep enteroscopy in the management of small-bowel disorders
Nhà xuất bản: American Society for Gastrointestinal Endoscopy Xuất bản lần cuối: 2014 |
| Management of patients with ulcer bleeding
Nhà xuất bản: American College of Gastroenterology Xuất bản lần cuối: 2012 |
| The role of endoscopy in the management of acute non-variceal upper GI bleeding
Nhà xuất bản: American Society for Gastrointestinal Endoscopy Xuất bản lần cuối: 2012 |
| Prevention and management of gastroesophageal varices and variceal hemorrhage in cirrhosis
Nhà xuất bản: American Association of the Study of Liver Diseases; American College of Gastroenterology Xuất bản lần cuối: 2007 |
| Châu Á |
| Guidelines for endoscopic management of non-variceal upper gastrointestinal bleeding
Nhà xuất bản: Japan Gastroenterological Endoscopy Society Xuất bản lần cuối: 2016 |
| Guidelines for the diagnosis and treatment of acute non-variceal upper gastrointestinal bleeding (2015, Nanchang, China)
Nhà xuất bản: Chinese Society of Gastroenterology Xuất bản lần cuối: 2016 |
Các bài báo chủ yếu
• Hwang JH, Fisher DA, Ben-Menachem T, et al. The role of endoscopy in the management of acute non-variceal upper GI bleeding. Gastrointest Endosc. 2012;75:1132-1138. Toàn văn Tóm lược
• Garcia-Tsao G. Current management of the complications of cirrhosis and portal hypertension: variceal hemorrhage, ascites, and spontaneous bacterial peritonitis. Gastroenterology. 2001;120:726-748. Tóm lược
• Barkun AN, Bardou M, Kuipers EJ, et al; International Consensus Upper Gastrointestinal Bleeding Conference Group. International consensus recommendations on the management of patients with nonvariceal upper gastrointestinal bleeding. Ann Intern Med. 2010;152:101-113. Toàn văn Tóm lược
Ca lâm sàng
Ca 1
Bệnh nhân nam 47 tuổi nhập khoa cấp cứu vì nôn ói, chất nôn màu giống bã cà phê. Anh ấy đã bị khó chịu vùng bụng trên trong vài tháng, anh ấy mô tả có cảm giác “nóng rát và đầy bụng”, giảm khó chịu khi ăn. Trong tuần qua, bệnh nhân đi ngoài phân đen như hắc ín kèm theo suy nhược và mệt mỏi. Tiền căn y khoa chưa ghi nhận bất thường. Anh ấy không dùng bất kỳ loại thuốc nà. Bệnh nhân hút một gói thuốc lá mỗi ngày và thỉnh thoảng uống rượu. Huyết áp: 124/82 mmHg khi nằm ngửa và 110/70 mm Hg khi đứng, mạch: 102/phút. Khám lâm sàng ghi nhận kết mạc và lòng bàn tay nhợt nhạt. Khám bụng chưa ghi nhận bất thường. Chỉ số nào sau đây rất có thể tăng lên ở bệnh nhân này?
- Tỷ số Aldosterone/renin
- Phosphatase kiềm
- Tỷ số Blood urea nitrogen/creatinine
- Prothrombin time
- Natri niệu
Bệnh nhân nam, 47 tuổi, nhập cấp cứu vì nôn ói
- Nôn ói ra chất nôn như bã cà phê, tiêu phân đen
- Hội chứng xuất huyết: da niêm nhạt, mạch nhanh, hạ huyết áp tư thế
- Tiền căn: khó chịu vùng bụng trong nhiều tháng
Hỏi: Chỉ số nào sau đây rất có thể tăng lên ở bệnh nhân này?
Đáp án: C: Tỷ số’ Blood urea nitrogen/creatinine
Bệnh nhân có đau bụng, nôn máu, tiêu phân đen nhiều khả năng là xuất huyết tiêu hóa trên do loét dạ dày. Bệnh nhân có nhịp tim nhanh gợi ý có giảm thế tích tuần hoàn.
Bệnh nhân xuất huyết tiêu hóa trên (không phải tiêu hóa dưới) thường tăng blood urea nitrogen (BUN) và tăng tỉ số BUN/Creatinine. Có thể do tăng các sản phẩm từ urea từ sự phân huyer hemoglobin trong ruột và tăng tái hấp thu urea ở ống lượng gần do liên quan đến giảm thể tích tuần hoàn.
(Lựa chọn A) Tỷ số aldosterone/renin tăng cao trong hội chứng cường aldosteron nguyên phát, trong đó sự bài tiết aldosterone tự động ức chế sự giải phóng renin. Bệnh nhân bị xuất huyết tiêu hóa cấp thường sẽ có sự gia tăng tương xứng cả renin và aldosterone huyết tương để đáp ứng với tình trạng giảm thể tích tuần hoàn.
(Lựa chọn B) Alkaline phosphatase tăng trong tắc mật và bệnh xương với tăng hoạt động của tạo cốt bào (ví dụ, bệnh Paget). Tăng nhẹ có thể thấy trong bệnh viêm ruột hoặc nhiễm trùng trong ổ bụng.
(Lựa chọn D) Thời gian prothrombin kéo dài có thể thấy khi sử dụng warfarin, thiếu vitamin K, một số bệnh rối loạn đông máu di truyền, sử dụng kháng sinh và bệnh gan.
(Lựa chọn E) Natri niệu thường thấp (ie, fractional excretion of sodium [FENa]) ở những bệnh nhân bị suy giảm thể tích tuần hoàn khi tn cố gắng giữ lại natri để phục hồi thể tích tuần hoàn. Tăng FENa được thấy trong bệnh tại thận.
Kết luận:
Bệnh nhân xuất huyết tiêu hóa trên thường có tăng cao blood urea nitrogen (BUN) tăng cao và tăng tỷ số BUN/creatinine , có thể do tăng sản xuất urê (từ sự phân hủy hemoglobin trong ruột) và tăng tái hấp thu urê (do giảm thể tích tuần hoàn).
Ca 2
Bệnh nhân nam 68 tuổi nhập viêm khoa cấp cứu một đợt nôn ói, chất nôn như bã cà phê, sau đó choáng váng. Ông ấy có đi phân đen như hắc ín trong vài ngày qua. Bệnh nhân đã dùng ibuprofen không kê đơn để điều trị viêm xương khớp. Tiền căn y khoa gồm tăng huyết áp và cắt bỏ 2 polyp đại tràng tăng sản cách đây 4 năm. Bệnh nhân uống 2 hoặc 3 cốc bia vào cuối tuần. Ông ấy không hút thuốc. Thân nhiệt 36,7 C (98 F), huyết áp là 112/72 mm Hg, mạch là 110 lần/phút và nhịp thở là 16 lần/phút. Khám phôi chưa ghi nhận bất thường. Bụng đau nhẹ khi sờ sâu ở vùng thượng vị. Kết quả xét nghiệm sau khi hồi sức ban đầu như sau:
| Complete blood count | |
| Hemoglobin | 6.8 gIdL |
| Platelets | 130,000/mm3 |
| Leukocytes | 9,500/mm3 |
| Serum chemistry | |
| Sodium | 140 mEq/L |
| Potassium | 3.5 mEq/L |
| Bicarbonate | 27 mquL |
| Blood urea nitrogen | 50 mg/dL |
| Creatinine | 1.7 mg/dL |
| Coagulation studies | |
| INR | 1.2 (0.8-1.1) |
Ngoài dịch truyền hồi sức, bước xử trí tiếp theo phì hợp nhất cho bênh nhân là?
- Truyền huyết tương tươi đông lạnh (Fresh frozen plasma infusion)
- Truyền famotidine (intravenous famotidine)
- Truyền octreotide (Intravenous octreotide)
- Truyền hồng cầu khối (Packed red blood cell transfusion)
- Truyền tiểu cầu (Platelet transfusion)
- Truyền máu toàn phần (Whole blood transfusion)
Đáp án: D Truyền hồng cầu khối (Packed red blood cell transfusion)
Biểu hiện của bệnh nhân này (nôn ra máu, phân đen, thiếu máu và tỷ số BUN/Creatinine > 20) phù hợp với xuất huyết tiêu hóa trên (UGIB), có thể là do sử dụng thuốc chống viêm không steroid. Các điều trị hỗ trợ cho UGLB bao gồm bổ sung oxy, nghỉ ngơi và truyền dịch tĩnh mạch qua kim lớn. Thuốc PPIs tĩnh mạch cũng nên được dùng để ức chế bài tiết axit. Truyền hồng cầu khối (PRBC) có thể làm tăng khả năng vận chuyển oxy ở những bệnh nhân có nồng độ hemoglobin thấp.
Nói chung, những bệnh nhân ổn định không có bệnh kèm theo nên được truyền PRBC khi Hb <7 g/dL. Ngưỡng Hb cao hơn 9 g/dL có thể được xem xét cho bệnh nhân mắc hội chứng vành cấp. Bệnh nhân đang chảy máu và giảm thể tích tuần hoàn có thể cần truyền PRBC ở nồng độ Hb cao hơn do nồng độ Hb ban đầu không phản ánh đầy đủ lượng máu mất. Ngoài ra, nồng độ Hb có thể giảm đáng kể khi thể tích máu được thay thế bằng dịch tinh thể và huy động dịch từ mô kẽ.
(Lựa chọn A) Huyết tương tươi đông lạnh chứa tất cả các yếu tố đông máu và protein huyết tương từ một đơn vị máu. Nó thường được chỉ định cho rối loạn đông máu nghiêm trọng (ví dụ như bệnh gan, đông máu nội mạch lan tỏa) với chảy máu đang tiến triển. Huyết tương tươi đông lạnh thường không cần thiết để điều chỉnh lNR bất thường tối thiểu (<1,6), đây là dấu hiệu phổ biến trong xuất huyết tiêu hóa.
(Lựa chọn B) Thuốc ức chế bơm proton làm giảm chảy máu tái phát và nhu cầu truyền máu, đồng thời giúp ổn định cục huyết khối ở bệnh nhân UGLB. Thuốc chẹn thụ thể H2, chẳng hạn như famotidine, đã không chứng minh được những lợi ích như vậy và do đó không được khuyến cáo là liệu pháp đầu tay cho UGlB.
(Lựa chọn C) Somatostatin analogs như octreotide là phương pháp chính trong việc kiểm soát chảy máu do giãn tĩnh mạch. Bệnh nhân này sử dụng rượu tương đối hạn chế và không có biểu hiện của xơ gan nên ít khả năng chảy máu vỡ giãn tĩnh mạch.
(Lựa chọn E) Truyền tiểu cầu thường được thực hiện khi số lượng tiểu cầu <10.000/mm3 (tăng nguy cơ iểu cầu <50.000/mm3 với xuất huyết tiến triển.
(Lựa chọn F) Truyền máu toàn phần, bao gồm PRBC ngoài huyết tương, có thể được sử dụng ở những dụ: chấn thương nặng) cần truyền máu khối lượng lớn để hỗ trợ tăng thể tích.
Kết luận:
Truyền hồng cầu khối được khuyến cáo trong xuất huyết tiêu hóa cấp ở bệnh nhân có Hb <7 g/dL. Ngưỡng Hb cao hơn 9 g/dL được xem xét cho những bệnh nhân không ổn định với hội chứng vành cấp hoặc chảy máu đang diễn tiến và giảm thể tích tuần hoàn.
Ca 3
Bệnh nhân nữ 80 tuổi đi khám vì mệt mỏi. Bà sống một mình và bị thoái hóa khớp gối hai bên, khiến khả năng vận động của bà bị hạn chế đáng kể. Tiền căn bệnh lý ghi nhận tăng huyết áp. Thuốc của bà bao gồm lisinopril, chlorthalidone và naproxen theo toa. Bà ấy cũng dùng aspirin liều thấp vì nó “tốtcho tim mạch”. Huyết áp là 146/92 mm Hg và mạch là 78 lần/phút. Bệnh nhân có kết mạc mắt nhợt nhạt. Cả hai đầu gối đều bị biến dạng do xương phát triển quá mức nhưng không có tràn dịch hoặc ban đỏ đáng kể. Độ mở rộng của cả hai đầu gối bị hạn chế. Chức năng thận của bà ấy được đánh giá 2 tháng trước là bình thường. Nguyên nhân nhiều khả năng nhất gây niêm nạt ở bệnh nhân là?
- Thiếu máu do bệnh mạn tính
- Suy tủy
- Tán huyết do thuốc
- Suy giáp
- Thiếu máu thiếu sắt
- Thiếu vitamin B12
Đáp án: E: Thiếu máu thiếu sắt
Kết mạc nhạt màu khi thăm khám tuy không đặc hiệu nhưng gợi ý thiếu máu tiềm ẩn đáng kể. Thiếu máu do thiếu sắt là chẩn đoán có nhiều khả năng xảy ra nhất ở bệnh nhân này khi bà dùng cả thuốc chống viêm không steroid (NSAlD) và aspirin. NSAID và aspirin đều có thể gây viêm và/hoặc loét dạ dày dẫn đến mất máu mạn tính ở đường tiêu hóa và cạn kiệt sắt dự trữ. Cận lâm sàng trên bệnh nhân này có thể sẽ bao gồm công thức máu, xét nghiệm sắt và tìm máu ẩn trong phân. Nếu thiếu sắt được xác định, đặc biệt là khi có bằng chứng về tình trạng mất máu, có thể chẩn đoán xác định bằng nội soi đường tiêu hóa trên (và thường cả dưới). Ngay cả tình trạng thiếu sắt nhẹ cũng cần được đánh giá kỹ lưỡng vì xuất huyết tiêu hóa mức độ nhẹ cũng có thể dự báo một xuất huyết nghiêm trọng sau này. Điều trị thường bao gồm duy trì NSAID và aspirin và bắt đầu dùng thuốc chống bài tiết (PPIs).
Bệnh nhân cao tuổi có thể gặp nhiều thách thức khác trong việc đánh giá thiếu máu cấp tính. Bên cạnh các bệnh lý tiềm ẩn đi kèm khác có thể gây thiếu máu mạn tính (ví dụ: suy thận, hội chứng loạn sản tủy, bệnh ác tính tiềm ẩn, thiếu hụt dinh dưỡng), một số lượng đáng kể bệnh nhân cao tuổi sẽ bị thiếu máu mà không rõ nguyên nhân, được gọi là “thiếu máu vô căn do lão hóa”. Họ cũng có nhiều khả năng mắc. thêm các bệnh đi kèm như suy tim sung huyết hoặc bệnh phổi mạn tính, khiến họ giảm khả năng chịu đựng đối với bệnh thiếu máu nhẹ.
(Lựa chọn A) Thiếu máu do bệnh mạn tính (thiếu máu do viêm mạn tính) do sự ức chế sản xuất hồng cầu bởi các cytokine gây viêm. Bệnh thường xảy ra trong các bệ lupus) nhưng không liên quan đến thoái hóa khớp.
(Lựa chọn B) Suy tủy là một rối loạn của tế bào gốc tủy xương thường do tiếp xúc với nhiều loại thuốc, hóa chất, bức xạ ion hóa hoặc vi rút. Bệnh cũng có thể là vô căn. Tỷ lệ mắc bệnh tăng theo tuổi, nhưng ít phổ biến hơn so với thiếu máu thiếu sắt ở mọi lứa tuổi.
(Lựa chọn C) Mặc dù nguy cơ tán huyết do thuốc (ví dụ: dapsone bị thiếu hụt G6PD) có thể cao hơn ở ạ thuốc, nhưng đây là nguyên nhân hiếm gặp và Không có loại uan mạnh với tán huyết.
(Lựa chọn D) Suy giáp chưa được chẩn đoán thường gặp ở bệnh nhân lớn tuổi và có thể gây ra một số triệu chứng không đặc hiệu bao gồm mệt mỏi, trầm cảm và trạng thái tinh thần bất thường. Bệnh cũng có thể gây thiếu máu, nhưng thiếu máu do suy giáp thường nhẹ và biểu hiện ít rõ ràng hơn so với thiếu máu thiếu sắt.
(Lựa chọn F) Mặc dù tình trạng thiếu vitamin B12 tương đối phổ biến và được xác định bởi nồng độ B12 trong huyết thanh. Tuy nhiên, thiếu máu đáng kể do thiếu vitamin B12 lại ít gặp. Có thể các bác sĩ lâm sàng muốn đo nồng độ vitamine B12, đặc biệt ở bệnh nhân bị thiếu máu hồng cầu to. Tuy nhiên, thiếu máu thiếu sắt sẽ có nhiều khả năng hơn ở những bệnh nhân cao tuổi dùng kết hợp naproxen và aspirin.
Kết luận:
NSAIDs là nguyên nhân thường gây thiếu máu thiếu sắt, thường là do mất máu mạn tính từ đường tiêu hóa. Thiếu máu thiếu sắt nên được nhanh chóng đánh giá nguyên nhân bởi vì chảy máu mức độ nhẹ cũng có thể báo trước một xuất huyết nghiêm trọng. Những bệnh nhân lớn tuổi thường có thiếu máu mạn mức độ nhẹ và có thể không dung nạp với truyền máu.
Ca 4
Bệnh nhân nữ, 65 tuổi, đi khám vì xuất huyết tiêu hóa. Trong 2 tuần qua, cô ấy có khoảng 3-4 đi cầu phân màu nâu sậm (dark maroon-colored). Trong quá trình bệnh, bệnh nhân không đau bụng, không đau hậu môn, không buồn nôn hay nôn ói. Bệnh nhân có tiền căn tăng huyết áp, đái tháo đường type 2 và tăng cholesterol máu. Sinh hiệu lúc thăm khám: thân nhiệt: 36.7oC, huyết áp 140/80 mmHg, mạch 95 lầ n/phút và nhịp thở 16 lần/phút. Thăm khám ghi nhận âm thổi tâm thu dạng phụt, cường độ 3/6, vị trí: khoang liên sườn thứ 2 bên phải. Chậm mạch cảnh hai bên. Khám bụng và hậu môn bình thường. Kết quả cận lâm sàng như sau:
| Hemoglobin | 11.1 g/dL |
| MCV | 90 um3 |
| BUN | 34 mg/dL |
| Creatinine | 1.6 mg/dL |
Nội soi đại tràng 6 tháng trước bình thường tuy nhiên giới hạn khảo sát đại tràng lên do chuẩn bị đại tràng chưa kỹ lưỡng. Nguyên nhân nào sau đây nhiều khả năng gây ra các bệnh lý cho bệnh nhân là?
- Loạn sản mạch máu (Angiography).
- Ung thư đại tràng (Colon cancer).
- Bệnh lý túi thừa (Diverticulosis).
- Trĩ (Hemorrhoids).
- Viêm đại tràng do thiếu máu cục bộ (Ischemic colitis).
- Bệnh nhân nữ, 65 tuổi, đi khám vì xuất huyết tiêu hóa:
- Bệnh 2 tuần.
- Đi phân nâu sậm (dark maroon-colored), không đau bụng.
- Âm thổi tâm thu dạng phụt, ổ van động mạch chủ.
- Thiếu máu mức độ nhẹ, đẳng bào.
- Nội soi đại tràng chưa ghi nhận bất thường.
Đáp án: A: Loạn sản mạch máu (Angiography)
Biểu hiện lâm sàng gợi lý loạn sản mạch máu (angidysplasia) là xuất huyết tiêu hóa từng đợt, không đau bụng. Loạn sản mạch máu (angiodysplasia) được đặc trưng bởi giãn tĩnh mạch dưới niêm mạc và dị dạng động tĩnh mạch, và tăng tỷ lệ mắc bệnh sau tuổi 60. Loạn sản mạch máu (angiodysplasia) có thể’ xảy ra ở bất cứ vị trí nào ở đường tiêu hóa nhưng thường gặp nhất ở đại tràng phải. Bệnh thường thấy ở bệnh nhân có bệnh thận tiến triển (advanced renal disease) và bệnh von Willebrand (vW), có thể’ là do những bản thân các bệnh lý này cũng dễ gây xuất huyết. Loạn sản mạch máu (angiodysplasia) cũng có thể’ gặp ở bệnh nhân hẹp động mạch chủ (aortic stenosis) do sự thiếu hụt yếu tố vW mắc phải (do sự ngăn cản các yếu tố vW vì hỗn loạn dòng chảy khi đi quan van bị hẹp). Tình trạng bệnh thường thuyên giảm sau thay van động mạch chủ.
Chẩn đoán loạn sản mạch máu (angiodysplasia) thường bằng nội soi đường tiêu hóa. Tuy bệnh không phải là hiếm nhưng thường bị bỏ sót do chuẩn bị ruột không kỹ hoặc vị trí nằm sau các nếp đại tràng (haustral fold). Bệnh nhân không có triệu chứng thì không cần điều trị. Nếu bệnh nhân có triệu chứng thiếu máu, chảy máu đại thể’ hoặc chảy máu ẩn trong phần thì có thể’ điều trị bằng đốt mạch máu qua nội soi.
(Lựa chọn B): Ung thư đại tràng: có thể’ gây xuất huyết tiêu hóa mạn tính, không đau. Tuy nhiên, ung thư gây chảy máu nhiều (như đã thấy ở bệnh nhân này) thường không bị bỏ sót khi nội soi và gây thiếu máu hồng cầu nhỏ (MCV < 80/um3).
(Lựa chọn C): Bệnh lý túi thừa (Diverticulosis) cũng không có khả năng bị bỏ qua khi nội soi. Ngoài ra, chảy máu từ túi thừa thường là động mạch nên thường lẫn máu đỏ tươi. Phân có màu nâu đặc trưng hơn cho chứng loạn sản mạch đại tràng phải.
(Lựa chọn D): Bệnh trĩ thường chảy máu đỏ tươi, máu trên bề mặt phân hoặc nhỏ giọt vào bồn cầu. Bệnh thường ghi nhận được qua khám trực tràng hoặc nội soi.
(Lựa chọn E): Viêm đại tràng thiếu máu cục bộ thường có biểu hiện đột ngột là đau bụng và ấn đau, sau đó là chảy máu trực tràng hoặc tiêu chảy ra máu trong vòng 24 giờ. Bệnh nhân này không đau bụng.
Kết luận:
- Loạn sản mạch máu (angiodysplasia) có đặc điể’m lài giãn tĩnh mạch dưới niêm mạc và dị dạng động tĩnh mạch. Đây là nguyên nhân phổ biến của xuất huyết tiêu hóa tái phát, không đau.
- Bệnh được chẩn đoán bằng nội soi, nhưng dễ bị bỏ sót.
- Bệnh nhân không có triệu chứng không cần điều trị.
- Bệnh nhân có triệu chứng thiếu máu hoặc chảy máu có thể’ được điều trị bằng phương pháp đốt (cautery).
Ca 5
Bệnh nhân nam, 33 tuổi, nhập viện cấp cứu vì đau bụng, buồn nôn và nôn ói 2 lần trong vài giờ qua, chất nôn có chứa một ít máu và tất cả các triệu chứng bắt đầu từ sáng ngày nhập viện. Bệnh nhân chưa ghi nhận tiền căn bệnh lý hay có các triệu chứng tương tự trước đây. Tuy nhiên, tối trước ngày nhập viên, bệnh nhân có sử dụng rượu bia và cocaine. Sáng ngày nhập viện, sau khi thức dậy, anh ấy cảm thấy đau đầu dữ dội nên có sử dụng vài viên aspirin. Sau đó, triệu chứng đau đầu được cải thiện nhưng bệnh nhân bắt đầu xuất hiện các triệu chứng tiêu hóa. Sinh hiệu lúc thăm khám bình thường. Khám bụng ghi nhận ấn đau nhẹ vùng thượng vị, không u bất thường, không phải ứng dội hay dấu đề kháng thành bụng. Nguyên nhân nào sau đây nhiều khả năng gây nôn ra máu ở bệnh nhân này?
- Dò động mạch chủ – ruột (Abnormal aortoenteric communication)
- Dãn mạch máu thực quản (Dilated esophageal vessels)
- Tổn thường ăn mòn niêm mạc dạ dày (Gastric mucosal erosion)
- Ngộ độc độc tố’ ruột chịu nhiệt (heat-stable enterotoxin ingestion)
- Tổn thương tuyến tụy do hiện tượng tự tiêu (Pancreatic autodigestion injury)
- Rách một phần thực quản (Partial esophageal tear)
Bệnh nhân nam, 33 tuổi, nhập viện vì đau bụng cấp:
- Đau bụng thượng vị.
- Xuất huyết tiêu hóa trên.
- Tiền căn: dùng aspirin, rượu bia, cocaine.
- Sinh hiệu ổn.
Đáp án: C: Gastric Mucosal erosion.
Bệnh dạ dày do tổn thương ăn mòn cấp tính được đặc trưng bởi sự tiến triển của các tổn thương xuất huyết nghiêm trọng sau khi niêm mạc dạ dày tiếp xúc với các chất gây tổn thương hoặc sau khi giảm đáng kể’ lưu lượng máu. Aspirin làm giảm sản xuất prostaglandin bảo vệ và cocaine gây co mạch, làm giảm đáng kể’ lưu lượng máu dạ dày. Ngoài ra, aspirin và rượu gây tổ’n thương niêm mạc trực tiếp, làm giảm hàng rào bảo vệ (ví dụ: chất nhầy, bicarbonate), do đó cho phép axit và các chất trong lòng ruột (ví dụ: protease, axit mật) xâm nhập vào lớp đệm niêm mạc gây thêm các tổn thương mạch máu dẫn đến xuất huyết. Như trong trường hợp này, bệnh nhân có nôn ra máu và đau bụng.
(Lựa chọn A) Dò động mạch chủ – ruột (Abnormal aortoenteric communication) có thể’ gây xuất huyết tiêu hóa (GI) đe dọa tính mạng hoặc xuất huyết lượng ít (một tình trạng nghiêm trọng phổ biến của xuất huyết lượng nhiều). Tuy nhiên, bệnh nhân này thiếu các yếu tố nguy cơ gồm lớn tuổi, tiền sử bệnh, phình động mạch chủ bụng, can thiệp đường tiêu hóa trước đó, hoặc bệnh ác tính.
(Lựa chọn B) Chảy máu do giãn tĩnh mạch thực quản là một nguyên nhân phổ biến khác gây chảy máu đường tiêu hóa trên, nhưng thường thấy ở bệnh nhân xơ gan. Nguyên nhân này cũng có thể’ thấy ở bệnh nhân trẻ, ucíng rượu vừa phải và không có dấu hiệu nào khác gợi ý bệnh gan mạn gây nôn ra máu (ví dụ: cổ trướng, dấu sao mạch, vàng da)
(Lựa chọn D) Cả Staphylococcus aureus và Bacillus cereus đều tạo ra độc tố’ ruột chịu nhiệt gây nôn ói đáng kể’ sau khi ngộ độc thực phẩm. Tuy nhiên, bệnh nhân chỉ nôn nhẹ, và ngộ độc thực phẩm do S aureus hay B cereus thường không gây nôn ra máu.
(Lựa chọn E) Viêm tụy có thể’ do uốíng rượu; tuy nhiên, bệnh thường gây đau bụng dữ dội (thường không gây nôn ra máu) và có tiền căn lạm dụng rượu bia nặng trong nhiều năm. Ngoài ra, dùng cocaine nhiều nhiều khả năng gây thiếu máu cục bộ mạc treo hơn là viêm tụy cấp
(Lựa chọn F) Hội chứng Mallory-Weiss xảy ra ở đoạn thực quản đoạn xa tại chỗ nối dạ dày thực quản sau nhiều nôn ói nhiều lần. Bệnh nhân thường có bệnh sử buồn nôn và nôn nhiều lần trước khi bắt đầu nôn ra máu, không xuất hiện ở lần nôn đầu tiên (như ở bệnh nhân này).
Kết luận:
Gastric mucosal erosion đặc trưng bởi sự tiến triển của tổn thương xuất huyết sau khi thiếu máu cục bộ hoặc tiếp xúc với nhiều chất gây tổn thương niêm mạc dạ dày.
Ca 6
Bệnh nhân nam, 53 tuổi nhập khoa ICU vì shock nhiễm trùng do viêm phổi, được điều trị bằng kháng sinh, truyền dịch và thuốc vận mạch. Sau 4 ngày, huyết động và tình trạng hô hấp của bệnh nhân được cải thiện, tuy nhiên, bệnh nhân ngày càng thiếu máu và xuất hiện máu ẩn trong phân. Bệnh nhân không đau bụng, buồn nôn, nôn ói, không nôn ra máu, tiêu chảy hay chảy máu hậu môn. Tiền căn tăng huyết áp nhưng chưa ghi nhận tiền căn bệnh lý đường tiêu hóa trước đó. Bệnh nhân hút thuốíc là 40 gói/năm. Thuốc truyền tĩnh mạch bao gồm: Ceftriaxone và azithromycin. Thân nhiệt 37.2 C, huyết áp 110/60 mmHg, mạch 84 lần/phút. Khám lâm sàng ghi nhân ran nổ ở phổi phải, bụng không ấn đau. Hemoglobin là 10.2 g/dL (lúc nhập viện 12.6 g/dL), tiểu cầu 180 000/mm3, bạch cầu 12 000/mm3. Nguyên nhân nào nhiều khả năng đã gây thiếu máu ở bệnh nhân?
- Thiếu máu cục bộ cấp tính ở đại tràng (Acute colonic ischemia).
- Viêm đại tràng nhiễm trùng cấp (Acute infectious colitis).
- Chảy máu túi thừa đại tràng (Diverticular bleeding).
- Loét dạ dày (Peptic ulcer disease).
- Loét do stress (Stress-induced ulcer).
Bệnh nhân nam, 53 tuổi, nhập khoa ICU vì shock nhiễm trùng/viêm phổi:
- Điều trị: kháng sinh, vận mạch, truyền dịch.
- Thiếu máu, máu ẩn trong phân, không đau bụng.
- Tiền căn: thuốc lá 40 gói/năm.
Đáp án: E: Loét do stress.
Bệnh nhân này đã bị xuất huyết tiêu hóa (GI) sau vài ngày điều trị shock nhiễm trùng tại ICU bị loét do căng thẳng nhiều khả năng nguyên nhân là loét do stress.
Các vết loét do stress rất phổ biến ở những bệnh nhân điều trị tại ICU và thường xuất hiện trong vài giờ đến vài ngày. Các yếu tố nguy cơ bao gồm sốc, nhiễm trùng huyết, rối loạn đông máu, thở máy, chấn thương tủy sống/chấn thương não, bỏng và dùng corticosteroids liều cao. Nguyên nhân là do đa yếu tố bao gồm giảm tưới máu cơ quan, trào ngược muối mật và tích tụ độc tố urê, từ đó là làm suy yếu sự lớp niêm mạc bảo vệ dạ dày, dẫn đến tổn thương và chảy máu.
Các vết loét do stress thường hình thành ở đoạn gần của dạ dày và tá tràng có thể dẫn đến xuất huyết tiêu hóa, không đau, có thể ẩn dấu trên lâm sàng (ví dụ: thiếu máu, xét nghiệm tìm máu ẩn trong phân dương tính) hoặc có biểu hiện lâm sàng rõ ràng (ví dụ: tiêu phân đen, nôn ra máu) kèm theo sốc. Thuốc ức chế axit dự phòng (ví dụ, thuốc ức chế bơm proton [PPls], thuốc chẹn H2) là biện pháp chính trong việc ngăn ngừa loét do stress. Tuy nhiên, các thuốc này thường chỉ được dùng cho các bệnh nhân có nguy cơ cao (ví dụ: thể’ trạng dễ xuất huyết, thở máy kéo dài, xuất huyết tiêu hóa gần đây) do chung cũng có những tác dụng gây hại tiềm ẩn như viêm phổi và nhiễm trùng Clostridiodes difficile (trước đây là Clostridium). Những bệnh nhân có vết loét nên được dùng PPls và theo dõi chặt chẽ; nội soi có thể cân nhắc ở những bệnh bị chảy máu đáng kể trên lâm sàng.
(Lựa chọn A) Thiếu máu cục bộ đại tràng cấp tính là do giảm tưới máu và thường ảnh hưởng đến các khu vực giáp ranh (watershed areas) (hạn chế tuần hoàn bên) ở đại tràng trái (ví dụ: góc lách, chỗ nối trực tràng sigma). Do đó, bệnh thường biểu hiện bằng đau quặn, đau bụng trái và đi ngoài ra máu trong hoặc ngay sau (<24 giờ) các đợt hạ huyết áp.
(Lựa chọn B) Nhiễm C difficile thường gặp ở những bệnh nhân dùng kháng sinh nhưng thường gây tiêu chảy phân nước kèm theo sốt và tăng bạch cầu. Rất hiếm khi xảy ra hiện tượng chảy máu ẩn và sụt giảm hemoglobin
(Lựa chọn C) Bệnh túi thừa có thể’ gây chảy máu không đau nhưng thường biểu hiện bằng thấy phân có lẫn máu hơn là máu ẩn trong phân. Chảy máu ẩn trong bối cảnh bệnh nặng thì nguyên nhân là loét do stress sẽ phù hợp hơn
(Lựa chọn D) Bệnh loét dạ dày tá tràng thường gây chảy máu ẩn nhưng thường bắt đầu bằng cơn đau bụng cồn cào (gnawing abdominal pain) kéo dài hàng tuần đến hàng tháng. Chảy máu xuất hiện cấp tính sau shock nhiễm trùng nhiều khả năng nguyên nhân là loét do stress.
Kết luận:
Loét do stress là tình trạng phổ biến ở bệnh nhân ICU và có thể gây chảy máu đường tiêu hóa tiềm ẩn hoặc đại thể. Các yếu tố nguy cơ bao gồm sốc, nhiễm trùng huyết, rối loạn đông máu, thở máy, chấn thương sọ não, bỏng và corticosteroid liều cao.
Ca 7
Bệnh nhân nam 54 tuổi nhập viện khoa cấp cứu sau một đợt nôn ra máu và choáng váng. Anh ta có tiền sử thiếu máu, sử dụng ma túy qua đường tĩnh mạch, nhiễm viêm gan C, xơ gan và sử dụng rượu. Bệnh nhân nói rằng anh ta đã không uốíng rượu trong khoảng 5 ngày. Anh ấy không dùng thuốíc. Thân nhiệt là 36,7 C (98 F), huyết áp là 105/60 mm Hg, mạch 110 lần/phút và nhịp thở 16 lần/phút. Anh ấy có vàng kết mạc mắt. Khám thấy có máu ở vùng hầu họng. Nghe phổi rõ. Bụng chướng căng, dấu sóng vỗ dương tính. Kết quả xét nghiệm như sau:
| Leukocytes | 9,500/mm3 |
| Hemoglobin | 10.2 g/dL |
| Platelets | 72,000/mm3 |
| Serum sodium | 140 mEq/L |
| Serum potassium | 3.5 mEq/L |
| Bicarbonate | 27 mEq/L |
| Blood urea nitrogen | 34 mg/dL |
| Serum creatinine | 0.8 mg/dL |
| International Normalized Ratio | 1.8 (normal 0.8-1.1) |
| Partial thromboplastin time | 40 sec |
Bệnh nhân được truyền normal saline qua 2 đường truyền tĩnh mạch lớn và bắt đầu dùng ceftriaxone. Bước điều trị tiếp theo phù hợp nhất cho bệnh nhân này là gì?
- Truyền yếu tố Vlla
- Octreotide
- Truyền hồng cầu túi
- Truyền tiểu cầu
- Sengstaken-Blakemore balloon tamponade
Đáp án: B: Dùng Octreotide
Bệnh nhân viêm gan siêu vi C kèm bệnh gan rượu có xuất huyết tiêu hóa trên, nhiều khản năng là do vỡ giãn tĩnh mạch thực quản. Điều trị ban đầu nghi ngờ xuất huyết do vỡ giãn tĩnh mạch bao gồm bồi hoàn thể tích tuần hoàn, thông qua 2 đến 3 đường truyền tĩnh mạch ngoại vi đường kính lớn. Kháng sinh dự phòng (ví dụ, ceftriaxone) nên được dùng cho bệnh nhân xơ gan bị xuất huyết tiêu hóa để giảm các biến chứng nhiễm trùng, chảy máu tái phát và tử vong. Somatostatin analogues (ví dụ, octreotide) ức chế giải phóng các hormone giãn mạch, gián tiếp dẫn đến co mạch tạng và giảm lưu lượng tĩnh mạch cửa.
Nội soi khẩn cấp (trong vòng 12 giờ) có thể chẩn đoán và điều trị chảy máu tiến trển (ví dụ: nội soi cột thắt, chích xơ) . Bệnh nhân bị chảy máu không kiểm soát được yêu cầu chèn bóng tạm thời (ví dụ: ống Sengstaken-Blakemore, Minnesota, Linton-Nachlas) như một biện pháp ngắn hạn cho đến khi có điều trị dứt điểm, bao gồm tạo shunt cửa chủ trong gan (TIPS) hoặc phẫu thuật shunt (Lựa chọn E). Bệnh nhân không bị chảy máu thêm sau khi nội soi có thể được theo dõi và điều trị dự phòng thứ phát (thuốc chẹn beta) cũng với thắt vòng nội soi lặp lại 1-2 tuần sau đó.
(Lựa chọn A) Yếu tố tái tổ hợp Vlla có hiệu quả trong điều trị một số types của hemophilia. Tuy nhiên, các nghiên cứu hiện tại không cho thấy lợi ích đáng kể trong việc điều chỉnh rối loạn đông máu trong xuất huyết do vỡ giãn tĩnh mạch. Huyết tương tươi đông lạnh thường được sử dụng để điều chỉnh rối loạn đông máu của bệnh gan, nhưng nó làm tăng nguy cơ quá tải thể tích và có thể không điều chỉnh đầy đủ rối loạn đông máu.
(Lựa chọn C) Các guidelines hiện tại đề xuất giữ hemoglobin >9 g/dL trong xuất huyết do vỡ giãn tĩnh mạch. Bệnh nhân này nên được xét nghiệm công thức máu nhiều lần và có thể cần truyền máu nếu Hb giảm xucíng < 9 g/dL
(Lựa chọn D) Truyền tiểu cầu thường được dành cho những bệnh nhân đang chảy máu và số lượng tiểu cầu < 50.000/mm3. Số lượng tiểu cầu của bệnh nhân này là 72.000/mm3 không cần truyền tiểu cầu vào thời điểm này.
Kết luận:
Điều trị chảy máu tích cực do vỡ giãn tĩnh mạch thực quản bao gồm hỗ trợ huyết động, điều trị bằng thuốc (ví dụ, octreotide), điều trị nội soi và kháng sinh dự phòng. Rối loạn đông máu, thiếu máu và giảm tiểu cầu là những biến chứng phổ biến và cũng có thể cần điều chỉnh.
Ca 8
Bệnh nhân nữ 43 tuổi nhập khoa cấp cứu với tình trạng nôn ra máu. Cô ấy bị bệnh xơ gan vô căn. Bệnh nhân nhập viện cách đây 5 tháng để thắt tĩnh mạch thực quản. Tiếp cận ban đầu ghi nhận huyết áp là 88/52 mm Hg, mạch 121 lần/phút và nhịp thở 22 lần/phút. SpO2 là 96%/khí trời. Bệnh nhân buồn ngủ và hầu như không bị kích thích khi ấn xương ức. Máu khô được nhìn thấy quanh miệng cô ấy. Bụng to, dấu gõ đục vùng thấp dương tính. Phù ngoại vi 1+. Hct là 7,5 g/dL và số lượng tiểu cầu là 59.000/mm3. INR là 1,9. Bệnh nhân được đặt hai đường truyền lớn vàh truyền nhan 2L nước muốíi sinh lý. Mặc dù được hồi sức bằng dung dịch tinh thể, bệnh nhân vẫn đáp ứng kém; huyết áp của cô ấy là 89/49 mm Hg và mạch là 119/phút. Khi còn nằm trong khoa cấp cứu, cô ấy tiếp tục bị nôn ra máu nhiều lần, lẫn máu đông. Một đơn vị hồng cầu túi được chuẩn bị để truyền. Bước tiếp cận tiếp theo tốt nhất trong điều trị ở bệnh nhân này là gì?
- X-quang bụng
- Chọc dò dịch màng bụng chẩn đoán
- Đặt nội khí quản
- Đặt ống thông mũi dạ dày
- Nội soi tiêu hóa trên
Bệnh nhân nữ, 43 tuổi, nhập viện vì nôn ra máu
- Xuất huyết tiêu hóa trên: Nôn ra máu lượng nhiều, nhiều lần
- Tiền căn: xơ gan, cột thắt tĩnh mạch thực quản
- Mức độ nặng: lơ mơ, mạch nhanh, huyết áp tụt
- Đáp ứng kém với điều trị ban đầu
Hỏi: Bước tiếp cận tiếp theo tốt nhất trong điều trị ở bệnh nhân này là gì?
Đáp án: C: Đặt nội khí quản
Bệnh nhân này bị xuất huyết tiêu hóa trên kèm theo nôn ra máu liên tục và thay đổi tri giác. Với tiền sử xơ gan và cột thắt giãn tĩnh mạch thực quản, do đó, xuất huyết tiêu hóa do vỡ giãn tĩnh mạch thực quản là nguyên nhân có khả năng nhất. Đánh giá ban đầu và điều trị bệnh nhân xuất huyết do giãn tĩnh mạch nên tập trung vào việc bồi hoàn thể tích tuần hoàn, cầm máu, ngăn ngừa và điều trị các biến chứng. Đặt hai đường truyền tĩnh mạch lớn, dùng dịch tinh thể để hồi sức thể tích và truyền hồng cầu khối đang được chuẩn bị (có chỉ định, mặc dù huyết sắc tố >7 gldL, do tình trạng huyết động không ổn định).
Tuy nhiên, tình trạng nôn ra máu liên tục (lẫn máu đông) và suy giảm tri giác của bệnh nhân này là nguy cơ chính gây hít sặc, do đó, có thể nhanh chóng làm nặng thêm tình trạng lâm sàng của bệnh nhân. Trong khi bệnh nhân chờ can thiệp nội soi khẩn cấp, nên nhanh chóng đặt nội khí quản để ngăn ngừa tổn thương đường thở do hít phải máu. Đặt nội khí quản cũng hỗ trợ các bác sĩ chuyên khoa tiêu hóa thực hiện nội soi tiêu hóa trên, đặc biệt ở những bệnh nhân không thể tự duy trì đường thở.
Bệnh nhân bị xơ gan và xuất huyết do giãn tĩnh mạch cũng nên dùng kháng sinh dự phòng để ngăn ngừa viêm phúc mạc do vi khuẩn tự phát và somatostatin analog (ví dụ, octreotide) để giảm xuất huyết do giãn tĩnh mạch và giúp cầm máu.
(Lựa chọn A) Mặc dù chụp X-quang bụng có thể rất hữu ích để xác định thủng tạng rỗng (đau bụng hoặc ngực đột ngột, dữ dội, khí thũng dưới da), nhưng nó hiếm cung cấp thông tin hữu ích ở bệnh nhân xuất huyết tiêu hóa.
(Lựa chọn B) Chọc dò dịch màng bụng chẩn đoán có thể được xem xét sau đó để đánh giá viêm phúc mạc do vi khuẩn tự phát, đây có thể là một yếu tố phức tạp ở bệnh nhân xơ gan và xuất huyết tiêu hóa. Tuy nhiên, điều này không quan trọng bằng việc ổn định bệnh nhân và cố gắng cầm máu.
(Lựa chọn D) Đặt ống thông mũi dạ dày có thể giúp giải nén dạ dày và tạo điều kiện loại bỏ máu để cải thiện hình ảnh trước khi nội soi. Tuy nhiên, điều này ít quan trọng hơn việc đảm bảo đường thở của bệnh nhân và ngăn ngừa biến chứng đe dọa tính mạng.
(Lựa chọn E) Nội soi đường tiêu hóa trên với cột thắt tĩnh mạch tĩnh mạch hoặc liệu pháp xơ hóa là rất quan trọng để ngăn chặn xuất huyết do giãn tĩnh mạch ở bệnh nhân này; tuy nhiên, ở những bệnh nhân có thay đổi tri giác đáng kể và nôn ra máu dai dẳng, nên thực hiện sau khi đường thở của bệnh nhân được bảo vệ.
Kết luận:
Bệnh nhân bị xuất huyết tiêu hóa trên có suy giảm tri giácm và nôn ra máu liên tục nên được đặt nội khí quản để bảo vệ đường thở như một phần của quá trình ổn định và hồi sức ban đầu. Điều trị nội soi nhanh chóng bằng cột thắt hoặc liệu pháp xơ hóa sau đó nên được thực hiện để cầm máu.
Tài liệu tham khảo
1. Wilcox CM, Alexander LN, Cotsonis G. A prospective characterization of upper gastrointestinal hemorrhage presenting with hematochezia. Am J Gastroenterol. 1997;92:231-235. Tóm lược
2. Hwang JH, Fisher DA, Ben-Menachem T, et al. The role of endoscopy in the management of acute non-variceal upper GI bleeding. Gastrointest Endosc. 2012;75:1132-1138. Toàn văn Tóm lược
3. Yavorski RT, Wong RK, Maydonovitch C, et al. Analysis of 3,294 cases of upper gastrointestinal bleeding in military medical facilities. Am J Gastroenterol. 1995;90:568-573. Tóm lược
4. National Institute for Health and Care Excellence. Acute upper gastrointestinal bleeding: costing report.
Implementing NICE guidance. June 2012. https://www.nice.org.uk/guidance/cg141/ (last accessed 6 April 2017). Toàn văn
5. Rockall TA, Logan RF, Devlin HB, et al. Incidence of and mortality from acute upper gastrointestinal haemorrhage in the United Kingdom. Steering Committee and members of the National Audit of Acute Upper Gastrointestinal Haemorrhage. BMJ. 1995;311:222-226. Toàn văn Tóm lược
6. Jutabha R, Jensen DM. Management of upper gastrointestinal bleeding in the patient with chronic liver disease. Med Clin North Am. 1996;80:1035-1068. Tóm lược
7. Baxter M, Aly EH. Dieulafoy’s lesion: current trends in diagnosis and management. Ann R Coll Surg Engl. 2010;92:548-554. Tóm lược
8. Srirajaskanthan R, Conn R, Bulwer C, et al. The Glasgow Blatchford scoring system enables accurate risk stratification of patients with upper gastrointestinal haemorrhage. Int J Clin Pract. 2010;64:868-874. Tóm lược
9. Masaoka T, Suzuki H, Hori S, et al. Blatchford scoring system is a useful scoring system for detecting patients with upper gastrointestinal bleeding who do not need endoscopic intervention. J Gastroenterol Hepatol. 2007;22:1404-1408. Tóm lược
10. Rockall TA, Logan RF, Devlin HB, et al. Risk assessment after acute upper gastrointestinal haemorrhage. Gut. 1996;38:316-321. Toàn văn Tóm lược
11. Tham TC, James C, Kelly M. Predicting outcome of acute non-variceal upper gastrointestinal haemorrhage without endoscopy using the clinical Rockall Score. Postgrad Med J. 2006;82:757-759. Toàn văn Tóm lược
12. National Institute for Health and Care Excellence. Acute upper gastrointestinal bleeding in over 16s: management. August 2016. http://nice.org.uk/ (last accessed 20 March 2017). Toàn văn
13. Gralnek IM, Dumonceau JM, Kuipers EJ, et al. Diagnosis and management of nonvariceal upper gastrointestinal hemorrhage: European Society of Gastrointestinal Endoscopy (ESGE) guideline. Endoscopy. 2015;47:a1-a46. Toàn văn Tóm lược
14. Fujishiro M, Iguchi M, Kakushima N, et al. Guidelines for endoscopic management of non-variceal upper gastrointestinal bleeding. Dig Endosc. 2016;28:363-378. Toàn văn Tóm lược
15. Bai Y, Li ZS. Guidelines for the diagnosis and treatment of acute non-variceal upper gastrointestinal bleeding (2015, Nanchang, China). J Dig Dis. 2016;17:79-87. Tóm lược
16. Yaka E, Yılmaz S, Doğan NÖ, et al. Comparison of the Glasgow-Blatchford and AIMS65 scoring systems for risk stratification in upper gastrointestinal bleeding in the emergency department. Acad Emerg Med. 2015;22:22-30. Toàn văn Tóm lược
17. Sreedharan A, Martin J, Leontiadis GI, et al. Proton pump inhibitor treatment initiated prior to endoscopic diagnosis in upper gastrointestinal bleeding. Cochrane Database Syst Rev. 2010;(7):CD005415. Tóm lược
18. Sung JJ, Chan FK, Lau JY, et al. The effect of endoscopic therapy in patients receiving omeprazole for bleeding ulcers with nonbleeding visible vessels or adherent clots: a randomized comparison. Ann Intern Med. 2003;139:237-243. Tóm lược
19. Khuroo MS, Yattoo GN, Javid G, et al. A comparison of omeprazole and placebo for bleeding peptic ulcer. N Engl J Med. 1997;336:1054-1058. Toàn văn Tóm lược
20. Razzaghi A, Barkun AN. Platelet transfusion threshold in patients with upper gastrointestinal bleeding: a systematic review. J Clin Gastroenterol. 2012;46:482-486. Tóm lược
21. Laine L, Jensen DM. Management of patients with ulcer bleeding. Am J Gastroenterol. 2012;107:345-360. Tóm lược
22. Garcia-Tsao G. Current management of the complications of cirrhosis and portal hypertension: variceal hemorrhage, ascites, and spontaneous bacterial peritonitis. Gastroenterology. 2001;120:726-748. Tóm lược
23. Witting MD, Magder L, Heins AE, et al. ED predictors of upper gastrointestinal tract bleeding in patients without hematemesis. Am J Emerg Med. 2006;24:280-285. Tóm lược
24. Fawcett RS, Linford S, Stulberg DL. Nail abnormalities: clues to systemic disease. Am Fam Physician. 2004;69:1417-1424. Toàn văn Tóm lược
25. Barkun AN, Bardou M, Kuipers EJ, et al; International Consensus Upper Gastrointestinal Bleeding Conference Group. International consensus recommendations on the management of patients with nonvariceal upper gastrointestinal bleeding. Ann Intern Med. 2010;152:101-113. Toàn văn Tóm lược
26. Palamidessi N, Sinert R, Falzon L, et al. Nasogastric aspiration and lavage in emergency department patients with hematochezia or melena without hematemesis. Acad Emerg Med. 2010;17:126-132. Tóm lược
27. Chak A, Cooper GS, Lloyd LE, et al. Effectiveness of endoscopy in patients admitted to the intensive care unit with upper GI hemorrhage. Gastrointest Endosc. 2001;53:6-13. Tóm lược
28. Lin HJ, Wang K, Perng CL, et al. Early or delayed endoscopy for patients with peptic ulcer bleeding. A prospective randomized study. J Clin Gastroenterol. 1996;22:267-271. Tóm lược
29. Lee JG, Turnipseed S, Romano PS, et al. Endoscopy-based triage significantly reduces hospitalization rates and costs of treating upper GI bleeding: a randomized controlled trial. Gastrointest Endosc. 1999;50:755-761. Tóm lược
30. Longstreth GF, Feitelberg SP. Successful outpatient management of acute upper gastrointestinal hemorrhage: use of practice guidelines in a large patient series. Gastrointest Endosc. 1998;47:219-222. Tóm lược
31. Hu ML, Wu KL, Chiu KW, et al. Predictors of rebleeding after initial hemostasis with epinephrine injection in highrisk ulcers. World J Gastroenterol. 2010;16:5490-5495. Toàn văn Tóm lược
32. Chan SM, Chiu PW, Teoh AY, et al. Use of the over-the-scope clip for treatment of refractory upper gastrointestinal bleeding: a case series. Endoscopy. 2014;46:428-431. Tóm lược
33. Sulz MC, Frei R, Meyenberger C, et al. Routine use of hemospray for gastrointestinal bleeding: prospective twocenter experience in Switzerland. Endoscopy. 2014;46:619-624. Tóm lược
34. Babiuc RD, Purcarea M, Sadagurschi R, et al. Use of Hemospray in the treatment of patients with acute UGIB short review. J Med Life. 2013;6:117-119. Toàn văn Tóm lược
35. Junquera F, Quiroga S, Saperas E, et al. Accuracy of helical computed tomographic angiography for the diagnosis of colonic angiodysplasia. Gastroenterology. 2000;119:293-299. Tóm lược
36. Squillace SJ, Johnson DA, Sanowski RA. The endosonographic appearance of a Dieulafoy’s lesion. Am J Gastroenterol. 1994;89:276-277. Tóm lược
37. Savides TJ, Jensen DM, Cohen J, et al. Severe upper gastrointestinal tumor bleeding: endoscopic findings, treatment, and outcome. Endoscopy. 1996;28:244-248. Tóm lược
38. Voorhoeve R, Moll FL, de Letter JA, et al. Primary aortoenteric fistula: report of eight new cases and review of the literature. Ann Vasc Surg. 1996;10:40-48. Tóm lược
Hình ảnh
Từ những thu thập của Douglas G. Adler, MD
Từ những thu thập của Douglas G. Adler, MD
Từ những thu thập của Douglas G. Adler, MD
Từ những thu thập của Douglas G. Adler, MD
Từ những thu thập của Douglas G. Adler, MD
Từ những thu thập của Douglas G. Adler, MD
Xem thêm:
Đánh giá tổn thương não cấp tính do chấn thương: dấu hiệu, chẩn đoán theo BMJ
Các nguyên nhân liên quan đến máy thở của chấn thương phổi sức mạnh

