Bệnh da liễu
Chàm là bệnh gì? Triệu chứng, nguyên nhân, cách điều trị và phòng ngừa bệnh theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Chàm là bệnh gì? Triệu chứng, nguyên nhân, cách điều trị và phòng ngừa bệnh theo BMJ để tải file PDF bài viết xin vui lòng click vào link ở đây.
Tóm tắt
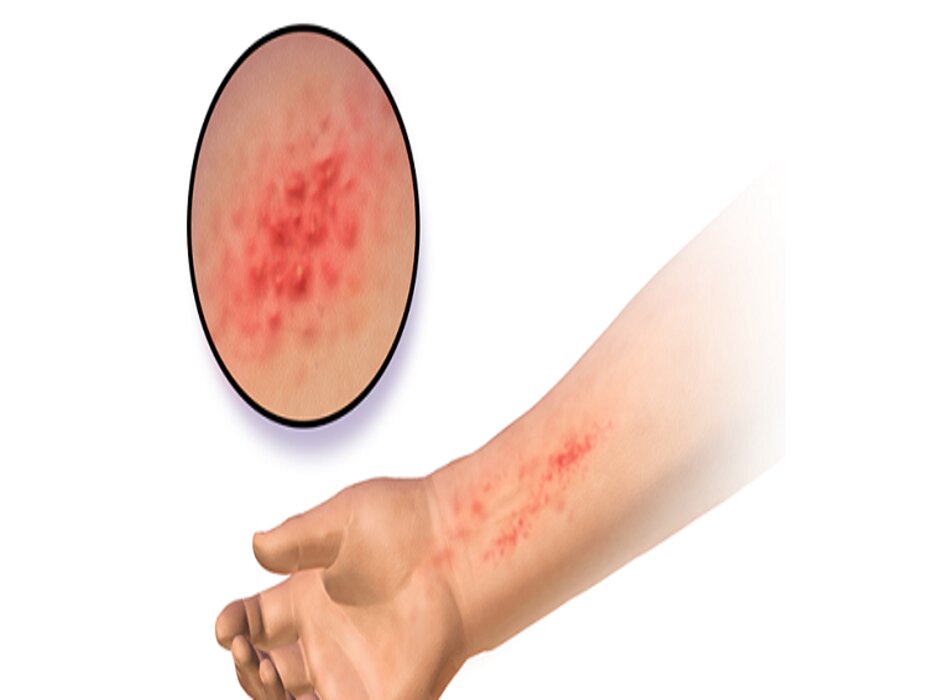
◊ Thường biểu hiện bằng da khô, ngứa.
◊ Thông thường sẽ có ban đỏ, vảy, mụn nước, hoặc lichen hóa ở các nếp gấp.
◊ Chẩn đoán chủ yếu dựa vào lâm sàng.
◊ Phương pháp điều trị đầu tay là thuốc bôi mềm da và corticosteroid dạng bôi.
◊ Các lựa chọn khác có thể sử dụng ở bệnh nhân không đáp ứng với liệu pháp đầu tay bao gồm các chất ức chế calcineurin bôi da, quang trị liệu hoặc các thuốc ức chế miễn dịch.
Thông tin cơ bản
Định nghĩa
Chàm là một tình trạng viêm da có đặc trưng là da bị khô, ngứa và tái phát mạn tính. Bệnh có thể ảnh hưởng đến mọi lứa tuổi, nhưng thường được chẩn đoán nhiều nhất ở độ tuổi dưới 5 tuổi và ảnh hưởng đến 10% đến 20% số trẻ em. Bệnh nhân thường có tiền sử bản thân hoặc gia đình mắc các bệnh cơ địa khác chẳng hạn như hen suyễn hoặc viêm mũi dị ứng. Nhóm bệnh nhân này có thể có tỉ lệ dị ứng thức ăn cao hơn. Chàm có thể ở dạng cấp tính hoặc mãn tính. Chàm cấp tính được dùng để miêu tả các đợt bùng phát các triệu chứng. Mạn tính được dùng để miêu tả những bệnh nhân có các triệu chứng của tình trạng viêm mạn tính (ví dụ: lichen hóa). Khoảng thời gian bệnh để được gọi là mãn tính chưa được định nghĩa rõ ràng.
Dịch tễ học
Chàm thường biểu hiện ở giai đoạn trẻ em, với 45% số bệnh nhân được chẩn đoán ở thời điểm 6 tháng tuổi và 70% đến 85% được chẩn đoán trước 5 tuổi.[1] [2] [3] Ở 60% đến 70% số ca bệnh, bệnh có thuyên giảm trước 15 tuổi, mặc dù có thể tái phát sau đó.[1] [2] Nam và nữ bị chàm ngang nhau. Nhìn chung, chỉ chưa đến 60% báo cáo về chàm có cung cấp thông tin chi tiết về chủng tộc hay sắc tộc. Trong các nghiên cứu có thông tin về chủng tộc hay sắc tộc, nhóm dân số được nghiên cứu bao gồm khoảng 62,1% người da trắng, 18,0% người da đen, 6,9% người châu Á, và 2,0% người gốc La tinh.[4]
Tỷ lệ hiện mắc chàm là 10% đến 20% ở trẻ em Hoa Kỳ và 1% đến 3% ở người lớn.[5] Tỷ lệ này cao hơn nhiều so với tỷ lệ được báo cáo cách đây vài thập kỷ và tương tự với các nước công nghiệp hóa khác.[3] Tỷ lệ hiện mắc ở trẻ em châu Âu và Nhật Bản ước tính khoảng 15% và 24%.[1] Ngoài ra, chàm thường gặp ở các vùng đô thị và ở các gia đình nhỏ, điều này hỗ trợ giả thuyết rằng môi trường đóng vai trò quan trọng trong phát triển bệnh. Trẻ nhỏ trong môi trường kém vệ sinh ở những quốc gia nghèo thường có tỷ lệ hiện mắc chàm thấp hơn.[6]
Bệnh căn học
Chàm là bệnh có nhiều nguyên nhân, sự kết hợp giữa nhạy cảm về gen và các yếu tố môi trường góp phần vào quá trình phát triển bệnh. Khiếm khuyết về chức năng hàng rào da và rối loạn trong điều hòa miễn dịch sau tiếp xúc với dị nguyên được cho là các yếu tố then chốt trong quá trình phát triển bệnh.
Phát hiện này có liên hệ với các đột biến các gen có vai trò quan trọng trong việc biệt hóa bình thường biểu bì cũng như với các gen liên quan với quá trình điều hòa miễn dịch.[7] [8] Xu hướng di truyền này được củng cố bởi việc tỷ lệ mới mắc cao hơn ở các thành viên trong cùng gia đình, và bởi các nghiên cứu cho thấy tỷ lệ cùng mắc là 77% ở các cặp song sinh cùng trứng và 15% ở các cặp song sinh khác trứng.[9]
Sinh bệnh học của chàm ngày càng được cho là do bất thường chức năng của hàng rào da.[10] Ngày càng có nhiều bằng chứng mạnh mẽ cho thấy rằng cả yếu tố di truyền và mắc phải làm tổn thương hàng rào này khiến bệnh trở nên trầm trọng hơn.[11] Các protein filaggrin bảo vệ thượng bì bị mất chức năng dưới nhiều dạng khác nhau là yếu tố tiền đề chính của chàm. Đột biến cấu trúc làm mất chức năng của protein filaggrin làm cho hàng rào bảo vệ cơ học của người đó kém hiệu quả.[12] Những người bị đột biến mất làm mất chức năng của gen filaggrin có ít yếu tố làm ẩm tự nhiên trong lớp sừng của họ hơn.[13] Thêm vào đó, da của những người bị chàm có ít lipid ngoại bào, bao gồm cả ceramide.[14]
Đứt vỡ trong lớp thượng bì bảo vệ làm tăng tiếp xúc và gây nhạy cảm với các kháng nguyên. Đã xác định được các đột biến ở những gen đóng vai trò quan trọng trong chức năng bảo vệ bình thường của biểu bì và những đột biến này được cho là yếu tố tiền đề dẫn đến chàm. Cũng đã xác định được mối liên hệ giữa chàm và các vùng gen mã hóa cytokine và thụ thể có liên quan đến đáp ứng miễn dịch qua trung gian Th2 vốn nổi trội ở bệnh nhân chàm.[9]
Tỷ lệ bệnh gia tăng ở những vùng đô thị, gia đình nhỏ và các nhóm có mức kinh tế-xã hội cao làm củng cố vai trò của các yếu tố môi trường trong bệnh lý này. Trong một nghiên cứu, tỷ lệ hiện mắc bệnh chàm ở trẻ em Jamaica sống tại London cao gấp hai lần so với trẻ em Jamaica sống tại Jamaica.[2] Ngoài ra, người ta còn nhận thấy rằng tỷ lệ hiện mắc bệnh chàm đã tăng mạnh trong vài thập kỷ qua.[3]
Sinh lý bệnh học
Sự suy giảm chức năng của hàng rào da dẫn đến làm tăng nhạy cảm với các kháng nguyên trên da và đây là một yếu tố quan trọng trong sinh bệnh học.[5] Một số nghiên cứu đã chứng minh rằng quá trình phát triển bệnh chàm cho thấy có mối liên hệ về gen với chromosome 1q21, chromosome này có chứa các gen của phức hợp biệt hóa thượng bì (epidermal differentiation complex-EDC). Các gen này là một phần của quá trình hình thành lớp thượng bì, và trong bệnh chàm đã xác định được một số đột biến dẫn đến suy giảm chức năng của hàng rào bảo vệ này. Các đột biến ở gen filaggrin, gen này mã hóa một protein cần thiết cho quá trình biệt hóa cuối cùng của thượng bì, đã được chứng minh là yếu tố thúc đẩy bệnh.[7] [8] Đột biến filaggrin gây suy giảm chức năng bảo vệ của biểu bì dẫn đến gia tăng tiếp xúc và nhạy cảm với các kháng nguyên trên da.[8]
Ở giai đoạn cấp tính của bệnh chàm, đáp ứng miễn dịch theo sau quá trình mẫn cảm chủ yếu là qua trung gian Th2, kèm theo biểu hiện quá mức của IL-4, IL-5, và IL-13. Các interleukin này làm tăng sản xuất IgE và tăng bạch cầu ái toan ngoại biên.[1] [3] [15]
Độ nhạy cảm được cho là có liên hệ với các đa hình trong gen mã hóa tiểu đơn vị của thụ thể IgE cũng như với một vùng trên chromosome 5q31-33 vốn bao gồm các gen về cytokine được Th2 biểu hiện.[9]
Tình trạng viêm và trầy xước dai dẳng cuối cùng có thể dẫn đến chàm mạn tính với tình trạng da dày, bị lichen hóa.
Các sang thương cho thấy một bổ thể khác của các tế bào miễn dịch và cytokine, với đáp ứng chủ đạo là Th1 và tăng IL-12.[3]
Phân loại
Phân loại theo lứa tuổi: giai đoạn nhũ nhi, trẻ em và người lớn[1]
Mặc dù chưa có hệ thống phân loại chuẩn cho chàm nhưng bệnh này thường được chia thành 3 giai đoạn: nhũ nhi, trẻ em và người lớn.[1] Mặc dù không có độ tuổi chuyển giao rõ ràng cho từng giai đoạn, vẫn có các cách để giúp đơn giản hóa việc phân loại và hiểu được quá trình của bệnh. Mặc dù các giai đoạn này là điển hình của chàm, cần lưu ý rằng bệnh nhân có thể không tiến triển qua tất cả các giai đoạn. Ví dụ, các triệu chứng cơ năng có thể biến mất sau giai đoạn trẻ em hoặc có thể bắt đầu biểu hiện muộn về sau.
Giai đoạn nhũ nhi:
- Thường kéo dài từ thời điểm sớm sau khi sinh cho đến 2 tuổi
- Thường khởi đầu với viêm da ở má, trán[1] và da dầu và viêm nhiều ở mặt duỗi của các chi
- Thường có các mụn nước đi kèm với da bị phù nề, chảy nước và đóng vảy
- Chàm ở mặt có thể trầm trọng hơn khi trẻ mọc răng và thử ăn các thức ăn mới
- Mặt duỗi các chi thường bị viêm có thể liên quan đến vấn đề tập bò.[1]
Giai đoạn trẻ em:
- Kéo dài từ thời điểm 2 tuổi cho đến khi dậy thì
- Các vùng bị ảnh hưởng thường ít mụn nước hơn, kèm theo sẩn da và mảng bám bị lichen hóa nhiều hơn do gãi liên tục
- Trẻ em thường bị ở các nếp gấp, chủ yếu ở khuỷu tay và khoeo chân, cổ tay, bàn tay, cổ chân và bàn chân.
- Khi có ảnh hưởng đến vùng mặt, bệnh thường giới hạn ở vùng da quanh miệng và quanh hốc mắt.[1]
Giai đoạn người lớn:
- Kéo dài từ tuổi dậy thì cho đến giai đoạn người lớn
- Biểu hiện điển hình là da dày, khô và mảng bám bị lichen hóa . Ngoài các nếp gấp da, phần lưng trên và cánh tay cũng như mặt lưng bàn tay và bàn chân cũng thường bị ảnh hưởng.
- Các thay đổi dạng tổ đỉa có thể biểu hiện ở lòng bàn tay và lòng bàn chân.[1]
Phòng ngừa
Ngăn ngừa sơ cấp
Việc phòng ngừa trong quá trình mang thai và thời kỳ nhũ nhi được quan tâm nghiên cứu nhiều, nhưng các bằng chứng không cho thấy hiệu quả của chế độ ăn đặc hiệu ở mẹ hay tránh tiếp xúc với dị nguyên trong thai kỳ trong phòng ngừa bệnh cơ địa ở trẻ em. Mặc dù còn cần thêm các thử nghiệm sâu hơn và rộng hơn, nhưng có một số bằng chứng cho thấy rằng việc tránh tiếp xúc với kháng nguyên đường ăn uống ở mẹ đang cho con bú có thể làm giảm độ nặng của bệnh chàm ở trẻ nhũ nhi và làm giảm nguy cơ phát triển thành bệnh chàm cơ địa ở trẻ em có mẹ thuộc nhóm nguy cơ cao.[19]
Mặc dù điều trị bằng lợi khuẩn (probiotic) đã được cho là một biện pháp phòng ngừa, nhưng dữ liệu hiện có có chất lượng thấp hoặc rất thấp.[20]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một bé gái 12 tuổi có biểu hiện da khô, ngứa ở các nếp gấp ở mặt trước khuỷu tay, phía sau đầu gối và ở trước cổ chân. Má của bé cũng có các mảng da khô, tróc vảy. Bé có các triệu chứng của sốt mùa hè và gần đây được chẩn đoán là bị dị ứng với trứng và sữa. Bé có anh trai bị hen suyễn và một người chú cùng với nhiều anh em họ đã được chẩn đoán bị chàm.
Các bài trình bày khác
Mặc dù chàm biểu hiện trước 5 tuổi ở 70% đến 85% số ca bệnh, bệnh có thể ảnh hưởng đến bất kỳ độ tuổi nào. Bệnh nhân người lớn bị chàm thường có biểu hiện da bị lichen hóa nhiều hơn, thường ảnh hưởng đến các vùng da có nếp gấp, cổ, phần lưng trên và cánh tay.
Cách tiếp cận chẩn đoán từng bước
Chẩn đoán bệnh chàm chủ yếu là dựa vào lâm sàng. Tiền sử và khám lâm sàng là đủ để thực hiện chẩn đoán, và không cần thiết phải xét nghiệm thường quy.
Tiền sử
Vùng da bị ảnh hưởng thường bị khô và ngứa. Các triệu chứng cơ năng xuất hiện từ trước 6 tháng tuổi ở 45% số bệnh nhân và trước 5 tuổi ở 85% số bệnh nhân.[3] Bệnh nhân có thể có tiền sử bị các bệnh cơ địa khác chẳng hạn như viêm mũi dị ứng hoặc hen suyễn.[1]
Đánh giá lâm sàng
Da khô kèm theo hồng ban đỏ và tróc vảy, và thường có mụn nước hoặc bóng nước trong các đợt bùng phát cấp tính.
Ở trẻ nhũ nhi, bị ảnh hưởng nhiều nhất là ở các bề mặt duỗi, má và trán. Không như viêm da tiết bã, vùng háng và vùng quấn tã thường không bị ảnh hưởng. Ở trẻ lớn và ở người lớn, chàm thường ảnh hưởng đến các nếp gấp da. Các vùng bị ảnh hưởng có thể tăng sắc tố hoặc giảm sắc tố và thường có các vết trầy do gãi liên tục. Ở bệnh chàm mạn tính, da dày lên và bị lichen hóa. Các sẩn sừng hóa nang lông hay còn được gọi là dày sừng nang lông (keratosis pilaris- KP) gặp ở mặt duỗi của cánh tay, mông và trước đùi, và thường không có triệu chứng. KP thường gặp ở bệnh nhân bị chàm, nhưng cũng có thể gặp ở người không bị chàm.
Các xét nghiệm chẩn đoán
IgE ngoại biên có thể tăng nhưng đây không phải là xét nghiệm tiêu chuẩn để chẩn đoán. Xét nghiệm dị ứng có thể giúp ích trong việc hỗ trợ bệnh nhân tránh các dị nguyên gây đợt kịch phát, nhưng có đến 60% số trẻ em bị chàm không có nhạy cảm với kháng nguyên qua trung gian IgE[2] và xét nghiệm này cũng không được xem là tiêu chuẩn chẩn đoán.
Bệnh viêm da dạng chàm khá thường gặp ở trẻ em, cần phân biệt với viêm da tiếp xúc dị ứng và xét nghiệm miếng dán (patch test) nếu cần thiết. Có ý kiến đề xuất là cần cân nhắc làm patch test ở các trẻ bị viêm da khó kiểm soát.[21] [22] [23]
Cân nhắc các chẩn đoán phân biệt hoặc bệnh đồng mắc khác
Các chẩn đoán phân biệt ở bệnh nhân nghi ngờ bị bệnh chàm bao gồm vảy nến và viêm da tiếp xúc dị ứng. Mặc dù sinh thiết da có thể phân biệt ba bệnh này nhưng thủ thuật này ít được sử dụng hơn so với việc khám da kỹ lưỡng và chú ý cẩn thận đến các vùng sang thương nguyên phát, sự phân bố của chúng, triệu chứng liên quan, cùng khoảng thời gian và sự liên hệ tại thời điểm khởi phát bệnh da.
Thông thường các sang thương vẩy nến có ranh giới rõ ràng và thường xuất hiện ở vùng khuỷu tay và đầu gối, khác với trẻ lớn bị chàm là thường xuất hiện mặt gấp khuỷu tay và hố khoeo. Khi so sánh, viêm da tiếp xúc dị ứng có thể khởi phát nặng hơn và biểu hiện thành từng mảng và có độ phân bố và ranh giới không đều. Bệnh viêm da dạng chàm khá thường gặp ở trẻ em, cần phân biệt với viêm da tiếp xúc dị ứng và xét nghiệm miếng dán (patch test) nếu cần thiết. Trong một số nghiên cứu đoàn hệ về patch test ở Bắc Mỹ, khoảng 19,95% số bệnh nhân patch test dương tính có tiền sử bị chàm. Bệnh nhi trong nghiên cứu này thường có patch test dương tính với niken, cobalt chloride, thimerosal và lanolin. Còn ở người lớn, patch test thường dương tính với neomycin, hỗn hợp tạo hương, M pereirae (nhựa thơm Peru) và quaternium 15.[24] Kết quả tương tự cũng được thấy ở trong patch test thực hiện ở trẻ em tại Anh. Ở nhóm này, chất tiếp xúc nhiều nhất vẫn là niken, mặc dù hóa chất cao su, hỗn hợp carba, hỗn hợp Thiuram, hỗn hợp tạo hương, cobalt và chất cồn len (wool alcohol) là các dị nguyên tiếp xúc thường gặp hơn. Đề xuất là nên cân nhắc làm patch test ở trẻ bị viêm da khó kiểm soát.[21] Việc phát hiện ra một hoặc nhiều dị nguyên ở trẻ em hoặc người lớn bị bệnh cơ địa có thể giúp giảm bớt gánh nặng bệnh và giúp đáp ứng tốt hơn với liệu pháp phù hợp.[25]
Các nghiên cứu đều ủng hộ khái niệm cho rằng các đột biến không mã hóa gen filaggrin có tương quan thuận với độ nhạy cảm với niken ở người lớn. Bấm lỗ tai đã được chứng minh là yếu tố nguy cơ với dị ứng niken cao hơn là đột biến gen filaggrin, nhưng dị ứng tiếp xúc với các thành phần trong thuốc bôi da cũng tăng lên ở những người bị bệnh chàm.[26] Việc điều trị viêm da tiếp xúc dị ứng bao gồm loại bỏ các yếu tố gây tổn thương và giáo dục để tránh tiếp xúc lại trong tương lai.
Các yếu tố nguy cơ
Thường gặp
Dưới 5 tuổi
- 45% số bệnh nhân bị chàm được chẩn đoán trước 6 tháng tuổi và 70% đến 85% số bệnh nhân được chẩn đoán trước 5 tuổi.[1] [2] [3]
- Khởi phát chàm sớm được cho là có liên quan với tình trạng bệnh dai dẳng và bệnh cơ địa nặng hơn trên cơ địa dị ứng.[16]
Tiền sử gia đình mắc bệnh chàm
- Tỷ lệ tương hợp là 77% ở các cặp song sinh cùng trứng và 15% ở các cặp song sinh khác trứng.[9]
- Các nghiên cứu ước tính tỷ lệ bệnh ở anh chị em ruột là 22% đến 24%.[17]
Viêm mũi dị ứng
- Xảy ra ở 50% đến 80% số trẻ em bị chàm.[1] [3] Quá trình mẫn cảm với dị nguyên và rối loạn điều hòa miễn dịch được cho là những tác nhân quan trọng của bệnh cơ địa.
- Xảy ra ở 40% đến 50% số trẻ em mắc bệnh chàm.[1] [3] Quá trình mẫn cảm với dị nguyên và rối loạn điều hòa miễn dịch được cho là những tác nhân quan trọng của bệnh cơ địa.
Điều trị thuốc xổ giun trong bào thai
- Phơi nhiễm với giun sán trước sinh được tin là gây ảnh hưởng đến quá trình phát triển đáp ứng miễn dịch của bào thai, dẫn đến giả thuyết cho rằng việc điều trị thuốc xổ giun khi đang mang thai có thể điều chỉnh tỷ lệ mắc bệnh thời niên thiếu. Tuy nhiên, trong một thử nghiệm lâm sàng ngẫu nhiên, albendazole (một thuốc xổ giun được sử dụng chủ yếu ở các nước đang phát triển) lại có liên quan đến tăng tỷ lệ mắc chàm ở trẻ em có mẹ đã sử dụng thuốc này trong quá trình mang thai.[18]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ bao gồm viêm mũi dị ứng, bệnh hen suyễn, <5 tuổi và tiền sử gia đình bị chàm.
Ngứa (thường gặp)
- Hầu như tất cả bệnh nhân bị chàm đều bị ngứa.
Khô (khô da) (thường gặp)
- Khô da là dấu hiệu nhận biết của bệnh này.
Các vùng da bị ảnh hưởng (thường gặp)
- Trẻ nhũ nhi thường bị ở má, trán, da đầu và các mặt duỗi. Vùng da bị ảnh hưởng thường phù nề kèm theo chảy nước và đóng vảy.
- Trẻ em thường bị ở những nếp gấp da, cụ thể là cổ tay, mắt cá chân, hố khuỷu tay và hố khoeo.[2] [7]
- Bên cạnh những vùng bị ảnh hưởng bởi bệnh cấp tính, chàm mạn tính thường xuất hiện ở cổ, phần lưng trên, cẳng tay, cũng như bàn tay và bàn chân.[1] [3] [5] [27]
Các yếu tố chẩn đoán khác
Hồng ban (thường gặp)
- Thường gặp trong đợt bùng phát cấp tính.
Tróc vảy (thường gặp)
- Thường gặp trong đợt bùng phát cấp tính.
Mụn nước (thường gặp)
- Thường gặp ở đợt bệnh bùng phát và ở trẻ nhũ nhi.
Sẩn (thường gặp)
- Thường gặp ở đợt bệnh bùng phát và ở trẻ nhũ nhi.
Dày sừng nang lông (thường gặp)
- Các sẩn sừng hóa nang lông có thể gặp ở mặt duỗi của cánh tay, mông và trước đùi, và thường không có triệu chứng.
Trầy da (thường gặp)
- Thường gặp ở những khu vực dễ với tới.
Lichen hóa (thường gặp)
- Da dày và bị lichen hóa là bằng chứng của viêm da mạn tính.
Giảm sắc tố (thường gặp)
- Thường thấy ở vùng da bị ảnh hưởng.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Chẩn đoán lâm sàng
Thường không cần thực hiện xét nghiệm. |
Đặc tính của viêm da |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Xét nghiệm dị ứng
• Xét nghiệm dị ứng có thể giúp ích trong việc hỗ trợ bệnh nhân tránh các dị nguyên gây đợt kịch phát, nhưng có đến 60% số trẻ em bị chàm không có nhạy cảm với kháng nguyên qua trung gian IgE[2] Một số ví dụ về các dị nguyên thường được xét nghiệm bao gồm mạt, phấn hoa và cỏ, nấm mốc, lông động vật, sữa và trứng. • Bệnh viêm da dạng chàm khá thường gặp ở trẻ em, cần phân biệt với viêm da tiếp xúc dị ứng và xét nghiệm miếng dán (patch test) nếu cần thiết. Có ý kiến đề xuất là cần cân nhắc làm patch test ở các trẻ bị viêm da khó kiểm soát.[21] [22] [23] |
Phản ứng với dị nguyên |
| Lượng IgE
Quá trình nhạy cảm sớm do cơ địa có liên quan với tiên lượng kém ở bệnh nhân bị chàm. IgE tăng có thể gặp ở tới 80% bệnh nhân bị chàm. Đây không phải là một xét nghiệm đặc hiệu bởi rất nhiều bệnh cho kết quả tăng cao như vậy.[5] |
IgE trong máu tăng |
| Sinh thiết da
• Mặc sinh thiết da có thể phân biệt bệnh chàm với viêm da tiếp xúc dị ứng và bệnh vảy nến, phương pháp này ít được sử dụng hơn so với thăm khám da. Thăm khám da cần chú ý đến các sang thương nguyên phát, sự phân bố chúng, triệu chứng liên quan và thời gian bị bệnh và các đặc điểm liên quan tại thời điểm khởi phát. • Sinh thiết da có thể hữu ích để phân biệt bệnh chàm với u da dạng nấm. |
Các phát hiện phù hợp với bệnh chàm |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Viêm da tiết bã | Vảy nhờn đặc trưng và không ngứa. Thường ảnh hưởng vùng má, da đầu, tứ chi và thân mình. Không như chàm, vùng quấn tã thường bị ảnh hưởng. | Khám lâm sàng là cách tốt nhất để phân biệt các tổn thương này. |
| Viêm da tiếp xúc kích ứng | Thường gặp ở vùng quấn tã, mặt và các mặt duỗi ở trẻ em do tiếp xúc với các chất gây kích ứng. Thường ít ngứa hơn chàm. | • Loại bỏ các chất gây kích ứng sẽ giúp cải thiện về mặt lâm sàng.
• Patch test có thể dương tính với chất kích ứng tương ứng. • Sinh thiết da đóng vai trò hạn chế (khi patch test âm tính, bệnh mạn tính, chẩn đoán không chắc chắn) và có thể xác định có bị viêm da tiếp xúc hay không, nhưng không phân biệt được viêm da tiếp xúc do dị ứng với viêm da do chất gây kích ứng. |
| Viêm da tiếp xúc dị ứng | Các sang thương hồng ban có giới hạn rõ, thường kèm theo các sẩn xốp, mụn nước và đóng vảy. Các sang thương thường gây ngứa và bất đối xứng (không giống những sang thương trong bệnh chàm thường đối xứng). Phát ban do tiếp xúc với dị nguyên cụ thể, và loại bỏ tác nhân này sẽ giúp cải thiện triệu chứng. | • Loại bỏ tác nhân kích thích dị ứng giúp cải thiện viêm da.
• Patch test có thể dương tính với dị nguyên liên quan. • Sinh thiết da đóng vai trò hạn chế (khi patch test âm tính, bệnh mạn tính, chẩn đoán không chắc chắn) và có thể xác định có bị viêm da tiếp xúc hay không, nhưng không phân biệt được viêm da tiếp xúc do dị ứng với viêm da do chất gây kích ứng. |
| Ghẻ | Ngứa rất nhiều, đặc biệt là về đêm. Ngoài sẩn và mụn nước, có thể gặp đường hầm và dấu hiệu này giúp chẩn đoán. Cổ tay, cổ chân, lòng bàn tay, lòng bàn chân, các kẽ ngón, nách, vùng eo và háng là các vị trí thường bị ảnh hưởng nhất. Bệnh nhân thường khai các thành viên trong gia đình hay những người tiếp xúc gần cũng có triệu chứng tương tự.[3] | Soi kính hiển vi có thể cho thấy cái ghẻ, trứng hoặc scybala (phân của cái ghẻ). |
| Bệnh vảy nến | Các sang thương hồng ban gới hạn rõ kèm theo vảy bạc gặp ưu thế ở các mặt duỗi, đặc biệt là khuỷu tay và đầu gối. Rỗ móng ở bệnh vảy nến có sẹo lỗ rỗ nhỏ hơn và thường gặp hơn so với bệnh nhân bị chàm. | Đây thường là một chẩn đoán lâm sàng. Thường không cần thiết thực hiện xét nghiệm để phân biệt eczema và bệnh vảy nến. Nếu chẩn đoán không chắc chắn, có thể sinh thiết da mặc dù nó có vai trò hạn chế và không phải lúc nào cũng cho thấy các đặc tính điển hình của bệnh vảy nến. |
| U da dạng nấm | Các giai đoạn đầu của u da dạng nấm (u lympho tế bào T ở da) có thể nhìn giống như chàm da. Thường gặp các mảng ban đỏ phân bố ngẫu nhiên và thường có hiện tượng đóng vảy. Ngược với bệnh nhân bị chàm, bệnh nhân bị u da dạng nấm thường ở độ tuổi tại thời điểm chẩn đoán cao hơn, trung bình là 50 tuổi. | Sinh thiết da là cần thiết để chẩn đoán u da dạng nấm. Các xét nghiệm bổ sung bao gồm phân tích tế bào theo dòng chảy (flow cytometry) có thể dùng để chẩn đoán xác định. |
Các tiêu chí chẩn đoán
Tiêu chuẩn Hanifin và Rajka
Chẩn đoán bệnh chàm theo tiêu chuẩn Hanifin và Rajka đòi hỏi bệnh nhân có ít nhất 3 trong 4 tiêu chuẩn chính và 3 trong 23 tiêu chuẩn phụ.
Các tiêu chí chính:
- Ngứa
- Viêm da ảnh hưởng đến các nếp gấp ở người lớn và mặt và mặt duỗi ở trẻ nhũ nhi
- Viêm da mạn tính hoặc tái phát
- Tiền sử bản thân hoặc gia đình có bệnh cơ dị ứng da hoặc đường hô hấp.
Các tiêu chuẩn phụ có thể được chia thành 4 nhóm.
- Các đặc điểm vùng mặt: mặt xanh tái, ban đỏ ở mặt, mảng da giảm sắc tố, quầng thâm dưới mắt, nếp gấp dưới mắt (nếp Dennie-Morgan), viêm môi, viêm kết mạc tái phát, nếp lằn cổ trước.
- Các yếu tố kích gợi: thức ăn, yếu tố về tinh thần, yếu tố môi trường, chất kích ứng da.
- Biến chứng: dễ bị nhiễm trùng da, suy giảm miễn dịch qua trung gian tế bào, phản ứng da tức thì, IgE tăng, giác mạc hình chóp, đục thủy tinh thể dưới bao trước.
- Khác: độ tuổi khởi phát sớm, da khô, da vảy cá, dày chỉ lòng bàn tay, dày sừng nang lông, viêm da bàn tay và bàn chân, chàm núm vú, da vẽ nổi màu trắng, các tổn thương quanh nang lông.
Tiêu chuẩn của Trung tâm Nghiên cứu Dị ứng Đan Mạch
Chẩn đoán chàm dựa theo tiêu chuẩn của Trung tâm Nghiên cứu Dị ứng Đan Mạch đòi hỏi có các tiêu chuẩn sau.
1.Tiền sử cá nhân bị ngứa trong vòng 3 tháng qua, hoặc có bằng chứng rõ ràng của ngứa hoặc cào gãi tại thời điểm khám.
2.Chàm ở ít nhất 2 trong 4 vị trí sau đây:
- Mặt hoặc cổ
- Thân người
- Các mặt gấp hoặc mặt duỗi của cánh tay và cẳng chân.
HOẶC tiền sử bị chàm ở ít nhất 2 trong 5 vị trí sau đây trong vòng 3 tháng qua:
- Hố khuỷu hoặc hố khoeo
- Cổ tay hoặc cổ chân
- Mặt hoặc cổ
- Bàn tay, cánh tay hoặc cẳng chân
- Thân người.
3.Bị chàm ngứa liên tục trong vòng 6 tuần trước đó.
Tiêu chuẩn chẩn đoán của Cơ quan Điều hành Anh Quốc
Để chẩn đoán mắc bệnh chàm theo tiêu chuẩn chẩn đoán của Cơ quan Điều hành Anh Quốc, bệnh nhân phải có tiền sử bị ngứa da cộng với ít nhất 3 trong số các tiêu chuẩn sau:
- Tiền sử bị bệnh ở vùng nếp gấp da (hố khuỷu hoặc hố khoeo, phía trước cổ chân, cổ tay hoặc cổ)
- Viêm da nếp gấp rõ rệt
- Tiền sử cá nhân bị hen suyễn hoặc bệnh sốt mùa hè (hoặc tiền sử bệnh cơ địa ở cha mẹ hoặc anh chị em nếu bệnh nhân nhỏ hơn 4 tuổi)
- Tiền sử khô da toàn thân trong vòng một năm trước đó
- Khởi phát trước 2 tuổi
Xác nhận các tiêu chuẩn
Có nhiều tiêu chuẩn chẩn đoán trong bệnh chàm. Tổng quan hệ thống về các tiêu chuẩn hiện tại cho thấy các tiêu chuẩn chẩn đoán của Anh Quốc được xác nhận kỹ lưỡng nhất, nhưng các nghiên cứu xác nhận trong tương lai cần phải cải thiện về phương pháp, và các tiêu chuẩn chẩn đoán hiện tại cần được thống nhất và xác nhận để có thể có được các nghiên cứu so sánh có ý nghĩa trong tương lai.[34]
Điều trị
Cách tiếp cận điều trị từng bước
Chàm là một bệnh mạn tính, tái phát, và việc hướng dẫn bệnh nhân và gia đình họ là cần thiết để họ có hiểu biết về chăm sóc da cơ bản và cách tránh các yếu tố kích gợi.[35] [36] [37]
Việc điều trị được thực hiện theo từng bước và khởi đầu bằng thuốc bôi làm mềm da[38] và sau đó tăng dần đến sử dụng corticosteroid bôi da và các thuốc ức chế calcineurin. Phương pháp này giúp kiểm soát triệu chứng ở hầu hết các bệnh nhân, nhưng một số bệnh nhân bị viêm da kháng trị sẽ cần các cách điều trị khác chẳng hạn như nhựa than đá (coal tar), liệu pháp ánh sáng UV, hoặc thuốc ức chế miễn dịch toàn thân.
Việc sử dụng corticosteroid đường uống không được ủng hộ trong việc điều trị chàm. Một nghiên cứu mù đôi, ngẫu nhiên với nhóm chứng dùng giả dược cho thấy rằng chỉ có một trong số 27 bệnh nhân sử dụng prednisolone đường uống có thuyên giảm trong thời gian dài, còn nhiều bệnh nhân khác bị bùng phát dội, đây là hiệu ứng thường thấy sau khi ngừng sử dụng corticosteroid đường uống.[39] Ngoài ra, có nhiều tác dụng phụ ngắn hạn và dài hạn liên quan đến corticosteroid đường uống, bao gồm tăng huyết áp, tăng cân, bất dung nạp glucose, ức chế thượng thận và suy giảm tăng trưởng ở bệnh nhi.
Thuốc bôi mềm da cho tất cả bệnh nhân
Thuốc bôi mềm da cải thiện chức năng hàng rào da và được sử dụng như một phần của phác đồ chăm sóc da hàng ngày cho tất cả bệnh nhân.[38] Chúng có thể kiểm soát được triệu chứng ở một vài bệnh nhân.1[C]Evidence 2[C]Evidence Ở tất cả các bệnh nhân khác, thuốc bôi mềm da được sử dụng kết hợp với các cách điều trị khác.3[C]Evidence 4[C]Evidence Liệu pháp thuốc bôi mềm da đã cho thấy có hiệu quả tương đương corticosteroid ở trẻ nhũ nhi bị eczema trung bình đến nặng.[40] 5[C]Evidence
Bằng cách giảm khô da và cải thiện chức năng của hàng rào da, thuốc bôi mềm da có thể cải thiện các triệu chứng ngứa và đau, bên cạnh việc giúp giảm tiếp xúc với vi khuẩn và các kháng nguyên mẫn cảm. Sử dụng thuốc bôi mềm da sau khi tắm có thể giúp duy trì độ ẩm cho da.
Việc khôi phục chức năng hàng rào da đã trở thành một trong những bước tiến quan trọng được nhấn mạnh trong các phác đồ chăm sóc da đối với bệnh chàm. Bất thường hàng rào da không chỉ là một hiện tượng phụ, mà nó chính là yếu tố khởi phát sinh bệnh học của căn bệnh về da mạn tính, hay tái phát này.[41] [42] Mặc dù việc sử dụng thuốc bôi mềm da đã luôn là một phần trong kế hoạch chăm sóc da tổng quát, các tác nhân cụ thể hơn như MAS063DP (tên thương mại: Atopiclair) cho thấy hiệu quả trong việc điều trị chàm ở bệnh nhân người lớn và trẻ em.[43] [44] Các thuốc bôi mềm da khác có chứa ceramide có thể có hiệu quả cao với bệnh nhân bị chàm.[45] Các sản phẩm này có dạng không cần kê đơn và dạng cần kê đơn. Các thuốc mới không có giới hạn độ tuổi cho việc sử dụng và có thể giúp làm giảm ngứa và kiểm soát các rối loạn về da tiềm ẩn. Là một phần trong tổng thể phác đồ chăm sóc da, các sản phẩm này có thể mang lại các lợi ích mới trong chiến dịch điều trị.
Nhiều nghiên cứu ngẫu nhiên có đối chứng đã cho thấy việc sử dụng chất làm ẩm hoặc thuốc bôi mềm da hàng ngày ở trẻ sơ sinh có nguy cơ cao bị chàm có thể giúp phòng ngừa bị chàm, nhưng cần có các thử nghiệm quy mô lớn hơn để xác nhận phát hiện này.[46] [47]
Corticosteroid thoa da
Corticosteroid dạng bôi đã luôn là thuốc chính trong điều trị chàm da trong nhiều thập kỷ, và là tiêu chuẩn để so sánh tất cả các cách điều trị khác.[48] 6[C]Evidence Các thuốc bôi da này làm giảm viêm và giảm ngứa, và thường được sử dụng trong các đợt bùng phát ngắn của bệnh chàm. Bệnh nhân được sử dụng corticosteroid bôi da khởi đầu từ loại nhẹ đến trung bình và có thể cần sử dụng ngắt quãng tại vùng da bị ảnh hưởng.3[C]Evidence 6[C]Evidence Nếu bệnh nhân không đáp ứng, họ có thể cần phải dùng corticosteroid mạnh hơn trong giai đoạn bùng phát và tiếp tục sử dụng dạng nhẹ hơn để điều trị duy trì.[49] 4[C]Evidence 2[C]Evidence Một lần nữa, nếu không kiểm soát được các triệu chứng, có thể sẽ phải sử dụng corticosteroid mạnh để điều trị duy trì. Mặc dù một số hướng dẫn khuyến cáo liều lượng để bôi da mỗi ngày một lần đối với costicosteroid bôi da, rất nhiều loại thuốc được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt với liều lượng mỗi ngày hai lần.
Một số phụ huynh lo lắng về việc sử dụng corticosteroid bôi da và miễn cưỡng sử dụng trên vùng da bị tổn thương của con họ. Những người chăm sóc này nên ý thức rằng corticosteroid bôi da đã được sử dụng từ những năm 1950 với báo cáo tốt về hiệu quả và an toàn. FDA Hoa Kỳ đã thông qua nhiều dạng bào chế corticosteroid bôi da cho trẻ nhũ nhi từ 3 tháng tuổi bị chàm.
Sử dụng dạng dược lực thấp nhất mà vẫn có thể điều trị thành công bệnh nhân viêm da sẽ giúp giảm thiểu tác dụng phụ. Các tác dụng phụ của corticosterdoi bôi da bao gồm teo da, giảm sắc tố, rạn da và giãn mạch. Bệnh nhân cũng có thể bị lờn thuốc nhanh với việc sử dụng mạn tính corticosteroid bôi trên da. Các điều trị tốt nhất đối với tình trạng lờn thuốc là tạm dừng thuốc một thời gian ít nhất là 3 đến 4 ngày, hoặc đổi sang công thức corticosteroid bôi da khác.[50]
Đã có các báo cáo về tác dụng phụ toàn thân do việc sử dụng corticosteroid bôi da. Hiếm khi xảy ra tác dụng phụ toàn thân, nhưng các tác dụng phụ này bao gồm ức chế trục hạ đồi-tuyến yên-tuyến thượng thận, giảm tốc độ tăng trưởng, hội chứng Cushing, giảm mật độ xương.[3] [50] [51] Các sự cố này thường xảy ra ở bệnh nhân sử dụng lượng lớn corticosteroid mạnh. Do trẻ em có diện tích bề mặt cơ thể so với cân nặng lớn, trẻ có nguy cơ cao hơn bị tác dụng toàn thân, và nên sử dụng dạng dược lực thấp hơn khi có thể. Công thức mới của hydrocortisone butyrate 0,1% đã cho thấy là an toàn và hiệu quả ở trẻ em trên 3 tháng.[52]
Phần trăm được ghi kèm theo tên loại corticosteroid không tương ứng với độ mạnh của nó, do đó việc hiểu dược lực của từng loại corticosteroid là rất quan trọng.7[C]Evidence Corticosteroid bôi da được phân loại theo dược lực của thuốc.
- Dược lực thấp: hydrocortisonce, desonide.[53] 8[C]Evidence
- Dược lực trung bình: fluticasone, triamcinolone, fluocinolone.6[C]Evidence
- Dược lực cao: mometasone, betamethasone, desoximetasone.2[C]Evidence 9[C]Evidence
- Dược lực rất cao: clobetasol, halobetasol, diflorasone.
Thuốc ức chế calcineurin dạng bôi da
Thuốc ức chế calcineurin dạng bôi da (pimecrolimus10[A]Evidence 11[A]Evidence và tacrolimus12[A]Evidence 13[B]Evidence 14[C]Evidence) và các chất kháng viêm có thể sử dụng làm đơn trị liệu hoặc liệu hoặc kết hợp với corticosteroid trong việc điều trị chàm.15[C]Evidence Các thuốc này nên được sử dụng bởi bác sĩ có kinh nghiệm điều trị chàm. Pimecrolimus 1% và tacrolimus 0,03% có thể được sử dụng ở bệnh nhân từ 2 tuổi trở lên, và tacrolimus 0,1% có thể được sử dụng ở bệnh nhân từ 16 tuổi trở lên.
Theo một bài phân tích gộp, thuốc ức chế calcineurin là chất bôi trên da hiệu quả nhất trong việc giảm ngứa do chàm.[73] Một bài tổng quan hệ thống từ 20 thử nghiệm về tacrolimus bôi da để điều trị chàm cho thấy tacrolimus (0,1%) hiệu quả hơn pimecrolimus, tacrolimus (0,03%) và corticosteroid loại nhẹ. Ngoài ra, tacrolimus (0,03%) là ưu việt hơn corticosteroid loại nhẹ và pimecrolimus.[74]
Các phản ứng bất lợi thường gặp nhất do sử dụng thuốc ức chế calcineurin là hồng ban, ngứa và kích ứng da hoặc đau rát da tại chỗ bôi,[50] nhưng các nghiên cứu không thấy sự khác biệt đáng kể nào trong tỷ lệ mắc các tác dụng phụ này khi so sánh với nhóm chứng là dung môi.
Do những lo lắng về mặt lý thuyết về nguy cơ mắc bệnh ác tính ở bệnh nhân sử dụng thuốc ức chế calcineurin bôi trên da, FDA khuyên rằng vẫn chưa xác định được tính an toàn lâu dài của các thuốc này và khuyến cáo chỉ sử dụng hạn chế trên vùng da bị ảnh hưởng và nếu được thì tránh dùng lâu dài.[50] Do thiếu bằng chứng chứng minh mối quan hệ nhân quả giữa việc sử dụng các chất này và nguy cơ gia tăng mắc bệnh ác tính, Học viện Da liễu Hoa Kỳ không ủng hộ cảnh báo hộp đen hiện nay đang gắn trên các thuốc này. Một thử nghiệm ngẫu nhiên trong 5 năm nghiên cứu về mức độ an toàn và hiệu quả của pimecrolimus ở trẻ nhũ nhi từ 3 đến 12 tháng kết luận rằng pimecrolimus là an toàn và không có ảnh hưởng gì đến hệ miễn dịch.[75]
Mặc dù đã có lưu ý về xu hướng gia tăng tỷ lệ nhiễm trùng da ở bệnh nhân sử dụng thuốc ức chế calcineurin, sự khác biệt giữa 2 nhóm này vẫn chưa có ý nghĩa thống kê. Tuy nhiên, do xu hướng này, khuyến cáo không bôi các thuốc này lên vùng da đang bị nhiễm trùng.[51]
Crisaborole bôi da
Crisaborole, một chất bôi da kháng viêm non-steroid ức chế phosphodiesterase-4 làm ức chế sự thoái hóa của adenoise monophosphate vòng, có thể được sử dụng để điều trị bệnh chàm nhẹ đến trung bình ở bệnh nhân từ 2 tuổi trở lên.
Crisaborole đã cho thấy giúp cải thiện độ nặng của bệnh và tình trạng ngứa ở bệnh nhân bị chàm nhẹ đến trung bình.[76] Các thử nghiệm lâm sàng bao gồm liệu pháp ngắn hạn cũng như liệu pháp ngắt quãng trong 48 tuần cho kết quả khả quan và tác dụng phụ tối thiểu. [77]
Đợt bùng phát tái phát
Khi bệnh nhân tiếp tục bị bùng phát mặc dù khi đã tuân thủ điều trị, nên cân nhắc khả năng bị nhiễm trùng hoặc bị xâm nhập bởi Staphylococcus aureus.[78] [79] Điều trị có thể là tắm bằng dung dịch hypochlorite pha loãng và kháng sinh tại chỗ ở mũi.[80] [81]
Nhựa than đá (coal tar) hoặc liệu pháp UV đối với bệnh nhân kháng corticosteroid và/hoặc thuốc ức chế calcineurin bôi da
Những bệnh nhân không đáp ứng với corticosteroid và/hoặc thuốc ức chế calcineurin bôi trên da có thể đáp ứng với các điều trị khác như nhựa than đá bôi da và liệu pháp UV.
Trong lịch sử, nhựa than đá bôi da đã được sử dụng thành công phần nào trong việc điều trị bệnh chàm, nhưng có ít nghiên cứu đánh giá mức độ hiệu quả của nó. Ngoài ra, trong khi độ an toàn đối với bệnh nhân mắc bệnh chàm vẫn chưa được nghiên cứu kỹ, đã có vài báo cáo về một số tác dụng bất lợi và phản ứng dị ứng.[50] [48]
Liệu pháp UV đã được sử dụng trong nhiều thập kỷ cho bệnh chàm kháng trị với liệu pháp tiêu chuẩn và ở bệnh nhân không thể dung nạp với các điều trị khác. Mặc dù phương pháp này hay được sử dụng để điều trị bệnh chàm, vẫn còn ít nghiên cứu ngẫu nhiên để đánh giá tính hiệu quả của quang trị liệu hay bước sóng tối ưu và phác đồ về liều lượng. Một số ít nghiên cứu cho thấy liệu pháp UVA1 hiệu quả hơn UVAB hay corticosteroid bôi da loại trung bình trong việc điều trị các đợt bùng phát. Đạt được hiệu quả tối ưu trong vòng vài tuần kể từ khi bắt đầu liệu trình, nhưng chỉ kéo dài 2 đến 3 tháng. Mặc dù UVA1 liều trung bình đến cao cũng cho hiệu quả tương tự (50 J/cmA2 đến 130J/ cmA2), các phác đồ liều trung bình hiệu quả hơn liều thấp (10 J/cmA2). Vì các lý do này, liệu pháp UVA1 liều trung bình được ưa thích trong điều trị đợt bùng phát của bệnh chàm.[82]
Liệu pháp UVB dải hẹp được cho thấy hiệu quả hơn đối với bệnh chàm mạn tính, nhưng hiện vẫn thiếu bằng chứng về phác đồ liều lượng cụ thể.[82]
Psoralen kết hợp với tia cực tím A (PUVA) cũng đã được sử dụng để điều trị bệnh chàm mặc dù phần lớn báo cáo liên quan là ở người lớn.[83]
Các phương án cho bệnh nhân kháng với các điều trị khác
Các chất ức chế miễn dịch toàn thân như ciclosporin đường uống và methotrexate đường uống/tiêm dưới da phải được sử dụng theo hướng dẫn của chuyên gia.[84]
Ciclosporin đường uống
- Cho thấy có hiệu quả tốt về lâu dài ở cả trẻ em và người lớn.[85] [86]
- Hoạt động bằng cách ức chế calcineurin, một phosphatase cần thiết để kích hoạt và tăng trưởng tế bào T. • Do trọng lượng phân tử cao, ciclosporin không hiệu quả nếu bôi trên da. Các dạng bào chế sử dụng đường toàn thân cho thấy làm gia tăng nguy cơ tăng huyết áp và rối loạn chức năng thận.[9] [27] [50]
- Các đợt điều trị ngắn ngày bằng ciclosporin (2 tuần) có thể hữu ích trong việc kiểm soát một số ca kháng trị, và cho phép chuyển sang phác đồ duy trì.
Methotrexate đường uống/tiêm dưới da
- Là một chất đối kháng axit folic được chấp thuận sử dụng trong bệnh vẩy nến, viêm khớp dạng thấp và u da dạng nấm.[50]
- Mặc dù còn thiếu các thử nghiệm ngẫu nhiên có nhóm chứng, một số thử nghiệm nhỏ đã cho thấy có cải thiện lâm sàng ở bệnh chàm trung bình đến nặng ở bệnh nhân điều trị bằng methotrexate.
- Mặc dù việc sử dụng thuốc này để điều trị chàm không nằm trên nhãn, hiệu quả kháng viêm của methotrexate khiến cho nó là một lựa chọn bậc hai hữu ích trong điều trị bệnh chàm. Các tác dụng phụ bao gồm buồn nôn, tăng men gan, và đôi khi làm giảm ba dòng hoặc độc gan hoặc độc phổi.[87] [88] [89]
Dupilumab tiêm dưới da
- Là một kháng thể đơn dòng hoàn toàn từ người có tác dụng phong bế IL-4 và IL-13, những cytokine quan trọng được cho là liên quan đến quá trình gây bệnh chàm.
- Có thể được sử dụng cùng hoặc không cùng corticosteroid bôi da.
- Các thử nghiệm lâm sàng cho thấy kết quả khả quan ở bệnh nhân từ 18 tuổi trở lên mắc bệnh chàm mức độ trung bình đến nặng.[76] [90] [91]
Điều trị bổ sung đối với ngứa
Mặc dù các thuốc kháng histamine chưa được kết luận là có hiệu quả trong điều trị ngứa ở bệnh nhân bị chàm, thuốc này vẫn có thể được sử dụng vì có hiệu quả an thần ở những bệnh nhân bị xáo trộn giấc ngủ đáng kể.[3] [48] Ngoài ra, thuốc này cũng có thể hữu ích ở bệnh nhân có các triệu chứng như nổi mề đay hoặc viêm mũi dị ứng.
Thuốc bôi mềm da chứa ceramid cũng đã được nghiên cứu trong việc kiểm soát ngứa và cho kết quả thuận lợi.[92]
Thuốc kháng histamine thế hệ hai (ví dụ như fexofenadine) đã cho thấy một số lợi ích trong việc giảm ngứa ở người lớn bị chàm. Theo các thử nghiệm này, việc giảm mức tryptase có liên quan với giảm ngứa.[93]
Doxepin là một thuốc chống trầm cảm ba vòng có bằng chứng còn hạn chế trong việc làm giảm ngứa ngắn hạn, nhưng tác dụng an thần của thuốc này được phát hiện là giúp ích cho bệnh nhân bị xáo trộn giấc ngủ.[48]
Đáng chú ý, những người bị bệnh chàm tiềm ẩn dường như nhạy cảm hơn với các yếu tố kích gợi gây ngứa nhìn thấy được, cụ thể là khi nhìn thấy ai đó gãi.[94] Các bệnh nhân bị chàm trong nghiên cứu này báo cáo cường độ ngứa cao hơn và gãi nhiều hơn khi xem các video ngứa, thậm chí cả khi có tác nhân kích thích ngứa giả. Trong khi độ nhạy của
người đối với việc gãi khi tiếp xúc với các tín hiệu nhìn thấy được đã được xác nhận, bệnh nhân mắc bệnh chàm có thể đã phóng đại đáp ứng với các tín hiệu này.
Điều trị kháng sinh
Chỉ nên sử dụng kháng sinh khi có bằng chứng nhiễm trùng da.[95]
Kế hoạch hành động bằng văn bản
Bố mẹ và người giám hộ của trẻ em mắc bệnh chàm có thể hưởng lợi từ một bộ hướng dẫn bằng văn bản về cách chăm sóc da, cách tắm và các chiến lược khác hỗ trợ họ để điều trị hiệu quả các rối loạn về da của con họ. Những bậc cha mẹ này có thể đã từng bị mất ngủ do con họ bị ngứa mãn tính và bị khó chịu, và cũng rất khó để họ cố nhớ những gì bác sĩ tư vấn với họ khi đến khám ngoại trú. Kế hoạch điều trị dạng văn bản không nên là một tài liệu thay thế cho việc giáo dục khi đang ở bệnh viện.[96] Rất nhiều phụ huynh cảm thấy tốt hơn nhiều khi có các hướng dẫn tham khảo khi họ về nhà và thực hành các chăm sóc và hướng dẫn bác sĩ đưa ra.[97] [98]
Các lựa chọn điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. (xem Tuyên bố miễn trách nhiệm)
| Cấp tính | |
| Đợt bùng phát cấp tính | Thuốc bôi mềm da
» Được sử dụng như là một phần của phác đồ chăm sóc da hàng ngày đối với mọi bệnh nhân,[38] và nên được bôi trên da 3 lần mỗi ngày. Có thể kiểm soát được các triệu chứng ở một số bệnh nhân.1[C]Evidence 2[C]Evidence Thuốc bôi mềm da chứa ceramid cũng đã được nghiên cứu trong việc kiể’m soát ngứa và cho kết quả thuận lợi. [92] » Bằng cách giảm khô da và cải thiện chức năng của hàng rào da, thuốc bôi mềm da có thể cải thiện các triệu chứng ngứa và đau, bên cạnh việc giúp giảm tiếp xúc với vi khuẩn và các kháng nguyên mẫn cảm. » Sử dụng thuốc bôi mềm da sau khi tắm có thể giúp duy trì độ ẩm cho da. » Bệnh nhân có thể cần thử nhiều thuốc bôi mềm da khác nhau để tìm ra loại phù hợp với mình nhất. » Bố mẹ và người giám hộ của trẻ em mắc bệnh chàm có thể’ hưởng lợi từ một bộ hướng dẫn bằng văn bản về cách chăm sóc da, cách tắm và các chiến lược khác hỗ trợ họ để’ điều trị hiệu quả các rối loạn về da của con họ.[36] [97] Hướng dẫn về cách thực hiện băng ướt cũng có thể giúp ích cho bệnh nhân trong các đợt bùng phát cũng như để kiểm soát khởi đầu của đợt bùng phát.[36] » Thậm chí ngay cả trong trường hợp lý tưởng với việc bố mẹ, người giám hộ hoặc người chăm sóc rất tuân thủ, áp lực chăm sóc những người bị bệnh chàm có thể là gánh nặng đối với những người chăm sóc. Khi cảm thấy có áp lực tâm lý hoặc nhận thấy đây là điều đáng lo ngại, cần có sự hỗ trợ và tham khảo phù hợp.[99] [100] » Việc khôi phục chức năng hàng rào da đã trở thành một trong những bước tiến quan trọng được nhấn mạnh trong các phác đồ chăm sóc da đối với bệnh chàm. Bất thường hàng rào da không chỉ là một hiện tượng phụ, mà nó chính là yếu tố khởi phát sinh bệnh học của căn bệnh về da mạn tính, hay tái phát này.[41] [42] Mặc dù việc sử dụng thuốc bôi mềm da đã luôn là một phần trong kế hoạch chăm sóc da tổng quát, các tác nhân mới và cụ thể hơn như MAS063DP (tên thương mại: Atopiclair) cho thấy hiệu quả trong việc điều trị chàm ở bệnh nhân người lớn và trẻ em.[43] [44] Các thuốc bôi mềm da khác có chứa ceramide có thể có hiệu quả cao với bệnh nhân bị chàm.[45] Các sản phẩm này có dạng không cần kê đơn và dạng cần kê đơn. Các thuốc mới không có giới hạn độ tuổi cho việc sử dụng và có thể giúp làm giảm ngứa và kiểm soát các rối loạn về da tiềm ẩn. Là một phần trong tổng thể phác đồ chăm sóc da, các sản phẩm này có thể mang lại các lợi ích mới trong chiến dịch điều trị. |
| Không kiểm soát được nếu chỉ sử dụng một mình thuốc bôi mềm da | Corticosteroid bôi da ngắt quãng thành từng đợt
Các lựa chọn sơ cấp » hydrocortisone bôi trên da: (0,2 đến 2,5%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng hai lần mỗi ngày HOẶC » desonide bôi da: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng hai đến ba lần mỗi ngày HOẶC » fluticasone bôi da: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng mỗi ngày hai lần Các lựa chọn thứ cấp » triamcinolone bôi trên da: (0,1%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng bốn lần mỗi ngày HOẶC » fluocinolone bôi trên da: (0,025%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng hai đến bốn lần mỗi ngày HOẶC » mometasone bôi da: (0,1%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng một lần mỗi ngày HOẶC » betamethasone dipropionate bôi da: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng một hoặc hai lần mỗi ngày HOẶC » desoximetasone bôi da: (0,05 đến 0,25%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng hai lần mỗi ngày Các lựa chọn cấp ba » clobetasol tại chỗ: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng hai lần mỗi ngày, điều trị tối đa 2 tuần HOẶC » halobetasol bôi da: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng một hoặc hai lần mỗi ngày, tối đa 50 g/tuần HOẶC » diflorasone bôi da: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng một đến bốn lần mỗi ngày, chỉ sử dụng ngắn ngày » Corticosteroid làm giảm viêm và ngứa. Việc sử dụng thành từng đợt trên vùng da bị ảnh hưởng có thể là đủ để kiểm soát triệu chứng. » Thuốc bôi mềm da được sử dụng kết hợp với corticosteroid bôi trên da.3[C]Evidence 4[C]Evidence Liệu pháp thuốc bôi mềm da đã cho thấy có hiệu quả tương đương corticosteroid ở trẻ nhũ nhi bị eczema trung bình đến nặng.[40] 5[C]Evidence » Sử dụng dạng bào chế dược lực thấp nhất có thể dùng để điều trị thành công bệnh nhân viêm da sẽ giúp giảm thiểu tác dụng phụ. » Có thể sử dụng ở người lớn và trẻ em. Do trẻ em có diện tích bề mặt cơ thể so với cân nặng lớn, trẻ có nguy cơ cao hơn bị tác dụng toàn thân, và nên sử dụng dạng dược lực thấp hơn khi có thể. » Phần trăm được ghi kèm theo tên loại corticosteroid không tương ứng với độ mạnh của nó, do đó việc hiểu dược lực của từng corticosteroid trước khi kê đơn là rất quan trọng.[101] » Dược lực thấp: hydrocortisonce, desonide.[53] 8[C]Evidence » Dược lực trung bình: fluticasone,16[C]Evidence triamcinolone, fluocinolone.6[C]Evidence » Dược lực cao: mometasone, betamethasone, desoximetasone.2[C]Evidence 9[C]Evidence » Dược lực rất cao: clobetasol, halobetasol, diflorasone. » Mặc dù một số hướng dẫn khuyến cáo liều lượng để bôi da mỗi ngày một lần đối với costicosteroid bôi da, rất nhiều loại thuốc được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt với liều lượng mỗi ngày hai lần. |
| Bằng chứng về nhiễm trùng da hoặc nghi ngờ có xâm lấn |
Điều trị kháng sinh đường uống
» Kháng sinh nên bao phủ Staphycoccus aureus[95] [78] [79] hoặc có thể phù hợp để nuôi cấy và độ nhạy lấy được từ phết da của bệnh nhân. » Điều trị có thể là tắm bằng dung dịch hypochlorite pha loãng và kháng sinh tại chỗ ở mũi |
| Ngứa dai dẳng hoặc các triệu chứng gây ra rối loạn giấc ngủ | Thuốc kháng histamine hoặc doxepin
Các lựa chọn sơ cấp » chlorphenamine: trẻ em 1-2 tuổi: 1 mg đường uống (giải phóng tức thời) hai lần mỗi ngày khi cần; trẻ em 2-6 tuổi: 1 mg đường uống (giải phóng tức thời) mỗi 4-6 giờ khi cần; tối đa 6 mg/ngày; trẻ em 6-12 tuổi: 2 mg đường uống (giải phóng tức thời) mỗi 4-6 giờ khi cần, tối đa 12 mg/ngày; người lớn: 4 mg (giải phóng tức thời) mỗi 4-6 giờ khi cần, tối đa 24 mg/ngày HOẶC » diphenhydramine: trẻ em >2 tuổi: 6,25 đến 25 mg đường uống mỗi 4-6 giờ khi cần; trẻ em >12 tuổi và người lớn: 25-50 mg mỗi 4-6 giờ khi cần HOẶC » doxepin: người lớn: 10 mg đường uống một lần mỗi ngày vào ban đêm khi cần Các lựa chọn thứ cấp » fexofenadine: trẻ em > 11 tuổi và người lớn: 60 mg đường uống hai lần mỗi ngày khi cần, hoặc 120 mg một lần mỗi ngày khi cần » Bệnh nhân bị ngứa dai dẳng hoặc rối loạn giấc ngủ có thể có lợi từ tác dụng an thần của thuốc kháng histamine (ví dụ như chlorphenamine hoặc diphenhydramine), đặc biệt nếu bị mề đay hoặc viêm mũi dị ứng. » Thuốc kháng histamine thế hệ hai (ví dụ như fexofenadine) đã cho thấy một số lợi ích trong việc giảm ngứa ở người lớn bị chàm. Theo các thử nghiệm này, việc giảm mức tryptase có liên quan với giảm ngứa.[93] » Doxepin là một thuốc chống trầm cảm ba vòng có bằng chứng còn hạn chế trong việc làm giảm ngứa ngắn hạn, nhưng tác dụng an thần của thuốc này được phát hiện là giúp ích cho bệnh nhân bị xáo trộn giấc ngủ.[48] Không có liều khuyến cáo cho bệnh nhi đối với chỉ định này. » Sử dụng trong một khoảng thời gian cho phép trẻ em ngủ thoải mái khi bệnh da được kiểm soát bằng thuốc bôi mềm da, các loại thuốc và các cách khác. » Đáng chú ý, những người bị bệnh chàm tiềm ẩn dường như nhạy cảm hơn với các yếu tố kích gợi gây ngứa nhìn thấy được, cụ thể là khi nhìn thấy ai đó gãi.[94] Các bệnh nhân bị chàm trong nghiên cứu này báo cáo cường độ ngứa cao hơn và gãi nhiều hơn khi xem các video ngứa, thậm chí cả khi có tác nhân kích thích ngứa giả. Trong khi độ nhạy của người đối với việc gãi khi tiếp xúc với các tín hiệu nhìn thấy được đã được xác nhận, bệnh nhân mắc bệnh chàm có thể đã phóng đại đáp ứng với các tín hiệu này. |
| Tiếp diễn | |
| Bệnh mạn tính hoặc tái phát (không phải kháng trị) | |
| Bệnh mạn tính hoặc tái phát (không phải kháng trị) | Thuốc bôi mềm da
» Được sử dụng như là một phần của phác đồ chăm sóc da hàng ngày đối với mọi bệnh nhân,[38] và nên được bôi trên da 3 lần mỗi ngày. Có thể kiểm soát được các triệu chứng ở một số bệnh nhân.1[C]Evidence 2[C]Evidence Thuốc bôi mềm da chứa ceramid cũng đã được nghiên cứu trong việc kiểm soát ngứa và cho kết quả thuận lợi.[92] » Bằng cách giảm khô da và cải thiện chức năng của hàng rào da, thuốc bôi mềm da có thể cải thiện các triệu chứng ngứa và đau, bên cạnh việc giúp giảm tiếp xúc với vi khuẩn và các kháng nguyên mẫn cảm. » Sử dụng thuốc bôi mềm da sau khi tắm có thể giúp duy trì độ ẩm cho da. » Bệnh nhân có thể cần thử nhiều thuốc bôi mềm da khác nhau để tìm ra loại phù hợp với mình nhất.[38] 1[C]Evidence » Bố mẹ và người giám hộ của trẻ em mắc bệnh chàm có thể hưởng lợi từ một bộ hướng dẫn bằng văn bản về cách chăm sóc da, cách tắm và các chiến lược khác hỗ trợ họ để điều trị hiệu quả các rối loạn về da của con họ.[97] » Thậm chí ngay cả trong trường hợp lý tưởng với việc bố mẹ, người giám hộ hoặc người chăm sóc rất tuân thủ, áp lực chăm sóc những người bị bệnh chàm có thể là gánh nặng đối với những người chăm sóc. Khi cảm thấy có áp lực tâm lý hoặc nhận thấy đây là điều đáng lo ngại, cần có sự hỗ trợ và tham khảo phù hợp.[99] » Việc khôi phục chức năng hàng rào da đã trở thành một trong những bước tiến quan trọng được nhấn mạnh trong các phác đồ chăm sóc da đối với bệnh chàm. Bất thường hàng rào da không chỉ là một hiện tượng phụ, mà nó chính là yếu tố khởi phát sinh bệnh học của căn bệnh về da mạn tính, hay tái phát này.[41] [42] Mặc dù việc sử dụng thuốc bôi mềm da đã luôn là một phần trong kế hoạch chăm sóc da tổng quát, các tác nhân mới và cụ thể hơn như MAS063DP (tên thương mại: Atopiclair) cho thấy hiệu quả trong việc điều trị chàm ở bệnh nhân người lớn và trẻ em.[43] [44] Các thuốc bôi mềm da khác có chứa ceramide có thể có hiệu quả cao với bệnh nhân bị chàm.[45] Các sản phẩm này có dạng không cần kê đơn và dạng cần kê đơn. Các thuốc mới không có giới hạn độ tuổi cho việc sử dụng và có thể giúp làm giảm ngứa và kiểm soát các rối loạn về da tiềm ẩn. Là một phần trong tổng thể phác đồ chăm sóc da, các sản phẩm này có thể mang lại các lợi ích mới trong chiến dịch điều trị. |
| Các triệu chứng cơ năng không được kiểm soát khi chỉ sử dụng thuốc bôi mềm da | Tiếp tục sử dụng corticosteroid bôi da dược lực thấp đến trung bình
Các lựa chọn sơ cấp » hydrocortisone bôi trên da: (0,5 đến 2,5%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng hai lần mỗi ngày Các lựa chọn thứ cấp » desonide bôi da: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng hai đến ba lần mỗi ngày Các lựa chọn cấp ba » fluticasone bôi da: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng mỗi ngày hai lần HOẶC » triamcinolone bôi trên da: (0,1%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng bốn lần mỗi ngày HOẶC » fluocinolone bôi trên da: (0,025%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng hai đến bốn lần mỗi ngày » Corticosteroid làm giảm viêm và ngứa. Sử dụng dạng bào chế dược lực thấp nhất có thể dùng để điều trị thành công bệnh nhân viêm da sẽ giúp giảm thiểu tác dụng phụ. » Thuốc bôi mềm da được sử dụng kết hợp với corticosteroid bôi trên da.3[C]Evidence 4[C]Evidence Liệu pháp thuốc bôi mềm da đã cho thấy có hiệu quả tương đương corticosteroid ở trẻ nhũ nhi bị eczema trung bình đến nặng.[40] 5[C]Evidence » Có thể sử dụng ở người lớn và trẻ em. Do trẻ em có diện tích bề mặt cơ thể so với cân nặng lớn, trẻ có nguy cơ cao hơn bị tác dụng toàn thân, và nên sử dụng dạng dược lực thấp hơn khi có thể. » Mặc dù một số hướng dẫn khuyến cáo liều lượng để bôi da mỗi ngày một lần đối với costicosteroid bôi da, rất nhiều loại thuốc được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt với liều lượng mỗi ngày hai lần. » Các lựa chọn bao gồm: » Dược lực thấp: hydrocortisonce, desonide.[53] 8[C]Evidence » Dược lực trung bình: fluticasone, triamcinolone, fluocinolone.6[C]Evidence Bổ sung thuốc ức chế calcineurin dạng bôi trên da Các lựa chọn sơ cấp » pimecrolimus bôi da: (1%) trẻ em >2 tuổi và người lớn: bôi vào (các) vùng bị ảnh hưởng hai lần mỗi ngày Các lựa chọn thứ cấp » tacrolimus bôi da: (0,03%) trẻ em >2 tuổi và người lớn: bôi vào (các) vùng bị ảnh hưởng hai lần mỗi ngày; (0,1%) người lớn: bôi vào (các) vùng bị ảnh hưởng hai lần mỗi ngày » Pimecrolimus11[A]Evidence 17[B]Evidence hoặc tacrolimus12[A]Evidence 18[C]Evidence có thể bổ sung thêm vào corticosteroid bôi trên da nếu không kiểm soát được triệu chứng. Nên tránh sử dụng trên mặt. » Do những lo lắng về mặt lý thuyết về nguy cơ mắc bệnh ác tính ở bệnh nhân sử dụng thuốc ức chế calcineurin bôi trên da, FDA khuyên rằng vẫn chưa xác định được tính an toàn lâu dài của các thuốc này và khuyến cáo chỉ sử dụng hạn chế trên vùng da bị ảnh hưởng và nếu được thì tránh dùng lâu dài.[50] Do thiếu bằng chứng chứng minh mối quan hệ nhân quả giữa việc sử dụng các chất này và nguy cơ gia tăng mắc bệnh ác tính, Học viện Da liễu Hoa Kỳ không ủng hộ cảnh báo hộp đen hiện nay đang gắn trên các thuốc này. » Pimecrolimus 1% [54] [55] [56] [57] [58] [59] [60] [102] [61] và tacrolimus 0,03% [62] [63] có thể được sử dụng ở bệnh nhân từ 2 tuổi trở lên, và tacrolimus 0,1% [65] [66] [67] có thể được sử dụng ở bệnh nhân từ 16 tuổi trở lên.[68] [69] [70] [103] [104] [105] [106] [71] [64] [72] [45] » Theo một bài phân tích gộp, thuốc ức chế calcineurin là chất bôi trên da hiệu quả nhất trong việc giảm ngứa do chàm.[73] Crisaborole bôi da Các lựa chọn sơ cấp » crisaborole bôi da: (2%) trẻ em >2 tuổi và người lớn: bôi vào (các) vùng bị ảnh hưởng hai lần mỗi ngày » Được sử dụng để’ điều trị chàm nhẹ đến trung bình ở bệnh nhân từ 2 tuổi trở lên. » Crisaborole, một chất bôi da kháng viêm non-steroid ức chế phosphodiesterase-4 làm ức chế sự thoái hóa của adenoise monophosphate vòng. » Crisaborole đã cho thấy giúp cải thiện độ nặng của bệnh và tình trạng ngứa ở bệnh nhân bị chàm nhẹ đến trung bình.[76] Các thử nghiệm lâm sàng bao gồm liệu pháp ngắn hạn cũng như liệu pháp ngắt quãng trong 48 tuần cho kết quả khả quan và tác dụng phụ tối thiểu.[77] |
| Bệnh kháng trị mạn tính hoặc tái phát | |
| Kháng với corticosteroid bôi da và thuốc ức chế calcineurin bôi da | Thuốc bôi mềm da
» Được sử dụng như là một phần của phác đồ chăm sóc da hàng ngày đối với mọi bệnh nhân,[38] và nên được bôi trên da 3 lần mỗi ngày. Thuốc bôi mềm da chứa ceramid cũng đã được nghiên cứu trong việc kiểm soát ngứa và cho kết quả thuận lợi.[92] » Bằng cách giảm khô da và cải thiện chức năng của hàng rào da, thuốc bôi mềm da có thể cải thiện các triệu chứng ngứa và đau, bên cạnh việc giúp giảm tiếp xúc với vi khuẩn và các kháng nguyên mẫn cảm. » Sử dụng thuốc bôi mềm da sau khi tắm có thể giúp duy trì độ ẩm cho da. » Bệnh nhân có thể cần thử nhiều thuốc bôi mềm da khác nhau để tìm ra loại phù hợp với mình nhất.[38] 1[C]Evidence Sử dụng kem mềm da chứa ceramide giúp hồi phục chức năng hàng rào của da và cải thiện viêm da. » Bố mẹ và người giám hộ của trẻ em mắc bệnh chàm có thể hưởng lợi từ một bộ hướng dẫn bằng văn bản về cách chăm sóc da, cách tắm và các chiến lược khác hỗ trợ họ để điều trị hiệu quả các rối loạn về da của con họ.[97] » Thậm chí ngay cả trong trường hợp lý tưởng với việc bố mẹ, người giám hộ hoặc người chăm sóc rất tuân thủ, áp lực chăm sóc những người bị bệnh chàm có thể là gánh nặng đối với những người chăm sóc. Khi cảm thấy có áp lực tâm lý hoặc nhận thấy đây là điều đáng lo ngại, cần có sự hỗ trợ và tham khảo phù hợp.[99] [100] » Việc khôi phục chức năng hàng rào da đã trở thành một trong những bước tiến quan trọng được nhấn mạnh trong các phác đồ chăm sóc da đối với bệnh chàm. Bất thường hàng rào da không chỉ là một hiện tượng phụ, mà nó chính là yếu tố khởi phát sinh bệnh học của căn bệnh về da mạn tính, hay tái phát này.[41] [42] Mặc dù việc sử dụng thuốc bôi mềm da đã luôn là một phần trong kế hoạch chăm sóc da tổng quát, các tác nhân mới và cụ thể hơn như MAS063DP (tên thương mại: Atopiclair) cho thấy hiệu quả trong việc điều trị chàm ở bệnh nhân người lớn và trẻ em.[43] [44] Các thuốc bôi mềm da khác có chứa ceramide có thể có hiệu quả cao với bệnh nhân bị chàm.[45] Các sản phẩm này có dạng không cần kê đơn và dạng cần kê đơn. Các thuốc mới không có giới hạn độ tuổi cho việc sử dụng và có thể giúp làm giảm ngứa và kiểm soát các rối loạn về da tiềm ẩn. Là một phần trong tổng thể phác đồ chăm sóc da, các sản phẩm này có thể mang lại các lợi ích mới trong chiến dịch điều trị. Thêm: sử dụng liên tục corticosteroid bôi da dược lực cao Các lựa chọn sơ cấp » mometasone bôi da: (0,1%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng một lần mỗi ngày HOẶC » betamethasone dipropionate bôi da: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng một hoặc hai lần mỗi ngày HOẶC » desoximetasone bôi da: (0,05 đến 0,25%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng hai lần mỗi ngày Các lựa chọn thứ cấp » clobetasol tại chỗ: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng hai lần mỗi ngày, điều trị tối đa 2 tuần HOẶC » halobetasol bôi da: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng một hoặc hai lần mỗi ngày, tối đa 50 g/tuần HOẶC » diflorasone bôi da: (0,05%) thoa một lượng nhỏ vào (các) vùng bị ảnh hưởng một đến bốn lần mỗi ngày, chỉ sử dụng ngắn ngày » Corticosteroid bôi da giảm viêm và ngứa, và thường được sử dụng trong các đợt bùng phát ngắn do chàm.7[C]Evidence » Thuốc bôi mềm da được sử dụng kết hợp với corticosteroid bôi trên da.3[C]Evidence 4[C]Evidence Liệu pháp thuốc bôi mềm da đã cho thấy có hiệu quả tương đương corticosteroid ở trẻ nhũ nhi bị eczema trung bình đến nặng.[40] 5[C]Evidence » Sử dụng dạng bào chế dược lực thấp nhất có thể dùng để điều trị thành công bệnh nhân viêm da sẽ giúp giảm thiểu tác dụng phụ. » Hiếm khi xảy ra tác dụng phụ toàn thân, nhưng các tác dụng phụ này bao gồm ức chế trục hạ đồi-tuyến yên-tuyến thượng thận, giảm tốc độ tăng trưởng, hội chứng Cushing, giảm mật độ xương.[3] [50] » Có thể sử dụng ở người lớn và trẻ em. Do trẻ em có diện tích bề mặt cơ thể so với cân nặng lớn, trẻ có nguy cơ cao hơn bị tác dụng toàn thân, và nên sử dụng dạng dược lực thấp hơn khi có thể. » Phần trăm được ghi kèm theo tên loại corticosteroid không tương ứng với độ mạnh của nó, do đó việc hiểu dược lực của từng corticosteroid trước khi kê đơn là rất quan trọng. » Mặc dù một số hướng dẫn khuyến cáo liều lượng để bôi da mỗi ngày một lần đối với costicosteroid bôi da, rất nhiều loại thuốc được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt với liều lượng mỗi ngày hai lần. |
| Kháng với corticosteroid bôi da 1 dược lực cao | Thuốc bôi mềm da
» Được sử dụng như là một phần của phác đồ chăm sóc da hàng ngày đối với mọi bệnh nhân,[38] và nên được bôi trên da 3 lần mỗi ngày. Thuốc bôi mềm da chứa ceramid cũng đã được nghiên cứu trong việc kiểm soát ngứa và cho kết quả thuận lợi.[92] » Bằng cách giảm khô da và cải thiện chức năng của hàng rào da, thuốc bôi mềm da có thể cải thiện các triệu chứng ngứa và đau, bên cạnh việc giúp giảm tiếp xúc với vi khuẩn và các kháng nguyên mẫn cảm. » Sử dụng thuốc bôi mềm da sau khi tắm có thể giúp duy trì độ ẩm cho da. » Bệnh nhân có thể cần thử nhiều thuốc bôi mềm da khác nhau để tìm ra loại phù hợp với mình nhất.[38] 1[C]Evidence » Bố mẹ và người giám hộ của trẻ em mắc bệnh chàm có thể hưởng lợi từ một bộ hướng dẫn bằng văn bản về cách chăm sóc da, cách tắm và các chiến lược khác hỗ trợ họ để điều trị hiệu quả các rối loạn về da của con họ.[97] » Thậm chí ngay cả trong trường hợp lý tưởng với việc bố mẹ, người giám hộ hoặc người chăm sóc rất tuân thủ, áp lực chăm sóc những người bị bệnh chàm có thể là gánh nặng đối với những người chăm sóc. Khi cảm thấy có áp lực tâm lý hoặc nhận thấy đây là điều đáng lo ngại, cần có sự hỗ trợ và tham khảo phù hợp.[99] [100] » Việc khôi phục chức năng hàng rào da đã trở thành một trong những bước tiến quan trọng được nhấn mạnh trong các phác đồ chăm sóc da đối với bệnh chàm. Bất thường hàng rào da không chỉ là một hiện tượng phụ, mà nó chính là yếu tố khởi phát sinh bệnh học của căn bệnh về da mạn tính, hay tái phát này.[41] [42] Mặc dù việc sử dụng thuốc bôi mềm da đã luôn là một phần trong kế hoạch chăm sóc da tổng quát, các tác nhân mới và cụ thể hơn như MAS063DP (tên thương mại: Atopiclair) cho thấy hiệu quả trong việc điều trị chàm ở bệnh nhân người lớn và trẻ em.[43] [44] Các thuốc bôi mềm da khác có chứa ceramide có thể có hiệu quả cao với bệnh nhân bị chàm.[45] Các sản phẩm này có dạng không cần kê đơn và dạng cần kê đơn. Các thuốc mới không có giới hạn độ tuổi cho việc sử dụng và có thể giúp làm giảm ngứa và kiểm soát các rối loạn về da tiềm ẩn. Là một phần trong tổng thể phác đồ chăm sóc da, các sản phẩm này có thể mang lại các lợi ích mới trong chiến dịch điều trị. Thêm: Liệu pháp ánh sáng UV hoặc nhựa than đá (coal tar) bôi trên da Các lựa chọn sơ cấp » UVA1: liệu pháp liều trung bình năm đến bảy lần mỗi tuần cho tổng cộng 10-15 lần chiếu HOẶC » UVB dải hẹp: tư vấn chuyên gia để được hướng dẫn về phác đồ HOẶC » PUVA: tư vấn chuyên gia để được hướng dẫn về phác đồ Các lựa chọn thứ cấp » nhựa than đá (coal tar) bôi trên da: thoa lên (các) vùng bị ảnh hưởng một đến ba lần mỗi ngày; bắt đầu bằng các chế phẩm nhẹ và tăng nồng độ theo mức độ đáp ứng » Liệu pháp UVA1 được ưa thích trong điều trị đợt bùng phát cấp tính của bệnh chàm. » Liệu pháp UVB dải hẹp được cho thấy hiệu quả hơn đối với bệnh chàm mạn tính, nhưng hiện vẫn thiếu bằng chứng về phác đồ liều lượng cụ thể.[82] » Psoralen và ánh sáng UVA (PUVA) đã được cho thấy là một phương thức hiệu quả trong các ca bệnh chàm kháng trị,[83] nhưng các hạn chế liên quan đến liệu pháp psoralen đường uống có thể hạn chế việc sử dụng thuốc này ở trẻ em dưới 8 tuổi. » Đối với chàm mạn tính. Liều UVA phụ thuộc vào loại da, hoặc có thể được quyết định bởi thử nghiệm bằng một vùng nhỏ trên da trước điều trị . » Bệnh nhân được điều trị 2 đến 3 lần một tuần cho đến khi cải thiện được tình hình da, khi đó khoảng cách giữa các đợt điều trị sẽ tăng dần, và rồi điều trị thường kết thúc cùng nhau. » Tham khảo phác đồ địa phương về sử dụng UV và liều psoralen. » Trong lịch sử, nhựa than đá bôi da đã được sử dụng thành công phần nào trong việc điều trị bệnh chàm, nhưng có ít nghiên cứu đánh giá mức độ hiệu quả của nó. Ngoài ra, trong khi độ an toàn đối với bệnh nhân mắc bệnh chàm vẫn chưa được nghiên cứu kỹ, đã có vài báo cáo về một số tác dụng bất lợi và phản ứng dị ứng.[50] [48] Liệu pháp UV thường được sử dụng phổ biến hơn. |
| Kháng với liệu pháp bôi da và liệu pháp ánh sáng UV | Thuốc bôi mềm da
» Được sử dụng như là một phần của phác đồ chăm sóc da hàng ngày đối với mọi bệnh nhân,[38] và nên được bôi trên da 3 lần mỗi ngày. Thuốc bôi mềm da chứa ceramid cũng đã được nghiên cứu trong việc kiểm soát ngứa và cho kết quả thuận lợi.[92] » Bằng cách giảm khô da và cải thiện chức năng của hàng rào da, thuốc bôi mềm da có thể cải thiện các triệu chứng ngứa và đau, bên cạnh việc giúp giảm tiếp xúc với vi khuẩn và các kháng nguyên mẫn cảm. » Sử dụng thuốc bôi mềm da sau khi tắm có thể giúp duy trì độ ẩm cho da. » Bệnh nhân có thể cần thử nhiều thuốc bôi mềm da khác nhau để tìm ra loại phù hợp với mình nhất.[38] 1[C]Evidence Sử dụng kem mềm da chứa ceramide giúp hồi phục chức năng hàng rào của da và cải thiện viêm da.[45] » Bố mẹ và người giám hộ của trẻ em mắc bệnh chàm có thể hưởng lợi từ một bộ hướng dẫn bằng văn bản về cách chăm sóc da, cách tắm và các chiến lược khác hỗ trợ họ để điều trị hiệu quả các rối loạn về da của con họ.[97] » Thậm chí ngay cả trong trường hợp lý tưởng với việc bố mẹ, người giám hộ hoặc người chăm sóc rất tuân thủ, áp lực chăm sóc những người bị bệnh chàm có thể là gánh nặng đối với những người chăm sóc. Khi cảm thấy có áp lực tâm lý hoặc nhận thấy đây là điều đáng lo ngại, cần có sự hỗ trợ và tham khảo phù hợp.[99] [100] » Việc khôi phục chức năng hàng rào da đã trở thành một trong những bước tiến quan trọng được nhấn mạnh trong các phác đồ chăm sóc da đối với bệnh chàm. Bất thường hàng rào da không chỉ là một hiện tượng phụ, mà nó chính là yếu tố khởi phát sinh bệnh học của căn bệnh về da mạn tính, hay tái phát này.[41] [42] Mặc dù việc sử dụng thuốc bôi mềm da đã luôn là một phần trong kế hoạch chăm sóc da tổng quát, các tác nhân mới và cụ thể hơn như MAS063DP (tên thương mại: Atopiclair) cho thấy hiệu quả trong việc điều trị chàm ở bệnh nhân người lớn và trẻ em.[43] [44] Các thuốc bôi mềm da khác có chứa ceramide có thể có hiệu quả cao với bệnh nhân bị chàm.[45] Các sản phẩm này có dạng không cần kê đơn và dạng cần kê đơn. Các thuốc mới không có giới hạn độ tuổi cho việc sử dụng và có thể giúp làm giảm ngứa và kiểm soát các rối loạn về da tiềm ẩn. Là một phần trong tổng thể phác đồ chăm sóc da, các sản phẩm này có thể mang lại các lợi ích mới trong chiến dịch điều trị. Thêm: thuốc ức chế miễn dịch toàn thân Các lựa chọn sơ cấp » Ciclosporin: người lớn: 2,5 đến 5 mg/kg/ngày đường uống chia thành 2 lần Các lựa chọn thứ cấp » Methotrexate: người lớn: 7,5 đến 25 mg đường uống/tiêm dưới da một lần mỗi tuần vào cùng một ngày Các lựa chọn cấp ba » dupilumab: người lớn: 600 mg ban đầu tiêm dưới da, sau đó là 300 mg mỗi tuần tiếp theo » Chất ức chế miễn dịch toàn thân phải được sử dụng theo hướng dẫn của chuyên gia.[84] Các chất này có thể cần sử dụng trong thời gian ngắn là 2 tuần cho đến 1 năm hoặc lâu hơn, tùy thuộc vào độ nặng của bệnh và đáp ứng với can thiệp y tế. Ưu điểm và nhược điểm của mỗi liệu pháp phải được tính toán cẩn thận trong mỗi ca bệnh để xác định liệu tác dụng phụ có vượt quá việc điều trị hay không. » Ciclosporin: cho thấy có hiệu quả tốt về lâu dài ở cả trẻ em và người lớn.[85] [86] Các tác dụng phụ chính là đau đầu, đau bụng và tăng nhẹ HA và creatinine.[50] Thuốc này được cho thấy là làm tăng nguy cơ cao huyết áp và rối loạn chức năng thận khi sử dụng liên tục.[2] [9] [27] » Methotrexate: cần theo dõi chặt chẽ bệnh nhân khi bắt đầu sử dụng bằng cách lấy công thức máu, men gan và creatinine 1 đến 2 tuần sau khi bắt đầu điều trị hoặc khi thay đổi liều. Bệnh nhân cao tuổi hoặc bệnh nhân mắc bệnh thận cần được đánh giá cẩn thận về tỷ lệ lọc cầu thận. Một khi đã thiết lập được liều lượng về lâu dài, chỉ cần xét nghiệm mỗi 3 đến 4 tháng.[50] Các tác dụng phụ bao gồm buồn nôn, tăng men gan, và đôi khi giảm ba dòng, hoặc nhiễm độc gan hoặc phổi.[87] [88] » Dupilumab: một kháng thể đơn dòng hoàn toàn từ người có tác dụng phong bế IL-4 và IL-13, những cytokine quan trọng được cho là liên quan đến quá trình gây bệnh chàm. Các thử nghiệm lâm sàng cho thấy kết quả khả quan ở bệnh nhân từ 18 tuổi trở lên mắc bệnh chàm mức độ trung bình đến nặng.[76] [90] [91] Có thể sử dụng dupilumab cùng hoặc không cùng corticosteroid bôi trên da. » Tham khảo chuyên gia về liều lượng cho bệnh nhi. |
Giai đoạn đầu
Mycophenolate
Mycophenolate đã được sử dụng để điều trị ở cả người lớn và trẻ em bị bệnh chàm kháng trị. Một số nghiên cứu đã cho thấy cải thiện triệu chứng, mặc dù vẫn chưa có các thử nghiệm kiểm soát ngẫu nhiên có nhóm chứng.[107] Các tác dụng phụ thường gặp được báo cáo là đau đầu, các vấn đề đường tiêu hóa và mệt mỏi
Interferon gamma
Có tác dụng chống viêm bằng cách ức chế tổng hợp IgE và sự tăng trưởng tế bào Th2. Interferon gamma đã được chứng minh là giúp cải thiện các triệu chứng cơ năng của bệnh chàm ở bệnh nhân khi bệnh trở nên khó chịu.[9] Tác dụng phụ chính là các triệu chứng giống như cúm.
Hệ thống xử lý nước
Một số tác giả gợi ý rằng sử dụng hệ thống xử lý nước có thể cải thiện kết quả ở những người bị chàm.[108]
Kem dưỡng ẩm chứa tiền thân của ceramide
Một loại kem dưỡng ẩm chứa tiền thân ceramide đã được nghiên cứu ở bệnh nhân bị chàm, theo đó đã được chứng minh là làm giảm đáng kể sự mất nước qua biểu bì và điểm số da khô lâm sàng, và cải thiện các số liệu đo độ ẩm so với việc không điều trị.[109]
AR-GG27 (sorbityl furfural palmitate)
Một loại kem chứa AR-GG27 (sorbityl furfural palmitate) đã được chứng minh là giúp cải thiện điểm số chàm và mức độ ngứa so với giả dược ở trẻ em bị chàm do bệnh vảy phấn trắng. Bệnh vảy phấn trắng cũng giảm ở những người sử dụng thuốc thực trong quá trình điều trị thử nghiệm.[110]
Các thuốc sinh học đang được phát triển
Nemolizumab là một kháng thể đơn dòng có nguồn gốc từ người chống lại thụ thể A của IL-31. Một thử nghiệm pha II cho thấy tình trạng ngứa được cải thiện đáng kể ở người lớn bị chàm trung bình đến nặng; cần thêm các dữ liệu về tác dụng phụ.[111] Một số liệu pháp toàn thân khác hướng tới quá trình miễn dịch của bệnh chàm hiện vẫn đang được nghiên cứu.[112] Hy vọng rằng các thử nghiệm này sẽ đưa ra các phương án trị liệu mới cũng như giải thích được sinh bệnh học của bệnh chàm.
Thay đổi chế độ ăn uống và các biện pháp vi lượng đồng căn
Không có nghiên cứu nào chứng minh một cách dứt khoát rằng thay đổi chế độ ăn uống ở người mẹ mang thai hoặc ở trẻ sơ sinh hoặc trẻ em giúp giảm thiểu hoàn toàn sự phát triển hoặc mức độ nghiêm trọng của bệnh chàm.[19] Rất nhiều thử nghiệm lâm sàng đã tìm cách xác định liệu lợi khuẩn, synbiotic (kết hợp giữa men vi sinh và lợi khuẩn), dầu cá, các thực phẩm bổ sung, hoặc các công thức tiền tiêu hóa có thể thay đổi quá trình phát triển của bệnh chàm hay không.[113] [114] [115] Trong khi nhiều gia đình tin rằng loại bỏ một nhóm thức ăn hoặc một loại thực phẩm trong khẩu phần có thể giúp cải thiệu triệu chứng của bệnh chàm, chưa có bằng chứng thống kê thuyết phục rằng việc thay đổi chế độ ăn như vậy có giá trị với phần lớn bệnh nhân. Hơn nữa, hiện vẫn đang thiếu các khuyến cáo dựa trên sở bằng chứng liên quan đến việc sử dụng các biện pháp vi lượng đồng căn.[116]
Liệu pháp miễn dịch dị nguyên
Chỉ có một ít nghiên cứu xem xét về tác động của liệu pháp miễn dịch dùng đường dưới da, dưới lưỡi, hoặc tiêm trong da. Hạn chế của một số các thử nghiệm lâm sàng này bao gồm thiếu làm mù, thiếu hiệu ứng giả dược và một số thiếu sót liên quan đến phương pháp luận.[117] Hiện không có nghiên cứu dài hạn nào xác định tiềm năng của liệu pháp miễn dịch trong thay đổi diễn tiến bệnh trong bối cảnh của ‘tiến trình dị ứng’.[118]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Bệnh nhân nên được đánh giá lại với tần suất tùy thuộc vào mức độ bệnh của họ. Không cần xét nghiệm theo dõi, trừ khi bệnh nhân đang sử dụng thuốc đòi hỏi theo dõi cụ thể (ví dụ như methotrexate).
Hướng dẫn dành cho bệnh nhân
Mọi bệnh nhân cần được giáo dục về cách chăm sóc da phù hợp và tránh các yếu tố kích hoạt bệnh (ví dụ như mạt bụi nhà và các chất gây dị ứng trong đồ ăn). Ngoài ra, họ phải hiểu rằng chàm là một bệnh mạn tính, và thuốc làm mềm da là cần thiết để duy trì chức năng của hàng rào da ngay cả khi bệnh đã được kiểm soát tốt. Tùy thuộc và mức độ nghiêm trọng của bệnh chàm của từng bệnh nhân, các thuốc bôi hoặc thuốc toàn thân khác có thể cần thiết để kiểm soát bệnh. Ngoài ra, việc họ ý thức được loại chất gây dị ứng làm trầm trọng thêm bệnh của mình là rất quan trọng, và họ cần lưu ý tránh tiếp xúc với các chất gây dị ứng này.[123]
Bố mẹ và người giám hộ của trẻ em mắc bệnh chàm có thể hưởng lợi từ một bộ hướng dẫn bằng văn bản về cách chăm sóc da, cách tắm và các chiến lược khác hỗ trợ họ để điều trị hiệu quả các rối loạn về da của con họ. Những bậc cha mẹ này có thể đã từng bị mất ngủ do con họ bị ngứa mãn tính và bị khó chịu, và cũng rất khó để họ cố nhớ những gì bác sĩ tư vấn với họ khi đến khám ngoại trú. Kế hoạch điều trị dạng văn bản không nên là một tài liệu thay thế cho việc giáo dục khi đang ở bệnh viện.[96] Rất nhiều phụ huynh cảm thấy tốt hơn nhiều khi có các hướng dẫn tham khảo khi họ về nhà và thực hành các chăm sóc và hướng dẫn bác sĩ đưa ra.[97] [98]
Thậm chí ngay cả trong trường hợp lý tưởng với việc bố mẹ, người giám hộ hoặc người chăm sóc rất tuân thủ, áp lực chăm sóc những người bị bệnh chàm có thể là gánh nặng đối với những người chăm sóc. Khi cảm thấy có áp lực tâm lý hoặc nhận thấy đây là điều đáng lo ngại, cần có sự hỗ trợ và tham khảo phù hợp.[99] [100] Cung cấp cho phụ huynh sự hỗ trợ và phương tiện để cải thiện cuộc sống của chính họ có thể góp phần vào sự thành công của quá trình chăm sóc.[124]
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Căng thẳng tâm lý | Dài hạn | Cao |
| Các tình trạng da, ví dụ như chàm, có ảnh hưởng quan trọng về mặt tâm lý đối với cả bệnh nhân và gia đình. Can thiệp về tâm lý cho thấy giúp cải thiện khả năng chịu đựng ở người lớn bị chàm, đặc biệt ở những ca bệnh nặng (đáng chú ý nhất là ngứa). | ||
| Tác dụng phụ toàn thân của corticosteroid bôi da | Dài hạn | Thấp |
| Hiếm khi xảy ra tác dụng phụ toàn thân, nhưng các tác dụng phụ này bao gồm ức chế trục hạ đồi-tuyến yên-tuyến thượng thận, giảm tốc độ tăng trưởng, hội chứng Cushing, giảm mật độ xương và đục thủy tinh thể sau khi bôi corticosteroid vào mí mắt hoặc vùng da quanh mắt.[3] [50] Các tình trạng này thường xảy ra ở bệnh nhân sử dụng lượng lớn corticosteroid mạnh. | ||
| Bệnh ác tính liên quan đến việc sử dụng thuốc ức chế calcineurin bôi trên da | Dài hạn | Thấp |
| Do rất ít ca bệnh ác tính ở bệnh nhân sử dụng thuốc ức chế calcineurin bôi trên da, FDA tuyên bố rằng chưa xác định được mức độ an toàn lâu dài của các thuốc này, và khuyến cáo chỉ sử dụng hạn chế trên vùng da bị ảnh hưởng và tránh dùng lâu dài khi có thể.[50] Pimecrolimus có thể được sử dụng ở bệnh nhân >16 tuổi và tacrolimus có thể được sử dụng ở bệnh nhân >2 tuổi. | ||
| Tác dụng phụ toàn thân của ciclosporin | Dài hạn | Thấp |
| Các dạng bào chế sử dụng đường toàn thân cho thấy làm gia tăng nguy cơ tăng huyết áp và rối loạn chức năng thận.[9] [27] [50] | ||
| Nhiễm trùng da và vi khuẩn cư trú | Biến thiên | Trung bình |
| Bệnh nhân bị tăng nguy cơ bị nhiễm trùng da do vi khuẩn. Bên cạnh việc chức năng hàng rào của da bị suy giảm, các nghiên cứu cho thấy tỷ lệ mang Staphylococcus aureus ở các tổn thương da chiếm đến 93% và 76% ở các vùng da không bị ảnh hưởng ở các bệnh nhân bị bệnh chàm.[1] [3] Nên xem xét về nhiễm trùng bất cứ khi nào bệnh nhân bị bùng phát chàm. Da thường có gia tăng hồng ban kèm mụn mủ hoặc đóng vảy. Cư trú trên bề mặt da, ngay cả khi không có bằng chứng rõ ràng về nhiễm khuẩn da, có thể nhanh chóng làm tình trạng bệnh xấu đi. Phụ thuộc vào mức độ nghiêm trọng tình trạng da, việc điều trị có thể bao gồm tắm bằng chất tẩy pha loãng hoặc kháng sinh bôi da hoặc kháng sinh đường toàn thân. | ||
| Tác dụng phụ toàn thân của methotrexate | Bến thiên | Trung bình |
| Các tác dụng phụ bao gồm buồn nôn, tăng men gan, và đôi khi làm giảm ba dòng hoặc độc gan hoặc độc phổi.[87] [88] | ||
| Tác dụng phụ toàn thân của azathioprine | Biến thiên | Trung bình |
| Các tác dụng phụ bao gồm độc gan và độc tủy, cũng như có lo ngại rằng sử dụng lâu dài có thể làm tăng nguy cơ mắc các bệnh ác tính nhất định. Độc tủy đã được chứng minh là liên quan đến tác dụng của thiopurine methyltransferase (TPMT), một enzym cần thiết cho sự chuyển hóa của azathioprine. Kiểm tra mức TPMT trước khi bắt đầu điều trị sẽ giúp xác định các bệnh nhân có nguy cơ bị ngộ độc tủy.[120] [121] | ||
| Eczema herpeticum (chàm herpes) | Bến thiên | Thấp |
| Đây là một tình trạng nhiễm trùng da nặng gây ra bởi vi-rút herpes simplex ở bệnh nhân bị chàm. Các tổn thương đặc trưng là mụn nước hoặc mụn mủ thành từng đám và về sau có thể tiến triển thành tình trạng loét dạng hốc. Bệnh nhân thường bị ảnh hưởng về da trên diện rộng, mặc dù vùng bị viêm da có vẻ như bị ảnh hưởng nặng nhất.[1] [3]
Bệnh nhân được điều trị bằng thuốc kháng vi-rút. |
||
Tiên lượng
Bệnh chàm là một bệnh mạn tính với diễn tiến bệnh thay đổi. Khoảng 60% trẻ em cải thiện triệu chứng khi vào tuổi dậy thì, nhưng tái phát có thể xảy ra ở 50%.[2] Mặc dù khó xác định diễn tiến của bệnh, một số yếu tố nhất định khiến bệnh nhân có nguy cơ tiến triển bệnh nhanh hơn. Một nghiên cứu tiến cứu trên 1314 trẻ em Đức đánh giá quá trình tự nhiên của bệnh chàm từ khi sinh đến 7 tuổi. Nghiên cứu này phát hiện ra rằng mức độ nghiêm trọng của bệnh và nhạy cảm sớm liên quan đến tiên lượng kém hơn. Độ nhạy cảm được định lượng bằng cách đo mức IgE cụ thể, và mặc dù có mối liên hệ mạnh mẽ giữa mức IgE và mức độ nghiêm trọng của bệnh, vẫn không xác định được giá trị ngưỡng này trong tiên lượng.[119]
Nhiều bệnh nhân bị bệnh nhẹ hơn có duy trì được bằng thuốc bôi mềm da và sử dụng từng đợt các thuốc bôi da khác trong các đợt bùng phát. Bệnh nhân bị bệnh nặng hơn thường cần điều trị kết hợp bao gồm nhựa than đá, liệu pháp ánh sáng UV, và thuốc ức chế miễn dịch toàn thân.
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Atopic eczema in under 12s: diagnosis and management
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2007
Bắc Mỹ
Guidelines of care for the management of atopic dermatitis. Section 1. Diagnosis and assessment of atopic dermatitis
Nhà xuất bản: American Academy of Dermatology
Xuất bản lần cuối: 2014
Hướng dẫn điều trị
Châu Âu
Atopic eczema in under 12s: diagnosis and management
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2007
Grenz rays therapy for inflammatory skin conditions
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2007
Bắc Mỹ
Guidelines of care for the management of atopic dermatitis. Section 2. Management and
treatment of atopic dermatitis with topical therapies
Nhà xuất bản: American Academy of Dermatology
Xuất bản lần cuối: 2014
Guidelines of care for the management of atopic dermatitis. Section 3. Management and treatment of atopic dermatitis with phototherapy and systemic agents
Nhà xuất bản: American Academy of Dermatology
Xuất bản lần cuối: 2014
Guidelines of care for the management of atopic dermatitis. Section 4. Prevention of disease
flares and use of adjunctive therapies and approaches
Nhà xuất bản: American Academy of Dermatology
Xuất bản lần cuối: 2014
Atopic dermatitis: a practice parameter update
Nhà xuất bản: American Academy of Allergy, Asthma & Immunology
Xuất bản lần cuối: 2013
Management of difficult-to-treat atopic dermatitis
Nhà xuất bản: American Academy of Allergy, Asthma & Immunology
Xuất bản lần cuối: 2013
Consultation and referral guidelines citing the evidence: how the allergist-immunologist can help
Nhà xuất bản: American Academy of Allergy, Asthma and Immunology
Xuất bản lần cuối: 2011
Châu Á
Japanese guideline for atopic dermatitis
Nhà xuất bản: Japanese Society of Allergology
Xuất bản lần cuối: 2014
Điểm số bằng chứng
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng thấp về việc sử dụng thuốc bôi mềm da. Hiện chưa rõ thuốc bôi mềm da có hiệu quả hơn giả dược hay không trong việc làm giảm khô da, ban đỏ, lichen hóa, ngứa, hoặc các triệu chứng khu trú trong viêm da cơ địa. Cũng chưa rõ liệu một số loại thuốc bôi mềm da có hiệu quả hơn các thuốc bôi khác hay không. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Tỷ lệ tái phát: có bằng chứng chất lượng thấp cho thấy rằng khi so sánh với corticosteroid mạnh (fluticasone propionate, 0.05%, sử dụng ngắt quãng hai lần mỗi tuần), thuốc bôi mềm da có thể kém hiệu quả hơn trong việc giảm tỷ lệ tái phát bệnh viêm da cơ địa tại thời điểm 16 tuần. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng thấp về việc sử dụng thuốc bôi mềm da. Khi so sánh với corticosteroid nhẹ, kem kamillosan (thuốc bôi mềm da) có thể hiệu quả hơn kem hydrocortisone 0,5% (corticosteroid nhẹ) trong việc giảm triệu chứng của viêm da cơ địa. Khi chỉ so sánh một mình thuốc bôi mềm da với thuốc bôi mềm da kết hợp với corticosteroid, thuốc bôi mềm da khi chỉ sử dụng một mình có thể kém hiệu quả hơn trong việc cải thiện triệu chứng của viêm da cơ địa. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Tỷ lệ tái phát: có bằng chứng chất lượng thấp rằng khi so sánh với corticosteroid kết hợp với thuốc bôi mềm da, thuốc bôi mềm da đơn thuần có thể có hiệu quả kém hơn trong việc giảm tỷ lệ tái phát so với corticosteroid kết hợp thuốc bôi mềm da. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Giảm sử dụng corticosteroid mạnh bôi da ở trẻ nhũ nhi bị viêm da cơ địa trung bình hoặc nặng: có bằng chứng chất lượng thấp so sánh việc sử dụng corticosteroid bôi da có dược lực trung bình hoặc mạnh kết hợp với sử dụng thuốc bôi mềm da so với việc không kết hợp thuốc bôi mềm da cho thấy rằng việc kết hợp thuốc bôi mềm da và corticosteroid dạng bôi giúp giảm lượng sử dụng corticosteroid dạng bôi mà vẫn cải thiện được triệu chứng.[40] Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Độ nặng của triệu chứng: có bằng chứng chất lượng thấp cho thấy khi so sánh với giả dược, corticosteroid (trung bình, mạnh và rất mạnh) có thể hiệu quả hơn trong việc loại trừ viêm da cơ địa, và trong việc cải thiện độ nặng của bệnh và tình trạng ngứa. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng thấp khi so sánh các loại corticosteroid khác nhau và kết quả là không rõ ràng về việc liệu một số loại corticosteroid có hiệu quả hơn so với các loại khác trong việc cải thiện mức độ nghiêm trọng của bệnh và giảm tình trạng ngứa. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng thấp cho thấy rằng khi so sánh với pimecrolimus 1,0%, corticosteroid có thể hiệu quả hơn trong việc cải thiện tình trạng da trong 1 tuần, và cải thiện tình trạng ngứa sau 1 và 3 tuần. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng thấp cho rằng khi so sánh với pimecrolimus 1%, corticosteroid mạnh (betamethasone 0,1% và triamcinolone acetonide 0,1%) hiệu quả hơn trong việc điều trị viêm da cơ địa sau ba tuần. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng tốt rằng khi so sánh với dung môi, pimecrolimus 1,0% hiệu quả hơn trong việc điều trị viêm da cơ địa tại thời điểm 3 đến 6 tuần và cải thiện tình trạng ngứa tại thời điểm 1 hoặc 6 tuần. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng tốt rằng pimecrolimus 1% làm giảm các đợt bùng phát của viêm da cơ địa và giảm nhu cầu cần điều trị cứu cánh bằng corticosteroid lúc 6-12 tháng khi so sánh với giả dược. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng tốt cho thấy rằng tacrolimus 0,03% và 1% dường như hiệu quả hơn dung môi trong việc giảm mức độ nghiêm trọng của bệnh và giảm ngứa. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng trung bình cho thấy rằng tacrolimus 0,03% và 0,1% dường như hiệu quả hơn hydrocortisone acetate (nhẹ) trong việc giảm mức độ nghiêm trọng của bệnh, nhưng chúng ta chưa biết liệu tacrolimus 0,03% và 0,1% có hiệu quả hơn clobetasone butyrate (trung bình), hydrocortisone butyrate (mạnh), và methylprednisolone aceponate (mạnh) hay không. Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng thấp so sánh hiệu quả của corticosteroid (trung bình và mạnh) và tacrolimus so với dùng một mình tacrolimus. Dùng riêng tacrolimus có thể kém hiệu quả hơn so với corticosteroid (trung bình và mạnh) kết hợp với tacrolimus trong việc cải thiện mức độ nghiêm trọng của bệnh. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: chưa rõ liệu pimecrolimus 1,0% có hiệu quả hơn tacrolimus 0,03% trong việc cải thiện tình trạng da hoặc tình trạng ngứa trong 1, 3 hoặc 6 tuần, hoặc liệu nó có hiệu quả hơn tacrolimus 0,1% trong việc cải thiện tình trạng da trong 1 tuần hay không, nhưng pimecrolimus 1,0% có thể kém hiệu quả hơn so với tacrolimus 0,1% trong việc cải thiện tình trạng da lúc 3 hoặc 6 tuần. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng thấp cho thấy việc bôi corticosteroid hai lần mỗi ngày có thể không hiệu quả hơn bôi một lần mỗi ngày ở người bị bùng phát cấp tính. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng trung bình cho rằng khi so sánh tần suất bôi pimecrolimus, pimecrolimus 0,1% 4 lần mỗi ngày dường như không hiệu quả hơn pimecrolimus 1,0% 2 lần mỗi ngày trong việc cải thiện tình trạng da hoặc ngứa sau 3 tuần. Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
- Mức độ nghiêm trọng của triệu chứng: có bằng chứng chất lượng thấp rằng tacrolimus 0,03% có thể hiệu quả tương đương tacrolimus 1% trong điều trị viêm da cơ địa sau 3 tuần, nhưng có thể kém hiệu quả hơn sau 12 tuần. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
Các bài báo chủ yếu
- Van Zuuren EJ, Fedorowicz Z, Christensen R, et al. Emollients and moisturisers for eczema. Cochrane Database Syst Rev. 2017;(2):CD012119. Toàn văn Tóm lược
- Eichenfield LF, Tom WL, Berger TG, et al. Guidelines of care for the management of atopic dermatitis: section 2. Management and treatment of atopic dermatitis with topical therapies. J Am Acad Dermatol. 2014 Jul;71(1):116-32. Toàn văn Tóm lược
Tài liệu tham khảo
- Spergel JM, Paller AS. Atopic dermatitis and the atopic march. J Allergy Clin Immunol. 2003 Dec;112(6 Suppl):S118-27. Tóm lược
- Williams H. Atopic Dermatitis. N Engl J Med. 2005 Jun 2;352(22):2314-24. Tóm lược
- Paller AS, Mancini J. Hurwitz clinical pediatric dermatology: a textbook of skin disorders of childhood and adolescence. 5th ed. Philadelphia, PA; Edinburgh: Elsevier Saunders, 2016.
- Hirano SA, Murray SB, Harvey VM. Reporting, representation, and subgroup analysis of race and ethnicity in published clinical trials of atopic dermatitis in the United States between 2000 and 2009. Pediatr Dermatol. 2012 Nov-Dec;29(6):749-55. Tóm lược
- Leung D, Boguniewicz M, Howell MD, et al. New insights into atopic dermatitis. The J Clin Invest. 2004 Mar;113(5):651-7. Toàn văn Tóm lược
- Flohr C, Yeo L. Atopic dermatitis and the hygiene hypothesis revisited. Curr Probl Dermatol. 2011;41:1-34. Tóm lược
- Morar N, Cookson W, Harper JI, et al. Filaggrin Mutations in Children with Severe Atopic Dermatitis. J Invest Dermatol. 2007;127:1667-1672. Tóm lược
- Palmer CNA, Irvine AD, Terron-Kwiatkowski A, et al. Common loss-of-function variants of the epidermal barrier protein filaggrin are a major predisposing factor for atopic dermatitis. Nature Genetics. 2006;38;4:441-446.
- Meagher LJ, Wines NY, Cooper AJ. Atopic dermatitis: Review of immunopathogenesis and advances in immunosuppressive therapy. Australas J Dermatol. 2002 Nov;43(4):247-54. Tóm lược
- Elias PM, Schmuth M. Abnormal skin barrier in the etiopathogenesis of atopic dermatitis. Curr Allergy Asthma Rep. 2009 Jul;9(4):265-72. Tóm lược
- Palmer CN, Irvine AD, Terron-Kwiatkowski A, et al. Common loss-of-function variants of the epidermal barrier protein filaggrin are a major predisposing factor for atopic dermatitis. Nat Genet. 2006 Apr;38(4):441-6. Tóm lược
- McGrath JA. Filaggrin and the great epidermal barrier grief. Australas J Dermatol. 2008 May;49(2):67-73; quiz 73-4. Tóm lược
- Kezic S, Kemperman PM, Koster ES, et al. Loss-of-function mutations in the filaggrin gene lead to reduced level of natural moisturizing factor in the stratum corneum. J Invest Dermatol. 2008 Aug;128(8):2117-9. Tóm lược
- Elias PM, Schmuth M. Abnormal skin barrier in the etiopathogenesis of atopic dermatitis. Curr Opin Allergy Clin Immunol. 2009 Oct;9(5):437-46. Tóm lược
- Howell MD, Kim BE, Gao P, et al. Cytokine modulation of atopic dermatitis filaggrin skin expression. J Allergy Clin Immunol. 2007 Jul;120(1):150-5. Tóm lược
- Carlsten C, Dimich-Ward H, Ferguson A, et al. Atopic dermatitis in a high-risk cohort: natural history, associated allergic outcomes, and risk factors. Ann Allergy Asthma Immunol. 2013 Jan;110(1):24-8. Tóm lược
- Schultz Larsen F, Diepgen T, Svenson A. The occurrence of atopic dermatitis in North Europe: An international questionnaire study. J Am Acad Dermatol. 1996;34:760-764.
- Ndibazza J, Mpairwe H, Webb EL, et al. Impact of anthelminthic treatment in pregnancy and childhood on immunisations, infections and eczema in childhood: a randomised controlled trial. PLoS One. 2012;7(12):e50325. Toàn văn Tóm lược
- Kramer MS, Kakuma R. Maternal dietary antigen avoidance during pregnancy or lactation, or both, for preventing or treating atopic disease in the child. Cochrane Database Syst Rev. 2012;(9):CD000133. Toàn văn Tóm lược
- Cuello-Garcia CA, Brozek JL, Fiocchi A, et al. Probiotics for the prevention of allergy: a systematic review and meta-analysis of randomized controlled trials. J Allergy Clin Immunol. 2015 Oct;136(4):952-61. Tóm lược
- Beattie PE, Green C, Lowe G, et al. Which children should we patch test? Clin Exp Dermatol. 2007 Jan;32(1):6-11. Tóm lược
- Milingou M, Tagka A, Armenaka M, et al. Patch tests in children: a review of 13 years of experience in comparison with previous data. Pediatr Dermatol. 22010 May-Jun;27(3):255-9. Tóm lược
- Pigatto P, Martelli A, Marsili C, et al. Contact dermatitis in children. Ital J Pediatr. 2010 Jan 13;36:2. Toàn văn Tóm lược
- Zug KA, McGinley-Smith D, Warshaw EM, et al. Contact allergy in children referred for patch testing: North American Contact Dermatitis Group data, 2001-2004. Arch Dermatol. 2008 Oct;144(10):1329-36. Tóm lược
- Jacob SE, Burk CJ, Connelly EA. Patch testing: another steroid-sparing agent to consider in children. Pediatr Dermatol. 2008 Jan-Feb;25(1):81-7. Tóm lược
- Thyssen JP, Johansen JD, Linneberg A, et al. The association between null mutations in the filaggrin gene and contact sensitization to nickel and other chemicals in the general population. Br J Dermatol. 2010 Jun;162(6):1278-85. Tóm lược
- Barnetson R, Rogers M. Childhood atopic eczema. BMJ. 2002 Jun 8;324(7350):1376-9. Tóm lược
- Hanifin JM, Rajka G. Diagnostic features of atopic dermatitis. Acta Dermatol Vereneol. 1980;92(suppl):44-47.
- De D, Kanwar AJ, Handa S. Comparative efficacy of Hanifin and Rajka’s criteria and the UK working party’s diagnostic criteria in diagnosis of atopic dermatitis in a hospital setting in North India. JEADV. 2006 Aug;20(7):853-9. Tóm lược
- Johnke H, Vach W, Norberg LA, et al. A comparison between criteria for diagnosing atopic eczema in infants. Br J Dermatol. 2005 Aug;153(2):352-8. Tóm lược
- Williams HC, Burney PGJ, Pembroke AC, et al. Validation of the UK diagnostic criteria for atopic dermatitis in a population setting. Br J Dermatol. 1996;135:12-17.
- Williams HC, Burney PG, Hay RJ, et al. The U.K. Working Party’s Diagnostic Criteria for Atopic Dermatitis. I. Derivation of a minimum set of discriminators for atopic dermatitis. Br J Dermatol. 1994 Sep;131(3):383-96. Tóm lược
- Fleming S, Bodner C, Devereux G, et al. An application of the United Kingdom Working Party diagnostic criteria for atopic dermatitis in Scottish infants. J Invest Dermatol. 2001 Dec;117(6):1526-30. Tóm lược
- Brenninkmeijer EE, Schram ME, Leeflang MM, et al. Diagnostic criteria for atopic dermatitis: a systematic review. Br J Dermatol. 2008 Apr;158(4):754-65. Tóm lược
- Levy ML. Atopic dermatitis: understanding the disease and its management. Curr Med Res Opin. 2007;23:3091-3103. Tóm lược
- Darsow U, Wollenberg A, Simon D, et al. ETFAD/EADV eczema task force 2009 position paper on diagnosis and treatment of atopic dermatitis. J Eur Acad Dermatol Venereol. 2010 Mar;24(3):317-28. Toàn văn Tóm lược
- Simpson EL. Atopic dermatitis: a review of topical treatment options. Cur Med Res Opin. 2010 Mar;26(3):633-40. Tóm lược
- Van Zuuren EJ, Fedorowicz Z, Christensen R, et al. Emollients and moisturisers for eczema. Cochrane Database Syst Rev. 2017;(2):CD012119. Toàn văn Tóm lược
- Schmitt J, Schakel K, Folster-Holst R, et al. Prednisolone vs. ciclosporin for severe adult eczema. An investigator- initiated double-blind placebo-controlled multicentre trial. Br J Dermatol. 2010 Mar;162(3):661-8. Tóm lược
- Grimalt R, Mengeaud V, Cambazard F. The steroid-sparing effect of an emollient therapy in infants with atopic dermatitis: a randomized controlled study. Dermatology. 2007;214(1):61-7. Tóm lược
- Vijayanand P, Seumois G, Simpson LJ, et al. Interleukin-4 production by follicular helper T cells requires the conserved Il4 enhancer hypersensitivity site V. Immunity. 2012 Feb 24;36(2):175-87. Toàn văn Tóm lược
- Kabashima K. New concept of the pathogenesis of atopic dermatitis: interplay among the barrier, allergy, and pruritus as a trinity. J Dermatol Sci. 2013 Apr;70(1):3-11. Tóm lược
- Abramovits W, Hebert AA, Boguniewicz M, et al. Patient-reported outcomes from a multicenter, randomized, vehicle-controlled clinical study of MAS063DP (Atopiclair) in the management of mild-to-moderate atopic dermatitis in adults. J Dermatolog Treat. 2008;19(6):327-32. Tóm lược
- Patrizi A, Capitanio B, Neri I, et al. A double-blind, randomized, vehicle-controlled clinical study to evaluate the efficacy and safety of MAS063DP (ATOPICLAIR) in the management of atopic dermatitis in paediatric patients. Pediatr Allergy Immunol. 2008 Nov;19(7):619-25. Tóm lược
- Frankel A, Sohn A, Patel RV, et al. Bilateral comparison study of pimecrolimus cream 1% and a ceramide¬hyaluronic acid emollient foam in the treatment of patients with atopic dermatitis. J Drugs Dermatol. 2011 Jun;10(6):666-72. Tóm lược
- Simpson EL, Chalmers JR, Hanifin JM, et al. Emollient enhancement of the skin barrier from birth offers effective atopic dermatitis prevention. J Allergy Clin Immunol. 2014 Oct;134(4):818-23. Toàn văn Tóm lược
- Horimukai K, Morita K, Narita M, et al. Application of moisturizer to neonates prevents development of atopic dermatitis. J Allergy Clin Immunol. 2014 Oct;134(4):824-830.e6. Toàn văn Tóm lược
- Eichenfield LF, Tom WL, Berger TG, et al. Guidelines of care for the management of atopic dermatitis: section 2. Management and treatment of atopic dermatitis with topical therapies. J Am Acad Dermatol. 2014 Jul;71(1):116-32. Toàn văn Tóm lược
- Del Rosso JQ, Bhambri S. Daily application of fluocinonide 0.1% cream for the treatment of atopic dermatitis. J Clin Aesthet Dermatol. 2009 Sep;2(9):24-32. Toàn văn Tóm lược
- Wolverton SE. Comprehensive Dermatologic Drug Therapy. 2nd ed. Philadelphia, PA; Elsevier Saunders, 2007.
- Callen J, Chamlin S, Eichenfield LF, et al. A systematic review of the safety of topical therapies for atopic dermatitis. Br J Dermatol. 2007 Feb;156(2):203-21. Tóm lược
- Matheson R, Kempers S, Breneman D, et al. Hydrocortisone butyrate 0.1% lotion in the treatment of atopic dermatitis in pediatric subjects. J Drugs Dermatol. 2008 Mar;7(3):266-71. Tóm lược
- Trookman NS, Rizer RL. Randomized controlled trial of desonlde hydrogel 0.05% versus desonide ointment 0.05% in the treatment of mild-to-moderate atopic dermatitis. J Clin Aesthet Dermatol. 2011 Nov;4(11):34-8. Toàn văn Tóm lược
- Sigurgeirsson B, Ho V, Ferrándiz C, et al. Effectiveness and safety of a prevention-of-flare-progression strategy with pimecrolimus cream 1% in the management of paediatric atopic dermatitis. J Eur Acad Dermatol Venereol. 2008 Nov;22(11):1290-301. Tóm lược
- Murrell DF, Calvieri S, Ortonne JP, et al. A randomized controlled trial of pimecrolimus cream 1% in adolescents and adults with head and neck atopic dermatitis and intolerant of, or dependent on, topical corticosteroids. Br J Dermatol. Br J Dermatol. 2007 Nov;157(5):954-9. Tóm lược
- Langley RG, Eichenfield LF, Lucky AW, et al. Sustained efficacy and safety of pimecrolimus cream 1% when used long-term (up to 26 weeks) to treat children with atopic dermatitis. Pediatr Dermatol. 2008 May-Jun;25(3):301-7. Tóm lược
- Gollnick H, Kaufmann R, Stough D, et al. Pimecrolimus cream 1% in the long-term management of adult atopic dermatitis: prevention of flare progression: a randomized controlled trial. Br J Dermatol. 2008 May;158(5):1083-93. Tóm lược
- Ashcroft DM, Chen LC, Garside R, et al. Topical pimecrolimus for eczema. Cochrane Database Syst Rev. 2007; (4):CD005500. Tóm lược
- Aschoff R, Schwanebeck U, Brautigam M, et al. Skin physiological parameters confirm the therapeutic efficacy of pimecrolimus cream 1% in patients with mild-to-moderate atopic dermatitis. Exp Dermatol. 2009 Jan;18(1):24-9. Tóm lược
- Hoeger PH, Lee KH, Jautova J, et al. The treatment of facial atopic dermatitis in children who are intolerant of, or dependent on, topical corticosteroids: a randomized, controlled clinical trial. Br J Dermatol. 2009 Feb;160(2):415-22. Tóm lược
- Ruer-Mular M, Aberer W, Gunstone A, et al. Twice-daily versus once-daily applications of pimecrolimus cream 1% for the prevention of disease relapse in pediatric patients with atopic dermatitis. Pediatr Dermatol. 2009 Sep- Oct;26(5):551-8. Tóm lược
- Thaci D, Reitamo S, Gonzalez Ensenat MA, et al. Proactive disease management with 0.03% tacrolimus ointment for children with atopic dermatitis: results of a randomized, multicentre, comparative study. Br J Dermatol. 2008 Dec;159(6):1348-56. Tóm lược
- Paller AS, Eichenfield LF, Kirsner RS, et al. Three times weekly tacrolimus ointment reduces relapse in stabilized atopic dermatitis: a new paradigm for use. Pediatrics. 2008 Dec;122(6):e1210-8. Tóm lược
- Remitz A, Reitamo S. Long-term safety of tacrolimus ointment in atopic dermatitis. Expert Opin Drug Saf. 2009 Jul;8(4):501-6. Tóm lược
- Wollenberg A, Reitamo S, Girolomoni G, et al. Proactive treatment of atopic dermatitis in adults with 0.1% tacrolimus ointment. Allergy. 2008 Jul;63(7):742-50. Tóm lược
- Li RX, Zhu Hl, Fan LM. Efficacy and tolerability of topical tacrolimus in the treatment of atopic dermatitis: a systematic review of randomized controlled trials [in Chinese]. J Clin Dermatol. details. 2007;36:757-762.
- Breneman D, Fleischer AB Jr, Abramovits W, et al. Intermittent therapy for flare prevention and long-term disease control in stabilized atopic dermatitis: a randomized comparison of 3-times-weekly applications of tacrolimus ointment versus vehicle. J Am Acad Dermatol. 2008 Jun;58(6):990-9. Tóm lược
- El-Batawy MM, Bosseila MA, Mashaly HM, et al. Topical calcineurin inhibitors in atopic dermatitis: a systematic review and meta-analysis. J Dermatol Sci. 2009 May;54(2):76-87. Tóm lược
- Draelos ZD. Use of topical corticosteroids and topical calcineurin inhibitors for the treatment of atopic dermatitis in thin and sensitive skin areas. Curr Med Res Opin. 2008 Apr;24(4):985-94. Tóm lược
- Abramovits W, Fleischer AB Jr, Jaracz E, et al. Adult patients with moderate atopic dermatitis: tacrolimus ointment versus pimecrolimus cream. J Drugs Dermatol. 2008 Dec;7(12):1153-8. Tóm lược
- Poole CD, Chambers C, Sidhu MK, et al. Health-related utility among adults with atopic dermatitis treated with 0.1% tacrolimus ointment as maintenance therapy over the long term: findings from the Protopic CONTROL study. Br J Dermatol. 2009 Dec;161(6):1335-40. Tóm lược
- Yin ZQ, Zhang WM, Song GX, et al. Meta-analysis on the comparison between two topical calcineurin inhibitors in atopic dermatitis. J Dermatol. 2012 Jun;39(6):520-6. Tóm lược
- Sher LG, Chang J, Patel IB, et al. Relieving the pruritus of atopic dermatitis: a meta-analysis. Acta Derm Venereol. 2012 Sep;92(5):455-61. Tóm lược
- Cury Martins J, Martins C, Aoki V, et al. Topical tacrolimus for atopic dermatitis. Cochrane Database Syst Rev. 2015;(7):CD009864. Toàn văn Tóm lược
- Sigurgeirsson B, Boznanski A, Todd G, et al. Safety and efficacy of pimecrolimus in atopic dermatitis: a 5-year randomized trial. Pediatrics. 2015 Apr;135(4):597-606. Toàn văn Tóm lược
- Beck LA, Thaẹi D, Hamilton JD, et al. Dupilumab treatment in adults with moderate-to-severe atopic dermatitis. N Engl J Med. 2014 Jul 10;371(2):130-9. Toàn văn Tóm lược
- Zane LT, Kircik L, Call R, et al. Crisaborole topical ointment, 2% in patients ages 2 to 17 years with atopic dermatitis: a phase 1b, open-label, maximal-use systemic exposure study. Pediatr Dermatol. 2016 Jul;33(4):380-7. Toàn văn Tóm lược
- Gong JQ, Lin L, Lin T, et al. Skin colonization by Staphylococcus aureus in patients with eczema and atopic dermatitis and relevant combined topical therapy: a double-blind multicentre randomized controlled trial. Br J Dermatol. 2006 Oct;155(4):680-7. Tóm lược
- Dickman M, Dawson AL, Dellavalle RP. The relationship between hygiene and microbial burden in atopic dermatitis risk based on a systematic review. Arch Dermatol. 2012 Aug;148(8):936-8. Tóm lược
- Anderson PC, Dinulos JG. Atopic dermatitis and alternative management strategies. Curr Opin Pediatr. 2009 Feb;21(1):131-8. Tóm lược
- Huang JT, Rademaker A, Paller AS. Dilute bleach baths for Staphylococcus aureus colonization in atopic dermatitis to decrease disease severity. Arch Dermatol. 2011 Feb;147(2):246-7. Tóm lược
- Meduri NB, Vandergriff T, Rasmussen H, et al. Phototherapy in the management of atopic dermatitis: a systemic review. Photodermatol Photoimmunol Photomed. 2007;23:106-112.
- Der-Petrossian M, Seeber A, Honigsmann H, et al. Half-side comparison study on the efficacy of 8- methoxypsoralen bath-PUVA versus narrow-band ultraviolet B phototherapy in patients with severe chronic atopic dermatitis. Br J Dermatol. 2000 Jan;142(1):39-43. Tóm lược
- Schmitt J, Schakel K, Schmitt N, et al. Systemic treatment of severe atopic eczema: a systematic review. Acta Derm Venereol. 2007;87(2):100-11. Tóm lược
- Schmitt J, Schmitt N, Meurer M. Cyclosporin in the treatment of patients with atopic eczema: a systematic review and meta-analysis. J Eur Acad Dermatol Venereol. 2007 May;21(5):606-19. Tóm lược
- Roekevisch E, Spuls PI, Kuester D, et al. Efficacy and safety of systemic treatments for moderate-to-severe atopic dermatitis: a systematic review. J Allergy Clin Immunol. 2014 Feb;133(2):429-38. Tóm lược
- Weatherhead SC, Wahie S, Reynolds NJ, et al. An open-label, dose-ranging study of methotrexate for moderate-to- severe adult atopic eczema. Br J Dermatol. 2007 Feb;156(2):346-51. Tóm lược
- Goujon C, Bérard F, Dahel K, et al. Methotrexate for the treatment of adult atopic dermatitis. Eur J Dermatol. 2006 Mar-Apr;16(2):155-8. Tóm lược
- Dvorakova V, O’Regan GM, Irvine AD. Methotrexate for severe childhood atopic dermatitis: clinical experience in a tertiary center. Pediatr Dermatol. 2017 Sep;34(5):528-34. Toàn văn Tóm lược
- Thaẹi D, Simpson EL, Beck LA, et al. Efficacy and safety of dupilumab in adults with moderate-to-severe atopic dermatitis inadequately controlled by topical treatments: a randomised, placebo-controlled, dose-ranging phase 2b trial. Lancet. 2016 Jan 2;387(10013):40-52. Tóm lược
- Blauvelt A, de Bruin-Weller M, Gooderham M, et al. Long-term management of moderate-to-severe atopic dermatitis with dupilumab and concomitant topical corticosteroids (LIBERTY AD CHRONOS): a 1-year, randomised, double-blinded, placebo-controlled, phase 3 trial. Lancet. 2017 Jun 10;389(10086):2287-303. Toàn văn Tóm lược
- Simpson E, Dutronc Y. A new body moisturizer increases skin hydration and improves atopic dermatitis symptoms among children and adults. J Drugs Dermatol. 2011 Jul;10(7):744-9. Tóm lược
- Kawakami T, Kaminishi K, Soma Y, et al. Oral antihistamine therapy influences plasma tryptase levels in adult atopic dermatitis. J Dermatol Sci. 2006 Aug;43(2):127-34. Tóm lược
- Papoiu AD, Wang H, Coghill RC, et al. Contagious itch in humans: a study of visual ‘transmission’ of itch in atopic dermatitis and healthy subjects. Br J Dermatol. 2011 Jun;164(6):1299-303. Toàn văn Tóm lược
- Birnie AJ, Bath-Hextall FJ, Ravenscroft JC, et al. Interventions to reduce Staphylococcus aureus in the management of atopic eczema. Cochrane Database Syst Rev. 2008;(3):CD003871. Tóm lược
- Pickett K, Loveman E, Kalita N, et al. Educational interventions to improve quality of life in people with chronic inflammatory skin diseases: systematic reviews of clinical effectiveness and cost-effectiveness. Health Technol Assess. 2015 Oct;19(86):1-176, v-vi. Toàn văn Tóm lược
- Chisolm SS, Taylor SL, Balkrishnan R, et al. Written action plans: potential for improving outcomes in children with atopic dermatitis. J Am Acad Dermatol. 2008 Oct;59(4):677-83. Tóm lược
- De Bes J, Legierse CM, Prinsen CA, et al. Patient education in chronic skin diseases: a systematic review. Acta Derm Venereol. 22011 Jan;91(1):12-7. Toàn văn Tóm lược
- Chida Y, Steptoe A, Hirakawa N, et al. The effects of psychological intervention on atopic dermatitis: a systematic review and meta-analysis. Int Arch Allergy Immunol. 2007;144(1):1-9. Tóm lược
- Ersser SJ, Cowdell F, Latter S, et al. Psychological and educational interventions for atopic eczema in children. Cochrane Database Syst Rev. 2014;(1):CD004054. Toàn văn Tóm lược
- Carbone A, Siu A, Patel R. Pediatric atopic dermatitis: a review of the medical management. Ann Pharmacother. 2010 Sep;44(9):1448-58. Tóm lược
- Meurer M, Eichenfield LF, Ho V, et al. Addition of pimecrolimus cream 1% to a topical corticosteroid treatment regimen in paediatric patients with severe atopic dermatitis: a randomized, double-blind trial. J Dermatolog Treat. 2010 May;21(3):157-66. Tóm lược
- Chen SL, Yan J, Wang FS. Two topical calcineurin inhibitors for the treatment of atopic dermatitis in pediatric patients: a meta-analysis of randomized clinical trials. J Dermatolog Treat. 2010 May;21(3):144-56. Tóm lược
- Doss N, Kamoun MR, Dubertret L, et al. Efficacy of tacrolimus 0.03% ointment as second-line treatment for children with moderate-to-severe atopic dermatitis: evidence from a randomized, double-blind non-inferiority trial vs. fluticasone 0.005% ointment. Pediatr Allergy Immunol. 2010 Mar;21(2 Pt 1):321-9. Tóm lược
- Doss N, Reitamo S, Dubertret L, et al. Superiority of tacrolimus 0.1% ointment compared with fluticasone 0.005% in adults with moderate to severe atopic dermatitis of the face: results from a randomized, double-blind trial. Br J Dermatol. 2009 Aug;161(2):427-34. Tóm lược
- Poole CD, Chamber C, Allsopp R, et al. Quality of life and health-related utility analysis of adults with moderate and severe atopic dermatitis treated with tacrolimus ointment vs. topical corticosteroids. J Eur Acad Dermatol Venereol. 2010 Jun;24(6):674-8. Tóm lược
- Heller M, Shin HT, Orlow SJ, et al. Mycophenolate mofetil for severe childhood atopic dermatitis: experience in 14 patients. Br J Dermatol. 2007 Jul;157(1):127-32. Tóm lược
- Thomas KS, Koller K, Dean T, et al. A multicentre randomised controlled trial and economic evaluation of ion-exchange water softeners for the treatment of eczema in children: the Softened Water Eczema Trial (SWET). Health Technol Assess. 2011 Feb;15(8):v-vi, 1-156. Toàn văn Tóm lược
- Simpson E, Bohling A, Bielfeldt S, et al. Improvement of skin barrier function in atopic dermatitis patients with a new moisturizer containing a ceramide precursor. J Dermatolog Treat. 2013 Apr;24(2):122-5. Tóm lược
- Patrizi A, Raone B, Raboni R, et al. Efficacy and tolerability of a cream containing AR-GG27® (sorbityl furfural palmitate) in the treatment of mild/moderate childhood atopic dermatitis associated with pityriasis alba: a double¬blind, placebo-controlled clinical trial. G Ital Dermatol Venereol. 2012 Dec;147(6 Suppl 1):1-8. Tóm lược
- Ruzicka T, Hanifin JM, Furue M, et al. Anti-Interleukin-31 receptor A antibody for atopic dermatitis. N Engl J Med. 2017 Mar 2;376(9):826-35. Toàn văn Tóm lược
- Renert-Yuval Y, Guttman-Yassky E. Systemic therapies in atopic dermatitis: The pipeline. Clin Dermatol. 2017 Jul – Aug;35(4):387-97. Tóm lược
- Chang YS, Trivedi MK, Jha A, et al. Synbiotics for prevention and treatment of atopic dermatitis: a meta-analysis of randomized clinical trials. JAMA Pediatr. 2016 Mar;170(3):236-42. Tóm lược
- Bath-Hextall FJ, Jenkinson C, Humphreys R, et al. Dietary supplements for established atopic eczema. Cochrane Database Syst Rev. 2012;(2):CD005205. Tóm lược
- Notay M, Foolad N, Vaughn AR, et al. Probiotics, prebiotics, and synbiotics for the treatment and prevention of adult dermatological diseases. Am J Clin Dermatol. 2017 Dec;18(6):721-32. Tóm lược
- Ernst E. Homeopathy for eczema: a systematic review of controlled clinical trials. Br J Dermatol. 2012 Jun;166(6):1170-2. Toàn văn Tóm lược
- Tam H, Calderon MA, Manikam L, et al. Specific allergen immunotherapy for the treatment of atopic eczema. Cochrane Database Syst Rev. 2016;(2):CD008774. Toàn văn Tóm lược
- Compalati E, Rogkakou A, Passalacqua G, et al. Evidences of efficacy of allergen immunotherapy in atopic dermatitis: an updated review. Curr Opin Allergy Clin Immunol. 2012 Aug;12(4):427-33. Tóm lược
- Illi S, von Mutius E, Lau S, et al. The natural course of atopic dermatitis from birth to age 7 years and the association with asthma. J Allergy Clin Immunol. 2004 May;113(5):925-31. Tóm lược
- Meggitt SJ, Reynolds NJ. Azathioprine for atopic dermatitis. Clin Exp Dermatol. 2001 Jul;26(5):369-75. Tóm lược
- Berth-Jones J, Takwale A, Tan E, et al. Azathioprine in severe adult atopic dermatitis: a double-blind, placebo- controlled, crossover trial. Br J Dermatol. 2001 Jul;26(5):369-75. Tóm lược
- Lavda AC, Webb TL, Thompson AR. A meta-analysis of the effectiveness of psychological interventions for adults with skin conditions. Br J Dermatol. 2012 Nov;167(5):970-9. Tóm lược
- Greenhawt M. The role of food allergy in atopic dermatitis. Allergy Asthma Proc. 2010 Sep-Oct;31(5):392-7. Tóm lược
- Weber MB, Fontes Neto Pde T, Prati C, et al. Improvement of pruritus and quality of life of children with atopic dermatitis and their families after joining support groups. J Eur Acad Dermatol Venereol. 2008 Aug;22(8):992-7. Tóm lược
Hình ảnh
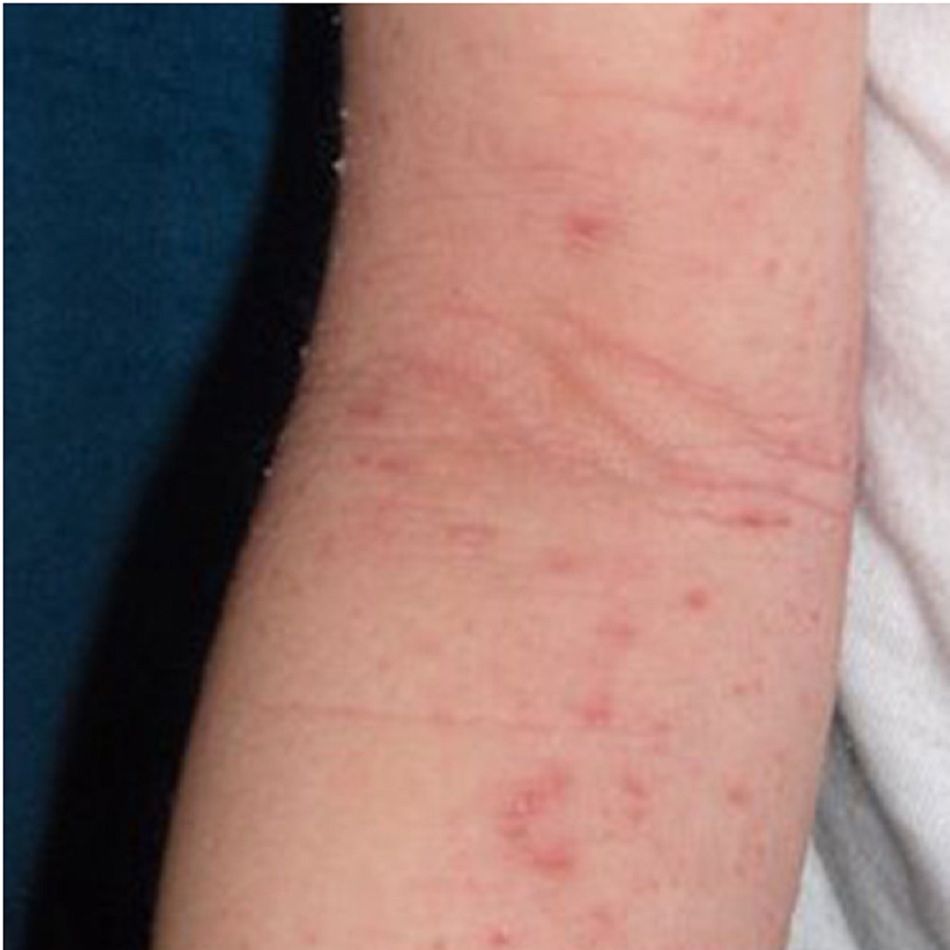
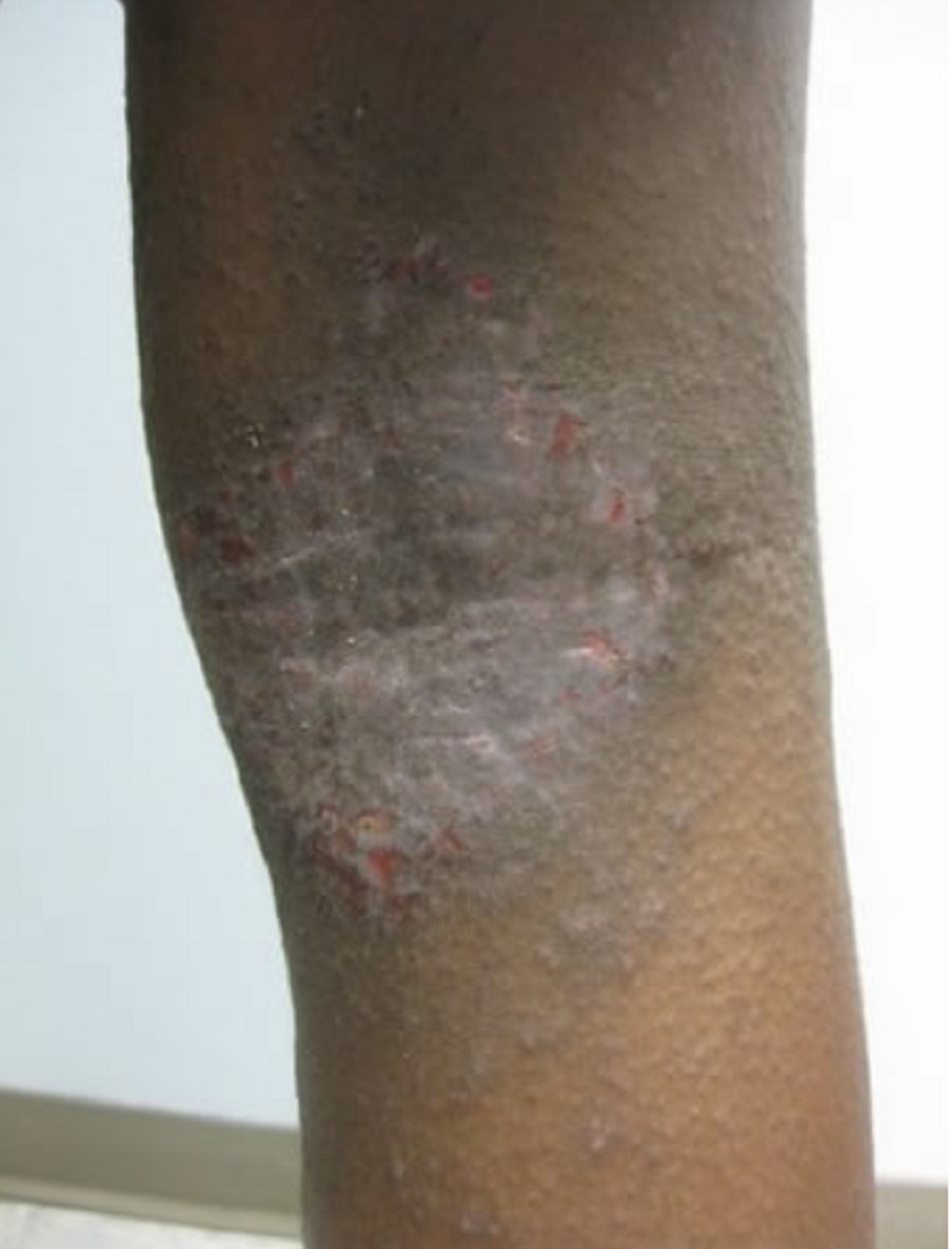
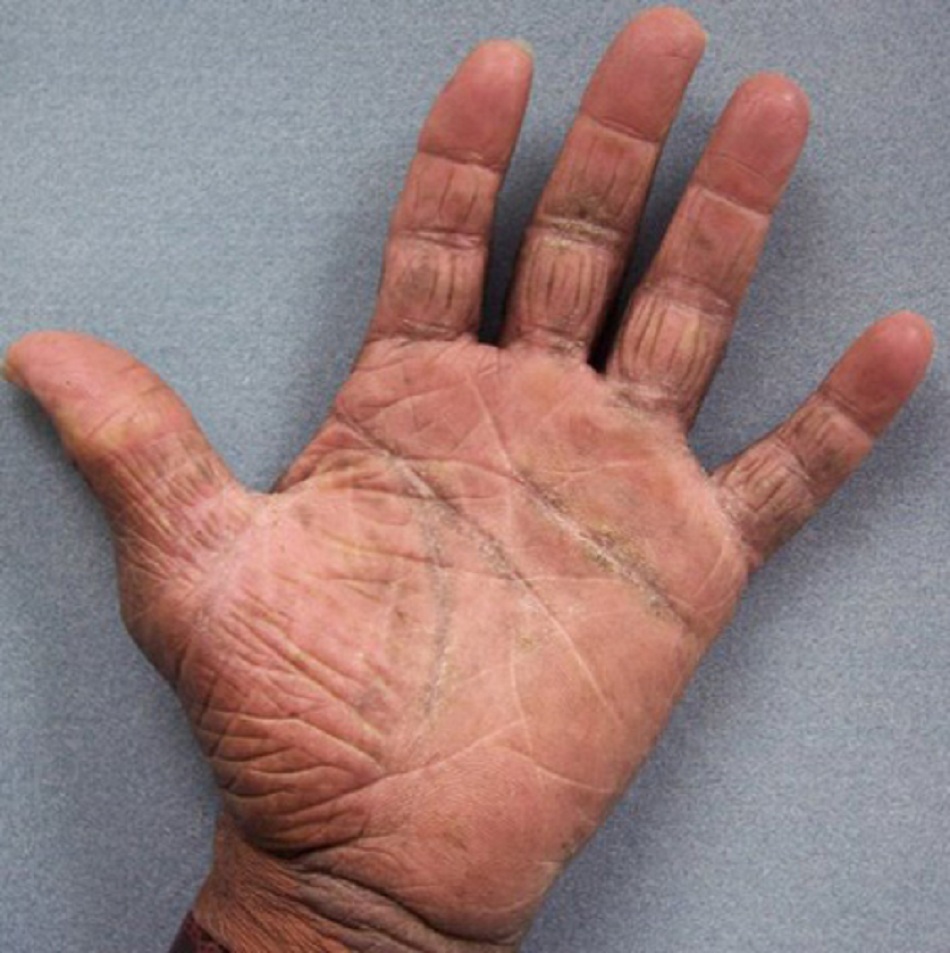
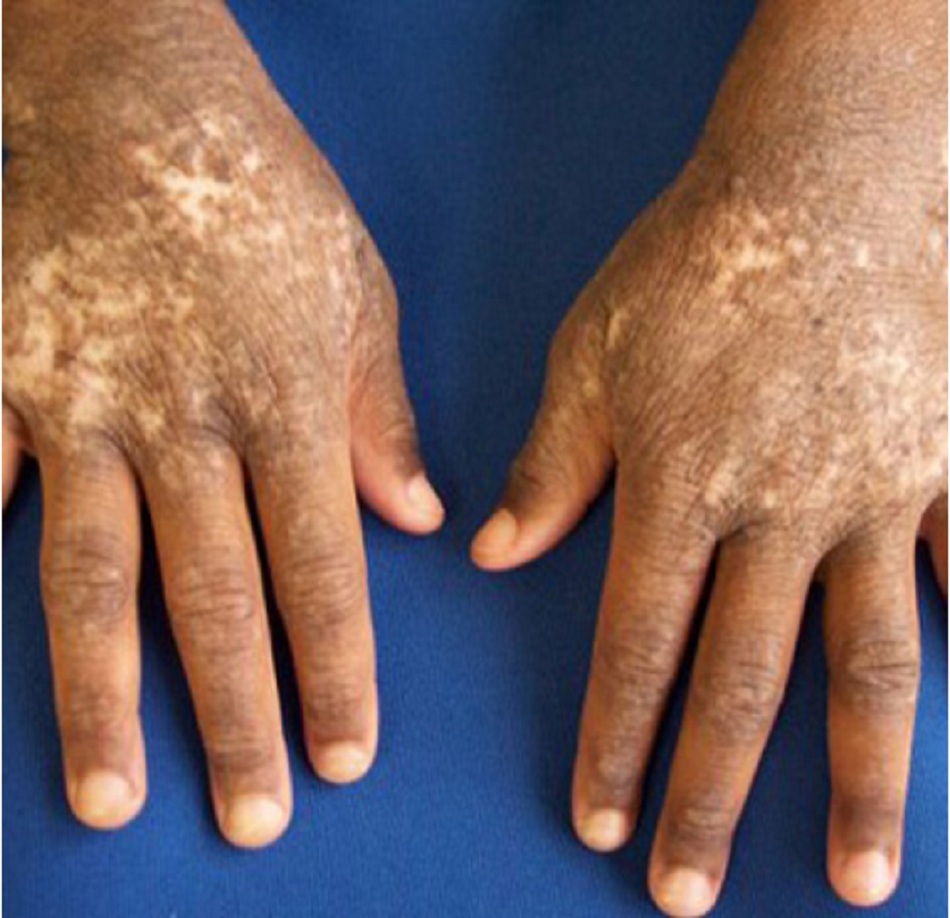
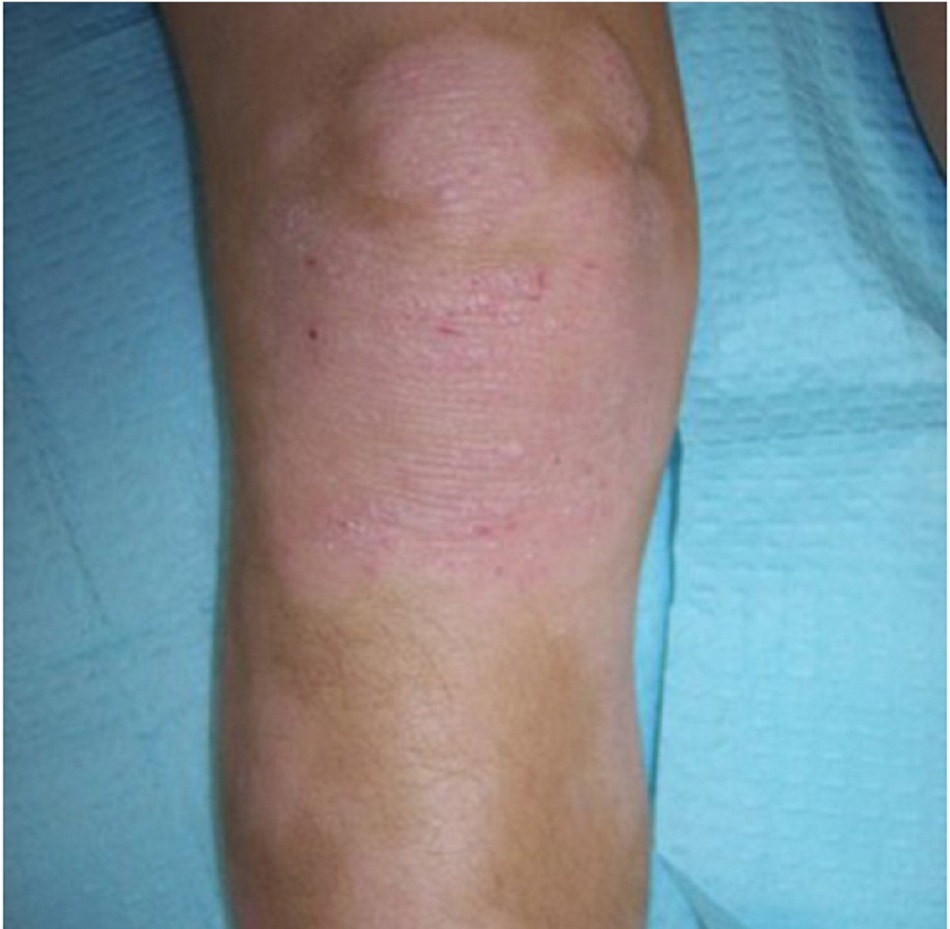
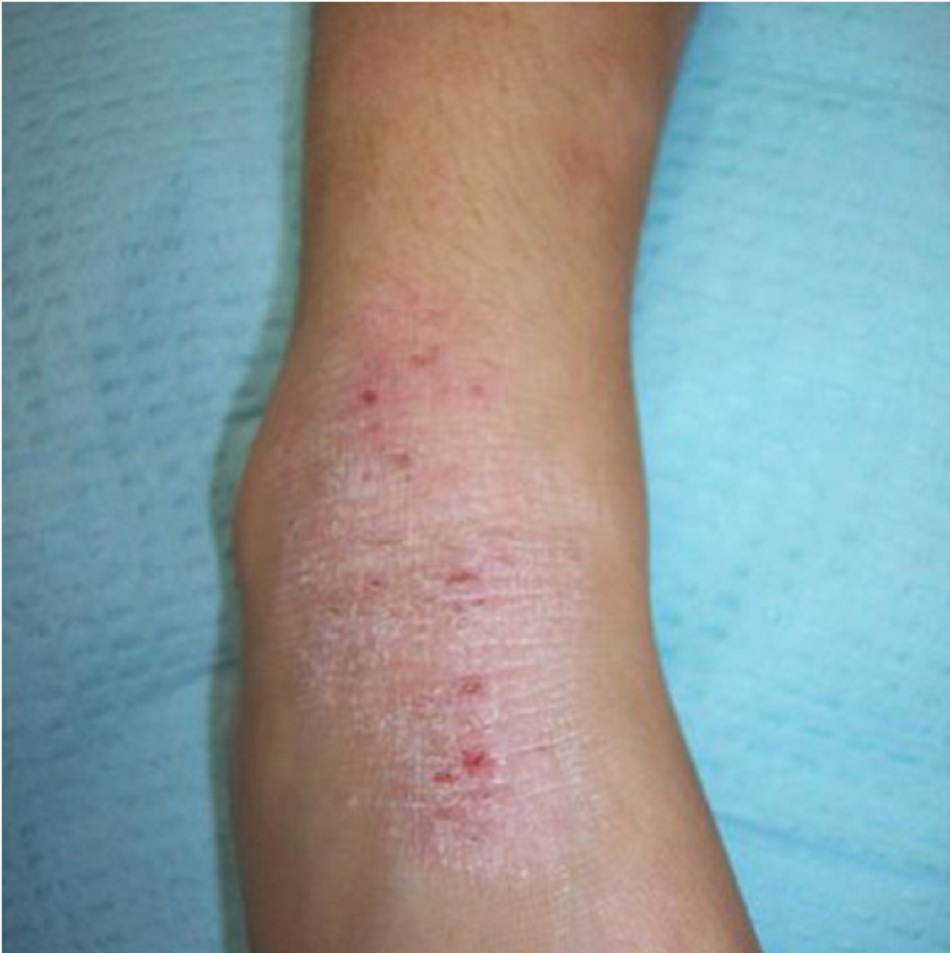
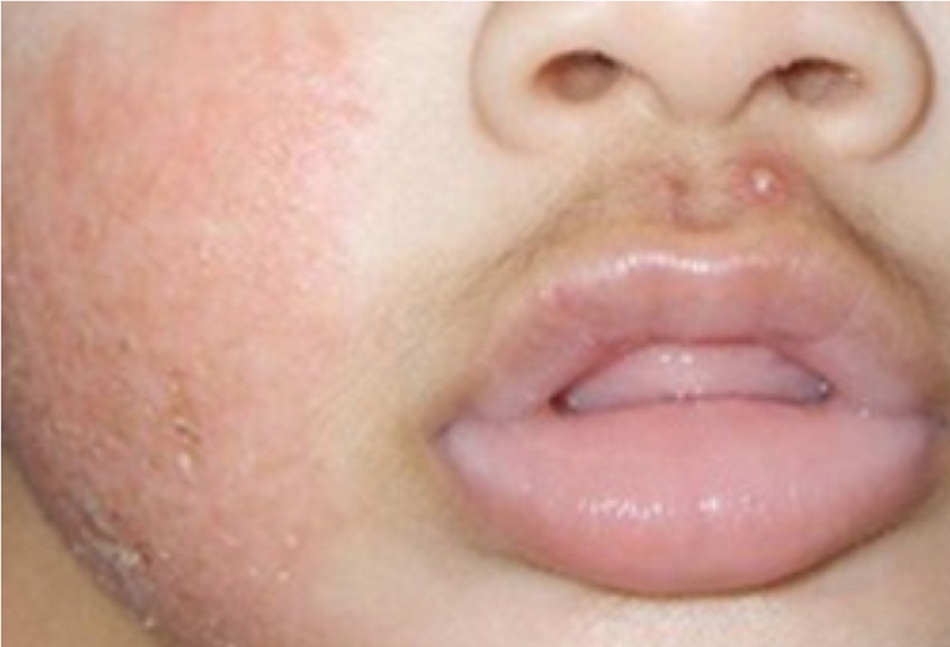
Tuyên bố miễn trách nhiệm
Bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
Các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web. Liên hệ với chúng tôi
+ 44 (0) 207 111 1105 support@bmj.com
Những người có đóng góp
// Các tác giả:
Adelaide A. Hebert, MD
Professor & Director of Pediatric Dermatology
Clinical Specialist, Department of Dermatology and Pediatrics, University of Texas Health Sciences Center in Houston, Houston, TX
CÔNG KHAI THÔNG TIN: AAH has received honoraria for lectures and advisory boards from Galderma, Promius, Pfizer, Medimetriks, Vanos, Anacor, and Menarini.
Mary D. DarConte, MD
Clinical Research Fellow
Department of Dermatology, UTHealth McGovern Medical School, Houston, TX
CÔNG KHAI THÔNG TIN: MDD declares that she has no competing interests.
// Lời cảm ơn:
Dr Hebert and Dr DarConte would like to gratefully acknowledge Dr Christina M. Gelbard and Dr Daniel A. Grabella, previous contributors to this monograph. CMG and DAG declare that they have no competing interests.
// Những Người Bình duyệt:
Amor Khachemoune, MD
Assistant Professor
New York University School of Medicine, NY
CÔNG KHAI THÔNG TIN: AK declares that he has no competing interests.
John English, MBBS, FRCP
Consultant Dermatologist
Department of Dermatology, Queen’s Medical Centre, Nottingham University Hospitals, Nottingham, UK CÔNG KHAI THÔNG TIN: JE declares that he has no competing interests.
Xem thêm:
Ban dát sần: Nguyên nhân gây bệnh, hướng dẫn chẩn đoán theo BMJ