Bệnh tiêu hóa
Bệnh Crohn: Nguyên nhân, triệu chứng, chẩn đoán và cách điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Bệnh Crohn: Nguyên nhân, triệu chứng, chẩn đoán và cách điều trị theo BMJ để tải file PDF bài viết xin vui lòng click vào link ở đây.
Tóm tắt
Các triệu chứng thường gặp bao gồm tiêu chảy mạn tính, sụt cân, và đau bụng một phần tư dưới phải, giống với chứng viêm ruột thừa cấp tính.
Xác định chẩn đoán bằng cách nội soi đại tràng lên đến hồi tràng và sinh thiết mô.
Cần có ý kiến của chuyên gia từ thời điểm chẩn đoán, vì các phác đồ điều trị yêu cầu theo dõi thường xuyên khả năng đáp ứng lâm sàng, hiểu biết về các tác dụng phụ thường gặp và chuyên môn trong kiểm soát tai biến nghiêm trọng tiềm ẩn.
Mục tiêu điều trị tổng thể là giúp thuyên giảm và duy trì tình trạng thuyên giảm cộng với ngăn ngừa tái phát bệnh hoặc biến chứng.
Các biến chứng bao gồm ảnh hưởng ngoài đường ruột, tắc ruột, hình thành áp-xe, rò và lỗ rò.
Thông tin cơ bản
Định nghĩa
Bệnh Crohn (CD) là một loại rối loạn không rõ căn nguyên đặc trưng bởi viêm xuyên thành đường tiêu hóa. CD có thể ảnh hưởng đến bất kỳ hoặc tất cả các phần của toàn bộ đường tiêu hóa, từ miệng đến vùng quanh hậu môn, mặc dù thường quan sát thấy tình trạng này ở các vị trí cuối hồi tràng và quanh hậu môn. Không giống như viêm loét đại tràng (UC), CD đặc trưng bởi các tổn thương cách quãng (nơi phát hiện có niêm mạc ruột thông thường nằm giữa các vùng bị bệnh). Tình trạng viêm xuyên thành thường dẫn tới xơ hóa, gây ra tắc ruột. Tình trạng viêm cũng có thể tạo đường rò đi qua và xâm nhập vào thanh mạc, sau đó gây thủng và có lỗ rò.[1] [2]
Dịch tễ học
Tỷ lệ mắc mới CD tại Hoa Kỳ là 6 đến 7 ca trên 100.000 người. Ước tính có khoảng 500.000 đến 1 triệu người bị bệnh viêm ruột tại Hoa Kỳ.[2] [8]
Nghiên cứu do Ủy ban châu Âu tài trợ tại 20 trung tâm ở châu Âu cho thấy tỷ lệ mắc mới tổng thể CD trên 100.000 người ở độ tuổi từ 15 đến 64 (chuẩn hóa độ tuổi và giới tính) là 5,6. Tỷ lệ CD tại các trung tâm phía bắc cao hơn 80% so với các trung tâm phía nam (tỷ số tỷ lệ [RR] = 1,8). Tỷ lệ mắc mới CD cao nhất được báo cáo là ở Maastricht (Hà Lan;9,2) và Amiens (tây bắc nước Pháp; 9,2). Tỷ lệ mắc mới CD thấp nhất là ở Ioannina (tây bắc Hy Lạp; 0,9).[9]
Tỷ lệ mắc mới CD cao nhất là ở vùng khí hậu phía bắc và ở các quốc gia phát triển, trong khi thấp nhất ở vùng khí hậu phía nam và ít phát triển hơn. Tỷ lệ mắc mới và tỷ lệ lưu hành bệnh ở châu Á, Nhật Bản và Nam Mỹ có vẻ thấp hơn. Trong 60 năm qua, người ta đã quan sát thấy tỷ lệ mắc mới CD tăng liên tục.[10] Tỷ lệ mắc mới ở Bắc Mỹ và châu Âu hiện gần tương đương với tỷ lệ mắc mới của viêm loét đại tràng (UC).[1] [11]
Độ tuổi từ 15 đến 40 có tỷ lệ khởi phát bệnh cao nhất, và độ tuổi 60 đến 80 có tỷ lệ khởi phát cao ở mức thứ hai, thấp hơn một chút. Tỷ lệ mắc CD ở nam giới và nữ giới tương đương nhau. Bệnh thường gặp hơn ở người da trắng và người Do Thái Ashkenazi. Một số nghiên cứu đã chỉ ra rằng tỷ lệ lưu hành bệnh cao hơn ở những người hút thuốc.[1] [12]
Bệnh căn học
Vẫn chưa rõ căn nguyên gây bệnh CD, trong khi các nghiên cứu khác nhau gợi ý vai trò của yếu tố di truyền và môi trường.
1.Yếu tố di truyền[13]
- Các nghiên cứu về tương quan toàn bộ hệ gen (GWA) đã xác định hơn 71 vùng khuynh hướng di truyền khác nhau, với tương quan mạnh nhất là giữa CARD15 (nhóm vực trưng tập caspase, thành phần 15), mã hóa protein nhận dạng mầm bệnh NOD2 (vực oligom hóa liên kết nucleotide chứa 2) và các vùng khác, như vùng IBD5, gen tự tiêu ATG16L1 (ATG16 tự thực 16 như 1) và thụ thể interleukin-23. [14] [15]
- Tuy nhiên, nghiên cứu gợi ý rằng các dấu hiệu di truyền quan trọng đã bị bỏ sót, tất cả các gen được phát hiện cho tới thời điểm hiện tại chỉ chiếm <20% tổng nguy cơ di truyền mắc CD. Thực tế vùng liên quan đến bệnh có vẻ như có sự thâm nhập thấp và tần suất tương đối cao trong dân số nói chung đã chứng minh cho điều này.[16]
2.Yếu tố môi trường
- Bao gồm: hút thuốc, dùng thuốc tránh thai đường uống, chế độ ăn có nhiều đường tinh luyện, thiếu chất dinh dưỡng (đặc biệt là kẽm) và các yếu tố nhiễm trùng (vi-rút sởi và khả năng liên kết với bệnh cận lao do Mycobacterium avium).[17] [18]
- Một số nghiên cứu đã chỉ ra rằng NSAID (thuốc kháng viêm không steroid) có thể có vai trò gây xuất hiện CD.[19] [20]
- Viêm dạ dày ruột và nguy cơ mắc CD sau đó cũng đã được gợi ý là có tương quan đến nhau.[21]
Sinh lý bệnh học
Các lý thuyết hiện tại về sinh lý bệnh học của CD cho biết vai trò của các yếu tố nhiễm trùng, miễn dịch, môi trường, chế độ ăn và tâm lý xã hội ở người nhạy cảm di truyền và miễn dịch.[13] [17] [18] [21] [22] [23]
Tổn thương ban đầu bắt đầu ở dạng thâm nhiễm có viêm quanh nang ruột, sau đó phát triển thành loét niêm mạc bề mặt. Tình trạng viêm tiến triển ảnh hưởng đến các lớp sâu hơn và hình thành u hạt hoại tử không đông đặc. Các u hạt này ảnh hưởng đến tất cả các lớp của thành ruột và mạc treo và hạch bạch huyết khu vực. Phát hiện thấy các u hạt này gợi ý nguy cơ cao mắc CD, nhưng nếu không có u hạt cũng không loại trừ chẩn đoán.[24] [25]
Phát hiện sớm bằng nội soi bao gồm xung huyết và phù nề niêm mạc bị viêm. Tình trạng này tiến triển thành loét sâu rải rác theo chiều ngang và dọc, tạo ra hình dạng đá cuội. Các tổn thương này nằm riêng rẽ giữa các vùng khỏe mạnh, nên được gọi là tổn thương cách quãng.[4]
Tình trạng viêm xuyên thành cấp tính dẫn đến tắc ruột do phù nề niêm mạc kết hợp với co thắt. Tình trạng viêm xuyên thành mãn tính làm dày thành ruột và dẫn đến tạo sẹo, hẹp lòng ruột và hình thành chít hẹp. Điều này có thể dẫn đến tạo lỗ rò, hình thành đường rò, thủng và/hoặc hình thành áp-xe. Tình trạng viêm mạn tính cũng gây hại cho niêm mạc ruột, dẫn đến giảm khả năng hấp thụ. Điều này có thể dẫn đến suy dinh dưỡng, mất nước và thiếu hụt vitamin và chất dinh dưỡng. Đoạn cuối hồi tràng bị ảnh hưởng làm cản trở sự hấp thụ axit mật, dẫn đến tiêu phân mỡ, thiếu hụt vitamin hòa tan chất béo và hình thành sỏi mật. Chất béo quá nhiều trong phân liên kết với canxi, do đó làm tăng khả năng hấp thụ oxalate và dẫn đến hình thành sỏi thận oxalate.[1] [4] [22] [26] [27] [28]
Ngoài các biểu hiện liên quan đến đường tiêu hóa, CD có thể ảnh hưởng đến nhiều cơ quan nội tạng và hệ thống ngoài ruột bao gồm da, khớp, miệng, mắt, gan và ống mật. Một số rối loạn này có cơ chế tự miễn.[4] [5]
Phân loại
Phân loại CD theo Vienna
Phân loại bệnh nhân mắc CD thành 24 phân nhóm. Chủ yếu sử dụng cho mục đích nghiên cứu.
- Tuổi tác khi chẩn đoán – khi được thiết lập rõ ràng dựa trên kết quả chụp X-quang, nội soi, bệnh học hoặc phẫu thuật.
- A1 <40 tuổi.
- A2 40 tuổi trở lên.
- Vị trí – phạm vi ảnh hưởng tối đa của bệnh vào thời điểm bất kỳ trước khi cắt bỏ lần đầu. Vị trí ảnh hưởng tối thiểu là tổn thương áp-tơ hoặc loét. Cần khám cả ruột già và ruột non để tiến hành phân loại.
- L1 – hồi tràng cuối – giới hạn ở hồi tràng cuối, có hoặc không có tràn vào manh tràng.
- L2 – đại tràng – bất kỳ vị trí đại tràng nào giữa manh tràng và trực tràng, không ảnh hưởng đến ruột non hoặc đường tiêu hóa trên.
- L3 – hồi kết tràng – bệnh ở hồi tràng và bất kỳ vị trí nào giữa đoạn đại tràng lên và trực tràng.
- L4 – đường tiêu hóa trên – bất kỳ bệnh nào gần với hồi tràng cuối (ngoại trừ miệng), bất kể tổn thương khác của hồi tràng cuối hoặc đại tràng.
- Tính chất
- B1 – không chít hẹp, không thâm nhiễm.
- B2 – chít hẹp – hẹp lòng ruột liên tục thấy được qua phương pháp chụp X-quang, nội soi hoặc phẫu thuật- kiểm tra bệnh lý, có nong hẹp trước đó hoặc dấu hiệu/triệu chứng tắc nghẽn, không có bệnh thâm nhiễm, tại thời điểm bất kỳ trong suốt quá trình mắc bệnh.
B3 – thâm nhiễm – xảy ra rò trong bụng hoặc quanh hậu môn, các khối viêm và/hoặc áp-xe tại thời điểm bất kỳ trong suốt quá trình mắc bệnh. Có loét quanh hậu môn. Loại trừ các biến chứng trong bụng sau phẫu thuật và u nhú da.
Phòng ngừa
Ngăn ngừa thứ cấp
Cai thuốc là cách thay đổi lối sống duy nhất có ảnh hưởng đến việc phòng ngừa tái phát bệnh Crohn.7[C]Evidence
Mặc dù không có sự đồng thuận về hướng dẫn sàng lọc ung thư đại trực tràng ở bệnh nhân mắc Crohn, nhưng nội soi đại tràng có theo dõi mỗi 1 đến 2 năm được chấp nhận rộng rãi, bắt đầu từ thời điểm 8 năm sau khi chẩn đoán viêm toàn bộ đại tràng và 15 năm trong ca bệnh viêm đại tràng bên trái.[177]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một nam thanh niên da trắng 25 tuổi đến khám bác sĩ đa khoa vì bị đau thắt bụng trong 2 ngày. Bệnh nhân cho biết bị đi phân lỏng và giảm 6,8 kg trong 3 tháng. Anh cũng cho biết cảm thấy ngày càng mệt mỏi. Thăm khám lâm sàng cho thấy nhiệt độ của anh là 37,6°C (99,6°F). Các dấu hiệu sinh tồn khác nằm trong ngưỡng bình thường. Bụng mềm có âm nhu động bình thường và nhạy cảm đau mức trung bình ở góc phần tư bên phải phía dưới, không phản ứng thành bụng hoặc co cứng. Khám trực tràng cho kết quả bình thường và phân có tế bào hồng cầu. Khám các cơ quan khác không có gì đáng chú ý.
Tiền sử ca bệnh #2
Một bệnh nhân nữ 16 tuổi bị cấp cứu do bị đau và tiết dịch quanh hậu môn. Bệnh nhân cho biết mình có tiền sử 2 năm bị tiêu chảy ra máu theo từng đợt với các triệu chứng về đêm. Khi khám, em không bị sốt với các dấu hiệu sinh tồn bình thường. Bụng của em mềm và hơi đau khi chạm vào ở góc phần tư bên trái. Khám trực tràng khó thực hiện do đau, nhưng có thấy một vùng sưng ban đỏ nằm gần với bờ hậu môn, có chảy dịch mủ từ mỏm của vùng đó. Một vài u nhú da cũng xuất hiện ở hậu môn.
Các bài trình bày khác
Biểu hiện không điển hình phụ thuộc vào vị trí viêm và biểu hiện ngoài ruột: cơ xương (viêm khớp, viêm đa cơ); da (nứt kẽ, lỗ rò, ban đỏ nốt, viêm da mủ hoại thư, “CD di căn”); gan-đường mật (viêm xơ đường mật nguyên phát [PSC], ung thư biểu mô ống dẫn mật, viêm gan tự miễn, viêm quanh ống mật, sỏi mật); tuyến tụy (viêm tụy cấp tính); mắt (viêm màng bồ đào, viêm thượng củng mạc, bệnh nhuyễn củng mạc, loét giác mạc, bệnh mạch máu võng mạc); máu (thiếu máu, tăng tiểu cầu thứ phát do viêm, ban xuất huyết giảm tiểu cầu); thận (sỏi nước tiểu, bệnh amyloidosis); thần kinh (bệnh lý thần kinh ngoại biên, bệnh tủy sống, bệnh nhược cơ); phế quản-phổi (xơ hóa phổi, viêm phế quản, viêm thanh-khí quản); tim (viêm màng ngoài tim, viêm cơ tim); tăng đông máu (viêm tĩnh mạch huyết khối, thuyên tắc huyết khối, viêm mạch); tuyến giáp (viêm tuyến giáp Hashimoto).
Cách tiếp cận chẩn đoán từng bước
Biểu hiện lâm sàng của CD và thứ tự xét nghiệm được thực hiện khác nhau dựa trên bộ phận đường tiêu hóa (GI) bị ảnh hưởng, mức độ viêm và sự xuất hiện của các biến chứng. CD có thể liên quan đến bất kỳ đoạn nào của đường tiêu hóa từ miệng đến khu vực quanh hậu môn. Tiền sử điển hình, được chứng minh qua các triệu chứng thực thể, đặc biệt là ảnh hưởng quanh hậu môn gợi ý chẩn đoán CD.
Tiền sử
Tiền sử gia đình bị bệnh viêm ruột làm tăng khả năng mắc CD. Bệnh thường gặp ở người da trắng hơn người da đen hoặc châu Á. Người Do Thái Ashkenazi có nguy cơ mắc CD cao gấp 2 đến 4 lần.[1] [2] Độ tuổi từ 15 đến 40 có tỷ lệ khởi phát bệnh cao nhất, và độ tuổi 60 đến 80 có tỷ lệ khởi phát cao ở mức thứ hai, thấp hơn một chút.[2] Bệnh cảnh lâm sàng của CD bao gồm các kết hợp khác nhau của các triệu chứng như mệt mỏi, tiêu chảy, đau bụng, giảm cân, sốt và xuất huyết đường tiêu hóa. Nhiều bệnh nhân có các triệu chứng không cụ thể và vẫn không được chẩn đoán trong nhiều năm.
Ngoài ra, cần tập trung vào tiền sử để loại trừ các nguyên nhân khác dẫn đến các triệu chứng. Tiền sử đi lại gần đây, sử dụng thuốc kháng sinh gần đây hoặc tiếp xúc với người bị bệnh gợi ý nguyên nhân nhiễm trùng của tiêu chảy. Bệnh lao (TB) đường ruột là một chẩn đoán quan trọng không nên bỏ sót vì điều trị CD sai cách bằng ức chế miễn dịch có thể đe dọa tính mạng bệnh nhân. Trong trường hợp nghi ngờ cao, bệnh nhân có thể cần điều trị theo kinh nghiệm cho TB theo hướng dẫn của chuyên gia.[33]
Khám lâm sàng
Bệnh nhân có tập hợp nhiều triệu chứng ở bụng, bao gồm đau khi chạm vào ở góc phần tư phía dưới bên phải và sờ thấy khối ở bụng. Ngoài ra, cần thực hiện khám miệng phát hiện vết loét; khám đáy chậu để phát hiện u nhú da quanh hậu môn, lỗ rò, áp-xe và đường rò; và khám trực tràng bằng ngón tay để phát hiện máu ẩn cũng như loại trừ khối. Cần khám da để phát hiện các dấu hiệu biểu hiện bệnh CD trên da ngoài ruột, như ban đỏ nốt và viêm da mủ hoại thư. Cần tính toán BMI (chỉ số khối cơ thể) như cơ sở để biết về thay đổi cân nặng trong tương lai.
Các xét nghiệm ban đầu trong phòng xét nghiệm
Tất cả bệnh nhân cần thực hiện xét nghiệm công thức máu, bảng chuyển hóa toàn diện (CMP), protein phản ứng C (CRP) và tốc độ lắng hồng cầu (ESR) khi khám ban đầu. Bệnh nhân cũng cần được xét nghiệm sắt trong huyết thanh và kiểm tra nồng độ vitamin B12 và folate.
Cần soi phân dưới kính hiển vi (để tìm trứng, nang và ký sinh trùng) và nuôi cấy. Xét nghiệm độc tố Clostridium difficile đặc biệt được chỉ định nếu có tiền sử dùng thuốc kháng sinh gần đây. Cần thực hiện xét nghiệm huyết thanh phát hiện Yersinia enterocolitica ở những bệnh nhân nghi ngờ mắc viêm ruột hồi về mặt lâm sàng.
Chẩn đoán hình ảnh
X-quang bụng thông thường là một trong những xét nghiệm ban đầu được chỉ định. Chúng không giúp chẩn đoán CD nhưng có thể gợi ý và hỗ trợ đánh giá mức độ nặng. Có thể có biểu hiện trướng vòng bụng và tràn khí phúc mạc.
Xét nghiệm X-quang có chất cản quang (đường tiêu hóa trên và ruột non có chất cản quang đường uống) thường được sử dụng để tìm kiếm CD trong ruột non. Các phát hiện gợi ý CD bao gồm phù nề dưới niêm mạc, co cứng, giả túi thừa hoặc hình thành lỗ rò. Loét sâu dẫn đến có dạng đá cuội. Viêm ruột hồi có thể biểu hiện như triệu chứng chuỗi trên xét nghiệm chụp bari thứ phát do co thắt hoặc chít hẹp xơ hóa.[4] [34] [35] Mặc dù được sử dụng rộng rãi, các xét nghiệm X-quang dùng chất cản quang phần lớn đã bị thay thế bởi chụp CT và MRI dưới dạng các phương thức chụp hình ảnh được lựa chọn, đem lại các hình ảnh độ phân giải cao hơn và thông tin bổ sung về nội tạng và cấu trúc bụng (ví dụ: hạch to và bệnh ác tính) để hỗ trợ chẩn đoán.
Nếu chưa thực hiện chụp CT và chụp X-quang ruột non không chẩn đoán được, thì chỉ định chụp CT (có chất cản quang dùng qua tĩnh mạch và đường uống) ruột non. Có thể sử dụng MRI khi chống chỉ định dùng chất cản quang. [Fig-4]
Siêu âm ruột non và vùng chậu là biện pháp thay thế cho CT và đặc biệt hữu ích nếu nghi ngờ bệnh vùng chậu, như áp-xe.
Sử dụng biện pháp chụp tế bào bạch cầu được đánh dấu bằng technetium-99 để chẩn đoán ở bệnh nhân không thể tiến hành nội soi. Biện pháp chụp này đánh dấu các vùng bị viêm. Ở CD, có thể thấy viêm đường tiêu hóa và tổn thương cách quãng. Viêm ngoài ruột cũng sẽ được phát hiện.
Chụp xạ hình cắt lớp positron (PET) sử dụng fluoro-2-deoxy-D-glucose (FDG) để xác định các vùng trao đổi chất bất thường. Biện pháp này đã cho thấy có hiệu quả trong đánh giá bệnh có tỷ lệ phân hủy đường cao bao gồm biểu hiện viêm ngoài bệnh ác tính và nhiễm trùng. Biện pháp này là xét nghiệm không xâm lấn có thể hữu ích trong đánh giá sớm CD ở bệnh nhân không thể chịu được đánh giá bằng nội soi (ví dụ: trẻ em). Các nghiên cứu đã chỉ ra độ nhạy tuyệt vời trong phát hiện viêm ruột, nhưng độ đặc hiệu kém.[36]
Nội soi
Nội soi đại tràng bằng ống nội soi hồi tràng là xét nghiệm xác định để chẩn đoán CD.[33] Loét áp-tơ quan sát thấy ở những tổn thương ban đầu tiến triển sâu hơn ảnh hưởng đến toàn bộ thành đại tràng. Các vùng bình thường và bị viêm giữa các vùng loét này tạo ra dạng CD đá cuội điển hình. CD ảnh hưởng đến ruột theo dạng gián đoạn, dẫn đến các tổn thương cách quãng. Các đặc điểm khác hỗ trợ chẩn đoán CD bao gồm trực tràng bình thường (loại trừ viêm loét đại tràng [UC], thường ảnh hưởng đến trực tràng) và ảnh hưởng phân lập ở hồi tràng cuối. Các phát hiện qua nội soi về viêm đại tràng và viêm hồi tràng bao gồm ban đỏ, phù nề, giòn vỡ niêm mạc và phát hiện các lỗ hở đường rò. [Fig-1]
Cần thực hiện sinh thiết niêm mạc ruột từ hồi tràng cuối và mỗi đoạn đại tràng để soi kính hiển vi tìm kiếm bằng chứng qua về mắc CD. Ảnh hưởng xuyên thành có u hạt hoại tử không đông đặc được phát hiện ở 30% đến 50% ca CD.[24] [25] Các đặc điểm qua soi kính hiển vi giúp phân biệt UC và CD ba gồm u hạt, thay đổi cấu trúc và sự phân bố của bệnh.[37] Nếu nghi ngờ bị bệnh lao, có thể xét nghiệm mô từ mẫu sinh thiết hồi manh tràng để phát hiện trực khuẩn lao.[33]
Cần thực hiện nội soi đường tiêu hóa trên (OGD) để đánh giá các bệnh nhân bị các triệu chứng đường tiêu hóa trên điển hình.
Cần xem xét nội soi viên nang khi chụp hình ảnh, nội soi đại tràng và OGD không thiết lập được chẩn đoán.[33]
Xét nghiệm miễn dịch
Trong trường hợp có bệnh viêm ruột chưa xác định về mặt mô học, tự kháng thể, kháng thể kháng bào tương bạch cầu đa nhân trung tính quanh nhân (p-ANCA) và kháng thể kháng saccharomyces cerevisiae mannan (ASCA) có thể giúp phân biệt bệnh Crohn với viêm loét đại tràng. ASCA dương tính và p-ANCA âm tính gợi ý bệnh Crohn, trong khi kết quả ngược lại gợi ý viêm loét đại tràng. Tuy nhiên, trong các tình huống lâm sàng, vai trò chẩn đoán của chúng bị hạn chế, vì độ nhạy và độ đặc hiệu thấp.[33]
Calprotectin trong phân và lactoferrin trong phân
Calprotectin trong phân và lactoferrin trong phân là các protein ổn định được giải phóng vào trong phân khi bạch cầu đa nhân trung tính tập hợp tại vị trí bị viêm đường tiêu hóa. Chúng đã được nghiên cứu như các chất chỉ điểm không xâm lấn của viêm ruột.[38] [39] Chúng có thể đóng góp vào việc phân biệt giữa rối loạn đường ruột không viêm, như hội chứng ruột kích thích và bệnh viêm ruột (IBD) như bệnh Crohn. Chúng cũng có thể đóng góp vào việc dự đoán tái phát ở những bệnh nhân bị IBD không hoạt động và phát hiện bệnh hoạt động ở những bệnh nhân có triệu chứng, có thể tránh theo dõi bằng nội soi, biện pháp thường được xem là vừa xâm lấn vừa cần nhiều nguồn lực.[40] [41] Ngoài ra, calprotectin và lactoferrin có thể tăng trong một số ca mắc bệnh đường ruột ác tính (ví dụ: ung thư đại trực tràng) và nhiễm trùng đường tiêu hóa. Việc thiếu độ đặc hiệu hạn chế vai trò chẩn đoán của chúng, mặc dù xác XN này được khuyến khích là công cụ sàng lọc để sử dụng trong chăm sóc ban đầu nhằm giúp quyết định xem bệnh nhân nào cần đánh giá bằng nội soi.
Các yếu tố nguy cơ
Mạnh
Tổ tiên da trắng
- CD thường gặp ở người da trắng hơn người da đen hoặc châu Á. Người Do Thái Ashkenazi có nguy cơ mắc CD cao gấp 2 đến 4 lần.[1] [2]
Tuổi từ 15-40 hoặc 60-80
- Hầu hết bệnh nhân có các triệu chứng CD trước tuổi 40. Phân bố tuổi thuộc hai giai đoạn khi khởi phát: đỉnh điểm là từ 15 đến 40 tuổi và thứ hai là từ 60 đến 80 tuổi.[2]
Tiền sử gia đình mắc CD
- Khoảng 10% đến 25% bệnh nhân mắc bệnh có người thân trực hệ mắc CD.[13] [17]
Yếu
Hút thuốc
- Những người hút thuốc có khả năng mắc bệnh cao hơn gấp hai lần so với những người không hút.[12] [29] Ngược lại với viêm loét đại tràng, là tình trạng mà hút thuốc làm giảm nguy cơ mắc bệnh đến 40%.[30] [31]
Chế độ ăn nhiều đường tinh
- Có liên quan đến tăng tỷ lệ mắc mới ở một số nghiên cứu.[1] [17]
Thuốc tránh thai đường uống
- Phụ nữ dùng thuốc tránh thai đường uống có nguy cơ mắc CD cao hơn 1,7 lần so với những người không dùng.[21]
Không bú sữa mẹ
- Trẻ em không bú sữa mẹ có khả năng mắc CD cao hơn 3 đến 4 lần.[32]
Thuốc kháng viêm không steroid (NSAID)
Đã được chứng minh là làm tăng nguy cơ mắc CD ở một số nghiên cứu.
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính bao gồm sắc tộc da trắng, tiền sử bị bệnh Crohn và độ tuổi từ 15 đến 40 hoặc 60 đến 80.
Đau bụng (thường gặp)
- Có thể bị co thắt hoặc đau liên tục.
- Vùng góc phần tư phía dưới bên phải và quanh rốn là các vị trí thường gặp nếu có viêm ruột hồi. Có thể giảm một phần khi đại tiện.
- Viêm kết tràng Crohn tạo ra cơn đau bụng lan tỏa, có thể đi kèm dịch nhầy, máu và mủ trong phân.
Tiêu chảy kéo dài (thường gặp)
- Tiêu chảy từng đợt không có máu hoặc có máu là các biểu hiện thường gặp ở bệnh Crohn.
- Có thể xảy ra tiêu chảy về đêm.
Tổn thương quanh hậu môn (thường gặp)
- Có tới 20% đến 30% bệnh nhân bị bệnh Crohn có thể có tổn thương quanh hậu môn bao gồm u nhú da, lỗ rò, áp- xe, sẹo hoặc rò.[44] [45]
Các yếu tố chẩn đoán khác
Tắc ruột (thường gặp)
- Do phù nề viêm cấp tính và co thắt ruột hoặc sẹo và chít hẹp mạn tính.
- Biểu hiện là đầy hơi, trướng bụng, đau quặn bụng, sôi bụng ầm ầm, nôn, táo bón và táo bón dai dẳng.
Máu trong phân (thường gặp)
- Phân có tế bào hồng cầu là thường gặp ở bệnh Crohn.
- Xuất huyết nặng thường gặp hơn ở viêm kết tràng Crohn.
Sốt (thường gặp)
- Do tình trạng viêm của bệnh Crohn hoặc biến chứng như thủng, áp-xe hoặc lỗ rò.
Mệt mỏi (thường gặp)
- Nguyên nhân do suy dinh dưỡng, giảm cân và viêm.
Tăng cảm giác đau vùng bụng (thường gặp)
- Đau bụng khi ấn là biểu hiện thường gặp của bệnh Crohn. Nó có thể là tình trạng thứ phát do viêm, ứ dịch cục bộ, chít hẹp gây tắc nghẽn ruột non hoặc trong các trường hợp hiếm gặp hơn là tắc nghẽn đại tràng, hoặc táo bón ở đầu gần. Viêm đoạn cuối hồi tràng có thể biểu hiện kèm đau và đau khi ấn ở góc phần tư phía dưới bên phải khu trú.
Sút cân (không thường gặp)
- Chậm tăng trưởng là biểu hiện thường gặp ở trẻ em và có thể là biểu hiện ban đầu của bệnh. Đây là kết quả của việc cố tránh ăn uống để giảm đau trong các đoạn ruột viêm tắc nghẽn.
- Chứng kém hấp thu là nguyên nhân sau đó của tình trạng kém dinh dưỡng.
Tổn thương miệng (không thường gặp)
- Bệnh nhân mắc bệnh Crohn có thể bị ảnh hưởng đến miệng như loét áp-tơ và đau tái phát ở miệng và nướu.
Khối u ở vùng bụng (không thường gặp)
- Viêm đoạn cuối hồi tràng có thể biểu hiện ở dạng có khối mềm ở góc phần tư phía dưới bên phải.
- Táo bón ở đầu gần cũng có thể có biểu hiện là sờ thấy khối phân bất thường khi khám bụng.
Biểu hiện ngoài ruột (ví dụ: ban đỏ nốt hoặc viêm da mủ hoại thư) (không thường gặp)
- Biểu hiện ngoài ruột xảy ra ở 20% đến 40% bệnh nhân mắc bệnh Crohn.[46]
Các biểu hiện có thể bao gồm các triệu chứng và dấu hiệu của bệnh khớp, tổn thương da (ví dụ: ban đỏ nốt, viêm da mủ hoại thư) và các triệu chứng và dấu hiệu ở mắt (ví dụ: viêm màng bồ đào hoặc viêm thượng củng mạc).
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Công thức máu
• Chứng thiếu máu có thể do tình trạng viêm mạn tính, mất máu mạn tính, chứng kém hấp thu sắt và/hoặc chứng kém hấp thu vitamin B12 hoặc axit folic. • Tăng bạch cầu liên quan đến tình trạng viêm cấp tính hoặc mạn tính, áp-xe hoặc điều trị bằng corticosteroid. • Tăng tiểu cầu là chất chỉ điểm hữu ích của tình trạng viêm hoạt động. |
Thiếu máu, tăng bạch cầu; có thể có tăng tiểu cầu |
| Xét nghiệm sắt (sắt huyết thanh, ferritin huyết thanh, khả năng gắn sắt toàn phần [TIBC], độ bão hòa transferrin)
• Thiếu sắt có thể do xuất huyết đường tiêu hóa (GI) hoặc chứng kém hấp thu sắt. |
Bình thường, hoặc có thể cho thấy những thay đổi phù hợp với tình trạng thiếu sắt |
| Vitamin B12 máu
• Thiếu sắt có thể thứ phát do chứng kém hấp thu. • Thiếu sắt thường gặp nhất ở bệnh Crohn hồi manh tràng và sau cắt bỏ hồi manh tràng. |
Có thể bình thường hoặc thấp |
| Folate huyết thanh
• Thiếu sắt có thể thứ phát do chứng kém hấp thu. |
Có thể bình thường hoặc thấp |
| Bảng chuyển hóa toàn diện (CMP)
• Các phát hiện này liên quan đến bệnh mạn tính hoặc nặng. Ngoài ra, chứng hạ magiê huyết và giảm photphat huyết có thể do tiêu chảy và giảm protrombin huyết có thể phản ánh tình trạng thiếu vitamin K. |
giảm albumin máu, giảm cholesterol máu, giảm canxi máu |
| Protein phản ứng C (CRP) và tốc độ lắng hồng cầu (ESR)
• Các chất chỉ điểm viêm tương đồng chặt chẽ với hoạt động của bệnh Crohn.[47] |
Tăng |
| Xét nghiệm phân
• Xét nghiệm độc tố Clostridium difficile đặc biệt được chỉ định nếu có tiền sử dùng thuốc kháng sinh gần đây. |
Không có các thành phần nhiễm trùng nhìn thấy trên kính hiển vi hoặc môi trường nuôi cấy |
| Huyết thanh Yersinia enterocolitica
• Quan trọng để loại trừ Y enterocolitica, một mầm bệnh ở ruột gây ra viêm hồi tràng cấp. |
Âm tính |
| Phim chụp bụng không sửa soạn
• Là dấu hiệu chẩn đoán BC và hữu ích để đánh giá độ nặng. |
Giãn ruột non hoặc đại tràng; vôi hóa; viêm khớp cùng chậu; áp-xe trong bụng |
| Chụp CT bụng
• Giúp xác định vị trí bệnh và chẩn đoán lỗ rò, áp-xe và các biến chứng ngoài thành khác.
|
Tổn thương xen kẽ, dày thành ruột, viêm xung quanh, áp-xe, đường dò |
| Chụp MRI vùng bụng/ chậu
• Ưu việt so với chụp CT trong việc cho thấy các tổn thương vùng chậu. • Được sử dụng khi chống chỉ định chụp CT có chất cản quang qua đường tĩnh mạch. • Ngoài ra, có vai trò mới trong xác định giai đoạn hoạt động của bệnh.[48] |
Tổn thương xen kẽ, dày thành ruột, viêm xung quanh, áp-xe, đường dò |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Chụp ảnh đường tiêu hóa trên và ruột non
• Cho thấy các đặc tính dấu hiệu của BC và hỗ trợ trong việc xác định vị trí phân bố và độ nặng của bệnh. • Vẫn được sử dụng rộng rãi, nhưng đã bị thay thế bởi chụp CT và MRI dưới dạng các phương thức chụp hình ảnh được lựa chọn, đem lại các hình ảnh độ phân giải cao và thông tin bổ sung về nội tạng và cấu trúc bụng (ví dụ: hạch to và bệnh ác tính) để hỗ trợ chẩn đoán. |
Phù nề và loét niêm mạc kèm theo thu hẹp và chít hẹp khoang |
| Siêu âm bụng chậu
• Độ nhạy rất cao trong phát hiện bệnh vòi-buồng trứng. |
Dày thành ruột, viêm xung quanh, áp-xe; áp-xe buồng trứng-ống dẫn trứng |
| Nội soi đại tràng
• Nội soi đại tràng bằng ống nội soi hồi tràng là xét nghiệm chẩn đoán xác định bệnh Crohn.[33] • Các phát hiện bao gồm viêm niêm mạc và loét sâu rải rác theo chiều ngang và dọc, tạo thành hình dạng đá cuội. • Tổn thương gián đoạn với các đoạn ruột bình thường (tổn thương rải rác). |
Loét miệng áp-tơ, sung huyết, phù nề, tạo sỏi, tổn thương cách quãng |
| Sinh thiết mô Sinh thiết ruột thường mang tính xác nhận hơn là chẩn đoán. Phát hiện mô học bao gồm:• Viêm đáng kể ở thành đại tràng, lan rộng lớp dưới niêm mạc và hạch bạch huyết dày đặc kết tụ ở lớp dưới niêm mạc• Viêm hốc với biến dạng hình thái của nang đi kèm viêm và nhiều tế bào bạch huyết và bào tương• Viêm các lớp sâu và có u hạt hoại tử không đông đặc.• Nếu nghi ngờ bị bệnh lao, có thể xét nghiệm mô từ mẫu sinh thiết hồi manh tràng để phát hiện trực khuẩn lao. |
Sinh thiết niêm mạc ruột cho thấy sự xuyên thành với u hạt hoại tử không đông đặc |
| Chụp quét bạch cầu được đánh dấu bằng technetium-99
• Sử dụng ở bệnh nhân không thể tiến hành nội soi đại tràng. • Đánh dấu các vùng bị viêm. Ở bệnh Crohn, có thể thấy viêm đường tiêu hóa và tổn thương cách quãng. Viêm ngoài ruột cũng sẽ được phát hiện. |
Tăng hấp thụ ở các đoạn bị viêm |
| Nội soi đường tiêu hóa trên
• Nội soi đường tiêu hóa trên kèm sinh thiết rất hữu ích trong việc phân biệt bệnh Crohn với viêm loét dạ dày ở những bệnh nhân bị các triệu chứng ở đường tiêu hóa trên. |
Loét miệng áp-tơ; viêm niêm mạc |
| Nội soi viên nang không dây
• Chụp ảnh ruột non và có thể phát hiện các tổn thương gợi ý không thể nhìn thấy bằng các xét nghiệm ruột non khác. • Một xét nghiệm hữu ích ở bệnh nhân nghi ngờ bệnh Crohn khi nội soi đại tràng với sinh thiết đoạn cuối hồi tràng không có giá trị chẩn đoán. • Ở bệnh nhân đã xác định bị bệnh Crohn, nội soi viên nang không dây chỉ được sử dụng sau khi khám ruột non bằng X-quang khác hoặc khi đã thực hiện xét nghiệm nội soi viên nang trước. • Chống chỉ định ở những bệnh nhân bị chít hẹp hoặc hẹp ruột non.[49] |
Loét miệng áp-tơ; xung huyết; phù nề; tạo sỏi; tổn thương xen kẽ |
| Tự kháng thể
• Dạng tự kháng thể này gợi ý bị bệnh Crohn, trong khi ASCA âm tính có p- ANCA dương tính gợi ý viêm loét đại tràng (viêm loét đại tràng).[50] [51] [52] Tuy nhiên, trong các tình huống lâm sàng, vai trò chẩn đoán của chúng bị hạn chế, vì độ nhạy và độ đặc hiệu thấp.[33] |
Kháng thể kháng saccharomyces cerevisiae mannan (ASCA) dương tính và kháng thể kháng bào tương của bạch cầu trung tính quanh nhân (p-ANCA) âm tính |
| Chụp xạ hình cắt lớp positron (PET) fluoro-2-deoxy-D-glucose (FDG)
• Cho thấy có hiệu quả trong đánh giá bệnh có tỷ lệ phân hủy đường cao bao gồm biểu hiện viêm ngoài bệnh ác tính và nhiễm trùng. • Biện pháp này là xét nghiệm không xâm lấn có thể hữu ích trong đánh giá sớm bệnh Crohn ở bệnh nhân không thể chịu được đánh giá bằng nội soi (ví dụ: trẻ em). • Các nghiên cứu đã chỉ ra độ nhạy tuyệt vời trong phát hiện viêm ruột, nhưng độ đặc hiệu kém.[36] |
Xác định các vùng trao đổi chất bất thường |
Các xét nghiệm giai đoạn đầu
| Xét nghiệm | Kết quả |
| Calprotectin trong phân hoặc lactoferrin trong phân
• Các protein ổn định được giải phóng vào trong phân khi bạch cầu đa nhân trung tính tập hợp tại vị trí bị viêm đường tiêu hóa. • Đã được nghiên cứu như các chất chỉ điểm không xâm lấn của viêm ruột.[38] [39] • Có thể đóng góp vào việc phân biệt giữa rối loạn đường ruột không viêm, như hội chứng ruột kích thích và bệnh viêm ruột (IBD) như bệnh Crohn. Chúng cũng có thể đóng góp vào việc dự đoán tái phát ở những bệnh nhân bị IBD không hoạt động và phát hiện bệnh hoạt động ở những bệnh nhân có triệu chứng, có thể tránh theo dõi bằng nội soi, biện pháp thường được xem là vừa xâm lấn vừa cần nhiều nguồn lực.[40] [41] • Ngoài ra, có thể tăng trong một số ca bị bệnh đường ruột ác tính (ví dụ: ung thư đại trực tràng) và nhiễm trùng đường tiêu hóa. Việc thiếu độ đặc hiệu hạn chế vai trò chẩn đoán của chúng, mặc dù xác XN này được khuyến khích là công cụ sàng lọc để sử dụng trong chăm sóc ban đầu nhằm giúp quyết định xem bệnh nhân nào cần đánh giá bằng nội soi.[42] |
Có thể tăng |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Viêm loét đại tràng | – Viêm loét đại tràng biểu hiện các đặc điểm của viêm đại tràng bao gồm đau bụng bên trái và tiêu chảy có máu.
– Không ảnh hưởng đến ruột non hoặc có bệnh ở miệng hoặc quanh hậu môn. |
Nội soi đại tràng phân biệt hầu hết các ca bệnh Crohn so với viêm loét đại tràng. viêm loét đại tràng luôn ảnh hưởng đến trực tràng và biểu hiện tiếp giáp, không gián đoạn. Có thể xuất hiện viêm hồi tràng đoạn cuối ở viêm loét đại tràng kèm theo viêm đại tràng toàn bộ do trào ngược. P-ANCA dương tính ở viêm loét đại tràng trong 60% đến 80% ca bệnh, trong khi ASCA dương tính ở 40% đến 50% ca bệnh bệnh Crohn.[50] [51] |
| Viêm đại tràng do nhiễm trùng | Tiền sử tiếp xúc với người bị bệnh và đi lại đến vùng lưu hành dịch. | – Xét nghiệm phân cho thấy tác nhân gây nhiễm trùng.
– Sinh thiết không cho thấy đặc điểm mô học điển hình ở bệnh Crohn. |
| Viêm đại tràng giả mạc | – Tiền sử dùng thuốc kháng sinh gần đây
– Cần thận trọng trong khi phân biệt 2 tình trạng vì nhiễm trùng Clostridium difficile có thể gây bộc phát bệnh Crohn. |
– Trong môi trường lâm sàng phù hợp, xét nghiệm dương tính với độc tố C difficile là xét nghiệm chẩn đoán viêm đại tràng giả mạc.
– Nội soi đại tràng cho thấy giả mạc ở trên mặt niêm mạc, không có loét các mô ở dưới. |
| Viêm đại tràng do thiếu máu cục bộ | – Các triệu chứng thực thể ở viêm đại tràng do thiếu máu cục bộ thường không tương quan với mức độ đau.
– Hầu hết bệnh nhân có yếu tố nguy cơ như bệnh xơ vữa động mạch hoặc tình trạng giảm tưới máu (như suy tim sung huyết và hạ huyết áp). |
Nội soi đại tràng cho thấy giòn vỡ niêm mạc trong vùng tiếp giáp của đại tràng bên trái. |
| Viêm đại tràng do chiếu xạ | – Tiền sử phơi nhiễm với xạ trị chùm tia ngoài.
– Các triệu chứng bao gồm đau bụng, cảm giác buốt mót và xuất huyết mạn tính. |
Nội soi đại tràng cho thấy viêm niêm mạc giống như viêm loét đại tràng với các tổn thương bở, xơ hóa và loét bên trái liên tục. Nhiều bệnh nhân bị xuất huyết mạch máu có giãn mạch. |
| Yersinia enterocolitica | Y. enterocolitica có thể gây ra viêm ruột hồi cấp tính có bệnh cảnh lâm sàng tương tự như đợt bộc phát bệnh Crohn cấp tính. | – Các phát hiện nội soi ở viêm ruột do Y. Enterocolitica bao gồm ảnh hưởng đến đoạn cuối hồi tràng ở gần như tất cả bệnh nhân, và ít gặp hơn ở van hồi manh tràng, manh tràng và đoạn đại tràng lên. Tăng niêm mạc nhỏ, tròn hoặc hình ovan có hoặc không có các vết loét nhỏ trong đoạn cuối hồi tràng gợi ý viêm ruột do Y. Enterocolitica.
– Nuôi cấy phân và xét nghiệm huyết thanh xác nhận chẩn đoán.[53] |
| Bệnh lao ruột | – Có thể biểu hiện giảm cân, đau bụng và sốt và có thể gây viêm ruột hồi đoạn cuối khi chụp hình ảnh.
– Xem xét ở bệnh nhân ở vùng lưu hành dịch, những người biểu hiện các triệu chứng gợi ý, như giảm cân và đổ mồ hôi đêm. – Có thể có các đặc điểm của nhiễm lao (TB) ở vị trí khác trên cơ thể (ví dụ: ho, ho ra máu). |
– Có thể thấy hạch to trên xét nghiệm hình ảnh.
– Sinh thiết hồi manh tràng cho thấy u hạt hoại tử đông đặc. – Có thể phát hiện được nhiễm TB trên mẫu mô nhuộm để phát hiện trực khuẩn kháng a-xít, nuôi cấy TB hoặc phản ứng khuếch đại chuỗi gen (PCR) TB, dù thực hiện riêng hay kết hợp, mặc dù hiệu suất thấp.[33] |
| Nhiễm amip | – Nhiễm amip có thể giống như bệnh Crohn ở hồi tràng và manh tràng.
– Gần đây có đi lại tới vùng lưu hành dịch là dấu hiệu gợi ý cao. |
Xét nghiệm phân để phát hiện ký sinh trùng. |
| Viêm đại tràng do cytomegalovirus | Những bệnh nhân bị suy giảm miễn dịch, bao gồm những người đã cấy ghép tạng đặc, bệnh nhân đang dùng thuốc ức chế miễn dịch lâu dài hoặc bệnh nhân bị nhiễm HIV / AIDS. | Cần gửi mẫu sinh thiết để xét nghiệm mô học, phát hiện kháng nguyên và nuôi cấy vi-rút. Các phát hiện mô học thường gặp bao gồm tế bào khổng lồ có nhiễm cytomegalovirus và hình bầu dục lớn hoặc nhân đa hình chứa thể vùi ái kiềm. |
| Ung thư đại trực tràng | Tăng nguy cơ có liên quan đến tăng tuổi tác và có tiền sử gia đình. | – Chụp CT có thể cho thấy bệnh nguyên phát hoặc thứ phát.
– Nội soi đại tràng giúp lấy mô để chẩn đoán mô học. |
| Bệnh túi thừa | Thường biểu hiện là đau bụng ở bên trái ở những bệnh nhân từ 50 tuổi trở lên. | Chụp CT cho thấy bằng chứng của bệnh túi thừa có viêm xung quanh. |
| Viêm ruột thừa cấp | – Bệnh nhân trẻ tuổi.
– Cơn đau có thể bắt đầu ở vùng quanh rốn, sau đó lan đến góc phần tư phía dưới bên phải. |
Chụp CT chỉ cho thấy viêm ruột thừa. |
| Chửa ngoài tử cung | – Cần xem tất cả các biểu hiện cấp tính kèm đau bụng ở phụ nữ trong độ tuổi sinh đẻ là do mang thai ngoài tử cung cho đến khi được chứng minh là không phải.
– Có thể có tiền sử mất kinh, xét nghiệm thử thai dương tính đã biết, chảy máu âm đạo. |
– Beta hCG trong nước tiểu và hoặc huyết thanh dương tính.
– Siêu âm vùng chậu có thể xác định mang thai trong vòi trứng. – Nếu nghi ngờ rách và bệnh nhân không ổn định về huyết động, cần phải hồi sức và phẫu thuật khẩn cấp. |
| Chứng viêm tiểu khung | Tiết dịch âm đạo, giao hợp đau và đau vùng chậu. | Siêu âm vùng chậu cho thấy các thay đổi viêm ở phần phụ. Trong các trường hợp hiếm gặp, cần đánh giá nội soi ổ bụng. |
| Lạc nội mạc tử cung | Bệnh nhân thường có triệu chứng theo chu kỳ bắt đầu khi có chu kỳ kinh nguyệt. | Soi ổ bụng cho thấy mô nội mạc tử cung trong khoang phúc mạc. |
| Hội chứng ruột kích thích | – Thay đổi lâu dài về tần suất đi đại tiện, hình dạng hoặc ngoại quan phân. Thường đi kèm trướng bụng và tiết chất nhầy ở trực tràng
– Đau bụng co thắt thường giảm khi đi tiêu. – Cần nghi ngờ bệnh Crohn nếu các triệu chứng tiến triển hoặc tiêu chảy có máu hoặc vào ban đêm. |
– Các xét nghiệm máu sàng lọc không cho thấy bằng chứng viêm.
– Sinh thiết không cho thấy đặc điểm điển hình của bệnh Crohn. – Calprotectin trong phân có thể có vai trò như công cụ sàng lọc trong tương lai; nồng độ chất này tăng có thể giúp chẩn đoán nhóm bệnh nhân có nguy cơ cao cần được giới thiệu đi đánh giá bằng nội soi.[42] |
Các tiêu chí chẩn đoán
Phát hiện qua nội soi
Ba phát hiện chính qua nội soi đặc hiệu để chẩn đoán bệnh Crohn.
- Loét áp-tơ – có thể quan sát thấy loét áp-tơ nhỏ rải rác ở các tổn thương ban đầu. Những vết này tiến triển ảnh hưởng đến toàn bộ thành ruột và có thể kéo dài vài centimet.
- Hình thành sỏi cuội – mô bình thường giữa các vết loét tạo thành dạng sỏi cuội điển hình.
- Tổn thương không liên tục – các vùng viêm nằm rải rác giữa các “vùng cách quãng” bình thường ở ruột.
Chỉ số hoạt động của bệnh Crohn
Tám yếu tố, cộng tổng mỗi loại sau điểm trọng số:
- Số lượng phân lỏng hoặc mềm mỗi ngày trong 7 ngày x2
- Đau bụng (mức độ nặng từ 0-3) mỗi ngày trong 7 ngày x5
- Nhìn chung là khỏe mạnh, đánh giá chủ quan từ 0 (tốt) đến 4 (kinh khủng) mỗi ngày trong 7 ngày x7
- Biểu hiện biến chứng, 1 điểm cho mỗi loại x20:
- Đau khớp hoặc viêm khớp
- Viêm mống mắt hoặc viêm màng bồ đào
- Biểu hiện ban đỏ nốt, viêm da mủ hoại thư hoặc loét áp-xe
- Nứt, rò hoặc áp xe hậu môn
- Vết rò khác
- Sốt trong 7 ngày qua
- Dùng thuốc chống tiêu chảy x30
- Có khối ở bụng (0 là không có, 2 là nghi ngờ, 5 là chắc chắn) x10
- Thể tích khối hồng cầu <0,47 ở nam giới và <0,42 ở nữ giới x6
- Tỷ lệ phần trăm thay đổi so với trọng lượng tiêu chuẩn x1.
Giá trị chỉ số là 150 trở xuống liên quan đến bệnh không hoạt động; giá trị lớn hơn cho biết bệnh hoạt động và giá trị trên 450 ở bệnh vô cùng nặng.
Phân loại mức độ nặng về mặt lâm sàng của Tổ chức Viêm đại tràng và bệnh
Crohn châu Âu (ECCO)[55]
- Bệnh nhẹ: đi lại được và có thể dung nạp dinh dưỡng đường uống mà không có biểu hiện mất nước, ngộ độc toàn thân (sốt cao, rét run và mệt lử), đau khi ấn vào vùng bụng, có khối đau, tắc ruột hoặc giảm cân >10%. Mức này tương đương với Chỉ số hoạt động của bệnh Crohn (CDAI) từ 150 đến 220.
- Bệnh mức độ trung bình: không đáp ứng điều trị đối với bệnh nhẹ hoặc có các triệu chứng phổ biến hơn như sốt, giảm cân mạnh >10%, đau hoặc đau khi ấn vào vùng bụng, buồn nôn hoặc nôn thành từng đợt (không có phát hiện tắc nghẽn) hoặc chứng thiếu máu nặng. Mức này tương đương với CDAI từ 220 đến 450.
- Bệnh nặng: các triệu chứng dai dẳng dù đã tiến hành điều trị chuyên sâu (như sử dụng corticosteroid hoặc các tác nhân sinh học) hoặc bằng chứng tắc ruột hoặc hình thành áp-xe (có dấu hiệu đáng kể ở phúc mạc, như phản ứng thành bụng không tự chủ hoặc nhạy cảm đau dội ngược) hoặc suy mòn (BMI <18 kg/mA2). CRP tăng. Mức này tương đương với CDAI >450.
Phân loại mức độ nặng về mặt lâm sàng của Hiệp hội Tiêu hóa Hoa Kỳ[56]
Các định nghĩa sau đây đã được đề xuất để đánh giá mức độ nặng của bệnh Crohn.
- Bệnh thuyên giảm: giai đoạn không có triệu chứng. Bệnh nhân cần corticosteroid để duy trì trạng thái không có triệu chứng không được xem là ở giai đoạn thuyên giảm.
- Bệnh nhẹ đến trung bình: đi lại được và có thể dung nạp dinh dưỡng đường uống mà không có biểu hiện mất nước, ngộ độc toàn thân (sốt cao, rét run và mệt lử), đau khi ấn vào vùng bụng, có khối đau, tắc ruột hoặc giảm cân >10%.
- Bệnh mức độ trung bình: không đáp ứng điều trị đối với bệnh nhẹ đến trung bình hoặc có các triệu chứng phổ biến hơn như sốt, giảm cân mạnh, đau hoặc đau khi ấn vào vùng bụng, buồn nôn hoặc nôn thành từng đợt (không có phát hiện tắc nghẽn) hoặc chứng thiếu máu nặng.
- Bệnh nặng đến tối cấp: các triệu chứng dai dẳng dù đã tiến hành sử dụng corticosteroid hoặc các tác nhân sinh học thông thường (infliximab, adalimumab, certolizumab pegol hoặc natalizumab) ở dạng điều trị ngoại trú, hoặc cá nhân biểu hiện sốt cao, nôn dai dẳng, bằng chứng tắc ruột và các dấu hiệu đáng kể ở phúc mạc như phản ứng thành bụng không tự chủ hoặc nhạy cảm đau dội ngược, suy mòn hoặc bằng chứng áp-xe.
Điều trị
Cách tiếp cận điều trị từng bước
Điều trị bệnh Crohn rất phức tạp, và tất cả các biện pháp được mô tả đều cần được bác sĩ chuyên khoa, những người là chuyên gia về tình trạng này, điều trị. Việc bắt đầu các phác đồ điều trị yêu cầu theo dõi thường xuyên khả năng đáp ứng lâm sàng, hiểu biết về các tác dụng phụ thường gặp và chuyên môn trong kiểm soát các biến cố bất lợi nghiêm trọng tiềm ẩn. Vì những lý do này, cần có ý kiến của bác sĩ chuyên khoa từ thời điểm chẩn đoán. Điều trị cụ thể, như thuốc điều chỉnh miễn dịch, chỉ được bắt đầu bởi bác sĩ lâm sàng có kinh nghiệm chuyên môn trong lĩnh vực này. Ở các vùng nhất định, bằng chứng điều trị và kinh nghiệm dùng các biện pháp này vẫn còn hạn chế. Lựa chọn điều trị thích hợp được điều chỉnh phù hợp nhất với từng bệnh nhân, và các quyết định điều trị được đưa ra sau khi thảo luận chặt chẽ với bệnh nhân. Xử trí bệnh Crohn cụ thể ở trẻ em nằm ngoài phạm vi của chủ đề này. Các lựa chọn điều trị phụ thuộc vào:[56] [57]
- Tuổi của bệnh nhân
- Vị trí và hoạt động của bệnh (bệnh Crohn là bệnh rất không đồng nhất với nhiều kiểu hình khác nhau, như bệnh ở hồi manh tràng, đại tràng, đường tiêu hóa [GI] trên, quanh hậu môn)
- Tính chất của bệnh
- Dung nạp thuốc và đáp ứng điều trị trước đó
- Tái phát trong khi điều trị trước đó
- Có các biểu hiện ngoài ruột.
Điều trị bằng phẫu thuật phù hợp với:[56]
- Tổn thương ung thư hoặc tiền ung thư
- Hẹp do tắc nghẽn
- Biến chứng mưng mủ
- Bệnh có lỗ rò
- Bệnh khó kiểm soát về mặt y tế.
Mục tiêu điều trị
Mục tiêu cuối cùng của tất cả thể thức điều trị là làm thuyên giảm bệnh về lâm sàng, với tiêu chí được sử dụng để xác định mức thuyên giảm thường là Chỉ số hoạt động của bệnh Crohn (bệnh CrohnAI) <150.[58] Tuy nhiên, trong thực hành lâm sàng, việc áp dụng chỉ số bệnh CrohnAI thường không khả thi, và việc sử dụng bị giới hạn ở công cụ nghiên cứu. Hướng dẫn của Tổ chức Viêm đại tràng và bệnh Crohn châu Âu (ECCO) năm 2010 xác định hoạt động của bệnh là nhẹ, trung bình và nặng dựa trên các tiêu chí. Mục tiêu điều trị tổng thể là giúp thuyên giảm và duy trì tình trạng thuyên giảm cộng với ngăn ngừa tái phát bệnh hoặc triệu chứng. Sau khi đã thuyên giảm bệnh, cần phải cẩn thận xem xét lựa chọn thuốc để ngăn ngừa tái phát triệu chứng và duy trì tình trạng thuyên giảm.
Tái phát triệu chứng được xác định là đợt bùng phát các triệu chứng ở bệnh nhân bị bệnh Crohn đã thuyên giảm về mặt lâm sàng. Điều này có thể xảy ra liên tiếp hoặc trong hoặc sau khi điều trị y tế. Các thử nghiệm lâm sàng sử dụng định nghĩa CDAI >150 khi tăng 70 điểm, mặc dù hướng dẫn ECCO năm 2010 gợi ý rằng cần tăng lên >100 điểm.[55] Tái phát bệnh là thuật ngữ được sử dụng tốt nhất để định nghĩa sự tái xuất hiện của tổn thương sau khi phẫu thuật cắt bỏ (đối lập với tái phát triệu chứng, nói đến sự tái xuất hiện của các triệu chứng).
Thông thường, các bệnh nhân bị bệnh Crohn bị trở nặng thành từng đợt sau các đợt thuyên giảm bệnh, với 10% đến 20% bệnh nhân trải qua thời gian thuyên giảm kéo dài sau khi khởi phát lần đầu.[59] Để đảm bảo luôn có khả năng tăng cấp điều trị trong khi tái phát, điều quan trọng là có chiến lược điều trị lâu dài cho phép giảm cấp độ điều trị trong khi thuyên giảm. Những bệnh nhân nhất định có thể cần biện pháp điều trị bằng corticosteroid thông thường để bình phục về mặt lâm sàng. Những bệnh nhân này được mô tả là phụ thuộc vào corticosteroid và không được xem là đang ở giai đoạn thuyên giảm.[56]
Mức độ nặng của bệnh
Trước khi bắt đầu điều trị, điều quan trọng là cần xác định mức độ hoạt động của bệnh. Biện pháp tiếp cận điều trị khác nhau tùy theo mức độ nặng của bệnh. Hướng dẫn năm 2010 của Tổ chức Viêm đại tràng và bệnh Crohn châu Âu (ECCO) xác định mức độ nặng của bệnh như sau.[55]
- Bệnh nhẹ: đi lại được và có thể dung nạp dinh dưỡng đường uống mà không có biểu hiện mất nước, ngộ độc toàn thân (sốt cao, rét run và mệt lử), đau khi ấn vào vùng bụng, có khối đau, tắc ruột hoặc giảm cân >10%. Mức này tương đương với CDAI từ 150 đến 220. Hướng dẫn của Hiệp hội Tiêu hóa Hoa Kỳ năm 2009 mô tả mức này là bệnh nhẹ đến trung bình.[56]
- Bệnh mức độ trung bình: không đáp ứng điều trị đối với bệnh nhẹ hoặc có các triệu chứng phổ biến hơn như sốt, giảm cân mạnh >10%, đau hoặc đau khi ấn vào vùng bụng, buồn nôn hoặc nôn thành từng đợt (không có phát hiện tắc nghẽn) hoặc chứng thiếu máu nặng. Mức này tương đương với CDAI từ 220 đến 450. Hướng dẫn của Hiệp hội Tiêu hóa Hoa Kỳ năm 2009 mô tả mức này là bệnh trung bình đến nặng.[56]
- Bệnh nặng: các triệu chứng dai dẳng dù đã tiến hành điều trị chuyên sâu (như sử dụng corticosteroid hoặc các tác nhân sinh học [ví dụ: infliximab, adalimumab, certolizumab pegol])) hoặc bằng chứng tắc ruột hoặc hình thành áp-xe (có dấu hiệu đáng kể ở phúc mạc, như phản ứng thành bụng không tự chủ hoặc nhạy cảm đau dội ngược) hoặc suy mòn (BMI <18 kg/mA2). CRP tăng. Mức này tương đương với CDAI >450. Hướng dẫn của Hiệp hội Tiêu hóa Hoa Kỳ năm 2009 mô tả mức này là bệnh nặng đến tối cấp.[56]
Tái phát triệu chứng và tái phát bệnh: các cân nhắc lâm sàng ban đầu
Các bác sĩ cần biết rằng có thể có các giải thích khác cho các triệu chứng ở những bệnh nhân ban đầu có vẻ bị tái phát triệu chứng hoặc tái phát bệnh bệnh Crohn. Các triệu chứng này có thể bao gồm:
- Chứng kém hấp thu muối mật
- Nhiễm trùng đường ruột
- Rối loạn vận động.
Vì vậy, cần xác nhận về mặt lâm sàng nếu nghi ngờ bệnh hoạt động. Ngoài ra, cũng cần biết liệu bệnh nhân đã đáp ứng với biện pháp điều trị chỉ định trước đó hay chưa. Ví dụ, cho bệnh nhân dùng các đợt corticosteroid liên tục sẽ không hữu ích nếu trước đó bệnh nhân không đáp ứng với dạng điều trị này. Ngoài ra, có các kiểu hình nhất định liên quan đến tiên lượng xấu và cần được điều trị bằng các liệu pháp tích cực hơn.
Liệu pháp điều trị triệu chứng
Điều trị triệu chứng bao gồm kiểm soát tiêu chảy, đau bụng và chứng kém hấp thu. Cần tránh các thuốc chống tiêu chảy ở những bệnh nhân hiện bị viêm đại tràng, vì nguy cơ bị phình đại tràng nhiễm độc. Có thể điều trị hiệu quả co thắt vùng bụng bằng thuốc chống co thắt đường uống.
Bệnh nhân mắc bệnh cuối hồi tràng có tiêu chảy xuất tiết do không có khả năng hấp thu axit mật. Thuốc cô lập axit mật hữu ích trong trường hợp này.
Các thận trọng liên quan đến điều trị nội khoa
Để giảm thiểu nguy cơ xảy ra biến chứng do sử dụng thuốc, các hướng dẫn khuyến cáo tiến hành xét nghiệm máu sàng lọc ban đầu trước khi bắt đầu tất cả các phương pháp điều trị không cung cấp dinh dưỡng và theo dõi thường xuyên, để loại trừ nhiễm trùng huyết và suy thận hoặc gan có trước đó.[60] Thuốc có thể gây độc cho thận hoặc gan.
Đặc biệt là các loại thuốc như thuốc điều chỉnh miễn dịch (azathioprine, mercaptopurine, methotrexate và thuốc kháng yếu tố hoại tử khối u [TNF]), có thể gây ra hậu quả đe dọa tính mạng nếu bắt đầu sử dụng mà không thận trọng.
Tuyệt đối không được bắt đầu dùng thuốc điều chỉnh miễn dịch nếu có bất kỳ dấu hiệu nào của nhiễm trùng huyết. Trước khi bắt đầu dùng azathioprine hoặc mercaptopurine, cần phải đo mức thiopurine S-methyltransferase (TPMT) trong máu của bệnh nhân để đánh giá tính nhạy với độc tính. Bệnh nhân cũng cần được thông báo cụ thể về nguy cơ xảy ra các tai biến (bao gồm nhiễm trùng huyết nặng) và biết về tầm quan trọng của việc theo dõi chặt chẽ công thức máu và xét nghiệm chức năng gan trong khi điều trị. Cần cung cấp thông tin về các tác dụng phụ có thể xảy ra và các hướng dẫn cụ thể như tránh tiêm vắc-xin sống (ví dụ: rubella, BCG và bệnh sốt vàng da). Một số loại vi-rút có thể gây tử vong ở bệnh nhân dùng azathioprine, do tác dụng ức chế miễn dịch của thuốc. Có thể kiểm tra tình trạng phơi nhiễm trước đó với vi-rút thông thường, chẳng hạn như varicella zoster (thủy đậu), bằng xét nghiệm kháng thể trước khi bắt đầu sử dụng azathioprine.
Các biến chứng do methotrexate có thể nặng, vì thuốc này có thể gây suy tủy xương nặng, nhiễm độc gan lâu dài và xơ hóa phổi. Phụ nữ trong độ tuổi sinh đẻ không được bắt đầu sử dụng methotrexate vì tác dụng gây quái thai.
Các thuốc kháng TNF có liên quan đến tăng nguy cơ nhiễm bệnh lao.[61] Cần sàng lọc bệnh nhân kết hợp với xem xét tiền sử, chụp X-quang ngực, xét nghiệm máu xét nghiệm giải phóng interferon-gamma và/hoặc test lao lẩy da nếu được coi là có nguy cơ cao. Tái kích hoạt viêm gan B cũng đã được báo cáo, với nguy cơ lý thuyết về diễn biến nhiễm viêm gan C, vì vậy cả hai cần được kiểm tra trước khi bắt đầu điều trị.[62]
Một nghiên cứu đã phát hiện thấy có sự gia tăng nhỏ nhưng đáng kể nguy cơ ung thư bạch huyết đối với bệnh nhân dùng đơn trị liệu bằng thuốc kháng TNF cho bệnh viêm ruột. [63]Nguy cơ này tăng lên khi các thuốc kháng TNF được dùng kết hợp với liệu pháp thiopurine.
Những người có tiền sử viêm thần kinh thị giác và rối loạn mất myelin cũng nên tránh dùng các thuốc kháng TNF. Phản ứng phản vệ có thể xảy ra để đáp ứng các thuốc kháng TNF; do đó, quá trình truyền thuốc ban đầu luôn cần diễn ra chậm và phải được giám sát y tế. Các biến chứng nhiễm trùng huyết bao gồm nhiễm trùng cơ hội tăng lên đến 15 lần nếu thuốc kháng TNF được sử dụng kết hợp với các thuốc ức chế miễn dịch khác.
Dữ liệu từ các sinh phẩm mới cho thấy vedolizumab và ustekinumab có các hồ sơ an toàn thuận lợi với tỷ lệ mắc mới biến cố bất lợi thấp.[57] Tuy nhiên, hiện nay các biện pháp phòng ngừa tương tự được thực hiện như với thuốc kháng TNF cho đến khi biết được kết quả của dữ liệu dài hạn.
Điều trị bệnh cấp tính: bệnh hồi manh tràng
Thuật ngữ hồi manh tràng đề cập đến bệnh xảy ra cục bộ tại các khu vực này. Trên thực tế, nếu có bệnh đại tràng lan tỏa hơn (hồi kết tràng) thì bác sĩ lâm sàng cần tham khảo riêng biện pháp điều trị được nêu trong phần đại tràng.
Bệnh hoạt động ở mức nhẹ
- Không có biện pháp điều trị tích cực nào là lựa chọn điều trị cho một số bệnh nhân chỉ có triệu chứng nhẹ, miễn là họ được theo dõi chặt chẽ về biến chứng và tiến triển bệnh.
- Budesonide dùng đường uống (corticosteroid phóng thích biến đổi, cụ thể hoạt động ở đoạn cuối hồi tràng) là biện pháp điều trị ưu tiên để làm thuyên giảm bệnh Crohn cục bộ ở hồi manh tràng có hoạt động mức nhẹ. Có thể điều chỉnh giảm liều dùng budesonide sau khi có đáp ứng lâm sàng. Thuốc này đã được chứng minh là ưu việt hơn cả giả dược và các thuốc aminosalicylate (5-ASA) như mesalazine.[57] [64] Hiệu quả ngắn hạn của budesonide thấp hơn so với corticosteroid thông thường và do đó thuốc này có vai trò hạn chế đối với những người mắc bệnh nặng hoặc ảnh hưởng rộng hơn đến đại tràng. Budesonide có khả năng gây ra biến cố bất lợi và ức chế tuyến thượng thận thấp hơn so với các loại corticosteroid khác.[65] [66]
- Các thuốc 5-ASA thường được dùng cho bệnh nhẹ, đặc biệt là điều trị duy trì, và bao gồm mesalazine, sulfasalazine, balsalazide, và olsalazine. Có một vài bằng chứng rằng các thuốc 5-ASA có thể làm giảm mức độ nặng của Crohn ở những bệnh nhân mắc bệnh nhẹ đến trung bình. [67] 1[B]Evidence Tuy nhiên, dữ liệu còn mâu thuẫn; vì vậy, có sự đồng thuận rằng 5-ASA không hiệu quả trong việc làm thuyên giảm bệnh Crohn.[68]
- Thuốc kháng sinh không được khuyến cáo sử dụng ở bệnh Crohn hoạt động mức nhẹ ở người lớn do tác dụng phụ.[69] 2[A]Evidence
- Các liệu pháp dinh dưỡng đã được chứng minh, trong một vài thử nghiệm lâm sàng nhỏ, là có một số lợi ích trong việc làm thuyên giảm ở người lớn mắc bệnh Crohn. Tuy nhiên, các đánh giá hệ thống đã chứng minh nhiều lần rằng liệu pháp corticosteroid hiệu quả hơn dinh dưỡng qua đường ruột trong việc làm thuyên giảm bệnh Crohn hoạt động.[70]
Bệnh hoạt động mức trung bình
- Budesonide đường uống đã được chứng minh là có khả năng làm thuyên giảm bệnh hơn các thuốc 5-ASA hoặc giả dược, và cần được ưu tiên sử dụng so với corticosteroid toàn thân (ví dụ: prednisolone).[57] [71] 3[A]Evidence
- Corticosteroid dạng đường uống đã chứng minh hiệu quả trong việc làm thuyên giảm, nhưng có hồ sơ tác dụng phụ đáng kể[72] [73] và có thể gây nhiễm trùng nghiêm trọng, đặc biệt ở những bệnh nhân lớn tuổi nhập viện.[74]
- Thuốc điều chỉnh miễn dịch (azathioprine, mercaptopurine, methotrexate) thường được sử dụng kết hợp với corticosteroid để giúp làm thuyên giảm bệnh Crohn hoạt động, mặc dù bằng chứng lâm sàng cho thấy hiệu quả của các thuốc này vẫn còn mâu thuẫn và gây tranh cãi.[75] 4[B]Evidence Phân tích tổng hợp đã cho thấy rằng các thuốc điều chỉnh miễn dịch không có lợi thế hơn so với giả dược trong việc làm thuyên giảm hoặc cải thiện lâm sàng bệnh Crohn hoạt động.[76]
- Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch.
- Khi bắt đầu sử dụng, đáp ứng điều trị với thuốc ức chế miễn dịch chậm, và thường quan sát thấy cải thiện trong vòng 3 đến 6 tháng, trong thời gian đó cần giảm dần liều lượng các thuốc corticosteroid.[77] [1] [76] [78] [79] [80]
- Cần phải nỗ lực đặc biệt để giảm thiểu phơi nhiễm corticosteroid ở bệnh nhân mắc bệnh Crohn. Phương pháp hiệu quả là cho dùng sớm các loại thuốc sinh học, chẳng hạn như liệu pháp kháng yếu tố hoại tử khối u (kháng TNF) (ví dụ: infliximab), đặc biệt ở những bệnh nhân phụ thuộc corticosteroid, kháng trị corticosteroid hoặc không dung nạp corticosteroid.[57] Kháng thể đơn dòng kháng TNF infliximab và adalimumab đã cho thấy kết quả tốt trong điều trị bệnh Crohn.[81] Một phân tích tổng hợp đã chứng minh rằng infliximab vượt trội hơn azathioprine trong việc làm thuyên giảm bệnh mà không sử dụng corticosteroid, nhưng quan trọng là kết hợp azathioprine và infliximab vượt trội hơn so với một mình infliximab.[76] Một phân tích tổng hợp theo mạng lưới trực tiếp so sánh các phương pháp điều trị này kết luận rằng adalimumab và sự kết hợp của infliximab và azathioprine là những liệu pháp hiệu quả nhất để kích thích và duy trì sự thuyên giảm của Crohn.[82] Tuy nhiên, hồ sơ an toàn thuốc dài hạn của liệu pháp kháng TNF không rõ ràng.5[B]Evidence Chúng có thể gây suy giảm miễn dịch nghiêm trọng dẫn đến bội nhiễm, kích hoạt lại bệnh lao và phát triển u lympho.[83] Ngoài ra, kháng thể kháng các liệu pháp này tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85] Hiệu quả của phương pháp điều trị này có thể kéo dài đến 54 tuần và làm giảm các yêu cầu sử dụng corticosteroid.[1] [86] [87]
- Các liệu pháp sinh học mới hơn, chẳng hạn như vedolizumab (một chất đối kháng thụ thể integrin)[88] [89] và ustekinumab (một chất đối kháng IL-12 và IL-23), có thể được sử dụng thay cho liệu pháp kháng TNF trong việc làm thuyên giảm bệnh Crohn[90] ở các bệnh nhân nhất định hoặc trong trường hợp liệu pháp kháng TNF thất bại. Vedolizumab đã được Viện Sức khỏe và Tiêu chuẩn Chăm sóc Quốc gia (NICE) tại Anh Quốc chấp thuận và được khuyến cáo sử dụng trong các hướng dẫn của NICE năm 2015 dành cho bệnh nhân mắc bệnh Crohn mức độ từ trung bình đến nặng mà không thể điều trị hoặc trước đó điều trị không thành công bằng liệu pháp kháng TNF.[89] Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) đã chấp thuận cho dùng thuốc này để điều trị bệnh Crohn vào năm 2014. Thuốc này đã được chứng minh có hồ sơ an toàn tốt, mặc dù các thử nghiệm đang được tiến hành.[91] Ustekinumab đã được chấp thuận sử dụng ở châu Âu để điều trị bệnh nhân mắc bệnh Crohn hoạt động ở mức độ từ trung bình đến nặng, có phản ứng không thích hợp, mất phản ứng hoặc không dung nạp với liệu pháp thông thường hoặc liệu pháp kháng TNF hoặc có chống chỉ định y tế với các liệu pháp đó. FDA Hoa Kỳ đã chấp thuận sử dụng ustekinumab để điều trị bệnh Crohn hoạt động ở mức độ từ trung bình đến nặng ở người lớn thất bại điều trị hoặc không dung nạp với phương pháp điều trị bằng thuốc điều chỉnh miễn dịch hoặc corticosteroid nhưng chưa từng thất bại khi điều trị với liệu pháp kháng TNF, hay thất bại điều trị hoặc không dung nạp với phương pháp điều trị bằng một hoặc nhiều thuốc kháng TNF. Ustekinumab đã được chấp thuận sử dụng ở Anh Quốc để điều trị bệnh nhân mắc bệnh Crohn hoạt động ở mức độ từ trung bình đến nặng, có phản ứng không thích hợp, mất phản ứng hoặc không dung nạp với liệu pháp thông thường hoặc liệu pháp kháng TNF hoặc có chống chỉ định y tế đối với các liệu pháp đó.[92]
- Không đáp ứng với điều trị nội khoa hoặc các triệu chứng xấu đi, là dấu hiệu cho thấy phải can thiệp phẫu thuật cấp tính.[56] Nếu có triệu chứng tắc nghẽn, có thể xem xét tiến hành phẫu thuật sớm. Mặc dù bệnh nhân có thể đáp ứng với corticosteroid dạng đường uống, 80% bệnh nhân sẽ cần được phẫu thuật trong vòng 5 năm kể từ khi được chẩn đoán mắc bệnh. Cắt bỏ hồi manh tràng hạn chế đã cho thấy tỷ lệ tái phát từ 35% đến 40% sau 10 năm, với 50% bệnh nhân không có triệu chứng có mức độ nghiêm trọng tương tự sau 15 năm. Không có dữ liệu tương tự đối với điều trị nội khoa.[93] [94] [95] [96]
- Có thể thêm thuốc kháng sinh nếu nghi ngờ biến chứng nhiễm trùng huyết.[57] 2[A]Evidence
Bệnh hoạt động mức nặng
- Cần được điều trị ban đầu bằng corticosteroid dùng đường uống hoặc truyền qua tĩnh mạch.[57] Bệnh nhân sẽ cần được nhập viện.
- Điều trị sinh học, như điều trị bằng thuốc kháng TNF, có hoặc không có thuốc điều chỉnh miễn dịch (như azathioprine), là một lựa chọn thích hợp với bệnh nhân có bằng chứng khách quan về bệnh hoạt động đã tái phát hoặc với những người không đáp ứng với điều trị ban đầu.[85] [97] [98] Tuy nhiên, biện pháp kết hợp này chỉ được sử dụng bởi những chuyên gia có kinh nghiệm trong điều trị những bệnh nhân này. Một thử nghiệm đã chứng minh lợi ích từ kết hợp giữa liệu pháp điều trị bằng thuốc điều chỉnh miễn dịch và liệu pháp kháng TNF.[97] [98] Cần đặc biệt thận trọng vì nguy cơ liên quan của mức ức chế miễn dịch cao khi sử dụng kết hợp 2 loại thuốc này. Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch.
- Những người mắc bệnh Crohn tái phát không thường xuyên có thể bắt đầu dùng lại corticosteroid với thuốc điều chỉnh miễn dịch.
- Phẫu thuật là giải pháp thay thế hợp lý cho một số bệnh nhân thay vì dùng thuốc kháng TNF, mặc dù có những ý kiến khác nhau về thời điểm tối ưu cho các can thiệp phẫu thuật. Một số chuyên gia khuyên nên tiến hành phẫu thuật sau 2-6 tuần điều trị nội khoa không hiệu quả, trong khi các chuyên gia khác ủng hộ phẫu thuật ngay lập tức. Bệnh nhân có triệu chứng nghiêm trọng mặc dù đã dùng các loại corticosteroid hoặc liệu pháp kháng TNF đòi hỏi điều trị thực tế tùy theo biểu hiện của từng cá nhân.
- Cần phải nhập viện, hồi sức và đánh giá phẫu thuật khẩn cấp ở những bệnh nhân có các dấu hiệu và triệu chứng sau đây, và cần phải loại trừ nguy cơ áp-xe trong bụng:
- Sốt cao
- Khối u ở vùng bụng
- Dấu hiệu của tắc ruột
- Nôn thường xuyên.
Điều trị bệnh cấp tính: bệnh đại tràng
Bệnh hoạt động ở mức nhẹ
- 5-ASA sulfasalazine là liệu pháp hiệu quả vừa phải, nhưng có mức dung nạp kém.[68] Các hướng dẫn của ECCO năm 2016 nhìn chung không khuyến cáo sử dụng sulfasalazine, nhưng cho biết vẫn còn có tranh cãi về lợi ích của mesalazine bôi trên da.[57] Các dung dịch thụt hoặc thuốc đạn hydrocortisone thường được sử dụng.
- Corticosteroid dạng đường uống cũng có hiệu quả và được khuyến cáo sử dụng làm biện pháp điều trị ban đầu, còn budesonide thì không (trừ khi bệnh chủ yếu ảnh hưởng đến đoạn đại tràng gần).[57] 3[A]Evidence
- Thuốc điều chỉnh miễn dịch như azathioprine và methotrexate có thể được sử dụng làm thuốc thay thế corticosteroid.[72] [73] [75] 4[B]Evidence Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch.
Bệnh hoạt động mức trung bình
- Corticosteroid dạng đường uống là liệu pháp hiệu quả, có bổ sung các thuốc điều chỉnh miễn dịch, như azathioprine, mercaptopurine hoặc methotrexate, cho những bệnh nhân đã tái phát.[75] 4[B]Evidence Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch.
- Không có dữ liệu từ các thử nghiệm ngẫu nhiên có đối chứng về liệu pháp bôi trên da điều trị bệnh Crohn bên trái, mặc dù các dung dịch thụt hoặc thuốc đạn hydrocortisone thường được khuyến cáo sử dụng.
- Thuốc kháng TNF, như infliximab (tiêm tĩnh mạch) và adalimumab (tiêm dưới da), có hiệu quả trong việc giảm tỷ lệ nhập viện và đại phẫu và là phương pháp điều trị thích hợp cho bệnh hoạt động mức trung bình hoặc nặng.[81] 5[B]Evidence Tuy nhiên, thông tin an toàn thuốc khi dùng thời gian dài vẫn chưa rõ ràng. Ngoài ra, kháng thể kháng các thuốc này tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85]
- Phương pháp điều trị từ mạnh đến nhẹ đang ngày càng được ủng hộ. Chiến lược này bao gồm việc bắt đầu sớm các phương pháp điều trị mạnh hơn (chẳng hạn như liệu pháp kháng TNF) trong quá trình tiến triển bệnh. Ưu điểm tiềm năng của phương pháp này là giảm nhu cầu sử dụng corticosteroid nhiều lần, do đó tránh được các tác dụng phụ và nguy cơ phụ thuộc corticosteroid. Phương pháp tích cực hơn đã được công nhận rằng có thể làm giảm nhu cầu phẫu thuật trong tương lai. Lợi ích của phương pháp này so với phương pháp tiêu chuẩn chưa được nghiên cứu rộng rãi.
Bệnh hoạt động mức nặng
- Điều trị tương tự như đối với bệnh hoạt động mức vừa phải, mặc dù phẫu thuật phải được xem xét sớm vì nguy cơ thủng ruột, tắc nghẽn và phát triển phình đại tràng nhiễm độc.
- Phương pháp điều trị này có thể thích hợp ở một số bệnh nhân mắc bệnh đại tràng nghiêm trọng và tiến triển (thường xảy ra cùng với nhiễm trùng quanh hậu môn liên quan đến dấu hiệu toàn thân [nhiễm trùng huyết]) để giảm nhu động ruột bằng cách chuyển hướng lỗ thoát trước khi có thể an toàn sử dụng các liệu pháp điều trị sinh học như liệu pháp kháng TNF.
- Cần phải nhập viện, hồi sức và đánh giá phẫu thuật khẩn cấp ở những bệnh nhân có các dấu hiệu và triệu chứng sau đây, và cần phải loại trừ nguy cơ áp-xe trong bụng:
- Sốt cao
- Khối u ở vùng bụng
- Dấu hiệu của tắc ruột
- Nôn thường xuyên.
Điều trị bệnh cấp tính: bệnh ruột non lan rộng
Điều trị bằng corticosteroid và sớm cho dùng các thuốc điều chỉnh miễn dịch (azathioprine, mercaptopurine và methotrexate) để có hiệu quả tương đương corticosteroid được coi là thích hợp như là liệu pháp đầu tay trong nhóm này. Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch.
Điều trị sinh học bằng liệu pháp kháng TNF (như infliximab, adalimumab, hoặc certolizumab pegol) cần được xem xét sớm, vì bằng chứng chứng minh rằng can thiệp sớm có lợi ở những bệnh nhân này, những người có tiên lượng lâu dài kém hơn so với những người mắc bệnh cục bộ hơn.[99] [100] Tuy nhiên, thông tin an toàn thuốc khi dùng thời gian dài vẫn chưa rõ ràng. Ngoài ra, kháng thể kháng các thuốc này tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85] Certolizumab pegol đã được chấp thuận sử dụng để điều trị bệnh Crohn ở Hoa Kỳ và các quốc gia khác, tuy nhiên Cơ quan Dược phẩm châu Âu (EMA) vẫn chưa phê duyệt sử dụng cho chỉ định này.
Cần hết sức cẩn thận khi xem xét phẫu thuật cắt bỏ ở nhóm bệnh nhân này, vì có nguy cơ phát triển hội chứng ruột ngắn. Cắt chỗ hẹp cho các đoạn chít hẹp <10 cm được coi là thủ thuật an toàn, nhưng trong trường hợp mắc bệnh lan rộng, nguy cơ thủng ruột và xuất huyết sẽ tăng.[101] [102] Các đoạn dài hơn đã được điều trị thành công bằng thủ thuật cắt chỗ hẹp không theo cách thông thường, đặc biệt khi hội chứng ruột ngắn có khả năng trở thành vấn đề.[103] Tỷ lệ tái phát dài hạn vẫn chưa rõ ràng và đã có báo cáo về ung thư biểu mô xảy ra tại các vị trí cắt chỗ hẹp.[104]
Ở bệnh lan rộng (>100 cm ruột bị ảnh hưởng) có gánh nặng viêm lớn hơn và bệnh nhân có nguy cơ thiếu hụt dinh dưỡng. Do đó, ở bệnh nhẹ, liệu pháp dinh dưỡng có thể vừa được coi là liệu pháp bổ trợ vừa là liệu pháp chính.[70] Phương pháp dinh dưỡng bao gồm thử nghiệm chỉ cho ăn qua đường ruột với chế độ ăn uống cơ bản hoặc chế độ ăn uống hợp chất cao phân tử. Chế độ ăn uống cơ bản cung cấp các yêu cầu dinh dưỡng cho các cá nhân ở dạng thành phần nhỏ nhất, chẳng hạn như axit amin. Chế độ ăn uống hợp chất cao phân tử cung cấp các yêu cầu dinh dưỡng như protein, carbohydrate hoặc chất béo toàn phần (hoặc dưới dạng hợp chất cao phân tử). Mục tiêu của chế độ ăn uống này là để ngăn chặn viêm đường ruột và thúc đẩy chữa lành niêm mạc. Thử nghiệm cho ăn qua đường ruột thường bị giới hạn bởi khả năng dung nạp kém của bệnh nhân.
Điều trị bệnh cấp tính: bệnh đường tiêu hóa trên (thực quản và/hoặc dạ dày tá tràng)
Phương pháp nội soi đường tiêu hóa trên đang ngày càng được sử dụng rộng rãi trong việc chẩn đoán phân nhóm bệnh Crohn cụ thể này. Bằng chứng điều trị chủ yếu dựa trên loạt ca bệnh, nhưng hầu hết các chuyên gia đều đồng ý rằng chất ức chế bơm proton cần thiết với liều corticosteroid điều trị toàn thân, cũng như methotrexate, azathioprine và mercaptopurine, như được mô tả trong các kiểu hình bệnh khác.[105] Bệnh Crohn đường tiêu hóa trên được cho là có liên quan đến tiên lượng tồi tệ hơn. Do đó, liệu pháp kháng TNF phải được xem xét sớm.[57] Phẫu thuật hoặc nong là cách điều trị thích hợp cho những người có triệu chứng tắc nghẽn.
Điều trị bệnh cấp tính: bệnh quanh hậu môn và có lỗ rò
Lỗ rò là những đường nối 2 cơ quan có lớp biểu mô lót. Những lỗ này bao gồm lỗ rò ruột-ruột (kết nối 2 quai ruột); lỗ rò ruột-niệu đạo (ruột đến bàng quang), biểu hiện nhiễm trùng đường tiết niệu tái phát và đái ra khí; lỗ rò ruột-âm đạo, biểu hiện thải khí hoặc phân qua âm đạo; lỗ rò ruột-da, biểu hiện thành phần ruột chảy ra bề mặt da; lỗ rò dạ dày- ruột kết, biểu hiện dưới dạng nôn mửa có mùi hôi; hoặc lỗ rò tới các cơ quan khác. Lỗ rò có thể cần phải được điều trị bằng phẫu thuật.[45]
Bệnh Crohn có lỗ rò có thể được chia thành một số vùng điều trị (thường được điều trị bằng cách kết hợp các liệu pháp phẫu thuật và y tế):
- Lỗ rò quanh hậu môn đơn giản
- Lỗ rò quanh hậu môn phức tạp
- Lỗ rò không phải quanh hậu môn.
Lỗ rò quanh hậu môn đơn giản
- Áp-xe quanh hậu môn hoặc trong bụng cần được loại trừ về mặt lâm sàng. Nếu có nghi ngờ lâm sàng về áp- xe, thì sẽ cần phải chụp CT cho tình trạng nhiễm trùng huyết trong bụng hoặc chụp MRI cho tình trạng nhiễm trùng huyết vùng chậu/quanh hậu môn. Bất kỳ tình trạng áp-xe nào cũng cần được điều trị bằng cách phẫu thuật hoặc dẫn lưu bằng cách chụp X-quang trước khi bắt đầu điều trị bằng thuốc ức chế miễn dịch hoặc điều chỉnh miễn dịch.
- Nếu bệnh nhân có triệu chứng, cần luồn chỉ xuyên trùng hoặc thực hiện thủ thuật mở đường rò. Chỉ xuyên là một dây phẫu thuật (thường bằng cao su silastic) được luồn qua đường rò để giữ cho đường này mở. Chỉ này giúp dẫn lưu liên tục và ngăn ngừa nhiễm trùng tái phát. Chỉ xuyên có thể chùng, cho phép dẫn lưu hoặc có thể sít trong trường hợp chỉ rất căng. Chỉ xuyên suýt gây ra chứng thiếu máu mô cục bộ và hoại tử và cắt qua mô, dần dần siết chặt từ từ cho đến khi cắt đứt. Chỉ xuyên sít không còn được sử dụng định kỳ đối với lỗ rò hậu môn vì chúng gây ra tỷ lệ tiểu không tự chủ cao.
- Các nút bịt lỗ rò hậu môn làm từ collagen lợn sinh học đã được thử nghiệm để đẩy nhanh quá trình lành chỗ rò. Tuy nhiên, đang thiếu dữ liệu về hiệu quả ở bệnh Crohn.[106]
- Thuốc kháng sinh (metronidazole và ciprofloxacin) cần được thêm vào như là lựa chọn điều trị nội khoa ban đầu nếu có bằng chứng về nhiễm trùng quanh hậu môn.[107] 6[C]Evidence Các phác đồ kháng sinh thay đổi tùy theo khu vực, quốc gia và trung tâm điều trị
- Azathioprine và mercaptopurine có thể được sử dụng để điều trị các lỗ rò này.[108] Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch.
- Infliximab đã được chứng minh có tác dụng đóng lỗ rò quanh hậu môn. Adalimumab và certolizumab pegol cũng đã được chứng minh giúp loại bỏ lỗ rò, mặc dù điều trị bằng ciclosporin và tacrolimus không được khuyến cáo.[109] Thông tin an toàn thuốc dài hạn của thuốc kháng TNF còn chưa rõ ràng. Ngoài ra, kháng thể kháng các thuốc này tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85] Certolizumab pegol đã được chấp thuận sử dụng để điều trị bệnh Crohn ở Hoa Kỳ và các quốc gia khác, tuy nhiên Cơ quan Dược phẩm châu Âu (EMA) vẫn chưa phê duyệt sử dụng cho chỉ định này.
Lỗ rò quanh hậu môn phức tạp
- Áp-xe quanh hậu môn hoặc trong bụng cần được loại trừ về mặt lâm sàng. Nếu có nghi ngờ lâm sàng về áp- xe, thì sẽ cần phải chụp CT cho tình trạng nhiễm trùng huyết trong bụng hoặc chụp MRI cho tình trạng nhiễm trùng huyết vùng chậu/quanh hậu môn. Bất kỳ tình trạng áp-xe nào cũng cần được điều trị bằng cách phẫu thuật hoặc dẫn lưu bằng cách chụp X-quang trước khi bắt đầu điều trị bằng thuốc ức chế miễn dịch hoặc điều chỉnh miễn dịch.
- Nên sử dụng chỉ xuyên, kết hợp dùng với thuốc kháng sinh và azathioprine hoặc mercaptopurine làm liệu pháp điều trị ban đầu. Tuy nhiên, không nên bắt đầu dùng azathioprine hoặc mercaptopurine nếu có bất kỳ bằng chứng nào về nhiễm trùng huyết.
- Có thể sử dụng infliximab hoặc adalimumab. Một thử nghiệm chọn ngẫu nhiên có đối chứng đã phát hiện thấy lỗ rò đã lành lại được trong lên tới 2 năm trong nghiên cứu mở rộng nhãn mở với adalimumab.[110] Một nghiên cứu đã cho thấy rằng liệu pháp kết hợp adalimumab và ciprofloxacin có thể hiệu quả hơn chỉ dùng adalimumab để đóng lỗ rò ở bệnh Crohn, mặc dù khi ngừng điều trị kháng sinh, lợi ích ban đầu không được duy trì.[111]
- Cần sử dụng phối hợp giữa các phương pháp điều trị y tế và phẫu thuật.[109]
Lỗ rò không phải quanh hậu môn
- Công tác điều trị lỗ rò ruột-da và lỗ rò ở các cơ quan khác rất phức tạp và đòi hỏi ý kiến đóng góp từ nhiều ngành.
- Khi điều trị lỗ rò ruột-da, cần phải tối ưu hóa tình trạng dinh dưỡng và kiểm soát bất kỳ tình trạng nhiễm trùng huyết nào bằng thuốc kháng sinh. Quyết định phẫu thuật cần phải do một nhóm nhiều chuyên khoa gồm các bác sĩ phẫu thuật đại trực tràng và bác sĩ chuyên khoa tiêu hóa đưa ra.[109]
- Lỗ rò ở các cơ quan khác có thể yêu cầu phải phẫu thuật tạo hậu môn nhân tạo và cần điều trị tình trạng viêm đường ruột hoạt động, nếu có, trước khi phẫu thuật.
- Vai trò của infliximab trong điều trị lỗ rò không phải quanh hậu môn vẫn còn chưa rõ ràng. Một số nghiên cứu đã cho thấy rằng việc đóng lỗ rò hoặc ngừng dẫn lưu lỗ rò hoàn toàn sau khi dùng infliximab ít có khả năng xảy ra ở những bệnh nhân có lỗ rò không phải quanh hậu môn (lỗ rò trực tràng-âm đạo hoặc hỗn hợp) so với lỗ rò quanh hậu môn.[112] [113] Cần nghiên cứu sâu hơn để đánh giá hiệu quả của liệu pháp phẫu thuật và y tế kết hợp để dễ đạt kết quả đáp ứng hoàn toàn hơn ở nhóm bệnh nhân đầy thách thức này.
Điều trị dựa trên tiến triển của bệnh
Có một số yếu tố liên quan đến tiên lượng kém hơn, chẳng hạn như:
- Biểu hiện bệnh khi còn trẻ
- Bệnh lan rộng, cần điều trị ban đầu bằng corticosteroid
- Bệnh quanh hậu môn lúc chẩn đoán.
Bệnh nhân mắc bệnh Crohn kháng corticosteroid mà vẫn hoạt động về mặt lâm sàng cần được xét vào nhóm riêng biệt, những người cần được điều trị khác nhau (tích cực hơn và sớm hơn) so với nhóm đáp ứng corticosteroid. Những bệnh nhân này cần được điều trị kháng TNF, có hoặc không có các thuốc điều chỉnh miễn dịch khác (ví dụ: azathioprine, mercaptopurine và methotrexate), thay vì dùng thuốc không hiệu quả lặp đi lặp lại. Cũng cần xem xét cho dùng sớm các loại thuốc sinh học, chẳng hạn như liệu pháp kháng TNF ở những bệnh nhân phụ thuộc corticosteroid hoặc không dung nạp corticosteroid.[57]
Duy trì tình trạng thuyên giảm
Sau khi đã thuyên giảm, điều quan trọng đối với các bác sĩ là làm thế nào để duy trì tình trạng này. Các cân nhắc về lựa chọn phương pháp điều trị dài hạn phù hợp để duy trì thuyên giảm bao gồm:
- Tiến triển bệnh (biểu hiện ban đầu, tần suất và mức độ nghiêm trọng của đợt bùng phát)
- Mức độ của bệnh (cục bộ hay lan rộng)
- Hiệu quả và khả năng dung nạp của các biện pháp điều trị đã được sử dụng trước đó để làm thuyên giảm hoặc duy trì tình trạng thuyên giảm
- Sự hiện diện của các dấu hiệu viêm sinh học hoặc qua nội soi và nguy cơ xảy ra biến chứng.
Các hạn chế tài chính, xã hội và hậu cần cũng có thể ảnh hưởng đến các lựa chọn điều trị. Cai thuốc lá là cách thay đổi lối sống duy nhất có ảnh hưởng đến việc phòng ngừa tái phát bệnh Crohn.7[C]Evidence Đã có một số nghiên cứu nhỏ đánh giá vai trò của men vi sinh trong việc duy trì tình trạng thuyên giảm bệnh Crohn về mặt y khoa. Hiện nay, không có đủ bằng chứng cho thấy men vi sinh có lợi trong vai trò này.[114]
Duy trì tình trạng thuyên giảm về mặt y khoa: bệnh hồi manh tràng hoặc đại tràng cục bộ
- Có rất ít bằng chứng liên quan đến mesalazine trong việc duy trì thuyên giảm về mặt y khoa. Một số phân tích tổng hợp đã cho ra kết quả không nhất quán.8[A]Evidence
- Azathioprine là chất điều chỉnh miễn dịch ưu tiên cho những người thuyên giảm do corticosteroid. Có thể thử dùng mercaptopurine ở những bệnh nhân không dung nạp azathioprine (trừ trường hợp viêm tụy hoặc thiếu tế bào máu). Có thể giảm dần liều lượng corticosteroid, rồi ngưng sử dụng khi ổn định ở các liệu pháp này. Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch.
- Có thể được sử dụng methotrexate theo đường tiêm bắp để duy trì tình trạng thuyên giảm bệnh Crohn và liệu pháp này có vẻ an toàn. Khi được cho dùng qua đường uống, methotrexate liều thấp dường như không hiệu quả trong việc duy trì tình trạng thuyên giảm và cần phải tiến hành các nghiên cứu quy mô lớn khác để chứng minh hiệu quả của việc sử dụng methotrexate qua đường uống ở liều cao hơn.[115] Tuy nhiên, trên thực tế dùng thuốc qua đường uống thuận tiện hơn và bệnh nhân thường ưa dùng, do đó chế độ uống có theo dõi đôi khi được áp dụng cho những người không thể cho dùng ngoài đường tiêu hóa.[57]
- Corticosteroid toàn thân không hiệu quả trong việc duy trì tình trạng thuyên giảm và có thể gây ra tác dụng phụ không mong muốn như mụn trứng cá, mặt tròn, mọc lông, mất ngủ, tăng cân và loãng xương. Budesonide không hiệu quả trong việc duy trì tình trạng thuyên giảm quá 3 tháng sau khi bắt đầu thuyên giảm.[64]
Duy trì tình trạng thuyên giảm: các tình huống lâm sàng khác
Bệnh lan rộng
- Khuyến cáo bắt đầu điều trị sớm và duy trì bằng azathioprine.[57]
Bệnh phụ thuộc vào corticosteroid
- Bệnh nhân phụ thuộc vào corticosteroid cần được điều trị bằng thiopurine hoặc methotrexate, mặc dù nếu họ mắc bệnh hồi manh tràng hạn chế, thủ thuật cắt bỏ hồi tràng có thể hữu ích. Sau khi ổn định ở các phương pháp điều trị này, có thể giảm dần liều lượng hoặc ngưng sử dụng corticosteroid.
- Sử dụng sớm các liệu pháp sinh học như thuốc kháng TNF ở những bệnh nhân phụ thuộc vào corticosteroid có thể hữu ích trong việc duy trì tình trạng thuyên giảm tùy thuộc vào việc phơi nhiễm trước đó với các thuốc khác, chẳng hạn như thuốc điều chỉnh miễn dịch.
- Đã có bằng chứng là biện pháp kết hợp giữa infliximab và azathioprine có thể hiệu quả hơn là chỉ dùng infliximab để duy trì tình trạng thuyên giảm khi không dùng corticosteroid.[97] [98] Tuy nhiên, biện pháp kết hợp này chỉ được sử dụng bởi những chuyên gia có kinh nghiệm trong điều trị những bệnh nhân này. Cần đặc biệt thận trọng vì nguy cơ liên quan của mức ức chế miễn dịch cao khi sử dụng kết hợp 2 loại thuốc này.
Tái xuất hiện triệu chứng khi dùng thiopurine
- Bệnh nhân nhận azathioprine hoặc mercaptopurine bị tái xuất hiện triệu chứng khi dùng các liều tiêu chuẩn có thể cần tăng liều với sự giám sát của bác sĩ chuyên khoa đến khi giảm bạch cầu.[57] Nếu cách này không giúp duy trì tình trạng thuyên giảm, methotrexate là lựa chọn thay thế.
- Bằng chứng từ một thử nghiệm ngẫu nhiên lớn gợi ý rằng methotrexate tiêm bắp đem lại lợi ích trong việc giúp thuyên giảm và ngừng hoàn toàn corticosteroid ở bệnh nhân bị Crohn kháng trị.[75]
- Ngoài ra, cần xem xét thuốc kháng TNF trong trường hợp này hoặc phẫu thuật nếu bệnh khu trú.
Sau khi dùng thuốc kháng TNF
- Nếu bệnh đã thuyên giảm khi dùng thuốc kháng TNF, thì cần xem xét duy trì bằng thuốc kháng TNF, dù có hoặc không có biện pháp điều trị kết hợp với thuốc điều chỉnh miễn dịch khác.
- Infliximab và adalimumab đã được chứng minh là hiệu quả trong việc làm thuyên giảm và duy trì tình trạng thuyên giảm, mặc dù cần có các nghiên cứu lớn hơn và các giai đoạn theo dõi lâu hơn để đánh giá sự an toàn lâu dài của chúng.[97] [116] [117] Kháng thể đối với liệu pháp kháng TNF tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85]
- Theo dõi điều trị bằng các chất ức chế TNF-alpha có thể được thực hiện bằng cách xét nghiệm nồng độ thuốc tuần hoàn trong huyết thanh (mức đáy, thực hiện trước khi dùng liều tiếp theo). Điều này có thể giúp điều chỉnh liều dùng nếu nồng độ quá cao. Nếu nồng độ quá thấp, có thể thực hiện xét nghiệm bổ sung để xác định các nồng độ kháng thể kháng TNF, trong đó sự có mặt của chúng có thể khiến việc tăng liều không mang lại hiệu quả và không thích hợp và có thể cần chuyển sang chất thay thế. Có thể thực hiện xét nghiệm này trên hai nhóm bệnh nhân, nhóm mất khả năng đáp ứng với biện pháp điều trị bằng chất ức chế TNF-alpha và nhóm đang được điều trị và có thể nhận được lợi ích từ biện pháp duy trì này. Tuy nhiên, trước khi được đưa vào hướng dẫn điều trị hiện tại, cần nghiên cứu thêm về biện pháp tốt nhất để tính toán nồng độ chất ức chế TNF- alpha, tiêu chuẩn tham chiếu, độ chính xác để dự đoán trạng thái lâm sàng và các ngưỡng có ý nghĩa về mặt lâm sàng.[118]NICE tại Anh Quốc đã đánh giá xét nghiệm hấp thụ miễn dịch liên kết với enzyme (ELISA) hiện có trên thị trường như một công nghệ vì mục đích này tại các trung tâm thực hiện xét nghiệm nồng độ TNF và kháng thể.[119]
- Phân tích tổng hợp đã chỉ ra điều trị kết hợp giữa infliximab và chất ức chế miễn dịch có hiệu quả hơn là đơn trị liệu trong việc làm thuyên giảm và duy trì tình trạng thuyên giảm Crohn. Tuy nhiên, cần tiến hành các thử nghiệm lâm sàng lớn hơn có thời gian theo dõi lâu hơn để đánh giá thêm về tính hiệu quả và độ an toàn của biện pháp điều trị kết hợp.[120]
Sau khi cắt bỏ ruột[121]
- Tỷ lệ tái phát bệnh sau phẫu thuật là đáng kể và khuyến cáo dùng biện pháp dự phòng y tế.[122] [123] [124]
- Mesalazine đã cho thấy lợi ích khi so với giả dược trong việc giảm tỷ lệ tái phát bệnh sau phẫu thuật, cụ thể là ở bệnh ruột non phân lập. Đánh giá bằng chứng gợi ý rằng các dạng bào chế 5-ASA có thể mang lại lợi ích vừa phải trong việc duy trì tình trạng thuyên giảm từ việc phẫu thuật ở bệnh nhân mắc bệnh Crohn, nhưng cần thận trọng khi xem xét bằng chứng do các vấn đề về phương pháp và dữ liệu thống kê của các nghiên cứu đó.[125]
- Azathioprine đã được chứng minh là hiệu quả hơn mesalazine trong việc ngăn ngừa tái phát sau phẫu thuật. Tuy nhiên, thuốc này dung nạp kém hơn và có nhiều tác dụng phụ hơn.
- Metronidazole đã được chứng minh là hiệu quả hơn giả dược trong việc ngăn ngừa tái phát sau phẫu thuật. Thuốc này hiếm khi được sử dụng do dùng thuốc lâu dài gây các tác dụng phụ.
- Infliximab và adalimumab hiệu quả hơn nhiều so với azathioprine và mesalazine trong ngăn ngừa tái phát Crohn khi nội soi và về mặt lâm sàng.[126]
Thời gian điều trị duy trì
- Việc ngừng điều trị ở bệnh nhân đang thuyên giảm do dùng azathioprine đã được nghiên cứu, và có thể được xem xét sau 4 năm thuyên giảm bệnh.[127]
- Nguy cơ và lợi ích của việc dùng azathioprine lâu dài cần được xem xét, bao gồm cả nguy cơ phát triển ung thư bạch huyết.
- Điều trị lâu dài với methotrexate không làm tăng nguy cơ gây độc gan nghiêm trọng. Vì vậy, có thể duy trì tình trạng cho bệnh nhân bằng thuốc này miễn là nguy cơ do ngừng dùng thuốc lớn hơn nguy cơ do tiếp tục điều trị lâu dài.[128]
- Hiện không có khuyến cáo nào về thời gian dùng thuốc kháng TNF.
Biến chứng: kiểm soát các biểu hiện ngoài ruột
Các biến chứng ngoài ruột bao gồm bệnh khớp và các biểu hiện trên da và mắt. Các biến chứng này cần được xử trí cụ thể theo từng cá nhân, tốt nhất là do nhóm đa ngành tiến hành.[46]
Bệnh khớp
- Điều trị bệnh khớp do Crohn ủng hộ việc sử dụng ngắn hạn thuốc kháng viêm không steroid (NSAID), tiêm corticosteroid cục bộ và vật lý trị liệu cho viêm khớp ngoại vi, mặc dù cần tập trung vào điều trị Crohn tiềm ẩn.[109]
- Các bệnh nhân bị bệnh khớp liên quan đến Crohn cần được xem xét điều trị bằng methotrexate. Bắt đầu điều trị bằng tiêm bắp, giảm dần các liều corticosteroid gối nhau. Sau khi có đáp ứng lâm sàng, có thể cho dùng methotrexate đường uống, có giảm liều từ từ trong vài tháng. Ngoài ra, tất cả bệnh nhân cần dùng 1 mg folate mỗi ngày để giảm thiểu các tác dụng bất lợi của methotrexate.[76] [80] [86]
- Ở viêm khớp dọc đốt sống liên quan đến Crohn, infliximab đã cho thấy có hiệu quả ở những người bị viêm cột sống dính khớp kháng trị hoặc không dung nạp NSAID.[129]
Biểu hiện ngoài da
- Điều trị ban đỏ nốt dựa trên việc điều trị Crohn tiềm ẩn.
- Viêm da mủ hoại thư thường được điều trị với corticosteroid mặc dù ciclosporin và tacrolimus dùng qua tĩnh mạch đã được chứng minh là có lợi.[130] Các nghiên cứu khác đã cho biết đáp ứng với infliximab ở 69% bệnh nhân và thuyên giảm bệnh ở 31% bệnh nhân vào tuần thứ 6. Do đó, khuyến cáo dùng infliximab ở những bệnh nhân không đáp ứng nhanh với corticosteroid.[131]
Biểu hiện ở mắt
- Cần có ý kiến của bác sĩ chuyên khoa mắt khi nghi ngờ chẩn đoán viêm màng bồ đào. Có thể cần điều trị bằng corticosteroid ngoài da hoặc toàn thân.
- Viêm thượng củng mạc có thể tự khỏi, nhưng sẽ thường đáp ứng với corticosteroid dùng ngoài da.
Các lựa chọn điều trị
| Cấp tính | |
| Bệnh hồi manh tràng hkoong bị rò với < 100cm ruột bị ảnh hưởng: lần biểu hiện ban đầu hoặc tái phát | |
| Hoạt động mức nhẹ | Quan sát kèm theo dõi hoặc budesonide hoặc liệu
pháp 5-ASA Các lựa chọn sơ cấp » budesonide: 9 mg dùng đường uống (bao tan trong ruột) mỗi ngày một lần hoặc cho dùng thành 3 liều Các lựa chọn thứ cấp » Mesalazine: liều dùng tùy thuộc vào chế phẩm thuốc ; cần xem kĩ toa thuốc để biết hướng dẫn về liều dùng HOẶC » balsalazide: 2250 mg dùng đường uống ba lần một ngày HOẶC » olsalazine: 500-1000 mg dùng đường uống hai lần mỗi ngày » Không có biện pháp điều trị tích cực nào là lựa chọn điều trị cho một số bệnh nhân chỉ có triệu chứng nhẹ, miễn là họ được theo dõi chặt chẽ về biến chứng và tiến triển bệnh. » Budesonide dùng đường uống (corticosteroid phóng thích biến đổi, cụ thể hoạt động ở đoạn cuối hồi tràng) là biện pháp điều trị ưu tiên để làm thuyên giảm bệnh Crohn ở hồi manh tràng có hoạt động mức nhẹ. Có thể điều chỉnh giảm liều dùng budesonide sau khi có đáp ứng lâm sàng. Thuốc này đã được chứng minh là ưu việt hơn cả giả dược và các thuốc aminosalicylate (5- ASA).[57] [64] » Các thuốc 5-ASA thường được sử dụng cho bệnh nhẹ. Có một vài bằng chứng cho thấy các thuốc 5- ASA có thể làm giảm mức độ nặng của Crohn ở những bệnh nhân bị bệnh nhẹ đến trung bình.[67] 1[B]Evidence Tuy nhiên, dữ liệu còn mâu thuẫn; vì vậy, có sự đồng thuận rằng 5-ASA không hiệu quả trong việc làm thuyên giảm bệnh.[68] » Chống chỉ định 5-ASA nếu quá mẫn với aspirin hoặc tắc nghẽn đường tiêu hóa (GI) hoặc sinh dục niệu (GU). Các tác dụng bất lợi gồm có phát ban, sốt và hội chứng giống cúm. Hiếm khi dẫn đến viêm thận kẽ, viêm tụy và viêm màng ngoài tim. |
| Hoạt động mức trung bình: biểu hiện ban đầu hoặc tái phát không phụ thuộc/kháng trị với corticosteroid |
Budesonide và/hoặc liệu pháp 5-ASA hoặc corticosteroid đường uống thông thường (sử dụng điều trị hiệu quả trước đó cho các triệu chứng tái phát)
Các lựa chọn sơ cấp » budesonide: 9 mg dùng đường uống (bao tan trong ruột) mỗi ngày một lần hoặc cho dùng thành 3 liều –VÀ/HOẶC– » Mesalazine: liều dùng tùy thuộc vào chế phẩm thuốc ; cần xem kĩ toa thuốc để biết hướng dẫn về liều dùng -hoặc- » balsalazide: 2250 mg dùng đường uống ba lần một ngày -hoặc- » olsalazine: 500-1000 mg dùng đường uống hai lần mỗi ngày Các lựa chọn thứ cấp » Prednisolone: 0,5 đến 0,75 mg/kg/ngày dùng đường uống, giảm dần theo mức đáp ứng » Budesonide đường uống đã được chứng minh là có khả năng làm thuyên giảm bệnh hơn thuốc aminosalicylate (5-ASA) hoặc giả dược, và cần được ưu tiên sử dụng so với corticosteroid toàn thân (ví dụ: prednisolone).[57] [71] » Corticosteroid dạng đường uống đã chứng minh hiệu quả trong việc làm thuyên giảm, nhưng có hồ sơ tác dụng phụ đáng kể[72] [73] 3[A]Evidence và có thể gây nhiễm trùng nghiêm trọng, đặc biệt ở những bệnh nhân lớn tuổi nhập viện.[74] » Corticosteroid đường uống có thể gây ra các ảnh hưởng trao đổi chất rõ rệt và khác nhau, bao gồm giữ muối và nước, loãng xương và tăng đường huyết. Ngoài ra, sử dụng lâu dài dẫn đến ức chế miễn dịch. » Có một vài bằng chứng cho thấy các thuốc 5-ASA có thể làm giảm mức độ nặng của bệnh Crohn ở những bệnh nhân bị bệnh nhẹ đến trung bình.[67] 1[B]Evidence Tuy nhiên, dữ liệu còn mâu thuẫn; vì vậy, có sự đồng thuận rằng 5-ASA không hiệu quả trong việc làm thuyên giảm bệnh.[68] » Chống chỉ định sử dụng 5-ASA nếu quá mẫn với aspirin hoặc tắc nghẽn đường tiêu hóa (GI) hoặc sinh dục niệu (GU). Các tác dụng bất lợi gồm có phát ban, sốt và hội chứng giống cúm. Hiếm khi dẫn đến viêm thận kẽ, viêm tụy và viêm màng ngoài tim. Điều trị các biểu hiện ngoài ruột » Các biến chứng ngoài ruột bao gồm bệnh khớp và các biểu hiện trên da và mắt. Các biến chứng này cần được xử trí cụ thể theo từng cá nhân, tốt nhất là do nhóm đa ngành tiến hành.[46] Thuốc kháng sinh » Có thể thêm thuốc kháng sinh nếu nghi ngờ biến chứng nhiễm trùng huyết.[57] » Không có bằng chứng nhất quán chứng minh hiệu quả của việc sử dụng kháng sinh định kỳ trong trường hợp không nghi ngờ bị nhiễm trùng huyết từ các thử nghiệm lâm sàng có kiểm soát.[56] [57]
+ corticosteroid dạng đường uống giảm dần Các lựa Chọn sơ cấp » Azathioprine: 1 đến 2,5 mg/kg/liều dùng đường uống mỗi ngày một lần HOẶC » mercaptopurine: 0,75 đến 1,5 mg/kg/ngày dùng đường uống Các lựa chọn thứ cấp » Methotrexate: 25 mg dùng đường uống/tiêm dưới da/tiêm bắp mỗi tuần một lần -và- » axit folic: 1 mg đường uống mỗi ngày một lần » Thuốc điều chỉnh miễn dịch (azathioprine, mercaptopurine, methotrexate) thường được sử dụng kết hợp với corticosteroid để giúp làm thuyên giảm bệnh Crohn hoạt động, mặc dù bằng chứng lâm sàng cho thấy hiệu quả của các thuốc này vẫn còn mâu thuẫn và gây tranh cãi.[57] [75] 4[B]Evidence Có thể giảm dần liều corticosteroid. » Thuốc điều chỉnh miễn dịch ức chế sự tổng hợp ADN và ARN, dẫn đến hãm tăng sinh tế bào. Điều này gây ức chế hệ miễn dịch. » Methotrexate là thuốc ức chế miễn dịch bậc 1 ở bệnh nhân mắc bệnh khớp do bệnh Crohn.9[B]Evidence Sau khi đáp ứng lâm sàng với methotrexate tiêm bắp, có thể đổi sang methotrexate dạng đường uống.
Các lựa chọn sơ cấp » Infliximab: 5 mg/kg/liều dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó 5 mg/kg/liều mỗi 8 tuần một lần -và- » Azathioprine: 1 đến 2,5 mg/kg/liều dùng đường uống mỗi ngày một lần HOẶC » Adalimumab: 160 mg tiêm dưới da vào tuần 0; tiêm 80 mg vào tuần thứ 2, tiếp đến 40 mg cách tuần bắt đầu vào tuần thứ 4 HOẶC » Infliximab: 5 mg/kg/liều dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó 5 mg/kg/liều mỗi 8 tuần một lần Các lựa chọn thứ cấp » vedolizumab: 300 mg dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó mỗi 8 tuần một lần HOẶC » ustekinumab: phác đồ thúc tiến: trọng lượng cơ thể’ <55 kg: 260 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể 56-85 kg: 390 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể >85 kg: 520 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; phác đồ duy trì: 90 mg tiêm dưới da 8 tuần một lần (bắt đầu 8 tuần sau khi dùng phác đồ thúc tiến) » Kháng thể đơn dòng kháng yếu tố hoại tử khối u (kháng yếu tố hoại tử khối u [TNF]) infliximab và adalimumab đã cho ra kết quả tốt trong điều trị bệnh Crohn.[81] Tuy nhiên, thông tin an toàn thuốc trong thời gian dài vẫn chưa rõ ràng.5[B]Evidence Chúng có thể gây suy giảm miễn dịch nghiêm trọng dẫn đến bội nhiễm, kích hoạt lại bệnh lao và phát triển u lympho.[83] Ngoài ra, kháng thể kháng các liệu pháp này tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85] » Trong thời gian dùng thuốc và trong vòng 30 phút sau khi dùng thuốc, bệnh nhân có thể bị sốt, ớn lạnh, ngứa, nổi mề đay, đau ngực, hạ huyết áp, tăng huyết áp và khó thở. » Hiệu quả của phương pháp điều trị này có thể kéo dài đến 54 tuần và làm giảm các yêu cầu sử dụng corticosteroid.[1] [86] [87] Có thể giảm dần liều corticosteroid. » Các thử nghiệm đã chứng minh lợi ích từ việc kết hợp giữa liệu pháp điều trị bằng thuốc điều chỉnh miễn dịch,[97] [98] và một phân tích tổng hợp đã chứng minh rằng infliximab vượt trội hơn thuốc điều chỉnh miễn dịch azathioprine trong việc làm thuyên giảm bệnh mà không sử dụng corticosteroid, nhưng quan trọng là infliximab kết hợp với azathioprine vượt trội hơn so với chỉ dùng infliximab.[76] Tuy nhiên, biện pháp kết hợp này chỉ được sử dụng bởi những chuyên gia có kinh nghiệm trong điều trị những bệnh nhân này. Cần đặc biệt thận trọng vì nguy cơ liên quan của mức ức chế miễn dịch cao khi sử dụng kết hợp 2 loại thuốc này. Một phân tích tổng hợp theo mạng lưới trực tiếp so sánh các phương pháp điều trị này kết luận rằng adalimumab và sự kết hợp của infliximab và azathioprine là những liệu pháp hiệu quả nhất để kích thích và duy trì sự thuyên giảm của Crohn.[82] » Các liệu pháp sinh học mới hơn, chẳng hạn như vedolizumab (một chất đối kháng thụ thể integrin)[88] [89] và ustekinumab (một chất đối kháng IL-12 và IL-23), có thể được sử dụng thay cho liệu pháp kháng TNF trong việc làm thuyên giảm bệnh Crohn[90] ở các bệnh nhân nhất định hoặc trong trường hợp liệu pháp kháng TNF thất bại. Dữ liệu từ các sinh phẩm mới cho thấy vedolizumab và ustekinumab có các hồ sơ an toàn thuận lợi với tỷ lệ mắc mới biến cố bất lợi thấp.[57] Tuy nhiên, hiện nay các biện pháp phòng ngừa tương tự được thực hiện như với thuốc kháng TNF cho đến khi biết được kết quả của dữ liệu dài hạn. |
| Hoạt động mức trung bình: tái phát tình trạng phụ thuộc/ kháng corticosteroid |
Xem xét bắt đầu điều trị sinh học sớm + corticosteroid dạng đường uống giảm dần Các lựa chọn sơ cấp » Infliximab: 5 mg/kg/liều dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó 5 mg/kg/liều mỗi 8 tuần một lần HOẶC » Adalimumab: 160 mg tiêm dưới da vào tuần 0; tiêm 80 mg vào tuần thứ 2, tiếp đến 40 mg cách tuần bắt đầu vào tuần thứ 4 Các lựa chọn thứ cấp » vedolizumab: 300 mg dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó mỗi 8 tuần một lần HOẶC » ustekinumab: phác đồ thúc tiến: trọng lượng cơ thể’ <55 kg: 260 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể 56-85 kg: 390 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể >85 kg: 520 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; phác đồ duy trì: 90 mg tiêm dưới da 8 tuần một lần (bắt đầu 8 tuần sau khi dùng phác đồ thúc tiến) » Phương pháp điều trị từ mạnh đến nhẹ đang ngày càng được ủng hộ. Chiến lược này bao gồm việc bắt đầu sớm các phương pháp điều trị mạnh hơn (chẳng hạn như liệu pháp kháng yếu tố hoại tử khối u [kháng TNF] hoặc liệu pháp sinh học khác) trong quá trình tiến triển bệnh. Ưu điểm tiềm năng của phương pháp này là giảm nhu cầu sử dụng corticosteroid nhiều lần, do đó tránh được các tác dụng phụ và nguy cơ phụ thuộc corticosteroid. Phương pháp tích cực hơn đã được công nhận rằng có thể làm giảm nhu cầu phẫu thuật trong tương lai. Tiêu chuẩn lâm sàng và các yếu tố của bệnh nhân được sử dụng trên cơ sở từng bệnhnhân để xác định ngưỡng bắt đầu liệu pháp kháng TNF hoặc liệu pháp điều trị bằng thuốc điều chỉnh miễn dịch, tùy thuộc vào dự đoán tiến triển bệnh.[57]» Cần phải nỗ lực đặc biệt để giảm thiểu phơi nhiễm corticosteroid ở bệnh nhân mắc bệnh Crohn. Phương pháp hiệu quả là cho dùng sớm các loại thuốc sinh học, chẳng hạn như liệu pháp kháng TNF (ví dụ: infliximab), đặc biệt ở những bệnh nhân phụ thuộc corticosteroid, kháng trị corticosteroid hoặc không dung nạp corticosteroid.[57]» Kháng thể đơn dòng kháng TNF infliximab và adalimumab đã cho thấy kết quả tốt trong điều trị bệnh Crohn.[81] Tuy nhiên, thông tin an toàn thuốc trong thời gian dài vẫn chưa rõ ràng.5[B]Evidence Ngoài ra, kháng thể kháng các liệu pháp này tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85] Hiệu quả của phương pháp điều trị này có thể kéo dài đến 54 tuần và làm giảm các yêu cầu sử dụng corticosteroid.[1] [86] [87]» Các liệu pháp sinh học mới hơn, chẳng hạn như vedolizumab (một chất đối kháng thụ thể integrin)[88] [89] và ustekinumab (một chất đối kháng IL-12 và IL-23), có thể được sử dụng thay cho liệu pháp kháng TNF[90] ở các bệnh nhân nhất định hoặc trong trường hợp liệu pháp kháng TNF thất bại. Dữ liệu từ các sinh phẩm mới cho thấy vedolizumab và ustekinumab có các hồ sơ an toàn thuận lợi với tỷ lệ mắc mới biến cố bất lợi thấp.[57] Tuy nhiên, hiện nay các biện pháp phòng ngừa tương tự được thực hiện như với thuốc kháng TNF cho đến khi biết được kết quả của dữ liệu dài hạn.» Có thể giảm dần liều corticosteroid. |
| Hoạt động mức nặng: biểu hiện ban đầu hoặc tái phát không phụ thuộc/kháng corticosteroid |
đường uống hoặc truyền tĩnh mạch + xem xét phẫu thuật Các lựa chọn sơ cấp » Prednisolone: 0,5 đến 0,75 mg/kg/ngày dùng đường uống, giảm dần theo mức đáp ứng HOẶC » hydrocortisone sodium succinate: 100 mg dạng tiêm tĩnh mạch, 8 giờ một lần HOẶC » methylprednisolone: 12-15 mg truyền tĩnh mạch 6 giờ một lần » Cần được điều trị ban đầu bằng corticosteroid dùng đường uống hoặc truyền qua tĩnh mạch.[57] Bệnh nhân sẽ cần được nhập viện. » Cần phải nhập viện, hồi sức và đánh giá phẫu thuật khẩn cấp ở những bệnh nhân có các dấu hiệu và triệu chứng sau đây: sốt cao; khối u ở vùng bụng; dấu hiệu tắc ruột; thường xuyên nôn mửa. Cần phải loại trừ nguy cơ áp-xe trong bụng. Liệu pháp điều trị bằng thuốc điều chỉnh miễn dịch + corticosteroid dạng đường uống giảm dần Các lựa chọn sơ cấp » Azathioprine: 1 đến 2,5 mg/kg/liều dùng đường uống mỗi ngày một lần HOẶC » mercaptopurine: 0,75 đến 1,5 mg/kg/ngày dùng đường uống Các lựa chọn thứ cấp » Methotrexate: 25 mg dùng đường uống/tiêm dưới da/tiêm bắp mỗi tuần một lần -và- » axit folic: 1 mg đường uống mỗi ngày một lần » Corticosteroid dạng đường uống là liệu pháp hiệu quả, có bổ sung các thuốc điều chỉnh miễn dịch, như azathioprine, mercaptopurine hoặc methotrexate, cho những bệnh nhân đã tái phát.[75] [85] 4[B]Evidence » Thuốc điều chỉnh miễn dịch ức chế sự tổng hợp ADN và ARN, dẫn đến hãm tăng sinh tế bào. Điều này gây ức chế hệ miễn dịch. » Methotrexate là thuốc ức chế miễn dịch bậc 1 ở bệnh nhân mắc bệnh khớp do bệnh Crohn.9[B]Evidence Sau khi đáp ứng lâm sàng với methotrexate tiêm bắp, có thể đổi sang methotrexate dạng đường uống. » Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch. » Có thể giảm dần liều corticosteroid.
Các lựa chọn sơ cấp » Infliximab: 5 mg/kg/liều dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó 5 mg/kg/liều mỗi 8 tuần một lần HOẶC » Adalimumab: 160 mg tiêm dưới da vào tuần 0; tiêm 80 mg vào tuần thứ 2, tiếp đến 40 mg cách tuần bắt đầu vào tuần thứ 4 Các lựa chọn thứ cấp » vedolizumab: 300 mg dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó mỗi 8 tuần một lần HOẶC » ustekinumab: phác đồ thúc tiến: trọng lượng cơ thể’ <55 kg: 260 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể 56-85 kg: 390 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể >85 kg: 520 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; phác đồ duy trì: 90 mg tiêm dưới da 8 tuần một lần (bắt đầu 8 tuần sau khi dùng phác đồ thúc tiến) » Điều trị bằng thuốc kháng yếu tố hoại tử khối u (kháng TNF), có hoặc không có thuốc điều chỉnh miễn dịch, là một lựa chọn thích hợp với bệnh nhân có bằng chứng khách quan về bệnh hoạt động đã tái phát hoặc với những người không đáp ứng với điều trị ban đầu.[85] [97] 5[B]Evidence Các thử nghiệm đã chứng minh lợi ích từ việc kết hợp giữa liệu pháp điều trị bằng thuốc điều chỉnh miễn dịch,[97] Tuy nhiên, biện pháp kết hợp này chỉ được sử dụng bởi những chuyên gia có kinh nghiệm trong điều trị những bệnh nhân này. Cần đặc biệt thận trọng vì nguy cơ liên quan của mức ức chế miễn dịch cao khi sử dụng kết hợp 2 loại thuốc này. » Các liệu pháp sinh học mới hơn, chẳng hạn như vedolizumab (một chất đối kháng thụ thể integrin)[88] [89] và ustekinumab (một chất đối kháng IL-12 và IL-23),[90] có thể được sử dụng ở những người đã tái phát ở liệu pháp khác, có thể bao gồm liệu pháp kháng TNF. Dữ liệu từ các sinh phẩm mới cho thấy vedolizumab và ustekinumab có các hồ sơ an toàn thuận lợi với tỷ lệ mắc mới biến cố bất lợi thấp.[57] Tuy nhiên, hiện nay các biện pháp phòng ngừa tương tự được thực hiện như với thuốc kháng TNF cho đến khi biết được kết quả của dữ liệu dài hạn. » Phẫu thuật là giải pháp thay thế hợp lý cho một số bệnh nhân thay vì dùng thuốc sinh học, mặc dù có những ý kiến khác nhau về thời điểm tối ưu cho các can thiệp phẫu thuật. Một số chuyên gia khuyên nên tiến hành phẫu thuật sau 2-6 tuần điều trị nội khoa không hiệu quả, trong khi các chuyên gia khác ủng hộ phẫu thuật ngay lập tức. Bệnh nhân có triệu chứng nghiêm trọng mặc dù đã dùng các loại corticosteroid hoặc liệu pháp sinh học đòi hỏi điều trị thực tế tùy theo biểu hiện của từng cá nhân. » Cần phải nhập viện, hồi sức và đánh giá phẫu thuật khẩn cấp ở những bệnh nhân có các dấu hiệu và triệu chứng sau đây: sốt cao; khối u ở vùng bụng; dấu hiệu tắc ruột; thường xuyên nôn mửa. Cần phải loại trừ nguy cơ áp-xe trong bụng. |
| Hoạt động mức nặng: tái phát tình trạng phụ thuộc/kháng corticosteroid | Nhập viện + xem xét bắt đầu điều trị sinh học sớm
hoặc phẫu thuật Các lựa chọn sơ cấp » Infliximab: 5 mg/kg/liều dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó 5 mg/kg/liều mỗi 8 tuần một lần HOẶC » Adalimumab: 160 mg tiêm dưới da vào tuần 0; tiêm 80 mg vào tuần thứ 2, tiếp đến 40 mg cách tuần bắt đầu vào tuần thứ 4 Các lựa chọn thứ cấp » vedolizumab: 300 mg dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó mỗi 8 tuần một lần HOẶC » ustekinumab: phác đồ thúc tiến: trọng lượng cơ thể’ <55 kg: 260 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể 56-85 kg:390 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể >85 kg: 520 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; phác đồ duy trì: 90 mg tiêm dưới da 8 tuần một lần (bắt đầu 8 tuần sau khi dùng phác đồ thúc tiến) » Bệnh nhân có các triệu chứng nghiêm trọng cần phải được nhập viện. » Phương pháp điều trị từ mạnh đến nhẹ đang ngày càng được ủng hộ. Chiến lược này bao gồm việc bắt đầu sớm các phương pháp điều trị mạnh hơn (chẳng hạn như liệu pháp kháng yếu tố hoại tử khối u [kháng TNF]) trong quá trình tiến triển bệnh. Ưu điểm tiềm năng của phương pháp này là giảm nhu cầu sử dụng corticosteroid nhiều lần, do đó tránh được các tác dụng phụ và nguy cơ phụ thuộc corticosteroid. Phương pháp tích cực hơn đã được công nhận rằng có thể làm giảm nhu cầu phẫu thuật trong tương lai. Tiêu chuẩn lâm sàng và các yếu tố của bệnh nhân được sử dụng trên cơ sở từng bệnh nhân để xác định ngưỡng bắt đầu liệu pháp kháng TNF hoặc liệu pháp điều trị bằng thuốc điều chỉnh miễn dịch, tùy thuộc vào dự đoán tiến triển bệnh.[57] » Cần phải nỗ lực đặc biệt để giảm thiểu phơi nhiễm corticosteroid ở bệnh nhân mắc bệnh Crohn. Phương pháp hiệu quả là cho dùng sớm các loại thuốc sinh học, chẳng hạn như liệu pháp kháng TNF (ví dụ: infliximab), đặc biệt ở những bệnh nhân phụ thuộc corticosteroid, kháng trị corticosteroid hoặc không dung nạp corticosteroid.[57] » Kháng thể đơn dòng kháng TNF infliximab và adalimumab đã cho thấy kết quả tốt trong điều trị bệnh Crohn.[81] Tuy nhiên, thông tin an toàn thuốc trong thời gian dài vẫn chưa rõ ràng.5[B]Evidence Ngoài ra, kháng thể kháng các liệu pháp này tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85] Hiệu quả của phương pháp điều trị này có thể kéo dài đến 54 tuần và làm giảm các yêu cầu sử dụng corticosteroid.[1] [86] [87] » Các liệu pháp sinh học mới hơn, chẳng hạn như vedolizumab (một chất đối kháng thụ thể integrin)[88] [89] và ustekinumab (một chất đối kháng IL-12 và IL-23),[90] có thể được sử dụng ở những người đã tái phát ở liệu pháp khác, có thể bao gồm liệu pháp kháng TNF. Dữ liệu từ các sinh phẩm mới cho thấy vedolizumab và ustekinumab có các hồ sơ an toàn thuận lợi với tỷ lệ mắc mới biến cố bất lợi thấp.[57] Tuy nhiên, hiện nay các biện pháp phòng ngừa tương tự được thực hiện như với thuốc kháng TNF cho đến khi biết được kết quả của dữ liệu dài hạn. |
| Bệnh đại tràng không có lỗ rò: biểu hiện ban
đầu hoặc tái phát |
|
| Hoạt động mức nhẹ | Liệu pháp 5-ASA
Các lựa chọn sơ cấp » sulfasalazine: 500-1000 mg dùng đường uống hai đến bốn lần mỗi ngày, tối đa 4 g/ngày HOẶC » Mesalazine: liều dùng qua đường uống tùy thuộc vào nhãn hiệu thuốc; cần xem tài liệu về sản phẩm để biết hướng dẫn về liều dùng HOẶC » mesalazine dùng qua trực tràng: 500 mg thuốc đặt trực tràng hai lần mỗi ngày hoặc 1000 mg mỗingày một lần trước khi đi ngủ; 1-2 g thuốc thụt trước khi đi ngủ trong 3-6 tuần HOẶC » balsalazide: 2250 mg dùng đường uống ba lần một ngày HOẶC » olsalazine: 500-1000 mg dùng đường uống hai lần mỗi ngày » Aminosalicylate (5-ASA) sulfasalazine là liệu pháp hiệu quả vừa phải, nhưng có mức dung nạp kém.[68] Các hướng dẫn ECCO năm 2016 nhìn chung không khuyến cáo sử dụng sulfasalazine.[57] Một số bác sĩ khuyến cáo bổ sung folate trong thời gian áp dụng liệu pháp sulfasalazine vì liệu pháp này làm suy giảm khả năng hấp thu folate. » Chống chỉ định sử dụng 5-ASA nếu quá mẫn với aspirin hoặc tắc nghẽn đường tiêu hóa (GI) hoặc sinh dục niệu (GU). Các tác dụng bất lợi gồm có phát ban, sốt và hội chứng giống cúm. Hiếm khi dẫn đến viêm thận kẽ, viêm tụy và viêm màng ngoài tim. » Vẫn còn tranh cãi về lợi ích của mesalazine bôi trên da. Bổ sung hydrocortisone dạng bôi trực tràng Các lựa chọn sơ cấp » hydrocortisone đặt trực tràng: 100 mg/60 mL dạng thụt hai lần mỗi ngày HOẶC » hydrocortisone đặt trực tràng: 90 mg (đầy dụng cụ bôi) một hoặc hai lần mỗi ngày HOẶC » hydrocortisone đặt trực tràng: 25-30 mg thuốc đặt trực tràng hai lần mỗi ngày » Không có dữ liệu từ các thử nghiệm ngẫu nhiên có đối chứng về liệu pháp bôi trên da điều trị bệnh Crohn bên trái, mặc dù các dung dịch thụt hoặc thuốc đạn hydrocortisone thường được khuyến cáo sử dụng. » Có thể hấp thu toàn thân lượng corticosteroid đáng kể (lên đến 75% ở tình trạng viêm đại tràng nặng) khi cho dùng ở dạng thuốc thụt hoặc thuốc đặt trực tràng. Corticoid đường uống Các lựa chọn sơ cấp » Prednisolone: 0,5 đến 0,75 mg/kg/ngày dùng đường uống, giảm dần theo mức đáp ứng » Corticosteroid dạng đường uống cũng có hiệu quả và được khuyến cáo sử dụng làm biện pháp điều trị ban đầu, còn budesonide thì không (trừ khi bệnh chủ yếu ảnh hưởng đến đoạn đại tràng gần).[57] 3[A]Evidence » Corticosteroid có thể gây ra các ảnh hưởng trao đổi chất rõ rệt và khác nhau, bao gồm giữ muối và nước, loãng xương và tăng đường huyết. Ngoài ra, sử dụng lâu dài dẫn đến ức chế miễn dịch. Bổ sung liệu pháp điều trị bằng thuốc điều chỉnh miễn dịch Các lựa chọn sơ cấp » Azathioprine: 1 đến 2,5 mg/kg/liều dùng đường uống mỗi ngày một lần HOẶC » Methotrexate: 25 mg dùng đường uống/tiêm dưới da/tiêm bắp mỗi tuần một lần -và- » axit folic: 1 mg đường uống mỗi ngày một lần » Thuốc điều chỉnh miễn dịch như azathioprine và methotrexate có thể được sử dụng làm thuốc thay thế corticosteroid. » Thuốc điều chỉnh miễn dịch ức chế sự tổng hợp ADN và ARN, dẫn đến hãm tăng sinh tế bào. Điều này gây ức chế hệ miễn dịch. Tuyệt đối không được bắt đầu dùng thuốc điều chỉnh miễn dịch nếu có bất kỳ chỉ định nào về nhiễm trùng huyết. Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch. Điều trị các biểu hiện ngoài ruột » Các biến chứng ngoài ruột bao gồm bệnh khớp và các biểu hiện trên da và mắt. Các biến chứng này cần được xử trí cụ thể theo từng cá nhân, tốt nhất là do nhóm đa ngành tiến hành.[46] Thuốc kháng sinh » Có thể thêm thuốc kháng sinh nếu nghi ngờ biến chứng nhiễm trùng huyết.[57] » Không có bằng chứng nhất quán chứng minh hiệu quả của việc sử dụng kháng sinh định kỳ trong trường hợp không nghi ngờ bị nhiễm trùng huyết từ các thử nghiệm lâm sàng có kiểm soát.[56] [57] Phẫu thuật » Cần phải xem xét tiến hành phẫu thuật sớm đối với bệnh đại tràng nếu không cải thiện với liệu pháp ban đầu, và cần sự phối hợp của nhóm đa ngành để điều trị riêng đối với từng bệnh nhân. Điều trị các biểu hiện ngoài ruột » Các biến chứng ngoài ruột bao gồm bệnh khớp và các biểu hiện trên da và mắt. Các biến chứng này cần được xử trí cụ thể theo từng cá nhân, tốt nhất là do nhóm đa ngành tiến hành.[46] Thuốc kháng sinh » Có thể thêm thuốc kháng sinh nếu nghi ngờ biến chứng nhiễm trùng huyết.[57] » Không có bằng chứng nhất quán chứng minh hiệu quả của việc sử dụng kháng sinh định kỳ trong trường hợp không nghi ngờ bị nhiễm trùng huyết từ các thử nghiệm lâm sàng có kiểm soát. |
| Hoạt động mức trung bình hoặc nặng: biểu hiện ban đầu hoặc tái phát không phụ thuộc/ kháng corticosteroid | Corticosteroid đường uống hoặc truyền tĩnh mạch + liệu pháp điều trị bằng thuốc điều chỉnh miễn dịch + xem xét tiến hành phẫu thuật
Các lựa chọn sơ cấp » Prednisolone: 0,5 đến 0,75 mg/kg/ngày dùng đường uống, giảm dần theo mức đáp ứng -hoặc- » hydrocortisone sodium succinate: 100 mg dạng tiêm tĩnh mạch, 8 giờ một lần -hoặc- » methylprednisolone: 12-15 mg truyền tĩnh mạch 6 giờ một lần –VÀ– » Azathioprine: 1 đến 2,5 mg/kg/liều dùng đường uống mỗi ngày một lần -hoặc- » mercaptopurine: 0,75 đến 1,5 mg/kg/ngày dùng đường uống Các lựa chọn thứ cấp » Prednisolone: 0,5 đến 0,75 mg/kg/ngày dùng đường uống, giảm dần theo mức đáp ứng -hoặc- » hydrocortisone sodium succinate: 100 mg dạng tiêm tĩnh mạch, 8 giờ một lần -hoặc- » methylprednisolone: 12-15 mg truyền tĩnh mạch 6 giờ một lần —VÀ— » Methotrexate: 25 mg dùng đường uống/tiêm dưới da/tiêm bắp mỗi tuần một lần —VÀ— » axit folic: 1 mg đường uống mỗi ngày một lần » Corticosteroid dạng đường uống là liệu pháp hiệu quả, có bổ sung các thuốc điều chỉnh miễn dịch, như azathioprine, mercaptopurine hoặc methotrexate, cho những bệnh nhân đã tái phát.[75] 4[B]Evidence » Thuốc điều chỉnh miễn dịch ức chế sự tổng hợp ADN và ARN, dẫn đến hãm tăng sinh tế bào. Điều này gây ức chế hệ miễn dịch. » Methotrexate là thuốc ức chế miễn dịch bậc 1 ở bệnh nhân mắc bệnh khớp do bệnh Crohn.9[B]Evidence Sau khi đáp ứng lâm sàng với methotrexate tiêm bắp, có thể đổi sang methotrexate dạng đường uống. » Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch. » Cần xem xét tiến hành phẫu thuật, và bệnh nhân cần được nhóm đa ngành điều trị trên cơ sở cá nhân. Cần phải nhập viện, hồi sức và đánh giá phẫu thuật khẩn cấp ở những bệnh nhân có các dấu hiệu và triệu chứng sau đây: sốt cao; khối u ở vùng bụng; dấu hiệu tắc ruột; thường xuyên nôn mửa. Cần phải loại trừ nguy cơ áp-xe trong bụng. Bổ sung hydrocortisone dạng bôi trực tràng Các lựa chọn sơ cấp » hydrocortisone đặt trực tràng: 100 mg/60 mL dạng thụt hai lần mỗi ngày HOẶC » hydrocortisone đặt trực tràng: 90 mg (đầy dụng cụ bôi) một hoặc hai lần mỗi ngày HOẶC » hydrocortisone đặt trực tràng: 25-30 mg thuốc đặt trực tràng hai lần mỗi ngày » Không có dữ liệu từ các thử nghiệm ngẫu nhiên có đối chứng về liệu pháp bôi trên da điều trị bệnh Crohn bên trái, mặc dù các dung dịch thụt hoặc thuốc đạn hydrocortisone thường được khuyến cáo sử dụng. Bổ sung điều trị các biểu hiện ngoài ruột » Các biến chứng ngoài ruột bao gồm bệnh khớp và các biểu hiện trên da và mắt. Các biến chứng này cần được xử trí cụ thể theo từng cá nhân, tốt nhất là do nhóm đa ngành tiến hành.[46] Bổ sung thuốc kháng sinh » Có thể thêm thuốc kháng sinh nếu nghi ngờ biến chứng nhiễm trùng huyết.[57] » Không có bằng chứng nhất quán chứng minh hiệu quả của việc sử dụng kháng sinh định kỳ trong trường hợp không nghi ngờ bị nhiễm trùng huyết từ các thử nghiệm lâm sàng có kiểm soát.[56] [57] Liệu pháp sinh học + xem xét tiến hành phẫu thuật Các lựa chọn sơ cấp » Infliximab: 5 mg/kg/liều dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó 5 mg/kg/liều mỗi 8 tuần một lần HOẶC » Adalimumab: 160 mg tiêm dưới da vào tuần 0; tiêm 80 mg vào tuần thứ 2, tiếp đến 40 mg cách tuần bắt đầu vào tuần thứ 4 Các lựa chọn thứ cấp » vedolizumab: 300 mg dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó mỗi 8 tuần một lần HOẶC » ustekinumab: phác đồ thúc tiến: trọng lượng cơ thể <55 kg: 260 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể 56-85 kg: 390 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể >85 kg: 520 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; phác đồ duy trì: 90 mg tiêm dưới da 8 tuần một lần (bắt đầu 8 tuần sau khi dùng phác đồ thúc tiến) » Cần xem xét tiến hành phẫu thuật, và bệnh nhân cần được nhóm đa ngành điều trị trên cơ sở cá nhân. Cần phải nhập viện, hồi sức và đánh giá phẫu thuật khẩn cấp ở những bệnh nhân có các dấu hiệu và triệu chứng sau đây: sốt cao; khối u ở vùng bụng; dấu hiệu tắc ruột; thường xuyên nôn mửa. Cần phải loại trừ nguy cơ áp-xe trong bụng. » Phương pháp điều trị này có thể thích hợp ở một số bệnh nhân mắc bệnh đại tràng nặng và tiến triển (thường xảy ra cùng với nhiễm trùng quanh hậu môn liên quan đến dấu hiệu toàn thân [nhiễm trùng huyết]) để giảm nhu động ruột bằng cách chuyển hướng lỗ thoát trước khi có thể an toàn sử dụng liệu pháp liệu pháp kháng yếu tố hoại tử khối u (kháng TNF). » Kháng thể đơn dòng kháng TNF infliximab và adalimumab đã cho thấy kết quả tốt trong điều trị bệnh Crohn.[81] Tuy nhiên, thông tin an toàn thuốc trong thời gian dài vẫn chưa rõ ràng.5[B]Evidence Ngoài ra, kháng thể kháng các liệu pháp này tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85] Hiệu quả của phương pháp điều trị này có thể kéo dài đến 54 tuần và làm giảm các yêu cầu sử dụng corticosteroid.[1] [86] [87] Bệnh nhân có thể dần dần giảm liều của bất kỳ liệu pháp corticosteroid hiện tại nào. » Các liệu pháp sinh học mới hơn, chẳng hạn như vedolizumab (một chất đối kháng thụ thể integrin)[88] [89] và ustekinumab (một chất đối kháng IL-12 và IL-23),[90] có thể được sử dụng ở những người đã tái phát ở liệu pháp khác, có thể bao gồm liệu pháp kháng TNF. Dữ liệu từ các sinh phẩm mới cho thấy vedolizumab và ustekinumab có các hồ sơ an toàn thuận lợi với tỷ lệ mắc mới biến cố bất lợi thấp.[57] Tuy nhiên, hiện nay các biện pháp phòng ngừa tương tự được thực hiện như với thuốc kháng TNF cho đến khi biết được kết quả của dữ liệu dài hạn. Hydrocortisone dạng bôi trực tràng Các lựa chọn sơ cấp » hydrocortisone đặt trực tràng: 100 mg/60 mL dạng thụt hai lần mỗi ngày HOẶC » hydrocortisone đặt trực tràng: 90 mg (đầy dụng cụ bôi) một hoặc hai lần mỗi ngày HOẶC » hydrocortisone đặt trực tràng: 25-30 mg thuốc đặt trực tràng hai lần mỗi ngày » Không có dữ liệu từ các thử nghiệm ngẫu nhiên có đối chứng về liệu pháp bôi trên da điều trị bệnh Crohn bên trái, mặc dù các dung dịch thụt hoặc thuốc đạn hydrocortisone thường được khuyến cáo sử dụng. |
| Hoạt động mức trung bình hoặc nặng: tái phát tình trạng phụ thuộc/kháng corticosteroid | Bắt đầu sớm liệu pháp sinh học hoặc xem xét tiến
hành phẫu thuật Các lựa chọn sơ cấp » Infliximab: 5 mg/kg/liều dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó 5 mg/kg/liều mỗi 8 tuần một lần HOẶC » Adalimumab: 160 mg tiêm dưới da vào tuần 0; tiêm 80 mg vào tuần thứ 2, tiếp đến 40 mg cách tuần bắt đầu vào tuần thứ 4 Các lựa chọn thứ cấp » vedolizumab: 300 mg dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó mỗi 8 tuần một lần HOẶC » ustekinumab: phác đồ thúc tiến: trọng lượng cơ thể’ <55 kg: 260 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể 56-85 kg: 390 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể >85 kg: 520 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; phác đồ duy trì: 90 mg tiêm dưới da 8 tuần một lần (bắt đầu 8 tuần sau khi dùng phác đồ thúc tiến) » Phương pháp điều trị từ mạnh đến nhẹ đang ngày càng được ủng hộ. Chiến lược này bao gồm việc bắt đầu sớm các phương pháp điều trị mạnh hơn (chẳng hạn như liệu pháp kháng yếu tố hoại tử khối u [kháng TNF]) trong quá trình tiến triển bệnh. Ưu điểm tiềm năng của phương pháp này là giảm nhu cầu sử dụng corticosteroid nhiều lần, do đó tránh được các tác dụng phụ và nguy cơ phụ thuộc corticosteroid. Phương pháp tích cực hơn đã được công nhận rằng có thể làm giảm nhu cầu phẫu thuật trong tương lai. Lợi ích của phương pháp này so với phương pháp tiêu chuẩn chưa được nghiên cứu rộng rãi. » Cần phải nỗ lực đặc biệt để giảm thiểu phơi nhiễm corticosteroid ở bệnh nhân mắc bệnh Crohn. Phương pháp hiệu quả là cho dùng sớm các loại thuốc sinh học, chẳng hạn như liệu pháp kháng TNF (ví dụ: infliximab), đặc biệt ở những bệnh nhân phụ thuộc corticosteroid, kháng trị corticosteroid hoặc không dung nạp corticosteroid.[57] » Kháng thể đơn dòng kháng TNF infliximab và adalimumab đã cho thấy kết quả tốt trong điều trị bệnh Crohn.[81] Tuy nhiên, thông tin an toàn thuốc trong thời gian dài vẫn chưa rõ ràng.5[B]Evidence Ngoài ra, kháng thể kháng các liệu pháp này tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85] Hiệu quả của phương pháp điều trị này có thể kéo dài đến 54 tuần và làm giảm các yêu cầu sử dụng corticosteroid.[1] [86] [87] » Các liệu pháp sinh học mới hơn, chẳng hạn như vedolizumab (một chất đối kháng thụ thể integrin)[88] [89] và ustekinumab (một chất đối kháng IL-12 và IL-23),[90] có thể được sử dụng ở những người đã tái phát ở liệu pháp khác, có thể bao gồm liệu pháp kháng TNF. Dữ liệu từ các sinh phẩm mới cho thấy vedolizumab và ustekinumab có các hồ sơ an toàn thuận lợi với tỷ lệ mắc mới biến cố bất lợi thấp.[57] Tuy nhiên, hiện nay các biện pháp phòng ngừa tương tự được thực hiện như với thuốc kháng TNF cho đến khi biết được kết quả của dữ liệu dài hạn. » Phương pháp điều trị này có thể thích hợp ở một số bệnh nhân mắc bệnh đại tràng nặng và tiến triển (thường xảy ra cùng với nhiễm trùng quanh hậu môn liên quan đến dấu hiệu toàn thân [nhiễm trùng huyết]) để giảm nhu động ruột bằng cách chuyển hướng lỗ thoát trước khi có thể an toàn sử dụng liệu pháp liệu pháp kháng TNF. » Cần xem xét tiến hành phẫu thuật, và bệnh nhân cần được nhóm đa ngành điều trị trên cơ sở cá nhân. Có nguy cơ thủng ruột, tắc nghẽn và phát triển phình đại tràng nhiễm độc. Cần phải nhập viện, hồi sức và đánh giá phẫu thuật khẩn cấp ở những bệnh nhân có các dấu hiệu và triệu chứng sau đây: sốt cao; khối u ở vùng bụng; dấu hiệu tắc ruột; thường xuyên nôn mửa. Cần phải loại trừ nguy cơ áp-xe trong bụng. Bổ sung corticoid đường uống hoặc đường tĩnh mạch Các lựa chọn sơ cấp » Prednisolone: 0,5 đến 0,75 mg/kg/ngày dùng đường uống, giảm dần theo mức đáp ứng HOẶC » hydrocortisone sodium succinate: 100 mg dạng tiêm tĩnh mạch, 8 giờ một lần HOẶC » methylprednisolone: 12-15 mg truyền tĩnh mạch 6 giờ một lần » Bệnh nhân có thể đã dùng corticosteroid, và có thể tiếp tục dùng các thuốc này hoặc chuyển sang liệu pháp tiêm tĩnh mạch. Bổ sung hydrocortisone dạng bôi trực tràng Các lựa chọn sơ cấp » hydrocortisone đặt trực tràng: 100 mg/60 mL dạng thụt hai lần mỗi ngày HOẶC » hydrocortisone đặt trực tràng: 90 mg (đầy dụng cụ bôi) một hoặc hai lần mỗi ngày HOẶC » hydrocortisone đặt trực tràng: 25-30 mg thuốc đặt trực tràng hai lần mỗi ngày » Không có dữ liệu từ các thử nghiệm ngẫu nhiên có đối chứng về liệu pháp bôi trên da điều trị bệnh Crohn bên trái, mặc dù các dung dịch thụt hoặc thuốc đạn hydrocortisone thường được khuyến cáo sử dụng. Bổ sung điều trị các biểu hiện ngoài ruột » Các biến chứng ngoài ruột bao gồm bệnh khớp và các biểu hiện trên da và mắt. Các biến chứng này cần được xử trí cụ thể’ theo từng cá nhân, tốt nhất là do nhóm đa ngành tiến hành.[46] Bổ sung thuốc kháng sinh » Có thể’ thêm thuốc kháng sinh nếu nghi ngờ biến chứng nhiễm trùng huyết.[57] » Không có bằng chứng nhất quán chứng minh hiệu quả của việc sử dụng kháng sinh định kỳ trong trường hợp không nghi ngờ bị nhiễm trùng huyết từ các thử nghiệm lâm sàng có kiểm soát.[56] [57] Phẫu thuật » Có thể cần phải tiến hành phẫu thuật. Có nguy cơ thủng ruột, tắc nghẽn và phát triể’n phình đại tràng nhiễm độc. » Cần phải nhập viện, hồi sức và đánh giá phẫu thuật khẩn cấp ở những bệnh nhân có các dấu hiệu và triệu chứng sau đây: sốt cao; khối u ở vùng bụng; dấu hiệu tắc ruột; thường xuyên nôn mửa. Cần phải loại trừ nguy cơ áp-xe trong bụng. Bổ sung điều trị các biểu hiện ngoài ruột » Các biến chứng ngoài ruột bao gồm bệnh khớp và các biểu hiện trên da và mắt. Các biến chứng này cần được xử trí cụ thể’ theo từng cá nhân, tốt nhất là do nhóm đa ngành tiến hành.[46] Bổ sung thuốc kháng sinh » Có thể’ thêm thuốc kháng sinh nếu nghi ngờ biến chứng nhiễm trùng huyết.[57] » Không có bằng chứng nhất quán chứng minh hiệu quả của việc sử dụng kháng sinh định kỳ trong trường hợp không nghi ngờ bị nhiễm trùng huyết từ các thử nghiệm lâm sàng có kiểm soát.[56] |
| Bệnh ruột non lan rộng (>100 cm ruột bị ảnh hưởng) không có lỗ rò: biểu hiện ban đầu hoặc tái phát | Corticosteroid dùng đường uống + cho dùng sớm thuốc điều chỉnh miễn dịch
Các lựa chọn sơ cấp » Azathioprine: 1 đến 2,5 mg/kg/liều dùng đường uống mỗi ngày một lần -hoặc- » mercaptopurine: 0,75 đến 1,5 mg/kg/ngày dùng đường uống —VÀ— » Prednisolone: 0,5 đến 0,75 mg/kg/ngày dùng đường uống, giảm dần theo mức đáp ứng Các lựa chọn thứ cấp » Methotrexate: 25 mg dùng đường uống/tiêm dưới da/tiêm bắp mỗi tuần một lần -và- » axit folic: 1 mg đường uống mỗi ngày một lần —VÀ— » Prednisolone: 0,5 đến 0,75 mg/kg/ngày dùng đường uống, giảm dần theo mức đáp ứng » Điều trị bằng corticosteroid (ở những người chưa từng dùng corticosteroid) và sớm cho dùng các thuốc điều chỉnh miễn dịch (azathioprine, mercaptopurine và methotrexate) để có hiệu quả tương đương corticosteroid được coi là thích hợp như là liệu pháp đầu tay trong nhóm này. » Thuốc điều chỉnh miễn dịch ức chế sự tổng hợp ADN và ARN, dẫn đến hãm tăng sinh tế bào. Điều này gây ức chế hệ miễn dịch. Tuyệt đối không được bắt đầu dùng thuốc điều chỉnh miễn dịch nếu có bất kỳ chỉ định nào về nhiễm trùng huyết. Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch. » Methotrexate là thuốc ức chế miễn dịch bậc 1 ở bệnh nhân mắc bệnh khớp do bệnh Crohn.9[B]Evidence Sau khi đáp ứng lâm sàng với methotrexate tiêm bắp, có thể đổi sang methotrexate dạng đường uống. Bổ sung liệu pháp dinh dưỡng » Ở bệnh lan rộng (>100 cm ruột bị ảnh hưởng) có gánh nặng viêm lớn hơn và bệnh nhân có nguy cơ thiếu hụt dinh dưỡng. Do đó, ở bệnh nhẹ, liệu pháp dinh dưỡng có thể vừa được coi là liệu pháp bổ trợ vừa là liệu pháp chính.[70] Phương pháp dinh dưỡng bao gồm thử nghiệm chỉ cho ăn qua đường ruột với chế độ ăn uống cơ bản hoặc chế độ ăn uống hợp chất cao phân tử. Mục tiêu của chế độ ăn uống này là để ngăn chặn viêm đường ruột và thúc đẩy chữa lành niêm mạc. Các lần thử cho ăn qua đường ruột thường bị giới hạn bởi khả năng dung nạp kém của bệnh nhân. Bổ sung xem xét tiến hành sớm liệu pháp sinh học Các lựa chọn sơ cấp » Infliximab: 5 mg/kg/liều dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó 5 mg/kg/liều mỗi 8 tuần một lần HOẶC » Adalimumab: 160 mg tiêm dưới da vào tuần 0; tiêm 80 mg vào tuần thứ 2, tiếp đến 40 mg cách tuần bắt đầu vào tuần thứ 4 HOẶC » certolizumab pegol: 400 mg tiêm dưới da vào tuần 0, 2 và 4, sau đó là 400 mg 4 tuần một lần bắt đầu từ tuần thứ 8 Các lựa chọn thứ cấp » vedolizumab: 300 mg dùng qua đường tĩnh mạch trong thời gian đầu tại thời điểm 0, 2 và 6 tuần, sau đó mỗi 8 tuần một lần HOẶC » ustekinumab: phác đồ thúc tiến: trọng lượng cơ thể’ <55 kg: 260 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể 56-85 kg: 390 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; trọng lượng cơ thể >85 kg: 520 mg truyền tĩnh mạch dưới dạng liều đơn trong 1 giờ; phác đồ duy trì: 90 mg tiêm dưới da 8 tuần một lần (bắt đầu 8 tuần sau khi dùng phác đồ thúc tiến) » Điều trị sinh học bằng liệu pháp kháng yếu tố hoại tử khối u (kháng TNF) cần được xem xét sớm, vì bằng chứng chứng minh rằng can thiệp sớm có lợi ở những bệnh nhân này do họ có tiên lượng lâu dài kém hơn so với những người mắc bệnh cục bộ hơn.[99] [100] Tuy nhiên, thông tin an toàn thuốc dài hạn của thuốc kháng TNF vẫn chưa rõ ràng. Ngoài ra, kháng thể kháng các liệu pháp này tiềm ẩn quan ngại vì chúng có thể dẫn đến mất đáp ứng lâm sàng và làm giảm các nồng độ trong huyết thanh.[84] [85] » Certolizumab pegol đã được chấp thuận sử dụng để điều trị bệnh Crohn ở Hoa Kỳ và các quốc gia khác, tuy nhiên Cơ quan Dược phẩm châu Âu (EMA) vẫn chưa phê duyệt sử dụng cho chỉ định này. » Các liệu pháp sinh học mới hơn, chẳng hạn như vedolizumab (một chất đối kháng thụ thể integrin)[88] [89] và ustekinumab (một chất đối kháng IL-12 và IL-23),[90] có thể được sử dụng ở những bệnh nhân chưa từng dùng thuốc kháng TNF hoặc đã tái phát mặc dù đã sử dụng liệu pháp kháng TNF. Dữ liệu từ các sinh phẩm mới cho thấy vedolizumab và ustekinumab có các hồ sơ an toàn thuận lợi với tỷ lệ mắc mới biến cố bất lợi thấp.[57] Tuy nhiên, hiện nay các biện pháp phòng ngừa tương tự được thực hiện như với thuốc kháng TNF cho đến khi biết được kết quả của dữ liệu dài hạn. Bổ sung xem xét phẫu thuật cắt bỏ » Cần hết sức cẩn thận khi xem xét phẫu thuật cắt bỏ ở nhóm bệnh nhân này, vì có nguy cơ phát triển hội chứng ruột ngắn. » Cắt chỗ hẹp cho các đoạn chít hẹp <10 cm được coi là thủ thuật an toàn, nhưng trong trường hợp mắc bệnh lan rộng, nguy cơ thủng ruột và xuất huyết sẽ tăng. » Các đoạn dài hơn đã được điều trị thành công bằng thủ thuật cắt chỗ hẹp không theo cách thông thường, đặc biệt khi hội chứng ruột ngắn có khả năng trở thành vấn đề.[103] » Tỷ lệ tái phát dài hạn vẫn chưa rõ ràng và đã có báo cáo về ung thư biểu mô xảy ra tại các vị trí cắt chỗ hẹp. Bổ sung điều trị các biểu hiện ngoài ruột » Các biến chứng ngoài ruột bao gồm bệnh khớp và các biểu hiện trên da và mắt. Các biến chứng này cần được xử trí cụ thể’ theo từng cá nhân, tốt nhất là do nhóm đa ngành tiến hành.[46] |
| Tiếp diễn | |
| Liệu pháp duy trì
» Những cân nhắc về lựa chọn điều trị dài hạn để thuyên giảm bao gồm: tiến triển và mức độ của bệnh Crohn; tính hiệu lực và khả năng dung nạp các phương pháp điều trị đã sử dụng trước đó; sự hiện diện của các dấu hiệu viêm sinh học hoặc qua nội soi; và nguy cơ xảy ra biến chứng. » Đối với bệnh Crohn hồi manh tràng hoặc đại tràng cục bộ: azathioprine là thuốc điều chỉnh miễn dịch ưa dùng dành cho những người đã thuyên giảm nhờ corticosteroid; có thể thử dùng mercaptopurine nếu không dung nạp azathioprine (trừ trường hợp viêm tụy hoặc giảm tế bào máu); corticosteroid có thể được giảm dần liều và ngưng dùng khi đã duy trì được; methotrexate là một lựa chọn thay thế cho bệnh nhân không dung nạp tất cả các thiopurine.[57] Bác sĩ cần tham khảo các trường hợp thận trọng cụ thể liên quan đến việc sử dụng thuốc điều chỉnh miễn dịch. » Corticosteroid toàn thân không hiệu quả trong việc duy trì thuyên giảm. Budesonide không hiệu quả trong việc duy trì tình trạng thuyên giảm quá 3 tháng sau khi bắt đầu thuyên giảm.[64] » Bệnh nhân phụ thuộc vào corticosteroid cần được điều trị bằng thiopurine hoặc methotrexate tiêm bắp, mặc dù nếu họ mắc bệnh hồi manh tràng hạn chế, thủ thuật cắt bỏ hồi tràng có thể hữu ích. Có thể được sử dụng methotrexate theo đường tiêm bắp để duy trì tình trạng thuyên giảm bệnh Crohn và liệu pháp này có vẻ an toàn. Khi được cho dùng qua đường uống, methotrexate liều thấp dường như không hiệu quả trong việc duy trì tình trạng thuyên giảm và cần phải tiến hành các nghiên cứu quy mô lớn khác để chứng minh hiệu quả của việc sử dụng methotrexate qua đường uống ở liều cao hơn.[115] Tuy nhiên, trên thực tế dùng thuốc qua đường uống thuận tiện hơn và bệnh nhân thường ưa dùng, do đó chế độ uống có theo dõi đôi khi được áp dụng cho những người không thể cho dùng ngoài đường tiêu hóa.[57] Sử dụng sớm thuốc kháng yếu tố hoại tử chống khối u (kháng TNF) ở bệnh nhân có thể hữu ích trong việc duy trì thuyên giảm, tùy thuộc vào lần phơi nhiễm trước với các thuốc khác. Có bằng chứng chứng minh kết hợp giữa infliximab và azathioprine có thể hiệu quả hơn chỉ dùng infliximab để duy trì tình trạng thuyên giảm khi không dùng corticosteroid.[97] [98] [110] [117] [120] Tuy nhiên, biện pháp kết hợp này chỉ được sử dụng bởi những chuyên gia có kinh nghiệm trong điều trị những bệnh nhân này. Cần đặc biệt thận trọng vì nguy cơ liên quan của mức ức chế miễn dịch cao khi sử dụng kết hợp 2 loại thuốc này. » Bệnh nhân nhận azathioprine hoặc mercaptopurine bị tái xuất hiện triệu chứng khi dùng các liều tiêu chuẩn có thể cần tăng liều với sự giám sát của bác sĩ chuyên khoa đến khi giảm bạch cầu.[57] Lựa chọn khác là methotrexate.[75] » Ngoài ra, cần xem xét liệu pháp kháng TNF hoặc liệu pháp sinh học khác trong trường hợp này hoặc phẫu thuật nếu bệnh khu trú. » Nếu bệnh đã thuyên giảm khi dùng thuốc kháng TNF, thì cần xem xét duy trì bằng thuốc kháng TNF, dù có hoặc không có biện pháp điều trị kết hợp với thuốc điều chỉnh miễn dịch khác. » Sau khi cắt bỏ ruột, có tỷ lệ tái phát bệnh sau phẫu thuật cao và khuyến cáo dùng biện pháp dự phòng y tế.[122] [123] [124] Mesalazine đã cho thấy lợi ích khi so với giả dược trong việc giảm tỷ lệ tái phát bệnh sau phẫu thuật, cụ thể là ở bệnh ruột non phân lập. Azathioprine đã được chứng minh là hiệu quả hơn mesalazine trong việc ngăn ngừa tái phát sau phẫu thuật. Tuy nhiên, thuốc này dung nạp kém hơn và có nhiều tác dụng phụ hơn.[121] Metronidazole đã được chứng minh là hiệu quả hơn giả dược trong việc ngăn ngừa tái phát sau phẫu thuật. Thuốc này hiếm khi được sử dụng do dùng thuốc lâu dài gây các tác dụng phụ.[121] » Infliximab và adalimumab hiệu quả hơn nhiều so với azathioprine và mesalazine trong ngăn ngừa tái phát Crohn khi nội soi và về mặt lâm sàng.[126] Thêm tư vấn cai thuốc » Cai thuốc là cách thay đổi lối sống duy nhất có ảnh hưởng đến việc phòng ngừa tái phát bệnh Crohn. |
|
Giai đoạn đầu
Các tác nhân sinh học
Các thành phần của phản ứng viêm bệnh lý được quan sát thấy ở bệnh viêm ruột bao gồm các hệ miễn dịch thích ứng và bẩm sinh, cũng như biểu mô ruột và màng trong. Nhờ các tiến bộ trong hiểu biết về từng thành phần trong số này, nhiều tác nhân sinh học đã được phát triển, có thể thay thế cho việc sử dụng các liệu pháp hiện tại ở những bệnh nhân mắc bệnh Crohn hoặc viêm loét đại tràng kháng trị.[132]
Thuốc tương tự sinh học
Thuốc tương tự sinh học là bản sao của thuốc sinh học ban đầu, tương tự, nhưng không giống với thuốc gốc. Các thuốc này tương tự về mặt chất lượng, an toàn và hiệu lực. Một số thuốc tương tự sinh học chứa chất ức chế yếu tố hoại tử khối u (TNF)-alpha đã được bán trên thị trường hoặc đang được phát triển; tuy nhiên, tính khả dụng và công dụng thay đổi tùy theo vị trí. Thuốc tương tự sinh học của infliximab đang được sử dụng ở nhiều khu vực của Anh Quốc. Bài bình luận bằng chứng về thuốc Tháng 4 năm 2017 của Viện Sức khỏe và Tiêu chuẩn Chăm sóc Quốc gia khuyến cáo rằng những người đang ở trạng thái đáp ứng lâm sàng ổn định hoặc thuyên giảm khi sử dụng liệu pháp infliximab có thể được chuyển sang các thuốc tương tự sinh học có cùng liều lượng và tần suất dùng liều. [133]Điều này được dựa trên bằng chứng chứng minh sử dụng ở tình trạng viêm khớp dạng thấp[134] và viêm cột sống dính khớp[135] Một nghiên cứu đánh giá dịch vụ ở bệnh nhân viêm ruột chuyển từ infliximab sang sử dụng thuốc tương tự sinh học đã báo cáo kết quả tiết kiệm chi phí đáng kể và đầu tư vào dịch vụ lâm sàng trong khi duy trì diễn biến tương tự do bệnh nhân báo cáo, đáp ứng sinh hóa, kiên trì dùng thuốc và hồ sơ về biến cố bất lợi.[136]
Thuốc ức chế cytokine tiền viêm
Kháng thể kháng interleukin-12, kháng thể kháng interferon gamma, kháng thể đơn dòng kháng thụ thể interleukin-6 (tocilizumab) và kháng thể kháng interleukin-18 đang được nghiên cứu trong điều trị bệnh Crohn. Ngoài ra, interleukin-10 và interleukin-11 đã cho thấy một số giá trị trong điều trị bệnh Crohn.[1] [137] [138] [139] Risankizumab, một kháng thể kháng interleukin-23, đã được cấp nhãn là thuốc mồ côi tại Hoa Kỳ, dành cho bệnh nhi mắc bệnh Crohn. Thalidomide và leflunomide đang được nghiên cứu về tính hiệu lực trong điều trị bệnh Crohn.[140] Alequel, chất chiết xuất các protein đại tràng tự thân từ bệnh nhân mắc bệnh Crohn, đã được chứng minh qua một số thử nghiệm lâm sàng là có thể có lợi trong điều trị bệnh nhân mắc bệnh Crohn.[1] [86] [138] Tacrolimus là một loại thuốc điều hòa miễn dịch có các cơ chế tác dụng tương tự như ciclosporin nhưng hấp thu qua đường uống tốt hơn và đã chứng tỏ hữu ích trong điều trị bệnh viêm ruột kháng trị. Các nghiên cứu đã chỉ ra rằng thuốc này có hiệu quả trong việc điều trị bệnh Crohn có lỗ rò. Các thử nghiệm đa trung tâm khác hiện đang được tiến hành.[1] [141]
Các thuốc ức chế” kết dính bạch cầu
Các nghiên cứu đang tiến hành cho thấy lợi ích tiềm năng từ các antisense oligonucleotide, phân tử kết dính nội bào 1, kháng thể kháng integrin và các kháng thể đơn dòng mới. Natalizumab, một kháng thể đơn dòng kháng alfa-4 integrin, đã chứng minh kết quả đầy hứa hẹn trong điều trị bệnh Crohn. Bệnh nhân dùng natalizumab có tỷ lệ đáp ứng bền vững cao hơn đáng kể (61% so với 28%) và thuyên giảm (44% so với 26%) đến tuần 36 so với bệnh nhân dùng giả dược. Mối liên quan giữa natalizumab và bệnh não chất trắng đa ổ dẫn đến ngừng hoạt động bán ra thị trường của thuốc này.[1] [142] [143] [144] [88]
Hiện tượng quang chuyển ngoài cơ thể
Kỹ thuật này đã cho thấy một số thành công trong các trường hợp nghiên cứu trên loại ca bệnh nhỏ. Kỹ thuật này bao gồm lấy máu của bệnh nhân từ dòng ngoại vi và tách tế bào lớp đệm chứa bạch cầu và tiểu cầu từ các tế bào hồng cầu. Các tế bào lớp đệm chứa các tế bào đơn nhân, kể cả tế bào T. Các tế bào lớp đệm sau đó được xử lý bằng thuốc nhạy sáng và thuốc chống đông máu trước khi chúng được chiếu tia cực tím, dẫn đến chết tế bào. Các tế bào chết sau đó được trả lại cho bệnh nhân để tạo ra đáp ứng miễn dịch kháng các dòng vô tính tế bào T được cho là có liên quan đến sinh bệnh học của tình trạng viêm do bệnh Crohn.[145]
Kích thích miễn dịch
Các thử nghiệm lâm sàng về các yếu tố kích thích tạo máu (G-CSF) của người và yếu tố kích thích tạo dòng tế bào hạt và đại thực bào (GM-CSF) đã cho thấy một số kết quả đầy hứa hẹn ở bệnh nhân mắc bệnh Crohn.[146]
Liệu pháp điều trị chống lao
Các quan sát lâm sàng và bệnh lý đã cho thấy mối liên hệ tiềm ẩn giữa bệnh Crohn và vi khuẩn mycobacterium không điển hình. Một đánh giá Cochrane phát hiện thấy rằng điều trị chống lao có thể có ích cho việc phòng ngừa tái phát bệnh Crohn ở bệnh nhân mắc bệnh không hoạt động. Tuy nhiên, kết quả không chắc chắn và cần thực hiện các nghiên cứu khác để cung cấp bằng chứng đáng tin cậy hơn.[147]
Ký sinh trùng
Bệnh Crohn phổ biến hơn tương đối ở các quốc gia công nghiệp hóa, nơi hiếm gặp tình trạng giun sán ký sinh đường ruột cư trú. Các nghiên cứu khác đã cho thấy rằng nuốt phải trứng Trichuris suis giúp cải thiện bệnh Crohn.
Liên lạc theo dõi
Khuyến nghị
Giám sát
Bệnh nhân mắc bệnh Crohn cần thăm khám bác sĩ chuyên khoa tiêu hóa định kỳ để theo dõi các biến chứng và đợt bùng phát bệnh và điều chỉnh phương pháp điều trị cho phù hợp. Bệnh nhân có các ca mắc bệnh Crohn không có biến chứng cần thăm khám theo dõi 6 tháng một lần, trong khi những người dùng azathioprine hoặc mercaptopurine cần thăm khám 3 tháng một lần. Telemedicine cũng được chứng minh là phương pháp theo dõi an toàn, có thể giảm thiểu nhu cầu thăm khám ngoại trú và giúp giảm tỷ lệ nhập viện.[169]
Để giảm thiểu nguy cơ xảy ra biến chứng do sử dụng thuốc, các hướng dẫn khuyến cáo tiến hành xét nghiệm máu sàng lọc ban đầu trước khi bắt đầu tất cả các phương pháp điều trị không cung cấp dinh dưỡng và theo dõi thường xuyên, để loại trừ nhiễm trùng huyết và suy thận hoặc gan có trước đó.[60] Thuốc có thể gây độc cho thận hoặc gan.
Đặc biệt là các loại thuốc như thuốc điều chỉnh miễn dịch (azathioprine, mercaptopurine, methotrexate và thuốc kháng TNF), có thể gây ra hậu quả đe dọa tính mạng nếu bắt đầu sử dụng mà không thận trọng. Tuyệt đối không được bắt đầu dùng thuốc điều chỉnh miễn dịch nếu có bất kỳ chỉ định nào về nhiễm trùng huyết. Trước khi bắt đầu dùng azathioprine hoặc mercaptopurine, cần phải đo mức thiopurine S-methyltransferase (TPMT) trong máu của bệnh nhân để đánh giá tính nhạy với độc tính. Công thức máu và xét nghiệm chức năng gan yêu cầu phải theo dõi chặt chẽ trong quá trình điều trị. Có thể kiểm tra tình trạng phơi nhiễm trước đó với vi-rút thông thường, chẳng hạn như varicella zoster (thủy đậu), bằng xét nghiệm kháng thể trước khi bắt đầu sử dụng azathioprine. Trước khi bắt đầu dùng methotrexate, điều quan trọng là phải đo công thức máu cũng như chức năng thận và gan, và cần theo dõi những chỉ số này thường xuyên trong khi điều trị.
Các thuốc kháng TNF có liên quan đến tăng nguy cơ nhiễm bệnh lao.[61] Cần sàng lọc bệnh nhân kết hợp với xem xét tiền sử, chụp X-quang ngực, xét nghiệm máu xét nghiệm giải phóng interferon-gamma và/hoặc test lao lẩy da nếu được coi là có nguy cơ cao. Tái kích hoạt viêm gan B cũng đã được báo cáo, với nguy cơ lý thuyết về diễn biến nhiễm viêm gan C, vì vậy cả hai cần được kiểm tra trước khi bắt đầu điều trị.[62] Trong thực hành lâm sàng hiện tại, các biện pháp phòng ngừa lao cũng được thực hiện cho những người bắt đầu dùng các chất sinh học mới hơn như những người bắt đầu liệu pháp kháng TNF. Mặc dù trên thực tế hồ sơ nguy cơ có thể thấp hơn, gợi ý từ dữ liệu gần đây cho thấy các chất sinh học có hồ sơ an toàn thuận lợi với nguy cơ xảy ra tác dụng phụ thấp.[57]
Bệnh nhân cần được theo dõi bằng chứng về chứng kém hấp thu để điều chỉnh chế độ ăn uống và bổ sung dinh dưỡng cho phù hợp. Mức độ B12 trong huyết thanh cần được theo dõi ở những bệnh nhân mắc bệnh Crohn ở hồi tràng và ở những người đã cắt bỏ hồi tràng.
Bệnh nhân dùng thuốc ức chế miễn dịch và corticosteroid cần được đánh giá định kỳ và tiến hành xét nghiệm liên quan đến nồng độ thuốc và biến chứng điều trị. Xét nghiệm đo mật độ khoáng của xương (đo hấp thụ bằng chụp X- quang năng lượng kép [DEXA]) cần được xem xét thực hiện ở tất cả bệnh nhân mắc Crohn, do nguy cơ mắc chứng loãng xương cao hơn. Bệnh nhân có nguy cơ đặc biệt cao rơi vào hai nhóm như sau:
- Bệnh nhân <65 tuổi, đang dùng corticosteroid kéo dài (>3 tháng/năm)
- Bệnh nhân có bệnh hoạt động liên tục, thiếu cân (BMI <20 kg/mA2), trên 75 tuổi, hoặc giảm cân >10% so với ban đầu.
Bệnh nhân mắc bệnh Crohn có nguy cơ phát triển ung thư đại tràng cao hơn gấp 2,59 lần. Bệnh nhân đã mắc bệnh trong hơn 8 năm hoặc những người chủ yếu mắc bệnh đại tràng, có nguy cơ cao hơn. Sàng lọc nội soi đại tràng theo dõi được khuyến cáo thực hiện cho bệnh nhân mắc Crohn; những người mắc bệnh đại tràng có khả năng hưởng lợi nhiều nhất từ việc theo dõi.[161] [170] [171] [172] [173] Bệnh nhân mắc Crohn cũng có nguy cơ bị ung thư biểu mô tế bào vảy ở hậu môn, u tân sinh tá tràng và ung thư bạch huyết cao hơn.
Một số bệnh nhân mắc bệnh Crohn có thể được hưởng lợi từ hỗ trợ bổ sung cùng với kiểm soát tình trạng sức khỏe lâu dài của họ. Các can thiệp được đề xuất trong tài liệu y khoa bao gồm tập trung vào hướng dẫn bệnh nhân, chương trình tự kiểm soát có hướng dẫn (cả chương trình từ xa và tại phòng khám), liệu pháp tâm lý cá nhân và hướng dẫn theo nhật ký triệu chứng cá nhân. Một phân tích tổng hợp đã cho thấy can thiệp tự kiểm soát có thể có một số tác
động tích cực đến chất lượng cuộc sống ở những bệnh nhân mắc bệnh viêm ruột, tuy nhiên nội dung thích hợp nhất và phương pháp tốt nhất để cung cấp các can thiệp này vẫn cần được xác định rõ.[174]
Hướng dẫn dành cho bệnh nhân
- Cai thuốc – mức độ nghiêm trọng của Crohn có xu hướng giảm ở những bệnh nhân cai thuốc và giảm nhu cầu dùng corticosteroid và thuốc ức chế miễn dịch.7[C]Evidence
- Tư vấn chế độ ăn uống – nhiều bệnh nhân mắc bệnh Crohn tránh ăn để tránh làm tình trạng tiêu chảy và co thắt bụng trở nên trầm trọng hơn. Điều này có thể dẫn đến suy dinh dưỡng, với những hậu quả nghiêm trọng; do đó, bệnh nhân cần duy trì một chế độ ăn uống lành mạnh và cân bằng theo chỉ dẫn của chuyên gia dinh dưỡng.[175] Bổ sung chất xơ có thể mang lại lợi ích cho bệnh nhân mắc bệnh đại tràng, trong khi chế độ ăn dư lượng thấp được chỉ định cho bệnh nhân mắc bệnh tắc nghẽn.10[B]Evidence Crohn ở ruột non thường là biến chứng của tình trạng không dung nạp lactose; do đó, cần tránh các sản phẩm từ sữa. Bệnh nhân đã cắt rộng đoạn cuối hồi tràng cần có chế độ ăn ít chất béo với bổ sung triglyceride chuỗi trung bình.
- Tập thể dục thường xuyên giúp duy trì sức khỏe tổng quát.
- Cần tránh các thuốc kháng viêm không steroid (NSAID) vì chúng có thể làm Crohn tiến triển trầm trọng thêm.
- Bệnh nhân nữ mắc Crohn muốn uống thuốc tránh thai cần xem xét các lựa chọn khác nhau với bác sĩ lâm sàng của họ. Người ta cho rằng thuốc tránh thai đường uống (đặc biệt là thuốc tránh thai đường uống kết hợp) có thể liên quan đến việc tăng nguy cơ cần phải phẫu thuật ở bệnh Crohn đã xác định. Cần thêm bằng chứng; do đó, phải tiến hành phân tích lợi ích rủi ro ở từng ca bệnh riêng lẻ.[176]
- Bệnh nhân mắc bệnh Crohn cần tìm tư vấn y tế nếu có bất kỳ dấu hiệu hoặc triệu chứng nào sau đây:
- Sốt hoặc ớn lạnh
- Phân dính máu
- Đau bụng dữ dội
- Đầy bụng và không thể đại hoặc trung tiện
- Chóng mặt
- Mất nước
- Mủ chảy ra từ vùng hậu môn hoặc thành bụng
- Nôn không thể kiểm soát
- Các triệu chứng thông thường của bệnh Crohn trầm trọng đi
- Giảm cân.
Bệnh nhân cần được tư vấn về sự sẵn có của các nhóm hỗ trợ địa phương và các nguồn hướng dẫn. [Crohn’s and Colitis UK] [NHS Choices: Crohn’s disease] [Crohn’s and Colitis Foundation of America (CCFA)]
Bệnh nhân cần được tư vấn về các tác dụng phụ cụ thể và theo dõi cần thiết cho liệu pháp thuốc cụ thể mà họ được kê toa. Người dùng methotrexate cần được yêu cầu ngay lập tức báo cáo bất kỳ tình trạng đau họng, bầm tím, loét miệng, buồn nôn, nôn, khó chịu ở bụng, nước tiểu sẫm màu và khó thở có thể là dấu hiệu của các tác dụng phụ nghiêm trọng từ thuốc. Trước khi bắt đầu dùng azathioprine hoặc mercaptopurine, bệnh nhân cũng cần được thông báo cụ thể về nguy cơ xảy ra các tai biến nghiêm trọng (bao gồm nhiễm trùng huyết nặng) và biết về tầm quan trọng của việc theo dõi chặt chẽ công thức máu và xét nghiệm chức năng gan trong khi điều trị. Cần cung cấp thông tin về các tác dụng phụ có thể xảy ra và các hướng dẫn cụ thể như tránh tiêm vắc-xin sống.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Tắc ruột | Ngắn hạn | Cao |
| Phát triển do thành ruột dày lên do viêm cấp tính. Biểu hiện đau bụng, buồn nôn, nôn mửa, trướng bụng, các quai ruột giãn nở và mức độ khí-dịch trên hình ảnh chụp X-quang.
Điều trị bao gồm giảm nhu động đại tràng bằng hút dạ dày qua ống thông mũi và có thể cần điều trị bằng corticosteroid. Các ca bệnh không đáp ứng với các biện pháp này đòi hỏi phải tiến hành phẫu thuật cắt bỏ hoặc đối với các đoạn chít hẹp ngắn <4 cm, có thể’ cố gắng nong đoạn hẹp qua nội soi. Chít hẹp đại tràng được điều trị bằng cách cắt bỏ đoạn nếu bệnh diễn ra cục bộ. Chít hẹp ở một trong hai đầu đại tràng có thể được điều trị bằng cách cắt đoạn và nối 2 đoạn để tránh xuất hiện lỗ thoát. Nhiều chỗ chít hẹp có thể đòi hỏi phải cắt bỏ trực tràng – đại tràng bán phần hoặc toàn phần. Cắt bỏ trực tràng – đại tràng có tỷ lệ tái phát thấp hơn so với cắt bỏ đoạn nhưng đòi hỏi phải có lỗ thoát cuối. |
||
| Biến chứng trong thai kỳ liên quan đến liệu pháp ức chế miễn dịch | Ngắn hạn | Cao |
| Nói chung, điều trị nội khoa bằng thuốc ức chế miễn dịch đối với bệnh Crohn cần tiếp tục trong thời gian mang thai vì lợi ích lớn hơn nguy cơ của thuốc. Ngoại lệ chính cho biện pháp này là methotrexate, vì thuốc này gây quái thai, và có thể dẫn đến bất thường ở xương và thậm chí sẩy thai. Nếu đang cân nhắc mang thai, cần có thời gian thải trừ 6 tuần khi dùng axit folic liều cao. Điều này cũng áp dụng cho những người có kế hoạch làm cha để việc sản sinh tinh trùng trở lại bình thường.[166] | ||
| Nhiễm khuẩn huyết trong ổ bụng | Ngắn hạn | Trung bình |
| Bệnh nhân bị ức chế miễn dịch có thể có nguy cơ đồng mắc viêm đại tràng nhiễm trùng với viêm đại tràng Crohn hoặc nhiễm Clostridium difficile liên quan đến việc sử dụng kháng sinh.
Ruột bị viêm hoặc tắc nghẽn có đặc điểm là mỏng và có thể có lỗ thủng. Tình trạng này có thể biểu hiện dưới dạng áp xe quanh hoặc gần chỗ đau quặn bụng cùng với đau bụng dữ dội và sốt hoặc có dấu hiệu và triệu chứng viêm phúc mạc nếu bị thủng. Áp-xe cục bộ có thể được điều trị bằng thuốc kháng sinh và dẫn lưu dưới hướng dẫn của thủ thuật chụp X-quang. Có khả năng lỗ rò ruột-da sẽ xuất hiện, nhưng có thể tránh phẫu thuật trong trường hợp cấp cứu. Thủng là trường hợp cấp cứu cần phẫu thuật đòi hỏi phải phẫu thuật mở bụng, dùng thuốc kháng sinh tiêm tĩnh mạch để điều trị các mầm bệnh ruột và chuyển hướng hoặc cắt bỏ. |
||
| Xoang | Ngắn hạn | Trung bình |
| Các đường rò phát triển do viêm ảnh hưởng tới toàn bộ thành ruột. Trái ngược với lỗ rò, đường rò không chấm dứt ở các cơ quan có lớp biểu mô lót khác và có thể là biến chứng của viêm tấy hoặc áp-xe.
Đường rò có thể cần phải được điều trị bằng phẫu thuật.[45] |
||
| Phình đại tràng nhiễm độc | Ngắn hạn | Thấp |
| Biến chứng tiềm ẩn gây chết người của viêm đại tràng có đặc trưng là giãn nở hoàn toàn hoặc từng đoạn không gây tắc nghẽn liên quan đến độc tính toàn thân. Điều này do các chất trung gian gây viêm dư thừa và độc tố vi khuẩn được giải phóng khỏi đại tràng bị bệnh.
Mục tiêu chính của việc điều trị phình đại tràng nhiễm độc là giảm mức độ nghiêm trọng của viêm đại tràng bằng cách điều trị bệnh Crohn tiềm ẩn. Phương pháp điều trị này bao gồm sử dụng corticosteroid, thuốc kháng sinh và/hoặc thuốc ức chế miễn dịch (ciclosporin). Tất cả bệnh nhân cần được nhóm phẫu thuật đánh giá về khả năng cần cắt bỏ đại tràng. |
||
| Chứng thiếu máu | Dài hạn | Cao |
| Phát triển do kém hấp thu, thiếu hụt vitamin và mất máu. | ||
| Hội chứng ruột ngắn | Dài hạn | Trung bình |
| Khi còn <100cm ruột non hoạt động chức năng, thường sau phẫu thuật cắt bỏ mà còn lỗ rò ruột cao thì khả năng hấp thu có thể không đủ cho các yêu cầu của bệnh nhân mà không nuôi dưỡng tĩnh mạch. Mất dịch và rối loạn điện giải có thể nặng. Dạ dày và tá tràng tiết ra 7 lít mỗi ngày, trong đó 6 lít hấp thụ lại vào ruột non trong một cơ chế liên quan đến vận chuyển natri. | ||
| Ung thư | Dài hạn | Trung bình |
| Bệnh nhân mắc bệnh Crohn tăng nguy cơ ung thư tổng thể và tăng nguy cơ ung thư biểu mô tuyến đại tràng. Những bệnh nhân này cũng tăng tỷ lệ mắc mới ung thư biểu mô tế bào vảy ở hậu môn, ung thư ruột non, ung thư phổi và ung thư hạch.
Có tỷ lệ mắc mới ung thư biểu mô ở các vị trí cắt chỗ hẹp.[104] |
||
| Sỏi thận | Dài hạn | Trung bình |
| Xuất hiện ở những bệnh nhân bị bệnh nặng do tăng hấp thu oxalate, tiêu hóa chất béo kém, nhiễm toan và mất nước. | ||
| Nhiễm độc gan liên quan đến methotrexate | Dài hạn | Trung bình |
| Các biến chứng của liệu pháp điều trị bằng methotrexate bao gồm nhiễm độc gan lâu dài.[168]
Trước khi bắt đầu dùng methotrexate, điều quan trọng là phải đo công thức máu cũng như chức năng thận và gan, và cần theo dõi những chỉ số này thường xuyên trong khi điều trị. |
||
| Xơ hóa phổi do methotrexate | Dài hạn | Trung bình |
| Các biến chứng của liệu pháp điều trị bằng methotrexate bao gồm phát triển chứng xơ hóa phổi. | ||
| Biến chứng liên quan đến kém hấp thu | Biến thiên | Cao |
| Giảm hấp thu axit mật gây ra tiêu chảy xuất tiết. Ngoài ra, thiếu nhóm muối mật dẫn đến kém hấp thu chất béo, tiêu phân mỡ và tăng nguy cơ hình thành sỏi mật. Hấp thu không đủ chất béo dẫn đến thiếu hụt các vitamin hòa tan trong chất béo (A, D, E và K).
Tiêu phân mỡ và tiêu chảy có thể thúc đẩy phát triển sỏi canxi oxalat và axit uric. Bệnh hồi tràng nặng hoặc cắt bỏ hồi tràng có thể dẫn đến tình trạng kém hấp thu và thiếu hụt vitamin B12 đòi hỏi cần phải bổ sung. |
||
| Bệnh chuyển hóa xương | Biến thiên | Trung bình |
| Bệnh nhân mắc bệnh Crohn có nguy cơ cao bị loãng xương do điều trị bằng corticosteroid, kém hấp thu và viêm liên quan đến bệnh. Mặc dù thiếu hụt vitamin D do kém hấp thu và khả năng tránh ăn các sản phẩm từ sữa, nhuyễn xương ít gặp hơn nhiều so với bệnh loãng xương ở những bệnh nhân mắc bệnh Crohn.
Nguy cơ gãy xương cần được đánh giá ở tất cả bệnh nhân được chỉ định dùng corticosteroid dạng đường uống và xem xét chụp DEXA.[156] [157] Bệnh nhân điều trị bằng corticosteroid hoặc những người có mật độ xương giảm cần được bổ sung canxi và vitamin D. Nên tập thể dục và cai thuốc lá. Bệnh nhân bị gãy xương cần được điều trị bằng bisphosphonate.[109] |
||
| Nhiễm trùng huyết liên quan đến thuốc điều chỉnh miễn dịch | Biến thiên | Trung bình |
| Các tác dụng phụ nghiêm trọng của chất điều chỉnh miễn dịch bao gồm nhiễm trùng huyết nặng. Tuyệt đối không được bắt đầu dùng thuốc điều chỉnh miễn dịch nếu có bất kỳ chỉ định nào về nhiễm trùng huyết. Một số loại vi-rút có thể gây tử vong ở bệnh nhân dùng azathioprine, do tác dụng ức chế miễn dịch của thuốc. Có thể kiểm tra tình trạng phơi nhiễm trước đó với vi-rút thông thường, chẳng hạn như varicella zoster (thủy đậu), bằng xét nghiệm kháng thể trước khi bắt đầu sử dụng azathioprine. Bệnh nhân cần được hướng dẫn để tránh tiêm vắc-xin sống (ví dụ: rubella, BCG và sốt vàng da).
Thuốc kháng TNF gây tăng nguy cơ phát triển bệnh lao và bệnh nhân cần được sàng lọc kết hợp với xem xét tiền sử, chụp X-quang ngực, xét nghiệm máu xét nghiệm giải phóng interferon-gamma và/hoặc test lao lẩy da nếu được coi là có nguy cơ cao.[61] Một số bệnh nhân dùng infliximab đã cho thấy gia tăng các biến chứng xung quanh thời điểm phẫu thuật.[167] Tái kích hoạt viêm gan B cũng đã được báo cáo, với nguy cơ lý thuyết về diễn biến nhiễm viêm gan C, vì vậy cả hai cần được kiểm tra trước khi bắt đầu điều trị.[62] Các biến chứng nhiễm trùng huyết bao gồm nhiễm trùng cơ hội tăng lên đến 15 lần nếu thuốc kháng TNF được sử dụng kết hợp với các thuốc ức chế miễn dịch khác. |
||
| Suy tủy xương do methotrexate | Biến thiên | Trung bình |
| Các biến chứng do methotrexate có thể nặng, vì thuốc này có thể gây suy tủy xương nặng.
Trước khi bắt đầu dùng methotrexate, điều quan trọng là phải đo công thức máu cũng như chức năng thận và gan, và cần theo dõi những chỉ số này thường xuyên trong khi điều trị. |
||
| Biến chứng ngoài ruột: Bệnh sỏi mật | Biến thiên | Thấp |
| Bệnh sỏi mật ảnh hưởng đến một phần ba số bệnh nhân bị viêm hồi tràng hoặc cắt bỏ hồi tràng. Các cơ chế hình thành sỏi mật rất phức tạp, bao gồm kém hấp thu mật và tăng tuần hoàn bilirubin trong ruột gan.[7] [26] [27] | ||
| Biến chứng ngoài ruột: viêm xơ đường mật nguyên phát | Biến thiên | Thấp |
| Ảnh hưởng đến gan có thể biểu hiện dưới dạng viêm xơ đường mật nguyên phát (PSC).
PSC liên quan đến bệnh Crohn thường không đáp ứng với phương pháp điều trị Crohn, trong trường hợp đó lợi ích của ursodiol vẫn còn gây tranh cãi. |
||
| Biến chứng ngoài ruột: gan nhiễm mỡ | Biến thiên | Thấp |
| Gan nhiễm mỡ do suy dinh dưỡng và corticosteroid gây ra. | ||
| Biến chứng ngoài ruột: áp-xe gan | Biến thiên | Thấp |
| Áp-xe gan có biểu hiện sốt, đau bụng và vàng da. Cơ chế hình thành áp- xe không rõ ràng. Cơ chế này có thể là do mở rộng trực tiếp tình trạng nhiễm trùng trong bụng hoặc hạt nhiễm mủ huyết tĩnh mạch cửa trong gan. | ||
| Biến chứng ngoài ruột: viêm gan u hạt | Biến thiên | Thấp |
| Viêm gan u hạt là một biến chứng ít gặp. | ||
| Biến chứng ngoài ruột: bệnh khớp | Biến thiên | Thấp |
| Viêm khớp ngoại biên ảnh hưởng đến các khớp lớn. Ngoài ra, bệnh nhân có thể bị viêm khớp trung tâm hoặc trục (viêm khớp cùng chậu hoặc viêm cột sống dính khớp) hoặc bệnh lý khớp cột sống không phân biệt.
Điều trị bệnh khớp do Crohn ủng hộ việc sử dụng ngắn hạn thuốc kháng viêm không steroid (NSAID), tiêm corticosteroid cục bộ và vật lý trị liệu cho viêm khớp ngoại vi, mặc dù cần tập trung vào điều trị Crohn tiềm ẩn.[109] Các bệnh nhân bị bệnh khớp liên quan đến Crohn cần được xem xét điều trị bằng methotrexate. Bắt đầu điều trị bằng tiêm bắp, giảm dần các liều corticosteroid gối nhau. Sau khi có đáp ứng lâm sàng, có thể cho dùng methotrexate đường uống, có giảm liều từ từ trong vài tháng. Ngoài ra, tất cả bệnh nhân cần dùng 1 mg folate mỗi ngày để giảm thiểu các tác dụng bất lợi của methotrexate Ở viêm khớp dọc đốt sống liên quan đến Crohn, infliximab đã cho thấy có hiệu quả ở những người bị viêm cột sống dính khớp kháng hoặc không dung nạp NSAID |
||
| Biến chứng ngoài ruột: biểu hiện ở mắt | Biến thiên | Thấp |
| Ảnh hưởng đến mắt bao gồm viêm màng bồ đào, viêm mống mắt và viêm thượng củng mạc.
Cần có ý kiến của bác sĩ chuyên khoa mắt khi nghi ngờ chẩn đoán viêm màng bồ đào. Có thể cần điều trị bằng corticosteroid ngoài da hoặc toàn thân. Viêm thượng củng mạc có thể tự khỏi, nhưng sẽ thường đáp ứng với corticosteroid dùng ngoài da. |
||
| Biến chứng ngoài ruột: biểu hiện ở da | Biến thiên | Thấp |
| Rối loạn da bao gồm ban đỏ nốt và viêm da mủ hoại thư.
Điều trị ban đỏ nốt dựa trên việc điều trị Crohn tiềm ẩn. Do đó, khuyến cáo dùng infliximab ở những bệnh nhân không đáp ứng nhanh với corticosteroid.[131] |
||
Tiên lượng
Mặc dù Crohn là bệnh mạn tính với tần suất tái phát thay đổi và có nhiều biến chứng có thể xảy ra nhưng việc điều trị y tế và phẫu thuật thích hợp có thể giúp bệnh nhân có chất lượng cuộc sống hợp lý.
Diễn tiến bệnh
Thông thường, các bệnh nhân mắc bệnh Crohn bị trở nặng thành từng đợt sau các đợt thuyên giảm bệnh, với 10% đến 20% bệnh nhân trải qua thời gian thuyên giảm kéo dài sau khi biểu hiện lần đầu.[59]
Nhiều bệnh nhân mắc bệnh Crohn cần phải điều trị phẫu thuật cho các biến chứng của bệnh. Bệnh nhân mắc bệnh hồi kết tràng bị phân lập có khả năng trải qua phẫu thuật, với một số nghiên cứu báo cáo lên đến 90% bệnh nhân phải phẫu thuật sau 10 năm. Trong số những người này, 50% sẽ không bao giờ cần phải phẫu thuật thêm.[149] Lên đến một phần ba bệnh nhân mắc bệnh Crohn dạ dày tá tràng cần phải bắc cầu tắc nghẽn bằng thủ thuật mở thông dạ dày hỗng tràng.[150]
Yếu tố dự đoán của bệnh tương đối nặng bao gồm tuổi <40, sự xuất hiện bệnh quanh hậu môn và yêu cầu dùng corticosteroid ban đầu.[151]
Tỷ lệ tử vong
Crohn có liên quan đến việc giảm tuổi thọ. Tỷ lệ tử vong của bệnh nhân mắc bệnh Crohn tăng theo thời gian mắc bệnh, chỉ số bệnh đồng mắc cao hơn, tình trạng kinh tế xã hội thấp hơn và trong 30 ngày sau khi phẫu thuật đường tiêu hóa. Ung thư đại tràng là nguyên nhân hàng đầu gây tử vong do bệnh và các nguyên nhân khác bao gồm ung thư hạch bạch huyết không thuộc nhóm Hodgkin, bệnh tiêu hóa, thuyên tắc phổi và nhiễm trùng huyết.
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Faecal calprotectin diagnostic tests for inflammatory diseases of the bowel
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2017
3rd European evidence-based consensus on the diagnosis and management of Crohn’s disease
2016: Part 1: diagnosis and medical management Nhà xuất bản: European Crohn’s and Colitis Organisation
Xuất bản lần cuối: 2016
Small-bowel capsule endoscopy and device-assisted enteroscopy for diagnosis and treatment of small-bowel disorders
Bắc Mỹ
The role of endoscopy in inflammatory bowel disease Nhà xuất bản: American Society for Gastrointestinal Endoscopy Xuất bản lần cuối: 2015
ACR appropriateness criteria: Crohn disease Nhà xuất bản: American College of Radiology
Xuất bản lần cuối: 2014
AGA medical position statement on the diagnosis and management of colorectal neoplasia in inflammatory bowel disease
Nhà xuất bản: American Gastroenterological Association Xuất bản lần cuối: 2010
Châu Á
Asia Pacific consensus statements on Crohn’s disease. Part 1: definition, diagnosis, and
epidemiology
Nhà xuất bản: Asia Pacific Working Group Xuất bản lần cuối: 2016
Hướng dẫn điều trị
Châu Âu
Guidance on the use of biosimilar infliximab CT-P13 in inflammatory bowel disease
Nhà xuất bản: British Society of Gastroenterology Xuất bản lần cuối: 2016
Crohn’s disease: management
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2016
3rd European evidence-based consensus on the diagnosis and management of Crohn’s disease
2016: Part 1: diagnosis and medical management Nhà xuất bản: European Crohn’s and Colitis Organisation
Xuất bản lần cuối: 2016
3rd European evidence-based consensus on the diagnosis and management of Crohn’s disease
2016: Part 2: surgical management and special situations Nhà xuất bản: European Crohn’s and Colitis Organisation
Xuất bản lần cuối: 2016
Colorectal cancer prevention: colonoscopic surveillance in adults with ulcerative colitis, Crohn’s disease or adenomas
Guidelines for treatment with infliximab for Crohn’s disease
Nhà xuất bản: Dutch Initiative on Crohn and Colitis Xuất bản lần cuối: 2006
Bắc Mỹ
Clinical practice guideline for the surgical management of Crohn’s disease
Nhà xuất bản: American Society of Colon and Rectal Surgeons
Xuất bản lần cuối: 2015
Use of enteral nutrition for the control of intestinal inflammation in pediatric Crohn disease
Nhà xuất bản: North American Society for Pediatric Gastroenterology, Hepatology, and
NutritionXuất bản lần cuối: 2012
Transitioning the adolescent inflammatory bowel disease patient: guidelines for the adult and pediatric gastroenterologist
Nhà xuất bản: Department of Medicine, Division of Gastroenterology, University Xuất bản lần cuối: 2011 of Calgary, Canada
AGA medical position statement on the diagnosis and management of colorectal neoplasia in inflammatory bowel disease
Nhà xuất bản: American Gastroenterological Association
Xuất bản lần cuối: 2010
Management of Crohn’s disease in adults Nhà xuất bản: American College of Gastroenterology
Xuất bản lần cuối: 2009
Guidelines on the diagnosis and management of iron deficiency and anaemia in inflammatory bowel diseases
Nhà xuất bản: Crohn’s and Colitis Foundation of America Xuất bản lần cuối: 2007
American Gastroenterological Association Institute medical position statement on corticosteroids, immunomodulators, and infliximab in inflammatory bowel disease
Nhà xuất bản: American Gastroenterological Association Xuất bản lần cuối: 2006
Châu Á
Guidelines for the treatment of Crohn’s disease in children
Nhà xuất bản: Japanese Society for Pediatric Gastroenterology, Hepatology and Xuất bản lần cuối: 2006
Nguồn trợ giúp trực tuyến
- Crohn’s and Colitis UK (external link)
- NHS Choices: Crohn’s disease (external link)
Crohn’s and Colitis Foundation of America (CCFA) (external link)
Điểm số bằng chứng
- Giảm Chỉ số hoạt động bệnh Crohn: có bằng chứng khá đáng tin cậy cho thấy so với giả dược, mesalazine có vẻ hiệu quả hơn trong việc giảm Chỉ số hoạt động bệnh Crohn sau 3 tháng, nhưng không hiệu quả trong việc tăng tỷ lệ thuyên giảm sau 6 tuần hoặc 4 tháng, ở những người mắc Bệnh Crohn. Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
- Thuyên giảm: có bằng chứng đáng tin cậy chứng minh thuốc kháng sinh (kể cả liệu pháp kháng vi khuẩn mycobacterium) không hiệu quả hơn giả dược hoặc biện pháp điều trị tích cực trong việc làm thuyên giảm. Tuy nhiên, có sự đồng thuận về sử dụng ciprofloxacin và metronidazol để điều trị các biến chứng nhiễm trùng huyết của bệnh Crohn, các triệu chứng do phát triển vi khuẩn quá mức và bệnh đáy chậu. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Thuyên giảm: có bằng chứng đáng tin cậy chứng minh corticosteroid methylprednisolone, prednisolone và budesonide (đối với Crohn ở hồi kết tràng không mở rộng ra ngoài góc gan) có hiệu quả hơn giả dược trong việc làm tăng tỷ lệ thuyên giảm ở những người mắc bệnh Crohn hoạt động. Budesonide có hồ sơ tác dụng phụ thuận lợi so với methylprednisolone hoặc prednisolone và phù hợp với bệnh hồi manh tràng từ nhẹ đến trung bình, nhưng hiệu quả đối với bệnh Crohn đại tràng chưa được xác định rõ. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Thuyên giảm: có bằng chứng khá đáng tin cậy chứng minh rằng azathioprine và mercaptopurine hiệu quả hơn giả dược trong làm việc tăng tỷ lệ thuyên giảm sau 17 tuần. Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
- Thuyên giảm: có bằng chứng khá đáng tin cậy chứng minh rằng liều đơn infliximab hiệu quả hơn giả dược sau 4 tuần trong việc làm tăng tỷ lệ thuyên giảm ở những người mắc bệnh Crohn từ trung bình đến nặng kháng aminosalicylate, corticosteroid và thuốc điều chỉnh miễn dịch. Tuy nhiên, hồ sơ an toàn thuốc dài hạn của loại thuốc này vẫn chưa rõ ràng. Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
- Cải thiện lâm sàng bệnh Crohn đáy chậu: có bằng chứng ít tin cậy (sự đồng thuận chung) rằng ciprofloxacin và metronidazole được chỉ định sử dụng trong điều trị các biến chứng nhiễm trùng huyết của Crohn, triệu chứng do phát triển vi khuẩn quá mức và bệnh đáy chậu. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Tái phát: có bằng chứng ít đáng tin cậy chứng minh những người hút thuốc mắc bệnh Crohn trải qua nhiều đợt tái phát lâm sàng hơn và nhu cầu dùng thuốc ức chế miễn dịch hoặc tái phẫu thuật cao hơn so với người không hút thuốc. Cai thuốc có lợi cho những người mắc bệnh Crohn. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Duy trì tình trạng thuyên giảm về mặt y khoa: có bằng chứng đáng tin cậy chứng minh rằng, so với giả dược, mesalazine phụ thuộc pH7 có hiệu quả hơn trong việc duy trì tình trạng thuyên giảm ở những người thuyên giảm về mặt y khoa, nhưng mesalazine phụ thuộc vào pH6 và phóng thích có kiểm soát không hiệu quả hơn trong việc duy trì thuyên giảm về mặt y khoa ở những người mắc bệnh Crohn. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Thuyên giảm: có bằng chứng khá đáng tin cậy chứng minh rằng methotrexate tiêm bắp hiệu quả hơn giả dược trong việc giúp thuyên giảm bệnh sau 16 tuần và có hiệu quả tương đương corticosteroid cao hơn. Tuy nhiên, methotrexate gây ra nhiều tác dụng phụ hơn so với giả dược. Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
Tái phát: có bằng chứng khá đáng tin cậy chứng minh rằng chế độ ăn uống bán cơ bản có hiệu quả hơn chế độ ăn không hạn chế trong việc giảm tỷ lệ tái phát ở những người mắc bệnh hồi tràng và đại tràng. Dinh dưỡng qua đường tiêu hóa có thể có lợi trong việc duy trì thuyên giảm ở người lớn vì thông tin tác dụng phụ có tính tích cực của chế độ này. Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
Các bài báo chủ yếu
- Ooi CJ, Makharia GK, Hilmi I, et al. Asia Pacific consensus statements on Crohn’s disease. Part 1: Definition, diagnosis, and epidemiology: (Asia Pacific Crohn’s Disease Consensus – Part 1). J Gastroenterol Hepatol. 2016 Jan;31(1):45-55. Toàn văn Tóm lược
- Lichtenstein GR, Hanauer SB, Sandborn WJ; Practice Parameters Committee of American College of Gastroenterology. Management of Crohn’s disease in adults. Am J Gastroenterol. 2009 Feb;104(2):465-83. Toàn văn Tóm lược
- Gomollón F, Dignass A, Annese V, et al. 3rd European evidence-based consensus on the diagnosis and management of Crohn’s disease 2016: Part 1: Diagnosis and medical management. J Crohns Colitis. 2017 Jan;11(1):3-25. Toàn văn Tóm lược
Gionchetti P, Dignass A, Danese S, et al. 3rd European evidence-based consensus on the diagnosis and management of Crohn’s disease 2016: Part 2: Surgical management and special situations. J Crohns Colitis. 2017 Feb;11(2):135-149. Toàn văn Tóm lược
Ca lâm sàng
Ca 1
Bệnh nhân nữ, 32 tuổi đi khám vì đau bụng từng cơn và tiêu chảy, phân không lẫn máu trong 3-4 tháng qua. Cô mô tả cơn đau như quặn ruột ở giữa bụng và % bụng dưới phải. Bệnh nhân nghĩ rằng mình đã sụt cân trong khoảng thời gian này. Để giảm triệu chứng đau bụng và tiêu chảy, bệnh nhân đã thay đổi chế độ ăn một vài lần vì nghĩ rằng bữa thịnh soạn làm nặng thêm các triệu chứng. Bệnh nhân đã từng phẫu thuật cắt bỏ ruột thừa, loại bỏ áp xe một năm trước. Cô ấy không có vấn đề y tế nào khác và không dùng thuốc gì ngoài thuốc tránh thai dạng uống. Cô ấy đã không đi du lịch đến bên ngoài Hoa Kỳ và không sử dụng thuốc lá, rượu hoặc thuốc gây hưng phấn (recreational drug). Nhiệt độ là 36,7 C (98 F), huyết áp là 120/70 mm Hg, mạch là 85 l/p, và nhịp thở là 14 lần/phút. Miệng bệnh nhân ghi nhận một vài vết loét. Khám bụng ghi nhận đau nhẹ ở % dưới bên phải, không có phản ứng dội. Kết quả xét nghiệm như sau:
Hemoglobin: 10.2 g/dL.
Leukocytes: 14,500/mm3.
Platelets: 539,000/mm3.
Erythrocyte sedimentation rate: 48 mm/hr.
- Bệnh Celiac (Celiac disease).
- Bệnh Crohn (Crohn disease).
- Nhiễm Giardia (Giardia infection).
- Hội chứng ruột kích thích (Irritable bowel syndrome).
- Không dung nạp lactose (Lactose intolerance).
- Loét đại tràng (Ulcerative colitis).
- Nhiễm Yersinia (Yersinia infection)
Bệnh nhân nữ, 32 tuổi đi khám vì đau bụng:
- Bệnh 3-4 tháng.
- Đau bụng % bụng dưới phải và giữa bụng.
- Tiêu chảy, sụt cân.
- Cận lâm sàng: Thiếu máu mức độ nhẹ, tăng bạch cầu, tăng tiểu cầu.
Đáp án B: bệnh Crohn.
Bệnh nhân này bị đau bụng mạn tính, tiêu chảy, sụt cân và có dấu hiệu viêm (tốc độ máu lắng tăng [ESRD]) nên có khả năng mắc bệnh Crohn. Các biểu hiện đường tiêu hóa thường gặp khác của bệnh Crohn bao gồm chảy máu vi thể’, lỗ rò và đoạn ruột hẹp, áp xe bụng, và kém hấp thu. Bệnh có thể xảy ra ở bất kỳ nơi nào của đường tiêu hóa từ miệng (ví dụ: loét áp-tơ) đến hậu môn. Các triệu chứng ngoài ruột thường gặp bao gồm viêm khớp, viêm màng bồ đào, viêm củng mạc và hồng ban nút (erythema nodosum). Kết quả xét nghiệm tương tự như các bệnh lý viêm mạn tính khác bao gồm tăng bạch cầu, thiếu máu, tăng tiểu cầu phản ứng và tăng các marker viêm (ví dụ, ESR). Chẩn đoán được xác định bằng nội soi hoặc hình ảnh học, và điều trị bằng liệu pháp ức chế miễn dịch.
(Lựa chọn A) Mặc dù bệnh celiac cũng có thể biểu hiện bằng tiêu chảy mạn tính, đau bụng, sụt cân và thiếu máu do kém hấp thu. Tuy nhiên, tăng các marker viêm và triệu chứng tại miệng thì không phổ biến.
(Lựa chọn C) Bệnh nhiễm Giardia mãn tính thường có biểu hiện phân lỏng, nhầy, sụt cân đáng kể và đau quặn bụng; tuy nhiên, triệu chứng tại miệng, thiếu máu và các marker viêm tăng cao là không điển hình. Hơn nữa, bệnh nhân này không có các yếu tố nguy cơ rõ ràng đối với nhiễm Giardia (ví dụ: du lịch nước ngoài, hiking).
(Lựa chọn D và E) Hội chứng ruột kích thích và không dung nạp lactose không hoàn toàn liên quan đến sụt cân, thiếu máu, tăng bạch cầu hoặc tăng các marker viêm tăng cao.
(Lựa chọn F) Viêm loét đại tràng thường có biểu hiện tiêu chảy ra máu (hơn là không có máu) kèm theo mót rặn và đại tiện không tự chủ, và không biểu hiện triệu chứng niêm mạc miệng.
(Lựa chọn G) Viêm đại tràng nhiễm trùng do một số vi khuẩn (bao gồm cả Yersinia), ký sinh trùng hoặc amip có thể gần giống với bệnh Crohn, đặc biệt là nếu nó biểu hiện với viêm hồi tràng. Tuy nhiên, viêm đại tràng nhiễm trùng là một bệnh cấp tính và không có triệu chứng ở niêm mạc miệng.
Kết luận:
Bệnh Crohn được đặc trưng bởi đau bụng mạn tính, tiêu chảy, sụt cân và bằng chứng viêm (ví dụ: thiếu máu, tăng marker viêm). Bệnh có thể xảy ra ở bất kỳ phần nào của đường tiêu hóa từ miệng đến hậu môn.
Ca 2
Bệnh nhân nam, 25 tuổi nhập cấp cứu do đau bụng và tiêu chảy trong 3 tháng. Tần suất đại tiện khoảng 3-4 lần/ngày, và thỉnh thoảng anh ấy nhận thấy có máu trong phân của mình. Bệnh nhân không sốt nhưng cảm thấy “thiếu năng lượng”. 3 năm trước, anh ấy đã được chẩn đoán viêm màng bồ đào và không có vấn đề sức khỏe nào khác và không dùng thuốc. Cha mẹ và 2 anh chị em của anh vẫn còn sống và khỏe mạnh. Sinh hiệu bình thường. Bụng mềm và nhu động ruột tăng. Vùng quanh hậu môn chưa ghi nhận bất thường. Kết quả xét nghiệm cho thấy thiếu máu và tăng tốc độ máu lắng. Đặc điểm nào sau đây giúp hướng về bệnh Crohn hơn so với viêm đại tràng?
- Vùng quanh hậu môn chưa ghi nhận bất thường (Absence of perianal abnormalities).
- Dấu hiệu viêm liên tục trên nội soi (Continuous inflammation on colonoscopy).
- Tiêu chẩy có lẫn máu (History of bloody diarrhea).
- Viêm trực tràng trên nội soi đại tràng (Inflammation in the rectum on colonoscop).
- Giả polyp do viêm trên nội soi đại tràng (Inflammatory pseudopolyps on colonoscopy).
- U hạt không đông đặc trên kết quả sinh thiết (Noncaseating granulomas on biopsy).
Bệnh nhân nam, 25 tuổi, nhập viện vì đau bụng:
- Bệnh 3 tháng.
- Đau bụng.
- Tiêu chảy, đôi khi có lẫn máu.
- Tiền căn viêm màng bồ đào.
Đáp án F: U hạt không đông đặc trên kết quả sinh thiết (Noncaseating granulomas on biopsy).
Bệnh viêm ruột được đặc trưng bởi viêm đường tiêu hóa (GI) tự phát và mạn tính, và 2 loại chính là viêm loét đại tràng (UC) và bệnh Crohn (CD). Một số đặc điểm gợi ý CD nhiều hơn so với UC là:
- Liên quan đến nhiều phần của đường tiêu hóa (kéo dài từ miệng đến hậu môn).
- Xuất hiện u hạt không đông đặc (lên đến 30% bệnh nhân CD).
- Trực tràng không bị tổn thương (Rectal sparing) (Lựa chọn D).
- Hình thành lỗ rò.
Các đặc điểm khác của CD bao gồm sự xâm lấn xuyên thành đại tràng, tổn thương da (triệu chứng ngoài đường tiêu hóa), hình ảnh “lát đá” đại tràng (cobblestone), nứt, áp xe và bệnh quanh hậu môn (Lựa chọn A). Ngược lại, UC thường được đặc trưng bởi tiêu chảy, phân có lẫn máu và liên quan đến sự liên tục của trực tràng và đại tràng (Lựa chọn B và C).
Nội soi (ví dụ, nội soi đại tràng) là trọng tâm để chẩn đoán cả CD và UC và thường hữu ích chẩn đoán phân biệt. Điều trị ban đầu của cả CD và UC liên quan đến việc sử dụng axit 5-aminosalicylic và corticosteroid. Điều trị duy trì cả hai bệnh có thể dùng azathioprine hoặc thuốc kháng yếu tố hoại tử khối u.
(Lựa chọn E) Pseudopolyp là sự phát triển do bệnh mạn tính. Chúng phổ biển ở UC nhưng cũng thường gặp trong CD.
Kết luận:
Một số đặc điểm hữu ích trong việc phân biệt viêm loét đại tràng (UC) và bệnh Crohn (CD), bao gồm hiện diện ở nhiều đoạn của đường tiêu hóa, u hạt không đông đặc, và hình thành lỗ rò, tất cả các yếu tố trên đều gợi ý đến CD hơn là UC.
Ca 3
Bệnh nhân nam, 34 tuổi đi khám vì hậu môn chảy dịch hôi và khó chịu quanh hậu môn trong vài tuần qua. Bệnh nhân có tiền sử nứt hậu môn tái phát và dùng chất bổ sung chất xơ, thuốc làm mềm phân và thuốc giảm đau tại chỗ. Anh ấy cũng thỉnh thoảng bị lở loét, đau bụng và tiêu chảy tái phát, anh ấy cho là do sử dụng thuốc nhuận tràng. Bệnh nhân hút một gói thuốc lá hàng ngày nhưng không sử dụng rượu hoặc ma túy. Anh ấy đã không đi du lịch kể từ chuyến đi đến Nam Mỹ một năm trước. Nhiệt độ là 38 C (100,4 F), huyết áp là 120/76 mmHg và mạch là 86 l/min. Ấn đau % bụng dưới phải khi ấn sâu. Khám quanh hậ môn ghi nhận 1 mụn thịt dư (skin tag) lớn. Một lỗ rò phía trước hậu môn đang chảy ra chất màu trắng. Đánh giá thêm về bệnh nhân này rất có thể thấy được vấn đề nào sau đây?
- Loét đại tràng có chứa nang đơn bào (Colonic ulcers containing protozoal cysts)
- Viêm đại tràng lan tỏa liên tục (Diffuse colitis with no skip areas)
- Các hạch bạch huyết với u hạt bã đậu (Lymph nodes with caseating granulomas)
- Viêm đoạn động mạch mạc treo (Segmental inflammation of mesenteric arteries)
- Viêm ruột xuyên thành (Transmural bowel inflammation)
Đáp án E: viêm ruột xuyên tành.
Bệnh nhân này rất có thể mắc bệnh Crohn (CD). CD có thể liên quan đến bất kỳ thành phần nào của đường tiêu hóa từ miệng đến hậu môn và đặc trưng là có các khoảng trống một số vùng. Rò hậu môn gặp ở khoảng 20% bệnh nhân. Loét aphthous (eg: lở loét) là một đặc điểm không thường gặp nhưng bản thân chúng cũng khá không đặc hiệu. Mụn thịt (skin tag) và lỗ rò là những biểu hiện phổ biến quanh hậu môn. Các triệu chứng tiêu hóa khác bao gồm tiêu chảy mạn tính và đau bụng. Các biểu hiện ngoài ruột bao gồm viêm khớp, tổn thương da và bệnh phổi. CD thường xuất hiện ở những bệnh nhân trong độ tuổi 15-40, và dường như có một chút ưu thế ở nữ giới. Hút thuốc là một yếu tố nguy cơ.
Chẩn đoán có thể được xác định bằng nội soi hoặc các hình ảnh học khác để chứng minh các dấu hiệu đồng nhất (ví dụ: hẹp). Sinh thiết thường cho thấy các vết loét khu trú với tình trạng viêm xuyên thành. U hạt cũng phổ biến. Điều trị bằng thuốc axit 5-aminosalicylic cho những bệnh nhân không có triệu chứng toàn thân và corticosteroid hoặc thuốc sinh học (ví dụ, infliximab) cho bệnh nhân mắc bệnh nặng hơn.
(Lựa chọn A) Bệnh amip đường ruột do Entamoeba histolytica cũng có thể gây đau bụng kèm theo tiêu chảy mạn tính và hiếm gặp là bệnh quanh hậu môn; tuy nhiên, phân thường có máu nhất và E histolytica không giải thích được tình trạng loét miệng của bệnh nhân này.
(Lựa chọn B) Viêm loét đại tràng có liên quan đến viêm đại tràng lan tỏa liên tục (diffuse colitis with no skip lesions )và biểu hiện đau bụng quặn bụng và tiêu chảy do viêm (ví dụ như máu, nhầy). Tuy nhiên, sự liên quan đến đường tiêu hóa chỉ giới hạn ở đại tràng, và cả bệnh ở miệng và quanh hậu môn đều không bình thường.
(Lựa chọn C) Viêm ruột do lao nên được đưa vào phân biệt với CD vì nó có thể biểu hiện tương tự gồm đau bụng, tiêu chảy, hẹp và lỗ rò. Tuy nhiên, bệnh nhân thường bị sốt, đổ mồ hôi ban đêm, sụt cân và loét miệng là điều không bình thường.
(Lựa chọn D) Viêm mạch như viêm nút quanh động mạch có thể biểu hiện đau bụng tái phát và tiêu chảy, nhưng đau bụng thường xảy ra sau khi ăn do thiếu máu cục bộ mạc treo mạn tính. Bệnh nhân cũng thường có nhiều biểu hiện khác, bao gồm bệnh da (ví dụ ban đỏ nốt), bệnh thận và bệnh thần kinh (ví dụ bệnh đa dây thần kinh đơn nhân). Lỗ rò không phải là một biến chứng thường gặp.
Kết luận:
Bệnh Crohn có thể liên quan đến bất kỳ thành phần nào của đường tiêu hóa từ miệng đến hậu môn, chẳng hạn như loét aphthous, mụn thịt dư quanh hậu môn và lỗ rò. Sinh thiết thường cho thấy vết loét khu trú với tình trạng viêm xuyên thành.
Tài liệu tham khảo
- Podolsky DK. Inflammatory bowel disease. N Engl J Med. 2002 Aug 8;347(6):417-29. Tóm lược
- Ekbom A, Helmick C, Zack M, et al. The epidemiology of inflammatory bowel disease: a large, population-based study in Sweden. Gastroenterology. 1991 Feb;100(2):350-8. Tóm lược
- Gasche C, Scholmerich J, Brynskov J, et al. A simple classification of Crohn’s disease: report of the Working Party for the World Congresses of Gastroenterology, Vienna 1998. Inflamm Bowel Dis. 2000 Feb;6(1):8-15. Tóm lược
- Baumgart DC, Sandborn WJ. Inflammatory bowel disease: clinical aspects and established and evolving therapies. Lancet. 2007 May 12;369(9573):1641-57. Tóm lược
- Barreiro-de Acosta M, Dominguez-Munoz JE, Nunez-Pardo de Vera MC, et al. Relationship between clinical features of Crohn’s disease and the risk of developing extraintestinal manifestations. Eur J Gastroenterol Hepatol. 2007 Jan;19(1):73-8. Tóm lược
- Irving PM, Pasi KJ, Rampton DS. Thrombosis and inflammatory bowel disease. Clin Gastroenterol Hepatol. 2005;3:617-628. Tóm lược
- Fraquelli M, Losco A, Visentin S, et al. Gallstone disease and related risk factors in patients with Crohn disease: analysis of 330 consecutive cases. Arch Intern Med. 2001 Oct 8;161(18):2201-4. Toàn văn Tóm lược
- Burgmann T, Clara I, Graff L, et al. The Manitoba Inflammatory Bowel Disease Cohort Study: prolonged symptoms before diagnosis – how much is irritable bowel syndrome? Clin Gastroenterol Hepatol. 2006;4:614-620. Tóm lược
- Shivananda S, Lennard-Jones J, Logan R, et al. Incidence of inflammatory bowel disease across Europe: is there a difference between north and south? Results of the European Collaborative Study on Inflammatory Bowel Disease (EC-IBD). Gut 1996;39:690-697. Toàn văn Tóm lược
- Chouraki V, Dauchet L, Vernier-Massouille G, et al. Abstracts of the 4th Congress of ECCO – the European Crohn’s and Colitis Organisation. P214: The changing pattern of Crohn’s disease incidence according to age in Northern France: a constant increase in the 0-19 years age group (1988-2005). J Crohn’s Colitis. 2009;3:S95.
- Jess T, Riis L, Vind I, et al. Changes in clinical characteristics, course, and prognosis of inflammatory bowel disease during the last 5 decades: a population-based study from Copenhagen, Denmark. Inflamm Bowel Dis. 2007;13:481-489. Toàn văn Tóm lược
- Cosnes J, Beaugerie L, Carbonnel F, et al. Smoking cessation and the course of Crohn’s disease: an intervention study. Gastroenterology. 2001;120:1093-1099. Tóm lược
- Peeters M, Nevens H, Baert F, et al. Familial aggregation in Crohn’s disease: increased age-adjusted risk and concordance in clinical characteristics. Gastroenterology. 1996 Sep;111(3):597-603. Tóm lược
- Franke A, McGovern D, Barrett JC, et al. Genome-wide meta-analysis increases to 71 the number of confirmed Crohn’s disease susceptibility loci. Nat Genet. 2010 Dec;42(12):1118-25. Tóm lược
- Barrett JC, Hansoul S, Nicolae DL, et al. Genome-wide association defines more than 30 distinct susceptibility loci for Crohn’s disease. Nat Genet. 2008 Aug;40(8):955-62. Toàn văn Tóm lược
- Maher B. Personal genomes: the case of the missing heritability. Nature. 2008 Nov 6;456(7218):18-21. Tóm lược
- Joossens M, Simoens M, Vermeire S, et al. Contribution of genetic and environmental factors in the pathogenesis of Crohn’s disease in a large family with multiple cases. Inflamm Bowel Dis. 2007 May;13(5):580-4. Toàn văn Tóm lược
- Lerebours E, Gower-Rousseau C, Merle V, et al. Stressful life events as a risk factor for inflammatory bowel disease onset: a population-based case-control study. Am J Gastroenterol. 2007 Jan;102(1):122-31. Tóm lược
- Bonner GF, Fakhri A, Vennamaneni SR. A long-term cohort study of nonsteroidal anti-inflammatory drug use and disease activity in outpatients with inflammatory bowel disease. Inflamm Bowel Dis. 2004 Nov;10(6):751-7. Tóm lược
- Felder JB, Korelitz BI, Rajapakse R, et al. Effects of nonsteroidal antiinflammatory drugs on inflammatory bowel disease: a case-control study. Am J Gastroenterol. 2000 Aug;95(8):1949-54. Tóm lược
- Halfvarson J, Jess T, Magnuson A, et al. Environmental factors in inflammatory bowel disease: a co-twin control study of a Swedish-Danish twin population. Inflamm Bowel Dis. 2006 Oct;12(10):925-33. Toàn văn Tóm lược
- Danese S, Fiocchi C. Etiopathogenesis of inflammatory bowel diseases. World J Gastroenterol. 2006 Aug 14;12(30):4807-12. Tóm lược
- Sartor RB. Mechanisms of disease: pathogenesis of Crohn’s disease and ulcerative colitis. Nat Clin Pract Gastroenterol Hepatol. 2006 Jul;3(7):390-407. Tóm lược .
- Heresbach D, Alexandre JL, Branger B, et al. Frequency and significance of granulomas in a cohort of incident cases of Crohn’s disease. Gut. 2005 Feb;54(2):215-22. Toàn văn Tóm lược
- Pierik M, De Hertogh G, Vermeire S, et al. Epithelioid granulomas, pattern recognition receptors, and phenotypes of Crohn’s disease. Gut. 2005 Feb;54(2):223-7. Tóm lược
- Lapidus A, Akerlund JE, Einarsson C. Gallbladder bile composition in patients with Crohn’s disease. World J Gastroenterol. 2006 Jan 7;12(1):70-4. Tóm lược
- Lapidus A, Einarsson C. Bile composition in patients with ileal resection due to Crohn’s disease. Inflamm Bowel Dis. 1998 May;4(2):89-94. Tóm lược
- Obialo CI, Clayman RV, Matts JP, et al. Pathogenesis of nephrolithiasis post-partial ileal bypass surgery: case-control study. The POSCH Group. Kidney Int. 1991 Jun;39(6):1249-54. Tóm lược
- Silverstein MD, Lashner BA, Hanauer SB, et al. Cigarette smoking in Crohn’s disease. Am J Gastroenterol. 1989;84:31-33. Tóm lược
- Boyko EJ, Koepsell TD, Perera DR, et al. Risk of ulcerative colitis among former and current cigarette smokers. N Engl J Med. 1987;316:707-710. Tóm lược
- Calkins BM. A meta-analysis of the role of smoking in inflammatory bowel disease. Dig Dis Sci. 1989;34:1841-1854. Tóm lược
- Koletzko S, Sherman P, Corey M, et al. Role of infant feeding practices in development of Crohn’s disease in childhood. BMJ. 1989;298:1617-1618. Toàn văn Tóm lược
- Ooi CJ, Makharia GK, Hilmi I, et al. Asia Pacific consensus statements on Crohn’s disease. Part 1: Definition, diagnosis, and epidemiology: (Asia Pacific Crohn’s Disease Consensus – Part 1). J Gastroenterol Hepatol. 2016 Jan;31(1):45-55. Toàn văn Tóm lược
- Rispo A, Imbriaco M, Celentano L, et al. Small bowel Crohn’s disease: comparison of enteroclysis, bowel sonography and Tc-99m-HMPAO leukocyte scintigraphy. Eur Rev Med Pharmacol Sci. 2004 Sep-Oct;8(5):219-24. Tóm lược
- Rubesin SE, Scotiniotis I, Birnbaum BA, et al. Radiologic and endoscopic diagnosis of Crohn’s disease. Surg Clin North Am. 2001 Feb;81(1):39-70, viii. Tóm lược
- Spier BJ, Perlman SB, Reichelderfer M. FDG-PET in inflammatory bowel disease. Q J Nucl Med Mol Imaging. 2009 Feb;53(1):64-71. Toàn văn Tóm lược
- Feakins RM; British Society of Gastroenterology. Inflammatory bowel disease biopsies: updated British Society of Gastroenterology reporting guidelines. J Clin Pathol. 2013 Dec;66(12):1005-26. Toàn văn Tóm lược
- Van Rheenen PF, Van de Vijver E, Fidler V. Faecal calprotectin for screening of patients with suspected inflammatory bowel disease: diagnostic meta-analysis. BMJ. 2010 Jul 15;341:c3369. Toàn văn Tóm lược
- Kane SV, Sandborn WJ, Rufo PA, et al. Fecal lactoferrin is a sensitive and specific marker in identifying intestinal inflammation. Am J Gastroenterol. 2003 Jun;98(6):1309-14. Tóm lược
- Mao R, Xiao YL, Gao x, et al. Fecal calprotectin in predicting relapse of inflammatory bowel diseases: a meta-analysis of prospective studies. Inflamm Bowel Dis. 2012 Oct;18(10):1894-9. Tóm lược
- Mosli MH, Zou G, Garg SK, et al. C-reactive protein, fecal calprotectin, and stool lactoferrin for detection of endoscopic activity in symptomatic inflammatory bowel disease patients: a systematic review and meta-analysis. Am J Gastroenterol. 2015 Jun;110(6):802-19. Tóm lược
- Gisbert JP, McNicholl AG. Questions and answers on the role of faecal calprotectin as a biological marker in inflammatory bowel disease. Dig Liver Dis. 2009 Jan;41(1):56-66. Tóm lược
- National Institute for Health and Care Excellence. Faecal calprotectin diagnostic tests for inflammatory diseases of the bowel. Oct 2013 [internet publication]. Toàn văn
- Nordgren S, Fasth S, Hulten L. Anal fistulas in Crohn’s disease: incidence and outcome of surgical treatment. Int J Colorectal Dis. 1992;7:214-218. Tóm lược
- Schwartz DA, Loftus EV Jr, Tremaine WJ, et al. The natural history of fistulizing Crohn’s disease in Olmsted County, Minnesota. Gastroenterology. 2002 Apr;122(4):875-80. Tóm lược
- Lakatos PL, Lakatos L, Kiss LS, et al. Treatment of extraintestinal manifestations in inflammatory bowel disease. Digestion. 2012;86(suppl 1):28-35. Tóm lược
- Chamouard P, Richert Z, Meyer N, et al. Diagnostic value of C-reactive protein for predicting activity level of Crohn’s disease. Clin Gastroenterol Hepatol. 2006 Jul;4(7):882-7. Tóm lược
- Horsthuis K, Bipat S, Stokkers PC, et al. Magnetic resonance imaging for evaluation of disease activity in Crohn’s disease: a systematic review. Eur Radiol. 2009 Jun;19(6):1450-60. Tóm lược
- Varela Lema L, Ruano-Ravina A. Effectiveness and safety of capsule endoscopy in the diagnosis of small bowel diseases. J Clin Gastroenterol. 2008 May-Jun;42(5):466-71. Tóm lược
- Zholudev A, Zurakowski D, Young W, et al. Serologic testing with ANCA, ASCA, and anti-OmpC in children and young adults with Crohn’s disease and ulcerative colitis: diagnostic value and correlation with disease phenotype. Am J Gastroenterol. 2004 Nov;99(11):2235-41. Tóm lược
- Sandborn WJ, Loftus EV Jr, Colombel JF, et al. Utility of perinuclear anti-neutrophil cytoplasmic antibodies (pANCA), anti-saccharomyces cerevesiae (ASCA), and anti-pancreatic antibodies (APA) as serologic markers in a population based cohort of patients with Crohn’s disease (CD) and ulcerative colitis (UC) (abstract). Gastroenterology. 2000;118:A106. Toàn văn
- Granito A, Zauli D, Muratori P, et al. Anti-Saccharomyces cerevisiae and perinuclear anti-neutrophil cytoplasmic antibodies in coeliac disease before and after gluten-free diet. Aliment Pharmacol Ther. 2005 Apr 1;21(7):881-7. Toàn văn Tóm lược
- Matsumoto T, Iida M, Matsui T, et al. Endoscopic findings in Yersinia enterocolitica enterocolitis. Gastrointest Endosc. 1990 Nov-Dec;36(6):583-7. Tóm lược
- Best WR, Becktel JM, Singleton JW, et al. Development of a Crohn’s disease activity index. National Cooperative Crohn’s Disease Study. Gastroenterology. 1976;70:439-444. Tóm lược
- Van Assche G, Dignass A, Panes J, et al; European Crohn’s and Colitis Organisation (ECCO). The second European evidence-based consensus on the diagnosis and management of Crohn’s disease: Definitions and diagnosis. J Crohn’s Colitis. 2010 Feb;4(1):7-27. Toàn văn Tóm lược
- Lichtenstein GR, Hanauer SB, Sandborn WJ; Practice Parameters Committee of American College of Gastroenterology. Management of Crohn’s disease in adults. Am J Gastroenterol. 2009 Feb;104(2):465-83. Toàn văn Tóm lược
- Gomollón F, Dignass A, Annese V, et al. 3rd European evidence-based consensus on the diagnosis and management of Crohn’s disease 2016: Part 1: Diagnosis and medical management. J Crohns Colitis. 2017 Jan;11(1):3-25. Toàn văn Tóm lược
- Sandborn WJ, Feagan BG, Hanauer SB, et al. A review of activity indices and efficacy endpoints for clinical trials of medical therapy in adults with Crohn’s disease. Gastroenterology. 2002 Feb;122(2):512-30. Tóm lược
- Farmer RG, Whelan G, Fazio VW. Long-term follow-up of patients with Crohn’s disease. Relationship between the clinical pattern and prognosis. Gastroenterology. 1985 Jun;88(6):1818-25. Tóm lược
- Dignass A, Van Assche G, Lindsay JO, et al; European Crohn’s and Colitis Organisation (ECCO). The second European evidence-based consensus on the diagnosis and management of Crohn’s disease: Current management. J Crohn’s Colitis. 2010 Feb;4(1):28-62. Toàn văn Tóm lược
- Keane J, Gershon S, Wise RP, et al. Tuberculosis associated with infliximab, a tumor necrosis factor alpha-neutralizing agent. N Engl J Med. 2001 Oct 11;345(15):1098-104. Toàn văn Tóm lược
- Esteve M, Saro C, González-Huix F, et al. Chronic hepatitis B reactivation following infliximab therapy in Crohn’s disease patients: need for primary prophylaxis. Gut. 2004 Sep;53(9):1363-5. Toàn văn Tóm lược
- Lemaitre M, Kirchgesner J, Rudnichi A et al. Association Between Use of Thiopurines or Tumor Necrosis Factor Antagonists Alone or in Combination and Risk of Lymphoma in Patients With Inflammatory Bowel Disease. JAMA. 2017 Nov 7;318(17):1679-1686. Tóm lược
- Kuenzig ME, Rezaie A, Seow CH, et al. Budesonide for maintenance of remission in Crohn’s disease. Cochrane Database Syst Rev. 2014;(8):CD002913. Toàn văn Tóm lược
- Nikolopoulos GK, Lytras T, Fiorino G et al. Comparative safety of systemic and low-bioavailability steroids in inflammatory bowel disease: Systematic review and network meta-analysis. Br J Clin Pharmacol. 2018 Feb;84(2):239-251. Tóm lược
- Rezaie A, Kuenzig ME, Benchimol EI, et al. Budesonide for induction of remission in Crohn’s disease. Cochrane Database Syst Rev. 2015;(6):CD000296. Toàn văn Tóm lược
- Hanauer SB, Stromberg U. Oral Pentasa in the treatment of active Crohn’s disease: A meta-analysis of double-blind, placebo-controlled trials. Clin Gastroenterol Hepatol. 2004 May;2(5):379-88. Tóm lược
- Lim WC, Wang Y, MacDonald JK, et al. Aminosalicylates for induction of remission or response in Crohn’s disease. Cochrane Database Syst Rev. 2016;(7):CD008870. Toàn văn Tóm lược
- Sandborn WJ, Feagan BG, Lichtenstein GR. Medical management of mild to moderate Crohn’s disease: evidence¬based treatment algorithms for induction and maintenance of remission. Aliment Pharmacol Ther. 2007 Oct 1;26(7):987-1003. Toàn văn Tóm lược
- Zachos M, Tondeur M, Griffiths AM. Enteral nutritional therapy for induction of remission in Crohn’s disease. Cochrane Database Syst Rev. 2007;(1):CD000542. Toàn văn Tóm lược
- Kane SV, Schoenfeld P, Sandborn WJ, et al. The effectiveness of budesonide therapy for Crohn’s disease. Aliment Pharmacol Ther. 2002 Aug;16(8):1509-17. Tóm lược
- Summers RW, Switz DM, Sessions JT Jr, et al. National Cooperative Crohn’s Disease Study: results of drug treatment. Gastroenterology. 1979 Oct;77(4 Pt 2):847-69. Tóm lược
- Malchow H, Ewe K, Brandes JW, et al. European Cooperative Crohn’s Disease Study (ECCDS): results of drug treatment. Gastroenterology. 1984 Feb;86(2):249-66. Tóm lược
- Brassard P, Bitton A, Suissa A, et al. Oral corticosteroids and the risk of serious infections in patients with elderly- onset inflammatory bowel diseases. Am J Gastroenterol. 2014 Nov;109(11):1795-802. Tóm lược
- McDonald JW, Wang Y, Tsoulis DJ, et al. Methotrexate for induction of remission in refractory Crohn’s disease. Cochrane Database Syst Rev. 2014;(8):CD003459. Toàn văn Tóm lược
- Chande N, Tsoulis DJ, MacDonald JK. Azathioprine or 6-mercaptopurine for induction of remission in Crohn’s disease. Cochrane Database Syst Rev. 2013;(4):CD000545. Toàn văn Tóm lược
- Bebb JR, Scott BB. How effective are the usual treatments for Crohn’s disease? Aliment Pharmacol Ther. 2004 Jul 15;20(2):151-9. Tóm lược
- Sandborn WJ, Faubion WA. Clinical pharmacology of inflammatory bowel disease therapies. Curr Gastroenterol Rep. 2000 Dec;2(6):440-5. Tóm lược
- Steinhart AH, Ewe K, Griffiths AM, et al. Corticosteroids for maintenance of remission in Crohn’s disease. Cochrane Database Syst Rev. 2003;(4):CD000301. Tóm lược
- Lichtenstein GR, Abreu MT, Cohen R, et al; American Gastroenterological Association. American Gastroenterological Association Institute medical position statement on corticosteroids, immunomodulators, and infliximab in inflammatory bowel disease. Gastroenterology. 2006 Mar;130(3):935-9. Toàn văn Tóm lược
- Peyrin-Biroulet L, Deltenre P, de Suray N, et al. Efficacy and safety of tumor necrosis factor antagonists in Crohn’s disease: meta-analysis of placebo-controlled trials. Clin Gastroenterol Hepatol. 2008 Jun;6(6):644-53. Tóm lược
- Hazlewood GS, Rezaie A, Borman M, et al. Comparative effectiveness of immunosuppressants and biologics for inducing and maintaining remission in Crohn’s disease: a network meta-analysis. Gastroenterology. 2015 Feb;148(2):344-54.e5. Tóm lược
- Ford AC, Peyrin-Biroulet L. Opportunistic infections with anti-tumor necrosis factor-alpha therapy in inflammatory bowel disease: meta-analysis of randomized controlled trials. Am J Gastroenterol. 2013 Aug;108(8):1268-76. Tóm lược
- Nanda KS, Cheifetz AS, Moss AC. Impact of antibodies to infliximab on clinical outcomes and serum infliximab levels in patients with inflammatory bowel disease (IBD): a meta-analysis. Am J Gastroenterol. 2013 Jan;108(1):40-7. Toàn văn Tóm lược
- Nielsen OH, Bjerrum JT, Seidelin JB, et al. Biological treatment of Crohn’s disease. Dig Dis. 2012;30(suppl 3):121-133. Tóm lược
- Regueiro MD. Update in medical treatment of Crohn’s disease. J Clin Gastroenterol. 2000 Dec;31(4):282-91. Tóm lược
- MacDonald JK, McDonald JW. Natalizumab for induction of remission in Crohn’s disease. Cochrane Database Syst Rev. 2007;(1):CD006097. Tóm lược
- Sandborn WJ, Feagan BG, Rutgeerts P, et al; GEMINI 2 Study Group. Vedolizumab as induction and maintenance therapy for Crohn’s disease. N Engl J Med. 2013 Aug 22;369(8):711-21. Toàn văn Tóm lược
- National Institute for Health and Care Excellence. Vedolizumab for treating moderately to severely active Crohn’s disease after prior therapy. Aug 2015 [internet publication]. Toàn văn
- Sandborn WJ, Gasink C, Gao LL, et al; CERTIFI Study Group. Ustekinumab induction and maintenance therapy in refractory Crohn’s disease. N Engl J Med. 2012 Oct 18;367(16):1519-28. Toàn văn Tóm lược
- Colombel JF, Sands BE, Rutgeerts P, et al. The safety of vedolizumab for ulcerative colitis and Crohn’s disease. Gut. 2017 May;66(5):839-51. Toàn văn Tóm lược
- National Institute for Health and Care Excellence. Ustekinumab for moderately to severely active Crohn’s disease after previous treatment. July 2017 [internet publication]. Toàn văn
- Weston LA, Roberts PL, Schoetz DJ Jr, et al. Ileocolic resection for acute presentation of Crohn’s disease of the ileum. Dis Colon Rectum. 1996 Aug;39(8):841-6. Tóm lược
- Nordgren SR, Fasth SB, Oresland TO, et al. Long-term follow-up in Crohn’s disease: mortality, morbidity, and functional status. Scand J Gastroenterol. 1994 Dec;29(12):1122-8. Tóm lược
- Kim NK, Senagore AJ, Luchtefeld MA, et al. Long-term outcome after ileocecal resection for Crohn’s disease. Am Surg. 1997 Jul;63(7):627-33. Tóm lược
- Graadal O, Nygaard K. Crohn disease: long-term effects of surgical treatment [in Norwegian]. Tidsskr Nor Laegeforen. 1994 May 30;114(14):1603-5. Tóm lược
- Colombel JF, Rutgeerts P, Reinisch W, et al. Abstracts of the 4th Congress of ECCO – the European Crohn’s and Colitis Organisation. P087: SONIC: A randomized, double-blind, controlled trial comparing infliximab and infliximab plus azathrioprine to azathioprine in patients with Crohn’s disease naive to immunomodulators and biologic therapy. J Crohns Colitis. 2009;3(Suppl):S45.
- Colombel JF, Sandborn WJ, Reinisch W, et al; SONIC Study Group. Infliximab, azathioprine, or combination therapy for Crohn’s disease. N Engl J Med. 2010 Apr 15;362(15):1383-95. Tóm lược — r
- Sandborn WJ, Feagan BG, Stoinov S, et al. Certolizumab pegol for the treatment of Crohn’s disease. N Engl J Med. 2007 Jul 19;357(3):228-38. Toàn văn Tóm lược
- Colombel JF, Sandborn WJ, Rutgeerts P, et al. Adalimumab for maintenance of clinical response and remission in patients with Crohn’s disease: the CHARM trial. Gastroenterology. 2007 Jan;132(1):52-65. Tóm lược
- Yamamoto T, Fazio VW, Tekkis PP. Safety and efficacy of strictureplasty for Crohn’s disease: a systematic review and meta-analysis. Dis Colon Rectum. 2007 Nov;50(11):1968-86. Tóm lược
- Reese GE, Purkayastha S, Tilney HS, et al. Strictureplasty vs resection in small bowel Crohn’s disease: an evaluation of short-term outcomes and recurrence. Colorectal Dis. 2007 Oct;9(8):686-94. Tóm lược
- Campbell L, Ambe R, Weaver J, et al. Comparison of conventional and nonconventional strictureplasties in Crohn’s disease: a systematic review and meta-analysis. Dis Colon Rectum. 2012 Jun;55(6):714-26. Tóm lược
- Menon AM, Mirza AH, Moolla S, et al. Adenocarcinoma of the small bowel arising from a previous strictureplasty for Crohn’s disease: report of a case. Dis Colon Rectum. 2007 Feb;50(2):257-9. Tóm lược
- Tremaine WJ. Gastroduodenal Crohn’s disease: medical management. Inflamm Bowel Dis. 2003 Mar;9(2):127-8. Tóm lược
- O’Riordan JM, Datta I, Johnston C, et al. A systematic review of the anal fistula plug for patients with Crohn’s and non-Crohn’s related fistula-in-ano. Dis Colon Rectum. 2012 Mar;55(3):351-8. Tóm lược
- Thia KT, Mahadevan U, Feagan BG, et al. Ciprofloxacin or metronidazole for the treatment of perianal fistulas in patients with Crohn’s disease: a randomized, double-blind, placebo-controlled pilot study. Inflamm Bowel Dis. 2009 Jan;15(1):17-24. Tóm lược
- Pearson DC, May GR, Fick GH, et al. Azathioprine and 6-mercaptopurine in Crohn’s disease: a meta-analysis. Ann Intern Med 1995 Jul 15;123(2):132-42. Tóm lược
- Gionchetti P, Dignass A, Danese S, et al. 3rd European evidence-based consensus on the diagnosis and management of Crohn’s disease 2016: Part 2: Surgical management and special situations. J Crohns Colitis. 2017 Feb;11(2):135-149. Toàn văn Tóm lược
- Colombel JF, Schwartz DA, Sandborn WJ, et al. Adalimumab for the treatment of fistulas in patients with Crohn’s disease. Gut. 2009 Jul;58(7):940-8. Toàn văn Tóm lược
- Dewint P, Hansen BE, Verhey E, et al. Adalimumab combined with ciprofloxacin is superior to adalimumab monotherapy in perianal fistula closure in Crohn’s disease: a randomised, double-blind, placebo controlled trial (ADAFI). Gut. 2014 Feb;63(2):292-9. Tóm lược
- Ricart E, Panaccione R, Loftus EV, et al. Infliximab for Crohn’s disease in clinical practice at the Mayo Clinic: the first 100 patients. Am J Gastroenterol. 2001 Mar;96(3):722-9. Tóm lược
- Poritz LS, Rowe WA, Koltun WA. Remicade does not abolish the need for surgery in fistulizing Crohn’s disease. Dis Colon Rectum. 2002 Jun;45(6):771-5. Tóm lược
- Rolfe VE, Fortun PJ, Hawkey CJ, et al. Probiotics for maintenance of remission in Crohn’s disease. Cochrane Database Syst Rev. 2006;(4):CD004826. Tóm lược
- Patel V, Wang Y, MacDonald JK, et al. Methotrexate for maintenance of remission in Crohn’s disease. Cochrane Database Syst Rev. 2014;(8):CD006884. Toàn văn Tóm lược
- Huang ML, Ran ZH, Shen J, et al. Efficacy and safety of adalimumab in Crohn’s disease: meta-analysis of placebo- controlled trials. J Dig Dis. 2011 Jun;12(3):165-72. Tóm lược
- Ford AC, Sandborn WJ, Khan KJ, et al. Efficacy of biological therapies in inflammatory bowel disease: systematic review and meta-analysis. Am J Gastroenterol. 2011 Apr;106(4):644-59. Tóm lược
- National Institute for Health and Care Excellence. Therapeutic monitoring of TNF-alpha inhibitors in Crohn’s disease (LISA-TRACKER ELISA kits, IDKmonitor ELISA kits, and Promonitor ELISA kits). Feb 2016 [internet publication]. Toàn văn
- National Institute for Health and Care Excellence. RIDASCREEN tests for monitoring infliximab in inflammatory bowel disease. June 2017 [internet publication]. Toàn văn
- Lin Z, Bai Y, Zheng P. Meta-analysis: efficacy and safety of combination therapy of infliximab and immunosuppressives for Crohn’s disease. Eur J Gastroenterol Hepatol. 2011 Nov;23(12):1100-10. Tóm lược
- Doherty G, Bennett G, Patil S, et al. Interventions for prevention of post-operative recurrence of Crohn’s disease. Cochrane Database Syst Rev. 2009;(4):CD006873. Toàn văn Tóm lược
- Van Loo ES, Dijkstra G, Ploeg RJ, et al. Prevention of postoperative recurrence of Crohn’s disease. J Crohns Colitis. 2012 Jul;6(6):637-46. Tóm lược
- De Cruz P, Kamm MA, Prideaux L, et al. Postoperative recurrent luminal Crohn’s disease: a systematic review. Inflamm Bowel Dis. 2012 Apr;18(4):758-77. Tóm lược
- Buisson A, Chevaux JB, Allen PB, et al. Review article: the natural history of postoperative Crohn’s disease recurrence. Aliment Pharmacol Ther. 2012 Mar;35(6):625-33. Toàn văn Tóm lược
- Gordon M, Naidoo K, Thomas AG, et al. Oral 5-aminosalicylic acid for maintenance of surgically-induced remission in Crohn’s disease. Cochrane Database Syst Rev. 2011;(1):CD008414. Toàn văn Tóm lược
- Savarino E, Bodini G, Dulbecco P, et al. Adalimumab is more effective than azathioprine and mesalamine at preventing postoperative recurrence of Crohn’s disease: a randomized controlled trial. Am J Gastroenterol. 2013 Nov;108(11):1731-42. Tóm lược
- Lémann M, Mary JY, Colombel JF, et al. A randomized, double-blind, controlled withdrawal trial in Crohn’s disease patients in long-term remission on azathioprine. Gastroenterology. 2005 Jun;128(7):1812-8. Tóm lược
- Te HS, Schiano TD, Kuan SF, et al. Hepatic effects of long-term methotrexate use in the treatment of inflammatory bowel disease. Am J Gastroenterol. 2000 Nov;95(11):3150-6. Tóm lược
- Braun J, Brandt J, Listing J, et al. Treatment of active ankylosing spondylitis with infliximab: a randomised controlled multicentre trial. Lancet. 2002 Apr 6;359(9313):1187-93. Tóm lược
- Brooklyn T, Dunnill G, Probert C. Diagnosis and treatment of pyoderma gangrenosum. BMJ. 2006 Jul 22;333(7560):181-4. Toàn văn Tóm lược
- Brooklyn TN, Dunnill MG, Shetty A, et al. Infliximab for the treatment of pyoderma gangrenosum: a randomised, double blind, placebo controlled trial. Gut. 2006 Apr;55(4):505-99. Toàn văn Tóm lược
- Danese S. New therapies for inflammatory bowel disease: from the bench to the bedside. Gut. 2012 Jun;61(6):918-32. Tóm lược
- NICE Medicines Evidence Commentary; Biosimilar infliximab: a successful managed switch programme in people with inflammatory bowel disease. April 2017. [internet publication] Toàn văn Tóm lược
- nal drug cT-p13 in RA patients (PLANETRA). NCT01217086. Mar 2013 [internet publication]. Toàn văn
- gov. Program evaluating the autoimmune disease investigational drug cT-p13 in AS patients (PLANETAS). NCT01220518. Mar 2013 [internet publication]. Toàn văn
- Razanskaite V, Bettey M, Downey L, et al. Biosimilar infliximab in inflammatory bowel disease: outcomes of a managed switching programme. J Crohns Colitis. 2017 Jun 1;11(6):690-6. Tóm lược
- Mannon PJ, Fuss IJ, Mayer L, et al. Anti-interleukin-12 antibody for active Crohn’s disease. N Engl J Med. 2004 Nov 11;351(20):2069-79. [Erratum in: N Engl J Med. 2005 Mar 24;352(12):1276.] Toàn văn Tóm lược
- Reinisch W, Hommes DW, Van Assche G, et al. A dose escalating, placebo controlled, double blind, single dose and multidose, safety and tolerability study of fontolizumab, a humanised anti-interferon gamma antibody, in patients with moderate to severe Crohn’s disease. Gut. 2006 Aug;55(8):1138-44. Tóm lược
- Van Deventer SJ, Elson CO, Fedorak RN. Multiple doses of intravenous interleukin 10 in steroid-refractory Crohn’s disease. Crohn’s Disease Study Group. Gastroenterology. 1997 Aug;113(2):383-9. Tóm lược
- Wilhelm SM, Taylor JD, Osiecki LL, et al. Novel therapies for Crohn’s disease: focus on immunomodulators and antibiotics. Ann Pharmacother. 2006 Oct;40(10):1804-13. Tóm lược
- Van Dieren JM, Kuipers EJ, Samsom JN, et al. Revisiting the immunomodulators tacrolimus, methotrexate, and mycophenolate mofetil: their mechanisms of action and role in the treatment of IBD. Inflamm Bowel Dis. 2006 Apr;12(4):311-27. Toàn văn Tóm lược
- Yacyshyn B, Chey WY, Wedel MK, et al. A randomized, double-masked, placebo-controlled study of alicaforsen, an antisense inhibitor of intercellular adhesion molecule 1, for the treatment of subjects with active Crohn’s disease. Clin Gastroenterol Hepatol. 2007 Feb;5(2):215-20. Tóm lược
- Schreiber S, Nikolaus S, Malchow H, et al. Absence of efficacy of subcutaneous antisense ICAM-1 treatment of chronic active Crohn’s disease. Gastroenterology. 2001 May;120(6):1339-46. Tóm lược
- Askari FK, McDonnell WM. Antisense-oligonucleotide therapy. N Engl J Med. 1996 Feb 1;334(5):316-8. Tóm lược
- National Institute for Health and Care Excellence. Extracorporeal photopheresis for Crohn’s disease. Feb 2009 [internet publication]. Toàn văn
- Korzenik JR, Dieckgraefe BK. An open-labeled study of granulocyte colony-stimulating factor in the treatment of active Crohn’s disease. Aliment Pharmacol Ther. 2005 Feb 15;21(4):391-400. Tóm lược
- Patton PH, Parker CE, MacDonald JK, et al. Anti-tuberculous therapy for maintenance of remission in Crohn’s disease. Cochrane Database Syst Rev. 2016;(7):CD000299. Toàn văn Tóm lược
- Summers RW, Elliott DE, Urban JF Jr, et al. Trichuris suis therapy in Crohn’s disease. Gut. 2005 Jan;54(1):87-90. Toàn văn Tóm lược
- Bernell O, Lapidus A, Hellers G. Risk factors for surgery and recurrence in 907 patients with primary ileocaecal Crohn’s disease. Br J Surg. 2000;87:1697-1701. Tóm lược
- Murray JJ, Schoetz DJ Jr, Nugent FW, et al. Surgical management of Crohn’s disease involving the duodenum. Am J Surg. 1984;147:58-65. Tóm lược
- Beaugerie L, Seksik P, Nion-Larmurier I, et al. Predictors of Crohn’s disease. Gastroenterology. 2006;130:650-656. Tóm lược
- Weterman IT, Biemond I, Pena AS. Mortality and causes of death in Crohn’s disease. Review of 50 years’ experience in Leiden University Hospital. Gut. 1990;31:1387-1390. Toàn văn Tóm lược
- Card R, Hubbard R, Logan RF. Mortality in inflammatory bowel disease: a population-based cohort study. Gastroenterology. 2003;125:1583-1590. Tóm lược
- Jess T, Loftus EV Jr, Harmsen WS, et al. Survival and cause specific mortality in patients with inflammatory bowel disease: a long term outcome study in Olmsted County, Minnesota, 1940-2004. Gut. 2006;55:1248-1254. Tóm lược
- Bernstein CN, Nugent Z, Targownik LE, et al. Predictors and risks for death in a population-based study of persons with IBD in Manitoba. Gut. 2015;64:1403-1411. Tóm lược
- British Society of Gastroenterology. Guidelines for osteoporosis in inflammatory bowel disease and coeliac disease. June 2007 [internet publication]. Toàn văn
- Compston J. Osteoporosis in inflammatory bowel disease. Gut. 2003 Jan;52(1):63-4. Toàn văn Tóm lược
- Jess T, Gamborg M, Matzen P, et al. Increased risk of intestinal cancer in Crohn’s disease: a meta-analysis of population-based cohort studies. Am J Gastroenterol. 2005 Dec;100(12):2724-9. Tóm lược
- Jess T, Loftus EV Jr, Velayos FS, et al. Incidence and prognosis of colorectal dysplasia in inflammatory bowel disease: a population-based study from Olmsted County, Minnesota. Inflamm Bowel Dis. 2006 Aug;12(8):669-76. Tóm lược
- Bernstein CN, Blanchard JF, Kliewer E, et al. Cancer risk in patients with inflammatory bowel disease: a population-based study. Cancer. 2001 Feb 15;91(4):854-62. Toàn văn Tóm lược
- Connell WR, Sheffield JP, Kamm MA, et al. Lower gastrointestinal malignancy in Crohn’s disease. Gut. 1994 Mar;35(3):347-52. Toàn văn Tóm lược
- Loftus EV Jr, Tremaine WJ, Habermann TM, et al. Risk of lymphoma in inflammatory bowel disease. Am J Gastroenterol. 2000 Sep;95(9):2308-12. Tóm lược
- Kandiel A, Fraser AG, Korelitz BI, et al. Increased risk of lymphoma among inflammatory bowel disease patients treated with azathioprine and 6-mercaptopurine. Gut. 2005 Aug;54(8):1121-5. Tóm lược
- Jess T, Horváth-Puhó E, Fallingborg J, et al. Cancer risk in inflammatory bowel disease according to patient phenotype and treatment: a Danish population-based cohort study. Am J Gastroenterol. 2013 Dec;108(12):1869-76. Tóm lược
- Wang LH, Yang YJ, Cheng WC, et al. Higher risk for hematological malignancies in inflammatory bowel disease: a nationwide population-based study in Taiwan. Am J Gastroenterol. 2016 Sep;111(9):1313-9. Tóm lược
- Van Assche G, Dignass A, Reinisch W, et al; European Crohn’s and Colitis Organisation (ECCO). The second European evidence-based consensus on the diagnosis and management of Crohn’s disease: Special situations. J Crohn’s Colitis. 2010 Feb;4(1):63-101. Toàn văn Tóm lược
- Ali T, Yun L, Rubin DT. Risk of post-operative complications associated with anti-TNF therapy in inflammatory bowel disease. World J Gastroenterol. 2012 Jan 21;18(3):197-204. Toàn văn Tóm lược
- Khan N, Abbas AM, Whang N, et al. Incidence of liver toxicity in inflammatory bowel disease patients treated with methotrexate: a meta-analysis of clinical trials. Inflamm Bowel Dis. 2012 Feb;18(2):359-67. Tóm lược
- de Jong MJ, van der Meulen-de Jong AE, Romberg-Camps MJ, et al. Telemedicine for management of inflammatory bowel disease (myIBDcoach): a pragmatic, multicentre, randomised controlled trial. Lancet. 2017 Sep 2;390(10098):959-68. Tóm lược
- Farraye FA, Odze RD, Eaden J, et al. AGA medical position statement on the diagnosis and management of colorectal neoplasia in inflammatory bowel disease. Gastroenterology. 2010 Feb;138(2):738-45. Toàn văn Tóm lược
- von Roon AC, Reese G, Teare J, et al. The risk of cancer in patients with Crohn’s disease. Dis Colon Rectum. 2007 Jun;50(6):839-55. Tóm lược
- Collins PD, Mpofu C, Watson AJ, et al. Strategies for detecting colon cancer and/or dysplasia in patients with inflammatory bowel disease. Cochrane Database Syst Rev. 2006;(2):CD000279. Tóm lược
- Maykel JA, Hagerman G, Mellgren AF, et al. Crohn’s colitis: the incidence of dysplasia and adenocarcinoma in surgical patients. Dis Colon Rectum. 2006 Jul;49(7):950-7. Tóm lược
- Tu W, Xu G, Du S. Structure and content components of self-management interventions that improve health-related quality of life in people with inflammatory bowel disease: a systematic review, meta-analysis and meta-regression. J Clin Nurs. 2015 Oct;24(19-20):2695-709. Tóm lược
- Shah S. Dietary factors in the modulation of inflammatory bowel disease activity. MedGenMed. 2007;9:60. Toàn văn Tóm lược
- Khalili H, Granath F, Smedby KE, et al. Association between long-term oral contraceptive use and risk of Crohn’s disease complications in a nationwide study. Gastroenterology. 2016;150:1561-1567. Toàn văn Tóm lược
US Preventive Services Task Force. Screening for colorectal cancer: recommendation statement. October 2008. http://www.uspreventiveservicestaskforce.org/ (last accessed 19 July 2017). Toàn văn
Hình ảnh
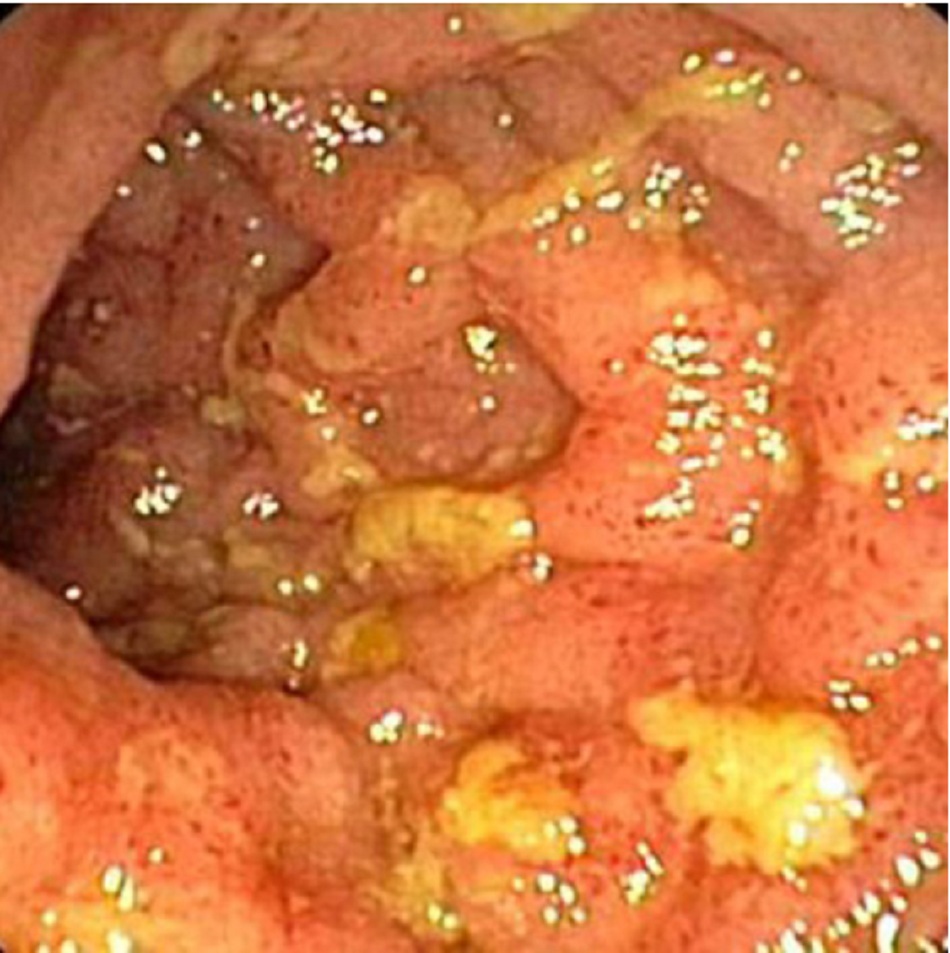
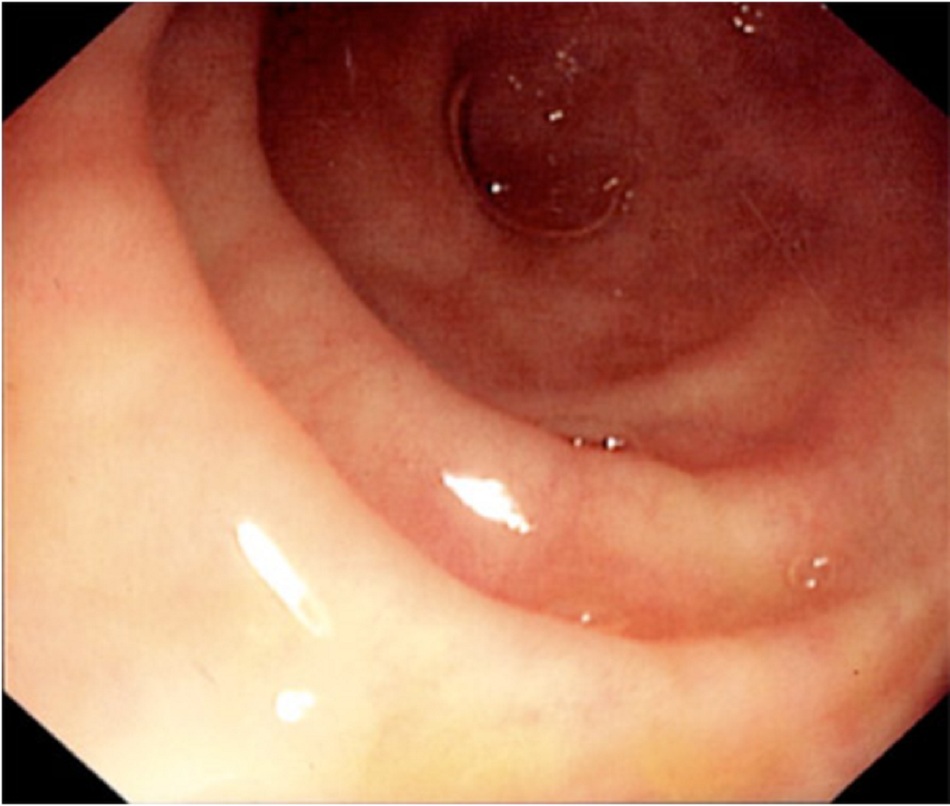
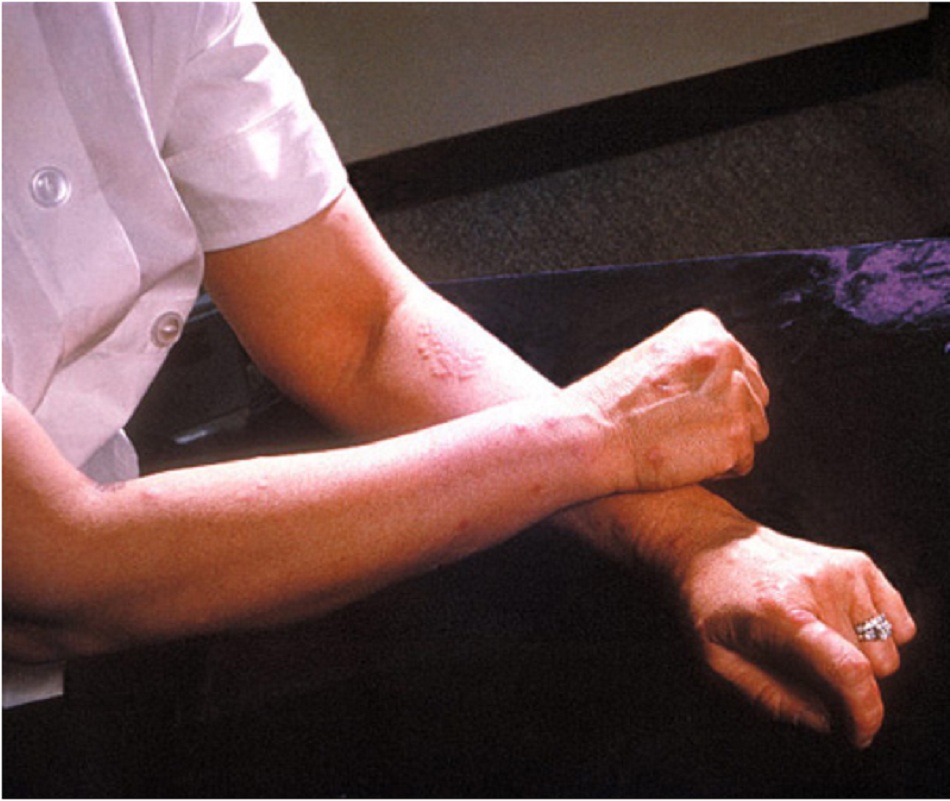
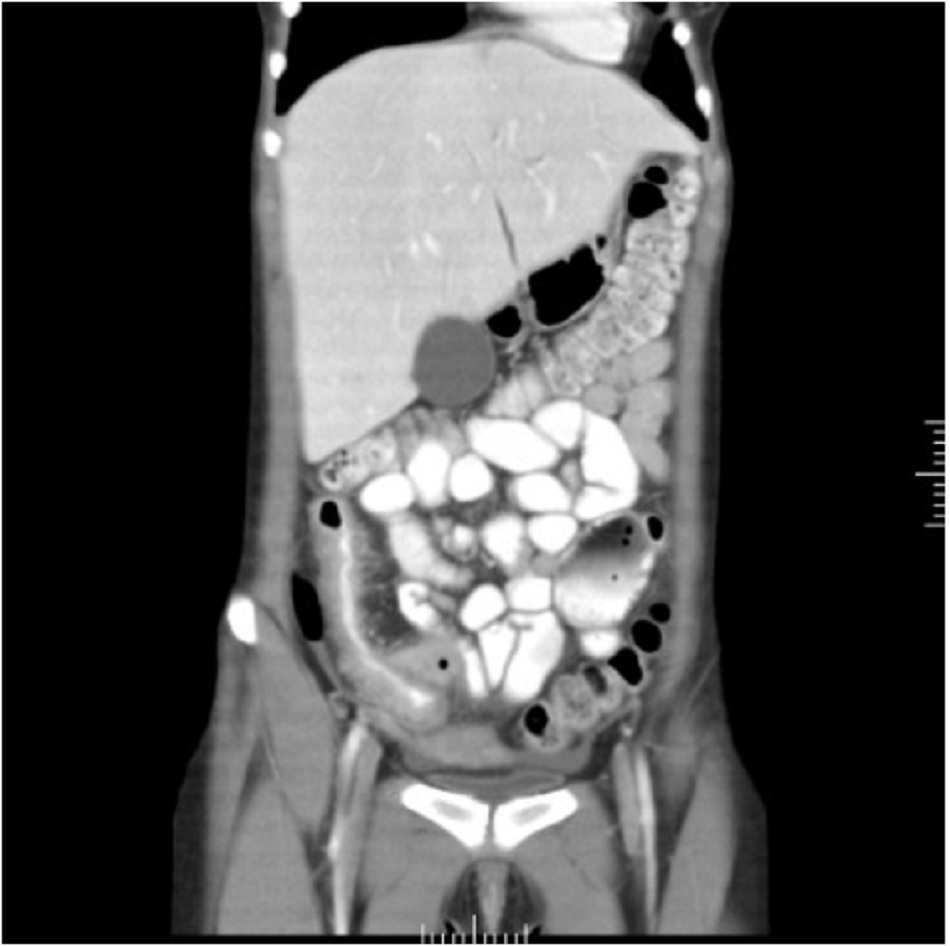
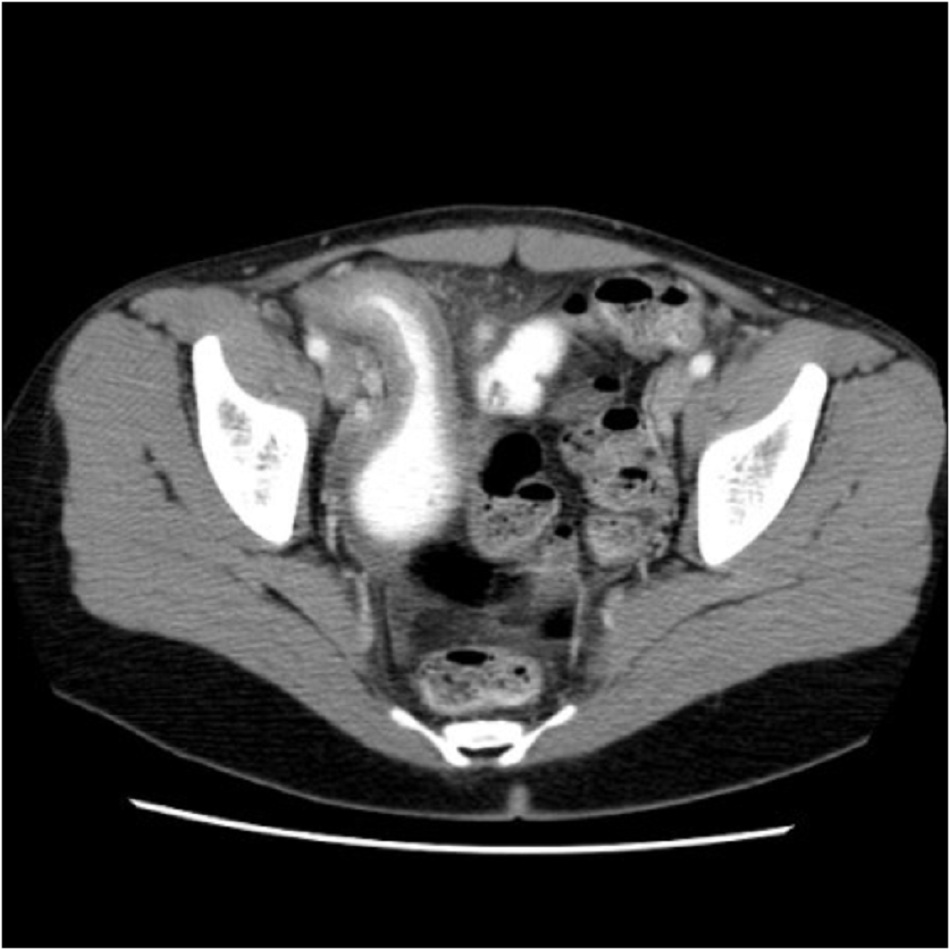
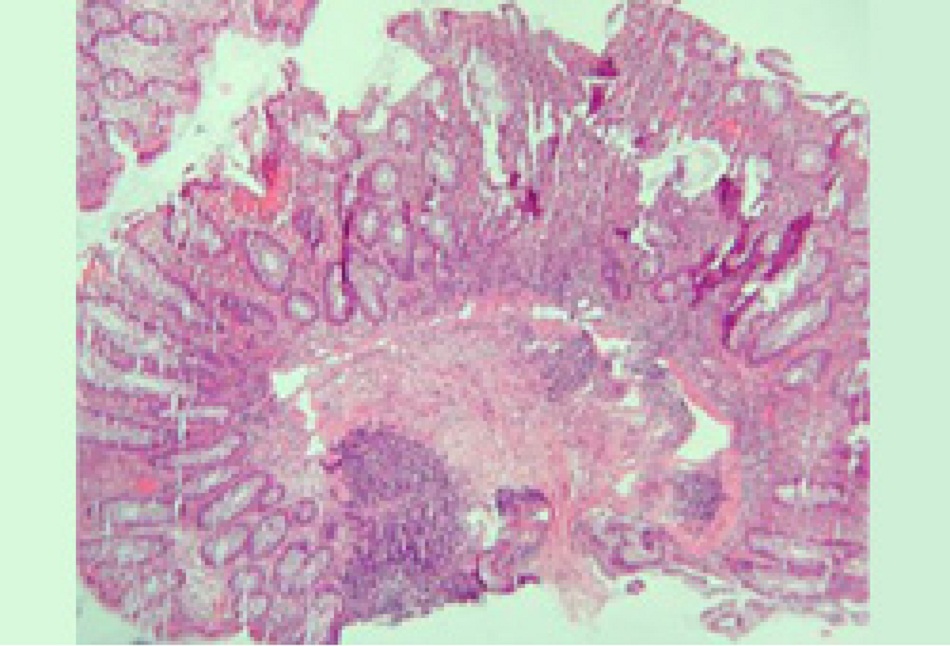
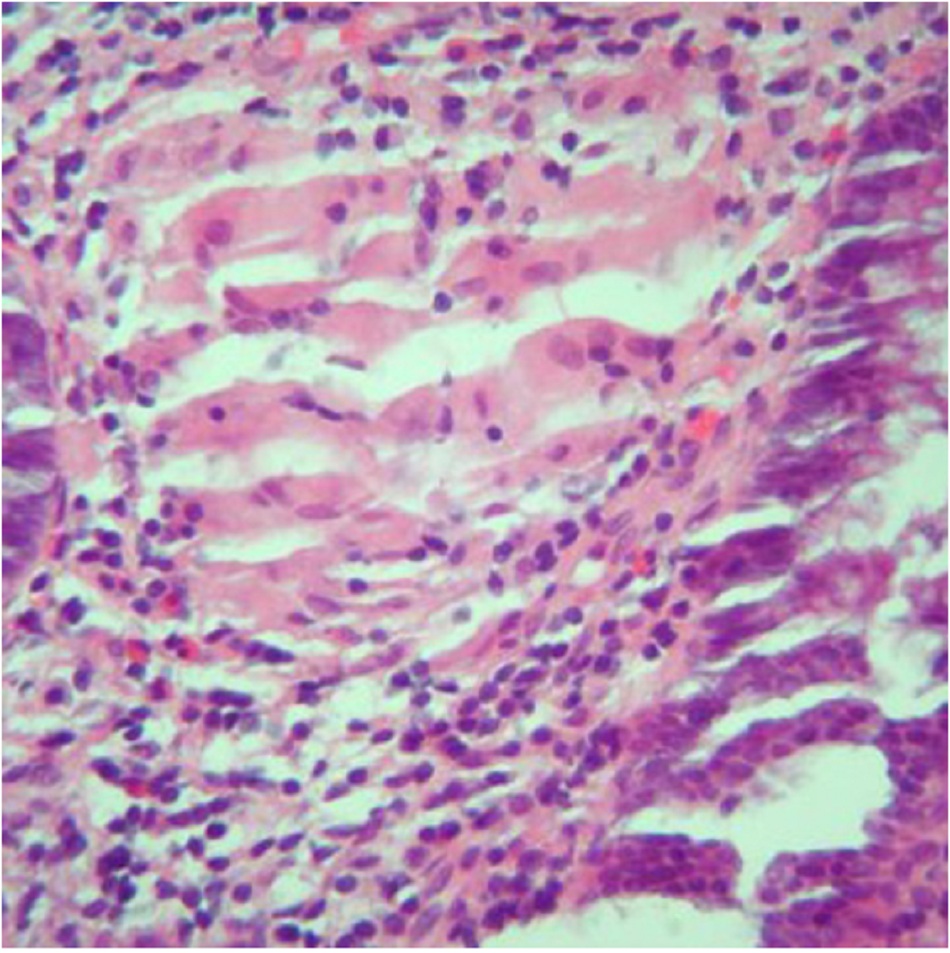
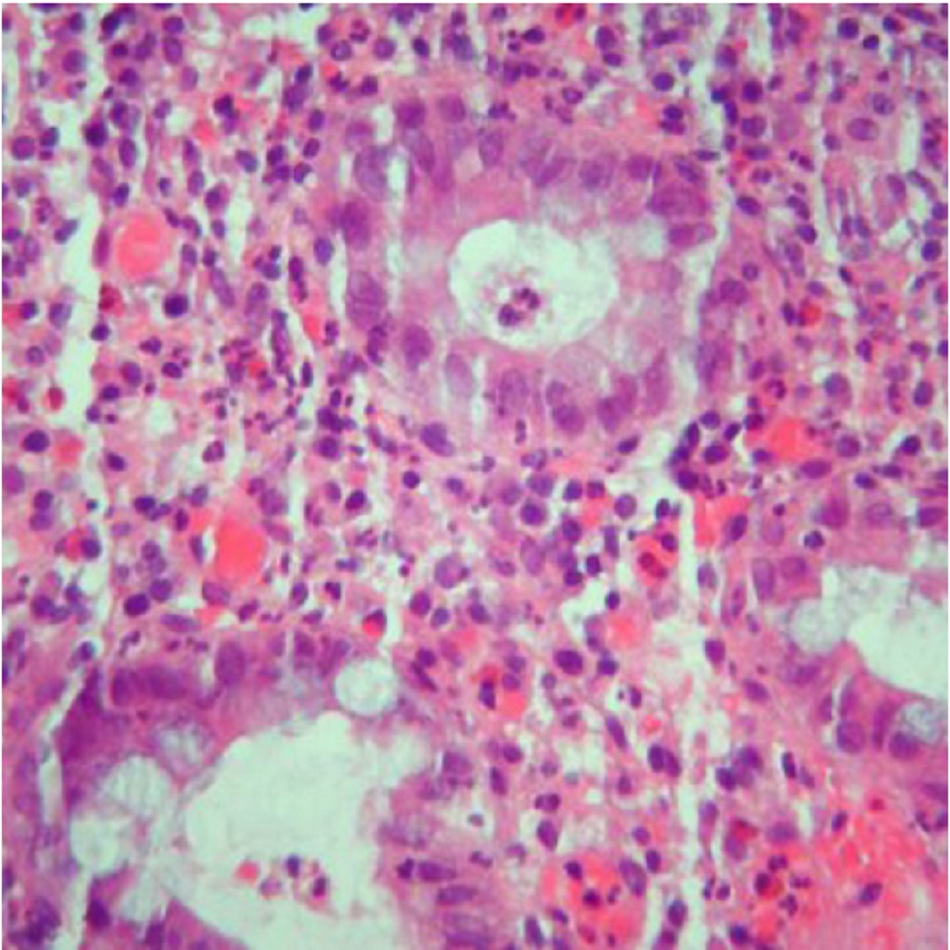
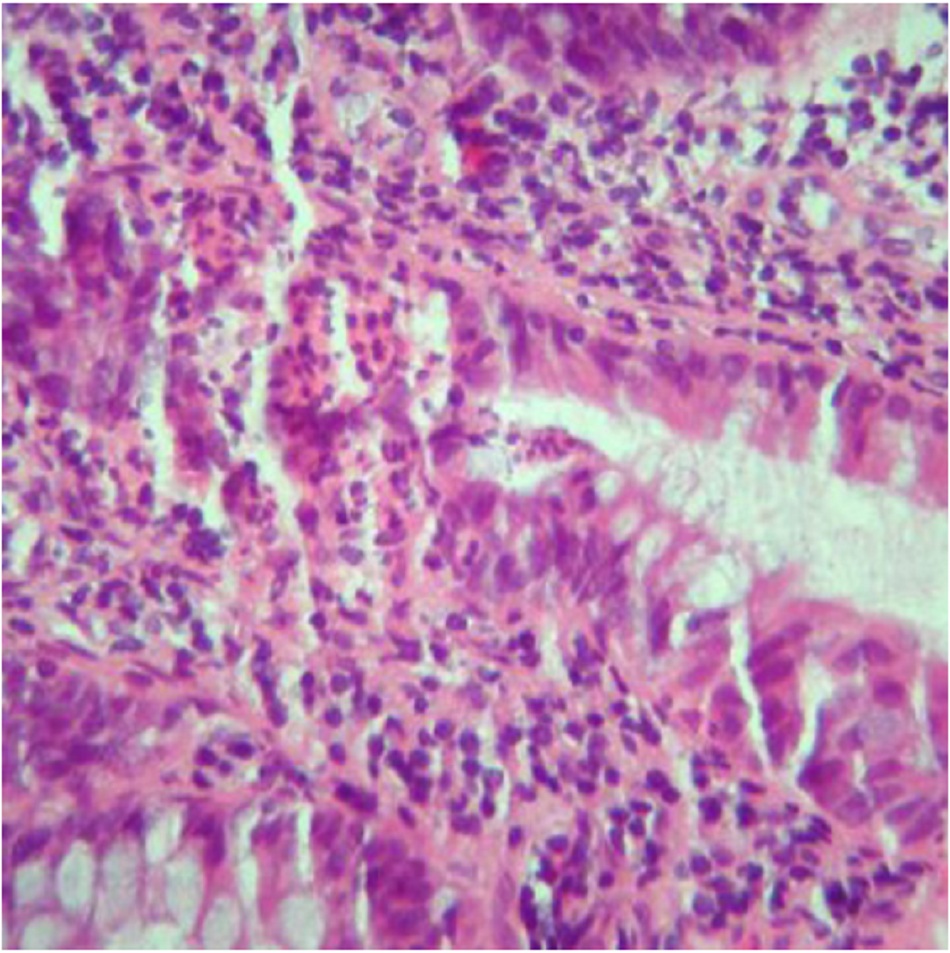
Tuyên bố miễn trách nhiệm
Bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
Các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web. Liên hệ với chúng tôi
+ 44 (0) 207 111 1105 support@bmj.com
Những người đóng góp
// Các tác giả:
George Reese, MBBS, FRCS
Consultant Colorectal Surgeon
Imperial College Healthcare NHS Trust, London, UK
CÔNG KHAI THÔNG TIN: GR is an author of a number of references cited in this topic.
Georgia Woodfield, MD
SpR in Gastroenterology and General Medicine
Imperial College Healthcare NHS Trust, Research Fellow, Imperial College London, London, UK
CÔNG KHAI THÔNG TIN: GW declares that she has no competing interests.
Pranav H. Patel, MD
SpR in General Surgery
Imperial College Healthcare, Research Fellow, Imperial College London, London, UK
CÔNG KHAI THÔNG TIN: PHP declares that he has no competing interests.
// Lời cảm ơn:
Mr George Reese, Dr Georgia Woodfield, and Mr Pranav H. Patel would like to gratefully acknowledge Dr Philip J. Smith, Dr Charlotte Ford, Dr Wissam Bleibel, Dr Bishal Mainali, Dr Chandrashekhar Thukral, and Dr Mark A.
Peppercorn, the previous contributors to this topic. PJS, CF, WB, BM, CT, and MAP declare that they have no competing interests.
// Những Người Bình duyệt:
Kiron M. Das, MD, PhD, FACP, FRCP
Chief of Gastroenterology & Hepatology
Professor of Medicine, Director of Crohn’s & Colitis Center of New Jersey, New Brunswick, NJ
CÔNG KHAI THÔNG TIN: KMD declares that he has no competing interests.
John Mansfield, MA, MD, FRCP
Consultant Gastroenterologist and Senior Lecturer
Royal Victoria Infirmary, Newcastle upon Tyne Hospitals NHS Foundation Trust and Newcastle University, Newcastle upon Tyne, UK
CÔNG KHAI THÔNG TIN: JM declares that he has no competing interests.
Xem thêm:
Bệnh phong là bệnh gì? Nguyên nhân, triệu chứng lâm sàng và cách điều trị theo BMJ

