Bệnh thần kinh
Tiếp cận Khiếm khuyết thần kinh khu trú – Ths.Bs Phạm Hoàng Thiên
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Tiếp cận Khiếm khuyết thần kinh khu trú – Tải file PDF Tại đây.
Ths.Bs Phạm Hoàng Thiên
Group “Cập nhật Kiến thức Y khoa”
Giới thiệu
Chúng ta đang quan sát hiện tượng từ quan điểm nào
Chương về các khiếm khuyết thần kinh khu trú cấp tính rất rộng. Trong thực tế, bất kỳ sự tổn thương nào đối với hệ thống thần kinh trung ương, có thể là mạch máu, nhiễm trùng, viêm, cơ học / chấn thương, ảnh hưởng đến một phần ít/nhiều của não, có thể làm phát sinh sự khiếm khuyết chức năng hoặc chức năng được thực hiện bởi vùng não cụ thể đó và trên thực tế xác định khiếm khuyết khu trú, trong mối liên quan đến sự phân bố theo cơ thể của cấu trúc thần kinh. Sự xuất hiện đột ngột, thay vì tiến triển bán cấp của khiếm khuyết không nhất thiết là quyết định cho mục đích chẩn đoán phân biệt, bởi vì, bên cạnh đột quỵ, thường xảy ra đột ngột, cũng là một biến cố chấn thương, viêm não, u não, đặc biệt là di căn, và một bệnh hủy myelin đôi khi có thể bắt đầu một cách cấp tính. Chắc chắn, một số dữ liệu tiền sử bệnh, chẳng hạn như tuổi của bệnh nhân (ở các bệnh nhân rất trẻ, chúng tôi luôn phải suy nghĩ về khả năng mắc bệnh hủy myelin), báo cáo về các biến cố chấn thương liên quan đến đầu, có hoặc không có sốt hoặc các bệnh truyền nhiễm gần đây (chẳng hạn như viêm tai giữa mạn tính hoặc viêm nội tâm mạc đang diễn ra), tiền sử bệnh trong quá khứ của khối u nguyên phát đã biết, đặc biệt là phổi, rất hữu ích để bối cảnh hóa sự khiếm khuyết (Bảng 1 ).
Tuy nhiên, không phải là không thường xuyên có thông tin tiền sử bệnh kém, như trong trường hợp bệnh nhân mất ngôn ngữ hoặc với trạng thái ý thức thay đổi đến trạng thái hôn mê, với việc không thể có được thông tin chi tiết hơn về bệnh sử lâm sàng.
Trong bối cảnh này, dữ liệu dịch tễ học có thể hữu ích, tức là tần suất mà các bệnh khác nhau có thể làm phát sinh khiếm khuyết thần kinh khu trú xảy ra trong dân số nói chung, cho phép phương pháp tiếp cận xác suất để chẩn đoán phân biệt. Với tỷ lệ mắc mới trung bình trên lãnh thổ quốc gia là khoảng 2,5 trường hợp trên 1000 cư dân mỗi năm, đột quỵ cho đến nay là bệnh thần kinh thường gặp nhất mà người ta có thể mắc phải trong phòng cấp cứu và đặc biệt là nguyên nhân thường gặp nhất gây ra khiếm khuyết thần kinh khu trú [1].
Bảng 1 Các nguyên nhân có thể gây khiếm khuyết thần kinh khu trú
- Đột quỵ do thiếu máu cục bộ/cơn thiếu máu cục bộ não thoáng qua
- Đột quỵ xuất huyết
- Xuất huyết dưới nhện (có thể liên quan đến nhu mô — xuất huyết não – màng não – hoặc tổn thương dây thần kinh sọ não)
- Máu tụ dưới màng cứng
- Máu tụ ngoài màng cứng
- Migraine co aura
- Huyết khối tĩnh mạch não
- Tổn thương cấu trúc nội sọ:
- U nguyên phát hoặc di căn
- Phình/dị dạng động tĩnh mạch
- Co giật động kinh khu trú/Liệt Todd
- Bệnh đa xơ cứng và các bệnh viêm thần kinh trung ương khác (sarcoidosis, viêm mạch, v.v.)
- Rối loạn chuyển hóa
- Hạ – tăng đường huyết
- Hạ – tăng canxi máu
- Hạ natri máu
- Bệnh não Wernicke
- Hủy myelin cầu não trung tâm
- Bệnh truyền nhiễm
- Áp xe não
- Viêm não Herpetic (ảnh hưởng đến cực thái dương), nhiễm Listeria monocytogenes (ảnh hưởng đến thân não) hoặc các tác nhân truyền nhiễm khác
- Viêm màng não/viêm não màng não
- Viêm mủ ngoài màng cứng – dưới màng cứng
- Nhược cơ
- Bệnh lý tủy sống do viêm hoặc chèn ép
- Bệnh lý của hệ thần kinh ngoại biên (hội chứng Guillain-Barré, viêm đơn dây thần kinh và bệnh lý rễ thần kinh với các căn nguyên khác nhau) Tăng thông khí và cơn hoảng loạn
- Rối loạn dạng cơ thể (Somatization disorders)
Do đó, chúng tôi đã chọn thiết lập quy trình chẩn đoán suy giảm thần kinh khu trú trong trường hợp khẩn cấp, bắt đầu từ quan điểm của các bệnh mạch máu não. Sự lựa chọn này cũng bị ép buộc bởi thực tế là, ngoài việc nhập viện trong các đơn vị Đột quỵ, một biện pháp điều trị có giá trị cho cả đột quỵ do thiếu máu cục bộ và đột quỵ xuất huyết, đối với đột quỵ do thiếu máu cục bộ (và hy vọng trong tương lai cũng đối với đột quỵ xuất huyết), có những biện pháp điều trị cụ thể được áp dụng trong những giờ đầu tiên kể từ khi khởi phát triệu chứng; Theo sau đó, đột quỵ trên thực tế không chỉ là bệnh lý thần kinh thường gặp nhất mà còn là bệnh có khả năng điều trị thành công nhất có thể trong cấp cứu (Bảng 2).
Bảng 2 Các chẩn đoán thần kinh được sắp xếp theo tần suất ở bệnh nhân nhập khoa cấp cứu
| Chẩn đoán | Chẩn đoán cuối cùng (n= 1679)% |
| Đột quỵ | 567 (33.8) |
| Co giật động kinh | 349 (20.8) |
| Đau đầu | 117 (7) |
| Mất ý thức | 94 (5.7) |
| Trạng thái lú lẫn | 95 (5.7) |
| Rối loạn hệ thần kinh ngoại biên | 72 (4.3) |
| Mất ổn định tư thế / chóng mặt | 21 (1.3) |
| Rối loạn nhận thức | 77 (4.6) |
| Rối loạn cân bằng | 37 (2.2) |
| Bệnh đa xơ cứng | 43 (2.6) |
| Hôn mê | 5 (0.3) |
| Bệnh truyền nhiễm | 24 (1.4) |
| Rối loạn tâm thần | 43 (2.6) |
| Khối máu tụ dưới màng cứng | 22 (1.1) |
| Khối u não | 36 (2.1) |
| Rối loạn không do thần kinh | 77 (4.6) |
| Khác | 0 |
Sửa đổi bởi Moulin et al. [1]
Tổ chức lộ trình theo mức độ phức tạp của bệnh viện
Bối cảnh bệnh viện trên các lãnh thổ quốc gia rất khác nhau, với sự phức tạp khá khác nhau của các phương pháp tiếp cận chuyên dụng và thiết bị công cụ có sẵn. Vì lý do này, để quản lý một số trường hợp khẩn cấp nhất định, bao gồm đột quỵ, nhiều khu vực đã lên kế hoạch cho một mạng lưới cấu trúc phức tạp hơn, được gọi là trục trung tâm, trong đó các đơn vị vệ tinh có độ phức tạp khác nhau, được gọi là trung tâm kiểu nan hoa hoặc các đơn vị vệ tinh đơn giản, phải được kết nối về mặt chức năng.
Các khả năng khác nhau của việc quản lý bệnh nhân bị khiếm khuyết thần kinh khu trú tùy theo loại bệnh viện sẽ được mô tả theo từng trường hợp trong văn bản.
■ Cơ sở vật chất bệnh viện với cấu trúc phức tạp cao
Ngoài các đơn vị Đột quỵ và các dịch vụ X quang chẩn đoán tiên tiến, họ có các cấu trúc và kỹ năng phức tạp như X quang thần kinh can thiệp, phẫu thuật thần kinh và mạch máu, có sẵn 24 giờ/ngày.
■ Các cơ sở bệnh viện có cấu trúc phức tạp trung bình Thông thường chúng không có cấu trúc và năng lực phức tạp hơn như X quang thần kinh can thiệp, phẫu thuật thần kinh và phẫu thuật mạch máu, ngay cả khi với thực tế bệnh viện Ý rất đa dạng, Một số trong số này có thể được trang bị toàn bộ hoặc một phần với các cấu trúc và năng lực điển hình của các trung tâm hub, nhưng với sự khác biệt là chúng không có sẵn 24/24.
■ Các cơ sở bệnh viện có cấu trúc phức tạp tối thiểu Các bệnh viện lãnh thổ quy mô vừa hoặc nhỏ, trong đó bệnh nhân cấp cứu thần kinh có thể được nhập viện, ngay cả khi không có các kỹ năng liên quan và nhân viên chuyên môn. Các bệnh viện này nhất thiết phải được trang bị các kết nối hoạt động với các trung tâm cấp cao hơn, cho phép vận chuyển nhanh chóng những bệnh nhân có thể cần nó khi cần thiết với sự can thiệp của hệ thống cấp cứu tiền viện (118). Kết nối cũng có thể bao gồm việc sử dụng các hệ thống y tế từ xa. Nhìn chung, các bệnh viện này có ít nhất một lần chụp CT h12, chỉ có sẵn vào ban đêm khi có ca trực.
Bệnh nhân, những người không cần phải được vận chuyển đến các bệnh viện cấp cao hơn để có các kỹ năng chuyên biệt, phải được nhập viện, tại các bệnh viện đã tiếp nhận họ, đến các khoa do bệnh viện địa phương chuẩn bị, tuy nhiên họ sẽ nhận được sự chăm sóc thích hợp nhất như được chỉ ra bởi các hướng dẫn ISO-SPREAD [2]. Theo Kế hoạch hành động của Tổ chức Đột quỵ Châu u, mục tiêu là đạt được > 90% bệnh nhân đột quỵ được đưa vào đơn vị Đột quỵ vào năm 2030 [3].
Hình ảnh lâm sàng
Khiếm khuyết thần kinh khu trú
Khiếm khuyết thần kinh khu trú được định nghĩa là tập hợp các dấu hiệu và triệu chứng thần kinh do tổn thương hoặc rối loạn chức năng của một khu vực cụ thể của hệ thần kinh trung ương hoặc ngoại biên (Bảng 3, 10.4, 10.5 và 10.6).
Bảng 3 Các vị trí tổn thương và hình ảnh lâm sàng có thể liên quan
| Vị trí có thế của tổn thương | Dấu hiệu / triệu chứng |
| Hemispheric – bán cầu | Khiếm khuyết chức năng vỏ não: mất ngôn ngữ, acalculia (mất khả năng tính toán), khiếm khuyết thị giác-không gian, agnosia (mất khả năng nhận biết), apraxia (mất dùng động tác), hemianopia (bán manh), hoặc hiếm hơn, một mắt (monocular) hoặc được gọi là khiếm khuyết một mắt
Khiếm khuyết vận động và/hoặc cảm giác của bán cầu, thậm chí đơn độc, tức là không có dấu hiệu/triệu chứng rối loạn chức năng vỏ não, toàn bộ (bacio- brachio-crural) hoặc bán phần (brachio-crural hemiparesis, monoparesis: trong trường hợp sau, chẩn đoán phân biệt với các bệnh lý ngoại biên) |
| Dưới lều (Subtentorial) | Lơ mơ hoặc hôn mê (khởi phát cấp tính)
Liệt tứ chi (hội chứng khóa trong) Liệt một hoặc nhiều dây thần kinh sọ ở một bên và khiếm khuyết cảm giác và / hoặc vận động ở phía bên kia (hội chứng xen kẽ – alternating syndrome) Khiếm khuyết cảm giác và / hoặc vận động hai bên hoặc một bên Rối loạn vận động mắt liên hợp Rối loạn chức năng tiểu não không có hoặc có khiếm khuyết các đường dân truyền dài cùng bên |
| Hành tủy | Khiếm khuyết vận động và/hoặc cảm giác liên quan đến một hoặc nhiều đặc điểm sau: mức metameric vận động hoặc cảm giác, các dấu hiệu hôn hợp của “neuron vận động trên” và “neuron vận động dưới”, phân ly cảm giác, sự suy giảm sớm của cơ thắt và chức năng tình dục |
| Dây thần kinh và rễ thần kinh | Khiếm khuyết vận động và/hoặc cảm giác giới hạn ở sự phân bố của một dây thần kinh ngoại biên hoặc rễ thần kinh duy nhất, có liên quan hoặc không với các triệu chứng đau
NB: Liệt đơn độc toàn bộ (phần trên và phần dưới) của các cơ mặt là một khiếm khuyết thần kinh chủ yếu là do tổn thương của dây thần kinh mặt ngoại biên |
Bệnh nhân có thay đổi ý thức: Lơ mơ /Hôn mê
Đối với con đường điều trị-chấn đoán của bệnh nhân trong tình trạng hôn mê, hãy tham khảo chương cụ thể. Ở đây, chúng tôi nhắc nhở rằng, một khi các nguyên nhân phi thần kinh gây lơ mơ / hôn mê được loại trừ, với bệnh sử chính xác (nếu có thể) và với các xét nghiệm được đề cập, cần phải thực hiện:
Bảng 4 Các triệu chứng đồng thời có thể hướng dẫn chẩn đoán căn nguyên của khiếm khuyết thần kinh khu trú
| Triệu chứng đồng thời | Có thế có manh mối bệnh nguyên |
| Sốt | Viêm màng não (đặc biệt là nếu có lú lẫn) Trong trường hợp đột quỵ:
• Đánh giá viêm nội tâm mạc với thuyên tắc nhiễm trùng huyết • Đánh giá nhiễm trùng với sự mất ổn định của mảng bám động mạch cảnh • Có thể tăng thân nhiệt từ phản ứng stress |
| Đau đầu | Cơn migraine: đau đầu một bên với cường độ từ trung bình đến nặng đi kèm hoặc sau khi khởi phát các triệu chứng thần kinh khu trú; tuy nhiên, tiền triệu (aura) có thể không đi kèm hoặc theo sau bởi đau đầu
Xuất huyết dưới màng cứng hoặc ngoài màng cứng Tổn thương lan rộng Trong trường hợp đột quỵ: • Đau cổ-bên hoặc sau hốc mắt, đặc biệt là ở những đối tượng có tiền sử bị kéo hoặc cử động dữ dội ở cổ, có thể liên quan đến hội chứng Horner: gợi ý bóc tách động mạch cảnh trong (ICA) ngoài sọ hoặc nội sọ • Đau vùng trán do đột quỵ ở động mạch não trước (ACA) hoặc vùng ICA • Đau ổ mắt -thái dương do đột quỵ vùng động mạch não giữa (MCA) (trong 10-40% trường hợp không bóc tách) • Đau cổ-gáy: nếu cùng bên nó có thể gợi ý hẹp-tắc, thậm chí từ bóc tách, của một động mạch đốt sống (VÀ); nếu 2 bên, nó có thể chỉ ra hẹp-tắc động mạch nền (BA) (trong 20-70%trường hợp không bóc tách) Các biến cố mạch máu não khác: • Kèm theo co giật cục bộ và/hoặc toàn thể ngay từ đầu, gợi ý cho: – Huyết khối tĩnh mạch não – Hội chứng bệnh não sau có thể đảo ngược (PRES) – Hội chứng co mạch não có thể đảo ngược (RCVS) – Khởi phát đột ngột, được mô tả là cơn đau đầu tồi tệ nhất trong cuộc đời, ngoài cơn đau đầu thông thường hoặc khởi phát mới, phát sinh sau khi gắng sức, có thể đi kèm với mất ý thức và/hoặc liên quan đến các dấu hiệu kích thích màng não và/hoặc các dấu hiệu thần kinh khu trú (liệt nửa người và/hoặc liệt dây thần kinh sọ não III hoặc VI): nghi ngờ lâm sàng về xuất huyết dưới nhện (SAH) |
| Co giật khu trú và/hoặc co giật toàn thể khi khởi phát | Trong trường hợp tổn thương vỏ não:
• Chẩn đoán phân biệt với huyết khối tĩnh mạch não • Chẩn đoán phân biệt với động kinh thứ phát do các nguyên nhân khác hoặc khiếm khuyết post-critical |
| Lú lẫn, kích động tâm thần vận động, khiếm khuyết trí nhớ | Xin xem Chap. 3 |
Bảng 5 Dữ liệu tiền sử bệnh có thể hướng dẫn chẩn đoán căn nguyên suy giảm thần kinh khu trú
| Khởi phát các triệu chứng | Xuất hiện đột ngột mà không có dấu hiệu báo trước (biến cố mạch máu não)
Tiến triển của các triệu chứng trong vài giây (co giật) Khởi phát tiến triển trong vài phút/giờ (migraine aura) Khởi phát bán cấp tiến triển kéo dài vài giờ/ngày (bệnh lý viêm, viêm não) Các triệu chứng phát triển chậm trong vài tuần/tháng (tổn thương choán chỗ) |
| Thời gian của triệu chứng | Giây/phút (co giật)
Phút/giờ (TIA, thời gian triệu chứng dưới 24 giờ, thường nhiều nhất là 1-2 giờ; migraine aura) |
| Bản chất của các triệu chứng (theo thứ tự giảm dần của căn nguyên có thể xảy ra) | Các triệu chứng và dấu hiệu âm: mất thị lực, khiếm khuyết vận động, giảm cảm giác da, mất ngôn ngữ (biến cố mạch máu não, migraine aura, tổn thương choán chỗ, bệnh lý viêm, co giật)
Các triệu chứng và dấu hiệu dương: co thắt clonic, cử động múa giật, ballic, dị cảm / loạn cảm giác, thị giác, thính giác, khứu giác và hiện tượng gustatory disperceptive (co giật, migraine aura, tổn thương choán chỗ, biến cố mạch máu não) |
| Các dấu hiệu và triệu chứng bổ sung | Khởi phát kết hợp với gắng sức, thường kèm theo đau đầu cổ-gáy dữ dội, gợi ý cho SAH
Thoáng qua một bên (amaurosis fugax) hoặc mất thị lực dai dẳng ở người cao tuổi, có thể liên kết với đau ở vùng thái dương, gợi ý viêm động mạch thái dương hoặc bệnh động mạch cảnh do xơ vữa-huyết khối Các dấu hiệu và triệu chứng màng não, gợi ý viêm màng não/viêm não Mất ý thức, gợi ý cho SAH, xuất huyết trong nhu mô, biến cố mạch máu não thân não, hoặc đột quỵ bán cầu diện rộng |
| Tuổi (theo thứ tự xác suất giảm dần) | Người trẻ tuổi (migraine aura, phình động mạch/dị dạng động tĩnh mạch [AVM], đột quỵ thiếu máu cục bộ, đa xơ cứng)
Người cao tuổi (đột quỵ, u, rối loạn chuyển hóa) |
| Tiền sử bệnh | Bệnh tự miễn đồng thời (đa xơ cứng, viêm mạch)
Các yếu tố nguy cơ tim mạch (đột quỵ do thiếu máu cục bộ hoặc xuất huyết) Tình trạng tâm thần đã biết (cơn hoảng loạn, rối loạn chuyển đổi – conversion disorder) |
| Thuốc | Liệu pháp thuốc chống đông đường uống (xuất huyết trong nhu mô – dưới nhện – dưới màng cứng)
Thuốc tránh thai đường uống (đột quỵ, huyết khối xoang) Lạm dụng ma túy/rượu (đột quỵ do thiếu máu cục bộ hoặc xuất huyết, Bệnh não Wernicke) |
Bảng 6 Chẩn đoán phân biệt: bắt chước đột quỵ
| Hội chứng bệnh não sau có thể đảo ngược
(Pres) |
Nó được tìm thấy trong các trường hợp sản giật, tăng huyết áp nghiêm trọng có / không có suy thận, điều trị bằng kháng thể đơn dòng, liệu pháp ức chế miễn dịch ở bệnh nhân cấy ghép tạng.
Bối cảnh lâm sàng: rối loạn thị giác thường gặp nhất cho đến mù lòa; có thể bị khiếm khuyết thần kinh vận động-cảm giác khu trú nhẹ. Nói chung, đau đầu đã xuất hiện trong vài ngày và co giật bán phần rất thường xuyên với khả năng toàn thể hóa thứ phát (xem Chap. 4), đưa nó vào chẩn đoán phân biệt đặc biệt là với huyết khối xoang tĩnh mạch Nghiên cứu công cụ: MRI FLAIR làm nổi bật sự tăng cường tín hiệu nhẹ trong chất trắng thường xuyên hơn ở mức thùy chẩm (do đó là tên của hội chứng), nhưng cũng có thể ở các nhân nền và các vùng trước hoặc lan tỏa, nó thường biến mất trong một vài ngày sau khi bình thường hóa huyết áp |
| Hội chứng co mạch não có thể đảo ngược (RCVS) | Hội chứng co mạch não có thể đảo ngược được đặc trưng bởi sự hiện diện của co mạch nhiều đốt (plurisegmental vasoconstriction) của các động mạch nội sọ với khởi phát cấp-bán cấp, có xu hướng hồi quy tự phát
Bối cảnh lâm sàng: đau đầu khởi phát cấp tính nặng, thường thuộc loại sét đánh’, đôi khi liên quan đến nhồi máu não, xuất huyết nội sọ hoặc phù não có thể dẫn đến biểu hiện khiếm khuyết thần kinh khu trú và/hoặc co giật động kinh RCVS có thể là một phần của phổ PRES và có thể chia sẻ nguyên nhân gây bệnh Thường xuyên hơn có liên quan đến việc sử dụng thuốc với hoạt hóa giao cảm. Kiểm tra mạch máu của các mạch máu nội sọ bằng cách Chụp CTA, MRA, chụp mạch máu kỹ thuật số (đại diện cho tiêu chuẩn vàng) hoặc Doppler xuyên sọ. Bối cảnh lâm sàng: nói chung là lành tính với sự hồi quy của co thắt mạch máu trong một giai đoạn khác nhau, thường là 3 tháng, và không có biến chứng, với sự trợ giúp của các biện pháp điều trị triệu chứng duy nhất. Trong một số trường hợp nhất định, việc loại bỏ một yếu tố kích hoạt có thể và điều trị theo kinh nghiệm bằng thuốc chẹn kênh canxi có thể được xem xét |
| Rối loạn chuyển hóa | Hạ đường huyết: ở bệnh nhân bị khiếm khuyết vận động khu trú, luôn luôn tiến hành đánh giá đường huyết mao mạch; trong trường hợp hạ đường huyết, tiến hành như được chỉ định trong Chap. 2.
Hạ natri máu: luôn nghĩ về khả năng này, đặc biệt là ở những bệnh nhân cao tuổi có tiền sử bệnh tim, thận hoặc suy gan trong quá khứ, sử dụng thuốc lợi tiểu, carbamazepine, thuốc chống trầm cảm (đặc biệt là SSRI), đặc biệt nếu có liên quan đến nhau hoặc với thuốc ức chế men chuyển hoặc thuốc chẹn thụ thể angiotensin |
| Co giật khi khởi phát và/hoặc post-critical deficit | Đặc biệt là trong trường hợp tiền sử co giật trong quá khứ âm tính hoặc không rõ ràng
Xin xem Chap. 4 |
| Bệnh đa xơ cứng và các bệnh hủy men thần kinh trung ương khác | |
| Migraine aura | Xin xem Chap. 5 |
| SHM (Migraine hemiplegic migraine) | Xin xem Chap. 5 |
| Liệt tứ chi spondylogenetic | Xin xem Chap. 11 |
| Rối loạn chuyển dạng / rối loạn chức năng | Được tính đến đặc biệt ở những bệnh nhân trẻ tuổi, chủ yếu nhưng không chỉ dành riêng cho phụ nữ. Đôi khi nghi ngờ chẩn đoán là do sự bất hợp lý của các triệu chứng hoặc sự hiện diện của các dấu hiệu đặc trưng của rối loạn chức năng (ví dụ: dấu hiệu Hoover) Các công cụ kiểm tra: hình ảnh MRI âm tính, bao gồm chuỗi khuếch tán và tưới máu, sự khiếm khuyết khu trú có thể phát hiện trên lâm sàng có thể hữu ích cho chẩn đoán |
CT não và CT mạch máu, có thể làm nổi bật (trong khoảng 20% trường hợp):
- Xuất huyết bán cầu hoặc SAH
- Xuất huyết thân não hoặc tiểu não
- Nhồi máu não, nhồi máu hai đồi thị
- Huyết khối tĩnh mạch não
Để quản lý các bối cảnh lâm sàng này, vui lòng tham khảo các đoạn tương ứng.
Trong trường hợp các cơ sở ít phức tạp hơn, hãy cân nhắc chuyển những bệnh nhân cần quản lý chăm sóc đặc biệt sang các trung tâm cấp cao hơn.
Con đường chẩn đoán đột quỵ do thiếu máu cục bộ và điều trị tái tưới máu
Các bước của giai đoạn tại viện (Hình 1) được phân tích dưới đây:
- Khi đánh giá một khiếm khuyết thần kinh khu trú khởi phát cấp tính, nhân viên phân loại có thể sử dụng FAST (hoặc CPSS: Cincinnati Prehospital Stroke Scale). Thang đo FAST giúp khám phá nhanh chóng và dễ dàng các triệu chứng cục bộ phổ biến nhất khi khởi phát biến cố mạch máu não cấp tính và nhấn mạnh tầm quan trọng của việc xác định thời điểm khởi phát. Tính chất âm tính của các triệu chứng trên thang đo KHÔNG loại trừ biến cố mạch máu não cấp tính (bao gồm cơn thiếu máu cục bộ thoáng qua) và KHÔNG nên trì hoãn việc tiếp cận của bệnh nhân với đánh giá y tế. Nó có thể hữu ích cho việc phân tầng mức độ nghiêm trọng của bệnh nhân và để liên lạc với nhân viên y tế và / hoặc bác sĩ thần kinh được cảnh báo trước tại khoa cấp cứu.
- Điều quan trọng là xác định chính xác nhất có thể thời gian khởi phát các triệu chứng, tránh sử dụng thuật ngữ ‘một giờ trước’ hoặc tương tự, bởi vì nó có xu hướng được lặp lại trong các ghi chú sau đó. Trong trường hợp khởi phát các triệu chứng khi thức dậy hoặc trong trường hợp không có nhân chứng có thể báo cáo thời gian ở bệnh nhân thất ngôn, nó phải được ghi rõ cả thời gian thức dậy được báo cáo hoặc thời gian thức dậy giả định và thời gian lần cuối bệnh nhân được nhìn thấy / nghe thấy trong tình trạng sức khỏe tốt.
- Tùy theo các vùng cụ thể, các bác sĩ thần kinh mạch máu có thể được cảnh báo về sự xuất hiện của một bệnh nhân bị khiếm khuyết thần kinh khu trú bởi các nhân viên của hệ thống cấp cứu. Trong trường hợp này, nhà thần kinh học thực hiện đánh giá lâm sàng và bệnh sử sơ bộ, để tăng tốc thời gian tiếp cận với hình ảnh thần kinh và sau đó đến bất kỳ phương pháp điều trị tái tưới máu nào.
- Việc quy kết mã màu mức độ nghiêm trọng trong trường hợp khiếm khuyết thần kinh khu trú phải tính đến mức độ khẩn cấp
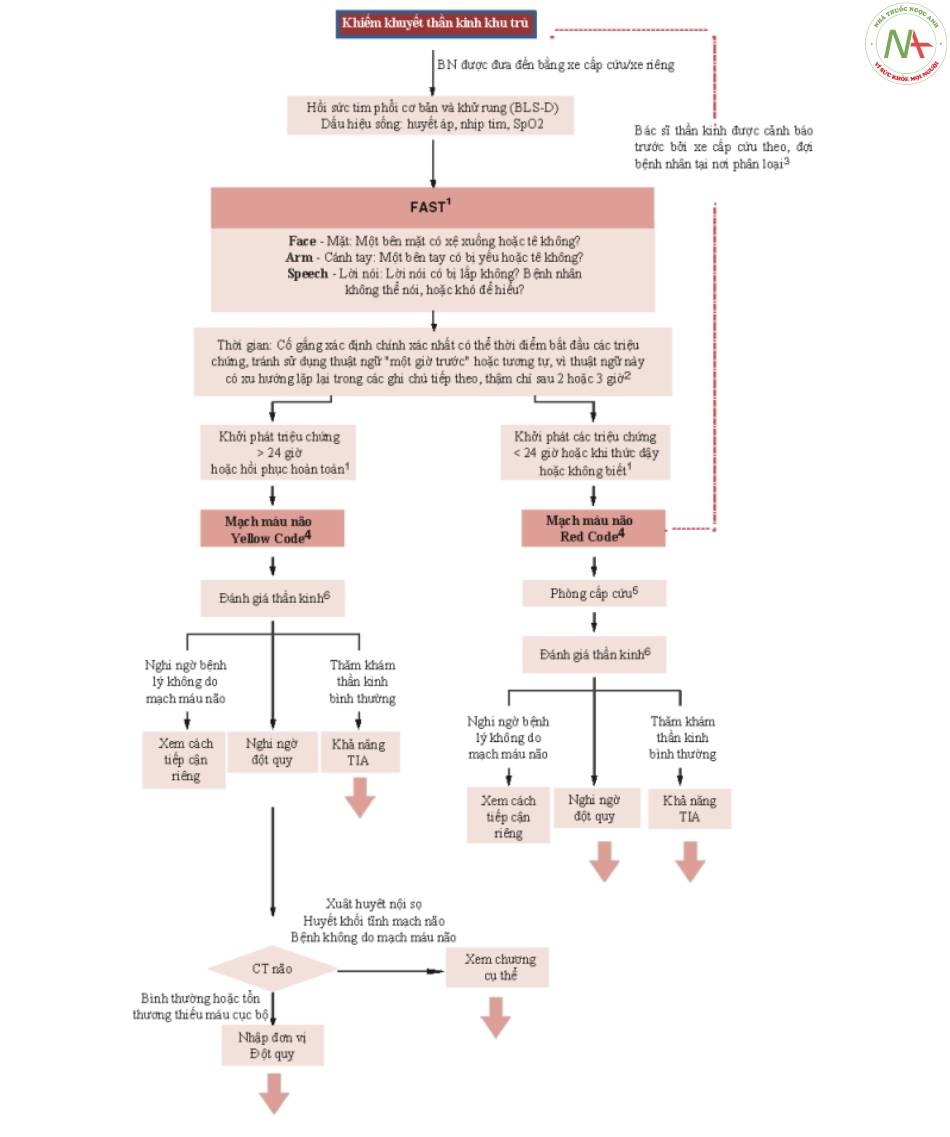
Đặc biệt, một code đột quỵ cụ thể hoặc code mạch máu thần kinh phải được thiết lập, phân biệt ở cấp độ đỏ hoặc vàng liên quan đến khả năng điều trị tái tưới máu.
- Quản lý bệnh nhân trong phòng cấp cứu:
- Thao tác hồi sức (nếu cần), ACLS
- Theo dõi các thông số quan trọng (huyết áp, nhịp tim, SpO2, nhiệt độ), đo trọng lượng cơ thể bằng cân nếu có
- Đặt đường tĩnh mạch (hai đường trong trường hợp dùng tiêu huyết khối tĩnh mạch)
- ECG 12 chuyển đạo
- Khí máu
- Xét nghiệm máu: công thức máu, điện giải đồ, BUN, creatinine, glycaemia, CPK, INR và PTT
- Thử thai cho phụ nữ trong độ tuổi sinh đẻ
- Đặt ống thông bàng quang tạm thời, sau khi sử dụng chụp bàng quang nếu có
- Đánh giá tình trạng khuyết tật trước đột quỵ: Thang điểm Rankin hiệu chỉnh (mRS — xem bên dưới)
- Tiền sử bệnh lý trước đây có các yếu tố nguy cơ: tăng huyết áp, đái tháo đường, hút thuốc, rối loạn lipid máu, các đợt TIA/đột quỵ trước đầy, nhồi máu cơ tim, rối loạn nhịp tim, chấn thương, phẫu thuật, chảy máu và đang điều trị bằng thuốc.
- Đánh giá thần kinh:
- Tính điểm NIHSS (Bảng 7)
- Tính điểm GCS (xem Chap. 2)
- Tiền sử sinh lý: trọng lượng cơ thể được báo cáo (nếu trọng lượng cơ thể được đo bằng cân không có sẵn), tình trạng mang thai.
- Tiền sử bệnh lý: tình trạng khuyết tật trước biến cố cấp tính (mRS, Bảng 8), tăng huyết áp, đái tháo đường, hút thuốc, rượu, thuốc, rối loạn lipid máu, các đợt trước của TIA / đột quỵ, nhồi máu cơ tim hoặc bệnh tim thiếu máu cục bộ khác, rối loạn nhịp tim (đặc biệt là tiền sử đánh trống ngực hoặc rung nhĩ được ghi nhận), chấn thương, phẫu thuật, các đợt xuất huyết trước đó, các khối u trước đó hoặc hiện tại,
Bảng 7 Xác định điểm số của Viện Y tế Đột quỵ Quốc gia (NIHSS)
| Chức năng cần kiểm tra — hướng dẫn | Điểm |
| 1a. Mức độ ý thức: cảnh giác
– Là bước cần khám đầu tiên, kích thích từ bằng vô nhẹ đến đập mạnh để xác định mức độ tri giác. Đôi khi có thể cần những kích thích khác vô hại như ngắt, véo để đánh giá tri giác . – Phải chọn được mức điểm ngay cả khi bệnh nhân có trở ngại cho việc đánh giá như bệnh nhân có nội khí quản, rối loạn ngôn ngữ, chấn thương vùng miệng- khí quản, khác biệt ngôn ngữ. – Cho 3 điểm khi bệnh nhân không có bất kỳ vận động nào đáp ứng với kích thích đau, ngoại trừ những đáp ứng phản xạ tư thế. |
0. Tỉnh, phản ứng nhanh nhẹn
1. Không tỉnh, nhưng có thể đánh thức bởi kích thích nhẹ để thực hiện y lệnh, trả lời hoặc phản ứng 2. Không tỉnh, đòi hỏi kích thích lặp đi lặp lại để chú ý, hoặc bị lú lẫn và đòi hỏi sự kích thích mạnh mẽ hoặc đau đớn để thực hiện các chuyển động (không rập khuôn) 3. Chỉ đáp ứng bằng vận động phản xạ hoặc ảnh hưởng thần kinh tự chủ hoặc hoàn toàn không phản hồi, mềm nhũn, là flexic |
| 1b. Mức độ ý thức: định hướng
Hỏi 2 câu hỏi: Tháng trong năm và tuổi của bệnh nhân ( 2 đ) – Chỉ tính điểm cho câu trả lời đầu tiên, nếu lúc đầu bệnh nhân trả lời sai, sau đó trả lời đúng, ta vẫn tính điểm sai – Những câu hỏi khác như giờ trong ngày hay vị trí trong không gian bệnh nhân đang nằm không thuộc phần khám này . – Bệnh nhân mất ngôn ngữ vận động (aphasia) thì xem xét câu trả lời bằng ra dấu hiệu, nếu mất ngôn ngữ hiểu và sững sờ không hiểu câu hỏi thì cho điểm 2 . – Bệnh nhân không thể nói do có nội khí quản hay loạn vận ngôn (dysarthria) nặng hay bất kì rối loạn nào không do mất ngôn ngữ vận động thì cho điểm 1. – Phải cho điểm câu trả lời đầu tiên và không được gợi ý cho bệnh nhân bằng lời hay bằng hình thức khác. |
0. Trả lời đúng cả hai câu hỏi
1. Trả lời đúng một câu hỏi 2. Trả lời chính xác cả hai câu hỏi |
| 1c. Mức độ ý thức: hiểu và thực hiện các mệnh lệnh đơn giản
Yêu cầu thực hiện 2 mệnh lệnh: mở mắt rồi nhắm mắt, và nắm chặt bàn tay rồi xòe ra bên không bị liệt . – Chỉ chấm điểm cho lần khám đầu tiên, nếu không thực hiện được thì làm ngay bước tiếp theo, không yêu cầu lặp lại. – Nếu bệnh nhân mất ngôn ngữ, không hiểu y lệnh bằng lời thì có thể làm mẫu cho bệnh nhân làm theo và chấm điểm. – Nếu bệnh nhân bị liệt, có cố gắng cử động làm theo y lệnh nhưng không thể nắm chặt tay được thì vân chấm là bình thường. – Với bệnh nhân bị cụt chi, chấn thương hay các bất thường thể chất khác cần các yêu cầu động tác thích hợp để đánh giá . |
0. Thực hiện cả hai y lệnh một cách chính xác
1. Thực hiện một y lệnh một cách chính xác 2. Không thực hiện được cả hai y lệnh một cách chính xác |
| 2. Nhìn chằm chằm (gaze)
– Chỉ đánh giá vận động mắt ngang, không chấm điểm cử động mắt theo chiều dọc, rung giật nhãn cầu. – Quan sát vị trí nhãn cầu khi nghỉ và chuyển động mắt theo lệnh, yêu cầu nhìn chủ ý sang hai bên, hay làm nghiệm pháp mắt búp bê (oculocephalic – phản xạ đầu mắt). Không làm nghiệm pháp tiền đình – mắt (oculovestibular) hay test nhiệt (caloric test). – Có thể khám được vận nhãn ở bệnh nhân có mất ngôn ngữ bị băng mắt, bị mù từ trước hay có những rối loạn thị lực thị trường, hãy khám bằng vận nhãn phản xạ – Là phần khám có thể lặp đi lặp lại để xác định điểm số. – Bệnh nhân bị lác mắt nhưng vẫn rời khỏi đường giữa và cố gắng nhìn được qua phải và trái thì vân tính bình thường. – Nếu bệnh nhân có xu hướng lệch mắt về một bên nhưng hết khi làm nghiệm pháp đầu mắt hay khi nhìn chủ ý sang hai bên thì chấm 1 điểm. – Nếu bệnh nhân bị liệt một dây vận nhãn (3, 4, 6) thì tính 1 điểm |
0. Bình thường
1. Liệt nhìn chằm chằm một phần: nhìn chằm chằm bất thường ở một hoặc hai mắt, nhưng nhìn chằm chằm lệch một cách cưỡng bức hay liệt nhìn chằm chằm hoàn toàn không hiện diện. 2. Liệt nhìn chằm chằm hoàn toàn: nhìn chằm chằm lệch một cách cưỡng bức (forced deviation) hoặc liệt nhìn chằm hoàn toàn không cải thiện với nghiệm pháp mắt búp bê. |
| 3. Trường thị giác
– Kiểm tra thị trường cả hai mắt, tùy theo tình trạng BN mà có thể chọn cách khám thị trường bằng phương pháp đối chiếu, đếm ngón tay hay phản xạ thị mi, thông thường BS yêu cầu BN đếm ngón tay ở 4 góc với từng mắt một, nếu bệnh nhân không trả lời được bằng lời nói thì xem đáp ứng với kích thích thị giác từng góc % hay bảo bệnh nhân ra hiệu chỉ số ngón tay mà mình nhìn thấy được . – Cần khuyến khích bệnh nhân hợp tác khám, nếu bệnh nhân liếc nhìn sang đúng ngón tay khi nó chuyển động thì có thể coi là bình thường . – Nếu mù do bản thân bệnh mắt hay bị khoét bỏ nhãn cầu một mắt thì đánh giá thị trường bên còn lại, nếu bình thường thì phải coi là bình thường . – Cho 1 điểm khi góc phần tư manh, cho 2 điểm khi bán manh tức mất góc trên và góc dưới, nếu mù không do bệnh mắt tính 3 điểm .. – Khám luôn kích thích thị giác đồng thời hai bên, nếu có triệt tiêu thị giác thì chấm 1 điểm và kết quả này dùng luôn cho câu số 11 . – Bệnh nhân hôn mê không làm được tính điểm 3 |
0. Bình thường. Không khiếm khuyết thị trường
1. Bán manh một phần (góc phần tư manh) 2. Bán manh hoàn toàn 3. Bán manh hai bên (bao gồm mù hai bên do bất kỳ nguyên nhân nào) |
| 4. Liệt mặt
– Quan sát nét mặt và cử động tự nhiên sau đó yêu cầu co cơ mặt chủ ý. – Nếu bệnh nhân mất ngôn ngữ thì có thể làm mẫu cho bệnh nhân bắt chước: nhe răng, nhăn trán, nhíu mày và nhắm mắt . – Nếu có chấn thương hay băng mắt, đặt nội khí quản, hoặc các cản trở vật lý khác làm khó đánh giá mặt bệnh nhân, nên tháo bỏ hay làm gọn chúng tới mức tối đa để đánh giá chính xác |
0. Bình thường: chuyển động khuôn mặt đối xứng
1. Liệt nhẹ: mờ nhẹ nếp gấp mũi má, không đối xứng khi mỉm cười 2. Liệt một phần: liệt toàn bộ hoặc gần như toàn bộ phần mặt dưới 3. Liệt hoàn toàn một hoặc cả hai bên mặt (không có chuyển động cả phần mặt trên và dưới) |
| 5a. Hoạt động vận động của chi trên bên trái
– Khám chi ở tư thế: tay đưa ra trước, bàn tay sấp ở góc 90 độ nếu ở tư thế ngồi, hay 45 độ nếu nằm. Thời gian thực hiện: yêu cầu trong 10 giây. – Thầy thuốc nên đếm từ 1 đến 10 để động viên bệnh nhân giữ tay . – Nếu bệnh nhân có rối loạn ngôn ngữ thì phải làm mẫu cho bệnh nhân. – Nên giúp bệnh nhân đặt tay ở vị trí tiêu chuẩn để khám – Nếu bệnh nhân đau khớp hạn chế vận động thì khi khám cố gắng loại bỏ yếu tố gây nhiễu đó. – Nếu bệnh nhân không tỉnh táo thì đánh giá thông qua những đáp ứng với kích thích đau (không gây hại). – Khám lần lượt từng chi, nên bắt đầu từ chi không yếu liệt – Chỉ cho điểm A ở bệnh nhân cắt cụt chi hay cứng khớp vai, nếu cụt tay một phần vân chấm điểm như bình thường . |
0. Không rơi, tay giữ 90° (hoặc 40°) trong 10s
1. Rơi xuống; tay giữ 90° (hoặc 45°) nhưng rơi xuống trước 10 giây; không chạm giường 2. Một số nỗ lực chống lại trọng lực; tay không thể giữ hoặc duy trì 90° (hoặc 45°), rơi xuống chạm giường, nhưng có một số nỗ lực chống lại trọng lực 3. Không có nỗ lực chống lại trọng lực: tay rơi 4. Không có cử động UN = Cắt cụt chi hoặc cứng khớp, giải thích:__ |
| 5b. Hoạt động vận động của chi trên bên phải
Như trên |
Như trên |
| 6a. Hoạt động vận động của chi dưới bên trái
– Bệnh nhân nằm ngửa, chân duỗi thẳng, nâng tạo góc 30 độ, yêu cầu thời gian là 5 giây, nên đếm từ 1-5 để khuyến khích bệnh nhân giữ chân . – Nếu bệnh nhân mất ngôn ngữ thì ra hiệu và đặt chân bệnh nhân ở độ cao theo tiêu chuẩn khám. – Nếu bệnh nhân không tỉnh táo thì chấm điểm dựa vào đáp ứng với những kích thích đau – Cử động chủ ý tốt, chấm điểm 0. – Nếu bệnh nhân đáp ứng kiểu phản xạ ( tư thế co hay duỗi) thì chấm điểm 4 – Chấm điểm UN khi bệnh nhân cụt chân hay cứng khớp háng. – Bệnh nhân cụt chi một phần hay có khớp giả vân phải khám để xác định điểm. |
0. Không rơi: chân giữ vị trí 30° trong 5s
1. Rơi: Chân rơi vào cuối giai đoạn 5 giây nhưng không chạm giường 2. Một số nỗ lực chống lại trọng lực: Chân rơi xuống giường trong 5 giây nhưng có một số nỗ lực chống lại trọng lực 3. Không có nỗ lực chống lại trọng lực: chân rơi xuống giường ngay lập tức 4. Không có cử động UN = Cắt cụt chi hoặc cứng khớp, giải thích:__ |
| 6b. Hoạt động vận động của chi dưới bên phải
Như trên |
Như trên |
| 7. Mất điều hòa chi
Test này nhằm phát hiện rối loạn tuần hoàn sau. Test với đôi mắt mở; trong trường hợp khiếm khuyết trường thị giác, hãy đảm bảo rằng test được thực hiện trong thị trường nguyên vẹn. Nghiệm pháp ngón tay chỉ mũi và gót chân-đầu gối được thực hiện ở cả hai bên, và mất điều hòa chỉ được chấm điểm nếu có biểu hiện không tương xứng với yếu. Mất điều hòa được coi là không có ở những bệnh nhân không thể hiểu hoặc bị liệt. Điểm NV được cho trong trường hợp cắt cụt chi hoặc cứng khớp, cung cấp lời giải thích bằng văn bản |
0. Không mất điều hòa
1. Biểu hiện ở chi trên hoặc chi dưới 2. Biểu hiện ở cả chi trên và chi dưới NV. Cắt cụt chi hoặc cứng khớp (giải thích) |
| 8. Cảm giác
– Dùng kim để khám ở cả cánh tay (không chỉ ở bàn tay), đùi, cả tứ chi và mặt (nhiều vùng để bảo đảm chính xác), hỏi bệnh nhân nhận biết kích thích ra sao: nhọn hay tù, có khác nhau giữa bên phải và bên trái không. Không nhất thiết phải nhắm mắt. – Chỉ tính điểm cho mất cảm giác do Đột quỵ gây ra (thường đó là loại mất cảm giác nửa người ) – Những bệnh nhân có rối loạn ý thức, mất chú ý, mất ngôn ngữ thì khám bằng cách kích thích châm kim rồi quan sát nét mặt hay co rút chi để tính điểm. Nếu bệnh nhân có đáp ứng kích thích đau chấm điểm 0. Nếu không đáp ứng với kích thích đau ở một bên chấm điểm 1, mất cảm giác ở hai bên chấm điểm 2 . Hôn mê, không đáp ứng với kích thích đau chấm điểm 2, liệt tứ chi không đáp ứng cũng chấm điểm 2 . |
0. Bình thường: không mất cảm giác
1. Mất cảm giác từ nhẹ đến trung bình; bệnh nhân cảm thấy kim châm ít sắc nhọn hơn hoặc không rõ ở phía bị ảnh hưởng; hoặc mất cảm giác đau bề mặt với kim châm, nhưng bệnh nhân nhận thức được việc bị chạm vào 2. Mất cảm giác nghiêm trọng đến toàn bộ; Bệnh nhân không nhận thức được việc bị chạm vào mặt, tay và chân |
| 9. Ngôn ngữ tốt nhất (best languague)
– Những phần khám trước cũng đã cung cấp nhiều thông tin về khả năng thông hiểu của BN. – BS yêu cầu BN gọi tên các đồ vật trong một hình vẽ rồi đọc một một số câu .Bs vừa khám thần kinh vừa đánh giá khả năng ngôn ngữ của BN. – BS đưa BN một tờ giấy trong đó có hình vẽ một số đồ vật thông dụng, yêu cầu BN gọi tên các đồ vật đó, phải cho BN thời gian để nhận biết. Nếu lần đầu BN nói sai rồi sau đó lại sửa là đúng thì vân chấm là sai. – BS đưa cho BN một tờ giấy trong đó có in sẵn các câu thường dùng. Yêu cầu BN đọc ít nhất là 3 câu, cũng chỉ chấm điểm dựa vào lần đọc đầu tiên: nếu lần đầu BN đọc sai nhưng sau đó sửa thành đúng thì vân chấm điểm sai. – Nếu BN mất thị lực, không nhận biết đồ vật và đọc bằng mắt được thì BS đặt đồ vật vào tay BN và yêu cầu BN gọi tên các đồ vật đó, đồng thời đánh giá khả năng nói tự nhiên cũng như khả năng nhắc lại câu nói – Nếu BN đang đặt nội khí quản thì kiểm tra bằng viết. – BN hôn mê chấm 3 điểm – Trong trường hợp lơ mơ hoặc hợp tác hạn chế, BS sẽ cho điểm, hãy nhớ rằng điểm 3 chỉ nên cho khi BN hoàn toàn không trả lời và không thực hiện bất cứ y lệnh nào. |
0. Bình thường
1. Mất ngôn ngữ từ nhẹ đến trung bình: Trong lời nói tự nhiên, sự trôi chảy hoặc hiểu biết có phần giảm, nhưng các ý tưởng được trình bày mà không có giới hạn đáng kể. Cuộc trò chuyện về tài liệu đính kèm có thể khó khăn 2. Mất ngôn ngữ nặng: Cách diễn đạt rời rạc và người nghe buộc phải đặt câu hỏi và cố gắng ngoại suy nội dung từ câu trả lời. Lượng thông tin trao đổi là khiêm tốn, và giao tiếp chỉ có thể nhờ vào nỗ lực của người nghe. Câu trả lời của bệnh nhân không cho phép xác định hình dạng hoặc các đối tượng được đặt tên 3. Câm, mất ngôn ngữ toàn bộ: Sự lưu loát và hiểu |
| 10. Loạn cận ngôn
– Bs yêu cầu bệnh nhân đọc và phát âm một danh sách chuẩn các từ trên giấy – Nếu bệnh nhân giảm thị lực không đọc được trên giấy thì BS đọc rồi yêu cầu bệnh nhân nhắc lại. – Nếu bệnh nhân có mất ngôn ngữ nặng có thể đánh giá thông qua nhịp điệu phát âm khi bệnh nhân nói chuyện tự nhiên. – Nếu bệnh nhân bị câm, đặt nội khí quản hay hôn mê thì chấm NV. |
0. Không loạn vận ngôn
1. Loạn vận ngôn nhẹ đến trung bình: BN nói không rõ một số từ, nhưng có thể hiểu được 2. Loạn vận ngôn nghiêm trọng: BN nói lắp đến mức không thể hiểu được trong khi BN không bị rối loạn ngôn ngữ, hoặc bệnh nhân bị câm/mất nói. NV. Đặt nội khí quản hoặc rào cản cơ học khác khiến BN không nói được (giải thích) |
| 11. Lãng quên và không chú ý
– Tìm hiểu khả năng nhận biết kích thích cảm giác da và thị giác 2 bên của bệnh nhân ( phải và trái ) khi kích thích cùng một lúc. Các phần khám trước cũng đã có thể có đủ thông tin để xác định nguời bệnh có sự thờ ơ một bên ( phải hay trái) hay không . – Cách tiến hành : BS đưa một bức tranh vẽ cho bệnh nhân và yêu cầu bệnh nhân mô tả , nhắc bệnh tập trung vào bức vẽ và nhận biết các đặc điểm của cả hai bên nửa phái và nửa trái của bức tranh , chú ý khi bệnh nhân có khuyếm khuyết thị trường thì nhắc bệnh nhân cố gắng nhìn bù cho phần bị khuyếm khuyết . Nếu bệnh nhân không nhận biết các chi tiết của bức vẽ một bên được coi là bất thường. – Nếu bệnh nhân bị rối lọan thị trường nặng , không thể đánh giá kích thích thị giác đồng thời thì thì làm kích thích da đồng thời , nếu bình thường thì chấm điểm 0. nếu bệnh nhân mất ngôn ngữ và không thể mô tả bức vẽ nhưng nhận biết được cả hai phía thì cũng chấm điểm 0. – Sau đó BS kiểm tra cảm giác kích thích da đồng thời hai bên của bệnh nhân khi bệnh nhân nhắm mắt , nếu bệnh nhân có kích thích da giảm hay mất ở một bên cơ thể thì phải coi là bất thường. |
0. Không lãng quên một bên: bệnh nhân có thể nhận biết kích thích ngoài da đồng thời hai bên, và nhận biết hình ảnh cả hai bên phải và trái của bức tranh .
1. Lãng quên một phần: Bệnh nhân chỉ nhận biết được hoặc kích thích da hoặc kích thích thị giác một bên khi BS tiến hành kích thích đồng thời hai bên . 2. Lãng quên hoàn toàn : Mất khả năng nhận biết một bên thân ở cả hai kích thích: da và thị giác khi BS kích thích đồng thời hai bên. Không nhận biết được cả bàn tay của mình một bên hay chỉ hướng về không gian một bên |
Bảng 8 Thang điểm Rankin sửa đổi (mRS)
| 0. Không có triệu chứng | |
| 1. Có triệu chứng nhung không khuyết tật
Bệnh nhân có thể thực hiện tất cả các hoạt động và nhiệm vụ thông thường mặc dù có các triệu chứng |
Các triệu chứng thể chất/nhận thức
Khó khăn trong việc diễn đạt bằng lời nói, đọc hoặc viết Khó khăn trong cử động, cảm giác, thị giác hoặc nuốt Khí sắc trầm Bệnh nhân có thể thực hiện các hoạt động công việc, xã hội hoặc sở thích trước đây của mình. Các hoạt động bình thường là những hoạt động được thực hiện ít nhất hàng tháng |
| 2. Khuyết tật nhẹ
Bệnh nhân không còn có thể thực hiện tất cả các hoạt động trước đó, nhưng tự chủ trong đi bộ và trong các hoạt động của cuộc sống hàng ngày |
Không có khả năng thực hiện một số hoạt động thông thường như trước khi đột quỵ (ví dụ: lái xe, làm việc, đọc sách)
Có thể chăm sóc bản thân mà không cần hỗ trợ hàng ngày (ví dụ: mặc quần áo, di chuyển quanh nhà, ăn uống, vệ sinh cá nhân, chuẩn bị bữa ăn đơn giản, mua sắm hoặc các chuyến đi ngắn) Sự trông nom, giám sát là không cần thiết. BN có thể được để một mình ở nhà trong khoảng thời gian hơn một tuần |
| 3. Khuyết tật trung bình
Bệnh nhân cần giúp đỡ trong các hoạt động cuộc sống hàng ngày nhưng đi lại mà không cần sự trợ giúp |
BN có thể di chuyển với sự trợ giúp của gậy, nạng hoặc ‘walker’
BN có thể tự mặc quần áo, vệ sinh cá nhân và tự ăn uống. Chỉ cần trợ giúp với các công việc phức tạp hơn (ví dụ: mua sắm, nấu ăn hoặc dọn dẹp) BN cần được chú ý thường xuyên hơn một lần một tuần BN cần được giám sát trong sự quản lý của nhà nước và tài chính cá nhân |
| 4. Khuyết tật trung bình nặng
Bệnh nhân không thể đi lại nếu không có sự giúp đỡ hay phải chăm sóc các nhu cầu thiết yếu của mình |
BN không thể di chuyển nếu không có sự trợ giúp của người thứ ba
BN cần trợ giúp trong các hoạt động hàng ngày (ví dụ: mặc quần áo, ăn uống hoặc vệ sinh cá nhân) BN cần được hỗ trợ hàng ngày Bệnh nhân chỉ có thể được để lại một mình trong thời gian ngắn trong ngày |
| 5. Bệnh nhân khuyết tật nặng nằm liệt giường, không tự chủ và / hoặc cần được chăm sóc liên tục | Cần hỗ trợ liên tục vào ban ngày và có thể cả vào ban đêm |
| 6. Tử vong |
Các điều trị đang dùng (đặc biệt là thuốc chống đông máu/kháng tiểu cầu), và tiền sử rối loạn tâm thần.
□ ECG 12 chuyển đạo (đặc biệt đối với rung nhĩ, các dấu hiệu của thiếu máu cục bộ cơ tim).
□ Kiểm tra kết quả xét nghiệm máu (đặc biệt là giảm tiểu cầu, loạn trương lực cơ, hạ đường huyết, tăng troponin, rối loạn đông máu, tình trạng mang thai ở phụ nữ trong độ tuổi sinh đẻ).
□ Xác minh rằng ít nhất hai đường tĩnh mạch đã được lập (hữu ích khi dùng chất cản quang cho chụp CT mạch máu và CT tưới máu, hoặc các thuốc khác trong khi truyền rt-PA). Nên tránh đặt ống thông bàng quang thường quy. Trong trường hợp tiêu huyết khối, nhu cầu làm rỗng bàng quang thỉnh thoảng nên được cân nhắc.
LƯU Ý: Các thủ tục được mô tả trong bước 5 và 6 phải được hoàn thành trong vòng tối đa 10 phút. Ớ một số trung tâm, bệnh nhân không dừng lại ở ED, mà được đưa trực tiếp đến phòng CT, nơi bác sĩ thần kinh cũng sẽ đến. Các mẫu máu được lấy trong xe cấp cứu, cũng như ECG, trong khi BGA không cần làm thường quy.
Kết quả INR là không cần thiết trước khi bắt đầu tiêu huyết khối tĩnh mạch.
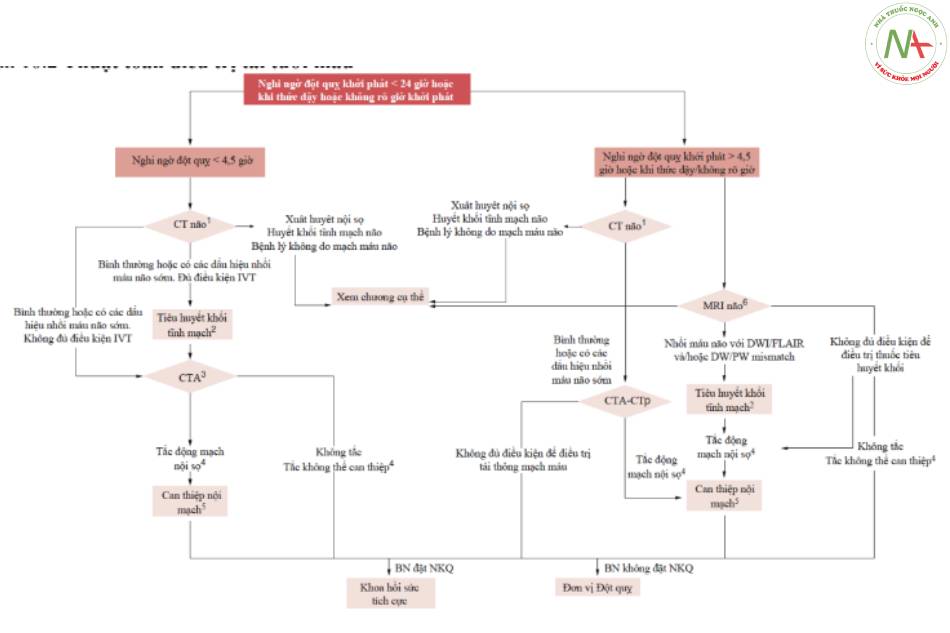
Phương pháp điều trị tái tưới máu
1. Chụp CT não
CT não thường quy có thể phát hiện:
■ CT âm tính hoặc có dấu hiệu sớm và/hoặc bằng chứng tổn thương não do thiếu máu cục bộ
■ Xuất huyết nhu mô
■ Xuất huyết dưới nhện
■ Khối máu tụ dưới màng cứng
■ Tổn thương choán chỗ
■ Dấu hiệu nghi ngờ huyết khối của xoang tĩnh mạch
■ Dấu hiệu nghi ngờ bệnh lý viêm
■ Dấu hiệu nghi ngờ bệnh nhiễm trùng
Trong trường hợp đột quỵ do thiếu máu cục bộ, chụp não có thể âm tính, có thể cho thấy tổn thương thiếu máu cục bộ là vùng giảm đậm độ, hoặc
Có thể cho thấy sự hiện diện của các dấu hiệu sớm (dấu hiệu MCA tăng tỷ trọng; dấu hiệu “dot sign” động mạch não giữa; xóa mờ khe rãnh vỏ não khu trú với sự biến mất của gradient giữa chất trắng và chất xám và/hoặc chèn ép khu trú của não thất; giảm tỷ trọng sớm của nhu mô não).
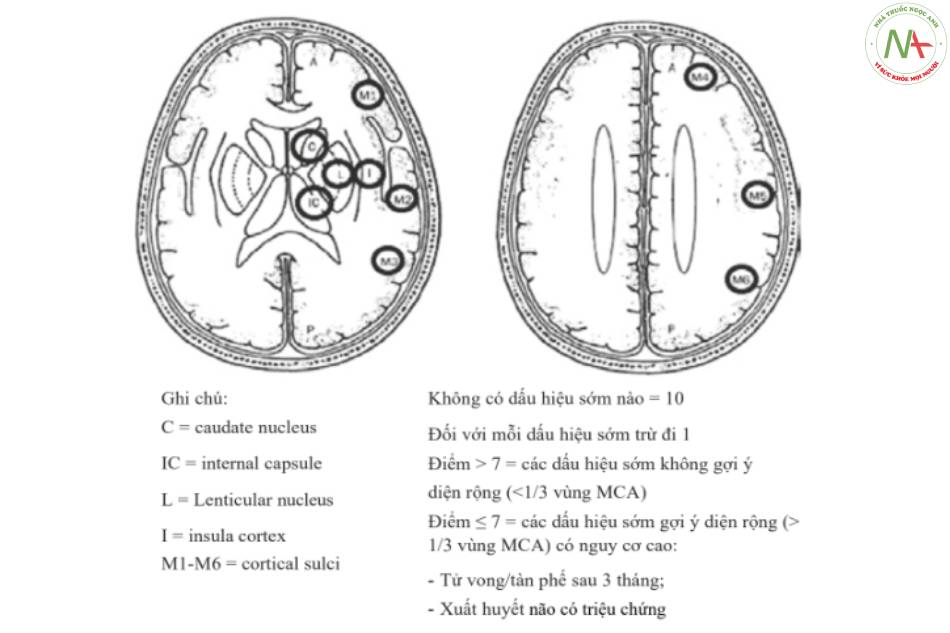
Lộ trình chẩn đoán điều trị tiếp tục với việc tính toán điểm ASPECT (Alberta Stroke Programme Early CT) (Hình. 10.3) [4].
Nếu có sẵn, việc sử dụng các phần mềm để tính toán tự động điếm ASPECT có thế tạo điều kiện thuận lợi cho việc nhận biết các dấu hiệu sớm của thiếu máu não và chuẩn hóa việc đánh giá điểm số.
Trong trường hợp đột quỵ tuần hoàn sau có thế xảy ra, CT não có thể cho thấy các vùng giảm tỷ trọng sớm ở thân não, tiểu não và/hoặc vùng chẩm của não, và/hoặc sự hiện diện của sự tăng tỷ trọng vùng động mạch nền (BA).
2. Xem ‘Tính đủ điều kiện của bệnh nhân để điều trị tiêu huyết khối tĩnh mạch’.
3. Tùy thuộc vào cơ sở vật chất của từng trung tâm, bệnh nhân có thể được đưa vào chụp mạch máu cổ và mạch máu nội sọ ngay sau khi chụp CT não cho thấy không có chảy máu nội sọ hoặc được đưa đến trung tâm cấp cao hơn để chụp hình ảnh nâng cao. Trong trường hợp này, bệnh nhân nên được chuyển đến trung tâm chuyên sâu càng sớm càng tốt; nếu điều trị tiêu huyết khối được bắt đầu, thì việc truyền thuốc KHÔNG nên bị gián đoạn và bệnh nhân nên được chuyển đi bằng xe cứu thương cùng với bác sĩ.
Trong mọi trường hợp, việc thực hiện CTA không nên trì hoãn bắt đầu điều trị tiêu huyết khối nếu được chỉ định.
Lưu ý: Trong trường hợp CTA không được thực hiện thường quy, TCD/TCCD có thể được thực hiện để hạn chế nhu cầu chuyển bệnh nhân đến trung tâm cấp cao hơn.
4. Thuật ngữ ‘tắc nghẽn động mạch nội sọ’ dùng để chỉ sự tắc nghẽn của các mạch não lớn:
■ Động mạch cảnh trong đoạn nội sọ (ICA)
■ Nhánh M1 hoặc M2 của động mạch não giữa (MCA)
■ Nhánh A1 của động mạch não trước (ACA)
■ Động mạch nền (BA)
■ Động mạch đốt sống ưu thế (VA)
■ Nhánh P1 của động mạch não sau (PCA)
‘Không tắc nghẽn hoặc tắc nghẽn không thể điều trị được’ có nghĩa là:
■ Không tắc động mạch nội sọ .
■ Tắc nghẽn các nhánh động mạch khác với các nhánh được chỉ định ở trên và không phải là ứng cử viên để điều trị nội mạch.
■ Trường hợp không có tiêu chí đủ điều kiện để chụp CT tưới máu hoặc MRI não đa mô thức ở những bệnh nhân khởi phát các triệu chứng > 6 giờ (xem ‘Tính đủ điều kiện của patient để điều trị nội mạch’) cũng nằm trong định nghĩa ‘tắc nghẽn không thể điều trị được’.
5. Xem ‘Tính đủ điều kiện của bệnh nhân để điều trị nội mạch’.
6. Ớ những bệnh nhân nghi ngờ đột quỵ hơn 4,5 giờ sau khi khởi phát các triệu chứng hoặc khởi phát khi thức dậy hoặc chưa biết, dựa trên các protocol cụ thể của từng trung tâm, có thể hình thành một cuộc kiểm tra hình ảnh thần kinh cụ thể như MRI não hoặc CT tưới máu để xác định bệnh nhân có thể điều trị được với IVT và / hoặc EVT theo các tiêu chí được chỉ định trong các phần ‘Tính đủ điều kiện của bệnh nhân đối với điều trị tiêu huyết khối tĩnh mạch’ và ‘Tính đủ điều kiện của bệnh nhân để điều trị nội mạch’.
Bệnh nhân đủ điều kiện để điều trị tiêu huyết khối tĩnh mạch
Tiêu huyết khối tĩnh mạch (IVT) nên được thực hiện trong đơn vị Đột quỵ hoặc dưới sự hướng dẫn của bác sĩ thần kinh mạch máu, theo các protocol được chia sẻ với các chuyên gia khác có liên quan, và càng sớm càng tốt trong trường hợp không có chống chỉ định lâm sàng.
Sau đây là các tiêu chí chọn và tiêu chí loại trừ tuyệt đối và tương đối (Bảng 9) theo hướng dẫn ISO-SPREAD, cần tham khảo mô tả chi tiết các khuyến nghị riêng lẻ [2]. Dưới đây là một bảng liều lượng của r-tPA liên quan đến trọng lượng (Bảng 10) và một ví dụ về bảng theo dõi điều trị tái tưới máu (Bảng 11).
Các biến chứng cấp tính của tiêu huyết khối tĩnh mạch
Trong trường hợp suy giảm lâm sàng trong IVT, ngừng truyền thuốc và chụp CT não khẩn cấp.
Trong trường hợp CT não không cho thấy xuất huyết trong não, truyền tiêu huyết khối có thể được tiếp tục lại, luôn luôn trong thời gian cửa sổ điều trị.
Trong trường hợp xuất huyết trong não có triệu chứng sau khi điều trị r-tPA (trong khi truyền hoặc trong vòng 24 giờ sau đó):
■ Không tiếp tục truyền tiêu huyết khối.
■ Yêu cầu đánh giá phẫu thuật thần kinh.
■ Đưa ra liệu pháp hỗ trợ (kiểm soát chặt chẽ huyết áp, đường huyết, nhiệt độ cơ thể).
■ Cân nhắc sử dụng axit alfa-aminocaproic hoặc axit tranexamic (2 f iv trong 10′ mỗi 8 giờ trong 24 giờ, không được dùng nếu fibrinogen < 100 mg/dl), yếu tố VII hoặc PCC
Bảng 9 Tiêu chuẩn tiêu huyết khối đường tĩnh mạch: tiêu chí chọn và loại trừ
| Tiêu chí chọn | Có | Không |
| Bệnh nhân >16 tuổi | □ | □ |
| Nhồi máu não gây ra sự khiếm khuyết có thể đo lường được về ngôn ngữ, vận động, nhận thức, nhìn chằm chằm, thị giác và / hoặc sự thờ ơ | □ | □ |
| Khởi phát đột quỵ trong vòng 4,5 giờ | □ | □ |
| Đột quỵ khi thức giấc với sự bất tương xứng giữa MR DW và MR FLaIR | □ | □ |
| Khởi phát đột quỵ từ 4,5 đến 9 giờ khi có vùng tranh tối tranh sáng của nhu mô não có thể cứu được (được xác định bằng DW/PW MRI hoặc chụp CT tưới máu)a | □ | □ |
| Các triệu chứng biểu hiện trong ít nhất 30 phút. Cần phân biệt với các triệu chứng của đợt thiếu máu cục bộ toàn thể (ví dụ ngất), co giật động kinh hoặc đau nửa đầu | □ | □ |
| Bệnh nhân (hoặc một thành viên gia đình) lẽ ra phải nhận được thông tin về việc điều trị và có thể phải đồng ý với việc sử dụng dữ liệu của họ và các thủ tục theo dõi b | □ | □ |
| Tiêu chí loại trừ tuyệt đối | Có | Không |
| Khởi phát đột quỵ > 4,5 giờ trong trường hợp không có bất kỳ nhu mô não nào có thể cứu vãn (được xác định bởi DW/PW MRI hoặc CT tưới máu) | □ | □ |
| Đột quỵ thức giấc trong trường hợp không có sự bất tương xứng giữa MRI dW và MRI FLAiR | □ | □ |
| Xuất huyết nội sọ trên CT não | □ | □ |
| Nghi ngờ lâm sàng về SAH, ngay cả khi chụp CT bình thường | □ | □ |
| Tiêm heparin đường tĩnh mạch trong 48 giờ trước đó và aPTT vượt quá giới hạn trên bình thường | □ | □ |
| Hiện đang dùng kháng vitamin K và INR > 1.7 | □ | □ |
| Uống DOACs không thể đảo ngược gần đây | □ | □ |
| Số lượng tiểu cầu < 100.000 / mm3 | □ | □ |
| Đã biết xuất huyết tạng | □ | □ |
| Chảy máu nghiêm trọng đang diễn ra hoặc gần đây | □ | □ |
| Nghi ngờ xuất huyết nội sọ | □ | □ |
| Viêm nội tâm mạc do vi khuẩn, viêm màng ngoài tim | □ | □ |
| Viêm tụy cấp | □ | □ |
| U với tăng nguy cơ chảy máu | □ | □ |
| Bệnh gan nặng, bao gồm suy gan, xơ gan, tăng áp lực tĩnh mạch cửa (giãn tĩnh mạch thực quản), viêm gan hoạt động | □ | □ |
| Bệnh võng mạc xuất huyết, ví dụ như rối loạn thị giác do ĐTĐ | □ | □ |
| Nguy cơ chảy máu cao do bệnh kèm | □ | □ |
| Ép tim do chấn thương gần đây (< 10 ngày), sinh con, chọc thủng mạch máu không ép được (ví dụ: tĩnh mạch dưới đòn hoặc tĩnh mạch cổ) | □ | □ |
| Bệnh loét đường tiêu hóa (< 3 tháng) | □ | □ |
| Khiếm khuyết nhẹ hoặc các triệu chứng cải thiện nhanh (30 phút) | □ | □ |
| Giờ khởi phát không xác định hoặc đột quỵ xuất hiện khi thức dậy | □ | □ |
| Co giật khi khởi phát đột quỵ | □ | □ |
| Bệnh nhân có tiền sử bệnh đột quỵ và đái tháo đường đồng thời trong quá khứ | □ | □ |
| Đường huyết < 50 hoặc > 400 mg / dl | □ | □ |
| Đột quỵ trước đó trong 3 tháng qua | □ | □ |
| Tăng huyết áp nặng không kiểm soát được | □ | □ |
| Đột quỵ nặng về mặt lâm sàng (ví dụ: NIHSS >25) và/hoặc trên cơ sở các kỹ thuật hình ảnh thần kinh thích hợp | □ | □ |
| Dùng thuốc chống đông đường uống với thuốc đối kháng vitK và INR < 1,7 | □ | □ |
| Uống thuốc chống đông máu trực tiếp có thể đảo ngược gần đây | □ | □ |
| Dùng heparin trọng lượng phân tử thấp | □ | □ |
| Tiền sử bệnh trong quá khứ có các bệnh thần kinh trung ương: u não, phẫu thuật não/cột sống, phình động mạch | □ | □ |
| Phình động mạch, dị dạng động tĩnh mạch | □ | □ |
| Tiền sử xuất huyết nội sọ (nhu mô não hoặc dưới nhện) | □ | □ |
| Có thai | □ | □ |
| Phẫu thuật lớn hoặc chấn thương nặng (< 3 tháng) | □ | □ |
aHầu hết các nghiên cứu hỗ trợ đều sử dụng phần mềm Rapid®, nhưng có nhiều hệ thống khác nhau để tính toán lõi thiếu máu cục bộ và tưới máu, không nhất thiết phải có độ chính xác và ý nghĩa như nhau
b Các thành viên trong gia đình không có quyền hạn pháp lý để quyết định thực hiện thủ thuật trị liệu (trừ khi đã có sự bảo vệ pháp lý); họ phải được thông báo, một họ có thể được hỏi liệu bệnh nhân đã từng bày tỏ ý kiến cụ thể về các phương pháp điều trị khẩn cấp không, nhưng quyết định cuối cùng vân phụ thuộc vào bác sĩ.
c Tiêu chí loại trừ được báo cáo trong bản tóm tắt các đặc điểm của Actilyse, tuy nhiên không được hỗ trợ bởi bằng chứng khoa học được báo cáo trong tài liệu [5]. Trước và trong khi điều trị, theo dõi sinh hiệu (huyết áp, nhịp tim, nhiệt độ cơ thể, lượng đường trong máu) và đánh giá tình trạng logic thần kinh bằng thang điểm NIHSS (xem bên dưới)
Dùng liệu pháp hạ sốt trong trường hợp sốt > 37,5 °C
Dùng r-tPA 0,9 mg/kg (tối đa 90 mg), 10% bolus trong 1 phút, còn lại truyền trong 60 phút
NB. Liều tối đa của r-tPA là 90 mg, tương ứng với trọng lượng 100 kg. Đối với bệnh nhân nặng >100 kg, liều cần dùng luôn là 90 mg
Bảng 10 Liều lượng của r-tPA liên quan đến trọng lượng
| Trọng lượng cơ thể (kg) | Tổng liều (mg – ml) | Bolus (mg = ml) | Truyền trong 1 giờ bằng bơm tiêm điện (ml / h) |
| 55 | 49.5 | 4.9 | 44.6 |
| 56 | 50.4 | 5.0 | 45.4 |
| 57 | 51.3 | 5.1 | 46.2 |
| 58 | 52.2 | 5.2 | 47.0 |
| 59 | 53.1 | 5.3 | 47.8 |
| 60 | 54.0 | 5.4 | 48.6 |
| 61 | 54.9 | 5.5 | 49.4 |
| 62 | 55.8 | 5.6 | 50.2 |
| 63 | 56.7 | 5.7 | 51.0 |
| 64 | 57.6 | 5.8 | 51.8 |
| 65 | 58.5 | 5.9 | 52.7 |
| 66 | 59.4 | 5.9 | 53.5 |
| 67 | 60.3 | 6.0 | 54.3 |
| 68 | 61.2 | 6.1 | 55.1 |
| 69 | 62.1 | 6.2 | 55.9 |
| 70 | 63.0 | 6.3 | 56.7 |
| 71 | 63.9 | 6.4 | 57.5 |
| 72 | 64.8 | 6.5 | 58.3 |
| 73 | 65.7 | 6.6 | 59.1 |
| 74 | 66.6 | 6.7 | 59.9 |
| 75 | 67.5 | 6.8 | 60.8 |
| 76 | 68.4 | 6.8 | 61.6 |
| 77 | 69.3 | 6.9 | 62.4 |
| 78 | 70.2 | 7.0 | 63.2 |
| 79 | 71.1 | 7.1 | 64.0 |
| 80 | 72.0 | 7.2 | 64.8 |
| 81 | 72.9 | 7.3 | 65.6 |
| 82 | 73.8 | 7.4 | 66.4 |
| 83 | 74.7 | 7.5 | 67.2 |
| 84 | 75.6 | 7.6 | 68.0 |
| 85 | 76.5 | 7.7 | 68.9 |
| 86 | 77.4 | 7.7 | 69.7 |
| 87 | 78.3 | 7.8 | 70.5 |
| 88 | 79.2 | 7.9 | 71.3 |
| 89 | 80.1 | 8.0 | 72.1 |
| 90 | 81.0 | 8.1 | 72.9 |
| 91 | 81.9 | 8.2 | 73.7 |
| 92 | 82.8 | 8.3 | 74.5 |
| 93 | 83.7 | 8.4 | 75.3 |
| 94 | 84.6 | 8.5 | 76.1 |
| 95 | 85.5 | 8.6 | 77.0 |
| 96 | 86.4 | 8.6 | 77.8 |
| 97 | 87.3 | 8.7 | 78.6 |
| 98 | 88.2 | 8.8 | 79.4 |
| 99 | 89.1 | 8.9 | 80.2 |
| >100 | 90.0 | 9.0 | 81 |
(tăng nguy cơ huyết khối khi sử dụng yếu tố VII; có khả năng làm tăng nguy cơ huyết khối đối với axit tranexamic).
Trong trường hợp phù mạch vùng miệng:
■ Duy trì tình trạng thông thoáng đường thở (có thể không cần đặt nội khí quản nếu phù nề chỉ giới hạn ở vùng trước của lưỡi và/hoặc môi); Tránh đặt nội khí quản đường mũi và mở màng nhẫn giáp nếu có thể vì nguy cơ xuất huyết liên quan đến alteplase).
■ Ngừng truyền tiêu huyết khối.
■ Không dùng thuốc ức chế men chuyển .
■ Sử dụng steroid, thuốc kháng histamine và thuốc bảo vệ dạ dày. Nếu phù mạch vẫn dai dẳng hoặc tăng, hãy dùng adrenaline hoặc icatibant acetate (chất đối kháng thụ thể bradykinin B2 chọn lọc; 30 mg tiêm dưới da ở vùng bụng, có thể lặp lại sau 6 giờ, lên đến 60 mg / 24 giờ).
Tính đủ điều kiện của bệnh nhân để điều trị nội mạch
Sau đây là các tiêu chí chọn theo hướng dẫn của ISO-SPREAD/AINR về lấy huyết khối cơ học trong đột quỵ thiếu máu cục bộ cấp tính, tham khảo mô tả chi tiết hơn về các khuyến cáo (Bảng 12) [2].
Bảng 11 Ví dụ về biểu mẫu theo dõi điều trị tái tưới máu
Hinh thức theo dõi các phương pháp điều trị tái tưới máu
| Kiên nhẫn | Họ
Ngày sinh Cân nặng (kg) |
Tên | |||
| Thời gian | Giờ | AT3 | NIHSS | HA (mmHg) | Ghi chú |
| Khởi phát triệu chứng | |||||
| Đánh giá ban đầu | HGT: mg / dl | ||||
| T0 (Bolus) • | |||||
| 15′ | |||||
| 30′ | |||||
| 45′ | |||||
| 1 giờ | |||||
| 1 giờ 15′ | |||||
| 1 giờ 30′ | |||||
| 1 giờ 45′ | |||||
| 2 giờ | |||||
| 2 giờ 30′ | |||||
| 3 giờ | |||||
| 3 giờ 30′ | |||||
| 4 giờ | |||||
| 4:30 sáng | |||||
| 5 giờ sáng | |||||
| 5:30 sáng | |||||
| 6 giờ sáng | |||||
| 6:30 sáng | |||||
| 7 giờ sáng | |||||
| 8 giờ sáng | |||||
| 9 giờ sáng | |||||
| 10 giờ sáng | |||||
| 11 giờ sáng | |||||
| 12:00 chiều | |||||
| 1 giờ chiều | |||||
| 2 giờ chiều | |||||
| 3 giờ chiều | |||||
| 4 giờ chiều | |||||
| 5 giờ chiều | |||||
| 6 giờ chiều | |||||
| 7 giờ tối | |||||
| 8 giờ tối | |||||
| 9 giờ tối | |||||
| 10 giờ tối | |||||
| 11 giờ tối | |||||
| 24 giờ | |||||
aA thời gian kể từ khi khởi phát các triệu chứng
Bảng 12 Tiêu chí chọn can thiệp nội mạch trong vòng 6 giờ
| Tiêu chí chọn | Có | Không |
| Tuổi >18 | □ | □ |
| Tắc nghẽn đoạn cuối của động mạch cảnh trong (ICA) và/hoặc đoạn M1/M2 của động mạch não giữa (MCA M1/M2) | □ | □ |
| Điểm NIHSS > 6 | □ | □ |
| Điểm ASPECT > 6 trên CT não thường quy hoặc thể tích lõi thiếu máu cục bộ < 70 ml trên CT tưới máu | □ | □ |
| mRS trước đột quỵ 0-1 | □ | □ |
Phải chẩn đoán tắc một hoặc nhiều động mạch nội sọ lớn bằng angio-CT, angio-MR và/hoặc ecolorDoppler trong và ngoài sọ ở giai đoạn cấp tính ở tất cả các bệnh nhân có khả năng đủ điều kiện điều trị nội mạch (EVT). Việc bổ sung các nghiên cứu hình ảnh thần kinh tiên tiến (CT tưới máu hoặc MRI đa phương thức) được chỉ định khi hơn 6 giờ đã trôi qua từ khi khởi phát các triệu chứng và cho phép mở rộng các chỉ định điều trị lên đến 24 giờ, phù hợp với tiêu chí chọn/ loại trừ được sử dụng trong các thử nghiệm DAWN và DEFUSE 3 [5, 6] (Bảng 13 và 10.14).
Việc lựa chọn EVT không nên trì hoãn hoặc loại trừ IVT khi được chỉ định, trong khi EVT nên được bắt đầu càng sớm càng tốt, thậm chí trong quá trình truyền huyết khối. Trong trường hợp IVT được
Bảng 13 Tiêu chí chọn để can thiệp nội mạch từ 6 đến 16 giờ (theo’ DEFUSE 3 trial) [9]
| Tiêu chí chọn | Có | Không |
| Tuổi từ 18-90 | □ | □ |
| Tắc động mạch cảnh trong đoạn nội sọ và/hoặc ngoài sọ (ICA) và/hoặc đoạn M1 của động mạch não giữa (MCA M1) | □ | □ |
| mRS trước đột quỵ 0-2; tuổi thọ kỳ vọng > 6 tháng | □ | □ |
| NIHSS > 6 | □ | □ |
| Lỗi thiếu máu cục bộ < 70 ml + vùng tranh tối tranh sáng >15 ml (Tmax > 6 s) + vùng tranh tối tranh sáng/lõi hoại tử >1,8a | □ | □ |
aCT perfusion hoặc MR DW/PW, sử dụng phần mềm xử lý hậu kỳ hình ảnh
Bảng 14 Tiêu chí chọn can thiệp nội mạch từ 6 đến 24 giờ (theo thử nghiệm DAWN) [10]
| Tiêu chí chọn | Có | Không |
| Tuổi > 18 | □ | □ |
| Tắc nghẽn đoạn cuối của động mạch cảnh trong (ICA) và/hoặc đoạn M1 của động mạch não giữa (MCA M1) | □ | □ |
| mRS trước đột quỵ 0-1; tuổi thọ kỳ vọng > 6 tháng | □ | □ |
| NIHSS > 10 | □ | □ |
| Không tương xứng về mặt lâm sàng/hình ảnh:
• Tuổi > 80, NIHSS > 10 và lõi thiếu máu cục bộ < 21 ml • Tuổi < 80, NIHSS > 10 và lõi thiếu máu cục bộ < 31 ml • Tuổi < 80, NIHSS > 20 và lõi thiếu máu cục bộ < 51 ml |
□ | □ |
aCT perfusion hoặc MR DW/PW, sử dụng phần mềm xử lý hình ảnh hậu kỳ
Sử dụng tại một trung tâm cấp một và bệnh nhân đủ điều kiện làm EVT, việc vận chuyển đến trung tâm chuyên sâu nên được thực hiện càng sớm càng tốt bằng xe cứu thương kèm nhân viên y tế, mà không làm gián đoạn truyền thuốc tiêu huyết khối.
Bằng chứng lớn nhất về hiệu quả của EVT đã được quan sát thấy trong trường hợp tắc đoạn cuối động mạch cảnh trong (ICA) và trong tắc nhánh M1/M2 của động mạch não giữa (MCA M1/M2)
Bằng chứng ít mạnh mẽ hơn đã được quan sát thấy trong điều trị các nhánh xa hơn của MCA và nhánh A1 não trước (ACA A1). EVT được tư vấn trong trường hợp tắc động mạch đốt sống ưu thế (VA) (VA có đường kính lớn hơn trong một hệ tuần hoàn sau không đối xứng, hoặc có một động mạch duy nhất cung cấp động mạch nền), động mạch nền (BA) hoặc nhánh P1 động mạch não sau (PCA P1), mặc dù hiện tại không có bằng chứng nào từ các thử nghiệm ngẫu nhiên. EVT KHÔNG được chỉ định cho tắc nghẽn VA không ưu thế, động mạch tiểu não sau-dưới (PICA), động mạch tiểu não trước- dưới (AICA), động mạch tiểu não trên (SCA) hoặc các đoạn xa của tắc PCA. Trong trường hợp tắc các nhánh xa hoặc cỡ nhỏ, không thể điều trị bằng các kỹ thuật hút huyết khối và/hoặc lấy bỏ huyết khối hiện tại, có thể cân nhắc tiêu huyết khối trong nội động mạch.
Ớ những bệnh nhân có điểm NIHSS từ 5 trở xuống, EVT nên được thực hiện bằng cách đánh giá các rủi ro và lợi ích của thủ thuật, đặc biệt liên quan đến khả năng khuyết tật của các triệu chứng. Trong những trường hợp này, EVT tốt nhất nên được thực hiện trong các thử nghiệm lâm sàng ngẫu nhiên.
Có thể cân nhắc điều trị can thiệp EVT ở những bệnh nhân có điểm ASPECT < 6 trên CT não thường quy hoặc có thể tích lõi thiếu máu cục bộ >70 ml trên CT hoặc MRI DW/PW tưới máu sau khi đánh giá nguy cơ/lợi ích, đặc biệt liên quan đến tuổi tác, mức độ nghiêm trọng và loại khiếm khuyết thần kinh, thời gian kể từ khi khởi phát các triệu chứng, vị trí tổn thương và mức độ bất tương xứng lõi/tưới máu.
Trong trường hợp tập trung bệnh nhân từ trung tâm cấp một, hãy cân nhắc thời cơ lặp lại chụp CT để làm nổi bật bất kỳ sự xấu đi nào của điểm ASPECT, đặc biệt là trong trường hợp cần vận chuyển đường dài.
EVT cũng có thể được cân nhắc ở bệnh nhân khuyết tật trước đột quỵ (mRS >2); tuy nhiên ở những bệnh nhân này, cần đánh giá cẩn thận tỷ nguy cơ/lợi ích của việc điều trị, tương tự như đã báo cáo trong ghi chú trước đó.
Trong khi làm EVT và trong 24 giờ sau, cần duy trì huyết áp dưới 180/105 mmHg. Việc giảm nhanh chóng các giá trị huyết áp cần phải tránh trong khi EVT. Việc lựa chọn mục tiêu huyết áp tối ưu có thể dựa trên mức độ tái thông của mạch máu bị tắc và sự hiện diện có thể có của các yếu tố tiên lượng bổ sung của xuất huyết chuyển dạng và kết cục tiêu cực.
Ớ những bệnh nhân bị hẹp hoặc tắc động mạch cảnh ngoài sọ cùng bên đến tắc nghẽn nội sọ, có thể cần kết hợp EVT với điều trị nong mạch kèm hoặc không kèm theo khả năng đặt stent. Hiện tại không có bằng chứng từ các thử nghiệm ngẫu nhiên về tính ưu việt của điều trị đặt stent ngoài sọ cấp tính trong những trường hợp này. Lựa chọn điều trị phải tính đến tỷ lệ rủi ro/lợi ích của việc điều trị, cũng liên quan đến liệu pháp kháng tiểu cầu quanh thủ thuật và sau thủ thuật.
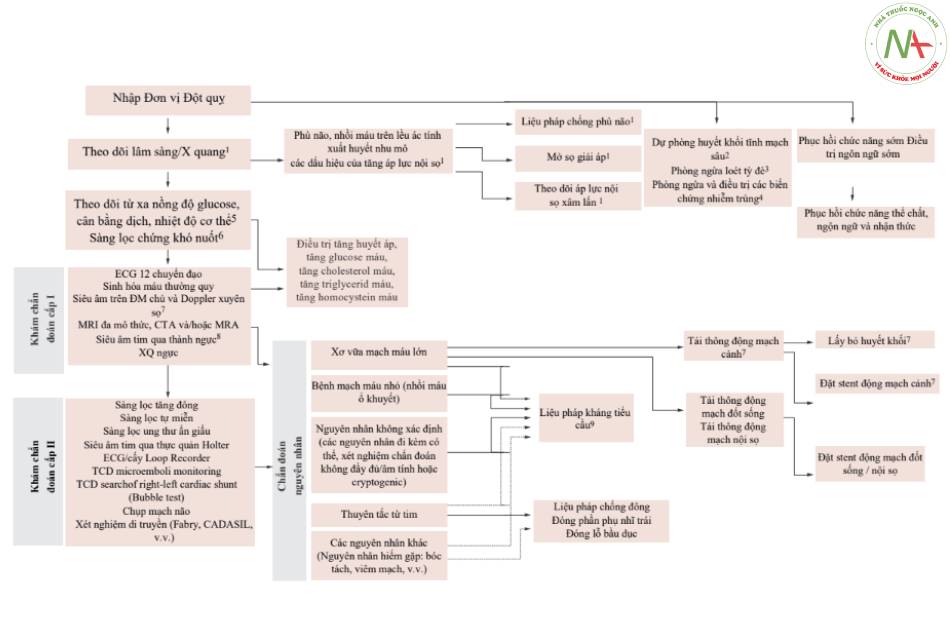
Nhập vào Đơn vị Đột quỵ
Để biết mô tả chi tiết, hãy xem hướng dẫn [2]; trong danh sách sau, chúng tôi đề cập đến thuật toán (Hình. 10.4):
1. Theo dõi lâm sàng / X quang trong đơn vị Đột quỵ. Trong trường hợp khởi phát phù não liên quan đến tổn thương thiếu máu cục bộ, truyền tĩnh mạch các thuốc lợi tiểu thẩm thấu như glycerol 10% (1,2 g/kg) hoặc mannitol 18% (0,25-1 g/kg mỗi 4-8 giờ) được chỉ định và nên được sử dụng, nếu có thể, trong khoảng thời gian không quá 5 ngày. Trong khi điều trị bằng các tác nhân thấm thấu, theo dõi công thức máu, chức năng thận và điện giải. Furosemide (liều 10-20 mg) có thể được thêm vào liệu pháp lợi tiểu thẩm thấu.
Khi có các dấu hiệu của tăng áp lực nội sọ, lâm sàng xấu đi nhanh chóng đi với điểm GCS < 8 và các dấu hiệu ban đầu thoát vị xuyên lều hoặc não úng thủy, chỉ định theo dõi xâm lấn áp lực nội sọ. Một áp lực tưới máu não từ 50 đến 70 mmHg được coi là đủ để duy trì sự tự điều hòa của não.
Trong trường hợp lâm sàng và X quang chẩn đoán nhồi máu não ác tính trên lều, phẫu thuật cắt bỏ sọ não giải áp được chỉ định trong vòng 48 giờ kể từ khi khởi phát đột quỵ ở những bệnh nhân người lớn tự túc (self-sufficient) trước đây dưới 60 tuổi, bất kể sự hiện diện của chứng mất ngôn ngữ. Sau 48 giờ kể từ khi khởi phát đột quỵ, phẫu thuật giải áp kém hiệu quả hơn nhưng vẫn có thể được thực hiện.
Trong trường hợp khối máu tụ nhu mô não, đặc biệt nếu kết hợp với tăng áp lực nội sọ và đẩy lệch đường giữa, hãy tham khảo các chỉ định trong phần ‘Bệnh nhân bị xuất huyết nhu mô não’.
Trong trường hợp có biến chứng (xuất huyết não có triệu chứng, phù mạch miệng) sau khi điều trị bằng r-tPA, hãy xem phần ‘Biến chứng cấp tính của tiêu huyết khối tĩnh mạch’.
2. Bệnh nhân liệt kèm thay đổi ý thức, béo phì và/hoặc có bệnh lý tĩnh mạch trước đó ở chi dưới có nguy cơ cao bị huyết khối tĩnh mạch sâu. Ớ những bệnh nhân này, nên sử dụng công cụ ép bằng hơi xen kẽ, cũng như vận động và bù dịch thích hợp. Việc sử dụng heparin dự phòng được khuyến cáo như một liệu pháp thuốc (heparin không phân đoạn 5000 IU X 2 hoặc heparin trọng lượng phân tử thấp với liều dự phòng được hiệu chỉnh theo từng loại thuốc: dalteparin 5000 IU / ngày, enoxaparin 4000 lU/ngày, nadroparin 3800 lU/ngày). Cần bắt đầu điều trị heparin trong đột quỵ do thiếu máu cục bộ tại thời điểm nhập viện và đột quỵ xuất huyết từ ngày 1 đến ngày thứ 4 kể từ khi khởi phát nhưng không phải trong trường hợp xuất huyết đang hoạt động.
3. Lở loét là một biến chứng nghiêm trọng của đột quỵ cấp tính, liên quan đến tăng tỷ lệ tử vong và kết cục lâm sàng tồi tệ hơn. Phòng ngừa lở loét dựa trên việc vận động sớm, tránh cọ xát trong các quá trình vận động của bệnh nhân, sử dụng foam, khí, gel hoặc nệm nước, tránh áp lực trực tiếp và kéo dài trên các vùng da ngay cả khi sử dụng gối, một chế độ ăn uống giàu protein và calo, chăm sóc da, và bảo vệ với kiểm tra hằng ngày cặn thận, làm sạch thường xuyên (tránh ấm và ngâm), và sử dụng các loại kem bảo vệ.
4. Nhiễm trùng đường tiết niệu, liên quan chặt chẽ đến đặt ống thông và thời gian của nó, là biến chứng nhiễm trùng phổ biến nhất ở những bệnh nhân bị đột quỵ cấp. Viêm phổi do nhiễm trùng, đặc biệt là hít sặc hoặc viêm phổi ab ingestis, là biến chứng nhiễm trùng thường gặp thứ hai ở bệnh nhân đột quỵ cấp tính.
5. Oxy được chỉ định ở những bệnh nhân có SaO2 < 94%; điều chỉnh tăng thân nhiệt được chỉ định, tốt nhất là với paracetamol, giữ nhiệt độ dưới 37 °C; Điều chỉnh tăng đường huyết bằng insulin dưới da hoặc tiêm tĩnh mạch (theo nhu cầu cá nhân) được chỉ định ở bệnh nhân có glucose máu >180mg/dL.
6. Chứng khó nuốt là hậu quả thường gặp của đột quỵ với các tác động tiêu cực đến kết cục lâm sàng và chức năng, nằm viện kéo dài và tăng tỷ lệ tử vong. Đánh giá lâm sàng tiêu chuẩn về nguy cơ khó nuốt (sử dụng BSA: Đánh giá nuốt tại giường bệnh) và một test đơn giản, chẳng hạn như test nuốt nước, được khuyến cáo ở tất cả các bệnh nhân bị đột quỵ cấp.
7. Tất cả bệnh nhân bị biến cố mạch máu não cấp, đặc biệt là những bệnh nhân không được chụp CTA hoặc MRA cấp, cần được đánh giá các mạch máu ngoài và nội sọ, đặc biệt là với echocolorDoppler cho các nhánh trên động mạch chủ và Doppler xuyên sọ càng sớm càng tốt.
Các kiểm tra được thực hiện có thể làm nổi bật các loại bệnh động mạch cảnh khác nhau:
■ Không có bệnh lý hẹp-tắc ngoài sọ hoặc có các mảng bám không biến chứng với hẹp < 50% (phương pháp NASCET) [7]: không can thiệp thêm
■ Bệnh lý hẹp-tắc ngoài sọ với hẹp > 50% (phương pháp NASCET) [7] hoặc mảng bám động mạch cảnh không ổn định phù hợp với vùng đột quỵ hoặc với các triệu chứng của bệnh nhân: yêu cầu hội chẩn phẫu thuật mạch máu để phẫu thuật cắt bỏ nội mạc động mạch cảnh (CEA) hoặc đặt stent để phòng ngừa thứ phát.
■ Bóc tách động mạch ngoài và/hoặc nội sọ, bóc tách nhiều vị trí.
■ Tắc động mạch ngoài và/hoặc nội sọ
CEA hoặc đặt stent phải được thực hiện trong khoảng thời gian từ 48 giờ đến 14 ngày sau khi xảy ra biến cố cấp tính, có tính đến bệnh đồng mắc và mức độ tổn thương của thiếu máu cục bộ hoặc sự hiện diện của bất kỳ ổ nhồi máu xuất huyết não.
Hiệu quả và độ an toàn của tái tưới máu động mạch cảnh trong trường hợp cấp cứu (trong vòng 48 giờ) không được chứng minh bằng các thử nghiệm ngẫu nhiên có đối chứng. Có thể cân nhắc khả năng điều trị cấp cứu hoặc khẩn cấp trong trường hợp đột quỵ cấp với lõi thiếu máu cục bộ nhỏ và diện tích vùng tranh tối tranh sáng lớn do ảnh hưởng huyết động của hẹp/tắc động mạch cảnh hoặc trong trường hợp khởi phát khiếm khuyết thần kinh do huyết khối cấp tính của vị trí phẫu thuật hoặc stent trong khi phẫu thuật chọn lọc.
8. Siêu âm qua thành ngực cho phép xác định tốt hơn về các phân nhóm bệnh nguyên, cũng làm nổi bật mức độ rối loạn chức năng tâm thu có thể có của tâm thất, tình trạng của màng ngoài tim, bệnh lý van tim có thể xảy ra, huyết khối có thể xảy ra ở đỉnh tâm thất trái hoặc sự hiện diện của bệnh cơ tim giãn nở tự phát và/hoặc thứ phát. Siêu âm tim qua thực quản nên được dành riêng để kiểm tra vách ngăn liên nhĩ trong trường hợp còn lỗ bầu dục và để tìm kiếm các mảng xơ vữa cung động mạch chủ, sự hiện diện có thể có của bóc tách động mạch chủ, khối u tim (ví dụ như u nhầy nhĩ) hoặc viêm nội tâm mạc nhiễm trùng.
9. Cần bắt đầu điều trị dự phòng thứ phát bằng axit acetylsalicylic hoặc clopidogrel ở tất cả các bệnh nhân càng sớm càng tốt, trừ khi có chống chỉ định. Ớ bệnh nhân được can thiệp lấy huyết khối cơ học, việc sử dụng thuốc kháng tiểu cầu nên được hoãn lại đến 24 giờ sau khi bắt đầu điều trị và sau khi hình ảnh não cho thấy đã kiểm soát bất kỳ chảy máu nào.
Ớ những bệnh nhân bị đột quỵ nhẹ (NIHSS < 4) hoặc TIA có nguy cơ tái phát cao (ABCD2 > 3, xem bên dưới), bắt đầu liệu pháp kháng tiểu cầu kép được chỉ định. Liệu pháp điều trị này nên được tiếp tục không quá 30 ngày, trừ những trường hợp đặc biệt (ví dụ như hẹp nội sọ), do tỷ nguy cơ/lợi ích không thuận lợi khi điều trị kéo dài hơn.
Ớ những bệnh nhân bị bóc tách động mạch ngoài sọ, không có bằng chứng ưu việt giữa việc sử dụng thuốc kháng tiểu cầu và thuốc chống đông máu trong giai đoạn cấp tính. Trong trường hợp bóc tách nội sọ, tốt nhất không nên dùng thuốc chống đông máu vì nguy cơ tiềm ẩn của SAH trong trường hợp vỡ mạch.
TIA (Cơn thiếu máu cục bộ thoáng qua)
Hiện tại có hai định nghĩa của Cơn thiếu máu cục bộ thoáng qua (TIA): suy giảm thần kinh khu trú thoáng qua kéo dài dưới 24 giờ bất chấp hình ảnh thần kinh (định nghĩa lâm sàng) và suy giảm thần kinh thoáng qua kéo dài dưới 24 giờ mà không có bằng chứng về tổn thương thiếu máu cục bộ trên hình ảnh thần kinh (định nghĩa dựa trên mô học).
Bảng 15 Các triệu chứng này, nếu hiện diện đơn độc, không cho phép chẩn đoán TIA
- Mất ý thức
- Cảm giác mất vững/không ổn định
- Suy nhược toàn thân
- Lú lẫn tâm thần
- Mất / giảm thị lực liên quan đến giảm mức độ ý thức
- Đại tiểu tiện không tự chủ
- Chóng mặt – vertigo
- Nhìn đôi
- Khó nuốt
- Mất thăng bằng
- Ù tai
- Các triệu chứng cảm giác chỉ giới hạn ở một phần của chi hoặc mặt
- Scintillating scotomas
- Quên – amnesia
- Đột ngột gục ngã (đột ngột rơi xuống đất nhưng không mất ý thức)
Crescendo TIA đặc trưng bởi hai hoặc nhiều đợt được quy cho TIA trong vòng 24 giờ (các triệu chứng khỏi hoàn toàn giữa các lần biến cố). Nó đòi hỏi chẩn đoán phân biệt với hội chứng cảnh báo capsular và pontine (capsular and pontine warning syndrome), co giật động kinh và amyloid spells do bệnh mạch máu amyloid (Bảng 15).
Cách tiếp cận TIA được hiển thị trong Hình. 10,5; Để biết mô tả chi tiết, hãy tham khảo hướng dân [2].
Điểm ABCD2, thu được bằng cách thêm điểm số của từng hạng mục tuổi, huyết áp, hình ảnh lâm sàng, thời gian triệu chứng và đái tháo đường, dự đoán nguy cơ đột quỵ trong 48h tiếp theo ở những bệnh nhân bị thiếu máu cục bộ thoáng qua [8]. Nguy cơ được phân loại thành:
- Thấp (điểm <4)
- Trung bình (điểm 4-5)
- Cao (điểm >5)
Tuy nhiên, bất kể điểm ABCD2 là bao nhiêu, sự hiện diện của rung nhĩ hoặc hẹp động mạch cảnh có ý nghĩa huyết động học đòi hỏi phải nhập vào đơn vị Đột quỵ. Ngoài ra, nhập viện được khuyến cáo mạnh mẽ ngay cả khi có crescendo TIA hoặc TIA tái phát, hẹp nội sọ > 50% có triệu chứng, bóc tách động mạch chủ lên hoặc các nhánh nội sọ, hoặc không thể thực hiện các kiểm tra cần thiết trong một thời gian ngắn bên ngoài bệnh viện.
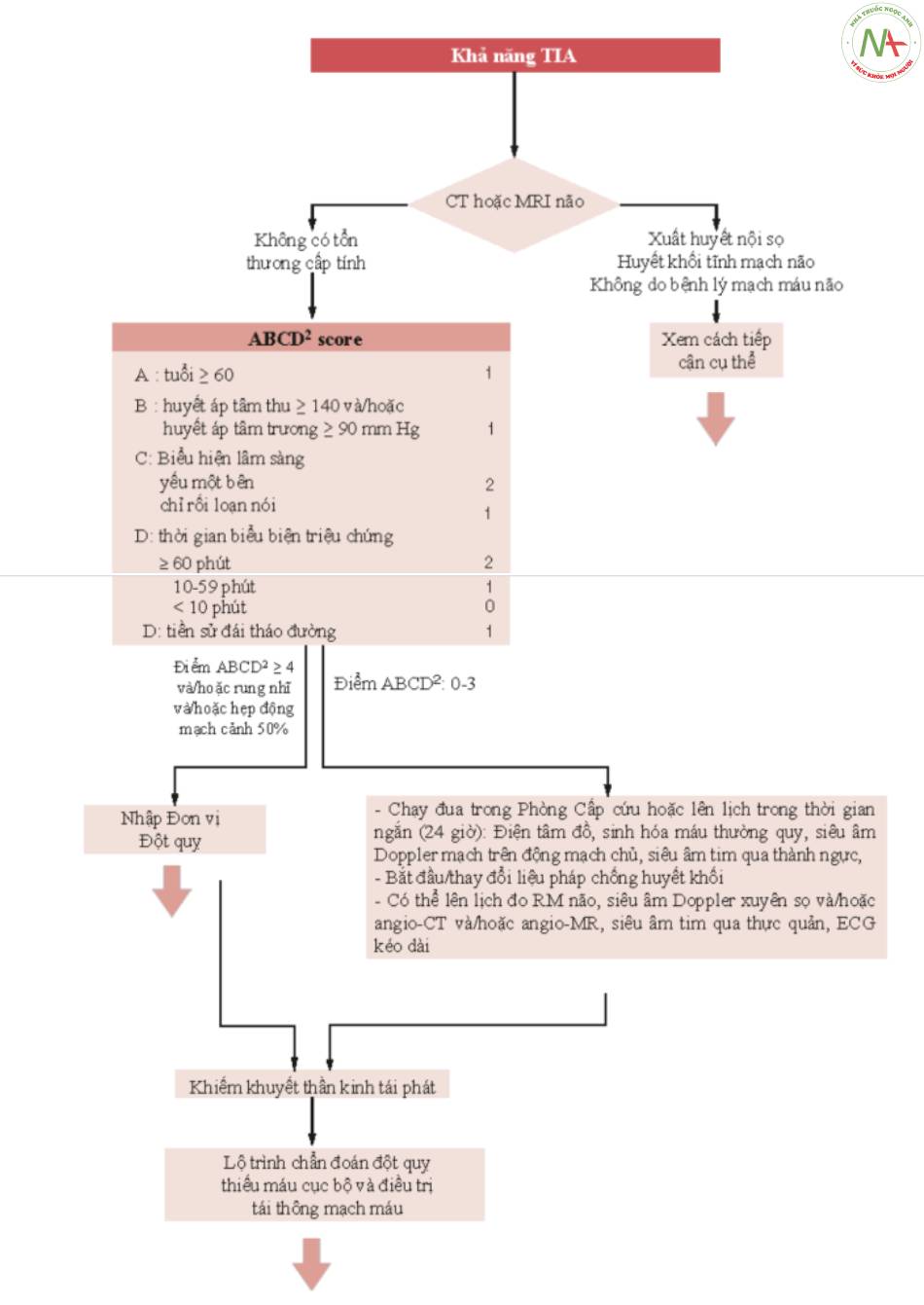
Với sự hiện diện của một Phòng khám TIA chuyên dụng với khả năng tiếp cận ngay lập tức với các công cụ kiểm tra cho bệnh nhân bị TIA, tất cả bệnh nhân, bất kể điểm ABCD2, có thể được quản lý bên ngoài đơn vị Đột quỵ.
Bệnh nhân nghi ngờ huyết khối tĩnh mạch não
Thuật toán tiếp cận huyết khối tĩnh mạch não (CVT) được hiển thị trong Hình 6, với mô tả về các bước khác nhau; để biết chi tiết, vui lòng tham khảo hướng dẫn [2, 9].
1. Nghi ngờ lâm sàng về huyết khối tĩnh mạch não nảy sinh khi suy giảm thần kinh khu trú có triệu chứng đau đầu xảy ra trước đó vài ngày, và có co giật động kinh khi khởi phát (khu trú có/không có toàn thể hóa thứ phát). Trong các tình huống này, cần chẩn đoán phân biệt với PRES và RCVS: MR/MRA hoặc CT/CTA có thể giúp chẩn đoán phân biệt. Chụp CT não có thể cho thấy tổn thương thiếu máu cục bộ, thường có chuyển dạng xuất huyết, với vị trí không điển hình cho một vùng động mạch; đôi khi có thể có dấu hiệu huyết khối của một tĩnh mạch lớn hoặc xoang tĩnh mạch với hình ảnh tăng quang tự phát tại các vị trí đặc trưng. Angio-CT cho phép xác định vị trí huyết khối và xác nhận chẩn đoán. MRI não có thể phát hiện các tổn thương thiếu máu cục bộ (chuỗi DW), sự hiện diện của các nhồi máu nhỏ (chuỗi gradient-echo hoặc T2*) và/hoặc sự hiện diện của huyết khối với sự gia tăng tín hiệu nội mạch (trình tự T1) [10 ]. Angio-MR tĩnh mạch nội sọ cho phép xác định vị trí huyết khối và xác nhận chẩn đoán (luôn xem xét giảm sản xoang thường xuyên).
2. Khuyến cáo xét nghiệm D-dimer đối với nghi ngờ huyết khối tĩnh mạch não. D-dimer tăng có giá trị dự báo âm tính cao ngoại trừ bệnh nhân bị huyết khối tĩnh mạch não với đau đầu là triệu chứng duy nhất và không có bằng chứng về tổn thương nhu mô. D-dimer không phải là một xét nghiệm đã được xác nhận trong độ tuổi nhi khoa.
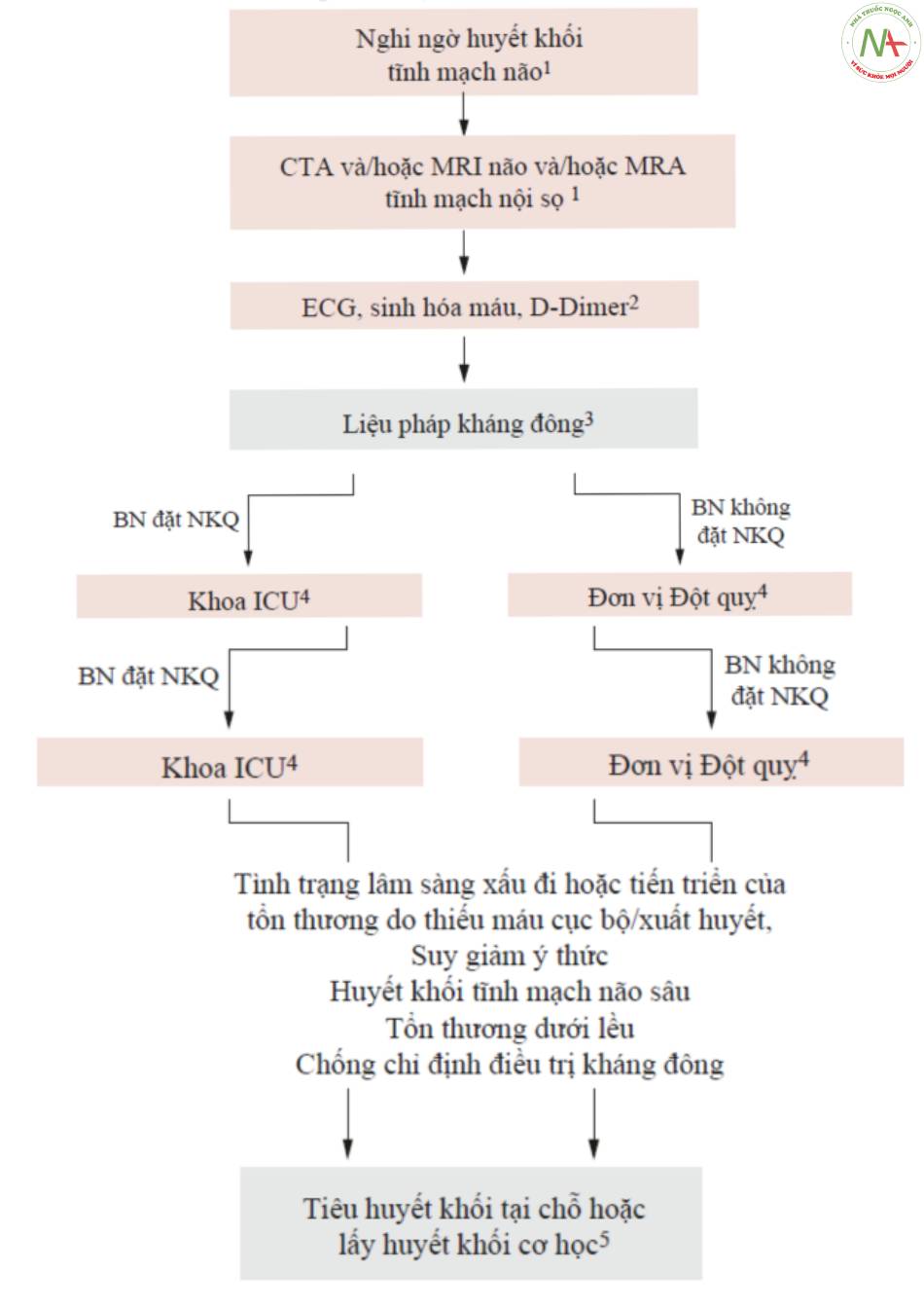
3. Ớ những bệnh nhân bị huyết khối tĩnh mạch não mà không có chống chỉ định ứng với liệu pháp heparin, điều trị bằng tiêm dưới da heparin trọng lượng phân tử (LMWH) ở liều chống đông máu hoặc với heparin không phân đoạn đường tĩnh mạch với theo dõi aPTT (ít nhất nên tăng gấp đôi), cũng như nhập vào đơn vị Đột quỵ.
Việc sử dụng LMWH thích hợp hơn heparin không phân đoạn tiêm tĩnh mạch, ngoại trừ trong trường hợp chống chỉ định hoặc khi việc đảo ngược nhanh chóng tác dụng chống đông máu có thể cần thiết. Xuất huyết nhu mô não và SAH, có thể xảy ra đồng thời với huyết khối tĩnh mạch não, không phải là chống chỉ định với điều trị bằng thuốc chống đông máu.
Từ những ngày đầu tiên điều trị, nó được chỉ định chồng lên liệu pháp heparin là liệu pháp thuốc chống đông đường uống với thuốc kháng vitamin K, được tiếp tục trong ít nhất 3 tháng trong các trường hợp do yếu tố nguy cơ thoáng qua hoặc có thể điều chỉnh được trong 6-12 tháng ở những bệnh nhân có tăng đông máu di truyền dạng vô căn hoặc mức độ nhẹ. Cần thực hiện liệu pháp thuốc chống đông trong thời gian không xác định ở những bệnh nhân có hai đợt huyết khối tĩnh mạch não vô căn trở lên hoặc ở những bệnh nhân bị huyết khối tĩnh mạch có liên quan đến bệnh tăng động di truyền nặng (khiếm khuyết antithrombin III, đột biến đồng hợp tử của yếu tố V Leiden, hoặc hai hoặc nhiều hơn liên quan đến tình trạng huyết khối). Việc sử dụng thuốc chống đông đường uống trực tiếp không được chỉ định, đặc biệt là trong giai đoạn cấp tính.
4. Ớ những bệnh nhân bị huyết khối tĩnh mạch não và có dấu hiệu của tăng áp lực nội sọ, nên nâng đầu giường ở 30°, tăng thông khí cho bệnh nhân với mục đích duy trì giá trị PaCO2 trong khoảng từ 30 đến 35 mmHg, điều chỉnh bất kỳ chứng tăng thân nhiệt và giảm oxy máu nào, và dùng thuốc lợi tiểu thẩm thấu đường tĩnh mạch. Ớ những bệnh nhân có nguy cơ thoát vị não cao, có thể cân nhắc phẫu thuật mở não thất và cắt bỏ sọ não giải áp. Phẫu thuật sớm (trong vòng 12 giờ sau khi nhập viện) và tuổi trẻ là những yếu tố dự đoán cho kết quả thuận lợi.
Steroids KHÔNG được khuyến cáo sử dụng ở bệnh nhân huyết khối tĩnh mạch não vì chúng có thể làm nặng thêm tình trạng huyết khối và hình ảnh lâm sàng. Ngoại lệ là các trường hợp trong đó steroid được chỉ định cho điều trị của một bệnh đặc hiệu dẫn đến huyết khối tĩnh mạch như bệnh viêm mãn tính trong giai đoạn hoạt động và bệnh Behẹet.
Ớ những bệnh nhân bị huyết khối tĩnh mạch não, acetazolamide KHÔNG được khuyến cáo sử dụng.
Việc sử dụng thuốc chống động kinh được chỉ định trong các trường hợp huyết khối tĩnh mạch não với tổn thương trên lều và co giật động kinh.
5. Ớ những bệnh nhân bị suy giảm lâm sàng hoặc có sự tiến triển của nhồi máu tĩnh mạch và/hoặc xuất huyết nhu mô mặc dù điều trị bằng heparin, giảm tỉnh táo và hôn mê, huyết khối tĩnh mạch não sâu, tổn thương dưới lều, hoặc chống chỉ định nghiêm trọng đối với liệu pháp thuốc chống đông (xuất huyết tạng, giảm tiểu cầu < 100 X 10×9/l, xuất huyết tiêu hóa gần đây), liệu pháp tiêu huyết khối tại chỗ, và/hoặc phẫu thuật lấy bỏ huyết khối cơ học được chỉ định ở các trung tâm có kinh nghiệm. Tuy nhiên, các phương thức điều trị không được tiêu chuẩn hóa, cũng như thời gian tối thiểu của điều trị chống đông máu toàn thân trước khi nó được coi là không thành công.
Trong trường hợp huyết khối diện rộng, sau khi dùng tiêu huyết khối cục bộ ban đầu, có thể truyền liên tục (ví dụ alteplase 1-2 mg/h) bằng ống thông vi mô (micro catheter) trong 12-24 giờ, sau đó lặp lại kiểm tra mạch máu để xác minh tính hiệu quả của nó.
Trước và sau khi điều trị nội mạch, cần đảm bảo sử dụng kháng đông đầy đủ cho bệnh nhân để ngăn ngừa tái tắc mạch máu [11].
Bệnh nhân bị xuất huyết nhu mô não
Thuật toán xuất huyết nhu mô được hiển thị trong Hình. 10.7, với mô tả các bước khác nhau; Để biết chi tiết, vui lòng tham khảo hướng dẫn [2].
1. Điều chỉnh xuất huyết tạng liên quan đến loại thuốc chống huyết khối được sử dụng và/hoặc làm thay đổi tình trạng đông máu và/hoặc giảm tiểu cầu (Bảng 16).
2. Các xét nghiệm chẩn đoán như chụp CT mạch máu nội sọ, MR não với MR động tĩnh mạch nội sọ, và/hoặc chụp mạch máu kỹ thuật số được chỉ định: ở bệnh nhân xuất huyết não không điển hình, trong trường hợp không có căn nguyên rõ ràng của chảy máu (đặc biệt là nếu trẻ và không tăng huyết áp), nếu CT não gợi ý sự hiện diện của một tổn thương cấu trúc tiềm ẩn cho xuất huyết, và ở những bệnh nhân là ứng cử viên để điều trị phẫu thuật.
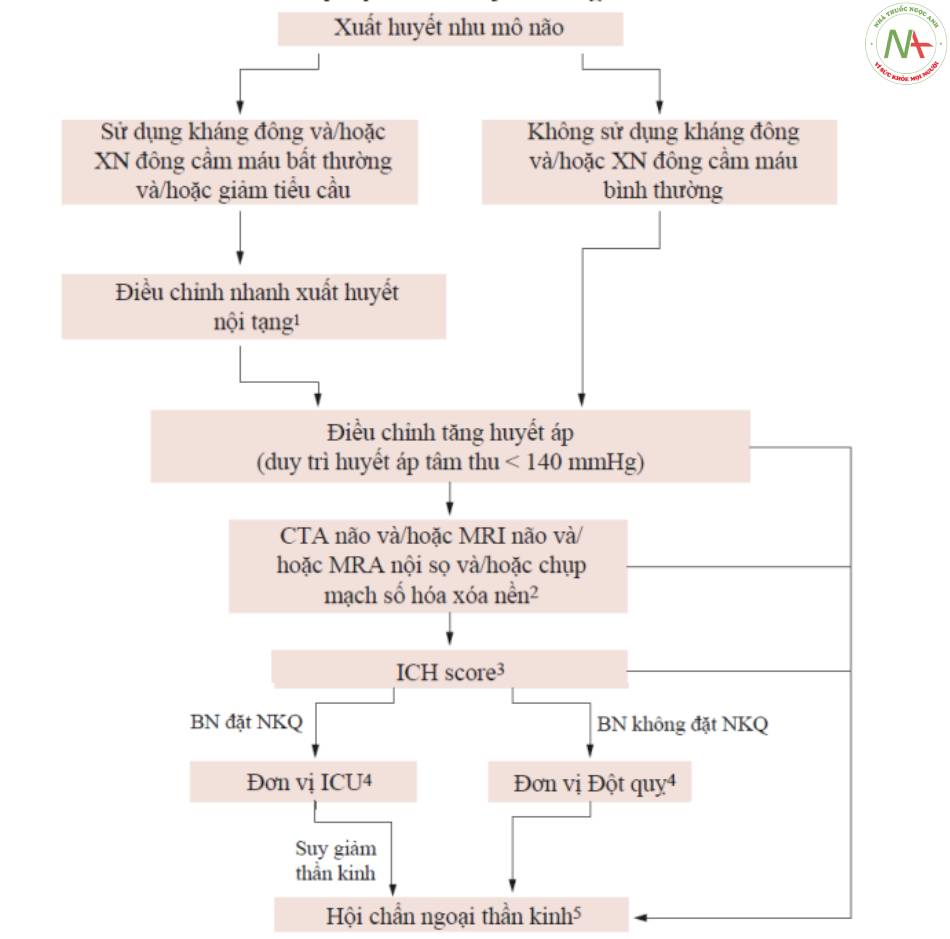
MR và angio-MR đặc biệt hữu ích ở những bệnh nhận chọn lọc, đặc biệt là nghi ngờ bệnh lý mạch máu amyloid và, ít nhất 30 ngày sau khi xảy ra biến cố, ở những bệnh nhân có tổn thương thùy mà không có bệnh lý mạch máu amyloid và chụp mạch âm tính, để chẩn đoán bất kỳ u mạch hang nào có thể phẫu thuật.
3. Tính điểm ICH (Bảng 17 và Hình. 10.8).
4. Nhập viện và điều trị bệnh nhân xuất huyết não trong đơn vị Đột quỵ (Bảng 18).
Bảng 16 Điều chỉnh xuất huyết tạng trong trường hợp xuất huyết não [12]
Trong trường hợp xuất huyết não
- Kiểm tra việc sử dụng thuốc chống đông máu và thời gian uống cuối cùng (đối với DOACs kiểm tra chức năng thận và gan).
- Bù nước tiêm đường tĩnh mạch đầy đủ.
- Truyền máu, nếu cần thiết.
- Huyết tương tươi đông lạnh (được sử dụng làm chất giãn nở huyết tương chứ không phải là chất tăng động; 15-20 ml / kg).
- Axit tranexamic (như một thuốc bổ trợ; 1g có thể lặp lại sau mỗi 6 giờ nếu cần thiết).
- Desmopressin (trong một số trường hợp rối loạn đông máu; 0,3 mg/kg truyền tĩnh mạch, liều tối đa 20 mg).
Trong trường hợp xuất huyết não trong khi điều trị bằng thuốc chống đông kháng vitamin K, hãy ngừng thuốc chống đông và dùng:
- Vitamin K (10 mg truyền tĩnh mạch chậm trong 5 phút, có thể lặp lại sau 12 giờ nếu tình trạng đông máu vẫn không bình thường).
- Phức, hợp prothrombin cô đặc (PCC): nếu INR 2-3, cho 9-25 U/kg, yếu tố IX; nếu INR 4-6, cho 35 U/kg yếu tố IX; nếu INR > 6, cho 50 U/kg yếu tố IX .
Trong trường hợp xuất huyết não trong khi điều trị dabigatran, ngừng thuốc chống đông và dùng:
- Idarucizumab 2,5 g dưới dạng bolus iv và thêm 2,5 g iv sau 15 phút. Nếu idarucizumab không có sẵn, thì sử dụng:
- Than hoạt tính (trong vòng 2-3 giờ)
- Phức hợp prothrombin cô đặc ( PCC) 50 U/kg (25 U/kg bổ sung nếu cần thiết)
- Phức hợp prothrombin cô đặc được hoạt hóa (FEIBA®) 50 U/kg (tối đa 200 U/kg/ngày)
- Lọc máu: cấp cứu
Trong trường hợp xuất huyết não trong khi điều trị bằng thuốc
chống đông kháng yếu tố X, hãy ngừng thuốc chống đông và dùng:
- Andexanet alpha (được chấp thuận cho apixaban hoặc rivaroxaban). Nếu andexanet alpha không có sẵn, thì sử dụng:
- Than hoạt tính (trong vòng 2-3 giờ kể từ lần uống thuốc chống đông cuối cùng)
- Phức hợp prothrombin cô đặc ( PCC) 50 U/kg (25 U/kg bổ sung nếu cần thiết)
- Phức hợp prothrombin cô đặc được hoạt hóa (FEIBA®) 50 U/kg (tối đa 200 U/kg/ngày)
Trong trường hợp xuất huyết não trong khi điều trị heparin tĩnh mạch, ngừng thuốc chống đông và dùng:
- Protamine sulfate ở các liều khác nhau tùy thuộc vào thời gian ngừng điều trị (thường là 1 mg trên môi 100 U heparin đã dùng)
Trong trường hợp xuất huyết não và giảm tiểu cầu (<60.000/l), thì sử dụng:
- Tiểu cầu đậm đặc
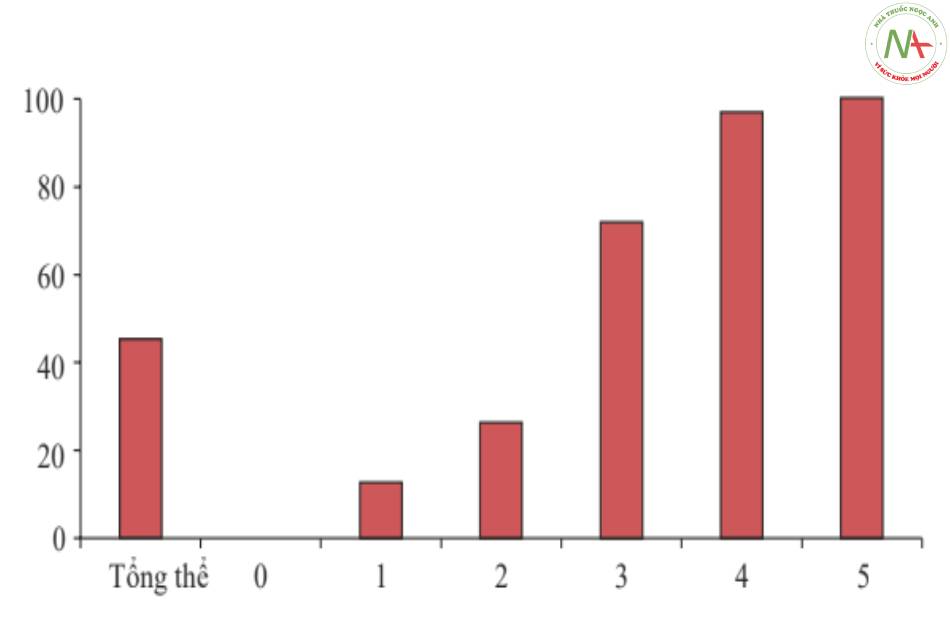
Bảng 17 Điểm ICH [13]
| Tôi ghi bàn | |
| Điếm ở thang điểm Glasgow Coma Scale | |
| 3-4 | 2 |
| 5-12 | 1 |
| 13-15 | 0 |
| Thế tích chảy máu (ml) | |
| >30 | 1 |
| <30 | 0 |
| Xuất huyết trong não thất | |
| Có | 1 |
| Không | 0 |
| Xuất huyết dưới lều | |
| Có | 1 |
| Không | 0 |
| Tuổi (năm) | |
| >80 | 1 |
| < 80 | 0 |
Thang điểm hôn mê Glasgow (GCS): cho biết điểm GCS ban đầu khi bệnh nhân đến hoặc sau khi hồi sức tim phổi; thể tích xuất huyết : thể tích trên CT ban đầu, được tính bằng phương pháp A*B*C/2
Bảng 18 Điều trị bệnh nhân bị xuất huyết trong não cấp tính
- Điều trị bệnh nhân bị xuất huyết não cấp tính tại các cơ sở chuyên sâu (đơn vị đột quỵ) đã được chứng minh là làm giảm tỷ lệ tử vong và tàn tật.
- Điều trị huyết áp được chỉ định, để đạt được huyết áp tâm thu < 140 trong khoảng một giờ và duy trì nó trong những ngày tiếp theo .
- Điều trị dự phòng chống động kinh không được chỉ định, trong khi điều trị co giật động kinh được chỉ định.
- Để điều trị dự phòng huyết khối tĩnh mạch sâu, việc sử dụng tất áp lực đàn hồi không được khuyến khích. Các thiết bị áp lực dần dần không liên tục được khuyến nghị thay thế cho điều trị y tế nếu điều này được coi là có nguy cơ. Sau 4-5 ngày kể từ khi xuất huyết não, tùy thuộc vào mức độ và sự tiến triển của xuất huyết, có thể cân nhắc sử dụng heparin trọng lượng phân tử thấp hoặc heparin không phân đoạn ở liều dự phòng.
- Để điều trị tăng áp lực nội sọ, các lựa chọn sau đây được chỉ định:
– Thuốc thẩm thấu: glycerol 10% (1,2 g/kg) hoặc mannitol 18% (0,25-1 g/kg môi 4-8 giờ) trong trường hợp tăng áp lực nội sọ nặng, tình trạng lâm sàng xấu đi nhanh chóng, phù nề xung quanh xuất huyết. Đối với các hiện tượng dội (rebound phenomena) đã biết, nó sẽ được sử dụng trong vòng chưa đầy 5 ngày. Trong khi điều trị với các tác nhân thẩm thấu, theo dõi công thức máu, chức năng thận, điện giải và áp lực thẩm thấu huyết tương.
– Furosemide: với liều 10-20 mg, dùng đồng thời với liệu pháp thẩm thấu .
– Tăng thông khí: thông khí liên tục với thể tích 12-14 ml/ kg với mục tiêu giảm pCO2 ở 30-35 mm Hg (25-30%. giảm áp lực nội sọ).
– An thần và giãn cơ: Liệt thần kinh cơ kết hợp với thuốc an thần thiopental thích hợp ngăn ngừa tăng áp lực trong lồng ngực do nôn mửa, ho và chống thở máy. Trong những tình huống này, các loại thuốc không khử cực như veturonium hoặc pancuronium được ưa thích.
– Theo dõi xâm lấn áp lực nội sọ trong một số ca bệnh chọn lọc (bệnh nhân có GCS < 8 và bằng chứng lâm sàng về thoát vị xuyên lều ban đầu hoặc não úng thủy đáng kể). Áp lực tưới máu não từ 50 đến 70 mmHg được coi là đủ để duy trì sự tự điều hòa của não.
– Sử dụng steroid KHÔNG được chỉ định.
Bảng 19 Phẫu thuật điều trị xuất huyết não
- Khuyến cáo cho bệnh nhân có khối máu tụ tiểu não lớn hơn 3 cm có suy giảm thần kinh trên lâm sàng, chèn ép thân não và/hoặc não úng thủy do tắc nghẽn não thất IV.
- Phẫu thuật mở sọ giải áp có thể được xem xét trong trường hợp khối máu tụ bề mặt có độ sâu dưới 1cm từ vỏ não não, trong khi nó không được chỉ định trong trường hợp tụ máu trong não không phải ở bề mặt. Việc điều trị chỉ được coi là cứu cánh, ở những bệnh nhân trẻ tuổi bị suy giảm lâm sàng tiến triển, những người không được hưởng lợi từ các phương pháp điều trị nhằm giảm áp lực nội sọ.
- Nó được chỉ định cho xuất huyết não liên quan đến phình hoặc dị dạng động tĩnh mạch, nếu tổn thương cấu trúc liên quan có thể phẫu thuật tiếp cận được.
- Nó được chỉ định trong trường hợp não úng thủy thứ phát do xuất huyết trong não thất với suy giảm lâm sàng.
- Nó không được chỉ định như một can thiệp sớm thường quy bất kể kỹ thuật phẫu thuật, ngoại trừ trong trường hợp suy giảm thần kinh.
- Nó không được chỉ định cho xuất huyết não lượng ít (<10cm) hoặc khiếm khuyết thần kinh tối thiểu.
- Nó không được chỉ định cho xuất huyết não với GCS < 4 do tỷ lệ tử vong cao và kết cục thần kinh cực kỳ tồi tệ.
- Nó không được chỉ định cho xuất huyết não liên quan đến phình hoặc dị dạng động tĩnh mạch, nếu tổn thương cấu trúc liên quan không thể tiếp cận bằng phẫu thuật được.
Điều chỉnh xuất huyết tạng liên quan đến loại thuốc chống huyết khối được sử dụng và/hoặc thay đổi tình trạng đông máu và/hoặc giảm tiểu cầu (xem Bảng 16)
5. Chỉ định và chống chỉ định điều trị phẫu thuật trong xuất huyết não (Bảng 19).
Xuất huyết dưới nhện
Thuật toán xuất huyết dưới nhện được thể hiện trong Hình 9, với mô tả về các bước khác nhau; để biết mô tả chi tiết, vui lòng tham khảo hướng dẫn [2].
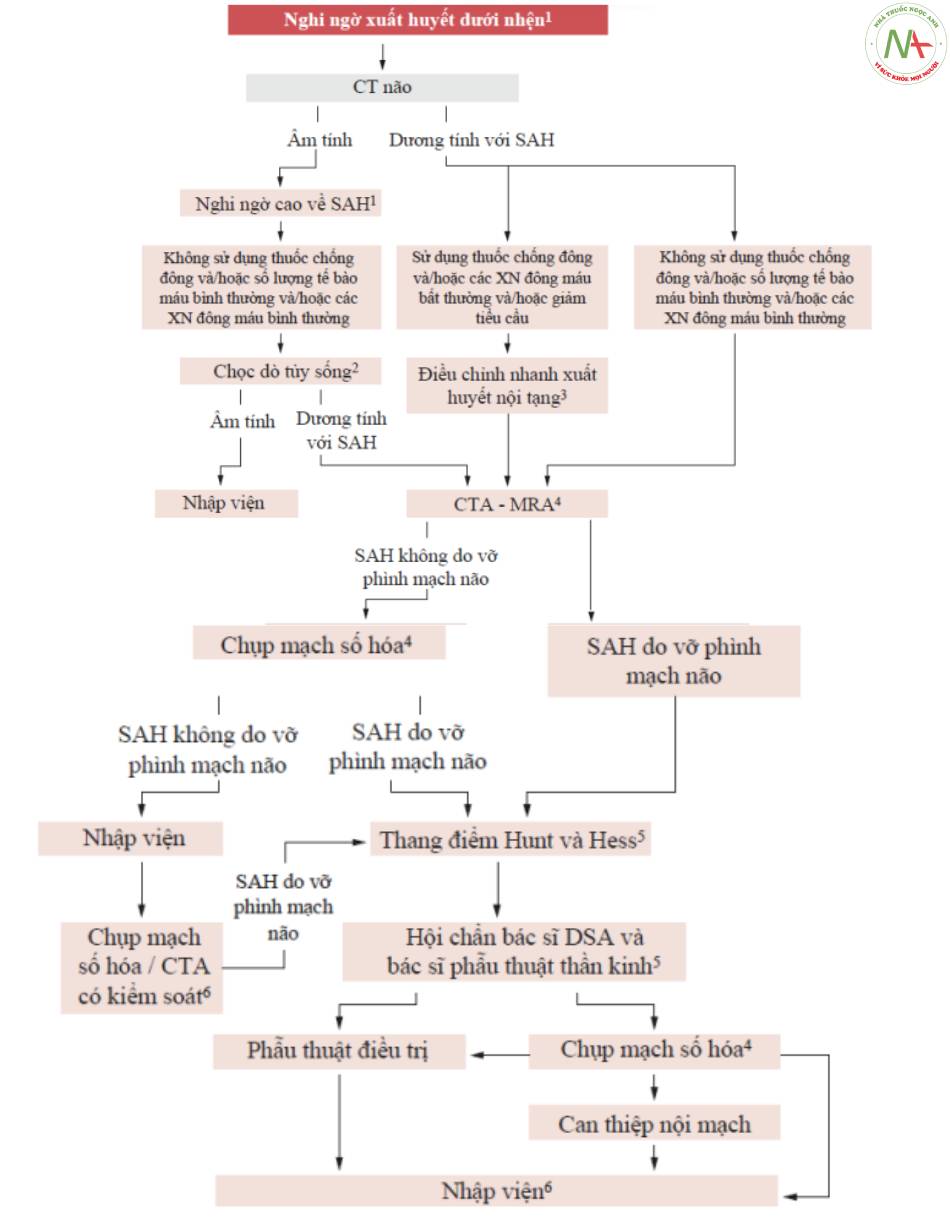
Bảng 20 Tiêu chí nghi ngờ SAH trên lâm sàng
Nhức đầu (xem thêm Chap. 5):
- Khởi phát đột ngột, dữ dội, đạt đến cường độ tối đa trong một thời gian ngắn (‘đau đầu sét đánh’)
- “Đau đầu tồi tệ nhất trong cuộc đời”
- Đôi khi có tiền triệu là “đau đầu lính canh” (sentinel headache) trong những ngày trước đó.
- Khác với các cơn đau đầu thông thường ở bệnh nhân cephalalgic
- Đau đầu mới ở bệnh nhân non-cephalalgic
- Khởi phát ngay sau hoặc trong khi gắng sức
Kèm theo thay đổi cảm giác hoặc mất ý thức (xem Chap. 1)
Dấu hiệu kích thích màng não (cứng gáy, dấu hiệu Brudzinski, dấu hiệu Kernig, buồn nôn và nôn, sợ ánh sáng, v.v.)
Dấu hiệu thần kinh khu trú (ở 2/3 bệnh nhân):
- Liệt nửa người
- Liệt dây thần kinh sọ não III hoặc VI
1. Nghi ngờ lâm sàng xuất huyết dưới nhện (SAH, Bảng 20).
2. CT não thông thường được chỉ định để chẩn đoán khẩn cấp SAH, và trong những ngày đầu tiên của biến cố cấp tính có độ nhạy gần 100%. Tuy nhiên, khi có CT não âm tính và nghi ngờ lâm sàng mạnh về SAH, thì chọc dò tủy sống được chỉ định. Sự hiện diện của các tế bào hồng cầu trong CSF là một chỉ số của chảy máu gần đây nhưng có thể khó phân biệt với chảy máu liên quan đến chấn thương có thể có của thủ thuật, trong trường hợp đó, rất hữu ích khi xem xét số lượng tế bào máu giảm dần trong các ống sau đó (chỉ số chảy máu do chọc dò gây chấn thương) và sự hiện diện của xanthochromia sau khi ly tâm – một phương pháp có thể tái lập để xác minh sự hiện diện của SAH thậm chí vài ngày sau khi biến mất đau đầu. Xanthochromia là phần màu hơi vàng của CSF, là do sự thoái hóa của haemoglobin thành bilirubin và xảy ra khoảng bắt đầu từ 12 giờ sau khi chảy máu.
Bảng 21 Thang điểm Hunt-Hess [14]
| Tỷ lệ sống sót % | ||
| Độ 0 | Phình động mạch thầm lặng | |
| Độ I | Đau đầu nhẹ hoặc không triệu chứng và cứng gáy nhẹ | 70 |
| Độ la | Khiếm khuyết thần kinh khu trú và không có dấu hiệu màng não | |
| Độ II | Khiếm khuyết dây thần kinh sọ não, đau đầu từ trung bình đến nặng, cứng gáy | 60 |
| Độ III | Lú lẫn/buồn ngủ, khiếm khuyết thần kinh khu trú nhẹ | 50 |
| Độ IV | Lơ mơ, liệt nửa người vừa phải | 40 |
| Độ V | Hôn mê, suy nhược tư thế | 10 |
3. Chụp CT-mạch máu đại diện cho xét nghiệm nhanh nhất và nhạy nhất để chẩn đoán SAH do vỡ phình mạch não. Chụp mạch máu kỹ thuật số là tiêu chuẩn vàng cho mô tả hình thái của phình động mạch và khả năng điều trị nội mạch.
Chụp MR-mạch máu luôn được chỉ định khi không thể thực hiện chụp CT-mạch máu hoặc chụp mạch máu kỹ thuật số.
4. Điều trị bệnh nhân bị xuất huyết dưới nhện do vỡ phình động mạch não (Bảng 21 và 10.22).
5. Quản lý và theo dõi bệnh nhân bị xuất huyết dưới nhện (Bảng 23 và 10.24).
Các nguyên nhân khác của khiếm khuyết thần kinh khu trú
■ Tụ máu dưới màng cứng: xem xét tiền sử chấn thương đầu, thậm chí mức độ nhẹ, trong 30-40 ngày trước đó, và bất kỳ triệu chứng thần kinh nào trước khi khởi phát khiếm khuyết khu trú. Trị liệu: đánh giá chỉ định phẫu thuật thần kinh.
■ Tụ máu ngoài màng cứng: chấn thương đầu gần đây, có thể xảy ra tình trạng hai pha — chấn thương, mất ý thức, cải thiện và tình trạng xấu đi cấp tính sau vài giờ với các dấu hiệu khu trú tiến triển thường được theo sau bởi các dấu hiệu tổn thương não nói chung. Trị liệu: đánh giá chỉ định phẫu thuật thần kinh (xem Chap 12).
Bảng 22 Quản lý và theo dõi bệnh nhân mắc SAH
- Điều trị SAH do vỡ phình mạch bằng can thiệp nội mạch hoặc phẫu thuật được chỉ định trong vòng 72 giờ kể từ khi khởi phát.
- Liên quan đến điểm số thang điểm Hunt và Hess:
– Độ I—III: thường liên quan đến một kết quả tích cực; Những bệnh nhân này là ứng cử viên cho phẫu thuật sớm.
– Độ IV và V: chỉ ra tiên lượng không thuận lợi; những bệnh nhân này cần ổn định và đạt độ III để trải qua phẫu thuật.
- Ớ những bệnh nhân bị SAH còn trẻ và/hoặc có mức độ nặng trên lâm sàng thấp, không có chỉ định và các bệnh phẫu thuật cụ thể, sự lựa chọn giữa liệu pháp phẫu thuật và nội mạch được để lại cho sự hợp tác giữa bác sĩ can thiệp thần kinh và bác sĩ phẫu thuật thần kinh và bị ảnh hưởng bởi kinh nghiệm tương đối của người chỉ đạo.
- Tuổi cao, độ nặng lâm sàng trung bình và cao (3-4 theo thang điểm Hunt và Hess) và đặc biệt là phình mạch của tuần hoàn sau khó tiếp cận bằng phẫu thuật, bất kể chúng có bị vỡ hay không, là những biến số hướng dẫn lựa chọn điều trị có lợi cho phẫu thuật nội mạch.
- Phẫu thuật điều trị phình mạch bằng SAH được chỉ định khi, do hình thái phình mạch, các liên quan giải phẫu hoặc tình trạng mạch máu nói chung không thể thực hiện điều trị nội mạch, và trong trường hợp phình mạch não liên quan đến khối máu tụ với chèn ép não.
- Phình mạch chỉ giới hạn ở đường trong hang (intracavernous tract), không kèm xói mòn thành xoang bướm, nên được xem xét riêng, vì chúng có nguy cơ chảy máu thấp ngay cả khi có triệu chứng. Phẫu thuật có thể là cần thiết bởi vì sự hiện diện của các triệu chứng chèn ép hơn là nguy cơ chảy máu.
- Các yếu tố có lợi cho việc điều trị phình động mạch chưa vỡ như sau:
- Tuổi trẻ (tuổi thọ cao với tăng nguy cơ vỡ phình tích lũy)
- SAH trước đây từ một phình mạch khác
- Tiền sử gia đình mắc SAH và/hoặc phình mạch
- Sự hiện diện của tăng huyết áp không kiểm soát được
- Cần điều trị bằng thuốc chống đông máu
- Đường kính lớn hơn 7 mm
- Các triệu chứng chèn ép hoặc bằng chứng phình mạch tiến triển tăng
- Vị trí trên đường giữa (phình động mạch thông trước hoặc động mạch nền)
- Hình dạng bất thường
- Trong trường hợp não úng thủy cấp tính sau SAH với sự giảm mức độ ý thức, điều trị bằng dân lưu não thất được chỉ định, mặc dù điều này làm tăng nguy cơ chảy máu và các biến chứng nhiễm trùng.
Bảng 23 Quản lý và theo dõi bệnh nhân SAH
- Theo dõi thần kinh
- Hỗ trợ các chức năng quan trọng
- Kiểm tra xét nghiệm máu và glucose
- Điều trị tăng thân nhiệt
- Liệu pháp giảm đau
- Sử dụng các thiết bị áp lực ngắt quãng cho chi dưới để ngăn ngừa huyết khối tĩnh mạch sâu ở bệnh nhân nằm liệt giường
- Trong trường hợp SAH do vỡ phình mạch não và không có khả năng điều trị, điều trị bằng axit tranexamic trong tối đa 72 giờ được khuyến cáo.
- Có tới 24% tất cả các bệnh nhân SAH được kiểm tra mạch máu âm tính trong lần đầu tiên cho thấy sự hiện diện của phình mạch não khi kiểm tra mạch máu lần thứ hai. Tỷ lệ này tăng lên 49% trừ bệnh nhân SAH quanh não giữa (perimesencephalic) và CT não ban đầu âm tính.
- Thời gian lặp lại kiểm tra chẩn đoán lần thứ 2 trong trường hợp SAH với chụp mạch máu âm tính lần đầu nên dựa trên tình trạng chung của bệnh nhân và sự hiện diện của các biến chứng. Một loạt các trường hợp cho thấy thời gian từ 4 ngày đến 4 tuần
- Kiểm tra mạch máu lần thứ hai sau 2-3 tháng có thể hữu ích trong một số trường hợp chọn lọc.
- Trong trường hợp xuất huyết dưới nhện quanh não giữa trên CT não, khả năng phát hiện phình mạch khi kiểm tra mạch máu thay đổi từ 2% đến 9%
- Độ nhạy chẩn đoán của CT não đối với xuất huyết dưới nhện quanh não giữa giảm sau 48-72 giờ kể từ khi khởi phát các triệu chứng
- Cần thực hiện lặp lại kiểm tra mạch máu hoặc chụp CT-mạch máu ở bệnh nhân bị xuất huyết dưới nhện quanh não giữa và chụp mạch máu âm tính trong lần đầu tiên, trong trường hợp nghi ngờ phình mạch (ví dụ: có co thắt mạch não) hoặc chất lượng kỹ thuật không tối ưu của lần kiểm tra mạch máu đầu tiên.
■ U não. Trị liệu: đánh giá chỉ định phẫu thuật thần kinh.
■ Áp xe não, viêm não và bệnh hủy myeline.
Trị liệu: xem các chương cụ thể.
Bảng 24 Co thắt mạch trong trường hợp xuất huyết dưới nhện
Co thắt mạch máu trong trường hợp SAH
- Co thắt động mạch não trong SAH thường xuất hiện từ ngày thứ 7 đến ngày 21 sau khi khởi phát và có thể là nguyên nhân gây thiếu máu cục bộ muộn.
- Doppler xuyên sọ (TCD) được chỉ định để chẩn đoán và theo dõi co thắt mạch máu.
- Nimodipine đường uống (60 mg môi 4 giờ) được chỉ định để phòng ngừa và điều trị co thắt mạch máu sau SAH và nên được tiếp tục cho đến ngày thứ 21 sau khi khởi phát. Nếu không thể uống, có thể chỉ định dùng đường tĩnh mạch với kiểm soát huyết áp cẩn thận.
- Điều trị tăng huyết áp rất hữu ích ở những bệnh nhân bị co thắt mạch máu và thiếu máu cục bộ não thứ phát, trừ khi có chống chỉ định về tim mạch hoặc thần kinh .
- Tăng thể tích tuần hoàn máu và pha loãng máu, statin và magnesium sulphate có thể hữu ích trong việc phòng ngừa và điều trị co thắt mạch máu, nhưng hiệu quả của chúng chưa được chứng minh rõ ràng.
- Điều trị nội mạch bằng nimodipine và/hoặc nong mạch nội mạch được chỉ định cho bệnh nhân co thắt mạch máu sau SAH, những người mà những điều trị hàng đầu đã được chứng minh là không hiệu quả.
Câu hỏi lâm sàng
Câu 1
Bệnh nhân nữ 38 tuổi đến khoa cấp cứu do có tê tay và chân trái 3 ngày nay. Cô ấy cũng có tiểu gấp và tiểu không tự chủ nhưng không bị sốt hoặc tiểu khó. Bệnh nhân được chẩn đoán mắc bệnh đa xơ cứng cách đây 10 năm sau một đợt mất thị lực mắt phải. Cô ấy đang dùng liệu pháp điều chỉnh bệnh nhưng đã dừng lại sau khi không còn triệu chứng trong vài năm. Thân nhiệt là 37 C (98,6 F), huyết áp là 130/80 mm Hg và mạch là 88/phút. Giảm cảm giác sờ nông (T) và giảm cảm giác kim châm (T). Hình ảnh học thần kinh cho thấy các vùng khử myelin mới so với các MRls trước đó. Bước tiếp theo nào sau đây là phù hợp nhất trong việc điều trị bệnh nhân này?
- Baclofen
- Cyclophosphamide
- Gabapentin
- Glucocorticoids
- Interferon beta
- Intravenous immunoglobulins
- Plasmapheresis
Đáp án: D. Glucocorticoids
Bệnh nhân mắc bệnh đa xơ cứng (MS) này, hiện có các khiếm khuyết thần kinh mới (ví dụ: mất cảm giác bán cầu não trái, tiểu không tự chủ) và các vùng khử myelin mới khi ngừng thuốc, có khả năng bị đợt cấp MS. Bệnh nhân bị các triệu chứng trầm trọng hơn và tàn phế nặng hơn thường được điều trị bằng glucocorticoid (ví dụ, methylprednisolone tiêm tĩnh mạch) vì giúp hồi phục thần kinh nhanh hơn. Các triệu chứng cảm giác nhẹ thường không cần dùng corticosteroid. Lọc huyết tương (Plasmapheresis) nên được xem xét ở những bệnh nhân bị MS bùng phát kháng với liệu pháp corticosteroid (Lựa chọn G).
(Lựa chọn A) Baclofen là thuốc giãn cơ có thể được sử dụng để điều trị các triệu chứng co cứng cơ ở bệnh đa xơ cứng; tuy nhiên, thuốc không đẩy nhanh quá trình phục hồi thần kinh ở đợt bùng phát MS cấp tính.
(Lựa chọn B và F) Không có đủ bằng chứng thuyết phục để khuyến nghị sử dụng cyclophosphamide hoặc globulin miễn dịch tiêm tĩnh mạch cho đợt cấp MS.
(Lựa chọn C) Gabapentin có thể cải thiện các triệu chứng đau thần kinh ở bệnh nhân MS; tuy nhiên, thuốc sẽ không đẩy nhanh quá trình phục hồi thần kinh ở đợt bùng phát MS cấp tính.
(Lựa chọn E) Interferon beta và glatiramer axetat là các chất trì hoãn bệnh (disease- modifying) được sử dụng cho liệu pháp duy trì mạn tính vì thuốc làm giảm tần suất các đợt cấp ở những bệnh nhân mắc các dạng MS tiến triển, tái phát hoặc thứ phát. Những thuốc đã được chứng minh là không có vai trò trong điều trị đợt cấp tính.
Kết luận:
Các đợt cấp của bệnh đa xơ cứng với các triệu chứng thần kinh gây tàn phế thường được điều trị bằng glucocorticoid (ví dụ: methylprednisolone tiêm tĩnh mạch). Lọc huyết tương nên được xem xét ở những bệnh nhân kháng với corticosteroid. Interferon beta hoặc glatiramer axetat có thể được sử dụng như liệu pháp duy trì mạn tính ở những bệnh nhân mắc bệnh đa xơ cứng tái phát hoặc thứ phát, tiến triển.
Câu 2
Bệnh nhân nữ 36 tuổi nhập khoa cấp cứu do mặt trái bị xệ. Bệnh nhân thức dậy cách đây 4 giờ và nhận thấy bên trái khuôn mặt của cô ấy bị chảy xệ và chảy nước dãi từ khóe miệng. Cô ấy không bị tê mặt nhưng nhận thấy tăng độ nhạy cảm với tiếng ồn. Bệnh nhân có tiền sử đau nửa đầu, dị ứng theo mùa và tiểu đường thai kỳ. Nhiệt độ là 36,5 C (97,7 F), huyết áp là 120/70 mm Hg và mạch là 78/phút. BMI là 32 kg/m2.. Khuôn mặt không đối xứng với mất nếp mũi má bên trái. Khi bệnh nhân được yêu cầu mỉm cười, nửa mặt bên trái của cô ấy không cử động. Cô ấy không thể nhướng lông mày bên trái hoặc nhắm hoàn toàn mắt trái. Cảm giác sờ và đau hai bên là bình thường. Không có tổn thương da và niêm mạc. Nguyên nhân nào sau đây có khả năng nhất gây ra tình trạng hiện tại của bệnh nhân này?
- Attack of migraine with brainstem aura
- Cerebral infarction involving the corticobulbar tract
- Microvascular ischemia of a cranial nerve
- Neurotrophic, virus-induced nerve inflammation
- Suprapontine white matter demyelination
Đáp án: D. Neurotrophic, virus-induced nerve inflammation
Bệnh nhân này có khả năng bị liệt Bell, một bệnh lý thần kinh ngoại biên liên quan đến dây thần kinh sọ (CN) VII (dây thần kinh mặt). Các đặc điểm đặc trưng bao gồm méo miệng một bên, mất nếp mũi má và quan trọng là có tổn thương phần trên của mặt (ví dụ: yếu khi nhắm mắt hoặc nhướng mày). Tổn thương ở vùng mặt trên giúp phân biệt liệt Bell với rối loạn neuron vận động trên (ví dụ: đột quỵ), mà không có ở vùng mặt trên. Các triệu chứng phổ biến khác của liệt Bell bao gồm giảm chảy nước mắt cùng bên, tăng thính lực và giảm cảm giác vị giác ở 2/3 trước của lưỡi cùng bên. Yếu thường tiến triển nhanh trong vài giờ; tuy nhiên, bệnh thường xảy ra vào ban đêm và bệnh nhân có thể thức dậy với khuôn mặt xệ xuống đáng kể. Các triệu chứng thường tiến triển trong 2-3 tuần và cải thiện dần dần trong 3- 6 tháng.
Liệt Bell được cho là do sự tái hoạt động của một loại virus thần kinh, phổ biến nhất là virus herpes simplex. Nhiễm virus gây viêm và phù nề dây thần kinh mặt, dẫn đến dây thần kinh bị chèn ép và thoái hóa vỏ myelin. Điều trị bằng glucocorticoid; do có liên quan đến vi-rút herpes simplex, một số chuyên gia cũng khuyến nghị bổ sung valacyclovir.
(Lựa chọn A) Đau đầu migraine có aura liên quan đến thân não (basilar migraine) biểu hiện bằng chóng mặt, thất ngono, nhìn đôi và có thể mất ý thức, thường theo sau là đau đầu vùng chẩm dữ dội. Yếu cơ mặt thường không gặp.
(Lựa chọn B) Bỏ vỏ hành (orticobulbar tract) mang tín hiệu từ nhân vận động trên và chi phối dây thần kinh CN V, VII, IX, X, XI và XII. Hầu hết các dây sọ này đều nhận tín hiệu đầu vào từ vỏ não hai bên và không bị ảnh hưởng bởi tổn thương một bên (tức là đột quỵ). Tuy nhiên, các tế bào thần kinh của CN XII chi phối cơ genoglossus (lưỡi) và các nơ-ron của CN VII chi phối mặt dưới chỉ nhận được đầu vào một bên. Do đó, đột quỵ liên quan đến bó vỏ hành dẫn đến yếu mặt dưới và không yếu cơ trán (do sự vùng trán trên được chi phối bởi hai bên bán cầu) và lệch lưỡi.
(Lựa chọn C) Thiếu máu cục bộ vi mạch của dây thần kinh sọ thường thấy ở những bệnh nhân mắc đái tháo đường không kiểm soát (bệnh đơn dây thần kinh do tiểu đường) hoặc tăng huyết áp. Mặc dù bệnh có thể gây liệt dây thần kinh mặt tương tự như liệt Bell, nhưng rất khó xảy ra ở bệnh nhân này mà không mắc đái tháo đường hoặc tăng huyết áp.
(Lựa chọn E) Bệnh đa xơ cứng gây mất myelin từng mảng; tuy nhiên, các tổn thương chất trắng trên cầu não sẽ gây tổn thương nơ-ron vận động trên. Bệnh nhân sẽ bị yếu vùng mặt dưới nhưng trán sẽ không bị ảnh hưởng.
Kết luận:
Liệt Bell là một bệnh lý thần kinh ngoại vi của dây thần kinh mặt (dây thần kinh sọ số VII) được đặc trưng bởi tình trạng yếu cơ mặt liên quan đến cả mặt trên và mặt dưới. Bệnh được cho là gây ra bởi sự tái hoạt động của virus thần kinh (ví dụ, virus herpes simplex), dẫn đến viêm, phù nề và thoái hóa vỏ bao myelin.
Câu 3
Bệnh nhân nam 67 tuổi nhập viện ngày hôm qua cho phẫu thuật thay khớp gối phải theo lịch hẹn do thoái hoá khớp. Bệnh sử đáng chú ý có tăng huyết áp, đái tháo đường typ 2, bệnh động mạch vành; bệnh nhân có liệu pháp chống ngưng tập tiểu cầu với clopidogrel, được ngừng 5 ngày trước phẫu thuật. Phẫu thuật được thực hiện nhờ vô cảm ngoài màng cứng và chặn dây thần kinh đùi, không có biến chứng được ghi nhận. Sau phẫu thuật, giảm đau do bệnh nhân kiểm soát đã được thực hiện, và enoxaparin dự phòng đã được chỉ định bắt đầu 12h sau khi hoàn thành phẫu thuật. Hôm nay, bệnh nhân có khó tiểu sau khi rút sonde tiểu, cũng như đau lưng dưới và tê bì chân. Thăm khám thấy ấn đau tại vị trí đâm kim catheter ngoài màng cứng. Vết mổ gối sạch và không chảy máu hoặc rỉ mủ. Có yếu cơ gấp lòng bàn chân và cơ gấp mu bàn chân. Cảm giác giảm ở mặt trước đùi và chân 2 bên. Bước xử trí nào tiếp theo là tốt nhất ở bệnh nhân này?
- Đo áp lực khoang
- Dừng thuốc giảm đau opioid.
- MRI cột sống lưng cùng
- Xét nghiệm dẫn truyền thần kinh
- Đảm bảo và theo dõi tiếp
Bệnh nhân có khó tiểu, giảm cảm giác chân, và yếu bàn chân phải có bằng chứng hội chứng chùm đuôi ngựa. Trong bệnh cảnh kèm theo đau lưng dưới và vô cảm cột sống gần đây, biểu hiện này gợi ý tụ máu ngoài màng cứng cột sống (SHE). SHE là biến chứng tiềm năng của vô cảm trục thần kinh, chọc dò cột sống thắt lưng, phẫu thuật cột sống. Nó đặc biệt phổ biến ở người già dùng thuốc chống đông, kể cả khi thuốc đã được ngừng sử dụng trước và sau phẫu thuật, như ở bệnh nhân này. Các yếu tố nguy cơ thêm vào bao gồm bệnh đông máu (giảm tiểu cầu), bất thường cấu trúc cột sống, và loãng xương.
Xuất huyết trong ống sống gây chèn ép tuỷ sống, dẫn đến rối loạn chức năng tiến triển vận động và cảm giác của rễ thần kinh bị ảnh hưởng. Do vị trí đâm kim điển hình ở của kim chọc cột sống ở cột sống thắt lưng dưới, hội chứng chùm đuôi ngựa với rối loạn chức năng ruột và bàng quang có thể xảy ra. Thường có đau khu trú lưng dưới và ấn đau, và một số bệnh nhân còn có đau rễ thần kinh. Nguồn xuất huyết thường là tĩnh mạch; do đó, triệu chứng thường tiến triển chậm (theo ngày). Xử trí bao gồm bao gồm MRI khẩn cấp cột sống để theo dõi máu trong ống sống. SHE được xem là cấp cứu ngoại khoa và thường đòi hỏi giải áp khẩn cấp (phẫu thuật mở cung đốt sống)
Ý A: Hội chứng khoang (chỉ định bởi tăng áp lực khoang) có thể xảy ra như một biến chứng phẫu thuật và có thể gây yếu cơ và giảm cảm giác. Tuy nhiên, nó điển hình gây đau dữ dội ở chi trước tiên. Triệu chứng hai bên, khó tiểu và đau lưng là không điển hình.
Ý B: Mặc dù opiate có thể gây bí tiểu, dấu hiệu thần kinh ở bệnh nhân này và đau lưng dưới phù hợp hơn với chèn ép tuỷ, đòi hỏi đánh giá thêm với hình ảnh.
Ý D: Xét nghiệm dẫn truyền thần kinh có thể sử dụng để đánh giá tổn thương thần kinh mà xảy ra trong phẫu thuật. Mắc dù tổn thương dây mác chung có thể dẫn đến bàn chân rủ và tê bì mu bàn chân, nó không gây yếu cơ gập lòng bàn chân, bí tiểu, hoặc giảm cảm giác hai bên.
Ý E: Đau nhẹ ở vùng ngoài màng là phổ biến và không cần đánh giá thêm. Tuy nhiên, đau dữ dội và suy giảm thần kinh dấy lên lo ngại về tụ máu hoặc tổn thương dây thần kinh sống và đòi hỏi thăm khám đánh giá thêm.
Mục tiêu học tập: Tụ máu ngoài màng cứng là biến chứng tiềm năng của vô cảm trục thần kinh (chặn ngoài màng cứng), chọc dò thắt lưng, hoặc phẫu thuật cột sống và phổ biến hơn ở người già sử dụng thuốc chống đông. Biểu hiện bao gồm rồi loạn cảm giác và vận động tiến triển chậm và đau lưng khu trú; rối loạn chức năng ruột và bàng quang có thể xảy ra. Xử trí bao gồm MRI khẩn cấp và phẫu thuật giải áp.
Câu 4
Bệnh nhân nữ 68 tuổi nhập cấp cứu vi các triệu chứng giống như đột quỵ. Bệnh nhân cho biết sáng nay mặt cô có biểu hiện “bị xoắn” nhưng tối qua khi đi ngủ thì vẫn bình thường. Anh trai của cô ấy gần đây bị đột quỵ, và bệnh nhân lo lắng rằng cô ấy cũng có thể bị đột quỵ. Bệnh nhân có tiền sử tăng huyết áp, tăng mỡ máu, đái tháo đường týp 2. Sinh hiệu trong giới hạn bình thường. Khám thực thể cho thấy khuôn mặt không đối xứng với khóe miệng bên trái xệ xuống và mất nếp gấp mũi má bên trái. Sự hiện diện của những dấu hiệu nào sau đây ở bên bị ảnh hưởng đảm bảo đánh giá bệnh lý thần kinh trung ương ở bệnh nhân này?
- Giảm chảy nước mắt
- Không có khả năng căng các mô mềm ở cổ
- Nghe âm to hơn bình thường
- Mất cảm giác vị giác ở phía trước lưỡi
- Khác biệt rất ít ở cơ trán
Đáp án: E khác biệt rất ít ở trán
Chuyển động tự ý của khuôn mặt được bắt từ vỏ não vận động (nằm ở thùy trán), cung cấp tín hiệu đầu vào cho dây thần kinh mặt (cranial nerve [CN] VII), là một dây thần kinh ngoại biên chi phối các cơ biểu cảm trên khuôn mặt. Các nhân dây thần kinh mặt chi phổi cho mặt dưới chỉ nhận tín hiệu đầu vào từ vỏ não vận động đối bên; tuy nhiên, các nhân thần kinh mặt chi phối cho mặt trên thì lại nhận tín hiệu đầu vào từ vỏ não vận động hai bên. Do đó, các tổn thương trung tâm hoặc ngoại vi thường có thể được phân biệt bằng cách đánh giá cử động ở vùng mặt trên.
- Các tổn thương thần kinh trung ương (ví dụ, đột quỵ, khối u) thường ảnh hưởng vỏ não vận động hoặc các các bó đi xuống một bên; điều này dẫn đến tình trạng yếu mặt dưới đối bên. Tuy nhiên, các cơ mặt trên (ví dụ: trán, lông mày) không bị ảnh hưởng do bán cầu não không bị ảnh hưởng được bù trừ.
- Tổn thương dây thần kinh ngoại biên (ví dụ: liệt Bell) ảnh hưởng đến toàn bộ dây thần kinh mặt. Điều này dẫn đến sự yếu một bên của toàn bộ nửa khuôn mặt; cử động trán bị mất.
Nguyên nhân phổ biến nhất gây ra tình trạng yếu một bên mặt trên và dưới khởi phát nhanh là bệnh liệt Bell, một bệnh lý thần kinh ngoại vi cấp tính của CN Vll. Các dấu hiệu phổ biến bao gồm không thể nhướng mày hoặc nhắm mắt, khoé miệng rủ xuống (với miệng kéo về phía không bị ảnh hưởng) và mất nếp gấp mũi má. Đối với hầu hết bệnh nhân, phục hồi một phần hoặc hoàn toàn xảy ra trong vòng 3-4 tháng.
(Lựa chọn A, C và D) Bệnh nhân bị liệt Bell thường bị giảm chảy nước mắt cùng bên (do mất tín hiệu từ hệ phó giao cảm), tăng thính lực (do yếu cơ bàn đạp) và giảm cảm giác vị giác 2/3 trước lưỡi cùng bên (do ảnh hướng đến nhánh thần kinh chorda tympani).
(Lựa chọn B) Cơ platysma, chịu trách nhiệm căng da trên cổ, cũng được chi phối bởi dây thần kinh mặt và sẽ bị ảnh hưởng ở cả tổn thương trung ương và ngoại vi.
Kết luận:
Vùng mặt trên nhận tín hiệu đầu vào từ vỏ não vận động hai bên. Các tổn thương ở hệ thống thần kinh trung ương thường gây ra tình trạng yếu một bên mặt dưới mà không yếu cơ vùng trán trong khi các tổn thương ngoại vi (ví dụ: liệt Bell) gây ra tình trạng yếu toàn bộ mặt. Liệt Bell cũng có thể dẫn đến giảm chảy nước mắt, tăng thính lực và giảm cảm giác vị giác ở phía trước lưỡi.
Câu 5
Bệnh nhân nữ 54 tuổi đến khoa cấp cứu do nhìn đôi và sụp mí mắt. Bệnh nhân bắt đầu nhìn thấy 2 hình ảnh cạnh nhau khi xem tivi tối qua. Cô ấy cho rằng các triệu chứng là do mệt mỏi và đi ngủ. Triệu chứng này vẫn còn sau khi ngủ dậy ngày hôm nay kèm theo sụp mí mắt bên phải. Song thị nặng hơn khi nhìn về bên trái và không kèm theo đau đầu, buồn nôn, chóng mặt, yếu khú trú hoặc dị cảm. Khám thực thể cho thấy sup mi mắt phải. Giảm khả năng nhìn vào trong (adduction) và nhìn lên trên ở phía bên phải. Đồng tử bên trái 2 mm và bên phải 5 mm, cả hai đều phản ứng với ánh sáng. Kiểm tra các dây thần kinh sọ khác là không đáng kể. Sức cơ chi trên và chi dưới, phản xạ gân sâu và cảm giác bình thường. Chụp CT đầu không cản quang là bình thường. Bước tiếp theo nào sau đây là tốt nhất để đánh giá bệnh nhân này?
- Xét nghiệm kháng thể kháng thụ thể acetylcholine
- Chụp CT mạch máu não
- Mức HbA1c
- MRI mắt
- Xét nghiệm chức năng tuyến giáp
Đáp án: B. Chụp CT mạch máu não
Bệnh nhân này bị song thị, sụp mi mắt phải, liệt cơ vận nhãn (ophthalmoplegia) và giãn đồng tử có thể là liệt dây thần kinh vận nhãn (dây thần kinh số III) cấp tính có ảnh hưởng đồng tử (non-pupil sparing oculomotor nerve palsy. CN III có các sợi phó giao cảm và vận động. Các sợi phó giao cảm chịu trách nhiệm co đồng tử bằng cách kiểm soát cơ vòng; sự gián đoạn có thể dẫn đến giãn đồng tử. Sự tổn thương sợi vận động có thể dẫn đến sa mi (“sụp mí mắt”) do liệt cơ nâng mi trên. Ngoài ra, liệt cơ chéo dưới và cơ thẳng trên, dưới và trong (tất cả đều do CN Ill chi phối) có thể dẫn đến mặt hướng xuống dưới và ra ngoài do lực kéo không đối kháng của cơ chéo trên ( do CN IV chi phối) và cơ thẳng ngoài (do CN VI chi phối). Kết quả là, bệnh nhân có thể tiếntriển song thị đột ngột.
Bệnh liệt dây thần kinh số III thường xảy ra nhất do chèn ép (ví dụ, chứng phình động mạch, khối u) hoặc thiếu máu cục bộ vi mạch. Các sợi somatic (vận động) của CN Ill chạy bên trong dây thần kinh và thường bị tổn thương do cả hai nguyên nhân. Ngược lại, các sợi phó giao cảm chịu trách nhiệm cho sự co đồng tử chạy ở bên ngoài dây CN Ill; chúng ít bị thiếu máu cục bộ hơn nhưng hầu như luôn bị ảnh hưởng bởi sự chèn ép từ bên ngoài. Do đó, sự tham gia của đồng tử có thể giúp phân biệt nguyên nhân của bệnh liệt thần kinh số III đơn độc.
- Liệt dây thần kinh III có ảnh hưởng đồng tử (Non-pupil-sparing CN III palsies) thường do hiệu ứng khối và cần được xem xét do phình động mạch nội sọ cho đến khi có bằng chứng khác. Bệnh nhân nên được chụp mạch MR hoặc CT mạch máu ngay lập tức để đánh giá.
- Liệt dây thần kinh III không ảnh hưởng đồng tử (Pupil-sparing CN III palsies) thường do thiếu máu cục bộ vi mạch và có liên quan đến bệnh đái tháo đường, tăng huyết áp, tăng lipid máu và tuổi cao. Theo dõi và chăm sóc hỗ trợ có thể thích hợp ở những bệnh nhân có các yếu tố nguy cơ bệnh lý mạch máu (ví dụ, tiểu đường, tăng huyết áp).
(Lựa chọn A) Xét nghiệm kháng thể kháng thụ thể acetylcholine được sử dụng để chẩn đoán bệnh nhược cơ, gây ra tình trạng yếu cơ dao động và nặng hơn trong suốt cả ngày. Chứng nhược cơ mắt gây sụp mí mắt, nhưng không ảnh hưởng đến đồng tử
(Lựa chọn C) Hemoglobin A1c được chỉ định để đánh giá chứngLiệt dây thân kinh III không ảnh hưởng đồng tử, thường là do thiếu máu cục bộ vi mạch.
(Lựa chọn D) MRI hốc mắt rất hữu ích để đánh giá bệnh hốc mắt (ví dụ: khối u) hoặc viêm nhiễm. Những bệnh lý này có thể gây chèn ép CN III nhưng cũng có thể gây ra lồi mắt, bệnh thần kinh thị giác và phù kết mạc. Ngoài ra, các khối u hốc mắt có thể thấy được trên CT đầu.
(Lựa chọn E) Bệnh Graves có thể gây ra bệnh nhãn khoa với chứng nhìn đôi nhưng lồi mắt, phù quanh hốc mắt và dấy lig lad có thể có khi thăm khám. Đồng tử không bị ảnh hưởng.
Kết luận:
Liệt dây thần kinh vận nhãn (CN lll) có ảnh hưởng đồng tử có liên quan đến chèn ép do phình động mạch. Chụp mạch MR hoặc CT nên được thực hiện ngay lập tức. Liệt dây thần kinh CN lll không ảnh hưởng đồng tử thường gặp nhất là do thiếu máu cục bộ vi mạch liên quan đến đái tháo đường, tăng huyết áp và tăng lipid máu.
Tham khảo
- Moulin T, Sablot D, Vidry E, et al. Impact of emergency room neurologists on patient management and outcome. Eur Neurol. 2003;50:207-14.
- ISO-SPREAD guidelines. Available http://www.iso-spread.it.
- Norrving B, Barrick J, Davalos A, et al. Action plan for stroke in Europe 2018-2030. Eur Stroke J. 2018;3:309-36.
- Barber PA, Demchuk AM, Zhang J, Buchan AM. Validity and reliability of a quantitative computed tomography score in predicting outcome of hyperacute stroke before thrombolytic therapy. ASPECTS Study Group. Alberta Stroke Programme Early CT Score. Lancet Lond Engl. 2000;355:1670-4.
- Albers GW, Marks MP, Kemp S, et al. Thrombectomy for stroke at 6 to 16 h with selection by perfusion imaging. N Engl J Med. 2018;378:708-18.
- Nogueira RG, Jadhav AP, Haussen DC, et al. Thrombectomy 6 to 24 h after stroke with a mismatch between deficit and infarct. N Engl J Med. 2018;378:11-21.
- North American Symptomatic Carotid Endarterectomy Trial Collaborators, Barnett HJM, Taylor DW, Haynes RB, et al. Beneficial effect of carotid endarterectomy in symptomatic patients with high- grade carotid stenosis. N Engl J Med. 1991;325:445-53.
- Johnston SC, Rothwell PM, Nguyen-Huynh MN, et al. Validation and refinement of scores to predict very early stroke risk after transient ischaemic attack. Lancet. 2007;369:283-92.
- Ferro JM, Bousser M-G, Canhão P, et al. European Stroke Organization guideline for the diagnosis and treatment of cerebral venous thrombosis—endorsed by the European Academy of Neurology. Eur Stroke J. 2017;2:195-221.
- Mas JL, Meder JF, Meary E, Bousser MG. Magnetic resonance imaging in lateral sinus hypoplasia and thrombosis. Stroke. 1990;21:1350-6.
- Lee S-K, Mokin M, Hetts SW, Fifi JT, Bousser M-G, Fraser JF. Current endovascular strategies for cerebral venous thrombosis: report of the SNIS Standards and Guidelines Committee. J Neurolnterv Surg. 2018;10:803-10.
- Steffel J, Verhamme P, Potpara TS, et al. The 2018 European Heart Rhythm Association practical guide on the use of non-vitamin K antagonist oral anticoagulants in patients with atrial fibrillation. Eur Heart J. 2018;39:1330-93.
- Hemphill JC, Bonovich DC, Besmertis L, Manley GT, Johnston SC, Tuhrim S. The ICH score: a simple, reliable grading scale for intracerebral haemorrhage. Editorial comment. Stroke. 2001;32:891-7.
- Hunt WE, Hess RM. Surgical risk as related to time of intervention in the repair of intracranial aneurysms. J Neurosurg. 1968;28:14- 20.
