Bệnh truyền nhiễm
Nhiễm HIV: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Nhiễm HIV: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
- Năm 2017, có 1,8 triệu người nhiễm mới trên toàn thế giới.
- Hầu hết mọi người nhiễm bệnh qua đường quan hệ tình dục, trước hoặc trong khi sinh, trong khi cho con bú, hoặc khi dùng chung bơm kim tiêm nhiễm vi-rút.
- Chẩn đoán được tiến hành bằng cách sử dụng xét nghiệm kháng thể kháng HIV và được xác nhận bằng một xét nghiệm đặc hiệu hơn. Bệnh nhân cần được xác định giai đoạn về mặt lâm sàng theo các tiêu chí của Tổ chức Y tế Thế giới hoặc Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ.
- Các hướng dẫn khuyến cáo rằng tất cả các bệnh nhân nhiễm HIV, bất kể số lượng tế bào CD4 là bao nhiêu, đều nên bắt đầu liệu pháp kháng retrovirus (ART) càng sớm càng tốt.
- Biện pháp dự phòng trước phơi nhiễm bằng ART hàng ngày làm giảm nguy cơ nhiễm HIV ở người lớn, là đối tượng có nguy cơ cao mắc phải HIV và được khuyến cáo ở những bệnh nhân chọn lọc.
- Việc chẩn đoán và điều trị khác nhau giữa các cơ sở có nguồn lực dồi dào và các cơ sở mà nguồn lực hạn chế.
Thông tin cơ bản
Định nghĩa
Nhiễm HIV là một bệnh lây nhiễm đại dịch với tác động tới xã hội lớn nhất từ trước đến nay. Bệnh gây ra bởi một retrovirus lây nhiễm và nhân lên trong tế bào lympho và đại thực bào ở người, làm xói mòn sự toàn vẹn của hệ thống miễn dịch ở người trong nhiều năm, đỉnh điểm là suy giảm miễn dịch và nhạy cảm với một loạt các loại nhiễm trùng cơ hội và nhiễm trùng khác cũng như sự phát triển của các bệnh ác tính nhất định.
Ở lần tư vấn ban đầu với bác sĩ, bệnh nhân nhiễm HIV có thể đang ở bất kỳ giai đoạn nào của diễn biến tự nhiên từ nhiễm vi-rút cấp tính đến mạn tính, từ không có triệu chứng đến rất yếu. Đánh giá ban đầu là việc quan trọng để tiên lượng và đưa ra kế hoạch điều trị từ ngắn đến dài hạn.
AIDS (hội chứng gồm một nhóm các nhiễm trùng, tình trạng hoặc bệnh ác tính) xảy ra do nhiễm HIV, thường sau khi nhiễm khoảng 6 đến 9 năm.
Dịch tễ học
Nói chung, có 36,9 triệu người nhiễm HIV trên toàn thế giới tính đến cuối năm 2017, trong đó 70% là ở châu Phi cận Sahara.[6] Vùng Caribe là vùng chịu ảnh hưởng nặng nhất thế giới sau châu Phi cận Sahara. Năm 2017, có 1,8 triệu người nhiễm mới trên toàn thế giới.[6]
Ở Khu vực châu Âu của Tổ chức Y tế Thế giới (gồm 53 quốc gia), có 160.453 ca bệnh được báo cáo mới vào năm 2016 (18,2 ca nhiễm mới trên 100.000 người dân). Lây truyền giữa những người quan hệ tình dục khác giới là con đường lây nhiễm chủ yếu, chiếm 46,8% số ca bệnh được chẩn đoán nhiễm mới. Tổng cộng có 23,9% số trường hợp nhiễm mới là do nam đồng tính (MSM), và 12,5% là do tiêm chích ma túy.[7] Năm 2016, tại Vương quốc Anh, tỷ lệ dương tính với xét nghiệm HIV ở các bệnh nhân đang sử dụng dịch vụ chăm sóc sức khỏe giới tính giảm xuống 1,2% ở nam đồng tính và lưỡng tính, và xuống 0,7% ở đàn ông và phụ nữ châu Phi da đen.[8] Tỷ lệ mắc mới ở MSM đang giảm đi tại một số quốc gia.[9]
Tại Hoa Kỳ, ước tính có 39.782 trường hợp bị chẩn đoán nhiễm HIV vào năm 2016. Đa số các trường hợp này là nam đồng tính. MSM chiếm 67% tất cả các trường hợp bị chẩn đoán tại Hoa Kỳ vào năm 2016, trong khi đó, người quan hệ tình dục khác giới chiếm 24%, và người tiêm chích ma túy chiếm 6%.[10] Số trường hợp nhiễm HIV hàng năm giảm 15% từ năm 2008 đến 2015 tại Hoa Kỳ.[11]
Số liệu khảo sát cũng cho thấy ảnh hưởng không đồng đều của đại dịch AIDS lên phụ nữ, đặc biệt là ở châu Phi cận Sahara nơi phụ nữ chiếm 56% số ca nhiễm mới ở người lớn.[12] Tại Hoa Kỳ, phụ nữ chiếm 19% số trường hợp chẩn đoán nhiễm HIV ước tính vào năm 2016, trong đó 87% mắc phải do lây truyền qua quan hệ tình dục khác giới.[13]
Số trường hợp nhiễm mới tại Hoa Kỳ cao nhất ở nhóm độ tuổi từ 25 đến 29 vào năm 2015; tuy nhiên, tỷ lệ mắc mới cũng ngày càng tăng ở những bệnh nhân lớn tuổi (>50 tuổi), với một nghiên cứu châu Âu cho thấy rằng số bệnh nhân ở nhóm độ tuổi này tăng mạnh từ năm 2014 đến 2015.[14]
Trên toàn thế giới, số người chết liên quan đến HIV đã giảm từ 1,9 triệu người năm 2005 xuống 940.000 người năm 2017.[6]
Nhìn chung, trên toàn thế giới, tỷ lệ mắc mới HIV được cho là đạt đỉnh điểm vào cuối những năm 1990 và sau đó ổn định, mặc dù tỷ lệ mắc mới vẫn tăng ở một số quốc gia. Những thay đổi về tỷ lệ mắc mới cùng với tỷ lệ tử vong do AIDS tăng lên đã khiến tỷ lệ lưu hành HIV chững lại. Tuy nhiên, số người sống chung với HIV tiếp tục tăng lên, do sự tăng trưởng dân số và gần đây là tác dụng kéo dài sự sống của liệu pháp kháng retrovirus. Ở châu Phi cận Sahara, khu vực có gánh nặng lớn nhất do dịch AIDS, dữ liệu cũng cho thấy rằng tỷ lệ mắc mới HIV đã đạt đỉnh điểm và đang bắt đầu bình ổn ở một số quốc gia. Tuy nhiên, các dịch bệnh trong khu vực này rất đa dạng và đặc biệt nặng ở Nam Phi, nơi một số dịch bệnh vẫn đang lan rộng.
Bệnh căn học
HIV là một retrovirus lây truyền và nhân lên chủ yếu trong các tế bào T CD4+ và đại thực bào ở người. HIV có thể lây truyền thông qua đường máu, các chế phẩm máu, dịch khi quan hệ tình dục, các loại dịch khác có chứa máu, và sữa mẹ. Hầu hết mọi người nhiễm HIV thông qua quan hệ tình dục, trước hoặc trong khi sinh, trong khi cho con bú, hoặc khi dùng chung bơm kim tiêm nhiễm vi-rút (người tiêm chích ma túy). Quan hệ tình dục là con đường lây truyền HIV phổ biến nhất, dù tỷ lệ lây truyền không cao. Nguy cơ lây truyền mỗi lần phơi nhiễm là thấp; ước tính tương đương 0,1% mỗi lần tiếp xúc đối với lây truyền qua quan hệ tình dục khác giới, nhưng con số này thay đổi đáng kể và tăng lên khi đồng mắc các bệnh STD dạng loét, tải lượng vi-rút HIV cao ở nguồn lây, và không điều trị kháng retrovirus.[15]
Sinh lý bệnh học
Vi-rút xâm nhập vào các tế bào bằng cách bám vào thụ thể CD4 và đồng thụ thể (CCR5 hoặc CXCR4) qua các glycoprotein ở vỏ của nó. Vi-rút này gọi là retrovirus vì nó mã hóa enzym phiên mã ngược, cho phép sao chép ADN từ ARN vi-rút. Enzym phiên mã ngược vốn dễ bị lỗi, dẫn tới tỷ lệ đột biến HIV cao, có thể nhanh chóng dẫn tới kháng vi-rút ở những bệnh nhân đang điều trị.[16]
Khi thâm nhập được vào ADN tế bào, provirus này nằm trong nhân của các tế bào nhiễm bệnh và có thể vẫn ở trạng thái ngủ trong khoảng thời gian dài. Ngoài ra, nó có thể trở nên có hoạt động phiên mã (đặc biệt trong trường hợp đang diễn ra hoạt động miễn dịch) và có thể sử dụng bộ máy tế bào vật chủ người để tự sao chép. Sau đó ARN vi-rút được cắt thành một hoặc nhiều lát để tạo ra nhiều protein phụ, cấu trúc và điều hòa khác nhau. Các protease vi-rút tiếp tục xử lý các protein và các phần tử vi-rút trưởng thành được hình thành khi các vi-rút chưa trưởng thành đi qua màng tế bào vật chủ.
Trong vòng vài tuần nhiễm vi-rút, tỷ lệ nhân lên của vi-rút trong máu cao, có thể vượt quá 10 triệu phần tử vi-rút mỗi microlit huyết tương. Đồng thời, khi đó lượng tế bào T CD4 cũng giảm. Tuy nhiên, một đáp ứng miễn dịch với HIV phát triển làm giảm tình trạng nhân lên của virus, dẫn tới giảm tải lượng vi-rút và số lượng tế bào T CD4 trở về gần như mức bình thường. Kiểm soát miễn dịch được cho là phụ thuộc vào các tế bào T tiêu diệt và các kháng thể trung hòa. Tùy thuộc vào hiệu quả của sự kiểm soát này, tải lượng vi-rút được biết là giá trị chuẩn và giá trị này được cho là mang tính tiên lượng các kết cục tiền sử tự nhiên đối với người nhiễm bệnh.[17]
Nghiên cứu gợi ý rằng đáp ứng ban đầu của vật chủ với tình trạng nhiễm HIV quan trọng và được xác định về mặt di truyền. Một số ít bệnh nhân đôi khi cho thấy tổn thương miễn dịch chậm hoặc không tổn thương. Các biện pháp kiểm soát lâu dài này đang được nghiên cứu kỹ lưỡng với hy vọng phát triển các liệu pháp điều trị HIV trên cơ sở miễn dịch.
Phân loại
Các phân tuýp HIV[1] [2] [3]
HIV thuộc chi Lentivirus trong họ Retroviridae và được chia thành 2 tuýp:
- HIV tuýp 1 (HIV 1) là vi-rút chịu trách nhiệm về đại dịch toàn cầu này. Có 3 nhóm chính trong HIV 1: nhóm M (chính, bao gồm các phân nhóm A, B, C và D), N (không M và không O), và O (ngoài rìa). Phân nhóm B là vi-rút thường gặp ở châu Âu và Hoa Kỳ. Các phân nhóm A, C và D chủ yếu xuất hiện ở châu Phi, các phân nhóm B và AE (một dạng tái tổ hợp tuần hoàn) ở châu Á và phân nhóm B ở Nam Mỹ[1]
- HIV tuýp 2 (HIV 2) ít có khả năng gây bệnh hơn và bị hạn chế chủ yếu ở Tây Phi.[4] [1]
Nhiễm HIV nguyên phát đề cập đến 6 tháng đầu sau khi mắc phải HIV và đi kèm với đáp ứng của kháng thể’ kháng HIV ngày càng tăng lên và nồng độ vi-rút trong huyết tương ở mức cao.[5]
AIDS xảy ra do nhiễm HIV, thường sau khoảng 6 đến 9 năm từ khi nhiễm vi-rút. Đây là hội chứng gồm một nhóm các nhiễm trùng, tình trạng hoặc bệnh ác tính (căn cứ trên tiêu chí đưa ra bởi Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ và Tổ chức Y tế Thế giới), xảy ra do tình trạng suy giảm miễn dịch ngày càng tăng lên khi nhiễm HIV xảy ra theo thời gian.[2]
Phòng ngừa
Ngăn ngừa sơ cấp
Công cụ phổ biến nhất để phòng ngừa nhiễm HIV khi quan hệ tình dục là bao cao su dành cho nam giới. Bao cao su dành cho nam giới có khả năng bảo vệ cao: sử dụng bao cao su thường xuyên và đúng cách giúp giảm lây truyền HIV từ 80% đến 97%. Nhiều nghiên cứu cho thấy rằng bao cao su dành cho nữ giới là phương pháp chấp nhận được đối với nhiều phụ nữ và nam giới, và là biện pháp thay thế có giá trị đối với phụ nữ có bạn tình từ chối dùng bao cao su dành cho nam giới. Khác với bao cao su dành cho nam giới, bao cao su dành cho nữ giới có thể được đưa vào một thời gian trước khi quan hệ và không phụ thuộc vào việc người nam phải phối hợp cùng mức độ để sử dụng thành công.
Các nghiên cứu đã cho thấy hiệu quả của liệu pháp kháng retrovirus (ART) qua đường uống hàng ngày, được biết là biện pháp dự phòng trước phơi nhiễm (PrEP), trong việc giảm nguy cơ nhiễm HIV ở người lớn có nguy cơ cao mắc phải HIV. Bằng chứng cho thấy rằng biện pháp dự phòng bằng tenofovir và emtricitabine đường uống có hiệu quả cao trong việc giảm nguy cơ mắc phải HIV và được coi là an toàn, với tác dụng bất lợi tối thiểu.[27] Do đó, biện pháp này đang dần được đưa vào các hướng dẫn quốc tế.[28] Các hướng dẫn từ Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ khuyến cáo sử dụng PrEP với tenofovir và emtricitabine làm biện pháp phòng ngừa cho nam đồng tính (MSM) là người lớn có quan hệ tình dục và có nguy cơ cao mắc phải HIV, nam giới và nữ giới là người lớn có quan hệ tình dục khác giới có nguy cơ cao mắc phải HIV, và những người tiêm chích ma túy là người lớn có nguy cơ cao mắc phải HIV.[29] Hơn nữa, PrEP cần được trao đổi với nam giới và nữ giới là người lớn có quan hệ tình dục khác giới và có bạn tình được biết là nhiễm HIV (cặp đôi dị nhiễm).[29] Hướng dẫn của Tổ chức Y tế Thế giới đặc biệt khuyến cáo sử dụng PrEP đường uống chứa tenofovir cho những người âm tính với HIV nhưng có nguy cơ cao nhiễm HIV như một phần của các biện pháp phòng ngừa kết hợp.[30] Hiện tượng tăng nhanh việc sử dụng PrEP bởi MSM tại Úc dẫn tới hiện tượng giảm nhanh một cách ngang bằng việc sử dụng bao cao su thường xuyên.[31]
Dữ liệu cho thấy rằng điều trị cho người dương tính với HIV bằng ART làm giảm đáng kể nguy cơ lây truyền HIV sang bạn tình âm tính với HIV.[32] Việc bắt đầu ngay ART được khuyến cáo cho người dương tính với HIV trong cặp đôi dị nhiễm HIV để phòng ngừa lây truyền HIV.[32] [33] Một vài nghiên cứu trên quy mô lớn cho thấy rằng ART giúp phòng ngừa lây truyền HIV ở cả các cặp đôi quan hệ khác giới và MSM – đối tượng duy trì tải lượng vi-rút không phát hiện được.[34] [35] [36] [37] Dựa trên bằng chứng này, Prevention Access Campaign đã đưa ra tuyên bố đồng thuận rằng nguy cơ lây truyền HIV từ một người sống chung với HIV đang điều trị bằng ART và có tải lượng vi-rút trong máu không phát hiện được trong ít nhất 6 tháng là không đáng kể hoặc không tồn tại. [Prevention Access Campaign: consensus statement]
Vai trò của việc cắt bao quy đầu ở nam giới trong phòng ngừa mắc phải HIV và STD đã được cho thấy trong một số nghiên cứu tiêu biểu tại một thời điểm và các thử nghiệm chọn ngẫu nhiên có đối chứng từ các bộ phận khác nhau của châu Phi, với bằng chứng gợi ý sự giảm mắc phải HIV ở nam giới đã cắt bao quy đầu.[38] [39] [40] [41] [42] [43]
Có bằng chứng thuyết phục về lợi ích của việc thay kim tiêm và sử dụng bơm tiêm sạch tại các phòng khám methadone, gọi là ‘giảm tổn hại’, trong đó nguy cơ lây truyền HIV liên quan tới việc dùng chung dụng cụ tiêm chích ma túy. Ngoài ra, việc cung cấp máu và các chế phẩm máu không có HIV cũng như kim và bơm tiêm vô trùng để tiêm và các biện pháp phòng ngừa chung tại các bệnh viện, đã làm giảm đáng kể tình trạng lây truyền HIV tại bệnh viện.[44]
Mặc dù đã có rất nhiều nghiên cứu và thử nghiệm lâm sàng nhưng vẫn chưa tìm ra loại vắc-xin nào hiệu quả để phòng ngừa và kiểm soát HIV.[45] [46] PrEP dạng tiêm tác dụng kéo dài hiện đang được thử nghiệm lâm sàng và có thể giải quyết các vấn đề về tuân thủ, và có thể là biện pháp can thiệp phòng ngừa quan trọng đối với một số người nhiễm HIV nhất định.[47]
Khám sàng lọc
Sàng lọc HIV
Xét nghiệm HIV được chỉ định:
- Khi người nào đó yêu cầu xét nghiệm
- Khi người nào đó có tình trạng bệnh lý cho thấy có thể bị nhiễm HIV
- Khi người nào đó tin rằng họ có nguy cơ nhiễm bệnh do quan hệ tình dục không bảo vệ, vết thương do kim đâm hoặc tiêm chích ma túy không an toàn
- Ở tất cả phụ nữ mang thai
- Vì lý do y tế công cộng và kiểm soát lây nhiễm (ví dụ: đảm bảo an toàn cho các sản phẩm máu)
- Khi được yêu cầu, ví dụ: bởi công ty bảo hiểm nhân thọ.
Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh (CDC) khuyến cáo tất cả những người từ 13-64 tuổi nên được xét nghiệm HIV định kỳ, bao gồm sàng lọc hàng năm đối với những người được xác định là có nguy cơ cao.[57] Có thể xem xét sàng lọc thường xuyên hơn đối với một số nam đồng tính không có triệu chứng, dựa trên các yếu tố nguy cơ riêng, dịch tễ học địa phương và chính sách tại địa phương.[58] Bất kể khuyến cáo này, 37% nam và nữ chuyển giới chưa bao giờ được xét nghiệm HIV.[59] Đồng thời, dữ liệu khảo sát quốc gia cho thấy rằng những người có nguy cơ lây nhiễm cao không được xét nghiệm lại thường xuyên theo khuyến cáo trong hướng dẫn của CDC.[60]
Xét nghiệm HIV là có vai trò quan trọng đối với cả chiến lược phòng ngừa nguyên phát và thứ phát hiệu quả cũng như rất quan trọng đối với việc thực hiện một kế hoạch điều trị cho người có kết quả xét nghiệm dương tính. Xét nghiệm đã được cho thấy là làm giảm hành vi nguy cơ ở những người có kết quả xét nghiệm dương tính. Việc thường xuyên theo dõi sau khi kết quả xét nghiệm dương tính cho phép kịp thời áp dụng các phương pháp điều trị dự phòng khác nhau nhằm ngăn ngừa các bệnh nhiễm trùng cơ hội. Ngoài ra, xét nghiệm kịp thời trước khi khởi phát HIV tiến triển cho phép chuẩn bị đầy đủ cho điều trị kháng vi-rút.
Các xét nghiệm dựa trên kháng thể hoặc các xét nghiệm kết hợp kháng nguyên/kháng thể kháng HIV thế hệ mới hơn đều tốt hơn để làm xét nghiệm sàng lọc. Nên sử dụng xét nghiệm axit nucleic (HIV RNA) nếu nghi bị nhiễm trùng cấp tính, hoặc ở trẻ sơ sinh dưới 18 tháng tuổi (ADN hoặc ARN HIV).
Ngăn ngừa thứ cấp
Tiếp xúc tình dục
- Nên hỏi bệnh nhân về những người có tiếp xúc tình dục với bệnh nhân. Tình trạng HIV có thể đã được biết đến. Nếu không, cần thảo luận về việc tiết lộ. Bệnh nhân có thể sẽ không thể tiết lộ việc này ngay nhưng cần được khuyến khích, đặc biệt trong một tình huống mà việc tiết lộ liên quan đến việc có thể sinh hoạt tình dục an toàn hơn. Bác sĩ cũng có thể đề nghị hỗ trợ với việc tiết lộ trong những tình huống như trên và đề nghị xét nghiệm ngay cho vợ/chồng. Có thể có quy định địa phương, và các bác sĩ nên tham khảo cho thích hợp. Nhân viên y tế công cộng có thể hỗ trợ thông tin cho vợ/chồng bệnh nhân.
- Vợ/chồng dị nhiễm cần được khuyến khích xét nghiệm định kỳ,[118] và có thể được bảo vệ khỏi nhiễm bệnh bằng cách bắt đầu áp dụng liệu pháp kháng retrovirus ở vợ/chồng dương tính với HIV.[32] [33] [34] Gel diệt trùng có chứa tenofovir đã giúp giảm tỷ lệ lây truyền HIV sang nữ giới.[119]
Con cái
- Bác sĩ nên hỏi bệnh nhân có con hay chưa và độ tuổi của chúng. Bệnh sử và tình trạng sức khỏe của chúng có thể mang lại manh mối về khả năng nhiễm trùng (nếu chưa được xét nghiệm) Nếu dưới 10 tuổi và khỏe mạnh và chưa từng được xét nghiệm, bác sĩ nên khuyến cáo thực hiện xét nghiệm cho các cháu bé. Trẻ em dưới 18 tháng tuổi có thể cần xét nghiệm axit nucleic (phản ứng khuếch đại chuỗi polymerase định tính). Nếu vẫn còn bú sữa mẹ, nên tư vấn ngăn chặn nguy cơ truyền bệnh và cân nhắc cai sữa (nếu hơn 6 tháng tuổi) hoặc chuyển sang bú bình/ sữa công thức.[120]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một người đàn ông 32 tuổi là tài xế taxi được phát hiện nhiễm HIV trong lần nằm viện do bệnh phổi gần đây. Các phát hiện chụp X-quang ngực tương thích và kết quả nuôi cấy đờm xác nhận dương tính với trực khuẩn lao, dẫn tới chẩn đoán mắc bệnh lao phổi (TB). Khi được chẩn đoán như vậy, bệnh nhân đã đồng ý xét nghiệm HIV tại bệnh viện. Xét nghiệm huyết thanh để phát hiện HIV cho kết quả dương tính bởi xét nghiệm nhanh HIV và kết quả này được xác nhận bằng một mẫu máu thứ hai. Bệnh nhân được thông báo về chẩn đoán này và được giới thiệu sang khoa chăm sóc ngoại trú. Ở phòng khám cho bệnh nhân ngoại trú, tiền sử thu thập được từ bệnh nhân đã xác nhận sức khỏe của bệnh nhân giảm sút trong vài tháng nay. Anh đã sút gần 10kg và đã bị sốt, đổ mồ hôi đêm, mất vị giác và tiêu chảy thành từng đợt. Ngoài ra, 4 tuần trước khi nhập viện, anh bị ho có đờm và đau ngực do viêm màng phổi. Anh cũng thấy da tróc vảy ở đường chân tóc. Bệnh sử của anh không đáng chú ý nhưng anh đã chăm sóc người mẹ bị bệnh lao khoảng 6 năm trước. Hiện anh đang dùng thuốc chống bệnh lao và pyridoxine. Anh cũng mới dùng hết 1 tuần mycostatin bôi trên da do nhiễm nấm Candida ở miệng. Khi khám, anh rất gầy yếu với bằng chứng là bị nấm Candida ở miệng và viêm da tiết bã nhẹ. Anh có âm thở phế quản nhẹ ở ngực trên bên phải, đồng thời bị lệch khí quản nhẹ về bên phải. Kết quả khám thần kinh, tim mạch và vùng bụng của anh đều bình thường. Số lượng CD4 được đếm khi bệnh nhân vẫn đang ở bệnh viện là 186 tế bào/microlit. Dựa trên tiền sử và kết quả khám, anh được xác định đang ở giai đoạn 3 trên lâm sàng theo phân loại của Tổ chức Y tế Thế giới (WHO). Cần xét nghiệm tải lượng vi-rút ban đầu, tổng phân tích tế bào máu ngoại vi và xét nghiệm chức năng gan trước khi bắt đầu điều trị kháng retrovirus. Bệnh nhân cho biết rằng anh đã kết hôn và có 3 con, một đứa 6 tuổi, một đứa 4 tuổi và một đứa 13 tháng. Chúng đều khỏe mạnh. Các hệ quả khi xét nghiệm HIV cho cả gia đình được trao đổi với bệnh nhân.
Tiền sử ca bệnh #2
Một nữ nhân viên ngân hàng 26 tuổi mang thai 24 tuần và được xét nghiệm nhanh HIV như một phần trong chương trình khám thai. Kết quả xét nghiệm của cô là dương tính và được khẳng định bằng một xét nghiệm nhanh thứ hai. Cô được giới thiệu sang khám HIV tổng quát. Tại phòng khám HIV, cô cho biết sức khỏe của mình rất ổn, chỉ buồn nôn và hơi mệt mỏi do mang thai. Đây là lần đầu mang thai của cô. Khi khám, bệnh nhân trông khỏe mạnh, chỉ có hạch to toàn thân nhẹ. Cô đã kết hôn được 2 năm và chỉ quan hệ tình dục với 1 người trong 4 năm qua. Xét nghiệm HIV năm 20 tuổi của cô cho kết quả âm tính. Xét nghiệm số lượng CD4 được thực hiện và cô được xác định đang ở giai đoạn 1 theo WHO. Cô được tư vấn về nguy cơ đối với thai nhi trong bụng và thông tin về cách phòng tránh lây truyền từ mẹ sang con. Cô chưa cho chồng biết tình trạng của mình và cần được hỗ trợ trong việc này, cũng như cần thêm thông tin về cách sống tích cực và bắt đầu điều trị kháng retrovirus.
Các bài trình bày khác
Hội chứng retrovirus cấp tính xảy ra ở khoảng một nửa số bệnh nhân sau khi họ nhiễm HIV. Đây là phức hợp triệu chứng dao động từ các triệu chứng giống cúm nhẹ, không đặc hiệu đến ốm ửng đỏ người mà thậm chí có thể phải nhập viện. Trong trường hợp sau, bệnh nhân có thể có biểu hiện viêm màng não vô khuẩn hoặc viêm não – màng não, phát ban sần, đau cơ, đau khớp, sốt, to gan lách, ốm do tiêu chảy (viêm dạ dày ruột hoặc viêm đại tràng), và các phát hiện về thần kinh khác như bệnh lý thần kinh ngoại biên, hội chứng Guillain-Barre, hoặc liệt mặt. Các biểu hiện trong phòng thí nghiệm bao gồm giảm bạch cầu lympho, sau đó là tăng tế bào lympho với các tế bào lympho không điển hình. Trong một số trường hợp, lượng tế bào CD4 có thể sụt giảm mạnh, dẫn tới bệnh nấm Candida hoặc các nhiễm trùng khác như viêm phổi do nhiễm Pneumocystis jirovecii . Trong thời gian này, xét nghiệm huyết thanh có thể cho kết quả âm tính hoặc không xác định, và chẩn đoán đáng tin cậy nhất bằng cách xét nghiệm tải lượng vi-rút ARN HIV trong huyết tương, mặc dù kháng nguyên p24 cũng có thể cho kết quả dương tính tại thời điểm này nếu xét nghiệm.
Cách tiếp cận chẩn đoán từng bước
Việc chẩn đoán và phòng ngừa HIV là trách nhiệm của tất cả các chuyên gia y tế. Các đơn vị cung cấp dịch vụ chăm sóc sức khỏe cần được đào tạo đầy đủ để chẩn đoán nhiễm bệnh và điều trị khi đã chẩn đoán bệnh nhân nhiễm bệnh. Ý thức được tình trạng nhiễm HIV nguyên phát (những ngày đầu đến 6 tháng sau khi mắc phải HIV) ở các nhóm bệnh nhân có nguy cơ cao là điều rất quan trọng để tránh chẩn đoán muộn. Phát hiện sớm và điều trị ngay có thể cải thiện việc chăm sóc cho từng bệnh nhân và ngăn ngừa tiếp tục lây truyền cho người khác.
Đưa ra chẩn đoán
Một người cảm thấy họ có nguy cơ dương tính với HIV hoặc những người đang sàng lọc HIV thường quy cần được tư vấn trước khi xét nghiệm. Việc này cần bao gồm xác định các yếu tố nguy cơ thực tế và nghiên cứu cả quá trình để theo dõi với cả kết quả âm tính (tư vấn giảm nguy cơ) và dương tính. Có thể thận trọng trong các trường hợp nghi nhiễm HIV để đưa ra xét nghiệm HIV như một phương án không lựa chọn trong số các chẩn đoán khác. Xét nghiệm kháng thể, xét nghiệm hấp thụ miễn dịch liên kết với enzyme (ELISA) hoặc xét nghiệm nhanh là các xét nghiệm thông dụng nhất để chẩn đoán HIV, tuy nhiên cũng đã có một sự chuyển đổi sang các xét nghiệm thế hệ mới hơn như xét nghiệm kháng thể kháng HIV/xét nghiệm dựa trên kháng nguyên.[48] Kết quả dương tính (có phản ứng) từ một xét nghiệm kháng thể kháng HIV ban đầu hoặc kháng thể/kháng nguyên kết hợp được xác nhận bằng kết quả dương tính sau đó từ một xét nghiệm sinh học phân tử HIV bổ sung (điển hình là ARN HIV hoặc tải lượng vi-rút) khác với xét nghiệm ban đầu.[49] Phản ứng khuếch đại chuỗi polymerase (PCR) của ARN HIV định lượng phải được dùng để chẩn đoán hội chứng retrovirus cấp tính.
Đánh giá ban đầu
Đánh giá ban đầu về người mới được chẩn đoán nhiễm HIV cần được thực hiện kỹ lưỡng và bao gồm cả bệnh sử tổng thể và chi tiết và khám lâm sàng, cũng như các xét nghiệm phù hợp, nhằm đánh giá giai đoạn bệnh HIV ở người đó. Các xét nghiệm ban đầu trong phòng thí nghiệm phụ thuộc vào tài nguyên sẵn có và được dùng để xác định mục tiêu và kế hoạch điều trị.
Tất cả các bệnh nhân cần được: xét nghiệm kháng thể kháng HIV; bảng thành phần tế bào lympho, bao gồm số lượng tế bào CD4; sàng lọc viêm gan; xét nghiệm nghiên cứu bệnh hoa liễu; test lao lẩy da; và lý tưởng là xét nghiệm tổng phân tích tế bào máu (FBC), xét nghiệm sinh hóa, xét nghiệm creatinine, xét nghiệm chức năng gan (LFT), xét nghiệm đường huyết lúc đói, lipid trong huyết thanh và phân tích nước tiểu. Tải lượng vi-rút HIV cũng cần được thực hiện lúc ban đầu ở hầu hết các quốc gia phát triển. Xét nghiệm kháng thuốc (kiểu gen/kiểu hình) được khuyến cáo ở những nơi có mức độ lưu hành vi-rút kháng thuốc cao (ví dụ như Hoa Kỳ).[33] Tần suất và thời điểm xét nghiệm khác nhau ở từng loại xét nghiệm và cần tham khảo hướng dẫn tại địa phương.
Khi kết thúc buổi xét nghiệm, cần đưa ra kế hoạch điều trị toàn diện để chăm sóc trong tương lai, bao gồm kế hoạch bắt đầu liệu pháp kháng retrovirus (ART) kết hợp có hiệu lực và tư vấn giảm nguy cơ.[2] [33]
Bệnh nhân có thể đang ở 1 trong 4 giai đoạn:
- Trong giai đoạn chuyển đảo huyết thanh cấp tính
- Trong giai đoạn ủ bệnh lâm sàng không có triệu chứng
- Trong giai đoạn rối loạn điều hòa miễn dịch có triệu chứng và suy giảm miễn dịch nhẹ hơn trước khi phát triển AIDS
- Bị suy giảm miễn dịch nặng và AIDS.
Tiền sử
Bác sĩ cần tìm ra tiền sử các triệu chứng thường gặp có thể liên quan tới HIV, đặc biệt chú ý tới các triệu chứng sẽ hỗ trợ trong việc xác định giai đoạn bệnh HIV theo phân loại của Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ (CDC) hoặc Tổ chức Y tế Thế giới (WHO).[49] [50] Các triệu chứng này bao gồm sốt và đổ mồ hôi đêm, sút cân, phát ban trên da, nấm Candida hoặc loét miệng, tiêu chảy, đau đầu và thay đổi trạng thái tinh thần hoặc chức năng tâm thần kinh. Các triệu chứng như sốt, đau họng, đổ mồ hôi đêm, mệt mỏi, khó chịu, đau cơ, tiêu chảy và phát ban đều có thể liên quan tới nhiễm HIV cấp tính hoặc nguyên phát.[5] Tất cả các trường hợp nhập viện gần đây đều cần được tìm hiểu chi tiết vì họ có thể liên quan đến HIV. Cần đánh giá nguy cơ mắc bệnh lao (TB) và STD (triệu chứng và tiếp xúc đã biết) và cần tìm hiểu về tiền sử tiêm vắc-xin (đặc biệt là viêm gan A và B, phế cầu khuẩn và uốn ván). Cần chú ý thuốc đang dùng và các dị ứng đã biết. Tất cả phụ nữ cần được hỏi về lần mang thai hiện tại và trước đây cũng như hỏi về việc họ có từng mang thai kể từ khi biết mình nhiễm HIV không. Cần xác nhận ngày làm xét nghiệm phết tế bào cổ tử cung gần nhất của họ.
Cần chú ý tới các yếu tố nguy cơ làm nhiễm HIV như tiêm chích ma túy và tiền sử quan hệ tình dục, bao gồm khuynh hướng tình dục và nguy cơ tiếp tục lây truyền HIV, số bạn tình, bạn tình có ý thức được tình trạng nhiễm HIV không, việc sử dụng bao cao su và các STD trước đây (bao gồm viêm gan vi-rút).[2] [51]
Cần trao đổi về các vấn đề bối cảnh xã hội và lối sống, bao gồm:[2] [51]
- Môi trường sinh sống: loại nhà ở, có bao nhiêu người sống ở đó, tình trạng cung cấp điện nước
- Trẻ em: độ tuổi và tình trạng HIV nếu có
- Tiết lộ tình trạng HIV: cho bạn tình, gia đình, và/hoặc bạn bè
- Các cấu trúc hỗ trợ: mọi người có thể hỗ trợ tinh thần cho bệnh nhân
- Việc làm
- Tiền sử hút thuốc
- Tập thể dục
- Tình trạng sử dụng đồ uống có cồn hoặc chất gây nghiện khác ở hiện tại và trong quá khứ.
Ở các bệnh nhân đã từng được điều trị đến gặp bác sĩ mới để được đánh giá ban đầu, cần thu thập tiền sử chi tiết về ART trước đây, bao gồm cả kết quả xét nghiệm đề kháng.
Cho bạn tình biết là việc quan trọng vì người đó sẽ cần được đánh giá nguy cơ nhiễm HIV và cần được xét nghiệm. Không cho họ biết có thể có nghĩa là miễn cưỡng chấp nhận chẩn đoán HIV và có thể dẫn tới không tuân thủ ART sau đó.[51]
Khám lâm sàng
Khi bắt đầu có ấn tượng chung về bệnh nhân, bác sĩ cần xác định xem bệnh nhân khỏe hay không khỏe. Thăm khám nên được thực hiện tùy vào mức độ triệu chứng của bệnh nhân. Các yếu tố cụ thể cần đánh giá bao gồm:
- Đo cân nặng và chiều cao
- Khám xem có hạch to toàn thân không, lưu ý vị trí, kích thước và khả năng di chuyển của các nốt hạch
- Kiểm tra da xem có phát ban do HIV và có sẹo (bao gồm cả herpes zoster), phát ban sẩn ngứa, nhiễm nấm hoặc bướu thịt Kaposi không
- Khám miệng xem có bị nấm Candida ở miệng, bạch sản miệng dạng lông, bướu thịt Kaposi và bệnh viêm nha chu không
- Khám ngực và tim mạch xem có các dấu hiệu của, ví dụ như nhiễm trùng phổi không
- Khám bụng để đánh giá chứng gan to hoặc lách to
- Khám cơ quan sinh dục xem có các dấu hiệu của STD không (ở tất cả các bệnh nhân)
- Khám thần kinh, bao gồm cả đánh giá trạng thái tinh thần, hội chứng màng não và bệnh lý thần kinh ngoại biên, và soi đáy mắt để xem có tổn thương võng mạc không[2] [49]
- Đánh giá tâm thần cần bao gồm việc chú ý đến ảnh hưởng và khuynh hướng của bệnh nhân.
- Chứng biếng ăn và hạch to có thể đi liền với nhiễm HIV cấp tính hoặc nguyên phát.[5]
Xét nghiệm HIV
Một số xét nghiệm trong phòng thí nghiệm sẵn có và có những lợi ích cũng như hạn chế khác nhau:
- ELISA: hầu hết các xét nghiệm được thiết lập để phát hiện nhiễm HIV đều dựa trên xét nghiệm sàng lọc ban đầu là ELISA. Trong hoặc ngay sau khi nhiễm, các kháng thể IgM kháng HIV sẽ xuất hiện đầu tiên. Sau đó hàng tuần đến hàng tháng là các kháng thể IgG kháng Gag và Env, rồi sau đó đến các enzym vi-rút và các protein điều hòa. Thời gian để phát hiện IgG đầu tiên bằng ELISA thời gian trung vị là khoảng 3 đến 4 tuần, và gần như tất cả những người mới nhiễm đều có mức IgG phát hiện được trước 6 tháng. Trong thời gian này, xét nghiệm ELISA có thể cho kết quả âm tính giả, một thời kỳ được gọi là giai đoạn cửa sổ. Các xét nghiệm ELISA thế hệ thứ tư làm giảm giai đoạn cửa sổ xuống còn khoảng 2 đến 4 tuần, do đó làm giảm số lượng kết quả âm tính giả, đặc biệt ở các khu vực thường gặp các nhiễm trùng liên quan. ELISA là phương pháp sàng lọc ưu tiên ở các nước đang phát triển do bản thân phương pháp này phù hợp với yêu cầu công suất cao, xét nghiệm nhanh và tự động hóa.
- Kháng thể thế hệ thứ tư (ELISA) và kháng nguyên (p24): các xét nghiệm HIV thế hệ thứ tư mới nhất đưa vào kháng nguyên p24, nghĩa là việc thu được chẩn đoán HIV trong giai đoạn cửa sổ chắc chắn hơn, do xét nghiệm kiểm tra được cả các kháng thể và kháng nguyên p24. Điều này giúp giảm giai đoạn cửa sổ từ 3 tháng xuống trung bình còn 10 ngày; do đó các xét nghiệm này có thể được khuyến cáo để xác nhận HIV.[48]
- Western blot: mặc dù độ đặc hiệu cao nhưng việc sử dụng ELISA ở các quần thể có tỷ lệ lưu hành bệnh thấp sẽ dẫn tới tỷ lệ kết quả dương tính giả cao. Vì vậy, ở các nước phát triển, quy trình được áp dụng là xác nhận kết quả ELISA dương tính hoặc không xác định bằng một xét nghiệm thứ hai, Western blot. Western blot cần nhiều thời gian và nguồn lực, do đó không phù hợp với nhiều khu vực có tỷ lệ lưu hành bệnh cao.
- Xét nghiệm nhanh: phương pháp này có hiệu quả trong trường hợp có nguồn lực hạn chế. Một số xét nghiệm đã được phê duyệt bởi Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ cũng như WHO. Các xét nghiệm này có độ nhạy và độ đặc hiệu trên 99% khi kết hợp với Western blot xác nhận ở các nước phát triển và xét nghiệm nhanh thứ hai ở các nước đang phát triển
- Các xét nghiệm sàng lọc HIV khác: các xét nghiệm sẵn có giúp phát hiện sự có mặt các kháng thể kháng HIV trong dịch cơ thể không phải máu. Nước bọt có nồng độ IgA và IgG cao hơn, và cả ELISA và xét nghiệm nhanh đều dùng cho nước bọt
- Xét nghiệm axit nucleic (ARN hoặc ADN): đây là xét nghiệm nhiễm HIV nhạy nhất ở trẻ sơ sinh, và có thể được sử dụng khi trẻ 4 đến 6 tuần tuổi. Các kháng thể của mẹ truyền qua nhau thai có thể tồn tại ở trẻ sơ sinh đến 18 tháng, do đó không thể sử dụng các xét nghiệm kháng thể để đưa ra chẩn đoán.
- PCR phiên mã ngược của ARN vi-rút (tải lượng vi-rút): xét nghiệm này đo mức độ tái tạo tích cực của HIV trong máu và các dịch cơ thể khác, và chủ yếu được sử dụng để đánh giá hoạt động của HIV và theo dõi đáp ứng với ART. Xét nghiệm này có một phiên bản cực nhạy, có thể đo các mức ARN vi-rút thấp tới 20 bản sao ARN/mL huyết tương một cách đáng tin cậy. Đây cũng là xét nghiệm nhạy nhất dành cho người trưởng thành nhiễm HIV cấp tính, những người có thể đang trong giai đoạn cửa sổ không phát hiện được kháng thể hoặc kháng nguyên (p24).
- kháng nguyên p24: là protein lõi của HIV và có mặt trong giai đoạn tái tạo vi-rút cao, vì vậy có thể phát hiện được trong máu ở giai đoạn nhiễm cấp tính và một lần nữa ở các giai đoạn muộn của bệnh. Do đó, kháng nguyên này được sử dụng như một xét nghiệm bổ sung trong giai đoạn cửa sổ. Xét nghiệm này cho kết quả dương tính muộn hơn HIV RNA (tải lượng vi-rút) trong giai đoạn nhiễm HIV cấp tính, và do đó, xét nghiệm này có độ nhạy thấp ở giai đoạn này của bệnh.
Số lượng CD4
Số lượng tế bào CD4 cho biết sức khỏe của hệ miễn dịch của vật chủ và hỗ trợ trong đánh giá ban đầu, cũng như quá trình theo dõi bệnh nhân liên tục. Đây là một trong các xét nghiệm quan trọng nhất cần hoàn tất khi nhập viện, do xét nghiệm này thiết lập nguy cơ bệnh nhân phát triển những biến chứng liên quan đến HIV, bao gồm các bệnh nhiễm trùng và bệnh ác tính xác định AIDS. Số lượng CD4 trung bình của bệnh nhân âm tính với HIV là 800 tế bào/ microlit, và mức giảm trung bình số lượng CD4 ở bệnh nhân dương tính với HIV là 75 tế bào/microlit/năm. Bệnh nhân có số lượng CD4 >500 tế bào/microlit thường không có triệu chứng, nhưng nguy cơ bị các nhiễm trùng toàn thân vẫn tăng. Số lượng CD4 <350 tế bào/microlit phản ánh tình trạng ức chế miễn dịch đáng kể. Số lượng CD4 <200 tế bào/microlit xác định một cá nhân là bị AIDS và khiến bệnh nhân có nguy cơ cao bị các bệnh nhiễm trùng cơ hội (OI), trong đó viêm phổi do nhiễm Pneumocystis jirovecii là OI thường gặp nhất.
Xét nghiệm kháng thuốc
Xét nghiệm kháng thuốc retrovirus lúc ban đầu đóng vai trò quan trọng ở các cơ sở có sẵn xét nghiệm này để đảm bảo sự thành công của ART ban đầu.[16] Theo ước tính tại Hoa Kỳ, tần suất nhiễm mới với một vi-rút có ít nhất một đột biến kháng thuốc lớn là khoảng từ 10% đến 25%.[16] WHO báo cáo >10% bệnh nhân bắt đầu điều trị kháng retrovirus đã có một chủng HIV kháng efavirenz hoặc nevirapine ở 6/11 quốc gia được khảo sát.[52]
Xét nghiệm xác định kiểu gen có chi phí thấp hơn và dễ thực hiện hơn xét nghiệm xác định kiểu hình, và thường được thực hiện hơn vào lúc ban đầu tại Hoa Kỳ, do tỷ lệ lây truyền vi-rút kháng kiểu gen gia tăng.[53] Xét nghiệm xác định kiểu hình có thể thích hợp hơn để đánh giá tình trạng kháng thuốc ở bệnh nhân đã thất bại khi áp dụng một số phác đồ (cứu vãn), do kiểu gen của bệnh nhân khó diễn giải. Tuy nhiên, với ART mới hơn và hiệu lực mạnh hơn, bao gồm một số phác đồ có rào cản di truyền cao với kháng thuốc và tỷ lệ thất bại thấp, mức kháng thuốc tại Hoa Kỳ thấp hơn.[54]
Các xét nghiệm khác
Nên thử thai cho tất cả phụ nữ có khả năng mang thai.
Nên thực hiện xét nghiệm viêm gan A, B và C, các STD (bệnh lậu, nấm chlamydia, và giang mai), toxoplasma IgG và kháng nguyên bạch cầu ở người (HLA)-B*5701 cho tất cả bệnh nhân đến khám lần đầu và trước khi bắt đầu ART.
Nên thực hiện test lao lẩy da nếu thấy cần thiết về mặt lâm sàng. Phản ứng >5mm có thể đòi hỏi biện pháp dự phòng bệnh lao.
Chụp x quang ngực được yêu cầu nếu có triệu chứng của bệnh lao hoặc viêm phổi.[2]
Xác định giai đoạn của bệnh
Sau khi hoàn tất đánh giá ban đầu và đếm số lượng CD4, bệnh nhân có thể được xác định giai đoạn nhiễm bệnh theo các hệ thống phân loại CDC hoặc WHO.[49] [50] Thời gian theo dõi và điều trị tiếp theo có thể phụ thuộc vào phân loại, bao gồm nhiễm trùng/bệnh ác tính tiềm ẩn hoặc đồng mắc; tuy nhiên, nên tư vấn bắt đầu điều trị ART ở mọi giai đoạn nhiễm HIV. Xem phần Tiêu chí để biết các phân loại giai đoạn chi tiết.
Các xét nghiệm cơ bản trước khi bắt đầu ART
Trước khi bệnh nhân bắt đầu ART, nên thực hiện các xét nghiệm sau và theo dõi trong suốt thời gian điều trị:
- Xét nghiệm chức năng gan
- Công thức máu
- Điện giải đồ
- Creatinine huyết thanh (và tốc độ lọc cầu thận được tính toán) và phân tích nước tiểu để xác định protein niệu
- Xét nghiệm tổng kê về lipid
- Glucose huyết tương
- Kháng nguyên bề mặt viêm gan B
- Sàng lọc STD (bệnh lậu, nấm chlamydia và giang mai) và viêm gan C
- Xét nghiệm HLA-B*5701
- ARN HIV (tải lượng vi-rút)
- Thành phần tế bào lympho, bao gồm số lượng tế bào CD4
- Xét nghiệm kháng thuốc kiểu gen HIV
Các yếu tố nguy cơ
Thường gặp
Dùng chung kim tiêm khi tiêm chích ma túy
- 67 ca nhiễm/10.000 ca phơi nhiễm với nguồn nhiễm bệnh có tải lượng vi-rút phát hiện được.[18]
Giao hợp qua đường hậu môn không được bảo vệ ở người nhận
- 50 ca nhiễm/10.000 ca phơi nhiễm với nguồn nhiễm bệnh có tải lượng vi-rút phát hiện được.[19] [20]
Giao hợp qua dương vật – âm đạo mà người nhận không được bảo vệ
- 10 ca nhiễm/10.000 ca phơi nhiễm với nguồn nhiễm bệnh có tải lượng vi-rút phát hiện được.[19] [20]
Vết thương do kim đâm qua da
- 30 ca nhiễm/10.000 ca phơi nhiễm với nguồn nhiễm bệnh có tải lượng vi-rút phát hiện được.[21]
Tải lượng vi-rút cao ở người mẹ (truyền từ mẹ sang con)
- Mức RNA HIV khi sinh liên quan độc lập với nguy cơ lây truyền.[22]
Không thường gặp
Sử dụng thuốc tiêm tránh thai chỉ có progestin
- Bằng chứng từ các nghiên cứu đánh giá mối liên quan giữa tình trạng mắc phải HIV và thuốc tiêm tránh thai chỉ có progestin, bao gồm depot medroxyprogesterone, gợi ý khả năng tăng nguy cơ mắc phải HIV ở các bệnh nhân sử dụng các loại thuốc tránh thai này, có thể do các thay đổi qua trung gian hoóc-môn ở biểu mô âm đạo. Tuy nhiên, các phát hiện không thống nhất giữa các nghiên cứu.[23]
- Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ (CDC) khuyến cáo rằng có thể sử dụng không hạn chế các bộ phận cấy ghép, thuốc chỉ chứa progestin và các thuốc tránh thai bằng nội tiết tố kết hợp ở phụ nữ có nguy cơ cao nhiễm HIV.[24] Cả CDC và Tổ chức Y tế Thế giới đều cho rằng lợi ích depot medroxyprogesterone mang lại lớn hơn nguy cơ trên lý thuyết hoặc nguy cơ có thể có, và rằng phụ nữ có nguy cơ cao nhiễm HIV không nên bị từ chối phương pháp điều trị này.[24] [25]
Nhiễm vi-rút herpes simplex tuýp 2 (HSV-2)
- Bằng chứng gợi ý rằng nhiễm HSV-2 có thể làm tăng nguy cơ mắc phải HIV.[26]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính gây nhiễm HIV bao gồm truyền máu nhiễm HIV, tiêm chích ma tuý, quan hệ tình dục đồng giới và khác giới không bảo vệ và vết thương do kim đâm qua da.
Sốt và đổ mồ hôi đêm (thường gặp)
- Sốt và đổ mồ hôi đêm không rõ nguyên nhân trong hơn 1 tháng (không đáp ứng với thuốc kháng sinh) gồm bệnh giai đoạn 3 theo phân loại của WHO. Các triệu chứng này có thể cho biết bệnh lao, cần được loại trừ. Cần loại trừ bệnh sốt rét ở các vùng lưu hành dịch.[50]
Sút cân (thường gặp)
- Sút dưới 10% cân nặng không chủ ý không rõ nguyên nhân là triệu chứng giai đoạn 2 theo phân loại của WHO. Nếu giảm quá 10% cân nặng hoặc BMI giảm đến 18,5, điều này cho biết tình trạng suy giảm miễn dịch nặng hơn (bệnh giai đoạn 3 theo phân loại của WHO).[50] Giảm cân có thể do suy dinh dưỡng, nhiễm bệnh lao và hội chứng suy mòn do HIV.[50]
Phát ban trên da và sẹo sau viêm (thường gặp)
- Phát ban có thể xuất hiện ở tất cả các giai đoạn bệnh HIV, do đó cần đặc biệt chú ý đến da. Phát ban là dấu hiệu thường gặp nhất ở bệnh giai đoạn 2 theo phân loại của WHO: bao gồm herpes zoster (bệnh zona), viêm da tiết bã, phát ban sẩn ngứa, nấm da và móng tay (nấm da vùng thân hoặc nấm móng tay).[50]
Loét miệng, viêm khóe môi, bệnh nấm Candida miệng hoặc bạch sản miệng dạng lông (thường gặp)
- Phải luôn khám kỹ miệng. Cả bệnh nấm và bạch sản miệng dạng lông đều cho biết bệnh ở giai đoạn 3 theo phân loại của WHO.
- Loét miệng áp-tơ đau tái phát, cũng như viêm khóe môi (nứt khóe miệng do nhiễm nấm), cho biết bệnh ở giai đoạn 2 theo phân loại của WHO.[50][Fig-1]
Tiêu chảy (thường gặp)
- Tiêu chảy không rõ nguyên nhân trong thời gian hơn 1 tháng (không chẩn đoán được mầm bệnh) cho biết bệnh ở giai đoạn 3 theo phân loại của WHO.[50]
Hội chứng suy mòn (thường gặp)
- Giảm cân không rõ nguyên nhân (>10% cân nặng) hoặc suy mòn kèm sốt không rõ nguyên nhân (kéo dài >1 tháng), hoặc tiêu chảy mạn tính không rõ nguyên nhân (>1 tháng) gồm hội chứng suy mòn do HIV, một bệnh liên quan đến AIDS (giai đoạn 4 theo phân loại của WHO).[50]
Thay đổi trạng thái tinh thần hoặc chức năng tâm thần kinh (thường gặp)
- Trầm cảm và lo lắng là tình trạng thường gặp ở những người dương tính với HIV. Có thể bị thay đổi trạng thái tinh thần hoặc nhận thức do bệnh cơ quan ở HIV giai đoạn cuối (giai đoạn 4 theo phân loại của WHO). Cần loại trừ bệnh toxoplasma và cryptococcus. Trong trường hợp không có bệnh lý khác để giải thích cho tình trạng giảm nhận thức hoặc chức năng vận động, có thể chẩn đoán bệnh não do HIV.[50]
Các lần nhập viện gần đây (thường gặp)
- Cần tìm ra các lần nhập viện gần đây để điều trị bệnh truyền nhiễm, bao gồm nhiễm khuẩn (như viêm phổi, viêm màng não, nhiễm trùng xương hoặc khớp, bệnh viêm vùng chậu nặng, nhiễm khuẩn huyết), bệnh lao (TB) hoặc nhiễm nấm hay vi-rút trong bệnh sử.
- Nhiễm khuẩn và bệnh lao phổi là các bệnh xuất hiện ở giai đoạn 3 theo phân loại của WHO. Viêm phổi do vi khuẩn tái phát cho biết bệnh giai đoạn 4 theo phân loại của WHO, cũng như chẩn đoán các bệnh viêm phổi khác như viêm phổi do nhiễm Pneumocystis jirovecii và bệnh lao ngoài phổi.
- Nhiễm nấm như nhiễm nấm candida thực quản và viêm màng não do cryptococcus là các bệnh ở giai đoạn 4 theo phân loại của WHO, cũng như nhiễm vi-rút, chẳng hạn như viêm võng mạc do cytomegalovirus.[2] [50]
Bệnh lao (TB) (thường gặp)
- Nguy cơ mắc bệnh lao tăng lên khi sự ức chế miễn dịch xấu đi. Nếu bệnh nhân HIV có các triệu chứng của bệnh lao (như ho, giảm cân, sốt và đổ mồ hôi đêm) và/hoặc tiền sử tiếp xúc với bệnh nhân lao, cần loại trừ bệnh lao bằng cách gửi 2 mẫu đờm để phết và soi kính hiển vi trực tiếp và/hoặc nuôi cấy và khám bằng XQ ngực thẳng (để phát hiện thâm nhiễm, vách hóa hoặc tràn dịch). Nếu bị ức chế miễn dịch nặng, có thể bị bệnh lao mặc dù mẫu đờm không dương tính (mẫu phết âm tính với lao).[2] [50]
Bệnh đồng mắc (thường gặp)
- Bệnh nhân cần được đánh giá để phát hiện các bệnh đồng mắc khác có thể ảnh hưởng đến cả tiến triển bệnh và quyết định điều trị. Ví dụ: bệnh nhân có bệnh thận sẽ cần điều chỉnh liều kháng retrovirus. Bệnh nhân mắc bệnh lao cần bắt đầu điều trị bệnh lao trong thời gian sớm nhất có thể, và những bệnh nhân có các bệnh nhiễm trùng cơ hội (OI) khác cần tiếp nhận điều trị OI song song với điều trị kháng retrovirus (ART). Thời gian ART trong trường hợp bệnh nhân mắc các bệnh OI phụ thuộc vào OI cụ thể. Bệnh nhân có các bệnh mạn tính khác như đái tháo đường hoặc bệnh tim cần được điều trị hội chẩn với các bác sĩ chuyên khoa khác. Cần cân nhắc sự tương tác thuốc với ART và tất cả các thuốc được cho dùng.
Quan hệ tình dục (thường gặp)
- HIV chủ yếu lây lan qua đường tình dục ở tất cả các khu vực trên thế giới. Do đó, nên tiến hành đánh giá liên tục về hoạt động tình dục và nguy cơ mắc STD cho tất cả bệnh nhân bị HIV.
Hạch to toàn thân (thường gặp)
- Hạch to không đau, ở 2 hoặc nhiều vị trí không liền kề, có kích thước >1 cm trong quá 3 tháng.[50]
Bướu thịt Kaposi (thường gặp)
- Bướu thịt Kaposi có thể biểu hiện dưới dạng một mảng hồng hoặc hơi tím trên da hoặc trong miệng. Đây là một tình trạng bệnh lý xác định AIDS.[50]
STD sinh dục (thường gặp)
- Nhiễm vi-rút herpes mạn tính, tức là loét sinh dục hoặc hậu môn đau và tiến triển trong >1 tháng, là một bệnh xác định AIDS.[50] Các STD khác liên quan đến nhiễm HIV bao gồm bệnh giang mai, nấm chlamydia và bệnh lậu.
Nhiễm nấm candida âm đạo mạn tính (thường gặp)
- Xuất hiện ở bệnh giai đoạn 3 theo phân loại của WHO.[50] Tỷ lệ Candida cư trú trong âm đạo cao hơn ở phụ nữ nhiễm HIV.[55]
Bệnh zona (thường gặp)
- Xuất hiện ở bệnh giai đoạn 2 theo phân loại của WHO.[50] Chỉ bệnh xác định AIDS nếu bị nhiều bệnh da liễu cùng lúc.
Đau đầu (không thường gặp)
- Đau đầu có thể cho biết bệnh ở hệ thần kinh trung ương. Đau đầu với các dấu hiệu và triệu chứng hệ thần kinh trung ương khu trú có thể cho biết nhiễm toxoplasma (giai đoạn 4 theo phân loại của WHO). Khi kèm theo các triệu chứng cấp tính của hội chứng màng não, đau đầu có thể cho biết viêm màng não do vi khuẩn (giai đoạn 3 theo phân loại của WHO). Những bệnh nhân có triệu chứng mạn tính nhẹ hơn của hội chứng màng não có thể cho biết viêm màng não do cryptococcus (giai đoạn 4 theo phân loại của WHO).[50] Cũng có thể liên quan đến u lympho.
- Tuy nhiên, hầu hết các trường hợp viêm màng não liên quan đến HIV sẽ đi kèm với đau đầu không bị cứng gáy và có hoặc không bị sốt.
Bệnh nha chu (không thường gặp)
- Vệ sinh miệng kém, răng lung lay, chảy máu nướu răng và hơi thở có mùi hôi cho thấy tình trạng viêm nướu hoặc viêm nha chu, một tình trạng bệnh lý ở giai đoạn 3 theo phân loại của WHO.[50]
Tổn thương võng mạc khi soi đáy mắt (không thường gặp)
- Trường hợp cấp cứu y khoa và cần phải giới thiệu ngay để can thiệp bảo vệ thị lực nếu bị viêm võng mạc do cytomegalovirus.
Khó thở (SOB) khi gắng sức, xanh tím khi gắng sức, ho khan, ngực câm khi nghe (không thường gặp)
- Đây là các đặc điểm lâm sàng của viêm phổi do nhiễm Pneumocystis jirovecii. Hiếm khi xảy ra ở bệnh nhân có số lượng CD4 cao hơn 200 tế bào/microlit. Biểu hiện khó thở, có ít dấu hiệu lâm sàng. Sau khi điều trị sẽ cần biện pháp dự phòng thứ cấp liên tục, hoặc tất cả bệnh nhân có số lượng CD4 dưới 200 tế bào/microlit hoặc bệnh ở giai đoạn 3 hoặc 4 cần được nhận biện pháp dự phòng bằng trimethoprim/sulfamethoxazole (co-trimoxazole) hoặc dapsone.
Các yếu tố chẩn đoán khác
Sử dụng chất gây nghiện ở hiện tại và trong quá khứ (thường gặp)
- Dùng chung kim tiêm chích ma túy với người nhiễm bệnh là một yếu tố nguy cơ gây nhiễm HIV và là một trở ngại cho việc tuân thủ điều trị HIV.
Bệnh lý thần kinh ngoại biên (thường gặp)
- Có thể liên quan đến HIV hoặc một số loại thuốc hoặc chất độc khác. Điều quan trọng là cần tìm ra căn nguyên gây bệnh, do một số phác đồ điều trị kháng retrovirus cũng gây ra bệnh lý thần kinh ngoại biên.
Vi-rút herpes simplex tái phát (thường gặp)
- Xuất hiện ở bệnh giai đoạn 4 theo phân loại của WHO.[50]
Chứng gan to hoặc lách to (không thường gặp)
- Có thể cho biết hội chứng HIV cấp tính, nhiễm trùng cơ hội hoặc bệnh ác tính như u lympho.
Các dấu hiệu màng não (viêm màng não do vi khuẩn hoặc virus) (không thường gặp)
- Nôn, cứng gáy và sợ ánh sáng có thể cho biết viêm màng não do vi khuẩn hoặc virus; tuy nhiên, ít có khả năng phát hiện thấy các dấu hiệu màng não (hội chứng màng não) trong trường hợp viêm màng não do nấm. Hầu hết các trường hợp viêm màng não liên quan đến HIV sẽ đi kèm với đau đầu không bị cứng gáy và có hoặc không bị sốt.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Xét nghiệm hấp thụ miễn dịch liên kết enzym (ELISA) HIV huyết thanh
• Nên yêu cầu xét nghiệm ELISA khi xét nghiệm HIV được chỉ định. Âm tính giả có thể xảy ra trong giai đoạn cửa sổ, ngay sau khi nhiễm bệnh và trước khi kháng thể kháng HIV phát triển. Cần phải xác nhận kết quả dương tính bằng Western blot hoặc ELISA thứ hai. Giai đoạn cửa sổ có thể được giảm xuống còn 2 đến 4 tuần bằng cách sử dụng các xét nghiệm thế hệ thứ tư và những xét nghiệm đó bao gồm kháng thể IgM kháng HIV và/hoặc xét nghiệm kháng nguyên HIV (p24).[48] [53] |
Dương tính |
| Xét nghiệm nhanh HIV trong huyết thanh
• Xét nghiệm tại chỗ. Nhân viên phải được đào tạo để thực hiện xét nghiệm nhanh. Cần yêu cầu khi chỉ định xét nghiệm HIV. Âm tính giả có thể xảy ra trong khoảng thời gian ngay sau khi nhiễm trùng và trước khi kháng thể kháng HIV phát triển. Cần xác nhận kết quả dương tính bằng xét nghiệm nhanh thứ hai. |
Dương tính |
| Xét nghiệm HIV không xâm lấn
• Thường được sử dụng nhất trong giai đoạn khảo sát. Mẫu nước bọt thường được sử dụng nhiều nhất. Có sẵn cả xét nghiệm nhanh và xét nghiệm ELISA. |
Dương tính |
| Western blot trong huyết thanh
• Đắt tiền, nên thường được sử dụng làm xét nghiệm xác nhận sau khi xét nghiệm ELISA hoặc xét nghiệm nhanh cho kết quả dương tính. Trong khoảng thời gian cửa sổ này, kết quả có thể âm tính giả hoặc không xác định. |
Dương tính |
| Kháng nguyên p24 trong huyết thanh
• protein p24 có mặt trong giai đoạn tái tạo vi-rút cao, do đó có thể phát hiện được trong máu trong giai đoạn nhiễm cấp tính và một lần nữa trong các giai đoạn muộn của bệnh. Do đó, kháng nguyên này được sử dụng như một xét nghiệm bổ sung trong giai đoạn cửa sổ, và hiện là một phần trong các xét nghiệm thế hệ thứ tư mới hơn được chỉ định bởi Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ để xét nghiệm HIV định kỳ.[48] |
Dương tính |
| Phản ứng chuỗi polymerase (PCR ) ADN HIV trong huyết thanh
• Thông qua PCR ADN HIV, ADN sau nhiễm vi-rút định tính trong tế bào đơn nhân máu ngoại vi có thể được sử dụng để đưa ra chẩn đoán HIV, đặc biệt trong giai đoạn cửa sổ. Xét nghiệm này có chi phí cao hơn các xét nghiệm chẩn đoán dựa trên kháng thể, và chủ yếu được sử dụng để chẩn đoán HIV ở trẻ sơ sinh. |
Dương tính |
| Số lượng tế bào CD4
• Cho biết tình trạng miễn dịch và hỗ trợ quá trình xác định giai đoạn. |
Số lượng CD4 >500 tế bào/ mL: bệnh nhân thường không có triệu chứng; số lượng CD4 <350 tế bào/mL: cho thấy tình trạng ức chế miễn dịch đáng kể; số lượng CD4 <200 tế bào/ mL: xác định AIDS và khiến bệnh nhân có nguy cơ cao bị hầu hết các nhiễm trùng cơ hội |
| Tải lượng vi-rút trong huyết thanh (HIV RNA)
• Một xét nghiệm quan trọng để thiết lập tải lượng vi-rút ban đầu trước khi điều trị và theo dõi đáp ứng với điều trị kháng retrovirus. Ở các nước phát triển, tải lượng vi-rút ban đầu sau đó đến các phép đo tải lượng vi-rút ở các khoảng thời gian đều đặn được khuyến cáo, tùy thuộc vào đáp ứng điều trị của bệnh nhân.[33] Tuy nhiên, đây không phải là cách thực hành phổ biến ở các cơ sở thiếu nguồn lực, nơi mà xét nghiệm ARN HIV ít sẵn có hơn. • Định lượng ARN vi-rút trong huyết tương được sử dụng để xác nhận HIV cấp tính, bao gồm hội chứng nhiễm retrovirus cấp tính (tức là ở bệnh nhân có triệu chứng trước khi xét nghiệm kháng thể kháng HIV cho kết quả dương tính). Mức phát hiện được <1000 bản sao/mL có thể cho biết kết quả dương tính giả và nên lặp lại xét nghiệm trong 1 tháng, cùng với các xét nghiệm kháng thể. Tuy nhiên, nếu kết quả >1000 bản sao/mL thì chẩn đoán được xác định. Định lượng ARN vi-rút không được khuyến cáo làm xét nghiệm chẩn đoán trong các tình huống lâm sàng khác, do nó có thể cho kết quả dương tính giả. |
Bệnh nhân bị nhiễm gần đây có thể đạt mức hàng triệu bản sao/mL; trong quá trình kiểm soát lây nhiễm, tải lượng vi-rút có thể được kiểm soát ở mức hàng nghìn hoặc hàng trăm nghìn; ở các giai đoạn cuối của bệnh, tải lượng vi-rút tăng lại lên đến mức hàng triệu |
| Thử thai
• Tất cả phụ nữ có khả năng mang thai nên được thử thai để cho phép tiếp cận các chiến lược phòng ngừa lây truyền từ mẹ sang con. Xét nghiệm beta-hCG trong nước tiểu là đủ để phát hiện mang thai. |
Dương tính ở phụ nữ mảng thai |
| Xét nghiệm viêm gan B qua huyết thanh
• Nên được thực hiện lúc ban đầu, trước khi bắt đầu điều trị kháng retrovirus hoặc nếu chức năng gan bất thường. Cũng được khuyến cáo trước khi bắt đầu liệu pháp kháng vi-rút tác động trực tiếp cho điều trị viêm gan C do nguy cơ tái hoạt động viêm gan B.[33] |
Kháng nguyên bề mặt dương tính ở bệnh nhân nhiễm viêm gan B |
| Xét nghiệm viêm gan C trong huyết thanh
• Nên thực hiện xét nghiệm viêm gan C (kháng thể kháng vi-rút viêm gan C hoặc ARN) ở tất cả bệnh nhân vào lúc ban đầu và 12 tháng một lần ở các bệnh nhân có nguy cơ.[33] |
Kháng thể dương tính ở bệnh nhân nhiễm viêm gan C |
| Xét nghiệm huyết thanh bệnh hoa liễu tại phòng xét nghiệm
• Kháng thể không xoắn khuẩn sẽ phát hiện giang mai nguyên phát và giai đoạn đầu. Hiệu giá giảm khi điều trị đầy đủ. Thiếu độ nhạy ở các giai đoạn sau của bệnh giang mai. |
Dương tính ở bệnh nhân nhiễm giang mai |
| Xét nghiệm ngưng kết hồng cầu tìm xoắn khuẩn giang mai
• Sàng lọc tốt cho tất cả các giai đoạn sau giang mai nguyên phát. Vẫn dương tính sau khi điều trị. • Các xét nghiệm theo dõi bao gồm xét nghiệm hấp thụ kháng thể kháng khuẩn xoắn soi huỳnh quang, xét nghiệm nhanh reagin trong huyết tương hoặc xét nghiệm miễn dịch enzyme. |
Dương tính ở bệnh nhân nhiễm giang mai |
| Xét nghiệm nhanh reagin trong huyết tương
• Theo dõi xét nghiệmi. |
Dương tính ở bệnh nhân nhiễm giang mai |
| Xét nghiệm lao qua da
• Được chỉ định để thiết lập bằng chứng phơi nhiễm và nhiễm bệnh lao (TB). Có thể xảy ra âm tính giả ở những bệnh nhân mất ứng (HIV tiến triển). |
Phản ứng quá 5 mm ở bệnh nhân đã được sàng lọc bệnh lao có thể cần phải điều trị dự phòng bệnh lao |
| Công thức máu
• Được yêu cầu trước khi bắt đầu điều trị kháng retrovirus và được theo dõi trong quá trình điều trị. |
Có thể bình thường hoặc biểu hiện chứng thiếu máu hoặc tình trạng giảm tiểu cầu |
| Điện giải đồ
• Được yêu cầu trước khi bắt đầu điều trị kháng retrovirus và được theo dõi trong quá trình điều trị. |
Có thể ở mức bình thường hoặc rối loạn |
| Creatinine huyết thanh
• Được yêu cầu trước khi bắt đầu điều trị kháng retrovirus và được theo dõi trong quá trình điều trị. |
Có thể bình thường hoặc tăng ở bệnh thận đồng mắc. |
| Tổng phân tích nước tiểu
• Được yêu cầu trước khi bắt đầu điều trị kháng retrovirus và được theo dõi trong quá trình điều trị. |
Có thể bình thường hoặc cho thấy protein niệu ở bệnh thận, hoặc dương tính với bạch cầu và nitrite trong trường hợp nhiễm trùng đường tiết niệu |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| CXR
• Nên được yêu cầu nếu có các triệu chứng hay dấu hiệu của bệnh lao (TB), bệnh viêm phổi do nhiễm P jirovecii hoặc bệnh phổi khác. |
Bệnh viêm phổi do nhiễm Pneumocystis jirovecii: bóng từ mô kẽ đến phế nảng mở rộng; bệnh lảo: nhiều bất thường có thể bao gồm xơ hóả/sẹo ở đỉnh phổi, tràn dịch màng phổi, hạch bạch huyết ở rốn phổi, dạng kê, mờ đục thùy hoặc không đồng đều; viêm phổi do vi khuẩn: mờ đục thùy hoặc không đồng đều |
| Xét nghiệm chức năng gan (LFT)
• Được yêu cầu trước khi bắt đầu điều trị kháng retrovirus và được theo dõi trong quá trình điều trị. |
Có thể bình thường; LFT (Xét nghiệm chức năng gan) bất thường tại lần khám bản đầu có thể phản ánh viêm gan B mạn tính, viêm gan C mạn tính hoặc nghiện rượu |
| Xét nghiệm tổng kê về lipid
• Được yêu cầu trước khi bắt đầu điều trị kháng retrovirus (ART) và được theo dõi trong quá trình điều trị. |
Mức cholesterol có thể thấp khi chẩn đoán; ART có thể liên quan đến các mức tăng |
| Glucose huyết tương
• Được yêu cầu trước khi bắt đầu điều trị kháng retrovirus (ART) và được theo dõi trong quá trình điều trị. |
Có thể tăng ở bệnh nhân đang điều trị ART |
| Xét nghiệm huyết thanh (IgG) viêm gan A
• Cần thực hiện cho tất cả các bệnh nhân. Nếu kết quả âm tính, bệnh nhân cần được tiêm vắc-xin ngừa viêm gan A. |
Có thể âm tính hoặc dương tính |
| Xét nghiệm huyết thanh (IgG) tìm toxoplasma
• Cần thực hiện vào lúc ban đầu cho tất cả bệnh nhân nhiễm HIV, đặc biệt là những bệnh nhân có số lượng CD4 <200 tế bào/microlit. • Nếu kết quả dương tính và số lượng CD4 <50 tế bào/microlit, nên bắt đầu điều trị dự phòng. |
Có thể âm tính hoặc dương tính |
| Xét nghiệm bệnh lậu và nấm chlamydia
• Thực hiện vào lúc ban đầu và sau mỗi 3, 6 hoặc 12 tháng tùy theo nguy cơ từ hoạt động tình dục. • Nên lấy mẫu phết nước tiểu/niệu đạo, phết trực tràng và phết dịch họng để nuôi cấy cho xét nghiệm khuếch đại nucleic. Nếu kết quả xét nghiệm dương tính, cần điều trị cho bệnh nhân bằng kháng sinh thích hợp. |
Có thể âm tính hoặc dương tính |
| Xét nghiệm kháng nguyên bạch cầu ở người-B*5701
• Cần được yêu cầu trước khi bắt đầu điều trị kháng retrovirus để hỗ trợ lựa chọn phác đồ điều trị phù hợp nhất. Nếu kết quả dương tính, cần tránh dùng abacavir. |
Có thể âm tính hoặc dương tính |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Nhiễm trùng tăng bạch cầu đơn nhân | • Nhiễm vi-rút Epstein-Barr (EBV) có thể giống với một số đặc điểm của bệnh do chuyển đảo huyết thanh HIV cấp tính, với các biểu hiện sốt, hạch to, viêm họng và nổi ban sần. | • EBV: xét nghiệm huyết thanh tìm IgM và Paul Bunnell dương tính.
• Xét nghiệm HIV âm tính. |
| Nhiễm cytomegalovirus (CMV) | • Có thể giống với bệnh do chuyển đảo huyết thanh HIV cấp tính, với các biểu hiện sốt, hạch to, phát ban và lách to. | • Xét nghiệm huyết thanh tìm CMV dương tính.
• Xét nghiệm HIV âm tính. |
| Nhiễm cúm | • Không có dấu hiệu phân biệt đặc hiệu; nhiễm vi-rút như cúm, có thể giống với bệnh do chuyển đảo huyết thanh cấp tính, với các biểu hiện sốt, viêm họng và hạch to. | • Nuôi cấy vi-rút cúm hoặc xét nghiệm axit nucleic (lấy mẫu dịch mũi họng hoặc đường hô hấp) dương tính
• Xét nghiệm HIV âm tính |
| Cảm lạnh | • Không có dấu hiệu phân biệt cụ thể; nhiễm vi-rút, như cảm lạnh thông thường có thể giống với bệnh do chuyển đảo huyết thanh cấp tính, với các biểu hiện sốt, viêm họng và hạch to. | • Xét nghiệm HIV âm tính |
| Viêm gan vi-rút | • Đau hạ sườn phải, vàng da. | • Kết quả xét nghiệm chức năng gan tăng cao.
• Xét nghiệm huyết thanh tìm viêm gan B hoặc C dương tính. • Xét nghiệm HIV âm tính. |
| Bệnh giang mai thứ phát | • Sốt, khó chịu, viêm họng, hạch to, nổi ban sần. Sẩn ướt giang mai ở vùng sinh dục và loét miệng. Săng sinh dục không đau và hạch to vùng bẹn có thể xuất hiện trước đó (bệnh giang mai nguyên phát). Có thể đồng tồn tại với HIV. | • Xét nghiệm ở phòng thí nghiệm nghiên cứu bệnh hoa liễu dương tính.
• Xét nghiệm ngưng kết hồng cầu tìm xoắn khuẩn giang mai dương tính. • Xét nghiệm HIV âm tính. |
Các tiêu chí chẩn đoán
Phân giai đoạn theo Tổ chức Y tế Thế” giới[50]
Giai đoạn 1
- Hội chứng chuyển đảo huyết thanh cấp tính: không có định nghĩa ca bệnh hiện tại cho bệnh do chuyển đảo huyết thanh cấp tính, mặc dù hội chứng vi-rút cấp tính ở các giai đoạn đầu của HIV đã được ghi nhận rộng rãi. Nhiễm trùng nguyên phát thường xuất hiện trong tháng đầu tiên phơi nhiễm với HIV và thường có biểu hiện sốt và hạch to. Các triệu chứng và dấu hiệu lâm sàng khác có thể bao gồm viêm họng, nổi ban sần, loét vùng miệng-sinh dục hoặc viêm não và màng não. Các bệnh nhiễm trùng cơ hội khác có thể xảy ra do giảm lympho bào thoáng qua. Số lượng CD4 có thể sụt giảm mạnh. Có thể đưa ra chẩn đoán bằng cách theo dõi sự xuất hiện của kháng thể kháng HIV (các xét nghiệm nhanh tuần tự hoặc xét nghiệm hấp thụ miễn dịch liên kết với enzyme [ELISA] hoặc bằng cách chú ý sự hiện diện của HIV bằng cách sử dụng HIV-ARN hoặc HIV-ADN và/hoặc kháng nguyên HIV p24 siêu nhạy trong trường hợp không có kháng thể kháng HIV).[2] [17]
- Hạch to toàn thân dai dẳng (hạch to không đau, ở 2 hoặc nhiều vị trí không liền kề, có kích thước >1 cm trong quá 3 tháng).
- Không có triệu chứng, tức là không có triệu chứng nào được báo cáo mà có thể liên quan đến HIV/AIDS.
- Tình trạng hoạt động 1 (hoạt động tối đa và không có triệu chứng).
Giai đoạn 2
- Giảm dưới 10% cân nặng
- Herpes zoster (bệnh zona)
- Các biểu hiện niêm mạc nhẹ
- Nhiễm trùng đường hô hấp trên tái phát
- Tình trạng hoạt động 2 (có triệu chứng nhưng hoạt động gần mức tối đa).
Giai đoạn 3
- Giảm hơn 10% cân nặng
- Tiêu chảy mạn tính trong hơn 1 tháng
- Sốt kéo dài trong hơn 1 tháng
- Nấm candida miệng, nhiễm nấm candida âm đạo mạn tính
- Bạch sản miệng dạng lông
- Nhiễm khuẩn nặng
- Bệnh lao phổi (TB)
- Tình trạng hoạt động 3 (thời gian nằm liệt giường dưới 50% tháng trước đó).
Giai đoạn 4
- Bệnh lao ngoài phổi
- Viêm phổi do nhiễm Pneumocystis jirovecii
- Viêm màng não do cryptococcus
- Loét do nhiễm vi-rút herpes simplex dài hơn 1 tháng
- Nhiễm nấm candida thực quản hoặc phổi
- Bệnh Toxoplasma
- Bệnh nhiễm cryptosporidium
- Bệnh do isospora
- Cytomegalovirus
- Hội chứng suy mòn do HIV
- Bệnh não do HIV
- Bướu thịt Kaposi
- Bệnh não chất trắng đa ổ tiến triển
- Bệnh nấm lan tỏa
- Bệnh do mycobacterium không điển hình
- Vãng khuẩn huyết do salmonella không gây thương hàn
- Ung thư bạch huyết
- Viêm phổi tái phát
- Ung thư biểu mô cổ tử cung xâm lấn
- Tình trạng hoạt động 4 (nằm liệt giường trên 50% thời gian).
Bệnh HIV tiến triển[56]
- Số lượng tế bào CD4 <200 tế bào/mm3, hoặc biến cố giai đoạn 3 hoặc 4 lúc đến khám ở người lớn, trẻ vị thành niên và trẻ em >5 tuổi. Tất cả trẻ em <5 tuổi nên cần được coi là có bệnh tiến triển lúc đến khám.
- Người lớn hoặc trẻ vị thành niên bị ốm nặng: nhịp thở >30 nhịp/phút, nhịp tim >120 nhịp/phút, không thể’ tự đi được mà không cần trợ giúp, hoặc thân nhiệt >39°C.
- Trẻ em ốm nặng: li bì hoặc bất tỉnh, co giật, không thể uống/bú mẹ, nôn trớ liên tục, nhịp tim nhanh hoặc thở nhanh, hoặc thân nhiệt >39°C.
- Bị ức chế miễn dịch nặng: số lượng tế bào CD4 <50 tế bào/mm3.
Mức độ nặng của ca bệnh theo Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh[49]
Lưu ý rằng số lượng tế bào lympho T CD4+ lớn hơn đáng kể so với tỷ lệ phần trăm tế bào lympho T CD4+ ở giai đoạn 1, 2 và 3 của HIV. Tỷ lệ phần trăm tế bào lympho T CD4+ chỉ được xem xét nếu số lượng tế bào bị thiếu.
Nhiễm HIV, giai đoạn 0
- Cho thấy nhiễm HIV giai đoạn đầu, được suy ra từ kết quả xét nghiệm HIV âm tính hoặc không xác định trong vòng 180 ngày từ khi có kết quả dương tính. Tiêu chí dành cho giai đoạn 0 sẽ thay thế và độc lập với các tiêu chí được sử dụng cho các giai đoạn khác.
Nhiễm HIV, giai đoạn 1 (>6 năm)
- Xác nhận nhiễm HIV trong phòng thí nghiệm mà không có tình trạng bệnh lý xác định AIDS, và
- Số lượng tế bào lympho T CD4+ >500 tế bào/microlit, hoặc
- Tỷ lệ phần trăm tế bào lympho T CD4+ trên tổng tế bào lympho >26%.
Nhiễm HIV, giai đoạn 2 (>6 năm)
- Xác nhận nhiễm HIV trong phòng thí nghiệm mà không có tình trạng bệnh lý xác định AIDS, và
- Số lượng tế bào lympho T CD4+ từ 200 đến 499 tế bào/microlit, hoặc
- Tỷ lệ phần trăm tế bào lympho T CD4+ trên tổng tế bào lympho từ 14% đến 25%.
Nhiễm HIV, giai đoạn 3 (AIDS; >6 năm)
- Xác nhận nhiễm HIV trong phòng xét nghiệm, và
- Số lượng tế bào lympho T CD4+ <200 tế bào/microlit, hoặc
- Tỷ lệ phần trăm tế bào lympho T CD4+ trên tổng số tế bào lympho <14% hoặc
- Ghi nhận tình trạng bệnh lý xác định AIDS.
Ghi nhận tình trạng bệnh lý xác định AIDS sẽ thay thế số lượng tế bào lympho T CD4+ >200 tế bào/microlit và tỷ lệ phần trăm tế bào lympho T CD4+ trên tổng số tế bào lympho >14%.
Nhiễm HIV, không biết giai đoạn
- Xác nhận nhiễm HIV trong phòng xét nghiệm, và
- Không có thông tin về số lượng hay tỷ lệ phần trăm tế bào lympho T CD4+, và
- Không có thông tin về sự hiện diện của tình trạng bệnh lý xác định AIDS.
Các bệnh cơ hội xác định giai đoạn 3 trong nhiễm HIV
- Nhiễm khuẩn, bội nhiễm hoặc tái phát (chỉ ở trẻ em dưới 6 tuổi)
- Nhiễm nấm candida phế quản, khí quản hoặc phổi
- Nhiễm nấm candida thực quản
- Ung thư cổ tử cung, xâm lấn (chỉ ở người lớn, trẻ vị thành niên và trẻ >6 tuổi)
- Nhiễm nấm coccidioides, lan tỏa hoặc ngoài phổi
- Nhiễm cryptococcus, ngoài phổi
- Bệnh nhiễm cryptosporidium, bệnh đường ruột mạn tính (trong thời gian >1 tháng)
- Bệnh Cytomegalovirus (trừ gan, lách hoặc hạch), khởi phát lúc >1 tháng tuổi
- Viêm võng mạc do Cytomegalovirus (mất thị lực)
- Bệnh não, liên quan đến HIV
- Herpes simplex: loét mạn tính (trong thời gian >1 tháng) hoặc viêm phế quản, viêm phổi hay viêm thực quản (khởi phát lúc >1 tháng tuổi)
- Bệnh nhiễm do hít phải bào tử nấm histoplasma capsulatum, lan tỏa hoặc ngoài phổi
- Bệnh do isospora, bệnh đường ruột mạn tính (trong thời gian >1 tháng)
- Bướu thịt Kaposi
- U lympho, Burkitt (hoặc thuật ngữ tương đương)
- U lympho, nguyên tương bào (hoặc thuật ngữ tương đương)
- U lympho não, nguyên phát
- Vi khuẩn Mycobacterium avium complex hoặc vi khuẩn Mycobacterium kansasii, lan tỏa hoặc ngoài phổi
- Trực khuẩn lao ở bất kì vị trí nào, phổi (chỉ ở người lớn, trẻ vị thành niên, và trẻ em >6 tuổi), lan tỏa, hoặc ngoài phổi
- Vi khuẩn Mycobacterium, các loài khác hoặc các loại chưa xác định, lan tỏa hoặc ngoài phổi
- Viêm phổi do nhiễm Pneumocystis jirovecii
- Viêm phổi, tái phát (chỉ ở người lớn, trẻ vị thành niên và trẻ >6 tuổi)
- Bệnh não chất trắng đa ổ tiến triển
- Nhiễm khuẩn huyết do salmonella, tái phát
- Bệnh Toxoplasma não, khởi phát lúc >1 tháng tuổi
- Hội chứng suy mòn do HIV.
Hồ sơ tiến triển bệnh
Người bệnh tiến triển nhanh: một tỷ lệ nhỏ các cá nhân tiến triển AIDS trong vòng 1 đến 2 năm. Điều này liên quan tới các mức tái tạo vi-rút cao và sự suy giảm mạnh mẽ số lượng CD4.
Biện pháp kiểm soát lâu dài: một tỷ lệ nhỏ người có thể kiểm soát tải lượng vi-rút HIV mà không cần sự trợ giúp của liệu pháp điều trị kháng retrovirus. Nhiều người có tải lượng vi-rút thấp đến không thể phát hiện được và số lượng CD4 được bảo tồn tốt trong nhiều năm. Điều này dường như một phần là nhờ sức đề kháng mạnh mẽ đối với HIV.
Điều trị
Cách tiếp cận điều trị từng bước
Vấn đề quan trọng nhất cần giải quyết ở một người lớn mới được chẩn đoán nhiễm HIV đó là khuyến cáo và tư vấn đầy đủ. Sau đó bệnh nhân nên được phân loại giai đoạn và điều trị lâm sàng thích hợp tùy thuộc vào giai đoạn bệnh HIV và các bệnh lý đồng mắc. Điều trị kháng vi-rút (ART) kết hợp có hiệu lực cần được áp dụng cho tất cả những người có ARN HIV phát hiện được bất kể số lượng tế bào CD4 tại thời điểm tư vấn ban đầu. Cũng cần thảo luận và thực hiện việc tiêm chủng và biện pháp phòng ngừa các bệnh nhiễm trùng cơ hội một cách thích hợp.
Các hướng dẫn gợi ý rằng, để tối ưu hoá hiệu quả điều trị và chất lượng cuộc sống, việc chăm sóc ban đầu cho bệnh nhân HIV nên được thực hiện bởi một bác sĩ có chuyên môn về HIV, được đào tạo phù hợp và có kinh nghiệm, đồng thời đang tham gia một chương trình giáo dục liên tục. Việc giới thiệu đến một bác sĩ hoặc chuyên gia tư vấn về các bệnh truyền nhiễm có kinh nghiệm trong điều trị HIV sẽ tốt hơn nếu bác sĩ chăm sóc ban đầu không có đủ kinh nghiệm trong việc điều trị bệnh nhân bằng ART.
Điều trị cho phụ nữ mang thai, biện pháp dự phòng sau phơi nhiễm, các bệnh nhiễm trùng cơ hội liên quan đến HIV, các tình trạng da liễu và thay đổi trạng thái tinh thần nằm ngoài phạm vi của chủ đề này và được giải quyết trong các chủ đề riêng. Xem Tổng quan về HIV
Chăm sóc và tư vấn ban đầu
Tư vấn và chỉ dẫn về lối sống, xem xét nhu cầu dinh dưỡng và bổ sung dinh dưỡng được khuyến cáo cho tất cả bệnh nhân.
Một gói các biện pháp can thiệp bao gồm sàng lọc (ví dụ: đối với bệnh lao [TB] và kháng nguyên cryptococcus), điều trị và/hoặc biện pháp dự phòng các bệnh nhiễm trùng cơ hội chủ yếu ( ví dụ: biện pháp dự phòng bằng trimethoprim/ sulfamethoxazole, điều trị phòng ngừa bệnh lao, và biện pháp dự phòng bằng fluconazole), cần bắt đầu liệu pháp ART nhanh chóng, và các biện pháp can thiệp tăng cường tuân thủ điều trị (ví dụ: tư vấn đúng đắn để đảm bảo sự tuân thủ tối ưu với gói điều trị, gồm cả việc đến thăm nhà người bệnh nếu khả thi) cho tất cả các bệnh nhân đang ở giai đoạn bệnh tiến triển.[56]
Tư vấn:
- Việc tư vấn giảm nguy cơ ở người dương tính với HIV đã được cho thấy là có hiệu quả trong việc giảm lây lan HIV rộng hơn. Việc này đặc biệt quan trọng trong giai đoạn nhiễm HIV cấp tính hoặc nguyên phát khi mức HIV trong huyết tương cao và bệnh nhân có khả năng truyền nhiễm mạnh Có thể cần có nhiều hơn một buổi tư vấn để mang lại thay đổi trong hành vi tình dục nguy cơ cao. Nên giới thiệu đến các nhóm chuyên gia tư vấn/hỗ trợ thích hợp để tham gia các buổi tư vấn đang diễn ra.[15] [61]
- Tư vấn trước khi bắt đầu ART nên tập trung vào việc chuẩn bị cho người bệnh cam kết tuân thủ ART lâu dài.
Phòng ngừa và điều trị nhiễm trùng cơ hội (OIs) và bệnh kèm theo:
- Nhiễm trùng cơ hội và bệnh kèm theo thường gặp ở bệnh nhân nhiễm HIV.
- Khuyến cáo áp dụng biện pháp dự phòng ban đầu chống các bệnh nhiễm trùng cơ hội bao gồm bệnh lao, Pneumocystis jirovecii, Mycobacterium avium complex, bệnh Toxoplasma, và bệnh sốt rét (nếu cần).[62]
- Suy dinh dưỡng thường gặp ở bệnh HIV, đặc biệt là ở những vùng nghèo tài nguyên. Một chu kỳ nhiễm trùng cơ hội gây sụt cân và chán ăn, cùng với tiêu chảy và kém hấp thu, góp phần gây nên tình trạng suy dinh dưỡng này. Điều trị sẽ bao gồm việc đảm bảo một nguồn thực phẩm cân bằng đầy đủ và sớm phát hiện và điều trị NTCH.[63] [64]
- Nếu bệnh nhân đồng thời nhiễm viêm gan B, nên áp dụng phương pháp điều trị phù hợp như một phần của ART. Tất cả bệnh nhân đồng nhiễm HIV và viêm gan C cần điều trị theo hướng dẫn mới nhất.
Phòng ngừa bệnh đồng mắc:
- Phòng ngừa ban đầu thường quy đối với các bệnh lão hóa mạn tính được khuyến cáo dựa vào tuổi tác và nguy cơ. Việc này bao gồm đánh giá nguy cơ, sàng lọc và xét nghiệm các tình trạng phù hợp với độ tuổi như bệnh tim mạch, bệnh gan, bệnh tiểu đường, ung thư và bệnh xương. Nên đưa vào đánh giá về chế độ ăn uống, hoạt động thể chất, tình trạng hút thuốc, lạm dụng rượu và nghiện ma túy.
Bổ sung vi chất dinh dưỡng:
- Có ít bằng chứng nhất quán về lợi ích quan trọng trên lâm sàng của việc bổ sung vi chất dinh dưỡng; tuy nhiên, hầu hết các thầy thuốc bổ sung một multivitamin và khoáng chất có chứa vitamin A, B6, B12, C, D, E và folate, với canxi, magiê, sắt, kẽm và selen.[65]
Tiêm phòng:
- Nên tiêm vắc-xin cho người nhiễm HIV càng sớm càng tốt hoặc một khi hệ miễn dịch đã phục hồi khi dùng ART, vì đáp ứng miễn dịch giảm cùng với sự ức chế miễn dịch tăng lên.
- Các vắc-xin được khuyến cáo bao gồm phế cầu khuẩn, cúm, viêm gan A và B, và uốn ván.
- Viêm não Nhật bản B, thương hàn khử hoạt tính, sốt vàng da, các loại vắc-xin bại liệt bất hoạt được khuyến cáo cho người đi du lịch tùy thuộc vào nguy cơ mắc bệnh theo khu vực đến.
- Một số vắc-xin sống bị chống chỉ định, đặc biệt là nếu xảy ra tình trạng tổn thương hệ miễn dịch. Dựa trên dữ liệu quân sự của Hoa Kỳ, nguy cơ cao nhất là ở bệnh nhân có số lượng CD4 <200 tế bào/microlit. Các vắc-xin bị chống chỉ định bao gồm vắc-xin Bacillus Calmette-Guérin (BCG), vắc-xin uống ngừa bại liệt và thương hàn, vắc-xin sởi-quai bị-rubella (MMR) và vắc-xin ngừa bệnh sốt vàng da. Trong nhiễm HIV giai đoạn muộn hơn, có lẽ tốt nhất nên hoãn tiêm vắc-xin cho đến khi áp dụng điều trị ART, ARN HIV không phát hiện được, và số lượng CD4 đã tăng đến >200 tế bào/microlit. Có thể xuất hiện sự gia tăng tải lượng vi-rút thoáng qua sau khi tiêm chủng.[66]
Bắt đầu điều trị kháng vi-rút
ART được khuyến cáo mạnh mẽ cho tất cả bệnh nhân nhiễm HIV, bao gồm những bệnh nhân nhiễm HIV cấp tính hoặc nguyên phát, bất kể số lượng CD4; ART đã được cho thấy là làm giảm nguy cơ tiến triển bệnh, giảm bệnh kèm theo và ngăn lây truyền HIV.[33] Sức mạnh của khuyến cáo này được củng cố bởi nghiên cứu về Thời gian Chiến lược của Điều trị Kháng retrovirus (START), nghiên cứu này thấy rằng nguy cơ phát triển bệnh nghiêm trọng hoặc tử vong đã giảm 53% ở những người trong nhóm điều trị sớm, so với những người ở nhóm trì hoãn điều trị.[67] Các hướng dẫn của Tổ chức Y tế Thế giới (WHO) ủng hộ khuyến cáo bắt đầu áp dụng ART cho tất cả bệnh nhân sống chung với HIV, bất kể số lượng CD4.[30]
Một số bác sĩ bắt đầu ART ngay, thậm chí trong lần khám lâm sàng đầu tiên, đặc biệt đối với những bệnh nhân nhiễm HIV cấp tính hoặc nguyên phát.[68] Các hướng dẫn ủng hộ chiến lược này.[69] Tuy nhiên, phương pháp tiếp cận này vẫn đang được nghiên cứu, do lợi ích lâu dài của nó chưa được chứng minh, và khó có thể thực hiện phương pháp này ở các cơ sở có ít nguồn lực.[33] WHO khuyến cáo nên bắt đầu ART nhanh (tức là, trong vòng 7 ngày sau khi chẩn đoán, tốt hơn là vào cùng ngày chẩn đoán cho những bệnh nhân sẵn sàng bắt đầu điều trị và không có chống chỉ định lâm sàng) cho tất cả bệnh nhân sống chung với HIV sau một chẩn đoán được xác nhận và đánh giá lâm sàng.[56] Mặc dù ART có các tác dụng phụ bất lợi, những tác dụng này không đáng kể so với biến chứng do không điều trị HIV.
Lựa chọn thuốc kháng retrovirus
Sự lựa chọn các tổ hợp thuốc hiệu quả đòi hỏi có chuyên môn, đặc biệt là trong ca bệnh phức tạp. Thầy thuốc phải có đủ năng lực trong việc quản lý tuân thủ thuốc, cũng như xử trí tác dụng bất lợi của ART, và các tương tác thuốc dự kiến giữa thuốc điều trị HIV và điều trị bệnh khác HIV. Thầy thuốc phải có thể thay đổi loại thuốc và phương pháp điều trị để duy trì lợi ích lâm sàng.
Các loại thuốc kháng retrovirus hiện đang được sử dụng bao gồm: thuốc ức chế phiên mã ngược nucleoside (NRTI), thuốc ức chế phiên mã ngược không phải nucleoside (NNRTI), thuốc ức chế protease (PI), thuốc ức chế vận chuyển chuỗi integrase (INSTI) và thuốc tăng cường hoặc củng cố dược động học (cải thiện các thuộc tính dược động học của một số loại thuốc kháng retrovirus và tăng hiệu lực của thuốc, nhờ đó giúp giảm liều của thuốc kháng retrovirus cần dùng). NRTI, NNRTI và PI là các loại thuốc kháng retrovirus được dùng phổ biến nhất và là những loại thuốc duy nhất có sẵn tại các khu vực như Nam Phi. Mặc dù được coi là liệu pháp điều trị bậc một tại một số nước, INSTI thường chỉ có sẵn tại các nước phát triển.
Tại hầu hết các khu vực, phác đồ ART bậc một thường sẽ bao gồm 2 NRTI kết hợp với một loại thuốc thứ ba (INSTI, NNRTI hoặc PI tăng cường); tuy nhiên, các hướng dẫn và phác đồ có thể khác nhau giữa các quốc gia và khu vực. Nên tư vấn với thầy thuốc tư vấn về bệnh truyền nhiễm hoặc bác sĩ điều trị HIV tại địa phương và tốt hơn nên giới thiệu bệnh nhân đến các bác sĩ chuyên khoa để tiếp tục điều trị. Dù có nhiều lựa chọn hiệu quả cho điều trị ban đầu, việc chọn một phác đồ cho một bệnh nhân cụ thể cần dựa trên các yếu tố như hiệu lực về vi-rút học, độc tính, gánh nặng dùng thuốc, tần suất dùng thuốc, khả năng tương tác giữa các loại thuốc, kết quả xét nghiệm kháng thuốc, bệnh lý kèm theo và chi phí.[33]
Các phác đồ ban đầu được khuyến cáo cho hầu hết bệnh nhân nhiễm HIV (phác đồ đã chứng minh hiệu lực về vi-rút học lâu dài, dung nạp tốt/thông tin độc tính và dễ sử dụng):[33]
- Các phác đồ dựa trên INSTI:
- Dolutegravir cộng với abacavir cộng với lamivudine hoặc emtricitabine (chỉ dành cho bệnh nhân âm tính với kháng nguyên bạch cầu ở người [HLA]- B 5701)
- Dolutegravir cộng với tenofovir cộng với lamivudine hoặc emtricitabine
- Elvitegravir cộng với cobicistat cộng với tenofovir cộng với emtricitabine
- Raltegravir cộng với tenofovir cộng với lamivudine hoặc emtricitabine
- Bictegravir cộng với tenofovir cộng với emtricitabine
Các phác đồ ban đầu được khuyến cáo trong một số tình huống lâm sàng nhất định (các phác đồ này có thể dung nạp, nhưng có một số hạn chế so với những phác đồ bậc một nêu trên, hoặc có ít bằng chứng hỗ trợ hơn):[33]
- Các phác đồ dựa trên PI:
- Darunavir có tăng cường ritonavir hoặc cobicistat cộng với tenofovir và lamivudine hoặc emtricitabine
- Atazanavir có tăng cường ritonavir hoặc cobicistat cộng với tenofovir cộng với lamivudine hoặc emtricitabine
- Darunavir có tăng cường ritonavir hoặc cobicistat cộng với abacavir cộng với lamivudine hoặc emtricitabine (chỉ dành cho bệnh nhân âm tính với HLA-B*5701)
- Atazanavir có tăng cường ritonavir hoặc cobicistat cộng với abacavir cộng với lamivudine hoặc emtricitabine (chỉ dành cho bệnh nhân âm tính với HLA-B*5701 và có ARN HIV <100.000 bản sao/ mL)
- Efavirenz cộng với tenofovir cộng với lamivudine hoặc emtricitabine
- Rilpivirine cộng với tenofovir cộng với lamivudine hoặc emtricitabine (chỉ dành cho bệnh nhân có ARN HIV <100.000 bản sao/mL và số lượng tế bào CD4 >200 tế bào/microlit)
- Các phác đồ dựa trên INSTI:
- Raltegravir cộng với abacavir cộng với lamivudine hoặc emtricitabine (chỉ dành cho bệnh nhân âm tính với HLA-B*5701 và ARN HIV <100.000 bản sao/mL)
Có thể sử dụng các phác đồ khác dành cho những tình huống lâm sàng khác nhau; tuy nhiên, nên hội chẩn với bác sĩ chuyên khoa khi chọn các tổ hợp thuốc khác. Các phác đồ trên được khuyến cáo bởi Ban Hướng dẫn Điều trị kháng retrovirus cho Người trưởng thành và Trẻ vị thành niên của Bộ Y tế và Dịch vụ Nhân sinh Hoa Kỳ. Các hướng dẫn khác có thể khuyến cáo những phác đồ khác nhau; tuy nhiên, hầu hết đồng ý rằng hiện nay INSTI thế hệ thứ hai (bictegravir và dolutegravir) mang lại nhiều lợi thế nhất trong điều trị HIV và thường là lựa chọn bậc một, nếu có.
Thuốc viên kết hợp liều cố định, gộp một số loại thuốc trong 1 viên nén, có sẵn và có thể hỗ trợ cải thiện việc tuân thủ sử dụng thuốc. Tenofovir có sẵn dưới dạng tenofovir disoproxil fumarate hoặc tiền chất dạng uống tenofovir alafenamide. Tenofovir alafenamide chỉ có sẵn dưới dạng bào chế kết hợp liều cố định với các thuốc kháng retrovirus khác. Tiền chất có ít độc tính trên thận và ít ảnh hưởng lên mật độ khoáng trong xương hơn, trong khi tenofovir disoproxil fumarate giúp giảm mức lipid.[33] [70]
Một phân tích sơ bộ đột xuất của một nghiên cứu khảo sát đang tiến hành đã báo cáo hiện tượng tăng nguy cơ bị các khuyết tật ống thần kinh nghiêm trọng ở phụ nữ mang thai trong khi dùng các phác đồ dựa trên dolutegravir (0,9% so với 0,1% ở phụ nữ không dùng dolutegravir). Nguy cơ này có vẻ cao nhất ở những phụ nữ dùng thuốc tại thời điểm thụ thai hoặc ba tháng đầu thai kỳ. Không có báo cáo về ca bệnh trẻ sơ sinh được sinh ra bởi người mẹ sử dụng dolutegravir ở những tháng cuối thai kỳ.[71] [72] Vẫn chưa rõ rằng đây là tác dụng của một loại thuốc cụ thể hay tác dụng liên quan đến tất cả INSTIs. Các Ban Hướng dẫn Điều trị kháng retrovirus của Bộ Y tế và Dịch vụ Nhân sinh Hoa kỳ đã đưa ra các khuyến cáo sau đây liên quan đến việc sử dụng dolutegravir ở phụ nữ bị HIV đang mang thai hoặc có khả năng mang thai:[73]
- Khuyến cáo ghi nhận kết quả thử thai âm tính trước khi sử dụng dolutegravir ở phụ nữ không được biết là mang thai
- Những phụ nữ có khả năng mang thai hiện đang dùng dolutegravir (hoặc những người muốn bắt đầu dùng dolutegravir) nên được tư vấn về những nguy cơ tiềm ẩn bị các khuyết tật ống thần kinh khi họ sử dụng dolutegravir gần thời điểm thụ thai
- Những phụ nữ đang mang thai sử dụng dolutegravir trong vòng 8 tuần từ chu kỳ kinh nguyệt cuối cùng của mình nên thảo luận về các nguy cơ và lợi ích của liệu pháp hiện đang áp dụng với bác sĩ của mình. Khuyến cáo chuyển sang một phác đồ khác nếu có sẵn các lựa chọn thay thế tốt
- Phụ nữ đang mang thai sử dụng dolutegravir lúc 8 tuần trở lên kể từ chu kỳ kinh nguyệt cuối cùng có thể tiếp tục (hoặc bắt đầu) dùng dolutegravir.
Hướng dẫn đầy đủ có ở đây: [Recommendations regarding the use of dolutegravir in adults and adolescents with HIV who are pregnant or of child-bearing potential]
HIV RNA (tải lượng vi-rút), số lượng CD4, tuân thủ, và các tác dụng bất lợi cần được theo dõi để tối ưu hóa và đánh giá hiệu quả của ART. Đối với những người có tiền sử kháng thuốc NNRTI trước điều trị, hoặc người có nguy cơ
cao kháng thuốc NNRTI trước điều trị vì từng tiếp xúc với NNRTI hoặc từ những nguy cơ khác, phác đồ không chứa NNRTI có thể được ưu tiên hơn. Do không có sẵn xét nghiệm kháng thuốc ở cấp cá nhân ở các nước thu nhập thấp và trung bình, nên có thể sử dụng dữ liệu đại diện cho quốc gia.[74]
Một khi đã ức chế được vi-rút, có thể cân nhắc đổi phác đồ (trong phạm vi hoặc giữa một nhóm các loại thuốc) ở một số bệnh nhân với điều kiện không có bằng chứng vi-rút kháng các thuốc trong phác đồ mới. Ví dụ: một phác đồ có thể được chuyển đổi để đơn giản hóa các phác đồ, tăng khả năng dung nạp, giảm độc tính, ngăn ngừa tương tác thuốc và giảm chi phí. Mục đích là để duy trì sự ức chế vi-rút mà không gây ảnh hưởng xấu đến các phương án điều trị sau này. Một phác đồ 3 thuốc thường được khuyến cáo; tuy nhiên, có bằng chứng mới nổi rằng phác đồ 2 thuốc cũng có thể duy trì sự ức chế vi-rút. Cục quản lý Thực phẩm và Dược phẩm Hoa Kỳ đã phê duyệt dolutegravir/rilpivirine để điều trị người lớn nhiễm HIV-1, có vi-rút đang bị ức chế nhờ một phác đồ ổn định trong ít nhất 6 tháng, không có tiền sử thất bại điều trị và không có thuốc thay thế đã biết liên quan đến tình trạng đề kháng những thành phần riêng lẻ. Đơn trị liệu không được khuyến cáo. Cần tư vấn với chuyên gia trước khi chuyển đổi phác đồ.[33]
Thất bại của phác đồ bậc một
Thất bại về vi-rút học được định nghĩa là không thể ức chế hoặc duy trì ức chế sự tái tạo vi-rút đến một mức HIV RNA dưới 200 bản/mL.[33] Nên giới thiệu bệnh nhân bị thất bại về virus học quay trở lại gặp bác sĩ có kinh nghiệm với HIV hoặc chuyên gia tư vấn các bệnh truyền nhiễm để xét nghiệm thêm khả năng kháng thuốc, đánh giá sự tuân thủ, và tối ưu hóa phác đồ điều trị dựa trên mô hình kháng thuốc.[75]
Thất bại về miễn dịch là việc không đạt được và duy trì đủ đáp ứng CD4 cho dù ức chế được vi-rút.[76] Những bệnh nhân này cũng được giới thiệu đến chuyên gia tư vấn để đánh giá các loại thuốc đang dùng, các bệnh đồng nhiễm chưa được điều trị, và các bệnh lý nghiêm trọng.
Nếu phác đồ ban đầu không được dung nạp, một phương án là chuyển đổi một loại thuốc trong phạm vi nhóm thuốc, với điều kiện rằng tải lượng vi-rút đó bị ức chế.
Việc đảm bảo và tái đánh giá sự tuân thủ dùng thuốc có vai trò quan trọng. Điều này bao gồm sự tham gia của các cấu trúc hỗ trợ như là một đối tác điều trị và các nhóm hỗ trợ. Bệnh nhân nên được tư vấn về tầm quan trọng của việc tuân thủ liều và thời điểm dùng thuốc ở mỗi lần đến khám. Trong các trường hợp ngộ độc thuốc, loại thuốc gây ngộ độc có thể được thay thế bằng một thuốc khác, phương án ít độc hơn mà không phải đổi các thuốc còn lại của phác đồ.
Các bệnh đồng mắc không xác định AIDS
Khi dịch bệnh tiến triển, ngày càng có nhiều công nhận về sự gia tăng các bệnh đồng mắc không phải AIDS liên quan đến bệnh HIV. Những bệnh như vậy bao gồm bệnh tim mạch, bệnh thận, ung thư, và rối loạn xương và các rối loạn chuyển hóa.[77] [78] [79]
Những người sống chung với HIV đều tăng nguy cơ bị bệnh tim mạch, cả trước và trong khi điều trị bằng ART. Họ cũng tăng nguy cơ bị bệnh thận, đặc biệt là bệnh nhân lớn tuổi và những người trong các giai đoạn muộn hơn của nhiễm trùng. ART làm giảm nguy cơ tiến triển bệnh thận. Những người dương tính với HIV đều tăng nguy cơ loãng xương và thiếu xương so với những người âm tính với HIV. Mức vitamin D thường thấp ở những người dương tính với HIV. Một số loại thuốc kháng retrovirus (ví dụ: tenofovir disoproxil fumarate) có thể làm thận và xương xấu đi.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Cấp tính (tóm tắt) | ||
| Nhiễm trùng mới được xác định | ||
| 1 | Bắt đầu liệu pháp kháng retrovirus (ART) | |
| Thêm | Lựa chọn phác đồ ART | |
| Thêm | Chăm sóc hỗ trợ | |
| Tiếp diễn (tóm tắt) | ||
| Thất bại điều trị vi-rút hoặc miễn dịch | ||
|
1 |
Tái đánh giá ART | |
Các lựa chọn điều trị
| Cấp tính | ||
| Nhiễm trùng mới được xác định | ||
| 1 | Bắt đầu liệu pháp kháng retrovirus (ART) | |
| » ART được khuyến cáo mạnh mẽ cho tất cả bệnh nhân nhiễm HIV, bao gồm những bệnh nhân nhiễm HIV cấp tính hoặc nguyên phát, bất kể’ số lượng CD4 vì ART đã được cho thấy là làm giảm nguy cơ tiến triển bệnh, giảm bệnh đồng phát và ngăn lây truyền HIV.[33] Thế mạnh của khuyến cáo này được củng cố bởi nghiên cứu về Thời gian Chiến lược của Điều trị Kháng retrovirus (START), nghiên cứu này thấy rằng nguy cơ phát triể’n bệnh nghiêm trọng hoặc tử vong đã giảm 53% ở những người trong nhóm điều trị sớm, so với những người ở nhóm trì hoãn điều trị.[67] Các hướng dẫn của Tổ chức Y tế Thế giới (WHO) ủng hộ khuyến cáo bắt đầu áp dụng ART cho tất cả bệnh nhân sống chung với HIV, bất kể’ số lượng CD4.[30]
» Một số bác sĩ bắt đầu ART ngay, thậm chí trong lần khám lâm sàng đầu tiên, đặc biệt đối với những bệnh nhân nhiễm HIV cấp tính hoặc nguyên phát.[68] Các hướng dẫn ủng hộ chiến lược này. [69] Tuy nhiên, phương pháp tiếp cận này vẫn đang được nghiên cứu, do lợi ích lâu dài của nó chưa được chứng minh, và khó có thể’ thực hiện phương pháp này ở các cơ sở có ít nguồn lực.[33] WHO khuyến cáo áp dụng ART nhanh cho tất cả những người sống với HIV sau khi có chẩn đoán được xác nhận và đánh giá lâm sàng ở những bệnh nhân quyết tâm và sẵn sàng bắt đầu điều trị, và không có chống chỉ định lâm sàng.[56] Việc bắt đầu ART nhanh được định nghĩa là trong vòng 7 ngày từ khi chẩn đoán, tốt hơn là vào cùng ngày chẩn đoán. » Mặc dù ART có các tác dụng phụ bất lợi, những tác dụng này không đáng kể’ so với biến chứng do không điều trị HIV. |
||
| Thêm | Lựa chọn phác đồ ART | |
| Các lựa chọn sơ cấp Phác đồ dựa trên NNRTI » dolutegravir Phác đồ này được khuyến cáo chỉ cho bệnh nhân âm tính với HLA-B*5701. -và » Abacavir» dolutegravir –VÀ– » tenofovir disoproxil -hoặc- » Tenofovir alafenamide Tenofovir alafenamide (một tiền chất dạng uống của tenofovir) chỉ có ở dạng bào chế kết hợp cố định cho chỉ định này. –VÀ– » lamivudine -hoặc- » emtricitabine HOẶC Phác đồ dựa trên NNRTI » elvitegravir -và- » cobicistat -và- » emtricitabine –VÀ– » tenofovir disoproxil -hoặc- » Tenofovir alafenamide Tenofovir alafenamide (một tiền chất dạng uống của tenofovir) chỉ có ở dạng bào chế kết hợp cố định cho chỉ định này. HOẶC Phác đồ dựa trên NNRTI » raltegravir Có ở dạng bào chế viên nén 400 mg và 600 mg. Dạng bào chế 600 mg được dùng mỗi ngày một lần (1200 mg, mỗi ngày một lần), trong khi dạng bào chế 400 mg được cho dùng hai lần mỗi ngày (400 mg, hai lần mỗi ngày). –VÀ– » tenofovir disoproxil -hoặc- » Tenofovir alafenamide Tenofovir alafenamide (một tiền chất dạng uống của tenofovir) chỉ có ở dạng bào chế kết hợp cố định cho chỉ định này. Phác đồ dựa trên NNRTI » cobicistat –VÀ– » Tenofovir alafenamide » Dolutegravir có liên quan đến tăng nguy cơ bị các khuyết tật ống thần kinh thai nhi khi được sử dụng trong các giai đoạn đầu của thai kỳ.[71] [72] Các khuyến cáo về việc sử dụng dolutegravir ở phụ nữ có HIV đang mang thai hoặc có khả năng mang thai có ở đây: [Recommendations regarding the use of dolutegravir in adults and adolescents with HIV who are pregnant or of child-bearing potential] |
||
| Thêm | Chăm sóc hỗ trợ | |
| » Tư vấn: tư vấn giảm nguy cơ với người dương tính với HIV đã được cho thấy là hiệu quả trong việc giảm tiếp tục lây truyền HIV. Có thể sẽ cần nhiều hơn một buổi tư vấn. Nên giới thiệu đến các nhóm chuyên gia tư vấn/hỗ trợ thích hợp để tham gia các buổi tư vấn đang diễn ra.[15] [61] Tư vấn trước khi bắt đầu điều trị ART nên tập trung vào việc chuẩn bị cho người bệnh cam kết tuân theo ART lâu dài. » Biện pháp dự phòng các bệnh nhiễm trùng cơ hội: Khuyến cáo áp dụng biện pháp dự phòng ban đầu chống các bệnh nhiễm trùng cơ hội bao gồm bệnh lao, Pneumocystis jirovecii, Mycobacterium avium complex, bệnh Toxoplasma, và bệnh sốt rét (nếu cần).[62] Việc xác định và điều trị sớm các nhiễm trùng cơ hội có vai trò vô cùng quan trọng. » Bệnh nhiễm trùng khác: bệnh nhân bị bệnh viêm gan B hoặc C đồng phát cần được điều trị theo hướng dẫn mới nhất. » Các bệnh đồng mắc: phòng ngừa ban đầu thường quy đối với các bệnh mạn tính do lão hóa được khuyến cáo dựa vào tuổi tác và nguy cơ (ví dụ đánh giá nguy cơ, sàng lọc và xét nghiệm tùy vào các tình trạng phù hợp tuổi tác như bệnh tim mạch, bệnh gan, bệnh tiểu đường, ung thư, và bệnh về xương). Đánh giá chế độ ăn uống, hoạt động thể chất, tình trạng hút thuốc, lạm dụng rượu và lạm dụng chất gây nghiện nên được thực hiện. » Bổ sung vi chất dinh dưỡng: có ít bằng chứng nhất quán về lợi ích quan trọng trên lâm sàng của việc bổ sung vi chất dinh dưỡng; tuy nhiên, hầu hết các thầy thuốc bổ sung một multivitamin và khoáng chất có chứa vitamin A, B6, B12, C, D, E và folate, với canxi, magiê, sắt, kẽm và selen.[65] » Vắc-xin: các vắc-xin được khuyến cáo bao gồm phế cầu khuẩn, cúm, viêm gan A và B, và uốn ván. Viêm não Nhật bản B, thương hàn bất hoạt, sốt vàng da, các loại vắc-xin bại liệt bất hoạt có thể được khuyến cáo cho người đi du lịch. Một số vắc-xin sống bị chống chỉ định.[66] |
||
| Tiếp diễn | ||
| Thất bại điều trị vi-rút hoặc miễn dịch | ||
|
1 |
Tái đánh giá ART | |
|
|
» Thất bại về vi-rút học được định nghĩa là không thể ức chế hoặc duy trì ức chế sự tái tạo vi-rút đến một mức ARN HIV <200 bản sao/mL.[33]
» Nên giới thiệu bệnh nhân bị thất bại về vi-rút học quay trở lại gặp bác sĩ có kinh nghiệm với HIV hoặc chuyên gia tư vấn các bệnh truyền nhiễm để xét nghiệm thêm khả năng kháng thuốc, đánh giá sự tuân thủ, và tối ưu hóa phác đồ điều trị dựa trên mô hình kháng thuốc.[75]
» Thất bại về miễn dịch là việc không đạt được và duy trì đủ đáp ứng CD4 cho dù ức chế được vi-rút.[76] Những bệnh nhân này cũng cần được giới thiệu đến chuyên gia để đánh giá các loại thuốc đang dùng, các bệnh đồng nhiễm chưa được điều trị, và các bệnh lý nghiêm trọng. » Nếu phác đồ ban đầu không được dung nạp, một phương án là chuyển đổi một loại thuốc trong phạm vi nhóm thuốc, với điều kiện rằng tải lượng vi-rút đó bị ức chế. |
|
Giai đoạn đầu
Các thuốc kháng retrovirus mới
Hiện có một vài loại thuốc kháng retrovirus mới để điều trị nhiễm HIV; tuy nhiên, vai trò chính xác của chúng trong điều trị vẫn đang được nghiên cứu. PRO 140 (dạng nhân bản của kháng thể PA14) là một kháng thể đơn dòng nhắm mục tiêu kháng lại thụ thể CCR5 trên các tế bào lympho T đã cho thấy hoạt tính chống vi rút đáng kể trong 3 thử nghiệm nhỏ nhưng vẫn được xem là một loại thuốc nghiên cứu.[80] Các loại thuốc được phê duyệt bởi Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) bao gồm maraviroc (một thuốc đối kháng thụ thể CCR5) và enfuvirtide (một thuốc ức chế sự hợp nhất, liên kết với các thụ thể gp41 hoặc chemokine và ức chế sự xâm nhập của virus vào tế bào miễn dịch); tuy nhiên, vai trò chính xác của chúng trong điều trị vẫn chưa được xác định. Ibalizumab, một thuốc ức chế sự hợp nhất kháng thể đơn dòng, đã được FDA phê duyệt dùng cho người lớn là những người có nhiều kinh nghiệm điều trị và những người không thể điều trị thành công bằng các liệu pháp hiện có (ví dụ, đa thuốc kháng HIV). Loại thuốc này được tiêm tĩnh mạch mỗi 14 ngày. Các tác dụng bất lợi thường gặp bao gồm tiêu chảy, chóng mặt, buồn nôn và phát ban. Các tác dụng bất lợi nặng bao gồm phát ban và hội chứng phục hồi miễn dịch. Trong một thử nghiệm giai đoạn III, 43% bệnh nhân đạt được khả năng ức chế ARN HIV sau 24 tuần điều trị (kết hợp với các thuốc kháng retrovirus khác).[81] Doravirine, một thuốc ức chế men phiên mã ngược không phải nucleotide mới, dùng mỗi ngày một lần hiện đang được thử nghiệm.[82] Các liệu pháp kháng vi-rút hiện đang được nghiên cứu bao gồm các thuốc ức chế sự gắn kết, thuốc ức chế sự trưởng thành và các thuốc tiêm tác dụng kéo dài của liệu pháp kháng retrovirus.[83] [84] [85] Các liệu pháp kháng retrovirus dạng tiêm, tác dụng kéo dài (ví dụ: cabotegravir, rilpivirine) được tiêm hàng tháng hoặc hai tháng một lần đã đến các thử nghiệm lâm sàng giai đoạn III vừa để phòng ngừa vừa để điều trị nhiễm HIV, và sẽ có khả năng được đưa vào sử dụng lâm sàng cho những nhóm bệnh nhân cụ thể trong vòng vài năm sắp tới. Một liệu pháp thuốc tiêm gồm cabotegravir cộng với rilpivirine được dùng mỗi 4 tuần hoặc 8 tuần đã được thấy là hiệu quả tương đương với cabotegravir cộng với abacavir/lamivudine dạng uống trong việc duy trì ức chế vi-rút tới 96 tuần, và đã được chấp nhận và dung nạp tốt.[86]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Theo dõi trên lâm sàng và trong phòng xét nghiệm
Theo dõi sau phơi nhiễm ở những người âm tính với HIV:
- Trong phơi nhiễm nghề nghiệp, cần thực hiện xét nghiệm HIV vào lúc ban đầu, 6 tuần, 12 tuần, và 6 tháng.
- Nếu một xét nghiệm kháng thể kháng HIV, kết hợp kháng nguyên HIV p24, thế hệ thứ tư, mới hơn được sử dụng để theo dõi xét nghiệm HIV ở những người phơi nhiễm thì xét nghiệm HIV có thể được kết luận 4 tháng sau phơi nhiễm.
- Nếu không có một nền tảng xét nghiệm mới hơn, xét nghiệm HIV theo dõi thường được kết luận 6 tháng sau phơi nhiễm HIV.[114]
- Trong phơi nhiễm không do nghề nghiệp, xét nghiệm HIV nên được thực hiện vào 4 đến 6 tuần, 12 tuần, và 6 tháng.[115]
Theo dõi vi-rút học và miễn dịch học
- Một bệnh nhân nhiễm HIV giai đoạn đầu cần được theo dõi mỗi 3 đến 6 tháng, còn một bệnh nhân nhiễm HIV giai đoạn sau cần được theo dõi mỗi 2 đến 3 tháng.
- Tại mỗi lần đến khám, bệnh nhân nên được đánh giá bệnh nhiễm trùng cơ hội và giai đoạn lâm sàng mới của họ.
- Cần đo ARN HIV (tải lượng vi-rút) vào lúc bắt đầu điều trị và ngay trước khi bắt đầu điều trị kháng retrovirus (ART). Trong khi áp dụng ART, cần kiểm tra ARN HIV mỗi 2 đến 8 tuần sau khi bắt đầu điều trị, mỗi 3 đến 4 tháng trong 2 năm đầu điều trị, và mỗi 6 tháng sau 2 năm điều trị với tải lượng vi-rút được ức chế liên tục.[33]
- Cần kiểm tra số lượng CD4 vào lúc bắt đầu đến điều trị và trước khi áp dụng ART. Trong khi áp dụng ART, cần kiểm tra số lượng CD4 3 tháng sau khi bắt đầu liệu pháp, sau đó là mỗi 3 đến 6 tháng trong 2 năm đầu từ khi điều trị hoặc nếu tình trạng nhiễm vi-rút phát triển hoặc số lượng CD4 giảm còn <300 tế bào/microlit. Sau 2 năm, bệnh nhân có ARN HIV bị ức chế liên tục (tải lượng vi-rút) có thể được kiểm tra số lượng CD4 mỗi 12 tháng nếu số lượng CD4 của họ là 300-500 tế bào/microlit. Theo dõi số lượng CD4 là không bắt buộc ở bệnh nhân có số lượng >500 tế bào/microlit.[33]
Hướng dẫn dành cho bệnh nhân
- Dinh dưỡng tốt: nếu có thể, nên tuân theo một chế độ ăn cân bằng có lợi cho khỏe mạnh. Chỉ nên uống rượu ở mức vừa phải. Hàng ngày, nên dùng multi-vitamin không vượt quá giá trị RDA hàng ngày. Cũng nên cân nhắc bổ sung vitamin D.
- Lối sống: tư vấn quan hệ tình dục an toàn là rất quan trọng. Ngay cả ở các cặp đôi đều nhiễm HIV cũng cần hực hành tình dục an toàn hơn (sử dụng bao cao su) để ngăn ngừa siêu nhiễm một vi-rút kháng thuốc. Cai thuốc, lạm dụng rượu và lạm dụng các chất gây nghiện cũng có vai trò rất quan trọng để có một lối sống lành mạnh. Nên giới thiệu những người tiêm chích ma túy đến các chương trình giảm tổn hại, bao gồm thay kim tiêm và các liệu pháp phụ thuộc opioid.
- Sinh sản: nên tư vấn các cặp vợ chồng về các lựa chọn sinh con. Điều này sẽ khác nhau tùy thuộc vào mức độ tương hợp và phương pháp điều trị. Nguy cơ lây truyền HIV từ nam sang nữ ước tính là 8/10.000 lần quan hệ qua đường âm đạo không có biện pháp bảo vệ. Không có báo cáo về ca bệnh lây truyền HIV trong các nghiên cứu về các cặp vợ chồng dị nhiễm mà trong đó người nhiễm bệnh đã ức chế được vi-rút bằng liệu pháp điều trị kháng retrovirus (ART); tuy nhiên, ARN HIV đã được phát hiện trong tinh dịch của người nam đang áp dụng ART dù không được phát hiện trong máu của họ. Chưa rõ điều này có gây ra một nguy cơ truyền bệnh hay không.[116] Lời khuyên ở giai đoạn này nên là việc sinh con là có thể và có thể được thực hiện càng an toàn càng tốt, nhưng ý định sinh con cần phải được thảo luận cẩn thận với bác sĩ trước khi thụ thai để đảm bảo tương lai tốt nhất và an toàn nhất có thể cho cả hai vợ chồng và đứa con sau này. Với các cặp vợ chồng dị nhiễm, Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ khuyến cáo tự thân tinh trùng thụ tinh trong tử cung nếu người nữ dương tính với HIV, hoặc một trong những lựa chọn sau nếu người nam dương tính với HIV: sử dụng tinh trùng từ một người hiến tặng âm tính với HIV (lựa chọn an toàn nhất); sử dụng ART để ngăn nhiễm trùng ở người nam và thực hiện quan hệ tình dục không bao cao su trong khi người nữ sử dụng biện pháp dự phòng trước phơi nhiễm; hoặc thu thập và ‘rửa’ tinh trùng để loại bỏ các tế bào nhiễm HIV kết hợp ART và điều trị dự phòng trước phơi nhiễm.[117]
- Lịch sử tự nhiên: các bệnh nhân thường cần cảm giác về điều gì sẽ đến. Nên dựa vào các thông tin về điều gì được gọi là lịch sử tự nhiên của HIV ở hầu hết bệnh nhân, với một cuộc thảo luận về các chất kiểm soát nhanh và lâu dài nhưng cũng công nhận rằng hầu hết bệnh nhân rơi vào trường hợp tiến triển chậm. Vạch ra mối liên hệ giữa hoạt tính của vi-rút và số lượng CD4 là một cách phác họa rất hữu ích cho bệnh nhân để hiểu được mối liên hệ giữa hoạt tính của vi-rút và sự tiến triển của bệnh theo chiều hướng tốt hơn. Thông điệp gửi đi nên hài hòa với triển vọng lạc quan hơn rất nhiều khi áp dụng ART, và bệnh nhân nên được hiểu rằng HIV bây giờ là một bệnh truyền nhiễm mạn tính và điều trị được. Cần nêu cao yêu cầu tuân thủ chương trình điều trị với một mục đích cuối cùng là tuân thủ dùng thuốc khi đến thời điểm. Một số bệnh nhân sẽ hưởng lợi khi so sánh HIV với các bệnh mạn tính khác đòi hỏi phải theo dõi thường xuyên (ví dụ: bệnh đái tháo đường hoặc hen suyễn).
- Tiết lộ: cần thảo luận rằng việc chăm sóc và điều trị suốt đời sẽ cần sự hỗ trợ từ những người khác trong cuộc đời của bệnh nhân. Nên tìm hiểu về những người có thể và cách thức mà họ có thể tham gia sớm sao cho sự hỗ trợ này có thể sẵn sàng. Đôi khi bệnh nhân đánh giá cao ích lợi của việc tiết lộ, đặc biệt là tới những người bạn tình. Một người trợ giúp trong tình huống này có thể nhanh chóng giải quyết bất kỳ mối lo ngại và sợ hãi nào có thể có và cũng hỗ trợ điều trị cho những người tiếp xúc.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Chuyển đảo huyết thanh cấp tính | Ngắn hạn | Trung bình |
| Nhiễm HIV cấp tính sẽ xảy ra ở 50% những người bị nhiễm bệnh, với tình trạng ốm do vi-rút giống với bệnh tăng bạch cầu đơn nhân do nhiễm trùng, đặc trưng bởi: sốt, khó chịu, đau cơ, viêm họng, rối loạn tiêu hóa, nhức đầu, hạch to toàn thân, to gan lách. Phát ban và loét áp-tơ cũng gợi ý chẩn đoán.
Có thể xảy ra tổn thương hệ thần kinh (ví dụ: bệnh viêm màng não, liệt mặt và hội chứng Guillain-Barre). Tải lượng vi-rút cực kì cao do vi-rút sao chép trước khi đáp ứng miễn dịch diễn ra. Điều trị phần lớn mang tính hỗ trợ. ART kết hợp có hiệu lực với các phác đồ tương tự được sử dụng để điều trị nhiễm trùng mạn tính đã biết nên được bắt đầu càng sớm càng tốt trong bối cảnh chuyển đảo huyết thanh cấp tính để làm giảm triệu chứng, giảm nguy cơ lây truyền, bảo tồn tình trạng miễn dịch, và có khả năng giảm thiểu kích thước của mô tế bào nhiễm HIV tiềm ẩn. |
||
| Hội chứng cấp tính nặng | Ngắn hạn | Thấp |
| Biểu hiện với các triệu chứng trong hơn 2 tuần, tải lượng vi-rút cao và suy giảm miễn dịch có thể gây ra các bệnh nhiễm trùng cơ hội (ví dụ: bệnh nấm thực quản hoặc nhiễm Pneumocystis jirovecii), và tiên lượng chung kém hơn.
Có khả năng tiến triển nhanh chóng và sẽ cần phải giám sát theo dõi cẩn thận tình trạng suy giảm miễn dịch. Nên bắt đầu ART càng sớm càng tốt. |
||
| Người bệnh tiến triển nhanh | Ngắn hạn | Thấp |
| Một tỷ lệ nhỏ người phát triển AIDS trong vòng 1 đến 2 năm. Điều này liên quan tới các mức tái tạo vi-rút cao và sự suy giảm mạnh mẽ số lượng CD4, có thể do sự suy giảm trong đáp ứng ban đầu của người mang bệnh đối với tình trạng nhiễm HIV.
Tỷ lệ mắc mới có thể sẽ giảm nếu khuyến cáo bắt đầu ART ở tất cả bệnh nhân nhiễm HIV. |
||
| AIDS | Dài hạn | Cao |
| AIDS xảy ra do nhiễm HIV, thường sau khoảng 6 đến 9 năm từ khi nhiễm vi-rút. Có thể biểu hiện với một bệnh xác định AIDS như candida thực quản, bệnh lao ngoài phổi, viêm màng não do cryptococus, hoặc viêm phổi do P jirovecii. Số lượng CD4 và tải lượng vi-rút cần được theo dõi chặt chẽ và ART được bắt đầu với thời gian tùy thuộc vào sự hiện diện của các bệnh nhiễm trùng cơ hội cụ thể |
||
| Giảm testosteron liên quan đến HIV | Dài hạn | Trung bình |
| Có tới 70% nam giới nhiễm HIV bị thiếu hụt testosterone và vấn đề này vẫn tồn tại cho dù điều trị ART thành công. Suy giảm chức năng sinh dục cũng có thể phát sinh ở nhóm đối tượng HIV tuổi cao. Liệu pháp thay thế testosterone (TRT) thường được sử dụng trong trường hợp nhiễm HIV và thường được áp dụng mà không có đánh giá hoặc theo dõi đúng cách. Do các nghiên cứu gợi ý TRT có thể làm tăng nguy cơ bị bệnh tim mạch, nghẽn mạch và tử vong, thì cần cẩn trọng khi bắt đầu áp dụng TRT trong thời gian áp dụng ART.[111] | ||
| Các biện pháp kiểm soát lâu dài | Dài hạn | Thấp |
| Một tỷ lệ nhỏ người có thể kiểm soát tải lượng vi-rút HIV mà không cần sự trợ giúp của ART. Nhiều người có tải lượng vi-rút thấp đến không thể phát hiện được và số lượng CD4 được bảo tồn tốt trong nhiều năm. Điều này dường như một phần là nhờ sức đề kháng mạnh mẽ đối với HIV. Tuy nhiên, ngay cả những người này cũng có khả năng hưởng lợi từ việc điều trị ART nhất quán và không gián đoạn.[92] | ||
| Bệnh tim mạch liên quan đến điều trị kháng retrovirus (ART) hoặc HIV | Dài hạn | Thấp |
| Người nhiễm HIV bị tăng nguy cơ mắc bệnh tim mạch. Tỷ lệ mắc mới tích lũy ước tính là 20,5% ở nam giới và
13,8% ở nữ giới khi đến tuổi 60, so với 12,8% (nam) và 9,4% (nữ) ở dân số nói chung tại Hoa Kỳ.[94] Nhiễm HIV cũng liên quan đến hiện tượng tăng nguy cơ bị bệnh động mạch ngoại biên; tuy nhiên, nguy cơ này có vẻ cao nhất ở bệnh nhân có số lượng CD4 <200 tế bào/microlit duy trì liên tục.[95] Có thể liên quan tới bản thân HIV và/hoặc tới ART. Nguy cơ gia tăng đã được báo cáo với việc sử dụng tích lũy các thuốc ức chế protease.[96] Bệnh nhân đồng nhiễm HIV và viêm gan C sẽ tăng nguy cơ bị bệnh tim mạch so với bệnh nhân chỉ bị nhiễm HIV.[97] Bệnh cơ tim, viêm cơ, và suy tim xung huyết đều là các biến chứng tim mạch thường gặp của nhiễm HIV không được điều trị. Cũng có hiện tượng tăng nguy cơ bị bệnh tim thiếu máu cục bộ do tình trạng viêm mạn tính liên quan tới nhiễm HIV trong số những bệnh nhân áp dụng ART ức chế dài hạn. Một số thuốc nhất định trong phác đồ ART có thể làm trầm trọng thêm nguy cơ này bằng cách thay đổi chuyển hóa lipid và tăng lipid máu. |
||
| Bệnh thận liên quan đến HIV hoặc ART | Dài hạn | Thấp |
| Có thể bắt gặp bệnh thận cấp tính và mạn tính, bao gồm tình trạng trở nặng bệnh thận hiện mắc (bệnh tiểu đường, tăng huyết áp), cũng như bệnh liên quan đến HIV. Nguyên nhân thường gặp nhất của suy thận mạn tính liên quan đến HIV (GFR <60ml/phút) là bệnh thận liên quan đến HIV. Thường xảy ra nhất ở người có số lượng CD4 thấp hơn; ảnh hưởng đến người bệnh cao tuổi và người gốc Phi. Bệnh thận cũng có thể liên quan đến một số loại thuốc cụ thể trong phác đồ ART. Nhiễm độc thận có thể được giảm thiểu bằng tenofovir alafenamide hoặc abacavir thay cho tenoforvir disoproxil fumarate. Nói chung, nguy cơ bệnh thận giai đoạn cuối cao gấp khoảng 3 lần ở những người bị nhiễm HIV, so với những người không nhiễm.[98] |
||
| Bệnh về xương liên quan đến HIV hoặc ART | Dài hạn | Thấp |
| Nguy cơ bị loãng xương và chứng thiếu xương tăng lên ở bệnh nhân dương tính với HIV, và mức vitamin D thường thấp. Bệnh về xương có thể liên quan đến một số thuốc cụ thể trong phác đồ ART như tenofovir disoproxil fumarate. Có thể giảm thiểu độc tính này bằng cách sử dụng tenofovir alafenamide hoặc abacavir thay cho tenoforvir disoproxil fumarate. Nói chung, những người nhiễm HIV có nguy cơ loãng xương cao gấp khoảng 4 lần so với những người không nhiễm HIV.[99] | ||
| Ung thư liên quan đến HIV | Dài hạn | Thấp |
| Các bệnh ung thư xác định AIDS (u sarcom Kaposi, ung thư bạch huyết không thuộc nhóm Hodgkin, và ung thư cổ tử cung) đều giảm trong thời gian áp dụng ART, nhưng tiếp tục xảy ra ở tỷ lệ cao hơn nhiều lần so với dân số nói chung. Những người nhiễm HIV đang gặp phải gánh nặng phát sinh từ các bệnh ung thư không xác định AIDS trong thời gian áp dụng ART. Những bệnh này bao gồm ung thư hậu môn, u lympho Hodgkin, các bệnh ung thư hầu, họng, ung thư phổi, ung thư da và ung thư gan. Bệnh ung thư là một nguyên nhân gây tử vong đã tăng từ 11% lên 22% trong một cuộc khảo sát bệnh nhân người Pháp nhiễm HIV. Sàng lọc ung thư phù hợp theo độ tuổi có vai trò quan trọng đối với nhóm đối tượng này.[100] [101] [102] [103] [104]
Ức chế HIV lâu dài bằng ART liên quan đến nguy cơ mắc ung thư thấp hơn so với nhiễm vi-rút huyết không được kiểm soát; tuy nhiên, các bệnh nhân ức chế HIV lâu dài vẫn có nguy cơ cao hơn mắc một số bệnh ung thư nhất định, đặc biệt là những người đồng nhiễm vi-rút, khi so sánh với dân số nói chung.[105] |
||
| Bệnh gan liên quan đến HIV | Dài hạn | Thấp |
| Những bệnh nhân nhiễm HIV có tỷ lệ cao bị bệnh gan giai đoạn cuối chủ yếu là do đồng nhiễm viêm gan vi-rút. Có ít hoặc không có sự thay đổi về tỷ lệ bệnh gan giai đoạn cuối trong thời gian áp dụng ART, nhưng tỷ lệ này được dự kiến sẽ thay đổi với các thuốc kháng vi-rút kháng lại vi-rút viêm gan C. Sàng lọc ung thư gan thích hợp cho những người đồng nhiễm viêm gan vi-rút có vai trò quan trọng ở nhóm đối tượng này.[106] | ||
| Rối loạn chức năng thần kinh nhận thức liên quan đến HIV | Dài hạn | Thấp |
| Rối loạn này có đặc trưng là khó khăn trong việc nhận thức và ghi nhớ, và tỷ lệ lưu hành cao ở mức 15% đến 20% những người nhiễm HIV đang áp dụng ART.[107]
Bệnh nhân bị nhiễm HIV có tỷ lệ trầm cảm cao hơn đáng kể so với dân số nói chung. Liệu pháp chống trầm cảm có thể cải thiện các triệu chứng so với giả dược; tuy nhiên, chất lượng của bằng chứng còn thấp ở người nhiễm HIV.[108] |
||
| Đái tháo đường liên quan đến HIV | Dài hạn | Thấp |
| Tỷ lệ bệnh đái tháo đường ở người nhiễm HIV dao động từ 2% đến 14% tùy vào loại hình nghiên cứu, việc xác định bệnh đái tháo đường, và các yếu tố nguy cơ. Có bằng chứng mâu thuẫn về việc nhiễm HIV là một yếu tố nguy cơ độc lập với đái tháo đường. Sàng lọc đái tháo đường phù hợp theo độ tuổi có vai trò quan trọng đối với nhóm đối tượng này.[109]
Nghiên cứu đang được tiến hành để tìm ra liệu có hay không mối liên hệ giữa bệnh đái tháo đường ở bệnh nhân nhiễm HIV và ART.[110] |
||
| Bệnh phổi liên quan đến HIV | Dài hạn | Thấp |
| COPD là bệnh phổi mạn tính thường gặp nhất được chẩn đoán ở những người có HIV với tỷ lệ bệnh khoảng 20% ở các đoàn hệ khác nhau. Chưa rõ liệu nhiễm HIV có là một yếu tố nguy cơ độc lập không liên quan đến hút thuốc hoặc nhiễm khuẩn phổi.[112] | ||
| Suy giảm thính lực | Dài hạn | Tthấp |
| Bằng chứng hiện tại gợi ý một tỷ lệ cao bị suy giảm thính lực ở những người sống với HIV nếu so với những người không có HIV; tuy nhiên, chưa hiểu rõ căn nguyên gây bệnh.[113] | ||
| Ức chế miễn dịch trước AIDS | Biến thiên | Cao |
| Có thể biểu hiện với các dấu hiệu của các triệu chứng giai đoạn 2 hoặc 3 theo Tổ chức Y tế Thế giới bao gồm bệnh zona, bệnh nấm Candina miệng, sụt cân, hoặc bệnh lao phổi.
Nên đánh giá số lượng CD4 và tải lượng vi-rút. |
||
| Nhiễm trùng cơ hội do HIV | Biến thiên | Cao |
| Các bệnh nhiễm trùng cơ hội và bệnh đồng mắc thường gặp ở những bệnh nhân nhiễm HIV. Cần áp dụng biện pháp dự phòng ban đầu ở bệnh nhân được chọn. Nếu xuất hiện một bệnh nhiễm trùng cơ hội, khuyến cáo nhanh chóng chẩn đoán để có thể điều trị càng nhanh càng tốt.
Trong giai đoạn đầu của bệnh, số lượng CD4 có thể suy giảm thoáng qua tại thời điểm đồng mắc nhiễm trùng nếu bệnh nhân được theo dõi thường xuyên. Bệnh nhân nhiễm HIV tiến triển trở nên suy yếu dễ dàng hơn, và cần chẩn đoán và điều trị các bệnh nhiễm trùng càng sớm càng tốt. Với một số bệnh nhiễm trùng cơ hội, đảm bảo điều trị theo kinh nghiệm và phỏng đoán tốt nhất, đặc biệt ở những bệnh nhân có hệ miễn dịch bị tổn thương. Một thuốc kháng sinh phổ rộng nhiều khả năng được kê đơn nhất nếu nghi bị nhiễm khuẩn cấp tính. Ở những bệnh nhân có bệnh tiến triển nặng, việc theo dõi bệnh nhân để biết hội chứng viêm phục hồi miễn dịch (IRIS) trong 3 đến 6 tháng đầu sau khi bắt đầu ART có vai trò rất quan trọng, và sẽ làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong nếu sớm điều trị. IRIS thường gặp hơn ở những bệnh nhân có bệnh tiến triển rất nặng và gánh nặng từ NTCH lớn.[93] |
||
Tiên lượng
Phần lớn những người nhiễm HIV có thể điều hòa sự tái tạo vi-rút trong nhiều năm nhờ đáp ứng miễn dịch hiệu quả; tuy nhiên, trong thời đại điều trị kháng retrovirus kết hợp hiệu lực cao (ART), khuyến cáo là áp dụng ART cho tất cả những người nhiễm HIV và không theo dõi bằng xét nghiệm máu và đánh giá lâm sàng ở những bệnh nhân không điều trị. Nếu không điều trị ART, số CD4 giảm dần theo thời gian và dần phá hủy sức đề kháng, dẫn tới từng bước khởi phát các triệu chứng thể tạng sau đó là các bệnh nhiễm trùng cơ hội và các bệnh ác tính. Bệnh nhân có thể tiến triển qua các giai đoạn liên tiếp, nhưng cũng có nhiều ca bệnh có thể chuyển sang một giai đoạn, bỏ qua một giai đoạn lâm sàng ở giữa. Những người không trở lại giai đoạn trước ngay cả khi đã điều trị.
ART làm giảm tái tạo HIV đến mức mà các xét nghiệm phòng xét nghiệm không phát hiện được. Điều này cho phép phục hồi ngay cả tình trạng suy giảm miễn dịch tiến triển về mức an toàn trong đại đa số những người được điều trị và khôi phục, duy trì sức khỏe trong một hội chứng từng tiến triển và thường gây tử vong trước đây. ART cũng có thể làm giảm lây truyền HIV và ngăn ngừa nhiễm trùng sau phơi nhiễm với máu hoặc tiếp xúc tình dục (biện pháp dự phòng sau phơi nhiễm). Miễn là ART thích hợp được kê đơn mà không có mặc định, sẽ được duy trì được những lợi ích của việc ức chế vi-rút. Tuân thủ kém là nguyên nhân thường gặp nhất dẫn đến sự thất bại của một phác đồ điều trị do sự phát triển tình trạng kháng thuốc, dẫn đến tái tạo đột phá và tổn hại miễn dịch dai dẳng. Trong các trường hợp này, cần phải tìm ra một phác đồ mới với các thuốc không bị đề kháng, mà sau đó nếu được dùng đúng cách sẽ giúp ức chế vi-rút một lần nữa. Khi đó, mục tiêu trọng tâm của liệu pháp điều trị HIV là ức chế tối đa sự tái tạo vi-rút đủ để ngăn ngừa sự chọn lọc các đột biến kháng thuốc của vi-rút, và tuân thủ lâu dài không gián đoạn điều trị vẫn là chìa khóa dẫn đến hiệu quả của tất cả phác đồ điều trị HIV.[87]
Hầu hết bệnh nhân áp dụng ART đạt được khả năng ức chế vi-rút trong vòng 3 đến 6 tháng. Tỷ lệ tài phát của vi-rút đã giảm trong những năm qua, và nguy cơ này giảm khi thời gian ức chế vi-rút tăng lên. Một nghiên cứu thuần tập tại Vương quốc Anh trên hơn 16.000 người dương tính với HIV đã thấy một tỷ lệ đáng kể các bệnh nhân áp dụng ART sẽ không trải qua sự phục hồi vi-rút trong suốt cuộc đời (khoảng 1% nam đồng tính ở tuổi 45 trở lên trải qua sự phục hồi vi-rút mỗi năm).[88]
Tỷ lệ tử vong do mọi nguyên nhân trong 3 năm đầu tiên sau khi bắt đầu ART đang giảm. Tỷ lệ này đã thấp hơn đối với những người bắt đầu điều trị giữa những năm 2008 và 2010 so với những người bắt đầu điều trị giữa 2000 và 2003. Điều này có thể là do các yếu tố bao gồm sự sẵn có của các loại thuốc ít độc hơn, sự cải thiện tuân thủ với phác đồ điều trị bằng thuốc, và điều trị tốt hơn các bệnh đồng mắc. Tuổi thọ trung bình sau khi bắt đầu ART đã cải thiện theo thời gian.[89] Tuổi thọ trung bình đã tăng lên đến khoảng 63 đến 67 tuổi (tùy thuộc vào quốc gia và giới tính) đối với các bệnh nhân 20 tuổi đã bắt đầu điều trị từ năm 2008 đến năm 2010; tuy nhiên, giá trị này vẫn thấp hơn trong dân số nói chung.[90] Tỷ lệ tử vong do ung thư ở người nhiễm HIV cao hơn nhiều so với dân số nói chung tại Hoa Kỳ. Khoảng 10% các ca tử vong là do bệnh ung thư, thường gặp nhất là ung thư hạch bạch huyết không thuộc nhóm Hodgkin, ung thư phổi và ung thư gan.[91]
Một tỷ lệ nhỏ người có thể kiểm soát tải lượng vi-rút HIV mà không cần sự trợ giúp của ART. Nhiều người có tải lượng vi-rút thấp đến không thể phát hiện được và số lượng CD4 được bảo tồn tốt trong nhiều năm. Điều này dường như một phần là nhờ sức đề kháng mạnh mẽ đối với HIV. Tuy nhiên, ngay cả những người này cũng có khả năng hưởng lợi từ việc điều trị ART nhất quán và không gián đoạn.
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
HIV testing: increasing uptake among people who may have undiagnosed HIV
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2016
Service standards for sexual and reproductive healthcare
Nhà xuất bản: Faculty of Sexual and Reproductive Healthcare, Royal College of Obstetricians and Gynaecologists
Xuất bản lần cuối: 2016
2014 European guideline on HIV testing
Nhà xuất bản: European Office of International Union against Sexually Transmitted Infections; European Office of the World Health Organization
Xuất bản lần cuối: 2014
Consolidated guidelines on HIV prevention, diagnosis, treatment and care for key populations
Bắc Mỹ
Guidelines for the use of antiretroviral agents in adults and adolescents living with HIV
Nhà xuất bản: US Department of Health and Human Services
Xuất bản lần cuối: 2018
Quick reference guide: recommended laboratory HIV testing algorithm for serum or plasma specimens
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2018
CDC Health Information for International Travel (the Yellow Book): HIV infection
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
HIV infection: detection, counseling, and referral. Sexually transmitted diseases treatment guidelines 2015
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2015
Laboratory testing for the diagnosis of HIV infection: updated recommendations
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2014
Hướng dẫn điều trị
Châu Âu
European AIDS Clinical Society guidelines: version 9.0
Nhà xuất bản: European AIDS Clinical Society
Xuất bản lần cuối: 2017
Antiretroviral treatment for HIV infection: Swedish recommendations 2016
Nhà xuất bản: Swedish Medical Products Agency; Swedish Reference Group for Antiviral Therapy
Xuất bản lần cuối: 2017
Service standards for sexual and reproductive healthcare
Nhà xuất bản: Faculty of Sexual and Reproductive Healthcare, Royal College of Obstetricians and Gynaecologists
Xuất bản lần cuối: 2016
British HIV Association guidelines for the treatment of HIV-1-positive adults with antiretroviral therapy
Nhà xuất bản: British HIV Association
Xuất bản lần cuối: 2016
BHIVA guidelines for the management of hepatitis viruses in adults infected with HIV
Nhà xuất bản: British HIV Association
Xuất bản lần cuối: 2014
Management of HIV infection in pregnant women
Nhà xuất bản: British HIV Association
Xuất bản lần cuối: 2014
British HIV Association guidelines for HIV-associated malignancies 2014
Nhà xuất bản: British HIV Association
Xuất bản lần cuối: 2014
Quốc tế
HIV drug resistance report 2017
Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 2017
Consolidated guidelines on person-centred HIV patient monitoring and case surveillance
Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 2017
Guidelines for managing advanced HIV disease and rapid initiation of antiretroviral therapy
Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 2017
Guidelines on the public health response to pretreatment HIV drug resistance
Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 2017
Hormonal contraceptive eligibility for women at high risk of HIV
Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 2017
Consolidated guidelines on HIV prevention, diagnosis, treatment and care for key populations Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 2017
Consolidated guidelines on the use of antiretroviral drugs for treating and preventing HIV infection: recommendations for a public health approach
Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 2016
Integrating collaborative TB and HIV services within a comprehensive package of care for people who inject drugs
Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 2016
Guideline on when to start antiretroviral therapy and on pre-exposure prophylaxis for HIV Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 2015
Guidelines for the use of antiretroviral agents in adults and adolescents living with HIV Nhà xuất bản: US Department of Health and Human Services
Xuất bản lần cuối: 2018
Recommendations for the use of antiretroviral drugs in pregnant women with HIV infection and interventions to reduce perinatal HIV transmission in the United States
Nhà xuất bản: Department of Health and Human Services Xuất bản lần cuối: 2018
Guidelines for the prevention and treatment of opportunistic infections in HIV-infected adults and adolescents
Nhà xuất bản: Department of Health and Human Services
Xuất bản lần cuối: 2018
Guidelines for the use of antiretroviral agents in pediatric HIV infection
Nhà xuất bản: Department of Health and Human Services
Xuất bản lần cuối: 2018
Antiretroviral drugs for treatment and prevention of HIV infection in adults: 2018 recommendations of the International Antiviral Society-USA
Nhà xuất bản: International Antiviral Society-USA
Xuất bản lần cuối: 2018
Preexposure prophylaxis for the prevention of HIV infection in the United States – 2017 update
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2018
2017 HIVMA of IDSA clinical practice guideline for the management of chronic pain in patients living with HIV
Nhà xuất bản: Infectious Diseases Society of America
Xuất bản lần cuối: 2017
CDC Health Information for International Travel (the Yellow Book): HIV infection Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Bắc Mỹ
Canadian guideline on HIV pre-exposure prophylaxis and nonoccupational postexposure prophylaxis
Nhà xuất bản: CIHR Canadian HIV Trials Network
Xuất bản lần cuối: 2017
HIV infection: detection, counseling, and referral. Sexually transmitted diseases treatment guidelines 2015
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2015
Guidelines for the care of pregnant women living with HIV and interventions to reduce perinatal transmission
Nhà xuất bản: Society of Obstetricians and Gynaecologists of Canada
Xuất bản lần cuối: 2014
Recommendations for HIV prevention with adults and adolescents with HIV in the United States, 2014
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2014
Châu Á
Guidelines for antiretroviral therapy in HIV-1 infected adults and adolescents 2014, Thailand
Nhà xuất bản: Thai National HIV Guidelines Working Group
Xuất bản lần cuối: 2015
Châu Phi
Adult antiretroviral therapy guidelines 2017
Nhà xuất bản: Southern African HIV Clinicians Society
National consolidated guidelines for the prevention of mother-to-child transmission of HIV (PMTCT) and the management of HIV in children, adolescents and adults
Nhà xuất bản: South African Department of Health
Xuất bản lần cuối: 2015
Approaches to tenofovir and abacavir drug shortages in South Africa: a guide for clinicians
Nhà xuất bản: Southern African HIV Clinicians Society
Xuất bản lần cuối: 2012
Châu Đại Dương
Australian STI management guidelines for use in primary care: HIV
Nhà xuất bản: Australian Sexual Health Alliance
Xuất bản lần cuối: 2018
Nguồn trợ giúp trực tuyến
- Prevention Access Campaign: consensus statement (external link)
- Recommendations regarding the use of dolutegravir in adults and adolescents with HIV who are pregnant or of child-bearing potential (external link)
- AIDSinfo: antiretroviral agents in HIV-1-infected adults and adolescents (external link)
Các bài báo chủ yếu
- World Health Organization. Consolidated guidelines on the use of antiretroviral drugs for treating and preventing HIV infection: recommendations for a public health approach – second edition, 2016. June 2016 [internet publication]. Toàn văn
- Department of Health and Human Services Panel on Antiretroviral Guidelines for Adults and Adolescents. Guidelines for the use of antiretroviral agents in adults and adolescents living with HIV. May 2018 [internet publication]. Toàn văn
- World Health Organization. WHO case definitions of HIV for surveillance and revised clinical staging and immunological classification of HIV-related disease in adults and children. Geneva, Switzerland: WHO Press; 2007 [internet publication]. Toàn văn
Tài liệu tham khảo
- Worobey M. The origins and diversifications of HIV. In: Volberding P, Sande M, Lange J, et al., eds. Global HIV/ AIDS medicine. Philadelphia, PA: Elsevier; 2008.
- Wilson D, Naidoo S, Bekker LG, et al. Handbook of HIV medicine. South Africa: Oxford University Press; 2002.
- Robertson DL, Anderson JP, Bradac JL, et al. HIV-1 nomenclature proposal. Science. 2000 Apr 7;288(5463):55-6. Tóm lược
- Gottlieb GS, Raugi DN, Smith RA. 90-90-90 for HIV-2? Ending the HIV-2 epidemic by enhancing care and clinical management of patients infected with HIV-2. Lancet HIV. 2018 Jul;5(7):e390-9. Tóm lược
- Fidler S, Fox J. Primary HIV infection: a medical and public health emergency requiring rapid specialist management. Clin Med (Lond). 2016 Apr;16(2):180-3. Toàn văn Tóm lược
- World Health Organization. HIV/AIDS: fact sheet. July 2018 [internet publication]. Toàn văn
- European Centre for Disease Prevention and Control/WHO Regional Office for Europe. HIV/AIDS surveillance in Europe 2017 – 2016 data. November 2017 [internet publication]. Toàn văn
- Public Health England. HIV testing in England: 2017 report. November 2017 [internet publication]. Toàn văn
- Brown AE, Mohammed H, Ogaz D, et al. Fall in new HIV diagnoses among men who have sex with men (MSM) at selected London sexual health clinics since early 2015: testing or treatment or pre-exposure prophylaxis (PrEP)? Euro Surveill. 2017 Jun 22;22(25): 30553. Toàn văn Tóm lược
- Centers for Disease Control and Prevention. HIV surveillance report, 2016; volume 28. August 2018 [internet publication]. Toàn văn
- Singh S, Song R, Johnson AS, et al. HIV incidence, HIV prevalence, and undiagnosed HIV infections in men who have sex with men, United States. Ann Intern Med. 2018 May 15;168(10):685-94. Tóm lược
- UNAIDS. Global AIDS update 2016. May 2016 [internet publication]. Toàn văn
- Centers for Disease Control and Prevention. HIV in the United States: at a glance. August 2018 [internet publication]. Toàn văn
- Tavoschi L, Gomes Dias J, Pharris A; EU/EEA HIV Surveillance Network. New HIV diagnoses among adults aged 50 years or older in 31 European countries, 2004-15: an analysis of surveillance data. Lancet HIV. 2017 Nov;4(11):e514-21. Tóm lược
- Pope M, Hause AT. Transmission, acute HIV-1 infection and the quest to prevent infection. Nat Med. 2003 Jul;9(7):847-52. Tóm lược
- Gupta R, Hill A, Sawyer AW, et al. Emergence of drug resistance in HIV type 1-infected patients after receipt of first-line highly active antiretroviral therapy: a systematic review of clinical trials. Clin Infect Dis. 2008 Sep 1;47(5):712-22. Toàn văn Tóm lược
- Morris L, Cilliers T. Viral structure, replication, tropism, pathogenesis and natural history. In: Abdool Karim SS, Abdool Karim Q, eds. HIV/AIDS in South Africa. Cambridge University Press; 2005:79-89.
- Kaplan EH, Heimer R. HIV incidence among New Haven needle exchange participants: updated estimates from syringe tracking and testing data. J Acquir Immune Def Syndr Hum Retrovirol. 1995 Oct 1;10(2):175-6. Tóm lược
- Varghese B, Maher JE, Peterman TA, et al. Reducing the risk of sexual HIV transmission: quantifying the per-act risk for HIV on the basis of choice of partner, sex act, and condom use. Sex Transm Dis. 2002 Jan;29(1):38-43. Tóm lược
- European Study Group on Heterosexual Transmission of HIV. Comparison of female to male and male to female transmission of HIV in 563 stable couples. BMJ. 1992 Mar 28;304(6830):809-13. Toàn văn Tóm lược
- Bell DM. Occupational risk of human immunodeficiency virus infection in health care workers: an overview. Am J Med. 1997 May 19;102(5B):9-15. Tóm lược
- Cooper ER, Charurat M, Mofenson L, et al; Women and Infants’ Transmission Study Group. Combination antiretroviral strategies for the treatment of pregnant HIV-1-infected women and prevention of perinatal HIV-1 transmission. J Acquir Immune Defic Syndr. 2002 Apr 15;29(5):484-94. Tóm lược
- Polis CB, Curtis KM, Hannaford PC, et al. An updated systematic review of epidemiological evidence on hormonal contraceptive methods and HIV acquisition in women. AIDS. 2016 Nov 13;30(17):2665-83. Toàn văn Tóm lược
- Tepper NK, Krashin JW, Curtis KM, et al. Update to CDC’s US medical eligibility criteria for contraceptive use, 2016: revised recommendations for the use of hormonal contraception among women at high risk for HIV infection. MMWR Morb Mortal Wkly Rep. 2017 Sep 22;66(37):990-4. Toàn văn Tóm lược
- World Health Organization. Hormonal contraceptive eligibility for women at high risk of HIV. 2017 [internet publication]. Toàn văn
- Looker KJ, Elmes JAR, Gottlieb SL, et al. Effect of HSV-2 infection on subsequent HIV acquisition: an updated systematic review and meta-analysis. Lancet Infect Dis. 2017 Dec;17(12):1303-16. Toàn văn Tóm lược
- Riddell J 4th, Amico KR, Mayer KH. HIV preexposure prophylaxis: a review. JAMA. 2018 Mar 27;319(12):1261-1268. Tóm lược
- Desai M, Field N, Grant R, et al. Recent advances in pre-exposure prophylaxis for HIV. BMJ. 2017 Dec 11;359:j5011. Toàn văn Tóm lược
- Centers for Disease Control and Prevention. Preexposure prophylaxis for the prevention of HIV infection in the United States – 2017 update. March 2018 [internet publication]. Toàn văn
- World Health Organization. Consolidated guidelines on the use of antiretroviral drugs for treating and preventing HIV infection: recommendations for a public health approach – second edition, 2016. June 2016 [internet publication]. Toàn văn
- Holt M, Lea T, Mao L, et al. Community-level changes in condom use and uptake of HIV pre-exposure prophylaxis by gay and bisexual men in Melbourne and Sydney, Australia: results of repeated behavioural surveillance in 2013-17. Lancet HIV. 2018 Aug;5(8):e448-56. Tóm lược
- Anglemyer A, Rutherford GW, Horvath T, et al. Antiretroviral therapy for prevention of HIV transmission in HIV- discordant couples. Cochrane Database Syst Rev. 2013;(4):CD009153. Toàn văn Tóm lược
- Department of Health and Human Services Panel on Antiretroviral Guidelines for Adults and Adolescents. Guidelines for the use of antiretroviral agents in adults and adolescents living with HIV. May 2018 [internet publication]. Toàn văn
- Cohen MS, Chen YQ, McCauley M, et al. Prevention of HIV-1 infection with early antiretroviral therapy. N Engl JMed. 2011 Aug 11;365(6):493-505. Toàn văn Tóm lược
- Rodger AJ, Cambiano V, Bruun T, et al; PARTNER Study Group. Sexual activity without condoms and risk of HIV transmission in serodifferent couples when the HIV-positive partner is using suppressive antiretroviral therapy. JAMA. 2016 Jul 12;316(2):171-81. Toàn văn Tóm lược
- Bavinton BR, Pinto AN, Phanuphak N, et al; Opposites Attract Study Group. Viral suppression and HIV transmission in serodiscordant male couples: an international, prospective, observational, cohort study. Lancet HIV. 2018 Aug;5(8):e438-47. Tóm lược
- PARTNER Study Group. HIV transmission risk through condomless sex in gay couples with suppressive ART: the PARTNER2 Study extended results in gay men. 2018 [internet publication]. Toàn văn
- Gray RH, Kigozi G, Serwadda D, et al. Male circumcision for HIV prevention in men in Rakai, Uganda: a randomised trial. Lancet. 2007 Feb 24;369(9562):657-66. Tóm lược
- Bailey RC, Moses S, Parker CB, et al. Male circumcision for HIV prevention in young men in Kisumu, Kenya: a randomised controlled trial. Lancet. 2007 Feb 24;369(9562):643-56. Tóm lược
- Auvert B, Taljaard D, Lagarde E, et al. Randomized, controlled intervention trial of male circumcision for reduction of HIV infection risk: the ANRS 1265 Trial. PLoS Med. 2005 Nov;2(11):e298. Toàn văn Tóm lược
- Weiss HA, Quigley MA, Hayes RJ. Male circumcision and risk of HIV infection in sub-Saharan Africa: a systemic review and meta-analysis. AIDS. 2000 Oct 20;14(15):2361-70. Tóm lược
- Tobian AA, Serwadda D, Quinn TC, et al. Male circumcision for the prevention of HSV-2 and HPV infections and syphilis. N Engl J Med. 2009 Mar 26;360(13):1298-309. Toàn văn Tóm lược
- Mills E, Cooper C, Anema A, et al. Male circumcision for the prevention of heterosexually acquired HIV infection: a meta-analysis of randomized trials involving 11,050 men. HIV Med. 2008 Jul;9(6):332-5. Tóm lược
- Delany-Moretlwe S, Gray G, Kagee A, et al. AIDS prevention in South Africa. South Afr J HIV Med. 2006;23:13-7.
- Rubens M, Ramamoorthy V, Saxena A, et al. HIV vaccine: recent advances, current roadblocks, and future directions. J Immunol Res. 2015;2015:560347. Toàn văn Tóm lược
- Leal L, Lucero C, Gatell JM, et al. New challenges in therapeutic vaccines against HIV infection. Expert Rev Vaccines. 2017 Jun;16(6):587-600. Tóm lược
- Marshall BDL, Goedel WC, King MRF, et al. Potential effectiveness of long-acting injectable pre-exposure prophylaxis for HIV prevention in men who have sex with men: a modelling study. Lancet HIV. 2018 Jun 13 [Epub ahead of print]. Tóm lược
- Centers for Disease Control and Prevention. Laboratory testing for the diagnosis of HIV infection: updated recommendations. June 2014 [internet publication]. Toàn văn
- Centers for Disease Control and Prevention. Revised surveillance case definition for HIV infection: United States, 2014. MMWR Recomm Rep. 2014;63(RR-03):1-10. Toàn văn Tóm lược
- World Health Organization. WHO case definitions of HIV for surveillance and revised clinical staging and immunological classification of HIV-related disease in adults and children. Geneva, Switzerland: WHO Press; 2007 [internet publication]. Toàn văn
- UNAIDS, World Health Organization. UNAIDS/WHO policy statement on HIV testing. June 2004 [internet publication]. Toàn văn
- World Health Organization. HIV drug resistance report 2017. July 2017 [internet publication]. Toàn văn
- Shepher J, Quinn T. Laboratory testing for HIV infection. In: Volberding P, Sande M, Lange J, et al., eds. Global HIV/AIDS medicine. Philadelphia, PA: Elsevier; 2008:101-7.
- Deeks SG, Gange SJ, Kitahata MM, et al. Trends in multidrug treatment failure and subsequent mortality among antiretroviral therapy-experienced patients with HIV infection in North America. Clin Infect Dis. 2009 Nov 15;49(10):1582-90. Toàn văn Tóm lược
- Centers for Disease Control and Prevention. 2015 sexually transmitted diseases treatment guidelines: sexual assault and abuse and STDs. June 2015 [internet publication]. Toàn văn
- World Health Organization. Guidelines for managing advanced HIV disease and rapid initiation of antiretroviral therapy. July 2017 [internet publication]. Toàn văn
- Branson BM, Handsfield HH, Lampe MA, et al. Revised recommendations for HIV testing of adults, adolescents, and pregnant women in health-care settings. MMWR Recomm Rep. 2006 Sep 22;55(RR-14):1-17;quiz CE1-4. Toàn văn Tóm lược
- DiNenno EA, Prejean J, Irwin K, et al. Recommendations for HIV screening of gay, bisexual, and other men who have sex with men – United States, 2017. MMWR Morb Mortal Wkly Rep. 2017 Aug 11;66(31):830-2. Toàn văn Tóm lược
- Pitasi MA, Oraka E, Clark H, et al. HIV testing among transgender women and men – 27 states and Guam, 2014-2015. MMWR Morb Mortal Wkly Rep. 2017 Aug 25;66(33):883-7. Toàn văn Tóm lược
- Pitasi MA, Delaney KP, Oraka E, et al. Interval since last HIV test for men and women with recent risk for HIV infection – United States, 2006-2016. MMWR Morb Mortal Wkly Rep. 2018 Jun 22;67(24):677-81. Toàn văn Tóm lược
- The Voluntary HIV Counseling and Testing Efficacy Study Group. Efficacy of voluntary HIV-1 counselling and testing in individuals and couples in Kenya, Tanzania and Trinidad: a randomised trial. Lancet. 2000 Jul 8;356(9224):103-12. Tóm lược
- Panel on Opportunistic Infections in HIV-Infected Adults and Adolescents. Guidelines for the prevention and treatment of opportunistic infections in HIV-infected adults and adolescents. May 2018 [internet publication]. Toàn văn
- Grobler L, Siegfried N, Visser ME, et al. Nutritional interventions for reducing morbidity and mortality in people with HIV. Cochrane Database Syst Rev. 2013 Feb 28;(2):CD004536. Toàn văn Tóm lược
- Olsen MF, Abdissa A, Kaestel P, et al. Effects of nutritional supplementation for HIV patients starting antiretroviral treatment: randomised controlled trial in Ethiopia. BMJ. 2014 May 15;348:g3187. Toàn văn Tóm lược
- Visser ME, Durao S, Sinclair D, et al. Micronutrient supplementation in adults with HIV infection. Cochrane Database Syst Rev. 2017 May 18;(5):CD003650. Toàn văn Tóm lược
- John M. The HIV infected traveler In: Volberding P, Sande M, Lange J, et al., eds. Global HIV/AIDS medicine. Philadelphia, PA: Elsevier; 2008:555-63.
- Lundgren JD, Babiker AG, Gordin F, et al. Initiation of antiretroviral therapy in early asymptomatic HIV infection. N Engl J Med. 2015 Aug 27;373(9):795-807. Toàn văn Tóm lược
- Thumath M, Sandstra I, Forrest J, et al. Implementation of a rapid referral pathway to HIV treatment for gay men and MSM diagnosed with acute HIV-infection in sexual health clinics in British Columbia. Abstract TUPED782. In: Program and abstracts of the 8th IAS Conference on HIV Pathogenesis, Treatment and Prevention, 19-22 July 2015. Vancouver, Canada.
- Saag MS, Benson CA, Gandhi RT, et al. Antiretroviral drugs for treatment and prevention of HIV infection in adults: 2018 recommendations of the International Antiviral Society-USA Panel. JAMA. 2018 Jul 24;320(4):379-96. Toàn văn Tóm lược
- Wang H, Lu X, Yang X, et al. The efficacy and safety of tenofovir alafenamide versus tenofovir disoproxil fumarate in antiretroviral regimens for HIV-1 therapy: meta-analysis. Medicine (Baltimore). 2016 Oct;95(41):e5146. Toàn văn Tóm lược
- Food and Drug Administration. FDA drug safety communication: FDA to evaluate potential risk of neural tube birth defects with HIV medicine dolutegravir (Juluca, Tivicay, Triumeq). May 2018 [internet publication]. Toàn văn
- European Medicines Agency. New study suggests risk of birth defects in babies born to women on HIV medicine dolutegravir. May 2018 [internet publication]. Toàn văn
- US Department of Health and Human Services. Recommendations regarding the use of dolutegravir in adults and adolescents with HIV who are pregnant or of child-bearing potential. May 2018 [internet publication]. Toàn văn
- World Health Organization. Guidelines on the public health response to pretreatment HIV drug resistance: supplement to the 2016 consolidated guidelines on the use of antiretroviral drugs for treating and preventing HIV infection: second edition June 2016. July 2017 [internet publication]. Toàn văn
- Lennox JL, Landovitz RJ, Ribaudo HJ, et al; ACTG A5257 Team. Efficacy and tolerability of 3 nonnucleoside reverse transcriptase inhibitor-sparing antiretroviral regimens for treatment-naive volunteers infected with HIV-1: a randomized, controlled equivalence trial. Ann Intern Med. 2014 Oct 7;161(7):461-71. Toàn văn Tóm lược
- Lederman MM, Calabrese L, Funderburg NT, et al. Immunologic failure despite suppressive antiretroviral therapy is related to activation and turnover of memory CD4 cells. J Infect Dis. 2011 Oct 15;204(8):1217-26. Toàn văn Tóm lược
- Lindegren ML, Kennedy CE, Bain-Brickley D, et al. Integration of HIV/AIDS services with maternal, neonatal and child health, nutrition, and family planning services. Cochrane Database Syst Rev. 2012 Sep 12;(9):CD010119. Toàn văn Tóm lược
- Islam FM, Wu J, Jansson J, et al. Relative risk of cardiovascular disease among people living with HIV: A systematic review and meta-analysis. HIV Med. 2012 Sep;13(8):453-68. Tóm lược
- Segarra-Newnham M. Osteoporosis and vitamin D deficiency in HIV-positive patients. J Pharm Technol. 2011;27:251-7.
- Li L, Tian JH, Yang K, et al. Humanized PA14 (a monoclonal CCR5 antibody) for treatment of people with HIV infection. Cochrane Database Syst Rev. 2014 Jul 26;(7):CD008439. Toàn văn Tóm lược
- National Institutes of Health. ClinicalTrials.gov. Ibalizumab plus optimized background regimen in patient with multi-drug resistant HIV. NCT02475629. February 2017 [internet publication]. Toàn văn
- Molina JM, Squires K, Sax PE, et al. Doravirine versus ritonavir-boosted darunavir in antiretroviral-naive adults with HIV-1 (DRIVE-FORWARD): 48-week results of a randomised, double-blind, phase 3, non-inferiority trial. Lancet HIV. 2018 Mar 23. pii: S2352-3018(18)30021-3. Tóm lược
- Lalezari JP, Latiff GH, Brinson C, et al. Safety and efficacy of the HIV-1 attachment inhibitor prodrug BMS-663068 in treatment-experienced individuals: 24 week results of AI438011, a phase 2b, randomised controlled trial. Lancet HIV. 2015 Oct;2(10):e427-37. Tóm lược
- Murgatroyd C, Pirrie L, Tran F, et al. Structure-activity relationships of the human immunodeficiency virus type 1 maturation inhibitor PF-46396. J Virol. 2016 Aug 26;90(18):8181-97. Toàn văn Tóm lược
- Margolis DA, Boffito M. Long-acting antiviral agents for HIV treatment. Curr Opin HIV AIDS. 2015 Jul;10(4):246-52. Tóm lược
- Margolis DA, Gonzalez-Garcia J, Stellbrink HJ, et al. Long-acting intramuscular cabotegravir and rilpivirine in adults with HIV-1 infection (LATTE-2): 96-week results of a randomised, open-label, phase 2b, non-inferiority trial. Lancet. 2017 Sep 23;390(10101):1499-510. Tóm lược
- Corbett EL, Watt CJ, Walker N, et al. The growing burden of tuberculosis: global trends and interactions with the HIV epidemic. Arch Intern Med. 2003 May 12;163(9):1009-21. Toàn văn Tóm lược
- O’Connor J, Smith C, Lampe FC, et al. Durability of viral suppression with first-line antiretroviral therapy in patients with HIV in the UK: an observational cohort study. Lancet HIV. 2017 Jul;4(7):e295-302. Toàn văn Tóm lược
- Teeraananchai S, Kerr SJ, Amin J, et al. Life expectancy of HIV-positive people after starting combination antiretroviral therapy: a meta-analysis. HIV Med. 2017 Apr;18(4):256-66. Tóm lược
- Antiretroviral Therapy Cohort Collaboration. Survival of HIV-positive patients starting antiretroviral therapy between 1996 and 2013: a collaborative analysis of cohort studies. Lancet HIV. 2017 Aug;4(8):e349-56. Toàn văn Tóm lược
- Engels EA, Yanik EL, Wheeler W, et al. Cancer-attributable mortality among people with treated human immunodeficiency virus infection in North America. Clin Infect Dis. 2017 Aug 15;65(4):636-43. Toàn văn
- Mandalia S, Westrop SJ, Beck EJ, et al. Are long-term non-progressors very slow progressors? Insights from the Chelsea and Westminster HIV Cohort, 1988-2010. PLoS One. 2012;7(2):e29844. Toàn văn Tóm lược
- Lawn SD, Wilkinson RJ, Lipman MC, et al. Immune reconstitution and “unmasking” of tuberculosis during antiretroviral therapy. Am J Resp Crit Care Med. 2008 Apr 1;177(7):680-5. Tóm lược
- Losina E, Hyle EP, Borre ED, et al. Projecting 10-yr, 20-yr and lifetime risks of cardiovascular disease in persons living with HIV in the US. Clin Infect Dis. 2017 Oct 15;65(8):1266-71. Tóm lược
- Beckman JA, Duncan MS, Alcorn CW, et al. Association of human immunodeficiency virus infection and risk of peripheral artery disease. Circulation. 2018 Jul 17;138(3):255-65. Toàn văn Tóm lược
- Ryom L, Lundgren JD, El-Sadr W, et al. Cardiovascular disease and use of contemporary protease inhibitors: the D:A:D international prospective multicohort study. Lancet HIV. 2018 May 3. pii: S2352-3018(18)30043-2. Tóm lược
- Osibogun O, Ogunmoroti O, Michos ED, et al. HIV/HCV coinfection and the risk of cardiovascular disease: a meta-analysis. J Viral Hepat. 2017 Nov;24(11):998-1004. Tóm lược
- Abraham AG, Althoff KN, Jing Y, et al. End-stage renal disease among HIV-infected adults in North America. Clin Infect Dis. 2015 Mar 15;60(6):941-9. Toàn văn Tóm lược
- Hileman CO, Eckard AR, McComsey GA. Bone loss in HIV: a contemporary review. Curr Opin Endocrinol Diabetes Obes. 2015 Dec;22(6):446-51. Tóm lược
- Crum-Cianflone N, Hullsiek KH, Marconi V, et al. Trends in the incidence of cancers among HIV-infected persons and the impact of antiretroviral therapy: a 20-year cohort study. AIDS. 2009 Jan 2;23(1):41-50. Toàn văn Tóm lược
- Yanik EL, Napravnik S, Cole SR, et al. Incidence and timing of cancer in HIV-infected individuals following initiation of combination antiretroviral therapy. Clin Infect Dis. 2013 Sep;57(5):756-64. Toàn văn Tóm lược
- Silverberg MJ, Chao C, Leyden WA, et al. HIV infection, immunodeficiency, viral replication, and the risk of cancer. Cancer Epidemiol Biomarkers Prev. 2011 Dec;20(12):2551-9. Toàn văn Tóm lược
- Silverberg MJ, Lau B, Achenbach CJ, et al. Cumulative incidence of cancer among persons with HIV in North America: a cohort study. Ann Intern Med. 2015 Oct 6;163(7):507-18. Toàn văn Tóm lược
- Morlat P, Roussillon C, Henard S, et al. Causes of death among HIV-infected patients in France in 2010 (national survey): trends since 2000. AIDS. 2014 May 15;28(8):1181-91. Tóm lược
- Park LS, Tate JP, Sigel K, et al. Association of viral suppression with lower AIDS-defining and non-AIDS-defining cancer incidence in HIV-infected veterans: a prospective cohort study. Ann Intern Med. 2018 Jul 17;169(2):87-96. Tóm lược
- Klein MB, Althoff KN, Jing Y, et al. Risk of end-stage liver disease in HIV-viral hepatitis coinfected persons in North America from the early to modern antiretroviral therapy eras. Clin Infect Dis. 2016;63:1160-7. Toàn văn Tóm lược
- Chan P, Brew BJ. HIV associated neurocognitive disorders in the modern antiviral treatment era: prevalence, characteristics, biomarkers, and effects of treatment. Curr HIV/AIDS Rep. 2014 Sep;11(3):317-24. Tóm lược
- Eshun-Wilson I, Siegfried N, Akena DH, et al. Antidepressants for depression in adults with HIV infection. Cochrane Database Syst Rev. 2018;(1):CD008525. Toàn văn Tóm lược
- Monroe AK, Glesby MJ, Brown TT, et al. Diagnosing and managing diabetes in HIV-infected patients: current concepts. Clin Infect Dis. 2015 Feb 1;60(3):453-62. Toàn văn Tóm lược
- Nduka CU, Stranges S, Kimani PK, et al. Is there sufficient evidence for a causal association between antiretroviral therapy and diabetes in HIV-infected patients? A meta-analysis. Diabetes Metab Res Rev. 2017 Sep;33(6). Tóm lược
- Bhatia R, Murphy AB, Raper JL, et al. Testosterone replacement therapy among HIV-infected men in the CFAR Network of Integrated Clinical Systems. AIDS. 2015 Jan 2;29(1):77-81. Toàn văn Tóm lược
- Crothers K, Morris A. HIV infection and lung function decline: challenges, clinical implications, and new questions. AIDS. 2013 May 15;27(8):1345-7. Tóm lược
- Ensink RJH, Kuper H. Is hearing impairment associated with HIV? A systematic review of data from low- and middle-income countries. Trop Med Int Health. 2017 Dec;22(12):1493-504. Tóm lược
- Kuhar DT, Henderson DK, Struble KA, et al; US Public Health Service Working Group. Updated US Public Health Service guidelines for the management of occupational exposures to human immunodeficiency virus and recommendations for postexposure prophylaxis. Infect Control Hosp Epidemiol. 2013;34:875-892. Toàn văn Tóm lược
- Centers for Disease Control and Prevention, US Department of Health and Human Services. Updated guidelines for antiretroviral postexposure prophylaxis after sexual, injection drug use, or other nonoccupational exposure to HIV – United States, 2016. April 2018 [internet publication]. Toàn văn
- Brooks JT, Kawwass JF, Smith DK, et al. Effects of antiretroviral therapy to prevent HIV transmission to women in couples attempting conception when the man has HIV infection – United States, 2017. MMWR Morb Mortal Wkly Rep. 2017 Aug 18;66(32):859-60. Toàn văn Tóm lược
- Kawwass JF, Smith DK, Kissin DM, et al. Strategies for preventing HIV infection among HIV-uninfected women attempting conception with HIV-infected men – United States. MMWR Morb Mortal Wkly Rep. 2017 Jun 2;66(21):554-7. Toàn văn Tóm lược
- National Institute for Health and Care Excellence. HIV testing: increasing uptake among people who may have undiagnosed HIV. December 2016 [internet publication]. Toàn văn
- Abdool Karim Q, Abdool Karim SS, Frohlich JA, et al. Effectiveness and safety of tenofovir gel, an antiretroviral microbicide, for the prevention of HIV infection in women. Science. 2010 Sep 3;329(5996):1168-74. Toàn văn Tóm lược
- Fowler MG, Newell ML. Breast-feeding and HIV-1 transmission in resource-limited settings. J Acquir Immune Defic Syndr. 2002 Jun 1;30(2):230-9. Tóm lược
Hình ảnh
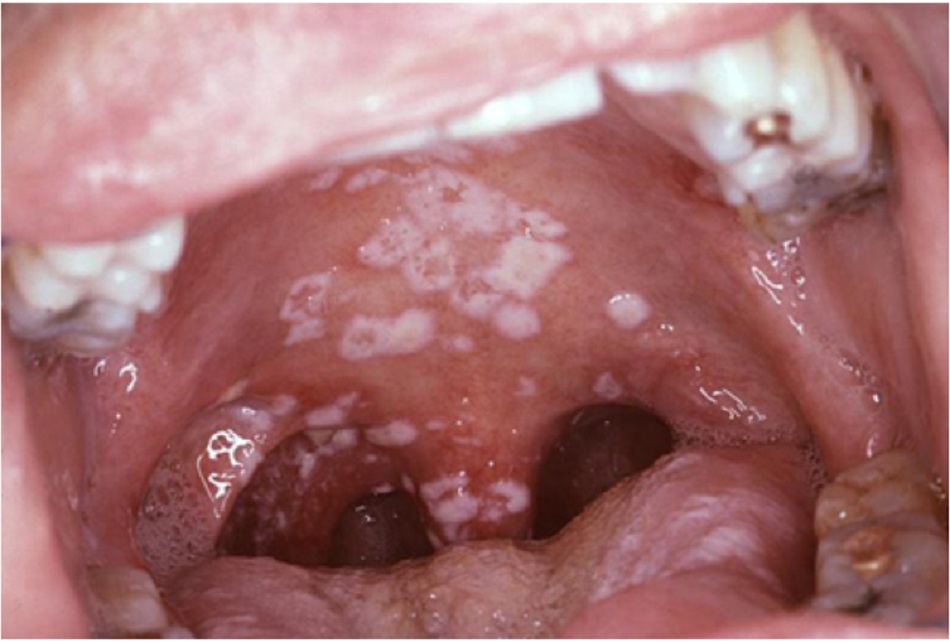
Những người có đóng góp
// Các tác giả:
Chad J. Achenbach, MD, MPH
Assistant Professor of Medicine
Infectious Diseases, Northwestern Memorial Hospital, Chicago, IL
CÔNG KHAI THÔNG TIN: CJA has been a member of an advisory board on HIV, aging and telomeres for Viiv, and has done consultant work as a member of DSMBs for ABIVAX, Atea, and Biotron. He has also received a grant for Investigator Sponsored Research from Gilead.
// Lời cảm ơn:
Dr Chad J Achenbach would like to gratefully acknowledge Dr Richard Rothman, Dr Michael Ehmann, Dr Linda-Gail Bekker, Dr Catherine Orrell, and Dr Lisa Capaldini, the previous contributors to this topic. ME, LGB, and CO declare that they have no competing interests. RR attended a symposium/conference hosted by a funding agency, Gilead HIV FOCUS program, from which he receives research funds. RR pays staff for an implementation/research program grant from Gilead HIV FOCUS for development of HIV testing programs in Emergency Departments. LC is on the speakers’ bureau for the following pharmaceutical companies: GlaxoSmithKline, BMS, Merck, Gilead, Roche, Pfizer, Solvay, Lilly, Serrano, and Tibotec.
// Những Người Bình duyệt:
Marianne Harris, MD
Clinical Assistant Professor
University of British Columbia, Vancouver, Canada
CÔNG KHAI THÔNG TIN: MH is a member of an advisory board and/or speakers’ bureau for Gilead Sciences Canada Inc, Merck Canada Inc, and ViiV Healthcare.
William Rodriguez, MD
Assistant Professor of Medicine
Harvard Medical School, Director of Research, Global Health Delivery Project, Harvard School of Public Health, Boston, MA
CÔNG KHAI THÔNG TIN: WR declares that he has no competing interests.
Jeremy Day, BChir, MB
Infectious Disease Physician
Oxford University Clinical Research Unit, Hospital for Tropical Diseases, Ho Chi Minh City, Vietnam
CÔNG KHAI THÔNG TIN: JD declares that he has no competing interests.
Xem thêm:
Nhiễm giardia: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ

