Bệnh dị ứng - miễn dịch
Dị ứng thuốc: Cơ chế, đặc điểm, cách xử trí và phòng ngừa
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn Sách Bệnh Học – Đại Học Dược
CHỦ BIÊN:
PGS.TS. Lê Thị Luyến
THAM GIA BIÊN SOẠN:
PGS.TS. Lê Thị Luyến
TS.BS. Lê Thị Hăng
TS.BS. Nguyễn Thị Hương Giang
ThS.BS. Phan Thj Tổ Như
ThS.BS. Trần Thi Thanh Huyền
THAM GIA TỎ CHỨC BẢN THẢO: BS. Nguyễn Thị Kim Tiên
Bài này nhà thuốc Ngọc Anh xin giới thiệu về dị ứng thuốc và cơ chế, đặc điểm của dị ứng thuốc.
Cơ chế dị ứng thuốc
Dị ứng thuốc (Hypersensitivity to Drugs) hay còn gọi là Quá mẫn với thuốc là tình trạng phản ứng của cơ thể với thuốc qua trung gian miễn dịch.
Biểu hiện lâm sàng quá mẫn với thuốc rất đa dạng về triệu chứng và mức độ, có thể biểu hiện triệu chứng tại 1 hoặc nhiều cơ quan.
Thuốc kết hợp với phân tử protein kích thích đáp ứng của trung gian miễn dịch theo các cơ chế miễn dịch bệnh lý gây các biểu hiện dị ứng thuốc.
Cơ chế dị ứng thuốc theo phân loại miễn dịch bệnh lý
Dị ứng thuốc có thể là một trong 4 loại hình (typ) dị ứng theo cách phân loại của Gell và Combs (Bảng 1.3).
Bảng 1.3. Các loại hình dị ứng thuốc và cơ chế
| Loại hình dị ứng | Cơ chế (các yếu tố có vai trò chính) | Thể lâm sàng điển hình |
| Typ I | Dị ứng tức thì qua trung gian IgE | Phản vệ, mày đay, phù mạch |
| Typ ll | Độc tế bào qua trung gian IgG | Thiếu máu tan máu, xuất huyết giảm tiểu cầu do thuốc |
| Typ III | Trung gian phức hợp miễn dịch (IgG + kháng nguyên) | Bệnh huyết thanh, viêm mạch dị ứng, lupus do thuốc. |
| Typ IVa | Viêm thâm nhiễm đại thực bào qua trung gian tế bào T (IFN-y, TNF-0, Thi) | Viêm da tiếp xúc |
| TyP IVb | Viêm thâm nhiễm bạch cầu ái toan qua trung gian tế bào T | Hội chứng quá mẫn do thuốc (Drug Hypersensitivity Syndrome) |
| (IL-4, IL-5, IL-13, Th2) | Phát ban dạng sởi (morbilliform) Dát sần (maculopapular) | |
| Typ IVc | Viêm thâm nhiễm Lympho T độc tế bào qua trung gian tế bào T (Tc, granzym, perforin, granulysin) | Hội chứng Stevens-Johnson và hoại tử thượng bl nhiễm độc
Phát ban dạng sởi (morbilliform) |
| Typ IVd | Viêm thâm nhiễm bạch cầu trung tính qua trung gian tế bào T (CXCL8, IL-17, GM-CSF, BC trung tính) | Ban da mụn mủ cấp tính (acute generalized exantematous pustulosis) |
Hầu hết các thuốc hoạt động như hapten (bán kháng nguyên), hapten là phân tử nhỏ, có tính đặc hiệu nhưng chỉ riêng hapten không có khả năng gây ra đáp ứng miễn dịch; khi hapten gắn với một protein sẽ trở thành một phức hợp có tính sinh miễn dịch.
Thuốc đóng vai trò như hapten, khi kết hợp với protein huyết thanh hoặc gắn vào tế bào, bao gồm các peptit gắn trong các phân tử phức hợp hòa hợp mô chủ yếu (MHC, Major Histocompatibility Complex). Sự gắn kết thuốc – protein gây phản ứng miễn dịch: kích thích sản sinh kháng thể kháng thuốc, hoặc phản ứng tế bào T với thuốc, hoặc cả hai. Các hapten gắn trực tiếp với phân tử MHCII, kích hoạt trực tiếp các tế bào T. Cho đến nay, mặc dù có bằng chứng về hiện diện của TCD4 và TCD8 trong tổn thương dị ứng thuốc nhưng vai trò cụ thể chưa rõ ràng. Các phân tử MHC đóng vai trò trình diện thuốc (với vai trò kháng nguyên) tới thụ thể đặc hiệu trên tế bào T thông qua phức hợp thuốc – peptid.
Một số loại thuốc hoạt động như pro hapten. Khi thuốc được chuyển hóa, pro hapten trở thành hapten; ví dụ: penicillin không phải là kháng nguyên, nhưng acid benzyl penicilloic (sản phẩm giáng hóa chính của penicillin) có thể kết hợp với protein mô để tạo thành benzyl penicilloyl là một yếu tố quyết định kháng nguyên chính.
Có thể xảy ra phản ứng chéo với các thuốc khác trong và giữa các nhóm thuốc. Ví dụ, các bệnh nhân dị ứng với penicillin có thê dị ứng với penicillin bán tổng hợp (amoxicillin, carbenicillin, ticarcillin). Khoảng 10% bệnh nhân có tiền sử dị ứng với penicillin có dị ứng chéo với cephalosporin (cấu trúc beta – lactam tương tự penicillin). Một số trường hợp dị ứng penicillin cũng có dị ứng với kháng sinh không liên quan cấu trúc (ví dụ, sulfonamid) nhưng cơ chế thường là do dị ứng hơn là phản ứng chéo miễn dịch.
Phản ứng quá mẫn không do miễn dịch (Nonìmmune Drugs Reactions/PseudoaUergỳ)
Phản ứng quá mẫn không qua trung gian miễn dịch (còn gọi là Dị ứng giả) có biểu hiện tương tự phản ứng phản ứng quá mẫn qua trung gian miễn dịch. Trên lâm sàng không phân biệt được dị ứng giả với phản ứng qua trung gian miễn dịch và biện pháp điều trị cũng tương tự.
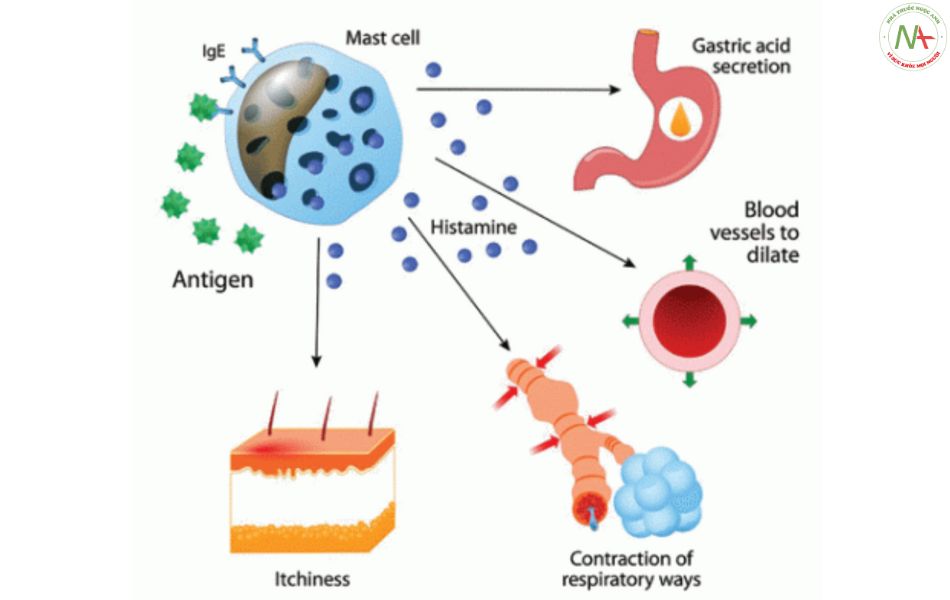
Cơ chế phản ứng quá mẫn không qua trung gian miễn dịch là thuốc tác động trực tiếp trên tế bào mast làm giải phóng histamin và các chất trung gian hóa học khác, với biểu hiện từ phát ban khu trú đến các phản ứng đe dọa tính mạng như phù mạch, hạ huyết áp và phản vệ.
Phản ứng truyền vancomycin (Vancomycin Infusion Reaction) trước đây gọi Hội chứng người đỏ (Red man Syndrome) do vancomycin là ví dụ điển hình của phản ứng quá mẫn không qua trung gian miễn dịch. Vancomycin có tốc độ truyền nhanh có thể giúp giải phóng histamin và một số chất hóa học trung gian từ các tế bào mast trên da, gây ngứa, đỏ bừng và phát ban, khởi đầu là xuất hiện vùng cổ, mặt sau đó phát triển đến ngực và các bộ phận khác.
Một số thuốc chống co giật như phenytoin, phenobarbital, carbamazepin và lamotrigin có thể gây ra các phản ứng quá mẫn do không được miễn dịch.
Vai trò của yếu tố di truyền và cơ địa trong dị ứng thuốc
Yếu tố di truyền, cơ địa và thể tạng dị ứng của người bệnh và cách sử dụng thuốc có vai trò rất quan trọng trong cơ chế bệnh sinh dị ứng thuốc.
Người có tiền sử, cơ địa dị ứng: Ví dụ trong gia đình có bố mẹ, anh chị hoặc ông bà đã từng bị dị ứng hay bị mắc các bệnh dị ứng như viêm mũi dị ứng, dị ứng thức ăn, dị ứng thuốc…thì sẽ có tỉ lệ dị ứng cao.
Yếu tố gen liên quan cơ địa của từng cá thể có vai trò quan trọng đối với dị ứng thuốc nghiêm trọng, do ảnh hưởng của chuyển hóa thuốc hoặc đáp ứng miễn dịch với thuốc. Tính đa hình của enzym Cytochrome P450, acetyl hóa, methyl hóa và các dạng chuyển hóa thuốc khác có thể làm tăng mức độ nhạy cảm đối với độc tính của thuốc hoặc làm tăng tác dụng dược động học hoặc dược lực học.
Mối liên quan giữa yếu tố HLA và dị ứng thuốc có vai trò trong cơ chế miễn dịch. Dị ứng với thuốc kháng HIV abacavir có liên quan chặt chẽ với HLA-B57:01. Ở Đài Loan, trong quân thê dân tộc Hán cho thây 100% những người bị Hội chứng Stevens- Johnson và hoại tử thượng bì nhiễm độc do carbamazepin có liên quan tới HLA- B 15:02; Hội chứng Stevens-Johnson và hoại tử thượng bì nhiễm độc, hoặc DHS do allopurinol có liên quan đến HLA-B58:01.
 Đặc điểm của dị ứng thuốc
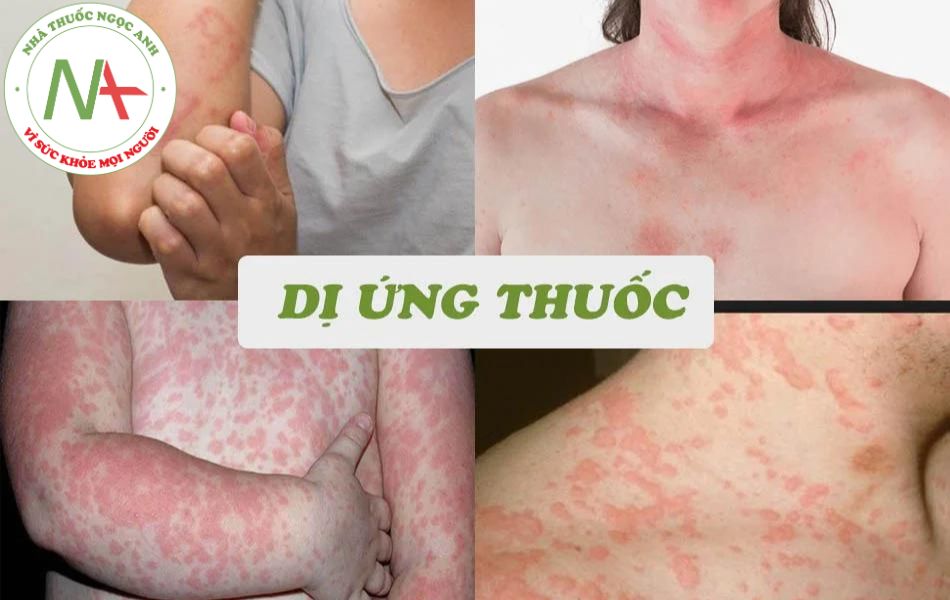
Đặc điểm của dị ứng thuốc
Tính kháng nguyên không đồng đều giữa các loại thuốc: do sự khác biệt về sự hình thành các sản phẩm trung gian, cấu trúc hoá học,sự chuyển hoá của thuốc trong cơ thể, phân tử lượng của thuốc, và sự liên kết của các sản phẩm trung gian này với thành phần protein của cơ thể.
Tính mẫn cảm chéo giữa các thuốc: những thuốc có cấu trúc hoá học gần giống nhau (penicillin và ampicillin, sulfamid và procain…) có thể gây ra mẫn cảm chéo, xuất hiện những tai biến không lường trước.
Tính đa giá (polyvalent): dị ứng thuốc thể hiện ở những mức độ khác nhau, một loại thuốc có thể gây ra nhiều triệu chứng lâm sàng và ngược lại, một hội chứng lâm sàng có thể do nhiều loại thuốc. Ví dụ, penicillin có thể gây ra sốc phản vệ, bệnh huyết thanh, viêm da tiếp xúc, hen phế quản, đỏ da toàn thân, hội chứng Stevens- Johnson, hội chứng hoại tử thượng bì nhiễm độc… Nhưng không phải cứ sốc phản vệ là do kháng sinh gây ra mà còn phụ thuộc vào rất nhiều thuốc khác như vaccin, nọc côn trùng, dị ứng thực phẩm…Người bị dị ứng thuốc thường có nguy cơ cao về các dị ứng khác như dị ứng thời tiết, dị ứng thực phẩm.
Một số thể lâm sàng của dị ứng thuốc
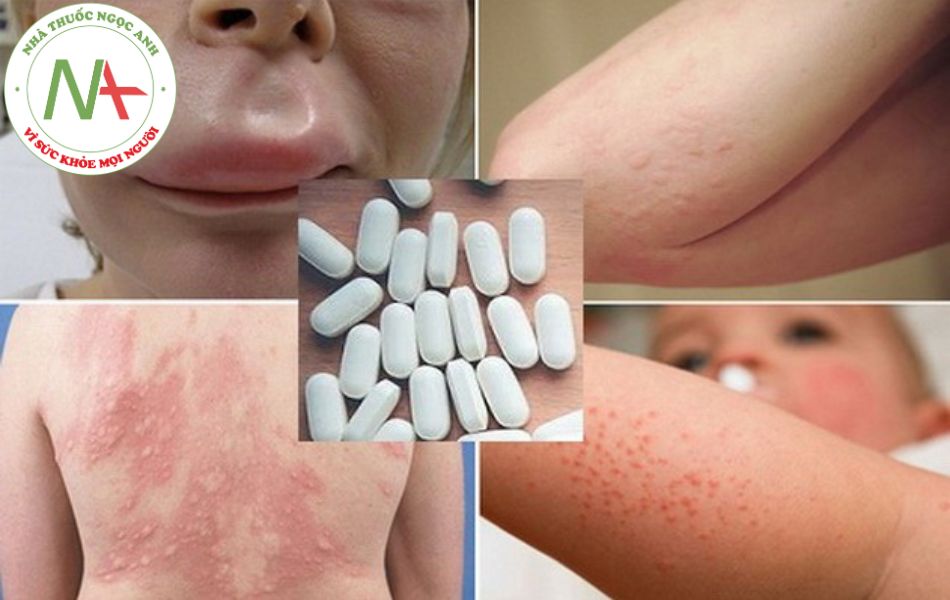
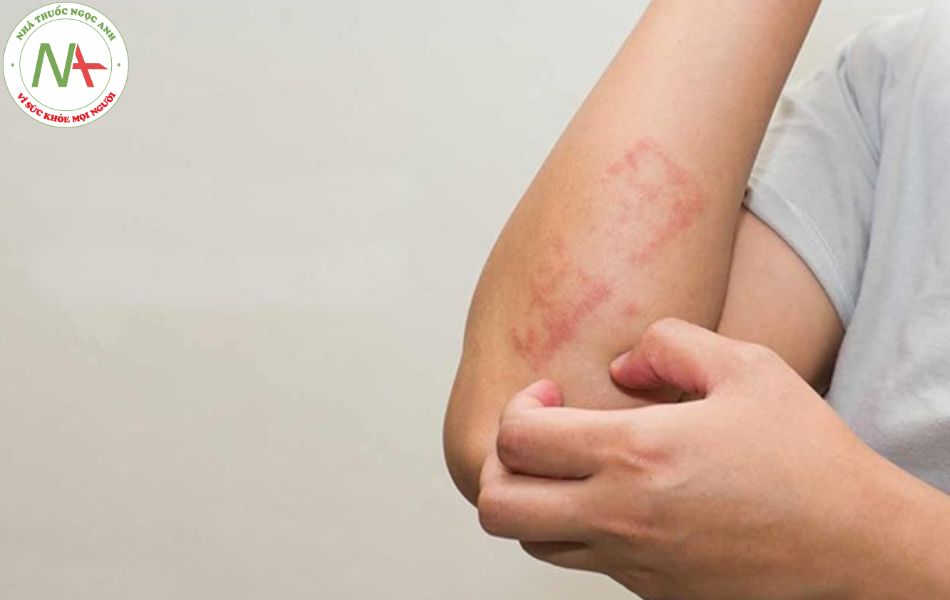
Các triệu chứng dị ứng thuốc khác nhau tùy theo từng bệnh nhân và từng thuốc; một loại thuốc có thể gây phản ứng khác nhau ở những bệnh nhân khác nhau. Biểu hiện lâm sàng phổ biến là ban đỏ, mày đay và sốt, trầm trọng nhất là sốc phản vệ.
Mày đay (urticaria), phù mạch (angioedema)
Các phản ứng typ 1 qua trung gian IgE, có thể xuất hiện đồng thời hoặc riêng lẻ. Phản ứng xảy ra khi IgE gắn với thuốc, kéo theo các chất trung gian của phản ứng viêm. Các triệu trứng có thể xuất hiện khoảng vài phút đến vài giờ sau khi dùng thuốc
Mày đay là khi bạn xuất hiện những nốt ban đỏ, gây ngứa trên da
Phù mạch là hiện tượng các mô ở dau sưng, rõ nhất là ở mặt và đường hô hấp
Phản vệ (anaphylaxis) và sốc phản vệ (anaphylaxis shock)
Phản vệ là phản ứng đe dọa tính mạng xảy ra trong vòng vài phút sau khi phơi nhiễm với tác nhân gây mẫn cảm, theo cơ chế phản ứng typ 1 qua trung gian IgE.
Sốc phản vệ là một hình thái nặng nhất của phản vệ. Người bệnh rơi vào trạng thái thiếu oxy và các chất dinh dưỡng dẫn đến nguy cơ tử vong cao.
Sinh lý bệnh của phản vệ
Phản vệ cơ chế miễn dịch: Sau khi tiếp xúc với dị nguyên, cơ thể thông qua các chuỗi phản ứng tạo ra IgE gắn lên bề mặt của tế bào mast và bạch cầu ái kiềm, kích thích các tế bào này phóng thích các chất trung gian hóa học đi vào máu. Khi tiếp xúc lần khác thì dị nguyên sẽ gắn với tế bào mast và các bạch cầu ái kiềm thông qua IgE.
Phản vệ cơ chế không miễn dịch: Dị nguyên tác dụng trực tiếp lên tế bào mast và bạch cầu ái kiềm làm phóng thích các chất trung gian hóa học đi vào máu, không thông qua IgE.
Các chất trung gian hóa học được giải phóng theo 2 cơ chế trên gồm: histamin, prostaglandin, leukotrien và yếu tố hoạt hóa tiểu cầu (PAF- platelet activating factor). Các chất này gây ra các hậu quả chính trên lâm sàng: (1) Tăng tính thấm thành mạch;
Tăng tiết của niêm mạc ruột, niêm mạc phế quản; (3) Co thắt tiểu phế quản, đường tiêu hóa, giãn cơ trơn mạch máu.
Các yếu tố như phơi nhiễm môi trường và các yếu tố phức hợp về di truyền có thể có vai trò quan trọng trong sinh lý bệnh phản ứng phản vệ.
Các triệu chứng của các phản ứng phản vệ
Tác động của các chất trung gian hóa học của tế bào mast và các bạch cầu ái kiềm tác động lên các mô (các mạch máu, các tuyến niêm mạc, cơ trơn và các tận cùng thần kinh) gây ra các triệu chứng có thể nhẹ hoặc nặng.
Có 5 nhóm triệu chứng, trong đó các triệu chứng ngoài da là hay gặp nhất (khoảng > 90% các trường họp):
- Triệu chứng ngoài da: mày đay, phù mạch, đỏ bừng mặt, ngứa.
- Hô hấp: khó thở, khò khè, phù thanh quản, chảy nước mũi.
- Tuần hoàn: ngất, tụt huyết áp, mạch nhanh.
- Tiêu hóa: buồn nôn, đau bụng, tiêu chảy.
- Các triệu chứng khác: nhức đầu, co giật.
Sốc phản vệ thường bắt đầu trong vòng 15 phút sau khi tiếp xúc. Các triệu chứng bao gồm: hạ huyết áp, nhịp tim nhanh, nổi mề đay, phù mạch, thở khò khè, thở rít, tím tái và ngất. Sốc có thể tiến triển trong vòng vài phút, bệnh nhân có thể co giật, hôn mê và nguy cơ tử vong cao. Trụy tim mạch có thể xảy ra mà không có triệu chứng hô hấp hoặc các triệu chứng khác.
Phản ứng ngoại ban do thuốc (exanthematous drug eruptions)
Phát ban dạng sởi (morbilliform) hoặc dát sần (maculopapular) thường gặp nhất trong phản ứng ngoại ban do thuốc. Đây là loại phản ứng quá mẫn muộn, thường xuất hiện sau khi bắt đầu dùng thuốc 1-2 tuần, nhưng có thể xuất hiện ngay trong tuần đầu tiên sau khi ngừng thuốc; các ban thường khỏi sau khi ngừng thuốc 1-2 tuần. Sau khi ngừng thuốc, có thể triệu chứng nặng hơn trước khi hồi phục dần. Nếu sử dụng lại thuốc, ban đỏ có thể xuất hiện lại khoảng 1, 2 ngày.
Ban: có thể là những nốt đỏ có kích thước nhỏ như đầu đinh ghim (giống sởi) đến dạng tổn thương >4mm hình bầu dục hoặc tròn, không có mụn nước hoặc mụn mủ. Các nốt ban có đường viền màu đỏ tươi và toàn bộ vùng tổn thương có màu đồng nhất. Nếu bạn tiến triển, các vết tổn thương mới có thể xuất hiện và tổn thương cũ có thể lan rộng hơn.
Ban ngứa thường xuất hiện trên thân người hoặc vùng nếp gấp rồi lan ra đối xứng đến các chi và cổ. Bàn tay, bàn chân và niêm mạc thường không phát ban. Trong hầu hết các trường hợp, các tổn thương phân bố đối xứng hai bên cơ thể.
Ngứa: mức độ từ nhẹ đến nặng
Nếu phản ứng tiến triển với các triệu chứng toàn thân được gọi là phản ứng thuốc với tăng bạch cầu ái toan và các triệu chứng toàn thân (DRESS – Drug Reaction with Eosinophilia and Systemic Symptoms)
Viêm da tiếp xúc dị ứng (allergic contact dermatitis)
Viêm da tiếp xúc dị ứng thường xảy ra trong vòng 48-72h sau khi uống thuốc bị dị ứng. Mức độ phản ứng của thuốc phụ thuộc vào cơ địa của bệnh nhân.
cũng như tác nhân gây dị ứng cụ thể. Phản ứng khởi phát ở vị trí da phơi nhiễm với tác nhân gây dị ứng.
- Ban da: có các mụn nước, ngứa (đôi khi nặng), đỏ da ở những điểm tiếp xúc với chất gây dị ứng và có thể lan rộng; tổn thương có ranh giới rõ ràng và thường dẫn đến ban đỏ và bong tróc da.
- Các trường hợp cấp tính có thể bùng phát ban đỏ, mụn nước và bọng nước.
- Các trường hợp mãn tính có thể có biểu hiện da dày lên kèm các vết rạn và nứt da. Các tác nhân thường gây viêm da tiếp xúc:
- Niken, oxybenzone, neomycin và benzocain dùng tại chỗ; các tác nhân gây phản ứng chậm: neomycin, đồng và niken. Neu nghi ngờ tác nhân tiếp xúc gây dị ứng nên sử dụng test áp bì để chẩn đoán.
- Methylisothiazolinone đây là chất bảo quản khá phổ biến có trong trong sản xuất mỹ phẩm, kem giữ ẩm và các sản phẩm dùng trong gia đình như nước tẩy rửa, dầu gội và khăn ướt.
- Phenylenediamin trong thuốc nhuộm tóc.
- Các thuốc có nguồn gốc tự nhiên dùng tại chỗ có thể gây viêm da tiếp xúc: lô hội, bạch quả, keo ong, tinh dầu trà và vitamin E.
 Hội chứng quá mẫn do thuốc (DHS -Drug Hypersensitivity Syndrome)
Hội chứng quá mẫn do thuốc (DHS -Drug Hypersensitivity Syndrome)
Đây là phản ứng dị ứng đặc ứng nghiêm trọng typ IVb. Các triệu chứng thường xuất hiện 1-8 tuần sau lần đầu phơi nhiễm, sau khi ngừng thuốc triệu chứng có thể tiến triển nặng hơn, DHS có thể gây tử vong nếu không được điều trị kịp thời. Các triệu chứng DHS bao gồm:
- Ban sần trên da do thuốc kèm theo tăng bạch cầu ái toan (đôi khi), Ban đỏ da có màu từ hồng nhạt đến đỏ đậm, với các vết dát hoặc sần đối xứng trên mặt và sau đó lan xuống thân người.
- Viêm họng, rát họng, loét miệng
- Sốt, phù mặt hoặc sưng hạch bạch huyết
- Rối loạn một số chức năng gan, thận, huyết học
Các triệu chứng thường sẽ kéo dài khoảng 14 – 20 ngày sau khi ngưng sử dụng thuốc. Bệnh nhân mắc DHS thường có các biến chứng toàn thân nặng hơn sau khi phản ứng ban đầu bắt đầu hồi phục.
Hồng ban cố định nhiễm sắc (Fixed Drug Eruptions)
Tổn thương xuất hiện trong vòng 30 phút đến 8 giờ sau khi phơi nhiễm với thuốc và sẽ xuất hiện lại tại cùng vị trí khi tái phơi nhiễm.
- Tổn thương dạng ban đỏ, hình tròn trên da, gây đau hoặc ngứa, mảng từ đỏ đậm đến nâu, có thể có bọng nước ở giữa.
- Tổn thương xuất hiện ở nhiều vị trí hoặc một vị trí. (bàn tay, chân, môi, bộ phận sinh dục, miệng, lưỡi)
- Nếu xuất hiện mụn nước cần xem xét để ngoại trừ trường hợp thượng bì nhiễm độc
- Sắc tố da có thể tăng sau khi những tổn thương ban đầu giảm
Hồng ban đa dạng (Erythema Multiforme)
Hồng ban đa dạng (Erythema Multiforme) là phản ứng qua trung gian miễn dịch. Chỉ khoảng < 10% các trường hợp hồng ban đa dạng có liên quan đến thuốc. Thường bị nhầm lẫn với hồng ban cố định nhiễm sắc.
Triệu chứng:
- Tổn thương nếu mắc hồng ban đa dạng thường xuất hiện sau 24-72h và rõ nhất là sau 14 ngày.
- Các tổn thương xuất hiện đối xứng ở các phần chi xa và lan ra giữa cơ thể.
- Điển hình nếu bị tổn thương là xuất hiện các nốt sần đường kính < 3cm, 3 vùng màu khác nhau, có bọng nước hoặc vảy ở giữa
- Các tổn thương không điển hình là những sẩn tròn với hai vùng màu.
- Có thể có sốt, khó chịu và rối loạn chức năng cơ quan, được phát hiện qua các giá trị xét nghiệm bất thường.
- Đa số tác nhân gây hồng ban đa dạng ở người lớn là virus Herpes simplex, đối với trẻ em, các tác nhân phô biên nhât là kháng sinh penicillin, nhiễm trùng và virus.
Bệnh huyết thanh (serum sickness)
Bệnh huyết thanh thường xảy ra sau 7 đến 10 ngày sau khi dùng thuốc, cơ chế liên quan phức hợp thuốc – kháng thể và hoạt hóa bổ thể.
Triệu chứng bao gồm: sốt, đau khớp và phát ban. Xuất hiện một số triệu chứng điển hình như viêm khớp, phù nề, kéo dài từ 7 – 14 ngày. Các thuốc hên quan đến bệnh huyết thanh: kháng sinh beta-lactam và sulfonamid, sắt-dextran, carbamazepin.
Phản ứng giống bệnh huyết thanh (serum sickness-like reaction)
Phản ứng giống bệnh huyết thanh có cơ chế không hên quan đến phức hợp miễn dịch hoặc kháng thê như bệnh huyết thanh. Phản ứng giống bệnh huyết thanh xảy ra trong vòng 5 đến 21 ngày dùng thuốc.
- Ban da xuất hiện sau khi có triệu chứng: sốt, mệt mỏi và sưng hạch bạch huyết.
- Ban da có hiện tượng dát sần, mày đay thường xuất hiện ở cánh tay, lưng, thân dưới
- Nếu thuốc tiêm dưới da tại bắp thì sẽ xuất hiện ngay xung quanh vùng tiêm.
Cần loại trừ nhiễm virus (do có triệu chứng tương tự phản ứng giống bệnh huyết thanh).
Hội chứng Stevens – Johnson và hoại tử thượng bì nhiễm độc
Hội chứng Stevens-Johnson và hoại tử thượng bì nhiễm độc tương tự nhau về lâm sàng, nhưng có sự khác biệt về tỷ lệ tổn thương:
- Tổn thương < 10% diện tích bề mặt cơ thể là Hội chứng Stevens-Johnson.
- Tổn thương > 30% diện tích bề mặt cơ thể là Hoại tử thượng bì nhiễm độc.
- Tổn thương 10-30% bề mặt cơ thể được coi là Hội chứng Stevens-Johnson và Hoại tử thượng bì nhiễm độc phối hợp.
Tỷ lệ, mức độ nghiêm trọng của 2 bệnh này có thể cao hơn ở những người ghép tủy xương, nhiễm Pneumocystis jiroveci ở bệnh nhân HIV, bệnh nhân Lupus ban đỏ hệ thống và ở những bệnh nhân thấp khớp mãn tính khác.
Nguyên nhân
Thuốc là nguyên nhân phổ biến nhất (gây ra > 50% trường hợp Hội chứng Stevens-Johnson và tới 95% trường hợp hoại tử thượng bì nhiễm độc), bao gồm:
- Sulfonamid (cotrimoxazol, sulfasalazin).
- Các thuốc kháng sinh khác: aminopenicillin (ampicillin hoặc amoxicillin), các fluoroquinolon, cephalosporin.
- Thuốc chống động kinh: phenytoin, carbamazepin, phenobarbital, valproat, lamotrigin.
- Các loại thuốc khác: piroxicam, allopurinol, chlormezanon.
Các nguyên nhân không do thuốc gây ra:
Nhiễm trùng (chủ yếu là Mycoplasma pneumoniae).
Tiêm vaccin.
Bệnh chống thải ghép vật chủ.
Cơ chế bệnh sinh
Cho đến nay cơ chế chính xác của Hội chứng Stevens-Johnson và Hoại tử thượng bì nhiễm độc chưa thật rõ ràng; có giả thuyết cho rằng sự thay đổi chuyển hóa của thuốc ở một số bệnh nhân gây ra phản ứng gây độc tế bào qua trung gian tế bào T với kháng nguyên là thuốc ở các tế bào sừng. Các tế bào T-CD8+ đã được xác định là các trung gian quan trọng trong sự hình thành bọng nước.
Những phát hiện gần đây cho thấy granulysin được giải phóng từ các tế bào T gây độc tế bào (Tc) và các tế bào diệt tự nhiên (NK) có thể đóng vai trò trong sự chết tế bào sừng; nồng độ granulysin trong dịch bọng nước tương ứng với mức độ nghiêm trọng của bệnh.
Một giả thuyết khác là sự tương tác giữa Fas (thụ thể bề mặt tế bào gây ra hiện tượng chết theo chương trình) và phối tử của nó, đặc biệt là dạng hòa tan của Fas ligand được giải phóng từ các bạch cầu mono, dẫn đến sự chết tế bào và hình thành bọng nước.
Có giả thiết cho rằng Hội chứng Stevens-Johnson và Hoại tử thượng bì nhiễm độc có khuynh hướng di truyền.
Triệu chứng
Trong vòng 1-3 tuần sau khi bắt đầu dùng thuốc, bệnh nhân xuất hiện các triệu chứng mệt mỏi, sốt, đau đầu, ho và viêm kết mạc. Các dát, thường có hình bia bắn, xuất hiện đột ngột ở mặt, cổ và thân trên. Các dát đồng thời xuất hiện ở những nơi khác trên cơ thể, kết hợp với nhau thành bọng nước lớn và bong ra sau 1-3 ngày. Móng và lông mày có thể bị mất cùng với biểu mô. Lòng bàn tay, lòng bàn chân có thể có tổn thương. Thường đau ở da, niêm mạc và mắt.
Một số trường hợp ban đỏ lan toả là triệu chứng về da đầu tiên của hoại tử thượng bì nhiễm độc. Trường hợp nghiêm trọng của hoại tử thượng bì nhiễm độc là các lớp biểu mô bong ra, vùng da đó bị rát, đau và đỏ. Vảy tiết và vết trợt ở miệng đau, viêm kết mạc và các tổn thương ở sinh dục (viêm niệu đạo, phimosis, dính âm đạo) đi kèm với tổn thương da chiếm 90% trường hợp. Biểu mô phế quản cũng có thể bị bong, gây ho, khó thở, viêm phổi, phù phổi và thiếu oxy máu. Có thể kèm theo viêm cầu thận và viêm gan.
Đỏ da toàn thân do thuốc
Đỏ da toàn thân do thuốc hay còn gọi Viêm da bong vảy. Nguyên nhân do dùng thuốc (penicillin, sulfonamid, isoniazid, phenytoin, barbiturat), ngoài ra có thể do ung thư (lymphoma, bệnh bạch cầu và ung thư biểu mô tuyến). Khoảng 25% bệnh nhân đỏ da toàn thân không xác định được nguyên nhân. Nhiễm khuẩn làm tình trạng viêm da bong vảy trầm trọng hơn.
Các triệu chứng
Các triệu chứng bao gồm ngứa, mệt mỏi và ớn lạnh. Ban đỏ da ban đầu xuất hiện dạng các rát nhưng lan rộng và bao gồm tất cả hoặc gần như toàn bộ cơ thể. Sự tổn thương của lớp biểu bì lan rộng dẫn đến rối loạn điều nhiệt, thiếu dinh dưỡng do mất protein nhiều, tăng tốc độ trao đổi chất và tình trạng giảm thể tích tuần hoàn do mất nước qua da.
Bệnh có thể đe dọa tính mạng; cần nhập viện điều trị. Tiên lượng phụ thuộc vào nguyên nhân. Một số kéo dài 2-6 tuần sau khi ngừng thuốc.
Thiếu máu tan máu và giảm tế bào máu do thuốc
Khi sự tương tác giữa kháng thể và thuốc trên hồng cầu hoặc khi một thuốc làm thay đổi màng hồng cầu, làm cơ thể sản xuất tự kháng thể chống lại tế bào hồng cầu. Tan máu do thuốc hay gặp ở người thiếu hụt G6PD.
Cơ chế tan tế bào máu do thuốc theo cơ chế quá mẫn typ II: (1) phân tử thuốc hoặc sản phẩm chuyển hóa của thuốc gắn trên bề mặt tế bào máu (hồng cầu, hoặc bạch cầu hoặc tiểu cầu) tạo thành kháng nguyên, cơ thể sinh kháng thể chống lại kháng nguyên này và kết hợp kháng nguyên – kháng thể ngay trên bề mặt tế bào máu nhờ có sự kết hợp của bổ thể gây tan tế bào máu; (2) phân tử thuốc hoặc sản phẩm chuyển hóa của thuốc kết hợp với kháng thể thành phức hợp miễn dịch bám lên bề mặt tế bào máu, gây tan máu.
Triệu chứng thiếu máu tan máu do thuốc xem trong bài Thiếu máu, Chương 7.
Viêm thận ống kẽ thận do thuốc
Viêm thận ống kẽ thận cấp tính là tình trạng xâm nhập viêm và phù khoảng kẽ của thận, thường phát triển trong nhiều ngày đến nhiều tháng. Trên 95% do phản ứng dị ứng thuốc hoặc do nhiễm trùng
Phản ứng dị ứng thuốc ở thận gây viêm thận ống kẽ thận cấp tính thường hên quan đến methicillin, kháng sinh khác và cimetidin.
Viêm thận ống kẽ thận cấp tính gây tổn thương thân, một số nặng hoặc chậm trễ điều trị sẽ gây ra tổn thương thận vĩnh viễn và mạn tính.
Triệu chứng
Các triệu chứng của viêm thận ống kẽ thận cấp tính có thể không đặc hiệu và thường không xuất hiện trừ khi có các triệu chứng và dấu hiệu của suy thận. Một số bệnh nhân xuất hiện chứng đa niệu và tiểu đêm do sự cô đặc natri hoặc rối loạn nước tiểu.
Khởi phát kéo dài sau vài tuần sau khi tiếp xúc với chất độc, hoặc thuốc và sẽ phát nhanh trong vòng 3-5 ngày. Thời gian ủ bệnh khoảng 1 ngày
Sốt phát ban và nổi mề đay là biểu hiện sớm, ngoài ra còn một số triệu chứng như tăng bạch cầu ái toan ở < 10%, đau bụng, gầy, sút cân và tăng kích thước thận hai bên. Hoặc mọt số trường hợp có thể xảy ra ở viêm thận cấp tính
Phù ngoại vi và tăng huyết áp không thường gặp, trừ khi có suy thận kèm theo.
Chẩn đoán cần được định hướng đến viêm thận kẽ do thuốc khi có các dấu hiệu sau:
- Các triệu chứng cơ năng hoặc thực thể điển hình.
- Các yếu tố nguy cơ, đặc biệt là có mối liên quan về thời gian khởi phát và thời gian sử dụng thuốc nghi là nguyên nhân gây bệnh.
- Các biểu hiện xét nghiệm nước tiểu đặc trưng, đặc biệt là đái mủ vô khuẩn
- Protein niệu mức độ trung bình, thường < 1 g/ngày (trừ khi dùng NSAID có thể gây protein niệu ngưỡng thận hư 3,5 g/ngày).
- Bằng chứng của rối loạn chức năng ống thận (ví dụ toan hóa ống thận, hội chứng Fanconi).
- Rối loạn cô đặc nước tiểu không tương xứng với mức độ suy thận.
Không thể dựa vào biểu hiện tăng bạch cầu ái toan trong nước tiểu để chẩn đoán hoặc loại trừ, nhưng ít nghĩ đến chẩn đoán này hơn nếu không có dấu hiệu tăng bạch cầu ái toan (giá trị tiên lượng âm tính cao).
Hội chứng giống Lupus do thuốc
Hội chứng giống Lupus do thuốc (DILE, Drug – induced lupus erythematosus) có biểu hiện lâm sàng có thể nhẹ (đau khớp, sốt và phát ban) hoặc nặng (viêm huyết thanh, sốt cao và khó chịu), nhưng có xu hướng không ảnh hưởng đến thận và thần kinh trung ương.
Xét nghiệm kháng thể kháng nhân (anti-nuclear antibody, ANA) dương tính.
Một số loại thuốc gây Hội chứng giống Lupus:
- Penicillamin có thể gây ra hội chứng giống Lupus do thuốc và các rối loạn tự miễn dịch khác.
- Hydralazin, propylthiouracil, quinidin, phenytoin và procainamid có thể gây ra hội chứng giống Lupus.
CHẨN ĐOÁN
Phân biệt dị ứng thuốc với độc tính do thuốc và tác dụng không mong muốn của thuốc hay các tương tác thuốc, cần dựa vào:
- Thời gian khởi phát.
- Tác dụng phụ của thuốc
- Kết quả những kích thích bị lặp lại
Nếu phản ứng liên quan đến liều thường là độc tính của thuốc, không phải quá mẫn với thuốc.
Định hướng chẩn đoán quá mẫn với thuốc dựa trên một phản ứng diễn ra trong vòng vài phút đến vài giờ sau khi dùng thuốc, hoặc có thể vài ngày đến vài tuần. Tuy nhiên, nhiều bệnh nhân khai có phản ứng trong quá khứ có đặc điểm không chắc chắn, cần xem xét việc xét nghiệm.
Các test chẩn đoán dị ứng thuốc trong lâm sàng
Test da
Test lẩy da và test trong da đánh giá quá mẫn cảm trực tiếp (trung gian IgE) nhằm xác định các phản ứng đói với kháng sinh beta-lactam, huyết thanh ngoại lai, một số vaccin và các hormon polypeptid. Tuy nhiên, chỉ có 10 đến 20% bệnh nhân báo cáo dị ứng penicillin có phản ứng dương tính với test da. Ngoài ra, đối với hầu hết các loại thuốc (kể cả cephalosporin), các test da không đủ độ tin cậy và do chỉ phát hiện các phản ứng trung gian IgE, không dự đoán được sự xuất hiện của các loại hình dị ứng khác (ban đỏ dạng sởi, thiếu máu tán huyết, hoặc viêm thận kẽ do thuốc, bệnh huyết thanh…).
Test áp da áp dụng để chẩn đoán nguyên nhân viêm da tiếp xúc, mày đay, DHS/DRESS độ nhảy khoảng 50% phụ thuộc vào bệnh.
Test kích thích
Thử nghiệm kích thích thường an toàn và hiệu quả nếu được thực hiện trong điêu kiện được kiểm soát, có đủ phương tiện xử trí khi có phản ứng.
Test nhỏ mũi:
Nhỏ một giọt thuốc nghi ngờ dị ứng vào một bên mũi. Phản ứng dương tính xuất hiện khi có hắt hơi, ngứa mũi, khó thở một bên mũi.
Test kích thích dưới lưỡi:
Ngậm 1/4 viên thuốc, hoặc gạc có tẩm thuốc nghi ngờ dị ứng. Sau 10-15 phút, nếu người bệnh có: phù lưỡi, phù môi, ban, mày đay là thử nghiệm dương tính. Khi đó người bệnh cần súc miệng để loại bỏ thuốc.
Các xét nghiệm trong phòng thí nghiệm:
- Phản ứng phân huỷ tế bào mast.
- Phản ứng tiêu bạch cầu đặc hiệu.
- Phản ứng xác định IgE đặc hiệu: được thực hiện khi test da có thể không đạt hiệu quả hoặc nguy hiểm, sử dụng kháng thể kháng IgE gắn nhãn enzyme để phát hiện sự gắn kết của IgE huyết thanh với một dị nguyên đã biết. Đối với các xét nghiệm IgE huyết thanh đặc hiệu với dị nguyên, dị nguyên được cố định trên bê mặt tổng hợp. Định lượng IgE đặc hiệu có độ nhạy thấp nhưng có giá trị trong chẩn đoán.
- Xét nghiệm công thức máu: khi nghi ngờ giảm hồng cầu, tiểu cầu và bạch cầu.
– Xét nghiệm chuyển dạng tế bào lympho: có giá trị chẩn đoán cao nhưng thực hiện phức tạp. Độ nhạy > 90% đối với DHS hoặc DRESS, nhưng thấp hơn đối với Hội chứng Stevens – Johnson và Hoại tử thượng bì nhiễm độc.
Điều trị
Ngừng thuốc
ngừng thuốc chắc chắn hoặc nghi ngờ liên quan; hầu hết các triệu chứng và dấu hiệu mất trong vòng vài ngày sau khi ngừng thuốc. Không để bệnh nhân tiếp xúc với thuốc đã biết gây dị ứng, hạn chế dùng các thuốc khác.
Nếu cổ Sốc phản vệ
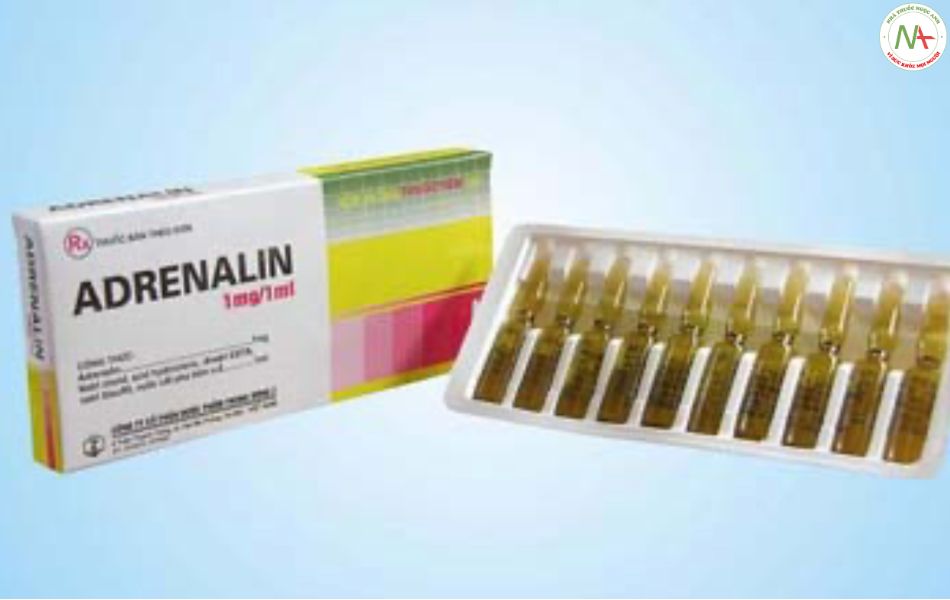
điều trị theo nguyên tắc điều trị sốc phản vệ (khẩn cấp, tại chỗ, dùng ngay adrenalin).
Điều trị triệu chứng và hỗ trợ cho các phản ứng cấp tính
Thuốc kháng histamin điều trị ngứa: Kháng histamin anti HI (cetirizin, fexofenadin, astemizol, loratadin…). Trường hợp dị ứng thuốc nặng hơn: kết hợp dùng corticosteroid (prednisolon, methylprednisolon), phối hợp với các thuốc chữa triệu chứng.
Corticosteroid cho các phản ứng nặng (viêm bong vảy, co thắt phế quản).
Chăm sóc da (với các hội chứng có tổn thương da).
Adrenalin nếu có phản vệ.
Bù nước và điện giải (khi cần thiết), thuốc lợi tiểu.
Chống bội nhiễm (nếu có), lựa chọn kháng sinh thích họp đảm bảo sử dụng họp lý, an toàn.
Các nhóm thuốc chống dị ứng
1. Nhóm thuốc Corticoid
Corticoid là nhóm thuốc sử dụng nhiều trong dị ứng thuốc nhờ tác dụng ức chế các phản ứng miễn dịch (vốn là bản chất của dị ứng thuốc). Ngoài ra, khả năng chống viêm mạnh của corticoid cũng rất cần cho các trường hợp viêm cấp đe doạ tính mạng như phù Quinck thanh quản dẫn đến nghẽn tắc đường hô hấp.
Trong điều trị sốc phản vệ, corticoid có giá trị ngăn ngừa phản ứng quá mẫn muộn (tác dụng chậm) nhưng bao giờ cũng phải tiêm, càng sớm càng tốt ngay sau khi tiêm adrenalin để ngăn chặn tình trạng bệnh tiến triển xấu hơn.

Thuốc thường được sử dụng là hydrocortison natri succinat, tiêm tĩnh mạch. Các dạng corticoid khác được sử dụng trong điều trị DƯT được trình bày trong bảng.
Bảng : Các dạng corticoid thường sử dụng trong điều trị dị ứng thuốc
| Đường dùng thuốc | Tên thuốc (Biệt dược) | |
| ————————–
Tiêm |
Methylprednisolon | Solumedrol, thuốc Thylmedi 16mg, Thylmedi 4mg ) |
| Mazipredon* | Depersolon | |
| Hỵdrocortison | ||
| Prednisolon | ||
| Uống | Prednisolon | |
| Methylprednisolon | Medrol | |
| Khí dung | Beclomethasone | Becotid |
| Budesonid | Pulmicort | |
2. Kháng histamin H1
Trong quá trình xảy ra dị ứng, histamin là một trong nhiều chất trung gian hoá học được sản sinh và gây ra các triệu chứng tại nhiều cơ quan, tổ chức trong cơ thể; chính vì vậy vai trò bảo vệ của các kháng histamin là rất quan trọng. Hiệu quả của kháng hịstamin tụỵ thuộc trạng thái dị ứng mà nó gây ra: một số biểu hiện như phù nề và ngứa thường dễ được kiểm soát, tuy nhiên, một số triệu chứng khác như hạ huyết ấp, co thắt phế quản thì hiệu quả rất hạn chế.
Các kháng histamin H1 là những thuốc có tác dụng tốt nhất trong các phản ứng di ứng cấp tính biếu hiện bởi các triệu chứng như sổ mũi, nổi ban đó, viêm mô liên kết. Tuy nhiên, tác dụng của chúng chỉ dừng lại ở mức kìm hãm sự tác động của histamin gây ra bởi phản ứng kết hợp giữa kháng nguyên và kháng thể.
Sốc phản vệ, viêm mao mạch xẩy ra tại khí quản với hiện tượng phù Quinck có thể dẫn đến tử vong, nguyên nhân do các chất trung gian hoá học khác histamin đóng vai trò quan trọng thì phác đồ điều trị chủ yếu là epinephrin còn các kháng histamin chỉ có tác dụng hỏ trợ.
Viêm mao mạch dị ứng cũng đáp ứng tốt đối với phác đồ dùng các thuốc kháng histamin H1, tuv nhiên trong trường hợp này vai trò quan trọng lại thuộc về epinephrin, đặc biệt là trong các trường hợp nguy hiểm đến tính mạng liên quan đến phế quản, ở đây có thể là hợp lý nếu dùng thêm một thuốc kháng H1 bằng đường tiêm tĩnh mạch.
Kháng H1 còn cho kết quá điều trị tốt ở nhiều bệnh nhân viêm da biểu bì, viêm da tiếp xúc do thuốc mặc dù trong các trường hợp này các corticosteroid dùng ngoài có tác dụng tốt hơn.
Các thuốc kháng H1 có tác dụng với các biểu hiện mày đay và phù nề do bệnh huyết thanh nhưng không giải quyết được các triệu chứng sốt và đau khớp, lúc này phải dùng các NSAID.
| Tên thuốc | Biêt dươc | Liều người lớn (mg) | Độ dài tác dụng (giờ) |
| Thế hê 1 | |||
| Ethanolamin | |||
| Carbirtoxamin | Clistin | 4-8 | 3-6 |
| Clemastin | Tavist | 1,34-2,68 | 12-24 |
| Dimenhydrinat | Dramamine | 50 | 4-6 |
| Diphenhydramin | Benadryl | 25-50 | 4-6 |
| EthyỊenediamin | |||
| Pyrilamin | Neoantergan | 25-50 | 4-6 |
| Tripelennamin | PBZ | 25-50 | 4-6 |
| Piperaiin | |||
| Cỵclizin | Marezine | 50 | 4-6 |
| Meclozin | Antivert | 25-50 | 12-24 |
| Hydroxyzin | Atarax | 25-100 | 12-24 |
| Alkylamin | |||
| Brompheniramin | Dimetane | 8-12 | 4-6 |
| Clorpheniramín | ChỊotrimeton | 8-10 | 4-6 |
| Phenolthiazin | |||
| – Promethazin | Phenergan | 10-25 | 4-6 |
| Thế hệ 2 | |||
| Alkylamin | |||
| Acrivastin | Semprex-D | 8 | 6-8 |
| Piperaiìn | |||
| Cetirizin | 5-10 | 12-24 | |
| Piperidin | |||
| Astemizol | Hismanal | 10 | >24 |
| Levocabastin | Levophta | 1 giọt | 16-24 |
| Loratadin | Clarityrì | 10 | 24 |
Bởi vì các thuốc này ức chế các rối loạn da do dị ứng, chúng phải được ngừng trước khi xét nghiệm da để kiểm tra dị ứng.
Cần lưu ý là các dạng thuốc kháng H1 dùng ngoài cũng có khả năng gây viêm da dị ứng.
Các thuốc kháng H1 có thể sử dụng để điều trị dự phòng khi sử dụng một thuốc mà biết trước là sẽ giải phóng histamin vì thuốc có thế làm giảm nhẹ được các triệu chứng.
Tất cả các kháng histamin thê hệ 1 đều có tác dụng ức chế thần kinh trung ương, an thần nhẹ và còn được dùng để chống say tàu xe.
Những chất kháng histamin thế hệ 2 ít qua hàng rào máu não nên ít có tác dụng an thần.
Ngoài 2 nhóm thuốc trên, rất nhiều thuốc được sử dụng trong điều trị dị ứng thuốc tuỳ theo triệu chứng bệnh lý mà thuốc đó gây ra.
Việc điều trị các triệu chứng cũng rất quan trọng trong điều trị dị ứng thuốc, đặc biệt đối với những trường hợp dị ứng nặng như sốc phản vệ; những trường hợp như vậy thì các biện pháp hồi sức cấp cứu. các thuốc trợ tim, dịch truyền… là vô cùng cần thiết: còn với các trường hợp Stevens – Johnson và Lyell thì ngoài việc truyền dịch, các chăm sóc hộ lý đối với da giống như đối với những trường hợp bỏng nặng lại rất quan trọng. Vitamin. đặc biệt là vitamin c cũng là thuốc hay được dùng.
3. Adrenalin và nor-adrenalin
Đây là những thuốc có tác dụng kích thích hậu hạch giao cảm. Adrenalin tác dụng cả lên thụ thể alpha và beta nên vừa kích thích hoạt động của tim lại vừa gây co mạch còn nor-adrenalin chỉ lác dụng lèn thụ thể alpha nên tác dụng chủ yếu trên mạch máu gây co mạch.
3.1. Adrenalin (epinephrin)
Chỉ định: Sốc phản vệ, phù mạch, hồi sức tim mạch.
Thận trọng: Tăng năng tuyến giáp, đái tháo đường, thiếu máu cục bộ cơ tim, tăng huyết áp, người cao tuổi.
Tương tác thuốc:
Người bị phản vệ nặng đang dùng thuốc chẹn beta không chọn lọc (thí dụ propranolol) có thể không đáp ứng với adrenalin, lúc này thuốc thay thế có thể là thuốc kích thích chọn lọc thụ thể beta l, thí dụ: salbutamol.
Người đang dùng thuốc chống trầm cảm ba vòng dễ bị tác dụng không mong muốn loạn nhịp tim. do đó phải dùng adrenalin liều thấp hơn nhiều liều thông thường.
Tiên lượng và cách dùng
Adrenalin tiêm bắp hấp thu nhanh hơn tiêm dưới da trong sốc phản vệ. Tiêm tĩnh mạch chỉ dành cho trường hợp tối cấp.
| Tuổi | Thể tích adrenalin (1mg/ml) |
| Dưới 1 tuổi | 0,05 ml |
| 1 tuổi | 0,1 ml |
| 2 tuổi | 0,2 ml |
| 3 – 4 tuổi | 0,3 ml |
| 5 tuổi | 0,4 mỉ |
| 6-12 tuổi | 0,5 ml |
| Người ỉớn | 0,5- 1 ml |
Liều adrenalin tiêm bắp lặp lại cách nhau 10 phút, tuỳ theo mức huyết áp và mạch cho tới khi đỡ. Chỉ tiêm tĩnh mạch khi bệnh rất nặng, hoặc nghi ngờ hấp thu chậm khi tiêm bắp. Tiêm tĩnh mạch chậm với liều 500 microgam (5 ml dung dịch 1/10.000) với tốc độ 100 microgam/kg (1 mg dung dịch 1/10.000) mỗi phút, ngừng khi đã đạt kết quả mong muốn. Trẻ em có thể cho liều 10 microgam/kg (0,1 ml dung dịch 1/10.000) tiêm tĩnh mạch trong vài phút. Cần chú ý dùng đúng nồng độ. Trong bộ cấp cứu, 2 loại dung dịch 1:1000 và 1:10.000 phải đế riêng rẽ. ghi rõ để tránh nhầm lẫn.
3.2. Nor-adrenalin (nor-epinephrin)
Chất này rất ít ảnh hưởng trên tim, chủ yếu gây co mạch nên làm tăng huyết áp; tác dụng tăng huyết áp mạnh hơn adrenalin khoảng 1,5 lần. Không có tác dụng trên phế quản vì không tác dụng trên thụ thể beta-2.
Đường đưa thuốc là truyền tĩnh mạch. Không được tiêm bắp hoặc tiêm dưới da vì gây co mạch kéo dài làm hoại tử chỗ tiêm.
4. Thuốc khác
- Các thuốc kháng thụ thể histamin H2 cũng được dùng nếu huyết áp hạ trở lại: cimetidin 300 mg hoặc ranitidin 50 mg tiêm tĩnh mạch trong 3-5 phút.
Nếu bệnh nhân là người lớn bị sốc phản vệ do dùng thuốc chẹn thụ thể beta. Tiêm tĩnh mạch atropin (0,5 mg) mỗi 5 phút hoặc isopreterenol (isoprenalin) 2-20 pg/phút cho đến khi mạch trên 60 lần/phút hoặc glucagon 0,5 mg/kg tiêm ngay, sau đó tiếp tục truyền 0,07 mg/kg/giờ.
Các biện pháp phòng tránh dị ứng thuốc
Tuyên truyền sử dụng thuốc hợp lý an toàn cho người dân
- Không tự ý dùng thuốc.
- Đọc kỹ hướng dẫn sử dụng trước khi dùng.
- Khi có dấu hiệu bất thường trong khi dùng thuốc, phải hỏi ý kiến của bác sĩ hoặc dược sĩ.
- Dùng thuốc đúng chỉ định, đúng liều.
Phía người kê đơn
- Nắm vững tiền sử dị ứng, đặc biệt là dị ứng thuốc ở người bệnh.
- Hạn chế kết hợp nhiều thuốc.
- Nắm vững quy trình xử trí khi gặp dị ứng thuốc và sốc phản vệ.
Với dược sĩ lâm sàng
- Thông báo đầy đủ về thông tin liên quan đến ADR của thuốc.
- Cung cấp thuốc bảo đảm chất lượng.
- Hướng dẫn người bệnh cách dùng và các dấu hiệu nhận biết dị ứng thuốc.
- Dị ứng thuốc là một loại phản ứng bất lợi của thuốc, do đó các nguyên nhân gây dị ứng thuốc, các yếu tố ảnh hưởng đến sự phát sinh dị ứng thuốc và các biện pháp hạn chế dị ứng thuốc có thể tham khảo bài
Tài liệu tham khảo
Nguồn sách bệnh học – Đại học Dược.
Xem thêm: Công cụ STOPP/START hỗ trợ kê đơn hợp lý ở người cao tuổi

 Đặc điểm của dị ứng thuốc
Đặc điểm của dị ứng thuốc Hội chứng quá mẫn do thuốc (DHS -Drug Hypersensitivity Syndrome)
Hội chứng quá mẫn do thuốc (DHS -Drug Hypersensitivity Syndrome)