Bệnh tiêu hóa
Đánh giá tình trạng rối loạn chức năng gan – BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Để tải bài viết Đánh giá tình trạng rối loạn chức năng gan của BMJ PDF được xuất bản trên BMJ – Tạp chí Y khoa Anh Quốc mời các bạn click vào link ở đây.
Tóm tắt
Bệnh nhân được chỉ định làm xét nghiệm hóa sinh gan qua huyết thanh, thường gọi là xét nghiệm gan hay xét nghiệm chức năng gan (do nhầm lẫn) vì nhiều lý do. Phần lớn các phòng xét nghiệm sẽ thực hiện gộp các xét nghiệm này thành một gói, thường bao gồm:
- Bilirubin (sản phẩm tách ra từ RBC sau khi liên hợp vào gan và bài tiết theo dịch tiết từ đường mật).
- Alanine aminotransferase (ALT).
- Phosphatase kiềm (ALP).
- Albumin trong huyết thanh.
Dưới đây là những xét nghiệm trong gói:
- Aspartate aminotransferase (AST).
- Gamma-glutamyl transpeptidase (GGT).
- Lactate dehydrogenase (LDH).
Những xét nghiệm đơn lẻ trong bảng xét nghiệm này đều không đặc hiệu đối với bệnh gan. Do đó, việc nhận ra quy luật là rất quan trọng. Chỉ số đơn lẻ tăng cao trong các xét nghiệm gan thường ít khi xảy ra ở bệnh gan, và cũng nên xem xét đến nguyên nhân không liên quan đến gan trong những trường hợp này. Đánh giá bệnh nhân có các xét nghiệm gan bất thường cần dựa vào tiền sử, yếu tố nguy cơ của bệnh gan, thời gian và mức độ của các triệu chứng lâm sàng, các bệnh lý phối hợp và chú ý đến bản chất của các xét nghiệm bất thường. Trước kia, các bất thường trong xét nghiệm gan sẽ được nhóm theo những quy luật sau:
- Tế bào gan (chủ yếu là ALT và AST tăng cao).
- Tắc mật (chủ yếu là ALP tăng cao)[1].
- Hỗn hợp/thâm nhiễm.
Bilirubin có thể tăng cao trong bất kỳ loại bệnh gan nào, và không thể dùng chỉ số này để phân loại.[2] Chỉ số đơn lẻ gamma-GT tăng cao cũng thường gặp và thường không nhiều giá trị do đó nhiều cơ sở đã quyết định loại xét nghiệm này khỏi bảng xét nghiệm gan.[3] Khi những xét nghiệm gan khác cho kết quả bất thường, thì việc phân nhóm theo quy luật có nhiều ý nghĩa lâm sàng trong quá trình tìm căn nguyên của bệnh gan. Tuy nhiên, các xét nghiệm gan có thể cho kết quả chỉ số tăng cao bất thường ở 1% đến 4% nhóm đối tượng không có triệu chứng và các xét nghiệm bổ sung phát hiện thấy rằng 6% số bệnh nhân này không rõ nguyên nhân gây bệnh gan (xét về mặt mô học, gan có thể bình thường).[4] [5] Ngoài ra, những người mắc bệnh gan có thể có kết quả xét nghiệm bình thường (16% bệnh nhân bị viêm gan C và 13% bệnh nhân bị tổn thương mô với mức độ nghiêm trọng khác nhau do bệnh gan nhiễm mỡ không do rượu đều cho kết quả xét nghiệm bình thường liên tục).[6] Các xét nghiệm gan cũng có thể cho kết quả bình thường ở những người bị viêm gan B đang trong giai đoạn dung nạp miễn dịch và là người mang HBsAg thể không hoạt động.[7]
Có thể đánh giá chức năng gan (đánh giá khả năng tổng hợp protein, khả năng chuyển hóa, khả năng tạo mật, lưu trữ và giải độc) thông qua: [8]
- Các xét nghiệm gan thông thường như xét nghiệm albumin và INR; các xét nghiệm này phản ánh chức năng gan.
- Các thang điểm dựa vào đặc điểm lâm sàng và cận lâm sàng như đánh giá Bệnh Gan Giai đoạn Cuối (MELD) và điểm Child-Turcotte-Pugh (CTP).
Có thể cần thêm kết quả đánh giá bằng các xét nghiệm định lượng. Tuy nhiên, những xét nghiệm này tương đối khó thực hiện và không dễ có sẵn. Các kỹ thuật bao gồm:[8]
- Các phương pháp không dùng đồng vị như độ thanh thải Cafein, khả năng tổng hợp albumin và độ thanh thải Antipyrine.
- Các phương pháp dùng đồng vị như xạ hình khối lượng tế bào gan (99mTc-GSA) và xét nghiệm hơi thở Aminopyrine (13C hoặc 14C-Methyl).
Bệnh căn học
Bệnh sử chi tiết, kết quả khám lâm sàng và các xét nghiệm đặc hiệu để phát hiện nguyên nhân sẽ giúp chẩn đoán căn nguyên gây ra chỉ số xét nghiệm gan bất thường ở hầu hết các bệnh nhân.[9] nguyên nhân có thể là:
- Nhiễm trùng, nhiễm khuẩn.
- Liên quan đến nhiễm độc, thuốc, hoặc dược chất.
- Chuyển hóa.
- Di truyền.
- Tự miễn.
- Tắc đường mật do căn nguyên lành tính.
- U tân sinh.
- Tim mạch.
- Liên quan đến thai kì.
Nhiễm trùng, nhiễm khuẩn
Viêm gan vi-rút:
- Vi-rút thâm nhiễm gan (A, B, C, D, E) gây bệnh gan cấp tính hoặc mạn tính và có thể khiến các chỉ số tăng cao chủ yếu ở bệnh tế bào gan.
- Vi-rút viêm gan A vẫn là nguyên nhân chính gây bệnh viêm gan vi-rút cấp tính ở các nước đang phát triển, chủ yếu xảy ra ở trẻ em. Đây là một trong những tình trạng cần chú ý được báo cáo thường xuyên nhất tại Hoa Kỳ. Loại vi- rút này không gây bệnh viêm gan mạn tính.
- Nhiễm vi-rút viêm gan B có thể gây nhiễm trùng cấp tính và mạn tính, đặc biệt là ở nhóm đối tượng có nguy cơ (ví dụ: người từng đến vùng lưu hành dịch bệnh, có tiền sử quan hệ tình dục với người có nguy cơ cao hoặc dùng các loại thuốc dạng tiêm tĩnh mạch). Quy luật trong kết quả xét nghiệm gan khác nhau, tùy theo đáp ứng miễn dịch của bệnh nhân.
- Viêm gan C là nguyên nhân hàng đầu gây nhiễm trùng vi-rút mạn tính ở gan tại các nước phương Tây.
- Viêm gan D là loại vi-rút khiếm khuyết, nó cần có vi-rút viêm gan B mới gây ảnh hưởng lâm sàng. Tình trạng nhiễm vi-rút viêm gan D có thể xảy ra đồng thời khi bệnh nhân đang nhiễm vi-rút viêm gan B cấp tính (đồng nhiễm), hoặc có thể xảy ra ở những người đang nhiễm vi-rút viêm gan B mạn tính (siêu nhiễm).
- Viêm gan E là căn bệnh phổ biến ở những quốc gia đang phát triển và đang dần được công nhận là nguyên nhân thường gặp gây viêm gan cấp tính ở người lớn tại các nước công nghiệp, không chỉ ở những người mới đi du lịch về. Loại vi-rút này gây nhiễm trùng cấp tính (hiếm khi mạn tính) và các triệu chứng cơ năng thường chỉ nhẹ, trừ khi bệnh nhân còn tiềm ẩn một bệnh lý gan khác. Tuy nhiên, theo báo cáo, đã có trường hợp tử vong ở phụ nữ mang thai.
Các nhiễm trùng khác:
- Dưới đây là những căn bệnh vi-rút gây rối loạn chức năng gan mà chỉ thường gây ra các chứng nhiễm trùng cấp tính tự khỏi ở những bệnh nhân có sức đề kháng bình thường: Nhiễm cytomegalovirus (CMV), Nhiễm vi-rút Epstein-Barr (EBV), Nhiễm vi-rút herpes simplex (HSV).
- Nhiễm HIV: Bản thân loại nhiễm trùng này là docác loại thuốc dùng để điều trị làm tăng chỉ số xét nghiệm gan, Thông thường, bệnh nhân sẽ đồng nhiễm với vi-rút viêm gan B hay viêm gan C, cũng như xuất hiện các biến chứng liên quan đến các loại vi-rút khác (CMV, EBV, và HSV).[10]
- Bệnh lao có thể lan tỏa và gây tổn thương gan.
- Nhiễm trùng huyết có thể dẫn đến suy gan cấp tính.
Liên quan đến độc tố hoặc dược chất
Rượu:
Tỷ lệ lưu hành bệnh gan liên quan đến rượu khác nhau, tùy theo từng văn hóa. Rượu là một trong những nguyên nhân phổ biến nhất gây bệnh xơ gan tại các nước phương Tây, với tỉ lệ mắc bệnh và tỷ lệ tử vong kèm theo. Bệnh gan mạn tính do rượu và viêm gan cấp tính do rượu là có liên quan đến nồng độ aminotransferase trong huyết thanh tăng cao.[11]
Thuốc và độc tố:
Nhiều loại thuốc có thể dẫn đến các chỉ số trong xét nghiệm gan tăng cao cấp tính và mạn tính. Một số ảnh hưởng là do nhiễm độc gan trực tiếp; những ảnh hưởng khác có thể do phản ứng riêng từng loại thuốc.[12] Dưới đây là một số loại thuốc khá phổ biến có liên quan đến kết quả bất thường trong các xét nghiệm gan:
- Paracetamol.
- Liệu pháp kháng retrovirus thể hoạt động mạnh để trị HIV.
- Amiodarone.
- Thuốc kháng viêm không chứa steroid (NSAID).
- Chlorpromazine.
- Halothane.
- Oestrogenic hoặc anabolic corticosteroids (bao gồm các loại thuốc tránh thai đường uống).
- Các statin.
- Trimethoprim/sulfamethoxazole.
- Isoniazid.
- Ketoconazole.
- Methotrexate.
- Natri valproate.
Nhiều loại thuốc có thể gây độc cho gan nếu dùng quá liều hoặc liều tự sát. Các loại độc tố khác có thể bao gồm chất độc, chẳng hạn như nấm (ví dụ: Nấm tử thần), các chế phẩm thảo dược (ví dụ: cascara, chaparral, liên mộc, cava, ma hoàng), hoặc hóa chất công nghiệp (ví dụ: cacbon tetrachloride, trichloroethylene, paraquat).
Chuyển hóa hoặc di truyền
Bệnh gan nhiễm mỡ không do rượu:
- Căn bệnh này đang nhanh chóng trở thành nguyên nhân thường gặp nhất gây bệnh gan, kèm theo tình trạng gia tăng tỷ lệ béo phì và các biến chứng liên quan. Theo ước tính, tỷ lệ lưu hành bệnh gan nhiễm mỡ không do rượu tại Hoa Kỳ từ 20% đến 30%, và tỷ lệ lưu hành bệnh cũng cao tương tự ở nhiều quốc gia khác. Căn bệnh này thường biểu hiện là AST và/hoặc ALT tăng cao không có triệu chứng.
Hội chứng Gilbert:
- Đây không thực sự là một căn bệnh, nhưng là một chứng rối loạn liên hợp, không gây triệu chứng lâm sàng. Đây là nguyên nhân thường gặp nhất gây tăng nhẹ bilirubin. Những xét nghiệm gan khác cho kết quả bình thường và ≥90% bilirubin ở trạng thái không liên hợp.
Bệnh thừa sắt:
- Mặc dù quy luật di truyền (đồng hợp tử C282Y) liên quan đến bệnh thừa sắt biểu hiện ở 1/227 người có tổ tiên là người da trắng, nhưng bệnh lâm sàng lại ít gặp hơn, và các triệu chứng cơ năng thì không đặc hiệu. Những đột biến khác cũng liên quan đến tình trạng quá tải sắt, mặc dù ít có khả năng gây tổn thương tạng. Trong những giai đoạn đầu của bệnh, các xét nghiệm gan sẽ cho kết quả bình thường. Có thể biểu hiện tổn thương gan đáng kể mặc dù các xét nghiệm gan tiêu chuẩn cho kết quả bình thường và các tổn thương có nhiều khả năng liên quan đến bệnh gan mắc kèm, chẳng hạn như bệnh gan do rượu và bệnh gan nhiễm mỡ không do rượu.[13]
Thiếu men Alpha-1 antitrypsin:
- Đây là chứng rối loạn đồng trội nhiễm sắc thể thường, trong đó tỷ lệ di truyền là 1/1800 đến 1/2000. Khoảng 10% bệnh nhân sẽ biểu hiện bệnh.
- Bệnh nhân có thể biểu hiện các triệu chứng cơ năng ở phổi và có thể xuất hiện quy luật tế bào gan bình thường hoặc tổn thương, đôi khi kèm quy luật tắc mật.
- Đo loại chất ức chế alpha-1 antitrypsin protease là loại xét nghiệm máu hữu ích nhất.
Bệnh Wilson:
- Đây là bệnh di truyền gen lặn của nhiễm sắc thể thường, nguyên nhân là do đột biến gen ATP7B. Bệnh này còn được gọi là bệnh thiếu hụt protein vận chuyển đồng, và biểu hiện bệnh đa dạng.
- Nguyên nhân là do đồng tích tụ trong gan và các mô khác, bao gồm cả não.
- Đây là một tình trạng hiếm gặp, thường được chẩn đoán ở trẻ em hoặc thanh thiếu niên.
- Bệnh nhân có thể xuất hiện các triệu chứng thần kinh (ví dụ: run cơ) hoặc những thay đổi ở mắt (ví dụ: vòng tròn Kayser-Fleischer). [Fig-1].
- Những biểu hiện ở gan có thể biến đổi, từ dạng nhẹ kéo dài ở tế bào gan cho đến những bất thường tương tự chứng huyết tán hoặc ứ mật.
Miễn dịch/viêm
Viêm gan tự miễn:
- Tình trạng này xảy ra trên toàn thế giới, chiếm 4% đến 6% những người cấy ghép mô tạng. • Gây tổn thương chủ yếu ở tế bào gan (chủ yếu là AST và ALT tăng cao). Tuy nhiên, một số bệnh nhân có hội chứng giống viêm xơ đường mật nguyên phát hoặc viêm xơ đường mật nguyên phát và có thể bệnh hỗn hợp.[2]
Viêm đường mật nguyên phát:
- Đây là một tình trạng ít gặp, gặp nhiều ở nữ giới 9:1.
- Bệnh nhân có biểu hiện bệnh lý tắc mật. Aminotransferase tăng cao hơn có thể giống với viêm gan tự miễn.
- Khoảng 20% đến 25% số bệnh nhân không có triệu chứng.
- Các triệu chứng cơ năng, khi biểu hiện, có thể không đặc hiệu (ví dụ: mệt mỏi, khó chịu, ngứa hoặc tăng sắc tố da). Có thể quan sát thấy chứng u vàng mí mắt (cholesterol tích tụ ở vùng da quanh mắt; biểu hiện bệnh tăng cholesteron trong máu).
- Dương tính với kháng thể kháng ti thể là dấu hiệu chứng tỏ bệnh nhân mắc căn bệnh này, quan sát thấy ở >90% số ca bệnh.
Viêm xơ chai đường mật nguyên phát:
- Chứng bệnh này thường liên quan đến bệnh viêm ruột, xảy ra ở 1% đến 2% số bệnh nhân bị bệnh Crohn và 3% đến 6% số bệnh nhân bị viêm loét đại tràng.
- Bệnh này gây quy luật bệnh hỗn hợp hoặc tắc mật trong các xét nghiệm gan.
- Bệnh nhân thường là dương tính với kháng thể bào tương kháng bạch cầu trung tính quanh nhân, trong đó đường mật chít hẹp trên hình ảnh như ảnh chụp Cộng hưởng từ nội soi mật tụy ngược dòng (MRCP).
- Nguy cơ ung thư biểu mô ống mật tăng cao.[14]
Khối tắc nghẽn đường mật và khối u lành tính
Tắc nghẽn đường mật trong gan và ngoài gan (ví dụ: do sỏi, nang, bệnh gan ác tính nguyên phát và thứ phát, bệnh đường mật và tụy ác tính) gây thể bệnh tắc mật/thâm nhiễm. Các triệu chứng đa dạng, tùy thuộc vào tình trạng tiềm ẩn.
Tim mạch
Huyết khối tĩnh mạch cửa, hội chứng Budd-Chiari, hạ huyết áp toàn bộ và sốc đều có thể gây rối loạn chức năng gan. Hạ huyết áp toàn bộ có thể có nhiều nguyên nhân khác nhau. Có thể do bệnh nhân mới gây mê và phẫu thuật, biến cố tim, nhiễm trùng huyết hoặc xuất huyết, và có thể có các yếu tố nguy cơ đã biết gây huyết khối tĩnh mạch. Tiền sử thường sẽ giúp định hướng căn nguyên Có thể sử dụng các xét nghiệm đặc hiệu về mạch máu (ví dụ các siêu âm doppler tĩnh mạch).
Liên quan đến thai kỳ
Các tình trạng bệnh lý chỉ có khi mang thai bao gồm:[15]
- Tắc mật trong gan khi mang thai: tình trạng này thường xảy ra vào cuối thai kỳ (khi bào thai được khoảng 28-30 tuần tuổi) và có liên quan đến tình trạng ngứa, buồn nôn và nôn. Nồng độ phosphatase kiềm (ALP) và bilirubin tăng cao và nồng độ aminotransferase có thể tăng.
- Tan huyết, men gan tăng cao, giảm tiểu cầu (HELLP): có liên quan đến tiền sản giật và xảy ra vào cuối thai kỳ. Các xét nghiệm gan cho thấy AST và ALT tăng cao, và bilirubin trực tiếp tăng nhẹ. Bệnh này có liên quan đến tình trạng giảm tiểu cầu, hình thái RBC bất thường và khả năng đông máu bất thường, báo hiệu bệnh DIC (đông máu rải rác động mạch). Tình trạng này có liên quan đến tăng tỷ lệ tử vong ở thai nhi và mẹ.
- Gan nhiễm mỡ cấp tính khi mang thai: đây là một căn bệnh hiếm gặp ảnh hưởng từ 1/16.000 đến 1/7000 phụ nữ. Bệnh này xảy ra vào cuối thai kỳ, thường khoảng tuần thứ 35 (28-40 tuần), tiến triển nhanh, và bệnh nhân thường biểu hiện buồn nôn, nôn, đau bụng, sau đó là vàng da. Sinh thiết gan thấy những hạt mỡ nhỏ nằm xung quanh nhân tế bào. Bệnh này làm tăng tỷ lệ tử vong ở thai nhi và mẹ.
Những cân nhắc khẩn cấp
(Xem Chẩn đoán khác biệt để biết thêm chi tiết)
Suy gan cấp
Tổn thương tế bào gan xảy ra nhanh có thể dẫn đến việc bệnh nhân bị suy giảm chức năng gan, dẫn đến bệnh não gan, rối loạn chuyển hóa (bao gồm nhiễm toan và hạ đường huyết) và tăng nguy cơ xuất huyết. Transaminases tăng cao nhanh chóng, và thời gian PT kéo dài. Suy gan cấp tính (suy gan tối cấp/viêm gan) là thuật ngữ được dùng để chỉ dạng viêm gan nặng và tiến triển nhanh. Bệnh do nhiều nguyên nhân, bao gồm:
- Thuốc, rượu, và các chất độc khác (ví dụ: ngộ độc paracetamol).
- Viêm gan vi-rút (ví dụ: vi-rút viêm gan A, B và E).
- Bệnh tự miễn.
- Bệnh mạch máu (ví dụ, Budd-Chiari, huyết khối tĩnh mạch cửa, nhiễm trùng huyết và sốc).
- Bệnh Wilson.
- Các tổn thương gan khi mang thai.
Cần dừng ngay tất cả các loại thuốc nghi là nguyên nhân gây bệnh. Phải điều trị cho những bệnh nhân bị suy gan cấp tính mắc bệnh não và rối loạn đông máu trở nặng tại ICU. Cần cân nhắc can thiệp cấp cứu cho bệnh nhân, bao gồm đánh giá mô cấy, dựa trên tình trạng lâm sàng của bệnh nhân (ví dụ: bệnh não) và các chỉ số trong phòng thí nghiệm (ví dụ: thời gian PT, INR (Chỉ số bình thường hóa quốc tế), creatinine trong huyết thanh, và độ pH trong máu).[16] Ở một số ca bệnh, thời gian điều trị khá hạn chế (ví dụ: phải nhanh chóng cho N-acetylcysteine với những bệnh nhân bị quá liều paracetamol).
Những dấu hiệu cần chú ý
Nhiễm vi-rút viêm gan C.
Nhiễm vi-rút viêm gan B.
Nhiễm vi-rút viêm gan A.
Viêm gan E.
Nhiễm HIV.
Nhiễm khuẩn huyết.
Bệnh lao ngoài phổi.
Quá liều Paracetamol.
Thuốc không chứa Paracetamol.
Nhiễm độc.
Bệnh thừa sắt.
Viêm gan tự miễn.
Viêm đường mật nguyên phát.
Viêm xơ chai đường mật nguyên phát.
Ung thư biểu mô tế bào gan.
Di căn gan.
Ung thư tuyến tụy.
Ung thư đường mật.
U Lympho Hodgkin.
Không phải u Lympho Hodgkin.
Sốc.
Huyết khối tĩnh mạch cửa.
Hội chứng Budd-Chiari.
Tắc mật trong gan khi mang thai.
Hội chứng HELLP.
Gan nhiễm mỡ cấp tính khi đang mang thai.
Chẩn đoán
Cách tiếp cận chẩn đoán từng bước
Các xét nghiệm gan có thể tăng cao khi làm xét nghiệm hóa sinh ở những bệnh nhân bị bệnh gan hoặc nghi ngờ bị bệnh gan. Ngoài ra, các tính trạng bất thường có thể được phát hiện tình cờ. Biểu hiện lâm sàng ở những bệnh nhân mắc rối loạn chức năng gan có thể là từ không có triệu chứng đến nhiều triệu chứng (ví dụ: do chứng xơ gan có nhiều biến chứng). Quy luật trong các xét nghiệm hóa sinh gan có thể cho thấy tình trạng tiền sử và bệnh sử, và việc thăm khám lâm sàng có thể phù hợp Tuy nhiên, các căn nguyên gây bệnh khác nhau có thể biểu hiện bệnh khác nhau, nên xem xét các căn nguyên gây ra bất thường.
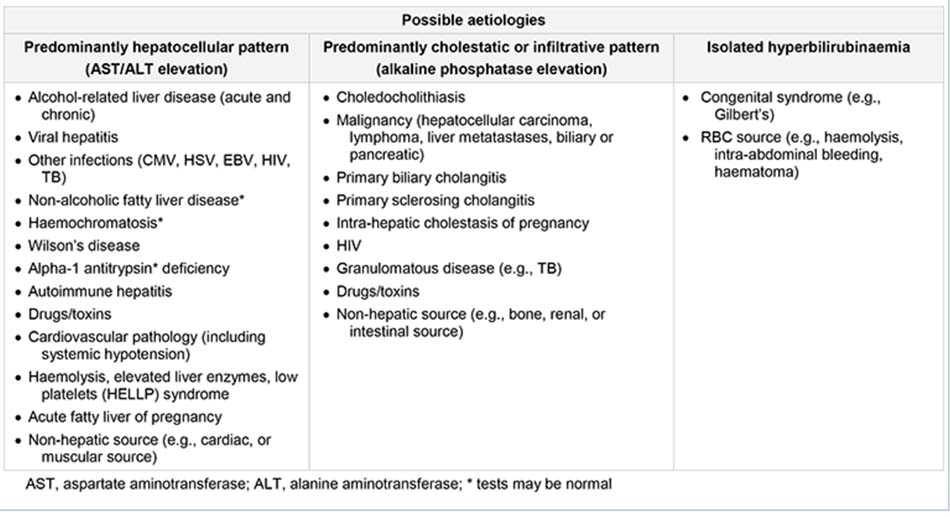
Quy luật chủ yếu ở tế bào gan
Tổn thương gan chủ yếu ảnh hưởng đến tế bào gan, khiến aminotransferase (AST và ALT) tăng cao. ALT là một loại enzym nội bào. AST là một loại enzym ti thể (80%) và nội bào (20%), cũng xuất hiện trong tim, cơ xương, thận, não và hồng cầu. Nếu tế bào gan sẽ bị tổn thương nhanh, bệnh nhân sẽ bị suy giảm chức năng gan (suy gan cấp tính).
Quy luật chủ yếu ở bệnh ứ mật
Quy luật bất thường là phosphatase kiềm (ALP) tăng cao rõ rệt. Những nguyên nhân liên quan đến tắc mật là tình trạng chủ yếu ảnh hưởng đến hệ gan-ống gan. ALP là một loại enzym tiểu quản, cũng có trong xương, ruột, và nhau thai. Quy luật bệnh tắc mật xảy ra ở những bệnh nhân bị viêm đường mật nguyên phát hoặc viêm xơ đường mật nguyên phát, cũng như ở bệnh tắc mật trong gan và ngoài gan, bao gồm bệnh sỏi mật, ung thư biểu mô ống mật và bệnh tụy ác tính. Khi tất cả các xét nghiệm gan đều cho kết quả bình thường, ngoại trừ ALP tăng cao, thì có thể cần tiến hành những xét nghiệm theo dõi để xác định liệu chỉ số bất thường có phải do rối loạn chức năng gan hay không.
- Gamma-GT: enzym này xúc tác cơ chế vận chuyển nhóm gamma-glutamyl từ peptit đến các amino axit. Xét nghiệm này chỉ hữu ích về mặt lâm sàng trong trường hợp chỉ riêng ALP tăng cao.
- 5-nucleotidase: loại enzym này có trong gan, gắn kết màng huyết tương trong tiểu quản và võng huyết quản, và cũng có trong ruột, não, tim, hồng cầu, và tuyến tụy nội tiết. Xét nghiệm này chỉ hữu ích về mặt lâm sàng trong trường hợp chỉ riêng ALP tăng cao.
Quy luật chủ yếu ở bệnh thâm nhiễm
Thâm nhiễm gan khu trú hoặc lan tỏa khiến các xét nghiệm gan cho kết quả bất thường, với quy luật bệnh thâm nhiễm như sau: • ALP tăng cao:
- Thường ALT và AST bình thường hoặc tăng rất nhẹ.
- Bilirubin tăng cao: biểu hiện muộn.
Những chỉ số xét nghiệm gan bất thường ở các chứng rối loạn thâm nhiễm khá giống với những chỉ số quan sát thấy ở quy luật bệnh tắc mật. Tình trạng gây ra những quy luật thay đổi này bao gồm nhiều căn bệnh dạng u hạt và thâm nhiễm, như bệnh lao và u lympho.
Bilirubin tăng cao
Bilirubin tồn tại ở 2 dạng:
- Bilirubin liên hợp (hay còn gọi là bilirubin trực tiếp).
- Bilirubin không liên hợp (hay còn gọi là bilirubin gián tiếp).
Bilirubin không liên hợp thường tăng cao khi bilirubin sản sinh nhiều do cơ chế phân chia tế bào (ví dụ hồng cầu), haemoglobin hoặc myoglobin, một cơ chế nằm ngoài khả năng liên hợp ở gan. Quy luật này xảy ra ở một số bệnh bẩm sinh (ví dụ: hội chứng Gilbert, chứng thiếu máu hồng cầu hình liềm, rối loạn đông máu) và các nguyên nhân khác gây tan huyết.
Bilirubin liên hợp chủ yếu tăng cao do bệnh gan và bệnh đường mật khi dòng bilirubin bị tắc nghẽn. Quy luật bilirubin tăng cao này có thể xảy ra ở bệnh viêm xơ đường mật nguyên phát, viêm đường mật nguyên phát, tắc nghẽn mật do HIV, bệnh gan thâm nhiễm (ứ mật trong gan), tắc nghẽn ngoài gan (ví dụ: sỏi mật, sỏi ống mật chủ, ung thư biểu mô ống mật, bệnh tụy ác tính và những tắc nghẽn khác trong hệ đường mật) và nhiều bệnh gan nặng khác.[2]
Xơ gan
Không thể phân biệt xơ gan qua những quy luật bất thường trong các xét nghiệm gan. Những bệnh nhân bị xơ gan có thể có quy luật bệnh tế bào gan, tắc mật hoặc kết hợp cả hai khi xét nghiệm gan, hoặc có thể có kết quả xét nghiệm gan bình thường và vẫn bị xơ gan.
Các nguyên nhân gây ra chỉ số xét nghiệm gan bất thường nhưng không liên quan đến gan
Cần xem xét các nguồn gây bệnh không liên quan đến gan có thể có.
- Bilirubin tăng cao: nguồn có thể từ hồng cầu (ví dụ: khi bị chứng huyết tán, chảy máu trong ổ bụng và khối tụ máu). Nguyên nhân gây tăng nhẹ bilirubin thường gặp nhất là do hội chứng Gilbert. Ở tình trạng này, các xét nghiệm gan khác sẽ cho kết quả bình thường, và ≥90% bilirubin ở trạng thái không liên hợp. Hội chứng Gilbert không phải là một căn bệnh, mà là một biến thể sinh lý học.
- AST: có thể có trong cơ xương hoặc cơ tim.
- ALP: có thể có trong xương, nhau thai, thận hoặc ruột.
- Gamma-GT: có thể có trong tim hoặc hồng cầu.
Tiền sử
Cần lấy thông tin tiền sử để biết những yếu tố nguy cơ liên quan đến nguyên nhân gây bệnh gan. Có thể đặt nghi vấn cụ thể tới nguyên nhân khả nghi, dựa trên thời gian và quy luật bất thường trong xét nghiệm gan quan sát được. Các triệu chứng toàn thân từ khai thác bệnh sử sử có thể liên quan đến nhiều loại quy luật bất thường, bao gồm:
- Mệt mỏi.
- Chán ăn.
- Ngứa.
- Giảm cân.
- Buồn nôn và nôn mửa.
- Đau hố chậu phải.
- Sốt (có thể nhầm là dấu hiệu bệnh viêm gan cấp tính do rượu).
- Chướng bụng.
- Sưng chân.
- Nôn ra máu hoặc đi ngoài phân đen.
Dưới đây là những câu hỏi cần đặc biệt lưu tâm ở bệnh nhân có quy luật bất thường trong tế bào gan khi xét nghiệm.
- Lượng rượu đã uống. Điểm CAGE (từ viết tắt cho 4 câu hỏi trong bảng câu hỏi) và AUDIT-C (xét nghiệm xác định các rối loạn do uống rượu) sẽ giúp đánh giá nguy cơ lạm dụng rượu (càng tăng khi điểm càng cao). Xét nghiệm AUDIT-C có độ đặc hiệu và độ nhạy cao hơn so với bảng câu hỏi CAGE trong việc chẩn đoán nguy cơ lạm dụng rượu. [The Center for Quality Assessment and Improvement in Mental Health: audit-c overview] [17] [18] Mặc dù điểm CAGE và công cụ AUDIT-C là những nguồn hỗ trợ hữu ích, nhưng điều quan trọng phải ghi nhớ, đó là không phải ai lạm dụng rượu cũng mắc bệnh gan. 4 câu hỏi tích điểm CAGE: • C: Quý vị có từng cảm thấy rằng mình phải GIẢM (CUT) uống rượu không? A: Quý vị có cảm thấy KHÓ CHỊU (ANNOYED) khi người khác chỉ trích quý vị uống rượu không? G: Quý vị có từng cảm thấy CÓ LỖI (GUILTY) khi uống rượu không? E: Quý vị có cảm thấy mình cần phải uống ngay một cốc vào buổi sáng (‘ly rượu thức tỉnh) để ổn định thần kinh hay thoát khỏi cảm giác nôn nao không?
- Xuất hiện các yếu tố nguy cơ gây nhiễm vi-rút viêm gan, bao gồm tiền sử từng đi ra nước ngoài, tiền sử truyền máu và các sản phẩm máu, dùng thuốc kích thích, quan hệ tình dục với những người có nguy cơ cao, xăm, trổ, xỏ khuyên, phơi nhiễm với kim tiêm, rạch nông da, tiếp xúc gần những người bị viêm gan cấp tính hoặc xuất hiện đợt bùng phát bệnh đã biết trong cộng đồng.
- Những đặc điểm đặc trưng của các chứng nhiễm trùng khác, như đau họng và hạch to khi bị nhiễm vi-rút CMV và EBV; đổ mồ hôi vào ban đêm khi bị nhiễm HIV hoặc bệnh lao. Có thể có các yếu tố nguy cơ liên quan, chẳng hạn như tiếp xúc với người khác đã biết là bị nhiễm bệnh.
- Bệnh sử và tiền sử gia đình: Cần xem xét bệnh gan nhiễm mỡ không do rượu ở những người bị béo phì, đái tháo đường, bệnh tim, tăng huyết áp, tăng lipid máu, ngưng thở khi ngủ hoặc có người trong gia đình từng bị bệnh gan nhiễm mỡ không do rượu, khi không uống quá nhiều rượu (<112 g hoặc 14 đơn vị/tuần). Nếu bệnh nhân bị bệnh tự miễn và/hoặc trong gia đình có người bị bệnh tự miễn, thì có thể nguyên nhân chính là viêm gan do bệnh tự miễn. Nếu bệnh nhân từng mắc một tình trạng nào đó, có thể liên quan đến các cơn hạ huyết áp, như mới gây mê hoặc phẫu thuật, nhồi máu cơ tim, rối loạn nhịp, nhiễm trùng huyết, xuất huyết hoặc một yếu tố nguy cơ gây bệnh huyết khối tĩnh mạch, thì có thể gợi ý căn nguyên do vấn đề tim mạch. Nếu người trong gia đình mắc một tình trạng nào đó liên quan đến rối loạn chức năng gan, các triệu chứng ở tim và khớp, đái tháo đường (ví dụ: khi bị bệnh thừa sắt), các triệu chứng ở thần kinh (ví dụ: khi bị bệnh Wilson) hoặc các triệu chứng ở đường hô hấp (ví dụ: khi bị thiếu hụt alpha-1 antitrypsin, thì có thể là do nguyên nhân di truyền.
- Đang mang thai. Ngoài ra cũng cần lưu tâm đến chứng rối loạn chức năng gan liên quan đến mang thai (ví dụ gan nhiễm mỡ cấp tính khi mang thai hoặc chứng huyết tán, men gan tăng cao, giảm tiểu cầu [hội chứng HELLP].
- Tiền sử dùng thuốc và chất kích thích và tiền sử phơi nhiễm với độc tố, bao gồm các loại thuốc được kê đơn hoặc tự mua, liều lượng và thời gian sử dụng. Tiền sử dùng các laoij thuốc bổ có vai trò rất quan trọng Quá liều paracetamol là một trong số nhiều nguyên nhân gây suy gan cấp tính.
Dưới đây là những câu hỏi cần đặc biệt lưu tâm ở bệnh nhân bị ứ mật và thâm nhiễm khi xét nghiệm gan.
- Đau. Thường bị tắc ống mật hoặc hệ đường mật (ví dụ: sỏi mật thông thường) hoặc bị nhiễm trùng liên quan (viêm đường mật cấp). Các bệnh ngoài gan ác tính có thể không gây đau; ung thư đường mật và ung thư tụy thường không đau.
- Tuổi. Viêm đường mật nguyên phát thường xảy đến ở phụ nữ trung niên và thường không có triệu chứng. Có thể bị đau bụng, nhưng chủ yếu là không đau.
- Những đặc điểm đặc hiệu của các chứng nhiễm trùng. Bệnh lao có thể gây ra quy luật bất thường này trong xét nghiệm gan.
- Tiền sử. Có thể có tiền sử bị bệnh viêm ruột khi bị viêm xơ đường mật nguyên phát.
- Đang mang thai. Cần lưu ý đến tiền sử rối loạn chức năng gan liên quan đến thai kỳ.
- Tiền sử dùng thuốc và tiền sử phơi nhiễm với độc tố. Nhiều loại thuốc có thể gây ra tình trạng bất thường này.
Khám lâm sàng
Cần tiến hành khám lâm sàng toàn diện, bao gồm kiểm tra dấu hiệu sinh tồn, đánh giá nhanh trạng thái tâm thần, và mức độ nhận thức. Bệnh trở nặng nhanh có thể báo hiệu chứng suy gan cấp, nhiễm trùng huyết hoặc sốc.
Khi thăm khám lâm sàng cần lưu ý các đặc điểm sau:
- Tiêm chích hoặc xăm (vi-rút viêm gan B và C, và nhiễm HIV).
- Bệnh co thắt Dupuytren, sao mạch (‘mạch nhện’ hoặc giãn mao mạch) [Fig-3].
- Thay đổi màu da, sưng khớp, dấu hiệu bệnh đái tháo đường và/hoặc bệnh tim mạch (bệnh thừa sắt).’
- Vòng tròn Kayser-Fleischer khi khám mắt. Những bệnh nhân bị rối loạn chức năng gan do bệnh Wilson sẽ có vòng tròn Kayser-Fleischer, bởi đồng thường tích tụ trong mắt trước. [Fig-1].
- U vàng mí mắt, u vàng ở gân, nhiễm sắc tố da (viêm đường mật nguyên phát).
- Béo phì, tăng huyết áp, u vàng, u vàng mí mắt và cung già; hoặc bệnh gai đen và loét do tiểu đường (bệnh gan nhiễm mỡ không do rượu) [Fig-4] [Fig-5].
- Dấu hiệu nhiễm trùng (ví dụ: phát ban, sốt).
- Mang thai, khi đang bị chứng huyết tán, men gan tăng cao, giảm tiểu cầu (hội chứng HELLP), có thể liên quan đến chứng tăng huyết áp, phù nề và phản xạ nhanh.
Dưới đây là những dấu hiệu khác có thể phát hiện ở những người bị bệnh gan mạn tính:
- Những thay đổi trên da: bàn tay son, sao mạch, chấm xuất huyết, chứng vàng da (nếu bị vàng da, bệnh nhân có thể bị trầy da khi gãi vùng da ngứa).
- Đầu và cổ: sưng mang tai, dấu hiệu bệnh não gan.
- Bụng: chướng bụng, nổi tĩnh mạch bụng, phồng sườn và vỗ thấy tiếng đục, cổ trướng, phì đại lách (nếu sờ thấy gan, thì điều quan trọng là phải bắt mạch để phát hiện xem có khối u không).
- Toàn thân: teo cơ, nữ hóa tuyến vú, phù nề bàn chân và cổ chân.
- Dấu hiệu tăng nguy cơ xuất huyết, như vết bầm tím.
Bệnh não gan có thể xảy ra khi bị bệnh gan cấp tính hoặc mạn tính, và có thể được phân thành các giai đoạn sau dựa trên tiêu chuẩn West Haven.[19]
- Giai đoạn 1: có đặc trưng là ngủ ngày thức đêm, mất ý thức nhẹ, thời gian tập trung ngắn và suy giảm khả năng tính toán.
- Giai đoạn 2: có đặc trưng là tình trạng li bì, suy giảm trí nhớ, thay đổi tính cách và suy tư thế vận động khi khám lâm sàng.
- Giai đoạn 3: tiến triển sang tình trạng buồn ngủ, lú lẫn, mất định hướng và các triệu chứng thực thể bao gồm tăng phản xạ, rung giật nhãn cầu, rung giật và co cứng.
- Giai đoạn 4: có đặc trưng là sững sờ và hôn mê.
Xét nghiệm: quy luật bệnh tế bào gan khi bị suy gan cấp tính
Cần làm thêm xét nghiệm hay không sau khi phát hiện thấy chỉ số bất thường trong bảng xét nghiệm máu sẽ tùy thuộc vào loại bất thường ghi nhận được, tiền sử lâm sàng và kết quả khám lâm sàng. Những tình trạng tối cấp có thể xuất hiện khi bệnh nhân khởi phát nhanh các triệu chứng cấp tính, các triệu chứng này có thể liên quan đến tình trạng diễn biến xấu về mặt (bao gồm cả khởi phát bệnh não) và là bằng chứng cho thấy tế bào gan bị tổn thương (aminotransferase tăng cao cấp tính). Những tình trạng gây suy gan cấp tính và loại bất thường tế bào gan trong các xét nghiệm gan bao gồm:
- Thuốc, rượu (viêm gan cấp tính do rượu) và các độc tố khác (ví dụ: nhiễm độc paracetamol).
- Viêm gan vi-rút (ví dụ: viêm gan A, B hoặc E).
- Bệnh tự miễn.
- Bệnh mạch máu (ví dụ, Budd-Chiari, huyết khối tĩnh mạch cửa, nhiễm trùng huyết và sốc).
- Bệnh Wilson.
- Các tổn thương gan khi mang thai.
Ngoài xét nghiệm gan, cần tiến hành đánh giá tình trạng đông máu (PT và INR), những thay đổi trong chuyển hóa (lactate và độ pH trong tĩnh mạch), và chức năng thận (urê và creatinine trong huyết thanh) cho những bệnh nhân này. Các xét nghiệm khác có thể cũng cần tiến hành bao gồm:
- Công thức máu.
- Sàng lọc thuốc và độc tố (có tiền sử hoặc nghi ngờ dùng thuốc quá liều).
- Nồng độ paracetamol (có tiền sử hoặc nghi ngờ dùng thuốc quá liều, càng sớm càng tốt sau khi đến khám, nhưng ít nhất 4 giờ sau khi ăn vào): kết hợp giữa thời gian sau khi quá liều và nồng độ sẽ giúp định hướng điều trị. [FDA: acetylcysteine/interpretation of acetaminophen assays]. Tuy nhiên, trái ngược với tình trạng quá liều đơn cấp tính, nồng độ không có tác dụng chẩn đoán nếu bệnh nhân nhiều lần dùng quá liều lượng điều trị.
- Nồng độ salicylate (có tiền sử hoặc nghi ngờ dùng thuốc quá liều nếu không thể loại trừ quá liều salicylate).
- Kháng thể kháng vi-rút viêm gan (đặc biệt là khi có các yếu tố nguy cơ gây viêm gan). Những xét nghiệm giúp phát hiện bệnh cấp tính hiệu quả nhất bao gồm: IgM kháng vi-rút viêm gan (để phát hiện viêm gan A), kháng thể IgM (để phát hiện viêm gan B), và xét nghiệm khuếch đại axit nucleic (để phát hiện viêm gan C, mặc dù viêm gan C cấp tính khá ít gặp).
- Tự kháng thể và nồng độ IgG trong huyết thanh (nếu nghi ngờ là viêm gan tự miễn).
- Các kỹ thuật chụp hình ảnh như siêu âm vùng bụng hoặc chụp CT có chất cản quang (chọn xét nghiệm nào cần tùy thuộc vào hình dạng cơ thể, có hay không các bệnh mắc kèm khác, cũng như các chỉ số lâm sàng và sinh hóa để đánh giá đúng tình trạng gan).
- Sinh thiết gan (không phải lúc nào cũng cần làm, nhưng trong một số tình trạng, kỹ thuật này sẽ giúp xác nhận kết quả chẩn đoán, như viêm gan tự miễn, tắc mật trong gan liên quan đến mang thai, gan nhiễm mỡ cấp tính khi mang thai). Nếu bệnh nhân bị rối loạn chức năng gan nặng, có thể cần tiến hành sinh thiết gan. Nếu bệnh nhân bị rối loạn đông máu, thì cần thận trọng có nên tiến hành sinh thiết gan hay không và nên áp dụng cách thức nào, căn cứ trên nguy cơ và nhu cầu cần chẩn đoán để xác định thủ thuật.
- Nội soi đường tiêu hóa trên (nếu có bằng chứng cho thấy bệnh nhân bị xuất huyết do giãn tĩnh mạch thực quản).
- Các siêu âm Doppler (nếu xét thấy bệnh nhân bị huyết khối tĩnh mạch cửa hoặc hội chứng Budd-Chiari).
- Mức độ nghiêm trọng của bệnh viêm gan cấp tính do rượu: có thể đo được mức độ này thông qua nồng độ bilirubin tăng cao và thời gian PT kéo dài. Có nhiều thang điểm để đánh giá mức độ nghiêm trọng của bệnh viêm gan cấp tính và bao gồm cả chỉ số Maddrey và điểm viêm gan do rượu Glasgow.[20] Chỉ số Maddrey >32 tiên lượng kém. Nhận thấy rằng điểm viêm gan do rượu Glasgow có độ chính xác cao hơn (81%) chỉ số Maddrey (49%) trong việc dự đoán kết quả sau 28 ngày.[20]
Xét nghiệm: quy luật bệnh tế bào gan khi bị suy gan cấp tính
Khi thấy chủ yếu là AST và ALT tăng cao, chứng tỏ bệnh nhân không phải bị suy gan cấp tính, có thể lưu tâm những tình trạng sau làm căn cứ chẩn đoán:
- Bệnh gan mạn tính do rượu.
- Bệnh gan nhiễm mỡ không do rượu.
- Viêm gan vi-rút.
- Viêm gan tự miễn.
- Bệnh thừa sắt.
- Thiếu men Alpha-1 antitrypsin.
- Bệnh Wilson.
Các xét nghiệm cần cân nhắc bao gồm:
- PT và INR. INR tăng cao ở những người mắc bệnh gan do rượu có thể là do thiếu hụt vitamin K trong chế độ ăn hoặc do bệnh lý nhu mô gan.
- Tỷ lệ AST/ALT. Tỷ lệ >2:1 chứng tỏ bệnh nhân bị bệnh gan do rượu. Tỷ lệ này cũng là cơ sở cho nhiều phác đồ đơn giản, không xâm lấn dùng để phân mức độ nghiêm trọng của các bệnh gan mạn tính, chẳng hạn như điểm APRI (AST: Chỉ số tỷ lệ tiểu cầu), điểm Fib-4 và điểm xơ gan do NAFLD (bệnh gan nhiễm mỡ không do rượu)[21] [22] [23] .
- Thay đổi nồng độ aminotransferase hay ALP tăng cao. Những người mắc bệnh gan mạn tính do rượu có nồng độ AST và ALT tăng cao vừa phải. Ngay cả viêm gan cấp tính nặng do rượu cũng chỉ khiến nồng độ AST tăng vừa phải (<400 đơn vị/L) và ALT tăng tương đối nhẹ. Nồng độ ALP thường ổn định và thấp ở những người bị bệnh Wilson.
- Xét nghiệm huyết thanh để xác định vi-rút viêm gan (đặc biệt là khi có các yếu tố nguy cơ gây viêm gan).
- Xét nghiệm máu đặc hiệu để phát hiện các tình trạng nhiễm trùng khác (ví dụ: HIV, EBV, CMV).
- Xét nghiệm đồng: Ceruloplasmin trong huyết thanh: tăng cao ở hầu hết các chứng bệnh gan, nhưng thấp hoặc thấp bình thường ở những người mắc bệnh Wilson. Đồng trong nước tiểu sau hai tư giờ: thường tăng cao ở bệnh WilsoN. Nồng độ đồng toàn phần: có thể bình thường ở những người mắc bệnh Wilson, do giảm số lượng protein vận chuyển đồng (ceruloplasmin). Nồng độ đồng tự do ước tính: tính theo nồng độ đồng toàn phần trong huyết thanh, theo microgram/L (3 x ceruloplasmin trong huyết thanh theo mg/dL). Tăng cao ở bệnh Wilson.
- Chất chỉ điểm quá tải sắt theo kiểu hình (sắt trong huyết thanh, TIBC, ferritin trong huyết thanh, xét nghiệm độ bão hòa transferrin trong huyết thanh, và/hoặc nồng độ sắt trong gan). Chỉ số này không chỉ cần khi nghi ngờ bệnh thừa sắt, mà còn phải là một bước trong đánh giá hầu hết mọi bệnh nhân có kết quả xét nghiệm gan bất thường mạn tính. Các xét nghiệm máu có thể cho kết quả cao nếu bệnh nhân không bị quá tải sắt khi bị bất kỳ loại tổn thương gan cấp tính nào. Nồng độ ferritin trong huyết thanh cao hơn càng chứng tỏ những bệnh nhân đang mắc bệnh thừa sắt bị xơ gan.[13]
- Xét nghiệm di truyền: Khi xác nhận bệnh nhân bị quá tải sắt, có thể cần lưu tâm đến các nguyên nhân di truyền, đặc biệt là protein HFE. Bệnh thừa sắt là một bệnh gen lặn của nhiễm sắc thể thường: có 2 alen bất thường (C282Y-C282Y; hoặc C282Y-H63D). Nếu ca bệnh có một trong các kiểu gen này, thì những người thân sẽ được sàng lọc.[13] Nhiều bệnh nhân bị bệnh thừa sắt không có protein HFE bất thường, và không phải tất cả nshững người có protein HFE đều bị (hoặc sẽ bị) quá tải sắt. Nếu cân nhắc đến việc chẩn đoán alpha-1 antitrypsin (ví dụ: ở những bệnh nhân có tiền sử gia đình, hoặc ở những người <40 tuổi mắc bệnh gan hoặc phổi), thì nên xác định kiểu hình (Pi) chất ức chế protease thay vì đo nồng độ alpha-1 antitrypsin toàn phần trong huyết thanh. Kiểu hình MM Pi bình thường sẽ bị thay thế, chủ yếu thường là thay bằng kiểu hình ZZ, đôi khi là kiểu hình khác. Mặc dù phải có 2 alen bất thường thì bệnh mới biểu hiện, nhưng kiểu hình MZ có thể liên quan đến bệnh gan vô căn khác.
- Tự kháng thể và nồng độ IgG trong huyết thanh (nếu nghi ngờ là viêm gan tự miễn) [Fig-6].
- Nội soi đường tiêu hóa trên để phát hiện chứng giãn tĩnh mạch. Có thể tiến hành ở những người mắc các bệnh gan mạn tính, dạng xét nghiệm khẩn cấp nếu bệnh nhân đi phân đen hoặc nôn ra máu, hoặc dạng xét nghiệm sàng lọc nếu bệnh nhân bị xơ gan vì bất kỳ lý do nào.
- Sinh thiết gan: Có thể cần tiến hành nhằm thiết lập chẩn đoán, nếu không xác định được các nguyên nhân do vi-rút, chuyển hóa và tự miễn khi đánh giá lâm sàng và đã thực hiện nhiều xét nghiệm. Thường là cần thiết nhằm thiết lập chẩn đoán bệnh viêm gan nhiễm mỡ không do rượu và nhằm phân loại mức độ nghiêm trọng của bệnh xơ gan • Rất cần tiến hành nhằm chẩn đoán bệnh viêm gan tự miễn. Có thể giúp phân biệt mức độ nghiêm trọng ở những bệnh nhân bị bệnh thừa sắt di truyền có nồng độ ferritin trong huyết thanh >2247 picomol/L (>1000 nanogram/mL), hoặc có chỉ số sắt bất thường mà không có đồng hợp tử HFE C282Y, đặc biệt là khi kèm theo các yếu tố nguy cơ, như uống quá nhiều rượu, béo phì hoặc đái tháo đường, để đánh giá bằng chứng về tình trạng quá tải sắt trong gan hoặc bệnh xơ gan.[13] Không phải lúc nào cũng cần tiến hành ở các tình trạng khác (ví dụ: viêm gan vi-rút), nhưng có thể giúp phân mức hoạt tính của căn bệnh và mức độ xơ hóa sau khi chẩn đoán.[2] Có thể không cần phải tiến hành sinh thiết gan ở tất cả những bệnh nhân bị viêm gan B mạn tính, nhưng có thể phải tiến hành đặc biệt là khi bệnh nhân mắc bệnh dung nạp miễn dịch và bệnh mạn tính, có nồng độ ALT tăng cao liên tục, có thể đánh giá hoạt tính của bệnh. Ở bệnh xơ gan, hiện những xét nghiệm không xâm lấn bằng cách đo độ đàn hồi thoáng qua – một phương pháp giúp xác định giai đoạn bệnh, làm giảm nhu cầu sinh thiết gan, đang được sử dụng ngày càng nhiều, và được đưa vào trong các hướng dẫn điều trị bệnh viêm gan vi-rút và bệnh gan nhiễm mỡ không do rượu.[24] [25] Nếu nghi ngờ gần như chắc chắn bệnh nhân mắc bệnh Wilson và tất cả các xét nghiệm ban đầu đều cho kết quả âm tính, thì phương án đo nồng độ đồng trong mô (ví dụ: sinh thiết gan) sẽ giúp đưa ra chẩn đoán[26]. Phác đồ chẩn đoán bệnh Wilson sẽ dựa trên Điểm Leipzig để xác định phạm vi các phát hiện lâm sàng và trong phòng thí nghiệm và sẽ giúp chẩn đoán chính xác [27].
- Kỹ thuật hình ảnh (siêu âm bụng, chụp CT có chất cản quang, MRI bụng). Những kỹ thuật này sẽ giúp xác nhận kết quả chẩn đoán bệnh gan nhiễm mỡ không do rượu. Kết quả siêu âm bụng trong nhiều trường hợp của tình trạng này không mấy đặc hiệu. Có thể thực hiện để sàng lọc những tình trạng khác như ung thư biểu mô tế bào gan.
- Tiêu chí chẩn đoán quốc tế cho bệnh viêm gan tự miễn. Độ nhạy của tiêu chí này đối với bệnh viêm gan tự miễn khi còn đang nghi ngờ hoặc đã xác nhận là 89,9%.[28] Tuy nhiên, hệ thống tính điểm này còn nhiều hạn chế, và thường ít khi được áp dụng.
Xét nghiệm: bệnh tắc mật/hỗn hợp
Nếu phát hiện bệnh lý tắc mật/hỗn hợp khi xét nghiệm gan, thì bệnh nhân sẽ được chỉ định chụp hình ảnh (ví dụ: siêu âm bụng). Nếu nghi ngờ bệnh nhân bị giãn hoặc co thắt ống mật theo thông tin từ bệnh sử, và kết quả xét nghiệm gan cho thấy bệnh nhân có quy luật bệnh tắc mật hoặc có những kết quả báo hiệu bệnh khi xem hình ảnh siêu âm, thì nên cân nhắc tiến hành MRCP hoặc ERCP (nội soi mật tụy ngược dòng). Khi những y bác sĩ có kinh nghiệm thực hiện những kỹ thuật này, thì ERCP và MRCP sẽ cho độ nhạy tương đương giúp chẩn đoán bệnh viêm xơ đường mật nguyên phát. Do MRCP áp dụng rộng rãi, nên việc sử dụng ERCP thường cần hạn chế để làm giảm nguy cơ tắc nghẽn đường mật (co thắt hoặc sỏi).
Cần tiến hành chụp hình ảnh động bằng chất cản quang (bằng chụp CT vùng bụng hoặc MRI) để đánh giá các u cục trong gan. Có thể xác nhận chẩn đoán nếu cần bằng cách tiến hành sinh thiết gan dẫn hướng bằng hình ảnh. ERCP và chà bề mặt biểu mô (nếu dương tính khi xét nghiệm tế bào) có thể giúp xác nhận chẩn đoán bệnh lý ác tính. Ngoài ra, có thể lấy mẫu mô để xác nhận nếu cần bằng siêu âm nội soi Dưới đây là một số tình trạng cụ thể cần phải tiến hành thêm các xét nghiệm đặc biệt nhằm xác nhận kết quả chẩn đoán.
- Viêm đường mật nguyên phát (bilirubin và ALP tăng cao). Tỷ lệ dương tính với kháng thể kháng ti thể là 95%, thường là có chuẩn độ cao (>1:160); [Fig-6] Có thể dương tính với ANA và kháng thể cơ trơn. Sinh thiết gan có thể giúp xác nhận kết quả chẩn đoán và xác định mức độ xơ hóa, nhưng không cần thực hiện vẫn có thể thiết lập chẩn đoán.
- Viêm xơ đường mật nguyên phát (bilirubin tăng cao hơn ALP). Có thể dương tính với kháng thể tế bào chất kháng bạch cầu trung tính quanh nhân; chụp hình ảnh bằng phương pháp MRCP hoặc ERCP có thể giúp chẩn đoán; [Fig-7] sinh thiết gan cũng giúp phân mức độ nghiêm trọng của căn bệnh.
- Bệnh ác tính: hầu hết những khối u gan ác tính đều di căn từ vị trí khác. Các kỹ thuật chụp hình ảnh động bằng chất cản quang có thể giúp chẩn đoán hoặc hỗ trợ chẩn đoán. Nồng độ alpha-fetoprotein tăng cao đáng kể (>200 microgram/L [>200 nanogram/mL]) cũng là dấu hiệu cho thấy bệnh nhân có thể bị ung thư biểu mô tế bào gan. Có thể cần tiến hành sinh thiết gan dưới hướng dẫn của các kỹ thuật hình ảnh để xác nhận kết quả chẩn đoán. Không cần tiến hành sinh thiết để xác nhận kết quả chẩn đoán bệnh ung thư biểu mô tế bào gan nếu u cục >1 cm và thu được kết quả điển hình trên ít nhất 1 kỹ thuật chụp hình ảnh động, hiện đại bằng chất cản quang, hoặc có một kết quả điển hình khi chụp hình ảnh động và alpha-fetoprotein >200 microgram/L (>200 nanogram/mL). Những bệnh nhân có khối u từ 1 đến 2 cm trong gan và có một kết quả bên dưới khi siêu âm sàng lọc sẽ được chỉ định làm sinh thiết gan:[29] Bất thướng mạch không điển hình ở 2 phương thức chụp hình ảnh động. Quy luật mạch máu điển hình ở một phương thức chụp hình ảnh động.
- Các bệnh u hạt và thâm nhiễm, như U Lympho Hodgkin và không Hodgkin (các xét nghiệm trong phòng thí nghiệm đều không đặc hiệu; ALP và bilirubin có thể tăng cao, trong đó ALT và AST gần mức bình thường). Nên tiến hành chụp hình ảnh bằng chất cản quang (CT/MRI), nhưng sinh thiết gan có thể giúp chẩn đoán.
Xét nghiệm: bilirubin tăng cao
Khi bilirubin tăng cao và tất cả những chỉ số gan khác đều bình thường, thì cần phân đoạn bilirubin nhằm tìm ra phần bilirubin tăng cao chủ yếu (liên hợp với không liên hợp). Phải cân nhắc đến các bệnh lý gan trong trường hợp bilirubin liên hợp tăng cao đáng kể (>10% bilirubin toàn phần nếu phần liên hợp tăng cao), ngay cả khi các chỉ số xét nghiệm gan khác đều bình thường.
Hội chứng Gilbert:
- Đây không thực sự là một bệnh, và là nguyên nhân thường gặp nhất khiến nồng độ bilirubin tăng nhẹ. Những xét nghiệm gan khác cho kết quả bình thường và ≥90% bilirubin ở trạng thái không liên hợp. Bệnh nhân hiếm khi phải xét nghiệm bilirubin lúc đói, nhưng xét nghiệm có thể cho thấy bilirubin tăng cao sau 48 giờ nhịn đói, và trở về mức bình thường trong vòng 24 giờ sau khi ăn bình thường. Xét nghiệm bilirubin niệu cho kết quả âm tính. Chẩn đoán phân biệt chứng tăng bilirubin không liên hợp trong máu với tan huyết. Do đó, bệnh nhân sẽ được tiến hành đo công thức máu, số lượng hồng cầu lưới và lam soi tế bào máu. Xét nghiệm di truyền chứng minh đồng hợp tử alen A(TA7)TAA ở gen TATA, thay vì A(TA6)TAA, có thể giúp xác nhận chẩn đoán.[30]
Chứng huyết tán tiến triển nặng:
- Ở những bệnh nhân chủ yếu là bilirubin không liên hợp trong máu tăng lên (≥90% không liên hợp [gián tiếp]), các nguyên nhân thường gặp nhất là có liên quan đến chứng huyết tán tiến triển nặng. Các xét nghiệm máu cần bao gồm haemoglobin, số lượng hồng cầu, số lượng hồng cầu lưới, phết máu ngoại biên và xét nghiệm kháng globulin trực tiếp (DAT). Ngoài ra, những bệnh nhân thuộc tộc người có nguy cơ cao bị rối loạn haemoglobin (ví dụ: bệnh thiếu máu vùng biển) sẽ được tiến hành điện di haemoglobin. Những bệnh nhân này cũng có thể có nguy cơ bị sỏi mật và do đó cần được thực hiện các chẩn đoán hình aanhr tùy từng bệnh cảnh lâm sàng.
Tắc nghẽn ống mật kích thước lớn:
- Xét nghiệm hình ảnh ban đầu phổ biến nhất là siêu âm bụng. Căn cứ trên bệnh sử, kết quả khám lâm sàng, cũng như xét nghiệm siêu âm và xét nghiệm phát sinh trong phòng thí nghiệm, bệnh nhân có thể sẽ được xét nghiệm chụp hình ảnh thêm. Kỹ thuật chụp hình ảnh bằng chất cản quang (CT/MRCP) thường có thể giúp chẩn đoán vật tắc nghẽn ngoài gan. ERCP có thể giúp điều trị.
Tổng quan về chẩn đoán khác biệt
| Thường gặp |
| Nhiễm vi-rút viêm gan C.
Nhiễm vi-rút viêm gan B. Nhiễm vi-rút viêm gan A. Bệnh gan do rượu. Quá liều paracetamol. Thuốc không chứa paracetamol. Bệnh gan nhiễm mỡ không do rượu. Hội chứng Gilbert. Bệnh thừa sắt. Bệnh sỏi ống mật chủ. |
| Không thường gặp |
| Viêm gan E.
Viêm gan D. Nhiễm virus Epstein-Barr. Nhiễm vi-rút herpes simplex. Nhiễm Cytomegalovirus. Nhiễm HIV. Nhiễm khuẩn huyết. Bệnh lao ngoài phổi. Nhiễm độc. Thiếu men Alpha-1 antitrypsin. |
| Không thường gặp |
| Bệnh Wilson.
Viêm gan tự miễn. Viêm đường mật nguyên phát. Viêm xơ chai đường mật nguyên phát. Ung thư biểu mô tế bào gan. Di căn gan. Ung thư tuyến tụy. Ung thư đường mật. U lympho Hodgkin. Không phải u lympho Hodgkin. Sốc. Huyết khối tĩnh mạch cửa. Hội chứng Budd-Chiari. Tắc mật trong gan khi mang thai. Hội chứng HELLP. Gan nhiễm mỡ cấp tính khi đang mang thai |
Chẩn đoán khác biệt
| Thường gặp | |||
| Nhiễm vi-rút viêm gan C | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Trường hợp có tiền sử nhiều yếu tố nguy cơ (ví dụ như tiêm chích ma túy, truyền máu trước năm 1992 tại Hoa Kỳ, tiền sử quan hệ tình dục không an toàn); nhiễm trùng cấp tính: thường không có triệu chứng, có thể mệt mỏi, vàng da; nhiễm trùng mạn tính: có thể không có triệu chứng, nhưng các triệu chứng nếu có thường liên quan đến xơ gan và các biến chứng của nó, chẳng hạn như ngứa, chướng bụng, nôn ra máu, đi ngoài phân đen, lú lẫn, li bì, sụt cân, ốm yếu, vết bầm tím trên da | Bệnh giai đoạn đầu: thăm khám cho kết quả bình thường; bệnh giai đoạn cuối kèm theo nhiễm trùng mạn tính: có thể vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, to gan lách, dấu hiệu bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, rung giật, co cứng, hôn mê) | Các xét nghiệm gan trong huyết thanh: AST và ALT tăng cao vừa phải hoặc bình thường.
PT/INR: bình thường; xơ gan hoặc suy gan cấp tính: có thể tăng. Công thức máu: có thể bình thường; xơ gan: có thể giảm số lượng tiểu cầu. Kháng thể kháng vi- rút viêm gan C trong huyết thanh (HCV) bằng xét nghiệm miễn dịch enzym: thường là dương tính Kết quả dương tính chứng tỏ trước đây bệnh nhân từng phơi nhiễm với vi- rút. Có thể có kết quả dương tính giả. Sau 3 tháng, cần tiến hành lại xét nghiệm có kết quả âm tính. »siêu âm bụng: kết quả không đặc hiệu Thực hiện để loại trừ các chứng bệnh khác (ví dụ: ung thư biểu mô tế bào gan). Có thể cho thấy triệu chứng của bệnh xơ gan, tăng áp lực tĩnh mạch cửa hoặc bệnh lý ác tính. Gan nhiễm mỡ cũng có thể đồng thời xảy ra. Nguy cơ nhiễm mỡ tăng cao nếu mắc bệnh thuộc kiểu di truyền 3. Xét nghiệm không xâm lấn ở bệnh xơ gan bằng cách đo độ đàn hồi thoáng qua: xác định mức xơ hóa và ước tính giai đoạn bệnh Được sử dụng ngày càng nhiều và đưa vào trong hướng dẫn điều trị bệnh viêm gan vi-rút và bệnh gan nhiễm mỡ không do rượu.[24] [25] |
RNA HCV huyết thanh: dương tính Thực hiện nếu bệnh nhân dương tính với kháng thể HCV. Là xét nghiệm được lựa chọn thực hiện khi bệnh nhân mới nhiễm. Kết quả dương tính có thể xác nhận bệnh nhân bị nhiễm HCV. Xét nghiệm định tính và định lượng, có độ nhạy và độ đặc hiệu cao.[31] Tải lượng vi-rút cao không chứng tỏ tiến triển bệnh tự nhiên xấu đi, nhưng lại đồng nghĩa với mức độ điều trị thành công giảm đi.
Xét nghiệm thẩm thấu miễn dịch tái tổ hợp kháng HCV: dương tính Ít khi dùng, trừ khi để xác nhận xem kết quả dương tính với kháng thể kháng HCV là dương tính giả hay dương tính thật. RNA HCV là xét nghiệm hiệu quả hơn giúp xác định tình trạng nhiễm trùng thể hoạt động. Định type HCV: Định type đặc hiệu Được phân thành 1-6[32]. Sinh thiết gan: dấu hiệu viêm hoặc xơ hóa tùy thuộc vào mức hoạt tính của căn bệnh. Không có nhiều ý nghĩa chẩn đoán, nhưng có thể cần thực hiện nhằm đánh giá mức độ nghiêm trọng của căn bệnh và phân mức xơ hóa trước khi cân nhắc điều trị. |
| Nhiễm vi-rút viêm gan B | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể có tiền sử mang các yếu tố nguy cơ (ví dụ: từng đến vùng lưu hành dịch bệnh, có tiền sử quan hệ tình dục với người có nguy cơ cao hoặc tiêm chích ma túy); có thể không xuất hiện triệu chứng hoặc xuất hiện rất ít; có thể bị li bì, buồn nôn, ói mửa, đau bụng; biểu hiện cấp tính (không thường gặp): li bì và vàng da tiến triển xấu, lú lẫn; nhiễm trùng mạn tính, trong đó các biến chứng xuất hiện muộn: ngứa, sưng bụng, nôn ra máu, phân đen, lú lẫn, li bì, sụt cân, ốm yếu, bầm tím. | Nhiễm trùng cấp tính: thường sẽ bình thường, nhưng có thể bị vàng da, gan to và đau khi chạm vào, và trong trường hợp nặng: triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, chứng suy tư thế vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê); nhiễm trùng mạn tính: có thể vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, to gan lách, triệu chứng thực thể của bệnh não. | Các xét nghiệm gan trong huyết thanh: ALT và AST có thể tăng cao hoặc bình thường, bilirubin có thể tăng cao ALT có thể bình thường ở giai đoạn dung nạp miễn dịch và ở các giai đoạn bất hoạt mạn tính.
PT/INR: bình thường; xơ gan hoặc suy gan cấp tính: có thể tăng. Công thức máu: có thể bình thường; xơ gan: có thể giảm số lượng tiểu cầu. Kháng thể nhân viêm gan B trong huyết thanh (IgM + IgG): nhiễm trùng cấp tính: dương tính với IgM; nhiễm trùng mạn tính: dương tính với IgG Nếu dương tính đơn lẻ, chứng tỏ bệnh nhân bị viêm gan B tiềm ẩn, đặc biệt là khi xuất hiện các nhiễm trùng khác (ví dụ: viêm gan C). HBsAg huyết thanh: dương tính Kết quả dương tính giúp xác nhận kết quả chẩn đoán, chứ không phải thời gian mắc bệnh; báo hiệu bệnh nhân có thể lây bệnh sang những người khác và có nguy cơ tiến triển thành bệnh mạn tính và khởi phát thành ung thư biểu mô tế bào gan. Chuyển sang trạng thái âm tính khi hết nhiễm trùng. |
Kháng thể bề mặt viêm gan B trong huyết thanh: dương tính Tạo miễn dịch với viêm gan B. Đây là kháng thể duy nhất xuất hiện sau khi chủng ngừa, nhưng cũng có thể phát sinh sau khi khỏi nhiễm trùng.
Kháng nguyên e viêm gan B (HBeAg) huyết thanh: dương tính Những bệnh nhân có kết quả dương tính thường có tải lượng vi-rút cao. Kháng thể HBe trong huyết thanh: dương tính Thường chuyển thành dương tính sau khi âm tính với HBeAg. ADN huyết thanh: không thể phát hiện hoặc tăng cao Đo tải lượng vi-rút. Có ý nghĩa trong việc đánh giá biện pháp điều trị.[7] Siêu âm ổ bụng: những thay đổi không đặc hiệu Không cần nếu mắc bệnh cấp tính. Đây là thủ thuật sàng lọc bệnh ung thư gan hữu ích ở những bệnh nhân bị xơ gan mạn tính. Sinh thiết gan: có thể cho thấy mức độ gây viêm hoặc xơ hóa tùy thuộc vào mức độ hoạt động của bệnh. Không phải tất cả bệnh nhân mắc bệnh viêm gan B mạn tính đều cần sinh thiết gan. Cần tiến hành hay không còn tùy thuộc vào mức hoạt tính của bệnh trước khi cân nhắc điều trị. Xét nghiệm không xâm lấn ở bệnh xơ gan bằng cách đo độ đàn hồi thoáng qua: xác định mức xơ hóa và ước tính giai đoạn bệnh. Được sử dụng ngày càng nhiều và đưa vào trong hướng dẫn điều trị bệnh viêm gan vi-rút và bệnh gan nhiễm mỡ không do rượu.[24] [25] |
| Nhiễm vi-rút viêm gan A | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| có thể có tiền sử các yếu tố nguy cơ (ví dụ như du lịch đến vùng lưu hành dịch của thế giới, tiếp xúc gần với người nhiễm bệnh, đợt bùng phát lây truyền qua thức ăn), chán ăn, buồn nôn, nôn, tiêu chảy, đau bụng, sụt cân. | Đau bụng khi chạm vào,gan to lách to và đau khi chạm vào, nổi hạch, vàng da; nhiễm trùng cấp tính: vàng da tiến triển xấu, cổ trướng, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, chứng suy tư thế vận động, rung giật nhãn cầu, rung giật, co cứng, hôn mê). | Các xét nghiệm gan trong huyết thanh: men gan tăng cao (chủ yếu là AST và ALT); bilirubin (liên hợp) tăng cao.
IgM kháng vi-rút viêm gan A trong huyết thanh: dương tính. |
|
| Bệnh gan do rượu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Uống quá nhiều rượu trong thời gian dài, điểm CAGE >2 (C: Quý vị có từng cảm thấy mình phải GIẢM (CUT) uống rượu không?, A: Quý vị có cảm thấy KHÓ CHỊU (ANNOYED) khi người khác chỉ trích quý vị uống rượu không?, G: Quý vị có từng cảm thấy CÓ LỖI (GUILTY) khi uống rượu không?, E: Quý vị có cảm thấy mình cần phải uống ngay một cốc vào buổi sáng (‘ly rượu thức tỉnh) để ổn định thần kinh hay thoát khỏi cảm giác nôn nao không?, chỉ số AUDIT-C;[17] [18] đau bụng, trướng bụng, ngứa, khó chịu toàn thân, sụt cân, mệt mỏi, biếng ăn, triệu chứng cai rượu;[33] bị viêm gan cấp tính: lú lẫn, khởi phát nhanh các triệu chứng cấp tính. | Hội chứng suy mòn, có thể ngửi thấy mùi rượu, bệnh co thắt Dupuytren; các dấu hiệu muộn, mạn tính hoặc bị viêm gan cấp tính: có thể vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, vết cào, cổ trướng, giãn tĩnh mạch bụng, đầu sứa, to gan lách, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê), xuất huyết tĩnh mạch, giảm khả năng phản xạ gân. | Các xét nghiệm gan trong huyết thanh: AST và ALT tăng cao (hiếm khi >400 U/L), bilirubin có thể tăng cao AST:ALT >2:1 là dấu hiệu bệnh.
PT/INR: bình thường; xơ gan hoặc suy gan cấp tính: có thể tăng »Chỉ số Maddrey: điểm >32 tiên lượng kém Điểm về mức độ nghiêm trọng của bệnh viêm gan cấp tính do rượu. Điểm viêm gan do rượu qua Glasgow: điểm ≥9 cho thấy bệnh nhân bị viêm gan cấp tính nặng do rượu. Siêu âm bụng: những thay đổi không đặc hiệu. Công thức máu: thiếu máu, tăng bạch cầu, giảm tiểu cầu, chỉ số MCV cao, số lượng bạch cầu tăng cao ở bệnh viêm gan cấp tính do rượu |
Đo độ đàn hồi: độ đàn hồi trong gan giảm; có thể chứng tỏ bệnh nhân bị xơ hóa/xơ gan/xơ hóa tiến triển[34].
Nội soi đường tiêu hóa trên: có thể quan sát thấy giãn tĩnh mạch thực quản. Sinh thiết gan: kết quả tương quan với mức độ nghiêm trọng và giai đoạn, nhiễm mỡ thường xuất hiện; viêm gan do rượu: biểu hiện viêm và hoại tử, rõ nhất ở vùng trung tâm tiểu thùy thuộc chùm nang gan gồm bạch cầu trung tính và bạch cầu đơn nhân. Không chỉ định trong mọi trường hợp, nhưng giúp xác nhận kết quả chẩn đoán ở những trường hợp còn nghi ngờ bệnh viêm gan do rượu, trước khi bắt đầu liệu pháp Corticosteroid. |
| Quá liều Paracetamol | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể có tiền sử từng tự gây tổn thương cho bản thân hoặc dùng thuốc giảm đau; biểu hiện giai đoạn đầu: có thể không có triệu chứng, buồn nôn, ói mửa, đau bụng; biểu hiện giai đoạn cuối: vàng da, buồn nôn, ói mửa, đau góc phần tư trên phải; có thể tiến triển thành lú lẫn và hôn mê. | Biểu hiện giai đoạn đầu: kết quả khám bình thường; biểu hiện giai đoạn sau: đau hố chậu phải khi chạm vào, vàng da, dấu hiệu bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, rung giật, co cứng, hôn mê), tiểu ít. | Các xét nghiệm gan trong huyết thanh: chủ yếu là ALT và AST tăng cao, tùy thuộc vào thời gian tính từ khi dùng.
Nồng độ paracetamol trong huyết thanh: có thể dương tính Kết quả này, xét tương quan với thời gian dùng, giúp xác định xem có cần điều trị thêm cho tình trạng quá liều đơn cấp tính không. [FDA: acetylcysteine/ interpretation of acetaminophen assays]. Nồng độ không có tác dụng chẩn đoán nếu bệnh nhân nhiều lần dùng quá liều lượng điều trị, nhưng có thể dùng để theo dõi. PT/INR: có thể tăng lên. Lactate và độ pH trong động mạch: có thể biểu hiện chứng nhiễm toan huyết; nồng độ lactate có thể tăng cao. Urê và creatinine huyết thanh: creatinine có thể tăng cao và chất điện giải bất thường nếu bị suy thận. Nồng độ salicylate trong huyết thanh: có thể dương tính hoặc âm tính. Được kiểm tra khi không thể dùng kết quả quá liều salicylate để loại trừ bệnh (ví dụ: nếu bệnh nhân bị bất tỉnh). Sàng lọc thuốc trong nước tiểu: có thể dương tính hoặc âm tính Xét nghiệm để loại trừ căn nguyên gây bệnh (ví dụ: nếu bệnh nhân bị bất tỉnh). |
|
| Thuốc không chứa Paracetamol | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử dùng thuốc ở liều lượng bình thường hoặc quá liều; chẳng hạn như liệu pháp kháng retrovirus thể hoạt động mạnh để trị HIV, amiodarone, thuốc kháng viêm không chứa steroid, chlorpromazine, halothane, corticosteroid gây đồng hóa hoặc kích tình, bao gồm cả các loại thuốc tránh thai đường uống, trimethoprim/ sulfamethoxazole, isoniazid, ketoconazole, methotrexate, natri valproate, statin. | Biểu hiện giai đoạn đầu: kết quả khám bình thường; biểu hiện giai đoạn sau: đau hố chậu phải khi chạm vào, vàng da, dấu hiệu bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, rung giật, co cứng, hôn mê), tiểu ít. | Các xét nghiệm gan trong huyết thanh: chủ yếu là ALT và AST tăng cao.
PT/INR: có thể tăng lên. Lactate và độ pH trong động mạch: có thể biểu hiện chứng nhiễm toan huyết; nồng độ lactate có thể tăng cao. Urê và creatinine huyết thanh: creatinine có thể tăng cao và chất điện giải bất thường nếu bị suy thận »nồng độ salicylate trong huyết thanh: có thể dương tính hoặc âm tính Được kiểm tra khi không thể dùng kết quả quá liều salicylate để loại trừ bệnh (ví dụ: nếu bệnh nhân bị bất tỉnh). Sàng lọc thuốc trong nước tiểu: có thể dương tính hoặc âm tính Xét nghiệm để loại trừ căn nguyên gây bệnh (ví dụ: nếu bệnh nhân bị bất tỉnh). |
|
| Bệnh gan nhiễm mỡ không do rượu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường không có triệu chứng, có thể béo phì, tiền sử mắc bệnh đái tháo đường, tăng huyết áp, tăng nồng độ triglyceride, giảm cholesterol HDL, bệnh tim, ngưng thở khi ngủ; có thể mệt mỏi, khó chịu hố chậu phải. | Tăng huyết áp, bệnh gai đen, vằn sọc, béo bụng, vàng da; chẩn đoán giai đoạn cuối: có thể teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, vết cào, cổ trướng, giãn tĩnh mạch bụng, gan to lách to, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê). | Các xét nghiệm gan trong huyết thanh: ALT hoặc AST có thể bình thường hoặc tăng cao, bilirubin tăng cao ở bệnh mất bù ALT thường cao hơn AST ở bệnh nhẹ hơn.
PT/INR: có thể bình thường; xơ gan: có thể tăng cao. Công thức máu: ban đầu bình thường; giảm tiểu cầu thường đi kèm với chứng xơ gan. Siêu âm ổ bụng: các vùng bất thường qua phim chụp (hình trứng, tròn, hoặc tuyến tính) trong gan (sáng); thường thấy ở quanh cuống gan Giúp nhận biết thâm nhiễm mỡ nhưng không thể xác định tình trạng viêm. |
Chụp CT bụng có chất cản quang: không có hiệu ứng khối hoặc biến dạng đường bao, các mạch máu trong gan chảy theo dòng bình thường qua các tổn thương nhiễm mỡ mà không biến dạng Độ đặc hiệu cao hơn siêu âm. Không thể chẩn đoán viêm hoặc xơ hóa. Cần đánh giá bằng cách chụp CT không dùng chất cản quang.
MRI vùng bụng: Hình ảnh T1 điều chỉnh: khu vực thâm nhiễm mỡ có cường độ tín hiệu tăng Độ đặc hiệu cao hơn siêu âm. Không thể chẩn đoán viêm hoặc xơ hóa.[35] Sinh thiết gan: cho thấy tình trạng nhiễm mỡ không bào lớn, đôi khi là thể thấu quang Mallory, tế bào bóng, viêm thùy con, xơ hóa quanh xoang Xét nghiệm có độ nhạy nhất để phát hiện tình trạng nhiễm mỡ. Phân biệt nhiễm mỡ đơn thuần (không tiến triển) và viêm gan nhiễm mỡ (thường tiến triển); cho phép phân mức độ xơ hóa. Phác đồ dựa trên xét nghiệm gan đơn thuần: phân tầng nguy cơ cho bệnh nhân theo mức độ nghiêm trọng của chứng xơ hóa. [25] [36] |
| Hội chứng Gilbert | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| không có triệu chứng, phát hiện ngẫu nhiên; hoặc các triệu chứng vàng da nhẹ bắt đầu ở tuổi vị thành niên hoặc thanh niên; nhịn ăn khiến tình trạng vàng da nặng hơn, bởi có thể sử dụng axit nicotinic (niacin) | có thể bình thường hoặc biểu hiện vàng da | Các xét nghiệm gan trong huyết thanh: bilirubin không liên hợp (gián tiếp) tăng cao; những xét nghiệm gan khác cho kết quả bình thường Bilirubin toàn phần thường không >85,5 micromol/L (>5 mg/dL). Chẩn đoán phân biệt: tăng bilirubin gián tiếp trong tan huyết.
PT/INR: bình thường. Công thức máu: bình thường. |
Phết máu: bình thường.
Số lượng hồng cầu lưới: bình thường. Xét nghiệm bilirubin khi đói: bilirubin không liên hợp tăng cao gấp 2 đến 3 lần (thường tăng <6 lần). Tăng cao sau 48 giờ nhịn ăn và trở về nồng độ bình thường trong vòng 24 giờ sau khi ăn bình thường. Rất ít khi phải thực hiện xét nghiệm này. Xét nghiệm bilirubin niệu: âm tính. Xét nghiệm di truyền: đồng hợp tử cho alen A(TA7)TAA ở gen TATA |
| Bệnh thừa sắt | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường không có triệu chứng, có thể tiền sử gia đình có người dương tính với bệnh gan, nhiễm sắc tố da, đau khớp hoặc khó chịu khớp, bệnh tim, biếng ăn, đái tháo đường, đặc biệt khi bệnh tiến triển | Khám thường cho kết quả bình thường, sưng khớp, triệu chứng thực thể của bệnh tim và/hoặc bệnh đái tháo đường, da màu đồng; bệnh tiến triển: có thể bị vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, to gan lách, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê) | Các xét nghiệm gan trong huyết thanh: có thể bình thường hoặc xuất hiện bất thường không đặc hiệu.
PT/INR: bình thường, có thể tăng cao khi bị tăng huyết áp lực tĩnh mạch cửa và xơ gan. Công thức máu: có thể bình thường; xơ gan/tăng áp lực tĩnh mạch cửa: giảm số lượng tiểu cầu. Sắt huyết thanh và TIBC: sắt trong huyết thanh tăng cao giảm TIBC. Xét nghiệm độ bão hòa transferrin trong máu: >45% Kết quả >50% ở phụ nữ và 60% ở nam giới có độ nhạy là 92%, độ đặc hiệu là 93%, và giá trị dự đoán dương tính là 86%.[13] Siêu âm bụng: những thay đổi không đặc hiệu Những bệnh nhân bị bệnh thừa sắt có nguy cơ ung thư biểu mô tế bào gan. |
Ferritin huyết thanh: cao (>450 picomolsL [>200 nanogram/mL] ở phụ nữ tiền mãn kinh, >675 picomolsL [>300 nanogram/mL] ở nam giới và phụ nữ sau mãn kinh) Ferritin >2247picomolsL (>1000 nanogram/mL) tăng khả năng mắc xơ gan ở những bệnh nhân có đồng hợp tử C282Y. Ở bệnh gan cấp tính do bất kỳ nguyên nhân gì, chỉ số sắt và ferritin có thể vô cùng cao.
Xét nghiệm gen xác định bệnh thừa sắt: dương tính với đột biến HFE Đồng hợp tử C282Y và đồng hợp tử kép C282Y và H63D ở bệnh nhân có độ bão hòa ferritin/ transferrin cao là dấu hiệu cho thấy kết quả chẩn đoán khá chính xác. Nhiều người mắc loại bệnh này không có protein HFE bất thường; không phải tất cả những người có protein HFE đều bị (hoặc sẽ bị) quá tải sắt. Sinh thiết gan: ngày càng nhiều sắt tích trữ trong tế bào gan, chỉ số sắt trong gan >2 Ở những bệnh nhân bị quá tải sắt và kiểu di truyền HFE không điển hình, thủ thuật này sẽ giúp xác nhận bệnh và giúp đánh giá mức độ xơ hóa. Có thể giúp phân mức độ xơ hóa ở những bệnh nhân bị bệnh thừa sắt di truyền |
| Bệnh sỏi ống mật chủ | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Ngứa, đau hố chậu phải hoặc đau thượng vị sau khi ăn, buồn nôn, mệt mỏi, biếng ăn, phân có màu nhạt, nước tiểu sẫm màu | Đau hố chậu phải khi chạm vào, có thể vàng da, sốt. | Các xét nghiệm gan trong huyết thanh: bilirubin liên hợp và phosphatase kiềm tăng cao.
PT/INR: có thể tăng lên »Công thức máu: nhiễm trùng ở nhánh đường mật tắc nghẽn: số lượng bạch cầu tăng cao. Siêu âm bụng: giãn đường mật và sỏi ống mật. Độ nhạy đối với chứng giãn đường mật sẽ cao nếu nồng độ bilirubin đạt ít nhất 171 micromol/L (10 mg/dL) và phát hiện rất ít sỏi trong ống mật. |
Chụp CT ổ bụng: giãn đường mật và sỏi ống mật.
Siêu âm nội soi: sỏi trong ống mật. Chụp cộng hưởng từ mật tụy (MRCP): sỏi trong ống mật. Nội soi chụp mật tụy ngược dòng (ERCP): sỏi trong ống mật. Khả năng điều trị lấy sỏi. |
| Không thường gặp | |||
| Viêm gan E | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể có tiền sử mang các yếu tố nguy cơ (ví dụ: ăn các sản phẩm lợn chưa nấu chín, đến vùng Đông Nam Á, Bắc và Trung Phi, Ấn Độ và Trung Mỹ), biếng ăn, buồn nôn và ói mửa, tiêu chảy, đau bụng, sụt cân, mang thai. | Đau bụng khi chạm vào, gan to lách to và đau khi chạm vào, nổi hạch, vàng da, cổ trướng, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, chứng suy tư thế vận động, rung giật nhãn cầu, rung giật, co cứng, hôn mê). | Các xét nghiệm gan trong huyết thanh: chủ yếu AST, ALT, và bilirubin (liên hợp) tăng cao.
PT/INR: bình thường, có thể tăng Trong trường hợp bệnh nặng, có thể phải lo ngại nếu chỉ số thời gian PT và INR đều tăng, đặc biệt là ở phụ nữ mang thai bị viêm gan E. IgM kháng vi-rút viêm gan E trong huyết thanh: dương tính |
|
| Viêm gan D | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể có tiền sử yếu tố nguy cơ (ví dụ như nhiễm vi-rút viêm gan B, tiền sử quan hệ tình dục không an toàn, tiêm chích ma túy), có thể có ít hoặc không có triệu chứng; biểu hiện cấp tính (không thường gặp): vàng da, li bì, lú lẫn; nhiễm trùng mạn tính với. | Thường sẽ bình thường, nhưng nếu nhiễm trùng cấp tính nặng thì bệnh nhân có thể bị vàng da, gan to và đau khi chạm vào, và triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, chứng suy tư thế. | Các xét nghiệm gan trong huyết thanh: ALT và AST có thể tăng cao, bilirubin có thể tăng cao.
PT/INR: bình thường, có thể tăng. Kháng nguyên vi-rút viêm gan D (HDV): có thể dương tính. |
Siêu âm ổ bụng: những thay đổi không đặc hiệu. Đây là thủ thuật sàng lọc bệnh ung thư gan hữu ích ở những bệnh nhân bị xơ gan mạn tính. |
| Viêm gan D | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Các biến chứng muộn: ngứa, chướng bụng, nôn ra máu, đi ngoài phân đen, lú lẫn, li bì, sụt cân, ốm yếu, bầm tím. | Vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê); nhiễm trùng mạn tính: có thể vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, to gan lách, triệu chứng thực thể của bệnh não. | HDV RNA: dương tính.
Kháng thể kháng HDV: dương tính. Kháng thể lõi viêm gan siêu vi B (IgM) trong huyết thanh: dương tính. HBsAg huyết thanh: dương tính Phải có HBsAg thì HDV mới có thể sao chép được. |
|
| Nhiễm virus Epstein-Barr | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường là trẻ vị thành niên và thanh niên, tiếp xúc bị viêm gan D, sốt, khó chịu, đau họng, đau cơ. | Hạch to vùng cổ hoặc toàn thân, sốt, viêm họng, phát ban (ví dụ: ban sần, phát ban ngứa sau khi điều trị kháng sinh amoxicillin, ampicillin, or beta-lactam), gan to, lách to, vàng da (hiếm gặp). | Xét nghiệm gan huyết thanh: chủ yếu là AST và ALT tăng cao.
Công thức máu: tăng tế bào lympho, tế bào lympho không điển hình. Kháng thể heterophile: dương tính. Kháng thể đặc hiệu với EBV: dương tính. |
Real-time PCR: phát hiện ADN EBV.
Siêu âm bụng: lách to. |
| Nhiễm vi-rút herpes simplex | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường là trẻ vị thành niên hoặc thanh niên, tiếp xúc với người ốm, sốt, khó chịu, tổn thương hay loét ở miệng hoặc niêm mạc, đau họng, đau cơ. | Hạch to vùng cổ hoặc toàn thân, sốt, viêm họng, phát ban (loét hoặc phát ban phồng rộp ở miệng hoặc niêm mạc), đau khi chạm vào góc phần tư trên phải, gan to, lách to, vàng da (hiếm gặp). | Các xét nghiệm gan trong huyết thanh: chủ yếu là AST và ALT tăng cao.
Công thức máu: tăng tế bào Lympho. IgM kháng HSV: dương tính. |
|
| Nhiễm Cytomegalovirus | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Những người có sức đề kháng bình thường: có thể không có triệu chứng, sốt, đau họng; những người bị suy giảm miễn dịch (ví dụ: bị AIDS hoặc cấy ghép tủy xương hoặc tạng đặc): các triệu chứng nặng hơn, bao gồm sốt, đau đầu, ho, đau ngực, thở gấp, li bì, khó chịu, nôn, tiêu chảy, đau bụng, đốm đen bay trước mắt, mù. | Khám có thể cho kết quả bình thường hoặc sờ thấy hạch; lách to; những người bị suy giảm miễn dịch cũng có thể xuất hiện nhiều vùng xuất huyết hoặc tụ máu khi soi đáy mắt. | Xét nghiệm gan huyết thanh: chủ yếu là AST và ALT tăng cao.
Công thức máu: những người có hệ miễn dịch bình thường: tăng tế bào lympho, tế bào lympho không điển hình; những người bị suy giảm miễn dịch: có thể bị thiếu máu, giảm bạch cầu, giảm tiểu cầu. Xét nghiệm CMV trong huyết thanh: IgM tăng cao ở nhiễm trùng cấp tính; IgG tăng cao nếu trước đây từng bị nhiễm trùng IgM có thể không tăng cao ở chứng nhiễm trùng cấp tính ở những người bị suy giảm miễn dịch. Kháng nguyên pp65 trong máu: kết quả định lượng cho thấy số lượng các tế bào dương tính với kháng nguyên pp65/150.000-200.000 tế bào. Phát hiện axit nucleic (mẫu máu hoặc mô): dương tính. Nuôi cấy vi-rút (mẫu máu hoặc mô): có thể phát hiện hoặc không phát hiện vi-rút. Độ nhạy kém, nhưng độ đặc hiệu cao đối với CMV. |
Sinh thiết gan: cho thấy thể vùi đặc hiệu với CMV trong bào tương và trong nhân |
| Nhiễm HIV | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Biến đổi tùy theo giai đoạn bệnh, có thể có các yếu tố nguy cơ gây nhiễm HIV (ví dụ: truyền tĩnh mạch, truyền máu nhiễm HIV, quan hệ tình dục không an toàn với người đồng giới hoặc khác giới bị nhiễm HIV), đổ mồ hôi đêm, sốt, phát ban da, loét miệng, tiêu chảy, đau bụng, các triệu chứng ở cơ quan sinh dục tiết niệu, đau đầu. | Biến đổi tùy theo giai đoạn bệnh; có thể là hạch bạch huyết, phát ban da (bướu thịt Kaposi, zona thần kinh), nấm miệng, bệnh sản lông, gan to, lách to, tổn thương võng mạc, vàng da, teo cơ, nữ hóa tuyến vú, hồng cầu ban đỏ, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê). | Các xét nghiệm gan trong huyết thanh: có thể bình thường, chủ yếu là ALT và AST tăng cao hoặc chủ yếu là phosphatase kiềm tăng cao Có thể quan sát thấy quy luật bệnh tế bào gan do nhiễm HIV cùng với các tình trạng khác (ví dụ: viêm gan B mạn tính, viêm gan C mạn tính hoặc nghiện rượu). Ngoài ra cũng phát hiện tắc mật ở bệnh nhân bị tắc nghẽn mật do HIV.[10]
Công thức máu: có thể bình thường hoặc biểu hiện thiếu máu hoặc tình trạng giảm tiểu cầu. ELISA HIV huyết thanh: dương tính Xét nghiệm có thể cho kết quả âm tính giả trong một khoảng thời gian ngay sau khi nhiễm Cần phải xác nhận kết quả dương tính bằng Western blot hoặc ELISA thứ hai. Xét nghiệm nhanh HIV trong huyết thanh: dương tính. Xét nghiệm HIV không xâm lấn (ví dụ: mẫu nước bọt): dương tính »xét nghiệm viêm gan B qua huyết thanh: dương tính khi bị nhiễm viêm gan B. Xét nghiệm viêm gan C trong huyết thanh: dương tính khi bị nhiễm viêm gan C |
Western blot trong huyết thanh: dương tính.
Kháng nguyên p24 trong huyết thanh: dương tính Hiện diện trong khoảng thời gian quá trình vi-rút sao chéo diễn ra mạnh (bệnh giai đoạn đầu và giai đoạn cuối). Số lượng tế bào CD4: số lượng >0,5 x 10^9/L (>500 tế bào/microlit): bệnh nhân thường không có triệu chứng; số lượng <0,35 x 10^9/L (<350 tế bào/microlit): cho thấy bệnh nhân bị ức chế miễn dịch đáng kể; số lượng <0,2 x 10^9/L (<200 tế bào/microlit): tăng nguy cơ nhiễm trùng cơ hội Cho biết tình trạng miễn dịch và hỗ trợ quá trình xác định giai đoạn. |
| Nhiễm khuẩn huyết | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Sốt, ớn lạnh, lú lẫn, ngất, thở gấp; có thể có các yếu tố nguy cơ gây nhiễm trùng huyết (ví dụ: tiềm ẩn bệnh lý ác tính, tuổi >65, lọc máu, nghiện rượu, đái tháo đường). | Thân nhiệt cao hoặc thấp, nhịp tim nhanh, thở nhanh, tăng huyết áp, có thể là bằng chứng về nguồn lây nhiễm (ví dụ: viêm mô tế bào, viêm phúc mạc), đau bụng khi chạm vào, vàng da; nếu bị suy gan, bệnh nhân có thể khởi phát triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, co cứng, hôn mê), điểm APACHE (thang đánh giá mức độ nghiêm trọng của bệnh cần điều trị trong ICU) cao. | Xét nghiệm gan huyết thanh: men gan tăng cao đáng kể, chủ yếu là ALT và AST; bilirubin có thể tăng cao.
Công thức máu: số lượng bạch cầu >12 x 10^9/L (>12.000/microlit) hoặc <4 x 10^9/L (<4000/ microlit); giảm tiểu cầu. PT/INR: tăng. Cấy máu: có thể làm dương tính cho vi khuẩn gây nhiễm. Soi và nuôi cấy nước tiểu: có thể làm dương tính cho vi khuẩn gây nhiễm. Cấy đờm: có thể làm dương tính cho vi khuẩn gây nhiễm. ABG: PaO2 thấp, PaCO2 tăng cao. Nồng độ lactate: tăng lactate huyết: 2 đến 5 mmol/L (18 đến 45 mg/ dL); sốc: ≥4 mmol/L( ≥36 mg/dL) Urê và creatinine huyết thanh: Tăng. Đường huyết: có thể bất thường. CXR: có thể phát hiện tình trạng đông đặc, tràn dịch màng phổi, bất thường về tim. |
|
| Bệnh lao ngoài phổi | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể có các yếu tố nguy cơ (ví dụ: tiếp xúc với người nhiễm bệnh lao; từ châu Á, châu Phi hoặc châu Mỹ Latinh; nhiễm. | Các triệu chứng thực thể có thể nhiều dạng, bao gồm gan to, lách to, vàng da, cổ trướng. | Xét nghiệm gan huyết thanh: bình thường, phosphatase kiềm có thể tăng cao. | |
| Bệnh lao ngoài phổi | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| HIV, dùng thuốc ức chế miễn dịch, mắc bệnh lý ác tính, suy thận, xơ hóa đỉnh trên XQ ngực thẳng, tuổi còn quá trẻ), có thể bị sốt, biếng ăn, đổ mồ hôi ban đêm, đau xương, đau ngực do viêm màng phổi, ho, sưng bụng | Công thức máu: có thể bị tăng bạch cầu (mà không chuyển trái) và thiếu máu; số lượng bạch cầu đơn nhân và bạch cầu ái toan có thể tăng cao, giảm lympho bào hoặc giảm toàn thể huyết cầu.
Test da tuberculin: dương tính nếu vùng xơ chai ≥15 mm; có thể cân nhắc đến xét nghiệm này nếu vùng xơ chai ≥5 mm hoặc ≥10 mm trong một vài nhóm đã xác định Có thông tin trực tuyến về cách phân loại kết quả. [CDC fact sheets: tuberculin skin testing] »đờm để nuôi cấy và phết trực khuẩn kháng a xít (AFB): có thể dương tính. CXR: bình thường hoặc xuất hiện những thay đổi giống với bệnh lao phổi. Sinh thiết gan: u hạt khi xét nghiệm mô; nhuộm AFB và nuôi cấy cho kết quả dương tính |
||
| Nhiễm độc | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| phơi nhiễm với các loại độc tố như nấm (ví dụ: Amanita phalloides), các chế phẩm thảo dược (ví dụ: cascara, chaparral, liên mộc, cava, ma hoàng) hoặc hóa chất công nghiệp (ví dụ: cacbon tetrachloride, trichloroethylene, paraquat). | biểu hiện giai đoạn đầu: kết quả khám bình thường; biểu hiện giai đoạn sau: đau hố chậu phải khi chạm vào, vàng da, dấu hiệu bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, rung giật, co cứng, hôn mê), tiểu ít | Các xét nghiệm gan trong huyết thanh: chủ yếu là ALT và AST tăng cao.
PT/INR: có thể tăng lên »urê và creatinine huyết thanh: creatinine có thể tăng cao và chất điện giải bất thường nếu bị suy thận. Sàng lọc độc tố: có thể dương tính |
|
| Nhiễm độc | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể cần tiến hành để phát hiện các loại chất khác nhau (hóa chất, kim loại nặng và vi lượng) từ các loại mô và bộ phận khác nhau (bao gồm cả lông, tóc, da, móng). Các cơ quan phòng độc quốc gia có thể cung cấp thêm thông tin hữu ích. [Toxbase (UK and Ireland)] | |||
| Thiếu men Alpha-1 antitrypsin | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử gia đình có người mắc bệnh gan, đau bụng, ngứa, khó chịu toàn thân, sụt cân, mệt mỏi, biếng ăn, phân có màu nhạt, nước tiểu sẫm màu; các triệu chứng cơ năng của bệnh khí phế thũng, đặc biệt là ở độ tuổi thanh thiếu niên mà không có các yếu tố nguy cơ khác | Các triệu chứng của bệnh viêm lớp mỡ da hoại tử: có thể vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, gan to lách to, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê). | Các xét nghiệm gan trong huyết thanh: AST và ALT tăng cao hoặc bình thường; phosphatase kiềm bình thường.
PT/INR: có thể tăng lên. Công thức máu: có thể bình thường; xơ gan: giảm số lượng tiểu cầu. Siêu âm ổ bụng: những thay đổi không đặc hiệu. Phân loại kiểu hình A1AT: xuất hiện alen Z hoặc M Liên quan đến cơ chế tách các biến thể AAT bằng điện di điểm đẳng điện Có thể xác định các protein biến thể AAT đặc trưng bị thiếu hụt. Có thể biết được các biến thể protein thực có hiện diện hay không, chẳng hạn như protein Z, protein M (bình thường) và protein S. |
Nồng độ alpha-1 antitrypsin trong huyết thanh: giảm Có thể âm tính hoặc dương tính giả.
CXR: có thể phát hiện những thay đổi về khí thũng. Chụp CT ngực: có thể phát hiện những thay đổi về khí thũng. |
| Bệnh Wilson | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Trong gia đình từng có người mắc bệnh; các triệu chứng khởi phát ở tuổi vị thành niên và giai đoạn đầu của tuổi trưởng thành; run cơ, nói lắp, đau bụng, ngứa, khó chịu toàn thân và ốm yếu, sụt cân, chán ăn, phân nhạt màu, nước tiểu sẫm màu, dễ cáu gắt, trầm cảm, dễ bị bầm tím. | Vòng tròn Kayser- Fleischer, run cơ giống trong bệnh parkinson, co cứng, dáng đi vụng về, giữ thăng bằng kém, khả năng phối hợp giảm, tư thế bất thường, cử động lặp lại, vận động chậm (lưỡi, môi và hàm), nói ngọng, khó phát âm (khàn giọng), cười không bình thường và không kiểm soát được (cười co thắt), chảy nước dãi, tăng sắc tố đen, bầm tím, triệu chứng thực thể của tình trạng sa sút trí tuệ và/hoặc rối loạn tâm thần, vàng da, gan to lách to [27]. | Các xét nghiệm gan trong huyết thanh: AST, ALT, bilirubin trực tiếp tăng cao có thể bình thường, phosphatascó thể bình thường hoặc dưới mức bình thường.
PT/INR: có thể tăng lên. Công thức máu: có thể bình thường; xơ gan: giảm số lượng tiểu cầu. Siêu âm ổ bụng: không đặc hiệu. Ceruloplasmin trong huyết thanh: giảm Tăng cao trong hầu hết các ca bệnh gan cấp tính hoặc mạn tính không do bệnh Wilsonian. |
Đồng trong huyết thanh: thấp hoặc bình thường, đôi khi tăng cao Có thể bình thường khi ceruloplasmin, một loại protein vận chuyển đồng chính trong máu, bị suy giảm.
Đồng tự do trong huyết thanh (ước tính): Tăng Tính theo nồng độ đồng toàn phần trong huyết thanh, theo microgram/dL (3 x ceruloplasmin trong huyết thanh theo mg/dL). Giá trị >25 chứng tỏ nồng độ đồng tự do trong huyết thanh tăng cao. Bài tiết đồng trong nước tiểu: Tăng. Sinh thiết gan và xét nghiệm nồng độ đồng: nồng độ đồng tăng cao Phải gửi mô gan đi để định lượng đồng trong gan. Đồng trong gan cũng có thể tăng cao khi bệnh nhân mắc bệnh gan ứ mật mạn tính. Xét nghiệm di truyền: dương tính (quy luật của lặp 2 hoặc 3 nucleotid trên gen ATP7B) Thường không khả dụng.[27] |
| Viêm gan tự miễn | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| thường xảy ra hơn ở phụ nữ (tỉ lệ phụ nữ/nam giới là 3,6:1), có thể có tiền sử mắc một loại bệnh tự miễn; có thể không có triệu chứng, hoặc bị đau bụng, mệt mỏi, đau khớp, buồn nôn và nôn; khi bị suy gan cấp tính: li bì, lú lẫn, tình trạng vàng da trở nặng | bình thường, hoặc biểu hiện một chứng bệnh tự miễn khác; một số người mang đặc điểm của bệnh gan tiến triển: vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, rung giật, co cứng, hôn mê) | Các xét nghiệm gan trong huyết thanh: bệnh nghiêm trọng: ALT >7 lần so với giới hạn bình thường trên (hoặc 5 lần nếu gamma-globulin tăng cao đáng kể), các enzym khác và bilirubin có thể tăng cao Có thể dùng để theo dõi hoạt tính bệnh ở hầu hết các bệnh nhân.
PT/INR: tăng khi bị suy gan cấp tính và ở những bệnh nhân bị xơ gan. Công thức máu: số lượng bạch cầu và tiểu cầu giảm là dấu hiệu của chứng xơ gan. ANA: dương tính Dương tính ở 95% số bệnh nhân, xác định bệnh tuýp 1. Kháng thể kháng cơ trơn: dương tính ở thể týp 1. Kháng thể kháng vi lạp thể 1 trong gan thận: dương tính ở thể týp 2. Kháng thể kháng kháng nguyên tan trong gan: dương tính ở thể týp 3. Sinh thiết gan: chứng tỏ bệnh viêm gan bề mặt, hoại tử bắc cầu, xơ hóa, trụy thùy phổi Xác nhận kết quả chẩn đoán. Ngoài ra còn giúp đánh giá mức độ nghiêm trọng của bệnh và mức độ xơ hóa. Giúp theo dõi đáp ứng của cơ thể với biện pháp điều trị. |
IgG huyết thanh: 3-6 g/ dL Được dùng để theo dõi đáp ứng của cơ thể với biện pháp điều trị, với các giá trị giảm tương ứng khi điều trị. »siêu âm bụng: Thay đổi Thường ít được sử dụng. Có thể hữu ích khi xét nghiệm bệnh cấp tính gây hoại tử và để theo dõi bệnh nhân nhằm phát hiện các biến chứng (ví dụ: cổ trướng và ung thư biểu mô tế bào gan).
Chụp CT ổ bụng: hình ảnh phì đại cản quang bất thường, gan có nốt bất thường (xơ gan). Xét nghiệm này không có nhiều ý nghĩa Có thể hữu ích khi xét nghiệm bệnh cấp tính gây hoại tử và để theo dõi bệnh nhân nhằm phát hiện các biến chứng (ví dụ: cổ trướng và ung thư biểu mô tế bào gan). Nội soi chụp mật tụy ngược dòng (ERCP): có thể phát hiện tình trạng hẹp hoặc tắc nghẽn Không có nhiều ý nghĩa, trừ khi nhầm lẫn trong chẩn đoán (ví dụ phosphatase kiềm và bilirubin tăng cao vô lý, dự báo chứng viêm xơ đường mật nguyên phát). Chụp cộng hưởng từ mật tụy (MRCP): có thể phát hiện tình trạng hẹp hoặc tắc nghẽn Có thể cung cấp thông tin tương tự như ERCP, mà lại có nguy cơ thấp hơn.[28] |
| Viêm đường mật nguyên phát | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| thường gặp nhất ở phụ nữ (tỉ lệ phụ nữ/nam giới là 9:1), tiền sử gia đình có người bị viêm đường mật nguyên phát hoặc một chứng bệnh tự miễn khác, có thể bản thân từng mắc một chứng bệnh tự miễn khác (ví dụ hội chứng Sjogren, xơ cứng bì, bệnh coeliac, bệnh tuyến giáp), ngứa, trầy da, khó chịu, nhiễm sắc tố; có thể đau bụng, nhưng rất hiếm xảy ra; tăng lipid huyết, sụt cân, nước tiểu sẫm màu, viêm kết-giác mạc; bệnh tiến triển: sụt cân, chướng bụng, lú lẫn | có thể bình thường, ngoại trừ tình trạng trầy da và u vàng mí mắt, quanh hốc mắt; có thể là u vàng ở gân, tăng sắc tố da, to gan lách, đau góc phần tư trên phải; bệnh giai đoạn cuối: teo cơ chi gần, phù nề, giãn tĩnh mạch, vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê) | Các xét nghiệm gan trong huyết thanh: phosphatase kiềm tăng cao; bilirubin trực tiếp tăng cao ở bệnh giai đoạn cuối.
T/INR: có thể tăng lên. Công thức máu: có thể bình thường; xơ gan: giảm số lượng tiểu cầu. Kháng thể kháng ti thể trong huyết thanh (AMA) (bằng xét nghiệm miễn dịch huỳnh quang hoặc ELISA): dương tính Dương tính ở 90% đến 95% bệnh nhân, chuẩn độ thường là ≥1:160. Có thể dương tính ở các chứng bệnh gan khác, thường là ở chuẩn độ thấp và ở những người thân không bị ảnh hưởng. [Fig-6] »Sinh thiết gan: tổn thương ống mật tăng sinh mạnh (thường ở ở giai đoạn đầu của bệnh) và hình thành u hạt; cũng có thể giảm số lượng ống mật Có thể giúp xác nhận chẩn đoán và giúp phân mức độ xơ hóa. Không bắt buộc ở ca bệnh điển hình. |
IgM trong huyết thanh: Tăng.
ANA trong huyết thanh: âm tính, đôi khi dương tính Giúp chẩn đoán chứng viêm đường mật nguyên phát âm tính với AMA. Kháng thể cơ trơn trong huyết thanh: âm tính, đôi khi dương tính Giúp chẩn đoán chứng viêm đường mật nguyên phát âm tính với AMA. Kháng thể kháng sp100 hoặc kháng gp210 ở những bệnh nhân dương tính với ANA: dương tính Đặc hiệu nhưng không nhạy với bệnh viêm đường mật nguyên phát. Có thể giúp chẩn đoán bệnh âm tính với AMA. |
| Viêm xơ chai đường mật nguyên phát | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| thường gặp hơn ở nam giới (tỉ lệ nam giới/phụ nữ là 2:1), thường là không có triệu chứng, có thể có tiền sử viêm loét đại tràng hoặc bệnh Crohn, ngứa, đau bụng, mệt mỏi, sụt cân, ớn lạnh, đổ mồ hôi đêm, phân có màu nhạt, chướng bụng | có thể bình thường, trầy da, suy mòn, sốt, cổ trướng, gan to lách to, vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê) | Các xét nghiệm gan trong huyết thanh: phosphatase kiềm tăng cao, AST và ALT có thể tăng nhẹ, bilirubin trực tiếp tăng cao ở bệnh tiến triển hoặc khi bị chít hẹp phần lớn ống thận.
PT/INR: có thể tăng lên. Công thức máu: có thể bình thường; xơ gan: giảm số lượng tiểu cầu. Siêu âm ổ bụng: các thay đổi không đặc hiệu, biểu hiện tình trạng giãn ống mật ít gặp, trừ khi ống mật bị chít hẹp phần lớn hoặc ung thư đường mật |
Kháng thể bào tương kháng bạch cầu trung tính quanh nhân: có thể dương tính.
Chụp cộng hưởng từ mật tụy (MRCP): bình thường hoặc chít hẹp và giãn trong gan và/hoặc ngoài gan ± chít hẹp phần lớn đường mật Ưu tiên dùng hơn ERCP, bởi phương pháp này không xâm lấn, có thể xác nhận kết quả chẩn đoán; độ nhạy kém hơn ERCP, đặc biệt là ở bệnh ống lượn xa. Nội soi chụp mật tụy ngược dòng (ERCP): bình thường hoặc chít hẹp và giãn trong gan và/hoặc ngoài gan ± chít hẹp phần lớn đường mật ý nghĩa chẩn đoán. [Fig-7] Giúp thuyên giảm triệu chứng của tình trạng chít hẹp đường mật, nhưng có nguy cơ viêm tụy và nguy cơ gây nhiễm trùng hệ đường mật. Kết quả mô học khi chải bề mặt biểu mô từ ERCP: tế bào bất thường nếu bệnh nhân đang mắc bệnh lý ác tính |
| Viêm xơ chai đường mật nguyên phát | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Sinh thiết gan: phát hiện chứng xơ hóa và chít hẹp Không phải lúc nào cũng bắt buộc, nhưng có thể giúp chẩn đoán bệnh ống mật nhỏ, một chứng bệnh không hiện rõ qua kỹ thuật chụp hình ảnh hoặc ERCP. | |||
| Ung thư biểu mô tế bào gan | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| có thể có tiền sử mắc bệnh gan (xơ gan), có thể không có triệu chứng, chướng bụng tăng dần, sụt cân, mệt mỏi | gan to, triệu chứng thực thể của bệnh thừa sắt hoặc các chứng bệnh gan khác, có thể vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, to gan lách, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê) | Các xét nghiệm gan trong huyết thanh: phosphatase kiềm và bilirubin tăng cao; AST và ALT có thể bình thường hoặc tăng cao Xét nghiệm cho kết quả bình thường.
PT/INR: có thể tăng lên »alpha-fetoprotein: Tăng Không đặc hiệu, nhưng khi giá trị >200 microgram/L (>200 nanograms/mL), tỷ lệ giống ung thư biểu mô tế bào gan >5[37] Độ đặc hiệu tăng khi giá trị ngưỡng tăng. Siêu âm bụng: phát hiện khối trong gan Có thể không có giá trị chẩn đoán, đặc biệt là khi tổn thương có kích cỡ nhỏ và/hoặc gan bị xơ hóa. |
Alpha-fetoprotein L3: Tăng Nồng độ >10% tỷ lệ giống ung thư biểu mô tế bào gan là 4,89[37]
Chụp CT bụng có chất cản quang: chụp thì động mạch tổn thương gan Có giá trị chẩn đoán.[29] MRI bụng có chất cản quang: chụp tổn thương gan có chất cản quang Có giá trị chẩn đoán. Hiệu quả hơn chụp CT vùng bụng nếu xét về khả năng phân biệt u cục tế bào, tổn thương mạch máu (u máu) và ổ mỡ do ung thư gan, nhưng thường không khả dụng lắm. Sinh thiết gan dưới hướng dẫn của các kỹ thuật hình ảnh: phân biệt tốt đối với các tế bào gan khó phân biệt, tế bào khổng lồ đa nhân lớn khi phần giữa mô tạng bị hoại tử Đặc hiệu và có giá trị chẩn đoán. Nếu u cục >1 cm |
| Ung thư biểu mô tế bào gan | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| và thu được kết quả điển hình trên ít nhất 1 kỹ thuật chụp hình ảnh động, hiện đại, hoặc có 1 kết quả điển hình khi chụp hình ảnh động và alpha-fetoprotein >200 microgram/L (>200 nanogram/mL), thì không cần phải tiến hành sinh thiết để xác nhận kết quả chẩn đoán. | |||
| Di căn gan | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| có thể có tiền sử ung thư đại tràng, ung thư vú, ung thư phổi hoặc một loại ung thư khác, hoặc có các triệu chứng cơ năng cho thấy có khối u nguyên phát; biểu hiện dưới nhiều dạng như chướng bụng tăng dần, sụt cân, mệt mỏi | chứng gan to, triệu chứng thực thể của bệnh lý ác tính khác, có thể vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, cổ trướng, giãn tĩnh mạch bụng, to gan lách, triệu chứng thực thể của bệnh não (ví dụ: suy giảm trí nhớ, khả năng chú ý và tập trung; lú lẫn, suy tư thế vận động, rung giật nhãn cầu, giật rung, co cứng, hôn mê) | Các xét nghiệm gan trong huyết thanh: phosphatase kiềm và bilirubin tăng cao, AST và ALT có thể bình thường hoặc tăng cao.
PT/INR: có thể tăng lên. Siêu âm bụng: (các) khối trong gan. Chụp CT (ngực và ổ bụng): phát hiện thấy (các) khối bất thường trong gan, cũng có thể phát hiện khối u nguyên phát và các vị trí di căn khác |
Sinh thiết gan: chẩn đoán xác định mô di căn Quyết định thực hiện sinh thiết hay không còn tùy thuộc xem thông tin thu được có hữu ích hay không và liệu có thể tiếp cận được tổn thương thông qua sinh thiết hay không. Có thể không cần sinh thiết gan nếu khối u nguyên phát dễ tiếp cận hơn. |
| Ung thư tuyến tụy | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| trong gia đình có thể có người từng bị ung thư tuyến tụy, có thể có các yếu tố nguy cơ khác (ví dụ: hút thuốc, hội chứng ung thư di truyền, trước đây từng uống quá nhiều rượu), có thể đột ngột | vàng da, khối chất bất thường ở thượng vị, gan to, có dấu hiệu Courvoisier (sờ thấy túi mật, nhưng không đau, xuất hiện vàng da), hoặc triệu chứng thực thể của DIC (đốm xuất | Các xét nghiệm gan trong huyết thanh: nồng độ bilirubin trực tiếp cao, phosphatase kiềm tăng cao, AST và ALT có thể bình thường hoặc tăng cao.
PT/INR: có thể tăng lên. |
Chụp CT ổ bụng: giãn đường mật (trong gan và ngoài gan) và có thể có khối.
Chụp cộng hưởng từ mật tụy (MRCP): giãn đường mật (trong gan. |
| Ung thư tuyến tụy | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| khởi phát bệnh vàng da, kèm theo ngứa, đau thượng vị lan tỏa ra vùng lưng, khó chịu toàn thân, sụt cân, mệt mỏi, ủ rũ | huyết, ban xuất huyết, bầm tím), suy mòn | Siêu âm bụng: giãn đường mật (trong gan và ngoài gan) Nhạy đối với bệnh giãn đường mật khá cao nếu nồng độ bilirubin đạt 171 micromol/L (10 mg/dL). | và ngoài gan) và có khối ngoài gan gây tắc nghẽn/ chít hẹp Độ nhạy cao trong việc phát hiện tình trạng giãn ống thận và khối chất trong tuyến tụy.
Siêu âm nội soi: giãn đường mật (trong gan và ngoài gan) và có khối ngoài gan gây tắc nghẽn/ chít hẹp Độ nhạy cao trong việc phát hiện tình trạng giãn ống thận và bệnh lý ác tính. Có thể lấy mẫu mô. Nội soi chụp mật tụy ngược dòng (ERCP): giãn đường mật (trong gan và ngoài gan) và có khối ngoài gan gây tắc nghẽn/ chít hẹp Có giá trị chẩn đoán cao (như MRCP), và còn có thêm khả năng điều trị giúp thuyên giảm tình trạng tắc nghẽn, làm dịu cơn đau. |
| Ung thư đường mật | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| có thể có tiền sử mắc bệnh viêm ruột, viêm xơ chai đường mật, viêm đường mật, sỏi ống mật chủ, sỏi túi mật, hoặc các chứng rối loạn cấu trúc đường mật khác, vi-rút viêm gan B và C, bệnh gan do rượu, HIV; đột ngột khởi phát bệnh vàng da, kèm theo ngứa, khó chịu toàn | vàng da, gan to | Các xét nghiệm gan trong huyết thanh: phosphatase kiềm tăng cao; AST và ALT có thể bình thường hoặc tăng cao; bilirubin trực tiếp có thể tăng cao.
PT/INR: có thể tăng lên Có thể điều trị tình trạng PT/INR tăng cao bằng cách bổ sung vitamin K. |
Chụp CT ổ bụng: giãn đường mật (trong gan và ngoài gan) và có thể có khối.
Chụp cộng hưởng từ mật tụy (MRCP): giãn đường mật (trong gan và ngoài gan) và có khối ngoài gan gây tắc nghẽn/ chít hẹp |
| Ung thư đường mật | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| thân, sụt cân, mệt mỏi, và thường không bị đau | CA19-9: Tăng.
Siêu âm bụng: giãn đường mật (trong gan và ngoài gan) Độ nhạy đối với chứng giãn đường mật sẽ cao nếu nồng độ bilirubin đạt 171 micromol/L (10 mg/dL). |
Độ nhạy cao trong việc phát hiện tình trạng giãn/ chít hẹp ống thận và khối.
Siêu âm nội soi: giãn đường mật (trong gan và ngoài gan) và có khối ngoài gan gây tắc nghẽn/ chít hẹp Độ nhạy cao trong việc phát hiện tình trạng giãn/ chít hẹp ống thận và bệnh lý ác tính. Có thể lấy mẫu mô. Nội soi chụp mật tụy ngược dòng (ERCP): giãn đường mật (trong gan và ngoài gan) và có khối ngoài gan gây tắc nghẽn/ chít hẹp Có giá trị chẩn đoán cao (như MRCP), và còn có thêm khả năng điều trị giúp thuyên giảm tình trạng tắc nghẽn, làm dịu cơn đau. |
|
| U lympho Hodgkin | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| thường xảy ra ở thanh niên, có thể gây sốt, đổ mồ hôi ban đêm, sụt cân, ngứa toàn thân, đau khi uống rượu, đau bụng | hạch to ở cổ tử cung hoặc trên xương đòn, gan to, lách to, sưng a-mi-đan, ít có khả năng xuất hiện các triệu chứng cơ năng của riêng bệnh gan | Các xét nghiệm gan trong huyết thanh: phosphatase kiềm và bilirubin tăng cao, ALT và AST gần mức bình thường.
PT/INR: bình thường hoặc tăng cao. Chụp CT: có thể phát hiện các khối chất đơn lẻ hoặc thành ổ trong gan; các tổn thương lan tỏa mà không hình thành u cục khá hiếm gặp |
Sinh thiết gan: kết quả không đặc hiệu, hoặc các đặc điểm của bệnh u lympho Hodgkin.
Sinh thiết hạch bạch huyết ± sinh thiết tủy xương: bất thường |
| U lympho Hodgkin | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Không có kết quả nào đặc hiệu khi chụp hình ảnh có thể giúp chẩn đoán u lympho gan. | |||
| Không phải u lympho Hodgkin | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| có thể có các yếu tố nguy cơ liên quan (ví dụ: >50 tuổi, tiền sử từng bị nhiễm EBV , nhiễm vi-rút gây tổn thương lympho bào týp 1 ở người, HPV týp 8, vi-rút viêm gan C, nhiễm HIV, nhiễm vi khuẩn Helicobacter pylori, hội chứng Sjogren, bệnh coeliac), có thể không có triệu chứng; sụt cân, đổ mồ hôi ban đêm, mệt mỏi, sốt, khó chịu ở bụng | có thể bình thường; hạch to, mặt tái nhợt, vàng da, ban xuất huyết, gan to, lách to, u cục trên da, thay đổi trạng thái tâm thần, ít có khả năng xuất hiện các triệu chứng cơ năng của riêng bệnh gan | Các xét nghiệm gan trong huyết thanh: phosphatase kiềm và bilirubin tăng cao, ALT và AST gần mức bình thường.
PT/INR: bình thường hoặc tăng cao. Công thức máu: có thể giảm số lượng tiểu cầu, giảm toàn thể huyết cầu nếu tủy xương bị tổn thương. Chụp CT: có thể phát hiện các khối chất đơn lẻ hoặc thành ổ trong gan; các tổn thương lan tỏa mà không hình thành u cục khá hiếm gặp Không có kết quả nào đặc hiệu khi chụp hình ảnh có thể giúp chẩn đoán u lympho gan. |
Sinh thiết gan: kết quả không đặc hiệu, hoặc các đặc điểm của bệnh u lympho Hodgkin.
Sinh thiết hạch bạch huyết ± sinh thiết tủy xương: bất thường |
| Sốc | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| có thể mắc chứng rối loạn tiềm ẩn (ví dụ: bệnh tim, dấu hiệu xuất huyết đường tiêu hóa, tiền sử chấn thương, viêm tụy, tiêu chảy và nôn, bỏng, sốc phản vệ/nhiễm độc, huyết khối động mạch phổi), kích động, thay đổi nhận thức | hạ huyết áp, nhịp tim nhanh, thở nhanh, chứng xanh tím, thiểu niệu, lạnh tay chân | Xét nghiệm gan huyết thanh: ALT và AST chủ yếu tăng cao, phosphatase kiềm và bilirubin có thể tăng cao.
Công thức máu: xuất huyết: haemoglobin có thể thấp; nhiễm trùng huyết: số lượng bạch cầu >12 x 10^9/L (>12.000/ microlitre) hoặc <4 x 10^9/L (<4000/microlitre). PT/INR: Tăng. Chụp siêu âm gan Doppler: bình thường hoặc giảm lưu lượng tĩnh mạch cửa hoặc gan, các thay đổi không đặc hiệu. |
Siêu âm tim: phát hiện tình trạng suy giảm chức năng tim, phân suất tống máu có thể thấp.
Ure/Cr: có thể tăng |
| Huyết khối tĩnh mạch cửa | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| có thể có tiền sử rối loạn tăng sinh tủy xương (bệnh tăng hồng cầu vô căn, đặc biệt là ở những phụ nữ còn trẻ tuổi), đái ra huyết cầu tố, hội chứng kháng thể kháng phospholipid, trước đây hoặc hiện đang dùng thuốc tránh thai đường uống, tiền sử xơ gan; đau bụng toàn thân | lách to, đau khi chạm vào thượng vị, gan to; nếu mắc một chứng bệnh gan tiềm ẩn nào đó, bệnh nhân có thể bị vàng da, teo cơ, nữ hóa tuyến vú, bàn tay son, sao mạch, chấm xuất huyết, vết cào xước, cổ trướng, giãn tĩnh mạch bụng | Các xét nghiệm gan trong huyết thanh: AST, ALT, phosphatase kiềm và bilirubin tăng cao.
PT/INR: có thể tăng lên. Công thức máu và tính số lượng hồng cầu lưới: giảm bạch cầu và/hoặc giảm số lượng tiểu cầu. Siêu âm bụng: có thể nhìn thấy huyết khối trên hình ảnh dưới dạng vùng tăng âm hoặc có thể không phát hiện thấy |
Xét nghiệm tĩnh mạch cửa qua Doppler: phát hiện thấy tĩnh mạch cửa bị tắc.
Chụp MRI bụng: phát hiện thấy tĩnh mạch cửa bị tắc |
| Hội chứng Budd-Chiari | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| có thể bản thân hoặc có người trong gia đình từng bị tăng đông máu hoặc rối loạn tăng sinh tủy xương; đau bụng | cổ trướng, gan to, lách to, xuất huyết đường tiêu hóa, phù nề chân; ít xảy ra suy gan cấp tính kèm vàng da, có nguy cơ xuất huyết | Xét nghiệm gan huyết thanh: AST, ALT, phosphatase kiềm và bilirubin tăng cao.
PT/INR: có thể tăng lên. Công thức máu: có thể bất thường nếu mắc rối loạn tăng sinh tủy xương tiềm ẩn. Urê và creatinine huyết thanh: có thể tăng cao trong trường hợp suy gan cấp tính. Siêu âm Doppler màu: tĩnh mạch gan lớn làm mất tín hiệu dòng chảy, hoặc xuất hiện dòng chảy hỗn loạn hoặc đảo ngược; nhiều nhánh lớn trong gan hoặc dưới bao, trong đó dòng chảy liên tục kết nối các tĩnh mạch gan hoặc các tĩnh mạch cơ hoành hoặc liên sườn; phì đại thùy đuôi gan (>70%). MRI có chất cản quang: tắc nghẽn tĩnh mạch gan và các nhánh trong gan hoặc dưới bao trong tĩnh mạch chủ dưới Độ đặc hiệu và độ nhạy cao (>90%). Sàng lọc tình trạng tăng tính đông: có thể dương tính đối với yếu tố V Leiden, kháng thể kháng phospholipid ở chứng suy giảm protein C, protein S và đột biến JAK2. |
Chụp CT có chất cản quang: các tĩnh mạch gan không hiển thị chứng tỏ tĩnh mạch gan đang bị tắc nghẽn Tỉ lệ dương tính giả cao..
Chụp tĩnh mạch gan: quan sát thấy huyết khối trong các tĩnh mạch gan, như mạng nhện. Sinh thiết gan: tắc nghẽn tĩnh mạch nghiêm trọng, teo tế bào gan ở trung tâm tiểu thùy và có thể là huyết khối trong đầu tĩnh mạch gan. |
| Tắc mật trong gan khi mang thai | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| thai kỳ thứ hai và ba, song sinh, buồn nôn, ói mửa, đau bụng, ngứa (trên mặt), mệt mỏi | mang thai, trầy da, vàng da, gan to và đau khi chạm vào, lách to, hạch to | Các xét nghiệm gan trong huyết thanh: phosphatase kiềm tăng cao 5-10 lần so với bình thường; ALT, AST, và bilirubin cũng tăng cao; nồng độ aminotransferase có thể tăng.
PT/INR: có thể tăng Trong chứng tắc mật lâu dài, khi nồng độ vitamin K giảm. Siêu âm ổ bụng: những thay đổi không đặc hiệu Thực hiện để loại bỏ các nguyên nhân khác gây ra chứng vàng da, như sỏi mật. |
Sinh thiết gan: tắc mật ở trung tâm tiểu thùy, tiểu quản chứa mật và sắc tố mật trong tế bào gan Có thể xác nhận kết quả chẩn đoán. |
| Hội chứng HELLP | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Ba tháng cuối thai kỳ và ở những bệnh nhân sau sinh, tiền sử tiền kinh giật, buồn nôn, ói mửa, đau bụng, ngứa, mệt mỏi, đau đầu, rối loạn thị lực | mang thai, có thể tăng huyết áp, phù nề, gan to và đau khi chạm vào, lách to, hạch to, phản xạ nhanh, nguy cơ xuất huyết | Các xét nghiệm gan trong huyết thanh: ALT, AST tăng cao, bilirubin toàn phần và gián tiếp tăng cao.
Haptoglobin trong huyết tương: Thấp. LDH trong huyết thanh: Tăng. Acid uric huyết thanh: Tăng. PT/INR: tăng »Công thức máu: Số lượng tiểu cầu thấp. Creatinine và chất điện giải trong huyết thanh: có thể là dấu hiệu của chứng suy thận, trong đó creatinine tăng cao. Tổng phân tích nước tiểu: protein niệu »siêu âm thai: có thể phát hiện tình trạng thai chậm lớn. Siêu âm ổ bụng: những thay đổi không đặc hiệu Thực hiện để loại bỏ các nguyên nhân khác gây ra chứng vàng da, như sỏi mật. |
|
| Gan nhiễm mỡ cấp tính khi đang mang thai | |||
| Tiểu sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| mang thai giai đoạn cuối, tiền sử tiền sản giật, buồn nôn, nôn, đau bụng, ngứa, mệt mỏi, cổ trướng, thay đổi trạng thái tâm thần[15] | mang thai, tăng huyết áp (tiền sản giật và chứng kinh giật), vàng da, gan to và đau khi chạm vào, lách to, hạch to | Các xét nghiệm gan trong huyết thanh: ALT và AST tăng vừa, bilirubin trực tiếp cũng tăng cao.
PT/INR: bình thường hoặc tăng ở bệnh nặng »siêu âm ổ bụng: tình trạng bình thường hoặc lan tỏa Thực hiện để loại bỏ các nguyên nhân khác gây ra chứng vàng da, như sỏi mật. |
Sinh thiết gan: sưng tế bào gan, và nhiễm mỡ loại bọc nhỏ, chủ yếu là ở vùng trung tâm tiểu thùy 3 Có thể xác nhận kết quả chẩn đoán. |
Hướng dẫn chẩn đoán
Châu Âu:
- EASL clinical practical guidelines on the management of acute (fulminant) liver failure Nhà xuất bản: European Association for the Study of the Liver Xuất bản lần cuối: 2017.
- EASL recommendations on treatment of hepatitis C Nhà xuất bản: European Association for the Study of the Liver Xuất bản lần cuối: 2016.
- EASL–EASD–EASO clinical practice guidelines for the management of non-alcoholic fatty liver disease Nhà xuất bản: European Association for the Study of the Liver (EASL); European Association for the Study of Diabetes (EASD); European Association for the Study of Obesity (EASO) Xuất bản lần cuối: 2016.
- Cirrhosis in over 16s: assessment and management Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2016.
- European guideline for the management of hepatitis B and C virus infections, 2010 Nhà xuất bản: International Union against Sexually Transmitted Infections Xuất bản lần cuối: 2010.
- EASL clinical practice guidelines: management of cholestatic liver diseases Nhà xuất bản: European Association for the Study of the Liver Xuất bản lần cuối: 2009.
Quốc tế:
- EASL-ALEH clinical practice guidelines: non-invasive tests for evaluation of liver disease severity and prognosis Nhà xuất bản: European Association for the Study of the Liver; Asociación Latinoamericana para el Estudio del Hígado Xuất bản lần cuối: 2015.
Bắc Mỹ:
- AASLD guidelines for the treatment of hepatocellular carcinoma Nhà xuất bản: American Association for the Study of Liver Diseases Xuất bản lần cuối: 2017.
- Management of acute liver failure Nhà xuất bản: American Gastroenterological Association Xuất bản lần cuối: 2017.
- Diagnosis and management of idiosyncratic drug-induced liver injury Nhà xuất bản: American College of Gastroenterology Xuất bản lần cuối: 2014.
- Diagnosis and management of hemochromatosis Nhà xuất bản: American Association for the Study of Liver Diseases Xuất bản lần cuối: 2011.
- Diagnosis and management of autoimmune hepatitis Nhà xuất bản: American Association for the Study of Liver Diseases Xuất bản lần cuối: 2010.
- Alcoholic liver disease Nhà xuất bản: American Association for the Study of Liver Diseases; American College of Gastroenterology Xuất bản lần cuối: 2010.
Nguồn trợ giúp trực tuyến
1. The Center for Quality Assessment and Improvement in Mental Health: audit-c overview (external link)
2. FDA: acetylcysteine/interpretation of acetaminophen assays (external link)
3. CDC fact sheets: tuberculin skin testing (external link)
4. Toxbase (UK and Ireland) (external link).
Các bài báo chủ yếu
European Association for the Study of the Liver. EASL Clinical Practice Guidelines: management of cholestatic liver diseases. J Hepatol. 2009;51:237-267.
Brook G, Soriano V, Bergin C; International Union against Sexually Transmitted Infections. 2010 European Guideline for the management of hepatitis B and C virus infections. Int J STD AIDS. 2010;21:669-678.
O’Shea RS, Dasarathy S, McCullough AJ; Practice Guideline Committee of the American Association for the Study of Liver Diseases; Practice Parameters Committee of the American College of Gastroenterology. Alcoholic liver disease. Hepatology. 2010;51:307-328.
European Association for Study of Liver; Asociacion Latinoamericana para el Estudio del Higado. EASL-ALEH clinical practice guidelines: non-invasive tests for evaluation of liver disease severity and prognosis. J Hepatol. 2015;63:237-264.
Roberts EA, Schilsky ML. American Association for Study of Liver Diseases (AASLD). Diagnosis and treatment of Wilson disease: an update. Hepatology. 2008;47:2089-2111.
European Association for Study of Liver. EASL clinical practice guidelines: Wilson’s disease. J Hepatol. 2012;56:671-685.
Manns M, Czaja AJ, Gorham JD, et al. AASLD practice guidelines: diagnosis and management of autoimmune hepatitis. Hepatology. 2010;51:2193-2213.
American Association for the Study of Liver Diseases. Treatment of hepatocellular carcinoma. December 2016. https://www.aasld.org/ (last accessed 4 July 2017).
Ghany MG, Strader DB, Thomas DL, et al. Diagnosis, management, and treatment of hepatitis C: an update. Hepatology. 2009;49:1335-1374.
European Association for the Study of the Liver. EASL recommendations on treatment of Hepatitis C. September 2016. http://www.easl.eu (last accessed 4 July 2017).
Chalasani N, Younossi Z, Lavine JE, et al. The diagnosis and management of non-alcoholic fatty liver disease: practice guideline by the American Association for the Study of Liver Diseases, American College of Gastroenterology, and the American Gastroenterological Association. Am J Gastroenterol. 2012;107:811-826.
Ca lâm sàng
Ca 1
Bệnh nhân nam, 24 tuổi, đi khám vì run tay và có các cử động tự ý, bệnh tiến triển nặng dần trong 6 tháng. 1 năm trước, anh ấy được chẩn đoán trầm cảm và điều trị với fluoxetine trong 5 tháng, nhưng sau đó ngưng và không tái khám bác sĩ tâm lý. Tiền căn bệnh lý chưa ghi nhận bất thường. Bệnh nhân có hút thuốc lá nhưng không thường xuyên trong quá khứ, không dùng rượu bia, không dùng ma túy. Anh ấy hiện đã bỏ học đại học và làm nhân viên vận chuyển trong vài năm trước. Huyết áp: 122/82 mmHg ở tư thế’ nằm ngửa, 120/84 ở tư thế’ đứng, Khám tim phổi chưa ghi nhận bất thường. Gan to, chắc, lách không sờ chạm. Bệnh nhân run cả hai tay, tăng khi vận động. Thỉnh thoảng có các cơn co giật nhanh ở các chi xa có thể thấy được. Kết quả cận lâm sàng như sau:
| Total bilirubin | 1.9 mg/dL |
| Direct bilirubin | 0.9 mg/dL |
| Alkaline phosphatase | 40 U/L |
| Aspartate aminotransferase | 276 U/L |
| Alanine aminotransferase | 180 U/L |
| Prothrombin time | 12.0 sec |
Bộ xét nghiệm virus gây viêm gan âm tính. Chẩn đoán nào sau đây là phù hợp nhất?
A. Thiếu men Alpha – 1 – antitrypsin.
B. Bệnh ứ sắt.
C. Bệnh Huntington.
D. Bệnh teo cơ đa hệ thống.
E. Ngộ độc thuốc Serotonin-reuptake inhibitor.
F. Bệnh Wilson.
Bệnh nhân nam, 24 tuổi, đi khám vì run tay
Run tay, cử động không tự ý
Tăng men gan mức độ trung bình, AST : ALT > 1
Hỏi: Chẩn đoán nào sau đây là phù hợp nhất
Đáp án: F: Bệnh Wilson
Bệnh nhân trẻ tuổi, có biểu hiện phối hợp bệnh lý tại gan (tăng men gan) và biểu hiện tâm thần – thần kinh (eg: run tay, cử động không tự ý) có khả năng cao gợi ý bệnh Wilson, là bệnh hiếm, di truyền lặn trên nhiễm sắc thể thường, thường gặp ở người từ 5 – 35 tuổi. Bệnh là do bất thường sự vận chuyển đồng gây tích tụ trong các mô, bao gồm gan và não. Ở bệnh nhân trẻ tuổi, bệnh gan thườn ưu thế, trong khi triệu chứng thần kinh thường ưu thế’ ở người lớn tuổi hơn.
Các rối loạn chức năng gan dao động từ các bất không có triệu chứng lâm sàng đến viêm gan, xơ gan. Triệu chứng tâm thần – thần kinh bao gồm hội chứng parkinson, rối loạn vận ngôn, múa giật, thất điều, thay đổi tính cách và trầm cảm. Chẩn đoán gợi ý khi nồng độ ceruloplasmin huyết thanh thấp, tăng bài tiết đồng qua nước tiểu và vòng Kayser – Fleischer (vòng màu và
Điều trị cần tập trung tăng đào thải đồng tích lũy và ngăn chặn tái tích tụ đồng. Điều trị đầu tay bao gồm các chất cheating (eg, D- penicillamine, trientine). Uống kẽm giúp giảm hấp thu đồng và có thể được sử dụng trong điều trị duy trì. Với các bệnh nhân có suy gan tối cấp hoặc kháng thuốc, thì cần được ghép gan.
(Lựa chọn A) Thiếu men Alpha-1-antitrypsin có thể gây ra bệnh phổi tắc nghẽn, rối loạn chức năng gan ột yếu tố nguy cơ rất cao của khí phế thủng khởi phát sớm, tuy nhiên bệnh nhân không có các bằng chứng của bệnh phổi, và AATD không giải thích được các triệu chứng tâm thần – thần kinh.
(Lựa chọn B) Bệnh ứ sắt có biểu hiện lâm sàng phổ biến là bệnh gan, tăng sắc tố, đái tháo đường, bệnh khớp và tim phì đại.
(Lựa chọn C) Bệnh Huntington là bệnh lý di truyền với triệu chứng thần kinh nổi bật như là múa giật, hội và thay đổi tính cách. Tuy nhân, bệnh không liên quan đến bệnh gan và g khởi phát ở tuổi trung niên.
(Lựa chọn D) Bệnh teo cơ đa hệ thống được mô tả bằng hàng loạt các rối loạn thần kinh – cơ có chung một tập hơp các triệu chứng, bao gồm hội chứn Parkinson, rối loạn chức năng niệu dục (eg: rối loạn cương dương), rối loạn thần kinh thực vận (eg: hạ huyết áp tư thế) và thất điều.
(Lựa chọn E) Hội chứng Serotonin phổ biến nhấn trong 24 giờ đầu sau khi bắt đầu hoặc chỉnh liều thuốc tác động lên hệ serotonergic. Bệnh có biên quan đến sự mất ổn định của hệ thần kinh thực vật, kích thích, vã mồ hôi, tăng phản xạ, cơn co cứng, co giật.
Kết luận:
Bệnh Wilson được đặc trưng bởi sự phối hợp của bệnh gan và triệu chứng tâm thần – thần kinh ở các bệnh nhân từ 5 – 35 tuổi. Rối loạn chức năng gan dao động từ rối loạn chức năng gan không triệu chứng đển xơ gan. Các triệu chứng tâm thần – thần kinh bao gồm hội chứng Parkinson, rối loạn vận ngôn, múa vờn, thất điều, thay đổi tính cách và trầm cảm.
Ca 2
Bệnh nhân nữ 52 tuổi đi khám vì mệt mỏi và ngứa dữ dội. Cô ấy không thể xác định thời điểm xuất hiện các triệu chứng diễn tiến dần dần. Tiền sử bệnh lý gồm suy giáp và hội chứng ống cổ tay. Thuốc bệnh nhân đang dùng gồm levothyroxine. Bệnh nhân sống cùng chồng và 3 người con. Cô ấy không hút thuốc và uống rượu trong những dịp xã giao. Sinh hiệu bình thường. Khám tim phổi không thấy bất thường. Bụng mềm, nhu động ruột bình thường. Gan to. Không có vàng da củng mạc hoặc vàng da, nhưng có u vàng mi mắt và trầy xước da. Kết quả xét nghiệm như sau:
| Serum creatinine | 1.0 mg/dL |
| Total cholesterol | 503 mg/dL |
| Total bilirubin | 1.5 mg/dL |
| Alkaline phosphatase | 410 U/L |
| Aspartate aminotransferase (AST, SGOT) | 42 U/L |
| Alanine aminotransferase (ALT, SGPT) | 44 U/L |
Siêu âm hạ sườn phải thấy ống mật chủ bình thường. Bước nào sau đây là phù hợp nhất cho điều trị ở bệnh nhân này?
- Kiểm tra kháng thể kháng ti thể (Check anti-mitochondrial antibodies)
- Kiểm tra kháng thể kháng cơ trơn (Check anti-smooth muscle antibodies)
- Ngừng levothyroxin (Discontinue levothyroxine)
- Chụp MRI vùng bụng (Obtain MRI scan of the abdomen)
- Dùng glucocorticoid đường uống
Đáp án: A: Kiểm tra kháng thể kháng ti thể (Check anti-mitochondrial antibodies).
Bệnh nhân này có một số đặc điểm của ứ mật (giảm lưu lượng mật), bao gồm mệt mỏi, ngứa và tăng phosphatase kiềm. Siêu âm hạ sườn phải giúp phân biệt ứ mật trong gan (không giãn đường mật) với ngoài gan (giãn đường mật; ví dụ, do sỏi mật). Nếu siêu âm gợi ý ứ mật trong gan (như với bệnh nhân này), bước tiếp theo là chuẩn độ kháng thể kháng ty thể trong huyết thanh, có độ nhạy và độ đặc hiệu cao đối với viêm đường mật nguyên phát (PBC, trước đây được gọi là xơ gan mật nguyên phát).
PBC là một bệnh gan mạn tính đặc trưng bởi sự phá hủy các ống dẫn mật trong gan do nguyên nhân tự miễn dẫn đến ứ mật. Bệnh thường gặp ở phụ nữ trung niên và khởi phát chậm. Khi bệnh tiến triển, vàng da, gan to, phân mỡ và tăng huyết áp tĩnh mạch cửa có thể xuất hiện. Các biến chứng khác có thể bao gồm tăng lipid máu nặng (với u vàng) và bệnh chuyển hóa xương. PBC thường liên quan đến các rối loạn tự miễn dịch khác (ví dụ, bệnh tuyến giáp tự miễn).
(Lựa chọn B và E) Viêm gan tự miễn có liên quan đến việc tăng nồng độ kháng thể kháng nhân và kháng thể kháng cơ trơn. Bệnh được đặc trưng bởi tổn thương tế bào gan dao động (nghĩa là tăng men gan) hơn là ứ mật. Điều trị đầu tay bao gồm glucocorticoid đường uống.
(Lựa chọn C) Một số loại thuốc có thể gây ứ mật trong gan, bao gồm một số loại kháng sinh (ví dụ: macrolide), anabolic steroids và thuốc tránh thai đường uống. Levothyroxine không liên quan đến ứ mật.
(Lựa chọn D) MRI bụng chủ yếu được sử dụng để đánh giá các khối ở bụng hoặc làm rõ các bất thường không đặc hiệu trên các xét nghiệm hình ảnh khác. MRI không cần thiết trong việc đánh giá PBC.
Kết luận:
Viêm đường mật nguyên phát (trước đây gọi là xơ gan mật nguyên phát) là một bệnh gan mạn tính được đặc trưng bởi ứ mật trong gan do sự phá hủy các ống mật nhỏ bởi nguyên nhân tự miễn. Bệnh thường gặp phụ nữ trung niên với biểu hiện mệt mỏi, ngứa, gan to và tăng phosphatase kiềm. Chẩn đoán được xác định bằng hiệu giá kháng thể kháng ty thể trong huyết thanh.
Ca 3
Bệnh nhân nữ 45 tuổi nhập khoa cấp cứu vì sốt ngày 1, ớn lạnh, buồn nôn và nôn. Cô ấy bị đau bụng dưới bên phải ngày càng nặng hơn trong 2 ngày qua. Bệnh nhân có tiền sử trầm cảm khi còn là thiếu niên và từng có ý định tự tử. Cô ấy hiện không dùng thuốc và không sử dụng rượu hoặc chất cấm. Thân nhiệt là 39,5 C (103,1 F), huyết áp là 90/48 mmHg, mạch là 98 lần/phút và nhịp thở là 30 lần/phút. BMI là 36 kg/m2. Bệnh nhân có biểu hiện ốm yếu và lú lẫn. Vàng da và kết mạc mắt. Khám tim phổi bình thường. Ấn đau rõ và dấu đề kháng ở hạ sườn phải Bệnh nhân không bị đau hông lưng. Kết quả xét nghiệm như sau:
| Liver studies | |
| Total bilirubin | 7.2 mg/dL |
| Direct bilirubin | 5.4 mg/dL |
| Alkaline phosphatase r | 714 U/L |
| Aspartate aminotransferase (SGOT) | 75 U/L |
| Alanine aminotransferase (SGPT) | 60 U/L |
| Lipase | 81 U/L (normal: 10-140) |
| Complete blood count | |
| Hemoglobin | 14.1 g/dL |
| Platelets | 306,000/mm3 |
| Leukocytes | 19,200/mm3 |
| Neutrophils | 81% |
| Lymphocytes | 16% |
Dấu hiệu nào sau đây nhiều khả năng xuất hiện trên bệnh nhân ?
- Dãn ống mật trong và ống mật ngoài gan
- Viêm tụy phì đại và phù nề
- Tăng nồng độ acetaminophen trong huyết thanh
- Hẹp ngắn, hình vòng xen kẽ với ống mật bình thường
- Dày thành túi mật và dịch quanh túi mật
Đáp án: A: Dãn ống mật trong và ống mật ngoài gan
Bệnh nhân này bị sốt, vàng da và đau hạ sườn phải (tam chứng Charcot) rất có thể bị viêm đường mật cấp tính (AC). Lú lẫn và hạ huyết áp (ngũ chứng Reynolds) đôi khi cũng thấy ở bệnh nặng. AC xảy ra trong bối cảnh ứ đọng mật, nguyên nhân phổ biến nhất là do sỏi mật, bệnh ác tính hoặc hẹp. Tăng áp lực trong đường mật phá vỡ hàng rào mật-máu và vi khuẩn di chuyển từ hệ thống gan mật vào máu.
Kết quả chẩn đoán phản ánh tình trạng tắc mật, với siêu âm hoặc CT scan cho thấy sự giãn nở của ống mật chủ và đường mật trong gan. Ngoài tăng bạch cầu với chuyển trái. Kết quả xét nghiệm đặc trưng với tăng bilirubin trực tiếp, tăng phosphatase kiềm và tăng gamma-glutamyl transpeptidase. Aminotransferase thường chỉ tăng nhẹ.
Chăm sóc hỗ trợ, kháng sinh phổ rộng, và dẫn lưu mật, tốt nhất là bằng chụp mật tụy ngược dòng qua nội soi với cắt cơ vòng, là những phương pháp điều trị chính. Các phương pháp khác để giải áp đường mật bao gồm chụp đường mật xuyên gan qua da với đặt ống dẫn lưu và giải áp bằng phẫu thuật mở.
(Lựa chọn B) Viêm tụy cấp cũng có biểu hiện đau bụng, dẫn đến sưng và viêm tụy có thể nhìn thấy trên CT scan. Mặc dù viêm tụy do sỏi mật có thể biểu hiện bằng xét nghiệm chức năng gan ứ mật (do tắc nghẽn bóng), mức độ lipase bình thường làm cho chẩn đoán này ít có khả năng.
(Lựa chọn C) Mặc dù ý định tự tử trước đó là yếu tố nguy cơ lớn nhất đối với những lần tự sát trong tương lai, nhưng quá liều acetaminophen thường được đặc trưng bởi transaminase tăng cao rõ rệt (>3000 U/L). Ngoài ra, tăng bilirubin máu chủ yếu là gián tiếp và sốt không điển hình.
(Lựa chọn D) Viêm xơ đường mật nguyên phát được đặc trưng bởi các đoạn hẹp hình vòng, ngắn xen kẽ với ống mật bình thường (“beads on string”) có thể nhìn thấy trên siêu âm. Mặc dù bệnh có kiểu hình ứ mật trong xét nghiệm chức năng gan, nhưng bệnh nhân thường không có triệu chứng hoặc mệt mỏi mạn tính và ngứa. Hạ huyết áp cấp tính và tăng bạch cầu không điển hình trong bệnh.
(Lựa chọn E) Viêm túi mật cấp biểu hiện với sự dày lên của thành túi mật và dịch quanh túi mật có thể có thể gây sốt, tăng bạch cầu và đau hạ sườn phải, nhưng bilirubin và rệt thì không điển hình.
Kết luận:
Sốt, vàng da và đau hạ sườn phải (tam chứng Charcot) phù hợp với viêm đường mật cấp. Siêu âm hoặc CT scan thường cho thấy sự giãn nở của ống mật chủ. Ngoài tăng bạch cầu chuyển trái, các xét nghiệm phản ánh sự ứ mật và tăng bilirubin trực tiếp, tăng phosphatase kiềm và tăng men gan nhẹ.
Ca 4
Bệnh nhân nam 63 tuổi đi khám vì đau bụng mơ hồ và mệt mỏi tăng dần trong vài tuần qua. Tiền căn y khoa chưa ghi nhận bất thường. Bệnh nhân có hút một bao thuốc mỗi ngày và uống 5-6 lon bia vào cuối tuần. Mẹ bệnh nhân qua đời vì đột quỵ, còn cha qua đời vì nhồi máu cơ tim. Thăm khám ghi nhận bụng mềm, chướng nhẹ. Bờ gan cứng và cách bờ sườn 5cm. Phản hồi gan tĩnh mạch cảnh không rõ ràng. Phù mắt cá chân. Kết quả xét nghiệm như sau:
| Hemoglobin | 9.0 glL |
| Mean corpuscular volume | 70 fL ’ |
| Platelets | 200,000/pL |
| Leukocytes | 4,500/pL |
| Blood urea nitrogen (BUN) | 19 mg/dL |
| Serum creatinine | 0.8 mg/dL |
| Aspartate aminotransferase | 48 U/L |
| Alanine aminotransferase | 56 UIL |
| Alkaline phosphatase | 320 U/L |
Các xét nghiệm đông máu nằm trong giới hạn bình thường. X-quang ngực cho thấy tràn dịch màng phổi bên trái lượng ít. Xét nghiệm máu ẩn trong phân dương tính. Nguyên nhân nào sau đây có nhiều khả năng gây ra gan to ở bệnh nhân?
- Bệnh xơ gan rượu
- Bệnh viêm gan tự miễn
- Ứ sắt
- Suy thất trái
- Bệnh ác tính
- Viêm gan nhiễm mỡ không do rượu
- Tăng áp lực tĩnh mạch cửa
- Tăng áp phổi
Đáp án: E: Bệnh ác tính
Bệnh nhân bị đau bụng, thiếu máu hồng cầu nhỏ, máu ẩn trong phân dương tính, và gan to, bờ gan cứng là các đặc điểm điển hình của bệnh ác tính đường tiêu hóa, có thể là ung thư đại tràng di căn gan. Gan là vị trí di căn phổ biến nhất trong ung thư đại tràng. Những bất thường các marker gan mức độ vừa phải (tăng phosphatase kiềm và tăng nhẹ aspartate aminotransferase [AST] và alanine aminotransferase [ALT]) gợi ý nhiều về bệnh thâm nhiễm hoặc ứ mật hơn là tổn thương tế’ bào gan. Bệnh nhân còn bị tràn dịch màng phổi ít bên trái có thể là dịch ác tính. (Tràn dịch màng gan do xơ gan thường xảy ra ở bên phải.) Bệnh nhân này cần được chụp CT bụng có tiêm thuốc cản quang để đánh giá bệnh ác tính.
(Lựa chọn A) Bệnh xơ gan rượu, gan thường teo và không sờ thấy bờ. Ngoài ra, trong tổn thương tế bào gan do rượu, AST lớn hơn ALT, thường là bội số của 1,5-2,0.
(Lựa chọn B) Viêm gan tự miễn dịch thường thấy ở phụ nữ trẻ đến trung niên và có thể biểu hiện dưới dạng viêm gan cấp tính hoặc mạn tính. Tổn thương tế bào gan đáng kể, với transaminase thường > 1.000 U/L.
(Lựa chọn C) Hemochromatosis là một bệnh di truyền lặn nhiễm sắc thể thường dẫn đến rối loạn chức năng đa cơ quan do quá tải sắt toàn thân. Các di chứng phổ biến nhất bao gồm xơ gan, suy tim, đái tháo đường, thiểu năng sinh dục và viêm khớp. Bệnh thường gây tăng đáng kể trong transaminase.
(Lựa chọn D và H) Suy thất trái không trực tiếp gây ra gan to, mặc dù bệnh có thể gây suy tim phải. Tăng áp phổi và suy tim phải có thể gây ra bệnh gan sung huyết. Trong những trường hợp này, sẽ có các dấu hiệu khác của suy thất phải: phù ngoại vi, tăng áp lực tĩnh mạch cảnh, phản hồi gan tĩnh mạch cảnh dương tính và S3 khi khám tim.
(Lựa chọn F) Viêm gan nhiễm mỡ không do rượu (NASH) thường không có triệu chứng và biểu hiện là gan to với tăng men gan. Hình ảnh học cho thấy lộ thâm nhiễm chất béo trong gan. Nguyên nhân hàng đầu của NASH là béo phì, đái tháo đường và tăng triglycerid máu. Gan to cứng, thiếu máu và máu ẩn trong phân dương tính trong bối cảnh tăng transaminase tối thiểu phù hợp với bệnh ác tính hơn.
(Lựa chọn G) Tăng áp lực tĩnh mạch cửa do xơ gan và không do xơ gan có thể dẫn đến cổ trướng và phù ngoại biên đáng kể. Các dấu hiệu khác của tăng huyết áp tĩnh mạch cửa bao gồm giãn tĩnh mạch thực quản, dấu sao mạch, lòng bàn tay son và caput medusa. Bệnh cũng thường gây giảm tiểu cầu và rối loạn đông máu.
Kết luận:
Phần lớn các vị trí di căn của ung thư đại tràng là gan. Khối di căn gan có thể gây ra triệu chứng đau bụng vùng hạ sườn phải, tăng men gan nhẹ và gan to cứng. Chẩn đoán xác định bằng CT-scan ổ bụng.
Ca 5
Bệnh nhân nam, 42 tuổi, đi khám vì mệt mỏi tiến triển. Nhiều năm nay, bệnh nhân thường xuyên bị đau bụng tái phát nhiều lần kèm tiêu chảy, phân có lẫn máu. Hai năm trước, ông ấy có nội soi, sinh thiết, kết quả có viêm niêm mạc trực tràng tiếp giáp kèm các tổ chức giả polyp (contiguous proctocolitis with pseudopolyps), loét niêm mạc và abscess hang tuyến (crypt abscesses). Bệnh nhân được điều trị bằng axit 5-aminosalicylic dạng uống và corticosteroid dạng bơm hậu môn, sau đó triệu chứng được kiểm soát. Tuy nhiên, anh cảm thấy rất mệt mỏi trong vài tháng qua và bị kiệt sức vào cuối ngày. Bệnh nhân không bị sụt cân. Nhiệt độ là 37oC (98,6 F), huyết áp là 134/90 mm Hg, mạch là 74 nhịp/phút và nhịp thở là 15 lần/phút. Khám thấy đau nhẹ vùng 1/4 dưới trái khi ấn sâu. Chưa ghi nhận gan to hoặc lách to. Kết quả xét nghiệm như sau:
| Hemoglobin | 11.8 g/dL |
| Albumin huyết thanh | 3.8 g/dL |
| Bilirubin toàn phần | 1.7 mg/dL |
| ALP | 816 U/L |
| AST | 45 U/L |
| ALT | 54 U/L |
Bước xử trí nào sau đây là phù hợp:
- Xét nghiệm tự kháng thể kháng cơ trơn (Anti-smooth muscle antibody assay).
- Xạ hình đường mật [Biliary scintigraphy (HIDA scan)].
- Đo nồng độ CEA (Carcinoembryonic antigen level).
- CT scan of the abdome.
- Sinh thiết gan (Liver biopsy).
- Chụp MRI mật tụy.
Đáp án F: Chụp MRI mật tụy.
Bệnh nhân này mệt mỏi và tăng phosphatase kiềm rất có thể bị viêm đường mật xơ cứng nguyên phát (PSC). PSC là một rối loạn mạn tính tiến triển đặc trưng bởi viêm, xơ hóa và chít hẹp đường mật trong và ngoài gan. Các bệnh nhân này thường xuyên bị viêm loét đại tràng, giải thích cho triệu chứng tiêu chảy lẫn máu tái diễn, thiếu máu, đau hạ sườn trái và các dấu hiệu trên nội soi đại tràng (ví dụ: pseudopolyps, loét niêm mạc, áp xe hang tuyến).
PSC thường không có triệu chứng nhưng có thể biểu hiện mệt mỏi và ngứa. Phá hủy ống mật dẫn đến ứ mật với xét nghiệm đặc trưng là nồng độ phosphatase kiềm tăng rõ rệt (và cuối cùng là tăng bilirubin) (tức là dạng ứ mật) với aminotransferase huyết thanh tăng ít hoặc bình thường. Các dấu hiện không đặc hiệu khác có thể’ bao gồm các markers viêm tăng cao (ví dụ, hồng cầu, tốc độ máu lắng), IgM tăng, và kháng thể’ kháng bào tương của bạch cầu hạt trung tính (ANCA) dương tính.
Chẩn đoán được xác định bằng hình ảnh học cho thấy các vết hẹp cíng mật đa ổ xen kẽ với các đoạn ống giãn (ví dụ: hình hạt). Chụp cộng hưởng từ mật tụy (MRCP) là hình ảnh học được lựa chọn do nhanh chóng, không xâm lấn; tuy nhiên, chụp ERCP có thể được thực hiện ở những bệnh nhân không thể chụp MRI (ví dụ, những người có cấy ghép kim loại). Mặc dù sinh thiết gan có thể được xem xét ở những bệnh nhân có biểu hiện không điển hình, nhưng các phát hiện mô học cổ điển liên quan đến PSC (ví dụ: tắc ống mật, xơ hóa dạng vỏ hành quanh ống mật) chỉ xuất hiện trong 25% mẫu sinh thiết gan (Lựa chọn E).
(Lựa chọn A) Tự kháng thể cơ trơn nằm trong số các loại tự kháng thể được thấy trong bệnh viêm gan tự miễn. Bệnh thường có các triệu chứng không đặc hiệu (ví dụ, mệt mỏi) nhưng thường phổ biến phụ nữ và có liên quan kiểu hình tổn thương tế bào gan (nghĩa là transaminase tăng và phosphatase kiềm tăng nhẹ hoặc bình thường).
(Lựa chọn B) Xạ hình đường mật (HIDA scan) có thể chẩn đoán viêm túi mật cấp tính; tuy nhiên, biểu hiện là sốt, đau hạ sườn phải, nôn và tăng bạch cầu.
(Lựa chọn C) Nồng độ CEA tăng cao trong ung thư đại tràng, có thể di căn đến gan, gây tắc mật và ứ mật. Mặc dù viêm loét đại tràng và PSC làm tăng nguy cơ ung thư đại tràng, bệnh nhân có ung thư di căn thường sụt cânvà gan to.
(Lựa chọn D) Chụp CT đôi khi được sử dụng để đánh giá bệnh ác tính (ví dụ: ung thư đường mật), có thể gây mệt mỏi và có khả năng ảnh hưởng đến chức năng gan bất thường nhưng thường liên quan đến sụt cân và tuổi cao. Mặc dù CT scan bụng đôi khi xác định được giãn ống mật không đặc hiệu ở bệnh nhân PSC, nhưng độ nhạy cảm và độ đặc hiệu kém hơn nhiều so với MRCP.
Kết luận:
Xơ hóa đường mật nguyên phát thường không biểu hiện triệu chứng nhưng có thể có triệu chứng mệt mỏi và ngừa, xét nghiệm ghi nhận tình trạng ứ mật. Bệnh có mối liên hệ chặt chẽ với viêm loét đại tràng. Chẩn đoán được xác định bằng MRCP với hình ảnh hẹp khu trú nhiều đoạn xen kẽ với các đoạn giãn ống mật.
Ca 6
Bệnh nhân nam, 42 tuổi, đi khám vì mệt mỏi (fatigue) và nước tiểu sậm màu. Tiền căn chưa ghi nhận bệnh lý, bệnh nhân đã từng sử dụng ma túy dạng tiêm tĩnh mạch và thuốc lá: 25 gói/năm. Cha anh qua đời vì ung thư đại tràng lúc tuổi 52.Thân nhiệt: 37 C (98,6 F), huyết áp: 122/70 mm Hg và mạch là 80/phút. BMI là 30 kg/m2. Vàng da và củng mạc mắt. Bụng mềm. không chướng và không mềm. Kết quả xét nghiệm như sau:
| Liver function studies | |
| Albumin | 3.8 g/dL |
| Total bilirubin | 11.0 mg/dL |
| Direct bilirubin | 8.0 mg/Dl |
| ALP | 822 U/L |
| AST | 39 U/L |
| ALT | 39 U/L |
| Coagulation studies | |
| PT | 11s |
Bước xử trí tiếp theo phù hợp là?
- ERCP (Endoscopic retrograde cholangiopancreatogram)
- Phết máu ngoại biên (Peripheral smear examination)
- Sắt huyết thanh, độ bão hòa transferrin, Ferritin (Serum iron, transferrin saturation, and ferritin levels)
- Siêu âm bụng (Ultrasonography of the abdomen)
- Bộ xét nghiệm virus gây viêm gan và các marker viêm
Bệnh nhân nam, 42 tuổi, đi khám vì mệt mỏi:
- Mệt mỏi, nước tiểu sậm màu, tăng bilirubin trực tiếp.
- Tăng ALP, AST, ALT tăng nhẹ, AST/ALT = 1.
- Tiền căn: dùng ma túy đường tĩnh mạch.
Đáp án: D: Siêu âm bụng.
Bệnh nhân này bị tăng bilirubin liên hợp (bilirubin trực tiếp) kèm theo tăng phosphatase kiềm. Tình trạng bất thường này phù hợp với tình trạng ứ mật do tắc đường mật trong hoặc ngoài gan. Bước kế tiếp phù hợp cho bệnh nhân có kiểu hình ứ mật nên là siêu âm bụng để đánh giá nhu mô gan và đường mật. Sự hiện diện của giãn đường mật gợi ý ứ mật ngoài gan; còn nếu không có giãn đường mật thì gợi ý tình trạng ứ mật trong gan.
(Lựa chọn A) Chụp mật tụy ngược dòng ERCP thường được thực hiện khi bệnh nhân có sự hiện diện tắc đường mật hoăc các bệnh lý ác tính trên siêu âm hoặc chụp CT. ERCP trong các trường hợp này có thể vừa chẩn đoán vừa điều trị bằng cách làm giảm tắc nghẽn và tạo điều kiện dẫn lưu mật.
(Lựa chọn B) Phết máu ngoại vi có vai trò đánh giá bệnh nhân nghi ngờ thiếu máu tán huyết. Tuy nhiên, bệnh nhân tán huyết tăng bilirubin máu không liên hợp (gián tiếp).
(Lựa chọn C) Sắt huyết thanh, độ bão hòa transferrin và ferritin rất hữu ích trong chẩn đoán hội chứng ứ sắt, bao gồm bệnh hemochromatosis. Bệnh nhân mắc bệnh hemochromatosis có sự lắng đọng sắt tiến triển ở gan và tăng cao aminotransferase (AST và ALT).
(Lựa chọn E) Bệnh nhân viêm gan siêu vi cấp tính thường tăng rõ rệt aspartate và alanine aminotransferase. Viêm gan siêu vi mạn tính thường tăng nhẹ aminotransferase đến trung bình huyết thanh. Bệnh nhân này có mức aminotransferase bình thường và ít khả năng tăng bilirubin máu do viêm gan siêu vi.
Kết luận:
Tăng phosphatase kiềm là dấu hiệu của ứ mật. Những bệnh nhân này (tăng hoặc không tăng bilirubin máu) nên được siêu âm vùng hạ sườn phải để rên bên phải để đánh giá các nguyên nhân gây tắc mật trong hoặc ngoài gan.
Ca 7
Bệnh nhân nữ, 43 tuổi đến phòng khám vì ngứa dữ dội toàn thân trong 4 tháng qua. Cô ấy có sử dụng một số loại sản phẩm không kê đơn như emollient và antihistamines nhưng không thuyên giảm và “cuối cùng quyết định đi khám bác sĩ.” Bệnh nhân cũng đã cảm thấy vô cùng mệt mỏi và thường xuyên ngủ vào ban ngày. Cô ấy cảm thấy sảng khoái sau khi thức dậy và không khó thở hay vấn đề về giấc ngủ vào ban đêm. Người bệnh không sử dụng thuốc lá, rượu bia. Sinh hiệu bình thường. Khám thực thể là ghi nhân các vết trầy xước da và gan to nhẹ. Khám mắt được ghi nhận trong hình bên dưới. Xét nghiệm ghi nhận: Bilirubin toàn phần là 1,6 mg/dL và kháng thể kháng ti thể (AMAs) dương tính. Với sự tiến triển của bệnh, chẩn đoán nào sau đây là phù hợp?
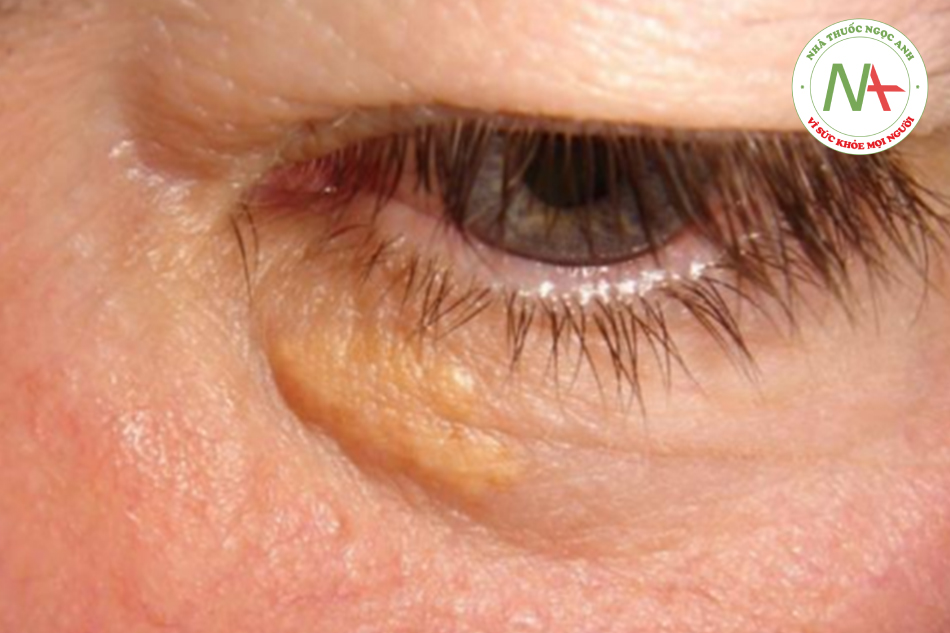
- Viêm đường mật cấp (Ascending cholangitis).
- Kém hấp thu acid mật (Bile salt diarrhea).
- Ung thư đại trực tràng (Colorectal cancer).
- Khí phế thủng (Emphysema).
- Nhuyễn xương (Osteomalacia).
- Bệnh cơ tim hạn chế (Restrictive cardiomyopathy).
Bệnh nhân nữ, 43 tuổi, đi khám vì ngứa toàn thân:
- Bệnh 4 tháng.
- Ngứa, mệt mỏi, gan to nhẹ.
- Xanthelasmas.
- XN: tăng bilirubin toàn phần, AMAs dương tính.
Đáp án: E. Nhuyễn xương (Osteomalacia)
Bệnh nhân này có các đặc điểm điển hình của viêm đường mật nguyên phát (PBC) [trước đây gọi là xơ hóa mật nguyên phát]), bao gồm ngứa, mệt mỏi, gan to, tắng bilirubin huyết thanh và xét nghiệm kháng thể kháng ty thể (AMAs) dương tính. PBC là một bệnh tự miễn dịch tiến triển đặc trưng bởi sự phá hủy các ống dẫn mật trong gan, dẫn đến ứ đọng mật và xơ hóa. Bệnh thường liên quan đến tăng lipid máu nặng, có thể biểu hiện bằng xanthelasmas (mảng màu vàng mềm trên mí mắt) do sự tích tụ của các đại thực bào chứa đầy lipid trong trung bì. Tình trạng tăng lipid máu này được đặc trưng bởi sự gia tăng HDL không tương ứng với LDL và dường như không làm tăng đáng kể nguy cơ xơ vữa động mạch.
Các biến chứng khác của PBC bao gồm kém hấp thu với sự thiếu hụt chất dinh dưỡng liên quan HCC. Ngoài ra, bệnh nhân có thể phát triển thành bệnh chuyển hóa xương biểu hiện như loãng xương (osteoporosis) hoặc nhuyễn xương (osteomalacia). Nhuyễn xương (giảm khoáng hóa xương) có liên quan đến thiếu vitamin D và kém hấp thu chất béo.
(Lựa chọn A và C) PBC không liên quan đến viêm đường mật cấp, đây là một biến chứng có thể xảy ra da tắc nghẽn đường mật ngoài gan (ví dụ sỏi ống mật chủ) và thường biểu hiện cấp tính với tam chứng Charcot (ví dụ sốt, vàng da, đau hạ sườn phải). Viêm đường mật cấp có liên quan đến viêm đường mật xơ cứng nguyên phát (PSC), là tình trạng viêm của đường mật trong/ngoài gan và có liên quan đến bệnh viêm ruột. Bệnh nhân bị viêm loét đại tràng và PSC có nguy cơ mắc ung thư đại trực tràng cao hơn. Khác với PBC, PSC không liên quan đến kháng thể kháng ti thể (AMAs) hoặc xanthelasmas.
(Lựa chọn B) Kém hấp thu muốíi mật xảy ra ở bệnh nhân có bệnh hồi tràng ở giai đoạn cuối (ví dụ: cắt bỏ hồi tràng, viêm hồi tràng Crohn). Hấp thu mật kém ở hồi tràng dẫn đến tăng muối mật trong đại tràng gây tiêu chảy (cholerheic diarrhea).
(Lựa chọn D) Sự thiếu hụt alpha-1 antitrypsin thường gây ra bệnh xơ gan và khí phế thũng khởi phát sớm do hoạt động quá mức của elastase. Sự vắng mặt của các triệu chứng/dấu hiệu ở phổi làm cho chẩn đoán khí phế thũng khó xảy ra. Ngoài ra, xanthelasmas và kháng thể kháng ti thể dương tính không đặc trưng cho sự thiếu hụt alpha-1 antitrypsin.
(Lựa chọn F) Bệnh cơ tim hạn chế và xơ gan có thể gặp ở những bệnh nhân mắc bệnh hemochromatosis do sự lắng đọng sắt quá mức ở mô. Các dấu hiện khác thường bao gồm tăng sắc tố da và đái tháo đường (“bronze diabetes”).
Kết luận:
Viêm đường mật nguyên phát (PBS) là một bệnh tự miễn dịch tiến triển được đặc trưng bởi sự phá hủy các ống dẫn mật trong gan. Bệnh có thể liên quan đến tăng lipid máu nặng, dẫn đến xanthelasmas. Các biến chứng khác bao gồm kém hấp thu, bệnh chuyển hóa xương (ví dụ loãng xương, nhuyễn xương), và HCC.
Ca 8
Bệnh nhân nam 65 tuổi có cơn ngừng tim trong trung tâm thương mại. Hồi sức tim phổi được thực hiện và khử rung thành công. Trong khoa cấp cứu, bệnh nhân được phát hiện có sóng ST chênh lên ở các chuyển đạo trước và có cơn nhịp nhanh thất kéo dài được điều trị amiodarone tĩnh mạch. Bệnh nhân được chuyển đến phòng đặt catheter tim, sau đó được phát hiện có tắc nghẽn do huyết khối động mạch vành phải và được can thiệp mạch vành qua da thành công. Vào ngày thứ hai nằm viện, anh ấy biểu hiện hồi phục thần kinh hoàn toàn và không có triệu chứng. Kết quả xét nghiệm như sau:
- Albumin: 3.8 g/dL.
- Total bilirubin: 1.3 mg/dL.
- Alkaline phosphatase: 114 U/L.
- SGOT: 1355 U/L.
- SGPT: 1124 U/L.
Kết quả xét nghiệm của bệnh nhân bình thường sau một tuần trước khi nhập viện. Nguyên nhân nào sau đây nhiều khả năng gây ra các dấu hiệu mới ở trên?
- Viêm túi mật không do sỏi
- Viêm gan virus cấp
- Thiếu máu tế bào gan
- Tổn thương gan do thuốc
- Tổn thương cơ
Bệnh nhân này có viêm gan thiếu máu (sốc gan) gây ra bởi nhồi máu cơ tim, nhịp nhanh thất và sốc tim. Viêm gan do thiếu máu thường xảy ra trong bệnh cảnh giảm tưới máu hệ thống hoặc hạ oxy huyết; kết hợp các tổn thương tim mạch, các nguyên nhân thường gặp khác bao gồm giảm thể tích tuần hoàn và sốc nhiễm khuẩn cũng như suy hô hấp. Trên mô bệnh học, hoại tử tế bào gan được phát hiện chủ yếu ở vùng 3 của tiểu thuỳ gan, bao quanh tĩnh mạch trung tâm, là vị trí các tế bào cách xa nguồn tưới máu đến từ động mạch gan (40% nguồn cung cấp oxy cho gan) và tĩnh mạch cửa (~60% nguồn cung cấp oxy cho gan vì máu đã bị oxy hoá một phần) nhất.
Bệnh nhân xuất hiện tăng aminotransferase >1000 U/L trong thời gian ngắn sau biến cố thúc đẩy. Mặc dù nồng độ bilirubin có thể không bị ảnh hưởng, bệnh thường bắt đầu sau vài ngày. Tiên lượng nặng nếu bệnh nhân có diễn biến xấu hoặc có suy đa tạng đi kèm. Ở bệnh nhân sống sót, tổn thương gan có xu hướng tự giới hạn, tăng aminotransferase thường cải thiện sau 7 ngày và nồng độ bilirubin trở về bình thường sau khoảng vài tuần
Ý A: Viêm túi mật không do sỏi thường xảy ra như là một biến chứng của sốc hoặc tình trạng bệnh nặng khác. Tăng nhẹ bilirubin toàn phần hoặc ALP và aminotransferase là điển hình. Tuy nhiên, tăng aminotransferase >1000 U/L là không phù hợp.
Ý B: Giống với viêm gan do thiếu máu, viêm gan virus có thể gây tăng aminotransferase >1000 U/L, thường gặp nhất là viêm gan A và B cấp. Viêm gan A cấp lây qua đường phân miệng, có xu hướng biểu hiện sốt, buồn nôn, nôn. Bệnh nhân viêm gan B cấp thường có yếu tố nguy cơ xác định, bao gồm sử dụng thuốc đường tĩnh mạch, truyền máu trước đó và quan hệ tình dục không bảo vệ.
Ý D: Bệnh nhân này có sử dụng amiodarone có thể gây bệnh gan nhiễm mỡ hoặc ứ mật. Tình trạng này có thể làm tăng bilirubin nhưng tăng aminotransferase >1000 U/L là không điển hình. Suy gan cấp do nhiễm độc amiodarone rất hiếm gặp.
Ý E: AST có nguồn gốc từ tế bào cơ tim, tế bào cơ xương và cơ trơn đường ruột và có tăng nồng độ AST sau tổn thương các mô kể trên. Tuy nhiên, ALT là đặc hiệu cho tế bào gan và không tăng khi không có tổn thương tế bào gan.
Mục tiêu học tập: Viêm gan do thiếu máu có mô bệnh học đặc trưng với hoại tử tế bào gan chủ yếu ở vùng 3, xảy ra khi có giảm tưới máu hệ thống và/hoặc hạ oxy huyết. Nguyên nhân thường gặp bao gồm các tổn thương tim (nhồi máu cơ tim, rối loạn nhịp không ổn định), suy hô hấp, giảm thể tích tuần hoàn và nhiễm khuẩn huyết. Bệnh nhân có tăng aminotransferase nghiêm trọng sớm nhưng nồng độ bilirubin không bị ảnh hưởng và tăng chậm sau vài ngày.
Tài liệu tham khảo
1. European Association for the Study of the Liver. EASL Clinical Practice Guidelines: management of cholestatic liver diseases. J Hepatol. 2009;51:237-267.
2. Murali AR, Carey WD. Liver test interpretation – approach to the patient with liver disease: a guide to commonly used liver tests. April 2014. http:/www.clevelandclinicmeded.com (last accessed 4 July 2017).
3. Carey WD. How should a patient with an isolated GGT elevation be evaluated? Cleve Clin J Med. 2000;67:315-316. Tóm lược
4. Poynard T, Imbert-Bismut F. Laboratory testing for liver disease. In: Boyer TD, Wright TL, Manns MP, et al, eds. Zakim and Boyer’s hepatology: a textbook of liver disease, 5th ed. Philadelphia, PA: Saunders Elsevier; 2006:235-250.
5. Skelly MM, James PD, Ryder SD. Findings on liver biopsy to investigate abnormal liver function tests in the absence of diagnostic serology. J Hepatol. 2001;35:195-199. Tóm lược
6. Giannini EG, Testa R, Savarino V. Liver enzyme alteration: a guide for clinicians. CMAJ. 2005;172:367-379. Toàn văn Tóm lược
7. Brook G, Soriano V, Bergin C; International Union against Sexually Transmitted Infections. 2010 European Guideline for the management of hepatitis B and C virus infections. Int J STD AIDS. 2010;21:669-678. Tóm lược
8. Bennink RJ, Tulchinsky M, de Graaf W, et al. Liver function testing with nuclear medicine techniques is coming of age. Semin Nucl Med. 2012;42:124-137. Tóm lược
9. Rochling FA. Evaluation of abnormal liver tests. Clin Cornerstone. 2001;3:1-12. Tóm lược
10. Poles MA, Lew EA, Dieterich DT. Diagnosis and treatment of hepatic disease in patients with HIV. Gastroenterol Clin North Am. 1997;26:291-321. Tóm lược 1
1. O’Shea RS, Dasarathy S, McCullough AJ; Practice Guideline Committee of the American Association for the Study of Liver Diseases; Practice Parameters Committee of the American College of Gastroenterology. Alcoholic liver disease. Hepatology. 2010;51:307-328. Tóm lược
12. Chalasani NP, Hayashi PH, Bonkovsky HL, et al; Practice Parameters Committee of the American College of Gastroenterology. ACG Clinical Guideline: the diagnosis and management of idiosyncratic drug-induced liver injury. Am J Gastroenterol. 2014;109:950-966. Toàn văn Tóm lược
13. Bacon BR, Adams PC, Kowdley KV, et al. Diagnosis and management of hemochromatosis: 2011 practice guideline by the American Association for the Study of Liver Diseases. Hepatology. 2011;54:328-343. Toàn văn Tóm lược
14. Zein CO. Primary biliary cirrhosis, primary sclerosing cholangitis, and other cholestatic liver diseases. August 2010. http://www.clevelandclinicmeded.com/ (last accessed 4 July 2017). Toàn văn
15. Wakim-Fleming J. Liver disease in pregnancy. In: Carey WD, ed. 2009 Current clinical medicine. Philadelphia, PA: Saunders Elsevier; 2009:593-599.
16. Lee WM. Etiologies of acute liver failure. Semin Liver Dis. 2008;28:142-152. Tóm lược
17. Ewing JA. Detecting alcoholism: the CAGE questionnaire. JAMA. 1984 Oct 12;252(14):1905-7. Tóm lược
18. Bradley KA, DeBenedetti AF, Volk RJ, et al. AUDIT-C as a brief screen for alcohol misuse in primary care. Alcohol Clin Exp Res. 2007;31:1208-1217. Tóm lược
19. Ferenci P, Lockwood A, Mullen K, et al. Hepatic encephalopathy: definition, nomenclature, diagnosis, and quantification: final report of the working party at the 11th World Congresses of Gastroenterology, Vienna, 1998. Hepatology. 2002;35:716-721. Toàn văn Tóm lược
20. Forrest EH, Evans CD, Stewart S, et al. Analysis of factors predictive of mortality in alcoholic hepatitis and derivation and validation of the Glasgow alcoholic hepatitis score. Gut. 2005 Aug;54(8):1174-9. Toàn văn Tóm lược
21. Wai CT, Greenson JK, Fontana RJ, et al. A simple noninvasive index can predict both significant fibrosis and cirrhosis in patients with chronic hepatitis C. Hepatology. 2003;38:518-526. Toàn văn Tóm lược
22. Vallet-Pichard A, Mallet V, Nalpas B, et al. FIB-4: an inexpensive and accurate marker of fibrosis in HCV infection. comparison with liver biopsy and fibrotest. Hepatology. 2007;46:32-36. Toàn văn Tóm lược
23. Angulo P, Hui JM, Marchesini G, et al. The NAFLD fibrosis score: a noninvasive system that identifies liver fibrosis in patients with NAFLD. Hepatology. 2007;45:846-854. Toàn văn Tóm lược
24. Dowman JK, Tomlinson JW, Newsome PN. Systematic review: the diagnosis and staging of non-alcoholic fatty liver disease and non-alcoholic steatohepatitis. Aliment Pharmacol Ther. 2011;33:525-540. Toàn văn Tóm lược
25. European Association for Study of Liver; Asociacion Latinoamericana para el Estudio del Higado. EASL-ALEH clinical practice guidelines: non-invasive tests for evaluation of liver disease severity and prognosis. J Hepatol. 2015;63:237-264. Toàn văn Tóm lược
26. Roberts EA, Schilsky ML. American Association for Study of Liver Diseases (AASLD). Diagnosis and treatment of Wilson disease: an update. Hepatology. 2008;47:2089-2111. Toàn văn Tóm lược
27. European Association for Study of Liver. EASL clinical practice guidelines: Wilson’s disease. J Hepatol. 2012;56:671-685. Toàn văn Tóm lược
28. Manns M, Czaja AJ, Gorham JD, et al. AASLD practice guidelines: diagnosis and management of autoimmune hepatitis. Hepatology. 2010;51:2193-2213. Toàn văn Tóm lược
29. American Association for the Study of Liver Diseases. Treatment of hepatocellular carcinoma. December 2016. https://www.aasld.org/ (last accessed 4 July 2017). Toàn văn
30. Burchell B, Hume R. Molecular genetic basis of Gilbert’s syndrome. J Gastroenterol Hepatol. 1999;14:960-966. Tóm lược
31. Ghany MG, Strader DB, Thomas DL, et al. Diagnosis, management, and treatment of hepatitis C: an update. Hepatology. 2009;49:1335-1374. Toàn văn Tóm lược
32. European Association for the Study of the Liver. EASL recommendations on treatment of Hepatitis C. September 2016. http://www.easl.eu (last accessed 4 July 2017). Toàn văn
33. Reuben A. Alcohol and the liver. Curr Opin Gastroenterol. 2008;24:328-338. Tóm lược
34. Pavlov CS, Casazza G, Nikolova D, et al. Transient elastography for diagnosis of stages of hepatic fibrosis and cirrhosis in people with alcoholic liver disease. Cochrane Database Syst Rev. 2015;(1):CD010542. Toàn văn Tóm lược
35. Bohte AE, van Werven JR, Bipat S, et al. The diagnostic accuracy of US, CT, MRI and 1H-MRS for the evaluation of hepatic steatosis compared with liver biopsy: a meta-analysis. Eur Radiol. 2011;21:87-97. Toàn văn Tóm lược
36. Chalasani N, Younossi Z, Lavine JE, et al. The diagnosis and management of non-alcoholic fatty liver disease: practice guideline by the American Association for the Study of Liver Diseases, American College of Gastroenterology, and the American Gastroenterological Association. Am J Gastroenterol. 2012;107:811-826. Toàn văn Tóm lược
37. Tateishi R, Yoshida H, Matsuyama Y, et al. Diagnostic accuracy of tumor markers for hepatocellular carcinoma: a systematic review. Hepatol Int. 2008;2:17-30. Tóm lược
Hình ảnh
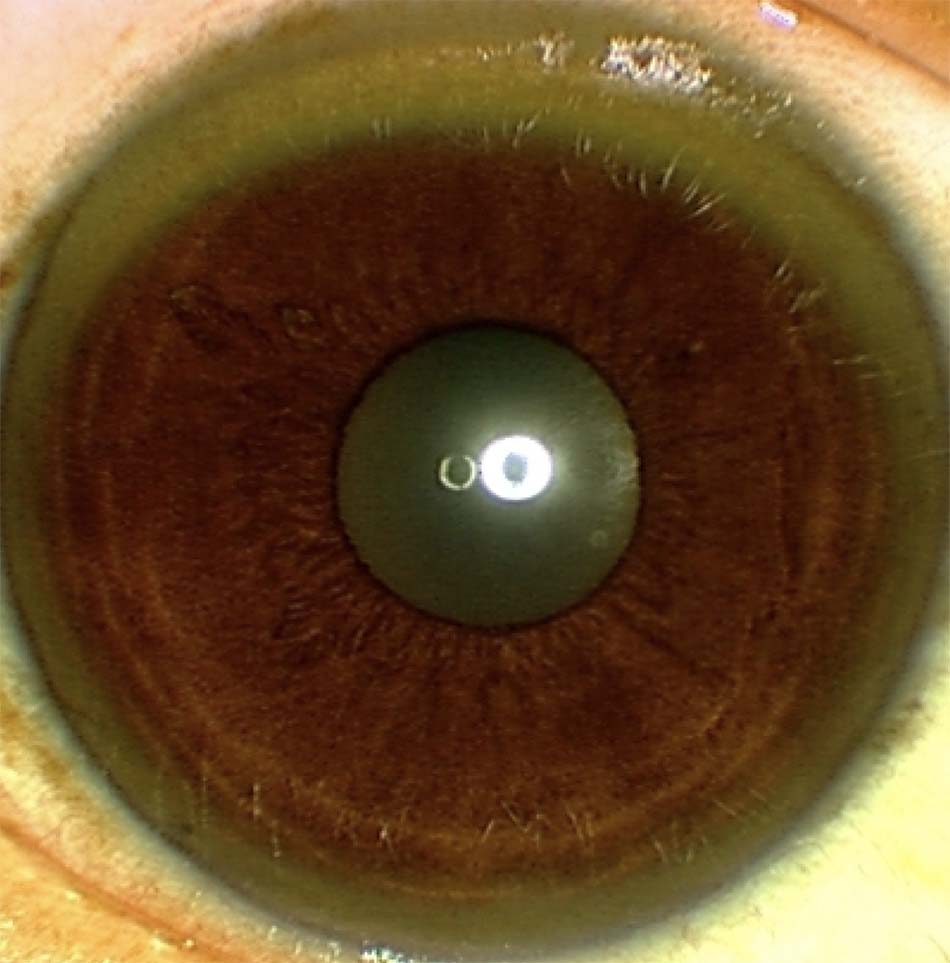
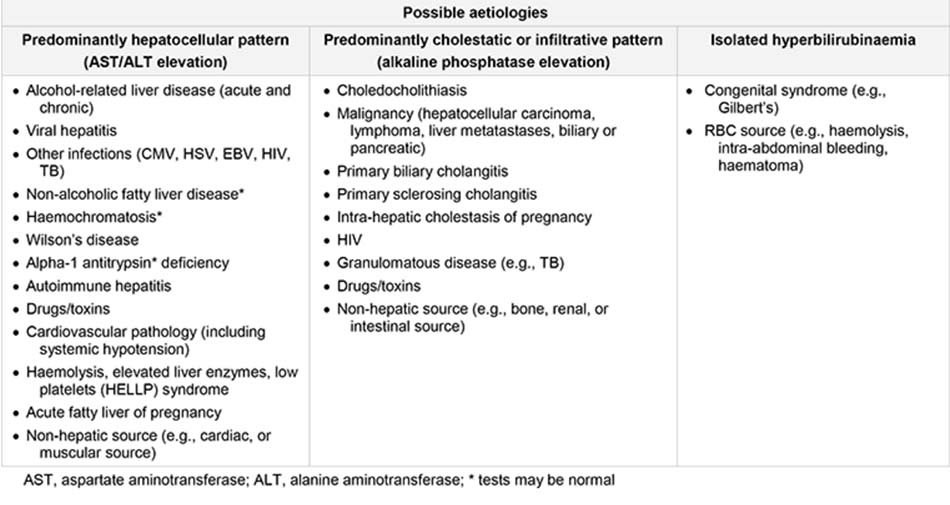
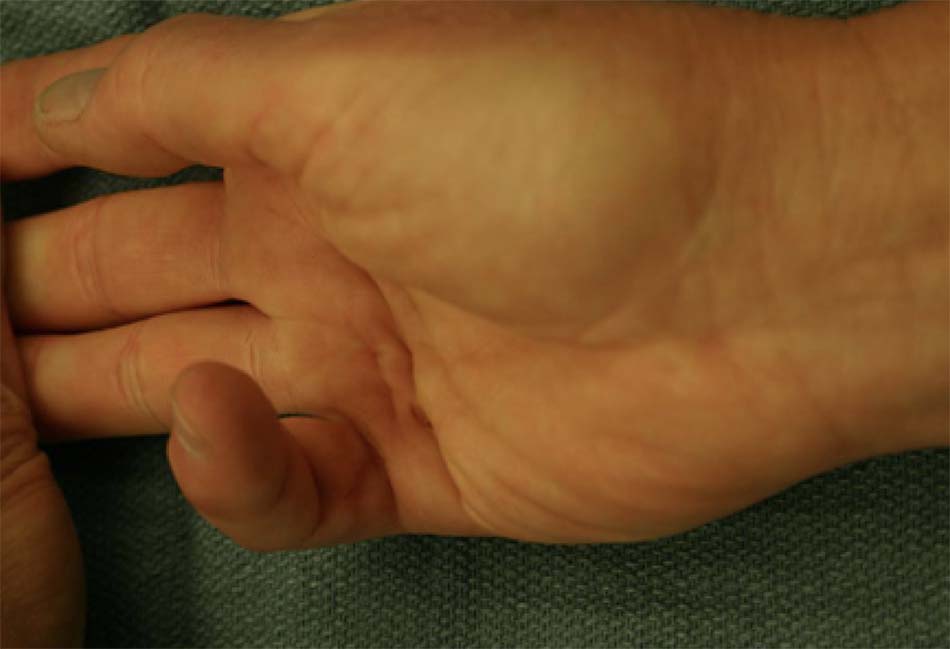
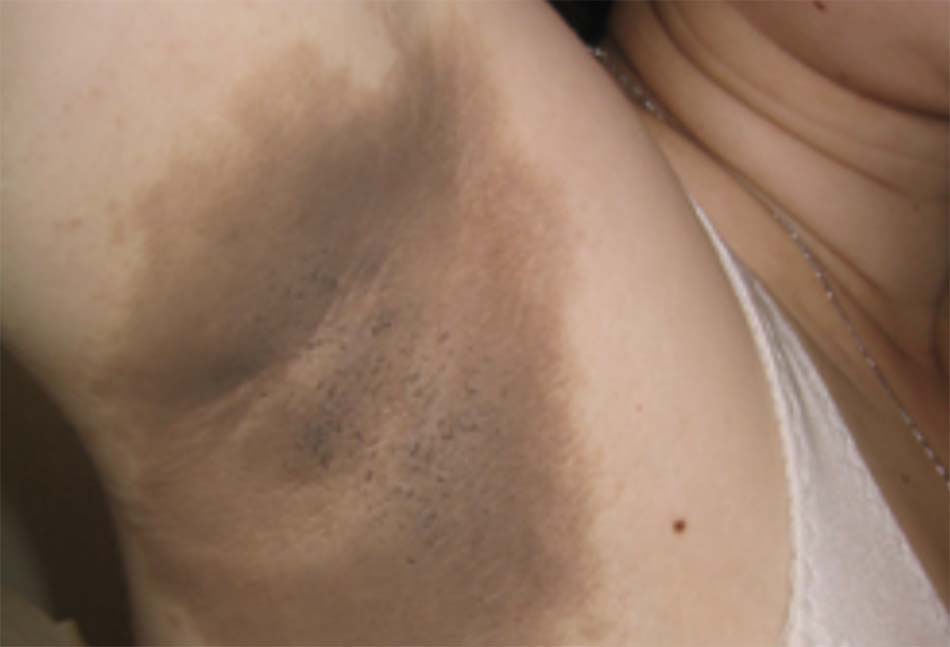
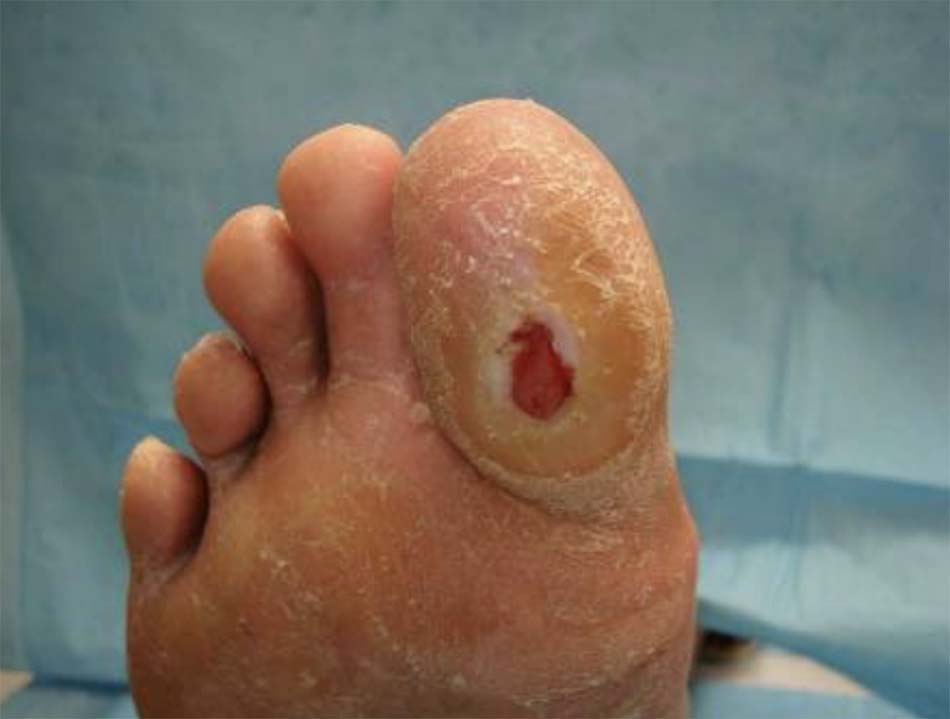
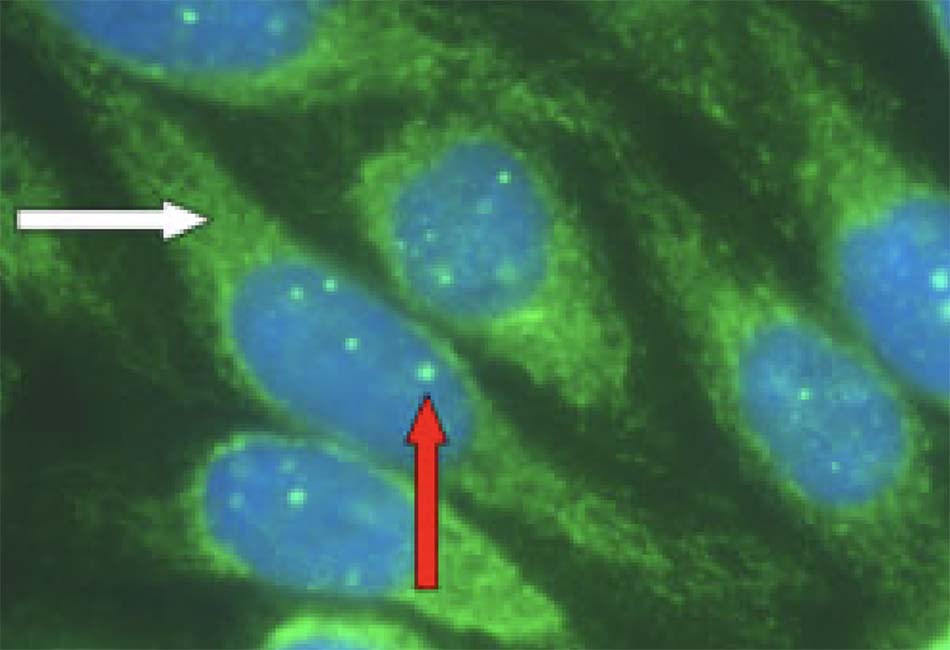
gan, dạng đa ổ.
Những người có đóng góp:
// Các tác giả:
Jeremy F.L. Cobbold, MA, MBBS, PhD, MRCP
Consultant Hepatologist
Oxford University Hospitals NHS Foundation Trust, Oxford, UK
CÔNG KHAI THÔNG TIN: JFLC declares that he has no competing interests.
// Lời cảm ơn:
Dr Jeremy Cobbold would like to gratefully acknowledge Dr William D. Carey and Dr Achuthan Sourianarayanane, the previous contributors to this monograph. WDC is an author of a number of references cited in this monograph. AS declares that he has no competing interests.
// Những Người Bình duyệt:
Joseph K. Lim, MD
Assistant Professor of Medicine
Director, Yale Viral Hepatitis Program, Section of Digestive Diseases, Yale School of Medicine, New Haven, CT
CÔNG KHAI THÔNG TIN: JKL declares that he has no competing interests.
Philip Newsome, PhD, FRCPE
Senior Lecturer in Hepatology & Honorary Consultant Physician Liver Research Group, Institute of Biomedical Research, The Medical School, University of Birmingham, Birmingham, UK
CÔNG KHAI THÔNG TIN: PN declares that he has no competing interests.
Marlyn Mayo, MD
Associate Professor of Medicine Division of Digestive and Liver Diseases, University of Texas Southwestern Medical Center, Dallas, TX
CÔNG KHAI THÔNG TIN: MM is an author of a reference cited in this monograph.


May quá bài này bị BMJ xoá rồi h không vào xem được
Cảm ơn dược sĩ