Bệnh Nội tiết - chuyển hóa
Bệnh tăng Canxi máu: Nguyên nhân, dấu hiệu, hướng dẫn chẩn đoán theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Bệnh tăng Canxi máu: Nguyên nhân, dấu hiệu, hướng dẫn chẩn đoán theo BMJ để tải file PDF xin vui lòng click vào link ở đây
1.Tóm tắt
Canxi là một cation quan trọng tham gia trong vận chuyển tế bào, chức năng màng và chuyển hóa xương. Tăng canxi máu hay thừa canxi hệ thống có hại cho chức năng của các màng kích thích, dẫn đến tình trạng mỏi cơ xương và cơ trơn đường tiêu hóa. Tác động lên cơ tim bao gồm ngắn khoảng QT và tăng nguy cơ ngừng tim nếu nồng độ canxi quá cao. Các di chứng thần kinh bao gồm trầm cảm, dễ bị kích thích và hôn mê nếu nồng độ canxi đủ cao.
Tăng canxi máu nhanh chóng vượt quá khả năng tái hấp thu canxi của thận và canxi sẽ xuất hiện trong nước tiểu, kết hợp với phosphate, dẫn đến sỏi thận. Nồng độ canxi cao có thể dẫn đến kết tủa trong các mô mềm như thận, khi đó chức năng thận có thể bị tổn thương nghiêm trọng.[1] Tăng canxi máu cũng làm mất nước do gây đề kháng của thận đối với vasopression, dẫn đến đái tháo nhạt. Sau đó tình trạng mất nước dẫn đến tăng nồng độ canxi huyết thanh tương ứng.
1.1 Sinh lý bệnh
Khả năng hòa tan phosphate có liên quan mật thiết đến canxi. Bất kỳ yếu tố nào làm tăng phosphate, như suy thận, sẽ dẫn đến giảm canxi ion hóa. Ngoài ra, hiệu quả hấp thụ canxi đạt khoảng 10% và khả năng hấp thụ phụ thuộc vào vitamin D. Vitamin D3 có trong chế độ ăn uống hoặc được tổng hợp khi da tiếp xúc với ánh nắng từ tiền chất cholesterol. Vitamin D3 được tổng hợp ở da qua phản ứng của tiền chất cholesterol trong da với tia cực tím ở bước sóng B; phản ứng được kích hoạt khi ánh nắng mặt trời chiếu vào da. Các nguồn dinh dưỡng thường đóng vai trò không đáng kể, trừ người dân Bắc Cực tiêu thụ một lượng lớn vitamin D3 từ dầu cá và động vật có vú. Vitamin D3 được chuyển hóa thành chất 25-hydroxy qua gan và quá trình hydroxyl hóa thứ hai tạo thành calcitriol hoặc 1,25-dihydroxy vitamin D3 xảy ra trong nhu mô thận. Chỉ có khoảng 1% tổng lượng canxi trong cơ thể nằm trong dịch ngoại bào, phần còn lại nằm trong xương và các khoang nội bào.[2] Khoảng một nửa lượng canxi tuần hoàn liên kết với protein, trong khi phần còn lại được ion hóa và cấu thành các thành phần thích hợp về sinh lý.
Nồng độ canxi được kiểm soát chặt chẽ bởi PTH được giải phóng từ các tuyến cận giáp khi mức canxi ion hóa thấp. Khi nồng độ canxi cao, tuyến giáp sẽ ngừng giải phóng PTH. Thyrocalcitonin từ các tế bào “c” của tuyến giáp có thể làm giảm lượng canxi, nhưng đây không phải là cách kiểm soát canxi chính. PTH làm tăng nồng độ canxi bằng cách tăng cường chuyển hóa vitamin trong thận, kích thích quá trình hủy xương và tăng bài tiết phosphate trong thận.
1.2 Các triệu chứng và dấu hiệu
Tăng canxi máu có thể nhẹ và không có triệu chứng. Bệnh sử cũng có thể xác định các triệu chứng của nồng độ canxi cao, như sỏi thận điển hình của bệnh cường cận giáp hoặc li bì, dễ mệt mỏi, lú lẫn, trầm cảm, bứt rứt, táo bón, tiểu nhiều và khát nhiều. Các triệu chứng mạn tính phù hợp hơn với bệnh cường cận giáp, trong khi các triệu chứng khởi phát gần đây là dấu hiệu của bệnh ác tính.
Có thể không cần can thiệp trong trường hợp tăng canxi máu nhẹ, chỉ cần theo dõi phát hiện biến chứng.[3] [4] Có thể cần can thiệp điều trị tăng canxi để phòng ngừa các biến chứng như loãng xương. Các triệu chứng hoặc hậu quả của tăng canxi máu nặng có thể dẫn đến tình huống nguy kịch liên quan đến điện giải, đòi hỏi phải nhận biết và phản ứng ngay để tránh nguy cơ tử vong.
2. Bệnh căn học
Tăng canxi máu do cường cận giáp nguyên phát hoặc ung thư chiếm hơn 90% trường hợp. Các nguyên nhân còn lại khá đa dạng và hiếm gặp.[5] Cường cận giáp nguyên phát là tình trạng dư thừa PTH bệnh lý và không kiểm soát dẫn đến tăng canxi. Bệnh ác tính là nguyên nhân thường gặp nhất gây tăng canxi máu dẫn đến chăm sóc nội trú. Các nguyên nhân khác ít gặp hơn là bệnh về xương, bệnh u hạt và chế độ ăn uống. Trong trường hợp bị bệnh ác tính hoặc bệnh u hạt, việc xác định căn nguyên gây bệnh có thể quan trọng hơn tình trạng mất cân bằng điện giải.
2.1 Cường cận giáp nguyên phát
Nguyên nhân gây tăng canxi máu phổ biến nhất là cường cận giáp nguyên phát, với tần suất 1:2000 ở phụ nữ cao tuổi. Khoảng 85% số ca bệnh là do adenoma đơn lẻ một trong các tuyến cận giáp, trong khi phần lớn trong 15% số ca bệnh còn lại do bệnh bốn tuyến. Dưới 1% trường hợp do ung thư tuyến cận giáp. Mức độ nặng của cường cận giáp nguyên phát biến thiên từ rất nhẹ và không có triệu chứng, đến bệnh nặng biến chứng do hậu quả của việc mất xương, bao gồm gãy và viêm xương xơ nang (von Recklinghausen).
2.2 Bệnh ác tính
Tăng canxi máu có thể liên quan đến bệnh ác tính theo 2 con đường:
- Khối u ảnh hưởng đến xương có thể dẫn đến tăng hoạt động của tế bào hủy xương (tổn thương tiêu xương) khi dòng canxi lấn át các cơ chế nội môi.
- Nhiều loại khối u giải phóng các peptid liên quan đến PTH tác động lên thụ thể PTH.
Từ 25% đến 30% bệnh nhân ung thư sẽ bị tăng canxi máu tại vài thời điểm trong thời gian mắc bệnh. Các bệnh ác tính thường gặp có thể dẫn đến tăng canxi máu bao gồm đa u tủy xương, bạch cầu cấp, ung thư phổi và ung thư vú. Khi bệnh ác tính gây tăng canxi máu, khối u thường tiến triển rất nhanh.
Các bệnh ác tính gây tăng canxi máu có thể liên quan đến đa u nội tiết (MEN) týp 1 (Wermer) và MEN týp 2a (Sipple) hoặc cường cận giáp riêng lẻ có yếu tố gia đình. Bệnh cường cận giáp nguyên phát với bệnh u sợi thần kinh và von Hippel-Landau có liên quan nhau. Trong các trường hợp hiếm gặp, ung thư biểu mô tuyến cận giáp có thể gây ra tình trạng này.
2.3 Các căn nguyên ít gặp hơn
Chuyển hóa
- Vitamin D là loại vitamin hòa tan trong chất béo và có thể trở nên độc hại nếu tiêu thụ lượng quá lớn theo thời gian. Việc tự quyết định liều dùng là nguyên nhân thường gặp. Quá liều chất chuyển hóa 1,alpha-hydroxylated vitamin D (alfacalcidol hoặc calcitriol) có thể dễ dàng dẫn đến tăng canxi máu và phải tránh dùng thuốc thường xuyên hoặc phải theo dõi cẩn thận khi dùng thuốc.
- Cường giáp có thể dẫn đến tăng canxi máu và hầu như luôn gây tăng canxi niệu do hậu quả của tình trạng chu chuyển xương nhanh.
- Canxi có thể được hấp thụ bất thường trong hội chứng sữa-muối kiềm, với tiêu thụ lượng canxi lớn. Hội chứng sữa-muối kiềm xảy ra do tiêu thụ lượng sữa hoặc kiềm quá mức (ví dụ do chứng khó tiêu) hoặc bổ sung quá nhiều canxi (ví dụ ở phụ nữ hậu mãn kinh).[6] Tiêu thụ dư thừa canxi hoặc bổ sung các sản phẩm không kê đơn quá mức cũng có thể thường dễ dàng dẫn đến tăng canxi máu.
- Vitamin D cũng tăng trong bệnh u hạt, như bệnh sarcoid. Cơ chế là sự tăng cường chuyển đổi vitamin D bởi đại thực bào.
- Tình trạng bất động ở trẻ vị thành niên và thanh thiếu niên gây khử khoáng xương quá mức và dẫn đến tăng canxi máu. Bệnh nhân lớn tuổi cũng có thể xảy ra vấn đề này, tuy nhiên tình trạng khoáng hóa xương mạnh mẽ ở thanh thiếu niên tạo ra một lượng canxi di động lớn hơn nhiều, dẫn đến duy trì tình trạng tăng canxi máu. Tình trạng chuyển hóa xương quá mức do bất kỳ căn nguyên nào đều có thể dẫn đến tăng canxi máu.
- Bệnh Paget.
- Tăng chu chuyển xương quá mức với tăng canxi máu và ức chế PTH có thể liên quan đến việc tiêu thụ vitamin A dư thừa.
Do điều trị
- Lithium ảnh hưởng đến nhận cảm canxi, thiazide ảnh hưởng đến cơ chế thận và chu chuyển xương nhanh, do đó cả hai có thể dẫn đến tái phát chứng tăng canxi máu khi ngừng thuốc.
Bẩm sinh
- Tăng canxi máu giảm canxi niệu có yếu tố gia đình có thể bị nhầm với tăng canxi máu do cường cận giáp, do cảm giác canxi bất thường trong các tuyến cận giáp và thận dẫn đến tăng nhẹ PTH và giảm bài tiết canxi.
3. Những cân nhắc khẩn cấp
(Xem Chẩn đoán khác biệt để biết thêm chi tiết)
Các triệu chứng do tăng canxi thường không xuất hiện trừ khi nồng độ canxi vượt quá 3 mmol/L (12mg/deciliter). Có thể xuất hiện các triệu chứng nặng và hôn mê khi nồng độ canxi vượt quá 3,25 mmol/L (13mg/dexilit).
Tăng canxi máu có thể biểu hiện chuyển hóa xương mạnh kèm theo gãy và đau xương. Nên đo nồng độ canxi và PTH, các chỉ số này có thể xác nhận chẩn đoán.
3.1 Tăng canxi máu nghiêm trọng
Có thể biểu hiện ở tình trạng li bì hoặc hôn mê sâu trong cấp cứu. Cần đo nồng độ canxi và ECG như một phần của quá trình đánh giá bệnh nhân ở trạng thái lơ mơ. Nồng độ canxi tăng đáng kể và khoảng QT ngắn cần xử trí khẩn cấp và có thể kiểm tra thêm sự bất thường về điện giải sau khi vượt qua đợt cấp. Bệnh nhân mắc bệnh ác tính có khả năng bị tăng canxi máu nghiêm trọng phát hiện khi nằm viện.
- Trong trường hợp hôn mê, cần lấy điện giải bao gồm canxi, glucose, urê, dung tích hồng cầu và ECG. Nồng độ canxi cao hơn nhiều so với ngưỡng 3,25 mmol/L (13 mg/dexilit) là nguyên nhân gây hôn mê. Tăng canxi máu có thể là một phần của tình trạng mất nước và không phải là nguyên nhân trực tiếp hoặc trung gian gây suy giảm ý thức.
3.2 Điều trị ban đầu
- Bù dung dịch muối để pha loãng nồng độ canxi.
- Thuốc lợi tiểu quai kết hợp với truyền dung dịch muối để tăng bài tiết canxi.
- Bisphosphonate để ức chế hoạt động của tế bào hủy xương.
- Calcitonin để ức chế hoạt động của tế bào hủy xương và tăng bài tiết canxi qua đường tiết niệu.
4. Những dấu hiệu cần chú ý
- Bệnh ác tính sản sinh ra peptid tương tự PTH
- Đa u tủy xương
- Bệnh xương thứ phát hoặc bệnh bạch cầu cấp
5. Cách tiếp cận chẩn đoán từng bước
Nhìn chung, đánh giá tăng canxi máu bắt đầu bằng một báo cáo ngẫu nhiên khi phân tích máu, sau đó xem xét căn nguyên có thể cho tình trạng bất thường này.[7]
5.1 Biểu hiện lâm sàng
Đầu tiên, bác sĩ cần xem bệnh sử chi tiết về tình trạng đau xương để gợi ý về bệnh ác tính ở các vị trí di căn của những xương dài. Tiền sử sụt cân cũng có thể xác nhận khả năng bệnh ác tính cao hơn so với cường cận giáp. Bệnh sử cũng có thể xác định các triệu chứng của nồng độ canxi cao, như sỏi thận điển hình của bệnh cường cận giáp, li bì, dễ mệt mỏi, lú lẫn, trầm cảm, bứt rứt, táo bón, tiểu nhiều hay khát nhiều. Các triệu chứng đường tiêu hóa điển hình có thể xuất hiện (buồn nôn, nôn, đau bụng, viêm loét dạ dày, viêm tụy). Các triệu chứng mạn tính phù hợp hơn với cường cận giáp, trong khi các triệu chứng khởi phát gần đây là dấu hiệu của bệnh ác tính. Thăm khám thường không giúp ích cho xác định chẩn đoán.
5.2 Các thăm dò
Các nguyên nhân thường gặp nhất gây tăng canxi máu là cường cận giáp nguyên phát và bệnh ác tính, chiếm 90% trường hợp. Có thể phân biệt các nguyên nhân này bằng cách xét nghiệm mức PTH huyết thanh và lặp lại xét nghiệm canxi cùng lúc. Nồng độ canxi toàn phần huyết thanh thường đạt yêu cầu, tuy nhiên canxi ion hóa đóng thành phần quan trọng về mặt sinh lý nếu nồng độ protein huyết tương tăng hoặc giảm đáng kể. Nồng độ canxi toàn phần trong huyết thanh hoặc huyết tương bình thường phải ở trong khoảng từ 2,13 đến 2,63 mmol/L (8,5 đến 10,5 mg/dexilit) và nồng độ canxi ion hóa phải trong khoảng từ 1,15 đến 1,28 mmol/L (4,6 đến 5,1 mg/dexilit). PTH tăng trong trường hợp cường cận giáp nguyên phát, mặc dù nồng độ canxi tăng cho thấy tình trạng mất liên kết giữa hormone điều hòa và ion liên quan. Ở bệnh ác tính, canxi tăng có thể do bất thường về dịch thể với peptid liên quan đến PTH hoặc do xương bị phá hủy trong trường hợp di căn. Trong trường hợp bệnh ác tính, mức PTH có thể rất thấp hoặc thậm chí không thể phát hiện do nồng độ canxi cao ức chế tiết PTH.[8]
5.3 Từng bước một
Tăng canxi máu ngẫu nhiên
- Có thể xem bệnh sử và xét nghiệm canxi và PTH đồng thời. Nếu cả hai chỉ số đều tăng, nguyên nhân là do cường cận giáp nguyên phát, nếu mức PTH từ bình thường đến thấp trong trường hợp tăng canxi máu, nguyên nhân có thể nhất là bệnh ác tính.
Bệnh chuyển hóa xương có triệu chứng
- Chẩn đoán hình ảnh xương (bao gồm khảo sát xương và chụp x-quang các vùng bị đau).
- Nên tiến hành đo PTH đồng thời với canxi.
- Đo mật độ xương.
Hôn mê
- Các chất điện giải cần đo bao gồm canxi, glucose, urê, dung tích hồng cầu và ECG. Nồng độ canxi cao hơn nhiều so với ngưỡng 3.25 mmol/L (13mg/dexilit) là nguyên nhân gây hôn mê. Tăng canxi máu có thể là một phần của tình trạng mất nước và không phải là nguyên nhân trực tiếp hoặc trung gian gây suy giảm ý thức.
Các xét nghiệm khác phụ thuộc vào chẩn đoán có thể bao gồm đo nồng độ canxi trong nước tiểu 24 giờ để phát hiện cường cận giáp nguyên phát, giúp phân biệt giữa tăng canxi máu giảm canxi niệu có yếu tố gia đình với cường cận giáp nguyên phát. Các xét nghiệm khác bao gồm: nồng độ vitamin D để phát hiện ngộ độc vitamin D, nồng độ creatinine và
siêu âm thận để phát hiện suy thận mạn và cường cận giáp thứ phát và XQ ngực thẳng để phát hiện bệnh sarcoid (nếu có triệu chứng phổi, như ho và khó thở).
6. Chẩn đoán khác biệt
6.1 Thường gặp |
|||
| 6.1.1 Cường cận giáp nguyên phát | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường không triệu chứng, nhưng có thể có tiền sử sỏi thận, đau xương dài, táo bón, mệt mỏi, tâm trạng bất thường, tư duy chậm, trầm cảm | Đau xương dài, vôi hóa màng tử cung, sờ thấy khối ở cổ (hiếm gặp) | »Canxi huyết thanh: Tăng »PTH: tăng hoặc bình thường không phù hợp mặc dù nồng độ canci cao Chẩn đoán cường cận giáp nguyên phát dựa trên mức PTH tăng đáng kể, mặc dù canxi máu tăng. Phạm vi bình thường lên đến 65 nanogram/L (65 picogram/ mL).
»Nồng độ canxi trong nước tiểu 24 giờ: Tăng |
»Đo mật độ xương: T- score <-2,5 |
| 6.1.2 Bệnh ác tính sản sinh ra peptid tương tự PTH | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bệnh ác tính nguyên phát | Kết quả không đặc hiệu | »Canxi huyết thanh: Tăng »PTH: bình thường hoặc giảm nhẹ | »PTHrP (protein liên quan đến hormone tuyến cận giáp): tăng nếu qua trung gian dịch thể nhưng không tăng nếu do ăn mòn xương |
| 6.1.3 Đa u tủy xương | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Sụt cân, đau xương hoặc đau lưng, tiền sử gia đình đa u tủy xương, nhiễm trùng, suy thận, tiền sử bệnh gammaglobulin đơn dòng có ý nghĩa không xác định | Kết quả không đặc hiệu | »Canxi huyết thanh: Tăng
»PTH: bình thường hoặc giảm nhẹ |
»Canxi ion hóa: bình thường hoặc tăng cao Trong trường hợp đa u tủy xương, protein toàn phần trong huyết tương cao do liên kết canxi, nồng độ canxi toàn phần huyết thanh có thể tăng, trong khi nồng độ canxi ion hóa quan trọng thì không.
»Khảo sát xương: chứng thiểu xương, tổn thương tiêu xương, gãy xương do bệnh lý |
| 6.1.4 Bệnh xương thứ phát hoặc bệnh bạch cầu cấp | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bệnh ác tính nguyên phát, sụt cân, đau xương hoặc lưng | Hạch bênh lý, gan hoặc lách to | »Canxi huyết thanh: Tăng
»PTH: bình thường hoặc giảm nhẹ |
»Khảo sát xương: chứng thiểu xương, tổn thương tiêu xương, gãy xương do bệnh lý |
6.2 Không thường gặp |
|||
| 6.2.1 Tăng canxi máu giảm canxi niệu có yếu tố gia đình | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Không có triệu chứng, thường thiếu tiền sử gia đình | Kết quả không đặc hiệu | »Canxi huyết thanh: Tăng »PTH: tăng nhẹ | »Canxi trong nước tiểu: Thấp |
| 6.2.2 Ngộ độc vitamin D | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bổ sung vitamin A | Kết quả không đặc hiệu | »Canxi huyết thanh: Tăng
»PTH: bình thường hoặc bị ức chế |
»Vitamin D trong huyết tương (1,25 OH colecalciferol): Tăng |
| 6.2.3 Lithium | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử dùng lithium | Kết quả không đặc hiệu | »Canxi huyết thanh: tăng nhẹ
Tăng canxi máu không liên quan đến mức lithium trong huyết thanh. |
|
| 6.2.4 Thuốc lợi tiểu thiazide | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử dùng thuốc lợi tiểu thiazide | Kết quả không đặc hiệu | »Canxi huyết thanh: tăng nhẹ | |
| 6.2.5 Suy thận mạn hoặc cường cận giáp thứ phát | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Suy thận mạn và lọc máu kèm theo đau xương | Đau xương | »Canxi huyết thanh: Thay đổi nồng độ canxi hiếm khi tăng cao ở những ca cường cận giáp thứ phát tiến triển, mặc dù vấn đề ban đầu là nồng độ canxi thấp.
»PTH: Tăng nồng đô PTH ở giai đoạn sớm hoặc muộn rất cao trong cường cân giáp thứ phát. »Creatinine huyết thanh: Tăng |
»Tổng phân tích nước tiểu: hồng cầu niệu và/ hoặc protein niệu
»Siêu âm thận: kích thước thận nhỏ; biểu hiện tắc nghẽn/thận ứ nước; sỏi thận |
| 6.2.6 Cường giáp | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Lo âu, sụt cân, cảm giác thèm ăn bình thường hoặc tăng, rối loạn giấc ngủ, đánh trống ngực, không chịu được nóng, đổ mồ hôi, đau mắt, đau xương | Phì đại tuyến giáp không đau và lan tỏa, nhịp tim nhanh, sốt, lồi mắt, mi mắt chậm chạp, tăng huyết áp, rụng tóc, đau xương | »Canxi huyết thanh: Tăng
»PTH: bình thường hoặc bị ức chế »HMKTTG: Thấp TSH bị ức chế đáng kể. |
|
| 6.2.7 Ngô đôc vitamin A | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử tiêu thụ vitamin A quá mức (thường là bổ sung), đau xương | Đau xương, khô niêm mạc (độc tính mạn tính) | »Canxi huyết thanh: Tăng
»PTH: bình thường hoặc bị ức chế |
»Vitamin A: Tăng |
| 6.2.8 Hội chứng sữa-muối kiềm | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Lượng sữa hoặc kiềm trong chế độ ăn uống quá cao (do chứng khó tiêu), bổ sung quá nhiều canxi (ví dụ ở phụ nữ sau mãn kinh), đau xương | Kết quả không đặc hiệu | »Canxi huyết thanh: Tăng »PTH: bình thường hoặc bị ức chế | |
| 6.2.9 Bệnh sarcoid | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Độ tuổi từ 20 đến 40, ho, khó thở, mệt mỏi kéo dài, đau khớp, khò khè, sợ ánh sáng, đau mắt đỏ, nhìn mờ; có thể không triệu chứng; tiền sử gia đình mắc bệnh sarcoid | Ran ẩm thô, hạch bênh lý, ban đỏ dạng nốt, lupus ban đỏ bán cấp, nốt kết mạc, liệt cơ mặt | »Canxi huyết thanh: Tăng »PTH: bình thường hoặc bị ức chế | »CXR: bệnh hạch ở rốn phổi hoặc cạnh khí quản, thâm nhiễm hai bên, chủ yếu ở thùy trên
Có thể bị tràn dịch màng phổi (hiếm gặp) và vôi hóa vỏ trứng (rất hiếm gặp). |
| 6.2.10 Tình trạng bất động kéo dài | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bất động trong thời gian dài ở độ tuổi vị thành niên/thanh thiếu niên do chấn thương/tình trạng thần kinh. | Kết quả không đặc hiệu | »Canxi huyết thanh: Tăng »PTH: không thể phát hiện | |
| 6.2.11 Bệnh Paget | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau xương, tiền sử gia đình mắc bệnh Paget, có thể không triệu chứng | Đau xương, biến dạng xương, khập khiễng, tăng nhiệt độ cục bộ, mất thính lực | »Canxi: Tăng
»PTH: không thể phát hiện »Chụp X-quang: thay đổi phân giải ở giai đoạn sớm; tình trạng xơ cứng chiếm ưu thế hơn tiêu xương ở giai đoạn sau |
|
7. Các tài liệu tham khảo
- Taniegra ED. Hyperparathyroidism. Am Fam Physician. 2004;69:333-339. Toàn văn Tóm lược
- Vieth R. Vitamin D supplementation, 25-hydroxyvitamin D concentrations, and safety. Am J Clin Nutr. 1999;69:842-856. Tóm lược
- Bilezikian JP, Potts JT Jr, Fuleihan G el-H, et al. Summary statement from a workshop on asymptomatic primary hyperparathyroidism: a perspective for the 21st century. J Clin Endocrinol Metab. 2002;87:5353-5361. Toàn văn Tóm lược
- Eigelberger MS, Cheah WK, Ituarte PH, et al. The NIH criteria for parathyroidectomy in asymptomatic primary hyperparathyroidism: are they too limited? Ann Surg. 2004;239:528-535. Toàn văn Tóm lược
- Jacobs TP, Bilezikian JP. Clinical review: rare causes of hypercalcemia. J Clin Endocrinol Metab. 2005;90:6316-6322. Toàn văn Tóm lược
- Medarov BI. Milk-alkali syndrome. Mayo Clin Proc. 2009;84:261-267. Toàn văn Tóm lược
- Carroll MF, Schade DS. A practical approach to hypercalcemia. Am Fam Physician. 2003;67:1959-1966. Toàn văn Tóm lược
- Alberta Medical Association. Toward Optimized Practice: laboratory endocrine testing guidelines: hypercalcemia. January 2008. http://www.topalbertadoctors.org/ (last accessed 12 October 2016). Toàn văn
8. Tuyên bố miễn trách nhiệm
Bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
Các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web.
Liên hệ với chúng tôi
+ 44 (0) 207 111 1105 support@bmj.com
BMJ
BMA House
Tavistock Square
London
WC1H 9JR
UK
9. Những người có đóng góp:
Các tác giả:
Rajeev Parameswaran, MD
Consultant Endocrine and General Surgeon
National University Cancer Institute, Singapore, Singapore
CÔNG KHAI THÔNG TIN: RP declares that he has no competing interests.
Hrishikesh Salgaonkar, MD
Fellow
Endocrine and Minimally invasive Surgery, National University Hospital, Singapore
CÔNG KHAI THÔNG TIN: HS declares that he has no competing interests.
Lời cảm ơn:
Dr Rajeev Parameswaran and Dr Hirshikesh Salgaonkar would like to gratefully acknowledge Dr Ronald Merrell, the previous contributor to this monograph. RM declares that he has no competing interests.
Những Người Bình duyệt:
Udaya Kabadi, MD, FRCP(C), FACP, FACE
Director
Endocrinology, Department of Internal Medicine, VA Medical Center, University of Iowa, Iowa City, IA
CÔNG KHAI THÔNG TIN: UK declares that he has no competing interests.
Wail Malaty, MD
Clinical Professor
Department of Family Medicine, University of North Carolina, Chapel Hill, Assistant Program Director, MAHEC Rural Family Medicine Residency, Hendersonville, NC
CÔNG KHAI THÔNG TIN: WM declares that he has no competing interests.
Richard Quinton, MD
Consultant and Senior Lecturer
Endocrine Unit, Newcastle University and Royal Victoria Infirmary, Newcastle-upon-Tyne, UK
CÔNG KHAI THÔNG TIN: RQ has been reimbursed by Amgen, the manufacturer of Cinacalcet, for attending a conference and for giving an educational seminar (total under £1,200 over past 3 years).
10. Câu hỏi lâm sàng
Câu 1
Một phụ nữ 65 tuổi đến khoa Cấp cứu do 2 tuần táo bón và đau bụng. Bệnh nhân cũng có đi tiểu nhiều và khát liên tục. Tiền sử y tế đáng kể là rung nhĩ kéo dài được điều trị bằng ditiazem và rivanoxaban, tăng HA điều trị bằng hydroclozothiazide, và suy giáp điều trị bằng levothyroxine. Thêm nữa, bệnh nhân được chẩn đoán loãng xương 3 tháng trước, bà từ chối điều trị bằng bicarbonate và thay thế bằng cách chỉ điều trị với vitamin và bổ sung chất khoáng không qua kê đơn. Bà không dùng thuốc lá, rượu hay ma túy.
Khám, nhiệt độ 36,8 C, HA 120/70mmHg, mạch 90l/ph và không đều, nhịp thở 12 l/ph. Niêm mạc khô, bụng mềm và không đau và không có phản ứng hay co cứng. Âm ruột giảm nhưng có. Phân tích nước tiểu bằng que dipstick tại giường cho giới hạn bình thường. Ý nào dưới đây là nguyên nhân có khả năng nhất gây các triệu chứng hiện tại của bệnh nhân này ?
- Tác dụng phụ của ditiazem.
- Nhiễm toan keton đái tháo đường.
- Suy giáp .
- Hội chứng sữa-kiềm.
- Tăng canxi do thiazide.
- Ngộ độc vitamin A.
Đáp án đúng là D:
| Hội chứng kiềm-sữa | |
| Sinh lý bệnh học | Lấy vào quá nhiều canxi và kiềm có thể hấp thu.
Co mạch thận và giảm GFR. Mất muối và nước qua thận, tái hấp thu bicarbonate. |
| Triệu chứng | Buồn nôn, nôn, táo bón.
Đái nhiều, khát nhiều. Các triệu chứng tâm thần kinh. |
| Kết quả xét nghiệm | Tăng canxi máu.
Nhiễm kiềm chuyển hóa. Tổn thương thận cấp. Ức chế PtH. |
| Điều trị |
Dừng các chất gây ra.
Nước muối đẳng trương sau đó là furosemide. |
GFR: glomerular filtration rate: tỉ lệ lọc cầu thận
PTH: parathyroid hormon
Bệnh nhân này có các triệu chứng điển hình của tăng canxi máu, gồm đau bụng, táo bón, và khát nhiều. Trong điều kiện bắt đầu bổ sung không qua kê đơn cho loãng xương 3 tháng trước, các triệu chứng của bà có nhiều khả năng do hội chứng sữa-kiềm (Milk alkali syndrome, MAS). MAS gây ra bởi dùng quá mức canxi và kiềm có thể hấp thu (VD dược chất canxi carbonat dùng ở bệnh nhân loãng xương). Tăng canxi máu gây co mạch thận và giảm dòng chảy máu qua cầu thận. Thêm nữa, sự ức chế kênh đồng vận chuyển Na-K-2Cl (do sự hoạt động của thụ thể nhạy cảm canxi ở quai henle xuống) và giảm hoạt động của hormone chống lợi niệu gây ra mất muối và nước tự do. Nó gây giảm thể tích và tăng tái hấp thu bicarbonate (tăng lên bởi tăng lấy vào kiềm).
Thuốc làm tăng nguy cơ MAS gồm lợi niệu thiazid, ức chế ACE/chẹn receptor angiotensin II, và NSAID. Ngoài việc tăng canxi máu, các dấu hiệu trên chuyển hóa của MSA gồm giảm phosphate máu, giảm magie máu, nhiễm kiềm chuyển hóa, và tổn thương thận cấp. Nồng độ hormone PTH bị giảm.
Lựa chọn A: Ditiazem là một thuốc chẹn kênh canxi có thể gây táo bón, nhưng nó không gây các triệu chứng của tăng canxi máu (VD đái nhiều và khát nhiều).
Lựa chọn B: Nhiễm toan keton đái tháo đường có thể là biểu hiện ban đầu của đái tháo đường typ 1 và biểu hiện bằng đái nhiều, khát nhiều, và sụt cân. Tuy nhiên, khởi phát đái tháo đường typ 1 không thường gặp ở người già, và phân tích nước tiểu sẽ thấy glucose và ketone.
Lựa chọn C: Suy giáp có thể gây táo bón nhưng không có khả năng gây tăng canxi máu và sẽ đồng hành với các kết quả khác (ví dụ tăng cân, không chịu được lạnh,mệt mỏi). Cường giáp (và tăng thay thế quá mức levothyroxine trong suy giáp) có thể làm tăng canxi máu nhẹ do tăng tăng quay vòng xương nhưng ít có khả năng gây táo bón.
Lựa chọn E: Thiazides có thể liên quan đến tăng canxi máu nhẹ do tăng tái hấp thu canxi ở ống lượng xa. Tuy nhiên, canxi máu có triệu chứng như thấy ở bệnh nhân này sẽ không có khả năng trầm trọng bởi liệu pháp thiazide đơn độc, đặc biệt do không có chỉ định làm liều thiazide của bà thay đổi.
Lựa chọn F: Quá liều Vitamin A có thể làm tăng quay vòng xương và dẫn đến đau bụng và tăng canxi máu, tuy nhiên, tăng canxi máu thường nhẹ và ngộ độc Vitamin A sẽ biểu hiện như da khô, đau đầu và thị lực mờ.
Mục tiêu học tâp:
Hội chứng sữa-kiềm đường gây ra bởi đưa vào quá mức canxi và kiềm có thể hấp thụ. Nó được thấy ở bệnh nhân dùng canxi bicacbonat cho loãng xương. Dấu hiệu lâm sàng bao gồm tăng canxi máu có triệu chứng, nhiễm kiềm chuyển hóa và tổn thương thận cấp.
Câu 2
Một phụ nữ 56 tuổi được thấy tăng canxi máu trong khi xét nghiệm định kì để làm chính sách bảo hiểm. Bà có tiền sử hen mức độ trung bình và có 2 đợt viêm phế quản cấp trong 3 năm qua. Bệnh nhân có tiền sử hút thuốc 30 bao-năm nhưng không dùng rượu hay ma túy. Tiền sử gia đình của bà không có tăng canxi máu. Thuốc hiện tại của bà gồm budesonide dạng hít và albuterol, và bệnh nhân dùng thuốc đa vitamin hằng ngày. Khám thần kinh thấy không có tổn thương thần kinh khu trú và phản xạ dây chằng sâu bình thường. Kết quả xét nghiệm như sau:
Bạch cầu 6,3 G/L
Tiểu cầu 200 G/L
Canxi huyết thanh 11,2 mg/dL
Albumin huyết thanh 4,0 g/dL
Creatinin huyết thanh 1,0 mg/d
Xem lại bản ghi chép tiền sử y tế của bệnh nhân thấy nồng độ canxi huyết thanh là 10,9 mg/dL vào 1 năm trước. Ý nào dưới đây là bước tiếp theo tốt nhất để xác định nguyên nhân của sự tăng canxi máu của bệnh nhân này?
- Scan xương.
- Xquang ngực
- Nồng độ alkaline phosphatase huyết thanh
- Nồng độ PTH huyết thanh
- Nồng độ PTH-rP huyết thanh
- Điện di protein huyết thanh.
Đáp án đúng là D:
Các nguyên nhân gây tăng canxi máu có thể phân loại dựa vào nồng độ hormone cận giáp (PTH) như phụ thuộc PTH và không phụ thuộc PTH.
- Tăng canxi máu không phụ thuộc PTH (PTH giảm) thường do ung thư, ngộ độc vtmD, hoặc chuyển hóa 25-hydroxyvitamin D thành 1,25-dihydrovitamin D ở ngoài thận trong bệnh đa u hạt (VD sarcoidosis).
- Tăng canxi máu phụ thuộc PTH (PTH tăng hoặc bất thường) thường do cường cận giáp nguyên phát (PHPT: primary hyperparathyroidism).
Bệnh nhân này có tăng canxi máu không triệu chứng, mạn tính, có khả năng nhất là do PHPT. Ở người bình thường, canxi huyết tương cao ức chế sự bài tiết PTH. Tuy nhiên, trong PHPT, tiết PTH tự chủ từ adenomas tuyến cận giáp có chức năng hoặc quá sản tuyến cận giáp không bị ức chế. Phần lớn bệnh nhân mắc PHPT thấy tăng canxi máu không triệu chứng, nhẹ, mặc dù các biểu hiện lâm sàng tiềm tàng gồm bệnh sỏi thận, loãng xương, buồn nôn, táo bón, và các triệu chứng tâm thần kinh (“sỏi, xương, than phiền về bụng, rên rỉ về tâm thần”). Ở bệnh nhân có tăng canxi máu không triệu chứng mạn tính và không có tiền sử gia đình tăng canxi máu, nồng độ PTH tăng hầu như sẽ được chẩn đoán là PHPT.
Lựa chọn A, B, E và F: Phần lớn các trường hợp tăng canxi máu không phụ thuộc PTH là do ung thư. Nếu PTH bị ức chế, các phương án để chẩn đoán bao gồm chụp xquang ngực (ung thư phổi di căn hoặc nguyên phát), PTH-rP (tăng canxi thể dịch trong ung thư), xạ hình xương (di căn xương), và điện di protein huyết thanh (đa u tủy xương). Tuy nhiên, trong tăng canxi máu do ung thư, canxi huyết thanh điển hình thường cao hơn (thường >14mg/dL) là ở bệnh nhân này và cấp tính hơn. Thêm nữa, bệnh nhân nhiều khả năng hơn sẽ có triệu chứng (VD đái nhiều, mất nước, thay đổi trạng thái tâm thần).
Lựa chọn C: Mặc dù tăng alkaline phosphatase gợi ý có khả năng một rối loạn xương, nhưng nó không đặc hiệu đủ để làm rõ loại bệnh về xương gây tăng canxi máu.
Mục tiêu học tâp:
Các nguyên nhân của tăng canxi máu nên được phân loại cơ bản dựa vào nồng độ PTH. Tăng canxi máu không phụ thuộc PTH (PTH bị ức chế) thường do ung thư. Tăng canxi máu phụ thuộc PTH (PTH tăng hoặc bình thường cao) thường do cường cận giáp nguyên phát.
Câu 3
Nam 20 tuổi được phát hiện tăng nồng độ Canxi khi xét nghiệm máu để xin việc. Anh ta thấy ổn, không tiểu nhiều, khát nhiều hoặc táo bón. Tiền sử y khoa không có gì đáng kể. Anh ta không dùng thuốíc kê đơn nào tuy nhiên có dùng “sinh tố protein và một số thực phẩm bổ sung vitamin” để chuẩn bị cuộc thi marathon. Bệnh nhân không dùng rượu, thuốíc lá hay chất cấm. Thân nhiệt 37 độ C, huyết áp 110/70 mmHg, mạch 82 lần/phút. Thăm khám không có vấn đề gì, Cận lâm sàng: Natri 140 mEq/L, Kali 4.0 mEq/L, Clo 103 mEq/L, Hco3- 24 mEq/L, BUN 18 mg/dL, Creatinine huyết thanh 0.8 mg/dL, Canxi 11.2 mg/dL, Glucose 98 mg/dL, Albumin 4.2 mg/dL, nồng độ hormon cận giáp huyết thanh 65 pg/mL (thông thường: 10-65 pg/mL), tỉ lệ đào thải Canxi/Creatinine niệu <0.01. Tình trạng nào dưới đây phù hợp nhất với các biểu hiện trên của bệnh nhân?
- Tăng Canxi huyết giảm canxi niệu có tính chất gia đình (familial hypocalciuric hypercalcemia)
- Đa u tủy xương
- Cường tuyến cận giáp tiên phát
- Ung thư biểu mô tế bào thận.
- Sarcoidosis.
- Nhiễm độc vitamin D.
Đáp án đúng là A: Bệnh nhân này có tăng canxi máu không triệu chứng, nhẹ và chức năng thận bình thường. Nồng độ hormon tuyến cận giáp cận ở mức trên của khoảng thông thường và nồng độ đào thải canxi qua nước tiểu thấp, những biểu hiện này phù hợp với bệnh tăng Canxi máu giảm canxi niệu di truyền (famillial hypocalciuric hypercalcemia- FHH). FHH là một rối loạn lành tính di truyền trên nhiễm sắc thể thường gây ra bởi đột biến thụ thể nhạy cảm với canxi (CaSR). Thông thường, khi nồng độ Canxi bắt đầu tăng sẽ ức chế tiết PTH từ tuyến cận giáp nhưng ở bệnh nhân FHH thì nồng độ Canxi cao hơn mới gây ức chế tiết PTH. Ngoài ra, bất thường gen CaSR còn làm tăng tái hấp thu canxi ở ống thận.
Để đánh giá bệnh nhận tăng Canxi máu, sự tăng nồng độ PTH (hoặc nồng độ bình thường không tương xứng) gợi ý cả cường tuyến cận giáp nguyên phát hoặc FHH. Tuy nhiên, bệnh nhân với cường tuyến cận giáp nguyên phát có tăng đào thải canxi qua nước tiểu do tăng huy động Canxi từ xương trong khi bệnh nhân FHH thường có nồng độ ca niệu rất thấp (thường <100mg/24h). Sự đào thải Canxi qua nước tiểu có thể được theo dõi bằng cách sử dụng tỷ lể thanh thải Canxi/Creatinine niệu (UCCR) = (Ca niệu/Ca huyết thanh) / (Creatinine niệu/ Creatinine huyết Thanh)
UCCR thường <0.01 ở bệnh nhân FHH so với > 0.02 ở bệnh nhân cường cận giáp nguyên phát (Đáp án C).
Đa số bệnh nhân FHH đều không có triệu chứng, dù cho các biến chứng có thể xảy ra bao gồm viêm tụy và lắng đọng canxi tại khớp. Trong trường hợp không có biến chứng thì không cần điều trị cụ thể nào.
Đáp án B, D và F: Bệnh nhân với đa u tủy xương, RCC, sarcoidosis, nhiễm độc vtm D có thể biểu hiện với tăng Ca máu nhưng PTH thường giảm do feedback âm tính
Tổng kết: FHH gây ra bởi đột biến ở thụ thể CaSr. Nó là một rối loạn lành tính biểu hiện bằng tình trạng tăng canxi máu không triệu chứng, tăng hoặc bình thường không tương ứng với nồng độ PTH và giảm đào thải Canxi tại thận. Nó có thể phân biệt với cường tuyến cận giáp nguyên phát thông qua tăng đào thải canxi qua nước tiểu dựa trên tỷ lệ Canxi/ Creatinine niệu.
Câu 4
Nam 54 tuổi tới khoa cấp cứu do ho. Anh ta có tiền sử hút thuốc lá 44 năm nhưng bỏ 1 tháng trước. Bệnh nhân cũng có sụt cân, chán ăn, táo bón, khát nhiều, mệt mỏi làm anh ta trở nên trầm cảm. Vợ anh ta mất 4 tháng trước do K vú và anh ta nói rằng “cuộc sống chưa bao giờ tệ như thế này”. Huyết áp 104/68 mmHg, mạch 95 lần/phút, nhịp thở 24 lần/phút. spO2 92% khí phòng. Bệnh nhân gầy, xanh và khó thở. Cận lâm sàng thấy: Natri 144 mEq/L, K 4.3 mEq/L, Clo 98 mEq/L, hco3- 21 mEq/L, Canxi 14.5 mg/dL, BUN 48 mg/dL, Creatinine 2.0 mg/dL. Xquang ngực thấy khối tại rốn phổi trái. Bước tốt nhất nên làm tiếp theo trong quản lý ở bệnh nhân này là?
- CT scan sọ.
- Lọc máu cấp cứu.
- Glucocorticoids.
- Lợi tiểu quai.
- Truyền dung dịch muối.
Đáp án đúng là E: Bệnh nhân này có tăng Canxi máu nặng có triệu chứng. Với tiền sử hút thuốíc kèm khối u tại phỏi, nhiều khả năng bệnh nhân mắc tăng canxi máu ác tính do thể dịch bởi sự tiết quá mức PrHrP (Parathyroid hormone-related protein). Tăng canxi máu nặng (canxi huyết thanh >14 mg/dL) đặc biệt nếu tăng nhanh canxi huyết thanh có thể gây mệt mỏi, rối loạn tiêu hoá và các triệu chứng về tâm thần kinh (lú lẫn, hôn mê). Bệnh nhân thường có biểu hiện giảm thế tích (gợi ý bởi tỷ lệ BUN/Creatinine của bệnh nhân>20) do đái nhiều bởi đái tháo nhạt tại thận liên quan tới tăng Ca máu cũng như giảm hấp thụ đường miệng.
Bệnh nhân mắc tăng canxi máu nặng cần bù dịch (lượng lớn dịch đẳng trương) để bù đắp lượng dịch trong lòng mạch và kích thích thận đào thải canxi. Calcitonin, bằng cách ức chế tiêu xương, nhanh chóng giảm nồng độ canxi huyết thanh và có thể dùng để điều trị kèm với bù dịch. Bisphosphante (pamidronate, a. zoledronic) cũng ức chế hủy xương và giảm nồng độ canxi. Tuy nhiên, tác động làm giảm canxi này là chậm, thường xảy ra sau 2-4 ngày và thường dùng sau khi bắt đầu điều trị bằng calcitonin và truyền dịch.
| Quản lý tăng Canxi máu | |
| Nặng (Canxi > 14mg/dL) hoặc có triệu chứng | Điều trị ngay lập tức (ngắn hạn)
|
| Vừa (canxi từ 12-14 mg/dL) |
|
| Không có triệu chứng hoặc nhẹ (canxi < 12mg/dL) |
|
Đáp án A: Bệnh nhân này có ung thư di căn tại phổi và cần thêm các chẩn đoán hình ảnh. Tuy nhiên, tăng Canxi máu và giảm thế tích phải được điều chỉnh gấp, đặc biệt trước khi truyền các chất chống đông để chụp phim.
Đáp án B: Lọc máu cấp cứu là một liệu pháp có hiệu quả đối với tăng ca máu. Tuy nhiên, nó thường được dùng ở bệnh nhân suy giảm chức năng thận, suy tim – những người không an toàn nếu bù nhiều dịch.
Đáp án C: Glucocorticoid ức chế tạo thành 1, 25-dihydroxyvitamin D bằng cách hoạt hóa các tế bào đơn nhân tại phổi và hạch lympho. Glucocorticoid có thể được sử dụng để điều trị tăng Ca máu do quá tải về lượng vitamin D hấp thụ, bệnh u hạt (Sarcoidosis) và một số bệnh lympho. Tuy nhiên, đa số các trường hợp tăng canxi liên quan tới K không do tăng viatmin D.
Đáp án D: Dù cho lợi tiểu quai có thể kích thích lợi niệu và giảm nồng độ canxi nhưng việc sử dụng thường quy ở bệnh nhân tăng canxi máu là không được khuyến cáo và dễ làm nặng nề thêm sự giảm thể tích.
Tổng kết: Tăng Canxi máu có thể gây mệt mỏi, rối loạn tiêu hóa và triệu chứng tâm thần kinh. Bệnh nhân thường giảm thể tích do đa niệu và giảm lượng nước uốíng. Điều trị ban đầu bao gồm truyền dịch để cải thiện thể tích trong lòng mạch và calcitonin để ức chế hủy xương. Bisphosphate giảm nồng độ canxi máu và được dùng sau khi điều trị ban đầu bằng truyền dịch.
Câu 5
Nam 69 tuổi được đưa tới phòng cấp cứu do lú lẫn tăng dần trong 2 ngày qua. Anh ta cũng bị buồn nôn, nôn và đau bụng, đau lưng. Ở trạng thái bình thường, bệnh nhân vẫn có thể giao tiếp và cảm thấy dễ chịu. Tiền sử mắc ĐTĐ type 2 kiểm soát bằng metformn và Tăng huyết áp điều trị bằng amlodipine. Thân nhiệt 37.2 độ C, huyêt áp 112/70 mmHg, mạch 102 lần/phút và đều. Bệnh nhân xuất hiện bối rối và lú lẫn, thăm khám thấy phổi trong, tim đều, không có khối ở cổ hay hạch không to. Thăm khám thần kinh không có yếu cơ khu trú.
Cận lâm sàng thấy: Bạch cầu 3200, HCT 32%, Tiểu cầu 87.000, Natri 139 mEq/L, Kali 4.2 mEq/L, Clo 111 mEq/L, Hco3- 26 mEq/L, Canxi 14.1 mg/dL, BUN 36 mg/dL, Creatinine 1.8 mg/dL, Glucose 190 mg/dL. Bước điều trị tiếp theo phù hợp nhất ở bệnh nhân này?
- Sinh thiết tủy xương.
- Furosemide.
- Lọc máu.
- Insulin.
- Methypredisolone.
- Truyền nước muối đẳng trương.
- Pamidronate.
Đáp án đúng là F: Bệnh nhân này tăng Canxi máu có triệu chứng, nặng và có khả năng do bệnh ác tính chưa được chẩn đoán. Tăng Ca máu nặng (>14mg/dL) có thể gây mệt mỏi, rối loạn tiêu hóa và triệu chứng tâm thần (lú lẫn, hôn mê) đặc biệt trong trường hợp tăng nhanh. Bệnh nhân thường có mất nước do đái nhiều và giảm lượng nước hấp thu đường uống.
Bệnh nhân tăng Ca máu nặng thường được truyền nước muối thường để bù thể tích trong lòng mạch và kích thích thận đào thải Ca. Calcitonin bằng cách ức chế sự hủy xương nhanh chóng giảm nồng độ Ca huyết Thanhvà có thể được dùng kèm với truyền muối. Bisphosphantes (pamidronate, a. zoledronic) cũng ức chế sự tiêu xương và cũng góp phần làm giảm nồng độ Ca. Tuy nhiên, ảnh hưởng của bisphosphonate cần thời gian và thường xảy ra sau 2-4 ngày và thường được sử dụng sau truyền muê)i và calcitonin (Đáp án G)
| Quản lý tăng Canxi máu | |
| Nặng (Canxi > 14 mg/dL) hoặc có triệu chứng | Điều trị tạm thời (ngay lập tức)
-Truyền nước muối đẳng trương kèm calcitonin -Tránh dùng lợi tiểu quai trừ khi có quá tải thể tích (suy tim) Điều trị lâu dài -Bisphosphonate (acid zoledronic) |
| Vừa (Canxi 12-14 mg/dL) | -Thường không cần điều trị ngay lập tức trừ khi có triệu chứng
-Điều trị giống với tăng canxi máu nặng |
| Không có triệu chứng hoặc nhẹ (Canxi < 12 mg/dL) |
-Không cần điều trị ngay lập tức
-Tránh dùng lợi tiểu thiazide, lithium, hạn chế dịch và nghỉ ngơi tại giường |
Đáp án A: Tăng Canxi máu nặng kèm giảm toàn bộ các dòng máu thường là biểu hiện của đa u tủy xương, có thể được xác định bởi sinh thiết tủy xương, Tuy nhiên, bệnh nhân thường có tăng Canxi cấp nên được điều trị bằng truyền dịch trước đấy.
Đáp án B: Sử dụng lợi tiểu hàng ngày (furosemide) không được khuyên dùng ở bệnh nhân tăng Ca máu bởi có thể làm nặng thêm sự giảm thể tích.
Đáp án C: Lọc máu có hiệu quả điều trị ở bệnh nhân tăng Ca máu nhưng thường được chỉ định ở bệnh nhân suy thận hoặc suy tim là những người nếu được truyền dịch thì có thể không an toàn. Bệnh nhân này có lũ lẫn do tăng ca máu chứ không phải do tăng ure máu.
Đáp án D: insulin có thể điều trị chuyển Kali (và Glu) vào trong tế bào và đièu trị hiệu quả trong trường hợp tăng K máu. Nó không có hiệu quả trong điều trị tăng Ca cấp.
Đáp án E: Glucocorticoid (methylproteinedisolone) ức chế hình hình 1.25 D bằng cách hoạt hóa tế bào mono tại phổi và hạch lympho. Nó có thể được sử dụng để điều trị tăng Ca máu do tăng hấp thu vitamin D, các bệnh đa u hạt (Sarcoidosis) và u lympho. Tuy nhiên, hiệu quả giảm Ca của nó cần 2-5 ngày để xảy ra.
Tổng kết: Tăng Canxi máu nặng có thể gây mệt mỏi, rối loạn tiêu hóa, triệu chứng tâm thần kinh. Bệnh nhân thường có giảm thể tích do tiểu nhiều và giảm lượng nước uống. Điều trị ban đầu bao gồm truyền nước để bồi phụ thể tích lòng mạch và calcitonin để ức chế tiêu xương. Bisphosphonates cũng làm giảm nồng độ Ca và được dùng sau khi điều trị bằng saline.
Câu 6
Một người đàn ông 60 tuổi được đưa đến khoa cấp cứu do 2 ngày lú lẫn và hôn mê. Theo con gái, ông có ho khan liên tục, mệt, chán ăn, đái nhiều, và táo bón trong nhiều tuần. Thêm nữa, bệnh nhân sụt 9,1 kg (20Ib) trong 3 tháng qua. Ông không có đau bụng. Tiền sử y tế của bệnh nhân đáng kể là tăng HA được điều trị bằng chlorthalidone và trào ngược dạ dày thực quản điều trị bằng thuốc kháng acid không kê đơn. Ông hút thuốc 2 bao mỗi ngày và đôi khi uống rượu.
HA 130/90 mmHg, mạch 90 l/ph. Teo cơ. Kiểm tra ngực và bụng bình thường. Kiểm tra trạng thái tâm thần thấy ngủ gà gật và mất định hướng thời gian. Kiểm tra thần kinh thấy giảm phản xạ gân sâu.
Kết quả xét nghiệm như sau:
Hóa sinh
- Na 140 mEq/L
- Kali 4 mEq/L
- Clo 104 mEq/L
- Bicarbonate 24 mEq/L
- Creatinin 1,6 mg/dL
- Canxi 14,4 mg/dL
- Glucose 100 mg/dL
- Alkaline phosphatase, huyết thanh 130 U/L
- Phospho (vô cơ), huyết thanh 2,2 mg/dL
Ý nào dưới đây là nguyên nhân có khả năng nhất của các triệu chứng của bệnh nhân này?
- Tăng PTH
- Tăng prPTH
- Tăng sản xuất 1,25-dihydroxyvitamin D
- Sản xuất cytokine tại chỗ
- Tiêu xương do di căn
- Hội chứng kiềm-sữa
- Tăng canxi do thiazid
Đáp án đúng là B:
| Tăng canxi của ung thư | |||
| Nguyên nhân | Loại u | Cơ chế | Chẩn đoán |
| PTHrP* |
|
PTH giả |
|
| Di căn xương |
|
Tăng tiêu xương | Giảm PTH và PTHrP |
| 1,25-dihydroxyvitamin
D |
U lympho | Tăng tái hấp thu canxi |
|
*PTHrP gây ra xấp xỉ 80% tăng canxi liên quan đến ung thư
PTH = parathyroid hormone
PTHrP = parathyroid hormone -related protein
Bệnh nhân này có đa niệu và các triệu chứng tâm thần kinh phù hợp với tăng canxi máu. Tăng canxi máu nặng cũng có thể gây giảm khả năng hưng phấn của thần kinh cơ, dẫn đến yếu, giảm phản xạ, và giảm nhu động tiêu hóa. Trong bệnh cảnh bệnh nhân này có sụt cân, yếu cơ, ho khan, và tiền sử hút thuốc, ông có khả năng nhất bị tăng canxi thể dịch do ung thư (HHM: humoral hypercalcemia of malignancy) do carcinoma tế bào vảy của phổi. HHM là một hội chứng cận u do giải phóng prPTH (PTHrP: parathyroid hormone-related protein) bởi tế bào ung thư, cái mà có cấu trúc tương tự PTH và tác động lên thụ thể PTH-1. PTHrP gây tăng tái hấp thu xương và tái hấp thu canxi ở ống lượn xa. Tăng đào thải phospho làm hạ phospho máu.
HHM đặc trưng bởi tăng canxi máu nặng (>14 mg/dL) và khởi phát nhanh. Chẩn đoán thường được nghi ngờ qua lâm sàng và có thể được xác nhận bằng tăng nồng độ PTHrP và PTH giảm. HHM thường được thấy trong ung thư tiến triển và có tiên lượng xấu.
Lựa chọn A: Cường cận giáp nguyên phát gây tăng canxi khởi phát từ từ, mức độ nhẹ đến trung bình (thường <14 mg/dL). Các triệu chứng (vd sỏi thận, loãng xương, táo bón), nếu có, điển hình mạn tính và không đặc hiệu.
Lựa chọn C: Bệnh tạo u hạt (vd sarcoidosis) và lymphoma có thể gây tăng canxi máu do sản xuất ngoài thận 1,25-dihydroxyvitamin D. Tuy nhiên, tăng canxi máu do thừa 1,25- dihydroxyvitamin D sẽ liên quan đến tăng phospho máu hơn là hạ phospho máu. Cũng thế, sarcoidosis phổ biến hơn ở tuổi <40.
Lựa chọn D và E: Ung thư tiêu xương (vd ung thư vú, đa u tủy xương) gây tăng canxi máu do kích thích hủy cốt bào bởi sản xuất cytokine tại chỗ. Nó ít hơn nhiều so với HHM, và nồng độ phospho huyết thanh thường bình thường. Thêm nữa, phần lớn bệnh nhân liên quan đáng kể đến đau xương.
Lựa chọn F: Hội chứng kiềm-sữa gây ra do lấy vào quá mức canxi và kiềm có thể hấp thu. Nó đặc trưng bởi tăng canxi máu, nhiễm kiềm chuyển hóa, và tổn thương thận cấp. Nồng độ bicarbonate tăng do tăng lấy vào và giảm đào thải bicarbonate qua thận.
Lựa chọn G: Lợi niệu thiazid gây tăng tái hấp thu canxi ở ống lượn xa. Kết quả tăng canxi máu nhẹ (thường <12 mg/dL) và hiếm khi có triệu chứng.
Mục tiêu học tập:
Tăng canxi thể dịch trong ung thư (HHM: humoral hypercalcemia of malignancy) đặc trưng bởi tăng canxi máu nặng, có triệu chứng. Nó do giải phóng prPTH (PTHrP) bởi tế bào khối u, dẫn đến tăng tái hấp thu xương và tái hấp thu canxi ở ống lượn xa.
Câu 7
Một phụ nữ 65 tuổi đến phòng khám để khám lại. 2 tháng trước, bệnh nhân phát hiện có mật độ xương thấp khi chụp Xquang năng lượng đôi. Nồng độ vitamin D và canxi của bà trong giới hạn bình thường, và liệu pháp alendrobate hằng tuần được chỉ định. Sau khi bắt đầu dùng bicarbonate, bệnh nhân có cảm giác khó chịu nóng rát ở thượng vị và buồn nôn, nó cải thiện với kháng acid không qua kê đơn. Bà cũng có tăng HA, bà dùng chlorthalidone cho nó. Bà không dùng thuốc hay chất bổ sung gì khác và không dùng thuốc lá, rượu hay ma túy. Bệnh nhân tiêu thụ chế độ ăn cân bằng và thực hiện bài tập mang nặng thường xuyên.
HA 110/66 mmHg, mạch 88 l/ph. Khám bình thường. Kết quả xét nghiệm như sau:
Hóa sinh
- Na 143 mEq/L
- Kali 4,9 mEq/L
- Bicarbonate 34 mEq/L
- Creatinin 1,7 mg/dL
- Canxi 12,8 mg/dL
- Phospho 1,2 mg/dL
- Magie 1,1 mg/dL
Creatinin huyết thanh là 0,8 mg/dL vào 2 tháng trước. Ý nào dưới đây là nguyên nhân có khả năng nhất cho sự tăng canxi máu của bệnh nhân này?
- Hoại tử xương do biphosphonate
- Dùng canxi carbonate quá nhiều
- Tăng giải phóng PTH
- Tăng hoạt hóa vitamin D ở thận
- Ảnh hưởng của lợi niệu thiazid lên ống thận
Đáp án đúng là B:
| Hội chứng kiềm-sữa | |
| Bệnh sinh | Lấy vào quá nhiều canxi và kiềm có thể hấp thu
Co mạch thận và giảm GFR Mất natri và nước qua thận, tái hấp thu bicarbonate |
| Triệu chứng | Buồn nôn, nôn, táo bón
Đái nhiều, khát nhiều Các triệu chứng tâm thần kinh |
| Kết quả xét nghiệm | Tăng canxi máu
Nhiễm kiềm chuyển hóa Tổn thương thận cấp PTH bị ức chế |
| Điều trị | Dừng thuốc gây ra
Nước muối đẳng trương sau đó là furosemide |
GFR: glomerular filtration rate : mức lọc cầu thận
Bệnh nhân này có tổn thương thận cấp liên quan đến tăng canxi máu và nhiễm kiềm chuyển hóa (tăng bicarbonate huyết thanh). Trong bệnh cảnh sử dụng thuốc kháng acid không qua kê đơn gần đây của bà, điều này có khả năng nhất biểu hiện hội chứng kiềm-sữa. Hội chứng kiềm- sữa là do lấy vào quá nhiều canxi và kiềm có thể hấp thu, thường ở dạng canxi carbonate dùng điều trị ợ nóng (vd kháng acid) hoặc loãng xương.
Tăng canxi máu trong hội chứng kiềm-sữa gây co mạch thận và giảm dòng máu chảy qua cầu thận. Thêm nữa, ức chế kênh đồng vận Na-K-2Cl (do hoạt hóa thụ thể nhạy cảm canxi ở đoạn lên dày của quai Henle) và giảm hoạt động của ADH dẫn đến mất Na và nước tự do. Điều này gây ra giảm thể tích máu và tăng tái hấp thu bicarbonate (tăng thêm bởi tăng lấy vào kiềm). Các yếu tố nguy cơ gồm bệnh thận cấp và dùng cùng lúc lợi niệu thiazid (cái mà thúc đẩy giảm thể tích và thừa canxi), ức chế ACE, hoặc NSAID (cái làn giảm mức lọc cầu thận).
Đánh giá hội chứng kiềm-sữa nên bao gồm đo PTH huyết thanh, cái sẽ được kì vọng là giảm. Các dấu hiệu thêm vào có thể bao gồm hạ phospho máu do gắn phospho với canxi carbonate ở ruột, và hạ magie máu do giảm tái hấp thu magie ở thận. Điều trị ban đầu gồm nước muối đẳng trương sau đó là lợi niệu quai (vd furosemide).
Lựa chọn A: Hoại tử xương do biphosphonate hiếm gặp ở bệnh nhân dùng liều thấp biphosphonate điều trị loãng xương và thường liên quan đến đau khu trú (vd ở hàm trên) và xương lộ ra. Biphosphonate thường gây hạ canxi máu, không phải tăng canxi máu.
Lựa chọn C và D: Cường cận giáp nguyên phát có thể gây tăng canxi máu và tăng sản xuất 1,25-dihydroxyvitamin D ở thận. Tuy nhiên, nó không gây nhiễm kiềm, và khi suy thận xảy ra, nó thường liên quan đến tăng canxi máu nặng hơn.
Lựa chọn E: Lợi niệu quá mức bằng lợi niệu thiazid (vd chlorthalidone) có thể gây tăng canxi máu, hạ magie máu, và nhiễm kiềm cô đặc với suy thận. Tuy nhiên, nó thường liên quan đến hạ kali máu, và không hạ phospho máu.
Mục tiêu học tập:
Hội chứng kiềm-sữa đặc trưng bởi tăng canxi máu, tổn thương thận cấp, và nhiễm kiềm chuyển hóa. Nó được gây ra do dùng quá nhiều canxi và kiềm có thể hấp thu, thường ở dạng canxi carbonate dùng để điều trị ợ nóng và loãng xương.
Câu 8
Một người đàn ông 56 tuổi được đưa đến bệnh viện do buồn nôn và nôn nhiều. Ông cũng có mệt, kém ngon miệng, đái nhiều, khát nhiều, và táo bón trong nhiều tuần. Bệnh nhân có tiền sử tăng HA và đái tháo đường typ 2. Thuốc ở nhà của ông gồm metformin, lisinopril, và hydrochlorothiazide. Ông có tiền sử hút thuốc lá 40 bao năm và đôi khi uống rượu.
Nhiệt độ 36,7C (98F), HA 110/70 mmHg, mạch 102 l/ph, nhịp thở 16 l/ph. Niêm mạc của ông khô. Phần còn lại của khám bình thường. Kết quả xét nghiệm như sau:
- Canxi 14,8 mg/dL
- Albumin 4,0 mg/dL
- Parathyroid hormone, intact 5 pg/mL
- Creatinin 1,9 mg/dL
- Ure 54 mg/dL
- Glucose 180 mg/dL
- 25-hydroxyvitamin D 50 ng/mL (bình thường 20-60)
- 1,25 dihydroxyvitamin D 17 pg/mL (bình thường 15-65)
Ý nào dưới đây là nguyên nhân có khả năng nhất của sự tăng canxi máu của bệnh nhân này?
- Bệnh thận mạn
- Tăng canxi máu do hydrochlorothiazide
- Tăng canxi máu ác tính
- Loãng xương
- Cường cận giáp nguyên phát
- Sarcoidosis
Đáp án đúng là C:
Tăng canxi máu có thể phân loại thành phụ thuộc hormone PTH (PTH bình thường cao hoặc tăng) [cường cận giáp] hoặc không phụ thuộc (PTH thấp/bị ức chế). Tăng canxi thể dịch ác tính (HHM: humoral hypercalcemia of malignancy) là nguyên nhân phổ biến nhất của tăng canxi máu không phụ thuộc PTH và thường biểu hiện với nồng độ canxi rất cao (>14 mg/dL), có triệu chứng (vd đái nhiều, táo bón, buồn nôn). HHM nên được nghi ngờ nhiều ở bệnh nhân trong bệnh cảnh có tiền sử hút thuốc, các triệu chứng hệ thống (vd mệt, kém ngon miệng) và tăng đáng kể canxi với PTH giảm.
HHM do tiết prPTH (PTHrP: PTH-related protein) bởi tế bào ung thư và liên quan đến tế bào vảy (vd phổi, đầu và cổ), thận, bàng quang, vú, hoặc carcinoma buồng trứng. PTHrP làm tăng tái hấp thu xương và tăng tái hấp thu canxi ở ống lượn xa. Tuy nhiên, PTHrP không làm chuyển hóa 25-hydroxyvitamin D thành 1,25-dihydroxyvitamin D giống như PTH, và do đó nồng độ 1,25-dihydroxyvitamin D sẽ thấp hoặc bình thường thấp.
Các nguyên nhân khác của tăng canxi máu không phụ thuộc PTH trong ung thư bao gồm phá hủy xương bởi di căn tiêu cốt bào (vd vú, ung thư phổi không tế bào nhỏ), u lympho không Hodgkin, đa u tủy xương), tăng sản xuất 1,25-dihydroxyvitamin D (vd u lympho) và tăng nồng độ interleukin-6 (vd đa u tủy xương).
Lựa chọn A: Bệnh thận mạn tính gây giảm sản xuất vitamin D ở thận, dẫn đến hạ canxi máu, tăng phospho máu, và tăng bù trừ PTH (cường cận giáp thứ phát).
Lựa chọn B: Hydrochlorothiazide làm tăng tái hấp thu canxi đường tiết niệu, có thể gây tăng nồng độ canxi huyết thanh (thường <12 mg/dL). Tăng canxi máu nặng không xảy ra.
Lựa chọn D: Phá hủy xương nhanh do di căn xương có thể gây tăng canxi máu, nhưng loãng xương từ từ trong loãng xương không ảnh hưởng đến nồng độ canxi huyết thanh.
Lựa chọn E: Cường cận giáp nguyên phát hiếm khi gây tăng canxi máu nặng (canxi thường <12 mg/dL), và nồng độ PTH giảm ở bệnh nhân này loại trừ chẩn đoán này.
Lựa chọn F: Sarcoidosis và một vài ung thư huyết học (vd u lympho) có thể gây tăng canxi máu do tăng chuyển hóa 25-hydroxyvitamin D thành 1,25-dihydroxyvitamin D. Tuy nhiên, nồng độ 1,25-dihydroxyvitamin D của bệnh nhân này thấp khiến nó ít có khả năng.
Mục tiêu học tập:
Tăng canxi thể dịch ác tính là nguyên nhân phổ biến nhất của tăng canxi máu không phụ thuộc PTH và thường biểu hiện với nồng độ canxi rất cao. Nó do tiết protein liên quan PTH bởi tế bào ung thư. Các cơ chế khác của tăng canxi máu liên quan đến ung thư gồm di căn xương tiêu xương, tăng sản xuất 1,25-dihydroxyvitamin D, và tăng nồng độ interleukin-6.
Câu 9
Bệnh sử
Bệnh nhân nữ 62 tuổi được khuyên đến tư vấn bác sĩ đa khoa vì chồng nghĩ bệnh nhân lú lẫn hơn và dễ bị kích động trong 3-4 tuần qua. Bệnh nhân thừa nhận cảm thấy cáu kỉnh hơn và đôi khi khó nhớ các danh sách. Không có tiền sử bệnh gia đình liên quan.
Trên hệ thống đánh giá, bệnh nhân khai bị một số cơn đau lưng không điển hình. Triệu chứng này kéo dài trong 2 tháng nay và đau nhiều nhất ở vùng ngực thấp. Bệnh nhân không nhớ có chấn thương hay không khi bắt đầu triệu chứng và cơn đau nặng dần lên. Cơn đau giảm 1 phần khi dùng paracetamol và ibuprofen mà bệnh nhân mua tại nhà thuốc địa phương. Bệnh nhân thấy khó chịu ở bụng và táo bón có liên quan đến thuốc trị đau lưng. Bệnh nhân không uống bất kỳ thuốc nào khác và không uống rượu hay hút thuốc.
Khám lâm sàng
Bệnh nhân hơi xanh xao. Sờ bụng không đau. Nhu động ruột bình thường. Bệnh nhân bị đau cục bộ phần dưới cột sống ngực.
| Bình thường | ||
| Hemoglobin | 9.9 g/dL | 11.7-15.7 g/dL |
| Số lượng bạch cầu | 3.2 X 109/L | 3.5-11.0 X 109/L |
| Số lượng tiểu cầu | 112 X 109/L | 150-440 X 109/L |
| Natri | 140 mmol/L | 135-145 mmol/L |
| Tốc độ lắng hồng cầu (ESR) | 96 mm/hr | <10 mm/hr |
| Kali | 3.8 mmol/L | 3.5-5.0 mmol/L |
| Urea | 7.5 mmol/L | 2.5-6.7 mmol/L |
| Creatinin | 131 pmol/L | 70-120 pmol/L |
| Đường huyết bất kỳ | 5.1 mmol/L | 4.0-6.0 mmol/L |
Câu hỏi
- Chẩn đoán phù hợp nhất là gì?
- Bạn sẽ làm gì thêm?
Trả lời
Có nhiều bằng chứng ở đây cho thấy đây là bệnh cảnh lâm sàng nặng. Bệnh nhân có sự kết hợp của thay đổi tính tình, đau lưng, đau bụng và táo bón. Đau bụng và táo bón có thể liên quan đến thuốc giảm đau opioide nhưng không phải paracetamol và ibuprofen. Các bất thường trong cận lâm sàng như Hb giảm, số lượng bạch cầu và số lượng hồng cầu giảm và chức năng thận bất thường mức độ nhẹ.
Các phân tích huyết học cho thấy bất thường trong tủy xương có khả năng liên quan đau nhức xương trong cột sống ngực. Thay đổi tính tình và các triệu chứng ở bụng, cùng với các bệnh lý xương mà bệnh nhân có thể mắc, làm tăng khả năng tăng canxi máu sẽ giải thích được các triệu chứng này.
Các biểu hiện lâm sàng của tăng canxi máu là lú lẫn, giảm tập trung, mệt mỏi, yế u cơ, đau bụng, buồn nôn, táo báo, khát nước, đa niệu, mất nước, sỏi thận, tụt huyế t áp, QT ngắn trên ECG, thay đổi về xương (bệnh viêm xương sợi hóa, u nâu).
90% các trường hợp tăng canxi máu liên quan cường cận giáp nguyên phát hoặc ung thư, với đa u tủy xương là bệnh lý ác tính thường gặp. Các nguyên nhân khác:
- Thoái hóa tinh bột (sarcoidosis)
- Sản xuất hormone ngoài tử cung trong ung thư phổi tế bào vẩy
- Cường cận giáp cấp 3 (suy thận)
- Nhiễm độc giáp
- Ngộ độc vitamin D
- Lợi tiểu thiazide (tăng canxi máu nhẹ)
- Suy tuyến thượng thận
- Lao
Các phân tích chứng minh suy giảm tủy xương và đau xương gợi ý ung thư là nguyên nhân phù hợp nhất. ESR tăng cao có thể phù hợp với các bệnh lý ác tính lan tỏa nhưng là đặc trưng của bệnh đa u tủy.
Các phân tích quan trọng ban đầu ở đây xác định tăng canxi máu và chẩn đoán đau lưng. Khi xem xét canxi máu, nên đo albumin và điều chỉnh nồng độ canxi với các bất thường albumin. Phospho huyết tương cũng giúp chẩn đoán, thường thấp trong cường cận giáp và tăng cao trong ung thư. Khi tăng canxi máu, nồng độ hormone cận giáp sẽ dưới mức bình thường ngoại trừ cường cận giáp.
Trên bệnh nhân này, nồng độ canxi và phospho đều tăng và Xquang cột sống ngực và sọ (hình dưới) cho thấy tổn thương ly giải điển hình trong bệnh đa u tủy xương. Xquang không chuẩn bị ưu tiên hơn so với Xquang có đồng vị phóng xạ có thể không chỉ ra các điểm nóng do tích tụ đồng vị phóng xạ trong nguyên bào xương điển hình của các bệnh xương ác tính khác.
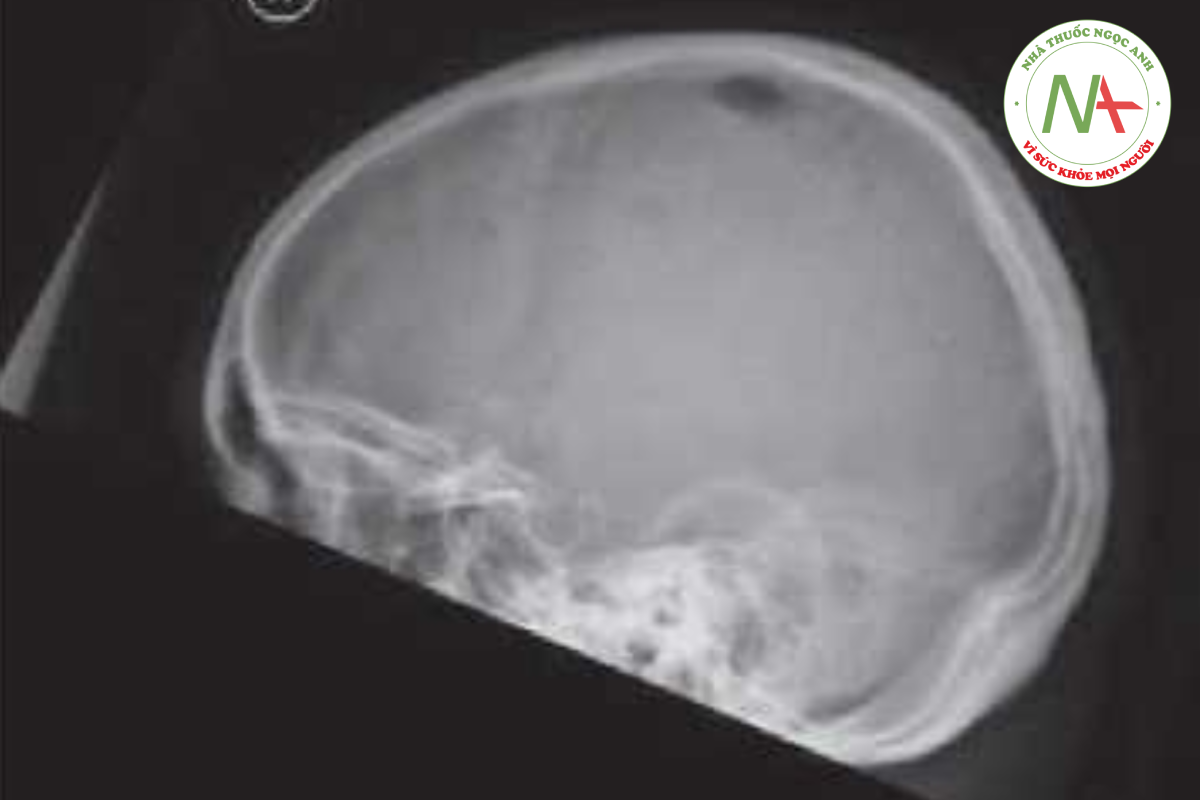
Chẩn đoán xác định dựa vào điện di protein cho thấy dải đơn dòng trong vùng gamma và nhờ sinh thiết xương ghi nhận sự tích tụ tế bào huyết tương bất thường. U tủy xương xuất hiện từ 1 -4/100.000 người trưởng thành mỗi năm và được điều trị bằng steroids, hóa trị và cấy tế bào gốc. Bệnh thường thuyên giảm nhưng hiếm khi chữa khỏi.
Ý chính
- Những triệu chứng tăng canxi máu thường gặp là sỏi, xương, đau bụng và thay đổi tính cách nhưng không phải là triệu chứng đặc hiệu.
- Đau lưng cần được khám kỹ khi phát hiện có liên quan đến các triệu chứng như các triệu chứng thần kinh hoặc các bằng chứng gợi ý ung thư hoặc nhiễm trùng.
Xem thêm:
Bệnh tiêu chảy cấp tính: Nguyên nhân, triệu chứng, chẩn đoán theo BMJ