Bệnh thần kinh
Tiếp cận ngất: Kiến thức nền tảng, chẩn đoán và hướng điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Tiếp cận ngất: Kiến thức nền tảng, chẩn đoán và hướng điều trị tải về file pdf Tại đây.
Tác giả: Marc Probst.
Bản dịch của BS. Thanh Sơn.
| Nội dung chính |
|
KIẾN THỨC NỀN TẢNG
Dịch tễ
Ngất là một triệu chứng lâm sàng thường gặp với tỷ lệ mắc trong đời là 20 đến 40%, và nó phổ biến ở nữ hơn nam giới. Sự phân bố về độ tuổi của ngất là nhị hình, đỉnh ở tuổi mới lớn, khoảng 20 tuổi, và đỉnh thứ hai ở tuổi trung niên, khoảng năm 60 tuổi. Bán ngất là một triệu chứng ít gặp hơn ngất tại phòng cấp cứu (ED), bởi nhiều bệnh nhân bị bán ngất không đi thăm khám. Bán ngất và ngất có liên quan tới các kết cục lâm sàng tương tự nhau trong 30 ngày.
Bệnh học
Ngất được xác định khi mất ý thức và ngã thoáng qua rồi hồi phục nhanh chóng, hoàn toàn sau đó, gây ra bởi giảm tưới máu toàn bộ não, thường do giảm cung lượng tim hoặc hạ huyết áp. Mất ý thức thường kéo dài từ vài giây tới vài phứt và không đi kèm thay đổi ý thức kéo dài. Khoảng 8 tới 10 giây giảm tưới máu tới cả vỏ não và hệ thống thân não sẽ dẫn tới mất ý thức và mất khả năng đứng. Ngất là hậu quả sau cùng của nhiều nguyên nhân (mất nước, xuất huyết, loạn nhịp, bệnh tim cấu trúc) khiến có nhiều chẩn đoán phân biệt.
TIẾP CẬN CHẨN ĐOÁN
Cân nhắc các chẩn đoán phân biệt
Nguyên nhân gây ngất có thể chia thành ba nhóm:
- Phản ứng.
- Tư thế.
- Tim (Bảng 11.1).
| Bảng 11.1 Các chẩn đoán về tim mạch liên quan tới ngất |
Loạn nhịp (Xem hình 11.2 để biết chi tiết)
Các nguyên nhân cấu trúc:
Các nguyên nhân tim phổi:
|
Ngất phản ứng, còn được biết là ngất do thần kinh, là nguyên nhân phổ biến nhất, chủ yếu gặp ở bệnh nhân trẻ tuổi. Nó gây ra bởi sự giãn mạch không phù hợp, mạch chậm, hoặc cả hai, và bao gồm ngất do phế vị, hội chứng suy nút xoang, và ngất có điều kiện. Ngất do phế vị thường gặp tại ED và thường đặc trưng bởi tiền triệu đi kèm có liên quan như buồn nôn, nhợt, vã mồ hôi, choáng váng, sốt, rét run và nhìn mờ. Các yếu tố khởi phát thường thấy bao gồm sợ hãi quá mức, cảm xúc, mệt mỏi hoặc đau; ở nơi nóng nực, đông người; đứng lâu hoặc có kích thích thần kinh khác, như khi một người thay một tai nạn giao thông kinh hoàng. Ngất phế vị là một chân đoán dựa trên lâm sàng, dựa trên bệnh sử, thăm khám và theo lời nhân chứng, nếu có. Hội chứng suy nút xoang gây ra do kích thích nút xoang quá mức, được xác định khi có khoảng nghỉ kéo dài trên 3 giây và/hoặc huyết áp tâm thu giảm >= 50 mmHg khi kích thích nút xoang. Nguyên nhân này phổ biến hơn ở người già và nam giới. Ngất có điều kiện được định nghĩa là có mối liên quan mật thiết với một hành động cụ thể nào đó như đi tiểu, đi đại tiện, ăn nhiều, ho, hắt xì, nuốt, cười, nín thở hoặc sau khi vận động. Nó có thể đi trước bởi các tiền triệu giống với ngất phế vị.
Ngất do tư thế còn được biết là hạ huyết áp tư thế, được định xác định khi huyết áp tâm thu giảm tối thiểu 20 mmHg, và huyết áp tâm trương giảm tối thiểu 10 mmHg trong vòng 3 phút sau khi đứng. Tình trạng này có liên quan tới mất nước, mất máu, các tác dụng phụ của thuốc, rối loạn chức năng thần kinh tự động, uống rượu, và tuổi già. Ngất hoặc bán ngất sẽ xảy ra khi đáp ứng của hệ thần kinh tự động không đủ để chống lại sự tụt huyết áp khi thay đổi tư thế. Đo dấu hiệu sinh tồn khi đứng tại phòng cấp cứu thường không hữu ích bởi nó không phải là yếu tố tiên lượng độc lập cho các kết cục nghiêm trọng sau 30 ngày, hay không có tác dụng chẩn đoán hay loại trù’ ngất do tư thế, trừ khi thay đổi về sinh hiệu khi đứng gây ra các triệu chứng như bệnh nhân đà trình bày.
Ngất do tim được chia làm ba nhóm chính: Loạn nhịp, tim cấu trúc, và tim phổi (Bảng 11.1). Đây là nguyên nhân nghiêm trọng nhất gây ngất và phải được phân biệt với ngất phản xạ hay ngất do tư thế. Loạn nhịp tim thường xảy ra ở bệnh nhân có bệnh tim cấu trúc, có chân đoạn hội chứng loạn nhịp từ trước, hoặc nhồi máu cơ tim từ trước/tái phát. Một số loạn nhịp có thể dẫn tới ngất hoặc bán ngất, bao gồm cả loạn nhịp nhanh và chậm (Bảng 11.2A). Các triệu chứng gây ra do loạn nhịp rất đa dạng phụ thuộc vào mức độ ảnh hưởng tới cung lượng tim và chức năng tim mạch của bệnh nhân. Bệnh nhân có bệnh tim từ trước, như bệnh động mạch vành (CAD), bệnh van tim, bệnh tim di truyền, bệnh cơ tim, hoặc bệnh kênh cơ tim (hội chứng Brugada, hội chứng ỌT kéo dài), có nguy cơ rối loạn nhịp cao hơn. Các dấu hiệu trên ECG gợi ý các bệnh tim từ trước (Bảng 11.2B). Ngất do loạn nhịp thường biểu hiện mà không có tiền triệu, dù bệnh nhân có mạch nhanh có thế thấy đánh trống ngực hoặc tức ngực trước khi mất ý thức.
| Bảng 11.2A Các rối loạn nhịp có thể liên quan tới ngất | Bảng 11.2B Các bất thường trên ECG có thể liên quan tới ngất |
Block nhĩ thất (RAV):
Ngừng xoang >3s. Hội chứng suy nút xoang. Mạch chậm xoang kéo dài (<401/ph). Nhịp nhanh thất:
Nhịp nhanh trên thất:
Block đồng thời nhánh trái và phải. Máy tạo nhịp hoặc máy khử rung mất chức năng tạo nhịp. |
|
Bệnh cơ tim cấu trúc có tỷ lệ mắc bệnh và tử vong đáng kê nêu không can thiệp, và cũng dự báo bệnh nhân mắc loạn nhịp nghiêm trọng, khiến chẩn đoán sớm là chìa khóa để tối ưu kết cục tốt cho bệnh nhân. Các nguyên nhân cấu trúc gây ngất bao gồm bệnh van tim (hẹp chủ), bệnh cơ tim phì đại, chèn ép tim, và u nhầy nhĩ, cũng như các nguyên nhân khác (Bảng 11.1).
Các nguyên nhân tim phổi gây ngất bao gồm các tình trạng như thuyên tắc phổi (PE), tăng áp phổi, nhồi máu cơ tim cấp (MI), và bóc tách động mạch chú. Ngất là một phần trong các biểu hiện đó, và các bệnh nhân số có các dấu hiệu và triệu chứng liên quan tới các tình trạng đó. Các bệnh nhân thông thường khỏe mạnh có ngất và không có dấu hiệu gợi ý nguyên nhân tim phổi không nên làm các xét nghiệm đặc hiệu, như D-dimer hay chụp CT mạch. Ví dụ, các xét nghiệm thường quy cho tất cả bệnh nhân ngất do thuyên tắc phổi (PE) như D-dimer hoặc chụp CT mạch phôi không được chỉ định và sẽ dẫn tới tình trạng cho xét nghiệm quá mức do tỷ lệ mắc bệnh này thấp trong nghiên cứu thuần tập.
Các tình trạng mạch máu não liên quan tới mất ý thức nên được cân nhắc tuy nhiên nó sẽ thường biểu hiện với các dấu hiệu đặc trưng khác, và sẽ thường không đáp ứng các tiêu chuẩn để chẩn đoán ngất. Ví dụ, xuất huyết dưới nhện (SAH) tự phát hoặc đau đầu migraine do động mạch nền có thể biểu hiện ngất nhưng thường không có tiền triệu và đi kèm với đau đầu, lơ mơ hay thay đổi ý thức cấp tính. Đột quỵ cấp hoặc thiếu máu thoáng qua không gây ngất bởi nó không gây giảm tưới máu toàn bộ não.
Giả ngất (Syncope mimics) là bất kỳ tình trạng nào nhập ED gây giả ngất như ngà cơ học, ngộ độc, hạ đường máu, động kinh (Bảng 11.3). Việc phân biệt các tình trạng này với ngất thật sự có thể khó khăn, thường không có bệnh sử từ nhân chứng. Động kinh có thể nhầm với ngất thường do sự thật là co giật và mất tự chú dù thường liên quan tới động kinh nhưng cũng có thế thấy trong ngất. Rối loạn hoạt động hệ vận động trong bệnh cảnh ngất thường được xem là “ngất co giật” và thường ngắn (dưới 20 giây). Không như động kinh eplitisc, hoạt động hệ vận động và mất ý thức trong ngất thường không liên quan tới bất kỳ tình trạng sau cơn nào.
| Bảng 11.3 Giả ngất |
|
Các dấu hiệu đi kèm
Thu thập cẩn thận bệnh sử là yếu tố tiên quyết để xác định nguyên nhân gây ngất. Thông thường, bệnh cảnh (tắm sau khi đi tiểu, ở nhà hàng sau một bữa ăn thịnh soạn, chảy máu, ở nơi đông người), tư thế (ngồi, nằm, đứng, thay đổi tư thế) và bối cảnh (gắng sức, biến cố về cảm xúc, kích thích đau, đói) nên được tìm hiểu. Tuổi tác, các loại thuốc đang dùng, tiền sứ các cơn ngất trước đó, tiền sử gia đình, và các tiền sử y tế cũng như bất kỳ than phiền nào về tim phôi là quan trọng. Nguy cơ các biến cổ tăng tù từ theo độ tuổi, và thấp khi ở dưới 45 tuổi. Đánh giá tiền sử dụng thuốc cẩn thận có thể đưa tới chân đoán ngất do hạ huyết tư thế bởi thuốc (Bảng 11.4). Bất kỳ tiền sử gia đình nào về ngừng tim, ngất tái phát, loạn nhịp đáng kê, hoặc bệnh mạch vành (CAD) trẻ tuổi nên được cân nhắc với ngất do tim. Nhiều bệnh đồng mắc có thể đặt bệnh nhân vào nguy cơ cao cho các biến cố nghiêm trọng, đặc biệt là tiền sử suy tim, CAD, loạn nhịp, bệnh tim cấu trúc. Các yếu tố nguy cơ với PE cũng nên được tìm hiểu.
| Bảng 11.4 Các thuốc liên quan đến hạ huyết áp tư thế |
|
Những thể lâm sàng trên, cùng với các dấu hiệu hoặc triệu chứng đi kèm (nói rõ ớ các chương sau) có thể giúp đưa ra các xét nghiệm tiềm năng cho ngất do tim, tư thế, điều kiện hoặc phế vị. Ví dụ, ngất xảy ra nhanh chóng sau khi đứng dậy từ tư thế ngồi có thế chỉ ra là hạ huyết áp tư thế. Ngất xảy ra khi đang lấy máu nhiều khả năng là ngất do phế vị. Ngất xảy ra ngay lập tức sau tiêu (ngất “tiểu tiện”, khi đi đại tiện (ngất “đại tiện”), ăn một bữa ăn lớn (ngất sau ăn), ho hoặc nuốt có thế chỉ ra là ngất do tư thế. Ngất trong khi tập luyện có thể đưa ra nghi ngờ về hẹp đường ra của tim như bệnh cơ tim phì đại hoặc hẹp động mạch chủ hoặc không thể có đáp ứng tăng nhịp tim khi gắng sức (block nhĩ thất).
Bất kỳ cơn ngất và xét nghiệm liên quan nào trước đó (siêu âm tim, thứ nghiệm gắng sức) nên được tìm hiểu để giảm thiểu lặp lại các xét nghiệm giá trị thấp. Tiếp cận lâm sàng với bán ngất giống với ngất; bán ngất xuất hiện liên tục với ngất, có cùng tỷ lệ các biến cố nghiêm trọng. Tại ED, việc đánh giá sai trong việc tìm ra nguyên nhân của ngất/bán ngất lên tới 50%.
=> Đọc thêm: Đau đầu: Cơ chế bệnh sinh, Chẩn đoán và các hướng dẫn Điều trị.
Triệu chứng
Một số triệu chứng nên được tìm hiếu trong quá trình thu thập bệnh sử bao gom đau ngực, khó thở, đánh trống ngực, đau bụng hoặc đau lưng, chảy máu âm đạo, đau đầu và bất kỳ triệu chứng thân kinh nào. Đau ngực có thê gợi ý chẩn đoán hội chứng vành cấp có loạn nhịp, PE, hoặc bóc tách động mạch chú, trong khi khó thở có thê gợi ý PE hoặc suy tim tiêm ân. Đánh trống ngực có thể gợi ý loạn nhịp. Đau bụng hoặc đau lưng có thể gợi ý vỡ phình động mạch chú. Chảy máu âm đạo gợi ý có thể chửa ngoài tử cung; đau đầu dữ dội có thê gợi ý SAH. Các tiền triệu như choáng váng, buồn nôn hoặc nôn, tím có thể giúp chẩn đoán ngất do phế vị.
Các triệu chứng khác có thể gợi ý sự xuất hiện của giả ngất, “aura” trước đó hoặc lũ lẫn/mơ ngủ kéo dài có thể gợi ý động kinh sau cơn co giật. Co giật có thể xảy ra với cả ngất hoặc động kinh nhưng co giật do động kinh thường kéo dài hơn (>20 cơn rung giật cơ). Ngã dẫn tới chấn thương đầu kín và mất ý thức có thể biểu hiện như một chấn thương sọ não nhẹ, và không ngất, dù cho việc phân biệt giữa chúng là khó khăn trên lâm sàng, đặc biệt là ở bệnh nhân lớn tuổi có bất thường về nhận thức hoặc những người có chấn thương đầu gây mất trí nhớ ngược chiều.
Dấu hiệu
Thăm khám lâm sàng, đa số là bình thường, và thường không hữu ích trong đánh giá ngất. Hạ huyết áp có thể gợi ý giảm thể tích do mất nước hoặc xuất huyết. Mặt khác, thở nhanh, mạch nhanh hoặc giảm oxy máu không rõ nguyên nhân nên được cân nhắc với PE. Đo huyết áp tư thế đứng không hữu ích trừ khi triệu chứng bệnh nhân xuất hiện cùng lúc khi hạ huyết áp. Hạ huyết áp tư thế chỉ có độ nhạy cao với giảm thể tích ở khoảng 70%.
Thăm khám tim mạch có thế tiếng thổi gợi ý bệnh tim cấu trúc (hẹp chủ) hoặc biểu hiện các dấu hiệu suy tim mới khởi phát (tăng áp lực tĩnh mạch cảnh, phù chi dưới hai bên, tiếng tim T3, ran ẩm hoặc ran rít). Mạch mất, trong bối cảnh phù hợp, có thể nghi ngờ phình động mạch chủ. Chúng tôi không khuyến cáo tiến hành xoa xoang cảnh ở ED do thiếu các bằng chứng chất lượng cao hồ trợ tính hữu ích chẩn đoán trong bối cảnh trên. Xoa xoang cảnh (Carotid sinus massage, CSM) có thể được cân nhắc ở một số bệnh nhân nội trú hoặc ở đơn vị theo dõi với các bệnh nhân lớn tuổi hơn (>40 tuổi) có ngất đi kèm với di chuyển cổ hoặc chèn ép cổ đột ngột, và không xác định được nguyên nhân khi đánh giá cụ thể.
Nên tiến hành thăm khám thần kinh, bao gồm một đánh giá nhận thức, và dựa trên định nghĩa về ngất, bệnh nhân nên được khám thần kinh ở thời điểm ban đầu. Bất kỳ dấu hiệu nào của tổn thương khu trú mới nên được cân nhắc cho một tình trạng thần kinh cấp tính.
Thăm khám đau, cô và các chỉ nên được tiến hành để đánh giá các dấu hiệu của chấn thương, bởi ngất thường liên quan tới ngã. Khám trực tràng xem đi ngoài ra máu hoặc phân đen được khuyến cáo nếu nghi ngờ xuất huyết tiêu hóa và bệnh nhân không thể mô tả được đặc điểm phân.
Các xét nghiệm bổ sung
Điện tâm đồ
ECG 12 chuyển đạo là xét nghiệm được làm nhiều nhất ở ED đế đánh giá ngất. Dù hiếm khi có tính chân đoán nhưng xét nghiệm này an toàn, không xâm lấn, và rẻ. Chúng tôi khuyến cáo làm ECG 12 chuyển đạo ở tất cả các trường hợp ngất ngoại trừ những bệnh nhân khỏe mạnh dưới 40 tuổi mà không có dấu hiệu đáng kê dựa trên triệu chứng cơ năng và thực thể, và bệnh sứ khá phù hợp với ngất do phế vị. Nếu không chắc chắn, chúng tôi khuyến cáo tiến hành ECG 12 chuyển đạo để đánh giá bất thường về dẫn truyền hoặc tổn thương cơ tim ẩn giấu. Loạn nhịp, tiền kích thích, và PR ngăn hoặc QT kéo dài có thê xác định trên ECG 12 chuyển đạo. Một số ECG bất thường mà cần cân nhắc nhiều liên quan tới ngất, như nhịp chậm xoang dưới 40 1/ph hoặc khoảng ngừng xoang > 3 giây, block nhĩ thất cấp 3, BAV cấp 2 Mobitz 2, và một số khác (Bảng 11.5). Các bất thường ECG khác có thể nghi ngờ các nguyên nhân nghiêm trọng khác (Báng 11.2B). Ví dụ, giả block nhánh phải kết hợp với ST chênh lên ở chuyển đạo VI-V3 gợi ý hội chứng Brugada. Thiếu máu cơ tim cấp hoặc cơ tim phì đại có thể biểu hiện. ECG có hình ảnh “strain” thất phải có thê gợi ý PE, trong khi ST chênh lên lan tỏa có thể giúp chẩn đoán viêm màng ngoài tim, có thể đi kèm với viêm cơ tim. ơ những bệnh nhân trên 40 tuổi mà không có nguyên nhân rõ ràng gây ngất, tiếp tục theo dõi tim mạch tại ED trong 4-6 giờ cả khi nghỉ ngơi và gắng sức nhẹ, có thể hữu ích trong việc xác định rối loạn nhịp mà không thấy trên ECG ban đầu.
Xét nghiệm cận lâm sàng
Các xét nghiệm cận lâm sàng thường quy, dù thường được làm ở các bệnh nhân ngất, nhưng không được ủng hộ bởi các bằng chứng và không được khuyến cáo trong hướng dẫn quốc gia. Ớ các bệnh nhân nghi ngờ thiếu máu hoặc mất máu do kinh nhiều hay xuất huyết tiêu hóa, công thức máu toàn phần có thể hữu ích. Điện giải đồ không có ích khi xét nghiệm tầm soát ở bệnh nhân khỏe mạnh nhưng nên được tiến hành khi nghi ngờ tăng hoặc hạ kali máu, dựa trên chế độ ăn (dùng quá nhiều cam thảo gây hạ kali máu) hoặc thuốc (dùng quá nhiều các thuốc bo sung kali ở bệnh nhân đang dùng lợi tiểu). Hạ natri máu có thể xuất hiện trong bệnh cảnh khát nhiều, thường ở các bệnh nhân đang dùng thuốc hướng thần, nhưng thường đi kèm với thay đổi trạng thái tâm thần.
| Hình 11.5 Các chẩn đoán quan trọng liên quan tới ngất |
|
Các dấu ấn sinh học cơ tim thường được làm trong bối cảnh ngất ở bệnh nhân lớn tuổi. Xét nghiệm troponin được chỉ định nếu nghi ngờ nhồi máu cấp dù hiếm khi bệnh nhân nhồi máu cấp chỉ biểu hiện mồi ngất mà không có các triệu chứng tim phôi khác, thường là đau ngực hoặc khó thở. Nồng độ peptid lợi niệu có giá trị tiên lượng cho các kết cục nghiêm trọng về tim mạch trong 30 ngày ở bệnh nhân sau ngất. Xét nghiệm D-dimer chỉ nên được ưu tiên ở các bệnh nhân trưởng thành có dấu hiệu hay triệu chứng PE (có thể chỉ biểu hiện mồi ngất) hoặc có các yếu tố nguy cơ đáng kế với thuyên tắc huyết khối tĩnh mạch.
Xét nghiệm nước tiểu
Tất cả phụ nữ ở độ tuổi cho con bú mà rối loạn kinh nguyệt, đau bụng hoặc không, hoặc nghi ngờ mang thai nên được xét nghiệm thai bằng nước tiêu. Chửa ngoài tử cung có thể biểu hiện ngất, đi kèm với các dấu hiệu ổ bụng gợi ý chẩn đoán và dễ dàng loại trừ nếu xét nghiệm mang thai là âm tính.
Chẩn đoán hình ảnh
Xquang ngực
Chúng tôi không khuyến cáo là x quang ngực thường quy ở bệnh nhân ngất, không có chỉ định dựa trên bệnh sử hay thăm khám. Khi không có chỉ định, thì xét nghiệm trên có giá trị chẩn đoán thấp, và để bệnh nhân tiếp xúc với tia xạ là không cần thiết, và phí thời gian kèm nguồn lực. ơ bệnh nhân có dấu hiệu hay triệu chứng gợi ý, xquang ngực thẳng có thể thấy nhiễm khuẩn, tim to, hoặc các dấu hiệu của suy tim, thứ có thể giúp đưa ra chẩn đoán. Bệnh nhân có các dấu hiệu và triệu chứng liên quan nghi ngờ PE (mạch nhanh, giảm oxy máu, thở nhanh, đau ngực, khó thở) có thể cần chụp CT mạch phôi nếu d-dimer tăng hoặc nếu có nguy cơ cao.
Chụp hình sọ não
Bệnh nhân chấn thương sọ não sau đó ngất có thể cần chụp CT sọ để đánh giá các tổn thương. Bệnh nhân thay đổi ý thức hoặc có tổn thương khu trú mới cũng cần chụp hình sọ, tuy nhiên nó sẽ không giúp phân loại ngất theo định nghĩa. Dù có giá trị chẩn đoán rất thấp nhưng CT sọ vấn đang là xét nghiệm phổ biến và đắt đỏ nhất.
Siêu âm tim
Siêu âm tim không được chỉ định thường quy trong đánh giá ngất. Ớ bệnh nhân có hoặc nghi ngờ bệnh tim cấu trúc, siêu âm tại giường có thể đánh giá “strain” thất phải, tràn dịch màng ngoài tim có chèn ép tim, bệnh van tin, và các dấu hiệu cấu trúc liên quan khác. Tương tư, siêu âm tim được tiến hành bởi bác sĩ tim mạch có thể được chỉ định ở một số ca nhất định khi các xét nghiệm trước đó với bệnh tim cấu trúc là dương tính dựa trên bệnh sứ, ECG, men tim, nhưng các xét nghiệm khác thì có ít giá trị chẩn đoán. Bác sĩ tại ED cũng nên cân nhắc đánh giá động mạch chú bụng bằng siêu âm tại giường ở bệnh nhân lớn tuổi có nguy cơ van tim, chủ yếu họ có đau bụng hoặc lưng, và vỡ phình động mạch chủ bụng có thể biểu hiện băng ngất.
| Hình 11.6 Các chẩn đoán cấn tính liên quan tới ngất |
| Giảm tưới máu hệ thống ảnh hưởng thần kinh trung ương.
Rối loạn chức năng hệ thống. Nguyên nhân tim mạch. Tắc nghẽn đường ra. Hẹp hai lá, động mạch chú hoặc phổi. Bệnh cơ tim phì đại. U nhầy nhĩ. Thuyên tắc phổi. Tăng áp phổi Chèn ép tim. Bệnh tim bẩm sinh. Giảm cung lượng tim. Nhịp nhanh. Mạch nhanh trên thất. Mạch nhanh thất. Rung thất. Hội chứng WPW. Xoắn đỉnh. Nhịp chậm. Bệnh nút xoang. BAV cấp 2 và 3. Hội chứng QT dài. Máy tạo nhịp mất chức năng. Máy khử rung mất chức năng. Các bệnh tim khác. Bóc tách động mạch chủ. Nhồi máu cơ tim. Bệnh cơ tim. Nguyên nhân thần kinh. Ngất phản xạ (phế vị). Cảm xúc. Đau. “Thiết bị”. Phế vị-tăng áp lực trong lồng ngực, nâng vật nặng. Có điều kiện. Nút xoang tăng nhậy (đeo cà vạt) Sau tập luyện Tiêu hóa-nuốt, nôn, đại tiện Sau tiểu tiện Do tư thế Giảm thể tích Thiếu máu-Xuất huyết Suy giảm chức năng thần kinh tự động nguyên phát Suy giảm chức năng thần kinh tự động thứ phát Do thuốc (Bảng 11.4) Giảm tưới máu cục bộ hệ thống thần kinh trung ương Bệnh mạch máu não. Tăng thông khí. Cướp máu dưới đòn. Xuất huyết dưới nhện. Đau đầu Migraine do động mạch nền. Ngất do não bộ. Rối loạn chức năng hệ thống thần kinh trung ương có tưới máu bình thường. Giảm đường máu. Giảm oxy máu. Động kinh. Chứng ngủ rũ. Nguyên nhân tâm thần. Rối loạn mệt mỏi. Rối loạn bản thân. Rối loạn chuyển đổi. Rối loạn sợ hãi. Cơn ngừng thở ngắn. Ngộ độc. Thuốc. CO. Các nguyên nhân chưa xác định. |
LƯỢC ĐỒ CHẨN ĐOÁN VÀ ĐIỀU TRỊ
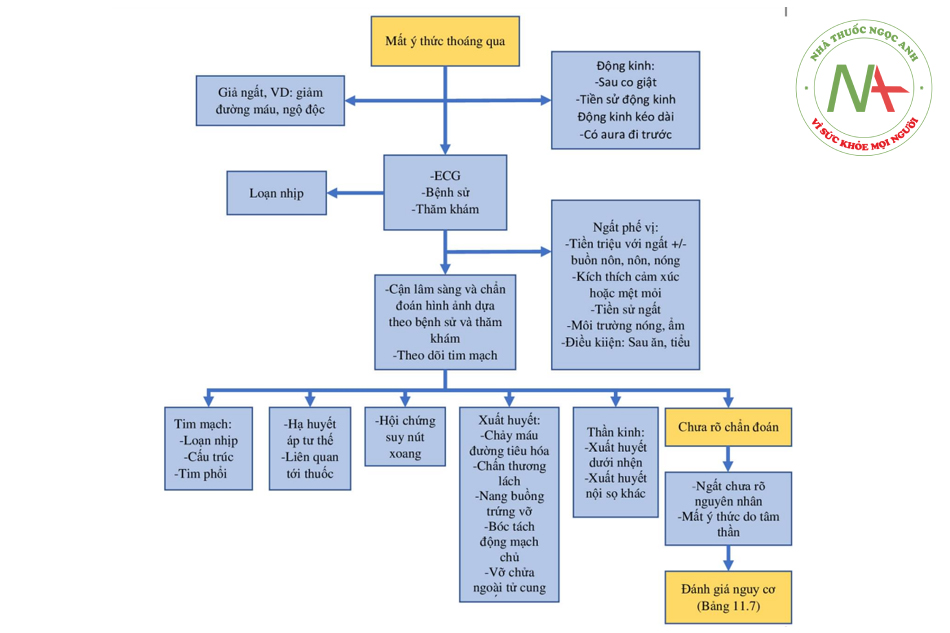
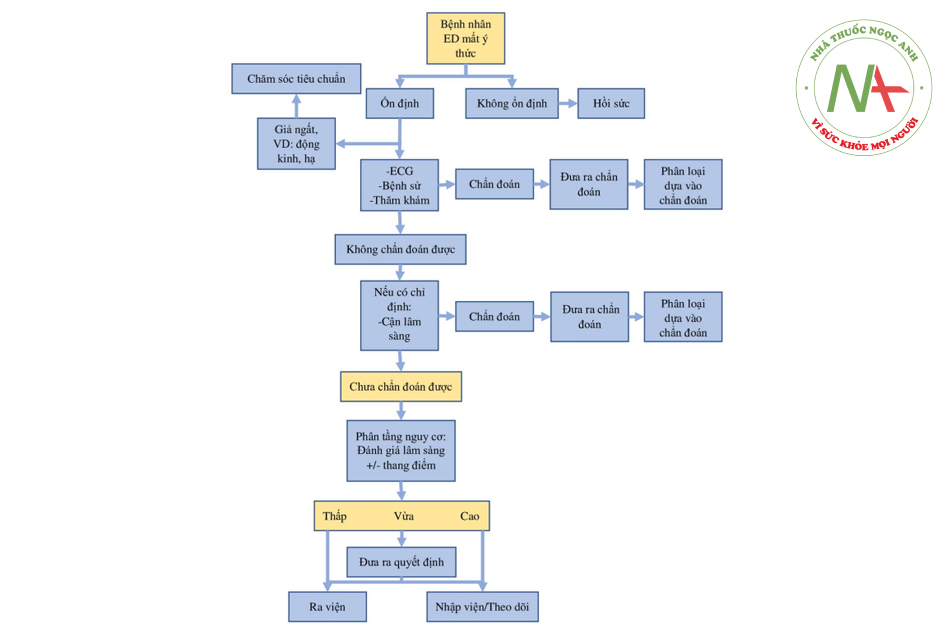
Bệnh nhân biểu hiện ngất thường không cần can thiệp hay hồi sức ngay lập tức. Với những bệnh nhân ổn định, cân nhắc tiếp sau là làm các xét nghiệm bổ sung như ECG nếu có chỉ định. Trong một số trường hợp nhất định, như ngất do phế vị rõ ràng, xác nhận qua bệnh sử, ở các bệnh nhân khỏe mạnh, không cần làm xét nghiệm thêm (cận lâm sàng hoăc chân đoán hình ảnh). Các xét nghiệm bổ sung có thể cần để đánh giá các chẩn đoán nghiêm trọng ở một số bệnh nhân có dấu hiệu và bệnh sử gợi ý (Bảng 11.5 và 11.6 đưa ra một số chẩn đoán nghiêm trọng). Khi xét nghiệm tại ED hoàn thành, sẽ tìm ra được bằng chứng để chẩn đoán hoặc cơn vẫn còn chưa giải thích được. Có một số chẩn đoán nguy hiếm và cấp tính có thể biểu hiện bàng ngất. Nếu ngất chưa giải thích được, nhà lâm sàng nên đánh giá nguy cơ bệnh nhân cẩn thận dựa theo các dấu hiệu từ bệnh sử, thăm khám, và các xét nghiệm, hoặc kết hợp với các công cụ phân độ nguy cơ, còn được biết là điếm nguy cơ trên lâm sàng. Quyết định chuyển bệnh nhân bị ngất chưa giải thích được sẽ có hai tới ba lựa chọn chính: ra viện từ ED, nhập viện, và ở một số trường hợp, vào phòng theo dõi. Quyết định này nên được dựa trên kết quả phân độ nguy cơ trên lâm sàng, cũng như điều kiện về sức khỏe, môi trường sống, kinh tế và mong muốn của bệnh nhân. Khi có hơn một lựa chọn để điều trị thì nên trao đổi việc đưa ra quyết định với bệnh nhân, họ sẽ sẵn lòng và có thể tham gia vào việc đưa ra quyết định trên lâm sàng. Xem hình 11.1 và 11.2 về lược đồ chẩn đoán và điều trị ngất tại ED.
=> Tham khảo: Phương pháp chẩn đoán cho bệnh nhân choáng váng cấp tính.
PHÂN TẦNG NGUY CƠ
Phân tầng nguy cơ ngất là một lĩnh vực đã được nghiên cứu trên 20 năm nay. Nhiều công cụ đánh giá nguy cơ đã được công bố trong hướng dẫn điều trị và điều chuyển bệnh nhân ngất. Một số ví dụ như quy tắc ngất San Francisco, thang điểm nguy cơ ngất OESIL, thang điểm STePS, thang điểm nguy cơ ngất Canada, và gần đây hưn, thang diem FAINT. Dù cho nhiều nghiên cứu cho thấy rất có tiềm năng, nhưng chưa có bằng chứng rõ ràng về việc những thang điểm nguy cơ trên vượt trội hơn so với đánh giá lâm sàng trong việc đưa ra tiên lượng chính xác và tối ưu hóa sử dụng nguồn lực. Trong khi chúng thường cho thấy độ nhạy cao trong dự đoán các biến cố nghiêm trọng thì phần nhiều các thang điểm nguy cơ lại có độ đặc hiệu thấp. Dù sao thì các thang điểm nguy cơ này cho ta một cung cụ hữu dụng để ước tính nguy cơ ngắn hạn và trung hạn, và có thể đưa ra quyết định trên lâm sàng. Bảng 11.7 liệt kê các biên thê trên lâm sàng bao gồm ba thang điếm nguy cơ được thiết kế đế sử dụng ở ED và một số khác thường được sử dụng cho các yếu tố nguy cơ ngắn hạn. Tại thời điểm này, chúng được dùng tốt nhất khi kết hợp với thăm khám của bác sĩ nhưng không thể khuyên cáo nó như một công cụ dùng đơn độc được. Thiếu các bằng chứng rõ ràng về độ hiệu quả hay sự vượt trội, nhưng thang điểm này được sử dụng tốt nhất như một phần đế thảo luận cách tiếp cận với ngất tại ED.
| Bảng 11.7 Các đặc điểm lâm sàng để tính thang điểm nguy cơ với ngất |
Thang điểm nguy cơ ngất của Canada:
Điêm -2 tức nguy cơ rất thấp; -1 tới 0 là nguy cơ thấp, 1 tới 3 là nguy cơ vừa, >3 là nguy cơ cao. Thang điểm FAINT:
Thang điểm nguy cơ ngất San Francisco:
Các yếu tố nguy cơ khác:
|
ĐIỀU TRỊ THEO KINH NGHIỆM
Điều trị tại ED cho ngất phần lựa dựa vào việc xác nhận chẩn đoán. Bởi ngất là một triệu chứng, hoặc lý do chính nhập viện, mà nó không phải là một tình trạng có thể điều trị. Nhiều chẩn đoán liên quan tới ngất cần điều trị cấp cứu tại ED ví dụ, các loạn nhịp nguy hiểm tới tính mạng, xuất huyết tiêu hóa, chửa ngoài tử cung, MI, PE.
Với những bệnh nhân chưa chắc chắn về chẩn đoán, việc tiếp theo sẽ dựa vào đánh giá nguy cơ và các chỉ số ở bệnh nhân, như đà mô tả trước đó. Trong thực hành, các yếu tố ảnh hưởng tới quyết định nhập viện hay cho bệnh nhân về bao gồm đánh giá để tiếp tục theo dõi, cũng như môi trường sống, tài chính và mong muốn của bệnh nhân.
CÂU HỎI VÀ ĐÁP ÁN
1. Câu nào dưới đây là liên quan tới dịch tề của ngất là chính xác?
- Các vận động viên chết trong khi luyện tập, phần nhiều trong sổ họ đã có một lần ngất trước đó.
- Những người dưới 65 tuổi chiếm gần 50% tổng số bệnh nhân nhập viện do ngất tại phòng cấp cứu.
- Ngất ở người trưởng thành thường do nguyên nhân bệnh lý thứ phát.
- Ngất chịu trách nhiệm cho khoảng 5 tới 6% trong tổng số các bệnh nhân tới phòng cấp cứu.
- Phụ nữ chiếm nhiều hơn một chút ở số các bệnh nhân cấp cứu biểu hiện ngất.
Đáp án đúng là e. Ngất được ước tính ở khoảng 1-2% trường hợp cấp cứu ở Hoa Kỳ. Phụ nữ chiếm nhiều hơn một chút ở bệnh nhân cấp cứu do ngất. Khoảng 32% số bệnh nhân nhập viện, những người từ 65 tuổi trở lên chiếm đa số. Các nguyên nhân lành tính chiếm đa số ở người vị thành niên và trẻ tuổi. Khoảng 30% so vận động viên tử vong khi tập luyện từng có một cơn ngất trước đó.
2. Ngất do các bệnh lý nghiêm trọng thường gây ra bởi các ý nào dưới đây?
- Cơn thiếu máu não thoáng qua.
- Loạn nhịp tim.
- Thuyên tắc phổi.
- U nhầy nhĩ.
- Các bất thường chuyển hóa do ngộ độc.
Đáp án đúng là b. Các nguyên nhân nghiêm trọng gây ngất là các dạng loạn nhịp tim. TIA thường ít gặp nhưng cũng khá nghiêm trọng. Đột quỵ thường không gây mỗi ngất. Các bất thường chuyên hóa do ngộ độc có thể gây ngất thông qua thay đổi huyết áp hoặc nhịp tim. Các tổn thương cấu trúc tại tim, như u nhầy nhĩ và gián đoạn đột ngột đường ra thất phải do thuyên tắc phổi, có thế cũng gây mất ý thức nhưng hiếm gặp.
3. Dấu hiệu nào dưới đây gợi ý nhiều nhất tới một bệnh nhân biểu hiện ngất có thế ra viện an toàn từ phòng cấp cứu?
- Dưới 85 tuổi và sinh hóa máu bình thường.
- Xquang ngực và CT sọ não bình thường.
- Nhịp tim và nhiệt độ bình thường.
- Các dấu hiệu ECG bình thường và không có tiền sử y khoa.
- Không có đau bụng và đau đầu.
Đáp án đúng là d. ECG bình thường ở bệnh nhân không có các yếu tố nguy cơ đáng kể (tuổi già, bệnh tim từ trước) có thế cân nhắc ra viện cho bệnh nhân. Hóa sinh máu, Xquang ngực, CT sọ thường được làm nhưng có giá trị chẩn đoán và tiên lượng thấp. Đau bụng, sốt và đau đầu là các dấu hiệu và triệu chứng liên quan nhiều trong việc đánh giá nhưng chúng không có giá trị trong việc tiên lượng.
3. Bệnh nhân nam 67 tuổi đến cấp cứu sau mất ý thức trong khi dọn tuyết ở gần nhà. Anh ta nói đã từng có cơn tương tự 1 tháng trước khi đang mang vác các túi đồ nặng ra khỏi cửa hàng. Bệnh nhân giảm vận động thể chất trong một năm nay do khó thở gắng sức và mệt mỏi tiến triển. Anh ta không có đau ngực, đánh trống ngực, ho hoặc phù chi dưới. Tiền sử đái tháo đường type 2, tăng cholesterol. Anh ta không hút thuốc. Dấu hiệu gì nhiều khả năng sẽ thấy ở bệnh nhân này khi thăm khám?
- Chênh lệch huyết áp giữa chi trên và chi dưới.
- Tiếng thổi cuối tâm trương ở mỏm.
- Mạch mao mạch nẩy mạch ở các đầu ngón tay.
- Huyết áp tâm thu giảm >10mmHg khi hít vào.
- Huyết áp tâm thu giảm >20mmHg khi đứng.
- Mạch cảnh đập yếu và trễ.
Diễn giải: Ngất có nhiều chẩn đoán phân biệt, các bệnh lý từ lành tính đến nguy hiểm tính mạng. Ngất khi gắng sức thường liên quan tới các nguyên nhân bệnh học có sẵn, bao gồm rối loạn nhịp thất (do nhồi máu, thiếu máu cơ tim) và bít tắc đường ra (hẹp chủ, bệnh cơ tim phì đại).
Biểu hiện lâm sàng như khó thở tăng dần, mệt mỏi, ngất gắng sức gợi ý tắc hẹp đường ra. Bệnh nhân với tắc hẹp đầu ra nghiêm trọng (hẹp chủ nặng) không thể tăng cung lượng tim để đáp ứng khi giãn mạch do gắng sức, dẫn đến hạ huyết áp, thiếu máu não thoáng qua, và giảm khả năng vận động, tiền ngất hoặc ngất. Thăm khám thấy các dấu hiệu gợi ý hẹp chủ:
- Mạch cảnh nảy trễ và yếu (pulsus parvus and tardus).
- Tiếng T2 đơn và êm.
- Tiếng thổi giữa đến cuối tâm thu với cường độ mạnh nhất ở KLS II bên phải lan lên mạch cảnh.
Ý A: Chênh lệch giữa huyết áp ở chi trên và chi dưới thấy trong hẹp eo động mạch chủ, có thể biểu hiện với tăng huyết áp, đau đầu, nhìn mờ, chảy máu mũi, đau cách hồi chi dưới (do giảm tưới máu). Tiếng thổi liên tục có thể nghe thấy ở vùng giữa vai trái do dòng máu xoáy đi qua chỗ hẹp eo hoặc qua các mạch máu bên phì đại.
Ý B: Tiếng mở van và tiếng thổi cuối tâm trương nghe rõ ở mỏm đặc trưng cho hẹp hai lá, mà có thể biểu hiện với giảm khả năng vận động, khó thở gắng sức, và ít gặp hơn là đau ngực, ho máu, phù chi dưới. Ngất khi gắng sức không xuất hiện.
Ý D: Mạch nghịch thường tương ứng với huyết áp tâm thu giảm >10 khi hít vào. Dấu hiệu này thường thấy với các bệnh lý màng ngoài tim (chèn ép tim) và có thể xảy ra trong hen nặng và COPD.
Ý E: Hạ huyết áp tư thế tương ứng với huyết áp tâm thu giảm >20 hoặc huyết áp tâm trương giảm >10 trong 2-5 phút sau khi chuyển tư thế đứng dậy. Tình trạng này không gây ngất khi gắng sức.
Tổng kết: Hẹp chủ có thể biểu hiện với giảm khả năng hoạt động gắng sức, khó thở gắng sức, đau thắt ngực, ngất. Thăm khám thấy động mạch cảnh nảy trễ và yếu, tiếng T2 êm, tiếng thổi tâm thu đạt đỉnh vào giữa – cuối tâm thu với cường độ mạnh nhất ở KLS II bờ phải xương ức và lan lên cổ.
4. Bệnh nhân nữ 27 tuổi nhập khoa cấp cứu sau khi bất tỉnh trong 2 phút khi đứng xếp hàng tại một siêu thị. Cô có cảm giác buồn nôn và cảm giác ấm áp lan khắp cơ thể ngay trước khi bất tỉnh. Bạn của cô ấy, một y tá đã ở cùng cô ấy trong suốt thời gian đó, ghi nhận nhịp tim yếu 40 nhịp/phút. Bệnh nhân không lú lẫn sau cơn và chưa bao giờ có trải nghiệm này trước đây. Cô ấy đã không gặp bác sĩ trong vài năm và không dùng thuốc. Cô ấy không sử dụng thuốc lá, rượu hoặc ma túy. Cha của bệnh nhân bị đau tim ở tuổi 50 và chị gái của cô mắc bệnh động kinh. Các dấu hiệu sinh tồn trong giới hạn bình thường. Điện tâm đồ cho thấy nhịp xoang bình thường không có bất thường nào khác. Bệnh nào sau đây rất có thể gây ra tình trạng này?
- Generalized seizure
- Heart valve disease
- Neurocardiogenic syncope
- Sick sinus syndrome
- Vertebrobasilar insufficiency
Đáp án: C. Neurocardiogenic syncope
Biểu hiện lâm sàng của bệnh nhân này gợi ý ngất vasovagal (do Neurocardiogenic). Ngất Vasovagal là loại ngất phổ biến nhất và xảy ra do tăng tín hiệu phế vị quá mức. Sự tăng tín hiệu này gây ra phản ứng hạ huyết áp thoáng qua và nhịp tim chậm do kích hoạt phản xạ tự chủ. Bệnh lành tính và tự giới hạn trong hầu hết các trường hợp, kéo dài khoảng 10 giây đến vài phút. Ngất do vận mạch có thể được kích hoạt do đứng lâu, cảm xúc hoặc kích thích đau. Bệnh nhân thường cảm thấy chóng mặt, buồn nôn, xanh xao, toát mồ hôi, đau bụng và/hoặc cảm giác nóng toàn thân trước các đợt bùng phát (tức là tiền triệu). Ngất do vận mạch
thường có tiên lượng tốt mà không có bất kỳ sự gia tăng tỷ lệ mắc bệnh hoặc tử vong nào.
(Lựa chọn A) Cơn động kinh toàn thể (Generalized seizure) và cơn ngất đôi khi rất khó phân biệt. Các đặc điểm gợi ý nhiều hơn về cơn động kinh bao gồm các yếu tố kích hoạt (ví dụ: thiếu ngủ, căng thẳng cảm xúc, đèn nhấp nháy), trạng thái sau cơn (ví dụ: lú lẫn, mất định hướng), aura tiền triệu, tư thế bất thường và rách lưỡi. Không có trạng thái sau cơn làm cho
cơn động kinh ít xảy ra hơn.
(Lựa chọn B) Ngất do bệnh van tim (hẹp động mạch chủ) thường xảy ra nhất là khi gắng sức- Khó thở, đau ngực và mệt mỏi khi gắng sức thường xuất hiện trước sự kiện ngất.
(Lựa chọn D) Rối loạn dẫn truyền tim (ví dụ, block nhĩ thất, hội chứng nút xoang) có thể gây ngất; bệnh nhân thường có bằng chứng về bệnh hệ thống dẫn truyền trên điện tâm đồ. Hội chứng nút xoang (Sick sinus syndrome) thường thấy ở người cao tuổi. Nhịp tim chậm của bệnh nhân này là do tăng trương lực phế vị thoáng qua trong cơn chứ không phải do rối loạn dẫn truyền tiềm ẩn.
(Lựa chọn E) Suy chức năng vùng đốt sống nền thường gây hoa mắt, chóng mặt, thất điều và rối loạn thị giác. Ngất do đột quỵ hoặc cơn thiếu máu não thoáng qua là bất thường.
Kết luận:
Ngất Vasovagal (do thần kinh tim) xảy ra do tăng trương lực thần kinh phế vị quá mức có thể được kích hoạt bởi căng thẳng cảm xúc, đau đớn hoặc đứng lâu. Các đợt thường liên quan đến tiền triệu buồn nôn, toát mồ hôi và xanh xao.
5. Nam 60 tuổi được đưa đến phòng cấp cứu bởi vợ của ông ta sau một cơn ngất. Khai thác thêm bệnh nhân, ông ta dậy vào giữa đêm để đi vệ sinh, thấy choáng váng khi đang đi tiểu và sau đó thì ngất ra sàn. Bệnh nhân chưa bao giờ trải qua tình trạng tương tự trước đây, vào bữa tối ông ta uống nhiều nước nhưng không dùng bia rượu. Ông ta miêu tả rằng gặp khó khăn khi đi tiểu: bí tiểu và thường tiểu đêm. Hiện tại ông ta không dùng thuốc gì, không có tiền sử y tế nào đáng kể. Huyết áp là 130/80 mmHg khi nằm và 132/80 khi đứng, mạch 70 l/ph. Các thăm khám lâm sàng khác đều bình thường. ECG: nhịp xoang và không có gì bất thường. Nguyên nhân nhiều khả năng nhất gây ngất ở bệnh nhân này là gì?
- Tắc nghẽn dòng máu.
- Phản xạ ức chế tim mạch.
- Hạ huyết áp tư thế.
- Rối loạn nhịp nhanh.
- Cơn thiếu máu não thoáng qua.
Đáp án đúng là B:
| Diễn giải nguyên nhân gây ngất | |
| Vasovagal | -Khởi phát (stress cảm xúc, đứng lâu) -Tiền triệu (nôn, ra mồ hôi, trời âm) |
| Cường nút xoang quá mức | -Kích thích nút xoang khi đứng |
| Rối loạn chức năng thần kinh tự động | -Hạ huyết áp tư thế
-Tiền sử bệnh trước đó (đái tháo đường, Parkinson) |
| Giảm thể tích | -Hạ huyết áp tư thế
-Tiền sử phù hợp với giảm thể tích |
| Tắc nghẽn đường ra tâm thất trái | -Ngất khi gắng sức
-Thổi tâm thu |
| Rối loạn nhịp thất | -Không có dấu hiệu cảnh báo
-Tiền sử bệnh cơ tim hoặc thiếu máu cơ tim |
| Bất thường dẫn tuyền | -Mệt mỏi hoặc choáng váng trước đó
-Bất thường ECG (ngừng xoang, mất QRS) |
Biểu hiện lâm sàng ở bệnh nhân trên: mất ý thức đột ngột sau thay đổi tư thế hoặc nhịp vân động khi đi tiểu phù hợp với ngất do phản xạ một dạng của Vasogal liên quan tới các khởi phát đặc hiệu như tiểu tiện, đại tiện, ho, …Chẩn đoán chủ yếu phụ thuộc vào bệnh sử.
Các yếu tố đặc hiệu trên gây ra phản xạ ngất do gây ra sự biến đổi của đáp ứng thần kinh tự động và có thể dẫn tới ức chế tim, trụy mạch hoặc đáp ứng đồng thời với:
- Kích thích hệ phó giao cảm làm chậm nhịp, block nhĩ thất ở các mức độ khác nhau, suy tâm thu.
- Ức chế hệ thần kinh giao cảm làm trụy mạch, tụt huyết áp và ngất.
Ngoài ra, bệnh nhân này còn có biểu hiện phì đại tuyến tiền liệt (đái khó, đái đêm) làm tăng sự quá sức khi đi tiểu cũng có thể là một nguyên nhân gây ngất phản xạ.
Đáp án A: Tắc nghẽn dòng máu thường là biểu hiện của tắc nghẽn đầu ra tâm thất trái do hẹp chủ hoặc bệnh cơ tim phì đại. Bệnh nhân thường có tiếng thổi tâm thu và ngất liên quan tới tắc nghẽn đường ra tâm thất trái thường xảy ra khi hoạt động.
Đáp án C: Hạ huyết áp tư thế được xác định khi huyết áp tâm thu giảm >20 mmHg hoăc huyết áp tâm trương >10 mmHg từ đứng sang nằm. Nó thường xảy ra ở bệnh nhân có mất máu (do xuất huyết hoặc thuốc lợi tiểu), tác dụng phụ của thuốc (thuốc giãn mạch, chẹn adrenergic) hoặc giảm chức năng thần kinh tự động (bệnh Parkinson, bệnh thần kinh do tiểu đường). Bệnh nhân này không có dấu hiệu giảm huyết áp từ nằm sang ngồi làm chẩn đoán này ít khả năng.
Đáp án D: Bệnh nhân có rối loạn nhịp thường có các rối loạn tim mạch đi kèm và có thể không có bất kỳ tiền triệu nào trước khi ngất. Bệnh nhân này có ngất do phản xạ (với tiền triệu choáng váng) gián tiếp làm mạch chậm do đáp ứng ức chế tim.
Đáp án E: Thiếu máu não thoáng qua (TIAs) là nguyên nhân chính gây ngất, TIAs phải ảnh hưởng tới vòng tuần hoàn trước và não gây ngất. Bệnh nhân này không có yếu tố nguy cơ hoặc tiền sử gợi ý chẩn đoán TIAs hay đột quỵ.
Tổng kết: Ngất do phản xạ là một dạng ngất Vasovagal đi kèm với các khởi phát đặc trưng như đại tiện, tiểu tiện, ho. Các yếu tố này gây ra đáp ứng phản xạ ngất như ức chế tim, giãn mạch hay phối hợp nhiều đáp ứng.