Bệnh thần kinh
Rối loạn ý thức: Nguyên nhân gây bệnh, cách tiếp cận và chẩn đoán theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Rối loạn ý thức: Nguyên nhân gây bệnh, cách tiếp cận và chẩn đoán theo BMJ. Để tải file PDF, mời các bạn click vào link ở đây.
Tóm tắt
◊ Rối loạn ý thức (RLYT) là thuật ngữ chung được sử dụng để mô tả các rối loạn chức năng tâm thần khác nhau có thể từ lú lẫn nhẹ đến hôn mê.[1] [2] Do sự mơ hồ của thuật ngữ này, cần thiết phải hiểu các thành phần chính của nó trước khi xem xét chẩn đoán phân biệt. Về cơ bản, ý thức là sự kết hợp giữa mức độ thức tỉnh (tức là, sự chú ý) và nhận thức (tức là, quá trình tư duy hoặc suy nghĩ) của bệnh nhân; bệnh nhân có thể bị rối loạn một hoặc cả hai.[3] Ví dụ, bệnh nhân bị viêm màng não có thể bị suy giảm thức tỉnh (tức là, thay đổi cảm giác, giảm sự chú ý) với nhận thức nguyên vẹn, trong khi bệnh nhân bị sa sút trí tuệ có thể có mức độ thức tỉnh bình thường với rối loạn nhận thức. Tuy nhiên, thường xuyên hơn, bệnh nhân thể hiện thay đổi mức độ thức tỉnh cùng với nhận thức: ví dụ, với sảng, một nguyên nhân tương đối thường gặp và đôi khi là nguyên nhân gây tử vong của RLYT.
◊ Dịch tễ học :
Các nghiên cứu được tiến hành tại phòng cấp cứu đã quan sát thấy RLYT là nguyên nhân chính cho khoảng 4% đến 10% tổng số bệnh nhân vào phòng cấp cứu.[4] [5] RLYT thường gặp hơn ở một số loại bệnh nhân. Ví dụ, tới 25% đến 30% bệnh nhân cao tuổi có mặt tại phòng cấp cứu có RLYT.[4] [5] Quan trọng là chẩn đoán RLYT có thể khó được làm sáng tỏ ở bệnh nhân cao tuổi bị sa sút trí tuệ, trong khi sa sút trí tuệ là một trong những yếu tố nguy cơ chính gây sảng.[6] Tỷ lệ hiện mắc sa sút trí tuệ là khoảng 1% ở tuổi 60, và tăng gấp đôi sau mỗi 5 năm, đạt đến đỉnh vào khoảng độ tuổi 85 với tỷ lệ từ 30% đến 50%.[7]
◊ Mức độ thức tỉnh :
Trạng thái thức tỉnh bình thường bao gồm trạng thái chú ý mà hầu hết mọi người hoạt động trong khi thức, hoặc một trong những giai đoạn được ghi nhận của giấc ngủ bình thường mà một người có thể dễ dàng được đánh thức. Trạng thái thức tỉnh bất thường khó phân loại hơn và nhiều thuật ngữ đã được sử dụng. Một số thuật ngữ thường gặp hơn bao gồm:
• Tỉnh táo quá mức: tăng sự tỉnh táo kèm tăng độ nhạy cảm với môi trường xung quanh trực tiếp. Bệnh nhân tỉnh táo quá mức có thể đe dọa bằng hành động và lời nói, bồn chồn và/hoặc hung hăng.[8]
• Lú lẫn: mất định hướng; hoang mang, và gặp khó khăn trong việc làm theo chỉ thị.
• Sảng: mất định hướng; bồn chồn, ảo giác, đôi khi hoang tưởng.
• Ngủ gà: buồn ngủ, chỉ phản ứng với kích thích bằng việc nói lẩm bẩm không mạch lạc hoặc cử động không có tổ chức.
• Ngủ li bì: giảm mức độ tỉnh táo kèm giảm quan tâm đến môi trường xung quanh.[9]
• Thờ ơ: tương tự như ngủ li bì; bệnh nhân ít quan tâm hơn đến môi trường, chậm phản ứng với kích thích, và có xu hướng ngủ nhiều hơn bình thường, với cảm giác buồn ngủ ở giữa các trạng thái ngủ.
• Sững sờ: giảm mức tỉnh táo đáng kể và đòi hỏi kích thích gây đau liên tục để đánh thức.[9]
• Hôn mê: trạng thái bất tỉnh sâu, không thể đánh thức, kéo dài.[9]
Tổng quan
Bệnh căn học
Nguyên nhân thường gặp nhất của RLYT là do vấn đề về mạch máu não, chấn thương, thần kinh, tim, tâm thần, chuyển hóa, phổi, nội tiết, nhiễm trùng, tiêu hóa hoặc ngoại sinh. Các nguyên nhân này ảnh hưởng trực tiếp đến hệ thần kinh trung ương (HTKTƯ) hoặc có tác động thần kinh thứ phát.[1] Nghiên cứu quan sát ở những người từ 65 tuổi trở lên bị RLYT (≤1 tuần) đến 4 phòng cấp cứu ở Thổ Nhĩ Kỳ cho thấy nguyên nhân thường gặp nhất là nhiễm trùng (39,5%), tiếp theo là bệnh thần kinh (36,5%).[10] Hầu hết căng thẳng có thể biểu hiện như là RLYT ở trẻ sơ sinh, người cao tuổi, hoặc bệnh nhân suy nhược
Mạch máu não
Bằng cách ảnh hưởng trực tiếp đến HTKTƯ, các nguyên nhân mạch máu não sau đây có thể gây rối loạn ý thức: đột quỵ/ Tai biến mạch máu não (TBMMN) và cơn thiếu máu cục bộ thoáng qua, tụ máu dưới màng cứng, tụ máu ngoài màng cứng và xuất huyết dưới nhện.
Chấn thương
Thương tích ở đầu (ví dụ, chấn động, chấn thương sọ não) là những tình trạng thường gặp gây rối loạn ý thức.[11] Ấn đau vùng đùi có thể gợi ý gãy xương đùi tiềm ẩn, một yếu tố khởi phát sảng thường bị bỏ qua ở những bệnh nhân cao tuổi ốm yếu, đặc biệt nếu họ nằm liệt giường.[12]
Thần kinh
Sa sút trí tuệ, sảng, co giật (trạng thái động kinh hoặc trạng thái sau động kinh), khối u, bệnh não tăng huyết áp, trạng thái động kinh không co giật, và bệnh não Wernicke đều có thể gây rối loạn ý thức.
Tim và phổi
Các bệnh toàn thân có hậu quả thần kinh bao gồm rối loạn tim mạch như nhồi máu cơ tim (NMCT), suy tim sung huyết (STSH) và rối loạn nhịp tim. Thuyên tắc phổi, giảm oxy máu và ngộ độc carbon monoxide và những chẩn đoán khác có thể dẫn đến RLYT.
Tâm thần
Loạn thần cấp có thể thay đổi chức năng thần kinh. Bệnh nhân bị loạn thần cấp thường biểu hiện 1 hoặc nhiều dấu hiệu hoặc triệu chứng sau: hoang tưởng, ảo giác, ngôn từ không có tổ chức hoặc hành vi hoàn toàn không có tổ chức hoặc giảm trương lực kéo dài >24 giờ nhưng <30 ngày. Trầm cảm (bao gồm cả giảm trương lực) và rối loạn cảm xúc lưỡng cực cũng có thể biểu hiện như RLYT.
Chuyển hóa
Các tình trạng/mất cân bằng chuyển hóa sau đây có thể gây hậu quả thần kinh: mất nước; bệnh não gan; tăng urê huyết; hạ thân nhiệt và tăng thân nhiệt; tăng cacbon dioxit huyết; giảm/tăng natri máu; hạ đường huyết/tăng đường huyết; và giảm/tăng canxi máu. Thay đổi ý thức ở bệnh nhân bị toan ceton nên cảnh báo cho bác sĩ lâm sàng về những nguyên nhân tiềm ẩn khác, như ngộ độc, tăng đường huyết, co giật do cai rượu, trạng thái sau động kinh, hoặc thương tích ở đầu không được ghi nhận.
Nội tiết
Suy thượng thận, nhiễm độc giáp, hôn mê phù niêm và nhồi máu tuyến yên có thể dẫn đến RLYT.
Nhiễm trùng, nhiễm khuẩn
Viêm màng não, nhiễm trùng toàn thân cấp tính (ví dụ: viêm phổi, nhiễm trùng đường tiết niệu (NTĐTN), nhiễm trùng da/mô mềm, viêm túi mật), viêm não, giang mai thần kinh, và áp-xe não có thể gây rối loạn ý thức.
Tiêu hóa
Nhóm này (bất kể tình trạng phẫu thuật ở vị trí giải phẫu khác) bao gồm thiếu máu cục bộ mạc treo ruột, viêm túi thừa, viêm ruột thừa, và táo bón. Nhóm sau có thể liên quan đến tăng canxi-huyết hoặc hôn mê phù niêm.
Ngoại sinh
Độc tố ngoại sinh thường gặp có thể gây RLYT bao gồm các loại thuốc thông thường, chẳng hạn như thuốc kháng cholinergic, thuốc cường giao cảm, thuốc kháng histamin, thuốc chống nôn, thuốc opioid, thuốc trị bệnh Parkinson, thuốc chống co thắt và rượu. Thuốc gây nghiện như opiate, amfetamine, cocaine và chất gây ảo giác thường có liên quan. Ngừng dùng rượu và thuốc an thần cũng có thể dẫn đến những thay đổi về chức năng tâm thần.
Trường hợp khẩn cấp
Những cân nhắc khẩn cấp
(Xem Chẩn đoán khác biệt để biết thêm chi tiết)
Điều quan trọng khi đánh giá một ca RLYT mới là cần loại trừ cả tình trạng thường gặp và không thường gặp, mà nếu bỏ qua, có thể nhanh chóng dẫn đến tử vong. Đánh giá nhanh và ổn định bệnh nhân RLYT là bắt buộc, bao gồm đánh giá ngay lập tức đường thở, hô hấp, tuần hoàn và các dấu hiệu sinh tồn. Điều này bao gồm kiểm tra và điều trị các nguyên nhân có thể xử trí được gây rối loạn ý thức (ví dụ, cho thở oxy, thiamine, glucose, naloxone), đánh giá nhu cầu bảo vệ đường thở, lấy nhiệt độ trực tràng để đo chính xác, yêu cầu chụp CT sọ não cấp cứu nếu có dấu hiệu chấn thương, cho dùng thuốc kháng sinh theo kinh nghiệm (và/hoặc thuốc kháng vi-rút) nếu có sốt, và thực hiện các nghiệm pháp cơ bản khác phù hợp với hoàn cảnh.
Biến cố thần kinh cấp tính
Đột quỵ mới khởi phát hoặc thiếu máu não cục bộ thoáng qua, chấn thương đầu, tụ máu ngoài hoặc dưới màng cứng, xuất huyết dưới nhện, co giật, viêm màng não, viêm não, áp-xe não, và giang mai thần kinh có thể dẫn đến RLYT.[13] Đánh giá thêm về thần kinh là điều tối cần thiết, gồm CT và/hoặc MRI.
Thăm khám ở bệnh nhân có dấu hiệu bị bệnh não do tăng huyết áp cần tập trung vào các dấu hiệu tổn thương cơ quan đích. Trong trường hợp tăng huyết áp cấp cứu cấp tính, báo cáo lần thứ bảy của Ủy ban Quốc gia Kết hợp về Phòng ngừa, Phát hiện, Đánh giá và Điều trị Huyết áp cao cho biết mục tiêu ban đầu của điều trị là giảm huyết áp động mạch trung bình không quá 25% (trong vòng vài phút đến 1 giờ), và sau đó, nếu bệnh nhân ổn định, thì giảm xuống tới 160/100 đến 110 mmHg trong vòng 2 đến 6 giờ tiếp theo.[14]
Sảng (sự thay đổi cấp tính độ thức tỉnh và nhận thức, đặc trưng bởi việc thiếu chú ý và tư duy không có tổ chức) là cấp cứu y khoa đòi hỏi phải xét nghiệm ngay lập tức.[6] Tiền sử hoặc dấu hiệu cho thấy bệnh trạng chung, chẳng hạn như nhiễm trùng, rối loạn chuyển hóa, hoặc độc tính dược lý, đôi khi có thể được làm sáng tỏ. Các xét nghiệm ban đầu cần yêu cầu bao gồm công thức máu, xét nghiệm chuyển hóa, glucose huyết lúc đói, xét nghiệm nước tiểu và nuôi cấy nước tiểu. Xét nghiệm và điều trị bổ sung được thực hiện dựa trên tiền sử và kết quả khám lâm sàng. Tình trạng sảng ở bệnh nhân cao tuổi được nhập viện thường kéo dài (đến 21% bệnh nhân cao tuổi lúc 6 tháng sau khi xuất viện).[15] Bệnh nhân bị sảng kéo dài cho thấy có kết cục lâm sàng xấu hơn, bao gồm nguy cơ phụ thuộc và cần được chăm sóc lâu dài cao hơn.[15]
Nhiễm trùng toàn thân nặng
Xem xét các nhiễm trùng tiềm ẩn (hệ thần kinh trung ương, da, tim, phổi, bụng, tiết niệu sinh dục) là tối cần thiết vì phát hiện và điều trị sớm nhiễm khuẩn huyết hoặc sốc nhiễm khuẩn là chìa khóa để cải thiện kết cục[16] [17] [18] [19] RLYT có thể chỉ là dấu hiệu xác định duy nhất của nhiễm trùng đường tiết niệu và viêm phổi ở người cao tuổi. Cần thực hiện xét nghiệm nước tiểu và XQ ngực thẳng như một phần của mọi quá trình xét nghiệm. Áp-xe não cũng có thể biểu hiện bằng RLYT, và có thể được xác định bằng các lần chụp CT hoặc MRI sọ não.
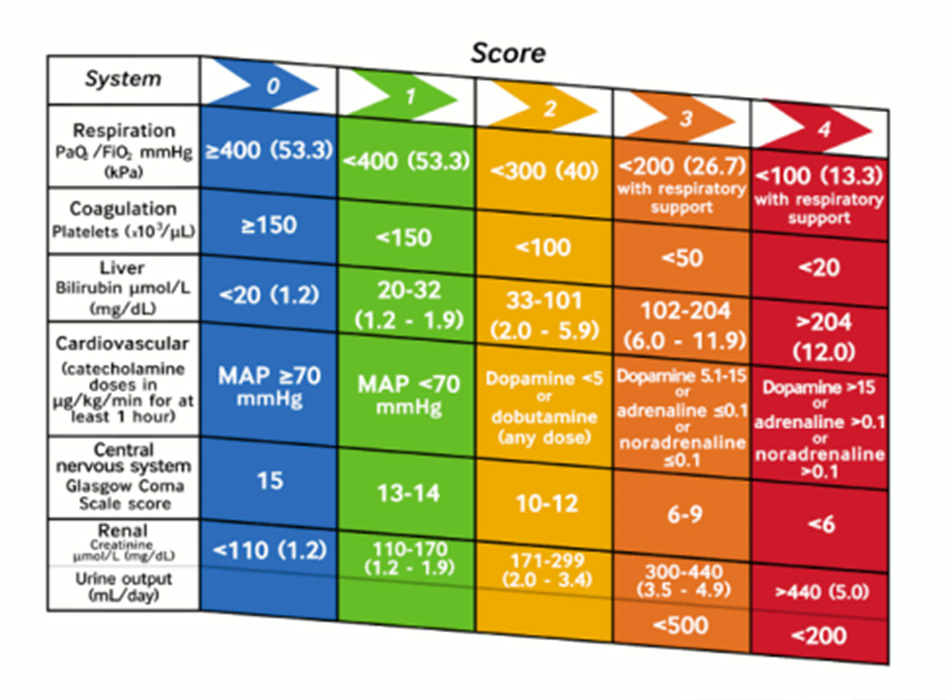
Nhiễm khuẩn huyết là một tình trạng bệnh trong đó có phản ứng toàn thân và mất điều hòa của vật chủ đối với nhiễm trùng.[20]Hiện các tiêu chuẩn thích hợp nhất để chẩn đoán nhiễm khuẩn huyết, với nhiều cách tiếp cận khác nhau được đề xuất vẫn đang được tranh luận.[20] [18] Nhóm Đồng thuận Quốc tế Thứ ba (Nhiễm khuẩn huyết 3) khuyến cáo sử dụng điểm số Đánh giá Suy tạng (hoặc Liên quan tới Nhiễm khuẩn huyết) Tuần tự (SOFA), chủ yếu được chuẩn hóa ở những bệnh nhân chăm sóc tích cực. Rối loạn chức năng cơ quan chỉ điểm nhiễm khuẩn huyết được định nghĩa là thay đổi cấp tính trên 2 điểm trong điểm SOFA.[20]
Tạo bởi BMJ, trích từ Vincent JL, Moreno R, Takala J, và cộng sự Điểm SOFA (Đánh giá Suy tạng Liên quan
tới Nhiễm khuẩn huyết) mô tả rối loạn chức năng cơ quan/suy tạng. Thay mặt Nhóm Công tác về các vấn đề
Liên quan tới Nhiễm khuẩn huyết của Hiệp hội Y học hồi sức châu Âu. Intensive Care Med 1996;22:707-710.
Thang điểm ‘SOFA nhanh’ (qSOFA) đánh giá tại giường giúp xác định những bệnh nhân có nguy cơ diễn biến nặng do nhiễm khuẩn huyết. Các bệnh nhân nguy cơ phải đáp ứng 2 trong 3 tiêu chí (huyết áp tâm thu ≤100 mmHg, rối loạn ý thức, nhịp thở ≥22 hơi thở/phút). Tuy nhiên, có bằng chứng cho thấy nó có thể có độ nhạy thấp hơn khi so với các thang điểm cảnh báo sớm tại giường khác.[21] Hướng dẫn của Viện Y tế và Chăm sóc Quốc gia Anh Quốc (NICE) năm 2016 về nhiễm khuẩn huyết nhấn mạnh sự cần thiết phải ‘nghĩ đến nhiễm khuẩn huyết’ ở bất kỳ bệnh nhân nào có biểu hiện nhiễm trùng. Hướng dẫn này khuyến cáo quan sát một cách hệ thống và phân tầng nguy cơ bị bệnh nặng và tử vong do nhiễm khuẩn huyết theo tuổi và đặc điểm của bệnh nhân.[18] Nhận biết và chẩn đoán sớm là cần thiết bởi vì điều trị sớm có liên quan đến lợi ích ngắn hạn và dài hạn đáng kể về kết cục.[22] [23] [18] [24] [25] [26] Ví dụ, phân tích gộp dữ liệu quan sát khẳng định rằng việc cho dùng thuốc kháng sinh sớm trong vòng một giờ có liên quan đến nguy cơ tử vong thấp hơn trong khi nằm viện.[27] Hướng dẫn của Chiến dịch điều trị nhiễm khuẩn huyết vẫn là tiêu chuẩn điều trị được chấp nhận rộng rãi nhất.[19] Cần hỗ trợ và đánh giá nhanh chóng theo ABC. Các gói chăm sóc đã được tạo ra, bao gồm cả ‘Sepsis Six’, trình bày các bước cơ bản cần hoàn thành trong giờ đầu tiên sau khi ghi nhận nhiễm khuẩn huyết:[26]
• Chỉ định oxy lưu lượng cao để duy trì độ bão hòa oxy mục tiêu >94% (hoặc 88% đến 92% ở những người có nguy cơ suy hô hấp tăng cacbon dioxit máu)
• Lấy mẫu cấy máu
• Dùng kháng sinh tĩnh mạch
• Bắt đầu truyền dịch đường tĩnh mạch
• Kiểm tra nồng độ lactate
• Theo dõi lượng nước tiểu hàng giờ.
Xem chủ đề Nhiễm khuẩn huyết ở người lớn để biết thêm chi tiết.
Tiêu hóa
Viêm ruột thừa và thiếu máu cục bộ mạc ruột treo cấp tính là những trường hợp phẫu thuật cấp cứu có thể gây tử vong nếu không được xác định và điều trị.
Biến cố tim
Đau ngực cấp tính đòi hỏi đánh giá lâm sàng nhanh chóng, vì bệnh nền có thể đe dọa đến tính mạng. Chăm sóc tiêu chuẩn bao gồm theo dõi liên tục mạch, huyết áp và độ bão hòa oxy. Nếu bệnh nhân bị đau hoặc khó thở, hoặc độ bão hòa oxy <90%, nên cung cấp oxy lưu lượng cao. Cũng có thể cần morphine (tiêm tĩnh mạch) để giảm đau nặng.
Các xét nghiệm ban đầu bao gồm điện tâm đồ (ECG) 12 chuyển đạo, XQ ngực thẳng, các dấu ấn sinh học tim, công thức máu và xét nghiệm thận. Bệnh nhân có thể cần phải được chuyển đến cơ sở chăm sóc tích cực. Sau khi bệnh nhân ổn định, cần yêu cầu các xét nghiệm bổ sung, chẳng hạn như chụp V/Q, siêu âm tim, CT, hoặc chụp mạch máu để khẳng định nghi ngờ lâm sàng.
Biến cố tâm thần
Đánh giá bệnh nhân loạn thần cấp bao gồm kiểm tra tiền sử toàn diện và khám lâm sàng, cũng như các xét nghiệm. Dựa trên các dấu hiệu ban đầu, có thể yêu cầu các xét nghiệm chẩn đoán thêm. Phải xem xét và loại trừ các nguyên nhân thực tổn trước khi loạn thần được cho là gây ra bởi rối loạn tâm thần nguyên phát. Nguyên nhân thường gặp nhất của loạn thần cấp là ngộ độc thuốc từ các loại thuốc kích thích, thuốc kê đơn hoặc thuốc không kê đơn (OTC). Bệnh nhân có tổn thương cấu trúc não, hoặc do ngộ độc hoặc chuyển hóa có biểu hiện loạn thần, thường có các triệu chứng thực thể khác dễ dàng phát hiện qua tiền sử, khám thần kinh, hoặc xét nghiệm thường quy.
Rối loạn hô hấp
RLYT thường liên quan đến giảm oxy máu thường là thứ phát sau bệnh nền như nhiễm trùng toàn thân, thuyên tắc phổi, cơn hen nặng, bệnh phổi tắc nghẽn mạn tính (COPD), suy tim hoặc rối loạn nhịp tim, hoặc ngộ độc cacbon monoxit. Đo bão hòa oxy qua da và khí máu động mạch có thể khẳng định có giảm oxy máu.
Tác dụng của thuốc
Việc cần thiết là xác định các loại thuốc mới đã được bắt đầu dùng hay chưa, thuốc hiện tại có được thay đổi gần đây không, hoặc có dừng đột ngột một loại thuốc không.[28] Các thắc mắc nên bao gồm các câu hỏi về các thuốc không kê đơn và sử dụng rượu lén lút.[6] Bắt buộc đối chiếu thuốc đã sử dụng trên bệnh nhân ở khoa cấp cứu vì một số trạng thái cai có thể gây tử vong nếu bị bỏ qua.
Hội chứng độc
Cần yêu cầu sàng lọc độc chất (cho cả thuốc theo toa và chất gây nghiện) và kiểm tra nồng độ cồn bất cứ khi nào nghi ngờ lạm dụng chất kích thích. Nên xem xét ngộ độc do tai nạn ở tất cả trẻ nhỏ bị rối loạn ý thức cấp tính, và điều trị nên được dựa trên độc chất nghi ngờ. Hội chứng cai cũng cần được xem xét. Chẩn đoán nhanh và điều trị khẩn cấp cho mọi hội chứng độc là bắt buộc. Phải cân nhắc xem có sử dụng chất gây nghiện (ví dụ: lạm dụng opiate, amfetamine và benzodiazepine).
Bệnh nội tiết
Hôn mê phù niêm thường xảy ra ở bệnh nhân cao tuổi bị suy giáp tiềm ẩn. Suy thượng thận cấp có thể xảy ra ở những bệnh nhân bị bệnh Addison trong khi căng thẳng, chấn thương hoặc nhiễm trùng hoặc thường gặp hơn ở những người dùng corticosteroid. Cần cân nhắc xét nghiệm chức năng tuyến giáp và nồng độ cortisol huyết thanh như một phần trong các xét nghiệm khi đánh giá RLYT.
Bất thường chuyển hóa
Bệnh nhân bị các nguyên nhân đe dọa tính mạng do bất thường natri, kali và canxi có thể biểu hiện bằng RLYT. Bất thường chuyển hóa có thể thứ phát sau bệnh thận hoặc gan. Các xét nghiệm chuyển hóa là cần thiết.
Bất thường glucose
Cả hạ đường huyết và tăng đường huyết đều có thể biểu hiện lú lẫn và giảm ý thức. Đường máu nên là xét nghiệm đầu tiên ở bất kỳ bệnh nhân nào bị RLYT, vì nó được đo lường nhanh chóng và dễ dàng, và điều trị được. Nếu không có sẵn xét nghiệm ngay lập tức, cần cung cấp glucose theo kinh nghiệm.
Những dấu hiệu cần chú ý
• Đột quỵ/TBMMN và thiếu máu não cục bộ thoáng qua
• Tụ máu dưới màng cứng
• Tụ máu ngoài màng cứng
• Xuất huyết dưới màng nhện
• Chấn thương đầu
• sảng
• U não
• Co giật với trạng thái sau động kinh có thể có
• Trạng thái động kinh không co giật
• Bệnh não do tăng huyết áp
• Bệnh não Wernicke (thiếu thiamine)
• Nhồi máu cơ tim
• Suy tim xung huyết
• Loạn nhịp thất
• Tăng đường huyết
• Hạ đường huyết
• Tăng natri máu
• Hạ natri máu
• Mất nước (thiếu dịch)
• Hạ thân nhiệt
• Tăng canxi máu
• Hạ canxi máu
• Giảm oxy máu
• Ngộ độc cacbon monoxit
• Tăng cacbon dioxit máu
• Bệnh lý não gan
• Tăng urê huyết
• Tăng thân nhiệt
• Suy thượng thận
• Nhiễm độc giáp
• Hôn mê phù niêm
• Đột quỵ tuyến yên
• Viêm màng não
• Nhiễm trùng toàn thân cấp tính
• Viêm não
• Giang mai thần kinh
• Áp-xe não
• Chứng thiếu máu cục bộ ở màng treo ruột
• Viêm ruột thừa
• Loạn thần cấp
• Cai rượu
• Ngộ độc rượu
• Ngộ độc thuốc
• Cai thuốc
• Gãy xương đùi
• Tắc mạch phổi
Chẩn đoán
Cách tiếp cận chẩn đoán từng bước
Mặc dù RLYT là biểu hiện thường gặp, việc chẩn đoán và xử trí là một thách thức vì có nhiều nguyên nhân tiềm ẩn và khác nhau từ không nghiêm trọng đến đe dọa tính mạng. Vì vậy, tiếp cận một cách thận trọng và toàn diện là cần thiết, trong đó bao gồm làm rõ tiền sử và khởi phát các triệu chứng từ bệnh nhân và/hoặc người chăm sóc, và xác định các dấu hiệu hoặc triệu chứng đặc hiệu để thu hẹp chẩn đoán phân biệt.[29]
Đánh giá bệnh nhân RLYT là rất khó vì thường không thể thu thập được tiền sử đáng tin cậy. Ban đầu, điều cần thiết là thực hiện hỗ trợ sống cơ bản.[9] Sau khi đường thở, hô hấp và tuần hoàn của bệnh nhân được bảo đảm, cần tiến hành khảo sát cấp cứu thứ phát. Điều này bao gồm bảo đảm có đường truyền tĩnh mạch đầy đủ, cung cấp oxy và đo được các dấu hiệu sinh tồn quan trọng (ví dụ: nhiệt độ, nhịp thở, nhịp tim, huyết áp, độ bão hòa oxy, và đường huyết). Xem phần Xem xét khẩn cấp để biết các tình trạng cần được xử trí ngay lập tức.
Sau khi điều trị cấp cứu và ổn định bệnh nhân, cần cân nhắc định hướng chẩn đoán phân biệt. Định hướng chẩn đoán phân biệt thậm chí có thể khó khăn ở người già, những người dù mắc các bệnh tương đối thường gặp thưởng biểu hiện một cách mơ hồ hoặc không điển hình. Ví dụ, họ có thể bị nhiễm trùng mà không có sốt hoặc tăng bạch cầu, hoặc thủng tạng rỗng mà không đau bụng hay đau khi ấn. Do đó, điều quan trọng là phải điều chỉnh cách tiếp cận cụ thể cho từng bệnh nhân. Sử dụng cách tiếp cận hợp lý và từng bước được ưu tiên hơn là dựa vào chỉ định xét nghiệm rộng rãi, điều mà có thể dẫn đến các bệnh lý do bác sĩ gây ra.
Các y tá cho biết không thể nhận biết sảng, đặc biệt ở thể giảm động, trong khoảng 26% tới 83% thời gian.[30] Phương pháp Đánh giá Lú lẫn (CAM), CAM ngắn (CAM-S) và CAM sơ lược (bCAM) là các dụng cụ tại giường bệnh đã được kiểm định mà các y tá và bác sĩ có thể sử dụng để chẩn đoán sảng, tập trung vào 4 đặc điểm chính:[31] [32] [33] [34]
• Khởi phát cấp tính và diễn biến dao động
• Mất khả năng chú ý
• Tư duy không có tổ chức
• Thay đổi mức độ thức tỉnh.
Tiền sử
Điểm khởi đầu tốt trong việc hướng dẫn trình tự xử trí là xác định mức nền của ý thức/nhận thức và xác định mức độ nhanh chóng của những thay đổi đã xảy ra.[1] Điều này thường đòi hỏi sự hỗ trợ của bên thứ ba, chẳng hạn như người thân, vợ/chồng hoặc bạn bè. Trong khi RLYT có thể trở nên quá hiển nhiên, có thể khó xác định nguyên nhân đằng sau. Do đó, các câu hỏi nên nhắm đến việc thiết lập các sự kiện gần đây, chẳng hạn như chấn thương, bệnh sử liên quan trong quá khứ, việc sử dụng thuốc trước đây và sử dụng rượu hoặc độc chất. Nên đánh giá mỗi cơ quan trong cơ thể nhằm xác định nguyên nhân tiềm ẩn. Xem xét tiền sử chính bao gồm những điều sau đây.
• Trạng thái nhận thức trước đây: cần thiết phải đánh giá trạng thái nhận thức và chức năng ban đầu trước khi khởi phát triệu chứng. Trong hầu hết các trường hợp, có thể có được đánh giá sơ bộ về trạng thái nhận thức trước đây từ gia đình bệnh nhân. Cũng có thể so sánh đánh giá nhận thức trước đây với sàng lọc hiện tại để xác định xem các triệu chứng liên quan đến thay đổi nhận thức mang tính chất cấp tính hay mạn tính.[1] Đánh giá Trạng thái Tâm thần Tối thiểu (MMSE) Folstein vẫn là xét nghiệm sàng lọc nhận thức được sử dụng rộng rãi nhất.[35] Tuy nhiên, ngày càng có nhiều tài liệu chứng minh xét nghiệm này có độ nhạy kém trong việc phân biệt suy giảm nhận thức nhẹ với hội chứng sa sút trí tuệ, phần lớn là do MMSE thiếu kiểm tra chức năng điều hành.[36] [37] [38] Một số test kiểm tra khác cũng sẵn có, bao gồm Thang Đánh giá Nhận thức Montreal (MoCA) trong 10 phút[39] [40] [41] Một số kiểm tra, chẳng hạn như kiểm tra Mini-Cog và Kiểm tra Nhận thức Addenbrooke-Sửa đổi (ACER), đã được chứng minh là có hiệu quả như MMSE về phát hiện sa sút trí tuệ.[38] CAM là công cụ được kiểm định để đánh giá sảng, với độ nhạy được báo cáo từ 94% đến 100% và độ đặc hiệu từ 90% đến 95%.[42] [43] Một bài tổng quan về 5 công cụ sàng lọc sảng khác nhau trong môi trường đơn vị chăm sóc tích cực (ICU) và kết luận rằng CAM là công cụ đặc hiệu nhất để đánh giá sảng ở những bệnh nhân cao tuổi ốm nặng (mặc dù độ nhạy thấp hơn so với một số công cụ sàng lọc khác).[44] Các công cụ hiện tại để đánh giá sảng ngoài sa sút trí tuệ thiếu bằng chứng rõ ràng để ủng hộ việc áp dụng; tuy nhiên, CAM và CAM-ICU đã cho thấy kết quả đầy hứa hẹn.[45]
• Cần lưu ý rằng thất ngôn (ví dụ bệnh não Wernicke) đôi khi có thể bị nhầm là sảng hay RLYT, đặc biệt khi không có các dấu hiệu thần kinh khác. Do đó, khi phân biệt tình trạng này, cần thực hiện test nhanh về thất ngôn (ví dụ: nêu tên đồ vật, lặp lại cụm từ, làm theo các lệnh đơn giản).
• Trạng thái chức năng trước đây: cần thận trọng khi xác định xem bệnh nhân có suy giảm trong sinh hoạt hàng ngày, suy giảm thính giác hoặc suy giảm thị lực hay không.
• Sử dụng thuốc: nên xem xét cẩn thận danh sách thuốc chú ý tới việc ngừng hoặc thay đổi các loại thuốc có nguy cơ cao tiềm ẩn bất cứ khi nào có thể. Cũng nên xem xét thảo dược, thuốc không kê đơn và thuốc gây nghiện khi đánh giá thuốc.
• Bệnh lý đồng nhiễm: cần tiến hành đánh giá cẩn thận các bệnh đồng nhiễm, chú trọng vào bệnh thần kinh (ví dụ: tai biến mạch máu não (TBMMN), bệnh Parkinson, sa sút trí tuệ), bệnh tim mạch (ví dụ:, NMCT, đau thắt ngực), và tiền sử bệnh thận/chuyển hóa (ví dụ: hạ natri máu, tăng natri máu, suy thận mạn).
• Mức độ đau: tình trạng đau nặng thường liên quan đến RLYT. Đau ngực (thường được mô tả là đau tức nặng, hoặc đau thắt ngực) lan ra cánh tay, lưng, cổ hoặc hàm là điển hình trong NMCT, mặc dù người cao tuổi và người bị tiểu đường có thể không có đau ngực.
• Sử dụng rượu và ma túy: ngộ độc rượu và cai rượu thường liên quan đến rối loạn ý thức.
• Kích thích không đặc hiệu: cùng với các triệu chứng điển hình như vã mồ hôi, đánh trống ngực, sụt cân, có thể gợi ý nhiễm độc giáp.
• Các yếu tố môi trường: các vấn đề chính, như thiếu ngủ, thực hiện nhiều thủ thuật hoặc phẫu thuật, hạn chế vận động và nằm chăm sóc tích cực, có liên quan đến sảng và có thể là điều kiện gây bệnh. Có thể nghi ngờ hạ thân nhiệt nếu có tiền sử tiếp xúc với lạnh trong thời gian dài, hoặc mặc quần áo không đủ ấm. Đây là tình trạng thường gặp hơn ở người cao tuổi, hoặc trẻ nhỏ và trẻ sơ sinh. Ngoài ra, có thể nghi ngờ say nắng sau khi tập thể dục cường độ cao trong điều kiện nóng ẩm.
Khám lâm sàng
Cần khám lâm sàng kỹ lưỡng. Các dấu hiệu hữu ích bao gồm các dấu hiệu chấn thương đầu, vàng mắt, trạng thái mất nước, khô miệng, đắng lưỡi, cứng gáy, tiếng thổi ở tim, và đau khi ấn vào bụng. Sau đây là những điều quan trọng cần cân nhắc.
• Phản xạ đồng tử: có thể gợi ý ngộ độc thuốc, cai thuốc, hay biến cố mạch máu não.
• Các dấu hiệu sinh tồn: có thể cho thấy nguyên nhân cụ thể, trong các dạng hội chứng độc, như ngộ độc kháng cholinergic (ví dụ: sốt, nhịp tim nhanh, tăng huyết áp), hoặc rối loạn thần kinh thực vật, như trong cai rượu, mặc dù điều này có thể không rõ ràng ở người cao tuổi. Nhịp tim chậm và hạ huyết áp cho thấy khả năng hôn mê phù niêm hay block tim. Nhịp tim chậm và tăng huyết áp có thể là dấu hiệu của tăng áp lực nội sọ. Nhịp tim nhanh và hạ huyết áp có thể gợi ý sốc do bệnh tim hay giảm thể tích tuần hoàn.
• Sốt: có thể hữu ích để phân biệt nhiễm trùng. Tăng thân nhiệt (ví dụ như say nắng) thường liên quan đến nhiệt độ trung tâm >40°C (>104°F). Đổ mồ hôi, cùng với đánh trống ngực, sụt cân, và kích thích có thể cho thấy nhiễm độc giáp.
• Thân nhiệt trung tâm: giảm xuống <35°C (<95°F) nếu hạ thân nhiệt. Ưu tiên sử dụng nhiệt kế màng nhĩ hồng ngoại chỉ số thấp, nhiệt kế trực tràng hay đầu dò nhiệt kế điện tử đo tại trực tràng nếu có.
• Cứng gáy: cần xem xét viêm màng não hoặc viêm não.
• Khám phổi: giảm rì rào phế nang và ran có thể cho thấy nhiễm trùng (ví dụ, viêm phổi) hoặc các bệnh thường liên quan đến tình trạng giảm oxy máu như suy tim sung huyết và COPD.
• Khám tim mạch: cần đánh giá để phát hiện dấu hiệu lâm sàng của bệnh mạch vành hoặc NMCT.
• Khám bụng: có thể gợi ý nhiễm trùng trong ổ bụng. Nếu tiền sử và khám lâm sàng gợi ý táo bón, cần loại trừ nguyên nhân thứ phát. Có thể có các đặc điểm của tắc ruột.
• Đau khi ấn trên xương mu hoặc sờ thấy bàng quang: có thể gợi ý nhiễm trùng hoặc tắc đường tiết niệu.
• Đau vùng đùi: có thể cho thấy gãy xương đùi tiềm ẩn, một yếu tố khởi phát gây sảng thường bị bỏ qua ở những bệnh nhân cao tuổi ốm yếu, đặc biệt nếu họ nằm liệt giường.
• Khám thần kinh: dấu hiệu thần kinh khu trú có thể gợi ý đột quỵ hoặc thương tổn thần kinh. Khám thần kinh nên bao gồm khám dây thần kinh sọ (kể cả thị trường); khám vận động (để đánh giá mức tập trung và có thể bị bệnh Parkinson); cảm giác (thường khó ở bệnh nhân RLYT), tiểu não và khả năng nói; và dáng đi.
Các thăm dò
Do chẩn đoán phân biệt RLYT rất nhiều, thăm khám nên dựa trên tiền sử và các dấu hiệu lâm sàng. Trong trường hợp không có những điều này, xét nghiệm sơ bộ ở tất cả các bệnh nhân không có tiền sử hoặc dấu hiệu thực thể cần bao gồm những thứ sau.
• Glucose máu nên là xét nghiệm đầu tiên ở bất kỳ bệnh nhân RLYT, vì nó được thực hiện nhanh chóng và dễ dàng, và bất thường dễ dàng được điều trị. Nếu không có sẵn xét nghiệm ngay lập tức, cần cung cấp glucose theo kinh nghiệm.
• Công thức máu để khẳng định thiếu máu khi nghi ngờ và có thể hỗ trợ chẩn đoán nhiễm trùng.
• Xét nghiệm sinh hóa, bao gồm nồng độ glucose, để loại trừ các rối loạn chuyển hóa.
• Xét nghiệm chức năng tuyến giáp nếu nghi ngờ nhiễm độc giáp hoặc hôn mê phù niêm.
• Xét nghiệm nước tiểu để loại trừ nhiễm trùng đường tiết niệu (NTĐTN).
• Chụp x-quang ngực để giúp phát hiện viêm phổi, suy tim xung huyết, hoặc nguyên nhân tiềm ẩn khác gây ra giảm oxy máu.
• Nồng độ thuốc ở những bệnh nhân dùng digoxin, lithium, quinidine và rượu nếu nghi ngờ có tiền sử lạm dụng rượu.
• ECG và men tim để loại trừ NMCT.[9]
• Khí máu hoặc đo độ bão hòa oxy qua da để đánh giá giảm oxy máu và lactate, thường gặp ở nhiễm khuẩn huyết hoặc tăng các bon dioxide máu.
• Nếu nghi ngờ rối loạn chức năng gan, yêu cầu xét nghiệm chức năng gan, bao gồm bilirubin và amoniac, và các xét nghiệm đông máu có thể bất thường.
• Nếu nghi ngờ nhiễm trùng, cần cấy máu và nước tiểu, và chọc dò tủy sống khi bị cứng gáy và sốt hoặc nếu nghi ngờ viêm não.
• Nếu nghi ngờ gãy xương đùi là nguyên nhân gây ra RLYT (ví dụ, với tiền sử ngã và tuổi trên 65), chụp x-quang xương chậu và xem xét CT hông (ví dụ, ở những bệnh nhân đau dai dẳng, có các triệu chứng liên quan khi khám, không có hình ảnh gãy xương rõ ràng trên phim chụp x-quang) hoặc xạ hình xương có thể hữu ích.
Nếu không xác định được nguyên nhân từ xét nghiệm sơ bộ, cần xem xét thêm các chẩn đoán sau đây.
• Chẩn đoán hình ảnh thần kinh (CT và/hoặc MRI).
• Đo Holter, test gắng sức và/hoặc xét nghiệm điện sinh lý tim để đánh giá rối loạn nhịp tim.
• Chụp mạch vành để loại trừ bệnh tim do thiếu máu cục bộ.
• Siêu âm tim để đánh giá suy tim và viêm cơ tim.
• Natriuretic peptide loại B (BNP) để đánh giá suy tim.
• D-dimer để xét nghiệm huyết khối tắc mạch như là nguyên nhân gây giảm oxy máu.
• Mức lọc cầu thận có thể hữu ích trong tăng urê huyết.
• Chẩn đoán hình ảnh vùng bụng và/hoặc nội soi nếu nghi ngờ bệnh lý vùng bụng như viêm ruột thừa cấp hay thiếu máu cục bộ ruột.
• EEG để loại trừ hoạt động co giật và bệnh não. Sóng chậm lan tỏa trên EEG có thể hữu ích trong việc làm rõ tình trạng sảng.
[46]
• Thử điều trị bằng truyền thiamine nếu nghi ngờ bệnh não Wernicke
Cần chụp hình não khẩn cấp khi có sự suy giảm nhanh về ý thức và có thể được thực hiện đồng thời hoặc thậm chí trước một số xét nghiệm trong phòng thí nghiệm trong một số trường hợp nhất định (ví dụ, nghi ngờ đột quỵ hoặc xuất huyết nội sọ). Nếu cân nhắc chẩn đoán sa sút trí tuệ, chụp CT sọ có thể hữu ích để loại trừ khối u, não úng thủy áp lực bình thường, và tụ máu dưới màng cứng. Xét nghiệm ở bệnh nhân có dấu hiệu bị bệnh não do tăng huyết áp cần tập trung vào các dấu hiệu tổn thương cơ quan đích. Ngoài ra, chấm metanephrine niệu hoặc huyết tương có thể hữu ích trước khi bắt đầu điều trị thuốc để loại trừ u tủy thượng thận.
Tổng quan về chẩn đoán khác biệt
| Thường gặp |
| Đột quỵ/TBMMN và thiếu máu não cục bộ thoáng qua |
| Chấn thương đầu |
| Chứng mất trí sảng |
| Co giật với trạng thái sau động kinh có thể có |
| Nhồi máu cơ tim |
| Suy tim xung huyết |
| Loạn nhịp thất |
| Trầm cảm |
| Tăng đường huyết |
| Hạ đường huyết |
| Tăng natri máu |
| Hạ natri máu |
| Mất nước (thiếu dịch) |
| Hạ thân nhiệt |
| Giảm oxy máu |
| Tăng cacbon dioxit máu |
| Bệnh lý não gan |
| Tăng urê huyết |
| Nhiễm trùng toàn thân cấp tính |
| Rối loạn lưỡng cực |
| Loạn thần cấp |
| Cai rượu |
| Ngộ độc rượu |
| Ngộ độc thuốc |
| Cai thuốc |
| Gãy xương đùi |
| Tắc mạch phổi |
| Không thường gặp |
| Tụ máu dưới màng cứng |
| Tụ máu ngoài màng cứng |
| Xuất huyết dưới màng nhện |
| U não |
| Trạng thái động kinh không co giật |
| Bệnh não do tăng huyết áp |
| Bệnh não Wernicke (thiếu thiamine) |
| Tăng canxi máu |
| Hạ canxi máu |
| Ngộ độc cacbon monoxit |
| Tăng thân nhiệt |
| Suy thượng thận |
| Nhiễm độc giáp |
| Hôn mê phù niêm |
| Đột quỵ tuyến yên |
| Viêm màng não |
| Viêm não |
| Giang mai thần kinh |
| Áp-xe não |
| Chứng thiếu máu cục bộ ở màng treo ruột |
| Viêm ruột thừa |
| Viêm túi thừa cấp tính |
| Táo bón |
Chẩn đoán khác biệt
| Thường gặp | |||
| ◊ Đột quỵ/TBMMN và thiếu máu não cục bộ thoáng qua | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thay đổi cấp tính về ý thức có khả năng; liên quan đến các triệu chứng thần kinh: yếu hoặc tê bì một bên; thay đổi thị lực (một bên hoặc hai bên); khó nói, hiểu; mất khả năng phối hợp, đi lại khó khăn; đau đầu nặng, phủ định bệnh tật, hội chứng thờ ơ[47]. | Thường xuyên ghi nhận bị lú lẫn; dấu hiệu thần kinh khu trú bao gồm: liệt nửa người một bên, bán manh, thất ngôn, thất điều[47]. | »CT và/hoặc MRI sọ não: Tai biến mạch máu não (TBMMN) do thiếu máu cục bộ: mạch tăng tỷ trọng ở vị trí cục máu đông ở động mạch não giữa (ĐMNG), động mạch não sau, hoặc động mạch não trước; mất ruban thùy đảo nằm giữa khe Sylvius và nhân nền thường liên quan đến cơn đột quỵ ĐMNG sớm; hiệu ứng khối thoáng qua; TBMMN dạng xuất huyết: tăng tỷ trọng tổn thương chất xám ở vị trí xuất huyết; hiệu ứng khối có thể rõ ràng nhưng thường thoáng qua trong đột quỵ sớm, thường không có trong cơn thiếu máu não cục bộ thoáng qua và đột quỵ do thiếu máu | |
| ◊ Chấn thương đầu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử chấn thương, thường đi kèm với thay đổi ý thức các mức độ hoặc đau đầu và chóng mặt. | Bằng chứng chấn thương bên ngoài: bầm tím, chảy máu, dấu hiệu kính râm, gãy xương, chảy dịch từ mũi (rò dịch não tủy qua mũi). |
»CT đầu: xuất huyết nội sọ (ngoài màng cứng, dưới màng cứng, và/hoặc trong não), gãy xương sọ và/ hoặc đụng giập | |
| ◊ Chứng mất trí | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Giảm từ từ, mạn tính về cả trí nhớ và ít nhất là một lĩnh vực nhận thức khác (chức năng điều hành, ngôn ngữ, hình ảnh-không gian) gây cản trở cuộc sống hàng ngày. | Mất phương hướng với người, địa điểm, hoặc thời gian và có thể bình thường ở vấn đề khác; điểm gợi ý khi khám tâm thần tối thiểu. | »Không có: Chẩn đoán mang tính lâm sàng Không có một xét nghiệm lâm sàng đơn lẻ nào cho sa sút trí tuệ. Mức khả năng nhận thức/chức năng hiện tại của bệnh nhân được so sánh với mức trước khi phát bệnh. Chẩn đoán được xem xét theo tiền sử, khám nhận thức, khám lâm sàng và loại trừ các nguyên nhân khác sử dụng các xét nghiệm trong phòng thí nghiệm và chẩn đoán hình ảnh thần kinh. | »Chụp CT đầu: loại trừ tổn thương choán chỗ hoặc bệnh lý khác Hữu ích để loại trừ khối u, não úng thủy áp lực bình thường, và tụ máu dưới màng cứng. |
| ◊ sảng | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thay đổi cấp tính, dao động về ý thức; suy giảm nhận thức tiềm ẩn; tuổi cao, can thiệp phẫu thuật gần đây, nhiễm trùng tiềm ẩn; có thể đi kèm gãy xương đùi. | Đặc trưng bởi mất khả năng chú ý, tư duy không có tổ chức, và thay đổi ý thức khi khám thần kinh; có thể đau khi ấn vào đùi hoặc xương chậu khi nắm khớp. | »Không có: Chẩn đoán mang tính lâm sàng | »Chụp CT đầu: có thể loại trừ tổn thương choán chỗ hoặc bệnh lý khác.
Hữu ích để loại trừ khối u, não úng thủy áp lực bình thường, tụ máu dưới màng cứng hoặc bệnh mạch máu. |
| ◊ Co giật với trạng thái sau động kinh có thể có | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Mất ý thức, quan sát thấy hoạt động co giật, tiểu không tự chủ, chấn thương lưỡi; có thể có các triệu chứng hoặc dấu hiệu báo trước. | Quan sát thấy cơn co cứng co giật hoặc cử động bất thường sau đó là buồn ngủ. | »Điện tâm đồ (EEG): hoạt động dạng động kinh đồng bộ trong khi co giật; các yếu tố cơ bản chậm lại, phản ứng yếu, và mất cấu trúc bình thường ngay sau khi co giật | »MRI hoặc CT sọ não: thường là bình thường, có thể cho thấy các bất thường cục bộ |
| ◊ Nhồi máu cơ tim | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử các yếu tố nguy cơ đối với bệnh động mạch vành (BĐMV) (ví dụ hút thuốc, tăng lipid máu, tiểu đường, tiền sử BĐMV); đau ngực (thường được mô tả là cảm giác tức nặng hay đau thắt ngực) lan ra cánh tay, lưng, cổ hoặc hàm; có thể không thấy đau ở người cao tuổi và người bị bệnh tiểu đường; khó thở; buồn nôn; vã mồ hôi. | Hạ huyết áp; toát mồ hôi; nhợt; nhịp tim nhanh; nhịp tim chậm; nhịp mạch bất thường mới xuất hiện; tĩnh mạch cổ nổi; các dấu hiệu khác của suy tim (ví dụ: khó thở, rale nổ ở đáy phổi); tiếng thổi mới ở tim; sảng thường có thể là dấu hiệu xác định duy nhất ở bệnh nhân cao tuổi. | »ECG: Đoạn ST chênh lên hoặc xuống, hoặc thay đổi sóng T
»Men tim: Tăng »X quang ngực: có thể cho thấy bằng chứng sung huyết phổi/tràn dịch màng phổi, nếu suy tim thứ phát có thể cho thấy bóng tim to »Chụp động mạch vành: có huyết khối kèm tắc động mạch vành |
|
| ◊ Suy tim xung huyết | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Khó thở, phù mắt cá chân, khó thở khi nằm, khó thở kịch phát về đêm, tiền sử yếu tố nguy cơ về tim, NMCT trước đây, bệnh van tim. | Tĩnh mạch cổ nổi, khó thở khi nằm, phù chi dưới, rale nổ ở phổi khi nghe, tăng nhịp thở, nhịp ngựa phi S3 khi nghe tim. | »Siêu âm tim: phân suất tống máu giảm, giảm chức năng tâm thu thất trái Đôi khi có thể bình thường khi bị rối loạn chức năng tâm trương. | »natriuretic peptid loại b: >100 nanogram/L (100 picogram/mL) cho thấy suy tim
»X quang ngực: phù phổi; đường Kerley A, B, và C; tim to Thỉnh thoảng khó phân biệt với hội chứng suy hô hấp cấp tiến triển. |
| ◊ Loạn nhịp thất | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| NMCT gần đây; tiền sử BĐMV, ngừng tim trước đây, hẹp van hai lá hoặc động mạch chủ, bệnh tim cấu trúc; tiền sử đột tử; có thể xảy ra khi nằm ngửa hoặc khi gắng sức; không có hoặc ít thấy tiền triệu (<5 giây) gồm đánh trống ngực và chóng mặt trước khi choáng; thay van trong 6 tháng gần đây). | Có thể không có triệu chứng khi khám kèm theo không có dấu hiệu lâm sàng; hoặc thiếu oxy máu, ran phổi, tĩnh mạch cổ nổi, và hạ huyết áp. | »ECG: khoảng QT kéo dài; sóng delta trong hội chứng Wolff-ParkinsonWhite
»Men tim: bình thường, trừ khi liên quan đến NMCT |
»X quang ngực: phân biệt rõ phế nang, tim to Phù phổi làm hiện rõ phế nang và có thể do thiếu máu cục bộ thứ phát sau rối loạn thất. Tim to gợi ý STSH kèm theo.
»Siêu âm tim: bệnh cơ tim phì đại, bệnh van tim, phân suất tống máu thấp »Đeo Holter: theo dõi phức bộ ngoại tâm thu thất đa dạng, nhịp đôi, nhịp tim nhanh thất không bền: rối loạn nhịp tim đi kèm triệu chứng »Test gắng sức: rối loạn nhịp tim do tập luyện »Xét nghiệm điện sinh lý: kích thích gây nhịp nhanh thất đơn dạng; hội chứng QT kéo dài bẩm sinh; nhịp nhanh thất đa hình liên quan tới catecholamine »Chụp mạch vành: tắc mạch vành, dị tật bẩm sinh, bất thường van tim, bất thường mạch vành Bất thường về tim có thể dẫn đến rối loạn nhịp tim. |
| ◊ Trầm cảm | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tuổi cao, sinh con gần đây, căng thẳng hoặc chấn thương, giới nữ. | Thay đổi cân nặng, giảm ham muốn tình dục, buồn phiền, rối loạn giấc ngủ, kém tập trung. | »Không có: Chẩn đoán mang tính lâm sàng | |
| ◊ Tăng đường huyết | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đái nhiều, khát nhiều, yếu, buồn nôn, nôn, buồn ngủ, và sụt cân, phát triển nhanh trong vòng một ngày; có thể được thúc đẩy bởi nhiễm trùng, NMCT, đột quỵ, hoặc rối loạn nội tiết khác (ví dụ: tiền sử đái tháo đường). | Dấu hiệu giảm thể tích tuần hoàn, bao gồm nhịp tim nhanh và hạ huyết áp, khó thở kiểu Kussmaul, hơi thở mùi axeton, sững sờ, hoặc hôn mê. | »Glucose huyết tương: >13,9 mmol/L (250 mg/ dL) Cần được đo như là đánh giá ban đầu trong phòng thí nghiệm trong nhiễm toan xeton đái tháo đường (DKA) và tình trạng tăng đường huyết tăng áp lực thẩm thấu (HHS)
»Điện giải đồ: natri, chloride, magiê, và canxi thấp; kali tăng Tổng mức natri thiếu hụt là 7-10 mmol/kg (7-10 mEq/kg) ở DKA và 5-13 mmol/kg (5-13 mEq/kg) ở HHS. Tổng mức chloride thiếu hụt là 3-5 mmol/kg (3-5 mEq/kg) ở DKA và 5-15 mmol/kg (5-15 mEq/kg) ở HHS. Tổng mức magiê thiếu hụt của cơ thể thường là 1-2 mmol/kg (1-2 mEq/kg) ở DKA và HHS. Tổng mức canxi thiếu hụt của cơ thể thường là khoảng 1-2 mmol/kg (1-2 mEq/kg) ở DKA và HHS. Tổng mức kali thiếu hụt là 3-5 mmol/kg (3-5 mEq/kg) ở DKA và 4-6 mmol/kg (4-6 mEq/kg) ở HHS.[48] »Tổng phân tích nước tiểu: dương tính với glucose và xeton. |
»ABG: pH 7,0 đến 7,3 Nhiễm toan là đặc trưng của DKA. Đo pH động mạch là cần thiết để chẩn đoán DKA, nhưng pH tĩnh mạch được khuyến cáo trong theo dõi điều trị. |
| ◊ Hạ đường huyết | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Vã mồ hôi, buồn nôn, đau đầu, buồn ngủ, co giật; thường có tiền sử dùng thuốc tiểu đường, hoặc lạm dụng rượu. | Run cơ, vã mồ hôi, nhịp tim nhanh, dấu hiệu thần kinh khu trú, hôn mê. | »glucose huyết tương: <2,8 mmol/L (50 mg/dL) | |
| ◊ Tăng natri máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử mất nước ngoài thận (ví dụ: nôn, tiêu chảy, bỏng); tiền sử đái nhiều và khát nhiều; giảm phản ứng khát; không thể hấp thụ chất lỏng (ví dụ nằm liệt giường). | Thay đổi ý thức, yếu, kích ứng thần kinh cơ, và/hoặc hôn mê/co giật[49]. |
»Điện giải đồ: natri >145 mmol/L (145 mEq/L) | |
| ◊ Hạ natri máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Biếng ăn, chuột rút, đau đầu, thay đổi ý thức, bao gồm lú lẫn, thờ ơ, hôn mê, hay trạng thái động kinh; nhiễm trùng gần đây, thay đổi thuốc gần đây, và/hoặc ngộ độc nước tự do. | Lú lẫn, co giật, hôn mê[49] | »Điện giải đồ: natri < 135 mmol/L (135 mEq/L) | |
| ◊ Mất nước (thiếu dịch) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Khát nước; mệt mỏi; chuột rút; đau bụng; đau ngực; lú lẫn | Khô niêm mạc; hạ huyết áp tư thế; nhịp tim nhanh tư thế; sốc | »Công thức máu: tăng hematocrit; haemoglobin cao
»Điện giải đồ: Tăng hoặc hạ kali máu; hạ natri máu »Tổng phân tích nước tiểu: tỷ trọng >1,010 »Creatinine, urê huyết thanh: tỷ lệ urê/creatinine >20 |
|
| ◊ Hạ thân nhiệt | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể có tiền sử ăn mặc không phù hợp với khí hậu lạnh, hoặc ở bên ngoài trong khoảng thời gian đáng kể; thường gặp hơn ở người cao tuổi, trẻ em và trẻ sơ sinh; có thể tăng tần suất đi tiểu. | Thân nhiệt trung tâm giảm xuống < 35°C (<95°F), được đo bằng nhiệt kế màng nhĩ hồng ngoại chỉ số thấp, nhiệt kế trực tràng, hay đầu dò nhiệt kế điện tử tại trực tràng; ban đầu: tăng nhịp thở, nhịp tim nhanh, run, thay đổi tâm trạng, kích thích, có thể có cước; giai đoạn sau: dấu hiệu phù phổi, hôn mê, nhịp tim chậm, rối loạn nhịp thất. | »Không có: Chẩn đoán mang tính lâm sàng | »ECG: Có thể có sóng J hoặc Osborn |
| ◊ Giảm oxy máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường là thứ phát sau bệnh nền như nhiễm khuẩn huyết, viêm phổi, thuyên tắc phổi, cơn hen nặng, bệnh phổi tắc nghẽn mạn tính (COPD), suy tim hoặc rối loạn nhịp tim, hoặc ngộ độc cacbon monoxit; triệu chứng bao gồm thiếu khả năng phối hợp, phán đoán kém, co giật, giật mình, hưng phấn, buồn nôn, suy giảm thị giác, hôn mê | Tăng nhịp thở, nhịp tim nhanh, tím, khả năng phối hợp kém. | »đầu đo bão hòa oxy qua da: < 95% bão hòa oxy ở mực nước biển
»ABG: giảm PO2 »ECG: nhịp tim nhanh, rối loạn nhịp tim, hoặc chứng thiếu máu cục bộ/ nhồi máu »X quang ngực: đông đặc do viêm phổi, dấu hiệu nhồi máu do tắc động mạch phổi, tăng giãn nở trong COPD, tim to do suy tim sung huyết (STXH) |
»D-dimer: dương tính nếu có thuyên tắc tĩnh mạch
»chụp CT ngực đa dãy: phát hiện huyết khối trong động mạch phổi Sử dụng ở bệnh nhân nghi ngờ cao bị tắc động mạch phổi, hoặc xét nghiệm Ddimer dương tính. |
| ◊ Tăng cacbon dioxit máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Khó thở; rối loạn giấc ngủ; đau ngực; lú lẫn; ngủ gà; thờ ơ. | Rale rít lan tỏa, tăng giãn nở lồng ngực (tức là ngực hình thùng), giảm rì rào phế nang, gõ vang; thở ra kéo dài; ran ngáy, suy hô hấp. | »ABG: pH 7,0 đến 7,3; PaCO2 >6 kPa (45 mmHg) | |
| ◊ Bệnh lý não gan | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử có thể bao gồm tiền sử nhiễm viêm gan, sử dụng rượu và/hoặc sử dụng ma túy | Có thể có run vỗ cánh; vàng da, gan to, cổ chướng | »Xét nghiệm gan: nồng độ amoniac huyết thanh cao hoặc bình thường; albumin giảm hoặc bình thường; bilirubin cao hoặc bình thường; men gan cao hoặc bình thường Cần lưu ý rằng xét nghiệm máu không phải lúc nào cũng đặc hiệu cho bệnh não gan, và có thể có bệnh não gan mà không có những thay đổi bất thường.
»Xét nghiệm đông máu: thời gian prothrombin cao hoặc bình thường. |
|
| ◊ Tăng urê huyết | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử có thể bao gồm thay đổi số lượng hoặc chất lượng nước tiểu, biếng ăn, và/hoặc sử dụng thuốc kháng viêm không steroid (NSAID). | Có thể phát hiện thấy giật mình; da nhợt, phù, tràn dịch màng phổi, viêm màng ngoài tim, bệnh thần kinh, và tăng tuyết áp. | »Điện giải, creatinine, urê huyết thanh: creatinine >884 micromol/L (10,0 mg/dL); tăng urê
Mức độ creatinine dự đoán triệu chứng tăng urê huyết và suy thận bị ảnh hưởng bởi nhiều yếu tố, bao gồm tuổi tác, chủng tộc, giới tính và cân nặng. »Mức lọc cầu thận: < 10 mL/phút |
|
| ◊ Nhiễm trùng toàn thân cấp tính | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Triệu chứng có thể không đặc hiệu (đặc biệt là ở bệnh nhân cao tuổi), như sốt, ớn lạnh, rét run, yếu, lú lẫn, lo âu, sảng; có thể là triệu chứng nhiễm trùng cục bộ, ví dụ như tiểu không tự chủ, ho, ho đờm, khó thở, đau ngực, ổ bệnh nhiễm trùng có thể xác định (ví dụ: đường truyền tĩnh mạch trung tâm, ống thông Foley, khớp nhân tạo, van tim); có thể có tiền sử yếu tố nguy cơ, như phẫu thuật gần đây, tiểu đường không được kiểm soát, suy giảm miễn dịch hoặc ức chế miễn dịch khác. | Nhiệt độ >38°C hoặc < 36°C (mặc dù nhiệt độ có thể bình thường); nhịp tim nhanh; vùng ngoại vi ấm; thở nhanh; giảm lượng nước tiểu; có thể là dấu hiệu cục bộ của nhiễm trùng: ran và rale nổ khi nghe phổi, nước tiểu đục, nặng mùi, hạ huyết áp. | »bảng xét nghiệm cơ bản (công thức máu, điện giải đồ, glucose máu, xét nghiệm chức năng gan, đông máu): tăng số lượng bạch cầu hoặc giảm bạch cầu; tăng urê và creatinine; tiểu cầu thấp; glucose máu có thể tăng hoặc hiếm khi thấp; transaminase huyết thanh và bilirubin huyết thanh có thể tăng; có thể là tăng hoặc kéo dài INR , thời gian prothrombin, PTT hoạt hóa
Nếu có sốc, cần điều trị đồng thời khẩn cấp. Số lượng bạch cầu có thể bình thường ở giai đoạn đầu của nhiễm trùng hay ở bệnh nhân cao tuổi. »ABG: có thể làm giảm oxy máu, tăng CO2 máu, tăng khoảng trống anion, nhiễm toan chuyển hóa Có thể đo lactate trên khí máu. Ước tính lactate là giá trị phân tầng hữu ích trong nhiễm khuẩn huyết. »Lactate trong huyết thanh: có thể tăng: >2 mmol/L (>18 mg/dL) »X quang ngực: có thể cho thấy dấu hiệu của đông đặc trong viêm phổi »Cấy máu: có thể xác định mầm bệnh »Xét nghiệm nước tiểu và nuôi cấy nước tiểu: có thể xác định mầm bệnh, tăng số lượng bạch cầu »Cấy đờm: có thể xác định mầm bệnh |
|
| ◊ Rối loạn lưỡng cực | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Các giai đoạn luân phiên hưng cảm và trầm cảm bất thường, mất ngủ, nói nhiều, dễ xao lãng | Kích thích vận động tâm lý, suy giảm chức năng, tư duy phi tán, hoặc nói điều phô trương, chỉ số lưỡng cực >60 điểm. | »Không có: Chẩn đoán mang tính lâm sàng | |
| ◊ Loạn thần cấp | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiêu chí chẩn đoán DSM-5: mắc ít nhất 1 trong các tình trạng sau: hoang tưởng, ảo giác, nói không có tổ chức, và ít nhất 1 trong các hành vi không có tổ chức hoặc giảm trương lực toàn thể, >24 giờ nhưng <30 ngày; gợi ý tìm các yếu tố gây căng thẳng tâm lý gây ra các đợt[9] | Hành vi bất thường, nói chuyện không hợp tác, không có tổ chức, tâm trạng không ổn định, trầm cảm; có thể có ý định tự sát hoặc giết người[43] | »Không có: Chẩn đoán mang tính lâm sàng | |
| ◊ Cai rượu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Biếng ăn, vã mồ hôi, lo âu, ảo thanh hay ảo giác, kích động, buồn nôn, nôn, đau đầu, mất định hướng từ nhiều giờ đến nhiều ngày sau khi đột ngột giảm sử dụng rượu, | Thiếu cân, vàng da, kích thước gan to hoặc giảm, cổ chướng; vã mồ hôi; nhịp tim nhanh; tăng huyết áp; sốt; thay đổi cảm giác (đặc biệt ở chi dưới); đau cơ khi sờ; run, dáng đi tiểu não, | »Nồng độ rượu trong máu: có thể thấp nếu ngừng sử dụng
»Xét nghiệm chức năng gan bao gồm gammaGT: Tăng |
|
| ◊ Ngộ độc rượu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử nghiện rượu, hành vi chống lại xã hội, mối lo ngại về kinh tế hoặc pháp lý; lo âu, phản ứng kém với ảnh hưởng của rượu, buồn nôn, nôn. | Vàng da, kích thước gan to hoặc giảm, cổ chướng; vã mồ hôi, nôn ra máu, nhịp tim nhanh, tăng huyết áp, thay đổi cảm giác (đặc biệt ở chi dưới); đau cơ khi chạm vào, chuột rút | »Nồng độ rượu trong máu: Tăng
»Xét nghiệm chức năng gan bao gồm gammaGT: Tăng |
|
| ◊ Ngộ độc thuốc | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Quá liều thuốc gây nghiện hoặc thuốc kê đơn bao gồm thuốc kháng cholinergic, thuốc chống trầm cảm ba vòng, chất kích thích, opiate, corticosteroid, thuốc giảm đau, glycoside tim, và thuốc điều trị parkinson đều có thể liên quan đến sảng; cần xem xét nồng độ thuốc | Thuốc kháng cholinergic: khô miệng, nhịp tim nhanh, tăng huyết áp, không có nhu động ruột; opiate: đồng tử co nhỏ như đầu đinh ghim, giảm hô hấp | »ECG: rối loạn nhịp tim liên quan đến ngộ độc thuốc
»Sàng lọc thuốc trong nước tiểu đối với thuốc gây nghiện và thuốc kê đơn: đo lường nồng độ thuốc »Nồng độ thuốc trong huyết thanh: Tăng |
|
| ◊ Cai thuốc | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Dừng thuốc đột ngột (ví dụ chất ức chế tái hấp thu serotonin chọn lọc, benzodiazepine hoặc barbiturate); buồn nôn; lú lẫn; ảo giác, bao gồm ảo giác xúc giác và hoang tưởng | Kích động; suy dinh dưỡng, vệ sinh kém, mùi rượu, run, nhịp tim nhanh, tăng huyết áp, sốt nhẹ | »Sàng lọc thuốc trong nước tiểu: bình thường
»Nồng độ rượu trong máu: bình thường hoặc thấp »Xét nghiệm chức năng gan bao gồm gammaGT: tăng gamma-GT với rượu gần đây |
|
| ◊ Gãy xương đùi | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Loãng xương hoặc thiếu xương, tuổi >65, giới tính nữ, BMI thấp và tiền sử ngã | Đau ở chi bị ảnh hưởng, háng hoặc đầu gần xương đùi, kèm chân ngắn lại và xoay ngoài | »x-quang khung chậu: gãy đầu gần xương đùi. | »CT khung chậu: có đường gãy xương
»MRI khung chậu: có phù nề tủy và đường gãy xương »xạ hình xương bằng technetium: tăng hấp thụ phóng xạ ở vùng gãy xương |
| ◊ Tắc mạch phổi | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Nằm trên giường hoặc bất động kéo dài, mang thai/ thời kỳ hậu sản, tăng đông máu di truyền, bệnh ác tính đang hoạt động, chấn thương/gãy xương gần đây, và tiền sử huyết khối trước đây; đau ngực, cảm giác sợ hãi, ho, ho máu, ngất | Thở nhanh, khó thở, ngất, hạ huyết áp (huyết áp tâm thu < 90 mmHg), nhịp tim nhanh, sốt, tăng áp lực tĩnh mạch cổ, rung miu ở xương ức, tăng thành phần phổi của T2, sưng/ đau khi chạm vào một bên bắp chân | »ECG: loạn nhịp nhĩ, block nhánh phải, sóng Q thấp, sóng T đảo ngược vùng trước tim, và thay đổi đoạn ST cho thấy tiên lượng kém
»CXR: xẹp phổi, nửa cơ hoành bị nâng cao, động mạch phổi lồi, giảm máu tại vị trí tắc mạch »ABG: giảm oxy máu và giảm cacbon dioxit máu là các dấu hiệu gợi ý »D-dimer: bình thường hoặc tăng cao »Chụp cắt lớp vi tính mạch máu phổi đa dãy: chẩn đoán được khẳng định bằng hình ảnh trực tiếp của huyết khối ở động mạch phổi; xuất hiện dưới dạng hình khuyết trong lòng mạch một phần hay toàn bộ »Thăm dò thông khí – tưới máu (chụp V/Q): xác suất bình thường, thấp, trung bình, và cao; có khả năng tắc mạch phổi khi khu vực thông khí không được tưới máu »Chụp nhấp nháy phổi: thông khí – tưới máu không tương thích |
|
| Không thường gặp | |||
| ◊ Tụ máu dưới màng cứng | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Biến cố chấn thương khi mất ý thức, mặc dù không phải lúc nào cũng có ở những bệnh nhân cao tuổi, có thể thường biểu hiện đau đầu âm ỉ, li bì và/hoặc thay đổi tính cách | Dấu hiệu chấn thương đầu; dấu hiệu thần kinh bình thường hoặc khu trú; thất ngôn hiếm gặp | »CT đầu: chảy máu (cũ và/hoặc mới) ở khoang dưới màng cứng | |
| ◊ Tụ máu ngoài màng cứng | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Chấn thương đụng dập vùng sọ não thái dươngđỉnh, thường biểu hiện mất ý thức, sau đó là khoảng thời gian tỉnh táo và suy giảm thần kinh; có thể đau đầu, nôn, li bì | Khám lâm sàng có thể bình thường, tùy vào vị trí, kích cỡ, có hay không có hiệu ứng khối, giãn đồng tử cùng bên được quan sát thấy ở 30% ca bệnh. | »Chụp CT sọ não không có thuốc cản quang đường tĩnh mạch: tăng tỷ trọng hình thấu kính/lôi hai mặt | |
| ◊ Xuất huyết dưới màng nhện | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau đầu khởi phát đột ngột hoặc dữ dội; kèm theo buồn nôn, nôn và cứng gáy, có hay không có dấu hiệu thần kinh khu trú | Có thể có cứng gáy hoặc có dấu hiệu thần kinh khu trú | »CT đầu: chảy máu trong khoang dưới nhện Có thể bình thường; nếu bình thường, phải tiến hành chọc dò tủy sống để xác định chẩn đoán. | »Chọc dò tủy sống: tăng hồng cầu hoặc tăng bilirubin |
| ◊ U não | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể biểu hiện sụt cân không rõ nguyên nhân, dấu hiệu thần kinh khu trú, tiền sử ung thư; đau đầu đánh thức bệnh nhân dậy hoặc đau đầu khi thức, giảm sau khi tỉnh trong vài giờ, trầm trọng hơn khi gắng sức hoặc làm nghiệm pháp Valsalva | Dấu hiệu thần kinh khu trú | »CT não với thuốc cản quang đường tĩnh mạch: CT tiêm thuốc cản quang không ngấm thuốc: tổn thương hình vòng nhẫn có hoặc không có phù não xung quanh Đa số u não gây đau đầu có thể thấy trên CT tiêm cản quang không ngấm thuốc. | »MRI não có và không có gadolinium: tổn thương vòng nhẫn Xét nghiệm được khuyến cáo sau khi chụp CT tiêm thuốc cản quang không ngấm thuốc nếu nghi ngờ có tổn thương. Có thể nhạy hơn CT với các tổn thương nhỏ <2 mm. Trở ngại ở bệnh nhân không ổn định hoặc bệnh nhân bị chứng sợ không gian kín; MRI đòi hỏi thời gian nằm lâu hơn trong máy chụp. |
| ◊ Trạng thái động kinh không co giật | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường biểu hiện thay đổi ý thức; cũng có thể biểu hiện thay đổi hoạt động hoặc hoạt động lạ, như vận động tự động của mặt hoặc chi, tư thế loạn trương lực, và bồn chồn | Khám thần kinh có thể cần khám toàn diện | »Điện tâm đồ (EEG): xung động kinh cục bộ hoặc toàn thể, từng đợt hay liên tục | |
| ◊ Bệnh não do tăng huyết áp | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể có tiền sử tăng huyết áp, sử dụng thuốc cường giao cảm hoặc chất ức chế monoamine oxidase; chóng mặt; đau đầu; tê bì; yếu; đau ngực; khó thở. | Tăng huyết áp, mất cảm giác hay cơ lực, phù ngoại vi, tiếng thổi mới ở tim, tăng áp lực tĩnh mạch cổ, ran, thiểu niệu hoặc đa niệu, thay đổi khi soi đáy mắt liên quan đến bệnh võng mạc do tăng huyết áp (co thắt động mạch, phù nề võng mạc, xuất huyết võng mạc, xuất tiết võng mạc, phù gai thị, ứ máu tĩnh mạch võng mạc). | »điện giải, creatinine, urê huyết thanh: có thể cho thấy tăng creatinine
»công thức máu và soi lam máu: có thể thấy mảnh vỡ hồng cầu, cho biết có tan huyết »Tổng phân tích nước tiểu: có thể cho thấy sự có mặt của hồng cầu và protein »ECG: có thể cho thấy bằng chứng về thiếu máu cục bộ hay nhồi máu như thay đổi ST hoặc sóng T »CT đầu: có thể cho thấy bằng chứng về nhồi máu hoặc xuất huyết »MRI sọ não: có thể cho thấy bằng chứng về nhồi máu hoặc xuất huyết Nhạy hơn chụp CT không tiêm thuốc cản quang, nhưng có thể không là xét nghiệm đầu tay sẵn có ở tất cả các trung tâm. »X quang ngực: có thể cho thấy bằng chứng về phù phổi, cho biết suy thất trái hoặc trung thất rộng, cho biết khả năng tách thành động mạch chủ »chấm metanephrine trong nước tiểu hoặc huyết tương: có thể cho thấy tăng mức metanephrine Có thể hữu ích trước khi bắt đầu điều trị thuốc để loại trừ u tủy thượng thận. |
|
| ◊ Bệnh não Wernicke (thiếu thiamine) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường gặp nhất ở những người bị suy dinh dưỡng (bao gồm cả người nghiện rượu) hoặc chứng biếng ăn do căng thẳng, hoặc trong những nghề không được thừa cân (ví dụ: người cưỡi ngựa, vũ công ba lê, người mẫu); lú lẫn, bịa chuyện, giảm khả năng phối hợp, song thị | Nói khó hiểu, khả năng hiểu và chú ý kém, rung giật nhãn cầu, liệt vận nhãn, thất điều | »Điều trị thử thiamine truyền tĩnh mạch: đáp ứng lâm sàng với điều trị | »Nồng độ thiamine trong huyết thanh: Thấp Thiamine truyền tĩnh mạch được dùng khi nghi ngờ, trước khi thực hiện xét nghiệm trong phòng thí nghiệm và luôn luôn trước glucose. |
| ◊ Tăng canxi máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử cường cận giáp; bệnh ác tính, và/hoặc sử dụng thuốc lợi tiểu thiazide; buồn nôn, nôn, đau bụng, táo bón, biếng ăn, đi tiểu nhiều; thay đổi ý thức[50] | Dấu hiệu bệnh ác tính khi khám; tăng huyết áp; tăng phản xạ; rung cơ lưỡi cục bộ; dấu hiệu mất nước (ví dụ: chóng mặt khi thay đổi tư thế, nếp véo da mất kém) | »Canxi huyết thanh: canxi >2,9 mmol/L (11,5 mg/dL) | |
| ◊ Hạ canxi máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử phẫu thuật cổ, chuột rút; khó thở; tê bì; đau bụng | Tê bì ngọn chi; yếu cơ gốc chi; dấu hiệu Chvostek (co cứng cơ); dấu hiệu Trousseau (co cứng tiềm tàng); thở khò khè; nhịp tim chậm; thở rít | »Canxi huyết thanh: canxi < 2,1 mmol/L (8,5 mg/dL) | »Canxi (ion hóa) tự do trong huyết thanh: canxi <1,0 mmol/L (4,0 mg/dL)
»ECG: khoảng QT kéo dài |
| ◊ Ngộ độc cacbon monoxit | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Buồn nôn, đau đầu, nôn, nhìn mờ, chóng mặt | Mụn nước trên da, nhịp tim nhanh, hạ huyết áp, rối loạn nhịp tim, phù phổi, lú lẫn, hôn mê | »Nồng độ carboxyhaemoglobin CO-Hb) huyết thanh: ảnh hưởng của độc chất xuất hiện khi ở mức 15% đến 20%, ngộ độc nặng xảy ra ở mức 25% Mức bình thường khoảng từ 1% đến 3% và đến 10% đối với người hút thuốc.
»Lactate trong huyết thanh: Tăng »Theo dõi tim: nhịp tim nhanh, rối loạn nhịp tim »ECG: nhịp tim nhanh, rối loạn nhịp tim, hoặc chứng thiếu máu cục bộ/ nhồi máu »X quang ngực: tim to, tăng sáng mạch máu phổi và phân biệt rõ phế nang |
|
| ◊ Tăng thân nhiệt | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể có tiền sử tập luyện cường độ cao trong điều kiện trời nóng, ẩm, hoặc ở người cao tuổi; triệu chứng thần kinh trung ương như đau đầu, lo âu, chóng mặt, kích thích, thất điều; buồn nôn/nôn. | Nhìn chung liên quan đến nhiệt độ trung tâm >40°C (>104°F), mặc dù say nắng có thể xảy ra ở nhiệt độ trung tâm thấp hơn; tăng nhịp thở, mặt đỏ, có thể có rale nổ lan tỏa khi nghe phổi | »Đo nhiệt độ trung tâm: >40°C (>104°F) | |
| ◊ Suy thượng thận | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Yếu; tăng sắc tố da; sụt cân; đau bụng; tiêu chảy; thèm muối; nhiễm trùng; tiền sử sử dụng corticosteroid | Dấu hiệu mất nước, nhịp tim nhanh, tăng nhịp thở, hạ huyết áp, phát ban hay sạm da | »Điện giải đồ: kali cao, natri thấp
»Glucose huyết tương: Thấp |
»Xét nghiệm kích thích ACTH: mức cortisol thấp |
| ◊ Nhiễm độc giáp | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thay đổi khẩu vị, sụt cân, lo âu, đánh trống ngực, vã mồ hôi và chịu nhiệt kém, kinh nguyệt ít, thay đổi tâm trạng, mệt mỏi | Bướu cổ, sụp mi, lồi mắt, nhịp tim nhanh, yếu cơ gốc chi, run cơ; bão giáo cũng gây ra sốt cao và hôn mê | »Kiểm tra chức năng tuyến giáp: tăng T4 và/ hoặc T3 tự do; giảm TSH | »chụp xạ hình tuyến giáp bằng I-123: có thể là khu vực ‘nóng’ trong u tuyến nhân độc, hấp thụ lan tỏa trong bệnh Graves, hoặc hấp thụ thấp trong viêm tuyến giáp |
| ◊ Hôn mê phù niêm | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Giảm ý thức, thường ở bệnh nhân cao tuổi bị nhiễm trùng hoặc an thần quá mức; cũng có thể tăng cân, trầm cảm, li bì, cảm thấy lạnh, suy giảm trí nhớ – đãng trí, táo bón | Hôn mê, hạ thân nhiệt, nhịp tim chậm, dấu hiệu suy tim và hô hấp, da khô, phù mặt và mí mắt, lưỡi dày | »TSH: tăng trong suy giáp tiên phát; có thể thấp, bình thường, hoặc tăng nhẹ trong suy giáp trung tâm
»T4 tự do: Thấp |
»kháng thể peroxidase (kháng tuyến giáp và kháng microsome): tăng trong suy giáp tiên phát Tăng ở >90% bệnh nhân bị viêm tuyến giáp tự miễn, nguyên nhân thường gặp nhất của suy giáp tiên phát. |
| ◊ Đột quỵ tuyến yên | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau đầu, song thị, buồn nôn, nôn, rối loạn ý thức, nổi trội ở nam giới với tỷ lệ 2:1, thường gặp nhất ở độ tuổi từ 37 đến 57 | Suy giảm thị giác: sụp mi, thay đổi thị trường | »MRI sọ não: chảy máu tuyến yên | »CT đầu: chảy máu tuyến yên
Có thể xác định qua chụp CT một cách nhanh chóng dễ dàng nhưng có thể không nhìn thấy chảy máu tuyến yên. |
| ◊ Viêm màng não | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Sốt, đau đầu, cứng gáy, hiếm khi co giật, bệnh nhân cao tuổi biểu hiện thường không điển hình (không sốt, lờ đờ) | Các dấu hiệu liên quan đến viêm màng não: bệnh cấp tính khởi phát nhanh, và tam chứng sốt, đau đầu, và cứng gáy; trong nhiễm khuẩn huyết do não mô cầu, ban dát sẩn và/ hoặc ban xuất huyết; dấu hiệu Brudzinski; dấu hiệu Kernig; có thể có dấu hiệu thần kinh khu trú[51] | »chọc dò tủy sống (CDTS) và nuôi cấy dịch não tủy (DNT): áp lực >180 mmH2O, tăng số lượng bạch cầu trong DNT, mầm bệnh được xác định khi nuôi cấy Cần xem xét chụp CT sọ não trước khi chọc dịch não tủy khi có dấu hiệu thần kinh khu trú.
»Cấy máu: phục hồi vi khuẩn gây bệnh |
|
| ◊ Viêm não | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Sốt ban đầu cộng với tình trạng khó chịu, sau đó là khó nói, co giật, thay đổi hành vi, suy giảm sự tỉnh táo; tiền sử đi ra nước ngoài; tiền sử nhiễm trùng gần đây với bệnh tăng bạch cầu đơn nhân do nhiễm trùng, sởi hoặc rubella; cũng có thể biểu hiện co giật | Kiểm tra nhận thức cho thấy rối loạn ngôn ngữ (thất ngôn, lỗi dùng sai từ khi nói, quên tên đồ vật, mất thực hành động tác) và bằng chứng về co giật thùy thái dương (nhìn chằm chằm, không phản ứng, vận động tự động); viêm não Tây sông Nile: có thể có liệt hành tủy và liệt tứ chi | »MRI não: tăng tín hiệu ở thùy thái dương giữa và vỏ thùy đảo ở một hoặc hai bên
Theo hình ảnh lâm sàng tương ứng, đây gần như là chẩn đoán cho viêm não herpes. Viêm não thùy viền (rối loạn tự miễn thường là hội chứng cận ung thư) được cân nhắc nếu chỉ liên quan đến cấu trúc thùy thái dương giữa. |
»Công thức máu: Số lượng bạch cầu giảm, bình thường hoặc tăng
»Phân tích dịch não tủy: PCR dương tính với vi-rút gây bệnh; thường là tăng lympho bào dịch não tủy cùng với tăng protein và glucose bình thường Chẩn đoán hình ảnh thần kinh trước là cần thiết để loại trừ hiệu ứng khối đáng kể mà có thể làm chọc dịch não tủy trở nên nguy hiểm. PCR có độ đặc hiệu và độ nhạy cao và dương tính ở 90% ca bệnh. Có thể khẳng định chẩn đoán bằng phát hiện kháng thể IgM cho một số loại vi-rút (vi-rút herpes simplex, vi-rút dại, vi-rút truyền qua trung gian tiết túc) trong DNT. »Điện tâm đồ (EEG): phóng điện kiểu động kinh có chu kỳ một bên (PLEDs) ở một hoặc hai thùy thái dương Có thể thấy PLEDs ở tổn thương cấu trúc cấp tính/ bán cấp khác nhưng theo bối cảnh đưa ra, có độ nhạy ở >80% ca bệnh mắc viêm não herpes cấp tính; có thể hữu ích trong việc theo dõi co giật. |
| ◊ Giang mai thần kinh | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thay đổi tính cách, rối loạn dáng đi, tiểu không tự chủ, đau đầu, đau nhói, nhìn mờ, sợ ánh sáng, giảm nhận biết màu sắc | Giảm phản xạ, thất điều, đồng tử không đều, đồng tử Argyll Robertson, tổn thương dây thần kinh sọ, sa sút trí tuệ, paranoia, khớp Charcot | »Xét nghiệm DNT và VDRL: tăng lympho bào dịch não tủy, tăng protein, phản ứng VDRL Xét nghiệm VDRL dương tính trong DNT thường được coi là đủ để chẩn đoán giang mai thần kinh.
Kết quả dương tính giả có thể do nhiễm bẩn từ huyết thanh gây ra.[52] |
»xét nghiệm hấp thụ kháng thể giang mai huỳnh quang: dương tính Độ đặc hiệu thấp nhưng độ nhạy cao, và có thể là bằng chứng huyết thanh duy nhất cho giang mai thần kinh. Xét nghiệm hữu ích để loại trừ chẩn đoán nếu xét nghiệm hấp thụ kháng thể giang mai huỳnh quang âm tính.[52]
»CT hoặc MRI sọ não: teo não toàn thể cùng với giãn tâm thất |
| ◊ Áp-xe não | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Sốt, đau đầu, yếu vận động, cứng gáy, nôn, rối loạn thị giác, co giật, suy giảm ý thức[53] | Sốt, liệt nửa người, dấu hiệu thần kinh khu trú, sốc nhiễm khuẩn, viêm màng não, phù gai thị[53] | »CT hoặc MRI sọ não: xác định ổ áp-xe | »Cấy máu: cách ly mầm bệnh |
| ◊ Chứng thiếu máu cục bộ ở màng treo ruột | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau bụng tái phát mạn tính, thường nặng lên sau ăn (được gọi là đau thắt ngực vùng bụng); có thể dẫn đến chứng sợ thức ăn và sụt cân; biểu hiện cấp tính bằng đau bụng và tiêu chảy ra máu có thể là thứ phát sau viêm đại tràng do thiếu máu cục bộ cấp tính; có yếu tố nguy cơ đối với bệnh mạch máu, bao gồm tiểu đường, tăng huyết áp, bệnh thận, bệnh tim mạch, và/hoặc lạm dụng thuốc lá | Phàn nàn chủ quan về đau bụng không tương xứng với kết quả khám; dấu hiệu của bệnh mạch máu ngoại vi có thể có, như mạch ngoại vi yếu hoặc chi lạnh; khi xơ vữa nặng, có thể nghe thấy tiếng thổi ở bụng | »Chụp CT hoặc MRI mạch máu, hay siêu âm mạch vùng bụng: hẹp, huyết khối hay giảm lưu lượng máu trong động mạch thân tạng, động mạch mạc treo tràng trên, hoặc động mạch mạc treo tràng dưới
Xét nghiệm đặc hiệu nếu được thực hiện bởi bác sĩ chẩn đoán hình ảnh có kinh nghiệm. |
»chụp mạch vùng bụng: giảm lưu lượng máu đến ruột |
| ◊ Viêm ruột thừa | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau bụng dữ dội khởi phát đột ngột, cơn đau thường bắt đầu từ gần rốn hoặc vùng thượng vị; thường ở quanh rốn rồi lan đến hố chậu phải; buồn nôn, nôn, biếng ăn, sốt, tiêu chảy, thường gặp hơn ở trẻ em và thanh niên; có thể đỡ đau sau khi vỡ | Sốt, nhịp tim nhanh, bệnh nhân có thể nằm nghiêng phải và gấp đùi; không có hoặc giảm nhu động ruột; đau khi ấn ở hố chậu phải (điểm McBurney) kèm co cứng thành bụng; phản ứng thành bụng và cảm ứng phúc mạc; dấu hiệu cơ thắt lưng (đau hố chậu phải khi duỗi đùi phải) | »siêu âm ổ bụng: đường kính ngang bên ngoài của ruột thừa ≥6 mm Đánh giá ruột thừa bằng kỹ thuật ấn đầu dò.
»Công thức máu: tăng số lượng bạch cầu (từ 10 x 10^9/L đến 20 x 10^9/ L [10.000 đến 20.000 tế bào/microlit], >75% bạch cầu trung tính) |
»Chụp CT bụng: ruột thừa bất thường (đường kính >6 mm) được xác định hay nhìn thấy sỏi vôi hóa trong ruột thừa kèm theo viêm quanh ruột thừa |
| ◊ Viêm túi thừa cấp tính | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau dai dẳng ở hố chậu trái; sốt, biếng ăn, buồn nôn, nôn, và chướng bụng (kèm liệt ruột); bệnh nhân có thể có tiền sử viêm túi thừa | Sốt, ấn đau hố chậu trái, đi ngoài phân máu, có thể ấn đau khắp bụng kèm các dấu hiệu phúc mạc (phản ứng thành bụng, cảm ứng phúc mạc, co cứng thành bụng) đi kèm thủng hoặc vỡ áp-xe | »Chụp CT vùng bụng/ tiểu khung có tiêm thuốc cản quang đường tĩnh mạch, đường uống, và trực tràng: có thể nhìn thấy túi thừa, viêm mỡ quanh đại tràng, dày thành ruột, khí tự do ổ bụng và áp-xe | »Công thức máu: số lượng bạch cầu tăng Số lượng bạch cầu có thể >10 x 10^9/L (10.000 tế bào/microlit).
»thụt bằng chất cản quang tan trong nước: có thể nhìn thấy viêm túi thừa cùng với thoát chất cản quang vào ổ áp-xe hoặc vào phúc mạc Cần tránh thụt bằng barít do nguy cơ viêm phúc mạc do barít. »Siêu âm: có thể nhìn thấy các vùng tụ dịch xung quanh đại tràng hoặc thành ruột giảm âm và dày lên »nội soi: có thể nhìn thấy viêm túi thừa, áp-xe, và thủng Tính sẵn có bị hạn chế trong điều kiện cấp do nguy cơ thủng |
| ◊ Táo bón | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thay đổi thói quen đi ngoài; đau bụng; đau khi đi ngoài | Đau khi ấn bụng; sờ có khối | »chụp x-quang bụng: giãn quai ruột; phân tập trung ở đại tràng phải | |
Hướng dẫn chẩn đoán
| Châu Âu |
| Delirium: prevention, diagnosis and management Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2010 |
| Bắc Mỹ |
| Delirium, dementia, and depression in older adults: assessment and care Nhà xuất bản: Registered Nurses Association of Ontario Xuất bản lần cuối: 2016 |
| The diagnosis of dementia due to Alzheimer’s disease: recommendations from the National Institute on Aging-Alzheimer’s Association workgroups on diagnostic guidelines for Alzheimer’s disease Nhà xuất bản: National Institute on Aging; Alzheimer’s Association Xuất bản lần cuối: 2011 |
Các bài báo chủ yếu
• Wilber ST. Altered mental status in older emergency department patients. Emerg Med Clin North Am.
2006;24:299-316. Tóm lược
• Lehman RK, Mink J. Altered mental status. Clin Pediatr Emerg Med. 2008;9:68-75.
Câu hỏi lâm sàng
Câu 1
Bệnh nhân nữ 69 tuổi được chồng đưa đi khám vì đãng trí. Bệnh nhân là một giáo sư luật đã nghỉ hưu đã giảng dạy cho nhiều lớp cho đến một năm trước khi cô ấy bắt đầu gặp khó khăn trong việc ghi nhớ giáo án. Kể từ đó, trí nhớ của cô ấy trở nên tệ hơn, và cô ấy đã nhiều lần bị lạc trong khi đi dạo bình thường trong khu phố của mình. Chồng cô đã đảm nhận mọi công việc nấu nướng và dọn dẹp; hơn nữa, bệnh nhân không thể tự mình lái xe hoặc sử dụng phương tiện giao thông công cộng. Tiền sử ghi nhận bệnh tăng huyết áp và đái tháo đường týp 2 mà cô ấy dùng lisinopril và metformin. Bệnh nhân không có tiền sử gia đình về các vấn đề về trí nhớ. Nhiệt độ là 36,7 C (98,1 F), huyết áp là 134/74 mm Hg, mạch là 72 nhịp/phút và nhịp thở là 14 nhịp/phút. Cô đạt điểm 22/30 trong khi kiểm tra Montreal Cognitive Assessment (bình thường: > 26). Không có dấu thần kinh khu trú. Bước tiếp theo nào sau đây là thích hợp nhất để đánh giá bệnh nhân này?
- Cerebrospinal fluid testing
- Electroencephalogram
- Folatelevel
- Syphilis testing
- Vitamin B12 level
- Vitamin D level
Đáp án: E. Vitamin B12 level
Bệnh sử giảm nhận thức tiến triển kéo dài một năm của bệnh nhân này và giảm các hoạt động sinh hoạt hàng ngày (ví dụ: nấu ăn, dọn dẹp, sử dụng phương tiện giao thông) đáp ứng các tiêu chí về sa sút trí tuệ – dementia (còn được gọi là major neurocognitive disorder). Các triệu chứng trí nhớ rõ ràng, diễn biến bệnh từ từ và thiếu các dấu hiệu thần kinh liên quan khiến bệnh Alzheimer (AD) có nhiều khả năng xảy ra hơn so với các dạng sa sút trí tuệ khác (ví dụ sa sút trí tuệ mạch máu, sa sút trí tuệ vùng trán thái dương, sa sút trí tuệ thể Lewy).
AD, dạng sa sút trí tuệ phổ biến nhất ở bệnh nhân lớn tuổi, tiến triển và không thể đảo ngược. Tuy nhiên, trước khi đưa ra chẩn đoán xác định, tất cả bệnh nhân nên được kiểm tra các nguyên nhân suy giảm nhận thức có khả năng hồi phục. Dù cho bất kỳ subtype nào bị nghi ngờ, thì đánh giá ban đầu về các thể sa sút trí tuệ là tương tự nhau. Kiểm tra bao gồm kiểm tra tâm thần kinh (ví dụ: Montreal Cognitive Assessment), xét nghiệm (công thức máu toàn phần, vitamin B12, TSH, bộ xét nghiệm chuyển hóa) và hình ảnh học thần kinh.
Alen apolipoprotein E epsilon 4 có liên quan đến việc tăng nguy cơ mắc AD. Tuy nhiên, xét nghiệm di truyền là chống chỉ định đối với việc đánh giá thường qui các trường hợp nghi ngờ sa sút trí tuệ vì nó khiến bệnh nhân phải đối mặt với những tác hại tâm lý tiềm tàng của dương tính giả và âm tính giả mà không cung cấp đủ thông tin lâm sàng.
(Lựa chọn A và B) Xét nghiệm dịch não tủy và điện não đồ chỉ được chỉ định ở những bệnh nhân có các yếu tố nguy cơ cụ thể. Xét nghiệm dịch não tủy có thể được chỉ định khi nghi ngờ nhiễm trùng hoặc bệnh ác tính được cho là góp phần vào hình thành triệu chứng ở bệnh nhân. Điện não đồ có thể được xem xét ở những bệnh nhân bị co giật hoặc ở những người có biểu hiện giống như động kinh.
(Lựa chọn C và F) Mức folate và vitamin D không được xét nghiệm thường xuyên; chúng chỉ được chỉ định trong các nhóm nguy cơ cụ thể. Ví dụ, bệnh nhânlạm dụng rượu có thể bị thiếu hụt folate có thể góp phần làm suy giảm nhận thức. Một số tình trạng có thể khiến bệnh nhân có nguy cơ bị thiếu vitamin D (ví dụ: bệnh celiac, bệnh thận mạn tính) và cũng có thể giải thích cho mục đích làm các xét nghiệm này.
(Lựa chọn D) Xét nghiệm bệnh giang mai chỉ được chỉ định ở những bệnh nhân có các yếu tố nguy cơ cụ thể chẳng hạn như những người đã biết phơi nhiễm.
Kết luận:
Đánh giá ban đầu của nghi ngờ sa sút trí tuệ nên bao gồm kiểm tra tâm thần kinh (ví dụ: Montreal Cognitive Assessment), xét nghiệm chọn lọc (công thức máu toàn phần, bộ xét nghiệm chuyển hóa, TSH, vitamin B12) và hình ảnh học thần kinh (ví dụ: MRI). Bệnh nhân trong các nhóm nguy cơ cụ thể có thể cần các xét nghiệm bổ sung.
Câu 2
Bệnh nhân là một người phụ nữ trung niên đi lang thang trên đường phố với dáng đi bất thường, sau đó cô ấy được cảnh sát đưa đến bệnh viện. Khi được hỏi về nhận dạng, bệnh nhân lầm nhẩm không rõ ràng. Cô ấy không định hướng được thời gian và không gian. Thân nhiệt là 36,2 C (97,3 F), huyết áp là 160/100 mmHg, mạch 100 lần/phút và nhịp thở 18 lần/phút. BMl là 17 kg/m2. Khám đầu và cổ cho thấy teo hai bên thái dương và niêm mạc khô. Đồng tử hai bên 3mm và phản ứng chậm với ánh sáng. Cổ mềm và không yếu cơ. Phản xạ gân sâu đối xứng 2 bên. Điều trị ban đầu nào sau đây là tốt nhất cho bệnh nhân này?
- Flumazenil
- Haloperidol
- Labetalol
- Naloxon
- Thiamine
Đáp án E: Thiamine.
Thay đổi tri giác (AMS – altered mental status), như ở bệnh nhân này, gợi ý rối loạn chức năng lan rộng của vỏ não và/hoặc hệ lưới. AMS có thể là do một loạt các rối loạn, bao gồm bệnh tâm thần, ngộ độc/hội chứng cai, nhiễm trùng, rối loạn chuyển hóa (ví dụ: hạ đường huyết, tăng natri máu), rối loạn hệ thần kinh trung ương nguyên phát (ví dụ: cơn động kinh), chấn thương hoặc rối loạn chức năng cơ quan (suy hô hấp, suy gan hoặc suy thận).
Suy dinh dưỡng mãn tính, đặc biệt là trong bối cảnh nghiện rượu, có thể dẫn đến thiếu thiamine (vitamin B1) và tiến triển thành bệnh não Wernicke (WE) – WE thường biểu hiện bằng tam chứng cổ điển: bệnh não, rối loạn chức năng mắt và thất điều dáng đi. Cung cấp thiamine kịp thời khi nghi ngờ WE có thể ngăn ngừa các biến chứng nặng hơn. Thiamine là một cofactor trong nhiều enzyme cần thiết cho quá trình chuyển hóa năng lượng và việc truyền dịch tĩnh mạch có chứa glucose trước thiamine có thể thúc đẩy hoặc làm WE nặng hơn. Do đó, thiamine nên được dùng cùng hoặc trước glucose. Khi nguyên nhân của AMS không rõ ràng sau khi đánh giá ban đầu, việc điều trị theo kinh nghiệm dựa vào nguyên nhân thường hay xảy ra (ví dụ: WE) thường là phù hợp
(Lựa chọn A) Flumazenil là chất đối kháng cạnh tranh của thụ thể GABA/benzodiazepine và được sử dụng để điều trị quá liều benzodiazepine. Bệnh nhân thường loạn vận ngôn (Dysarthria), thất điều, hạ huyết áp và trầm cảm. Tăng huyết áp ở bệnh nhân này làm cho bệnh khó xảy ra.
(Lựa chọn B) Haloperidol là thuốc chống loạn thần dùng để điều trị tâm thần phân liệt và các trạng thái loạn thần cấp tính. Tuy nhiên, bệnh nhân này nên được loại trừ các nguyên nhân y tế làm thay đổi tình trạng tâm thần trước khi dùng haloperidol.
(Lựa chọn C) Labetalol có thể điều trị bệnh não do tăng huyết áp, thường biểu hiện với huyết áp > 180/120 mmHg, đau đầu, buồn nôn, nôn và lú lẫn. Tình trạng tăng huyết áp vừa phải của bệnh nhân này có nhiều khả năng là do sức khỏe yếu và có khả năng sẽ hết sau khi điều trị thích hợp.
(Lựa chọn D) Naloxone là chất đối kháng opioid được sử dụng để điều trị quá liều opioid, thường biểu hiện bằng đồng tử nhỏ và suy hô hấp (nhịp thở thường <12 lần/phút).
Kết luận:
Bệnh não Wernicke là do thiếu thiamine (vitamin B1) và thường thấy nhất ở những bệnh nhân suy dinh dưỡng nghiện rượu. Các đặc điểm bao gồm bệnh não, rối loạn chức năng mắt và thất điều dáng đi. Bệnh nhân nên được điều trị theo kinh nghiệm bằng thiamine trước hoặc cùng với việc sử dụng glucose.
Câu 3
Bệnh nhân nữ 38 tuổi, lú lẫn (confusion) mới khởi phát. Bệnh nhân có tiền sử bệnh Crohn kéo dài và được nhập viện cách đây 2 ngày do đau bụng ngày nặng dần, buồn nôn và tiêu chảy phân nước. Cô ấy có xét nghiệm dương tính với nhiễm trùng Clostridioides (trước đây là Clostridium) difficile và đang được dùng vancomycin đường uống và truyền tĩnh mạch. Các triệu chứng về đường tiêu hóa của bệnh nhân đã được cải thiện, nhưng kể từ hôm qua, bệnh nhân trở nên thiếu mạch lạc (incoherent), mất định hướng (disoriented) và không vững (unsteady). Cô ấy không có bệnh lý nào khác nhưng trước đây phải cắt ruột non do hẹp và lỗ rò, đã sụt 10 kg (22 lbs) trong 6 tháng qua. Bệnh nhân không sử dụng thuốc lá, rượu hoặc ma túy. Thân nhiệt là 36,6 C (98 F), huyết áp là 120/70 mm Hg và mạch là 92/phút mà không có thay đổi theo tư thế. BMI là 19,5 kg/m2. Thăm khám ghi nhận bệnh nhân không định hướng về thời gian hay không gian. Đồng tử đều và có phản xạ ánh sáng. Giới hạn khả năng nhìn ngoài mắt phải và nygstagmus ngang hai bên. Sức cơ và phản xạ gân sâu là bình thường. Nghiệm pháp ngón tay chỉ mũi và heel-to-shin (gót chân đầu gối) bình thường, nhưng dáng đi rộng. Nguyên nhân nào sau đây có khả năng nhất gây ra các triệu chứng thần kinh của bệnh nhân này?
- Hủy myelin do nguyên nhân miễn dịch (Immune-mediated demyelination)
- Mê sảng do thuốc (Medication-induced delirium)
- Viêm màng não do vi khuẩn (Microbial meningoencephalitis)
- Dinh dưỡng thiếu vitamin (Nutritional vitamin deficiency)
- Tắc động mạch đốt sống thân nền (Vertebrobasilar arterial occlusion)
Đáp án: D. Dinh dưỡng thiếu vitamin (Nutritional vitamin deficiency)
Bệnh nhân mắc bệnh Crohn này đã phải cắt bỏ nhiều ruột non gây biến chứng sụt cân đáng kể, dấu hiệu gợi ý tình trạng suy dinh dưỡng. Cô ấy có thay đổi tri giác, liệt khả năng nhìn bên (ví dụ: giảm khả năng nhìn ngoài) với nystagmus ngang và dáng rộng chân khi được truyền dịch tĩnh mạch, điều này gợi ý về bệnh não Wernicke (WE).
WE là một biến chứng thần kinh do thiếu thiamine; bệnh thường biểu hiện tam chứng thất điều, bệnh não (ví dụ: thờ ơ, mất đinh hướng) và rối loạn vận nhãn (eg, rung giật nhãn cầu, mất khả năng nhìn liên hợp (gaze paralysis). Bệnh thường liên quan đến việc lạm dụng rượu trong thời gian dài, tuy nhiên, WE có thể liên quan đến bất kỳ tình trạng suy dinh dưỡng mạn tính nào (ví dụ: hội chứng ruột ngắn, chán ăn).
WE vô căn có thể xuất hiện ở những bệnh nhân suy dinh dưỡng được sử dụng dextrose (truyền dưới dạng dịch duy trì), làm cạn kiệt lượng dự trữ thiamine còn lại cuối cùng, là một vitamin cofactor cho các enzyme tham gia vào quá trình chuyển hóa glucose. Không có xét nghiệm chẩn đoán nào giúp xác định WE; do đó, nên bổ sung thiamine đường tĩnh mạch ngay lập tức nếu nghi ngờ chẩn đoán. Hội chứng Korsakoff, một biến chứng giai đoạn muộn của WE, được đặc trưng bởi triệu chứng quên thuận và ngược chiều (retrograde and anterograde amnesia), thường có sự nhầm lẫn. Có tới 80% bệnh nhân mắc rối loạn dùng rượu có WE tiến triển hội chứng Korsaltoff; tuy nhiên, ít xảy ra hơn ở những bệnh nhân WE không phải là người nghiện.
(Lựa chọn A) Hủy myelin qua trung gian miễn dịch xảy ra ở nhiều bệnh. Gồm hội chứng GuillaimBarre (GBS) và bệnh đa xơ cứng (multiple sclerosis). GBS thường gây ra tình trạng liệt tiến triển nhanh, tăng dần kèm theo giảm phản xạ, và bệnh đa xơ cứng gây ra các khiếm khuyết về thần kinh (ví dụ: nhìn đôi, yếu khu trú, rối loạn chức năng bàng quang/ruột) tiến triển theo cả thời gian và không gian. Thay đổi tri giác là rất hiếm và xảy ra bán cấp với bệnh nặng.
(Lựa chọn B) Mê sảng do thuốc thường xảy ra với thuốc kháng cholinergic, thuốc benzodiazepin hoặc opiate, nhưng không xảy ra với vancomycin. Mặc dù mê sảng có liên quan đến lú lẫn và mất phương hướng, nhưng ít khi không có dấu hiệu thần kinh khu trú
(Lựa chọn C) Viêm màng não do vi khuẩn hoặc nấm có thể gây ra các dấu hiệu thần kinh khu trú và thay đổi tri giác, nhưng bệnh thường có liên quan tới sốt, đau đầu, và hội chứng màng não (meningismus)
(Lựa chọn E) Các triệu chứng của tắc động mạch đốt sống thân nền phụ thuộc vào vùng liên quan nhưng thường gây thất điều hoặc thay đổi tri giác. Tuy nhiên, nhìn đôi, liệt nửa người/liệt 2 chi dưới hoặc hội chứng Wallenberg (mất cảm giác đau/nhiệt ở mặt cùng bên và phần cơ thể đối diện) là phổ biến. Ngoài ra, nghiệm pháp tiểu não (ví dụ: ngón tay chạm mũi, gót chân đầu gối) thường cho kết quả dương tính.
Kết luận:
Bệnh não Wemicke là một biến chứng thần kinh do thiếu thiamine; bệnh thường biểu hiện bằng tam chứng thất điều, bệnh não và rối loạn vận nhãn. Bệnh thường liên quan đến lạm dụng rượu kéo dài; tuy nhiên, bệnh có thể do bất kỳ rối loạn nào gây ra suy dinh dưỡng mạn tính (ví dụ, hội chứng ruột ngắn). Điều trị bằng thiamine tiêm tĩnh mạch.
Câu 4
Bệnh nhân nữ 74 tuổi được con trai đưa đi khám. Anh ấy lo lắng bởi vì mẹ anh ấy đã bị ngã vô cớ một năm trước và kể từ đó đã dựa vào anh ấy để điều phối các hoạt động của bà và đưa ra quyết định về các vấn đề hàng ngày. Các triệu chứng của bệnh nhân dường như được cải thiện cho đến khi bà ấy bị một cú ngã khác khoảng 6 tháng trước. Bà cũng trở nên đãng trí nhẹ, thỉnh thoảng tâm trạng thất thường và giờ đây hầu như lúc nào bà ấy cũng có vẻ buồn bã. Bệnh nhân có tiền sử tăng huyết áp đã lâu, tiểu không tự chủ do căng thẳng và trầm cảm. Tiền sử gia đình ghi nhận bệnh ung thư đại trực tràng và bệnh Alzheimer. Thân nhiệt 36,7 C (98 F), huyết áp 141/87 mmHg, mạch 82 nhịp/phút và nhịp thở là 14 lần/phút. Khám thần kinh cho thấy yếu và mất cảm giác ở bên phải. Khám tình trạng tâm thần ghi nhận giọng nói nhỏ đáng kể và cảm xúc cùn mòn (flat affect). Các xét nghiệm còn lại trong giới hạn bình thường. Hình ảnh học thần kinh rất có thể sẽ cho thấy điều nào sau đây?
- Nhồi máu vỏ não và/hoặc dưới vỏ não
- Teo thùy trán và thái dương
- Teo thùy thái dương trong
- Không có bất thường
- Giãn não thất
Đáp án A: nhồi máu vỏ não và/hoặc vùng dưới vỏ
Biểu hiện của bệnh nhân này phù hợp với khả năng đột quỵ chưa được chẩn đoán và sa sút trí tuệ do mạch máu não (vascular dementia – VaD). Bà ấy được mô tả là có sự thay đổi đột ngột về tình trạng hoạt động của hệ thần kinh bắt đầu từ một năm trước sau một cú ngã vô cớ, được đặc trưng bởi các vấn đề ban đầu với chức năng điều hành (ví dụ: lập kế hoạch hoạt động, ra quyết định). Bà ấy cũng cho thấy sự suy giảm dần về mặt hoạt động, dẫn đến một số triệu chứng được cải thiện nhưng sau đó là một lần ngã khác (có thể là một cơn đột quỵ lặp lại) và gây nên các vấn đề về khí sắc sau đó.
Chứng hay quên nhẹ ban đầu của bệnh nhân này cũng là điển hình của VaD và có thể giúp phân biệt nó với nhiều vấn đề về trí nhớ khác được thấy trong bệnh Alzheimer (AD). Ngoài ra, bà ấy có các yếu tố nguy cơ đột quỵ (ví dụ tuổi tác, cao huyết áp) và các dấu hiệu thần kinh khu trú (ví dụ liệt nửa người bên phải, giảm cảm giác) phù hợp với chẩn đoán VaD. Hình ảnh học thần kinh ở bệnh nhân VaD cho thấy nhồi máu vỏ não và/hoặc dưới vỏ não có hoặc không có sự thay đổi chất trắng sâu do thiếu máu cục bộ mạn tính
(Lựa chọn B) Hình ảnh học thần kinh phát hiện teo thùy trán và thái dương là điển hình của chứng sa sút trí tuệ thùy trán, biểu hiện với những thay đổi nhân cách tiến triển như mất kiềm chế và hành vi cưỡng chế ở giai đoạn đầu của bệnh. Bệnh nhân này thỉnh thoảng có những thay đổi tâm trạng, nhưng sự suy giảm dần và những thiếu sót về thần kinh của bà phù hợp hơn với VaD.
(Lựa chọn C) Hình ảnh học thần kinh phát hiện teo thùy thái dương trong là đặc trưng của AD, một bệnh thoái hóa thần kinh tiến triển chậm, đặc trưng ban đầu là mất trí nhớ, sau đó là các vấn đề về ngôn ngữ và khiếm khuyết thị giác. Biểu hiện của bệnh nhân này phù hợp hơn với VaD, do tính chất đột ngột và dần dần, các dấu hiệu thần kinh khu trú và các vấn đề về trí nhớ nhẹ.
(Lựa chọn D) Trầm cảm nặng có thể đi kèm hoặc biểu hiện suy giảm nhận thức ở người cao tuổi; bệnh thường không liên quan đến bất kỳ bất thường nào về hình ảnh học thần kinh. Mặc dù có tiền sử trầm cảm, nhưng rối loạn chức năng thần kinh nổi bật của bệnh nhân này (ví dụ: té ngã vô cớ, thiếu sót thần kinh khu trú) và diễn biến bệnh phù hợp với VaD hơn là suy giảm nhận thức liên quan đến trầm cảm.
(Lựa chọn E) Hình ảnh học thần kinh của giãn não thất là đặc trưng của não úng thủy áp lực nội sọ bình thường, biểu hiện ban đầu là thất điều, sau đó là sa sút trí tuệ và tiểu không tự chủ. Các dấu hiệu thần kinh khu trú của bệnh nhân này đặc trưng hơn cho VaD, và tình trạng tiểu không tự chủ của cô ấy có trước khi bắt đầu các vấn đề về nhận thức và thăng bằng.
Kết luận:
Sa sút trí tuệ do mạch máu thường biểu hiện dưới dạng suy giảm chức năng điều hành đột ngột hoặc từng bước kèm theo mất trí nhớ nhẹ ở giai đoạn đầu của bệnh. Bệnh nhân có thể có dấu hiệu thần kinh khu trú khi thăm khám, và hình ảnh học thần kinh điển hình cho thấy nhồi máu não và/hoặc thay đổi chất trắng sâu do thiếu máu cục bộ mạn tính.
Câu 5
Bệnh nhân nữ 63 tuổi đi khám do thay đổi hành vi trong năm qua. Bệnh nhân là một CEO rất thành công của một công ty lớn nhưng đã phải từ chức cách đây 3 tháng do hiệu suất làm việc kém. Cô ấy từng xuất sắc trong việc tổ chức và lập kế hoạch chiến lược, nhưng 9 tháng trước, cô ấy bắt đầu gặp khó khăn đáng kể trong việc lập kế hoạch cho các cuộc họp quan trọng. Hiện bệnh nhân không thể tự đi chợ và nấu ăn. Gần đây cô ấy đã có những cơn buồn bã và thường xuyên đi tiểu. Tiền sử bệnh lý gồm tăng huyết áp và đái tháo đường týp 2. Thân nhiệt là 37,1 C (98,8 F), huyết áp là 132/79 mmHg, mạch là 76 nhịp/phút và nhịp thở là 14 lần/phút. Bệnh nhân đạt điểm 23/30 (bình thường: 226) trong bài Đánh giá Montreal Cognitive Assessment. Dáng đi chậm chạp và không vững. Các chuyển động ngoài mắt bình thường . Phản xạ chi trên bên trái là 3+ ở và 2+ ở bên phải. Chẩn đoán nào sau đây có khả năng nhất ở bệnh nhân này?
- Bệnh Alzheimer
- Sa sút trí tuệ thể Lewy
- Sa sút trí tuệ thùy trán thái dương
- Sa sút trí tuệ do bệnh Parkinson
- Sa sút trí tuệ mạch máu
Đáp án E: Sa sút trí tuệ mạch máu
Sa sút trí tuệ, còn được gọi là rối loạn nhận thức thần kinh nặng, được đặc trưng bởi sự suy giảm nhận thức tiến triển gây cản trở các hoạt động của cuộc sống hàng ngày (ví dụ: mua sắm, nấu ăn). Bệnh nhân này bị sa sút trí tuệ đi kèm rối loạn chức năng điều hành (ví dụ: khó lên kế hoạch cho các cuộc họp) và các dấu hiệu thần kinh (ví dụ: phản xạ không đối xứng, đi tiểu thường xuyên, dáng đi bất thường) phù hợp nhất với subtype được gọi là sa sút trí tuệ mạch máu (VaD). Bệnh nhân với VaD cũng có thể gặp các triệu chứng trầm cảm, như đã thấy ở bệnh nhân này.
VaD được gây ra bởi thiếu máu cục bộ hoặc nhồi máu ở vùng các phân bố động mạch lớn hoặc nhỏ trong não, và tất cả bệnh nhân nghi ngờ có VaD nên được chẩn đoán hình ảnh thần kinh để đánh giá bệnh mạch máu não. VaD có thể đi kèm với các dấu hiệu/triệu chứng thần kinh vỏ não hoặc dưới vỏ não, tùy thuộc vào mạng lưới động mạch bị ảnh hưởng.
- Nhồi máu động mạch lớn (thường gây ra đột quỵ) tạo ra VaD kiểu vỏ não (cortical-type VaD), trong đó các dấu hiệu/triệu chứng thần kinh đi kèm phản ánh vùng vỏ não cụ thể liên quan (ví dụ, nhồi máu động mạch não giữa gây yếu đối bên và suy giảm cảm giác) và thường diễn tiến xấu đi theo từng nấc điển hình.
- Nhồi máu và thiếu máu cục bộ phân bố ở các động mạch nhỏ, như đã thấy ở bệnh nhân này, dẫn đến VaD kiểu dưới vỏ não (subcortical-type VaD), được đặc trưng bởi sự thiếu hụt vận động khu trú (ví dụ: phản xạ không đối xứng), dáng đi bất thường, các triệu chứng tiết niệu và các triệu chứng tâm thần (ví dụ: trầm cảm). Subcortical-type VaD thường diễn tiến xấu đi chậm hơn.
(Lựa chọn A) Bệnh Alzheimer, là subtype phổ biến nhất của sa sút trí tuệ, có biểu hiện suy giảm trí nhớ nổi bật. Các triệu chứng tiết niệu và phản xạ bất thường sẽ không thường gặp và thường xảy ra ở giai đoạn muộn.
(Lựa chọn B và D) Sa sút trí tuệ thể Lewy được đặc trưng bởi sa sút trí tuệ kèm theo ít nhất 2 trong số các dấu hiệu/triệu chứng sau: hội chứng parkinson, ảo giác thị giác, trạng thái nhận thức dao động và rối loạn hành vi giấc ngủ REM. Bệnh được phân biệt với sa sút trí tuệ do bệnh Parkinson chủ yếu theo thời gian: Trong sa sút trí tuệ do bệnh Parkinson, bệnh parkinson có trước các triệu chứng sa sút trí tuệ > 1 năm.
(Lựa chọn C) Sa sút trí tuệ thùy trán thái dương được đặc trưng bởi sự thay đổi nhân cách sớm (ví dụ: mất kiểm soát) và hyperorality. Bệnh không liên quan đến triệu chứng thần kinh khu trú (ví dụ, phản xạ không đối xứng).
Kết luận:
Sa sút trí tuệ do mạch máu (VaD) gây ra bởi thiếu máu cục bộ hoặc nhồi máu động mạch lớn hoặc nhỏ và có biểu hiện rối loạn chức năng điều hành và các dấu hiệu thần kinh khu trú. Bệnh nhân nghi ngờ có VaD nên được chẩn đoán hình ảnh thần kinh để đánh giá bệnh mạch máu não.
Tài liệu tham khảo
1. Wilber ST. Altered mental status in older emergency department patients. Emerg Med Clin North Am. 2006;24:299-316. Tóm lược
2. Han JH, Wilber ST. Altered mental status in older patients in the emergency department. Clin Geriatr Med. 2013;29:101-136. Toàn văn Tóm lược
3. Plum F, Posner JB. The diagnosis of stupor and coma. Philadelphia, PA: FA Davis; 1980:1-59.
4. Naughton BJ, Moran MB, Kadah H, et al. Delirium and other cognitive impairment in older adults in an emergency department. Ann Emerg Med. 1995;25:751-755. Tóm lược
5. Gerson LW, Counsell SR, Fontanarosa PB, et al. Case finding for cognitive impairment in elderly emergency department patients. Ann Emerg Med. 1994;23:813-817. Tóm lược
6. Inouye SK. Delirium in hospitalized older patients. Clin Geriatr Med. 1998;14:745-764. Tóm lược
7. Salloway S, Correia S. Alzheimer disease: time to improve its diagnosis and treatment. Cleve Clin J Med. 2009;76:49-58. Tóm lược
8. Young J, Inouye SK. Delirium in older people. BMJ. 2007;334:842-846. Tóm lược
9. Lehman RK, Mink J. Altered mental status. Clin Pediatr Emerg Med. 2008;9:68-75.
10. Aslaner MA, Boz M, Çelik A, et al. Etiologies and delirium rates of elderly ED patients with acutely altered mental status: a multicenter prospective study. Am J Emerg Med. 2017;35:71-76. Toàn văn Tóm lược
11. Ruff RM, Iverson GL, Barth JT, et al. Recommendations for diagnosing a mild traumatic brain injury: a National Academy of Neuropsychology education paper. Arch Clin Neuropsychol. 2009;24:3-10. Tóm lược
12. National Institute for Health and Care Excellence. Delirium: prevention, diagnosis and management. July 2010. https://www.nice.org.uk (last accessed 11 September 2017). Toàn văn
13. Huff JS, Melnick ER, Tomaszewski CA, et al; American College of Emergency Physicians. Clinical policy: critical issues in the evaluation and management of adult patients presenting to the emergency department with seizures. Ann Emerg Med. 2014;63:437-447. Toàn văn Tóm lược
14. Chobanian AV, Bakris GL, Black HR, et al; National High Blood Pressure Education Program Coordinating Committee. Seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Hypertension. 2003;42:1206-1252. Toàn văn Tóm lược
15. Cole MG, Ciampi A, Belzile E, et al. Persistent delirium in older hospital patients: a systematic review of frequency and prognosis. Age Ageing. 2009;38:19-26. Toàn văn Tóm lược
16. Kumar A, Roberts D, Wood KE, et al. Duration of hypotension before initiation of effective antimicrobial therapy is the critical determinant of survival in human septic shock. Crit Care Med. 2006;34:1589-1596. Tóm lược
17. Ferrer R, Martin-Loeches I, Phillips G, et al. Empiric antibiotic treatment reduces mortality in severe sepsis and septic shock from the first hour: results from a guideline-based performance improvement program. Crit Care Med. 2014;42:1749-1755. Tóm lược
18. National Institute for Health and Care Excellence. Sepsis: recognition, diagnosis and early management. July 2016. https://www.nice.org.uk/ (last accessed 11 September 2017). Toàn văn
19. Rhodes A, Evans LE, Alhazzani W, et al. Surviving Sepsis Campaign: international guidelines for management of sepsis and septic shock: 2016. Crit Care Med. 2017;45:486-552. Tóm lược
20. Singer M, Deutschman CS, Seymour CW, et al. The third international consensus definitions for sepsis and septic shock (Sepsis-3). JAMA. 2016;315:801-810. Toàn văn Tóm lược
21. Churpek MM, Snyder A, Han X, et al. Quick sepsis-related organ failure assessment, systemic inflammatory response syndrome, and early warning scores for detecting clinical deterioration in infected patients outside the intensive care unit. Am J Respir Crit Care Med. 2017;195:906-911. Tóm lược
22. Rivers E, Nguyen B, Havstad S, et al. Early goal-directed therapy in the treatment of severe sepsis and septic shock. N Engl J Med. 2001;345:1368-1377. Toàn văn Tóm lược
23. Puskarich MA, Marchick MR, Kline JA, et al. One year mortality of patients treated with an emergency department based early goal directed therapy protocol for severe sepsis and septic shock: a before and after study. Crit Care. 2009;13:R167. Toàn văn Tóm lược
24. Jones AE, Focht A, Horton JM, et al. Prospective external validation of an emergency department-based early goaldirected therapy protocol for severe sepsis and septic shock. Chest. 2007;132:425-432. Toàn văn Tóm lược
25. Gao F, Melody T, Daniels R, et al. The impact of compliance with 6-hour and 24-hour sepsis bundles on hospital mortality in patients with severe sepsis: a prospective observational study. Crit Care. 2005;9:R764-R770. Toàn văn Tóm lược
26. Daniels R, Nutbeam I, McNamara G, et al. The sepsis six and the severe sepsis resuscitation bundle: a prospective observational cohort study. Emerg Med J. 2011;28:507-512. Tóm lược
27. Johnston AN, Park J, Doi SA, et al. Effect of immediate administration of antibiotics in patients with sepsis in tertiary care: a systematic review and meta-analysis. Clin Ther. 2017;39:190-202.e6. Tóm lược
28. Alagiakrishnan K, Wiens CA. An approach to drug induced delirium in the elderly. Postgrad Med J. 2004;80:388-393. Toàn văn Tóm lược
29. Marcantonio ER, Simon SE, Bergmann MA, et al. Delirium symptoms in post-acute care: prevalent, persistent, and associated with poor functional recovery. J Am Geriatr Soc. 2003;51:4-9. Tóm lược
30. Steis MR, Fick DM. Are nurses recognizing delirium? A systematic review. J Gerontol Nurs. 2008;34:40-48. Tóm lược
31. Wong CL, Holroyd-Leduc J, Simel DL, et al. Does this patient have delirium?: value of bedside instruments. JAMA. 2010;304:779-786. Tóm lược
32. Han JH, Wilson A, Graves AJ, et al. Validation of the Confusion Assessment Method for the Intensive Care Unit in older emergency department patients. Acad Emerg Med. 2014;21:180-187. Tóm lược
33. Inouye SK, Kosar CM, Tommet D, et al. The CAM-S: development and validation of a new scoring system for delirium severity in 2 cohorts. Ann Intern Med. 2014;160:526-533. Tóm lược
34. Marcantonio ER, Ngo LH, O’Connor M, et al. 3D-CAM: derivation and validation of a 3-minute diagnostic interview for CAM-defined delirium: a cross-sectional diagnostic test study. Ann Intern Med. 2014;161:554-561. Toàn văn Tóm lược
35. Folstein MF, Folstein SE, McHugh PR. “Mini-mental state”: a practical method for grading the cognitive state of patients for the clinician. J Psychiatr Res. 1975;12:189-198. Tóm lược
36. Mitchell AJ. A meta-analysis of the accuracy of the mini-mental state examination in the detection of dementia and mild cognitive impairment. J Psychiatr Res. 2009;43:411-431. Tóm lược
37. Arevalo-Rodriguez I, Smailagic N, Roqué I Figuls M, et al. Mini-Mental State Examination (MMSE) for the detection of Alzheimer’s disease and other dementias in people with mild cognitive impairment (MCI). Cochrane Database Syst Rev. 2015;(3):CD010783. Toàn văn Tóm lược
38. Tsoi KK, Chan JY, Hirai HW, et al. Cognitive tests to detect dementia: a systematic review and meta-analysis. JAMA Intern Med. 2015;175:1450-1458. Tóm lược
39. Nasreddine ZS, Phillips NA, Bédirian V, et al. The Montreal cognitive assessment, MoCA: a brief screening tool for mild cognitive impairment. J Am Geriatr Soc. 2005;53:695-699. Tóm lược
40. Smith T, Gildeh N, Holmes C. The Montreal cognitive assessment: validity and utility in a memory clinic setting. Can J Psychiatry. 2007;52:329-332. Tóm lược
41. Dalrymple-Alford JC, MacAskill MR, Nakas CT, et al. The MoCA: well-suited screen for cognitive impairment in Parkinson disease. Neurology. 2010;75:1717-1725. Tóm lược
42. Inouye SK. Delirium in older persons. N Engl J Med. 2006;354:1157-1165. Tóm lược
43. Moraga AV, Rodriguez-Pascual C. Accurate diagnosis of delirium in elderly patients. Curr Opin Psychiatry. 2007;20:262-267. Tóm lược
44. Neto AS, Nassar AP Jr, Cardoso SO, et al. Delirium screening in critically ill patients: a systematic review and meta-analysis. Crit Care Med. 2012;40:1946-1951. Tóm lược
45. Morandi A, McCurley J, Vasilevskis EE, et al. Tools to detect delirium superimposed on dementia: a systematic review. J Am Geriatr Soc. 2012;60:2005-2013. Toàn văn Tóm lược
46. Sidhu KS, Balon R, Ajluni V, et al. Standard EEG and the difficult-to-assess mental status. Ann Clin Psychiatry. 2009;21:103-108. Tóm lược
47. van der Worp HB, van Gijn J. Clinical practice: acute ischemic stroke. N Engl J Med. 2007;357:572-579. Tóm lược
48. Kitabchi AE, Umpierrez GE, Murphy MB, et al. Management of hyperglycemic crises in patients with diabetes. Diabetes Care. 2001;24:131-153. Toàn văn Tóm lược
49. Singer GG, Brenner BM. Fluid and electrolyte disturbances. In: Kasper DL, Braunwald E, Fauci AS, et al, eds. Harrison’s principles of internal medicine, 16th ed. New York, NY: McGraw-Hill; 2005:252-263.
50. Potts JT Jr. Diseases of the parathyroid gland and other hyper- and hypocalcemic disorders. In: Kasper DL, Braunwald E, Fauci AS, et al, eds. Harrison’s principles of internal medicine, 16th ed. New York, NY: McGrawHill; 2005:2252.
51. van de Beek D, de Gans J, Spanjaard L, et al. Clinical features and prognostic factors in adults with bacterial meningitis. N Engl J Med. 2004;351:1849-1859. Toàn văn Tóm lược
52. Timmermans M, Carr J. Neurosyphilis in the modern era. J Neurol Neurosurg Psychiatry. 2004;75:1727-1730. Toàn văn Tóm lược
53. Hsieh MJ, Chang WN, Lui CC, et al. Clinical characteristics of fusobacterial brain abscess. Jpn J Infect Dis. 2007;60:40-44. Toàn văn Tóm lược
Hình ảnh
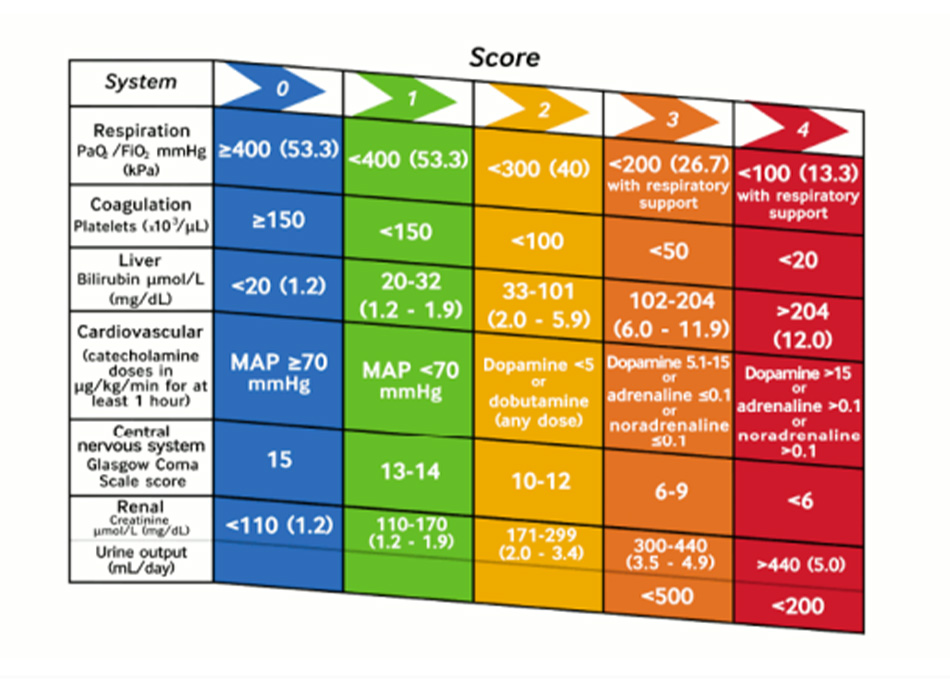
Tạo bởi BMJ, trích từ Vincent JL, Moreno R, Takala J, và cộng sự Điểm SOFA (Đánh giá Suy tạng Liên quan tới Nhiễm
khuẩn huyết) mô tả rối loạn chức năng cơ quan/suy tạng. Thay mặt Nhóm Công tác về các vấn đề Liên quan tới Nhiễm
khuẩn huyết của Hiệp hội Y học hồi sức châu Âu. Intensive Care Med 1996;22:707-710.
Xem thêm:
Sốc: Nguyên nhân gây bệnh, những dấu hiệu cần chú ý và chẩn đoán theo BMJ
Những điều cần biết khi tiêm Neurotoxin điều trị nếp nhăn trán
Những điều cần biết khi tiêm Neurotoxin điều trị nếp cau mày