nhathuocngocanh. Rung nhĩ (AF) và cuồng nhĩ tại ICU
Josh farkas
Biên dịch: Ths.Bs Phạm Hoàng Thiên
Giới thiệu
Chương này nói về cái gì?
Rung nhĩ là rối loạn nhịp tim phổ biến nhất gặp phải trong ICU.(29627355) hai tình huống phổ biến nhất là:
- (1) một bệnh nhân rung nhĩ mạn tính mắc bệnh nguy kịch.
- (2) một bệnh nhân trước đây là nhịp xoang, phát triển rung nhĩ mới khởi phát (rung nhĩ khởi phát mới : new-onset rung nhĩ) khi đang nằm trong ICU, thứ phát sau stress sinh lý của bệnh nặng (ví dụ, thứ phát sau nhiễm trùng huyết hoặc thuyên tắc phổi).
Những tình huống này khác với rung nhĩ trong các bối cảnh khác, ví dụ:
- Bệnh nhân ICU thường không ổn định về mặt huyết động, vì vậy họ có thể đáp ứng kém với các liệu pháp rung nhĩ thông thường (ví dụ, diltiazem).
- Sốc điện chuyển nhịp đơn độc có tỷ lệ thành công thấp ở những bệnh nhân nặng (bệnh nhân thường sẽ vào lại rung nhĩ).
- Tần số tim tối ưu cho bệnh nhân nặng chưa được biết, nhưng một số bệnh nhân có thể được hưởng lợi từ nhịp tim nhanh bù trừ nhẹ. Ngay lập tức đẩy tần số tim xuống phạm vi “bình thường” (ví dụ: < 100) có thể nguy hiểm.
Đoạn trích dưới đây từ hướng dẫn AHA/ACC năm 2014 về rung nhĩ cung cấp một bản tóm tắt hay về rung nhĩ trong bối cảnh bệnh nặng.(24685669) thật không may, đây là tất cả những gì mà hướng dẫn của AHA/ACC nói về rung nhĩ trong ICU – vì vậy chúng tôi sẽ phải làm việc để điền vào những chỗ còn trống
Chẩn đoán rung nhĩ
Tổng quan
- Rung nhĩ có thể được nghi ngờ trên cơ sở nhịp tim không đều một cách không đều (khi khám lâm sàng hoặc máy đo).
- Chẩn đoán rung nhĩ phải luôn được xác nhận bằng điện tâm đồ 12 chuyển đạo đầy đủ.
Tiêu chuẩn chẩn đoán rung nhĩ trên ECG
[1] phải có sự không đều đặn.- Ở tần số rất cao, tần số tim có thể có vẻ đều đặn (“sự đều đặn giả tạo”).
- Khi nghi ngờ, thước kẹp (caliper) có thể giúp xác định xem có bất kỳ sự đều đặn nào không.
- Sóng f lăn tăn có thể được nhìn thấy rõ nhất ở các đạo trình dưới và trước tim bên phải.
- Ở một số bệnh nhân, sóng f lăn tăn có thể nhỏ và khó phân biệt với sóng nhiễu.
- Nếu không rõ có sóng p hay sóng f lăn tăn hay không, hãy cân nhắc đo điện tâm đồ với chuyển đạo lewis lead. Cũng nên xem xét so sánh với hình thái sóng p trong các điện tâm đồ trước đây (nếu bệnh nhân trước đây có sóng p lớn, được xác định rõ và bây giờ chúng đã biến mất, thì điều này hỗ trợ chẩn đoán rung nhĩ).
(Một ngoại lệ đối với các tiêu chí này là nếu rung nhĩ kết hợp với block tim, thì đáp ứng thất có thể đều đặn.)
Tần số tim của bệnh nhân rung nhĩ
Đối với hầu hết bệnh nhân không dùng thuốc ức chế nút AV, rung nhĩ sẽ có tần số tim ~ 120-180.
Nếu tần số tim > 200, hãy xem xét khả năng có đường phụ (rung nhĩ cộng với Wolff Parkinson White).
Nếu tần số tim < 100, có khả năng có bệnh lý dẫn truyền..
- Hãy cẩn thận khi chuyển nhịp cho bệnh nhân có tần số tim < 100, vì có thể tăng nguy cơ nhịp tim chậm.
Dự phòng rung nhĩ
Dự phòng rung nhĩ đã được nghiên cứu rộng rãi sau phẫu thuật tim. Hầu hết các tài liệu này không áp dụng cho dân số ICU nói chung. Tuy nhiên, việc đo nồng độ magiê và bổ sung magie có thể được xem xét. Trong bối cảnh rung nhĩ sau phẫu thuật, các nghiên cứu RCT đã chứng minh rằng sử dụng magie làm giảm tỷ lệ rung nhĩ với or (odds ratio) là 0,55.(22520937, 23440790) hạ magie máu thường gặp ở những bệnh nhân bị bệnh nặng, vì vậy việc phát hiện và điều trị hạ magie máu có ý nghĩa trong nhóm đối tượng này.
Đánh giá nguyên nhân của rung nhĩ khởi phát mới
Những nguyên nhân phổ biến của rung nhĩ khởi phát mới
Bất thường về điện giải (đặc biệt là hạ kali máu và hạ magie máu)
Ngộ độc / thuốc
- Rượu (hội chứng tim ngày lễ – holiday heart syndrome)
- Sử dụng chất gây nghiện (đặc biệt là cocaine, amphetamine, methamphetamine)
- Thuốc chủ vận beta (norepinephrine, epinephrine, dobutamine, v.v.)
- Theophylline
- Quá tải dịch (vâng, dịch là một loại thuốc – và đôi khi nó được sử dụng như một chất độc)
Đặt ống thông swan-ganz
Trạng thái adrenergic
- Cai rượu
- Đau, kích động
- Rối loạn thần kinh nguyên phát (xuất huyết nội sọ, đột quỵ do thiếu máu cục bộ)
Suy hô hấp
- Thuyên tắc phổi
- Viêm phổi, copd, giảm oxy máu, tăng co2 máu
Thiếu máu cục bộ cơ tim
Nhiễm trùng huyết
Nhiễm độc giáp
Đánh giá
Đánh giá cơ bản:
- ECG
- Điện giải, bao gồm magiê
- Xem xét danh sách thuốc đang dùng
- Xem xét sự hiện diện của bất kỳ thiết bị nào trong tim
- Siêu âm tim
Các xét nghiệm bổ sung nếu lâm sàng phù hợp. Ví dụ:
- Nếu xem xét kỹ lưỡng ECG và tiền sử cho thấy thiếu máu cục bộ, thì nên làm troponin.
- Nếu có bằng chứng khác gợi ý pe, ct mạch máu có thể được chỉ định.
- Tsh nên được xem xét nếu không có nguyên nhân rõ ràng của rung nhĩ, hoặc nếu các đặc điểm lâm sàng khác gợi ý nhiễm độc giáp.
Cách tiếp cận tổng thể đối với rung nhĩ
Sơ đồ sau đây sẽ đóng vai trò như một khuôn khổ chung để tiếp cận một bệnh nhân nặng bị rung nhĩ:
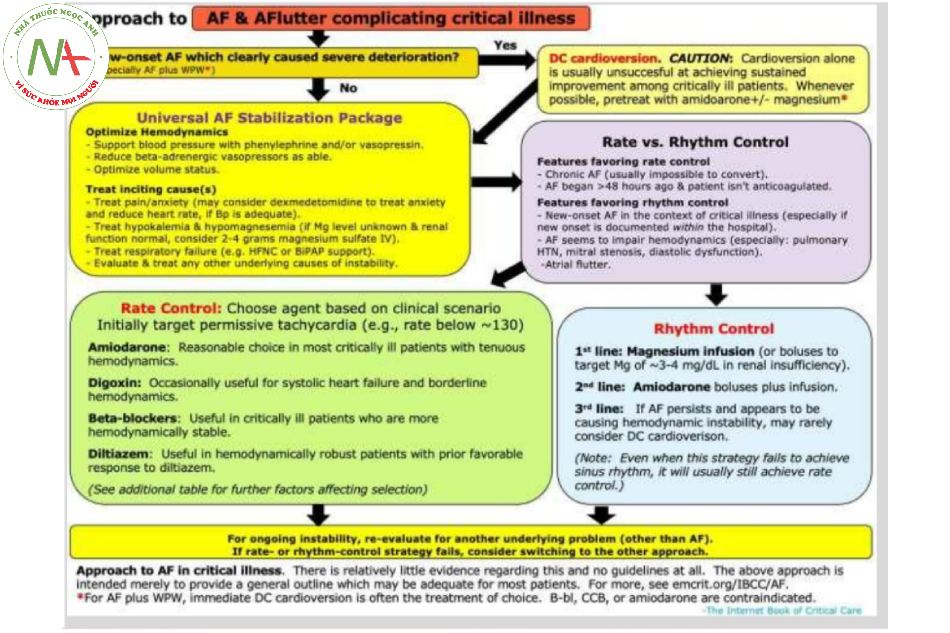
Chuyển nhịp cấp cứu
Rung nhĩ thực sự góp phần vào sự bất ổn định của bệnh nhân nhiều đến mức nào?

Câu hỏi cốt lõi là: điều gì đang thúc đẩy sự mất ổn định? Có phải rung nhĩ khiến bệnh nhân trở nên mất ổn định không? Hay rung nhĩ chỉ đơn thuần là bị kích phát bởi sự mất ổn định vốn có?
Một số thông tin quan trọng có thể giúp ích::
- (1) Tần số tim: theo một quy luật chung, tần số tim < 150 ít có khả năng gây mất ổn định huyết động. Tần số tim càng nhanh càng dễ gây ra vấn đề.
- (2) Các bất thường về cấu trúc tim (đặc biệt là tăng áp động mạch phổi, hẹp van hai lá, hoặc suy tim tâm trương) có thể khiến bệnh nhân phụ thuộc vào đá tâm nhĩ (atrial kick). Những bệnh nhân này có thể dung nạp rung nhĩ kém.
- (3) Bối cảnh lâm sàng tổng thể.
Cố gắng phân loại điều này là rất quan trọng:
- Sốc điện chuyển nhịp sẽ ổn định bệnh nhân chỉ khi là do rung nhĩ đã gây ra tình trạng mất ổn định.
- ⚠️ Nếu tần số tim nhanh là do một bệnh lý nền nào đó, thì việc cố gắng quá mức để giảm tần số tim về giới hạn “bình thường” có thể làm cho vấn đề trở nên tồi tệ hơn (vì nhịp tim nhanh ở mức độ nhẹ có thể thực sự có tác dụng bù trừ, có lợi).
Cân nhắc sốc điện chuyển nhịp ngay lập tức
Sốc điện chuyển nhịp được chỉ định nếu rõ ràng là rung nhĩ khởi phát mới khiến bệnh nhân mất ổn định nghiêm trọng. Điều này là không thường gặp – đối với hầu hết các bệnh nhân nặng, rung nhĩ không phải là nguyên nhân chính dẫn đến sự mất ổn đinh..
⚠️ Sốc điện chuyển nhịp đơn độc thường sẽ thất bại như một chiến lược để quản lý rung nhĩ trong bệnh nặng.(12576943) ngay cả khi chuyển nhịp thành công, bệnh nhân thường sẽ vào lại rung nhĩ sau đó.
- Nếu có thể, điều trị trước hoặc sau bằng amiodarone +/- magie có thể nâng cao khả năng đạt được và duy trì được nhịp xoang.
Rung nhĩ với một đường phụ (Wolff Parkinson White)
Đường phụ là một kết nối điện học lệch hướng giữa tâm nhĩ và tâm thất mà không nên tồn tại.
Thông thường, khi ở trạng thái rung nhĩ, tần số tim bị giới hạn bởi thời kỳ trơ của nút nhĩ thất. Mặc dù nút nhĩ thất có thể cho phép một tần số tim nhanh (ví dụ ~ 120-180), những tần số tim này thường được dung nạp một cách chấp nhận được.
Khi rung nhĩ xảy ra trong bối cảnh của một đường phụ, cả nút nhĩ thất và đường phụ đều có thể truyền nhịp đập đến tâm thất. Vì đường phụ thường có thời kỳ trơ ngắn hơn so với nút nhĩ thất, nó có thể khiến cho tâm thất đập rất nhanh (ví dụ > 200). Điều này rất nguy hiểm vì tâm thất co bóp cực nhanh và tình trạng co không phối hợp (uncoordinated contractions) của tâm thất có thể thúc đẩy nhịp nhanh thất hoặc trụy tim mạch.
Rung nhĩ với một đường phụ tạo ra một kiểu ECG khá đặc biệt:
- Tần số tim không đều một cách không đều, có thể cực kỳ nhanh (ví dụ: > 200).
- Các nhịp phức bộ rộng có thể là kết quả của việc truyền qua đường phụ.
- Hình thái thay đổi giữa các nhịp khác nhau (một số nhịp là phức bộ hỗn hợp (fusion complexes) nếu nút nhĩ thất và đường dẫn truyền phụ phát động cùng một lúc).).
Rung nhĩ với đường phụ không nên được điều trị bằng thuốc làm suy giảm nút nhĩ thất (ví dụ: thuốc chẹn beta, thuốc chẹn kênh canxi hoặc amiodarone). Chẹn nút nhĩ thất có thể gây ra sự ưu thế lớn hơn của đường phụ, làm trầm trọng thêm vấn đề (ở một mức độ nhất định, nút nhĩ thất và đường phụ đang cạnh tranh để kiểm soát tâm thất). Thuốc chống loạn nhịp tim có thể được sử dụng là procainamide hoặc ibutilide.
Đây là tình huống duy nhất mà phương pháp sốc điện chuyển nhịp thường là phương pháp điều trị được lựa chọn (dựa trên hiệu quả và tốc độ của nó). Nếu một bệnh nhân có rung nhĩ với một đường phụ có biểu hiện không ổn định, thì chỉ định tiến hành trực tiếp sốc điện chuyển nhịp.
Gói ổn định rung nhĩ phổ quát (universal AF stabilization package)
Can thiệp quan trọng nhất đối với bệnh nhân nặng với rung nhĩ thường là điều trị các nguyên nhân gây ra rung nhĩ. Có nguy cơ tập trung quá mức vào thuốc chống loạn nhịp và sốc điện, nhưng các biện pháp can thiệp quan trọng nhất thường là như sau:
Tối ưu hóa huyết động
(1) Ngừng thuốc vận mạch beta-adrenergic nếu có thể..
- Đặc biệt epinephrine và dobutamine có thể làm tăng nhịp tim và nên cai (weaned) nếu có thể.
(2) Đối với trường hợp hạ huyết áp, hãy thêm các vận mạch không kích thích thụ thể beta.
- Phenylephrine là một lựa chọn tốt nếu cần để hỗ trợ huyết áp mà không gây nhịp tim nhanh. Phenylephrinet truyền thường bị tránh do sợ rằng chúng sẽ làm giảm cung lượng tim, nhưng nhìn chung chúng không làm giảm cung lượng tim. Phenylephrine thường làm tăng tiền tải bằng cách gây co thắt tĩnh mạch, do đó cân bằng với các tác động của tăng hậu tải. (được thảo luận ở đây discussed here)
- Vasopressin là một lựa chọn khác.
(3) Tối ưu hóa tình trạng thể tích.
- Rung nhĩ có thể do quá tải thể tích, điều này gây ra giãn tâm nhĩ. Nếu quá tải thể tích hiện diện, thì lợi tiểu có thể có lợi.
- Nếu xuất hiện tình trạng giảm thể tích tuần hoàn thực, thì việc truyền thể tích có thể có lợi. Tuy nhiên, lưu ý rằng tình trạng giảm thể tích tuần hoàn tương đối không phổ biến ở những bệnh nhân nhập ICU.
Điều trị đau /lo âu /hội chứng cai
Cơn đau không được điều trị có thể làm tăng trương lực giao cảm và làm trầm trọng thêm tình trạng rung nhĩ.
Đau và lo âu phải luôn được điều trị thích hợp. Tuy nhiên, rung nhĩ không được kiểm soát có thể đóng vai trò như một lời nhắc nhở để đặc biệt đảm bảo rằng những vấn đề này đang được chú trọng (xem các chương về lo âu và đau đớn tại đây anxiety and pain).
Đối với tình trạng lo âu không kiểm soát được, dexmedetomidine có thể được coi là thuốc giải lo âu sẽ làm giảm trương lực giao cảm và giảm tần số tim.
Điều trị các bất thường về điện giải
Hạ kali máu và hạ magie máu có thể thúc đẩy rung nhĩ, vì vậy nếu có thì chúng cần được điều trị tích cực.
Nếu magiê chưa được kiểm tra gần đây, thì theo kinh nghiệm nên cho 2-4 gam magiê sulfat với điều kiện là chức năng thận của bệnh nhân bình thường.(30025177) cần kiểm tra nồng độ magiê, nhưng việc dùng magiê không cần phải đợi cho đến khi có kết quả..
- Đối với những bệnh nhân bị hạ magie máu đáng kể, truyền magiê có thể giúp làm đầy nhanh chóng tổng dự trữ magiê trong cơ thể và ổn định rung nhĩ (xem phác đồ truyền magiê ở đây here).
Hỗ trợ hô hấp
Giảm oxy máu hoặc suy hô hấp có thể là nguyên nhân dẫn đến rung nhĩ.
Suy hô hấp nên được điều trị tích cực (ví dụ: cpap đối với suy tim, bipap đối với copd, hfnc đối với viêm phổi).
Đánh giá và điều trị các nguyên nhân khác gây mất ổn định huyết động
Tránh neo (anchoring) quá mức vào rung nhĩ như nguyên nhân gây ra sự mất ổn định về huyết động của bệnh nhân.
Đối với những bất ổn đang diễn ra, hãy đánh giá một cách tổng thể và điều trị một cách thích hợp. Ví dụ, rung nhĩ không kiểm soát được có thể là một biểu hiện của nhiễm trùng huyết, pe, nhiễm độc giáp hoặc bất kỳ nguyên nhân nào gây sốc.
- ⚠️ Nếu rung nhĩ đang được thúc đẩy bởi một bệnh lý nền khác, thì việc chỉ tập trung vào việc ức chế nhịp tim bằng thuốc sẽ thất bại – và thực sự có thể khiến bệnh nhân trở nên tồi tệ hơn.
Kiểm soát tần số (rate control) vs kiểm soát nhịp (rhythm control)
Tổng quan về cơ sở bằng chứng trong kiểm soát tần số so với kiểm soát nhịp
Không có nghiên cứu RCT nào được thực hiện so sánh kiểm soát tần số và kiểm soát nhịp trong một quần thể ICU nói chung. Tuy nhiên, một số nghiên cứu RCT đã được thực hiện trong những bối cảnh khác (ví dụ: bệnh nhân khoa cấp cứu, tình trạng bệnh nhân sau phẫu thuật tim).
Các nghiên cứu hiện có cho thấy không có sự khác biệt về kết cục (ví dụ, tỷ lệ tử vong hoặc đột quỵ). Tuy nhiên, điều này không loại trừ khả năng một số phân nhóm (subgroup) bệnh nhân có thể được hưởng lợi nhiều hơn từ một chiến lược.
Nhìn chung, cả hai chiến lược đều hợp lý và sự lựa chọn có thể phụ thuộc vào các đặc điểm cụ thể của bệnh nhân.
Các yếu tố ủng hộ chiến lược kiểm soát tần số
Rung nhĩ mạn tính có lẽ là chỉ báo mạnh nhất cho chiến lược kiểm soát tần số. Rung nhĩ dẫn đến tái cấu trúc điện (electrical remodeling), khiến tâm nhĩ ít có khả năng chuyển đổi về nhịp xoang. Bệnh nhân bị rung nhĩ càng lâu thì càng khó chuyển về nhịp xoang.
Khởi phát rung nhĩ > 48 giờ trước đó, ở một bệnh nhân không dùng thuốc kháng đông: trong tình huống này, việc chuyển đổi về nhịp xoang về mặt lý thuyết có thể làm tăng nguy cơ đột quỵ do làm tan một cục máu đông nào đó từ tiểu nhĩ..
Các yếu tố ủng hộ chiến lược kiểm soát nhịp
Không có khả năng dung nạp rung nhĩ về mặt huyết động: rung nhĩ có thể gây ra mất ổn định huyết động, đặc biệt là ở những bệnh nhân bị tăng áp phổi mạn tính, hẹp van hai lá, hoặc rối loạn chức năng tâm trương (những tình huống mà atrial kick có thể đặc biệt có lợi).
Rung nhĩ mới khởi phát: bệnh nhân thường phát triển rung nhĩ khởi phát mới trong bối cảnh bệnh nặng. Nếu điều này xảy ra trong khi được theo dõi trong bệnh viện, thì có thể hợp lý để nỗ lực kiểm soát nhịp (tìm hiểu thêm trong phần tiếp theo).
Cuồng nhĩ: đây thường là trạng thái chuyển tiếp, vì tâm nhĩ đang quyết định chuyển thành nhịp xoang hay rung nhĩ. Cuồng nhĩ thường khó điều trị với kiểm soát tần số, vì tần số có xu hướng bị kẹt cứng ở khoảng 150. (thông tin thêm về cuồng nhĩ bên dưới below.)
Lập luận để cố gắng kiểm soát nhịp ở những bệnh nhân bị bệnh nặng với rung nhĩ mới khởi phát (rung nhĩ khởi phát mới )
Rung nhĩ khởi phát mới là gì?
- Rung nhĩ khởi phát mới (rung nhĩ khởi phát mới ) ở đây đề cập đến rung nhĩ bắt đầu trong quá trình nằm viện vì bệnh nặng, ở một bệnh nhân trước đó không bị rung nhĩ mạn tính hay kịch phát. Một ví dụ phổ biến là ở những bệnh nhân bị sốc nhiễm trùng, trong đó tỷ lệ lưu hành của rung nhĩ khởi phát mới là ~ 10%. (32983720)
- Diễn tiến tự nhiên của rung nhĩ khởi phát mới thường là tự trở lại nhịp xoang, khi bệnh nền khỏi.
- Rung nhĩ khởi phát mới tương quan với kết cục tồi tệ hơn, bao gồm cả tỷ lệ tử vong. Tuy nhiên, vẫn còn chưa rõ liệu rung nhĩ khởi phát mới có gây ra kết cục tồi tệ hơn hay không, hay liệu rung nhĩ khởi phát mới chỉ đơn thuần là dấu hiệu của những bệnh nhân bị bệnh nặng hơn, hay cả hai.(31089761)
Không có bằng chứng chất lượng cao về cách tiếp cận tối ưu với rung nhĩ khởi phát mới trong bối cảnh bệnh nặng nói chung (ví dụ, nhiễm trùng huyết). Tuy nhiên, một số lập luận có thể được đưa ra để cố gắng kiểm soát nhịp ở những bệnh nhân này:
- (#1) hầu hết bệnh nhân rung nhĩ khởi phát mới cuối cùng sẽ tự trở lại nhịp xoang. Tuy nhiên, nguy cơ đột quỵ có thể liên quan đến khoảng thời gian mà bệnh nhân bị rung nhĩ (ví dụ: rung nhĩ khởi phát mới kéo dài > 48 giờ có thể làm tăng nguy cơ đột quỵ). Nếu chúng ta có thể chuyển bệnh nhân ra khỏi rung nhĩ khởi phát mới nhanh chóng, điều này sẽ làm giảm nguy cơ đột quỵ.
- • (# 2) không phải tất cả bệnh nhân mắc rung nhĩ khởi phát mới sẽ tự động trở lại nhịp xoang (ví dụ, một loạt nghiên cứu cho thấy 44% bệnh nhân được xuất viện trong tình trạng rung nhĩ).(32983720) rung nhĩ được tiếp tục càng lâu, thì càng ít có khả năng nó sẽ trở lại nhịp xoang. Rung nhĩ đang diễn ra gây ra sự tái tạo điện (electrical remodeling) của tâm nhĩ, điều này làm cơn rung nhĩ tồn tại mãi (do đó có câu ngạn ngữ lâm sàng, “rung nhĩ sinh ra rung nhĩ”). Việc nhanh chóng chuyển nhịp tim ra khỏi rung nhĩ khởi phát mới về mặt lý thuyết có thể làm tăng khả năng bệnh nhân có thể trở lại nhịp xoang thành công và duy trì nhịp xoang lâu dài.
- (# 3) rung nhĩ có thể làm suy giảm chức năng tim ở một nhóm nhỏ bệnh nhân, do atrial kick bị suy giảm. Do đó, chuyển nhịp tim ra khỏi rung nhĩ khởi phát mới có thể cải thiện chức năng tim ở một số bệnh nhân, cho phép họ bù trừ tốt hơn cho bệnh nguy kịch cấp tính của họ.
- (# 4) nỗ lực kiểm soát nhịp cho rung nhĩ khởi phát mới thường bao gồm magiê và amiodarone (xem thêm về điều này bên dưới). Ngay cả khi những chiến lược này không đạt được sự chuyển nhịp, chúng thường đạt được sự kiểm soát tần số – vì vậy chúng có thể vẫn có lợi về mặt lâm sàng.
Bằng chứng hỗ trợ liên quan:
- Bằng chứng từ rung nhĩ sau phẫu thuật cung cấp một số hỗ trợ cho việc theo đuổi chiến lược kiểm soát nhịp ở những bệnh nhân nặng khác. Ví dụ, một nghiên cứu RCT đa trung tâm phát hiện ra rằng đối với rung nhĩ sau phẫu thuật tim, một chiến lược kiểm soát nhịp làm tăng khả năng không bị rung nhĩ hai tháng sau đó (94% so với 98%; p = 0,02).(27043047)
- Một nghiên cứu RCT đa trung tâm gần đây ở các bệnh nhân ngoại trú cho thấy rằng chiến lược kiểm soát nhịp ở những bệnh nhân có rung nhĩ khởi phát trong vòng < 1 năm dẫn đến nguy cơ có các kết cục tim mạch bất lợi thấp hơn.(32865375) tương tự như vậy, thử nghiệm j-rhythm, một nghiên cứu đa trung tâm liên quan đến bệnh nhân rung nhĩ khởi phát trong vòng < 48 giờ, nhận thấy rằng kiểm soát nhịp có liên quan đến cải thiện kết cục tổng hợp.(19060419)
Chiến lược kiểm soát nhịp cho những bệnh nhân nặng
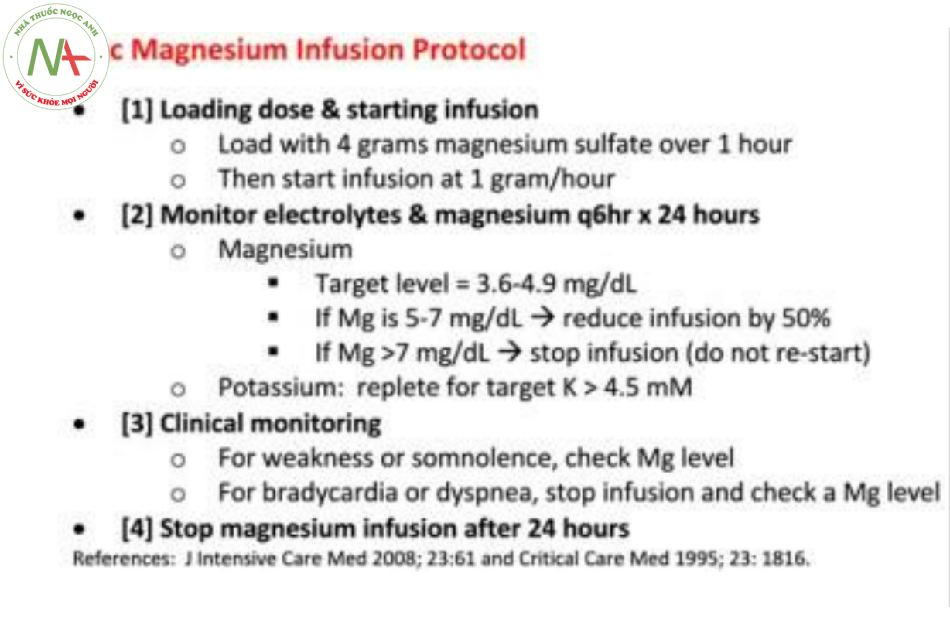
#1) Magnesium
Cơ sở lý luận của magiê trong kiểm soát nhịp:
- Trong số những bệnh nhân nặng, magiê dường như có hiệu quả tương tự khi so sánh với các thuốc chống loạn nhịp tim khác. Trong một nghiên cứu RCT, truyền magiê liên tục thực sự tốt hơn amiodarone.(7587256)
- Magiê có hồ sơ an toàn tuyệt vời, với một phân tích tổng hợp phát hiện ra không có báo cáo nào về các tác dụng phụ do magiê trong bất kỳ nghiên cứu nào..(32209631) sự kết hợp giữa hiệu quả hợp lý cộng với hồ sơ an toàn tuyệt vời khiến magiê trở thành thuốc hàng đầu hợp lý cho bệnh nhân nặng..(29627355)
- Ngay cả khi magiê đơn độc không làm chuyển nhịp, nó vẫn mang lại cho bệnh nhân những lợi ích tiềm năng. Magiê làm tăng hiệu quả của các thuốc chống loạn nhịp tim khác và sốc điện.(23731344, 21815963, 32861384) nếu việc kiểm soát nhịp không thành công, magiê cũng có một số hiệu quả trong việc giảm tần số tim.(15795711)
Các chi tiết cơ bản (nuts and bolts)
- Đối với những bệnh nhân có chức năng thận đầy đủ (gfr > 30 ml / phút), có thể sử dụng truyền magie theo phác đồ như hình dưới đây. Hầu hết magiê được đưa vào cơ thể sẽ được bài tiết ra ngoài, vì vậy có thể cần phải truyền liên tục để làm đầy nồng độ magiê nội bào một cách hiệu quả..(18320707)
- Đối với bệnh nhân suy thận, bolus magiê từng đợt có thể được áp dụng (nhắm mục tiêu nồng độ ~ 3-4 mg / dl).
#2a) Cố gắng chuyển nhịp bằng thuốc với amiodarone
Amiodarone có thể được sử dụng nếu truyền magiê không hiệu quả. Tùy thuộc vào tình hình, amiodarone có thể được bắt đầu trong vòng ~ 12 giờ kể từ khi bắt đầu truyền magiê, nếu bệnh nhân vẫn còn rung nhĩ..
- Ngay cả khi magie thất bại khi dùng đơn độc, việc tiếp tục truyền magie có thể vẫn có lợi khi kết hợp với amiodaron. Sự kết hợp giữa liều tải magiê tích cực cộng với liều lượng amiodarone thích hợp đã đạt được tỷ lệ chuyển nhịp đến 90% trong một loạt bệnh nhân nặng.(18320707)
Bắt đầu với liều tải amiodarone ~ 150-300 mg và truyền 1 mg / phút. Nếu không thành công, có thể lặp lại một hoặc nhiều liều nạp (lên đến tổng liều ~ 450-600 mg ở dạng bolus tĩnh mạch).
- Lưu ý rằng liều lượng amiodarone cần thiết để chuyển nhịp bằng thuốc thường lớn (ví dụ, một số nguồn khuyến cáo 5-7 mg / kg truyền trong một giờ).(11568824) nhiều bệnh nhân sẽ không chuyển nhịp với một liều tải amiodarone 150mg, nhưng vẫn có thể đáp ứng với liều tải bolus bổ sung.
Thậm chí khi amiodarone không có tác dụng ngay lập tức, hãy tiếp tục truyền, vì một số bệnh nhân có thể được chuyển nhịp chậm (ví dụ, trong vòng 24 giờ đầu tiên sau khi bắt đầu truyền amiodarone).
#2b) Chống chỉ định amiodarone: có thể cân nhắc ibutilide
Amiodarone thường là thuốc chống loạn nhịp ưu tiên cho bệnh nhân ICU do khả năng chuyển nhịp lẫn ngăn ngừa rung nhĩ tái diễn. Đối với những bệnh nhân chống chỉ định dùng amiodarone, ibutilide có thể được xem xét (21209348, 10763074) không giống như amiodarone, hạn chế chính của ibutilide là ibutilide không cung cấp hỗ trợ chống loạn nhịp liên tục để ngăn ngừa rung nhĩ tái diễn.
- Một nghiên cứu RCT rất nhỏ cho thấy amiodarone và ibutilide có hiệu quả như nhau. Ưu điểm của ibutilide là giảm tỷ lệ hạ huyết áp, trong khi ưu điểm của amiodarone là giảm tỷ lệ rung nhĩ tái phát.(12682468)
- Ibutilide có thể tốt hơn procainamide ở những bệnh nhân nặng, vì nó có hiệu quả cao hơn và không có tác động tiêu cực về huyết động học.(9581743, 9416896, 15773423) ibutilide có thể không được ưu tiên dùng trong khoa cấp cứu do yêu cầu theo dõi bệnh nhân trong 4 giờ, nhưng đây không phải là vấn đề ở những bệnh nhân đã được nhận vào ICU.(28969929)
Ibutilide là một thuốc chống loạn nhịp tim hiệu quả theo đúng nghĩa của nó. Tuy nhiên, kết hợp ibutilide với magiê có thể cải thiện tính an toàn và hiệu quả của nó:
- Tác dụng phụ chủ yếu của ibutilide là kéo dài qtc, điều này gây ra xoắn đỉnh. Dùng chung với truyền magiê sẽ làm giảm đáng kể nguy cơ bị xoắn đỉnh.(20723644)
- Sử dụng magiê đã được chứng minh là cải thiện đáng kể hiệu quả của ibutilide (14652979, 32861384) nếu ibutilide đang được sử dụng sau khi bắt đầu truyền magiê, hiệu quả của ibutilide có thể được tối đa hóa bằng cách trì hoãn sử dụng ibutilide cho đến khi nồng độ magiê tăng trên ~ 3,8 mg / dl. (32861384)
⚠️ Ibutilide bị chống chỉ định trong qt kéo dài, hạ kali máu, hạ magie máu, phân suất tống máu < 30%, hoặc phì đại thất trái nặng.(32860505) liều tiêu chuẩn là 1 mg truyền trong 10 phút (hoặc 0,01 mg / kg cho bệnh nhân < 60 kg). Điều này có thể được lặp lại một lần nếu cần. Nếu xảy ra rối loạn nhịp tim khi đang truyền ibutilide, nên ngừng truyền. Bệnh nhân nên được theo dõi trong ~ 4 giờ sau đó (mặc dù loạn nhịp tim thường xảy ra trong vòng giờ đầu tiên sau khi dùng thuốc).
#3) Sốc điện chuyển nhịp có thể được xem xét ở những bệnh nhân đã đặt nội khí quản
Hầu hết bệnh nhân mắc rung nhĩ khởi phát mới sẽ đáp ứng chuyển nhịp theo các bước số 1-2 ở trên (đặc biệt nếu được phép truyền magiê và amiodarone trong ~ 24 giờ để đạt hiệu quả).
Magie và amiodarone không hoạt động cho thấy tim của bệnh nhân không muốn chuyển về nhịp xoang (ví dụ, có thể do giãn tâm nhĩ mạn tính đáng kể, bệnh tim cấu trúc tiềm ẩn hoặc tình trạng viêm toàn thân rất nặng). Trong tình huống này, rất khó để biết nên chấp nhận rung nhĩ hay tiếp tục nỗ lực chuyển nhịp về nhịp xoang bình thường..
- Đối với bệnh nhân đã đặt nội khí quản, cố gắng chuyển nhịp có thể là hợp lý (vì nguy cơ của an thần là tối thiểu).
Chăm sóc theo dõi sau khi chuyển nhịp về nhịp xoang
Nếu bệnh nhân đáp ứng chuyển nhịp với amiodarone, hãy cân nhắc tiếp tục truyền amiodarone cho đến khi tình trạng bệnh nặng được cải thiện đáng kể (ví dụ, trong khoảng một tuần). Nếu ngừng amiodarone sớm (trong khi bệnh nhân vẫn còn bệnh nặng), bệnh nhân có khả năng vào lại rung nhĩ. Một nghiên cứu đa trung tâm cho thấy amiodarone có tỷ lệ chuyển nhịp thành công đến 87%, nhưng 42% bệnh nhân vào lại rung nhĩ trong thời gian nằm ICU của họ.(22226423) more on amiodarone dosing below.
Kiểm soát tần số
#1/3: Đặt một mục tiêu tần số tim an toàn
Cung lượng tim = (tần số tim) x (thể tích nhát bóp)
Tần số tim mục tiêu cho bệnh nhân ngoại trú thường được cho là < 110 (dựa trên thử nghiệm race ii) 20231232) tuy nhiên, không ai biết tần số tim lý tưởng cho bệnh nhân nặng là bao nhiêu. Một số bệnh nhân có thể được hưởng lợi từ nhịp tim nhanh bù trừ ở mức độ nhẹ.
- Như đã trình bày ở trên, cung lượng tim bằng tần số tim nhân với thể tích nhát bóp. Ở tần số tim rất nhanh (>> 150), thời gian đổ đầy tâm trương sẽ bị suy giảm, do đó thể tích nhát bóp sẽ giảm. Tuy nhiên, ở tần số tim dưới ~ 150, thời gian đổ đầy tâm trương thường có thể ổn, do đó, yếu tố chi phối ưu thế của cung lượng tim có thể là tần số tim. Vì vậy, ví dụ, gây ra một sự giảm nhịp tim từ 130 xuống 90 thường có thể gây ra giảm cung lượng tim.
Cố gắng “bình thường hóa” tần số tim (ví dụ, nhắm mục tiêu đến tần số dưới 100) có thể làm tăng nguy cơ của tác hại do điều trị ở những bệnh nhân có huyết động không ổn định.
Đối với nhiều bệnh nhân nặng, mục tiêu tần số tim dưới ~ 130 có thể là hợp lý. Mục tiêu có thể thay đổi tùy thuộc vào đặc điểm cụ thể và đáp ứng lâm sàng của từng bệnh nhân. Mục tiêu tối ưu cũng có thể thay đổi theo thời gian – ví dụ, ban đầu mục tiêu <130 có thể là hợp lý, nhưng khi bệnh nhân phục hồi, mục tiêu thấp hơn có thể trở nên phù hợp.
#2/3: Lựa chọn thuốc kiểm soát tần số

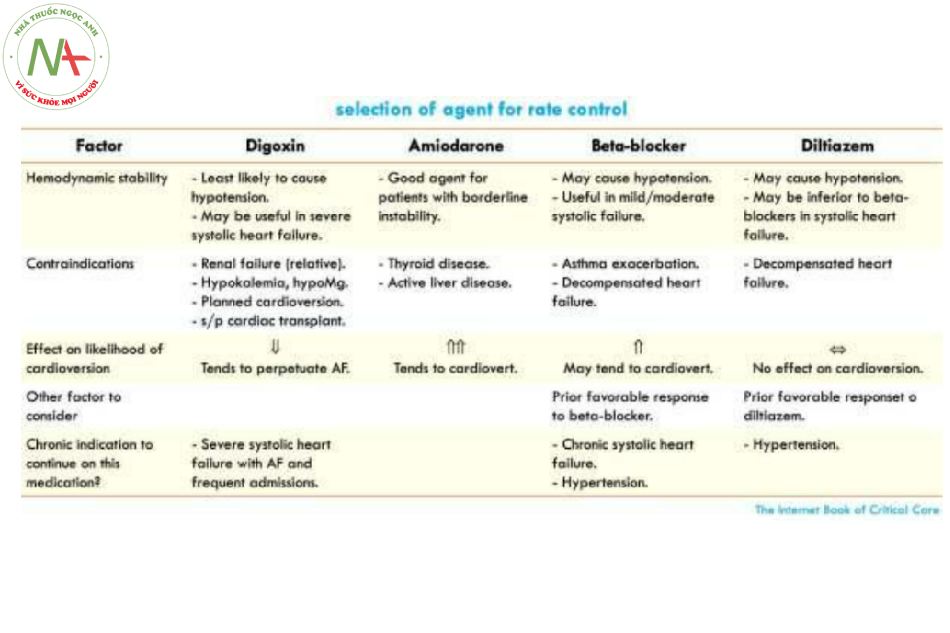
Cách tiếp cận chung để chọn một thuốc
Bốn thuốc thường được sử dụng để kiểm soát tần số: digoxin, amiodarone, chẹn beta, hoặc diltiazem.
Cân nhắc chính khi lựa chọn một thuốc thường là mức độ ổn định của bệnh nhân (vì hầu hết các thuốc này đều có thể gây hạ huyết áp).
- Đối với những bệnh nhân không ổn định nhất (đặc biệt là những bệnh nhân bị suy tim tâm thu nặng và rung nhĩ đã tồn tại lâu ngày), digoxin có thể được xem xét.
- Amiodarone nói chung là một lựa chọn vững chắc cho bệnh nhân ICU có khả năng mất ổn định huyết động (vì nó đúng cho hầu hết bệnh nhân ICU).
- Đối với những bệnh nhân có huyết động khoẻ hơn và nguy cơ hạ huyết áp thấp hơn, có thể chọn thuốc chẹn bêta hoặc diltiazem – xem thêm thông tin về điều này bên dưới..
Các cân nhắc khác trong việc lựa chọn thuốc được trình bày ở đây:
Beta-blocker (thường là metoprolol) vs. Diltiazem?
Một trong những tranh cãi đã tồn tại lâu dài trong quản lý rung nhĩ luôn là lựa chọn giữa metoprolol và diltiazem. Không có dữ liệu tốt về điều này, cụ thể:
- (1) không có bằng chứng mức RCT liên quan đến việc so sánh các thuốc này trong kiểm soát tần số ở ICU.
- (2) không có bằng chứng mức RCT so sánh giữa metoprolol với diltiazem truyền (tất cả các RCT hiện có chỉ bao gồm bolus diltiazem, điều này có thể an toàn hơn so với bắt đầu truyền liên tục).
Như đã đề xuất trong hướng dẫn AHA/ACC năm 2014 ở trên, nhiều bệnh nhân nặng phát triển rung nhĩ do tăng trương lực giao cảm.(24685669) điều này ngụ ý rằng thuốc chẹn beta có công dụng lớn hơn trong số các bệnh nhân ICU. Một số dữ liệu bổ sung hỗ trợ lợi ích của thuốc chẹn beta trong rung nhĩ ở bệnh nhân ICU:
- Một nghiên cứu trước / sau (before/rung nhĩter study) theo dõi một sự thiếu hụt diltiazem cho thấy việc chuyển đổi từ diltiazem sang metoprolol dẫn đến cải thiện thành công và giảm tỷ lệ hạ huyết áp ở bệnh nhân ICU. Một nghiên cứu hồi cứu ở các bệnh nhân nặng cũng cho thấy tỷ lệ thất bại khi sử dụng metoprolol thấp hơn khi so với diltiazem.(28328711)
- Thuốc chẹn bêta được khuyến cáo là thuốc đầu tay để kiểm soát tần số sau phẫu thuật tim (một tình huống có một số tương đồng với rung nhĩ ở những bệnh nhân nặng khác).(31700500)
Một nghiên cứu RCT so sánh giữa metoprolol và diltiazem ở các bệnh nhân trong khoa cấp cứu thấy rằng diltiazem có hiệu quả hơn.(25913166) tuy nhiên, nghiên cứu này không bao gồm việc truyền diltiazem liên tục, vì vậy nó không phản ánh thực tế của việc sử dụng diltiazem ở những bệnh nhân nặng
Nhìn chung, bằng chứng hiện có cho thấy rằng thuốc chẹn beta có thể có lợi thế hơn ở những bệnh nhân ICU. Tuy nhiên, cả hai phương án đều hoàn toàn hợp lý.
Quan trọng hơn việc lựa chọn thuốc có thể là chuẩn độ liều lượng thích hợp. Cụ thể, việc truyền diltiazem liên tục có thể gây ra vấn đề nếu chúng được tăng liều lên và sau đó bị tích luỹ theo thời gian. Ngoài ra, liều metoprolol ngắt quãng tự nhiên sẽ khuyến khích các y tá suy nghĩ về từng liều và tạm ngưng liều (hold doses) ở những bệnh nhân bắt đầu bị hạ huyết áp (the active act of giving each metoprolol dose incorporates a fail-srung nhĩe mechanism).
#3/3: Nếu bệnh nhân tiếp tục có tần số thất nhanh:
Đánh giá lại để đảm bảo không có vấn đề tiềm ẩn nào (ví dụ: nhiễm trùng huyết, giảm thể tích tuần hoàn). Đảm bảo rằng bệnh nhân đã được cung cấp gói ổn định rung nhĩ đầy đủ (full rung nhĩ stabilization package).
Cân nhắc thêm magiê bổ sung.
Hãy thử một thuốc khác:
- ⚠️tránh kết hợp thuốc chẹn beta và thuốc chẹn kênh canxi (chồng chéo các thuốc này có thể làm tăng nguy cơ hạ huyết áp).
- Thêm amiodarone thường hữu ích ở đây (nó ổn định hơn về mặt huyết động và ít có khả năng gây hạ huyết áp hiệp đồng khi kết hợp với các thuốc khác).
Digoxin
Các ứng cử viên tối ưu cho digoxin:
(1) rung nhĩ mạn tính (digoxin có xu hướng duy trì rung nhĩ lâu dài, hơn là chuyển nhịp tim về nhịp xoang bình thường).
(2) suy tim với phân suất tống máu giảm
- Digoxin là thuốc duy nhất làm giảm tần số tim đồng thời hoạt động như một loại thuốc tăng co bóp.
- Digoxin có thể có lợi duy nhất cho những bệnh nhân suy tim có huyết động rất kém – những người có thể khó dung nạp với một loại thuốc giảm co bóp.
(3) nhịp tim nhanh mức độ nhẹ hoặc trung bình mà kiểm soát ngay lập tức là không cần thiết (digoxin mất vài giờ để phát huy tác dụng và nó không quá mạnh).
(4) chức năng thận đầy đủ
- Sự hiện diện của chức năng thận bảo tồn làm cho liều dùng digoxin dễ dàng hơn và an toàn hơn một chút.
- Đây không phải là một yêu cầu tuyệt đối, vì liều lượng và theo dõi cẩn thận trong ICU cho phép sử dụng digoxin một cách an toàn ngay cả khi có rối loạn chức năng thận..
Liều tải digoxin IV (digitalization)
Digoxin cần một chút thời gian để phát huy tác dụng, nhưng nếu được tiêm tĩnh mạch, nó có thể có tác dụng trong vòng vài giờ. Khi bắt đầu sử dụng trong ICU, digoxin gần như luôn luôn được bắt đầu với liều tải tĩnh mạch.
Tổng liều tải IV:: (package insert, 23616674)
- Chức năng thận bình thường: 8-12 mcg / kg trọng lượng lý tưởng (thường ~ 600-1.000 mcg).
- Suy thận: 6-10 mcg / kg trọng lượng lý tưởng.
- Sai lầm về phía liều thấp hơn ở bệnh nhân rối loạn chức năng thận, suy giáp, và / hoặc giảm khối lượng cơ.
- Thông thường, 50% tổng liều nạp được tiêm ban đầu, sau đó là 25% được tiêm hai lần, mỗi sáu giờ.
Liều IV đầu tiên (thường ~ 400-600 mcg) có hiệu quả trong vòng khoảng 1-4 giờ. Theo dõi hiệu quả. Nếu đạt được tần số tim thích hợp, thì các liều tiếp theo có thể được bỏ qua. Nếu nhịp tim chậm xảy ra, nên tạm ngưng thuốc
Liều duy trì
Liều duy trì tiêu biểu:
- Bệnh nhân < 70 tuổi có chức năng thận bình thường: 250 mcg mỗi ngày.
- Bệnh nhân trên 70 tuổi – hoặc bị rối loạn chức năng thận: 125 mcg mỗi ngày.
- Bệnh nhân > 70 tuổi – và bị rối loạn chức năng thận: 62,5 mcg mỗi ngày.
Bảng dưới đây cung cấp các liều duy trì điển hình, dựa trên chức năng thận và trọng lượng cơ thể của bệnh nhân. (package insert)
Digoxin có thời gian bán thải dài (~ 36-48 giờ, hoặc lâu hơn ở người suy thận). Do đó, trạng thái ổn định có thể không đạt được cho đến khoảng một tuần sau khi điều chỉnh liều.
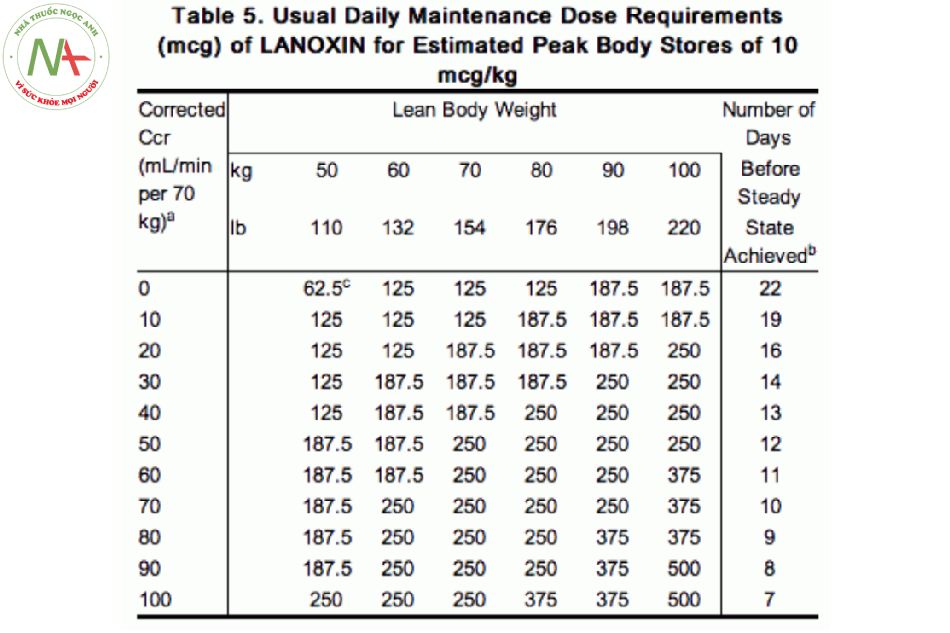
Theo dõi nồng độ digoxin
Nồng độ thuốc phải được kiểm tra vài giờ sau liều digoxin cuối cùng, để cho phép sự phân phối (ví dụ, > 8 giờ sau liều uống). Lý tưởng là nồng độ này nên ở mức đáy (trough level).
Cách tiếp cận an toàn nhất để định liều digoxin trong ICU ở những bệnh nhân nặng hoặc biến động là theo dõi chặt chẽ nồng độ digoxin:
- Kiểm tra nồng độ đáy digoxin hàng ngày.
- Điều chỉnh liều hàng ngày nếu cần, tùy thuộc vào nồng độ đáy.
- Khi bệnh nhân ổn định, thì nồng độ digoxin có thể lên xuống..
Nồng độ điều trị là ~ 0,5-2 ng / ml
- 0,5-1 ng / ml có thể là nồng độ tối ưu cho bệnh nhân ngoại trú.
- Mức 1-2 ng / ml có thể cải thiện khả năng co bóp, vì vậy đây không phải là mức không hợp lý đối với những bệnh nhân ICU được theo dõi chặt chẽ..
Nếu digoxin thất bại
Digoxin không phải là một thuốc quá mạnh mẽ, vì vậy nó có thể không đạt được sự kiểm soát tần số tối ưu.
Nếu digoxin không thành công, nó có thể được kết hợp với thuốc chẹn beta hoặc diltiazem.
- Sự hiện diện của digoxin có thể làm giảm liều thuốc chẹn bêta hoặc diltiazem cần thiết, do đó cải thiện sự ổn định huyết động.(31700500) đặc biệt, sự kết hợp của digoxin với một thuốc chẹn bêta có thể có tác dụng tốt đối với một số bệnh nhân suy tim tâm thu
Amiodarone
Amiodarone trong kiểm soát tần số
Điều này có thể hữu ích cho những bệnh nhân có huyết động không ổn định tiềm ẩn, nếu họ không phải là ứng cử viên tốt cho digitalization (xem ở trên).
Việc đạt được kiểm soát tần số có thể yêu cầu lặp lại liều tải 150 mg amiodaron 2-3 lần.
- ⚠️ Đừng kết luận rằng amiodarone đã không hoạt động nếu không lặp lại bolus đầy đủ.
Về lý thuyết, có nguy cơ gây đột quỵ ở những bệnh nhân đã không dùng thuốc kháng đông và có thể chuyển nhịp về nhịp xoang. Tuy nhiên, đối với những bệnh nhân nặng có huyết động không ổn định, nguy cơ lý thuyết này thường có thể bị bỏ qua bởi nhu cầu đạt được sự ổn định huyết động..
Liều lượng amiodarone
Liều IV ban đầu
- Liều tải 150 mg bolus, sau đó truyền 1 mg / phút.
- Có thể lặp lại tiều tải 1-2 lần nếu đáp ứng không đầy đủ (tổng cộng 150-450 mg tiêm dưới dạng bolus).
Chuyển sang đường uống
- Truyền tĩnh mạch có thể được chuyển sang đường uống sau > 24 giờ.
- Bắt đầu với 400 mg uống 2 lần mỗi ngày, cho đến khi bệnh nhân nhận được tổng cộng 10 gram liều tích lũy (cả iv và đường uống). Sau đó, có thể giảm liều xuống 200 mg mỗi ngày..
Cuối cùng chuyển sang một thuốc khác
- Sử dụng amiodarone mạn tính gây ra một loạt các tác dụng phụ.
- Sau khi bệnh nhân khỏi bệnh nguy kịch, họ nên được chuyển sang phác đồ điều trị dài hạn an toàn hơn (ví dụ: thuốc chẹn beta).
Beta-blocker
Lựa chọn beta blocker
Metoprolol IV thường là thuốc được lựa chọn.
Esmolol IV truyền có thể được sử dụng nếu không rõ bệnh nhân có dung nạp thuốc chẹn bêta hay không. Điều này có lợi thế là nếu nó gây ra hạ huyết áp, nó có thể được dừng lại và sẽ mất đi (wear off) khá nhanh (trong ~ 10 phút). Nếu bệnh nhân đáp ứng tốt với esmolol, họ có thể được chuyển sang một loại thuốc chẹn beta có tác dụng kéo dài hơn..
- Một lựa chọn khác đơn giản hơn là sử dụng metoprolol IV. Nếu bệnh nhân không thể dung nạp thuốc ức chế beta, điều này có thể được đảo ngược tạm thời bằng cách truyền dobutamine hoặc epinephrine liều thấp..
Liều metoprolol
Liều tải IV ban đầu (phác đồ của đại học wisconsin: university of wisconsin protocol)
- Thường bắt đầu với 5 mg IV, sẽ có hiệu quả trong vòng ~ 5 phút.
- Các liều bổ sung có thể được cho sau mỗi 5 phút, để điều chỉnh tác dụng (giảm tần số tim, mà không gây hạ huyết áp).
- Nói chung, không quá 15 mg tổng liều sẽ được sử dụng lúc ban đầu..
Tiếp tục liệu pháp IV
- Đối với những bệnh nhân không có đường vào ruột, thì có thể phải dùng liều iv theo lịch trình.
- Dạng tiêm tĩnh mạch mất tác dụng nhanh hơn dạng uống, vì vậy có thể cần dùng liều thường xuyên hơn bình thường so với metoprolol đường uống (ví dụ: liều nạp ban đầu có thể lặp lại mỗi 4 giờ – mỗi 6 giờ, tùy thuộc vào tần số tim và huyết áp).
Chuyển sang đường uống
- Liều uống ban đầu có thể được ước tính dựa trên nhu cầu liều iv, dựa trên sự chuyển đổi 1: 2,5 từ iv sang po::
- Đáp ứng với 5 mg iv -> bắt đầu metoprolol tartrate 12,5 mg uống mỗi 6 giờ.
- Đáp ứng với 10 mg iv -> bắt đầu metoprolol tartrate 25 mg uống mỗi 6 giờ.
- Đáp ứng với 15 mg iv -> bắt đầu metoprolol tartrate 37,5 mg uống mỗi 6 giờ..
Liều uống đầu tiên có thể được bắt đầu 20 phút sau liều iv ban đầu.
Metoprolol tartrate thường không được cho mỗi sáu giờ. Tuy nhiên, bắt đầu với liều lượng thường xuyên hơn có thể cho phép điều chỉnh liều linh hoạt hơn..
Liều lượng esmolol
Bắt đầu esmolol:
- Liều tải 0,5 mg / kg IV (ví dụ: 35 mg cho bệnh nhân 70 kg).
- Bắt đầu truyền với liều 0,05 mg / kg / phút (ví dụ, 3,5 mg / phút cho bệnh nhân 70 kg).
Nếu không hiệu quả, có thể điều chỉnh lại như sau::
- I) Lặp lại liều tải với 0,5 mg / kg IV
- II) Tăng tốc độ truyền lên 0,05 mcg / kg / phút
- Tăng liều có thể được thực hiện khoảng nửa giờ một lần khi cần thiết (lên đến tốc độ truyền tối đa là 0,2 mg / kg / phút).
Diltiazem
Nhận xét chung về diltiazem
Diltiazem có thể hữu ích ở những bệnh nhân tăng huyết áp hoặc huyết động khoẻ hơn, đặc biệt là những bệnh nhân đã được điều trị mạn tính với diltiazem như bệnh nhân ngoại trú.
Trong nghiên cứu RCT duy nhất liên quan đến truyền diltiazem ở bệnh nhân ICU, 30% bệnh nhân được điều trị bằng truyền diltiazem xuất hiện hạ huyết áp và cần phải ngừng dùng diltiazem..(11395591)
Liều lượng diltiazem
(1) Liều tải ban đầu
- Bắt đầu với 0,25 mg / kg (liều tối đa 25 mg) bolus tĩnh mạch.
- Nếu đáp ứng không đầy đủ và huyết áp vẫn còn phù hợp, có thể lặp lại liều bolus một lần sau 15 phút..
(2) Truyền
- Truyền với tốc độ 2,5-15 mg / giờ.
- Cân nhắc giảm tốc độ truyền sau khi đạt được nhịp tim mục tiêu. Đặc biệt với rối loạn chức năng gan, diltiazem có thể tích luỹ..
(3) Chuyển sang đường uống
- Bắt đầu diltiazem giải phóng kéo dài (diltiazem-er) với liều gần bằng 10 x [3 x (tốc độ truyền tính bằng mg / giờ) +3]. Khi nghi ngờ, hãy làm tròn xuống. Ví dụ:
- 3 mg / giờ -> 120 mg / ngày diltiazem-er
- 5 mg / giờ -> 180 mg / ngày diltiazem-er
- 7,5 mg / giờ -> 260 mg / ngày diltiazem-er
- 10 mg / giờ -> 330 mg / ngày diltiazem-er
- 15 mg / giờ -> 480 mg / ngày diltiazem-er
Sau đó ngừng truyền trong vài giờ tới.
Kháng đông?
Phạm vi của vấn đề
Bệnh nhân nặng thường bị viêm toàn thân, và có thể tăng nguy cơ bị đột quỵ do huyết khối tắc mạch so với bệnh nhân ngoại trú.
- Bệnh nhân nặng có nhiều yếu tố nguy cơ chảy máu (ví dụ, rối loạn chức năng thận, sử dụng thuốc chống kết tập tiểu cầu, các thủ thuật xâm lấn).
- Điểm số nguy cơ chảy máu và huyết khối chưa được xác nhận giá trị trong ICU (ví dụ: chad-vasc, has-bled). Điều này gây khó khăn cho việc cân bằng chính xác giữa nguy cơ và lợi ích của thuốc kháng đông..
Bằng chứng có sẵn về rung nhĩ khởi phát mới
Không có bằng chứng chất lượng cao để hỗ trợ chống đông cho bệnh nhân rung nhĩ khởi phát mới thứ phát do bệnh nặng.
- Các nghiên cứu hồi cứu cho thấy rằng thuốc chống đông cho rung nhĩ thứ phát do bệnh nặng làm tăng nguy cơ chảy máu mà không làm giảm tỷ lệ đột quỵ.(30089566) this finding appears robust, even if propensity matching is used in attempts to remove confounding variables.(27487456)
Một cuộc khảo sát với các bác sĩ chuyên khoa hồi sức ở anh cho thấy phần lớn (64%) không thường xuyên dùng thuốc kháng đông cho bệnh nhân rung nhĩ khởi phát mới ..(28929012)
Thực hành hiện tại?
Rung nhĩ mới khởi phát (rung nhĩ khởi phát mới )
- Đối với hầu hết bệnh nhân rung nhĩ khởi phát mới thứ phát do bệnh nặng, các nguy cơ của thuốc kháng đông dường như thường vượt trội hơn các lợi ích tiềm năng.(32968991, 29627355) đối với hầu hết bệnh nhân rung nhĩ khởi phát mới thứ phát do bệnh nặng, các nguy cơ của thuốc kháng đông dường như thường vượt trội hơn các lợi ích tiềm năng.
- Hướng dẫn năm 2020 của canada nêu rõ rằng “trong một số trường hợp, chẳng hạn như nhiễm trùng huyết, việc sử dụng cấp tính kháng đông đường tĩnh mạch làm tăng nguy cơ chảy máu, nhưng dường như không làm giảm nguy cơ của các biến cố thiếu máu cục bộ.”(33191198)
- Nếu rung nhĩ kéo dài trong nhiều tuần, thì ngày càng có nhiều khả năng bệnh nhân có thể phát triển rung nhĩ liên tục. Trong tình huống này, thuốc kháng đông có thể trở nên có lợi.
Rung nhĩ mạn tính
- Đối với những bệnh nhân có vẻ như bị rung nhĩ mạn tính, kháng đông có thể được xem xét tương tự như đối với bệnh nhân ngoại trú (ví dụ, dựa trên điểm chad-vasc).
- Trong số những bệnh nhân bị rung nhĩ lâu năm đã được điều trị kháng đông trước đó, thì nó thường sẽ được tiếp tục (trừ khi cần phải tạm ngừng để làm thủ thuật hoặc đang chảy máu).
Cuồng nhĩ
Cuồng nhĩ là một trạng thái chuyển tiếp tồn tại trong thời gian ngắn, chúng sẽ thoái hoá thành rung nhĩ hoặc chuyển về nhịp xoang. Là một trạng thái chuyển tiếp, cuồng nhĩ có thể gần giống với rung nhĩ mới khởi phát (rung nhĩ khởi phát mới ).
Xử trí của cuồng nhĩ nhìn chung rất giống với rung nhĩ. Tuy nhiên, cuồng nhĩ có thể đáp ứng tốt hơn với chiến lược kiểm soát nhịp:
- Việc kiểm soát tần số thường khó khăn trong cuồng nhĩ, vì tần số tim có xu hướng bị “kẹt” (stuck) ở mức ~ 150 (dẫn truyền 2: 1 qua nút nhĩ thất).
- Chuyển nhịp cho cuồng nhĩ thường dễ dàng và thành công cao hơn so với chuyển nhịp cho rung nhĩ.
Cạm bẫy
Luôn luôn tìm kiếm các nguyên nhân khác của sự mất ổn định ở những bệnh nhân bị rung nhĩ và sốc hoặc khó kiểm soát tần số thất. Ở một số bệnh nhân, rung nhĩ có thể là “tương đương với nhịp nhanh xoang xoang” (sinus tach equivalent) do một bệnh lý nền nào đó (ví dụ: nhiễm trùng huyết, thuyên tắc phổi). Ở những bệnh nhân như vậy, việc xử trí thành công rung nhĩ phụ thuộc vào việc điều trị các bệnh nền. Chỉ đơn thuần cố gắng làm giảm tần số tim có thể gây nguy hiểm cho những bệnh nhân này, vì nó có thể ức chế một tình trạng nhịp tim nhanh bù trừ.
Các hướng dẫn của ACLS thường khuyến nghị chuyển nhịp ngay lập tức cho bệnh nhân rung nhĩ không ổn định. Tuy nhiên, ở những bệnh nhân nặng, tỷ lệ thành công thấp.
Ca lâm sàng
Ca 1
Nam 60 tuổi đã được phẫu thuật bắc cầu ĐMV và thay van chủ. Ông ta có tiền sử hẹp chủ, bệnh mạch vành và THA. Phẫu thuật không có biến chứng gì và bệnh nhân được rút ống chuyển về phòng hậu phẫu sau 2 ngày. Tối đó, bệnh nhân thấy mệt mỏi, chèn ép ngực, khó thở đột ngột. Thăm khám thấy rối loạn mức độ vừa.
HA 70/30 mmHg, mạch 148 l/ph và nthở 26l/ph. Phổi thấy ran ẩm hai bên. ECG thấy như hình ở dưới. Bước điều trị tiếp theo tốt nhất ở bệnh nhân này là?
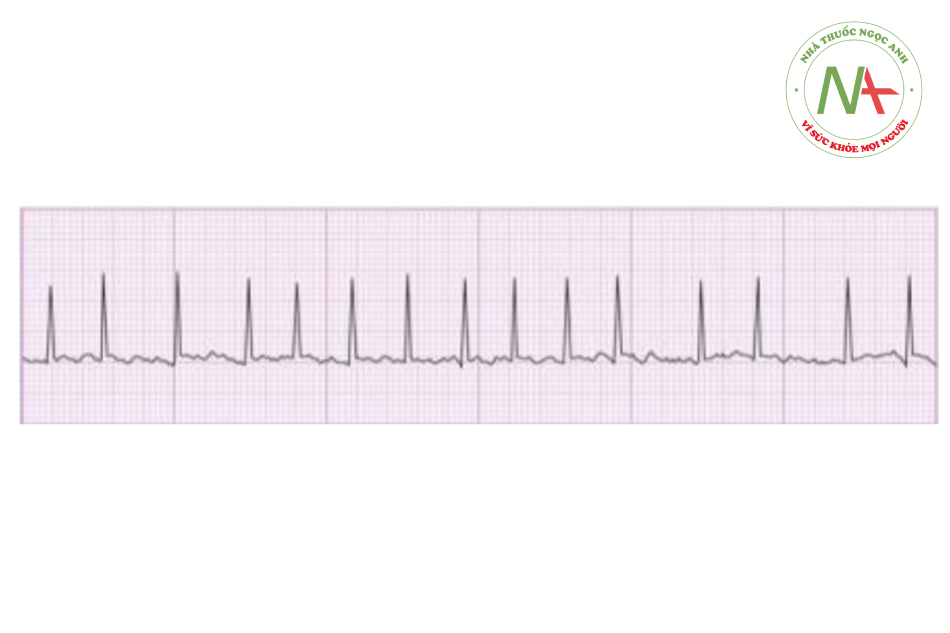
- Amiodarone.
- Khử rung.
- Diltiazem.
- Chuyển nhịp trực tiếp.
- Lidocaine.
- Transcutaneous pacing (tạo nhịp qua da).
Đáp án đúng là D:
Hình ảnh ECG của bệnh nhân thấy mạch không đều dạng không đều, phức bộ hẹp, mạch nhanh kèm sóng f, phù hợp với tình trạng rung nhĩ với đáp ứng thất nhanh (mạch >100). Bệnh nhân này xuất hiện rung nhĩ sau phẫu thuật bắc cầu mạch vành và thay van ĐMC, dẫn tới huyết động không ổn định với các dấu hiệu sốc tim và phù phổi cấp.
Dựa trên các hướng của ACLS, tất cả các bệnh nhân có mạch nhanh (phức bộ rộng hay hẹp) gây triệu chứng lâm sàng hoặc huyết động không ổn định (hạ huyết áp, sốc tim, dấu hiệu thiếu máu, suy tim cấp) nên được điều trị bằng shock điện chuyển nhịp ngay lập tức. Shock điện chuyển nhịp, nguồn năng lượng được phát điện tới phức bộ QRS tại thời điểm tái cực, cái có thể tạo ra rung thất.
Ngược lại, khử rung ngay lập tức (đối ngược với chuyển nhịp) đưa một nguồn điện lớn tại một thời điểm bất kỳ trong chu kì tim được chỉ định ở bệnh nhân rung thất hoặc mạch nhanh thất vô mạch. (Đáp án E)
Đáp án A: Amiodarone là thuốc chống loạn nhịp type 3 được dùng không thường xuyên trong điều trị rối loạn nhịp thất (biểu hiện với phức bộ rộng) và duy trì nhịp xoang ở bệnh nhân rung nhĩ. Nó không nên được sử dụng ở bệnh nhân huyết động không ổn định vì nó có thể gây hạ huyết áp và làm chậm thời gian cần thiết để dùng chuyển nhịp.
Đáp án C: Chẹn Beta và/hoặc chẹn Ca (Verapamil, diltiazem) được chỉ định để kiểm soát nhịp ở bệnh nhân ổn định mắc rung nhĩ.
Đáp án E: Lidocaine là thuốc chống loạn nhịp type IB, dùng để điều trị bệnh nhân có huyết động ổn định có rối loạn nhịp thất.
Đáp án F: Tạo nhịp qua da thường được sử dụng để điều trị bệnh nhân mạch chậm và/hoặc suy tim hoàn toàn có triệu chứng.
Tổng kết: Shock điện chuyển nhịp ngay lập tức là điều trị đầu tay ở bệnh nhân có mạch nhanh kéo dài (phức bộ hẹp hay rộng) đi kèm với triệu chứng lâm sàng hoặc huyết động không ổn định (hạ huyết áp, shock tim, dấu hiệu thiếu máu, suy tim cấp).
Ca 2
Bệnh nhân nữ 74 tuổi đến khoa cấp cứu do buồn nôn, ngủ lịm (lethargy) và chán ăn vài ngày qua. Cô ta cũng có mệt mỏi tăng dần và thỉnh thoảng có đánh trống ngực. Tiền sử bệnh lý có rung nhĩ và bệnh cơ tim không thiếu máu. EF thất trái được đánh giá 3 tháng trước là 25%. Các thuốc sử dụng bao gồm furosemide, valsartan, metoprolol, digoxin, apixaban. Bệnh nhân hút một bao thuốc mỗi ngày trong 50 năm. Huyết áp 105/75, mạch 55 và không đều. Cô ta không sốt. Nghe phổi phát hiện thỉnh thoảng có tiếng ran rít. Bụng mềm, không có điểm đau khu trú với diện đục gan 8 cm, không sờ thấy lách. Không có phù mắt cá chân. Thăm khám thần kinh không phát hiện tổn thương khu trú. ECG thấy rung nhĩ, sóng T thay đổi không đặc trưng. Test glucose mao mạch đầu ngón tay cho kết quả 78 mg/dl. Xét nghiệm ban đầu phù hợp nhất ở bệnh nhân này là?
- Kiểm tra nồng độ thuốc trong máu.
- Xquang ngực.
- Xét nghiệm đông máu.
- ECG gắng sức.
- Siêu âm tim.
- Chọc dịch não tủy đoạn thắt lưng.
- Xét nghiệm chức năng tuyến giáp.
Diễn giải:
| Các triệu chứng ngộ độc digoxin | |
| Tim mạch | Rối loạn nhịp đe doạ tính mạng |
| Tiêu hoá | Chán ăn
Nôn và nôn Đau bụng |
| Thần kinh | Mệt mỏi
Lú lẫn Liệt Thay đổi nhận cảm màu sắc |
Digoxin có hiệu quả trong điều trị rung nhĩ và suy tim đi kèm với giảm EF. Tuy nhiên, thuốc này có cửa sổ điều trị hẹp và thường gây nhiễm độc. Bởi vì digoxin được đào thải qua thận nên ở người già mẫn cảm với tình trạng mất nước và tổn thương thận cấp thường có nguy cơ nhiễm độc.
Nhiễm độc digoxin cấp tính thường biểu hiện các triệu chứng tiêu hóa (chán ăn, buồn nôn, nôn) cũng như ngủ lịm và mệt mỏi. Nhiễm độc mạn tính thường biểu hiện nổi bật các triệu chứng thần kinh và thị giác (lú lẫn, thay đổi nhận cảm màu sắc). Rối loạn nhịp bao gồm nhịp xoang chậm và block nhĩ thất, cũng thường gặp khi nhiễm độc và có thể gây đánh trống ngực.
Bệnh nhân lớn tuổi này có nguy cơ mất nước do sử dụng furosemide và điều này có khả năng đã làm giảm độ thanh thải digoxin, gây ra nhiễm độc cấp. Đánh giá nồng độ digoxin tích tụ trong máu giúp xác nhận chẩn đoán tuy nhiên ngộ độc có thể xảy ra với nồng độ trong máu bình thường và các trường hợp như vậy cần dựa vào các biểu hiện lâm sàng để xác định chẩn đoán. Xử trí bao gồm dừng thuốc, truyền nước, và các trường hợp nghiêm trọng cần sử dụng các kháng thể đặc hiệu chống digoxin (Fab).
Ý B: Bệnh nhân này có tiền sử hút thuốc lá gợi ý COPD như là nguyên nhân của tiếng ran rít của cô ấy. Tuy nhiên, không xuất hiện khó thở hay các triệu chứng hô hấp khác nên xquang ngực không được chỉ định vào lúc này.
Ý C: Các thông số đông máu thường không có giá trị trong việc theo dõi độ hiệu quả hay quá liều khi sử dụng các thuốc ức chế yếu tố Xa (apixaban). Ngoài ra bệnh nhân này không có bằng chứng chảy máu cấp.
Ý D: ECG gắng sức thường được tiến hành ở bệnh nhân nghi ngờ bệnh mạch vành. Buồn nôn đôi khi là biểu hiện của đau ngực nhưng nhiễm độc thucíc là chẩn đoán có nhiều khả năng hơn do tiền sử không có đau ngực.
Ý E: Bệnh nhân này không phù, khó thở, hoặc có các dấu hiệu khác của suy tim mất bù, vì vậy siêu âm tim lặp lại không được chỉ định lúc này.
Ý F: Chọc dịch não tủy tại cột scíng thắt lưng được tiến hành ở những trường hợp nghi ngờ viêm màng não, thường có biểu hiện sốt, đau đầu, lú lẫn và do đó đây là chẩn đoán là không có khả năng ở bệnh nhân này.
Ý G: Các xét nghiệm chức năng tuyến giáp có thể giúp chẩn đoán suy giáp, biểu hiện với tình trạng li bì, mệt mỏi và chán ăn. Tuy nhiên, tính chất cấp tính của các triệu chứng ở bệnh nhân này cùng với nguy cơ nhiễm độc digoxin khiến cho chẩn đoán nhiễm độc thuốc có khả năng cao hơn.
Tổng kết: Digoxin là một thuốc có cửa sổ điều trị hẹp và thường gây nhiễm độc thuốc ở người già mẫn cảm với tổn thương thận cấp kèm theo giảm độ đào thải thuốc. Các triệu chứng bao gồm triệu chứng tiêu hóa (chán ăn, buồn nôn, nôn) các rối loạn thần kinh (lú lẫn, thay đổi nhận cảm màu) và các rối loạn nhịp tim.
Ca 3
Bệnh nhân nam 64 tuổi có tiền sử THA và ĐTĐ type 2 có kiểm soát bằng ăn kiêng đến phòng khám do mệt mỏi và đánh trcíng ngực 2 tuần nay. Siêu âm tim năm trước phát hiện giãn nhẹ tâm nhĩ trái và phì đại tâm thất trái. Thuốc sử dụng bao gồm lisinopril, hydrochlorothiazide. Huyết áp 170/90, ECG cho kết quả hình dưới đây. Bước điều trị tiếp theo ở bệnh nhân là?
- Adenosine.
- Sốc điện chuyển nhịp
- Massage xoang cảnh.
- Diltiazem
- Lidocaine.
Diễn giải: Dấu hiệu ECG của bệnh nhân thấy nhịp không đều với nhịp nhanh phức bộ hẹp và không thấy sóng P tương ứng với rung nhĩ (AF) đáp ứng thất nhanh. AF là nhịp nhanh trên thất với hoạt động điện tâm nhĩ không tổ chức. AF với đáp ứng thất nhanh biểu hiện tần số thất nhanh lên đến 105 l/p, và các triệu chứng thường do tần số thất nhanh hơn so với loạn nhịp có nguồn gốc từ thất.
Điều trị bệnh nhân có AF mới khởi phát bao gồm kiểm soát tần số nhịp và ngăn ngừa nguy cơ thuyên tắc hệ thống. Với bệnh nhân huyết động không ổn định (hạ huyết áp) cần shock điện chuyển nhịp cấp cứu. Bệnh nhân ổn định có thể điều trị thuốc (chẹn beta, diltiazem, digoxin) để kiểm soát nhịp thất. Kiểm soát nhịp để duy trì nhịp xoang nên được xem xét ở bệnh nhân không ổn định nhằm đạt mục tiêu kiểm soát nhịp tim, hoặc ở những bệnh nhân có các triệu chứng tái phát (đánh trống ngực, choáng váng, khó thở, đau ngực) hoặc các triệu chứng suy tim trong bệnh cảnh có rối loạn chức năng tâm thu thất trái tiềm ẩn.
Dù cho kiểm soát nhịp hay tần số được sử dụng để điều trị AF thì tất cả bệnh nhân nên được đánh giá bằng thang điểm CHA2DS2-VASc để xác định nguy cơ thuyên tắc. Bệnh nhân này với 2 điểm (1 điểm THA, 1 điểm ĐTĐ, 0 điểm đối với độ tuổi <65) và nên được bắt đầu điều trị chống đông đường uống bằng warfarin hoặc các chống đông khác (dabigatran, rivaroxaban, apixaban) để giảm nguy cơ thuyên tắc hệ thống.
Ý A và C: Nhịp nhanh trên thất kịch phát (PSVT) thường biểu hiện là một cơn nhịp nhanh, phức bộ hẹp, đều khởi phát đột ngột. Adenosine làm chậm tốc độ dẫn truyền nút nhĩ thất gây gián đoạn đường vào lại và ngừng cơn nhịp nhanh. Massage xoang cảnh là một nghiệm pháp phế vị cũng có thể giúp ngừng PSVT nhờ làm chậm hoạt động nút xoang nhĩ và nút nhĩ thất. Adenosine hoặc massage xoang nhĩ có thể gây chẹn nhĩ thất thoáng qua và làm chậm tần số thất trong AF, nhưng không có hiệu quả lâu dài trong kiểm soát nhịp.
Ý B: Shock điện chuyển nhịp cấp cứu được chỉ định ở bệnh nhân với huyết động không ổn định và có bằng chứng thiếu máu cơ tim (đau tức ngực mới khởi phát) hoặc dấu hiệu suy tim (phù phổi). Can thiệp này không được chỉ định ở bệnh nhân mà nhịp tim có thể đạt được mục tiêu bằng thuốc. Ngoài ra, nỗ lực chuyển nhịp ở bệnh nhân AF mà không rõ thời gian xuất hiện hoặc kéo dài >48h mà không kèm chống đông làm tăng nguy cơ huyết khối hệ thống.
Ý E: Lidocaine là thuốc chống loạn nhịp chủ yếu điều trị rối loạn nhịp thất. Thuốc không có hiệu quả điều trị AF.
Tổng kết: Ở bệnh nhân AF với đáp ứng thất nhanh, kiểm soát nhịp nên được tiến hành ban đầu với chẹn beta hoặc chẹn kênh canxi. Shock điện chuyển nhịp sớm được chỉ định ở bệnh nhân AF nhanh có huyết động không ổn định.
Ca 4
Bệnh nhân nam 76 tuổi tới phòng khám vì mệt mỏi tăng dần trong 3 tháng nay. Anh ta không ho, đau ngực, khó thở, buồn nôn, phù mắt cá chân. Tiền sử ĐTĐ type 2 dùng metformin và THA điều trị bằng lisinopril. Thăm khám định kỳ 5 tháng trước không phát hiện bất thường. Anh ta từng hút thuốc lá 50 bao 1 năm. Huyết áp 130/80, mạch 110 và không đều. CLS thấy: HCT 41%, BC 4.700, TC 200.000, Na 137, K 4.1, Cre 0.8 mg/dL, Glucose máu nhanh 85 mg/dL. Thuốc gì giúp ngăn ngừa biến chứng trong thời gian dài ở bệnh nhân này?
- Amlodipine.
- Fluoxetine.
- Hydrochlorothiazide.
- Salmeterol.
- Spironolactone.
- Tiotropium.
- Warfarin.
Diễn giải: Biểu hiện của bệnh nhân bao gồm mệt mỏi tăng dần và nhịp tim không đều tương ứng với rung nhĩ. 2 điều trị chính cần thực hiện ở tất cả bệnh nhân rung nhĩ mới khởi phát bao gồm:
- Chọn giữa kiểm soát nhịp hoặc tần số.
- Ngăn ngừa nguy cơ thuyên tắc hệ thống.
Kiểm soát tần số với chẹn beta hoặc giảm tần số bằng chẹn ca là lựa chọn chính cho bệnh nhân không có triệu chứng học có triệu chứng nhẹ (mệt mỏi) bệnh nhân >65 tuổi, thuốc kiểm soát nhịp (điều trị thuốc chốíng loạn nhịp, thủ thuật điện sinh lý) nên được xem xét ở bệnh nhân không có
khả năng kiểm soát tốt nhịp, người có triệu chứng dai dẳng dù cho có điều trị kiểm soát nhịp, đặc biệt ở bệnh nhân có suy tim, hoặc người trẻ.
Thuyên tắc huyết khối hệ thcíng là nguyên nhân chính gây mắc bệnh trong thời gian với AF, điều trị bằng warfarin hoặc các thuốc chcíng đông tác động trực tiếp bằng đường ucíng (rivaroxaban) cho thấy giảm nguy cơ ở bệnh nhân nguy cơ vừa đến cao với thuyên tắc bởi huyết khối. Thang điểm CHA2DS2-VASc có thể dùng để xác định ở bệnh nhân có nguy cơ cao với biến chứng thuyên tắc huyết khối và có hiệu quả trong điều trị chcíng huyết khối. Bệnh nhân cao điểm >=2 như ở bệnh nhân này nên được điều trị chốíng đông để giảm nguy cơ huyết khối lâu dài.
Ý A và C: Hydrochlorothiazide và amlodipine (chẹn kênh Ca DHP) đều là các chất điều trị tăng huyết áp, tuy nhiên có không có vai trò chính trong điều trị rung nhĩ. Diltiazem là thuốc chẹn kênh Ca không DHP thỉnh thoảng được dùng để kiểm soát nhịp ở AF.
Ý B: Fluoxetine là thuốc ức chế hấp thu serotonin được dùng để điều trị bệnh nhân có rối loạn trầm cảm.
Ý D: Salmeterol là thuốc đồng vận với thụ thể beta 2 adrenergic có thể gây nên khó khăn trong kiểm soát nhịp tim ở bệnh nhân AF.
Ý E: Spironolactone là thuốc ức chế aldosterone thường sử dụng ở bệnh nhân cổ trướng do xơ gan và bệnh nhân suy tim tâm thu từ vừa đến nặng. Thuốc không có vai trò trong điều trị AF.
Ý F: Tiotropium là thuốc đối kháng cholinergic thời gian dài được dùng để duy trì ở bệnh nhân với COPD và giảm sự trầm trọng thêm của bệnh. Bệnh nhân này không có triệu chứng gợi ý COPD nên không cần dùng.
Tổng kết: Chống đông (warfarin, chống đông đường uống) có khả năng làm giảm nguy cơ thuyên tắc ở bệnh nhân nguy cơ vừa tới cao với huyết khối. Thang điểm CHA2DS2-VASc được khuyên dùng để theo dõi nguy cơ đột quỵ ở bệnh nhân với rung nhĩ không có bất thường về van tim.
Ca 5
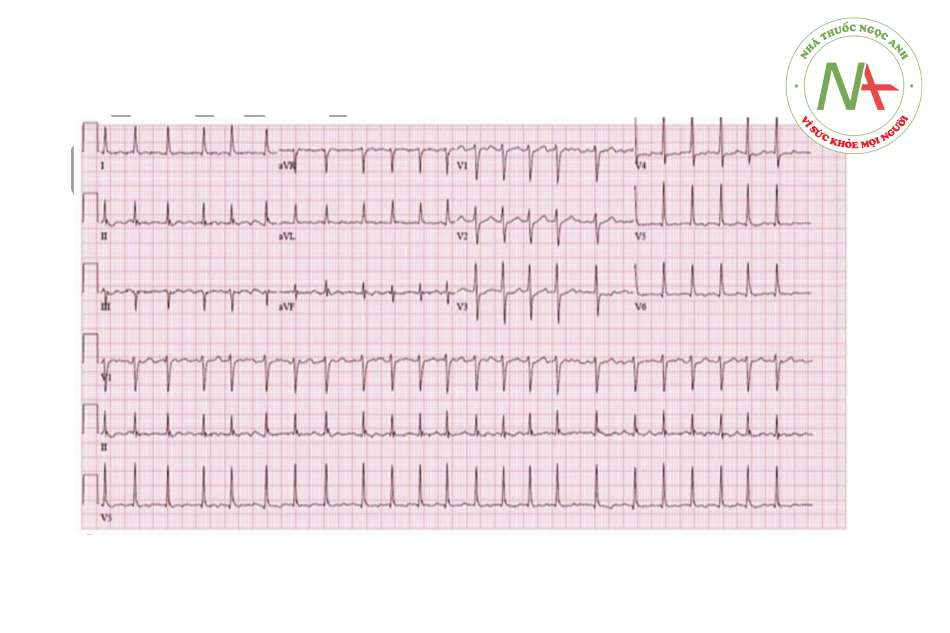
Bệnh nhân nam 76 tuổi với bệnh mạch vành tới phòng khám để tái khám 6 tháng sau phẫu thuật bắc cầu động mạch vành không có biến chứng. Cơn đau ngực gắng sức làm phiền bệnh nhân trước phẫu thuật đã được chữa khỏi hoàn toàn. Bệnh nhân không có hồi hộp, khó thở, chóng mặt hay ngất. Bệnh nhân có tiền sử tăng huyết áp, đái tháo đường typ 2 tuân thủ chế độ ăn, và gút. Thuốc bao gồm aspirin liều thấp, metoprolol, và rosuvastatin. Bệnh nhân có tiền sử hút thuốc 30 bao 1 năm và đã bỏ 5 năm trước. Bệnh nhân không sử dụng rượu hay chất cấm. Thăm khám thấy mạch không đều. Vết mở ngực phẫu thuật lành tốt. Không có tiếng thổi tim, phổi trong khi nghe. Không có phù ngoại biên. ECG được thực hiện ở phòng khám được chụp lên dưới đây. Bước xử trí nào tiếp theo là tốt nhất ở bệnh nhân này?
- Bào mòn làm chậm dẫn truyền nút nhĩ thất
- Test gắng sức
- Dùng flecainide
- Liệu pháp chống đông đường uống
- Theo dõi sau 6 tháng.
ECG của bệnh nhân cho thấy sóng kích động hình răng cưa phù hợp với cuồng nhĩ. Tần số nhĩ xấp xỉ 300 ck/p, và đáp ứng thất có thể đều hoặc không đều. Bệnh nhân này có tần số đáp ứng thất không đều và tạo nên nhịp không đều, mặt khác một tần số đáp ứng đều ( đáp ứng thất 3:1 đều tại tần số 100 ck/p) có thể tạo ra nhịp biểu hiện đều.
Cuồng nhĩ thường gây ra bởi một vòng nối vào lại lớn bao gồm eo tĩnh mạch chủ van 3 lá của nhĩ phải. Yếu tố nguy cơ tương đồng với rung nhĩ và bao gồm bệnh động mạch vành, tăng huyết áp, và suy tim. Rối loạn nhịp cũng thường thấy sau phẫu thuật tim. Cuồng nhĩ cũng mang nguy cơ thuyên tắc huyết khối động mạch tương đồng với rung nhĩ.; do đó bệnh nhân này với nhiều nguy cơ theo thang điểm CHADS VASc nên được bắt đầu liệu pháp kháng đông kéo dài.
Mặc dù không cần thiết ở bệnh nhân này (có nhịp 60-70 l/p), xử trí cũng bao gồm kiểm soát nhịp, điều mà đôi khi rất khó thực hiện được chỉ với thuốc (metoprolol, verapamil). Điều trị hoàn toàn thường đòi hỏi bào mòn bằng sóng vô tuyến để gián đoạn vòng vào lại, hoặc sốc điện chuyển nhịp tim đôi khi cũng là 1 lựa chọn. Những can thiệp này gia tăng nguy cơ thuyên tắc huyết khối và chỉ nên thực hiện sau vài tuần điều trị chống đông.
Ý A: Bào mòn chậm dẫn truyền nút nhĩ thất được sử dụng điều trị nhịp nhanh vào lại nút nhĩ thất, một loại nhịp nhanh trên thất. ECG cho thấy nhịp đều tần số nhanh và không có sóng P.
Ý B: Test gắng sức được sử dụng để đánh giá bệnh mạch vành ở bệnh nhân có triệu chứng gợi ý (đau ngực gắng sức), nhưng không được chỉ định ở bệnh nhân này.
Ý C: Flecainide là thuốc chống loạn nhịp loại IC đôi khi được dùng điều trị rung nhĩ. Thuốc kiểm soát nhịp không dùng cho cuồng nhĩ vì hiệu quả kém và nguy cơ kích thích đáp ứng thất nhanh.
Ý E: Tái khám sau 6 tháng là không phù hợp vì cuồng nhĩ gia tăng đáng kể nguy cơ đột quỵ thuyên tắc ở bệnh nhân với đa yếu tố nguy cơ CHADSVASc
Mục tiêu học tập: Cuồng nhĩ được phát hiện bởi các sóng hình răng cưa trên ECG; nhịp có thể đều hoặc không đều tùy thuộc vào thay đổi đáp ứng của tần số thất. Cuồng nhĩ có nguy cơ thuyên tắc huyết khối tương đồng với rung nhĩ và nên được xử trí tương tự với thuốc chống đông kéo dài.
Tài liệu tham khảo
- 07587256 moran jl, gallagher j, peake sl, et al. Parenteral magnesium sulfate versus amiodarone in the therapy of atrial tachyarrhythmias: a prospective, randomized study. Crit care med. 1995 nov;23(11):1816-24. Doi: 10.1097/00003246-199511000-00005 [pubmed]
- 09416896 stambler bs, wood ma, ellenbogen ka. Antiarrhythmic actions of intravenous ibutilide compared with procainamide during human atrial flutter and fibrillation: electrophysiological determinants of enhanced conversion efficacy. Circulation. 1997 dec 16;96(12):4298-306. Doi: 10.1161/01.cir.96.12.4298 [pubmed]
- 09581743 volgman as, carberry pa, stambler b, et al. Conversion efficacy and srung nhĩety of intravenous ibutilide compared with intravenous procainamide in patients with atrial flutter or fibrillation. J am coll cardiol. 1998 may;31(6):1414-9. Doi: 10.1016/s0735-1097(98)00078-3 [pubmed]
- 10763074 varriale p, sedighi a. Acute management of atrial fibrillation and atrial flutter in the critical care unit: should it be ibutilide? Clin cardiol. 2000 apr;23(4):265-8. Doi: 10.1002/clc.4960230408 [pubmed]
- 11395591 delle karth g, geppert a, neunteufl t, et al. Amiodarone versus diltiazem for rate control in critically ill patients with atrial tachyarrhythmias. Crit care med. 2001 jun;29(6):1149-53. Doi: 10.1097/00003246-200106000-00011 [pubmed]
- 11568824 slavik rs, tisdale je, borzak s. Pharmacologic conversion of atrial fibrillation: a systematic review of available evidence. Prog cardiovasc dis. 2001 sep-oct;44(2):121-52. Doi: 10.1053/pcad.2001.26966 [pubmed]
- 12576943 mayr a, ritsch n, knotzer h, et al. Effectiveness of direct-current cardioversion for treatment of supraventrICUlar tachyarrhythmias, in partICUlar atrial fibrillation, in surgical intensive care patients. Crit care med. 2003 feb;31(2):401-5. Doi: 10.1097/01.ccm.0000048627.39686.79 [pubmed]
- 12682468 bernard eo, schmid er, schmidlin d, et al ibutilide versus amiodarone in atrial fibrillation: a double-blinded, randomized study. Crit care med. 2003 apr;31(4):1031-4. Doi: 10.1097/01.ccm.0000053555.78624.0f [pubmed]
- 14652979 kalus js, spencer ap, tsikouris jp, et al. Impact of prophylactic i.v. Magnesium on the efficacy of ibutilide for conversion of atrial fibrillation or flutter. Am j health syst pharm. 2003 nov 15;60(22):2308-12. Doi: 10.1093/ajhp/60.22.2308 [pubmed]
- 15773423 delle karth g, schillinger m, geppert a, et al. Ibutilide for rapid conversion of atrial fibrillation or flutter in a mixed critically ill patient population. Wien klin wochenschr. 2005 feb;117(3):92-7. Doi: 10.1007/s00508-004-0297-4 [pubmed]
- 15795711 davey mj, teubner d. A randomized controlled trial of magnesium sulfate, in addition to usual care, for rate control in atrial fibrillation. Ann emerg med. 2005 apr;45(4):347-53. Doi: 10.1016/j.annemergmed.2004.09.013 [pubmed]
- 18320707 sleeswijk me, tulleken je, van noord t, et al. Efficacy of magnesium-amiodarone step-up scheme in critically ill patients with new-onset atrial fibrillation: a prospective observational study. J intensive care med. 2008 jan-feb;23(1):61-6. Doi: 10.1177/0885066607310181 [pubmed]
- 19060419 ogawa s, yamashita t, yamazaki t, et al. ; j-rhythm investigators. Optimal treatment strategy for patients with paroxysmal atrial fibrillation: j-rhythm study. Circ j. 2009 feb;73(2):242-8. Doi: 10.1253/circj.cj-08-0608 [pubmed]
- 20231232 van gelder ic, groenveld hf, crijns hj, et al.; race ii investigators. Lenient versus strict rate control in patients with atrial fibrillation. N engl j med. 2010 apr 15;362(15):1363-73. Doi: 10.1056/nejmoa1001337 [pubmed]
- 20723644 patsilinakos s, christou a, krung nhĩkas n, et al. Effect of high doses of magnesium on converting ibutilide to a srung nhĩe and more effective agent. Am j cardiol. 2010 sep 1;106(5):673-6. Doi: 10.1016/j.amjcard.2010.04.020 [pubmed]
- 21209348 nair m, george lk, koshy sk. Srung nhĩety and efficacy of ibutilide in cardioversion of atrial flutter and fibrillation. J am board fam med. 2011 jan-feb;24(1):86-92. Doi: 10.3122/jabfm.2011.01.080096 [pubmed]
- 21815963 sultan a, steven d, rostock t, et al. Intravenous administration of magnesium and potassium solution lowers energy levels and increases success rates electrically cardioverting atrial fibrillation. J cardiovasc electrophysiol. 2012 jan;23(1):54-9. Doi: 10.1111/j.1540-8167.2011.02146.x [pubmed]
- 22226423 kanji s, williamson dr, yaghchi bm, et al. ; canadian critical care trials group. Epidemiology and management of atrial fibrillation in medical and noncardiac surgical adult intensive care unit patients. J crit care. 2012 jun;27(3):326.e1-8. Doi: 10.1016/j.jcrc.2011.10.011 [pubmed]
- 22520937 gu wj, wu zj, wang pf, aung lh, yin rx. Intravenous magnesium prevents atrial fibrillation rung nhĩter coronary artery bypass grrung nhĩting: a meta-analysis of 7 double-blind, placebo-controlled, randomized clinical trials. Trials. 2012 apr 20;13:41. Doi: 10.1186/1745-6215-13-41 [pubmed]
- 23440790 arsenault ka, yusuf am, crystal e, et al. Interventions for preventing post-operative atrial fibrillation in patients undergoing heart surgery. Cochrane database syst rev. 2013 jan 31;2013(1):cd003611. Doi: 10.1002/14651858.cd003611.pub3 [pubmed]
- 23616674 pawlosky n, macdonald e, patel r, kanji s. Evaluation of digoxin concentration rung nhĩter loading dose in patients with renal dysfunction. Can j hosp pharm. 2013 mar;66(2):104-9. Doi: 10.4212/cjhp.v66i2.1232 [pubmed]
- 23731344 ganga hv, noyes a, white cm, et al. Pacing clin electrophysiol. 2013 oct;36(10):1308-18. Doi: 10.1111/pace.12189 [pubmed]
- 24685669january ct, wann ls, alpert js, et al.; american college of cardiology/american heart association task force on practice guidelines. 2014 aha/acc/hrs guideline for the management of patients with atrial fibrillation: a report of the american college of cardiology/american heart association task force on practice guidelines and the heart rhythm society. J am coll cardiol. 2014 dec 2;64(21):e1-76. Doi: 10.1016/j.jacc.2014.03.022 [pubmed]
- 25913166 fromm c, suau sj, cohen v, et al. Diltiazem vs. Metoprolol in the management of atrial fibrillation or flutter with rapid ventrICUlar rate in the emergency department. J emerg med. 2015 aug;49(2):175-82. Doi: 10.1016/j.jemermed.2015.01.014 [pubmed]
- 27043047gillinov am, bagiella e, moskowitz aj, et al. Rate control versus rhythm control for atrial fibrillation rung nhĩter cardiac surgery. N engl j med. 2016 may 19;374(20):1911-21. Doi: 10.1056/nejmoa1602002 [pubmed]
- 27487456 walkey aj, quinn ek, winter mr, mcmanus dd, benjamin ej. Practice patterns and outcomes associated with use of anticoagulation among patients with atrial fibrillation during sepsis. Jama cardiol. 2016 sep 1;1(6):682-90. Doi: 10.1001/jamacardio.2016.2181 [pubmed]
- 28328711 moskowitz a, chen kp, cooper az, et al. Management of atrial fibrillation with rapid ventrICUlar response in the intensive care unit: a secondary analysis of electronic health record data. Shock. 2017 oct;48(4):436-440. Doi: 10.1097/shk.0000000000000869 [pubmed]
- 28929012 chean cs, mcauley d, gordon a, welters id. Current practice in the management of new-onset atrial fibrillation in critically ill patients: a uk-wide survey. Peerj. 2017 sep 8;5:e3716. Doi: 10.7717/peerj.3716 [pubmed]
- 28969929 vinson dr, lugovskaya n, warton em, et al.; pharm crung nhĩé investigators of the crest network. Ibutilide effectiveness and srung nhĩety in the cardioversion of atrial fibrillation and flutter in the community emergency department. Ann emerg med. 2018 jan;71(1):96-108.e2. Doi: 10.1016/j.annemergmed.2017.07.481 [pubmed]
- 29627355 bosch na, cimini j, walkey aj. Atrial fibrillation in the ICU. Chest. 2018 dec;154(6):1424-1434. Doi: 10.1016/j.chest.2018.03.040 [pubmed]
- 30025177 bouida w, beltaief k, msolli ma, et al. Low-dose magnesium sulfate versus high dose in the early management of rapid atrial fibrillation: randomized controlled double-blind study (lomaghi study). Acad emerg med. 2019 feb;26(2):183-191. Doi: 10.1111/acem.13522 [pubmed]
- 30089566 quon mj, behlouli h, pilote l. Anticoagulant use and risk of ischemic stroke and bleeding in patients with secondary atrial fibrillation associated with acute coronary syndromes, acute pulmonary disease, or sepsis. Jacc clin electrophysiol. 2018 mar;4(3):386-393. Doi: 10.1016/j.jacep.2017.08.003 [pubmed]
- 31089761 wetterslev m, haase n, hassager c, et al. New-onset atrial fibrillation in adult critically ill patients: a scoping review. Intensive care med. 2019 jul;45(7):928-938. Doi: 10.1007/s00134-019-05633-x [pubmed]
- 31700500burrage ps, low yh, campbell ng, o’brien b. New-onset atrial fibrillation in adult patients rung nhĩter cardiac surgery. Curr anesthesiol rep. 2019 jun;9(2):174-193. Doi: 10.1007/s40140-019-00321-4 [pubmed]
- 32209631o’bryan lj, redfern oc, bedford j, et al. Managing new-onset atrial fibrillation in critically ill patients: a systematic narrative review. Bmj open. 2020 mar 24;10(3):e034774. Doi: 10.1136/bmjopen-2019-034774 [pubmed]
- 32860505 hindricks g, potpara t, dagres n, et al.; esc scientific document group. 2020 esc guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the european association of cardio-thoracic surgery (eacts). Eur heart j. 2020 aug 29:ehaa612. Doi: 10.1093/eurheartj/ehaa612 [pubmed]
- 32861384 malviya a, kapoor m, sivam rkn, et al. Ibutilide with magnesium for conversion of atrial fibrillation or flutter in rheumatic heart disease patients: ibutilide with magnesium for chemical cardioversion of atrial fibrillation or flutter. Indian heart j. 2020 jul-aug;72(4):283-288. Doi: 10.1016/j.ihj.2020.07.008 [pubmed]
- 32865375 kirchhof p, camm aj, goette a, et al. East-rung nhĩnet 4 trial investigators. Early rhythm-control therapy in patients with atrial fibrillation. N engl j med. 2020 oct 1;383(14):1305-1316. Doi: 10.1056/nejmoa2019422 [pubmed]
- 32968991aibar j, schulman s. New-onset atrial fibrillation in sepsis: a narrative review. Semin thromb hemost. 2020 sep 23. Doi: 10.1055/s-0040-1714400 [pubmed]
- 32983720arunachalam k, kalyan sundaram a, jha k, et al. Evaluation of anticoagulation practice with new-onset atrial fibrillation in patients with sepsis and septic shock in medical intensive care unit: a retrospective observational cohort study. Cureus. 2020 aug 25;12(8):e10026. Doi: 10.7759/cureus.10026 [pubmed]
- 33191198 andrade jg, aguilar m, atzema c, et al.; members of the secondary panel. The 2020 canadian cardiovascular society/canadian heart rhythm society comprehensive guidelines for the management of atrial fibrillation. Can j cardiol. 2020 dec;36(12):1847-1948. Doi: 10.1016/j.cjca.2020.09.001 [pubmed]