Bệnh da liễu
Các dát, sẩn và mảng có vảy ở da – Bs. Trương Tấn Minh Vũ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Các dát, sẩn và mảng có vảy ở da được biên dịch bởi bác sĩ da liễu Trương Tấn Minh Vũ, tải về link pdf tại đây.
TÓM TẮT
Vảy là đặc điểm chung của các bệnh được thảo luận trong chương này. Rối loạn da có vảy còn được gọi là bệnh sẩn vảy (papulosquamous). Vảy (scale) đại diện cho lớp sừng dày lên và cần được phân biệt với lớp mài (crust), đại diện cho dịch khô trên bề mặt, được thấy trong các bệnh mụn nước và mụn mủ. Sự nhô lên của các sẩn và mảng có vảy là kết quả của sự dày lên của lớp biểu bì (acanthosis) hoặc viêm lớp bì bên dưới. Một dát lớn (patch) là một dát có vảy, nó phẳng vì không có lớp biểu bì dày lên (thậm chí lớp biểu bì có thể bị teo) và viêm lớp bì nhẹ.
Các rối loạn sẩn vảy có nhiều nguyên nhân khác nhau, như được trình bày trong Bảng 9.1. Các tổn thương ngoài việc có vảy còn có ranh giới rõ, đặc điểm sau giúp phân biệt chúng với các tổn thương có vảy của viêm da dạng chàm, trong đó các ranh giới thường không rõ ràng. Các trường hợp ngoại lệ là bệnh chàm dạng đồng tiền, có thể giống với bệnh nấm da và viêm da tiết bã, có thể bị nhầm lẫn với bệnh vảy nến ở da đầu và có thể bị nhầm lẫn với bệnh nấm da ở trên ngực. Lichen phẳng cũng thường được bao gồm trong các rối loạn sẩn vảy, nhưng thông thường, vảy không rõ ràng, vì vậy chúng tôi đã phân nhóm bệnh này là rối loạn sẩn (xem Chương 11). Bệnh lang ben có thể biểu hiện dưới dạng các dát lớn có vảy mịn, nhưng bệnh nhân đến khám thường xuyên hơn vì các tổn thương xuất hiện dưới dạng các đốm trắng.
Phương pháp chẩn đoán đối với bệnh da có vảy nên bao gồm việc xem xét sự phân bố của các tổn thương, và đôi khi là hiện diện hoặc vắng mặt sự liên quan của móng và niêm mạc. Trong số các xét nghiệm được liệt kê, xét nghiệm nên được thực hiện thường xuyên nhất là soi tươi KOH vảy để tìm các yếu tố nấm. Nguyên tắc chung cho phát ban có vảy không rõ nguyên nhân là: “Nếu có vảy, hãy cạo nó!
| BẢNG 9.1 Các dát, sẩn, và mảng có vảy | ||||||
| Tần suất (%) | Nguyên nhân | Khám lâm sàng | Chẩn đoán phân biệt | Xét nghiệm | ||
| Biểu hiện của tổn
thương |
Đặc điểm phân bố | |||||
| Lupus ban đỏ dạng đĩa | 0,2 | “Tự miễn” | Các sẩn và mảng màu đỏ đến tía với vảy dính và nút nang lông; tổn thương cũ teo | Thường ở các vị trí tiếp xúc với ánh nắng mặt trời | Bệnh vảy nến Lichen phẳng
Lupus ban đỏ bán cấp ở da |
Sinh thiết với miễn dịch huỳnh quang; kháng thể kháng nhân |
| Nấm | 2,5 | Nhiễm
dermatophyte |
Các mảng hình khuyên có rìa nhô lên do vảy | Mọi nơi | (Xem Bảng 9.2) | Soi tươi
KOH; cấy nấm |
| Mycosis fungoide | 0,2 | Tân sinh (u lympho) | Các dát lớn và mảng có màu vàng- đỏ hoặc tím, hình dạng không đều và chỉ có vảy mảnh | Không đối xứng; vùng thắt lưng thường bị ảnh hưởng đầu tiên | Vảy nến
Ký sinh trùng Chàm Đỏ da toàn thân |
Sinh thiết |
| Vảy phấn hồng | 1.1 | Virus herpes 6 và
7 ở người |
Các sẩn và dát hình bầu dục, màu hồng nhạt, có vòng vảy mỏng; phát ban được báo trước bởi herald patch | Kiểu hình “cây thông Noel” trên thân mình; không có ở mặt và các chi xa | Giang mai thứ phát Nấm da
Lichen phẳng Vảy phấn dạng lichen mạn tính Vảy nến thể giọt |
|
| Vảy nến | 5.2 | Không rõ | Các mảng hồng ban có vảy bạc | Mọi nơi; da đầu, khuỷu tay, đầu gối và khe kẽ là những vị trí ưa thích; móng thường bị ảnh hưởng | Viêm da tiết bã Nấm da đầu Nấm candida Viêm kẽ
Vảy phấn hồng Nấm thân mình Viêm da dermatitis U lympho da tế bào T Nấm móng |
|
| Giang mai thứ phát | <0,1 | Nhiễm trùng (xoắn khuẩn) | Các sẩn và mảng có vảy, màu nâu đỏ hoặc màu đồng, đôi khi có dạng hình khuyên | Toàn thân; lòng bàn tay và lòng bàn chân thường bị ảnh hưởng; đôi khi liên quan niêm mạc | Vảy phấn hồng Ngoại ban virus Phát ban do thuốc Sarcodosis | Xét nghiệm
huyết thanh giang mai |
| Xem thêm các nội dung về viêm da tiết bã (Chương 8), lichen phẳng (Chương 11) và lang ben (Chương 13). Tỷ lệ bệnh nhân da liễu mới với chẩn đoán ở Phòng khám Da liễu Trung tâm Y tế Hershey, Hershey, PA. | ||||||
LUPUS BAN ĐỎ DẠNG ĐĨA
| Những điểm chính |
| 1. Mảng trắng, có vảy, có sẹo ở những vùng tiếp xúc với ánh nắng mặt trời
2. Một tỷ lệ nhỏ có lupus ban đỏ hệ thống 3. Sinh thiết da để chẩn đoán |
ĐỊNH NGHĨA
Lupus ban đỏ dạng đĩa (discoid lupus erythematosus, DLE) là một trong số các phát ban có thể xảy ra trong bệnh lupus. DLE là phát ban có vảy và sẹo. Globulin miễn dịch được tìm thấy trong da trong bệnh tự miễn này. Về mặt lâm sàng, các tổn thương xuất hiện dưới dạng các mảng hình đĩa được bao phủ bởi một vảy dính màu trắng cũng liên quan đến các nang lông. DLE có thể giới hạn ở da, hoặc có thể là một trong những biểu hiện của bệnh lupus ban đỏ hệ thống (SLE).
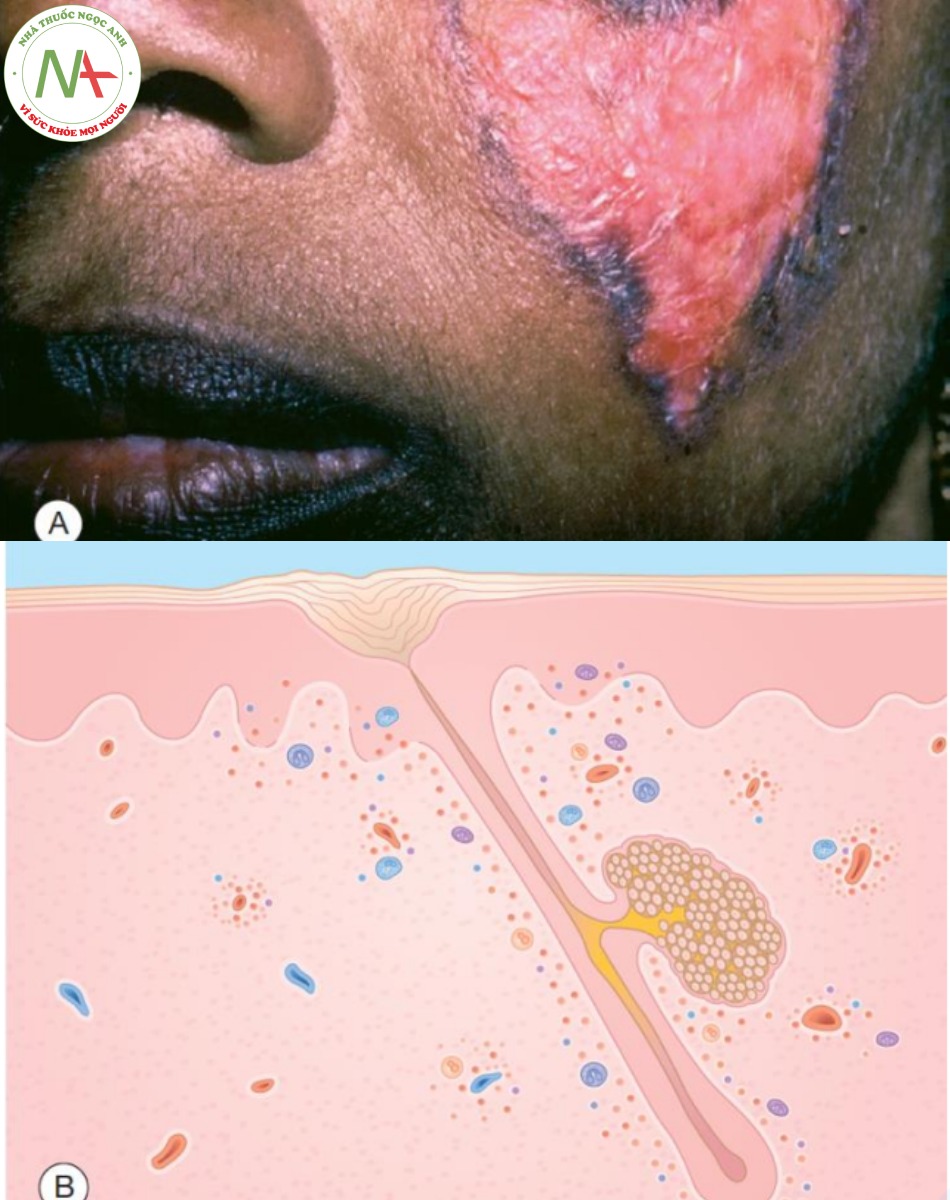
A. Mảng đỏ, có vảy, teo với viền tăng sắc tố. B. Biểu bì – tăng sừng hóa với nút nang lông; thoái hóa không bào của lớp tế bào đáy. Lớp bì – thâm nhiễm tế bào viêm quanh mạch máu và quanh phần phụ.
TỶ LỆ MẮC
Bệnh ảnh hưởng chủ yếu đến người trẻ tuổi và trung niên. Bệnh không phổ biến, nhưng tỷ lệ mắc chính xác trong dân số nói chung vẫn chưa được biết. Trong số tất cả các bệnh nhân mới được khám tại phòng khám da liễu của các tác giả, cứ 1000 bệnh nhân thì có 2 người mắc DLE.
TIỀN SỬ
Phát ban có thể hơi ngứa nhưng thường không có triệu chứng. Bệnh nhân có thể kể ra tiền sử đợt cấp sau khi tiếp xúc ánh sáng mặt trời. Ở những bệnh nhân mắc DLE, nên khai thác tiền sử các triệu chứng có thể của SLE, bao gồm nhạy cảm với ánh sáng, rụng tóc, loét mũi và miệng, hiện tượng Raynaud, viêm khớp và các cơ quan ngoài da khác.
DẤU HIỆU LÂM SÀNG
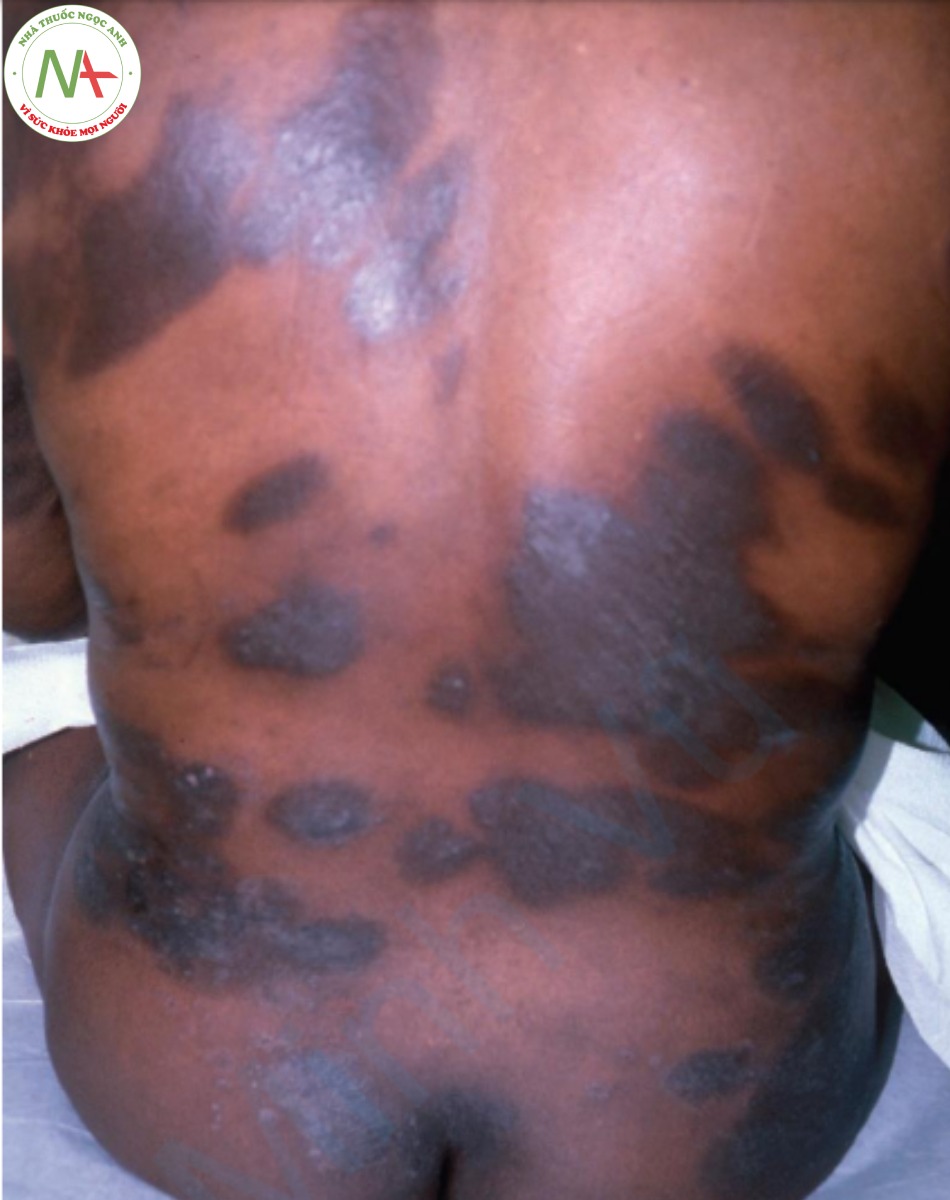
Tổn thương sớm nhất là một mảng màu đỏ tía, tích tụ vảy khi trưởng thành. Vảy có màu trắng và thường dính, nên thường có thể tách rời trong một mảng. Khi lột vảy, mặt dưới của vảy có thể cho thấy các phần nhỏ và có gai nhô ra. Những thứ này được gọi là “đinh thảm (carpet tack)” và chúng đại diện cho các nút sừng hiện diện trong các nang lông bị giãn ra. Các tổn thương cũ nhất biểu hiện dưới dạng các mảng lõm, teo, thường có sự thay đổi sắc tố, thường là giảm sắc tố ở trung tâm với viền tăng sắc tố (Hình 9.1).
Sự phân bố của tổn thương DLE thường ở các vùng tiếp xúc với ánh nắng mặt trời (mặt, cổ, thân trên và mặt lưng cánh tay). Thỉnh thoảng có bệnh nhân với tổn thương da lan rộng. Vết trợt ở khoang miệng, đặc biệt là vòm miệng, đôi khi được tìm thấy ở bệnh nhân DLE. Da đầu thường bị ảnh hưởng với rụng tóc để lại sẹo (xem Chương 20).
CHẨN ĐOÁN PHÂN BIỆT
Vảy nến có thể là chẩn đoán sai phổ biến nhất. Dấu hiệu teo giúp phân biệt giữa hai bệnh. Các tổn thương lichen phẳng cũng có màu đỏ tía, nhưng chúng thường nhỏ (sẩn), ít vảy và không để lại sẹo lõm. Các dát lớn và mảng vảy xuất hiện trong bệnh lupus ban đỏ bán cấp ở da (subacute cutaneous lupus erythematosus, SCLE) cũng không để lại sẹo; chúng thường có dạng hình khuyên và thường đi kèm với các kháng thể kháng tế bào chất trong tuần hoàn— anti-Ro (SSA) và anti-La (SSB).
| Chẩn đoán phân biệt lupus ban đỏ dạng đĩa |
| ● Vảy nến
● Lichen phẳng ● Lupus ban đỏ bán cấp ở da |
XÉT NGHIỆM VÀ SINH THIẾT
Sinh thiết da xác định chẩn đoán (Hình 9.1B). Ngoài tiền sử và khám lâm sàng, nên thực hiện xét nghiệm sàng lọc SLE trên tất cả bệnh nhân mắc DLE, bao gồm xét nghiệm tế bào máu toàn phần, phân tích nước tiểu và xét nghiệm kháng thể kháng nhân (ANA). Nếu kết quả sau dương tính, nên yêu cầu xét nghiệm kháng thể kháng DNA. Bệnh nhân mắc DLE có xét nghiệm ANA dương tính hoặc bất thường về số lượng tế bào máu toàn phần dai dẳng có nhiều khả năng phát triển SLE sau đó.
ĐIỀU TRỊ
Điều trị tại chỗ thường là đủ. Steroid, bôi tại chỗ hoặc tiêm trong tổn thương, được sử dụng thường xuyên nhất. Chống nắng là rất quan trọng và các loại kem chống nắng bảo vệ chống lại cả tia UVB và tia UVA nên được khuyến khích cho tất cả bệnh nhân. Bệnh nhân có bệnh lan rộng hoặc dai dẳng đôi khi cần điều trị toàn thân; thuốc chống sốt rét, như chloroquine (Aralen) 250 mg mỗi ngày hoặc hydroxychloroquine (Plaquenil) 200 đến 400 mg mỗi ngày được sử dụng thường xuyên nhất. Bệnh nhân dùng các loại thuốc chống sốt rét này nên được khám mắt 12 tháng một lần để theo dõi độc tính trên võng mạc hiếm gặp với liều lượng được sử dụng trong DLE. Đối với những bệnh nhân mắc DLE không đáp ứng với các biện pháp trên, có thể sử dụng các liệu pháp toàn thân thay thế, bao gồm retinoids (isotretinoin hoặc acitretin), dapsone, thalidomide, azathioprine, mycophenolate mofetil, methotrexate và vàng dạng uống.
| Điều trị bệnh lupus ở da |
| Ban đầu
● Steroid tại chỗ (ví dụ: kem clobetasol 0,05% hai lần một ngày) ● Kem chống nắng (Anthelios) và quần áo chống nắng Thay thế ● Thuốc chống sốt rét (hydroxychloroquine 200 mg 2 lần/ngày, chloroquine 250 mg mỗi ngày) ● Retinoids (ví dụ: isotretinoin, acitretin) ● Thalidomide ● Azathioprin ● Mycophenolate mofetil ● Methotrexat ● Dapsone ● Vàng |
DIỄN TIẾN VÀ BIẾN CHỨNG
Diễn tiến của bệnh là mãn tính nhưng với điều trị thường có thể kiểm soát được. Các tổn thương mới có thể tiếp tục xuất hiện trong nhiều năm khi các tổn thương cũ không hoạt động. Sự tự thuyên giảm cuối cùng xảy ra ở khoảng 50% bệnh nhân. Sẹo và giảm sắc tố sau viêm và tăng sắc tố là phổ biến và có thể dẫn đến biến dạng, đặc biệt là ở người da đen. Ở da đầu, sẹo dẫn đến rụng tóc vĩnh viễn; nếu lan rộng, đây có thể là một vấn đề thẩm mỹ. Ở những bệnh nhân chỉ có tổn thương DLE, nguy cơ phát triển SLE sau đó là 5% đến 10%.
CƠ CHẾ BỆNH SINH
Lupus ban đỏ được xếp vào nhóm bệnh tự miễn do có các tự kháng thể được tìm thấy trong bệnh. Trong DLE, chúng ở dạng IgG và IgM lắng đọng tại điểm nối biểu bì- trung bì. Nguyên nhân của sự lắng đọng này và vai trò của các globulin miễn dịch này trong cơ chế bệnh sinh của các tổn thương da vẫn chưa rõ ràng. Tia UV đã được coi là một yếu tố gây bệnh. Bằng chứng cụ thể cho điều này bao gồm việc các tổn thương khu trú chủ yếu ở những vùng tiếp xúc với ánh nắng mặt trời, nhiều bệnh nhân thấy rằng việc tiếp xúc với ánh nắng mặt trời làm trầm trọng thêm bệnh da của họ và các thử nghiệm gây ra các tổn thương da bằng tia UV. Một chuỗi các sự kiện gây bệnh được đề xuất như sau. Tia UV làm tổn thương các tế bào biểu bì, giải phóng các kháng nguyên nhân của chúng. Những chất này khuếch tán đến điểm nối biểu bì- trung bì, nơi chúng kết hợp với các kháng thể từ tuần hoàn, khởi phát một phản ứng viêm dẫn đến cuối cùng là tổn thương lâm sàng.
Rối loạn điều hòa tế bào T cũng có liên quan đến cơ chế bệnh sinh của bệnh lupus ở da. Ví dụ, tăng hoạt động của tập hợp con Th2 của các tế bào T helper được tìm thấy ở vùng da bị tổn thương. Chức năng chính của các tế bào này là tăng cường khả năng miễn dịch thể dịch. Khuynh hướng di truyền đối với DLE là có thể, nhưng bệnh gia đình và mối liên hệ với các kiểu hình HLA cụ thể được báo cáo thường xuyên với SLE hơn so với DLE. Bằng chứng hiện tại cho thấy rằng hầu hết bệnh nhân mắc DLE mắc bệnh di truyền khác so với bệnh nhân mắc SLE, một khái niệm giải thích cho quan sát rằng hầu hết bệnh nhân mắc DLE không bao giờ phát triển SLE.
NHIỄM NẤM (FUNGAL INFECTIONS)
| Những điểm chính |
| 1. Nếu có vảy, xem xét cạo nó để soi tươi KOH
2. Nấm bề mặt, dermatophyte, gây ra nhiễm nấm da |
ĐỊNH NGHĨA
Những rối loạn này là kết quả của sự lây nhiễm trên da bởi các sinh vật nấm được gọi chung là dermatophyte (phyte là từ tiếng Hy Lạp có nghĩa là thực vật). Kết quả có nhiều tổn thương lâm sàng khác nhau, nhưng phổ biến nhất là các dát, sẩn, và mảng đỏ, có vảy, thường có viền hình ngoằn ngoèo hoặc giống con sâu (worm-like). Từ tinea (tiếng Latinh có nghĩa là sâu) được sử dụng cho những bệnh nhiễm nấm bề mặt này, theo sau là một thuật ngữ định tính biểu thị vị trí nhiễm nấm trên cơ thể. Ví dụ, tinea capitis là nhiễm nấm ở da đầu và tinea pedis là nhiễm nấm ở bàn chân. Lang ben (tinea versicolor) là ngoại lệ duy nhất; tên của nó bắt nguồn từ một số sắc thái màu sắc mà các tổn thương có thể có trong bệnh này.
Nhiễm nấm dermatophyte là phổ biến, chiếm 2,5% bệnh nhân mới của các tác giả. Tỷ lệ mắc bệnh cao hơn ở vùng khí hậu ấm hơn, ẩm hơn. Bảng 9.2 đưa ra tỷ lệ mắc bệnh nhiễm nấm da phổ biến hơn trong dân số Hoa Kỳ nói chung.
| BẢNG 9.2 Nhiễm nấm | ||||
| Tần suất (‰) | Vị trí | Dấu hiệu lâm sàng | Chẩn đoán phân biệt | |
| Nấm da đầu (Tinea capitis) | Da đầu | Vùng rụng tóc, tròn, có vảy Vảy lan toả Vùng da đỏ, ẩm ướt, sưng có mụn mủ (kerion) |
Rụng tóc từng mảng Viêm da tiết bã Nhiễm khuẩn |
|
| Nấm thân mình (Tinea corporis) | Thân mình | Hình khuyên, “ringworm” | Chàm đồng tiền
Vảy phấn hồng (herald patch) Vảy nến Chốc Hồng ban vòng ly tâm U hạt vòng |
|
| Nấm bẹn (Tinea cruris) | 7 | Bẹn | Vùng da có ranh giới rõ, có viền nhô cao, ngoằn ngoèo, có vảy | Vảy nến Viêm da tiết bã Viêm kẽ Bệnh nấm candida Erythrasma |
| Nấm da mặt (Tinea faciale) | Mặt | Các dát và mảng đỏ có vảy nhẹ; ranh giới có thể không rõ ràng ở tất cả các khu vực | Viêm da do ánh sáng Lupus ban đỏ Viêm da tiếp xúc Viêm da tiết bã |
|
| Nấm bàn tay (Tinea manuum) | Bàn tay | Vảy khô lan tỏa, thường chỉ trên một lòng bàn tay | Viêm da tiếp xúc Xerosis (da khô) Vảy nến | |
| Nấm bàn chân (Tinea pedis) |
39 | Bàn chân | Viêm kẽ ngón do ngâm nước Vảy lan toả trên lòng bàn chân và cạnh bên bàn chân (giống “giày của người da đỏ, moccasin”) Mụn nước và mụn mủ trên mu bàn chân |
Ngâm nước Xerosis (da khô) Chàm tổ đỉa Viêm da tiếp xúc Vảy nến mụn mủ |
| Nấm móng (Tinea unguium Onychomycosis) | 22 | Móng | Các mảnh vụn dưới móng tách ra khỏi giường móng | Vảy nến Chấn thương |
| Lang ben (Tinea versicolor) | 8 | Thân mình | Các dát trắng, nâu hoặc hồng với bong vảy mịn | Bạch biến (màu trắng)
Viêm da tiết bã (màu nâu hoặc hồng) |
| a Dữ liệu từ Khảo sát Y tế Quốc gia Hoa Kỳ, 1978.
b Xem Chương 20. c Xem Chương 21. d Xem Chương 13. |
||||
TIỀN SỬ
Trong hầu hết các bệnh nhiễm nấm dermatophyte, bệnh nhân biểu hiện phát ban có vảy. Ngứa phổ biến, và thường là phàn nàn chính. Tiền sử tiếp xúc với người bị nhiễm bệnh hoặc động vật có vú khác (ví dụ: chó, mèo, gia súc) có thể được gợi ra.
DẤU HIỆU LÂM SÀNG
Các dấu hiệu lâm sàng và chẩn đoán phân biệt khác nhau với các loại nấm da khác nhau. Những dấu hiệu trong nấm da đầu được thảo luận trong Chương 20, và những dấu hiệu trong nấm bàn tay ở Chương 21. Vì bệnh lang ben thường biểu hiện dưới dạng những đốm trắng, được thảo luận trong Chương 13. Các dấu hiệu lâm sàng và chẩn đoán phân biệt các bệnh nhiễm nấm dermatophyte còn lại được xem xét dưới đây.
NẤM THÂN MÌNH (TINEA CORPORIS)
| Những điểm chính |
| 1. Dát hình khuyên với trung tâm sạch và viền ngoằn ngoèo, có vảy
2. Cạo vảy viền để soi tươi với KOH |
Nấm thân mình là dạng “ringworm- hắc lào” cổ điển. Thông thường, bệnh nhân có tiền sử tiếp xúc với động vật bị nhiễm bệnh như chó hoặc mèo.
Dấu hiệu lâm sàng
Tổn thương điển hình là hình khuyên, với viền nhô lên, có vảy và có xu hướng sạch ở trung tâm. Có thể có một hoặc nhiều tổn thương. Ở những bệnh nhân dễ bị nhiễm trùng mãn tính, phát ban có thể lan rộng và không phải tất cả các tổn thương đều là hình khuyên. Trong những trường hợp này, dấu hiệu các viền ngoằn ngoèo nhô cao ở một số tổn thương là một đầu mối có giá trị (Hình 9.2).
Chẩn đoán phân biệt
Tổn thương hình đồng xu của chàm đồng tiền (nummular eczema) thường nhiều và nằm ở tứ chi. Chúng thường bị bệnh nhân và đôi khi bác sĩ nhầm là nấm da. Trong bệnh chàm đồng tiền, thường thấy không có vùng sạch ở trung tâm, và soi tươi với KOH là âm tính.
Bệnh vảy phấn hồng (pityriasis rosea) bắt đầu bằng một dát tiền triệu (herald patch), thường bị nhầm với bệnh nấm da. Chẩn đoán chính xác thường trở nên rõ ràng khi phát ban toàn thân tiến triển trong vòng vài tuần. Mặc dù đôi khi có hình khuyên, các tổn thương của vảy nến (psoriasis) thường dày hơn và có nhiều vảy hơn so với nhiễm nấm. Các tổn thương điển hình hơn của bệnh vảy nến cũng thường được tìm thấy, và tất nhiên soi tươi KOH cho kết quả âm tính.
Chốc lở (impetigo) không phổ biến trong biểu hiện ở dạng hình khuyên (xem Hình 3.8). Dấu hiệu các mụn nước, mụn mủ và mài trong các tổn thương hình khuyên nên khiến người ta nghi ngờ nguyên nhân do vi khuẩn chứ không phải do nấm.
Hồng ban vòng ly tâm (erythema annulare centrifugum) và u hạt vòng (granuloma annulare) (xem Chương 18) là hai bệnh không phổ biến có thể bị nhầm lẫn với nấm. Về mặt lâm sàng, sự khác biệt ở hồng ban vòng ly tâm là vảy nằm bên trong đường viền nhô cao và soi tươi KOH âm tính. Trong u hạt vòng, đường viền cứng hơn và không có vảy. Sinh thiết da rất hữu ích trong việc xác nhận chẩn đoán hai bệnh này. Cả hai tình trạng đều vô căn và thường khu trú, nhưng đôi khi lan rộng. Dạng toàn thân của hồng ban vòng ly tâm được gọi là ban đỏ hồi chuyển (erythema gyratum), một tình trạng hiếm gặp hầu như luôn liên quan đến một bệnh ác tính bên trong. U hạt vòng toàn thân đôi khi liên quan đến bệnh đái tháo đường.
| Chẩn đoán phân biệt nấm thân mình |
| ● Chàm đồng tiền
● Vảy phấn hồng ● Vảy nến ● Chốc lở ● Hồng ban vòng ly tâm ● U hạt vòng |
NẤM BẸN (TINEA CRURIS)
| Những điểm chính |
| 1. Mảng đỏ có viền ngoằn ngoèo, có vảy
2. Bìu và dương vật không ảnh hưởng |
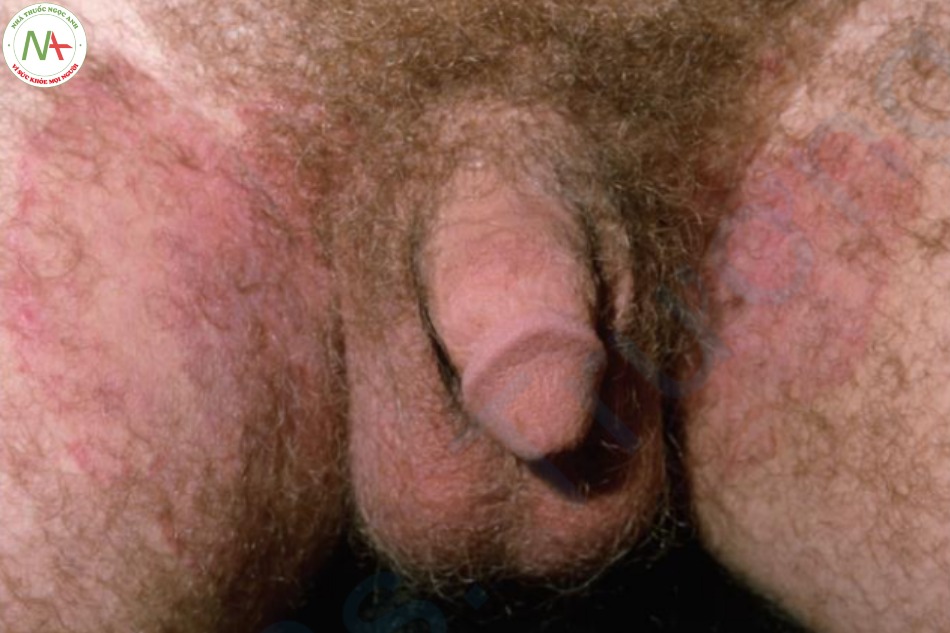
Phát ban ở háng có một số nguyên nhân phổ biến (Hình 9.3); nhiễm dermatophyte là một. Bệnh nhân bị nấm bẹn cũng thường bị nấm da chân (“chân của vận động viên”). Đổ mồ hôi khi tập thể dục có lẽ là nguyên nhân phổ biến dẫn đến những phát ban “vận động” này.
Dấu hiệu lâm sàng
Nhiễm dermatophyte ở bẹn có thể không biểu hiện dưới dạng tổn thương hình khuyên, nhưng đường viền nhô lên, ngoằn ngoèo và có vảy. Thông thường, các tổn thương có xu hướng sạch ở trung tâm. Bìu và dương vật hiếm khi liên quan.
Chẩn đoán phân biệt
Ngoài nhiễm nấm dermatophyte, có hai nguyên nhân phổ biến khác gây phát ban ở háng. Bệnh nấm candida (candidiasis) xuất hiện dưới dạng phát ban đỏ tươi, dữ dội (“đỏ dữ dội”) với ranh giới không rõ và sẩn và mụn mủ vệ tinh. Bìu thường bị ảnh hưởng. Viêm kẽ (intertrigo) đại diện cho viêm da kích ứng đơn giản, thường gặp nhất ở những bệnh nhân béo phì có độ ẩm tích tụ giữa các nếp gấp da ở vùng bẹn, và cùng với ma sát, gây kích ứng da. Phát ban không đỏ như bệnh nấm candida và không có ranh giới rõ như nấm bẹn. Soi tươi KOH dương tính đối với nấm bẹn và nấm candida nhưng âm tính đối với viêm kẽ. Đôi khi viêm kẽ có thể phức tạp do nhiễm nấm.
Vảy nến và viêm da tiết bã ít thường xuyên ảnh hưởng đến bẹn. Erythrasma là một bệnh không phổ biến của viêm da vùng kẽ do Corynebacterium minutissimum gây ra. Về mặt lâm sàng, biểu hiện dưới dạng một dát mịn với vảy mảnh, phát huỳnh quang màu hồng san hô dưới ánh sáng đèn Wood là chẩn đoán.
| Chẩn đoán phân biệt nấm bẹn |
| ● Nấm candida
● Viêm kẽ ● Vảy nến ● Viêm da tiết bã ● Erythrasma |
NẤM DA MẶT (TINEA FACIALE)
| Những điểm chính |
| 1. Tìm kiếm bờ ngoằn ngoèo, sắc nét
2. Khi nghi ngờ, làm soi tươi KOH |
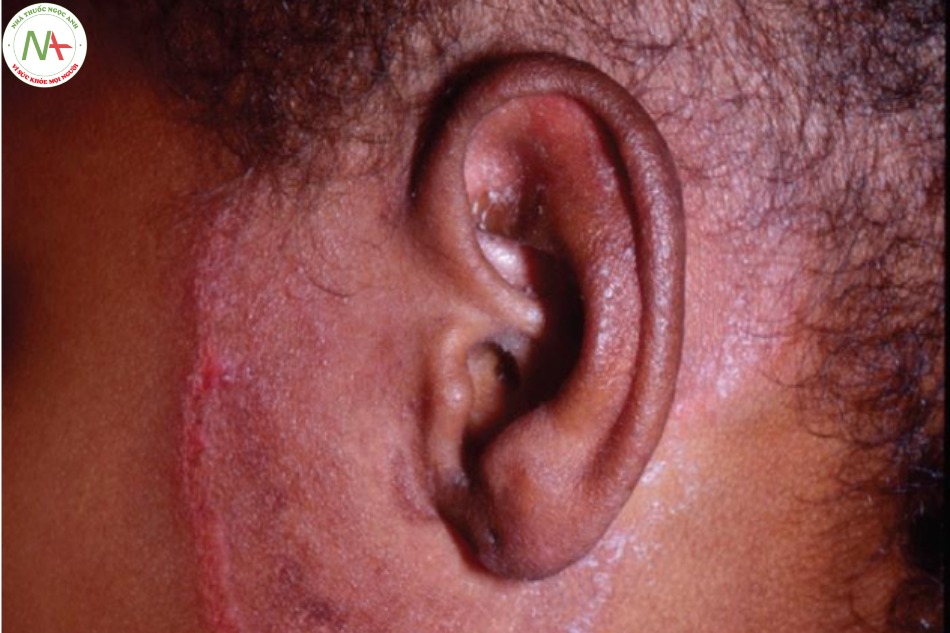
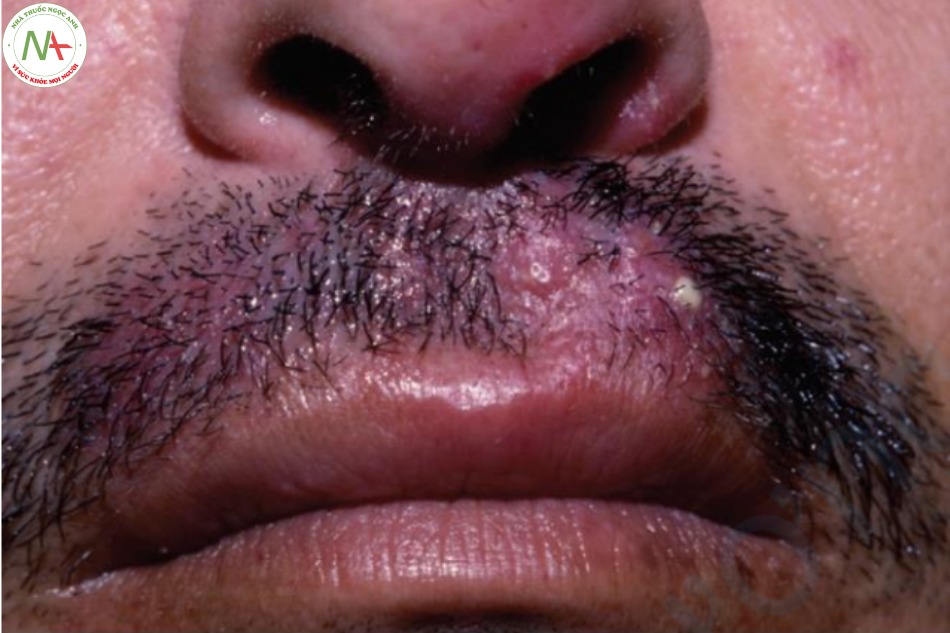
Đây là một bệnh nấm da không phổ biến nhưng thường bị bỏ sót (Hình 9.4).
Dấu hiệu lâm sàng
Nấm da mặt biểu hiện dưới dạng phát ban đỏ, thường không đối xứng trên mặt. Kiểu hình hình khuyên thường không rõ ràng, nhưng thường thì ít nhất một số đường viền rõ và thường có dạng ngoằn ngoèo, cho thấy manh mối về nguồn gốc của nấm. Mụn mủ có thể xuất hiện và hơn nữa có thể che khuất chẩn đoán lâm sàng (Hình 9.5).
| Chẩn đoán phân biệt nấm da mặt |
| ● Viêm da tiết bã
● Viêm da do ánh sáng ● Viêm da tiếp xúc ● Lupus ban đỏ |
Chẩn đoán phân biệt
Các tổn thương trong viêm da tiết bã thường đối xứng và không có ranh giới rõ.
Phát ban do ánh sáng mặt trời (viêm da do ánh sáng, photodermatitis) được phân biệt bằng sự phân bố của chúng, thường là đối xứng, vùng không có tổn thương là những vùng được bảo vệ tương đối khỏi ánh nắng mặt trời, như mí mắt và dưới cằm. Viêm da tiếp xúc cũng có thể bị nhầm lẫn với bệnh nấm da mặt.
Đôi khi, nấm da mặt có thể biểu hiện dưới dạng phát ban hình cánh bướm, giống như bệnh lupus ban đỏ. Dấu hiệu các đường viền ngoằn ngoèo sắc nét sẽ làm tăng thêm nghi ngờ về nguồn gốc nấm. Tuy nhiên, đối với bất kỳ trường hợp nào nếu có vảy và còn nghi ngờ, hãy cạo nó!
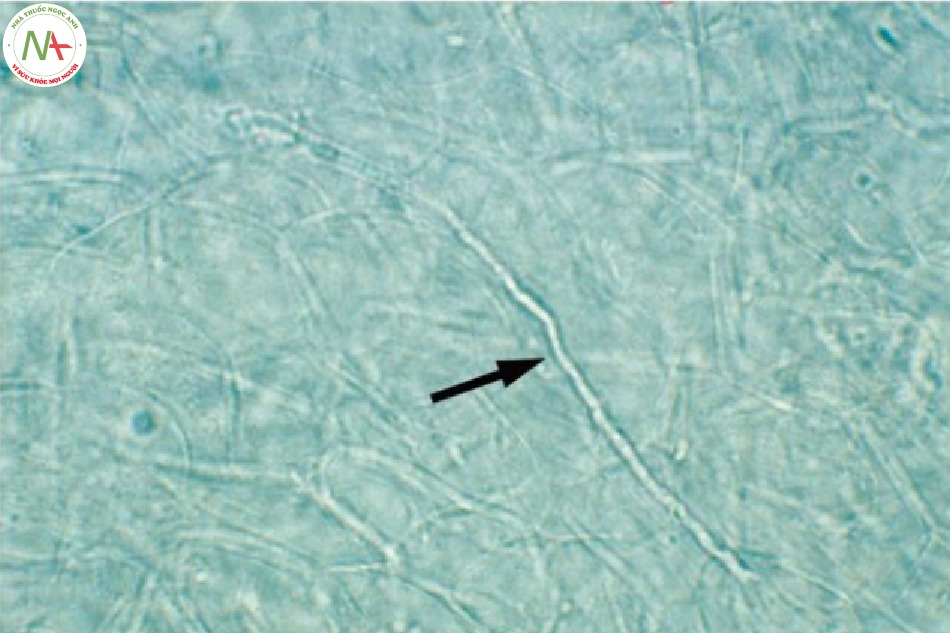
Xét nghiệm
Xét nghiệm quan trọng nhất đối với tất cả các bệnh nhiễm nấm này là soi tươi KOH (Hình 9.6). Chi tiết của quy trình này được trình bày trong Chương 3. Việc tìm thấy sợi nấm khi soi tươi KOH là chẩn đoán nhiễm nấm dermatophyte, trong khi nhiễm nấm candida sẽ có sợi nấm và nấm men hình bầu dục khi kiểm tra bằng kính hiển vi. Thông thường, biểu hiện lâm sàng phân biệt giữa hai loại này, với nấm candida có mụn mủ vệ tinh xung quanh dát màu đỏ rực và nấm dermatophyte có dát hình khuyên có vảy với trung tâm sạch.
Nếu muốn, cũng có thể lấy vảy để cấy nấm. Nuôi cấy phân biệt giữa nhiễm nấm candida và nấm dermatophyte, và đôi khi có giá trị ở những bệnh nhân nghi ngờ nhiễm nấm dermatophyte nhưng soi tươi KOH âm tính.
Sinh thiết da không được chỉ định. Nếu sinh thiết được thực hiện để loại trừ các bệnh khác, bác sĩ da liễu có thể bỏ sót các yếu tố nấm trong lớp sừng (Hình 9.2B). Trái ngược với một số quan niệm sai lầm, đèn Wood không giúp ích gì trong việc chẩn đoán nhiễm nấm dermatophyte. Ánh sáng của đèn Wood phát huỳnh quang cho các sợi tóc trên da đầu bị nhiễm nấm da đầu, nhưng vùng da bị nhiễm không phát huỳnh quang.
NẤM BÀN TAY (TINEA MANUUM)
| Những điểm chính |
| 1. Thường liên quan đến một tay, hai chân
2. Đối với bàn tay có vảy khô ở một bên lòng bàn tay, làm soi tươi KOH |
Nhiễm dermatophyte ở lòng bàn tay không phổ biến nhưng không hiếm, và hầu như luôn xảy ra ở một bệnh nhân cùng bị nấm da chân.
Dấu hiệu lâm sàng
Thông thường, nấm bàn tay chỉ xuất hiện ở một tay, dẫn đến hội chứng “một tay, hai chân” (Hình 9.7), biểu hiện dưới dạng vảy lan tỏa trên bề mặt lòng bàn tay, giống như dạng vảy ở lòng bàn chân của bệnh nấm bàn chân. Đường viền ở phía cổ tay thường được phân định rõ ràng.
Chẩn đoán phân biệt
Viêm da tiếp xúc mãn tính và khô da (xerosis) cũng có thể biểu hiện dưới dạng vảy mãn tính ở lòng bàn tay, những trường hợp này thường liên quan đến cả hai lòng bàn tay và viền thường không rõ ràng.
Vảy nến có thể ảnh hưởng đến lòng bàn tay với các mảng vảy có ranh giới rõ. Thông thường, các mảng này có ở cả hai bên, nhô cao hơn và đỏ hơn so với nấm bàn tay; các tổn thương của bệnh vảy nến ở những nơi khác trên cơ thể hỗ trợ chẩn đoán. Soi tươi KOH là cần thiết trong trường hợp nghi ngờ.
| Chẩn đoán phân biệt nấm bàn tay |
| ● Viêm da tiếp xúc
● Chứng khô da ● Vảy nến |

NẤM BÀN CH N (TINEA PEDIS)
| Những điểm chính |
| 1. Các dạng kẽ ngón, lan tỏa, vảy lòng bàn chân và mụn nước mụn mủ
2. Nấm móng (onychomycosis) hay xuất hiện với nấm bàn chân |
Như trong Bảng 9.2, bàn chân thường bị nhiễm dermatophyte nhất. Nấm bàn chân ảnh hưởng đến khoảng 4% dân số chung và xảy ra ở ba dạng, mỗi dạng có một biểu hiện khác nhau.
Dấu hiệu lâm sàng
Dạng nấm kẽ ngón (interdigital tinea pedis) biểu hiện như một diễn tiến vảy ngâm nước giữa các ngón chân, phổ biến nhất ở những bệnh nhân bị ra mồ hôi chân.
Dạng vảy lòng bàn chân lan tỏa (diffuse plantar scaling) là cực kỳ phổ biến ở những bệnh nhân lớn tuổi, thường không có triệu chứng. Da bàn chân biểu hiện khô, với vảy lan tỏa ở lòng bàn chân kéo dài sang hai bên bàn chân (Hình 9.8A). Bờ có thể hoặc không thể được phân định rõ ràng. Sự phân bố của quá trình này trên bàn chân được ví như “giày của người da đỏ”. Thông thường, bệnh nhân có móng bị ảnh hưởng đi kèm.
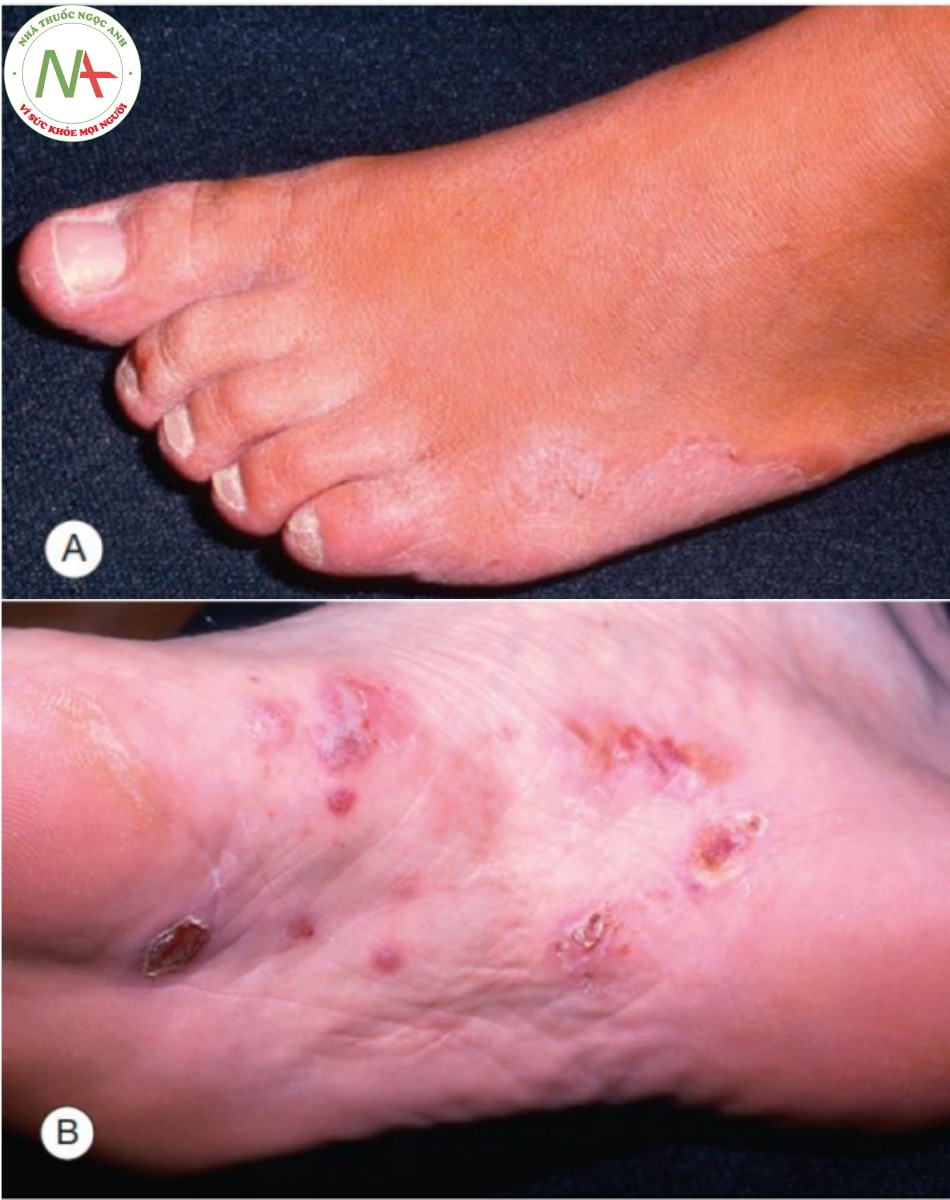
A. Dát có vảy lan tỏa ở lòng bàn chân, kéo dài sang cạnh bên của bàn chân và thường kết hợp với nấm móng. B. Dạng mụn nước mụn mủ cấp tính.
Dạng mụn nước mụn mủ (vesiculopustular) (Hình 9.8B) là loại nấm bàn chân ít phổ biến nhất và thường bị chẩn đoán nhầm nhất. Có mụn nước và mụn mủ ở mu bàn chân nên nghi ngờ đây là loại nấm bàn chân. Soi tươi KOH phần vòm của mụn nước hoặc mụn mủ cho thấy sợi nấm.
Chẩn đoán phân biệt
Những bệnh nhân bị mồ hôi chân (hyperhidrosis) có thể phát sinh chất ngâm nước (maceration) giữa các ngón chân, đơn giản là do độ ẩm bị giữ lại ở những vùng bị bịt kín này. Điều này cung cấp một môi trường nuôi cấy tốt cho nấm phát triển thứ phát. Trên lâm sàng, chất ngâm nước đơn giản có thể không phân biệt được với nấm kẽ chân. Soi tươi KOH cho phép chẩn đoán nhiễm nấm, nhưng trong cả hai trường hợp, các biện pháp giảm tiết mồ hôi cũng rất quan trọng.
Vảy bàn chân lan tỏa thường được bỏ qua xem như là da khô. Viêm da tiếp xúc và chàm tổ đỉa (dyshidrotic eczema) là hai bệnh thường bị nhầm lẫn với loại nấm bàn chân mụn nước mụn mủ. Tuy nhiên, trong viêm da tiếp xúc và chàm tổ đỉa, mụn nước thường nhỏ hơn và hiếm khi tiến triển thành mụn mủ. Vảy nến mụn mủ (pustular psoriasis) ở lòng bàn tay và lòng bàn chân là một bệnh không phổ biến có thể bị nhầm lẫn với bệnh nấm bàn chân mụn nước mụn mủ. Nếu có nghi ngờ, nên thực hiện soi tươi KOH.
| Chẩn đoán phân biệt nấm bàn chân |
| ● Chất ngâm nước
● Chứng khô da ● Viêm da tiếp xúc ● Chàm tổ đỉa ● Vảy nến mụn mủ |
ĐIỀU TRỊ
Đối với nhiễm dermatophyte ở những vùng giới hạn, các tác giả khuyên dùng một trong các loại kem không kê đơn, gồm clotrimazole (Lotrimin), miconazole (Micatin) và terbinafine (Lamisil). Bệnh nhân được hướng dẫn bôi thuốc chống nấm tại chỗ lên vùng bị nhiễm cho đến khi da khỏi hẳn trên lâm sàng và sau đó bôi thêm 1 đến 2 tuần với hy vọng ngăn ngừa tái phát.
Dermatophytes không đáp ứng với nystatin.
Nấm bàn chân mãn tính nổi tiếng là kháng với điều trị, đặc biệt khi bệnh nhân có móng bị ảnh hưởng.
Đối với liệu pháp ức chế, bột kháng nấm, như bột miconazole, nên được sử dụng hàng ngày, không thời hạn sau khi da sạch trên lâm sàng.
Đối với những bệnh nhân mắc bệnh lan rộng hoặc kháng lại các biện pháp điều trị tại chỗ, liệu pháp toàn thân được chỉ định. Điều trị toàn thân cũng hiệu quả nhất để điều trị nhiễm nấm da đầu và móng. Các thuốc uống toàn thân bao gồm griseofulvin, ketoconazole (Nizoral), itraconazole (Sporanox), fluconazole (Diflucan) và terbinafine (Lamisil). Đối với nhiễm nấm dermatophyte, griseofulvin là phương pháp điều trị tiêu chuẩn. Bệnh nhân người lớn được điều trị bằng griseofulvin- microsize (ví dụ: Fulvicin U/F), 500 mg 2 lần mỗi ngày hoặc griseofulvin- microsize (ví dụ: Gris-PEG), 250 mg 2 lần mỗi ngày trong 4 đến 6 tuần. Tuy nhiên, các thuốc chống nấm toàn thân mới hơn có thể đạt được kết quả tốt hơn với các đợt điều trị ngắn hơn (và ít tác dụng phụ hơn). Ví dụ, hầu hết các bệnh nhiễm dermatophyte da có thể được điều trị bằng liệu trình terbinafine kéo dài từ 1 đến 2 tuần (250 mg mỗi ngày). Liều dùng cho trẻ em được điều chỉnh giảm theo trọng lượng cơ thể.
Điều trị nấm da đầu cần từ 4 đến 8 tuần. Việc sử dụng bổ sung dầu gội trị gàu có chứa selen sulfide (Selsun) hai lần một tuần có thể rút ngắn thời gian diễn tiến của nhiễm nấm.
| Điều trị nhiễm nấm dermatophyte |
| Ban đầu (vùng da bị ảnh hưởng giới hạn)
● Azole – kem, gel, xịt hoặc bột miconazole 2% hoặc clotrimazole 1%, 2 lần mỗi ngày. ● Allylamines – kem hoặc gel terbinafine 1% hàng ngày Thay thế (da đầu, móng hoặc ảnh hưởng vùng da rộng) ● Griseofulvin – microsize: 20 mg/kg mỗi ngày ● Terbinafine: ● <20 kg: 62,5 mg mỗi ngày ● 20–40 kg: 125 mg mỗi ngày ● >40 kg: 250 mg mỗi ngày |
DIỄN TIẾN VÀ BIẾN CHỨNG
Một số nhiễm nấm dermatophyte cấp tính tự khỏi. Tuy nhiên, ngay cả ở những bệnh nhân này, thời gian diễn tiến có thể được rút ngắn bằng cách sử dụng liệu pháp điều trị được đề cập ở trên.
Các biến chứng rất hiếm. Nhiễm khuẩn thứ cấp là không phổ biến. Nhận biết rằng nhiễm nấm có thể tạo ra mụn mủ (đặc biệt là khi nang lông bị ảnh hưởng), phải thận trọng khi chẩn đoán nhầm những mụn mủ đó là do vi khuẩn. Soi tươi KOH và nuôi cấy sẽ làm rõ vấn đề nếu nghi ngờ. Nấm kẽ chân có thể cho phép vi khuẩn xâm nhập vào các mô sâu hơn. Đây là lối vào phổ biến ở những bệnh nhân bị viêm mô tế bào tái phát ở chi dưới, vì vậy việc điều trị nhiễm nấm dermatophyte có thể ngăn ngừa các đợt viêm mô tế bào tiếp theo.
CƠ CHẾ BỆNH SINH
Ba chi của dermatophytes là Trichophyton, Microsporum và Epidermophyton. Một số sinh vật này chỉ phát triển trên vật chủ là con người (anthropophilic), trong khi những sinh vật khác cũng có thể tồn tại trong đất (geophilic) hoặc trên động vật (zoophilic). Tất cả các dermatophytes đều ưa sừng (nghĩa là chúng ăn chất sừng). Tất cả chúng đều sản xuất keratinase, một yêu cầu cần thiết cho tính ái sừng của chúng. Lớp sừng, tóc và móng là những chất nền hấp dẫn của các loại nấm này, không chỉ vì thành phần chất sừng mà có lẽ còn vì mật độ thấp của các chất ức chế vi khuẩn và đối thủ cạnh tranh. Dermatophytes tạo thành sợi nấm qua đó chất dinh dưỡng được lấy từ môi trường ký chủ giàu keratin.
Biểu hiện lâm sàng và hành vi của nhiễm nấm phụ thuộc một phần vào đáp ứng của vật chủ. Các dermatophyte phát triển chậm chỉ lây nhiễm các lớp ngoài cùng của lớp sừng có thể không gây ra phản ứng viêm. Loại nấm bàn chân có vảy lan tỏa ở lòng bàn chân là một ví dụ. Phản ứng lâm sàng cũng có thể bị ảnh hưởng bởi loại dermatophyte; một số có nhiều khả năng gây ra phản ứng viêm hơn những loại khác. Nói chung, các dermatophyte ưa động vật gây viêm nhiều hơn so với các loại ưa người. Nấm thân mình (tinea corporis) do Microsporum canis (canis, tiếng Latinh có nghĩa là chó, hoặc liên quan đến chó) là một ví dụ về nhiễm một loại dermatophyte ưa động vật gây ra tổn thương viêm đỏ, hình khuyên, có vảy.
Nhiễm dermatophyte ở người có thể tự khỏi, có thể là kết quả của các đáp ứng miễn dịch tế bào được kích thích bởi vật chất kháng nguyên từ các sinh vật. Nhiễm nấm dai dẳng xảy ra ở những bệnh nhân không có phản ứng miễn dịch này, hoặc là do nấm không kích thích được nó (ví dụ, ở bệnh nấm bàn chân mãn tính, trong đó sự phát triển của nấm vẫn ở bề mặt trong lớp sừng dày và không xâm nhập vào hệ tuần hoàn) hoặc do suy giảm miễn dịch của vật chủ đặc hiệu với dermatophyte. Nhiễm dermatophyte không xâm lấn ra ngoài lớp biểu bì vì chúng phụ thuộc vào chất sừng để có chất dinh dưỡng và đặc tính kìm nấm của transferrin và β-globulin trong huyết thanh người.
MYCOSIS FUNGOIDES
| Những điểm chính |
| 1. U lympho tế bào T ở da
2. Khả năng sống sót giảm cùng với sự tiến triển của tổn thương da từ dát, mảng đến u 3. Điều trị thường là giảm nhẹ, không chữa khỏi |
ĐỊNH NGHĨA
Mycosis fungoides không phải là bệnh nhiễm nấm; đúng hơn là một u lympho tế bào T ở da với tên gây hiểu nhầm. Tổn thương da là kết quả của sự tăng sinh tế bào lympho T ác tính trong lớp bì, có xu hướng di chuyển vào lớp biểu bì. Biểu hiện lâm sàng của tổn thương phụ thuộc vào giai đoạn của bệnh, có thể tiến triển từ dát qua mảng sang tổn thương nốt loét, phản ánh sự gia tăng dần dần của thâm nhiễm tế bào trong da.
TỶ LỆ MẮC
Mycosis fungoides là không phổ biến. Tại Hoa Kỳ, mycosis fungoides chiếm ít hơn 1% tổng số u lympho và ít hơn 200 ca tử vong mỗi năm. Bệnh ảnh hưởng đến người lớn, thường là những người ở nhóm tuổi lớn hơn.
TIỀN SỬ
Trong trường hợp thông thường, phát ban diễn ra từ từ trong khoảng thời gian nhiều năm, thường bắt đầu như một phát ban không đặc hiệu, có thể được chẩn đoán là bệnh vảy nến hoặc bệnh chàm “không điển hình”. Bệnh á vảy nến (parapsoriasis), một rối loạn vô căn hiếm gặp được đặc trưng bởi các dát màu cá hồi, có vảy nhẹ, có thể là dấu hiệu báo trước. Với sự tiến triển, các tổn thương trở nên nhô cao hơn và cứng hơn. Hầu hết bệnh nhân bị mycosis fungoides đều bị ngứa, từ nhẹ đến nặng.
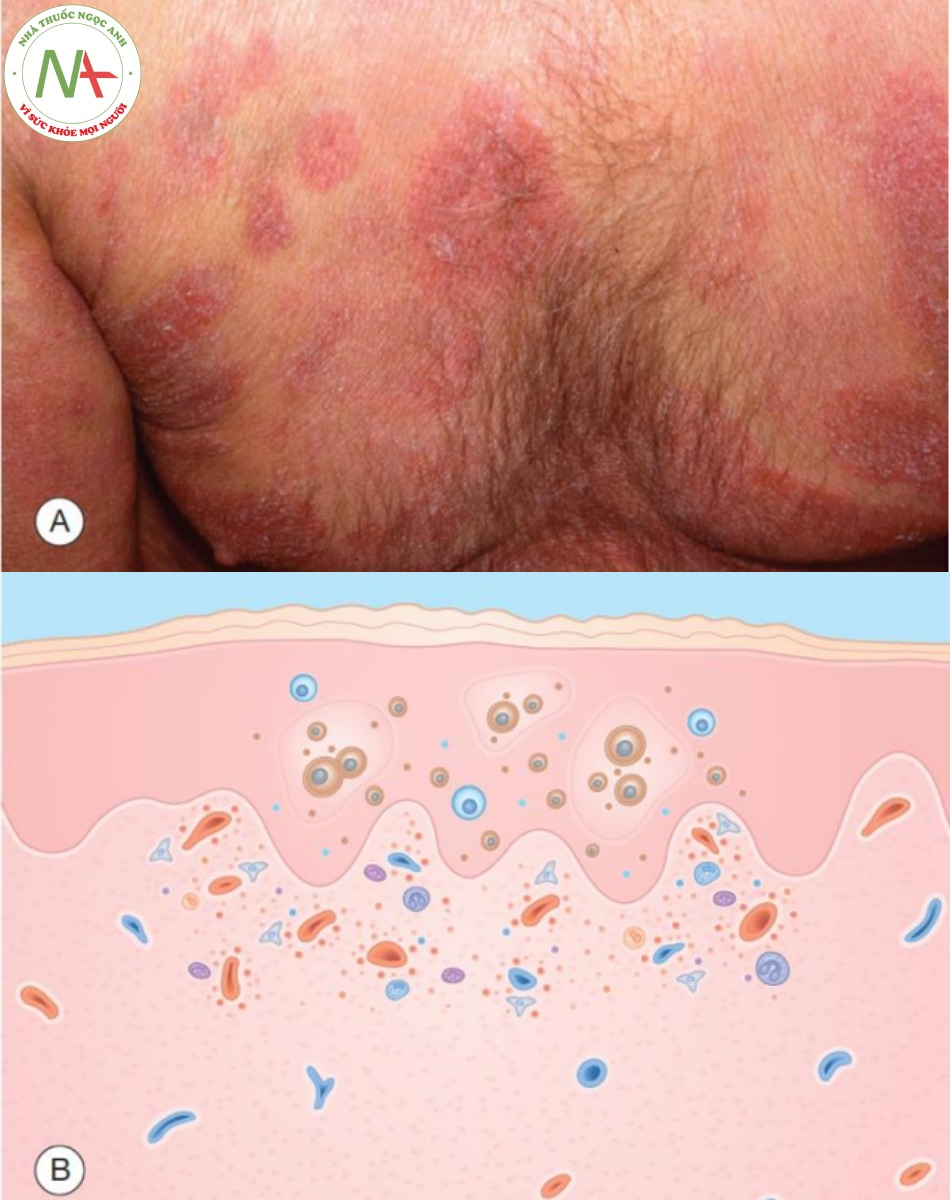
A. Các dát màu đỏ đến tím và hơi nâu, có vảy mỏng và nếp nhăn, có hình dạng không đều. B. Biểu bì – tăng sừng hóa; teo biểu bì (đặc biệt ở giai đoạn dát); sự xuất bào của các tế bào lympho ác tính, đôi khi tập trung thành đám (áp xe nhỏ Pautrier). Lớp bì – thâm nhiễm nhẹ đến rõ rệt của các tế bào viêm hỗn hợp, bao gồm cả tế bào lympho dạng cerebriform.
DẤU HIỆU M SÀNG
Chìa khóa để chẩn đoán nằm ở các dấu hiệu sau. Các tổn thương có hình dạng không đều, màu sắc đặc biệt (thường là nâu đỏ, tím hoặc cam) và phân bố không đối xứng (Hình 9.9). Mức độ nhô cao của tổn thương phụ thuộc vào giai đoạn của bệnh. Ở giai đoạn dát, các tổn thương phẳng, trên bề mặt có một vảy mỏng và đôi khi kèm theo teo biểu bì, trên lâm sàng biểu hiện nếp nhăn như “giấy thuốc lá” trên bề mặt. Các tổn thương khác có thể biểu hiện poikiloderma, một thuật ngữ được sử dụng để mô tả kiểu hình lưới tăng sắc tố, giảm sắc tố và ban đỏ với giãn mao mạch. Trong poikiloderma, lớp biểu bì cũng cho thấy bị teo. Khi bệnh tiến triển, tăng thâm nhiễm tế bào của da xảy ra, biểu hiện lâm sàng là các mảng xơ cứng, nhô cao. Những mảng này thường lan rộng hơn (Hình 9.10). Khi bệnh tiến triển, các nốt xuất hiện và thường loét (xem Hình 19.3). Bệnh hạch bạch huyết cũng thường được thấy trong bệnh tiến triển hơn.
Hội chứng Sézary đại diện cho một biến thể bệnh bạch cầu của mycosis fungoides; hội chứng này được đặc trưng bởi đỏ da toàn thân (erythroderma), hạch to và một số lượng lớn tế bào lympho không điển hình (hoặc tế bào Sézary) trong tuần hoàn ngoại vi.
CHẨN ĐOÁN N BIỆT
Mycosis fungoides có thể biểu hiện dưới dạng bệnh á vảy nến (Hình 9.23), bệnh chàm không điển hình hoặc bệnh vảy nến. Ở những bệnh nhân có bệnh dạng nốt, các khối u ác tính khác có thể được xem xét. Ở những bệnh nhân mắc hội chứng Sézary, chẩn đoán phân biệt bao gồm các nguyên nhân gây ban đỏ toàn thân khác.
| Chẩn đoán phân biệt mycosis fungoides |
| ● Bệnh á vảy nến
● Chàm ● Bệnh vảy nến ● Đỏ da toàn thân |
XÉT NGHIỆM VÀ SINH THIẾT
Xét nghiệm quan trọng nhất là sinh thiết da. Thông thường, nhiều mẫu sinh thiết phải được thực hiện trước khi chẩn đoán mô học có thể được đảm bảo, đặc biệt ở những bệnh nhân mắc bệnh giai đoạn dát sớm.
Đặc điểm mô học quan trọng nhất là sự hiện diện của các ổ áp xe nhỏ Pautrier (Pautrier’s microabscesses) trong lớp biểu bì (Hình 9.9B). Chúng đại diện cho các tập hợp tế bào lympho, nhiều trong số đó là không điển hình. Tế bào lympho không điển hình cũng được tìm thấy với số lượng khác nhau trong thâm nhiễm lớp bì. Với kiểm tra công suất cao, nhân của các tế bào lympho này có đặc điểm rất phức tạp hoặc dạng hình não. Trong giai đoạn sớm của bệnh, chúng có thể chỉ xuất hiện với số lượng nhỏ; trong giai đoạn nốt, sự thâm nhiễm dày đặc của các tế bào ác tính được ghi nhận.
Các tế bào ác tính trong mycosis fungoides có nguồn gốc từ sự tăng sinh đơn dòng của các tế bào T helper và ít phổ biến hơn là các tế bào T suppressor. Xét nghiệm tái sắp xếp gen của thụ thể tế bào T (T-cell receptor gene rearrangement test) có thể được sử dụng để xác định tính đơn dòng trong tế bào T thâm nhiễm ở da và các mô khác. Các tế bào T helper biệt hóa có các thụ thể bề mặt tế bào cụ thể có tính đặc hiệu được xác định bằng cách tái sắp xếp gen thụ thể. Xét nghiệm tái sắp xếp gen thụ thể tế bào T phát hiện một quần thể tế bào có cùng sự tái sắp xếp, từ đó xác định tính đơn dòng, một phát hiện ủng hộ bệnh ác tính. Thử nghiệm này đã được sử dụng để hỗ trợ chẩn đoán mycosis fungoides ở da, máu và hạch bạch huyết. Kết quả dương tính giả đôi khi xảy ra.
Công thức máu toàn phần, với việc kiểm tra cẩn thận phết tế bào ngoại vi cũng nên được thực hiện khi tìm kiếm các tế bào mycosis fungoides trong tuần hoàn. Nếu các hạch bạch huyết phì đại, nên tiến hành sinh thiết hạch bạch huyết.
ĐIỀU TRỊ
Đối với bệnh khu trú ở da, liệu pháp điều trị từ bên ngoài được ưa thích hơn: (1) steroid tại chỗ; (2) tia UV, có thể là UVB hoặc UVA kết hợp với psoralens (PUVA); (3) gel mustard nitơ; (4) bexarotene (rexinoid) và retinoid; (5) imquimod; (6) liệu pháp chùm electron. Methotrexate liều thấp, retinoid hoặc rexinoid, vorinostat, romidepsin đường uống và interferon α tiêm bắp được dùng ở những bệnh nhân mắc bệnh dai dẳng.
Ở những bệnh nhân mắc bệnh toàn thân, hóa trị liệu thường được sử dụng, đôi khi kết hợp với một trong các phương thức điều trị tại chỗ. Một số bệnh nhân mắc hội chứng Sézary cũng được điều trị thành công bằng quang hóa trị liệu ngoài cơ thể. Trong phương pháp điều trị này, các tế bào bạch cầu được đưa ra khỏi cơ thể bệnh nhân vài giờ sau khi uống psoralen, được chiếu tia UVA bên ngoài và tái truyền vào tuần hoàn. Điều trị được thực hiện hàng tháng.
| Điều trị mycosis fungoides |
| Ban đầu
● Steroid (kem clobetasol 0,05% 2 lần /ngày) ● Tia UVB ● Gel mustard nitơ ● Xạ trị (chùm electron) ● Bexarotene và retinoids ● Imquimod Thay thế ● Psoralens với tia UVA (PUVA) ● Methotrexate ● Retinoids (vd: isotretinoin) hoặc rexinoid (vd: bexarotene) ● Interferon α-2b ● Quang hóa trị liệu ngoài cơ thể ● Hóa trị liệu kết hợp ● Vorinostat ● Romidepsin |
DIỄN TIẾN VÀ BIẾN CHỨNG
Ở hầu hết các bệnh nhân, mycosis fungoides là một bệnh mãn tính, âm ỉ với tiến triển chậm trong nhiều năm. Điều trị trong giai đoạn sớm có thể làm sạch hoàn toàn các tổn thương da, mặc dù tái phát thường xảy ra sau khi ngừng điều trị. Sự tham gia toàn thân phát triển trong bệnh tiến triển, thường ảnh hưởng đến các hạch bạch huyết trước và các cơ quan nội tạng sau đó. Thời gian sống trung bình của những bệnh nhân có tổn thương toàn thân là khoảng 2 năm.
CƠ CHẾ BỆNH SINH
Mycosis fungoides là một bệnh tân sinh của các tế bào T helper (CD4+) và ít phổ biến hơn là các tế bào T suppressor (CD8+). Biểu hiện đầu tiên thường xuất hiện trên da. Tranh luận hiện nay là liệu quá trình này là ác tính ngay từ đầu hay liệu nó bắt đầu như một tình trạng viêm mãn tính trong đó các tế bào T được kích hoạt cuối cùng trải qua quá trình biến đổi ác tính. Dù bằng cách nào, kết quả cuối cùng là sự tăng sinh đơn dòng của các tế bào T hỗ trợ hoặc ức chế trong da.
phổ biến thứ ba, ảnh hưởng đến 1% bệnh nhân mới được khám tại phòng khám da liễu của các tác giả. Bệnh ảnh hưởng chủ yếu đến trẻ lớn và thanh niên, và xảy ra với một số thay đổi theo mùa, ít phổ biến nhất trong những tháng mùa hè.
TIỀN SỬ
Sự phát ban toàn thân xảy ra theo sau một tổn thương đơn lẻ, được gọi là “dát tiền triệu” đặc trưng, thường bị chẩn đoán nhầm là nấm thân mình. Phát ban toàn thân xuất hiện sau dát tiền triệu từ vài ngày đến vài tuần. Bệnh nhân thường cảm thấy khỏe. Ngứa thường biểu hiện và có mức độ nghiêm trọng từ nhẹ đến trung bình.
Các sự kiện khởi đầu trong căn bệnh này không được thiết lập tốt. Các tế bào Langerhans trong lớp biểu bì được coi là tham gia vào các giai đoạn ban đầu, có lẽ chúng bị kích thích bởi các yếu tố bên ngoài và do đó, tương tác với các tế bào T, được kích hoạt sau đó. Hóa chất ngoài môi trường được coi là yếu tố gây bệnh ở một số bệnh nhân, nhưng điều này chưa được chứng minh rõ ràng. Tuy nhiên, đối với hầu hết bệnh nhân bị mycosis fungoides, nguồn gốc cơ bản vẫn chưa được biết và con đường gây bệnh là một vấn đề tranh luận.
BỆNH VẢY PHẤN HỒNG (PITYRIASIS ROSEA)
| Những điểm chính |
| 1. Dát tiền triệu (herald patch) là điềm báo trước về một phát ban toàn thân
2. Các dát lớn hình bầu dục, có vảy mịn trên cổ, thân và các đầu gần chi 3. Xem xét lại chẩn đoán nếu tình trạng kéo dài hơn 2-3 tháng |
ĐỊNH NGHĨA
Bệnh vảy phấn hồng (pityriasis có nghĩa là “vảy giống như cám,” và rosea có nghĩa là “màu hồng”) là một bệnh da viêm cấp tính, tự giới hạn, dường như do virus herpes 6 và 7 ở người gây ra. Bệnh có đặc điểm lâm sàng là các dát, sẩn và mảng hình bầu dục, nhô cao ít, có vảy, nằm chủ yếu trên thân mình.
TỶ LỆ MẮC
Tỷ lệ mắc bệnh chính xác chưa được biết, nhưng bệnh này tương đối phổ biến. Đây là bệnh sẩn vảy
DẤU HIỆU M SÀNG
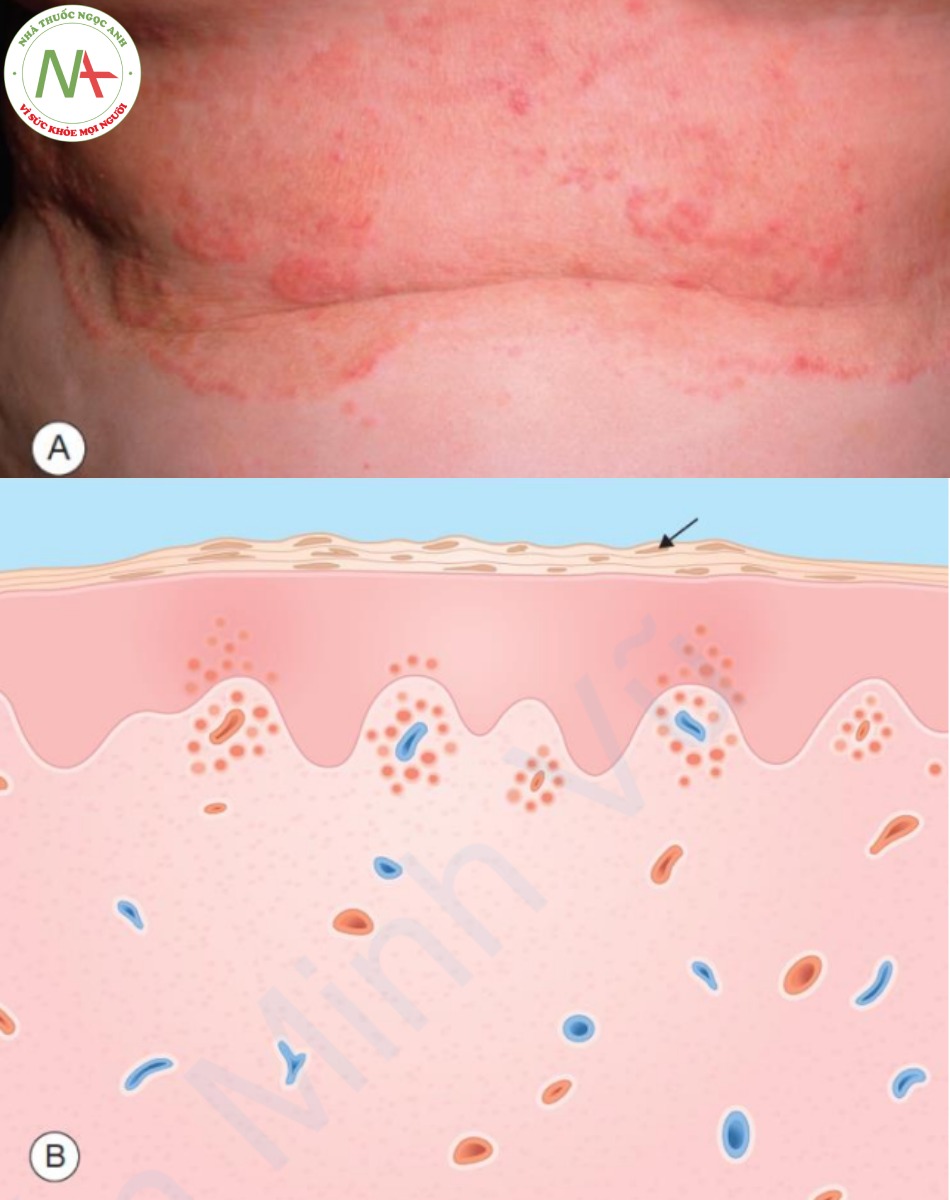
Dát tiền triệu, tổn thương lớn nhất, có kích thước từ 2 đến 5 cm (Hình 9.12B). Nhiều tổn thương theo sau giống như dát tiền triệu nhưng nhỏ hơn. Chúng thường có màu hồng nhạt hoặc màu cá hồi, hình tròn đến hình bầu dục và được bao phủ bởi một vảy mịn mà ở tổn thương trưởng thành nằm gần viền. Thông thường, các tổn thương hình bầu dục trên cổ và thân mình chạy theo các đường phân cách trên da theo hình dạng được ví giống như hình “cây thông Noel”. Phát ban phân bố chủ yếu ở thân và cổ, đôi khi ở các đầu gần chi. Ở trẻ em, khuôn mặt cũng có thể bị ảnh hưởng. Ngoài ra, ở trẻ em, các biến thể sẩn hoặc mụn nước của bệnh có thể xảy ra. Các tổn thương ở miệng, mặc dù không nổi bật, đã được mô tả, và có phạm vi từ dát đỏ đến chấm xuất huyết đến vết loét nhỏ.
CHẨN ĐOÁN N BIỆT
Mặc dù chẩn đoán vảy phấn hồng thường đơn giản, nhưng đôi khi các rối loạn khác phải được xem xét trong chẩn đoán phân biệt. Ở bệnh nấm thân mình, bệnh nhân thường chỉ có một vài tổn thương. Tuy nhiên nếu có nghi ngờ, nên soi tươi KOH. Sự khởi đầu bùng phát của các tổn thương nhỏ của bệnh vảy nến thể giọt (guttate psoriasis), phân bố chủ yếu trên thân mình, có thể bị nhầm lẫn với bệnh vảy phấn hồng. Tuy nhiên, vảy trong bệnh vảy nến dày hơn và có màu bạc hơn, diễn biến kéo dài hơn. Không phổ biến, lichen phẳng toàn thân có thể giống vảy phấn hồng. Chronica là một rối loạn hiếm gặp trong đó các tổn thương có thể giống với vảy phấn hồng nhưng (như tên gọi của nó) là mãn tính chứ không phải thoáng qua. Phát ban do thuốc nên được xem xét ở bất kỳ bệnh nhân nào bị bệnh da toàn thân cấp tính. Tuy nhiên, thông thường, phát ban do thuốc có màu đỏ tươi hơn, hợp lưu nhiều hơn, ít vảy hơn, và ngứa hơn so với vảy phấn hồng.
Chẩn đoán quan trọng nhất để xem xét phân biệt là giang mai thứ phát, đặc biệt nếu phát ban không điển hình; ví dụ, nếu bệnh nhân không có dát tiền triệu, nếu đầu xa chi (đặc biệt là lòng bàn tay và lòng bàn chân) có liên quan, hoặc nếu bệnh nhân bị bệnh toàn thân. Trong tất cả các trường hợp vảy phấn hồng “không điển hình”, nên chỉ định xét nghiệm huyết thanh tìm bệnh giang mai.
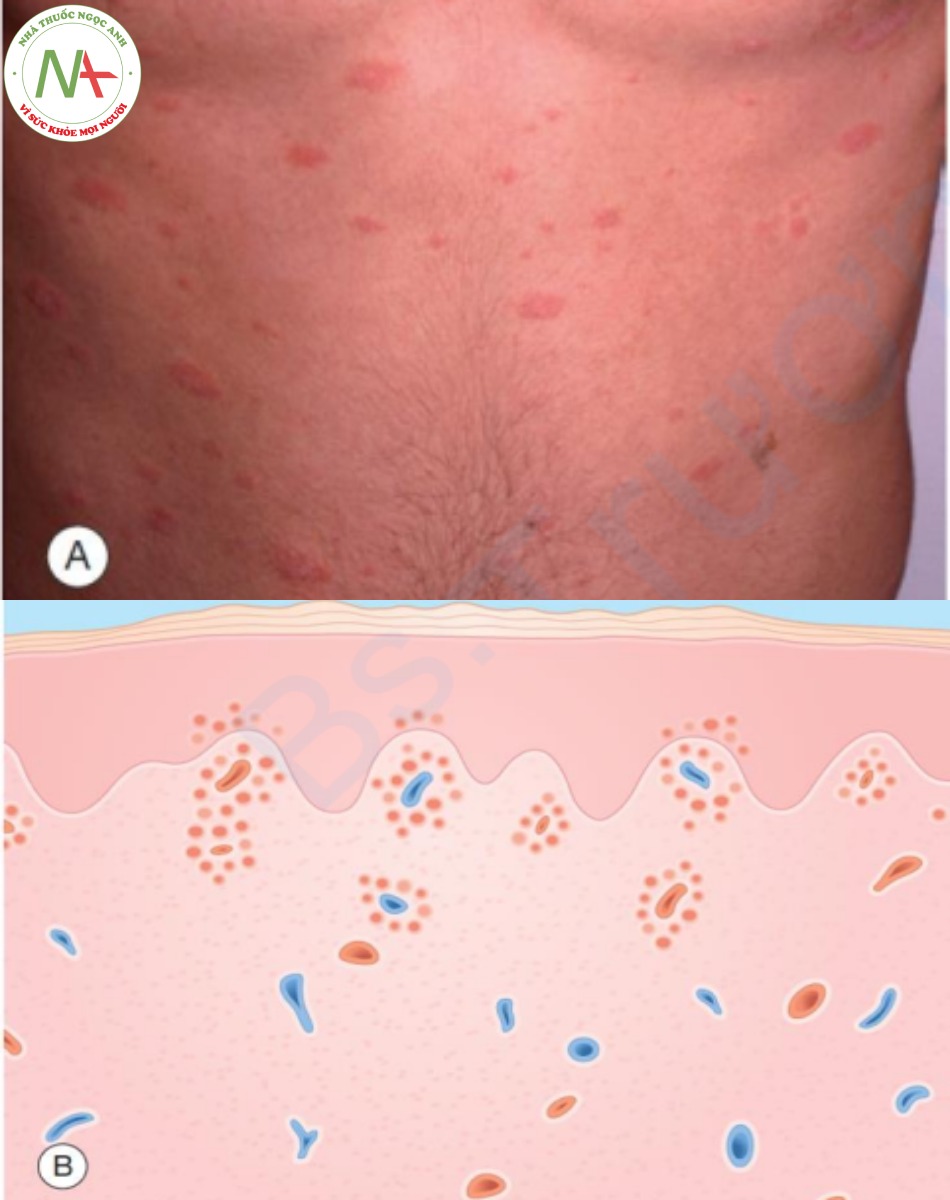
A. Các dát đỏ hình bầu dục có vảy mịn ở gần viền. B. Biểu bì – tăng sừng hóa nhẹ và dày với xốp hóa khu trú và tế bào lympho rải rác. Lớp bì – thâm nhiễm tế bào lympho quanh mạch máu.
XÉT NGHIỆM VÀ SINH THIẾT
Chẩn đoán được thực hiện với tiền sử đặc trưng và dấu hiệu lâm sàng. Sinh thiết da không đặc hiệu và hiếm khi được chỉ định. Nếu được thực hiện, các phát hiện sẽ bao gồm tăng sừng hóa nhẹ với bệnh á sừng khu trú, tăng sinh biểu bì tối thiểu với xốp hóa khu trú và thâm nhiễm viêm lớp bì mức trung bình, với một vài tế bào di chuyển vào lớp biểu bì (Hình 9.11B).
ĐIỀU TRỊ
Điều trị thường không cần thiết đối với bệnh tự giới hạn này. Đôi khi, thuốc kháng histamin cần thiết để điều trị ngứa và kem dưỡng ẩm cho vảy khô xảy ra khi tổn thương tiến triển. Liệu pháp ánh sáng tia cực tím (UVB) hoặc erythromycin dường như đẩy nhanh quá trình tự khỏi, nhưng những điều này thường không cần thiết.
| Điều trị bệnh vảy phấn hồng |
| Ban đầu
● Không trừ khi có triệu chứng Thay thế ● Tia UV ● Erythromycin 500 mg 2 lần/ngày trong 2 tuần |
DIỄN TIẾN VÀ BIẾN CHỨNG
Bệnh diễn tiến tự khỏi trong khoảng thời gian từ 2 tuần đến 2 tháng, với thời gian trung bình khoảng 6 tuần, tái phát chỉ trong khoảng 2% bệnh nhân. Không có biến chứng nào xảy ra, ngoại trừ tình trạng giảm sắc tố hoặc tăng sắc tố sau viêm không thường xuyên, sẽ tự khỏi dần theo thời gian, thường là vài tháng.
Bệnh vẩy phấn hồng tự khỏi trong vòng 2 tháng.
CƠ CHẾ BỆNH SINH
Phát ban dường như được trung gian bởi phản ứng miễn dịch tế bào (loại IV). Một yếu tố virus kích hoạt có thể xảy ra, herpesvirus 6 và 7 ở người, được cho là có liên quan. Tuy nhiên, bệnh không xảy ra đặc hữu và sự xuất hiện ở những người tiếp xúc trong gia đình là không phổ biến.
BỆNH VẢY NẾN
| Những điểm chính |
| 1. Các mảng đỏ, ranh giới rõ, có vảy màu bạc
2. Khuỷu tay, đầu gối và da đầu thường bị ảnh hưởng, cũng như các vị trí khác 3. Viêm và tăng sinh biểu bì cung cấp cơ hội cho can thiệp điều trị |
ĐỊNH NGHĨA
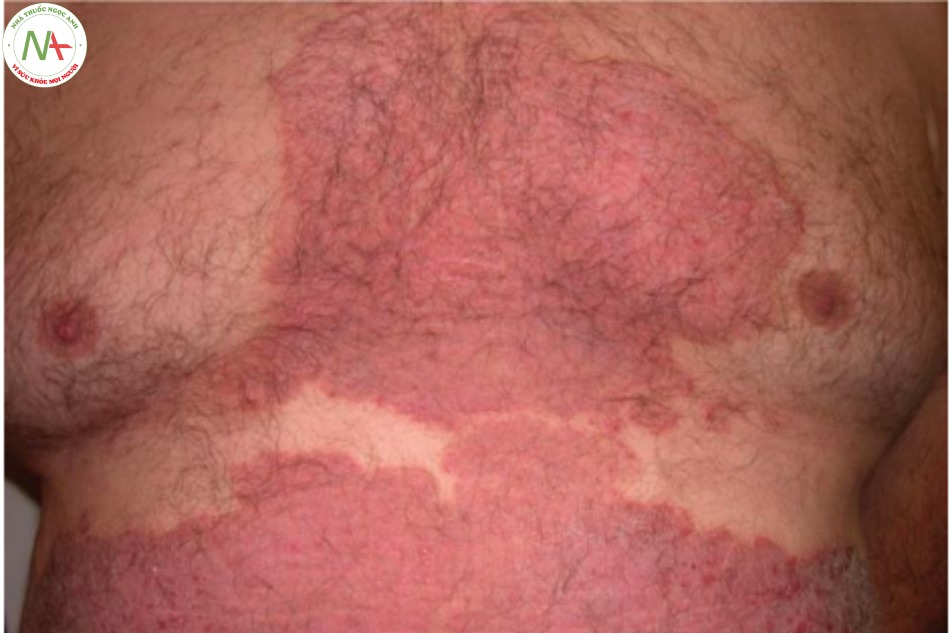
Bệnh vảy nến là một phát ban viêm với sự gia tăng tăng sinh biểu bì (acanthosis) dẫn đến sự tích tụ của lớp sừng (vảy). Nguyên nhân chưa rõ nhưng dường như có nhiều yếu tố, dẫn đến viêm và tăng sinh biểu bì. Biểu hiện lâm sàng là các dát, sẩn và mảng đỏ, có ranh giới rõ, bao phủ ở trên là các vảy màu bạc (Hình 9.13).
TỶ LỆ MẮC
Khoảng 2% đến 5% người da trắng và 0,1% đến 0,3% dân số châu Á bị ảnh hưởng bởi bệnh vảy nến. Khởi phát có thể xảy ra ở mọi lứa tuổi, nhưng phổ biến nhất ở người lớn, với độ tuổi trung bình là 35 tuổi.
TIỀN SỬ
Bệnh thường bắt đầu từ từ, mặc dù đôi khi bùng phát khi khởi phát hoặc các đợt cấp. Sự xuất hiện đột ngột của nhiều tổn thương nhỏ (guttate) của bệnh vảy nến trên diện rộng thường xảy ra sau nhiễm trùng họng do liên cầu. Ở những bệnh nhân bị bệnh vảy nến mảng lớn khởi phát đột ngột hoặc nặng lên nhanh chóng, nên xem xét khả năng nhiễm virus gây suy giảm miễn dịch ở người (HIV): 1% bệnh nhân mắc hội chứng suy giảm miễn dịch mắc phải (AIDS) phát triển bệnh vảy nến nghiêm trọng, và đôi khi bệnh vảy nến đại diện biểu hiện của bệnh AIDS. Các yếu tố làm trầm trọng thêm bệnh vảy nến bao gồm chấn thương da dẫn đến tổn thương vảy nến (hiện tượng Koebner) và căng thẳng cảm xúc, mặc dù khó chứng minh bằng khoa học nhưng được nhiều bệnh nhân tin là một yếu tố góp phần. Một số loại thuốc được thấy làm trầm trọng thêm bệnh vảy nến. Lithium là thủ phạm được chứng minh tốt nhất, thuốc chẹn beta và thuốc chống viêm non-steroid cũng có liên quan. Ngứa (psoriasis có nguồn gốc từ tiếng Hy Lạp có nghĩa là “ngứa”) có mức độ từ nhẹ đến nặng. Tiền sử gia đình mắc bệnh vảy nến có thể được gợi ra từ khoảng một phần ba số bệnh nhân.
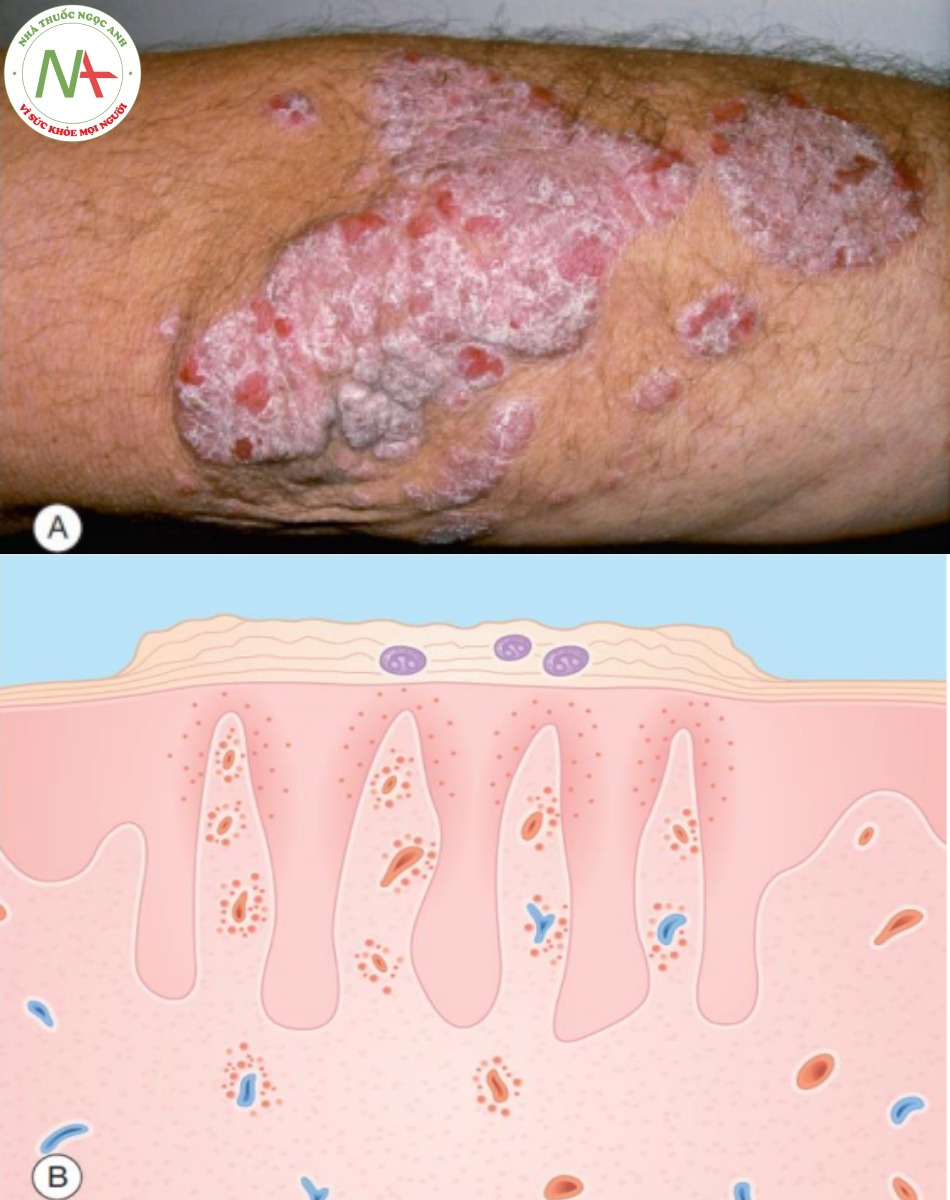
A. Mảng đỏ, ranh giới rõ với vảy bạc liên quan đến khuỷu tay. B. Biểu bì – tăng sừng hóa, tăng sinh biểu bì với các gờ rete kéo dài và sự thâm nhiễm của bạch cầu trung tính, tạo thành các ổ áp xe nhỏ trong lớp sừng. Lớp bì – tăng sinh mao mạch với viêm quanh mạch máu.
DẤU HIỆU LÂM SÀNG
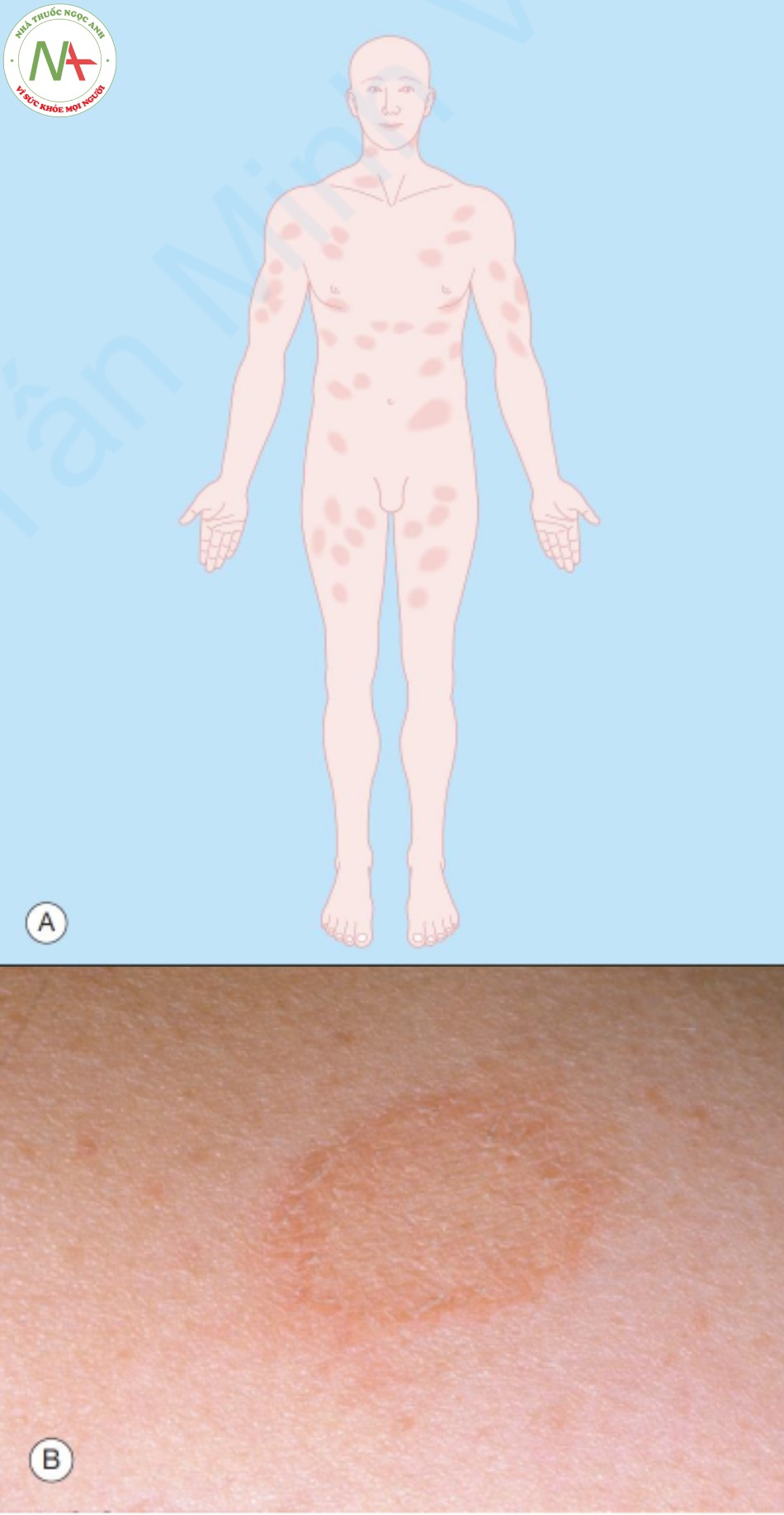
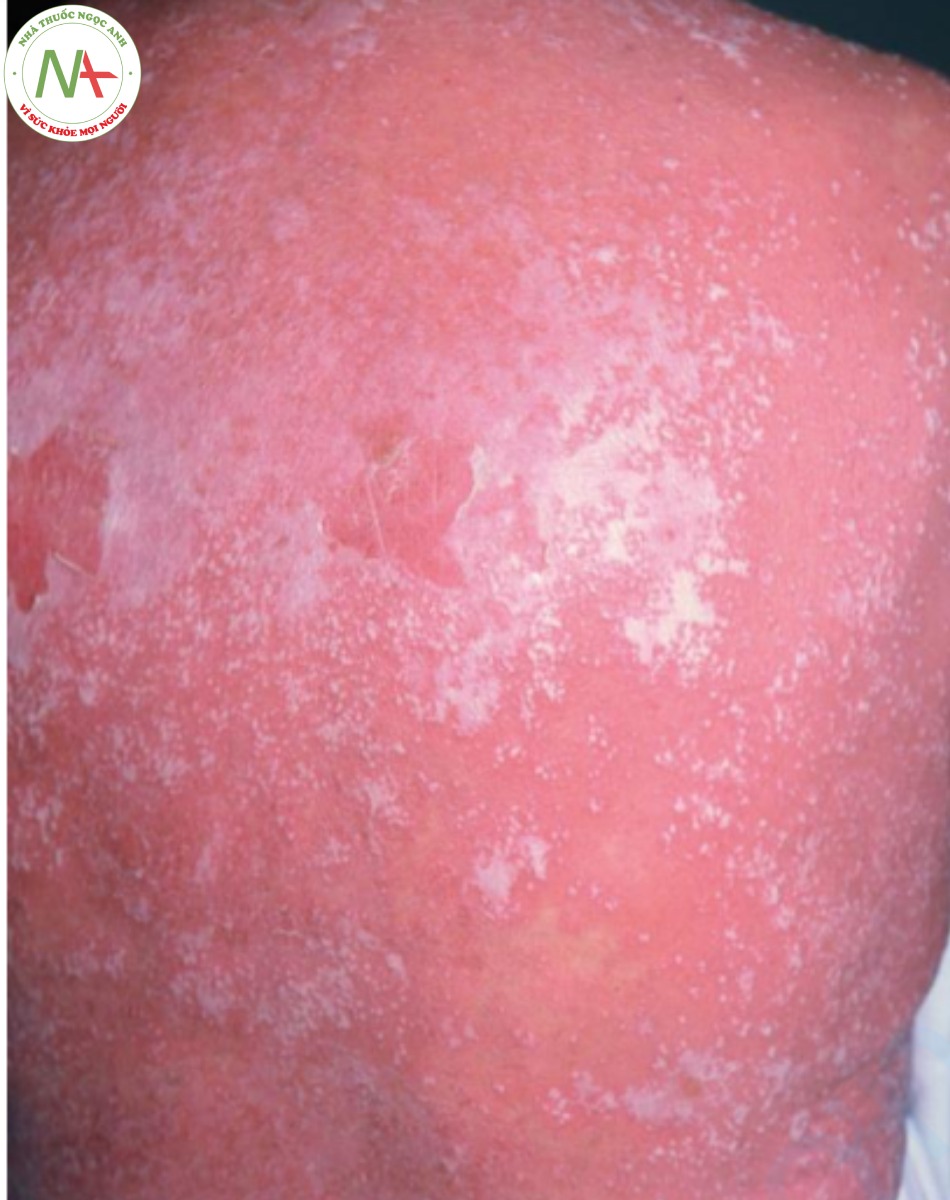
Các tổn thương là các dát, sẩn và mảng đỏ, có ranh giới rõ, có vảy màu bạc đặc trưng. Ở những vùng kẽ, sự ngâm nước ngăn không cho vảy tích tụ, nhưng các tổn thương vẫn có màu đỏ và rõ nét. Bệnh vảy nến phân bố theo kiểu cổ điển trên da đầu, khuỷu tay và đầu gối (Hình 9.14). Kẽ mông cũng là một vị trí phổ biến và thường bị bỏ qua. Mặc dù đây là những vị trí điển hình, tổn thương vảy nến có thể xảy ra ở bất cứ đâu và có thể bao phủ toàn bộ bề mặt da (Hình 9.15).
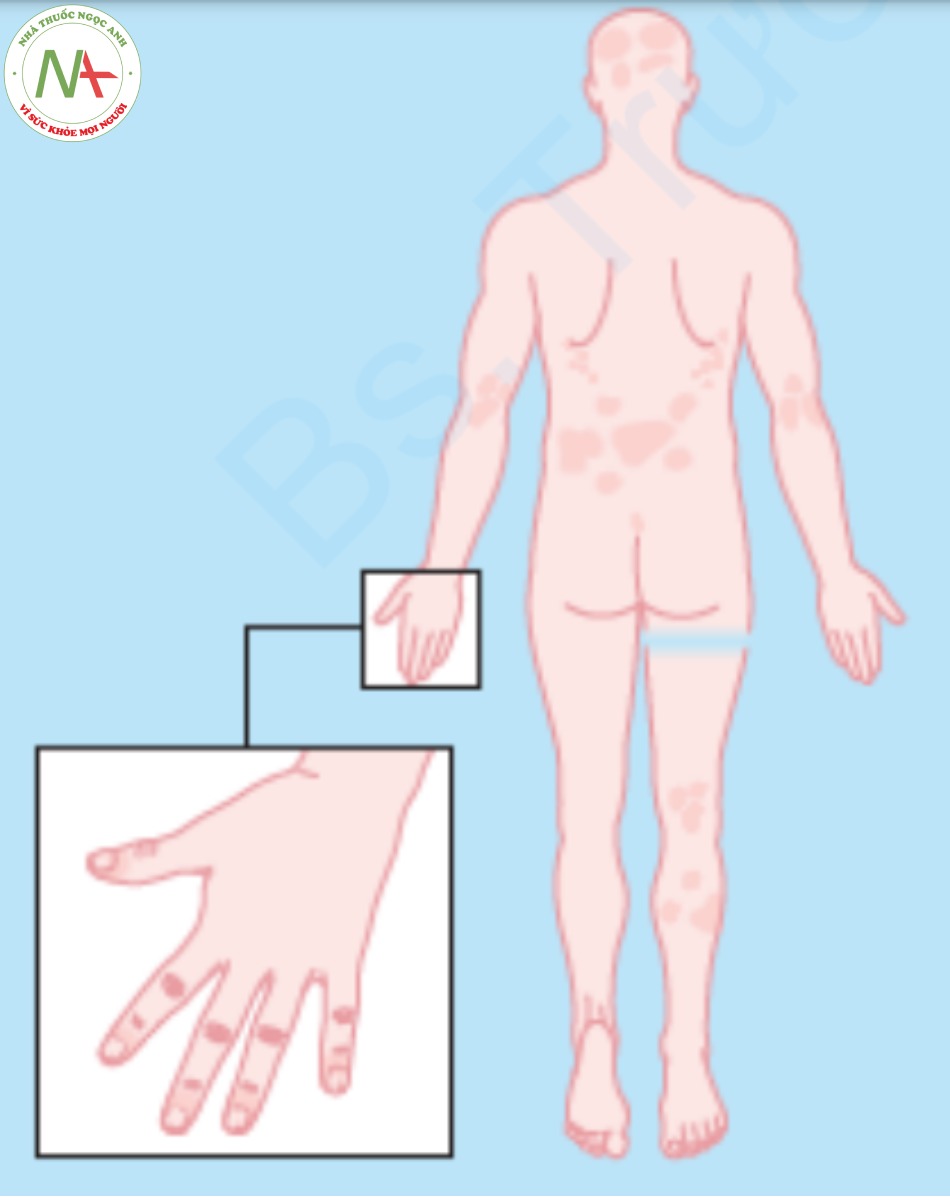
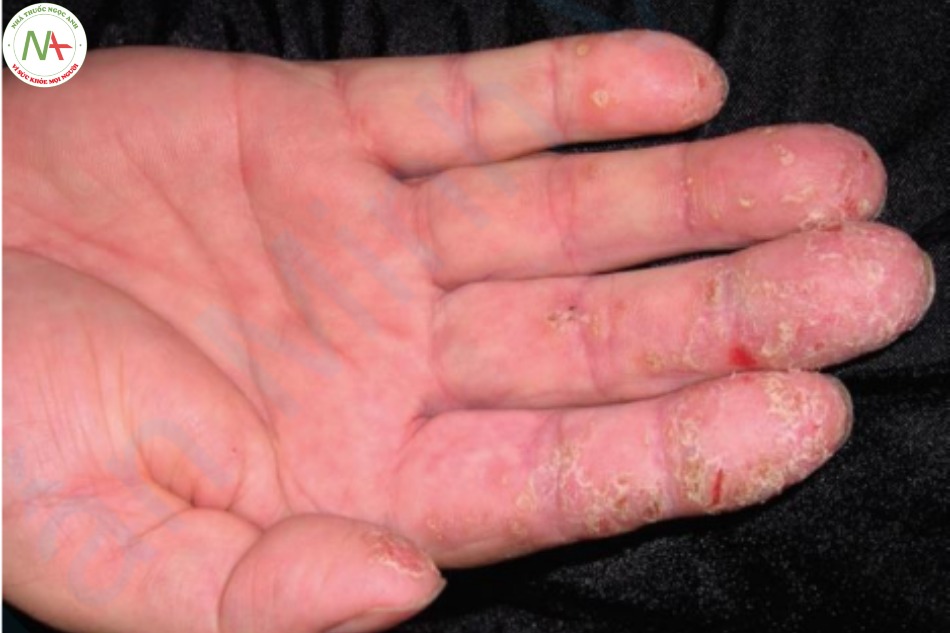
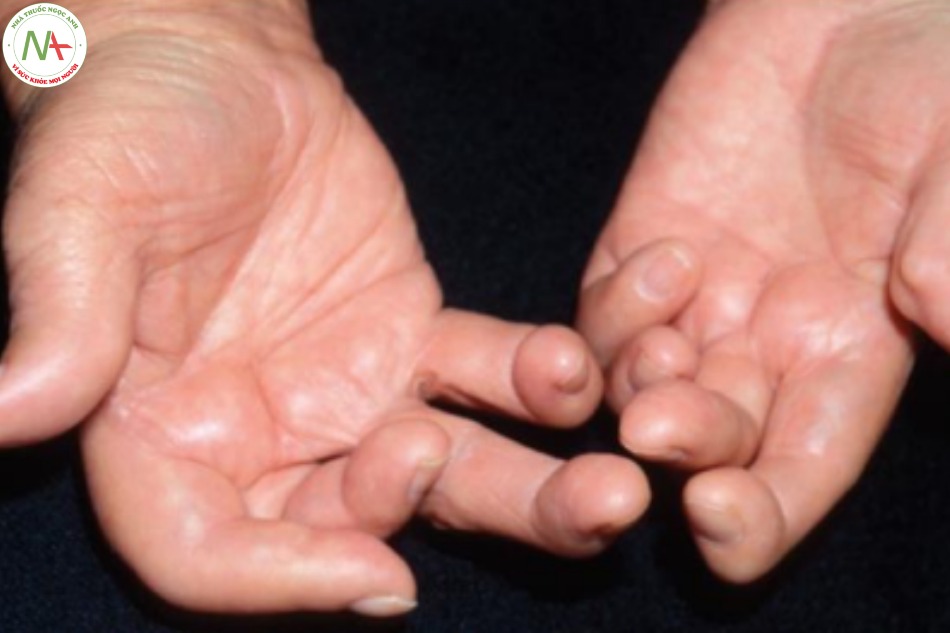
Tổn thương ở móng (xem Chương 21, Hình 21.4) có ở 50% bệnh nhân bị bệnh vảy nến và có thể liên quan đến tổn thương ở bàn tay (Hình 9.16). Móng có thể bị rỗ với những vết lõm nhỏ giống như dao chặt đá trên phiến móng. Cũng có thể xảy ra hiện tượng bong móng (onycholysis) (tách phiến móng ra khỏi giường móng). Tình trạng này gây ra bởi một mảng vảy nến ở phần xa móng với sự tích tụ vảy, nâng phiến móng ra khỏi giường móng. Móng có thể dày, không đều và đổi màu (hơi vàng).
Bệnh vảy nến mụn mủ (pustular psoriasis) là một biến thể không phổ biến. Ở dạng bệnh này, mụn mủ bề mặt xuất hiện ở một trong ba biểu hiện: (1) mụn mủ mọc thành từng mảng điển hình hơn; (2) mụn mủ ở lòng bàn tay và lòng bàn chân; và (3) phát ban toàn thân hiếm gặp, trong đó mụn mủ bùng phát đột ngột trên vùng da đỏ rộng lớn và kèm theo sốt và tăng bạch cầu (Hình 9.17).
CHẨN ĐOÁN N BIỆT
Chẩn đoán thường không khó, nhất là khi tổn thương có vảy bạc đặc trưng và ở những vị trí điển hình. Có thể khó khăn hơn khi không có vảy hiện diện, như ở các tổn thương rất sớm hoặc ở các vùng kẽ. Tổn thương ở vùng kẽ có thể bị nhầm lẫn với nấm bẹn, nấm candida và viêm kẽ. Bệnh vảy nến ở da đầu thường bị nhầm lẫn với viêm da tiết bã, trong đó vảy thường mịn hơn, vàng hơn và lan rộng hơn với các đường viền không rõ ràng. Bệnh vảy nến thể giọt trên thân mình đôi khi bị nhầm lẫn với bệnh vảy phấn hồng hoặc bệnh nấm da. Viêm da mãn tính và u lympho tế bào T ở da đôi khi có thể giống vảy nến. Tổn thương ở móng có thể không thể phân biệt được về mặt lâm sàng với nhiễm nấm; soi tươi KOH dương tính hoặc nuôi cấy nấm cho phép chẩn đoán vấn đề sau.
| Chẩn đoán phân biệt bệnh vảy nến |
| ● Nấm dermatophyte vùng bẹn
● Nấm candida ● Viêm kẽ ● Viêm da tiết bã ● Vảy phấn hồng ● Nấm thân mình ● Viêm da mãn tính ● U lympho tế bào T ở da ● Nấm móng |
XÉT NGHIỆM VÀ SINH THIẾT
Sinh thiết thường không cần thiết; trên thực tế, hình ảnh lâm sàng thường đặc trưng hơn các phát hiện mô học. Nếu sinh thiết được thực hiện, kiểm tra giải phẫu bệnh cho thấy tăng sừng hóa, parakeratosis, giảm lớp hạt với lớp biểu bì tăng sinh và thâm nhiễm viêm ở lớp bì bao gồm bạch cầu trung tính, một số có thể di chuyển vào và xuyên qua lớp biểu bì, tạo thành các tập hợp nhỏ trong lớp sừng (áp xe Munro) (Hình 9.13B).
ĐIỀU TRỊ
Mục tiêu của điều trị là giảm sự tăng sinh biểu bì và viêm lớp bì tiềm ẩn. Năm loại tác nhân tại chỗ được sử dụng: steroid; các chế phẩm hắc ín và anthralin; calcipotriene (dẫn xuất vitamin D); tazarotene (dẫn xuất vitamin A); và đèn UV.
Steroid tại chỗ có cả tác dụng chống phân bào và chống viêm. Các chế phẩm hydrocortisone không kê đơn thường không hiệu quả, cần phải dùng steroid kê đơn mạnh hơn (xem Chương 4). Những thuốc này đắt tiền nhưng rất có giá trị ở những bệnh nhân có vùng tổn thương giới hạn. Một đáp ứng tốt thường được ghi nhận trong vòng vài tuần, nhưng hiện tượng tachyphylaxis (mất tác dụng khi tiếp tục sử dụng thuốc) có thể phát triển. Do đó, để sử dụng steroid tại chỗ trong thời gian dài, chúng tôi hướng dẫn bệnh nhân sử dụng phác đồ ngắt quãng (ví dụ: chỉ sử dụng thuốc 2 lần mỗi 3 tuần hoặc bỏ qua các ngày khi tình trạng tốt). Thực hiện cách này cũng có thể làm giảm khả năng phát triển teo da do steroid. Bệnh vảy nến cũng đáp ứng với steroid toàn thân, nhưng nên tránh những thuốc này vì tác dụng phụ lâu dài của chúng và vì bệnh vẩy nến có thể tái phát nặng sau khi ngừng thuốc.
Hắc ín và anthralin tại chỗ là các hydrocacbon có hoạt tính chống phân bào; hắc ín cũng có thể chống viêm. Các sản phẩm này có thể làm ố da (tạm thời) và vải (vĩnh viễn), đồng thời tạo ra đáp ứng chậm, mặc dù các đáp ứng đạt được có xu hướng kéo dài hơn và hiện tượng tachyphylaxis ít có khả năng phát triển hơn so với steroid tại chỗ. Dầu hắc ín được thêm vào bồn tắm là một cách thuận tiện để bôi hắc ín lên toàn bộ bề mặt da. Tuy nhiên, bệnh nhân nên được thông báo rằng những loại dầu hắc ín này làm ố bồn tắm bằng nhựa (chứ không phải đồ sứ). Các chế phẩm hắc ín thoa trực tiếp lên da có thể hiệu quả hơn các loại hắc ín tắm nhưng sử dụng dơ hơn. Do đó, chúng tôi hướng dẫn bệnh nhân thoa hắc ín trước khi đi ngủ. Các chế phẩm hắc ín thương mại có sẵn, nhưng chúng tôi thường kê toa một chế phẩm hỗn hợp có chứa dung dịch hắc ín – chất tẩy rửa carbonis dạng lỏng (LCD) 5% – chứa trong Aquaphor. Về vấn đề này, axit salicylic 3% có thể được thêm vào như là chất tiêu sừng để giúp loại bỏ vảy dày nếu có. Anthralin có bán trên thị trường ở dạng kem, có nồng độ từ 0,1% đến 1,0%. Do khả năng gây kích ứng, liệu pháp này được bắt đầu với nồng độ thấp và tăng dần khi dung nạp được. Có thể áp dụng phác đồ tiếp xúc ngắn trong 30 phút, nhưng chúng tôi thường đề xuất dùng qua đêm. Kích ứng da và ố màu da là những nhược điểm chính của liệu pháp anthralin.
Thuốc mỡ, kem và lotion calcipotriene là một dẫn xuất vitamin D có hoạt tính chống phân bào. Nó được bôi hai lần mỗi ngày và cần sử dụng vài tháng để có hiệu quả đầy đủ. Một số bệnh nhân đáp ứng tốt, nhưng nhiều người thì không. Nó đắt tiền và có thể gây kích ứng, nhưng lại an toàn khi sử dụng lâu dài đối với mảng tổn thương giới hạn. Đôi khi, chúng tôi điều trị luân phiên hàng tuần bằng steroid tại chỗ và calcipotriene để giảm tác dụng phụ của steroid và duy trì kiểm soát bệnh.
Tazarotene 0,05% và 0,1% là một retinoid (dẫn xuất vitamin A). Nói chung, retinoids thúc đẩy quá trình biệt hóa và ức chế sự tăng sinh – những tác dụng mong muốn đối với một loại thuốc chống vảy nến. Tazarotene được bôi tại chỗ trước khi đi ngủ, thường kết hợp với steroid tại chỗ được bôi vào buổi sáng. Nó có hiệu quả đối với nhiều bệnh nhân, nhưng đắt tiền và có thể gây kích ứng (điều này sẽ được cải thiện khi dùng steroid vào buổi sáng). Tazarotene cũng được xếp vào loại X đối với thai kỳ, vì vậy không nên sử dụng thuốc này cho phụ nữ có khả năng sinh con.
Liệu pháp ánh sáng UV có thể được sử dụng đơn độc hoặc kết hợp với các liệu pháp khác. Nguồn tia UV rẻ tiền nhất là ánh sáng mặt trời. Tuy nhiên, điều này thường không thực tế. Các salon nhuộm da là một nguồn tia UV khác mà bệnh nhân có thể sử dụng ba hoặc bốn lần mỗi tuần. Liệu pháp ánh sáng tia UV tăng cường (UVB dải hẹp) có thể được cung cấp tại phòng khám của nhiều bác sĩ da liễu. Một số bệnh nhân thấy thuận tiện khi mua bộ đèn UV thương mại đắt tiền để sử dụng tại nhà, mặc dù đèn UV tại nhà chỉ nên được sử dụng khi có sự hướng dẫn của bác sĩ.
Các thuốc toàn thân được dành riêng cho những bệnh nhân mắc bệnh nghiệm trọng hoặc lan rộng, đáp ứng kém với các biện pháp tại chỗ.
PUVA là phương pháp toàn thân ít độc hại nhất, nhưng đòi hỏi phải đến phòng khám thường xuyên. Thuốc psoralen xen vào giữa các chuỗi DNA và liên kết với chúng trong quá trình chiếu tia UVA. Do đó, mặc dù khi uống thuốc, thuốc sẽ đi đến tất cả các mô của cơ thể, nhưng chỉ những mô tiếp nhận bức xạ UVA (tức là da và mắt, trừ khi được che chắn) mới bị ảnh hưởng. Điều trị này có thể dẫn đến đục thủy tinh thể, vì vậy mắt phải được bảo vệ bằng kính đặc biệt. Mối quan tâm lâu dài chính liên quan đến lão hóa da sớm và sự phát triển của ung thư da, bao gồm cả u hắc tố ác tính. PUVA phần lớn đã được thay thế bằng UVB dải hẹp không cần dùng psoralen và có thể an toàn hơn.
Methotrexate, một chất đối kháng folate, ức chế sự tăng sinh tế bào và có hiệu quả cao ở nhiều bệnh nhân mắc bệnh vảy nến, được quản lý theo lịch trình hàng tuần. Công thức máu toàn phần cần được theo dõi thường xuyên. Mối quan tâm lâu dài chính là nhiễm độc gan, vì vậy cần phải xét nghiệm máu chức năng gan thường xuyên và sinh thiết gan không liên tục. Cần làm quen với methotrexate và theo dõi bệnh nhân cẩn thận để tránh các tác dụng phụ nghiêm trọng của thuốc này.
Acitretin (Soriatane) là một retinoid có tác dụng sâu sắc đối với quá trình sừng hóa, được dùng bằng đường uống hàng ngày và đặc biệt hiệu quả đối với bệnh vảy nến mụn mủ. Acitretin thường cải thiện nhưng hiếm khi làm sạch vảy nến mảng phổ biến, có thể được sử dụng kết hợp với tia UV để có hiệu ứng bổ sung. Acitretin là chất gây quái thai và không an toàn khi sử dụng cho phụ nữ có khả năng sinh con. Các tác dụng phụ phổ biến khác gồm khô da và niêm mạc, rụng tóc, bong tróc lòng bàn tay và lòng bàn chân, cùng nhiều vấn đề ít phổ biến khác, bao gồm ảnh hưởng đến xương, mắt, gan và lipid máu.
Cyclosporine toàn thân (Neoral) cũng được chấp thuận để điều trị bệnh vảy nến và rất hiệu quả trong vai trò này. Tuy nhiên, nó có khả năng gây độc cho thận và cần được theo dõi cẩn thận.
Các thuốc sinh học (biologic agents) ức chế phản ứng viêm bằng cách ức chế yếu tố hoại tử khối u (tumor necrosis factor, TNF) và interleukin (IL- 12/23 và IL-17), khá hiệu quả trong điều trị bệnh vảy nến mà không có một số tác dụng phụ nghiêm trọng của các phương pháp điều trị toàn thân khác. Mối quan tâm chính là tăng khả năng nhiễm trùng và u lympho. Các thuốc này gồm etanercept (Enbrel), adalimumab (Humira), infliximab (Remiacade), ustekinumab (Stelara), secukinumab (Cosentyx) và ixekizumab (Taltz). Chúng được tiêm dưới da, tiêm bắp hoặc tiêm tĩnh mạch.
Apremilast (Otezla) là thuốc uống có tác dụng chặn PDE 4 và có hiệu quả đối với bệnh vảy nến nhẹ đến trung bình, không cần yêu cầu xét nghiệm. Tuy nhiên, nó có tác dụng phụ đường tiêu hóa thường xuyên và có thể liên quan đến trầm cảm.
| Điều trị bệnh vảy nến |
| Ban đầu
● Steroid – hiệu lực trung bình đến hiệu lực mạnh (ví dụ: triamcinolone 0,1% hoặc clobetasol 0,05% 2 lần/ngày) ● Hắc ín và anthralin ● Thuốc mỡ, kem, hoặc dung dịch calcipotriene, 2 lần/ngày. ● Gel tazarotene 0,05% hoặc 0,1% mỗi ngày ● Tia UV—ánh sáng mặt trời, nhuộm da Thay thế ● Tia UV – UVB dải hẹp, PUVA ● Methotrexat ● Acitretin ● Cyclosporin ● Thuốc sinh học (etanercept, adalimumab, infliximab, ustekinumab, secukinumab và ixekizumab) ● Apremilast |
DIỄN TIẾN VÀ BIẾN CHỨNG
Bệnh vảy nến là một tình trạng mãn tính có thể tăng và giảm, thường không có nguyên nhân rõ ràng. Có lẽ do tác động của ánh sáng mặt trời, nhiều bệnh nhân thấy rằng bệnh vảy nến của họ tốt hơn vào mùa hè và tệ hơn vào mùa đông. Với việc sử dụng các liệu pháp trên, bệnh thường có thể được kiểm soát, mặc dù không chữa khỏi. Bệnh da này, giống như nhiều bệnh khác, có thể bị xã hội kỳ thị và, ở một số cá nhân, gây tàn tật về thể chất. Tác động đến chất lượng cuộc sống có thể rất lớn, với sự gián đoạn các hoạt động của cuộc sống hàng ngày, các mối quan hệ giữa các cá nhân bị suy giảm và lòng tự trọng bị giảm sút.
Da bị vảy nến có thể bị nhiễm Staphylococcus aureus. Với việc cào gãi, nhiễm trùng thứ cấp đôi khi xảy ra. Không phổ biến, bệnh vảy nến ảnh hưởng đến toàn bộ bề mặt cơ thể, dẫn đến đỏ da toàn thân với các biến chứng liên quan gồm mất nhiệt, dịch và protein; có thể phải nhập viện.
Viêm khớp đi kèm với bệnh vảy nến ở khoảng 5% bệnh nhân, thường ảnh hưởng đến các khớp liên đốt ngón xa, nhưng thường xảy ra dưới dạng viêm khớp không đối xứng liên quan đến các khớp vừa và nhỏ. Viêm cột sống dính khớp cũng có thể xảy ra trong viêm khớp vảy nến. Viêm khớp vảy nến thường được điều trị bằng thuốc chống viêm không steroid, mặc dù đôi khi chúng làm nặng thêm các tổn thương da. Methotrexate và chất ức chế TNF rất hữu ích cho bệnh viêm khớp vẩy nến, và được chỉ định đặc biệt trong loại phá hủy nhanh– bệnh viêm khớp mutilans (Hình 9.18). Bệnh vảy nến da từ trung bình đến nặng dường như là một yếu tố nguy cơ đối với bệnh tim.
CƠ CHẾ BỆNH SINH
Nhiều bệnh nhân bị bệnh vảy nến có khuynh hướng di truyền. Khoảng 35% có tiền sử gia đình mắc bệnh vảy nến; trong các cặp song sinh giống nhau, bệnh xảy ra đồng thời ở 80%. Các yếu tố thúc đẩy làm lộ khuynh hướng di truyền này bao gồm nhiễm trùng liên cầu khuẩn, căng thẳng, hút thuốc, ma túy và chấn thương thể chất.
Những người khác cho rằng quá trình viêm lớp bì là nguyên nhân chính trong sự tiến triển của tổn thương vảy nến và tăng sản biểu bì. Các nghiên cứu lâm sàng, trong phòng thí nghiệm và các điều trị nhắm mục tiêu hỗ trợ nền tảng miễn dịch của bệnh vảy nến. Nhiều dữ liệu thực nghiệm hiện nay cho thấy bệnh vảy nến có thể là một bệnh tự miễn qua trung gian tế bào T do tế bào T helper (Th1) và 17 cytokine điều khiển. Hiệu quả điều trị của cyclosporine và các thuốc sinh học, là những loại thuốc nhắm mục tiêu vào tế bào T, ủng hộ lý thuyết này. Sự hiểu biết về quá trình sinh bệnh miễn dịch của bệnh vảy nến chuyển thành sự phát triển của các thuốc sinh học trị liệu, làm giảm số lượng tế bào T gây bệnh, ức chế hoạt hóa và di chuyển tế bào T hoặc ngăn chặn hoạt động của các cytokine gây viêm. Các nhà nghiên cứu lưu ý rằng bạch cầu trung tính thoát ra từ các mao mạch nông của lớp bì xâm nhập vào lớp biểu bì. Mức độ tăng của leukotrienes (một trong những sản phẩm của quá trình chuyển hóa axit arachidonic) được thấy ở vùng da bị vảy nến, ở đó, với vai trò là chất trung gian gây viêm (TNF-α, interleukin 12 và 23), chúng có thể thu hút bạch cầu trung tính và có thể gây ra sự tăng sinh biểu bì.
Bất kể sự kích thích nào, kết quả cuối cùng đối với lớp biểu bì là một chu kỳ tế bào tăng nhanh hoặc tăng số lượng tế bào trong chu kỳ từ quần thể tế bào nghỉ ngơi bình thường. Điều này dẫn đến số lượng tế bào phân chia tăng lên, đỉnh điểm là sự tăng sinh biểu bì. Tốc độ luân chuyển tế bào tăng gấp 7 lần và thời gian vận chuyển từ lớp đáy đến lớp trên cùng của lớp sừng giảm từ 28 ngày bình thường xuống còn 3 hoặc 4 ngày. Quá trình này diễn ra quá nhanh để các tế bào có thể bị bong ra, vì vậy chúng tích tụ lại, dẫn đến vảy đặc trưng.
BỆNH GIANG MAI THỨ PHÁT (SECONDARY SYPHILIS)
| Những điểm chính |
| 1. Treponema pallidum là nguyên nhân gây ra
2. Sự tham gia của lòng bàn tay và lòng bàn chân là điển hình 3. Xét nghiệm huyết thanh giang mai (RPR hoặc VDRL) nhạy. Xác định bằng xét nghiệm FTA-ABS |
ĐỊNH NGHĨA
Phát ban của bệnh giang mai thứ phát thể hiện phản ứng viêm ở da và màng niêm mạc đối với xoắn khuẩn Treponema pallidum lưu hành trong máu. Trên lâm sàng, phát ban có thể xuất hiện theo nhiều cách khác nhau, nhưng phổ biến nhất là sẩn và mảng có vảy.
TỶ LỆ MẮC
Dù penicillin có sẵn, bệnh giang mai thứ phát vẫn xuất hiện trong xã hội và tỷ lệ mắc bệnh này đang gia tăng trong những năm gần đây, cả trong dân số chung và bệnh nhân nhiễm HIV.
TIỀN SỬ
Giai đoạn thứ phát của bệnh giang mai bắt đầu từ 6 đến 12 tuần sau khi xuất hiện săng sơ cấp. Săng thường (nhưng không phải luôn luôn) lành vào thời điểm giai đoạn thứ phát phát triển, nhưng bệnh nhân có thể nhớ. Các triệu chứng toàn thân thường xuất hiện và bao gồm sốt, nhức đầu, đau cơ, đau khớp, đau họng và khó chịu. Ngứa, từng được cho là không xảy ra trong bệnh giang mai thứ phát, đôi khi được ghi nhận.
DẤU HIỆU LÂM SÀNG
Phát ban của bệnh giang mai thứ phát là một sự mô phỏng đa dạng. Nó có thể xuất hiện dưới dạng dát, sẩn và mảng hình khuyên không có vảy, và dát, sẩn, mảng có vảy, và đôi khi là mụn mủ hoặc nốt. Tuy nhiên, mụn nước hoặc bóng nước không xuất hiện, ngoại trừ ở trẻ sơ sinh mắc bệnh bẩm sinh và đôi khi ở bệnh nhân nhiễm HIV. Các tổn thương phổ biến nhất là sẩn vảy và mảng nhỏ trong đó màu sắc là đầu mối. Các tổn thương thường không chỉ có màu đỏ mà còn có màu nâu đỏ (màu giăm bông) hoặc hơi vàng (màu đồng). Phát ban thường lan rộng, nhưng có sự liên quan ở lòng bàn tay và lòng bàn chân với các tổn thương có màu này là đặc biệt đáng chú ý (Hình 9.19). Các đặc điểm da niêm khác có thể bao gồm (1) các dát niêm mạc trắng trong miệng; (2) condylomata lata, là những tổn thương có bề mặt phẳng, ẩm ướt, giống như mụn cóc ở vùng sinh dục; và (3) rụng tóc lốm đốm trên da đầu, được mô tả là có hình dạng “lởm chởm”. Khám tổng quát thường cho thấy sự hiện diện của hạch bạch huyết to.
CHẨN ĐOÁN PHÂN BIỆT
Phát ban của giang mai thứ phát có thể bắt chước nhiều rối loạn da khác, trong đó phổ biến nhất là vảy phấn hồng; phát ban do thuốc; ngoại ban virus; và (đối với các tổn thương hình khuyên được thấy đặc biệt ở bệnh nhân người Mỹ gốc Phi) bệnh sarcoidosis. Một hướng dẫn chung cần nhớ là, đối với những bệnh nhân bị phát ban toàn thân không rõ nguồn gốc và có các triệu chứng toàn thân, bệnh giang mai thứ phát nên được xem xét và bệnh nhân nên được xét nghiệm.
| Chẩn đoán phân biệt giang mai thứ phát |
| ● Vảy phấn hồng
● Phát ban do thuốc ● Ngoại ban virus ● Bệnh sarcoidosis |
XÉT NGHIỆM VÀ SINH THIẾT
Trong bệnh giang mai thứ phát, xét nghiệm huyết thanh tìm bệnh giang mai STS, xét nghiệm huyết tương nhanh RPR hoặc VDRL, luôn dương tính ở những người có khả năng miễn dịch bình thường và thường có hiệu giá cao. STS dương tính nên được theo sau bằng xét nghiệm hấp thụ kháng thể treponemal huỳnh quang FTA-ABS, đây là xét nghiệm đặc hiệu hơn đối với bệnh giang mai. Kết quả dương tính của hai xét nghiệm máu này xác nhận chẩn đoán. Xét nghiệm dương tính giả, thường ở mức hiệu giá thấp, xảy ra ở một số bệnh nhân mắc bệnh lupus ban đỏ hệ thống.
STS có thể âm tính ở bệnh nhân đồng thời nhiễm HIV và giang mai thứ phát. Nếu nghi ngờ bệnh giang mai trong bối cảnh này, kiểm tra vùng tối hoặc sinh thiết tổn thương da có thể xác định chẩn đoán. Các quy trình này trực quan hóa xoắn khuẩn trong dịch huyết thanh thu được từ tổn thương hoặc trong vết nhuộm đặc biệt của mẫu sinh thiết. Mặt khác, các phát hiện mô học thường không đặc hiệu, chỉ cho thấy một thâm nhiễm viêm và, trong các tổn thương có vảy, tăng sừng hóa và tăng sinh biểu bì nhẹ. Các tế bào huyết tương thường hiện diện trong thâm nhiễm viêm và có thể gợi ý chẩn đoán (Hình 9.19B). Bệnh nhân được chẩn đoán mắc bệnh giang mai cũng nên được xét nghiệm nhiễm HIV vì sự hiện diện của bệnh giang mai cho thấy yếu tố nguy cơ mắc bệnh giang mai.
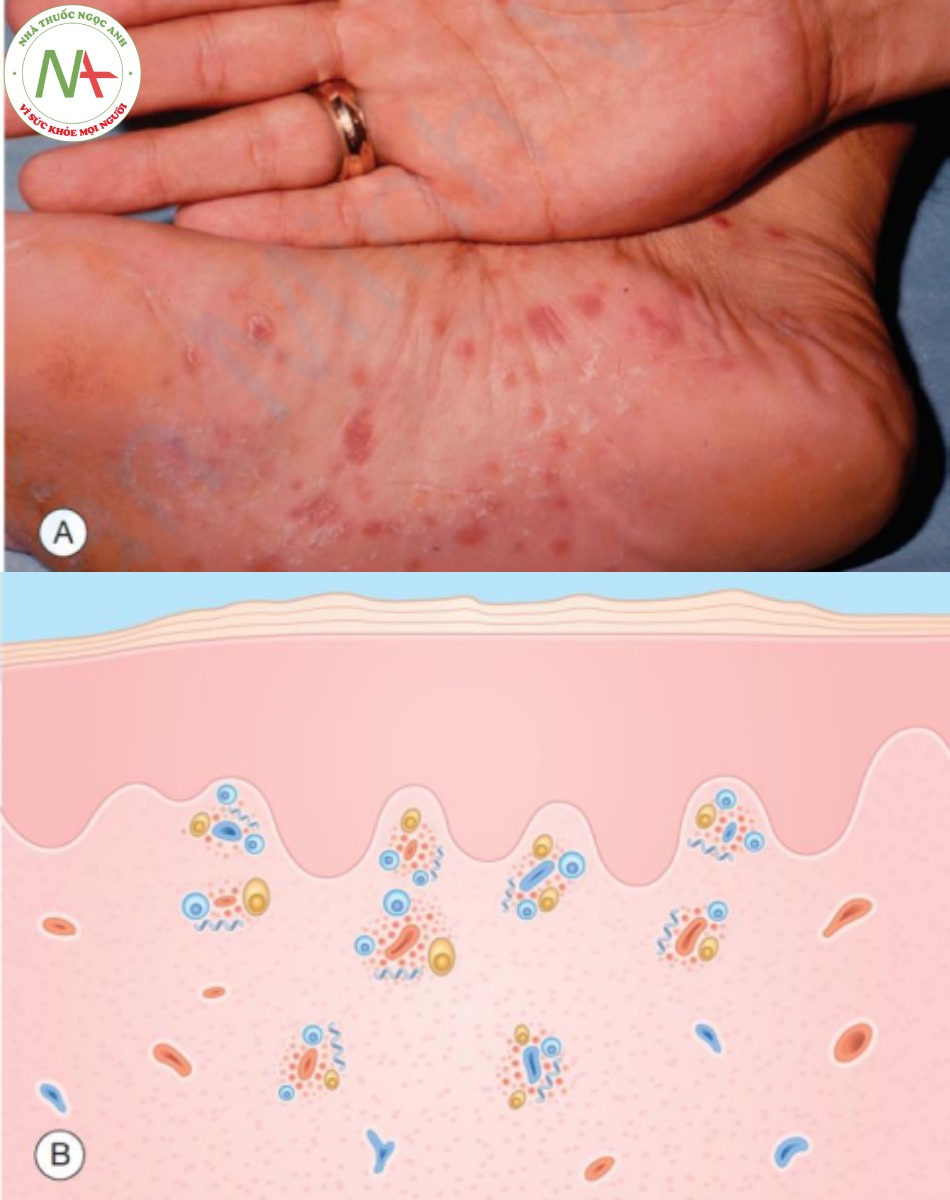
A. Lòng bàn tay và lòng bàn chân đặc trưng, các dát có màu nâu đỏ, có vảy nhẹ. B. Biểu bì – tăng sừng nhẹ. Lớp bì – thâm nhiễm quanh mạch máu với tế bào lympho, tế bào plasma và xoắn khuẩn (có vết bạc).
ĐIỀU TRỊ
Penicillin vẫn là lựa chọn điều trị bệnh giang mai. Đối với bệnh giang mai nguyên phát và thứ phát ở những người có khả năng miễn dịch bình thường, một mũi tiêm bắp duy nhất 2,4 triệu đơn vị benzathine penicillin G là liệu pháp thích hợp. Bệnh nhân nhiễm HIV cần được điều trị tích cực hơn, bằng cách tiêm benzathine penicillin hàng tuần trong 3 tuần hoặc bằng một đợt penicillin dạng nước tiêm tĩnh mạch hoặc ceftriaxone tiêm bắp. Những bệnh nhân có miễn dịch bình thường bị dị ứng với penicillin có thể được điều trị bằng liệu trình 14 ngày với tetracycline 500mg 4 lần/ ngày hoặc doxycycline 100mg 2 lần/ngày. Khi điều trị, nhiều bệnh nhân bị phản ứng sốt (phản ứng Jarisch–Herxheimer) bắt đầu trong vòng 12 giờ và hết trong vòng 1 ngày.
Ở bệnh nhân nhiễm HIV, bệnh giang mai tiến triển nhanh chóng và cần điều trị tích cực hơn.
| Điều trị bệnh giang mai thứ phát |
| Ban đầu
● Benzathine penicillin G 2,4 triệu đơn vị IM Thay thế ● Doxycycline 100 mg 2 lần/ngày hoặc tetracycline 500 mg 4 lần/ngày trong 2 tuần |
DIỄN TIẾN VÀ BIẾN CHỨNG
Không cần điều trị, các tổn thương của bệnh giang mai thứ phát sẽ tự khỏi sau 1 đến 3 tháng ở vật chủ có hệ miễn dịch bình thường. Với liệu pháp điều trị, các tổn thương sẽ giải quyết nhanh chóng và hiệu giá của STS giảm rõ rệt sau 12 tháng. Xét nghiệm FTA-ABS thường duy trì dương tính vô thời hạn.
Ở giai đoạn thứ phát, xoắn khuẩn không chỉ lan ra da mà còn lan sang các cơ quan khác. Viêm gan xảy ra ở khoảng 10% bệnh nhân, bệnh xương khớp ở khoảng 4% và viêm thận thậm chí còn ít hơn. Sự liên quan đến hệ thần kinh trung ương, được phản ánh bởi các dấu hiệu dịch não tủy bất thường, xảy ra ở khoảng 10% bệnh nhân có khả năng miễn dịch bình thường, nhưng thường gặp hơn nhiều ở những bệnh nhân nhiễm HIV, những người có thể tiến triển nhanh chóng thành bệnh giang mai thần kinh có triệu chứng.
Khoảng một phần ba số bệnh nhân miễn dịch bình thường không được điều trị phát triển các biến chứng muộn (nhiều năm sau) của bệnh giang mai (cấp ba), trong đó quan trọng nhất là các biểu hiện về tim mạch và hệ thần kinh trung ương. Ở những bệnh nhân nhiễm HIV, tiến triển thành giang mai cấp ba thường xuyên hơn và có thể xảy ra trong vòng vài tháng sau khi nhiễm trùng ban đầu.
CƠ CHẾ BỆNH SINH
Bệnh do xoắn khuẩn T. pallidum gây ra. Sinh vật được đưa vào trong niêm mạc hoặc da do chấn thương, thường xuyên nhất là trong quá trình quan hệ tình dục. Sau thời gian ủ bệnh từ 10 đến 90 ngày, tổn thương nguyên phát xuất hiện dưới dạng một vết loét (săng giang mai). Sau một thời gian tiềm ẩn ngắn khác, trong thời gian đó sinh vật tiếp tục nhân lên, sự phát tán vào máu xảy ra (giang mai thứ phát). Các sinh vật lây nhiễm qua da gây ra phản ứng miễn dịch, biểu hiện lâm sàng bằng một loạt các tổn thương viêm.
RỐI LOẠN DA CÓ VẢY KHÔNG PHỔ BIẾN
HỒNG BAN VÒNG LY T M
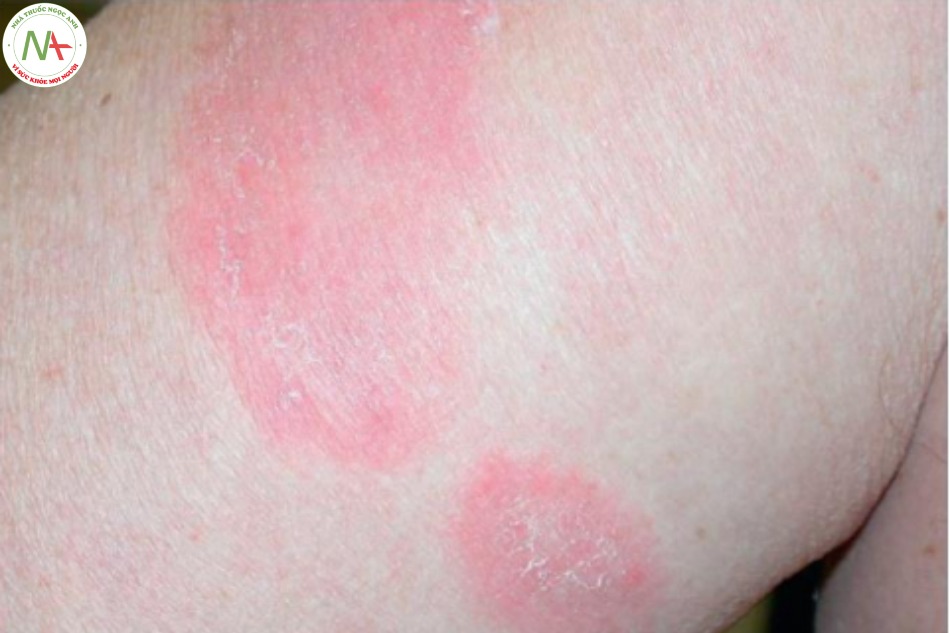
Phát ban hình khuyên hoặc đa vòng được đặc trưng bởi các dát với vảy kiểu “dấu vết” tăng và giảm mãn tính, tái phát trong nhiều tháng và nhiều năm (Hình 9.20), hầu hết là vô căn. Tuy nhiên, đôi khi có liên quan đến nhiễm dermatophyte, thực phẩm, thuốc và hiếm khi là bệnh ác tính. Điều trị triệu chứng bằng steroid tại chỗ.
BỆNH VẢY CÁ
Bệnh da vảy cá là một nhóm không đồng nhất của các bệnh da khác nhau được đặc trưng bởi vảy toàn thân được thấy khi mới sinh hoặc ngay sau đó. Đột biến gen dẫn đến sừng hóa biểu bì bất thường gây vảy khô ở da. Mức độ nghiêm trọng dao động từ tổn thương da “khô” nhẹ (ichthyosis vulgaris—đột biến filaggrin) đến đóng vảy nghiêm trọng, dày, giống như mảng (lamellar ichthyosis— transglutaminase 1 giảm/ không hoạt động) đến bọng nước khi sinh theo sau là đóng vảy dày, như sừng, giống như xương sống nổi bật ở các nếp gấp (epidermolytic ichthyosis —đột biến keratin 1 và 10). Bệnh vảy cá liên kết với nhiễm sắc thể X được đặc trưng bởi các vảy lớn màu nâu, biểu hiện “dơ”, nổi bật nhất trên các mặt duỗi của chi và thân mình của nam giới (Hình 9.21). Nó được gây ra bởi việc xoá mất gen steroid sulfatase trên nhiễm sắc thể X và được di truyền như một đặc điểm lặn. Những bà mẹ mang gen này thường có tiền sử chuyển dạ thất bại khi bắt đầu hoặc tiến triển. Đục giác mạc và tinh hoàn ẩn là những dấu hiệu thường xuyên. Bệnh vảy cá mắc phải (acquired ichthyosis) (Hình 9.22) bắt đầu ở người lớn và có liên quan đến bệnh ác tính (ví dụ: u lympho), bệnh chuyển hóa (ví dụ: suy giáp) và thuốc (ví dụ: retinoids).
BỆNH Á VẢY NẾN
Bệnh á vảy nến là một nhóm các rối loạn da có vảy dễ gây nhầm lẫn, phân chia thành á vảy nến mảng nhỏ và lớn. Cả hai nhóm đều có các dát và các mảng mỏng có màu đỏ đến nâu, có ranh giới khá rõ, có vảy mịn, không có triệu chứng và mãn tính. Bệnh á vảy nến thể mảng nhỏ (Hình 9.23) có biểu hiện rất giống với bệnh vảy phấn hồng nhưng kéo dài hơn 2 đến 3 tháng và diễn biến lành tính. Bệnh á vảy nến mảng lớn có hình dạng bất thường, ranh giới rõ và đôi khi nhăn nheo, với khoảng 10% trường hợp tiến triển thành mycosis fungoides. Sinh thiết da không thể chẩn đoán và điều trị bằng tia UV thường thành công.
VẢY PHẤN ĐỎ NANG LÔNG (PITYRIASIS RUBRA PILARIS)
Vảy phấn đỏ nang lông là một rối loạn vô căn mạn tính được đặc trưng bởi các sẩn nang lông có vảy (Hình 9.24), các mảng lan tỏa và hợp lưu, màu vàng hồng, ranh giới rõ với các đảo da biểu hiện bình thường (Hình 9.25), và lòng bàn tay và lòng bàn chân có vảy dày (Hình 9.25). Hình 9.26). Nó ảnh hưởng đến mọi lứa tuổi và thường ngứa nhẹ. Những vết nứt đau ở lòng bàn tay và lòng bàn chân có thể gây ra tình trạng ảnh thưởng thể chất nghiêm trọng. Sinh thiết da là đặc trưng và điều trị bằng retinoids hoặc methotrexate đường uống thường gây thất vọng.
