Dinh Dưỡng
Bệnh béo phì ở trẻ em: Nguyên nhân, dấu hiệu, điều trị và cách phòng ngừa theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Bệnh béo phì ở trẻ em: Nguyên nhân, dấu hiệu, điều trị và cách phòng ngừa theo BMJ. Để tải file PDF, mời các bạn click vào link ở đây.
Tóm tắt
◊ Các yếu tố hành vi và môi trường chịu trách nhiệm chính cho sự gia tăng đầy ấn tượng của béo phì trong 2 thập kỷ qua, mặc dù gen đóng một vai trò quan trọng trong việc điều chỉnh trọng lượng cơ thể.
◊ Tính toán chỉ số khối cơ thể (BMI) là phương pháp sàng lọc béo phì ở trẻ em được chấp nhận rộng rãi nhất. Ngưỡng BMI bất thường ở trẻ em được xác định bởi giá trị bách phân vị chuyên biệt theo độ tuổi và giới tính.
◊ Sự gia tăng ấn tượng tỷ lệ béo phì ở trẻ em đã dẫn đến tăng rõ rệt chẩn đoán suy giảm khả năng dung nạp glucose và đái tháo đường loại 2 ở trẻ em.
◊ Phòng ngừa tăng cân quá mức ở trẻ em có vai trò tối quan trọng trong việc đối phó với đại dịch béo phì, vì khó điều trị béo phì ở mọi lứa tuổi, và trẻ em béo phì có xu hướng trở thành người lớn béo phì.
◊ Cơ sở chính của điều trị là điều chỉnh lối sống để cải thiện chế độ ăn và tăng cường hoạt động thể chất. Điều trị bằng thuốc và phẫu thuật giảm cân có thể được coi là biện pháp bổ trợ cho điều chỉnh lối sống ở trẻ vị thành niên bị béo phì bệnh lý.
Thông tin cơ bản
Định nghĩa
Béo phì là tình trạng chất béo cơ thể quá mức hoặc tình trạng béo phì vượt quá giới hạn lành mạnh. Phương pháp sàng lọc tình trạng béo phì quá mức được chấp nhận rộng rãi nhất là tính toán chỉ số khối cơ thể (BMI).[1] Ngưỡng BMI bất thường ở trẻ em được xác định bởi giá trị phân vị chuyên biệt theo độ tuổi và giới tính dựa vào biểu đồ tăng trưởng, vì lượng chất béo cơ thể thay đổi theo độ tuổi và khác nhau giữa nam và nữ.[2] Định nghĩa về thừa cân và béo phì thay đổi trên toàn thế giới; tuy nhiên, BMI > giá trị bách phân vị thứ 85 được định nghĩa là thừa cân hay có nguy cơ thừa cân tại Hoa Kỳ và Anh Quốc, BMI ≥ giá trị bách phân vị thứ 95 được định nghĩa là béo phì hay thừa cân, và BMI > giá trị bách phân vị thứ 99 được định nghĩa là béo phì bệnh lý.[3] [4] Đối với trẻ em dưới 2 tuổi, bách phân vị của BMI không có sẵn; do đó, béo phì có thể được định nghĩa là cân nặng ≥ giá trị bách phân vị thứ 95 tương ứng với chiều cao.[3]
Dịch tễ học
Tại Anh Quốc vào năm 2006, ước tính 16% trẻ em từ 2 đến 15 tuổi bị béo phì (bé trai 17%, bé gái 15%).[5] Tại Scotland, tỷ lệ béo phì ở trẻ em và trẻ vị thành niên đã tăng nhanh kể từ giữa những năm 1980; từ năm 1987 đến năm 2006, tỷ lệ bệnh đã tăng 2,5 lần ở trẻ em Scotland 15 tuổi.
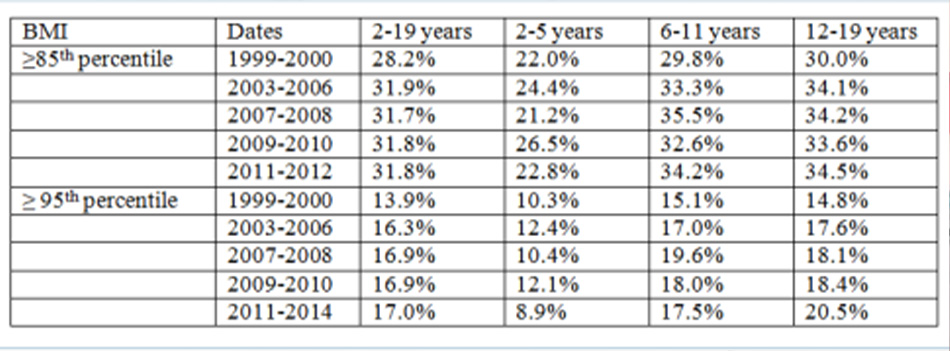
Tại Hoa Kỳ, dữ liệu có được từ Khảo sát Kiểm tra Sức khỏe và Dinh dưỡng Quốc gia Hoa Kỳ (NHANES) ước tính về tỷ lệ bệnh thừa cân và béo phì (chỉ số khối cơ thể [BMI] ≥ giá trị bách phân vị thứ 85) ở trẻ em và trẻ vị thành niên. Dữ liệu chứng minh rằng tỷ lệ bệnh béo phì ở trẻ em Hoa Kỳ đã tăng kể từ năm 1990.[6] Tuy nhiên, dữ liệu từ NHANES trong giai đoạn từ năm 2003 đến năm 2014 gợi ý rằng xu hướng tỷ lệ bệnh béo phì này đang chững lại trong nhóm đối tượng trẻ em và trẻ vị thành niên, ngoại trừ ở những bé trai từ 6 đến 9 tuổi nặng nhất.[7] [8] [9] [10] Ngoài ra, tỷ lệ bệnh béo phì ở trẻ em từ 2 đến 5 tuổi có vẻ giảm từ năm 2011 đến năm 2014.[9] [10] [11]
Trích từ khảo sát NHANES 1999-2014
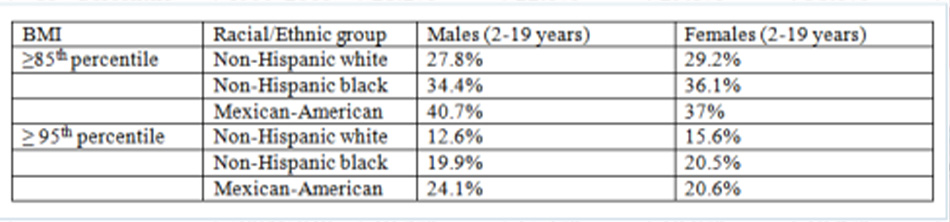
Có sự khác biệt đáng kể giữa các nhóm chủng tộc/dân tộc, với các bé trai và bé gái người Mỹ gốc Mexico có tỷ lệ bệnh thừa cân và béo phì cao nhất tại Hoa Kỳ.[9]
Trích từ khảo sát NHANES 2011-2012
Ngoài ra, trong khảo sát NHANES mới nhất, 8,1% trẻ nhũ nhi và trẻ tập đi có giá trị bách phân vị ≥95 trên biểu đồ tăng trưởng cân nặng – chiều cao. Nhìn chung, ước tính tỷ lệ béo phì ở trẻ em có xu hướng cao hơn tại Hoa Kỳ so với các quốc gia khác.[9]
Bệnh căn học
Béo phì ở trẻ em do nhiều yếu tố gây ra. Những tương tác giữa các yếu tố này như bẩm chất di truyền, thói quen hành vi và tập tục văn hóa, và ảnh hưởng của môi trường dẫn đến mất cân bằng năng lượng, với năng lượng nạp vào vượt quá năng lượng tiêu hao, cuối cùng dẫn đến béo phì ở người dễ mắc bệnh. Nhiều yếu tố cùng tồn tại ở một người, khiến việc xác định tác động độc lập không phụ thuộc vào các yếu tố khác của bất kỳ một yếu tố nào trở nên khó khăn. Các thay đổi về hành vi và môi trường phải đóng một vai trò quan trọng ngay cả ở trẻ em mang yếu tố nguy cơ về mặt di truyền, vì tỷ lệ bệnh béo phì ở trẻ em đã tăng đáng kể trong 30 năm qua mặc dù khả năng thay đổi nhanh chóng về cấu tạo di truyền của dân số thấp.
Bẩm chất di truyền
• Nguy cơ béo phì ở trẻ em tăng khi có ≥1 phụ huynh bị béo phì.[12]
• Các nghiên cứu dịch tễ đã chỉ ra rằng trẻ em từ các nhóm dân tộc thiểu số có tỷ lệ mắc mới béo phì cao hơn, đặc biệt trong giai đoạn vị thành niên. Tại Hoa Kỳ, bé trai và bé gái người Mỹ gốc Mexico hiện có tỷ lệ bệnh thừa cân và béo phì cao nhất. Ngoài ra, mức hoạt động thể chất khác nhau giữa các nhóm chủng tộc.[7] [9] [10] [12] [13] [14] [15]
Các thói quen về hành vi
• Các thói quen ăn uống kém dẫn đến tăng năng lượng nạp vào, bao gồm thức ăn giàu năng lượng, kích cỡ khẩu phần lớn, thức ăn nhanh và đồ uống có đường, được cho là đóng vai trò trong việc gây ra béo phì.[16]
• Ngoài ra, giảm hoạt động thể chất có khả năng cũng góp phần, và các nghiên cứu gợi ý rằng hầu hết trẻ em ở trường trung học phổ thông không đáp ứng mức hoạt động thể chất như khuyến cáo.[17]
• Trẻ em cũng có xu hướng ngồi nhiều hơn, bao gồm tăng thời gian xem ti vi, chơi trò chơi video hoặc ngồi trước màn hình máy tính. Điều này có thể dẫn đến giảm hoạt động thể chất và tăng lượng thức ăn nạp vào. Nguy cơ béo phì tăng lên ở trẻ em có thời gian ngồi trước màn hình (ví dụ như ti vi, trò chơi video, internet) trên 2 đến 3 giờ mỗi ngày.[18]
• Tăng cân nhanh chóng trong giai đoạn nhũ nhi có liên quan đến tăng nguy cơ béo phì ở trẻ nhỏ.[19] [20]
• Trẻ em bị béo phì khởi phát sớm khi còn nhỏ bao gồm những trẻ có chỉ số khối cơ thể (BMI) > giá trị bách phân vị thứ 85 trong độ tuổi từ 24 tháng đến 54 tháng có nguy cơ bị thừa cân cao hơn 5 lần vào lúc 12 tuổi. Ngoài ra, trẻ em có BMI > giá trị bách phân vị thứ 50 dễ bị thừa cân chậm nhất trước tuổi vị thành niên.[13] Trẻ em đã bị béo phì khi được 8 tuổi sẽ có xu hướng bị béo phì nặng cao hơn, cũng như tăng tỷ lệ mắc bệnh khi trưởng thành.[21] [22]
• Các nghiên cứu dịch tễ chỉ ra mối liên quan giữa thời gian ngủ ngắn và tình trạng mắc béo phì ở trẻ nhũ nhi, trẻ em và trẻ vị thành niên.[23] [24] [25]
Các tác động đến môi trường
• Những tiến bộ về công nghệ đã dẫn đến giảm hoạt động thể chất.
• Ngoài ra, thực phẩm giàu năng lượng và đồ uống nhiều đường dễ dàng thấy ở cả trường học và trong cộng đồng, và thường ít tốn kém hơn các lựa chọn thực phẩm lành mạnh hơn.
• Trẻ em lớn lên trong các gia đình nghèo có nguy cơ béo phì cao hơn.[26]
• Đái tháo đường thai kỳ ở người mẹ có thể dẫn đến tăng đường huyết và tăng tiết insulin ở bào thai ảnh hưởng đến kích thước cơ thể khi sinh, có thể đóng vai trò trong việc gây ra béo phì sau này.[27]
• Đã có chứng minh rằng dinh dưỡng kém trong tử cung có tương quan với béo phì ở trẻ nhỏ và người lớn.[26] Béo phì có thể do các nguyên nhân y tế gây ra như rối loạn nội tiết (ví dụ như nhược giáp, hội chứng Cushing, giả suy tuyến cận giáp, béo phì liên quan vùng dưới đồi sau phẫu thuật u sọ hầu) và các hội chứng di truyền (ví dụ như hội chứng Prader-Willi, hội chứng Bardet-Biedl) hoặc do thuốc (ví dụ như thuốc điều trị tâm thần kinh, corticosteroid).
Sinh lý bệnh học
Một số hệ thống sinh lý kiểm soát cách cơ thể điều chỉnh trọng lượng. Nhân cung, nằm tại vùng dưới đồi, đóng vai trò là trung tâm điều chỉnh cân nặng chính bằng cách tích hợp tín hiệu hoóc-môn chỉ đạo cơ thể điều chỉnh lượng thức ăn nạp vào và tiêu hao năng lượng.
Nhân cung chứa 2 loại nơ ron chính với chức năng trái ngược nhau. Hoạt hóa chất dẫn truyền thần kinh peptide neuropeptide Y (NPY) và agouti-related peptide (AgRP) dẫn đến kích thích sự thèm ăn và giảm chuyển hóa. Ngược lại, hoạt hóa các neuron được điều hòa bởi pro-opiomelanocortin (POMC)/cocaine and amfetamine gây ra việc giải phóng hoóc-môn kích thích tế bào hắc tố vốn có vai trò ức chế việc ăn uống.
Cho ăn trong thời gian ngắn có liên quan đến 2 hoóc-môn peptide được sản sinh ra trong đường tiêu hóa, ghrelin và peptide YY, có vai trò kiểm soát số lượng và tần suất chúng ta ăn vào một ngày nhất định. Ghrelin là một chất kích thích sự thèm ăn mạnh được sản sinh trong dạ dày và hoạt hóa nơ ron NPY/AgRP. Nồng độ ghrelin tăng có liên quan đến việc bắt đầu bữa ăn. Peptide YY có thể đóng vai trò quan trọng trong cảm giác no, vì nó hoạt hóa nơ ron POMC trong khi ức chế nơ ron NPY/AgRP. Điều chỉnh cân nặng trong thời gian dài, qua nhiều tháng đến nhiều năm, có liên quan đến leptin và insulin.[28]
Khi lượng chất béo dự trữ và nồng độ leptin giảm, nơ ron NPY/AgRP được hoạt hóa và nơ ron POMC bị ức chế, do đó kích thích việc tăng cân. Điều ngược lại xảy ra khi tăng lượng chất béo và tăng nồng độ leptin.
[Fig-3]Phòng ngừa
Ngăn ngừa sơ cấp
Ngăn ngừa béo phì ở trẻ em hết sức quan trọng trong việc kiểm soát đại dịch béo phì. Các chiến lược ngăn ngừa phải bắt đầu từ giai đoạn đầu đời vì rất khó điều trị béo phì ở mọi lứa tuổi, và béo phì có xu hướng tiếp tục xảy ra trong giai đoạn trưởng thành.[12] [31] Đã có bằng chứng cho thấy rằng cho bú sữa mẹ có liên quan đến tỷ lệ mắc mới béo phì thấp hơn ở trẻ em.[32] Tuy nhiên, dữ liệu còn mâu thuẫn, với các nghiên cứu khác chỉ ra không có tác dụng rõ rệt.[33] Vẫn khuyến cáo khuyến khích cho bú sữa mẹ dựa trên các lợi ích sức khỏe khác.
Khuyến cáo của Viện hàn lâm Nhi khoa Hoa Kỳ về việc tránh cho trẻ nhũ nhi từ 6 tháng tuổi trở xuống uống nước trái cây hiện đã được mở rộng để bao gồm cả trẻ nhũ nhi từ 12 tháng tuổi trở xuống, vì nước trái cây không mang lại lợi ích dinh dưỡng và có thể khiến trẻ tăng cân không phù hợp. Cần giới hạn lượng tiêu thụ là 170 mL mỗi ngày đối với trẻ em từ 4 đến 6 tuổi, và 230 mL mỗi ngày đối với trẻ em từ 7 đến 18 tuổi.[34]
Một bài tổng quan hệ thống đã phát hiện rằng các biện pháp phòng ngừa tại trường kết hợp với các thành phần là chế độ ăn và hoạt động thể chất, cũng như yếu tố kiểm soát tại nhà, rất hiệu quả. Bài tổng quan này bao gồm 41 nghiên cứu từ khắp nơi trên thế giới. Số lượng nghiên cứu ít và tính không đồng nhất trong thiết kế nghiên cứu đã hạn chế việc rút ra những kết luận có liên quan đến các biện pháp can thiệp chỉ ở trường mẫu giáo, chỉ trong cộng đồng và chỉ ở nhà.[35]
Cần tính toán và vẽ biểu đồ chỉ số khối cơ thể (BMI) của trẻ hàng năm, và cần đánh giá tiền sử chế độ ăn uống và hoạt động thể chất của trẻ trong các lần khám sức khỏe định kỳ của trẻ. Cũng cần đánh giá tiền sử gia đình bị béo phì và quỹ đạo BMI của trẻ. Cần đưa ra hướng dẫn dự đoán khuyến khích các hành vi lành mạnh để giảm nguy cơ béo phì cho mọi trẻ em, bất kể BMI hiện tại thế nào.[36]
Khám sàng lọc
Nhiều trẻ em đến khám với than phiền không phải về béo phì hay tăng cân nhanh. Do đó, điều quan trọng là cần khám sàng lọc tất cả trẻ em để phát hiện nguy cơ béo phì kèm tính toán và vẽ biểu đồ chỉ số khối cơ thể (BMI) hàng năm, đặc biệt là ở những trẻ em có tiền sử gia đình bị béo phì hoặc trẻ em có tiền sử thai chậm phát triển trong tử cung.[52] Điều cần thiết là cung cấp thông tin cho tất cả trẻ em và gia đình về thói quen hoạt động và ăn uống lành mạnh ngay từ khi còn nhỏ với hy vọng ngăn ngừa một bệnh trạng vốn khó điều trị ở bất kỳ độ tuổi nào và thường kéo dài đến giai đoạn trưởng thành.
Ngăn ngừa thứ cấp
Thảo luận về dinh dưỡng lành mạnh và hoạt động thể chất cho trẻ em cần là một phần trong hướng dẫn dự đoán tại tất cả các lần khám sức khỏe trẻ em lành mạnh. Cần tính toán và đánh dấu chỉ số khối cơ thể (BMI) ít nhất hàng năm để xác định những trẻ thừa cân hoặc béo phì, hoặc có thể có nguy cơ béo phì. Cần phát triển thêm các chiến lược y tế công cộng để thúc đẩy những lựa chọn lối sống lành mạnh cho trẻ em tại trường học, có mở rộng ra cộng đồng.[126] [127] Trường học cần cung cấp các lựa chọn thực phẩm lành mạnh, và trẻ em cần được giáo dục thể chất hàng ngày. Ngoài ra, cần cung cấp các địa điểm tập thể dục vui vẻ và an toàn trong cộng đồng. Cần hạn chế quảng cáo thức ăn nhanh và thực phẩm giàu năng lượng một cách trực tiếp đối với trẻ em.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một bé gái người da trắng 8 tuổi đến khám để được đánh giá thêm về tình trạng tăng cân quá mức và bệnh gai đen. Bé được sinh đủ tháng sau thai kỳ bị biến chứng do đái tháo đường thai kỳ và có cân nặng khi sinh là 4,5 kg. Cân nặng của bé > giá trị bách phân vị thứ 95 tương ứng với chiều cao vào lúc 2 tuổi và đã tăng nhanh so với đường cong cân nặng bình thường kể từ đó. Bé bám theo giá trị bách phân vị thứ 95 tương ứng với chiều cao. Bé ăn khỏe và ăn quá nhiều thức ăn giàu calo suốt cả ngày. Bé lười vận động, và xem ti vi từ 5 đến 6 giờ hàng ngày. Bé đã được phẫu thuật cắt amiđan và nạo sùi vòm họng để điều trị chứng ngưng thở lúc ngủ do tắc nghẽn vào lúc 6 tuổi. Bệnh sử gia đình có nhiều người bị béo phì và chỉ số khối cơ thể (BMI) của cha bé là 35 và BMI của mẹ bé là 45. Chiều cao của bé là 143 cm, và cân nặng 80 kg, cho chỉ số BMI là 38,8, cao hơn rõ rệt so với giá trị bách phân vị thứ 95 theo độ tuổi và giới tính.
Tiền sử ca bệnh #2
Một bé gái da đen 15 tuổi đến khám để được đánh giá về chu kỳ kinh nguyệt không đều và mụn. Tăng cân quá mức không phải là mối lo ngại chính của gia đình, và họ đơn giản cảm thấy rằng chỉ là bé bị “to xương” mà thôi. Tuy nhiên, cân nặng của bé > giá trị bách phân vị thứ 97 kể từ khi bé được 5 tuổi, và tăng nhanh so với đường cong cân nặng bình thường kể từ đó. Cả bố mẹ đều bị béo phì kèm đái tháo đường loại 2. Bố của bé cũng bị tăng lipid máu và bị nhồi máu cơ tim khi ông 47 tuổi. Bé uống ít nhất 5 lon nước ngọt có ga hàng ngày và ăn tại cửa hàng đồ ăn nhanh vài lần hàng tuần. Bé lười vận động. Chiều cao, cân nặng và BMI của bé lần lượt là 168 cm, 121,2 kg và 42,8.
Các bài trình bày khác
Trẻ em bị béo phì kèm theo các bất thường về hoóc-môn (ví dụ như nhược giáp, hội chứng Cushing) thường có dáng người thấp và biểu hiện các triệu chứng khác đặc trưng của bệnh trạng. Trẻ em bị béo phì thuộc hội chứng, như hội chứng Prader-Willi và Bardet-Biedl, thường bị chậm phát triển, có các đặc điểm dị dạng về hình thái, và giảm chức năng tuyến sinh dục bên cạnh dáng người thấp. Trẻ em cũng có thể có biểu hiện béo phì do bệnh vùng dưới đồi sau khi điều trị tổn thương nội sọ như u sọ hầu.
Cách tiếp cận chẩn đoán từng bước
Chẩn đoán chủ yếu dựa trên hỏi tiền sử và khám cẩn thận kết hợp với chỉ số khối cơ thể (BMI) của trẻ. Có thể sử dụng chu vi vòng eo và độ dày nếp gấp da để hỗ trợ chẩn đoán. Hiếm khi sử dụng kỹ thuật chụp hình ảnh.
Tiền sử
Trẻ em có 1 hoặc cả 2 phụ huynh béo phì có nguy cơ mắc béo phì cao hơn,[12] cũng như trẻ em thừa cân khi còn nhỏ, trẻ em đến từ dân tộc thiểu số và trẻ em lớn lên trong các gia đình nghèo.[13] [26] [37] Cần lưu ý đến tiền sử đái tháo đường thai kỳ hoặc dinh dưỡng kém khi mang thai ở người mẹ.[26] [27] Trẻ sinh ra có thể bị nhẹ cân so với tuổi thai.
Xem xét lại tiền sử chế độ ăn uống là yếu tố quan trọng trong đánh giá các lựa chọn chế độ ăn uống có thể điều chỉnh. Đánh giá thói quen tập thể dục hàng ngày cũng quan trọng vì hành vi ít vận động (ví dụ như thời gian ngồi trước màn hình máy tính/ti vi >2-3 giờ/ngày) có liên quan đến béo phì.[29]
Nhiều trẻ không đến khám với than phiền cụ thể về béo phì hay tăng cân nhanh chóng; vì vậy, khám sàng lọc tình trạng béo phì quá mức có vai trò quan trọng ở tất cả các lần thăm khám.
Bệnh nhân có thể biểu hiện các triệu chứng của biến chứng/bệnh đi kèm có liên quan với béo phì bao gồm đau đầu (kèm theo tăng huyết áp và u giả ở não), ngáy hoặc buồn ngủ ban ngày (chứng ngưng thở lúc ngủ do tắc nghẽn), đau bụng (bệnh sỏi mật), đau hông (chứng trượt đầu trên xương đùi), tiểu nhiều hoặc khát nhiều (đái tháo đường loại 2), hoặc kinh nguyệt không đều và/hoặc chứng rậm lông (bệnh buồng trứng đa nang).
Cũng cần khia thác bệnh sử và tiền sử gia đình đầy đủ để loại trừ các nguyên nhân béo phì khác do các bệnh như nhược giáp, hội chứng Cushing, giả suy tuyến cận giáp và béo phì liên quan vùng dưới đồi sau phẫu thuật u sọ hầu. Cần làm rõ tiền sử dùng thuốc như các thuốc điều trị bệnh tâm thần kinh và corticosteroid.[14] Trẻ em bị đột biến gen có biểu hiện béo phì nặng, khởi phát sớm, thường kèm theo phá vỡ cơ chế kiểm soát chứng thèm ăn bình thường.
Khám lâm sàng
Trẻ em bị thừa cân hoặc béo phì có tỷ lệ bệnh tăng huyết áp cao hơn; do đó, cần đo huyết áp.[38] Thường quan sát thấy bệnh gai đen ở trẻ em béo phì và có liên quan với sự đề kháng insulin. Mụn và/hoặc chứng rậm lông liên quan với hội chứng buồng trứng đa nang.
Dáng người thấp kèm béo phì sẽ dẫn đến nghi ngờ bất thường hoóc-môn là nguyên nhân gây ra béo phì (ví dụ như nhược giáp, hội chứng Cushing). Bên cạnh dáng người thấp, chậm phát triển, đặc điểm dị hình và suy giảm chức năng sinh dục giúp gợi ý hội chứng di truyền như hội chứng Prader-Willi và Bardet-Biedl. Suy giảm chức năng sinh dục cũng có thể có biểu hiện với thiếu hụt leptin và mái tóc màu đỏ, cường cortisol cũng được quan sát thấy ở bệnh nhân bị thiếu hụt pro-opiomelanocortin.
Các chỉ số chất béo trong cơ thể
BMI
• Phương pháp đo chất béo trong cơ thể được chấp nhận rộng rãi nhất là BMI (cân nặng tính bằng kilogram chia cho bình phương chiều cao tính theo mét).[3] Do đó, số đo chính xác cả chiều cao và cân nặng rất quan trọng.
• Ngưỡng BMI bất thường ở trẻ em được xác định bởi giá trị bách phân vị chuyên biệt theo độ tuổi và giới tính dựa trên biểu đồ tăng trưởng.[2] Định nghĩa về thừa cân và béo phì thay đổi trên toàn thế giới; tuy nhiên, BMI
> giá trị bách phân vị thứ 85 được định nghĩa là thừa cân hay có nguy cơ thừa cân tại Hoa Kỳ và Anh Quốc, BMI ≥ giá trị bách phân vị thứ 95 được định nghĩa là béo phì hay thừa cân, và BMI > giá trị bách phân vị thứ 99 được định nghĩa là béo phì bệnh lý.[3] [4] Đối với trẻ em <2 tuổi, giá trị bách phân vị của BMI không có sẵn; do đó, béo phì có thể được định nghĩa là cân nặng ≥ giá trị bách phân vị thứ 95 tương ứng với chiều cao.[3]
• Mặc dù BMI là một phép đo gián tiếp chất béo trong cơ thể, chỉ số này đã được chứng tỏ có liên quan đến tình trạng béo phì.[1] [39] Tuy nhiên, chỉ số này không phân biệt giữa chất béo dưới da và chất béo nội tạng (đã được chứng minh là có liên quan đến các yếu tố nguy cơ tim mạch và chuyển hóa).[40] [41] Trẻ em có nhiều cơ bắp có thể có chỉ số BMI bất thường mặc dù tình trạng chất béo ở mức bình thường đến thấp.
Chu vi vòng eo
• Có thể sử dụng chu vi vòng eo hoặc tỷ lệ eo-hông làm phép đo trực tiếp chất béo nội tạng (đã được chứng minh là có liên quan đến các yếu tố nguy cơ tim mạch và chuyển hóa).[40] [41]
• Ngoài chỉ số BMI, đo chu vi vòng eo là biện pháp không xâm lấn và có thể giúp xác định những trẻ thừa cân có nguy cơ chuyển hóa cao hơn.
• Giá trị bách phân vị chu vi vòng eo đã được lập cho trẻ em từ 2 tuổi đến 19 tuổi.[2] Tuy nhiên, chưa xác lập được các giá trị ngưỡng giúp chỉ ra nguy cơ cao hơn nguy cơ của số đo BMI.[14]
• Ở người lớn, chu vi vòng eo >102 cm đối với nam giới và >88 cm đối với nữ giới có liên quan đến sự gia tăng nguy cơ mắc các vấn đề về chuyển hóa.[42]
Độ dày của nếp gấp da
• Độ dày của nếp gấp da cung cấp thông tin về chất béo trong cơ thể và nguy cơ xảy ra biến chứng y khoa.[43]
• Tuy nhiên, khó đo chính xác yếu tố này, và không có sẵn dữ liệu tham chiếu ở trẻ em. Không khuyến cáo sử dụng yếu tố này trong môi trường lâm sàng thường ngày.
Các thăm dò
Các xét nghiệm để sàng lọc các biến chứng/bệnh đi kèm thường gặp:
• Nồng độ lipoprotein khi đói để sàng lọc rối loạn mỡ máu ở trẻ em có chỉ số BMI ≥ giá trị bách phân vị thứ 85[21]
• Đo nồng độ glucose khi đói để sàng lọc đái tháo đường loại 2
• LFT (xét nghiệm chức năng gan) để sàng lọc bệnh gan nhiễm mỡ không do rượu.
Các xét nghiệm để xác định những nguyên nhân y khoa gây ra béo phì tùy thuộc vào triệu chứng và biểu hiện của bệnh nhân (ví dụ như dáng người thấp, mệt mỏi, vằn da hơi tím, chứng rậm lông, kinh nguyệt bất thường, đặc điểm dị hình), nhưng có thể bao gồm:
• Xét nghiệm chức năng tuyến giáp để phát hiện nhược giáp
• Nồng độ cortisol tự do trong nước tiểu hoặc nồng độ cortisol trong nước bọt vào nửa đêm để pphát hiện hội chứng Cushing
• Nồng độ canxi, phosphate và hoóc-môn tuyến cận giáp để phát hiện giả suy tuyến cận giáp
• Xét nghiệm vùng dưới đồi-tuyến yên ở bệnh nhân bị béo phì liên quan vùng dưới đồi sau phẫu thuật u sọ hầu
• Thử điều trị bằng cách ngưng dùng các loại thuốc bị nghi ngờ gây béo phì như thuốc điều trị bệnh tâm thần kinh và corticosteroid khi có thể[14]
• Xét nghiệm di truyền ở bệnh nhân bị nghi ngờ có:
• Béo phì do đơn gen
• Hội chứng Bardet-Biedl
• Hội chứng Prader-Willi.
Các xét nghiệm phù hợp được bác sĩ chăm sóc ban đầu thực hiện bao gồm nồng độ lipoprotein khi đói, nồng độ glucose khi đói, bảng chuyển hóa toàn diện và chức năng tuyến giáp. Bác sĩ cần xem xét việc giới thiệu bệnh nhân đến bác sĩ nội tiết nhi khoa nếu bất kỳ xét nghiệm nào trong số này có kết quả bất thường, hoặc nếu các xét nghiệm chuyên biệt hơn như nồng độ cortisol tự do trong nước tiểu, nồng độ cortisol trong nước bọt lúc nửa đêm, hoóc-môn tuyến yên hoặc xét nghiệm di truyền được cho là cần thiết.
Các xét nghiệm cấp cứu
• DEXA (đo hấp thụ bằng chụp X-quang năng lượng kép) là một phương pháp đánh giá tổng lượng chất béo trong cơ thể một cách an toàn. Tuy nhiên, việc sử dụng phương pháp này còn bị hạn chế do chi phí cao và không phân biệt được chất béo dưới da và chất béo nội tạng. Phương pháp này được sử dụng chủ yếu trong hệ thống nghiên cứu.
• Phân tích trở kháng điện sinh học là phương pháp đánh giá thành phần cơ thể không xâm lấn và tương đối rẻ tiền. Tuy nhiên, các số đo này rất dễ thay đổi vì chúng bị ảnh hưởng bởi tình trạng bù nước của bệnh nhân.[44]
• Có thể sử dụng chụp CT hoặc MRI vùng bụng để đo lường chính xác chất béo nội tạng.[45] Tuy nhiên, các biện pháp này tốn kém và chỉ nên được thực hiện trong hệ thống nghiên cứu.
Các yếu tố nguy cơ
Mạnh
Bố mẹ béo phì
• Nguy cơ béo phì ở trẻ em tăng khi có ≥1 phụ huynh bị béo phì.[12]
Tăng cân nhanh chóng trong giai đoạn nhũ nhi
• Tăng cân nhanh chóng trong giai đoạn nhũ nhi có liên quan đến tăng nguy cơ béo phì ở trẻ nhỏ.[19] [20]
Tăng cân ở trẻ nhỏ
• Trẻ em có chỉ số khối cơ thể (BMI) > giá trị bách phân vị thứ 85 trong độ tuổi từ 24 tháng đến 54 tháng có nguy cơ bị thừa cân cao hơn 5 lần vào lúc 12 tuổi. Ngoài ra, trẻ em có BMI > giá trị bách phân vị thứ 50 dễ bị thừa cân trước tuổi vị thành niên.[13]
Sắc tộc người Mỹ gốc Mexico hoặc người da đen không thuộc gốc Tây Ban Nha và Bồ Đào Nha
• Các nghiên cứu dịch tễ đã chỉ ra rằng trẻ em từ các nhóm dân tộc thiểu số có tỷ lệ mắc mới béo phì cao hơn, đặc biệt trong giai đoạn vị thành niên, với bé trai và bé gái người Mỹ gốc Mexico hiện có tỷ lệ bệnh thừa cân và béo phì cao nhất. Ngoài ra, mức hoạt động thể chất khác nhau giữa các nhóm chủng tộc.[10] [12] [13] [14] [15]
Địa vị kinh tế xã hội thấp
• Trẻ em lớn lên trong các gia đình nghèo có nguy cơ béo phì cao hơn.[26]
Lối sống ít vận động
• Trẻ em ít tập thể dục hơn có nguy cơ béo phì cao hơn.[29]
Yếu
Thai chậm phát triển trong tử cung
• Dinh dưỡng kém trong tử cung có tương quan với béo phì ở trẻ em và người lớn.[26]
Đái tháo đường thai kỳ ở người mẹ
• Tăng đường huyết và tăng tiết insulin ở thai nhi ảnh hưởng đến kích thước cơ thể khi sinh, có thể đóng vai trò trong việc gây ra béo phì sau này.[27]
Lựa chọn chế độ ăn uống kém
• Chế độ ăn uống nhiều thực phẩm giàu năng lượng, thức ăn nhanh và đồ uống có đường đã được chỉ ra là yếu tố nguy cơ gây ra béo phì ở trẻ em.[30] Tuy nhiên, lựa chọn chế độ ăn uống kém đơn thuần không dẫn đến béo phì.
Thời gian ngồi trước màn hình >2-3 giờ/ngày
• Nguy cơ béo phì tăng lên ở trẻ em có thời gian ngồi trước màn hình hàng ngày (ví dụ như ti vi, trò chơi video, internet) >2-3 giờ mỗi ngày.[18]
Thiếu ngủ
• Các nghiên cứu dịch tễ chỉ ra mối liên quan giữa thời gian ngủ ngắn và tình trạng mắc béo phì ở trẻ nhũ nhi, trẻ em và trẻ vị thành niên.[23] [24] [25]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Chỉ số khối cơ thể (BMI) ≥ giá trị bách phân vị thứ 95 (thường gặp)
• Phương pháp đo chất béo trong cơ thể được chấp nhận rộng rãi nhất (cân nặng tính bằng kilogram chia cho bình phương chiều cao tính theo mét).[3]
• Số đo chính xác cả chiều cao và cân nặng rất quan trọng trong việc tính toán BMI.
• Ngưỡng BMI bất thường ở trẻ em được xác định bởi giá trị bách phân vị chuyên biệt theo độ tuổi và giới tính dựa trên biểu đồ tăng trưởng.[2]
• Các định nghĩa có thể khác nhau giữa các quốc gia, nhưng BMI từ giá trị bách phân vị thứ 85 đến giá trị bách phân vị thứ 94 thường được định nghĩa là thừa cân, BMI ≥ giá trị bách phân vị thứ 95 được định nghĩa là béo phì, và BMI > giá trị bách phân vị thứ 99 được định nghĩa là béo phì bệnh lý.[3]
Cân nặng ≥ giá trị bách phân vị thứ 95 tương ứng với chiều cao (thường gặp)
• Đối với trẻ em dưới 2 tuổi, bách phân vị của BMI không có sẵn; do đó, béo phì có thể được định nghĩa là cân nặng ≥ giá trị bách phân vị thứ 95 tương ứng với chiều cao.[3]
Các yếu tố chẩn đoán khác
Tăng tỷ lệ eo-hông (thường gặp)
• Có thể sử dụng làm phép đo gián tiếp chất béo nội tạng (đã được chứng minh là có liên quan đến các yếu tố nguy cơ tim mạch và chuyển hóa).[40] [41]
• Giá trị bách phân vị chu vi vòng eo đã được lập cho trẻ em từ 2 tuổi đến 19 tuổi.[2] Tuy nhiên, chưa xác lập được các giá trị ngưỡng giúp chỉ ra nguy cơ cao hơn nguy cơ của số đo BMI.[14]
Tăng độ dày của nếp gấp da (thường gặp)
• Cung cấp thông tin về chất béo trong cơ thể và nguy cơ xảy ra biến chứng y khoa.[43]
• Khó đo chính xác yếu tố này, và không sẵn có dữ liệu tham chiếu ở trẻ em; do đó, không khuyến cáo sử dụng yếu tố này trong môi trường lâm sàng thường ngày.
Tăng huyết áp (thường gặp)
• Trẻ em bị thừa cân hoặc béo phì có tỷ lệ bệnh tăng huyết áp cao hơn; do đó, cần theo dõi chặt chẽ huyết áp.[38]
Xét nghiệm chẩn đoán
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Đường máu khi đói
• Để khám sàng lọc đái tháo đường loại 2. • Hiệp hội Đái tháo đường Hoa Kỳ khuyến cáo trẻ em trên 10 tuổi (hoặc lúc bắt đầu tuổi dậy thì, nếu bắt đầu ở độ tuổi sớm hơn) có chỉ số khối cơ thể (BMI) > giá trị bách phân vị thứ 85 kết hợp với ít nhất 1 yếu tố nguy cơ (ví dụ như tiền sử gia đình mắc bệnh đái tháo đường loại 2, chủng tộc không phải da trắng và/hoặc các bệnh trạng liên quan đến sự đề kháng với insulin như bệnh gai đen, hội chứng buồng trứng đa nang, tăng huyết áp, rối loạn mỡ máu, thai nhỏ so với tuổi thai, hoặc tiền sử đái tháo đường thai kỳ ở người mẹ) cần được xét nghiệm glucose trong máu lúc đói hoặc nồng độ glucose trong huyết tương 2 giờ sau khi uống glucose trong xét nghiệm dung nạp 75 g glucose đường uống, hoặc haemoglobin A1c 3 năm một lần.[46] |
Khả năng dung nạp glucose bình thường hoặc suy giảm (5,6-6,9 mmol/l [100-125 mg/ dL]), hoặc đái tháo đường (≥7 mmol/l [≥126 mg/dL]) |
| Lipid trong huyết thanh
• Để sàng lọc rối loạn mỡ máu. • Cần sàng lọc tất cả trẻ em để phát hiện các bất thường về lipid bằng cách đo nồng độ cholesterol không phải HDL, khi không đói từ 9 đến 11 tuổi và từ 17 đến 21 tuổi.[47] • Cần thực hiện nhóm xét nghiệm lipid khi đói ở trẻ em có BMI ≥ giá trị bách phân vị thứ 85.[21] • Các bất thường về lipid ở trẻ em thường kéo dài đến giai đoạn trưởng thành.[47] • Các giá trị ngưỡng như sau.[47] Bình thường: cholesterol <4,40 mmol/l (<170 mg/dL), LDL <2,85 mmol/l (<110 mg/dL); ranh giới: cholesterol 4,40 đến 5,15 mmol/l (170-199 mg/dL), LDL 2,85 đến 3,34 mmol/l (110-129 mg/ dL); cao: cholesterol >5,18 mmol/l (>200 mg/dL), LDL >3,37 mmol/l (>130 mg/dL). |
Bình thường hoặc tăng cao |
| Xét nghiệm chức năng gan
• Để khám sàng lọc bệnh gan nhiễm mỡ không do rượu, bởi vì hầu hết bệnh nhân sẽ không có triệu chứng. • Trẻ em >10 tuổi có BMI ≥giá trị bách phân vị thứ 95, hoặc có BMI ≥giá trị bách phân vị thứ 85 và các yếu tố nguy cơ khác, cần được khám sàng lọc hàng năm bằng xét nghiệm nồng độ aspartate aminotransferase và alanine aminotransferase trong huyết thanh. |
Các transaminase bình thường hoặc cao |
Các xét nghiệm giai đoạn đầu
| Xét nghiệm | Kết quả |
| DEXA
• Có thể được sử dụng để đánh giá tổng lượng chất béo trong cơ thể. • Việc sử dụng phương pháp này bị hạn chế do chi phí cao và không phân biệt được chất béo dưới da và chất béo nội tạng. • Phương pháp này được sử dụng chủ yếu trong hệ thống nghiên cứu. |
Tăng theo độ tuổi và giới tính |
| Phân tích trở kháng điện sinh học
• Một phương pháp đánh giá thành phần cơ thể không xâm lấn và tương đối rẻ tiền. Tuy nhiên, các số đo này rất dễ thay đổi vì chúng bị ảnh hưởng bởi tình trạng bù nước của bệnh nhân.[44] |
Tăng theo độ tuổi và giới tính |
| Chụp CT hoặc MRI vùng bụng
• Có thể được sử dụng để đo chính xác chất béo nội tạng.[45] Tuy nhiên, các biện pháp này tốn kém và chỉ nên được thực hiện trong hệ thống nghiên cứu. |
Tăng chất béo nội tạng |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Nhược giáp nguyên phát | • Mệt mỏi.
• Chậm phát triển. • Không chịu được lạnh • Táo bón. • Kết quả học tập kém đi. • Khô da. • Tóc xơ. • Goitre. |
• T4 tự do thấp so với độ tuổi.
• Thyrotropin (TSH) sẽ tăng cao so với tuổi. |
| Nhược giáp thứ phát | • Mệt mỏi.
• Chậm phát triển. • Không chịu được lạnh • Táo bón. • Khô da. • Tóc xơ. |
• T4 tự do thấp so với độ tuổi.
• Thyrotropin (TSH) sẽ thấp hay bình thường so với độ tuổi. |
| Hội chứng Cushing | • Chậm phát triển.
• Vằn hơi tím. • Bướu mỡ cổ trâu (gù trâu). • Béo phì kiểu trung tâm. • Mặt khuôn trăng. • Chứng rậm lông. • Tăng huyết áp. • Đái tháo đường. |
• Nồng độ cortisol tự do trong nước tiểu trong 24 giờ hoặc nồng độ cortisol trong nước bọt lúc nửa đêm tăng cao so với độ tuổi. |
| Hội chứng Prader-Willi | • Dáng người thấp.
• Bàn tay và bàn chân nhỏ. • Đôi mắt hình hạnh nhân. • Rối loạn tự làm tổn thương da. • Dậy thì muộn. • Chậm phát triển. • Ăn nhiều. • Tiền sử kém ăn và nhược cơ khi ở tuổi nhũ nhi. |
• Xét nghiệm di truyền chỉ ra sai sót về dấu ấn di truyền ở nhiễm sắc thể 15q. |
| Hội chứng Bardet-Biedl | • Tay chân dị hình.
• Viêm võng mạc sắc tố. • Chậm phát triển. • Suy giảm chức năng sinh dục. • Khiếm khuyết thận. |
• Đột biến ở một số gen có liên quan đến hội chứng Bardet- Biedl.[48] |
| Giả suy tuyến cận giáp | • Dáng người thấp.
• Mặt tròn. • Xương bàn tay ngắn. • Chậm phát triển. • Vôi hóa hạch nền. |
• Nồng độ canxi trong huyết thanh chỉ ra hạ canxi máu.
• Nồng độ phosphate trong huyết thanh chỉ ra tăng phosphate máu. • Nồng độ hoóc-môn tuyến cận giáp trong huyết thanh tăng cao. |
| Béo phì do đơn gen | • Béo phì nặng, khởi phát sớm.
• Thường kèm theo phá vỡ cơ chế kiểm soát chứng thèm ăn bình thường. |
• Xét nghiệm di truyền xác định đột biến gen ở các gen có liên quan béo phì như leptin, ghrelin, adiponectin, peptide YY(3-36) và melanocortin 4 receptor (MC4-R).[49] [50]
• Các đột biến ở MC4-R là nguyên nhân thường gặp nhất ở trẻ em, xảy ra ở khoảng 5% ca bệnh.[51] • Cơ sở dữ liệu bản đồ gen béo phì và cơ sở dữ liệu về các nghiên cứu mối liên quan của Viện Y tế Quốc gia và Trung tâm Kiểm soát và Phòng chống Dịch bệnh [National Institute on Aging: genetic association database] có thể được dùng như một nguồn các gen liên quan béo phì. |
| Béo phì liên quan vùng dưới đồi | • Béo phì nặng sau khi điều trị các tổn thương nội sọ như u sọ hầu.
• Thèm ăn quá mức. |
• Kết quả xét nghiệm vùng dưới đồi-tuyến yên bất thường. |
| Béo phì do thuốc | • Một số nhóm thuốc có thể có liên quan đến tăng cân, bao gồm thuốc điều trị bệnh tâm thần kinh và corticosteroid.[14] | • Ngưng dùng thuốc như một thử nghiệm trị liệu. |
Các tiêu chí chẩn đoán
Giá trị bách phân vị của chỉ số khối cơ thể (BMI) dựa trên độ tuổi và giới tính[3]
Có thể sử dụng phân loại sau ở trẻ em >2 tuổi dựa trên giá trị bách phân vị của BMI chuyên biệt cho độ tuổi và giới tính:
• Nhẹ cân: < giá trị bách phân vị thứ 5
• Cân nặng bình thường: giá trị bách phân vị thứ 5 đến thứ 84
• Thừa cân: giá trị bách phân vị thứ 85 đến 94
• Béo phì: ≥giá trị bách phân vị thứ 95
• Béo phì bệnh lý: >giá trị bách phân vị thứ 99.
Đối với trẻ em dưới 2 tuổi, bách phân vị của BMI không có sẵn; do đó, béo phì có thể được định nghĩa là cân nặng ≥ giá trị bách phân vị thứ 95 tương ứng với chiều cao.[3]
Chu vi vòng eo
Giá trị bách phân vị chu vi vòng eo đã được lập cho trẻ em từ 2 tuổi đến 19 tuổi.[2] Tuy nhiên, vẫn chưa xác định rõ các giá trị ngưỡng giúp chỉ ra nguy cơ cao hơn nguy cơ của phân loại BMI ở trẻ em. Ở người lớn, chu vi vòng eo >102 cm đối với nam giới và >88 cm đối với nữ giới có liên quan đến việc tăng nguy cơ xảy ra các vấn đề chuyển hóa.[42]
Điều trị
Cách tiếp cận điều trị từng bước
Các chiến lược điều trị hiệu quả béo phì ở trẻ em rất quan trọng, vì trẻ em béo phì có xu hướng trở thành người lớn béo phì,[12] và đối tượng này có các nguy cơ sức khỏe đáng kể liên quan đến béo phì.[14] Các thể thức điều trị bao gồm điều chỉnh lối sống lành mạnh (ví dụ như thay đổi chế độ ăn uống, tăng hoạt động thể chất và giảm hành vi lười vận động), thuốc và phẫu thuật giảm cân.[14] [53] [54] [55] Có bằng chứng cho thấy rằng các biện pháp can thiệp tích cực hơn hiệu quả hơn.[56] Chỉ dùng thuốc đối với trẻ em bị béo phì bệnh lý hoặc trẻ em béo phì có các yếu tố nguy cơ khác. Phẫu thuật giảm cân có giá trị đối với trẻ vị thành niên bị béo phì bệnh lý, và thành công cũng như biến chứng của thủ thuật này ở trẻ vị thành niên đang được nghiên cứu mở rộng. Đã có chứng minh rằng nhiều yếu tố nguy cơ liên quan với bệnh tim mạch được cải thiện ở trẻ vị thành niên bị béo phì nặng sau khi phẫu thuật giảm cân. Giảm cân nhiều, giới tính nữ, và độ tuổi nhỏ giúp dự đoán khả năng cải thiện các yếu tố nguy cơ tim mạch chuyên biệt cao hơn. Làm rõ các yếu tố dự đoán khả năng thay đổi những yếu tố nguy cơ này có thể giúp xác định bệnh nhân và tối ưu hóa thời gian phẫu thuật giảm cân ở trẻ vị thành niên để cải thiện kết cục lâm sàng.[57]
Điều chỉnh lối sống
Điều chỉnh lối sống là biện pháp điều trị ban đầu và chính cho tất cả trẻ có chỉ số khối cơ thể (BMI) ≥ giá trị bách phân vị thứ 85. Điều bắt buộc là cha mẹ và gia đình cũng phải có các thói quen sinh hoạt lành mạnh để trẻ em thành công trong việc duy trì cân nặng hoặc giảm cân.[58]
Cần khuyến khích trẻ em loại bỏ các đồ uống có đường, giảm kích cỡ khẩu phần và hạn chế thức ăn giàu năng lượng và thức ăn nhanh.[14] [59] [60] Đã có chứng minh rằng việc loại bỏ đồ uống có đường khỏi chế độ ăn uống làm giảm đáng kể lượng calo nạp vào và béo phì.[59] Cần đề nghị chế độ ăn uống giàu trái cây và rau củ, và cung cấp các lựa chọn thực phẩm lành mạnh tại trường học. Cần khuyến khích các bữa ăn gia đình và sự tham gia của gia đình là bắt buộc. Nếu có thể, cần loại bỏ các thực phẩm không lành mạnh ra khỏi nhà. Có nhiều chế độ ăn, tuy nhiên không có bằng chứng để khuyến cáo chế độ ăn uống này tốt hơn một chế độ ăn uống khác cho trẻ em.[54] [61]
Cần khuyến khích trẻ em hoạt động thể chất ít nhất là 60 phút mỗi ngày.[62] [63] Hoạt động cần phù hợp theo độ tuổi và vui nhộn đối với trẻ em, nhằm khuyến khích sự tuân thủ. Cũng khuyến khích gia đình tham gia vào việc động viên hoạt động thể chất. Chỉ tập thể dục không hiệu quả bằng tập thể dục kết hợp với điều chỉnh chế độ ăn uống. Cần giới hạn thời gian xem ti vi và các thể loại màn hình khác (ví dụ như máy tính và trò chơi video, internet) đến <2 giờ hàng ngày, vì điều này có liên quan đến nguy cơ béo phì.[18] [64] [65]
Vì trẻ em có lợi thế là vẫn còn đang phát triển tầm vóc, nhiều trẻ em có thể giảm cân bằng cách duy trì cân nặng hoặc tăng ít cân hơn theo thời gian, do đó làm giảm giá trị bách phân vị của BMI.
Tư vấn
Liệu pháp điều chỉnh hành vi có khả năng mang lại lợi ích cùng với thay đổi chế độ ăn uống và tăng cường hoạt động thể dục.[66] [67] Nếu không có sự cải thiện về chỉ số BMI sau 6 tháng hoặc có yếu tố béo phì ở cha mẹ, cần tăng cường tư vấn tích cực nhằm kiểm soát cân nặng có tổ chức.
Hiệu quả của điều trị giảm cân dựa vào gia đình và cha mẹ để giảm cân cho trẻ đã được so sánh trong một thử nghiệm ngẫu nhiên bao gồm 150 trẻ em thừa cân và béo phì (8-12 tuổi) cùng với cha mẹ của trẻ, trong 24 tháng. Điều trị giảm cân được cung cấp trong 20 cuộc gặp gỡ nhóm có thời lượng một tiếng với các buổi huấn luyện hành vi cá nhân kéo dài 30 phút trong vòng 6 tháng, có hay không có sự tham gia của trẻ. Điều trị dựa trên cha mẹ đã được chứng minh là không hề thua kém so với điều trị giảm cân dựa vào gia đình.[68]
Trẻ em thừa cân (BMI ≥giá trị bách phân vị thứ 85 đến 94)
Cần tư vấn cho tất cả trẻ em và gia đình về điều chỉnh lối sống lành mạnh. Những trẻ duy trì giá trị bách phân vị của BMI không đổi trong vài năm, và không có các nguy cơ y tế khác hoặc tiền sử gia đình béo phì, có thể có nguy cơ dư thừa chất béo trong cơ thể thấp, vì BMI chỉ là phép đo tình trạng béo phì gián tiếp. Mục tiêu của điều trị là duy trì tốc độ tăng cân (hoặc duy trì cân nặng sau khi hoàn thành tăng trưởng tuyến tính) và đánh giá chặt chẽ tăng giá trị bách phân vị của BMI hoặc mắc các yếu tố nguy cơ khác.
Trẻ em mắc các yếu tố nguy cơ khác (ví dụ như tiền sử gia đình mắc đái tháo đường loại 2, không thuộc chủng tộc da trắng và/hoặc các bệnh trạng đi kèm với sự đề kháng insulin như bệnh gai đen, hội chứng buồng trứng đa nang, tăng huyết áp hoặc rối loạn mỡ máu) cần được tăng cường tư vấn tích cực nếu không có sự cải thiện về BMI trong 6 tháng hoặc xuất hiện yếu tố béo phì ở cha mẹ, để kiểm soát cân nặng có tổ chức. Một số bệnh nhân có thể hưởng lợi từ việc giảm cân không vượt quá 0,9 kg mỗi tuần để cuối cùng có chỉ số BMI dưới giá trị bách phân vị thứ 85.
Trẻ em béo phì (BMI ≥giá trị bách phân vị thứ 95 đến 99)
Cần tư vấn cho tất cả trẻ em và gia đình về điều chỉnh lối sống lành mạnh. Nếu không có sự cải thiện về BMI trong 6 tháng, hoặc xuất hiện yếu tố béo phì ở cha mẹ, cần tăng cường tư vấn tích cực để kiểm soát cân nặng có tổ chức, và cần giới thiệu để trẻ được can thiệp đa khoa một cách toàn diện.
Từ 2 đến 11 tuổi
• Mục tiêu của điều trị là duy trì cân nặng hoặc giảm cân dần không quá 0,45 kg mỗi tháng. Từ 12 đến 18 tuổi
• Mục tiêu của điều trị là giảm cân không quá 0,9 kg mỗi tuần.
• Cần chuyển những trẻ đáp ứng không tương xứng với điều trị giảm cân đến các biện pháp can thiệp ở tuyến trung ương, có thể bao gồm thuốc.[69]
• Orlistat là loại thuốc duy nhất hiện tại được phê duyệt cho trẻ em ở một số quốc gia.[70] [71] [72] Thuốc này ức chế việc hấp thu chất béo thông qua ức chế lipase ở ruột và được phê duyệt để sử dụng ở trẻ em ≥12 tuổi (BMI thay đổi từ -0,55 kg/m² đến -4,09 kg/m²).[73]Sibutramine đã được phê duyệt trước đó; tuy nhiên, Cơ quan Quản lý Dược phẩm Châu Âu (EMA) đã đình chỉ giấy phép lưu hành sản phẩm cho sibutramine tại Liên minh châu Âu vào tháng Một năm 2010 do các mối lo ngại về sự an toàn.[74] Thuốc này đã được nhà sản xuất thu hồi tự nguyện vào tháng Mười năm 2010, do dữ liệu từ thử nghiệm lâm sàng đã chỉ ra sự tăng nguy cơ nhồi máu cơ tim và đột quỵ. Sibutramine cũng có thể sẵn có ở một số quốc gia.
• Mặc dù không được phê duyệt để điều trị béo phì, đã có chứng minh rằng metformin gây ra giảm cân (thay đổi BMI trung bình -0,5 kg/m²) với tương đối ít tác dụng phụ.[70] [75] [76] [77] [78] [79] [80] [81]
Trẻ em bị béo phì bệnh lý (BMI > giá trị bách phân vị thứ 99)
Cần tư vấn cho tất cả trẻ em và gia đình về điều chỉnh lối sống lành mạnh. Nếu không có sự cải thiện về BMI trong 6 tháng, hoặc xuất hiện yếu tố béo phì ở cha mẹ, cần tăng cường tư vấn tích cực để kiểm soát cân nặng có tổ chức, và cần giới thiệu để trẻ được can thiệp đa khoa một cách toàn diện.
Từ 2 đến 5 tuổi
• Mục tiêu của điều trị là giảm cân không quá 0,45 kg mỗi tháng.
Từ 6 đến 11 tuổi
• Mục tiêu của điều trị là giảm cân không quá 0,9 kg mỗi tuần.
Từ 12 đến 18 tuổi
• Mục tiêu của điều trị là giảm cân không quá 0,9 kg mỗi tuần.
• Cần chuyển những trẻ đáp ứng không tương xứng với điều trị giảm cân đến các biện pháp can thiệp ở tuyến trung ương, có thể bao gồm thuốc hoặc phẫu thuật giảm cân.
• Chỉ nên cân nhắc phẫu thuật ở trẻ em đã đạt đến giai đoạn phát triển dậy thì Tanner 4 hoặc 5 và chiều cao đạt tối đa hoặc gần tối đa với BMI ≥40 kèm theo các bệnh đồng mắc nhẹ, hoặc BMI >35 với các bệnh đồng mắc rất nặng. Trẻ phải có khả năng tuân theo chế độ ăn uống và hoạt động lành mạnh để đủ điều kiện được phẫu thuật.
• Các biện pháp phẫu thuật thường dùng nhất là phẫu thuật nội soi thắt đai dạ dày, phẫu thuật nối tắt dạ dày Roux-en-Y và cắt tạo hình dạ dày hình ống. Kết quả của phẫu thuật giảm cân ở nhóm trẻ vị thành niên đang được nghiên cứu rất nhiều.[54] [82] [83] [84] [85] [86] [87]
• Phẫu thuật làm giảm lượng calo nạp vào bằng cơ chế giới hạn hoặc giảm hấp thu. Bệnh nhân phải cam kết thay đổi thói quen ăn uống suốt đời sau phẫu thuật.[88]
• Có nhiều nguy cơ trong phẫu thuật và nguy cơ về dinh dưỡng sau phẫu thuật.
• Phẫu thuật chỉ nên được tiến hành bởi một bác sĩ phẫu thuật giàu kinh nghiệm, làm việc với một nhóm có khả năng theo dõi bệnh nhân để phát hiện các vấn đề chuyển hóa hoặc tâm lý xã hội trong thời gian dài.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Tiếp diễn | ( tóm tắt ) | |
| Chỉ số khối cơ thể (BMI) ≥ giá trị bách phân vị thứ 85 đến 94 mà không kèm theo các nguy cơ sức khỏe khác | ||
| 1 | Điều chỉnh lối sống + tư vấn | |
| BMI ≥ giá trị bách phân vị thứ 85 đến 94 kèm theo các nguy cơ sức khỏe khác | ||
| 1 | Điều chỉnh lối sống + tư vấn tích cực | |
| BMI ≥ giá trị bách phân vị thứ 95 đến 99 | ||
| từ 2-11 tuổi | 1 | Điều chỉnh lối sống + tư vấn |
| từ 12-18 tuổi | 1 | Điều chỉnh lối sống + tư vấn |
| bổ sung | Thuốc điều trị | |
| BMI > giá trị bách phân vị thứ 99 | ||
| từ 2-5 tuổi | 1 | Điều chỉnh lối sống + tư vấn |
| từ 6-11 tuổi | 1 | Điều chỉnh lối sống + tư vấn |
| từ 12-18 tuổi | 1 | Điều chỉnh lối sống + tư vấnn |
| bổ sung | Thuốc điều trị | |
| bổ sung | Phẫu thuật |
Các lựa chọn điều trị
| Tiếp diễn | ||
| Chỉ số khối cơ thể (BMI) ≥ giá trị bách phân vị thứ 85 đến 94 mà không kèm theo các nguy cơ sức khỏe khác | ||
| 1 | Điều chỉnh lối sống + tư vấn
» Mục tiêu của điều trị là duy trì tốc độ tăng cân (hoặc duy trì cân nặng sau khi hoàn thành tăng trưởng tuyến tính) và đánh giá chặt chẽ sự gia tăng giá trị bách phân vị của BMI hoặc mắc các yếu tố nguy cơ khác. » Chế độ ăn uống: cần khuyến khích trẻ em loại bỏ các đồ uống có đường, giảm kích cỡ khẩu phần và hạn chế cả thức ăn giàu năng lượng lẫn thức ăn nhanh.[14] [59] [60] Cần đề nghị chế độ ăn uống giàu trái cây và rau củ, và cung cấp các lựa chọn thực phẩm lành mạnh tại trường học. Cần khuyến khích các bữa ăn gia đình và sự tham gia của gia đình là bắt buộc. Nếu có thể, cần loại bỏ các thực phẩm không lành mạnh ra khỏi nhà. Có nhiều chế độ ăn, tuy nhiên không có bằng chứng để khuyến cáo chế độ ăn uống này tốt hơn một chế độ ăn uống khác cho trẻ em.[54] [61] » Hoạt động thể chất: cần khuyến khích trẻ em hoạt động thể chất ít nhất là 60 phút mỗi ngày.[62] [63] Hoạt động cần phù hợp theo độ tuổi và vui nhộn đối với trẻ em, nhằm khuyến khích sự tuân thủ. Cũng khuyến khích gia đình tham gia vào việc động viên hoạt động thể chất. Hiệu quả của điều trị giảm cân dựa vào gia đình và cha mẹ để giảm cân cho trẻ đã được so sánh trong một thử nghiệm ngẫu nhiên bao gồm 150 trẻ em thừa cân và béo phì (8-12 tuổi) cùng với cha mẹ của trẻ, trong 24 tháng. Điều trị giảm cân được cung cấp trong 20 cuộc gặp gỡ nhóm có thời lượng một tiếng với các buổi huấn luyện hành vi cá nhân kéo dài 30 phút trong vòng 6 tháng, có hay không có sự tham gia của trẻ. Điều trị dựa trên cha mẹ đã được chứng minh là không hề thua kém so với điều trị giảm cân dựa vào gia đình.[68] Chỉ tập thể dục không hiệu quả bằng tập thể dục kết hợp với điều chỉnh chế độ ăn uống. Cần giới hạn thời gian xem ti vi và các thể loại màn hình khác (ví dụ như máy tính và trò chơi video, internet) đến <2 giờ hàng ngày, vì điều này có liên quan đến nguy cơ béo phì.[18] [64] [65] » Tư vấn: liệu pháp điều chỉnh hành vi có khả năng mang lại lợi ích dưới dạng liệu pháp bổ trợ cùng với thay đổi chế độ ăn uống và tăng cường hoạt động thể dục.[66] [67] |
|
| BMI ≥ giá trị bách phân vị thứ 85 đến 94 kèm theo các nguy cơ sức khỏe khác | ||
| 1 | Điều chỉnh lối sống + tư vấn tích cực
» Mục tiêu của điều trị là duy trì cân nặng hoặc giảm cân dần không vượt quá 0,9 kg mỗi tuần để cuối cùng có chỉ số BMI <giá trị bách phân vị thứ 85. » Các yếu tố nguy cơ khác bao gồm tiền sử gia đình mắc đái tháo đường loại 2, không thuộc chủng tộc da trắng và/hoặc các bệnh trạng đi kèm với sự đề kháng insulin như bệnh gai đen, hội chứng buồng trứng đa nang, tăng huyết áp hoặc rối loạn mỡ máu. » Chế độ ăn uống: cần khuyến khích trẻ em loại bỏ các đồ uống có đường, giảm kích cỡ khẩu phần và hạn chế cả thức ăn giàu năng lượng lẫn thức ăn nhanh.[14] [59] [60] Cần đề nghị chế độ ăn uống giàu trái cây và rau củ, và cung cấp các lựa chọn thực phẩm lành mạnh tại trường học. Cần khuyến khích các bữa ăn gia đình và sự tham gia của gia đình là bắt buộc. Nếu có thể, cần loại bỏ các thực phẩm không lành mạnh ra khỏi nhà. Có nhiều chế độ ăn, tuy nhiên không có bằng chứng để khuyến cáo chế độ ăn uống này tốt hơn một chế độ ăn uống khác cho trẻ em.[54] [61] » Hoạt động thể chất: cần khuyến khích trẻ em hoạt động thể chất ít nhất là 60 phút mỗi ngày.[62] [63] Hoạt động cần phù hợp theo độ tuổi và vui nhộn đối với trẻ em, nhằm khuyến khích sự tuân thủ. Cũng khuyến khích gia đình tham gia vào việc động viên hoạt động thể chất. Hiệu quả của điều trị giảm cân dựa vào gia đình và cha mẹ để giảm cân cho trẻ đã được so sánh trong một thử nghiệm ngẫu nhiên bao gồm 150 trẻ em thừa cân và béo phì (8-12 tuổi) cùng với cha mẹ của trẻ, trong 24 tháng. Điều trị giảm cân được cung cấp trong 20 cuộc gặp gỡ nhóm có thời lượng một tiếng với các buổi huấn luyện hành vi cá nhân kéo dài 30 phút trong vòng 6 tháng, có hay không có sự tham gia của trẻ. Điều trị dựa trên cha mẹ đã được chứng minh là không hề thua kém so với điều trị giảm cân dựa vào gia đình.[68] Chỉ tập thể dục không hiệu quả bằng tập thể dục kết hợp với điều chỉnh chế độ ăn uống. Cần giới hạn thời gian xem ti vi và các thể loại màn hình khác (ví dụ như máy tính và trò chơi video, internet) đến <2 giờ hàng ngày, vì điều này có liên quan đến nguy cơ béo phì.[18] [64] [65] » Tư vấn: liệu pháp điều chỉnh hành vi có khả năng mang lại lợi ích dưới dạng liệu pháp bổ trợ cùng với thay đổi chế độ ăn uống và tăng cường hoạt động thể dục.[66] [67] Nếu không có sự cải thiện về chỉ số BMI sau 6 tháng hoặc có yếu tố béo phì ở cha mẹ, cần tăng cường tư vấn tích cực về kiểm soát cân nặng có tổ chức. |
|
| BMI ≥ giá trị bách phân vị thứ 95 đến 99 | ||
| từ 2-11 tuổi | 1 | Điều chỉnh lối sống + tư vấn
» Mục tiêu của điều trị là duy trì cân nặng hoặc giảm cân dần không quá 0,45 kg mỗi tháng. » Chế độ ăn uống: cần khuyến khích trẻ em loại bỏ các đồ uống có đường, giảm kích cỡ khẩu phần và hạn chế cả thức ăn giàu năng lượng lẫn thức ăn nhanh.[14] [59] [60] Cần đề nghị chế độ ăn uống giàu trái cây và rau củ, và cung cấp các lựa chọn thực phẩm lành mạnh tại trường học. Cần khuyến khích các bữa ăn gia đình và sự tham gia của gia đình là bắt buộc. Nếu có thể, cần loại bỏ các thực phẩm không lành mạnh ra khỏi nhà. Có nhiều chế độ ăn, tuy nhiên không có bằng chứng để khuyến cáo chế độ ăn uống này tốt hơn một chế độ ăn uống khác cho trẻ em.[54] [61] » Hoạt động thể chất: cần khuyến khích trẻ em hoạt động thể chất ít nhất là 60 phút mỗi ngày.[62] [63] Hoạt động cần phù hợp theo độ tuổi và vui nhộn đối với trẻ, nhằm khuyến khích sự tuân thủ. Cũng khuyến khích gia đình tham gia vào việc động viên hoạt động thể chất. Chỉ tập thể dục không hiệu quả bằng tập thể dục kết hợp với điều chỉnh chế độ ăn uống. Cần giới hạn thời gian xem ti vi và các thể loại màn hình khác (ví dụ như máy tính và trò chơi video, internet) đến <2 giờ hàng ngày, vì điều này có liên quan đến nguy cơ béo phì.[18] [64] [65] » Tư vấn: liệu pháp điều chỉnh hành vi có khả năng mang lại lợi ích dưới dạng liệu pháp bổ trợ cùng với thay đổi chế độ ăn uống và tăng cường hoạt động thể dục.[66] [67] Nếu không có sự cải thiện về chỉ số BMI sau 6 tháng hoặc có yếu tố béo phì ở cha mẹ, cần tăng cường tư vấn tích cực về kiểm soát cân nặng có tổ chức. |
| từ 12-18 tuổi | 1 | Điều chỉnh lối sống + tư vấn
» Mục tiêu của điều trị là giảm cân không quá 0,9 kg mỗi tuần. » Chế độ ăn uống: cần khuyến khích trẻ em loại bỏ các đồ uống có đường, giảm kích cỡ khẩu phần và hạn chế cả thức ăn giàu năng lượng lẫn thức ăn nhanh.[14] [59] [60] Cần đề nghị chế độ ăn uống giàu trái cây và rau củ, và cung cấp các lựa chọn thực phẩm lành mạnh tại trường học. Cần khuyến khích các bữa ăn gia đình và sự tham gia của gia đình là bắt buộc. Nếu có thể, cần loại bỏ các thực phẩm không lành mạnh ra khỏi nhà. Có nhiều chế độ ăn, tuy nhiên không có bằng chứng để khuyến cáo chế độ ăn uống này tốt hơn một chế độ ăn uống khác cho trẻ em.[54] [61] » Hoạt động thể chất: cần khuyến khích trẻ em hoạt động thể chất ít nhất là 60 phút mỗi ngày.[62] [63] Hoạt động cần phù hợp theo độ tuổi và vui nhộn đối với trẻ, nhằm khuyến khích sự tuân thủ. Cũng khuyến khích gia đình tham gia vào việc động viên hoạt động thể chất. Chỉ tập thể dục không hiệu quả bằng tập thể dục kết hợp với điều chỉnh chế độ ăn uống. Cần giới » Tư vấn: liệu pháp điều chỉnh hành vi có khả năng mang lại lợi ích dưới dạng liệu pháp bổ trợ cùng với thay đổi chế độ ăn uống và tăng cường hoạt động thể dục.[66] [67] Nếu không có sự cải thiện về chỉ số BMI sau 6 tháng hoặc có yếu tố béo phì ở cha mẹ, cần tăng cường tư vấn tích cực về kiểm soát cân nặng có tổ chức. |
| bổ sung | Thuốc điều trị
Các lựa chọn sơ cấp » orlistat: 120 mg, dùng đường uống, ba lần mỗi ngày với mỗi bữa ăn chính có chất béo Các lựa chọn thứ cấp » Metformin: 500-2000 mg uống/ngày được chia làm 2 liều » Orlistat ức chế việc hấp thu chất béo thông qua ức chế lipase ở ruột và được phê duyệt để sử dụng ở trẻ em ≥12 tuổi ở một số quốc gia.[73] Trong các thử nghiệm lâm sàng ở trẻ vị thành niên, thay đổi BMI từ » Mặc dù không được phê duyệt để điều trị béo phì, đã có chứng minh rằng metformin gây ra giảm cân (thay đổi BMI trung bình -0,5 kg/m²) với tương đối ít tác dụng phụ.[70] [75] [76] [77] [78] [79] [80] [81] » Mặc dù sibutramine đã được phê duyệt trước đó, Cơ quan Quản lý Dược phẩm Châu Âu (EMA) đã đình chỉ giấy phép lưu hành sản phẩm cho sibutramine tại Liên minh châu Âu vào tháng Một năm 2010 do các mối lo ngại về sự an toàn.[74]Sibutramine cũng có thể sẵn có ở một số quốc gia |
|
| BMI > giá trị bách phân vị thứ 99 | ||
| từ 2-5 tuổi | 1 | Điều chỉnh lối sống + tư vấn
» Mục tiêu của điều trị là giảm cân không quá 0,45 kg mỗi tháng. » Chế độ ăn uống: cần khuyến khích trẻ em loại bỏ các đồ uống có đường, giảm kích cỡ khẩu phần và hạn chế cả thức ăn giàu năng lượng lẫn thức ăn nhanh.[14] [59] [60] Cần đề nghị chế độ ăn uống giàu trái cây và rau củ, và cung cấp các lựa chọn thực phẩm lành mạnh tại trường học. Cần khuyến khích các bữa ăn gia đình và sự tham gia của gia đình là bắt buộc. Nếu có thể, cần loại bỏ các thực phẩm không lành mạnh » Hoạt động thể chất: cần khuyến khích trẻ em hoạt động thể chất ít nhất là 60 phút mỗi ngày.[62] [63] Hoạt động cần phù hợp theo độ tuổi và vui nhộn đối với trẻ, nhằm khuyến khích sự tuân thủ. Cũng khuyến khích gia đình tham gia vào việc động viên hoạt động thể chất. Chỉ tập thể dục không hiệu quả bằng tập thể dục kết hợp với điều chỉnh chế độ ăn uống. Cần giới hạn thời gian xem ti vi và các thể loại màn hình khác (ví dụ như máy tính và trò chơi video, internet) đến <2 giờ hàng ngày, vì điều này có liên quan đến nguy cơ béo phì.[18] [64] [65] » Tư vấn: liệu pháp điều chỉnh hành vi có khả năng mang lại lợi ích dưới dạng liệu pháp bổ trợ cùng với thay đổi chế độ ăn uống và tăng cường hoạt động thể dục.[66] [67] Nếu không có sự cải thiện về BMI trong 6 tháng, hoặc xuất hiện yếu tố béo phì ở cha mẹ, cần tăng cường tư vấn tích cực để kiểm soát cân nặng có tổ chức, và cần giới thiệu để trẻ được can thiệp đa khoa một cách toàn diện.
|
| từ 6-11 tuổi | 1 | Điều chỉnh lối sống + tư vấn
» Mục tiêu của điều trị là giảm cân không quá 0,9 kg mỗi tuần. » Chế độ ăn uống: cần khuyến khích trẻ em loại bỏ các đồ uống có đường, giảm kích cỡ khẩu phần và hạn chế cả thức ăn giàu năng lượng lẫn thức ăn nhanh.[14] [59] [60] Cần đề nghị chế độ ăn uống giàu trái cây và rau củ, và cung cấp các lựa chọn thực phẩm lành mạnh tại trường học. Cần khuyến khích các bữa ăn gia đình và sự tham gia của gia đình là bắt buộc. Nếu có thể, cần loại bỏ các thực phẩm không lành mạnh ra khỏi nhà. Có nhiều chế độ ăn, tuy nhiên không có bằng chứng để khuyến cáo chế độ ăn uống này tốt hơn một chế độ ăn uống khác cho trẻ em.[54] [61] » Hoạt động thể chất: cần khuyến khích trẻ em hoạt động thể chất ít nhất là 60 phút mỗi ngày.[62] [63] Hoạt động cần phù hợp theo độ tuổi và vui nhộn đối với trẻ, nhằm khuyến khích sự tuân thủ. Cũng khuyến khích gia đình tham gia vào việc động viên hoạt động thể chất. Chỉ tập thể dục không hiệu quả bằng tập thể dục kết hợp với điều chỉnh chế độ ăn uống. Cần giới hạn thời gian xem ti vi và các thể loại màn hình khác (ví dụ như máy tính và trò chơi video, internet) đến <2 giờ hàng ngày, vì điều này có liên quan đến nguy cơ béo phì.[18] [64] [65] » Tư vấn: liệu pháp điều chỉnh hành vi có khả năng mang lại lợi ích dưới dạng liệu pháp bổ trợ cùng với thay đổi chế độ ăn uống và tăng cường hoạt động thể dục.[66] [67] Nếu không có sự cải thiện về BMI trong |
| từ 12-18 tuổi | 1 | Điều chỉnh lối sống + tư vấn
» Mục tiêu của điều trị là giảm cân không quá 0,9 kg mỗi tuần. » Chế độ ăn uống: cần khuyến khích trẻ em loại bỏ các đồ uống có đường, giảm kích cỡ khẩu phần và hạn chế cả thức ăn giàu năng lượng lẫn thức ăn nhanh.[14] [59] [60] Cần đề nghị chế độ ăn uống giàu trái cây và rau củ, và cung cấp các lựa chọn thực phẩm lành mạnh tại trường học. Cần khuyến khích các bữa ăn gia đình và sự tham gia của gia đình là bắt buộc. Nếu có thể, cần loại bỏ các thực phẩm không lành mạnh ra khỏi nhà. Có nhiều chế độ ăn, tuy nhiên không có bằng chứng để khuyến cáo chế độ ăn uống này tốt hơn một chế độ ăn uống khác cho trẻ em.[54] [61] » Hoạt động thể chất: cần khuyến khích trẻ em hoạt động thể chất ít nhất là 60 phút mỗi ngày.[62] [63] Hoạt động cần phù hợp theo độ tuổi và vui nhộn đối với trẻ, nhằm khuyến khích sự tuân thủ. Cũng khuyến khích gia đình tham gia vào việc động viên hoạt động thể chất. Chỉ tập thể dục không hiệu quả bằng tập thể dục kết hợp với điều chỉnh chế độ ăn uống. Cần giới hạn thời gian xem ti vi và các thể loại màn hình khác (ví dụ như máy tính và trò chơi video, internet) đến <2 giờ hàng ngày, vì điều này có liên quan đến nguy cơ béo phì.[18] [64] [65] » Tư vấn: liệu pháp điều chỉnh hành vi có khả năng mang lại lợi ích dưới dạng liệu pháp bổ trợ cùng với thay đổi chế độ ăn uống và tăng cường hoạt động thể dục.[66] [67] Nếu không có sự cải thiện về BMI trong 6 tháng, hoặc xuất hiện yếu tố béo phì ở cha mẹ, cần tăng cường tư vấn tích cực để kiểm soát cân nặng có tổ chức, và cần giới thiệu để trẻ được can thiệp đa khoa một cách toàn diện. » Nếu không có liệu pháp nào trong số này thành công, cần chuyển trẻ đến các biện pháp can thiệp ở tuyến trung ương, có thể bao gồm dược trị liệu hoặc phẫu thuật giảm cân ở trẻ vị thành niên lớn tuổi hơn. |
| bổ sung | Thuốc điều trị
Các lựa chọn sơ cấp » orlistat: 120 mg, dùng đường uống, ba lần mỗi ngày với mỗi bữa ăn chính có chất béo Các lựa chọn thứ cấp » Metformin: 500-2000 mg uống/ngày được chia làm 2 liều » Orlistat ức chế việc hấp thu chất béo thông qua ức chế lipase ở ruột và được phê duyệt để sử dụng ở trẻ em ≥12 tuổi ở một số quốc gia.[73] Trong các thử nghiệm lâm sàng ở trẻ vị thành niên, thay đổi BMI từ » Mặc dù không được phê duyệt để điều trị béo phì, đã có chứng minh rằng metformin gây ra giảm cân (thay đổi BMI trung bình -0,5 kg/m²) với tương đối ít tác dụng phụ.[70] [75] [76] [77] [78] [79] [80] [81] » Mặc dù sibutramine đã được phê duyệt trước đó, Cơ quan Quản lý Dược phẩm Châu Âu (EMA) đã đình chỉ giấy phép lưu hành sản phẩm cho sibutramine tại Liên minh châu Âu vào tháng Một năm 2010 do các mối lo ngại về sự an toàn.[74]Sibutramine cũng có thể sẵn có ở một số quốc gia. |
|
| bổ sung | Phẫu thuật
» Chỉ phẫu thuật giảm cân cho những trẻ vị thành niên béo phì nặng nhất đã tham gia vào chương trình điều trị hành vi trong ≥6 tháng. » Chỉ nên cân nhắc phẫu thuật ở trẻ đã đạt đến giai đoạn phát triển dậy thì Tanner 4 hoặc 5 và chiều cao đạt tối đa hoặc gần tối đa với BMI ≥40 kèm theo các bệnh đồng mắc nhẹ, hoặc BMI >35 với các bệnh đồng mắc rất nặng. Trẻ phải có khả năng tuân thủ chế độ ăn uống và hoạt động lành mạnh để đủ điều kiện được phẫu thuật. » Các biện pháp phẫu thuật thường dùng nhất là phẫu thuật nội soi thắt đai dạ dày, phẫu thuật nối tắt dạ dày Roux-en-Y và cắt tạo hình dạ dày hình ống. » Kết quả của phẫu thuật giảm cân ở nhóm trẻ vị thành niên đang được nghiên cứu rất nhiều.[54] [82] [83] [84] [85] [86] [87] » Phẫu thuật làm giảm lượng calo nạp vào bằng cơ chế giới hạn hoặc giảm hấp thu. » Bệnh nhân phải cam kết thay đổi thói quen ăn uống suốt đời sau phẫu thuật.[88] » Có nhiều nguy cơ trong phẫu thuật và nguy cơ về dinh dưỡng sau phẫu thuật. |
Giai đoạn đầu
Cetilistat
Thuốc ức chế lipase đường tiêu hóa và tuyến tụy, tương tự như orlistat. Ở người lớn béo phì bị đái tháo đường, đã có bằng chứng cho thấy điều trị bằng cetilistat làm giảm đáng kể cân nặng cơ thể và cải thiện kiểm soát đường huyết với ít tác dụng bất lợi hơn so với orlistat.[89]
Chất tương tự amylin
Amylin là một loại peptide được các tế bào beta tuyến tụy đồng bài tiết ra cùng với insulin và được coi là quan trọng trong việc điều chỉnh glucose cũng như cân bằng nội môi về năng lượng. Một chất tương tự amylin đã sẵn có để điều trị đái tháo đường ở người lớn và đang được thử nghiệm lâm sàng để điều trị béo phì ở người lớn.[90] [91]
Rimonabant
Rimonabant là một loại thuốc chẹn thụ thể cannabinoid 1 chọn lọc được chứng minh là có hiệu quả trong điều trị đái tháo đường ở người lớn.[92] Tuy nhiên, thuốc này có liên quan đến các tác dụng bất lợi tiềm tàng về tâm thần nặng, bao gồm trầm cảm và lo âu, và bệnh nhân có thể có nguy cơ tự tử cao.[93] Vì các tác dụng này, rimonabant đã bị loại khỏi thị trường tại một số quốc gia, bao gồm cả châu Âu và Anh Quốc.
Bupropion là một loại thuốc ức chế tái hấp thụ noradrenaline (norepinephrine) và dopamine được sử dụng ở người lớn để điều trị trầm cảm và cai thuốc lá. Thuốc này đã được nghiên cứu để điều trị béo phì ở người lớn.[90] Đã có những nghiên cứu về điều trị phối hợp bupropion phóng thích kéo dài và chất đối kháng opioid naltrexone.[94] Cách phối hợp này đã được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt để điều trị béo phì ở người lớn tại Hoa Kỳ.
Topiramate là một loại thuốc chống co giật gây giảm cân. Tuy nhiên, các tác dụng bất lợi bao gồm trầm cảm, khó tập trung và ghi nhớ, đã hạn chế tính hữu dụng ở trẻ.[90] Sử dụng kết hợp topiramate và phentermine được FDA phê duyệt để điều trị béo phì ở người lớn tại Hoa Kỳ.
Zonisamide
Zonisamide là một loại thuốc chống co giật gây giảm cân. Thuốc có hoạt tính serotonin và dopamine, và cũng ức chế các kênh natri và canxi.[90]
Exendin 4
Exendin là một loại thuốc tương tự incretin đang được thử nghiệm lâm sàng ở người lớn béo phì. Exenatide, một phiên bản tổng hợp, được sử dụng để điều trị đái tháo đường loại 2 ở người lớn. Thuốc này đã được chứng minh là làm giảm thời gian làm rỗng dạ dày và giảm lượng thức ăn nạp vào trong các nghiên cứu lâm sàng.[90] [95] Các thử nghiệm ban đầu ở trẻ em đã chứng minh có giảm chỉ số khối cơ thể (BMI) ở trẻ em bị béo phì nặng.[96] [97]
Peptide YY(3-36)
Peptide YY được đường tiêu hóa phóng thíchh sau bữa ăn và có chức năng ức chế sự thèm ăn. Các thử nghiệm lâm sàng với dạng bào chế xịt mũi ở người lớn đã không đáp ứng các tiêu chí đánh giá chính, và do đó đã bị ngưng sử dụng. Peptide YY đang được nghiên cứu dưới dạng liệu pháp tiềm năng ở bệnh nhân không giảm cân đáng kể sau phẫu thuật giảm cân.[98]
Chất đối kháng Ghrelin
Ghrelin là một loại peptide nhỏ được dạ dày bài tiết ra, được coi là tín hiệu để bắt đầu bữa ăn. Do đó, sự đối kháng ghrelin có thể hữu ích để ức chế lượng thức ăn nạp vào.
Lorcaserin
Lorcaserin là chất chủ vận 5-HT2c mạnh và có tính chọn lọc cao, đã được các thử nghiệm lâm sàng chứng tỏ có khả năng gây ra giảm cân ở người lớn béo phì thông qua việc gia tăng cảm giác no và giảm tiêu thụ thức ăn.[99] [100] Lorcaserin đã được FDA phê duyệt để điều trị béo phì ở người lớn tại Hoa Kỳ.
Một chất chủ vận glucagon-like-peptide-1 (GLP-1) đã được FDA phê duyệt để điều trị lâu dài béo phì ở người lớn.[101]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Cần tính toán và đánh dấu chỉ số khối cơ thể (BMI) vào mỗi lần khám để theo dõi các tác dụng của điều trị. Cần theo dõi huyết áp định kỳ. Hiệp hội Đái tháo đường Hoa Kỳ khuyến cáo rằng tất cả trẻ em >10 tuổi với BMI ≥ giá trị bách phân vị thứ 85 kết hợp thêm với 2 yếu tố nguy cơ khác cần được xét nghiệm nồng độ glucose trong máu lúc đói mỗi 3 năm. Cũng cần thực hiện định kỳ xét nghiệm chức năng gan và nồng độ lipoprotein. Cần khám trẻ em từ 4 đến 6 tháng tuổi để theo dõi cân nặng của trẻ và cung cấp thêm hướng dẫn về điều chỉnh lối sống.
Hướng dẫn dành cho bệnh nhân
Điều chỉnh lối sống là bước đầu tiên trong điều trị béo phì. Cần khuyến cáo bệnh nhân giới hạn đồ uống có đường, thực phẩm giàu năng lượng, và đồ ăn nhanh, và giảm kích thước khẩu phần.[14] [59] [60] Cần loại bỏ đồ uống có đường và thực phẩm giàu năng lượng ra khỏi nhà. Ngoài ra, cần khuyến khích bệnh nhân tăng hoạt động thể chất hàng ngày và giới hạn thời gian ngồi trước màn hình (ví dụ như ti vi, trò chơi video và máy tính) đến <2 giờ hàng ngày. Sự tham gia của gia đình có vai trò rất quan trọng trong việc duy trì cân nặng hoặc giảm cân. Vì trẻ vẫn đang phát triển chiều cao, cần tập trung vào duy trì cân nặng hơn là giảm cân (trừ khi trẻ béo phì rõ rệt).
[Centers for Disease Control and Prevention: ideas to help children maintain a healthy weight]Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Béo phì ở người lớn | Dài hạn | Cao |
| Khoảng 80% trẻ em bị béo phì ở độ tuổi từ 10 đến 15 sẽ tiếp tục béo phì đến giai đoạn trưởng thành.[12]
Ngoài ra, những trẻ em đã bị béo phì vào lúc 8 tuổi sẽ có xu hướng bị béo phì nặng hơn và tăng tình trạng bệnh ở giai đoạn trưởng thành.[21] [22] |
||
| Đái tháo đường týp 2 | Dài hạn | Cao |
| Các yếu tố nguy cơ gây ra đái tháo đường ở trẻ em bao gồm chỉ số khối cơ thể (BMI) ≥ giá trị bách phân vị thứ 85, tiền sử gia đình (FHx) đái tháo đường, chủng tộc (ví dụ như người gốc Tây Ban Nha và/hoặc Bồ Đào Nha hoặc người da đen), và các yếu tố nguy cơ khác như bệnh gai đen, hội chứng buồng trứng đa nang hoặc hội chứng chuyển hóa.
Hiệp hội Đái tháo đường Hoa Kỳ khuyến cáo rằng tất cả trẻ em >10 tuổi có BMI ≥ giá trị bách phân vị thứ 85 kết hợp thêm với ít nhất 1 yếu tố nguy cơ cần được xét nghiệm glucose lúc đói, nồng độ glucose trong huyết tương ở thời điểm 2 giờ trong xét nghiệm dung nạp 75 g glucose đường uống, hoặc haemoglobin A1c mỗi 3 năm một lần, hoặc thường xuyên hơn nếu chỉ số BMI tăng.[46] |
||
| Giảm khả năng dung nạp glucose | Dài hạn | Cao |
| Trẻ em béo phì có tỷ lệ giảm khả năng dung nạp glucose và tăng nồng độ insulin khi đói.[103] [104] | ||
| Hội chứng chuyển hóa | Dài hạn | Cao |
| Một nhóm các rối loạn chuyển hóa bao gồm chu vi vòng eo >giá trị bách phân vị thứ 90 theo độ tuổi kết hợp thêm 2 trong số các yếu tố sau đây: tăng triglyceride máu, nồng độ lipoprotein tỷ trọng cao (HDL) thấp, tăng huyết áp hoặc không dung nạp glucose.
Nguy cơ cao hơn ở đa số trẻ em béo phì.[103] Điều trị nhắm đến việc điều chỉnh lối sống và giảm cân. |
||
| Bệnh tim mạch | Dài hạn | Cao |
| Trẻ em béo phì có nguy cơ phát triển sớm các mảng xơ vữa và vạch mỡ ở động mạch chủ và động mạch vành, [21] [105] [106] và có mối tương quan thuận cao hơn với đột quỵ sớm ở giai đoạn trưởng thành.[107] | ||
| Tăng huyết áp | Dài hạn | Cao |
| Huyết áp tâm thu tăng đáng kể ở trẻ em béo phì và tương quan thuận với BMI.[38] | ||
| Bệnh gai đen | Dài hạn | Cao |
| Liên quan với BMI cao và thường chỉ ra sự đề kháng với insulin.[108] | ||
| Tăng lipid huyết | dài hạn | cao |
| Cần tiến hành nhóm xét nghiệm lipid khi đói ở trẻ em có BMI ≥ giá trị bách phân vị thứ 85.[21]
Cần sàng lọc tất cả trẻ em để phát hiện các bất thường về lipid bằng cách đo nồng độ cholesterol không phải HDL, khi không đói từ 9 đến 11 tuổi và từ 17 đến 21 tuổi.[47] Các bất thường về lipid ở trẻ em thường kéo dài đến giai đoạn trưởng thành.[47] Các giá trị ngưỡng như sau:[47] bình thường: cholesterol <4,40 mmol/l (<170 mg/dL), LDL <2,85 mmol/l (<110 mg/ dL); ranh giới: cholesterol 4,40 đến 5,15 mmol/l (170-199 mg/dL), LDL 2,85 đến 3,34 mmol/l (110-129 mg/dL); cao: cholesterol >5,18 mmol/l (>200 mg/dL), LDL >3,37 mmol/l (>130 mg/dL). |
||
| Các biến chứng sau phẫu thuật | Dài hạn | Cao |
| Các biến chứng của phẫu thuật thắt đai dạ dày là vị trí đai không phù hợp, vỡ bóng, nhiễm trùng, và giãn thực quản.
Các biến chứng của nối tắt dạ dày bao gồm nhiễm trùng, thiếu hụt sắt và vitamin, viêm túi mật và tắc nghẽn ruột non hoặc dạ dày. Cắt tạo hình dạ dày hình ống có ít biến chứng hơn vì không sắp xếp lại cấu trúc giải phẫu.[87] |
||
| Hội chứng buồng trứng đa nang | Dài hạn | Cao |
| Kinh nguyệt không đều, mụn, và chứng rậm lông liên quan với hội chứng buồng trứng đa nang. Thường tìm thấy bằng chứng hóa sinh của tình trạng tăng tiết androgen và buồng trứng đa nang trên hình ảnh siêu âm.
Các chiến lược điều trị bao gồm tập thể dục và giảm cân, thuốc tránh thai đường uống có chứa progestogen với hoạt tính androgen thấp, và thuốc tăng nhạy cảm với insulin. |
||
| Ngưng thở lúc ngủ | Dài hạn | Trung bình |
| Tỷ lệ mắc chứng ngưng thở khi ngủ do tắc nghẽn cao nhất ở trẻ em bị béo phì nặng.[109]
Trẻ em có thể có tiền sử ngáy kèm theo các đợt tạm ngừng thở khi ngủ, ngủ không yên giấc, buồn ngủ vào ban ngày, thời gian tập trung ngắn và kết quả học tập kém. Có thể khám thấy phì đại amiđan. Chẩn đoán được thực hiện bằng đa ký đồ giấc ngủ, và điều trị bao gồm phẫu thuật cắt amiđan và nạo sùi vòm họng (nếu được chỉ định) và thông khí áp lực đường thở dương liên tục (CPAP) trong khi ngủ.[110] Chứng ngưng thở khi ngủ có thể góp phần vào tăng áp động mạch phổi. |
||
| Bệnh gan nhiễm mỡ không do rượu | Dài hạn | Trung bình |
| Trẻ bị béo phì sẽ gia tăng nguy cơ bị gan nhiễm mỡ, viêm gan nhiễm mỡ, chứng xơ hóa và xơ gan.
Trẻ em >10 tuổi với BMI ≥giá trị bách phân vị thứ 95, hoặc có BMI ≥giá trị bách phân vị thứ 85 và các yếu tố nguy cơ khác, cần được khám sàng lọc hàng năm bằng xét nghiệm chức năng gan. Chẩn đoán xác định bằng sinh thiết gan. Điều trị bằng giảm cân. Một số thuốc đang được thử nghiệm lâm sàng.[111] [112] |
||
| Tình trạng bệnh tâm lý xã hội | Dài hạn | Trung bình |
| Trẻ em thừa cân có khả năng bị phân biệt đối xử trong xã hội và có khả năng bị trầm cảm.[113] [114] [115] [116]
Cũng có thể có chẩn đoán tâm thần khác.[117] |
||
| Bệnh sỏi mật | Dài hạn | Trung bình |
| Phổ biến hơn ở trẻ em thừa cân và béo phì, và có thể đi kèm với giảm cân nhanh.[118]
Trẻ thường cảm thấy đau nhói bụng, thành từng đợt ở phần tư trên bên phải của vùng bụng. Chẩn đoán được đưa ra qua siêu âm vùng bụng, và điều trị thường bằng phẫu thuật. |
||
| chốc mép | Dài hạn | Trung bình |
| Kích ứng ở nếp gấp da.
Vùng bị ảnh hưởng thường đỏ và ẩm ướt. Điều trị bao gồm vệ sinh tốt kết hợp với thuốc bôi mềm da. Có thể dùng corticosteroid bôi trên da khi cần thiết. |
||
| Bệnh nhọt | Dài hạn | Trung bình |
| Nhiễm trùng ở nếp gấp da.
Điều trị bao gồm vệ sinh thích hợp, chườm bằng gạc ẩm để tạo điều kiện dẫn lưu, rạch và dẫn lưu, và thuốc kháng sinh khi cần thiết. |
||
| Hội chứng giảm thông khí do béo phì | Dài hạn | Thấp |
| Do mô mỡ dư thừa ở ngực và vùng bụng.
Điều trị bằng giảm cân và CPAP trong khi ngủ. |
||
| Chứng trượt đầu trên xương đùi | Dài hạn | Thấp |
| Thường được quan sát thấy trong độ tuổi từ 9 đến 16 tuổi, và bé trai bị ảnh hưởng nhiều hơn bé gái.[121]
Thường có biểu hiện đau hông hoặc đầu gối, đau khi đi lại, và giảm phạm vi vận động ở hông Điều trị bằng phẫu thuật. |
||
| Bệnh Blount | Dài hạn | Thấp |
| Cong chi dưới (tức là xương chày), thường không đau.[121] Các đặc điểm chụp X-quang bao gồm các thay đổi về hành xương của xương chày đầu gần. Điều trị thường bằng phẫu thuật, mặc dù có thể cố gắng điều trị bằng dụng cụ chỉnh hình ở bệnh nhân <3 tuổi. | ||
| Hen phế quản | Dài hạn | Thấp |
| Trẻ béo phì có nguy cơ hen suyễn cao hơn độc lập vào các yếu tố khác.[123]
Trẻ có thể có biểu hiện khó thở và dung nạp vận động kém.[124] [125] |
||
| Táo bón | Biến thiên | Trung bình |
| Có thể trở nặng do béo phì.[119] | ||
| Trào ngược dạ dày thực quản | Biến thiên | Trung bình |
| Có thể trở nặng do béo phì.[120] | ||
| u giả ở não | Biến thiên | Trung bình |
| Trẻ có biểu hiện đau đầu nặng kèm chứng sợ ánh sáng.
Đôi khi trẻ bị song thị và tổn thương dây thần kinh sọ não VI. Có thể quan sát thấy đĩa thị bị xóa mờ khi khám.[122] |
||
Tiên lượng
Điều trị béo phì ở bất kỳ độ tuổi nào cũng là một thách thức. Ngay cả với trường hợp giảm cân thành công, trẻ cũng có nguy cơ quay trở lại cân nặng trước đó hoặc tăng cân. Để giảm cân thành công, sự tham gia của gia đình trong chế độ điều trị giảm cân là điều bắt buộc. Trẻ em béo phì có nguy cơ trở thành người lớn béo phì cao, và béo phì ở người lớn là một nguy cơ sức khỏe nghiêm trọng.[12] [21] [22] [102] Khoảng 80% trẻ em bị béo phì ở độ tuổi từ 10 đến 15 sẽ tiếp tục béo phì đến giai đoạn trưởng thành.[12]
Hướng dẫn
Hướng dẫn chẩn đoán
| Châu Âu |
| Obesity: identification, assessment and management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2014 |
| Management of obesity
Nhà xuất bản: Scottish Intercollegiate Guidelines Network Xuất bản lần cuối: 2010 |
| Quốc tế |
| Consensus statement: childhood obesity
Nhà xuất bản: Obesity Consensus Working Group Xuất bản lần cuối: 2005 |
| Bắc Mỹ |
| Pediatric obesity – assessment, treatment, and prevention: an Endocrine Society clinical practice guideline
Nhà xuất bản: The Endocrine Society Xuất bản lần cuối: 2017 |
| Severe obesity in children and adolescents: identification, associated health risks, and treatment approaches
Nhà xuất bản: American Heart Association Xuất bản lần cuối: 2013 |
| Expert Committee recommendations regarding the prevention, assessment, and treatment of child and adolescent overweight and obesity: summary report
Nhà xuất bản: American Medical Association Xuất bản lần cuối: 2007 |
| Assessment of child and adolescent overweight and obesity
Nhà xuất bản: American Academy of Pediatrics Xuất bản lần cuối: 2007 |
Hướng dẫn điều trị
| Châu Âu |
| Obesity: identification, assessment and management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2014 |
| Management of obesity
Nhà xuất bản: Scottish Intercollegiate Guidelines Network Xuất bản lần cuối: 2010 |
| Quốc tế |
| Guidelines for surgical treatment of extremely obese adolescents
Nhà xuất bản: International Pediatric Endosurgery Group Xuất bản lần cuối: 2009 |
| Consensus statement: childhood obesity
Nhà xuất bản: Obesity Consensus Working Group Xuất bản lần cuối: 2005 |
| Bắc Mỹ |
| Pediatric obesity – assessment, treatment, and prevention: an Endocrine Society
Nhà xuất bản: The Endocrine Society Xuất bản lần cuối: 2017 |
| Treatment of childhood overweight and obesity
Nhà xuất bản: Michigan Quality Improvement Consortium Xuất bản lần cuối: 2016 |
| Prevention and identification of childhood overweight and obesity
Nhà xuất bản: Michigan Quality Improvement Consortium Xuất bản lần cuối: 2016 |
| Canadian 24-hour movement guidelines for children and youth
Nhà xuất bản: Canadian Society for Exercise Physiology Xuất bản lần cuối: 2016 |
| Recommendations for growth monitoring, and prevention and management of overweight and obesity in children and youth in primary care
Nhà xuất bản: Canadian Task Force on Preventive Health Care Xuất bản lần cuối: 2015 |
| 2015-2020 dietary guidelines for Americans
Nhà xuất bản: US Department of Health and Human Services; US Department of Agriculture Xuất bản lần cuối: 2015 |
| Pediatric weight management: evidence-based nutrition practice guideline
Nhà xuất bản: Academy of Nutrition and Dietetics Xuất bản lần cuối: 2015 |
| Bariatric surgery in obese adolescents: opportunities and challenges
Nhà xuất bản: Cincinnati Children’s Hospital Medical Center Xuất bản lần cuối: 2014 |
| Severe obesity in children and adolescents: identification, associated health risks, and treatment approaches
Nhà xuất bản: American Heart Association Xuất bản lần cuối: 2013 |
| Nutritional strategy for adolescents undergoing bariatric surgery
Nhà xuất bản: Nutrition Committee, NASPGHAN/NAHCRI Xuất bản lần cuối: 2011 |
| 2008 physical activity guidelines for Americans
Nhà xuất bản: US Department of Health and Human Services Xuất bản lần cuối: 2008 |
| Bắc Mỹ |
| Recommendations for treatment of child and adolescent overweight and obesity
Nhà xuất bản: American Academy of Pediatrics Xuất bản lần cuối: 2007 |
| Expert Committee recommendations regarding the prevention, assessment, and treatment of child and adolescent overweight and obesity: summary report
Nhà xuất bản: American Medical Association Xuất bản lần cuối: 2007 |
| 2006 Canadian clinical practice guidelines on the management and prevention of obesity in adults and children
Nhà xuất bản: Obesity Canada Clinical Practice Guidelines Expert Panel Xuất bản lần cuối: 2007 |
Nguồn trợ giúp trực tuyến
1. National Institute on Aging: genetic association database (external link)
2. Centers for Disease Control and Prevention: ideas to help children maintain a healthy weight (external link)
Các bài báo chủ yếu
• Barlow SE. Expert Committee recommendations regarding the prevention, assessment, and treatment of child and adolescent overweight and obesity: summary report. Pediatrics. 2007 Dec;120 Suppl 4:S164-92. Toàn văn Tóm lược
• Speiser PW, Rudolf MC, Anhalt H, et al. Childhood obesity. J Clin Endocrinol Metab. 2005 Mar;90(3):1871-87. Toàn văn Tóm lược
• Spear BA, Barlow SE, Ervin C, et al. Recommendations for treatment of child and adolescent overweight and obesity. Pediatrics. 2007 Dec;120 Suppl 4:S254-88. Toàn văn Tóm lược
• US Department of Health and Human Services and US Department of Agriculture. 2015-2020 dietary guidelines for Americans, 8th edition. December 2015 [internet publication]. Toàn văn
• Wald AB, Uli NK. Pharmacotherapy in pediatric obesity: current agents and future directions. Rev Endocr Metab Disord. 2009 Sep;10(3):205-14. Tóm lược
• Park MH, Kinra S, Ward KJ, et al. Metformin for obesity in children and adolescents: a systematic review. Diabetes Care. 2009 Sep;32(9):1743-5. Toàn văn Tóm lược
• Wasserman H, Inge TH. Bariatric surgery in obese adolescents: opportunities and challenges. Pediatr Ann. 2014 Sep;43(9):e230-6. Tóm lược
Tài liệu tham khảo
1. Mei Z, Grummer-Strawn LM, Pietrobelli A, et al. Validity of body mass index compared with other body- composition screening indexes for the assessment of body fatness in children and adolescents. Am J Clin Nutr. 2002 Jun;75(6):978-85. Toàn văn Tóm lược
2. Ogden CL, Kuczmarski RJ, Flegal KM, et al. Centers for Disease Control and Prevention 2000 growth charts for the United States: improvements to the 1977 National Center for Health Statistics version. Pediatrics. 2002 Jan;109(1):45-60. Tóm lược
3. Barlow SE. Expert Committee recommendations regarding the prevention, assessment, and treatment of child and adolescent overweight and obesity: summary report. Pediatrics. 2007 Dec;120 Suppl 4:S164-92. Toàn văn Tóm lược
4. Canoy D, Bundred P. Obesity in children. BMJ Clin Evid. 2011 Apr 4;2011. pii: 0325. Toàn văn
5. Health and Social Care Information Centre. Statistics on obesity, physical activity and diet: England, January 2008 [internet publication]. Toàn văn
6. Ogden CL, Carroll MD, Curtin LR, et al. Prevalence of overweight and obesity in the United States, 1999-2004. JAMA. 2006 Apr 5;295(13):1549-55. Toàn văn Tóm lược
7. Ogden CL, Carroll MD, Curtin LR, et al. Prevalence of high body mass index in US children and adolescents, 2007-2008. JAMA. 2010 Jan 20;303(3):242-9. Tóm lược
8. Ogden CL, Carroll MD, Kit BK, et al. Prevalence of obesity and trends in body mass index among US children and adolescents, 1999-2010. JAMA. 2012 Feb 1;307(5):483-90. Toàn văn Tóm lược
9. Ogden CL, Carroll MD, Kit BK, et al. Prevalence of childhood and adult obesity in the United States, 2011-2012. JAMA. 2014 Feb 26;311(8):806-14. Toàn văn Tóm lược
10. Ogden CL, Carroll MD, Fryar CD, et al. Prevalence of obesity among adults and youth: United States, 2011-2014. NCHS Data Brief. 2015 Nov;(219):1-8. Toàn văn Tóm lược
11. Ogden CL, Carroll MD, Lawman HG, et al. Trends in obesity prevalence among children in the United States, 1988-1994 through 2013-2014. JAMA. 2016 Jun 7;315(21):2292-9. Tóm lược
12. Whitaker RC, Wright JA, Pepe MS, et al. Predicting obesity in young adulthood from childhood and parental obesity. N Engl J Med. 1997 Sep 25;337(13):869-73. Toàn văn Tóm lược
13. Nader PR, O’Brien M, Houts R, et al. Identifying risk for obesity in early childhood. Pediatrics. 2006 Sep;118(3):e594-601. Tóm lược
14. Speiser PW, Rudolf MC, Anhalt H, et al. Childhood obesity. J Clin Endocrinol Metab. 2005 Mar;90(3):1871-87. Toàn văn Tóm lược
15. Gordon-Larsen P, Adair LS, Popkin BM. Ethnic differences in physical activity and inactivity patterns and overweight status. Obes Res. 2002 Mar;10(3):141-9. Toàn văn Tóm lược
16. Malik VS, Schulze MB, Hu FB. Intake of sugar-sweetened beverages and weight gain: a systematic review. Am J Clin Nutr. 2006 Aug;84(2):274-88. Toàn văn Tóm lược
17. Kann L, McManus T, Harris WA, et al.; Centers for Disease Control and Prevention. Youth risk behavior surveillance – United States, 2015. MMWR Surveill Summ. 2016 Jun 10;65(6):1-174. Toàn văn Tóm lược
18. Epstein LH, Roemmich JN, Robinson JL, et al. A randomized trial of the effects of reducing television viewing and computer use on body mass index in young children. Arch Pediatr Adolesc Med. 2008 Mar;162(3):239-45. Toàn văn Tóm lược
19. Ong KK, Loos RJ. Rapid infancy weight gain and subsequent obesity: systematic reviews and hopeful suggestions. Acta Paediatr. 2006 Aug;95(8):904-8. Tóm lược
20. Chomtho S, Wells JC, Williams JE, et al. Infant growth and later body composition: evidence from the 4- component model. Am J Clin Nutr. 2008 Jun;87(6):1776-84. Toàn văn Tóm lược
21. Freedman DS, Khan LK, Dietz WH, et al. Relationship of childhood obesity to coronary heart disease risk factors in adulthood: the Bogalusa Heart Study. Pediatrics. 2001 Sep;108(3):712-8. Tóm lược
22. Must A, Strauss RS. Risks and consequences of childhood and adolescent obesity. Int J Obes Relat Metab Disord. 1999 Mar;23 Suppl 2:S2-11. Tóm lược
23. Taveras EM, Rifas-Shiman SL, Oken E, et al. Short sleep duration in infancy and risk of childhood overweight. Arch Pediatr Adolesc Med. 2008 Apr;162(4):305-11. Tóm lược
24. Liu X, Forbes EE, Ryan ND, et al. Rapid eye movement sleep in relation to overweight in children and adolescents. Arch Gen Psychiatry. 2008 Aug;65(8):924-32. Tóm lược
25. Halal CS, Matijasevich A, Howe LD, et al. Short sleep duration in the first years of life and obesity/overweight at age 4 years: a birth cohort study. J Pediatr. 2016 Jan;168:99-103.e3. Toàn văn Tóm lược
26. Dubois L, Girard M. Early determinants of overweight at 4.5 years in a population-based longitudinal study. Int J Obes (Lond). 2006 Apr;30(4):610-7. Tóm lược
27. Vohr BR, Boney CM. Gestational diabetes: the forerunner for the development of maternal and childhood obesity and metabolic syndrome? J Matern Fetal Neonatal Med. 2008 Mar;21(3):149-57. Tóm lược
28. Morton GJ, Cummings DE, Baskin DG, et al. Central nervous system control of food intake and body weight. Nature. 2006;443:289-295. Tóm lược
29. Moore LL, Gao D, Bradlee ML, et al. Does early physical activity predict body fat change throughout childhood? Prev Med. 2003 Jul;37(1):10-7. Tóm lược
30. Ludwig DS, Peterson KE, Gortmaker SL. Relation between consumption of sugar-sweetened drinks and childhood obesity: a prospective, observational analysis. Lancet. 2001 Feb 17;357(9255):505-8. Tóm lược
31. Golden NH, Schneider M, Wood C, et al. Preventing obesity and eating disorders in adolescents. Pediatrics. 2016 Sep;138(3). pii: e20161649. Toàn văn Tóm lược
32. Griffiths LJ, Smeeth L, Hawkins SS, et al. Effects of infant feeding practice on weight gain from birth to 3 years. Arch Dis Child. 2009 Aug;94(8):577-82. Tóm lược
33. Kramer MS, Matush L, Vanilovich I, et al. A randomized breast-feeding promotion intervention did not reduce child obesity in Belarus. J Nutr. 2009 Feb;139(2):417-21S. Tóm lược
34. Heyman MB, Abrams SA; Committee on Nutrition. Fruit juice in infants, children, and adolescents: current recommendations. Pediatrics. 2017 Jun;139(6). pii: e20170967. Toàn văn Tóm lược
35. Bleich SN, Vercammen KA, Zatz LY, et al. Interventions to prevent global childhood overweight and obesity: a systematic review. Lancet Diabetes Endocrinol. 2017 Oct 20 [Epub ahead of print]. Tóm lược
36. Waters E, de Silva-Sanigorski A, Hall BJ, et al. Interventions for preventing obesity in children. Cochrane Database Syst Rev. 2011;(12):CD001871. Toàn văn Tóm lược
37. Ogden CL, Carroll MD, Flegal KM. High body mass index for age among US children and adolescents, 2003-2006. JAMA. 2008 May 28;299(20):2401-5. Toàn văn Tóm lược
38. Marcovecchio ML, Patricelli L, Zito M, et al. Ambulatory blood pressure monitoring in obese children: role of insulin resistance. J Hypertens. 2006 Dec;24(12):2431-6. Tóm lược
39. Freedman DS, Khan LK, Serdula MK, et al. Inter-relationships among childhood BMI, childhood height, and adult obesity: the Bogalusa Heart Study. Int J Obes Relat Metab Disord. 2004 Jan;28(1):10-6. Tóm lược
40. Taksali SE, Caprio S, Dziura J, et al. High visceral and low abdominal subcutaneous fat stores in the obese adolescent: a determinant of an adverse metabolic phenotype. Diabetes. 2008 Feb;57(2):367-71. Toàn văn Tóm lược
41. Maffeis C, Pietrobelli A, Grezzani A, et al. Waist circumference and cardiovascular risk factors in prepubertal children. Obes Res. 2001 Mar;9(3):179-87. Toàn văn Tóm lược
42. Alberti KG, Zimmet P, Shaw J. Metabolic syndrome: a new world-wide definition. Diabet Med. 2006 May;23(5):469-80. Tóm lược
43. Sardinha LB, Going SB, Teixeira PJ, et al. Receiver operating characteristic analysis of body mass index, triceps skinfold thickness, and arm girth for obesity screening in children and adolescents. Am J Clin Nutr. 1999 Dec;70(6):1090-5. Toàn văn Tóm lược
44. Thompson DL, Thompson WR, Prestridge TJ, et al. Effects of hydration and dehydration on body composition analysis: a comparative study of bioelectric impedance analysis and hydrodensitometry. J Sports Med Phys Fitness. 1991 Dec;31(4):565-70. Tóm lược
45. Stanforth PR, Jackson AS, Green JS, et al. Generalized abdominal visceral fat prediction models for black and white adults aged 17-65 y: the HERITAGE Family Study. Int J Obes Relat Metab Disord. 2004 Jul;28(7):925-32. Tóm lược
46. American Diabetes Association. 2. Classification and Diagnosis of Diabetes. Diabetes Care. 2018 Jan;41(Suppl 1):S13-S27. Toàn văn Tóm lược
47. US Department of Health and Human Services: National Heart, Lung, and Blood Institute. Expert panel on integrated guidelines for cardiovascular health and risk reduction in children and adolescents: full report. October 2012 [internet publication]. Toàn văn
48. Barness LA, Opitz JM, Gilbert-Barness E. Obesity: genetic, molecular, and environmental aspects. Am J Med Genet A. 2007 Dec 15;143A(24):3016-34. Tóm lược
49. Farooqi S, O’Rahilly S. Genetics of obesity in humans. Endocr Rev. 2006 Dec;27(7):710-18. Toàn văn Tóm lược
50. Farooqi IS. Monogenic human obesity. Front Horm Res. 2008;36:1-11. Tóm lược
51. Vaisse C, Clement K, Durand E, et al. Melanocortin-4 receptor mutations are a frequent and heterogeneous cause of morbid obesity. J Clin Invest. 2000 Jul;106(2):253-62. Toàn văn Tóm lược
52. US Preventive Services Task Force. Screening for obesity in children and adolescents: US Preventive Services Task Force recommendation statement. JAMA. 2017 Jun 20;317(23):2417-26. Toàn văn Tóm lược
53. Spear BA, Barlow SE, Ervin C, et al. Recommendations for treatment of child and adolescent overweight and obesity. Pediatrics. 2007 Dec;120 Suppl 4:S254-88. Toàn văn Tóm lược
54. Uli N, Sundararajan S, Cuttler L. Treatment of childhood obesity. Curr Opin Endocrinol Diabetes Obes. 2008 Feb;15(1):37-47. Tóm lược
55. Ho M, Garnett SP, Baur L, et al. Effectiveness of lifestyle interventions in child obesity: systematic review with meta-analysis. Pediatrics. 2012 Dec;130(6):e1647-71. Toàn văn Tóm lược
56. O’Connor EA, Evans CV, Burda BU, et al. Screening for obesity and intervention for weight management in children and adolescents: evidence report and systematic review for the US Preventive Services Task Force. JAMA. 2017 Jun 20;317(23):2427-44. Toàn văn Tóm lược
57. Michalsky MP, Inge TH, Jenkins TM, et al. Cardiovascular risk factors after adolescent bariatric surgery. Pediatrics. 2018 Feb;141(2). pii: e20172485. Toàn văn Tóm lược
58. Golan M. Parents as agents of change in childhood obesity – from research to practice. Int J Pediatr Obes. 2006;1(2):66-76. Tóm lược
59. James J, Thomas P, Cavan D, et al. Preventing childhood obesity by reducing consumption of carbonated drinks: cluster randomised controlled trial. BMJ. 2004 May 22;328(7450):1237. Toàn văn Tóm lược
60. Chen L, Appel LJ, Loria C, et al. Reduction in consumption of sugar-sweetened beverages is associated with weight loss: the PREMIER trial. Am J Clin Nutr. 2009 May;89(5):1299-306. Tóm lược
61. Gibson LJ, Peto J, Warren JM, et al. Lack of evidence on diets for obesity for children: a systematic review. Int J Epidemiol. 2006 Dec;35(6):1544-52. Toàn văn Tóm lược
62. Strong WB, Malina RM, Blimkie CJ, et al. Evidence based physical activity for school-age youth. J Pediatr. 2005 Jun;146(6):732-7. Tóm lược
63. US Department of Health and Human Services and US Department of Agriculture. 2015-2020 dietary guidelines for Americans, 8th edition. December 2015 [internet publication]. Toàn văn
64. Adachi-Mejia AM, Longacre MR, Gibson JJ, et al. Children with a TV in their bedroom at higher risk for being overweight. Int J Obes (Lond). 2007 Apr;31(4):644-51. Tóm lược
65. Robinson TN. Television viewing and childhood obesity. Pediatr Clin North Am. 2001 Aug;48(4):1017-25. Tóm lược
66. Wilfley DE, Stein RI, Saelens BE, et al. Efficacy of maintenance treatment approaches for childhood overweight: a randomized controlled trial. JAMA. 2007 Oct 10;298(14):1661-73. Toàn văn Tóm lược
67. Epstein LH, Valoski A, Wing RR, et al. Ten-year outcomes of behavioral family-based treatment for childhood obesity. Health Psychol. 1994 Sep;13(5):373-83. Tóm lược
68. Boutelle KN, Rhee KE, Liang J, et al. Effect of attendance of the child on body weight, energy intake, and physical activity in childhood obesity treatment: a randomized clinical trial. JAMA Pediatr. 2017;171(7):622–28. Tóm lược
69. Mead E, Atkinson G, Richter B, et al. Drug interventions for the treatment of obesity in children and adolescents. Cochrane Database Syst Rev. 2016;(11):CD012436. Toàn văn Tóm lược
70. Dunican KC, Desilets AR, Montalbano JK. Pharmacotherapeutic options for overweight adolescents. Ann Pharmacother. 2007 Sep;41(9):1445-55. Tóm lược
71. Wald AB, Uli NK. Pharmacotherapy in pediatric obesity: current agents and future directions. Rev Endocr Metab Disord. 2009 Sep;10(3):205-14. Tóm lược
72. Boland CL, Harris JB, Harris KB. Pharmacological management of obesity in pediatric patients. Ann Pharmacother. 2015 Feb;49(2):220-32. Tóm lược
73. Chanoine JP, Hampl S, Jensen C, et al. Effect of orlistat on weight and body composition in obese adolescents: a randomized controlled trial. JAMA. 2005 Jun 15;293(23):2873-83. Toàn văn Tóm lược
74. European Medicines Agency. Press release: European Medicines Agency recommends suspension of marketing authorisations for sibutramine. January 2010 [internet publication]. Toàn văn
75. Freemark M, Bursey D. The effects of metformin on body mass index and glucose tolerance in obese adolescents with fasting hyperinsulinemia and a family history of type 2 diabetes. Pediatrics. 2001 Apr;107(4):e55. Toàn văn Tóm lược
76. Kay JP, Alemzadeh R, Langley G, et al. Beneficial effects of metformin in normoglycemic morbidly obese adolescents. Metabolism. 2001 Dec;50(12):1457-61. Tóm lược
77. Desilets AR, Dhakal-Karki S, Dunican KC. Role of metformin for weight management in patients without type 2 diabetes. Ann Pharmacother. 2008 Jun;42(6):817-26. Tóm lược
78. Park MH, Kinra S, Ward KJ, et al. Metformin for obesity in children and adolescents: a systematic review. Diabetes Care. 2009 Sep;32(9):1743-5. Toàn văn Tóm lược
79. Bouza C, López-Cuadrado T, Gutierrez-Torres LF, et al. Efficacy and safety of metformin for treatment of overweight and obesity in adolescents: an updated systematic review and meta-analysis. Obes Facts. 2012;5(5):753-65. Tóm lược
80. McDonagh MS, Selph S, Ozpinar A, et al. Systematic review of the benefits and risks of metformin in treating obesity in children aged 18 years and younger. JAMA Pediatr. 2014 Feb;168(2):178-84. Tóm lược
81. Pastor-Villaescusa B, Cañete MD, Caballero-Villarraso J, et al. Metformin for obesity in prepubertal and pubertal children: a randomized controlled trial. Pediatrics. Pediatrics. 2017 Jul;140(1). pii: e20164285. Toàn văn Tóm lược
82. Keidar A, Hecht L, Weiss R. Bariatric surgery in obese adolescents. Curr Opin Clin Nutr Metab Care. 2011 May;14(3):286-90. Tóm lược
83. Aikenhead A, Knai C, Lobstein T. Effectiveness and cost-effectiveness of paediatric bariatric surgery: a systematic review Clin Obes. 2011 Feb;1(1):12-25.
84. White B, Doyle J, Colville S, et al. Systematic review of psychological and social outcomes of adolescents undergoing bariatric surgery, and predictors of success. Clin Obes. 2015 Dec;5(6):312-24. Tóm lược
85. Ells LJ, Mead E, Atkinson G, et al. Surgery for the treatment of obesity in children and adolescents. Cochrane Database Syst Rev. 2015;(6):CD011740. Tóm lược
86. Inge TH, Courcoulas AP, Jenkins TM, et al; Teen-LABS Consortium. Weight loss and health status 3 years after bariatric surgery in adolescents. N Engl J Med. 2016 Jan 14;374(2):113-23. Toàn văn Tóm lược
87. Wasserman H, Inge TH. Bariatric surgery in obese adolescents: opportunities and challenges. Pediatr Ann. 2014 Sep;43(9):e230-6. Tóm lược
88. Fullmer MA, Abrams SH, Hrovat K, et al. Nutritional strategy for adolescents undergoing bariatric surgery: report of a working group of the Nutrition Committee of NASPGHAN/NACHRI. J Pediatr Gastroenterol Nutr. 2012 Jan;54(1):125-35. Toàn văn Tóm lược
89. Kopelman P, Groot Gde H, Rissanen A, et al. Weight loss, HbA1c reduction, and tolerability of cetilistat in a randomized, placebo-controlled phase 2 trial in obese diabetics: comparison with orlistat (Xenical). Obesity. 2010 Jan;18(1):108-15. Tóm lược
90. Bray GA. Medical therapy for obesity – current status and future hopes. Med Clin North Am. 2007 Nov;91(6):1225-53, xi. Tóm lược
91. Smith SR, Aronne LJ, Burns CM, et al. Sustained weight loss following 12-month pramlintide treatment as an adjunct to lifestyle intervention in obesity. Diabetes Care. 2008 Sep;31(9):1816-23. Toàn văn Tóm lược
92. Pi-Sunyer FX, Aronne LJ, Heshmati HM, et al; RIO-North America Study Group. Effect of rimonabant, a cannabinoid-1 receptor blocker, on weight and cardiometabolic risk factors in overweight or obese patients. RIO- North America: a randomized controlled trial. JAMA. 2006 Feb 15;295(7):761-75. Toàn văn Tóm lược
93. Christensen R, Kristensen PK, Bartels EM, et al. Efficacy and safety of the weight-loss drug rimonabant: a meta- analysis of randomised trials. Lancet. 2007 Nov 17;370(9600):1706-13. Tóm lược
94. Greenway FL, Fujioka K, Plodkowski RA, et al. Effect of naltrexone plus bupropion on weight loss in overweight and obese adults (COR-I): a multicentre, randomised, double-blind, placebo-controlled, phase 3 trial. Lancet. 2010 Aug 21;376(9741):595-605. Tóm lược
95. Klonoff DC, Buse JB, Nielsen LL, et al. Exenatide effects on diabetes, obesity, cardiovascular risk factors and hepatic biomarkers in patients with type 2 diabetes treated for at least 3 years. Curr Med Res Opin. 2008 Jan;24(1):275-86. Tóm lược
96. Kelly AS, Rudser KD, Nathan BM, et al. The effect of glucagon-like peptide-1 receptor agonist therapy on body mass index in adolescents with severe obesity: a randomized, placebo-controlled, clinical trial. JAMA Pediatr. 2013 Apr;167(4):355-60. Toàn văn Tóm lược
97. Kelly AS, Metzig AM, Rudser KD, et al. Exenatide as a weight-loss therapy in extreme pediatric obesity: a randomized, controlled pilot study. Obesity (Silver Spring). 2012 Feb;20(2):364-70. Toàn văn Tóm lược
98. Fenske WK, Bueter M, Miras AD, et al. Exogenous peptide YY3-36 and Exendin-4 further decrease food intake, whereas octreotide increases food intake in rats after Roux-en-Y gastric bypass. Int J Obes (Lond). 2012 Mar;36(3):379-84. Tóm lược
99. Smith SR, Prosser WA, Donahue DJ, et al. Lorcaserin (APD356), a selective 5-HT(2C) agonist, reduces body weight in obese men and women. Obesity. 2009 Mar;17(3):494-503. Toàn văn Tóm lược
100. Fidler MC, Sanchez M, Raether B, et al. A one-year randomized trial of lorcaserin for weight loss in obese and overweight adults: the BLOSSOM trial. J Clin Endocrinol Metab. 2011 Oct;96(10):3067-77. Toàn văn Tóm lược
101. Wadden TA, Hollander P, Klein S, et al. Weight maintenance and additional weight loss with liraglutide after low-calorie-diet-induced weight loss: the SCALE Maintenance randomized study. Int J Obes (Lond). 2013 Nov;37(11):1443-51. Toàn văn Tóm lược
102. Guo SS, Wu W, Chumlea WC, et al. Predicting overweight and obesity in adulthood from body mass index values in childhood and adolescence. Am J Clin Nutr. 2002;76:653-658. Toàn văn Tóm lược
103. Weiss R, Dziura J, Burgert TS, et al. Obesity and the metabolic syndrome in children and adolescents. N Engl J Med. 2004 Jun 3;350(23):2362-74. Toàn văn Tóm lược
104. Sinha R, Fisch G, Teague B, et al. Prevalence of impaired glucose tolerance among children and adolescents with marked obesity. N Engl J Med. 2002 Mar 14;346(11):802-10. Toàn văn Tóm lược
105. Giannini C, de Giorgis T, Scarinci A, et al. Obese related effects of inflammatory markers and insulin resistance on increased carotid intima media thickness in pre-pubertal children. Atherosclerosis. 2008 Mar;197(1):448-56. Tóm lược
106. Freedman DS, Dietz WH, Tang R, et al. The relation of obesity throughout life to carotid intima-media thickness in adulthood: the Bogalusa Heart Study. Int J Obes Relat Metab Disord. 2004 Jan;28(1):159-66. Tóm lược
107. Gjærde LK, Gamborg M, Ängquist L, et al. Association of childhood body mass index and change in body mass index with first adult ischemic stroke. JAMA Neurol. 2017 Nov 1;74(11):1312-18. Tóm lược
108. Nguyen TT, Keil MF, Russell DL, et al. Relation of acanthosis nigricans to hyperinsulinemia and insulin sensitivity in overweight African American and white children. J Pediatr. 2001 Apr;138(4):474-80. Tóm lược
109. Wing YK, Hui SH, Pak WM, et al. A controlled study of sleep related disordered breathing in obese children. Arch Dis Child. 2003 Dec;88(12):1043-7. Toàn văn Tóm lược
110. Marcus CL, Brooks LJ, Draper KA, et al; American Academy of Pediatrics. Diagnosis and management of childhood obstructive sleep apnea syndrome. Pediatrics. 2012 Sep;130(3):576-84. Toàn văn Tóm lược
111. Dunn W, Schwimmer JB. The obesity epidemic and nonalcoholic fatty liver disease in children. Curr Gastroenterol Rep. 2008 Feb;10(1):67-72. Tóm lược
112. Roberts EA. Pediatric nonalcoholic fatty liver disease (NAFLD): a “growing” problem? J Hepatol. 2007 Jun;46(6):1133-42. Tóm lược
113. Schwimmer JB, Burwinkle TM, Varni JW. Health-related quality of life of severely obese children and adolescents. JAMA. 2003 Apr 9;289(14):1813-9. Toàn văn Tóm lược
114. Zametkin AJ, Zoon CK, Klein HW, et al. Psychiatric aspects of child and adolescent obesity: a review of the past 10 years. J Am Acad Child Adolesc Psych. 2004 Feb;43(2):134-50. Tóm lược
115. Needham BL, Crosnoe R. Overweight status and depressive symptoms during adolescence. J Adolesc Health. 2005 Jan;36(1):48-55. Tóm lược
116. Anderson SE, Cohen P, Naumova EN, et al. Adolescent obesity and risk for subsequent major depressive disorder and anxiety disorder: prospective evidence. Psychosom Med. 2007 Nov;69(8):740-7. Tóm lược
117. Janicke DM, Harman JS, Kelleher KJ, et al. Psychiatric diagnosis in children and adolescents with obesity-related health conditions. J Dev Behav Pediatr. 2008 Aug;29(4):276-84. Tóm lược
118. Kaechele V, Wabitsch M, Thiere D, et al. Prevalence of gallbladder stone disease in obese children and adolescents: influence of the degree of obesity, sex, and pubertal development. J Pediatr Gastroenterol Nutr. 2006 Jan;42(1):66-70. Tóm lược
119. Fishman L, Lenders C, Fortunato C, et al. Increased prevalence of constipation and fecal soiling in a population of obese children. J Pediatr. 2004 Aug;145(2):253-4. Tóm lược
120. Hampel H, Abraham NS, El-Serag HB. Meta-analysis: obesity and the risk for gastroesophageal reflux disease and its complications. Ann Intern Med. 2005 Aug 2;143(3):199-211. Toàn văn Tóm lược
121. Wills M. Orthopedic complications of childhood obesity. Pediatr Phys Ther. 2004 Winter;16(4):230-5. Tóm lược
122. Scott IU, Siatkowski RM, Eneyni M, et al. Idiopathic intracranial hypertension in children and adolescents. Am J Ophthalmol. 1997 Aug;124(2):253-5. Tóm lược
123. Ford ES. The epidemiology of obesity and asthma. J Allergy Clin Immunol. 2005 May;115(5):897-909. Tóm lược
124. Corbo GM, Forastiere F, Sario MD, et al. Wheeze and asthma in children: associations with body mass index, sports, television viewing, and diet. Epidemiology. 2008 Sep;19(5):747-55. Tóm lược
125. Husemoen LL, Glumer C, Lau C, et al. Association of obesity and insulin resistance with asthma and aeroallergen sensitization. Allergy. 2008 May;63(5):575-82. Tóm lược
126. Khan LK, Sobush K, Keener D, et al. Recommended community strategies and measurements to prevent obesity in the United States. MMWR Recomm Rep. 2009 Jul 24;58(RR-7):1-26. Toàn văn Tóm lược
127. De Bourdeaudhuij I, Van Cauwenberghe E, Spittaels H, et al. School-based interventions promoting both physical activity and healthy eating in Europe: a systematic review within the HOPE project. Obes Rev. 2011 Mar;12(3):205-16. Tóm lược
Hình ảnh
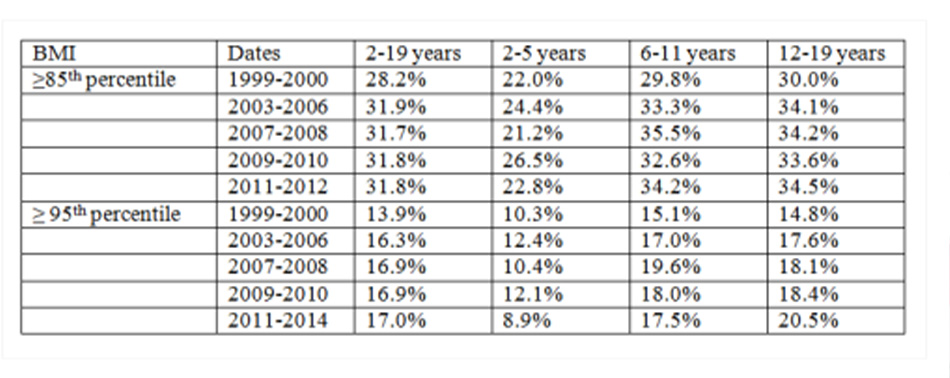
Trích từ khảo sát NHANES 1999-2014
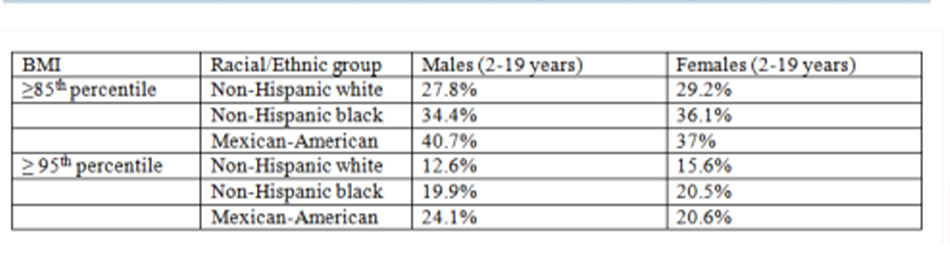
Trích từ khảo sát NHANES 2011-2012
Trích từ tư liệu của Dianne Deplewski; đã được phép sử dụng
Xem thêm:
Bệnh hồng ban đa dạng là bệnh gì? Nguyên nhân, triệu chứng, chẩn đoán và điều trị theo BMJ
Bệnh Kawasakis là bệnh gì? Nguyên nhân, các dấu hiệu cần chú ý, điều trị và cách phòng ngừa theo BMJ.
Bệnh hột xoài (Lymphogranuloma venereum) là bệnh gì?, triệu chứng và cách điều trị theo BMJ.
Ngứa: Sinh lý bệnh, cách tiếp cận chẩn đoán từng bước và chú ý theo BMJ