Bệnh da liễu
Ban đỏ lan tỏa: Định nghĩa, hình ảnh, chẩn đoán và điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Ban đỏ lan tỏa: Định nghĩa, hình ảnh, chẩn đoán và điều trị tải pdf Tại đây.
Bản dịch của BS. Trương Tấn Minh Vũ.
Nội dung
- Phát ban do thuốc
- Ngoại ban do virus
- Ban đỏ lan tỏa không phổ biến
- Lupus ban đỏ hệ thống
- Ban đỏ nhiễm độc
- Các ban đỏ lan toả không phổ biến khác
- Đỏ da toàn thân (Erythroderma)
- Hội chứng Sézary
Những điểm chính
- Phản ứng thuốc và ngoại ban do virus là những nguyên nhân phổ biến nhất gây ban đỏ lan toả
- Chỉ ra nhiễm trùng đầu tiên ở một bệnh nhân có ban đỏ lan tỏa
- Chẩn đoán chính xác cần có tiền sử đầy đủ, khám thực thể với sự chú ý đến các vị trí tổn thương da, xem xét sinh thiết da và thực hiện xét nghiệm thích hợp
TÓM TẮT
Các phát ban được thảo luận trong chương này bao gồm các dát và sẩn hồng ban lan rộng và đôi khi hợp lưu lại với nhau. Có nhiều thuật ngữ khác nhau được sử dụng để mô tả loại phát ban này, bao gồm ban dát sẩn, ngoại ban và ban sởi (giống bệnh sởi). Để chẩn đoán chính xác ban đỏ lan toả, bác sĩ phải tập trung đầu tiên vào tiền sử đầy đủ và khám thực thể, đặc biệt chú ý đến các vị trí bị ảnh hưởng trên da. Sinh thiết da thường cho kết quả không đặc hiệu và không phân biệt được nguyên nhân gây ban đỏ lan toả, ngoại trừ các trường hợp lupus ban đỏ hệ thống và hội chứng Sézary. Phần lớn các nguyên nhân gây bùng phát ban đỏ lan toả được liệt kê trong Bảng 14.1 theo thứ tự tỷ lệ tương ứng.
PHÁT BAN DO THUỐC (DRUG ERUPTIONS)
Những điểm chính
- Xuất hiện đột ngột và đối xứng
- Thuốc kháng sinh, đặc biệt là penicillin và sulfonamid, là nguyên nhân phổ biến
- Ngưng dùng thuốc thủ phạm giúp khỏi nhanh chóng
ĐỊNH NGHĨA
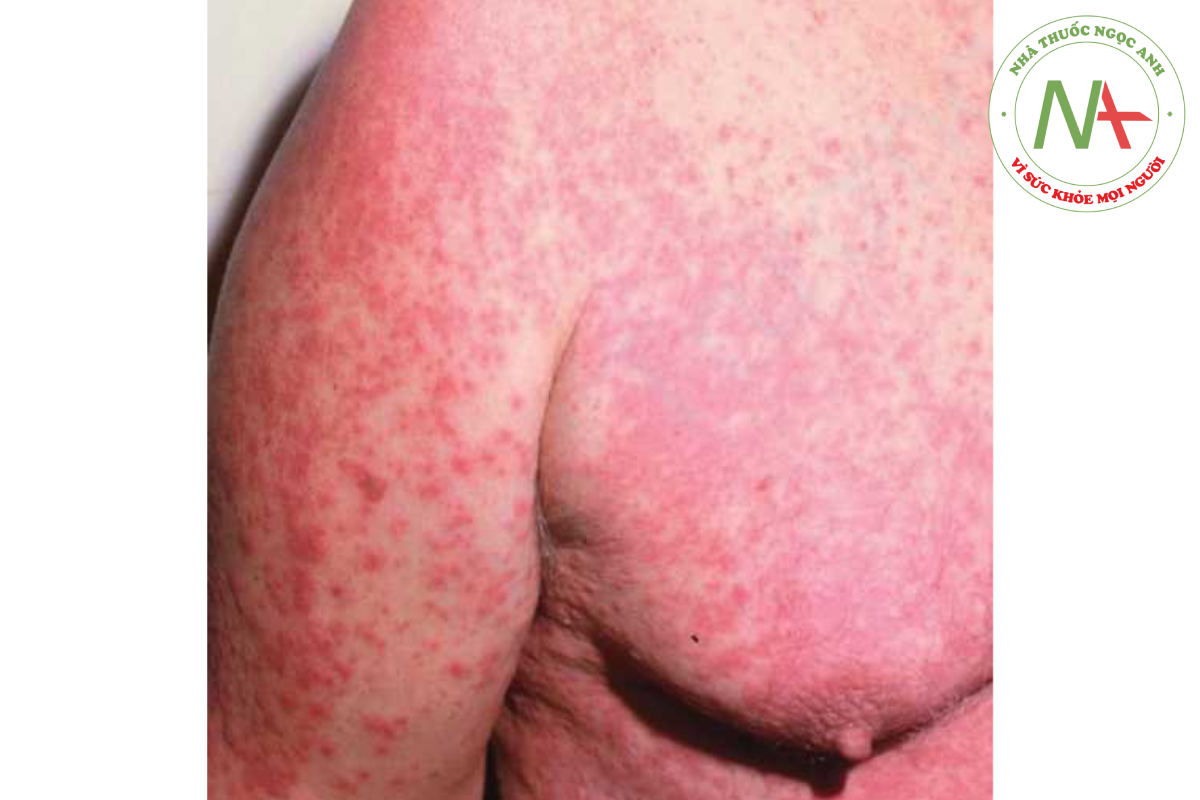
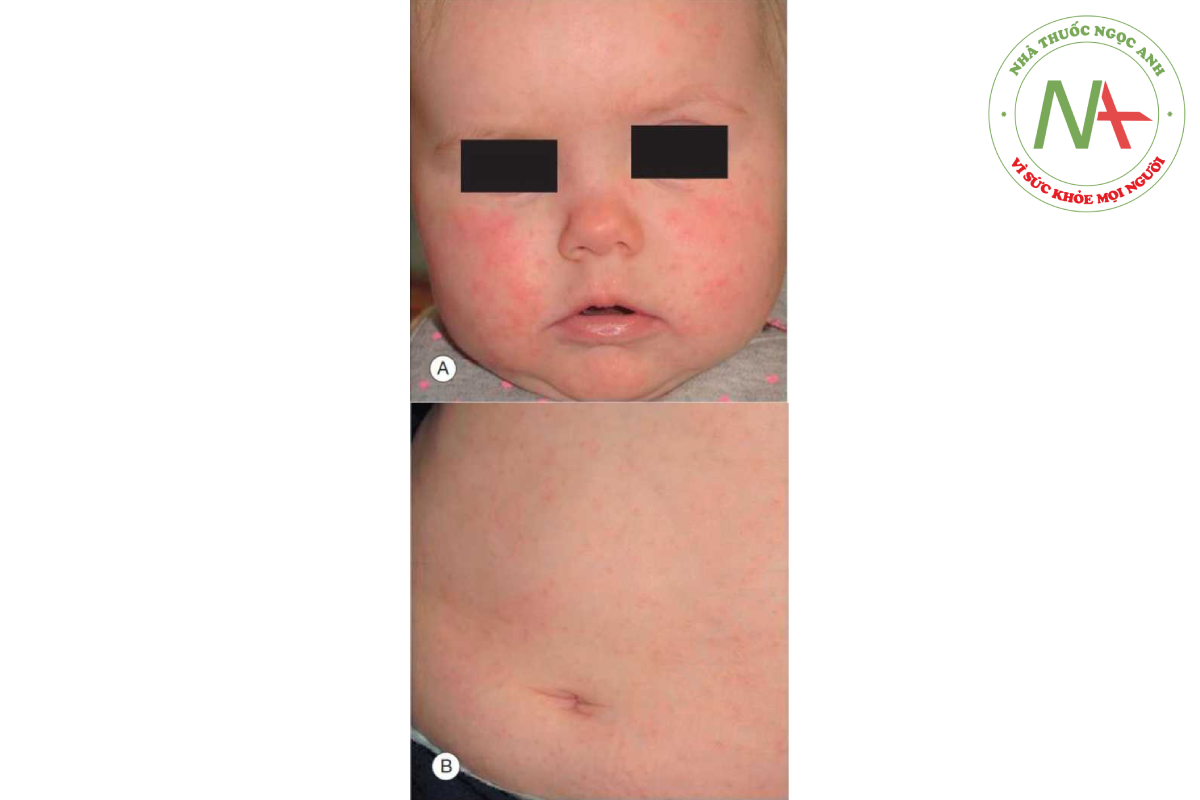
Có phát biểu: “đối với bất kỳ phát ban nào, hãy nghĩ đến thuốc!” phản ánh phát hiện rằng phát ban do thuốc có thể biểu hiện tương tự như nhiều bệnh viêm da. Nghĩ đến phản ứng thuốc đối với bất kỳ phát ban nào đối xứng và khởi phát đột ngột. Hai dạng phát ban phổ biến nhất đối với phản ứng thuốc là mày đay (được thảo luận trong Chương 16) và phát ban dạng sởi. Trong số hai loại này, phát ban dạng sởi là phổ biến hơn. Phát ban dạng sởi do thuốc biểu hiện như một đợt phát ban lan toả với các dát và sẩn hồng ban, thường hợp lại ở những vùng rộng (Hình 14.1).
Bảng 14.1. Ban đỏ lan tỏa
| Tần suất | Nguyên nhân | Tiền sử | Dấu hiệu lâm sàng | Chẩn đoán phân biệt | Xét nghiệm | |
| Phát ban do thuốc | 0,6 | Thuốc | Thuốc gần đây
Ngứa Thường không sốt |
Phát ban đỏ tươi và hợp lưu | Ban đỏ tróc vảy (mãn tính) | — |
| Ngoại ban virus | 0,2 | Rubeola
Rubella Enterovirus, v.v. |
Các triệu chứng
liên quan “virus” |
Ban đỏ nhẹ đến trung bình
Niêm mạc đôi khi bị ảnh hưởng |
Phản ứng thuốc | Hiệu giá virus cấp tính và hồi phục |
| Ban đỏ “nhiễm độc” | <0,1 | Streptococci nhóm A S. aureus
Không rõ |
Bệnh nhân cảm thấy cực kỳ mệt mỏi (“nhiễm độc”)
Không ngứa |
Phát ban nổi rõ ở các nếp gấp và thường có cảm giác như giấy nhám
Niêm mạc thường bị ảnh hưởng |
Phản ứng thuốc | Nuôi cấy vi khuẩn |
| Lupus ban đỏ hệ thống (SlE) | <0,1 | Tự miễn | Các triệu chứng khác của SLE | Phân bố dạng “cánh bướm” trên mặt
Các vùng tiếp xúc với ánh nắng mặt trời được ưa chuộng Hiếm khi toàn thân |
Phản ứng thuốc | Kháng thể kháng nhân
Kháng thể kháng DNA Công thức máu toàn phần Phân tích nước tiểu |
TỶ LỆ MẮC
Chỉ có 0,6% bệnh nhân ngoại trú mới của các tác giả được khám vì phát ban do thuốc. Tuy nhiên, tần suất cao hơn nhiều ở những bệnh nhân nhập viện, hầu hết trong số họ là người cao tuổi và sử dụng trung bình 9 loại thuốc. Phát ban do thuốc đứng đầu danh sách các buổi tư vấn tại bệnh viện của chúng tôi và chiếm 7% trong tất cả các buổi tư vấn về da liễu. Ước tính 7% bệnh nhân nội trú gặp phản ứng có hại của thuốc và 2,3% bệnh nhân nội trú có phản ứng da liên quan đến thuốc. Những tác nhân phổ biến gây phản ứng là:
- Kháng sinh:
- Kháng sinh nhóm P-Lactam- penicillin, cephalosporin
- Sulfonamides-trimethoprim- sulfamethoxazole (lưu ý phản ứng chéo với các dẫn xuất sulfonamid, đặc biệt trong các nhóm thuốc sau: thuốc lợi tiểu, hạ đường huyết và thuốc chống viêm)
- Thuốc lợi tiểu:
- Furosemide (chứa sulfonamide)
- Hydrochlorothiazide (chứa sulfonamide)
- Thuốc chống viêm không steroid (NSAID)
Khoảng 2% bệnh nhân nội trú bị phản ứng da do thuốc.
TIỀN SỬ
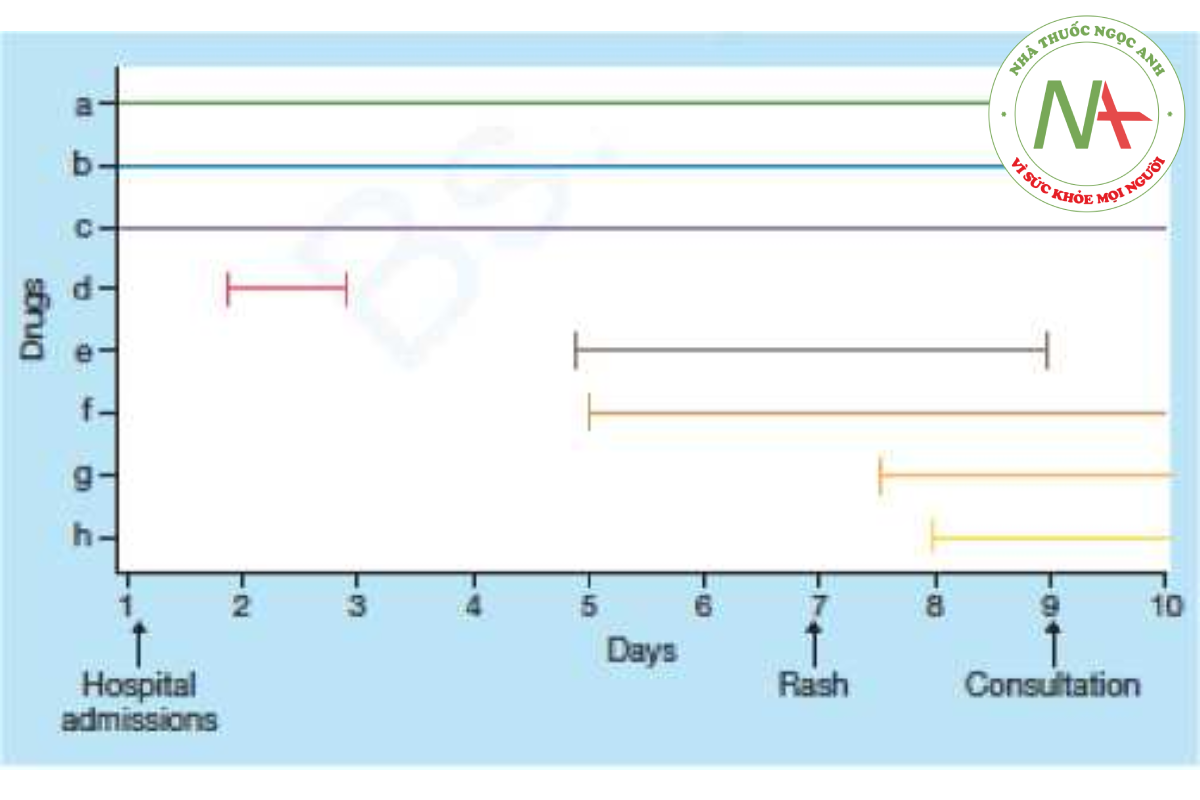
Sự khởi phát của phát ban dạng sởi do thuốc thường không xảy ra ngay lập tức mà bắt đầu trong vòng vài ngày sau khi dùng thuốc. Khởi phát đôi khi bị trì hoãn lâu tới 1 tuần, nhưng hiếm khi lâu hơn. Bởi vì không có xét nghiệm nào để xác định loại thuốc chịu trách nhiệm, nên sự tin cậy được dựa vào tiền sử. Đối với những bệnh nhân dùng nhiều loại thuốc, điều này gây ra một vấn đề. Khi chọn một loại thuốc từ danh sách nhiều loại thuốc, hai biến số được xem xét là (1) mối liên hệ thời gian giữa thời điểm bắt đầu dùng thuốc và thời điểm bắt đầu phát ban; và (2) một loại thuốc nhất định có khả năng gây phát ban do thuốc. Khi chọn một thuốc bị nghi ngờ, sẽ hữu ích nếu vẽ một biểu đồ mô tả tiền sử dùng thuốc của bệnh nhân (Hình 14.2). Trong ví dụ ở Hình 14.2, các loại thuốc “a” “b” và “c” dường như không liên quan vì bệnh nhân đã dùng các thuốc này trong nhiều tháng. Thuốc “d” đã được ngưng 4 ngày trước khi phát ban, do đó ít có khả năng gây ra hơn. Thuốc “g” được bắt đầu sử dụng 6 giờ sau khi phát ban xuất hiện và thuốc “h” được bắt đầu sử dụng vào ngày hôm sau. Thuốc “e” và “f” được bắt đầu dùng 2 ngày trước khi phát ban và do đó có mối liên hệ về thời gian tốt nhất. Thuốc “e” là một cephalosporin, một nguyên nhân gây phát ban được biết nhiều, và thuốc “f” là codeine, một nguyên nhân hiếm gặp gây phát ban dạng sởi. Do đó, thuốc “e” là nguyên nhân có thể và là thuốc đầu tiên bị ngưng sử dụng. Hãy nhớ bao gồm các loại thuốc không kê đơn như vitamin trong danh sách tiếp cận cũng như thuốc PRN cho bệnh nhân nội trú, như furosemide, có chứa sulfonamide, nguyên nhân phổ biến gây phản ứng thuốc cho bệnh nhân nội trú.
Thuốc bị nghi ngờ là:
- Mới (bắt đầu trong 1 tuần kể từ khi phát ban)
- Thường xuyên gây phát ban
Ở những bệnh nhân phát ban do thuốc, ngứa thường xuất hiện nhưng không giá trị như là một dấu hiệu chẩn đoán. Sốt hiếm khi được ghi nhận.
DẤU HIỆU LÂM SÀNG
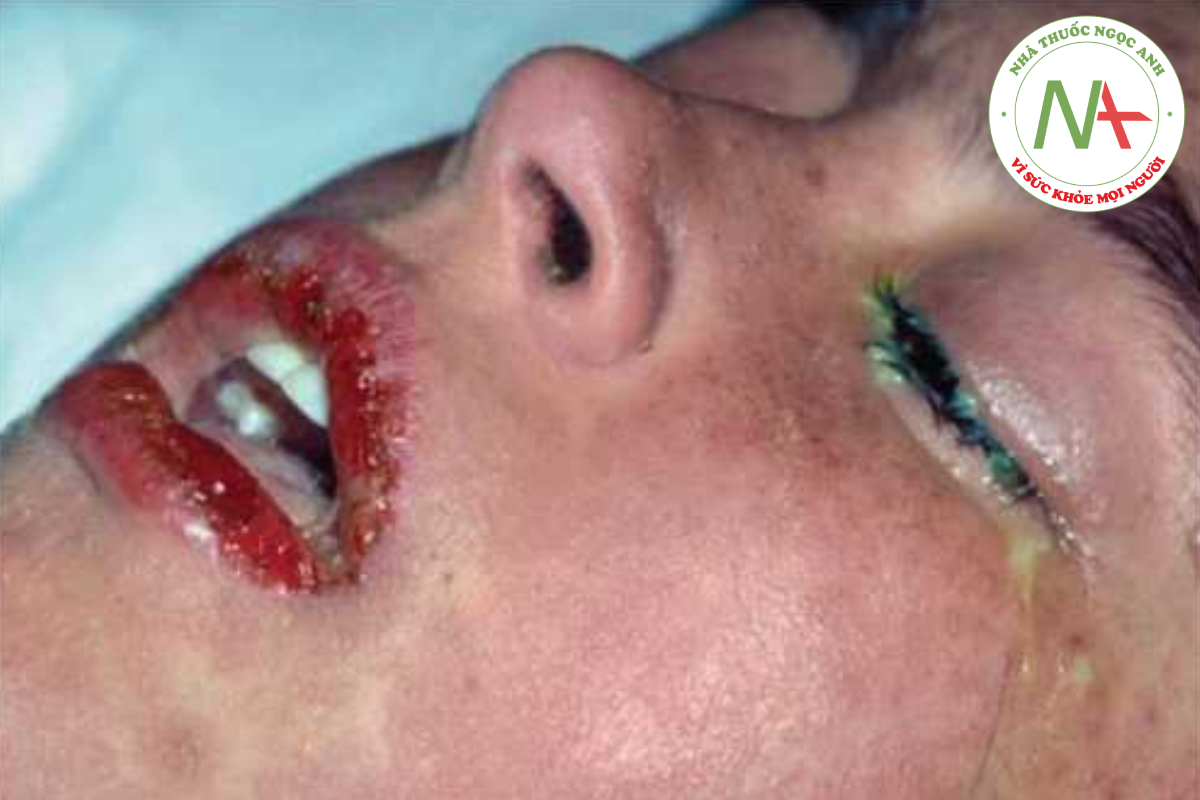
Phát ban lan tỏa, gồm các dát và sẩn đỏ tươi có xu hướng hợp lại ở những vùng rộng. Ban đỏ dữ dội hoặc “đỏ do thuốc” đặc trưng. Phát ban do thuốc thường bắt đầu ở vùng gần và lan ra xa, chân là bộ phận cuối cùng bị ảnh hưởng cũng như là bộ phận cuối cùng khỏi. Bảng 14.2 liệt kê các loại thuốc điển hình với các kiểu hình phản ứng thuốc khác quan trọng để nhận biết trên lâm sàng (Hình 14.3). Điều quan trọng là phải nhận ra hai phản ứng thuốc đe dọa tính mạng: (1) hoại tử biểu bì nhiễm độc và (2) hội chứng Stevens-Johnson. Hoại tử biểu bì nhiễm độc được đặc trưng bởi ban đỏ lan rộng (>30% diện tích bề mặt cơ thể) và toàn bộ độ dày lớp biểu bì bị phân tách; chuyển qua đơn vị bỏng là rất quan trọng (Hình 14.4). Ban đỏ của hội chứng Stevens-Johnson thường ảnh hưởng hơn 10% diện tích bề mặt cơ thể và ảnh hưởng đến hai bề mặt niêm mạc (kết mạc và niêm mạc miệng); lớp mài xuất huyết ở môi là đặc trưng (Hình 14.5). Thường có sự chồng lặp của các dấu hiệu với hai tình trạng này và các tác giả có xu hướng “gộp lại”, không phải là “chia ra”. Đối với các mục tiêu thực tế, điều quan trọng là phải chẩn đoán “phản ứng thuốc đe dọa tính mạng”. Cả hai phản ứng thuốc có khả năng gây tử vong cần được đánh giá, nhận biết nhanh chóng, ngừng sử dụng thuốc gây ra và chăm sóc hỗ trợ tích cực.
Phát ban do thuốc thường:
- Màu đỏ tươi
- Hợp lưu trên vùng rộng
| BẢNG 14.2 Các dạng phản ứng thuốc khác | |
| Loại phản ứng | Thuốc |
| Dạng mụn | Lithium |
| Mụn mủ | Kháng sinh nhóm P-Lactam |
| Đỏ da toàn thân | Allopurinol |
| Ban đỏ đa dạng, hội chứng Stevens-Johnson, hoại tử biểu bì nhiễm độc | Thuốc chống co giật, allopurinol, thuốc chống viêm không steroid (NSAID), sulfonamide |
| Viêm mạch | NSAID |
| Viêm da dạng vảy nến | Interferon và yếu tố kích thích tạo bạch cầu hạt (G-CSF), thuốc ức chế yếu tố hoại tử khối u |
| Phù mạch | Thuốc ức chế men chuyển (ACE) |
=> Tham khảo thêm: Ban đỏ khu trú: Khái niệm, hình ảnh, chẩn đoán và điều trị.
CHẨN ĐOÁN PHÂN BIỆT
Chẩn đoán phân biệt bao gồm ngoại ban do virus, ban đỏ nhiễm độc và đỏ da tróc vảy mạn tính.
Chẩn đoán phân biệt phát ban dạng sởi cấp:
- Thuốc
- Virus
- “Nhiễm độc”
Ngoại ban do virus và phát ban do thuốc có thể không thể phân biệt được trên lâm sàng. Thông thường, phát ban do thuốc đỏ hơn, hợp lưu hơn và ngứa hơn. Sự hiện diện của các dấu hiệu và triệu chứng nhiễm virus ủng hộ chẩn đoán ngoại ban do virus.
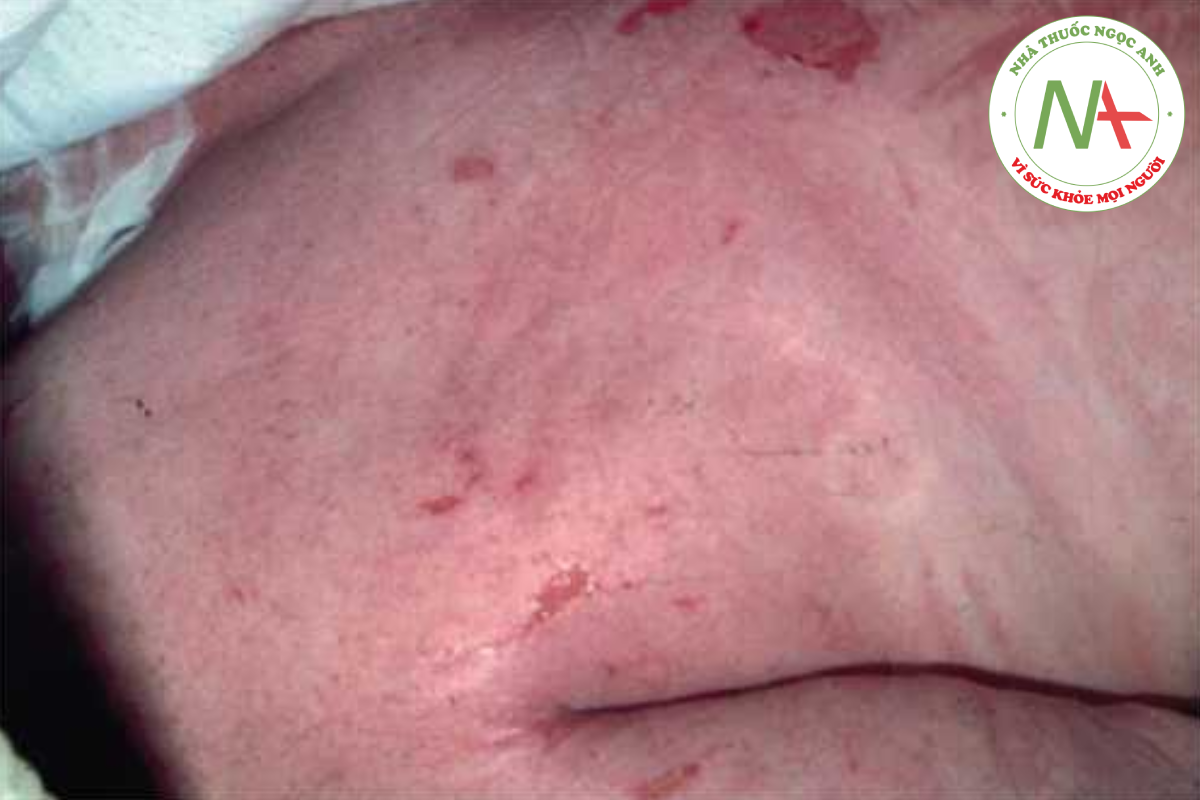
Ban đỏ nhiễm độc bao gồm sốt scarlet (sốt tinh hồng nhiệt), phát ban hội chứng bỏng da do tụ cầu và hội chứng Kawasaki (hội chứng hạch bạch huyết da niêm). Các đặc điểm giúp phân biệt những phát ban này với phát ban do thuốc bao gồm kết cấu bề mặt giống giấy nhám của phát ban “nhiễm độc”, ảnh hưởng đến niêm mạc (sốt scarlet và hội chứng Kawasaki), sự xuất hiện của sốt và ổ nhiễm trùng hoặc có biểu hiện sưng hạch bạch huyết (Hình 14.6).
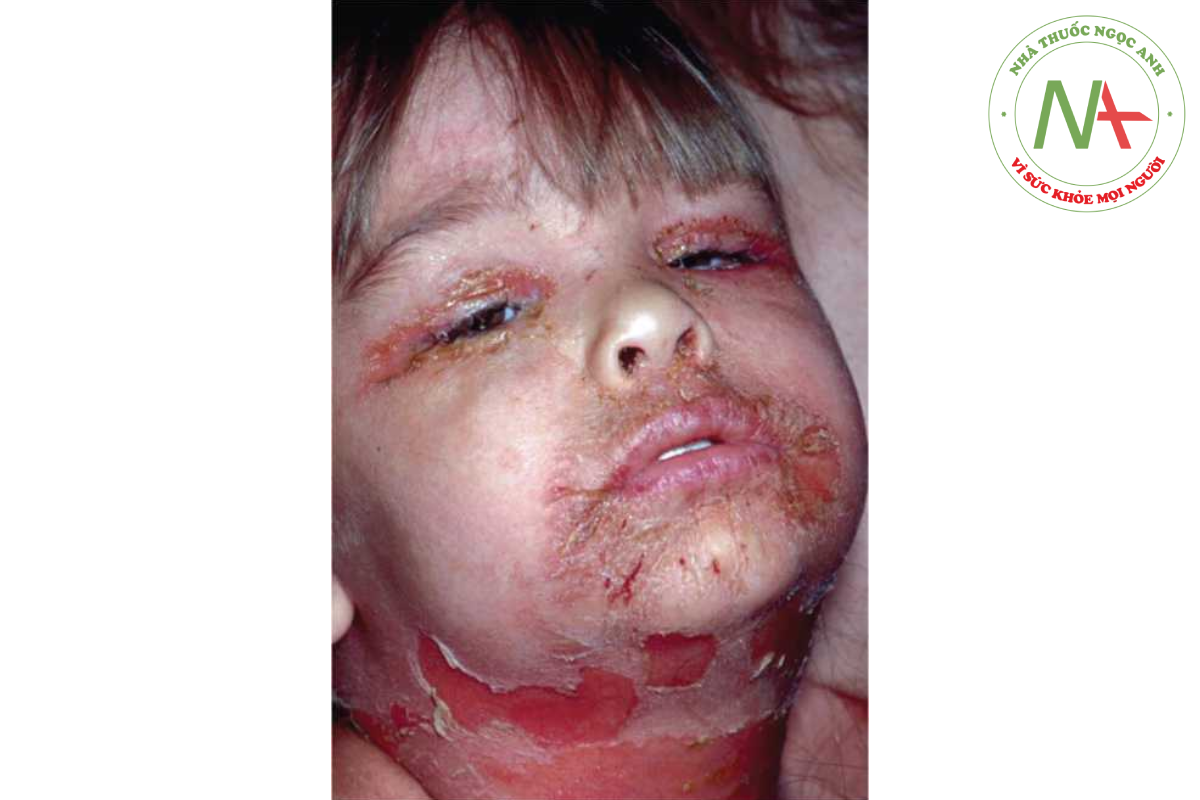
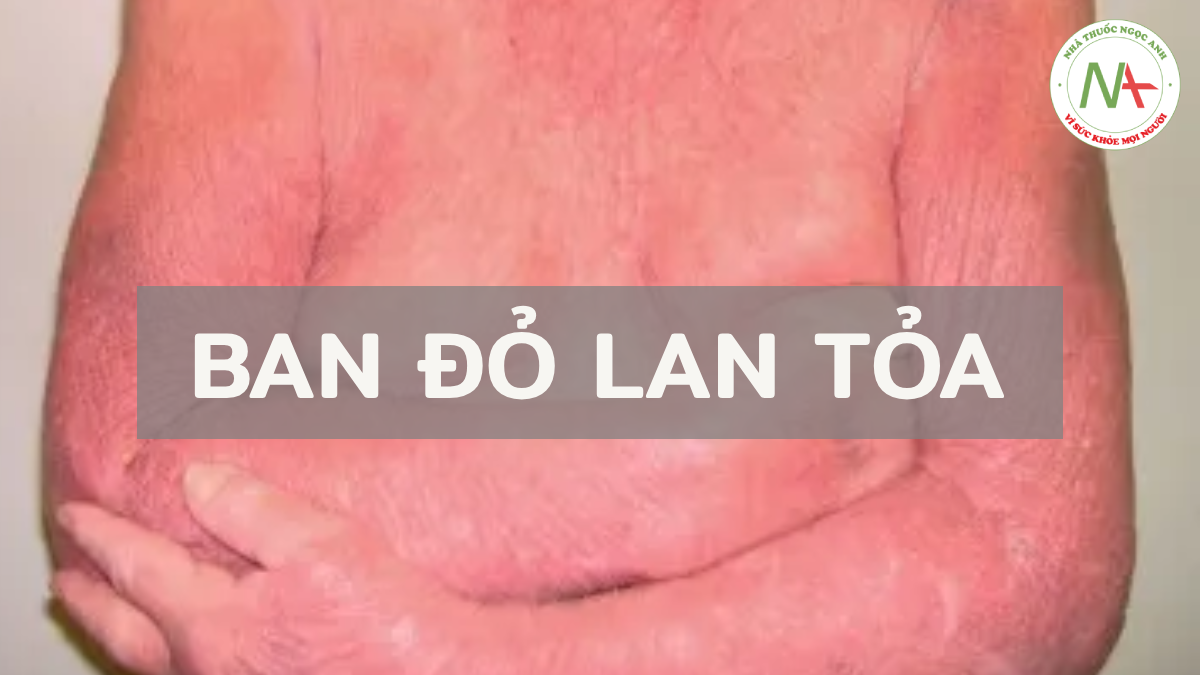
Khi ban đỏ lan toả trở thành mãn tính, nó được gọi là đỏ da tróc vảy (exfoliative erythroderma) -do dấu hiệu bong vảy nổi bật (Hình 14.7). Sử dụng lâu dài một loại thuốc gây phát ban là một nguyên nhân. Ba nguyên nhân khác là bệnh da lành tính (thường gặp nhất là bệnh vảy nến hoặc viêm da cơ địa dị ứng), bệnh ác tính (thường gặp nhất là biến thể Sézary của u lympho tế bào T ở da; xem Chương 9) và một rối loạn vô căn.
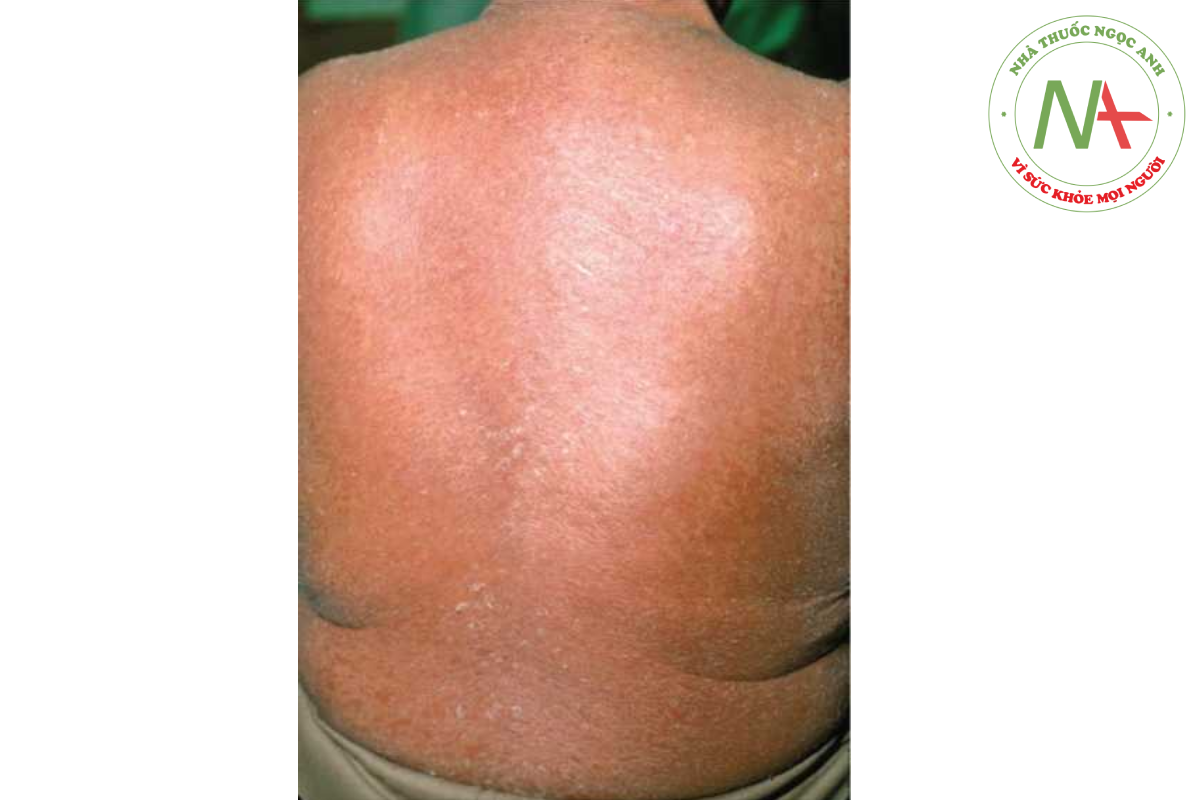
Chẩn đoán phân biệt phát ban do thuốc
- Ngoại đỏ do virus – xác định nguyên nhân
- Ban đỏ nhiễm độc – xác định nguyên nhân
- Ban đỏ tróc vảy
XÉT NGHIỆM VÀ SINH THIẾT
Không xét nghiệm nào có thể xác định chẩn đoán phát ban do thuốc hoặc chỉ ra một loại thuốc cụ thể. Tăng bạch cầu ái toan trong máu ngoại vi đôi khi xuất hiện và làm tăng nghi ngờ về phản ứng thuốc. Sinh thiết da thường được thực hiện ở những bệnh nhân bị đỏ da tróc vảy mãn tính. Phát ban do thuốc cho thấy thâm nhiễm tế bào viêm nông và sâu quanh mạch máu (Hình 14.8). Sự hiện diện của bạch cầu ái toan trong thâm nhiễm là manh mối quan trọng gợi ý nguyên nhân liên quan đến thuốc. Các test da đối với penicillin có thể hữu ích trong việc chẩn đoán các phản ứng quá mẫn tức thì (nổi mề đay và sốc phản vệ) nhưng không hữu ích đối với phát ban dạng sởi. Sinh thiết da cũng có thể giúp phân biệt mức độ phân tách lớp biểu bì đối với hoại tử biểu bì nhiễm độc (toàn bộ độ dày) so với hội chứng bỏng da do tụ cầu (lớp hạt).
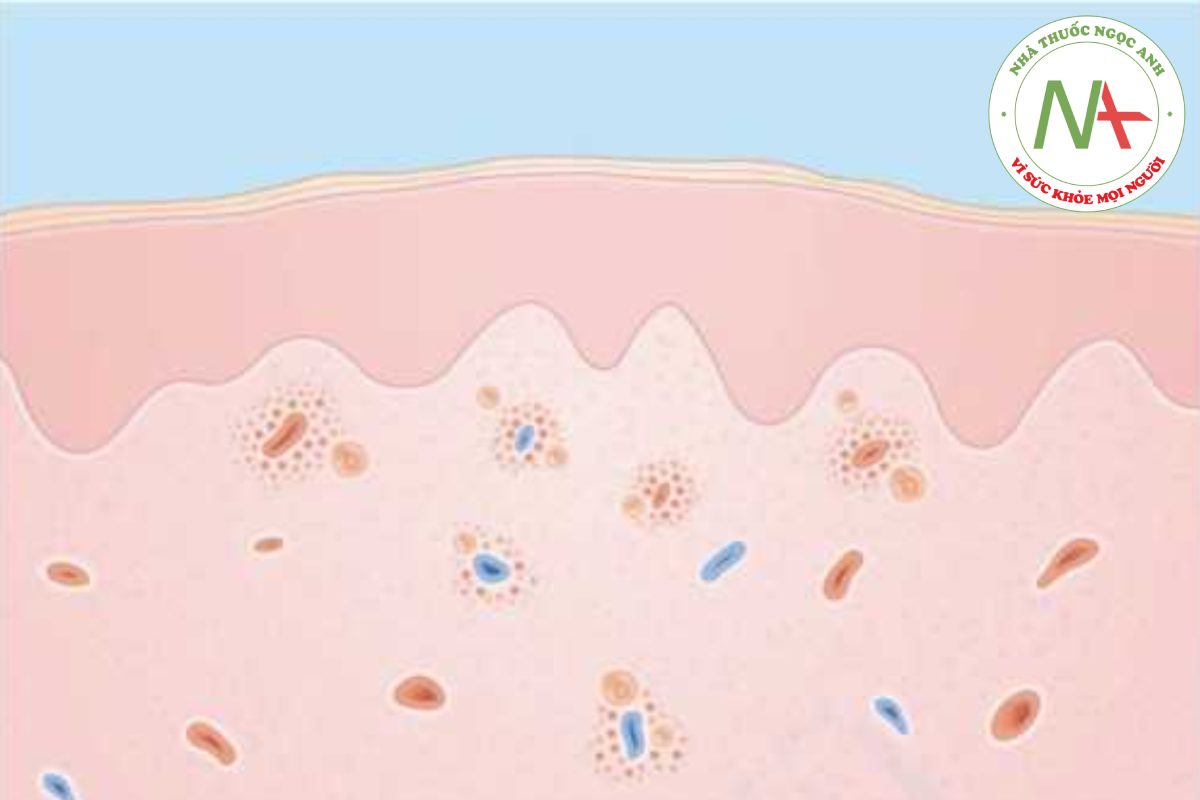
ĐIỀU TRỊ
Khi thuốc gây phát ban được xác định, nó nên được ngưng sử dụng. Nếu bệnh nhân đang dùng nhiều loại thuốc và không thể chắc chắn thuốc gây phát ban, thì số lượng thuốc được sử dụng nên được giảm xuống mức tối thiểu nhất và bất kỳ loại thuốc gây phát ban nào còn lại nên được thay đổi thành các thuốc thay thế nếu có thể.
Điều trị khác là giảm triệu chứng, thuốc kháng histamine (ví dụ: hydroxyzine 10-25 mg 4 lần mỗi ngày) thường được sử dụng nhất để điều trị ngứa. Lotion dưỡng ẩm có lợi trong giai đoạn bong vảy muộn của phản ứng. Steroid tại chỗ ít có giá trị. Steroid toàn thân hiếm khi được chỉ định nhưng hữu ích cho bệnh nhân bị ngứa dữ dội. Điều trị chăm sóc tích cực là cần thiết đối với các phản ứng thuốc đe dọa tính mạng.
Điều trị phát ban do thuốc
Ban đầu
- Ngưng sử dụng thuốc gây phát ban
- Thuốc kháng histamin:
- Hydroxyzine 10-25 mg 4 lần/ngày
- Diphenhydramine 25-50 mg 4 lần/ngày
- Dưỡng ẩm:
- Kem Eucerin 2 lần/ ngày
Thay thế
- Steroid toàn thân: Prednisone 1 mg/kg sau đó giảm dần liều trong 7-10 ngày
- Điều trị chăm sóc tích cực đối với các phản ứng thuốc đe dọa tính mạng
DIỄN TIẾN VÀ BIẾN CHỨNG
Các đợt phát ban do thuốc hết từ từ theo thời gian sau khi ngừng sử dụng thuốc gây ra. Thời gian cần thiết để khỏi hoàn toàn thường là 1 đến 2 tuần. Trong vài ngày sau khi ngừng thuốc, tình trạng phát ban có thể trở nên tệ hơn.
Các đợt phát ban do thuốc cần 1-2 tuần để khỏi.
Các biến chứng là không phổ biến và chủ yếu ở da. Khi các vùng da rộng bị viêm, thân nhiệt cơ thể tăng và mất nước xảy ra. Ở một bệnh nhân bị bệnh nặng, đây có thể là một vấn đề, nhưng đối với hầu hết bệnh nhân thì không.
Một nguy cơ chính của việc tiếp tục sử dụng thuốc gây ra khi có hiện tượng phát ban do thuốc làm diễn tiến phát ban trầm trọng hơn, có thể dẫn đến hoại tử biểu bì nhiễm độc, đặc trưng bởi sự mất đi các mảng biểu bì lớn. May mắn là biến chứng này hiếm khi xảy ra; tỷ lệ tử vong đối với hội chứng Stevens-Johnson là 5% và đối với hoại tử biểu bì nhiễm độc là 35%. Đôi khi tình trạng phát ban do thuốc biến mất mặc dù vẫn tiếp tục dùng thuốc gây ra, cách tiếp cận này là không mong muốn nếu có sẵn một loại thuốc thay thế. Nếu thuốc gây phát ban được xác định, bệnh nhân nên được khuyên tránh dùng loại thuốc này trong tương lai và hồ sơ bệnh án phải được dán nhãn rõ ràng.
Hậu quả tiềm năng của việc tiếp tục dùng thuốc gây phát ban – tình trạng phát ban nặng hơn.
CƠ CHẾ BỆNH SINH
Mặc dù các cơ chế miễn dịch và không miễn dịch cụ thể được ghi nhận đối với một số loại phản ứng da do thuốc (ví dụ: mề đay và viêm mạch), nhưng cơ chế phát ban dạng sởi vẫn chưa rõ ràng. Bằng chứng thực nghiệm ngày càng tăng chỉ ra vai trò chính của các quá trình miễn dịch tế bào (loại IV). Diễn biến lâm sàng với sự khởi phát muộn và thời gian kéo dài của phát ban cũng ủng hộ cơ chế này.
NGOẠI BAN DO VIRUS (VIRAL EXANTHEMS)
Những điểm chính
- Nguyên nhân do virus phát tán theo đường máu vào da
- Tiền triệu sốt và các triệu chứng toàn thân
- Điều trị triệu chứng
ĐỊNH NGHĨA
Ngoại ban do virus có nguyên nhân là do sự phát tán virus vào da theo đường máu, trong đó gây ra phản ứng mạch máu (Hình 14.9). Biểu hiện lâm sàng của ban đỏ lan toả do virus gây ra không đặc hiệu cho một loại virus nhất định; tuy nhiên các dấu hiệu và triệu chứng khác có thể chỉ ra một tác nhân gây bệnh cụ thể. Các loại virus thường liên quan đến ngoại ban là rubeola (sởi), rubella (sởi Đức), herpesvirus type 6 (roseola), parvovirus B19 (ban đỏ nhiễm trùng) và enterovirus (ECHO và coxsackievirus).
Các virus chính gây ra ngoại ban:
- Sởi (rubeola)
- Sởi Đức (rubella)
- Herpesvirus type 6 (roseola)
- Parvovirus B19 (ban đỏ nhiễm trùng)
- Enterovirus (ECHO và coxsackievirus)
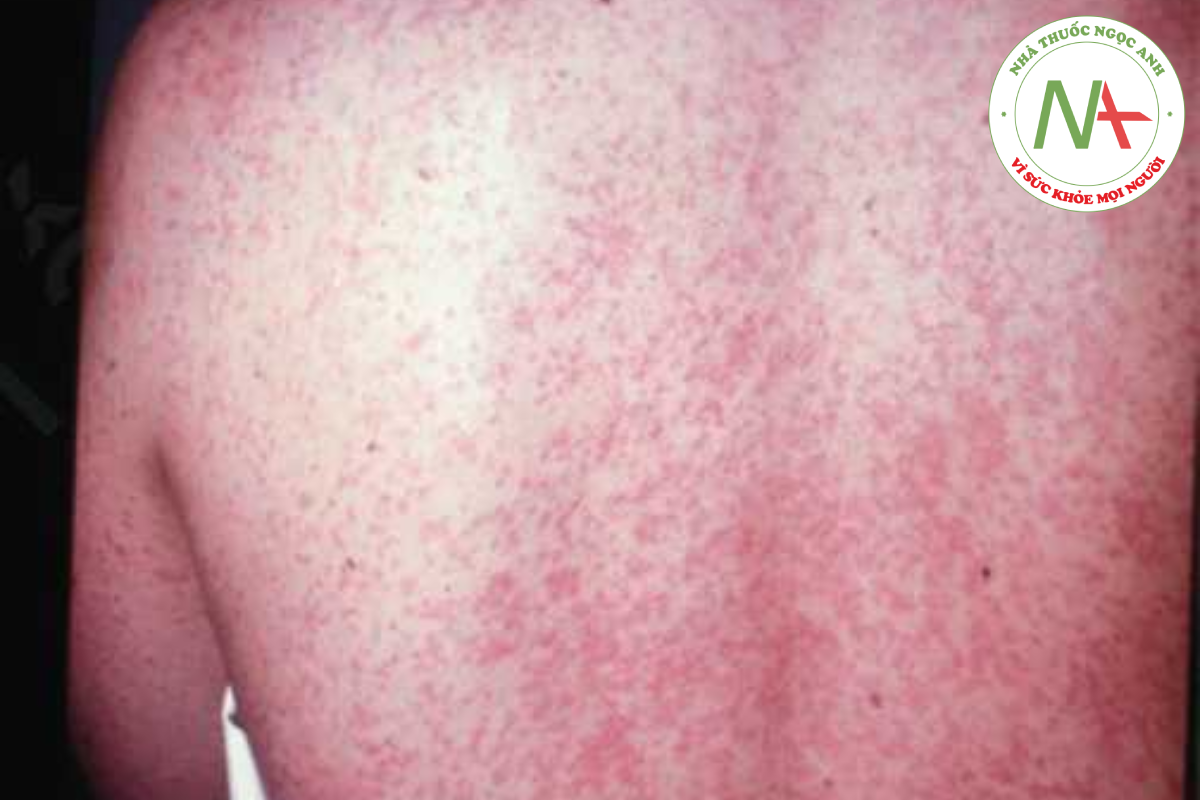
TỶ LỆ MẮC
Ngoại ban do nhiễm virus xếp hạng cao trong “các bệnh thông thường ở trẻ em” cổ điển. Tiêm chủng rộng rãi đối với rubella và rubeola làm giảm đáng kể tỷ lệ mắc các bệnh này. Hầu hết các trường hợp mắc bệnh sởi ở Hoa Kỳ đều liên quan đến nhập cư.
Ngoại ban do virus xảy ra ở người lớn, nhưng ít hơn nhiều so với trẻ em. Ở trẻ em dưới 2 tuổi, roseola là ngoại ban do virus phổ biến nhất. Ban đỏ nhiễm trùng (“bệnh thứ 5”) xảy ra ở trẻ nhỏ trong độ tuổi đi học, thường thành dịch. Nhiễm enterovirus phổ biến nhất vào mùa hè và mùa thu.
TIỀN SỬ
Hầu hết các ngoại ban do virus đều có tiền triệu sốt và các triệu chứng toàn thân. Ở bệnh sởi, tiền triệu đặc trưng bởi ba C: ho (cough), sổ mũi (coryza) và viêm kết mạc (conjunctivitis). Tiền sử tiếp xúc trước đó với những người nhiễm có thể được gợi ra. Thời gian ủ bệnh thay đổi từ vài ngày đến vài tuần, tùy thuộc vào loại virus. Riêng bệnh mononucleosis (nhiễm herpes virus) liên quan đến phát ban chỉ khoảng 3%, nhưng với việc sử dụng ampicillin, tần suất phát ban lên tới 100%.
Ở những bệnh nhân mắc bệnh mononucleosis, ampicillin làm tăng khả năng phát ban từ 3% lên gần 100%.
DẤU HIỆU LÂM SÀNG
Phát ban lan tỏa gồm các dát và sẩn hồng ban. Ở bệnh sởi và bệnh sởi Đức, phát ban thường bắt đầu trên đầu (đặc trưng là sau tai ở bệnh sởi) và diễn tiến lan đến thân mình và tứ chi. Ở bệnh sởi, các tổn thương riêng lẻ có xu hướng hợp lưu trên mặt và thân mình nhưng vẫn rời rạc ở các chi. Các dát và sẩn ở bệnh sởi Đức rời rạc, ngay cả trên thân và phân bố ngoại ban kiểu từ đầu đến chân, giống như sởi. Ở ban đào (roseola), các dát và sẩn màu đỏ hoa hồng phát triển chủ yếu ở thân mình và các đầu gần chi. Ban đỏ nhiễm trùng đặc trưng bắt đầu với má đỏ giống “bị tát”, sau đó là ban đỏ hình lưới trên thân mình và các đầu gần chi (Hình 14.10).
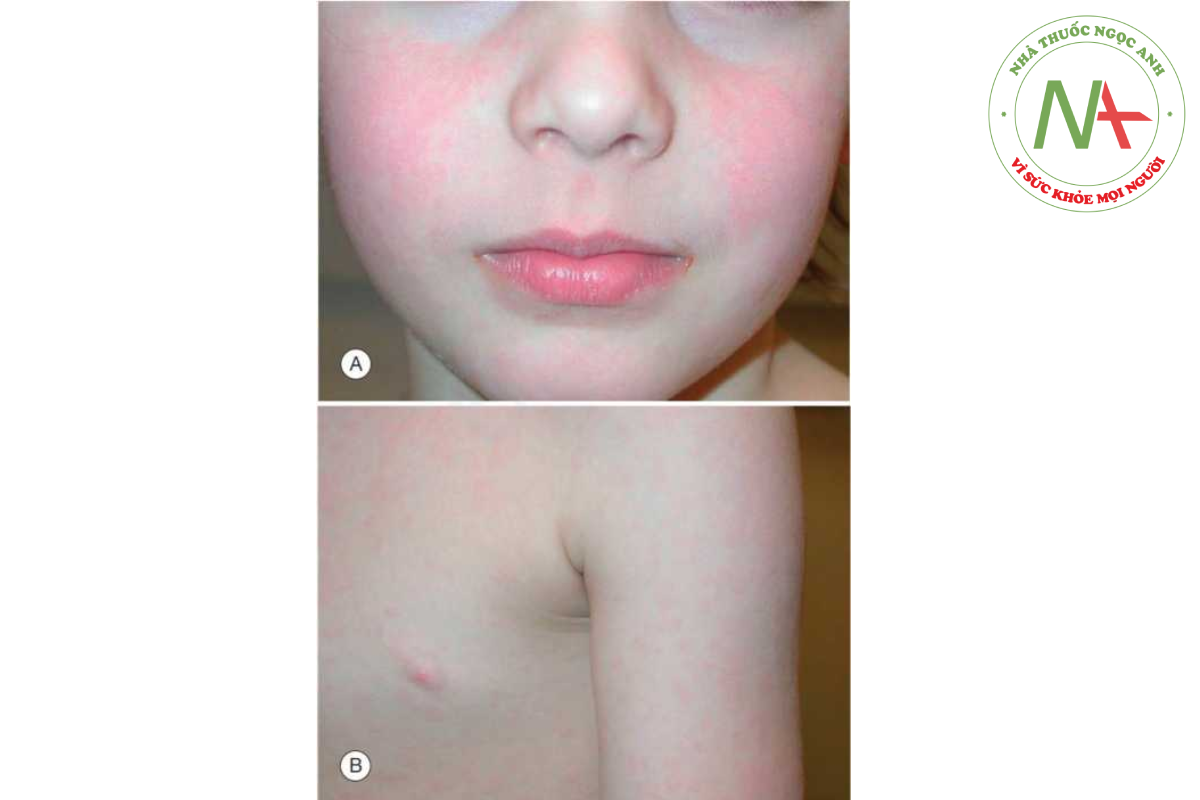
Phát ban liên quan đến nhiễm enterovirus thường giống như rubella, nhưng đôi khi có ban xuất huyết. Phát ban mụn nước cũng xảy ra với một số loại nhiễm enterovirus (ví dụ: bệnh tay chân miệng do nhiễm coxsackievirus A-16) (Hình 14.11).
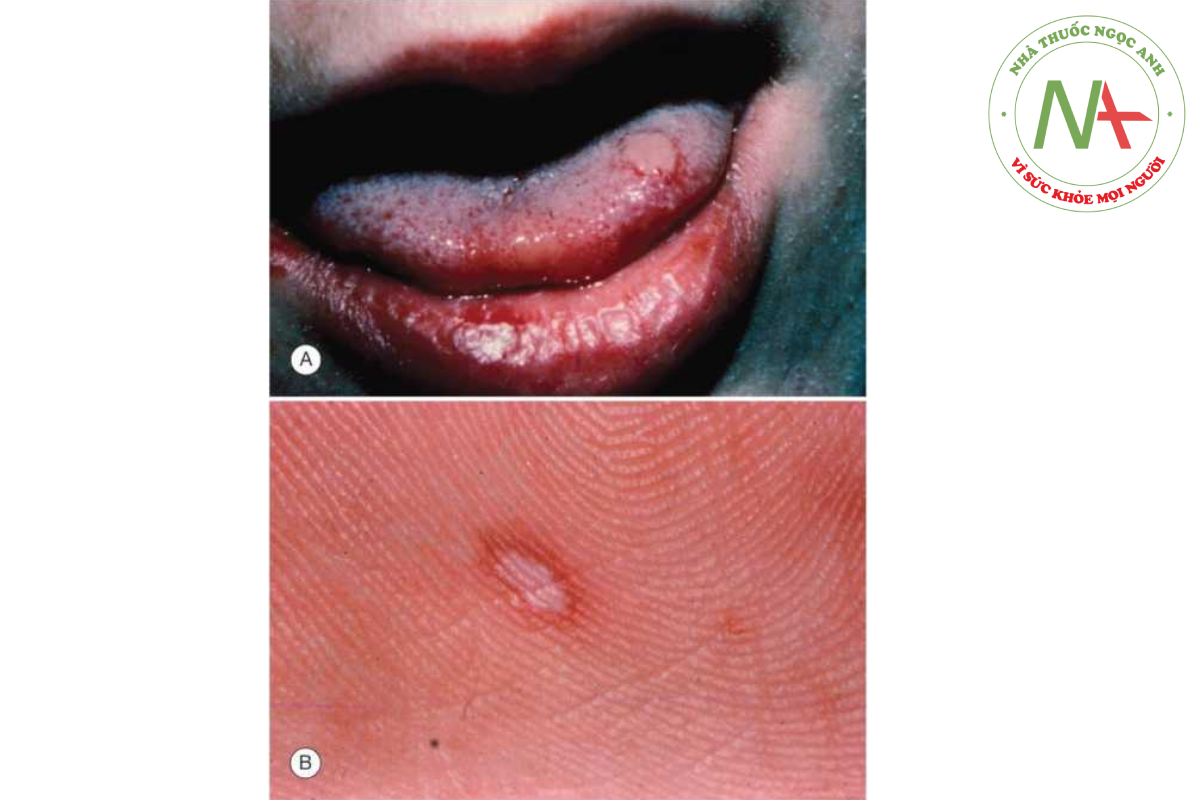
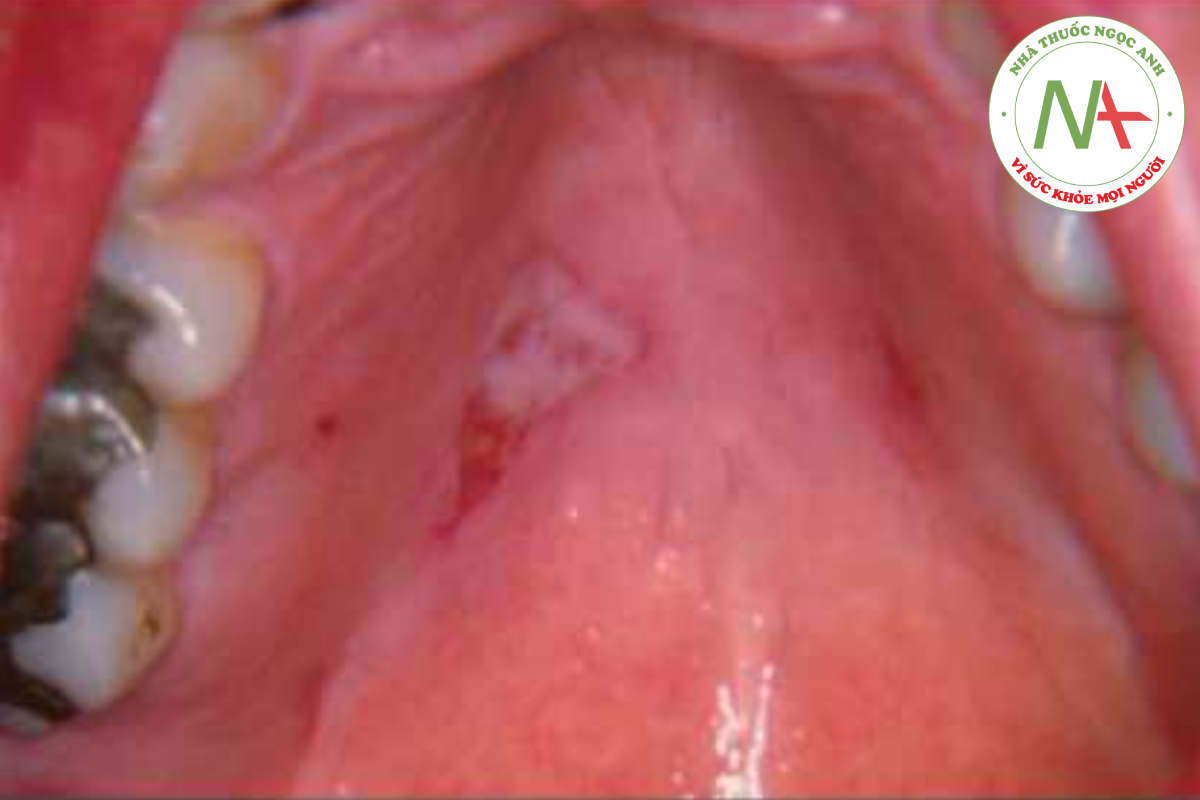
Niêm mạc đôi khi bị ảnh hưởng. Trong bệnh rubella, các đốm đỏ xuất hiện trên khẩu cái mềm. Ở bệnh sởi, các đốm Koplik là đặc trưng và thường xuất hiện trước phát ban. Các đốm Koplik được tìm thấy trên niêm mạc miệng và xuất hiện dưới dạng các sẩn nhỏ màu trắng- xám trên nền đỏ. Ở roseola, dát hồng ban phát triển trên khẩu cái mềm 48 giờ trước ngoại ban.
Sốt hầu như luôn luôn xuất hiện. Ở những bệnh nhân bị roseola do herpesvirus type 6 ở người gây ra, cơn sốt giảm đột ngột đặc trưng ngay trước khi phát ban xuất hiện. Phát ban kéo dài từ 24 đến 48 giờ và xuất hiện dưới dạng các dát hoặc dát sẩn rời rạc màu đỏ hoa hồng, tương tự như bệnh rubella và rubeola (Hình 14.12). Trong bệnh rubella, các hạch bạch huyết sưng to rõ rệt nhất được thấy ở đầu và cổ; trong bệnh sởi, sưng hạch bạch huyết thường toàn thân. Viêm màng não vô trùng đôi khi xảy ra trong nhiễm enterovirus.
Ở roseola, sốt giảm trước khi phát ban xuất hiện.
CHẨN ĐOÁN PHÂN BIỆT
Phát ban do thuốc thường ngứa và đỏ hơn và hợp lưu hơn so với ngoại ban do virus. Ban đỏ nhiễm độc thường ở các nếp gấp, có cảm giác giống như giấy nhám và thường có ảnh hưởng rộng đến niêm mạc hơn. Phát ban trong bệnh sốt Rocky Mountain bắt đầu dưới dạng các dát và sẩn hồng ban nhưng thường bắt đầu ở vùng xa (tay và chân) và trở thành ban xuất huyết khi tiến triển (xem Chương 17).
Chẩn đoán phân biệt ngoại ban do virus
- Phát ban do thuốc
- Ban đỏ nhiễm độc
- Sốt Rocky Mountain
XÉT NGHIỆM VÀ SINH THIẾT
Các xét nghiệm thường quy không giúp được gì. Thông thường, không có xét nghiệm nào được chỉ định; tuy nhiên, các xét nghiệm huyết thanh có thể xác nhận chẩn đoán bằng phát hiện sự gia tăng hiệu giá kháng thể ở giai đoạn hồi phục so với các mẫu huyết thanh cấp. Nuôi cấy virus thường không đạt được.
Sinh thiết da không được chỉ định; kiểm tra mô học thường cho thấy thâm nhiễm tế bào lympho quanh mạch máu không đặc hiệu. Ở bệnh sởi, nhiễm trùng cũng ảnh hưởng đến các tế bào biểu bì, kết quả là các thể vùi bên trong nhân, các tế bào khổng lồ đa nhân và hoại tử từng tế bào.
ĐIỀU TRỊ
Điều trị bệnh cấp tính là điều trị triệu chứng. Rubeola và rubella có thể được ngăn ngừa bằng cách tiêm vaccine với virus sống giảm độc lực.
Điều trị ngoại ban do virus
Ban đầu
- Thuốc hạ sốt và giảm đau: acetaminophen hoặc ibuprofen
- Dưỡng ẩm
- Vaccine
DIỄN TIẾN VÀ BIẾN CHỨNG
Tự khỏi hoàn toàn thường xảy ra trong vài ngày đến một tuần. Các biến chứng toàn thân là không phổ biến. Viêm não là nghiêm trọng nhất, xảy ra ở bệnh nhân bị sởi với tỷ lệ xấp xỉ 1 trên 1000; dẫn đến tử vong ở 10% đến 20% bệnh nhân bị ảnh hưởng. Tỷ lệ này cao hơn nhiều ở một số nước đang phát triển, nơi viêm não vẫn là nguyên nhân gây tử vong hàng đầu ở trẻ em. Trên thế giới, bệnh sởi tiếp tục gây ra khoảng 1 triệu ca tử vong mỗi năm ở trẻ em dưới 5 tuổi.
Viêm não là biến chứng nghiêm trọng nhất của bệnh sởi.
Rubella và ban đỏ nhiễm trùng thường phức tạp do viêm khớp ở người lớn. Nhiễm parvovirus B19 cũng liên quan đến các đợt khủng hoảng bất sản cấp ở những bệnh nhân có tiền sử thiếu máu tán huyết mãn tính trước đó, như bệnh hồng cầu hình liềm. Biến chứng quan trọng nhất của rubella là hội chứng rubella bẩm sinh, xảy ra ở trẻ sinh ra từ những bà mẹ bị nhiễm bệnh trong ba tháng đầu của thai kỳ. Với việc tiêm vaccine phòng rubella được phổ biến rộng rãi, tình trạng này rất hiếm. Herpesvirus type 6 là tác nhân chính gây co giật do sốt ở trẻ sơ sinh.
CƠ CHẾ BỆNH SINH
Trong tất cả các ngoại ban do virus, virus xâm nhập qua đường hô hấp trên (rubella và rubeola) hoặc đường tiêu hóa (enterovirus), ủ bệnh “âm thầm” trong khoảng thời gian vài ngày đến vài tuần, sau đó vào giai đoạn virus xâm nhập vào máu, gây ra tiền triệu sốt và dẫn đến việc phát tán virus sang các mô khác, bao gồm da.
BAN ĐỎ LAN TOẢ KHÔNG PHỔ BIẾN (UNCOMMON CAUSES OF GENERALIZED ERYTHEMA)
LUPUS BAN ĐỎ HỆ THỐNG (SYSTEMIC LUPUS ERYTHEMATOSUS)
Những điểm chính
- Bệnh lý “tự miễn dịch”
- Ban đỏ ở má đặc trưng
- Kiểm tra sự ảnh hưởng toàn thân
- Chống nắng rất quan trọng
ĐỊNH NGHĨA
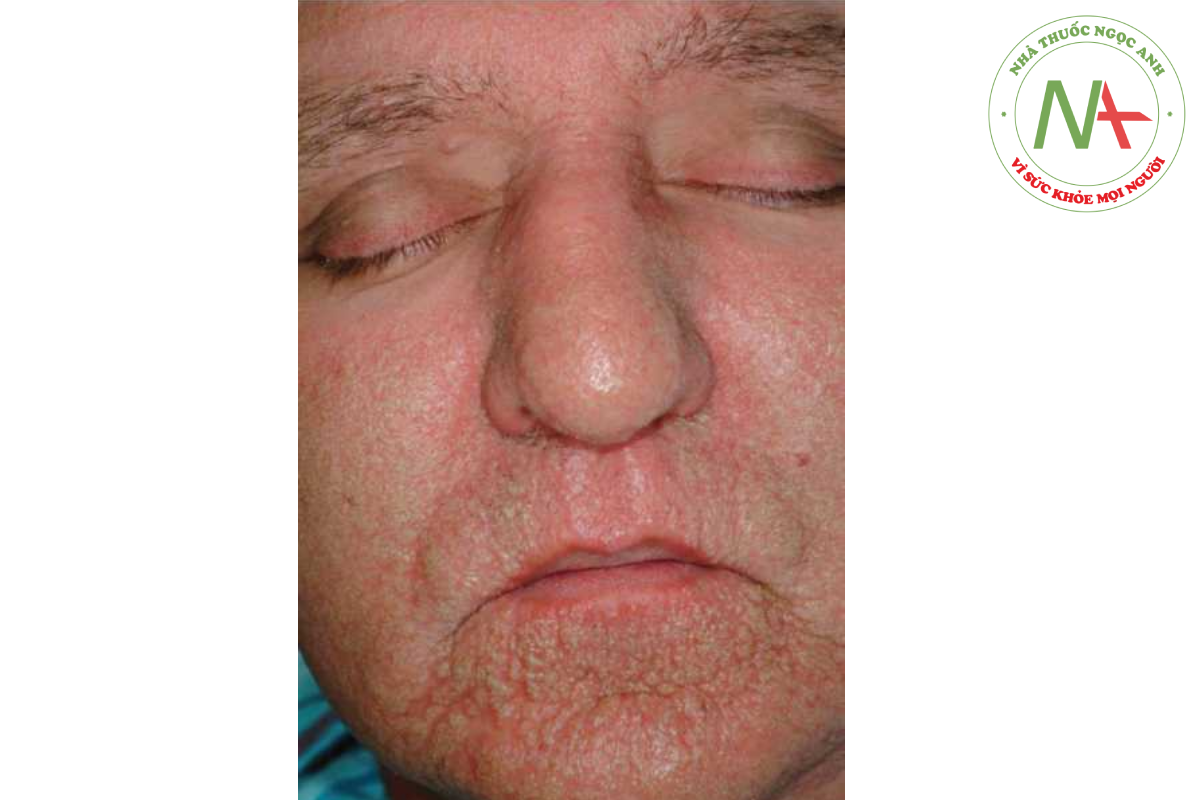
Lupus ban đỏ hệ thống (SLE) là một rối loạn “tự miễn dịch” trong đó hầu như bất kỳ loại tổn thương da nào cũng có thể xảy ra, bao gồm dát, sẩn, mảng, bóng nước, ban xuất huyết, nốt dưới da và loét (Hình 14.13). Mặt bị ảnh hưởng thường xuyên. Lupus ban đỏ dạng đĩa và lupus ban đỏ bán cấp ở da là những rối loạn da có vảy, được thảo luận trong Chương 9. Đối với các phát ban ban đỏ lan toả, SLE nên được coi là một nguyên nhân có thể xảy ra (mặc dù không phổ biến), đặc biệt khi có các dấu hiệu và triệu chứng khác của bệnh.
TỶ LỆ MẮC
Tại Hoa Kỳ, số phụ nữ mắc SLE nhiều hơn nam giới mắc bệnh này, với tỷ lệ xấp xỉ 6:1. Phụ nữ da đen có nguy cơ mắc SLE cao gấp 2,5 đến 6 lần so với phụ nữ da trắng. Phụ nữ trong độ tuổi sinh đẻ thường bị ảnh hưởng nhất.
TIỀN SỬ
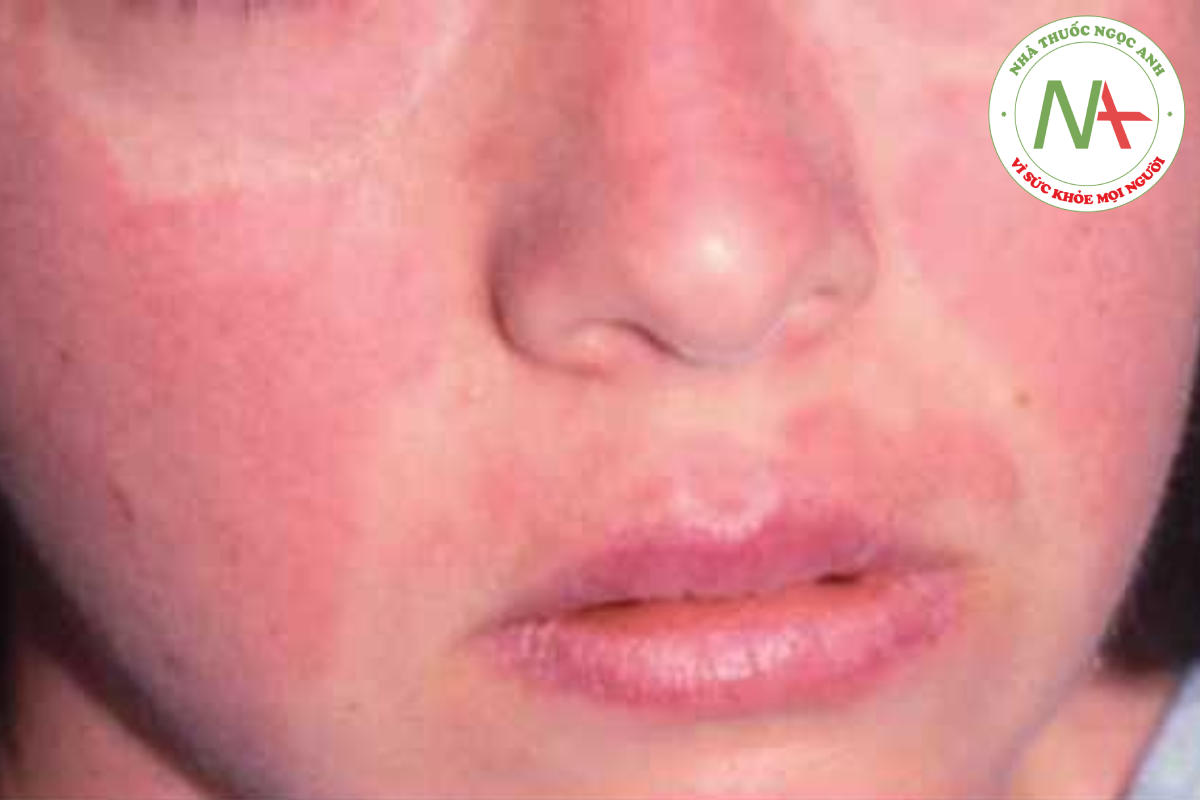
Với SLE hoạt động, mệt mỏi, sốt, đau khớp và thay đổi cân nặng là những triệu chứng thể chất phổ biến nhất. Các triệu chứng da niêm của SLE bao gồm loét ở mũi và miệng, nhạy cảm với ánh sáng, rụng tóc và hiện tượng Raynaud (Hình 14.14). Viêm khớp là phổ biến. Viêm thanh mạc (với viêm màng phổi hoặc viêm màng ngoài tim) và các biểu hiện thần kinh (ví dụ: nhức đầu và co giật) cũng xảy ra.
Bởi vì SLE có thể do thuốc gây ra, nên việc hỏi kỹ tiền sử dùng thuốc là rất quan trọng. Các loại thuốc thường liên quan là procainamide, hydralazine, quinidine và isoniazid. Lupus do thuốc có xu hướng xảy ra ở những bệnh nhân trên 50 tuổi, tỷ lệ nam: nữ là 1:1 và các triệu chứng sẽ hết sau khi ngừng thuốc.
DẤU HIỆU LÂM SÀNG
Ban đỏ của bệnh lupus thường có màu hơi tím, thường nổi bật ở những vùng tiếp xúc với ánh nắng mặt trời, nhưng ở một số bệnh nhân là lan rộng. Vùng má trên mặt là một vị trí phổ biến, tạo ra “phát ban hình cánh bướm”. Phát ban ở má trong bệnh lupus có xu hướng bỏ qua các nếp gấp mũi má và thường đi kèm với giãn mao mạch.
CHẨN ĐOÁN PHÂN BIỆT
Chẩn đoán SLE được thiết lập bằng sự kết hợp của các dấu hiệu về tiền sử, lâm sàng và cận lâm sàng. Các tiêu chí về bệnh lupus của Đại học American College of Rheumatology (ACR) được liệt kê dưới đây. Trong danh sách này, các định nghĩa về rối loạn như sau: protein niệu nặng kéo dài hoặc trụ tế bào ở thận; co giật hoặc rối loạn tâm thần đối với thần kinh; thiếu máu tán huyết, giảm bạch cầu, giảm bạch cầu lympho hoặc giảm tiểu cầu đối với huyết học; và dương tính với kháng đông lupus, kháng thể kháng DNA sợi kép, kháng thể kháng Smith (Sm) hoặc kháng thể kháng cardiolipin (xét nghiệm huyết thanh dương tính giả đối với bệnh giang mai) đối với xét nghiệm miễn dịch. Bệnh nhân có từ bốn tiêu chí trở lên được chẩn đoán là mắc SLE. Các tiêu chí này có độ nhạy và độ đặc hiệu là 96%. Các phòng khám Systemic Lupus International Collaborating Clinics đề xuất các tiêu chí mới để chẩn đoán SLE, nhưng các tác giả sẽ tuân thủ các tiêu chí ACR.
Tiêu chí chẩn đoán SLE của Đại học American College of Rheumatology:
- Phát ban ở má
- Phát ban hình đĩa
- Nhạy cảm với ánh sáng
- Loét miệng
- Viêm khớp
- Viêm thanh mạc
- Rối loạn thận
- Rối loạn thần kinh
- Rối loạn huyết học
- Rối loạn miễn dịch
- Kháng thể kháng nhân
Chẩn đoán SLE nếu có bốn dấu hiệu hoặc nhiều hơn.
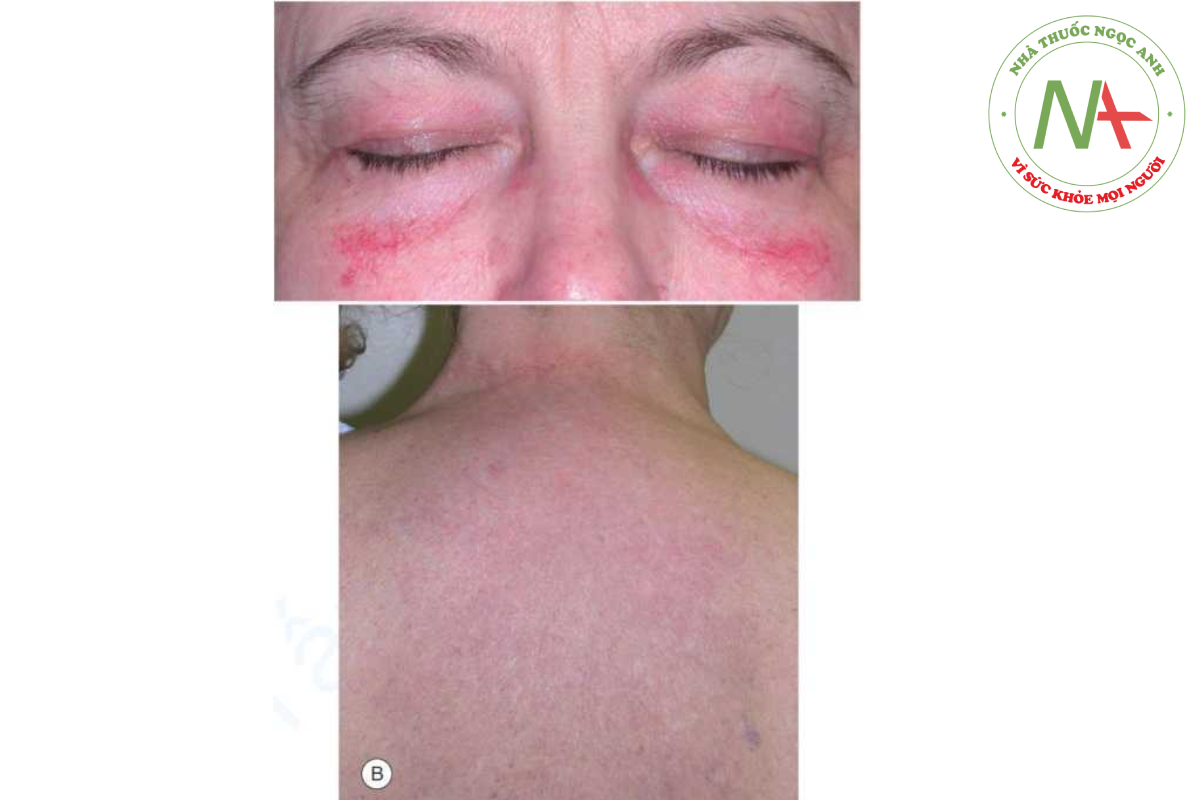
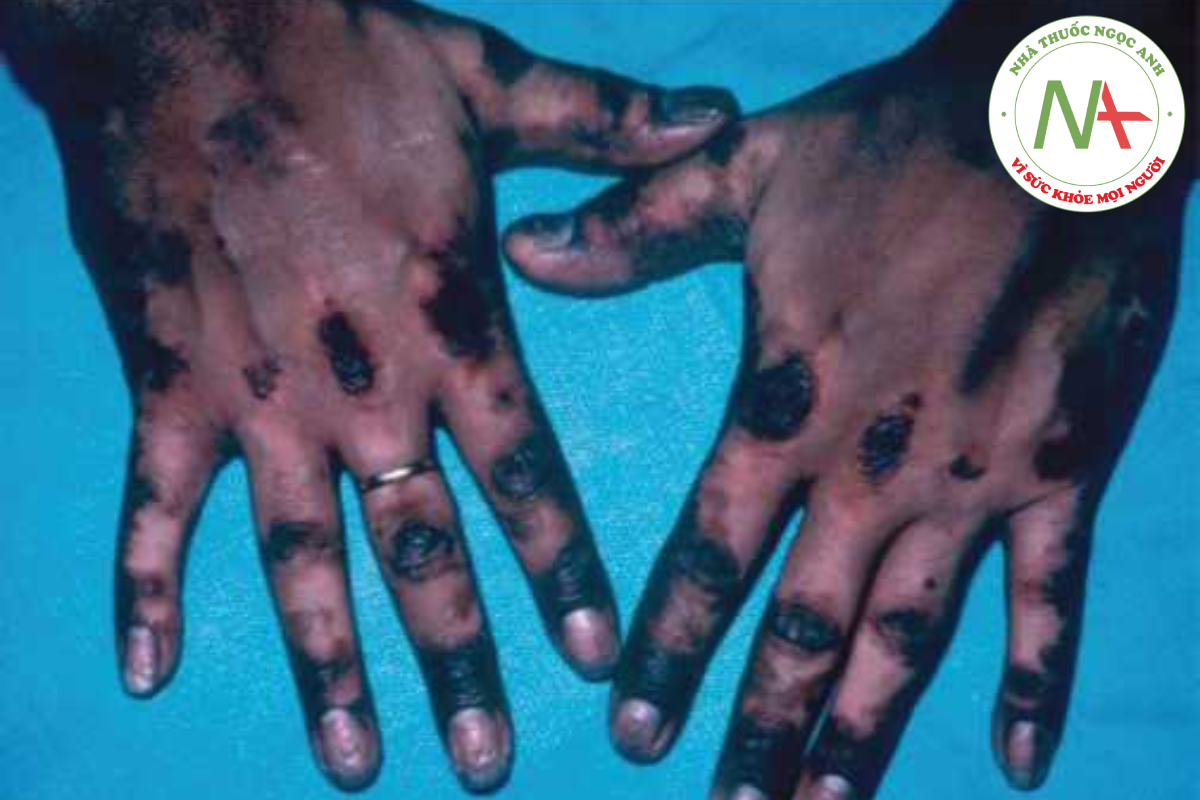
Các bệnh mạch máu collagen khác có thể được xem xét trong chẩn đoán phân biệt, và đôi khi có sự trùng lặp giữa một số rối loạn này; bệnh mô liên kết hỗn hợp là một ví dụ. Trong viêm bì cơ, các dấu hiệu đặc trưng ở da là phù nề hơi tím ở mí mắt và ban đỏ ở thân trên (ví dụ: phân bố dạng khăn choàng), cánh tay trên và đùi (Hình 14.15), các sẩn có đỉnh phẳng trên các đốt ngón tay (sẩn Gottron) (Hình 14.16), và các dát sắc tố dạng lưới, hồng ban và giãn mao mạch (poikiloderma) thường phân bố toàn thân. Ban đỏ quanh móng kèm giãn mạch, cùng với lớp biểu bì “rách rưới”, hầu như được chẩn đoán là bệnh mạch máu collagen, thường gặp nhất là viêm bì cơ (Hình 14.17). Xơ cứng bì ít khả năng bị nhầm lẫn với SLE, nhưng hiện tượng Raynaud, mặc dù ít phổ biến hơn ở SLE, xảy ra ở cả hai trường hợp và một số bệnh nhân có các đặc điểm trùng lặp của hai bệnh.
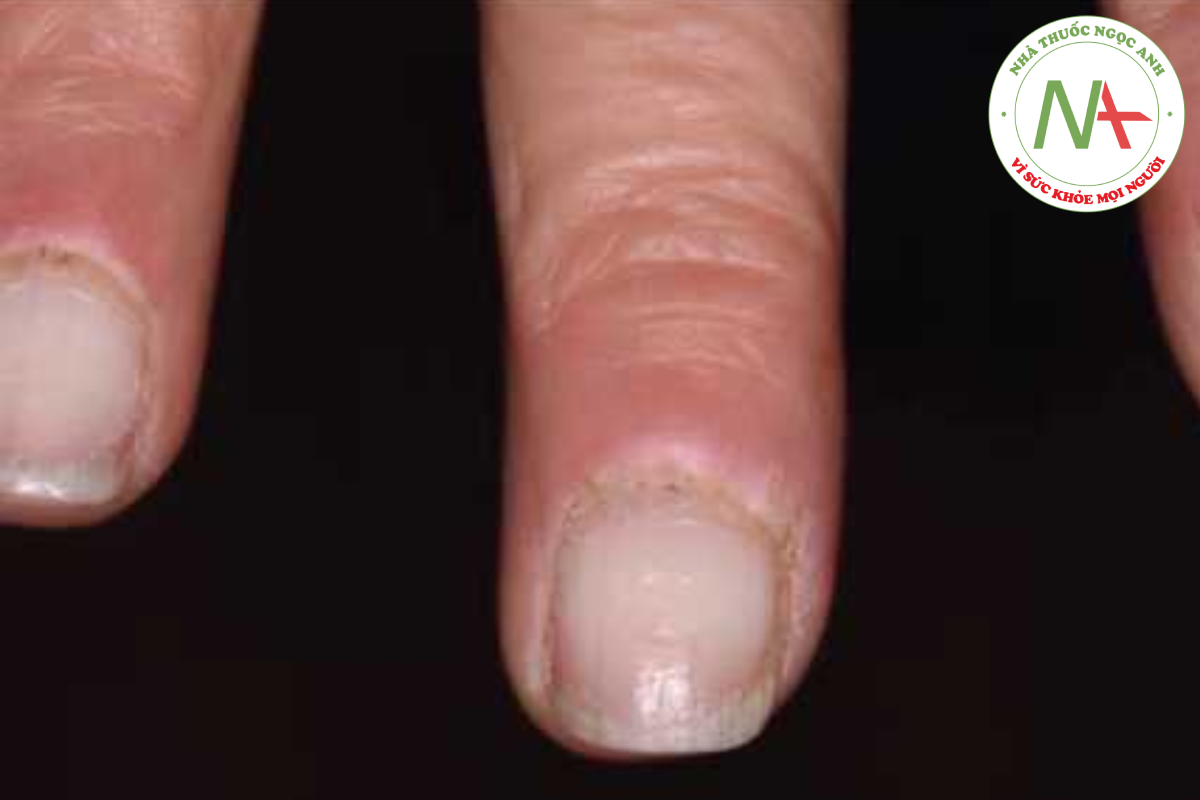
Ở những bệnh nhân nhạy cảm với ánh sáng, nên xem xét các nguyên nhân khác ngoài bệnh lupus. Các nguyên nhân chính là do thuốc, rối loạn chuyển hóa porphyrin và phát ban đa hình do ánh sáng (xem Chương 23).
Nguyên nhân phổ biến nhất đối với phát ban hình cánh bướm không phải là SLE mà là viêm da tiết bã. Viêm da tiết bã thường có thể được phân biệt bằng sự xuất diện của vảy mịn, màu vàng, ảnh hưởng đến các nếp gấp mũi má và sự cùng xuất hiện của phát ban có vảy tương tự trên da đầu, sau tai, trên lông mày và thường ở vùng trước ngực. Ngoài ra, bệnh rosacea thường bị nhầm lẫn với bệnh lupus. Giống như bệnh lupus, bệnh rosacea bùng phát khi tiếp xúc với ánh nắng mặt trời. Sự hiện diện của sẩn và mụn mủ trên bề mặt lồi của mặt và thiếu các triệu chứng toàn thân ở bệnh rosacea giúp phân biệt bệnh này với bệnh lupus.
Chẩn đoán phân biệt lupus ban đỏ hệ thống
- Bệnh mạch máu collagen khác
- Viêm bì cơ
- Xơ cứng bì
- Rối loạn nhạy cảm ánh sáng
- Thuốc
- Rối loạn chuyển hóa porphyrin
- Phát ban đa hình do ánh sáng
- Viêm da tiết bã
- Bệnh trứng cá đỏ (rosacea)
XÉT NGHIỆM VÀ SINH THIẾT
Các xét nghiệm sàng lọc cho bệnh SLE là công thức máu toàn phần, số lượng tiểu cầu, phân tích nước tiểu và xét nghiệm kháng thể kháng nhân (ANA). Nếu xét nghiệm ANA dương tính, xét nghiệm kháng thể kháng DNA được chỉ định vì xét nghiệm này đặc hiệu hơn đối với bệnh SLE. Các kháng thể chống lại kháng nguyên Sm cũng có tính đặc hiệu cao đối với SLE, nhưng được tìm thấy ít thường xuyên hơn so với các kháng thể kháng DNA sợi kép (dsDNA). Bổ thể huyết thanh thường bị giảm ở bệnh nhân SLE hoạt động. Kháng thể kháng histone DNA dương tính ở bệnh nhân lupus do thuốc.
Sàng lọc SLE ban đầu:
- Công thức máu toàn phần và số lượng tiểu cầu
- Phân tích nước tiểu
- Xét nghiệm kháng thể kháng nhân
Xét nghiệm xác nhận tự kháng thể cho lupus:
- DNA sợi kép
- Smith
Kết quả sinh thiết da trong bệnh lupus bao gồm thoái hóa không bào của lớp tế bào đáy với thâm nhiễm tế bào lympho quanh mạch máu và quanh phần phụ. Với phương pháp nhuộm miễn dịch huỳnh quang, sự lắng đọng globulin miễn dịch và bổ thể được tìm thấy tại vùng nối biểu bì- bì (xét nghiệm dải lupus), không chỉ ở vùng da bị bệnh mà còn ở vùng da không bị ảnh hưởng trên lâm sàng ở bệnh nhân SLE (Hình 14.18). Xét nghiệm dải lupus cũng dương tính ở vùng da bị tổn thương nhưng âm tính ở vùng da không bị tổn thương trên lâm sàng ở những bệnh nhân bị lupus đơn thuần ở da. Mặc dù thỉnh thoảng vẫn được sử dụng, xét nghiệm dải lupus hiện được thay thế phần lớn bằng xét nghiệm huyết thanh học (ANA, anti-DNA, anti-Sm).
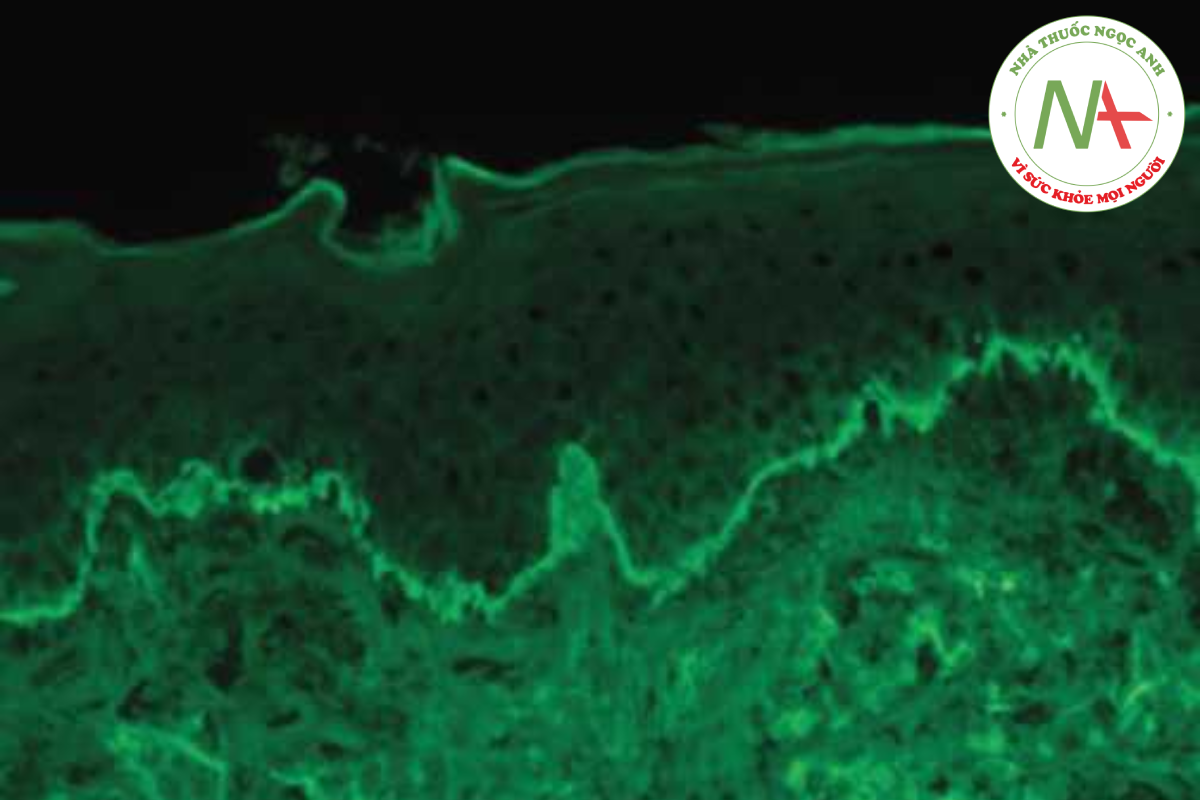
ĐIỀU TRỊ
Tổn thương ở da có thể được điều trị bằng steroid tại chỗ có hiệu lực từ trung bình đến cao hoặc macrolide tại chỗ (tacrolimus) và kem chống nắng lọc cả tia UV bước sóng ngắn và dài (ví dụ: kem chống nắng có chứa oxit kẽm hoặc titan dioxide). Thuốc chống sốt rét như hydroxychloroquine (Plaquenil) với liều 200 mg mỗi ngày hoặc hai lần mỗi ngày được sử dụng cho bệnh da nặng hơn không đáp ứng với điều trị tại chỗ. Thuốc chống sốt rét cũng hữu ích cho vấn đề mệt mỏi và viêm khớp. Ở những bệnh nhân mắc bệnh toàn thân bao gồm cả tổn thương thận, steroid toàn thân và các thuốc ức chế miễn dịch khác được sử dụng.
Điều trị lupus ở da
Ban đầu
- Kem chống nắng và quần áo bảo hộ
- Steroid tại chỗ:
- Kem triamcinolone 0,1% (trung bình)
- Kem fluocinonide 0,05% (mạnh)
- Macrolide tại chỗ:
- Tacrolimus
- Pimecrolimus
- Thuốc chống sốt rét (đối với bệnh nặng hơn):
- Hydroxychloroquine 200 mg 2 lần/ngày.
Thay thế
- Thuốc ức chế miễn dịch:
- Mycophenolate mofetil
- Azathioprin
- Methotrexat
- Steroid toàn thân
DIỄN TIẾN VÀ BIẾN CHỨNG
Ở những bệnh nhân mắc SLE, tỷ lệ sống sót sau 5 năm hiện nay cao hơn 90% và hơn 80% bệnh nhân sống sót ít nhất 10 năm. Bệnh nhân có viêm thận có tiên lượng xấu hơn những người không có biến chứng. Đàn ông diễn tiến xấu hơn phụ nữ. Bệnh nhân dưới 16 tuổi không có tổn thương thận có tiên lượng tốt. Trong số lượng ca lớn, các nguyên nhân gây tử vong phổ biến nhất là bệnh thận và nhiễm trùng huyết, thường là thứ phát do ức chế miễn dịch do điều trị.
CƠ CHẾ BỆNH SINH
Cơ chế bệnh sinh của các tổn thương da trong bệnh lupus được thảo luận trong Chương 9. Bệnh nhân lupus ban đỏ bán cấp ở da thường có bệnh da lan rộng nhưng ít ảnh hưởng toàn thân. Những bệnh nhân này thường có ANA âm tính nhưng có kháng thể lưu hành đối với các kháng nguyên tế bào chất, được gọi là kháng nguyên Ro (hội chứng Sjogren A) và kháng nguyên La (hội chứng Sjogren B). Trong bệnh SLE, các tự kháng thể được hình thành để chống lại các kháng nguyên nhân (ANA và anti- DNA). Các tự kháng thể tham gia vào việc hình thành các phức hợp miễn dịch, sau đó là hoạt hóa bổ thể, và quá trình này góp phần vào phản ứng viêm ở nhiều mô, bao gồm cả da và thận. Mức độ sử dụng bổ thể được phản ánh bằng dấu hiệu nồng độ bổ thể giảm dần trong huyết thanh ở những bệnh nhân có bệnh đang hoạt động.
Trong bệnh lupus, các tự kháng thể được tạo ra bởi các tế bào B, dường như được kích thích bởi các tế bào T hoạt hóa (tỷ lệ tế bào T CD4+ so với CD8+ cao hơn) thoát khỏi cơ chế dung nạp bình thường đối với các kháng nguyên tự thân.
Yếu tố di truyền đóng một vai trò ở nhiều bệnh nhân bị lupus. Lupus có tính gia đình được ghi nhận rõ. Bệnh phù hợp là khoảng 30% ở các cặp song sinh đồng hợp tử so với 5% ở các cặp song sinh dị hợp tử.
Các yếu tố môi trường cũng có liên quan đến bệnh lupus. Ánh sáng mặt trời chắc chắn có liên quan. Tuy nhiên, có ý kiến cho rằng bệnh lupus phổ biến hơn ở người Mỹ gốc Phi so với người châu Phi, cho thấy sự khác biệt về môi trường có thể ảnh hưởng đến sự tiến triển của bệnh tự miễn.
BAN ĐỎ NHIỄM ĐỘC (TOXIC ERYTHEMA)
Những điểm chính
- Nhiễm trùng thường là nguyên nhân
- Thường biểu hiện ngoại ban nổi bật ở phần gấp của cơ thể
- Điều trị nhiễm trùng nền
ĐỊNH NGHĨA
Ban đỏ nhiễm độc là một phản ứng của da đối với độc tố lưu hành. Trong sốt scarlet (sốt tinh hồng nhiệt), độc tố erythrogenic được tạo ra bởi liên cầu khuẩn nhóm A (Streptococcus pyogenes), thường lây nhiễm ở hầu họng. Trong bệnh phát ban dạng scarlatiniform do tụ cầu, hội chứng bỏng da do tụ cầu (SSSS) và hội chứng sốc nhiễm độc, các độc tố gây ra được hình thành từ ổ nhiễm trùng hoặc xâm chiếm của Staphylococcus aureus (Hình 14.19). Các trường hợp hội chứng giống sốc nhiễm độc cũng được báo cáo có liên quan đến nhiễm trùng nghiêm trọng với liên cầu khuẩn nhóm A. Trong hội chứng hạch bạch huyết da niêm (Hình 14.20), một chất độc được nghi ngờ nhưng chưa được xác định. Đối với tất cả các ban đỏ nhiễm độc, da thường trở nên đỏ, thường có cảm giác giống như giấy nhám và trải qua quá trình bong vảy sau viêm. Sự ảnh hưởng ở niêm mạc cũng phổ biến.
Ban đỏ nhiễm độc:
- Sốt scarlet (sốt tinh hồng nhiệt)
- Hội chứng bỏng da do tụ cầu
- Hội chứng sốc nhiễm độc
- Hội chứng Kawasaki
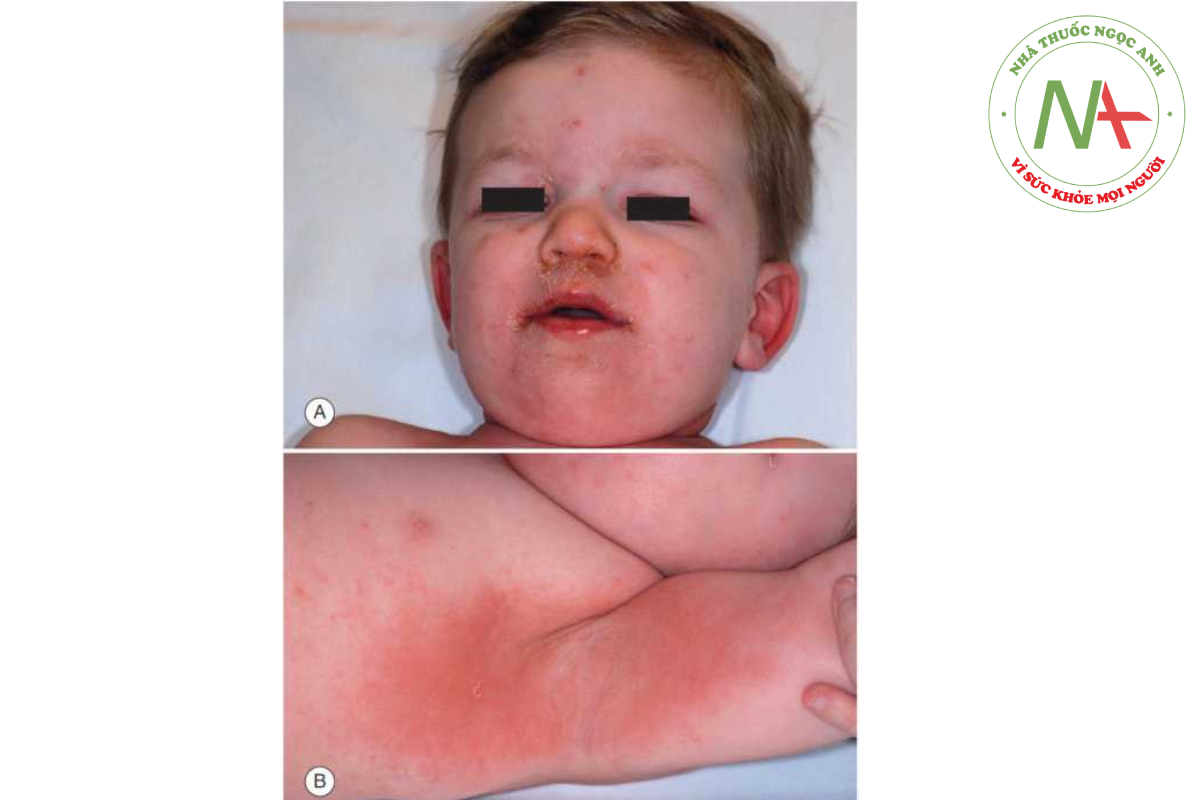
TỶ LỆ MẮC
Ban đỏ nhiễm độc vẫn chưa phổ biến, mặc dù có tần suất gia tăng trong những năm gần đây. Trẻ em bị ảnh hưởng thường xuyên nhất, ngoại trừ hội chứng sốc nhiễm độc thường xảy ra ở người lớn. Sau khi thuốc kháng sinh ra đời, sốt scarlet trở thành một bệnh ít phổ biến hơn và thường ít nghiêm trọng hơn, mặc dù xu hướng này bị đảo ngược trong những năm gần đây. Trẻ sơ sinh có nguy cơ mắc SSSS cao nhất do thận giảm đào thải độc tố và thiếu kháng thể với độc tố.
Ngoại trừ hội chứng sốc nhiễm độc, ban đỏ nhiễm độc xảy ra thường xuyên nhất ở trẻ em.
TIỀN SỬ
Sốt là phổ biến đối với tất cả các ban đỏ nhiễm độc. Bệnh nhân bị sốt scarlet có tiền sử đau họng trước phát ban từ 1 đến 2 ngày. Trong SSSS, bệnh nhân có thể có tiền sử nhiễm tụ cầu tại chỗ gây viêm kết mạc, áp xe da hoặc viêm tai ngoài. Bệnh nhân bị hội chứng sốc nhiễm độc và hội chứng hạch bạch huyết da niêm trông và cảm thấy bệnh nặng nhất. Hội chứng sốc nhiễm độc do tụ cầu lần đầu tiên được mô tả ở những phụ nữ đang có kinh nguyệt sử dụng băng vệ sinh bít kín cho phép tụ cầu sinh sôi nảy nở trong đường âm đạo bị bít. Rối loạn này hiện nay thường được tìm thấy ở những bệnh nhân sau phẫu thuật. Ô nhiễm trùng của hội chứng sốc nhiễm độc do tụ cầu thường là da, phổ biến nhất là vùng viêm mô tế bào gây đau ở một chi. Sự khởi phát của hội chứng sốc nhiễm độc là đột ngột. Như tên cho thấy, hạ huyết áp là phổ biến, cũng như nôn mửa, tiêu chảy, đau cơ nghiêm trọng và bệnh não với rối loạn tâm thần. Bệnh nhân mắc hội chứng Kawasaki thường xuyên bị đau bụng, tiêu chảy, đau khớp và các triệu chứng toàn thân khác.
DẤU HIỆU LÂM SÀNG
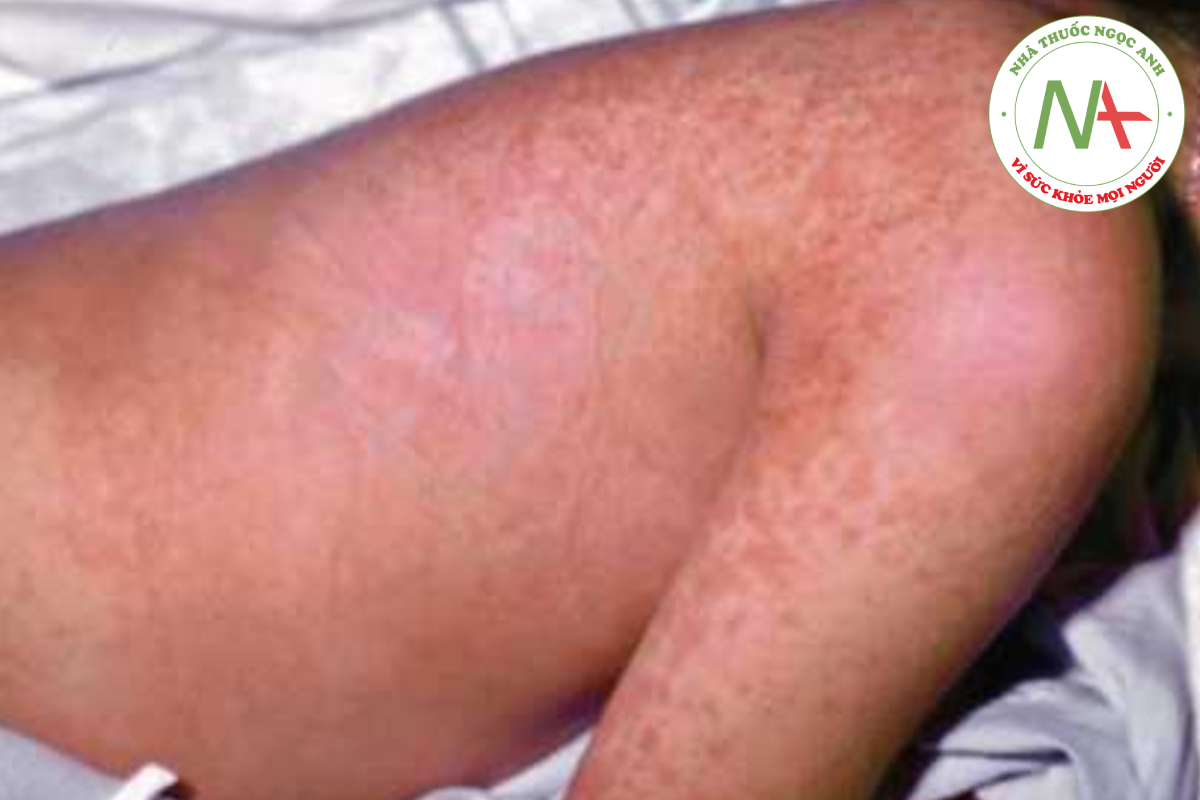
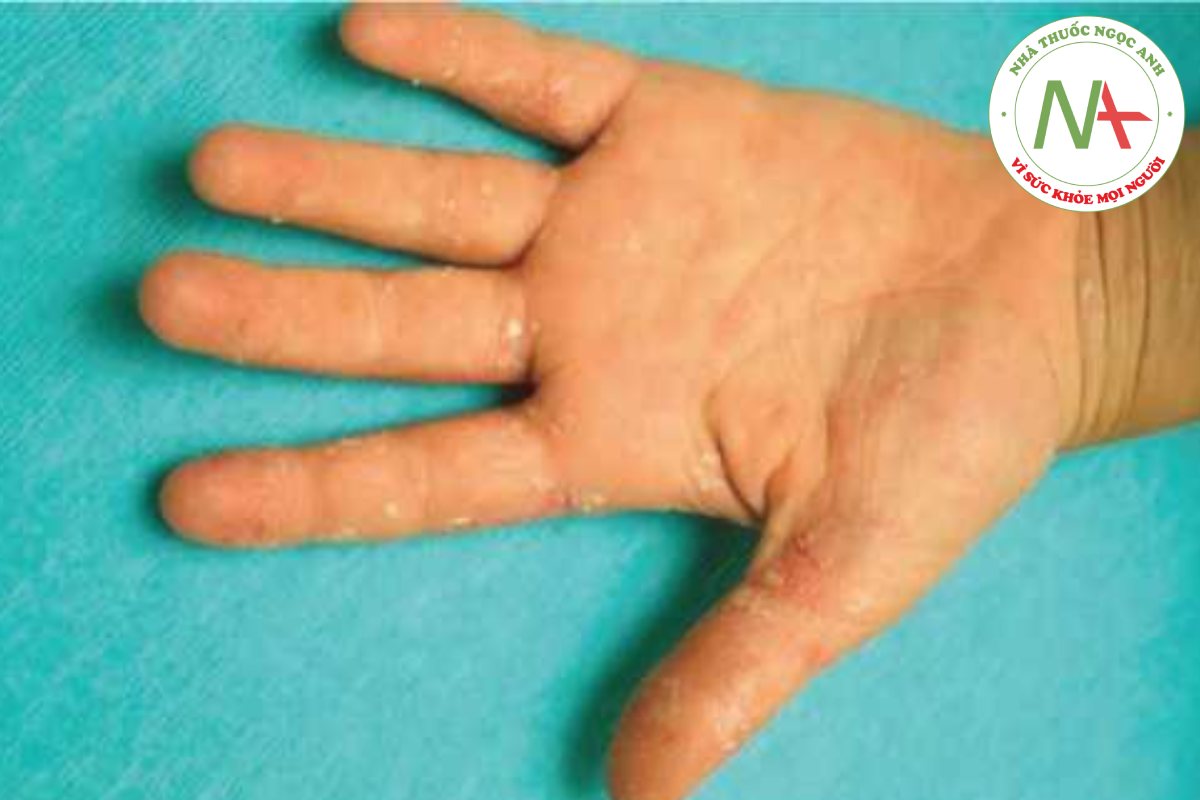
Ban đỏ nhiễm độc được đặc trưng bởi sự phát ban với ban đỏ tươi lan toả, thường có cảm giác như giấy nhám và nổi bật ở các nếp gấp (Hình 14.21). Bong vảy sau viêm là phổ biến, đặc biệt là ở bàn tay và bàn chân, đặc biệt là trong hội chứng Kawasaki, nhưng không phải là bệnh lý (Hình 14.22).
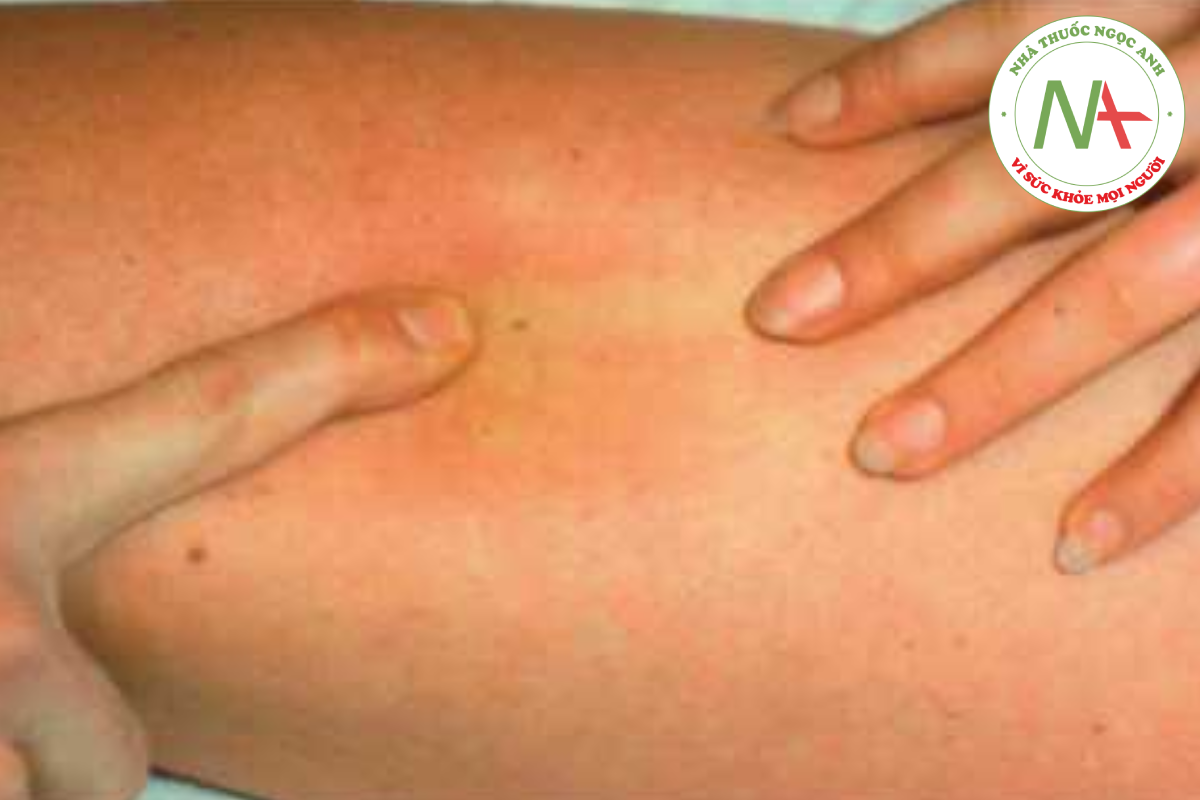
Ban đỏ nhiễm độc thường:
- Như giấy nhám
- Nổi bật ở những nếp gấp da
- Sau đó là bong vảy
Sự ảnh hưởng ở niêm mạc thường nổi bật, xảy ra trong tất cả các vụ phát ban do độc tố ngoại trừ SSSS. Bệnh nhân bị sốt scarlet có viêm họng cấp tính do liên cầu khuẩn và “lưỡi dâu tây”, bắt đầu với dịch tiết màu trắng có các nhú màu đỏ nổi bật (“dâu tây trắng”). Sau vài ngày, lưỡi trở nên “đỏ mọng” (“dâu tây đỏ”). Trong hội chứng sốc nhiễm độc, sung huyết niêm mạc thường ảnh hưởng đến kết mạc, hầu họng hoặc âm đạo. Trong hội chứng Kawasaki, bệnh nhân thường có ban đỏ rõ rệt ở môi (“môi đỏ anh đào”), lưỡi (“lưỡi dâu tây”) và kết mạc. Trong bệnh này, sưng hạch bạch huyết không đối xứng xảy ra ở khoảng 75% bệnh nhân – do đó có tên là hội chứng hạch bạch huyết da niêm.
Sự ảnh hưởng ở niêm mạc đi kèm với tất cả các ban đỏ nhiễm độc ngoại trừ hội chứng bỏng da do tụ cầu.
CHẨN ĐOÁN PHÂN BIỆT
Chẩn đoán phân biệt bao gồm phát ban do thuốc, ngoại ban do virus và hoại tử biểu bì nhiễm độc. Hoại tử biểu bì nhiễm độc là một dạng ban đỏ đa dạng nghiêm trọng, lan toả (xem Chương 16) đặc trưng bởi ban đỏ dữ dội và bóng nước lan rộng xuất hiện thành từng mảng. Sinh thiết da trong bệnh này cho thấy bóng nước nằm dưới biểu bì chứ không phải trong biểu bì. Trong SSSS, sự phân tách da diễn ra trong biểu bì, đặc biệt là ở lớp hạt.
Liên cầu nhóm A được tìm thấy từ hầu họng ở bệnh nhân bị sốt scarlet. Không có ảnh hưởng niêm mạc gợi ý phát ban bỏng da do tụ cầu. Sự ảnh hưởng nhiều cơ quan, bao gồm hạ huyết áp ở một bệnh nhân nữ đang hành kinh, gợi ý mạnh hội chứng sốc nhiễm độc. Biểu hiện nổi bật ở niêm mạc và sưng hạch bạch huyết ở trẻ có biểu hiện bệnh nặng là những đặc điểm của hội chứng Kawasaki. Tiêu chuẩn chẩn đoán hội chứng sốc nhiễm độc và hội chứng Kawasaki được liệt kê trong Bảng 14.3.
Chẩn đoán phân biệt ban đỏ nhiễm độc
- Phát ban do thuốc
- Ngoại an do virus
- Hoại tử biểu bì nhiễm độc
BẢNG 14.3 Tiêu chí chẩn đoán Hội chứng sốc nhiễm độc và Hội chứng Kawasaki
| Hội chứng sốc nhiễm độc | Hội chứng Kawasaki |
| Sốt >38,9°C | Sốt >5 ngày |
| Phát ban scarlatiniform | Lòng bàn tay và lòng bàn chân đỏ, phù nề, sau đó bong vảy |
| Bong vảy da 1-2 tuần sau khi khởi phát | Ngoại ban trên thân mình |
| Hạ huyết áp | Viêm kết mạc |
| Bất thường trên lâm sàng hoặc xét nghiệm của ít nhất ba cơ quan hệ thống | Ban đỏ niêm mạc (môi, lưỡi hoặc hầu họng) |
| Sự vắng mặt các nguyên nhân gây bệnh khác | Sưng hạch cổ |
| (Cả sáu tiêu chí đều bắt buộc cho chẩn đoán) | (Sốt cộng với 4 trong số 5 tiêu chí còn lại là bắt buộc để chẩn đoán) |
XÉT NGHIỆM VÀ SINH THIẾT
Nuôi cấy vi khuẩn từ các ổ nhiễm trùng tiềm năng là bắt buộc. Trong các trường hợp nghi ngờ sốt scarlet, nên cấy dịch họng. Bệnh chốc do liên cầu đóng vai trò là ổ nhiễm trùng ít phổ biến hơn,. Đối với ban đỏ nhiễm độc tụ cầu, nên tìm và nuôi cấy ổ vi khuẩn tập trung hoặc nhiễm trùng. Ở những phụ nữ nghi ngờ mắc hội chứng sốc nhiễm độc, nên cấy dịch âm đạo. Ở những bệnh nhân bị bệnh nặng, cũng nên cấy máu vì một số bệnh nhân bị hội chứng sốc nhiễm độc tụ cầu bị nhiễm trùng huyết. Ô nhiễm trùng ở những bệnh nhân có hội chứng sốc nhiễm độc liên cầu thường là viêm mô tế bào hoại tử nặng, cần được nuôi cấy. Những bệnh nhân này cũng thường có kết quả nuôi cấy máu dương tính. Xét nghiệm đánh giá các hệ thống cơ quan khác là phù hợp trong hội chứng sốc nhiễm độc và bệnh Kawasaki, bao gồm các xét nghiệm về chức năng tạo máu, gan, tim và thận. Trong hội chứng sốc nhiễm độc, giảm tiểu cầu xuất hiện sớm; trong bệnh Kawasaki, tăng tiểu cầu xuất hiện muộn.
Lấy mẫu cấy từ các ổ chứa vi khuẩn tiềm năng:
- Họng
- Da
- m đạo
- Máu
Sinh thiết là không đặc hiệu trong ban đỏ nhiễm độc, ngoại trừ SSSS có dấu hiệu phân tách trong biểu bì.
ĐIỀU TRỊ
Điều trị ban đầu ban đỏ nhiễm độc thường yêu cầu bệnh nhân nhập viện nội trú để được chăm sóc hỗ trợ tích cực, ngoại trừ sốt scarlet. Bệnh liên cầu khuẩn thường được điều trị bằng penicillin, mặc dù các chủng liên cầu khuẩn kháng penicillin đang bắt đầu được báo cáo. Nhiễm trùng tụ cầu được điều trị bằng kháng sinh kháng penicillinase như dicloxacillin đường uống hoặc nafcillin tiêm tĩnh mạch. Tiêm tĩnh mạch Y-globulin và aspirin được sử dụng để điều trị hội chứng Kawasaki.
Điều trị ban đỏ nhiễm độc
Điều trị ban đầu:
- Nhập viện để được chăm sóc hỗ trợ
- Thuốc kháng sinh điều trị nhiễm trùng
- Aspirin và Y-globulin cho hội chứng Kawasaki
DIỄN TIẾN VÀ BIẾN CHỨNG
Sốt scarlet diễn biến tương đối lành tính, thường hồi phục hoàn toàn trong vòng 5 đến 10 ngày. Penicillin làm thay đổi đáng kể diễn biến của sốt scarlet cả về thời gian và mức độ nghiêm trọng. Các biến chứng là không phổ biến với sốt scarlet, mặc dù viêm cầu thận sau liên cầu khuẩn có thể xảy ra. Tử vong xảy ra ở những bệnh nhân có hội chứng sốc nhiễm độc với hạ huyết áp nghiêm trọng, nhiễm trùng huyết hoặc suy đa cơ quan. Tỷ lệ tử vong đối với hội chứng sốc nhiễm độc do liên cầu cao hơn so với hội chứng sốc nhiễm độc do tụ cầu (tương ứng là 70% so với 30%).
Sốt kéo dài nhất trong hội chứng Kawasaki, thường kéo dài trên 5 ngày. Tử vong có thể do hội chứng Kawasaki, thường là kết quả của chứng phình động mạch vành và huyết khối, điều này xảy ra nổi bật ở những bệnh nhân còn trẻ. Tư vấn và theo dõi tim mạch là rất quan trọng. Biến chứng này xảy ra ở 20% bệnh nhân và có thể xuất hiện muộn hơn 1 năm sau đợt cấp. Nó thường có thể được ngăn ngừa bằng điều trị giai đoạn cấp tính được đề cập ở trên.
Đối với tất cả các rối loạn này, bong vảy sau viêm thường xảy ra trong 1 đến 2 tuần, nổi bật nhất ở bàn tay và bàn chân, nơi lớp sừng thường tróc thành mảng lớn.
CƠ CHẾ BỆNH SINH
Các độc tố liên quan đến ban đỏ nhiễm độc đóng vai trò là “siêu kháng nguyên” trực tiếp kích hoạt các tế bào T, do đó gây ra việc giải phóng một lượng lớn các cytokine, đặc biệt là yếu tố hoại tử khối u-a, interleukin 1 và interleukin 6. Những cytokine này được cho là chịu trách nhiệm cho các biểu hiện lâm sàng. Độc tố erythrogenic được tạo ra bởi một thể thực khuẩn lysogen được tìm thấy trong hầu hết các chủng liên cầu tan huyết p nhóm A. Mặc dù tái nhiễm liên cầu lặp lại có thể xảy ra, nhưng sốt scarlet thường không tái phát nhờ các kháng thể kháng độc tố đặc hiệu đã được hình thành ngay từ đợt đầu tiên.
SSSS xảy ra do một loại độc tố được tạo ra bởi thể thực khuẩn S. aureus nhóm II. Độc tố này liên kết và phá vỡ protein desmosome, desmoglein 1, protein này tập trung nhiều ở lớp hạt của biểu bì. Đây là lý giải tại sao sinh thiết da trong SSSS cho thấy sự phân tách ở lớp hạt của biểu bì. Trong hội chứng sốc nhiễm độc, một số độc tố tụ cầu được phân lập, mặc dù độc tố thường liên quan nhất là một exoprotein được chỉ ra trong hội chứng sốc nhiễm độc. Các độc tố khác (ví dụ, Streptococcus pyogenes exotoxin), cũng như phản ứng của vật chủ với độc tố, có lẽ cũng đóng một vai trò trong cơ chế bệnh sinh của hội chứng sốc nhiễm độc.
CÁC BAN ĐỎ LAN TỎA KHÔNG PHỔ BIẾN KHÁC – OTHER UNCOMMON CAUSES – ENERALIZED ERYTHEMA
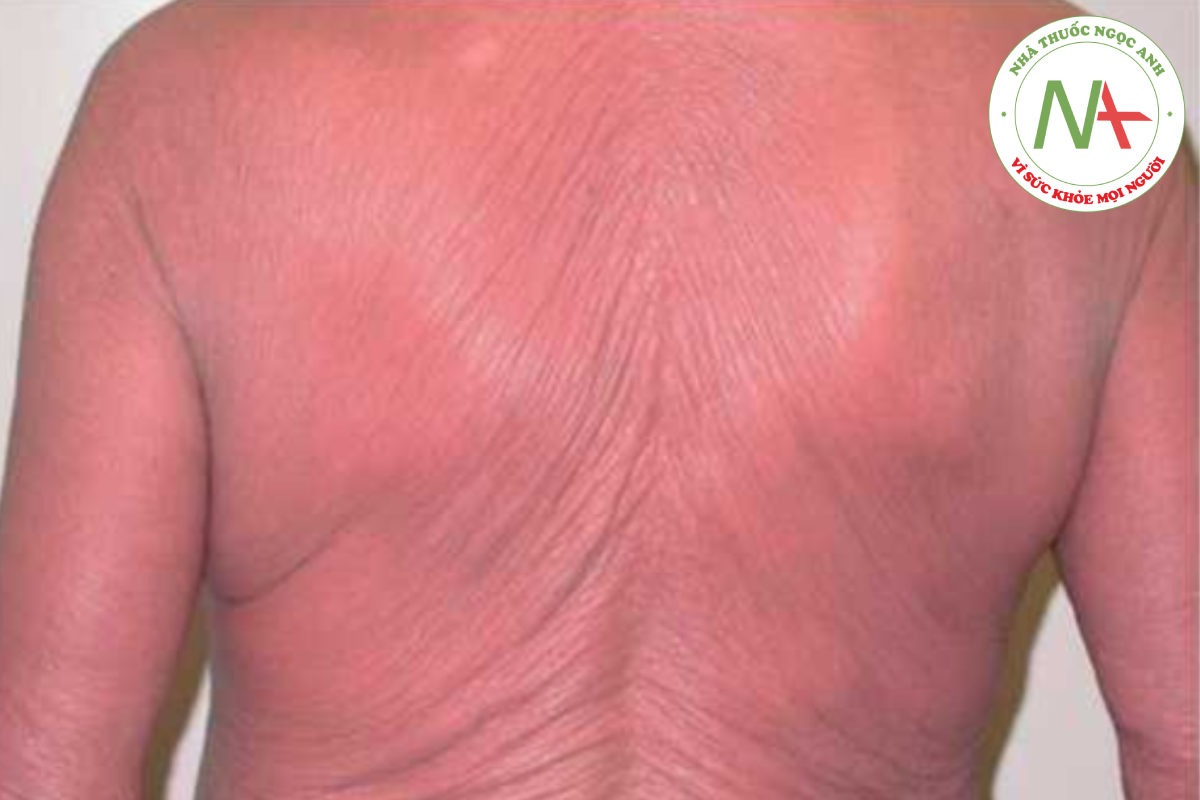
ĐỎ DA TOÀN THÂN (ERYTHRODERMA)
Đỏ da toàn thân là một tình trạng viêm da lan tỏa, ảnh hưởng đến hơn 90% diện tích bề mặt da (Hình 14.23). Ban đỏ rất đáng chú ý và khi có biểu hiện vảy đáng kể, thuật ngữ ban đỏ tróc vảy (exfoliative erythroderma) thường được sử dụng. Các nguyên nhân gây đỏ da toàn thân được chia thành bốn loại chính: (1) bệnh da nguyên phát (ví dụ: bệnh vảy nến, viêm da cơ địa dị ứng); (2) phản ứng thuốc; (3) phản ứng với bệnh ác tính tiềm ẩn; và (4) vô căn. Tiếp cận một bệnh nhân đỏ da toàn thân cần phải có tiền sử đầy đủ và khám thực thể, đặc biệt chú ý sàng lọc các bệnh ác tính liên quan đến tuổi tác, và chẩn đoán hình ảnh và xét nghiệm thích hợp. Sinh thiết da hiếm khi giúp phân biệt nhiều nguyên nhân gây đỏ da toàn thân. Không may là một tỷ lệ lớn các trường hợp đỏ da toàn thân không rõ nguyên nhân, được dán nhãn vô căn và yêu cầu đánh giá định kỳ để tìm kiếm các nguyên nhân tiềm ẩn.
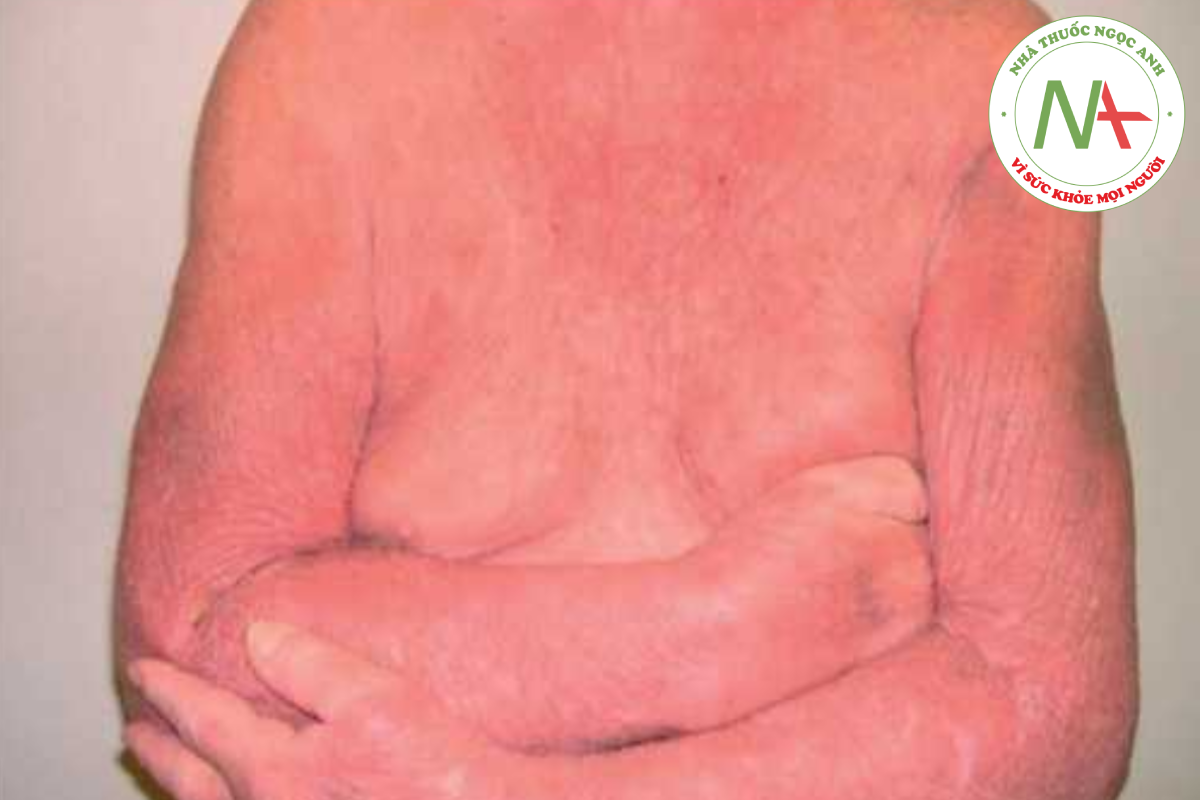
HỘI CHỨNG SÉZARY
Hội chứng Sézary là một nguyên nhân cụ thể của đỏ da toàn thân, được coi là bệnh ác tính (u lympho tế bào T ở da) và bệnh da nguyên phát (Hình 14.24). Nó được đặc trưng bởi đỏ da toàn thân, sưng hạch bạch huyết lan rộng và các tế bào T ác tính lưu hành, được gọi là tế bào Sézary, trong máu. Phân tích kiểu hình miễn dịch cho thấy tỷ lệ giữa CD4 và CD8 vượt quá 10:1 vì các tế bào T ác tính tăng thêm là CD4+. Sinh thiết da và hạch bạch huyết cho thấy các tế bào T ác tính xâm nhập vào lớp biểu bì và hạch bạch huyết. Hội chứng Sézary có tỷ lệ tử vong cao, với phần lớn bệnh nhân tử vong do nhiễm trùng thứ phát do ức chế miễn dịch.
=> Đọc thêm: Đốm trắng trên da là bệnh gì? Nguyên nhân và Cách điều trị?