nhathuocngocanh.com – Để tải file PDF của bài viết Viêm phổi cộng đồng, xin vui lòng click vào link ở đây.
Tóm tắt
- Triệu chứng đặc trưng thường là thâm nhiễm mới ở phổi trên phim chụp X-quang, cùng với một hoặc nhiều các triệu chứng sau: sốt, ớn lạnh, ho, có đờm, khó thở, chứng đau cơ, đau khớp, đau do viêm màng phổi.
- Chẩn đoán cần chụp x-quang ngực, mặc dù đã có những nghiên cứu sử dụng chụp CT không thừa nhận phương pháp này.
- Các yếu tố nguy cơ liên quan đến môi trường, các yếu tố về lối sống, tình trạng của bệnh nhân và mắc bệnh kèm theo.
- Nguyên nhân chính là nhiễm vi khuẩn hoặc vi-rút đường hô hấp.
- Cách điều trị ban đầu theo kinh nghiệm là dùng kháng sinh, tuân thủ các hướng dẫn quốc tế và dịch tễ địa phương.
Định nghĩa
Viêm phổi mắc phải từ cộng đồng (CAP) được định nghĩa là bệnh viêm phổi mắc phải ngoài bệnh viện hoặc các cơ sở y tế. Chẩn đoán lâm sàng dựa vào nhóm các dấu hiệu và triệu chứng liên quan đến nhiễm khuẩn đường hô hấp dưới khi có triệu chứng sốt trên 38ºC (>100ºF), ho, khạc đờm, đau ngực, khó thở và các dấu hiệu xâm lấn không gian phế nang. Tuy nhiên, những bệnh nhân cao tuổi thường không sốt và có thể lú lẫn và làm tình trạng bệnh nền nặng hơn.
Dịch tễ học
Trên toàn cầu, nhiễm trùng đường hô hấp dưới là bệnh nhiễm khuẩn gây tử vong cao nhất, làm 3,2 triệu người chết trên toàn thế giới năm 2015.[3] CAP là vấn đề sức khỏe nghiêm trọng với tỷ lệ mắc bệnh và tỷ lệ tử vong cao ở mọi nhóm tuổi trên toàn cầu, và là gánh nặng lớn lên các nguồn lực y tế.[4] Tại Hoa Kỳ, tỷ lệ mắc mới CAP hàng năm được ước đoán là 248 ca bệnh trên 10.000 người lớn.[5] Bệnh viêm phổi và cúm, khi tính cả hai, đã gây ra 55.227 trường hợp tử vong và là nguyên nhân thứ tám gây tử vong và là nguyên nhân hàng đầu gây nhiễm khuẩn tại Hoa Kỳ năm 2014.[6] Một tài liệu tổng quan cho thấy tổng tỷ lệ mắc mới CAP hàng năm tại châu Âu là khoảng 1,07 đến 1,2 trên 1000 người- năm và từ 1,54 đến 1,7 trên 1000 người.[7] Tỷ lệ mắc mới CAP tăng theo độ tuổi là 14 trên 1000 người-năm đối với người lớn ≥65 tuổi, và tỷ lệ mắc mới CAP đối với nam dường như cao hơn nhiều so với nữ.[7] Ước tính tỷ lệ tử vong ở bệnh nhân vào khoảng từ 1% đến 5% đối với bệnh nhân ngoại trú, từ 5,7% đến 14% ở các phòng đa khoa, và từ 34% đến 50% ở ICU (đặc biệt với bệnh nhân phải thở máy).[8] [9] Một nghiên cứu khác cho thấy tỷ lệ tử vong vì CAP ở châu Âu khác nhau tùy từng quốc gia, dao động trong khoảng <1% đến 48%.[10] Tỷ lệ tử vong vì viêm phổi do phế cầu khuẩn là khoảng 5%, tăng lên khoảng 6% đến 30% đối với người lớn mắc vãng khuẩn huyết.[11] [12]
Bệnh căn học
Phế cầu khuẩn (pneumococcus) là nguyên nhân gây bệnh CAP phổ biến nhất qua các mức độ nghiêm trọng và tuổi tác của bệnh nhân.[13] [14] [15] [16] [17] Tuy nhiên, một nghiên cứu năm 2015 phát hiện ra S pneumoniae chỉ là nguyên nhân phổ biến thứ ba tại Hoa Kỳ (sau cúm và rhinovirus).[5] Ở châu Âu và Hoa Kỳ, S pneumoniae chiếm khoảng từ 30% đến 35% các ca bệnh.[4] [14] [18]Các nguyên nhân do vi khuẩn khác bao gồm vi khuẩn Haemophilus influenzae, Staphylococcus aureus (gồm cả MRSA), streptococci nhóm A, và Moxarella catarrhalis.
Vi khuẩn không điển hình cũng là nguyên nhân phổ biến, mặc dù mức độ thường gặp không giống nhau tùy theo năm và dịch bệnh.[17] [19]Tỷ lệ mắc mới của mầm bệnh không điển hình trong viêm phổi mắc phải từ cộng đồng là khoảng 22% trên toàn cầu, nhưng tỷ lệ này thay đổi tùy theo địa điểm.[20] Các vi khuẩn không điển hình được báo cáo nhiều nhất là Mycoplasma pneumoniae, Chlamydophila pneumoniae và Legionella pneumophila. M pneumoniae chiếm tới 37% bệnh nhân viêm phổi cộng đồng (CAP) được điều trị ngoại trú và 10% bệnh nhân nhập viện.[14] [21]C pneumoniae chiếm 5% đến 15% các ca bệnh mắc CAP,[22] và L pneumophila (đặc biệt là nhóm huyết thanh 1) chiếm 2% đến 6% các ca bệnh mắc CAP ở bệnh nhân có sức đề kháng bình thường.[23]Một nghiên cứu ở Hà Lan đã xác định ra nấm Chlamydia psittaci bằng phản ứng chuỗi polymerase (PCR) của đờm (khi có) là nguyên nhân gây ra viêm phổi mắc phải từ cộng đồng trong 4,8% các ca bệnh, cao hơn báo cáo trước đó (2,1%).[24]
Trực khuẩn mủ xanh cũng có thể phổ biến ở các bệnh nhân viêm phổi, tùy thuộc vào khu vực. Tuy nhiên, loại vi khuẩn này phổ biến hơn ở viêm phổi bệnh viện và viêm phổi liên quan đến thở máy so với viêm phổi cộng đồng. Loại vi khuẩn này chiếm 7,7% các trường hợp cách ly do mắc viêm phổi cộng đồng theo một nghiên cứu tổng quát ở Trung Quốc.[25]
Vi-rút đường hô hấp được phát hiện trong khoảng 10% đến 30% người lớn có sức đề kháng bình thường nhập viện vì CAP.[14] [26] [27] [28]Vi-rút cúm A/B, vi-rút siêu vi hợp bào hô hấp, adenovirus, vi-rút Rhino, và vi-rút á cúm là các nguyên nhân từ vi-rút phổ biến nhất gây CAP đối với người lớn có sức đề kháng bình thường. Những mầm bệnh mới hơn được báo cáo gây ra CAP bao gồm metapneumovirus và các coronavirus.[29] Việc phát hiện các nguyên nhân từ vi-rút đang tăng dần do việc sử dụng PCR.
Bệnh căn học do nhiều vi sinh vật ở CAP thay đổi trong khoảng 5,7% đến 13%, tùy theo nhóm đối tượng và phương pháp xét nghiệm chẩn đoán vi sinh được sử dụng.[14] [27] [30]
Sinh lý bệnh học
Bệnh viêm phổi phát triển sau khi có sự xâm lấn và phát triển quá mức của vi sinh vật mầm bệnh trong nhu mô phổi, làm giảm sức đề kháng của chủ thể và sản sinh dịch tiết trong phế nang.[31]
Tiến triển bệnh và mức độ trầm trọng của bệnh viêm phổi là sự cân bằng giữa các yếu tố mầm bệnh (độc lực, kích cỡ thuốc tiêm chủng) và các yếu tố chủ thể. Các nguyên nhân vi khuẩn chủ yếu của CAP khác nhau tùy thuộc vào một số yếu tố, bao gồm những khác biệt về dịch tễ địa phương, môi trường (bệnh nhân ngoại trú, nằm viện, hay ICU), mức độ trầm trọng của bệnh và đặc điểm của bệnh nhân (ví dụ, giới tính, độ tuổi, và bệnh mắc kèm theo).[14]
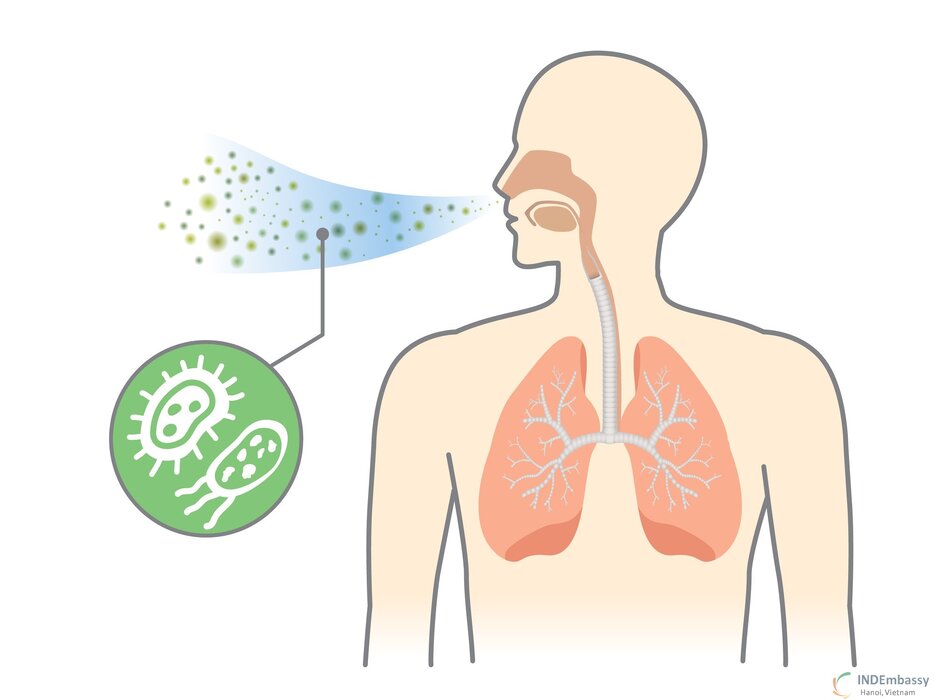
Vi khuẩn có trong đường thở trên có thể xâm nhập vào đường thở dưới bằng cách hít phải các giọt nhỏ. Tuy nhiên, cơ chế phòng vệ của phổi (tự nhiên và khi mắc phải) sẽ giữ đường thở dưới vô khuẩn. Phát triển của bệnh viêm phổi thể hiện sự suy yếu ở khả năng tự vệ của chủ thể, phơi nhiễm với một loại vi sinh vật độc hại cụ thể hoặc nhiễm một số chủng lượng lớn.
Suy giảm miễn dịch (chẳng hạn như do nhiễm HIV hoặc tuổi cao) hoặc một bất thường của cơ chế phòng vệ (ví dụ như thông qua việc hút thuốc hoặc hút thuốc bị động, COPD hoặc hút dịch) dẫn tới tăng độ nhạy cảm với viêm đường hô hấp ở bệnh nhân.[7]
Mầm bệnh có thể đến đường hô hấp dưới bằng 4 cơ chế:
- Hít vào, đường vào phổ biến đối với viêm phổi do vi-rút và không điển hình ở các bệnh nhân khỏe mạnh trẻ tuổi. Son khí nhiễm khuẩn được hít vào đường hô hấp của một người dễ mắc gây nên nhiễm khuẩn
- Việc hút dịch bài tiết thông qua họng vào khí quản, đường cơ bản mà thông qua đó mầm bệnh đi vào đường thở dưới
- Lây truyền theo đường máu từ một nơi nhiễm bệnh cục bộ (ví dụ như viêm nội mạc tim phải)[32]
- Lây truyền trực tiếp từ nguồn nhiễm bệnh kề cận (ví dụ như bệnh lao có thể lan truyền tiếp nối từ hạch bạch huyết đến ngoại tâm mạc hoặc phổi, mặc dù hiếm gặp).
- Có một giả thuyết mới rằng CAP có thể bắt nguồn từ mất cân bằng hệ vi sinh của hệ phổi thông thường, chứ không phải là sự xâm lấn của các vi sinh vật là mầm bệnh trong môi trường vô khuẩn; tuy nhiên, mô hình này cần được nghiên cứu thêm.[33]
Ngăn ngừa sơ cấp
Phòng ngừa viêm phổi tập trung vào các mầm bệnh gây bệnh, thông qua tiêm phòng vắc-xin đặc hiệu hoặc kiểm soát rủi ro liên quan đến tiến triển bệnh. Cách phòng ngừa chính là tiêm phòng cúm và phế cầu khuẩn và dừng hút thuốc.[4] [56] Ủy ban Tư vấn về Thực hành Tiêm chủng (ACIP) Hoa Kỳ khuyến cáo các loại vắc-xin sau:[57]
- Người lớn có sức đề kháng bình thường và ở độ tuổi từ 65 trở lên nên tiêm vắc-xin liên hợp phế cầu khuẩn 13 kiểu huyết thanh (PCV13) và tiếp đó là vắc-xin polysaccharide phế cầu khuẩn 23 kiểu huyết thanh (PPSV23) ít nhất 1 năm sau mũi PCV13. Người lớn tuổi từ 19 đến 64 mắc bệnh đồng thời cụ thể hoặc bị tình trạng suy yếu hệ miễn dịch cũng nên được tiêm vắc-xin theo lịch trình hiện tại.
- Mọi bệnh nhân từ 6 tháng tuổi trở lên nên được tiêm vắc-xin cúm hàng năm với dạng bào chế phù hợp với độ tuổi,
miễn là không chống chỉ định. - Có thể tìm hiểu thêm thông tin chi tiết về lịch tiêm vắc-xin hiện tại và các nhóm bệnh nhân đặc biệt ở lịch tiêm vắc-xin mới nhất của ACIP.
Lịch tiêm vắc-xin khác nhau tùy từng khu vực; hãy tham khảo hướng dẫn địa phương để biết khuyến cáo.
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một người hút thuốc 54 tuổi và mắc nhiều bệnh đồng thời (tiểu đường, cao huyết áp, bệnh mạch vành) bị 2 ngày ho có đờm vàng, đau ngực và sốt. Khám lâm sàng cho thấy nhiệt độ 38,3°C (101°F), huyết áp 150/95 mmHg, nhịp tim 85 bpm, và nhịp thở 20 lần/phút. Độ bão hòa oxy là 95% khi nghỉ; nghe phổi xa nhưng rõ, và có tiếng rale nổ ở đáy bên trái. XQ ngực thẳng cho thấy có thâm nhiễm thùy dưới bên trái.
Các bài trình bày khác
Bệnh viêm phổi có thể xảy ra ở bất kỳ độ tuổi nào, nhưng tỷ lệ mắc mới tăng mạnh ở người cao tuổi, và bệnh viêm phổi là nguyên nhân dẫn tới ốm đau và tử vong ở các bệnh nhân cao tuổi. Biểu hiện lâm sàng của viêm phổi ở người cao tuổi thường không rõ ràng bằng các bệnh nhân trẻ tuổi.[1] Những mầm bệnh không điển hình ví dụ như Mycoplasma pneumoniae, Chlamydophila pneumophila và vi-rút đường hô hấp có thể có ở dạng bán cấp với các dấu hiệu khởi phát từ từ như sốt, ho khan, các triệu chứng thể tạng, lượng bạch cầu tương đối bình thường và không phát hiện hoặc phát hiện rải rác khi khám phổi.[2] Bệnh nhân bị viêm phổi nặng do phế cầu khuẩn hoặc do vi khuẩn Legionella pneumophila thường tiến triển nhanh dẫn đến suy hô hấp.
Cách tiếp cận chẩn đoán từng bước
Tiền sử của bệnh nhân và khám lâm sàng là những nội dung quan trọng trong chẩn đoán và có thể suy ra các triệu chứng phù hợp với bệnh CAP, suy giảm miễn dịch và/hoặc khả năng tiếp xúc với mầm bệnh cụ thể. Tuy nhiên, một chẩn đoán xác định viêm phổi cần phải biểu hiện thâm nhiễm mới trên XQ ngực thẳng.
Tiền sử
Mục tiêu của việc lấy thông tin về tiền sử bệnh là nhằm phát hiện các triệu chứng phù hợp với CAP, khiếm khuyết miễn dịch và nguy cơ tiếp xúc với mầm bệnh cụ thể.
Thường xuất hiện các dấu hiệu và triệu chứngcủanhiễm khuẩn trên lâm sàng (sốt hay ớn lạnh và tăng bạch cầu) và các triệu chứng về hô hấp (bao gồm ho, thường kèm tăng tiết đờm, khạc đờm, khó thở, đau do viêm màng phổi và ho ra máu). Có thể có các triệu chứng không cụ thể như chứng đau cơ và đau khớp. Ở bệnh nhân cao tuổi, bệnh nhân có bệnh mạn tính và bệnh nhân suy giảm miễn dịch, các dấu hiệu và triệu chứng nhiễm trùng phổi có thể nhẹ hơn và có thể không phát hiện ra bệnh viêm phổi vì có các triệu chứng không phải về hô hấp.
Một số nguyên nhân của viêm phổi (ví dụ như nhiễm khuẩn legionella) có thể có tiền sử cụ thể. Nhiễm khuẩn legionella có thể biểu hiện ở đau đầu, lú lẫn, các biểu hiện về tiêu hóa như tiêu chảy và các biểu hiện lâm sàng của hạ natri máu.
Nhiễm khuẩn Mycoplasma pneumoniae phổ biến nhất ở bệnh nhân trẻ và bệnh nhân đã điều trị kháng sinh trước khi bị viêm phổi hiện mắc. Vi khuẩn này có thể tạo ra các biểu hiện ngoài phổi như viêm màng nhĩ, viêm não, viêm màng bồ đào, viêm mống mắt và viêm cơ tim.[22] [58]
Khám lâm sàng
Khi khám, bệnh nhân có thể bị sốt, nhịp tim nhanh và nghẹt thở khi nghỉ. Nghe ngực có thể thấy tiếng rale nổ, tiếng ran hoặc tiếng thở phế quản, và có thể có tiếng đục khi gõ hoặc sờ thấy rung khi nói.
Chẩn đoán hình ảnh
Hướng dẫn khuyến cáo XQ ngực thẳng đối với tất cả các bệnh nhân nghi ngờ lâm sàng mắc CAP để xác nhận chẩn đoán. Hình chiếu sau trước và ngang bên tăng khả năng chẩn đoán viêm phối và rất hữu ích trong việc xác định mức độ nghiêm trọng của bệnh.
Do thiếu ảnh chụp x-quang ngực của các bệnh nhân ngoại trú, Hiệp hội Lồng ngực Anh khuyến cáo thực hiện XQ ngực phẳng chỉ khi chẩn đoán nghi ngờ mắc CAP và chụp x-quang ngực sẽ hỗ trợ chẩn đoán và quản lý nhiễm trùng.[56] Tuy nhiên, bệnh nhân có nguy cơ mắc bệnh lý tiềm ẩn khác (ví dụ như ung thư phổi) cần phải chụp x- quang ngực.[4]
Các nghiên cứu sử dụng chụp CT đã không thừa nhận tính ưu việt của XQ ngực thẳng trong việc chẩn đoán CAP. Chụp CT ngực có thể cải thiện việc chẩn đoán CAP, bởi XQ ngực thẳng có thể gây ra chẩn đoán sai. Chụp CT ngực cung cấp các thông tin chi tiết về nhu mô phổi và trung thất. Tuy nhiên, các hạn chế chủ yếu bao gồm việc tiếp xúc với tia bức xạ, chi phí cao và không thể thực hiện cạnh giường bệnh. Một nghiên cứu báo cáo rằng đối với các bệnh nhân nhập viện ở khoa tai nạn và cấp cứu do nghi mắc CAP, các thông tin có được do chụp CT sớm, khi sử dụng cả CT bên cạnh XQ ngực phẳng, ảnh hưởng đáng kể đến cả chẩn đoán và kiểm soát lâm sàng.[59]
Siêu âm phổi là một kỹ thuật mới và dễ thực hiện và tiếp cận để chẩn đoán CAP. Phương pháp này không gây bức xạ và đặc biệt có giá trị khi không thể thực hiện XQ ngực phẳng. Chẩn đoán CAP thông qua siêu âm phổi tại giường bệnh phụ thuộc chủ yếu vào phát hiện đông đặc. Tuy nhiên, không phải trường hợp nào mắc CAP cũng có đông đặc vì bệnh viêm phổi có thể ở kẽ hoặc ở dạng phổi thâm nhiễm rải rác.[60] Một nghiên cứu tổng quát phát hiện ra siêu âm phổi có thể chẩn đoán viêm phổi ở người lớn với độ chính xác cao.[61]
Những kỹ thuật chụp hình ảnh thay thế này có thể là phương pháp chăm sóc trong tương lai giúp chẩn đoán CAP vì số lượng máy chụp CT ở các phòng tai nạn và cấp cứu ngày càng nhiều, cùng với khả năng chụp của thiết bị này nhanh không kém gì XQ ngực thẳng với lượng bức xạ tương đương.[29]
Vi sinh học
Điều trị ban đầu chủ yếu là kháng sinh theo kinh nghiệm trong hầu hết các trường hợp. Việc xác định vi khuẩn gây bệnh làm giảm nguy cơ sử dụng kháng sinh phổ rộng không phù hợp và giúp đảm bảo biện pháp điều trị kháng sinh phù hợp. Đây là yếu tố quan trọng trong việc giảm tỉ lệ tử vong. Khuyến khích thực hiện các xét nghiệm vi sinh ở các bệnh nhân nguy cơ cao, ví dụ như những bệnh nhân bị CAP nghiêm trọng, bị ức chế miễn dịch hay nhiễm HIV, những người bị nhiễm khuẩn huyết hay sốc nhiễm khuẩn và những người nghi bị mầm bệnh kháng thuốc.[4] [56] Hướng dẫn quốc tế khuyến cáo xét nghiệm chẩn đoán vi sinh tùy chọn trong các ca bệnh nhẹ,[4] [56] nên được lựa chọn theo chỉ định lâm sàng.
Cần thực hiện nuôi cấy và nhuộm đờm, nuôi cấy máu và xét nghiệm kháng nguyên nước tiểu để phát hiện vi khuẩn Legionella và pneumococcus ở bệnh nhân bị mắc CAP nặng.[4] Điều trị kháng sinh trước đó không ảnh hưởng đến xét nghiệm kháng nguyên nước tiểu, và kết quả là dương tính trong giai đoạn đầu nhiễm khuẩn và vẫn tiếp tục dương tính trong vài tuần tiếp theo.[4]
Đờm là một mẫu hô hấp thường gặp nhất ở bệnh nhân mắc CAP. Khuyến cáo lấy mẫu trước khi bắt đầu điều trị bằng kháng sinh. Độ nhạy của nhuộm Gram là khoảng 80% trong các ca bệnh viêm phổi do phế cầu khuẩn[62] và 78% trong các ca bệnh viêm phổi do tụ cầu khuẩn, với tính đặc hiệu là từ 93% đến 96%.[63]
Đối với chẩn đoán vi khuẩn không điển hình (M pneumoniae, Chlamydophila pneumophila, Chlamydophila psittaci, Coxiella burnetii), các xét nghiệm huyết thanh giai đoạn cấp tính và phục hồi là tiêu chuẩn chẩn đoán.
Đối với vi-rút đường hô hấp, đặc biệt là vi-rút cúm, xét nghiệm kháng nguyên nhanh hoặc xét nghiệm kháng thể huỳnh quang trực tiếp có thể giúp đưa ra quyết định liên quan đến điều trị chống vi-rút và làm giảm việc sử dụng tác nhân kháng khuẩn.
Các xét nghiệm trong phòng xét nghiệm
Nên lấy máu để làm xét nghiệm công thức máu, glucose trong máu, chất điện giải trong huyết thanh, urê và xét nghiệm chức năng gan ở bệnh nhân nhập viện. Lượng bạch cầu tăng là có khả năng nhiễm khuẩn. Bệnh thận mạn tính và bệnh gan mạn tính là các yếu tố nguy cơ tử vong và biến chứng ở bệnh nhân nhập viện mắc CAP.
Cần đo khí máu động mạch đối với bệnh nhân bị bệnh nặng hoặc bệnh nhân nhập viện. Đo độ bão hòa oxy là thủ thuật không xâm lấn và có thể được sử dụng liên tục.
Chỉ dấu sinh học như protein phản ứng C (CRP) và procalcitonin (PCT) được phát hiện là hữu ích để dự đoán cơ thể đáp ứng không đủ. Có thể đo thường xuyên hữu ích các chỉ dấu này ở những bệnh nhân bị bệnh nặng. CRP hoặc PCT nồng độ cao ở giai đoạn ban đầu cho thấy yếu tố nguy cơ là cơ thể đáp ứng không đủ,[64] trong khi đó mức thấp là an toàn. Ở các bệnh nhân nghi bị viêm phổi, mức PCR >100 mg/L thể hiện khả năng bị viêm phổi.[65] Các giá trị PCT tăng liên quan đến bệnh viêm phổi do vi khuẩn, trong khi đó các giá trị thấp hơn liên quan đến viêm phổi do vi-rút và không điển hình. PCT đặc biệt cao ở các ca bệnh viêm phổi do phế cầu khuẩn.[66] [67]
Có thể xem xét hút và nuôi cấy dịch màng phổi ở tất cả các bệnh nhân bị tràn dịch màng phổi. Tràn dịch cạnh phổi là dịch tiết; nhuộm Gram dương dịch màng phổi cho thấy bị mưng mủ màng phổi.
Soi phế quản
Có thể xem xét soi phế quản đối với bệnh nhân bị ức chế miễn dịch, bệnh nhân mắc CAP nặng, và các ca bệnh điều trị thất bại. Kỹ thuật lấy mẫu phổ biến nhất là rửa phế quản – phế nang (BAL) và dùng chổi quét mẫu có bảo vệ (PSB). Ngưỡng 10^4 đơn vị hình thành khuẩn lạc (CFU)/mL trong mẫu BAL cho thấy nhiễm khuẩn. Đối với PSB, đã khuyến cáo ngưỡng 10^3 CFU/mL để phân biệt tình trạng khuẩn lạc với nhiễm khuẩn.[68]
Kỹ thuật phân tử
Phương pháp nuôi cấy vi khuẩn thông thường quá muộn để có thể sử dụng cho việc điều trị ngay lập tức. Xét nghiệm khuếch đại axit nucleic như PCR đã cải thiện tính chính xác của chẩn đoán bệnh viêm phổi cộng đồng. Kỹ thuật phân tử cung cấp độ nhạy và tính đặc hiệu cao trong việc chẩn đoán nhiễm trùng đơn hoặc đa vi sinh vật, và các kỹ thuật này có thể giúp xác định sự kháng kháng sinh (có thể xảy ra với Staphylococcus aureus, trực khuẩn gram âm không lên men và Enterobacteriaceae) liên quan đến bệnh CAP nặng. Cần thực hiện xét nghiệm vi-rút đường hô hấp.[69] [VIDEO: Venepuncture and phlebotomy animated demonstration ]
Các yếu tố nguy cơ
Các yếu tố nguy cơ mạnh
Tuổi >65
- Tỷ lệ mắc mới tăng đáng kể theo tuổi tác. Tuổi rất cao có tỷ lệ tử vong do CAP cao hơn.[34]
Cư trú tại môi trường chăm sóc y tế
- Khoảng 10% đến 18% bệnh nhân nằm viện vì viêm phổi là những người cư trú tại các cơ sở chăm sóc y tế. Tỷ lệ tử vong ở các bệnh nhân này có thể lên đến 55%.[35] [36] Các bệnh nhân ở nhà dưỡng lão mắc viêm phổi thường được cho là mắc viêm phổi kết hợp với chăm sóc y tế (HCAP) và không phải CAP. Tuy nhiên, định nghĩa này bị phê phán vì nó không phân biệt được các bệnh nhân có nguy cơ đối với mầm bệnh kháng, và mỗi bệnh nhân phải được đánh giá riêng biệt.
COPD
- Có liên quan đến nguy cơ mắc CAP cao gấp 2 đến 4 lần.[7] Dữ liệu từ một nghiên cứu thực hiện trên các bệnh nhân mắc CAP so sánh kết quả của các bệnh nhân mắc hoặc không mắc COPD và cho thấy sự có mặt của COPD là một yếu tố nguy cơ độc lập đối với tỷ lệ tử vong.[37]
Hít phải khói thuốc lá
- Sự xâm lấn của vi khuẩn là mầm bệnh thường gặp ở người hút thuốc và gây ra nguy cơ nhiễm trùng phổi cao hơn, đặc biệt là viêm phổi do phế cầu khuẩn.[38] Một nghiên cứu về viêm phổi do vi khuẩn cho thấy những người hút thuốc bị nhiễm HIV có nguy cơ mắc viêm phổi cao hơn >80% so với những người chưa từng hút thuốc.[12] [39] Một nghiên cứu khác cho thấy những người hiện hút thuốc bị CAP phế cầu khuẩn thường bị nhiễm trùng huyết nặng và cần nhập viện ở độ tuổi trẻ hơn mặc dù có ít bệnh lý kèm theo hơn so với những bệnh nhân cao tuổi.[40] Hít khói thuốc lá thụ động tại nhà là một yếu tố nguy cơ đối với CAP ở những người từ 65 tuổi trở lên.[41]
Lạm dụng rượu
Sử dụng 24 g, 60 g, và 120 g rượu hàng ngày đã cho thấy gây ra nguy cơ tương mắc CAP tương đối là 1,12 (95% CI, 1,02-1,23), tương ứng 1,33 (95% CI, 1,06-1,67), và 1,76 (95% CI, 1,13-2,77), so với những người không uống rượu.[42]
Vệ sinh răng miệng kém
Vi khuẩn đường thở và răng miệng ở các mảng bám răng sẽ dính vào nước bọt và sau đó có thể được hít vào đường hô hấp dưới gây nhiễm khuẩn. Bệnh viêm phổido hít là một trong những vấn đề nghiêm trọng nhất đối với các bệnh nhân cao tuổi.
sử dụng thuốc giảm axit
CAP là một trong những tác động bất lợi phổ biến nhất khi sử dụng thuốc ức chế bơm proton.[43] Điều này được cho là do sự suy giảm bài tiết axit dạ dày, làm cho mầm bệnh có thể xâm lấn đường hô hấp trên dễ dàng hơn. Việc sử dụng thuốc ở bệnh nhân ngoại trú làm tăng nguy cơ mắc CAP 1,5 lần.[44] Chất đối kháng thụ thể H2 cũng có thể làm tăng nguy cơ mắc CAP.[45]
Tiếp xúc với trẻ em
Thường xuyên tiếp xúc với trẻ em làm tăng nguy cơ mắc CAP.[46] Hai nghiên cứu cho thấy rằng việc có trẻ em trong gia đình làm tăng tỷ suất chênh được điều chỉnh so với các hộ gia đình không có trẻ em từ 1,00 lên 3,2,[47] hoặc 3,41[48] đối với hộ gia đình có 3 trẻ trở lên.
Các yếu tố nguy cơ yếu
Tiểu đường
Có liên quan đến mức tăng trung bình nguy cơ mắc CAP. Các nguyên nhân chính là tăng nguy cơ hút dịch, tăng đường huyết, sức đề kháng giảm và suy giảm chức năng phổi và tỉ lệ mắc bệnh đồng thời.
Một nghiên cứu cho thấy tiểu đường (týp 1 và týp 2) là một yếu tố nguy cơ cho nhập viện liên quan đến viêm phổi. Một nghiên cứu khác[49] chỉ ra rằng bệnh tiểu đường có trước đó dẫn đến nguy cơ tử vong sau nhập viện do mắc CAP cao hơn so với các bệnh nhân nhập viện vì các bệnh không lây nhiễm.[50] Nguy cơ nhiễm khuẩn huyết phế cầu khuẩn nghiêm trọng cũng cao hơn đối với các bệnh nhân tiểu đường.[51]
Bệnh thận mạn tính
- Một yếu tố nguy cơ quan trọng gây ra tử vong ở bệnh nhân mắc CAP.[52] [53]
Bệnh gan mạn tính
- Nhiễm trùng do vi khuẩn được biết là xảy ra ở 32% đến 34% các bệnh nhân nhập viện mắc xơ gan, và khoảng 15% trong số các trường hợp nhiễm khuẩn này là do viêm phổi (nguyên nhân phổ biến thứ ba gây ra nhiễm khuẩn ở các bệnh nhân này).[54] Một nghiên cứu báo cáo rằng bệnh gan mạn tính là một yếu tố nguy cơ gây biến chứng phổi ở những bệnh nhân nhập viện vì viêm phổi do phế cầu khuẩn.[55]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố chính bao gồm tuổi > 65, sống ở cơ sở chăm sóc y tế, COPD, tiếp xúc với khói thuốc lá, lạm dụng rượu, vệ sinh răng miệng kém và tiếp xúc với trẻ em.
Ho kèm tăng tiết đờm (thường gặp)
- Thường xuất hiện. Ít gặp hơn ở bệnh nhân cao tuổi.
Sốt hoặc ớn lạnh (thường gặp)
- Thường xuất hiện. Ít gặp hơn ở bệnh nhân cao tuổi.
Khó thở (thường gặp)
- Thường xuất hiện.
Đau do viêm màng phổi (thường gặp)
- Liên quan đến vãng khuẩn huyết ở bệnh nhân ngoại trú.
Các phát hiện bất thường khi nghe phổi (thường gặp)
- Âm thanh hơi thở không đều đặn, tiếng cọ màng phổi, âm vang (nghe thấy tiếng vang tăng lên), và có thể nghe thấy tiếng rung tăng.
Các yếu tố chẩn đoán khác
Gõ đục vừa (thường gặp)
- Có thể có đông đặc và/hoặc tràn dịch màng phổi.
Đau cơ (thường gặp)
- Không thường báo cáo triệu chứng cụ thể nào.
Đau khớp (thường gặp)
- Không thường báo cáo triệu chứng cụ thể nào.
Lú lẫn (không thường gặp)
- Không thường gặp nhưng có thể gặp ở bệnh nhân lớn tuổi.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| CXR
Nên thực hiện bất cứ khi nào nghi ngờ viêm phổi. Cung cấp thông tin về vị trí, mức độ và các biến chứng. Hình chiếu sau trước và ngang bên tăng khả năng chẩn đoán viêm phối và rất hữu ích trong việc xác định mức độ nghiêm trọng của bệnh. |
thâm nhiễm mới cung cấp chẩn đoán xác định viêm phổi |
| Công thức máu
Lượng bạch cầu tăng cho thấy tiến trình nhiễm khuẩn. Bạch cầu trung tính là chủ yếu, đặc biệt nếu bạch cầu trung tính chưa trưởng thành, cho thấy nhiễm khuẩn kể cả khi lượng bạch cầu trung bình hoặc thấp. Haematocrit là một yếu tố để đánh giá mức độ nghiêm trọng. |
tăng bạch cầu |
| Chất điện giải trong huyết thanh, urê
Cần lấy mẫu máu cơ sở. Cung cấp thông tin về chức năng thận. Natri và urê được sử dụng để đánh giá mức độ nghiêm trọng.[70] [71] Suy thận mạn tính là một yếu tố nguy cơ đáng kể về tử vong ở các bệnh nhân mắc CAP.[52] [53] |
thường bình thường |
| glucose trong máu
Cần lấy mẫu máu cơ sở. Mức glucose trong máu được sử dụng để đánh giá mức độ nghiêm trọng. |
có thể tăng |
| khí huyết động mạch/độ bão hòa oxy
Thể hiện mức độ nghiêm trọng của bệnh viêm phổi. Đo độ bão hòa oxy là thủ thuật không xâm lấn và có thể được sử dụng liên tục. |
có thể cho thấy bão hòa oxy động mạch thấp |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Cấy máu
Khuyến cáo đối với các bệnh nhân nhập viện, đặc biệt là bệnh nhân mắc CAP nặng phải vào ICU. Thường không cần thiết đối với điều trị ngoại trú bởi tiên lượng tốt kết hợp với điều trị theo kinh nghiệm. |
sự phát triển của các loài vi khuẩn gây bệnh |
| Cấy đờm
Đờm là mẫu hô hấp được lấy thường xuyên nhất ở các bệnh nhân mắc CAP. Khuyến cáo lấy mẫu đờm trước khi bắt đầu điều trị kháng sinh, mặc dù không bắt buộc đối với tất cả các bệnh nhân nhập viện. Độ nhạy của nhuộm Gram là khoảng 80% trong các ca bệnh viêm phổi do phế cầu khuẩn[62] và 78% trong các ca bệnh viêm phổi do tụ cầu khuẩn, với tính đặc hiệu là từ 93% đến 96%.[63]Nuôi cấy đờm thông thường không phát hiện ra vi khuẩn Mycoplasma pneumoniae và Chlamydophila pneumoniae. Thường không cần thiết đối với điều trị ngoại trú bởi tiên lượng tốt kết hợp với điều trị theo kinh nghiệm. |
phát triển/biểu hiện của các loài vi khuẩn gây bệnh |
| Xét nghiệm | Kết quả |
| xét nghiệm kháng nguyên nước tiểu để kiểm tra vi khuẩn Legionella và pneumococcus
Khuyến cáo đối với các bệnh nhân nhập viện, đặc biệt là bệnh nhân mắc CAP nặng phải vào ICU. |
dương tính đối với kháng nguyên vi khuẩn Legionella hoặc kháng nguyên phế cầu khuẩn |
| Xét nghiệm chức năng gan
Cần lấy mẫu máu cơ sở. Cung cấp thông tin về chức năng gan. Bệnh viêm phổi phổ biến ở các bệnh nhân nhập viện mắc bệnh xơ gan và bệnh gan mạn tính là một yếu tố nguy cơ gây biến chứng phổi ở bệnh nhân nhập viện do viêm phổi do phế cầu khuẩn.[55] |
thường bình thường |
| chọc dò ngực và nuôi cấy dịch màng phổi
Nên xem xét ở tất cả các bệnh nhân bị tràn dịch màng phổi. Nhuộm Gram dương dịch màng phổi cho thấy bị mưng mủ màng phổi. |
tiết dịch; phát triển các loài vi khuẩn gây bệnh trong trường hợp mưng mủ màng phổi |
| soi phế quản
Chỉ định đối với bệnh nhân ức chế miễn dịch, bệnh nhân bị CAP nặng và các ca bệnh điều trị thất bại. Kỹ thuật phổ biến nhất là rửa phế quản-phế nang (BAL) và dùng chổi quét mẫu có bảo vệ (PSB). |
BAL: 10^4 đơn vị hình thành khuẩn lạc (CFU)/mL thể hiện nhiễm khuẩn; PSB: đã khuyến cáo mức 10^3 CFU/mL để phân biệt tình trạng khuẩn lạc và nhiễm khuẩn |
| Protein phản ứng C
Một chỉ dấu nhạy về tiến triển bệnh viêm phổi; cần đo thường xuyên đối với bệnh nhân bị bệnh nặng. Mức cao ở giai đoạn ban đầu cho thấy yếu tố nguy cơ đáp ứng không đủ với điều trị,[64] trong khi đó mức thấp là an toàn.[65] |
có thể tăng; mức >100 mg/L cho thấy có khả năng bị viêm phổi |
| procalcitonin
Một chỉ dấu nhạy về tiến triển bệnh viêm phổi. Mức cao ở giai đoạn ban đầu cho thấy yếu tố nguy cơ đáp ứng không đủ với điều trị,[64] trong khi đó mức thấp là an toàn. Đặc biệt tăng cao ở các ca bệnh viêm phổi do phế cầu khuẩn.[66] [67] |
có thể tăng |
| xét nghiệm huyết thanh ở pha giai đoạn cấp tính và phục hồi
Kỹ thuật chuẩn để chẩn đoán vi khuẩn không điển hình (Mycoplasma pneumoniae, Chlamydophila pneumoniae, Chlamydophila psittaci, Coxiella burnetii). |
tăng chuẩn độ |
| xét nghiệm vi-rút đường hô hấp
Có thể thực hiện phản ứng chuỗi polymerase sao chép ngược (RT-PCR) để xét nghiệm vi-rút cúm và nên thực hiện ở tất cả bệnh nhân nhập viện nghi ngờ cao bị cúm.[72] Có thể sử dụng xét nghiệm kháng nguyên nhanh hoặc xét nghiệm kháng thể huỳnh quang trực tiếp để phát hiện vi-rút đường hô hấp, đặc biệt là vi-rút cúm, và có thể giúp đưa ra quyết định liệu pháp kháng vi-rút và giảm việc sử dụng các tác nhân kháng khuẩn. |
phát hiện kháng nguyên vi-rút hoặc kháng thể |
| kỹ thuật sinh học phân tử
Bao gồm PCR. Sử dụng cho vi khuẩn, vi-rút đường hô hấp và vi khuẩn không điển hình. Các xét nghiệm này nhanh và kết quả có thể giúp đưa ra hướng điều trị liệu pháp kháng sinh. Ngoài ra, các kỹ thuật mới cung cấp mô hình kháng kháng sinh và định lượng vi khuẩn, có thể liên kết với mức độ nhiễm khuẩn như đã cho thấy cụ thể ở nhiễm phế cầu khuẩn. |
phát hiện sinh vật gây bệnh |
| Xét nghiệm | Kết quả |
| Chụp CT ngực
Các nghiên cứu sử dụng chụp CT đã không thừa nhận tính ưu việt của XQ ngực thẳng trong việc chẩn đoán CAP. Chụp CT ngực có thể cải thiện việc chẩn đoán CAP, bởi XQ ngực thẳng có thể gây ra chẩn đoán sai. Chụp CT ngực cung cấp các thông tin chi tiết về nhu mô phổi và trung thất. Tuy nhiên, các hạn chế chủ yếu bao gồm việc tiếp xúc với tia bức xạ, chi phí cao và không thể thực hiện cạnh giường bệnh. Một nghiên cứu báo cáo rằng đối với các bệnh nhân nhập viện ở khoa tai nạn và cấp cứu do nghi mắc CAP, các thông tin có được do chụp CT sớm, khi sử dụng cả CT bên cạnh XQ ngực phẳng, ảnh hưởng đáng kể đến cả chẩn đoán và kiểm soát lâm sàng.[59] |
đông đặc, tạo hang, tràn dịch, khối u |
| Siêu âm phổi
Siêu âm phổi là một kỹ thuật mới và dễ thực hiện và tiếp cận để chẩn đoán CAP. Phương pháp này không gây bức xạ và đặc biệt có giá trị khi không thể thực hiện XQ ngực phẳng. Chẩn đoán CAP thông qua siêu âm phổi tại giường bệnh phụ thuộc chủ yếu vào phát hiện đông đặc. Tuy nhiên, không phải trường hợp nào mắc CAP cũng có đông đặc vì bệnh viêm phổi có thể ở kẽ hoặc ở dạng phổi thâm nhiễm rải rác.[60] Một nghiên cứu tổng quát cho thấy siêu âm phổi có thể chẩn đoán viêm phổi ở người lớn với độ chính xác cao.[61] |
có thể thấy đông đặc |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Viêm phế quản cấp tính | Không có triệu chứng khó thở, không có tiếng lép bép ở phổi, biểu hiện nhẹ. Thường liên quan đến nhiễm trùng đường hô hấp trên do vi-rút. | XQ ngực thẳng không thấy đông đặc, với tần suất liên quan đến nhiễm vi-rút. |
| Suy tim xung huyết | Phù nề ngoại vi, tim to, hạ huyết áp. | XQ ngực thẳng thấy mô kẽ hai mặt hoặc tràn dịch màng phổi. |
| COPD trở nặng | Ho và khạc đờm gia tăng, và triệu chứng khó thở ngày càng nặng trên cơ sở COPD. Bệnh nhân thường hút thuốc. | CXR cho thấy căng phổi quá mức. |
| Hen suyễn trở nặng | Triệu chứng và dấu hiệu co thắt phế quản, với nguy cơ gia tăng bệnh phổi tiềm ẩn. | XQ ngực thẳng không thấy đông đặc. |
| Giãn phế quản trở nặng | Ho và khạc đờm gia tăng, và triệu chứng khó thở ngày càng nặng, với nguy cơ gia tăng bệnh phổi tiềm ẩn. Nhiễm khuẩn thường tái phát. | XQ ngực thẳng không thấy đông đặc. |
| Lao phổi | Thường có tiền sử lâu dài, với các triệu chứng thể chất. Nhiều bệnh nhân sống ở vùng lưu hành dịch. | XQ ngực thẳng cho thấy sự tạo hang, sưng hạch bạch huyết, xét nghiệm da dẫn xuất protein tinh chế (PPD) dương tính. |
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Ung thư phổi hoặc khối u phổi di căn | Thường gặp các triệu chứng thể chất. | XQ ngực thẳng có thể thấy nhiều đông đặc, kèm thường gặp tràn dịch màng phổi. |
| tràn mủ màng phổi | Thường gặp triệu chứng thể chất, thường liên quan đến nhiễm khuẩn đường hô hấp gần đây. | Tràn dịch màng phổi thấy trên XQ ngực thẳng. Xét nghiệm vi sinh dịch màng phổi có thể cho thấy vi sinh vật gây nhiễm. |
Các tiêu chí chẩn đoán
Sau khi chẩn đoán viêm phổi, bác sĩ cần quyết định địa điểm chăm sóc phù hợp (chăm sóc ngoại trú, bệnh viện hay ICU) và biện pháp điều trị kháng sinh phù hợp. Những bệnh nhân có nguy cơ biến chứng thấp thường được chỉ định chăm sóc ngoại trú, để giảm việc nhập viện không phù hợp và giảm tỷ lệ mắc bệnh kèm theo và chi phí.[73] Việc sử dụng những công cụ đánh giá mức độ trầm trọng như Chỉ số Độ nặng Viêm phổi (PSI),[70] CURB-65,[71] CAP nặng (SCAP),[74] và SMART-COP[75] có thể giúp ích cho việc ra quyết định và hướng dẫn cho lựa chọn kháng sinh. Chỉ số PSI phân loại bệnh nhân thành 5 nhóm nguy cơ dựa trên nguy cơ tỷ vong trong khi chỉ số CURB-65 sử dụng 5 biến để tính toán mức độ trầm trọng. Tuy nhiên, quyết định để bệnh nhân nhập viện không chỉ phụ thuộc vào mức độ trầm trọng của CAP, mà còn tùy thuộc vào các bệnh mắc đi kèm theo của bệnh nhân và các yếu tố xã hội. Chậm trễ trong xác nhận mức độ trầm trọng của bệnh và địa điểm tốt nhất để điều trị bệnh nhân có thể ảnh hưởng đến kết cục lâm sàng và chi phí.[76]
Chỉ số Độ nặng Viêm phổi (PSI)[70]
PSI là một hệ thống chỉ số được xác định từ việc phân tích hồi cứu trên nhóm 14.199 bệnh nhân mắc CAP và xác nhận tiến cứu ở nhóm 38.039 bệnh nhân khác.[70] Chỉ số PSI dự báo nguy cơ tỷ lệ tử vong trong 30 ngày; những bệnh nhân có nguy cơ cao được chăm sóc trong bệnh viện, và những người có nguy cơ cao nhất được chăm sóc trong ICU. PSI phân chia bệnh nhân thành 5 nhóm dựa trên tuổi của bệnh nhân, các bệnh mắc đồng thời, khám lâm sàng và kết quả xét nghiệm phòng thí nghiệm. Hạn chế chính là chỉ số cao phụ thuộc vào những biến như tuổi tác và các bệnh mắc đồng thời.
- Nhóm nguy cơ I: 0 đến 50 điểm: các bệnh nhân ngoại trú; tỷ lệ tử vong 0,1%
- Nhóm nguy cơ II: 51 đến 70 điểm: các bệnh nhân ngoại trú; tỷ lệ tử vong 0,6%
- Nhóm nguy cơ III: 71-90 điểm: ở bệnh viện ngắn ngày để theo dõi; tỷ lệ tử vong 2,8%
- Nhóm nguy cơ IV: 91-130 điểm: nhập viện; tỷ lệ tử vong 8,2%
- Nhóm nguy cơ V: >130 điểm: nhập viện; tỷ lệ tử vong 29,2%.
Cách tính chỉ số của PSI đối với CAP
- Nhân khẩu học
- Nam giới: số điểm = số năm tuổi
- Nữ giới: số điểm = số năm tuổi trừ 10
- Cư trú tại trung tâm chăm sóc sức khỏe: +10 điểm
- Bệnh gan: +20 điểm
- Bệnh có khối u: +30 điểm
- Suy tim sung huyết: +10 điểm
- Bệnh mạch não: +10 điểm
- Suy thận: +10 điểm
- Kết quả khám lâm sàng
- Trạng thái tâm lý thay đổi: +20 điểm
- Nhịp thở ≥30 nhịp/phút: +20 điểm
- Huyết áp tâm thu <90 mmHg: +20 điểm
- Nhiệt độ <35°C (<95°F) hoặc ≥40°C (≥104°F): +15 điểm
- Mạch ≥125 nhịp/phút: +10 điểm
- Kết quả xét nghiệm và chụp X-quang
- pH động mạch <7,35: +30 điểm
- Urê ≥10,7 mmol/l (≥30 mg/dL): +20 điểm
- Natri <130 mmol/l (<130 mEq/L): +20 điểm
- Glucose ≥13,9 mmol/l (≥250 mg/dL): +10 điểm
- Haematocrit <30%: +10 điểm
- PaO2 <60 mmHg (độ bão hòa O2 <90%): +10 điểm
- Tràn dịch màng phổi: +10 điểm
Chỉ số CURB-65[71]
Được Hiệp hội Lồng ngực Anh quốc khuyến cáo, CURB-65 phân loại bệnh nhân dựa trên sự xuất hiện triệu chứng lú lẫn, mức urê >7 mmol/l (>19,6 mg/dL), nhịp thở ≥30 nhịp/phút, huyết áp <90/60 mmHg, và tuổi ≥65 tuổi. Tỷ lệ tử vong trong 30 ngày tăng khi đáng ứng càng nhiều tiêu chí. Hạn chế của chỉ số này là số biến được sử dụng thấp.[77] Công cụ này có thể giúp các bác sĩ trong các phòng tai nạn và cấp cứu phân loại bệnh nhân theo nguy cơ, vì đã được chứng minh là chuẩn xác trong dự đoán tỷ lệ tử vong trong 30 ngày đối với những bệnh nhân đã xuất viện.[78]
Cách tính chỉ số của CURB-65 đối với CAP
- Các yếu tố tiên lượng
- Lú lẫn: 1 điểm
- Urê >7 mmol/l (>19,6 mg/dL): 1 điểm
- Nhịp thở ≥30 nhịp/phút: 1 điểm
- Huyết áp tâm thu <90 mmHg hoặc tâm trương <60 mmHg: 1 điểm
- Tuổi ≥65: 1 điểm
- Điểm
- Chỉ số 0-1: nguy cơ thấp; khuyến cáo chăm sóc ngoại trú; tỷ lệ tử vong trong 30 ngày <3%
- Chỉ số 2: nguy cơ trung bình; khuyến cáo nhập viện; tỷ lệ tử vong trong 30 ngày 9%
- Chỉ số 3-5: nguy cơ cao; khuyến cáo cho bệnh nhân vào ICU; tỷ lệ tử vong trong 30 ngày là 15% đến 40%
Tiêu chí để vào ICU của Hiệp hội Lồng ngực Hoa Kỳ (ATS)/Hiệp hội Bệnh Truyền nhiễm Hoa Kỳ (IDSA)[4]
Cần sử dụng các tiêu chí mức độ trầm trọng SMART-COP hoặc SCAP của DSA/ATS để dự đoán nhu cầu vào ICU.[4] [74] [75]
Khuyến cáo của ATS/IDSA về vào ICU đề xuất 2 tiêu chí chính và 9 tiêu chí phụ. Việc xuất hiện một tiêu chí chính hoặc 3 tiêu chí phụ trở lên được xem là cho thấy CAP nặng, và khuyến cáo cần vào ICU.
Các tiêu chí chính:
- Thở máy xâm lấn
- Sốc nhiễm khuẩn cần đến thuốc vận mạch.
Các tiêu chí phụ:
- Nhịp thở ≥30 nhịp/phút
- Tỷ lệ áp suất oxy động mạch/phân lượng oxy hít vào (PaO2/FiO2) ≤250
- Thâm nhiễm nhiều thùy
- Lú lẫn/mất phương hướng
- Urê huyết (urê ≥7,14 mmol/l [≥20 mg/dL])
- Giảm bạch cầu (WBC <4000 tế bào/mm^3 [<4,0 x 10^9 tế bào/L])
- Giảm tiểu cầu (số lượng tiểu cầu <100.000 tế bào/mm^3 [<10 x 10^9 tế bào/L])
- Giảm thể nhiệt (nhiệt độ <36°C [<96,8°F])
- Hạ huyết áp cần bù dịch tích cực.
SMART-COP là công cụ đánh giá mức độ trầm trọng dễ sử dụng nhất. Công cụ chia sẻ một số yếu tố nguy cơ thường gặp nhất dùng trong CURB-65 và PSI (huyết áp tâm thu, thâm nhiễm nhiều thùy, albumin, nhịp thở, nhịp tim nhanh, lú lẫn, oxy và pH). Chỉ số >3 xác định 92% bệnh nhân cần hỗ trợ thuốc vận mạch. Công cụ cho độ nhạy 58% đến 85% và độ đặc hiệu 46% đến 75%.[75]
Việc kiểm soát CAP nặng theo các hướng dẫn được cho là làm giảm tỷ lệ tử vong.[79] [80] Ngưỡng để cân nhắc vào ICU là chỉ số 3 điểm trên CURB-65 hoặc SMART-COP (nguy cơ trung bình), nhưng chỉ số này thường quá nhạy, có thể dẫn tới vào ICU không cần thiết. Các yếu tố nguy cơ gia tăng cũng đồng thời làm tăng khả năng chuyển sang ICU và nhu cầu sử dụng thuốc vận mạch và thở máy. Có lẽ cách sử dụng tốt nhất các chỉ số mức độ trầm trọng này là xác định những bệnh nhân có nguy cơ cần đánh giá và theo dõi thêm, ngay cả khi ban đầu họ không được đưa vào ICU.
Cách tiếp cận điều trị từng bước
Khi chẩn đoán CAP được xác định, bước tiếp theo là xác định bệnh nhân cần chăm sóc ngoại trú, nhập viện, hay vào ICU. Xét nghiệm vi khuẩn cũng như liệu pháp kháng sinh phụ thuộc vào địa điểm chăm sóc.
Lựa chọn và kiểm soát ngoại trú
Các hướng dẫn khuyến cáo điều trị ngoại trú cho những bệnh nhân sau đây:[4] [56]
- Patients in Pneumonia Severity Index (PSI) risk class I or II, with a PSI score ≤70 (low risk), and a predicted 30-day mortality risk of 0.1% to 2.8%
- Patients with a CURB-65 score of 0 to 1 (low severity), and a predicted 30-day mortality risk <3%. (Those with a score of 2 [moderate severity] and a mortality risk of 9% should be considered for brief inpatient care or supervised outpatient care.)
Bác sĩ cần biết những hạn chế của các chỉ số mức độ trầm trọng và cân nhắc khả năng uống thuốc an toàn và tin cậy của bệnh nhân cũng như sự sẵn có của các nguồn lực hỗ trợ điều trị ngoại trú khi đánh giá sự phù hợp nhận điều trị ngoại trú của bệnh nhân.
Các khuyến cáo quan trọng đối với bệnh nhân ngoại trú là không được hút thuốc, cần nghỉ ngơi và uống đủ nước. Cũng cần khuyên các bệnh nhân thông báo các triệu chứng đau ngực, khó thở nặng hoặc gia tăng hay li bì.
Đối với các bệnh nhân ngoại trú nhận phương pháp điều trị phù hợp tại nhà, các triệu chứng sẽ cải thiện trong vòng 48 giờ, sau đó cần đánh giá lại. Nếu không cải thiện trong 48 giờ thì cần cân nhắc nhập viện.
Khoảng 10% bệnh nhân ngoại trú không đáp ứng biện pháp điều trị kháng sinh và cần nhập viện.[81] Nếu việc đáp ứng điều trị tốt, bệnh nhân cần quay lại trong vòng 10 đến 14 ngày để khám lại, và nhìn chung cần thực hiện lại XQ ngực thẳng 1 tháng sau khi điều trị viêm phổi.
Các bệnh nhân ngoại trú hồi phục mà không cần nhập viện có thể phục hồi các hoạt động bình thường nhanh hơn những bệnh nhân nhập viện. Nhập viện làm tăng nguy cơ nhiễm các vi khuẩn kháng kháng sinh hoặc độc hại hơn.[82] Điều trị kháng sinh theo kinh nghiệm ở các bệnh nhân ngoại trú
Khuyến cáo của Hiệp hội Lồng ngực Hoa Kỳ (ATS)/Hiệp hội Bệnh Truyền nhiễm Hoa Kỳ (IDSA):[4]
Những bệnh nhân trước đây khỏe mạnh có nguy cơ thấp đối với phế cầu kháng thuốc cần được điều trị bằng macrolie (azithromycin, clarithromycin hoặc erythromycin) hoặc doxycycline. Tuy nhiên, do tỷ lệ kháng thuốc gia tăng, cần thận trọng khi sử dụng macrolide, vì không phải lúc nào cũng phù hợp.
Những bệnh nhân có nguy cơ cao mắc phế khuẩn kháng thuốc cần được điều trị bằng fluoroquinolone (ví dụ: moxifloxacin, levofloxacin), hoặc beta-lactam (amoxicillin liều cao hoặc axit amoxicillin/clavulanic thường được chọn; hoặc thuốc thay thế bao gồm ceftriaxone, cefpodoxime hoặc cefuroxime) kèm theo macrolide.
Những bệnh nhân mắc bệnh đồng thời, những người đang dùng thuốc ức chế miễn dịch, những người sử dụng kháng vi sinh trong vòng 3 tháng trước, và những người có các yếu tố nguy cơ khác đối với nhiễm phế cầu khuẩn kháng thuốc cần được điều trị bằng fluoroquinolone hô hấp, hoặc beta-lactam kèm theo macrolide. Doxycycline có thể được sử dụng thay thế cho macrolide.
Tại những khu vực có tỷ lệ nhiễm cao (>25%) với tỷ lệ Streptococcus pneumoniae kháng macrolide cao (nồng độ ức chế tối thiểu [MIC] ≥16 mg/mL), cần cân nhắc sử dụng các thuốc thay thế cho các chất liệt kê ở trên cho bất kỳ bệnh nhân nào, kể cả những bệnh nhân không mắc nhiều bệnh đồng thời.
Hướng dẫn của Hiệp hội Lồng ngực Anh quốc (BTS) khuyến cáo rằng liệu pháp điều trị theo kinh nghiệm chủ yếu nhắm tới S pneumoniae.[56] Amoxicillin đường uống là chất được ưu tiên sử dụng. Doxycycline hoặc clarithromycin là những lựa chọn thay thế cho những bệnh nhân nhạy cảm cao với penicillin.
Các yếu tố nguy cơ đối với S pneumoniae kháng penicilin bao gồm việc sử dụng beta-lactam trong vòng 3 đến 6 tháng trước, nằm viện trong vòng 3 tháng trước, hút dịch, đã mắc viêm phổi trong vòng một năm trước, tuổi <5 hoặc >65 và COPD.[83] [84] [85] [86] [87]
Các yếu tố nguy cơ đối với S pneumoniae kháng macrolide bao gồm việc sử dụng macrolide trong vòng 3 tháng trước, tuổi <5 hoặc >65 và nhập viện gần đây.[83] [84] [85] [86] [87]
Các yếu tố nguy cơ đối với S pneumoniae kháng fluoroquinolone bao gồm đã dùng fluoroquinolone trước đây, sống ở trung tâm chăm sóc y tế, kháng penicilin và COPD.[83] [84] [85] [86] [87]
Nhập viện
Những bệnh nhân mắc CAP vừa và nặng cần được nhập viện. Các hướng dẫn khuyến cáo cần điều trị tại bệnh viện trong những tình huống sau đây:[4] [56]
- Patients with a PSI score of 71 to 90 (class III), who may benefit from a brief period of hospitalisation
- Những bệnh nhân mắc viêm phổi với chỉ số PSI cấp IV hoặc cấp V (những người có nguy cơ tử vong 9% và 27% tương ứng)
Patients with a CURB-65 score of ≥3, who should be hospitalised, and those with a score of 4 or 5 (with predicted mortality rates of 15% to 40%, respectively), who should be considered for ICU admission
- Tất cả những bệnh nhân bị giảm oxy huyết (SaO2 <90% hoặc O2 <60 mmHg) hay mất cân bằng huyết động học nghiêm trọng, cần nhập viện bất kể chỉ số mức độ trầm trọng ra sao
- Những bệnh nhân mắc CAP do mầm bệnh nguy cơ cao hoặc những người bị mưng mủ hoặc di căn.[82]
Hospitalised patients should receive appropriate oxygen therapy with monitoring of oxygen saturation and inspired oxygen concentration, with the aim of maintaining SaO2 above 92%. High concentrations of oxygen can safely be given in uncomplicated pneumonia. Liệu pháp oxy ở những bệnh nhân mắc COPD bị biến chứng do suy hô hấp cần được chỉ dẫn bằng các chỉ số đo khí máu động mạch liên tục.[56]Những bệnh nhân bị suy hô hấp, mặc dù đã có liệu pháp oxy phù hợp, cần được kiểm soát đường thở khẩn cấp và có thể phải đặt nội khí quản.
Bệnh nhân cần được chẩn đoán thiếu dịch, và cần được truyền dịch qua tĩnh mạch nếu cần. Đối với bệnh nhân ốm kéo dài cần hỗ trợ về dinh dưỡng.[56]
Nhiệt độ, nhịp thở, mạch, huyết áp, trạng thái tinh thần, bão hòa oxy, và nồng độ oxy thở vào cần được theo dõi và ghi nhận, ban đầu ít nhất là hai lần mỗi ngày và thường xuyên hơn đối với những bệnh nhân bị viêm phổi nặng và những bệnh nhân cần liệu pháp oxy thường xuyên. Mức độ protein phản ứng C (CRP) là dấu hiệu nhạy để kiểm tra tiến triển bệnh viêm phổi và cần được đo đều đặn. Cần lặp lại XQ ngực thẳng đối với bệnh nhân không có tiến triển tốt.[56]
Điều trị kháng sinh theo kinh nghiệm ở các bệnh nhân nhập viện không vào ICU
Khuyến cáo nhắm vào những mầm bệnh không điển hình trong chế độ kháng sinh theo kinh nghiệm còn gây tranh cãi;[88] [89] [90] tuy nhiên, khuyến cáo đó được các dữ liệu hiện tại hỗ trợ.[91] [92]
Các hướng dẫn ATS/IDSA khuyến nghị dùng beta-lactam (thuốc được ưu tiên dùng là cefotaxime, ceftriaxone và ampicillin) kèm theo macrolide. Phương pháp thay thế là chỉ sử dụng một loại thuốc kèm theo fluoquinolone hô hấp (moxifloxacin hoặc levofloxacin).[4] Ở các bệnh nhân có các yếu tố nguy cơ nhiễm Staphylococcus aureus kháng methicillin (MRSA), cần thêm vancomycin hoặc linezolid. Những bệnh nhân có nguy cơ nhiễm MRSA có thể là nam giới có quan hệ tình dục đồng giới, những người tiêm chích ma tuý , bệnh nhân nhiễm HIV, những người sử dụng thiết bị gắn trong cơ thể hoặc hiện có vết thương, những người nhập viện gần đây, những người mắc bệnh mạn tính và những người sống trong điều kiện đông đúc hoặc cộng đồng bán khép kín. Tiền sử nhiễm MRSA cũng cần được cân nhắc. Tình hình dịch tễ MRSA khác nhau tùy theo vị trí địa lý.
Ở những bệnh nhân có các yếu tố nguy cơ nhiễm Pseudomonas, beta-lactam kháng phế cầu khuẩn, kháng pseudomonas (ví dụ: piperacillin/tazobactam, cefepime, meropenem) cần được kê cùng với ciprofloxacin hoặc levofloxacin. Ngoài ra, beta-lactam cũng có thể được kê cùng với aminoglycoside kèm theo azithromycin hoặc fluoroquinolone kháng phế cầu khuẩn. Các yếu tố nguy cơ nhiễm Pseudomonas bao gồm việc nhập viện gần đây, sống trong trung tâm chăm sóc y tế, việc sử dụng kháng sinh gần đây, và bệnh hô hấp mạn tính tiến triển, bao gồm COPD và giãn phế quản. Tiền sử nhiễm Pseudomonas cũng cần được cân nhắc.
Các khuyến cáo theo hướng dẫn của BTS đối với bệnh viêm phổi trung bình – nặng (chỉ số CURB-65 là 2) là điều trị bằng amoxicillin kèm theo macrolide, hoặc chỉ dùng một loại thuốc kèm theo fluoroquinolone hô hấp trong những tình huống không thể chỉ định lựa chọn khác hoặc các lựa chọn khác không hiệu quả.[56]
Điều trị kháng sinh theo kinh nghiệm đối với các bệnh nhân trong ICU
Các hướng dẫn của ATS/IDSA khuyến cáo dùng beta-lactam (các lựa chọn được ưu tiên dùng là cefotaxime, ceftriaxone hoặc ampicillin/sulbactam) kèm theo macrolide. Thay vào đó, beta-lactam có thể được chỉ định kèm theo fluoroquinolone hô hấp (moxifloxacin hoặc levofloxacin).[4]
Ở những bệnh nhân có các yếu tố nguy cơ nhiễm Pseudomonas, beta-lactam kháng phế cầu khuẩn, kháng pseudomonas (ví dụ: piperacillin/tazobactam, cefepime, meropenem) cần được kê kèm theo ciprofloxacin hoặc levofloxacin. Ngoài ra, beta-lactam cũng có thể được kê cùng với aminoglycoside kèm theo azithromycin hoặc fluoroquinolone kháng phế cầu khuẩn.
Ở những bệnh nhân có yếu tố nguy cơ nhiễm S aureus kháng methicillin, cần kê vancomycin hoặc linezolid.
Các hướng dẫn của BTS khuyến cáo điều trị bằng beta-lactam (cefotaxime, ceftriaxone hoặc ampicillin/sulbactam) kèm theo fluoroquinolone hô hấp.[56]
Liệu pháp corticosteroid đối với những bệnh nhân nhập viện
Các thử nghiệm lâm sàng có đối chứng ngẫu nhiên cho thấy liệu pháp corticosteroid bổ sung có thể rút ngắn thời gian ổn định lâm sàng[93] và giảm tỷ lệ thất bại điều trị[94] [95] đối với các bệnh nhân mắc CAP nhập viện.
Phân tích tổng hợp các nghiên cứu trên những người lớn nhập viện mắc CAP cho thấy việc sử dụng corticosteroid liên quan đến sự giảm nhu cầu phải thở bằng máy, giảm thời gian nằm viện, tỷ lệ thất bại điều trị thấp hơn, ít biến chứng và giảm tỷ lệ tử vong.[96] [97] [98] [99]Một phân tích tổng hợp khác cho thấy liệu pháp corticosteroid bổ sung làm giảm tỷ lệ tử vong ở bệnh viện và giảm mức độ CRP ở những bệnh nhân mắc CAP nặng; tuy nhiên, nó liệu pháp lại không đạt được hiệu quả lâm sàng có ý nghĩa về mặt thống kê hay giúp làm giảm thời gian thở máy.[100]Dường như tỷ lệ tử vong giảm áp dụng với những bệnh nhân mắc CAP nặng; ở những bệnh nhân mắc bệnh không nặng, corticosteroid bổ sung giúp giảm tỷ lệ mắc bệnh nhưng không giảm tỷ lệ tử vong.[99]Những bệnh nhân được điều trị bằng corticosteroid bị tăng nguy cơ tăng đường huyết.[98] [99] Cần cân nhắc corticosteroid ở những bệnh nhân mắc CAP nặng hơn (ví dụ như khớp với các tiêu chí CAP nặng[4] [74] [75]) với mức dấu hiệu viêm cao (ví dụ: CRP > 150 mg/l).
Đường dùng của biện pháp điều trị kháng sinh
Điều trị kháng sinh theo kinh nghiệm cần được tiến hành càng sớm càng tốt, và cần được cho dùng trong khoa tai nạn và cấp cứu để tránh chậm trễ. Đường dùng ban đầu của liệu pháp kháng sinh tùy thuộc vào mức độ trầm trọng, tình trạng của bệnh nhân và địa điểm chăm sóc. Các hướng dẫn khuyến cáo dùng kháng sinh đường uống cho bệnh nhân ngoại trú còn điều trị tĩnh mạch thường được dùng cho các bệnh nhân nhập viện. Tuy nhiên, luôn cần thực hiện điều trị tĩnh mạch ở các bệnh nhân mắc CAP nặng (ít nhất trong vòng vài giờ đầu tiên sau khi nhập viện), kèm theo đánh giá hàng ngày để chuyển sang thuốc uống càng sớm càng tốt.[4] [56] Bệnh nhân có thể chuyển sang liệu pháp đường uống khi đã ổn định huyết động lực và tiến triển tốt về lâm sàng, có thể uống thuốc, và có đường ruột hoạt động bình thường.[4]
Thời gian điều trị kháng sinh
Thời gian điều trị tối thiểu là 5 ngày.[4] [101] Cần cân nhắc cả việc chấm dứt liệu pháp điều trị, nếu bệnh nhân không sốt trong vòng 48 đến 72 giờ và không có dấu hiệu biến chứng (viêm nội tâm , viêm màng não). Hơn nữa, trong những ca bệnh viêm phổi do những mầm bệnh cụ thể chẳng hạn như các loài vi khuẩn Legionella, Pseudomonas aeruginosa, hoặc S aureus, khuyến cáo nên sử dụng liệu pháp kháng sinh kéo dài. Cần phải tham vấn chuyên gia về bệnh truyền nhiễm trong những ca bệnh này.
Liệu pháp định hướng vi sinh vật
Các bệnh nhân có kết quả xét nghiệm cho thấy có nguyên nhân vi sinh vật có thể được chuyển sang một liệu pháp điều trị vi sinh vật cụ thể chỉ dẫn bởi độ nhạy kháng sinh.
Viêm phổi không đáp ứng
CAP không đáp ứng mô tả tình huống lâm sàng trong đó không có đáp ứng tương thích sau khi điều trị bằng kháng sinh khi được đánh giá ở ngày thứ 3 đến ngày thứ 5. Các nguyên nhân của viêm phổi không đáp ứng được phân thành nhiễm khuẩn, không nhiễm khuẩn và không rõ căn nguyên. Các nghiên cứu đa trung tâm cho thấy từ 6% đến 24% các ca bệnh CAP sẽ không đáp ứng với điều trị kháng sinh, và ở những ca bệnh viêm phổi nặng, tỷ lệ này có thể tới 31%.[22] [102]
Một nghiên cứu đã mô tả 2 quy luật lâm sàng khác nhau của viêm phổi không đáp ứng:[103]
- Viêm phổi tiến triển cùng với triệu chứng suy hô hấp hay sốc nhiễm khuẩn giảm dần
- Tình huống trong đó không đạt được ổn định lâm sàng và không phải do những đặc điểm khác của bệnh nhân.
Các dấu ấn sinh học như CRP và procalcitonin (PCT) đã được chứng minh là hữu dụng trong dự đoán cơ thể đáp ứng không đủ Mức độ CRP hoặc PCT cao ở giai đoạn ban đầu cho thấy yếu tố nguy cơ không đáp ứng tương thích,[64] trong khi đó mức thấp là an toàn. Việc sử dụng procalcitonin để hướng dẫn việc tiến hành và thời gian điều trị kháng sinh dẫn đến giảm nguy cơ tử vong, dùng ít kháng sinh hơn và giảm nguy cơ phản ứng phụ.[104] [105]Tuy nhiên, có một đánh giá cho thấy không có sự khác biệt trong tỷ lệ tử vong ngắn hạn ở những bệnh nhân bệnh nặng.[106]
Phản ứng đầu tiên đối với không đáp ứng hoặc không thuyên giảm nên là đánh giá lại kết quả vi sinh học ban đầu.[4] Các kết quả nuôi cấy và xét nghiệm độ nhạy không có ở giai đoạn đầu lúc này có thể làm nguyên nhân thất bại lâm sàng rõ ràng hơn. Ngoài ra, cần tìm hiểu tiền sử xa hơn của bất kỳ yếu tố nguy cơ nào đối với nhiễm khuẩn với các vi khuẩn bất thường, bao gồm vi-rút, nếu chưa làm việc này. Có thể sẽ cần xét nghiệm chẩn đoán thêm.
[VIDEO: Bag-valve-mask ventilation animated demonstration ] [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Central venous catheter insertion animated demonstration ] [VIDEO: Peripheral venous cannulation animated demonstration ]Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Cấp tính | ( tóm tắt ) | |
| Nhóm bệnh nhân | Tx line | Điều trị |
| trước đây khỏe mạnh: không có nguy cơ xảy ra kháng thuốc | 1 | liệu pháp macrolide hoặc tetracycline |
| trước đây khỏe mạnh: không có nguy cơ xảy ra kháng thuốc | thêm | Chăm sóc hỗ trợ |
| các bệnh mắc đồng thời hoặc yếu tố nguy cơ đối với nhiễm Streptococcus pneumoniae kháng thuốc | 1 | liệu pháp fluoroquinolone hoặc kết hợp |
| các bệnh mắc đồng thời hoặc yếu tố nguy cơ đối với nhiễm yếu tố nguy cơ đối với nhiễm kháng thuốc | thêm | Chăm sóc hỗ trợ |
| không ở ICU: nhiễm khuẩn không phải pseudomonas | 1 | liệu pháp fluoroquinolone hoặc kết hợp |
| không ở ICU: nhiễm khuẩn không phải pseudomonas | bổ sung | vancomycin hoặc linezolid |
| không ở ICU: nhiễm khuẩn không phải pseudomonas | thêm | Chăm sóc hỗ trợ |
| không ở ICU: nhiễm | 1 | liệu pháp kết hợp |
| pseudomonas | ||
| không ở ICU: nhiễm pseudomonas | bổ sung | vancomycin hoặc linezolid |
| không ở ICU: nhiễm pseudomonas | thêm | điều trị hỗ trợ |
| ở ICU: nhiễm khuẩn không phải pseudomonas | 1 | liệu pháp kết hợp |
| Cấp tính | ( tóm tắt ) | |||
| ở ICU: nhiễm khuẩn không phải pseudomonas | bổ sung | vancomycin hoặc linezolid | ||
| ở ICU: nhiễm khuẩn không phải pseudomonas | bổ sung | corticosteroid | ||
| ở ICU: nhiễm khuẩn không phải pseudomonas | thêm | Chăm sóc hỗ trợ | ||
| tại ICU: nhiễm pseudomonas | 1 | liệu pháp kết hợp | ||
| tại ICU: nhiễm pseudomonas | bổ sung | vancomycin hoặc linezolid | ||
| tại ICU: nhiễm pseudomonas | bổ sung | corticosteroid | ||
| tại ICU: nhiễm pseudomonas | thêm | Chăm sóc hỗ trợ | ||
Các lựa chọn điều trị
| Cấp tính |
||
| Nhóm bệnh nhân | Tx line | Điều trị |
| Trước đây khỏe mạnh: không có nguy cơ xảy ra kháng thuốc | 1 | Liệu pháp macrolide hoặc tetracycline
Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn thứ cấp
|
| Trước đây khỏe mạnh: không có nguy cơ xảy ra kháng thuốc | Thêm | Chăm sóc hỗ trợ
|
| Các bệnh mắc đồng thời hoặc yếu tố nguy cơ đối với nhiễm Streptococcus pneumoniae kháng thuốc | 1 | Liệu pháp fluoroquinolone hoặc kết hợp
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
|
| Các bệnh mắc đồng thời hoặc yếu tố nguy cơ đối với nhiễm Streptococcus pneumoniae kháng thuốc |
-hoặc-
-hoặc-
-hoặc-
–VÀ–
-hoặc-
|
|
| Thêm | Chăm sóc hỗ trợ
|
|
| Không ở ICU: nhiễm khuẩn không phải pseudomonas | 1 | Liệu pháp fluoroquinolone hoặc kết hợp
Các lựa chọn sơ cấp
-VÀ-
-hoặc-
-hoặc-
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
|
| Không ở ICU: nhiễm khuẩn không phải pseudomonas | Bổ sung |
Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
|
| Không ở ICU: nhiễm khuẩn không phải pseudomonas | Thêm | Chăm sóc hỗ trợ
|
| Không ở ICU: nhiễm pseudomonas | 1 | Liệu pháp kết hợp
Các lựa chọn sơ cấp
-hoặc-
-hoặc-
-hoặc-
HOẶC Các lựa chọn sơ cấp
-hoặc-
-hoặc-
-VÀ-
-VÀ-
-hoặc-
-hoặc-
|
| Không ở ICU: nhiễm pseudomonas | Bổ sung | Vancomycin hoặc linezolid
Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
|
| Không ở ICU: nhiễm pseudomonas | Thêm | Điều trị hỗ trợ
|
| Ở ICU: nhiễm khuẩn không phải pseudomonas | 1 | Liệu pháp kết hợp
Các lựa chọn sơ cấp
-hoặc-
-hoặc-
-VÀ-
-hoặc-
-hoặc-
|
| Ở ICU: nhiễm khuẩn không phải pseudomonas | Bổ sung | Vancomycin hoặc linezolid
Đối với các bệnh nhân nhập viện nghi ngờ/xác nhận có nhiễm MRSA mắc phải từ cộng đồng, cần thêm vancomycin hoặc linezolid vào phác đồ điều trị theo kinh nghiệm.[4] Những bệnh nhân có nguy cơ nhiễm MRSA có thể là nam giới có quan hệ tình dục đồng giới, những người người tiêm chích ma tuý, bệnh nhân nhiễm HIV, những người sử dụng thiết bị gắn trong cơ thể hoặc hiện có vết thương, những người nhập viện gần đây, những người mắc bệnh mạn tính và những người sống trong điều kiện đông đúc hoặc cộng đồng bán khép kín. Tiền sử nhiễm MRSA cũng cần được cân nhắc. Tình hình dịch tễ MRSA khác nhau tùy theo vị trí địa lý. Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
|
| Ở ICU: nhiễm khuẩn không phải pseudomonas | Bổ sung | Corticosteroid
Các lựa chọn sơ cấp
|
| Ở ICU: nhiễm khuẩn không phải pseudomonas | Thêm | Chăm sóc hỗ trợ
|
| Tại ICU: nhiễm pseudomonas | 1 | Liệu pháp kết hợp
Các lựa chọn sơ cấp
-hoặc-
-hoặc-
-VÀ-
-hoặc-
HOẶC Các lựa chọn sơ cấp
-hoặc-
-hoặc-
-hoặc-
-hoặc-
|
| Tại ICU: nhiễm pseudomonas | Bổ sung | Vancomycin hoặc linezolid
Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
|
| Tại ICU: nhiễm pseudomonas | Bổ sung | Corticosteroid
Các lựa chọn sơ cấp
|
| Tại ICU: nhiễm pseudomonas | Thêm | Chăm sóc hỗ trợ
|
Giai đoạn đầu
Ceftaroline
Ceftaroline là cephalosporin phổ rộng thế hệ thứ 5 hấp thu ngoài đường tiêu hóa kết hợp các protein gắn penicillin và giúp ngăn ngừa sự tổng hợp thành tế bào vi khuẩn. Chất này có hoạt tính kháng khuẩn chống lại vi khuẩn gram dương, bao gồm Streptococcus pneumoniae, Streptococcus pyogenes, Staphylococcus aureus (bao gồm S aureus kháng methicillin [MRSA], S aureus kháng vancomycin [VRSA], và S aureus trung gian với vancomycin kháng hetero [hVISA]), cũng như nhiều vi khuẩn gram âm phổ biến, ví dụ như Haemophilus influenzae và Moraxella catarrhalis. Các nghiên cứu cho thấy, về tỷ lệ chữa khỏi bệnh trên lâm sàng, ceftaroline vượt trội so với ceftriaxone ở những bệnh nhân mắc CAP.[120] [121]
Ceftobiprole
Ceftobiprole là một cephalosporin hấp thu ngoài đường ruột phổ rộng có hoạt chất vi sinh vật chống lại hầu hết các mầm bệnh vi khuẩn điển hình gây ra CAP, bao gồm MRSA. Một nghiên cứu giai đoạn III phát hiện ra rằng sử dụng
ceftobiprole mỗi 8 giờ một lần không hề kém hiệu quả so với ceftriaxone dùng cùng hoặc không cùng linezolid trong điều trị CAP.[122]
Nemonoxacin
Một quinolone phổ rộng không flo hóa. Chất này có hoạt chất chống vi sinh vật mạnh hơn fluoroquinolone (ví dụ: levofloxacin) chống lại MRSA, Staphylococcus epdiermidis nhạy với methicillin (MSSE), S epidermidis kháng methicillin (MRSE), S pneumoniae và Enterobacter faecalis.
Solithromycin
Một fluoroketolide với hoạt chất chống vi sinh vật chống lại các vi khuẩn gram dương và gram âm thường gắn với CAP. Một nghiên cứu giai đoạn II đã hoàn thành chỉ ra rằng solithromycin có hiệu quả tương tự với levofloxacin ở người lớn mắc CAP do vi khuẩn với mức độ nặng viêm phổi từ II đến IV.[123] Solithromycin hiện đang phát triển ở giai đoạn III để điều trị CAP do vi khuẩn.
Cethromycin
Một fluoroketolide với hoạt chất chống vi sinh vật cao được ghi nhận chống lại các vi khuẩn gram dương và gram âm, và các mầm bệnh không điển hình (bao gồm Mycoplasma và Ureaplasma). Chất này cũng có hoạt chất trong ống nghiệm
chống lại vi khuẩn gram dương kháng penicillin và kháng macrolide, có thể là do ái lực cao đối với vị trí mục tiêu tại đơn vị phân tử ribosome.[124]
Khuyến nghị
Giám sát
Theo dõi các thông số kiểm soát CAP cần bao gồm cả liệu pháp kháng sinh và tình trạng bệnh. Có thể cần chụp lại XQ ngực thẳng vài tuần sau khi khỏi các triệu chứng để xác nhận là đã chữa khỏi viêm phổi, và để đảm bảo rằng XQ ngực thẳng không có vấn đề gì bất thường.
Liên hệ chặt chẽ giữa bệnh nhân và bác sĩ là điều quan trọng nhất trong việc chăm sóc theo dõi. Bác sĩ sẽ cho bệnh nhân biết khi nào hết sốt và khi nào đỡ ho. Bệnh nhân cần báo cho bác sĩ khi bệnh không cải thiện như mong đợi.
Hướng dẫn dành cho bệnh nhân
Tuân thủ về thuốc là vô cùng quan trọng ở bệnh nhân chẩn đoán mắc CAP, thậm chí ngay cả khi bệnh đã cải thiện lâm sàng. Cần hướng dẫn bệnh nhân liên hệ với bác sĩ nếu các triệu chứng không thuyên giảm trong vòng 72 giờ.
Bù đủ nước và duy trì phản xạ ho trong quá trình hồi sức là rất quan trọng. Phản xạ ho là cần thiết để loại bỏ các vi sinh vật ra khỏi đường hô hấp trước khi chúng đi đến phổi.
Ở người hút thuốc, quan trọng là cần phải dừng hút thuốc. Bệnh nhân cần được giải thích về việc hút thuốc làm suy yếu cơ chế tự nhiên loại bỏ mầm bệnh và mảnh vụn.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Sốc nhiễm khuẩn | ngắn hạn | trung bình |
| Những biến chứng thường gặp của CAP nặng. Bệnh nhân bị sốt, tăng bạch cầu, thở nhanh, nhịp tim nhanh. Có thể nhanh chóng tiến triển thành suy đa phủ tạng và bị sốc. Thường gây ra tử vong, và tỉ lệ sống sót phụ thuộc vào việc nhanh chóng nghi ngờ, phát hiện sớm và can thiệp kịp thời. | ||
| hội chứng suy hô hấp cấp tiến triển (ARDS) | ngắn hạn | trung bình |
| Bệnh viêm phổi có thể phức tạp do ARDS, là tình trạng phù nề phổi không do tim và viêm phổi nặng.
Liên quan đến tỉ lệ tử vong 30% đến 50%, và được điều trị bằng thông khí cơ học hạn chế áp lực bình nguyên ở thể tích khí lưu thông thấp.[7] |
||
| viêm đại tràng Clostridium difficile liên quan đến kháng sinh | ngắn hạn | trung bình |
| Có thể là kết quả của việc chấm dứt sử dụng kháng sinh cho hệ vi khuẩn ruột thông thường. Nhìn chung bệnh nhân thường bị tiêu chảy, đau bụng và tăng bạch cầu. Chẩn đoán xét nghiệm miễn dịch phân tìm enzyme C difficile. Lý tưởng nhất là dừng kháng sinh gây bệnh và điều trị bằng metronidazole, vancomycin hoặc fidaxomicin đường uống. | ||
| Suy tim | ngắn hạn | trung bình |
| Các biến chứng Khung thời Khả năng gian | ||
| Một nghiên cứu cho biết tỉ lệ suy tim ở bệnh nhân nhập viện do mắc CAP là 14,1%.[132] Có rất ít thông tin về các yếu tố nguy cơ gây ra biến chứng tim mạch ở bệnh nhân mắc CAP. Một số yếu tố nguy cơ có thể có là tuổi cao, suy tim sung huyết có trước đó, bệnh CAP nặng, và sử dụng insulin theo liều bậc thang glucose ở bệnh nhân nhập viện.[133] [134] [135] Ở các bệnh nhân có bệnh tim mạch đã biết, sử dụng vắc xin phế cầu khuẩn và vắc xin cúm có thể làm giảm tỉ lệ mắc bệnh và tỉ lệ tử vong. | ||
| Hội chứng vành cấp | ngắn hạn | thấp |
| Một nghiên cứu cho biết tỉ lệ mắc mới hội chứng mạch vành cấp ở bệnh nhân nhập viện do mắc CAP là 5,3%.[132] | ||
| chứng loạn nhịp tim | ngắn hạn | thấp |
| Một nghiên cứu cho biết tỉ lệ mắc mới của chứng loạn nhịp tim ở bệnh nhân nhập viện do mắc CAP là 4,7%.[132] | ||
| viêm phổi hoại tử | ngắn hạn | thấp |
| Được coi là một biến chứng hiếm gặp của CAP ở người lớn. Gây ra bởi các mầm bệnh như Staphylococcus aureus, Streptococcus pyogenes, loài Nocardia, Klebsiella pneumoniae và Streptococcus pneumoniae.
Hút thuốc, nghiện rượu, người già, đái tháo đường, bệnh phổi mạn tính hoặc bệnh gan là các yếu tố nguy cơ gây ra viêm phổi hoại tử.[139] |
||
| Tràn dịch màng phổi | biến thiên | cao |
| Có thể xảy ra với tỉ lệ lên đến 57% số bệnh nhân nhập viện do viêm phổi.[136] [137] Khoảng 1% đến 2% các ca bệnh CAP bị tràn dịch màng phổi xảy ra biến chứng mưng mủ màng phổi.
Tràn dịch màng phổi được coi là một chỉ báo về mức độ nghiêm trọng của viêm phổi và rõ ràng liên quan đến tăng nguy cơ thất bại trong điều trị.[4] [56] [138] |
||
| áp xe phổi | biến thiên | thấp |
| Một biến chứng hiếm gặp, thường xuyên cần điều trị kháng sinh kéo dài và phẫu thuật dẫn lưu trong một số trường hợp. | ||
Tiên lượng
Tiên lượng được xác định bởi 3 yếu tố chính: tuổi của bệnh nhân, tình trạng sức khỏe chung (có mắc bệnh đồng thời) và nơi đưa ra điều trị kháng sinh. Nhìn chung, tỉ lệ tử vong ở bệnh nhân ngoại trú là <1%; trong khi đối với bệnh nhân nhập viện, tỉ lệ tử vong ở mức 5% đến 15%, nhưng tăng lên mức 20% đến 50% ở bệnh nhân cần vào ICU.[7] [125]
Nhiều yếu tố nguy cơ, ví dụ như vãng khuẩn huyết, vào ICU, mắc bệnh kèm theo (đặc biệt là bệnh thần kinh), và nhiễm khuẩn với tiềm ẩn vi khuẩn đa kháng thuốc (ví dụ: Staphylococcus aureus, Pseudomonas aeruginosa, Enterobacteriaceae) thường dẫn đến gia tăng tỉ lệ tử vong trong vòng 30 ngày.[34] [126] [127] [128]
Tỉ lệ tái mắc ở bệnh nhân mắc CAP vào khoảng 7% đến 12%.[129] [130] Trong hầu hết các ca bệnh, tình trạng trở nặng của bệnh kèm theo (chủ yếu là bệnh tim mạch, phổi hoặc thần kinh) là nguyên nhân gây tái mắc. Các dấu ấn sinh học tiên lượng như pro-adrenomedullin, các dạng prohormone của peptide natri lợi niệu tâm nĩ, cortisol, procalcitonin và protein phản ứng C đang được nghiên cứu làm yếu tố dự đoán tỉ lệ tử vong; tuy nhiên, cần thực hiện thêm các nghiên cứu khác trước khi sử dụng các chỉ dấu sinh học cho chức năng này trong thực hành lâm sàng.[131]
Câu hỏi lâm sàng
Câu 1
Nam 68 tuổi được đưa tới khoa cấp cứu do lú lẫn bắt đầu từ buổi sáng. Ông ta sống với con gái, cô ấy nói bệnh nhân sốt và ho có đờm từ 3 ngày trước. Anh ta có tiền sử bệnh mạch vành mạn, hút 1 gói thuốc/ngày trong 40 năm. Thân nhiệt 39.4 độ C, huyết áp 110/70 mmHg, mạch 110 lần/ph, nhịp thở 24 lần/ph, SpO2 92% ở khí phòng. Nghe phổi thấy ran ẩm và giảm tiếng thở nghe ở dưới phổi phải.
Cận lâm sàng: HGB 11.8 g/dL, HCT 36%, BC 13.000, Na 132 mEq/L, K 3.8 mEq/L, Ure 24 mg/dL, Cre 1.1 mg/dL. Xquang ngực thấy thâm nhiễm phế nang thùy dưới phổi phải. Bước điều trị tiếp theo phù hợp nhất ở bệnh nhân này là gì?
- Ampicillin/sulbactam và nhập viện.
- Moxìloxacin và nhập viện.
- Điều trị ngoại trú với Cefuroxime và azithromycin
- Điều trị ngoại trú với doxycyline.
- Điều trị ngoại trú với Trimethoprrim-sulfamethoxazole.
Đáp án đúng là B: Bệnh nhân này lớn tuổi có sốt cao, ho, bạch cầu tăng, thở nhanh, xquang ngực thấy thâm nhiễm thùy dưới phải nghĩ nhiều tới viêm phổi cộng đồng (Community acquired pneumonia-CAP).
Bệnh nhân mắc CAP thường được đánh giá nguy cơ bằng “pneumonia index” hoặc tiêu chuẩn CURB-65 để giúp điều trị và lựa chọn nơi điều trị (tại nhà, các khoa phòng và tại ICU). Bệnh nhân này 3 điểm theo tiêu chuẩn CURB 65 (tuổi > 65, lú lẫn, Ure >20 mg/dL) cần nhập viện tại khoa điều trị và điều trị bằng fluroquinolone (Moxifloxacin) hoặc betalactam kèm Macrolide (Ceftriaxone kèm azithromycin). Những thuốc này điều trị tác nhân chính gây CAP – S. Pneumonia, H. influenza, Legionella, M. pneumonia.
| Điều trị viêm phổi mắc phải tại cộng đồng theo kinh nghiệm | |
| Ngoại trú | -Macrolide hoặc doxycycline (khỏe mạnh).
-Fluroquinolone hoặc beta-lactam + macrolide |
| Nội trú (không phải ICU) | -Fluroquinolone (IV)
-Beta-lactam + macrolide (IV) |
| Nội trú (iCu) | -Beta-lactam + macrolide (IV)
-Beta-lactam + fluroquinolone (IV) |
Đáp án A: Ampicillin/sulbactram là lựa chọn phù hợp trong điều trị kháng sinh theo kinh nghiệm, tuy nhiên bệnh nhân nhập viện cũng có thể dùng một macrolide hoặc doxycyline để hỗ trợ các tác nhân gây bệnh không thường thấy (Legionella, Mycoplasma).
Đáp án C, D và E: Bệnh nhân này cần nhập viện theo thang điểm CURB 65, chỉ ra nguy cơ mắc bệnh và tử vong cao. Cefuroxime không phải là điều trị đầu tay cho những bệnh nhân nhập viện do viêm phổi nhưng có thể được sử dụng để điều trị viêm phế quản, viêm xoang, viêm tai giữa (Otitis). Doxycycline thường được dùng ở bệnh nhân CAP điều trị ngoại trú. Trimethoprim-Sulfamethoxazole thường được sử dụng để điều trị S. aureus kháng methicillin tuy nhiên không thường được sử dụng để điều trị CAP theo kinh nghiệm.
Tổng kết: Điều trị viêm phổi mắc phải tại cộng đồng phụ thuộc vào mức độ cần chăm sóc (ngoại trú, tại khoa điều trị, ICU). Các bảng phân loại nguy cơ chính là “pneumonia severity index” và CURB 65. Bệnh nhân mắc CAP mà nhập viện điều trị tại khoa thì được điều trị bằng fluroquinolone (Moxifloxacin) hoặc betalactam kèm Macrolide (Ceftriaxone kèm azithromycin).
Câu 2
Nữ 70 tuổi được đưa tới khoa cấp cứu bởi chồng do sốt và ho trong 2 ngày qua và ngày nay bệnh nhân trở nên mơ màng nặng. Bệnh nhân có tiền sử Tăng huyết áp và thoái hóa khớp. Bà ta không sử dụng rượu và thuốc. Bà ta sống một mình tại một khu dân cư cao cấp cùng với trợ lý. Thân nhiệt 39.2 độ C, huyết áp 110/76 mmHg, mạch 110 lần/phút, nhịp thở 24 lần/phút. Không thấy họng sưng đỏ hay hạch ngực lớn. Nghe phổi thấy ran ẩm ở phần thấp phổi phải.
Cận lâm sàng: Bạch cầu 13.800, Ure 22 mg/dL, Creatinin huyết thanh 1.2 mg/dL. Xquang ngực thấy thâm nhiễm bờ dưới phổi phải. Chẩn đoán nguyên nhân nhiều khả năng nhất gây ra tình trạng hiện tại của bệnh nhân này là?
- Vi khuẩn kị khí.
- H. influenzae.
- P. aeruginosa.
- S. pneumoniae.
- S. pyogenes.
Đáp án đúng là D: Bệnh nhân lớn tuổi có sốt, ho, thở nhanh, bạch cầu tăng, xquang ngực có bằng chứng của thâm nhiễm thùy nhiều khả năng bị viêm phổi. Dựa theo những hướng dẫn hiện hành của Hiệp hội các Bệnh nhiễm khuẩn tại Hoa kỳ thì viêm phổi đc chia thành các dạng chính:
- Viêm phổi cộng đồng – tiến triển ngoài bệnh viện.
- Viêm phổi bệnh viện – tiến triển >48h sau nhập viện.
- Viêm phổi do thở máy – tiến triển >48h sau đặt nội khí quản.
Viêm phổi mắc phải có liên quan tới chăm sóc y tế không được xem là một dạng viêm phổi bởi nó có tiên lượng kém vì nguy cơ mắc các tác nhân đa kháng thuốc.
Bệnh nhân này xuất hiện viêm phổi trong khi sinh sống tại một khu căn hộ (không phải môi trường bệnh viện), bà ta mắc viêm phổi ngoài cộng đồng (CAP – Community acquired pneumonia). Nguyên nhân chính gây CAP là S. pneumonie (Phế cầu). Vi khuẩn này lây nhiễm qua đường khôgn khí hít thở và phát triển ở họng mũi. Đa số bệnh nhân không có triệu chứng và cấy không có vi khuẩn trong 4-6 tuần. Tuy nhiên, với các xét nghiệm huyết thanh học hoặc các yếu tố nguy cơ rõ (tuổi >65, suy giảm miễn dịch) rất có khả năng xuất hiện bệnh xâm nhập (viêm phổi, viêm màng não, Viêm nội tâm mạc).
Đáp án A: Vi khuẩn kị khí thường xảy ra ở các đối tượng uống rượu hoặc khó nuốt. Bệnh nhân thường có đờm hôi và tổn thương dạng hang tại các thùy phổi đơn độc (thùy phổi dưới bên phải). Bệnh nhân này có thâm nhiễm một thùy và có ít nguy cơ mắc viêm phổi hít.
Đáp án B: H. influenza là nguyên nhân chính gây viêm đường hô hấp trên (viêm xoang, viêm phế quản, viêm phổi cộng đồng) nhưng nó gây viêm phổi cộng đồng ít hơn so với S. penumonia.
Đáp án C: P. aeruginosa là nguyên nhân chính gây viêm phổi mắc phải tại bệnh viện nhưng hiếm khi gây viêm phổi tại cộng đồng. Bệnh nhân có suy giảm miễn dịch hoặc bệnh phổi cấu trúc (xơ nang) đôi khi có thể mắc P. aeruginosa tại cộng đồng.
Đáp án E: S. pyogenes là nguyên nhân chính gây nhiễm khuẩn da và viêm họng. Nó không phải là nguyên nhân thường gặp gây viêm phổi cộng đồng.
Tổng kết: S. pneumoniae là nguyên nhân chính gây viêm phổi cộng đồng. Biểu hiện có xu hướng lành tính và bao gồm sốt, run, ho có đờm, tăng bạch cầu, xquang ngực có bằng chứng thâm nhiễm phổi.
Câu 3
Nam 32 tuổi tới phòng khám do sốt, đau cơ, ho có đờm đờm trong 3 ngày nay. Anh ta không có sung huyết tại mũi, chảy nước mũi, đau họng, đau ngực. Bệnh nhân có hen nhẹ, thoáng qua và viêm mũi dị ứng theo mùa. Anh ta không sử dụng thuốc lá nhưng đôi khi có uống rượu. Con trai 2 tuổi của anh ta sốt, ho và chảy nước mũi từ tuần trước. Thân nhiệt 37.8 độ C, huyết áp 120/80 mmHg, mạch 82 lần/phút, nhịp thở 20 lần/phút, spO2 96%. Họng miệng bình thường, sờ cổ không thấy hạch to. Nghe phổi thấy ran ẩm ở phổi phải và thỉnh thoảng có ran rít ở kỳ thở ra. Tiếng tim bình thường. Bước tiếp theo phù hợp nhất trong quản lý ở bệnh nhân này là gì?
- Chỉ dùng azithromycin.
- Kết hợp Ceftriaxon và azithromycin.
- Xquang ngực.
- Test kháng thể agglutinin lạnh
- Test influenza nhanh
- Lấy và cây khuẩn đờm
- Điều trị tiệu chứng và theo dõi trong 3ng.
Đáp án đúng là C: Viêm phổi mắc phải tại cộng đồng (community acquired pneumoniaCAP) là nhiễm khuẩn nhu mô phổi gây ra bởi vi khuẩn, virús hoặc nấm. Triệu chứng thường tiến triển cấp tính và thường bao gồm sốt, ho, đau ngực kiểu màng phổi và khó thở. Mạch nhanh, thở nhanh và nghe phổi có bất thường (ran ẩm tại ổ) có thể thấy. Các dấu hiệu lâm sàng ít có giá trị chẩn đoán (độ nhậy <50%). Vì vậy bệnh nhân đôi khi mới đc chẩn đoán bằng lâm sàng mà thường được chẩn đoán CAP dựa vào thâm nhiễm thùy phổi trên chẩn đoán hình ảnh (xquang ngực).
Bệnh nhân này có c>m, mệt mỏi, không có viêm đg hô hấp trên (chảy nước mũi, đau họng) có ran ẩm tại thùy dưới phổi phải. Những dấu hiệu đó tăng nghi ngờ về đông đặc phổi với CAP (hơn là viêm phế quản). vì vậy, anh ta cần đc làm xquang để theo dõi CAP cũng như kê kháng sinh theo kinh nghiệm (trừ khi còn khả năng do các nguyên nhân virus). Điều trị triệu chứng đơn độc trong tình trạng đông đặc là không hiệu quả do tăng nguy cơ viêm phổi do vi khuẩn (Đáp án D).
Đáp án A và B: Azithromycin đôi khi được dùng để điều trị bệnh nhân ngoại trú CAP (tuy nhiên >25% tỷ lệ kháng thuốc tại Mỹ) và ceftriaxone kèm azithromycin có thể được dùng cho bệnh nhân nội trú (không phải ICU). Tuy nhiên chẩn đoán với xquang cần được tiến hành trước khi điều trị.
Đáp án D: M. pneumonia là nguyên nhân chính gây viêm phổi không điển hình (không có sốt, đau cơ, ho) và thường tạo kháng thể agglutitins lạnh (không thường dùng cho chẩn đoán thường quy). Tuy nhiên, M. pneumonia ít khi gây các dáu hiệu tại phổi, có thể đi kèm các dáu hiệu ngoài phổi (tiêu hóa) và thường gây các triệu chứng ẩn hơn là các triệu chứng cấp tính.
Đáp án E: Influenza có xu thể gây các triệu chứng khởi phát đột ngột (sốt, đau cơ, khó chịu) và triệu chứng đường hô hấp trên (chảy nc mũi, đau họng). Bệnh nhân này không có triệu chứng đường hô hấp trên.
Đáp án F: Cấy khuẩn đờm thường không đc tiến hành ở bệnh nhân ngoại trú đang dùng kháng sinh theo kinh nghiệm (azithromycin, levofloxacin). Hình ảnh thâm nhiễm trên Xquang giúp chẩn đoán CAP.
Tổng kết: Chẩn đoán viêm phổi mắc phải tại cộng đồng thường biểu hiện thâm nhiễm thùy, kẽ hoặc khoang trên xquang. Cấy khuẩn đờm thường không đc tiến hành ở bệnh nhân ngoại trú đang dùng kháng sinh theo kinh nghiệm đường uống – gần như có tác dụng chữa khỏi trong hầu hết trường hợp.
Câu 4
Bệnh nhân nam 80 tuổi được đưa đến phòng cấp cứu do 2 ngày sốt, ho có đờm, khó thở. Bệnh nhân có tiền sử tăng huyết áp, bệnh động mạch vành, và phình động mạch chủ xuống kèm hở van động mạch chủ vừa. Bệnh nhân không nhập viện hoặc dùng kháng sinh gần đây. Bệnh nhân từng hút thuốc 30 gói 1 năm và không có dị ứng thuốc. Nhiệt độ 38.4, huyết áp 110/68, mạch 102 l/p và nhịp thơ 20 l/p. Thăm khám nhận thấy ran ẩm phổi phải và âm thổi sớm thì tâm trương 2/4. Bạch cầu 14000/mm3 và xquang phổi thấy thâm nhiễm ở thùy trên phổi phải. Kháng sinh nào sau đây nên tránh dùng ở bệnh nhân này để ngăn ngừa biến chứng đi kèm với các bệnh nền của bệnh nhân?
- Amoxicillin
- Azithromycin
- Ceftriaxone
- Doxycycline
- Levofloxacin
Đáp án đúng là E:
Bệnh nhân này có sốt, ho, và thâm nhiễm phổi trên xquang ngực nhiều khả năng có viêm phổi cộng đồng. Tất cả các sinh liệt kê ở trên có thể sử dụng trong xử trí viêm phổi cộng đồng. Tuy nhiên, với phình động mạch chủ của bệnh nhân, sử dụng fluoroquinolones (levofloxacin, moxifloxacin, ciprofloxacin) là tương đối chống chỉ định. Fluoroquinolones tăng tổng hợp men metalloproteinase tế bào chất, dẫn đến tăng giáng hóa collagen, cơ chế này nhiều khả năng giải thích cho các tác dụng phụ đi kèm khác bao gồm vỡ gân Achilles, bong võng mạc và vỡ phình động mạch chủ.
Nguy cơ gia tăng vỡ phình động mạch chủ của fluoroquinolones là thấp, nhưng cần đảm bảo cân nhắc kỹ lưỡng, do tỷ lệ biến chứng và tử vong cao khi vỡ. Do đó, khi có thể, các thuốc này nên được tránh dùng ở bệnh nhân có tiền sử phình động mạch chủ hoặc các yếu tố nguy cơ cao đối với bóc tách động mạch chủ (hội chứng Marfan, hội chứng Ehlers-Danlos, bệnh xơ vữa động mạch nặng, và tăng huyết áp không kiểm soát)
Các tác dụng phụ khác của fluoroquinolones mà nhiều khả năng không liên quan đến thoái hóa bao gồm bệnh não, bệnh thần kinh ngoại biên, và khoảng QT kéo dài.
Ý A: Amoxicillin đôi khi được sử dụng cho điều trị ngoại trú viêm phổi cộng đồng. Tác dụng phụ bao gồm phản ứng tăng nhạy cảm (mẩn ngứa, viêm thận kẽ cấp) và ban đỏ da không dị ứng (ban đỏ đa hình thái)
Ý B: Macrolides (azithromycin, clarithromycin) có thể sử dụng đơn trị liệu cho điều trị ngoại trú viêm phổi cộng đồng hoặc có thể kết hợp với kháng sinh beta-lactam cho điều trị bệnh nhân nội trú. Tác dụng phụ bao gồm rối loạn tiêu hóa (buồn nôn) và khoảng QT kéo dài.
Ý C: Ceftriaxone là kháng sinh nhóm beta-lactam được chọn để điều trị viêm phổi cộng đồng. Giống như hầu hết beta-lactam, ceftriaxone có đi kèm phản ứng tăng nhạy cảm. Cũng đi kèm với ứ mật ở một số bệnh nhân
Ý D: Đơn trị liệu doxycycline là phù hợp để điều trị ngoại trú viêm phổi cộng đồng, và thuốc đôi khi kết hợp với một beta-lactam để điều trị nội trú. Tác dụng phụ bao gồm da nhạy cảm ánh sáng và viêm thực quản do thuốc.
Mục tiêu học tập: Fluoroquinolones (levofloxacin) tăng thoái hóa collagen và đi kèm với các tác dụng phụ, bao gồm vỡ gân Achilles, bong võng mạch và vỡ phình động mạch chủ. Khi có thể, fluoroquinolones nên tránh được dùng ở bệnh nhân với phình mạch chủ đã biết hoặc yếu tố nguy cơ cao có phình động mạch chủ.