Bệnh tim mạch
Thuốc chẹn beta trong điều trị một số bệnh lý tim mạch và nội khoa khác
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Thuốc chẹn beta trong thực hành lâm sàng
Tác giả: PGS.TS.BS. Phạm Mạnh Hùng
Năm xuất bản: 2020
Chủ đề: Thuốc chẹn beta trong điều trị một số bệnh lý tim mạch và nội khoa khác
Nhà thuốc Ngọc Anh xin gửi tới bạn đọc chủ đề: Thuốc chẹn beta trong điều trị một số bệnh lý tim mạch và nội khoa khác qua bài viết dưới đây
BỆNH LÝ ĐỘNG MẠCH CHỦ
Phình động mạch chủ
a. Phình động mạch chủ bụng
Thuốc chẹn beta đóng vai trò quan trọng trong nhiều bệnh lý tim mạch nhưng vai trò của chúng vẫn chưa rõ ràng trong việc giảm tốc độ giãn của khối phình động mạch chủ bụng. Một nghiên cứu hồi cứu tiến hành trên 121 bệnh nhân phình động mạch chủ bụng dưới động mạch thận, các bệnh nhân được kiểm tra liên tiếp qua siêu âm, 38 bệnh nhân được điều trị bằng chẹn beta. Tốc độ giãn của nhóm dùng chẹn beta thấp hơn đáng kể. Tuy nhiên hai thử nghiệm lâm sàng lớn không cho thấy sự khác biệt về sự giãn của khối phình động mạch chủ bụng ở hai nhóm có và không dùng thuốc.
b. Phình động mạch chủ ngực
– Dựa chủ yếu vào các nghiên cứu được thực hiện ở bệnh nhân Marfan, đối với bệnh nhân phình động mạch chủ ngực không triệu chứng đang được điều trị nội khoa bảo tồn, khuyến cáo kiểm soát huyết áp bằng thuốc chẹn beta để hạn chế sự giãn của động mạch chủ.
– Chẹn beta làm giảm sự co bóp và căng giãn cơ tim từ đó làm giảm áp lực lên động mạch chủ.
– Mục tiêu huyết áp tâm thu trong khoảng từ 105 – 120 mmHg nếu dung nạp được.
– Thuốc ức chế men chuyển/ức chế thụ thể được dùng để thay thế nếu không dung nạp được với thuốc chẹn beta.
Hội chứng động mạch chủ cấp
a.Hội chứng ĐM chủ cấp gồm 3 nhóm chính
- Tách thành ĐM chủ kinh điển.
- Tụ máu trong thành ĐM chủ.
- Loét xuyên thành ĐM chủ.
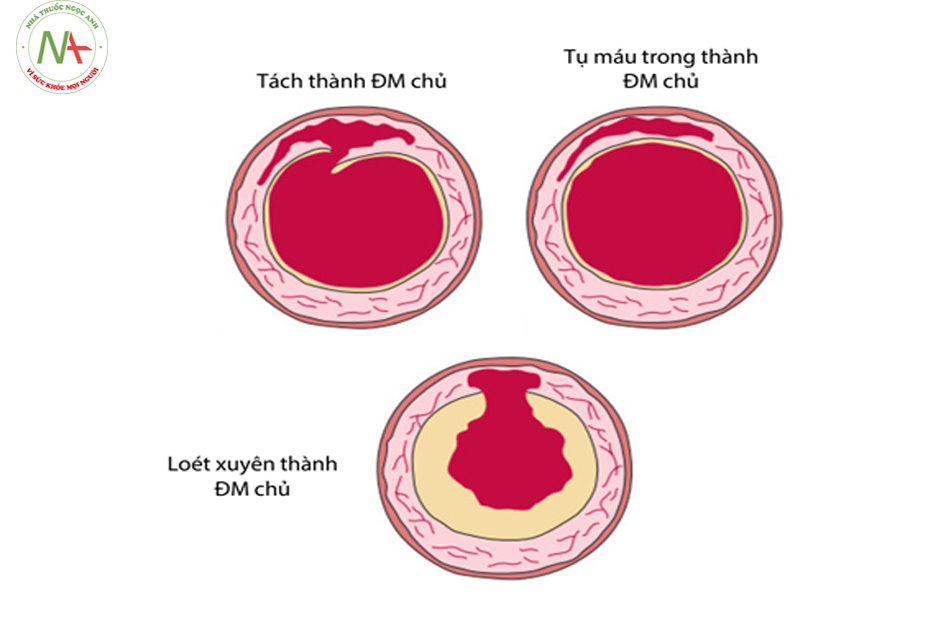
Trong đó 80 – 90 % tổng số các ca biểu hiện tách thành ĐM chủ kinh điển.
Triệu chứng điển hình của tách thành ĐM chủ là đau ngực dữ dội, đôi khi nhầm lẫn với cơn đau thắt ngực do hội chứng vành cấp.
Biến chứng nặng nề nhất trong bệnh lý ĐM chủ cấp đó là tử vong do vỡ ĐM chủ. Bệnh có tỷ lệ tử vong cao, có thể tăng 1% mỗi giờ trong 24 giờ đầu trước phẫu thuật đối với dạng tách thành ĐM chủ Stanford A.
Ngoài ra có thể gặp các biến chứng khác như biến chứng tắc mạch (tắc mạch não, mạch thận, mạch chi, mạch tạng, …)
b. Phân loại tách thành ĐM chủ
Có nhiều bảng phân loại tổn thương khác nhau, hiện nay trên lâm sàng bảng phân loại theo Stanford vẫn được áp dụng rộng rãi.
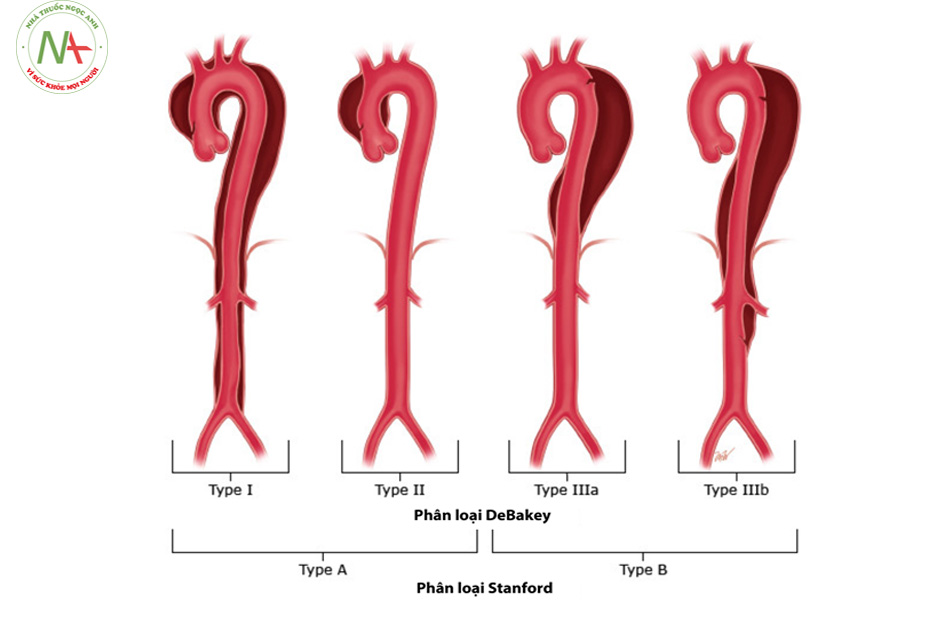
Stanford A: tổn thương liên quan tới ĐM chủ lên
Stanford B: tổn thương không bao gồm ĐM chủ lên
c. Điều trị hội chứng ĐM chủ cấp và vai trò của thuốc chẹn beta
- Đối với tách thành ĐM chủ cấp có biến chứng hoặc không đáp ứng với điều trị nội khoa, hoặc tách thành ĐM chủ Stanford A điều trị cơ bản là phẫu thuật thay đoạn ĐM chủ hoặc can thiệp nội mạch đặt Stent Graft nhằm giảm thiểu nguy cơ tử vong và tiến triển của bệnh.
- Điều trị nội khoa là cơ sở đối với mọi bệnh nhân bao gồm ổn định bệnh nhân, hạ huyết áp và kiểm soát đau.
- Giai đoạn cấp tính: Cần giảm huyết áp tâm thu xuống khoảng 100 – 120 mmHg, tần số tim trong khoảng từ 60 – 80 chu kỳ/phút được khuyến cáo. Chẹn beta nên được sử dụng ngay cả khi bệnh nhân không có tăng huyết áp (cần loại trừ hở van động mạch chủ). Chẹn beta giao cảm trong bệnh lý tách thành ĐM chủ vừa có vai trò hạ huyết áp, vừa có vai trò kiểm soát nhịp tim. Để có tác dụng nhanh, chẹn beta đường tĩnh mạch có thể được sử dụng. Cụ thể:
-
- Esmolol khởi đầu bolus 1000 μg/kg sau đó truyền tĩnh mạch liên tục 150 – 300 μg/kg/phút.
-
- Labetalol khởi đầu liều 20 mg trong thời gian trên 2 phút sau đó là 40 – 80 mg mỗi 10 phút (liều tối đa 300 mg) cho tới khi có đáp ứng. Duy trì bằng truyền liên tục với tốc độ 2 – 10 mg/phút, tổng liều tối đa 300 mg.
-
- Bên cạnh đó, có thể phối hợp các thuốc kiểm soát huyết áp khác nhằm đưa huyết áp về huyết áp mục tiêu nhanh nhất có thể nhằm giảm nguy cơ vỡ, giảm nguy
cơ lan rộng của tổn thương. Các nhóm thuốc có thể phối hợp cùng thuốc chẹn beta như nicardipine truyền tĩnh mạch, Nitroglycerin truyền tĩnh mạch, thuốc nhóm ức chế men chuyển, ức chế thụ thể, …
- Giai đoạn mạn tính: Có nhiều vấn đề cần thực hiện trong theo dõi bệnh nhân tách thành động mạch chủ.
-
- Một trong những vấn đề đó là kiểm soát huyết áp. Khuyến cáo mục tiêu huyết áp nên dưới 120/80 mmHg ở hầu hết các bệnh nhân. Kiểm soát huyết áp kém làm tăng tỷ lệ tử vong. Không có thử nghiệm ngẫu nhiên nào so sánh các loại thuốc sau khi tách thành động mạch chủ mạn tính.
-
- Chẹn beta là thuốc thường được sử dụng nhất và có thể cải thiện tử vong (đặc biệt với tách thành ĐM chủ type A). Chẹn beta là loại thuốc được lựa chọn đầu tiên và được khuyến cáo ngay cả khi bệnh nhân không có tăng huyết áp vì tác động của chúng lên sự căng giãn động mạch chủ và tỉ số dP/dt. Chẹn beta cho thấy tỷ lệ phẫu thuật thấp hơn trong quá trình theo dõi.
- Có thể kết hợp các nhóm thuốc khác cùng với chẹn beta giao cảm để kiểm soát huyết áp như thuốc chẹn kênh canxi hay ức chế men chuyển.
BỆNH CƠ TIM PHÌ ĐẠI
Sinh lý bệnh
Bệnh cơ tim phì đại là bệnh lý cơ tim liên quan đến gen, gây phì đại thất trái dưới nhiều mức độ và hình thái khác nhau, có thể gây hẹp đường ra thất trái khoặc không, và không giải thích được bằng các bệnh lý đi kèm (ví dụ: tăng huyết áp, bệnh hệ thống, …).
Biểu hiện trên lâm sàng thường với các triệu chứng của suy tim, đau ngực, rối loạn nhịp đặc biệt là các rối loạn nhịp thất, ngất, thậm chí đột tử.
Quá trình bệnh sinh của bệnh cơ tim phì đại: Liên quan đến tăng kích thước vùng vách liên thất do phì đại, bất thường, rối loạn phân bố và quá phát mạng lưới collagen, cơ chế có thể thông qua trung gian yếu tố angiotensin II. Các vùng cơ tim bị phì đại và xơ hóa dẫn đến hệ quả rối loạn chức năng các vùng cơ tim và suy tim, xuất hiện các rối loạn nhịp trên thất và thất, vùng đường ra thất trái có thể tắc nghẽn làm giảm cung lượng tim.
Rối loạn nhịp thất bao gồm các dạng như ngoại tâm thu thất, cơn tim nhanh thất không bền bỉ, cơn tim nhanh thất bền bỉ, thậm chí các cơn rung thất. Rối loạn nhịp thất nặng nề là một trong các nguyên nhân quan trọng gây đột tử ở bệnh nhân bệnh cơ tim phì đại. Một số yếu tố nguy cơ tăng khả năng xuất hiện rối loạn nhịp thất đó là vách liên thất quá phát, xơ hóa cơ tâm thất, thiếu máu cơ tim do phì đại thành tim, rối loạn thần kinh tự động.
Điều trị
a. Chẹn beta giao cảm
Vẫn là hòn đá tảng trong điều trị bệnh cơ tim phì đại – được khuyến cáo là thuốc điều trị đầu tay (first-line) (theo ESC và AHA/ ACC) trong điều trị bệnh cơ tim phì đại tắc nghẽn.
Phát hiện quan trọng để củng cố cho việc dùng chẹn beta trong điều trị bệnh cơ tim phì đại là nồng độ epinephrine cao hơn ở trong các mẫu vách liên thất lấy được trong lúc phẫu thuật và sự tăng chênh áp thất trái có liên quan đến gắng sức và catecholamine. Có 8 loại thuốc chẹn beta khác nhau (propranolol, practolol, acebutol, nethalidol, nadolol, bisoprolol, sotalol, metipranolol) đã được sử dụng trong 12 nghiên cứu về bệnh cơ tim phì đại bao gồm 450 bệnh nhân.
Thuốc chẹn beta làm giảm vận tốc co cơ tối đa, dẫn đến thay đổi mức độ tắc nghẽn đường ra thất trái ở bệnh cơ tim phì đại. Tuy nhiên ảnh hưởng của thuốc đến chênh áp lúc nghỉ thì vẫn còn là một câu hỏi.
Từ các dữ liệu lâm sàng, chẹn beta làm cải thiện triệu chứng, tăng khả năng gắng sức ở bệnh nhân bệnh cơ tim phì đại, bên cạnh đó cũng làm giảm tần suất xuất hiện cơn nhịp nhanh kịch phát trên thất và đặc biệt là các rối loạn nhịp thất. Tuy nhiên các nghiên cứu đến hiện tại cho thấy chẹn beta không có tác động đến tiên lượng bệnh hay làm giảm tỷ lệ đột tử ở bệnh cơ tim phì đại.
b. Đối với bệnh cơ tim phì đại có triệu chứng
– Chẹn beta có thể làm giảm đáng kể các triệu chứng, đau ngực giảm hoặc biến mất ở 50-70% bệnh nhân bệnh cơ
tim phì đại. Triệu chứng khó thở cũng cải thiện khi người bệnh khó thở ở mức NYHA III-IV.
– Đối với các bệnh nhân bệnh cơ tim phì đại có biểu hiện cơn tim nhanh thất bền bỉ hoặc không bền bỉ, cân nhắc cấy máy phá rung tự động nhằm dự phòng đột tử. Bên cạnh đó, thuốc chẹn beta được sử dụng như là một phương án nhằm giảm tần suất tái phát các cơn rối loạn nhịp thất.
– Một số thuốc chống rối loạn nhịp thất khác cũng có thể cân nhắc sử dụng phối hợp nhằm giảm rối loạn nhịp thất như amiodarone.
c. Tổng hợp khuyến cáo sử dụng chẹn beta ở bệnh nhân bệnh cơ tim phì đại theo ESC 2014:
– Thuốc chẹn beta không có đặc tính giãn mạch sử dụng đến liều tối đa có thể dung nạp được, được khuyến cáo là chỉ định đầu tay để cải thiện triệu chứng ở bệnh nhân có tắc nghẽn đường ra thất trái (cả khi nghỉ và khi gắng sức) (I-B).
– Chẹn beta có thể được cân nhắc sử dụng ở trẻ em hoặc người lớn không có triệu chứng với tắc nghẽn đường ra thất trái khi nghỉ hoặc khi gắng sức để giảm áp lực thất trái (IIb-C).
– Chẹn beta đường uống hoặc đường tiêm (và các thuốc co mạch) nên được cân nhắc ở bệnh nhân tắc nghẽn đường ra thất trái nặng có biểu hiện tụt áp và phù phổi (IIa – C).
– Bệnh nhân có triệu chứng NYHA II – IV, EF ≥ 50% và không có bằng chứng của tắc nghẽn đường ra thất trái (cả khi
nghỉ và gắng sức), có thể cân nhắc sử dụng chẹn beta để cải thiện triệu chứng suy tim (IIa – C) (đối với trường hợp EF < 50% có thể sử dụng phác đồ điều trị suy tim cơ bản phối hợp các thuốc).
– Chẹn beta cũng có thể được sử dụng để giảm triệu chứng đau ngực mà không có bằng chứng tắc nghẽn đường ra thất trái hoặc tắc nghẽn mạch vành (IIa – C).
– Chẹn beta được khuyến cáo để kiểm soát tần số thất ở bệnh nhân có rung nhĩ cơn hoặc dai dẳng.
– Chẹn beta (ưu tiên metoprolol) có thể tiếp tục dùng ở phụ nữ có thai mà đang dùng thuốc trước khi mang thai (IIa – C).
– Nên bắt đầu sử dụng chẹn beta (ưu tiên metoprolol) ở phụ nữ đang mang thai mà xuất hiện triệu chứng (I – C).
d. Các biện pháp điều trị khác
Bên cạnh điều trị nội khoa, có thể phối hợp thêm các biện pháp điều trị khác như can thiệp đốt cồn vách liên thất, ngoại khoa phẫu thuật làm mỏng vách liên thất, cấy máy tạo nhịp tim.
THUỐC CHẸN BETA VÀ BỆNH ĐỒNG MẮC: BỆNH PHỔI TẮC NGHẼN MẠN TÍNH
Sử dụng chẹn beta ở bệnh nhân có bệnh phổi tắc nghẽn mạn tính (COPD) là một vấn đề đã được bàn luận nhiều. Các bệnh lý tim mạch rất phổ biến ở những bệnh nhân bị COPD và có tác động lớn đến tỷ lệ tử vong, đặc biệt là các tình trạng suy tim và nhồi máu cơ tim – những bệnh cảnh được hưởng lợi nhiều từ chẹn beta, trong đó thuốc chẹn beta thường được sử dụng dưới mức mục tiêu do lo ngại về sự xấu đi của của chức năng phổi.
Tuy nhiên hầu hết các nghiên cứu hồi cứu đã cho thấy những tác động có lợi của thuốc ở bệnh nhân COPD có bệnh lý tim mạch kèm theo. Cùng với những hiệu quả tích cực trên tim mạch, thuốc chẹn beta còn mang lại những tác dụng tiềm ẩn khác trên nhiều phương diện như làm giảm phản ứng viêm hệ thống, số lượng tế bào có chân, giảm tiết nhầy. Dưới những tác dụng này, thuốc mang lại những lợi ích tiềm tàng cho những bệnh nhân COPD.
Kết quả từ nghiên cứu tổng hợp meta – analysis năm 2014 trên đối tượng COPD có kèm bệnh tim mạch cho thấy ở nhóm bệnh nhân sử dụng thuốc chẹn beta, tỷ lệ tử vong thấp hơn 28% và tỷ lệ đợt cấp COPD thấp hơn 38% so với nhóm không sử dụng. Tuy nhiên, từ kết quả nghiên cứu BLOCK COPD cho thấy, ở bệnh nhân COPD mức độ vừa trở lên được sử dụng thuốc chẹn beta loại chọn lọc beta 1 (metoprolol tác dụng kéo dài), thời gian tới khi xuất hiện đợt cấp không khác biệt so với nhóm không sử dụng thuốc chẹn beta, nhưng nhóm sử dụng metoprolol có tỷ lệ đợt cấp biểu hiện nặng và rất nặng, tỷ lệ tử vong cao hơn so với nhóm không sử dụng.
Do đó, chẹn beta vẫn có thể được chỉ định ở bệnh nhân COPD và phải được theo dõi chặt chẽ. Thuốc chẹn beta không mang lại lợi ích về mặt lâm sàng ở những bệnh nhân COPD mà không có bệnh lý tim mạch rõ ràng.
Dựa trên các cơ sở dữ liệu hiện tại, chẹn beta có thể được sử dụng cho những bệnh nhân COPD mà có những chỉ định tim mạch kèm theo, ngay cả khi COPD mức độ nặng. Tuy nhiên vẫn có một sự “miễn cưỡng” khi kê đơn chẹn beta ngay cả khi có bệnh tim mạch đã biết rõ, mặc dù các kết quả nghiên cứu cho thấy chẹn chọn lọc beta 1 không có hoặc giảm tương đối nhỏ chỉ số FEV1 khi điều trị trong thời gian dài. Mặc dù các nghiên cứu quan sát có liên quan trong việc cung cấp các bằng chứng từ dữ liệu thế giới thực về hiệu quả của thuốc, những nghiên cứu này vẫn có thể có những sai chệch.
Nhiều nghiên cứu về mức độ an toàn của các thuốc chẹn beta giao cảm trên chức năng phổi được tiến hành. Kết quả từ một nghiên cứu thuần tập trên 2712 bệnh nhân COPD được sử dụng chẹn beta cho thấy không có khác biệt về FEV1 và FVC so với nhóm chứng, ngay cả ở nhóm đối tượng COPD nặng đang được sử dụng trên 3 thuốc giãn phế quản khác nhau. Một nghiên cứu tổng hợp meta – analysis khác đánh giá ảnh hưởng chẹn beta trên chức năng hô hấp cũng cho thấy không có khác biệt về FEV1 giữa nhóm sử dụng chẹn beta và nhóm sử dụng giả dược.
Từ một góc nhìn khác, hiện nay chưa có nhiều bằng chứng ủng hộ cho việc sử dụng thuốc chẹn beta ở bệnh nhân đang trong đợt cấp COPD. Do đó dưới khía cạnh lâm sàng, cần hạn chế tối đa chỉ định thuốc chẹn beta trong bối cảnh đợt cấp COPD mức độ nặng trừ khi có những chỉ định bắt buộc khác cần sử dụng chẹn beta.
Thuốc chẹn beta được cho rằng làm xấu đi chức năng phổi do co thắt cơ trơn tại các tiểu phế quản thông qua cơ chế chẹn thụ thể β2. Các thuốc chẹn beta giao cảm sử dụng trong tim mạch hầu hết là các thuốc chẹn beta dạng chọn lọc beta 1. Tùy thuộc từng thuốc khác nhau mà tỷ lệ chọn lọc β1/β2 khác nhau. Dựa trên một số dữ liệu dược động học cho thấy bisoprolol có tỷ lệ chọn lọc β1/β2 là 14:1, tỷ lệ này ở atenolol là 5:1 và ở metoprolol là 2:1, trong khi đó carvedilol không chọn lọc beta 1, và có tác dụng chẹn trên cả thụ thể alpha.
Một nghiên cứu cắt ngang trên 51 bệnh nhân được sử dụng bisoprolol, metoprolol và carvedilol. Sau 6 tuần đánh giá, chỉ số FEV1 cao nhất ở nhóm sử dụng bisoprolol, thấp nhất ở nhóm carvedilol và nhóm sử dụng metoprolol có chỉ số FEV1 nằm giữa. Dựa vào những dữ liệu lâm sàng hiện nay có thể thấy, carvedilol có thể gây co thắt phế quản nhiều hơn so với nhóm thuốc chẹn beta chọn lọc thụ thể beta 1. Do đó cho tới khi có thêm những bằng chứng thuyết phục về tính an toàn của carvedilol, nên lựa chọn những thuốc chẹn beta chọn lọc beta 1 trong điều trị suy tim ở bệnh nhân có kèm theo COPD.
Tóm lại, dựa trên những bằng chứng hiện nay, chỉ định thuốc chẹn beta ở bệnh nhân tim mạch có bệnh đồng mắc COPD vẫn cần thận trọng do tác dụng không mong muốn của thuốc đặc biệt trên chức năng hô hấp. Do đó cần phải theo dõi rất sát về lâm sàng cũng như chức năng hô hấp, điều chỉnh liều thận trọng cũng như đánh giá tương tác thuốc với các thuốc giãn phế quản đang sử dụng khác.
THUỐC CHẸN BETA VÀ BỆNH ĐỒNG MẮC: BỆNH ĐỘNG MẠCH CHI DƯỚI
Bệnh động mạch chi dưới do hẹp – tắc hệ động mạch chi dưới do sự tiến triển của mảng vữa xơ mà biểu hiện trên lâm sàng thường là các cơn đau cách hồi. Biểu hiện nặng nề hơn của bệnh là giai đoạn thiếu máu chi trầm trọng gây đau, loét hay hoại tử bàn chân, làm giảm chất lượng cuộc sống, giảm khả năng đi lại của bệnh nhân.
Trong bối cảnh đó, bệnh lý xơ vữa mạch có thể biểu hiện trên phương diện bệnh lý động mạch vành, suy tim hay các rối loạn nhịp – bệnh cảnh được hưởng lợi nhiều từ vai trò của chẹn beta giao cảm. Chẹn beta được chỉ định trong nhiều bệnh lý tim mạch vì cải thiện được tiên lượng cũng như kết cục lâm sàng. Trước đây, vẫn còn nhiều lo ngại vì sử dụng chẹn beta có thể ảnh hưởng đến trương lực mạch, gây tác động bất lợi ở những trường hợp bệnh động mạch chi dưới đặc biệt là giai đoạn có thiếu máu chi trầm trọng. Vấn đề này đã được làm sáng tỏ qua nhiều nghiên cứu trong thời gian gần đây.
Năm 2013, một phân tích được tiến hành dựa trên 6 nghiên cứu RCT ở các bệnh nhân có bệnh động mạch ngoại biên mức độ nhẹ đến trung bình. Các thuốc chẹn beta đã được sử dụng là propranolol, pindolol, atenolol và metoprolol. Không có thử nghiệm nào cho thấy tác dụng bất lợi rõ ràng của chẹn beta lên thời gian đau, khoảng cách đau, khoảng cách đi bộ tối đa đo trên máy chạy bộ cũng như dòng máu ở bắp chân, sức cản mạch ở bắp chân so với placebo. Tuy nhiên do thiếu các thử nghiệm lớn, ở thời điểm đó chẹn beta vẫn được khuyên nên sử dụng thận trọng nếu có chỉ định lâm sàng.
Năm 2015, một nghiên cứu đơn trung tâm trên 1873 bệnh nhân thiếu máu chi trầm trọng có can thiệp nội mạch. Những bệnh nhân được điều trị bằng chẹn beta không hề có kết cục lâm sàng xấu hơn các bệnh nhân khác.
Gần đây hơn, năm 2017 một số nghiên cứu sổ bộ đa trung tâm của 1273 bệnh nhân nhập viện vì bệnh động mạch chi dưới (65% có thiếu máu chi trầm trọng, 28% có dùng chẹn beta), tỷ lệ tử vong và cắt cụt không khác nhau giữa nhóm có dùng và không dùng thuốc chẹn beta.
Ngoài ra, metoprolol và nebivolol còn được so sánh với nhau trong trong một nghiên cứu RCT mù đôi bao gồm 128 bệnh nhân có đau cách hồi và tăng huyết áp được điều trị ngẫu nhiên bằng metoprolol hoặc nebivolol. Sau 48 tuần điều trị, cả hai thuốc đều dung nạp tốt và giảm huyết áp như nhau. Ở cả hai nhóm, khoảng cách đi bộ tối đa đều được cải thiện. Nebivolol cho thấy có lợi thế hơn với việc cải thiện đáng kể khoảng cách đi bộ không đau [+33.9% (p = 0.003) so với +16.6% cho metoprolol (p = 0.12)].
Như vậy thuốc chẹn beta là an toàn ở những bệnh nhân có bệnh động mạch chi dưới, không có ảnh hưởng xấu đến tiên lượng của bệnh.
THUỐC CHẸN BETA VÀ BỆNH ĐỒNG MẮC: ĐÁI THÁO ĐƯỜNG
Đái tháo đường là một bệnh lý chuyển hóa mạn tính đặc trưng bởi sự gia tăng lượng đường trong máu do thiếu hụt insulin hoặc đề kháng với insulin. Đái tháo đường có thể dẫn đến rất nhiều biến chứng liên quan đến tim mạch như tăng huyết áp, bệnh lý động mạch vành hay suy tim. Đây là những bệnh cảnh mà chỉ định thuốc chẹn beta có thể đạt được nhiều lợi ích trong điều trị và dự phòng tiến triển của bệnh.
Các nghiên cứu sử dụng thuốc chẹn beta trong bệnh đái tháo đường
Việc sử dụng thuốc chẹn beta trên đối tượng bệnh nhân đái tháo đường còn có nhiều hạn chế do thuốc chẹn beta được cho là: Làm giảm khả năng kiểm soát đường huyết; Rối loạn chuyển hóa lipid; Tăng sự đề kháng insulin.
Tác động này của thuốc phụ thuộc vào liều điều trị cũng như mức độ chọn lọc tùy thuộc từng loại thuốc. Tác dụng gây tăng đường huyết thông qua cơ chế giải phóng insulin thông qua trung gian thụ thể β2 – adrenergic và đồng thời làm giảm tác động của Insulin ở ngoại vi.
Kết quả từ một số nghiên cứu cho thấy ở những bệnh nhân sử dụng chẹn beta kéo dài có thể làm tăng nguy cơ rối loạn dung nạp đường huyết lên 6 lần bình thường, đặc biệt khi sử dụng kết hợp với các thuốc lợi tiểu nhóm thiazide.
Một số nghiên cứu lâm sàng cũng chỉ ra rằng tác dụng tăng đường huyết và tăng lipid máu phụ thuộc nhiều vào liều điều trị, loại thuốc, cũng như tác dụng phụ gây tăng cân của thuốc. Các tác dụng ngoại ý trên chuyển hóa của thuốc có thể giảm thiểu khi giảm liều thuốc và sử dụng kết hợp với các nhóm thuốc khác như chẹn kênh calci hay ức chế men chuyển/ức chế thụ thể.
Không những vậy, phân tích từ kết quả một số nghiên cứu còn cho thấy rằng sử dụng thuốc chẹn beta còn mang lại nguy cơ gia tăng biến cố tim mạch ở bệnh nhân đái tháo đường. Gần đây, vấn đề được lật lại một lần nữa được đưa ra bàn luận. Năm 2017, một phân tích được tiến hành dựa trên thử nghiệm ACCORD với đối tượng được lấy từ trong thử nghiệm đó. Kết cục tiên phát là sự xuất hiện đầu tiên của biến cố tim mạch trong thời gian nghiên cứu bao gồm nhồi máu cơ tim không gây tử vong, đau ngực không ổn định, đột quỵ không gây tử vong và tử vong do các nguyên nhân tim mạch. Phân tích cho kết quả nhóm sử dụng chẹn beta có tỷ lệ biến cố tim mạch cao hơn có ý nghĩa so với nhóm không sử dụng (HR 1,46; 95%CI 1,24 – 1,72; p < 0,001). Tỷ lệ hạ đường huyết nghiêm trọng cũng cao hơn ở nhóm sử dụng chẹn beta so với nhóm không sử dụng (HR 1,3, 95%CI 1,03 – 1,64; p = 0,02). Tuy nhiên đây là phân tích kết quả từ một nghiên cứu post hoc, đồng thời còn nhiều hạn chế trong nghiên cứu để có thể đưa ra được kết luận và đi đến khuyến cáo cuối cùng về việc sử dụng thuốc chẹn beta ở bệnh nhân đái tháo đường. Vẫn cần nhiều nghiên cứu lớn hơn và nhiều bằng chứng thuyết phục hơn về ảnh hưởng của thuốc chẹn beta trên bệnh nhân đái tháo đường.
Bên cạnh đó, thuốc chẹn beta còn có một số tác động không mong muốn khác ảnh hưởng tới quá trình điều trị đái tháo đường. Thuốc chẹn beta ức chế tác dụng điều hòa ngược cường giao cảm của catecholamine phóng thích khi bệnh nhân rơi vào tình trạng hạ đường huyết. Do đó làm giảm các triệu chứng như run tay, tần số tim nhanh ở bệnh nhân hạ đường huyết, làm lu mờ đi các triệu chứng lâm sàng điển hình khiến cho các bác sĩ lâm sàng khó nhận biết các biến chứng hơn. Tuy nhiên, vấn đề này thường ít khi gặp phải khi bệnh nhân được sử dụng các thuốc chẹn beta dạng chọn lọc beta 1.
Kết quả từ nghiên cứu lâm sàng cũng cho thấy nhiều thuốc chẹn beta (như metoprolol, carvedilol, bisoprolol) được sử dụng an toàn và mang lại nhiều lợi ích ở bệnh nhân suy tim có kèm đái tháo đường. Ví dụ nghiên cứu MERIT – HF về hiệu quả của metoprolol tác dụng kéo dài trên suy tim với 25% số bệnh nhân trong nghiên cứu có kèm theo đái tháo đường. Nghiên cứu CIBIS II với bisoprolol và nghiên cứu COPERNICUS với carvedilol trên bệnh nhân suy tim cũng mang lại những kết quả tích cực tương tự.
Năm 2012, một nghiên cứu thuần tập sử dụng bisoprolol và carvedilol trên 125 bệnh nhân tiểu đường kèm suy tim EF giảm, kết quả thu được chẹn beta không làm xấu đi khả năng kiểm soát đường huyết, chuyển hóa lipid hay tình trạng albumin niệu. Thậm chí carvedilol còn cải thiện có ý nghĩa khả năng kiểm soát đường huyết ở bệnh nhân suy tim kèm tiểu đường trong khi bisoprolol không cho thấy điều đó.
Tóm lại, thuốc chẹn beta nên được chỉ định ở những bệnh nhân đái tháo đường kèm theo suy tim, đặc biệt là suy tim có chức năng tâm thu thất trái giảm, vì lợi ích thu được vượt trội so với nguy cơ gặp phải, tuy nhiên cần theo dõi rất sát các biến chứng đặc biệt là biến chứng hạ đường huyết.
Khuyến cáo sử dụng thuốc chẹn beta trong bệnh đái tháo đường
Khuyến cáo gần đây nhất hiện nay năm 2019 của ESC về điều trị bệnh tim mạch ở bệnh nhân đái tháo đường: Cũng thống nhất rằng thuốc chẹn beta cùng với thuốc nhóm ức chế men chuyển vẫn là những nhóm thuốc chỉ định đầu tay để điều trị suy tim có phân suất tống máu giảm ở nhóm bệnh nhân đái tháo đường nhằm làm giảm nguy cơ nhập viện và tử vong, với mức chỉ định loại I, mức bằng chứng A.
Thuốc chẹn beta hiện nay được sử dụng rộng rãi trên lâm sàng, trên các nhóm bệnh nhân:
- Thuốc mang lại lợi ích ở nhóm bệnh nhân suy tim đặc biệt là suy tim có phân suất tống máu giảm.
- Điều trị bệnh tăng huyết áp.
- Cải thiện triệu chứng ở những bệnh nhân bệnh mạch vành mạn tính.
- Cải thiện tiên lượng ở những bệnh nhân bệnh mạch vành đã có nhồi máu cơ tim hoặc suy tim phân suất tống máu giảm.
Trong khuyến cáo về điều trị tăng huyết áp ở bệnh nhân đái tháo đường của ESC năm 2019 có đề cập thuốc chẹn beta không thực sự được coi như là một thuốc điều trị hàng đầu để điều trị hạ huyết áp.
Nebivolol được nhắc đến như một giải pháp cần thiết trong trường hợp cần sử dụng thuốc chẹn beta để điều trị tăng huyết áp với tác dụng chọn lọc beta 1, ít gây đề kháng insulin ở những bệnh nhân có kèm hội chứng chuyển hóa.
THUỐC CHẸN BETA TRONG BỆNH LÝ VAN TIM
Hẹp van hai lá
Chẹn beta thường được sử dụng để kiểm soát tần số tim (ở bệnh nhân rung nhĩ hoặc nhịp xoang) và cải thiện triệu chứng khó thở. Chẹn beta làm giảm đáng kể tần số tim và cung lượng tim lúc nghỉ dẫn đến giảm chênh áp qua van, giảm áp lực tĩnh mạch phổi và áp lực động mạch phổi trung bình ở bệnh nhân hẹp hai lá. Lưu ý rằng sự giảm áp lực mao mạch phổi bít và chênh áp qua van với sự kéo dài thời gian tâm trương đóng vai trò quan trọng khi hẹp hai lá có phù phổi cấp.
Chẹn beta cũng có lợi ích tương tự trong trường hợp phù phổi cấp do bệnh cơ tim phì đại. Không có trường hợp suy tim trái mất bù nào cho dù là suy tim tâm thu hay tâm trương mà nhận được lợi ích từ chẹn beta như vậy.
Hở van hai lá
- Hở hai lá nguyên phát: Trên cơ sở mô hình động vật hở van hai lá và các bằng chứng trên bệnh nhân có hở hai lá mạn tính, có sự hoạt hóa thần kinh nội tiết và tăng hoạt động của hệ giao cảm, các dữ liệu từ các nghiên cứu hồi cứu và một số nhỏ nghiên cứu tiến cứu cho thấy chẹn beta có thể làm chậm tiến triển của rối loạn chức năng thất trái và cải thiện tiên lượng cho bệnh nhân. Tuy nhiên vì thiếu các thử nghiệm lâm sàng, liệu pháp điều trị thuốc chẹn beta này hiện chưa được khuyến cáo. Trong trường hợp bệnh nhân có hở hai lá mạn tính có triệu chứng hoặc rối loạn chức năng thất trái (hoặc cả hai) mà không thể phẫu thuật hoặc can thiệp vì nhiều lý do, những bệnh nhân này nên được điều trị tích cực bằng các thuốc điều trị suy tim nền tảng phối hợp ức chế men chuyển và chẹn beta.
- Hở hai lá thứ phát: Tiếp cận điều trị và chỉ định dùng thuốc chẹn beta tùy thuộc bệnh sinh và theo hướng dẫn điều trị suy tim cơ bản.
Hẹp van động mạch chủ
Không có thuốc nào được chứng minh có thể cải thiện tiên lượng trong hẹp van động mạch chủ. Chẹn beta làm giảm co bóp cơ tim, có thể làm tăng nguy cơ quá tải cho thất trái. Thuốc chẹn beta có thể cân nhắc ở bệnh nhân hẹp chủ không triệu chứng kèm tăng huyết áp (đặc biệt khi có rung nhĩ) tuy nhiên nên tránh dùng chẹn beta ở bệnh nhân hẹp chủ có triệu chứng và suy tim.
Hở van động mạch chủ
- Đối với hở van ĐM chủ có triệu chứng mà không thể phẫu thuật, có thể điều trị nội khoa giống như điều trị suy tim cơ bản, phối hợp ức chế men chuyển/ức chế thụ thể, chẹn beta, lợi tiểu kháng aldosterone…
- Trong điều trị tăng huyết áp ở bệnh nhân hở van động mạch chủ mạn tính, các thuốc giãn mạch như ức chế men chuyển/ức chế thụ thể, chẹn kênh calci được ưu tiên dùng hơn. Chẹn beta ít hiệu quả hơn vì nó làm giảm tần số tim, tăng thể tích nhát bóp có thể góp phần làm tăng huyết áp.
- Hiệu quả của chẹn beta về kết cục lâm sàng ở bệnh nhân hở van ĐM chủ mạn tính còn chưa chắc chắn. Một số bác sĩ lâm sàng tránh sử dụng chẹn beta ở bệnh nhân hở van ĐM chủ do làm chậm tần số tim, tăng thời gian tâm trương và do đó tăng thể tích dòng hở. Tuy nhiên một số nghiên cứu hồi cứu cho thấy sử dụng chẹn beta cho tỷ lệ sống sót cao hơn ở bệnh nhân hở chủ mạn tính.
- Ở bệnh nhân có hội chứng Marfan, chẹn beta và/hoặc losartan có thể làm chậm sự giãn gốc động mạch chủ và giảm nguy cơ biến chứng, do đó được cân nhắc sử dụng trước và sau phẫu thuật.
- Tương tự, những bệnh nhân van động mạch chủ hai lá van có giãn gốc ĐM chủ và/hoặc ĐM chủ lên thường được sử dụng chẹn beta hoặc losartan trong thực hành lâm sàng mặc dù không có bằng chứng chứng minh hiệu quả của liệu pháp điều trị này.
THUỐC CHẸN BETA TRONG ĐIỀU TRỊ CƯỜNG GIÁP
Trong hội chứng cường giáp, số lượng các thụ thể β – adrenergic ở tất cả các tế bào ở các mô cơ quan gia tăng nhanh chóng. Hoạt động cường beta giao cảm cũng là nguyên nhân gây ra các triệu chứng trong bệnh lý cường giáp. Do đó ức chế thụ thể chẹn beta giao cảm sẽ cải thiện nhanh chóng các triệu chứng bao gồm đánh trống ngực, tần số tim nhanh, run tay, lo lắng và tăng thân nhiệt.
Propranolol ở liều cao (trên 160 mg/ngày) cũng làm giảm dần nồng độ triiodothyronine (T3) trong huyết thanh tới 30%, thông qua ức chế 5’-monodeiodinase chuyển đổi thyroxine (T4) thành T3. Propranolol có tính tan trong dầu cao, nên có khả năng tập trung đủ trong các mô để ức chế hoạt động monodeiodinase. Tác dụng này của propranolol diễn ra chậm, xảy ra trong vòng 7 đến 10 ngày và đóng góp rất ít vào tác dụng điều trị của thuốc chính. Atenolol, alprenolol và metoprolol tương tự làm giảm tối thiểu nồng độ T3 trong huyết thanh, trong khi sotalol và nadolol thì không ảnh hưởng.
Ứng dụng lâm sàng: Nên dùng thuốc chẹn beta giao cảm cho hầu hết bệnh nhân cường giáp nếu không có chống chỉ định sử dụng. Các chống chỉ định tương đối bao gồm: bệnh nhân hen suyễn hoặc bệnh phổi tắc nghẽn mạn tính, hiện tượng Raynaud, tần số tim chậm, bệnh nhân tiểu đường dễ bị hạ đường huyết do triệu chứng hạ đường huyết có thể bị che đậy. Chống chỉ định tuyệt đối bao gồm: block nhĩ – thất cấp II và cấp III, hen phế quản nặng.
Trong trường hợp không có chống chỉ định, thuốc chẹn beta có thể được sử dụng ngay khi chẩn đoán cường giáp, hoặc ngay cả trước khi điều trị iod phóng xạ 24 giờ. Ở những bệnh nhân mắc bệnh Basedow (bệnh Graves), thuốc chẹn beta thường được dùng chung với thionamide, nhưng cũng có thể được dùng đơn độc ở những bệnh nhân được điều trị bằng iod phóng xạ.
Bệnh nhân có chống chỉ định tương đối với thuốc chẹn beta có thể dung nạp tốt hơn các thuốc chọn lọc ß1 như atenolol hoặc metoprolol. Atenolol hoặc metoprolol có thể được dùng với liều ban đầu từ 25 đến 50 mg/ngày; có thể tăng lên tới 200 mg/ngày nếu cần điều trị triệu chứng cường giáp và kiểm soát tần số tim nhanh. Atenolol và metoprolol có những ưu điểm của liều đơn hàng ngày và chọn lọc beta 1; tuy nhiên, tất cả các thuốc chẹn beta đều làm giảm hiệu quả các triệu chứng cường giáp.
Thuốc chẹn beta cũng có thể được sử dụng để điều trị trước phẫu thuật ở những bệnh nhân bị dị ứng với thionamides. Các loại thuốc tác dụng dài hơn, chẳng hạn như atenolol, metoprolol, bisoprolol cung cấp khả năng kiểm soát phẫu thuật và hậu phẫu liên tục hơn, và giảm thiểu nhu cầu sử dụng thuốc chẹn beta tiêm tĩnh mạch trong suốt thời gian bệnh nhân không thể dùng thuốc uống. Một báo cáo đã chứng minh tăng nguy cơ sảy thai tự nhiên ở phụ nữ mang thai bị cường giáp được điều trị bằng propranolol và thionamide so với chỉ dùng thionamide, do đó nên thận trọng sử dụng thuốc chẹn beta cho nhóm đối tượng này.
THUỐC CHẸN BETA TRONG ĐIỀU TRỊ TĂNG ÁP LỰC TĨNH MẠCH CỬA (TALTMC)
Có nhiều nguyên nhân gây tăng áp lực tĩnh mạch cửa trong đó thường gặp nhất là xơ gan. Hậu quả của TALTMC là biểu hiện xơ gan mất bù, cổ trướng, xuất huyết do giãn vỡ tĩnh mạch thực quản, bệnh não gan. Khi sự mất bù xảy ra, tỷ lệ tử vong của bệnh nhân tăng lên đáng kể.
Thuốc chẹn beta không chọn lọc được khuyến cáo để điều trị TALTMC. Cơ chế của chúng thông qua chẹn thụ thể β1 để làm giảm cung lượng tim và chẹn thụ thể β2 gây ra sự co mạch tạng làm giảm dòng máu đến tĩnh mạch cửa.
Thuốc thường được sử dụng: Propranolol và nadolol. Một sự lựa chọn khác đó là carvedilol, chẹn cả thụ thể alpha gây ra tác dụng giãn mạch trong gan làm giảm ALTMC nhiều hơn so với các thuốc chẹn beta truyền thống.
- Liều dùng của propranolol khởi đầu từ 10 – 20 mg, uống 2 lần một ngày, tăng dần liều đến khi tần số tim lúc nghỉ đạt từ 55 – 60 chu kì/phút, huyết áp tâm thu duy trì ≥ 90 mmHg. Liều tối đa khi không có cổ trướng là 320 mg/ ngày, khi có cổ trướng là 160 mg/ngày.
- Đối với carvedilol khởi đầu liều từ 3,125 mg uống 2 lần một ngày hoặc 6,25 mg uống 1 lần một ngày tăng dần liều đến khi đạt tần số tim và duy trì huyết áp như trên. Liều tối đa 6,25 mg uống 2 lần một ngày.
CHẸN BETA TRONG ĐIỀU TRỊ BỆNH ĐAU NỬA ĐẦU MIGRAINE
Migraine là bệnh lý khá thường gặp, chiếm tỷ lệ khoảng 17% ở nam và 6% ở nữ, biểu hiện chủ yếu bằng các cơn đau nửa đầu có thể kéo dài từ 4 đến 72 giờ, kèm theo các triệu chứng buồn nôn, nôn, sợ ánh sáng…
Cơ chế của bệnh đến nay còn nhiều điểm chưa sáng tỏ, có thể có vai trò của các rối loạn chức năng gây ức chế các vùng tại vỏ não, vai trò của rối loạn vận mạch tưới máu não, cơ chế thông qua serotonin…
Đa số các trường hợp đều cần được điều trị bằng thuốc. Hiện nay có một số nhóm thuốc đã được chứng minh hiệu quả trong dự phòng triệu chứng của bệnh Migraine, trong đó có thuốc chẹn beta.
Quyết định điều trị dự phòng cơn đau đầu migraine khi tần suất cơn xuất hiện thường xuyên, cơn kéo dài, hoặc gây ảnh hưởng chức năng thần kinh. Mục tiêu điều trị do đó cũng nhằm giảm tần suất và mức độ của cơn đau, tăng đáp ứng của các thuốc điều trị trong đợt đau cấp, đồng thời cải thiện chức năng thần kinh, giảm nguy cơ khuyết tật.
Kết quả từ các thử nghiệm lâm sàng ngẫu nhiên cho thấy thuốc chẹn beta có vai trò dự phòng cơn đau đầu Migraine, đặc biệt là metoprolol, propanolol và timolol. Năm 2012, Viện hàn lâm Thần Kinh Hoa Kỳ khuyến cáo sử dụng metoprolol, propanolol và timolol trong dự phòng bệnh Migraine. Trong khi đó atenolol và nadolol có thể có hiệu quả với mức bằng chứng thấp hơn.
- Liều thuốc sử dụng:
- Metoprolol: khởi đầu 100 mg/ngày chia 2 lần. Có thể tăng tới 200 mg/ngày.
- Propanolol: khởi đầu 40 mg/ngày chia 2 lần. Có thể tăng tới 160 mg/ngày.
Thông thường triệu chứng sẽ cải thiện sau vài tuần sử dụng chẹn beta, có thể điều chỉnh liều thuốc tăng lên và duy trì trong vòng ít nhất 3 tháng và đánh giá lại triệu chứng lâm sàng trước khi kết luận điều trị có kết quả hay không.
Lưu ý: Thuốc chẹn beta cũng không được khuyến cáo như một thuốc điều trị đầu tay đối với nhóm bệnh nhân trên 60 tuổi và hút thuốc lá. Cũng cần cân nhắc đối với những bệnh nhân đang mắc rối loạn chức năng tình dục, bệnh Raynaud, bệnh mạch máu ngoại biên, hen phế quản, bệnh phổi tắc nghẽn mạn tính hay các trường hợp nhịp chậm và huyết áp thấp khác.
CHẸN BETA TRONG ĐIỀU TRỊ CƠN CƯỜNG GIAO CẢM KỊCH PHÁT
Cường giao cảm kịch phát (Paroxysmal sympathetic hyperactivity – PSH) là hội chứng gây ra các cơn tăng hoạt động của hệ thần kinh giao cảm. Biểu hiện bằng tăng tần số tim, nhịp thở, tăng huyết áp, thậm chí tăng thân nhiệt. Bệnh thường gặp ở người trẻ, gặp ở nam giới nhiều hơn nữ giới.
Có khá nhiều nguyên nhân có thể dẫn tới hội chứng cường giao cảm kịch phát như xuất huyết não, đột quỵ thiếu máu não, tổn thương não do chấn thương, u não, bệnh lý tủy sống.
Về cơ chế bệnh sinh dẫn tới hội chứng này: Đã có nhiều giả thuyết được đưa ra, tuy nhiên cho tới hiện nay vẫn chưa được chứng minh rõ ràng. Kết quả từ một số theo dõi lâm sàng cho thấy cường giao cảm kịch phát không làm tăng tỷ lệ tử vong ở bệnh nhân nhưng làm kéo dài thời gian nằm viện, kéo dài thời gian phục hồi và gây triệu chứng làm giảm chất lượng cuộc sống.
Điều trị cường giao cảm kịch phát: Chủ yếu điều trị nguyên nhân và điều trị nội khoa nhằm cải thiện triệu chứng.
Hiện nay một số nhóm thuốc được cho rằng có tác dụng cải thiện như morphine sulfate hay thuốc nhóm chẹn beta.
- Thuốc chẹn beta cũng là thuốc hiệu quả nhất trong dự phòng tái phát cơn cũng như làm giảm mức độ nặng nề của cơn cường giao cảm do làm giảm tác dụng của catecholamin tuần hoàn trong máu và làm chậm lại tốc độ chuyển hóa vốn đang ở mức cao trong cơn cường giao cảm kịch phát. Các triệu chứng tần số tim nhanh, tăng huyết áp, vã mồ hôi hay sốt đều được cải thiện.
- Thuốc thường được sử dụng hiện nay trong điều trị cơn cường giao cảm kịch phát là propanolol với liều 20 – 40 mg mỗi 4 – 6 tiếng do thuốc có khả năng thấm tốt qua hàng rào máu não.
Xem thêm:
[Tìm hiểu chung] Thuốc chẹn beta trong điều trị rối loạn nhịp tim
Thuốc chẹn beta trong điều trị suy tim: Lựa chọn và cách sử dụng
TÀI LIỆU THAM KHẢO
- Groenink M, de Roos A, Mulder BJ, et al. Changes in aortic distensibility and pulse wave velocity assessed with magnetic resonance imaging following beta-blocker therapy in the Marfan syndrome. Am J Cardiol 1998; 82:203.
- Shores J, Berger KR, Murphy EA, Pyeritz RE. Progression of aortic dilatation and the benefit of long-term beta-adrenergic blockade in Marfan’s syndrome. N Engl J Med 1994; 330:1335.
- Ladouceur M, Fermanian C, Lupoglazoff JM, et al. Effect of beta-blockade on ascending aortic dilatation in children with the Marfan syndrome. Am J Cardiol 2007; 99:406.
- Pyeritz RE, Loeys B. The 8th international research symposium on the Marfan syndrome and related conditions. Am J Med Genet A 2012; 158A:42
- Propanolol Aneurysm Trial Investigators. Propranolol for small abdominal aortic aneurysms: results of a randomized trial. J Vasc Surg 2002; 35:72.
- Leach SD, Toole AL, Stern H, et al. Effect of beta-adrenergic blockade on the growth rate of abdominal aortic aneurysms. Arch Surg 1988; 123:606.
- Wilmink AB, Hubbard CS, Day NE, et al.. Effect of propanolol on the expansion of abdominal aortic aneurysms: a randomized study. Br J Surg 2000; 87:499
- Sherrid MV, Shetty A, Winson G, Kim B, Musat D, Alviar CL, Homel P, Balaram SK, Swistel DG. Treatment of obstructive hypertrophic cardiomyopathy symptoms and gradient resistant to first-line therapy with beta-blockade or verapamil. Circ Heart Fail 2013;6:694-702
- Andell P, Erlinge D, Smith JG, et al. β-Blocker use and mortality in COPD patients after myocardial infarction: a Swedish nationwide observational study. J Am Heart Assoc 2015;4(4): e001611.
- Mentz RJ, Wojdyla D, Fiuzat M, Chiswell K, Fonarow GC, O’Connor CM. Association of beta-blocker use and selectivity with outcomes in patients with heart failure and chronic obstructive pulmonary disease (from OPTIMIZE-HF). Am J Cardiol 2013;111:582-7.
- Du Q, Sun Y, Ding N, Lu L, Chen Y. Beta-blockers reduced the risk of mortality and exacerbation in patients with COPD: a meta-analysis of observational studies. PLoS One 2014;9(11): e113048.

