Bệnh tim mạch
Thuốc chẹn beta trong điều trị suy tim: Lựa chọn và cách sử dụng
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Thuốc chẹn beta trong thực hành lâm sàng
Tác giả: PGS.TS.BS. Phạm Mạnh Hùng
Năm xuất bản: 2020
Chủ đề: Thuốc chẹn beta trong điều trị suy tim
Nhà thuốc Ngọc Anh xin gửi tới bạn đọc chủ đề: Thuốc chẹn beta trong điều trị suy tim qua bài viết dưới đây
SINH LÝ BỆNH TRONG SUY TIM
Phân loại suy tim
Suy tim là một hội chứng lâm sàng được mô tả bởi các dấu hiệu và triệu chứng (khó thở, phù, ran ở phổi…) gây ra bởi bất thường cấu trúc và/hoặc chức năng tim, dẫn đến giảm cung lượng tim và/hoặc tăng áp lực trong buồng tim khi nghỉ hoặc trong khi hoạt động.
Có hai cơ chế chính gây ra bệnh cảnh của suy tim là giảm chức năng tâm thu (giảm co bóp tim) và rối loạn chức năng tâm trương (bất thường về sự thư giãn cơ tim, độ cứng và sự đổ đầy).
Hiện nay suy tim được chia làm 3 loại:
- Suy tim EF giảm (LVEF < 40%)
- Suy tim EF giảm trung bình (LVEF 40 – 49%)
- Suy tim EF bảo tồn (LVEF ≥ 50%).
Chẩn đoán suy tim EF bảo tồn có nhiều thách thức hơn suy tim EF giảm. Bệnh nhân suy tim EF bảo tồn thường không có giãn thất trái mà thay vào đó là tăng độ dày thất trái và/hoặc tăng thể tích nhĩ trái như là một dấu hiệu của tăng áp lực đổ đầy. Hầu hết đều có sự suy giảm khả năng đổ đầy do đó nó còn được gọi là suy tim tâm trương.
Tuy nhiên cần lưu ý là rối loạn chức năng tâm trương và suy tim EF bảo tồn không đồng nghĩa với nhau. Vì như đã nói, suy tim là một hội chứng lâm sàng, còn rối loạn chứng năng tâm trương chỉ là một đặc điểm của suy tim EF bảo tồn.
Suy tim EF giảm trung bình vẫn còn là một khoảng tối và cần thêm nhiều nghiên cứu. Trong đó vừa có sự giảm nhẹ chức năng tâm thu vừa có bệnh cảnh của suy chức năng tâm trương.
Sinh lý bệnh trong suy tim
Suy tim là một quá trình rối loạn tiến triển, khởi đầu bởi một biến cố làm tổn thương cơ tim dẫn đến mất chức năng các sợi cơ tim hoặc mất khả năng tạo ra lực co bóp hiệu quả dẫn đến tim không thể hoạt động như bình thường. Biến cố gây suy tim có thể đột ngột xuất hiện như nhồi máu cơ tim hoặc có thể khởi phát từ từ trong trường hợp quá tải về áp lực hoặc thể tích, hoặc có thể do di truyền như trong một số bệnh cơ tim.
Bệnh nhân có thể có ít triệu chứng khi sự suy giảm chức năng mới bắt đầu hoặc các triệu chứng chỉ xuất hiện sau khi rối loạn chức năng một thời gian. Quá trình tiến triển tới suy tim triệu chứng có tham gia của sự hoạt hóa hệ thống hormon thần kinh (neurohormon) và cytokine dẫn tới một loạt thay đổi trong tế bào cơ tim và được gọi là tái cấu trúc thất trái (remodeling).
a. Cơ chế hormone thần kinh (neurohormone)
– Hoạt hóa hệ thần kinh giao cảm
Sự giảm cung lượng tim trong suy tim kích hoạt một loạt các cơ chế bù trừ. Một trong những cơ chế quan trọng nhất là hoạt hóa hệ thần kinh giao cảm, xảy ra sớm trong quá trình suy tim. Sự hoạt hóa hệ giao cảm đồng thời với sự giảm trương lực hệ phó giao cảm.
Ở những người khỏe mạnh, các receptor cảm nhận áp lực sẽ gửi các tín hiệu ức chế tới hệ thần kinh trung ương để kìm hãm hoạt động của hệ giao cảm tới tim và mạch ngoại biên.
Trong điều kiện bình thường, tín hiệu ức chế từ các receptor nhận cảm áp lực là đóng vai trò chính để ức chế hệ giao cảm.
Ở những người suy tim, sự rối loạn điều hòa từ các receptor dẫn tới tăng cường hoạt động của hệ giao cảm và giảm hoạt động đối kháng của hệ phó giao cảm dẫn đến mất sự biến thiên tần số tim và tăng trở kháng ngoại vi.
Tăng trương lực hệ giao cảm sẽ dẫn tới làm tăng nồng độ norepinephrine trong tuần hoàn (thông qua tăng cường giải phóng và giảm tái hấp thu ở tận cùng các thần kinh adrenergic), tăng hoạt hóa receptor β1 làm tăng tần số tim, tăng sức co cơ tim và dẫn đến tăng cung lượng tim. Mặc dù tăng cường hệ giao cảm làm tăng cung lượng tim, duy trì huyết áp nhưng cũng làm tăng nhu cầu oxy của cơ tim, có thể gây thiếu máu cục bộ cơ tim khi lượng oxy bị hạn chế. Bên cạnh đó, tăng trương lực hệ giao cảm dẫn tới kích thích thụ thể α1 làm co mạch ở ngoại biên. Sự hoạt hoá quá mức giao cảm làm khởi phát nhịp nhanh thất hay thậm chí là đột tử đặc biệt khi kèm theo thiếu máu cơ tim. Tăng hoạt động của hệ giao cảm chỉ có tác dụng bù trừ trong một thời gian ngắn và trở nên gây hại trong những giai đoạn sau của suy tim. Tăng trương lực giao cảm mạn tính dẫn tới hậu quả làm phì đại cơ tim, hoại tử, chết tế bào cơ tim theo chương trình và xơ hóa cơ tim.
Bên cạnh đó, quá trình co mạch tại thận dẫn tới tăng hoạt hóa của hệ Renin – Angiotensin – Aldosterone, tăng giữ muối và nước, giảm đáp ứng với các yếu tố bài niệu natri. Tăng trương lực giao cảm lâu dài còn tác động lên các mạch máu ngoại biên gây phì đại mạch và co thắt mạch, tăng trở kháng ở ngoại biên. Tất cả các yếu tố này góp phần quan trọng trong sinh lý bệnh chung của quá trình suy tim mạn tính.
– Hệ renin – angiotensin – aldosterone
Các cơ chế để kích hoạt hệ RAS trong suy tim bao gồm sự giảm tưới máu thận, giảm lượng muối được lọc ở macula densa ở ống lượn xa và sự tăng hoạt của hệ giao cảm ở thận dẫn tới tăng renin được giải phóng. Angiotensin II có các cơ chế quan trọng để duy trì nội môi tuần hoàn trong thời gian ngắn. Về lâu dài angiotensin II có thể dẫn tới xơ hóa cơ tim, thận và các cơ quan khác. Angiotensin II có thể làm xấu đi các hoạt động của hormone thần kinh bằng cách tăng giải phóng norepinephrine từ tận cùng thần kinh giao cảm, kích thích vỏ thượng thận sản xuất ra aldosterone. Tương tự angiotensin II, aldosterone có thể gây tác động bất lợi bằng cách kích thích phì đại và xơ hóa trong các mạch máu và cơ tim dẫn tới giảm sự đàn hồi mạch máu và tăng độ cứng tâm thất.
– Các yếu tố khác: còn nhiều yếu tố khác đóng góp vào quá trình suy tim như endothelin, các peptide lợi niệu, hormone chống bài niệu, nitric oxide (bao gồm cả tác động có lợi lẫn tác động có hại), tuy nhiên trong khuôn khổ quyển sách chúng tôi không đi sâu phân tích cơ chế của các yếu tố này.
b. Sự tái cấu trúc thất trái
Mặc dù các khái niệm về neurohormon đã giải thích nhiều khía cạnh trong sự tiến triển của suy tim, các bằng chứng lâm sàng cho thấy cơ chế về neurohormon không giải thích được đầy đủ sự tiến triển này. Quá trình suy tim còn có sự tham gia của các yếu tố gen, yếu tố ngoài gen, yếu tố huyết động cũng như là tình trạng các bệnh lý đi kèm. Quá trình tái cấu trúc gồm có sự thay đổi sinh lý tế bào cơ, thay đổi khối cơ (mất tế bào, hoại tử, chết theo chương trình, thay đổi chất nền ngoại bào, xơ hóa), thay đổi hình thái thất trái (thất trái giãn, thành thất trái mỏng đi…).
THUỐC CHẸN BETA VÀ SUY TIM EF GIẢM
a. Lợi ích của thuốc chẹn beta
Như đã trình bày ở trên, có thể tóm tắt là sau một biến cố (cấp tính như nhồi máu cơ tim hoặc diễn tiến lâu dài như tăng huyết áp…) sẽ dẫn đến hậu quả là sự suy giảm chức năng thất trái. Điều này dẫn tới sự hoạt hóa tăng cường hệ RAS và hệ thần kinh giao cảm. Hệ giao cảm hoạt hóa sẽ thúc đẩy nhanh quá trình tái cấu trúc thất trái, làm xấu đi chức năng tim và làm các rối loạn nhịp nguy hiểm dễ xuất hiện hơn.
Thuốc chẹn beta sẽ làm giảm sự hoạt hoá quá mức hệ thần kinh giao cảm qua đó hạn chế những tác động bất lợi của quá trình này lên tiến triển của suy tim. Những lợi ích khác của thuốc chẹn beta bao gồm giảm tần số tim và huyết áp, ức chế hệ RAS, giảm các rối loạn nhịp nhĩ và thất, giảm thiếu máu cơ tim.
Thuốc chẹn beta cải thiện khả năng co bóp của các vùng cơ tim còn sống nhưng không co bóp do thiếu máu (vùng cơ tim đông miên – hibernating).
b. Các thử nghiệm lâm sàng ngẫu nhiên của thuốc chẹn beta trong điều trị suy tim EF giảm
Các kinh nghiệm sử dụng thuốc chẹn beta để điều trị suy tim được báo cáo từ những năm 1975 và nghiên cứu đầu tiên về vai trò của chẹn beta trong cải thiện tỷ lệ sống còn đã được thực hiện vào năm 1979 (nghiên cứu của metoprolol trên đối tượng suy tim do bệnh cơ tim giãn). Tuy nhiên mãi đến năm 1993, nghiên cứu ngẫu nhiên đa trung tâm đầu tiên mới được công bố (là nghiên cứu của metoprolol tuy nhiên vẫn giới hạn ở đối tượng suy tim do bệnh cơ tim giãn). Đến năm 1997, thuốc chẹn beta đầu tiên đã được chấp thuận để điều trị suy tim (carvedilol).
Trong tất cả các thử nghiệm lâm sàng ngẫu nhiên về thuốc chẹn beta thì thuốc chẹn beta đều được sử dụng cùng với ức chế men chuyển, mặc dù vậy lợi ích về tử vong được thấy cao hơn ở nhóm dùng thuốc chẹn beta so với nhóm chỉ dùng ức chế men chuyển đơn độc hoặc phối hợp với các nhóm khác.
Bảng 5.1: Tóm tắt các thử nghiệm lớn về thuốc chẹn beta ở bệnh nhân suy tim
| Thử nghiệm | Thuốc | Năm | Cỡ mẫu | Quần thể nghiên cứu | Mức độ suy tim | Kết cục tiên phát |
| MDC | Metoprolol | 1993 | 383 | Bệnh cơ tim giãn | EF trung bình 22%, NYHA II/III (94%) | Tỷ lệ tử vong(↓ 34%, p = 0,058) |
| US Carvedilol | Carvedilol | 1996 | 1094 | Suy tim, EF ≤ 35% | EF trung bình 23%, NYHA II/III (97%) | Tỷ lệ tử vong (↓ 65%, p < 0,001) |
| CIBIS-II | Bisoprolol | 1999 | 2647 | Suy tim, EF ≤ 35% | EF trung bình 28%, NYHA III (83%) | Tỷ lệ tử vong (↓ 34%, p < 0,0001) |
| MERIT-HF | Metoprolol CR/XL | 1999 | 3991 | Suy tim, EF ≤ 40% | EF trung bình 28%, NYHA II/III (96%) | Tỷ lệ tử vong (↓ 34%, p = 0,0062) |
| COPERNICUS | Carvedilol | 2001 | 2289 | Suy tim, EF <25%, NYHA IV | EF trung bình 20% | Tỷ lệ tử vong (↓ 35%, p = 0,0014) |
| SENIORS | Nebivolol | 2005 | 2128 | Suy tim, tuổi ≥ 70, nhập viện trong 12 tháng trước đây hoặc EF ≤ 35% | EF trung bình 36% | Tổng hợp tỷ lệ tử vong + nhập viện do tim mạch (↓ 14%, p = 0,039) |
Tất cả các thử nghiệm về chẹn beta đề cập trong bảng trên đều cho thấy thuốc cải thiện rõ rệt về tỷ lệ tử vong, hầu hết các bệnh nhân được lựa chọn vào nghiên cứu là suy tim EF ≤ 35%, NYHA II/III. Riêng carvedilol có thêm thử nghiệm COPERNICUS trong đó các đối tượng nghiên cứu được lựa chọn là những bệnh nhân suy tim nặng, EF < 25%, có triệu chứng khó thở cả khi nghỉ hoặc khi gắng sức tối thiểu. Thử nghiệm này cho kết quả carvedilol vẫn cải thiện được tỷ lệ tử vong ngay cả ở giai đoạn suy tim rất nặng. Trong nghiên cứu SENIORS về hiệu quả của Nebivolol trên 2128 bệnh nhân > 70 tuổi có triệu chứng suy tim bao gồm cả những bệnh nhân suy tim EF giảm và suy tim EF bảo tồn cho thấy thuốc làm giảm tỷ lệ tử vong do mọi nguyên nhân và tỷ lệ nhập viện do biến cố tim mạch so với giả dược (HR: 0.85, CI95%: 0.74- 0.99, p = 0.039). Qua đó cho thấy Nebivolol – một thuốc chẹn beta có hiệu quả giãn mạch mang lại lợi ích và dung nạp tốt ở cả những bệnh nhân cao tuổi có triệu chứng suy tim.
Tuy nhiên không phải tất cả các thuốc chẹn beta giao cảm đều mang lại hiệu quả trên bệnh nhân suy tim có EF giảm. Dựa trên các kết quả từ các nghiên cứu lớn hiện nay, hướng dẫn điều trị suy tim mới nhất của AHA và ESC mới đồng thuận thông qua đối với các thuốc Metoprolol succinate, Bisoprolol và Carvedilol. Các nhóm thuốc khác như các thuốc thuộc nhóm chẹn beta giao cảm không chọn lọc beta 1 vẫn chưa có những bằng chứng xác đáng mang lại hiệu quả cải thiện cho bệnh nhân suy tim có EF giảm.
Bảng 5.2. Liều thuốc chẹn beta trong điều trị suy tim EF giảm theo khuyến cáo điều trị suy tim ESC 2016 và AHA 2017
| Thuốc | Liều khởi đầu | Liều tối đa |
| Bisoprolol | 1,25 mg/1 lần/ngày | 10 mg/1 lần/ngày |
| Carvedilol | 3,125 mg/2 lần/ngày | 50 mg/2 lần/ngày |
| Carvedilol CR | 10 mg/1 lần/ngày | 80 mg/1 lần/ngày |
| Metoprolol Succinate | 12,5 – 25 mg/1 lần/ngày | 200 mg/1 lần/ngày |
| Nebivolol* | 1,25/1 lần/ngày | 10 mg/1 lần/ngày |
(*Nebivolol chỉ được chấp thuận bởi ESC 2016)
CHẸN BETA VÀ SUY TIM EF BẢO TỒN (SUY TIM TÂM TRƯƠNG)
Các bằng chứng của thuốc chẹn beta và suy tim EF bảo tồn
Cho đến thời điểm hiện tại, thuốc chẹn beta vẫn còn là chủ đề có rất nhiều tranh cãi về lợi ích khi điều trị cho những bệnh nhân suy tim EF bảo tồn.
Thuốc chẹn beta có những tác dụng trong suy tim EF bảo tồn qua một vài nghiên cứu. Metoprolol không chỉ ngăn chặn sự phì đại thất trái mà còn ngăn ngừa quá trình của rối loạn chức năng tâm trương và cải thiện tử vong ở chuột có suy tim tâm trương.
Tác dụng của metoprolol trong xơ hóa cơ tim được coi là một trong những cơ chế ngăn chặn sự tiến triển đó. Khi dùng bisoprolol, đặc biệt ở liều cao, đã cải thiện tỷ lệ tử vong ở suy tim tâm trương thông qua sự thay đổi quá trình viêm và oxi hóa. Những dữ kiện này chỉ ra thuốc chẹn beta có tác dụng có lợi trong suy tim tâm trương qua các nghiên cứu thực nghiệm. Nghiên cứu J-DHF là một nghiên cứu tiến cứu, ngẫu nhiên, mở và làm mù kết cục, kết quả của nghiên cứu cho thấy carvedilol liều tiêu chuẩn có hiệu quả ở bệnh nhân suy tim EF bảo tồn.
Những dữ liệu gần đây cho thấy trong số những bệnh nhân nhập viện do suy tim EF bảo tồn và xuất viện với tần số tim ≥ 70 chu kỳ/phút, liều cao chẹn beta làm giảm đáng kể tử vong do mọi nguyên nhân nhưng không làm giảm tỷ lệ nhập viện do suy tim. Nghiên cứu KorAHF là nghiên cứu tiến cứu đa trung tâm tại Hàn Quốc trên 5625 bệnh nhân. Kết quả phân tích ở những bệnh nhân suy tim EF bảo tồn cũng cho thấy chẹn beta làm giảm tử vong do mọi nguyên nhân nhưng không làm giảm tái nhập viện. Những dữ liệu trên đây cho thấy chẹn beta có thể có những lợi ích nhất định trong suy tim EF bảo tồn.
Tuy nhiên khi phân tích tổng hợp ở mức độ cá thể của 11 nghiên cứu RCT cho thấy thuốc chẹn beta có thể cải thiện chức năng thất trái và tiên lượng ở những bệnh nhân suy tim EF giảm và nhịp xoang (bằng chứng mạnh mẽ nhất với EF < 40%). Đối với LVEF từ 40 – 49%, thuốc chẹn beta không làm giảm đáng kể tử vong do mọi nguyên nhân nhưng làm giảm tử vong do nguyên nhân tim mạch. Đối với LVEF ≥ 50%, thuốc chẹn beta không làm giảm tử vong do mọi nguyên nhân cũng như tử vong do nguyên nhân tim mạch. Hơn nữa, một vài nghiên cứu khác chỉ ra rằng dùng thuốc chẹn beta ở những bệnh nhân suy tim EF bảo tồn không đem lại lợi ích mà còn làm tăng các nguy cơ biến cố tim mạch kết hợp. Đặc biệt, sử dụng chẹn beta ở bệnh nhân suy tim EF bảo tồn mà không có tiền sử nhồi máu cơ tim làm tăng nguy cơ tử vong do mọi nguyên nhân, các biến cố tim mạch chính và nhập viện do suy tim.
Từ những mâu thuẫn của các nghiên cứu trên đây có thể thấy rằng suy tim EF bảo tồn là một thuật ngữ chung mà bên dưới nó là những cơ chế sinh lý bệnh phức tạp và không phải chỉ đơn thuần là một bệnh. Các nghiên cứu có thể đều đã thiếu một cỡ mẫu thích hợp để bao trùm mọi khía cạnh, dẫn đến các kết quả khác nhau. Do đó vẫn cần thêm nhiều nghiên cứu hơn nữa để giải quyết vấn đề còn tranh cãi này.
Khuyến cáo sử dụng thuốc chẹn beta trong điều trị suy tim EF bảo tồn hiện nay
Dựa trên các dữ liệu lâm sàng từ các nghiên cứu lớn về hiệu quả của các thuốc điều trị suy tim EF giảm ứng dụng trên đối tượng suy tim EF bảo tồn cho thấy chưa thu được những kết quả khả quan như kỳ vọng. Trong đó có cả vai trò của thuốc chẹn beta, cho tới nay vẫn còn nhiều tranh cãi.
ESC và AHA đều đồng thuận trong khuyến cáo điều trị suy tim EF bảo tồn rằng điều trị nội khoa cốt lõi là điều trị làm thuyên giảm triệu chứng, và điều trị các yếu tố nguy cơ và bệnh lý đi kèm có khả năng làm tình trạng suy tim xấu đi.
Hiện nay chưa có bằng chứng xác đáng về việc sử dụng thuốc chẹn beta một cách thường quy cho tất cả các bệnh nhân suy tim EF bảo tồn nhằm cải thiện tỷ lệ tử vong hay cải thiện tiên lượng bệnh.
Khuyến cáo của AHA năm 2017 về điều trị suy tim EF bảo tồn đề cập đến vai trò của thuốc chẹn beta như sau: Sử dụng chẹn beta, thuốc nhóm ức chế men chuyển hay ức chế thụ thể là thích hợp bệnh nhân tăng huyết áp nhằm kiểm soát huyết áp ở bệnh nhân suy tim EF bảo tồn (Khuyến cáo IIa – mức bằng chứng C).
LỰA CHỌN VÀ CÁCH SỬ DỤNG THUỐC CHẸN BETA TRONG ĐIỀU TRỊ SUY TIM
Các nghiên cứu đề cập ở trên đã chỉ ra rằng metoprolol dạng phóng thích chậm, bisoprolol, nebivolol, carvedilol đều có hiệu quả trong điều trị suy tim EF giảm.
Carvedilol còn được thấy vẫn có lợi ích đối với những trường hợp suy tim có triệu chứng ở mức NYHA IV. Những thuốc này đều được khuyến cáo để điều trị suy tim.
Những thuốc chẹn beta khác như atenolol, propranolol chưa được chứng minh lợi ích và không nên dùng trong điều trị suy tim. Mặc dù các thuốc chẹn beta nói trên đều có tác dụng chung là chẹn thụ thể β1 nhưng chúng cũng có nhiều khác biệt về tác dụng dược lý. Nebivolol, bisoprolol và metoprolol chẹn chọn lọc thụ thể β1; carvedilol chẹn cả β1 và β2 và receptor α1 do đó gây giãn mạch ngoại vi.
Sử dụng chẹn beta kết hợp với thuốc ức chế men chuyển/ức chế thụ thể trong điều trị suy tim
Trong thực tế, chẹn beta thường được sử dụng khi bệnh nhân đã được dùng thuốc ức chế men chuyển/ức chế thụ thể, tuy nhiên chúng vẫn có lợi ích dù cho bệnh nhân không dùng thuốc ức chế hệ RAS trước đó.
Thử nghiệm CIBIS III, so sánh hiệu quả của khởi trị bisoprolol trước sau đó thêm enalapril vào điều trị và chiến lược ngược lại là khởi trị enalapril trước. Kết quả cho thấy khởi trị bằng bisoprolol trước không kém hơn dùng enalapril trước về giảm tỷ lệ tử vong do mọi nguyên nhân. Ở những bệnh nhân mà LVEF < 28%, khởi trị bằng bisoprolol trước cho thấy giảm đột tử nhiều hơn có ý nghĩa so với nhóm khởi trị bằng enalapril nhưng cũng có xu hướng làm suy tim mất bù nhiều hơn.
Do đó hiện nay, đối với bệnh nhân suy tim EF thấp khuyến cáo sử dụng thuốc chẹn beta ngay từ đầu kết hợp với thuốc nhóm ức chế men chuyển hoặc ức chế thụ thể nếu không có chống chỉ định khác.
Sử dụng thuốc chẹn beta trong suy tim cấp
Thuốc chẹn beta là một thuốc đóng vai trò quan trọng và then chốt trong điều trị suy tim mạn tính, đặc biệt là suy tim có EF giảm. Tuy nhiên trong những trường hợp suy tim cấp hoặc đợt cấp của suy tim mạn tính, quyết định sử dụng chẹn beta cần hết sức lưu ý và phải theo dõi chặt chẽ.
Khuyến cáo của ESC 2016 về điều trị suy tim cấp đề cập rằng bệnh nhân có thể tiếp tục được điều trị suy tim cơ bản bằng các thuốc uống, trong đó bao gồm các nhóm thuốc như ức chế men chuyển, ức chế thụ thể và chẹn beta trừ khi bệnh nhân có biểu hiện huyết động không ổn định hoặc tụt huyết áp hay rơi vào trong bệnh cảnh của sốc tim.
Khuyến cáo về điều trị suy tim của AHA cũng đồng thuận trong quan điểm này dựa trên một số kết quả từ các nghiên cứu lâm sàng. Trong một phân tích gộp năm 2015 trên khoảng 3000 bệnh nhân so sánh kết quả lâm sàng giữa 2 nhóm bệnh nhân đợt cấp của suy tim tiếp tục điều trị bằng chẹn beta và ngưng điều trị bằng chẹn beta cho thấy ở nhóm ngưng điều trị bằng chẹn beta có tiên lượng xấu hơn, thậm chí còn làm tăng tỷ lệ tử vong nội viện, tỷ lệ tử vong ngắn hạn và tỷ lệ tái nhập viện.
Từ đó cho thấy vai trò quan trọng của chẹn beta tác động trong cơ chế của suy tim. Tuy nhiên trong thực hành lâm sàng, các thầy thuốc cần phải theo dõi sát và cá thể hóa điều trị để đạt được hiệu quả lớn nhất khi sử dụng chẹn beta:
- Trong những trường hợp huyết động không ổn định hoặc có xu hướng xấu đi, mất bù hoặc trong bệnh cảnh tụt huyết áp hay sốc tim, sử dụng chẹn beta có thể làm bệnh cảnh lâm sàng trở nên tồi tệ hơn và tăng nguy cơ tử vong tim mạch.
- Sau khi đã điều trị đợt cấp ổn định, bệnh nhân không còn các biểu hiện suy tim sung huyết, huyết áp và tần số tim trong giới hạn cho phép, bệnh nhân nên được khởi trị lại với chẹn beta càng sớm càng tốt.
Khuyến cáo sử dụng chẹn beta ở bệnh nhân suy tim cấp theo AHA năm 2017:
- Đối với bệnh nhân suy tim EF giảm có biểu hiện triệu chứng đợt cấp của suy tim và cần nhập viện, có thể tiếp tục duy trì các thuốc uống theo khuyến cáo điều trị suy tim mạn tính đang được sử dụng (thuốc ức chế men chuyển, ức chế thụ thể, chẹn beta giao cảm) nếu không có biểu hiện rối loạn huyết động hoặc không có chống chỉ định khác (Chỉ định loại I mức bằng chứng B).
- Bắt đầu sử dụng thuốc chẹn beta khi đã tối ưu hóa về tình trạng thể tích dịch cơ thể, bệnh nhân không còn cần sử dụng lợi tiểu tĩnh mạch và các thuốc vận mạch khác. Thuốc chẹn beta nên được sử dụng từ liều thấp và chỉ ở bệnh nhân đã ổn định. Cần rất thận trọng khởi trị thuốc chẹn beta ở bệnh nhân vẫn đang được sử dụng thuốc tăng co bóp cơ tim (Chỉ định loại I mức bằng chứng B).
Sử dụng chẹn beta ở bệnh nhân suy tim có bệnh lý phối hợp
- Bệnh phổi tắc nghẽn mạn tính và hen phế quản: Không có chống chỉ định dùng thuốc chẹn beta ở bệnh nhân có bệnh phổi tắc nghẽn mạn tính kèm theo suy tim (hoặc có các chỉ định khác của thuốc chẹn beta). Tuy nhiên không khuyến cáo đối với các trường hợp COPD nặng hay các trường hợp đợt cấp của COPD. Chỉ bắt đầu sử dụng đối với các trường hợp COPD đang trong giai đoạn ổn định và cần phải được theo dõi chặt chẽ bởi bác sĩ chuyên khoa tim mạch và chuyên khoa hô hấp. Không khuyến cáo sử dụng thuốc chẹn beta ở bệnh nhân hen phế quản, đặc biệt trường hợp hen phế quản bội nhiễm là chống chỉ định. Chi tiết sẽ đề cập trong chương tiếp theo (chương VII).
- Bệnh động mạch chi dưới: Trước đây sử dụng chẹn beta trong bệnh động mạch chi dưới còn gây tranh cãi vì ảnh hưởng của chúng lên trương lực mạch. Tuy nhiên các nghiên cứu đã chỉ ra thuốc chẹn beta có khả năng dung nạp tốt ở bệnh nhân đau cách hồi, có thể cải thiện khoảng cách đi bộ. Thuốc chẹn beta cũng không ảnh hưởng đến tỷ lệ cắt cụt so với những người không dùng chẹn beta.(xem thêm chương VII).
- Đái tháo đường: Bệnh nhân suy tim kèm theo đái tháo đường có tiên lượng xấu hơn người không có tiểu đường. Mặc dù nhìn chung chẹn beta có những tác dụng phụ lên chuyển hóa ở bệnh nhân tiểu đường nhưng khi phân tích dưới nhóm trong các thử nghiệm của bisoprolol, metoprolol, carvedilol cho thấy bệnh nhân tiểu đường kèm suy tim vẫn nhận được lợi ích từ những thuốc này. Ngoài ra, do tác dụng ức chế thụ thể α1, carvedilol có thể có lợi đến chuyển hóa lipid và độ nhạy cảm của insulin qua một vài nghiên cứu. Do đó, trong bệnh cảnh đái tháo đường, bệnh nhân suy tim đặc biệt là suy tim có EF giảm vẫn nên được khởi trị càng sớm càng tốt bằng thuốc chẹn beta nếu không có chống chỉ định khác và cần được theo dõi đường huyết một cách chặt chẽ.
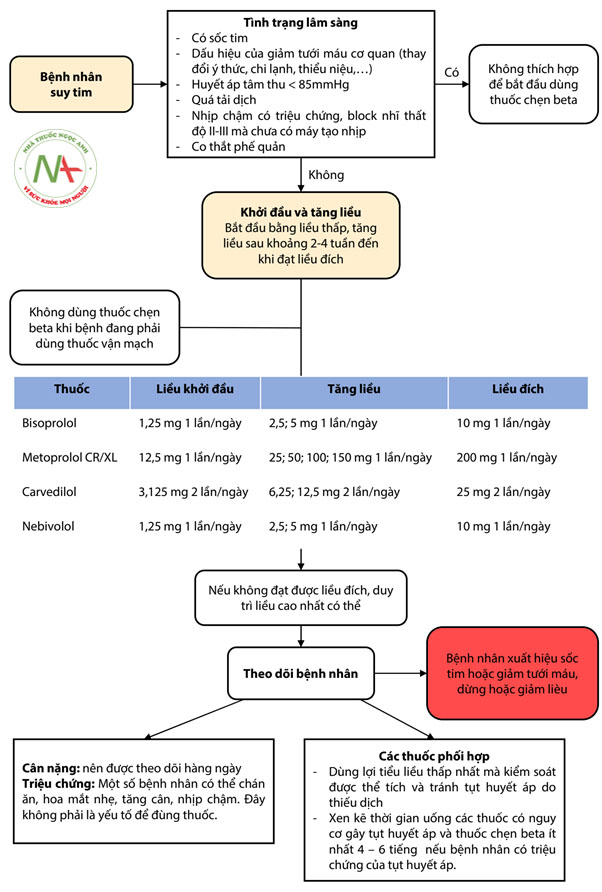
Các vấn đề lâm sàng thường gặp khi sử dụng chẹn beta điều trị suy tim
- Quá tải dịch: Chẹn beta không nên được bắt đầu ở những bệnh nhân bị quá tải dịch. Tăng liều nên được trì hoãn lại khi có dấu hiệu của thừa dịch. Cần theo dõi cân nặng hàng ngày bởi vì sự tăng cân thường xuất hiện trước khi xuất hiện triệu chứng vài ngày. Nên tăng liều lợi tiểu trước ngay cả khi chưa có triệu chứng.
- Huyết áp thấp: Huyết áp thấp không triệu chứng khá thường gặp ở bệnh nhân suy tim nặng và nó không phải là chống chỉ định của thuốc chẹn beta. Điều quan trọng là xác định xem huyết áp thấp liệu có phải do giảm tiền gánh do dùng lợi tiểu quá mức hoặc do thuốc ức chế men chuyển.
- Nhịp chậm: Nhịp chậm có thể xảy ra trong quá trình dùng thuốc. Nên giảm liều nếu tần số tim chậm dưới 50 chu kì/ phút và/hoặc xuất hiện block nhĩ thất cấp 2, cấp 3 hoặc xuất hiện tụt huyết áp có triệu chứng.
- Tăng liều thuốc chẹn beta từ từ:
-
- Tương tự như ức chế men chuyển, chẹn beta nên được khởi đầu từ liều thấp và tăng dần nếu bệnh nhân dung nạp được. Tăng liều đến khi đạt được liều đích trong các thử nghiệm. Tuy nhiên, không giống như ức chế men chuyển – có thể tăng liều tương đối nhanh, cần phải theo dõi ít nhất 2 tuần trước khi quyết định tăng liều chẹn beta bởi vì khi tăng liều có thể làm nặng hơn tình trạng ứ dịch vì thuốc đã làm giảm sự hỗ trợ của hệ giao cảm đến tim và tuần hoàn.
-
- Cần phải tối ưu liều lợi tiểu trước khi bắt đầu thuốc chẹn beta như đã trình bày ở trên.
-
- Một điều lưu ý nữa là không cần thiết phải chờ đến khi bệnh nhân đã dùng liều cao ức chế men chuyển trước khi bắt đầu điều trị với thuốc chẹn beta bởi vì hầu hết các bệnh nhân trong các thử nghiệm của thuốc chẹn beta đều không sử dụng liều cao ức chế men chuyển. Hơn nữa ở những bệnh nhân dùng liều thấp ức chế men chuyển việc thêm chẹn beta vào điều trị sẽ cải thiện nhiều hơn các triệu chứng và giảm tỷ lệ tử vong hơn là tăng liều ức chế men chuyển.
- Dừng thuốc chẹn beta: Nên tránh ngừng đột ngột thuốc chẹn beta bởi vì nó có thể gây tác dụng hồi ứng làm tăng tỷ lệ tử vong ngay cả khi bệnh nhân không bị suy tim.
-
- Nếu bệnh nhân xuất hiện suy tim mất bù khi đang điều trị thuốc chẹn beta, trước tiên nên điều chỉnh các loại thuốc khác như lợi tiểu, ức chế men chuyển/ức chế thụ thể…trước khi giảm hoặc ngừng chẹn beta. Dữ liệu nghiên cứu cho thấy tiếp tục dùng thuốc chẹn beta khi suy tim mất bù xảy ra là an toàn.
-
- Hầu hết các bệnh nhân nhập viện vì suy tim sung huyết không có dấu hiệu giảm tưới máu cơ quan và sẽ đáp ứng với phác đồ điều trị suy tim cơ bản.
-
- Một điều quan trọng là với những bệnh nhân có biểu hiện tụt áp và dấu hiệu của giảm tưới máu cơ quan thì cần giảm hoặc dừng thuốc chẹn beta và cân nhắc dùng thêm các thuốc hỗ trợ khác.
Xem thêm:
Vai trò thuốc chẹn beta trong điều trị tăng huyết áp: Phân loại, khuyến cáoThuốc chẹn beta trong điều trị bệnh động mạch vành: Vai trò, tác dụng
TÀI LIỆU THAM KHẢO
- CIBIS-II Investigators and Committees. (1999)The Cardiac Insufficiency Bisoprolol Study II (CIBIS-II): a randomised trial. The Lancet. 353(9146), 9-13.
- Eric J Eichhorn, Michael R Bristow. (2001)The Carvedilol Prospective Randomized Cumulative Survival (COPERNICUS) trial. Curr Control Trials Cardiovasc Med. 2(1), 20-3.
- Waagstein F, Bristow MR, Swedberg K, et al. (1993)Beneficial effects of metoprolol in idiopathic dilated cardiomyopathy. Metoprolol in Dilated Cardiomyopathy (MDC) Trial Study Group. The Lancet. 342(8885), 1441-6.
- MERIT-HF Study Group. (1999)Effect of metoprolol CR/ XL in chronic heart failure: Metoprolol CR/XL Randomised Intervention Trial in-Congestive Heart Failure (MERIT-HF). The Lancet. 353(9169), 2001-7.
- Cleland JG, Bunting KV, Flather MD, et al. (2018)Beta-blockers for heart failure with reduced, mid-range, and preserved ejection fraction: an individual patient-level analysis of double-blind randomized trials. Eur Heart J. Eur Heart J. 39, 26-35.
- Yamamoto K, Origasa H, Suzuki Y, et al. (2014)Relation of risk factors with response to carvedilol in heart failure with preserved ejection fraction – a report from the Japanese Diastolic Heart Failure Study (J-DHF). J Cardiol. 63(6), 424-31.
- Milton Packer, Michael R. Bristow, Jay N. Cohn, et al. (1996)The Effect of Carvedilol on Morbidity and Mortality in Patients with Chronic Heart Failure. N Engl J Med. 334, 1349-55.
- Piotr Ponikowski, Adriaan A Voors, Stefan D Anker, et al. (2016)2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. European Heart Journal 37, 2129-200.
- Willenheimer R, van Veldhuisen DJ, Silke B, et al. (2005)Effect on survival and hospitalization of initiating treatment for chronic heart failure with bisoprolol followed by enalapril, as compared with the opposite sequence: results of the randomized Cardiac Insufficiency Bisoprolol Study (CIBIS) III. Circulation. 112(16), 2426-35.
- Kim SH, Yun SC, Park JJ, et al. (2019)Beta-Blockers in Patients with Heart Failure with Preserved Ejection Fraction: Results from The Korea Acute Heart Failure (KorAHF) Registry. Korean Circ J. 49(3), 238-48.
- DOUGLAS P. ZIPES, PETER LIBBY, ROBERT O. BONOW, et al. Braunwald’s Heart Disease: A Textbook of Cardiovascular Medicine. 11, editor. Elsevier Inc2019.
