Bệnh tim mạch
Vai trò thuốc chẹn beta trong điều trị tăng huyết áp: Phân loại, khuyến cáo
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Thuốc chẹn beta trong thực hành lâm sàng
Tác giả: PGS.TS.BS. Phạm Mạnh Hùng
Năm xuất bản: 2020
Chủ đề: Vai trò thuốc chẹn beta trong điều trị tăng huyết áp
Nhà thuốc Ngọc Anh sẽ giới thiệu đến bạn đọc chủ đề: Vai trò thuốc chẹn beta trong điều trị tăng huyết áp qua bài viết sau.
SINH LÝ BỆNH TĂNG HUYẾT ÁP
Cơ chế điều hòa huyết áp ở người bình thường

(Nguồn: Bertram Katzung, Anthony Trevor. Basic and clinical
pharmacology 13e 2014, p.170)
- Ở người bình thường, huyết áp được duy trì bởi sự điều hòa liên tục giữa cung lượng tim và sự kháng trở mạch máu ngoại vi thông qua hệ thần kinh giao cảm và hệ thống hormon tại 3 vị trí chính:
- Tim: điều hòa sức co bóp, sự dẫn truyền, tần số tim
- Thận: thông qua điều hòa thể tích trong lòng mạch, sự bài tiết renin.
- Tiểu động mạch và tiểu tĩnh mạch: vai trò trong điều hòa kháng trở mạch máu và thể tích lòng mạch. Bên cạnh đó còn có sự giải phóng các chất giãn mạch nội tại từ các tế bào nội mô cũng liên quan đến điều hòa kháng trở mạch máu.
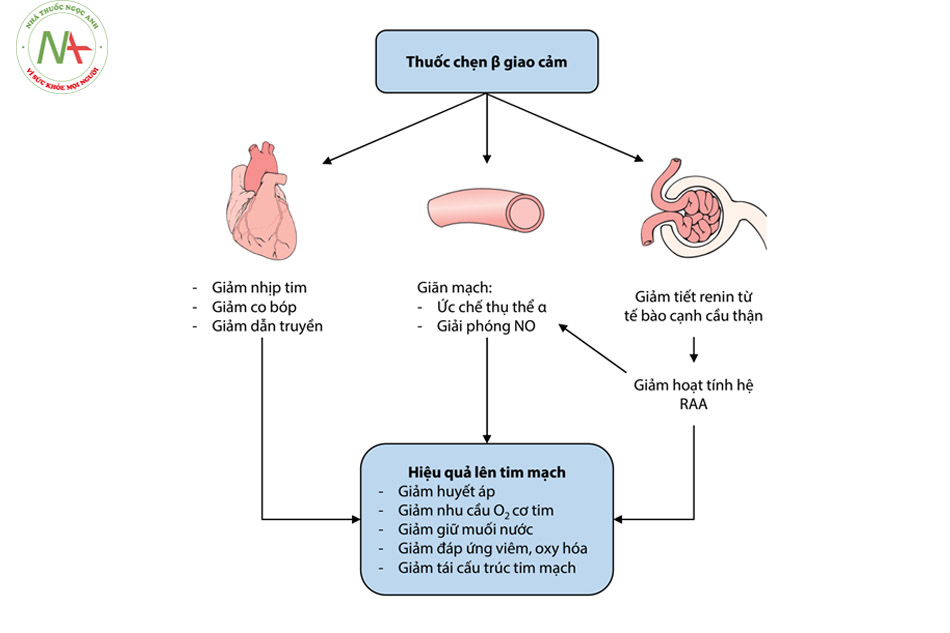
Cơ chế hạ huyết áp của thuốc chẹn thụ thể β:
- Thuốc chẹn beta giao cảm tác động lên huyết áp ở cả 3 vị trí:
- Tim: làm giảm tần số tim, giảm co bóp, giảm dẫn truyền
- Thận: giảm tiết renin từ các tế bào cạnh cầu thận.
- Tiểu động mạch: thông qua cơ chế giãn mạch của một số thuốc có tác dụng ức chế thụ thể alpha hoặc giải phóng NO
PHÂN LOẠI THUỐC CHẸN BETA
Các thuốc chẹn beta được phân thành 3 nhóm:
- Nhóm chẹn chọn lọc thụ thể beta 1:
- Atenolol, metoprolol, bisoprolol.
- Ức chế thụ thể β1 ở liều thấp, thụ thể β2 có thể bị ức chế ở liều cao hơn. Tỷ lệ giữa mức độ ức chế thụ thể β1/ β2 cũng khác nhau giữa các thuốc trong nhóm.
- Tác động chủ yếu ức chế chọn lọc thụ thể β1 nên tác dụng chính làm chậm tần số tim, giảm co bóp cơ tim đồng thời giảm tiết renin từ các tế bào cạnh cầu thận dẫn đến giảm huyết áp.
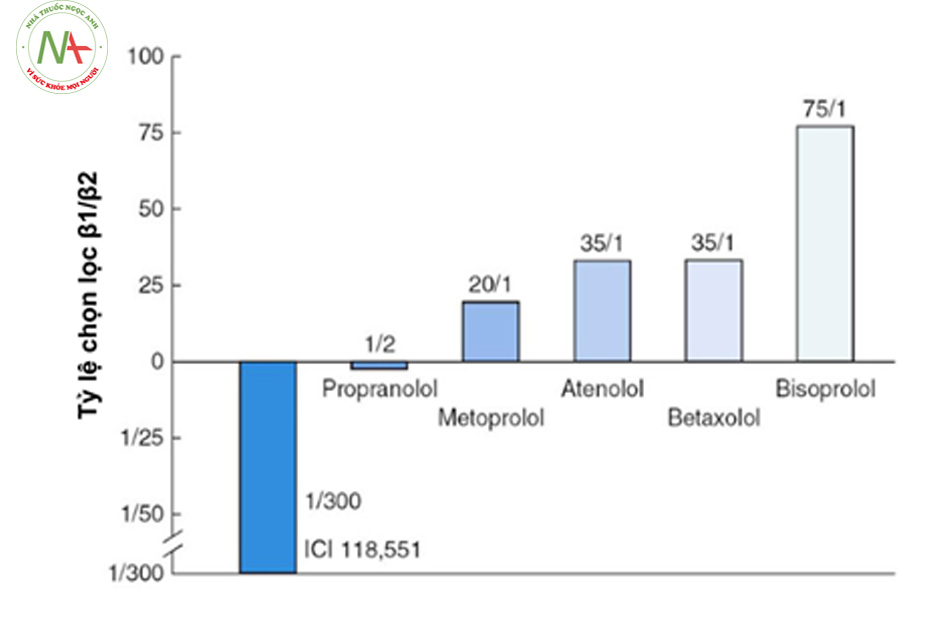
(Nguồn: Wellstein A et al. J Cardiovasc Pharmacol 1986; 8 (Suppl. 11):
36-40 Wellstein A et al. Eur Heart J 1987; 8 (Suppl. M): 3-8)
- Nhóm chẹn không chọn lọc thụ thể beta 1 và beta 2:
- Propranolol, sotalol, timolol, nadolol.
- Nhóm thuốc này vừa ức chế thụ thể β1 làm hạ huyết áp như nhóm chẹn chọn lọc, đồng thời ức chế thụ thể β2 dẫn đến co mạch, tăng sức cản ngoại vi. Do cơ chế tác dụng của nhóm này tác động lên cả 2 thụ thể nên tác dụng hạ huyết áp chỉ ở mức trung bình, song không làm chậm tần số tim quá mạnh như trong phân nhóm chẹn chọn lọc β1.
- Nhóm chẹn cả thụ thể beta và alpha
- Carvedilol, labetalol.
-
- Tác động ức chế đồng thời cả thụ thể β1, β2 và thụ thể α1 gây ra tác dụng giãn mạch, giảm sức cản ngoại vi, hạ huyết áp.
-
- Labetalol đã được chứng minh yếu hơn 6 – 10 lần so với phentolamine (là thuốc chẹn thụ thể alpha không chọn lọc) trên các thụ thể α và yếu hơn 1.5-4 lần so với propranolol trên các thụ thể β. labetalol bản thân tác dụng trên thụ thể α ít hơn so với thụ thể β. Thuốc này rất hữu ích, vừa là một thuốc dạng tiêm để điều trị tăng huyết áp khẩn cấp hoặc cấp cứu, vừa là thuốc uống để điều trị tăng huyết áp mạn tính.
-
- Carvedilol có tác dụng ức chế thụ thể α ít hơn labetalol, tỷ lệ ức chế thụ thể α/β của carvedilol là 1: 10, với labetalol là 1:4, nhưng cũng rất hữu ích trong điều trị tăng huyết áp hệ thống và cho bệnh nhân suy tim sung huyết. Không giống như labetalol, carvedilol cũng đã được chứng minh là có các đặc tính chống oxy hóa và chống tăng sinh.
- Nebivolol là thuốc đối kháng với thụ thể β1 chọn lọc có tác dụng giãn mạch qua trung gian nitric oxide trên động mạch và tĩnh mạch. Ngoài ra, thuốc cũng có tác dụng chống oxy hóa tương tự như đối với carvedilol.
- Ngoài ra một vài thuốc chẹn beta có hoạt tính giao cảm nội tại (ISA) có khả năng kích thích thụ thể β ở mức độ nhẹ và ức chế thụ thể β khi có hoạt động giao cảm cao. Do tác dụng kích thích thụ thể β nên ít khi gây chậm tần số tim, thích hợp với những bệnh nhân có chỉ định sử dụng chẹn beta nhưng có tần số tim chậm. Tuy nhiên, vẫn chưa có nhiều bằng chứng về lợi ích của nhóm thuốc này trên lâm sàng.
NHẮC LẠI VỀ KHUYẾN CÁO ĐIỀU TRỊ TĂNG HUYẾT ÁP
- Năm 2003, Liên Ủy ban quốc gia về quản lý và điều trị tăng huyết áp (JNC) lần thứ 7 khuyến cáo thuốc chẹn beta là một trong năm thuốc điều trị cơ bản. Khuyến cáo cũng nêu rõ, trong hầu hết các trường hợp THA không biến chứng, thiazide là lựa chọn đầu tay. Mặc dù các phân tích gộp cho thấy lợi tiểu là thuốc hiệu quả nhất trong giảm tử vong và bệnh tật ở bệnh nhân tăng huyết áp, nhưng thử nghiệm ALLHAT lại cho thấy thuốc lợi tiểu có tỷ lệ cao gây hạ kali máu, tăng đường huyết, đái tháo đường mới mắc và giảm nhanh mức lọc cầu thận so với amlodipin và lisinopril. Hơn thế nữa, thuốc lợi tiểu trong một số trường hợp có thể gây hạ Natri máu đến mức nguy hiểm.
- Hội tăng huyết áp Anh và Ailen năm 2004 đã đưa ra khuyến cáo về lựa chọn thuốc điều trị huyết áp theo lứa tuổi dựa trên nguyên tắc AB/CD. Trong đó, thuốc chẹn beta và thuốc ức chế hệ renin – angiotensin được sử dụng đầu tay trong trường hợp tăng huyết áp người trẻ (< 55 tuổi), còn chẹn kênh calci và lợi tiểu được khuyến cáo lựa chọn cho tăng huyết áp ở người cao tuổi.
- Nhưng đến năm 2006, cũng chính Hội này đã khuyến cáo thuốc chẹn beta không còn là điều trị đầu tay trong tăng huyết áp vì cho rằng chẹn beta không làm giảm được nguy cơ đột quỵ và có thể gây ra những rối loạn chuyển hóa.
- Tuy nhiên, năm 2007, Hội tăng huyết áp Châu u (ESH) và Hội tim mạch Châu u (ESC) vẫn khuyến cáo thuốc chẹn beta là một trong năm thuốc lựa chọn đầu tay bất kể lứa tuổi, bên cạnh các thuốc chính khác: Lợi tiểu, chẹn kênh calci, ức chế men chuyển và ức chế thụ thể AT1 của angiotensin.
- JNC lần thứ 8 (2014) đã đưa thuốc chẹn beta ra khỏi danh mục thuốc điều trị tăng huyết áp đầu tay.
- Khuyến cáo của Hội tăng huyết áp Canada năm 2009 và 2015 cũng đồng thuận thiazide là lựa chọn đầu tiên, nhưng với bệnh nhân < 60 tuổi nên cân nhắc chẹn beta.
- Đến thời điểm hiện tại, khuyến cáo của một số Hội Tim mạch lớn trên thế giới đã nêu lên vai trò hạn chế của thuốc chẹn beta trong điều trị THA tiên phát. Tuy nhiên, hội Tim mạch Châu u (ESC) 2018 và hội Tim mạch Việt Nam vẫn để thuốc chẹn beta là một những thuốc điều trị cơ bản nhưng nêu rõ là nên dùng trong những trường hợp đặc biệt hoặc có chỉ định bắt buộc: đau thắt ngực, rối loạn nhịp tim nhanh, sau NMCT, suy tim có phân suất tống máu giảm, phụ nữ có thai.
CÁC KHUYẾN CÁO HIỆN NAY DỰA TRÊN NHỮNG BẰNG CHỨNG NÀO?
- Nghiên cứu LIFE (2002) là nghiên cứu ngẫu nhiên, mù đôi tiến hành trên 9193 bệnh nhân từ 55 đến 80 tuổi bị THA có phì đại thất trái trên điện tâm đồ. LIFE so sánh hiệu quả của losartan và atenolol, theo dõi trong ít nhất 4 năm cho đến khi có 1040 bệnh nhân xảy ra biến cố đầu tiên (tử vong, NMCT, đột quỵ). Kết quả cho thấy losartan có hiệu quả dự phòng biến cố tim mạch và tử vong cao hơn có ý nghĩa so với atenolol ở cùng một mức giảm huyết áp và được dung nạp tốt hơn
- Một phân tích gộp của Cochrane (2007) gồm 13 nghiên cứu ngẫu nhiên có đối chứng so sánh chẹn beta với giả dược (4 thử nghiệm, N=23613), với lợi tiểu (5 thử nghiệm, N=18241), với chẹn calci (4 thử nghiệm, N=44825) và với ức chế hệ renin – angiotensin (3 thử nghiệm, N=10828). Kết quả cho thấy lợi ích khá khiêm tốn của chẹn beta trong điều trị tăng huyết áp. Ở tiêu chí giảm tử vong chung và giảm tỷ lệ mắc bệnh mạch vành, thuốc chẹn beta không khác biệt so với giả dược và kém hơn so với chẹn kênh calci. Trong dự phòng đột quỵ, thuốc chẹn beta có hiệu quả hơn so với giả dược, nhưng kém hơn nhiều so với chẹn kênh calci và ức chế hệ renin – angiotensin.
- Phân tích của Thomopoulos xuất bản năm 2015, trong thời gian từ 1966-2014 gồm 50 thử nghiệm ngẫu nhiên và 58 cặp đối đầu với cỡ mẫu 247 006 bệnh nhân THA cũng cho kết quả tương tự. So với các nhóm thuốc khác (chẹn kênh calci, lợi tiểu, ức chế hệ renin – angiotensin), thuốc chẹn beta có hiệu quả thấp hơn trong dự phòng suy tim, dự phòng đột quỵ, tử vong do mọi nguyên nhân, dự phòng bệnh lý tim mạch, đặc biệt là nguy cơ đột quỵ cao hơn có ý nghĩa so với điều trị chẹn kênh calci và ức chế hệ renin – angiotensin.
- Nghiên cứu Lindholm năm 2005 phân tích 13 thử nghiệm (N=105 951), trong đó có 7 thử nghiệm so sánh với giả dược cho thấy nguy cơ đột quỵ cao hơn khi dùng chẹn beta khi so sánh với các nhóm thuốc khác và không có sự khác biệt trong dự phòng nhồi máu cơ tim và tử vong chung. Từ đây tác giả khuyến cáo không nên sử dụng chẹn beta là thuốc tham chiếu trong các thử nghiệm tăng huyết áp.
- Ngoài ra các nghiên cứu còn cho thấy chẹn beta có thể gây một số tác dụng không mong muốn: tăng cân, tăng tỷ lệ đái tháo đường mới mắc khi kết hợp cùng với thuốc lợi tiểu, khởi phát cơn co thắt phế quản, rối loạn cương dương…
VẬY CÓ THẬT SỰ CHẸN BETA ĐÃ MẤT ĐI VAI TRÒ CHỦ CHỐT TRONG ĐIỀU TRỊ TĂNG HUYẾT ÁP?
- Như đã nói ở trên, thuốc chẹn beta bao gồm rất nhiều loại và mỗi loại có những đặc tính dược lý và hiệu quả lâm sàng khác nhau. Kể cả trong cùng một dưới nhóm (subgroup) thì mức độ tác dụng trên các thụ thể cũng khác nhau dẫn tới các đáp ứng sinh lý khác nhau.
- Trong phần lớn các nghiên cứu ở trên, thuốc chẹn beta được sử dụng chủ yếu là atenolol. Trong nghiên cứu của Cochcrane tỷ lệ điều trị atenolol là 75%, của Thomopoulos là 60%, nghiên cứu Lindholm là 50%. Bản thân các khuyến cáo cũng chỉ rõ hạn chế của các dữ liệu là chưa bao gồm các nghiên cứu ngẫu nhiên quy mô lớn để đánh giá được đầy đủ vai trò của các thuốc thuốc chẹn beta khác.
- Thêm vào đó, trong các nghiên cứu được phân tích, atenolol chỉ được dùng 1 lần mỗi ngày. Nghiên cứu của Sarafidis 2008 chỉ ra rằng với liều 1 lần/ngày hiệu quả kiểm soát 24h của atenolol thấp hơn so với các thuốc thuốc chẹn beta khác.
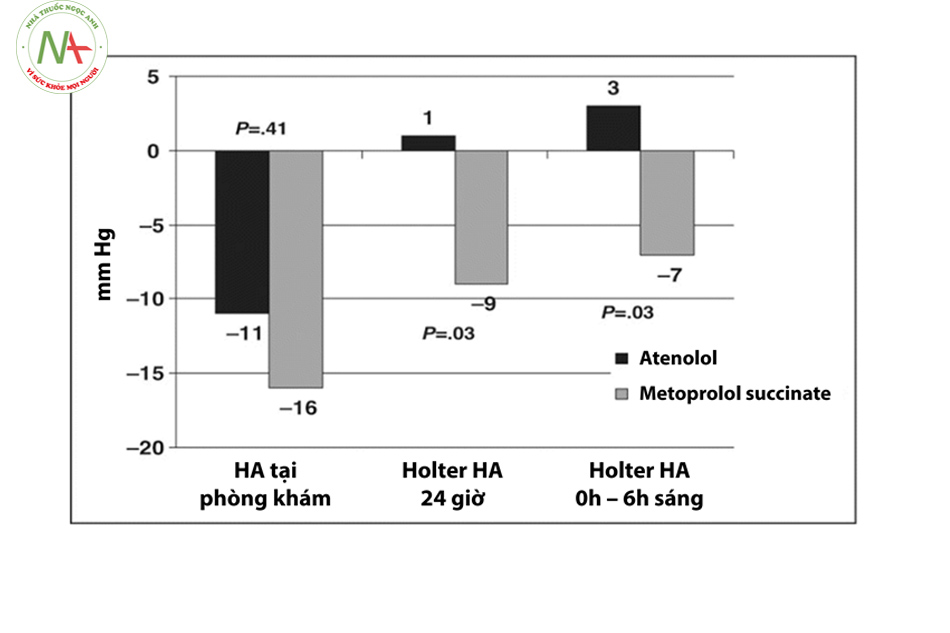
- Nguyên nhân chính dẫn đến việc các Hội Tim mạch đưa chẹn beta ra khỏi nhóm thuốc ưu tiên trong điều trị tăng huyết áp là do hiệu quả dự phòng đột quỵ thấp hơn các thuốc điều trị tăng huyết áp khác. Có thể giải thích tình trạng này là do atenolol ít tác động lên huyết áp trung tâm.
- Nghiên cứu của Ponia 2010 so sánh mức độ hạ huyết áp trung tâm của 3 nhóm atenolol, nebivolol hoặc carvedilol và ức chế thụ thể AT2 của hệ renin – angiotensin cho thấy mức hạ huyết áp trung tâm của atenolol thấp hơn có ý nghĩa so với nebivolol, carvedilol và các thuốc ức chế thụ thể AT2. Điều này có thể giải thích là do carvedilol và nebivolol có thêm tác dụng giãn mạch do ức chế thụ thể α 2 và giải phóng NO nên làm giảm huyết áp trung tâm tốt hơn.
- Bên cạnh đó, atenolol có tác dụng ức chế thụ thể β1 thấp nhất trong các thuốc chẹn beta 1 chọn lọc, vì vậy tác dụng hạ huyết áp trung tâm cũng thấp nhất. Nghiên cứu của Kamp năm 2010 khi so sánh hiệu quả điều trị atenolol và nebivolol cũng cho kết quả tương tự: nebivolol có lợi hơn atenolol trong giảm huyết áp trung tâm, giảm rối loạn tình dục, giảm rối loạn dung nạp đường huyết.
- Nghiên cứu của Zhou và cộng sự (2013) trên 109 bệnh nhân THA chưa điều trị trước đó được phân bố ngẫu nhiên nhóm dùng bisoprolol (5 mg) hoặc atenolol (50 mg) trong 4 – 8 tuần. Kết quả cả hai loại thuốc đều có hiệu quả tương đương trong việc hạ HA ngoại vi. Tuy nhiên, mức hạ HA trung tâm ở nhóm bisoprolol nhiều hơn có ý nghĩa so với atenolol (p <0,001).
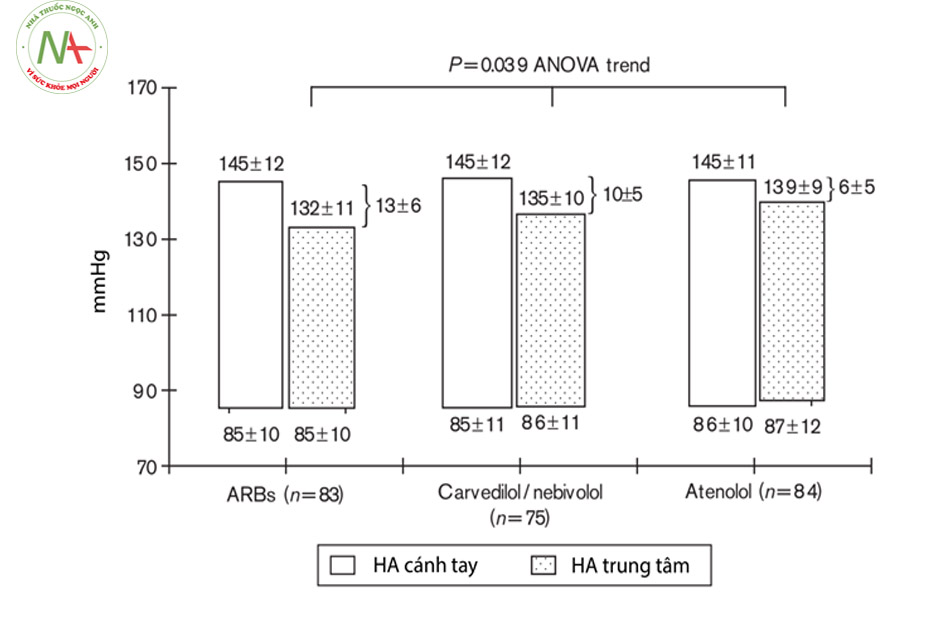
- Một phân tích gộp của Law và CS năm 2009 tiến hành từ năm 1966 – 2007 với 958.000 bệnh nhân bao gồm 108 thử nghiệm so sánh thuốc và giả dược và 46 nghiên cứu đối đầu giữa các thuốc cho thấy so với các nhóm thuốc khác, chẹn beta có hiệu quả dự phòng biến cố mạch vành không có sự khác biệt có ý nghĩa, trong khi trên đối tượng bệnh nhân sau NMCT có suy tim thì chẹn beta có hiệu quả bảo vệ tim mạch cao hơn so với các nhóm khác.
- Như vậy các thuốc chẹn beta không phải là một nhóm đồng nhất. Trong những năm gần đây, việc sử dụng các thuốc chẹn beta có tác dụng giãn mạch như labetalol, nebivolol, celiprolol và carvedilol đã tăng lên. Các nghiên cứu về nebivolol đã chỉ ra rằng thuốc có tác dụng thuận lợi hơn đối với HA trung tâm, độ cứng động mạch chủ, rối loạn chức năng nội mạc, ít ảnh hưởng xấu đến chức năng tình dục…
- Một nghiên cứu ngẫu nhiên, mù đôi, đối chứng với giả dược được thực hiện trên 364 bệnh nhân tăng huyết áp từ nhẹ đến vừa ở các trung tâm chăm sóc sức khỏe ban đầu tại Anh quốc. Các bệnh nhân được chọn vào nghiên cứu với số huyết áp tâm trương ≥ 95 mmHg và ≤ 115 mmHg và được ngẫu nhiên điều trị bằng nebivolol 5 mg/ ngày hoặc atenolol 50 mg/ ngày hoặc bằng giả dược. Kết quả sau 1 tháng nghiên cứu cho thấy, cả nebivolol và atenolol đều có khả năng hạ huyết áp một cách ý nghĩa so với giả dược và tương đương nhau. Tuy nhiên, tỷ lệ xuất hiện cảm giác mệt mỏi và suy giảm tình dục cao hơn có ý nghĩa ở nhóm dùng atenolol so với nhóm dùng nebivolol hoặc giả dược.
- Nebivolol cũng được so sánh với atenolol trong một nghiên cứu ngẫu nhiên, mù đôi và đa trung tâm khác. 205 bệnh nhân nam và nữ, tăng huyết áp mức độ nhẹ đến vừa được ngẫu nhiên điều trị bằng nebivolol (5 mg/ ngày) hoặc atenolol (100 mg/ngày) trong 12 tuần liên tiếp. Cả hai thuốc đều cho thấy khả năng hạ huyết áp có ý nghĩa so với trước điều trị (-18,2 mmHg huyết áp tâm thu và -14,0 mmHg huyết áp tâm trương ở nhóm atenolol và -19,1 mmHg huyết áp tâm thu và -14,8 mmHg huyết áp tâm trương ở nhóm nebivolol, p < 0,01). Tuy nhiên, tỷ lệ xuất hiện biến cố bất lợi (đánh giá bằng báo cáo tự phát của bệnh nhân và bằng bảng câu hỏi) một lần nữa cho thấy tỷ lệ này cao hơn ở nhóm điều trị bằng atenolol.
- Ngoài ra, với các thuốc chẹn beta khác nhau mức độ xuất hiện các tác dụng phụ cũng khác nhau:
- Rối loạn chuyển hóa, co thắt phế quản: Các nhóm thuốc chẹn beta chọn lọc có thể không hoặc rất ít gây ra tác dụng phụ này.
- Mệt, giảm khả năng gắng sức do ức chế beta 2 trên cơ. Tác dụng này cũng rất ít xuất hiện ở các thuốc chẹn beta 1 chọn lọc cao như bisoprolol.
- Co mạch ngoại vi: Thường gặp ở thuốc chẹn beta không chọn lọc, nhưng ít gặp ở chẹn chọn lọc beta 1 cao hoặc chẹn cả alpha và beta hoặc có thêm tác dụng hoạt hóa giao cảm nội tại (ISA).
- Rối loạn giấc ngủ, ác mộng: Thường gặp ở những thuốc chẹn beta kỵ nước (propranolol, metoprolol, carvedilol,
nebivolol) hơn so với thuốc chẹn beta tan trong nước (atenolol) do đi qua được hàng rào máu não.
-
- Hiếm khi thuốc chẹn beta gây ra nhịp chậm có triệu chứng, nếu không có suy nút xoang.
- Tụt huyết áp có triệu chứng rất hiếm, mặc dù hạ huyết áp tư thế hoặc chóng mặt có thể gặp ở thuốc chẹn beta ức chế cả alpha và beta (carvedilol, labetalol).
- Rối loạn chức năng cương dương thường gặp ở thuốc chẹn beta không chọn lọc và chẹn chọn lọc beta 1 mức độ trung bình, thuốc chẹn cả thụ thể alpha và beta, nhưng ít gặp ở thuốc chẹn chọn lọc beta 1 cao như bisoprolol và nebivolol.
VAI TRÒ CỦA CHẸN BETA TRONG ĐIỀU TRỊ TĂNG HUYẾT ÁP Ở NGƯỜI TRẺ
Cơ chế tăng huyết áp người trẻ:
- Nghiên cứu của Franklin (2005) bắt đầu từ năm 1948, nghiên cứu trên 10333 nam giới và nữ giới bình thường từ 28 – 62 tuổi, theo dõi sau 2 – 4 năm. Kết quả cho thấy tăng huyết áp tâm trương ở người trẻ (có hoặc không kèm tăng huyết áp tâm thu) liên quan chặt chẽ đến tình trạng béo phì. Điều này khác biệt với tăng huyết áp tâm thu đơn độc ở nhóm tuổi già chủ yếu là do độ cứng thành mạch tăng lên theo tuổi.
- Nghiên cứu STRONG (2007) trên người trẻ 14 – 39 tuổi cũng cho kết quả tương tự: tăng huyết áp người trẻ liên quan đến tăng chỉ số BMI và chỉ số vòng mông.
Điều này là do béo phì gây ra một chuỗi vòng xoắn bệnh lý, làm tăng hoạt hóa thần kinh giao cảm thông qua hoạt hóa cytokin leptin từ mô mỡ dưới tác động của vùng dưới đồi, cũng như nồng độ insulin cao (liên quan đến kháng insulin) dẫn đến tăng giữ muối nước, tăng huyết áp, phì đại thất trái, hoại tử tế bào cơ tim, suy thận.
Nghiên cứu của Peng (2006) trên hơn 600 bệnh nhân tăng huyết áp cho thấy nồng độ noradrenalin và adrenalin trong máu cao là yếu tố tiên lượng độc lập nguy cơ tử vong tim mạch, nhồi máu cơ tim và đột quỵ [22]. Vì vậy thuốc chẹn beta với tác dụng làm giảm hoạt động hệ thần kinh giao cảm đóng vai trò quan trọng trong điều trị tăng huyết áp người trẻ.
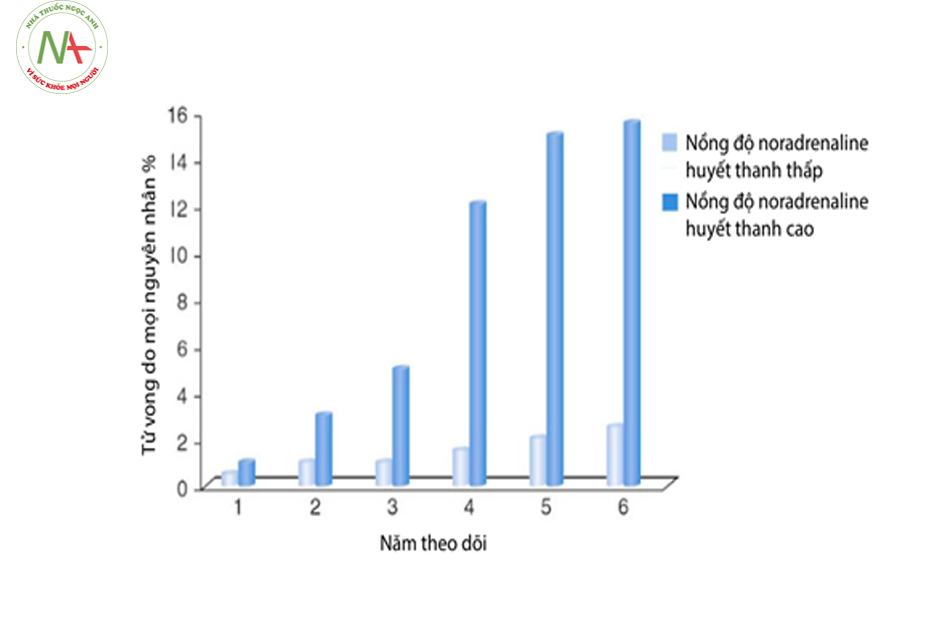
(Nguồn: Peng YX et al. Clin Exp Pharmacol Physiol. 2006
Mar;33(3):227-31.)
- Điều này cũng được làm rõ hơn trong các nghiên cứu về hiệu quả của các thuốc điều trị tăng huyết áp ở bệnh nhân trẻ tuổi:
- Nghiên cứu UKPDS-39, so sánh hiệu quả của atenolol và captopril trong điều trị tăng huyết áp người trẻ, theo dõi sau 9 năm cho thấy cả atenolol và captopril đều làm giảm nguy cơ đột quỵ. Và đáng chủ ý hơn là trong cả 7 kết cục (tử vong do mọi nguyên nhân, tỷ lệ NMCT, đột quỵ, bệnh mạch ngoại biên, bệnh vi mạch, suy tim, đái tháo đường), atenolol đều làm giảm nhiều hơn so với captopril.
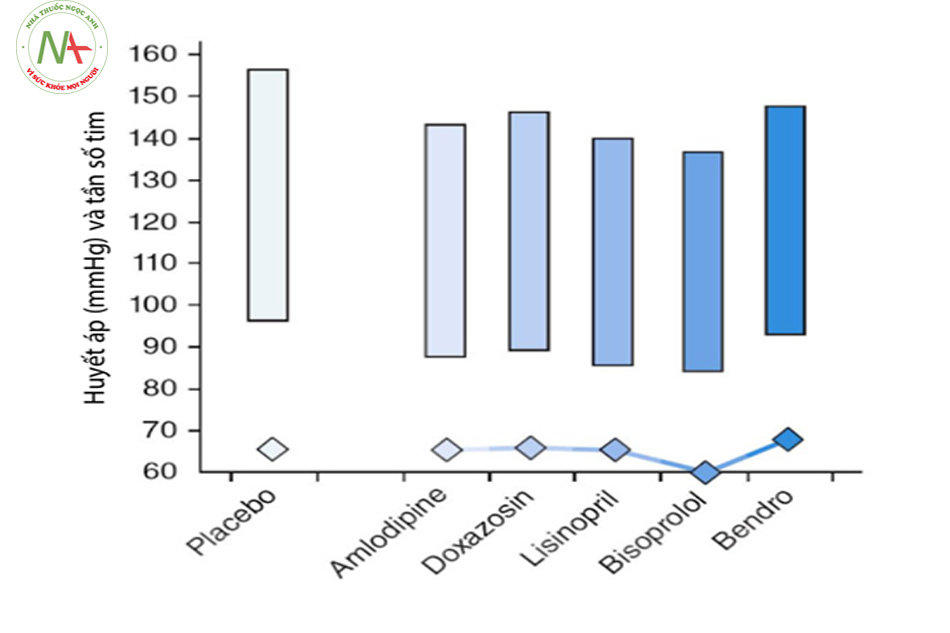
- Nghiên cứu của Deary A (2002) trên 34 bệnh nhân từ 28 – 55 tuổi, so sánh hiệu quả của bisoprolol, amlodipine,doxazosin, lisinopril và giả dược, theo dõi sau 6 tuần cho thấy bisoprolol có hiệu quả cao hơn các thuốc khác trong kiểm soát huyết áp 24h.
- Nghiên cứu GENRES: nghiên cứu tiến cứu, ngẫu nhiên, mù đôi, bắt chéo, kiểm chứng với giả dược trên 208 bệnh nhân THA trung bình (tuổi 35 – 60) được điều trị 4 tuần với các thuốc hạ áp ở 4 nhóm khác nhau: amlodipine 5 mg, bisoprolol 5 mg, hydrochlorothiazide 25 mg, hoặc losartan 50 mg mỗi ngày. Mỗi bệnh nhân được dùng mỗi đơn trị liệu trong 4 nhóm thuốc trên theo thứ tự ngẫu nhiên, 4 tuần dùng giả dược trước và giữa các giai đoạn dùng thuốc. Kết quả cho thấy đáp ứng mức giảm huyết áp 24 giờ ở nhóm dùng bisoprolol tốt hơn có ý nghĩa (11/8 mmHg) nhóm dùng losartan (9/6 mmHg), amlodipine (7/5 mm Hg), và hydrochlorothiazide 5/2 mmHg.
- Nghiên cứu mù đôi, ngẫu nhiên, so sánh enalapril với nebivolol trên bệnh nhân THA, nebivolol đạt hiệu quả hơn trên các tiêu chí chính giảm mức huyết áp tâm trương và đạt tỷ lệ đáp ứng tốt cao hơn.
- Một nghiên cứu khác đánh giá hiệu quả hạ áp bằng phương pháp đo huyết áp 24 giờ trên 29 bệnh nhân giữa nebivolol và lisinopril cho thấy khả năng hạ áp của hai thuốc sau 8 tuần là tương đương. So sánh giữa nebivolol và lisinopril trên THA cho thấy hiệu quả hạ áp tương đương nhưng tác dụng bất lợi trên nebivolol ít hơn.
- So sánh nebivolol với losartan trên 289 bệnh nhân THA ngẫu nhiên, mù đôi, đa trung tâm, kết quả huyết áp tâm trương tiêu chí chính giảm nhiều hơn ở nhóm điều trị nebivolol. Cả 2 đều dung nạp tốt và cải thiện chất lượng cuộc sống trên các bệnh nhân.
- So sánh nebivolol và nifedipin trong nghiên cứu ngẫu nhiên, đa trung tâm, mù đôi theo dõi sau 12 tuần, nebivolol hạ áp tốt hơn sau 2 tuần, nhưng sau đó lại tương đương nhau. Tỷ lệ phải ngừng thuốc do tác dụng phụ của nifedipin cao hơn.
- So sánh nebivolol với amlodipin trên 168 bệnh nhân nghiên cứu ngẫu nhiên, đa trung tâm, mù đôi, sau 12 tuần, khả năng hạ áp 2 thuốc là như nhau, nhưng tác dụng phụ amlodipin cao hơn.
- Năm 2008 phân tích gộp trên 12 nghiên cứu ngẫu nhiên đối chứng so sánh hiệu quả hạ áp nebivolol và các thuốc hạ áp khác (9 nghiên cứu) và giả dược (3 nghiên cứu), kết quả cho thấy nebivolol đem lại hiệu quả hạ áp tương đương hoặc thậm chí là tốt hơn các thuốc khác. Thuốc được dung nạp tương đương giả dược và tốt hơn so với các thuốc khác.
VAI TRÒ CỦA THUỐC CHẸN BETA TRONG ĐIỀU TRỊ TĂNG HUYẾT ÁP NGƯỜI CAO TUỔI.
- Cơ chế tăng huyết áp người cao tuổi thường do tăng độ cứng thành mạch theo tuổi.
- Sự phối hợp giữa hiệu quả giãn mạch kém, nồng độ renin trong huyết tương thấp, đáp ứng kém của thụ thể β giao cảm làm cho thuốc chẹn beta không phải là lựa chọn đầu tay cho bệnh nhân tăng huyết áp người cao tuổi.
- Một loạt các nghiên cứu đã cho thấy vai trò khiêm tốn của thuốc chẹn beta trong điều trị tăng huyết áp người cao tuổi.
Bảng 4.1: Một số nghiên cứu về vai trò điều trị tăng huyết áp bằng chẹn beta ở người cao tuổi.
| Nghiên cứu | Loại chẹn beta | Tuổi TB | HA ban đầu | HA hiệu số | Kết quả |
| MRC Elderly | Atenolol (với lợi tiểu, giả dược) | 70 | 185/91 | 94 | – Chỉ có lợi tiểu làm giảm nguy cơ đột quỵ.– Lợi tiểu hiệu quả hơn atenolol trong giảm biến cố mạch vành. |
| HEP | Atenolol (với giả dược) | 69 | 196/99 | 97 | – Atenolol làm giảm nguy cơ đột quỵ, nhưng không làm giảm biến cố mạch vành. |
| LIFE | Atenolol (với losartan) | 67 | 174/98 | 76 | – Atenolol hiệu quả losartan trong giảm tử vong tim mạch và đột quỵ. |
| ASCOT | Atenolol ± lợi tiểu (amlodipine ± perindopril) | 63 | 164/94 | 70 | – Amlodipin ± perindopril hiệu quả hơn atenolol ± lợi tiểu trong giảm tử vong và đột quỵ, biến cố mạch vành. |
- Hiệu quả tác động lên huyết áp trung tâm: Trong nghiên cứu mù đôi, ngẫu nhiên, đa trung tâm liên quan đến tăng huyết áp tâm thu đơn độc người cao tuổi đánh giá hiệu quả của atenolol, lợi tiểu, chẹn kênh calci, ức chế men chuyển lên huyết áp trung tâm. Không giống như 3 thuốc còn lại, atenolol không có hiệu quả giảm huyết áp tâm thu trung tâm. Kết quả này cũng được xác nhận lại bởi các nghiên cứu khác cho thấy 3 thuốc còn lại giảm chỉ số huyết áp trung tâm còn atenolol làm tăng huyết áp trung tâm. Nghiên cứu CAFE là một nghiên cứu nhánh của ASCOT cho thấy atenolol hiệu quả kém hơn chẹn kênh calci trong tác động lên huyết áp trung tâm.
- Hiệu quả trên phì đại thất trái: Nghiên cứu gộp chỉ ra rằng thuốc chẹn beta làm đảo ngược tình trạng phì đại thất trái ở mức khiêm tốn so với thuốc ức chế men chuyển. Tuy nhiên hạn chế của nghiên cứu là không phân tích theo tuổi. Ở nhóm trẻ tuổi, phì đại thất trái thường liên quan đến tăng hoạt động, còn ở người cao tuổi là do thành mạch kém đàn hồi vì vậy đảo ngược phì đại thất trái liên quan đến tình trạng giãn mạch, giảm huyết áp trung tâm. So với verapamil, atenolol có hiệu quả kém hơn trên đảo ngược phì đại thất trái ở người cao tuổi. Kết quả này giống với nghiên cứu khi so sánh atenolol với perindopril và irbesartan.
- Là thuốc lựa chọn hàng hai trong điều trị tăng huyết áp người cao tuổi.
- Nghiên cứu so sánh lợi tiểu/atenolol và atenolol/lợi tiểu với giả dược cho thấy atenolol/lợi tiểu có rất ít lợi ích, không làm giảm tỷ lệ mạch vành và đột quỵ. Tuy nhiên, kết hợp lợi tiểu/atenolol làm giảm 44% tỷ lệ mạch vành và 31% tỷ lệ đột quỵ. Có sự khác biệt này có thể là do lợi tiểu sử dụng trước làm tăng hoạt động hệ và renin, làm cải thiện độ đàn hồi thành mạch và hạ huyết áp trung tâm nên việc sử dụng thêm thuốc chẹn beta sẽ có lợi ích.
- Nghiên cứu SHEP cho thấy tỷ lệ đột quỵ giảm 36% và tỷ lệ mạch vành giảm 27% khi dùng chlorthalidone/ atenolol so với giả dược.
- Nghiên cứu ALLHAT trên 33357 bệnh nhân theo dõi 5 năm cho thấy lợi tiểu/chẹn beta có lợi hơn lợi tiểu/chẹn kênh calci trong dự phòng NMCT.
- Nghiên cứu INSIGHT so sánh nifedipin/atenolol với lợi tiểu/atenolol. Cho thấy không có sự khác biệt trong kết cục tiên phát, mặc dù tử vong do NMCT và suy tim không tử vong cao hơn ở nhóm chẹn kênh calci/atenolol.
- Kết hợp lợi tiểu/atenolol có gây tác hại lên rối loạn chuyển hóa không?
- Nghiên cứu SHEP (2005) cho thấy kết hợp lợi tiểu/ atenolol trên bệnh nhân đái tháo đường không những không làm tăng mà còn làm giảm tử vong tim mạch. Và biến chứng đái tháo đường xuất hiện sau khi dùng atenolol/lợi tiểu cũng không làm tăng tử vong tim mạch có ý nghĩa. Để tránh rối loạn chuyển hóa khi kết hợp lợi tiểu và chẹn beta thì nên sử dụng thuốc chẹn beta 1 chọn lọc cao (bisoprolol), hoặc thuốc chẹn cả thụ thể beta và alpha (carvedilol).
VAI TRÒ CỦA THUỐC CHẸN BETA TRONG TĂNG HUYẾT ÁP Ở BỆNH NH N CÓ BỆNH THẬN MẠN
- Khuyến cáo ESC 2018 trên bệnh nhân tăng huyết áp có bệnh thận mạn lựa chọn đầu tay là phối hợp ức chế men chuyển hoặc ức chế thụ thể với chẹn kênh calci hoặc lợi tiểu. Nguyên nhân là do ức chế men chuyển và ức chế thụ thể làm giảm albumin niệu, giảm tiến triển của đái đường và suy thận không đái đường hiệu quả rõ rệt hơn các thuốc khác. Các thuốc này cũng là thuốc hạ áp duy nhất có bằng chứng giảm nguy cơ suy thận giai đoạn cuối.
- Về thuốc chẹn beta trong điều trị tăng huyết áp ở bệnh nhân có bệnh thận mạn cũng cho thấy chẹn beta làm giảm 30% biến cố tim mạch. Lợi ích này có thể là do hiệu quả làm giảm chỉ số huyết áp. Bên cạnh đó ở bệnh nhân thận nhân tạo chu kỳ thường có hoạt tính thần kinh giao cảm rất cao làm tăng tử vong tim mạch. Vì vậy chỉ định chẹn beta trong những trường hợp này có thể có lợi.
- Nếu dùng thuốc chẹn beta cho các bệnh nhân có bệnh thận mạn tính, nên lựa chọn các loại chuyển hoá và thải trừ qua cả gan và thận để tránh gây tích luỹ liều gây độc, ví dụ như bisoprolol. Hoặc đối với các bệnh nhân được lọc máu chu kỳ, cần sử dụng các loại thuốc chẹn beta có thể qua được màng lọc như: atenolol, bisoprolol.
VAI TRÒ CỦA THUỐC CHẸN BETA TRONG ĐIỀU TRỊ TĂNG HUYẾT ÁP TRÊN BỆNH NH N CÓ BỆNH U TỦY THƯỢNG THẬN
- U tủy thượng thận là u hiếm gặp, có thể gây ra cơn tăng huyết áp cấp cứu. Trong bệnh lý u tuỷ thượng thận, nồng độ noradrenalin thường tăng cao, mặc dù vậy adrenalin cũng thường tăng cao.
- Sử dụng thuốc chẹn beta không chọn lọc (propranolol) có thể gây phù phổi cấp do hiện tượng cường hoạt hóa thụ thể α dưới tác dụng adrenalin trong khi thụ thể β1 và β2 bị ức chế. Vì vậy lựa chọn tốt nhất là dùng kết hợp thuốc chẹn beta 1 chọn lọc với thuốc chẹn thụ thể alpha (phenoxybenzamine). Dùng một thuốc phối hợp chẹn thụ thể beta và alpha (labetalol) vẫn có thể gây ra tăng huyết áp kịch phát.
Xem thêm:
Thuốc chẹn beta trong điều trị bệnh động mạch vành: Vai trò, tác dụng
TÀI LIỆU THAM KHẢO
- NICE Clinical Guidelines 34 (2006), Hypertension management of hypertension in primary care
- S. Briggs, A. J. Birtwell and J. E. Pohl (1978), “Hypertensive response to labetalol in pheochromocytoma”, Lancet. 1(8072),1045-6.
- J. Brown , et al. (1996), “INSIGHT: international nifedipine GITS study intervention as a goal in hypertension treatment”, J Hum Hypertens. 10 Suppl 3, pp. S157-60.
- Burns , et al. (2007), “Relationship between central sympathetic drive and magnetic resonance imaging-determined left ventricular mass in essential hypertension”, Circulation. 115(15),1999-2005.
- V. Chobanian , et al. (2003), “The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure: the JNC 7 report”, Jama. 289(19), pp. 2560-72.
- M. Cruickshank , et al. (1992), “Reversibility of left ventricular hypertrophy by differing types of antihypertensive therapy”, J Hum Hypertens. 6(2), pp. 85-90.
- S. Daskalopoulou , et al. (2015), “The 2015 Canadian Hypertension Education Program recommendations for blood pressure measurement, diagnosis, assessment of risk, prevention, and treatment of hypertension”, Can J Cardiol. 31(5),549-68.
- S. Drukteinis , et al. (2007), “Cardiac and systemic hemodynamic characteristics of hypertension and prehypertension in adolescents and young adults: the Strong Heart Study”, Circulation. 115(2), pp. 221-7.
- B. Hulley , et al. (1985), “Systolic Hypertension in the Elderly Program (SHEP): antihypertensive efficacy of chlorthalidone”, Am J Cardiol. 56(15), pp. 913-20.
- Paul A. James , et al. (2014), “2014 Evidence-Based Guideline for the Management of High Blood Pressure in Adults: Report From the Panel Members Appointed to the Eighth Joint National Committee (JNC 8)”, JAMA. 311(5), pp. 507-520.
- Kamp , et al. (2010), “Nebivolol: haemodynamic effects and clinical significance of combined β-blockade and nitric oxide release”, Drugs. 70(1), pp. 41-56.
- A. Khan , et al. (2009), “The 2009 Canadian Hypertension Education Program recommendations for the management of hypertension: Part 2-therapy”, Can J Cardiol. 25(5), pp. 287-98.
- Krause , et al. (2011), “Management of hypertension: summary of NICE guidance”, Bmj. 343, pp. d4891.
- S. Mackenzie , et al. (2009), “Comparison of the effects of antihypertensive agents on central blood pressure and arterial stiffness in isolated systolic hypertension”, Hypertension. 54(2), pp. 409-13.
- “Major outcomes in high-risk hypertensive patients randomized to angiotensin-converting enzyme inhibitor or calcium channel blocker vs diuretic: The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT)” (2002), Jama. 288(23), pp. 2981-97.
- Mancia , et al. (2007), “2007 Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC)”, J Hypertens. 25(6), pp. 1105-87.
- Polonia , et al. (2010), “Different patterns of peripheral versus central blood pressure in hypertensive patients treated with β-blockers either with or without vasodilator properties or with angiotensin thụ thể blockers”, Blood Press Monit. 15(5), pp. 235-9.
- K. Whelton , et al. (2018), “2017 ACC/AHA/AAPA/ABC/ACPM/ AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults: A Report of the American College of Cardiology/ American Heart Association Task Force on Clinical Practice Guidelines”, J Am Coll Cardiol. 71(19), pp. e127-e248.
