Bệnh Nội tiết - chuyển hóa
Rối loạn tăng Kali máu: Nguyên nhân, triệu chứng, chẩn đoán điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Rối loạn tăng Kali máu: Nguyên nhân, triệu chứng, chẩn đoán điều trị theo BMJ để tải file PDF bài viết vui lòng click vào link ở đây.
1. Tóm tắt
Mức tăng kali máu nghiêm trọng được xác định khi giá trị kali trong huyết thanh >6,0 mmol/L (>6,0 mEq/ L). Mức tăng kali máu vừa phải được xác định là giá trị kali trong huyết thanh trong khoảng 5,0-6,0 mmol/L (5,0-6,0 mEq/L). Những thay đổi nhỏ về giá trị kali trong huyết thanh có thể tác động đáng kể đến hệ cơ và tim nếu xuất hiện rối loạn tăng kali máu nghiêm trọng.
Chứng tăng kali máu xảy ra phổ biến nhất là do hấp thụ lượng kali cao trong quá trình giảm bài tiết qua thận hoặc tái phân bổ lượng kali ngoại bào từ các vị trí nội bào. Có một sự tương quan hạn chế giữa giá trị kali huyết thanh cao và dư thừa trong tổng số lượng kali trong cơ thể. Chứng tăng kali máu ít có biểu hiện lâm sàng nếu nồng độ kali <6,0 mmol/L (<6,0 mEq/L).
Các biểu hiện cấp tính thường gặp của hội chứng tăng kali máu nghiêm trọng gồm yếu cơ và biến đổi trên điện tâm đồ (ECG), có thể tiến triển thành hội chứng rối loạn nhịp tim đe dọa tính mạng.[1]
Hội chứng tăng kali máu là tình trạng cấp cứu, cần có kết quả ECG để xác định xem độc tính trên tim hay không. Cần theo dõi ECG liên tục cho đến khi các giá trị kali trong huyết thanh nằm trong phạm vi an toàn và độc tính trên tim đã được loại bỏ.
Mặc dù vậy điều trị hội chứng tăng kali máu nghiêm trọng là ưu tiên hàng đầu ở những bệnh nhân không có biến đổi điện tâm đồ, khi xuất hiện sự biến đổi điện tâm đồ ở hội chứng tăng kali máu nghiêm trọng thì đó là một ca cấp cứu y tế thực sự và cần phải tiến hành khẩn cấp các biện pháp để giảm nồng độ kali trong huyết thanh.
2. Bệnh căn học
Các nguyên nhân chính gây tăng kali máu:
- Tăng lượng kali hấp thụ kết hợp với giảm bài tiết qua thận
- Giảm lượng kali hấp thụ hoặc tăng lượng kali đào thải ra khỏi các tế bào
- Hiện tượng xảy ra trong ống nghiệm sẽ dẫn đến triệu chứng tăng kali máu giả.
2.1 Tăng lượng kali hấp thụ
Trong trường hợp chức năng thận bình thường, lượng kali hấp thụ tăng hiếm khi dẫn đến hội chứng tăng kali máu. Tuy nhiên, đây không phải là trường hợp hiếm gặp bởi hội chứng tăng kali máu xảy ra ngay cả với lượng kali thấp thụ bình thường ở những bệnh nhân suy thận, đặc biệt là ở những bệnh nhân đái tháo đường.[2] Rối loạn nhịp tim đe dọa tính mạng cũng có thể xảy ra khi lượng kali quá mức ở những bệnh nhân mắc hội chứng suy thận và giảm kali máu do quá trình tái phân bổ tế bào với thời gian lấy mẫu máu để xác định nồng độ kali bị chậm.
2.2 Giảm bài tiết kali
Suy thận cấp tính hoặc mãn tính sẽ làm giảm sự bài tiết kali qua thận. Điều này thường dẫn đến hội chứng tăng kali máu khi chức năng thận bị suy giảm đi kèm với lượng kali hấp thụ cao do chế độ ăn uống, từ thực phẩm chế biến hoặc do bổ sung kali. Khi tốc độ lọc cầu thận bắt đầu giảm xuống dưới 60 mL/phút, sự bài tiết kali bắt đầu giảm, đặc biệt ở những bệnh nhân mắc đái tháo đường hoặc tình trạng suy giảm aldosteron kèm giảm nồng độ renin máu Khi tốc độ lọc cầu thận giảm xuống dưới 30 mL/phút, sự sụt giảm đáng kể hơn trong quá trình bài tiết kali sẽ xảy ra. Ở hội chứng nhiễm toan ống thận (RTA), đặc biệt là RTA tuýp 4, mức tăng kali máu có thể cao bất thường so với sự giảm tốc độ lọc cầu thận (nghĩa là mức kali có thể tăng đáng kể trong khi chức năng thận có thể chỉ bị suy nhẹ). Cần xem xét RTA như là nguyên nhân gây tăng kali máu nếu loại trừ nguyên nhân do thiếu hụt mineralocorticoid và/hoặc thuốc làm giảm hoạt động của mineralocorticoid hoặc quá trình vận chuyển kali.
Một số tình trạng không phổ biến có thể liên quan đến tăng tình trạng tăng kali máu do giảm bài tiết kali. Lượng natri hấp thụ ảnh hưởng đến khả năng bài tiết kali do đó chế độ ăn ít natri có thể ảnh hưởng đáng kể đến khả năng bài tiết kali của thận. Việc giảm tương đối các giá trị aldosterone trong huyết tương (xảy ra ở những bệnh nhân mắc tiểu đường) hoặc giảm hoàn toàn các giá trị aldosterone trong huyết tương (xảy ra ở những bệnh nhân mắc bệnh Addison) có thể góp phần tác động vào quá trình này. Các nguyên nhân tăng kali máu vùng thượng thận khác do giảm bài tiết kali bao gồm: giảm aldosteron niệu giả (biểu hiện rõ ràng khi ống thận không phản ứng hoặc kháng các tác động của aldosterone, nồng độ aldosterone trong huyết tương, bài tiết aldosterone qua đường tiết niệu, và hoạt động renin trong huyết tương thường tăng cao ở hội chứng giảm aldosterone giả, trong khi huyết tương và mức giảm bài tiết aldosterone qua đường tiết niệu thấp ở hội chứng giảm aldosterone); tăng sản thượng thận bẩm sinh (tình trạng thiếu muối và/hoặc thiếu hụt aldosterone); và bệnh Lupus ban đỏ (giảm bài tiết kali qua ống thận liên quan đến bệnh viêm thận kẽ mà đôi khi không tương xứng với mức chức năng thận).
Một số loại thuốc có thể ảnh hưởng đến khả năng duy trì sự cân bằng nội môi nhờ kali của thận. Bao gồm:
- Thuốc lợi tiểu giữ kali, bao gồm chất đối kháng thụ thể aldosterone (spironolactone, eplerenone, canrenone), triamterene và amiloride:[3] những loại thuốc này hoạt động trên ống thận xa và tập hợp các cơ chế xử lý kali trong ống dẫn. Hội chứng tăng kali máu phụ thuộc vào liều và trở nên nghiêm trọng nhất khi kali được đưa vào cơ thể đồng thời thông qua một chế độ ăn giàu kali, và bệnh nhân cũng mắc hội chứng suy thận ở một số cấp độ. Spironolactone có tác dụng rất lâu, và tác dụng còn lại của nó đối với sự cân bằng nội môi nhờ kali có thể tồn tại trong vài ngày sau khi ngừng uống. Một đánh giá tổng hợp các nghiên cứu thử nghiệm nhỏ kết luận rằng đối với những bệnh nhân mắc suy thận giai đoạn cuối đang tiến hành lọc máu, việc điều trị bằng spironolactone ở những bệnh nhân mắc bệnh tim mạch không làm tốc độ tăng kali máu cao hơn, tuy nhiên, cần phải tiến hành các nghiên cứu rộng hơn để xác nhận những kết quả sơ bộ trước khi xem xét sử dụng spironolactone ở nhóm bệnh nhân này.[4]
- NSAID:[5] những loại thuốc này làm giảm quá trình sản sinh PGE2 và PGI2, từ đó loại bỏ 2 yếu tố được biết là giúp kích thích giải phóng renin và qua đó là aldosterone. điều này tùy vào mức độ phụ thuộc liều, và nặng hơn ở những bệnh nhân đang mắc hội chứng giảm aldosterone máu kèm giảm renine, như người cao tuổi và những người mắc bệnh tiểu đường. Quá trình này rõ hơn khi có một dấu hiệu giảm tốc độ lọc cầu thận đồng phát với NSAID.
- trimethoprim[6] hoặc pentamidine:[7] các hợp chất này có tính chất giống với amilorua và hoạt động như thuốc lợi tiểu giữ kali. Sự thay đổi kali trong huyết thanh do những hợp chất này phụ thuộc liều và thay đổi lớn nhất ở những người cao tuổi, bệnh nhân tiểu đường và bệnh nhân suy thận. Cần lưu ý, ngay cả liều kháng sinh phù hợp khi kết hợp trimethoprim-sulfamethoxazole, được sử dụng để điều trị bệnh nhiễm trùng đường tiết niệu, cũng có thể dẫn đến tình trạng tăng đáng kể giá trị kali trong huyết thanh. Cả hai loại thuốc này thường được sử dụng ở những bệnh nhân dương tính với HIV.
- Thuốc ức chế men chuyển,[8] thuốc ức chế thụ thể angiotensin,[9] thuốc ức chế trực tiếp renin:[10] gây ra tình trạng giảm tiết aldosteron. Hội chứng tăng kali máu hay gặp khi bệnh nhân được điều trị bằng thuốc ức chế men chuyển, phụ thuộc vào liều, và gắn liền với chức năng thận. Thông thường, mức tăng kali rất nhỏ (0,2-0,5 mmol/L [0,2-0,5 mEq/L]) nhưng có thể cao hơn ở những bệnh nhân mắc các khuyết tật trước đó về khả năng cân bằng nội môi nhờ kali do sử dụng các sản phẩm bổ sung kali và/hoặc do thiếu dịch.
- Heparin:[11] hội chứng tăng kali máu có thể xảy ra với liều thấp tới 5000 đơn vị hai lần mỗi ngày và sau vài ngày kể từ khi bắt đầu điều trị. Nó xảy ra với cả heparin có trọng lượng phân tử thấp và chưa phân đoạn. Quá trình này liên quan đến sự ức chế quá trình tổng hợp aldosterone vùng thượng thận, từ đó làm giảm sự bài tiết kali qua thận. Thông thường, mức tăng kali rất nhỏ (0,2-0,5 mmol/L [0,2-0,5 mEq/L]) nhưng có thể cao hơn ở những bệnh nhân mắc các khuyết tật trước đó về khả năng cân bằng nội môi nhờ kali.
- Các chất ức chế Calcineurin như ciclosporin (cyclosporine) và tacrolimus:[12] hội chứng tăng kali máu có thể xảy ra độc lập với các tác dụng gây độc thận của các hợp chất này liên quan đến rối loạn chức năng ống thận và giảm tiết aldosterone thứ phát.
- Liệu pháp điều trị bằng thuốc lợi tiểu thiazide hoặc lợi tiểu quai: bằng phương pháp giảm nồng độ kali trong nước tiểu, có thể ngăn ngừa xu hướng tăng kali máu khi có thể đang có biểu hiện rõ ràng.
2.3 Giảm lượng tế bào kali đi vào hoặc tăng thoát tế bào
Tình trạng giảm lượng kali thâm nhập tế bào cần được phân biệt với tình trạng tăng thoát tế bào. Yếu tố thứ hai liên quan đến chuyển động ngoại bào của chất dịch và kali (sự lôi kéo hòa tan) để đáp ứng với sự khác biệt về độ thẩm thấu giữa khoang ngoại bào và khoang nội bào. Việc giảm tác dụng với aldosterone hoặc giảm số lượng dường như không có ảnh hưởng đáng kể đến quá trình dịch chuyển kali giữa các tế bào.
Những bất thường về nồng độ axit, chẳng hạn như nhiễm toan chuyển hóa, có thể biểu hiện bằng sự dịch chuyển kali từ vị trí nội bào sang vị trí ngoại bào để trao đổi với các ion hydro. Sự dịch chuyển này, đại diện cho một dạng đệm, xảy ra nhiều hơn khi điều trị bằng các chất như arginine hydrochloride (hiếm khi được sử dụng để điều trị bệnh nhiễm kiềm chuyển hóa nghiêm trọng) và axit hydrochloric.[13] Các rối loạn thăng bằng kiềm toan hô hấp thường liên quan đến những thay đổi nhỏ lượng kali hơn nhiều các rối loạn chuyển hóa. Rối loạn nhịp tim đe dọa tính mạng có thể xảy ra một cách nhanh chóng với arginine hydrochloride, liên quan đến sự vận chuyển kali qua tế bào, đặc biệt ở những bệnh nhân mắc bệnh gan có khả năng chuyển hóa acginin kém, và ở những bệnh nhân mắc suy thận và/hoặc đái tháo đường trước đó.
Tình trạng tăng thoát tế bào xảy ra để đáp ứng với mức gradient thẩm thấu (tăng thẩm thấu), ở những bệnh nhân bị tăng đường huyết và sau khi điều trị bằng mannitol.[14] Tốc độ (thường nhanh hơn 30 phút) và lượng mannitol (thường là >1 g/kg thể trọng) được xác định mức độ kali ngoại bào.
Insulin và thuốc chủ vận Beta tạo thuận lợi cho quá trình thâm nhập tế bào của kali.[15] Như vậy, sự thiếu hụt insulin cũng như ức chế thụ thể beta (xảy ra với liệu pháp điều trị ức chế thụ thể beta không chọn lọc trên tim) có thể làm phát sinh tình trạng tăng giá trị kali trong huyết thanh ngay sau đó.[16] Bệnh rối loạn nhịp tim đe dọa tính mạng thường ít gặp với các thuốc chẹn beta, vì sự gia tăng các giá trị kali trong huyết thanh có liên quan đều rất nhỏ và nhất thời.
Sử dụng quá liều Digitalis, bằng cách ức chế Na-K-ATPase, có thể làm tình trạng tăng kali huyết thanh nghiêm trọng và đôi khi đe dọa tính mạng.[17]
Hội chứng tăng kali máu xảy ra ở một nhóm nhỏ bệnh nhân sau khi điều trị bằng suxamethonium (succinylcholine), một loại thuốc chẹn thần kinh -cơ khử cực, và có thể gây tử vong.[18] Ở những bệnh nhân không mắc bệnh thần kinh – cơ, kết quả điều trị bằng suxamethonium (succinylcholine) trong kali huyết thanh rất nhỏ và chỉ mang tính tạm thời, mức tăng nồng độ kali trong huyết thanh là khoảng 50 mmol/L (50 mEq/L). Khi hệ cơ xương không được điều trị trong thời gian dài hoặc không có những kích thích thần kinh bình thường, số lượng thụ thể acetylcholine sẽ tăng dần, cho phép một lượng lớn kali thoát ra từ tế bào cơ khi tiếp xúc với suxamethonium (succinylcholine).
2.4 Tăng vận chuyển tế bào
Tình trạng tăng vận chuyển tế bào có thể dẫn đến tăng kali máu. Điều này có thể xảy ra trong quá trình tập luyện căng thẳng, đặc biệt là khi cơ thể bị thiếu dịch và đồng thời giảm tốc độ lọc cầu thận. Hội chứng tăng tổn thương tế bào, xảy ra với bệnh tiêu cơ vân và hội chứng ly giải khối u, cũng có thể dẫn đến tình trạng tăng kali máu nghiêm trọng, có hoặc không có sự sụt giảm đáng kể ở mức chức năng thận.[19] [20]
2.5 Tăng kali máu giả
Tăng kali máu giả là một hiện tượng trong ống nghiệm, khi đó, giá trị kali trong ống nghiệm có thể thay đổi vượt quá nồng độ kali ở người. Sự xuất hiện của hiện tượng này có thể xuất hiện khi giá trị kali trong huyết thanh vượt quá giá trị huyết tương đo đồng thời từ 0,4 đến 0,5 mmol/L (0,4-0,5 mEq/L). Quá trình phân hủy tế bào trong một mẫu được đặt trong ống nghiệm có thể làm tăng giả các giá trị kali trong huyết thanh. Ngoài ra, trong quá trình đông máu, kali có thể được giải phóng từ các tế bào tiểu cầu và bạch cầu, và khi một trong những thành phần tế bào máu này xuất hiện nhiều (số lượng tiểu cầu >500.000 hoặc số lượng bạch cầu >100.000 x 10A9/L), nồng độ kali trong huyết thanh có thể’ tăng giả.[21] [22] Tình trạng này cũng có thể gặp ở những bệnh nhân mắc bệnh hồng cầu HS di truyền và tăng kali máu giả di truyền, trong đó, xuất hiện hiện tượng tăng giải phóng kali phụ thuộc nhiệt độ sau khi lấy mẫu.
2.6 Khác
Hội chứng liệt chu kỳ thể tăng kali huyết là một rối loạn liên quan đến hội chứng yếu cơ từng phần kết hợp với những yếu tố đôi khi có thể làm tăng rất nhỏ giá trị kali trong huyết thanh. Độ nhạy này với những thay đổi nhỏ về giá trị kali trong huyết thanh có liên quan đến các khiếm khuyết màng tế bào đặc hiệu.[23] Tuy nhiên, trên thực tế, việc sử dụng sản phẩm giúp cải thiện tăng kali máu để điều trị dạng bệnh bại liệt định kỳ này là hoàn toàn nhầm lẫn, vì bệnh này không liên quan đến giá trị kali huyết thanh dễ xác định ở hội chứng tăng kali máu. Tăng kali máu liên quan đến thủ thuật mở thông hỗng tràng – niệu quản, một thủ tục phẫu thuật không thường xuyên được thực hiện, liên quan đến tình trạng natri clorua bị thoát sang dịch hỗng tràng và hấp thu kali.
3. Những cân nhắc khẩn cấp
(Xem Chẩn đoán khác biệt để biết thêm chi tiết)
Khác với hội chứng tăng kali máu giả, bất kỳ điều kiện nào gây ra hội chứng tăng kali máu cũng đều có thể làm tăng giá trị kali trong huyết thanh đủ để dẫn đến bệnh rối loạn nhịp tim có thể đe dọa tính mạng. Tác động của kali lên các cơ quan cuối cùng là nghiêm trọng hơn cả nếu tình trạng tăng kali máu tiến triển nhanh chóng. Hội chứng tăng kali máu đe dọa tính mạng xảy ra phổ biến nhất khi bệnh nhân mắc suy thận mãn tính – cấp tính và/hoặc trong giai đoạn tiến triển hơn của bệnh suy thận mãn tính. Tác động của bệnh suy thận đối với khả năng bài tiết kali là nghiêm trọng nhất khi lượng kali được hấp thu đồng thời ở mức cao và/hoặc đang sử dụng các loại thuốc làm giảm khả năng bài tiết kali qua đường tiết niệu, như chất đối kháng thụ thể aldosterone.[3]
Vào năm 2015,Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt sử dụng patiromer dạng uống trong điều trị tình trạng tăng kali máu không cấp cứu. Patiromer bán hoạt tính là một chất trùng hợp hữu cơ hình cầu, không tan, có khả năng kết hợp với kali trong đại tràng để trao đổi canxi. Điều này dẫn đến sự gia tăng bài tiết kali qua phân và giảm lượng kali trong huyết thanh.
Patiromer đã được chứng minh là an toàn và hiệu quả trong điều trị giảm lượng kali trong huyết thanh.[24] [25] Trong những thử nghiệm này, sau 4 tuần, patiromer giúp làm giảm lượng kali trong huyết thanh ở những bệnh nhân mắc hội chứng tăng kali máu và bệnh thận mãn tính. Bệnh nhân có thể tiếp tục dùng thuốc ức chế men chuyển, chất đối kháng thụ thể angiotensin-II hoặc spironolactone. Một thử nghiệm lâm sàng khác đã thử nghiệm tác dụng khởi phát của patiromer trước 48 giờ.[26] Mức kali nền trung bình là 5,93 mEq/L, và giảm đáng kể sau 7 giờ sử dụng liều đầu tiên, và trong vòng 48 giờ ở tất cả các lần sau đó. Mức kali trong huyết thanh dưới 5,5 mEq/L đạt được trong vòng 20 giờ. Lượng kali trong huyết thanh trung bình giảm đáng kể xuống mức 0,75mEq/L sau 48 giờ. Tuy nhiên, thuốc chưa được thử nghiệm ở những bệnh nhân mắc bệnh thận giai đoạn cuối, và vai trò của nó trong điều trị cấp cứu hội chứng tăng kali máu vẫn chưa rõ ràng.
3.1 Điều trị khẩn cấp hội chứng tăng kali máu
- Điều trị khẩn cấp hội chứng tăng kali máu cần luôn bắt đầu từ việc loại bỏ nguồn gây bệnh tăng kali máu.
- Bước đầu tiên trong quy trình điều trị tình trạng tăng kali máu nghiêm trọng (một tình huống có sự hiện diện độc tố trên tim một cách rõ ràng) là ngăn chặn các tác động của tình trạng tăng kali máu lên màng bằng cách tiêm tĩnh mạch canxi clorua (dung dịch 10%) hoặc canxi gluconate (dung dịch 10%).
- Canxi clorua chứa gấp khoảng 3 lần nguyên tố canxi so với lượng canxi gluconat tương đương. Do đó, khi hội chứng tăng kali máu đi kèm với tổn thương huyết động học, canxi clorua sẽ được ưu tiên sử dụng.
- Tác dụng bảo vệ của canxi sẽ bắt đầu trong vòng vài phút nhưng thời gian kéo dài vô cùng ngắn ngủi. Tiêm tĩnh mạch canxi clorua hoặc canxi gluconate có thể được lặp lại sau 5 phút. Tuy nhiên, liệu pháp này sẽ không làm thay đổi giá trị kali trong huyết thanh.
- Lượng kali huyết thanh được giảm xuống tốt nhất bằng cách sử dụng các hợp chất tạo điều kiện thuận lợi cho quá trình di chuyển kali nội bào, như thuốc chủ vận beta giải phóng adrenali (salbutamol dạng khí dung; cần được sử dụng một cách thận trọng nếu có biểu hiện nhịp tim nhanh đáng kể trước quá trình điều trị), insulin/glucose truyền tĩnh mạch và natri bicarbonate truyền tĩnh mạch. Mỗi phương pháp điều trị này có thể giúp làm giảm lượng kali trong huyết thanh xuống 0,5 đến 1 mmol/L (0,5 đến 1 mEq/L). Những bước điều trị này thường mang lại hiệu quả rõ rệt trong vòng 15 phút và có thể kéo dài tới 2 giờ.
- Nếu không lặp lại hoặc tiếp tục sử dụng, lượng kali trong huyết thanh sẽ tăng trở lại; trong trường hợp này, phương pháp điều trị bán cấp sẽ được sử dụng bằng cách sử dụng kali gắn resin (cùng với sorbitol) và/hoặc liệu pháp điều trị lợi tiểu (ví dụ: furosemide tiêm tĩnh mạch) để tăng khả năng bài tiết kali qua nước tiểu.
- Có những cân nhắc cụ thể đối với một số loại hội chứng tăng kali máu: nhiễm độc digitalis (tránh sử dụng canxi, vì nó có thể làm trầm trọng thêm độc tính trên cơ tim) và tiêu cơ vân (phương pháp điều trị trước cần được cân nhắc khi nồng độ creatinine kinase tăng nhanh và bệnh nhân mắc hội chứng suy thận).
- Trong trường hợp không đáp ứng, như tình trạng tăng hủy hoại tế bào, phương pháp lọc máu có thể sẽ được tiến hành.
3.2 Chứng loạn nhịp tim
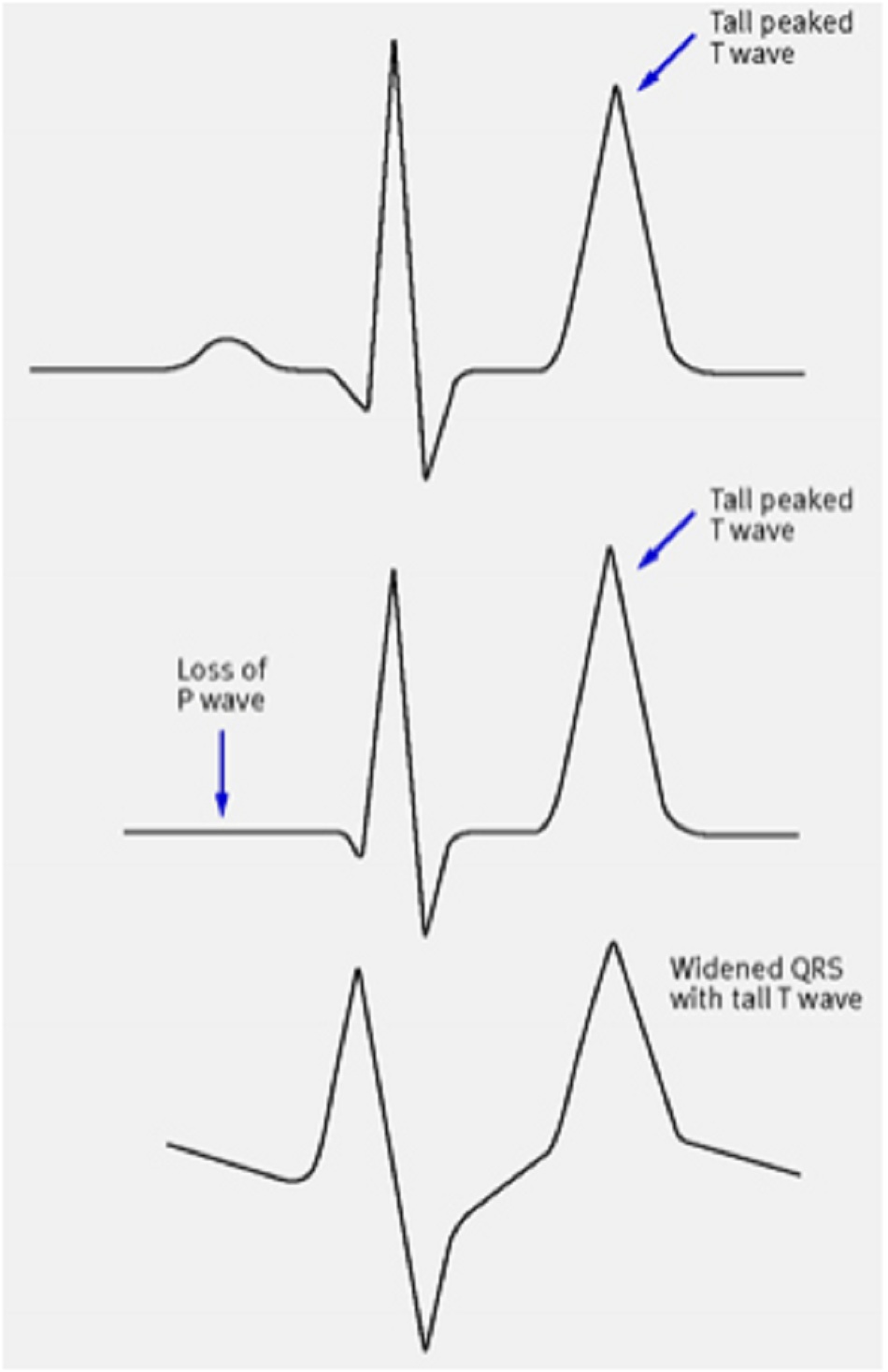
Bệnh rối loạn nhịp tim đe dọa tính mạng có thể xảy ra và hay gặp nhất khi tồn tại đồng thời các yếu tố làm giảm khả năng hấp thu kali của tế bào Sự hiện diện của hội chứng giảm natri máu và/hoặc giảm canxi máu có thể làm tăng độc tính trên tim của hội chứng tăng kali máu. Các kết quả điện tâm đồ bao gồm sóng T cao nhọn, khoảng PR kéo dài, đi ngang hoặc thiếu sóng P, khoảng QRS giãn rộng, xuất hiện ‘sóng sin’, rung thất và ngừng tim. Sự hiện diện của các thay đổi ECG độc tính từ tăng kali máu đòi hỏi phải theo dõi liên tục cho đến khi các giá trị kali huyết thanh được đưa vào một phạm vi an toàn và các thay đổi ECG đã được sửa chữa.
3.3 Yếu cơ nặng hoặc liệt
Yếu cơ nặng là một biến chứng của hội chứng tăng kali máu nghiêm trọng, thường xuất hiện các biểu hiện như liệt tăng dần. Quá trình này xảy ra như một chức năng phong tỏa khử cực.[27] Yếu cơ thứ phát sau hội chứng tăng kali máu có thể đủ nghiêm trọng để ngăn chặn khả năng hô hấp. Tác dụng của thuốc giãn cơ không khử cực có thể thấy rõ khi đồng thời mắc hội chứng tăng kali máu. Rối loạn nhịp tim thường, nhưng không phải luôn luôn, đi kèm với chứng bại liệt cơ. Cần ngay lập tức tiến hành các biện pháp làm giảm kali trong huyết thanh.
3.4 Liệt chu kỳ thể tăng kali máu
Liệt chu kỳ thể tăng kali máu có thể gây ra chứng yếu cơ/cứng cơ. Các giai đoạn này rất ngắn, kéo dài chỉ trong vài phút và thường xảy ra trong thời gian nghỉ ngơi sau khi tập luyện. Ở hầu hết bệnh nhân, nồng độ kali không tăng trên mức bình thường khi bệnh khởi phát.[23] Thuật ngữ ‘tăng kali máu’ được áp dụng cho rối loạn này vì bệnh có thể khởi phát ngay khi sử dụng kali hoặc ăn các loại thức ăn chứa hàm lượng kali cao. Mặc dù rất khó để nắm bắt yếu tố hợp thành hội chứng ‘tăng kali máu’ của căn bệnh này, tuy nhiên, việc lấy mẫu thường xuyên trong các khoảng thời gian không phát bệnh thường sẽ thu nhận được các giá trị kali trong huyết thanh cao hơn so với mức bình thường. Cấp độ điều trị được xác định theo tần suất phát bệnh. Những bệnh nhân có thời gian phát bệnh không thường xuyên có thể được điều trị bằng cách điều chỉnh chế độ ăn. Những bệnh nhân có thời gian phát bệnh thường xuyên hơn cần được điều trị bằng liệu pháp lợi tiểu (đặc biệt là acetazolamide), thuốc chủ vận beta dạng nuốt, và canxi gluconate dạng uống.
3.5 Các trường hợp đặc biệt thận trọng
Ở những bệnh nhân mắc hội chứng tăng đường huyết nghiêm trọng, có sự dịch chuyển kali từ khoang nội bào sang khoang ngoại bào. Giá trị kali trong huyết thanh liên tục tăng thường cho thấy độ nghiêm trọng đủ để ghi nhận tình trạng sụt giảm nồng độ kali nền đáng báo động. Cần điều trị tăng đường huyết trước khi mức sụt giảm nồng độ kali toàn thân có thể được đo chính xác.
Hội chứng tăng kali máu xảy ra khi sử dụng chất đối kháng thụ thể aldosterone – spironolactone có thể bị kéo dài do chu kỳ bán rã của các chất chuyển hóa spironolactone thường diễn ra trong thời gian rất dài. Như vậy, các biện pháp được thực hiện để giảm nồng độ kali trong huyết thanh ở những bệnh nhân này cần được tiếp tục duy trì trong 2 đến 3 ngày sau khi bắt đầu điều trị.
Khi sử dụng lợi tiểu để tăng tỷ lệ lưu lượng nước tiểu và khả năng bài tiết kali, cần thận trọng để bệnh nhân không bị rơi vào tình trạng thiếu dịch. Mất nước sẽ làm chậm tốc độ lưu thông của nước tiểu và giảm cung cấp natri đến vị trí trao đổi tại ống xả. Kết quả là, nồng độ kali có thể không giảm với liệu pháp này và thậm chí có thể tăng lên.
Khi canxi đang được sử dụng như một chất đối kháng với các tác động màng đối với tình trạng tăng kali máu, cần thận trọng sử dụng đủ lượng canxi nguyên tố. Liều quan đến vấn đề này, người ta đã phát hiện canxi gluconate có chứa hàm lượng canxi nguyên tố ít hơn nhiều so với canxi clorua.
Tác dụng giảm nồng độ kali máu của các loại thuốc kali gắn resin chậm có thể kéo dài tới vài giờ. Các thuốc kali gắn resin sẽ trao đổi giữa natri và kali và, như vậy, một lượng natri đáng kể có thể được cung cấp cho bệnh nhân dựa trên liều lượng và tần suất liều sử dụng thuốc gắn resin.
4. Những dấu hiệu cần chú ý
- Suy thận cấp
- Tình trạng nhiễm xeton axit/tăng đường huyết – tăng áp lực thẩm thấu máu do bệnh đái tháo đường
- Tăng sản tuyến thượng thận bẩm sinh
- Giảm hấp thu kali tế bào hoặc tăng thoát kali tế bào do sử dụng thuốc
- Bổ sung kali ở những bệnh nhân mắc rối loạn chức năng thận nền
- Giảm khả năng bài tiết kali qua đường tiết niệu liên quan đến thuốc
- Hội chứng ly giải khối u
- Tiêu cơ vân
5. Cách tiếp cận chẩn đoán từng bước
Triệu chứng lâm sàng của chứng tăng kali máu rất khó nhận biết do các triệu chứng liên quan thường không điển hình Hội chứng tăng kali máu phần lớn được phát hiện như là một phát hiện ngẫu nhiên khi làm xét nghiệm Tiền sử là căn cứ có ích nhất trong việc xác định tình trạng bệnh, như bệnh suy thận hoặc suy thượng thận, thường đi kèm với hội chứng tăng kali máu, hoặc bệnh nhân có đang sử dụng thuốc như thuốc lợi tiểu giữ kali hoặc thuốc bổ sung kali. Nguyên nhân gây ra hội chứng tăng kali máu thường có thể được phát hiện dựa trên tiền sử, sự trao đổi kali của tế bào, điều kiện lấy mẫu, và giảm bài tiết qua thận đã được xem xét đến.
5.1 Các đặc điểm lâm sàng
Tăng kali máu ở mức thấp, trong khoảng từ 5,0 đến 6,0 mmol/L (5,0-6,0 mEq/L), hầu như không có triệu chứng. Giá trị của kali trong huyết thanh >7,0 mmol/L (>7,0 mEq/L) thường biểu hiện dưới dạng triệu chứng yếu cơ, và có thể nhìn thấy rõ trên điện tâm đồ.
Yếu cơ là không phải là triệu chứng phổ biến khi giá trị kali trong huyết thanh dưới mức 7,0 mmol/L (7,0 mEq/L).
Những biến đổi trên điện tâm đồ ở những bệnh nhân mắc hội chứng tăng kali máu có thể tiến triển nhanh chóng từ những biểu hiện không triệu chứng thành hội chứng rối loạn nhịp tim đe dọa tính mạng.
Cần nghĩ đến các yếu tố đặc trưng từ tiền sử bệnh nhân bao gồm những nguyên nhân phổ biến gây ra hội chứng tăng kali máu, bao gồm: suy thận cấp tính hoặc mãn tính có hoặc không có nồng độ kali hấp thụ cao; tổn thương cơ;[19] sử dụng liệu pháp hóa trị liệu để điều trị một khối u đang tiến triển nhanh chóng;[20] và bệnh tiểu đường khó kiểm soát với dấu hiệu tăng đường huyết nghiêm trọng. Những bệnh nhân mắc các thương tổn về cơ nghiêm trọng gần đây, co giật kéo dài, và/hoặc tiền sử tập luyện quá mức trong môi trường ấm cần được nghi ngờ mắc bệnh tiêu cơ vân ở một vài cấp độ. Một triệu chứng phức tạp đặc trưng như sút cân, mệt mỏi, tăng sắc tố da quá mức, khả năng chịu lạnh kém, hạ huyết áp và xu hướng tiến triển trình trạng hạ natri máu và hạ đường huyết cần khơi dậy nghi ngờ mắc bệnh Addison. cần khai thác đầy đủ tiền sử sử dụng thuốc. Tiền sử sử dụng thuốc bao gồm liều lượng thuốc bổ sung kali ở mức cao và sử dụng một số loại thuốc khác nhau, chẳng hạn như: NSAID,[5] Thuốc ức chế men chuyển,[8] thuốc ức chế thụ thể angiotensin,[9] heparin,[11] pentamidine,[7] ciclosporin (cyclosporin), tacrolimus,[12] trimethoprim,[6] và/hoặc thuốc lợi tiểu giữ kali (ví dụ: spironolactone, eplerenone, canrenone, triamterene và amiloride).[3]
5.2 Xem xét từng bước những nguyên nhân tiềm tàng
Khi xem xét các nguyên nhân gây ra hội chứng tăng kali máu, bác sĩ cần xem xét đến khả năng bệnh nhân mắc hội chứng tăng kali máu giả, tái phân bổ tế bào, và sự mất cân bằng giữa lượng kali hấp thu và khả năng bài tiết. Điều này rất bình thường vì có nhiều yếu tố góp phần làm tăng kali máu.
Bác sĩ trước tiên cần xác định xem liệu có hội chứng tăng kali máu giả, dựa vào báo cáo của phòng xét nghiệm xem mẫu máu lấy làm xét nghiệm có có hiện tượng vỡ hồng cầu hay không Dựa vào đánh giá nhanh kết quả công thức máu gần nhất, kết quả có tăng bạch cầu (>100.000 x 10A9/L) hoặc huyết khối do tăng tiểu cầu (>500.000 x 10A9/L) nghiêm trọng sẽ giúp xác định liệu có nguyên nhân gây ra hội chứng tăng kali máu giả hay không Giá trị kali cần được kiểm tra đồng thời trong huyết thanh và huyết tương: ở những bệnh nhân mắc hội chứng tăng kali máu giả, giá trị kali trong huyết thanh sẽ cao hơn giá trị kali trong huyết tương >0,5 mmol/L (>0,5 mEq/L).
Khi hội chứng tăng kali máu giả đã được loại trừ, cơ chế sinh bệnh từ quá trình tái phân bổ tế bào cần được xem xét đến và có thể là nguyên nhân nếu có dấu hiệu tăng đường huyết đáng kể, và/hoặc tiền sử dùng thuốc: mannitol, arginine hydrochloride (hiếm khi được sử dụng để điều trị hội chứng nhiễm kiềm chuyển hóa nghiêm trọng), suxamethonium (succinylcholine) ), digoxin và/hoặc thuốc chẹn beta. Nếu cả hội chứng tăng kali máu giả và tái phân bổ tế bào đều được
loại trừ khỏi nguyên nhân gây bệnh, yếu tố cần xem xét đến tiếp theo đó là sự mất cân bằng giữa lượng kali hấp thu và khả năng bài tiết. Nếu lượng kali hấp thu tương ứng với mức chức năng thận thì nó trở thành yếu tố quan trọng nhất. Chế độ ăn kiêng kali rất khó thiết lập dựa vào chế độ ăn, và chỉ khi sử dụng các chất thay thế muối hoặc bổ sung kali mà lượng hấp thu kali vẫn cao sẽ được xác định chắc chắn. Hiếm khi giảm chức năng thận là nguyên nhân duy nhất dẫn đến hội chứng tăng kali máu khi không có một lượng hấp thu qua ăn uống đáng kể. Trong những trường hợp này, khi giá trị kali trong huyết thanh cao hơn nhiều so với chức năng thận tương ứng, cần phải phân biệt hội chứng giảm aldosterone máu kèm giảm renine hoặc giảm aldosterone máu. Cần tiến hành các xét nghiệm sau đây để khẳng định: độ hoạt tính của renin trong huyết tương, cortisol huyết tương, và aldosterone trong huyết tương.
5.3 Giải thích nồng độ kali trong huyết thanh
Có một sự tương quan nhất định giữa nồng độ kali trong huyết thanh và tổng lượng kali trong cơ thể, một phần do kết quả của quá trình dịch chuyển tế bào, tình trạng tăng kali máu có thể nhanh chóng làm mất cân bằng giữa kali nội bào và kali ngoại bào. Các giá trị giả khi làm xét nghiệm, còn được gọi là hội chứng tăng kali giả, có thể làm tăng giả giá trị kali trong huyết thanh; do đó, điều quan trọng là phải xem xét tiến hành thử nghiệm lặp lại để khẳng định. Trong quá trình chờ kết quả thử nghiệm khẳng định, giá trị kali trong huyết thanh được đề cập cần được xem là các biện pháp điều trị phù hợp và chính xác cần được tiến hành.
5.4 Các thăm dò
Tất cả các bệnh nhân mắc hội chứng tăng kali máu cần được tiến hành các xét nghiệm ban đầu sau đây: xét nghiệm chuyển hóa cơ bản (bao gồm kali trong huyết thanh, glucose, bicarbonate, urê và creatinin trong huyết thanh), canxi trong huyết thanh, FBC và ECG.
Các xét nghiệm tiếp theo được thực hiện sẽ tùy thuộc vào kết quả lâm sàng, bao gồm: sự hiện diện của creatine kinase qua que thăm nước tiểu (nếu nghi ngờ mắc bệnh tiêu cơ vân), nồng độ cortisol và aldosterone (nếu nghi ngờ mắc bệnh Addison), khí máu động mạch (nếu hình thành hội chứng nhiễm toan chuyển hóa), nồng độ digoxin trong huyết thanh (nếu bệnh nhân đang nhận digoxin hoặc được biết là bệnh nhân đã cố tự tử sau khi uống digoxin), pH nước tiểu (để đánh giá giá trị tăng không phù hợp [pH> 5,5] trong trường hợp nhiễm toan chuyển hóa, gợi ý đến bệnh nhiễm toan ống thận), mức chênh lệch nồng độ kali trên ống (để đánh giá cho các dạng suy giảm bài tiết kali khác nhau qua ống thận xa), hoạt động của renin trong huyết tương, và 17-hydroxyprogesterone (nếu nghi ngờ thiếu 21-hydroxylase ở trẻ sơ sinh). Để xác định mức chênh lệch nồng độ kali trên ống thận đòi hỏi phải có mẫu nước tiểu và huyết tương để xác định nồng độ kali và khả năng thẩm thấu.
5.5 Điện tâm đồ
Cần tiến hành kiểm tra điện tâm đồ ở tất cả các bệnh nhân mắc hội chứng tăng kali máu nghiêm trọng. Thông thường, sóng T cao nhọn, khoảng PR kéo dài, đi ngang hoặc thiếu sóng P, khoảng QRS giãn rộng, xuất hiện ‘sóng sin’, rung tâm thất và ngừng tim là những biến đổi theo trình tự do độc tính trên tim liên quan đến hội chứng tăng kali máu tiến triển.[28] [Fig-1]
5.6 Tăng kali máu với giảm bài tiết kali qua nước tiểu
Giá trị bài tiết kali qua nước tiểu trong 24 giờ đạt <20 mmol/L (<20 mEq/L) sẽ giúp phân biệt nguyên nhân từ thận và các nguyên nhân ngoài thận (giá trị bài tiết kali >40 mmol/L [>40 mEq/L]) gây ra hội chứng tăng kali máu. Tuy nhiên, các phép đo nồng độ kali trong đường tiết niệu có thể khó lý giải, vì có nhiều yếu tố ảnh hưởng đến các giá trị này và độc lập với mức chức năng thận.
Đối với các giá trị khó giải thích, mức chênh lệch nồng độ kali trên ống thận sẽ hữu ích. Mức chênh lệch nồng độ kali trên ống thận (TTKG = [K+] nước tiểu/(U/P)osm/huyết tương K+) sẽ điều chỉnh giá trị kali trong tiết niệu đối với những thay đổi về khả năng thẩm thấu xảy ra khi hấp thụ nước trong ống góp. Giá trị đồng nhất <7 cho thấy dấu hiệu giảm bài tiết kali ở ống thận xa (thứ phát hoặc giảm tiết aldosterone hoặc kháng aldosterone); giá trị >10 cho thấy dấu hiệu tăng lượng kali hấp thu và xử lý kali nguyên vẹn ở ống thận xa.[29]
5.7 Liệt chu kỳ thể tăng kali máu
Liệt chu kỳ thể tăng kali máu máu cần được xem xét đến khi có dấu hiệu yếu cơ thành từng đợt trong quá trình tiếp xúc lạnh, sử dụng ethanol, điều trị bằng thuốc chứa kali và/hoặc chế độ ăn uống chứa hàm lượng kali cao. Bằng phương pháp xác định giá trị kali hàng tuần, đôi khi có thể phát hiện được các giá trị cao trên mức bình thường trong những khoảng thời gian không phát bệnh, từ đó cho phép chẩn đoán giả định.
6. Chẩn đoán khác biệt
6.1 Thường gặp |
|||
| 6.1.1 Bệnh thận mạn tính | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bệnh nền, thường do bệnh đái tháo đường và/hoặc tăng huyết áp; bệnh lupus hoặc viêm mạch; tiền sử đau bụng và khó chịu vùng bụng | Xanh tái, khô da, ngứa, thay đổi trí nhớ, sút cân hoặc tăng cân (nếu bị phù nề), cũng như những biểu hiện phù hợp với nguyên nhân tiềm ẩn gây ra hội chứng suy thận | »Kali trong huyết thanh: Tăng Liên quan đến tình trạng giảm khả năng bài tiết kali. Có thể xảy ra sớm trong thời gian mắc bệnh thận mạn tính, đặc biệt là ở những bệnh nhân mắc đái tháo đường hoặc hội chứng giảm aldosterone máu kèm giảm renin máu. Ít phổ biến hơn ở những bệnh nhân mắc suy thận cấp, theo đó, các quá trình thích ứng ở hệ tiêu hóa và cấp độ tế bào sẽ biến đổi để tạo thuận lợi cho việc điều trị xử lý nồng độ kali. Tốc độ lưu lượng nước tiểu và hàm lượng natri hấp thu là yếu tố quyết định quan trọng đối với khả năng thanh thải kali ở những bệnh nhân mắc hội chứng suy thận mạn tính. – Ở những bệnh nhân mắc bệnh lupus ban đỏ, biểu hiện giảm bài tiết kali qua ống thận liên quan đến bệnh viêm thận kẽ đôi khi không tương xứng với mức chức năng thận. »Creatinine huyết thanh: Tăng. Mức tăng giá trị creatinine huyết thanh gần đúng hơn với tỷ lệ lọc cầu thận ở những bệnh nhân mắc hội chứng suy thận cấp tính. Khả năng bài tiết kali bắt đầu giảm với tốc độ lọc cầu thận khoảng 30 mL/ phút. Thường xuất hiện khi sử dụng các loại thuốc bổ sung kali và/hoặc thuốc giữ kali trong quá trình điều trị. »ECG: sóng T cao nhọn, khoảng PR kéo dài, đi ngang hoặc thiếu sóng P, khoảng QRS giãn rộng, xuất hiện ‘sóng sin’, rung tâm thất và ngừng tim Bệnh rối loạn nhịp tim đe dọa tính mạng có thể xảy ra và trở nên phổ biến nhất khi các yếu tố làm suy yếu khả năng hấp thu tế bào của kali đồng tồn tại và/hoặc có lượng kali được hấp thu đột ngột. [Fig-1] – Sự hiện diện của hội chứng giảm natri máu và/ hoặc giảm canci máu có thể làm tăng độc tính trên tim của hội chứng tăng kali máu. |
|
| 6.1.2 Tình trạng nhiễm xeton axit/tăng đường huyết – tăng áp lực thẩm thấu máu do bệnh đái tháo đường | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử mắc bệnh đái tháo dường với bệnh gian phát, liệu pháp diều trị bằng corticosteroid gần dây, không tuân thủ liệu pháp điều trị bằng insulin, đa niệu, mệt mỏi, sút cân, buồn nôn, đau bụng, nôn mửa. | Sốt, nhịp tim nhanh, da kém căng, hạ huyết áp theo tư thế, dau bụng | »kali trong huyết thanh: Tăng
– Liên quan dến chuyển động ngoại bào của chất dịch và kali (lôi kéo hòa tan) để đáp ứng với sự khác biệt về độ thẩm thấu cao hơn ở khoang ngoại bào do hội chứng tăng đường huyết. Tác động đối với giá trị kali trong huyết thanh do sự dịch chuyển kali ở khoang ngoại bào liên quan đến hội chứng tăng đường huyết có thể thay đổi, liên quan một phần đến tổng mức kali trong cơ thể đã bị cạn kiệt. |
|
| 6.1.3 Giảm hấp thu kali tế bào hoặc tăng thoát kali tế bào do sử dụng thuốc | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử dùng mannitol (thường ở những bệnh nhân bị tổn thương não hoặc đã trải qua thủ thuật mở hộp sọ); suxamethonium (succinylcholine); arginine hydrochloride; thuốc chẹn beta; hoặc digoxin (sử dụng digoxin quá liều có thể gây suy nhược, mệt mỏi, lú lẫn, buồn nôn/nôn mửa, có xu hướng nhìn thấy với màu vàng/màu xanh lá cây) | Có thể có các biểu hiện đặc trưng của các hội chứng rối loạn nền | »Kali trong huyết thanh: lãng
»ECG: sóng T cao nhọn, khoảng PR kéo dài, đi ngang hoặc thiếu sóng p, khoảng QRS giãn rộng, xuất hiện ‘sóng sin’, rung thất, ngừng tim; sử dụng digoxin quá liều: loạn nhịp tim kết hợp với tăng độ tự động, như nhịp nối gấp hoặc nhịp nhanh thất hai chiều, ngoại tâm thu, mạch nhịp đôi, nhịp ba, phân ly nhĩ thất hoàn toàn, phân ly nhĩ thất cấp ba, rung thất, ngừng tim Hội chứng rối loạn nhịp tim đe dọa tính mạng có thể xảy ra nhanh chóng với arginine ở những bệnh nhân mắc bệnh gan với khả năng chuyển hóa arginine kém và ở những bệnh nhân mắc suy thận và/hoặc đái tháo đường. |
»Mức digoxin trong huyết thanh (độc tính digoxin): thường là 3,84 nanomol/L (>3 nanogram/ mL)
– Thời điểm lấy mẫu là quan trọng để xác định độc tính mạn tính. Các mẫu máu thu được trong vòng 6 đến 8 giờ sau khi uống thuốc có thể cho kết quả tăng giả, do thuốc vẫn chưa phân bổ hoàn toàn đến các mô trong cơ thể. |
| 6.1.4 Bổ sung kali ở những bệnh nhân mắc rối loạn chức năng thận nền | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bổ sung kali qua đường uống hoặc truyền tĩnh mạch; có thể do các thuốc được kê đơn, điều trị trong thời gian nằm viện hoặc các chất thay thế muối không kê đơn (60 mmol [60 mEq] kali clorua/muỗng cà phê) | Không có biểu hiện đặc hiệu, yếu cơ, giảm nhu động ruột | »Kali trong huyết thanh: Tăng
– ECG: sóng T cao nhọn, khoảng PR kéo dài, đi ngang hoặc thiếu sóng P, khoảng QRS giãn rộng, xuất hiện ‘sóng sin’, rung tâm thất ngừng tim, nhịp tim nhanh, ngoại tâm thu Cần thực hiện kiểm tra điện tâm đồ ở tất cả các bệnh nhân mắc hội chứng tăng kali máu nghiêm trọng. |
|
| 6.1.5 Giảm khả năng bài tiết Kali qua đường tiết niệu liên quan đến thuốc | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Sử dụng các loại thuốc có khà năng gây bệnh dược biết đến, bao gôm thuốc lợi tiều giữ kali (spironolactone, cplcrcnonc. canrcnonc. triamterene, hoặc amiloridc). trimethoprim, pentamidin, heparin, thuốc ức chế men chuyên hoặc thuốc ức chê thụ thê angiotensin. NSAID. tacrolimus, ciclosporin có thê có các biêu hiện đặc trưng của các hội chứng rối loạn nên | »Kali trong huyết thanh: Tăng
»Thử ngùng thuốc nguyên nhân: Giải quyết tình trạng tâng kali máu »Creatinine huyết thanh: Tăng – Nguy cơ tâng kali máu sẽ tỳ lệ với chức năng thận, tuy nhicn. nông độ kali trong huyết thanh có thê chi tăng đáng kề ở những bệnh nhân mắc hội chứng suy thận đi kèm hội chứng giảm aldosterone máu kèm giảm rcnine. »ECG: sóng T cao nhọn, khoảng PR kéo dài. di ngang hoặc thiếu sóng p. khoảng ỌRS giãn rộng, xuất hiện ‘sóng sin’, rung tâm thất và ngừng tim Bệnh rối loạn nhịp tim đe dọa tính mạng có thê xảy »nghiên cứu hội chung dông máu (heparin): thời gian thromboplastin ra, đặc biệt khi sử dụng spironolactone ở những bệnh nhân mắc suy thận từ vừa đến nặng và/hoặc suy giảm đột ngột chức năng thận cũng như phát sinh với các bệnh gian phát. |
– Từng phân từ bình thường đến ứng cao
– Mức tương quan kém giữa mức độ thay dổi trong các thông số dông máu và tăng giá trị kali trong huyết thanh. »mức ciclosporỉn huyết thanh: bình thường dến cao – Có thê xày ra khi nông độ huyết tương trị liệu đạt mức bình thường. Phố biến hơn với mức huyết tương cao của chất ức chế calcincurin. »mức tacrolimus huy ết thanh: bình thường dến cao – Có thể xảy ra khi nồng độ huyết tương trị liệu đạt mức bình thường. Phổ biến hơn với mức huyết tương cao của chất ức chế calcineurin. |
|
6.2 Không thường gặp |
|||
| 6.2.1 Suy thận cấp | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử tiếp xúc với các loại thuốc gây độc cho thận, chấn thương hoặc huyết áp thấp liên tục | Có thể biến đổi từ những biểu hiện không đặc hiệu đến hạ huyết áp, suy đa hệ cơ quan, trạng thái tâm lý thay đổi và chấn thương cơ | »Kali trong huyết thanh: Tăng – Liên quan đến tình trạng giảm khả năng bài tiết kali. Có thể xảy ra sớm trong thời gian mắc suy thận cấp, thường liên quan đến trạng thái dị hóa và/ hoặc tiếp nhận thuốc bổ sung kali. Ít phổ biến hơn ở các dạng bệnh không phải do thiểu niệu. »Creatinine huyết thanh: Tăng – Tăng giá trị creatinine huyết thanh có thể xảy ra sau dấu hiệu tăng kali huyết thanh. Giá trị creatinine huyết thanh phản ánh không chính xác chức năng thận, và có thể tăng rất ít mà vẫn có những thay đổi đáng kể về khả năng cân bằng nội môi kali.»ECG: sóng T cao nhọn, khoảng PR kéo dài, đi ngang hoặc thiếu sóng P, khoảng QRS giãn rộng, xuất hiện ‘sóng sin’, rung tâm thất và ngừng tim Bệnh rối loạn nhịp tim đe dọa tính mạng có thể xảy ra và trở nên phổ biến nhất khi các yếu tố làm suy yếu khả năng hấp thu tế bào của kali đồng tồn tại. Sự hiện diện của hội chứng giảm natri máu và/ hoặc giảm canci máu có thể làm tăng độc tính trên tim của hội chứng tăng kali máu. |
|
| 6.2.2 Nhiễm toan ống thận | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử mắc bệnh đái tháo đường, bệnh thận, nhiễm canxi thận | Không có biểu hiện đặc hiệu | »Kali trong huyết thanh: Tăng – Liên quan đến tình trạng giảm khả năng bài tiết kali. Nhiễm toan chuyển hóa và giá trị tăng kali máu không tương xứng với mức suy thận, đặc biệt là ở những bệnh nhân mắc hội chứng giảm aldosterone máu kèm giảm renin. Thường xuất hiện khi sử dụng các loại thuốc bổ sung kali và/hoặc thuốc giữ kali trong quá trình điều trị. |
»Khí máu động mạch: Nhiễm toan chuyển hóa Không xuất hiện khoảng trống anion ở bệnh nhiễm toan chuyển hóa
»Độ pH nước tiểu: thường >5,5 |
| 6.2.3 Nhiễm toan chuyển hóa | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể có tiền sử mắc bệnh thận, tiểu đường khó kiểm soát, các nguyên nhân khác gây hội chứng giảm tiết aldosterone, cường cận giáp, nhiễm trùng | Có thể mắc bệnh hạ huyết áp hoặc có các biểu hiện đặc trưng của bệnh nền | »Kali trong huyết thanh: Tăng – Liên quan đến sự dịch chuyển của kali từ nội bào sang ngoại bào khi các ion hydro di chuyển trong khoang nội bào. Sự dịch chuyển kali ở mức tối thiểu giữa các tế bào xảy ra ở những bệnh nhân mắc hội chứng nhiễm toan hô hấp. Rất khó để dự đoán mức thay đổi nồng độ kali huyết thanh đối với bất kỳ sự sụt giảm cụ thể nào về nồng độ pH. »Bicarbonate huyết thanh: <20 mmol/L (<20 mEq/L) – Điều này có thể được phản ánh khi có khoảng trống anion hoặc nhiễm toan chuyển hóa không có khoảng trống anion. Tác động của hội chứng nhiễm toan đối với nồng độ kali huyết thanh là nhiều hơn ở hội chứng nhiễm toan vô cơ hơn là ở hội chứng nhiễm toan hữu cơ, chẳng hạn như nhiễm axit lactic và nhiễm xeton axit.»Khí máu động mạch: Giá trị pH <7,36 Cần thiết để tiến hành chẩn đoán nhiễm toan chuyển hóa, vì giá trị bicarbonat thấp cũng có thể được xem như là một phản ứng bù cho tình trạng nhiễm kiềm đường hô hấp. |
|
| 6.2.4 Tăng sản tuyến thượng thận bẩm sinh | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bẩm sinh do di truyền, chán ăn, tăng cân chậm, nôn mửa, dậy thì sớm, kinh nguyệt bất thường, vô sinh, hói đầu ở nam giới, phát triển chậm, buồng trứng đa nang, rậm lông và mụn trứng cá nặng; bệnh nhân có thể sử dụng corticosteroid và mineralocorticoid
|
Cơ quan sinh dục không rõ ràng, sút cân, hạ huyết áp | »Sinh hóa huyết thanh: hạ natri máu, tăng kali máu, nhiễm toan chuyển hóa; tăng urê máu; cô đặc máu
– Xét nghiệm này rất quan trọng với trẻ sơ sinh (sau ngày đầu tiên chào đời) và đối với những trẻ nhũ nhi có cơ quan sinh dục không rõ ràng hoặc có nguy cơ thiếu hụt 21-hydroxylase. Bệnh tan máu cho kết quả dương tính giả. »Hoạt động của renin huyết tương: cao (thể cổ điển muối) – Lý tưởng nhất là nên ngưng sử dụng thuốc ít nhất 3 tuần trước khi lấy mẫu. – Nồng độ hoạt động của renin huyết tương cao biểu thị giá trị natri trong huyết thanh thấp. »17- hydroxyprogesterone: cao (trẻ sơ sinh) |
»Phân tích gen: mô hình di truyền đột biến và gen lặn của nhiễm sắc thể thường
– Cả cha và mẹ cần được tiến hành xét nghiệm di truyền để xác định xem họ có mang gen đột biến hay không. Nếu cả hai cha mẹ đều là người mang mầm bệnh, thì việc điều trị trước khi sinh sẽ được khuyến cáo cho đến khi có thể tiến hành chẩn đoán di truyền ở thai nhi thông qua thủ thuật chọc màng ối hoặc lấy gai rau. »ECG: sóng T cao nhọn, khoảng PR kéo dài, đi ngang hoặc thiếu sóng P, khoảng QRS giãn rộng, xuất hiện ‘sóng sin’, rung tâm thất và ngừng tim Cần thực hiện kiểm tra điện tâm đồ ở tất cả các bệnh nhân mắc hội chứng tăng kali máu nghiêm trọng. |
| 6.2.5 Bệnh Addison | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Triệu chứng thường khởi phát âm thầm và không đặc hiệu; các triệu chứng bao gồm thay đổi màu da, yếu cơ tiến triển, thèm muối, mệt mỏi, chán ăn, sút cân, buồn nôn, nôn mửa, thỉnh thoảng tiêu chảy, chóng mặt khi đứng, giảm ham muốn tình dục, vô kinh, trầm cảm | Tăng sắc tố da, bạch biến không thường xuyên, hạ huyết áp (ở đường cơ sở hoặc theo tư thế), rụng lông nách và lông mu | »Kali trong huyết thanh: Tăng
– Liên quan đến tình trạng mất khả năng bài tiết kali hiệu quả. Biểu hiện tăng kali máu trở nên rõ ràng nhất khi sai sót trong cơ chế dịch chuyển kali nội bào »Chất điện giải nước tiểu: biến thể kali nước tiểu |
|
| 6.2.6 Hội chứng giảm tiết aldosterone giả | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| FHx của hội chứng giảm tiết aldosterone giả | Loại 1: hạ huyết áp và dấu hiệu thiếu dịch (ví dụ: giảm độ đàn hồi của da, thiểu niệu); loại 2: HTN và các dấu hiệu giãn nở thể tích cơ thể (ví dụ: phù nề) | »Điện giải đồ: tăng kali máu, hạ natri máu, nhiễm toan chuyển hóa do tăng clo máu
»Creatinine huyết thanh: bình thường |
»Natri niệu: tăng cao ở loại 1
»Nồng độ aldosterone huyết tương và renin: loại 1: cao; loại 2: từ thấp đến bình thường »Siêu âm thận: loại 1: có thể cho thấy hội chứng nhiễm canxi thận; loại 2: có thể cho thấy bệnh sỏi thận |
| 6.2.7 Liệt chu kì thể tăng kali máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Bị nghi ngờ dựa trên FHx của hội chứng rối loạn, yếu cơ từng đợt; có thể là do tiền sử ăn kiêng gần đây, tiếp xúc lạnh, sử dụng ethanol, điều trị bằng thuốc có kali, và/ hoặc chế độ ăn uống chứa hàm lượng kali cao | Việc khám lâm sàng giữa các đợt phát bệnh cho kết quả hoàn toàn bình thường, trừ khi các đợt phát bệnh mạn tính xảy ra; trong thời gian phát bệnh, các phản xạ của cơ có thể biến mất và chứng yếu cơ/cứng cơ ở vùng vai và hông ngoài cánh tay và chân; các biểu hiện thường tồn tại trong <24 giờ | »Kali trong huyết thanh: bình thường đến cao
– Khi giá trị kali được kiểm tra thường xuyên trong những khoảng thời gian không phát bệnh, có thể phát hiện được giá trị kali cao hoặc bình thường. |
|
| 6.2.8 Hội chứng lý giải khối u | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Chẩn đoán gần đây về khối u ác tính và bắt đầu liệu pháp hóa trị và/hoặc xạ trị; các triệu chứng phù hợp với khối u ác tính (hoặc khối u rắn, ung thư hệ bạch huyết, hoặc liên quan đến các thành phần máu); sốt, sút cân | Tùy thuộc vào khối u ác tính, các biểu hiện có thể bao gồm hạch to, trạng thái tâm lý thay đổi, phì đại tạng trong ổ bụng, dị cảm và yếu cơ; triệu chứng hạ canxi máu như biểu hiện co cứng, dương tính với dấu hiệu Chvostek và dấu hiệu Trousseau | »Kali trong huyết thanh: Tăng
– Mức tăng kali máu liên quan đến trọng lượng khối u, mức độ tiến triển, và tăng nhanh kích thước khối u với liệu pháp hóa trị, bên cạnh chức năng thận. Thường xảy ra trong vòng 1 đến 3 ngày kể từ khi bắt đầu hóa trị. »Phosphate trong huyết thanh: Tăng – Tăng đáng kể hàm lượng phốt phát được giải phóng, đặc biệt là ở khối u như ở bệnh ung thư hạch bạch huyết Burkitt. Tăng sản lượng canxi/phốt phát với sự lắng đọng mô tương tự và sự tiến triển của tình trạng hạ canxi máu. »ECG: sóng T cao nhọn, khoảng PR kéo dài, đi ngang hoặc thiếu sóng P, khoảng QRS giãn rộng, xuất hiện ‘sóng sin’, rung tâm thất và ngừng tim – Các phát hiện thường tương quan với mức độ tăng kali máu. Rối loạn nhịp tim đe dọa tính mạng có thể xảy ra nhanh chóng nếu kích thước khối u tăng nhanh, cùng với dấu hiệu tiến triển của bệnh suy thận cấp và hạ canxi máu trầm trọng. |
|
| 6.2.9 Tiêu cơ vân | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử tổn thương cơ gần đây liên quan đến tập luyện, triệu chứng co giật, thiếu máu cục bộ, chấn thương, dùng thuốc quá liều hoặc các loại thuốc như statin | Sử dụng tại chỗ hoặc giãn cơ lan tỏa và nhạy cảm, hạ huyết áp, trạng thái tâm lý thay đổi nếu triệu chứng co giật đang hoặc đã xuất hiện; chứng căng cơ có thể phản ánh sự tiến triển của hội chứng chèn ép khoang | »Kali trong huyết thanh:
Tăng Mức tăng kali máu liên quan đến mức độ tổn thương của cơ và sự hiện diện của hội chứng suy thận cấp. – Ở những bệnh nhân mắc hội chứng tăng kali máu liên quan đến tập luyện khi không mắc bệnh tiêu cơ vân, cơ chế điều trị tăng kali máu có thể là bơm Na+-K+ mà không làm thoát K+ từ cơ trong quá trình khử cực-tái phân cực của màng bao cơ trong quá trình co cơ.[30]
»Creatinine huyết thanh: Tăng |
|
| 6.2.10 Tăng kali máu giả | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Rất khó để hút máu và/ hoặc nắm chặt tay; hầu như không có tiền sử đặc hiệu |
Không có biểu hiện đặc hiệu | »Giá trị kali đồng thời trong huyết thanh và huyết tường: giá trị kali trong huyết thanh vượt mức giá trị kali trong huyết tương >0,5 mmol/L (>0,5 mEq/L)
– Hiện tượng ống nghiệm do giải phóng kali vào huyết thanh từ các tế bào đang phân giải trong quá trình đông máu, một quá trình phụ thuộc vào thời gian liên quan đến hoạt động xử lý trễ. |
|
| 6.2.11 Thủ thuật mở thông hỗng tràng – niệu quản | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử phẫu thuật đường tiêu hóa với cấy ghép niệu quản | Bằng chứng về phẫu thuật vùng bụng, huyết áp thấp, hạ huyết áp khi đứng | »Kali trong huyết thanh: Tăng
– Liên quan đến tình trạng thoát NaCl vào dịch hỗng tràng và khả năng hấp thu kali. »Điện giải nước tiểu (kali niệu): biến thể kali nước tiểu – Mức tăng tiết aldosteron thứ phát xảy ra do sự sụt giảm nồng độ NaCl giúp xác định nồng độ kali trong nước tiểu và mức độ tiến triển của hội chứng tăng kali máu. |
|
6.3. Hướng dẫn chẩn đoán
Châu Âu
Treatment of acute hyperkalaemia in adults
Nhà xuất bản: The Renal Association (UK) Xuất bản lần cuối: 2014
7. Các bài báo chủ yếu
- Mattu A, Brady WJ, Robinson DA. Electrocardiographic manifestations of hyperkalemia. Am J Emerg Med. 2000;18:721-729. Tóm lược
- Palmer BF. Managing hyperkalemia caused by inhibitors of the renin-angiotensin-aldosterone system. N Engl J Med. 2004;351:585-592. Tóm lược
- Sica DA. Antihypertensive therapy and its effects on potassium homeostasis. J Clin Hypertens (Greenwich). 2006;8:67-73. Tóm lược
- Weir MR, Bakris GL, Bushinsky DA, et al. Patiromer in patients with kidney disease and hyperkalemia receiving RAAS inhibitors. NEJM. 2015;372:211-221. Toàn văn Tóm lược
- Bushinsky DA, Williams GH, Pitt B, et al. Patiromer induces rapid and sustained potassium lowering in patients with chronic kidney disease and hyperkalemia. Kidney Int. 2015;88:1427-1433. Toàn văn Tóm lược
8. Tài liệu tham khảo
- Mattu A, Brady WJ, Robinson DA. Electrocardiographic manifestations of hyperkalemia. Am J Emerg Med. 2000;18:721-729. Tóm lược
- Chan R, Sealey JE, Michelis MF, et al. Renin-aldosterone system can respond to furosemide in patients with hyperkalemic hyporeninism. J Lab Clin Med. 1998;132:229-235. Tóm lược
- Tamarisa KP, Aaronson KD, Koelling TM. Spironolactone-induced renal insufficiency and hyperkalemia in patients with heart failure. Am Heart J. 2004;148:971-978. Tóm lược
- Chua D, Lo A, Lo C. Spironolactone use in heart failure patients with end-stage renal disease on hemodialysis: is it safe? Clin Cardiol. 2010;33:604-608. Toàn văn Tóm lược
- Schlondorff D. Renal complications of nonsteroidal anti-inflammatory drugs. Kidney Int. 1993;44:643-653. Tóm Lược
- Velazquez H, Perazella MA, Wright FS, et al. Renal mechanism of trimethoprim-induced hyperkalemia. Ann Intern Med. 1993;119:296-301. Tóm lược
- Lachaal M, Venuto RC. Nephrotoxicity and hyperkalemia in patients with acquired immunodeficiency syndrome treated with pentamidine. Am J Med. 1989;87:260-263. Tóm lược
- Palmer BF. Managing hyperkalemia caused by inhibitors of the renin-angiotensin-aldosterone system. N Engl J Med. 2004;351:585-592. Tóm lược
- Bakris GL, Siomos M, Richardson D, et al. ACE inhibition or angiotensin receptor blockade: impact on potassium in renal failure. VAL-K Study Group. Kidney Int. 2000;58:2084-2092. Toàn văn Tóm lược
- Venzin RM, Cohen CD, Maggiorini M, et al. Aliskiren-associated acute renal failure with hyperkalemia. Clin Nephrol. 2009;98:326-328. Tóm lược
- Oster JR, Singer I, Fishman LM. Heparin-induced aldosterone suppression and hyperkalemia. Am J Med. 1995;71:575-586. Tóm lược
- Pei Y, Richardson R, Greenwood C, et al. Extrarenal effect of cyclosporine A on potassium homeostasis in renal transplant recipients. Am J Kidney Dis. 1993;22:314-319. Tóm lược
- Bushinsky DA, Gennari FJ. Life-threatening hyperkalemia induced by arginine. Ann Intern Med. 1978;89:632-634. Tóm lược
- Seto A, Murakami M, Fukuyama H, et al. Ventricular tachycardia caused by hyperkalemia after administration of hypertonic mannitol. Anesthesiology. 2000;93:1359-1361. Tóm lược
- Gennari FJ. Hypokalemia. N Engl J Med. 1998;339:451-458. Tóm lược
- Sica DA. Antihypertensive therapy and its effects on potassium homeostasis. J Clin Hypertens (Greenwich). 2006;8:67-73. Tóm lược
- Borron SW, Bismuth C, Muszynski J. Advances in the management of digoxin toxicity in the older patient. Drugs Aging. 1997;10:18-33. Tóm lược
- Gronert GA. Cardiac arrest after succinylcholine: Mortality greater with rhabdomyolysis than receptor upregulation. Anesthesiology. 2001;94:523-529. Tóm lược
- Ochoa-Gomez J, Villar-Arias A, Aresti I, et al. A case of severe hyperkalaemia and compartment syndrome due to rhabdomyolysis after drugs abuse. Resuscitation. 2002;54:103-105. Tóm lược
- Kalemkerian GP, Darwish B, Varterasian ML. Tumor lysis syndrome in small cell carcinoma and other solid tumors. Am J Med. 1997;103:363-367. Tóm lược
- Colussi G, Cipriani D. Pseudohyperkalemia in extreme leukocytosis. Am J Nephrol. 1995;15:450-452. Tóm lược
- Graber M, Subramani K, Corish D, et al. Thrombocytosis elevates serum potassium. Am J Kidney Dis. 1988;12:116-120. Tóm lược
- Saperstein DS. Muscle channelopathies. Semin Neurol. 2008;28:260-269. Tóm lược
- Weir MR, Bakris GL, Bushinsky DA, et al. Patiromer in patients with kidney disease and hyperkalemia receiving RAAS inhibitors. NEJM. 2015;372:211-221. Toàn văn Tóm lược
- Bakris GL, Pitt B, Weir MR, Freeman MW, et. al. Effect of Patiromer on serum potassium level in patients with hyperkalemia and diabetic kidney disease: the AMETHYST-DN randomized clinical trial. JAMA. 2015;314:151-161. Toàn văn Tóm lược
- Bushinsky DA, Williams GH, Pitt B, et al. Patiromer induces rapid and sustained potassium lowering in patients with chronic kidney disease and hyperkalemia. Kidney Int. 2015;88:1427-1433. Toàn văn Tóm lược
- Cheng CJ, Chiu JS, Huang WH, et al. Acute hyperkalemic paralysis in a uremic patient. J Nephrol. 2005;18:630-633. Tóm lược
- Diercks DB, Shumaik GM, Harrigan RA. Electrocardiographic manifestations: electrolyte abnormalities. J Emerg Med. 2004;27:153-160. Tóm lược
- Choi MJ, Ziyadeh FN. The utility of the transtubular potassium gradient in the evaluation of hyperkalemia. J Am Soc Nephrol. 2008;19:424-426. Toàn văn Tóm lược
- Wasserman K, Stringer WW, Casaburi R, et al. Mechanism of the exercise hyperkalemia: an alternate hypothesis. J Appl Physiol 1997;83:631-643. Toàn văn Tóm lược
9. Hình ảnh
10. Tuyên bố miễn trách nhiệm
Bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
Các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web.
11. Những người có đóng góp:
// Các tác giả:
Sri G. Yarlagadda, MD
Associate Professor
Kidney Institute, The University of Kansas Medical Center, Kansas City, KS CÔNG KHAI THÔNG TIN: SGY declares that she has no competing interests.
// Lời cảm ơn:
Dr Sri G. Yarlagadda would like to gratefully acknowledge Dr Domenic Sica, a previous contributor to this monograph. DS declares that he has no competing interests.
// Những Người Bình duyệt:
Manish Suneja, MD
Assistant Professor
Department of Internal Medicine, Division of Nephrology, University of Iowa Hospital and Clinics, Iowa City, IA CÔNG KHAI THÔNG TIN: MS declares that he has no competing interests.
Raj Thuraisingham, MBBS, MRCP, FRCP, MD
Consultant Nephrologist
Royal London Hospital, London, UK
CÔNG KHAI THÔNG TIN: RT declares that he has no competing interests.
Xem thêm:
Bệnh tăng Canxi máu: Nguyên nhân, dấu hiệu, hướng dẫn chẩn đoán theo BMJ
12. Câu hỏi lâm sàng
Câu 1
Nam 66 tuổi tới gặp bác sĩ để theo dõi định kỳ. Ông ta thấy mệt ít và còn lại không có than phiền gì. Bệnh nhân có tiền sử Tăng huyết áp, Đái tháo đường type 2, bệnh mạch vành, bệnh cơ tim thiếu máu. Thân nhiệt 36.7 độ C, huyết áp 122/70 mmHg, mạch 82 lần/phút. Thăm khám thấy da niêm mạc ẩm. Tiếng thổi toàn tâm thu (holosystolic) 2/6 tại mỏm và không thay đổi so với lần khám trước. Anh ta có phù mềm chi dưới hai bên. Cận lâm sàng: Natri 135 mEq/L, Kali 6 mEq/L, Hco3- 24 mEq/L, BUN 38 mg/dL, Creatinine 2.4 mg/dL, Canxi 8.2 mEq/L, Glucose 196 mg/dL. 2 tháng trước nồng độ Creatinine là 2.3 mg/dL. Hình ảnh điện tâm đồ thấy nhịp xoang thường và không có các bất thường khác. Bước tiếp theo tốt nhất trong việc quản lý ở bệnh nhân này là gì?
- Dùng canxi gluconate.
- Theo dõi Renin và aldosterone huyết thanh.
- Đo nồng độ ketone huyết thanh.
- Phân tích nước tiểu và đo điện giải đồ trong nước tiểu.
- Xem xét các thuốc đang dùng hiện tại.
Đáp án đúng là E: Bệnh nhân này có tăng K máu (K>5 mEq/L) thường do giảm đào thải K qua nước tiểu. Nguyên nhân thường thấy nhất của tăng K máu là bệnh thận mạn hoặc cấp, một số thuốíc hoặc các rói loạn gây bất thường trụ Renin-angiotensin. Các nguyên nhân khác bao gồm tăng chuyển K ra khỏi tế bào (Tăng đường máu không kiểm soát, toan chuyển hóa) hoặc tăng dị hóa tại mô (chấn thương, hội chứng phân giải mô). Bệnh nhân mắc tăng K mãn có thể không có triệu chứng cho tới khi K tăng từ từ tới > 7.0 mEq/L. Tuy nhiên, tăng K cấp có thể gây triệu chứng ở nồng độ thấp hơn. Bệnh nhân có thể xuất hiện triển yếu cơ đi lên (ascending) và các thay đổi ECG (Sóng T nhọn, QT ngắn và QRS giãn rộng và sóng hình sin kèm rung thất).
Đánh giá ban đầu ở bệnh nhân tăng K máu bao gồm làm điện tâm đồ để theo dõi các bất thường dẫn truyền. Các điều trị cấp tính (Caxi gluconate, insulin + glucose) thường giải quyết được vấn đề ở những bệnh nhân có ECG thay đổi, K >7 mEq/L nhưng không có thay đổi trên ECG hoặc tăng nhanh K do phân giải tại mô. Tuy nhiên, bệnh nhân này có ECG bình thường nên không cần dùng Canxi gluconat (Đáp án A). Bước tiếp theo là loại trừ các nguyên nhân thứ phát gây tăng K cấp tính (đường huyết không kiểm soát, Hội chứng hoại tử mô). Bệnh nhân nên được xem xét các thuốíc đang dùng bởi chúng có thể làm tăng Kali máu. Các thuốíc thường dùng có thể gây tăng Kali máu bao gồm Chẹn Beta-adrenergic không chọn lọc, lợi tiểu giữ Kali, ACEIs, ARBs và NSAIDs.
| Các thuốc có thể gây tăng Kali máu | |
| Các thuốc | Cơ chế |
| Chẹn beta-adrenergic không chọn lọc | Ức chế hấp thu Kali vào trong tế bào thông qua beta-2 |
| Ức chế ACE | Ức chế hình thành angiotensin II dẫn tới giảm tiết aldosterone |
| Ức chế thụ thể angiotensin II (ARBs) | Ức chế thụ thể AT1, dẫn tới giảm tiết aldosterone |
| Lợi tiểu giữ Kali | Ức chế thụ thể EnaC hay thụ thể aldosterone |
| Glycosides tim (digoxin) | Ức chế bơm Na/K-ATPase |
| NSAIDs | Ức chế chuyển hóa tại chỗ prostaglandin, dẫn tới giảm tiết renin và aldosterone |
Đáp án B: Bệnh nhân có tăng Kali máu kéo dài, không rõ nguyên nhân nên được đáng giá với hạ aldosteron thông qua nồng độ renin, aldosterone huyết thanh. Tuy nhiên, bệnh nhân này nên được xem xét các thuốc trước.
Đáp án C: Tăng đường máu không kiểm soát do thiếu insulin có thể chuyển K ra khỏi tế bào do gây tăng K máu. Tuy nhiên, những bệnh nhân đó có xu hướng tăng đường huyết đáng kể (>300 mg/dL) và toan chuyển hóa có khoảng trống anion do toan keton. Bệnh nhân này không có hạ bicarbonate hoặc tăng glucose đáng kể nên chẩn đoán này ít khả năng.
Đáp án D: Phân tích nước tiểu ít có giá trị trong theo dõi tăng kali máu. Tuy nhiên, phân tích điện giải đồ trong nước tiểu có thể giúp chẩn đoán phân biệt nguyên nhân tại thận hay ngoài thận và cần được chỉ định nếu không có vấn đề với các thuốc đang dùng.
Tổng kết: Nguyên nhân chính gây tăng Kali máu bao gồm bệnh thận mãn hoặc cấp, các thuốc hoặc các rối loạn liên quan tới hệ RAA. Các thuốc chính gây tăng K máu bao gồm chẹn Beta-adrenergic không chọn lọc, lợi tiểu giữ Kali, ACEIs, ARBs và NSAIDs.
Câu 2
Nam 45 tuổi tới gặp bác sĩ để thăm khám định kỳ. Anh ta không có triệu chứng nào và nói thấy rất khỏe. Anh ta được chẩn đoán Tăng huyết áp và tăng cholesterol vào năm ngoái. Bệnh nhân được dùng hydrochlorthiazide, amiloride và simvastatin hàng ngày. Anh ta không hút thuốc lá, rượu và chất kích thích. Huyết áp 135/85 mmHg, thăm khám không có gì đáng kể.
Cận lâm sàng: Hemoglobin 14.2 g/dL, MCV 86 fL, Tiểu cầu 260.000/uL, Bạch cầu 8.500/uL, Bạch cầu trung tính 70%, ưa axit 1%, lympho 24%, mono 5%, Natri 138 mEq/L, Kali 5.7 mEq/L, Clo 100 mEq/L, hco3- 24 mEq/L, BUN 10 mg/dL, Creatinine huyết thanh 1.1 mg/dL, Canxi 9.0 mg/dL, Glucose 118 mg/dL, Cholesterol toàn phần 170 mg/dl, LDL 90 mg/dL. Mẫu máu đã được kiểm tra và không có tan máu. ECG thấy nhịp xoang thường mà không có bất thường nào khác. Bước điều trị phù hợp nhất tiếp theo ở bệnh nhân này?
- Đổi thayamiloride thành amlodipine và làm lại cận lâm sàng sau 1 tuần.
- Thay hydrochlorothiazide thành amlodipine và kiểm tra lại sau 1 tuần.
- Canxi gluconat đường tĩnh mạch.
- Dextrose và insulin đường tĩnh mạch.
- Bắt đầu chế độ ăn giảm Kali.
Đáp án đúng là A: Bệnh nhân này bị tăng Kali máu (>5 mEq/L) thường do giảm đào thải Kali thứ phát. Nguyên nhân chính của tăng Kali máu là bệnh thận cấp hoặc mạn, thuốc hay các rối loạn ảnh hướng tới hệ renin-angiotensin. Một vài nguyên nhân khác bao gồm tăng chuyển K ra khỏi tế bào (tăng đường máu không kiểm soát, toan chuyển hóa) tăng chuyển hóa tại mô (chấn thương, u hay hội chứng ly giải tế bào), giả tăng kali máu (mẫu máu bị tan). Bệnh nhân bị tăng kali mạn có thể không có triệu chứng cho tới khi K tăng dần tới trên 7.0 tuy nhiên tăng K cấp tính có thể gây các triệu chứng ở mức nhẹ. Bệnh nhân có thể xuất hiện yếu cơ trên với liệt “Flaccid” và thay đổi trên điện tâm đồ (sóng T cao nhọn kèm QT ngắn, QRS kéo dài và sóng hình sin kèm rung thất).
Đánh giá ban đầu ở bệnh nhân tăng K máu bao gồm làm ECG để tìm các bất thường. Điều trị cấp tính (Coanxi gluconat, insulin và glucose) thường được chỉ định cho bệnh nhân có các thay đổi đặc trưng trên ECG, Kali >= 7.0 mEq/L (có hay không có thay đổi ECG), hoặc tăng nhanh K do phá hủy mô. Lọc máu nên được dùng ở những bệnh nhân suy thận và có tăng K nguy hiểm tính mạng không đáp ứng vs điều trị ban đầu. Bệnh nhân này có ECG bình thường và không cần điều trị cấp (Đáp án C và D).
Bước tiếp theo để loại trừ các nguyên nhất thứ phát cấp tính (tăng đường máu không kiểm soát, hội chứng ly giải mô), bệnh nhân nên được kiểm tra các thucíc đang dùng bởi chúng có thể làm tăng K, các thucíc chủ yếu bao gồm chẹn beta-adrenergic không chọn lọc, lợi tiểu giữ K. ACEIs, ARBs và NSAIDs. Bệnh nhân này dùng amiloride, nên được thay bằng thucíc hạ áp khác (ví dụ như amlodipine) và tái kiểm tra lại vào tuần sau.
| Các thuốc có thể gây tăng kali máu | |
| Thuốc | Cơ chế |
| Các thuốc chẹn beta- adrenergic không chọn lọc | Ức chế sự hấp thu Kali vào trong tế bào thông qua beta-2 |
| Ức chế ACE | Ức chế sự hình thành angiotensin II dẫn tới giảm giải phóng aldosterone |
| ARBs | Ức chế thụ thể AT1, dẫn tới giảm giải phóng aldosterone |
| Lợi tiểu giữ Kali | Ức chế thụ thể EnaC hoặc aldosterone |
| Các glycoside tim (digoxin) | Ức chế bơm Na/K-ATP |
| NSAIDs | Ức chế sự tạo prostaglandin tại chỗ dẫn tới giảm giải phóng renin và aldosterone |
Đáp án B: Hydrochlorothiazide giúp tăng đào thải Kali tại thận và có thể gây giảm Kali máu thay vì tăng Kali máu.
Đáp án E: Tăng chế độ ăn giàu K có thể tăng K máu ở những bệnh nhân giảm aldosteron hoặc bệnh thận mạn/cấp. Tuy nhiên, nó không gây tăng K đáng kể ở những bệnh nhân có chức năng thận bình thường do đó chế độ ăn giảm K không có hiệu quả ở bệnh nhân này.
Tổng kết: Nguyên nhân chính gây tăng Kali máu là bệnh thận mãn/cấp, thuốc hoặc các rối loạn liên quan tới hệ Renin-angiotensin-aldosterone. Các thuốc chính liên quan bao gồm thuốc chẹn beta-adrenergic không chọn lọc, lợi tiểu giữ Kali (Amiloride), ACEIs, ArBs và NSAIDs.
Câu 3
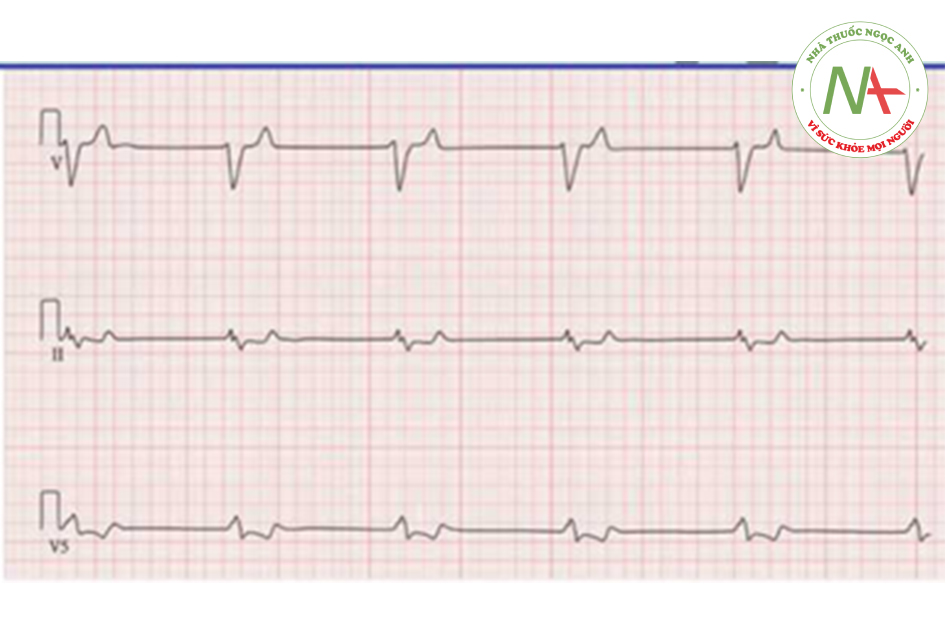
Một nam giới 65 tuổi được tìm thấy trong tình trạng lú lẫn và mơ màng trên sàn nhà. Tiền sử y tế bao gồm Tăng huyết áp, đái tháo đường, bệnh mạch vành, thiếu máu não thoáng qua, bệnh thận mạn và thoái hóa khớp. Thân nhiệt 37.3 độ C, huyết áp 137/67 mmHg, mạch bắt thấy đều hai bên. Đánh giá ban đầu thấy yếu nửa người trái và méo mặt. Kết quả cận lâm sàng: Natri 133 mEq/L, Kali 7.4 mEq/L, Clo 104 mEq/L, Hco3- 18 mEq/L, BUN 36 mg/dL, Creatinine 2.9mg/dL, Ca 8.4 mg/dL, Glu 208 mg/dL (huyết Tăng huyết ápnh). Hình ảnh điện tâm đồ ở bên dưới. Bước tiếp theo trong quản lý bệnh nhân này là?
- Shock điện chuyển nhịp trực tiếp
- Tiêm amiodarone
- Truyền Canxi gluconat
- Dùng natri polystyrene sulfonate.
- Tiêm Insulin dưới da
- Đặt máy tạo nhịp qua đường tĩnh mạch.
Đáp án đúng là C:
| Các biểu hiện lâm sàng của tăng Kalii máu | |
| Thay đổi trên ECG |
|
| Ổn định màng tế bào cơ tim | Sử dụng canxi |
| Các lựa chọn cho tác dụng nhanh chóng |
|
| Loại bỏ Kali ra khỏi cơ thể (tác dụng chậm) |
|
Bệnh nhân này bị đột quỵ (yếu cơ một bên, méo mặt, tiền sử thiếu máu não thoáng qua) có suy thận cấp và tăng kali máu. Điện tâm đồ cho thấy mất sóng P, QRS giãn rộng và nhịp chậm (khoảng 30 chu kì/phút). Bệnh nhân nhiều khả năng ngã do yếu cơ và trog thời gian dài dẫn tới tiêu cơ vân và mất nước. Ông ta xuất hiện đợt cấp của suy thận mãn và gây ra tăng kali máu. Dấu hiệu trên ecg có thể thấy trong tăng kali máu bao gồm mất sóng P, T cao nhọn, nhịp chậm do nút xoang bị suy yếu và Block dẫn truyền nhĩ thất, và rối loạn nhịp (nhịp nhanh thất hoặc rung thất).
Điều trị cấp cứu cho tăng kali máu được chỉ định nếu nồng độ kali tăng nhanh hoặc tăng nhanh trên 6.5 hoặc nếu dấu hiệu ecg Tăng huyết ápy đổi do tăng kali máu. Can thiệp ngay lập tức là truyền Canxi (CaCl2 hoặc canxi gluconat) để ổn định màng tế bào cơ tim, giúp nó chcíng lại ảnh hưởng của việc tăng kali máu. Truyền insulin tĩnh mạch (chứ không phải tiêm dưới da) (và kết hợp với glucose) và/hoặc đồng vận beta (albuterol) được sử dụng để kéo Kali vào trong tế bào làm giảm nồng độ kali trong huyết Tăng huyết ápnh. (Đáp án E)
Theo dõi sát để giảm tổng lượng kali trong cơ thể vẫn được đặt ra và bao gồm:
- Khắc phục nguyên nhân (truyền dịch ở bệnh nhân tăng ure trước thận)
- Lợi tiểu (chống chỉ định ở bệnh nhân mất nước).
- Dùng nhựa trao đổi (Natri polystyrene sulfonate) (Đáp án D) cái sẽ loại bỏ Kali theo đường tiêu hóa nhưng tác động sau nhiều giờ.
- Lọc máu.
Đáp án A, B và F: Can thiệp không dùng thuộc được chỉ định nếu bệnh nhân tiếp tục xấu đi dù cho đã được can thiệp tương ứng trc đó hoặc nếu rối loạn nhịp nguy hiểm tới tính mạng xuất hiện. Ví dụ bao gồm shock điện chuyển nhịp trực tiếp với rung thất hoặc đặt máy tạo nhịp qua tĩnh mạch cho nhịp chậm. Truyền amiodarone tĩnh mạch được sử dụng để điều trị rối loạn nhịp thất có hoặc không có rối loạn huyết động.
Tổng kết: Điều trị khẩn trương với canxi gluconat là cần thiết ở bệnh nhân tăng kali máu có dấu hiệu đáng kể trên ECG. Biện pháp tạm thời (insulin đường tĩnh mạch) và triệt để (nhựa trao đổi cation, lọc máu) để giảm nồng độ kali nên được theo sau khi truyền Canxi.
Câu 4
Nam 58 tuổi mắc bệnh u lympho Burkitt nhập viện để hóa trị. Tiền sử bao gồm tăng huyết áp, đau thắt ngực ổn định, tăng mỡ máu. 2 ngày sau hóa trị, bệnh nhân nói rằng thấy buồn nôn và yếu mệt. Cận lâm sàng thấy: Natri 140 mEq/L, Kali 6.8 mEq/L, Hco3- 18 mEq/L, BUN 24 mg/dL, Creatinine 1.6 mg/dL, Canxi 8 mg/dL, Glucose 160 mg/dL (huyết thanh). ECG thấy sóng T nhọn. Can thiệp nên nhanh chóng được tiến hành tiếp theo để giảm Kali huyết thanh ở bệnh nhân này là gì?
- Canxi cacbonate.
- Furosemide.
- Lọc máu.
- Dùng Đồng vận Beta 2 dạng hít liều cao.
- Insulin và glucose.
- Muốíi đẳng trương.
- Dùng nhựa trao đổi natri slufonate.
Đáp án đúng là E: Bệnh nhân mắc u lympho Brukitt này tăng K máu do hội chứng phân giải khối u (tumor lysis syndrome) sau hóa trị. Chỉ định điều trị cấp cứu cho bệnh nhân tăng Kali máu bao gồm sự có thay đổi về ECG liên quan tới tăng kali hoặc tăng K rõ > 6.5 mEq/L hoặc tăng nhanh nồng độ Kali huyết thanh. Tăng Kali máu nguy hiểm tới tính mạng do các tác dụng lên tim, bao gồm nhịp chậm đáng kể (suy giảm chức năng nút xoang, block dẫn truyền nhĩ thất và rối loạn nhịp thất). Mục tiêu điều trị bao gồm ổn định tế bào cơ tim, giảm nồng độ Kali huyết thanh bằng cách chuyển Kali vào trong tế bào và giảm nồng độ Kali toàn cơ thể.
K huyết thanh có thể giảm nhanh bằng cách kích thích chuyển Kali vào trong tế bào nhanh hơn chuyển K ra ngoài. Insulin (truyền tĩnh mạch) có thể chuyển K vào trong tế bào trong vài phút. Glucose được truyền kèm vào để tránh hạ đường huyết. Khí dung đồng vận Beta cũng nhanh chóng chuyển K vào trong tế bào tuy nhiên việc sử dụng chúng ở những bệnh nhân có bệnh mạch vành có thể gây mạch nhanh và đau thắt ngực không dự đoán được. Do đó, Insulin là lựa chọn hợp lý nhất ở bệnh nhân này (Đáp án D). Sự vận chuyển vào trong tế bào này thường là tạm thời nên để có hiệu quả giảm Kali toàn cơ thể phải được duy trì dù cho nó xảy ra trong thời gian dài hơn.
| Các biểu hiện lâm sàng của tăng kali máu | |
| Thay đổi trên điện tâm đồ |
|
| Ổn định tế bào cơ tim | Dùng Canxi |
| Các lựa chọn có tác dụng nhanh chóng |
|
| Loại bỏ kali ra khỏi cơ thể (tác dụng chậm) |
|
Đáp án A: Truyền tĩnh mạch Canxi (CaCl2 hoặc gluconat chứ không phải Caco3) giúp ổn định tế bào cơ tim, tăng đề kháng với sự tăng kali máu. Tuy nhiên nó không giúp giảm nồng độ Kali huyết thanh.
Đáp án B: Furosemid là lợi tiểu quai kích thích đào thải K ở thận nhưng quá trình này mất tới 30 phút.
Đáp án C: Lọc máu là cách triệt để nhất để giảm K toàn cơ thể ở bệnh nhân suy thận. Tuy nhiên, quá trình này cần nhiều thời gian chuẩn bị (đặt catheter, cài đặt máy lọc máu).
Đáp án F: Nước muối đẳng trương (0.9%) có thể được sử dụng để điều trị tăng nito máu có hoặc không có tăng kali máu, nó không có hiệu quả trực tiếp làm giảm Kali huyết thanh.
Đáp án G: Nhựa trao đổi natri sulfonate là các chất gắn với Kali để giảm tổng nồng độ K toàn cơ thể. Natri được trao đổi với K tại ruột, nó cần 1-2h để có tác dụng.
Tổng kết: Tăng Kali là một cấp cứu y khoa. Điều trị bao gồm 3 mục tiêu: ổn định màng cơ tim bằng canxi, chuyển Kali vào trong tế bào, giảm nồng độ Kali toàn cơ thể. Insulin/glucose là cách nhanh nhất để giảm nồng độ Kali huyết thanh.
Câu 5
Một người vô gia cư 57tuổi bị chẩn đoán nhiễm HIV tới khoa cấp cứu vì than phiền do khó thở và ho khan trong vài tuần qua. Anh ta có tiền sử mắc đái tháo đường type2 điều trị không thường xuyên. Lần cuối số lượng CD4 của anh ta là 120 tế bào/uL vào 3tháng trước. Thân nhiệt 38.9 độ C, mạch 110 lần/phút, nhịp thở 24 lần/phút, huyết áp 120/80 mmHg. SpO2 86% ở khí phòng. Nghe phổi có ran lan tỏa hai bên, bụng mềm không chướng và không ấn đau. Cận lâm sàng: Creatinine 1.2 mg/dL, Kali 4.2 mEq/L. Xquang ngực thấy tổn thương dạng kính mờ ở vùng dưới phổi. Bệnh nhân được điều trị với azithromycin, TMP-SNZ, predisolone và albuterol. Anh ta cũng dùng insulin trc bữa ăn để điều trị đái tháo đường. 3 ngày sau nhập viện, Kali 5.9 mEq/L, Creatinine huyết thanh 1.5 mg/dL. Thuốc nào nhiều khả năng nhất gây nên những sự thay đổi trên cận lâm sàng này?
- Albuterol.
- Azithromycin.
- Ceftriaxone
- Insulin
- Predisolone.
- Trimethoprim.
Đáp án đúng là F: Trimethoprim (TMP) và sulfamethoxazole (SMX) hoạt động bằng cách ngăn chặn sự tổng hợp a. tetrahydrofolic của vi khuẩn. TMP-SMX thường được sử dụng để điều trị UTI không có biến chứng (trực khuẩn Gram âm), Viêm phổi do P. Jirovecii, nhiễm khuẩn da do MRSA mắc phải tại cộng đồng và viêm do nocardio gây ra.
TMP có thể gây tăng Kali do chặn kênh vận chuyển K tại biểu mô ống góp, giống hoạt động của thuốc lợi tiểu giữ Kali amiloride. Nó xảy ra chủ yếu ở bệnh nhân nhiễm HIIV được điều trị bằng liều cao TMP nhưng dù vậy liều bình thường cũng có thể gây tăng nồng độ Kali huyết thanh. Do đó, bệnh nhân điều trị với liều cao TMP cần theo dõi nồng độ Kali để tránh các biến chứng nghiêm trọng. TMP cũng ức chế hoàn toàn bài tiết Creatinine tại ống thận và có thể gây tăng giả tạo nồng độ Creatinine tuy nhiên GRF không thay đổi.
| Các thuốc có thể gây tăng kali máu | |
| Thuốc | Cơ chế |
| Chẹn Beta-adrenergic không chọn lọc | Can thiệp lên sự hấp thu Kali vào trong tế bào có liên quan tới Beta- 2 |
| ACEIs, ARB, Lợi tiểu giữ Kali | Ức chế aldosterone hoặc kênh ENaC |
| Digitalis | Ức chế bơm Na-K-ATPase |
| Cyclosporine | Ức chế hoạt động của aldosterone |
| Heparin | Ức chế sự sản xuất của aldosterone |
| NsAiDs | Giảm tưới máu thận dẫn tới giảm chuyển K vào ống góp |
| Succinylcholine | Gây mất Kali ngoại bào thông qua thụ thể acetylcholine |
Đáp án A và D: Albuterol (Đồng vận beta-2 chọn lọc) và insulin làm giảm nồng độ Kali tạm thời bằng cách chuyển K vào trong tế bào. Chúng dùng để điều trị tăng K máu
Đáp án B và C: Kháng sinh macrolide có thể gây QT dài và sỏi mật. Ceftriaxone cũng liên quan tới sỏi mật và chống chỉ định ở trẻ sơ sinh bởi tăng nguy cơ mắc sỏi mật. Các thuốc này không ảnh hưởng lên nồng độ K.
Đáp án E: Predisolone có cùng tác động giống mineralocorticoid nhưng sẽ gây mất K chứ không phải giữ K.
Tổng kết: TMP có thể gây tăng K máu do chặn kênh vận chuyển K ở biểu mô ống góp. TMP cũng ức chế hoàn toàn bài tiết Creatinine ở ống thận và có thể làm tăng Creatinine giả tạo nhưng không thay đổi mức lọc cầu thận.