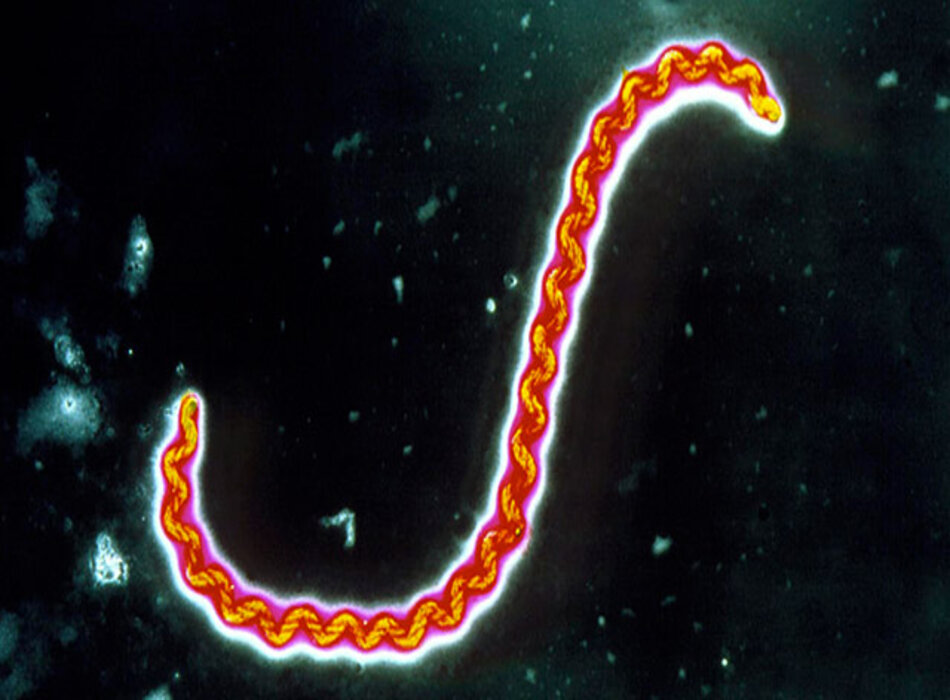
Bệnh truyền nhiễm
Bệnh leptospira: Nguyên nhân, triệu chứng, chẩn đoán và điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Bệnh leptospira: Nguyên nhân, triệu chứng, chẩn đoán và điều trị theo BMJ để tải file PDF bài viết xin vui lòng click vào link ở đây.
1. Tóm tắt
Bệnh tái xuất hiện do gia tăng giao lưu quốc tế và biến đổi khí hậu do nóng lên toàn cầu gây ra. Bùng phát bệnh có liên quan đến lũ lụt và các thảm họa thiên nhiên.
Liên quan đến phơi nhiễm nghề nghiệp, các hoạt động thể thao dưới nước, và lũ lụt. Tỷ lệ mắc bệnh cao hơn đã được báo cáo ở các khu vực nhiệt đới trong mùa mưa và các vùng ôn đới vào cuối mùa hè.
Biểu hiện hai pha. Có thể có các biểu hiện lâm sàng rất đa dạng từ nhiễm bệnh dưới lâm sàng trong khoảng 90% số ca bệnh đến biểu hiện suy thận và suy gan và chảy máu phổi.
Điều trị bao gồm thuốc kháng sinh và điều trị hỗ trợ.
2. Thông tin cơ bản
2.1 Định nghĩa
Một bệnh truyền từ động vật sang người phân bố trên toàn thế giới, đặt ra một vấn đề y tế công cộng quan trọng.[1] [2] [3] [4]Bệnh nhiễm trùng này là do xoắn khuẩn di động spirochete thuộc chi Leptospira gây ra và được duy trì trong tự nhiên thông qua gây nhiễm mạn tính ở thận của động vật mang bệnh.[1] [2]
2.2 Dịch tễ học
Bệnh nhiễm xoắn khuẩn leptospira được coi là nhiễm trùng do động vật truyền sang người phổ biến nhất trên toàn thế giới. Bệnh đã được xác định cả ở khu vực nông thôn và thành thị ở các vùng nhiệt đới, cận nhiệt đới, và ôn đới. Tỷ lệ mắc mới đạt đỉnh điểm trong mùa mưa ở các vùng nhiệt đới và cuối mùa hè ở các vùng ôn đới.[1] [7]
Hơn 1 triệu ca bệnh xảy ra trên toàn thế giới mỗi năm.[17]Tỷ lệ mắc mới hàng năm được ước tính vào khoảng 0,02 trên 100.000 đến 1,00 trên 100.000 người ở các khu vực ôn đới, và từ 10 trên 100.000 đến 100 trên 100.000 người ở các vùng nhiệt đới. Tỷ lệ mắc mới cao hơn (100 trên 100.000 người) trong các đợt bùng phát.[6]
Các chủng gây bệnh và không gây bệnh có trong nước tiểu của các động vật mang mầm bệnh trong thời gian dài. Yếu tố nguy cơ chính của nhiễm trùng là tiếp xúc trực tiếp hoặc gián tiếp với nước tiểu của động vật nhiễm bệnh. Tiếp xúc có thể xảy ra thứ phát sau phơi nhiễm nghề nghiệp hay tình cờ sau khi tiếp xúc với nước. Lây truyền trực tiếp từ động vật sang người là thường gặp ở các nghề như bác sĩ thú y, nhân viên lò mổ, nông dân nuôi gia súc và heo, và các nhân viên kiểm soát động vật gặm nhấm. Những khách du lịch hay vận động viên các môn thể thao dưới nước đại diện cho một nhóm ngày càng nhiều người có nguy cơ. Bơi lội ở vùng nước ngọt, đi bè, chèo thuyền đơn, chèo thuyền ca-nô, câu cá, săn bắn, và đi xe đạp địa hình là các hoạt động có liên quan đến bệnh nhiễm xoắn khuẩn leptospira, đặc biệt là sau cơn mưa lớn hay lũ lụt.[18] [19] [20] [21] [22]Các đợt bùng phát cũng có liên quan đến lũ lụt.[23] [24] [25] [26] [27]Quân nhân là một nhóm đối tượng khác cũng bị phơi nhiễm với nhiễm trùng trong khi thực hiện các hoạt động có nguy cơ cao ở vùng lưu hành dịch.[6] [28] Việc lập bản đồ địa lý đã giúp xác định phơi nhiễm nghề nghiệp ở các lao động nông nghiệp trong vùng trồng cà phê ở Colombia.[29] Nhiễm trùng mắc phải không thường gặp xảy ra sau các tai nạn trong phòng thí nghiệm, truyền máu, và cấy ghép tạng.[30] Rất hiếm gặp các ca truyền từ người sang người.[31] Người ta đã xác định được, ở một số quốc gia, có thể mắc phải nhiễm trùng nếu đi chân đất trong các hoạt động sinh hoạt hàng ngày.[32]
Nam giới thường bị ảnh hưởng nhiều hơn phụ nữ.[18] [25] [33] [34] Một số y văn báo cáo rằng nam giới bị bệnh nặng hơn phụ nữ. Không quan sát thấy tỷ lệ nhiễm bệnh nổi trội ở một nhóm tuổi cụ thể nào.
2.3 Bệnh căn học
Tác nhân gây bệnh nhiễm xoắn khuẩn leptospira, như hàm ý trong tên gọi, là do xoắn khuẩn spirochete từ chi Leptospira. Hai hệ thống phân loại chính đang được sử dụng cho chi này. Hệ thống truyền thống dựa trên các đặc điểm kiểu hình, phân loại chi này thành 2 loại chính: Leptospira interrogans và L biflexa. Đặc trưng của các kiểu huyết thanh khác nhau trong các nhóm huyết thanh của loài là do các kháng nguyên O lipopolysaccharide (LPS). Chủng L interrogans được coi là gây bệnh với hơn 200 kiểu huyết thanh, trong khi 60 kiểu huyết thanh của chủng L biflexa đã được xác định, được coi là hoại sinh.[6] Hệ thống phân loại thứ hai dựa trên lai DNA-DNA, đã xác định 20 loài khác nhau trong chi Leptospira.[8] [35] Các loài gây bệnh phổ biến ở người bao gồm L canicola, L hardjo, L hebdomadis, L autumnalis, và L weilii.[6] Theo WHO, các nhóm huyết thanh phổ biến nhất là Icterohaemorrhagiae, Pomona, Sejroe, Australis, Autumnalis, và Grippotyphosa.[5]
2.4 Sinh lý bệnh học
Thời gian ủ bệnh thường là từ 7 đến 14 ngày, nhưng dao động trong khoảng 2 đến 30 ngày. Nhiễm trùng khởi phát qua tiếp xúc trực tiếp hoặc gián tiếp với nước tiểu của động vật bị bệnh. Các nguồn phơi nhiễm khác bao gồm tiếp xúc với máu, dịch, hay mô trong quá trình sinh đẻ của động vật bị bệnh. Leptospira được duy trì trong tự nhiên nhờ gây nhiễm trùng mạn tính ở thận của vật chủ động vật. Động vật gặm nhấm và động vật có vú nhỏ là những vật chủ thường gặp nhất, nhưng nhiễm trùng cũng có thể mắc phải sau khi tiếp xúc với gia súc, heo và các động vật hoang dã và thuần hóa khác. Sau khi những động vật này bị nhiễm bệnh, chúng sẽ bài tiết hoặc thải ra xoắn khuẩn leptospira trong nước tiểu suốt phần đời còn lại của chúng. Xoắn khuẩn leptospira thâm nhập qua da hở, niêm mạc, hít phải các giọt bắn hô hấp trong không khí, và tiếp xúc trong nước với da không bị tổn thương và kết mạc. Thời gian ủ bệnh thường là từ 7 đến 14 ngày, nhưng dao động trong khoảng 2 đến 30 ngày. Sự lan tỏa của xoắn khuẩn leptospira có lẽ là kết quả của vi khuẩn di chuyển. Các yếu tố độc lực hiện chưa được mô tả kỹ lưỡng; tuy nhiên, đã có giả thiết rằng trùng xoắn leptospira tiết ra haemolysin, sphingomyelinase, và phospholipase. Các yếu tố độc lực tiềm tàng thêm vào bao gồm sản sinh độc tố, các cơ chế miễn dịch, và protein bề mặt. Một lipoprotein bề mặt chính được mô tả rõ là LipL32, có trong các chủng gây bệnh.[36] LipL32 là mục tiêu của đáp ứng miễn dịch và tham gia vào sự phát triển của viêm ống và kẽ thận ở bệnh nhân suy thận.[1] [2] TLR2 (thụ thể giống toll 2) có vai trò quan trọng trong việc nhận diện protein và lipopolysaccharide của leptospira.[37] Bệnh biểu hiện thành 2 giai đoạn: giai đoạn cấp tính/ban đầu (hay nhiễm trùng máu) có đặc trưng là sốt cao, khó chịu, đau đầu, đau cơ, và đau bụng rồi sau đó 5 đến 7 ngày là giai đoạn hai, giai đoạn miễn dịch gắn liền với sự sản sinh kháng thể và bài tiết vi khuẩn vào trong nước tiểu. Trong giai đoạn miễn dịch, bệnh nhân có các biểu hiện toàn thân nặng, như suy thận, suy gan, và xuất huyết phổi, có thể gây tử vong.
2.5 Phân loại
2.5.1 Tổ chức Y tế Thế” giới (WHO): Các biểu hiện lâm sàng của bệnh nhiễm xoắn trùng leptospira ở người[5]
Theo WHO, bệnh nhiễm xoắn khuẩn leptospira được phân loại như sau:
- Ốm nhẹ, giống cúm
- Hội chứng Weil có đặc trưng là vàng da, suy thận, xuất huyết và viêm cơ tim kèm rối loạn nhịp tim
- viêm màng não/viêm não – màng não
- Xuất huyết phổi có suy hô hấp.
2.5.2 Các hội chứng liên quan đến nhiễm xoắn khuẩn leptospira
Các hội chứng khác nhau liên quan đến bệnh nhiễm xoắn khuẩn leptospira bao gồm:
- Ốm nhẹ, giống cúm
- Ốm sốt kèm vàng da, suy thận, và lách to, thường được gọi là bệnh Weil
- viêm màng não/viêm não – màng não
- Xuất huyết phổi có suy hô hấp
- Vàng da kèm xuất huyết phổi
- Vàng da kèm đái máu
- Viêm màng não vô khuẩn
- Ốm sốt kèm rối loạn nhịp tim.
Xuất huyết ở bệnh nhiễm xoắn khuẩn leptospira không phải lúc nào cũng biểu hiện ở dạng xuất huyết phổi; xuất huyết tiêu hóa hoặc hệ thần kinh trung ương cũng có thể xảy ra.
3. Phòng ngừa
3.1 Ngăn ngừa sơ cấp
Phòng bệnh cấp 1 tập trung vào tránh phơi nhiễm nguy cơ cao, như ngâm mình trong nước ngọt, tiếp xúc với nước ứ đọng, và tiếp xúc với động vật. Đặc biệt khuyến cáo vệ sinh thân thể và các biện pháp bảo vệ để phòng và giảm thiểu phơi nhiễm với thiết bị bảo hộ và quần áo. Điều trị dự phòng bằng doxycycline đã được sử dụng đối với quân nhân không có tiền sử phơi nhiễm trước đây. Những người đi bộ đường trường, đi xe đạp, và khách du lịch mạo hiểm có thể cân nhắc biện pháp dự phòng bằng doxycycline do nguy cơ cao mắc bệnh nhiễm xoắn khuẩn leptospira ở các nước đang phát triển.[39] Một liều doxycycline một tuần một lần được khuyến cáo cho những người có nguy cơ phơi nhiễm không tránh khỏi. Thực hiện tiêm chủng cho động vật, như gia súc và chó, bằng vắc-xin chết.[1] [40] Các quốc gia như Trung Quốc chủng ngừa cho người lao động có nguy cơ cao.
3.2 Ngăn ngừa thứ cấp
Việc phòng bệnh nhiễm xoắn khuẩn leptospira tập trung vào kiểm soát động vật gặm nhấm và tránh phơi nhiễm nguy cơ cao, đặc biệt là sau lũ lụt. Doxycycline uống mỗi tuần một lần được khuyến cáo cho những người tham gia các hoạt động có nguy cơ cao. Tiêm chủng cũng là một biện pháp phòng ngừa hữu hiệu. Gia súc và chó được chủng ngừa thường xuyên với vắc-xin chết. Tiêm chủng cho người bằng vắc-xin đa giá là một biện pháp phổ biến ở các nước như Trung Quốc, nơi có nhiều người có nguy cơ phơi nhiễm nghề nghiệp, cũng như cho nông dân trồng lúa. Tiêm chủng cho người bằng một vắc-xin đơn giá là một biện pháp thường dùng tại Pháp.
Một nghiên cứu quan sát đã kết luận rằng penicillin đường uống có thể là biện pháp dự phòng hiệu quả chống lại bệnh nhiễm xoắn khuẩn leptospira, tuy nhiên vẫn cần nghiên cứu thêm.[65]
4. Chẩn đoán
4.1 Tiền sử ca bệnh
4.1.1 Tiền sử ca bệnh #1
Bệnh nhân nam 25 tuổi được nhập viện với các triệu chứng khó chịu toàn thân, sốt 102,2°F (39°C), đau đầu, đau sau hốc mắt, đau khớp, và đau cơ diễn ra trong 3 ngày. Đau cơ khu trú ở bắp chân. 10 ngày trước khi nhập viện, bệnh nhân trở về từ vùng Ca-ri-bê, sau khi tham gia cuộc thi ba môn phối hợp. Bệnh nhân cho biết không tiếp xúc gì với động vật. Tại thời điểm nhập viện, phát hiện thấy tiểu cầu giảm và bạch cầu tăng 48 giờ sau khi nhập viện, bệnh nhân bị khó thở tiến triển, cần phải thở máy. XQ ngực thẳng cho thấy thâm nhiễm mô kẽ hai bên. Kết quả xét nghiệm cho thấy aminotransferase gan tăng cao, đái máu, tăng natri máu, và hạ kali máu. Bệnh nhân không bị tăng nitơ máu. Do phơi nhiễm với khu vực nhiệt đới sau mùa mưa, bệnh nhân đã được điều trị theo kinh nghiệm với benzylpenicillin cùng với liệu pháp hỗ trợ, bao gồm truyền tiểu cầu. Chẩn đoán đã được khẳng định bằng xét nghiệm phản ứng ngưng kết trên kính hiển vi (MAT), cho thấy chuẩn độ kháng thể kháng Leptospira interrogans serovar Grippotyphosa ở mức 1:100 trong các mẫu ghép đôi sau 3 ngày và ở mức 1:1600 sau 11 ngày nhập viện.
4.1.2 Tiền sử ca bệnh #2
Một bệnh nhân nam 42 tuổi đến phòng khám cấp cứu với lý do chán ăn, sốt, khó chịu, đau đầu, đau sau hốc mắt, và đau cơ tăng lên trong 4 ngày nay. Bệnh nhân cho biết gần đây không đi du lịch ở đâu và cũng không tiếp xúc với động vật; công việc của bệnh nhân là thu hoạch trái cây tại một trang trại địa phương. Bệnh nhân nói rằng, trong 14 ngày trước anh đã làm việc sau một cơn mưa lớn. Khám lâm sàng cho thấy ban sần không ngứa trên thân mình, kết mạc mắt đỏ hai bên, và các vết xước ở chi trên. Kết quả xét nghiệm thấy có tăng bạch cầu, thiếu máu, và tăng aminotransferase gan. Trong thời gian nằm viện, bệnh nhân xuất hiện biến chứng viêm tụy, có biểu hiện nôn không kiểm soát được và đau bụng. Amylase và lipase tăng cao đáng kể. Chẩn đoán được thực hiện bằng xét nghiệm MAT, xác nhận nghi vấn nhiễm xoắn khuẩn leptospira.
4.1.3 Các bài trình bày khác
Viêm màng não vô khuẩn là một biểu hiện thường gặp trong giai đoạn miễn dịch của bệnh; tỷ lệ mắc mới là khoảng 25%.[6] [7] Các triệu chứng luôn bao gồm đau đầu, thay đổi trạng thái tinh thần, và sốt. Tuy nhiên, ở một số ít bệnh nhân, có thể có biểu hiện thần kinh với một phổ biểu hiện bất thường, như hôn mê, viêm não – màng não, viêm tủy ngang, liệt nửa người, và hội chứng Guillain-Barre.[1] Các triệu chứng bao gồm bồn chồn, lú lẫn, ảo giác, sảng, và hành vi tâm thần. Một tỷ lệ nhỏ bệnh nhân có biến chứng viêm tụy cấp, có thể gây tử vong.[8] Một ca bệnh nhiễm xoắn khuẩn leptospira có các đặc điểm lâm sàng của hội chứng thận hư có protein niệu nặng đã được báo cáo.[9]
Những nhóm bệnh nhân nhất định, như người già và phụ nữ mang thai, có nguy cơ cao hơn bị bệnh nặng khi nhiễm xoắn khuẩn leptospira. Trong thai kỳ, thai nhi có thể bị nhiễm bệnh trong giai đoạn cấp tính/giai đoạn đầu do lây truyền qua nhau thai, có thể dẫn đến chết thai.[10] Phụ nữ dễ bị sảy thai hơn nếu bệnh nhiễm xoắn khuẩn leptospira xảy ra trong những tháng đầu của thai kỳ.[11] Thai nhi có nguy cơ bị bệnh và tử vong nếu người mẹ bị sốt cao hay rối loạn huyết động rõ rệt.[12] Những bệnh nhân cao tuổi có thể bị bệnh nặng hơn. Những bệnh nhân trong nhóm tuổi này bị bệnh Weil sẽ có tỷ lệ tử vong cao.[5]
Bệnh nhân bị ức chế miễn dịch có thể biểu hiện các biến chứng tim mạch chẳng hạn như block tim hoàn toàn. Đây là một biểu hiện rất hiếm gặp.[13]Một ca bệnh nhiễm xoắn khuẩn leptospira biến chứng hoại thư ruột cũng đã được báo cáo.[14]
Cũng đã ghi nhận bệnh nhiễm xoắn khuẩn leptospira có thể biểu hiện đồng nhiễm với các loài sốt rét khác nhau. Những bệnh nhân này có thể có các biểu hiện nặng như rối loạn chức năng gan thận.[15]Đồng nhiễm Leptospirosa với vi-rút dengue đã được báo cáo ở các khu vực nhiệt đới, và điều này gây khó khăn cho việc chẩn đoán vì các biểu hiện lâm sàng chồng chéo nhau.[16]
4.2 Cách tiếp cận chẩn đoán từng bước
Chẩn đoán đòi hỏi chỉ số nghi ngờ cao căn cứ trên biểu hiện lâm sàng liên quan đến phơi nhiễm dịch tễ. Bệnh nhiễm xoắn khuẩn leptospira có phổ biểu hiện lâm sàng rộng. Có thể khẳng định chẩn đoán bằng phân lập vi khuẩn từ máu hay dịch não tủy (CSF), xét nghiệm huyết thanh, xét nghiệm mô bệnh học bằng phương pháp nhuộm đặc biệt, và PCR.
4.2.1 Tiền sử
Các yếu tố nguy cơ quan trọng mắc phải bệnh nhiễm xoắn khuẩn leptospira bao gồm tiếp xúc trực tiếp hay gián tiếp với nước tiểu của động vật bị nhiễm bệnh, phơi nhiễm nghề nghiệp, hoạt động thể thao dưới nước, các hoạt động giải trí ngoài trời, hay thảm họa tự nhiên.[1] [2] [3] [4] [6] Xem xét các yếu tố nguy cơ có tầm quan trọng bậc nhất để xác định khả năng nhiễm phải vi khuẩn này. Phải xem xét kỹ lưỡng tiền sử ở bệnh nhân khi xét đến phơi nhiễm với động vật hay nước bị nhiễm xoắn khuẩn. Xoắn khuẩn leptospira thâm nhập qua da hở, niêm mạc, hít phải các giọt bắn hô hấp không khí, và tiếp xúc trong nước với da không bị tổn thương và kết mạc. Bệnh nhân thường có tiền sử tiếp xúc với động vật, nước tiểu động vật, hay nước bị nhiễm khuẩn. Tiếp xúc có thể là thứ phát sau phơi nhiễm nghề nghiệp, lũ lụt mới xảy ra, hay tham gia các môn thể thao dưới nước.
Cần phải tìm cách xác định diễn biến thời gian giữa phơi nhiễm và quá trình phát triển triệu chứng. Thời gian ủ bệnh thường là từ 7 đến 14 ngày, nhưng dao động trong khoảng 2 đến 30 ngày.
4.2.2 Biểu hiện lâm sàng
Khoảng 90% bệnh nhân bị ảnh hưởng sẽ bị bệnh cận lâm sàng tự khỏi với quá trình hồi phục không có gì đặc biệt. Những người còn lại có thể có biểu hiện ốm nặng đi kèm với suy đa phủ tạng có thể dẫn đến tử vong. Có 2 giai đoạn của bệnh: giai đoạn cấp tính/ban đầu và sau đó 5 đến 7 ngày là giai đoạn miễn dịch.
Giai đoạn cấp tính hay giai đoạn đầu (hay nhiễm trùng máu):
- Các biểu hiện lâm sàng của bệnh có khởi phát cấp tính. Các triệu chứng biểu hiện trong giai đoạn cấp tính/ ban đầu bao gồm sốt cao, ớn lạnh hay rét run, đau đầu, đau cơ (thường khu trú ở cơ bắp chân), đau bụng, tiêu chảy, buồn nôn và nôn mửa, suy nhược, chán ăn, sợ ánh sáng, kết mạc đỏ, và phát ban sần không ngứa kéo dài 1 hoặc 2 ngày (hiếm gặp).
Giai đoạn miễn dịch:
- Sau 5 đến 7 ngày, hết sốt và bệnh nhân xuất hiện các triệu chứng liên quan đến giai đoạn miễn dịch. Các triệu chứng trong giai đoạn này bao gồm đau mắt nặng, đau đầu, sợ ánh sáng, các triệu chứng ở phổi (ho, khó thở, đau ngực, ho ra máu), đánh trống ngực, kết mạc đỏ, đau cơ, thay đổi trạng thái tinh thần (sảng, hôn mê), và suy giảm thần kinh cục bộ.
Bệnh nặng liên quan đến giai đoạn miễn dịch và có thể biểu hiện tình trạng suy thận, suy gan, và/hoặc xuất huyết phổi.[41] Cũng có thể bị viêm cơ tim và rối loạn nhịp tim.[5] Các biểu hiện khác trong giai đoạn này bao gồm viêm màng não vô khuẩn và viêm tụy. Bệnh nhân bị ức chế miễn dịch có thể có biểu hiện biến chứng tim mạch như block tim hoàn toàn, mặc dù đây là một biểu hiện hiếm gặp.[13]
Ở phụ nữ mang thai, bệnh nhiễm xoắn khuẩn leptospira có thể dẫn đến tỷ lệ mắc bệnh và tử vong cao ở thai nhi và người mẹ. Các biểu hiện này có thể giống các tình trạng nhiễm vi-rút, vi khuẩn, và ký sinh trùng khác; gan nhiễm mỡ cấp tính; tăng huyết áp do mang thai; và hội chứng HELLP. Do vậy, bệnh nhiễm xoắn khuẩn leptospira khi đang mang thai thường bị chẩn đoán sai và báo cáo không đầy đủ.[42]
4.2.3 Khám lâm sàng
Khám lâm sàng có vai trò cực kỳ quan trọng để nhận biết các biểu hiện cụ thể của bệnh là đặc trưng của 2 giai đoạn đó.
Các phát hiện khi khám lâm sàng sẽ khác nhau giữa các bệnh nhân; các phát hiện đó tùy thuộc vào giai đoạn bệnh và mức độ nặng của bệnh. Các phát hiện khi khám tổng thể trong giai đoạn cấp tính/ban đầu bao gồm sốt cao lên tới 104°F (40°C), rét run, hạ huyết áp, nhịp tim nhanh, hạch to, đau cơ khu trú ở bắp chân (đặc trưng bệnh) và có thể là ở các cơ cạnh sống, và hiếm khi có phát ban sần.
Khám bụng thấy gan lách to và ấn bụng thấy đau, và khám mắt thấy tình trạng sợ ánh sáng, vàng da và kết mạc đỏ hai bên (đặc trưng bệnh) có thể có ở cả hai giai đoạn cấp tính/ban đầu và miễn dịch của bệnh.
Giai đoạn miễn dịch có thể thấy các dấu hiệu đông đặc thứ phát sau xuất huyết phổi, và ran và rít liên quan đến phù phổi khi khám hô hấp. Khám tim có thể thấy rối loạn nhịp, như rung nhĩ, cuồng động nhĩ, block tim, và ngoại tâm thu thất, trong khi khám thần kinh sẽ thấy cứng gáy, sảng, yếu, và liệt.
4.2.4 Thăm dò/xét nghiệm trong giai đoạn cấp tính/ban đầu
Các xét nghiệm thường quy trong giai đoạn ban đầu bao gồm:
- Công thức máu và phân biệt: tăng bạch cầu và giảm tiểu cầu không có đông máu nội mạch rải rác (DIC)
- Phân tích nước tiểu: protein niệu nhẹ, mủ niệu, đái máu, và trụ hyaline hoặc trụ hạt
- Soi kính hiển vi: có thể quan sát thấy xoắn khuẩn trên kính hiển vi nền đen với bệnh phẩm nước tiểu và máu
- Nuôi cấy: Có thể phân lập leptospira từ máu và dịch não tủy trong giai đoạn cấp tính/ban đầu trong tuần đầu đến 10 ngày đầu của bệnh
- Huyết thanh: Kháng thể IgM kháng Leptospira sẽ dương tính trong giai đoạn cấp tính/ban đầu.
4.2.5 Thăm dò/xét nghiệm trong giai đoạn miễn dịch
Các phát hiện cận lâm sàng trong giai đoạn miễn dịch bao gồm:
- Công thức máu và phân biệt với: thiếu máu thứ phát sau xuất huyết
- Xét nghiệm chức năng gan: cho thấy tăng aminotransferase (<200 mg/dL), tăng bilirubin liên hợp (<1368 micromol/L (80 mg/dL)), và tăng phosphatase kiềm
- Thang chuyển hóa: cho thấy tăng urê và creatinine; hạ kali máu
- Enzym tụy: amylase và lipase có thể tăng khi bệnh ảnh hưởng đến tụy
- Xét nghiệm dịch não tủy: số lượng tế bào dưới 500 tế bào/mmA3, tăng số lượng tế bào lympho trong dịch não tủy, tăng protein, và glucose bình thường
- Xét nghiệm huyết thanh: tăng nồng độ kháng thể giữa giai đoạn cấp tính và hồi phục sẽ khẳng định chẩn đoán
- XQ ngực thẳng: được chỉ định ở bệnh nhân có các dấu hiệu lâm sàng liên quan đến phổi và biểu hiện tăng đậm dạng nốt nhỏ và thâm nhiễm phế nang loang lổ, và các nốt chứa khí
- ECG và theo dõi tim: cần được thực hiện ở tất cả bệnh nhân do liên quan đến loạn nhịp thứ phát sau viêm cơ tim
- Siêu âm vùng bụng: cần thực hiện ở bệnh nhân bị đau bụng và có gan to hoặc lách to
- Sinh thiết thận: thường được thực hiện trong giai đoạn miễn dịch do ảnh hưởng đến thận.
4.2.6 Các phương pháp khẳng định trực tiếp
Soi kính hiển vi nền đen:
- Đây là một kỹ thuật chiếu sáng được sử dụng để tăng độ tương phản trong các mẫu không được nhuộm. Xét nghiệm này cho phép quan sát trực tiếp xoắn khuẩn spirochete từ các mẫu máu hay nước tiểu, hay quan sát sự ngưng kết trong xét nghiệm phản ứng ngưng kết vi thể (MAT). Dương tính trong giai đoạn cấp tính/ban đầu. Xét nghiệm kính hiển vi nền đen có độ nhạy và độ đặc hiệu kém.
Phân lập và nuôi cấy xoắn khuẩn leptospira:
- Xoắn khuẩn leptospira có thể được phân lập và nuôi cấy từ máu, dịch não tủy, và dịch thẩm tách màng bụng trong 10 ngày đầu của bệnh. Có thể nuôi cấy nước tiểu sau tuần đầu tiên bị bệnh. Môi trường Fletcher là môi trường nuôi cấy chọn lọc cho bệnh nhiễm xoắn khuẩn leptospira.
Các phương pháp nhuộm:
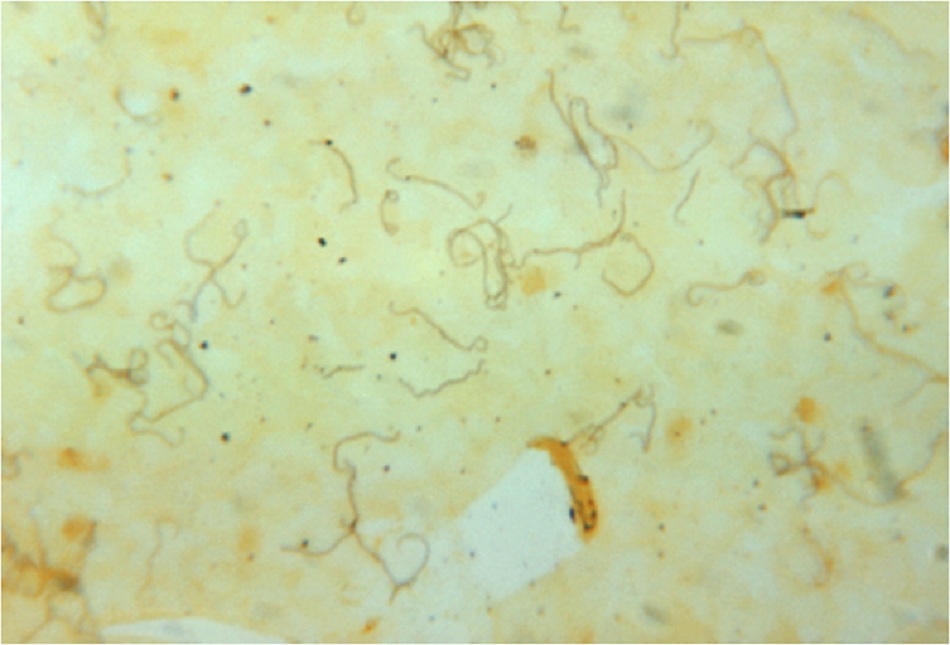
- Các kỹ thuật chẳng hạn như nhuộm bạc, nhuộm miễn dịch peroxidase và nhuộm miễn dịch huỳnh quang, có thể cho thấy sự hiện diện của vi sinh vật gây bệnh trong mẫu mô. Các xét nghiệm này không được sử dụng rộng rãi do thiếu thuốc thử bán trên thị trường và tỷ lệ nhạy thấp. 3 kỹ thuật nhuộm này có độ nhạy thấp.
PCR:
- Có thể cho phép chẩn đoán kịp thời hơn trong giai đoạn cấp tính, nếu có thể thực hiện. Trình tự di truyền có thể được khuếch đại từ huyết thanh, nước tiểu, thủy dịch và các mô khác. Mẫu bệnh phẩm ưu tiên hoặc tốt nhất là huyết thanh.
Các lựa chọn phương pháp khẳng định chẩn đoán sẽ phụ thuộc vào sự sẵn có tại phòng thí nghiệm ở cơ sở và các bác sĩ cần tham khảo các quy trình xét nghiệm tại cơ sở.
4.2.7 Các phương pháp khẳng định phát hiện gián tiếp
Xét nghiệm phản ứng ngưng kết vi thể (MAT)
- Các kháng nguyên sống của xoắn khuẩn leptospira phản ứng với các mẫu huyết thanh và sau đó chúng được kiểm tra phản ứng ngưng kết bằng cách sử dụng kính hiển vi nền đen. MAT là một xét nghiệm phức tạp khi thực hiện và diễn giải. Phương pháp này sẽ cho khẳng định muộn bởi vì phương pháp này nó đòi hỏi phải ghép cặp các mẫu huyết thanh lấy ở giai đoạn cấp và giai đoạn hồi phục cách nhau 2 tuần. Một ca bệnh nhiễm xoắn khuẩn leptospira được khẳng định chẩn đoán bằng huyết thanh khi chuẩn độ MAT tăng 4 lần giữa giai đoạn cấp và giai đoạn hồi phục với 1 hoặc nhiều huyết thanh . Chuẩn độ MAT 1:800 trên bất kỳ huyết thanh nào hay xác định được spirochete trên kính hiển vi nền đen, khi đi kèm với bệnh cảnh lâm sàng phù hợp, là gợi ý rất mạnh cho nhiễm trùng hiện tại hoặc mới mắc gần đây.[5] [43] Chuẩn độ duy nhất 1:200 sau khởi phát triệu chứng là các bằng chứng gợi ý nhiễm trùng, đặc biệt là nếu ca bệnh là từ một vùng không lưu hành dịch.[44]
Xét nghiệm ngưng kết hồng cầu gián tiếp:
- Kỹ thuật này có độ nhạy thấp với mẫu bệnh phẩm trong giai đoạn cấp tính. Có thể đạt được độ nhạy cao hơn khi xét nghiệm cả các mẫu bệnh phẩm ở giai đoạn cấp tính và hồi phục.[45]
ELISA để phát hiện kháng thể IgM:
- Có thể phát hiện các kháng thể IgM sau ngày thứ năm bị bệnh. Phát hiện các kháng thể IgM có thể được sử dụng như một xét nghiệm tầm soát để tăng khả năng chẩn đoán của các phòng thí nghiệm, đặc biệt là ở các nước đang phát triển.[44] [45] [46]
Một nghiên cứu đã cho thấy các xét nghiệm ngưng kết latex và western blot đều có độ nhạy và độ đặc hiệu cao để khẳng định bệnh nhiễm xoắn trùng leptospira.[47]Việc sử dụng phản ứng chuỗi polymerase định lượng (qPCR) đã được đánh giá như là một biện pháp hỗ trợ để cung cấp chẩn đoán chính xác và nhanh chóng ở những bệnh nhân có các biểu hiện lâm sàng gợi ý bệnh nhiễm xoắn trùng leptospira ở các vùng lưu hành dịch. [48]
4.2.8 Chẩn đoán hình ảnh
XQ ngực thẳng có thể thấy các vùng tăng đậm nốt nhỏ và các vùng đậm phế nang loang lổ ở bệnh nhân có tổn thương phổi trong giai đoạn miễn dịch. Các ca bệnh trong đó x-quang ngực phát hiện ra các nốt chứa khí có liên quan đến nhiễm xoắn khuẩn leptospira nặng.[49]
Siêu âm vùng bụng có thể thấy viêm túi mật không do sỏi, gan to, và lách to.
4.2.9 ECG và theo dõi tim
Có thể thấy nhiều dạng rối loạn nhịp tim, như cuồng động nhĩ, rung nhĩ, nhịp tim nhanh, ngoại tâm thu thất, và block tim.
4.2.10 Sinh thiết thận và phổi
Sinh thiết thận thường được thực hiện trong giai đoạn miễn dịch. Được khuyến cáo ở bệnh nhân có tổn thương thận để ghi nhận loại tổn thương thận. Tính khả thi của việc thực hiện sinh thiết thận tùy thuộc vào tình trạng lâm sàng của bệnh nhân và các nguồn lực sẵn có. Sinh thiết thận có thể thấy viêm thận kẽ cấp tính hay viêm cầu thận kiểu phức hợp miễn dịch. Cũng có thể tìm thấy leptospira trong nhu mô thận. Các phát hiện mô học ở những ca bệnh tử vong bao gồm thâm nhiễm tế bào viêm quanh ống thận và mô kẽ, bao gồm hỗn hợp tế bào lympho, tương bào, và bạch cầu đa nhân đa hình với các vùng bị hoại tử ống thận.
Sinh thiết phổi thấy sung huyết phổi và các ổ xuất huyết gợi ý viêm phổi xuất huyết nặng trong giai đoạn miễn dịch.[50] [51] [52] Khám nghiệm tử thi, xét nghiệm mô học của phổi cho thấy sự phá hủy nội mô mao mạch, xuất huyết khoảng kẽ và trong lòng phế nang, xuất huyết phế nang lan tỏa, và mất tổ chức khoảng chứa khí nặng.
4.3 Các yếu tố nguy cơ
4.3.1 Mạnh
Tiếp xúc (trực tiếp hoặc gián tiếp) với nước tiểu của động vật bị bệnh
- Leptospira được duy trì trong tự nhiên thông qua gây nhiễm mạn tính ở thận của vật chủ động vật. Động vật gặm nhấm và động vật có vú nhỏ là động vật mang bệnh phổ biến nhất. Sau khi các loài động vật này bị nhiễm bệnh, chúng sẽ bài tiết hoặc thải ra xoắn khuẩn leptospira trong nước tiểu suốt phần đời còn lại của chúng. Các nhóm có nguy cơ bao gồm bác sĩ thú y, nông dân trong các trang trại sữa, nhân viên phòng thí nghiệm, thợ săn, và người chăm sóc động vật. Tiếp xúc gián tiếp với nước tiểu xảy ra thông qua phơi nhiễm với nước ở trang trại và đất ẩm.[2]
Cư trú hoặc đi đến một vùng lưu hành dịch
- Bệnh nhiễm xoắn khuẩn leptospira đã được xác định cả ở khu vực nông thôn lẫn thành thị trên toàn thế giới; tuy nhiên, tỷ lệ mắc mới cao nhất đã được ghi nhận ở các vùng nhiệt đới trong mùa mưa và ở các vùng ôn đới vào cuối hè.[1] [7] Leptospira có thể tồn tại nhiều tuần hoặc nhiều tháng trong môi trường ấm và ẩm ướt, đặc biệt là trong nước và đất ẩm.[2] [7] Khách du lịch là nhóm người có nguy cơ với số lượng ngày càng tăng.[22]
Cư trú hoặc đi đến khu vực mới bị lũ lụt
- Các thảm họa thiên nhiên, như lũ lụt, lốc xoáy, tạo điều kiện thuận lợi cho vi khuẩn nhiễm vào nước. Tiếp xúc với nước bị nhiễm khuẩn là một yếu tố nguy cơ cao mắc phải bệnh nhiễm xoắn khuẩn leptospira.[1] [2]
Tham gia các môn thể thao dưới nước
- Từ năm 1998, đã có ngày càng nhiều bằng chứng về các ca bệnh nhiễm xoắn khuẩn leptospira liên quan đến các hoạt động thể thao dưới nước, đặc biệt là ở các khu vực nhiệt đới. Các đợt bùng phát đáng kể đã được báo cáo trong thời gian diễn ra các sự kiện thể thao nước ngọt quốc tế.[3] [20] [21] [18] [38]
4.4 Các yếu tố về tiền sử và thăm khám
4.4.1 Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ quan trọng bao gồm tiếp xúc (trực tiếp hay gián tiếp) với nước tiểu của động vật nhiễm bệnh, cư trú tại hay di chuyển tới vùng lưu hành dịch (các vùng nhiệt đới trong mùa mưa và các vùng ôn đới vào cuối mùa hè) hay khu vực gần đây bị ảnh hưởng của thảm họa thiên nhiên (ví dụ như lũ lụt), và tham gia các môn thể thao dưới nước.
Sốt cao từng cơn (thường gặp)
- Có trong giai đoạn cấp tính/ban đầu.[1] [2]
Đau đầu (thường gặp)
- Có trong giai đoạn cấp tính/ban đầu.
Đau cơ (thường gặp)
- Xuất hiện ở các chi dưới, thường ở các cơ bắp chân, là đặc trưng của bệnh nhiễm xoắn khuẩn leptospira.
- Có trong giai đoạn cấp tính/ban đầu.
Kết mạc mắt đỏ (thường gặp)
- Hai bên, là đặc trưng của bệnh nhiễm xoắn khuẩn leptospira.
- Biểu hiện trong giai đoạn cấp tính/ban đầu và giai đoạn miễn dịch.
Đau căng cơ (thường gặp)
- Khu trú ở các bắp chân và có thể ở cả các cơ cạnh cột sống.
- Biểu hiện trong giai đoạn cấp tính/ban đầu và giai đoạn miễn dịch.
4.4.2 Các yếu tố chẩn đoán khác
Gai rét hoặc rét run (thường gặp)
- Có trong giai đoạn cấp tính/ban đầu.
Đau bụng (thường gặp)
- Có trong giai đoạn cấp tính/ban đầu.
Buồn nôn hoặc nôn (thường gặp)
- Có trong giai đoạn cấp tính/ban đầu.
Tiêu chảy (thường gặp)
- Có trong giai đoạn cấp tính/ban đầu.
Suy nhược (thường gặp)
- Có trong giai đoạn cấp tính/ban đầu.
Chán ăn (thường gặp)
- Có trong giai đoạn cấp tính/ban đầu.
Chứng sợ ánh sáng (thường gặp)
- Biểu hiện trong giai đoạn cấp tính/ban đầu và giai đoạn miễn dịch.
Đau mắt (thường gặp)
- Biểu hiện trong giai đoạn cấp tính/ban đầu và giai đoạn miễn dịch.
Cứng gáy (thường gặp)
- Dấu hiệu của viêm màng não vô khuẩn.
- Biểu hiện trong giai đoạn miễn dịch.
Ho (không thường gặp)
- Triệu chứng phổi biểu hiện trong giai đoạn miễn dịch.
Khó thở (không thường gặp)
- Triệu chứng phổi biểu hiện trong giai đoạn miễn dịch.
Đau ngực (không thường gặp)
- Triệu chứng phổi biểu hiện trong giai đoạn miễn dịch.
Ho ra máu (không thường gặp)
- Triệu chứng phổi biểu hiện trong giai đoạn miễn dịch.
Thiểu niệu hoặc đa niệu (không thường gặp)
- Suy thận cấp với biểu hiện đa niệu và hạ kali máu thường thấy ở các ca bệnh nặng trong giai đoạn miễn dịch. • Thiểu niệu được xem là một yếu tố tiên lượng xấu.
Chứng loạn nhịp tim (không thường gặp)
- Xuất hiện trong giai đoạn miễn dịch.
Bệnh hạch bạch huyết (không thường gặp)
- Có trong giai đoạn cấp tính/ban đầu.
Lách to (không thường gặp)
- Biểu hiện trong giai đoạn cấp tính/ban đầu và giai đoạn miễn dịch.
Chứng gan to (không thường gặp)
- Biểu hiện trong giai đoạn cấp tính/ban đầu và giai đoạn miễn dịch.
Chứng vàng da (không thường gặp)
- Xuất hiện trong giai đoạn miễn dịch.
Hạch to (không thường gặp)
- Biểu hiện trong giai đoạn cấp tính/ban đầu và giai đoạn miễn dịch.
Thay đổi trạng thái tinh thần (không thường gặp)
- Có thể bao gồm lú lẫn, ảo giác, hành vi hung hăng, và sảng.
- Biểu hiện trong giai đoạn miễn dịch, nhưng hiếm khi xảy ra.
Phát ban dát sẩn (không thường gặp)
- Phát ban không ngứa kéo dài 1 hoặc 2 ngày.
Biểu hiện trong giai đoạn cấp tính/ban đầu, nhưng hiếm khi xảy ra.
4.5 Xét nghiệm chẩn đoán
4.5.1 Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Công thức máu và thành phần bạch cầu
Tăng bạch cầu và giảm tiểu cầu không có đông máu nội mạch lan tỏa (DIC) trong giai đoạn cấp tính/ban đầu. Có thể biểu hiện thiếu máu thứ phát sau xuất huyết trong giai đoạn miễn dịch. |
Số lượng bạch cầu cao; số lượng tiểu cầu thấp; thiếu máu |
| Tổng phân tích nước tiểu
Nên chỉ định cho mọi bệnh nhân trong giai đoạn cấp tính/ban đầu. |
Protein niệu nhẹ; mủ niệu; đái máu; trụ hyaline hoặc trụ hạt |
| Xét nghiệm dưới kính hiển vi nền đen
Quan sát trực tiếp xoắn khuẩn spirochete trong mẫu máu hoặc mẫu nước tiểu. Nhiều khả năng dương tính trong giai đoạn cấp tính/ban đầu. Xét nghiệm dưới kính hiển vi nền đen có độ nhạy và độ đặc hiệu kém. |
Có mặt xoắn khuẩn spirochetes |
| Cấy máu
Có thể phân lập xoắn khuẩn leptospira từ máu trong tuần đầu đến 10 ngày đầu (giai đoạn cấp tính/ban đầu). |
Dương tính sảu 1 tuần đến 4 tháng |
| Nuôi cấy CSF
Có thể phân lập xoắn khuẩn leptospira từ dịch não tủy (CSF) trong tuần đầu đến 10 ngày đầu (giai đoạn cấp tính/ban đầu). |
Dương tính sảu 1 tuần đến 4 tháng |
| ECG
Nên được thực hiện ở tất cả bệnh nhân do có loạn nhịp thứ phát sau viêm cơ tim. Cũng khuyến cáo nên theo dõi tim trong quá trình điều trị. |
Rung nhĩ: cuồng động nhĩ; nhịp tim nhanh; ngoại tâm thu thất hoặc nhịp nhanh thất |
| Xét nghiệm phản ứng ngưng kết vi thể (MAT)
MAT ghép cặp mẫu huyết thanh giai đoạn cấp tính và giai đoạn hồi phục lấy cách nhau 2 tuần |
Chẩn đoán bệnh khi chuẩn độ giữả 2 mẫu huyết thảnh giai đoạn cấp và giai đoạn hồi phục tăng gấp 4 lần |
| ELISA
ELISA thường được sử dụng để chẩn đoán sớm (IgM).[46] |
Dương tính trong giai đoạn miễn dịch |
| PCR
Có thể cho phép chẩn đoán kịp thời hơn trong giai đoạn cấp tính, nếu có thể thực hiện. Có thể được khuyếch đại từ huyết thanh, nước tiểu, dung dịch thể dịch, và các mô khác; tuy nhiên, các mẫu bệnh phẩm tốt nhất là huyết thanh. |
Trình tự di truyền |
| CXR
Tổn thương phổi biểu hiện trong giai đoạn miễn dịch trong nhiễm Leptospira.[2] [49]Các ca bệnh trong đó x-quang ngực phát hiện các nốt chứa khí có liên quan đến nhiễm xoắn khuẩn Leptospira nặng.[49] |
Tăng đậm nốt nhỏ và thâm nhiễm phế nang loang lổ; các nốt chứa khí |
| Xét nghiệm chức năng gan
Nên chỉ định cho tất cả bệnh nhân trong giai đoạn miễn dịch. |
Tăng aminotransferase hoặc phosphatase kiềm |
| Bilirubin liên hợp
Nên chỉ định cho tất cả bệnh nhân trong giai đoạn miễn dịch. |
Tăng bilirubin trực tiếp; bilirubin liên hợp tăng rõ rệt
(<1368 micromol/L (80 mg/ dL)) |
| Thang chuyển hóa
Nên chỉ định cho tất cả bệnh nhân trong giai đoạn miễn dịch. |
Tăng urê và creatinine; hạ kali máu |
| Enzym tụy trong huyết thanh
Một tỷ lệ nhỏ bệnh nhân có biến chứng viêm tụy cấp tính, có thể gây tử vong.[8] |
Có thể tăng amylase và lipase |
| Phân tích dịch não tủy
Nên chỉ định cho tất cả bệnh nhân trong giai đoạn miễn dịch. Cho thấy viêm màng não vô khuẩn. |
Số lượng tế bào dưới 500/ mmA3 với tăng số lượng tế bào lympho trong dịch não tủy; tăng protein; glucose bình thường trong giải đoạn miễn dịch |
4.5.2 Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Nuôi cấy nước tiểu
Có thể được chỉ định trong giai đoạn miễn dịch. |
Dương tính sau 1 tuần đến 4 tháng nếu lấy bệnh phẩm trong tuần thứ hai của bệnh |
| Sinh thiết thận
Chẩn đoán viêm thận kẽ cấp tính, viêm cầu thận kiểu phức hợp miễn dịch. Thường được thực hiện trong giai đoạn miễn dịch và được khuyến cáo ở bệnh nhân có tổn thươnng thận để ghi nhận loại tổn thương thận. |
Có thể quan sát thấy thâm nhiễm quảnh ống thận và mô kẽ các tế bào viêm, bao gồm tế bào lympho; tương bào; đại thực bào; và thâm nhiễm bạch cầu đa nhân đa hình với các ổ hoại tử ống thận |
| Sinh thiết phổi
Các tổn thương quan sát được liên quan đến viêm phổi xuất huyết nặng trong giai đoạn miễn dịch.[50] [51] [52] |
Ứ huyết phổi; các ổ xuất huyết chỉ điểm cho viêm phổi xuất huyết nặng |
| Các phương pháp nhuộm
Bao gồm nhuộm bạc, nhuộm miễn dịch peroxidase, và nhuộm miễn dịch huỳnh quang. Các phương pháp nhuộm này không được sử dụng rộng rãi. [Fig-2] |
Xác định sự hiện diện của spirochete trong mô |
| Ngưng kết latex
Đã được chứng tỏ là có độ nhạy và độ đặc hiệu cao.[47] |
Dương tính |
| Western blot
Đã được chứng tỏ là có độ nhạy và độ đặc hiệu cao.[47] |
Dương tính |
| PCR định lượng
Đã được đánh giá như là một biện pháp hỗ trợ nhằm cung cấp chẩn đoán chính xác và nhanh chóng ở những bệnh nhân có các biểu hiện lâm sàng gợi ý bệnh nhiễm xoắn khuẩn Leptospira ở các vùng lưu hành dịch.[48] |
Dương tính |
4.6 Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Hội chứng tim phổi do vi-rút Hanta | – Các triệu chứng hô hấp nặng dẫn đến hội chứng suy hô hấp ở người lớn.
– Các triệu chứng không biểu hiện ở dạng hai pha. – Đi vào các vùng lưu hành dịch cụ thể là nơi có điều kiện thuận lợi cho hantavirus. |
Chẩn đoán được khẳng định bằng xét nghiệm PCR từ các mẫu bệnh phẩm máu hay mô, hoặc xét nghiệm hóa mô miễn dịch. |
| Sốt Dengue | – Biểu hiện các dấu hiệu và triệu chứng tương tự như bệnh nhiễm xoắn khuẩn Leptospira, ngoại trừ kết mạc đỏ không có ở bệnh sốt Dengue.
– Bệnh sốt Dengue không có biểu hiện 2 giai đoạn. |
Xét nghiệm huyết thanh dương tính sẽ khẳng định chẩn đoán và phân biệt với các căn nguyên gây bệnh khác.[53] |
| Sốt rét | Biểu hiện tương tự liên quan đến việc đi du lịch gần đây, sốt, có nguy cơ suy thận, và biến chứng xuất huyết. | – Chẩn đoán sốt rét được khẳng định bằng phết lam kính máu ngoại vi.
– Xét nghiệm bệnh nhiễm xoắn khuẩn leptospira sẽ âm tính. |
| Sốt xuất huyết | – Biểu hiện tương tự trong cả sốt xuất huyết và nhiễm xoắn khuẩn leptospira.
– Sốt xuất huyết xảy ra sau khi đi tới các vùng lưu hành dịch cụ thể, trong khi đó bệnh nhiễm xoắn khuẩn leptospira lưu hành dịch trên toàn thế giới. |
– Xét nghiệm leptospira dương tính sẽ khẳng định bệnh nhiễm xoắn khuẩn leptospira và phân biệt với sốt xuất huyết.
– Chẩn đoán được khẳng định bằng nhiều xét nghiệm PCR, xét nghiệm huyết thanh, và phân lập vi-rút. |
| Nhiễm cúm | – Khác biệt về dịch tễ học: cúm đạt đỉnh trong mùa đông và chạm đáy vào mùa hè.
– Thời kỳ ủ bệnh ngắn hơn (1 đến 2 ngày). – Suy thận, suy gan và tạng xuất huyết không gặp trong nhiễm cúm. – Các triệu chứng không biểu hiện thành 2 giai đoạn. |
Xét nghiệm kháng nguyên cúm A và B và/hoặc nuôi cấy vi-rút dương tính. |
| Viêm gan vi-rút | – Chủ yếu liên quan đến chẩn đoán phân biệt cho khách du lịch.
– Bệnh nhân thường có biểu hiện sốt, vàng da, và tăng aminotransferase gan. – Bệnh nhân có thể phát triển thành suy gan cấp tính. |
Xét nghiệm huyết thanh viêm gan cấp dương tính. |
| Gan nhiễm mỡ cấp tính | – Có thể bị nhầm lẫn với bệnh nhiễm xoắn khuẩn leptospira trên bệnh nhân đang mang thai.
– Thường gặp tình trạng vàng da. – Có thể xuất hiện bệnh lý não gan – Các yếu tố nguy cơ bao gồm tiền sử lạm dụng rượu, tình trạng dinh dưỡng kém, viêm gan B mạn tính, và sử dụng quá nhiều paracetamol. |
– Tăng INR (>1,5) và PT
– Nồng độ paracetamol có thể tăng cao; sàng lọc độc chất trong nước tiểu có thể cho kết quả dương tính. – Tăng urê và creatinine. |
| Hội chứng HELLP | – Có thể bị nhầm lẫn với bệnh nhiễm xoắn khuẩn leptospira trên bệnh nhân đang mang thai.
– Thường thấy tăng phản xạ gân xương, đau bụng ở góc phần tư trên bên phải. – Sốt không thường gặp. |
– Mảnh vỡ hồng cầu, hồng cầu hình răng cưa và hồng cầu đa sắc trên phết lam máu ngoại vi là dấu hiệu mang tính chẩn đoán.
– Tăng PT và PTT trên các xét nghiệm đông máu. – Nồng độ axit uric tăng cao điển hình. |
| Huyết áp cao trong thời kỳ mang thai | – Có thể bị nhầm lẫn với bệnh nhiễm xoắn khuẩn leptospira trên bệnh nhân đang mang thai.
– Thường xảy ra ở >20 tuần của thai kỳ. |
– Xét nghiệm chức năng gan (LFT) và sinh hóa máu thường cho kết quả trong giới hạn bình thường.
– Axit uric có thể tăng. |
5. Điều trị
5.1 Cách tiếp cận điều trị từng bước
Điều trị hiệu quả bệnh nhiễm xoắn khuẩn leptospira đòi hỏi phải kết hợp điều trị kháng sinh và liệu pháp hỗ trợ tích cực cho bệnh nhân có tổn thương nội tạng.
5.1.1 Điều trị kháng sinh
Nhìn chung, thường bắt đầu điều trị kháng sinh càng sớm càng tốt, tốt nhất là trong 5 ngày đầu xuất hiện triệu chứng. Tuy nhiên, một nghiên cứu đã chỉ ra rằng vai trò của kháng sinh còn đang gây tranh cãi.[54]
Khuyến cáo dùng kháng sinh để điều trị nhiễm xoắn khuẩn Leptospira được đưa ra tùy vào biểu hiện của bệnh. Các thuốc kháng sinh được ưu tiên bao gồm doxycycline đường uống cho bệnh nhẹ và benzylpenicillin qua tĩnh mạch để điều trị các ca bệnh nặng.[55] [56]
Bệnh nhân phải được theo dõi chặt chẽ để phát hiện các phản ứng bất lợi bao gồm phản ứng Jarisch-Herxheimer, có thể gây tử vong.[57]Một nghiên cứu hồi cứu gồm 262 bệnh nhân ở New Caledonia cho thấy phản ứng này xuất hiện ở 21% số bệnh nhân được điều trị.[58]
5.1.2 Bệnh nhẹ
Các thuốc kháng sinh đường uống được khuyến cáo cho người lớn và trẻ em bị nhiễm xoắn khuẩn leptospira thể nhẹ bao gồm doxycycline (không khuyến cáo cho trẻ em từ 8 tuổi trở xuống) hoặc azithromycin làm biện pháp điều trị đầu tay, với ampicillin hoặc amoxicillin làm thuốc điều trị thay thế các thuốc điều trị đầu tay. Azithromycin không thua kém so với doxycycline trong điều trị bệnh nhiễm xoắn khuẩn leptospira.[59] Thời gian điều trị là 7 đến 10 ngày (ngoại trừ azithromycin, có thời gian điều trị 3 ngày ở người lớn và chưa xác định thời gian ở trẻ em).
5.1.3 Bệnh trung bình đến nặng
Bệnh nhiễm xoắn khuẩn leptospira thể trung bình đến nặng ở người lớn và trẻ em được điều trị bằng kháng sinh dùng qua tĩnh mạch. Benzylpenicillin được khuyến nghị làm biện pháp điều trị đầu tay, với ceftriaxone, cefotaxime, hay ampicillin là các loại thuốc điều trị thay thế các thuốc đầu tay.[55] [56] Ceftriaxone và cefotaxime đã cho thấy hiệu quả lâm sàng tương đương với benzylpenicillin để điều trị bệnh nhiễm xoắn trùng leptospira thể nặng.[55] [60] [61] Người lớn bị dị ứng penicillin và/hoặc cephalosporin nên điều trị bằng azithromycin (không khuyến cáo cho người dưới 16 tuổi) hoặc doxycycline. Trẻ em bị dị ứng tương tự nên điều trị bằng doxycycline.[56] Doxycycline và các kháng sinh tetracycline khác có thể gây ố răng vĩnh viễn hoặc giảm sản men răng và không được khuyến cáo cho trẻ em từ 8 tuổi trở xuống. Tuy nhiên, việc sử dụng các thuốc này ở nhóm bệnh nhân này có thể được cân nhắc tùy từng trường hợp trong các ca bệnh nhiễm xoắn khuẩn leptospira nặng, trong đó bác sĩ lâm sàng cần đánh giá các lợi ích và nguy cơ của phương pháp điều trị này. Erythromycin có thể dùng điều trị thay thế và có thể dùng cho trẻ em dưới 8 tuổi. Khuyến cáo dùng đường truyền tĩnh mạch trong 7 ngày.
5.1.4 Điều trị hỗ trợ
Phương pháp và mức độ điều trị hỗ trợ cần thiết ở bệnh nhân nhiễm xoắn khuẩn leptospira có sự khác nhau lớn và được đánh giá tùy từng trường hợp theo mức độ tổn thương nội tạng.
Bệnh nặng liên quan đến giai đoạn miễn dịch và có thể có biểu hiện suy thận, suy gan, và/hoặc xuất huyết phổi (hội chứng Weil). Các biểu hiện khác trong giai đoạn này bao gồm viêm màng não vô khuẩn và viêm tụy. Có thể xảy ra tử vong thứ phát sau loạn nhịp tim, suy tim hoặc xuất huyết thượng thận, vì thế cần phải theo dõi tim và hỗ trợ liên tục nếu cần thiết.
Nhìn chung, cần theo dõi bệnh nhân để phát hiện những thay đổi gợi ý tình trạng thiếu dịch và xuất huyết. Các bác sĩ cần đảm bảo bù đủ nước, điều chỉnh rối loạn đông máu, và điều chỉnh rối loạn điện giải.
Bệnh nhân có tổn thương phổi kèm theo xuất huyết hoặc không xuất huyết, có thể cần thở máy. Methylprednisolone dùng đường tĩnh mạch đã được sử dụng thành công ở bệnh nhân bị bệnh nhiễm xoắn khuẩn leptospira có tổn thương phổi.[62]
Bệnh nhân bị suy thận cấp có thể cần lọc thận cấp ở ca bệnh nặng, cân nhắc đến các triệu chứng quá tải dịch, nhiễm toan, và tăng kali máu. Phải đưa ra quyết định tùy từng trường hợp. Bệnh nhân bị suy gan thường chỉ cần điều trị kháng sinh tĩnh mạch và chăm sóc hỗ trợ.
Khuyến cáo theo dõi tim để xác định kịp thời rối loạn nhịp tim thứ phát sau kích thích tim. Cần điều trị rối loạn nhịp tim theo các hướng dẫn đã được ghi nhận như hướng dẫn từ Học viện bệnh học tim Hoa Kỳ (ACC), Hiệp hội Tim mạch Hoa Kỳ (AHA), và Hiệp hội Tim mạch châu Âu (ESC).
Có ít dữ liệu trong y văn khuyến cáo thay huyết tương. Ngoài ra, globulin miễn dịch dùng đường tĩnh mạch (IVIG) đã được sử dụng thành công trong một số ca bệnh.[63]Corticosteroid dùng đường tĩnh mạch đã được sử dụng thành công ở bệnh nhân được chẩn đoán muộn.[64]
5.1.5 Bệnh nhân có nguy cơ phơi nhiễm cao
Điều trị dự phòng bằng doxycycline được sử dụng cho quân nhân không có tiền sử phơi nhiễm trước đây. Những người đi bộ đường trường, đi xe đạp, và khách du lịch mạo hiểm có thể cân nhắc biện pháp dự phòng bằng doxycycline do nguy cơ cao mắc bệnh nhiễm xoắn khuẩn leptospira ở các nước đang phát triển.[39] Một liều doxycycline một tuần một lần được khuyến cáo cho những người có nguy cơ phơi nhiễm không thể tránh khỏi. Những người khác có nguy cơ phơi nhiễm bao gồm những người đi tới các khu vực có nguy cơ cao sau thảm họa thiên nhiên, như lũ lụt hay lốc xoáy, hay trong các mùa có nguy cơ cao.[20] [24] [21] [18] Tỷ lệ mắc mới cao nhất đã được ghi nhận ở các vùng nhiệt đới trong mùa mưa và các vùng ôn đới vào cuối mùa hè. Các quốc gia như Trung Quốc chủng ngừa cho người lao động có nguy cơ cao. Một nghiên cứu quan sát đã kết luận rằng penicillin đường uống có thể là biện pháp dự phòng hiệu quả chống lại bệnh nhiễm xoắn khuẩn leptospira, tuy nhiên vẫn cần nghiên cứu thêm.[65]
5.2 Các lựa chọn điều trị
| 5.2.1 Bắt đầu | |
| Có nguy cơ phơi nhiễm cao | |
| Doxycycline + vệ sinh và các biện pháp bảo vệ
Các lựa chọn sơ cấp » Doxycycline: 200 mg uống mỗi tuần/lần bắt đầu 1-2 ngày trước phơi nhiễm và trong thời gian phơi nhiễm » Phòng bệnh cấp 1 tập trung vào tránh phơi nhiễm nguy cơ cao, như ngâm mình trong nước ngọt, tiếp xúc với nước ứ đọng, và tiếp xúc với động vật. Đặc biệt khuyến cáo vệ sinh thân thể’ và các biện pháp bảo vệ để’ phòng ngừa và giảm thiểu phơi nhiễm với thiết bị và quần áo bảo hộ. » Điều trị dự phòng bằng doxycycline được sử dụng cho quân nhân không có tiền sử phơi nhiễm trước đây. Những người đi bộ đường trường, đi xe đạp, và khách du lịch mạo hiể’m có thể’ cân nhắc biện pháp dự phòng bằng doxycycline do nguy cơ cao mắc bệnh nhiễm xoắn khuẩn leptospira ở các nước đang phát triể’n.[39]Những người khác có nguy cơ phơi nhiễm bao gồm những người đi tới các khu vực có nguy cơ cao sau thảm họa thiên nhiên, như lũ lụt hay lốc xoáy, hay trong các mùa có nguy cơ cao, và các vận động viên tham gia vào các môn thể’ thao dưới nước.[20] [24] [21] [18]Một liều doxycycline một tuần một lần được khuyến cáo cho những người có nguy cơ phơi nhiễm không thể’ tránh khỏi. Bệnh nhân phải được theo dõi chặt chẽ để’ phát hiện các phản ứng bất lợi bao gồm phản ứng Jarisch-Herxheimer, có thể’ gây tử vong.[57] » Các quốc gia như Trung Quốc chủng ngừa cho người lao động có nguy cơ cao. |
|
| 5.2.2 Cấp tính | |
| a. Bệnh nhẹ | Điều trị kháng sinh đường uống + liệu pháp hỗ trợ
Các lựa chọn sơ cấp » Doxycycline: trẻ em >8 tuổi: 2-4 mg/kg/ngày chia liều uống 12 giờ một lần, tối đa 200 mg/ngày; người lớn: 100 mg uống 12 giờ một lần HOẶC » azithromycin: trẻ em: 10 mg/kg (tối đa 500 mg) uống ngày một lần vào ngày 1, sau đó là 5 mg/kg (tối đa 250 mg) uống ngày một lần; người lớn: 1000 mg uống ngày một lần vào ngày 1, sau đó là 500 mg uống ngày một lần trong 2 ngày HOẶC » ampicillin: trẻ em: 100-200 mg/kg/ngày chia liều uống 6 giờ một lần, tối đa 3000 mg/ngày; người lớn: 500-750 mg uống 6 giờ một lần HOẶC » Amoxicillin: trẻ em: 20-50 mg/kg/ngày chia liều uống 8-12 giờ một lần; người lớn: 500 mg uống 8-12 giờ một lần » Điều trị hiệu quả bệnh nhiễm xoắn khuẩn leptospira đòi hỏi phải kết hợp điều trị kháng sinh và liệu pháp hỗ trợ tích cực cho bệnh nhân có tổn thương nội tạng. » Nhìn chung, thường bắt đầu điều trị kháng sinh càng sớm càng tốt, tốt nhất là trong 5 ngày đầu xuất hiện triệu chứng. Tuy nhiên, một nghiên cứu đã chỉ ra rằng vai trò của kháng sinh còn đang gây tranh cãi.[54]Các thuốc kháng sinh đường uống được khuyến cáo cho người lớn và trẻ em bị bệnh nhiễm xoắn khuẩn leptospira thể’ nhẹ bao gồm doxycycline (không được khuyến cáo cho trẻ em từ 8 tuổi trở xuống) hoặc azithromycin làm biện pháp điều trị đầu tay, với ampicillin hoặc amoxicillin làm thuốc điều trị đầu tay thay thế. » Bệnh nhân phải được theo dõi chặt chẽ để’ phát hiện các phản ứng bất lợi bao gồm phản ứng Jarisch- Herxheimer, có thể’ gây tử vong. [57] » Các phương pháp và mức độ của các biện pháp hỗ trợ cần thiết ở bệnh nhân nhiễm xoắn khuẩn leptospira có sự khác nhau lớn và được đánh giá tùy từng trường hợp theo mức độ tổn thương nội tạng. Phải theo dõi bệnh nhân để’ phát hiện những thay đổi gợi ý tình trạng thiếu dịch và xuất huyết. Các bác sĩ cần đảm bảo bù đủ nước, điều chỉnh rối loạn đông máu, và điều chỉnh rối loạn điện giải. » Thời gian điều trị kháng sinh là 7 đến 10 ngày (ngoại trừ azithromycin, có thời gian điều trị 3 ngày ở người lớn và chưa xác định thời gian điều trị ở trẻ em). |
| b. Bệnh trung bình đến nặng | Điều trị kháng sinh đường tĩnh mạch + liệu pháp hỗ trợ
Các lựa chọn sơ cấp » benzylpenicillin sodium: Trẻ em: 100 mg/kg/ngày tiêm tĩnh mạch chia liều sau mỗi 6 giờ; người lớn: 2,4 đến 4,8 g/ngày tiêm tĩnh mạch chia liều sau mỗi 6 giờ HOẶC » ceftriaxone: trẻ em: 80-100 mg/kg/ngày chia liều dùng đường tĩnh mạch 12-24 giờ một lần, tối đa 4000 mg/ngày; người lớn: 1-2 g dùng đường tĩnh mạch 12-24 giờ một lần HOẶC » cefotaxime: trẻ em >1 tháng tuổi: 150-200 mg/ kg/ngày chia liều dùng đường tĩnh mạch 6-8 giờ một lần; người lớn: 1 g dùng đường tĩnh mạch 6 giờ một lần HOẶC » ampicillin: người lớn: 500-1000 mg dùng đường tĩnh mạch 6 giờ một lần Các lựa chọn thứ cấp » Doxycycline: trẻ em >8 tuổi: 2-4 mg/kg/ngày chia liều dùng đường tĩnh mạch 12 giờ một lần, tối đa 200 mg/ngày; người lớn: 100 mg dùng đường tĩnh mạch 12 giờ một lần HOẶC » azithromycin: trẻ em >16 tuổi và người lớn: 500 mg dùng đường tĩnh mạch vào ngày 1, sau đó là 250 mg mỗi 24 giờ một lần HOẶC » erythromycin: trẻ em: 15-50 mg/kg/ngày chia liều dùng đường tĩnh mạch 6 giờ một lần, tối đa 4000 mg/ngày; người lớn: 500-1000 mg dùng đường tĩnh mạch 6 giờ một lần » Điều trị hiệu quả bệnh nhiễm xoắn khuẩn leptospira đòi hỏi phải kết hợp điều trị kháng sinh và liệu pháp hỗ trợ tích cực cho bệnh nhân có tổn thương nội tạng. » Nhìn chung, thường bắt đầu điều trị kháng sinh càng sớm càng tốt, tốt nhất là trong 5 ngày đầu xuất hiện triệu chứng. Tuy nhiên, một nghiên cứu đã chỉ ra rằng vai trò của kháng sinh còn đang gây tranh cãi.[54]Benzylpenicillin được khuyến cáo cho người lớn và trẻ em như biện pháp điều trị đầu tay, với ceftriaxone, cefotaxime, hay ampicillin là các thuốc điều trị thay thế đầu tay.[55] [56] [60] [61]Người lớn bị dị ứng penicillin và/hoặc cephalosporin nên được điều trị bằng azithromycin (dạng bào chế dùng đường tĩnh mạch không được khuyến cáo cho người dưới 16 tuổi) hoặc doxycycline. Trẻ em bị dị ứng tương tự nên điều trị bằng doxycycline.[56] Doxycycline và các kháng sinh tetracycline khác có thể gây ố răng vĩnh viễn hoặc giảm sản men răng và không được khuyến cáo cho trẻ em từ 8 tuổi trở xuống. Tuy nhiên, việc sử dụng các thuốc này ở nhóm bệnh nhân này có thể được cân nhắc tùy từng trường hợp trong các ca bệnh nhiễm xoắn khuẩn leptospira nặng, trong đó bác sĩ lâm sàng cần đánh giá các lợi ích và nguy cơ của phương pháp điều trị này. Erythromycin có thể sử dụng làm thuốc thay thế và có thể dùng cho trẻ em dưới 8 tuổi. |
| c. Có ảnh hưởng đến tim | Thêm theo dõi tim và điều trị loạn nhịp tim
» Khuyến cáo theo dõi tim để xác định kịp thời rối loạn nhịp tim thứ phát sau kích thích tim. |
| d. Tổn thương phổi có hoặc không xuất huyết | Thở máy ± methylprednisolone đường tĩnh mạch
Các lựa chọn sơ cấp » Methylprednisolone dùng đường tĩnh mạch đã được sử dụng thành công ở bệnh nhân bị bệnh nhiễm xoắn khuẩn leptospira có tổn thương phổi.[62] |
| e. Có tổn thương thận | Lọc máu cấp
» Bệnh nặng liên quan đến giai đoạn miễn dịch và có thể có biểu hiện suy thận hoặc suy gan, và/hoặc xuất huyết phổi (hội chứng Weil). Những biểu hiện này được điều trị bằng liệu pháp hỗ trợ tiêu chuẩn tùy theo biểu hiện bệnh. » Bệnh nhân bị suy thận cấp có thể cần lọc máu cấp trong trường hợp nặng, cân nhắc đến các triệu chứng quá tải dịch, nhiễm toan, và tăng kali máu. Quyết định được đưa ra phải tùy từng trường hợp. |
| f. Bị suy gan | Theo dõi rối loạn chức năng gan và chăm sóc hỗ trợ
» Bệnh nặng liên quan đến giai đoạn miễn dịch và có thể có biểu hiện suy thận, suy gan, và/hoặc xuất huyết phổi (hội chứng Weil). Những biểu hiện này được điều trị bằng liệu pháp hỗ trợ tiêu chuẩn tùy theo biểu hiện bệnh. » Bệnh nhân bị suy gan thường chỉ cần điều tị kháng sinh đường tĩnh mạch và chăm sóc hỗ trợ. » Suy gan trong bệnh nhiễm xoắn khuẩn leptospira có thể phục hồi được và thường không phải là nguyên nhân gây tử vong. |
6. Liên lạc theo dõi
6.1 Khuyến nghị
6.1.1 Giám sát
Bệnh nhân được điều trị thành công sẽ hồi phục êm đẹp. Tuy nhiên, một nhóm nhỏ bệnh nhân, như những người bị ức chế miễn dịch ở một mức độ nhất định, hay bệnh nhân cao tuổi, có thể bị những biến chứng dài hạn, như mệt mỏi mạn tính, viêm màng bồ đào, hay rối loạn tâm thần. Thường khuyến cáo, sau khi khỏi bệnh, các bác sĩ lâm sàng cần đánh giá bệnh nhân để phát hiện những biến chứng tiềm tàng như nêu trên cũng như đánh giá chức năng thận ở bệnh nhân bị tổn thương thận trong quá trình nhiễm trùng cấp tính. Đối với bệnh nhân có biểu hiện kích thích tim, cũng khuyến cáo cần phải theo dõi tim.
6.1.2 Hướng dẫn dành cho bệnh nhân
Trong thời gian hồi phục, phải theo dõi bệnh nhân để phát hiện các dấu hiệu và triệu chứng phù hợp với chứng mệt mỏi, viêm màng bồ đào, suy giảm chức năng thận, hay tổn thương tim còn lại. Cần lập các kế hoạch phù hợp để theo dõi và giám sát thường xuyên và trong thời gian này cần hội chẩn với bác sĩ chăm sóc ban đầu.
6.2 Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Các biến chứng liên quan đến thai kỳ | Biến thiên | Cao |
| Bệnh nhiễm xoắn khuẩn leptospira trong thai kỳ có thể dẫn đến chết thai, sảy thai tự nhiên, thai chết lưu, và bệnh nhiễm xoắn khuẩn leptospira bẩm sinh; một vài ca bệnh đã được báo cáo.[5] | ||
| Viêm màng não vô khuẩn | Biến thiên | Cao |
| Viêm màng não vô khuẩn là một biểu hiện thường gặp trong giai đoạn miễn dịch; thường có biểu hiện đau đầu dữ dội, kèm hoặc không kèm theo sảng. Xét nghiệm dịch não tủy (CSF) thấy tăng bạch cầu lympho với số lượng tế bào dưới 500 tế bào/mmA3. Glucose dịch não tủy ở mức bình thường và protein tăng nhẹ. | ||
| Các triệu chứng mệt mỏi mạn tính | Biến thiên | Thấp |
| Các triệu chứng mệt mỏi mạn tính là hậu quả muộn trong bệnh nhiễm xoắn khuẩn leptospira.[5] | ||
| Các biểu hiện tâm thần kinh | Biến thiên | Thấp |
| Các biểu hiện tâm thần kinh bao gồm đau đầu, liệt nhẹ, liệt, thay đổi tâm trạng, và trầm cảm.[1] [5] | ||
| Các biểu hiện ở mắt | Biến thiên | Thấp |
| Các biến chứng ở mắt trong bệnh nhiễm xoắn khuẩn leptospira bao gồm viêm màng bồ đào và viêm mống mắt-thể mi.[5] | ||
| Viêm tụy | Biến thiên | Thấp |
| Các biến chứng hiếm gặp của bệnh nhiễm xoắn khuẩn leptospira, liên quan đến tiên lượng xấu. | ||
6.3 Tiên lượng
Nói chung, tiên lượng ở bệnh nhân bị bệnh thể nhẹ là khả quan; tuy nhiên, bệnh nhân bị bệnh nặng có tiên lượng kém. Tiên lượng khác nhau tùy vào nhiều yếu tố, như tình trạng miễn dịch và tuổi của bệnh nhân. Các yếu tố nguy cơ liên quan đến kết cục xấu bao gồm hạ huyết áp, thiểu niệu, tăng kali máu, và nghe tim thấy dấu hiệu bất thường; các yếu tố này xuất hiện ở thời điểm đánh giá ban đầu.[66] [67] [68] Các ca bệnh trong đó x-quang ngực phát hiện các nốt chứa khí có liên quan đến nhiễm xoắn khuẩn Leptospira nặng.[49]
Một nghiên cứu thấy rằng 2 yếu tố dự báo độc lập quá trình phát triển bệnh nhiễm xoắn khuẩn leptospira thể nặng: vàng da trên lâm sàng và tổn thương tim được quan sát thấy trên lâm sàng hoặc ECG.[69] Trong giai đoạn miễn dịch, tỷ lệ tử vong dao động từ 5% đến 40%.[2] Bệnh nhiễm xoắn khuẩn leptospira không vàng da có tỷ lệ tử vong dưới 1%, trong khi bệnh nhiễm xoắn khuẩn leptospira thể vàng da (thường được biết đến dưới tên gọi bệnh Weil), có biểu hiện vàng da, xuất huyết, và suy thận cấp, có liên quan đến diễn biến lâm sàng nặng và đôi khi là tử vong.
Rối loạn nhịp tim, suy tim hoặc xuất huyết thượng thận có thể dẫn đến tử vong.
6.3.1 Các quần thể có nguy cơ bị bệnh nặng
Lưu ý rằng bệnh nhân cao tuổi có thể bị bệnh nặng hơn. Những bệnh nhân cao tuổi bị biến chứng bệnh Weil (có đặc điểm là vàng da, suy thận, xuất huyết, và viêm cơ tim kèm rối loạn nhịp tim) có tỷ lệ tử vong cao hơn.
Bệnh nhân có thai có thể có các diễn biến lâm sàng khác nhau. Thai nhi có thể mắc phải nhiễm trùng trong giai đoạn cấp tính/ban đầu do xoắn khuẩn truyền qua nhau thai; có thể dẫn đến chết thai. Nếu không có nhiễm khuẩn huyết, thai nhi và người mẹ có thể có nguy cơ bị bệnh và tử vong nếu người mẹ bị các biến chứng nhiễm trùng nặng, như sốt cao và rối loạn huyết động.[42] Phụ nữ dễ bị sảy thai hơn nếu bệnh nhiễm xoắn khuẩn leptospira xảy ra trong những tháng đầu của thai kỳ.[11]
6.3.2 Tái phát
Đã có giả thiết rằng, sau khi khỏi bệnh nhiễm xoắn khuẩn leptospira, bệnh nhân có thể miễn dịch với tái nhiễm cùng kiểu huyết thanh hay chủng vi khuẩn. Các kháng thể đặc hiệu với từng kiểu huyết thanh được cho là có tác dụng bảo vệ miễn là nồng độ của kháng thể đủ cao.[5]
7. Hướng dẫn
7.1 Hướng dẫn chẩn đoán
Châu Âu
Fever in returned travellers presenting in the United Kingdom: recommendations for
investigation and initial management
Nhà xuất bản: British Infection Society; Hospital for Tropical Diseases Xuất bản lần cuối: 2009
Quốc tế
Human leptospirosis: guidance for diagnosis, surveillance and control
Nhà xuất bản: World Health Organization Xuất bản lần cuối: 2003
Bắc Mỹ
Health information for international travel (Yellow Book): leptospirosis
7.2 Hướng dẫn điều trị
Châu Âu
Fever in returned travellers presenting in the United Kingdom: recommendations for
investigation and initial management
Nhà xuất bản: British Infection Society; Hospital for Tropical Diseases
Xuất bản lần cuối: 2009
Quốc tế
Human leptospirosis: guidance for diagnosis, surveillance and control
Nhà xuất bản: World Health Organization Xuất bản lần cuối: 2003
Bắc Mỹ
Health information for international travel (Yellow Book): leptospirosis
Nhà xuất bản: Centers for Disease Control and Prevention Xuất bản lần cuối: 2017
Nguồn trợ giúp trực tuyến
Centers for Disease Control and Prevention: leptospirosis (external link)
8. Các bài báo chủ yếu
- Levett P. Leptospirosis. In: Mandell, Douglas, and Bennett’s Principles and Practice of Infectious Diseases. 6th ed. Philadelphia, PA: Churchill Livingstone; 2006: 2495-2500.
- Vijayachari P, Sugunan AP, Shriram AN. Leptospirosis: an emerging global, public health problem. J Biosci. 2008;33:557-569. Tóm lược
- World Health Organization. Human Leptospirosis: Guidance for diagnosis, surveillance and control. Geneva: World Health Organization; 2003. Toàn văn
- Centers for Disease Control and Prevention. Case definitions for infectious conditions under public health surveillance. MMWR Recomm Rep. 1997;46:1-55. Toàn văn Tóm lược
9. Tài liệu tham khảo
- Levett P. Leptospirosis. In: Mandell, Douglas, and Bennett’s Principles and Practice of Infectious Diseases. 6th ed. Philadelphia, PA: Churchill Livingstone; 2006: 2495-2500.
- Vijayachari P, Sugunan AP, Shriram AN. Leptospirosis: an emerging global, public health problem. J Biosci. 2008;33:557-569. Tóm lược
- Bharti AR, Nally JE, Ricaldi JN, et al. Leptospirosis: a zoonotic disease of global importance. Lancet Infect Dis. 2003;3:757-771. Tóm lược
- Faine S. Leptospira and leptospirosis. Boca Raton: CRC Press, 1994.
- World Health Organization. Human Leptospirosis: Guidance for diagnosis, surveillance and control. Geneva: World Health Organization; 2003. Toàn văn
- Pavli A, Maltezou H. Travel-acquired leptospirosis. J Travel Med. 2008;15:447-453. Tóm lược
- Desai S, Van Treeck U, Lierz M, et al. Resurgence of field fever in a temperate country: an epidemic of leptospirosis among seasonal strawberry harvesters in Germany in 2007. Clin Infect Dis. 2009;48:691-697. Tóm lược
- Mattias MA, Ricaldi JN, Cespedes M, et al. Human leptospirosis caused by a new, antigenically unique leptospira associated with a rattus species reservoir in the peruvian Amazon. PloS Negl Trop Dis. 2008;2:e213-e235. Toàn văn Tóm lược
- Kshirsagar PP, Sonavane AD, Doshi AC, et al. Atypical presentation of leptospirosis. J Assoc Physicians India. 2010;58:117-118. Tóm lược
- Gainder S, Singla R, Dhaliwal L, et al. Leptospirosis as a cause of intrauterine fetal demise: short report of rare presentation. Arch Gynecol Obstet. 2010;281:1061-1063. Tóm lược
- Shaked Y, Shpilberg O, Samra D, et al. Leptospirosis in pregnancy and its effect on the fetus: case report and review. Clin Infect Dis. 1993;17:241-243. Tóm lược
- Gaspari R, Annetta MG, Cavaliere F, et al. Unusual presentation of leptospirosis in the late stage of pregnancy. Minerva Anestesiol. 2007;73:429-432. Tóm lược
- Kumar A, Majumdar B, Goru B, et al. A case of complete heart block in a patient with HIV and leptospirosis. Kardiol Pol. 2010;68:562-563. Tóm lược
- Zamri Z, Shaker AH, Razman J. Leptospirosis complicating with acute large bowel gangrene: a case report. Clin Ter. 2012;163:399-400. Tóm lược
- Baliga KV, Uday Y, Sood V, et al. Acute febrile hepato-renal dysfunction in the tropics: co-infection of malaria and leptospirosis. J Infect Chemother. 2011;17:694-697. Tóm lược
- Pérez Rodríguez NM, Galloway R, Blau DM, et al. Case series of fatal Leptospira spp./dengue virus co-infections- Puerto Rico, 2010-2012. Am J Trop Med Hyg. 2014;91:760-765. Tóm lược
- Centers for Disease Control and Prevention. Technical information for leptospirosis. November 2017 [internet publication]. Toàn văn
- Sejvar J, Bancroft E, Winthrop K, et al. Leptospirosis in “Eco-Challenge” athletes, Malaysian Borneo, 2000. Emerg Infect Dis. 2003;9:702-707. Tóm lược
- Stern EJ, Galloway R, Shadomy SV, et al. Outbreak of leptospirosis among Adventure Race participants in Florida, 2005. Clin Infect Dis. 2010;50:843-849. Tóm lược
- Morgan J, Bornstein SL, Karpati AM, et al. Outbreak of leptospirosis among triathlon participants in community residents in Springfield, Illinois, 1998. Clin Infect Dis. 2002;34:1593-1599. Tóm lược
- Centers for Disease Control and Prevention (CDC). Outbreak of leptospirosis among white-water rafters – Costa Rica, 1996. MMWR Morb Mortal Wkly Rep. 1997;46:577-579. Tóm lược
- Lau C, Smythe L, Weinstein P. Leptospirosis: an emerging disease in travellers Travel Med Infect Dis. 2010;8:33-39. Tóm lược
- Frawley AA, Schafer IJ, Galloway R, et al. Notes from the field: postflooding leptospirosis – Louisiana, 2016. MMWR Morb Mortal Wkly Rep. 2017 Oct 27;66(42):1158-1159. Toàn văn Tóm lược
- Centers for Disease Control and Prevention (CDC). Brief report: Leptospirosis after flooding of a university campus – Hawaii, 2004. MMWR Morb Mortal Wkly Rep. 2006;55:12. Toàn văn Tóm lược
- Hunter PR. Climate change and waterborne and vector-borne disease. J Appl Microbiol. 2003;94:37s-46s. Tóm lược
- Sanders EJ, Rigau Perez JG, Smits HL, et al. Increase in leptospirosis in dengue-negative patients after a hurricane in Puerto Rico in 1996. Am J Trop Med Hyg. 1999;61:399-404. Toàn văn Tóm lược
- Amilasan AS, Ujiie M, Suzuki M, et al. Outbreak of leptospirosis after flood, the Philippines, 2009. Emerg Infect Dis. 2012;18:91-94. Toàn văn Tóm lược
- Grambusch D, Hoedebecke KL. Unforeseen risk: leptospirosis and the US Special Operations community. J Spec Oper Med. 2012;12:36-42. Tóm lược
- Garcia-Ramirez LM, Giraldo-Pulgarin JY, Agudelo-Marin N, et al. Geographical and occupational aspects of leptospirosis in the coffee-triangle region of Colombia, 2007-2011. Recent Pat Antiinfect Drug Discov. 2015;10:42-50. Tóm lược
- Ansdell VE. Leptospirosis. In: John EC, Mc Mullen R. The travel and tropical medicine manual. 2nd ed. Philadelphia, PA: Saunders; 2003:335-344.
- Levett PN. Leptospirosis. Clin Microbiol Rev. 2001;14:296-326. Tóm lược
- Yusti D, Arboleda M, Agudelo-Flórez P. Social and environmental risk factors associated with leptospirosis of inpatient and outpatient management, Turbo, Colombia. Biomedica. 2013;33:117-129. Tóm lược
- Jansen A, Stark K, Schneider T, et al. Sex differences in human leptospirosis in Germany: 1997-2005. Clin Infect Dis. 2007; 44:e69-e72. Tóm lược
- Rodriguez-Vidigal FF, Vera-Tomé A, Nogales-Munoz N, et al. Leptospirosis in South-western Spain. Rev Clin Esp (Barc). 2014;214:247-252. Tóm lược
- Slack AT, Khairani-Bejo S, Symonds ML, et al. Leptospira kmetyi sp. nov., isolated from an environmental source in Malaysia. Int J Syst Evol Microbiol. 2009;59:705-708. Tóm lược
- Yang CW, Hung CC, Wu MS, et al. Toll-like receptor 2 mediates early inflammation by leptospiral outer membrane proteins in proximal tubule cells. Kidney Int. 2006;69:815-822. Tóm lược
- Gonẹalves-de-Albuquerque CF, Burth P, Silva AR, et al. Leptospira and inflammation. Mediators Inflamm. 2012;2012:317950. Toàn văn Tóm lược
- Grosset-Janin A, Nicolas X, Saraux A. Sport and infectious risk: a systematic review of the literature over 20 years. Med Mal Infect. 2012;42:533-544. Tóm lược
- Cobelens FG, van Deutekom H, Draayer-Jansen IW, et al. Association of tuberculin sensitivity in Dutch adults with history of travel to areas of with a high incidence of tuberculosis. Clin Infect Dis. 2001;33:300-304. Toàn văn Tóm lược
- Wang Z, Jin L, Wegrzyn A. Leptospirosis vaccines. Microb Cell Fact. 2007;6:39. Tóm lược
- De Brito T, Aiello VD, da Silva LF, et al. Human hemorrhagic pulmonary leptospirosis: pathological findings and pathophysiological correlations. PLoS One. 2013;8:e71743. Toàn văn Tóm lược
- Puliyath G, Singh S. Leptospirosis in pregnancy. Eur J Clin Microbiol Infect Dis. 2012;31:2491-2496. Tóm lược
- Faine S. Guidelines for the control of leptospirosis. (Offset publication No. 67.) Geneva: World Health Organization; 1982.
- Centers for Disease Control and Prevention. Case definitions for infectious conditions under public health surveillance. MMWR Recomm Rep. 1997;46:1-55. Toàn văn Tóm lược
- Levett PN, Branch SL, Whittington CU, et al. Two methods for rapid serological diagnosis of acute leptospirosis. Clin Diagn Lab Immunol. 2001;8:349-351. Tóm lược
- Signorini ML, Lottersberger J, Tarabla HD, et al. Enzyme-linked immunosorbent assay to diagnose human leptospirosis: a meta-analysis of the published literature. Epidemiol Infect. 2013;141:22-32. Tóm lược
- Panwala T, Rajdev S, Mulla S. To evaluate the different rapid screening tests for diagnosis of leptospirosis. J Clin Diagn Res. 2015;9:DC21-DC24. Toàn văn Tóm lược
- Agampodi SB, Matthias MA, Moreno AC, et al. Utility of quantitative polymerase chain reaction in leptospirosis diagnosis: association of level of leptospiremia and clinical manifestations in Sri Lanka. Clin Infect Dis. 2012;54:1249-1255. Toàn văn Tóm lược
- Chawalparit O, Charoensak A, Niwattayakul K, et al. Radiographic chest findings and clinical correlations in leptospirosis. J Med Assoc Thai. 2007;90:918-924. Tóm lược
- Dursun B, Bostan F, Artac M, et al. Severe pulmonary haemorrhage accompanying hepatorenal failure in fulminant leptospirosis. Int J Clin Pract. 2007;61:164-167. Tóm lược
- Dolhnikoff M, Mauad T, Bethlem EP, et al. Pathology and pathophysiology of pulmonary manifestations in leptospirosis. Braz J Infect Dis. 2007;11:142-148. Toàn văn Tóm lược
- Dolhnikoff M, Mauad T, Bethlem EP, et al. Leptospiral pneumonias. Curr Opin Pulm Med. 2007;13:230-235. Tóm lược
- Bruce MG, Sanders EJ, Leake JA, et al. Leptospirosis among patients presenting with dengue-like illness in Puerto Rico. Acta Trop. 2005;96:36-46. Tóm lược
- Charan J, Saxena D, Mulla S, et al. Antibiotics for the treatment of leptospirosis: systematic review and meta-analysis of controlled trials. Int J Prev Med. 2013;4:501-510. Toàn văn Tóm lược
- Griffith ME, Hospenthal DR, Murray CK. Antimicrobial therapy of leptospirosis. Curr Opin Infect Dis. 2006;19:533-537. Tóm lược
- Tullu MK, Karande S. Leptospirosis in children: a review for family physicians. Indian J Med Sci. 2009;63:368-378. Tóm lược
- Guerrier G, D’Ortenzio E. The Jarisch-Herxheimer reaction in leptospirosis: a systematic review. PLoS One. 2013;8:e59266. Toàn văn Tóm lược
- Guerrier G, Lefèvre P, Chouvin C, et al. Jarisch-Herxheimer reaction among patients with leptospirosis: incidence and risk factors. Am J Trop Med Hyg. 2017 Apr;96(4):791-794. Tóm lược
- Phimda K, Hoontrakul S, Suttinont C, et al. Doxycycline versus azithromycin for treatment of leptospirosis and scrub typhus. Antimicrob Agent Chemother. 2007;51:3259-3263. Tóm lược
- Suputtamongkol Y, Niwattayakul K, Suttinont C, et al. An open, randomized, controlled trial of penicillin, doxycycline, and cefotaxime for patients with severe leptospirosis. Clin Infect Dis. 2004;39:1417-1424. Tóm lược
- Panaphut T, Domrongkitchaiporn S, Vibhaqool A, et al. Ceftriaxone compared with sodium penicillin g for treatment of severe leptospirosis. Clin Infect Dis. 2003;36:1507-1513. Tóm lược
- Sheony VV, Nagar VS, Chowdhury AA, et al. Pulmonary leptospirosis: an excellent response to bolus methylprednisolone. Postgrad Med J. 2006;82:602-606. Tóm lược
- Meaudre E, Asencio Y, Montcriol A, et al. Immunomodulation in severe leptospirosis with multiple organ failure: plasma exchange, intravenous immunoglobulin or corticosteroids. Ann Fr Anesth Reanim. 2008;27:172-176. Tóm lược
- Minor K, Mohan A. Severe leptospirosis: case report of treatment with intravenous corticosteroids and supportive care. Am J Emerg Med. 2013;31:449.e1-2. Tóm lược
- Illangasekera VL, Kularatne SA, Kumarasiri PV, et al. Is oral penicillin an effective chemoprophylaxis against leptospirosis? A placebo controlled field study in the Kandy District, Sri Lanka. Southeast Asian J Trop Med Public Health. 2008;39:882-884. Tóm lược
- Doudier B, Garcia S, Quennee V, et al. Prognostic factors associated with severe leptospirosis. Clin Microbiol Infect. 2006;12:299-300. Tóm lược
- Panaphut T, Domrongkitchaiporn S, Thinkamrop B. Prognostic factors of death in leptospirosis: a prospective cohort study in Khon Kaen, Thailand. Int J Infect Dis. 2002;6:52-59. Tóm lược
- Abela-Ridder B, Sikkema R, Hartskeerl RA. Estimating the burden of human leptospirosis. Int J Antimicrob Agents. 2010;36:S5-S7. Tóm lược
- Abgueguen P, Delbos V, Blanvillain J, et al. Clinical aspects and prognostic factors of leptospirosis in adults. Retrospective study in France. J Infect. 2008;57:171e-178e. Tóm lược
- Spichler A, Spichler E, Moock M, et al. Acute pancreatitis in fatal anicteric leptospirosis. Am J Trop Med Hyg. 2007;76:886-887. Tóm lược
10. Hình ảnh

11. Tuyên bố miễn trách nhiệm
Bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
Các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web. Liên hệ với chúng tôi
+ 44 (0) 207 111 1105 support@bmj.com
12. Những người có đóng góp:
// Các tác giả:
Nilmarie Guzman, MD
Assistant Professor of Medicine
Infectious Diseases Division, University of Florida College of Medicine, Jacksonville, FL
CÔNG KHAI THÔNG TIN: NG declares that she has no competing interests.
// Những Người Bình duyệt:
Carmen Isache, MD
Assistant Professor of Medicine
Infectious Disease Division, University of Florida College of Medicine, Jacksonville, FL
CÔNG KHAI THÔNG TIN: CI declares that she has no competing interests.
Andreas Jansen, MD, DTM
Scientific Officer
Robert Koch Institute, Department for Infectious Disease Epidemiology, Gastrointestinal Infections, Zoonoses and Tropical Infections Unit, Berlin, Germany
CÔNG KHAI THÔNG TIN: AJ declares that he has no competing interests.
Sean V. Shadomy, DVM, MPH
Epidemiologist
Bacterial Zoonoses Branch, DFBMD/NCZVED/CCID, Centers for Disease Control and Prevention, Atlanta, GA
CÔNG KHAI THÔNG TIN: SVS declares that he has no competing interests.
Xem thêm:
Bệnh lao phổi: Nguyên nhân, dấu hiệu nhận biết, chẩn đoán và cách điều trị theo BMJ