Bệnh Nhi khoa, Bệnh thần kinh
Bại não là bệnh gì? Nguyên nhân, chẩn đoán, cách chữa trị và phòng ngừa theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Bại não là bệnh gì? Nguyên nhân, chẩn đoán, cách chữa trị và phòng ngừa theo BMJ. Để tải file PDF, mời các bạn click vào link ở đây.
Tóm tắt
◊ Một thuật ngữ chung đề cập đến bệnh não không tiến triển bắt nguồn trong giai đoạn tiền sản, sơ sinh hay đầu giai đoạn hậu sản khi các kết nối thần kinh não vẫn đang phát triển.
◊ Nguyên nhân thường gặp nhất của tình trạng khuyết tật khi còn nhỏ, ảnh hưởng đến 2,5 trong số 1000 người ở các nước công nghiệp hóa.
◊ Tất cả bệnh nhân bị suy giảm vận động; 80% bệnh nhân bị liệt cứng. Rối loạn vận động khác được quan sát thấy là rối loạn trương lực, múa vờn, múa giật, và thất điều.
◊ Các vấn đề thường gặp khác bao gồm khó cho ăn, suy giảm khả năng nói, suy giảm trí tuệ, tiểu tiện không tự chủ, và mất cảm thụ bản thể/cảm giác thay đổi.
◊ Công tác điều trị liên quan đến nhiều ngành và bao gồm liệu pháp vận động, vật lý và ngôn ngữ; thần kinh và phẫu thuật thần kinh; tâm thần; tiết niệu; nhãn khoa; và dịch vụ chỉnh hình, nhi khoa, chế độ ăn uống và tâm lý xã hội. Cũng cần hỗ trợ giáo dục và nghề nghiệp.
◊ Có thể điều trị liệt cứng bằng thuốc uống, độc tố botulinum và thuốc tiêm khác; baclofen nội mạc tủy; hoặc cắt rễ thần kinh cột sống lưng chọn lọc.
◊ Liệu pháp vật lý, vận động và ngôn ngữ giúp điều trị chức năng vận động, giao tiếp và sinh hoạt hàng ngày để phòng ngừa biến dạng và tối ưu hóa khả năng tự chủ và chất lượng cuộc sống. Các biện pháp can thiệp chỉnh hình giúp khắc phục tình trạng co cứng, vẹo cột sống, trật khớp háng và biến dạng tứ chi.
Thông tin cơ bản
Định nghĩa
Bại não (bại não) là một thuật ngữ chung đề cập đến bệnh não không tiến triển bắt nguồn trong giai đoạn tiền sản, sơ sinh hay đầu giai đoạn hậu sản khi các kết nối thần kinh não vẫn đang phát triển.[1] Tuy nhiên, các ảnh hưởng phụ của liệt cứng đối với tăng trưởng có thể tiến triển. Có thể có thêm rối loạn cảm giác, nhận thức, ý thức, giao tiếp, và hành vi; rối loạn tiểu tiện/đại tiện do bệnh thần kinh; GORD (Bệnh trào ngược dạ dày thực quản); tăng tiết nước bọt (tiết nước bọt quá nhiều); khó cho ăn và khó nuốt; và/hoặc động kinh. Bại não còn được gọi là bệnh Little.[2] [3]
Dịch tễ học
Tỷ lệ lưu hành bệnh bại não ở các nước giàu nguồn lực là 2 đến 3/1000 người.[12] Tại Hoa Kỳ, ước tính có 700.000 trẻ em và người lớn đến 50 tuổi mắc bại não. Trong 3 thập kỷ qua, tỷ lệ mắc mới vẫn ổn định, chỉ tăng nhẹ do tăng tỷ lệ sống sót của trẻ sinh nhẹ cân. Một khảo sát cho thấy tỷ lệ lưu hành bệnh có thể giảm nhẹ tại châu Âu.[13] Các nước nghèo nguồn lực có tỷ lệ mắc mới cao gấp khoảng 3 lần do việc chăm sóc tiền sản kém, các mối lo ngại về dinh dưỡng và thiếu cơ sở vật chất cho dịch vụ sinh nở và tiền sản.[14]
Tỷ lệ mắc bại não ở nam giới cao hơn một chút so với phụ nữ, và tỷ lệ sinh cao hơn trong các tháng mùa hè so với các mùa khác.[14] [15] Tỷ lệ lưu hành bệnh bại não mỗi 1000 trẻ sinh ra còn sống là 2,3 đối với sinh một, 12,6 đối với sinh đôi và 44,8 đối với sinh ba.[14] Nguyên nhân tiền sản được cho là gây ra ít nhất 70% số ca bệnh.[16] Mức thu nhập thấp có liên quan đến việc tăng bại não gấp đôi.[14]
Bệnh căn học
Có nhiều yếu tố nguyên nhân mặc dù ở 30% bệnh nhân, vẫn chưa rõ yếu tố nguy cơ hay căn nguyên gây bệnh có thể xác định. Có thể chia yếu tố nguy cơ gây bại não thành yếu tố tiền sản, chu sinh và hậu sản.[16] [17] [18] [Cerebral Palsy Foundation fact sheet: risk factors]
Yếu tố tiền sản
• Các yếu tố này bao gồm sinh non; sinh nhiều con; người mẹ mắc các bệnh như bệnh tuyến giáp, thiếu i-ốt, nhiễm TORCH (bệnh Toxoplasma, rubella, cytomegalovirus, herpes simplex), rối loạn huyết khối bao gồm đột biến yếu tố V Leiden,[19] [20] và viêm màng ối; phơi nhiễm chất gây quái thai; rối loạn di truyền và chuyển hóa; và dị dạng não thai nhi. Mức thu nhập thấp cũng có liên quan đến việc tăng bại não gấp đôi.[14]
• Khoảng 35% trẻ sinh dưới 26 tuần thai mắc bại não.[21] Tỷ lệ lưu hành bệnh bại não là 2,3/1000 trẻ sinh ra còn sống ở sinh một, 12,6 ở sinh đôi và 44,8 ở sinh ba.[14] Một nghiên cứu cho thấy trẻ sơ sinh sinh non ở thời điểm 22 và 23 tuần tuổi thai có nguy cơ tử vong hoặc suy giảm phát triển thần kinh cao hơn đáng kể so với trẻ sinh non ở thời điểm 24 tuần tuổi thai trở lên.[22]
• Dưới 0,4% trẻ sơ sinh còn sống sinh ra trước 28 tuần tuổi thai, chiếm tỷ lệ tương đối nhỏ. Ngược lại, hai phần ba trẻ sơ sinh bị bại não được sinh ra tại hoặc sau thời điểm 35 tuần. Ở nhóm sau, 35% trẻ bị dị tật bẩm sinh nghiêm trọng kèm theo. Tỷ lệ bị dị tật bẩm sinh nghiêm trọng tăng gấp 9 lần ở trẻ sinh đủ tháng bị bại não so với trẻ sinh non bị bại não. Ngược lại, ở nhóm dân số không bị bại não, dị tật bẩm sinh nghiêm trọng thường liên quan đến các ca sinh non nhiều hơn.[23]
• Liệt nửa người có thể do các tổn thương khu trú ở tử cung hoặc biến cố mạch máu sơ sinh, bao gồm tắc nghẽn do nghẽn mạch trong nhau thai gây ra. Người mẹ có yếu tố V Leiden có thể dễ có căn nguyên gây bệnh này.[19] [20]
Yếu tố chu sinh
• Các yếu tố này bao gồm ngạt lúc sinh do lấy thai bằng dụng cụ, ngôi thai không thuận, chấn thương lúc sinh, rau bong non, vỡ tử cung hay chuyển dạ kéo dài/tắc nghẽn, và thai sinh già tháng. Mặc dù theo dõi bào thai bằng điện tử đã được sử dụng trong nhiều thập kỷ, người ta chưa chứng minh được nó là yếu tố phòng ngừa bại não, và dưới 10% ca bệnh được cho là có liên quan đến ngạt lúc sinh.[16] [23] [24]
Yếu tố hậu sản
• Các yếu tố này bao gồm chứng tăng bilirubin huyết, nhiễm trùng máu sơ sinh, suy hô hấp, viêm màng não khởi phát sớm, xuất huyết bên trong não thất và tổn thương đầu trước khi 3 tuổi (bao gồm ngược đãi trẻ em và hội chứng rung lắc trẻ nhỏ).
• Khoảng 25% trẻ nhũ nhi sống sót sau khi bị co giật sơ sinh mắc bại não.[25]
Nhìn chung, 70% đến 80% ca bệnh được cho là do nguyên nhân tiền sản với chứng ngạt lúc sinh chiếm dưới 10% ca bệnh.[16] [26] Trong số các yếu tố trên, yếu tố nguy cơ chính là sinh non, sinh nhiều con, và người mẹ bị nhiễm trùng như viêm màng ối.
Sinh lý bệnh học
Thay đổi tùy theo căn nguyên gây bệnh, bao gồm tổn thương cấu trúc rõ ràng ở não hay tổn thương khó thấy hơn do các biến cố tiền sản, sơ sinh và hậu sản. Các yếu tố khác như độc tố, nhiễm trùng, sinh nhiều con và sức khỏe người mẹ cũng có nhiều ảnh hưởng.[16] MRI não hậu sản cho thấy bất thường ở đến 80% ca bại não đã xác định.[27] [28]
Suy giảm nặng oxy và/hoặc tưới máu não sau khi bị chấn thương lúc sinh dẫn đến bệnh não do giảm oxy máu-thiếu máu cục bộ (ngạt chu sinh). Một bệnh não sơ sinh tương tự cũng có thể xảy ra với tình trạng viêm như người mẹ bị sốt và nhiễm trùng.[29] [30] Trong tuần 26 đến 34 của thai kỳ, khả năng tổn thương chất trắng quanh não thất chọn lọc (ví dụ như nhuyễn chất trắng quanh não thất [PVL] hoặc xuất huyết quanh não thất) xảy ra liên quan đến nang bên trong. Thương tổn bào thai ở thời điểm này có thể dẫn đến liệt cứng hai bên. Cũng có thể thấy các thay đổi chất trắng này ở 71,3% trẻ em bị liệt cứng hai bên, 34,1% bị liệt cứng nửa người, và 35,1% trẻ em bị liệt cứng tứ chi, mặc dù 25% số ca bệnh này là trẻ sinh đủ tháng.[27]
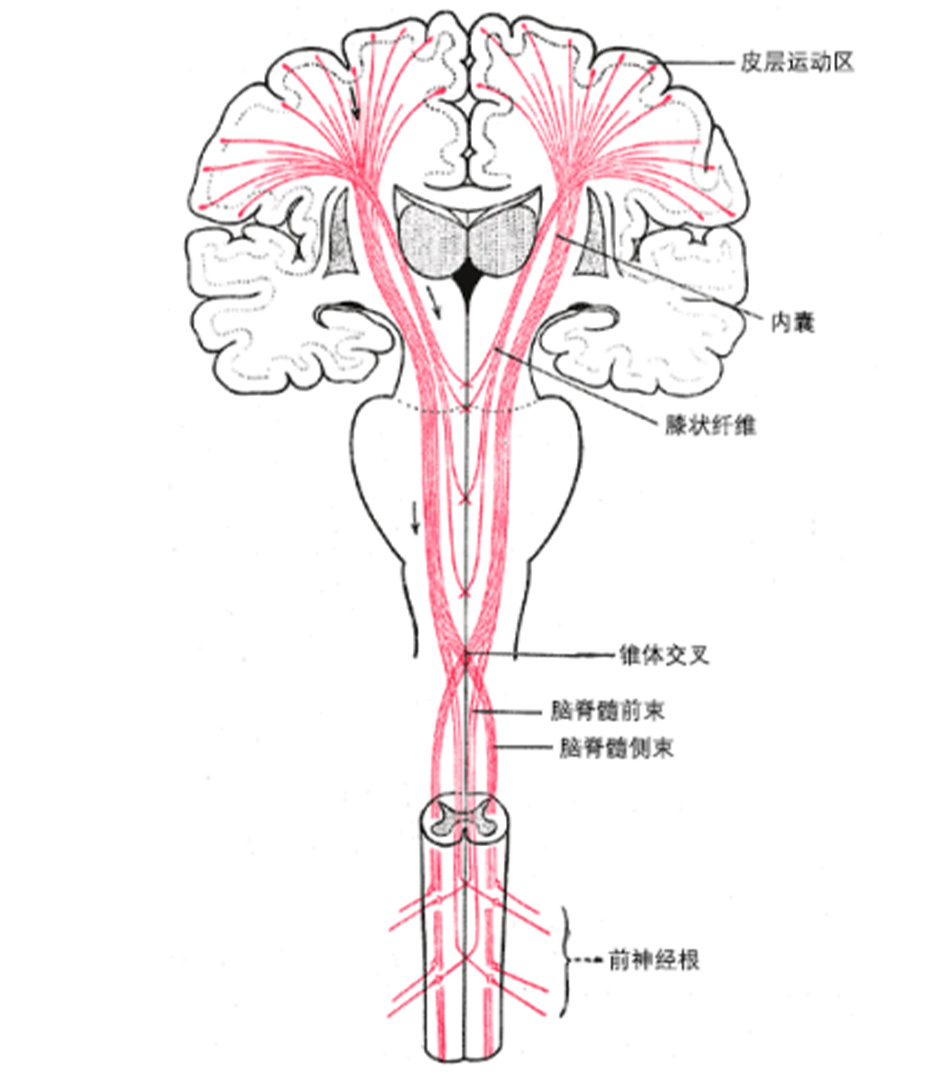
Ở bại não thể liệt cứng, xung động từ vỏ não vận động (hồi trước trung tâm) bị tổn thương dọc theo đường đi của chúng qua nang bên trong đến các thần kinh vận động cột sống và sau cùng đến vị trí hoạt động, cơ xương. Bó vỏ tủy (hình tháp) kích hoạt và truyền các xung cần thiết cho cử động có chủ ý. Tổn thương vỏ não vận động nguyên phát hoặc bó vỏ tủy làm suy giảm khả năng cử động có chủ ý và kiểm soát vận động tinh. Liệt cứng dường như do tổn thương hoặc đầu vào bất thường cho nhân tiền đình và cấu trúc lưới hoặc bó tiền đình và bó lưới, dẫn đến mất ảnh hưởng ức chế đến nhóm thần kinh vận động cột sống. Tổn thương hệ thống thần kinh lưới làm tăng trương lực; tổn thương bó thần kinh tiền đình điều chỉnh hoạt động cơ xương chống trọng lực và phản xạ cân bằng, dẫn đến tăng trương lực cơ duỗi.[31] Tổn thương hạch nền, thường liên quan đến hội chứng giống Parkinson, không dẫn đến liệt cứng nhưng liên quan đến các dạng bại não thể loạn động. Nhu cầu chuyển hóa đặc biệt của hạch nền ở bào thai từ 38 đến 40 tuần tuổi có thể dẫn đến rối loạn trương lực hay rối loạn cử động khác trong trường hợp tổn thương trong khoảng thời gian này.[32] Chứng tăng bilirubin huyết nặng mà hiện tại có thể phòng ngừa trong đa số trường hợp dẫn đến tổn thương hạch nền do lắng đọng sản phẩm phụ của bilirubin, gây ra rối loạn vận động. Thất điều và giảm trương lực có liên quan đến tổn thương tiểu não hoặc đường dẫn tiểu não.[31]
Phân loại
Bại não hiện được phân loại theo suy giảm vận động, phân bố vùng giải phẫu. và mức chức năng.[1]
Phân loại rối loạn vận động[4]
Liệt cứng
• Phân nhóm thường gặp nhất, đặc trưng bởi tình trạng tăng phản xạ căng cơ trương lực phụ thuộc vào tốc độ cùng với giật gân kịch phát và giật rung do kích thích quá mức phản xạ căng cơ.[5] [6] Bệnh nhân có khuynh hướng hẹp hông, gập gối và gập mắt cá – gan bàn chân (tật bàn chân rũ). Các chi trên khi bị tổn thương có khuynh hướng bị quay sấp cẳng tay, gập cổ tay, gập khuỷu tay, và biến dạng ngón tay cái trong lòng bàn tay. Dựa trên giải phẫu định khu, có thể tiếp tục phân loại bại não thể liệt cứng thành:[7]
• Liệt một chi: tổn thương một chi.
• Liệt nửa người: tổn thương chi trên và chi dưới cùng bên.
• Liệt hai bên: tổn thương nặng cả hai chi dưới, nặng hơn đáng kể so với chi trên.
• Liệt tứ chi: tổn thương tất cả các chi và thân. Bệnh này còn được gọi là ‘tổn thương toàn thân’ ở bệnh nhân bị tổn thương cơ cổ, cơ chế phát âm và nuốt. Thuật ngữ liệt nửa người hai bên cũng có thể được dùng khi một bên người có trương lực khác biệt đáng kể so với bên kia.
Loạn động
• Chuyển động không chủ ý, tái phát và thỉnh thoảng rập khuôn mẫu với trương lực cơ thay đổi. Phân nhóm bao gồm:
• Rối loạn trương lực: đặc trưng bởi tình trạng co cứng không chủ ý, dai dẳng dẫn đến tư thế vặn vẹo và bất thường.
• Múa giật: cử động nhanh, không chủ ý, giật và đứt đoạn; trương lực thường giảm nhưng biến động.
• Múa vờn: chuyển động chậm hơn, thay đổi liên tục, quằn quại hoặc vặn vẹo.
Thất điều
• Mất khả năng phối hợp cơ với lực và nhịp điệu bất thường, và giảm độ chính xác. Thường biểu hiện thất điều dáng đi và thân người, thăng bằng kém, trỏ lệch khi thực hiện nghiệm pháp past pointing, run điểm cuối của vận động có chủ ý, chứng nói bật hơi, rung giật nhãn cầu và các cử động bất thường khác của mắt, và giảm trương lực.
Hỗn hợp
• Hầu hết bệnh nhân bị rối loạn vận động nặng nhưng khi không thể xác định rối loạn đó là gì, thì bệnh nhân được phân loại là bị bại não loại hỗn hợp.
Phân loại khác
• Cũng có thể phân loại bại não theo phân bố vùng giải phẫu thành một bên (liệt nửa người) hoặc hai bên (liệt hai bên và liệt tứ chi). Các trường hợp hai bên khi khám kỹ có thể không đối xứng hoàn toàn.
• Có thể phân nhóm bại não theo cách đơn giản thành nhập viện và không phải nhập viện.
• Trong thực hành và nghiên cứu lâm sàng, bại não hiện đang được phân loại theo mức suy giảm/phụ thuộc chức năng ở các lĩnh vực vận động thô, vận động tinh, và giao tiếp.[8]
Việc phân bệnh nhân vào các phân loại các nhau rất hữu ích vì giúp đưa ra các khuyến cáo điều trị cụ thể cho nhóm. WHO cung cấp mã phân loại bệnh quốc tế (ICD) cho các phân loại bại não khác nhau và các hội chứng liệt khác. [WHO: ICD codes – cerebral palsy and other paralytic syndromes]
Hệ thống phân loại chức năng vận động thô (GMFCS)[9]
Hệ thống phân loại cho trẻ em từ 2 đến 18 tuổi này là phương pháp đo chức năng vận động. Hệ thống này có thể được tóm tắt phổ quát như sau.
• Mức I. Đi bộ không gặp trở ngại khi không có thiết bị hỗ trợ; suy giảm kỹ năng vận động thô nâng cao.
• Mức II. Đi bộ hầu như không cần thiết bị hỗ trợ; sử dụng tay vịn khi dùng cầu thang; khó đi bộ ngoài trời ở địa hình không bằng phẳng hoặc trong cộng đồng.
• Mức III. Đi bộ có sử dụng thiết bị hỗ trợ như nạng hay khung tập đi; có thể sử dụng xe lăn cho khoảng cách xa.
• Mức IV. Khả năng tự di chuyển hạn chế; sử dụng phương tiện di chuyển chính là xe lăn hay ghế lăn điện; có thể đi bộ trong khoảng cách ngắn khi có hỗ trợ.
• Mức V. Hoàn toàn phụ thuộc vào người khác để di chuyển bằng xe lăn; đòi hỏi thích ứng mở rộng nếu sử dụng ghế lăn điện.
Sơ đồ phân loại cập nhật với các phân loại và sửa đổi và phân loại cho trẻ nhỏ có thể được lấy từ CanChild Centre. [CanChild: Gross Motor Function Classification System – Expanded & Revised (GMFCS – E&R)] Tài liệu phát tay về GMFCS cho các nhóm tuổi khác nhau cũng có sẵn.
Hệ thống phân loại khả năng sử dụng tay (MACS) [Manual Ability Classification System] [10]
Hệ thống này phân loại cách trẻ em bị bại não từ 4 đến 18 tuổi sử dụng tay để cầm đồ vật như thế nào trong sinh hoạt hàng ngày. Hệ thống này không phân cấp riêng từng tay mà đưa ra điểm số duy nhất dựa trên việc trẻ thường cầm nắm đồ vật ở nhà, tại trường và trong môi trường cộng đồng như thế nào. Hệ thống này có thể được tóm tắt phổ quát như sau.
• Mức I: Cầm đồ vật dễ dàng và thành công.
• Mức II: Cầm được hầu hết đồ vật nhưng giảm chất lượng và/hoặc tốc độ ở mức nào đó.
• Mức III: Khó cầm đồ vật; cần giúp chuẩn bị và/hoặc điều chỉnh hoạt động.
• Mức IV: Cầm nắm số lượng hạn chế các đồ vật dễ cầm trong tình huống có điều chỉnh.
• Mức V: Không cầm nắm được đồ vật và khả năng thực hiện ngay cả các hành động đơn giản cũng bị hạn chế nghiêm trọng.
Hệ thống phân loại chức năng giao tiếp (CFCS) [Communication Function Classification System] [11]
Hệ thống này phân loại khả năng giao tiếp hàng ngày của người bị khuyết tật trên 4 tuổi. Hệ thống mô tả khả năng gửi và nhận thông tin của một người. Mặc dù phương thức giao tiếp được ghi nhận, việc sử dụng hệ thống giao tiếp tăng cường (ví dụ như thiết bị giao tiếp hoặc bảng từ) không ảnh hưởng đến mức độ đưa ra. Các mức độ có thể được tóm tắt phổ quát như sau.
• Mức I: Người gửi và nhận thông tin hiệu quả với các đối tác quen thuộc và không quen thuộc.
• Mức II: Người gửi và/hoặc nhận thông tin hiệu quả nhưng tốc độ chậm hơn với các đối tác quen thuộc và/hoặc không quen thuộc.
• Mức III: Người gửi và nhận thông tin hiệu quả với các đối tác quen thuộc.
• Mức IV: Người gửi và/hoặc nhận thông tin không nhất quán với các đối tác quen thuộc.
• Mức V: Người gửi và nhận thông tin hiếm khi hiệu quả với các đối tác quen thuộc.
Phòng ngừa
Ngăn ngừa sơ cấp
Căn nguyên gây bệnh của bại não dường như do nhiều yếu tố, và việc phòng ngừa đòi hỏi nhiều phương pháp tiếp cận khác nhau tùy vào căn nguyên gây bệnh chính xác. Phòng ngừa có thể hiệu quả nếu có nguồn lực để chẩn đoán và điều trị yếu tố nguy cơ.
Cần sàng lọc và điều trị sớm các yếu tố nguy cơ của người mẹ bao gồm thiếu i-ốt, bệnh tuyến giáp, và nhiễm trùng. Điều quan trọng là phòng ngừa nhiễm TORCH (bệnh Toxoplasma, rubella, cytomegalovirus, herpes simplex) bằng cách tiêm chủng nếu có thể và bắt đầu điều trị sớm khi nhiễm bệnh. Cần tránh phơi nhiễm không cần thiết với x quang tiền sản và phơi nhiễm thuốc không cần thiết. Có thể điều trị cho người mẹ thuộc nhóm máu Rh-âm tính bằng globulin miễn dịch và trẻ nhũ nhi bị vàng da cần được điều trị bằng chiếu đèn và truyền máu nếu cần.
Cần tránh sinh non nếu có thể và tìm cách tiến hành điều trị biến chứng sơ sinh tích cực. Các biện pháp điều trị hiện tại nhắm đến phòng ngừa các thay đổi gây viêm đi kèm biến cố đột ngột như ngạt hay đột quỵ sơ sinh nhằm hạn chế tổn thương cấu trúc thần kinh.[39] Có bằng chứng chất lượng cao hỗ trợ việc sử dụng thuốc tiêm truyền magiê sulfat ở phụ nữ có nguy cơ sinh non vì magiê sulfat có thể phòng ngừa bại não ở trẻ nhũ nhi sinh non.[40] [41] [42] [43] [44] [45] [46] Một số nghiên cứu đã xác nhận cơ chế của liệu pháp này là do tác dụng bảo vệ thần kinh của magiê sulfat tiền sản.[47] [48] [49] [50] Cộng đồng Bác sĩ Sản và Sơ sinh Nam Úc đã xuất bản hướng dẫn lâm sàng về magiê sulfat để bảo vệ thần kinh cho thai nhi.[51] Tuy nhiên, Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ khuyến cáo không nên dùng magiê sulfat quá 5-7 ngày để ngăn ngừa sinh non. Sử dụng kéo dài (hơn 5-7 ngày) có thể dẫn đến mức canxi thấp và các vấn đề về xương ở trẻ nhỏ hoặc bào thai đang phát triển, bao gồm chứng thiếu xương và gãy xương.[52]
Việc theo dõi ở tuổi đi học, so sánh magiê sulfat và giả dược ở trẻ nhũ nhi sinh rất non không xác nhận các kết quả của nghiên cứu ở trẻ nhỏ nhưng không cho thấy tác hại nào. Không thể loại trừ ưu điểm về giảm tỷ lệ tử vong.[53] Một đánh giá của Cochrane đã không thể chứng minh bằng chứng xác nhận tác dụng bảo vệ của magiê sulfat đối với trẻ nhũ nhi sinh đủ tháng.[54] Việc sử dụng phương pháp hạ thân nhiệt ở trẻ nhỏ sinh đủ tháng bị bệnh não do giảm oxy máu-thiếu máu cục bộ giúp ngăn chuỗi hóa chất gây tổn thương não vĩnh viễn.[55] [56] [57] [58] Trẻ nhỏ sinh đủ tháng hoặc gần đủ tháng bị bệnh não do giảm oxy máu-thiếu máu cục bộ được khuyến cáo điều trị hạ thân nhiệt ngay trong 6 giờ sau khi sinh nếu có thể.[59] [60] [61] [62] Erythropoietin người tái tổ hợp đã được chứng minh là cải thiện kết cục ở trẻ nhũ nhi sinh rất non khi được cho dùng trong vòng 72 giờ sau khi sinh. Nguy cơ tử vong hay khuyết tật thần kinh từ trung bình đến nặng giảm từ 26,9% xuống 13,0%. Tỷ lệ mắc mới của chỉ riêng khuyết tật thần kinh giảm từ 18,8% xuống 7,1%, và không quan sát thấy biến cố bất lợi quá mức.[63]
Thuốc kháng sinh phòng ngừa (cho phụ nữ sinh non khi chưa vỡ nước ối và sinh ngay đối với trẻ nhỏ sinh non bị nghi ngờ tổn thương) đã được cho thấy là có thể không hiệu quả và có thể gây hại. Dùng một hoặc nhiều liệu trình corticosteroid trước khi sinh non dường như không tạo nên sự khác biệt rõ rệt về khả năng trẻ bị mắc bại não.[40] Đánh giá của Cochrane về việc sử dụng melatonin để bảo vệ thần kinh bào thai khi được dùng ở người mẹ không tìm thấy thử nghiệm ngẫu nhiên nào để đưa vào đánh giá, và do đó các tác giả không thể đưa ra khuyến cáo thực hiện.[64]
Khám sàng lọc
Có một số yếu tố nguy cơ liên quan đến việc phát triển bại não, và theo tiền sử khó dự đoán chính xác trẻ sơ sinh nào sẽ mắc bại não. Một đánh giá cho thấy có thể dự đoán bại não ở trẻ nhũ nhi có nguy cơ cao hoặc trẻ được xác định là chậm vận động hoặc mắc bệnh bất đối xứng dưới 5 tháng tuổi thông qua khám lâm sàng. Đánh giá Định tính về Vận động Tổng quát (GM) của Prechtl hoặc Khám Thần kinh Trẻ nhũ nhi Hammersmith (HINE) do bác sĩ khám được đào tạo thực hiện nhạy trong việc phát hiện sớm.
Cần khám theo dõi tuần tự tất cả trẻ sơ sinh từ bộ phận chăm sóc chuyên sâu sơ sinh bắt đầu từ độ tuổi đã điều chỉnh là 3 tháng tuổi cho đến khi có bằng chứng về việc đạt được các mốc phát triển quan trọng hoặc tiến triển liệt cứng. Nếu sẵn có, chụp cộng hưởng từ (MRI) não giúp xác nhận thêm chẩn đoán và có thể được sử dụng kết hợp với GM hoặc HINE.Trước 5 tháng tuổi, GM nhạy 98%, HINE nhạy 90% và MRI ở trẻ sơ sinh nhạy 86% đến 89% trong việc phát hiện bại não. Sau 5 tháng tuổi, HINE nhạy 90% và Đánh giá Phát triển Trẻ nhỏ (chỉ số C) nhạy 83% trong khi MRI tiếp tục có độ nhạy 86% đến 89%.[91]
Ngăn ngừa thứ cấp
Chương trình tập luyện là một phần không thể thiếu trong sức khỏe tổng thể và để giảm thiểu chứng loãng xương. Cần đánh giá việc hấp thụ canxi và vitamin D cơ bản để khuyến cáo mức hấp thụ hàng ngày. Đặt ống thông dạ dày qua da cần được xem xét ở bệnh nhân khó cho ăn để tối ưu hóa dinh dưỡng và tăng trưởng.[218] [230]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một bệnh nhân nhi 18 tháng tuổi có tiền sử sinh non (thai 28 tuần, 1200 gram) không đáp ứng các mốc phát triển quan trọng. Bé tự ngồi được khi 1 tuổi, phát âm được ít từ, nhưng không thể đứng lên khi được kéo, và tăng phản xạ gân sâu ở chi dưới và giật rung kéo dài ở cả hai mắt cá chân. Chức năng chi trên tốt. MRI não cho thấy bệnh nhuyễn chất trắng quanh não thất. Bé được chẩn đoán mắc bại não thể liệt cứng hai bên.
Tiền sử ca bệnh #2
Một bệnh nhân nhi 2 tuổi có dáng đi bất đối xứng, người mẹ có thai kỳ và sinh bình thường. Thăm khám cho thấy liệt cứng nhẹ chi trên và chi dưới bên trái, đầu gối bên trái tăng phản ứng và phản xạ gân sâu ở mắt cá chân, và giảm gập mắt cá chân bên trái so với bên phải. Khi đi bộ, bệnh nhân bước trên ngón chân trái, và cánh tay trái co nhẹ ở khuỷu tay với lòng bàn tay hướng xuống sàn nhà (cẳng tay quay sấp). Vòng bắp chân trái nhỏ hơn bắp chân phải, dẫn đến chẩn đoán bại não liệt nửa người.
Các bài trình bày khác
Bệnh nhân bị bại não liệt cứng tứ chi có tổn thương toàn thân, thường được cho ăn qua ống thông dạ dày nếu tổn thương hầu họng và có nguy cơ hít sặc, và có thể có tiền sử biến chứng, co giật và GORD bẩm sinh. Nhược trương ban đầu tiến triển thành trạng thái liệt cứng hoặc loạn động trong 14 tháng trở lên. Những người cần xe lăn có hệ thống ngồi chuyên biệt và phụ thuộc để di chuyển, chuyển tiếp và tất cả các sinh hoạt hàng ngày khác.
Một số bệnh nhân có thể biểu hiện dạng không liệt cứng bao gồm rối loạn vận động (thành từng đợt, nhưng duỗi cứng không chủ ý kéo dài với các thay đổi đột ngột về trương lực cơ và hoạt động phản xạ đơn giản), múa vờn (chuyển động quằn quại ở đầu xa, thường kèm theo duỗi ngón tay quá mức), múa giật (cử động cơ ở đầu gần hơn, nhanh hơn, giật nhiều hơn) và thất điều (suy giảm thăng bằng biểu hiện ở dáng đi dang rộng hai chân, run cơ, và có xu hướng ngã). Một số bệnh nhân có đặc điểm của cả các thành phần liệt cứng và không liệt cứng; điều này được gọi là bại não thể hỗn hợp.
Cách tiếp cận chẩn đoán từng bước
Chẩn đoán bại não kịp thời cho phép xác định phương pháp điều trị phù hợp và dịch vụ hỗ trợ. Chẩn đoán chủ yếu dựa vào lâm sàng. Thăm khám bao gồm đánh giá phạm vi vận động chủ động và thụ động, sức mạnh vận động, kiểm soát vận động có chủ ý chọn lọc, trương lực cơ, và cảm giác ở các chi. Xét nghiệm bổ sung được tiến hành tùy theo từng cá nhân dựa vào tiền sử và kết quả thăm khám.[65] Suy yếu não tiến triển không phải là đặc điểm của bại não và cần được kiểm tra để xác định chẩn đoán thay thế.
Tiền sử
Cần đánh giá tiền sử kỹ lưỡng đối với yếu tố nguy cơ tiền sản (phơi nhiễm chất gây quái thai, bệnh của người mẹ, viêm màng ối, dị dạng não thai nhi được chẩn đoán tiền sản), yếu tố nguy cơ chu sinh (lấy thai bằng dụng cụ, ngôi thai không thuận, rau bong non, vỡ tử cung, chuyển dạ kéo dài/tắc nghẽn, thai sinh già tháng), và yếu tố nguy cơ hậu sản (chứng tăng bilirubin huyết, nhiễm trùng máu sơ sinh, suy hô hấp, viêm màng não khởi phát sớm, xuất huyết trong não thất, tổn thương đầu trước khi 3 tuổi). Khoảng 25% trẻ nhũ nhi sống sót sau khi bị co giật sơ sinh mắc bại não.[25]
Tiền sử gia đình có thể cho thấy căn nguyên gây bệnh di truyền hay chuyển hóa trong gia đình. Mức thu nhập thấp có liên quan đến việc tăng gấp đôi tỷ lệ bại não.[14] Tiền sử xã hội cũng có thể gợi ra các mối lo ngại về tổn thương đầu do ngược đãi trẻ em hoặc hội chứng rung lắc trẻ nhỏ.
Phải có thông tin tiền sử đầy đủ về tất cả các mốc phát triển quan trọng. Thăm khám mức phát triển bao gồm sàng lọc có thể được thực hiện nhờ vào các công cụ như Denver II và Bayley III. Công cụ đánh giá vận động đặc biệt trong năm đầu đời đối với trẻ nhũ nhi sinh non giúp phát hiện thay đổi chất lượng vận động.[66]
• Chậm đạt các mốc quan trọng về vận động thường là yếu tố chẩn đoán chính. Thông thường, trẻ có thể ngồi lúc 6 tháng tuổi, bò với vận động đối ứng lúc 9 tháng, đi bộ lúc 12 đến 18 tháng, nói câu ngắn lúc 2 tuổi, và leo cầu thang theo cách như người lớn (bước chân luân phiên) lúc 3 tuổi.
• Chậm phát triển ngôn ngữ có thể phản ảnh tình trạng chậm vận động hoặc thiểu năng trí tuệ. Chậm nói (>50% bệnh nhân mắc bại não) phổ biến hơn ở trẻ bị tổn thương toàn thân.
• Suy giảm nhận thức được quan sát thấy ở 40% bệnh nhân bị bại não.
Bại não thể liệt cứng
Bại não thể liệt cứng là phân nhóm thường gặp nhất, và đặc trưng bởi tình trạng tăng phản xạ căng cơ trương lực phụ thuộc vào tốc độ cùng với giật gân kịch phát và giật rung do kích thích quá mức phản xạ căng cơ.[5] [6] Mức độ nghiêm trọng thay đổi từ tổn thương nhẹ ở một chi đến tổn thương nặng toàn thân.
Nguyên tắc chẩn đoán chung bao gồm xác nhận chẩn đoán khi rõ ràng và trì hoãn chẩn đoán khi không rõ ràng trong khi tiếp tục điều trị triệu chứng. Khoảng một nửa số trẻ em phát triển quá mức xu hướng chẩn đoán bại não thể liệt cứng, được xác định lúc trẻ 1 tuổi, cho đến khi 7 tuổi.[67] Liệt cứng thường ổn định sau 5 tuổi. Hầu hết trẻ em đạt được 90% khả năng vận động khi 5 tuổi,[68] và ít có khả năng trẻ bắt đầu biết đi sau 7 tuổi.[69] Một số bác sĩ nhi khoa cho rằng không nên đưa ra chẩn đoán xác định cho đến khi 5 tuổi để tránh chẩn đoán quá mức.
Giai đoạn ngay sau khi sinh
• Đặc trưng bởi tình trạng giảm trương lực cơ, sau đó phát triển thành ưu trương tiến triển ở thời điểm 16 đến 18 tháng tuổi.
Trẻ mới sinh
• Có thể chẩn đoán sớm ở thời điểm 6 tháng tuổi sử dụng thang phát triển khi bị giật rung kéo dài hoặc phản xạ bệnh lý dai dẳng. Giật rung kéo dài được định nghĩa là giật rung quá 3 nhịp mỗi lần, thường ở ngang mức mắt cá chân. Phản xạ và phản ứng là yếu tố tiên lượng xấu cho việc phát triển khả năng đi độc lập bao gồm:
• Phản xạ trương lực cổ bất đối xứng và đối xứng kéo dài.
• Phản xạ Moro (giật mình) kéo dài
• Phản xạ chỉnh thế cổ kéo dài
• Có phản ứng đẩy co duỗi ở chi dưới
• Không có phản ứng nhảy dù
• Không có phản ứng đặt bàn chân.[70]
Trẻ nhỏ
• Liệt cứng thường không phát triển cho đến năm hai tuổi khi trẻ thử các hoạt động. Co cứng được xác nhận bằng tăng trương lực (kháng cự lại vận động thụ động tùy thuộc vào tốc độ), tăng phản xạ gân sâu một cách bất thường, và xuất hiện giật rung. Liệt cứng được phân cấp theo thang Ashworth điều chỉnh.[71] Co cứng có thể đi kèm với hiện tượng ‘dao gấp’, có nghĩa là việc kháng cự lại vận động thụ động giảm đột ngột, cho phép chi di chuyển dễ dàng hơn.
• Bệnh nhân cũng biểu hiện suy giảm kiểm soát vận động có chủ ý chọn lọc, không có khả năng di chuyển khớp cách ly mà không di chuyển bắt buộc các khớp không chủ vận. Điều này có thể được đánh giá bằng các công cụ như đánh giá kiểm soát chọn lọc chi dưới (SCALE).[72]
• Bệnh nhân bị liệt cứng hai bên có tổn thương hai bên, với chi dưới bị tổn thương nhiều hơn chi trên. Bệnh nhân bị liệt cứng tứ chi có tổn thương đáng kể ở cả 4 chi và tỷ lệ suy giảm trí tuệ, vận động miệng, và thị lực cao hơn.
• Bệnh nhân biểu hiện các mức khả năng can thiệp khác nhau dựa trên hệ thống phân loại chức năng vận động thô (GMFCS). [CanChild: Gross Motor Function Classification System – Expanded & Revised (GMFCS – E&R)]
Giai đoạn giữa thời thơ ấu
• Ảnh hưởng của chứng liệt cứng đến hệ cơ xương có thể dẫn đến co cứng hay biến dạng tiến triển, đặc biệt là trong các giai đoạn tăng trưởng nhanh, và có thể phát triển tính đến lúc 5 tuổi. Co cứng cố định không thay đổi bởi giấc ngủ hay gây mê. Cần tiếp tục thực hiện đánh giá bán trật khớp háng và vẹo cột sống.
[Fig-2]• Mức độ nghiêm trọng của co cứng và biến dạng có xu hướng ít hơn ở trẻ em bị liệt nửa người so với trẻ em bị tổn thương ở nhiều vùng hơn; hiếm gặp loạn sản và biến dạng hông nhưng không nên bỏ qua.[73]
Bại não thể loạn động
Bại não thể loạn động bao gồm rối loạn chuyển động bắt nguồn từ hệ thống ngoài bó tháp, dẫn đến rối loạn như múa vờn, múa giật, và rối loạn trương lực. Bệnh nhân có chuyển động không chủ ý, tái phát và thỉnh thoảng rập khuôn với trương lực cơ thay đổi. Múa vờn và múa giật biểu hiện ở trẻ nhỏ, trong khi rối loạn trương lực biểu hiện ở trẻ lớn hơn hoặc thanh thiếu niên. Mặc dù suy giảm thể chất có thể nặng ở các bệnh nhân này, thường có thể bảo tồn khả năng trí tuệ.
• Rối loạn trương lực đặc trưng bởi tình trạng co cứng không chủ ý, dai dẳng dẫn đến tư thế vặn vẹo và bất thường. Bệnh nhân có thể bị co cứng liên quan, được mô tả là tình trạng kháng cự liên tục hay mang tính ‘ống chì’, không thay đổi theo tốc độ.
• Múa giật biểu hiện ở cử động nhanh, không chủ ý, giật và đứt đoạn. Trương lực thường giảm nhưng biến động.
• Múa vờn đặc trưng bởi chuyển động chậm hơn, thay đổi liên tục, quằn quại hoặc vặn vẹo.
Bại não thể thất điều
Bao gồm việc mất khả năng phối hợp cơ với lực và nhịp điệu bất thường, và giảm độ chính xác, dẫn đến thất điều dáng đi và thân người, thăng bằng kém, trỏ lệch khi thực hiện nghiệm pháp past pointing, run điểm cuối của vận động có chủ ý, chứng nói bật hơi, rung giật nhãn cầu và các cử động bất thường khác của mắt, và giảm trương lực. Hệ thống cơ đầu gần vùng xương chậu, xương vai, và thân người bị ảnh hưởng đặc biệt, dẫn đến bệnh nhân phải bù ở đầu xa đối với tình trạng suy giảm ở đầu gần. Cần thực hiện chẩn đoán phân biệt ở những người bị thất điều đơn thuần vì điều này hiếm gặp ở bại não.
Bại não thể hỗn hợp
Nhiều bệnh nhân bị bại não biểu hiện hơn 1 loại rối loạn chuyển động (ví dụ như có rối loạn chuyển động dạng loạn động cùng với liệt cứng hay tăng trương lực cơ theo tư thế. Ở các bệnh nhân này, yếu tố loạn động có thể không biểu hiện cho đến sau khi liệt cứng rõ ràng.
Tư thế
Có thể phát hiện tư thế bất thường sau độ tuổi tập đi, điều này thường bị chậm. Đánh giá tư thế có thể hữu ích trong việc chẩn đoán phân loại bại não.
Bại não thể liệt cứng
• Các bất thường bao gồm bất đối xứng, đi bằng đầu ngón chân, lệch xoay chi, ‘chân bắt chéo’, thăng bằng kém, gập khớp quá mức, kéo lê chân, và tư thế gập tay.
• Liệt nửa người: gập gan bàn chân quá mức có thể biểu hiện ở dạng đi bằng đầu ngón chân một bên ở trẻ nhỏ hay duỗi đầu gối quá mức ở trẻ lớn hơn hoặc người lớn. Bệnh nhân bị liệt cứng nửa người thường vẫn đi lại được.
• Liệt hai bên: liệt cứng cơ gập gan bàn chân có thể gây ra chứng đi bằng đầu ngón chân hai bên ở trẻ nhỏ. Tuy nhiên, điều này hiếm khi thấy ở trẻ ở độ tuổi đi học hoặc người lớn, có tư thế lom khom do yếu cơ gập gan lòng bàn chân với hông và đầu gối co cứng. Liệt cứng cơ khép ở hông hoặc gân kheo giữa có thể biểu hiện ở dạng ‘chân bắt chéo’ (bắt chéo hai chân) trong các hoạt động ở tư thế thẳng đứng. Xoay trong xương đùi hoặc xương chày cũng có thể giống với tình trạng chân bắt chéo.
• Liệt tứ chi: đa số các bệnh nhân này không thể đi bộ khoảng cách đáng kể. Nếu họ đi bộ, kiểu tư thế của họ phụ thuộc vào dạng rối loạn chuyển động nguyên phát (liệt cứng hoặc loạn động).
Bại não thể thất điều
• Bệnh nhân có tư thế thất điều và thường bị ngã. Khi thất điều là rối loạn chuyển động nguyên phát, nó thường xảy ra kết hợp với các rối loạn chuyển động khác bao gồm liệt cứng và rối loạn vận động.
Các thăm dò
Chẩn đoán hình ảnh thần kinh
• Có thể cho thấy nhũn não chất trắng quanh não thất, dị tật bẩm sinh, đột quỵ hoặc xuất huyết. Có thể có tổn thương nang, và điều này là bình thường trong các ca liệt nửa người do tai biến mạch máu tiền sản hay chu sinh.
[Fig-3]• MRI não là phương pháp chụp hình ảnh não được lựa chọn và có kết quả bất thường ở đến 80% ca mắc bại não, đặc biệt là các ca sinh non hoặc có yếu tố nguy cơ khác.[27] [28] Mọi trẻ nghi ngờ chẩn đoán về bại não cần được chụp MRI não.[74] Hơn 50% số trẻ mắc bại não là sản phẩm của các ca mang thai đủ tháng bình thường và có thể không được chụp MRI thường quy trong giai đoạn sơ sinh. Nếu biểu hiện bình thường, có thể trì hoãn việc chụp hình ảnh cho đến khi trẻ đủ tuổi để chụp mà không cần dùng an thần, thường là từ 5 đến 7 tuổi.
• Siêu âm và chụp CT não không nhạy như MRI trong việc phát hiện bất thường ở não nhưng có thể giúp ích cho việc chẩn đoán và tiên lượng.[75]
Các xét nghiệm đông máu
• Có thể bất thường. Cần được xem xét ở bệnh nhân bị liệt nửa người có tỷ lệ mắc mới nhồi máu ở một bán cầu não cao.
Đánh giá di truyền
• Được chỉ định cho bệnh nhân có các đặc điểm dị hình như nếp nhăn da bất thường, hai tai nằm thấp hơn bình thường, không có sống mũi, và giảm hoặc tăng khoảng cách giữa hai bộ phận cơ thể, hoặc bệnh nhân nghi ngờ mắc bệnh gia đình.[65] Bệnh nhân cũng có thể có nhiều bất thường bẩm sinh, chẳng hạn như tổn thương cột sống bẩm sinh, thận bất thường hoặc co cứng bẩm sinh. Các đặc điểm có thể rõ ràng trong chăm sóc chuyên sâu sơ sinh hoặc trở nên rõ ràng sau đó trong giai đoạn thơ ấu.
Sàng lọc chuyển hóa
• Xem xét ở trẻ sơ sinh nghi ngờ bị rối loạn chuyển hóa bẩm sinh, thường biểu hiện co giật, nhiễm toan không rõ nguyên nhân, và hôn mê. Một số bệnh chuyển hóa có thể trở nên rõ ràng sau khi sàng lọc máu thường quy.[76] [77]
Chụp x-quang
• Tùy vào các triệu chứng thực thể, cần chụp x quang tuần tự từ lúc 3 tuổi (ví dụ như chụp x quang hông để theo dõi tình trạng bán trật khớp háng, và/hoặc chụp x quang cột sống để xác nhận tiến triển ở trẻ biểu hiện vẹo cột sống, gù hoặc ưỡn cột sống).
[Fig-2]• Trẻ bị GMFCS mức I hoặc II ít cần theo dõi hơn, bắt đầu từ 3 tuổi; trẻ bị mức III cần được theo dõi ít nhất hai năm một lần; và trẻ có mức IV hoặc V cần được đánh giá hàng năm trong suốt thời kỳ đang tăng trưởng. [CanChild: Gross Motor Function Classification System – Expanded & Revised (GMFCS – E&R)] [78]
• Tiêu chuẩn đánh giá tình trạng bán trật khớp háng trên hình ảnh AP xương chậu được gọi là chỉ số di chuyển. Trang Hipscreen.org [HipScreen] có ứng dụng hữu ích cho điện thoại thông minh, đặt một mẫu có thể điều chỉnh lên hình ảnh chụp x quang hông, tự động thực hiện quy trình.
Phân tích tư thế bằng dụng cụ
• Các phòng thí nghiệm về tư thế cung cấp dịch vụ phân tích động học và vận động học tư thế. Các công cụ khách quan chuẩn hóa bao gồm phân tích chuyển động bằng máy tính, điện cơ đồ, và bản ghi tấm lực được sử dụng để xác định và định lượng các đặc điểm của kiểu chuyển động. Các dữ liệu này thường được trình bày so sánh với cơ sở dữ liệu của những người không bị khuyết tật và cung cấp thông tin chi tiết về chuyển động và lực khớp không thể được quan sát lâm sàng. Ví dụ, tư thế hai bàn chân chụm đầu vào nhau có thể là do dị dạng xoắn xương chày hoặc xương đùi, co cứng mô mềm gần hông, hoặc biến đổi chuyển động xương chậu ở mặt phẳng ngang. Phân tích tư thế bằng cách quan sát và khám lâm sàng chi tiết có thể hiệu quả ở nhiều ca bệnh, nhưng phân tích tư thế bằng dụng cụ thường có thể phân biệt nguyên nhân tiềm ẩn để chỉ định can thiệp bằng phẫu thuật.[79]
Công cụ đánh giá
Các chỉ số hữu ích để chẩn đoán và theo dõi bệnh nhân bị bại não bao gồm:
• Đánh giá chỉ số khuyết tật nhi khoa (chỉ số chức năng tổng thể)[80]
• Chỉ số hiệu quả thực hiện vận động thô[81]
• Hệ thống phân loại chức năng vận động thô [CanChild: Gross Motor Function Classification System – Expanded & Revised (GMFCS – E&R)]
• Hệ thống phân loại khả năng sử dụng tay (MACS) [Manual Ability Classification System] [10]
• Hệ thống phân loại chức năng giao tiếp (CFCS) [Communication Function Classification System] [11]
• Chỉ số chức năng vận động thô [CanChild: GMFM score sheets]
• Phương pháp quan sát thang xếp hạng của bác sĩ[82]
• Thang Ashworth đã điều chỉnh cho chứng liệt cứng[71]
• Thang rối loạn trương lực Barry-Albright[83]
• Phân loại khuyết tật chức năng và sức khỏe quốc tế (chú trọng đến sự hòa nhập xã hội như là tiêu chí đánh giá kết cục sức khỏe) [WHO: International classification of functioning, disability and health]
• Thang vận động chức năng[84]
• Đánh giá điều khiển chọn lọc chi dưới[72]
• Đánh giá phát triển Denver II
• Thang phát triển Bayley III
• Công cụ đánh giá tăng trương lực cơ (HAT)[85] [86]
• Nghiệm pháp thích ứng trên máy tính cho bại não (bại não-CAT).[87]
Các đánh giá đã mô tả công cụ đánh giá chi trên cho bệnh nhân bị bại não liệt nửa người.[88] [89]
Các yếu tố nguy cơ
Mạnh
Sinh non
• Khoảng 35% trẻ sinh dưới 26 tuần thai mắc bại não.[21]
• Có mối liên hệ giữa việc tăng mức cytokine trong dịch ối hoặc máu dây rốn và nguy cơ sinh non và nhuyễn chất trắng quanh não thất.[14] [33] Người ta đã đề xuất rằng các quá trình viêm truyền từ mẹ sang thai nhi đóng vai trò quan trọng trong sinh bệnh học của cả xuất huyết trong não thất và phát triển nhuyễn chất trắng quanh não thất. Do đó, các biện pháp kháng viêm có thể đóng vai trò phòng ngừa trong tương lai.
• Khả năng tổn thương chọn lọc của chất trắng quanh não thất xảy ra ở tuần thai 26 đến 34, vì vậy tổn thương bào thai ở thời điểm này có thể dẫn đến bại não.
• Nhu cầu chuyển hóa đặc biệt của hạch nền ở bào thai từ 38 đến 40 tuần tuổi có thể dẫn đến rối loạn trương lực hay rối loạn cử động khác trong trường hợp tổn thương trong khoảng thời gian này.[32]
Ngạt bào thai lúc sinh
• Suy giảm nặng oxy và/hoặc tưới máu não dẫn đến bệnh não do giảm oxy máu-thiếu máu cục bộ và suy thai trong khi chuyển dạ.[34]
• Các nguyên nhân có thể có bao gồm chấn thương lúc sinh, rau bong non, vỡ tử cung, chuyển dạ kéo dài/tắc nghẽn, và lấy thai bằng dụng cụ. Mặc dù theo dõi bào thai bằng điện tử đã được sử dụng trong nhiều thập kỷ, người ta chưa chứng minh được nó là yếu tố phòng ngừa bại não, và dưới 10% ca bệnh được cho là có liên quan đến ngạt lúc sinh.[16] [23] [24]
• EEG tích hợp biên độ là công cụ tại giường bệnh mới được sử dụng để dự đoán kết quả phát triển thần kinh lâu dài ở trẻ nhũ nhi sinh đủ tháng bị bệnh não do giảm oxy máu-thiếu máu cục bộ.[35]
Sinh nhiều con
• Tỷ lệ lưu hành bệnh bại não là 2,3/1000 ở sinh một, 12,6/1000 ở sinh đôi và 44,8/1000 ở sinh ba.[14]
Bệnh của người mẹ
• Trẻ nhũ nhi sinh đủ tháng và gần đủ tháng đặc biệt có nguy cơ nếu người mẹ bị viêm màng ối và/hoặc sốt.
• Nhiễm TORCH (bệnh Toxoplasma, rubella, cytomegalovirus, herpes simplex) trong khi mang thai có thể ảnh hưởng đến não đang phát triển.[16]
• Bệnh tuyến giáp và thiếu i-ốt ở người mẹ đòi hỏi việc khám sàng lọc tiền sản vì mức hormon giáp của người mẹ ảnh hưởng đến sự phát triển não của bào thai.
• Rối loạn huyết khối bao gồm đột biến yếu tố V Leiden lớn hơn ở người mẹ có con bị bại não so với người mẹ không có con bị bại não.[19]
Dị dạng não bào thai
• Yếu tố nguy cơ đã xác định cho bại não. Liệt nửa người có thể là do tổn thương khu trú ở tử cung.
Dị tật bẩm sinh nghiêm trọng
• Dưới 0,4% trẻ sơ sinh còn sống sinh ra trước 28 tuần tuổi thai, chiếm tỷ lệ tương đối nhỏ. Ngược lại, hai phần ba trẻ sơ sinh bị bại não được sinh ra tại hoặc sau thời điểm 35 tuần. Ở nhóm này, 35% trẻ bị dị tật bẩm sinh nghiêm trọng đi kèm. Tỷ lệ bị dị tật bẩm sinh nghiêm trọng tăng gấp 9 lần ở trẻ sinh đủ tháng bị bại não so với trẻ sinh non bị bại não.[23]
Rối loạn chuyển hóa/di truyền trong gia đình
• Yếu tố nguy cơ cho bại não.
Biến chứng sơ sinh
• Tăng bilirubin huyết nặng (hiện tại có thể phòng ngừa trong đa số trường hợp) dẫn đến tổn thương hạch nền do lắng đọng sản phẩm phụ của bilirubin, gây ra rối loạn vận động.
• Xuất huyết quanh não thất đáng kể (độ III và IV), đặc biệt là ở trẻ nhũ nhi sinh non, có thể dẫn đến bại não.[36]
• Nhiễm trùng máu sơ sinh, đặc biệt là ở trẻ nhũ nhi có cân nặng lúc sinh rất thấp, là yếu tố nguy cơ đặc biệt giống như viêm màng não trong giai đoạn đầu phát triển. Khoảng 25% trẻ nhũ nhi sống sót sau khi bị co giật sơ sinh mắc bại não.[25] [36]
• Các yếu tố khác tương quan với sự phát triển bại não bao gồm suy hô hấp sơ sinh và sinh non, bản thân điều này là yếu tố gây nhiễu.
Phơi nhiễm chất gây quái thai ở người mẹ
• Phơi nhiễm chất gây quái thai như rượu, thuốc lá, hay phơi nhiễm x quang tiền sản là yếu tố nguy cơ cho sinh non và nhẹ cân khi sinh, và do đó là yếu tố nguy cơ gián tiếp cho bại não.[37] [38]
Tình trạng kinh tế xã hội thấp
• Mức thu nhập thấp có liên quan đến việc tăng bại não gấp đôi.[14]
Yếu
Ngôi thai không thuận
• Mối liên hệ của bại não với ngôi thai bất thường và khó sinh có thể là hậu quả của các vấn đề có trước đó hơn là nguyên nhân.[17]
Thai sinh già tháng
• Có thể là yếu tố nguy cơ cho bại não.
Chấn thương đầu
• Tổn thương đối với não đang phát triển (trước khi 3 tuổi) dẫn đến hội chứng giống bại não, ngược lại với tổn thương đối với não đã phát triển dẫn đến biểu hiện giống đột quỵ. Bao gồm tổn thương đầu không do tai nạn (ngược đãi trẻ em) và hôi chứng rung lắc trẻ nhỏ.
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
• Các yếu tố nguy cơ mạnh bao gồm sinh non, sinh nhiều con, bệnh của người mẹ (ví dụ như viêm màng ối, nhiễm TORCH, bệnh tuyến giáp, thiếu i-ốt, rối loạn huyết khối), ngạt lúc sinh (do rau bong non, vỡ tử cung, chuyển dạ kéo dài/tắc nghẽn, lấy thai bằng dụng cụ), dị dạng não, rối loạn chuyển hóa/di truyền, chứng tăng bilirubin huyết nặng, xuất huyết quanh não thất, nhiễm trùng máu sơ sinh, suy hô hấp, viêm màng não sớm, co giật sơ sinh, phơi nhiễm chất gây quái thai, địa vị kinh tế xã hội thấp.
Chậm phát triển vận động (thường gặp)
• Phải có thông tin tiền sử đầy đủ về các mốc phát triển quan trọng. Chậm đạt các mốc quan trọng về vận động thường là yếu tố chẩn đoán chính.
• Thông thường, trẻ có thể ngồi lúc 6 tháng tuổi, bò với vận động đối ứng lúc 9 tháng, đi bộ lúc 12 đến 18 tháng, và leo cầu thang theo cách như người lớn (bước chân luân phiên) lúc 3 tuổi.
• Mức I-V theo hệ thống phân loại chức năng vận động thô (GMFCS) nằm trong khoảng từ suy giảm nhẹ kỹ năng vận động nâng cao đến phụ thuộc hoàn toàn vào sự hỗ trợ cho mọi di chuyển và kỹ năng sinh hoạt hàng ngày.
• Chi trên ở bại não cần có sơ đồ phân loại riêng. Các đánh giá hỗ trợ việc sử dụng hệ thống phân loại khả năng sử dụng tay (MACS)[10] [Manual Ability Classification System] và phương pháp House.[90]
Chậm phát triển ngôn ngữ (thường gặp)
• Thông thường, trẻ nói câu ngắn khi được 2 tuổi. Chậm phát triển ngôn ngữ có thể phản ánh tình trạng chậm vận động hoặc thiểu năng trí tuệ.
• Chậm nói phổ biến hơn ở trẻ bị tổn thương toàn thân.
Chậm phát triển nhận thức/trí tuệ (thường gặp)
• Suy giảm nhận thức được quan sát thấy ở 40% bệnh nhân bị bại não. Thiểu năng trí tuệ thường gặp hơn ở người bị tổn thương vận động nặng hơn (GMFCS mức IV và V).
Phản xạ vô điều kiện kéo dài ở trẻ sơ sinh (thường gặp)
• Các phản xạ và phản ứng là yếu tố tiên lượng kém cho việc phát triển khả năng đi độc lập bao gồm tình trạng phản xạ trương lực bất cổ đối xứng và đối xứng kéo dài, phản xạ Moro (giật mình) kéo dài, phản xạ chỉnh thế cổ kéo dài, và có phản ứng đẩy cơ duỗi ở chi dưới.
• Có thể chẩn đoán bại não sớm ở thời điểm 6 tháng tuổi sử dụng thang phát triển, khi bị giật rung kéo dài hoặc phản xạ bệnh lý dai dẳng.
Không có phản xạ phù hợp với độ tuổi (thường gặp)
• Không có phản ứng nhảy dù và phản ứng đặt bàn chân là yếu tố tiên lượng xấu cho việc phát triển khả năng đi độc lập.[70]
• Có thể chẩn đoán bại não sớm ở thời điểm 6 tháng tuổi sử dụng thang phát triển, khi bị giật rung kéo dài hoặc phản xạ bệnh lý dai dẳng.
Liệt cứng/giật rung (thường gặp)
• Liệt cứng thường phát triển sau năm hai tuổi và biểu hiện khi trẻ thử các hoạt động. Liệt cứng được xác nhận bằng việc kháng cự lại vận động thụ động tùy thuộc vào tốc độ, tăng phản xạ gân sâu một cách bất thường, và giật rung.
• Liệt cứng có thể đi kèm với hiện tượng ‘dao nhíp’ trong đó việc kháng cự lại vận động thụ động giảm đột ngột.
Suy giảm kiểm soát vận động có chủ ý chọn lọc (thường gặp)
• Không có khả năng di chuyển khớp cách ly mà không di chuyển bắt buộc các khớp không chủ vận có thể được đánh giá bằng các nghiệm pháp như đánh giá kiểm soát chọn lọc chi dưới (SCALE).
• Thường gặp đối với bại não thể liệt cứng.
Đi bằng đầu ngón chân/duỗi đầu gối quá mức (thường gặp)
• Gập gan bàn chân quá mức ở bệnh nhân bị liệt cứng nửa người có thể biểu hiện ở dạng đi bằng đầu ngón chân một bên ở trẻ nhỏ hay duỗi đầu gối quá mức ở trẻ lớn hơn hoặc người lớn.
• Ở trẻ bị liệt cứng hai bên, tình trạng đi bằng đầu ngón chân hai bên có thể xảy ra.
Chân bắt chéo (thường gặp)
• Liệt cứng cơ khép ở hông hoặc gân kheo giữa có thể biểu hiện ở dạng ‘chân bắt chéo’ (bắt chéo hai chân) trong các hoạt động thẳng đứng. Xoay trong xương đùi hoặc xương chày cũng có thể giống với tình trạng chân bắt chéo.
Tư thế lom khom (thường gặp)
• Gập mu bàn chân quá mức do cơ gập gan bàn chân yếu, co cứng hông hoặc đầu gối, gân kheo căng, hoặc kết hợp các yếu tố này ở bệnh nhân bị liệt cứng hai bên góp phần dẫn đến tư thế lom khom.
Co cứng (thường gặp)
• Co cứng hay biến dạng tiến triển xảy ra trong các giai đoạn tăng trưởng nhanh và có thể phát triển lúc 5 tuổi. Co cứng cố định không thay đổi bởi giấc ngủ hay gây mê.
• Mức độ nghiêm trọng của co cứng và biến dạng có xu hướng ít hơn ở bệnh nhân bị liệt nửa người so với trẻ em bị tổn thương ở nhiều vùng hơn; hiếm gặp loạn sản và biến dạng hông nhưng không nên bỏ qua.[73]
• Bệnh nhân bị liệt cứng hai bên có tổn thương hai bên với chi dưới bị tổn thương nhiều hơn chi trên.
Các yếu tố chẩn đoán khác
Yếu cơ (thường gặp)
• Thường gặp với tất cả các phân loại bại não.
Khớp không ổn định/dịch chuyển (thường gặp)
• Thường gặp hơn khi mức độ nghiêm trọng của liệt cứng tăng lên.
Rối loạn trương lực (không thường gặp)
• Tình trạng co cứng không chủ ý, dai dẳng dẫn đến tư thế vặn vẹo và bất thường.
Chứng múa giật (không thường gặp)
• Cử động nhanh, không chủ ý, giật và đứt đoạn. Trương lực thường giảm nhưng biến động.
Múa vờn (không thường gặp)
• Chuyển động chậm hơn, thay đổi liên tục, quằn quại hoặc vặn vẹo.
Thất điều (không thường gặp)
• Bao gồm việc mất khả năng phối hợp cơ với lực và nhịp điệu bất thường, và giảm độ chính xác, dẫn đến thất điều dáng đi và thân người, thăng bằng kém, trỏ lệch khi thực hiện nghiệm pháp ngón tay trỏ mũi, run điểm cuối của vận động có chủ ý, chứng nói bật hơi, rung giật nhãn cầu và các cử động bất thường khác của mắt, và nhược trương.
Giảm trương lực cơ sơ sinh (không thường gặp)
• Giai đoạn đầu hậu sản đặc trưng bởi tình trạng giảm trương lực cơ, tình trạng này trở thành ưu trương tiến triển ở thời điểm 16 đến 18 tháng tuổi.
Vẹo cột sống (không thường gặp)
• Thường gặp hơn khi mức độ nghiêm trọng của liệt cứng tăng lên.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| MRI não
• Mọi trẻ nghi ngờ chẩn đoán về bại não cần được chụp MRI não.[74] • Nếu biểu hiện bình thường, có thể trì hoãn việc chụp hình ảnh cho đến khi trẻ đủ tuổi để chụp mà không cần dùng an thần, thường là từ 5 đến 7 tuổi.[28] Điều này thường được thực hiện ở hồi sức sơ sinh vào lúc sinh ở người có tiền sử rõ ràng. [Fig-3]• MRI não hậu sản cho thấy bất thường ở đến 80% ca bại não.[27] [28] |
Nhuyễn chất trắng quanh não thất, dị tật bẩm sinh, đột quỵ hoặc xuất huyết, tổn thương nang |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Siêu âm/CT não
• Không nhạy như MRI trong việc phát hiện bất thường ở não nhưng có thể giúp ích cho việc chẩn đoán và tiên lượng.[75] |
Nhuyễn chất trắng quanh não thất, dị tật bẩm sinh, đột quỵ hoặc xuất huyết, tổn thương nang |
| Các xét nghiệm đông máu
• Xem xét ở bệnh nhân bị liệt nửa người có tỷ lệ mắc mới nhồi máu ở một bán cầu não cao. |
Bất thường ở rối loạn đông máu và các rối loạn huyết học khác |
| Xét nghiệm di truyền
• Được chỉ định cho bệnh nhân có các đặc điểm dị hình như nếp nhăn da bất thường, hai tai nằm thấp hơn bình thường, không có sống mũi, và giảm hoặc tăng khoảng cách giữa hai bộ phận cơ thể, hoặc nghi ngờ mắc bệnh có yếu tố gia đình.[65] Các đặc điểm có thể rõ ràng trong chăm sóc chuyên sâu sơ sinh hoặc trở nên rõ ràng sau đó trong giai đoạn thơ ấu. |
Bất thường nếu mắc rối loạn di truyền tiềm ẩn |
| Sàng lọc chuyển hóa
• Xem xét ở trẻ sơ sinh nghi ngờ bị rối loạn chuyển hóa bẩm sinh, thường biểu hiện co giật, nhiễm toan không rõ nguyên nhân, và hôn mê. Một số bệnh chuyển hóa có thể trở nên rõ ràng hơn khi sử dụng sàng lọc máu thường quy.[76] [77] |
Bất thường ở bệnh nhân bị rối loạn chuyển hóa bẩm sinh |
| Chụp X-quang khớp bị ảnh hưởng
• Cần bắt đầu theo dõi lúc 3 tuổi và tùy vào các triệu chứng thực thể (ví dụ như cần chụp x quang hông để theo dõi tình trạng bán trật khớp háng; chụp x quang cột sống được dùng để xác nhận tiến triển ở người biểu hiện vẹo cột sống, gù hoặc ưỡn cột sống). [Fig-2]• Bắt đầu chậm nhất vào lúc 3 tuổi, trẻ bị GMFCS mức I hoặc II cần theo dõi ít hơn; trẻ bị mức III cần được theo dõi ít nhất hai năm một lần; và trẻ có mức IV hoặc V cần được đánh giá hàng năm trong suốt thời kỳ tăng trưởng.[78] |
Bất thường; phụ thuộc vào tổn thương hay biến dạng đặc hiệu (ví dụ như bàn chân khoèo, bán trật khớp háng, biến dạng cột sống) |
| Phân tích tư thế bằng dụng cụ
• Các phòng thí nghiệm về tư thế cung cấp dịch vụ phân tích động học và vận động học tư thế. Các công cụ khách quan chuẩn hóa bao gồm phân tích chuyển động bằng máy tính, điện cơ đồ, và bản ghi tấm lực được sử dụng để xác định và định lượng các đặc điểm của kiểu chuyển động. Các dữ liệu này thường được trình bày so sánh với cơ sở dữ liệu của những người không bị khuyết tật và cung cấp thông tin chi tiết về chuyển động và lực khớp không thể được quan sát lâm sàng. |
Kiểu chuyển động bất thường |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Teo cơ cột sống | • Nhiều phân nhóm. Bệnh nhân bị mềm cơ lúc sinh và tiến triển tình trạng ốm yếu. Không bị liệt cứng, nhưng bệnh nhân có thể bị co cứng. | • Xét nghiệm ADN có sẵn ở hầu hết các phân nhóm.
• Sinh thiết cơ cho thấy thay đổi phù hợp với chứng mất chi phối thần kinh, nhưng không bị xơ hóa. • Enzym cơ bình thường. • Điện cơ đồ cho thấy thoái hóa bó cơ, tình trạng rung, tiết dịch nhiều lần, điện thế nhiều pha quá mức, nhưng không cần thiết cho chẩn đoán. • MRI cho thấy mất cơ ở chi dưới, nhưng chủ yếu phục vụ nghiên cứu. |
| Loạn dưỡng cơ/bệnh về cơ | • Không bị liệt cứng, nhưng bệnh nhân có thể bị co cứng. Có các phân loại khác nhau, bao gồm Duchenne, Becker, và loạn dưỡng cơ gốc chi.
• Trẻ có thể yếu lúc sinh hoặc phát triển bình thường rõ ràng cho đến khoảng 3 tuổi, sau đó bị mất chức năng và yếu cơ tiến triển. Có thể có tiền sử gia đình dương tính. • Thăm khám cho thấy dấu hiệu Gowers dương tính với việc thoái triển khả năng đi. • Loại Becker ít gây suy nhược cơ thể hơn và biểu hiện muộn hơn ở thời thơ ấu. Loại loạn dưỡng cơ gốc chi có thể không biểu hiện cho đến cuối thời kỳ thanh thiếu niên hay những năm 20 tuổi. |
• Sinh thiết cơ cho thấy thoái hóa tế bào, giảm số lượng tế bào, và viêm tế bào. Xét nghiệm hóa mô có thể được thực hiện đối với protein đặc hiệu.
• Enzym cơ tăng cao. • EMG xác định các cơ ngược với bệnh thần kinh và nghiên cứu dẫn truyền thần kinh có kết quả bình thường. • Xét nghiệm ADN có sẵn cho nhiều nhưng không phải tất cả các phân loại. |
| Rối loạn trương lực gia đình/ nguyên phát | • Biến dạng cơ khởi phát sau vài năm phát triển bình thường.
• Biểu hiện các đợt co cơ và rối loạn trương lực kéo dài nhưng không phát triển co cứng. Có thể có chuyển động đột ngột và dữ dội; bệnh nhân thậm chí có thể ngồi trên các chi của mình. • Tiền sử gia đình dương tính. |
• Có sẵn xét nghiệm di truyền phân tử. |
| Loạn sản tủy | • Thường không liệt cứng. Khuyết tật cột sống có liên quan và không có cảm giác dưới đoạn cột sống cụ thể có liên quan làm cho chẩn đoán trở nên rõ ràng. | • Có thể sử dụng siêu âm và chụp x quang để xác định khuyết tật cột sống/tủy sống. |
| Liệt cứng nhẹ hai chi dưới có yếu tố gia đình (di truyền) | • Tiền sử gia đình; bệnh tiến triển. | • Liệt cứng nhẹ hai chi dưới có yếu tố di truyền loại 4 (SPG4) là tình trạng liệt nhẹ hai chi dưới chủ yếu do di truyền thường gặp nhất, chiếm khoảng 40% ca bệnh. Do đó, hội chẩn về di truyền có thể hữu ích. |
| Hẹp ống sống/cứng cột sống | • Bệnh thần kinh tiến triển với bệnh thần kinh tiềm ẩn trở nặng. | • MRI ống sống cho thấy bất thường. |
| U não | • Quá trình phát triển ban đầu có thể bình thường. Biểu hiện cấp tính là đau đầu, tăng áp lực nội sọ, co giật, và suy giảm thần kinh cục bộ.
• Thỉnh thoảng cùng tồn tại với bại não. |
• MRI cho thấy tổn thương khối choán chỗ. |
Điều trị
Cách tiếp cận điều trị từng bước
Phải điều chỉnh phương pháp điều trị riêng cho từng bệnh nhân và điều trị hiệu quả nhất tại các phòng khám đa lĩnh vực theo cách thức ưu tiên và phối hợp. Phương pháp điều trị khác nhau ở các khu vực khác nhau trên thế giới tùy vào chuyên môn và nguồn lực. Bệnh nhân có hội chứng di truyền hay căn nguyên gây bệnh từ chuyển hóa được giới thiệu đến bác sĩ chuyên khoa di truyền để điều trị phù hợp. Đánh giá hệ thống về các biện pháp can thiệp cho trẻ bị bại não đã cung cấp hướng dẫn chung dạng ‘đèn giao thông’ về tính hiệu quả của các biện pháp can thiệp phổ biến hiện đang được sử dụng dựa trên nghiên cứu tài liệu và Mức Bằng chứng của Oxford.[92]
• Biện pháp can thiệp màu xanh lá (có thể có hiệu quả) bao gồm: thuốc chống co giật, luyện hai tay, độc tố botulinum, bó bột, liệu pháp tập trung vào bối cảnh, diazepam, tập luyện thể lực, tập luyện hướng đến mục tiêu, theo dõi hông, chương trình tại nhà, liệu pháp nghề nghiệp sau khi dùng độc tố botulinum, kiểm soát áp lực, và cắt rễ thần kinh tủy sống lưng chọn lọc.
• Biện pháp điều trị màu đỏ (có thể không hiệu quả) bao gồm: liệu pháp phát triển thần kinh, oxy cao áp, và liệu pháp craniosacral và kết hợp cảm giác.
• Màu vàng (bằng chứng y văn yếu, nhưng có thể hiệu quả) bao gồm: baclofen đường uống, liệu pháp hành vi, liệu pháp hành vi nhận thức, tập luyện giao tiếp, giáo dục về dẫn truyền, tiêm cồn vào trong bắp, dantrolene đường uống, phẫu thuật bao đáy vị, liệu pháp cưỡi ngựa, xoa bóp, nẹp chỉnh hình, và baclofen nội mạc tủy.
Phương pháp định mức màu đỏ và vàng được sử dụng rộng rãi và nhiều phương pháp được thảo luận sau trong chuyên đề này.
Mục tiêu thực tế được thiết lập bằng cách đánh giá khả năng thể chất và trí tuệ và nhu cầu năng lượng. Hầu hết các ca bệnh được tập trung vào việc cải thiện chức năng, nhưng các ca bệnh nặng nhất, như liệt cứng tứ chi có thể cần chăm sóc cải thiện và sự thoải mái. Ưu tiên giao tiếp và sinh hoạt hàng ngày trong khi việc di chuyển và khả năng đi lại được giải quyết khi có nhu cầu.
Liệu pháp can thiệp sớm (0-3 tuổi) bao gồm vật lý trị liệu (PT), liệu pháp vận động (OT), và liệu pháp ngôn ngữ, và hướng đến việc cung cấp kiến thức và hỗ trợ gia đình giúp trẻ đạt được các mốc phát triển quan trọng, kỹ năng cho ăn, và giao tiếp. Trong năm học, điều trị được hướng đến việc tối ưu hóa khả năng di chuyển và độc lập thông qua việc sử dụng thiết bị thích ứng, đào tạo về sinh hoạt hàng ngày, củng cố cơ yếu, và kéo duỗi cơ liệt cứng; vào cuối thời thơ ấu, có thể cần phẫu thuật để điều trị mô mềm và biến dạng xương. Ở giai đoạn vị thành niên và trưởng thành, tập trung điều trị vào việc cải thiện lối sống lành mạnh bằng cách luyện tập thể dục thể hình, phòng tránh biến dạng, và duy trì chức năng.
Mặc dù các phương pháp điều trị lâm sàng chủ yếu tập trung vào việc khắc phục các suy giảm vận động đã xác định, người ta cũng đã ghi nhận tầm quan trọng của việc xem xét môi trường hay bối cảnh. [93] Liệu pháp tập trung vào bối cảnh chuyển trọng tâm của liệu pháp từ các hoạt động như củng cố sức mạnh, phạm vi vận động, và hỗ trợ các kiểu vận động bình thường sang thay đổi nhiệm vụ hay môi trường, bao gồm việc sử dụng các chuyển động bù trừ, sang đạt được nhiệm vụ chức năng được trẻ và gia đình xác định là ưu tiên. Thử nghiệm đối chứng ngẫu nhiên ở 128 trẻ mắc bại não đã so sánh liệu pháp tập trung vào trẻ truyền thống với biện pháp can thiệp tập trung vào bối cảnh và thấy rằng chúng có hiệu quả như nhau.[94] Chiến lược bù trừ và các điều chỉnh về môi trường cần được xem xét cho mọi trẻ nhằm cải thiện chức năng tổng thể của trẻ.
Bại não thể liệt cứng
Đây là phân nhóm thường gặp nhất, và đặc trưng bởi tình trạng tăng phản xạ căng cơ trương lực phụ thuộc vào tốc độ cùng với giật gân kịch phát và giật rung do kích thích quá mức phản xạ căng cơ.[5] [6] Dựa trên giải phẫu định khu, có thể tiếp tục phân loại bại não thể liệt cứng thành liệt một chi, liệt nửa người, liệt hai bên hoặc liệt tứ chi.[7]
Hai vấn đề cần quan tâm là bản thân chứng liệt cứng và ảnh hưởng của liệt cứng theo thời gian. Bệnh nhân cần được nhận liệu pháp PT, OT, liệu pháp ngôn ngữ, nẹp chỉnh hình, và thiết bị thích ứng nếu cần.
Liệt cứng nhìn chung xuất hiện sau 2 tuổi và biểu hiện khi bệnh nhân thử các hoạt động. Đối với liệt cứng đáng kể gây ảnh hưởng đến chức năng, liệu pháp thuốc uống có thể đóng vai trò quan trọng từ giữa thời thơ ấu trở đi và là biện pháp điều trị bậc một cho bệnh nhân bị liệt cứng hai bên và tứ chi. Không sử dụng liệu pháp này cho các ca bệnh nhẹ (ví dụ như mức I, II hay thậm chí III theo hệ thống phân loại chức năng vận động thô [GMFCS]). Liệu pháp này có hiệu quả ở hơn một phần ba bệnh nhân, nhưng tính hiệu quả bị hạn chế bởi tình trạng ngủ li bì, một tác dụng phụ của liều cao hơn. Nhiều thuốc được sử dụng là thuốc chồng chéo từ trải nghiệm lâm sàng với động kinh và các tình trạng khác (ví dụ như diazepam, clonazepam, dantrolene, baclofen, tizamide). Thuốc tiêm điều trị liệt cứng bao gồm độc tố botulinum loại A,[95] [96] [97] [98] [99] [100] [101] [102] [103] [104] 1[B]Evidence phenol, và cồn ethyl.[105] Đánh giá điều trị liệt cứng bằng thuốc dựa trên bằng chứng có trong thông số hành nghề của Viện Hàn lâm Thần kinh học Hoa Kỳ.[102]
Liệt cứng nặng cũng có thể được cải thiện bằng thủ thuật thần kinh như baclofen nội mạc tủy (ITB) được cung cấp qua bơm chạy pin có thể lập trình và cấy vào người,[106] [107] hoặc cắt rễ thần kinh cột sống lưng chọn lọc (SPR).[108] [109] [110] 2[B]Evidence
Liệt cứng gây ảnh hưởng khả năng đi có thể được điều trị bằng liệu pháp chỉnh dị dạng để khắc phục tình trạng lệch. Liệt cứng không được điều trị tốt có thể phát triển thành co cứng cố định. Co cứng được điều trị bằng cách kéo duỗi, bó bột và PT chuyên sâu liên tục.[111] [112] Đối với co cứng hay biến dạng xương kháng trị, có thể cần phẫu thuật chỉnh hình.
Bại não thể loạn động
Bệnh nhân có chuyển động không chủ ý, tái phát và thỉnh thoảng rập khuôn với trương lực cơ thay đổi. Các phân nhóm bao gồm rối loạn trương lực, múa vờn hoặc múa giật.
Tất cả bệnh nhân nhận liệu pháp PT, OT, liệu pháp ngôn ngữ, nẹp chỉnh hình, và thiết bị thích ứng nếu cầu.
Kèm rối loạn trương lực
• Thử nghiệm carbidopa/levodopa thường được thực hiện để đánh giá rối loạn trương lực do chẩn đoán phân biệt cho rối loạn trương lực đáp ứng dopamine trong đó bệnh nhân cho thấy mức đáp ứng lớn. Trong nhiều ca bệnh, chức năng vật lý đầy đủ, bao gồm đi bộ, chạy, nói và viết được phục hồi hoặc bảo toàn. Rối loạn trương lực đáp ứng dopamine còn được gọi là bệnh Segawa. Chẩn đoán không được đưa ra bằng xét nghiệm xác định mà bằng một loạt các quan sát lâm sàng và đánh giá hóa sinh đặc hiệu. Có thể không xác định được nguyên nhân chính xác. [Dystonia Medical Research Foundation: dopa-responsive dystonia]
• Nếu chỉ có mức đáp ứng khiêm tốn với carbidopa/levodopa, có thể tiếp tục và kết hợp với thuốc uống như diazepam, clonazepam, hoặc trihexyphenidyl. Việc không đáp ứng với carbidopa/levodopa không dự đoán việc đáp ứng với các thuốc khác, và cần xem xét cố gắng điều trị rối loạn trương lực lâu dài bằng thuốc uống thay thế. Các thuốc này có thể làm giảm rối loạn vận động ở một số bệnh nhân được chọn. Có thể kết hợp các thuốc để nâng cao mức đáp ứng trị liệu, đồng thời giảm hay giảm thiểu tác dụng bất lợi.
• Có thể thử độc tố botulinum hướng đến các cơ riêng lẻ để giảm nhẹ lực và tần suất co cứng do loạn trương lực để cải thiện chức năng (ví dụ như để bật công tắc khi di chuyển bằng xe lăn hay giao tiếp bằng máy tính) hoặc hỗ trợ việc chăm sóc (ví dụ như mặc quần áo, thay tã). Có thể dùng phenol thay cho độc tố botulinum.
• Chỉ chỉ định điều trị phẫu thuật thần kinh cho các ca bệnh chọn lọc sau khi đã thử hết các lựa chọn ít xâm lấn hơn. Ví dụ:
• Có thể sử dụng bơm baclofen nội mạc tủy để giảm nhẹ rối loạn trương lực ở bệnh nhân đáp ứng với liều xét nghiệm.[113]
• Kích thích não sâu được sử dụng cho bệnh nhân bị rối loạn trương lực nguyên phát (hoặc di truyền) cũng có thể là biện pháp điều trị tiềm năng trong rối loạn trương lực thứ phát liên quan đến bại não.
• Cắt bỏ dây thần kinh ngoại vi rất hiếm khi được sử dụng.
Kèm múa vờn
• Bệnh nhân có thể được hưởng lợi từ thuốc uống như haloperidol, pimozide, và tetrabenazine.
Bại não thể thất điều
Bệnh nhân bị mất khả năng phối hợp cơ với lực và nhịp điệu bất thường, và giảm độ chính xác.
Không có biện pháp điều trị đặc hiệu cho bại não thể thất điều. Tất cả các bệnh nhân nhận liệu pháp PT, OT, liệu pháp ngôn ngữ, nẹp chỉnh hình và thiết bị thích nghi nếu cần và chỉ định điều trị hướng đến việc củng cố cơ yếu (ví dụ như hệ thống cơ ở đầu gần vùng xương chậu, xương vai, và thân người) và hoạt động điều phối và cân bằng để cải thiện khả năng cân bằng bẩm sinh của bệnh nhân.
Có các cải thiện khiêm tốn với thuốc giảm run cơ (clonazepam, propranolol) hoặc cải thiện khả năng cân bằng, phối hợp và phát âm (amantadine, acetazolamide). Cũng cần xem xét hỗ trợ về cảm xúc và thuốc điều trị trầm cảm liên quan.
Bại não thể hỗn hợp
Hầu hết bệnh nhân bị bại não bị rối loạn vận động đáng kể nhưng khi không thể xác định rối loạn đó là gì, thì bệnh nhân được phân loại là bị bại não thể hỗn hợp.
Tất cả bệnh nhân nhận liệu pháp PT, OT, liệu pháp ngôn ngữ, nẹp chỉnh hình, và thiết bị thích ứng nếu cầu. Có thể sử dụng các loại thuốc điều trị phù hợp cho cả liệt cứng và rối loạn vận động; tuy nhiên, việc thuyên giảm một loại bệnh có thể làm bộc lộ hay dường như phóng đại loại bệnh kia. Có thể thấy điều này sau khi điều trị giảm liệt cứng, như uống baclofen hoặc độc tố botulinum khi có thể quan sát thấy tăng tư thế rối loạn trương lực.
Liệu pháp vận động/vật lý trị liệu/liệu pháp ngôn ngữ
Khuyến cáo trẻ bắt đầu liệu pháp càng sớm càng tốt (can thiệp sớm lúc trẻ 0-3 tuổi) trong khi phát triển bức tranh lâm sàng và cha mẹ tìm hiểu về nhu cầu và khả năng của trẻ.
• Cần hướng điều trị đến việc hỗ trợ thế mạnh của trẻ để tối ưu hóa tính độc lập và sự tham gia ở trường, nơi làm việc và tại cộng đồng.
• Tất cả trẻ bị bại não đều cần OT và PT, nhưng điều này đặc biệt quan trọng với trẻ bị liệt cứng. Điều trị hướng đến việc củng cố cơ yếu, kéo duỗi cơ bị co ngắn, và hoạt động phối hợp với việc chú trọng vào hoạt động chi trên cho cả hai tay[114] và tính đối xứng của tư thế và dáng đi. Điều này được kết hợp với điều chỉnh vị trí, thiết bị thích ứng, và nẹp.
• Các phương pháp PT và OT khác nhau đã được sử dụng từ trước đây. Điều trị phát triển thần kinh (NDT) là một trong các phương pháp điều trị thường được sử dụng nhất trong 40 năm qua; tuy nhiên, gần đây thực hành theo bằng chứng đã dẫn đến việc tăng cường chú trọng vào việc củng cố, điều hòa tim phổi và áp dụng các nguyên tắc từ nghiên cứu học tập vận động thông thường.[115] [116] [117] [118] [119] [120] [121] Hiệp hội Y học Thể thao Hoa Kỳ đã xuất bản hướng dẫn tập luyện cho người bị bại não.[122] Có một số bằng chứng cho thấy các chương trình tập luyện có ảnh hưởng tích cực đến việc tham gia xã hội, mức tự nhận thức, và chất lượng cuộc sống.[115] [116] [123] Chương trình can thiệp lối sống, bao gồm tập luyện thể chất và tư vấn, đã được chứng minh là làm giảm mệt mỏi và tăng chất lượng cuộc sống liên quan đến sức khỏe đối với các cơn đau và sức khỏe tâm thần ở thanh thiếu niên và người lớn trẻ tuổi bị bại não.[124] Ngoài ra, thậm chí ở trẻ không thể đi lại, can thiệp bằng việc tập luyện chỉ trong thời gian 6 tuần dường như cải thiện chức năng vận động thô.[125] Về liệu pháp cụ thể, tập luyện bằng máy chạy bộ được sử dụng ngày càng nhiều, và một nghiên cứu cho thấy điều này hiệu quả hơn tập luyện bằng cách đi bộ trên mặt đất liên quan đến khả năng di chuyển và hiệu quả chức năng trong một thử nghiệm ngẫu nhiên ở 36 trẻ mắc bại não.[126] Ngược lại, các nghiên cứu khác cho thấy tốc độ đi bộ cải thiện tương đương ở trẻ bị bại não dùng máy chạy bộ và tập luyện tư thế đi trên mặt đất trong 8 tuần; mặc dù, kết quả sau 4 tuần ở nhóm tập luyện bằng máy chạy bộ tốt hơn.[127]
• Liệu pháp vận động cưỡng bức (CIMT) là phương pháp điều trị cho trẻ bị bại não liệt nửa người.[128] [129] Liệu pháp này nhắm đến việc tăng khả năng tự sử dụng chi trên bị ảnh hưởng và hạn chế ảnh hưởng của việc không sử dụng học được. Các tài liệu cho thấy CIMT và tập luyện cả hai tay đều có hiệu quả hơn chỉ riêng tiêu chuẩn chăm sóc.[130] [131] [132] Khi so sánh CIMT với tập luyện hai bên, đa số các nghiên cứu xác định hiệu quả tương đương mặc dù một thử nghiệm ngẫu nhiên[131] nhận thấy rằng CIMT tốt hơn tập luyện hai tay trong việc cải thiện chức năng riêng biệt, nhưng không tốt hơn trong việc tự sử dụng tay hàng ngày. Một số nghiên cứu đã xác nhận cải thiện này;[133] [134] tuy nhiên, một thử nghiệm cho thấy CIMT không có hiệu quả hơn liều tương đương của liệu pháp chi trên không cưỡng bức.[135]
Ở thanh thiếu niên và người lớn bị bại não, hiếm khi thực hiện PT và OT ngoại trừ sau khi can thiệp. Chương trình tập luyện tại nhà và lối sống lành mạnh bao gồm phác đồ tập luyện kéo duỗi, tăng sức mạnh và sức bền được khuyến cáo thực hiện.[136] [137] Nghiên cứu của Hà Lan cho thấy chương trình can thiệp lối sống bao gồm tập luyện thể chất, tư vấn tập trung vào hành vi thể chất, và tham gia thể thao trong 6 tháng có thể cải thiện chất lượng cuộc sống, và giảm mệt mỏi và tình trạng đau cơ thể.[124] Sử dụng tiêu chí khác, một nghiên cứu khác chỉ cho thấy tăng mức tham gia xã hội – gia đình sau chương trình 6 tháng với mục tiêu tương tự,[123] và một nghiên cứu khác cho thấy không có ảnh hưởng lâu dài đến hoạt động thể chất được đánh giá bằng hệ thống gia tốc kế trong 3 ngày.[138] Tăng huyết áp có liên quan đến lối sống ít vận động ở người mắc bại não.[139]
Một đánh giá ở các bệnh nhân tự báo cáo ghi nhận chất lượng cuộc sống tương tự ở trẻ em và thanh thiếu niên nhưng thanh thiếu niên mắc bại não có điểm số thấp hơn đáng kể về hỗ trợ xã hội và quan hệ với bạn cùng lứa.[140] Điều này cũng được ghi nhận trong khảo sát của châu Âu cho trẻ em bị và không bị bại não.[141]
Liệu pháp ngôn ngữ hướng đến việc cung cấp kiến thức và hỗ trợ gia đình giúp trẻ đạt được các mốc phát triển quan trọng và vượt qua khó khăn về giao tiếp, điều có thể bị xem nhẹ do mức độ nghiêm trọng của khuyết tật vận động.
Nẹp chỉnh hình
Có thể được sử dụng để cải thiện chức năng và duy trì phạm vi vận động trong khi đi bộ hoặc hoạt động chi trên, đặc biệt ở bệnh nhân bị bại não thể liệt cứng. Bó bột được dùng để điều chỉnh biến dạng trong khi nẹp được dùng để duy trì việc điều chỉnh và ngăn tái phát. Dây đai và bó bột cũng được sử dụng để tăng cường chức năng và điều trị tình trạng co cứng tiến triển. Phải chú ý thận trọng khi xác định tình trạng suy giảm cụ thể gây lệch tư thế để bảo đảm sử dụng hình thức chỉnh dị dạng phù hợp nhất.
• Gập gan bàn chân quá mức ở bệnh nhân bị liệt cứng nửa người có thể đòi hỏi nẹp cổ bàn chân (AFO) để hỗ trợ gập mu bàn chân trong khi xoay hoặc ngăn gập gan bàn chân quá mức trong khi đứng.
• Ở bệnh nhân bị liệt cứng hai bên, nẹp chỉnh hình hạn chế gập mu bàn chân có thể cải thiện độ ổn định khi yếu cơ gập gan bàn chân là nguyên nhân chính; tuy nhiên, các yếu tố góp phần còn lại như co cứng hông hoặc đầu gối và căng gân kheo dẫn đến tư thế lom khom cũng phải được điều trị.
• Chỉnh dị dạng chi dưới không cho thấy có hiệu quả hay sức chịu đựng tốt ở bệnh nhân bị bại não thể thất điều, và trong một số ca bệnh, việc sử dụng chúng có thể hạn chế khả năng bù ở đầu xa cho suy giảm ở đầu gần của bệnh nhân.
Thiết bị thích ứng
Liệu pháp này hướng đến việc cung cấp cho bệnh nhân thiết bị hay phương tiện hỗ trợ cần thiết tùy theo khả năng thể chất của họ. Hỗ trợ đi bộ bao gồm đai nẹp, nạng, gậy và khung tập đi. Bệnh nhân có chi trên hoạt động đòi hỏi hỗ trợ cân bằng và ổn định có thể sử dụng khung tập đi tiêu chuẩn hay khung tập đi ngược có bánh xe. Những người có khả năng kiểm soát thân người kém hoặc liên tục bị bắt chéo chân có thể sử dụng xe tập tư thế, xe này cũng giúp ổn định thân người và xương chậu. Trẻ gặp khó khăn trong việc đưa chi về phía trước trong khi xoay có thể sử dụng nẹp tư thế đối ứng. Xe tập tư thế và nẹp đối ứng thường được sử dụng để hỗ trợ mục đích trị liệu và không được coi là phương pháp hỗ trợ di chuyển độc lập.
Đối với bệnh nhân không thể đi lại và bệnh nhân hạn chế đi lại, có thể sử dụng các phương tiện hỗ trợ di chuyển như xe ga, xe ba bánh và ô tô được điều chỉnh đặc biệt cũng như thiết bị định tư thế cho xe lăn chạy điện và không chạy điện. Một nghiên cứu ở 858 trẻ bị bại não từ 0-11 tuổi cho thấy chỉ 10% trẻ tự đẩy xe lăn tay, bất kể độ tuổi, chức năng vận động, phạm vi vận động hay khả năng dùng tay, trong khi 90% còn lại được đẩy đi. Ngược lại, 75% trong số 166 trẻ sử dụng phương tiện di chuyển ngoài trời chạy bằng điện có thể dùng độc lập.[142] Điều này nhấn mạnh nhu cầu xem xét việc di chuyển bằng phương tiện chạy điện ở trẻ nhỏ để tăng khả năng độc lập cho trẻ bị bại não. Công nghệ thích ứng để tăng cường giao tiếp và cho phép tiếp cận máy tính cũng cần được cung cấp nếu cần.
Thiết bị thích ứng như thiết bị có trọng lượng, công cụ được điều chỉnh và thiết bị hỗ trợ đi lại có thể bù trừ cho khả năng kiểm soát ở đầu gần kém mà thường góp phần gây mất ổn định ở bệnh nhân bị bại não thể thất điều. Dụng cụ bảo vệ, như mũ bảo hiểm, có thể được dùng để bảo vệ bệnh nhân ngã thường xuyên. Thiết bị như áo vét tạ hay hình ảnh gợi ý có thể cung cấp phản hồi cảm giác bổ sung để cải thiện độ ổn định và an toàn. Trong các ca bệnh nặng hơn, gậy, nạng hoặc xe lăn có thể cần thiết để di chuyển an toàn. Một số bằng chứng cho thấy việc sử dụng dụng cụ hỗ trợ có tác động tích cực đến trẻ bị suy giảm thể chất và người chăm sóc của trẻ.[143]
Trò chơi video và các chương trình điều trị trên web
Có nhiều tham chiếu đến tính hữu ích của việc tận dụng trò chơi video hay chương trình điều trị trên web nhưng tác dụng nhìn chung chưa được xác định rõ ràng cho đến nay. Cần sự chuẩn hóa và phối hợp giữa những người làm việc trong lĩnh vực này.[144] [145] [146]
Liệu pháp thuốc tiêm
độc tố botulinum loại A[102] [103]
• Độc tố thần kinh do vi khuẩn kỵ khí Clostridium botulinum sản sinh có tác dụng ngăn cản giải phóng acetylcholine trước synap vào tiếp hợp thần kinh-cơ. Chất này được chỉ định để giảm nhẹ tình trạng liệt cứng ở bại não thể liệt cứng và giảm lực và tần suất co cứng rối loạn trương lực ở bệnh nhân bị bại não rối loạn trương lực.1[B]Evidence
• Có tác dụng cục bộ ở cơ được tiêm. Cơ mục tiêu được xác định bằng cách khám lâm sàng, với sự hỗ trợ của phân tích tư thế bằng dụng cụ bao gồm EMG. Có thể xác định cơ sâu hơn (ví dụ như cơ cẳng chân hoặc cơ đai lưng chậu phía sau) bằng EMG, kích thích điện sử dụng kim tiêm phủ teflon hoặc khám siêu âm tăng cường cấu trúc giải phẫu bề mặt.
• Tác dụng bắt đầu chậm sau 1 đến 2 ngày; độ đồng nhất của cơ thay đổi chậm nhất vào ngày 10. Chất này làm yếu cơ tạm thời nhưng sau đó giúp cơ phục hồi, có thời gian tác dụng điều trị ngắn (thường là 3-4 tháng). PT hướng đến kéo duỗi chủ vận, và củng cố chủ vận và đối kháng có thể kéo dài tác dụng lâm sàng. OT, nẹp và/hoặc bó bột được sử dụng sau khi tiêm vào cơ chi trên. Bó bột tuần tự, nẹp chỉnh hình và PT chuyên sâu được sử dụng sau khi tiêm vào cơ chi dưới. Mối quan hệ giữa bó bột và biện pháp điều trị này hiện chưa rõ, nhưng bản thân bó bột có thể có tác dụng có lợi.[147]
• Tác dụng phụ thoáng qua nhẹ kéo dài 1 đến 2 ngày (phát ban cục bộ, triệu chứng giống cúm, táo bón, yếu) có thể xảy ra. Phản ứng bất lợi hiếm gặp, có thể liên quan đến liều, bao gồm suy hô hấp và khó nuốt mặc dù mối quan hệ nhân quả trực tiếp với độc tố botulinum chưa được xác định. Chống chỉ định sử dụng ở trẻ bị suy hô hấp, khó nuốt nặng, hay mắc bệnh tiếp hợp thần kinh-cơ (ví dụ như hội chứng Eaton-Lambert, nhược cơ năng). Không được cho dùng kèm thuốc kháng sinh aminoglycoside hay thuốc giãn cơ loại tubocarine.[148] [149] [150] [151]
• Thuốc này đã được dùng để tiêm vào cơ liệt cứng ở trẻ bị bại não trong hơn 15 năm. Các chủng khác của độc tố có thể có hiệu quả khi một chủng cụ thể thất bại. Tỷ lệ không đáp ứng có thể thường xuyên ở mức 1 trong 6 bệnh nhân do nhiều yếu tố hay tính sinh miễn dịch.[152]
• Độc tố botulinum loại A cũng đang được sử dụng để điều trị chảy nước dãi ở bệnh nhân bị bại não bằng cách tiêm vào tuyến nước bọt, mặc dù có thể có tác dụng phụ như khó nuốt, nói lắp và tăng độ nhớt nước bọt.[153] [154] [155] [156] Nó đã được sử dụng làm biện pháp điều trị hiệu quả để kiểm soát cơn đâu ở trẻ bị co thắt hông.[157] Thuốc này có thể làm chậm, nhưng không loại bỏ nhu cầu can thiệp hông bằng phẫu thuật.[100]
• Trong một nghiên cứu mù đôi ở đối tượng bị mức IV và V theo GMFCS (trẻ không thể đi lại và trẻ bị tổn thương nặng hơn), độc tố botulinum loại A đã được xác định là có hiệu quả giúp việc chăm sóc diễn ra dễ dàng hơn mà không có tác dụng phụ đáng kể.[158]
• OnabotulinumtoxinA (một dạng độc tố botulinum loại A) chưa được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt để sử dụng cho bệnh nhân bị bại não, và do đó không có lịch dùng thuốc chính thức của FDA.[102] [103] [105] [148] [159] [160] Tuy nhiên, FDA đã phê duyệt abobotulinumtoxinA, một chế phẩm khác của độc tố botulinum loại A, cho biến dạng bàn chân rũ ở trẻ từ 2 tuổi trở lên bị bại não.[161] Chống chỉ định abobotulinumtoxinA ở bệnh nhân nhạy cảm quá mức với bất kỳ dạng nào của độc tố botulinum hay protein sữa bò. Một nghiên cứu khác về abobotulinumtoxinA cho tổ hợp cơ bắp chân-cơ dép và cơ chi dưới khác như gân kheo, cơ khép, và cơ đai lưng chậu cho thấy cải thiện trương lực cơ, liệt cứng (Thang Tardieu), và lợi ích lâm sàng tổng thể.[162] Điều quan trọng là các bác sĩ cần lưu ý rằng các dụng cụ được dùng để định liều độc tố botulinum khác nhau tùy theo từng phiên bản sản phẩm.
Độc tố botulinum typ B
• Độc tố botulinum loại B đã được phê duyệt ở một số quốc gia để điều trị rối loạn trương lực xương chậu nhưng không được sử dụng rộng rãi cho bệnh nhân bị bại não.
Phenol và cồn ethyl
• Được sử dụng cho liệt cứng nặng ở bệnh nhân bị bại não thể liệt cứng khi không sẵn có độc tố botulinum hoặc khi bác sĩ địa phương ưu tiên dùng.
• Phenol được sử dụng chủ yếu cho thần kinh vận động như thần kinh cơ bịt hoặc trong khi thực hiện thủ thuật phẫu thuật mở trong đó các nhánh thần kinh có thể được kích thích điện để bảo đảm chúng chỉ là dây vận động. Đối với tình trạng gập khuỷu tay dai dẳng do liệt cứng, có thể tiêm phenol vào dây thần kinh cơ da. Phenol cũng được dùng thay thế cho độc tố botulinum để giảm nhẹ lực và tần suất co cứng rối loạn trương lực ở bệnh nhân bị bại não rối loạn trương lực.
• Phenol có tỷ lệ biến chứng cao hơn độc tố botulinum loại A, bao gồm dây thần kinh không thể phục hồi và rối cảm dai dẳng khi vô ý tiêm thuốc vào dây thần kinh cảm giác.[105] [148] [159] Phenol biến đổi protein một cách ngẫu nhiên và có thể gây tróc vảy ở mô xung quanh, sẹo và co cứng. Thời gian phát huy tác dụng là khoảng 6 tháng.
• Có hai phương pháp để tiêm phenol. Điểm vận động đóng đòi hỏi độ chính xác và kỹ năng; tiêm bằng kim tiêm EMG phủ teflon sau khi xác định vị trí điểm vận động sử dụng phản ứng kích thích đầu dò 1,0 mA trở xuống. Có thể cần gây mê toàn thân do lo âu và đau. Tiêm phẫu thuật mở bao gồm việc chụp hình ảnh mở dây thần kinh và sử dụng chất kích thích dây thần kinh để xác định nhánh vận động cung cấp cho cơ mục tiêu.
• Cồn ethyl nồng độ thấp hơn có vai trò là thuốc gây tê tại chỗ. Ở nồng độ cao hơn, nó gây biến đổi protein ngẫu nhiên. Người ta thường ưu tiên tiêm thuốc này vào điểm vận động hay trực tiếp vào dây thần kinh theo hình ảnh phẫu thuật mở. Thời gian phát huy tác dụng thay đổi theo độ mạnh, nồng độ và độ chính xác của mũi tiêm, nhưng kéo dài 1 tuần đến 6 tháng. Cần gây mê toàn thân sau khi đau và cần xác định vị trí điểm vận động bằng EMG. Hiếm khi sử dụng cồn ethyl sau khi có độc tố botulinum loại A.[105] [148]
Kỹ thuật phẫu thuật thần kinh
Baclofen nội mạc tủy (ITB)[106] [107] [163] [164] [165] [166] [167]
• Bơm được cấy vào người, có thể chuẩn độ và lập trình cung cấp baclofen đến tủy sống qua ống thông trong khoang cùng. ITB hiệu quả hơn baclofen đường uống với ít tác dụng phụ toàn thân hơn mặc dù có nguy cơ quá liều và ngưng dùng baclofen. Vị trí đầu nhọn ống thông và chênh lệch khuếch tán khi pha loãng thuốc ở ngang não rất quan trọng.
• Khuyến cáo dùng ITB ở bệnh nhân bị liệt cứng hai bên để giảm liệt cứng, cải thiện sức chịu đựng và giảm mệt mỏi do liệt cứng. ITB cũng được sử dụng ở bệnh nhân bị bại não rối loạn trương lực để giảm rối loạn trương lực cho bệnh nhân đáp ứng với liều xét nghiệm.[113]
• Trước khi cấy ghép, liều thử nghiệm được cho dùng bằng cách chọc dò tủy sống. Thử nghiệm được cho là có hiệu quả nếu điểm số theo thang Ashworth đã điều chỉnh (MAS) giảm 1 điểm trở lên ở hầu hết các cơ bị ảnh hưởng 2 đến 4 giờ sau khi tiêm.[71]
• Liều bơm được bắt đầu ở liều tiêm nhanh và có thể được chuẩn độ 10% đến 15% tại mỗi liều sau đó. Thông thường, nếu liều đầu tiên không thành công, có thể cho dùng liều thứ hai cao hơn 25 microgram 24 giờ sau đó.[168] Liều dùng tùy thuộc vào báo cáo bệnh nhân và gia đình và bằng chứng về liệt cứng. Tác dụng phụ bao gồm ngủ gà và rất yếu.[169]
• Duy trì thủ thuật vô trùng trong khi làm đầy lại bơm giúp tránh nhiễm trùng.[170] Tỷ lệ nhiễm trùng nói chung có thể cao ở mức 9,5% trong tiến trình điều trị kéo dài.[171] Có thể phải ngừng dùng Baclofen do bơm hay pin hỏng; không thể bổ sung thuốc trước ngày báo động nhắc nhở theo lịch; hoặc rò rỉ, mất kết nối, hay vỡ ống thông. Ngừng dùng thuốc có thể dẫn đến liệt cứng dội ngược kịch phát, tiêu cơ vân, và suy đa phủ tạng. Tình trạng này có thể giống với rối loạn phản xạ tự miễn, nhiễm trùng máu, tăng thân nhiệt ác tính, và hội chứng an thần ác tính.[172] [173] Mặc dù không phải lúc nào cũng dẫn đến việc ngừng thuốc, tỷ lệ mắc mới các biến chứng liên quan đến ống thông được báo cáo nằm trong khoảng từ 7% đến 9%.[106] [166] Các vết nứt nhỏ trên ống thông thỉnh thoảng có thể dẫn đến dùng liều không đủ hay quá liều.[174] Cắt rễ thần kinh cột sống lưng chọn lọc (SPR)[108] [109] [110]
• Còn được gọi là cắt rễ thần kinh cột sống lưng chọn lọc, SPR là biện pháp điều trị một lần, không thể đảo ngược để cải thiện tình trạng liệt cứng.2[B]Evidence Nó cũng thường được sử dụng cho các ca bệnh kháng trị nặng để nâng cao việc chăm sóc và giảm đau. Nguyên tắc của SPR là cân bằng việc mất khả năng ức chế từ các trung tâm cao hơn trong não bằng cách giảm kích thích cảm giác đến từ thần kinh ngoại vi.
• SPR không điều trị các yếu tố ngoài liệt cứng có thể ảnh hưởng khả năng đi lại. Ở bệnh nhân bị liệt cứng hai bên, ứng viên phù hợp nhất là những bệnh nhân có kiểm soát vận động chọn lọc có chủ ý duy trì, cơ xương chậu và thân mạnh, và cân bằng động tốt.\
• SPR được thực hiện bằng cách chia các rễ con dây thần kinh cột sống lưng chọn lọc từ L2-S2 trong lồng bao màng cứng (thường cắt bỏ 25% đến 60%); việc chọn rễ con dựa vào đáp ứng EMG bất thường.
• Thường gặp tình trạng yếu sau khi phẫu thuật và bệnh nhân cần được PT tích cực trong dài hạn. Khuyến cáo dùng nẹp cổ bàn chân sau khi phẫu thuật trong ít nhất 6 tháng để bảo vệ cơ gập gan bàn chân yếu khỏi duỗi quá mức. Mặc dù biến dạng cột sống đã được báo cáo, tình trạng này cần được so sánh với tỷ lệ bệnh nhân tương tự không thực hiện SPR để được xem là biến chứng sau phẫu thuật.[175]
Kích thích não sâu (DBS)
• Việc sử dụng kích thích điện bằng các điện cực đặt ở cầu nhạt trong một bên sau bụng để giảm rối loạn vận động ngoài tháp. Biện pháp điều trị này thành công ở bệnh nhân bị rối loạn trương lực nguyên phát (hoặc di truyền) và một số bằng chứng cho thấy nó có thể thành công ở bệnh nhân bị rối loạn trương lực thứ phát do bại não.[176]
• Tiêu chí lựa chọn bệnh nhân chưa được xác định.
Cắt nhánh dây thần kinh
• Hiếm khi được thực hiện nhưng có thể được sử dụng cho các ca bệnh kháng trị nặng để nâng cao chất lượng chăm sóc và giảm đau.
Phẫu thuật chỉnh hình
Mục tiêu là phòng ngừa biến dạng tiến triển và loại bỏ rào cản cơ hay cấu trúc giải phẫu để tối đa hóa khả năng di chuyển và chức năng. Phẫu thuật nhiều tầng trong một thì mổ (SEML) được khuyến cáo sử dụng để giảm thiểu tổng thời gian phục hồi thay vì ‘phẫu thuật lặp lại hàng năm’ (thủ thuật thực hiện gần như hàng năm).[177] Phẫu thuật chỉnh hình không mang tính dự đoán ở bệnh nhân bị bại não rối loạn trương lực và bại não thất điều và thường được tránh dùng.
Chi trên
• Mục tiêu là cải thiện chức năng, diện mạo và vệ sinh. Để cải thiện chức năng, phải kiểm soát vận động chọn lọc và cảm giác (nhận thức lập thể) đầy đủ. Chuyển gân để cải thiện khả năng duỗi cổ tay và ngón tay/ngón tay cái cùng với khả năng cắt khoang lưới đầu tiên và cắt cơ co gập có thể cải thiện chức năng bàn tay. Làm cứng khớp cổ tay để điều trị biến dạng gập cổ tay còn lại thường được thực hiện trước khi trẻ bắt đầu học đại học. Thủ thuật này có thể cải thiện chức năng như là ‘bàn tay trợ giúp’.
• Đối với vấn đề vệ sinh, thường chỉ cần kéo dài gân và đeo đai nẹp lâu dài là đủ. Thủ thuật cắt cơ co cũng được xem xét để cho phép bàn tay cử động bình thường và phòng ngừa các vấn đề về vệ sinh.
• Ở biến dạng lâu dài, có thể cần tiến hành thủ thuật cắt mở rộng hơn, bao gồm cắt bao vỏ khớp. Cắt co cơ duỗi khuỷu tay và quay sấp cẳng tay có thể giúp trẻ vị thành niên thích nghi về mặt xã hội.
• Tình trạng co cứng chi trên hiếm gặp trong liệt hai bên.
Chi dưới
• Liệt cứng hai bên có xu hướng dẫn đến tư thế lom khom ở trẻ vị thành niên. Cần thu hẹp hông bằng thủ thuật cắt gân sớm (2-5 tuổi).[178] Cần điều chỉnh biến dạng xoay (ví dụ như xương đùi xoay trước, xoắn xương chày bên trong hoặc bên ngoài) bằng thủ thuật mở xương trong giai đoạn 3 đến 7 tuổi. Dịch chuyển biểu hiện chậm (từ 9 tuổi trở đi) đòi hỏi việc quan sát hoặc phẫu thuật giảm nhẹ tùy vào hình dạng ổ cối và vị trí hông được xác định lần cuối gần đây như thế nào. Biểu hiện ở người lớn tùy thuộc vào triệu chứng: thay khớp háng, thủ thuật mở xương, hoặc cắt bỏ với tình trạng đau nghiêm trọng; thủ thuật mở xương đối với tình trạng vị trí hông bất thường. Cắt bỏ khớp háng để điều trị cơn đau ở trẻ lớn hơn thường có biến chứng do cốt hóa lạc chỗ. Liệu pháp kéo sau khi phẫu thuật hoặc cho dùng indomethacin dường như không làm thay đổi kết quả.[179] [180]
• Mức độ nghiêm trọng của co cứng và biến dạng ở liệt nửa người có xu hướng ít hơn so với liệt toàn thân. Tuy nhiên, mặc dù loạn sản và biến dạng hông ít gặp hơn ở bệnh nhân bị liệt nửa người nhưng không nên bỏ qua nguy cơ này.[73] [181] Nếu có thể, phẫu thuật điều trị tình trạng co gập đầu gối và bàn chân rũ ở mắt cá chân tốt nhất nên trì hoãn cho đến tuổi vị thành niên để tránh tình trạng yếu nhưng các ca kháng trị cần được điều trị sớm hơn.
• Co gập mắt cá chân hay tật bàn chân rũ ở mắt cá chân là có thể chấp nhận ở bệnh nhân không thể đi lại cho đến thời điểm việc chăm sóc hay điều chỉnh tư thế bị suy giảm. Ở bệnh nhân có thể đi lại (GMFCS giai đoạn I, II, hoặc III), tốt nhất là cần cắt hay chuyển gân ở đầu gối hoặc mắt cá chân sau khi nghiên cứu tư thế, bao gồm EMG và dữ liệu động học. Bệnh nhân có khả năng di chuyển càng cao, thì khả năng chuyển gân và kéo dài gân càng cao thay vì cắt gân. Cần tránh kéo dài tích cực cơ ba đầu cẳng chân ở trẻ nhỏ có thể đi lại vì điều này có thể góp phần dẫn đến tư thế lom khom khi trẻ lớn hơn. Khi có thể ở bệnh nhân liệt hai bên, cơ dép được giữ nguyên và chỉ lớp cân mạc cơ bắp chân được kéo dài. Tình trạng gập mu bàn chân quá mức cũng có thể do việc tăng di chuyển khớp dưới sên đòi hỏi việc ổn định lại. Ở người lớn, tỷ lệ vấp có thể giảm ở người có kiểu tư thế đầu gối cứng (không thể chuyển động khi xoay) bằng cách cắt gân trực tràng đầu xa.[182]
• Biến dạng bàn chân có thể được điều trị bằng phẫu thuật xương do không thể dự đoán lực biến dạng. Đánh giá kiểm soát vận động chọn lọc có thể là hướng dẫn hữu ích: kiểm soát càng kém thì khả năng cần phẫu thuật xương càng cao; kiểm soát càng tốt thì khả năng phẫu thuật gân thành công càng cao. Biến dạng bàn chân hay
co mắt cá chân hoặc ngón chân ở bệnh nhân bị bại não thể thất điều có thể được điều trị bằng phẫu thuật chỉnh hình nếu cần để kéo dài khả năng đi và giảm đau.
Cột sống
• Các bất thường ít gặp hơn nhưng vẫn chỉ định quan sát. Bất thường thường gặp hơn khi mức độ nghiêm trọng của bại não tăng và khả năng cao hơn nhiều ở GMFCS mức IV và V.[9] Cần tránh điều trị phẫu thuật cho đến khi bệnh nhân ít nhất 7 hoặc 8 tuổi và tốt nhất cho đến khi 12 tuổi để cho phép phổi trưởng thành.
• Nếu cong cột sống đáng kể hoặc tiến triển, phẫu thuật làm cứng khớp từ xương cùng đến lồng ngực trên có thể được chỉ định. Có thể chỉ cần thiết bị cố định sau là đủ mặc dù có thể cần tới thủ thuật cắt phía trước ở biến dạng nặng tùy vào độ mềm của đường cong cột sống.
• Trước đây, làm cứng khớp cột sống thường được thực hiện ở cả mặt trước và sau của cột sống. Với sự cải tiến về dụng cụ cột sống, phương pháp làm cứng từ mặt sau hiện tại có vẻ có hiệu quả.[183]
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Tiếp diễn | ( tóm tắt ) | |
| Liệt cứng nửa người | 1 | OT/PT/liệu pháp ngôn ngữ |
| bổ sung | nẹp chỉnh hình | |
| bổ sung | thiết bị thích ứng | |
| bổ sung | liệu pháp thuốc tiêm | |
| Kèm co cứng/biến dạng | thêm | dùng đai nẹp và/hoặc bó bột |
| bổ sung | phẫu thuật chỉnh hình | |
| Liệt cứng hai bên | ||
| 1 | OT/PT/liệu pháp ngôn ngữ | |
| bổ sung | nẹp chỉnh hình | |
| bổ sung | thiết bị thích ứng | |
| bổ sung | liệu pháp thuốc uống | |
| bổ sung | liệu pháp thuốc tiêm | |
| bổ sung | kỹ thuật phẫu thuật thần kinh | |
| Kèm co cứng/biến dạng | thêm | dùng đai nẹp và/hoặc bó bột |
| bổ sung | phẫu thuật chỉnh hình | |
| Liệt cứng tứ chi | ||
| 1 | OT/PT/liệu pháp ngôn ngữ | |
| bổ sung | nẹp chỉnh hình | |
| bổ sung | thiết bị thích ứng | |
| bổ sung | liệu pháp thuốc uống | |
| bổ sung | liệu pháp thuốc tiêm | |
| bổ sung | kỹ thuật phẫu thuật thần kinh | |
| bổ sung | kiểm soát tỳ đè | |
| Kèm co cứng/biến dạng | thêm | dùng đai nẹp và/hoặc bó bột |
| bổ sung | điều trị bằng phương pháp chỉnh hình đa lĩnh vực | |
| Loạn động | ||
| 1 | OT/PT/liệu pháp ngôn ngữ | |
| bổ sung | nẹp chỉnh hình | |
| bổ sung | thiết bị thích ứng | |
| thêm | carbidopa/levodopa | |
| bổ sung | liệu pháp thuốc uống | |
| bổ sung | liệu pháp thuốc tiêm | |
| bổ sung | kỹ thuật phẫu thuật thần kinh | |
| bổ sung | liệu pháp an thần | |
| Thất điều | ||
| 1 | OT/PT/liệu pháp ngôn ngữ | |
| bổ sung | nẹp chỉnh hình | |
| bổ sung | thiết bị thích ứng | |
| bổ sung | liệu pháp thuốc uống |
Các lựa chọn điều trị
| Tiếp diễn | ||
| Liệt cứng nửa người | ||
| 1 | OT/PT/liệu pháp ngôn ngữ
» Khuyến cáo bắt đầu liệu pháp sớm (0-3 tuổi) trong khi phát triển bệnh cảnh lâm sàng và cha mẹ cần tìm hiểu về nhu cầu và khả năng của trẻ. Liệu pháp này hướng đến việc củng cố cơ yếu, kéo duỗi cơ bị rút ngắn, và hoạt động phối hợp với việc chú trọng vào hoạt động chi trên cho cả hai tay và khuyến khích tư thế và dáng đi đối xứng.[114] » Thực hành theo bằng chứng đã dẫn đến việc tăng cường sử dụng các biện pháp củng cố, điều hòa tim phổi và áp dụng các nguyên tắc từ nghiên cứu học tập vận động thông thường.[115] [116] [117] [118] [119] Có một số bằng chứng cho thấy các chương trình tập luyện có ảnh hưởng tích cực đến việc tham gia xã hội, mức tự nhận thức, và chất lượng cuộc sống.[115] [116] [123] Ngoài ra, thậm chí ở trẻ không thể đi lại, can thiệp bằng việc tập luyện chỉ trong thời gian 6 tuần dường như cải thiện chức năng vận động thô.[125] Về liệu pháp cụ thể, tập luyện bằng máy chạy bộ được sử dụng ngày càng nhiều, và một nghiên cứu cho thấy điều này hiệu quả hơn tập luyện bằng cách đi bộ trên mặt đất liên quan đến khả năng di chuyển và hiệu quả chức năng trong một thử nghiệm ngẫu nhiên ở 36 trẻ mắc bại não.[126] Liệu pháp vận động cưỡng bức (CIMT) nhắm đến việc tăng khả năng tự sử dụng chi trên bị ảnh hưởng và hạn chế ảnh hưởng của việc không sử dụng học được.[128] [129] [130] [131] [132] [133] [134] » Mặc dù các phương pháp điều trị lâm sàng chủ yếu tập trung vào việc khắc phục các suy giảm vận động đã xác định, điều quan trọng là xem xét môi trường hay bối cảnh.[93] Liệu pháp tập trung vào bối cảnh chuyển trọng tâm sang điều chỉnh nhiệm vụ hay môi trường, bao gồm việc sử dụng vận động bù trừ để đạt được nhiệm vụ chức năng. Chiến lược bù trừ và các điều chỉnh về môi trường cần được xem xét cho mọi trẻ nhằm cải thiện chức năng tổng thể của trẻ. » Liệu pháp ngôn ngữ hướng đến việc cung cấp kiến thức và hỗ trợ gia đình giúp trẻ đạt được các mốc phát triển quan trọng và vượt qua khó khăn về giao tiếp, điều có thể bị xem nhẹ do mức độ nghiêm trọng của khuyết tật vận động. |
|
| bổ sung | Nẹp chỉnh hình
» Có thể được sử dụng để cải thiện chức năng và duy trì phạm vi vận động trong khi đi bộ hoặc hoạt động chi trên. » Nẹp được dùng để duy trì việc điều chỉnh và ngăn tái phát. Đai nẹp và bó bột cũng được sử dụng để tăng cường chức năng. Phải chú ý thận trọng khi xác định tình trạng suy giảm cụ thể gây lệch tư thế để bảo đảm sử dụng hình thức chỉnh dị dạng phù hợp nhất. » Gập gan bàn chân quá mức có thể đòi hỏi nẹp cổ bàn chân (AFO) để hỗ trợ gập mu bàn chân trong khi xoay hoặc ngăn gập gan bàn chân quá mức trong khi đứng. |
|
| bổ sung | Thiết bị thích ứng
» Liệu pháp này hướng đến việc cung cấp cho bệnh nhân thiết bị hay phương tiện hỗ trợ cần thiết tùy theo khả năng thể chất của họ. » Phương tiện hỗ trợ đi bộ bao gồm đai nẹp, nạng, gậy và khung tập đi. Bệnh nhân có khả năng kiểm soát thân người kém có thể sử dụng xe tập tư thế, xe này cũng giúp ổn định thân người và xương chậu. Trẻ gặp khó khăn trong việc đưa chi về phía trước trong khi xoay có thể sử dụng nẹp tư thế đối ứng. Xe tập tư thế và nẹp đối ứng thường được sử dụng để hỗ trợ mục đích trị liệu và không được coi là phương pháp hỗ trợ di chuyển độc lập. » Đối với bệnh nhân không thể đi lại, có thể sử dụng các phương tiện hỗ trợ di chuyển như xe ga, xe ba bánh và ô tô được điều chỉnh đặc biệt cũng như thiết bị định tư thế cho xe lăn chạy điện và không chạy điện. Công nghệ thích ứng để tăng cường giao tiếp và cho phép tiếp cận máy tính cũng cần được cung cấp. |
|
| bổ sung | Liệu pháp thuốc tiêm
Các lựa chọn sơ cấp » độc tố botulinum loại A: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » phenol: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » cồn ethyl: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Thuốc tiêm điều trị liệt cứng bao gồm độc tố botulinum loại A,[96] [97] [98] [100] [101] [105] [111] [112] phenol, và cồn ethyl.[105] » Độc tố botulinum loại A có tác dụng cục bộ ở cơ được tiêm. Tác dụng bắt đầu chậm sau 1 đến 2 ngày; độ đồng nhất của cơ thay đổi chậm nhất vào ngày 10. Chất này làm yếu cơ tạm thời nhưng sau đó giúp phục hồi, có thời gian tác dụng điều trị ngắn (thường là 3-4 tháng). » Độc tố botulinum loại A cũng đang được sử dụng để điều trị chảy nước dãi ở bệnh nhân bị bại não bằng cách tiêm vào tuyến nước bọt, mặc dù có thể có tác dụng phụ như khó nuốt, nói lắp và tăng độ nhớt nước bọt.[153] [154] [155] [156] » Phenol và cồn ethyl được sử dụng cho liệt cứng nặng khi không có độc tố botulinum loại A hoặc nếu bác sĩ địa phương ưu tiên dùng. Phenol được sử dụng chủ yếu cho thần kinh vận động hoặc trong khi thực hiện thủ thuật phẫu thuật mở trong đó các nhánh thần kinh có thể được kích thích điện để bảo đảm chúng chỉ là dây vận động hoặc đối với gập khuỷu tay dai dẳng. Có thể tiêm phenol bằng cách sử dụng điểm vận động đóng hoặc phương pháp phẫu thuật mở. Sử dụng nồng độ cao hơn một chút để tiêm đóng vào điểm vận động. Chống chỉ định phenol cho nhiều dây thần kinh kết hợp hoặc dây thần kinh cảm giác do khả năng gây rối loạn cảm giác. Cồn ethyl ở nồng độ thấp hơn có vai trò là thuốc gây tê tại chỗ; ở nồng độ cao hơn, nó gây biến đổi protein ngẫu nhiên. » OnabotulinumtoxinA (một dạng độc tố botulinum loại A) chưa được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt để sử dụng cho bệnh nhân bị bại não, và do đó không có lịch dùng thuốc chính thức của FDA.[102] [103] [105] [148] [159] [160] Tuy nhiên, FDA đã phê duyệt abobotulinumtoxinA, một chế phẩm khác của độc tố botulinum loại A, cho biến dạng bàn chân rũ ở trẻ từ 2 tuổi trở lên bị bại não.[161] Chống chỉ định abobotulinumtoxinA ở bệnh nhân nhạy cảm quá mức với bất kỳ dạng nào của độc tố botulinum hay protein sữa bò. Một nghiên cứu khác về abobotulinumtoxinA cho tổ hợp cơ bắp chân-cơ dép và cơ chi dưới khác như gân kheo, cơ khép, và cơ đai lưng chậu cho thấy cải thiện trương lực cơ, liệt cứng (Thang Tardieu), và lợi ích lâm sàng tổng thể.[162] » Độc tố botulinum loại B đã được phê duyệt ở một số quốc gia để điều trị rối loạn trương lực xương chậu nhưng không được sử dụng rộng rãi cho bệnh nhân bị bại não. » Điều quan trọng là các bác sĩ cần lưu ý rằng các dụng cụ được dùng để định liều độc tố botulinum khác nhau tùy theo từng phiên bản sản phẩm. |
|
| Kèm co cứng/biến dạng | thêm | Dùng đai nẹp và/hoặc bó bột
» Mức độ nghiêm trọng của co cứng và biến dạng ở bệnh nhân bị liệt nửa người có xu hướng ít hơn so với bệnh nhân bị liệt toàn thân. » Co cứng được phòng ngừa tốt nhất bằng chương trình tập luyện tại nhà bao gồm kéo duỗi kết hợp việc điều chỉnh tư thế phù hợp để duy trì phạm vi vận động đầy đủ. Co cứng cố định được điều trị bằng cách bó bột và/hoặc PT chuyên sâu tuần tự. Sau khi đạt được, phạm vi vận động được duy trì bằng đai hay nẹp. |
| bổ sung | Phẫu thuật chỉnh hình
» Mục tiêu phẫu thuật là phòng ngừa biến dạng tiến triển và loại bỏ rào cản cơ hay cấu trúc giải phẫu để tối đa hóa khả năng di chuyển và chức năng. Phẫu thuật nhiều tầng trong một thì mổ (SEML) để giảm thiểu tổng thời gian phục hồi được khuyến cáo thay vì ‘phẫu thuật lặp lại hàng năm’ (thủ thuật thực hiện gần như hàng năm). » Chuyển gân để cải thiện khả năng duỗi cổ tay và ngón tay/ngón tay cái cùng với khả năng cắt khoang lưới đầu tiên và cắt cơ co gập có thể cải thiện chức năng bàn tay. Làm cứng khớp cổ tay để điều trị biến dạng gập cổ tay còn lại thường được thực hiện trước khi trẻ bắt đầu học đại học. Thủ thuật này có thể cải thiện chức năng như là ‘bàn tay trợ giúp’. Đối với vấn đề vệ sinh, thường chỉ cần kéo dài gân và đeo đai nẹp lâu dài là đủ. Thủ thuật cắt cơ co cũng được xem xét để cho phép bàn tay cử động bình thường và phòng ngừa các vấn đề về vệ sinh. Ở biến dạng lâu dài, có thể cần tiến hành thủ thuật cắt mở rộng hơn, bao gồm cắt bao vỏ khớp. Cắt co cơ duỗi khuỷu tay và quay sấp cẳng tay có thể giúp trẻ vị thành niên thích nghi về mặt xã hội. » Loạn sản và biến dạng hông ít gặp nhưng không nên bỏ qua.[73] Phẫu thuật điều trị tình trạng co gập đầu gối và bàn chân rũ ở mắt cá chân tốt nhất nên trì hoãn cho đến tuổi vị thành niên nếu có thể để tránh tình trạng yếu nhưng các ca kháng trị cần được điều trị sớm hơn. Thủ thuật mở xương không xoay xương đùi có thể cải thiện cơ học và hình dạng tư thế. |
|
| Liệt cứng hai bên | ||
| 1 | OT/PT/liệu pháp ngôn ngữ
» Việc điều trị liệt cứng hai bên tùy thuộc vào độ tuổi và mức GMFCS của bệnh nhân. Khuyến cáo bắt đầu điều trị sớm (0-3 tuổi) trong khi phát triển bệnh cảnh lâm sàng và cha mẹ cần tìm hiểu về nhu cầu và khả năng của trẻ. Điều trị hướng đến việc củng cố cơ yếu, kéo duỗi cơ bị co ngắn, và hoạt động phối hợp với việc chú trọng vào hoạt động chi trên cho cả hai tay[114] và khuyến khích tính đối xứng của tư thế và dáng đi. » Thực hành theo bằng chứng đã dẫn đến việc tăng cường sử dụng các biện pháp củng cố, điều hòa tim phổi và áp dụng các nguyên tắc từ nghiên cứu học tập vận động thông thường.[115] [116] [117] [118] [119] Tham gia hoạt động thể chất trong thực tế là rất khó để đo lường trong nhóm này, gây phức tạp cho các nỗ lực chứng minh tính hữu ích của tập luyện.[184] [185] Có một số bằng chứng cho thấy các chương trình tập luyện có ảnh hưởng tích cực đến việc tham gia xã hội, mức tự nhận thức, và chất lượng cuộc sống.[115] [116] [123] Ngoài ra, thậm chí ở trẻ không thể đi lại, can thiệp bằng việc tập luyện chỉ trong thời gian 6 tuần dường như cải thiện chức năng vận động thô.[125] Về liệu pháp cụ thể, tập luyện bằng máy chạy bộ được sử dụng ngày càng nhiều, và một nghiên cứu cho thấy điều này hiệu quả hơn tập luyện bằng cách đi bộ trên mặt đất liên quan đến khả năng di chuyển và hiệu quả chức năng trong một thử nghiệm ngẫu nhiên ở 36 trẻ mắc bại não.[126] » Mặc dù các phương pháp điều trị lâm sàng chủ yếu tập trung vào việc khắc phục các suy giảm vận động đã xác định, điều quan trọng là xem xét môi trường hay bối cảnh.[93] Liệu pháp tập trung vào bối cảnh chuyển trọng tâm sang điều chỉnh nhiệm vụ hay môi trường, bao gồm việc sử dụng vận động bù trừ để đạt được nhiệm vụ chức năng. Chiến lược bù trừ và các điều chỉnh về môi trường cần được xem xét cho mọi trẻ nhằm cải thiện chức năng tổng thể của trẻ. » Liệu pháp ngôn ngữ hướng đến việc cung cấp kiến thức và hỗ trợ gia đình giúp trẻ đạt được các mốc phát triển quan trọng và vượt qua khó khăn về giao tiếp, điều có thể bị xem nhẹ do mức độ nghiêm trọng của khuyết tật vận động. |
|
| bổ sung | Nẹp chỉnh hình
» Có thể được sử dụng để cải thiện chức năng và duy trì phạm vi vận động trong khi đi bộ hoặc hoạt động chi trên. » Nẹp được dùng để duy trì việc điều chỉnh và ngăn tái phát. Đai nẹp và bó bột cũng được sử dụng để tăng cường chức năng. Phải chú ý thận trọng khi xác định tình trạng suy giảm cụ thể gây lệch tư thế để bảo đảm sử dụng hình thức chỉnh dị dạng phù hợp nhất. » Nẹp chỉnh hình hạn chế gập mu bàn chân có thể cải thiện độ ổn định khi yếu cơ gập gan bàn chân là nguyên nhân chính; tuy nhiên, các yếu tố góp phần còn lại như co cứng hông hoặc đầu gối và căng gân kheo dẫn đến tư thế lom khom cũng phải được điều trị. |
|
| bổ sung | Thiết bị thích ứng
» Liệu pháp này hướng đến việc cung cấp cho bệnh nhân thiết bị và phương tiện hỗ trợ cần thiết tùy theo khả năng thể chất của họ. » Hỗ trợ đi bộ bao gồm đai nẹp, nạng, gậy và khung tập đi. Những bệnh nhân có khả năng kiểm soát thân người kém hoặc liên tục bị bắt chéo chân có thể sử dụng xe tập tư thế, xe này cũng giúp ổn định thân người và xương chậu. Trẻ gặp khó khăn trong việc đưa chi về phía trước trong khi xoay có thể sử dụng nẹp tư thế đối ứng. Xe tập tư thế và nẹp đối ứng thường được sử dụng để hỗ trợ mục đích trị liệu và không được coi là phương pháp hỗ trợ di chuyển độc lập. » Đối với bệnh nhân không thể đi lại, có thể sử dụng các phương tiện hỗ trợ di chuyển như xe ga, xe ba bánh và ô tô được điều chỉnh đặc biệt cũng như thiết bị định tư thế cho xe lăn chạy điện và không chạy điện. Công nghệ thích ứng để tăng cường giao tiếp và cho phép tiếp cận máy tính cũng cần được cung cấp. |
|
| bổ sung | Liệu pháp thuốc uống
Các lựa chọn sơ cấp » diazepam: trẻ em: tham khảo ý kiến bác sĩ chuyên khoa để được hướng dẫn về liều lượng; người lớn: 2-10mg đường uống hai đến bốn lần mỗi ngày HOẶC » clonazepam: trẻ em <10 tuổi: 0,01 đến 0,03 mg/ kg/ngày đường uống chia 2-3 liều trong thời gian đầu, tăng dần theo đáp ứng, tối đa 0,2 mg/kg/ngày; người lớn: 0,5 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 10 mg/ngày HOẶC » baclofen: trẻ em 2-7 tuổi: 5 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 40 mg/ngày; trẻ em ≥8 tuổi: 5 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 60 mg/ngày; người lớn: 5 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 80 mg/ngày HOẶC » dantrolene: trẻ em ≥5 tuổi: 0,5 mg/kg đường uống mỗi ngày một lần trong 7 ngày, sau đó 0,5 mg/kg ba lần mỗi ngày trong 7 ngày, sau đó 1 mg/ kg ba lần mỗi ngày trong 7 ngày, sau đó 2 mg/kg ba lần mỗi ngày, tối đa 400 mg/ngày; người lớn: 25 mg đường uống mỗi ngày một lần trong 7 ngày, sau đó 25 mg ba lần mỗi ngày trong 7 ngày, sau đó 50 mg ba lần mỗi ngày trong 7 ngày, sau đó 100 mg ba lần mỗi ngày, tối đa 400 mg/ngày HOẶC » tizanidin: trẻ em: tham khảo ý kiến bác sĩ chuyên khoa để biết hướng dẫn về liều dùng; người lớn: 2-4 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 36 mg/ngày » Đối với liệt cứng đáng kể gây ảnh hưởng đến chức năng, liệu pháp thuốc uống có thể đóng vai trò quan trọng từ giữa thời thơ ấu trở đi và là biện pháp điều trị bậc một. Không sử dụng liệu pháp này cho các ca bệnh nhẹ (thường biểu hiện bằng mức I, II hay thậm chí III theo GMFCS). Liệu pháp thuốc uống có hiệu quả ở hơn một phần ba bệnh nhân, nhưng bị hạn chế bởi tình trạng ngủ li bì, một tác dụng phụ của liều cao hơn. » Nhiều thuốc được sử dụng là thuốc chồng chéo từ trải nghiệm lâm sàng với động kinh và các tình trạng khác. » Diazepam: thích hợp để sử dụng nhất thời cho các cơn co thắt cấp tính, sau khi phẫu thuật; tuy nhiên, bệnh nhân có thể phát triển tình trạng phụ thuộc và cần ngừng từ từ. » Clonazepam: có thể giúp giảm rối loạn giấc ngủ do vận động quá mức. Ngừng từ từ do nguy cơ triệu chứng ngừng thuốc, bao gồm cả co giật. » Baclofen: có thể dẫn đến co giật.[186] Phải chuẩn độ liều dùng ở mọi nhóm tuổi cho đến khi có hiệu quả hay xuất hiện tác dụng bất lợi.[187] Ngừng thuốc đột ngột cũng có thể gây co giật và/hoặc rối loạn tâm thần. Việc không có tác dụng sau khi điều trị bằng thuốc uống không phải là chống chỉ định cho việc thử dùng baclofen nội mạc tủy. » Dantrolene: tác dụng ngoại vi trên sợi cơ. Phải theo dõi chức năng gan do nhiễm độc gan có thể đảo ngược và viêm gan gây tử vong trong trường hợp hiếm gặp. » Tizanidine: chất chủ vận alpha-2-adrenergic tác dụng tập trung. Phải theo dõi chức năng gan do nguy cơ nhiễm độc gan. |
|
| bổ sung | Liệu pháp thuốc tiêm
Các lựa chọn sơ cấp » độc tố botulinum loại A: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » phenol: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » cồn ethyl: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Thuốc tiêm điều trị liệt cứng bao gồm độc tố botulinum loại A,[96] [97] [98] [100] [101] [102] [103] [104] [105] [111] [112] phenol, và cồn ethyl.[105] » Độc tố botulinum loại A có tác dụng cục bộ ở cơ được tiêm. Tác dụng bắt đầu chậm sau 1 đến 2 ngày; độ đồng nhất của cơ thay đổi chậm nhất vào ngày 10. Chất này làm yếu cơ tạm thời nhưng sau đó giúp phục hồi, có thời gian tác dụng điều trị ngắn (thường là 3-4 tháng). » Độc tố botulinum loại A cũng đang được sử dụng để điều trị chảy nước dãi ở bệnh nhân bị bại não bằng cách tiêm vào tuyến nước bọt, mặc dù có thể có tác dụng phụ như khó nuốt, nói lắp và tăng độ nhớt nước bọt.[153] [154] [155] [156] » Phenol và cồn ethyl được sử dụng cho liệt cứng nặng khi không có độc tố botulinum loại A hoặc nếu bác sĩ địa phương ưu tiên dùng. Phenol được sử dụng chủ yếu cho thần kinh vận động hoặc trong khi thực hiện thủ thuật phẫu thuật mở trong đó các nhánh thần kinh có thể được kích thích điện để bảo đảm chúng chỉ là dây vận động hoặc đối với gập khuỷu tay dai dẳng. Có thể tiêm phenol bằng cách sử dụng điểm vận động đóng hoặc phương pháp phẫu thuật mở. Sử dụng nồng độ cao hơn một chút để tiêm đóng vào điểm vận động. Chống chỉ định phenol cho nhiều dây thần kinh kết hợp hoặc dây thần kinh cảm giác do khả năng gây rối loạn cảm giác. Cồn ethyl ở nồng độ thấp hơn có vai trò là thuốc gây tê tại chỗ; ở nồng độ cao hơn, nó gây biến đổi protein ngẫu nhiên. » OnabotulinumtoxinA (một dạng độc tố botulinum loại A) chưa được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt để sử dụng cho bệnh nhân bị bại não, và do đó không có lịch dùng thuốc chính thức của FDA.[102] [103] [105]
[148] [159] [160] Tuy nhiên, FDA đã phê duyệt abobotulinumtoxinA, một chế phẩm khác của độc tố botulinum loại A, cho biến dạng bàn chân rũ ở trẻ từ 2 tuổi trở lên bị bại não.[161] Chống chỉ định » Điều quan trọng là các bác sĩ cần lưu ý rằng các dụng cụ được dùng để định liều độc tố botulinum khác nhau tùy theo từng phiên bản sản phẩm. |
|
| bổ sung | Kỹ thuật phẫu thuật thần kinh
Các lựa chọn sơ cấp » baclofen nội mạc tủy: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » cắt rễ thần kinh cột sống lưng chọn lọc » Khuyến cáo dùng baclofen nội mạc tủy (ITB) để giảm liệt cứng, cải thiện sức chịu đựng và giảm mệt mỏi do liệt cứng.[106] [107] [163] [164] [165] [166] [167] Trước khi cấy ghép, liều thử nghiệm được cho dùng bằng cách chọc dò tủy sống và được cho là có hiệu quả nếu điểm số theo thang Ashworth đã điều chỉnh (MAS) giảm 1 điểm trở lên ở hầu hết các cơ bị ảnh hưởng 2-4 giờ sau khi tiêm. Liều bơm được bắt đầu ở liều tiêm nhanh và có thể được chuẩn độ 10% đến 15% tại mỗi liều sau đó. » Có thể phải ngừng dùng Baclofen do bơm hay pin hỏng; không thể bổ sung thuốc trước ngày báo động nhắc nhở theo lịch; hoặc rò rỉ, mất kết nối, hay vỡ ống thông. Ngừng dùng thuốc có thể dẫn đến liệt cứng dội ngược kịch phát, tiêu cơ vân, và suy đa phủ tạng. Tình trạng này có thể giống với rối loạn phản xạ tự miễn, nhiễm trùng máu, tăng thân nhiệt ác tính, và hội chứng an thần ác tính.[172] [173] Mặc dù không phải lúc nào cũng dẫn đến việc ngừng thuốc, tỷ lệ mắc mới các biến chứng liên quan đến ống thông được báo cáo nằm trong khoảng từ 7% đến 9%.[106] [166] Các vết nứt nhỏ trên ống thông thỉnh thoảng có thể dẫn đến dùng liều không đủ hay quá liều.[174] » Cắt rễ thần kinh cột sống lưng chọn lọc (SPR) là biện pháp điều trị một lần, không thể đảo ngược để cải thiện tình trạng liệt cứng.[108] [109] [110] SPR không điều trị các yếu tố ngoài liệt cứng có thể ảnh hưởng khả năng đi lại. Ứng viên phù hợp nhất là những bệnh nhân có kiểm soát vận động chọn lọc có chủ ý duy trì, cơ xương chậu và thân mạnh, và cân bằng động tốt. SPR được thực hiện bằng cách chia các rễ con dây thần kinh cột sống lưng chọn lọc từ L2-S2 trong lồng bao màng cứng (thường cắt bỏ 25% đến 60%); việc chọn rễ con dựa vào đáp ứng EMG bất thường. Thường gặp tình trạng yếu sau khi phẫu thuật và bệnh nhân cần được PT tích cực trong dài hạn. Khuyến cáo dùng nẹp cổ bàn chân sau khi phẫu thuật trong ít nhất 6 tháng để bảo vệ cơ gập gan bàn chân yếu khỏi duỗi quá mức. |
|
| Kèm co cứng/biến dạng | thêm | Dùng đai nẹp và/hoặc bó bột
» Co cứng được điều trị bước đầu bằng cách dùng đai nẹp và/hoặc bó bột phù hợp, sau đó bằng PT chuyên sâu liên tục. |
| bổ sung | Phẫu thuật chỉnh hình
» Mục tiêu phẫu thuật là phòng ngừa biến dạng tiến triển và loại bỏ rào cản cơ hay cấu trúc giải phẫu để tối đa hóa khả năng di chuyển và chức năng. Phẫu thuật nhiều tầng trong một thì mổ (SEML) để giảm thiểu tổng thời gian phục hồi được khuyến cáo thay vì ‘phẫu thuật lặp lại hàng năm’ (thủ thuật thực hiện gần như hàng năm). » Cần thu hẹp hông bằng thủ thuật cắt gân sớm (2-5 tuổi).[178] Điều trị biến dạng xoay bằng thủ thuật mở xương trong giai đoạn 3-7 tuổi. Dịch chuyển biểu hiện chậm (từ 9 tuổi trở đi) đòi hỏi việc quan sát hay thu hẹp bằng phẫu thuật. Biểu hiện ở người lớn tùy thuộc vào triệu chứng: thay khớp háng, thủ thuật mở xương, hoặc cắt bỏ với tình trạng đau nghiêm trọng; thủ thuật mở xương đối với tình trạng vị trí hông bất thường. » Ở bệnh nhân có thể đi lại (GMFCS giai đoạn I, II, hoặc III), cần cắt hay chuyển gân ở đầu gối hoặc mắt cá chân sau khi nghiên cứu tư thế, bao gồm EMG và dữ liệu động học. Bệnh nhân có khả năng di chuyển càng cao, thì khả năng chuyển gân và kéo dài gân càng cao thay vì cắt gân. Cần tránh kéo dài tích cực cơ ba đầu cẳng chân ở trẻ nhỏ có thể đi lại. Khi có thể ở bệnh nhân liệt hai bên, cơ dép được giữ nguyên và » Biến dạng bàn chân có thể được điều trị bằng phẫu thuật xương do không thể dự đoán lực biến dạng. » Chi trên không bao giờ là vấn đề chính mặc dù hiếm khi chỉ định cắt cơ co hay chuyển gân. Bất thường cột sống ít gặp hơn và cần tránh phẫu thuật cho đến khi bệnh nhân ít nhất 7 hoặc 8 tuổi. Nếu cong cột sống đáng kể hoặc tiến triển, phẫu thuật làm cứng có thể được chỉ định. Có thể chỉ cần thiết bị cố định sau là đủ mặc dù có thể cần tới thủ thuật cắt phía trước ở biến dạng nặng. |
|
| Liệt cứng tứ chi | ||
| 1 | OT/PT/liệu pháp ngôn ngữ
» Mục tiêu thực tế được thiết lập bằng cách đánh giá khả năng thể chất và trí tuệ và nhu cầu năng lượng. Trong hầu hết các ca liệt cứng tứ chi, trọng tâm tập trung ở việc cải thiện chăm sóc và sự thoải mái hơn là cải thiện chức năng. » Khuyến cáo bắt đầu điều trị sớm (0-3 tuổi) trong khi phát triển bệnh cảnh lâm sàng và cha mẹ cần tìm hiểu về nhu cầu và khả năng của trẻ. Điều trị hướng đến việc củng cố cơ yếu, kéo duỗi cơ bị co ngắn, và hoạt động phối hợp với việc chú trọng vào hoạt động chi trên cho cả hai tay[114] và khuyến khích tính đối xứng của tư thế. Khuyến khích các hoạt động ở tư thế thẳng đứng, dù là ngồi hay đứng có hỗ trợ. Mục tiêu điều trị chính là có thể di chuyển độc lập. Có thể đạt được mục tiêu này thông qua việc di chuyển trên sàn hay dùng khung tập đi, xe lăn hoặc thiết bị hỗ trợ khác. » Thực hành theo bằng chứng đã dẫn đến việc tăng cường sử dụng các biện pháp củng cố, điều hòa tim phổi và áp dụng các nguyên tắc từ nghiên cứu học tập vận động thông thường.[115] [116] [117] [118] [119] Có một số bằng chứng cho thấy các chương trình tập luyện có ảnh hưởng tích cực đến việc tham gia xã hội, mức tự nhận thức, và chất lượng cuộc sống.[115] [116] [123] Ngoài ra, thậm chí ở trẻ không thể đi lại, can thiệp bằng việc tập luyện chỉ trong thời gian 6 tuần dường như cải thiện chức năng vận động thô.[125] » Mặc dù các phương pháp điều trị lâm sàng chủ yếu tập trung vào việc khắc phục các suy giảm vận động đã xác định, điều quan trọng là xem xét môi trường hay bối cảnh.[93] Liệu pháp tập trung vào bối cảnh chuyển trọng tâm sang điều chỉnh nhiệm vụ hay môi trường, bao gồm việc sử dụng vận động bù trừ để đạt được nhiệm vụ chức năng. Chiến lược bù trừ và các điều chỉnh về môi trường cần được xem xét cho mọi trẻ nhằm cải thiện chức năng tổng thể của trẻ. » Liệu pháp ngôn ngữ hướng đến việc cung cấp kiến thức và hỗ trợ gia đình giúp trẻ đạt được các mốc phát triển quan trọng và vượt qua khó khăn về giao tiếp, điều có thể bị xem nhẹ do mức độ nghiêm trọng của khuyết tật vận động. |
|
| bổ sung | Nẹp chỉnh hình
» Nẹp được dùng để duy trì việc điều chỉnh và ngăn tái phát. Đai nẹp và bó bột cũng được sử dụng để tăng cường chức năng. Phải chú ý thận trọng khi xác định tình trạng suy giảm cụ thể gây lệch tư thế để bảo đảm sử dụng hình thức chỉnh dị dạng phù hợp nhất. » Ở bệnh nhân có thể đi lại, nẹp cổ bàn chân (AFO) có thể giúp ổn định thêm để cho phép đi khoảng ngắn (GMFCS IV), hỗ trợ gập mu bàn chân trong khi xoay và ngăn gập gan bàn chân quá mức trong khi đứng. Nẹp giúp hạn chế gập mu bàn chân có thể cải thiện mức ổn định khi yếu cơ gập gan bàn chân là nguyên nhân chính. |
|
| bổ sung | Thiết bị thích ứng
» Liệu pháp này hướng đến việc cung cấp cho bệnh nhân thiết bị và phương tiện hỗ trợ cần thiết tùy theo khả năng thể chất của họ. Công nghệ thích ứng để tăng cường giao tiếp và cho phép tiếp cận máy tính cũng cần được cung cấp. » Đối với phân nhóm bệnh nhân có khả năng, mục tiêu là di chuyển độc lập, có hỗ trợ bằng hệ thống ghế ngồi điều chỉnh và phương tiện giao tiếp nhu cầu cơ bản. Một số bệnh nhân (thường là GMFCS mức IV) cũng có thể đi quãng ngắn sử dụng thiết bị hỗ trợ bao gồm khung tập đi và nẹp chỉnh hình; tuy nhiên, đi bộ hiếm khi là phương tiện di chuyển chính trong nhóm này. Đối với bệnh nhân tổn thương nhiều hơn, xe lăn tay với hệ thống ghế ngồi để hỗ trợ tư thế là cần thiết, với việc chú trọng vào sự chăm sóc và thoải mái. |
|
| bổ sung | Liệu pháp thuốc uống
Các lựa chọn sơ cấp » diazepam: trẻ em: tham khảo ý kiến bác sĩ chuyên khoa để được hướng dẫn về liều lượng; người lớn: 2-10mg đường uống hai đến bốn lần mỗi ngày HOẶC » clonazepam: trẻ em <10 tuổi: 0,01 đến 0,03 mg/ kg/ngày đường uống chia 2-3 liều trong thời gian đầu, tăng dần theo đáp ứng, tối đa 0,2 mg/kg/ngày; người lớn: 0,5 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 10 mg/ngày HOẶC » baclofen: trẻ em 2-7 tuổi: 5 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 40 mg/ngày; trẻ em ≥8 tuổi: 5 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 60 mg/ngày; người lớn: 5 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 80 mg/ngày HOẶC » dantrolene: trẻ em ≥5 tuổi: 0,5 mg/kg đường uống mỗi ngày một lần trong 7 ngày, sau đó 0,5 mg/kg ba lần mỗi ngày trong 7 ngày, sau đó 1 mg/ kg ba lần mỗi ngày trong 7 ngày, sau đó 2 mg/kg ba lần mỗi ngày, tối đa 400 mg/ngày; người lớn: 25 mg đường uống mỗi ngày một lần trong 7 ngày, sau đó 25 mg ba lần mỗi ngày trong 7 ngày, sau đó 50 mg ba lần mỗi ngày trong 7 ngày, sau đó 100 mg ba lần mỗi ngày, tối đa 400 mg/ngày HOẶC » tizanidin: trẻ em: tham khảo ý kiến bác sĩ chuyên khoa để biết hướng dẫn về liều dùng; người lớn: 2-4 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 36 mg/ngày » Đối với liệt cứng đáng kể gây ảnh hưởng đến chức năng, liệu pháp thuốc uống có thể đóng vai trò quan trọng từ giữa thời thơ ấu trở đi và là biện pháp điều trị bậc một. Không sử dụng liệu pháp này cho các ca bệnh nhẹ (thường biểu hiện bằng mức I, II hay thậm chí III theo GMFCS). Thuốc uống có hiệu quả cho hơn một phần ba bệnh nhân, nhưng lợi ích bị hạn chế bởi tình trạng ngủ li bì, một tác dụng phụ của liều cao hơn. » Nhiều thuốc được sử dụng là thuốc chồng chéo từ trải nghiệm lâm sàng với động kinh và các tình trạng khác. » Diazepam: thích hợp để sử dụng nhất thời cho các cơn co thắt cấp tính, sau khi phẫu thuật; tuy nhiên, bệnh nhân có thể phát triển tình trạng phụ thuộc và cần ngừng từ từ. » Clonazepam: có thể giúp giảm rối loạn giấc ngủ do vận động quá mức. Ngừng từ từ do nguy cơ triệu chứng ngừng thuốc, bao gồm cả co giật. » Baclofen: có thể dẫn đến co giật.[186] Phải chuẩn độ liều dùng ở mọi nhóm tuổi cho đến khi có hiệu quả hay xuất hiện tác dụng bất lợi.[187] Ngừng thuốc đột ngột cũng có thể gây co giật, rối loạn tâm thần. Việc không có tác dụng sau khi điều trị bằng thuốc uống không phải là chống chỉ định cho việc thử dùng baclofen nội mạc tủy. » Dantrolene: tác dụng ngoại vi trên sợi cơ. Phải theo dõi chức năng gan do nhiễm độc gan có thể đảo ngược và viêm gan gây tử vong trong trường hợp hiếm gặp. » Tizanidine: chất chủ vận alpha-2-adrenergic tác dụng tập trung. Phải theo dõi chức năng gan do nguy cơ nhiễm độc gan. |
|
| bổ sung | Liệu pháp thuốc tiêm
Các lựa chọn sơ cấp » Độc tố botulinum loại A: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » Phenol: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » Cồn ethyl: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Thuốc tiêm điều trị liệt cứng bao gồm độc tố botulinum loại A,[96] [97] [98] [100] [101] [102] [103] [104] [105] [111] [112] phenol, và cồn ethyl.[105] » Độc tố botulinum loại A có tác dụng cục bộ ở cơ được tiêm. Tác dụng bắt đầu chậm sau 1 đến 2 ngày; độ đồng nhất của cơ thay đổi chậm nhất vào ngày 10. Chất này làm yếu cơ tạm thời nhưng sau đó giúp phục hồi, có thời gian tác dụng điều trị ngắn (thường là 3-4 tháng). » Độc tố botulinum loại A cũng đang được sử dụng để điều trị chảy nước dãi ở bệnh nhân bị bại não bằng cách tiêm vào tuyến nước bọt, mặc dù có thể có tác dụng phụ như khó nuốt, nói lắp và tăng độ nhớt nước bọt.[153] [154] [155] [156] » Phenol và cồn ethyl được sử dụng cho liệt cứng nặng khi không có độc tố botulinum loại A hoặc nếu bác sĩ địa phương ưu tiên dùng. Phenol được sử dụng chủ yếu cho thần kinh vận động hoặc trong khi thực hiện thủ thuật phẫu thuật mở trong đó các nhánh thần kinh có thể được kích thích điện để bảo đảm chúng chỉ là dây vận động hoặc đối với gập khuỷu tay dai dẳng. Có thể tiêm phenol bằng cách sử dụng điểm vận động đóng hoặc phương pháp phẫu thuật mở. Sử dụng nồng độ cao hơn một chút để tiêm đóng vào điểm vận động. Chống chỉ định phenol cho nhiều dây thần kinh kết hợp hoặc dây thần kinh cảm giác do khả năng gây rối loạn cảm giác. Cồn ethyl ở nồng độ thấp hơn có vai trò là thuốc gây tê tại chỗ; ở nồng độ cao hơn, nó gây biến đổi protein ngẫu nhiên. » OnabotulinumtoxinA (một dạng độc tố botulinum loại A) chưa được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt để sử dụng cho bệnh nhân bị bại não, và do đó không có lịch dùng thuốc chính thức của FDA.[102] [103] [105] [148] [159] [160] Tuy nhiên, FDA đã phê duyệt abobotulinumtoxinA, một chế phẩm khác của độc tố botulinum loại A, cho biến dạng bàn chân rũ ở trẻ từ 2 tuổi trở lên bị bại não.[161] Chống chỉ định abobotulinumtoxinA ở bệnh nhân nhạy cảm quá mức với bất kỳ dạng nào của độc tố botulinum hay protein sữa bò. Một nghiên cứu khác về abobotulinumtoxinA cho tổ hợp cơ bắp chân-cơ dép và cơ chi dưới khác như gân kheo, cơ khép, và cơ đai lưng chậu cho thấy cải thiện trương lực cơ, liệt cứng (Thang Tardieu), và lợi ích lâm sàng tổng thể.[162] » Độc tố botulinum loại B đã được phê duyệt ở một số quốc gia để điều trị rối loạn trương lực xương chậu nhưng không được sử dụng rộng rãi cho bệnh nhân bị bại não. » Điều quan trọng là các bác sĩ cần lưu ý rằng các dụng cụ được dùng để định liều độc tố botulinum khác nhau tùy theo từng phiên bản sản phẩm. |
|
| bổ sung | Kỹ thuật phẫu thuật thần kinh
Các lựa chọn sơ cấp » baclofen nội mạc tủy: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » Cắt rễ thần kinh cột sống lưng chọn lọc » Khuyến cáo dùng baclofen nội mạc tủy (ITB) để giảm liệt cứng, cải thiện sức chịu đựng và giảm mệt mỏi do liệt cứng.[106] [107] [163] [164] [165] [166] [167] Trước khi cấy ghép, liều thử nghiệm được cho dùng bằng cách chọc dò tủy sống và được cho là có hiệu quả nếu điểm số theo thang Ashworth đã điều chỉnh (MAS) giảm 1 điểm trở lên ở hầu hết các cơ bị ảnh hưởng 2-4 giờ sau khi tiêm. Liều bơm được bắt đầu ở liều tiêm nhanh và có thể được chuẩn độ 10% đến 15% tại mỗi liều sau đó. » Có thể phải ngừng dùng Baclofen do bơm hay pin hỏng; không thể bổ sung thuốc trước ngày báo động nhắc nhở theo lịch; hoặc rò rỉ, mất kết nối, hay vỡ ống thông. Ngừng dùng thuốc có thể dẫn đến liệt cứng dội ngược kịch phát, tiêu cơ vân, và suy đa phủ tạng. Tình trạng này có thể giống với rối loạn phản xạ tự miễn, nhiễm trùng máu, tăng thân nhiệt ác tính, và hội chứng an thần ác tính.[172] [173] Mặc dù không phải lúc nào cũng dẫn đến việc ngừng thuốc, tỷ lệ mắc mới các biến chứng liên quan đến ống thông được báo cáo nằm trong khoảng từ 7% đến 9%.[106] [166] Các vết nứt nhỏ trên ống thông thỉnh thoảng có thể dẫn đến dùng liều không đủ hay quá liều.[174] » Cắt rễ thần kinh cột sống lưng chọn lọc (SPR) là biện pháp điều trị một lần, không thể đảo ngược để cải thiện tình trạng liệt cứng.[108] [109] [110] SPR không điều trị các yếu tố ngoài liệt cứng có thể ảnh hưởng khả năng đi lại. Ứng viên phù hợp nhất là những bệnh nhân có kiểm soát vận động chọn lọc có chủ ý duy trì, cơ xương chậu và thân mạnh, và cân bằng động tốt. SPR được thực hiện bằng cách chia các rễ con dây thần kinh cột sống lưng chọn lọc từ L2-S2 trong lồng bao màng cứng (thường cắt bỏ 25% đến 60%); việc chọn rễ con dựa vào đáp ứng EMG bất thường. |
|
| bổ sung | Kiểm soát tỳ đè
» Bệnh nhân không thể đi lại có nguy cơ bị loét do tỳ đè và cần thực hiện biện pháp phòng ngừa phù hợp để tránh bị loét do tỳ đè. |
|
| Kèm co cứng/biến dạng | thêm | Dùng đai nẹp và/hoặc bó bột
» Co cứng được phòng ngừa tốt nhất bằng chương trình tập luyện tại nhà bao gồm kéo duỗi kết hợp việc điều chỉnh tư thế phù hợp để duy trì phạm vi vận động đầy đủ. Co cứng cố định được điều trị bằng cách bó bột và/hoặc PT chuyên sâu tuần tự. Sau khi đạt được, phạm vi vận động được duy trì bằng nẹp hay đai nẹp. |
| bổ sung | Điều trị bằng phương pháp chỉnh hình đa lĩnh vực
» Mục tiêu phẫu thuật là phòng ngừa biến dạng tiến triển và loại bỏ rào cản cơ hay cấu trúc giải phẫu để tối đa hóa khả năng di chuyển và chức năng. Phẫu thuật nhiều tầng trong một thì mổ (SEML) để giảm thiểu tổng thời gian phục hồi được khuyến cáo thay vì ‘phẫu thuật lặp lại hàng năm’ (thủ thuật thực hiện gần như hàng năm). » Cần thu hẹp hông bằng thủ thuật cắt gân sớm (2-5 tuổi).[178] Điều trị biến dạng xoay bằng thủ thuật mở xương trong giai đoạn 3-7 tuổi. Dịch chuyển biểu hiện chậm (từ 9 tuổi trở đi) đòi hỏi việc quan sát hay thu hẹp bằng phẫu thuật. Biểu hiện ở người lớn tùy thuộc vào triệu chứng: thay khớp háng, thủ thuật mở xương, hoặc cắt bỏ với tình trạng đau nghiêm trọng; thủ thuật mở xương đối với tình trạng vị trí hông bất thường. » Biến dạng bàn chân có thể được điều trị bằng phẫu thuật xương do không thể dự đoán lực biến dạng. » Chuyển gân để cải thiện khả năng duỗi cổ tay và ngón tay/ngón tay cái cùng với khả năng cắt khoang lưới đầu tiên và cắt cơ co gập có thể cải thiện chức năng bàn tay. Làm cứng khớp cổ tay để điều trị biến dạng gập cổ tay còn lại thường được thực hiện trước khi trẻ bắt đầu học đại học. Thủ thuật này có thể cải thiện chức năng như là ‘bàn tay trợ giúp’. Đối với vấn đề vệ sinh, thường chỉ cần kéo dài gân và đeo đai nẹp lâu dài là đủ. Thủ thuật cắt cơ co cũng được xem xét để cho phép bàn tay cử động bình thường và phòng ngừa các vấn đề về vệ sinh. Ở biến dạng lâu dài, có thể cần tiến hành thủ thuật cắt mở rộng hơn, bao gồm cắt bao vỏ khớp. Cắt co cơ duỗi khuỷu tay và quay sấp cẳng tay có thể giúp trẻ vị thành niên thích nghi về mặt xã hội. |
|
| Loạn động | ||
| 1 | OT/PT/liệu pháp ngôn ngữ
» Khuyến cáo bắt đầu điều trị sớm (0-3 tuổi) trong khi phát triển bệnh cảnh lâm sàng và cha mẹ cần tìm hiểu về nhu cầu và khả năng của trẻ. Cần hướng điều trị đến việc hỗ trợ thế mạnh của bệnh nhân để tối ưu hóa tính độc lập và sự tham gia ở trường, nơi làm việc và tại cộng đồng. Mục tiêu là dạy cho trẻ các cách khác để tối ưu hóa khả năng độc lập. » Có một số bằng chứng cho thấy các chương trình tập luyện có ảnh hưởng tích cực đến việc tham gia xã hội, mức tự nhận thức, và chất lượng cuộc sống.[115] [116] [123] Ngoài ra, thậm chí ở trẻ không thể đi lại, can thiệp bằng việc tập luyện chỉ trong thời gian 6 tuần dường như cải thiện chức năng vận động thô.[125] Về liệu pháp cụ thể, tập luyện bằng máy chạy bộ được sử dụng ngày càng nhiều, và một nghiên cứu cho thấy điều này hiệu quả hơn tập luyện bằng cách đi bộ trên mặt đất liên quan đến khả năng di chuyển và hiệu quả chức năng trong một thử nghiệm ngẫu nhiên ở 36 trẻ mắc bại não.[126] » Mặc dù các phương pháp điều trị lâm sàng chủ yếu tập trung vào việc khắc phục các suy giảm vận động đã xác định, điều quan trọng là xem xét môi trường hay bối cảnh.[93] Liệu pháp tập trung vào bối cảnh chuyển trọng tâm sang điều chỉnh nhiệm vụ hay môi trường, bao gồm việc sử dụng vận động bù trừ để đạt được nhiệm vụ chức năng. Chiến lược bù trừ và các điều chỉnh về môi trường cần được xem xét cho mọi trẻ nhằm cải thiện chức năng tổng thể của trẻ. » Liệu pháp ngôn ngữ hướng đến việc cung cấp kiến thức và hỗ trợ gia đình giúp trẻ đạt được các mốc phát triển quan trọng và vượt qua khó khăn về giao tiếp, điều có thể bị xem nhẹ do mức độ nghiêm trọng của khuyết tật vận động. |
|
| bổ sung | Nẹp chỉnh hình
» Có thể được sử dụng mặc dù bệnh nhân bị rối loạn trương lực hiếm khi chịu được việc dùng đai nẹp do trương lực biến động và chuyển động bất thường. |
|
| bổ sung | thiết bị thích ứng
» Liệu pháp này hướng đến việc cung cấp cho bệnh nhân thiết bị và phương tiện hỗ trợ cần thiết tùy theo khả năng thể chất của họ. » Hỗ trợ đi bộ bao gồm đai nẹp, nạng, gậy và khung tập đi. Bệnh nhân có chi trên hoạt động đòi hỏi hỗ trợ cân bằng và ổn định có thể sử dụng khung tập đi tiêu chuẩn có bánh xe. » Đối với bệnh nhân không thể đi lại, có thể sử dụng các phương tiện hỗ trợ di chuyển như xe ga, xe ba bánh và ô tô được điều chỉnh đặc biệt cũng như thiết bị định tư thế cho xe lăn chạy điện và không chạy điện. Công nghệ thích ứng để tăng cường giao tiếp và cho phép tiếp cận máy tính cũng cần được cung cấp. |
|
| Kèm rối loạn trương lực | thêm | Carbidopa/levodopa
Các lựa chọn sơ cấp » carbidopa/levodopa: trẻ em ≥3 tháng tuổi: 250 microgram/kg đường uống, hai đến ba lần hàng ngày, tăng dần theo đáp ứng, tối đa 1 mg/kg ba lần mỗi ngày; người lớn: 25/100 mg đường uống (giải phóng tức thời) hai đến ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 200/2000 mg mỗi ngày. » Thử nghiệm carbidopa/levodopa thường được thực hiện để đánh giá rối loạn trương lực do chẩn đoán phân biệt cho rối loạn trương lực đáp ứng dopamine trong đó bệnh nhân cho thấy mức đáp ứng lớn. Trong nhiều ca bệnh, chức năng vật lý đầy đủ, bao gồm đi bộ, chạy, nói và viết được phục hồi hoặc bảo toàn. » Rối loạn trương lực đáp ứng dopamine còn được gọi là bệnh Segawa. Chẩn đoán không được đưa ra bằng xét nghiệm xác định mà bằng một loạt các quan sát lâm sàng và đánh giá hóa sinh đặc hiệu. Có thể không xác định được nguyên nhân chính xác. [Dystonia Medical Research Foundation: dopa- responsive dystonia] Thức ăn giàu protein làm chậm quá trình hấp thụ thuốc. |
| bổ sung | Liệu pháp thuốc uống
Các lựa chọn sơ cấp » diazepam: trẻ em: tham khảo ý kiến bác sĩ chuyên khoa để được hướng dẫn về liều lượng; người lớn: 2-10mg đường uống hai đến bốn lần mỗi ngày HOẶC » clonazepam: trẻ em <10 tuổi: 0,01 đến 0,03 mg/ kg/ngày đường uống chia 2-3 liều trong thời gian đầu, tăng dần theo đáp ứng, tối đa 0,2 mg/kg/ngày; người lớn: 0,5 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 10 mg/ngày HOẶC » trihexyphenidyl: trẻ em: tham khảo ý kiến bác sĩ chuyên khoa để biết hướng dẫn về liều dùng; người lớn: 1 mg đường uống mỗi ngày một lần trong thời gian đầu, tăng dần theo đáp ứng, tối đa 10 mg/ngày, chia 3-4 liều. » Nếu chỉ có mức đáp ứng khiêm tốn với carbidopa/ levodopa, có thể tiếp tục và kết hợp với thuốc uống như diazepam, clonazepam, hoặc trihexyphenidyl. » Việc không đáp ứng với carbidopa/levodopa không dự đoán việc đáp ứng với các thuốc khác, và cần xem xét cố gắng điều trị rối loạn trương lực lâu dài bằng thuốc uống thay thế. Các thuốc này có thể làm giảm rối loạn vận động ở một số bệnh nhân được chọn. Có thể kết hợp các thuốc để nâng cao mức đáp ứng trị liệu, đồng thời giảm hay giảm thiểu tác dụng bất lợi. » Trihexyphenidyl là thuốc chống parkinson. Thuốc này dung nạp ở trẻ em tốt hơn ở người lớn. Thận trọng khi sử dụng cho bệnh nhân cao tuổi. Tác dụng bất lợi hạn chế việc sử dụng thuốc này ở liều cao. |
|
| bổ sung | Liệu pháp thuốc tiêm
Các lựa chọn sơ cấp » Độc tố botulinum loại A: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » phenol: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Thuốc tiêm điều trị bao gồm độc tố botulinum loại A và phenol. » Độc tố botulinum nhắm đến cơ riêng lẻ làm giảm lực và tần suất co cứng rối loạn trương lực và cải thiện chức năng. Chất này cũng hỗ trợ việc chăm sóc. Tác dụng bắt đầu chậm sau 1 đến 2 ngày; độ đồng nhất của cơ thay đổi chậm nhất vào ngày 10. Chất này làm yếu cơ tạm thời nhưng sau đó giúp cơ phục hồi, có thời gian tác dụng điều trị ngắn (thường là 3-4 tháng). » Độc tố botulinum loại A cũng đang được sử dụng để điều trị chảy nước dãi ở bệnh nhân bị bại não bằng cách tiêm vào tuyến nước bọt, mặc dù có thể có tác dụng phụ như khó nuốt, nói lắp và tăng độ nhớt nước bọt.[153] [154] [155] [156] » Có thể dùng phenol thay cho độc tố botulinum loại A. Có thể tiêm phenol bằng cách sử dụng điểm vận động đóng hoặc phương pháp phẫu thuật mở. Sử dụng nồng độ cao hơn một chút để tiêm kín vào điểm vận động. Chống chỉ định phenol cho nhiều dây thần kinh kết hợp hoặc dây thần kinh cảm giác do khả năng gây rối loạn cảm giác. » OnabotulinumtoxinA (một dạng độc tố botulinum loại A) chưa được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt để sử dụng cho bệnh nhân bị bại não, và do đó không có lịch dùng thuốc chính thức của FDA.[102] [103] [105] [148] [159] [160] Tuy nhiên, FDA đã phê duyệt abobotulinumtoxinA, một chế phẩm khác của độc tố botulinum loại A, cho biến dạng bàn chân rũ ở trẻ từ 2 tuổi trở lên bị bại não.[161] Chống chỉ định abobotulinumtoxinA ở bệnh nhân nhạy cảm quá mức với bất kỳ dạng nào của độc tố botulinum hay protein sữa bò. Một nghiên cứu khác về abobotulinumtoxinA cho tổ hợp cơ bắp chân-cơ dép và cơ chi dưới khác như gân kheo, cơ khép, và cơ đai lưng chậu cho thấy cải thiện trương lực cơ, liệt cứng (Thang Tardieu), và lợi ích lâm sàng tổng thể.[162] » Độc tố botulinum loại B đã được phê duyệt ở một số quốc gia để điều trị rối loạn trương lực xương chậu nhưng không được sử dụng rộng rãi cho bệnh nhân bị bại não. » Điều quan trọng là các bác sĩ cần lưu ý rằng các dụng cụ được dùng để định liều độc tố botulinum khác nhau tùy theo từng phiên bản sản phẩm. |
|
| bổ sung | Kỹ thuật phẫu thuật thần kinh
Các lựa chọn sơ cấp » baclofen nội mạc tủy: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » Kích thích não sâu » Chỉ chỉ định điều trị phẫu thuật thần kinh cho các ca bệnh chọn lọc sau khi đã thử hết các lựa chọn ít xâm lấn hơn. Các lựa chọn bao gồm bơm baclofen nội mạc tủy (ITB)[113] và kích thích não sâu (DBS). » Trước khi cấy ghép bơm ITB, liều thử nghiệm được cho dùng bằng cách chọc dò tủy sống. Liều bơm được bắt đầu ở liều tiêm nhanh và có thể được chuẩn độ 10% đến 15% tại mỗi liều sau đó. Có thể phải ngừng dùng Baclofen do bơm hay pin hỏng; không thể bổ sung thuốc trước ngày báo động nhắc nhở theo lịch; hoặc rò rỉ, mất kết nối, hay vỡ ống thông. Ngừng dùng thuốc có thể dẫn đến liệt cứng dội ngược kịch phát, tiêu cơ vân, và suy đa phủ tạng. Tình trạng này có thể giống với rối loạn phản xạ tự miễn, nhiễm trùng máu, tăng thân nhiệt ác tính, và hội chứng an thần ác tính.[172] [173] Mặc dù không phải lúc nào cũng dẫn đến việc ngừng thuốc, tỷ lệ mắc mới các biến chứng liên quan đến ống thông được báo cáo nằm trong khoảng từ 7% đến 9%.[106] [166] Các vết nứt nhỏ trên ống thông thỉnh thoảng có thể dẫn đến dùng liều không đủ hay quá liều.[174 » DBS là việc sử dụng kích thích điện bằng các điện cực đặt ở cầu nhạt trong một bên sau bụng để giảm rối loạn vận động ngoài tháp. Biện pháp điều trị này thành công ở bệnh nhân bị rối loạn trương lực nguyên phát (hoặc di truyền) và một số bằng chứng cho thấy nó có thể thành công ở bệnh nhân bị rối loạn trương lực thứ phát.[176] |
|
| Kèm múa vờn | bổ sung | Liệu pháp an thần
Các lựa chọn sơ cấp » haloperidol: trẻ em ≥3 tuổi: 0,25 đến 0,5 mg/ ngày đường uống trong thời gian đầu, chia 2-3 liều, tăng dần theo đáp ứng, tối đa 0,15 mg/kg/ngày; người lớn: 0,5 đến 2 mg đường uống hai đến ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 30 mg/ngày HOẶC » pimozide: trẻ em ≥2 tuổi: 0,05 mg/kg đường uống mỗi ngày một lần, tăng dần theo đáp ứng, tối đa 0,2 mg/kg/ngày; người lớn: 1-2 mg/ngày đường uống trong thời gian đầu, chia 1-2 liều, tăng dần theo đáp ứng, tối đa 10 mg/ngày HOẶC » tetrabenazine: trẻ em và người lớn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Bệnh nhân có thể có hiệu quả từ thuốc uống. |
| Thất điều | ||
| 1 | OT/PT/liệu pháp ngôn ngữ
» Khuyến cáo bắt đầu điều trị sớm (0-3 tuổi) trong khi phát triển bệnh cảnh lâm sàng và cha mẹ cần tìm hiểu về nhu cầu và khả năng của trẻ. Liệu pháp này cần hướng đến việc củng cố cơ yếu (đặc biệt là hệ thống cơ gần vùng xương chậu, xương bả vai và thân người), và hoạt động phối hợp và cân bằng. » Có một số bằng chứng cho thấy các chương trình tập luyện có ảnh hưởng tích cực đến việc tham gia xã hội, mức tự nhận thức, và chất lượng cuộc sống.[115] [116] [123] Ngoài ra, thậm chí ở trẻ không thể đi lại, can thiệp bằng việc tập luyện chỉ trong thời gian 6 tuần dường như cải thiện chức năng vận động thô.[125] Về liệu pháp cụ thể, tập luyện bằng máy chạy bộ được sử dụng ngày càng nhiều, và một nghiên cứu cho thấy điều này hiệu quả hơn tập luyện bằng cách đi bộ trên mặt đất liên quan đến khả năng di chuyển và hiệu quả chức năng trong một thử nghiệm ngẫu nhiên ở 36 trẻ mắc bại não.[126] » Mặc dù các phương pháp điều trị lâm sàng chủ yếu tập trung vào việc khắc phục các suy giảm vận động đã xác định, điều quan trọng là xem xét môi trường hay bối cảnh.[93] Liệu pháp tập trung vào bối cảnh chuyển trọng tâm sang điều chỉnh nhiệm vụ hay môi trường, bao gồm việc sử dụng vận động bù trừ để đạt được nhiệm vụ chức năng. Chiến lược bù trừ và các điều chỉnh về môi trường cần được xem xét cho mọi trẻ nhằm cải thiện chức năng tổng thể của trẻ. » Liệu pháp ngôn ngữ hướng đến việc cung cấp kiến thức và hỗ trợ gia đình giúp trẻ đạt được các mốc phát triển quan trọng và vượt qua khó khăn về giao tiếp, điều có thể bị xem nhẹ do mức độ nghiêm trọng của khuyết tật vận động. |
|
| bổ sung | Nẹp chỉnh hình
» Chỉnh dị dạng chi dưới không cho thấy có hiệu quả hay sức chịu đựng tốt, và trong một số ca bệnh, việc sử dụng chúng có thể hạn chế khả năng bù ở đầu xa cho suy giảm ở đầu gần của bệnh nhân. |
|
| bổ sung | thiết bị thích ứng
» Liệu pháp này hướng đến việc cung cấp cho bệnh nhân thiết bị và phương tiện hỗ trợ cần thiết tùy theo khả năng thể chất của họ. » Hỗ trợ đi bộ bao gồm đai nẹp, nạng, gậy và khung tập đi. Bệnh nhân có chi trên hoạt động đòi hỏi hỗ trợ cân bằng và ổn định có thể sử dụng khung tập đi tiêu chuẩn có bánh xe. Đối với bệnh nhân không thể đi lại, có thể sử dụng các phương tiện hỗ trợ di chuyển như xe ga, xe ba bánh và ô tô được điều chỉnh đặc biệt cũng như thiết bị định tư thế cho xe lăn chạy điện và không chạy điện. Công nghệ thích nghi để nâng cao giao tiếp và cho phép tiếp cận máy tính cũng cần được cung cấp. » Thiết bị thích ứng như thiết bị có trọng lượng, công cụ được điều chỉnh và thiết bị hỗ trợ đi lại có thể bù trừ cho khả năng kiểm soát ở đầu gần kém mà thường góp phần gây mất ổn định. Dụng cụ bảo vệ, như mũ bảo hiểm, có thể được dùng để bảo vệ bệnh nhân ngã thường xuyên. Thiết bị như áo vét tạ hay hình ảnh gợi ý có thể cung cấp phản hồi cảm giác bổ sung để cải thiện độ ổn định và an toàn. |
|
| bổ sung | Liệu pháp thuốc uống
Các lựa chọn sơ cấp » clonazepam: trẻ em <10 tuổi: 0,01 đến 0,03 mg/ kg/ngày đường uống chia 2-3 liều trong thời gian đầu, tăng dần theo đáp ứng, tối đa 0,2 mg/kg/ngày; người lớn: 0,5 mg đường uống ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 10 mg/ngày HOẶC » propranolol: trẻ em: 0,5 đến 1 mg/kg/ngày đường uống ban đầu, chia 2-3 liều, tăng dần theo đáp ứng, tối đa 3 mg/kg/ngày; người lớn: 10 mg đường uống (giải phóng tức thời) ba lần mỗi ngày trong thời gian đầu, tăng dần theo đáp ứng, tối đa 180 mg/ngày HOẶC » Amantadine: trẻ em: tham khảo ý kiến bác sĩ chuyên khoa để được hướng dẫn về liều dùng; người lớn: 100-150 mg đường uống hai lần mỗi ngày HOẶC » acetazolamide: trẻ em: tham khảo ý kiến bác sĩ chuyên khoa để biết hướng dẫn về liều dùng; người lớn: 250-500 mg/ngày đường uống trong thời gian đầu, chia 2-3 liều, tăng dần theo đáp ứng, tối đa 1000 mg/ngày » Thuốc giảm run cơ (clonazepam hoặc propranolol) hoặc thuốc cải thiện khả năng cân bằng, phối hợp và phát âm (amantadine hoặc acetazolamide) giúp cải thiện không đáng kể. » Clonazepam: có thể giúp giảm rối loạn giấc ngủ do vận động quá mức. Ngừng từ từ; nguy cơ triệu chứng ngừng thuốc, bao gồm cả co giật. » Propranolol: chuyển hóa bởi isoenzyme CYP 450 và có tương tác phức tạp với nhiều thuốc khác. Cần theo dõi mạch và huyết áp. » Amantadine: tác dụng phụ thường nhẹ và có thể bao gồm chóng mặt, thay đổi hành vi hoặc phát ban, và bí tiểu trong các trường hợp hiếm gặp. » Acetazolamide: theo dõi tình trạng hạ kali máu, nhiễm toan và sỏi thận. |
|
Giai đoạn đầu
Glycopyrronium bromid
Đã được phê duyệt để điều trị tăng tiết nước bọt ở trẻ em 3 tuổi trở lên bị rối loạn thần kinh.[192]
Liệu pháp tế bào gốc
Nghiên cứu cơ bản đằng sau cách tế bào gốc phân chia thành nơ-ron, khung giữ nơ-ron, và các tín hiệu khác nhau liên quan đến quá trình này ở mức tế bào cần được làm sáng tỏ thêm. Liệu pháp tế bào gốc đang ở giai đoạn nghiên cứu,[193] [194] [195] và không có bằng chứng tin cậy cho thấy việc di chuyển tế bào gốc đến vùng tổn thương ở người là hợp lý mặc dù có thể hợp lý ở chuột. Do nghiên cứu tế bào gốc đang phát triển, tế bào có thể được đưa vào chất phát thải có thể chứng minh khả năng bảo vệ thần kinh (ví dụ như neurotrophin) trong các trường hợp nguy cơ cao như sinh non và đột quỵ sơ sinh. Tuy nhiên, chính phủ chưa phê duyệt sử dụng tế bào gốc để điều trị bại não ở các nước phát triển. Ở các khu vực không được quản lý, các ngành đã phát triển xung quanh các hứa hẹn, chứng nhận và quảng cáo chưa được chứng minh về khoa học. Việc đi lại của bệnh nhân và gia đình họ để theo đuổi điều trị rất tốn kém và trong trường hợp xấu gây nhiều rủi ro được gọi là đi du lịch tế bào gốc, và được các bác sĩ giàu kiến thức và có đạo đức nhất phản đối. Thử nghiệm lâm sàng được quảng cáo và xuất bản [ClinicalTrials.gov] Tình trạng hiện tại của liệu pháp tế bào gốc đã được tóm tắt ngắn gọn: [Reaching for the Stars: stem cells – the hype, the hope and the reality]
Phương pháp điều trị bổ sung và thay thế
Các phương pháp này thường không được bác sĩ lâm sàng sử dụng; theo định nghĩa, tính hiệu quả của chúng chưa được chứng minh về mặt khoa học. Tuy nhiên, có mối quan tâm lớn đến nhiều phương pháp điều trị như vậy từ gia đình bệnh nhân bị bại não. Các liệu pháp này bao gồm châm cứu, điều trị oxy cao áp, liệu pháp Adeli suit (và hệ thống quần áo tương tự kết hợp khả năng chịu đựng và hỗ trợ), liệu pháp craniosacral và kích thích điện ngưỡng, ngoài các liệu pháp khác.[196] [197] Một số biện pháp điều trị không truyền thống hiện đã trở thành chính thống hơn như liệu pháp cưỡi ngựa (cưỡi ngựa trị liệu),[198] [199] [200] [201] giáo dục dẫn truyền và chương trình MOVE (tập vận động qua giáo dục). Ở bệnh nhân phù hợp, dạy piano đã được chứng minh là cải thiện chức năng, nhưng hoạt động phát triển sức mạnh và khả năng bẩm sinh của bệnh nhân có thể giúp phát triển và củng cố kỹ năng mới.[202]
Hệ thống thực tế ảo
Máy tính đang được sử dụng để tương tác với trẻ khuyết tật theo nhiều cách và có thể mang hứa hẹn cho tương lai. Các lợi ích được tuyên bố bao gồm tái tổ chức não, cải thiện kỹ năng nhận thức thị giác, và tham gia tương tác xã hội. Cho đến hiện tại, mức bằng chứng vẫn còn thấp và thiếu dữ liệu theo kinh nghiệm.[203] Nghiên cứu về việc sử dụng trò chơi máy tính được điều khiển bằng các chuyển động học tập thân trên cho thấy cải thiện khả năng ngồi ở trẻ bị bại não.[204]
Kích thích điện từ xuyên sọ
Đây là phương pháp kích thích và điều biến mạch thần kinh của vỏ não vận động bằng cách đặt các cuộn cảm ứng trên sọ não. Nó chủ yếu được sử dụng để lập bản đồ mạch não, nhưng cũng dùng trong trị liệu cho bệnh nhân đột quỵ, và hiện người ta đang quan tâm đến việc ứng dụng điều này cho bệnh nhân bại não. Biện pháp này hiện đang được nghiên cứu.[205] [206] Kích thích từ thần kinh ngoại vi cũng đã được sử dụng và được cho là có tác động lên vỏ não vận động.
Các tác động này kéo dài hơn các phiên điều trị thực tế.[207] [208] Bằng chứng cho thấy việc bổ sung kích thích từ xuyên sọ lặp lại (rTMS), có hoặc không có liệu pháp vận động cưỡng bức (CIMT), giúp tăng cường khả năng vận động chức năng nhờ vào liệu pháp ở trẻ bị bại não liệt nửa người.[209]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Theo dõi lâu dài phụ thuộc vào mức tổn thương. Bệnh nhân bị mức I hoặc II theo hệ thống phân loại chức năng vận động thô (GMFCS) cần theo dõi ít hơn, bệnh nhân bị mức III cần được theo dõi ít nhất hai năm một lần; và bệnh nhân bị mức IV hoặc V cần được đánh giá hàng năm trong suốt thời kỳ tăng trưởng. Bệnh nhân được theo dõi tại phòng khám đa lĩnh vực để cho phép đánh giá hông và cột sống; kiểm tra vấn đề sức khỏe tổng thể, chức năng tâm lý xã hội, và nhu cầu dùng thuốc chống liệt cứng; và để phát hiện các thay đổi trong tình trạng thần kinh tiềm ẩn.
Tất cả trẻ cần được đo chiều cao, cân nặng và chu vi vòng đầu tuần tự theo biểu đồ phát triển cụ thể theo tuổi và giới tính. Từ lúc 3 tuổi và tùy vào các triệu chứng thực thể, cần chụp x quang tuần tự (ví dụ như chụp x quang hông để theo dõi tình trạng bán trật khớp háng, và chụp x quang cột sống để xác nhận tiến triển ở người có biểu hiện vẹo cột sống, gù hoặc ưỡn cột sống).
Cần chú ý đến nhu cầu sử dụng phương tiện hỗ trợ di chuyển và điều chỉnh, chỉnh sửa xe lăn. Điều chỉnh thuốc, xem xét phẫu thuật chỉnh hình, bơm baclofen, rhizotomie và thủ thuật phẫu thuật thần kinh tiên tiến được thảo luận khi cần thiết.
Hướng dẫn dành cho bệnh nhân
Bệnh nhân và/hoặc cha mẹ cần được thông báo về tầm quan trọng của vật lý trị liệu, liệu pháp vận động, liệu pháp ngôn ngữ, chương trình tập luyện duy trì,[136] [137] dinh dưỡng, và tăng hoặc giảm cân. Mỗi bệnh nhân, gia đình họ và người chăm sóc khác cần được hướng dẫn và đào tạo riêng trong chương trình tại nhà với đánh giá và cập nhật định kỳ từ chuyên gia trị liệu hay nhóm liên ngành. Điều này có thể giải quyết các khía cạnh như điều chỉnh tư thế, chuyển tiếp, sử dụng thiết bị thích ứng, phạm vi vận động, sức mạnh, thể lực và kỹ năng sinh hoạt hàng ngày. Cũng cần thảo luận lựa chọn điều trị cho chứng liệt cứng. Cần thông báo cho bệnh nhân về tính sẵn có của thuốc chống liệt cứng mới, tính đủ điều kiện cho bơm baclofen hay phương pháp chống liệt cứng khác nếu có, và nhu cầu phẫu thuật chỉnh hình để cắt cơ co và giúp đi lại hay ngồi dễ hơn.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Khó cho ăn | Ngắn hạn | Cao |
| Quan sát thấy các vấn đề đường tiêu hóa và cho ăn ở 50% bệnh nhân.
Biểu hiện ở khó bú, khó nuốt hay khó nhai. Có thể điều trị bằng cách đặt ống thông dạ dày qua da. Bệnh nhân bị liệt cứng tứ chi có mức suy giảm vận động miệng, trí tuệ và thị lực cao hơn. Đánh giá can thiệp cho ăn và dinh dưỡng ở bệnh nhân bại não kết luận trẻ được cho ăn bằng ống thông dạ dày tăng cân nhưng tác dụng lên các chỉ số tăng trưởng và phát triển khác ít rõ ràng.[214] Có số lượng đáng kể trẻ thiếu cân mặc dù không có tiêu chuẩn tham chiếu bình thường cho trẻ bị bại não. Phải sử dụng phương pháp đặc biệt trong đánh giá dinh dưỡng cho bệnh nhân bị bại não khi đánh giá dáng người đơn giản.[215] |
||
| Tật đầu nhỏ | Ngắn hạn | Trung bình |
| Đầu nhỏ cho thấy dấu hiệu của chứng đầu nhỏ thể hiện mức phát triển não kém. | ||
| Não úng thủy | Ngắn hạn | Trung bình |
| Tăng chu vi vòng đầu cho thấy dấu hiệu của chứng não úng thủy, đòi hỏi đặt shunt não thất-ổ bụng (VP). | ||
| Chảy nước dãi | Dài hạn | Trung bình |
| Chảy nước dãi là vấn đề thường gặp và có thể được điều trị bằng thuốc uống,[222] miếng dán scopolamine,[223] độc tố botulinum,[153] [154] [155] [156] và thủ thuật phẫu thuật.[224] [225] | ||
| Loãng xương | Dài hạn | Trung bình |
| Cần tiến hành hội chẩn chỉnh hình và điều trị bao gồm liệu pháp vitamin D và canxi được khuyến cáo. Cũng có thể xem xét thuốc bổ sung như pamidronate và bisphosphonate khác.[226] [227] | ||
| Suy giảm thính lực | Dài hạn | Thấp |
| Thường gặp hơn trong các rối loạn di truyền. | ||
| Bệnh tủy sống cổ | Dài hạn | Thấp |
| Khả năng mắc bệnh tủy sống cổ cần được xem xét ở bệnh nhân bị thoái hóa chức năng chậm, âm thầm khi không có chấn thương hoặc biến cố rõ ràng khác trước đây. Mất khả năng đi lại, chức năng chi trên và kiểm soát đại tiện hay tiểu tiện không phải là một phần của tiền sử bại não tự nhiên.
Ảnh chụp x quang và MRI cổ có thể xác nhận bệnh tủy sống cổ. Thường gặp nhất ở bệnh nhân bị rối loạn vận động nhưng đã được báo cáo ở bệnh nhân bị liệt cứng.[228] [229] |
||
| Các vấn đề về hành vi | Biến thiên | Cao |
| Trẻ bị bại não có khả năng mắc vấn đề về hành vi cao gấp 5 lần. Các vấn đề này được giải quyết bằng phương pháp tâm lý xã hội như tư vấn cha mẹ và can thiệp trực tiếp hơn với bản thân trẻ.[216] | ||
| Hút dịch | Biến thiên | Cao |
| Được quan sát thường xuyên do kiểm soát vận động miệng và họng kém thứ phát sau liệt cứng, yếu hoặc rối loạn vận động. Bệnh nhân bị liệt cứng tứ chi có mức suy giảm vận động miệng, trí tuệ và thị lực cao hơn.
Trẻ cần được đánh giá về khó nuốt trong khi ăn, bao gồm mắc nghẹn, ho, oẹ hay nôn. Hít sặc cũng có thể biểu hiện ngầm mà không có triệu chứng. Bệnh nhân nghi ngờ bị hít sặc cần tiến hành xét nghiệm nuốt. Việc theo dõi đòi hỏi phải quan sát viêm phổi, hen suyễn hay viêm đường hô hấp dưới mạn tính.[217] |
||
| Chậm phát triển | Biến thiên | Cao |
| Trẻ bị bại não, đặc biệt là trẻ bị tổn thương tứ chi thường bị chậm phát triển. Tất cả trẻ cần được đo chiều cao, cân nặng và chu vi vòng đầu tuần tự theo biểu đồ phát triển cụ thể theo tuổi và giới tính. Cần giải quyết nhu cầu dinh dưỡng.[218] | ||
| Động kinh | Biến thiên | Cao |
| Được quan sát thấy ở 40% bệnh nhân bị bại não. Bệnh nhân cần được điều trị bằng thuốc chống động kinh. Thực hiện điện não đồ để đánh giá bệnh nhân bị động kinh.[65] | ||
| Suy giảm thị lực | Biến thiên | Cao |
| 75% bệnh nhân bị bại não có thể có thị lực thấp. Thường gặp với tiền sử sinh non. Bệnh nhân bị liệt cứng tứ chi có mức suy giảm thị lực, trí tuệ và vận động miệng cao hơn. | ||
| Tiểu không tự chủ | Biến thiên | Trung bình |
| Quan sát thấy ở 25% bệnh nhân. | ||
| GORD | Biến thiên | Trung bình |
| GORD có liên quan đến chứng thiếu máu, suy dinh dưỡng, viêm đường hô hấp trên tái phát và cân nặng cơ thể thấp.[219] Chỉ định xét nghiệm nuốt đường hô hấp ở bệnh nhân nghi ngờ bị GORD. | ||
| Rối loạn giấc ngủ | Biến thiên | Trung bình |
| Vấn đề về giấc ngủ có thể xảy ra nhưng ít được nghiên cứu ở bại não. Có một số bằng chứng cho thấy melatonin có thể có lợi cho việc cải thiện nếp ngủ.[220] | ||
| Chứng thiểu xương | Biến thiên | Trung bình |
| Cần tối đa việc chịu lực (ví dụ như sử dụng khung tập đứng hay tập đi) để tránh chứng thiếu xương. Cần đánh giá việc hấp thụ canxi và vitamin D cơ bản để khuyến cáo mức hấp thụ hàng ngày. Cần bảo đảm tránh dùng quá mức để ngăn hình thành sỏi thận.[217] [221] | ||
Tiên lượng
Triển vọng ở bệnh nhân bị bại não phụ thuộc chủ yếu vào mức tổn thương, khả năng trí tuệ và khả năng giao tiếp, cũng như hành động bù trừ và khắc phục trong chương trình điều trị liên tục. Triển vọng này cũng phụ thuộc vào việc tồn tại các biến chứng/bệnh đồng thời như động kinh và khiếm thính/khiếm thị. Kết hợp các chỉ số đánh giá khác nhau giúp xác định tốt nhất mức tham gia của trẻ bị bại não trong môi trường gia đình, trường học và cộng đồng.[210]
Giao tiếp và di chuyển
Phản xạ và phản ứng ở thời kỳ mới sinh là yếu tố tiên lượng xấu cho việc phát triển khả năng đi độc lập bao gồm:
• Phản xạ trương lực cổ bất đối xứng và đối xứng kéo dài.
• Phản xạ Moro (giật mình) kéo dài
• Phản xạ chỉnh thế cổ kéo dài
• Có phản ứng đẩy co duỗi ở chi dưới
• Không có phản ứng nhảy dù
• Không có phản ứng đặt bàn chân.[70]
Mục tiêu chính cho bệnh nhân bị bại não là giao tiếp. Đối với hầu hết mọi người, điều này không phải là khó khăn, nhưng nhiều người cần sử dụng công nghệ (dụng cụ giao tiếp tăng cường) hay sử dụng ký hiệu để cho biết nhu cầu của họ.
Bệnh nhân cũng đòi hỏi các phương tiện hỗ trợ khác nhau tùy vào khả năng thể chất. Phương tiện hỗ trợ đi bộ bao gồm đai nẹp, nạng, gậy và khung tập đi. Những người có chi trên hoạt động đòi hỏi hỗ trợ cân bằng và ổn định có thể sử dụng khung tập đi tiêu chuẩn có bánh xe. Những người có khả năng kiểm soát thân người kém hoặc liên tục bắt chéo chân có thể sử dụng xe tập tư thế, xe này cũng giúp ổn định thân người và xương chậu. Trẻ gặp khó khăn trong việc đưa chi về phía trước trong khi xoay có thể sử dụng nẹp tư thế đối ứng; tuy nhiên, xe tập tư thế và nẹp đối ứng thường được sử dụng để hỗ trợ mục đích trị liệu và không được coi là phương pháp hỗ trợ di chuyển độc lập.
Đi bộ có thể không phải là chìa khóa thành công nếu nó đòi hỏi quá nhiều sức lực đến mức khiến bệnh nhân kiệt sức khi thực hiện hoạt động sinh hoạt hàng ngày. Đối với bệnh nhân không thể đi lại, có thể sử dụng các phương tiện hỗ trợ di chuyển như xe ga, xe ba bánh và ô tô được điều chỉnh đặc biệt cũng như thiết bị định tư thế cho xe lăn chạy điện và không chạy điện. Công nghệ thích ứng để tăng cường giao tiếp và cho phép tiếp cận máy tính cũng có thể được cung cấp.
Giáo dục và hòa nhập xã hội
Hầu hết trẻ bị bại não đi học chính quy (chính thống); một số trẻ đòi hỏi tham gia lớp giáo dục đặc biệt và một số đòi hỏi người trợ giúp toàn thời gian để đi học. Đối với trẻ nhỏ hơn, các hoạt động như liên đoàn thể thao đặc biệt, liệu pháp cưỡi ngựa (cưỡi lưng ngựa), bể bơi điều chỉnh cho xe lăn, và hoạt động thể thao được điều chỉnh khác là chìa khóa cho việc hòa nhập xã hội.
Nhiều người bị bại não bị tổn thương vận động mà không bị thiểu năng trí tuệ có thể làm việc trong cộng đồng với nghề nghiệp lựa chọn, có điều chỉnh hợp lý cho suy giảm thể chất của họ. Người bị tổn thương hay suy giảm trí tuệ nhiều hơn có thể thấy các xem xét về nhà xưởng có mái che, chương trình ban ngày và vận chuyển đặc biệt là chìa khóa để tránh việc bị cách ly.
Tiên lượng lâu dài
Trẻ bị bại não trở thành người lớn bị bại não. Ngoại trừ bệnh nhân bị tổn thương nặng nhất, người bị bại não sống đến khi già, mặc dù một số người cần hỗ trợ và điều chỉnh suốt đời. Hầu hết bệnh nhân được gia đình, bạn bè và nguồn lực cộng đồng hỗ trợ.
Tuổi thọ tăng trong các thập niên gần đây do nhiều yếu tố bao gồm chăm sóc y tế tốt hơn cho tình trạng viêm đường hô hấp và dinh dưỡng tốt hơn, kết hợp với tăng sử dụng ống thông dạ dày qua da cho người không thể tăng cân. Các lợi ích rõ rệt nhất là ở trẻ bị tổn thương nhiều nhất.[211] Đối với bệnh nhân trẻ tuổi có thể đi không cần hỗ trợ, tuổi thọ giảm đi chục tuổi so với trẻ không bị bại não. Một người càng sống lâu thì tuổi thọ tăng thêm của họ càng gần với số tuổi của người không bị bại não. Tuy nhiên, bệnh nhân trẻ hơn và tổn thương nhiều có tỷ lệ tử vong cao hơn.[212]
Nghiên cứu gần đây cho thấy 31% người lớn bị bại não sống độc lập, 12% đã kết hôn, 24% hoàn thành giáo dục bậc đại học hoặc học nghề, và 28% làm việc có hưởng lương. Khoảng 41% thất nghiệp và không đi học hay tham gia đào tạo.[213]
Hướng dẫn
Hướng dẫn chẩn đoán
| Châu Âu |
| Cerebral palsy in under 25s: assessment and management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2017 |
| Quốc tế |
| The definition and classification of cerebral palsy
Nhà xuất bản: American Academy for Cerebral Palsy and Developmental Medicine; British Paediatric Neurology Association Xuất bản lần cuối: 2007 |
| Bắc Mỹ |
| Practice parameter: diagnostic assessment of the child with cerebral palsy
Nhà xuất bản: American Academy of Neurology; Child Neurology Society Xuất bản lần cuối: 2004 |
Hướng dẫn điều trị
| Châu Âu |
| Cerebral palsy in under 25s: assessment and management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2017 |
| Spasticity in under 19s: management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2016 |
| Selective dorsal rhizotomy for spasticity in cerebral palsy
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2010 |
| Updated European consensus 2009 on the use of botulinum toxin for children with cerebral palsy
Nhà xuất bản: European Consensus Group Xuất bản lần cuối: 2010 |
| Bắc Mỹ |
| Exercise and physical activity recommendations for people with cerebral palsy
Nhà xuất bản: American College of Sports Medicine Xuất bản lần cuối: 2016 |
| Magnesium sulphate for fetal neuroprotection
Nhà xuất bản: Society of Obstetricians and Gynaecologists of Canada Xuất bản lần cuối: 2011 |
| Practice parameter: pharmacologic treatment of spasticity in children and adolescents with cerebral palsy
Nhà xuất bản: American Academy of Neurology; Child Neurology Society Xuất bản lần cuối: 2010 |
| Nutrition in neurologically impaired children
Nhà xuất bản: Canadian Paediatric Society Xuất bản lần cuối: 2009 |
| A systematic review of the effectiveness of aerobic exercise interventions for children with cerebral palsy
Nhà xuất bản: American Academy for Cerebral Palsy and Developmental Medicine Xuất bản lần cuối: 2007 |
| A systematic review of the effects of casting on equinus in children with cerebral palsy
Nhà xuất bản: American Academy for Cerebral Palsy and Developmental Medicine Xuất bản lần cuối: 2006 |
| A systematic review of the effects of soft splinting on upper limb function in people with cerebral palsy
Nhà xuất bản: American Academy for Cerebral Palsy and Developmental Medicine Xuất bản lần cuối: 2006 |
| AACPDM systematic review of the effectiveness of therapy for children with cerebral palsy following botulinum toxin-A injections
Nhà xuất bản: American Academy for Cerebral Palsy and Developmental Medicine Xuất bản lần cuối: 2005 |
| Effects of conductive education intervention for children with a diagnosis of cerebral palsy
Nhà xuất bản: American Academy for Cerebral Palsy and Developmental Medicine Xuất bản lần cuối: 2003 |
| Effects of surgical adductor releases for hip subluxation in cerebral palsy
Nhà xuất bản: American Academy for Cerebral Palsy and Developmental Medicine Xuất bản lần cuối: 2003 |
| Effects of gastrostomy feeding in children with cerebral palsy
Nhà xuất bản: American Academy for Cerebral Palsy and Developmental Medicine Xuất bản lần cuối: 2002 |
| Effects of neurodevelopmental treatment (NDT) for cerebral palsy
Nhà xuất bản: American Academy for Cerebral Palsy and Developmental Medicine Xuất bản lần cuối: 2001 |
| Châu Đại Dương |
| Magnesium sulphate for neuroprotection of the fetus in women at risk of preterm birth
Nhà xuất bản: South Australia Maternal and Neonatal Community of Practice Xuất bản lần cuối: 2016 |
Nguồn trợ giúp trực tuyến
1. WHO: ICD codes – cerebral palsy and other paralytic syndromes (external link)
2. CanChild: Gross Motor Function Classification System – Expanded & Revised (GMFCS – E&R) (external link)
3. Manual Ability Classification System (external link)
4. Communication Function Classification System (external link)
5. Cerebral Palsy Foundation fact sheet: risk factors (external link)
6. HipScreen (external link)
7. CanChild: GMFM score sheets (external link)
8. WHO: International classification of functioning, disability and health (external link)
9. Dystonia Medical Research Foundation: dopa-responsive dystonia (external link)
10. ClinicalTrials.gov (external link)
11. Reaching for the Stars: stem cells – the hype, the hope and the reality (external link)
Điểm số bằng chứng
1. Giảm liệt cứng: có bằng chứng tương đối thuyết phục cho thấy độc tố botulinum A giảm liệt cứng ở trẻ mắc bại não so với giả dược.[97]
Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
2. Giảm liệt cứng: có bằng chứng tương đối thuyết phục cho thấy cắt rễ thần kinh cột sống lưng chọn lọc (SDR) kết hợp với vật lý trị liệu (PT) giảm liệt cứng ở trẻ mắc bại não liệt hai bên so với PT mà không có SDR. Người ta cũng nhận thấy ảnh hưởng tích cực nhỏ lên chức năng vận động thô.[108]
Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
Các bài báo chủ yếu
• Rosenbaum P, Paneth N, Leviton A, et al. A report: the definition and classification of cerebral palsy April 2006. Dev Med Child Neurol Suppl. 2007 Feb;109:8-14. Tóm lược
• Sanger TD, Delgado MR, Gaebler-Spira D, et al; Task Force on Childhood Motor Disorders. Classification and definition of disorders causing hypertonia in childhood. Pediatrics. 2003 Jan;111(1):e89-97. Toàn văn Tóm lược
• Nelson KB, Blair E. Prenatal factors in singletons with cerebral palsy born at or near term. N Engl J Med. 2015 Sep 3;373(10):946-53. Tóm lược
• Nelson KB, Chang T. Is cerebral palsy preventable? Curr Op Neurol. 2008 Apr;21(2):129-35. Tóm lược
• Doyle LW, Crowther CA, Middleton P, et al. Magnesium sulphate for women at risk of preterm birth for neuroprotection of the fetus. Cochrane Database Syst Rev. 2009 Jan 21;(1):CD004661. Toàn văn Tóm lược
• Rouse DJ, Hirtz DG, Thom E, et al; Eunice Kennedy Shriver NICHD Maternal-Fetal Medicine Units Network. A randomized, controlled trial of magnesium sulfate for the prevention of cerebral palsy. N Engl J Med. 2008 Aug 28;359(9):895-905. Toàn văn Tóm lược
• American College of Obstetricians and Gynecologists Committee on Obstetric Practice; Society for Maternal-Fetal Medicine. Committee opinion no. 455: magnesium sulfate before anticipated preterm birth for neuroprotection. Obstet Gynecol. 2010 Mar;115(3):669-71. Tóm lược
• Edwards AD, Brocklehurst P, Gunn AJ, et al. Neurological outcomes at 18 months of age after moderate hypothermia for perinatal hypoxic ischaemic encephalopathy: synthesis and meta-analysis of trial data. BMJ. 2010 Feb 9;340:c363. Toàn văn Tóm lược
• Shah PS. Hypothermia: a systematic review and meta-analysis of clinical trials. Semin Fetal Neonatal Med. 2010 Oct;15(5):238-46. Tóm lược
• Tagin MA, Woolcott CG, Vincer MJ, et al. Hypothermia for neonatal hypoxic ischemic encephalopathy: an updated systematic review and meta-analysis. Arch Pediatr Adolesc Med. 2012 Jun 1;166(6):558-66. Toàn văn Tóm lược
• Thoresen M. Hypothermia after perinatal asphyxia: selection for treatment and cooling protocol. J Pediatr. 2011 Feb;158(2 Suppl):e45-9. Tóm lược
• Ashwal S, Russman BS, Blasco PA, et al. Practice parameter: diagnostic assessment of the child with cerebral palsy. Report of the Quality Standards Subcommittee of the American Academy of Neurology and the Practice Committee of the Child Neurology Society. Neurology. 2004 Mar 23;62(6):851-63. Toàn văn Tóm lược
• Delgado MR, Hirtz D, Aisen M, et al; Quality Standards Subcommittee of the American Academy of Neurology and the Practice Committee of the Child Neurology Society. Practice parameter: pharmacologic treatment of spasticity in children and adolescents with cerebral palsy (an evidence-based review). Neurology. 2010 Jan 26;74(4):336-43. Toàn văn Tóm lược
• Love SC, Novak I, Kentish M, et al. Botulinum toxin assessment, intervention and after-care for lower limb spasticity in children with cerebral palsy: international consensus statement. Eur J Neurol. 2010 Aug;17 Suppl 2:9-37. Tóm lược
• Motta F, Buonaguro V, Stignani C. The use of intrathecal baclofen pump implants in children and adolescents: safety and complications in 200 consecutive cases. J Neurosurg. 2007 Jul;107(1 Suppl):32-5. Tóm lược
• Fowler EG, Kolobe TH, Damiano DL, et al; Section on Pediatrics Research Summit Participants; Section on Pediatrics Research Committee Task Force. Promotion of physical fitness and prevention of secondary conditions for children with cerebral palsy: section on pediatrics research summit proceedings. Phys Ther. 2007 Nov;87(11):1495-510. Toàn văn Tóm lược
• Fowler EG, Knutson LM, Demuth SK, et al. Pediatric endurance and limb strengthening (PEDALS) for children with cerebral palsy using stationary cycling: a randomized controlled trial. Phys Ther. 2010 Mar;90(3):367-81. Toàn văn Tóm lược
• Reddihough D, Erasmus CE, Johnson H, et al. Botulinum toxin assessment, intervention and aftercare for paediatric and adult drooling: international consensus statement. Eur J Neurol. 2010 Aug;17 Suppl 2:109-21. Tóm lược
• Schroeder AS, Kling T, Huss K, et al. Botulinum toxin type A and B for the reduction of hypersalivation in children with neurological disorders: a focus on effectiveness and therapy adherence. Neuropediatrics. 2012 Feb;43(1):27-36. Tóm lược
• Stout JL, Gage JR, Schwartz MH, et al. Distal femoral extension osteotomy and patellar tendon advancement to treat persistent crouch gait in cerebral palsy. J Bone Joint Surg Am. 2008 Nov;90(11):2470-84. Tóm lược
• Zadnikar M, Kastrin A. Effects of hippotherapy and therapeutic horseback riding on postural control or balance in children with cerebral palsy: a meta-analysis. Dev Med Child Neurol. 2011 Aug;53(8):684-91. Tóm lược
• Strauss D, Brooks, J, Rosenbaum L. Life expectancy in cerebral palsy: an update. Dev Med Child Neurol. 2008 Jul;50(7):487-93. Tóm lược
Tài liệu tham khảo
1. Rosenbaum P, Paneth N, Leviton A, et al. A report: the definition and classification of cerebral palsy April 2006. Dev Med Child Neurol Suppl. 2007 Feb;109:8-14. Tóm lược
2. Little WJ. Deformities of the human frame. 1843. Clin Orthop Relat Res. 2007 Mar;456:15-9. Tóm lược
3. Little, WJ. On the influence of abnormal parturition, difficult labours, premature birth, and asphyxia neonatorum, on the mental and physical condition of the child, especially in relation to deformities. Clin Orthop Relat Res. 1966 May-Jun;46:7-22. Tóm lược
4. Christine C, Dolk H, Platt MJ, et al; SCPE Collaborative Group. Recommendations from the SCPE collaborative group for defining and classifying cerebral palsy. Dev Med Child Neurol Suppl. 2007 Feb;109:35-8. Tóm lược
5. Lance JW. Pathophysiology of spasticity and clinical experience with baclofen. In: Feldman RG, Yound RR, Koella WP, eds. Spasticity: disordered motor control. Chicago, IL: Yearbook Medical; 1980:185-203.
6. Sanger TD, Delgado MR, Gaebler-Spira D, et al; Task Force on Childhood Motor Disorders. Classification and definition of disorders causing hypertonia in childhood. Pediatrics. 2003 Jan;111(1):e89-97. Toàn văn Tóm lược
7. Blair E, Stanley F. Interobserver agreement in the classification of cerebral palsy. Dev Med Child Neurol. 1985 Oct;27(5):615-22. Tóm lược
8. Compagnone E, Maniglio J, Camposeo S, et al. Functional classifications for cerebral palsy: correlations between the gross motor function classification system (GMFCS), the manual ability classification system (MACS) and the communication function classification system (CFCS). Res Dev Disabil. 2014 Nov;35(11):2651-7. Tóm lược
9. Palisano R, Rosenbaum P, Walter S, et al. Development and reliability of a system to classify gross motor function in children with cerebral palsy. Dev Med Child Neurol. 1997 Apr;39(4):214-23. Tóm lược
10. Eliasson AC, Krumlinde-Sundholm L, Rösblad B, et al. The Manual Ability Classification System (MACS) for children with cerebral palsy: scale development and evidence of validity and reliability. Dev Med Child Neurol. 2006 Jul;48(7):549-54. Tóm lược
11. Hidecker MJ, Paneth N, Rosenbaum PL, et al. Developing and validating the Communication Function Classification System for individuals with cerebral palsy. Dev Med Child Neurol. 2011 Aug;53(8):704-10. Toàn văn Tóm lược
12. Hirtz D, Thurman DJ, Gwinn-Hardy K, et al. How common are the “common” neurologic disorders? Neurology. 2007 Jan 30;68(5):326-37. Tóm lược
13. Sellier E, Platt MJ, Andersen GL, et al; Surveillance of Cerebral Palsy Network. Decreasing prevalence in cerebral palsy: a multi-site European population-based study, 1980 to 2003. Dev Med Child Neurol. 2016 Jan;58(1):85-92. Tóm lược
14. Odding E, Roebroeck ME, Stam HJ. The epidemiology of cerebral palsy: incidence, impairments and risk factors. Disabil Rehabil. 2006 Feb 28;28(4):183-91. Tóm lược
15. Colver AF, Gibson M, Hey EN, et al; the North of England Collaborative Cerebral Palsy Survey. Increasing rates of cerebral palsy across the severity spectrum in north-east England 1964-1993. Arch Dis Child Fetal Neonatal Ed. 2000 Jul;83(1):F7-12. Toàn văn Tóm lược
16. Jacobsson B, Hagberg G. Antenatal risk factors for cerebral palsy. Best Pract Res Clin Obstet Gynaecol. 2004 Jun;18(3):425-36. Tóm lược
17. Kuban KC, Leviton A. Cerebral palsy. N Engl J Med. 1994 Jan 20;330(3):188-95. Tóm lược
18. Nelson K. Can we prevent cerebral palsy? N Engl J Med. 2003 Oct 30;349(18):1765-9. Tóm lược
19. Reid S, Halliday J, Ditchfield M, et al. Factor V Leiden mutation: a contributory factor for cerebral palsy? Dev Med Child Neurol. 2006 Jan;48(1):14-9. Tóm lược
20. Thorarensen O, Ryan S, Hunter J, et al. Factor V Leiden mutation: an unrecognized cause of hemiplegic cerebral palsy, neonatal stroke, and placental thrombosis. Ann Neurol. 1997 Sep;42(3):372-5. Tóm lược
21. De Groote I, Vanhaesebrouck P, Bruneel E, et al; Extremely Preterm Infants in Belgium (EPIBEL) Study Group. Outcome at 3 years of age in a population-based cohort of extremely preterm infants. Obstet Gynecol. 2007 Oct;110(4):855-64. Tóm lược
22. Ishii N, Kono Y, Yonemoto N, et al; Neonatal Research Network, Japan. Outcomes of infants born at 22 and 23 weeks’ gestation. Pediatrics. 2013 Jul;132(1):62-71. Toàn văn Tóm lược
23. Nelson KB, Blair E. Prenatal factors in singletons with cerebral palsy born at or near term. N Engl J Med. 2015 Sep 3;373(10):946-53. Tóm lược
24. Nelson KB, Dambrosia JM, Ting T, et al. Uncertain value of electronic fetal monitoring in predicting cerebral palsy. N Engl J Med. 1996 Mar 7;334(10):613-8. Toàn văn Tóm lược
25. Ronen GM, Buckley D, Penney S, et al. Long-term prognosis in children with neonatal seizures: a population-based study. Neurology. 2007 Nov 6;69(19):1816-22. Tóm lược
26. Centers for Disease Control and Prevention (CDC). Economic costs associated with mental retardation, cerebral palsy, hearing loss, and vision impairment – United States, 2003. MMWR Morb Mortal Wkly Rep. 2004 Jan 30;53(3):57-9. Tóm lược
27. Bax M, Tydeman C, Flodmark O. Clinical and MRI correlates of cerebral palsy: the European Cerebral Palsy Study. JAMA. 2006 Oct 4;296(13):1602-8. Toàn văn Tóm lược
28. Krägeloh-Mann I, Horber V. The role of magnetic resonance imaging in elucidating the athogenesis of cerebral palsy: a systematic review. Dev Med Child Neurol. 2007 Feb;49(2):144-51. Tóm lược
29. Nelson KB. Causative factors in cerebral palsy. Clin Obstet Gynecol. 2008 Dec;51(4):749-62. Tóm lược
30. Nelson KB. Is it HIE? And why that matters. Acta Paediatr. 2007 Aug;96(8):1113-4. Tóm lược
31. Peacock WJ. The pathophysiology of spasticity. In: The treatment of gait problems. Gage J, ed. London: MacKeith Press; 2004:38-9.
32. Koman LA, Smith BP, Shilt JS. Cerebral palsy. Lancet. 2004 May 15;363(9421):1619-31. Tóm lược
33. Zupan V, Gonzalez P, Lacaze-Masmonteil T, et al. Periventricular leukomalacia: risk factors revisited. Dev Med Child Neurol. 1996 Dec;38(12):1061-7. Tóm lược
34. Chalak L, Kaiser J. Neonatal guideline hypoxic-ischemic encephalopathy (HIE). J Ark Med Soc. 2007 Oct;104(4):87-9. Tóm lược
35. Spitzmiller RE, Phillips T, Meinzen-Derr J, et al. Amplitude-integrated EEG is useful in predicting neurodevelopmental outcome in full-term infants with hypoxic-ischemic encephalopathy: a meta-analysis. J Child Neurol. 2007 Sep;22(9):1069-78. Tóm lược
36. Sherlock RL, Anderson PJ, Doyle LW; Victorian Infant Collaborative Study Group. Neurodevelopmental sequelae of intraventricular haemorrhage at 8 years of age in a regional cohort of ELBW/very preterm infants. Early Hum Dev. 2005 Nov;81(11):909-16. Tóm lược
37. Collier SA, Hogue CJ. Modifiable risk factors for low birth weight and their effect on cerebral palsy and mental retardation. Matern Child Health J. 2007 Jan;11(1):65-71. Tóm lược
38. Burd L, Cotsonas-Hassler TM, Martsolf JT, et al. Recognition and management of fetal alcohol syndrome. Neurotoxicol Teratol. 2003 Nov-Dec;25(6):681-8. Tóm lược
39. Nelson KB, Chang T. Is cerebral palsy preventable? Curr Op Neurol. 2008 Apr;21(2):129-35. Tóm lược
40. Shepherd E, Salam RA, Middleton P, et al. Antenatal and intrapartum interventions for preventing cerebral palsy: an overview of Cochrane systematic reviews. Cochrane Database Syst Rev. 2017 Aug 8;(8):CD012077. Toàn văn Tóm lược
41. Conde-Agudelo A, Romero R. Antenatal magnesium sulfate for the prevention of cerebral palsy in preterm infants less than 34 weeks’ gestation: a systematic review and metaanalysis. Am J Obstet Gynecol. 2009 Jun;200(6):595-609. Tóm lược
42. Doyle LW, Crowther CA, Middleton P, et al. Antenatal magnesium sulfate and neurologic outcome in preterm infants: a systematic review. Obstet Gynecol. 2009 Jun;113(6):1327-33. Tóm lược
43. Doyle LW, Crowther CA, Middleton P, et al. Magnesium sulphate for women at risk of preterm birth for neuroprotection of the fetus. Cochrane Database Syst Rev. 2009 Jan 21;(1):CD004661. Toàn văn Tóm lược
44. Gilbert GE, Wahlquist AH, eds. InfoPOEMS: antenatal magnesium neuroprotective for premies. J Natl Med Assoc. 2009;101(8):824.
45. Costantine MM, Weiner SJ; Eunice Kennedy Shriver National Institute of Child Health and Human Development Maternal-Fetal Medicine Units Network. Effects of antenatal exposure to magnesium sulfate on neuroprotection and mortality in preterm infants: a meta-analysis. Obstet Gynecol. 2009 Aug;114(2 Pt 1):354-64. Toàn văn Tóm lược
46. Rouse DJ, Hirtz DG, Thom E, et al; Eunice Kennedy Shriver NICHD Maternal-Fetal Medicine Units Network. A randomized, controlled trial of magnesium sulfate for the prevention of cerebral palsy. N Engl J Med. 2008 Aug 28;359(9):895-905. Toàn văn Tóm lược
47. Wolf HT, Hegaard HK, Greisen G, et al. Treatment with magnesium sulphate in pre-term birth: a systematic review and meta-analysis of observational studies. J Obstet Gynaecol. 2012 Feb;32(2):135-40. Tóm lược
48. Doyle LW. Antenatal magnesium sulfate and neuroprotection. Curr Opin Pediatr. 2012 Apr;24(2):154-9. Tóm lược
49. American College of Obstetricians and Gynecologists Committee on Obstetric Practice; Society for Maternal-Fetal Medicine. Committee opinion no. 455: magnesium sulfate before anticipated preterm birth for neuroprotection. Obstet Gynecol. 2010 Mar;115(3):669-71. Tóm lược
50. Magee L, Sawchuck D, Synnes A, et al; Magnesium Sulphate for Fetal Neuroprotection Consensus Committee; Maternal Fetal Medicine Committee. SOGC clinical practice guideline: magnesium sulphate for fetal neuroprotection. J Obstet Gynaecol Can. 2011 May;33(5):516-29. Toàn văn Tóm lược
51. SA Maternal & Neonatal Community of Practice. Magnesium sulphate for neuroprotection of the fetus in women at risk of preterm birth. Apr 2016 [internet publication]. Toàn văn
52. US Food and Drug Administration. Drug safety communications: FDA recommends against prolonged use of magnesium sulfate to stop pre-term labor due to bone changes in exposed babies. May 2013 [internet publication]. Toàn văn
53. Doyle LW, Anderson PJ, Haslam R, et al; Australasian Collaborative Trial of Magnesium Sulphate (ACTOMgSO4) Study Group. School-age outcomes of very preterm infants after antenatal treatment with magnesium sulfate vs placebo. JAMA. 2014 Sep 17;312(11):1105-13. Toàn văn Tóm lược
54. Nguyen TM, Crowther CA, Wilkinson D, et al. Magnesium sulphate for women at term for neuroprotection of the fetus. Cochrane Database Syst Rev. 2013 Feb 28;(2):CD009395. Toàn văn Tóm lược
55. Edwards AD, Brocklehurst P, Gunn AJ, et al. Neurological outcomes at 18 months of age after moderate hypothermia for perinatal hypoxic ischaemic encephalopathy: synthesis and meta-analysis of trial data. BMJ. 2010 Feb 9;340:c363. Toàn văn Tóm lược
56. Shah PS. Hypothermia: a systematic review and meta-analysis of clinical trials. Semin Fetal Neonatal Med. 2010 Oct;15(5):238-46. Tóm lược
57. Rizzotti A, Bas J, Cuestas E. Efficacy and security of therapeutic hypothermia for hypoxic ischemic encephalopathy: a meta-analysis [in Spanish]. Rev Fac Cien Med Univ Nac Cordoba. 2010;67(1):15-23. Tóm lược
58. Wu L, Yi B, Hu Y, et al. The efficacy of hypothermia in hypoxic-ischemic encephalopathy at 18 mo or more. Indian J Pediatr. 2012 Oct;79(10):1342-6. Tóm lược
59. Jacobs SE, Morley CJ, Inder TE, et al. Whole-body hypothermia for term and near-term newborns with hypoxic- ischemic encephalopathy: a randomized controlled trial. Arch Pediatr Adolesc Med. 2011 Aug;165(8):692-700. Toàn văn Tóm lược
60. Tagin MA, Woolcott CG, Vincer MJ, et al. Hypothermia for neonatal hypoxic ischemic encephalopathy: an updated systematic review and meta-analysis. Arch Pediatr Adolesc Med. 2012 Jun 1;166(6):558-66. Toàn văn Tóm lược
61. Pfister RH, Soll RF. Hypothermia for the treatment of infants with hypoxic-ischemic encephalopathy. J Perinatol. 2010 Oct;30 Suppl:S82-7. Tóm lược
62. Thoresen M. Hypothermia after perinatal asphyxia: selection for treatment and cooling protocol. J Pediatr. 2011 Feb;158(2 Suppl):e45-9. Tóm lược
63. Song J, Sun H, Xu F, et al. Recombinant human erythropoietin improves neurological outcomes in very preterm infants. Ann Neurol. 2016 Jul;80(1):24-34. Toàn văn Tóm lược
64. Wilkinson D, Shepherd E, Wallace EM. Melatonin for women in pregnancy for neuroprotection of the fetus. Cochrane Database Syst Rev. 2016 Mar 29;(3):CD010527. Toàn văn Tóm lược
65. Ashwal S, Russman BS, Blasco PA, et al. Practice parameter: diagnostic assessment of the child with cerebral palsy. Report of the Quality Standards Subcommittee of the American Academy of Neurology and the Practice Committee of the Child Neurology Society. Neurology. 2004 Mar 23;62(6):851-63. Toàn văn Tóm lược
66. Spittle AJ, Doyle LW, Boyd RN. A systematic review of the clinimetric properties of neuromotor assessments for preterm infants during the first year of life. Dev Med Child Neurol. 2008 Apr;50(4):254-66. Toàn văn Tóm lược
67. Nelson KB, Ellenberg JH. Children who “outgrew” cerebral palsy. Pediatrics. 1982 May;69(5):529-36. Tóm lược
68. Rosenbaum PL, Walter SD, Hanna SE, et al. Prognosis for gross motor function in cerebral palsy: creation of motor development curves. JAMA. 2002 Sep 18;288(11):1357-63. Toàn văn Tóm lược
69. Wu YW, Day SM, Strauss DJ, et al. Prognosis for ambulation in cerebral palsy: a population based study. Pediatrics. 2004 Nov;114(5):1264-71. Tóm lược
70. Bleck EE. Locomotor prognosis in cerebral palsy. Dev Med Child Neurol. 1975 Feb;17(1):18-25. Tóm lược
71. Bohannon RW, Smith MB. Interrater reliability of a modified Ashworth scale of muscle spasticity. Phys Ther. 1987 Feb;67(2):206-7. Tóm lược
72. Fowler EG, Staudt LA, Greenberg M, et al. Selective Control Assessment of the Lower Extremity (SCALE): development, validation, and interrater reliability of a clinical tool for patients with cerebral palsy. Dev Med Child Neurol. 2009 Aug;51(8):607-14. Tóm lược
73. Hägglund G, Lauge-Pedersen H, Wagner P. Characteristics of children with hip displacement in cerebral palsy. BMC Musculoskelet Disord. 2007 Oct 26;8:101. Toàn văn Tóm lược
74. Korzeniewski SJ, Birbeck G, DeLano MC, et al. A systematic review of neuroimaging for cerebral palsy. J Child Neurol. 2008 Feb;23(2):216-27. Tóm lược
75. Hope TA, Gregson PH, Linney NC, et al. Selecting and assessing quantitative early ultrasound texture measures for their association with cerebral palsy. IEEE Trans Med Imaging. 2008 Feb;27(2):228-36. Tóm lược
76. Elias ER. Genetic evaluation in the newborn. Neoreviews. 2003 Oct;4(10):277-82.
77. Starkowski LA. The unusual suspects: genetic metabolic disorders in the newborn. Highlights of the National Association of Neonatal Nurses 23rd Annual Conference. San Diego, CA, 26-29 Sep 2007.
78. Wynter M, Gibson N, Willoughby KL, et al; National Hip Surveillance Working Group. Australian hip surveillance guidelines for children with cerebral palsy: 5-year review. Dev Med Child Neurol. 2015 Sep;57(9):808-20. Tóm lược
79. Simon AL Jr, Presedo A, Ilharreborde B, et al. Can turned inward patella predict an excess of femoral anteversion during gait in spastic diplegic children? J Pediatr Orthop. 2014 Jun;34(4):405-10. Tóm lược
80. Feldman AB, Haley SM, Coryell J. Concurrent and construct validity of the Pediatric Evaluation of Disability Inventory. Phys Ther. 1990 Oct;70(10):602-10. Tóm lược
81. Thomas SS, Buckon CE, Phillips DS, et al. Interobserver reliability of the gross motor performance measure: preliminary results. Dev Med Child Neurol. 2001 Feb;43(2):97-102. Tóm lược
82. Koman LA, Mooney JF, Smith BP, et al. Management of spasticity in cerebral palsy with botulinum-A toxin: report of a preliminary, randomized, double-blind trial. J Pediatr Orthop. 1994 May-Jun;14(3):299-303. Tóm lược
83. Barry MJ, Van Swearingen JM, Albright AL. Reliability and responsiveness of the Barry-Albright Dystonia Scale. Dev Med Child Neurol. 1999 Jun;41(6):404-11. Tóm lược
84. Graham HK, Harvey A, Rodda J , et al. The Functional Mobility Scale (FMS). J Pediatr Orthop. 2004 Sep- Oct;24(5):514-20. Tóm lược
85. Fehlings D, Switzer L, Jethwa A, et al. Hypertonia assessment tool (HAT): user manual. 1st ed. Toronto: Bloorview Kids Rehab; 2010. Toàn văn
86. Jethwa A, Mink J, Macarthur C, et al. Development of the hypertonia assessment tool (HAT): a discriminative tool for hypertonia in children. Dev Med Child Neurol. 2010 May;52(5):e83-7. Toàn văn Tóm lược
87. Mulcahey MJ, Slavin MD, Ni P, et al. Computerized adaptive tests detect change following orthopaedic surgery in youth with cerebral palsy. J Bone Joint Surg Am. 2015 Sep 16;97(18):1482-94. Tóm lược
88. Lemmens RJ, Timmermans AA, Janssen-Potten YJ, et al. Valid and reliable instruments for arm-hand assessment at ICF activity level in persons with hemiplegia: a systematic review. BMC Neurol. 2012 Apr 12;12:21. Toàn văn Tóm lược
89. Wagner LV, Davids JR. Assessment tools and classification systems used for the upper extremity in children with cerebral palsy. Clin Orthop Relat Res. 2012 May;470(5):1257-71. Toàn văn Tóm lược
90. McConnell K, Johnston L, Kerr C. Upper limb function and deformity in cerebral palsy: a review of classification systems. Dev Med Child Neurol. 2011 Sep;53(9):799-805. Tóm lược
91. Novak, I, Morgan C, Adde L, et al. Early, accurate diagnosis and early intervention in cerebral palsy: advances in diagnosis and treatment. JAMA Pediatr. 2017 Sep 1;171(9):897-907. Tóm lược
92. Novak I, McIntyre S, Morgan C, et al. A systematic review of interventions for children with cerebral palsy: state of the evidence. Dev Med Child Neurol. 2013 Oct;55(10):885-910. Tóm lược
93. Law M, Darrah J, Pollock N, et al. Focus on function – a randomized controlled trial comparing two rehabilitation interventions for young children with cerebral palsy. BMC Pediatr. 2007 Sep 27;7:31. Toàn văn Tóm lược
94. Law MC, Darrah J, Pollock N, et al. Focus on function: a cluster, randomized controlled trial comparing child- versus context-focused intervention for young children with cerebral palsy. Dev Med Child Neurol. 2011 Jul;53(7):621-9. Toàn văn Tóm lược
95. Wang Y, Gao B. A dose-response relationship research on botulinum toxin type A local intramuscular injections of lower extremity spasticity in children with cerebral palsy. Childs Nerv Syst. 2008 May;24(5):545-7. Tóm lược
96. Desloovere K, Molenaers G, De Cat J, et al. Motor function following multilevel botulinum toxin type A treatment in children with cerebral palsy. Dev Med Child Neurol. 2007 Jan;49(1):56-61. Tóm lược
97. Bjornson K, Hays R, Graubert C, et al. Botulinum toxin for spasticity in children with cerebral palsy: a comprehensive evaluation. Pediatrics. 2007 Jul;120(1):49-58. Toàn văn Tóm lược
98. Kawamura A, Campbell K, Lam-Damji S, et al. A randomized controlled trial comparing botulinum toxin A dosage in the upper extremity of children with spasticity. Dev Med Child Neurol. 2007 May;49(5):331-7. Tóm lược
99. Willis AW, Crowner B, Brunstrom JE, et al. High dose botulinum toxin A for the treatment of lower extremity hypertonicity in children with cerebral palsy. Dev Med Child Neurol. 2007 Nov;49(11):818-22. Tóm lược
100. Graham HK, Boyd R, Carlin JB, et al. Does botulinum toxin A combined with bracing prevent hip displacement in children with cerebral palsy and “hips at risk”? A randomized, controlled trial. J Bone Joint Surg Am. 2008 Jan;90(1):23-33. Tóm lược
101. Scholtes VA, Dallmeijer AJ, Knol DL, et al. The combined effect of lower-limb multilevel botulinum toxin type A and comprehensive rehabilitation on mobility in children with cerebral palsy: a randomized clinical trial. Arch Phys Med Rehabil. 2006 Dec;87(12):1551-8. Tóm lược
102. Delgado MR, Hirtz D, Aisen M, et al; Quality Standards Subcommittee of the American Academy of Neurology and the Practice Committee of the Child Neurology Society. Practice parameter: pharmacologic treatment of spasticity in children and adolescents with cerebral palsy (an evidence-based review). Neurology. 2010 Jan 26;74(4):336-43. Toàn văn Tóm lược
103. Heinen F, Desloovere K, Schroeder AF, et al. The updated European Consensus 2009 on the use of botulinum toxin for children with cerebral palsy. Eur J Paediatr Neurol. 2010 Jan;14(1):45-66. Tóm lược
104. Love SC, Novak I, Kentish M, et al. Botulinum toxin assessment, intervention and after-care for lower limb spasticity in children with cerebral palsy: international consensus statement. Eur J Neurol. 2010 Aug;17 Suppl 2:9-37. Tóm lược
105. Zafonte RD, Munin MC. Phenol and alcohol blocks for the treatment of spasticity. Phys Med Rehabil Clin N Am. 2001 Nov;12(4):817-32. Tóm lược
106. Motta F, Buonaguro V, Stignani C. The use of intrathecal baclofen pump implants in children and adolescents: safety and complications in 200 consecutive cases. J Neurosurg. 2007 Jul;107(1 Suppl):32-5. Tóm lược
107. Shirley KW, Kothare S, Piatt JH Jr, et al. Intrathecal baclofen overdose and withdrawal. Pediatr Emerg Care. 2006 Apr;22(4):258-61. Tóm lược
108. McLaughlin M, Bjornson K, Temkin N, et al. Selective dorsal rhizotomy: meta-analysis of three randomized controlled trials. Dev Med Child Neurol. 2002 Jan;44(1):17-25. Tóm lược
109. Peacock WJ, Staudt LA. Functional outcomes following selective posterior rhizotomy in children with cerebral palsy. J Neurosurg. 1991 Mar;74(3):380-5. Tóm lược
110. Wright FV, Sheil EM, Drake JM, et al. Evaluation of selective dorsal rhizotomy for the reduction of spasticity in cerebral palsy: a randomized controlled trial. Dev Med Child Neurol. 1998 Apr;40(4):239-47. Tóm lược
111. Blackmore AM, Boettcher-Hunt E, Jordan M, et al. A systematic review of the effects of casting on equinus in children with cerebral palsy: an evidence report of the AACPDM. Dev Med Child Neurol. 2007 Oct;49(10):781-90. Tóm lược
112. Halanski M, Noonan KJ. Cast and splint immobilization: complications. J Am Acad Orthop Surg. 2008 Jan;16(1):30-40. Tóm lược
113. Albright AL, Barry MJ, et.al. Intrathecal baclofen for generalized dystonia. Dev Med Child Neurol. 2001 Oct;43(10):652-7. Tóm lược
114. Gordon AM, Schneider JA, Chinnan A, et al. Efficacy of a hand-arm bimanual intensive therapy (HABIT) in children with hemiplegic cerebral palsy: a randomized control trial. Dev Med Child Neurol. 2007 Nov;49(11):830-8. Tóm lược
115. Fowler EG, Kolobe TH, Damiano DL, et al; Section on Pediatrics Research Summit Participants; Section on Pediatrics Research Committee Task Force. Promotion of physical fitness and prevention of secondary conditions for children with cerebral palsy: section on pediatrics research summit proceedings. Phys Ther. 2007 Nov;87(11):1495-510. Toàn văn Tóm lược
116. Demuth SK, Knutson LM, Fowler EG. The PEDALS stationary cycling intervention and health-related quality of life in children with cerebral palsy: a randomized controlled trial. Dev Med Child Neurol. 2012 Jul;54(7):654-61. Tóm lược
117. Fowler EG, Knutson LM, Demuth SK, et al. Pediatric endurance and limb strengthening (PEDALS) for children with cerebral palsy using stationary cycling: a randomized controlled trial. Phys Ther. 2010 Mar;90(3):367-81. Toàn văn Tóm lược
118. Bania T, Dodd KJ, Taylor N. Habitual physical activity can be increased in people with cerebral palsy: a systematic review. Clin Rehabil. 2011 Apr;25(4):303-15. Tóm lược
119. Martin L, Baker R, Harvey A. A systematic review of common physiotherapy interventions in school-aged children with cerebral palsy. Phys Occup Ther Pediatr. 2010 Nov;30(4):294-312. Tóm lược
120. Franki I, Desloovere K, De Cat J, et al. The evidence-base for basic physical therapy techniques targeting lower limb function in children with cerebral palsy: a systematic review using the International Classification of Functioning, Disability and Health as a conceptual framework. J Rehabil Med. 2012 May;44(5):385-95. Toàn văn Tóm lược
121. Franki I, Desloovere K, De Cat J, et al. The evidence-base for conceptual approaches and additional therapies targeting lower limb function in children with cerebral palsy: a systematic review using the ICF as a framework. J Rehabil Med. 2012 May;44(5):396-405. Tóm lược
122. Verschuren O, Peterson MD, Balemans AC, et al. Exercise and physical activity recommendations for people with cerebral palsy. Dev Med Child Neurol. 2016 Aug;58(8):798-808. Toàn văn Tóm lược
123. Van Wely L, Balemans AC, Becher JG, et al. The effectiveness of a physical activity stimulation programme for children with cerebral palsy on social participation, self-perception and quality of life: a randomized controlled trial. Clin Rehabil. 2014 Oct;28(10):972-82. Tóm lược
124. Slaman J, van den Berg-Emons HJ, van Meeteren J, et al. A lifestyle intervention improves fatigue, mental health and social support among adolescents and young adults with cerebral palsy: focus on mediating effects. Clin Rehabil. 2015 Jul;29(7):717-27. Tóm lược
125. Bryant E, Pountney T, Williams H, et al. Can a six-week exercise intervention improve gross motor function for non-ambulant children with cerebral palsy? A pilot randomized controlled trial. Clin Rehabil. 2013 Feb;27(2):150-9. Tóm lược
126. Grecco LA, Zanon N, Sampaio LM, et al. A comparison of treadmill training and overground walking in ambulant children with cerebral palsy: randomized controlled clinical trial. Clin Rehabil. 2013 Aug;27(8):686-96. Tóm lược
127. Swe NN, Sendhilnnathan S, van Den Berg M, et al. Over ground walking and body weight supported walking improve mobility equally in cerebral palsy: a randomised controlled trial. Clin Rehabil. 2015 Nov;29(11):1108-16. Tóm lược
128. Hoare BJ, Wasiak J, Imms C, et al. Constraint-induced movement therapy in the treatment of the upper limb in children with hemiplegic cerebral palsy. Cochrane Database Syst Rev. 2007 Apr 18;(2):CD004149. Toàn văn Tóm lược
129. Huang HH, Fetters L, Hale J, et al. Bound for success: a systematic review of constraint-induced movement therapy in children with cerebral palsy supports improved arm and hand use. Phys Ther. 2009 Nov;89(11):1126-41. Toàn văn Tóm lược
130. Sakzewski L, Ziviani J, Boyd RN. Efficacy of upper limb therapies for unilateral cerebral palsy: a meta-analysis. Pediatrics. 2014 Jan;133(1):e175-204. Toàn văn Tóm lược
131. Deppe W, Thuemmler K, Fleischer J, et al. Modified constraint-induced movement therapy versus intensive bimanual training for children with hemiplegia – a randomized controlled trial. Clin Rehabil. 2013 Oct;27(10):909-20. Tóm lược
132. Chen CL, Kang LJ, Hong WH, et al. Effect of therapist-based constraint-induced therapy at home on motor control, motor performance and daily function in children with cerebral palsy: a randomized controlled study. Clin Rehabil. 2013 Mar;27(3):236-45. Tóm lược
133. Chen YP, Pope S, Tyler D, et al. Effectiveness of constraint-induced movement therapy on upper-extremity function in children with cerebral palsy: a systematic review and meta-analysis of randomized controlled trials. Clin Rehabil. 2014 Oct;28(10):939-53. Tóm lược
134. Chen HC, Chen CL, Kang LJ, et al. Improvement of upper extremity motor control and function after home-based constraint induced therapy in children with unilateral cerebral palsy: immediate and long-term effects. Arch Phys Med Rehabil. 2014 Aug;95(8):1423-32. Tóm lược
135. Chiu HC, Ada L. Constraint-induced movement therapy improves upper limb activity and participation in hemiplegic cerebral palsy: a systematic review. J Physiother. 2016 Jul;62(3):130-7. Toàn văn Tóm lược
136. Rogers A, Furler BL, Brinks S, et al. A systematic review of the effectiveness of aerobic exercise interventions for children with cerebral palsy: an AACPDM evidence report. Dev Med Child Neurol. 2008 Nov;50(11):808-14. Toàn văn Tóm lược
137. Verschuren O, Ketelaar M, Takken T, et al. Exercise programs for children with cerebral palsy: a systematic review of the literature. Am J Phys Med Rehabil. 2008 May;87(5):404-17. Tóm lược
138. Slaman J, Roebroeck M, Dallmijer A, et al. Can a lifestyle intervention programme improve physical behaviour among adolescents and young adults with spastic cerebral palsy? A randomized controlled trial. Dev Med Child Neurol. 2015 Feb;57(2):159-66. Toàn văn Tóm lược
139. Ryan JM, Hensey O, McLoughlin B, et al. Reduced moderate-to-vigorous physical activity and increased sedentary behavior are associated with elevated blood pressure values in children with cerebral palsy. Phys Ther. 2014 Aug;94(8):1144-53. Toàn văn Tóm lược
140. Colver A, Rapp M, Eisemann N, et al. Self-reported quality of life of adolescents with cerebral palsy: a cross- sectional and longitudinal analysis. Lancet. 2015 Feb 21;385(9969):705-16. Toàn văn Tóm lược
141. Michelsen SI, Flachs EM, Damsgaard MT, et al. European study of frequency of participation of adolescents with and without cerebral palsy. Eur J Paediatr Neurol. 2014 May;18(3):282-94. Toàn văn Tóm lược
142. Rodby-Bousquet E, Paleg G, Casey J, et al. Physical risk factors influencing wheeled mobility in children with cerebral palsy: a cross-sectional study. BMC Pediatr. 2016 Oct 10;16(1):165. Toàn văn Tóm lược
143. Mortenson WB, Demers L, Fuhrer MJ, et al. How assistive technology use by individuals with disabilities impacts their caregivers: a systematic review of the research evidence. Am J Phys Med Rehabil. 2012 Nov;91(11):984-98. Tóm lược
144. Bonnechère B, Jansen B, Omelina L, et al. Can serious games be incorporated with conventional treatment of children with cerebral palsy? A review. Res Dev Disabil. 2014 Aug;35(8):1899-913. Tóm lược
145. James S, Ziviani J, Ware RS, et al. Randomized controlled trial of web-based multimodal therapy for unilateral cerebral palsy to improve occupational performance. Dev Med Child Neurol. 2015 Jun;57(6):530-8. Tóm lược
146. Bonnechère B, Omelina L, Jansen B, et al. Balance improvement after physical therapy training using specially developed serious games for cerebral palsy children: preliminary results. Disabil Rehabil. 2017 Feb;39(4):403-6. Tóm lược
147. Ryll U, Bastiaenen C, De Bie R, et al. Effects of leg muscle botulinum toxin A injections on walking in children with spasticity-related cerebral palsy: a systematic review. Dev Med Child Neurol. 2011 Mar;53(3):210-6. Toàn văn Tóm lược
148. Tilton AH. Injectable neuromuscular blockade in the treatment of spasticity and movement disorders. J Child Neurol. 2003 Sep;18 Suppl 1:S50-66. Tóm lược
149. Koman LA, Brashear A, Rosenfeld S, et al. Botulinum toxin type A neuromuscular blockade in the treatment of equinus foot deformity in cerebral palsy: a multicenter, open-label clinical trial. Pediatrics. 2001 Nov;108(5):1062-71. Tóm lược
150. Reeuwijk A, van Schie PE, Becher JG, et al. Effects of botulinum toxin type A on upper limb function in children with cerebral palsy: a systematic review. Clin Rehabil. 2006 May;20(5):375-87. Tóm lược
151. Cardoso ES, Rodrigues BM, Barroso M, et al. Botulinum toxin type A for the treatment of the spastic equinus foot in cerebral palsy. Pediatr Neurol. 2006 Feb;34(2):106-9. Tóm lược
152. Naumann M, Boo LM, Ackerman AH, et al. Immunogenicity of botulinum toxins. J Neural Transm (Vienna). 2013 Feb;120(2):275-90. Toàn văn Tóm lược
153. Reddihough D, Erasmus CE, Johnson H, et al. Botulinum toxin assessment, intervention and aftercare for paediatric and adult drooling: international consensus statement. Eur J Neurol. 2010 Aug;17 Suppl 2:109-21. Tóm lược
154. Schroeder AS, Kling T, Huss K, et al. Botulinum toxin type A and B for the reduction of hypersalivation in children with neurological disorders: a focus on effectiveness and therapy adherence. Neuropediatrics. 2012 Feb;43(1):27-36. Tóm lược
155. Nordgarden H, Østerhus I, Møystad A, et al. Drooling: are botulinum toxin injections into the major salivary glands a good treatment option? J Child Neurol. 2012 Apr;27(4):458-64. Tóm lược
156. Rodwell K, Edwards P, Ware RS, et al. Salivary gland botulinum toxin injections for drooling in children with cerebral palsy and neurodevelopmental disability: a systematic review. Dev Med Child Neurol. 2012 Nov;54(11):977-87. Tóm lược
157. Lundy CT, Doherty GM, Fairhurst CB. Botulinum toxin type A injections can be an effective treatment for pain in children with hip spasms and cerebral palsy. Dev Med Child Neurol. 2009 Sep;51(9):705-10. Toàn văn Tóm lược
158. Copeland L, Edwards P, Thorley M, et al. Botulinum toxin A for nonambulatory children with cerebral palsy: a double blind randomized controlled trial. J Pediatr. 2014 Jul;165(1):140-6.e4. Tóm lược
159. Gooch JL, Patton CP. Combining botulinum toxin and phenol to manage spasticity in children. Arch Phys Med Rehabil. 2004 Jul;85(7):1121-4. Tóm lược
160. Hoare BJ, Wallen MA, Imms C, et al. Botulinum toxin A as an adjunct to treatment in the management of the upper limb in children with spastic cerebral palsy (UPDATE). Cochrane Database Syst Rev. 2010 Jan 20;(1):CD003469. Toàn văn Tóm lược
161. Delgado MR, Tilton A, Russman B, et al. AbobotulinumtoxinA for equinus foot deformity in cerebral palsy: a randomized controlled trial. Pediatrics. 2016 Feb;137(2):e20152830. Toàn văn Tóm lược
162. Delgado MR, Bonikowski M, Carranza J, et al. Safety and efficacy of repeat open-label abobotulinumtoxinA treatment in pediatric cerebral palsy. J Child Neurol. 2017 Nov;32(13):1058-64. Toàn văn Tóm lược
163. Kolaski K, Logan LR. A review of the complications of intrathecal baclofen in patients with cerebral palsy. NeuroRehabilitation. 2007;22(5):383-95. Tóm lược
164. Hoving MA, van Raak EP, Spincemaille GH, et al; Dutch Study Group on Child Spasticity. Efficacy of intrathecal baclofen therapy in children with intractable spastic cerebral palsy: a randomised controlled trial. Eur J Paediatr Neurol. 2009 May;13(3):240-6. Tóm lược
165. Kolaski K, Logan LR. Intrathecal baclofen in cerebral palsy: a decade of treatment outcomes. J Pediatr Rehabil Med. 2008;1(1);3-32. Tóm lược
166. Gooch JL, Oberg WA, et al. Complications of intrathecal baclofen pumps in children. Ped Neurosurg. 2003 Jul;39(1):1-6. Tóm lược
167. Dalton C, Keenan E, Stevenson V. A novel cause of intrathecal baclofen overdosage: lessons learnt. Clin Rehabil. 2008 Feb;22(2):188-90. Tóm lược
168. Ridley R, Rawlins PK. Intrathecal baclofen therapy: ten steps towards best practice. J Neurosci Nurs. 2006 Apr;38(2):72-82. Tóm lược
169. Campbell WM, Ferrel A. Long term safety and efficacy of continuous intrathecal baclofen. Dev Med Child Neurol. 2002 Oct;44(10):660-5. Tóm lược
170. Dario A, Scamoni C, Picano M, et al. The infection risk of intrathecal drug infusion pumps after multiple refill procedures. Neuromodulation. 2005 Jan;8(1):36-9. Tóm lược
171. Bayhan IA, P Sees J, Nishnianidze T, et al. Infection as a complication of intrathecal baclofen treatment in children with cerebral palsy. J Pediatr Orthop. 2016 Apr-May;36(3):305-9. Tóm lược
172. Coffey RJ, Edgar TS, et al. Abrupt withdrawal from intrathecal baclofen: recognition and management of a potentially life-threatening syndrome. Arch Phys Med Rehabil. 2002 Jun;83(6):735-41. Tóm lược
173. de Assis Gondim F, Lopes AC, et al. Gastric emptying and gastrointestinal motility abnormalities after spinal cord injury. Arch Phys Med Rehabil. 2002 Oct;83(10):1479. Tóm lược
174. Dawes WJ, Drake JM, Fehlings D. Microfracture of a baclofen pump catheter with intermittent under- and overdose. Pediatr Neurosurg. 2003 Sep;39(3):144-8. Tóm lược
175. Golan JD, Hall JA, O’Gorman G, et al. Spinal deformities following selective dorsal rhizotomy. J Neurosurg. 2007 Jun;106(6 Suppl):441-9. Tóm lược
176. Krauss JK, Loher TJ, Weigel R, et al. Chronic stimulation of the globus pallidus internus for treatment of non-dYT1 generalized dystonia and choreoathetosis: 2-year follow up. J Neurosurg. 2003 Apr;98(4):785-92. Tóm lược
177. Õunpuu S, Solomito M, Bell K, et al. Long-term outcomes after multilevel surgery including rectus femoris, hamstring and gastrocnemius procedures in children with cerebral palsy. Gait Posture. 2015 Sep;42(3):365-72. Tóm lược
178. Hägglund G, Andersson S, Düppe H, et al. Prevention of dislocation of the hip in children with cerebral palsy: the first ten years of a population-based prevention programme. J Bone Joint Surg Br. 2005 Jan;87(1):95-101. Tóm lược
179. Dartnell J, Gough M, Paterson JM, et al. Proximal femoral resection without post-operative traction for the painful dislocated hip in young patients with cerebral palsy: a review of 79 cases. Bone Joint J. 2014 May;96-B(5):701-6. Tóm lược
180. Dartnell J, Paterson JM, Magill N, et al. Proximal femoral resection for the painful dislocated hip in cerebral palsy: does indomethacin prevent heterotopic ossification? J Pediatr Orthop. 2014 Apr-May;34(3):295-9. Tóm lược
181. Hogan KA, Blake M, Gross RH. Subtrochanteric valgus osteotomy for chronically dislocated, painful spastic hips. J Bone Joint Surg Am. 2006 Dec;88(12):2624-31. Tóm lược
182. Drefus LC, Buckland MA, Backus SI, et al. The functional effect of a distal rectus femoris tenotomy in adults with cerebral palsy. Gait Posture. 2014;40(1):145-9. Tóm lược
183. Funk S, Lovejoy S, Mencio G, et al. Rigid instrumentation for neuromuscular scoliosis improves deformity correction without increasing complications. Spine (Phila Pa 1976). 2016 Jan;41(1):46-52. Tóm lược
184. Capio CM, Sit CH, Abernethy B, et al. Physical activity measurement instruments for children with cerebral palsy: a systematic review. Dev Med Child Neurol. 2010 Oct;52(10):908-16. Tóm lược
185. Butler JM, Scianni A, Ada L. Effect of cardiorespiratory training on aerobic fitness and carryover to activity in children with cerebral palsy: a systematic review. Int J Rehabil Res. 2010 Jun;33(2):97-103. Tóm lược
186. Scheinberg A, Hall K, Lam LT, et al. Oral baclofen in children with cerebral palsy: a double-blind cross-over pilot study. J Paediatr Child Health. 2006 Nov;42(11):715-20. Tóm lược
187. Edgar TS. Oral pharmacotherapy of childhood movement disorders. J Child Neurol 2003 Sep;18 Suppl 1:S40-9. Tóm lược
188. Stout JL, Gage JR, Schwartz MH, et al. Distal femoral extension osteotomy and patellar tendon advancement to treat persistent crouch gait in cerebral palsy. J Bone Joint Surg Am. 2008 Nov;90(11):2470-84. Tóm lược
189. Novacheck TF, Stout JL, Gage JR, et al. Distal femoral extension osteotomy and patellar tendon advancement to treat persistent crouch gait in cerebral palsy. Surgical technique. J Bone Joint Surg Am. 2009 Oct 1;91 Suppl 2:271-86. Tóm lược
190. Healy MT, Schwartz MH, Stout JL, et al. Is simultaneous hamstring lengthening necessary when performing distal femoral extension osteotomy and patellar tendon advancement? Gait Posture. 2011 Jan;33(1):1-5. Tóm lược
191. Dreher T, Vegvari D, Wolf SI, et al. Development of knee function after hamstring lengthening as a part of multilevel surgery in children with spastic diplegia: a long-term outcome study. J Bone Joint Surg Am. 2012 Jan 18;94(2):121-30. Tóm lược
192. National Institute for Health and Care Excellence. Severe sialorrhoea (drooling) in children and young people with chronic neurological disorders: oral glycopyrronium bromide. Evidence summary [ES5]. Feb 2017 [internet publication]. Toàn văn
193. Singec I, Snyder EY. Quo vadis brain repair? A long axonal journey in the adult CNS. Cell Stem Cell. 2007 Oct 11;1(4):355-6. Tóm lược
194. Bartley J, Carroll JE. Stem cell therapy for cerebral palsy. Expert Opin Biol Ther. 2003 Jul;3(4):541-9. Tóm lược
195. Park KI, Himes BT, Stieg PE, et al. Neural stem cells may be uniquely suited for combined gene therapy and cell replacement: evidence from engraftment of neurotrophin-3-expressing stem cells in hypoxic-ischemic brain injury. Exp Neurol. 2006 May;199(1):179-90. Tóm lược
196. Zhang Y, Liu J, Wang J, et al. Traditional Chinese Medicine for treatment of cerebral palsy in children: a systematic review of randomized clinical trials. J Altern Complement Med. 2010 Apr;16(4):375-95. Tóm lược
197. Oppenheim WL. Complementary and alternative methods in cerebral palsy. Dev Med Child Neurol. 2009 Oct;51 Suppl 4:122-9. Tóm lược
198. Snider L, Korner-Bitensky N, Kammann C, et al. Horseback riding as therapy for children with cerebral palsy: is there evidence of its effectiveness? Phys Occup Ther Pediatr. 2007;27(2):5-23. Tóm lược
199. Sterba JA. Does horseback riding therapy or therapist-directed hippotherapy rehabilitate children with cerebral palsy? Dev Med Child Neurol. 2007 Jan;49(1):68-73. Tóm lược
200. Zadnikar M, Kastrin A. Effects of hippotherapy and therapeutic horseback riding on postural control or balance in children with cerebral palsy: a meta-analysis. Dev Med Child Neurol. 2011 Aug;53(8):684-91. Tóm lược
201. Whalen CN, Case-Smith J. Therapeutic effects of horseback riding therapy on gross motor function in children with cerebral palsy: a systematic review. Phys Occup Ther Pediatr. 2012 Aug;32(3):229-42. Tóm lược
202. Lampe R, Thienel A, Mitternacht J, et al. Piano training in youths with hand motor impairments after damage to the developing brain. Neuropsychiatr Dis Treat. 2015 Aug 3;11:1929-38. Toàn văn Tóm lược
203. Snider L, Majnemer A, Darsaklis V. Virtual reality as a therapeutic modality for children with cerebral palsy. Dev Neurorehabil. 2010;13(2):120-8. Tóm lược
204. Wade W, Porter D. Sitting playfully: does the use of a centre of gravity computer game controller influence the sitting ability of young people with cerebral palsy? Disabil Rehabil Assist Technol. 2012 Mar;7(2):122-9. Tóm lược
205. Valle AC, Dionisio K, Pitskel NB, et al. Low and high frequency repetitive transcranial magnetic stimulation for the treatment of spasticity. Dev Med Child Neurol. 2007 Jul;49(7):534-8. Toàn văn Tóm lược
206. Benini R, Shevell MI. Updates in the treatment of spasticity associated with cerebral palsy. Curr Treat Options Neurol. 2012 Dec;14(6):650-9. Tóm lược
207. Flamand VH, Schneider C. Noninvasive and painless magnetic stimulation of nerves improved brain motor function and mobility in a cerebral palsy case. Arch Phys Med Rehabil. 2014 Oct;95(10):1984-90. Tóm lược
208. Flamand VH, Beaulieu LD, Nadeau L, et al. Peripheral magnetic stimulation to decrease spasticity in cerebral palsy. Pediatr Neurol. 2012 Nov;47(5):345-8. Tóm lược
209. Kirton A, Andersen J, Herrero M, et al. Brain stimulation and constraint for perinatal stroke hemiparesis: The PLASTIC CHAMPS Trial. Neurology. 2016 May 3;86(18):1659-67. Tóm lược
210. Sakzewski L, Boyd R, Ziviani J. Clinimetric properties of participation measures for 5- to 13-year-old children with cerebral palsy: a systematic review. Dev Med Child Neurol. 2007 Mar;49(3):232-40. Tóm lược
211. Strauss D, Shavelle R, Reynolds R. Survival in cerebral palsy in the last 20 years: signs of improvement? Dev Med Child Neurol. 2007 Feb;49(2):86-92. Tóm lược
212. Strauss D, Brooks, J, Rosenbaum L. Life expectancy in cerebral palsy: an update. Dev Med Child Neurol. 2008 Jul;50(7):487-93. Tóm lược
213. Liptak GS. Health and well being of adults with cerebral palsy. Curr Op Neurol. 2008 Apr;21(2):136-42. Tóm lược
214. Agency for Healthcare Research and Quality. Interventions for feeding and nutrition in cerebral palsy. Comparative effectiveness review no. 94. Mar 2013 [internet publication]. Toàn văn Tóm lược
215. Samson-Fang L, Bell KL. Assessment of growth and nutrition in children with cerebral palsy. Eur J Clin Nutr. 2013 Dec;67 Suppl 2:S5-8. Toàn văn Tóm lược
216. Whittingham K, Sanders M, McKinlay L, et al. Interventions to reduce behavioral problems in children with cerebral palsy: an RCT. Pediatrics. 2014 May;133(5):e1249-57. Toàn văn Tóm lược
217. Jones MW, Morgan E, Shelton JE. Primary care of the child with cerebral palsy: a review of systems (part II). J Pediatr Health Care. 2007 Jul-Aug;21(4):226-37. Tóm lược
218. Marchand V; Canadian Paediatric Society. Nutrition in neurologically impaired children. Paediatr Child Health. 2009 Jul;14(6):395-401. Toàn văn Tóm lược
219. Spiroglou K, Xinias I, Karatzas N, et al. Gastric emptying in children with cerebral palsy and gastroesophageal reflux. Pediatr Neurol. 2004 Sep;31(3):177-82. Tóm lược
220. Galland BC, Elder DE, Taylor BJ. Interventions with a sleep outcome for children with cerebral palsy or a post- traumatic brain injury: a systematic review. Sleep Med Rev. 2012 Dec;16(6):561-73. Tóm lược
221. Castiglia P. Dietary supplements for children. J Pediatr Health Care. 2000 Nov-Dec;14(6):309-11. Tóm lược
222. Eiland LS. Glycopyrrolate for chronic drooling in children. Clin Ther. 2012 Apr;34(4):735-42. Tóm lược
223. Mato A, Limeres J, Tomás I, et al. Management of drooling in disabled patients with scopolamine patches. Br J Clin Pharmacol. 2010 Jun;69(6):684-8. Toàn văn Tóm lược
224. Khadivi E, Ashraf Zadeh F, Bakhshaee M, et al. Bilateral submandibular duct rerouting: Assessment of results on drooling in cerebral palsy cases. Auris Nasus Larynx. 2013 Oct;40(5):487-90. Tóm lược
225. Stern Y, Feinmesser R, Collins M, et al. Bilateral submandibular gland excision with parotid duct ligation for treatment of sialorrhea in children: long-term results. Arch Otolaryngol Head Neck Surg. 2002 Jul;128(7):801-3. Toàn văn Tóm lược
226. Iwasaki T, Nonoda Y, Ishii M. Long-term outcomes of children and adolescents who had cerebral palsy with secondary osteoporosis. Curr Med Res Opin. 2012 May;28(5):737-47. Tóm lược
227. Fehlings D, Switzer L, Agarwal P, et al. Informing evidence-based clinical practice guidelines for children with cerebral palsy at risk of osteoporosis: a systematic review. Dev Med Child Neurol. 2012 Feb;54(2):106-16. Toàn văn Tóm lược
228. Duruflé A, Pétrilli S, Le Guiet JL, et. al. Cervical spondylotic myelopathy in athetoid cerebral palsy patients: about five cases. Joint Bone Spine. 2005 May;72(3):270-4. Tóm lược
229. Ho H, Park-Ko I. Spinal cord injury secondary to cervical disc herniation in ambulatory patients with cerebral palsy. Spinal Cord. 1998 Apr;36(4):288-92. Tóm lược
230. Hough JP, Boyd RN, Keating JL. Systematic review of interventions for low bone mineral density in children with cerebral palsy. Pediatrics. 2010 Mar;125(3):e670-8. Tóm lược
Hình ảnh
Hình ảnh thuộc bản quyền công khai
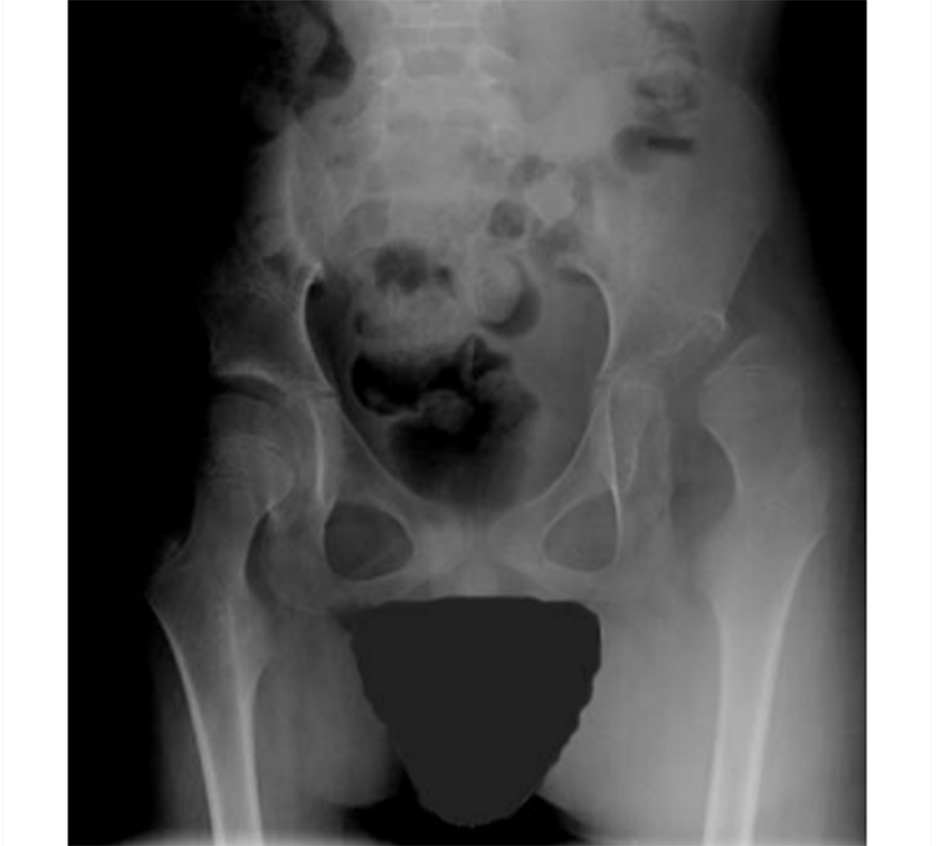
Từ thông tin thu thập của William L. Oppenheim; đã được phép sử dụng
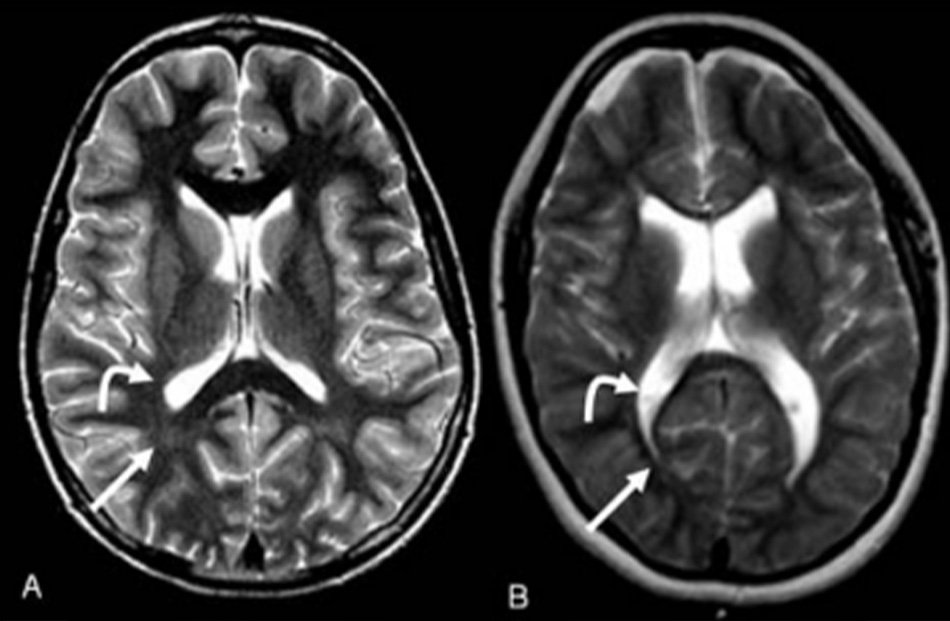
bên bình thường và mũi tên thẳng cho thấy chất trắng bình thường. Hình B là bé gái 14 tuổi bị bại não: mũi tên uốn cong
cho thất não thất phì đại và mũi tên thẳng cho thấy khối lượng chất trắng suy giảm do nhuyễn chất trắng quanh não thất
Hình ảnh từ Noriko Solomon, Phó Giáo sư Khoa Chẩn đoán hình ảnh, Trường Y David Geffen, UCLA, Los Angeles
Xem thêm:
Bệnh béo phì ở trẻ em: Nguyên nhân, dấu hiệu, điều trị và cách phòng ngừa theo BMJ.
Bệnh hồng ban đa dạng là bệnh gì? Nguyên nhân, triệu chứng, chẩn đoán và điều trị theo BMJ.
Bệnh Kawasakis là bệnh gì? Nguyên nhân, các dấu hiệu cần chú ý, điều trị và cách phòng ngừa theo BMJ.
Bệnh hột xoài (Lymphogranuloma venereum) là bệnh gì?, triệu chứng và cách điều trị theo BMJ.