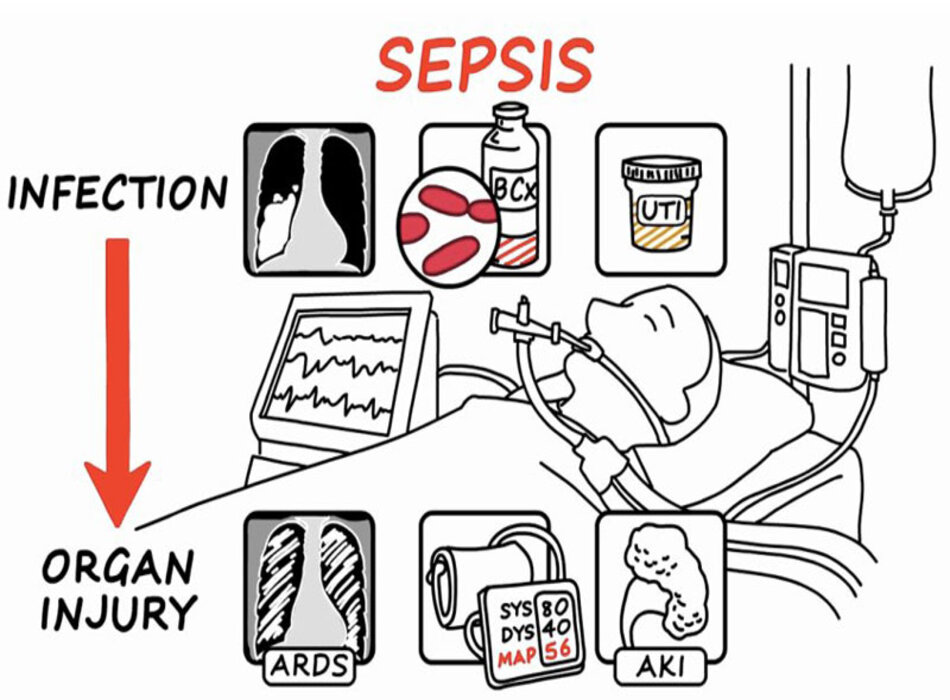
Bệnh huyết học
Sốc nhiễm trùng: Định nghĩa, biểu hiện lâm sàng và điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tác giả: Josh Farkas
Biên dịch: Thạc sĩ – Bác sĩ Phạm Hoàng Thiên
nhathuocngocanh.com – Để tải file PDF của bài viết Sốc nhiễm trùng: Định nghĩa, biểu hiện lâm sàng và điều trị, xin vui lòng click vào link ở đây.
Sốc nhiễm trùng có lẽ là bệnh của ICU. Vì vậy, nó là một chủ đề cực kỳ rộng và gây tranh cãi. Chương này cố gắng cung cấp một cách tiếp cận thống nhất và dễ hiểu. Tuy nhiên, mỗi bác sĩ có một cách tiếp cận sốc nhiễm trùng khác nhau, vì vậy không thể khẳng định rằng đây là cách tiếp cận tốt nhất.
Chắc chắn sẽ có cuộc tranh luận sôi nổi về chủ đề này, vì vậy tôi khuyến khích tất cả mọi người để lại câu hỏi và nhận xét của họ bên dưới. Chương này sẽ được sửa đổi liên tục, do đó, biểu mẫu hiện tại có thể được xem một cách thực tế nhất như một đề cương cho các lần sửa đổi trong tương lai (chứ không phải là một lời cuối cùng về chủ đề này).
Nội dung
- Tham khảo nhanh
- Định nghĩa về sốc nhiễm trùng
- Chẩn đoán và đánh giá
- Biểu hiện lâm sàng
- Dấu ấn sinh học
- NLR
- Procalcitonin
- CRP
- Đánh giá nguồn nhiễm trùng
- Bắt chước nhiễm trùng huyết
Điều trị
- Thuốc vận mạch
- Thuốc kháng sinh
- Kiểm soát nguồn nhiễm trùng
- Dịch
- Steroid
- Dự phòng DVT bằng heparin
Mục tiêu hồi sức
- MAP
- Nhịp tim
- Lượng nước tiểu
- Cân bằng dịch
- Lactate
- Tưới máu da
Các can thiệp không có giá trị thực Tổng quan
- Tuyên bố từ chối trách nhiệm
- Tóm tắt lịch sử điều trị sốc nhiễm trùng
- Định nghĩa về sốc nhiễm trùng Podcast
Cạm bẫy
Tham khảo nhanh
# 1/2: hồi sức ban đầu
Điều tra
- Các xét nghiệm
- Điện giải, công thức máu toàn phần, đông cầm máu.
- Cấy máu ngoại vi x2, cấy bất kỳ đường truyền nào >48 giờ.
- Phân tích và cấy nước tiểu.
- Lactate.
- Procalcitonin (+/- CRP trong suy thận) nếu không chắc chắn nhiễm trùng huyết.
- Hình ảnh
- Chụp X-quang phổi.
- Xem xét CT bụng chậu nếu không có nguồn xác định (đặc biệt là ở bệnh nhân già / ốm yếu).
- Các xét nghiệm bổ sung khi cần (thêm về đánh giá nguồn nhiễm trùng).
Thuốc kháng sinh ( còn nữa )
- Xem xét dữ liệu về nuôi cấy và tiếp xúc với kháng sinh trước đây nếu có.
- Bắt đầu với kháng sinh beta-lactam trụ cột vững chắc (ví dụ: piperacillin-tazobactam , meropenem hoặc cefepime ).
- Thêm bao phủ MRSA nếu nhiễm trùng mô mềm, nhiễm trùng đường truyền, nhiễm trùng bệnh viện hoặc những bệnh nhân PNA chọn lọc .
- Thêm nhiều kháng sinh hơn tùy thuộc vào nguồn, ví dụ:
- Azithromycin hoặc doxycycline trong PNA mắc phải cộng đồng (community-acquired PNA).
- Doxycycline đối với các bệnh có thể do bọ ve (tick borne) gây ra (ví dụ: anaplasmosis).
Kiểm soát nguồn nhiễm trùng ( thêm )
- Xem xét việc loại bỏ thiết bị/đường truyền (ví dụ: port, tunneled line, đường truyền trung tâm).
- Nếu không, điều này phụ thuộc vào nguồn (ví dụ: giải áp thận ứ nước, ERCP cho viêm đường mật, dẫn lưu áp xe).
Huyết động học
- Vận mạch: Thuốc vận mạch ngoại vi sớm để duy trì MAP > 65
- Truyền dịch: Cho một lượng vừa phải, sau đó NGỪNG truyền dịch. Tránh truyền> 3 lít chất lỏng trừ khi có lý do thuyết phục.
Liệu pháp bổ trợ
- Hydrocortisone 50 mg IV mỗi 6 giờ trừ khi có chống chỉ định
- Dự phòng DVT bằng heparin trọng lượng phân tử thấp (nếu GFR> 30 ml / phút) hoặc heparin không phân đoạn khác.
# 2/2: khảo sát thứ cấp
Chẩn đoán chính xác?
- Xem lại dữ liệu hình ảnh và xét nghiệm.
- Có cần điều tra thêm để xác định nguồn không?
- Nếu không có nhiễm trùng rõ ràng, hãy xem xét các tình trạng bắt chước nhiễm trùng huyết .
Xem xét thuốc
- Đã dùng kháng sinh chưa?
- Thuốc kháng sinh có được lên lịch và liều lượng đã tối ưu chưa?
- Xem lại danh sách thuốc (ví dụ: ngưng thuốc điều trị tăng huyết áp & thuốc độc thận nếu có thể).
Mục tiêu tưới máu:
- Tưới máu da
- Đánh giá vân tím, đầu chi lạnh và tình trạng làm đầy mao mạch.
- Sự tưới máu kém mặc dù MAP đầy đủ có thể phản ánh sự co mạch quá mức (và có thể có lợi ích từ thử thách epinephrine).
- Lượng nước tiểu
- Giảm lượng nước tiểu liên quan đến giảm tưới máu. Tuy nhiên, điều này không đặc hiệu (có thể phản ánh giảm tưới máu hoặc suy thận tại thận).
Mục tiêu huyết động cơ bản
MAP
-
- Mục tiêu MAP ban đầu thường là > 65 mmHg.
- Đối với bệnh nhân THA mạn tính và lượng nước tiểu kém, hãy xem xét tăng mục tiêu MAP lên > 80 mmHg để xem liệu điều này có cải thiện lượng nước tiểu hay không (thử thách vận mạch).
- Sau hồi sức ban đầu, xem xét giảm mục tiêu MAP xuống > 60 mmHg (có theo dõi truyền dịch).
- Tần số tim
- Giảm tưới máu với nhịp tim < 80 lần/phút: Cân nhắc thử thách epinephrine .
- Nhịp tim nhanh rõ rệt (nhịp tim > 140 lần/phút): Cân nhắc chuyển sang thuốc vận mạch có ít hoạt tính beta-agonist hơn (ví dụ, phenylephrine, vasopressin).
Mục tiêu hồi sức: lactate [ more ]
- Lượng lactate tăng cao nên nhanh chóng đánh giá lại bệnh nhân toàn diện (ví dụ siêu âm tim & kiểm soát nguồn nhiễm trùng và kháng sinh đầy đủ).
- Truyền epinephrine sẽ làm tăng lactate, làm cho các phép đo lactate trở nên vô nghĩa ở những bệnh nhân như vậy.
Định nghĩa của sốc nhiễm trùng
Định nghĩa đồng thuận về sốc nhiễm trùng đã được cập nhật từ Sepsis-II đến Sepsis-III gần đây. Các định nghĩa này có thể được tóm tắt như sau:
- Sepsis II định nghĩa sốc nhiễm trùng: Nhiễm trùng gây hạ huyết áp dai dẳng, mặc dù đã được truyền dịch hồi sức.
- Sepsis III định nghĩa sốc nhiễm trùng: Nhiễm trùng cần phải dùng vận mạch để duy trì MAP > 65 mmHg (mặc dù đã được hồi sức dịch) cộng với lactate huyết thanh > 2 mM.
Không có định nghĩa nào trong số những định nghĩa này là hoàn hảo, nhưng chúng tập trung sự chú ý của chúng tôi vào hai điểm mấu chốt cùng nhau giúp xác định sốc nhiễm trùng:
- Bit # 1: Hạ huyết áp rõ ràng
- Bit # 2: Tăng lactate máu – đây thường là sự phản ánh của quá trình sản xuất lactate hiếu khí do epinephrine nội sinh. Ở đây, nó có thể được khái niệm hóa một cách thô thiển như là một phép đo mức độ phóng thích epinephrine nội sinh của bệnh nhân.
Sepsis III đòi hỏi cả hai bit, đó là một sai lầm vì chúng đo lường những thứ khác nhau:
Lactate không đặc hiệu cho sốc nhiễm trùng. Lactate có thể tăng cao do rất nhiều bệnh (bao gồm bất kỳ tình trạng sốc nào, căng thẳng sinh lý, thuốc chủ vận beta, co giật hoặc rối loạn chức năng gan – thông tin thêm tại đây ). Lactate tăng cao thường xác định những bệnh nhân có nguy cơ tử vong cao hơn, những bệnh nhân này cần được kiểm tra và điều trị tích cực hơn.
Cuối cùng, các định nghĩa chính thức phù hợp hơn với các thử nghiệm lâm sàng hơn là điều trị tại giường bệnh của từng bệnh nhân riêng biệt. Những công cụ cùn (blunt tools) này không đủ để chỉ đạo việc điều trị bệnh nhân. Thay vào đó, chẩn đoán sốc nhiễm trùng nên được thực hiện cẩn thận trên cơ sở cá thể hoá, sử dụng đánh giá lâm sàng và xem xét các yếu tố sau:
- (1) Loại nhiễm trùng cơ bản
- Một số bệnh nhiễm trùng (ví dụ như viêm cân mạc hoại tử, viêm đường mật hướng lên – ascending cholangitis) có nhiều khả năng gây sốc nhiễm trùng. Cần có một ngưỡng thấp hơn để chẩn đoán sốc nhiễm trùng và bắt đầu xử trí tích cực ở những bệnh nhân này.
- (2) Mức độ không ổn định của huyết động
- Chỉ số sốc (nhịp tim / huyết áp tâm thu)
- Huyết áp, so với huyết áp nền của bệnh nhân
- Nhu cầu dùng thuốc vận mạch
- Bằng chứng về giảm tưới máu cơ quan đích (ví dụ như lượng nước tiểu, tưới máu da)
- (3) Mức độ tăng lactat máu
- Sự hiện diện của các yếu tố khác có thể làm tăng nồng độ lactate (ví dụ albuterol, rối loạn chức năng gan).
- Lactate > 4 mM cho thấy tỷ lệ tử vong đáng kể (28248722).
- (4) Suy các cơ quan đích khác (ví dụ như mê sảng, sốc gan)
Các biểu hiện lâm sàng
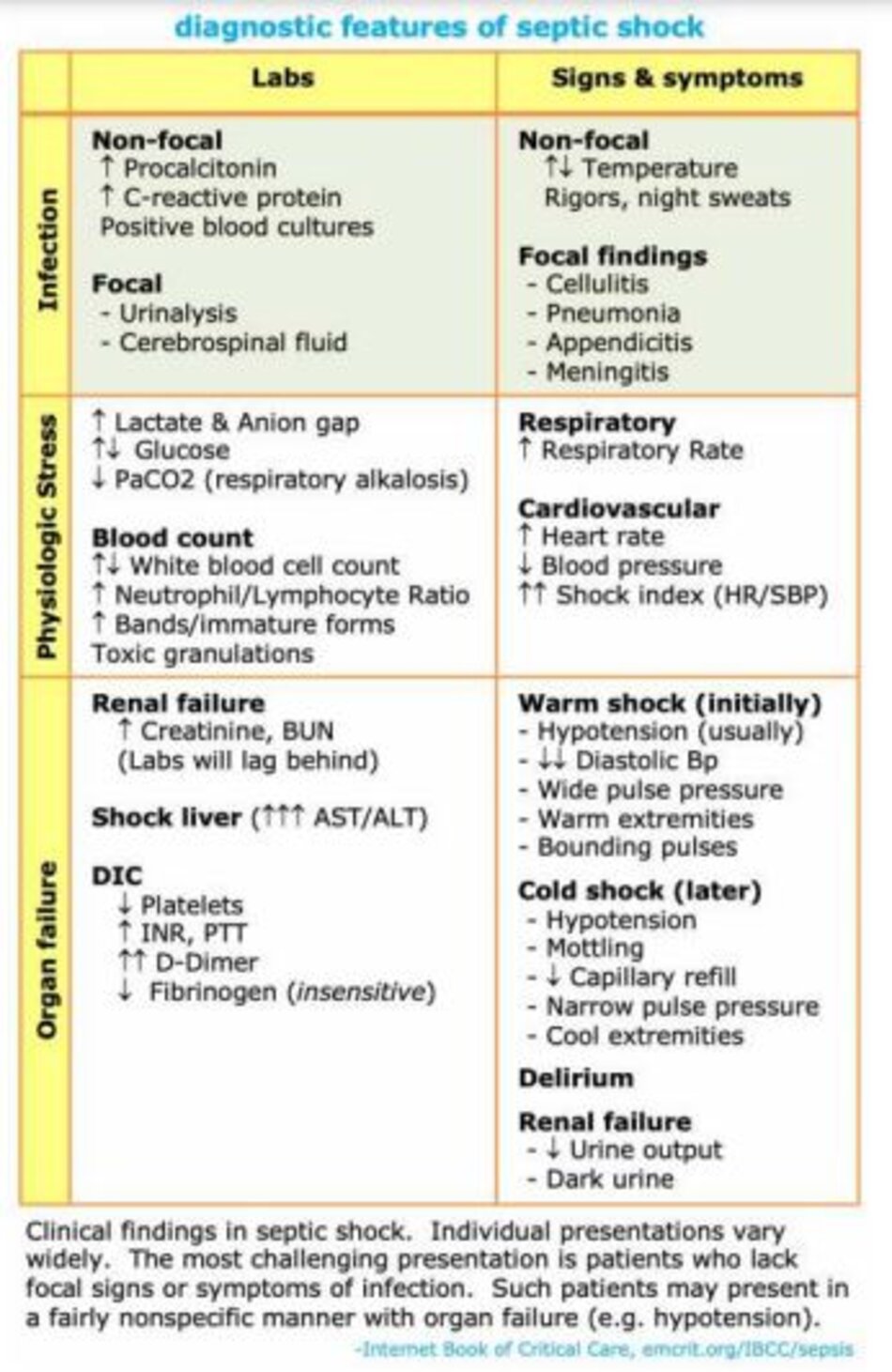
Sốc nhiễm trùng bao gồm một loạt các bệnh nhiễm trùng ở nhiều loại bệnh nhân khác nhau. Bảng dưới đây cho thấy các dấu hiệu và triệu chứng phổ biến của nhiễm trùng huyết. Đây có thể là một chẩn đoán khó, bởi vì các bệnh nhân khác nhau sẽ có các dấu hiệu khác nhau của những dấu hiệu này.
Trong nhiều trường hợp, có thể nghi ngờ sốc nhiễm trùng trước khi tình trạng nhiễm trùng cơ bản (underlying infection) được chẩn đoán xác định. Trong những trường hợp như vậy, tốt nhất là điều trị theo kinh nghiệm như thể bệnh nhân bị sốc nhiễm trùng, đồng thời thu thập thêm thông tin (ví dụ, dữ liệu nuôi cấy, hình ảnh CT xác định).
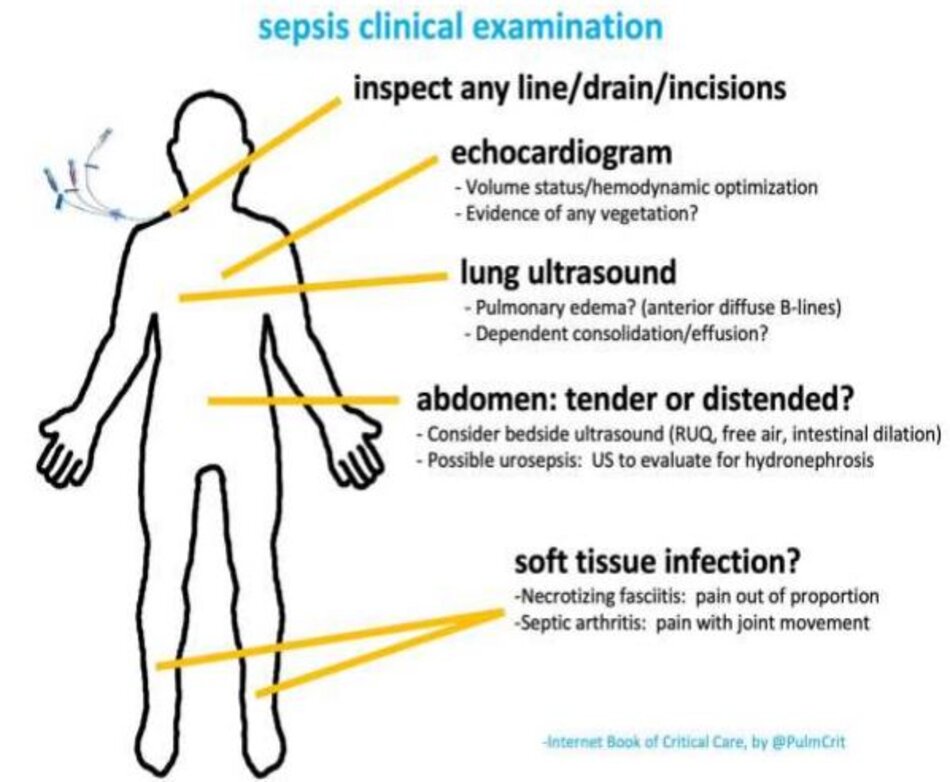
- Đối với những bệnh nhân sốc lâm sàng không rõ nguyên nhân (dù đã đánh giá tiền sử, khám lâm sàng, siêu âm tim ) cần có chỉ số nghi ngờ sốc nhiễm khuẩn cao.
- Siêu âm tim sẽ xác định hầu hết các nguyên nhân không phân bổ của sốc (ví dụ, rối loạn chức năng RV, rối loạn chức năng LV, chèn ép màng ngoài tim, giảm thể tích tuần hoàn). Nếu một bệnh nhân bị sốc với siêu âm tim trông bình thường thì rất có thể họ đã bị sốc phân bố. Nguyên nhân phổ biến nhất của sốc phân bố là sốc nhiễm trùng.
Tỷ số bạch cầu trung tính / lympho (NLR: neutrophil/lymphocyte ratio)
Những điều cơ bản về NLR
- NLR là tỷ bạch cầu trung tính / lympho. Điều này có thể dễ dàng tính được từ bất kỳ công thức máu toàn phần nào, làm cho nó có sẵn với hầu hết bệnh nhân.
- Stress sinh lý làm tăng số lượng bạch cầu trung tính và giảm số lượng tế bào lympho, khiến NLR tăng. Điều này có thể liên quan đến sự kết hợp giữa bài tiết cortisol và catecholamine nội sinh. Nhiễm trùng huyết kích thích quá trình apoptosis của tế bào lympho, vì vậy điều này có thể gây ra sự gia tăng đặc biệt đáng kể của NLR so với các dạng stress sinh lý khác. ( 32148922 )
- NLR tăng nhanh sau stress sinh lý (trong vòng < 6 giờ), thường sớm hơn các chỉ số khác như số lượng bạch cầu. ( 11723675 )
Lợi ích của NLR
- NLR có thể hữu ích trong việc phân loại bệnh nhân bị bệnh toàn thân so với những bệnh nhân bị bệnh nhẹ hơn (nghĩa là “nặng so với không nặng”).
- NLR không hữu ích trong việc phân loại căn nguyên chính xác của bệnh (ví dụ, viêm tụy vô khuẩn so với nhiễm khuẩn huyết).
Giải thích sơ bộ về NLR
- Một số con số rất thô sơ (rough):
- ~ 1-3 là bình thường.
- ~ 6-10 gợi ý stress nhẹ (ví dụ, viêm ruột thừa không biến chứng).
- ~ 10-15 cho thấy stress vừa phải (ví dụ, hầu hết các bệnh nhân nặng).
- 15 gợi ý stress nghiêm trọng (ví dụ, nhiễm trùng huyết gram âm).
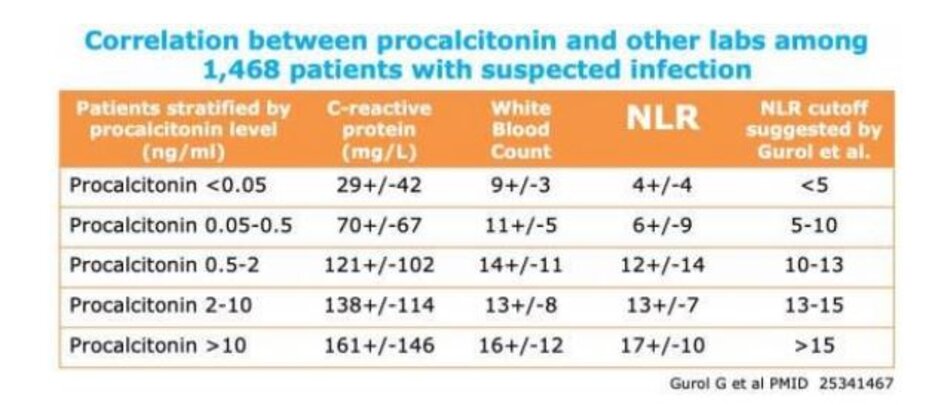
- Bảng dưới đây so sánh giá trị procalcitonin với CRP và NLR ở những bệnh nhân nghi ngờ nhiễm trùng. ( 25341467 ) Điều này có thể giúp cung cấp một khái niệm chung về cách các chỉ số này so sánh với nhau:
Sử dụng NLR ở bệnh nhân nghi ngờ nhiễm trùng huyết
- NLR < 3:
- Điều này sẽ gây ra một số nghi ngờ về chẩn đoán nhiễm trùng huyết (> 95% bệnh nhân nhiễm trùng huyết sẽ có NLR trên 3). ( 28727802 )
- Một yếu tố thúc đẩy NLR gia tăng là cortisol. Do đó, một NLR thấp không mong đợi trong bối cảnh xác định có sốc nhiễm trùng có thể gợi ý khả năng suy thượng thận.
- NLR > 10:
- Giá trị NLR cao hơn hỗ trợ chẩn đoán sốc nhiễm trùng.
Cạm bẫy của NLR
- Steroid ngoại sinh có thể làm tăng NLR.
- Rối loạn huyết học đang hoạt động có thể ảnh hưởng đến NLR (ví dụ: bệnh bạch cầu, hóa trị liệu độc tế bào, GCSF: granulocyte colony stimulating factor).
- Bệnh nhân HIV thường bị loại khỏi các nghiên cứu về NLR.
Procalcitonin
- Những điểm cơ bản về procalcitoninProcalcitonin là chỉ số của phản ứng viêm, đặc biệt nhạy cảm với các vi khuẩn gây bệnh điển hình (đặc biệt là trực khuẩn gram âm). Procalcitonin được tăng mạnh nhất bởi interleukin-1 beta, với các yếu tố đầu vào bổ sung từ yếu tố hoại tử khối u alpha và interleukin-6 (additional inputs from tumor necrosis factor alpha and interleukin-6). Ngoài ra, nhiễm virus có xu hướng làm tăng nồng độ interferon gamma, ức chế sự sản xuất của hoại tử khối u alpha và do đó làm giảm nồng độ procalcitonin.
- Procalcitonin chủ yếu được xác nhận như một công cụ ngừng thuốc kháng sinh ở các bệnh nhân ICU (với mức độ hỗ trợ quyết định ngừng thuốc kháng sinh thấp). Các nghiên cứu RCT đã chứng minh rằng việc sử dụng procalcitonin làm giảm tiếp xúc với kháng sinh và thậm chí có thể làm giảm tỷ lệ tử vong (31990655)
- Procalcitonin không được xác nhận là yếu tố kích hoạt chẩn đoán ban đầu nhiễm trùng huyết, cũng không phải là yếu tố kích hoạt cho việc bắt đầu dùng kháng sinh.
Những hạn chế của procalcitonin để chẩn đoán nhiễm trùng do vi khuẩn
- Âm tính giả gây ra bởi:
- Giảm bạch cầu trung tính, ức chế miễn dịch nặng.
- Nhiễm trùng khu trú không gây viêm toàn thân.
- Procalcitonin có thể vẫn ở mức thấp trong giai đoạn sớm của quá trình nhiễm trùng. Procalcitonin thường tăng cao trong vòng 4-6 giờ, đạt đỉnh khoảng 12-48 giờ). ( 27283067 )
- Các vi khuẩn không điển hình thường không làm tăng procalcitonin (ví dụ, mycoplasma pneumoniae).
- Dương tính giả gây ra bởi:
- Suy thận.
- Viêm tụy, thiếu máu cục bộ ruột, phẫu thuật, chấn thương, bỏng và ngừng tim.
- Một số sự gia tăng có thể xảy ra với nhiễm trùng do nấm, vi rút.
- Một số bệnh thấp khớp (ví dụ, bệnh Still ở người lớn, GPA: granulomatosis with polyangiitis).
- Một số bệnh ung thư (ví dụ: ung thư phổi tế bào nhỏ, ung thư biểu mô tuyến giáp thể tuỷ).
Tiếp cận sử dụng procalcitonin trong sốc nhiễm trùng
- Procalcitonin nên được đo nếu đáp ứng tất cả các tiêu chí sau:
- Bệnh nhân đã bắt đầu dùng thuốc kháng sinh, dựa trên nghi ngờ lâm sàng về nhiễm trùng huyết.
- Bệnh nhân không bị suy giảm miễn dịch nghiêm trọng.
- Bệnh nhân chưa được chẩn đoán chắc chắn là nhiễm trùng huyết.
- Giải thích procalcitonin khi nghi ngờ sốc nhiễm trùng:
-
- Procalcitonin > 0,5 ug / ml phù hợp với chẩn đoán sốc nhiễm trùng. Giá trị cực kỳ cao có thể gợi ý nhiễm trùng gram âm.
- Procalcitonin < 0,5 ug / ml gây ra một số nghi ngờ về chẩn đoán sốc nhiễm trùng:
- i) Xem xét khả năng bắt chước nhiễm trùng huyết không nhiễm trùng.
- ii) Nếu vẫn còn nghi ngờ, hãy kiểm tra procalcitonin vào ngày hôm sau (procalcitonin có thể mất một ngày để tăng lên).
-
C-reactive protein (CRP)
Những điểm cơ bản về CRP
CRP tăng phần lớn trong đáp ứng với interleukin 6, với các đầu vào bổ sung từ interleukin-1 beta và yếu tố hoại tử u alpha. (19400486). So với procalcitonin, CRP ít đặc hiệu hơn đối với nhiễm trùng do vi khuẩn. Đúng hơn, CRP hoạt động nhiều hơn như một chỉ số của tình trạng viêm toàn thân .
Procalcitonin thường được ưu tiên hơn CRP để đánh giá nhiễm trùng huyết do vi khuẩn. CRP không bị ảnh hưởng bởi suy thận hoặc giảm bạch cầu trung tính, vì vậy CRP có thể tốt hơn procalcitonin trong những trường hợp đó.
Sử dụng CRP ở bệnh nhân nghi ngờ bị sốc nhiễm trùng
CRP thấp (<10-20 mg / L, hoặc <1-2 mg / dL)
- Điều này không loại trừ nhiễm trùng, nhưng nó làm nghi ngờ việc chẩn đoán sốc nhiễm trùng. Xem xét đánh giá các trường hợp bắt chước nhiễm trùng huyết.
- CRP tăng theo thời gian, bắt đầu trong vòng ~ 6 giờ của một biến cố cấp tính. (24286072) Nếu CRP vẫn ở mức thấp vào ngày hôm sau, điều đó càng hỗ trợ cho việc không bị nhiễm trùng.
CRP tăng rõ rệt (> 100 mg / L hoặc > 10 mg / dL)
- Điều này phù hợp với sốc nhiễm trùng, nhưng không phải là công cụ chẩn đoán của nó.
- Nguyên nhân của CRP > 100 mg / L bao gồm: (19400486)
- Nhiễm trùng nặng do vi khuẩn, nấm hoặc vi rút.
- Viêm tụy (có hoặc không có bội nhiễm).
- Lupus flair (thường kèm theo viêm mạch hoặc viêm thanh mạc – serositis).
- Chấn thương hoặc bỏng nặng, phẫu thuật tim.
- Hội chứng serotonin.
- Sau ngừng tim. ( 23313427 )
Hạn chế của CRP trong chẩn đoán viêm toàn thân nặng
- Giống như procalcitonin, CRP tăng trong vòng ~ 6 giờ sau khi bị viêm toàn thân. CRP có thể vẫn ở mức thấp tại thời điểm nhập viện, sau đó tăng cao vào ngày hôm sau.
- CRP được tổng hợp bởi gan, làm cho CRP ở mức thấp giả tạo trong suy gan tối cấp (nhưng không phải ở những bệnh nhân xơ gan).
- CRP có thể bị giảm bởi việc sử dụng steroid. ( 19400486 )
Nguồn nhiễm trùng phổ biến và đánh giá
Các nguồn thường gặp của sốc nhiễm trùng
Viêm màng não ( còn nữa )
- Manh mối: Cứng gáy, tình trạng tâm thần thay đổi.
- Xét nghiệm: Chọc dò tủy sống.
Viêm phổi ( còn nữa )
- Manh mối: Các triệu chứng về đường hô hấp.
- Xét nghiệm: X quang phổi, siêu âm POCUS phổi (Lưu ý: nếu phát hiện hình ảnh không rõ ràng thì cần tìm nguồn khác. Bệnh nhân nhiễm trùng huyết do viêm phổi nên có dấu hiệu viêm phổi rõ ràng).
Viêm nội tâm mạc ( còn nữa )
- Manh mối: Tiếng thổi, hiện tượng tắc mạch (embolic phenomena), tiền sử bệnh van tim.
- Xét nghiệm: Siêu âm tim, cấy máu.
Nhiễm trùng đường truyền – Line infection ( còn nữa )
- Manh mối: Hồng ban / nóng ở đường truyền hoặc cổng trung tâm, đường truyền bị rối loạn chức năng.
- Xét nghiệm: Cấy máu từ đường truyền và ngoại vi.
Viêm túi mật ( còn nữa )
- Dấu hiệu: Đau hạ sườn phải hoặc thượng vị, buồn nôn/ nôn.
- Kiểm tra: Các dấu hiệu trên siêu âm / CT có thể bao gồm căng túi mật, Murphy’s trên siêu âm.
Viêm đường mật ngược dòng – Ascending cholangitis (còn nữa)
- Manh mối: Đau hạ sườn phải hoặc thượng vị, vàng da, rét run, nhiễm khuẩn gram âm.
- Xét nghiệm: Bilirubin tăng cao, siêu âm / CT cho thấy ống mật chủ bị giãn.
C. Difficile ( còn nữa )
- Manh mối: Tiếp xúc với kháng sinh gần đây, tiêu chảy, đau bụng.
- Xét nghiệm: Phân tìm C. difficile, CT cho thấy viêm đại tràng.
Nhiễm trùng huyết trong ổ bụng khác (ví dụ, viêm ruột thừa, viêm túi thừa, tắc nghẽn, thủng)
- Đầu mối: Có thể bao gồm đau, chướng bụng, buồn nôn, nôn, thủ thuật phẫu thuật gần đây.
- Xét nghiệm: Chụp cắt lớp, siêu âm.
Urosepsis ( còn nữa )
- Manh mối: Tiểu khó / tiểu nhiều, đau hông lưng.
- Xét nghiệm: Phân tích nước tiểu bất thường, cấy nước tiểu dương tính, thâm nhiễm mỡ quanh thận trên CT scan.
Viêm mô tế bào liên cầu với sốc nhiễm độc ( còn nữa )
- Manh mối: Biểu hiện điển hình của viêm mô tế bào, nhưng bệnh nhân cũng bị nhiễm trùng huyết. Đỏ da toàn thân (erythroderma) có thể được nhìn thấy trong một số trường hợp.
- Xét nghiệm: Cấy máu có thể dương tính.
Viêm cân mạc hoại tử ( còn nữa )
- Các manh mối: Đau không tương xứng với thăm khám lâm sàng; hình thành hoại tử / bọng nước .
- Xét nghiệm: CT scan, phẫu thuật thăm dò.
Bắt chước nhiễm trùng huyết (sepsis mimics)
Với sự tập trung ngày càng nhiều vào nhiễm trùng huyết và sốc nhiễm trùng, các rối loạn khác ngày càng dễ bị chẩn đoán nhầm là sốc nhiễm trùng. ( 27692840 ) Một tình trạng bắt chước sốc nhiễm trùng có thể được nghi ngờ khi không có tình trạng nhiễm trùng hay tiêu điểm nhiễm trùng rõ ràng, hoặc nếu procalcitonin thấp không như mong đợi. Những tình trạng bắt chước phổ biến bao gồm:
Bắt chước nhiễm trùng
Viêm nội tâm mạc gây suy van ( còn nữa )
- Kiểm tra: siêu âm tim toàn bộ.
Bệnh do ve, đặc biệt là anaplasmosis ( thêm )
- Các manh mối có khả năng: sự phơi nhiễm, giảm tiểu cầu, phát ban trên da, tán huyết.
- Xét nghiệm: PCR để tìm anaplasmosis, phết máu tìm babesiosis (sẽ thay đổi theo khu vực địa lý)
Nhiễm trùng huyết do nấm Candida ( thêm )
- Các manh mối: Bệnh nặng đang tiếp diễn, đường truyền trung tâm, colonization, ức chế miễn dịch, phẫu thuật / thủng đường tiêu hóa, dinh dưỡng qua đường tĩnh mạch.
- Xét nghiệm: Cấy máu, nồng độ beta-D-glucan.
Aspergillus xâm lấn ( còn nữa )
- Các manh mối: Giảm bạch cầu hạt kéo dài, bệnh lý huyết học ác tính, sử dụng steroid kéo dài hoặc liều cao, viêm phổi, ho ra máu.
- Các xét nghiệm: Nồng độ beta-D-glucan, nồng độ galactomannan, cấy đờm.
Viêm phổi PJP ( thêm )
- Manh mối: Viêm phổi lan tỏa, suy giảm miễn dịch (HIV, sử dụng steroid mạn tính, chất ức chế TNF, bệnh ác tính).
- Các xét nghiệm: Nồng độ beta-D-glucan, PCR đờm.
Bắt chước nội tiết
Khủng hoảng tuyến thượng thận – adrenal crisis ( còn nữa )
- Các manh mối: Điều trị steroid đã ngưng gần đây, tiền sử suy tuyến thượng thận, số lượng bạch cầu ái toan bình thường hoặc tăng cao, “sốc nhiễm trùng” kháng trị với thuốc vận mạch. Có thể gây đau bụng và buồn nôn / nôn, dẫn đến nhầm lẫn với nhiễm trùng huyết ổ bụng.
- Xét nghiệm: Nồng độ cortisol (lấy mẫu trước khi điều trị bằng steroid).
Bão giáp ( còn nữa )
- Manh mối: Run, tuyến giáp lớn, nhịp tim nhanh, bệnh não.
- Kiểm tra: TSH, FT4.
Nhiễm toan ceton đái tháo đường (DKA) ( thêm )
- Các manh mối: đái tháo đường, tăng đường huyết, khoảng trống anion lớn không thể giải thích được. Lưu ý rằng DKA và sốc nhiễm trùng thường cùng tồn tại, vì vậy chẩn đoán bệnh nhân bị DKA không loại trừ nhiễm trùng huyết đồng thời!
- Xét nghiệm: ceton trong phân tích nước tiểu, xét nghiệm được ưu tiên là nồng độ beta-hydroxybutyrate tăng (> 3 mM).
Bắt chước bệnh lý đường tiêu hóa
Thiếu máu cục bộ mạc treo cấp tính
- Manh mối: Rung nhĩ, bệnh lý mạch máu, đau không tương xứng với thăm khám.
- Xét nghiệm: Chụp CT vùng bụng chậu.
Tắc ruột
- Xét nghiệm: CT bụng chậu.
Viêm tụy ( hơn nữa )
- Manh mối: Đau vùng thượng vị, buồn nôn / nôn.
- Các xét nghiệm: lipase, CT bụng chậu.
Suy gan tối cấp ( thêm )
- Xét nghiệm: Xét nghiệm chức năng gan.
Xơ gan mất bù ( thêm )
- Manh mối: Hạ huyết áp mạn tính, INR tăng, giảm tiểu cầu.
- Các xét nghiệm: Các xét nghiệm chức năng gan và siêu âm có thể cho thấy các dấu hiệu của xơ gan. Tuy nhiên, lưu ý rằng ngay cả khi bệnh nhân bị xơ gan thì điều này cũng không loại trừ trường hợp sốc nhiễm trùng đồng thời.
Bắt chước ngộ độc
Ngộ độc salicylate ( thêm )
- Manh mối: Tiền sử sử dụng salicylate, thở nhanh, mê sảng, tăng khoảng trống anion không giải thích được.
- Xét nghiệm: Nồng độ salicylate.
Ngộ độc thuốc chẹn beta hoặc thuốc chẹn kênh canxi ( thêm )
- Manh mối: Nhịp tim chậm không cân xứng, tiền sử tiếp xúc với thuốc.
Ngộ độc carbon monoxide ( thêm )
- Manh mối: Tiếp xúc (thường là vào mùa đông), các thành viên trong gia đình cũng bị ốm.
- Xét nghiệm: Nồng độ cacboxyhemoglobin.
Metformin ( thêm )
- Manh mối: Tiền sử tiếp xúc với thuốc, tăng lactat máu nặng không tương xứng, nồng độ lactat ổn định.
Bắt chước khác
Phản vệ ( thêm )
- Các manh mối: Khởi phát nhanh sau khi bị kích phát, nổi mề đay, ngứa, co thắt phế quản, phù mạch, biểu hiện đường tiêu hóa.
- Xét nghiệm: Khi nghi ngờ, điều trị cho cả hai bệnh (ví dụ: kháng sinh, truyền steroid và epinephrine). Theo dõi diễn biến bệnh theo thời gian. Bệnh nhân bị sốc phản vệ sẽ hồi phục trong vòng vài giờ (nhanh hơn so với bệnh nhân nhiễm trùng) và các đánh giá về nhiễm trùng của họ sẽ âm tính.
Hội chứng thực bào máu – Hemophagocytic lymphohistiocytosis ( hơn thế nữa )
- Các manh mối: Tăng bạch cầu, gan lách to, sốt cao, mê sảng, xét nghiệm chức năng gan tăng cao.
- Xét nghiệm: nồng độ ferritin tăng cao.
Da liễu (DRESS hoặc AGEP rất nặng)
- Các manh mối: Kiểm tra da, xem xét các loại thuốc đang dùng.
- Xét nghiệm: hội chẩn da liễu để sinh thiết da.
Viêm phổi hít
- Các manh mối: Khởi phát nhanh và thường hồi phục nhanh (nhanh hơn viêm phổi do vi khuẩn thực sự).
Thuốc vận mạch
Tăng MAP > 65 mmHg kịp thời với truyền thuốc vận mạch ngoại vi
- Các bằng chứng tương quan cho thấy rằng thời gian hạ huyết áp lâu hơn sẽ làm tăng nguy cơ suy thận.
- Chiến lược truyền thống là bù dịch cho bệnh nhân trong nhiều giờ trước khi khởi động thuốc vận mạch là không hợp lý.
- Thuốc vận mạch ngoại vi có thể được bắt đầu ngay lập tức để nâng đỡ huyết áp.
- Nếu bệnh nhân cải thiện sau khi hồi sức dịch, thì có thể ngừng vận mạch.
- Nếu nhu cầu về thuốc vận mạch tăng lên, thì có thể cân nhắc chuyển sang đường truyền trung tâm.
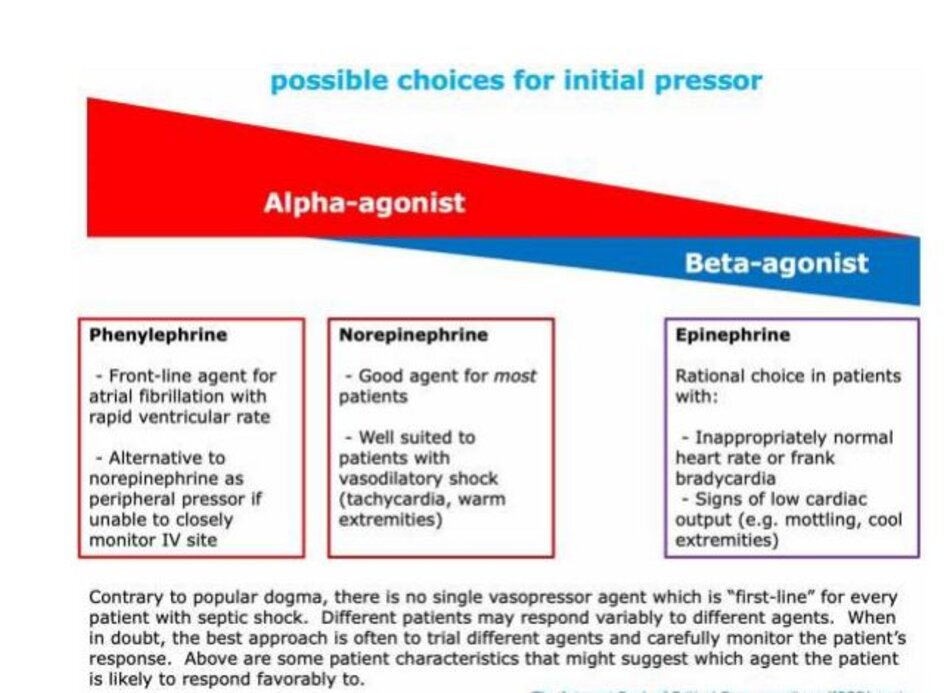
Lựa chọn thuốc vận mạch đầu tiên: không có thuốc “hàng đầu”
- Giáo điều truyền thống ủng hộ một trình tự sử dụng thuốc vận mạch cụ thể cho tất cả bệnh nhân (thường bắt đầu với norepinephrine, sau đó bổ sung tuần tự vasopressin, và cuối cùng là epinephrine). Các bằng chứng không thực sự hỗ trợ điều này: ( 31990655 )
- Hỗ trợ vận mạch ban đầu với vasopressin có khả năng có lợi trong thử nghiệm VANISH. ( 27483065 ) Điều này cho thấy một chất co mạch thuần tuý có thể được sử dụng như một thuốc vận mạch đầu tiên trong điều trị sốc nhiễm trùng.
- Epinephrine đã được chứng minh là mang lại kết quả tương tự như norepinephrine trong thử nghiệm CAT. ( 18654759 )
- Nghiên cứu tiến cứu duy nhất so sánh norepinephrine với phenylephrine cho thấy các đáp ứng huyết động học gần giống nhau. (19017409)
- Đối với hầu hết bệnh nhân, norepinephrine là một lựa chọn tốt. Tuy nhiên, việc lựa chọn các thuốc vận mạch có thể được cá thể hóa dựa trên sinh lý của bệnh nhân, như được minh họa trong hình dưới đây.
- Loại vận mạch duy nhất không nên sử dụng là dopamine (dựa trên bằng chứng về tác hại trong các RCT tiến cứu). ( 20200382 , 26323041 )
Thuốc vận mạch ngoại vi
- Mối lo ngại chính khi truyền thuốc vận mạch ngoại vi là sự thoát mạch vào da dẫn đến hoại tử. May mắn thay, điều này hiếm xảy ra. Nhìn chung, nguy cơ hoại tử da không bao giờ được ưu tiên hơn nguy cơ giảm tưới máu toàn thân và tử vong.
- Hoại tử da vừa ít phổ biến hơn vừa ít quan trọng hơn tỷ lệ tử vong và giảm tưới máu toàn thân.
- Norepinephrine an toàn khi truyền ngoại vi, nhưng nguy cơ thoát mạch sẽ tăng lên nếu truyền trong thời gian dài. ( 25669592 ) Norepinephrine ngoại vi đã được xác nhận giá trị trong ICU với một quy trình nghiêm ngặt để đặt đường truyền IV và theo dõi chặt chẽ chức năng của chúng. ( 26014852 )
Phenylephrine hoặc epinephrine là những thuốc an toàn nhất để sử dụng ngoại vi. Cả hai tác nhân đã được sử dụng qua đường tiêm dưới da có chủ ý trong quá khứ. Dường như không có báo cáo nào trong tài liệu về việc các tác nhân này gây hoại tử da. Việc tránh truyền ở cổ tay hoặc bàn tay là hợp lý, nhưng nhìn chung những tác nhân này không có khả năng gây hoại tử nếu xảy ra thoát mạch.- Lưu ý rằng truyền phenylephrine về mặt sinh lý rất giống với norepinephrine.
- Có lẽ nên tránh sử dụng vasopressin ở ngoại vi. Nếu vasopressin thoát mạch, không có cách nào để trung hòa tác dụng của nó (không giống như catecholamine thoát mạch, có thể được điều trị bằng cách thẩm thấu cục bộ (local infiltration) với phentolamine).
Vasopressin
- Vasopressin là một chất co mạch thuần tuý non-catecholamine có thể cải thiện chức năng thận (so với norepinephrine).
- Mặt hạn chế của vasopressin:
- Khó chuẩn độ (thời gian bán hủy ~ 30 phút, vì vậy sẽ mất nhiều thời gian để đạt được trạng thái ổn định). Vasopressin có thể được sử dụng như một thuốc vận mạch có thể chuẩn độ ở liều từ 0-0,06 U / phút, nhưng đừng mong đợi việc điều chỉnh liều sẽ có tác dụng ngay lập tức. (27483065)
- Sự kết hợp của vasopressin với norepinephrine có thể gây thiếu máu cục bộ và hoại tử ngón tay/ngón chân.
- Sử dụng vasopressin như thế nào?
- Tốt nhất là với những bệnh nhân có các chi ấm (sốc giãn mạch) và tổn thương thận cấp.
- Theo dõi sự tưới máu chi và ngừng ngay vasopressin nếu xảy ra thiếu máu cục bộ ngón tay/chân.
- Cân nhắc kết hợp vasopressin với epinephrine (thay vì norepinephrine). Về mặt lý thuyết, điều này có thể cho phép tận dụng các lợi ích tưới máu thận của vasopressin trong khi tránh co mạch quá mức.
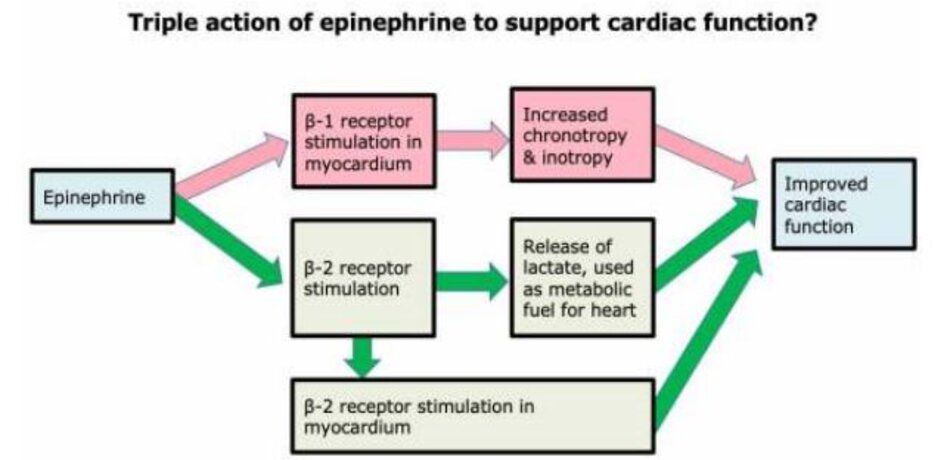
Epinephrine có thể là thuốc tăng co bóp (inotrope) ưa thích trong sốc nhiễm trùng
- Theo truyền thống, người ta ưa chuộng các thuốc inotrophe catecholamine ảnh hưởng có chọn lọc đến thụ thể beta-1. Điều này dựa trên hai khái niệm sau đây, và cả hai đều sai:
- (1) Tim chỉ có các thụ thể beta-1 (Trên thực tế, tim có cả thụ thể beta-1 và beta-2). ( 2876788 )
- (2) Tăng nồng độ lactate có hại (Trên thực tế, lactate có thể đóng vai trò như một loại nhiên liệu năng lượng sinh học (bioenergetic fuel) cho tim, cải thiện chức năng tim). ( 24666826 )
- Epinephrine thực sự có thể có lợi thế hơn dobutamine:
- (1) Epinephrine có thể có hiệu quả cao hơn dưới dạng một inotrope (hình bên dưới).
- (2) Dobutamine gây giãn mạch, có thể làm giảm huyết áp và làm trầm trọng thêm tình trạng sốc giãn mạch. Điều này có thể gây ra vấn đề nếu dobutamine không được chuẩn độ một cách cẩn thận. Ngược lại, epinephrine chứa kích thích alpha- adrenergic, điều này ngăn nó có tác dụng giãn mạch thực (net vasodilatory effect).
Chuẩn độ nhiều thuốc vận mạch
- Chuẩn độ nhiều thuốc vận mạch bao gồm tránh co mạch quá mức hoặc inotrope quá mức (hình bên dưới). Sự cân bằng tối ưu sẽ khác nhau giữa các bệnh nhân.
- Khi nghi ngờ, cách tiếp cận tốt nhất thường là điều chỉnh tăng và giảm vận mạch theo kinh nghiệm để phân loại xem các thuốc khác nhau đang làm gì.
- Nếu một bệnh nhân phản ứng mạnh mẽ với sự chuẩn độ lên / xuống của một tác nhân, thì thuốc đó có nhiều khả năng gây ra lợi ích hơn.
- Nếu một bệnh nhân không có / đáp ứng tối thiểu với việc điều chỉnh liều của một tác nhân, thì loại thuốc đó có thể không giúp ích nhiều (và có thể gây hại).
- Chuẩn độ giảm Norepinephrine : Ngoài việc thêm thuốc vận mạch, việc chuẩn độ giảm các vận mạch không hiệu quả cũng hữu ích. Đôi khi norepinephrine có thể gây co thắt quá mức, dẫn đến hậu tải quá mức và giảm phân suất tống máu (tim không thể chịu đựng được hậu tải quá mức).
- Nếu điều chỉnh liều norepinephrine không ảnh hưởng nhiều đến huyết áp, điều đó cho thấy rằng liều norepinephrine là quá mức. Mục tiêu luôn phải là sử dụng liều tối thiểu của các thuốc vận mạch cần thiết để đạt được các mục tiêu huyết động.
Thử thách epinephrine (epinephrine challenge)
- Chống chỉ định với thử thách epinephrine:
- Nhịp tim nhanh đáng kể (ví dụ nhịp tim > 120 lần/phút)
- Siêu âm tim cho thấy tâm thất trái đã tăng động.
- Chỉ định cho thử thách epinephrine
- (1) Giảm tưới máu (ví dụ như lượng nước tiểu kém, đầu chi lạnh, vân tím, thời gian đổ đầy mao mạch kém) – plus, ideally-
- (2) Một số chỉ báo cho thấy epinephrine có thể hữu ích, chẳng hạn
- i) Siêu âm tại giường cho thấy phân suất tống máu giảm hoặc bình thường một cách không thích hợp
- ii) Nhịp tim chậm hoặc bình thường một cách không thích hợp (ví dụ: < 80 lần/phút)
- iii) Lactate thấp một cách không thích hợp so với mức độ nghiêm trọng của bệnh (gợi ý một phản ứng giao cảm nội sinh không đầy đủ))
Cách thực hiện: Bắt đầu truyền epinephrine với tốc độ ~ 4-5 mcg/ phút.
Đánh giá phản ứng đối với thử thách epinephrine:
- (1) Ảnh hưởng đến tưới máu da (ví dụ như thời gian làm đầy mao mạch, vân tím và nhiệt độ).
- (2) Ảnh hưởng trên huyết áp. Trung bình, epinephrine có tác dụng tương đối trên huyết áp so với norepinephrine (ví dụ: 1 mcg / phút epinephrine ~ 1 mcg / phút norepinephrine). Nếu epinephrine có tác động lên huyết áp lớn hơn đáng kể so với norepinephrine, thì điều này cho thấy rằng nó có đang hữu ích (ví dụ: thêm 4 mcg / phút epinephrine cho phép giảm liều norepinephrine đi 10 mcg / phút).
- (3) Ảnh hưởng trên nhịp tim – phản ứng nhịp tim nhanh quá mức với epinephrine có thể có hại.
Theo dõi:
- Nếu bệnh nhân đáp ứng tốt với epinephrine thì nên tiếp tục điều trị. Trong nhiều trường hợp, các thuốc vận mạch khác có thể được giảm liều (cố gắng đạt được MAP và mục tiêu tưới máu với liều tích lũy tối thiểu của thuốc vận mạch).
- Nếu bệnh nhân đáp ứng kém với epinephrine thì nên ngừng.
Kháng sinh
Những cân nhắc chính trong việc lựa chọn kháng sinh
- Bất kỳ kết quả nuôi cấy nào trước đó (đặc biệt là các sinh vật kháng thuốc).
- Dị ứng kháng sinh.
- (Các) nguồn có khả năng.
- Tiếp xúc với kháng sinh gần đây (xem xét sử dụng tác nhân mà bệnh nhân chưa tiếp xúc gần đây).
Trụ cột beta-lactam
- Beta-lactam phổ rộng thường là loại kháng sinh quan trọng nhất được sử dụng.
- Do tăng sức đề kháng và độc tính, fluoroquinolon là một lựa chọn tồi để điều trị bệnh nhân nặng.
- Đừng sợ hãi bởi dị ứng beta-lactam. Như đã tìm hiểu trong chương này, ít có phản ứng dị ứng chéo giữa các loại kháng sinh khác nhau so với những gì thường được tin tưởng.
- Ngay cả ở những bệnh nhân có tiền sử bị dị ứng nghiêm trọng nhiều lần, meropenem thường có thể được sử dụng.
- Những lựa chọn tốt
- Piperacillin-tazobactam thường được sử dụng cho các trường hợp sốc nhiễm trùng do cộng đồng mắc phải.
- Meropenem có thể được sử dụng cho trường hợp sốc nhiễm trùng bệnh viện hoặc dị ứng với beta-lactam.
- Cefepime tốt, nhưng thiếu khả năng che phủ kỵ khí (nếu nhiễm trùng ổ bụng là có khả năng, nên thêm metronidazole).
- Tránh dùng cephalosporin thế hệ thứ ba (ví dụ như ceftazidime hoặc ceftriaxone) vì những lý do sau:
- Mức độ bao phủ gram dương dưới mức tối ưu (ngay cả khi vancomycin được sử dụng, nồng độ vancomycin thường sẽ không đủ).
- Không bao phủ vi khuẩn gram âm bằng inducible beta-lactamase (ví dụ: Serratia hoặc Enterobacter spp.) – ngay cả khi chúng có thể bao phủ các sinh vật này trên kháng sinh đồ (xem thêm tại đây ).
Bảo phủ MRSA?
- Không phải mọi bệnh nhân nhiễm trùng huyết đều cần vancomycin!
- MRSA không phải là mầm bệnh liên quan đến nhiễm trùng đường tiểu hoặc nhiễm trùng trong ổ bụng mắc phải cộng đồng. Những bệnh nhân bị các nguồn nhiễm trùng này không cần bao phủ MRSA.
- Bảo phủ MRSA nên được xem xét cho những bệnh nhân bị viêm phổi, nhiễm trùng mô mềm, nhiễm trùng đường truyền hoặc viêm nội tâm mạc.
- Có thể sử dụng vancomycin hoặc linezolid.
- Nếu vancomycin được chọn, nó phải được định lượng chính xác.
- Linezolid không có nguy cơ gây độc cho thận và dễ dàng hơn trong việc định liều đầy đủ.
- Phạm vi bao phủ của các mầm bệnh khác
- Các tác nhân gây bệnh phổi không điển hình nên được bao phủ ở bệnh nhân viêm phổi ( azithromycin hoặc doxycycline ).
- Có thể dùng doxycycline để bao phủ bệnh do ve gây ra .
- Bao phủ Clostridioides difficile ở những bệnh nhân bị viêm đại tràng hoặc tiêu chảy (đặc biệt nếu có tiếp xúc với kháng sinh gần đây).
- Clindamycin có thể được xem xét để ức chế độc tố ở những bệnh nhân bị viêm cân mạc hoại tử, hội chứng sốc nhiễm độc, hoặc nhiễm trùng nặng do liên cầu nhóm A (ví dụ như viêm mô tế bào do liên cầu).
Kiểm soát nguồn nhiễm trùng
Không kiểm soát được nguồn nhiễm trùng có thể là nguyên nhân phổ biến nhất gây tử vong do sốc nhiễm trùng trong hệ thống chăm sóc sức khỏe hiện đại. Tất cả các biện pháp can thiệp khác được mô tả trong chương này thường sẽ thất bại nếu thủ thuật kiểm soát nguồn nhiễm trùng không thích hợp.
Các ví dụ phổ biến về kiểm soát nguồn nhiễm trùng
- Dụng cụ/thiết bị bị nhiễm trùng (ví dụ như catheter) có thể cần phải được loại bỏ.
- Sỏi thận gây tắc nghẽn và nhiễm trùng có thể cần phải giải áp.
- Viêm đường mật ngược dòng cần ERCP hoặc can thiệp qua da để giải áp.
- Thủng hoặc tắc ruột cần phẫu thuật sửa chữa.
- Viêm cân mạc hoại tử có thể phải cắt lọc/cắt bỏ.
Điều tra về nhu cầu có thể có đối với việc kiểm soát nguồn nhiễm trùng
- Đảm bảo rằng nguồn nhiễm trùng đã được điều tra đầy đủ (ví dụ như một bệnh nhân bị nhiễm trùng tiểu nên được chụp hình ảnh để loại trừ tắc nghẽn).
- Đối với những bệnh nhân mà nhiễm trùng không được xác định, hình ảnh tích cực có thể hữu ích để tìm kiếm nguồn nhiễm trùng (ví dụ như CT bụng chậu).
Dịch
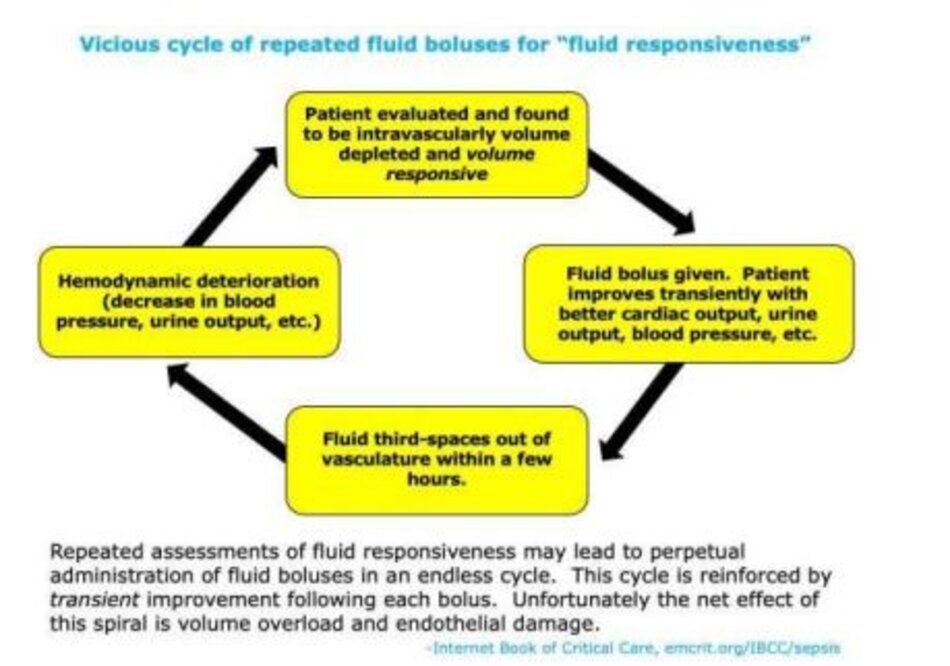
Nhiều giấy mực đã được đổ ra để thảo luận về chiến lược tối ưu để truyền dịch trong sốc nhiễm trùng. Tuy nhiên, có rất ít bằng chứng cho thấy việc truyền dịch thực sự có lợi. Sự cố định quá mức về tình trạng dịch có thể làm chệch hướng sự chú ý từ các khía cạnh chăm sóc khác quan trọng hơn .
Các khái niệm cơ bản về quản lý dịch trong sốc nhiễm trùng
- Các vấn đề sinh lý cơ bản trong sốc nhiễm trùng là giãn mạch và phân phối máu không tốt đến các cơ quan (đôi khi có cả rối loạn chức năng tim). Không có vấn đề nào trong số này có thể được giải quyết với việc truyền dịch.
- Không có bằng chứng chất lượng cao cho thấy việc hồi sức dịch lượng lớn là có lợi trong sốc nhiễm trùng. Các bằng chứng RCT hiện có cho thấy việc sử dụng dịch có thể có hại. (27686349, 28973227)
- Liệu pháp bolus dịch không dựa trên bằng chứng và nên tránh khi có thể. Phần lớn các dịch tinh thể được sử dụng sẽ rò rỉ ra khỏi hệ mạch vào mô kẽ (ví dụ, 95% trong một số nghiên cứu về bolus dịch!). ( 22165353 )
- Áp lực tĩnh mạch trung tâm thấp và tĩnh mạch chủ dưới xẹp xuống có thể do giãn mạch và phân phối máu ra khỏi các tĩnh mạch trung tâm (chứ không phải giảm thể tích thực sự; giải thích thêm ở đây ). Do đó, IVC bị xẹp không nên được hiểu là một chỉ định để truyền dịch. Hơn nữa, áp lực tĩnh mạch trung tâm thấp có thể tạo điều kiện cho tưới máu mô bằng cách tăng gradient áp lực qua các mô (điều này tương đương MAP-CVP).
- Một quan niệm truyền thống cho rằng bệnh nhân nhiễm trùng huyết ban đầu nên bị quá tải về thể tích, và sau đó được bài niệu trong quá trình hồi phục của họ (“bạn cần phải sưng lên để khỏe lại, bạn cần đi tiểu để được tự do”: you need to swell to get well, you need to pee to be free). Không có bằng chứng để hỗ trợ quan niệm này. Quá tải thể tích không phải là một chiến lược điều trị có thể đứng vững được. Một chiến lược tốt hơn có vẻ là nhắm mục tiêu đẳng thể tích tuần hoàn và sau đó giữ bệnh nhân ở đó.
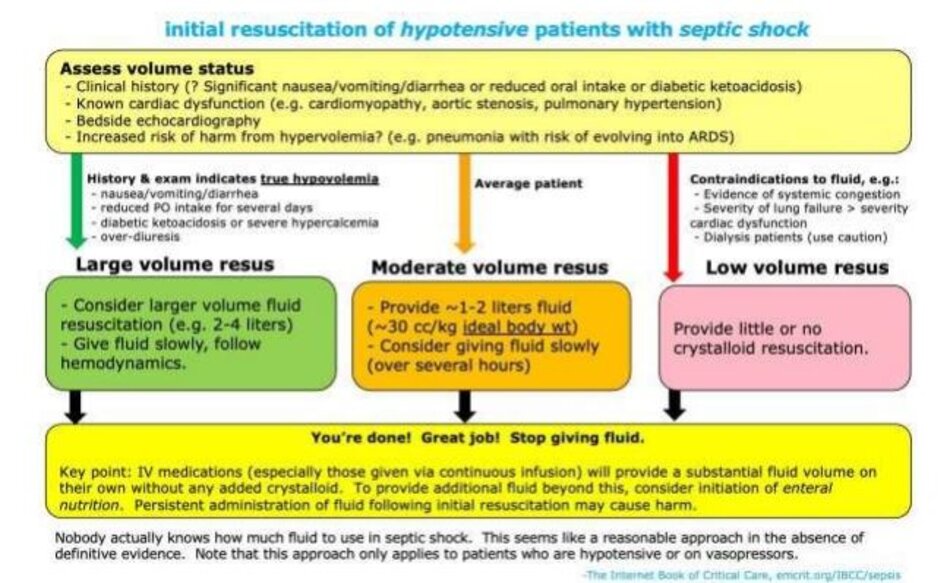
# 1/2: hồi sức dịch ban đầu
Chiến lược hồi sức ban đầu
- Chiến lược tối ưu để hồi sức thể tích ban đầu vẫn chưa được biết. Sơ đồ trên có vẻ hợp lý, nhưng rõ ràng sẽ cần được điều chỉnh cho phù hợp với từng bệnh nhân.
- Đối với những bệnh nhân bị viêm phổi và hạ huyết áp nhẹ, vấn đề sinh lý cơ bản của họ thường là giảm oxy máu. Nếu bạn lo ngại chủ yếu đến tình trạng mất bù ở phổi thì dịch sẽ không giúp ích gì – những bệnh nhân như vậy có thể được hưởng lợi từ việc hỗ trợ vận mạch hơn là truyền dịch.
Lựa chọn dịch
- Lựa chọn dịch có thể được hướng dẫn bởi sự hiện diện của các bất thường về pH (xem chương về hồi sức dịch dưới hướng dẫn của pH).
- Đối với hầu hết bệnh nhân, dịch tinh thể cân bằng là một lựa chọn tốt (ví dụ như Lactated Ringers hoặc Plasmalyte).
- Đối với bệnh nhân bị viêm phúc mạc nhiễm khuẩn nguyên phát và / hoặc hội chứng gan thận, albumin thường là dịch được lựa chọn.
# 2/2: chiến lược dịch sau khi hồi sức ban đầu
Quản lý dịch sau khi hồi sức ban đầu
- Trừ khi bệnh nhân bị mất dịch liên tục đáng kể (ví dụ như tiêu chảy nặng), thông thường nên ngừng truyền thêm dịch tinh thể sau khi hồi sức ban đầu.
- Hầu hết bệnh nhân sẽ được truyền ~ 1,5 lít dịch mỗi ngày cùng với nhiều loại dịch truyền và thuốc kháng sinh khác. Việc bổ sung dinh dưỡng qua đường ruột thường sẽ làm tăng con số này lên > 2-3 lít mỗi ngày! Chỉ riêng lượng dịch này là đã quá nhiều (mà không cần sử dụng thêm bất kỳ thể dịch tinh thể nào).
- Theo dõi cẩn thận cân bằng dịch thực (net fluid balance) của bệnh nhân (lượng vào – lượng ra). Trong trường hợp không có tình trạng giảm thể tích tuần hoàn rõ rệt trước khi nhập viện, có lẽ khôn ngoan là nên tránh để bệnh nhân phải hứng hơn ~ 4- 5 lít dương thực.
- Bằng chứng hiện có ủng hộ chiến lược hạn chế dịch sau hồi sức ban đầu (thử nghiệm CLASSIC & FACT). Trong thử nghiệm CLASSIC, lượng dịch bổ sung không làm cải thiện huyết động, liều thuốc vận mạch hay lượng nước tiểu. Trên thực tế, chiến lược dịch tự do dường như làm tăng nguy cơ tổn thương thận. ( 27686349 )
- Tránh bẫy đáp ứng bù dịch (Avoid the fluid-responsiveness trap). Việc đo lường khả năng đáp ứng với dịch chưa bao giờ được chứng minh là có thể cải thiện kết cục lâm sàng trong sốc nhiễm trùng. Chuỗi đánh giá nối tiếp (serial assessment) về khả năng đáp ứng dịch có thể dẫn đến một vòng luẩn quẩn của việc truyền dịch không ngừng (hình bên dưới).
Steroid
Nguy cơ của steroid
- Steroid liều căng thẳng (50 mg hydrocortisone IV mỗi 6 giờ) tương đương với 50 mg prednisone mỗi ngày. Liều steroid này thường được sử dụng cho bệnh nhân ngoại trú với vô số chẩn đoán mà không có nhiều phiền hà (ví dụ như hen hoặc đợt cấp COPD).
- Steroid liều stress-dose không làm tăng nguy cơ siêu nhiễm trùng. Quan niệm này được đề xướng bởi cách giải thích không phù hợp về các kết cục phụ trong thử nghiệm CORTIUS. ( 18184957 ) Nỗi sợ hãi này đã được bóc trần trong các phân tích tổng hợp, cũng như trong thử nghiệm ADRENAL lớn hơn nhiều. ( 19489712 , 29347874 )Những nghiên cứu RCT lớn không phát hiện nguy cơ mắc bệnh cơ do steroid. Tuy nhiên, một nguy cơ như vậy có thể tồn tại ở những bệnh nhân đang điều trị liệt cơ (therapeutic paralysis).
- Steroid làm tăng tốc độ tăng đường huyết (được thể hiện trong nhiều RCT ở trên).
Lợi ích của steroid
- Cả phân tích tổng hợp và thử nghiệm ADRENAL đều cho thấy steroid làm giảm thời gian dùng thuốc vận mạch, thời gian đặt nội khí quản và thời gian lưu lại ICU. ( 29347874 , 29761216 ) Đây là những kết cục quan trọng có thể đẩy nhanh quá trình phục hồi, tránh tác hại do điều trị và làm giảm chi phí.
- Lợi ích tử vong tiềm năng của steroid còn được tranh luận. Có thể là nó tồn tại, nếu steroid được bắt đầu sớm và ở những bệnh nhân nặng nhất. ( 29490185 ) Về mặt logic, gần như không thể chứng minh được liệu lợi ích tử vong như vậy có tồn tại hay không, vì vậy đây có thể là câu hỏi sai lầm cần sửa chữa.
Cơ sở lý luận cho việc sử dụng steroid sớm
- (1) Trong nhiều năm, người ta tin rằng một nhóm nhỏ bệnh nhân bị sốc kháng trị với vận mạch sẽ được hưởng lợi ích tử vong từ steroid, dựa trên phân tích dưới nhóm trong thử nghiệm Annane 2002. ( 12186604 ) Điều này cho thấy rằng chỉ có nhóm bệnh nhân nặng nhất mới được hưởng lợi từ steroid. Tuy nhiên, thử nghiệm ADRENAL gần đây hơn cho thấy bệnh nhân dùng bất kỳ liều thuốc vận mạch nào cũng có thể có lợi (như đã thảo luận ở trên). Điều này cho thấy rằng liệu pháp steroid có thể được sử dụng rộng rãi hơn.
- (2) Toàn bộ quan niệm về hồi sức trong nhiễm trùng huyết là để chủ động hỗ trợ bệnh nhân và ngăn chặn tình trạng xấu thêm – không phải đợi bệnh nhân xấu đi thêm rồi mới cố cứu họ theo kiểu phản ứng. Đây là lý do tại sao mọi liệu pháp đơn lẻ trong chăm sóc nhiễm trùng huyết cần được tiến hành nhanh chóng – lý tưởng là bao gồm cả steroid.
- (3) Bắt đầu sử dụng steroid ngay lập tức giúp loại bỏ quyết định về thời điểm bắt đầu dùng steroid, chuyển trọng tâm hơn vào các vấn đề khác.
- (4) Bắt đầu ngay lập tức liệu pháp điều trị tối đa có thể giúp nhanh chóng làm rõ liệu bệnh nhân có thể đáp ứng với liệu pháp điều trị hay không. Điều này có thể đẩy nhanh các quyết định về việc có nên chuyển sang một quy trình phẫu thuật tích cực hơn để kiểm soát nguồn nhiễm trùng hay không.
- (5) Thuốc kháng sinh thường gây ly giải tế bào vi khuẩn, giải phóng các sản phẩm của vi khuẩn vào máu, gây suy thoái lâm sàng (phản ứng Jarisch-Herxheimer). Liệu pháp steroid nạp trước (front-loaded steroid) về mặt lý thuyết có thể làm giảm hiện tượng này.
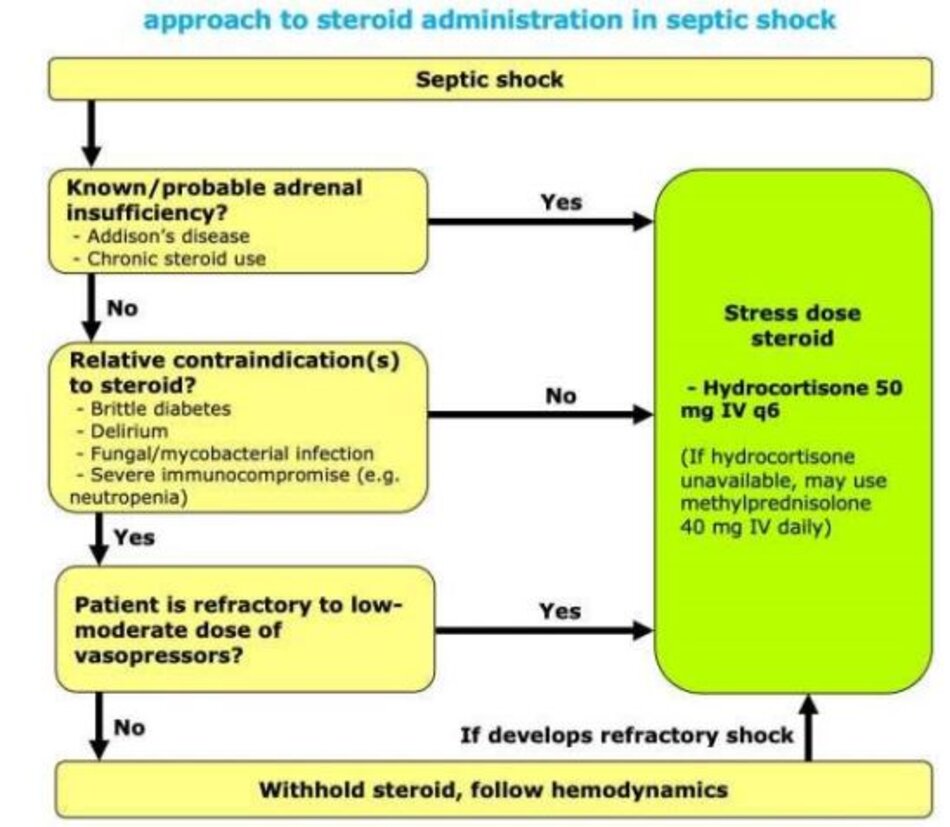
Một cách tiếp cận khả thi
- Trên đây là một cách tiếp cận tiềm năng với steroid trong sốc nhiễm trùng. Chiến lược này ưu tiên sự giải phóng (liberation) khỏi thuốc vận mạch và thở máy hơn nguy cơ của tăng đường huyết.
- Xin lưu ý rằng những bệnh nhân bị suy thượng thận đã biết hoặc sử dụng steroid mạn tính chắc chắn nên được điều trị bằng steroid liều stress-dose.
Liều steroid trong sốc nhiễm trùng
- Liều steroid được nghiên cứu tốt nhất trong sốc nhiễm trùng là 200 mg hydrocortisone mỗi ngày.Các nghiên cứu lâm sàng thường sử dụng hydrocortisone truyền liên tục. Tuy nhiên, trong thực hành lâm sàng, việc sử dụng các liều IV đã chia nhỏ (50 mg IV mỗi 6 giờ) có những ưu điểm sau:
- (1) Ngay lập tức thiết lập nồng độ thuốc hiệu quả (thay vì truyền sẽ mất thời gian để đạt được trạng thái ổn định).
- (2) Không bị ràng buộc với một đường truyền tĩnh mạch, giúp dễ dàng sử dụng hơn.
- (3) Một RCT nhỏ đã chứng minh rằng dùng hydrocortisone ngắt quãng dẫn đến cải thiện khả năng giải quyết sốc tốt hơn so với truyền liên tục. (30628950)
- Nếu không có sẵn hydrocortisone ngay lập tức, có thể sử dụng bất kỳ liều steroid nào tương đương. Một lựa chọn tốt là methylprednisolone 40 mg IV mỗi ngày, vì thuốc này dễ dàng có sẵn trong các khoa cấp cứu.
Fludrocortisone là không cần thiết
- Thử nghiệm APROCHSS sử dụng kết hợp hydrocortisone và fludrocortisone. Điều này khiến một số người đặt câu hỏi về giá trị của việc bổ sung fludrocortisone bên cạnh hydrocortisone.
- Sử dụng fludrocortisone hiện tại dường như không hợp lý vì một số lý do:
- (1) Bản thân hydrocortisone có tác dụng mineralocorticoid, làm cho việc bổ sung fludrocortisone là không cần thiết.
- (2) Việc sử dụng Fludrocortisone cho những bệnh nhân bị bệnh nặng thường không đạt được nồng độ thuốc trong huyết thanh có thể đo lường được – vì vậy nó có thể không có nhiều tác dụng. ( 27416887 )
- (3) Thử nghiệm ADRENAL đã chứng minh nhiều lợi ích của steroid – mà không cần dùng fludrocortisone.
- (4) Những bệnh nhân nhiễm trùng huyết thường được điều trị với một lượng natri ngoại sinh quá nhiều, khiến cho việc giữ natri do fludrocortisone gây ra là không cần thiết.
Dự phòng DVT bằng heparin
Heparin có thể bảo vệ glycocalyx nội mô
Glycocalyx nội mô bao gồm các heparinoit, có cấu trúc phân tử tương tự so với heparin ngoại sinh. Điều này làm tăng khả năng rằng heparin ngoại sinh có khả năng ức chế hoạt động của các enzym heparinase nội sinh làm thoái biến (degrade) glycocalyx nội mô (do đó bảo vệ glycocalyx). Một số nghiên cứu cho thấy heparin trọng lượng phân tử thấp có thể bảo vệ glycocalyx nội mô. (28347755, 30046671, 22507823, 22310127) Lợi ích từ heparin có thể vượt ra ngoài điều này, bao gồm cả điều hòa miễn dịch. ( 28832958 )
Bệnh nhân sốc nhiễm trùng có nguy cơ cao bị DVT, vì vậy họ nên điều trị DVT bất kể dữ liệu ở trên. Lợi ích tiềm năng của heparin trong sốc nhiễm trùng chứng tỏ rằng nên bắt đầu liệu pháp này sớm hơn là muộn.
Điểm cuối hồi sức (resuscitative endpoints): triết lý chung
Điểm cuối hồi sức là mục tiêu lý tưởng mà chúng tôi muốn bệnh nhân của mình đạt được. Cơ sở chứng minh cho hầu hết các điểm cuối hồi sức có thể được tóm tắt đại khái như sau:
- Thường có bằng chứng hồi cứu tuyệt vời cho thấy điểm cuối hồi sức tương quan với kết cục được cải thiện.
- Thường có rất ít bằng chứng RCT tiến cứu cho thấy việc điều chỉnh sự hồi sức để cố ý đạt được một điểm cuối cụ thể sẽ cải thiện kết cục.
Các nghiên cứu RCT có xu hướng so sánh các điểm cuối hồi sức khác nhau, điều này cực kỳ u ám (vì không có điểm cuối nào trong số các điểm cuối này được hỗ trợ bởi bất kỳ dữ liệu vững chắc nào). Những nghiên cứu này thường được xây dựng dựa trên nhau, với một nền tảng rất khó hiểu. Ví dụ:
- Thử nghiệm Rivers sử dụng các điểm cuối hồi sức bao gồm áp lực tĩnh mạch trung tâm (CVP) và độ bão hòa oxy tĩnh mạch hỗn hợp. Như đã thảo luận ở trên, đây là một thử nghiệm có sai sót nghiêm trọng mà hiện nay phần lớn đã bị bác bỏ (đã thảo luận ở trên ).
- Thử nghiệm Jones cho thấy sự tương đương giữa độ bão hòa oxy tĩnh mạch hỗn hợp và lactate. Điều này có lẽ chứng tỏ sự tương đương của hai điểm cuối hồi sức tồi tệ. ( 20179283 )
- Thử nghiệm ANDROMEDA-SHOCK cho thấy thời gian làm đầy mao mạch có thể tốt hơn so với việc sử dụng lactate làm mục tiêu hồi sức. ( 30772908 ) Do thiếu bằng chứng chứng minh lactate như một điểm cuối cùng, thử nghiệm này gần như không thể giải thích được. Có thể thử nghiệm này tiết lộ nhiều hơn về tác hại của việc theo đuổi lactate hơn là lợi ích của việc theo đuổi thời gian làm đầy mao mạch.
Làm thế nào để sử dụng điểm cuối hồi sức một cách khôn ngoan?
- (1) Sử dụng các điểm cuối hồi sức như một biện pháp kích hoạt truyền dịch nói chung không phải là một ý kiến hay.
- Nó đã được khẳng định rõ ràng rằng phần lớn dịch được truyền vào sẽ nhanh chóng thoát ra khỏi hệ mạch máu.
- Trừ khi có nguồn gây mất dịch đang diễn ra (ví dụ như tiêu chảy hoặc lỗ rò tiết ra nhiều), việc hồi sức dịch liên tục không có lợi.
- Thảo luận thêm về hồi sức dịch ở trên .
- (2) Các điểm cuối hồi sức có thể hữu ích nhất trong điều chỉnh thuốc vận mạch và inotrope.
- Không thể dự đoán chính xác cách bệnh nhân sẽ đáp ứng với thuốc vận mạch hoặc inotrope từ siêu âm tim ban đầu (nó như là một ảnh chụp nhanh chức năng tim trong thời gian đó).
- Các mục tiêu huyết động tối ưu (ví dụ, mục tiêu MAP) có thể khác nhau giữa các bệnh nhân.
- Cách tốt nhất để xác định mục tiêu MAP tối ưu và liều thuốc vận mạch cho bất kỳ bệnh nhân cụ thể nào có thể tuỳ thuộc kinh nghiệm với sự theo dõi chặt chẽ của các tác động của chúng.
- (3) Việc không đáp ứng được các tiêu chí hồi sức cần phải đánh giá lại bệnh nhân một cách tổng thể, ví dụ:
- Có thất bại trong việc phát hiện chính xác nguồn nhiễm trùng huyết không?
- Lựa chọn kháng sinh có đúng không?
Các mục tiêu hồi sức: MAP
Tại sao MAP nói chung là thông số huyết áp hữu ích nhất:
- MAP là áp lực trung bình thúc đẩy sự tưới máu.
- MAP là những gì mà vòng bít huyết áp dao động không xâm lấn (noninvasive oscillometric blood pressure cuffs) thực sự đo được.MAP là thông số có thể tái lập (reproducible) tốt nhất khi được đo ở các vị trí khác nhau và thông qua các kỹ thuật khác nhau (ví dụ: theo dõi không xâm lấn và xâm lấn).
- Những bệnh nhân nhiễm trùng huyết bị giãn mạch thường có huyết áp tâm trương thấp – do đó, huyết áp tâm thu bình thường có thể khiến chúng ta yên tâm một cách sai lầm.
Mục tiêu MAP thông thường (> 65 mmHg)
- MAP > 65mm là mục tiêu thông thường.
- Đây thường là một điểm hợp lý để bắt đầu – đặc biệt là ở một bệnh nhân mà huyết động nền (baseline hemodynamics) của họ không rõ ràng.
Mục tiêu MAP cao hơn (> 80 mmHg)
- Thử nghiệm SEPSISPAM cho thấy mục tiêu MAP > 80-85 mm cải thiện chức năng thận ở nhóm bệnh nhân tăng huyết áp mạn tính, nhưng mục tiêu MAP cao hơn có liên quan đến tăng nguy cơ rung nhĩ. ( 24635770 )
- Các mục tiêu MAP cao hơn có thể được thử nghiệm ở những bệnh nhân bị tăng huyết áp mạn tính và lượng nước tiểu kém. Nếu có sự cải thiện về lượng nước tiểu ở mức MAP cao hơn, thì chiến lược này có thể được tiếp tục; nếu không, mục tiêu MAP có thể giảm xuống (thử thách thuốc vận mạch – vasopressor challenge).
- Bệnh nhân xơ gan và suy thận có một thành phần của hội chứng gan thận có thể được hưởng lợi từ các mục tiêu MAP cao hơn.
Mục tiêu MAP thấp hơn (ví dụ:> 60 mmHg)
- Các tình huống mà mục tiêu MAP thấp hơn có thể đặc biệt hợp lý:
- Bệnh nhân bị huyết áp thấp mạn tính (ví dụ phụ nữ trẻ hơn, bệnh nhân xơ gan không có hội chứng gan thận, suy tim tâm thu). ( 31990655 )
- Bệnh nhân suy thận giai đoạn cuối đang chạy thận nhân tạo (mối lo ngại hàng đầu với MAP thấp là tổn thương thận, với những bệnh nhân này thì đây không phải là vấn đề).
- Thử nghiệm 65-TRIAL so sánh mục tiêu MAP > 60 mmHg so với > 65 mmHg ở bệnh nhân > 65 tuổi bị sốc giãn mạch. Nhắm mục tiêu MAP thấp hơn (> 60 mmHg) cho phép cai thuốc vận mạch nhanh hơn một chút, không có bất kỳ sự khác biệt nào về các tiêu chí khác. ( 32049269 )Khi hạ mục tiêu MAP, phải đảm bảo rằng bệnh nhân vẫn được tưới máu đầy đủ .
Mục tiêu hồi sức: tần số tim
Tần số tối ưu?
- Bệnh nhân nhiễm trùng huyết nên có nhịp tim nhanh một chút. Đây là một phản ứng bù trừ giúp cải thiện cung lượng tim.
- Hãy nhớ: Cung lượng tim = ( Tần số tim ) (Thể tích nhát bóp)
- Tần số tim tối ưu cho bệnh nhân sốc nhiễm trùng chưa được biết và có thể khác nhau giữa các bệnh nhân (ví dụ bệnh nhân bị rối loạn chức năng tâm trương có thể hoạt động tốt hơn với tần số tim chậm hơn một chút). Nói chung, nhịp tim nhanh ở mức độ nhẹ có thể là tối ưu cho hầu hết bệnh nhân.
Quản lý nhịp tim chậm hoặc “nhịp tim bình thường không phù hợp – inappropriate normocardia ” (ví dụ: < 80 lần/phút) với giảm tưới máu toàn thân
- Nếu tưới máu toàn thân không đầy đủ, một tần số tim bình thường có lẽ không phải là lý tưởng.
- Epinephrine có thể được thử nghiệm trong tình huống này, để xác định xem nó có thể cải thiện tần số tim và cung lượng tim hay không (xem ở trên: thử thách epinephrine ).
- Đối với những bệnh nhân đặt máy tạo nhịp tim vĩnh viễn, tần số máy tạo nhịp tim có thể được tăng lên.
Quản lý nhịp tim nhanh quá mức (ví dụ tần số tim > 140 lần/phút)
- Nhịp tim nhanh quá mức có lẽ cũng không tốt:
- Có thể làm suy giảm sự đổ đầy tâm thất (đặc biệt là với rối loạn chức năng tâm trương).
- Theo thời gian, có thể làm tăng nguy cơ mắc bệnh cơ tim do stress.
- Các can thiệp tiềm năng có thể được xem xét:
- Chuyển sang thuốc vận mạch ít kích thích beta- adrenergic hơn (ví dụ như vasopressin hoặc phenylephrine).
- Khởi đầu Digoxin ở bệnh nhân rung nhĩ mạn tính.
- Loại bỏ các kích thích khác có thể gây ra nhịp tim nhanh (ví dụ như kích động, đau hoặc cai thuốc chưa được điều trị đúng mức).
- Esmolol truyền được phát hiện có lợi trong một nghiên cứu, nhưng việc tổng quát hóa từ nghiên cứu đó là không thể (vì những bệnh nhân này đã được sử dụng vận mạch liều cao và thường dùng levosemindan) (24108526) Có thể lợi ích từ esmolol phản ánh việc sử dụng quá mức beta-adrenergic.
- Esmolol truyền trong sốc nhiễm trùng thường không được khuyến cáo.
Mục tiêu hồi sức: lượng nước tiểu
Lượng nước tiểu điển hình
Mục tiêu thông thường là > 0,3-0,5 cc / kg / giờ trọng lượng cơ thể lý tưởng.
Không có một điểm cắt (cutoff) cụ thể, duy nhất cho lượng nước tiểu. Nguy cơ suy thận tăng lên dựa trên lượng nước tiểu ít đến mức nào và tình trạng thiểu niệu tồn tại trong bao lâu . Ví dụ:
- Lượng nước tiểu 0,4 cc / kg trong một giờ với sự cải thiện sau đó có lẽ là tốt.
- Lượng nước tiểu < 0,3 cc / kg trong vài giờ cho thấy tăng nguy cơ suy thận.
Lượng nước tiểu tốt nói chung là yên tâm
Một số yếu tố có thể làm lượng nước tiểu tăng giả tạo: thuốc lợi tiểu, tăng đường huyết nghiêm trọng (lợi tiểu thẩm thấu), hoặc hạ thân nhiệt.
Trong trường hợp không có những yếu tố này, lượng nước tiểu đầy đủ là bằng chứng chắc chắn cho sự tưới máu đầy đủ.
Lượng nước tiểu thấp là không đặc hiệu
Hiếm khi thiểu niệu hoặc vô niệu có thể do tắc nghẽn đường tiểu (ví dụ như ống thông Foley bị trục trặc).
Thiểu niệu có thể tượng trưng cho tình trạng giảm tưới máu khởi phát cấp tính (“AKI trước thận”), sẽ đáp ứng với việc cải thiện tưới máu. Tuy nhiên, thiểu niệu thường đại diện cho hoại tử ống thận cấp tính (“AKI tại thận”), không đáp ứng với nghiệm pháp huyết động học. Trong trường hợp này, cố gắng tăng lượng nước tiểu sẽ vô ích và có khả năng gây hại (đặc biệt nếu dịch được sử dụng).
Cách tiếp cận tiềm năng đối với thiểu niệu
- Sau khi hồi sức ban đầu, nên tránh truyền dịch bổ sung trừ khi có bằng chứng thuyết phục về tình trạng giảm thể tích tuần hoàn (ví dụ như mất nước do tiêu chảy).
- Tùy thuộc vào huyết động hiện tại, các thử thách thuốc vận mạch hoặc thử thách inotrope có thể hữu ích. Nếu có bằng chứng của sung huyết toàn thân hoặc nghi ngờ cao về suy thận tại thận, furosemide stress test có thể được thực hiện.
- Điều này sẽ được thảo luận kỹ hơn trong chương tổn thương thận cấp tính .
Mục tiêu hồi sức: cân bằng dịch
- Theo dõi cân bằng dịch thực (net fluid balance) của bệnh nhân, bao gồm lượng dịch tinh thể đã cho, cũng như thể tích kháng sinh và các dịch truyền khác.
- Cân bằng dịch rất cao tương quan với tỷ lệ tử vong tăng. ( 28130687 ) Trừ khi có bằng chứng chắc chắn về tình trạng giảm thể tích tuần hoàn từ trước, tránh để cân bằng dịch dương trên ~ 5 lít.
- Tìm hiểu thêm về quản lý dịch ở trên .
Mục tiêu hồi sức: lactate
Triết lý chung về lactate
Lactate không phải là một chất chỉ điểm cho sự tưới máu, oxy toàn thân, suy các cơ quan, hoặc chuyển hóa kỵ khí. Trong hầu hết các trường hợp, nó có vai trò như một chỉ số sản xuất epinephrine nội sinh .
- Chu trình lactate và cố gắng “bình thường hóa” nó không dựa trên bằng chứng (để biết thêm về điều này, hãy xem Myth # 3 tại đây ).
- Theo dõi lactate là hợp lý cho đến khi nó giảm, nhưng dữ liệu này nên được sử dụng một cách khôn ngoan và thận trọng.
Theo dõi lactate ở những bệnh nhân không dùng epinephrine
- Nếu lượng lactate tiếp tục tăng, đây có thể là dấu hiệu của “bỏ sót tổn thương”.
- Nguồn nhiễm trùng chưa được loại bỏ.
- Lựa chọn kháng sinh không phù hợp.
- Chẩn đoán không chính xác hoàn toàn.
- Lactate tăng cao không phải là dấu hiệu để truyền dịch hoặc dung inotrope một cách mù quáng, mà là dấu hiệu cho thấy có điều gì đó sai sót và bệnh nhân cần được xem xét lại toàn bộ một cách cẩn thận.
Theo dõi lactate ở bệnh nhân dùng epinephrine
- Epinephrine sẽ làm tăng lactate. Trên thực tế, lactate tăng sau khi bắt đầu sử dụng epinephrine thường là một dấu hiệu tiên lượng tích cực! (20016405)
- Tuy nhiên, nếu lactate tăng lên đến mức rất cao (ví dụ > 10 mM), thì việc truyền epinephrine nên được giảm xuống (và thay thế bằng dobutamine nếu inotrope vẫn cần thiết).
Mục tiêu hồi sức: tưới máu da (skin perfusion)
Đánh giá đa chiều về tưới máu da:
- Mottling
- Vân tím ám chỉ sự co mạch quá mức của các mạch máu ở da, tạo ra một vết loang lổ (những vùng da được tưới máu rất kém sẽ xuất hiện những vân tím).
- Vân tím có liên quan đến tiên lượng xấu (bao gồm cả tử vong) trong một số nghiên cứu. Bệnh nhân có vân tím là bệnh cực kỳ nghiêm trọng và cần được chăm sóc rất tích cực.
- Thời gian làm đầy mao mạch
- Kỹ thuật lý tưởng có lẽ là ép đầu ngón tay bằng cách sử dụng một bản kính (slide) với áp lực đủ để làm nhợt nhạt đi (blanching) trong mười giây. Cũng có thể sử dụng bất kỳ tấm bề mặt trong suốt nào, chẳng hạn như hộp đựng mẫu nước tiểu bằng nhựa. (27908340) Thời gian làm đầy mao mạch bình thường là < 3-4 giây, trong khi > 5 giây cho thấy quá trình làm đầy mao mạch bị trì hoãn.
- Thời gian làm đầy mao mạch bình thường (ví dụ, < 3 giây) cho thấy sự tưới máu đầy đủ. Những bệnh nhân như vậy có thể bị tổn hại bởi việc tiếp tục hồi sức dịch. ( 33852500 ; 30772908 )
- Nhiệt độ da
- Độ ấm của các đầu chi có thể được sử dụng như một phép đo gián tiếp cung lượng tim.
- Sốc nhiễm trùng ban đầu thường liên quan đến trạng thái tăng động, liên quan đến đầu chi ấm và cung lượng tim tăng cao (“sốc ấm”). Một số bệnh nhân sau đó có thể chuyển sang trạng thái giảm cung lượng tim (ví dụ: do bệnh cơ tim nhiễm trùng). Một dấu hiệu của sự chuyển đổi này có thể là sự phát triển của các chi lạnh (“sốc lạnh”).
Tưới máu da như một mục tiêu hồi sức
- Các dấu hiệu trên của sự tưới máu da thường có xu hướng cùng nhau (đặc biệt là nhiệt độ và thời gian làm đầy mao mạch). Nếu tất cả các dấu hiệu nhất quán với nhau, thì điều này có nhiều khả năng chính xác hơn.
- Xử trí tưới máu da kém:
- (1) Dấu hiệu giảm tưới máu da có thể phản ánh tình trạng co mạch quá mức. Ở một số bệnh nhân, tình trạng này sẽ cải thiện khi chuyển sang sử dụng một inotrope (ví dụ: epinephrine).
- (2) Giảm liều vasopressin: Một trong những biến chứng đáng sợ nhất của việc sử dụng vasopressin là thiếu máu cục bộ ngón tay/ngón chân, có thể dẫn đến hoại tử và mất ngón tay/ngón chân. Các ngón tay/ngón chân lạnh có thể là dấu hiệu của sự co mạch quá mức và cần phải giảm liều vasopressin. Thiếu máu cục bộ ngón tay/ngón chân (ví dụ ngón tay xanh) nên là một chỉ định để ngừng vasopressin ngay lập tức.
- Tưới máu ngoại vi đầy đủ có thể xác định những bệnh nhân sẽ không được hưởng lợi từ việc hồi sức tích cực hơn. ( 33852500 )
Sốc kháng trị
Các cân nhắc sớm hơn
- Vị trí của một đường động mạch trung tâm (đùi hoặc nách).
- Các đường động mạch quay có thể đánh giá thấp huyết áp .
- Chuyển sang phác đồ an thần giảm đau ổn định về mặt huyết động hơn
- Propofol hoặc dexmedetomidine là những thuốc an thần tuyệt vời, nhưng chúng có xu hướng làm giảm huyết áp.
- Khi đối mặt với sốc kháng trị, các thuốc ổn định huyết động hơn có thể được ưu tiên hơn (ví dụ như ketamine truyền).
- Thử nghiệm các thuốc vận mạch khác nhau (ví dụ thử thách epinephrine, thêm vasopressin).
- Vasopressin đã được chứng minh là an toàn ở liều 0,06 U/phút và có thể được tăng liều cao hơn. (18305265)
- Norepinephrine liều cao (không có liều tối đa ).
- Đối với những bệnh nhân bị rối loạn chức năng thất phải và giảm oxy máu khi thở máy, có thể thử dùng thuốc giãn mạch phổi dạng hít (ví dụ epoprostanol dạng hít).
Những cân nhắc cuối cùng
- Canxi tĩnh mạch (thường gây ra sự cải thiện huyết áp thoáng qua trong thời gian ngắn).
- Giảm mục tiêu MAP
- Nếu cần dùng đến liều rất cao norepinephrine để đạt được MAP > 65 mmHg (ví dụ:> 1 ug / kg / phút), điều này có thể gây hại nhiều hơn lợi. Giảm mục tiêu MAP xuống > 55 hoặc > 60 có thể thể hiện sự có lợi nhiều hơn trong việc cân bằng lợi ích và tác hại của thuốc vận mạch.
- Chất ức chế oxit nitric
- Tránh những thuốc này nếu có thể (trong một nghiên cứu RCT, thuốc ức chế oxit nitric làm tăng tỷ lệ tử vong). ( 14707556 ) Chỉ nên được sử dụng như một nỗ lực cuối cùng đối với sốc giãn mạch nghiêm trọng.
- Xanh metylen :
- Liều: bolus 1-2 mg / kg mỗi 4-6 giờ; truyền 0,25-1 mg / kg / giờ.
- Có thể tăng sức cản mạch máu phổi
- Hydroxocobalamin
- Liều: 5 gam IV x1.
- Angiotensin II có thể được xem xét nếu bệnh viện của bạn có sẵn.
Những can thiệp không có giá trị thực
Áp lực tĩnh mạch trung tâm (CVP)
- Áp lực tĩnh mạch trung tâm là một biến số cực kỳ phức tạp, phản ánh mối liên hệ giữa tình trạng thể tích, chức năng tim và trương lực mạch.
- Quan niệm rằng áp lực tĩnh mạch trung tâm phản ánh tình trạng thể tích đã bị loại bỏ triệt để. ( 18628220 )
- Việc đo áp lực tĩnh mạch trung tâm nên được tránh, vì giá trị này hầu như luôn bị diễn giải sai.
Độ bão hòa oxy tĩnh mạch hỗn hợp (% svcO2)
- Tương tự như áp lực tĩnh mạch trung tâm, độ bão hòa oxy tĩnh mạch hỗn hợp là một biến số rất phức tạp, phản ánh nhiều yếu tố góp phần.
- Dựa trên số lượng yếu tố ảnh hưởng đến svcO2%, có một phạm vi sai số đáng kể trong giá trị.
- Nên tránh đo độ bão hòa oxy trong tĩnh mạch hỗn hợp vì nó cực kỳ phức tạp, có sai số ngẫu nhiên đáng kể và dễ bị diễn giải sai. Hơn nữa, nhiều nghiên cứu RCT tiết lộ rằng đo svcO2% không cải thiện các kết cục so với liệu pháp thông thường (các thử nghiệm PROCESS, PROMISE, và ARISE ).
Từ chối trách nhiệm (disclaimer)
Sốc nhiễm trùng là bệnh cần chăm sóc tích cực. Nó quan trọng vì thường gặp, có khả năng gây tử vong và khả năng điều trị được cao. Tầm quan trọng của sốc nhiễm trùng đã thu hút sự chú ý, guidelines, nhiều quan điểm và tranh cãi. Điều này khiến việc viết chương này trở nên khó khăn, bởi vì – hãy thừa nhận điều này – mọi người đều có một cách tiếp cận khác nhau để điều trị sốc nhiễm trùng.
Chương này mô tả cách tiếp cận của tôi đối với sốc nhiễm trùng. Nó dựa trên bằng chứng, nhưng không có đủ bằng chứng để chứng minh rằng nó tốt hơn vô số cách điều trị sốc nhiễm trùng khác. Nhìn chung, đó là một cách tiếp cận khá đơn giản không có quá nhiều phương pháp lạ lẫm. Do đó, phương pháp này sẽ có thể tiếp cận được với nhiều học viên.
Giống như phần còn lại của IBCC, chương này sẽ được viết một cách tích cực và sau đó sẽ được hiệu chỉnh tích cực. Một số tuyên bố táo bạo sẽ được thực hiện. Nếu độc giả tìm thấy bằng chứng lật tẩy, tôi sẽ sửa đổi cho phù hợp. Khả năng viết tài liệu gây tranh cãi và sau đó chỉnh sửa nó dựa trên đánh giá của đồng nghiệp sau khi xuất bản là một thế mạnh độc đáo của bài viết này. Nếu bạn không đồng ý với tài liệu dưới đây, vui lòng bình luận và bao gồm trích dẫn các bằng chứng hỗ trợ.
Sơ lược về lịch sử điều trị sốc nhiễm trùng
Rivers Trial, 2001
Lịch sử của chăm sóc nhiễm trùng huyết hiện đại phần lớn có thể được bắt nguồn từ thử nghiệm Rivers Trial of Early Goal Directed Therapy trong sốc nhiễm trùng (11794169). Nghiên cứu này sử dụng một gói hồi sức tích cực để giảm tỷ lệ tử vong do nhiễm trùng huyết. Nghiên cứu có nhiều sai sót lớn, chúng ngày càng rõ ràng hơn theo thời gian:
- Xung đột lợi ích lớn (điều tra viên chính đã có được bằng sáng chế cho một catheter để đo độ bão hòa oxy tĩnh mạch trung tâm hỗn hợp).
- Thiết kế đơn trung tâm, rõ ràng không có mù đôi (bệnh nhân trong nhóm thực nghiệm thường được điều trị riêng bởi Bác sĩ Rivers).
- Tỷ lệ tử vong ở nhóm chứng (47%) khá cao. Điều này cho thấy có sự bất thường về mặt thống kê, hành vi sai lầm trong nghiên cứu hoặc thiếu tính tổng quát đối với các bối cảnh khác.
- Chỉ số FI (fragility index) là bốn (rất đáng nể, nhưng cũng không phải là không thể bác bỏ).
- 25 bệnh nhân ban đầu được đưa vào nghiên cứu, nhưng sau đó bị loại bỏ vì lý do vẫn chưa rõ và gây tranh cãi. Đáng chú ý, số bệnh nhân bị loại khỏi nghiên cứu lớn hơn chỉ số FI là bốn. Theo một báo cáo điều tra trên Wall Street Journal, một phân tích ý định điều trị bao gồm 25 bệnh nhân này sẽ cho kết quả nghiên cứu tiêu cực. ( McKenna 2008 )
- Nỗ lực tái tạo thử nghiệm Rivers đã thất bại. Theo thời gian, hầu hết các thành phần của Rivers Protocol for Early Goal Directed Therapy đã bị bác bỏ hoặc không được ủng hộ (ví dụ: theo dõi áp lực tĩnh mạch trung tâm, nitroglycerine để điều trị sốc nhiễm trùng, truyền máu đến hemoglobin> 10 mg / dL, theo dõi độ bão hòa oxy tĩnh mạch hỗn hợp ). Chỉ dựa trên thực tế này, phải kết luận rằng Thử nghiệm Rivers Trial không hợp lệ (theo khoa học, những phát hiện không thể lặp lại thì không có giá trị).
Thử nghiệm Rivers Trial là hồi chuông cảnh báo trong y học dựa trên bằng chứng. Giống như thử nghiệm NINDS về tPA trong đột quỵ do thiếu máu cục bộ, đây là một nghiên cứu đầy cảm hứng đã khơi dậy sự nhiệt tình lan rộng, dẫn đến sự chấp nhận rộng rãi. Nếu thử nghiệm Rivers Trial được xuất bản ngày hôm nay, nó sẽ vấp phải sự chỉ trích đáng kể và gọi là bản sao ngay lập tức. Thật không may, những kết quả thú vị của cuộc thử nghiệm và tính chất cao cấp của NEJM đã cho phép Rivers Trial đưa ra chỉ dẫn sai lầm trong sốc nhiễm trùng trong suốt một thập kỷ.
Thử nghiệm Rivers Trial đã thúc đẩy thái độ tích cực đối với việc điều trị sốc nhiễm trùng, điều này có lợi. Tuy nhiên, hầu hết các can thiệp từ thử nghiệm đều không chính xác. Để tiến lên phía trước với liệu pháp điều trị sốc nhiễm trùng dựa trên khoa học và bằng chứng, chúng ta cần có cái nhìn rõ ràng về thử nghiệm này.
SSC: Surviving Sepsis Campaign
Chiến dịch này được khởi xướng như một nỗ lực tiếp thị chung của Eli Lilly và Edward Life Sciences nhằm quảng bá protein C hoạt hóa (XIGRIS) và catheter tĩnh mạch trung tâm đo độ bão hòa oxy hỗn hợp trong tĩnh mạch (vâng, cũng là loại mà Rivers đã được cấp bằng sáng chế). Xương sống ban đầu của guidelines là Thử nghiệm Rivers Trial.
SSC có một ghi nhận là chậm chạp trong việc thay đổi dựa trên sự xuất hiện của dữ liệu mới. Ví dụ, SSC tiếp tục khuyến nghị sử dụng áp lực tĩnh mạch trung tâm và độ bão hòa oxy tĩnh mạch hỗn hợp ngay cả khi các thử nghiệm PROCESS và ARISE chứng minh rằng những điều này không có lợi. Chiến dịch này cũng có tiền sử đưa ra các khuyến cáo mạnh mẽ và độc đoán đã bị loại bỏ một cách lặng lẽ (ví dụ: các gói chăm sóc 3 giờ và 6 giờ bao gồm việc hồi sức bằng dịch thể tích cố định).
Vào năm 2018, SSC đã đưa ra bản cập nhật khuyến cáo bắt đầu sử dụng thuốc kháng sinh và truyền dịch 30 cc / kg trong vòng 60 phút sau khi phân loại tại khoa cấp cứu. Đây là một sự khác biệt kỳ lạ so với các khuyến cáo trước đây, và nó vốn không có bất kỳ cơ sở bằng chứng vững chắc nào. Bản cập nhật này đã gây ra sự bất đồng quan điểm rộng rãi, dẫn đến SSC phải tạm thời rút lại. Tuy nhiên, sau đó, các khuyến cáo này đã được ban hành lại.
Hiện tại, SSC vẫn tiếp tục, đóng vai trò như một trở ngại cho việc phát triển các hướng dẫn thực sự dựa trên bằng chứng. Các hướng dẫn của SSC đã hình thành cơ sở cho các quy định về nhiễm trùng huyết của chính phủ ở Hoa Kỳ (SEP-1), điều này ngăn cản việc điều trị cá thể hóa và thực sự nguy hiểm.
CẠM BẪY
- Tập trung chưa đủ vào việc lựa chọn kháng sinh và kiểm soát nguồn nhiễm trùng. Thất bại một trong hai điều này rất có thể gây ra tàn tật hoặc tử vong.
Bù dịch 30 cc/kg một cách mù quáng thường không phải là phương pháp điều trị tốt nhất. Đối với bệnh nhân béo phì, nên dùng liều 30 cc / kg dựa trên trọng lượng cơ thể lý tưởng, không phải trọng lượng thực tế. - Trì hoãn việc bắt đầu dùng thuốc vận mạch trong khi chờ xem liệu bù dịch có hiệu quả hay không. Nếu bệnh nhân thực sự bị sốc nhiễm trùng, việc trì hoãn ổn định huyết động là không nên.
- Chẩn đoán không chính xác nhiễm trùng huyết do viêm phổi (phản ứng với những bất thường nhỏ trên XQ phổi do xẹp phổi) hoặc nhiễm trùng huyết đường tiết niệu (do bất thường phân tích nước tiểu phản ánh nhiễm khuẩn niệu không triệu chứng). XQ phổi và phân tích nước tiểu thường bất thường, vì vậy hãy cẩn thận với việc kết thúc chẩn đoán sớm nếu chỉ dựa trên các xét nghiệm này.
- Điều tra chẩn đoán không đầy đủ (ví dụ, đối với bệnh nhân nhiễm trùng huyết không rõ nguồn gốc hoặc không rõ nguyên nhân, hãy chụp CT bụng chậu).
- Bắn phá quá mức (Excessive bombardment) đối với tất cả các bệnh nhân nhiễm trùng huyết bằng vancomycin. Đặc biệt, những bệnh nhân bị nhiễm trùng tiết niệu hoặc nhiễm trùng ổ bụng mắc phải cộng đồng sẽ không được hưởng lợi từ vancomycin – tất cả những gì vancomycin sẽ đạt được là độc tính trên thận.
Thuốc kháng sinh luôn phải được chỉ định liều đầu tiên ngay lập tức, STAT. Hãy cẩn thận với hệ thống hồ sơ y tế điện tử sẽ tự động lên lịch thuốc kháng sinh bắt đầu trong vài giờ tới!
Tài liệu tham khảo
- 11723675 Zahorec R. Ratio of neutrophil to lymphocyte counts– rapid and simple parameter of systemic inflammation and stress in critically ill. Bratisl Lek Listy. 2001;102(1):5-14 [PubMed]
- 11794169 Rivers E, Nguyen B, Havstad S, Ressler J, Muzzin A, Knoblich B, Peterson E, Tomlanovich M; Early Goal-Directed Therapy Collaborative Group. Early goal-directed therapy in the treatment of severe sepsis and septic shock. N Engl J Med. 2001 Nov 8;345(19):1368-77. doi: 10.1056/NEJMoa010307 [PubMed]
- 12186604 Annane D, Sébille V, Charpentier C, Bollaert PE, François B, Korach JM, Capellier G, Cohen Y, Azoulay E, Troché G, Chaumet-Riffaud P, Bellissant E. Effect of treatment with low doses of hydrocortisone and fludrocortisone on mortality in patients with septic shock. JAMA. 2002 Aug 21;288(7):862-71. doi: 10.1001/jama.288.7.862 [PubMed]
- 14707556 López A, Lorente JA, Steingrub J, Bakker J, McLuckie A, Willatts S, Brockway M, Anzueto A, Holzapfel L, Breen D, Silverman MS, Takala J, Donaldson J, Arneson C, Grove G, Grossman S, Grover R. Multiple-center, randomized, placebo- controlled, double-blind study of the nitric oxide synthase inhibitor 546C88: effect on survival in patients with septic shock. Crit Care Med. 2004 Jan;32(1):21-30. doi: 10.1097/01.CCM.0000105581.01815.C6 [PubMed]
- 18184957 Sprung CL, Annane D, Keh D, Moreno R, Singer M, Freivogel K, Weiss YG, Benbenishty J, Kalenka A, Forst H, Laterre PF, Reinhart K, Cuthbertson BH, Payen D, Briegel J; CORTICUS Study Group. Hydrocortisone therapy for patients with septic shock. N Engl J Med. 2008 Jan 10;358(2):111-24. doi: 10.1056/NEJMoa071366 [PubMed]
- 18305265 Russell JA, Walley KR, Singer J, Gordon AC, Hébert PC, Cooper DJ, Holmes CL, Mehta S, Granton JT, Storms MM, Cook DJ, Presneill JJ, Ayers D; VASST Investigators. Vasopressin versus norepinephrine infusion in patients with septic shock. N Engl J Med. 2008 Feb 28;358(9):877-87. doi:
10.1056/NEJMoa067373 [PubMed] - 18628220 Marik PE, Baram M, Vahid B. Does central venous pressure predict fluid responsiveness? A systematic review of the literature and the tale of seven mares. Chest. 2008 Jul;134(1):172- 8. doi: 10.1378/chest.07-2331 [PubMed]
- 18654759 Myburgh JA, Higgins A, Jovanovska A, Lipman J, Ramakrishnan N, Santamaria J; CAT Study investigators. A comparison of epinephrine and norepinephrine in critically ill patients. Intensive Care Med. 2008 Dec;34(12):2226-34. doi: 10.1007/s00134-008-1219-0 [PubMed]
- 19017409 Morelli A, Ertmer C, Rehberg S, Lange M, Orecchioni A, Laderchi A, Bachetoni A, D’Alessandro M, Van Aken H, Pietropaoli P, Westphal M. Phenylephrine versus norepinephrine for initial hemodynamic support of patients with septic shock: a randomized, controlled trial. Crit Care. 2008;12(6):R143. doi: 10.1186/cc7121 [PubMed]
- 19400486 Ho KM, Lipman J. An update on C-reactive protein for intensivists. Anaesth Intensive Care. 2009 Mar;37(2):234-41. doi: 10.1177/0310057X0903700217 [PubMed]
- 19489712 Sligl WI, Milner DA Jr, Sundar S, Mphatswe W, Majumdar SR. Safety and efficacy of corticosteroids for the treatment of septic shock: A systematic review and meta-analysis. Clin Infect Dis. 2009 Jul 1;49(1):93-101. doi: 10.1086/599343 [PubMed]
- 20016405 Wutrich Y, Barraud D, Conrad M, Cravoisy-Popovic A, Nace L, Bollaert PE, Levy B, Gibot S. Early increase in arterial lactate concentration under epinephrine infusion is associated with a better prognosis during shock. Shock. 2010 Jul;34(1):4-9. doi: 10.1097/SHK.0b013e3181ce2d23 [PubMed]
- 20179283 Jones AE, Shapiro NI, Trzeciak S, Arnold RC, Claremont HA, Kline JA; Emergency Medicine Shock Research Network (EMShockNet) Investigators. Lactate clearance vs central venous oxygen saturation as goals of early sepsis therapy: a randomized clinical trial. JAMA. 2010 Feb 24;303(8):739-46. doi: 10.1001/jama.2010.158 [PubMed]
- 20200382 De Backer D, Biston P, Devriendt J, Madl C, Chochrad D, Aldecoa C, Brasseur A, Defrance P, Gottignies P, Vincent JL; SOAP II Investigators. Comparison of dopamine and norepinephrine in the treatment of shock. N Engl J Med. 2010 Mar 4;362(9):779-89. doi: 10.1056/NEJMoa0907118 [PubMed]
- 22165353 Sánchez M, Jiménez-Lendínez M, Cidoncha M, Asensio MJ, Herrerot E, Collado A, Santacruz M. Comparison of fluid compartments and fluid responsiveness in septic and non-septic patients. Anaesth Intensive Care. 2011 Nov;39(6):1022-9. doi: 10.1177/0310057X1103900607 [PubMed] 22310127 Iba T, Okamoto K, Ohike T, Tajirika T, Aihara K, Watanabe S, Kayhanian H. Enoxaparin and fondaparinux attenuates endothelial damage in endotoxemic rats. J Trauma Acute Care Surg. 2012 Jan;72(1):177-82. doi: 10.1097/TA.0b013e31821a83f0 [PubMed]
- 22507823 Yeh YC, Wang MJ, Lin CP, Fan SZ, Tsai JC, Sun WZ, Ko WJ. Enoxaparin sodium prevents intestinal microcirculatory dysfunction in endotoxemic rats. Crit Care. 2012 Dec 12;16(2):R59. doi: 10.1186/cc11303 [PubMed]
- 24108526 Morelli A, Ertmer C, Westphal M, Rehberg S, Kampmeier T, Ligges S, Orecchioni A, D’Egidio A, D’Ippoliti F, Raffone C, Venditti M, Guarracino F, Girardis M, Tritapepe L, Pietropaoli P, Mebazaa A, Singer M. Effect of heart rate control with esmolol on hemodynamic and clinical outcomes in patients with septic shock: a randomized clinical trial. JAMA. 2013 Oct 23;310(16):1683-91. doi: 10.1001/jama.2013.278477 [PubMed]
- 24286072 Lelubre C, Anselin S, Zouaoui Boudjeltia K, Biston P, Piagnerelli M. Interpretation of C-reactive protein concentrations in critically ill patients. Biomed Res Int. 2013;2013:124021. doi: 10.1155/2013/124021 [PubMed]
- 24635770 Asfar P, Meziani F, Hamel JF, et al.; SEPSISPAM Investigators. High versus low blood-pressure target in patients with septic shock. N Engl J Med. 2014 Apr 24;370(17):1583-93. doi: 10.1056/NEJMoa1312173 [PubMed]
- 24666826 Nalos M, Leverve X, Huang S, Weisbrodt L, Parkin R, Seppelt I, Ting I, Mclean A. Half-molar sodium lactate infusion improves cardiac performance in acute heart failure: a pilot randomised controlled clinical trial. Crit Care. 2014 Mar 25;18(2):R48. doi: 10.1186/cc13793 [PubMed]
- 25341467 Gürol G, Çiftci İH, Terizi HA, Atasoy AR, Ozbek A, Köroğlu M. Are there standardized cutoff values for neutrophil- lymphocyte ratios in bacteremia or sepsis? J Microbiol Biotechnol. 2015 Apr;25(4):521-5. doi: 10.4014/jmb.1408.08060 [PubMed]
- 25457199 Galbois A, Bigé N, Pichereau C, Boëlle PY, Baudel JL, Bourcier S, Maury E, Guidet B, Ait-Oufella H. Exploration of skin perfusion in cirrhotic patients with septic shock. J Hepatol. 2015 Mar;62(3):549-55. doi: 10.1016/j.jhep.2014.10.012 [PubMed]
- 25669592 Loubani OM, Green RS. A systematic review of extravasation and local tissue injury from administration of vasopressors through peripheral intravenous catheters and central venous catheters. J Crit Care. 2015 Jun;30(3):653.e9-17. doi: 10.1016/j.jcrc.2015.01.014 [PubMed]
- 26014852 Cardenas-Garcia J, Schaub KF, Belchikov YG, Narasimhan M, Koenig SJ, Mayo PH. Safety of peripheral intravenous administration of vasoactive medication. J Hosp Med. 2015 Sep;10(9):581-5. doi: 10.1002/jhm.2394 [PubMed]
- 26323041 Ventura AM, Shieh HH, Bousso A, Góes PF, de Cássia F O Fernandes I, de Souza DC, Paulo RL, Chagas F, Gilio AE. Double-Blind Prospective Randomized Controlled Trial of Dopamine Versus Epinephrine as First-Line Vasoactive Drugs in Pediatric Septic Shock. Crit Care Med. 2015 Nov;43(11):2292-302. doi: 10.1097/CCM.0000000000001260 [PubMed]
- 27283067 Hohn A, Heising B, Schütte JK, Schroeder O, Schröder
S. Procalcitonin-guided antibiotic treatment in critically ill patients. Langenbecks Arch Surg. 2017 Feb;402(1):1-13. doi: 10.1007/s00423-016-1458-4 [PubMed] - 27416887 Polito A, Hamitouche N, Ribot M, Polito A, Laviolle B, Bellissant E, Annane D, Alvarez JC. Pharmacokinetics of oral fludrocortisone in septic shock. Br J Clin Pharmacol. 2016 Dec;82(6):1509-1516. doi: 10.1111/bcp.13065 [PubMed]
- 27483065 Gordon AC, Mason AJ, Thirunavukkarasu N, Perkins GD, Cecconi M, Cepkova M, Pogson DG, Aya HD, Anjum A, Frazier GJ, Santhakumaran S, Ashby D, Brett SJ; VANISH Investigators. Effect of Early Vasopressin vs Norepinephrine on Kidney Failure in Patients With Septic Shock: The VANISH Randomized Clinical Trial. JAMA. 2016 Aug 2;316(5):509-18. doi: 10.1001/jama.2016.10485 [PubMed]
- 27686349 Hjortrup PB, Haase N, Bundgaard H, Thomsen SL, Winding R, Pettilä V, Aaen A, Lodahl D, Berthelsen RE, Christensen H, Madsen MB, Winkel P, Wetterslev J, Perner A; CLASSIC Trial Group; Scandinavian Critical Care Trials Group. Restricting volumes of resuscitation fluid in adults with septic shock after initial management: the CLASSIC randomised, parallel-group, multicentre feasibility trial. Intensive Care Med. 2016 Nov;42(11):1695-1705. doi: 10.1007/s00134-016-4500-7 [PubMed]
- 27692840 Long B, Koyfman A. Clinical Mimics: An Emergency Medicine-Focused Review of Sepsis Mimics. J Emerg Med. 2017 Jan;52(1):34-42. doi: 10.1016/j.jemermed.2016.07.102 [PubMed]
- 27908340 Greenwood JC, Orloski CJ. End Points of Sepsis Resuscitation. Emerg Med Clin North Am. 2017 Feb;35(1):93-107. doi: 10.1016/j.emc.2016.09.001 [PubMed]
- 28130687 Marik PE, Linde-Zwirble WT, Bittner EA, Sahatjian J, Hansell D. Fluid administration in severe sepsis and septic shock, patterns and outcomes: an analysis of a large national database. Intensive Care Med. 2017 May;43(5):625-632. doi: 10.1007/s00134-016-4675-y [PubMed]
- 28248722 Gotmaker R, Peake SL, Forbes A, Bellomo R; ARISE Investigators*. Mortality is Greater in Septic Patients With Hyperlactatemia Than With Refractory Hypotension. Shock. 2017 Sep;48(3):294-300. doi: 10.1097/SHK.0000000000000861 [PubMed]
- 28347755 Lipowsky HH, Lescanic A. Inhibition of inflammation induced shedding of the endothelial glycocalyx with low molecular weight heparin. Microvasc Res. 2017 Jul;112:72-78. doi: 10.1016/j.mvr.2017.03.007 [PubMed]
- 28727802 Ljungström L, Pernestig AK, Jacobsson G, Andersson R, Usener B, Tilevik D. Diagnostic accuracy of procalcitonin, neutrophil-lymphocyte count ratio, C-reactive protein, and lactate in patients with suspected bacterial sepsis. PLoS One. 2017 Jul 20;12(7):e0181704. doi: 10.1371/journal.pone.0181704 [PubMed]
- 2876788 Bristow MR, Ginsburg R, Umans V, Fowler M, Minobe W, Rasmussen R, Zera P, Menlove R, Shah P, Jamieson S, et al. Beta 1- and beta 2-adrenergic-receptor subpopulations in nonfailing and failing human ventricular myocardium: coupling of both receptor subtypes to muscle contraction and selective beta 1-receptor down- regulation in heart failure. Circ Res. 1986 Sep;59(3):297-309. doi: 10.1161/01.res.59.3.297 [PubMed]
- 28832958 Li X, Ma X. The role of heparin in sepsis: much more than just an anticoagulant. Br J Haematol. 2017 Nov;179(3):389- 398. doi: 10.1111/bjh.14885 [PubMed]
- 28973227 Andrews B, Semler MW, Muchemwa L, Kelly P, Lakhi S, Heimburger DC, Mabula C, Bwalya M, Bernard GR. Effect of an Early Resuscitation Protocol on In-hospital Mortality Among Adults With Sepsis and Hypotension: A Randomized Clinical Trial. JAMA. 2017 Oct 3;318(13):1233-1240. doi: 10.1001/jama.2017.10913 [PubMed]
- 29149934 Perner A, Holst LB, Haase N, Hjortrup PB, Møller MH. Common Sense Approach to Managing Sepsis. Crit Care Clin. 2018 Jan;34(1):127-138. doi: 10.1016/j.ccc.2017.08.009 [PubMed]
- 29347874 Venkatesh B, Finfer S, Cohen J, Rajbhandari D, Arabi Y, Bellomo R, Billot L, Correa M, Glass P, Harward M, Joyce C, Li Q, McArthur C, Perner A, Rhodes A, Thompson K, Webb S, Myburgh J; ADRENAL Trial Investigators and the Australian–New Zealand Intensive Care Society Clinical Trials Group. Adjunctive Glucocorticoid Therapy in Patients with Septic Shock. N Engl J Med. 2018 Mar 1;378(9):797-808. doi: 10.1056/NEJMoa1705835 [PubMed]
- 29490185 Annane D, Renault A, Brun-Buisson C, et al.; CRICS- TRIGGERSEP Network. Hydrocortisone plus Fludrocortisone for Adults with Septic Shock. N Engl J Med. 2018 Mar 1;378(9):809- 818. doi: 10.1056/NEJMoa1705716 [PubMed]
- 29761216 Rygård SL, Butler E, Granholm A, Møller MH, Cohen J, Finfer S, Perner A, Myburgh J, Venkatesh B, Delaney A. Low-dose corticosteroids for adult patients with septic shock: a systematic review with meta-analysis and trial sequential analysis. Intensive Care Med. 2018 Jul;44(7):1003-1016. doi: 10.1007/s00134-018- 5197-6 [PubMed]
- 30046671 Kevane B, Egan K, Allen S, Maguire P, Neary E, Lennon Á, Ní Áinle F. Endothelial barrier protective properties of low molecular weight heparin: A novel potential tool in the prevention of cancer metastasis? Res Pract Thromb Haemost. 2017 Jun 20;1(1):23-32. doi: 10.1002/rth2.12011 [PubMed]
- 30628950 Tilouche N, Jaoued O, Ali HBS, Gharbi R, Fekih Hassen M, Elatrous S. Comparison Between Continuous and Intermittent Administration of Hydrocortisone During Septic Shock: A Randomized Controlled Clinical Trial. Shock. 2019 Nov;52(5):481- 486. doi: 10.1097/SHK.0000000000001316 [PubMed]
- 30772908 Hernández G, Ospina-Tascón GA, Damiani LP, et al. Effect of a Resuscitation Strategy Targeting Peripheral Perfusion Status vs Serum Lactate Levels on 28-Day Mortality Among Patients With Septic Shock: The ANDROMEDA-SHOCK Randomized Clinical Trial. JAMA. 2019 Feb 19;321(7):654-664. doi: 10.1001/jama.2019.0071 [PubMed]
- 31497788 Raveendran AV, Kumar A, Gangadharan S. Biomarkers and newer laboratory investigations in the diagnosis of sepsis. J R Coll Physicians Edinb. 2019 Sep;49(3):207-216. doi: 10.4997/JRCPE.2019.308 [PubMed]
- 31990655 Dugar S, Choudhary C, Duggal A. Sepsis and septic shock: Guideline-based management. Cleve Clin J Med. 2020 Jan;87(1):53-64. doi: 10.3949/ccjm.87a.18143 [PubMed]
- 32049269 Lamontagne F, Richards-Belle A, Thomas K, et al.; 65 trial investigators. Effect of Reduced Exposure to Vasopressors on 90-Day Mortality in Older Critically Ill Patients With Vasodilatory Hypotension: A Randomized Clinical Trial. JAMA. 2020 Mar 10;323(10):938-949. doi: 10.1001/jama.2020.0930 [PubMed]
- 32148922 Farkas JD. The complete blood count to diagnose septic shock. J Thorac Dis. 2020 Feb;12(Suppl 1):S16-S21. doi: 10.21037/jtd.2019.12.63 [PubMed]
- 32505253 Font MD, Thyagarajan B, Khanna AK. Sepsis and Septic Shock – Basics of diagnosis, pathophysiology and clinical decision making. Med Clin North Am. 2020 Jul;104(4):573-585. doi: 10.1016/j.mcna.2020.02.011 [PubMed]
- 32981619 Ellender T, Benzoni N. Updates in Sepsis Resuscitation. Emerg Med Clin North Am. 2020 Nov;38(4):807-818. doi: 10.1016/j.emc.2020.06.006 [PubMed]
- 33852500 Bakker J. Clinical use of peripheral perfusion parameters in septic shock. Curr Opin Crit Care. 2021 Jun 1;27(3):269-273. doi: 10.1097/MCC.0000000000000826 [PubMed]