Bệnh tim mạch
Hẹp động mạch chủ: Nguyên nhân, chẩn đoán và điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Hẹp động mạch chủ: Nguyên nhân, chẩn đoán và điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Lưu lượng máu qua van động mạch chủ bị tắc nghẽn do tình trạng vôi hóa động mạch chủ.
◊ Biểu hiện bao gồm khó thở khi gắng sức, đau thắt ngực, hoặc ngất.
◊ Đặc trưng âm thổi là âm thổi tâm thu, đạt đỉnh vào giữa đến cuối tâm thu với dạng crescendo-decrescendo, và lan đến động mạch cảnh.
◊ Cần siêu âm Doppler để chẩn đoán và sẽ cho thấy chênh lệch áp suất qua van động mạch chủ bị hẹp.
◊ Thay van động mạch chủ bằng phẫu thuật là liệu pháp hiệu quả duy nhất đối với chứng hẹp động mạch chủ trong hơn 50 năm. Tuy nhiên, với liệu pháp van qua ống thông, bệnh nhân và bác sĩ có nhiều lựa chọn.
◊ Sau khi thay van, bệnh nhân chịu các biến chứng từ van nhân tạo.
Thông tin cơ bản
Định nghĩa
Hẹp động mạch chủ (AS) là lưu lượng máu qua van động mạch chủ bị tắc nghẽn do tình trạng hẹp bệnh lý. Đây là bệnh tiến triển xuất hiện sau thời gian dài cận lâm sàng với các triệu chứng khả năng tập luyện giảm, đau ngực trở nặng (đau thắt ngực), bất tỉnh, và suy tim.
Dịch tễ học
AS là bệnh van thường gặp nhất tại Hoa Kỳ và Châu Âu và là nguyên nhân thường gặp thứ hai trong điều trị phẫu thuật tim. Phần lớn đây là bệnh ở người lớn tuổi, và bệnh nhân thường có biểu hiện vào năm bảy mươi hay tám mươi tuổi. Mặc dù tỷ lệ mắc bệnh AS chỉ 0,2% ở người lớn từ 50 đến 59 tuổi, ước tính tăng lên 1,3% ở bệnh nhân từ 60 đến 69 tuổi, và lên đến 9,8% ở bệnh nhân từ 80 đến 89 tuổi.[1] Nhìn chung, AS xuất hiện ở 2,6% người lớn trên 75 tuổi.[2] Bệnh này xảy ra sau xơ cứng động mạch chủ (được xác định là dày van động mạch chủ mà không làm hạn chế lưu lượng), thường nghi ngờ bởi sự xuất hiện của đỉnh sớm, tiếng thổi ra tâm thu, và được xác định bằng siêu âm tim. Gần 25% số người >65 tuổi có chứng xơ cứng động mạch chủ, và gần 17% số người có chứng xơ cứng động mạch chủ sẽ tiến triển thành AS trong cuộc đời của họ.[3] Thời gian trung bình từ khi chẩn đoán xơ cứng động mạch chủ đến khi tiến triển AS vừa đến nặng lần lượt là 6 đến 8 năm.[3]
Bệnh nhân có van hai lá và AS trung bình có biểu hiện sớm hơn hai mươi năm so với bệnh nhân có van ba lá.[4] Van động mạch chủ hai lá bẩm sinh ảnh hưởng đến 0,9% đến 1,36% dân số nói chung với tỷ lệ nổi bật nam:nữ là 2:1.[5] Nói chung, khoảng một nửa ca thay van động mạch chủ được thực hiện do van dị dạng bẩm sinh. Một nghiên cứu ở bệnh nhân thay van động mạch chủ để điều trị AS cho thấy rằng ở bệnh nhân <50 tuổi, một phần ba có van một lá, và hai phần ba có van hai lá. Trong những bệnh nhân từ 50 đến 70 tuổi, hai phần ba có van hai lá và một phần ba có van ba lá. Đối với bệnh nhân >70 tuổi, 60% có van ba lá, và 40% có van hai lá.[6]
Bệnh căn học
Vôi hóa van ba lá bình thường là nguyên nhân thường gặp nhất của AS ở người lớn và chiếm 80% ca bệnh tại Hoa Kỳ và Châu Âu.[7] Bệnh động mạch chủ vôi hóa đại diện phổ rộng từ xơ cứng động mạch chủ (được xác định là dày lá van mà không bị tắc nghẽn) đến AS nặng. Một vài yếu tố nguy cơ liên quan đến xơ cứng động mạch chủ bao gồm hút thuốc, tăng huyết áp, đái tháo đường, LDL-cholesterol, và tăng Protein phản ứng C. Các nghiên cứu hồi cứu cho thấy rằng mức LDL- cholesterol cao và hút thuốc liên quan đến tiến triển sang AS, nhưng chưa xác định nguyên nhân gây bệnh.[2]
Van hai lá bẩm sinh chiếm phần lớn số ca bệnh còn lại. Bệnh nhân bị hẹp eo động mạch và hội chứng Turner có tỷ lệ mắc bệnh van hai lá cao hơn.
Trước đây bệnh thấp tim là nguyên nhân quan trọng gây AS, nhưng nhờ những cải thiện trong điều trị, nay không còn thường gặp ở các nước công nghiệp hóa. Bệnh thấp tim vẫn lưu hành ở các nước đang phát triển.
Các trường hợp khác bao gồm bệnh mô liên kết, xạ trị, và hội chứng tăng lipoprotein huyết có thể gây AS, nhưng đây là kết quả bất thường của các bệnh lý hiếm gặp.
Bệnh thận mạn tính liên quan đến sự cân bằng nội mô canxi bất thường, và cho thấy rằng AS tiến triển nhanh hơn ở bệnh nhân mắc bệnh lý này.
Sinh lý bệnh học
Tình trạng vôi hóa động mạch chủ không còn phản ánh sự hủy hoại liên quan đến độ tuổi, và được nhận biết là một quy trình hoạt tính. Nội tâm mạc van bị thương tổn do lưu lượng máu bất thường chảy qua van. Thương tổn nội tâm mạc bắt đầu quy trình viêm tương tự như xơ vữa động mạch và cuối cùng dẫn đến lắng đọng canxi trên van. Tình trạng vôi hóa xảy ra từ từ và cận lâm sàng cho đến khi bệnh khá tiến triển. Tình trạng lắng canxi tiến triển làm hạn chế tính lưu động của lá van động mạch chủ và cuối cùng gây hẹp.
Van một lá và van hai lá bị cắt bất thường và bị áp lực cơ học từ khi mới sinh. Do đó, tiến trình bệnh lý và chứng hẹp xảy ra sớm hơn trong van ba lá.[5] [8] [4][Fig-1]
Ở bệnh thấp khớp, phản ứng viêm tự miễn là do nhiễm Streptococcus trước đó gây ra, nhằm vào màng trong van, dẫn đến viêm và cuối cùng là vôi hóa.
Quá tải áp lực do đứng lâu dẫn đến tiến triển phì đại thất trái (LVH). Đáp ứng thích nghi này cho phép tâm thất duy trì sức ép bình thường thành mạch (hậu gánh) mặc dù quá tải áp lực do chứng hẹp gây ra. Khi tình trạng hẹp trở nên tệ hơn, cơ chế thích nghi không thành công và sức ép thành tâm thất trái tăng. Chức năng tâm thu giảm khi sức ép thành tăng, và cuối cùng dẫn đến tim bị suy.
LVH là yếu tố góp phần vào nhiều triệu chứng thấy ở AS. Hậu quả của LVH đồng tâm là buồng tim nhỏ hơn, ít hoạt động hơn. Do đó, tăng áp lực thất trái cuối thì tâm trương, nhất là trong thời gian cung lượng tim tăng (ví dụ như tập luyện), dẫn đến cảm giác khó thở. Hơn nữa, trong LVH, nhu cầu oxy cho cơ tim cao hơn do khối thất trái tăng, trong khi lưu lượng máu mạch vành có thể bị giảm qua nhiều cơ chế khác nhau. Do đó, thậm chí bệnh nhân không có bệnh xơ vữa mạch vành cũng có thể tiến triển các triệu chứng đau thắt ngực.
Phòng ngừa
Ngăn ngừa sơ cấp
Không có chiến lược phòng ngừa AS chính; tuy nhiên, người ta vẫn còn đang xem xét liệu tỷ lệ mắc bệnh AS có giảm khi các yếu tố nguy cơ bệnh tim mạch mà dường như góp phần vào bệnh lý van động mạch chủ ngày càng được nhận biết và điều trị.
Ngăn ngừa thứ cấp
Không còn khuyến nghị thường qui thuốc kháng sinh dự phòng để phòng ngừa viêm nội tâm mạc ở bệnh nhân bị hẹp van động mạch chủ được thực hiện thủ thuật nha khoa. Tuy nhiên, cần xem xét trong các nhóm có nguy cơ cao sau đây trước khi thực hiện thủ thuật nha khoa liên quan đến mô nướu hoặc vùng răng quanh chóp hoặc thủng niêm mạc miệng:[28]
- Bệnh nhân có van tim nhân tạo, bao gồm van nhân tạo được cấy qua ống thông và ghép đồng loại
- Bệnh nhân có tiền sử sửa van bằng vật liệu tim nhân tạo như vòng van và thừng gân
- Bệnh nhân viêm nội tâm mạc trước đây
- Bệnh nhân mắc bệnh tim bẩm sinh tím không được sửa chữa hoặc bệnh tim bẩm sinh đã được sửa chữa, với shunt tồn lưu hoặc hở van tại, hoặc gần vị trí đặt mảnh van hoặc thiết bị nhân tạo
- Người nhận ghép tim bị hở van do van bất thường về cấu trúc.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một bệnh nhân nam 78 tuổi đến thăm khám với bác sĩ chăm sóc chính của mình cho biết ông ấy khó thở tiến triển khi gắng sức kéo dài 2 tháng. Lần đầu tiên ông ấy nhận thấy phải lấy hơi trong khi làm vườn và hiện nay ông ấy không thể lên cầu thang trong nhà mà không dừng lại nghỉ ngơi. Trước đây ông ấy khỏe mạnh và năng động không có phàn nàn nào tương tự. Khi khám lâm sàng, có tiếng tâm thu lớn ở mép xương ức trên bên phải lan ra đến các mạch máu động mạch cảnh.
Các bài trình bày khác
AS là bệnh tiến triển xuất hiện sau thời gian dài cận lâm sàng với các triệu chứng đau ngực, bất tỉnh, và suy gim. Mặc dù vấn đề thường gặp nhất là khó thở khi gắng sức, bệnh nhân cũng thường chú ý thấy bất tỉnh hoặc đau ngực có thể giống với triệu chứng do CAD gây ra. Nhiều ca bệnh AS được chẩn đoán trong giai đoạn cận lâm sàng mặc dù tiếng thổi được ghi nhận khi khám lâm sàng đang được xem xét. Thậm chí với AS nặng, bệnh nhân có thể thật sự không có triệu chứng. Tìm hiểu kỹ tiền sử rất quan trọng để xác định liệu bệnh nhân có thay đổi thói quen của mình để đáp lại tình trạng hẹp trở nặng từ từ.
Cách tiếp cận chẩn đoán từng bước
Đánh giá lâm sàng
Nhiều ca bệnh AS được chẩn đoán trong giai đoạn cận lâm sàng mặc dù tiếng thổi được ghi nhận khi khám lâm sàng đang được xem xét. Thậm chí bệnh nhân bị AS nặng có thể thật sự không có triệu chứng. Tìm hiểu kỹ tiền sử rất quan trọng để xác định liệu bệnh nhân có thay đổi thói quen của mình để đáp lại tình trạng hẹp trở nặng từ từ.
Các vấn đề về khả năng chịu đựng giảm khi tập luyện, khó thở khi gắng sức, đau ngực gắng sức (đau thắt ngực), bất tỉnh, hoặc sắp bất tỉnh, và các triệu chứng suy tim cần nhanh chóng cân nhắc về AS. Bệnh nhân có nguy cơ chảy máu tăng và có thể phàn nàn về tình trạng chảy máu cam hoặc bầm tím. Họ cũng có nhiều khả năng tiến triển xuất huyết tiêu hóa mạn tính liên quan đến loạn sản mạch máu. Điều này có thể do dòng chảy hỗn loạn qua van bị hẹp, tạo ra tình trạng thiếu von Willebrand mắc phải.
Khám lâm sàng là công cụ tầm soát quan trọng nhất đối với bệnh van tim. Khám tim hoàn chỉnh bao gồm sờ nắn vùng trước tim, thính chẩn chú ý tiếng thổi và âm thanh đóng động mạch chủ, đánh giá nhịp động mạch và nhịp mạch là điều thiết yếu để có nghi ngờ lâm sàng về AS.
Tiếng thổi thường được phân cấp theo thang điểm từ 1 đến 6:
- Cấp 1: tiếng thổi mờ nhạt và chỉ nghe được nếu rất cố gắng
- Cấp 2: tiếng thổ mờ nhạt nhưng dễ dàng phát hiện
- Cấp 3: tiếng thổi lớn
- Cấp 4: tiếng thổi rất lớn và cảm nhận rung có thể sờ thấy
- Cấp 5: tiếng thổi lớn đến nổi có thể thấy ngay chỉ với mép ống nghe
- Cấp 6: tiếng thổi cực kỳ lớn và nghe thấy thậm chí khi ống nghe không còn tiếp xúc với bệnh nhân.
Tiếng thổi điển hình của AS là tiếng thổi tâm thu >3/6, với mô hình tăng-giảm hình kim cương đạt đỉnh ở giữa tâm thu và lan đến các động mạch cảnh. Tiếng thổi thường lớn nhất ở mép xương ức trên bên phải và chấm dứt ở S2 và cuối tâm thu. Do mức độ nghiêm trọng của chứng hẹp trở nên tệ hơn, tiếng thổi đạt đỉnh sau đó trong tâm thu và có thể đi kèm với cảm giác rung có thể sờ thấy. Âm tim động mạch chủ (A2) chậm trễ khi giai đoạn phóng kỳ tâm thu trở nên dài hơn. Trong trường hợp hẹp nặng, có thể chú ý thấy âm tim thứ hai bị tách đôi nghịch thường khi thở ra, và nghe thấy tiếng phổi (P2) trước A2. Cường độ của âm tim thứ hai có xu hướng giảm vì mức độ nghiêm trọng của chứng hẹp tăng và tính linh hoạt lá van giảm.[Fig-2]
Các phát hiện bất thường bao gồm tiếng thổi toàn tâm thu ở đỉnh tim (hiện tượng Gallavardin), giống tiếng thổi của hở van hai lá.
Trong ca bệnh AS nặng, gia tốc động mạch cảnh chậm trễ và giảm (động mạch cảnh thể hiện sóng chậm-nhỏ) có thể xảy ra, mặc dù phát hiện này thường khó phân biệt ở bệnh nhân lớn tuổi. Trong những trường hợp này, sờ nắn động mạch cánh tay có thể cho thấy phát hiện này.
ECG
Chỉ định điện tâm đồ trong chẩn đoán ban đầu ở tất cả các bệnh nhân và điện tâm đồ bất thường trong >90% bệnh nhân mắc AS, với bất thường thường gặp nhất là phì đại thất trái (LVH) do quá tải áp lực.[14] Bằng chứng LVH và không có sóng Q giúp phân biệt AS với các bệnh lý khác như xơ cứng động mạch chủ với bệnh tim thiếu máu cục bộ. Bệnh nhân AS thường mắc bệnh dẫn truyền biểu hiện như block nhĩ thất, block nhánh, hoặc block bó nhánh.[Fig-3] [VIDEO: How to perform an ECG animated demonstration ]
Siêu âm Doppler
Siêu âm tim là lựa chọn xét nghiệm để đánh giá nghi ngờ AS và để đánh giá tiếng thổi phát hiện thấy khi khám lâm sàng. Trường Cao đẳng Bệnh học tim Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ (ACC/AHA) khuyến nghị siêu âm tim qua thành ngực (TTE) khi có tiếng thổi tâm thu không giải thích được, một tiếng tim thứ hai, tiền sử van hai lá động mạch chủ, hoặc các triệu chứng có thể là do AS.[15]
Mặc dù cường độ tiếng thổi không tương quan với mức độ quan trọng huyết động của tổn thương liên quan, tiếng thổi cấp 3 thường được cho là phản ánh các tổn thương đáng kể hơn, do đó cần tiến hành đánh giá thêm với TTE. Trên thực tế, hầu hết các bệnh nhân nghi ngờ bệnh tim và tiếng thổi khi thăm khám cần được siêu âm tim.
Doppler TTE có thể phát hiện đáng tin cậy và chính xác sự hiện diện của mức độ chênh lệch áp lực qua van động mạch chủ. Có thể đánh giá chức năng thất trái và sự hiện diện của tình trạng phì đại. Đây là điều thiết yếu để chẩn đoán AS và đánh giá liên tiếp sau khi đã thiết lập chẩn đoán. Sử dụng số đo lấy được trong khi khám siêu âm tim để phân cấp mức độ nghiêm trọng của AS.[15]
Siêu âm tim qua thực quản (TEE) cung cấp thông tin chi tiết khác về van động mạch chủ, và thường được sử dụng ở bệnh nhân được phẫu thuật tim hoặc thay van động mạch chủ qua ống thông (TAVR). Tuy nhiên, xét nghiệm này xâm lấn và không được khuyến nghị trong đánh giá AS thường quy dựa vào tính hiệu lực và sự an toàn của Doppler TTE.[Fig-4]
MRI tim
MRI tim (cMRI) cung cấp hình ảnh động, chi tiết của tim. Hình ảnh cho phép phân tích chức năng tim và huyết động. Hơn nữa, cMRI đặc biệt hữu ích khi cố gắng phân biệt giữa hẹp van thật sự và hẹp dưới van liên quan đến màng
dưới van. Do chi phí và độ phức tạp của cMRI, siêu âm tim qua thành ngực vẫn là xét nghiệm ưu tiên để đánh giá AS, nhưng cMRI là lựa chọn tốt khi siêu âm tim không đem lại hình ảnh có chất lượng.
Nghiệm pháp gắng sức điện tâm đồ
Những bệnh nhân có triệu chứng không cần thực hiện xét nghiệm gắng sức và cần chuyển sang để thay van. Đối với những bệnh nhân không có triệu chứng, xét nghiệm gắng sức có thể cung cấp thông tin quan trọng về mặt lâm sàng.[16] Gần 40% bệnh nhân bị AS không có triệu chứng sẽ tiến triển các triệu chứng với xét nghiệm gắng sức.[17] Siêu âm tim gắng sức có thể bổ sung thêm thông tin chẩn đoán và tiên lượng.[18] [19]Trong nhóm bệnh nhân bị AS nặng không có triệu chứng, nghiệm pháp gắng sức dương tính (được xác định là khởi phát các triệu chứng, thay đổi ST, đáp ứng huyết áp bất thường, hoặc loạn nhịp thất phức tạp) là dự báo khởi phát các triệu chứng hoặc cần phẫu thuật cao. Trong 24 tháng, chỉ 19% bệnh nhân với nghiệm pháp gắng sức dương tính vẫn không có triệu chứng hoặc không cần thay van so với 85% bệnh nhân có nghiệm pháp âm tính.[20] Chẩn đoán tiếp theo cho thấy rằng tiến triển các triệu chứng khi thực hiện nghiệm pháp gắng sức là yếu tố dự đoán chắc chắn nhất về khởi phát các triệu chứng tự phát, nhất là ở bệnh nhân <70 tuổi có các triệu chứng mệt mỏi và thở hổn hển đặc hiệu hơn ở bệnh nhân lớn tuổi.[21] [VIDEO: How to perform an ECG animated demonstration ]
Siêu âm tim gắng sức bằng Dobutamine
Nghiệm pháp này hữu ích đối với bệnh nhân có độ chênh áp qua van thấp và rối loạn chức năng thất trái (phân suất tống máu thấp), để nhận biết chứng giả hẹp và co thắt. Bệnh nhân có chứng giả hẹp không mắc AS nặng và không cần chuyển sang phẫu thuật thay van. Biểu hiện dự trữ co bóp gợi ý tiên lượng tốt hơn và nguy cơ phẫu thuật thay van tim thấp hơn.
Đặt ống thông tim
Đặt ống thông tim không còn là lựa chọn nghiệm pháp để chẩn đoán AS. Là công cụ chẩn đoán, chỉ sử dụng khi nghiệm pháp siêu âm tim Doppler không thuyết phục, hoặc có sự sai lệch giữa phát hiện không xâm lấn và khám lâm sàng. Tuy nhiên, đặt ống thông vẫn là điều thiết yếu trước khi thay van động mạch chủ để đánh giá giải phẫu động mạch vành.
Các yếu tố nguy cơ
Thường gặp
Tuổi >60
- Hẹp động mạch chủ (AS) thường xuất hiện ở độ tuổi bảy mươi hoặc tám mươi đối với bệnh nhân có van ba lá và sớm hơn hai mươi năm đối với bệnh nhân có van hai lá.[4]
- Mặc dù tỷ lệ mắc bệnh AS chỉ 0,2% ở người lớn từ 50 đến 59 tuổi, ước tính tăng lên 1,3% ở bệnh nhân từ 60 đến 69 tuổi, và lên đến 9,8% ở bệnh nhân từ 80 đến 89 tuổi.[1] Nhìn chung, AS xuất hiện ở 2,6% người lớn trên 75 tuổi.[2]
Van hai lá động mạch chủ bẩm sinh
- Xuất hiện ở đa số bệnh nhân dưới 70 tuổi được thay van để điều trị chứng hẹp động mạch chủ nặng.[6]
- Van một lá và van hai lá bị cắt bất thường và bị áp lực cơ học từ khi mới sinh. Do đó, tiến trình bệnh lý và chứng hẹp xảy ra sớm hơn trong van ba lá.[5] [8] [4][Fig-1]
Bệnh thấp tim
- Nguyên nhân thường gặp gây AS ở các nước đang phát triển.
- Ở bệnh thấp khớp, phản ứng viêm tự miễn là do nhiễm Streptococcus trước đó gây ra, nhằm vào màng trong van, dẫn đến viêm và cuối cùng là vôi hóa.
Bệnh thận mạn tính (CKD)
- Van động mạch chủ bị vôi hóa ở 55% bệnh nhân lọc máu >65 tuổi.[9] Bệnh nhân lọc máu cũng có diện tích van giảm hàng năm nhanh hơn (0,23 cmA2 so với 0,1 cmA2) so với bệnh nhân có chức năng thận bình thường.[9]
Không thường gặp
Xạ trị
- AS là biến chứng hiếm gặp của xạ trị trung thất xuất hiện ít nhất 2 mươi năm sau khi điều trị.[10]
LDL cholesterol cao
- Các nghiên cứu hồi cứu cho thấy rằng mức LDL-cholesterol cao liên quan đến AS, và một vài nghiên cứu nhỏ cho thấy rằng liệu pháp statin nhằm vào LDL-cholesterol làm chậm tiến triển huyết động của AS.[11] Tuy nhiên, những phát hiện này chưa được kiểm tra trong một nghiên cứu tiến cứu lớn.[12]
Tăng lipoprotein huyết
- Tăng lipoprotein huyết có tính gia đình là một rối loạn gen hiếm gặp có thể góp phần vào tình trạng vôi hóa khởi phát sớm van động mạch chủ và rễ động mạch chủ.[13]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố quan trọng bao gồm tuổi cao, van hai lá bẩm sinh, sốt thấp khớp, và bệnh thận mạn tính.
Khó thở (thường gặp)
- Khó thở khi gắng sức là vấn đề biểu hiện thường gặp nhất.
- Khó thở xảy ra với tỷ lệ mắc bệnh là 60%.[14]
Đau ngực (thường gặp)
- Bệnh nhân thường tiến triển đau ngực gắng sức (đau thắt ngực). Các triệu chứng có thể xảy ra thậm chí khi không có bệnh xơ vữa mạch vành.
- Đau ngực xảy ra với tỷ lệ mắc bệnh là 50%.[14]
Ngất (thường gặp)
- Bất tỉnh là triệu chứng cổ điển và có thể do rối loạn nhịp hoặc hạ huyết áp tư thế liên quan đến AS gây ra.
- Tỷ lệ bất tỉnh là 40%.[14]
Tiếng thổi ra tâm thu (thường gặp)
- Tiếng thổi tâm thu >3/6 là biểu hiện với mô hình tăng-giảm đạt đỉnh ở giữa tâm thu và lan đến các động mạch cảnh.[Fig-2]
- Tiếng thổi lớn nhất ở mép xương ức trên bên phải.
S2 giảm và duy nhất (thường gặp)
- Với AS tiến triển, thành phần động mạch chủ của âm tim thứ hai trở nên mềm hoặc không có do tính lưu động của lá van động mạch chủ giảm.
- Đóng van động mạch chủ chậm trễ và thường trùng với đóng van phổi, tạo ra một âm tim thứ hai.
Động mạch cảnh thể hiện sóng chậm-nhỏ (không thường gặp)
- Gia tốc động mạch cảnh thường chậm trễ và giảm trong AS nặng (sóng chậm-nhỏ).
- Phát hiện này thường không có ở bệnh nhân lớn tuổi với hệ mạch máu ít hoạt động hơn. Trong những trường hợp này, sờ nắn động mạch cánh tay có thể cho thấy phát hiện này.
Các yếu tố chẩn đoán khác
Tách đôi nghịch thường S2 (không thường gặp)
- Với tình trạng hẹp nặng hơn, đóng van động mạch chủ có thể trở nên chậm trễ đến nỗi theo sau van phỏng đóng trong khi thở ra, khiến tách đôi nghịch thường S2.
- Có thể nặng hơn khi block bó nhánh trái.
Hiện tượng Gallavardin (không thường gặp)
- Âm thổi toàn tâm thu, có tính chất âm nhạc, ở mỏm tim xuất hiện ở bệnh nhân lớn tuổi có hẹp van động mạch chủ do vôi hóa, có thể giống với âm thổi của hở van hai lá.
Chảy máu (không thường gặp)
- Một số bệnh nhân có thể tiến triển thành thiếu von Willebrand mắc phải dẫn đến chảy máu, do dòng chảy hỗn loạn qua van bị hẹp gây ra.[22] Bệnh nhân có thể than phiền về tình trạng chảy máu cam hoặc bầm tím. Họ cũng có nhiều khả năng tiến triển xuất huyết tiêu hóa mạn tính liên quan đến loạn sản mạch máu.[22]
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Siêu âm tim qua thành ngực (bao gồm Doppler)
• Siêu âm Doppler tim qua thành ngực là nghiệm pháp tốt nhất để chẩn đoán ban đầu và đánh giá tiếp theo hẹp van động mạch chủ. Độ nhạy cảm và độ đặc hiệu của nghiệm pháp này đều cao.[23] • Trường môn tim mạch Hoa Kỳ/Hội tim Hoa Kỳ (ACC/AHA) khuyến nghị siêu âm tim qua thành ngực khi có tiếng thổi tâm thu không giải thích được, tiếng T2 đơn độc, tiền sử van động mạch chủ hai mảnh, hoặc các triệu chứng có thể là do hẹp van động mạch chủ.[15] |
Chênh áp động mạch chủ tăng; số đo diện tích vản và chức năng tống máu thất trái |
| ECG
• Điện tâm đồ bất thường trong >90% bệnh nhân hẹp van động mạch chủ, với bất thường thường gặp nhất là phì đại thất trái (LVH) do quá tải áp lực.[14] [Fig-3] • Bằng chứng của LVH và không có sóng Q giúp phân biệt hẹp van động mạch chủ với các bệnh lý khác như xơ cứng động mạch chủ với bệnh tim thiếu máu cục bộ. • Bệnh nhân hẹp van động mạch chủ thường có bệnh về dẫn truyền biểu hiện thành block nhĩ thất, block phân nhánh, hoặc block bó nhánh. |
Có thể cho thấy phì đại thất trái và không có sóng Q, block nhĩ thất, block phân nhánh, hoặc block bó nhánh |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| MRI tim
• MRI tim (cMRI) cung cấp hình ảnh động, chi tiết của tim. Hình ảnh cho phép phân tích chức năng tim và huyết động. Hơn nữa, cMRI đặc biệt hữu ích khi cố gắng phân biệt giữa hẹp van thật sự và hẹp dưới van liên quan đến màng dưới van. • Do chi phí và độ phức tạp của cMRI, siêu âm tim qua thành ngực vẫn là xét nghiệm ưu tiên để đánh giá hẹp van động mạch chủ, nhưng cMRI là lựa chọn tốt khi siêu âm tim không đem lại hình ảnh có chất lượng. |
Cho thấy vản động mạch chủ bị hẹp |
| Thông tim
• Thông tim cho phép đo trực tiếp mức độ chênh áp. Độ nhạy cảm và độ đặc hiệu của nghiệm pháp này đều cao. • Do tính chất xâm lấn, nghiệm pháp này giúp chẩn đoán chỉ khi siêu âm tim không thuyết phục hoặc sai biệt với các dấu hiệu khác. |
Chênh áp động mạch chủ tăng |
| Nghiệm pháp gắng sức điện tâm đồ
• Xem xét ở bệnh nhân không có triệu chứng và những người có triệu chứng không rõ ràng. • Nhiều bác sĩ chuyên khoa ủng hộ việc sử dụng nghiệm pháp gắng sức hạn chế triệu chứng ở bệnh nhân không có triệu chứng bị hẹp van động mạch chủ nặng như là cách thức phân tầng nguy cơ đối với tiến triển triệu chứng, và đối với nhu cầu phẫu thuật.1[B]Evidence • Siêu âm tim gắng sức có thể bổ sung thêm thông tin chẩn đoán và tiên lượng.[18] [19] • Những bệnh nhân có triệu chứng không cần thực hiện xét nghiệm gắng sức và cần chuyển sang thay van. |
Bệnh nhân không có triệu chứng: nghiệm pháp gắng sức dương tính được xác định là khởi phát các triệu chứng, thảy đổi ST, đáp ứng huyết áp bất thường, hoặc loạn nhịp thất phức tạp. |
| Siêu âm tim gắng sức bằng Dobutảmine
• Hữu ích đối với dân số bệnh nhân có độ chênh áp qua van thấp và rối loạn chức năng thất trái (phân suất tống máu thấp), để nhận biết tình trạng giả hẹp và sự hiện diện của dự trữ co bóp. • Bệnh nhân có tình trạng giả hẹp không có hẹp van động mạch chủ nặng và không cần chuyển sang phẫu thuật thay van. • Sự hiện diện của dự trữ co bóp gợi ý tiên lượng tốt hơn và nguy cơ phẫu thuật thay van tim thấp hơn. |
Có thể cho thấy tình trạng giả hẹp và sự hiện diện củả dự trữ co bóp |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Xơ cứng động mạch chủ | • Tiếng thổi của hẹp động mạch chủ thường không mạnh và không lan, S2 bình thường và tách đôi sinh lý. Độ nảy động mạch cảnh không chậm trễ.
• Các dấu hiệu và triệu chứng suy tim hoặc đau ngực cần được siêu âm tim nhưng không thể phân biệt đáng tin cậy 2 bệnh lý này bằng các dấu hiệu và triệu chứng này. |
• Siêu âm Doppler tim qua thành ngực cho thấy không có độ chênh lệch áp đáng kể (<5 mmHg) qua van động mạch chủ trong xơ cứng động mạch chủ. |
| Bệnh tim thiếu máu cục bộ | • Hẹp van động mạch chủ và bệnh mạch vành thường đồng mắc và khó xác định sự góp phần cho các than phiền về tim khi cả hai cùng biểu hiện ở bệnh nhân.
• Trong thực tế, đối với bệnh nhân bị hẹp van động mạch chủ nặng và bệnh mạch vành đồng thời, cả hai được điều trị khi phẫu thuật. |
• Trong bệnh tim thiếu máu cục bộ, các dấu hiệu điện tâm đồ thông thường bao gồm sóng Q trong các chuyển đạo liên tiếp, và siêu âm tim thường cho thấy các vùng cơ tim có độ dày tâm thu bất thường hoặc các bất thường chuyển động thành tim.
• Trong hẹp van động mạch chủ, trên điện tâm đồ không có các sóng Q; không có các bất thường chuyển động vùng thành tim trên ảnh siêu âm tim; và các động mạch vành bình thường khi thông tim. |
| Bệnh cơ tim phì đại (HCM) | • HCM là bệnh không đồng nhất có thể gây hẹp dưới van và tiếng thổi tương tự như hẹp van động mạch chủ.
• Các nghiệm pháp nắm tay và ngồi xổm giúp phân biệt HCM với hẹp van động mạch chủ. Các nghiệm pháp này không ảnh hưởng lớn đến cường độ tiếng thổi của hẹp van động mạch chủ; tuy nhiên, nắm tay, làm tăng hậu gánh, sẽ làm giảm tiếng thổi HCM. Đứng lên sau khi ngồi xổm sẽ làm giảm hồi lưu tim và tiền gánh tâm thất, làm tăng tiếng thổi HCM. |
• Các phát hiện siêu âm tim điển hình bao gồm phì đại bất đối xứng với vách liên thất bị ảnh hưởng nổi bật nhất. Quan sát thấy tắc nghẽn động ở mức dưới van, và thường không có vôi hóa van, nhất là ở bệnh nhân trẻ tuổi.[25] |
Các tiêu chí chẩn đoán
Phân loại giai đoạn hẹp van động mạch chủ của Trường môn tim mạch Hoa Kỳ/
Hội Tim Hoa Kỳ (ACC/AHA) (2014)[15]
Giai đoạn A: có nguy cơ hẹp van động mạch chủ
- Giải phẫu van: van động mạch chủ có hai mảnh hoặc bất thường van bẩm sinh, hoặc xơ cứng van động mạch chủ
- vận tốc động mạch chủ tối đa <2 m/giây
- Không có hậu quả huyết động
- Không triệu chứng
Giai đoạn B: hẹp van động mạch chủ tiến triển
- Hẹp van động mạch chủ nhẹ: vận tốc động mạch chủ tối đa từ 2,0 đến 2,9 m/giây hoặc chênh lệch áp lực trung bình <20 mmHg
- Hẹp van động mạch chủ trung bình: vận tốc động mạch chủ tối đa từ 3,0 đến 3,9 m/giây hoặc chênh lệch áp lực trung bình 20-39 mmHg
- Giải phẫu van có tình trạng vôi hóa lá van nhẹ đến vừa của van động mạch chủ hai mảnh hoặc ba mảnh với giảm sự vận động tâm thu giảm, hoặc van hậu thấp kèm theo dính các mép van
- Hậu quả huyết động: LVEF bình thường; rối loạn chức năng tâm trương thất trái sớm có thể biểu hiện
- Không triệu chứng
Giai đoạn C: Hẹp van động mạch chủ nặng không có triệu chứng
- Vận tốc động mạch chủ tối đa >4 m/giây hoặc chênh lệch áp lực trung bình >40 mmHg
- Diện tích van điển hình <1,0 cmA2 (hoặc diện tích van hiệu chỉnh là <0,6 cmA2/mA2)
- Hẹp van động mạch chủ rất nặng: vận tốc động mạch chủ tối đa >5mb/giây hoặc chênh lệch áp lực trung bình >60 mmHg
- Giải phẫu học cho thấy vôi hóa lá van nặng hoặc hẹp bẩm sinh kèm theo độ mở lá van giảm nghiêm trọng
- Hậu quả huyết động:
- Giai đoạn C1: rối loạn tâm trương thất trái nhẹ, LVH nhẹ, LVEF bình thường
- Giai đoạn C2: LVEF <50%
- Không triệu chứng
- Nghiệm pháp gắng sức thích hợp để khẳng định việc không biểu hiện triệu chứng ở giai đoạn C1 hẹp van động mạch chủ
Giai đoạn D: Hẹp van động mạch chủ nặng có triệu chứng
Giai đoạn D1: Hẹp van động mạch chủ nặng có triệu chứng với chênh áp cao
- Vận tốc động mạch chủ tối đa >4 m/giây hoặc chênh lệch áp lực trung bình >40 mmHg
- Diện tích van điển hình <1,0 cmA2 (hoặc diện tích van hiệu chỉnh là <0,6 cmA2/mA2), nhưng có thể lớn hơn khi phối hợp hẹp và hở van động mạch chủ
- Giải phẫu học: vôi hóa lá van nặng hoặc hẹp bẩm sinh kèm theo độ mở lá van giảm nghiêm trọng
- Hậu quả huyết động: rối loạn chức năng tâm trương thất trái và LVH; tăng áp phổi có thể biểu hiện
- Các triệu chứng khó thở khi gắng sức hoặc giảm khả năng vận động, đau thắt ngực khi gắng sức, ngất do gắng sức hoặc tiền ngất
Giai đoạn D2: Hẹp van động mạch chủ nặng dòng chảy có lưu lượng thấp/chênh áp thấp có triệu chứng với LVEF giảm
- Diện tích van <1,0 cmA2 với vận tốc động mạch chủ tối đa khi nghỉ ngơi là <4 m/giây hoặc chênh lệch áp lực trung bình là <40 mmHg
- Siêu âm tim gắng sức bằng Dobutamine cho thấy diện tích van là <1,0 cmA2 với vận tốc tối đa của động mạch chủ là >4 m/ giây ở bất kỳ mức lưu lượng nào
- Giải phẫu học: vôi hóa lá van nặng kèm theo chuyển động lá van giảm nghiêm trọng
- Hậu quả huyết động: rối loạn chức năng tâm trương thất trái, LVH, và LVEF <50%
- Các triệu chứng suy tim, đau thắt ngực, ngất hoặc tiền ngất
Giai đoạn D3: Hẹp van động mạch chủ chênh áp thấp nghiêm trọng có triệu chứng với LVEF bình thường hoặc Hẹp van động mạch chủ nặng lưu lượng thấp nghịch thường
- Diện tích van <1,0 cmA2 với vận tốc tối đa động mạch chủ là <4 m/giây hoặc chênh lệch áp lực trung bình là <40 mmHg
- Diện tích van hiệu chỉnh là <0,6 cmA2/mA2 và chỉ số thể tích nhát bóp <35mL/mA2 đo được khi bệnh nhân có huyết áp bình thường (SBP <140 mmHg)
- Giải phẫu học: vôi hóa lá van nặng kèm theo chuyển động lá van giảm nghiêm trọng
- Hậu quả huyết động: độ dày thành thất trái tăng, buồng thất trái nhỏ với thể tích nhát bóp thấp, đổ đầy tâm trương hạn chế, và LVEF >50%
- Các triệu chứng suy tim, đau thắt ngực, ngất hoặc tiền ngất
Điều trị
Cách tiếp cận điều trị từng bước
Các yếu tố khác nhau từ bệnh nhân sẽ ảnh hưởng đến phương thức điều trị được khuyến nghị, bao gồm:
- Có hoặc không có các triệu chứng
- Chức năng tim và mức độ nghiêm trọng của tình trạng hẹp
- Mức phù hợp để phẫu thuật và đánh giá nguy cơ phẫu thuật.
Điều trị cơ bản của hẹp van động mạch chủ có triệu chứng là thay van động mạch chủ. Khuyến nghị thay van ở bệnh nhân bị hẹp van động mạch chủ nặng có triệu chứng và bệnh nhân bị hẹp van động mạch chủ nặng không có triệu chứng có phân suất tống máu tâm thất trái giảm (LVEF) hoặc đang được phẫu thuật tim khác. Cũng có thể xem xét thay van ở bệnh nhân bị hẹp van động mạch chủ rất nặng không có triệu chứng hoặc hẹp van động mạch chủ nặng tiến triển nhanh, cũng như ở bệnh nhân bị hẹp van động mạch chủ nặng có triệu chứng với lưu lượng thấp/chênh áp thấp với 1) LVEF giảm và hẹp van động mạch chủ nặng dai dẳng trong kết quả nghiệm pháp gắng sức với dobutamine liều thấp, hoặc 2) LVEF bình thường và bằng chứng nghẽn van là nguyên nhân có khả năng nhất gây ra các triệu chứng.[15] Khởi phát triệu chứng là cột mốc quan trọng và báo hiệu tiên lượng kém, với thời gian sống sót trung bình là 2 đến 3 năm nếu không thay van. Những tiến bộ trong thiết kế van nhân tạo, tim phổi nhân tạo, kỹ thuật phẫu thuật, và gây mê đã dần cải thiện kết quả phẫu thuật van động mạch chủ.[15] Thay van động mạch chủ bằng phẫu thuật là liệu pháp hiệu quả duy nhất đối với hẹp van động mạch chủ trong hơn 50 năm. Tuy nhiên, với liệu pháp thay van qua catheter, bệnh nhân và bác sĩ có nhiều lựa chọn hơn.
Quyết định lâm sàng: đánh giá nguy cơ phẫu thuật
Quyết định chuyển bệnh nhân để phẫu thuật hoặc thay van động mạch chủ qua catheter (TAVR) tùy thuộc vào ước tính nguy cơ tử vong do phẫu thuật. Có thể ước tính nguy cơ phẫu thuật bằng hệ thống tính điểm như Nguy cơ tử vong dự đoán của Hội các phẫu thuật viên lồng ngực (STS-PROM) [Society of Thoracic Surgeons: risk calculator] [VIDEO: Cardiac Risk Index for Thoracic Surgery (Lee) ]
và EuroScore II.[26] Những mô hình này sử dụng nhiều yếu tố nguy cơ khác nhau để dự đoán kết quả sau khi phẫu thuật van. Các thông số ước tính tử vong cùng với các thông số đánh giá suy nhược, tổn thương hệ thống cơ quan chính, và những cản trở cụ thể cho phẫu thuật để phân loại nguy cơ phẫu thuật chung của từng bệnh nhân:[15]
- Nguy cơ thấp
- Nguy cơ trung bình
- Nguy cơ cao
- Nguy cơ cản trở.
Bệnh nhân có nguy cơ phẫu thuật thấp hoặc trung bình thường được chuyển sang phẫu thuật thay van; tuy nhiên, TAVR hiện được xem là lựa chọn hợp lý trong nhiều ca có nguy cơ trung bình, nhất là ở bệnh nhân lớn tuổi.
[BMJ Rapid Recommendations: transcatheter or surgical aortic valve replacement]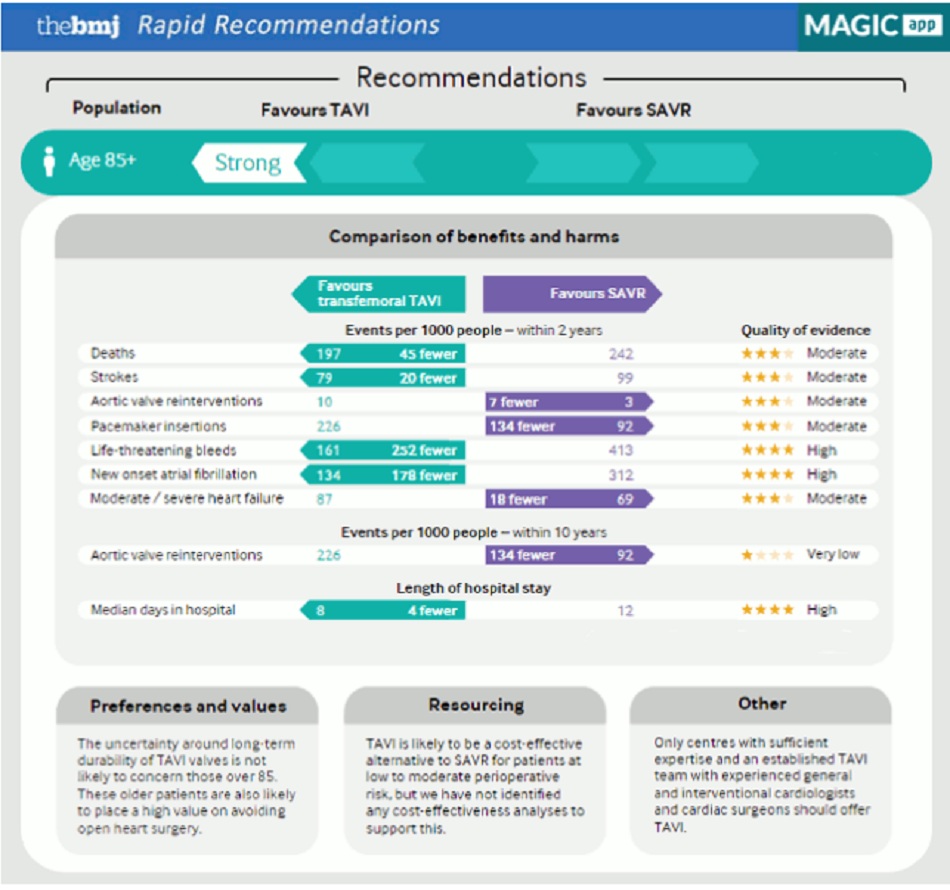

Ở bệnh nhân có nguy cơ cao, bác sĩ cần thảo luận về khả năng có sẵn và nhu cầu thực hiện TAVR; những bệnh nhân này có thể được đề nghị TAVR hoặc phẫu thuật thay van. Bệnh nhân bị hẹp van động mạch chủ nặng có triệu chứng và nguy cơ cản trở (nghĩa là không phải ứng viên cho phẫu thuật), như những bệnh nhân mắc bệnh phổi tiến triển, biến dạng thành ngực, hoặc vôi hóa động mạch chủ mở rộng, cần được chuyển sang TAVR nếu thời gian sống sót sau TAVR dự đoán cao hơn 12 tháng.[27] [28]
Quyết định điều trị ở bệnh nhân lớn tuổi và suy nhược
Sự tiến bộ của TAVR có thể giúp giải quyết hẹp van động mạch chủ ở phần lớn bệnh nhân, bất kể tình trạng thể chất là gì. Tuy nhiên, chỉ vì có thể thực hiện thay van không có nghĩa là cần thực hiện thay van. Quyết định thay van động mạch chủ, dù bằng phẫu thuật hoặc qua catheter, cần xem xét lợi ích mong đợi. Bệnh nhân mắc bệnh giai đoạn cuối, sa sút trí tuệ đáng kể, hoặc các bệnh đồng mắc tiến triển mà việc thay van không mong đem lại cải thiện cuộc sống có ý nghĩa không cần chuyển sang thay van.
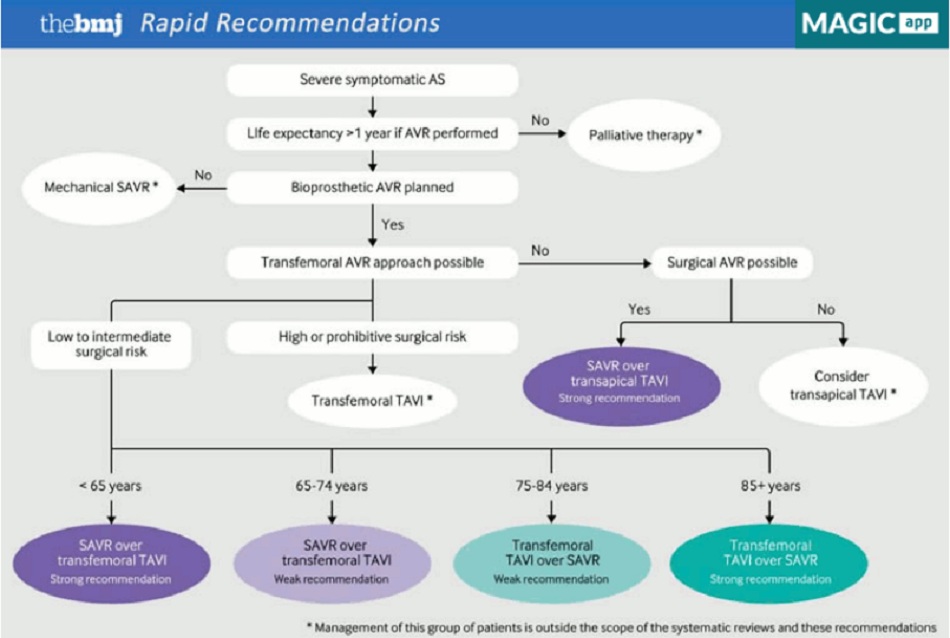
Thay van động mạch chủ bằng phẫu thuật
Phẫu thuật là điều trị tiêu chuẩn của hẹp van động mạch chủ nặng, có triệu chứng. Các bệnh nhân bị hẹp van động mạch chủ nặng có triệu chứng và bệnh nhân bị hẹp van động mạch chủ nặng không có triệu chứng đáp ứng chỉ định thay van động mạch chủ nếu nguy cơ phẫu thuật thấp hoặc trung bình cần được điều trị với thay van động mạch chủ bằng phẫu thuật.[28] Hàng năm tại Hoa Kỳ có hơn 24.000 ca thay van động mạch chủ đơn độc được thực hiện, khiến hẹp van động mạch chủ là chỉ định thường gặp nhất để phẫu thuật van. Có báo cáo về tỷ lệ tử vong chung do thay van động mạch chủ bằng phẫu thuật là 3,2%.[29] Các nghiên cứu cho thấy rằng tuổi thọ sau phẫu thuật trở về gần bình thường và cải thiện đáng kể về chất lượng cuộc sống đối với phần lớn bệnh nhân.
Van động mạch chủ nhân tạo được sử dụng trong thay van qua phẫu thuật có thể là cơ học hoặc sinh học. Loại van nhân tạo được sử dụng tùy theo ưu tiên của bệnh nhân, nhưng trong những năm gần đây có xu hướng sử dụng van nhân tạo sinh học.[29] Mỗi loại có ưu điểm và trở ngại tương đối.
Van cơ học:
- Hợp lý đối với bệnh nhân dưới 50 tuổi không có chống chỉ định chống đông. Đối với bệnh nhân từ 50 đến 70 tuổi, cần cá nhân hóa lựa chọn van cơ học hoặc van sinh học dựa trên các yếu tố và ưu tiên của từng bệnh nhân.[28]
- Ít bị thoái hóa và phẫu thuật lại sau đó do hư van so với van sinh học.
- Patients require subsequent systemic anticoagulation to prevent valve thrombosis.
Van sinh học:
- Được khuyến nghị ở bệnh nhân thuộc bất kỳ độ tuổi nào chống chỉ định liệu pháp chống đông, không thể điều trị, hoặc không mong muốn điều trị chống đông.[28]
- Van sinh học cũng hợp lý đối với bệnh nhân trên 70 tuổi. Đối với bệnh nhân từ 50 đến 70 tuổi, cần cá nhân hóa lựa chọn van cơ học hoặc van sinh học dựa trên các yếu tố và ưu tiên của từng bệnh nhân.[28]
- Dễ bị suy thoái và tái phẫu thuật sau đó do hư van so với van cơ học.
- Bệnh nhân không cần chống đông toàn thân.
Khó diễn giải dữ liệu kết quả so sánh van sinh học và van cơ học vì kỹ thuật van sinh học đã cải thiện đáng kể từ khi có các thử nghiệm ngẫu nhiên lớn nhất. Các nghiên cứu sử dụng van sinh học thế hệ thứ nhất cho thấy có xu hướng cải thiện sống sót ở van cơ học.[30] [31]
Ngược lại, các nghiên cứu mới hơn không cho thấy có sự khác biệt về tỷ lệ tử vong sau khi điều chỉnh đối với mức độ nghiêm trọng của bệnh tim trước phẫu thuật, bất kể độ tuổi nào. Những nghiên cứu này lưu ý rằng van sinh học có nhiều khả năng cần tái phẫu thuật do hư van.[32] [33] Nói chung, có xu hướng các bác sĩ phẫu thuật sử dụng van sinh học nhiều hơn. Từ năm 1997 đến 2006, tại Bắc Mỹ, tỷ lệ sử dụng van sinh học tăng cao từ 44% đến 78,4%.[29] Xu hướng này phản ánh sự tin tưởng cao hơn về độ bền của van sinh học thế hệ thứ hai và thứ ba.
Các lựa chọn về loại van động mạch chủ nhân tạo phải cân bằng nguy cơ chảy máu do cần chống đông toàn thân với van cơ học, so với tăng khả năng tái phẫu thuật với van sinh học. Bác sĩ cần thảo luận những ưu điểm và trở ngại của từng loại van, nhưng quyết định cuối cùng thuộc về bệnh nhân.
Thay van động mạch chủ qua catheter (TAVR)
Kể từ TAVR ban đầu vào năm 2002, có hơn 100.000 thủ thuật đã được thực hiện trên thế giới.[34] Thủ thuật này dựa trên các kỹ thuật hiện tại được sử dụng trong lĩnh vực thông tim để chụp và can thiệp mạch vành. Không như thay van bằng phẫu thuật, thực hiện TAVR trên tim đang đập mà không cần mở xương ức hoặc tim phổi nhân tạo. Thay vào đó, ống thông được đưa vào tim qua một vài điểm tiếp cận động mạch, và đặt stent có gắn van nhân tạo vào trong động mạch chủ tự nhiên. Có một số van tim khác nhau thay qua catheter, mỗi loại có một hệ thống chuyển van và kỹ thuật thực hiện đặc biệt, nhưng tiền đề cơ bản vẫn như nhau. Ưu điểm của phương pháp xâm lấn tối thiểu này bao gồm tránh tim phổi nhân tạo và cắt bỏ xương ức giữa. Những lợi ích này cho phép các bác sĩ tim mạch can thiệp và bác sĩ phẫu thuật tim-ngực đề nghị thay van động mạch chủ cho bệnh nhân ốm yếu hơn và phức tạp hơn.
Có thể đề nghị bệnh nhân có nguy cơ cao phẫu thuật tiến hành phẫu thuật hoặc TAVR. Tại Hoa Kỳ, nghiên cứu PARTNER so sánh phẫu thuật có nguy cơ cao và TAVR ở bệnh nhân có nguy cơ cao, tỷ lệ tử vong và khả năng giảm triệu chứng tương tự nhau trong 2 đến 5 năm đối với từng phương pháp.[35] [36] 2[A]Evidence Nguy cơ trước và sau thủ thuật thay đổi trong 30 ngày; các biến chứng mạch và biến cố thần kinh như đột quỵ xảy ra thường xuyên hơn sau khi TAVR, mặc dù chảy máu nhiều và rung nhĩ khởi phát mới thường gặp hơn sau khi phẫu thuật.[38] [37] Tổn thương thận cấp tính và đặt máy tạo nhịp tim mới là những biến chứng có tỷ lệ tương tự ở cả hai phương pháp.[37] Điểm số đánh giá chất lượng cuộc sống liên quan đến sức khỏe cải thiện nhanh hơn với TAVR nhưng tương tự trong 12 tháng.[39] Trong 2 đến 5 năm, những cải thiện về diện tích van trong siêu âm tim và chênh áp trung bình tương tự
ở cả hai nhóm, nhưng hở van động mạch chủ toàn bộ và quanh van thường xảy ra nhiều hơn sau khi TAVR.[35] [36] [40] Một thử nghiệm ngẫu nhiên so sánh TAVR bằng van sinh học thay thế, tự mở rộng với phẫu thuật ở bệnh nhân có nguy cơ cao cho thấy thời gian sống sót tương tự trong 3 năm với TAVR so với phẫu thuật.[41] Cần nhấn mạnh rằng mặc dù kết quả đáng khích lệ, nhưng TAVR là một kỹ thuật khá mới mẻ và vào thời điểm này không rõ độ bền của van qua catheter như thế nào so với van nhân tạo phẫu thuật.
Đối với bệnh nhân có nguy cơ phẫu thuật cản trở (nghĩa là không phải bệnh nhân được chỉ định phẫu thuật), TAVR là phương pháp điều trị được ưu tiên.[27] Thử nghiệm PARTNER so sánh liệu pháp tiêu chuẩn, bao gồm cả nong van động mạch chủ bằng bóng, với TAVR ở bệnh nhân không thể phẫu thuật cho thấy giảm tỷ lệ tử vong hoàn toàn 20% trong 1 năm sử dụng TAVR.[42] Trong 3 năm, tỷ lệ tử vong với TAVR là 54,1% so với liệu pháp tiêu chuẩn là 80,9%, trong khi trong 5 năm, tỷ lệ tử vong lần lượt là 71,8% và 93,6%.[43] [44] Các triệu chứng suy tim được cải thiện từ 30 ngày đến 6 tháng, trong khi trong 3 năm, 29,7% bệnh nhân trong nhóm TAVR sống sót với các triệu chứng độ I/ II của Hiệp Tim New York, so với 4,8% bệnh nhân trong nhóm điều trị tiêu chuẩn.[42] [43] [45] Những bệnh nhân được điều trị với TAVR cũng cho thấy có nhiều cải thiện đáng kể khi đánh giá chất lượng cuộc sống liên quan đến sức khỏe khi so với những người sử dụng liệu pháp tiêu chuẩn.[46]
Dữ liệu thử nghiệm gần đây ở bệnh nhân có nguy cơ trung bình gợi ý rằng TAVR có thể là biện pháp thay thế phẫu thuật hợp lý. Nghiên cứu PARTNER 2A ở bệnh nhân bị hẹp van động mạch chủ nặng có nguy cơ trung bình cho thấy tỷ lệ tử vong tương tự hoặc đột quỵ gây tàn phế trong 2 năm với TAVR so với phẫu thuật, trong khi thử nghiệm ngẫu nhiên khác về van nhân tạo tự mở rộng cũng cho thấy không kém hơn trong 2 năm với TAVR.[47] [48]Hướng dẫn của Trường môn tim mạch Hoa Kỳ/Hiệp hội Tim Hoa Kỳ (ACC/AHA) khuyến nghị rằng thay van động mạch chủ là biện pháp phù hợp cho bệnh nhân bị hẹp van động mạch trung bình không có triệu chứng được phẫu thuật tim khác.[28] Ở bệnh nhân được TAVR qua đường động mạch đùi thay vì qua thành ngực, nguy cơ tử vong hoặc đột quỵ gây tàn phế thường thấp hơn so với phẫu thuật. Phân tích gộp bao gồm nghiên cứu PARTNER 2A cho thấy rằng ở nhiều bệnh nhân TAVR qua động mạch đùi có thể hữu ích so với thay van động mạch chủ phẫu thuật, nhất là những bệnh nhân có kỳ vọng sống ngắn hơn,[49] mặc dù cần lưu ý rằng độ bền lâu dài của TAVR vẫn chưa chắc chắn.
Nong van động mạch chủ bằng bóng
Đối với những bệnh nhân có triệu chứng cấp tính hoặc sốc tim, nong van động mạch bằng bóng là lựa chọn hợp lý giúp bắc cầu qua phẫu thuật hoặc TAVR. Đây là thủ thuật được thực hiện qua da trong phòng thông tim, khi đó bóng được bơm phồng mạnh qua van động mạch chủ để giảm tình trạng hẹp. Tiếc là tỷ lệ tái hẹp sau 6 tháng cao và không cho thấy có cải thiện về tỷ lệ tử vong sau khi nong van. Tuy nhiên, bệnh nhân thường có cải thiện về huyết động học và các triệu chứng, có thể tạo cơ hội để chăm sóc triệt để hơn.[50][Fig-8]
Điều trị nội khoa
Không có điều trị nội khoa nào cho thấy cải thiện tỷ lệ sống sót ở bệnh nhân hẹp động mạch chủ. Mặc dù vai trò của liệu pháp statin được chứng minh để phòng ngừa bệnh xơ vữa, các thử nghiệm ngẫu nhiên về statin ở bệnh nhân hẹp van động mạch chủ không cho thấy có các cải thiện về tiến triển hẹp van động mạch chủ.[12] [51] [52] Tương tự như vậy, thuốc chẹn hệ renin-angiotensin và bisphosphonate có nhiều ưu điểm lý thuyết đối với tái cấu trúc cơ tim, sức khỏe mạch, hoặc vôi hóa van, nhưng còn thiếu dữ liệu thử nghiệm ngẫu nhiên có đối chứng thuyết phục ở bệnh nhân hẹp van động mạch chủ.[53] Do đó, điều trị nội khoa cần nhằm vào các bệnh lý kèm theo như bệnh mạch vành, tăng lipid máu, tăng huyết áp, và suy tim.
Thường điều trị cho bệnh nhân hẹp van động mạch chủ có các triệu chứng suy tim với thuốc giãn mạch như thuốc ức chế men chuyển và thuốc lợi tiểu,[54] mặc dù cần cẩn trọng để tránh các biến chứng như hạ huyết áp và ngất. Ở những bệnh nhân bệnh nặng có hẹp van động mạch chủ và rối loạn chức năng thất trái, người ta đã sử dụng sodium nitroprosside để cải thiện dữ liệu huyết động trong trường hợp cấp tính; các dữ liệu khác còn hạn chế.[55]
Hẹp van động mạch chủ không có triệu chứng
Hẹp van động mạch chủ nặng
- Phẫu thuật thay van được chỉ định ở nhiều bệnh nhân hẹp van động mạch nặng không có các triệu chứng nhưng thỏa chỉ định thay van, khi nguy cơ phẫu thuật thấp hoặc trung bình.[28] Khuyến nghị ở bệnh nhân có thông số phân suất tống máu (EF) là <50%.[15] Các nghiên cứu cho thấy sự khác biệt về tỷ lệ sống sót đáng kể, bắt đầu sớm 3 năm sau khi thay van, giữa những người có EF trước phẫu thuật là >50% và bệnh nhân có EF <50%.[56] Trì hoãn phẫu thuật ở những bệnh nhân này có thể dẫn đến rối loạn chức năng LV không hồi phục và tỷ lệ sống sót trở nên tệ hơn.
- Cũng khuyến nghị thay van phẫu thuật ở bệnh nhân bị hẹp van động mạch chủ nặng không có triệu chứng được phẫu thuật tim khác, như bắc cầu động mạch vành hoặc phẫu thuật van khác.[15]
- Có một nhóm đáng kể bệnh nhân bị hẹp van động mạch nặng không có triệu chứng có chức năng tâm thu LV bình thường, và không yêu cầu các loại phẫu thuật tim khác. Ở những bệnh nhân này, cần xác định đầu tiên là họ thật sự không có các triệu chứng bằng cách tìm hiểu kỹ tiền sử, tập trung vào mức hoạt động và những thay đổi về khả năng cơ năng. Đối với những bệnh nhân không có triệu chứng, xét nghiệm gắng sức có thể cung cấp thông tin quan trọng về mặt lâm sàng.[16] Hướng dẫn của Trường môn tim mạch Hoa Kỳ/Hội Tim Hoa Kỳ (ACC/AHA) khuyến nghị rằng thay van là biện pháp phù hợp ở bệnh nhân bị hẹp van động mạch nặng không có triệu chứng nhưng giảm khả năng vận động hoặc giảm huyết áp do vận động. Điều này cũng phù hợp ở bệnh nhân hẹp van động mạch không có triệu chứng được phân loại là rất nặng và có nguy cơ phẫu thuật thấp.[15]
- Có ý kiến khuyến nghị rằng bệnh nhân hẹp van động mạch nặng được đánh giá liên tiếp với siêu âm tim mỗi 6 đến 12 tháng.[15]
Hẹp van động mạch chủ nhẹ hoặc trung bình
- Khi bệnh nhân bị hẹp van nhẹ hoặc trung bình được phẫu thuật tim, quyết định thay van khó khăn hơn và cần cân bằng nguy cơ tăng thêm khi thay van động mạch chủ được thêm vào phẫu thuật dự kiến với khả năng hẹp van động mạch chủ tiến triển thành tình trạng nặng, có triệu chứng trong tương lai.
- Đã có nghiên cứu về thay van dự phòng khi phẫu thuật bắc cầu động mạch vành, mặc dù chưa có các thử nghiệm lớn tiền cứu, ngẫu nhiên có đối chứng. Xem xét kết quả từ 1995 đến 2000 trong cơ sở dữ liệu của Hiệp hội phẫu thuật ngực (STS) cho thấy rằng nếu bệnh nhân đạt chênh áp động mạch chủ đỉnh >30 mmHg và <70 tuổi (tương quan với mức độ hẹp vừa phải hơn), thay van dự phòng có thể giúp ích cho họ khi phẫu thuật bắc cầu chủ vành.[57]Những kết luận này được hỗ trợ bởi một phân tích hồi cứu sau đó nhận thấy ưu điểm sống sót đáng kể sau 8 năm ủng hộ việc thay van dự phòng khi phẫu thuật bắc cầu đối với những bệnh nhân có hẹp van động mạch trung bình, không phải mức độ nhẹ.[58] Hướng dẫn của Trường môn tim mạch Hoa Kỳ/Hiệp hội Tim Hoa Kỳ (ACC/AHA) khuyến nghị rằng thay van động mạch chủ là biện pháp phù hợp cho bệnh nhân bị hẹp van động mạch trung bình không có triệu chứng được phẫu thuật tim khác.[15]
- Khuyến nghị siêu âm tim qua thành ngực liên tiếp ở bệnh nhân bị hẹp nhẹ không có triệu chứng mỗi 3 đến 5 năm.[15] Khuyến nghị siêu âm tim qua thành ngực cho bệnh nhân bị hẹp trung bình mỗi 1 đến 2 năm.[15]
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Bắt đầu | ||
| Không ổn định về mặt lâm sàng | 1 | Điều trị nội khoa hoặc nong van bằng bóng |
| Cấp tính( tóm tắt ) | ||
| Ổn định về mặt lâm sàng: có triệu chứng | ||
| Bệnh nhân phẫu thuật: nguy cơ thấp | 1 | Thay van động mạch chủ bằng phẫu thuật |
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| Bổ sung | Chống đông kéo dài | |
| Bệnh nhân được chỉ định phẫu
thuật: nguy cơ trung bình |
1 | Thay van động mạch chủ bằng phẫu thuật |
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| Bổ sung | Chống đông kéo dài | |
| 2 | Thay van động mạch chủ qua catheter (TAVR) nếu có | |
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| Bổ sung | Chống đông kéo dài | |
| Bệnh nhân được chỉ định phẫu thuật: nguy cơ cao | 1 | Chuyển sang thay van động mạch chủ bằng phẫu thuật |
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| Bổ sung | Chống đông kéo dài | |
| 1 | Thay van động mạch chủ qua catheter (TAVR) nếu có | |
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| Bổ sung | Chống đông kéo dài | |
| Nguy cơ cản trở (không phải bệnh nhân được chỉ định phẫu thuật) | 1 | Thay van động mạch chủ qua catheter (TAVR) nếu có |
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| Bổ sung | Chống đông kéo dài | |
| 2 | Điều trị nội khoa | |
| 2 | Nong van bằng bóng | |
| Cấp tính | ||
| Ổn định về mặt lâm sàng: không có triệu chứng | ||
| Hẹp van động mạch chủ nặng | 1 | Theo dõi lâm sàng và siêu âm tim hoặc chuyển sang phẫu thuật |
| Hẹp van động mạch chủ không nặng: không tiến hành phẫu thuật bắc cầu, van, hoặc động mạch chủ | 1 | Theo dõi lâm sàng và siêu âm tim |
| Hẹp van động mạch chủ không nặng: tiến hành phẫu thuật bắc cầu, van hoặc động mạch chủ | 1 | Xem xét thay van dự phòng đồng thời |
Các lựa chọn điều trị
| Bắt đầu | ||
| Không ổn định về mặt lâm sàng | 1 | Điều trị nội khoa hoặc nong van bằng bóng
» Tất cả các bệnh nhân cần được ổn định trước khi phẫu thuật hoặc thay van động mạch chủ qua catheter (TAVR). » Có quan ngại rằng liệu pháp thuốc giãn mạch có khả năng nguy hiể’m, do khả năng van hẹp có thể’ chỉ cho phép cung lượng tim cố định, dẫn đến hạ huyết áp. Tuy nhiên, các nghiên cứu mới đây hơn gợi ý rằng điều này không chính xác.3[C]Evidence Không thường sử dụng tiệu pháp thuốc giãn mạch và thuốc chen beta tiền phẫu vào ngày phẫu thuật. » Thỉnh thoảng, nong van bằng bóng được xem là biện pháp tạm thời trước khi phẫu thuật hoặc TAVR. Nong van bằng bóng là thủ thuật được thực hiện qua da trong phòng thông tim, khi đó bóng được bơm phồng mạnh qua van động mạch chủ để’ giảm tình trạng hẹp. |
| Cấp tính( tóm tắt ) | ||
| Ổn định về mặt lâm sàng: có triệu chứng | ||
| Bệnh nhân phẫu thuật: nguy cơ thấp | 1 | Thay van động mạch chủ bằng phẫu thuật |
| » Nguy cơ tử vong ước tỉnh của Hiệp hội phẫu thuật viên lồng ngực (STS-PROM) [Society of Thoracic Surgeons: risk calculator]
[VIDEO: Cardiac Risk Index for Thoracic Surgery (Lee) ] và EuroScore II[26] là hai công cụ hữu dụng đánh giá nguy cơ, một thành phần trong ước tính nguy cơ phẫu thuật toàn thể của bệnh nhân. Sử dụng thông số ước tính tỷ lệ tử vong cùng với đánh giá suy nhược, tổn thương hệ thống cơ quan chính, và những cản trở cụ thể theo thủ thuật để phân loại nguy cơ phẫu thuật chung cho từng bệnh nhân.[15] » Kinh nghiệm tích lũy và nguy cơ phẫu thuật có thể chấp nhận khiến việc thay van bằng phẫu thuật trở thành một liệu pháp thích hợp đối với hầu hết các bệnh nhân hẹp van động mạch chủ nặng có triệu chứng. » Van động mạch chủ nhân tạo được sử dụng trong thay van qua phẫu thuật có thể là cơ học hoặc sinh học. |
||
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| » Cần xem xét thuốc kháng sinh dự phòng để phòng ngừa viêm nội tâm mạc nhiễm khuẩn ở bệnh nhân có van tim nhân tạo, bao gồm van tim nhân tạo được đặt qua catheter và mảnh ghép đồng loại, trước khi thực hiện thủ thuật nha khoa, liên quan đến mô nướu hoặc vùng răng quanh chóp hoặc rách niêm mạc miệng.[59] [28] | ||
| Bổ sung | Chống đông kéo dài | |
| » Chỉ định chống đông với chất đối kháng vitamin K ở những bệnh nhân được thay van động mạch chủ bằng van nhân tạo cơ học.
» Không yêu cầu chống đông nếu sử dụng van sinh học, trừ khi có rung nhĩ, khi đó khuyến nghị dùng chống đông. |
||
| Bệnh nhân được chỉ định phẫu thuật: nguy cơ trung bình | 1 | Thay van động mạch chủ bằng phẫu thuật |
| » Nguy cơ tử vong ước tỉnh của Hiệp hội phẫu thuật viên lồng ngực (STS-PROM) [Society of Thoracic Surgeons: risk calculator]
[VIDEO: Cardiac Risk Index for Thoracic Surgery (Lee) ] và EuroScore II[26]là hai công cụ đánh giá nguy cơ giúp ích như là một phần của ước tính nguy cơ phẫu thuật toàn thể của từng bệnh nhân. Sử dụng thông số ước tính tỷ lệ tử vong cùng với đánh giá suy nhược, tổn thương hệ thống cơ quan chính, và những cản trở cụ thể theo thủ thuật để phân loại nguy cơ phẫu thuật chung của từng bệnh nhân.[15] » Kinh nghiệm tích lũy và nguy cơ phẫu thuật có thể chấp nhận được khiến việc thay tim phẫu thuật trở thành một liệu pháp thích hợp đối với hầu hết các bệnh nhân bị hẹp van động mạch chủ nặng có triệu chứng. Tuy nhiên, thay van động mạch chủ qua catheter là biện pháp thay thế thích hợp đối với thay van động mạch chủ phẫu thuật ở bệnh nhân có nguy cơ trung bình, tùy theo nguy cơ thủ thuật, giá trị, và ưu tiên cụ thể từng bệnh nhân.[59] [28] » Van động mạch chủ nhân tạo được sử dụng trong thay van qua phẫu thuật có thể là cơ học hoặc sinh học |
||
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| » Cần xem xét thuốc kháng sinh dự phòng để phòng ngừa viêm nội tâm mạc nhiễm khuẩn ở bệnh nhân có van tim nhân tạo, bao gồm van tim nhân tạo được đặt qua catheter và mảnh ghép đồng loại, trước khi thực hiện thủ thuật nha khoa, liên quan đến mô nướu hoặc vùng răng quanh chóp hoặc rách niêm mạc miệng.[59] [28] | ||
| Bổ sung | Chống đông kéo dài | |
| » Chỉ định chống đông với chất đối kháng vitamin K ở những bệnh nhân được thay van động mạch chủ bằng van nhân tạo cơ học.
» Không yêu cầu chống đông nếu sử dụng van sinh học, trừ khi có rung nhĩ, khi đó khuyến nghị dùng chống đông |
||
| 2 | Thay van động mạch chủ qua catheter (TAVR) nếu có | |
| » Bệnh nhân có nguy cơ phẫu thuật trung bình thường được chuyển sang phẫu thuật thay van; tuy nhiên, TAVR hiện được xem là lựa chọn hợp lý trong nhiều ca bệnh, nhất là ở bệnh nhân lớn tuổi. [BMJ Rapid Recommendations: transcatheter or surgical aortic valve replacement]
» Dữ liệu thử nghiệm gần đây ở bệnh nhân có nguy cơ trung bình gợi ý rằng TAVR có thể là biện pháp thay thế phẫu thuật hợp lý. Nghiên cứu PARTNER 2A ở bệnh nhân bị hẹp van động mạch chủ nặng có nguy cơ trung bình cho thấy tỷ lệ tử vong tương tự hoặc đột quỵ gây tàn phế trong 2 năm với TAVR so với phẫu thuật, trong khi thử nghiệm ngẫu nhiên khác về van nhân tạo tự mở rộng cũng cho thấy không kém hơn trong 2 năm với TAVR.[47] [48]Hướng dẫn của Trường môn tim mạch Hoa Kỳ/Hiệp hội Tim Hoa Kỳ (ACC/AHA) khuyến nghị rằng thay van động mạch chủ là biện pháp phù hợp cho bệnh nhân bị hẹp van động mạch trung bình không có triệu chứng được phẫu thuật tim khác.[28] » Ở bệnh nhân được TAVR qua đường động mạch đùi thay vì qua thành ngực, nguy cơ tử vong hoặc đột quỵ gây tàn phế thường thấp hơn so với phẫu thuật. Phân tích gộp bao gồm nghiên cứu PARTNER 2A cho thấy rằng ở nhiều bệnh nhân TAVR qua động mạch đùi có thể hữu ích so với thay van động mạch chủ phẫu thuật, nhất là những bệnh nhân có kỳ vọng sống ngắn hơn,[49] mặc dù cần lưu ý rằng độ bền lâu dài của TAVR vẫn chưa chắc chắn. |
||
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| » Cần xem xét thuốc kháng sinh dự phòng để phòng ngừa viêm nội tâm mạc nhiễm khuẩn ở bệnh nhân có van tim nhân tạo, bao gồm van tim nhân tạo được đặt qua catheter và mảnh ghép đồng loại, trước khi thực hiện thủ thuật nha khoa, liên quan đến mô nướu hoặc vùng răng quanh chóp hoặc rách niêm mạc miệng.[59] [28] | ||
| Bổ sung | Chống đông kéo dài | |
| » Chỉ định chống đông với chất đối kháng vitamin K ở những bệnh nhân được thay van động mạch chủ bằng van nhân tạo cơ học.
» Không yêu cầu chống đông nếu sử dụng van sinh học, trừ khi có rung nhĩ, khi đó khuyến nghị dùng chống đông. |
||
| Bệnh nhân được chỉ định phẫu thuật: nguy cơ cao | 1 | Chuyển sang thay van động mạch chủ bằng phẫu thuật |
| » Điều quan trọng là tất cả các bệnh nhân được chuyển sang đánh giá phẫu thuật, cho dù ban đầu họ được xem là có nguy cơ phẫu thuật cao.
» Khuyến nghị thay van động mạch chủ phẫu thuật hoặc thay van động mạch chủ qua catheter (TAVR) cho những bệnh nhân bị hẹp van động mạch chủ nặng có triệu chứng và có nguy cơ cao đối với thay van động mạch chủ phẫu thuật.[28] Cần xem xét những giá trị và ưu tiên cụ thể từng bệnh nhân, các bệnh đồng thời, tiếp cận mạch máu, dự hậu về chức năng, và thời gian sống sót sau khi thay van khi chọn phẫu thuật hay TAVR cho những bệnh nhân có nguy cơ phẫu thuật cao. » Nguy cơ tử vong ước tỉnh của Hiệp hội phẫu thuật viên lồng ngực (STS-PROM) [Society of Thoracic Surgeons: risk calculator] [VIDEO: Cardiac Risk Index for Thoracic Surgery (Lee) ] và EuroScore II[26] là hai công cụ đánh giá nguy cơ hữu ích như là một phần của ước tính nguy cơ phẫu thuật toàn thể của bệnh nhân. Sử dụng thông số ước tính tỷ lệ tử vong cùng với đánh giá suy nhược, tổn thương hệ thống cơ quan chính, và những cản trở cụ thể theo thủ thuật để phân loại nguy cơ phẫu thuật chung cho từng bệnh nhân.[15] » Bệnh nhân lớn tuổi và bệnh nhân có hẹp van động mạch chủ lưu lượng thấp, chênh áp thấp có nguy cơ phẫu thuật cao hơn.[60] [61] [62] [63] [64] [65] [66] » Tuy nhiên, thay van có lợi ích sống sót đáng kể và cải thiện triệu chứng cho hầu hết bệnh nhân, do đó chuyển sang đánh giá rất quan trọng. » Có thể sử dụng nghiệm pháp gắng sức bằng dobutamine để nhận diện những bệnh nhân có hẹp van động mạch chủ lưu lượng thấp chênh áp thấp với khả năng cải thiện phân suất tống máu và thể tích nhát bóp. Những bệnh nhân này trở nên khá hơn khi được phẫu thuật so với những người không có dự trữ co bóp đầy đủ. |
||
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| » Cần xem xét thuốc kháng sinh dự phòng để phòng ngừa viêm nội tâm mạc nhiễm khuẩn ở bệnh nhân có van tim nhân tạo, bao gồm van tim nhân tạo được đặt qua catheter và mảnh ghép đồng loại, trước khi thực hiện thủ thuật nha khoa, liên quan đến mô nướu hoặc vùng răng quanh chóp hoặc rách niêm mạc miệng.[59] [28] | ||
| Bổ sung | Chống đông kéo dài | |
| » Chỉ định chống đông với chất đối kháng vitamin K ở những bệnh nhân được thay van động mạch chủ bằng van nhân tạo cơ học.
» Không yêu cầu chống đông nếu sử dụng van sinh học, trừ khi có rung nhĩ, khi đó khuyến nghị dùng chống đông. |
||
| 1 | Thay van động mạch chủ qua catheter (TAVR) nếu có | |
| » Điều quan trọng là tất cả các bệnh nhân được chuyển sang đánh giá phẫu thuật, cho dù ban đầu họ được xem là có nguy cơ phẫu thuật cao.
» Khuyến nghị thay van động mạch chủ phẫu thuật hay TAVR đối với bệnh nhân bị hẹp van động mạch chủ nặng có triệu chứng và có nguy cơ thay van động mạch chủ phẫu thuật cao.[28] Cần xem xét những giá trị và ưu tiên cụ thể từng bệnh nhân, các bệnh đồng thời, tiếp cận mạch máu, dự hậu về chức năng, và thời gian sống sót sau khi thay van khi chọn phẫu thuật hay TAVR cho những bệnh nhân có nguy cơ phẫu thuật cao. » Nguy cơ tử vong ước tỉnh của Hiệp hội phẫu thuật viên lồng ngực (STS-PROM) [Society of Thoracic Surgeons: risk calculator] [VIDEO: Cardiac Risk Index for Thoracic Surgery (Lee) ] và EuroScore II[26]là hai công cụ đánh giá nguy cơ giúp ích như là một phần của ước tính nguy cơ phẫu thuật toàn thể của từng bệnh nhân. Sử dụng thông số ước tính tỷ lệ tử vong cùng với đánh giá suy nhược, tổn thương hệ thống cơ quan chính, và những cản trở cụ thể theo thủ thuật để phân loại nguy cơ phẫu thuật chung của từng bệnh nhân.[15] » Trong khi TAVR, một van mới được gắn trên stent và được đặt qua catheter, đi vào trong tim qua động mạch đùi hoặc mỏm tim sau khi mở ngực xâm lấn tối thiểu. Cũng có thể sử dụng đường qua nách và qua động mạch chủ. Những ưu điểm này bao gồm tránh tim phổi nhân tạo và mở xương ức.» Có thể đề nghị bệnh nhân có nguy cơ cao từ phẫu thuật tiến hành phẫu thuật hoặc TAVR. Nghiên cứu PARTNER so sánh phẫu thuật và TAVR ở bệnh nhân có nguy cơ cao, tỷ lệ tử vong và khả năng giảm triệu chứng tương tự nhau trong 2 đến 5 năm đối với từng phương pháp.[35] [36] Nguy cơ trước và sau thủ thuật thay đổi trong 30 ngày; các biến chứng mạch và biến cố thần kinh như đột quỵ xảy ra thường xuyên hơn sau khi TAVR, mặc dù chảy máu nhiều và rung nhĩ khởi phát mới thường gặp hơn sau khi phẫu thuật.[38] Tổn thương thận cấp tính và đặt máy tạo nhịp tim mới là những biến chứng có tỷ lệ tương tự ở cả hai phương pháp.[37] Trong 2 đến 5 năm, những cải thiện về diện tích van trong siêu âm tim và chênh áp trung bình tương tự ở cả hai nhóm, nhưng hở van động mạch chủ toàn bộ và quanh van thường xảy ra nhiều hơn sau khi TAVR.[35] [36] [40] Một thử nghiệm ngẫu nhiên so sánh TAVR bằng van sinh học thay thế, tự mở rộng với phẫu thuật ở bệnh nhân có nguy cơ cao cho thấy thời gian sống sót tương tự trong 3 năm với TAVR so với phẫu thuật.[41] » Cần nhấn mạnh rằng mặc dù kết quả đáng khích lệ, nhưng TAVR là một kỹ thuật khá mới mẻ và vào thời điểm này không rõ độ bền của van qua catheter như thế nào so với van nhân tạo phẫu thuật. |
||
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| » Cần xem xét thuốc kháng sinh dự phòng để phòng ngừa viêm nội tâm mạc nhiễm khuẩn ở bệnh nhân có van tim nhân tạo, bao gồm van tim nhân tạo được đặt qua catheter và mảnh ghép đồng loại, trước khi thực hiện thủ thuật nha khoa, liên quan đến mô nướu hoặc vùng răng quanh chóp hoặc rách niêm mạc miệng.[59] [28] | ||
| Bổ sung | Chống đông kéo dài | |
| » Chỉ định chống đông với chất đối kháng vitamin K ở những bệnh nhân được thay van động mạch chủ bằng van nhân tạo cơ học.
» Không yêu cầu chống đông nếu sử dụng van sinh học, trừ khi có rung nhĩ, khi đó khuyến nghị dùng chống đông. |
||
| Nguy cơ cản trở (không phải bệnh nhân được chỉ định phẫu thuật) | 1 | Thay van động mạch chủ qua catheter (TAVR) nếu có |
| » Bệnh nhân có thể được xem là không phải đối tượng phẫu thuật vì nhiều lý do khác nhau (ví dụ như họ có thể ổn định nhưng nguy cơ phẫu thuật được xem là quá lớn).
» Bệnh nhân bị hẹp van động mạch chủ nặng có triệu chứng và nguy cơ cản trở (nghĩa là không phải bệnh nhân được chỉ định phẫu thuật), như những bệnh nhân mắc bệnh phổi tiến triển, biến dạng thành ngực, hoặc vôi hóa động mạch chủ lan tỏa, cần được chuyển sang TAVR nếu thời gian sống sót sau TAVR dự đoán cao hơn 12 tháng.[27] [28]» TAVR là phương thức điều trị được ưu tiên cho những bệnh nhân có nguy cơ phẫu thuật cản trở. Thử nghiệm PARTNER so sánh liệu pháp tiêu chuẩn, bao gồm nong van động mạch chủ bằng bóng, với TAVR ở bệnh nhân được xem là không thể phẫu thuật cho thấy giảm tỷ lệ tử vong hoàn toàn 20% trong 1 năm sử dụng TAVR.[42] Trong 3 năm, tỷ lệ tử vong với TAVR là 54,1% so với liệu pháp tiêu chuẩn là 80,9%, trong khi trong 5 năm, tỷ lệ tử vong lần lượt là 71,8% và 93,6%.[43] [44] » Trong khi TAVR, một van mới được gắn trên stent và được đặt qua catheter, đi vào trong tim qua động mạch đùi hoặc mỏm tim sau khi mở ngực xâm lấn tối thiểu. Cũng có thể sử dụng đường qua nách và qua động mạch chủ. Những ưu điểm này bao gồm tránh tim phổi nhân tạo và mở xương ức. |
||
| Thêm | Thuốc kháng sinh dự phòng lâu dài cho viêm nội tâm mạc nhiễm khuẩn | |
| » Cần xem xét thuốc kháng sinh dự phòng để phòng ngừa viêm nội tâm mạc nhiễm khuẩn ở bệnh nhân có van tim nhân tạo, bao gồm van tim nhân tạo được đặt qua catheter và mảnh ghép đồng loại, trước khi thực hiện thủ thuật nha khoa, liên quan đến mô nướu hoặc vùng răng quanh chóp hoặc rách niêm mạc miệng.[59] [28] | ||
| Bổ sung | Chống đông kéo dài | |
| » Chỉ định chống đông với chất đối kháng vitamin K ở những bệnh nhân được thay van động mạch chủ bằng van nhân tạo cơ học.
» Không yêu cầu chống đông nếu sử dụng van sinh học, trừ khi có rung nhĩ, khi đó khuyến nghị dùng chống đông. |
||
| 2 | Điều trị nội khoa | |
| » Thay van động mạch chủ qua catheter (TAVR) có thể giúp giảm hẹp van động mạch chủ ở phần lớn bệnh nhân, bất kể tình trạng thể chất là gì. Tuy nhiên, chỉ vì có thể thực hiện thay van không có nghĩa là cần thực hiện. Quyết định thay van động mạch chủ, dù bằng phẫu thuật hoặc qua catheter, cần xem xét lợi ích mong đợi. Bệnh nhân mắc bệnh giai đoạn cuối, sa sút trí tuệ đáng kể, hoặc các bệnh đồng mắc tiến triển mà việc thay van không mong đem lại cải thiện cuộc sống có ý nghĩa thì không nên chuyển sang thay van.
» Không có điều trị nội khoa nào cho thấy cải thiện tỷ lệ sống sót ở bệnh nhân hẹp động mạch chủ. Mặc dù vai trò của liệu pháp statin được chứng minh để phòng ngừa bệnh xơ vữa, các thử nghiệm ngẫu nhiên về statin ở bệnh nhân hẹp van động mạch chủ không cho thấy có các cải thiện về tiến triể’n hẹp van động mạch chủ.[12] [51] [52] Tương tự như vậy, thuốc chẹn hệ renin-angiotensin và bisphosphonate có nhiều ưu điểm lý thuyết đối với tái cấu trúc cơ tim, sức khỏe mạch, hoặc vôi hóa van, nhưng còn thiếu dữ liệu thử nghiệm ngẫu nhiên có đối chứng thuyết phục ở bệnh nhân hẹp van động mạch chủ.[53] Do đó, điều trị nội khoa cần nhằm vào các bệnh lý kèm theo như bệnh mạch vành, tăng lipid máu, tăng huyết áp, và suy tim. |
||
| 2 | Nong van bằng bóng | |
| » Một lựa chọn giảm nhẹ hợp lý cho những bệnh nhân có triệu chứng cao nhưng nguy cơ quá cao để’ chỉnh sửa bằng phẫu thuật, và nếu thay van động mạch chủ qua catheter không có hoặc chống chỉ định.
» Một thủ thuật được thực hiện qua da trong phòng thông tim, khi đó bóng được bơm phồng mạnh qua van động mạch chủ để’ giảm tình trạng hẹp. » Tỷ lệ tái hẹp cao sau 6 tháng và không cho thấy có cải thiện về tỷ lệ tử vong được xác định. » Bệnh nhân giảm triệu chứng, và có ít bằng chứng rằng nong bóng liên tiếp có thể’ cải thiện tình trạng sống sót.[50] » Thỉnh thoảng có thể’ được sử dụng như là cầu nối với liệu pháp dứt điểm hơn (ví dụ như phẫu thuật thay van động mạch chủ) nếu điều này được xem là có khả năng sau này. |
||
| Cấp tính | ||
| Ổn định về mặt lâm sàng: không có triệu chứng | ||
| Hẹp van động mạch chủ nặng | 1 | Theo dõi lâm sàng và siêu âm tim hoặc chuyển sang phẫu thuật |
| » Phẫu thuật thay van được chỉ định ở nhiều bệnh nhân hẹp van động mạch nặng không có các triệu chứng nhưng thỏa chỉ định thay van, khi nguy cơ phẫu thuật thấp hoặc trung bình.[28] Khuyến nghị ở bệnh nhân có thông số phân suất tống máu (EF) là <50%.[15] Các nghiên cứu cho thấy sự khác biệt về tỷ lệ sống sót đáng kể, bắt đầu sớm 3 năm sau khi thay van, giữa những người có EF trước phẫu thuật là >50% và bệnh nhân có EF <50%.[56] Trì hoãn phẫu thuật ở những bệnh nhân này có thể dẫn đến rối loạn chức năng LV không hồi phục và tỷ lệ sống sót trở nên tệ hơn.» Cũng khuyến nghị thay van phẫu thuật ở bệnh nhân bị hẹp van động mạch chủ nặng không có triệu chứng được phẫu thuật tim khác, như bắc cầu động mạch vành hoặc phẫu thuật van khác.[15]
» Nghiệm pháp gắng sức có thể cung cấp thông tin quan trọng về mặt lâm sàng ở bệnh nhân bị hẹp van động mạch chủ nặng không có triệu chứng và chức năng tâm thu LV bình thường.[16] Được khuyến nghị là cách thức nhận diện bệnh nhân có khả năng tiến triển các triệu chứng hoặc có thể có lợi nếu chuyển sang phẫu thuật sớm. Hướng dẫn của Trường môn tim mạch Hoa Kỳ/Hội Tim Hoa Kỳ (ACC/AHA) khuyến nghị rằng thay van là biện pháp phù hợp ở bệnh nhân bị hẹp van động mạch chủ nặng không có triệu chứng nhưng giảm khả năng vận động hoặc giảm huyết áp do vận động. Điều này cũng hợp lý ở bệnh nhân hẹp van động mạch chủ không có triệu chứng được phân loại là rất nặng và có nguy cơ phẫu thuật thấp.[15] » Nếu không thực hiện phẫu thuật, bệnh nhân bị hẹp van động mạch chủ nặng cần được siêu âm tim mỗi 6 đến 12 tháng ngoài theo dõi lâm sàng thường qui.[15] |
||
| Hẹp van động mạch chủ không nặng: không tiến hành phẫu thuật bắc cầu, van, hoặc động mạch chủ | 1 | Theo dõi lâm sàng và siêu âm tim |
| » Khuyến nghị siêu âm tim qua thành ngực liên tiếp mỗi 3 đến 5 năm ở bệnh nhân không có triệu chứng có tình trạng hẹp nhẹ, và mỗi 1 đến 2 năm ở bệnh nhân không có triệu chứng có tình trạng hẹp trung bình.[15] | ||
| Hẹp van động mạch chủ không nặng: tiến hành phẫu thuật bắc cầu, van hoặc động mạch chủ | 1 | Xem xét thay van dự phòng đồng thời |
| » Nếu bệnh nhân bị hẹp van nhẹ hoặc trung bình được phẫu thuật tim, quyết định thay van khó khăn hơn so với quyết định khi có tình trạng hẹp nặng. Điều này cân bằng giữa việc tăng nguy cơ thay van động mạch chủ được thêm vào phẫu thuật dự kiến với khả năng hẹp van động mạch chủ tiến triển thành tình trạng nặng, có triệu chứng trong tương lai.
» Hướng dẫn của Trường môn tim mạch Hoa Kỳ/Hiệp hội Tim Hoa Kỳ (ACC/AHA) khuyến nghị rằng thay van động mạch chủ là biện pháp phù hợp cho bệnh nhân bị hẹp van động mạch trung bình không có triệu chứng được phẫu thuật tim khác.[15]
|
||
Liên lạc theo dõi
Khuyến nghị
Giám sát
Đối với những bệnh nhân không có triệu chứng, cần thiết theo dõi chặt chẽ. Mặc dù các triệu chứng thường không xảy ra trừ khi bệnh nhân bị hẹp van động mạch chủ nặng, cần hỏi kỹ bệnh nhân bị hẹp van động mạch chủ trung bình về các triệu chứng, vì bệnh nhân thường có thể quy việc suy giảm chức năng cho các nguyên nhân khác như tuổi tác. Một nghiên cứu tiền cứu lớn ở các bệnh nhân bị hẹp van động mạch chủ nặng không có triệu chứng cho thấy rằng trong 5 năm, chỉ 20% không tử vong do tim mạch hoặc thay van động mạch chủ (AVR).[73] Có thể thực hiện nghiệm pháp gắng sức ở bệnh nhân bị hẹp van động mạch chủ nặng không có triệu chứng để đánh giá các triệu chứng và đáp ứng sinh lý với tập luyện. Những bệnh nhân trở nên có triệu chứng hoặc không cho thấy gia tăng huyết áp đáng kể có lẽ cần được chuyển sang phẫu thuật.[15]
Theo dõi liên tiếp các bệnh nhân hẹp van động mạch chủ không có triệu chứng tùy theo mức độ nghiêm trọng của tình trạng hẹp:[15]
- Hẹp nhẹ: siêu âm tim qua thành ngực mỗi 3 đến 5 năm
- Hẹp vừa: siêu âm tim qua thành ngực mỗi 1 đến 2 năm
- Hẹp nặng: siêu âm tim qua thành ngực mỗi 6 đến 12 tháng.
Sau khi AVR, bệnh nhân cần được khám lâm sàng hoàn toàn 2 đến 4 tuần sau khi xuất viện, chú ý đến sự xuất hiện hoặc cải thiện các triệu chứng trước khi phẫu thuật. Cần thực hiện siêu âm tim qua thành ngực cũng như đánh giá chức năng van nhân tạo. Khi không có xấu đi về mặt lâm sàng, cần hỏi bệnh và khám lâm sàng ít nhất mỗi năm một lần. Cần đánh giá bất kỳ sự thay đổi nào về tình trạng lâm sàng với siêu âm tim, và bệnh nhân có van sinh học cần được siêu âm tim mỗi năm một lần sau 10 năm thậm chí khi không có các triệu chứng để đánh giá chức năng van.[15] Mặc dù đánh giá siêu âm tim thay van nhân tạo động mạch chủ qua ống thông (TAVR) tương tự như đánh giá van được đặt bằng phẫu thuật, các khuyến nghị hiện tại yêu cầu đánh giá thường xuyên hơn ở bệnh nhân có thiết bị mới này.[27] Bệnh nhân có chứng hở van động mạch chủ quanh van có nguy cơ tử vong cao hơn và thậm chí cần được theo dõi chặt chẽ hơn.[35]
Hướng dẫn dành cho bệnh nhân
Bệnh nhân có van nhân tạo cần chú ý sử dụng thuốc kháng sinh trước khi thực hiện các thủ thuật y khoa nhất định (ví dụ như khám răng miệng), và nếu không chắc chắn, cần hỏi bác sĩ y khoa về biện pháp dự phòng thích hợp.[28]
Bệnh nhân phải biết rằng sau khi AVR, họ vẫn có bệnh van đáng kể. Ngoài ra, thường có các bệnh tim mạch đồng mắc khác, do đó cần thực hiện chế độ ăn uống và phác đồ tập luyện thích hợp.
Cần cho bác sĩ biết về việc trở lại các triệu chứng trước phẫu thuật ngay khi nhận thấy để có thể thực hiện đánh giá thích hợp. Thông tin trực tuyến từ các trang web được đề xuất có thể hữu ích. [NHS Choices: aortic valve replacement]
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Suy tim sung huyết cấp tính | Dài hạn | Cao |
| Suy tim xảy ra khi hậu gánh do hẹp van động mạch chủ gây ra làm hạn chế khả năng bơm máu cho cơ thể của tâm thất trái. Việc điều trị suy tim trong hẹp van động mạch chủ rất khó. Thuốc lợi tiểu và giảm hậu gánh cẩn thận với thuốc giãn mạch là lựa chọn tốt nhất.
Cần sử dụng cẩn trọng thuốc chen beta và thuốc chẹn kênh canxi nếu được vì tác động co cơ âm tính lên tâm thất trái. Liệu pháp điều trị hẹp van động mạch chủ có triệu chứng phải giải quyết tình trạng hẹp nền thông qua thay van phẫu thuật hoặc nong van bằng bóng. |
||
| Đột tử do tim ở bệnh nhân có triệu chứng | Biến thiên | Cao |
| Đột tử do loạn nhịp thất rất hiếm khi xảy ra ở bệnh nhân không có triệu chứng (1%) nhưng là mối quan ngại đáng kể ở bệnh nhân có triệu chứng.[68] | ||
| Đột tử do tim ở bệnh nhân không có triệu chứng | Biến thiên | Thấp |
| Đột tử do loạn nhịp thất rất hiếm khi xảy ra ở bệnh nhân không có triệu chứng (1%) nhưng là mối quan ngại đáng kể ở bệnh nhân có triệu chứng.[68] | ||
| Nhiễm trùng van nhân tạo | Biến thiên | Thấp |
| Bất kỳ van nhân tạo nào cũng có nguy cơ nhiễm trùng, và bất kỳ trường hợp sốt hoặc dấu hiệu rối loạn chức năng van cần thực hiện nuôi cấy máu và đánh giá chức năng van. | ||
| Huyết khối thứ phát do van cơ học | Biến thiên | Thấp |
| Van cơ học dễ có huyết khối và cục máu đông nên cần chống đông suốt đời. | ||
| Tái hẹp | Biến thiên | Thấp |
| Nếu bệnh nhân có trở lại các triệu chứng trước khi phẫu thuật >10 năm sau khi thay thế, cần xem xét tái hẹp. | ||
| Lỏng van | Biến thiên | Thấp |
| Nghi ngờ khi bệnh nhân tiến triển các dấu hiệu suy tim mới hoặc có tiếng thổi tâm trương do hở van động mạch chủ. | ||
Tiên lượng
Đối với những bệnh nhân có tình trạng hẹp nhẹ hoặc trung bình, diện tích van động mạch chủ giảm trung bình 0,1 cmA2/ năm và chênh áp trung bình tăng lên 7 mmHg hàng năm.[67] Có ý kiến khuyến nghị rằng bệnh nhân có hẹp van động mạch chủ trung bình cần siêu âm tim mỗi 1 đến 2 năm, và những bệnh nhân có hẹp van động mạch chủ nhẹ được siêu âm tim mỗi 3 đến 5 năm.[15] Điều quan trọng cần lưu ý rằng tốc độ tiến triển rất thay đổi và thời gian theo dõi được khuyến nghị có thể thay đổi tùy theo bệnh nhân.
Khởi phát triệu chứng là cột mốc quan trọng và báo hiệu tiên lượng kém, với thời gian sống sót trung bình là 2 đến 3 năm nếu không thay van. Từ 8% đến 34% bệnh nhân có triệu chứng bị tử vong đột ngột.[68] Do đó, điều thiết yếu là chuyển bệnh nhân có triệu chứng sang thay van động mạch chủ phẫu thuật.
Thay van động mạch chủ phẫu thuật là liệu pháp rất hiệu quả. Những tiến bộ trong thiết kế van nhân tạo, tim phổi nhân tạo, kỹ thuật phẫu thuật, và gây mê đã dần cải thiện kết quả phẫu thuật van động mạch chủ. Một phân tích từ cơ sở dữ liệu của Hiệp hội Phẫu thuật ngực STS Hoa Kỳ năm 2006 cho thấy trong thập kỷ trước, nguy cơ tử vong do thay van động mạch chủ đơn độc giảm từ 3,4% xuống 2,6%. Đối với những bệnh nhân <70 tuổi khi phẫu thuật, nguy cơ tử vong là 1,3%.[29] Những bệnh nhân sống sót sau phẫu thuật có tuổi thọ gần bình thường, với tỷ lệ sống sót tương đối trong 5, 10, và 15 năm lần lượt là 99%, 85%, và 82%.[69] [70] Gần như tất cả bệnh nhân đều có phân suất tống máu và các triệu chứng suy tim được cải thiện, với lợi ích đáng kể nhất quan sát thấy được ở những bệnh nhân có các triệu chứng trước phẫu thuật tiến triển hơn.[71] [60] [72] Đối với những bệnh nhân không cải thiện, các yếu tố cần xem xét là suy giảm chức năng van, cải thiện chức năng thất trái trước phẫu thuật kém hơn mong đợi, van nhân tạo không khớp, và các bệnh lý kèm theo khác.
Có thể đề nghị phẫu thuật hoặc thay van động mạch chủ qua catheter (TAVR) ở bệnh nhân có nguy cơ phẫu thuật cao, trong khi bệnh nhân có nguy cơ cản trở (nghĩa là không phải bệnh nhân được chỉ định phẫu thuật) cần được chuyển sang TAVR nếu thời gian sống sót sau TAVR dự báo nhiều hơn 12 tháng.[27] [28] Nghiên cứu PARTNER so sánh phẫu thuật và TAVR ở bệnh nhân có nguy cơ cao, tỷ lệ tử vong và khả năng giảm triệu chứng tương tự nhau trong 2 đến 5 năm đối với từng phương pháp.[35] [36] Nguy cơ trước và sau thủ thuật thay đổi trong 30 ngày; các biến chứng mạch và biến cố thần kinh như đột quỵ xảy ra thường xuyên hơn sau khi TAVR, mặc dù chảy máu nhiều và rung nhĩ khởi phát mới thường gặp hơn sau khi phẫu thuật.[38] [37] Tổn thương thận cấp tính và đặt máy tạo nhịp tim mới là những biến chứng có tỷ lệ tương tự ở cả hai phương pháp.[37] Trong 2 đến 5 năm, những cải thiện về diện tích van trong siêu âm tim và chênh áp trung bình tương tự ở cả hai nhóm, nhưng hở van động mạch chủ toàn bộ và quanh van thường xảy ra nhiều hơn sau khi TAVR.[35] [36] [40] Ở bệnh nhân có nguy cơ phẫu thuật cản trở (nghĩa là không phải bệnh nhân được chỉ định phẫu thuật), thử nghiệm PARTNER so sánh liệu pháp tiêu chuẩn, bao gồm nong van động mạch chủ bằng bóng, với TAVR và cho thấy giảm tỷ lệ tử vong hoàn toàn 20% trong 1 năm sử dụng TAVR.[42] Trong 3 năm, tỷ lệ tử vong với TAVR là 54,1% so với liệu pháp tiêu chuẩn là 80,9%, trong khi trong 5 năm, tỷ lệ tử vong lần lượt là 71,8% và 93,6%.[43] [44] Các triệu chứng suy tim được cải thiện từ 30 ngày đến 6 tháng, trong khi trong 3 năm, 29,7% bệnh nhân trong nhóm TAVR sống sót với các triệu chứng độ I/II của Hiệp Tim New York, so với 4,8% bệnh nhân trong nhóm điều trị tiêu chuẩn.[42] [43] [45] Những bệnh nhân được điều trị với TAVR cũng cho thấy có nhiều cải thiện đáng kể khi đánh giá chất lượng cuộc sống liên quan đến sức khỏe khi so với những người sử dụng liệu pháp tiêu chuẩn.[46]
Hầu hết các bệnh nhân có van động mạch chủ hai mảnh sẽ cần thay van tại một thời điểm nào đó trong cuộc đời của họ. Sau khi thay van, bệnh nhân có van hai mảnh có tỷ lệ tử vong giảm và các triệu chứng cải thiện đáng kể. Tuy nhiên, họ vẫn có nguy cơ bóc tách thành động mạch chủ và cần theo dõi liên tiếp biến chứng tiềm tàng này.
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Guidelines on the management of valvular heart disease
Nhà xuất bản: European Society of Cardiology
Quốc tế
Recommendations on the echocardiographic assessment of aortic valve stenosis: a focused update from the European Association of Cardiovascular Imaging and the American Society of Echocardiography
Nhà xuất bản: European Association of Echocardiography; American Society of Echocardiograph
Xuất bản lần cuối: 2017
EAE/ASE recommendations for the use of echocardiography in new transcatheter interventions for valvular heart disease
Nhà xuất bản: European Association of Echocardiography; American Society of Echocardiography
Xuất bản lần cuối: 2011
Bắc Mỹ
ACR appropriateness criteria: imaging for transcatheter aortic valve replacement
Nhà xuất bản: American College of Radiology
Xuất bản lần cuối: 2017
2014 AHA/ACC guideline for the management of patients with valvular heart disease
Nhà xuất bản: American College of Cardiology; American Heart Association
Xuất bản lần cuối: 2014
Recommendations for evaluation of prosthetic valves with two-dimensional and Doppler echocardiography
Nhà xuất bản: American Society of Echocardiography
Xuất bản lần cuối: 2009
Hướng dẫn điều trị
Châu Âu
Transcatheter aortic valve implantation for aortic stenosis Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2017
Guidelines on the management of valvular heart disease Nhà xuất bản: European Society of Cardiology
Xuất bản lần cuối: 2017
Bắc Mỹ
2017 AHA/ACC focused update of the 2014 AHA/ACC guideline for the management of patients with valvular heart disease
Nhà xuất bản: American College of Cardiology; American Heart Association
Xuất bản lần cuối: 2017
ACC/AATS/AHA/ASE/EACTS/HVS/SCA/SCAI/SCCT/SCMR/STS 2017 Appropriate use criteria for the treatment of patients with severe aortic stenosis
Nhà xuất bản: American College of Cardiology; American Heart Association;
Xuất bản lần cuối: 2017
American Society of Echocardiography; European Association for Cardio-Thoracic Surgery; Heart Valve Society; Society of Cardiovascular Anesthesiologists; Society for Cardiovascular Angiography and Interventions; Society of Cardiovascular Computed Tomography; Society for Cardiovascular Magnetic Resonance; Society of Thoracic Surgeons
2017 ACC Expert consensus decision pathway for transcatheter aortic valve replacement in the management of adults with aortic stenosis
Nhà xuất bản: American College of Cardiology
Xuất bản lần cuối: 2017
2014 AHA/ACC guideline for the management of patients with valvular heart disease
Nhà xuất bản: American College of Cardiology; American Heart Association
Xuất bản lần cuối: 2014
2012 ACCF/AATS/SCAI/STS expert consensus document on transcatheter aortic valve replacement
Nhà xuất bản: American College of Cardiology Foundation; American
Xuất bản lần cuối: 2012
Association for Thoracic Surgery; Society for Cardiovascular Angiography and
Interventions; Society of Thoracic Surgeons
Antithrombotic and thrombolytic therapy for valvular disease
Nhà xuất bản: American College of Chest Physicians
Xuất bản lần cuối: 2012
Transcatheter aortic valve implantation: a Canadian Cardiovascular Society position statement
Nhà xuất bản: Canadian Cardiovascular Society
Xuất bản lần cuối: 2012
Nguồn trợ giúp trực tuyến
- Society of Thoracic Surgeons: risk calculator (external link)
- BMJ Rapid Recommendations: transcatheter or surgical aortic valve replacement (external link)
- MAGICapp: recommendations, evidence summaries and consultation decision aids (external link)
- NHS Choices: aortic valve replacement (external link)
Điểm số bằng chứng
- Nguy cơ biến chứng với nghiệm pháp gắng sức ở bệnh nhân hẹp động mạch chủ nặng không có triệu chứng: có bằng chứng tương đối thuyết phục rằng nghiệm pháp gắng sức ở bệnh nhân hẹp động mạch chủ không có triệu chứng không liên quan đến biến chứng đáng kể, bao gồm tử vong đột ngột. Bệnh nhân có kết quả nghiệm pháp gắng sức bình thường có nguy cơ thấp hơn tiến triển các triệu chứng tim tự phát thấp hơn hoặc thay van trong thời gian theo dõi từ 11 đến 36 tháng so với những người có kết quả nghiệm pháp bất thường.[24] Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
- Tỷ lệ tử vong do bất kỳ nguyên nhân nào ở bệnh nhân bị hẹp van động mạch chủ nặng và có nguy cơ phẫu thuật cao: có bằng chứng thuyết phục từ thử nghiệm ngẫu nhiên có đối chứng ở 699 bệnh nhân bị hẹp van động mạch chủ nặng có nguy cơ cao mà tỷ lệ tử vong trong 1 năm tương tự như đối với bệnh nhân được điều trị với thay van động mạch chủ qua qua catheter (TAVR) so với những bệnh nhân được điều trị với thay van động mạch chủ bằng phẫu thuật (AVR) (3,5% với TAVR so với 6,5% với AVR trong 30 ngày, p=0,07; 24,2% với TAVR so với 26,8% với AVR trong 1 năm, p=0,44). Tuy nhiên, có nhiều khác biệt về nguy cơ trước và sau thủ thuật đối với từng thủ thuật.[37] Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Những cải thiện về cung lượng tim: có bằng chứng kém thuyết phục từ một nghiên cứu ở 25 bệnh nhân bị hẹp van động mạch chủ nặng và rối loạn chức năng thất trái cho thấy ở bệnh nhân nặng bị suy tim mất bù, việc sử dụng nitroprusside truyền tĩnh mạch giúp cải thiện cung lượng tim và giảm áp lực bít mao mạch phổi, cho phép bệnh nhân chuyển sang phẫu thuật hoặc liệu pháp thuốc giãn mạch đường uống.[55] Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
Các bài báo chủ yếu
- Stewart BF, Siscovick D, Lind BK, et al. Clinical factors associated with calcific aortic valve disease. Cardiovascular Health Study. J Am Coll Cardiol. 1997;29:630-634. Tóm lược
- Freeman RV, Otto CM. Spectrum of calcific aortic valve disease: pathogenesis, disease progression, and treatment strategies. Circulation. 2005;111:3316-3326. Toàn văn Tóm lược
- Hammermeister K, Sethi GK, Henderson WG, et al. Outcomes 15 years after valve replacement with a mechanical versus a bioprosthetic valve: final report of the Veterans Affairs randomized trial. J Am Coll Cardiol. 2000;36:1152-1158. Tóm lược
- Letac B, Cribier A, Eltchaninoff H, et al. Evaluation of restenosis after balloon dilatation in adult aortic stenosis by repeat catheterization. Am Heart J. 1991;122:55-60. Tóm lược
- Pellikka PA, Sarano ME, Nishimura RA, et al. Valvular heart disease: Outcome of 622 adults with asymptomatic, hemodynamically significant aortic stenosis during prolonged follow-up. Circulation. 2005;111:3290-3295. Toàn văn Tóm lược
Câu hỏi lâm sàng
Nam 34 tuổi tới phòng khám do đau đầu thường xuyên. Một năm trước, anh ta được chẩn đoán đau nửa đầu và được kê giảm đau và không có hiệu quả. Hiện tại, bệnh nhân có THA trong nhiều lần khám, ngoài ra không có tiền sử gì khác. Anh ta không dùng thuốc lá, rượu hay chất cấm. Bệnh nhân không có tiền sử gia đình liên quan đến THA hoặc bệnh lý tim mạch.
HA 185/105 mmHg, mạch 88 l/ph và đều. Có tiếng tim T4. Tiếng thổi liên tục nghe ở nhiều điểm tại ngực. Phổi trong. Điều gì nhiều khả năng sẽ thấy trên phim xquang?
- Cong vẹo cột sống.
- Vôi hóa van lan tỏa.
- Khuyết bề mặt xương sườn.
- Sóng đường cong tâm nhĩ phải chiếm ưu thế.
- Mỏm tim nhô cao.
Đáp án đúng là C: Bệnh nhân này nhiều khả năng bị hẹp eo động mạch chủ, một dị tật gây hẹp tại đoạn xuống của động mạch chủ thường nằm ở đầu xa của động mạch dưới đòn trái. Đoạn hẹp gây tăng áp lực động mạch đoạn gần ảnh hưởng lên phần trên cơ thể. Bệnh nhân có thể thỉnh thoảng thấy triệu chứng khi nhỏ, thường với THA không có triệu chứng (chi trên) và ít hơn có thể thấy chảy máu mũi và đau đầu. Thăm khám thấy mạch cánh tay/đùi trễ. Có thể có tiếng thổi tâm thu (do dòng máu đi qua chỗ hẹp động mạch) nghe ở vùng động mạch dưới đòn trái và vùng bả vai phía sau (thỉnh thoảng khó nghe vì ở tư thể nằm) tiếng thổi có thể liên tục nếu có bàng hệ. Tiếng tim T4 (do phì đại tâm thất trái bởi THA) có thể thấy.
Ở đa số bệnh nhân, xquang ngực thấy khuyết ở các xương sườn từ 3-8 ở phía trước với hình ảnh bào mòn xương do phì đại các động mạch gian đốt sống. Dấu hiệu số 3 được tạo bởi đoạn hẹp và đoạn động mạch xung quanh cũng được nhìn thấy.
| Hẹp eo động mạch chủ | |
| Nguyên nhân | -Bẩm sinh
-Mắc phải (hiếm) (Viêm mạch Takayasu) |
| Các biểu hiện lâm sàng | -Thân trên
+Phát triển tốt +Tăng huyết áp (Đau đầu, chảy máu mũi) -Thân dưới +Kém phát triển +Đau cách hồi -Mạch cánh tay-đùi trễ -Huyết áp khác nhau giữa chi trên và chi dưới -Tiếng thổi tâm thu hoặc liên tục ở bả vai trái |
| Xét nghiệm chẩn đoán | -ECG: Phì đại thất trái
-Xquang ngực +Dấu khuyết xương sườn từ 3 tới 8 +Dấu hiệu số 3 -Siêu âm tim: Chẩn đoán xác định |
| Điều trị | -Đặt bóng động mạch +/- đặt stent
-Phẫu thuật |
Đáp án A: HC Turner liên quan tới chứng gù vẹo cột sống, đặc trưng bởi cong vẹo cột sống (trước sau và hai bên). Khoảng 30% bệnh nhân mắc HC Turner sẽ có hẹp eo ĐMC, tuy nhiên hội chứng này chỉ thấy ở nữ.
Đáp án B: Vôi hóa mạch máu lan tỏa thấy ở bệnh nhân có xơ vữa động mạch trước đấy và có bệnh thận. Không có tiền sử như thế ở bệnh nhân này.
Đáp án D: Đường cong tâm nhĩ phải chiếm ưu thể thường thấy trong bất thường di truyền Ebstein (lệch mỏm tim do van ba lá cùng với sự nhĩ hóa của tâm thất phải). Bệnh nhân hẹp eo ĐMC kéo dài có thể xuất hiện phì đại tim trái nhưng phì đại, phì đại tim phải thường không thấy.
Đáp án E: Mỏm tim nhô cao (hình ủng) có thể thấy trong tứ chứng Fallot do hẹp ĐM phổi và hậu quả của phì đại tâm thất phải. Bệnh nhân thường có biểu hiện da xanh sớm.
Tổng kết: Hẹp eo động mạch chủ là hẹp đoạn xuống của động mạch chủ dẫn tới tăng áp lực đoạn gần của động mạch. Bệnh nhân thường biểu hiện với tăng huyết áp chi trên và mạch nẩy ở cánh tay/đùi trễ. Xquang ngực thấy khuyết của xương sườn 3-8 ở phía trước do phì đại động mạch gian sườn.
Case lâm sàng
Bệnh nhân nữ 70 tuổi vào viện vl khó thở
Bệnh sử:
Bệnh nhân nằm viện BVĐK tỉnh 7 ngày vì khó thở sau đó được giới thiệu tới bệnh viện chuyên khoa tim và đã nằm viện tại khoa Hồi sức Phẫu thuật tim khoảng 2 tuần với chẩn đoán hẹp ĐMC khít, dãn ĐMC ngực lên, bệnh mạch vành do xơ vữa, rung nhĩ, hẹp eo ĐMC, viêm phổi với điều trị: Phẫu thuật thay van ĐMC, thay ĐMC ngực lên và bán quai, bắc cầu ĐMC ngực lên – ĐMC ngực xuống, bắc cầu mạch vành LIMA-LAD. Bệnh nhân được điều trị kháng sinh, kháng đông, kháng tiểu cầu: Amocicillin + Acid acid clavulanic -1 g 01v X 2 ; Furosemide 40 mg 01v; Acenocumarol theo INR; Aspirin 81 mg 01v; Digoxin 0.25 mg 1/2v; Cordaron 0.2 g 02 v/ngày; lipitor 10 mg 01 và được chuyển về BVĐK tỉnh điều trị tiếp.
Khám lúc vào: T 37,5°C, M 90 nhịp/phút, nhịp thở 22 lần/phủt, HA 130/80 mmHg, SPO2 95% (thở khí phòng), tỉnh táo, ran nổ 2 phổi, nhịp tim 90 lần/phút đều, bụng mềm, án không đau, không phù chi.
Xét nghiệm khi vào: Bạch cầu 19.1×10^9 g/L, bạch cầu trung tính 83.3%, huyết sắc tố 87 g/L, tiểu cầu 298×10^9/L; NT-proBNP 3251 pg/mL, troponin 0,24 ng/mL; albumin 31.2 g/L, alanine aminotransferase 122.5 U/L, aspartate aminotransferase 72.8 U/L; creatinin 40 umol/L, urê 5.8 mmol/L; natri 136 mmol/L; kali 2.44 mmol/l, CRP: 50.61 mg/l; phân tích khí máu (thở CPAP): pH 7,57, PCO2 32.8 mmHg, PO2 98 mmHg, axit lactic 3,0 mmol/L.
Xquang ngực thẳng đứng cho thấy hình ảnh kính mờ phổi trái lan tòa với hlnh ành đông đặc thùy dưới trái và tràn dịch màng phối hai bên (hlnh bên dưới).
Xét nghiệm vi sinh: Sau khi nhập viện lần này 2 tuần, hút dịch đường hô hấp dưới qua hút đàm kín được nuôi cấy định danh bằng phương pháp thông thường cho kết quả: Acinetobacteria spp nhạy Colistin, Levofloxacin, Tetracyline, Piperacillin/Tazobactam.
Ngay sau khi nhập viện, bệnh nhân được chẩn đoán viêm phổi/hẹp van động mạch chủ khít đã phẫu thuật thay van và được chuyển vào buồng bệnh thông thường. Bệnh nhân tiếp tục được dùng Amocicillin + Acid acid clavulanic 3 gr/ngày trong 3 ngày. Sau 3 ngày điều trị tình trạng nhiễm trùng tăng lên, bệnh nhân được đổi kháng sinh Cefepime 4 gr/ngày + Levofloxacin 750 mg/ngày trong 4 ngày. Tình trạng nhiễm trùng vẫn không cải thiện, suy hô hấp tăng dần, nhiệt độ cơ thể của bệnh nhân không trở lại bình thường, dao động giữa 37,5°C và 38,5°C. Hơn nữa, tình trạng oxy thấp với FiO2 40% để duy trì PaO2 60 mmHg. Bệnh nhân được đổi kháng sinh Cefepime sang Meropenem trong 9 ngày.
Sang tuần 3, bệnh nhân sốt cao trở lại (39-40oC), suy hô hấp tăng lên, không đáp ứng với oxy qua sonde mũi. Cấy dịch hút qua đàm kín dương tính với Acinetobacteria spp. Bệnh nhân được thở CPAP và đổi kháng sinh qua Colistin kết hợp Ampicillin sulbactam.
Bệnh nhân đáp ứng với điều trị kháng sinh hiện tại, giảm nhu cầu oxy hỗ trợ, cắt sốt, giảm nhiễm trùng và đã được chuyển phòng ngoài.
Hình Xquang ngực của bệnh nhân trong quá trình nằm viện.

Xin được thảo luận với những băn khoăn sau:
- Rất khó khi quyết định điều trị kháng sinh cho bệnh nhân khi kết quả nuôi cấy không thể hiện MIC để từ đó lựa chọn kháng sinh phù hợp.
- Nên sử dụng Colistin + Meropenem hay Colistin + Ampicillin Sulbactam trong điều trị với kết quả vi trùng học là Acinetobacteria spp?
Tài liệu tham khảo
- Eveborn GW, Schirmer H, Heggelund G, et al. The evolving epidemiology of valvular aortic stenosis. The Troms0 study. Heart. 2013;99:396-400. Toàn văn Tóm lược
- Stewart BF, Siscovick D, Lind BK, et al. Clinical factors associated with calcific aortic valve disease. Cardiovascular Health Study. J Am Coll Cardiol. 1997;29:630-634. Tóm lược
- Cosmi JE, Kort S, Tunick PA, et al. The risk of the development of aortic stenosis in patients with “benign” aortic valve thickening. Arch Intern Med. 2002;162:2345-2347. Toàn văn Tóm lược
- Freeman RV, Otto CM. Spectrum of calcific aortic valve disease: pathogenesis, disease progression, and treatment strategies. Circulation. 2005;111:3316-3326. Toàn văn Tóm lược
- Lewin MB, Otto CM. The bicuspid aortic valve: adverse outcomes from infancy to old age. Circulation. 2005;111:832-834. Toàn văn Tóm lược
- Roberts WC, Ko JM. Valvular heart disease: Frequency by decades of unicuspid, bicuspid, and tricuspid aortic valves in adults having isolated aortic valve replacement for aortic stenosis, with or without associated aortic regurgitation. Circulation. 2005;111:920-925. Toàn văn Tóm lược
- Iung B, Baron G, Butchart EG, et al. A prospective survey of patients with valvular heart disease in Europe: The Euro Heart Survey on Valvular Heart Disease. Eur Heart J. 2003;24:1231-1243. Toàn văn Tóm lược
- O’Brien KD. Pathogenesis of calcific aortic valve disease: a disease process comes of age (and a good deal more). Arterioscler Thromb Vasc Biol. 2006;26:1721-1728. Toàn văn Tóm lược
- Umana E, Ahmed W, Alpert MA. Valvular and perivalvular abnormalities in end-stage renal disease. Am J Med Sci.2003;325;237-242. Tóm lược
- Adabag AS, Dykoski R, Ward H, et al. Critical stenosis of aortic and mitral valves after mediastinal irradiation. Catheter Cardiovasc Interv. 2004;63:247-250. Tóm lược
- Rosenhek R, Rader F, Loho N, et al. Valvular heart disease: Statins but not angiotensin-converting enzyme inhibitors delay progression of aortic stenosis. Circulation. 2004;110:1291-1295. Toàn văn Tóm lược
- Cowell SJ, Newby DE, Prescott RJ, et al. A randomized trial of intensive lipid-lowering therapy in calcific aortic stenosis. N Engl J Med. 2005;352:2389-2397. Toàn văn Tóm lược
- Ozumi K, Tasaki H, Yamashita K, et al. Valvular and supravalvular aortic stenosis in heterozygous familial hypercholesterolemia, a case report. J Atheroscler Thromb. 2005;12:289-293. Tóm lược
- Lombard TJ, Selzer A. Valvular aortic stenosis. A clinical and hemodynamic profile of patients. Ann Intern Med. 1987;106:292-298. Tóm lược
- Nishimura RA, Otto CM, Bonow RO, et al. 2014 AHA/ACC guideline for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2014;63:e57-e185. Toàn văn Tóm lược
- Généreux P, Stone GW, O’Gara PT, et al. Natural history, diagnostic approaches, and therapeutic strategies for patients with asymptomatic severe aortic stenosis. J Am Coll Cardiol. 2016 May 17;67(19):2263-2288. Toàn văn Tóm lược
- Ennezat PV, Maréchaux S, Iung B, et al. Exercise testing and exercise stress echocardiography in asymptomatic aortic valve stenosis. Heart. 2009;95:877-884. Tóm lược
- Picano E, Pibarot P, Lancellotti P, et al. The emerging role of exercise testing and stress echocardiography in valvular heart disease. J Am Coll Cardiol. 2009;54:2251-2260. Tóm lược
- Maréchaux S, Hachicha Z, Bellouin A, et al. Usefulness of exercise-stress echocardiography for risk stratification of true asymptomatic patients with aortic valve stenosis. Eur Heart J. 2010;31:1390-1397. Toàn văn Tóm lược
- Amato MC, Moffa PJ, Werner KE, et al. Treatment decision in asymptomatic aortic valve stenosis: role of exercise testing. Heart. 2001;86:381-386. Toàn văn Tóm lược
- Das P, Rimington H, Chambers J. Exercise testing to stratify risk in aortic stenosis. Eur Heart J. 2005;26:1309-1313. Toàn văn Tóm lược
- Loscalzo J. From clinical observation to mechanism–Heyde’s syndrome. N Engl J Med. 2012 Nov 15;367(20):1954-6. Tóm lược
- Stoddard MF, Hammons RT, Longaker RA. Doppler transesophageal echocardiographic determination of aortic valve area in adults with aortic stenosis. Am Heart J. 1996;132:337-342. Tóm lược
- Rafique AM, Biner A, Ray I, et al. Meta-analysis of prognostic value of stress testing in patients with asymptomatic severe aortic stenosis. Am J Cardiol. 2009;104:972-977. Tóm lược
- Nishimura RA, Holmes DR Jr. Clinical practice. Hypertrophic obstructive cardiomyopathy. N Engl J Med. 2004;350:1320-1327. Tóm lược
- Baumgartner H, Falk V, Bax JJ, et al; ESC Scientific Document Group. 2017 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Heart J. 2017 Sep 21;38(36):2739-2791. Toàn văn Tóm lược
- Holmes DR Jr, Mack MJ, Kaul S, et al. 2012 ACCF/AATS/SCAI/STS expert consensus document on transcatheter aortic valve replacement. J Am Coll Cardiol. 2012;59:1200-1254. Toàn văn Tóm lược
- Nishimura RA, Otto CM, Bonow RO, et al. 2017 AHA/ACC focused update of the 2014 AHA/ACC guideline for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Circulation. 2017;135:e1159-e1195. Toàn văn Tóm lược
- Brown JM, O’Brien SM, Wu C, et al. Isolated aortic valve replacement in North America comprising 108,687 patients in 10 years: changes in risks, valve types, and outcomes in the Society of Thoracic Surgeons National Database. J Thorac Cardiovasc Surg. 2009;137:82-90. Tóm lược
- Hammermeister K, Sethi GK, Henderson WG, et al. Outcomes 15 years after valve replacement with a mechanical versus a bioprosthetic valve: final report of the Veterans Affairs randomized trial. J Am Coll Cardiol. 2000;36:1152-1158. Tóm lược
- Rahimtoola SH. Choice of prosthetic heart valve for adult patients. J Am Coll Cardiol. 2003;41:893-904. Tóm lược
- Stassano P, Di Tommaso L, Monaco M, et al. Aortic valve replacement: a prospective randomized evaluation of mechanical versus biological valves in patients ages 55 to 70 years. J Am Coll Cardiol. 2009;54:1862-1868. Tóm lược
- Lund O, Bland M. Risk-corrected impact of mechanical versus bioprosthetic valves on long-term mortality after aortic valve replacement. J Thorac Cardiovasc Surg. 2006;132:20-26. Tóm lược
- Munt B, Webb JG. Transcatheter aortic valve implantation. In: Otto CM, Bonow RO, eds. Valvular heart disease: a companion to Braunwald’s heart disease. 4th ed. Philadelphia, PA: Saunders Elsevier; 2013.
- Kodali SK, Williams MR, Smith CR, et al. Two-year outcomes after transcatheter or surgical aortic-valve replacement. N Engl J Med. 2012;366:1686-1695. Tóm lược
- Mack MJ, Leon MB, Smith CR, et al. 5-year outcomes of transcatheter aortic valve replacement or surgical aortic valve replacement for high surgical risk patients with aortic stenosis (PARTNER 1): a randomised controlled trial. Lancet. 2015;385:2477-2484. Tóm lược
- Smith CR, Leon MB, Mack MJ, et al; PARTNER Trial Investigators. Transcatheter versus surgical aortic-valve replacement in high-risk patients. N Engl J Med. 2011;364:2187-2198. Tóm lược
- Généreux P, Cohen DJ, Williams MR, et al. Bleeding complications after surgical aortic valve replacement compared with transcatheter aortic valve replacement: insights from the PARTNER I Trial (Placement of Aortic Transcatheter Valve). J Am Coll Cardiol. 2014;63:1100-1109. Tóm lược
- Reynolds MR, Magnuson EA, Wang K, et al; PARTNER Trial Investigators. Health-related quality of life after transcatheter or surgical aortic valve replacement in high-risk patients with severe aortic stenosis: results from the PARTNER (Placement of AoRTic TraNscathetER Valve) trial (Cohort A). J Am Coll Cardiol. 2012;60:548-558. Toàn văn Tóm lược
- Hahn RT, Pibarot P, Stewart WJ, et al. Comparison of transcatheter and surgical aortic valve replacement in severe aortic stenosis: a longitudinal study of echocardiography parameters in cohort A of the PARTNER trial (placement of aortic transcatheter valves). J Am Coll Cardiol. 2013;61:2514-2521. Tóm lược
- Deeb GM, Reardon MJ, Chetcuti S, et al. 3-year outcomes in high-risk patients who underwent surgical or transcatheter aortic valve replacement. J Am Coll Cardiol. 2016;67:2565-2574. Tóm lược
- Leon MB, Smith CR, Mack M, et al. Transcatheter aortic-valve implantation for aortic stenosis in patients who cannot undergo surgery. N Engl J Med. 2010;363:1597-1607. Toàn văn Tóm lược
- Kapadia SR, Tuzcu EM, Makkar RR, et al. Long-term outcomes of inoperable patients with aortic stenosis randomly assigned to transcatheter aortic valve replacement or standard therapy. Circulation. 2014;130:1483-1492. Toàn văn Tóm lược
- Kapadia SR, Leon MB, Makkar RR, et al. 5-year outcomes of transcatheter aortic valve replacement compared with standard treatment for patients with inoperable aortic stenosis (PARTNER 1): a randomised controlled trial. Lancet. 2015;385:2485-2491. Tóm lược
- Makkar RR, Fontana GP, Jilaihawi H, et al. Transcatheter aortic-valve replacement for inoperable severe aortic stenosis. N Engl J Med. 2012;366:1696-1704. Tóm lược
- Reynolds MR, Magnuson EA, Lei Y, et al. Valvular heart disease: Health-related quality of life after transcatheter aortic valve replacement in inoperable patients with severe aortic stenosis. Circulation. 2011;124:1964-1972. Toàn văn Tóm lược
- Leon MB, Smith CR, Mack MJ, et al; PARTNER 2 Investigators. Transcatheter or surgical aortic-valve replacement in intermediate-risk patients. N Engl J Med. 2016;374:1609-1620. Toàn văn Tóm lược
- Reardon MJ, Van Mieghem NM, Popma JJ, et al; SURTAVI Investigators. Surgical or Transcatheter Aortic-Valve Replacement in Intermediate-Risk Patients. N Engl J Med. 2017 Apr 6;376(14):1321-1331. Tóm lược
- Siemieniuk RA, Agoritsas T, Manja V, et al. Transcatheter versus surgical aortic valve replacement in patients with severe aortic stenosis at low and intermediate risk: systematic review and meta-analysis. BMJ. 2016;354:i5130. Toàn văn Tóm lược
- Letac B, Cribier A, Eltchaninoff H, et al. Evaluation of restenosis after balloon dilatation in adult aortic stenosis by repeat catheterization. Am Heart J. 1991;122:55-60. Tóm lược
- Rosseb0 AB, Pedersen TR, Boman K, et al; SEAS Investigators. Intensive lipid lowering with simvastatin and ezetimibe in aortic stenosis. N Engl J Med. 2008;359:1343-1356. Toàn văn Tóm lược
- Chan KL, Teo K, Dumesnil JG, et al; ASTRONOMER Investigators. Effect of lipid lowering with rosuvastatin on progression of aortic stenosis: results of the aortic stenosis progression observation: measuring effects of rosuvastatin (ASTRONOMER) trial. Circulation. 2010;121:306-314. Toàn văn Tóm lược
- Marquis-Gravel G, Redfors B, Leon MB, et al. Medical treatment of aortic stenosis. Circulation. 2016 Nov 29;134(22):1766-1784. Toàn văn Tóm lược
- Carabello BA, Paulus WJ. Aortic stenosis. Lancet. 2009;373:956-966. Tóm lược
- Khot UN, Novaro GM, Popovic ZB, et al. Nitroprusside in critically ill patients with left ventricular dysfunction and aortic stenosis. N Engl J Med. 2003;348:1756-1763. Toàn văn Tóm lược
- Schwarz F, Baumann P, Manthey J, et al. The effect of aortic valve replacement on survival. Circulation. 1982;66:1105-1110. Toàn văn Tóm lược
- Smith WT 4th, Ferguson TB Jr, Ryan T, et al. Should coronary artery bypass graft surgery patients with mild or moderate aortic stenosis undergo concomitant aortic valve replacement? A decision analysis approach to the surgical dilemma. J Am Coll Cardiol. 2004;44:1241-1247. Tóm lược
- Pereira JJ, Balaban K, Lauer MS, et al. Aortic valve replacement in patients with mild or moderate aortic stenosis and coronary bypass surgery. Am J Med. 2005;118:735-742. Tóm lược
- Nishimura RA, Carabello BA, Faxon DP, et al; American College of Cardiology/American Heart Association Task Force. ACC/AHA 2008 guideline update on valvular heart disease: focused update on infective endocarditis. A report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines: endorsed by the Society of Cardiovascular Anesthesiologists, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. Circulation. 2008;118:887-896. Toàn văn Tóm lược
- Vaquette B, Corbineau H, Laurent M, et al. Valve replacement in patients with critical aortic stenosis and depressed left ventricular function: predictors of operative risk, left ventricular function recovery, and long term outcome.Heart. 2005;91:1324-1329. Toàn văn Tóm lược
- Pai RG, Varadarajan P, Razzouk A. Survival benefit of aortic valve replacement in patients with severe aortic stenosis with low ejection fraction and low gradient with normal ejection fraction. Ann Thorac Surg. 2008;86:1781-1789. Tóm lược
- Craver JM, Puskas JD, Weintraub WW, et al. 601 octogenarians undergoing cardiac surgery: outcome and comparison with younger age groups. Ann Thorac Surg. 1999;67:1104-1110. Tóm lược
- Connolly HM, Oh JK, Orszulak TA, et al. Aortic valve replacement for aortic stenosis with severe left ventricular dysfunction: prognostic indicators. Circulation. 1997;95:2395-2400. Toàn văn Tóm lược
- Collart F, Feier H, Kerbaul F, et al. Valvular surgery in octogenarians: operative risks factors, evaluation of Euroscore and long term results. Eur J Cardiothorac Surg. 2005;27:276-280. Tóm lược
- Clavel MA, Fuchs C, Burwash IG, et al. Predictors of outcomes in low-flow, low-gradient aortic stenosis: results of the multicenter TOPAS Study. Circulation. 2008;118(14 Suppl):S234-S242. Tóm lược
- Alexander KP, Anstrom KJ, Muhlbaier LH, et al. Outcomes of cardiac surgery in patients > or = 80 years: results from the National Cardiovascular Network. J Am Coll Cardiol. 2000;35:731-738. Tóm lược
- Faggiano P, Ghizzoni G, Sorgato A, et al. Rate of progression of valvular aortic stenosis in adults. Am J Cardiol. 1992;70:229-233. Tóm lược
- Sorgato A, Faggiano P, Aurigemma GP, et al. Ventricular arrhythmias in adult aortic stenosis: prevalence, mechanisms, and clinical relevance. Chest. 1998;113:482-491. Tóm lược
- Kvidal P, Bergstrom R, Horte LG, et al. Observed and relative survival after aortic valve replacement. J Am Coll Cardiol. 2000;35:747-756. Tóm lược
- Staehle E, Kvidal P, Nystrom SO, et al. Long-term relative survival after primary heart valve replacement. Eur J Cardiothorac Surg. 1997;11:81-91. Tóm lược
- Bonow RO, Carabello BA, Chatterjee K, et al. ACC/AHA 2006 guidelines for the management of patients with valvular heart disease. J Am Coll Cardiol. 2006;48:e1-e148. Tóm lược
- Sharma UC, Barenbrug P, Pokharel S, et al. Systematic review of the outcome of aortic valve replacement in patients with aortic stenosis. Ann Thorac Surg. 2004;78:90-95. Tóm lược
- Pellikka PA, Sarano ME, Nishimura RA, et al. Valvular heart disease: Outcome of 622 adults with asymptomatic, hemodynamically significant aortic stenosis during prolonged follow-up. Circulation. 2005;111:3290-3295. Toàn văn Tóm lược
Hình ảnh
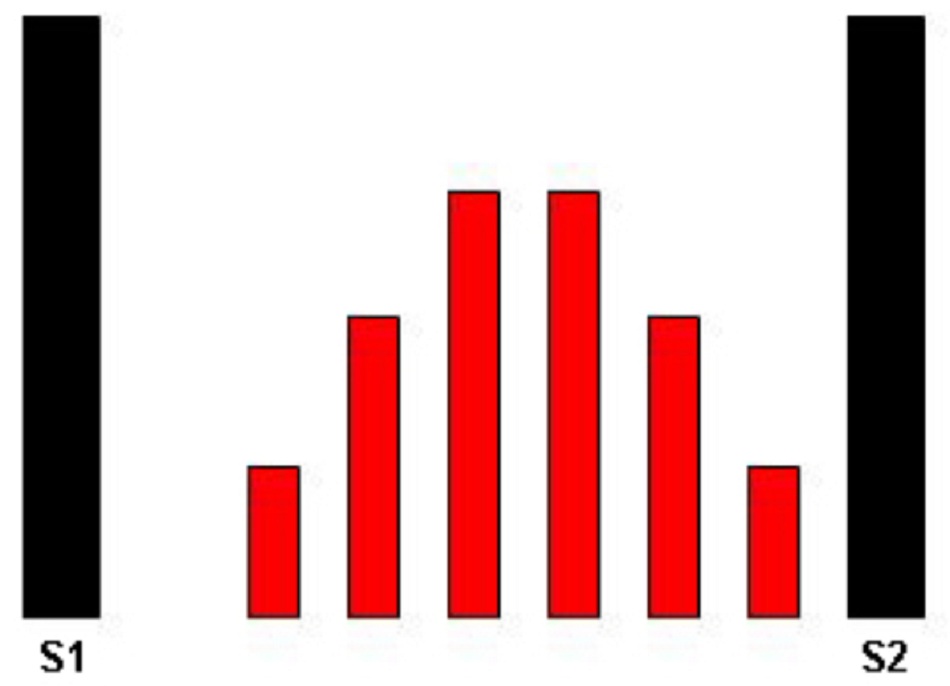
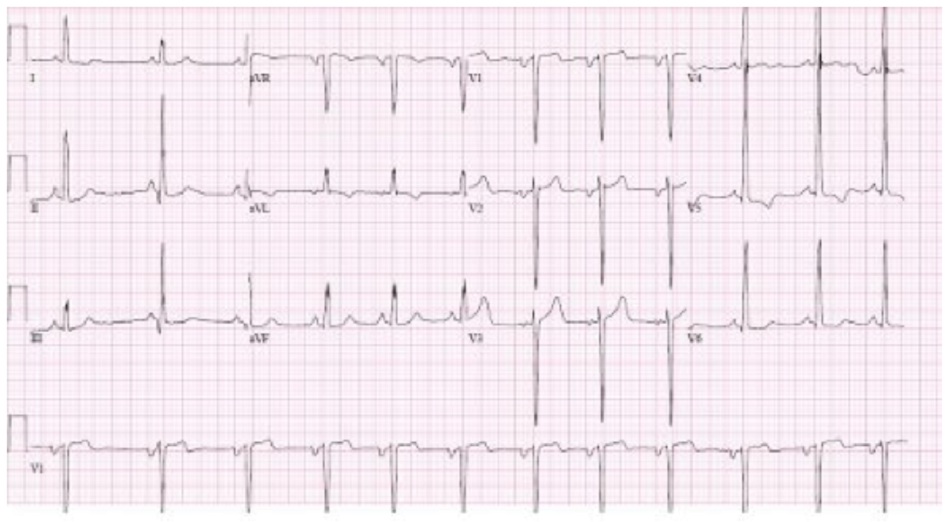




Những người có đóng góp
// Các tác giả:
Girish L. Kalra, MD
Assistant Professor of Medicine
Emory University School of Medicine, Atlanta, GA
CÔNG KHAI THÔNG TIN: GLK declares that he has no competing interests.
Vasilis Babaliaros, MD
Professor of Medicine
Division of Cardiology, Emory University School of Medicine, Atlanta, GA
CÔNG KHAI THÔNG TIN: VB is a co-investigator in the PARTNER trial, and he has served as a consultant for Edwards Lifesciences and Abbott Vascular.
Ruth M. Parker, MD
Professor of Medicine, Pediatrics, and Public Health
Emory University School of Medicine, Atlanta, GA
CÔNG KHAI THÔNG TIN: RMP declares that she has no competing interests.
// Lời cảm ơn:
Dr Girish L. Kalra, Dr Vasilis Babaliaros, and Dr Ruth M. Parker would like to gratefully acknowledge Dr David Liff, a previous contributor to this monograph. DL declares that he has no competing interests.
// Những Người Bình duyệt:
Peter Block, MD
Professor of Medicine
Emory University School of Medicine, Atlanta, GA
CÔNG KHAI THÔNG TIN: PB declares that he has no competing interests.
Ghada Mikhail, BSc, MD, FRCP
Consultant Cardiologist and Honorary Senior Lecturer
Imperial College Healthcare NHS Trust, Hammersmith Hospital, London, UK
CÔNG KHAI THÔNG TIN: GM has been supported by Edwards Lifesciences (manufacturer of the Edwards Sapien Transcatheter Valve) for attending cardiology conferences. Both Edwards Lifesciences and Medtronic (manufacturer of the CoreValve Transcatheter Valve) are contributing to an educational course on the transcatheter and surgical treatments of aortic and mitral valve disease. Edwards Lifesciences are supporting a research project on transcatheter treatment of aortic valve disease.
Juan M. Sztajzel, MD
Consultant Cardiology Center, University Hospital Geneva, Geneva, Switzerland CÔNG KHAI THÔNG TIN: JMS declares that he has no competing interests.
Xem thêm:
Đánh giá tình trạng hạ huyết áp: Nguyên nhân, dấu hiệu, chẩn đoán theo BMJ

