Bệnh cơ xương khớp
Đau lưng dưới do đĩa đệm: cách phòng ngừa, chẩn đoán và điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhathuocngocanh.com – Bài viết Đau lưng dưới do đĩa đệm: cách phòng ngừa, chẩn đoán và điều trị theo BMJ. Để tải file PDF, mời các bạn click vào link ở đây.
Tóm tắt
◊ Một tình trạng lâm sàng đa yếu tố có đặc điểm đau lưng dưới kèm hoặc không kèm theo sự xuất hiện các triệu chứng rễ thần kinh chi dưới với sự hiện diện của hình ảnh thoái hóa đĩa đệm đã được xác nhận bởi chẩn đoán hình ảnh.
◊ Bệnh thoái hóa đĩa đệm dẫn đến các dạng thức bất thường về tải trọng ở đoạn chuyển động. Tiến triển của chứng thoái hóa đĩa đệm có thể dẫn đến tăng biểu hiện đau đớn, bao gồm giảm chiều cao đĩa đệm và thoái hóa khớp cột sống, thoát vị đĩa đệm và kích ứng rễ thần kinh, và phì đại dẫn đến hẹp khe cột sống.
◊ MRI là phương pháp chẩn đoán hình ảnh được chọn cho bệnh thoái hóa đĩa đệm vì khả năng hiển thị chi tiết về tình trạng của đĩa đệm. Các xét nghiệm khác có thể bao gồm x-quang đơn thuần, chụp CT, hay chụp đĩa đệm gợi đau.
◊ Các phương pháp điều trị không phẫu thuật bao gồm điều chỉnhlối sống, sau đó là sử dụng thuốc một cách thận trọng, vật lý trị liệu, các thủ thuật tiêm.
◊ Điều trị bằng phẫu thuật bao gồm giảm áp lực các cấu trúc thần kinh, và ở một số bệnh nhân nhất định có thể kết hợp đoạn chuyển động.
Thông tin cơ bản
Định nghĩa
Một tình trạng lâm sàng phức tạp, đa yếu tố có đặc điểm đau lưng dưới kèm hoặc không kèm theo sự xuất hiện các triệu chứng rễ thần kinh chi dưới với sự hiện diện của bệnh thoái hóa đĩa đệm đã được xác nhận bằng quang tuyến. Cơn đau trầm trọng thêm nếu hoạt động, nhưng cũng có thể bị đau ở những tư thế nhất định, như ngồi.
Tiến triển của chứng thoái hóa đĩa đệm có thể dẫn đến tăng biểu hiện đau đớn, bao gồm giảm chiều cao đĩa đệm và thoái hóa khớp cột sống, thoát vị đĩa đệm và kích ứng rễ thần kinh,[1] và phì đại dẫn đến hẹp cột sống.[2]
Dịch tễ học
Đau lưng dưới (LBP) là một vấn đề lâm sàng thường gặp có tầm quan trọng đáng kể về kinh tế xã hội. Khoảng 70% đến 85% người lớn bị ảnh hưởng bởi LBP tại một thời điểm nào đó trong cuộc đời của họ.[4] [5] Mỗi năm, LBP ảnh hưởng đến khoảng một phần ba số người lớn ở Anh Quốc; tuy nhiên, chỉ khoảng 20% người bị LBP tham vấn ý kiến bác sĩ về vấn đề này.[6]
Mặc dù có một số cấu trúc giải phẫu cột sống khác nhau (khớp cột sống, đĩa đệm, các cơ quan đốt sống, dây chằng và cơ) cũng như các nguyên nhân khác trong bụng hoặc lồng ngực dưới đã được xác định là các nguồn gây LBP tiềm năng, nguyên nhân phổ biến nhất có lẽ là thoái hóa đĩa đệm thắt lưng.[7] [8] [9] [10] [11]
Bằng chứng hình ảnh X quang về thoái hóa đĩa đệm có thể bắt đầu xuất hiện ngay từ những năm ba mươi tuổi. Mức gia tăng tỷ lệ mắc bệnh và mức độ nặng của bệnh theo thời gian là từ 3% đến 4% mỗi năm.[12] [13] Tuy nhiên, không có sự tương quan rõ ràng giữa các triệu chứng và kết quả chụp x-quang.
Bệnh căn học
Đau lưng do đĩa đệm có liên quan đến sự hiện diện của bệnh thoái hóa đĩa đệm được xác nhận bằng chụp x-quang. Nhiều nghiên cứu đã xác định được một quá trình cơ học và viêm phức tạp là nguyên nhân chính gây đau mạn tính do đĩa đệm.[14] [15] [16] [17]
Các ảnh hưởng di truyền đã được thấy là quan trọng hơn các tác động cơ học của nỗ lực chơi thể thao, thói quen ngồi, hay các yếu tố nghề nghiệp trong sự hình thành của thoái hóa đĩa đệm,[18] mặc dù các tư thế và áp lực liên quan đến nghề nghiệp do tải trọng bất thường và vận động nâng nhấc có lẽ cũng có liên quan.[19] Bệnh thoái hóa đĩa đệm cũng có liên quan đến tuổi tác, hút thuốc lá, sự hiện diện của tình trạng lệch và viêm khớp cột sống, hình thái vùng chậu bất thường, và thay đổi trong các liên kết dọc.
Đau chân do rễ thần kinh liên quan đến bệnh thoái hóa đĩa đệm là kết quả của hiện tượng chèn ép rễ thần kinh do phì đại khớp cột sống, sa đĩa đệm, hoặc hẹp foramen do giảm chiều cao của đĩa đệm hoặc do bất ổn ở đoạn chuyển động đó.
Trong nhiều ca bệnh, có nhiều hơn một nguyên nhân đau gây ra các triệu chứng của bệnh nhân. Do đó, đau lưng do đĩa đệm vẫn chủ yếu là chẩn đoán loại trừ.
[Fig-1] [Fig-2] [Fig-3]Sinh lý bệnh học
Đĩa đệm khỏe mạnh có cấu trúc rất chắc chắn. Nó được tạo thành bởi một chất gel bán dịch có thể biến dạng, không nén được, gọi là nhân nhầy đĩa đệm, bao quanh là bao xơ được tổ chức tốt. Bao xơ giúp chống lại các lực đa phương và giữ cho đĩa đệm ổn định. Về mặt y khoa, đĩa đệm là cấu trúc vô mạch lớn nhất trong cơ thể. Ở cấp độ tế bào, nó bao gồm sụn bào, proteoglycan, cấu trúc nền ngoại bào, và nước. Nhịp sinh học bình thường của con người cho phép chất dịch chảy vào và ra khỏi đĩa đệm.
Những thay đổi mang tính thoái hóa diễn ra sau khi mất nước trong nhân nhầy đĩa đệm và dẫn đến một chuỗi các sự kiện ở cấp độ tế bào.[20] Điều này bao gồm thay đổi loại và bản chất của proteoglycan, mất sụn bào, tế bào chết theo chương trình, và sự hiện diện của các cụm chondron.[21] [22] [23] Thoái hóa đĩa đệm dẫn đến tập trung áp lực không phù hợp khi mang tải,[14] [24] hình thành các vết rách hình vòng tròn hay xuyên tâm trong bao xơ,[15] [16] giải phóng các tác nhân viêm,[25] và sự nhạy cảm của các thụ thể đau có ở bên trong vành khăn.[26] [27] [28] [29] [30] [31] [32] [33] [34] Rìa ngoài của đĩa đệm có thể không bị ảnh hưởng trong khi mặt bên trong trải qua nhiều thay đổi dạng viêm và thoái hóa.
Tiến triển của chứng thoái hóa đĩa đệm có thể dẫn đến tăng biểu hiện đau đớn, bao gồm giảm chiều cao đĩa đệm và thoái hóa khớp cột sống, thoát vị đĩa đệm và kích ứng rễ thần kinh,[1] và phì đại dẫn đến hẹp cột sống.[2] Kết quả là bệnh nhân bị bệnh thoái hóa đĩa đệm có thể bị một loạt các triệu chứng từ nhạy cảm đau nhẹ khu trú đến đau nặng dữ dội do rễ thần kinh và các triệu chứng ở chi dưới.
Phân loại
Chuỗi thoái hóa của Kirkaldy Willis[3]
Bệnh thoái hóa đĩa đệm được chia thành 3 giai đoạn:
• Giai đoạn 1: rối loạn chức năng phân đoạn tạm thời
• Giai đoạn 2: bất ổn định phân đoạn – có đặc trưng là xẹp đĩa đệm và giãn dây chằng
• Giai đoạn 3: tái ổn định – biến đổi thoái hóa tiến triển (gai xương hoặc cầu xương giữa các đốt sống, xẹp đĩa đệm, thắt nghẹt dây chằng và hợp nhất khớp) dẫn đến hạn chế chuyển động và cứng trong các đoạn đốt sống.
Thời gian chuyển tiếp giữa các giai đoạn này là khoảng 20 đến 30 năm, cuối cùng dẫn đến cứng cột sống và xẹp các đĩa đệm.
Phòng ngừa
Ngăn ngừa sơ cấp
Các biện pháp phòng ngừa chủ yếu có tính chất suy đoán nhưng theo lý thuyết thì giảm cân, cai thuốc lá, và điều chỉnh hoạt động đều có thể giúp ích cho bệnh nhân và giảm sự xuất hiện chứng đau lưng.
Ngăn ngừa thứ cấp
Các chiến lược điều trị và phòng ngừa bằng cách phổ biến kiến thức, điều chỉnh hoạt động, thuốc giảm đau không opioid, thuốc kháng viêm không steroid (NSAID), và sớm quay lại các hoạt động bình thường đã đem lại thành công ở đa số bệnh nhân.
Tập luyện thể chất được khuyến nghị và đã được chứng minh là có tác dụng giảm sự xuất hiện hay thời gian xảy ra các đợt đau lưng tiếp theo. Chưa có đủ bằng chứng nhất quán để khuyến nghị thực hiện hay không thực hiện bất kỳ loại hình hay cường độ tập luyện cụ thể nào.[180]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một nhân viên bán bảo hiểm 48 tuổi tới khám với tiền sử đau lưng 25 năm. Ông bị đau lưng nặng trong thời gian làm công việc xếp các kệ hàng tại siêu thị ở địa phương khi 23 tuổi. Cơn đau hết sau 10 ngày nghỉ ngơi tại giường và 3 tháng vật lý trị liệu. Ông đã bị nhiều đợt đau lưng xảy ra với tần suất ngày càng tăng trong những năm qua, và trong 10 năm qua, đã chuyển sang làm nhân viên bán hàng. Hiện tại, ông bị đau lưng ở ngưỡng 8 trên 10 và đau chân hai bên. Gập người khiến cơn đau lưng trầm trọng hơn, và cơn đau chân xuất hiện khi nâng chân lên góc 70 độ. Ông bị tê cả hai chân ở vùng da L5; vận động và phản xạ bình thường.
Tiền sử ca bệnh #2
Một người đàn ông 68 tuổi tới khám với chứng đau lưng ngày càng nặng. Cơn đau bắt đầu khi ông ở độ tuổi 30 và tiến triển theo thời gian. Bây giờ ông cũng cho biết có cảm giác nặng nề ở cả hai chân khi ông đi bộ qua 2 dãy nhà. Ông nghỉ dạy học 3 năm trước, và giờ dành phần lớn thời gian để làm vườn. Ông chỉ có thể ngồi trong vài phút, và sau đó gặp nhiều khó khăn để đứng dậy. Ông không có tình trạng bệnh lý nào khác. Kết quả khám cho thấy phạm vi chuyển động cột sống của ông bị ảnh hưởng đáng kể. Ông đứng bị khom người về phía trước. Ông có thể kiễng chân và đứng trên gót chân và khám thần kinh cho kết quả bình thường. Nâng thẳng chân không gây đau đớn hay hạn chế gì.
Các bài trình bày khác
Tiến triển của chứng thoái hóa đĩa đệm có thể dẫn đến tăng biểu hiện đau đớn, bao gồm giảm chiều cao đĩa đệm và thoái hóa khớp cột sống, thoát vị đĩa đệm và kích ứng rễ thần kinh,[1] và phì đại dẫn đến hẹp cột sống.[2] Kết quả là bệnh nhân bị bệnh thoái hóa đĩa đệm có thể bị một loạt các triệu chứng từ nhạy cảm đau nhẹ khu trú đến đau nặng dữ dội do rễ thần kinh và các triệu chứng ở chi dưới.
Cách tiếp cận chẩn đoán từng bước
Không có đặc điểm đặc trưng nào trong tiền sử của bệnh nhân có thể xác nhận hay bác bỏ chẩn đoán đau lưng do đĩa đệm.[61] Mặc dù có giá trị gợi ý, không thể sử dụng tiền sử và kết quả khám lâm sàng để kết luận về bệnh. Cần có tương quan với thăm dò bằng X quang để xác nhận chẩn đoán bệnh thoái hóa đĩa đệm (DDD).
Tiền sử
Phải có tiền sử chi tiết để tìm hiểu các nguyên nhân thứ cấp có thể có của chứng đau lưng dưới (LBP). Những dấu hiệu cảnh báo như đau về đêm, sút cân không rõ nguyên nhân, sốt, hay các triệu chứng về tiêu hóa, tiết niệu, và tim phổi luôn cần có trong đánh giá lâm sàng, do sự hiện diện của các triệu chứng này có thể gợi ý một chẩn đoán khác cho chứng đau lưng. Những biểu hiện sốt/ớn lạnh, tiền sử tiêm chích ma túy, hay tiền sử phơi nhiễm bệnh lao có thể cho thấy khả năng viêm đĩa đệm. Tiền sử đã biết về bệnh ác tính toàn thân cũng là một dấu hiệu cảnh báo. Bệnh nhân có những dấu hiệu cảnh báo cần được chụp chiếu trước khi có bất kỳ biện pháp điều trị bảo tồn nào.
Các đặc tính gợi ý LBP do đĩa đệm bao gồm tiền sử các đợt đau lưng cấp tính trước đây hay chấn thương và LBP dai dẳng. Cơn đau thường ở cơ quanh cột sống, mông, và sau đùi. Đôi khi có thể có cơn đau liên quan ở một khu vực phân bố da hay ở háng hoặc hông. Thường thì cơn đau nặng thêm khi tải trọng theo trục (đứng hoặc ngồi) và đỡ hơn khi nằm xuống.
Đau chân do rễ thần kinh có thể là kết quả của sự chèn ép rễ thần kinh do phì đại khớp cột sống, sa đĩa đệm, hoặc hẹp foramen do giảm chiều cao của đĩa đệm hoặc do bất ổn định ở đoạn chuyển động đó. Đau chân do rễ thần kinh có thể có mức độ nghiêm trọng từ đau nhẹ âm ỉ đến đau dữ dội. Thường cảm thấy đau tại vùng khúc bì của rễ thần kinh bị ảnh hưởng.
Các đặc điểm thần kinh như tê yên ngựa (đáy chậu), rối loạn chức năng cơ vòng, lưu nước tiểu trong bàng quang, và yếu chân gợi ý hội chứng đuôi ngựa.
[Fig-1] [Fig-2] [Fig-3]Khám lâm sàng
Kết quả khám lâm sàng bệnh nhân bị DDD thường không có gì đặc biệt. Đau đợt cấp sau khi ấn vào gai đốt sống của đoạn bị ảnh hưởng được một số bác sĩ coi là dấu hiệu của đau do đĩa đệm.[62] Sự hạn chế khả năng gập cong cột sống có liên quan đến tình trạng co thắt cơ cạnh cột sống và dẫn đến lặp lại các triệu chứng và sau đó là đỡ đau khi duỗi ra. Điều này có lẽ là tương quan với DDD khi không có những bệnh lý khác ở cột sống. Nâng chân thẳng và các phép kiểm tra khác để phát hiện bệnh rễ thần kinh hiếm khi cho kết quả dương tính; tuy nhiên, nếu bị đau khi nâng một cách thụ động chân đã duỗi (dấu hiệu Lasegue dương tính), điều này gợi ý bệnh lý viêm hay chèn ép rễ thần kinh.
Khám thần kinh sẽ đánh giá được sức mạnh và cảm giác của chi. Suy giảm thần kinh liên quan đến rối loạn chức năng rễ thần kinh và/hoặc hội chứng đuôi ngựa. Nguyên nhân của tình trạng này có thể là những thay đổi thoái hóa tiến triển, mặc dù khá hiếm gặp. Chẩn đoán giả định về hội chứng đuôi ngựa đòi hỏi phải giới thiệu nhập viện khẩn cấp.
Khám lâm sàng toàn diện cần bao gồm đánh giá vùng bụng và ngực dưới để loại trừ bệnh trong bụng (khối u, viêm tụy, phình động mạch chủ) có thể biểu hiện thành đau lưng.
Chụp X-quang thông thường
Chụp x-quang thông thường trước sau và bên là phương pháp thăm dò đơn giản và nhanh chóng có thể cung cấp thông tin giá trị; tuy nhiên, không được khuyến nghị cho chứng đau lưng không đặc hiệu.[6] [63] Khuyến nghị chụp x-quang thông thường nếu có chấn thương đáng kể mới xảy ra, loãng xương, hay hơn 70 tuổi.[63] Đối với tất cả các trường hợp khác bị LBP, chẳng hạn như bệnh ác tính cột sống, nhiễm trùng, gãy xương, hội chứng đuôi ngựa, hoặc viêm cột sống dính khớp hay rối loạn viêm khác, phương thức ưu tiên là MRI thắt lưng.[6] [63]
Chụp x-quang thông thường cho thấy bệnh muộn hơn nhiều so với MRI và không bắt buộc để chẩn đoán DDD. Có thể thấy các thay đổi thoái hóa (gai xương, hẹp khoảng không đĩa đệm, hẹp foramen, xơ cứng đĩa tận cùng, vôi hóa dây chằng) nếu thủ thuật được thực hiện vì những lý do khác.
Có thể chụp ngang cột sống ở tư thế gấp/duỗi để hỗ trợ chẩn đoán nếu có nghi ngờ trượt đốt sống (các đốt sống trượt lên nhau) nhìn thấy trên x-quang thông thường.
MRI cột sống thắt lưng
MRI là phương pháp chẩn đoán hình ảnh được chọn cho chứng DDD vì khả năng hiển thị chi tiết về tình trạng của đĩa đệm. Một đĩa đệm trông bình thường trên MRI ít có khả năng là nguồn gây đau, gợi ý rằng cần xét nghiệm thêm để xác định nguyên nhân thực sự gây đau lưng. Các đặc điểm quan trọng cần được đánh giá là: dấu hiệu của thoái hóa, đánh giá chiều cao của đĩa đệm, có hay không có các vết rách vành khăn,[64] và những thay đổi ở đĩa tận cùng.[65]
Những phát hiện trên MRI luôn cần được diễn giải một cách cẩn trọng bởi vì phát hiện về sự hiện diện của thoái hóa không phải là chỉ báo chắc chắn về nguyên nhân gây ra các triệu chứng của bệnh nhân.[66] [67] [68] [69] [70] Thường gặp nhiều bất thường phát hiện thấy ở hình ảnh cột sống thắt lưng ở những người không có triệu chứng và có lẽ chỉ có liên quan yếu ớt đến các triệu chứng ở lưng.
Những thay đổi về Modic
• Khả năng suy giảm của đĩa đệm trong việc duy trì đủ nước khi có tải trọng dẫn đến tập trung áp lực không đều và tăng lên dọc theo đĩa tận cùng và vành khăn trong khi tải trọng theo trục.[71] Những thay đổi này có thể ảnh hưởng thứ cấp đến môi trường tủy xương khu trú của thân đốt sống, dẫn đến những thay đổi về tín hiệu ở đĩa tận cùng và tủy xương trên MRI, hay còn gọi là những thay đổi về Modic.[65] [72]
• Tương quan của những thay đổi này, quan sát thấy trên những chuỗi MRI khác nhau cùng với các phát hiện mô bệnh học được gọi là phân loại Modic. Các loại 2 và 3 biểu thị những thay đổi mạn tính.
• Loại 1 – giảm cường độ tín hiệu trên MRI thiên về T1 và tăng tín hiệu trên các hình ảnh thiên về T2 biểu thị những thay đổi viêm cấp tính hoặc bán cấp tính.
• Loại 2 – tăng cường độ tín hiệu trên các hình ảnh thiên về T1 và có cùng cường độ hay tăng tín hiệu nhẹ trên các hình ảnh thiên về T2 biểu thị chấn thương lặp lại mạn tính.
• Loại 3 – giảm hoạt động tín hiệu ở cả hình ảnh thiên về T1 và T2 tương ứng với thoái hóa tiến triển với xơ cứng xương phản ứng.
• Tầm quan trọng về mặt lâm sàng của những phát hiện này nằm ở chỗ chúng đặc trưng cho sự hiện diện của bệnh thoái hóa đĩa đệm và có thể phân biệt được với những thay đổi thứ phát sau bệnh ác tính hoặc viêm tủy xương. Những thay đổi về Modic cũng cho thấy mối tương quan thuận với tuổi tác và thoái hóa đĩa đệm.[72] [73] [74] Tuy nhiên, tỷ lệ hiện mắc, và nhất là mối liên hệ với LBP, khác nhau đáng kể giữa các nghiên cứu.[75] [76] [77]
• Mối liên hệ giữa những thay đổi về Modic (phổ biến nhất là loại 2) và LBP mạn tính có ở 81% bệnh nhân.[78] Các tổn thương khu vực có độ nhạy cảm cao (HIZ)
• Thể hiện một phát hiện MRI khác tương quan với DDD có triệu chứng.[79] Chúng được mô tả là những thay đổi tín hiệu MRI cường độ cao trên các hình ảnh thiên về T2, nằm trong vành khăn phía sau của đĩa đệm và có thể nhìn thấy trên cả hai mặt cắt ngang thân và dọc giữa. Những thay đổi rõ ràng này, có thể biểu hiện tăng cản quang, xuất hiện ở 28% bệnh nhân bị LBP, cho biết có tổn thương trong đĩa đệm gây đau.[79] Những phát hiện này nhất quán với các nghiên cứu khác chứng tỏ mức tương quan thậm chí là cao hơn (80%) giữa LBP và tổn thương HIZ.[80]
• Tuy nhiên, ý nghĩa của HIZ vẫn bị nghi ngờ do nó ít nhạy với tái tạo cảm giác đau và, do đó là cả tính hữu ích của nó cũng bị nghi ngờ.[5] [81]
• Vấn đề tranh cãi này gợi ý rằng tổn thương HIZ xuất hiện với nhiều mức độ khác nhau ở các đĩa đệm thoái hóa gây đau. Chúng phản ánh các biểu hiện đa dạng như các vết rách vành khăn,[82] thoát vị nhân nhầy đĩa đệm bị kẹt,[79] hay thậm chí là thay đổi dạng niêm dịch thoái hóa khu trú trong vành khăn bên ngoài.[83] Sự không đồng nhất này giải thích tại sao các tổn thương HIZ đã được cho thấy không nhất quán là các dấu ấn nhạy với cơn đau do đĩa đệm.[84] [85] [Fig-4] [Fig-2]
Chụp hình ảnh CT cột sống (chụp CT, SPECT, chụp CT tủy sống)
Chụp CT là một phương pháp hữu ích để thu được đánh giá tốt hơn về giải phẫu xương, đặc biệt là trong trường hợp đã từng có phẫu thuật trước đó. Sự hiện diện của kim loại gây ra ảnh giả trên hình chụp MRI, khiến việc đánh giá bệnh tiềm tàng trở nên khó khăn. Chụp CT là biện pháp tốt nhất để đánh giá chỗ hợp nhất và vị trí của thiết bị cấy ghép có kim loại.
Có thể nâng cao năng lực của chụp CT cbằng chụp xương kết hợp (Chụp xạ hình cắt lớp vi tính bằng bức xạ đơn photon [SPECT]). SPECT định vị các bệnh lý gây ra tăng lưu lượng máu cục bộ (viêm khớp cột sống, viêm đĩa đệm, các tổn thương ung thư). Phương pháp này hữu ích khi các phương pháp chụp hình khác cho kết quả âm tính nhưng vẫn nghi ngờ có bệnh (không nhất thiết là do đĩa đệm). Đây không phải là một công cụ chẩn đoán chính được dùng thường xuyên.
Chụp CT tủy sống cho phép đánh giá trực quan ống tủy sống và foramen thần kinh. Biện pháp này kết hợp đánh giá CT sau truyền chất cản quang không thấu xạ tan trong nước vào CSF. Việc này cho phép đánh giá tốt hơn các đoạn hẹp trong ống tủy sống và foramen rễ thần kinh. Mặc dù chụp CT truyền thống được thực hiện ở tư thế nằm ngửa nhưng chụp CT tủy sống có thể được thực hiện khi bệnh nhân ở tư thế đứng thẳng. Chụp CT tủy sống là một biện pháp thăm dò xâm lấn và đòi hỏi phải tiêm chất cản quang vào khoảng không gian ngoài màng cứng. Biện pháp này không thường xuyên được thực hiện, mặc dù nó là một phương pháp bổ trợ hữu ích cho chụp CT trong trường hợp cài đặt sửa đổi, khi có thiết bị cấy ghép được đặt trước đó, và trong các tình huống chống chỉ định MRI (ví dụ: có máy tạo nhịp tim, thuốc kích thích não và sống lưng).
Chụp đĩa đệm hoặc MRI tăng cường gadolinium (chất cản quang)
Chụp đĩa đệm gợi đau là kỹ thuật chụp hình ảnh duy nhất bao gồm việc kích thích đĩa đệm trực tiếp. Chụp x-quang thông thường được thực hiện như bước ban đầu. Khi đó thử nghiệm này bao gồm 2 thành phần:
• Tái tạo cơn đau (đau tái tạo) bằng cách tăng áp lực nội đĩa bằng việc tiêm chất cản quang vào đĩa bị ảnh hưởng
• Chụp đĩa đệm không đau ở các đĩa đệm liền kề bình thường (mức đối chứng).
Thủ thuật này được coi là dương tính khi có sự tái tạo cảm tính cơn đau của bệnh nhân tại mức được tiêm (bệnh lý) và không có phản ứng đau hoặc đau rất ít khi tiêm vào 2 đĩa đệm liền kề hoặc các mức đối chứng.[86] [87] Ảnh chụp x-quang cho thấy rò rỉ thuốc nhuộm qua bao xơ gợi ý bệnh tiến triển và củng cố kết quả chụp đĩa đệm. Hạn chế chính của thủ thuật này là sự phụ thuộc của nó vào phản ứng đau cảm tính từ bệnh nhân.
Mặc dù đây không phải là một xét nghiệm thường xuyên ở hầu hết các cơ sở, chụp đĩa đệm có thể được kết hợp với chụp CT để cho phép thủ thuật chụp CT đĩa đệm đánh giá mô hình thoái hóa vành khăn. Điều này cũng cho phép có một hệ thống phân độ các vết rách vành khăn.
• Độ I: mô hình viên bông thông thường; không mở rộng vượt quá nửa trung tâm của đĩa
• Độ II: mô hình tiểu thùy thông thường; không mở rộng vượt quá nửa trung tâm của đĩa
• Độ III: mở rộng nứt tới vành khăn bên trong; không bị trồi đĩa đệm
• Độ IV: thoái hóa + mở rộng tới vành khăn bên ngoài; có thể bị trồi đĩa đệm
• Độ V: thoái hóa qua mở rộng vành khăn; chắc chắn bị trồi đĩa + khả năng bị vỡ đĩa.
Những người phù hợp để chụp đĩa đệm là bệnh nhân bị LBP mạn tính (>3 tháng), là những người đã được điều trị bảo tồn hoặc các thủ thuật ít xâm lấn (tiêm khớp cột sống, block rễ thần kinh, tiêm cùng chậu) nhưng không đỡ, và bệnh nhân là người phù hợp với liệu pháp điều trị can thiệp khả dĩ hướng tới giảm đau do đĩa đệm.
Chống chỉ định đối với thủ thuật này bao gồm: nhiễm trùng (tại chỗ tiêm hay toàn thân), mang thai, dị ứng với chất cản quang, và rối loạn đông máu xuất huyết hoặc sử dụng thuốc chống đông máu.
Mặc dù việc chụp đĩa đệm cột sống gợi đau hỗ trợ chẩn đoán bệnh đĩa đệm cột sống có triệu chứng, bản thân thủ thuật này có thể làm hư hại đĩa đệm và góp phần gây bệnh thoái hóa đĩa đệm.[88] [89]
MRI tăng cường gadolinium (chất cản quang), có thể được cân nhắc là một biện pháp thay thế. Chất cản quang được tiêm vào tĩnh mạch và làm tăng cường các cấu trúc phù nề, cấu trúc sẹo trên hình ảnh thiên về T1, giúp phân biệt chính xác hơn sự hiện diện của mô sẹo hình thành bên trong một vết rách vành khăn đủ độ dày đang lành.
[Fig-5]Các xét nghiệm cấp cứu
Xét nghiệm di truyền
• Các gen liên quan đến thoái hóa đĩa đệm bao gồm các gen mã collagen I (COL9A2), collagen IX (COL9A3), collagen XI (COL11A2), interleukin 1 (IL-1), interleukin 6 (IL-6), aggrecan (AGC1), thụ thể vitamin D (VDR), metalloproteinase (MMP-3), và protein lớp sụn giữa (CILP).
• Xét nghiệm hiện còn đang được phát triển và chưa sẵn có để sử dụng thường qui trên lâm sàng. Chụp hình ảnh chức năng cột sống
• Bao gồm quang phổ cộng hưởng từ; MRI có ánh xạ thời gian thư giãn T2; ánh xạ T1 rho; MRI động; chụp hình ảnh khuếch tán.
• Xét nghiệm hiện còn đang được phát triển và chưa sẵn có để sử dụng thường qui trên lâm sàng.
Các yếu tố nguy cơ
Mạnh
Tuổi ngày càng tăng
• Bằng chứng hình ảnh X quang về thoái hóa đĩa đệm có thể bắt đầu xuất hiện ngay từ những năm ba mươi tuổi. Mức gia tăng tỷ lệ mắc bệnh và mức độ nặng của bệnh theo thời gian là từ 3% đến 4% mỗi năm.[12] [13] Tuy nhiên, không có sự tương quan rõ ràng giữa các triệu chứng và kết quả chụp x-quang.
• Hẹp khoảng không đĩa đệm, mất nước đĩa đệm, mưng mủ đốt sống, và các thay đổi mang tính phản ứng ở tủy đĩa cùng (Modic) là những phát hiện thường gặp nhất.[35] Thoái hóa khớp cột sống diễn ra sau thoái hóa đĩa đệm vài thập kỷ.[36] Thoái hóa vành khăn dẫn đến đĩa mất khả năng kháng lại lực xoắn và đặt áp lực bất thường lên các khớp cột sống.[37] Thời gian trôi qua, đoạn chuyển động trải qua giai đoạn bất ổn rồi đến giai đoạn tái ổn định.
Ảnh hưởng di truyền
• Y văn gần đây nhấn mạnh vào thực tế là những ảnh hưởng di truyền quan trọng hơn những tác động cơ học của việc chơi thể thao, thói quen ngồi, hay các yếu tố nghề nghiệp.[18] Một nghiên cứu ở Anh Quốc với đối tượng là các cặp sinh đôi tìm ra khả năng người anh/chị/em song sinh còn lại cũng bị thoái hóa đĩa đệm đáng kể về mặt lâm sàng là cao hơn ở các cặp song sinh cùng trứng (tỷ suất chênh là 6) so với song sinh khác trứng (tỷ suất chênh là 2,2).[38]
• Các gen liên quan đến thoái hóa đĩa đệm bao gồm các gen mã về collagen I, IX, XI, interleukin 1, aggrecan, thụ thể vitamin D, MMP-3 và CILP (protein lớp sụn giữa).[39] [40] [41]
Nghề nghiệp (mang tải quá nặng theo trục, rung động từ vận chuyển)
• Đã ghi nhận mối liên hệ giữa các tư thế liên quan đến nghề nghiệp và áp lực do tải trọng bất thường và vận động nâng nhấc.[19] Việc sử dụng thiết bị rung được coi là đặc biệt nguy hại.[35] Một nghiên cứu so sánh thoái hóa đĩa đệm dựa trên kết quả MRI giữa những người lái máy cơ giới, thợ mộc, và nhân viên văn phòng ở nhóm tuổi từ 40 đến 45 ghi nhận mối liên hệ giữa lái máy móc và chấn thương lưng.[42] Một nghiên cứu dài hạn trong đó có đối tượng là công nhân đổ bê tông và thợ sơn nhà cho thấy xuất hiện chứng hẹp khe đĩa đệm và hình thành mủ đốt sống sớm hơn ít nhất mười năm so với nhóm đối chứng. Điều này cho thấy công việc chân tay đẩy mạnh quá trình thoái hóa và việc xử lý vật liệu cũng như tải trọng theo tư thế là những yếu tố nghề nghiệp.[43]
Hút thuốc lá
• Hút thuốc ảnh hưởng đến đĩa đệm cột sống thông qua một số cơ chế. Co mạch qua trung gian nicotine có thể dẫn đến chứng thiếu máu cục bộ ảnh hưởng đến trao đổi dưỡng chất trong đĩa đệm.[44] Có thể xảy ra suy dinh dưỡng đĩa đệm thông qua giảm oxy do carboxyhaemoglobin.[45] Ảnh hưởng trực tiếp của khói thuốc ngưng tụ đã được ghi nhận trên chuyển hóa tế bào vành khăn.
• Các thí nghiệm đã cho thấy phản ứng viêm, tế bào chết theo chương trình, và giảm sự biểu hiện gen của các men tiêu hủy, dẫn đến giảm tổng hợp cấu trúc nền, và biểu hiện của các gen cấu trúc.[44] [46] Kết quả của quá trình tổng hợp lỗi đại phân tử đĩa và sự mất cân bằng giữa men tiêu hủy cấu trúc nền đĩa đệm và những chất ức chế của nó dẫn đến việc một đĩa đệm vô mạch được phân bổ mạch bất thường.[46] Việc hít phải khói thuốc lá thụ động đã được chứng tỏ là liên quan đến những thay đổi trong biểu hiện gen, diễn ra trước các thay đổi về mô học.[47] Các kết quả lâm sàng từ Swedish Spine Register cho thấy các kết quả phẫu thuật kém ở người hút thuốc, với chất lượng sức khỏe kém, sử dụng thường xuyên thuốc giảm đau hơn, và ức chế sự hợp nhất.[48]
Di lệch và viêm khớp cột sống
• Khớp cột sống là những khớp động. Cũng như các khớp động khác, các khớp này cho thấy những thay đổi của chứng thoái hóa khớp như giảm khoảng không trong khớp, mất sụn, xơ cứng dưới sụn, và gai xương. Những thay đổi này có thể gây đau. Tỷ lệ mắc mới của chứng viêm khớp tăng cùng tuổi tác và thường gặp hơn ở các cấp độ thấp hơn.[49] [50]
• Nguy cơ thoái hóa đĩa đệm gia tăng với sự hiện diện của chứng viêm khớp cột sống. Viêm khớp làm thay đổi hướng của khớp tới một góc đứng hơn.[51] Điều này khiến cho đoạn chuyển động có chuyển động bất thường.
• Sự bất cân xứng giữa bên phải và bên trái của khớp cột sống được gọi là lệch khớp cột sống. Điều này dẫn đến những vận động bất thường khiến đĩa đệm bị thoái hóa thêm. Mô hình tải trọng cũng có ảnh hưởng đến kiểu sa đĩa đệm.[52]
Hình thái vùng chậu bất thường
• Hình dạng và hình thái của xương chậu quyết định khả năng của nó trong việc bù đắp các thay đổi trong toàn bộ cột sống. Có thể đo lường những thông số nhất định, một số trong đó được quan sát thấy là chệch khỏi các giá trị thông thường trong những tình huống có bệnh.[53] Các thông số này bao gồm góc chậu (PI), độ dốc xương cùng (SS), độ nghiêng chậu (PT), và chỉ số ưỡn cột sống thắt lưng (LL). Góc chậu là thông số duy nhất không đổi trong giai đoạn trưởng thành và không thay đổi khi xương chậu thay đổi vị trí do các hoạt động hay bị đồng mắc các bệnh về hông hay thắt lưng. Thông số này thường là 60 độ. Chỉ số ưỡn cột sống thắt lưng trong y học là trong phạm vi 9 độ từ góc chậu. Một góc chậu thấp hơn giá trị bình thường ngụ ý giảm khả năng của xương chậu trong việc bù đắp khi có bệnh. Sự bù đắp có thể được đo lường bằng những thông số như độ dốc xương cùng và độ nghiêng xương chậu.
Những thay đổi về liên kết dọc
• Có thể đo lường liên kết dọc bằng x quang bởi đường dây dọi từ trung tâm đốt sống C7 và số đo từ góc sau trên của xương cùng. Giá trị này là dương nếu đường dây dọi ở phía trước và âm nếu đường dây dọi ở phía sau xương cùng. Những thay đổi về liên kết dọc khiến đường dây này rơi vào ≥8 centimet ở phía trước xương cùng dẫn đến các triệu chứng.[54] Một tình huống có góc chậu thấp và độ dốc xương cùng thấp có thể dẫn đến quá tải đĩa đệm cột sống và dẫn đến giảm thêm chỉ số ưỡn cột sống thắt lưng kèm giảm chiều cao của đĩa. Ngược lại, một góc chậu cao, độ dốc xương cùng cao, và chỉ số ưỡn cột sống cao gia tải lên các khớp cột sống nhiều hơn và ‘bảo vệ’ khỏi thoái hóa đốt sống.
Yếu
Béo phì
• Béo phì dẫn đến tăng tải và thiếu điều hòa cơ tại lõi của thân mình và các cơ duỗi cột sống.[18] Chỉ số khối cơ thể >25 được coi là có nguy cơ cao bị thoái hóa đĩa đệm, đặc biệt là ở những bệnh nhân trẻ tuổi.[55]
Tiểu đường
• Đái tháo đường là một bệnh đa tạng toàn thân ảnh hưởng đến xương, sụn, và các mô liên kết. Những thí nghiệm trên động vật đã tìm ra cơ chế được cho là gây ra thoái hóa đĩa đệm: tế bào chết theo chương trình quá sớm và quá nhiều ở các tế bào nhân nhầy đĩa đệm, và điều này dẫn đến sự chuyển biến nhanh chóng thành sụn sợi, dẫn đến thoái hóa sớm.[56] Người bị tiểu đường có nguy cơ bị thoái hóa đĩa đệm và hẹp cột sống cao hơn nhóm dân số bình thường.[57] Tuy nhiên, một nghiên cứu với đối tượng là các cặp song sinh cùng trứng là những người có tình trạng phụ thuộc insulin trái ngược nhau, đã bác bỏ mối liên hệ này.[58]
Xơ vữa động mạch
• Xơ vữa động mạch chủ dẫn đến giảm lưu lượng máu, đặc biệt là ở người già. Mối liên hệ giữa xơ vữa động mạch và thoái hóa đĩa đệm là yếu.[59] Một mối liên hệ đáng kể đã được ghi nhận giữa vôi hóa động mạch chủ trên ảnh chụp CT và chứng đau lưng. Tuy nhiên, không có tương quan giữa mức độ vôi hóa và mức độ thoái hóa được thể hiện trên hình chụp CT đĩa đệm.[60] Mức chất béo huyết thanh cao được báo cáo là có thể dự báo chứng thoái hóa đĩa đệm có triệu chứng.[13] [59]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Đau lưng dưới dai dẳng (thường gặp)
• Cơn đau trong bệnh lý do đĩa đệm thường là đau lưng dưới, đau nặng thêm khi chịu tải trọng theo trục (đứng hoặc ngồi) và đỡ hơn khi nằm xuống. Cơn đau thường ở cơ quanh cột sống, mông, và sau đùi. Đôi khi có thể có cơn đau liên quan ở một vùng khúc bì hay ở háng hoặc hông.
• Sự lặp lại các triệu chứng khi gập người và đỡ đau khi duỗi thẳng cũng có liên quan đến bệnh thoái hóa đĩa đệm khi không có các bệnh lý về cột sống khác.
• Có thể có tiền sử bị đợt đau cấp tính trước đây hoặc chấn thương.
Đau chân do rễ thần kinh (thường gặp)
• Là kết quả của chèn ép rễ thần kinh. Mức độ nặng có thể dao động từ đau nhẹ dai dẳng đến đau dữ dội tại vùng khúc bì của rễ thần kinh bị ảnh hưởng.
Các triệu chứng liên quan đến hoạt động (thường gặp)
• Cơn đau bị trầm trọng thêm khi chuyển động và đỡ đau khi nghỉ (liên quan đến hoạt động).
• Bệnh lý thoái hóa thường biểu hiện với sự hạn chế chức năng và hoạt động. Các sinh hoạt hàng ngày có thể bị ảnh hưởng và các triệu chứng bị trầm trọng thêm khi vặn hay gập người.
Các yếu tố chẩn đoán khác
Hạn chế vận động thắt lưng (thường gặp)
• Bệnh lý thoái hóa gây đau có thể có liên quan đến co thắt cơ quanh cột sống. Có thể bị rối loạn phạm vi vận động cột sống.
Nâng chân thẳng (SLR) dương tính (không thường gặp)
• Nếu bị đau khi nâng một cách thụ động chân đã duỗi (dấu hiệu Lasegue dương tính), điều này gợi ý nguyên nhân bệnh lý viêm hay chèn ép rễ thần kinh.
• Sự hiện diện của sa đĩa đệm cấp tính có thể dẫn đến thoái hóa đoạn chuyển động.
Suy giảm thần kinh (yếu chân, mất cảm giác, các triệu chứng tiêu tiểu) (không thường gặp)
• Sự hiện diện của suy giảm thần kinh có liên quan đến rối loạn chức năng rễ thần kinh và/hoặc hội chứng đuôi ngựa. Nguyên nhân của tình trạng này có thể là những thay đổi thoái hóa tiến triển, mặc dù khá hiếm gặp.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| X-quang cột sống thắt lưng ở tư thế đứng thẳng
• Chụp x-quang thông thường trước sau và bên là phương pháp thăm dò đơn giản và nhanh chóng có thể cung cấp thông tin giá trị; tuy nhiên, không được khuyến nghị cho chứng đau lưng không đặc hiệu.[6] [63] Khuyến nghị chụp x-quang thông thường nếu có chấn thương đáng kể mới xảy ra, loãng xương, hay hơn 70 tuổi.[63] Đối với tất cả các trường hợp khác bị đau lưng dưới, chẳng hạn như bệnh ác tính cột sống, nhiễm trùng, gãy xương, hội chứng đuôi ngựa, hoặc viêm cột sống dính khớp hay rối loạn viêm khác, phương thức ưu tiên là MRI thắt lưng.[6] [63] |
Loãng xương, gãy xương, hay di căn cột sống; có thể quan sát thấy những thay đổi thoái hóa (gai xương, hẹp khoảng không đĩa đệm, hẹp foramen, xơ cứng đĩa tận cùng, vôi hóa dây chằng) |
| Chụp MRI tủy sống
• Đem lại một đánh giá tuyệt vời về bệnh lý đoạn xa, chèn ép rễ thần kinh, chèn ép ống do dây chằng vòng bị phì đại, và các khớp cột sống. • Tương quan của những thay đổi quan sát thấy trên các chuỗi MRI khác nhau với những phát hiện mô bệnh học được gọi là phân loại Modic: loại 1 – giảm cường độ tín hiệu trên MRI thiên về T1 và tăng tín hiệu trên các hình ảnh thiên về T2 cho thấy những thay đổi viêm cấp tính hoặc bán cấp tính; loại 2 – tăng cường độ tín hiệu trên các hình ảnh thiên về T1 và có cùng cường độ hay tăng tín hiệu nhẹ trên các hình ảnh thiên về T2 cho thấy chấn thương lặp lại mạn tính; loại 3 – giảm hoạt động tín hiệu ở cả hình ảnh thiên về T1 và T2 tương ứng với thoái hóa tiến triển với xơ cứng xương phản ứng.[72] • Những phát hiện này luôn cần được diễn giải một cách cẩn trọng bởi vì ngay cả khi có phát hiện về sự hiện diện của thoái hóa, chỉ riêng MRI cột sống không phải là dấu hiệu chắc chắn của các triệu chứng của bệnh nhân.[67] [90] [69] [70] [71] • Các tổn thương khu vực có độ nhạy cảm cao (HIZ) là những thay đổi tín hiệu cường độ cao trên các hình ảnh MRI thiên về T2, nằm trong vành khăn phía sau của đĩa đệm và có thể nhìn thấy trên cả hai mặt cắt ngang thân và dọc giữa. Các tổn thương HIZ xuất hiện với nhiều mức độ khác nhau ở các đĩa đệm thoái hóa gây đau. Chúng phản ánh các biểu hiện đa dạng như các vết rách hình vành khăn,[84] thoát vị nhân nhầy đĩa đệm bị kẹt,[83] hay thậm chí là thay đổi dạng niêm dịch thoái hóa khu trú trong vành khăn bên ngoài.[85] Sự không đồng nhất này có lẽ giải thích tại sao các tổn thương HIZ cho thấy không nhất quán là các dấu ấn nhạy với cơn đau do đĩa đệm.[87] [86] [Fig-4] [Fig-3] [Fig-4] [Fig-2] |
Các dấu hiệu của thoái hóa (giảm tín hiệu trên hình ảnh thiên về T2 [đĩa đệm đen]), đánh giá chiều cao đĩa đệm, có hay không có vết rách vành khăn, các thay đổi ở đĩa tận cùng |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Chụp CT cột sống
• Chỉ định nếu MRI bị chống chỉ định, trong các ca hậu phẫu để đánh giá vị trí bộ phận cấy ghép hay hợp nhất bằng phẫu thuật, kết hợp với chụp tủy hoặc chụp đĩa đệm. |
Viêm khớp cột sống, lệch, đánh giá các chiều của ống |
| X-quang cột sống ở tư thế gấp/duỗi
• Có thể thực hiện để hỗ trợ chẩn đoán nếu có nghi ngờ trượt đốt sống. Hữu ích cho giai đoạn bất ổn định (giai đoạn 2 của phân loại Kirkaldy-Willis) để đánh giá bất kỳ chuyển động bất thường nào khi gập và duỗi. [Fig-6] |
Chuyển động bất thường (đoạn chuyển động thắt lưng không ổn định) |
| Chụp xạ hình cắt lớp vi tính bằng bức xạ đơn photon (SPECT).
• Dấu ấn của bệnh lý gây ra tăng lưu lượng máu khu trú như viêm (ví dụ như viêm đĩa đệm), các thay đổi mang tính phản ứng do ở gần với một khối u, hay những thay đổi thoái hóa (ví dụ như viêm khớp cột sống). • Hữu ích khi các phương pháp chụp hình khác cho kết quả âm tính nhưng vẫn nghi ngờ có bệnh lý (không nhất thiết là do đĩa đệm). Xét nghiệm này cho phép xác định bệnh lý tiềm tàng nhưng không đặc hiệu. Tuy nhiên, xét nghiệm này cho kết quả âm tính giả trong trường hợp đa u tủy xương. |
Có thể tăng hấp thụ chất phản xạ |
| Chụp CT tủy sống
• Cho phép đánh giá tốt hơn các đoạn hẹp trong ống tủy sống và foramen rễ thần kinh. Mặc dù chụp CT truyền thống được thực hiện ở tư thế nằm ngửa nhưng chụp CT tủy sống có thể được thực hiện khi bệnh nhân ở tư thế đứng thẳng. Đây là một biện pháp thăm dò xâm lấn và đòi hỏi phải tiêm chất cản quang vào khoảng không gian ngoài màng cứng. Biện pháp này không được thực hiện phổ biến mặc dù nó là một phương pháp bổ trợ hữu ích cho chụp CT. |
Tổn thương ống trung tâm, hốc ngang, hay foramen |
| Chụp đĩa đệm
• Một biện pháp chụp hình ảnh chức năng hữu ích để đánh giá bệnh lý vành khăn và để xác định liệu cơn đau có được tái tạo không và liệu đĩa đệm có phải là nguyên nhân gây đau hay không. Hạn chế chính của thủ thuật này là sự phụ thuộc của nó vào phản ứng đau cảm tính từ bệnh nhân. Những người phù hợp để chụp đĩa đệm là bệnh nhân bị LBP mạn tính (>3 tháng), là những người đã được điều trị bảo tồn hoặc các thủ thuật ít xâm lấn (tiêm khớp cột sống, block rễ thần kinh, tiêm cùng chậu) nhưng các triệu chứng không đỡ, và bệnh nhân là người phù hợp với liệu pháp điều trị can thiệp khả dĩ hướng tới giảm đau do đĩa đệm. [Fig-5] |
Tái tạo cơn đau (đau tái tạo) bằng cách tăng áp lực nội đĩa khi tiêm chất cản quang vào đĩa bị ảnh hưởng |
Các xét nghiệm giai đoạn đầu
| Xét nghiệm | Kết quả |
| Xét nghiệm di truyền
• Xét nghiệm hiện còn đang được phát triển và chưa sẵn có để sử dụng thường qui trên lâm sàng. |
Các gen mã hóa collagen I (COL9A2), collagen IX (COL9A3), collagen XI (COL11A2), interleukin 1 (IL-1), interleukin 6 (IL-6), aggrecan (AGC1), thụ thể vitamin D (VDR), metalloproteinase (MMP-3), và protein lớp sụn giữa (CILP) |
| Chụp hình ảnh chức năng cột sống
• Xét nghiệm hiện còn đang được phát triển và chưa sẵn có để sử dụng thường qui trên lâm sàng. |
Bao gồm phổ học cộng hưởng từ; MRI có ánh xạ thời gian thư giãn T2; ánh xạ T1 rho; MRI động; và chụp hình ảnh khuếch tán |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Khối u cột sống | • Một khối u cột sống lành tính hay ác tính có thể có biểu hiện đau lưng với các triệu chứng rễ thần kinh. Cơn đau từ một khối u cột sống diễn ra dai dẳng, nhức âm ỉ, kèm theo ăn không ngon và sút cân, và không nhất thiết liên quan đến hoạt động nhưng bị đau ngay cả khi nghỉ ngơi. Đau về đêm là một dấu hiệu cảnh báo. | • Chụp MRI là xét nghiệm xác định để đánh giá khối u cột sống. Khoảng không đĩa đệm thường được bảo tồn và xương có thể bị phá hủy khi có chèn ép lên cấu trúc thần kinh. |
| Nhiễm trùng cột sống | • Nhiễm trùng cột sống có thể biểu hiện với sự khởi phát từ chứng đau lưng liên quan đến các hoạt động gập và vặn người. Có thể có liên quan đến các dấu hiệu và triệu chứng toàn thân và tiến triển với tốc độ nhanh hơn nhiều so với quan sát thấy ở bệnh lý thoái hóa. | • Thường tăng các chất chỉ điểm nhiễm khuẩn huyết. Các kết quả chụp MRI có giá trị chẩn đoán với sự phá hủy đốt sống liền kề và mất không gian đĩa đệm. |
| Đau lưng tư thế | • Tư thế ngồi sai, công việc bàn giấy với những điều kiện làm việc không phù hợp, và thiếu trương lực cơ phù hợp và thiếu ổn định về thân mình có thể dẫn đến đau lưng. Tình trạng này có thể điều trị bằng các phương pháp vật lý trị liệu và giảm cân. | • Đánh giá nơi làm việc có thể phát hiện tư thế sai trong các hoạt động liên quan đến công việc.
• Nếu cơn đau tiếp diễn, cần tiếp tục chụp hình ảnh. |
| Đau cơ thứ phát sau tình trạng lệnh các chi dưới | • Chênh lệch độ dài chi (hông bị lệch, chỉnh hình đầu gối, vết gãy liền không thẳng hàng) có thể dẫn đến áp lực bất đối xứng thứ phát lên cột sống thắt lưng. Điều này có thể dẫn đến bào mòn bất đối xứng nhanh chóng và các triệu chứng giống như thoái hóa đĩa đệm nguyên phát. | • Chụp x-quang cả chi, chụp scanogram, chụp MRI: xác nhận chênh lệch độ dài chi được ghi nhận khi khám lâm sàng. |
| Bệnh lý khớp cùng chậu | • Cơn đau liên đới từ khớp cùng chậu bị đau có thể lan tới lưng dưới, mông, háng, hay đùi. Dạng lan tỏa này có thể khiến cho bác sĩ lâm sàng nhầm lẫn và cho rằng nguyên nhân là do một đĩa đệm bị thoái hóa.
• Các tình trạng viêm như viêm cột sống dính khớp có biểu hiện đau lưng viêm đặc trưng. Điều này được định nghĩa là cơn đau lưng khởi phát âm thầm, đau nặng vào buổi sáng, và đỡ hơn khi tập thể dục. |
• Các chất chỉ điểm viêm (ESR, CRP) có thể tăng cao và các chất chỉ điểm đặc hiệu (HLA-B27) có thể dương tính.
• X-quang chậu, chụp xương, chụp CT bằng bức xạ đơn photon (SPECT), MRI: viêm. |
| Bệnh lý trong ổ bụng | • Các tổn thương trong thận, tuyến tụy, và phủ tạng nội phúc mạc có thể dẫn đến đau lưng liên đới. Vị trí và kiểu đau cũng như các đặc điểm liên quan giúp định hướng đánh giá chẩn đoán. | • Các xét nghiệm cần được tiến hành dựa trên tiền sử và các phát hiện khi thăm khám; tùy theo từng trường hợp.
• Siêu âm vùng bụng, CT vùng bụng, hay chụp thận và hệ thống đài bể thận hai bên có chất cản quang có thể là các xét nghiệm phân biệt được sử dụng tùy vào các đặc điểm lâm sàng. |
| Bệnh lý vùng chậu | • Tổn thương khối choáng chỗ trong chậu như khối u, áp-xe, bệnh viêm chậu có thể dẫn đến đau lưng và mông. Vị trí và kiểu đau cũng như các đặc điểm liên quan giúp định hướng đánh giá chẩn đoán. Có thể liên quan đến các triệu chứng dạ dày-ruột, phụ khoa, hay tiết niệu, và những bất thường khi khám vùng bụng và chậu. | • Siêu âm/CT chậu: có thể cho thấy bất thường về cấu trúc. |
| Bệnh về cơ | • Bệnh lý nguyên phát (bẩm sinh hoặc mắc phải) ở cơ thân dưới dạng bệnh về cơ có thể dẫn đến đau lưng theo trục. | • CK trong huyết thanh: tăng cao
• Sinh thiết cơ: phát hiện mô bệnh học đặc hiệu với kiểu bệnh về cơ. |
Các tiêu chí chẩn đoán
Phân loại Modic về những thay đổi tủy xương trên MRI[72]
Loại 1: Giảm cường độ trên hình ảnh thiên về T1, giảm cường độ trên hình ảnh thiên về T2. Viêm cấp tính hoặc bán cấp.
Loại 2: Tăng cường độ trên hình ảnh thiên về T1, cường độ tương đương hay tăng cường độ trên hình ảnh thiên về T2. Các thay đổi mạn tính.
Loại 3: Giảm cường độ trên hình ảnh thiên về T1 và T2. Các thay đổi thoái hóa tiến triển.
Phân loại của Pfirrmann về thoái hóa đĩa đệm trên MRI[84]
Xếp hạng dựa trên các hình ảnh tiếng vang cột sống nhanh thiên về T2 mặt phẳng đứng dọc-giữa.
Độ 1: đĩa đệm đồng đều, tăng cường độ, chiều cao đĩa bình thường.
Độ 2: Không đồng đều, tăng cường độ, mất chuyển đổi nhân vành khăn, chiều cao đĩa bình thường, có hoặc không có các dải xám nằm ngang.
Độ 3: Không đồng đều, tín hiệu xám trung gian, mất chuyển đổi nhân vành khăn, giảm nhẹ chiều cao đĩa đệm.
Độ 4: Không đồng đều, xám đậm giảm cường độ, mất chuyển đổi nhân vành khăn, giảm trung bình chiều cao đĩa đệm.
Độ 5: Không đồng đều, đen giảm cường độ, sa khoảng không đĩa đệm.
Phân loại CT Pathria về viêm khớp cột sống[91]
Độ 0: Khớp cột sống bình thường rộng từ 2 đến 4 mm.
Độ 1: Hẹp khớp cột sống <2 mm ± gai xương nhỏ ± phì đại nhẹ.
Độ 2: Khoảng không khớp hẹp ± gai xương trung bình ± phì đại trung bình ± mòn xương dưới khớp nhẹ.
Độ 3: Khoảng không khớp hẹp ± gai xương lớn ± phì đại nặng ± mòn xương dưới khớp nặng ± nang dưới sụn.
Phân loại đĩa tận cùng và điểm thoái hóa sau MRI[92]
1: Không hư hại, lõm đối xứng, dải giảm cường độ, không thay đổi Modic.
2: Mỏng khu trú tại trung tâm hoặc ngoại biên, không vỡ đĩa tận cùng (EP), không thay đổi Modic.
3: Tiếp xúc tủy đĩa khu trú, không thay đổi đường viền EP, không thay đổi Modic.
4: Hư hại EP, nút Schmorl lên đến 25%, có thay đổi dưới sụn.
5: Hư hại EP ≤50% chiều rộng, thay đổi dưới sụn.
6: Hư hại EP hoàn toàn với bất thường và xơ cứng lớn.
Tổng điểm là tổng số các điểm của mỗi đĩa tận cùng ở mỗi cấp độ.
Chuỗi thoái hóa quang tuyến của Kirkaldy-Willis[3]
Giai đoạn 1: Rối loạn chức năng phân đoạn.
Giai đoạn 2: Bất ổn định phân đoạn (xẹp đĩa đệm).
Giai đoạn 3: Tái ổn định (thay đổi thoái hóa tiến triển).
Điều trị
Cách tiếp cận điều trị từng bước
Đau lưng do đĩa đệm là một vấn đề đa yếu tố rất phức tạp khiến bác sĩ gặp khó khăn khi chẩn đoán và trị liệu. Ngay từ đầu quá trình, cần thiết lập sự hiểu ý rõ ràng về bệnh lý, những kỳ vọng của bệnh nhân, và các mục tiêu điều trị.
Bệnh nhân đang trong giai đoạn đầu của bệnh thoái hóa đĩa đệm (ví dụ như có những thay đổi thoái hóa sớm hoặc không có) thường đáp ứng tốt với điều trị bảo tồn (giảm đau, vật lý trị liệu, các phương thức tiêm) với một cách tiếp cận đa ngành. Đa số bệnh nhân bị đau lưng do đĩa đệm đợt cấp cấp tính sẽ cải thiện sau 4 tuần.[93] Khoảng 90% bệnh nhân sẽ hết các triệu chứng trong vòng 3 tháng kể từ khi khởi phát, dù có điều trị hay không.[4] Chỉ một tỷ lệ nhỏ (5%) số người có đợt cấp đau lưng dưới (LBP) sẽ bị đau lưng dưới mạn tính và khuyết tật liên quan.[94]
Khuyến cáo giới thiệu tới bác sĩ phẫu thuật khi các phương pháp phi phẫu thuật không có hiệu quả. Điều trị thành công bằng phẫu thuật phụ thuộc nhiều vào việc xác định được bệnh lý phẫu thuật và xác định được nguyên nhân gây đau cụ thể có thể điều trị được bằng phẫu thuật.
Trong trường hợp bệnh đau lưng mạn tính có trước đó khởi phát đợt cấp, bác sĩ cần tìm ra nguyên nhân của các triệu chứng cấp tính. Bắt buộc phải loại trừ các nguyên nhân khác của triệu chứng cấp tính như viêm đĩa đệm.
Trường hợp khẩn cấp về thần kinh
Chẩn đoán giả định về hội chứng đuôi ngựa (CES) đòi hỏi nhất thiết phải giới thiệu nhập viện khẩn cấp. CES bao gồm tê yên ngựa (đáy chậu), rối loạn chức năng cơ vòng, ứ đọng nước tiểu trong bàng quang, và yếu chân. Cần phải giải phóng chèn ép khẩn cấp ống cột sống trong vòng 48 giờ sau khởi phát triệu chứng.
Có thể điều trị bằng phẫu thuật tình trạng suy giảm rễ thần kinh gây đau (khuyết tật vận động kèm đau ở cùng vùng thần kinh bì) với sự hiện diện của chèn ép đĩa đệm có thể nhận biết. Cần được phân biệt với suy giảmt thần kinh không đau (ví dụ như bàn chân rũ không đau) và với tổn thương thần kinh ngoại biên.
Điều trị bằng thuốc
Paracetamol thường được sử dụng để điều trị đau nhẹ hoặc vừa, vì thuốc này có độ an toàn cao hơn các loại thuốc kháng viêm không steroid (NSAIDs).[95] Các NSAID dùng đường uống thường được sử dụng và có hiệu quả trong giảm nhẹ triệu chứng ở bệnh nhân bị LBP cấp tính.[96] Không loại NSAID cụ thể nào được chứng tỏ là tốt hơn các loại thuốc khác.[97] Chỉ nên sử dụng NSAID trong thời gian ngắn (không quá 3 tháng). Cần cân nhắc biện pháp bảo vệ dạ dày, như thuốc ức chế bơm proton, ở bệnh nhân dùng liệu pháp NSAID kéo dài, đặc biệt là nếu họ có nguy cơ bị xuất huyết đường tiêu hóa cao hơn (ví dụ như người già).[6]
Cũng có thể điều trị các triệu chứng cấp tính bằng thuốc giảm đau bôi trên da.[98] Capsaicin làm cạn kiệt các nguồn chất P tại chỗ, là chất tham gia vào việc trung hòa các chất kích thích có hại.[99] Các NSAID bôi trên da có ích trong điều trị cơn đau mà có thể được trung gian qua các nguyên nhân cơ bắp. Sự hấp thụ có giới hạn tại chỗ giúp điều trị các triệu chứng phát sinh từ các cấu trúc quanh khớp, và hấp thụ toàn thân đưa tác nhân trị liệu tới các cấu trúc trong bao.[100] Sau khi hấp thụ tại chỗ, nồng độ trong huyết tương thường < 5% của nồng độ sau uống, và do đó có hiệu quả giới hạn hơn so với các dạng NSAID hấp thụ toàn thân. Ngoài ra, việc sử dụng NSAID bôi trên da có khả năng hạn chế các biến chứng bất lợi toàn thân.[100]
Có thể sử dụng một cách thận trọng các thuốc giảm đau opioid ở bệnh nhân bị đau nặng, gây mất chức năng mà không được kiểm soát (hoặc ít khả năng kiểm soát được) bằng paracetamol và/hoặc NSAID.[6] Không nên sử dụng thuốc opioid để điều trị đau lưng dưới mạn tính.[6]
Các loại thuốc giãn cơ, như diazepam, là một lựa chọn để giảm nhẹ LBP cấp tính trong ngắn hạn; tuy nhiên, các loại thuốc này cần được sử dụng cẩn trọng do có nguy cơ gây tác dụng bất lợi (chủ yếu là an thần) và phụ thuộc thuốc.[101]
Thuốc chống trầm cảm được sử dụng phổ biến nhất cho LBP mạn tính. Các nghiên cứu đã chỉ ra rằng thuốc chống trầm cảm ba vòng giúp giảm triệu chứng, trong khi thuốc ức chế tái hấp thụ serotonin có chọn lọc (SSRI) không có tác dụng này.[102] Amitriptyline hữu ích trong việc cải thiện chất lượng giấc ngủ và đối phó với yếu tố thần kinh của cơn đau.
Gabapentin và pregabalin có thể giảm đau và cải thiện chất lượng cuộc sống ở bệnh nhân bị đau do rễ thần kinh mạn tính.[103] [104] Pregabalin có lẽ đạt được mức độ kết dính và sinh khả dụng tốt hơn so với gabapentin.
Vật lý trị liệu
Tích cực vận động để điều trị LBP cấp tính được khuyến khích hơn là nghỉ ngơi tại giường.[105] [106] Phổ biến kiến thức cho bệnh nhân như trong các khóa học về sức khỏe lưng, liên quan đến các tư thế dễ chịu, tập thể dục, và các kỹ thuật nâng nhấc đúng, đã giúp cải thiện kết quả của bệnh nhân ở cả ngắn hạn và trung hạn.[107] [108]
Các triệu chứng theo trục nhiều khả năng là do cơ bắp và do đó vật lý trị liệu sẽ có tác dụng. Trị liệu với các bài tập nâng cao sức mạnh (cho cả thành bụng và hệ thống cơ lưng) đã cho thấy hiệu quả tích cực ở bệnh nhân bị đau theo trục.[109] Tuy nhiên, thời gian tập thể dục vẫn còn gây tranh cãi, với việc sử dụng các chương trình tập thể dục cho thấy là hiệu quả nhất ở bệnh bán cấp tính (sau 2-6 tuần) và mạn tính. Một số chế độ tập thể dục đã được sử dụng. Phương pháp McKenzie là một hệ thống do chuyên gia trị liệu hướng dẫn để đánh giá và phân loại bệnh nhân và sau đó chỉ định các bài tập cụ thể.[110] Phương pháp McKenzie có kết quả ngắn hạn tốt hơn so với hướng dẫn chung, không đặc hiệu và tương đương với các kết quả của các quy trình nâng cao sức mạnh và giữ ổn định.[110] [111]
Nắn chỉnh cột sống đã cho thấy là có tác dụng tương đương với vật lý trị liệu trong điều trị LBP cấp tính.[112] [113]
Việc sử dụng nhiều hệ thống giao thoa và thuốc kích thích khác nhau có thể đem lại hiệu quả cho các triệu chứng cấp tính và mạn tính của chứng đau do rễ thần kinh; tuy nhiên, vẫn còn có nhiều tranh cãi.[114] [115]
Sử dụng nẹp để dự phòng hoặc điều trị LBP đã cho thấy là không hiệu quả.[116] Trước đây đã sử dụng động tác co kéo để điều trị LBP. Tuy nhiên, các nghiên cứu gần đây đã không tìm ra bằng chứng về giá trị của nó liên quan đến điều trị không hoạt động (nghỉ ngơi tại giường).[117] [118]
Liệu pháp thay thế
Một số phương pháp điều trị có thể được sử dụng trong phạm vi các hệ thống chăm sóc y tế thông thường như các liệu pháp thay thế.
Có thể xem xét sử dụng các phương pháp điều trị không dùng thuốc (ví dụ như châm cứu, bấm huyệt và yoga).[114]
Các lựa chọn điều trị bằng kim
Phong bế rễ thần kinh chọn lọc
• Có thể điều trị chứng viêm là nguyên nhân gây ra các triệu chứng do rễ thần kinh gây chèn ép nhẹ hoặc trung bình bằng phong bế rễ thần kinh chọn lọc.
• Thực hiện với sự hướng dẫn bằng điện quang để đặt kim cột sống gần với rễ thần kinh. Sau đó tiêm một loại thuốc gây tê tại chỗ tác dụng kéo dài, có hoặc không có corticosteroid tác dụng tại chỗ.
Tiêm ngoài màng cứng
• Có thể điều trị hiệu quả chứng đau do rễ thần kinh có nguyên nhân bệnh lý đa mức độ, hai bên bằng cách tiêm thuốc gây tê tại chỗ tác dụng kéo dài, có hoặc không có corticosteroid tác dụng tại chỗ. Các đánh giá và nghiên cứu tổng quan hệ thống đã tìm ra bằng chứng thuyết phục về tác dụng giảm ngắn hạn và/hoặc dài hạn của đau mạn tính thứ phát sau thoát vị đĩa đệm và viêm rễ thần kinh với biện pháp tiêm ngoài màng cứng (sử dụng cả đường qua lớp đuôi(cụt) và thắt lưng)[119] [120] [121] [122] [123] [124] Các biến chứng được báo cáo bao gồm liệt hai chân liên quan đến tuyến foramen và ảnh hưởng liên đới tới động mạch rễ thần kinh tủy sống, mặc dù hiếm gặp.[121] [125] Bằng chứng giảm đau thứ phát sau hẹp cột sống, đau theo trục không có thoát vị đĩa đệm, và hội chứng hậu phẫu cũng ở mức trung bình.
• Có thể tiêm vào foramen hoặc ống cột sống. Có thể tiêm vào ống cột sống qua đường thắt lưng (qua dây chằng sau) hoặc đường đuôi(cụt) (qua khe xương cùng). Lượng thuốc cần tiêm vào tăng lên với mỗi đường dùng này.
• Mặc dù tiêm steroid ngoài màng cứng có thể đem lại lợi ích lớn hơn so với gabapentin đối với một số chỉ số, sự khác biệt vẫn khiêm tốn và ngắn hạn trong hầu hết các trường hợp.[126]
• Năm 2012, một đợt dịch bùng phát nhiễm nấm hệ thần kinh trung ương (CNS) đã được báo cáo tại Hoa Kỳ ở những bệnh nhân đã được tiêm glucocorticoid ngoài màng cứng hoặc quanh cột sống chất methylprednisolone acetate không có chất bảo quản được pha chế bởi một nhà thuốc pha chế theo đơn.[127] Mặc dù các trường hợp này rất hiếm, nó nêu bật sự cần thiết phải có các tiêu chuẩn cao nhất trong việc pha chế thuốc và tiêm thuốc nếu sử dụng những đường dùng này.
Phong bế khớp cột sống
• Đau do khớp cột sống là một biểu hiện lâm sàng được xác định rõ ràng. Các triệu chứng bao gồm đau lưng theo trục và đau đùi sau (thường đau tới đầu gối) Tiêm thuốc gây tê tại chỗ tác dụng kéo dài, có hoặc không có corticosteroid tác dụng tại chỗ, có thể giúp đánh giá nguồn gốc cơn đau từ các khớp cột sống.
• Có thể tiêm xung quanh nhánh giữa vì nó vắt qua cạnh trên giữa của mỏm ngang, hoặc có thể tiêm trong khớp. Biện pháp đầu tiên là một biện pháp can thiệp chính xác hơn. Khớp cột sống có phân bổ hai cấp; do đó, cũng cần tiêm cả ở cấp bên trên.
Giảm áp lực khớp cột sống
• Nếu đau lưng theo trục tiếp diễn trong hơn 3 tháng và bệnh nhân đã đáp ứng tích cực với phong bế khớp cột sống cho cơn đau cấp tính, việc cắt bỏ bằng sóng radio có thể đem lại tác dụng lâu dài hơn đối với cơn đau do khớp cột sống.
Điều trị phẫu thuật
Giải phóng chèn ép thần kinh
• Giải phóng chèn ép rễ thần kinh và cấu trúc thần kinh là một cân nhắc quan trọng như một phần của can thiệp phẫu thuật ở bệnh nhân bị đau do rễ thần kinh cấp tính và mạn tính.
• Việc loại bỏ một phần mỏm khớp đốt sống dưới, cắt bên dưới mỏm dưới, hay loại bỏ toàn bộ các khớp cột sống thoái hóa cho phép giải phóng chèn ép dưới khớp tốt hơn và cho phép loại bỏ một trong những nguồn gây đau tiềm năng.
• Có thể đạt được giải phóng chèn ép gián tiếp bằng cách đặt các mô ghép liên thân để tăng chiều cao đĩa đệm và mở rộng foramen.
Hợp nhất cột sống
• Chỉ định lâm sàng cho hợp nhất cột sống bao gồm: điều trị bảo tồn thất bại, đau mạn tính kéo dài, tàn tật hơn
1 năm, và thoái hóa đĩa đệm tiến triển, được xác định qua MRI, chỉ ở 1 đến 2 mức đĩa đệm.[128] [129] Tuy
nhiên, do tính chất đa yếu tố của LBP và mức độ thành công hạn chế và không nhất quán của hợp nhất cột sống, chỉ định cho phẫu thuật khác nhau giữa các quốc gia và các bác sĩ phẫu thuật.[130]
Trong trường hợp có bệnh lý rõ ràng với sự bất ổn định rõ ràng (khuyết eo đốt sống, trượt đốt sống eo kèm bất ổn định, bệnh khớp cột sống với trượt đốt sống thoái hóa), có thể ghi nhận đáp ứng với vật lý trị liệu trong thời gian ngắn hơn (6 tháng) trước khi cân nhắc phẫu thuật.
Ở các ca bệnh rễ thần kinh, sự hiện diện của các triệu chứng lâu hơn 6 tháng có liên quan đến kết cục lâm sàng kém hơn.[131] Các phát hiện tương tự được ghi nhận ở bệnh nhân đã được điều trị hẹp cột sống, với việc điều trị ở thời điểm sớm hơn 12 tháng kể từ khi có triệu chứng tương quan với kết cục lâm sàng tốt hơn.[132] Một đánh giá hệ thống các kỹ thuật phẫu thuật để điều trị khuyết eo đốt sống có triệu chứng ở các vận động viên cho thấy 84% vận động viên quay lại chơi thể thao trong vòng 5 đến 12 tháng sau phẫu thuật.[133]
• Có thể hiểu kỹ lưỡng về các vấn đề, kỳ vọng, lối sống, và các khía cạnh chức năng chồng chéo có thể có bằng các hệ thống cho điểm đã được xác thực (ODI, Roland Morris, SF 36, Nottingham Health Profile, cho điểm cơn đau, biểu đồ cơn đau, Zung/MSPQ). Đánh giá lâm sàng các dấu hiệu Wadell của hành vi không thích hợp là một công cụ hữu ích trước khi cân nhắc phẫu thuật.[134] [135] Cần xem xét điều này kết hợp với các phát hiện từ chẩn đoán hình ảnh và bệnh lý giả định gây ra các triệu chứng. Khả năng của bác sĩ trong việc kết hợp các biến số này vào quá trình ra quyết định hợp nhất cột sống là rất quan trọng để đạt được kết quả phẫu thuật tốt.
• Mục tiêu cơ bản của hợp nhất cột sống là để ngăn chuyển động theo đoạn thêm nữa trong một đoạn chuyển động ở thắt lưng gây đau. Do đó, thủ thuật này phù hợp nhất cho các bệnh nhân có bằng chứng về sự bất ổn định ở cột sống (chấn thương, khối u, nhiễm trùng, biến dạng, và bệnh đĩa đệm cột sống). Khi có sự hiện diện của bệnh thoái hóa đĩa đệm mà không có sự bất ổn định đáng kể, ứng dụng của hợp nhất cột sống được dựa trên nhận thức rằng việc ngăn bất kỳ chuyển động nào trên một đĩa đệm gây đau hay loại bỏ hoàn toàn đĩa đệm đó và hợp nhất đoạn chuyển động sẽ chấm dứt sự tiến triển của bệnh và giảm đau.[136] [137]
• Hợp nhất cột sống thường bao gồm sử dụng mô ghép để nối các đoạn được hợp nhất. Mô ghép được đặt vào các rãnh bên sau hoặc giữa các thân đốt sống sau khi cắt bỏ không gian đó và chuẩn bị các đĩa tận cùng (có hoặc không có vật nâng đỡ cấu trúc). Gần đây, các protein tạo hình xương (BMP) đã được sử dụng nhằm cải thiện tỷ lệ hợp nhất.
• Một số kỹ thuật đã được phát triển và hướng tới đạt được hợp nhất cột sống thắt lưng, bao gồm: hợp nhất sau ngang (có hoặc không có các vít cuống đốt sống), hợp nhất liên thân đốt đường sau (PLIF), hợp nhất liên thân đốt qua foramen (TLIF), và hợp nhất liên thân đốt đường trước (ALIF). Nói chung, việc sử dụng dụng cụ đã được chứng tỏ là có tác dụng tăng tỷ lệ hợp nhất nhưng lại làm tăng tỷ lệ biến chứng, mất máu, và thời gian phẫu thuật. Nói chung, việc sử dụng dụng cụ đã được chứng tỏ là có tác dụng tăng tỷ lệ hợp nhất nhưng lại làm tăng tỷ lệ biến chứng, mất máu, và thời gian phẫu thuật.[130] [138] Tất cả các kỹ thuật hợp nhất đều có tác dụng giảm đau và giảm tàn tật, mà không có bất lợi nào được xác định đối với việc sử dụng các kỹ thuật phẫu thuật ít đòi hỏi hơn.[138] [139] [140] [Fig-6] [Fig-7] [Fig-8] [Fig-9] [Fig-10]
Liệu pháp đa ngành
Các xu thế trong điều trị bảo tồn LBP khuyến khích một cách tiếp cận đa phương diện.[141] [142] Các phương diện này thường gồm một yếu tố vật lý và cả một sự kết hợp của yếu tố xã hội, vận động và tâm lý. Phục hồi chức năng đa phương diện đã được thấy là hiệu quả hơn so với các chương trình phục hồi chức năng đơn giản.[141]
Phòng khám điều trị đau
• Một phòng khám đa ngành bao gồm một chuyên gia về đau (thường là một chuyên gia gây mê với chuyên môn điều trị đau) và được hỗ trợ thêm từ các y tá hành nghề chuyên môn, chuyên gia vật lý trị liệu, chuyên gia tâm lý và dược sĩ.
• Mục tiêu là để tinh giản các loại thuốc, đóng góp ý kiến về các vấn đề về điều kiện lao động, và giải quyết các vấn đề về tâm lý, nếu có.
• Bác sĩ chuyên gia về đau có thể thực hiện các thủ thuật như tiêm rễ thần kinh và ngoài màng cứng cũng như giải phóng chèn ép khớp cột sống.
Phục hồi chức năng / nghề nghiệp
• Điều này được định nghĩa là bất cứ điều gì có thể giúp một người có vấn đề về sức khỏe tiếp tục làm việc, trở lại làm việc, và duy trì công việc. Đó là một cách tiếp cận, can thiệp, và dịch vụ với trọng tâm là chăm sóc sức khỏe tập trung vào công việc và điều chỉnh nơi làm việc cho phù hợp với những người lớn trong độ tuổi lao động. Một số chương trình quay lại làm việc đã được thử nghiệm trong đó đặc biệt chú ý đến lời khuyên về xử lý vật liệu bằng tay (MMH) và các thiết bị hỗ trợ,[143] dù đánh giá của Cochrane tìm được bằng chứng khá thuyết phục cho thấy những can thiệp đó không giảm đau lưng, tàn tật liên quan đến đau lưng, hay nghỉ làm khi so sánh với trường hợp không có can thiệp, hay dùng biện pháp can thiệp thay thế.[144] Cũng không có bằng chứng từ RTCs để hỗ trợ tính hiệu quả của lời khuyên và tập huấn về MMH, hoặc các thiết bị hỗ trợ MMH để điều trị đau lưng.
Các kỹ thuật phẫu thuật khác (không sử dụng thường xuyên)
Trị liệu nhiệt điện nội đĩa (IDET)
• Một kỹ thuật tương đối mới và là một biện pháp thay thế cho điều trị hợp nhất cho bệnh nhân bị LBP do đĩa đệm mạn tính.[145] [146]
• Thủ thuật này được thực hiện khi được gây tê tại chỗ kèm hướng dẫn bằng phép soi huỳnh quang. Thủ thuật này bao gồm một ống thông cột sống được đưa qua da tại phần sau của bao xơ để truyền nhiệt có tác dụng cắt bỏ các cơ quan nhận cảm đau và làm co các sợi collagen trong vành khăn. Các chỉ định cho IDET bao gồm LBP dài hạn (>3 tháng), điều trị bảo tồn thất bại, không có tình trạng thần kinh xấu đi, nâng chân thẳng âm tính, xác nhận MRI là không có tổn thương nén thần kinh, kiểm tra gợi đau dương tính, sa đĩa đệm <30%, và không có sự bất ổn định phân đoạn đo lường được.[147] [148] Các tiêu chí loại trừ bao gồm rối loạn đông máu, sự hiện diện của các tình trạng đau khác không phải ở cột sống, sử dụng thuốc chống đông máu, và nhiễm trùng khu trú tại vị trí đặt ống thông.[145] [148] [149]
Vai trò của IDET trong điều trị đau lưng do đĩa đệm vẫn còn gây tranh cãi. Việc thiếu các nghiên cứu theo dõi dài hạn làm hạn chế các phân tích thống kê có ý nghĩa. Ngoài ra, kết quả từ các nghiên cứu khác nhau trong y văn thay đổi đáng kể, và điều này làm giảm tính xác thực của thủ thuật.[150] [151]
Thay đĩa đệm nhân tạo (ADR)
• Bao gồm loại bỏ hoàn toàn đĩa đệm bị tổn thương hoặc thoái hóa và thay thế bằng một đĩa nhân tạo. [Fig-11]
Mục đích của thiết bị này là để khôi phục khả năng chuyển động bình thường của đĩa đệm, giảm đau đồng thời tránh sự bất ổn định và bảo vệ các khớp cột sống liền kề khỏi bị thoái hóa quá mức. Nguyên tắc của việc thay toàn bộ đĩa đệm dựa trên thành công của các bộ phận nhân tạo tương tự khác được thiết kế và sử dụng cho các khớp khác (thay thế khớp đầu gối và hông). Do đó, các vật liệu được sử dụng cũng tương tự (polyethylene, chrome, coban, Titan).
Các chỉ định cho việc sử dụng ADR bao gồm: điều trị bảo tồn thất bại; và LBP gây tàn tật là do bệnh thoái hóa đĩa đệm ảnh hưởng đến tối đa 2 đĩa.[152] Các chỉ định này tương tự như đối với hợp nhất cột sống với một mức độ thận trọng nhất định (ảnh hưởng tương đối sớm tới các khớp cột sống, thiếu sự bất ổn định đáng kể; ví dụ như trượt đốt sống). Các chống chỉ định đối với việc sử dụng ADR bao gồm hẹp, viêm khớp cột sống, gai cột sống hay trượt đốt sống, bệnh rễ thần kinh thứ phát sau thoát vị đĩa đệm, xơ cứng, loãng xương, mang thai, béo phì, nhiễm trùng và gãy xương.[153]
Tính hiệu quả và an toàn của ADR so với phẫu thuật hợp nhất đã được báo cáo kỹ lưỡng trong y văn. Mặc dù các kết quả ban đầu của việc sử dụng ADR là đáng khích lệ,[154] các nghiên cứu gần đây với thời gian theo dõi lâu hơn cho thấy lợi ích ban đầu về cải thiện khả năng vận động có vẻ thấp hơn ở thời điểm 12 tháng,[155] và tại thời điểm 17 năm sau phẫu thuật, hoàn toàn không còn khả năng vận động, dẫn đến cứng khớp.[156] Các phát hiện này đã tạo ra sự thận trọng nhất định về các lợi ích dài hạn và biến chứng của ADR, đặc biệt là về mặt ngăn ngừa chứng cứng khớp.[157] [158] [159]
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Giả định | ( tóm tắt ) | |
| Nhóm bệnh nhân | Tx line | Điều trị |
| Trường hợp khẩn cấp về thần kinh (suy yếu rễ thần kinh hoặc hội chứng đuôi ngựa) | 1 | Giải phóng chèn ép thần kinh |
| Cấp tính |
( tóm tắt ) |
|
| Nhóm bệnh nhân | Tx line | Điều trị |
| Đau lưng cấp tính: thời gian <3 tháng từ khi có biểu hiện ban đầu hoặc đợt cấp của cơn đau mạn tính | 1 | Paracetamol và/hoặc NSAID đường uống |
| bổ sung | Thuốc giảm đau bôi trên da | |
| bổ sung | Thuốc giảm đau opioid | |
| bổ sung | Thuốc giãn cơ | |
| bổ sung | Các liệu pháp thay thế | |
| Với trường hợp đau lưng trục nặng | thêm | Vật lý trị liệu |
| Với trường hợp đau lưng trục nặng | bổ sung | Phong bế khớp cột sống |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Phong bế rễ thần kinh chọn lọc hoặc tiêm ngoài màng cứng |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Giải phóng chèn ép thần kinh |
| Tiếp diễn |
( tóm tắt ) |
|
| Nhóm bệnh nhân | Tx line | Điều trị |
| Đau lưng mạn tính: thời gian ≥ 3 tháng từ khi có biểu hiện ban đầu | 1 | Điều trị giảm đau tiếp tục |
| bổ sung | Giới thiệu đến phòng khám điều trị đau | |
| bổ sung | Phục hồi chức năng/nghề nghiệp | |
| bổ sung | Các liệu pháp thay thế | |
| bổ sung | Amitriptyline | |
| Với trường hợp đau lưng trục nặng | thêm | Vật lý trị liệu |
| Với trường hợp đau lưng trục nặng | bổ sung | Phong bế khớp cột sống hoặc giải nén khớp cột sống |
| Với trường hợp đau lưng trục nặng | bổ sung | Hợp nhất cột sống |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Các hệ thống trị liệu bằng giao thoa bao gồm các chất kích thích |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Pregabalin |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Phong bế rễ thần kinh chọn lọc hoặc tiêm ngoài màng cứng |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Giải phóng chèn ép thần kinh hoặc hợp nhất cột sống |
Các lựa chọn điều trị.
| Giả định | ||
| Nhóm bệnh nhân | Tx line |
Điều trị |
| Trường hợp khẩn cấp về thần kinh (suy yếu rễ thần kinh hoặc hội chứng đuôi ngựa) | 1 | Giải phóng chèn ép thần kinh
» Chẩn đoán giả định về hội chứng đuôi ngựa (CES) đòi hỏi nhất thiết phải giới thiệu nhập viện khẩn cấp. CES bao gồm tê yên ngựa (đáy chậu), rối loạn chức năng cơ vòng, ứ đọng nước tiểu trong bàng quang, và yếu chân. Cần phải giải phóng chèn ép khẩn cấp ống cột sống trong vòng 48 giờ sau khởi phát triệu chứng. » Có thể điều trị bằng phẫu thuật tình trạng suy yếu rễ thần kinh gây đau (khuyết tật vận động kèm đau ở cùng vùng thần kinh bì) với sự hiện diện của chèn ép đĩa đệm có thể nhận biết. Cần được phân biệt với suy yếu rễ thần kinh không đau (ví dụ như bàn chân rũ không đau) và với tổn thương thần kinh ngoại biên. |
| Cấp tính | ||
| Nhóm bệnh nhân | Tx line | Điều trị |
| Đau lưng cấp tính: thời gian <3 tháng từ khi có biểu hiện ban đầu hoặc đợt cấp của cơn đau mạn tính | 1 | Paracetamol và/hoặc NSAID đường uống
» Đa số bệnh nhân bị đau lưng do đĩa đệm đợt cấp tính sẽ cải thiện sau 4 tuần. » Paracetamol thường được sử dụng để điều trị đau nhẹ hay đau vừa phải, vì thuốc này có độ an toàn cao hơn NSAID.[95] » Thuốc kháng viêm không steroid (NSAID) cũng thường được sử dụng.[6] Chỉ nên sử dụng NSAID trong thời gian ngắn (không quá 3 tháng). Không loại NSAID cụ thể nào được thấy là tốt hơn các loại thuốc khác.[97] » Cân nhắc biện pháp bảo vệ dạ dày, như thuốc ức chế bơm proton, ở bệnh nhân dùng liệu pháp NSAID kéo dài, đặc biệt là nếu họ có nguy cơ bị xuất huyết đường tiêu hóa cao hơn.[6] » Trong trường hợp bệnh đau lưng mạn tính có trước đó khởi phát đợt cấp, bác sĩ cần tìm ra nguyên nhân của các triệu chứng cấp tính. Bắt buộc phải loại trừ các nguyên nhân khác của triệu chứng cấp tính như viêm đĩa đệm. Cần ghi nhận bất kỳ thay đổi nào về đánh giá thần kinh. Chụp hình ảnh lặp lại có thể giúp xác định vấn đề. Những biến cố khả dĩ dẫn đến tăng cấp tính các triệu chứng cần được xem xét từ khía cạnh những thay đổi có thể có về bệnh lý. Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg uống mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày –VÀ/HOẶC– » Naproxen: 250-500 mg đường uống mỗi ngày hai lần khi cần, tối đa 1250 mg/ngày -hoặc- » Ibuprofen: 300-600 mg uống 6-8 giờ một lần khi cần thiết, tối đa 2400 mg/ngày -hoặc- » diclofenac potassium: Uống 50 mg (phóng thích trực tiếp) x 2-3 lần/ngày khi cần -hoặc- » Diclofenac Sodium: Uống 100 mg x 1 lần/ngày (phóng thích kéo dài) khi cần |
| bổ sung | Thuốc giảm đau bôi trên da
» Cũng có thể điều trị các triệu chứng cấp tính bằng thuốc giảm đau bôi trên da.[98] » Capsaicin làm cạn kiệt các nguồn chất P tại chỗ, là chất tham gia vào việc trung hòa các chất kích thích có hại.[99] » Các NSAID bôi trên da có tác dụng trong điều trị cơn đau mà có thể được trung gian qua các nguyên nhân cơ bắp. Hấp thụ có giới hạn tại chỗ giúp điều trị các triệu chứng phát sinh từ các cấu trúc quanh khớp, và hấp thụ toàn thân đưa tác nhân trị liệu tới các cấu trúc trong bao.[100] Sau khi hấp thụ tại chỗ, nồng độ trong huyết tương thường < 5% của nồng độ sau uống, và do đó có hiệu quả giới hạn hơn so với các dạng NSAID hấp thụ toàn thân. Ngoài ra, việc sử dụng NSAID bôi trên da có khả năng hạn chế các biến chứng bất lợi toàn thân.[100] » Các thuốc bôi trên da tránh được các phản ứng phụ ở dạ dày và tương tác thuốc bất lợi. Việc sử dụng chúng đem lại lợi ích cho bệnh nhân cao tuổi và bệnh nhân có các bệnh phối hợp. Các lựa chọn sơ cấp » Capsaicin bôi trên da: (0,025%, 0,075%) bôi vào (các) vùng bị ảnh hưởng ba đến bốn lần mỗi ngày khi cần HOẶC Các lựa chọn sơ cấp » diclofenac bôi trên da: tham khảo tài liệu về sản phẩm để có hướng dẫn về liều dùng |
|
| bổ sung | Thuốc giảm đau opioid
» Có thể sử dụng một cách thận trọng các thuốc giảm đau opioid ở bệnh nhân bị đau nặng, gây mất chức năng mà không được kiểm soát (hoặc ít khả năng kiểm soát được) bằng paracetamol và/hoặc NSAID.[6] Không nên sử dụng thuốc opioid để điều trị đau lưng dưới mạn tính.[6] Các lựa chọn sơ cấp » codeine phosphate: 15-60 mg dùng đường uống mỗi 4-6 giờ khi cần, tối đa 240 mg/ngày HOẶC Các lựa chọn thứ cấp » Tramadol: 50-100 mg uống (giải phóng tức thời) mỗi 4-6 giờ khi cần, tối đa 400 mg/ngày |
|
| bổ sung | Thuốc giãn cơ
» Các loại thuốc giãn cơ, như diazepam, là một lựa chọn để giảm nhẹ về ngắn hạn chứng đau lưng dưới cấp tính; tuy nhiên, các loại thuốc này cần được sử dụng cẩn trọng do có nguy cơ gây tác dụng bất lợi (chủ yếu là an thần) và tình trạng phụ thuộc.[101] Các lựa chọn sơ cấp » diazepam: 5-10 mg uống ba lần/ngày |
|
| bổ sung | Các liệu pháp thay thế
» Một số phương pháp điều trị có thể được sử dụng trong phạm vi các hệ thống chăm sóc y tế thông thường và với vai trò là các liệu pháp thay thế. Các bác sĩ nên cân nhắc bổ sung liệu pháp không dùng thuốc, như châm cứu, bấm huyệt, và yoga.[114] |
|
| Với trường hợp đau lưng trục nặng | thêm | Vật lý trị liệu
» Khuyến nghị tích cực vận động để điều trị đau lưng dưới cấp tính, hơn là nghỉ ngơi trên giường.[105] [106] Phổ biến kiến thức cho bệnh nhân như trong các khóa học về sức khỏe lưng, liên quan đến các tư thế dễ chịu, tập thể dục, và các kỹ thuật nâng nhấc đúng, đã giúp cải thiện kết quả của bệnh nhân ở cả ngắn hạn và trung hạn.[107] [108] » Vật lý trị liệu với các bài tập nâng cao sức mạnh (cho cả thành bụng và hệ thống cơ lưng) đã cho thấy hiệu quả tích cực ở bệnh nhân bị đau theo trục.[109] Tuy nhiên, thời gian sử dụng biện pháp tập thể dục vẫn còn gây tranh cãi, với việc sử dụng các chương trình tập thể dục được chứng minh là hiệu quả ở bệnh bán cấp tính và mạn tính. » Một số chế độ tập thể dục đã được sử dụng để điều trị LBP. Phương pháp McKenzie để đánh giá và phân loại bệnh nhân đã được cho thấy là rất thành công.[110] Phương pháp McKenzie có kết quả ngắn hạn tốt hơn so với hướng dẫn không đặc hiệu và tương đương với các kết quả của các quy trình nâng cao sức mạnh và giữ ổn định.[111] » Nắn chỉnh cột sống đã cho thấy là có tác dụng tương đương với vật lý trị liệu trong điều trị LBP cấp tính.[112] [113] » Việc sử dụng nhiều hệ thống giao thoa và thuốc kích thích khác nhau có thể đem lại lợi ích cho các triệu chứng cấp tính và mạn tính; tuy nhiên, việc sử dụng chúng còn gây tranh cãi.[114] [115] |
| Với trường hợp đau lưng trục nặng | bổ sung | Phong bế khớp cột sống
» Đau do khớp cột sống là một biểu hiện lâm sàng được xác định rõ ràng. Các triệu chứng bao gồm đau lưng theo trục và đau đùi sau (thường đau tới đầu gối). Tiêm thuốc gây tê tại chỗ tác dụng kéo dài, có hoặc không có corticosteroid tác dụng tại chỗ, có thể giúp đánh giá nguồn gốc cơn đau từ các khớp cột sống. » Có thể tiêm xung quanh nhánh giữa vì nó vắt qua cạnh trên giữa của mỏm ngang, hoặc có thể tiêm trong khớp. Biện pháp đầu tiên là một biện pháp can thiệp chính xác hơn. Khớp cột sống có phân bổ hai cấp; do đó, cũng cần tiêm cả ở cấp bên trên. |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Phong bế rễ thần kinh chọn lọc hoặc tiêm ngoài màng cứng
» Đau chân do rễ thần kinh liên quan đến bệnh thoái hóa đĩa đệm có thể là kết quả của sự chèn ép rễ thần kinh do phì đại khớp cột sống, sa đĩa đệm, hoặc hẹp foramen do giảm chiều cao của đĩa đệm hoặc do bất ổn ở đoạn chuyển động đó. » Có thể điều trị chứng viêm là nguyên nhân gây ra các triệu chứng do rễ thần kinh gây chèn ép nhẹ hoặc trung bình bằng phong bế rễ thần kinh chọn lọc. » Thực hiện với sự hướng dẫn bằng điện quang để đặt kim cột sống gần với rễ thần kinh. Sau đó tiêm một loại thuốc gây tê tại chỗ tác dụng kéo dài, có hoặc không có corticosteroid tác dụng tại chỗ. » Tiêm ngoài màng cứng được sử dụng để điều trị đau do rễ thần kinh có nguyên nhân từ bệnh lý nhiều cấp độ, đối bên.[121] » Có thể tiêm một loại thuốc gây tê tại chỗ tác dụng kéo dài, có hoặc không có corticosteroid tác dụng tại chỗ, vào foramen hoặc ống cột sống.[160] [122] Có thể tiêm vào ống cột sống qua đường thắt lưng (qua dây chằng sau) hoặc đường đuôi (qua khe xương cùng).[119] [120] Lượng thuốc cần tiêm vào tăng lên với mỗi đường dùng này. » Mặc dù tiêm steroid ngoài màng cứng có thể đem lại lợi ích lớn hơn so với gabapentin đối với một số chỉ số, sự khác biệt vẫn khiêm tốn và ngắn hạn trong hầu hết các trường hợp.[126] » Năm 2012, một đợt dịch bùng phát nhiễm nấm hệ thần kinh trung ương (CNS) đã được báo cáo tại Hoa Kỳ ở những bệnh nhân đã được tiêm glucocorticoid ngoài màng cứng hoặc quanh cột sống chất methylprednisolone acetate không có chất bảo quản được pha chế bởi một nhà thuốc pha chế theo đơn.[127] Mặc dù các trường hợp này rất hiếm, nó nêu bật sự cần thiết phải có các tiêu chuẩn cao nhất trong việc pha chế thuốc và tiêm thuốc nếu sử dụng những đường dùng này. |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Giải phóng chèn ép thần kinh
» Giải phóng chèn ép các rễ thần kinh và cấu trúc thần kinh làm giảm triệu chứng do rễ thần kinh. Việc loại bỏ khớp cột sống bị thoái hóa cho phép giải phóng chèn ép dưới khớp tốt hơn và cho phép loại bỏ một trong những nguồn gây đau tiềm năng. Có thể đạt được giải phóng chèn ép trực tiếp bằng cách đặt các đoạn nối liên cơ quan để tăng chiều cao đĩa đệm và mở rộng foramen. |
| Tiếp diễn | ||
| Nhóm bệnh nhân | Tx line | Điều trị |
| Đau lưng mạn tính: thời gian ≥ 3 tháng từ khi có biểu hiện ban đầu | 1 | Điều trị giảm đau tiếp tục
» Bệnh nhân bị đau lưng dưới mạn tính cần sử dụng paracetamol thường xuyên. » Nếu trước đây bệnh nhân từng thấy đỡ khi dùng NSAID, nhưng không dùng thường xuyên thì có thể bổ sung NSAID; tuy nhiên, chỉ nên dùng các thuốc loại này trong tối đa 3 tháng. » Có thể cần các thuốc opioid như codein hay tramadol để điều trị đau nặng hơn. » Nếu cơn đau vẫn không thuyên giảm, cần giới thiệu bệnh nhân đến một chuyên gia về đau để được tư vấn thêm. Có thể kê toa buprenorphine (transdermal) và chuyên gia cần theo dõi chặt chẽ việc sử dụng thuốc này. » Trong trường hợp bệnh đau lưng mạn tính có trước đó khởi phát đợt cấp, bác sĩ cần tìm ra nguyên nhân của các triệu chứng cấp tính. Bắt buộc phải loại trừ các nguyên nhân khác của triệu chứng cấp tính như viêm đĩa đệm. Cần ghi nhận bất kỳ thay đổi nào về đánh giá thần kinh. Chụp hình ảnh lặp lại có thể giúp xác định vấn đề. Những biến cố khả dĩ dẫn đến tăng cấp tính các triệu chứng cần được xem xét từ khía cạnh những thay đổi có thể có về bệnh lý. Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg uống mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày –VÀ/HOẶC– » Ibuprofen: 300-600 mg uống 6-8 giờ một lần khi cần thiết, tối đa 2400 mg/ngày -hoặc- » Naproxen: 250-500 mg đường uống mỗi ngày hai lần khi cần, tối đa 1250 mg/ngày -hoặc- » diclofenac potassium: Uống 50 mg (phóng thích trực tiếp) x 2-3 lần/ngày khi cần -hoặc- » Diclofenac Sodium: Uống 100 mg x 1 lần/ngày (phóng thích kéo dài) khi cần HOẶC Các lựa chọn thứ cấp » Paracetamol: 500-1000 mg uống mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày –VÀ– » codeine phosphate: 15-60 mg dùng đường uống mỗi 4-6 giờ khi cần, tối đa 240 mg/ngày -hoặc- » tramadol: 50-100 mg uống (giải phóng tức thời) mỗi 4-6 giờ khi cần, tối đa 400 mg/ngày HOẶC Các lựa chọn cấp ba » Paracetamol: 500-1000 mg uống mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày -và- » buprenorphine thấm qua da: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng |
| bổ sung | Giới thiệu đến phòng khám điều trị đau
» Một phòng khám đa ngành bao gồm một chuyên gia về đau (thường là một chuyên gia gây mê với chuyên môn điều trị đau) và được hỗ trợ thêm từ các y tá hành nghề chuyên môn, chuyên gia vật lý trị liệu, chuyên gia tâm lý và dược sĩ. » Mục tiêu là để tinh giản các loại thuốc, đóng góp ý kiến về các vấn đề về điều kiện lao động, và giải quyết các vấn đề về tâm lý, nếu có. Ngoài ra, bác sĩ chuyên khoa về đau có thể thực hiện các thủ thuật như tiêm rễ thần kinh và ngoài màng cứng cũng như giải phóng chèn ép khớp cột sống. |
|
| bổ sung | Phục hồi chức năng/nghề nghiệp
» Các xu thế gần đây trong điều trị đau lưng dưới có một cách tiếp cận đa ngành.[141] [142] Các phương diện này thường gồm một yếu tố vật lý và cả một sự kết hợp của yếu tố xã hội, vận động và tâm lý. Phục hồi chức năng đa phương diện đã được thấy là hiệu quả hơn so với các chương trình phục hồi chức năng đơn giản.[141] » Phục hồi chức năng/nghề nghiệp được định nghĩa là bất cứ điều gì có thể giúp một người có vấn đề về sức khỏe tiếp tục làm việc, trở lại làm việc, và duy trì công việc. Đó là một cách tiếp cận, can thiệp, và dịch vụ với trọng tâm là chăm sóc sức khỏe tập trung vào công việc và điều chỉnh nơi làm việc cho phù hợp với những người lớn trong độ tuổi lao động. Một số chương trình quay lại làm việc đã được thử nghiệm trong đó đặc biệt chú ý đến lời khuyên về xử lý vật liệu bằng tay (MMH) và các thiết bị hỗ trợ,[143] dù đánh giá của Cochrane tìm được bằng chứng khá thuyết phục cho thấy những can thiệp đó không giảm đau lưng, tàn tật liên quan đến đau lưng, hay nghỉ làm khi so sánh với trường hợp không có can thiệp, hay dùng biện pháp can thiệp thay thế.[144] Cũng không có bằng chứng từ RTCs để hỗ trợ tính hiệu quả của lời khuyên và tập huấn về MMH, hoặc các thiết bị hỗ trợ MMH để điều trị đau lưng. |
|
| bổ sung | Các liệu pháp thay thế
» Một số phương pháp điều trị có thể được sử dụng trong phạm vi các hệ thống chăm sóc y tế thông thường như các liệu pháp thay thế. Các bác sĩ nên cân nhắc bổ sung liệu pháp không dùng thuốc, như châm cứu, bấm huyệt, và yoga.[114] |
|
| bổ sung | Amitriptyline
» Thuốc chống trầm cảm được sử dụng điều trị LBP mạn tính. Các nghiên cứu chỉ ra rằng thuốc chống trầm cảm ba vòng (như amitriptyline) giúp giảm triệu chứng, trong khi thuốc ức chế tái hấp thụ serotonin có chọn lọc (SSRI) không có tác dụng này.[102] Amitriptyline hữu ích trong việc cải thiện chất lượng giấc ngủ và đối phó đau thần kinh. Các lựa chọn sơ cấp » amitriptyline: 10 mg uống mỗi ngày một lần vào buổi tối trong thời gian đầu, tăng dần theo mức đáp ứng, tối đa 50 mg/ngày |
|
| Với trường hợp đau lưng trục nặng | thêm | Vật lý trị liệu
» Vật lý trị liệu với các bài tập nâng cao sức mạnh (cho cả thành bụng và hệ thống cơ lưng) chứng tỏ hiệu quả tích cực ở bệnh nhân bị đau do đĩa đệm.[109] Tuy nhiên, thời gian sử dụng biện pháp tập thể dục vẫn còn gây tranh cãi, với việc sử dụng các chương trình tập thể dục được chứng minh là hiệu quả ở bệnh bán cấp tính và mạn tính. » Một số chế độ tập thể dục đã được sử dụng để điều trị LBP. Phương pháp McKenzie để đánh giá và phân loại bệnh nhân đã được cho thấy là rất thành công.[111] » Việc sử dụng nhiều hệ thống giao thoa và thuốc kích thích khác nhau có thể đem lại lợi ích cho các triệu chứng cấp tính và mạn tính; tuy nhiên, việc sử dụng chúng còn gây tranh cãi.[114] [115] |
| Với trường hợp đau lưng trục nặng | bổ sung | Phong bế khớp cột sống hoặc giải nén khớp cột sống
» Đau do khớp cột sống là một biểu hiện lâm sàng được xác định rõ ràng. Các triệu chứng bao gồm đau lưng và đau đùi sau (thường đau tới đầu gối). » Tiêm thuốc gây tê tại chỗ tác dụng lâu dài, ± corticosteroid tác dụng tại chỗ có thể giúp đánh giá nguồn gốc cơn đau từ các khớp cột sống. » Có thể tiêm xung quanh nhánh giữa vì nó vắt qua cạnh trên giữa của mỏm ngang, hoặc có thể tiêm trong khớp. Biện pháp đầu tiên là một biện pháp can thiệp chính xác hơn. Khớp cột sống có phân bổ hai cấp; do đó, cũng cần tiêm cả ở cấp bên trên.[161] » Giải nén khớp cột sống bằng phương pháp cắt bỏ bằng sóng radio có thể đem lại tác dụng dài hạn lên đau do khớp cột sống, đặc biệt là khi có đáp ứng tích cực với phong bế khớp cột sống. |
| Với trường hợp đau lưng trục nặng | bổ sung | Hợp nhất cột sống
» Hợp nhất cột sống phù hợp nhất cho các bệnh nhân có bằng chứng về sự bất ổn định ở cột sống (chấn thương, khối u, nhiễm trùng, biến dạng, và bệnh đĩa đệm cột sống). Khi có sự hiện diện của bệnh thoái hóa đĩa đệm mà không có sự bất ổn định đáng kể, ứng dụng của hợp nhất cột sống được dựa trên nhận thức rằng việc ngăn bất kỳ chuyển động nào trên một đĩa đệm gây đau hay loại bỏ hoàn toàn đĩa đệm đó và hợp nhất đoạn chuyển động sẽ chấm dứt sự tiến triển của bệnh và giảm đau.[136] [137] [162] » Hiện tại, các chỉ định lâm sàng cho hợp nhất cột sống bao gồm: điều trị bảo tồn tích cực thất bại, đau mạn tính kéo dài, tàn tật hơn 1 năm, và thoái hóa đĩa đệm tiến triển như được xác định qua MRI chỉ ở 1 đến 2 mức đĩa đệm.[128] [129] Trong trường hợp có bệnh lý rõ ràng với sự bất ổn định rõ ràng (khuyết eo đốt sống, trượt đốt sống eo kèm bất ổn định, bệnh khớp cột sống với trượt đốt sống thoái hóa), có thể ghi nhận đáp ứng với vật lý trị liệu trong thời gian ngắn hơn (6 tháng) trước khi cân nhắc phẫu thuật. » Một số kỹ thuật đã được phát triển và hướng tới đạt được hợp nhất cột sống thắt lưng, bao gồm: hợp nhất sau ngang (có hoặc không có các vít cuống đốt sống), hợp nhất liên thân đốt đường sau (PLIF), hợp nhất liên thân đốt qua foramen, và hợp nhất liên thân đốt đường trước (ALIF). Nói chung, việc sử dụng dụng cụ đã được chứng tỏ là có tác dụng tăng tỷ lệ hợp nhất nhưng lại làm tăng tỷ lệ biến chứng, mất máu, và thời gian phẫu thuật.[130] [138] Tất cả các kỹ thuật hợp nhất đều có tác dụng giảm đau và giảm tàn tật, mà không có bất lợi nào được xác định đối với việc sử dụng các kỹ thuật phẫu thuật ít đòi hỏi hơn.[138] [139] [140] |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Các hệ thống trị liệu bằng giao thoa bao gồm các chất kích thích
» Việc sử dụng nhiều hệ thống giao thoa và thuốc kích thích khác nhau có thể đem lại lợi ích cho các triệu chứng cấp tính và mạn tính; tuy nhiên, việc sử dụng chúng còn gây tranh cãi.[114] [115] |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Pregabalin
» Gabapentin và pregabalin có thể giảm đau và cải thiện chất lượng cuộc sống ở bệnh nhân bị đau thần kinh mạn tính.[103] [104] Pregabalin có lẽ đạt được mức độ kết dính và sinh khả dụng tốt hơn so với gabapentin và do đó thường được ưu tiên hơn so với gabapentin. » Cần thử dùng pregabalin trong 3 đến 4 tháng, và nếu không có hiệu quả, cần giảm liều dần dần trước khi ngừng hẳn. Các lựa chọn sơ cấp » pregabalin: 50 mg uống ba lần/ngày trong thời gian đầu, tăng theo mức đáp ứng, tối đa 600 mg/ ngày |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Phong bế rễ thần kinh chọn lọc hoặc tiêm ngoài màng cứng
» Có thể điều trị chứng viêm là nguyên nhân gây ra các triệu chứng do rễ thần kinh gây chèn ép nhẹ hoặc trung bình bằng phong bế rễ thần kinh chọn lọc. » Thực hiện với sự hướng dẫn của điện quang để đặt kim cột sống gần với rễ thần kinh. Sau đó tiêm một loại thuốc gây tê tại chỗ tác dụng kéo dài, có hoặc không có corticosteroid tác dụng tại chỗ. » Tiêm ngoài màng cứng được sử dụng để điều trị đau do rễ thần kinh có nguyên nhân từ bệnh lý nhiều cấp độ, đối bên.[121 » Có thể tiêm một loại thuốc gây tê tại chỗ tác dụng kéo dài, có hoặc không có corticosteroid tác dụng tại chỗ, vào foramen hoặc ống cột sống.[160] [122] Có thể tiêm vào ống cột sống qua đường thắt lưng (qua dây chằng sau) hoặc đường đuôi (qua khe xương cùng).[119] [120] Lượng thuốc cần tiêm vào tăng lên với mỗi đường dùng này. » Mặc dù tiêm steroid ngoài màng cứng có thể đem lại lợi ích lớn hơn so với gabapentin đối với một số chỉ số, sự khác biệt vẫn khiêm tốn và ngắn hạn trong hầu hết các trường hợp.[126] » Năm 2012, một đợt dịch bùng phát nhiễm nấm hệ thần kinh trung ương (CNS) đã được báo cáo tại Hoa Kỳ ở những bệnh nhân đã được tiêm glucocorticoid ngoài màng cứng hoặc quanh cột sống chất methylprednisolone acetate không có chất bảo quản được pha chế bởi một nhà thuốc pha chế theo đơn.[127] Mặc dù các trường hợp này rất hiếm, nó nêu bật sự cần thiết phải có các tiêu chuẩn cao nhất trong việc pha chế thuốc và tiêm thuốc nếu sử dụng những đường dùng này. |
| Với trường hợp đau lưng do rễ thần kinh nặng | bổ sung | Giải phóng chèn ép thần kinh hoặc hợp nhất cột sống
» Giải phóng chèn ép các rễ thần kinh và cấu trúc thần kinh làm giảm triệu chứng do rễ thần kinh. Việc loại bỏ khớp cột sống bị thoái hóa cho phép giải phóng chèn ép dưới khớp tốt hơn và cho phép loại bỏ một trong những nguồn gây đau tiềm năng. Có thể đạt được giải phóng chèn ép trực tiếp bằng cách đặt các đoạn nối liên cơ quan để tăng chiều cao đĩa đệm và mở rộng foramen. » Hợp nhất cột sống phù hợp nhất cho các bệnh nhân có bằng chứng về sự bất ổn định ở cột sống (chấn thương, khối u, nhiễm trùng, biến dạng, và bệnh đĩa đệm cột sống). Khi có sự hiện diện của bệnh thoái hóa đĩa đệm mà không có sự bất ổn định đáng kể, ứng dụng của hợp nhất cột sống được dựa trên nhận thức rằng việc ngăn bất kỳ chuyển động nào trên một đĩa đệm gây đau hay loại bỏ hoàn toàn đĩa đệm đó và hợp nhất đoạn chuyển động sẽ chấm dứt sự tiến triển của bệnh và giảm đau.[136] [137] » Hiện tại, chỉ định lâm sàng cho hợp nhất cột sống bao gồm: điều trị bảo tồn tích cực thất bại, đau mạn tính kéo dài, tàn tật hơn 1 năm, và thoái hóa đĩa đệm tiến triển, được xác định qua MRI, chỉ ở 1 đến 2 mức đĩa đệm.[128] [129] Trong trường hợp có bệnh lý rõ ràng với sự bất ổn định rõ ràng (khuyết eo đốt sống, trượt đốt sống eo kèm bất ổn định, bệnh khớp cột sống với trượt đốt sống thoái hóa), có thể ghi nhận đáp ứng với vật lý trị liệu trong thời gian ngắn hơn (6 tháng) trước khi cân nhắc phẫu thuật. » Ở các ca bệnh rễ thần kinh, sự hiện diện của các triệu chứng lâu hơn 6 tháng có liên quan đến kết cục lâm sàng kém hơn.[131] Các phát hiện tương tự được ghi nhận ở bệnh nhân đã được điều trị hẹp cột sống, với việc điều trị ở thời điểm sớm hơn 12 tháng kể từ khi có triệu chứng tương quan với kết cục lâm sàng tốt hơn.[132] » Một số kỹ thuật đã được phát triển và hướng tới đạt được hợp nhất cột sống thắt lưng, bao gồm: hợp nhất sau ngang (có hoặc không có các vít cuống đốt sống), hợp nhất liên thân đốt đường sau (PLIF), hợp nhất liên thân đốt qua foramen (TLIF), và hợp nhất liên thân đốt đường trước (ALIF). Nói chung, việc sử dụng dụng cụ đã được chứng tỏ là có tác dụng tăng tỷ lệ hợp nhất nhưng lại làm tăng tỷ lệ biến chứng, mất máu, và thời gian phẫu thuật. Nói chung, việc sử dụng dụng cụ đã được chứng tỏ là có tác dụng tăng tỷ lệ hợp nhất nhưng lại làm tăng tỷ lệ biến chứng, mất máu, và thời gian phẫu thuật.[130] [138] |
Giai đoạn đầu
Phẫu thuật xâm lấn tối thiểu
Những tiến bộ về dụng cụ và thiết kế các thiết bị cấy ghép đặc biệt đã cho phép thực hiện các thủ thuật hợp nhất, chẳng hạn như hợp nhất liên thân đốt qua foramen (TLIF) được thực hiện thông qua các vết rạch da nhỏ hơn, với lợi ích là giảm tổn thương mô và mất máu.[163] Một phân tích tổng hợp đánh giá hiệu quả và tỷ lệ biến chứng so sánh giữa thủ thuật cắt bỏ đĩa đệm xâm lấn tối thiểu và thủ thuật cắt bỏ đĩa đệm mở không tìm thấy bất kỳ khác biệt đáng kể nào giữa 2 kỹ thuật này về khía cạnh giảm đau chân về ngắn hạn và dài hạn, và cả hai kỹ thuật đều dẫn đến giảm đau chân đáng kể và lâu dài.[164] Tỷ lệ biến chứng trong phẫu thuật (vô tình chọc vào màng cứng và tổn thương rễ thần kinh) cao hơn đáng kể ở bệnh nhân trải qua phẫu thuật cắt bỏ đĩa đệm xâm lấn tối thiểu.
Liên lạc theo dõi
Khuyến nghị
Giám sát
Không có biện pháp theo dõi thường xuyên đối với bệnh thoái hóa đĩa đệm. Có thể nên cân nhắc hội chẩn với chuyên gia về lưng khi bệnh nhân bị đau lưng dưới không đặc hiệu không đáp ứng với các liệu pháp phi xâm lấn tiêu chuẩn. Tuy nhiên, không có đủ bằng chứng để có các khuyến cáo cụ thể về thời gian hoặc khi nào cần giới thiệu.[179]
Bất kỳ triệu chứng tiến triển nhanh nào cũng phải được thăm dò thêm một cách khẩn cấp.
Chụp MRI đem lại một đánh giá tuyệt vời về bệnh lý đoạn xa, chèn ép rễ thần kinh, chèn ép ống do dây chằng vòng bị phì đại, và các khớp cột sống. Những phát hiện này luôn cần được diễn giải một cách cẩn trọng bởi vì ngay cả khi có phát hiện về sự hiện diện của thoái hóa, chỉ riêng MRI cột sống không phải là dấu hiệu chắc chắn về các triệu chứng của bệnh nhân.[67] [69] [70] [71]
Hướng dẫn dành cho bệnh nhân
Liệu pháp ban đầu cho tất cả bệnh nhân bao gồm lời khuyên về việc tránh các yếu tố làm trầm trọng thêm bệnh và các tư thế cơ thể không phù hợp. Có thể cho lời khuyên cụ thể hơn, tùy theo lối sống của từng bệnh nhân, cùng với phổ biến kiến thức về các bài tập cho lưng mà bệnh nhân có thể thực hiện ở nhà.
Các triệu chứng liên quan đến đau lưng do đĩa đệm có thể khác nhau, nhưng nếu có bất kỳ suy giảm thần kinh nào thì bệnh nhân cần tới ngay phòng cấp cứu địa phương vì đó có thể là dấu hiệu của các bệnh lý khác. Bệnh nhân cần báo cáo mọi dấu hiệu hay triệu chứng suy yếu, tê cứng, sốt, rối loạn chức năng tiêu hay tiểu, hoặc rối loạn chức năng tình dục.
Một cách tiếp cận đa ngành được sử dụng cho bệnh nhân bị đau lưng do đĩa đệm.[141] [142] Điều này bao gồm một yếu tố vật lý và cả một sự kết hợp của các yếu tố xã hội, vận động và tâm lý. Phục hồi chức năng đa ngành có hiệu quả hơn so với các chương trình phục hồi chức năng đơn giản.[141] [143]
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Chèn ép tủy sống liên quan đến phẫu thuật | Ngắn hạn | Thấp |
| Phẫu thuật chỉ bao gồm giải phóng chèn ép, hoặc kết hợp với thủ thuật hợp nhất, có thể gây ra các vết rách màng cứng và có nguy cơ dẫn đến tổn thương liên đới ở đuôi ngựa và các tổn thương rễ thần kinh.[172] | ||
| Tổn thương liên quan đến phẫu thuật | Ngắn hạn | Thấp |
| Có thể xảy ra tổn thương mạch khi mở lộ ở phía trước. Các tĩnh mạch vùng thắt lưng chậu đặc biệt dễ bị ảnh hưởng khi tiếp cận mức L4-5.
Đã có báo cáo về tổn thương động mạch chủ sau một ca cắt bỏ đĩa đệm quá mức. Hiếm gặp các tổn thương ở ruột hay phúc mạc, mặc dù chúng dễ xảy ra khi mở lộ qua phúc mạc. Có thể xảy ra xuất tinh ngược dòng là hậu quả của sự hư tổn các dây thần kinh tự chủ ở các mức L4-5 hoặc L5S1. Tình trạng này thường gặp hơn ở các cách tiếp cận qua phúc mạc so với sau phúc mạc. Trong các trường hợp hiếm gặp, biến chứng này không thể phục hồi. |
||
| Bệnh đoạn liền kề (ASD) liên quan đến hợp nhất cột sống | Dài hạn | Trung bình |
| Thoái hóa ở mức cột sống liền kề là một vấn đề đã biết sau các thủ thuật hợp nhất đoạn ngắn hoặc dài; tuy nhiên, phải lưu ý rằng những thay đổi thoái hóa ở các mức cột sống liền kề không phải lúc nào cũng liên quan đến hợp nhất cột sống, mà có thể là một phần của tiền sử tự nhiên của bệnh.
ASD có đặc trưng là hẹp không gian đĩa, foramen, hoặc ống trung tâm và các thay đổi thoái hóa ở đoạn chuyển động, hay thậm chí là biến dạng, tại đoạn liền kề với các mức cột sống được hợp nhất. Những thay đổi này có ảnh hưởng tiêu cực lên việc sử dụng và hiệu quả lâm sàng của thủ thuật hợp nhất cột sống.[173] [174] [175] [176] [177] Trong một nghiên cứu, tỷ lệ hình thành ASD sau hợp nhất cột sống là khoảng 27,4% ở khoảng 6,7 năm.[178] |
||
| Khớp giả | Dài hạn | Thấp |
| Xác nhận lâm sàng hay hình ảnh điện quang cho thấy việc không hợp nhất đầy đủ có thể có biểu hiện đau dai dẳng, giảm hiệu chỉnh, thiết bị cấy ghép bị trục trặc, các vấn đề về vết thương, hoặc có thể là không có triệu chứng.
Các yếu tố ngăn cản hoặc hạn chế hợp nhất cột sống thành công, như sự hiện diện của nhiễm trùng độ thấp, vận động quá nhiều, và hút thuốc, có thể dẫn đến việc bộ phận kim loại gặp trục trặc và hình thành khớp giả. |
||
| Giảm chỉ số ưỡn cột sống | Biến thiên | Trung bình |
| Bệnh thoái hóa đĩa đệm cột sống thắt lưng dẫn đến giảm chiều cao của đĩa đệm. Điều này dẫn đến giảm chỉ số ưỡn cột sống, gây ảnh hưởng có hại lên sự sắp xếp thẳng hàng theo chiều dọc của cột sống. Thoái hóa đĩa đệm cũng dẫn đến bất ổn định theo phân đoạn, kèm theo viêm khớp cột sống.
Các ảnh hưởng cơ học của bệnh lý, nếu không được giải quyết hợp lý trong khi phẫu thuật, có thể dẫn đến chỉ số ưỡn cột sống không phù hợp. |
||
Tiên lượng
Khoảng 70% đến 85% người lớn bị đau lưng dưới (LBP) tại một thời điểm nào đó trong cuộc đời của họ.[4] Khoảng 90% những người này sẽ hết các triệu chứng trong vòng 3 tháng kể từ khi khởi phát, dù có điều trị hay không.[4] Đa số bệnh nhân bị đau lưng do đĩa đệm đợt cấp tính sẽ cải thiện sau 4 tuần.[165]
Tiền sử tự nhiên của LBP gợi ý rằng ban đầu nên điều trị bảo tồn cho tất cả các bệnh nhân. Tuy nhiên, các ca bệnh có biểu hiện của tình trạng cấp cứu thần kinh và những người có dấu hiệu cảnh báo (đau ban đêm, sút cân không rõ nguyên nhân, sốt, tiền sử bệnh ác tính đã biết, người tiêm chích ma túy, hoặc tiếp xúc với bệnh lao) cần được chụp hình ảnh khẩn cấp và điều trị bệnh lý tiềm ẩn cụ thể. Sau khi đã vận dụng hết tất cả các biện pháp bảo tồn hoặc nếu các triệu chứng đòi hỏi, có thể cần can thiệp phẫu thuật.
Tái phát thường xảy ra; tuy nhiên mức độ nặng thường ít hơn. Chỉ một tỷ lệ nhỏ (5%) số người có đợt cấp LBP sẽ bị LBP mạn tính và tàn tật liên quan.[94]
Kết quả sau phẫu thuật: một nghiên cứu cho thấy một nhóm bệnh nhân được chọn với đầy đủ thông tin, được nhận thủ thuật hợp nhất để điều trị LBP nặng mạn tính, có kết quả vượt trội so với những người được điều trị không dùng phẫu thuật.[130] Nhiều yếu tố đã được phân tích liên quan đến kết quả phẫu thuật sau thủ thuật hợp nhất. Điều thú vị là kết quả phẫu thuật kém có quan hệ tương quan với những bệnh nhân nhận bồi thường cho người lao động, số lượng các ca phẫu thuật lưng dưới trước đây, thu nhập thấp, tuổi cao, và kiện tụng.[166] [167] Một nghiên cứu khác đã chỉ ra rằng hút thuốc, trầm cảm, và kiện tụng là các yếu tố dự đoán kết quả kém dù thủ thuật hợp nhất có thành công đi nữa.[168] Mặc dù phẫu thuật cột sống luôn không ngừng phát triển với việc sử dụng các thiết bị cải tiến mới và thuốc hiệu quả hơn, một đánh giá tổng hợp y văn cho thấy các kết quả của thủ thuật hợp nhất vẫn còn gây tranh cãi.[130] [169] [170] Một đánh giá tổng quan hệ thống khảo sát hiệu quả của điều trị bảo tồn và phẫu thuật thoát vị đĩa đệm thắt lưng ở các vận động viên cho thấy tỷ lệ phần trăm các vận động viên quay trở lại mức độ hoạt động thể thao ban đầu của họ là 78,9% đối với điều trị bảo tồn, 85,1% đối với vi phẫu cắt bỏ đĩa đệm, và 69,9% đối với thủ thuật cắt bỏ đĩa đệm qua da.[171]
Hướng dẫn
Hướng dẫn chẩn đoán
| Châu Âu |
| Low back pain and sciatica in over 16s: assessment and management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2016 |
| Bắc Mỹ |
| ACR appropriateness criteria: low back pain
Nhà xuất bản: American College of Radiology Xuất bản lần cuối: 2015 |
Hướng dẫn điều trị
| Châu Âu |
| Low back pain and sciatica in over 16s: assessment and management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2016 |
Các bài báo chủ yếu
• Kirkaldy-Willis WH, Farfan HF. Instability of the lumbar spine. Clin Orthop Relat Res. 1982;165:110-123. Tóm lược
• National Institute for Health and Care Excellence. Low back pain and sciatica in over 16s: assessment and management. November 2016. http://www.nice.org.uk (last accessed 23 March 2017). Toàn văn
• Glassman SD, Bridewell K, Dimar JR, et al. The impact of positive sagittal balance in adult spinal deformity. Spine. 2005:30:2024-2029. Tóm lược
• Modic MT, Steinberg PM, Ross JS, et al. Degenerative disk disease: assessment of changes in vertebral body marrow with MR imaging. Radiology. 1988;166:193-199. Tóm lược
• Pfirrmann CW, Metzdorf A, Zanetti M, et al. Magnetic resonance classification of lumbar intervertebral disc degeneration. Spine (Phila Pa 1976). 2001;26:1873-1878. Tóm lược
• Chou R, Huffman LH. Medications for acute and chronic low back pain: a review of the evidence for an American Pain Society/American College of Physicians clinical practice guideline. Ann Intern Med. 2007;147:505-514. Toàn văn Tóm lược
• Fritzell P, Hägg O, Wessberg P, et al. Chronic low back pain and fusion: a comparison of three surgical techniques: a prospective randomized study from the Swedish lumbar spine study group. Spine (Phila Pa 1976). 2002;27:1131-1141. Tóm lược
Câu hỏi lâm sàng
Bệnh nhân nam 42 tuổi đến phòng khám do đau lưng. Ngày hôm qua, bệnh nhân đang di chuyển nội thất thì đột ngột có cơn đau nhói đột ngột ở lưng dưới và mông mà có lan xuống sau chân. Bệnh nhân dùng acetaminophen và nghỉ ngơi, những cơn đau kéo dài. Khi bệnh nhân ngủ dậy hôm nay, chân bệnh nhân cảm thấy châm chích và yếu, bệnh nhân cũng có gắng sức lúc đi tiểu. Bệnh nhân không có bệnh lý mạn tính và không dùng thuốc. Dấu hiệu sinh tồn bình thường. Thăm khám thấy cột sống lưng dưới ấn đau khi sờ. Sức cơ 2 chi dưới là 4/5, và phản xạ cổ chân không xuất hiện ở 2 bên. Cảm giác khi sờ giảm ở vùng tầng sinh môn và phần mông. Nghiệm pháp
- A. Thực hiện MRI cột sôt lưng cùng
- Xquang không chuân bị cột sống lưng cùng
- Kê đơn thuôc NSAIDs và hoạt động trở lại nếu có thể
- Khuyến cáo nghỉ ngờ hạn chế tại giường và hỗ trợ vùng lưng
- Chuyển đến vật lý trị liệu cho các bài tập hồi phục
Đáp án đúng là A:
Bệnh nhân có khó tiểu, vô cảm vùng ngồi yên xe (giảm cảm giác ở vùng mông, sinh môn) và bất thường phản xạ/vận động/ cảm giác 2 chi dưới dấy lên nghi ngờ lớn có hội chứng đuôi ngựa (CES). Hầu hết trường hợp khởi phát khi một thoát vị đĩa đệm trung tâm lớn ở mức L4-S1 nhô vào khoang tủy lưng và chèn ép nhiều rễ dây thần kinh cột sống ở vùng đuôi ngựa.
Tổn thương vùng đuôi ngựa, mà bao gồm rễ dây L2-L5, S1-S5, và dây thần kinh cụt thường gây đau lưng dữ dội lan tới một chân hoặc 2 chân và mất sức vận động, cảm giác và phản xạ chi dưới ở đốt da bị ảnh hưởng. Vô cảm vùng ngồi yên xe gợi ý cao đến hội chứng đuôi ngựa và phản ánh sự chèn ép của rễ dây thần kinh S2-S4; bàng quang (tiểu gắng sức) và liệt cơ thắt hậu môn có thể xảy ra khi tổn thương rễ thần kinh S3-S5. Mất phản xạ cổ chân cho thấy tổn thương rễ dây thần kinh S1-S2.
Nghiệm pháp nâng thẳng chân (đau thần kinh tọa tăng dần khi chân thẳng nâng từ 30 – 70 độ) dương tính ở > 90% các bệnh nhân có thoát vị đốt sống lưng cấp và có thể giúp chẩn đoán. Xác định chẩn đoán cần MRI cột sống lưng cùng khẩn cấp. Vì bệnh nhân với hội chứng đuôi ngựa (đặc biệt ở bệnh cảnh rối loạn bàng quang hoặc trực tràng) có nguy cơ cao di chứng thần kinh vĩnh viễn, phẫu thuật giải chèn ép thường sau đó cần thiết.
Ý B: Xquang không chuẩn bị cột sống lưng cùng có thể chẩn đoán bệnh thoái hóa đĩa đệm hoặc tổn thương xương. Tuy nhiên, nó không cung cấp quan sát đủ rõ ống sống và các dĩa gian đốt sống để loại trừ chắc chắn hội chứng đuôi ngựa; MRI cột sống lưng cùng được xem là xét nghiệm đầu tay để chẩn đoán
Ý C, D và E: Bệnh lý rễ lưng cùng cấp thường gây ra bởi thoát vị đĩa đệm và điển hình bởi sự chèn ép >1 rễ thần kinh lưng cùng. Mặc dù bệnh nhân thường có đau lưng dưới mà lan xuống 2 chân (và có thể đôi khi có yếu vận động theo phân bố thần kinh hoặc mất phản xạ), các dấu hiệu thần kinh khác như vô cảm vùng ngồi yên và rối loạn chức năng ruột và bàng quang thường không xuất hiện (ngược lại với hội chứng đuôi ngựa). Bệnh lý rễ thần kinh lưng cùng cấp thường xử trí với thuốc NSAIDs, acetaminophen, và điều chỉnh vận động để giảm đau. Vật lý trị liệu với thể dục hồi phục có thể được khuyến cáo ở một số trường hợp; nghỉ ngơi trên giường kéo dài và không vận động là không được khuyến cáo và có thể giảm kết quả điều trị.
Mục tiêu học tập: Hội chứng đuôi ngựa là phổ biến nhất sau khi có thoát vị đĩa đệm lớn. Nghi ngờ lớn ở những bệnh nhân có đau lưng dưới dữ dội lan xuống 2 chân và đi kèm vô cảm vùng ngồi yên xe (thay đổi cảm giác vùng sinh dục và tầng sinh môn) và/ hoặc rối loạn chức năng sinh dục, ruột, bàng quang. MRI cột sống thắt lưng cùng khẩn cấp được chỉ định để chẩn đoán, sau đó phẫu thuật giải chèn ép.
Tài liệu tham khảo
1. Olmarker K, Rydevik B. Disc herniation and sciatica; the basic science platform. In: Gunzburg R, Szpalski M, eds. Lumbar Disc Herniation. Philadelphia: Lippincott. Williams & Wilkins; 2002:31-37.
2. Postacchini F, Gumina S, Cinotti G, et al. Ligamenta flava in lumbar disc herniation and spinal stenosis. Light and electron microscopic morphology. Spine. 1994;19:917-922. Tóm lược
3. Kirkaldy-Willis WH, Farfan HF. Instability of the lumbar spine. Clin Orthop Relat Res. 1982;165:110-123. Tóm lược
4. Andersson GB. Epidemiological features of chronic low back pain. Lancet.1999;354:581-585. Tóm lược
5. Carragee EJ, Hannibal M. Diagnostic evaluation of back pain. Orthop Clin North Am. 2004;35:7-16. Tóm lược
6. National Institute for Health and Care Excellence. Low back pain and sciatica in over 16s: assessment and management. November 2016. http://www.nice.org.uk (last accessed 23 March 2017). Toàn văn
7. Deyo RA, Weinstein JN. Low back pain. N Engl J Med. 2001;344:363-370. Tóm lược
8. Mooney V. Where is the lumbar pain coming from? Ann Med. 1989;21:373-379. Tóm lược
9. Nachemson AL. The lumbar spine an orthopedic challenge. Spine. 1976;1:59-71.
10. Kuslich SD, Ulstrom CL, Michael CJ. The tissue origin of low back pain and sciatica: a report of pain response to tissue stimulation during operations in lumbar spine using local anaesthesia. Orthop Clin North Am.1991;22:181-187. Tóm lược
11. Schwarzer AC, Aprill CN, Derby R, et al. The relative contributions of the disc and zygapophyseal joint in chronic low back pain. Spine (Phila Pa 1976).1994;19:801-806. Tóm lược
12. Hassett G, Hart DJ, Manek NJ, et al. Risk factors for progression of lumbar spine disc degeneration: the Chingford study. Arthritis Rheum. 2003;48:3112-3117. Toàn văn Tóm lược
13. Hangai M, Kaneoka K, Kuno S, et al. Factors associated with lumbar intervertebral disc degeneration in the elderly. Spine J. 2008;8:732-740. Tóm lược
14. McNally DS, Shackleford IM, Goodship AE, et al. In vivo stress measurement can predict pain on discography. Spine. 1996;21:2580-2587. Tóm lược
15. Sachs BL, Vanharanta H, Spivey MA, et al. Dallas discogram description. A new classification of CT/discography in low-back disorders. Spine. 1987;12:287-294. Tóm lược
16. Vanharanta H, Sachs BL, Spivey MA, et al. The relationship of pain provocation to lumbar disc deterioration as seen by CT/discography. Spine. 1987;12:295-298. Tóm lược
17. Freemont AJ, Peacock TE, Goupille P, et al. Nerve ingrowth into diseased intervertebral disc in chronic back pain. Lancet. 1997;350:178-181. Tóm lược
18. Battie MC, Videman T, Kaprio J, et al. The twin spine study: contributions to a changing view of disc degeneration. Spine J. 2009;9:47-59. Tóm lược
19. Heliovaara M. Risk factors for low back pain and sciatica. Ann Med. 1989;21:257-264. Tóm lược
20. Adams MA, Dolan P, Hutton WC, et al. Diurnal changes in spinal mechanics and their clinical significance. J Bone Joint Surg Br. 1990;72:266-270. Toàn văn Tóm lược
21. Lyons G, Eisenstein SM, Sweet MB. Biochemical changes in intervertebral disc degeneration. Biochim Biophys Acta. 1981;673:443-453. Tóm lược
22. Urban JP, McMullin JF. Swelling pressure of the lumbar intervertebral discs: influence of age, spinal level, composition and degeneration. Spine (Phila Pa 1976). 1988;13:179-187. Tóm lược
23. Frobin W, Brinckmann P, Kramer M, et al. Height of lumbar discs measured from radiographs compared with degeneration and height classified from MR images. Eur Radiol. 2001;11:263-269. Tóm lược
24. Adams MA, McNally DS, Dolan P. “Stress” distributions inside intervertebral discs. The effects of age and degeneration. J Bone Joint Surg Br. 1996;78:965-972. Toàn văn Tóm lược
25. Kang JD, Georgescu HI, McIntyre-Larkin L, et al. Herniated lumbar intervertebral discs spontaneously produced matrix metalloproteinases, nitric oxide, interleukin-6, and prostaglandin E2. Spine. 1996;21:271-277. Tóm lược
26. Bogduk N, Tynan W, Wilson AS. The nerve supply to the human lumbar intervertebral discs. J Anat. 1981;132:39-56. Toàn văn Tóm lược
27. Hirsch C, Ingelmark B, Miller M. The anatomical basis for low back pain: studies on the presence of sensory nerve endings in ligamentous, capsular, and intervertebral disc structures in the human lumbar spine. Acta Orthop Scand. 1963;33:1-17. Tóm lược
28. Jackson HC, Winkelmann RK, Bickel WH. Nerve endings in the human lumbar spinal column and related structures. J Bone Joint Surg Am. 1966;48:1272-1281. Tóm lược
29. Ohtori S, Takahashi K, Chiba T, et al. Sensory innervation of the dorsal portion of the lumbar intervertebral discs in rats. Spine. 2001;26:946-950. Tóm lược
30. Ohtori S, Takahashi K, Chiba T, et al. Substance P and calcitonin gene- related peptide immunoreactive sensory DRG neurons innervating the lumbar intervertebral discs in rats. Ann Anat. 2002;184:235-240. Tóm lược
31. Ozawa T, Aoki Y, Ohtori S, et al. The dorsal portion of the lumbar inter-vertebral disc is innervated primarily by small peptide-containing dorsal root ganglion neurons in rats. Neurosci Lett. 2003;344:65-67. Tóm lược
32. Peng B, Hao J, Hou S, et al. Possible pathogenesis of painful intervertebral disc degeneration. Spine (Phila Pa 1976). 2006;31:560-566. Tóm lược
33. Peng B, Chen J, Kuang Z, et al. Expression and role of connective tissue growth factor in painful disc fibrosis and degeneration. Spine (Phila Pa 1976). 2009;34:E178-E182. Tóm lược
34. Freemond AJ. The cellular pathobiology of the degenerate intervertebral disc and discogenic back pain. Rheumatology (Oxford). 2009;48:5-10.
35. Kuisma M, Karppinen J, Haapen M, et al. Are the determinants of vertebral endplate changes and severe disc degeneration in the lumbar spine the same? BMC Musculoskeletal Disord. 2008;9:51. Toàn văn Tóm lược
36. Butler D, Trafimow JH, Andersson GB, et al. Discs degenerate before facets. Spine (Phila Pa 1976). 1990;15:111-113. Tóm lược
37. Adams MA, Hutton WC. The relevance of torsion to the mechanical derangement of the lumbar spine. Spine. 1981;6:241-248. Tóm lược
38. Livshits G, Popham M, Malkin I, et al. Lumbar disc degeneration and genetic factors are the main risk factors for back pain in women: the Twin Spine Study. Ann Rheum Dis. 2011;70:1740-1745. Toàn văn Tóm lược
39. Kalichman L, Hunter DJ. The genetics of intervertebral disc degeneration. Associated genes. Joint Bone Spine. 2008;75:388-396. Tóm lược
40. Kalichman L, Hunter DJ. The genetics of intervertebral disc degeneration. Familial disposition and heritability estimation. Joint Bone Spine. 2008;75:383-387. Tóm lược
41. Cheung KM. The relationship between disc degeneration, low back pain and human pain genetics. Spine J. 2010;10:958-960. Tóm lược
42. Luoma K, Riihimaki H, Raininko R, et al. Lumbar disc degeneration in relation to occupation. Scan J Work Environ Health. 1998;24:358-366. Toàn văn Tóm lược
43. Riihimaki H, Mattsen T, Zitling A, et al. Radiologically detectable degenerative changes of the lumbar spine among concrete reinforcement workers and house painters. Spine (Phila Pa 1976). 1990;15:114-119. Tóm lược
44. Vo N, Wang D, Sowa G, et al. Differential effects of nicotine and tobacco smoke condensate on human annulus fibrosus cell metabolism. J Orthop Res. 2011;29:1585-1591. Tóm lược
45. Akmal M, Kesani A, Anand B, et al. Effect of nicotine on spinal disc cells: a cellular mechanism for disc degeneration. Spine (Phila Pa 1976). 2004;29:568-575. Tóm lược
46. Fogelholm RR, Alho AV. Smoking and intervertebral disc degeneration. Med Hypotheses. 2001;256:537-539. Tóm lược
47. Uei H, Matsuzaki H, Oda H, et al. Gene expression changes in an early stage of intervertebral disc degeneration induced by passive cigarette smoking. Spine (Phila Pa 1976). 2006;31:510-514. Tóm lược
48. Sandén B, Försth P, Michaëlsson K. Smokers show less improvement than non-smokers two years after surgery for lumbar spinal stenosis: a study of 4555 patients from the Swedish Spine Registry. Spine (Phila Pa 1976). 2011;36:1059-1064. Tóm lược
49. Wang J, Yang X. Age-related changes in the orientation of lumbar facet joints. Spine. 2009;34:596-598. Tóm lược
50. Kalichman L, Li L, Kim DH, et al. Facet joint osteoarthritis and low back pain in the community-based population. Spine (Phila Pa 1976). 2008;33:2560-2565. Toàn văn Tóm lược
51. Cyron BM, Hutton WC. Articular tropism and stability of the lumbar spine. Spine. 1980;5:168-172. Tóm lược
52. Park JB, Chen H, Kim KW, et al. Facet tropism: a comparison between far lateral and posterolateral lumbar disc herniation. Spine. 2001;26:677-679. Tóm lược
53. Schwab F, Patel A, Ungar B, et al. Adult spinal deformity-postoperative standing balance: how much can you tolerate? An overview of key parameters in assessing alignment and planning corrective surgery. Spine (Phila Pa 1976). 2010;35:2224-2231. Tóm lược
54. Glassman SD, Bridewell K, Dimar JR, et al. The impact of positive sagittal balance in adult spinal deformity. Spine. 2005:30:2024-2029. Tóm lược
55. Linke M, Solovieva S, Lamminen A, et al. Disc degeneration of the lumbar spine in relation of overweight. Int J Obest. 2005;29:903-908. Toàn văn Tóm lược
56. Won HY, Park JB, Riew KD. Effect of hyperglycemia on apoptosis of notochordal cells and intervertebral disc degeneration in diabetic rats. J Neurosurg Spine. 2009;11:741-748. Tóm lược
57. Anekstein Y, Smorgick Y, Lotan R, et al. Diabetes mellitus as a risk factor for the development of lumbar spinal stenosis. Isr Med Assoc J. 2010;12:16-20. Toàn văn Tóm lược
58. Videman T, Battie MC, Gibbons LE, et al. Disc degeneration and bone density in monozygotic twins discordant for insulin dependent diabetes mellitus. J Orthop Res. 2000;18:768-772. Tóm lược
59. Leino-Arjas P, Kaila-Kangas L, Solvieva S, et al. Serum lipids and low back pain: an association? A follow-up study of working population sample. Atherosclerosis. 2008;197:43-49. Tóm lược
60. Kurunlahti M, Tervonen O, Vanharanta H, et al. Association of atherosclerosis with low back pain and the degree of disc degeneration. Spine (Phila Pa 1976). 1999;24:2080-2084. Tóm lược
61. Schwarzer AC, Aprill CN, Derby R, et al. The prevalence and clinical features of internal disc disruption in patients with chronic low back pain. Spine. 1995;20:1878-1883.
62. Vanharanta H. The intervertebral disc: a biologically active tissue challenging therapy. Ann Med. 1994;26:395-359. Tóm lược
63. American College of Radiology. ACR appropriateness criteria: low back pain. 2015. http://www.acr.org (last accessed 23 March 2017). Toàn văn
64. Braithwaite I, White J, Saifuddin A, et al. Vertebral end-plate (Modic) changes on lumbar spine MRI: correlation with pain reproduction at lumbar discography. Eur Spine J. 1998;7:363-368. Tóm lược
65. Modic MT, Masaryk TJ, Ross JS, et al. Imaging of degenerative disk disease. Radiology. 1988;168:177-186. Tóm lược
66. Boden SD, Davis DO, Dina TS, et al. Abnormal magnetic-resonance scans of the lumbar spine in asymptomatic subjects. A prospective investigation. J Bone Joint Surg Am. 1990;72:403-408. Tóm lược
67. Borenstein DG, O’Mara JW Jr, Boden SD, et al. The value of magnetic resonance imaging of the lumbar spine to predict low-back pain in asymptomatic subjects: a seven-year follow-up study. J Bone Joint Surg Am. 2001;83:1306-1311. Tóm lược
68. Jensen MC, Brant-Zawadzki MN, Obuchowski N, et al. Magnetic resonance imaging of the lumbar spine in people without back pain. N Engl J Med. 1994;331:69-73. Toàn văn Tóm lược
69. Jarvik JJ, Hollingworth W, Heagerty P, et al. The Longitudinal Assessment of Imaging and Disability of the Back (LAIDBack) Study: baseline data. Spine. 2001;26:1158-1166. Tóm lược
70. Jarvik JG, Hollingworth W, Heagerty PJ, et al. Three-year incidence of low back pain in an initially asymptomatic cohort: Clinical and imaging risk factors. Spine. 2005;30:1541-1548. Tóm lược
71. Nachemson A. The load on lumbar disks in different positions of the body. Clin Orthop Relat Res. 1966;45:107-122. Tóm lược
72. Modic MT, Steinberg PM, Ross JS, et al. Degenerative disk disease: assessment of changes in vertebral body marrow with MR imaging. Radiology. 1988;166:193-199. Tóm lược
73. Kuisma M, Karppinen J, Niinimaki J, et al. A three-year follow-up of lumbar spine endplate (Modic) changes. Spine (Phila Pa 1976). 2006;31:1714-1718. Tóm lược
74. Kjaer P, Korsholm L, Bendix T, et al. Modic changes and their associations with clinical findings. Eur Spine J. 2006;15:1312-1319. Toàn văn Tóm lược
75. Kjaer P, Leboeuf-Yde C, Sorensen JS, et al. An epidemiologic study of MRI and low back pain in 13-year-old children. Spine (Phila Pa 1976). 2005;30:798-806. Tóm lược
76. Fayad F, Lefevre-Colau MM, Rannou F, et al. Relation of inflammatory modic changes to intradiscal steroid injection outcome in chronic low back pain. Eur Spine J. 2007;16:925-931. Toàn văn Tóm lược
77. Vital JM, Gille O, Pointillart V, et al. Course of Modic 1 six months after lumbar posterior osteosynthesis. Spine (Phila Pa 1976). 2003;28:715-720. Tóm lược
78. Arana E, Kovacs FM, Royuela A, et al. Modic changes and associated features in southern European chronic back pain patients. Spine J. 2011;11:402-411. Tóm lược
79. Aprill C, Bogduk N. High-intensity zone: a diagnostic sign of painful lumbar disc on magnetic resonance imaging. Br J Radiol. 1992;65:361-369. Tóm lược
80. Wolfer LR, Derby R, Lee JE, et al. Systematic review of lumbar provocation discography in asymptomatic subjects with a meta analysis of false-positive rates. Pain Physician. 2008;11:513-538. Tóm lược
81. Ricketson R, Simmons JW, Hauser BO. The prolapsed intervertebral disc: The high- intensity zone with discography correlation. Spine (Phila Pa 1976). 1996;21:2758-2762. Tóm lược
82. Schellhas KP, Pollei SR, Gundry CR, et al. Lumbar disc high-intensity zone. Correlation of magnetic resonance imaging and discography. Spine (Phila Pa 1976). 1996;21:79-86. Tóm lược
83. Yu SW, Haughton VM, Sether LA, et al. Comparison of MR and diskography in detecting radial tears of the anulus: a postmortem study. AJNR Am J Neuroradiol. 1989;10:1077-1081. Tóm lược
84. Pfirrmann CW, Metzdorf A, Zanetti M, et al. Magnetic resonance classification of lumbar intervertebral disc degeneration. Spine (Phila Pa 1976). 2001;26:1873-1878. Tóm lược
85. Weishaupt D, Zanetti M, Hodler J, et al. Painful lumbar disk derangement: relevance of endplate abnormalities at MR imaging. Radiology. 2001;218:420-427. Tóm lược
86. Bogduk N. Provocation discography: Lumbar disc stimulation. In: ISIS, ed. Practice guidelines for spinal diagnostic and treatment procedures. Seattle, WA: International Spine Intervention Society;2004:20-46.
87. Saboeiro GR. Lumbar discography. Radiol Clin North Am. 2009;47:421-433. Tóm lược
88. Moore RJ, Crotti TN, Osti OL, et al. Osteoarthrosis of the facet joints resulting from anular rim lesions. Spine (Phila Pa 1976). 1999;24:519-524. Tóm lược
89. Jaikumar S, Kim DH, Kam AC. History of minimally invasive spine surgery. Neurosurgery. 2002;51(suppl 5):S1- S14. Tóm lược
90. Carragee EJ, Lincoln T, Parmar VS, et al. A gold standard evaluation of the “discogenic pain” diagnosis as determined by provocative discography. Spine. 2006;31:2115-2123. Tóm lược
91. Pathria M, Sartoris DJ, Resnick D. Osteoarthritis of the facet joints: accuracy of oblique radiographic assessment. Radiology. 1987;164:227-230. Tóm lược
92. Rajasekharan S, Venkatadass K, Naresh Babu J, et al. Pharmacological enhancement of disc diffusion and differentiation of healthy, ageing and degenerate discs. Eur Spine J. 2008;17:626-643. Toàn văn Tóm lược
93. Vroomen PC, de Krom MC, Knottnerus JA. Predicting the outcome of sciatica at short-term follow-up. Br J Gen Pract. 2002;52:119-123. Toàn văn Tóm lược
94. Koes BW, van Tulder MW, Thomas S. Diagnosis and treatment of low back pain. BMJ. 2006;332:1430-1434. Toàn văn Tóm lược
95. Chou R, Huffman LH. Medications for acute and chronic low back pain: a review of the evidence for an American Pain Society/American College of Physicians clinical practice guideline. Ann Intern Med. 2007;147:505-514. Toàn văn Tóm lược
96. van Tulder MW, Scholten RJ, Koes BW, et al. Nonsteroidal anti-inflammatory drugs for low back pain: a systematic review within the framework of the Cochrane Collaboration Back Review Group Cochrane review. Spine. 2000; 25:2501-2513. Tóm lược
97. Roelofs PD, Deyo RA, Koes BW, et al. Non-steroidal anti-inflammatory drugs for low back pain. Cochrane Database Syst Rev. 2008;(1):CD000396. Toàn văn Tóm lược
98. Jorge LL, Feres CC, Teles VE. Topical preparations for pain relief: efficacy and patient adherence. J Pain Res. 2010;4:11-24. Toàn văn Tóm lược
99. Anand P, Bley K. Topical capsaicin for pain management: therapeutic potential and mechanisms of action of the new high-concentration capsaicin 8% patch. Br J Anaesth. 2011;107:490-502. Toàn văn Tóm lược
100. Derry S, Moore RA, Gaskell H, et al. Topical NSAIDs for acute musculoskeletal pain in adults. Cochrane Database Syst Rev. 2015;(6):CD007402. Toàn văn Tóm lược
101. van Tulder MW, Touray T, Fulan AD, et al. Muscle relaxants for nonspecific low back pain. Cochrane Database Syst Rev. 2003;(4):CD004252. Tóm lược
102. Staiger TO, Gaster B, Sullivan MD, et al. Systematic review of antidepressants in the treatment of chronic low back pain. Spine (Phila Pa 1976). 2003;28:2540-2545. Tóm lược
103. Yildirim K, Deniz O, Gureser G, et al. Gabapentin monotherapy in patients with chronic radiculopathy: the efficacy and impact on life quality. J Back Musculoskelet Rehabil. 2009;22:17-20. Tóm lược
104. Gilron I. Gabapentin and pregabalin for chronic neuropathic and early postsurgical pain: current evidence and future directions. Curr Opin Anaesthesiol. 2007;20:456-72. Tóm lược
105. Hagen KB, Jamtvedt G, Hilde G, et al. The updated Cochrane review of bed rest for low back pain and sciatica. Spine (Phila Pa 1976). 2005;30:542-546. Tóm lược
106. Hayden JA, van Tulder MW, Malmivaara A, et al. Exercise therapy for the treatment of non-specific low back pain. Cochrane Database Syst Rev. 2005;(3):CD000335. Toàn văn Tóm lược
107. Heymans MW, van Tulder MW, Esmail R, et al. Back schools for nonspecific low back pain: a systematic review within the framework of the Cochrane Collaboration Back Review Group. Spine (Phila Pa 1976). 2005;30:2153-2163. Tóm lược
108. Heymans MW, de Vet HC, Bongers PM, et al. The effectiveness of high-intensity versus low-intensity back schools in an occupational setting: a pragmatic randomized controlled trial. Spine (Phila Pa 1976). 2006;31:1075-1082. Tóm lược
109. Dickerman RD, Zigler JE. Disocgenic back pain. In: Spivak JM, Connolly PJ, eds. Orthopaedic Knowledge Update: Spine. 3rd ed. Rosemont, IL: American Academy of Orthopaedic Surgeons; 2006:319-330.
110. Clare HA, Adams R, Maher CG. A systematic review of efficacy of McKenzie therapy for spinal pain. Aust J Physiother. 2004;50:209-216. Toàn văn Tóm lược
111. May S, Donelson R. Evidence-informed management of chronic low back pain with the McKenzie method. Spine J. 2008;8:134-141. Tóm lược
112. Cherkin DC, Deyo RA, Battié M, et al. A comparison of physical therapy, chiropractic manipulation, and provision of an educational booklet for the treatment of patients with low back pain. N Engl J Med. 1998;339:1021-1029. Toàn văn Tóm lược
113. Rubinstein SM, Terwee CB, Assendelft WJ, et al. Spinal manipulative therapy for acute low-back pain. Cochrane Database Syst Rev. 2012;(9):CD008880. Toàn văn Tóm lược
114. Chou R, Huffman LH. Nonpharmacologic therapies for acute and chronic low back pain: a review of the evidence for an American Pain Society/American College of Physicians clinical practice guideline. Ann Intern Med. 2007;147:492-504. Toàn văn Tóm lược
115. Hurley DA, McDonough SM, Dempster M, et al. A randomized clinical trial of manipulative therapy and interferential therapy for acute low back pain. Spine (Phila Pa 1976). 2004;29:2207-2216. Tóm lược
116. Jellema P, van Tulder MW, van Poppel MN, et al. Lumbar supports for prevention and treatment of low back pain: a systematic review within the framework of the Cochrane Back Review Group. Spine. 2001;26:377-386. Tóm lược
117. Luijsterburg PA, Verhagen AP, Ostelo RW, et al. Physical therapy plus general practitioners’ care versus general practitioners’ care alone for sciatica: a randomised clinical trial with a 12-month follow-up. Eur Spine J. 2008;17:509-517. Toàn văn Tóm lược
118. Luijsterburg PA, Verhagen AP, Ostelo RW, et al. Effectiveness of conservative treatments for the lumbosacral radicular syndrome: a systematic review. Eur Spin J. 2007;16:881-899. Toàn văn Tóm lược
119. Parr AT, Manchikanti L, Hameed H, et al. Caudal epidural injections in the management of chronic low back pain: a systematic appraisal of the literature. Pain Physician. 2012;15:159-198. Tóm lược
120. Benyamin RM, Manchikanti L, Parr AT, et al. The effectiveness of lumbar interlaminar epidural injections in managing chronic low back and lower extremity pain. Pain Physician. 2012;15:363-404. Tóm lược
121. Benoist M, Boulu P, Hayem G. Epidural steroid injections in the management of low-back pain with radiculopathy: an update of their efficacy and safety. Eur Spine J. 2012;21:204-213. Tóm lược
122. Bicket MC, Horowitz JM, Benzon HT, et al. Epidural injections in prevention of surgery for spinal pain: systematic review and meta-analysis of randomized controlled trials. Spine J. 2015;15:348-362. Tóm lược
123. Chou R, Hashimoto R, Friedly J, et al. Epidural corticosteroid injections for radiculopathy and spinal stenosis: a systematic review and meta-analysis. Ann Intern Med. 2015;163:373-381. Tóm lược
124. Manchikanti L, Benyamin RM, Falco FJ, et al. Do epidural injections provide short- and long-term relief for lumbar disc herniation? a systematic review. Clin Orthop Relat Res. 2015;473:1940-1956. Toàn văn Tóm lược
125. Spijker-Huiges A, Vermeulen K, Winters JC, et al. Costs and cost-effectiveness of epidural steroids for acute lumbosacral radicular syndrome in general practice: an economic evaluation alongside a pragmatic randomized control trial. Spine (Phila Pa 1976). 2014;39:2007-2012. Tóm lược
126. Cohen SP, Hanling S, Bicket MC, et al. Epidural steroid injections compared with gabapentin for lumbosacral radicular pain: multicenter randomized double blind comparative efficacy study. BMJ. 2015;350:h1748. Toàn văn Tóm lược
127. Kainer MA, Reagan DR, Nguyen DB, et al; Tennessee Fungal Meningitis Investigation Team. Fungal infections associated with contaminated methylprednisolone in Tennessee. N Engl J Med. 2012;367:2194-2203. Toàn văn Tóm lược
128. Andersson GB, Shen FH. Operative management of the degenerative disc: posterior and posterolateral procedures. In: Herkowitz HN, Dvorak J, Bell G, et al, eds. The Lumbar Spine. 3rd ed. Philadelphia: Lippincott Williams & Wilkins; 2004;317-323.
129. Sidhu KS, Herkowitz HN. Spinal instrumentation in the management of degenerative disorders of the lumbar spine. Clin Orthop Rel Res. 1997;335:39-53. Tóm lược
130. Fritzell P, Hagg O, Wessberg P, et al. 2001 Volvo Award Winner in Clinical Studies: Lumbar fusion versus nonsurgical treatment for chronic low back pain: a multicenter randomized controlled trial from the Swedish Lumbar Spine Study Group. Spine (Phila Pa 1976). 2001;26:2521-2532. Tóm lược
131. Rihn JA, Hilibrand AS, Radcliff K, et al. Duration of symptoms resulting from lumbar disc herniation: effect on treatment outcomes: analysis of the Spine Patient Outcomes Research Trial (SPORT). J Bone Joint Surg Am. 2011;93:1906-1914. Tóm lược
132. Radcliff KE, Rihn J, Hilibrand A, et al. Does the duration of symptoms in patients with spinal stenosis and degenerative spondylolisthesis affect outcomes?: analysis of the Spine Outcomes Research Trial. Spine (Phila Pa 1976). 2011;36:2197-210. Tóm lược
133. Drazin D, Shirzadi A, Jeswani S, et al. Direct surgical repair of spondylolysis in athletes: indications, techniques, and outcomes. Neurosurg Focus. 2011;31:E9. Toàn văn Tóm lược
134. Waddell G, McCulloch JA, Kummel E, et al. Nonorganic physical signs in low-back pain. Spine (Phila Pa 1976). 1980;5:117-125. Tóm lược
135. Main CJ, Waddell G. Behavioral responses to examination. A reappraisal of the interpretation of “nonorganic signs”. Spine (Phila Pa 1976). 1998;23:2367-2371. Tóm lược
136. Hanley EN Jr, David SM. Lumbar arthrodesis for the treatment of back pain. J Bone Joint Surg Am. 1999;81:716-730. Tóm lược
137. Kishen TJ, Diwan AD. Fusion versus disk replacement for degenerative conditions of the lumbar and cervical spine: quid est testimonium? Orthop Clin North Am. 2010;41:167-181. Tóm lược
138. Fritzell P, Hägg O, Wessberg P, et al. Chronic low back pain and fusion: a comparison of three surgical techniques: a prospective randomized study from the Swedish lumbar spine study group. Spine (Phila Pa 1976). 2002;27:1131-1141. Tóm lược
139. Lee GW, Lee SM, Ahn MW, et al. Comparison of posterolateral lumbar fusion and posterior lumbar interbody fusion for patients younger than 60 years with isthmic spondylolisthesis. Spine (Phila Pa 1976). 2014;39:E1475- E1480. Tóm lược
140. Liu XY, Qiu GX, Weng XS, et al. What is the optimum fusion technique for adult spondylolisthesis-PLIF or PLF or PLIF plus PLF? A meta-analysis from 17 comparative studies. Spine (Phila Pa 1976). 2014;39:1887-1898. Tóm lược
141. Guzmán J, Esmail R, Karjalainen K, et al. Multidisciplinary rehabilitation for chronic low back pain: systematic review. BMJ. 2001;322:1511-1516. Toàn văn Tóm lược
142. Brox JL, Sorensen R, Karjalainen K, et al. Multidisciplinary rehabilitation for chronic low back pain: systematic review. BMJ. 2001;26:377-386.
143. Waddell G, Burton AK, Kendall NAS. Vocational rehabilitation: what works, for whom, and when? http:// www.dwp.gov.uk (last accessed 23 March 2017). Toàn văn
144. Verbeek J, Martimo KP, Karppinen J, et al. Manual material handling advice and assistive devices for preventing and treating back pain in workers: a Cochrane Systematic Review. Occup Environ Med. 2012;69:79-80. Tóm lược
145. Saal JA, Saal JS. Intradiscal electrothermal treatment for chronic discogenic low back pain: prospective outcome study with a minimum 2-year follow-up. Spine (Phila Pa 1976). 2002;27:966-973. Tóm lược
146. Deen HG, Fenton DS, Lamer TJ. Minimally invasive procedures for disorders of the lumbar spine. Mayo Clin Proc. 2003;78:1249-1256. Tóm lược
147. Saal JA, Saal JS. Intradiscal electrothermal therapy. In: Herkowitz HN, Dvorak J, Bell G, et al, eds. The Lumbar Spine. 3rd ed. Philadelphia: Lippincott Williams & Wilkins; 2004:312-316.
148. Yeurn AT. The evolution of percutaneous spinal endoscopy and discectomy: state of the art. Mt Sinai J Med. 2000;67:327-332. Tóm lược
149. Biyani A, Andersson GB, Chaudhary H, et al. Intradiscal electrothermal therapy: a treatment option in patients with internal disc disruption. Spine. 2003;28(suppl 15):S8-S14. Tóm lược
150. Pauza KJ, Howell S, Dreyfuss P, et al. A randomized, placebo-controlled trial of intradiscal electrothermal therapy for the treatment of discogenic low back pain. Spine J. 2004;4:27-35. Tóm lược
151. Freeman BJ, Fraser RD, Cain CM, et al. A randomized, double-blind, controlled trial: Intradiscal electrothermal therapy versus placebo for the treatment of chronic discogenic low back pain. Spine (Phila Pa 1976). 2005;30:2369-2377. Tóm lược
152. Fekete TF, Porchet F. Overview of disc arthroplasty-past, present and future. Acta Neurochir (Wien). 2010;152:393-404. Tóm lược
153. Lin EL, Wang JC. Total disk arthroplasty. J Am Acad Orthop Surg. 2006;14:705-714. Tóm lược
154. Zigler JE. Clinical results with ProDisc: European experience and U.S. investigation device exemption study. Spine. 2003;28:S163-S166. Tóm lược
155. Delamarter RB, Fribourg DM, Kanim LE, et al. ProDisc artificial total lumbar disc replacement: introduction and early results from the United States clinical trial. Spine. 2003;28:S167-S175. Tóm lược
156. Putzier M, Funk JF, Schneider SV, et al. Charité total disc replacement -clinical and radiographical results after an average follow-up of 17 years. Eur Spine J. 2006;15:183-195. Tóm lược
157. Resnick DK, Watters WC. Lumbar disc arthroplasty: a critical review. Clin Neurosurg. 2007;54:83-87. Tóm lược
158. Jacobs WC, van der Gaag NA, Kruyt MC, et al. Total disc replacement for chronic discogenic low back pain: a Cochrane review. Spine (Phila Pa 1976). 2013;38:24-36. Tóm lược
159. Jacobs W, Van der Gaag NA, Tuschel A, et al. Total disc replacement for chronic back pain in the presence of disc degeneration. Cochrane Database Syst Rev. 2012;(9):CD008326. Toàn văn Tóm lược
160. MacVicar J, King W, Landers MH, et al. The effectiveness of lumbar transforaminal injection of steroids: a comprehensive review with systematic analysis of the published data. Pain Med. 2013;14:14-28. Toàn văn Tóm lược
161. Falco FJ, Manchikanti L, Datta S, et al. An update of the systematic assessment of the diagnostic accuracy of lumbar facet joint nerve blocks. Pain Physician. 2012;15:E869-E907. Tóm lược
162. Phillips FM, Slosar PJ, Youssef JA, et al. Lumbar spine fusion for chronic low back pain due to degenerative disc disease: a systematic review. Spine (Phila Pa 1976). 2013;38:E409-E422. Tóm lược
163. Schizas C, Tzinieris N, Tsiridis E, et al. Minimally invasive versus open transforaminal lumbar interbody fusion: evaluating initial experience. Int Orthop. 2009;33:1683-1688. Toàn văn Tóm lược
164. Dasenbrock HH, Juraschek SP, Schultz LR, et al. The efficacy of minimally invasive discectomy compared with open discectomy: a meta-analysis of prospective randomized controlled trials. J Neurosurg Spine. 2012;16:452-462. Tóm lược
165. Pengel LH, Herbert RD, Maher CG, et al. Acute low back pain: systematic review of its prognosis. BMJ. 2003;327:323. Toàn văn Tóm lược
166. DeBerard MS, Masters KS, Colledge AL, et al. Outcomes of posterolateral lumbar fusion in Utah patients receiving workers’ compensation: A retrospective cohort study. Spine (Phila Pa 1976). 2001;26:738-746. Tóm lược
167. Franklin GM, Haug J, Heyer NJ, et al. Outcome of lumbar fusion in Washington State workers’ compensation. Spine (Phila Pa 1976). 1994;19:1897-903. Tóm lược
168. LaCaille RA, DeBerard MS, Masters KS, et al. Presurgical biopsychosocial factors predict multidimensional patient: outcomes of interbody cage lumbar fusion. Spine J. 2005;5:71-78. Tóm lược
169. Gibson JN, Grant IC, Waddell G. The Cochrane review of surgery for lumbar disc prolapse and degenerative lumbar spondylosis. Spine (Phila Pa 1976). 1999;24:1820-1832. Tóm lược
170. Mirza SK, Deyo RA. Systematic review of randomized trials comparing lumbar fusion surgery to nonoperative care for treatment of chronic back pain. Spine. 2007;32:816-823. Tóm lược
171. Iwamoto J, Sato Y, Takeda T, et al. The return to sports activity after conservative or surgical treatment in athletes with lumbar disc herniation. Am J Phys Med Rehabil. 2010;89:1030-1035. Tóm lược
172. Weinstein JN, Tosteson TD, Lurie JD, et al. Surgical vs nonoperative treatment for lumbar disk herniation: the Spine Patient Outcomes Research Trial (SPORT): a randomized trial. JAMA. 2006;296:2441-2450. Toàn văn Tóm lược
173. Gillet P. The fate of the adjacent motion segments after lumbar fusion. J Spinal Disord Tech. 2003;16:338-345. Tóm lược
174. Okuda S, Iwasaki M, Miyauchi A, et al. Risk factors for adjacent segment degeneration after PLIF. Spine. 2004;29:1535-1540. Tóm lược
175. Park P, Garton HJ, Gala VC, et al. Adjacent segment disease after lumbar or lumbosacral fusion: review of the literature. Spine. 2004;29:1938-1944. Tóm lược
176. Levin DA, Hale JJ, Bendo JA. Adjacent segment degeneration following spinal fusion for degenerative disc disease. Bull NYU Hosp Jt Dis. 2007;65:29-36. Tóm lược
177. Harrop JS, Youssef JA, Maltenfort M, et al. Lumbar adjacent segment degeneration and disease after arthrodesis and total disc arthroplasty. Spine. 2008;33:1701-1707. Tóm lược
178. Ghiselli G, Wang JC, Bhatia NN, et al. Adjacent segment degeneration in the lumbar spine. J Bone Joint Surg Am. 2004;86:1497-1503. Tóm lược
179. Airaksinen O, Brox JI, Cedraschi C, et al. Chapter 4. European guidelines for the management of chronic nonspecific low back pain. Eur Spine J. 2006;15(suppl 2):S192-S300. Tóm lược
180. Burton AK, Balagué F, Cardon G, et al. Chapter 2. European guidelines for prevention in low back pain: November 2004. Eur Spine J. 2006;15(suppl 2):S136-S168. Tóm lược
Hình ảnh
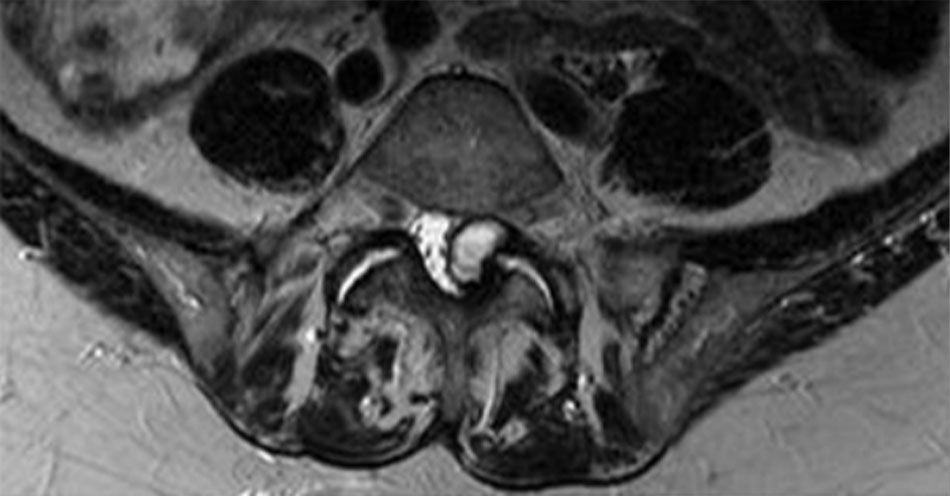
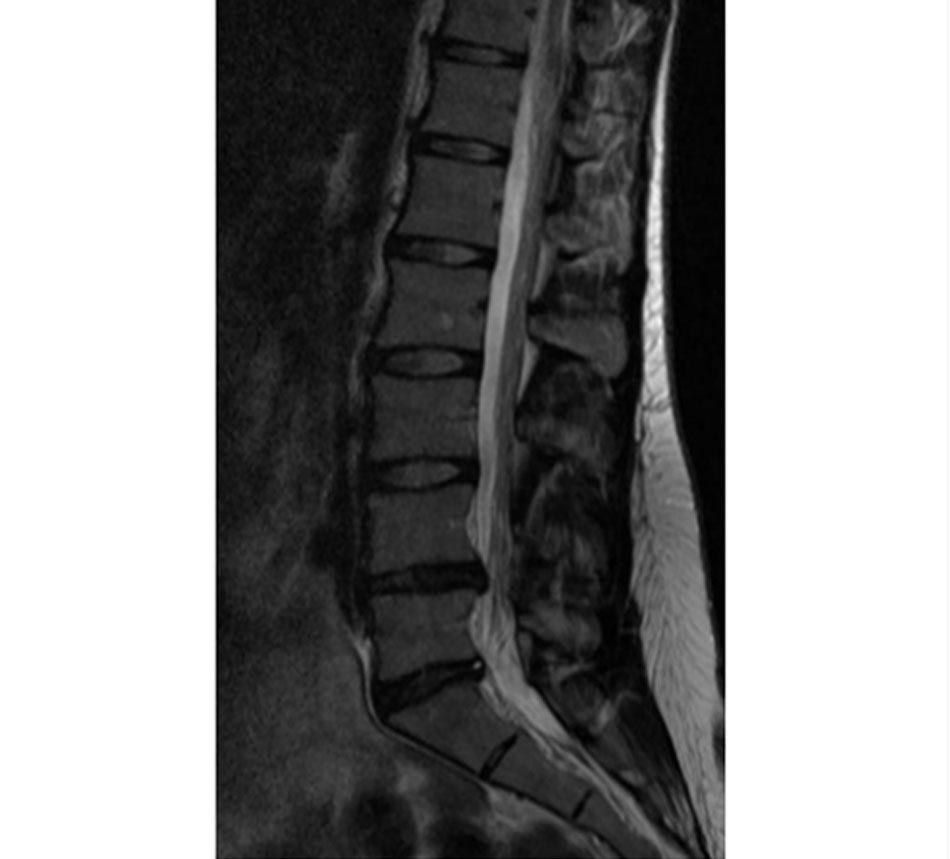
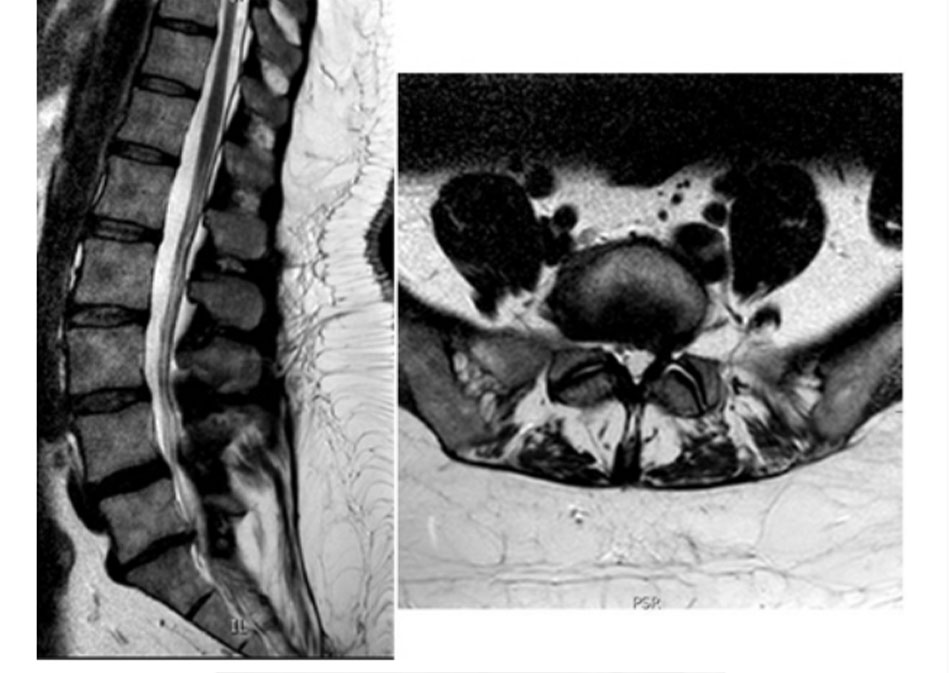
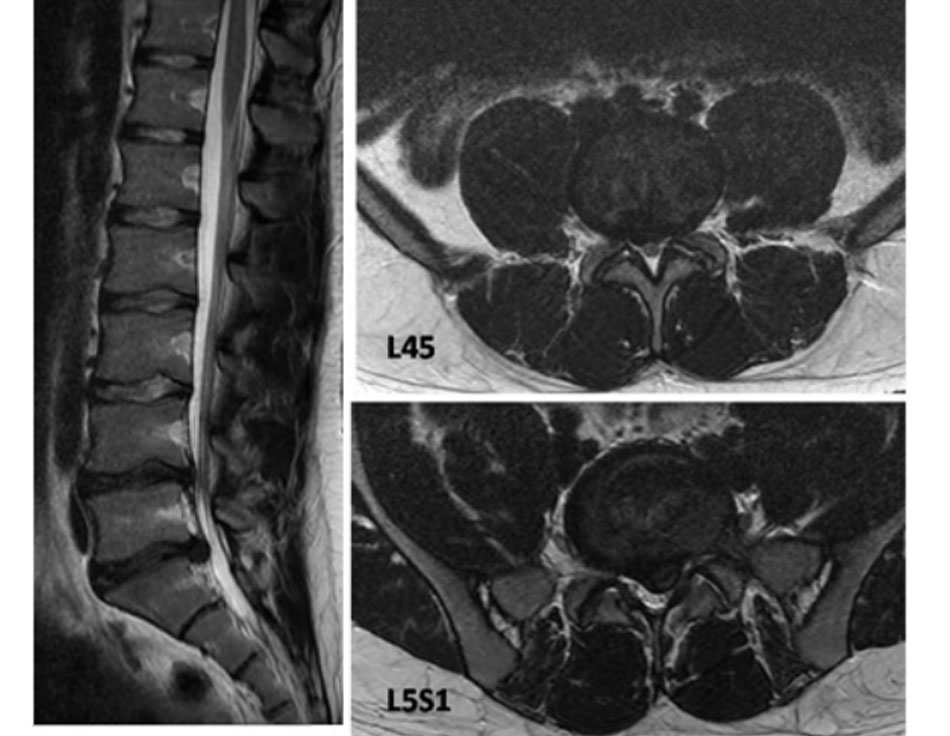
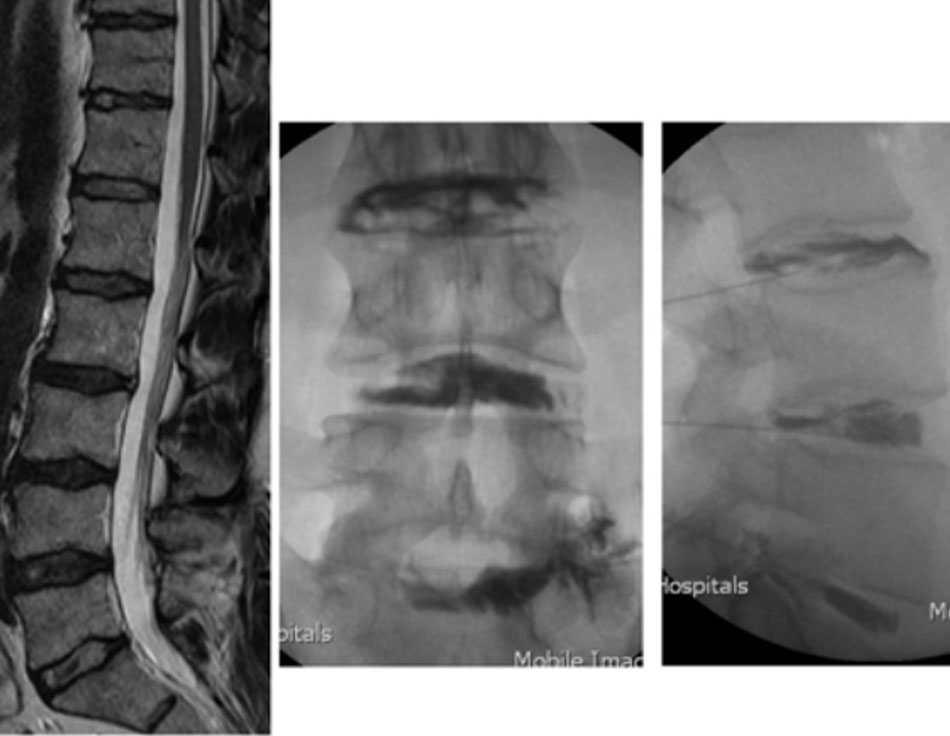
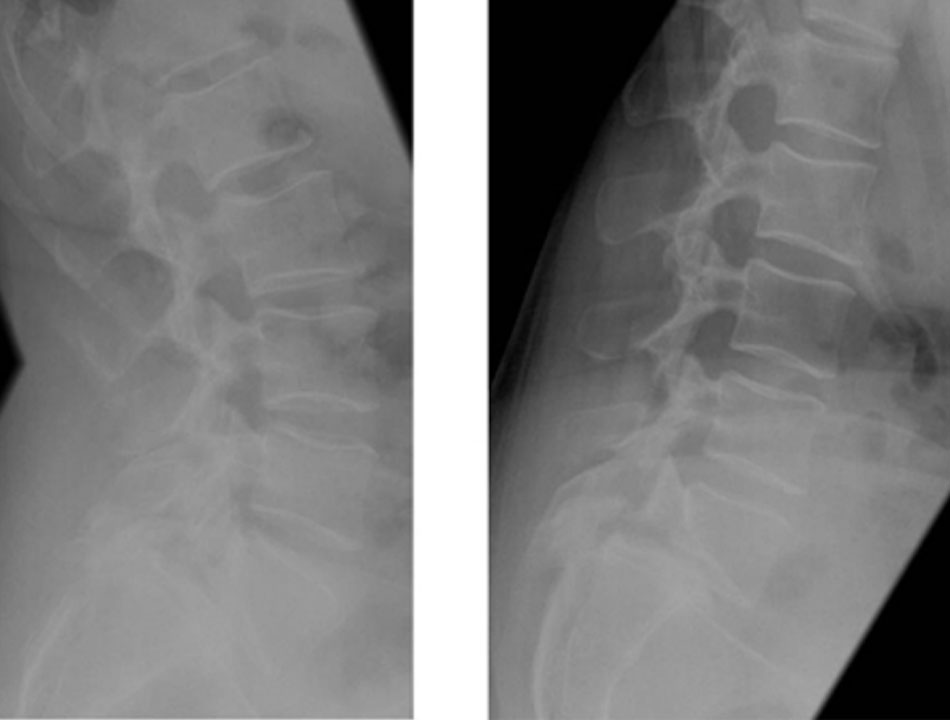
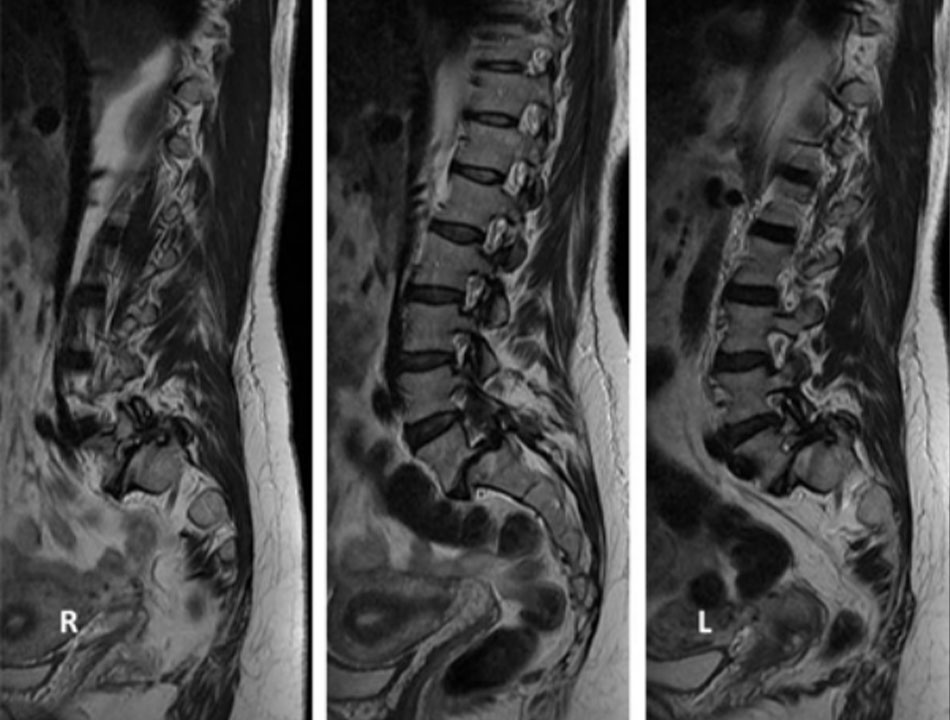
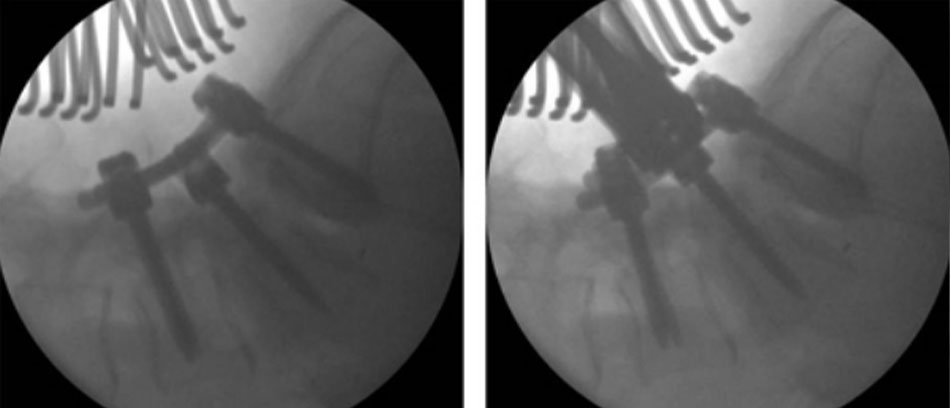
Từ thông tin thu thập của Bác sĩ N. Quiraishi
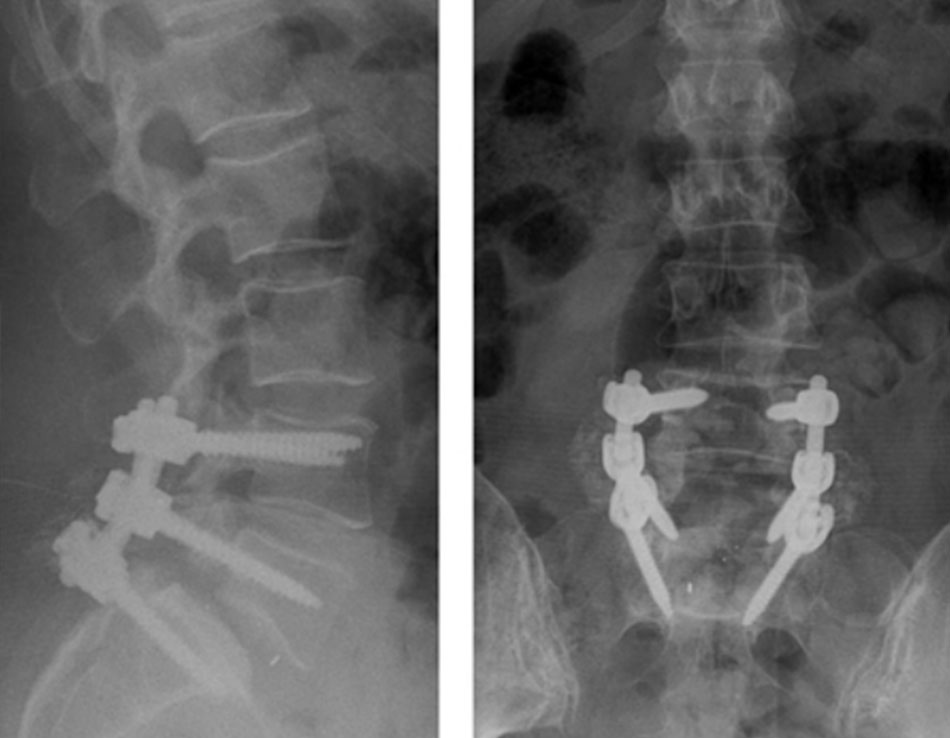
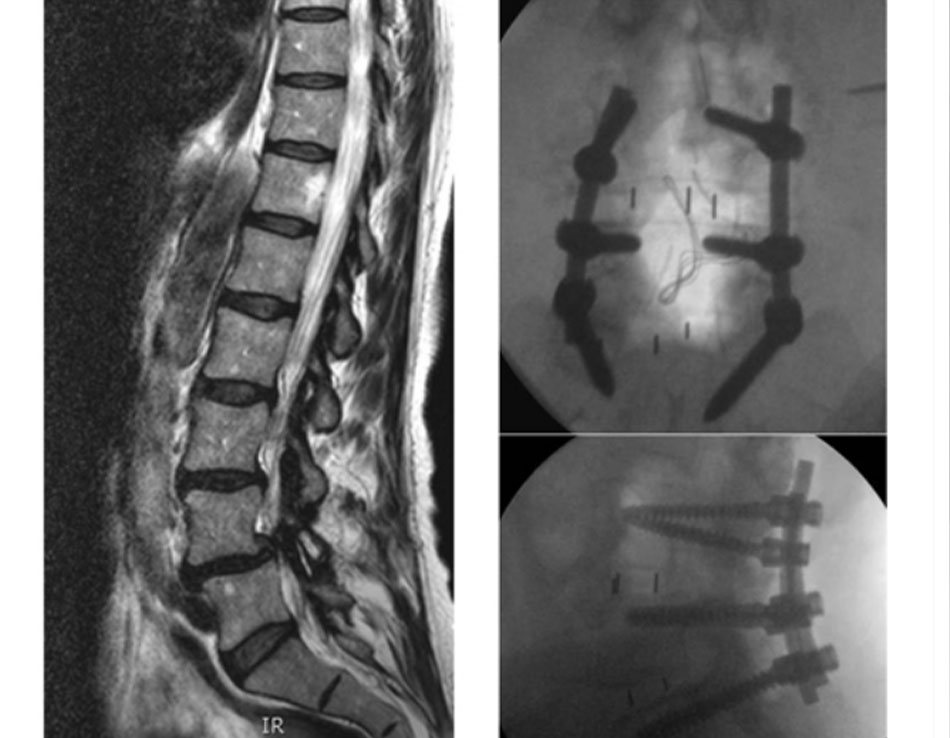
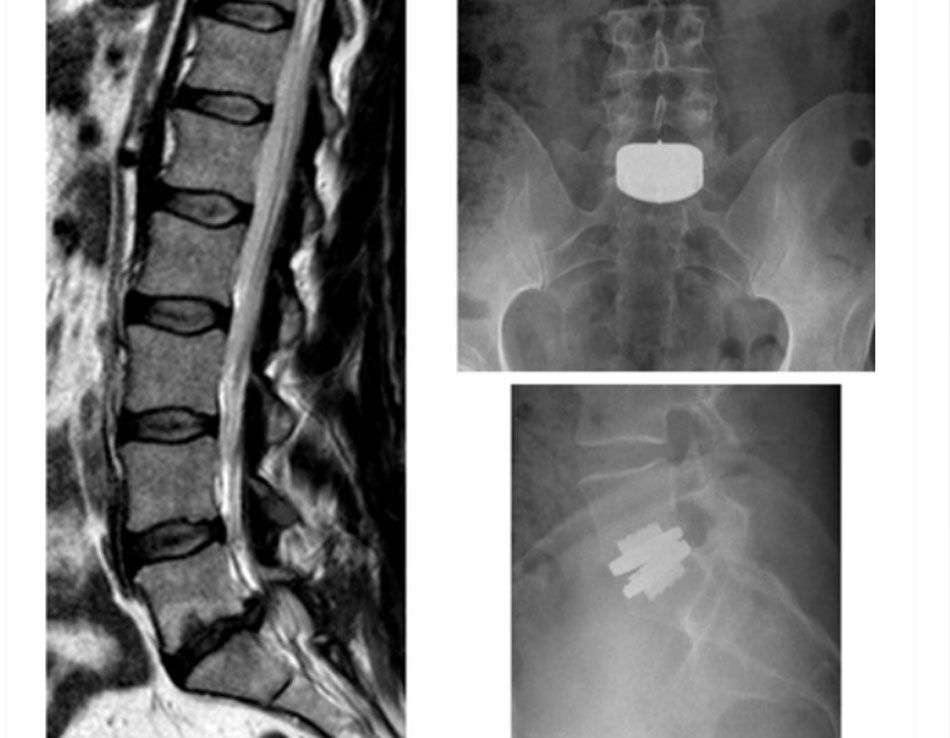
Xem thêm:
Đánh giá xuất huyết đường tiêu hóa trên: nguyên nhân và chẩn đoán về bệnh theo BMJ.
Đánh giá tổn thương não cấp tính do chấn thương: dấu hiệu, chẩn đoán theo BMJ
Các nguyên nhân liên quan đến máy thở của chấn thương phổi sức mạnh