Tác giả: Nguyễn Lân Hiếu, Trần Huyền Trang, Phùng Đình Thọ, Nguyễn Văn Hiếu, Phạm Đức Đạt
Bài viết Bệnh lý tim mạch và covid 19 trong quá trình thở máy được trích từ chương 17 trong phần 4 “CÁC ĐIỀU TRỊ KÈM THEO” sách Chẩn đoán và điều trị COVID-19.
1. ĐẠI CƯƠNG
COVID-19 và bệnh lý tim mạch có sự liên quan chặt chẽ, một mặt nếu một bệnh nhân tim mạch mắc COVID-19 làm nặng tình trạng bệnh và tăng nguy cơ tử vong tim mạch cho bệnh nhân, mặt khác COVID-19 cũng gây ra các tổn thương tim mạch mới. Do đó, việc đánh giá tình trạng tim mạch nền cũng như các tổn thương tim mạch mới xuất hiện ở bệnh nhân COVID-19 là hết sức quan trọng.
1.1. Biểu hiện tim mạch ở bệnh nhân COVID-19
- Biển hiện tim mạch ở bệnh nhân COVID-19 rất đa dạng:
- Một số bệnh nhân không có triệu chứng lâm sàng nhưng có bất thường trên xét nghiệm: tăng troponin, rối loạn nhịp không triệu chứng hoặc bất thường hình ảnh học tim.
- Một số biến chứng trên tim: Tổn thương cơ tim, suy tim, sốc tim, rối loạn nhịp có thể dẫn đến đột tử
- Tổn thương cơ tim (biểu hiện bằng tăng troponin) là phổ biến ở bệnh nhân COVID-19:
- Nguyên nhân chưa được rõ ràng, giả thuyết được đặt ra về cơ chế gây tổn thương cơ tim ở bệnh nhân COVID-19 bao gồm: viêm cơ tim, tổn thương do thiếu máu, bệnh cơ tim do stress (takotsubo), thiếu máu cơ tim do tổn thương vi mạch hoặc bệnh động mạch vành, quá tải tim phải (do tương tác tim phổi), đáp ứng viêm hệ thống.
- Mức độ tăng troponin đi kèm với mức độ nặng của bệnh và tiên lượng xấu.
- Viêm cơ tim được nghi ngờ ở bệnh nhân COVID-19 và tăng troponin. Tuy nhiên có rất ít bệnh nhân được xác nhận viêm cơ tim trên mô bệnh học và không có bằng chứng xác đáng cho thấy COVID-19 trực tiếp gây ra viêm cơ
- Troponin và proBNP thường tăng ở bệnh nhân COVID-19 nhập viện và làm tăng nguy cơ tử
- Bất thường trên siêu âm tim khá phổ biến ở bệnh nhân COVID-19: giãn thất phải, suy chức năng tâm thu và tâm trương thất trái.
1.2. Nhiễm COVID-19 ở bệnh nhân có bệnh nền tim mạch
- Các bệnh lý tim mạch như: suy tim, nhồi máu cơ tim, bệnh cơ tim, tăng huyết áp,… có thể làm nặng bệnh nhân nhiễm COVID-19. Đồng thời nguồn lực y tế hạn chế trong dịch có thể làm trì hoãn một số can thiệp tim mạch: can thiệp mạch vành, phẫu thuật tim mạch…
- Một số thuốc tim mạch có thể tương tác với thuốc kháng virus: làm kéo dài khoảng QTc, gây rối loạn nhịp
2. SINH LÝ BỆNH
Sinh lý bệnh học của nhiễm SARS-CoV-2 là quá trình gắn với receptor angiotensin-converting enzyme 2 (ACE2) để xâm nhập vào trong tế bào.
- ACE2 có mặt ở phổi, tim, mạch máu và ống tiêu hóa, và là một trong những thành phần của hệ angiotensin – một hệ quan trọng trong sinh lý bệnh tim mạch.
- Bệnh lý tim mạch liên quan đến COVID-19 có liên quan đến rối loạn điều hòa hệ RAAS/ACE2 do nhiễm SARS-CoV-2 trên nền bệnh nhân có các bệnh tim mạch sẵn có, ví dụ như tăng huyết áp (THA).
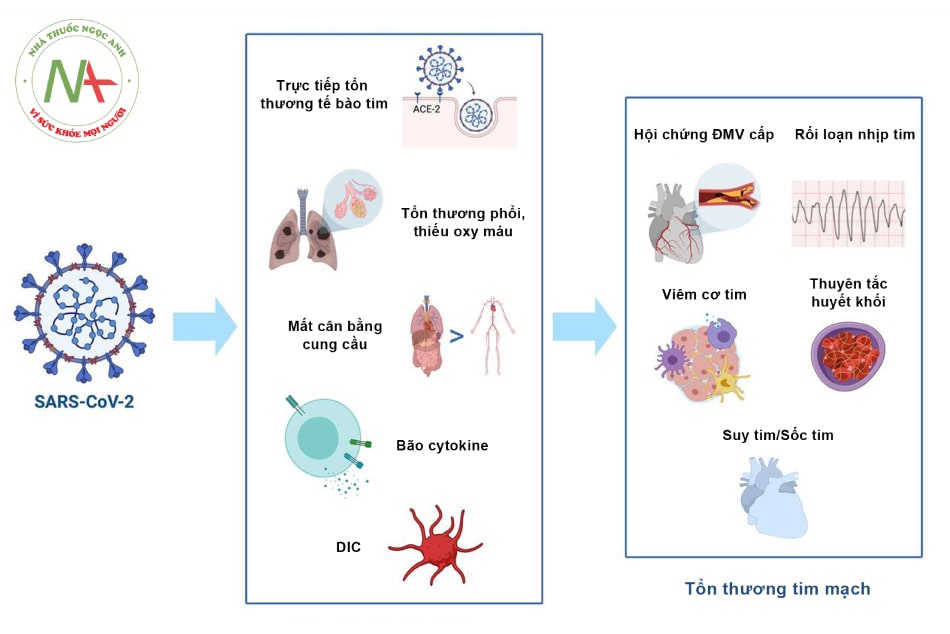
- Hình 17.1. Cơ chế tổn thương tim mạch có thể có do vi rút SARS-CoV-2
Chú thích: DIC: Đông máu nội mạch rải rác.
Bệnh tim mạch có thể do COVID-19 trực tiếp gây ra hoặc có thể là hậu quả của tổn thương phổi dẫn đến quá tải tim, đặc biệt là bệnh nhân đã có suy tim từ trước.
Cơn bão giải phóng cytokin do mất sự cân bằng hoạt hóa tế bào T và rối loạn điều hòa giải phóng interleukin (IL)-6, IL-17 và các cytokin khác có thể góp phần cho các bệnh lý tim mạch ở bệnh nhân COVID-19.
Hoạt hóa hệ thống miễn dịch với sự rối loạn chuyển hóa – miễn dịch có thế dẫn đến sự mất ổn định của mảng xơ vữa là nguyên nhân của các biến cố tim mạch.
2.1. Mối liên quan giữa tăng huyết áp, angiotensin-converting enzyme 2 và COVID-19
- Các thống kê cho thấy, tỷ lệ tăng huyết áp (có từ trước) cao hơn ở những bệnh nhân COVID-19 tiến triển nặng (bao gồm cả ARDS và tử vong) so với những người mắc COVID-19 thông thường. Mối liên quan chặt chẽ giữa tăng huyết áp và COVID-19 được giả thiết là do cơ chế về tuổi tác và các bệnh lý nền khác kèm theo.
- Các giả thiết trước đây cho rằng điều trị tăng huyết áp bằng thuốc ức chế hệ RAAS có thể ảnh hưởng đến sự gắn kết của SARS-CoV-2 với ACE2, thúc đẩy quá trình bệnh. Điều này dựa trên một số thực nghiệm rằng chất ức chế RAAS gây ra sự gia tăng bù đắp mức độ ACE2 trong mô và chất ức chế men chuyển/ức chế thụ thể (ƯCMC/ƯCTT) có thể gây bất lợi ở những bệnh nhân tiếp xúc với SARS-CoV-2. Tuy nhiên, hiện tại không có bằng chứng rõ ràng nào cho thấy việc sử dụng thuốc ƯCMC/ƯCTT dẫn đến tăng cường điều hòa ACE2 trong mô người. Dữ liệu hiện có từ các mẫu máu cho thấy không có mối liên quan giữa mức lưu hành của ACE2 và việc sử dụng các chất đối kháng hệ RAAS. Mặt khác, trong các mô hình thử nghiệm, ƯCTT có thể có ảnh hưởng bảo vệ tiềm năng.
- Một nghiên cứu quan sát gần đây trên 8910 bệnh nhân từ 169 bệnh viện ở châu Á, châu Âu và Bắc Mỹ cho thấy sử dụng thuốc ƯCMC/ƯCTT không làm gia tăng tỷ lệ tử vong tại bệnh viện. Mặt khác, một nghiên cứu ở Vũ Hán chứng minh rằng trong 1128 bệnh nhân nhập viện, sử dụng thuốc ƯCMC/ƯCTT có liên quan đến nguy cơ thấp hơn nhiễm COVID-19 hoặc biến chứng nghiêm trọng hoặc tử vong do nhiễm COVID-19. Các dữ liệu gần đây cũng cho thấy tử vong do mọi nguyên nhân ở những bệnh nhân dùng thuốc ƯCMC/ƯCTT thấp hơn so với những người không dùng ƯCMC/ƯCTT. Do đó, khuyến cáo của các hội tim mạch lớn (ESC, AHA) đều đưa ra đồng thuận rằng bệnh nhân đang sử dụng thuốc ƯCMC/ƯCTT không nên ngừng điều trị nếu không có chống chỉ định.
2.2. Tổn thương tim cấp tính và viêm cơ tim ở COVID-19
Viêm cơ tim xuất hiện ở bệnh nhân COVID-19 vài ngày sau khi bắt đầu sốt. Cơ chế của tổn thương cơ tim do SARS-CoV-2 có thể liên quan đến sự điều hòa của ACE2 trong tim và mạch vành. Suy hô hấp và thiếu oxy trong COVID-19 cũng có thể gây tổn thương cơ tim. Các cơ chế miễn dịch của viêm cơ tim đóng vai trò đặc biệt quan trọng. Ví dụ, tổn thương cơ tim dẫn đến việc kích hoạt phản ứng miễn dịch bẩm sinh và giải phóng các cytokine tiền viêm, cũng như kích hoạt các cơ chế miễn dịch tự động thích ứng thông qua sự bắt chước phân tử.
2.3. Điều hòa hệ thống miễn dịch và bệnh tim mạch trong COVID-19
- Quá trình viêm và kích hoạt các phản ứng miễn dịch là cơ chế của một loạt các bệnh lý tim mạch bao gồm xơ vữa động mạch, suy tim và tăng huyết áp. Sự rối loạn điều hòa này có thể biểu hiện ở các mức độ khác nhau trong COVID-19. Đầu tiên, một thụ thể khác mà SARS-CoV-2 có thể xâm nhập qua để vào trong tế bào là cụm biệt hóa 209 (CD209). CD209 được biểu hiện trên các đại thực bào thúc đẩy sự xâm nhập của vi rút vào các tế bào miễn dịch trong mô tim và mạch máu.
- Quan trọng hơn, trong các trường hợp nghiêm trọng của COVID-19, sự gia tăng toàn thân của nhiều cytokine bao gồm IL-6, IL-2, IL-7, yếu tố kích thích tế bào hạt, chemokine mô típ CXC 10 (CXCL10), phối tử chemokine (mô típ CC) 2, và yếu tố hoại tử khối u TNF-α đều đã được quan sát thấy ở những đối tượng có COVID-19, tương ứng với các đặc điểm của hội chứng giải phóng cytokine (CRS). Tính thấm thành mạch bị thay đổi có thể dẫn đến phù phổi không do tim và thúc đẩy ARDS cũng như rối loạn chức năng đa cơ quan. Một đặc điểm chung trong CRS là nồng độ IL-6 trong huyết thanh IL-6 cũng là một yếu tố dự báo lâm sàng về tỷ lệ tử vong trong COVID-19. Vì vậy, mục tiêu tác động lên IL-6 là nguyên lý được sử dụng trong COVID-19 để giải quyết CRS.
- Cuối cùng, các nghiên cứu đã chỉ ra rằng tăng huyết áp có liên quan đến các tế bào lympho đang lưu hành ở bệnh nhân và rối loạn chức năng tế bào T-CD8 với sự phát triển của tế bào T-CVD. CD8 là trụ cột của miễn dịch kháng virus, do đó rối loạn chức năng của CD8 có thể làm cho quá trình nhắm mục tiêu các tế bào nhiễm virus không hiệu quả.
3. ĐIỀU TRỊ BỆNH LÝ TIM MẠCH Ở BỆNH NHÂN MẮC COVID-19
3.1. Hội chứng vành cấp
- COVID-19 ảnh hưởng trực tiếp và gián tiếp đến hệ tim mạch. Các cơ chế tiềm ẩn của tổn thương tim bao gồm tổn thương cơ tim trực tiếp do mất cân bằng huyết động hoặc giảm oxy máu, viêm cơ tim do căng thẳng, bệnh cơ tim căng thẳng, rối loạn chức năng vi mạch hoặc huyết khối do tăng đông, hoặc viêm hệ thống (bão cytokine), có thể gây mất ổn định các mảng động mạch vành. Các nghiên cứu cho thấy, COVID-19 làm tăng nguy cơ nhồi máu cơ tim cấp.
- Định nghĩa: Thuật ngữ hội chứng mạch vành cấp (HCVC) được áp dụng cho những bệnh nhân nghi ngờ hoặc xác nhận có tổn thương cơ tim. Bệnh nhân HCVC có thể có nhồi máu cơ tim (NMCT) có ST chênh lên hoặc HCVC không ST chênh lên (bao gồm NMCT không ST chênh hoặc đau thắt ngực không ổn định).
- NMCT cấp là tình trạng tổn thương cơ tim cấp tính với bằng chứng lâm sàng của thiếu máu cơ tim cấp và tăng giá trị troponin tim với ít nhất một giá trị trên giới hạn tham chiếu trên của phân vị thứ 99.
- Bệnh nhân COVID-19 thường gặp 2 loại NMCT là type 1 và type NMCT type 1 do nứt vỡ mảng xơ vữa cấp tính của động mạch vành. NMCT type 2 là hậu quả của sự mất cân bằng giữa cung và cầu oxy. Với nhiễm COVID-19, phần lớn NMCT là type 2 và liên quan đến tình trạng nhiễm vi rút nguyên phát, rối loạn huyết động và rối loạn hô hấp. Do đó, hầu hết các trường hợp, có thể điều trị bảo tồn các tổn thương cơ tim bằng cách điều chỉnh các rối loạn huyết động và hô hấp chính liên quan. Trong trường hợp NMCT type 1, các biện pháp điều trị tiêu chuẩn (tiêu sợi huyết hoặc can thiệp qua da) có thể được xem xét.
a. Nhồi máu cơ tim ST chênh lên (STEMI)
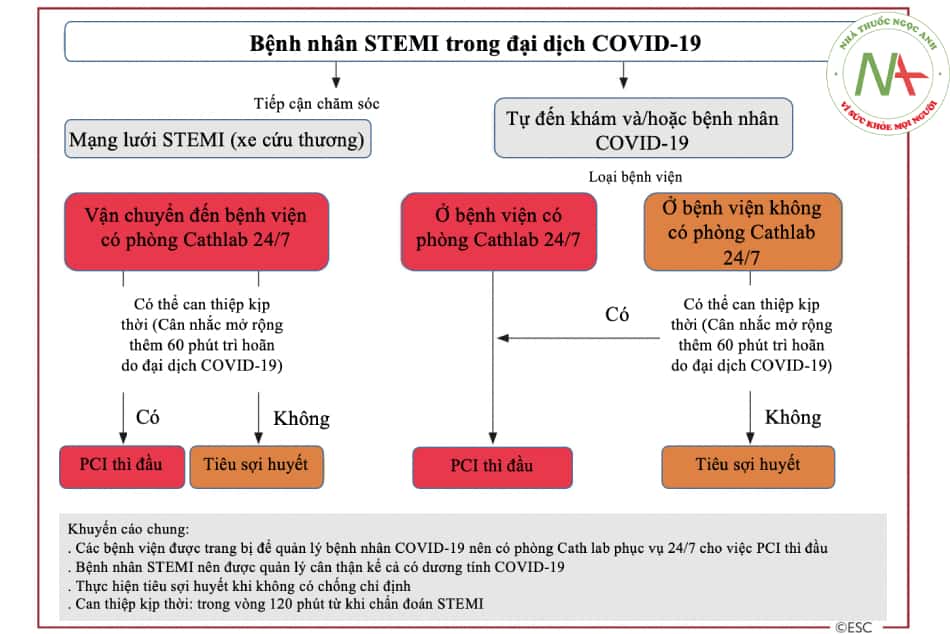
- Ở những bệnh nhân nặng do nhiễm COVID-19 (ví dụ: hội chứng suy hô hấp cấp hoặc suy đa cơ quan), tùy từng trường hợp cụ thể mà quyết định điều trị tái tưới máu hay không.
- Ở những bệnh nhân COVID-19 nhẹ và trung bình, không nên trì hoãn tái tưới máu ở bệnh nhân STEMI.
- Thời gian tối đa từ lúc chẩn đoán STEMI đến khi được can thiệp cần dưới 120 phút, tuy nhiên cần xem xét các yếu tố sau:
- Can thiệp động mạch vành (PCI) vẫn được ưu tiên lựa chọn và nên thực hiện ở bệnh viện điều trị bệnh nhân COVID-19.
- Can thiệp động mạch vành thì đầu có thể chậm trễ thêm 60 phút do dịch bệnh.
- Nếu không can thiệp được mạch vành trong thời gian cho phép và không có chống chỉ định với tiêu sợi huyết thì tiêu sợi huyết là lựa chọn hàng đầu. Tuy nhiên cần loại trừ không phải là NMCT type 1
- Do kết quả xét nghiệm COVID-19 không phải lúc nào cũng có ngay, tất cả bệnh nhân STEMI nên được coi là dương tính.
- Tất cả bệnh nhân STEMI nên được xét nghiệm nhanh nhất ngay khi có thể, tối thiểu sau khi can thiệp xong.
- Tất cả bác sĩ điều trị bệnh nhân STEMI cần nắm rõ chỉ định, chống chỉ định và quy trình tiêu sợi huyết.
- Xem xét can thiệp tất cả tổn thương nếu có chỉ định và thích hợp trong cùng một thì. Chiến lược này giúp giảm việc tái nhập viện để can thiệp thì 2 trong bối cảnh dịch bệnh.
- Chụp buồng thất trái trong lúc can thiệp để đánh giá chức năng thất trái để tránh phải làm thêm siêu âm Siêu âm chỉ cần làm thêm nếu huyết động không ổn định hoặc có biến chứng sau STEMI.
- Hình 17.2. Chiến lược điều trị nhồi máu cơ tim ST chênh lên trong bối cảnh đại dịch COVID-19 (theo ESC 2021)
Chú thích: STEMI: nhồi máu cơ tim ST chênh lên; PCI: can thiệp động mạch vành qua da.
b. Hội chứng vành cấp không ST chênh lên (NSTEMI)
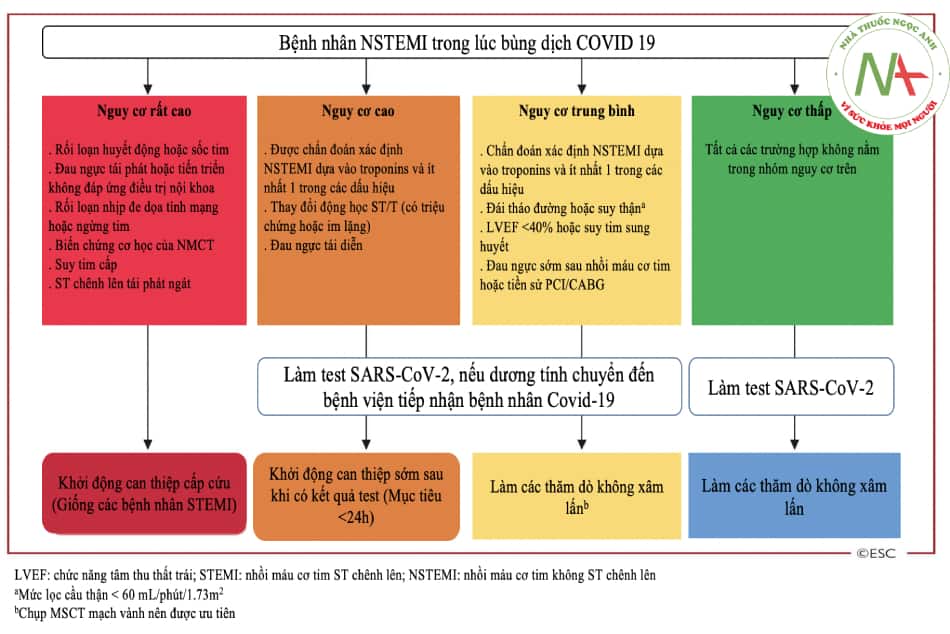
- Điều trị bệnh nhân hội chứng vành cấp không ST chênh lên dựa theo phân tầng nguy cơ. Xét nghiệm SARS-CoV-2 cần được thực hiện nhanh nhất có thể khi vào viện (bất kể chiến lược điều trị) giúp cho nhân viên y tế có biện pháp phòng hộ thích hợp. Bệnh nhân nên được phân thành 4 tầng nguy cơ.
- Chụp MSCT mạch vành nên được ưu tiên giúp phân tầng nguy cơ nhanh hơn, tránh được các thủ thuật xâm nhập và bệnh nhân được ra viện sớm hơn.
- Bệnh nhân thuộc nhóm nguy cơ cao: Cần lên kế hoạch can thiệp trong vòng 24 giờ, trong thời gian đó bệnh nhân cần được điều trị nội khoa tối ưu. Có thể can thiệp sau 24 giờ dựa vào thời gian có kết quả SARS-CoV-2. Nếu kết quả dương tính với SARS-CoV-2, nên chuyển bệnh nhân đến trung tâm có can thiệp mạch vành và điều trị bệnh nhân dương tính.
- Bệnh nhân nguy cơ trung bình: Bệnh nhân cần được đánh giá cẩn thận, xem xét các chẩn đoán phân biệt: nhồi máu cơ tim type 2, viêm cơ tim, tổn thương cơ tim do suy hô hấp, tổn thương đa cơ quan, Takotsubo… Nếu nghi ngờ khả năng chẩn đoán khác hội chứng vành cấp, nên chụp MSCT mạch vành.
- Bệnh nhân thuộc nhóm nguy cơ thấp: Tăng troponin nhưng lâm sàng ổn định (không có biến đổi ECG, không đau ngực tái phát) có thể điều trị nội khoa.
- Nếu bệnh nhân hội chứng vành cấp có tăng troponin và biểu hiện lâm sàng của suy tim, cần làm siêu âm tim cấp để phân tầng nguy cơ và lựa chọn can thiệp.
- Hình 17.3. Chiến lược điều trị bệnh nhân nhồi máu cơ tim không ST chênh lên trong bối cảnh đại dịch COVID-19 (theo ESC 2021)
c. Hội chứng động mạch vành mạn tính
- Bệnh nhân hội chứng động mạch vành mạn tính (chronic coronary syndrome) có tỷ lệ biến cố tim mạch thấp, do đó có thể cho phép trì hoãn can thiệp trong hầu hết các trường hợp.
- Điều trị nội khoa nên được tối ưu phụ thuộc vào tình trạng lâm sàng.
- Khuyến cáo theo dõi các triệu chứng lâm sàng từ xa để động viên bệnh nhân và phát hiện các thay đổi để chỉ định nhập viện.
- Các lưu ý khi điều trị nội khoa:
- NSAIDs đã được xác định là một trong những yếu tố làm nặng thêm biểu hiện lâm sàng của COVID-19. Do đó, câu hỏi được đặt ra là liệu sử dụng aspirin kéo dài có làm ảnh hưởng đến bệnh? Tuy nhiên với liều thấp sử dụng trong hội chứng động mạch vành mạn, aspirin có tác dụng chống viêm rất ít. Vì vậy, những bệnh nhân bị hội chứng động mạch vành mạn không nên dừng aspirin.
- Bệnh nhân COVID-19 đã được ghi nhận một số trường hợp có tiêu cơ nặng hoặc tăng men gan. Trong những trường hợp này nên thận trọng tạm dừng tạm thời statin.
- Các thăm dò không xâm lấn:
- Chỉ định các thăm dò không xâm lấn phụ thuộc vào biểu hiện lâm sàng. Ở những vùng có tỷ lệ nhiễm SARS-COV-2 cao thì nên tạm hoãn các thăm dò ở những bệnh nhân không có triệu chứng.
- Ở những bệnh nhân có triệu chứng và nghi ngờ bệnh động mạch vành, ở những vùng mà chịu gánh nặng của COVID-19 nặng nề có thể xem xét trì hoãn các thăm dò ở hầu hết các bệnh nhân. Nếu cần thiết, chụp MSCT là biện pháp được ưu tiên.
- Nhược điểm của MSCT mạch vành trong bối cảnh dịch bệnh: máy CT bị quá tải do phải chụp CT phổi, bệnh nhân COVID-19 thường có nhịp tim nhanh và không có khả năng nhịn thở nên ảnh hưởng đến chất lượng hình ảnh.
- Nếu không chụp được MSCT (ví dụ do nhịp tim nhanh): Các thăm dò không xâm nhập khác nên được tạm hoãn (SPECT/PET hoặc siêu âm tim gắng sức) do nguy cơ phơi nhiễm cao
- Những bệnh nhân đã biết rõ tiền sử bệnh mạch vành, các bác sĩ nên theo dõi lâm sàng qua điện thoại. Bất cứ khi nào có triệu chứng thể hiện tính chất không ổn định, cần đánh giá xem bệnh nhân có cần nhập viện hay không.
- Thăm dò xâm nhập và tái tưới máu:
- Các bệnh nhân có triệu chứng với nguy cơ cao bị bệnh mạch vành theo khuyến cáo thì nên chụp mạch vành qua da hơn là các thăm dò không xâm nhập. Tuy nhiên, trong bối cảnh dịch bệnh, những bệnh nhân này nên điều trị nội khoa trước, chỉ chụp mạch vành qua da cho những bệnh nhân bất ổn về mặt lâm sàng.
- Tái tưới máu (bằng can thiệp hoặc phẫu thuật) có thể trì hoãn ở hầu hết bệnh nhân.
Bảng 17.1. Quản lý bệnh nhân hội chứng động mạch vành mạn tính trong đại dịch COVID-19
| Tiếp tục các thuốc điều trị hội chứng động mạch vành mạn tính. |
| Theo dõi bệnh nhân qua điện thoại. |
| Trì hoãn can thiệp ở những bệnh nhân nguy cơ thấp và vừa. |
| Trì hoãn các thăm dò không xâm nhập. |
| MSCT được ưu tiên hơn so với thăm dò chức năng không xâm nhập khác. |
| Sàng lọc SARS-COV-2 bằng ngoáy tỵ hầu cần được thực hiện trước khi tiến hành phẫu thuật. |
| Can thiệp ở bệnh nhân nguy cơ cao có thể được xem xét. |
| PCI nên được ưu tiên so với CABG (để giảm thời gian nằm viện và ưu tiên giường ICU cho bệnh nhân COVID-19). |
| Nên dành riêng các trung tâm không có bệnh nhân COVID-19 để dành riêng phẫu thuật tim. |
| Can thiệp ở bệnh nhân hội chứng động mạch vành mạn tính dương tính với SARS-CoV-2 nên trì hoãn đến khi bệnh nhân hồi phục. |
Chú thích: PCI: can thiệp động mạch vành qua da; CABG: phẫu thuật bắc cầu động mạch vành.
3.2. Suy tim
a. Suy tim cấp
- Suy tim cấp có thể là biến chứng của nhiễm COVID-19, đặc biệt ở những bệnh nhân nặng.
- Cơ chế gây suy tim cấp:
- Tổn thương tim cấp gây ra bởi: thiếu máu cơ tim, nhồi máu cơ tim hoặc viêm cơ tim. Ở những bệnh nhân nặng, bằng chứng tổn thương cơ tim lên tới 22,2-31%.
- ARDS, giảm oxy máu, tổn thương thận cấp, thừa dịch, bệnh cơ tim do stress và đáp ứng viêm hệ thống nặng (cơn bão cytokine).
- Rối loạn nhịp có thể làm chức năng tim xấu đi.
- Viêm phổi do COVID-19 có thể làm xấu đi tình trạng huyết động do giảm oxy máu, mất nước và giảm tưới máu.
- Để chẩn đoán suy tim cần dựa vào: biểu hiện lâm sàng, tiền sử bệnh tim mạch, hình ảnh Xquang ngực gợi ý suy tim (tim to, dịch màng phổi).
- Tăng BNP/NT-proBNP cũng gợi ý suy tim cấp. Sử dụng siêu âm tim qua thành ngực tại giường có thể được xem xét, chú ý dự phòng lây nhiễm cẩn thận.
- Chiến lược điều trị suy tim cấp ở bệnh nhân nhiễm COVID-19 không khác so với bệnh nhân không nhiễm COVID-19. Dữ liệu về suy tim cấp ở bệnh nhân COVID-19 còn ít. Trong một báo cáo, 23% bệnh nhân nhập viện có suy tim, tỷ lệ bệnh nhân có suy tim cao hơn ở nhóm tử vong so với nhóm không tử vong (52% với 12%, p < 0,0001).
Bảng 17.2. Chẩn đoán phân biệt giữa suy tim và COVID-19
| SUY TIM | COVID-19 | |
| Tiền sử | ||
| Bệnh tim mạch | Khả năng mắc | Có thể. Bệnh nhân cao tuổi có tiền sử suy tim có nhiều khả năng phát triển COVID-19 nặng. |
| Tiếp xúc với bệnh nhân COVID-19 | Có thể | Có thể (do nhiều bệnh nhân COVID-19 không có triệu chứng) |
| Sốt | Không | Rất có thể |
| Các triệu chứng và dấu hiệu | ||
| Ho khan | Hiếm | Có |
| Mất vị giác, khứu giác | Không | Có |
| Khó thở khi gắng sức | Có | Có |
| Mệt mỏi | Có | Có |
| Đau cơ | Không | Thường có |
| Tiêu chảy và triệu chứng tiêu hóa khác | Không | Có thể |
| Tiếng tim T3 | Có | Không |
| Ran đáy phổi | Có thể | Có thể |
| Thay đổi tiếng ran khi ho | Không | Có thể |
| Tĩnh mạch cổ nổi/phản hồi gan tĩnh mạch cổ | Có | Không |
| Phù chi dưới | Có | Không |
| Chuột rút hoặc đau chân | Có thể | Có thể |
| Đánh giá chẩn đoán | ||
| Xquang ngực | Dày phổi kẽ và phù phế nang phân bố ở đáy phổi. Thường có bóng tim to. | Phù phổi mô kẽ và phế nang lan tỏa không ưu thế ở đáy phổi ở bệnh viêm phổi COVID. Chụp Xquang ngực có thể bình thường. |
| CT phổi | Sung huyết ưu thế ở rốn và đáy phổi. Tràn dịch màng phổi, thường ở đáy phổi phải. Tim to. | Tổn thương dạng lưới, kính mờ lan tỏa hai bên, ngoại vi, phế quản chứa khí, đông đặc hai bên, dày kẽ phân thùy. Tim bình thường. |
| Điện tâm đồ | Nhịp tim nhanh, loạn nhịp tim (ví dụ: rung nhĩ). Biến đổi ST không đặc hiệu. | Nhịp nhanh xoang, rối loạn nhịp ác tính khi tình trạng nặng lên. |
| Bạch cầu | Không có bất thường | Giảm lympho bào, tỷ lệ lympho bào giảm |
| Natriuretic peptide | Luôn tăng | Tăng ở bệnh nhân nặng |
| Troponin | Thường tăng | Tăng ở bệnh nhân nặng |
| CK, LDH | Thường bình thường | Tăng ở bệnh nhân nặng |
| D-dimer | Bình thường, trừ khi có huyết khối. | Tăng ở bệnh nhân nặng |
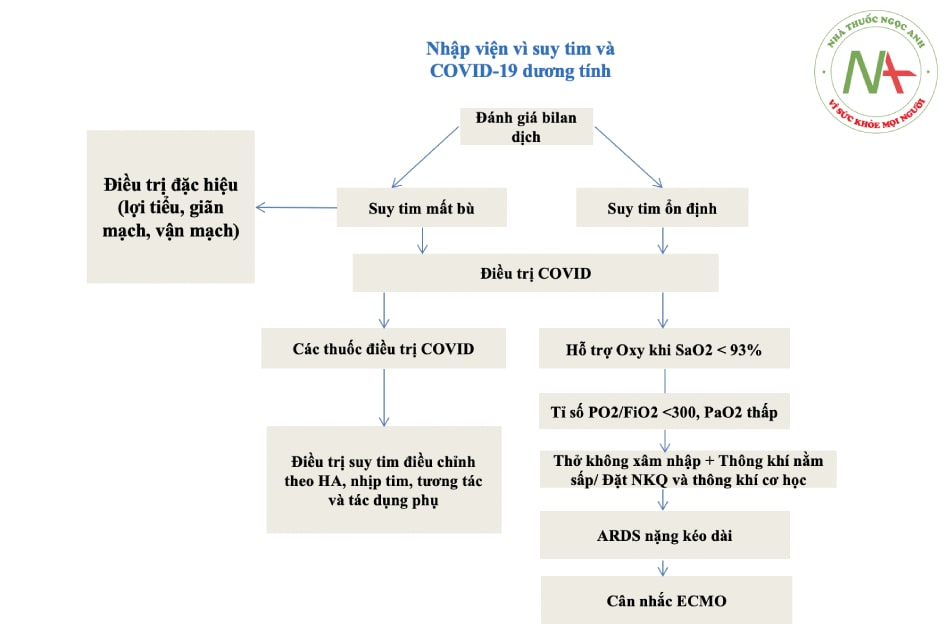
- Hình 17.4. Quản lý bệnh nhân nhập viện vì suy tim và nhiễm COVID-19
Ở BN suy tim và nhiễm COVID-19, cần đánh giá bilan dịch để xem xét dùng các thuốc điều trị bổ sung (thuốc lợi tiểu, thuốc vận mạch, nitrat). Điều trị COVID-19 bao gồm thuốc và hỗ trợ oxy. Điều trị suy tim dựa theo huyết động, tương tác và tác dụng phụ.
Chú thích: ARDS: hội chứng suy hô hấp cấp tính; HA: huyết áp; ECMO: tuần hoàn ngoài
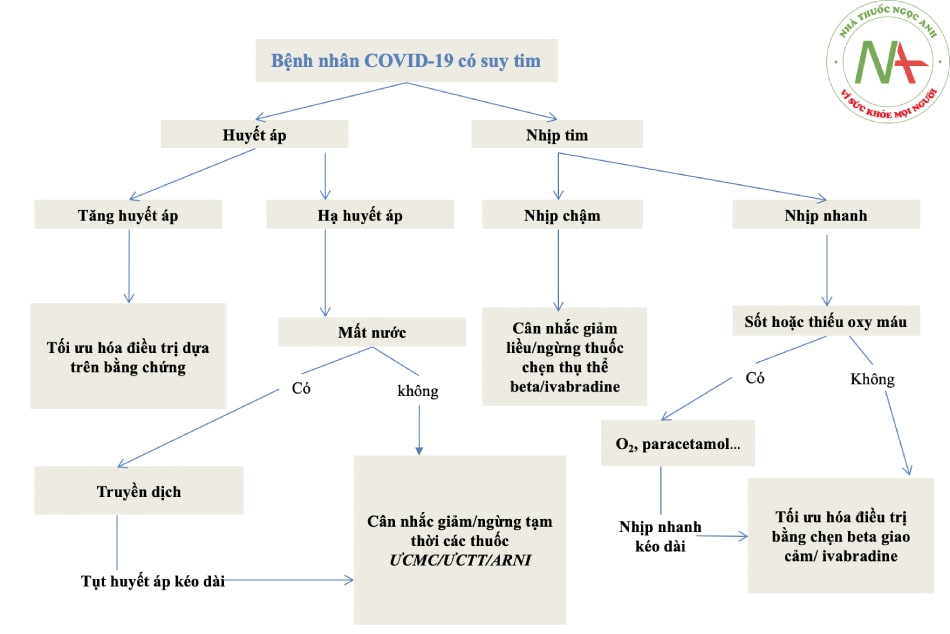
- Hình 17.5. Sử dụng thuốc điều trị suy tim ở bệnh nhân COVID-19
Các thuốc suy tim cần được điều chỉnh dựa trên nhịp tim và huyết áp.
Chú thích: ƯCMC: thuốc ức chế men chuyển; ƯCTT: thuốc chẹn thụ thể angiotensin II; ARNI: chất ức chế thụ thể angiotensin – neprilysin.
b. Suy tim mạn tính
- Để ngăn ngừa nhiễm SARS-CoV-2, bệnh nhân suy tim mạn tính cần thực hiện đúng nguyên tắc:
- Tự cách ly, hạn chế tập trung đông người.
- Rửa tay thường xuyên, sử dụng nước sát khuẩn.
- Khai báo y tế.
- Đeo khẩu trang nơi công cộng.
- Nếu suy tim ổn định cần hạn chế vào viện.
- Các dấu hiệu nhiễm SAR-CoV-2 ở bệnh nhân suy tim:
- Trên ECG: rối loạn nhịp, thiếu máu cơ tim, viêm cơ
- Xquang ngực: tim to, các dấu hiệu của viêm phổi có thể gợi ý bệnh nhân bị nhiễm COVID-19. Do có độ nhạy thấp nếu bệnh nhân có biểu hiện lâm sàng nghi ngờ (thở nhanh, giảm oxy máu) nhưng có hình ảnh Xquang không rõ ràng nên được chụp CT ngực.
- Xét nghiệm máu: máu lắng tăng, fibrinogen và CRP tăng, giảm lympho có thể gợi ý nhiễm COVID-19.
- Siêu âm qua thành ngực là rất quan trọng: Không chỉ để đánh giá chức năng tim trước đó, đồng thời giúp đánh giá nghi ngờ viêm cơ tim ở bệnh nhân SARS-CoV-2.
- Điều trị suy tim mạn ở bệnh nhân SAR-CoV-2:
- Virus SARS-CoV-2 sử dụng receptor ACE2 để xâm nhập vào tế bào và một số dữ liệu chỉ ra rằng thuốc ƯCMC/ƯCTT có thể làm tăng các thụ thể ACE2, do vậy về lý thuyết các thuốc này làm tăng nhạy cảm với nhiễm Một nghiên cứu đánh giá nồng độ ACE2 trên 12 bệnh nhân bị ARDS do nhiễm COVID-19, cho thấy nồng độ ACE2 tăng một cách đáng kể và tuyến tính với tải lượng vi rút và tổn thương phổi. Điều này gợi ý rằng điều trị bằng ƯCTT có thể có lợi ích trong việc hạn chế tổn thương phổi qua trung gian ACE2. Cần nhiều nghiên cứu hơn nữa để giải đáp các tranh cãi về thuốc ƯCMC/ƯCTT ở bệnh nhân COVID-19.
- Bệnh nhân COVID-19 có thể bị tụt áp do thiếu nước hoặc suy sụp về mặt huyết động, do vậy cần chú ý để điều chỉnh thuốc thích hợp.
- Theo dõi bệnh nhân từ xa và cung cấp thuốc đến tận nhà
- Sử dụng công nghệ để theo dõi bệnh nhân từ xa được khuyến cáo trong bối cảnh đại dịch. Liên lạc với bệnh nhân để xác định chỉ định cần nhập viện và chỉ nhập viện khi thật sự cần thiết.
- Nếu sẵn sàng, nên cung cấp thuốc đến tận nhà cho bệnh nhân qua đường bưu điện.
3.3. Viêm cơ tim
- Còn thiếu các dữ liệu lâm sàng chỉ ra rằng SARS-CoV-2 có thể dẫn đến viêm cơ tim. Tỷ lệ, cơ chế và yếu tố nguy cơ viêm cơ tim ở bệnh nhân SARS-CoV-2 chưa rõ ràng.
- Cần nghi ngờ viêm cơ tim ở bệnh nhân COVID-19 với biểu hiện: đau ngực khởi phát đột ngột, thay đổi đoạn ST trên ECG, rối loạn nhịp và huyết động không ổn định. Thêm vào đó, biểu hiện trên siêu âm tim: giãn thất trái, rối loạn vận động nhiều vùng cơ tim hoặc toàn bộ thất trái, tăng troponin và BNP/NT-proBNP mà không có các yếu tố nguy cơ của bệnh động mạch vành.
- Nên nghi ngờ viêm cơ tim ở bệnh nhân COVID-19 nếu có suy tim cấp hoặc sốc tim mà ở bệnh nhân không có tiền sử bệnh tim mạch từ trước.
- Để loại trừ bệnh mạch vành nên ưu tiên chụp MSCT mạch vành.
- Sinh thiết cơ tim không được khuyến cáo ở bệnh nhân COVID-19 có biểu hiện viêm cơ
- Không có khuyến cáo rõ ràng về điều trị viêm cơ tim ở bệnh nhân SARS-CoV-2. Một vài báo cáo case lâm sàng cho thấy sử dụng corticoid liều cao và immunoglobulin cho kết quả tốt.
3.4. Bệnh van tim
a. Hẹp van động mạch chủ
- Heart team nên đánh giá các yếu tố nguy cơ tiến triển nặng ở từng bệnh nhân cụ thể để quyết định thay van tim (phẫu thuật hoặc thay van qua đường ống thông). Nên ưu tiên thay van tim ở bệnh nhân: ngất, suy tim (NYHA III/IV), chênh áp qua van > 60 mmHg, EF < 50%. Ngược lại nên theo dõi tiếp ở bệnh nhân có ít triệu chứng hoặc không có triệu chứng.
- Thay van động mạch chủ qua da (TAVI) ở bệnh nhân COVID-19 nặng cần được cân nhắc thận trọng, do tỷ lệ tử vong cao ở nhóm bệnh nhân này.
- Phẫu thuật hay TAVI nên được quyết định bởi Heart Team, trên tinh thần ưu tiên TAVI để rút ngắn thời gian nằm viện.
b. Hở van hai lá
- Phần lớn bệnh nhân hở van hai lá ổn định về mặt lâm sàng và chỉ định can thiệp hay phẫu thuật có thể trì hoãn.
- Ưu tiên can thiệp hay phẫu thuật cho những bệnh nhân hở hai lá do nhồi máu cơ tim hoặc viêm nội tâm mạc nhiễm khuẩn, hoặc những bệnh nhân có triệu chứng nặng kháng với điều trị nội khoa và yêu cầu phải nhập viện. Lựa chọn can thiệp hay phẫu thuật nên được quyết định bởi Heart Team.
- Can thiệp sửa van hai lá qua da (mitraclip) có thể được xem xét ở những bệnh nhân thích hợp về mặt giải phẫu mà có nguy cơ phẫu thuật cao: hở van hai lá cấp (loại trừ viêm nội tâm mạc) hoặc bệnh nhân hở van hai lá tiên phát, thứ phát kháng với điều trị nội khoa. Mặc dù thủ thuật có tỷ lệ biến chứng đòi hỏi nằm ICU thấp, nhưng khác với TAVI, Mitraclip đòi hỏi phải gây mê và siêu âm kéo dài trong trong quá trình làm thủ thuật vì vậy tăng nguy cơ phơi nhiễm cho nhân viên y tế.
3.5. Tăng huyết áp
a. Tăng huyết áp và COVID-19
- Những báo cáo ban đầu từ Trung Quốc cho thấy tăng huyết áp là bệnh mắc kèm hay gặp nhất (20-30%) và đi kèm với nhu cầu phải thở máy do suy hô hấp nặng. Những phân tích không điều chỉnh cho tuổi, việc này là quan trọng vì tăng huyết áp rất phổ biến ở người cao tuổi.
- Hiện tại không đủ bằng chứng gợi ý rằng tăng huyết áp là yếu tố tiên lượng độc lập cho biến chứng nặng hoặc tử vong do nhiễm COVID-19.
b. Điều trị tăng huyết áp với thuốc ức chế men chuyển (ƯCMC) hoặc ức chế thụ thể angiotensin (ƯCTT).
- Thuốc ƯCMC/ƯCTT là nền tảng trong điều trị tăng huyết áp theo khuyến cáo của nhiều hội Tim mạch. Khuyến cáo điều trị tăng huyết áp trong hầu hết các trường hợp là phối hợp ƯCMC/ƯCTT với chẹn kênh calci hoặc lợi tiểu thiazide/giống thiazide.
- Lo ngại được đặt ra khi điều trị với ƯCMC/ƯCTT có thể làm tăng nguy cơ nhiễm hoặc tiến triển nặng khi nhiễm COVID-19. Lo ngại này bắt nguồn từ lý thuyết vi rút xâm nhập vào tế bào thông qua gắn với receptor ACE2, receptor này biểu hiện rộng khắp trên bề mặt tế bào phế nang phổi. Trong nghiên cứu ở động vật, tuy nhiên không phải tất cả các nghiên cứu, điều trị với ƯCMC/ƯCTT cho thấy tăng mức độ receptor ACE2 chủ yếu ở mô tim.
- Tuy nhiên, không có nghiên cứu nào cho thấy thuốc ƯCMC/ƯCTT làm tăng ACE2 ở người và không có nghiên cứu nào ở động vật hay người cho thấy sử dụng thuốc ƯCMC/ƯCTT làm tăng ACE2 ở phổi.
- Không có nghiên cứu nào ở người cho thấy có mối liên quan độc lập giữa ƯCMC/ƯCTT với mức độ nặng của nhiễm COVID-19 sau khi đã điều chỉnh theo tuổi và các bệnh đi kèm. Các nghiên cứu quan sát gần đây cũng cho thấy các thuốc ƯCMC/ƯCTT cũng không làm tăng nguy cơ nhiễm, mức độ nặng hay tử vong do COVID-19. Một nghiên cứu còn cho thấy làm giảm nguy cơ biến chứng nặng khi nhiễm COVID-19 ở bệnh nhân đái tháo đường.
- Vì vậy, hiện tại không có đủ bằng chứng gợi ý rằng thuốc ƯCMC/ƯCTT làm tăng nguy cơ nhiễm COVID-19 và không có lý do để dừng những thuốc này do lo ngại nhiễm COVID-19.
c. Quản lý tăng huyết áp từ xa cho bệnh nhân tự cách ly tại nhà
- Hầu hết bệnh nhân bị tăng huyết áp không phải thường xuyên đến phòng khám để quản lý tăng huyết áp. Đặc biệt trong thời kỳ COVID-19, bệnh nhân nên tự theo dõi huyết áp tại nhà.
- Các bệnh nhân cần tuân thủ và tiếp tục uống các thuốc hạ áp thường xuyên, để đảm bảo duy trì mức huyết áp < 140/90 mmHg.
- Bệnh nhân nên gọi điện hỏi ý kiến bác sĩ trong các trường hợp huyết áp không kiểm soát được hoặc có các triệu chứng bất thường.
d. Tăng huyết áp ở những bệnh nhân nhập viện do COVID-19
- Bệnh nhân có thể có kèm phì đại thất trái hoặc bệnh tim vì vậy tăng nguy cơ rối loạn nhịp, đặc biệt khi oxy thấp. Cần theo dõi nồng độ kali máu do rối loạn nhịp có thể xảy ra khi hạ kali xảy ra thường xuyên. Hạ kali máu khá thường gặp ở những bệnh nhân mắc COVID-19 phải nhập viện, có thể do mất qua thận đặc biệt khi dùng lợi tiểu kèm theo.
- Ở những bệnh nhân tụt áp hoặc suy thận cấp, cần dừng thuốc tăng huyết áp.
- Thuốc tăng huyết áp đường tĩnh mạch có thể cần thiết ở những bệnh nhân thở máy và huyết áp > 160/100 mmHg, mục tiêu là để giảm huyết áp xuống dưới mức này.
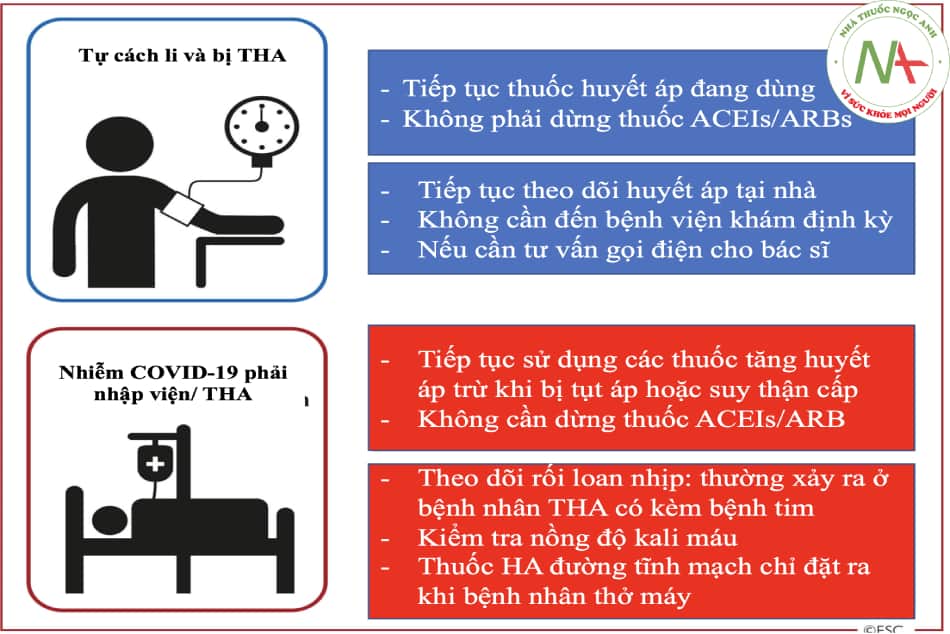
- Hình 17.6. Điều trị tăng huyết áp trong bối cảnh đại dịch COVID-19
Chú thích: THA: tăng huyết áp; HA: huyết áp ; ACEIs: thuốc ức chế men chuyển; ARB: thuốc ức chế thụ thể angiotensin.
3.6. Thuyên tắc động mạch phổi (PE)
(Xin xem thêm CHƯƠNG 16: THUYÊN TẮC HUYẾT KHỐI Ở BỆNH NHÂN COVID-19)
- Tỷ lệ thuyên tắc động mạch phổi ở bệnh nhân COVID-19 khá cao, có thể do đáp ứng viêm hệ thống với virus, hoạt hoá đông máu, giảm oxy máu và bất động. Vì vậy dự phòng chống đông nên được xem xét cho tất cả bệnh nhân nhập viện.
- Bệnh nhân COVID-19 thường biểu hiện với triệu chứng hô hấp, bao gồm cả đau ngực và ho máu. Những triệu chứng này có thể chồng lấp triệu chứng thuyên tắc động mạch phổi. Nghi ngờ thuyên tắc động mạch phổi khi: tình trạng hô hấp xấu đi, nhịp nhanh mới xuất hiện hoặc tăng nặng, tụt huyết áp không lý giải được do nhịp nhanh/thiếu dịch/nhiễm khuẩn, thay đổi ECG mới xuất hiện gợi ý thuyên tắc phổi, biểu hiện huyết khối tĩnh mạch sâu chi dưới.
- Chỉ làm các test chẩn đoán thuyên tắc động mạch phổi khi lâm sàng nghi ngờ, mặc dù trong COVID-19 ngưỡng nghi ngờ thấp hơn các bệnh nhân khác. Độ đặc hiệu của D-dimer có thể thấp hơn ở bệnh nhân COVID-19, tuy vậy các lược đồ chẩn đoán thuyên tắc động mạch phổi sử dụng xác suất trước test (thang điểm Geneva) và D-dimer vẫn được khuyến cáo sử dụng. Việc này giúp sử dụng có hiệu quả nguồn lực vận chuyển bệnh nhân và hạn chế phơi nhiễm.
- Trong bối cảnh đại dịch, các bệnh nhân đi chụp CT phổi có kết quả tổn thương không tương xứng với lâm sàng thì nên chụp MSCT mạch phổi luôn trước khi rời khỏi khoa chẩn đoán hình ảnh.
- Khi đã chẩn đoán xác định thuyên tắc động mạch phổi, cần phân tầng nguy cơ để điều trị theo các khuyến cáo hiện nay:
- Bệnh nhân có biểu hiện shock nên được điều trị tái tưới máu ngay lập tức.
- Bệnh nhân có huyết động ổn định có thể điều trị bằng: heparin thường, heparin trọng lượng phân tử thấp hoặc DOACs. Chú ý một vài thuốc điều trị COVID-19 có tương tác với DOACs, đặc biệt là lopinavir/ritonavir thông qua P450 3A4 và/hoặc P-glycoprotein. Trong những trường hợp này, nguy cơ chảy máu do DOACs sẽ tăng.
- Sử dụng kháng vitamin K cần theo dõi sát, vì vậy trong bối cảnh đại dịch không nên sử dụng, trừ khi bệnh nhân có van tim cơ học hoặc hội chứng kháng
3.7. Rối loạn nhịp tim
Bao gồm các rối loạn nhịp xảy ra trên nền bệnh nhân COVID-19 và các bệnh nhân bị rối loạn nhịp mắc COVID-19. Cách xử trí rối loạn nhịp trong 2 trường hợp là tương tự nhau.
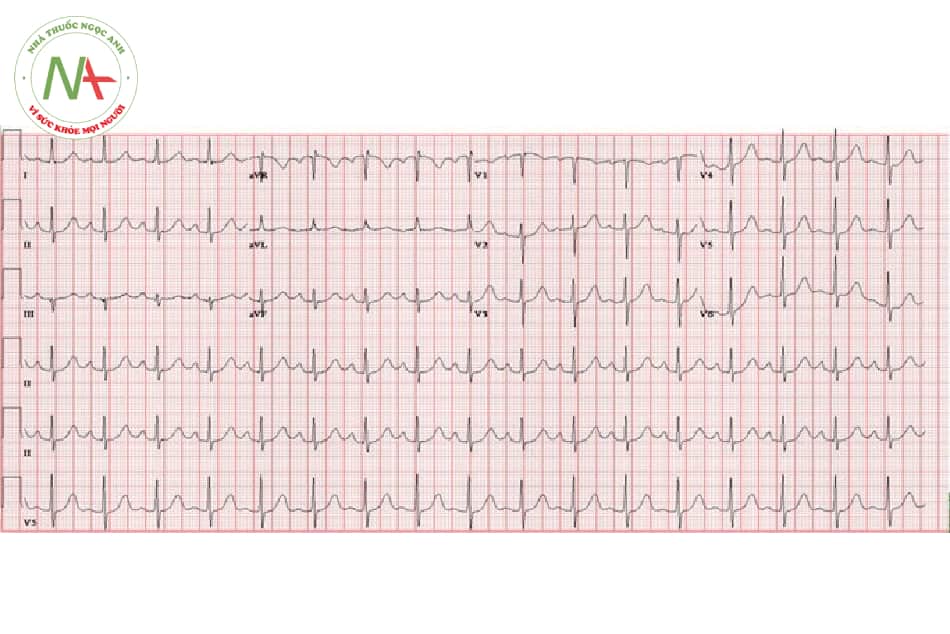
a. Nhịp nhanh xoang
- Nhịp nhanh xoang
Tiêu chuẩn:
Nhịp từ 100–140 lần/phút. Luôn có sóng P bình thường phía trước QRS. Khoảng PR: 0,12–0,2 giây.
b. Nhịp nhanh kịch phát trên thất
- Nhịp nhanh kịch phát trên thất
Tiêu chuẩn:
Không nhận diện được sóng P phía trước.
QRS hẹp (< 0,12 giây). Nhịp đều
Tần số 150-200 lần/phút.
- Không có báo cáo về tỷ lệ nhịp nhanh kịch phát trên thất ở bệnh nhân COVID-19. Về lý thuyết, các cơn tim nhanh có thể khởi phát do nhiễm COVID-19.
- Truyền tĩnh mạch adenosine có thể giúp cắt cơn (tuy nhiên không phải lúc nào thuốc cũng sẵn có). Có thể xem xét sử dụng các biện pháp cường phế vị (xoa xoang cảnh, ấn nhãn cầu).
- Điều trị duy trì với thuốc chẹn beta (hoặc chẹn kênh calci nếu có chống chỉ định với chẹn beta), khởi đầu với liều thấp. Tương tác với các thuốc kháng vi rút cần được đánh giá, tránh nhịp quá chậm gây kéo dài khoảng
- Sau khi dịch ổn định, cần đánh giá xét triệt đốt qua đường ống thông.
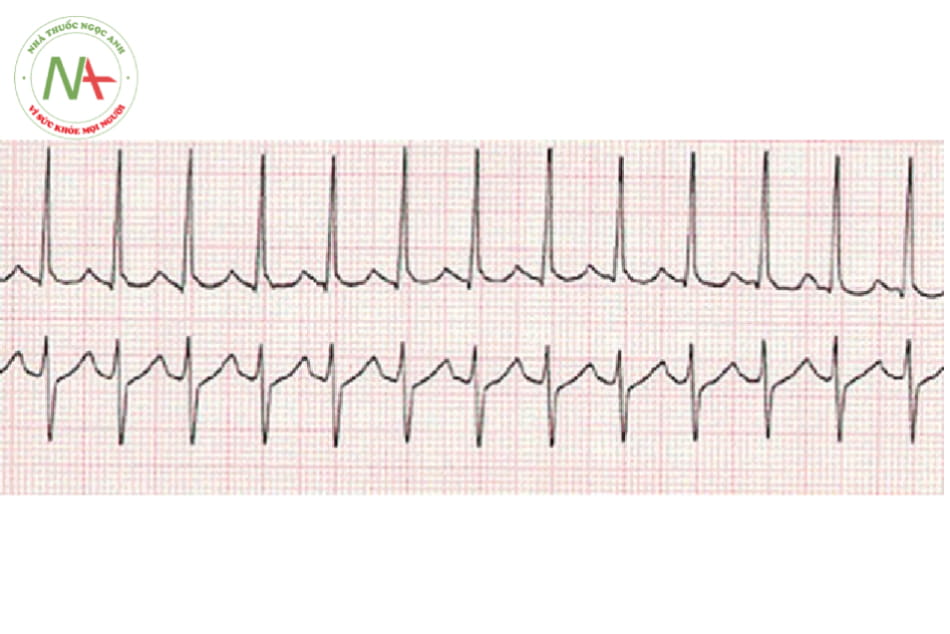
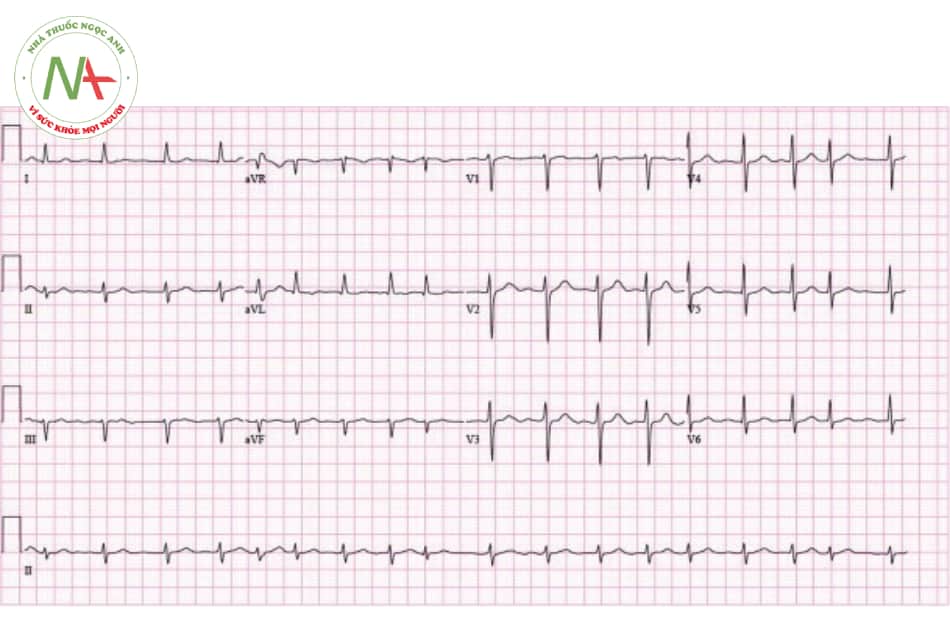
d. Rung nhĩ, cuồng nhĩ
Rung nhĩ
- Rung nhĩ
Tiêu chuẩn:
Không có sóng P, thay vào đó là sóng f lăn tăn.
Nhịp không đều
Tần số không ổn định
QRS: biên độ không đều, thường hẹp.
Không có nghiên cứu cụ thể kết luận về sự xuất hiện của các loại rối loạn nhịp nhĩ trong quá trình nhiễm COVID-19. Có khả năng rung nhĩ có thể được kích hoạt bởi nhiễm COVID-19 (sốt, thiếu oxy, giảm trương lực hệ adrenergic… như đã đề cập trước đó), khởi phát mới hoặc tái phát. Ở những bệnh nhân bị viêm phổi nặng, ARDS và nhiễm trùng huyết, tỷ lệ rung nhĩ trong thời gian nhập viện được biết là cao. Được biết 23–33% bệnh nhân nặng bị nhiễm trùng huyết hoặc ARDS có rung nhĩ tái phát và 10% xuất hiện rung nhĩ mới. Rung nhĩ mới xuất hiện trong nhiễm trùng huyết và ARDS có liên quan đến tỷ lệ tử vong ngắn cũng như dài hạn cao hơn, tăng nguy cơ suy tim và đột quỵ. Các yếu tố thúc đẩy cụ thể trong bối cảnh này là hạ kali máu và hạ magie máu (gây ra bởi buồn nôn, chán ăn, tiêu chảy và dùng thuốc), nhiễm toan chuyển hóa, sử dụng các thuốc tăng co bóp cơ tim (đặc biệt là dobutamin và dopamin), mất đồng bộ với máy thở, quá tải thể tích, tăng trương lực giao cảm, tăng viêm quá mức, thiếu oxy, thiếu máu cục bộ, bội nhiễm vi khuẩn và tổn thương cơ tim.
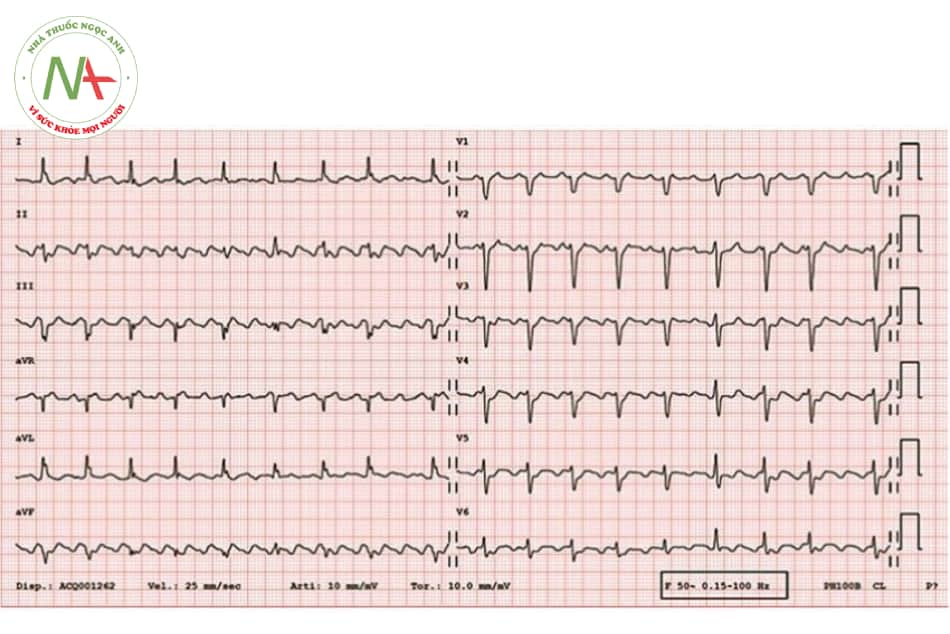
Cuồng nhĩ
- Cuồng nhĩ
Tiêu chuẩn:
Không có sóng P, thay vào đó là sóng f răng cưa tần số 200–350 lần/phút.
Tần số thường đều QRS hẹp, biên độ đều Dẫn truyền: 2:1; 3:1.
e. Chiến lược chung xử trí bệnh nhân rối loạn nhịp nhĩ liên quan bệnh COVID–19
Xử lý chung
- Kiểm soát tần số là biện pháp điều trị đầu tay: chẹn beta và/hoặc thuốc chẹn kênh canxi không phải nhóm
- Ở những bệnh nhân huyết động học không ổn định, có thể dùng amiodaron.
- Chuyển nhịp có thể được sử dụng trong rung nhĩ không ổn định về mặt huyết động.
- Kiểm soát nhịp tim là một mục tiêu quan trọng, đặc biệt ở những bệnh nhân có triệu chứng. Thuốc chống loạn nhịp tim (phổ biến nhất là flecainide, dofetilide, propafenone, ibutilide, và amiodarone) có thể được sử dụng để điều trị trước khi chuyển nhịp bằng điện học, hay để kiểm soát duy trì nhịp xoang mãn tính.
- Cắt đốt qua catheter có thể được lựa chọn sau khi thất bại hay không dung nạp thuốc, hoặc biện pháp đầu tay trong 1 số hoàn cảnh thích hợp. Tuy nhiên, trong giai đoạn đại dịch nhân lực y tế thiếu hụt, biện pháp này sẽ được xem xét sau cùng.
Các cân nhắc trên bệnh nhân COVID–19
- Bệnh nhân có bệnh nền bệnh phổi hạn chế hoặc bệnh phổi tắc nghẽn mãn tính nên được thận trọng đối với xuất hiện co thắt phế quản khi đang điều trị bằng thuốc chẹn beta giao cảm.
- Thận trọng khi dùng amiodaron cho bệnh nhân giảm chức năng phổi và/hoặc bệnh phổi xơ sau COVID-19.
- Trong các thủ thuật tạo khí dung như đặt nội khí quản hoặc siêu âm tim qua thực quản, nhân viên chăm sóc sức khỏe nên trang bị thiết bị bảo vệ cá nhân thích hợp.
- Chụp MSCT ngực có thể được coi là một hình ảnh thay thế để đánh giá huyết khối trước khi chuyển nhịp tim nếu bệnh nhân bị nhiễm COVID-19.
- Do tỷ lệ biến chứng huyết khối cao ở COVID-19, chỉ định và thời gian điều trị kháng đông không rõ ràng, nhưng có thể kéo dài hơn.
- Sử dụng thuốc kiểm soát nhịp phải chú ý đến tương tác và chuyển hóa thuốc gây kéo dài QTc (xem phần Kiểm soát QTc kéo dài).
- Điều chỉnh các yếu tố thúc đẩy rối loạn nhịp: Kali máu > 4,5 mEq/l; Magne máu > 3,0 mEq/l; không toan máu (pH > 7,3); PaO2 > 60 mmHg; đường huyết 140–180 mg%.
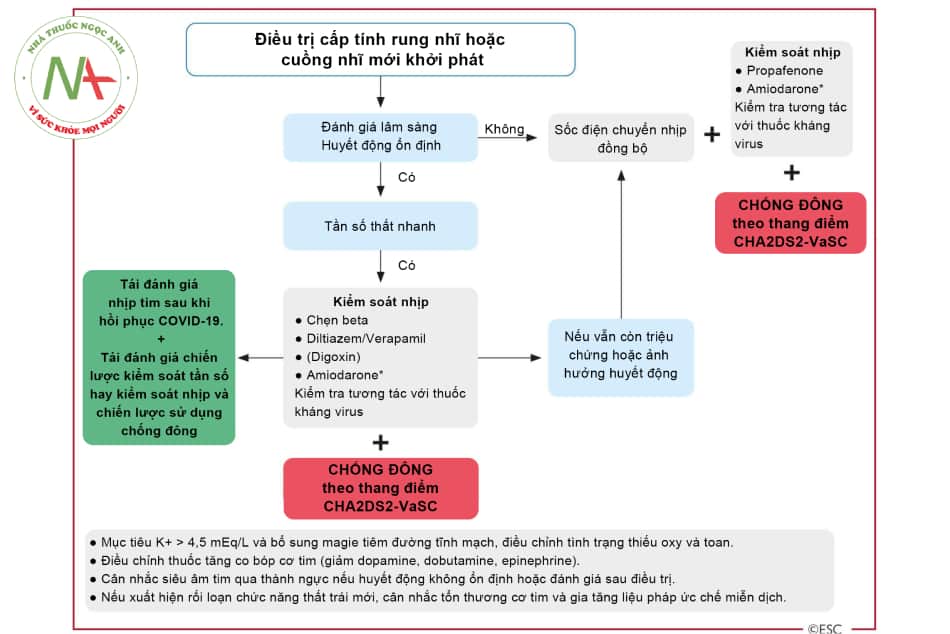
- Hình 17.7. Phác đồ xử trí rung/cuồng nhĩ ở bệnh nhân COVID-19
*Lợi ích của điều trị tiêm tĩnh mạch (IV) amiodarone nên được cân bằng với nguy cơ gây loạn nhịp ở bệnh nhân dùng thuốc kháng virus gây QT kéo dài.
(Nguồn: theo khuyến cáo Hội Tim mạch châu Âu ESC)
Chú thích: CHA2DS2 – VaSC: thang điểm CHA2DS2 – VaSC đánh giá nguy cơ đột quỵ do huyết khối ở bệnh nhân rung nhĩ không do bệnh van tim.
3.8. Bệnh tim bẩm sinh (TBS)
- Có rất ít dữ liệu để tiên lượng bệnh nhân TBS khi mắc COVID-19. Những chiến lược quản lý hiện tại đều dựa vào quan điểm của chuyên gia và ngoại suy từ các bệnh nhân người lớn mắc các bệnh tim mạch mắc phải khác. Nói chung, TBS là một nhóm bệnh nhân không đồng nhất với mức độ tuổi rộng và nhiều biểu hiện lâm sàng khác nhau, từ những bệnh nhân hoàn toàn không có triệu chứng cho đến các mức độ hạn chế vận động, mệt mỏi và suy tim. Một số bệnh nhân có biểu hiện tím, giảm oxy hóa máu, đa hồng cầu thứ phát, tăng acid uric máu và bằng chứng của suy đa tạng.
- Ngoài các biện pháp phòng bệnh cần lưu ý đối với bệnh nhân TBS bao gồm:
- Các biện pháp được khuyến nghị chung: giữ khoảng cách, đeo khẩu trang và sát khuẩn tay
- Tiêm vacxin cúm và phế cầu.
- Tránh tiếp xúc xã hội hoặc nghề nghiệp liên quan đến tiếp xúc những người có thể bị nhiễm COVID-19.
- Bệnh nhân nên được tiếp tục làm việc trong môi trường làm việc an toàn.
- Trong khi những bệnh nhân tim bẩm sinh người lớn (ACHD) giải phẫu phức tạp đã được phẫu thuật và có tình trạng huyết động ổn định nên được coi là nguy cơ thấp, những bệnh nhân giải phẫu đơn giản hơn nhưng lại có triệu chứng nặng hoặc suy tim nặng nên được coi là nguy cơ cao cho tiên lượng khi phơi nhiễm COVID-19.
- Phân tầng nguy cơ bệnh nhân tim bẩm sinh là công việc đầu tiên cần làm. Những bệnh nhân dễ tổn thương nên được làm xét nghiệm SARS-CoV-2 thường xuyên và nên được theo dõi kỹ lưỡng, thậm chí ở các trung tâm lớn nếu có thể. Những cân nhắc về việc đi học/đi làm và quản lý y tế được ghi lại ở Bảng 17.3. Cân nhắc điều trị cụ thể cho các phân nhóm ACHD dễ bị tổn thương được trình bày ở Bảng 17.4.
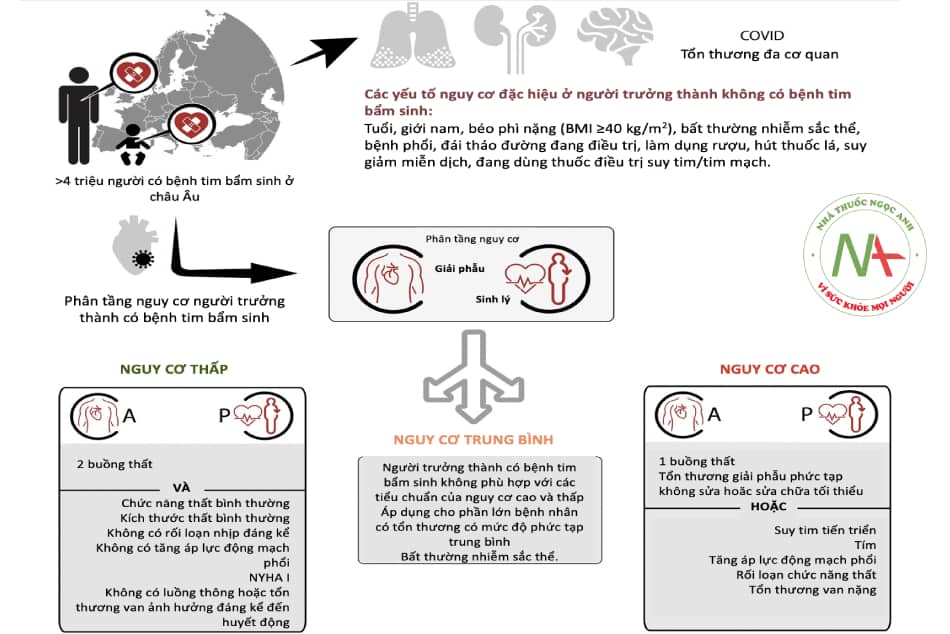
- Hình 17.8. Phân tầng nguy cơ khi nhiễm COVID-19 ở bệnh nhân tim bẩm sinh theo ESC
Bảng 17.3. Khuyến cáo cho việc đi học/đi làm và quản lý y tế dựa trên phân tầng nguy cơ ở bệnh nhân tim bẩm sinh người lớn (ACHD)
| CÂN NHẮC CHUNG VỀ ĐI HỌC/ ĐI LÀM | ĐIỀU TRỊ TRONG TRƯỜNG HỢP NHIỄM SARS-COV-2 |
| BỆNH NHÂN ACHD NGUY CƠ THẤP | |
| – Các biện pháp bảo vệ thông thường được khuyến nghị
– Thực hiện theo các khuyến nghị chung (đeo khẩu trang,…) – Không có hạn chế cho việc đi học/đi làm |
– Nếu lâm sàng ổn định có thể cung cấp dịch vụ chăm sóc y tế tại nhà
– Liên hệ với trung tâm ACHD để được tư vấn – Nhập viện sớm trong trường hợp lâm sàng xấu đi |
| BỆNH NHÂN ACHD NGUY CƠ TRUNG BÌNH | |
| Đánh giá cá thể hóa các yếu tố nguy cơ. Khuyến cáo chung:
– Giảm tiếp xúc không cần thiết với công chúng/khách hàng/ sinh viên/đồng nghiệp – Thảo luận về các biện pháp bảo vệ tại nơi làm việc (đeo khẩu trang,…) |
– Cân nhắc nhập viện sớm (kể cả khi không có triệu chứng)
– Thảo luận với các chuyên gia ACHD – Nhập viện sớm, tốt nhất tại các trung tâm ACHD trong trường hợp lâm sàng xấu đi |
| BỆNH NHÂN ACHD NGUY CƠ CAO | |
| – Có khoảng cách nhất định
– Tránh tiếp xúc trực tiếp với khách hàng hoặc sinh viên/đồng nghiệp khi có thể – Ưu tiên làm việc văn phòng tại nhà |
– Cân nhắc nhập viện sớm (kể cả khi không có triệu chứng)
– Thảo luận với các chuyênn gia ACHD – Lập kế hoạch điều trị sớm trong trường hợp lâm sàng xấu đi hoặc yêu cầu cần có sự chăm sóc đặc biệt. |
Chú thích: ACHD: bệnh tim bẩm sinh người lớn.
Bảng 17.4. Các cân nhắc khi điều trị và đặc điểm sinh lý bệnh của các phân nhóm bệnh tim bẩm sinh người lớn (ACHD) dễ bị tổn thương
| CÁC TRẠNG THÁI ACHD | LƯU Ý KHI ĐIỀU TRỊ | ĐẶC ĐIỂM SINH LÝ BỆNH |
| Tim một thất – Bao gồm cả Fontan | – ARDS thường dẫn đến áp lực động mạch phổi tăng đến 30 mmHg -> tác động có hại đến bệnh nhân Fontan.
– Thông khí áp lực dương có thể dung nạp kém do tăng áp lực trong lồng ngực cản trở dòng máu tĩnh mạch trở về. – Dễ bị biến chứng huyết khối thuyên tắc mạch được mô tả ở bệnh nhân COVID-19. – Ở bệnh nhân giảm bão hòa oxy máu và thông liên nhĩ có thể dẫn đến tắc mạch nghịch thường/thuyên tắc do khí -> cần lưới lọc khí cho tĩnh mạch. |
– Sinh lý học phụ thuộc vào tình trạng sức cản mạch phổi thấp.
– Tình trạng tăng đông máu – Thông liên nhĩ thỉnh thoảng xuất hiện. |
| Tăng áp động mạch phổi (PAH) | – Ở bệnh nhân PAH ổn định, nguy cơ suy thất phải chưa rõ ràng nhưng có khả năng thấp.
– Ở bệnh nhân có suy chức năng thất phải, bệnh tiến triển hoặc không ổn định có thể dẫn đến giảm chức năng thất phải trầm trọng. – Nguy cơ biến chứng huyết khối thuyên tắc mạch như được mô tả trong COVID-19. – Phụ thuộc vào tiền gánh thất phải. |
– Thất phải có khả năng điều chỉnh trước sự thay đổi hậu gánh mạn tính, từ đó có thể chịu đựng được sự thay đổi cấp tính sức cản mạch phổi do nhiễm khuẩn hô hấp cấp.
– Tình trạng tăng đông máu. |
| Hội chứng Eisenmenger (tương tự với các tình trạng tím khác) | – Dễ bị tổn thương chức năng thất phải
– Phụ thuộc vào sự thay đổi tiền gánh thất phải |
– Thất phải có khả năng điều chỉnh trước sự thay đổi hậu gánh mạn tính, từ đó có thể chịu đựng được sự thay đổi cấp tính sức cản mạch phổi do nhiễm khuẩn hô hấp cấp.
– Sinh lý bệnh học dễ bị tổn thương. |
| Tình trạng tím | – Nguy cơ tắc mạch nghịch thường/ thuyên tắc do khí (yêu cầu cần lưới lọc khí cho tất cả các cannula tĩnh mạch)
– Nguy cơ biến chứng huyết khối thuyên tắc mạch như được mô tả trong COVID-19 – Cần duy trì nồng độ hemo- globin thích hợp (thích nghi sinh lý với tình trạng tím) – Khi cân nhắc thở máy cần cân nhắc độ bão hòa oxy máu cơ bản của bệnh nhân (thường dưới 90% khi nghỉ). |
– Khả năng cân bằng nội môi kém
– Bệnh nhân thích nghi với tình trạng tím bằng cách tăng hồng cầu. – Tình trạng tăng đông đi kèm với tăng nguy cơ chảy máu. |
| Thất phải hệ thống | – Ở bệnh nhân có suy chức năng thất phải, bệnh tiến triển hoặc không ổn định có thể dẫn đến giảm chức năng thất phải trầm trọng.
– Giảm chức năng tâm trương -> phụ thuộc vào sự thay đổi tiền gánh thất phải. |
– Thất trái tống máu vào động mạch phổi có khả năng thích nghi tốt hơn với tình trạng tăng cấp tính hậu gánh tại phổi trong bệnh cảnh ARDS.
– Không có khả năng gây tăng nhịp tim. |
| Bệnh nhân có hội chứng Down.
Khuyến cáo chung cho bệnh nhân bị hội chứng Down, hội chứng as- plenia (đồng phân tâm nhĩ phải), tim một thất, bệnh tim bẩm sinh có tím, hội chứng 22q11 và các trạng thái khác với sự tổn hại hệ thống miễn dịch |
– Cần chủ động phòng ngừa và điều trị nhiễm trùng. – Việc phân bổ khả năng chăm sóc đặc biệt (ITU) cho bệnh nhân Down bị phản đối – Đảm bảo tiêm chủng đầy đủ (cúm/phế cầu) |
– Tăng nguy cơ bị viêm phổi hoặc ARDS |
Chú thích: ACHD: bệnh tim bẩm sinh người lớn; ARDS: hội chứng nguy ngập hô hấp cấp.
3.9. Lưu ý khi sử dụng các thuốc điều trị COVID-19 ở bệnh nhân tim mạch
- Các thuốc kháng vi rút
- Hydroxychloroquine: ít nghiên cứu về tác dụng của thuốc đối với SARS-CoV-2. Một trong những quan tâm lớn nhất khi sử dụng thuốc là nguy cơ kéo dài QTc và xoắn đỉnh có thể gây tử vong đột ngột. Một phân tích gộp gần đây trên đối tượng bệnh nhân sốt rét cho thấy nguy cơ là rất thấp. Tuy nhiên khi nhiễm COVID-19, nguy cơ kéo dài QTc tăng lên bởi sử dụng các thuốc gây kéo dài QTc khác, rối loạn điện giải. Nguy cơ có thể gặp khác khi sử dụng kéo dài hydroxychloroquine là gây rối loạn dẫn truyền trong tim, tuy nhiên hiếm gặp và thường liên quan đến sử dụng thuốc kéo dài.
- Thuốc ức chế protease (lopinavir/ritonavir): có thể gây kéo dài khoảng QTc, có thể tương tác với hydroxychloroquine (thông qua CYP3A4).
- Remdesivir: ưu điểm là không tương tác với thuốc khác và chưa có bằng chứng cho thấy làm kéo dài khoảng QTc.
- Azithromycin: ức chế yếu CYP3A4, được nghiên cứu cho thấy tăng tác dụng của hydroxychloroquine. Thuốc cũng có nguy cơ kéo dài khoảng QTc.
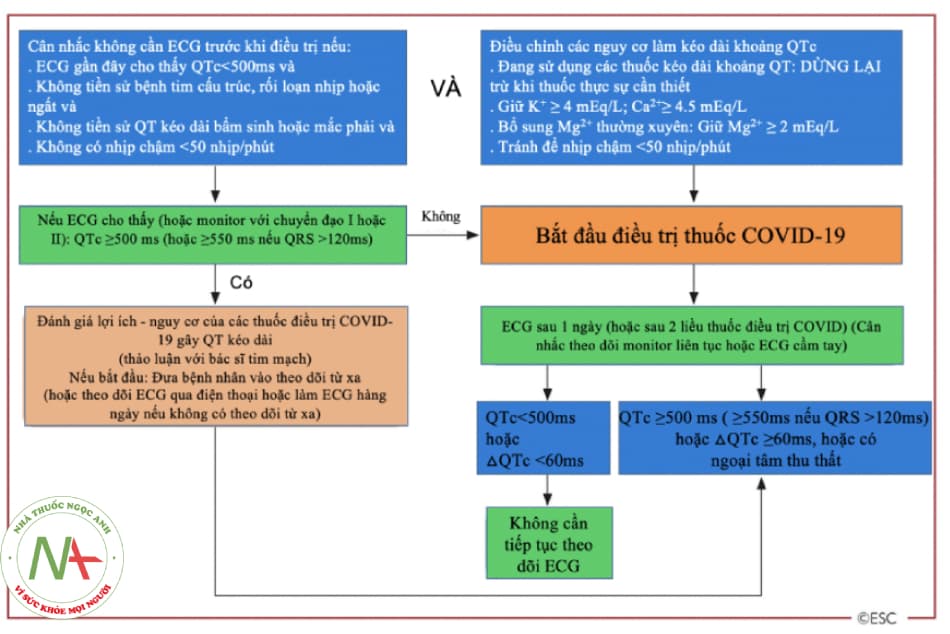
- Đánh giá khoảng QTc và ngăn ngừa tương tác thuốc gây rối loạn nhịp
- Yếu tố nguy cơ gây kéo dài QTc không thay đổi được: hội chứng QTc bẩm sinh, giới nữ, tuối > 65, bệnh tim cấu trúc (hội chứng vành cấp, suy tim cấp mất bù, bệnh cơ tim phì đại), suy thận, suy gan.
- Yếu tố nguy cơ gây kéo dài QTc thay đổi được: hạ calci máu, hạ kali máu, hạ magie máu, sử dụng đồng thời các thuốc gây kéo dài QTc, nhịp chậm.
- Duy trì kali máu ≥ 4,5 mmol/l.
- Ghi ECG cơ bản trước khi dùng thuốc (12 chuyển đạo hoặc 1 chuyển đạo tuỳ nguồn lực), nếu Qtc ≥ 500 ms sẽ có nguy cơ xoắn đỉnh hoặc tử vong đột ngột. Nếu bệnh nhân đã có ECG gần đây và không có bằng chứng bệnh tim mạch mới thay đổi do nhiễm COVID-19 thì không cần phải làm lại ECG để tránh lây nhiễm.
- Khi điều trị và làm ECG, nếu QTc ≥ 500 ms hoặc QTc tăng ≥ 60 ms: xem xét đổi thuốc hoặc giảm liều đồng thời theo dõi thường xuyên khoảng QTc, điều chỉnh rối loạn điện giải.
- Nhịp chậm làm kéo dài QTc và dễ gây xoắn đỉnh, các thuốc điều trị COVID-19 thường ít gây nhịp chậm. Sử dụng đồng thời các thuốc chẹn beta giao cảm, chẹn kênh calci, ivabradine và digoxin nên được chú ý tránh để nhịp chậm quá. Nếu digoxin bắt buộc phải sử dụng, nên xem xét theo dõi nồng độ thuốc trong huyết tương.
- Hình 17.9. Theo dõi khoảng QTc trong quá trình điều trị
TÀI LIỆU THAM KHẢO
- ESC Guidance for the Diagnosis and Management of CV Disease during the COVID-19 Pandemic. 2020.
- COVID-19: Cardiac manifestations in adults. Up to Date.
- Management of heart failure patients with COVID-19: a joint position paper of the Chi- nese Heart Failure Association & National Heart Failure Committee and the Heart Failure Association of the European Society of Cardiology. European Journal of Heart Failure (2020).
- EAPCI Position Statement on Invasive Management of Acute Coronary Syndromes during the COVID-19 pandemic. European Heart Journal (2020).
- Coronavirus disease 2019 in adults with congenital heart disease: a position paper from the ESC working group of adult congenital heart disease, and the International Soci- ety for Adult Congenital Heart Disease. European Heart Journal (2021).
- International Society on Thrombosis and Haemostasis (ISTH): Clinical guidance on the diagnosis, prevention, and treatment of venous thromboembolism in hospitalized pa- tients with COVID-19 (2020).
- COVID-19 and Cardiovascular Disease. Circulation. 2021
- Parinita Dherange, MBBS, Joshua Lang, MD, Pierre Qian, MBBS, PHD, Blake Oberfeld, BS, William H. Sauer, MD, Bruce Koplan, MD, Usha Tedrow, MD, Arrhythmias and COVID-19: A Review. J A C C : Clinical Electrophysiology. Vol 6, 2020. doi.org/10.1016/j. jacep.2020.08.002.
- Amar Desai & Brian C. Boursiquot & Lea Melki & Elaine Y. Wan. Management of Arrhythmias Associated with COVID-19. Current Cardiology Reports (2021) 23: 2. doi. org/10.1007/s11886-020-01434-7.
- Enrique Asensio & Rafael Acunzo & William Uribe & Eduardo Saad & Luis C. Sáenz. Recommendations for the measurement of the QT interval during the use of drugs for COVID-19 infection treatment. Updatable in accordance with the availability of new evi- dence. Journal of Interventional Cardiac Electrophysiology (2020) 59:315–320. https:// doi.org/10.1007/s10840-020-00765-3.
- John R. Giudicessi, MD, PhD; Peter A. Noseworthy, MD; Paul A. Friedman, MD; and Michael J. Ackerman, MD, PhD. Urgent Guidance for Navigating and Circumventing the QTc-Prolonging and Torsadogenic Potential of Possible Pharmacotherapies for Corona- virus Disease 19 (COVID-19). Mayo Clin Proc. 2020;95(6):1213-1221.