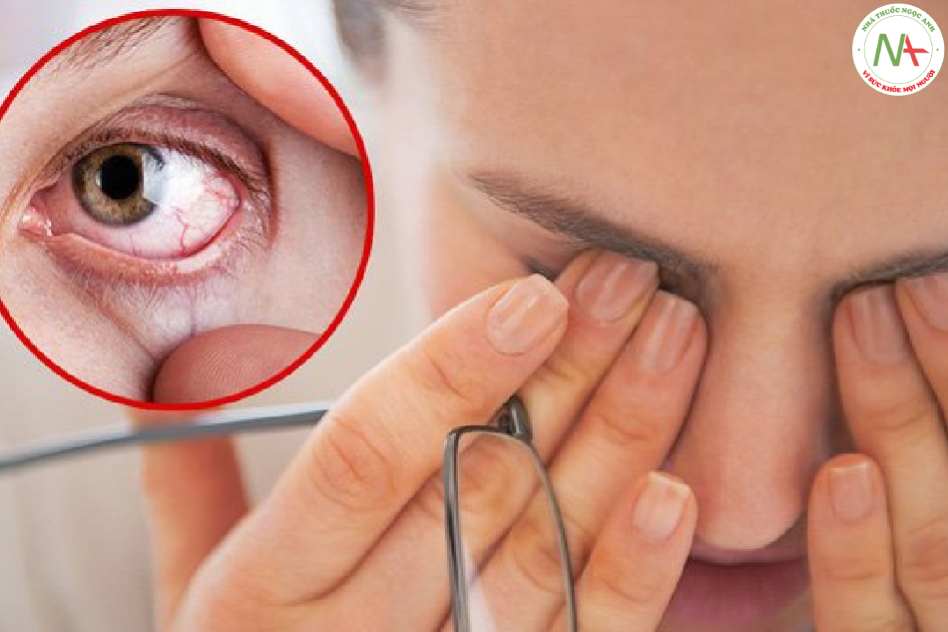
Bệnh khô mắt: Định nghĩa, chẩn đoán và điều trị – Tải file PDF Tại đây.
PGS.TS.BS. Hoàng Thị Minh Châu – Chủ tịch Câu lạc bộ Giác mạc Chủ tịch Hội nhãn khoa Hà Nội
TS. BS. Vũ Hoàng Việt Chi – Khoa Giác mạc Bệnh viện Mắt Trung Ương
PGS. TS. BS. Lê Xuân Cung – Trưởng khoa Giác mạc Bệnh viện Mắt Trung Ương
PGS. TS. BS. Phạm Ngọc Đông – Phó Giám Đốc Bệnh viện Mắt Trung Ương
BS CKII. Phạm Nguyên Huân – Trưởng khoa Giác mạc Bệnh viện Mắt TP.HCM
ThS. BS. Dương Nguyễn Việt Hương – Bộ môn Mắt Đại Học Y Dược TP.HCM
PGS. TS. BS. Nguyễn Đình Ngân – Chủ nhiệm bộ môn Mắt Học viện Quân Y
BS CKI. Lê Phú Nguyên – trưởng khoa Mắt Bệnh viện Đa khoa Khánh Hòa
TS. BS. Trần Khánh Sâm – Phó khoa Giác mạc Bệnh viện Mắt Trung Ương
ThSBS. BSCKII. Diệp Hữu Thắng – Nguyên trưởng khoa Giác mạc Bệnh viện Mắt TP.HCM
BS CKII. Nguyễn Thị Diệu Thơ – Trưởng phòng Kế hoạch tổng hợp Bệnh viện Mắt TP.HCM
TS.BS. Nguyễn Thị Thu Thủy – Phó khoa Giác mạc Bệnh viện Mắt Trung Ương
ThS.BS. Đặng Thị Minh Tuệ – Khoa Giác mạc Bệnh viện Mắt Trung Ương
SƠ LƯỢC LỊCH SỬ NGHIÊN CỨU BỆNH KHÔ MẮT
Từ thời Ai Cập cổ đại (hơn 3500 năm trước công nguyên) các thầy thuốc đã có những nhận biết về khái niệm khô mắt (mắt khô, mắt ướt) và điều này đã được ghi nhận trong thư tịch cổ Ai Cập từ năm 1550 trước công nguyên. Tuy nhiên đến giữa 1850 người ta mới đưa ra các quy tắc về chăm sóc bề mặt nhãn cầu khi tìm ra cơ chế chế tiết nước mắt.
Một số mốc quan trọng liên quan đến cơ chế bệnh sinh và chẩn đoán khô mắt đã được nhắc đến. Năm 1941 Von Barr và cộng sự lần đầu đề cập tới nồng độ thẩm thấu nước mắt, mặc dù việc xác định nồng độ thẩm thấu (cần qua 2 bước là thu nhận nước mắt và đo đạc nó) không thể thực hiện ở thời đó, đây vẫn là phát minh cơ bản xuất phát từ hơn 80 năm trước. Đầu những năm 1960, hiện tượng giảm chế tiết tuyến nước mắt dẫn đến khô bề mặt nhãn cầu đã được tìm ra. Kỷ nguyên hiện đại của khô mắt bắt đầu từ 1973 khi Frank Holly giải thích vai trò của mucin, với quan niệm bề mặt nhãn cầu nhiều lớp được xem như một đơn vị chức năng toàn vẹn. Điều này tương tự với quan niệm hiện nay của chúng ta, theo đó kết mạc, giác mạc, tuyến lệ và Mei- bomius là những phần liên quan của một đơn vị chức năng giải phẫu. Cuối những năm 1970, lần đầu tiên tuyến Meibomius được đề cập tới với vai trò trong sinh bệnh học của thiếu nước mắt do tăng bốc hơi. Năm 1980 Mc Culley nêu vai trò của lớp lipid trong việc ngăn mất nước. Năm 1997 Tseng đã đề cập tới sự tương tác giữa phim nước mắt và bề mặt nhãn cầu. Những phát hiện này góp phần quan trọng trong thực hành chẩn đoán và điều trị khô mắt trên lâm sàng.
Về điều trị, trải qua hàng thế kỷ, quan điểm cũng thay đổi và hoàn thiện dần theo những hiểu biết về cơ chế bệnh học. Những thế kỷ đầu sau công nguyên, người ta sử dụng thảo dược như yến mạch, mật ong… để’ điều trị bệnh bề mặt nhãn cầu. Đầu những năm 1900 nước muối được dùng để bổ sung nước mắt và 30 năm sau, dung dịch nhầy chế tạo từ gelatin và methyl-cellulose được áp dụng. Vào năm 1920 chất kích thích chế tiết nước mắt được phát minh (trong đó có pilocarpine cũng được sử dụng) nhưng hiệu quả còn khá thấp. Vai trò của các hormone như androgen và estrogen được tìm ra vào cuối 1940 nhưng kết quả không rõ ràng. Kể từ những năm cuối thế kỷ 20 và những năm đầu thế kỷ XXI, việc nghiên cứu khô mắt đã có những bước tiến dài làm thay đổi hoàn toàn lĩnh vực này.
SƠ LƯỢC DỊCH TỄ HỌC KHÔ MẮT
Do có sự khác nhau về định nghĩa, tiêu chuẩn chẩn đoán và các nhóm triệu chứng cơ năng, thực thể nên tỷ lệ mắc khô mắt rất khác nhau giữa các nghiên cứu và ở các quần thể’ khác nhau. Tuy nhiên tỷ lệ mắc khô mắt hiện nay trong các nghiên cứu là từ 5% đến 50%. Các nghiên cứu chỉ dựa trên triệu chứng thực thể’ của khô mắt có tỷ lệ hiện mắc cao hơn và đa dạng hơn so với nghiên cứu dựa trên triệu chứng cơ năng. Tỷ lệ mắc khô mắc tăng dần theo tuổi, trung bình khoảng 3,4% mỗi thập kỷ (nếu tính khô mắt có triệu chứng cơ năng), 7,6% – 10,6% mỗi thập kỷ (nếu tính khô mắt thông qua khám thực thể’), 5,2% mỗi thập kỷ (tính theo suy giảm chức năng tuyến Meibomius – MGD). Phụ nữ mắc khô mắt cao hơn đàn ông mặc dù sự khác biệt này chỉ rõ khi có tuổi.
Yếu tố nguy cơ của khô mắt được chia thành nhóm không thể’ thay đổi (như tuổi, giới, chủng tộc châu Á, MGD, bệnh lý hệ thống và hội chứng Sjogren – SS), và có thể’ thay đổi (như thiếu androgen, sử dụng màn hình điện tử, đeo kính tiếp xúc, môi trường, dùng một số thuốc kháng histamine, chống trầm cảm, chống lo âu, isotretinoin, liệu pháp hormone và ghép tế bào gốc tạo máu). Một số yếu tố nguy cơ khác liên quan đến khô mắt cũng được nhắc đến, tuy nhiên chưa được khẳng định chắc chắn như đái tháo đường, trứng cá đỏ, bệnh tuyến giáp, mộng thịt, sử dụng acid béo tỷ trọng thấp, phẫu thuật khúc xạ, viêm kết mạc dị ứng, sử dụng các thuốc kháng cholin, thuốc lợi tiểu, chẹn beta…
Gánh nặng kinh tế và ảnh hưởng của khô mắt lên chức năng thị giác, chất lượng cuộc sống, năng suất lao động, đau đớn về thể’ xác và tinh thần là đáng kể, đặc biệt là chi phí do giảm năng suất lao động. Tuy nhiên, đến nay có rất ít nghiên cứu về tiến triển tự nhiên của khô mắt khi có và không điều trị.
ĐỊNH NGHĨA KHÔ MẮT QUA CÁC THỜI KỲ
Định nghĩa năm 1995 (NEI- National Eye Institute):2 Khô mắt là rối loạn của lớp phim nước mắt do thiếu hoặc do bốc hơi quá mức của nước mắt gây ra tổn hại cho bề mặt nhãn cầu vùng khe mi và phối hợp với các triệu chứng khó chịu ở mắt. Trong nhiều năm đây là chỉ dẫn cho các phương pháp điều trị khô mắt, các nghiên cứu về khô mắt.
Định nghĩa năm 2007 (DEWS I):3 Khô mắt là bệnh lý đa yếu tố của nước mắt và bề mặt nhãn cầu gây ra những triệu chứng khó chịu, rối loạn thị giác và mất ổn định của phim nước mắt có khả năng gây tổn hại lên bề mặt nhãn cầu. Nó thường kèm theo tăng áp lực thẩm thấu của phim nước mắt và phản ứng viêm của bề mặt nhãn cầu.
Với định nghĩa lần này khô mắt được khẳng định là một bệnh với các triệu chứng cơ năng là chủ đạo và đã nhắc tới ảnh hưởng tới thị giác tạm thời. Tuy nhiên, phản ứng viêm của bề mặt nhãn cầu và tăng áp lực thẩm thấu của phim nước mắt được miêu tả nhưng chỉ là biểu hiện kèm theo ngẫu nhiên, chưa trình bày về nguyên nhân bệnh.
Định nghĩa TFOS DEWS II (2017):4 Khô mắt là một bệnh đa yếu tố của bề mặt nhãn cầu, đặc trưng bởi sự mất ổn định của phim nước mắt và kèm theo các triệu chứng về mắt, trong đó mất ổn định phim nước mắt và tăng áp lực thẩm thấu của phim nước mắt, viêm và tổn hại bề mặt nhãn cầu và bất thường về thần kinh cảm giác đóng vai trò là nguyên nhân.
Với định nghĩa này lần đầu tiên nguyên nhân của bệnh được đề cập: sự tăng thẩm thấu phim nước mắt, mất ổn định phim nước mắt, viêm và tổn hại bề mặt nhãn cầu được coi là có giá trị nhận biết trong vòng xoắn bệnh lý. Việc công nhận vai trò của bất thường thần kinh cảm giác là một trong các nguyên nhân khô mắt là đóng góp đáng kể của định nghĩa này giúp cho hình thành nguyên lý điều trị.
Định nghĩa của hiệp hội khô mắt Châu Á (ADES – 2016):5 Khô mắt là bệnh lý mạn tính đặc trưng bởi tình trạng mất sự ổn định của phim nước mắt gây ra các triệu chứng cơ năng và/hoặc suy giảm chức năng thị giác và có thể kèm theo tổn thương bề mặt nhãn cầu.
Định nghĩa này nhấn mạnh vai trò của bất ổn định phim nước mắt, coi đây là yếu tố cốt lõi trong cơ chế bệnh sinh của khô mắt và cũng được ứng dụng trên lâm sàng để đưa ra tiêu chuẩn chẩn đoán quyết định khô mắt. Việc đánh giá sự bất ổn định phim nước mắt thông qua test phá vỡ phim nước mắt (TBUT) trên lâm sàng giúp chẩn đoán có hay không khô mắt cũng như các hình thái khô mắt khác nhau. Đây cũng là định nghĩa có thể’ dễ dàng ứng dụng chẩn đoán khô mắt trên lâm sàng tại Việt Nam với hai tiêu chí cốt lõi cơ bản là bất ổn định phim nước mắt (test TBUT) và triệu chứng cơ năng khô mắt (các bộ câu hỏi), do vậy được sử dụng chủ yếu trong khuyến nghị về chẩn đoán và điều trị khô mắt này.
CẤU TRÚC VÀ ĐỘNG HỌC CỦA PHIM NƯỚC MẮT
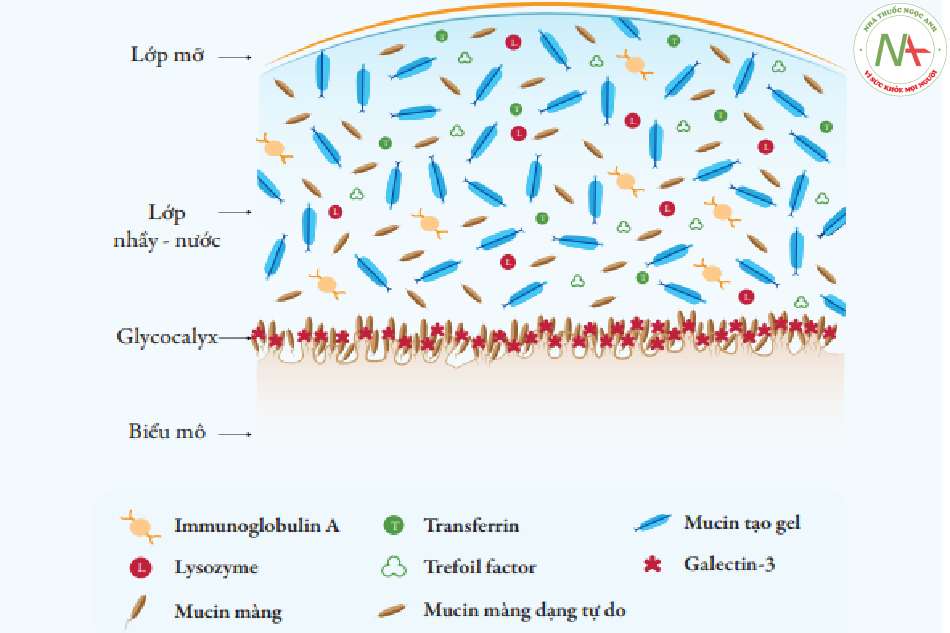
Phim nước mắt là một màng nước mắt cực mỏng (dày 2 – 5,5gm tuỳ phương pháp đo) phủ mặt trước giác mạc và kết mạc nhãn cầu. Màng phim nước mắt có vai trò quan trọng trong việc nuôi dưỡng và bảo vệ bề mặt nhãn cầu, đảm bảo tính trong suốt cho giác mạc. Trước đây, quan niệm cũ cho rằng phim nước mắt được cấu tạo bởi ba lớp mỡ, nước, nhầy, có vai trò riêng biệt trong hình thành, che phủ và nuôi dưỡng bề mặt nhãn cầu. Tuy nhiên các nghiên cứu hiện nay cho thấy về cấu trúc màng phim nước mắt có thể’ chia thành lớp mỡ và lớp nhầy – nước; trong đó lớp nhầy nước có nồng độ nhầy (mucin) tăng dần về phía bề mặt nhãn cầu và liên kết với các tế bào biểu mô bằng các phân tử mucin không hoà tan. Lớp nhầy nước này gồm 2 nhóm mucin cơ bản là mucin tiết (gồm mucin tạo gel như MUC7, MUC8, MUC9, và mucin không tạo gel như MUC2, MUC5AC, MUC5B, MUC6, MUC19) và mucin màng, như MUC1, MUC4, MUC16, MUC20.7 Các mucin màng có vai trò liên kết lớp nhầy nước với tế bào biểu mô bề mặt nhãn cầu (giống vai trò của lớp nhầy trong quan niệm trước đây), do vậy khi phân tích động học phim nước mắt, một số tác giả vẫn gọi đây là lớp nhầy, hay phần nhầy của màng phim nước mắt.
Màng phim nước mắt luôn được trải đều và tái tạo sau mỗi lần chớp mắt. Những phần thừa sẽ trôi vào cùng đồ dưới, đi đến hồ lệ ở góc trong mắt và được đổ ra ngoài qua hệ thống lệ đạo. Theo Yokoi (2020),8 quá trình hình thành phim nước mắt sau mỗi lần chớp mắt được chia làm 3 giai đoạn: dàn trải lớp nước (deposition process of aqueous tears), tái phân bố phim nước mắt (redistribution process of tear film), hình thành phim nước mắt ổn định (establishment of tear film).
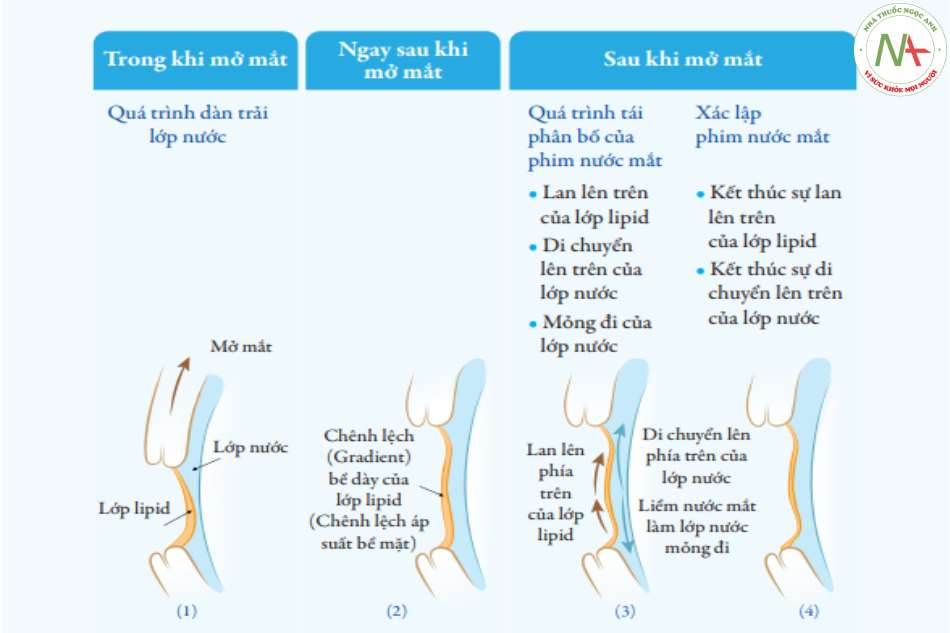
(1) Quá trình dàn trải lớp nước – khi mắt mở, áp lực âm của liêm nước mắt phía trên kéo nước đọng phía dưới lên trên. Quá trình này được hỗ trợ bởi sự liên kết của lớp nhầy nước với bê mặt giác mạc. Lớp lipid trên bê mặt lớp nước cũng bị kéo lên trên trong quá trình này, nhưng do bị kéo thụ động theo lớp nước nên lớp mỡ phía trên mỏng hơn lớp dưới.
(2) Do chênh lệch áp suất bê mặt của lớp mỡ không phân cực bê mặt tạo ra lực kéo lớp mỡ lên phía trên.
(3) Tái phân bố phim nước mắt – sự lan của lớp mỡ lên phía trên kéo theo lớp nước phía dưới. Điêu này làm mỏng đi lớp nước ở phần dưới giác mạc.
(4) Hình thành phim nước mắt ổn định – sự di chuyển của lớp mỡ và lớp nước kết thúc tạo thành phim nước mắt ổn định phía trước bê mặt nhãn cầu.
TÌNH HÌNH CHẨN ĐOÁN VÀ ĐIỀU TRỊ KHÔ MẮT TẠI VIỆT NAM
Trước những năm 90 của thế kỷ XX, khi nói tới khô mắt, các bác sĩ lâm sàng nhãn khoa ở Việt Nam thường chỉ nghĩ đến bệnh lý khô mắt nặng trong các hội chứng dị ứng – miễn dịch toàn thân như SJS, SS hoặc di chứng mắt hột. chứ chưa nghĩ đến bệnh lý khô mắt như hiểu biết hiện nay. Từ những năm cuối của thế kỷ XX, cùng với sự phát triển của nghiên cứu trong lĩnh vực bề mặt nhãn cầu, khái niệm về bệnh khô mắt dần được quan tâm nghiên cứu hơn trong giới nhãn khoa Việt Nam. Ban đầu chủ yếu trong nhóm bác sĩ giác mạc, sau dần được phổ biến rộng trong giới bác sĩ nhãn khoa cả nước thông qua các chương trình hội thảo khoa học trong nước, quốc tế và các nghiên cứu nhỏ lẻ.
Thực tế những năm qua cho thấy tần suất gặp bệnh nhân khô mắt tại các cơ sở khám chữa bệnh ngày càng nhiều hơn, đặc biệt tuổi bệnh nhân cũng trẻ hơn, liên quan nhiều tới việc sử dụng điện thoại thông minh, máy tính và các thiết bị điện tử, nghe nhìn. Việc chẩn đoán khô mắt cũng ngày càng được cập nhật và quan tâm chú trọng hơn, nhiều ca bệnh trước đây thường bị chẩn đoán nhầm là viêm giác mạc, viêm kết mạc mãn tính… giờ cũng đã được xác định nguyên nhân do khô mắt và vì vậy việc điều trị cũng đúng đích hơn. Tuy nhiên tại Việt Nam hiện nay, việc chẩn đoán khô mắt và điều trị còn khá tuỳ thuộc vào kinh nghiệm, hiểu biết của từng bác sĩ. Việc bỏ sót hoặc nhầm lẫn trong chẩn đoán vẫn thường xảy ra, do đó điều trị cũng gặp những bất cập tương tự. Bên cạnh đó, sự tràn ngập của các chế phẩm nước mắt nhân tạo với các cơ chế tác dụng khác nhau dẫn đến sự bối rối trong lựa chọn phương pháp điều trị và sử dụng các chế phẩm này một cách tuỳ tiện.
Thời gian gần đây, nhờ có sự tiếp cận ngày càng thường xuyên của các bác sĩ nhãn khoa Việt Nam với những nghiên cứu, công bố quốc tế, các hội thảo chuyên đề khu vực châu Á và thế giới, hiểu biết về cơ chế bệnh sinh, chẩn đoán khô mắt của các bác sĩ ngày càng đầy đủ, chuyên sâu hơn. Việc điều trị bệnh lý này tại Việt Nam cũng bắt đầu định hướng theo đúng nguyên nhân hơn, và kết quả là hiệu quả điều trị cũng tốt hơn. Tuy vậy chúng ta chưa có một nghiên cứu nào với quy mô đủ lớn để có số thống kê đáng tin cậy về tình trạng khô mắt cũng như thực trạng chẩn đoán và điêu trị tại Việt Nam. Đây là nhiệm vụ cần tiến hành trong tương lai của ngành nhãn khoa, đặc biệt là các chuyên gia khô mắt.
ĐÁNH GIÁ CÁC TRIỆU CHỨNG CƠ NẤNG
HỎI BỆNH
Khi bệnh nhân có biểu hiện khó chịu ở mắt, cần hỏi để: 1) Khai thác các triệu chứng khô mắt; 2) Phát hiện các triệu chứng làm trầm trọng bệnh; 3) Hỏi để’ phát hiện các yếu tố nguy cơ hoặc nguyên nhân gây khô mắt.
Các triệu chứng gợi ý đến khô mắt và thời gian xuất hiện các triệu chứng này
- Nóng rát hoặc có cảm giác kích ứng
- Cộm mắt
- Sợ ánh sáng
- Mỏi mắt
- Chảy nước mắt do kích ứng mắt (tăng tiết nước mắt phản xạ)
- Thị lực dao động (lúc rõ, lúc mờ) hoặc nhìn mờ hơn
- Có chất nhầy quánh trong hoặc xung quanh mắt
- Đỏ mắt
- Chớp mắt nhiều hơn
- Các khó chịu khác ở mắt mà khó chịu này xấu đi vào cuối ngày
Các yếu tố làm bệnh nặng hơn
- Gió
- Di chuyển bằng máy bay
- Sử dụng máy điều hòa
- Độ ẩm thấp
- Cần điều tiết mắt trong thời gian dài có liên quan đến giảm tần suất chớp mắt, chẳng hạn như đọc sách và sử dụng máy tính.
Các yếu tố nguy cơ và nguyên nhân gây khô mắt
Cần hỏi xem bệnh nhân có các yếu tố nguy cơ sau hay không:
| Các yếu tố nguy cơ gây khô mắt đã được xác định chắc chắn | Các yếu tố nguy cơ gợi ý là khô mắt |
| – Tuổi già
– Phụ nữ – Thiếu ngủ – Chế độ ăn ít omega 3, acid béo – Thiếu androgen – Thiếu vitamin A – Chấn thương (như do cơ học, hóa học, nhiệt) – Dị ứng – Bệnh tự miễn; Hội chứng Sjogren, viêm khớp dạng thấp, lupus, xơ cứng bì – Các rối loạn mô liên kết – Bệnh tuyến giáp – Xạ trị – Cấy ghép tế bào gốc tạo máu – Liệu pháp thay thế hormone – Sử dụng thuốc kháng histamine – LASIK và phẫu thuật khúc xạ khác – Đeo kính tiếp xúc – Sử dụng máy tính/màn hình quá mức – Rối loạn tuyến Meibomius (MGD) |
– Người châu Á
– Độ ẩm môi trường thấp – Sử dụng thuốc kháng cholinergic, chống lo âu, chống loạn thần; chống trầm cảm ba vòng, isotretinoin, lợi tiểu, chẹn beta – Bệnh Parkinson – Hội chứng Stevens-Johnson, hoại tử thượng bì nhiễm độc – Thời kỳ mãn kinh – Đái tháo đường – Nhiễm HIV/ HtLVI (hoặc nhiễm virus khác) – Bệnh vảy nến – Rối loạn chức năng buồng trứng – Mụn – Viêm bờ mi – Phẫu thuật Phaco đường rạch giác mạc, phẫu thuật lấy thể’ thuỷ tinh đường mổ dài và ghép giác mạc xuyên – Vệ sinh mi mắt hoặc lông mi kém – Sử dụng mỹ phẩm – Mộng thịt – U hạt |
Các nguyên nhân toàn thân phổ biến nhất của bệnh khô mắt
Hỏi xem người bệnh có mắc các bệnh toàn thân gây khô mắt hay không?
Bệnh tự miễn
- Hội chứng Sjogren nguyên phát
- Hội chứng Sjogren thứ phát (liên quan đến lupus ban đỏ hệ thống, viêm khớp dạng thấp hoặc các bệnh tự miễn khác)
Nội tiết
- Tình trạng sau mãn kinh hoặc sau khi cắt buồng trứng
- Đái tháo đường
- Bệnh tuyến giáp
Da liễu
- Bệnh trứng cá đỏ (do viêm da mạn tính)
Thần kinh
- Bệnh Parkinson
Do sử dụng thuốc
- Thuốc chống trầm cảm ba vòng (có tác dụng kháng cholinergic)
- Thuốc kháng histamine (có tác dụng kháng cholinergic)
Những nguyên nhân toàn thân khác gây ra khô mắt nghiêm trọng
- Hội chứng Stevens-Johnson
- Pemphigoid niêm mạc mắt,
- Bệnh u lympho và bệnh bạch cầu
- Liệt dây thần kinh mặt (Bell)
- Hội chứng Riley-Day
- Bệnh ghép chống chủ (những nguyên nhân này thường không phổ biến trong các cơ sở chăm sóc y tế ban đầu)
- Tiền sử chiếu xạ hốc mắt
- Bất kỳ phẫu thuật mắt (đặc biệt là khúc xạ), mặt và/hoặc nội sọ Ví dụ về các câu hỏi phân loại bao gồm:*
- Khó chịu ở mắt nghiêm trọng như thế nào ?
- Bạn có bị khô miệng hoặc bị sưng ở các tuyến không ?
- Các triệu chứng của bạn đã kéo dài bao lâu và có bất kỳ sự tác động nào gây ra không?
- Thị lực của bạn có bị giảm không và có nhìn rõ lại khi chớp mắt không?
- Có phải các triệu chứng hoặc đỏ mắt nghiêm trọng hơn nhiều ở một bên mắt so với bên mắt còn lại không ?
- Mắt có bị ngứa, sưng/có ghèn khô (làm dính lông mi/mi mắt với nhau) hoặc có tiết dịch rỉ (đổ ghèn) hay không?
- Bạn có đeo kính tiếp xúc không?
- Bạn có từng được chẩn đoán có bất kỳ bệnh lý toàn thân nào chưa và có đang dùng bất kỳ loại thuốc nào không ?
CÁC BỘ CÂU HỎI ĐỂ LƯỢNG HOÁ TRIỆU CHỨNG CƠ NĂNG
Để lượng hoá được các triệu chứng cơ năng để chẩn đoán khô mắt, có thể dùng các bộ câu hỏi để’ đánh giá mức độ nặng, nhẹ của các triệu chứng cơ năng. Trong khô mắt, các bảng câu hỏi này có thể giúp đo lường các triệu chứng và mức độ khó chịu trên bề mặt nhãn cầu, cũng như tác động đến sinh hoạt hàng ngày hoặc chất lượng cuộc sống. Nên sử dụng bảng câu hỏi triệu chứng từ lúc bắt đầu khám bệnh nhân (có thể’ trong phòng chờ để’ tiết kiệm thời gian).
Hiện tại đã có rất nhiều bảng câu hỏi bao gồm: SPEED, DEQ (với phiên bản rút gọn DEQ-5), OSDI, IVI, NEI VFQ-25, VAS, SANDE, IDEEL, DEQS, oCi, CVSS17 và McMonnies? Các bảng câu hỏi phụ khác hoặc bảng câu hỏi do bệnh nhân tự ghi nhận bao gồm CLDEQ, DEEP, Bảng câu hỏi Schein, CAN-DEES, TERT- DEQ và Bảng câu hỏi nghiên cứu sức khỏe phụ nữ (Women’s Health Study Questionnaire). Tính khả dụng và khả năng tiếp cận một số bảng câu hỏi sẽ khác nhau tùy khu vực ở Châu Á.
Bảng câu hỏi OSDI, SPEED và DEQ-5 được sử dụng rộng rãi vì dễ trả lời và chỉ cần khoảng 2 phút là hoàn thành.
OSDI (Ocular Surface Disease Index)
Bảng Chỉ số bệnh bề mặt nhãn cầu gồm 12 câu hỏi nhằm lượng hoá các triệu chứng cơ năng. Các câu hỏi để đánh giá tần suất xuất hiện các triệu chứng, ảnh hưởng của các triệu chứng đối với thị giác và các yếu tố môi trường gây ra các triệu chứng đó. Các khía cạnh trên được đánh giá theo thang điểm từ 1-100, trong đó điểm càng cao nghĩa là khô mắt càng nặng. Mức độ khô mắt được phân chia thành: bình thường (0-12 điểm), nhẹ (13- 22 điểm), trung bình (23-32 điểm) hoặc nặng (33 -100 điểm). (Chi tiết xem Phụ lục 1)
DEQ-5 (Dry Eye Questionnaire)
Bảng câu hỏi về bệnh lý khô mắt gồm 5 câu hỏi (DEQ-5) là phiên bản rút gọn của DEQ (gồm 21 câu hỏi). Bảng này bao gồm các câu hỏi về các khó chịu ở mắt, khô mắt và chảy nước mắt, và mức độ nặng của các triệu chứng này trong ngày. Mỗi câu hỏi được cho điểm theo tần suất hoặc mức độ của các triệu chứng. Khi số điểm >6 (trên tổng số điểm là 22) là ngưỡng xác định bệnh nhân bị khô mắt. (Chi tiết xem Phụ lục 2)
SPEED (Standard Patient Evaluation of Eye Dryness Questionnaire)
Bảng câu hỏi đánh giá khô mắt tiêu chuẩn (SPEED) gồm 4 câu hỏi để đánh giá các triệu chứng khô mắt, tần suất gặp, mức độ nặng của các triệu chứng đó; nhu cầu sử dụng thuốc bôi trơn tại mắt. Các triệu chứng được đánh giá bao gồm khô mắt, cộm mắt, ngứa mắt, khó chịu, nóng rát, chảy nước mắt, đau mắt và mỏi mắt. Bảng câu hỏi này cho điểm từ 0-28, trong đó 0-4 là khô mắt nhẹ, 5-7 là khô mắt vừa và >8 là khô mắt nặng. Điều quan trọng cần lưu ý là điểm SPEED thấp hoặc thậm chí bằng 0 không có nghĩa là bệnh nhân không mắc bệnh bề mặt nhãn cầu hoặc không cần xét nghiệm/điều trị thêm.
ĐÁNH GIÁ CÁC TRIỆU CHỨNG THỰC THỂ
KHÁM LÂM SÀNG
Mục đích của việc khám lâm sàng là để phát hiện các triệu chứng thực thể của khô mắt, đánh giá chất lượng, số lượng nước mắt, sự ổn định của phim nước mắt và phát hiện các nguyên nhân khác có thể gây kích ứng mắt. Nếu có đủ thời gian, cần khám cả khuôn mặt, mi mắt, kiểu chớp mắt, bờ mi, lông mi, kết mạc, giác mạc và phim nước mắt. Nên khám bằng đèn khe tất cả các bệnh nhân có các triệu chứng khô mắt.
Đo thị lực
Thị lực thường không suy giảm nghiêm trọng trong khô mắt vì việc chớp mắt giúp duy trì thị lực bình thường trong quá trình kiểm tra. Nếu có dấu hiệu giảm thị lực thì có thể’ là dấu hiệu của một bệnh lý khác ở mắt.
Khám bên ngoài nhãn cầu
Khám toàn thân
Cần đặc biệt chú ý phát hiện các tổn thương sau:
- Da: mụn trứng cá, chàm, phát ban hình cánh bướm, tổn thương hình bia bắn, xơ cứng bì, bệnh vẩy nến, những thay đổi trên khuôn mặt như trứng cá đỏ, da tăng tiết bã nhờn
- Vùng hàm mặt: sưng tuyến nước bọt…
- Cổ: khám phát hiện bướu cổ
- Chức năng thần kinh sọ: phát hiện các tổn thương của các dây thần kinh sọ não như dây thần kinh sinh ba (V) và dây mặt (VII)
- Bàn tay: phát hiện các đặc điểm của bệnh viêm khớp dạng thấp, bệnh Raynaud
- Các dấu hiệu của bệnh Parkinson: bệnh Parkinson thường làm giảm chớp mắt, dẫn đến nước mắt bốc hơi quá nhiều giữa các lần chớp mắt
Khám phần phụ của mắt
- Hốc mắt: lồi mắt
- Tuyến lệ: phì đại tuyến lệ
- Mi mắt: co rút mi, nhắm không hoàn toàn/sai vị trí, chớp mắt không hoàn toàn hoặc không thường xuyên, ban đỏ ở rìa mi mắt, lắng đọng hoặc tiết bất thường, lật mi, quặm mi
- Lông mi: quặm mi, lông mi kép, rụng mi, rỉ mắt bám vào mi
- Bờ mi và tuyến meibomius: viêm bờ mi, tăng tiết, bất thường hoặc tắc nghẽn các lỗ tuyến meibomius, đặc điểm chất tiết của tuyến meibomius, sừng hóa, sẹo hóa, nhiễm Demodex và các đặc điểm của bệnh trứng cá đỏ
Khám bề mặt nhãn cầu
Cần tập trung vào những vị trí và phát hiện các tổn thương sau:
- Lớp phim nước mắt: sơ bộ đánh giá lượng nước mắt, sợi nhầy ở lớp phim nước mắt.
- Kết mạc: các sợi nhầy, sẹo kết mạc, nhú gai, sừng hóa, điểm bắt màu thuốc nhuộm, xung huyết, khô kết mạc cục bộ, phù kết mạc, nhẽo kết mạc…
- Giác mạc: tình trạng giác mạc vùng khe mi, bắt màu biểu mô giác mạc, bất thường màng đáy, mảng chất nhầy, sừng hóa, mỏng, thâm nhiễm, loét, sẹo, tân mạch, các bằng chứng của phẫu thuật khúc xạ hoặc các phẫu thuật giác mạc khác.
CÁC KHÁM NGHIỆM ĐÁNH GIÁ KHÔ MẮT
Đo lượng nước mắt bài tiết
Đo chiều cao liềm nước mắt
Mục đích: đánh giá lượng nước mắt đọng lại ở giữa khe mi dưới và nhãn cầu.
Đo bằng sinh hiển vi đèn khe
Phương tiện:
- Sinh hiển vi đèn khe
Cách đo:
- Bệnh nhân ngồi ở vị trí phù hợp với đèn khe
- Để’ ánh sáng của đèn khe vi ở mức thấp hoặc trung bình
- Để’ khe sáng hẹp với chiều cao khe sáng là 0,2mm
- Điều chỉnh để’ bờ dưới khe sáng nằm ở bờ mi dưới vị trí 6 giờ
- Độ phóng đại để’ 16 hoặc lớn hơn sẽ giúp quan sát liềm nước mắt phía dưới
- Người bệnh chớp mắt 3 lần.
- Ngay sau khi bệnh nhân mở mắt, đo chiêu cao liềm nước mắt bằng thước đo trên máy sinh hiển vi, tính bằng mm
Đọc kết quả: ngưỡng chiêu cao chẩn đoán khô mắt là 0,2 mm 9
- Chiêu cao liêm nước mắt > 0,2 mm: bình thường
- Chiêu cao liêm nước mắt < 0,2 mm: khô mắt
Chú ý: Đo chiêu cao liêm nước mắt bằng phương pháp này tương đối khó nhận định ranh giới của liêm nước mắt. Có thể’ nhuộm fluorescein thì sẽ dễ nhận định được ranh giới của liêm nước mắt. Tuy nhiên, nếu kỹ thuật nhuộm không đúng sẽ làm xuất hiện sai số khi đo (tăng lượng mắt do lượng nước để’ nhuộm màu nhiêu, hoặc vị trí đặt que nhuộm không đúng sẽ kích thích mắt tăng tiết…)
Đo bằng máy Keratograph 5M
Cách đo:
- Người bệnh ngồi trên ghế, tỳ cằm sát trán vào giá đỡ, mắt nhìn thẳng vào tiêu điểm trong máy
- Chụp từng mắt, người bệnh giữ yên mắt trong khi chụp
- Chọn nút TMH. Chọn chế độ ánh sáng IR hoặc ánh sáng trắng
- Điêu chỉnh máy để’ lấy nét hình ảnh liêm nước mắt phía dưới
- Chụp ảnh lưu lại kết quả bằng cách ấn nút Image hoặc nhấn bàn đạp.
- Dùng thước đo trên máy đo chiêu cao liêm nước mắt phía dưới ở vị trí giữa bờ mi dưới thẳng trục phía dưới đồng tử. Chiêu cao liêm nước mắt được thể hiện bằng mm.
- In kết quả
Đọc kết quả: ngưỡng chẩn đoán khô mắt
- Chiêu cao liêm nước mắt > 0,2mm: bình thường
- Chiêu cao liêm nước mắt < 0,2mm: khô mắt
Test Schirmer
Mục đích: đo lượng nước mắt được bài tiết để’ đánh giá khả năng chế tiết nước mắt.
Test Schirmer I (không dùng thuốc tê):
Mục đích: đo chế tiết nước mắt toàn phần (gồm chế tiết nước mắt cơ bản và phản xạ)
Cách đo:
- Dùng loại giấy đo chuyên dùng
- Gấp băng giấy ở vị trí 0 mm
- Đặt phần giấy gấp này vào phía trong mi dưới, ở 1/3 ngoài. Chờ 5 phút
- Lấy băng giấy ra
- Đo chiêu dài của phần băng giấy thấm ẩm nước mắt, tính từ vị trí băng giấy được gấp, tính bằng mm.
Đọc kết quả: ngưỡng chẩn đoán khô mắt là 10mm
- Phần thấm ướt > 10 mm: bình thường
- Phần thấm ướt < 10 mm: khô mắt
Test Schirmer II (có dùng thuốc tê):
Mục đích: đo chế tiết nước mắt cơ bản
Cách đo:
- Nhỏ thuốc tê vào mắt, chờ 3-5 phút
- Thấm khô mắt
- Các bước tiếp theo tương tự như test Schirmer I
Đọc kết quả: giá trị ngưỡng chẩn đoán khô mắt là 5mm
- Phần thấm ướt > 5 mm: bình thường
- Phần thấm ướt < 5 mm: khô mắt
Đánh giá sự ổn định của phim nước mắt
Đo thời gian vỡ phim nước mắt
Đo thời gian vỡphim nước mắt có dùngfluorescein: (Fluorescein Break Up Time: FBUT)
Mục đích: đánh giá sự ổn định của phim nước mắt
Cách làm:
- Nhỏ 1-2 giọt dung dịch nước muối 0,9% lên giấy nhuộm fluorescein, vẩy giấy nhuộm để loại bỏ lượng nước thừa trên giấy
- Đặt giấy chạm nhẹ vào bờ mi dưới, để fluorescein thấm vào bề mặt kết mạc mi
- Yêu cầu bệnh nhân chớp nhiều lần để’ fluorescein phân tán đồng đều trên bề mặt nhãn cầu
- Yêu cầu bệnh nhân nhắm mắt nhẹ, rồi mở mắt nhanh và giữ mắt mở
- Dùng đèn sinh hiển vi với khe sáng mở rộng, cường độ sáng cao, với kính lọc xanh cobalt hoặc kính lọc vàng để’ dễ dàng quan sát phim nước mắt
- Đo thời gian từ khi bắt đầu mở mắt đến khi xuất hiện điểm đen đầu tiên trên toàn bộ giác mạc ở khe mi bằng đồng hồ bấm giây. Thời gian đo tính bằng giây
- Đo 3 lần liên tiếp
- Lấy giá trị trung bình của 3 lần đo
Đọc kết quả: ngưỡng chẩn đoán khô mắt là 5 giây (theo hướng dẫn ADES)
- FBUT > 5 giây: bình thường
- FBUT < 5 giây: khô mắt
Đo thời gian vỡ phim nước mắt không dùngfluorescein: (Noninvasive break-up time: NBUT)
Mục đích: đo thời gian vỡ phim nước mắt không xâm lấn. Phương pháp này hạn chế được sự ảnh hưởng của thuốc nhuộm lên phim nước mắt nhưng đòi hỏi có các thiết bị chuyên dùng. Máy có thể’ đánh giá tự động sự ổn định của phim nước mắt bằng việc sử dụng phần mềm trên các thiết bị giúp phát hiện vị trí vỡ phim nước mắt theo thời gian.
Cách đo NIBUT trên máy Keratograph 5M:
- Người bệnh ngồi trên ghế, tỳ cằm sát trán vào giá đỡ cằm, mắt nhìn thẳng vào tiêu điểm trong máy
- Chụp từng mắt
- Chọn nút NIKBUT, chọn chế độ infrared hoặc ánh sáng trắng
- Điều chỉnh máy ảnh vào vị trí trung tâm
- Khi trên màn hình xuất hiện “blink twice”, yêu cầu người bệnh chớp mắt 2 lần
- Kết quả thu được sẽ tự động được lưu trên máy sau vài giây, in kết quả
Đọc kết quả: ngưỡng khô mắt là 10 giây (theo DEWS)
- Nếu NIBUT > 10 giây: bình thường
- Nếu NIBUT < 10 giây: khô mắt
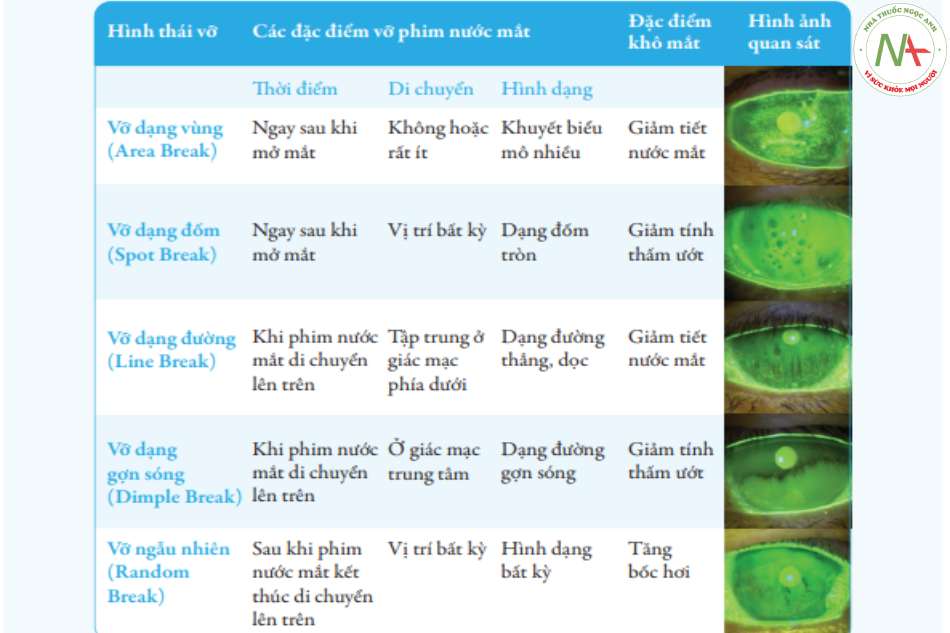
- Đánh giá hình thái vỡ phim nước mắt (5 hình thái vỡ phim nước mắt theo tác giả Norihiko Yokoi)
Mục đích: Xác định hình thái vỡ phim nước mắt, từ đó phân loại khô mắt là do tổn thương lớp nào của phim nước mắt để định hướng nguyên nhân và điều trị khô mắt theo nguyên nhân.
Cách làm:
- Nhỏ 1 – 2 giọt dung dịch nước muối 0,9% lên giấy nhuộm fluorescein, vẩy giấy nhuộm để loại bỏ lượng nước thừa trên giấy
- Đặt giấy chạm nhẹ vào bờ mi dưới, để fluorescein thấm vào bề mặt kết mạc mi
- Yêu cầu bệnh nhân chớp nhiều lần để fluorescein phân tán đồng đều trên bề mặt nhãn cầu
- Yêu cầu bệnh nhân nhắm mắt nhẹ, rồi mở mắt nhanh và giữ mắt mở
- Dùng đèn sinh hiển vi với khe sáng mở rộng, cường độ sáng cao, với kính lọc xanh cobalt hoặc kính lọc vàng để dễ dàng quan sát phim nước mắt
Cần quan sát và mô tả:
- Tốc độ di chuyển của phim nước mắt từ phía 6 giờ lên phía 12 giờ: nhanh hay chậm
- Thời điểm vỡ phim nước mắt so với quá trình di chuyển phim nước mắt:
- Ngay sau khi mở mắt
- Trong quá trình phim nước mắt di chuyển lên trên
- Sau khi phim nước mắt đã kết thúc di chuyển lên trên
- Thời gian vỡ phim nước mắt tính bằng giây: đo thời gian từ lúc mở mắt đến lúc xuất hiện đốm vỡ nước mắt đầu tiên là bao nhiêu giây
- Vị trí vỡ phim nước mắt trên diện giác mạc
- Ở phần dưới của diện giác mạc
- Ở trung tâm giác mạc
- Hình dạng vỡ phim nước mắt:
- Dạng đốm tròn
- Dạng đường thẳng, dọc
- Dạng đường gợn sóng
- Dạng bất kỳ
Căn cứ vào kết quả quan sát trên để chẩn đoán hình thái vỡ phim nước mắt:
Đánh giá tổn thương kết mạc mi, bờ mi
Bệnh biểu mô bờ mi do cọ sát (Lid Wiper Epitheliopathy: LWE): đánh giá tình trạng tổn thương biểu mô của bờ mi, dựa trên phương pháp nhuộm (fluorescein và Lissamine Green) để’ đánh giá vùng bờ mi bị tổn thương tiếp xúc với bề mặt nhãn cầu.
Đánh giá tổn thương dựa trên 2 lần nhuộm: lần 1 dùng fluorescein, lần 2 dùng Lissamine Green. Sau khi nhuộm đánh giá chiều dài và độ rộng của vùng bắt màu.
Chiều dài:
- Độ 0 (0 điểm): < 2 mm
- Độ 1 (1 điểm): từ 2-4 mm
- Độ 2 (2 điểm): từ 5-9 mm
- Độ 3 (3 điểm): > 10 mm
Chiều rộng:
- Độ 0 (0 điểm): < 25%
- Độ 1 (1 điểm): từ 25 – 50%
- Độ 2 (2 điểm): từ 50 – 75%
- Độ 3 (3 điểm): > 75%
Cộng điểm trung bình của chiều dài và độ rộng của mỗi lần nhuộm. Điểm đánh giá cuối cùng được tính dựa trên điểm trung bình của 2 lần nhuộm (của cả độ dài và rộng của tổn thương mi).
- Độ 0: điểm trung bình < 0,5
- Độ 1: điể’m trung bình 0,5 – 1 điểm
- Độ 2: điể’m trung bình 1,25 – 2 điểm
- Độ 3: điểm trung bình 2,25 – 3 điểm
Đánh giá tổn thương bề mặt nhãn cầu
Nhuộm bề mặt nhãn cầu để’ đánh giá mức độ toàn vẹn của biểu mô kết mạc, giác mạc. Các chất nhuộm màu giúp phân biệt tế bào biểu mô bình thường với các tế bào biểu mô bị tổn thương. Tổn thương nhuộm màu dạng chấm ở kết mạc, giác mạc là tổn thương thường gặp, do nhiều nguyên nhân khác nhau, trong đó có khô mắt. Nhuộm màu là khám nghiệm thường xuyên được sử dụng trong chẩn đoán và theo dõi kết quả điều trị khô mắt.
Nhuộm kết mạc, giác mạc bằng fluorescein
Cách làm:
- Có thể dùng giấy thấm fluorescein, dung dịch fluorescein
- Người bệnh ngồi đặt cằm vào sinh hiể’n vi ở vị trí khám mắt thông thường
- Nhuộm bề mặt nhãn cầu:
- Làm ướt giấy nhuộm: nhỏ 1-2 giọt dung dịch nước muối 0,9% lên giấy nhuộm fluorescein. Vẩy nhẹ giấy thấm để’ loại bỏ lượng nước thừa trên giấy
- Nhuộm bề mặt giác mạc: đặt giấy chạm nhẹ vào bờ trong mi dưới (Nếu dùng dung dịch fluorescein thì có thể dùng micropipette để nhỏ 1 lượng thuốc nhuộm hoặc dùng que thủy tinh chấm dung dịch fluorescein trên đầu que)
- Bệnh nhân chớp nhiều lần để’ fluorescein phân tán đồng đều trên bề mặt nhãn cầu
- Đánh giá bề mặt nhãn cầu sau khi nhuộm 1-2 phút: dùng đèn sinh hiể’n vi với khe sáng mở rộng, độ phóng đại 8-12, với kính lọc xanh cobalt hoặc kính lọc vàng để’ dễ dàng quan sát các vị trí giác mạc, kết mạc bắt màu fluorescein
Nhuộm kết mạc, giác mạc bằng rose bengal hoặc Lissamine Green
Tổn thương kết mạc dễ bộc lộ hơn khi nhuộm rose bengal. Độ đậm của màu nhuộm được ghi nhận có tương quan với mức độ thiếu nước, sự không ổn định của phim nước mắt và giảm tiết nhầy.
- Người bệnh ngồi đặt cằm vào sinh hiển vi
- Nhuộm bề mặt nhãn cầu:
- Làm ướt giấy nhuộm: nhỏ 1 giọt dung dịch nước muối 0,9% lên giấy nhuộm, giữ nguyên trong 5 giây.
- Nhuộm bề mặt giác mạc, kết mạc: đặt giấy chạm nhẹ vào bờ trong mi dưới
- Bệnh nhân chớp nhiều lần để’ rose bengal phân tán đồng đều trên bề mặt nhãn cầu
- Đánh giá bắt màu trên toàn bộ bề mặt nhãn cầu: đèn khe máy sinh hiển vi để độ phóng đại 8-12, dùng ánh sáng trắng
Chú ý:
- Rose bengal có độc tính với tế bào biểu mô, dễ gây kích thích mắt, có thể làm người bệnh có cảm giác đau khi nhuộm nên hiện nay ít được sử dụng hơn
- Lissamine Green có đặc tính nhuộm tương tự rose bengal, nhưng dung nạp tốt hơn, ít độc, ít gây kích thích nên có thể’ dùng thay thế rose bengal. Quy trình nhuộm tương tự với nhuộm rose bengal.
Cách đọc kết quả nhuộm màu bề mặt nhãn cầu
Kiểu bắt màu nhuộm và sự phân bố của các điểm bắt màu là dấu hiệu thực thể’ để’ chẩn đoán xác định khô mắt và chẩn đoán phân biệt khô mắt với rối loạn chức năng tuyến Meibomius, viêm kết giác mạc rìa trên, nhẽo kết mạc… như hình 3.
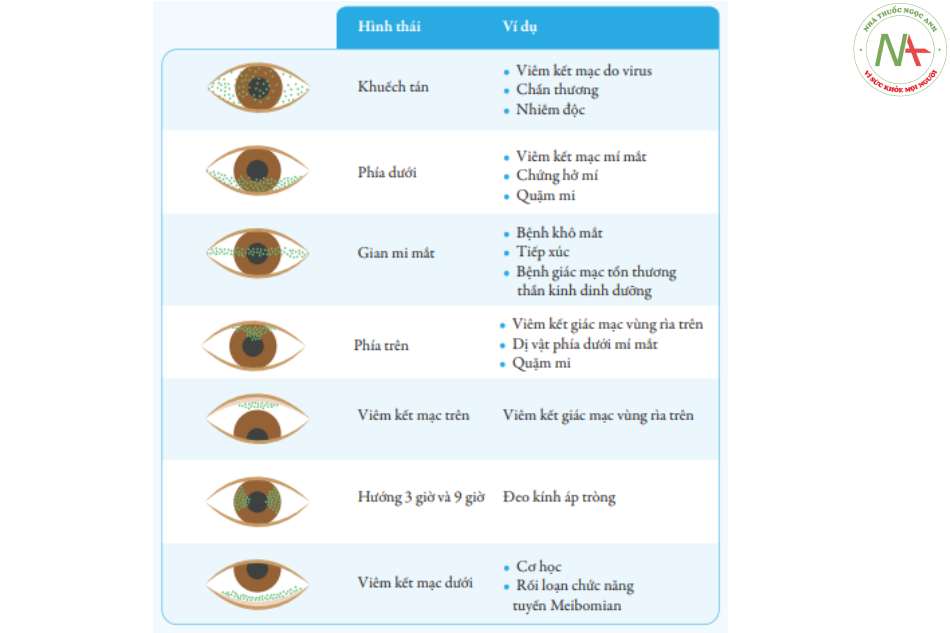
- Có nhiều hệ thống thang điểm khác nhau để đánh giá mức độ bắt màu bề mặt nhãn cầu: phân độ bắt màu Oxford, bảng điểm Van Bijsterveld, sơ đồ phân độ của NEI (National Eye Institute grading scheme). (xem phụ lục 4)
Nghi ngờ khô mắt khi có các dấu hiệu sau:
- Có > 5 chấm bắt màu tại giác mạc hoặc có > 9 chấm bắt màu tại kết mạc hoặc nhuộm bờ mi có tổn thương (Lid Wiper Epitheliopathy: LWE): chiều dài > 2mm, chiều rộng > 25%
- Tổn thương bắt màu phía dưới giác mạc và kết mạc nhãn cầu (vùng giữa hai mi) là điển hình của tổn thương khô mắt
Đánh giá tổn thương tuyến Meibomius
Đánh giá chức năng tuyến Meibomius bằng sinh hiển vi
Cách làm:
- Lau nhẹ bờ mi
- Sinh hiển vi để’ độ phóng đại 10-16
- Ấn nhẹ vào phía trên bờ mi trong 5-10 giây, và quan sát chất tiết thoát ra ở lỗ tuyến Meibomius. Đánh giá cả mi trên, mi dưới, các vị trí phía thái dương, trung tâm, phía mũi của mi.
- Có thể’ đánh giá mi bằng dụng cụ chuyên dùng (nếu có). Giữ dụng cụ đánh giá tuyến Meibomius bằng ngón cái và ngón trỏ, đặt dụng cụ tiếp xúc với bề mặt da mi ngay dưới hàng chân lông mi trong 5 – 10 giây rồi quan sát như trên.
Đọc kết quả:
- Mức độ tắc của tuyến: Tuyến bị bít tắc là khi ấn không có chất tiết thoát ra ở lỗ tuyến. Đánh giá 5 tuyến ở mi trên hoặc mi dưới. 10
- Độ 0: không có tuyến nào bị bít tắc
- Độ 1: 1 – 2 tuyến bị bít tắc
- Độ 2: 3 – 4 tuyến bị bít tắc
- Độ 3: toàn bộ tuyến bị bít tắc
- Đánh giá chất tiết: dựa vào tính chất của chất tiết được tiết ra, số lượng, màu sắc, độ đặc quánh để’ đánh giá. Các nghiên cứu đánh giá MGD thường đánh giá trên 8 tuyến ở trung tâm mi trên rồi tính tổng điểm tuyến (từ 0 – 24 điểm), với mỗi tuyến được tính từ 0 – 3 điểm.11’12
Từng tuyến:
- 0 điểm: chất tiết trong, lỏng
- 1 điểm: chất tiết màu vẩn đục, sệt hơn
- 2 điểm: chất tiết sệt dính như mủ, trong có các hạt trắng
- 3 điểm: chất tiết đặc quánh, trắng (như kem đánh răng)
Chú ý: Đây là khám nghiệm xâm lấn và có thể làm thay đổi các kết quả đánh giá phim nước mắt. Vì thế, nên khám nghiệm này sau khi đã lam các khám nghiệm đánh giá phim nước mắt.
Chụp hình tuyến Meibomius bằng máy Keratograph 5M (Meibography)
Cách làm:
- Người bệnh ngồi trên ghế, tỳ cằm sát trán vào giá đỡ cằm, mắt nhìn thẳng vào tiêu điểm trong máy
- Chụp từng mắt
- Chọn nút “Meibo Upper/Lower button”
- Lật mi trên, bộc lộ kết mạc mi trên
- Điều chỉnh máy để’ đưa ảnh mi vào vị trí trung tâm
- Chỉnh ảnh cho nét, chụp ảnh lưu lại trên máy bằng cách ấn nút “Image” hoặc ấn bàn đạp
- Thao tác tương tự với mi dưới
Đọc kết quả: Tổn thương tuyến Meibomius có thể được phân chia thành 4 mức độ theo cách phân độ của Arital. 13
- Độ 0: không mất tuyến Meibomius nào trên tổng số tuyến
- Độ 1: mất ít hơn 1/3 trên tổng số tuyến
- Độ 2: mất 1/3 đến 2/3 trên tổng số tuyến
- Độ 3: mất nhiều hơn 2/3 trên tổng số tuyến
TIÊU CHUẨN CHẨN ĐOÁN THEO TÌNH HÌNH VIỆT NAM (ADES)
Hiện nay, có hai tiêu chuẩn phổ biến được chấp nhận rộng rãi trên thế giới là tiêu chuẩn chẩn đoán khô mắt theo Dry Eye Workshop II năm 2017 (DEWS II) đề xuất bởi Hiệp hội Bề mặt nhãn cầu & Phim nước mắt (Tear Film & Ocular Surface Society – TFOS), và tiêu chuẩn chẩn đoán khô mắt của Hiệp hội Khô mắt châu Á năm 2016 (Asia Dry Eye Society – ADES). Ở Việt Nam, các thiết bị chẩn đoán như máy đo nồng độ thẩm thấu nước mắt, thuốc nhuộm Lissamine Green… không phổ biến tại các cơ sở nhãn khoa. Với điều kiện như trên, áp dụng tiêu chuẩn chẩn đoán theo ADES 2016 (bảng câu hỏi, quan sát trên sinh hiển vi, nhuộm fluorescein) là phù hợp với thực tế và dễ ứng dụng trên lâm sàng.
Các chuyên gia của ADES quan niệm rằng cơ chế cốt lõi của khô mắt là sự mất ổn định của phim nước mắt và phần lớn các trường hợp khô mắt có thời gian vỡ phim nước mắt ngắn (< 5 giây). Do đó, khảo sát TBUT được xem là nghiệm pháp quan trọng nhất trong chẩn đoán khô mắt. Khô mắt được chẩn đoán xác định nếu đủ hai tiêu chuẩn: có triệu chứng chủ quan (đánh giá bằng các bảng câu hỏi như OSDI, DEQS) và FBUT < 5 giây (nhuộm fluorescein).
Cách tiếp cận của ADES mang tính thực tế và dễ dàng áp dụng trong lâm sàng đối với hầu hết các cơ sở nhãn khoa mà không phải phụ thuộc vào các thiết bị chẩn đoán đắt tiền như máy đo nồng độ thẩm thấu hay máy đo độ cao liềm nước mắt. Việc sử dụng Schirmer test (để’ đánh giá tình trạng thiếu nước), nhuộm giác mạc (để đánh giá tổn thương bề mặt nhãn cầu) vẫn được khuyến cáo nhằm đánh giá toàn diện bệnh cảnh cũng như mức độ trầm trọng của khô mắt. Tuy nhiên các test này không được xếp vào nhóm các tiêu chí dùng để’ chẩn đoán khô mắt.
Sau khi xác nhận bệnh nhân có tình trạng khô mắt, tùy vào thời gian, điều kiện về nhân lực và trang thiết bị cho phép, chẩn đoán có thể’ được thiết lập theo ba mức độ như sau:
- Chẩn đoán sơ bộ (tiếp cận nhanh)
- Chẩn đoán xác định (tiếp cận tiêu chuẩn)
- Chẩn đoán chuyên sâu (tiếp cận tối ưu)
CHẨN ĐOÁN SƠ BỘ (TIẾP CẬN NHANH)
Có thể áp dụng trong hoàn cảnh thiếu thời gian (thực hiện trong 2 phút) hoặc thiếu trang thiết bị tối thiểu. Chẩn đoán dựa vào hỏi triệu chứng chủ quan (đã nêu), khai thác bệnh sử, bệnh lý đi kèm hoặc các yếu tố nguy cơ (đã nêu), chẩn đoán loại trừ một số bệnh lý khác như viêm kết mạc, dị ứng, dị vật, chấn thương, u…
Nhằm đánh giá DED và loại trừ những nguyên nhân có thể xảy ra:
Đánh giá bệnh sử, đặt câu hỏi phân loại, và đưa ra bản mô tả triệu chứng
Mô tả chính về các triệu chứng
- Ngứa
- Đỏ và/hoặc tiết ghèn (dịch rỉ)
- Cảm giác nóng, khó chịu và/hoặc khô mắt
Có thêm >2 dấu hiệu bất kỳ nào dưới đây (kèm cảm giác nóng)
Chiều cao liềm nước mắt (meniscometry, bác sĩ lâm sàng có thể đánh giá bằng khám đèn khe) <0,25 mm
Những yếu tố nguy cơ chính làm tăng khả năng bị khô mắt:
- Nữ giới hoặc tuổi trung niên (hậu mãn kinh, hoặc già hơn)
- Phẫu thuật mắt bằng laser hoặc phẫu thuật đục thủy tinh thể
- Nhìn màn hình quá nhiều (ví dụ: làm việc trên máy tính)
- Xạ trị
- Các tình trạng y khoa liên quan – hội chứng Sjogren, viêm khớp dạng thấp, lupus, xơ cứng bì, các rối loạn tuyến giáp, hội chứng Stevens-Johnson, hoại tử thượng bì nhiễm độc, thiếu hụt vitamin A
- Thuốc liên quan – thuốc kháng histamin, chống sung huyết, HRT, chống trầm cảm, trị mụn, ngừa thai, hoặc trị bệnh Parkinson
Những triệu chứng khác:
- Xuất hiện chất nhầy quánh
- Gặp khó khăn khi đeo kính áp tròng
- Đỏ mắt
- Gặp khó khăn khi lái xe buổi tối
- Chảy nước mắt
Điều trị khô mắt cho đến khi có chẩn đoán khác
Khuyến cáo hội chẩn chuyên khoa nếu bệnh nhân có các triệu chứng không kiểm soát được, việc chẩn đoán cần đánh giá từ bác sĩ chuyên khoa, nếu thị lực suy giảm, hoặc nếu có dấu hiệu tổn thương giác mạc cần xử trí thêm; hoặc nếu có các bệnh lý nội khoa liên quan cần sự giám sát của bác sĩ chuyên khoa.
Hội chẩn trong ngày với bác sĩ chuyên khoa nếu nghi ngờ bệnh glôcôm cấp, viêm giác mạc hoặc viêm mống mắt.
Giáo dục bệnh nhân, giảm thiểu các yếu tố làm nặng hơn tình trạng bệnh và theo dõi
CHẨN ĐOÁN XẢC ĐỊNH (TIẾP CẬN TIÊU CHUẨN)
Gồm các bước: (5 – 10 phút)
- Đánh giá triệu chứng chủ quan: hỏi bệnh hoặc dùng bảng câu hỏi: OSDI (>14), DEQ-5 (>ố), SPEED (>5). Nếu dương tính chuyển sang bước kế tiếp.
- Nhuộm fluorescein đánh giá thời gian vỡ phim nước mắt: dương tínhnếu<5giây,đánhgiásơbộliê’mnướcmắt,điể’mnhuộmbê’mặt nhãn cầu (giác mạc, kết mạc), và bờ mi (nặn tuyến nếu có thời gian).
Nếu DEQ-5 >6, SPEED >5 hoặc OSDI >14, có thể kết luận
triệu chứng của khô mắt
Chẩn đoán phân biệt
Khuyến cáo nên thực hiện kiểm tra không xâm lần bờ mi trước tiên (sử dụng đèn khe),
phát hiện viêm bờ mi, MGD (không ần tuyến), bệnh lý biểu mô mặt trong mi mắt trên,
sa kết mạc và các bầt thường khác ở mi mắt
Thực hiện chuỗi các khám nghiệm lâm sàng sau để xác định các dấu chứng của khô mắt
Thời gian vỡ phim nước mắt F-TBUT<5 giây
Nhuộm bề mặt nhãn cầu và kiểu bắt màu nhuộm chuẩn hóa
- >5 điểm giác mạc, >9 điểm kết mạc hoặc nhuộm bờ mi (chiều dài >2 mm và chiều rộng >25%)
- Phân bố màu nhuộm (tập trung ở phía dưới giác mạc gợi ý dầu hiệu của MGD, viêm bờ mi, sa kết mạc, chớp mắt bầt thường hơn là khô mắt)
Đánh giá mức độ nặng
Nhuộm bề mặt nhãn cầu chuẩn hóa – CFS; Thang điểm Oxford hiệu chỉnh
- Độ I, II – hầu như không có khô mắt và khô mắt nhẹ
- Độ III, IV, V – khô mắt trung bình, đáng kể’ và nặng
Triệu chứng SPEED >8 – khô mắt trung bình đến nặng
Nếu thời gian cho phép, tiến hành khám khả năng nặn tuyến meibomius để có thông tin về MGD
Điều trị khô mắt; điều trị tùy theo độ nặng, nguyên nhân và mong muốn của bệnh nhân. Cần điều trị tất cả các yếu tố gây khô mắt có thể điều trị được
Giáo dục bệnh nhân, giảm thiểu các yếu tố làm nặng hơn tình trạng bệnh và theo dõi
CHẨN ĐOÁN CHUYÊN SÂU (TIẾP CẬN TỐI ƯU)
Quy trình tiếp cận tối ưu (trên 10 phút) áp dụng cho những nơi đầy đủ trang thiết bị và thời gian khám. Quy trình này khảo sát kỹ hơn về các bệnh lý nguyên nhân, phân loại hình thái khô mắt đánh giá mức độ nặng. Chi tiết các bước được mô tả ở sơ đồ bên.
Sau khi chẩn đoán xác định khô mắt bằng các khám nghiệm lâm sàng và triệu chứng: Phân loại chính xác khô mắt với kiểm tra khám toàn diện
Tái đánh giá các nguyên nhân chính của bệnh khô mắt để xác định các yếu tố tiềm ẩn
Nguyên nhân gây khô mắt do tăng bốc hơi (EDE):
- Giảm chức năng meibum (hoặc MGD) Đeo kính tiếp xúc
- Bệnh lý mi mắt Chất bảo quản trong thuốc nhỏ mắt
- Giảm tần suất chớp mắt Các yếu tố môi trường (ví dụ: độ ẩm,
- Thuốc (ví dụ: isotretinoin) dị ứng)
Nguyên nhân gây khô mắt do giảm khả năng thấm ướt/thiếu mucin:
- Đeo kính tiếp xúc MGD
- Chất bảo quản trong thuốc nhỏ mắt Viêm bờ mi
- Hội chứng Stevens-Johnson Thiếu vitamin A
- Bệnh Pemphigoid có sẹo ở mắt Bệnh ghép chống chủ
Nguyên nhân gây khô mắt do giảm tiết (ADDE):
Khô mắt do hội chứng Sjogren
- Nguyên phát
- Thứ phát
Khô mắt không do hội chứng Sjogren
- Giảm chức năng tuyến lệ hoặc tắc lệ đạo
- Block phản xạ tiết nước mắt
- Thuốc toàn thân
Lưu ý: Hầu hết bệnh nhân bị khô mắt sẽ do giảm tiết và tàng bốc hơi (khô mắt hỗn hợp)
CHẨN ĐOÁN PHÂN LOẠI HÌNH THÁI KHÔ MẮT
Mục đích của chẩn đoán phân loại hình thái khô mắt (phân nhóm) là nhằm xác định yếu tố nguyên nhân gây khô mắt để có một định hướng điều trị phù hợp. Theo quan điểm của ADES, khô mắt được phân thành 3 hình thái: khô mắt do thiếu nước, khô mắt do giảm tính thấm ướt, và khô mắt do tăng bay hơi. ADES đề xuất một phương pháp chẩn đoán lâm sàng, dựa vào các biểu hiện vỡ phim nước mắt về mặt động học và hình thái để’ phân loại khô mắt (TFOD – đề cập trong phần sau). TFOD không phải là một phương pháp chẩn đoán độc lập, mà nên được xem là một giải pháp bổ sung cho các phương pháp chẩn đoán phân loại truyền thống đã đề cập ở trên.
Khái niệm khô mắt có thời gian vỡ phim nước mắt ngắn
Khô mắt có thời gian vỡ phim nước mắt ngắn là một thuật ngữ dùng để’ chỉ hình thái khô mắt có TBUT ngắn dưới 5 giây kèm theo các triệu chứng chủ quan của khô mắt (như khô, mỏi mắt, thị lực giảm hoặc dao động ) nhưng không có các biểu hiện của thiếu nước hay giảm tiết, và không có tổn thương bề mặt nhãn cầu khi nhuộm. Mặc dù vậy, mức độ biểu hiện triệu chứng chủ quan ở những bệnh nhân này vẫn tương đương với các trường hợp khô mắt do thiếu nước. Mất ổn định phim nước mắt có thể’ xảy ra ở lớp lipid, lớp nước hoặc mucin. Những thay đổi về lối sống, thói quen làm việc, sinh hoạt trong thời đại ngày nay (phần lớn là sử dụng màn hình điện tử) khiến cho tỷ lệ khô mắt có TBUT ngắn ngày càng gia tăng.
Trong TFOD, khô mắt có TBUT ngắn tương ứng với các hình thái vỡ phim nước mắt Spot break, Dimple break, Random break và Rapid expansion.
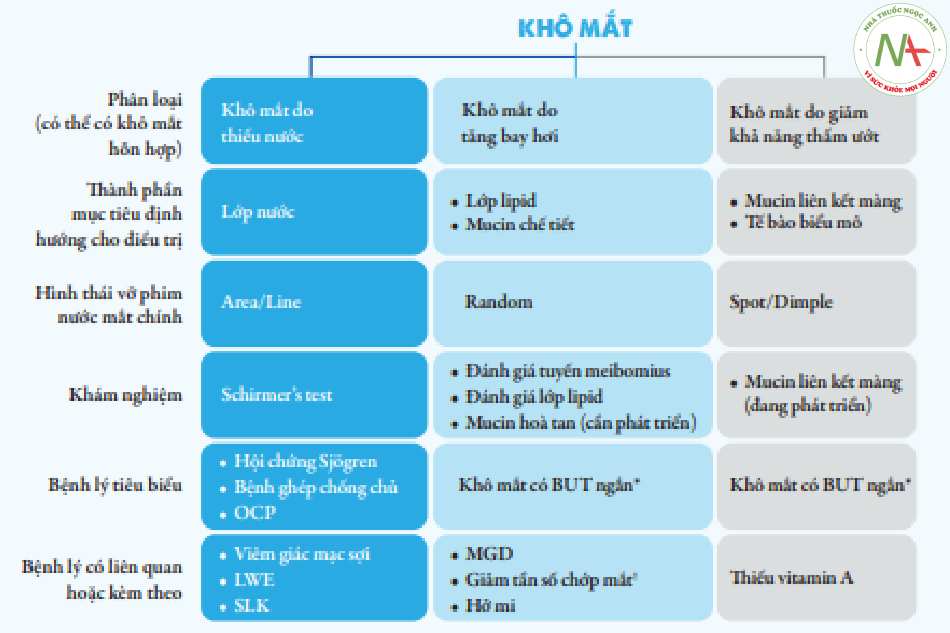
*Khô mắt có BUT ngắn: có triệu chứng khô mắt/thể tích nước mắt bình thường và nhuộm bề mặt không có hoặc rất nhẹ; Liên quan đến sử dụng màn hình máy tính.
OCP: Ocular cicatricial pemphigoid; LWE: Lid Wiper Epitheliopathy; SLK: Superior limbic keratoconjunctivitis.
Trong thực tế lâm sàng, việc kết hợp các phương pháp chẩn đoán truyền thống và TFOD để phân loại khô mắt có thể được tóm tắt theo bảng sau đây (theo Ocular Surface Inflammation and Dry Eye Expert Working Group – OSID):
Chẩn đoán phân loại hình thái khô mắt (OSID)
Khô mắt do thiếu nước
Chiều cao liềm nước mắt
- 0,2mm (nhẹ)
- 0,1mm (trung bình)
- 0,0mm (nặng)
Khô mắt do tăng bay hơi
MGD: chẩn đoán và đánh giá mức độ
Đánh giá bờ mi và tính chất meibum
Fluorescein BUT < 5 giây
TFOD: Random Break
Khô mắt do giảm khả năng thấm ướt – thiếu mucin – BUT ngắn
TFOD : Spot Break, Dimple Break, Rapid Expansion
Chẩn đoán khô mắt dựa vào phim nước mắt
TFOD là phương pháp chẩn đoán khô mắt dựa trên động học và hình thái vỡ phim nước mắt. Phương pháp này nhằm xác định thành phần bị thiếu hụt gây vỡ phim nước mắt sớm, từ đó đưa ra phương pháp điêu trị tối ưu. TF OD giúp phân biệt các hình thái khô mắt do thiếu nước, khô mắt do giảm tính thấm ướt và khô mắt do tăng bay hơi.
Có hai yếu tố cần lưu ý trong xác định hình thái vỡ phim nước mắt:
- Thời gian xuất hiện điểm vỡ phim nước mắt tương ứng với các sự kiện xảy ra trong quá trình động học của nước mắt.
- Hình dạng của điểm vỡ phim nước mắt và vị trí xuất hiện của điểm vỡ trên giác mạc.16
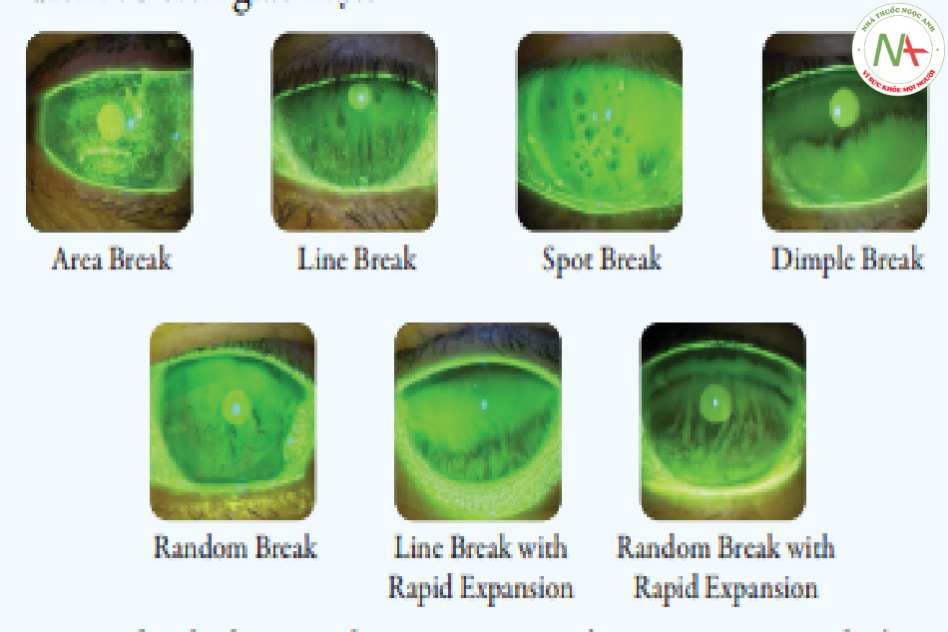
Các hình thái vỡ phim nước mắt và đặc điểm được tóm tắt theo bảng sau:17
| Hình thái vỡ | Thời điểm xuất hiện | Đặc điểm | Cơ chế |
| Vỡ dạng vùng (Area Break) | Ngay sau khi mở mắt | Không có hoặc rất ít sự di chuyển lên trên của fluorescein được quan sát thấy, khuyết biểu mô nhiều | Khô mắt do thiếu nước |
| Vỡ dạng đốm (Spot Break) | Ngay sau khi mở mắt | Dạng đốm, vị trí bất kỳ | Khô mắt do giảm tính thấm ướt (thiếu MUC16) |
| Vỡ dạng đường (Line Break) | Trong quá trình di chuyển lên trên của fluorescein | Dạng đường dọc tập trung ở giác mạc phía dưới | Khô mắt do thiếu nước nhẹ – trung bình |
| Vỡ dạng gợn sóng (Dimple Break) | Trong quá trình di chuyển lên trên của fluorescein | Dạng đường gợn sóng ở giác mạc trung tâm | Khô mắt do giảm tính thấm ướt (thiếu MUC16) |
| Vỡ ngẫu nhiên (Random Break) | Sau khi quá trình di chuyển lên trên của fluorescein hoàn tất | Hình dạng và vị trí bất kỳ | Khô mắt do tăng bay hơi (thiếu lipid và/hoặc MUC5AC) |
Ngoài ra còn có hình thái Random break / Line break with rapid expansion (Vỡ dạng đường hoặc vỡ ngẫu nhiên lan rộng nhanh) với liềm nước mắt bình thường và không có hoặc rất ít tổn thương biểu mô giác mạc. Hình thái này được cho là có liên quan với khô mắt do giảm tính thấm ướt (thiếu MUC16).17
CÁC PHƯƠNG PHÁP ĐIỀU TRỊ
BỔ SUNG NƯỚC MẮT
Thay thế nước mắt tự nhiên
Các loại nước mắt nhân tạo:
Bổ sung nước mắt bằng nước mắt nhân tạo hay chất bôi trơn là liệu pháp điều trị chủ yếu. Nước mắt nhân tạo có nhiều sản phẩm khác nhau bổ sung một hoặc nhiều lớp của phim nước mắt. Đa số các sản phẩm có độ an toàn cao, tương thích tốt với bề mặt nhãn cầu, ít tác dụng phụ. 18, 19, 20
Các thuốc bổ sung nước:
Thành phần chính của nước mắt nhân tạo là nước. Nước có tác dụng bôi trơn, làm giảm áp lực thẩm thấu, giảm viêm, bảo vệ tế bào khỏi hiện tượng bị khô, rửa trôi các tạp chất… Ngoài thành phần nước, nước mắt nhân tạo được bổ sung các chất có tác dụng làm tăng độ nhớt, độ bôi trơn, tăng lưu giữ nước trên bề mặt nhãn cầu, chất bảo vệ thẩm thấu, chất chống oxy hóa và chính thành phần này tạo nên sự khác biệt cơ bản giữa các loại nước mắt nhân tạo với nhau…
Nước muối sinh lý cũng được xem là một nước mắt thay thế cung cấp thành phần nước, tuy nhiên khả năng bôi trơn và lưu lại trên bề mặt nhãn cầu thấp.
- Các polymer tự nhiên: polymer là các chất cao phân tử có khả năng giữ nước mạnh và tăng độ nhớt. Polymer được dùng trong điều trị khô mắt là methylcellulose (là polysaccharide).
- Có hai loại:
- Carboxymethylcellulose (CMC) hay còn gọi là carmellose: chất này hay được dùng dưới dạng muối nên gọi là natri carmellose. CMC được dùng như một chất làm tăng độ nhớt trong các thuốc bôi trơn mắt. Ngoài ra CMC có khả năng kết dính với tế bào biểu mô và thúc đẩy hàn gắn biểu mô kết giác mạc.
- Hydroxypropyl methylcellulose (HPMC) hay còn gọi là hypromellose: tương tự như CMC, HPMC cũng có tác dụng
giữ nước và tăng độ nhớt và là chất được dùng khá phổ biến trong các loại nước mắt nhân tạo với các nồng độ khác nhau (từ 0,2%-0,8%).
- Các polymer tổng hợp: bao gồm các chất polyethylene glycol, polyvinyl alcohol, carbopol polyguar, hydroxypropyl-guar (HP-guar), hydroxypropyl. HP-guar là polymer tổng hợp được sử dụng khá rộng rãi. Hyaluronic acid (HA) là một glycosaminoglycan, hòa tan trong nước. HA được sử dụng dưới dạng muối natri hyaluronate (sodium hyaluronate). HA có tác dụng kép vừa có tác dụng lưu giữ nước, tăng độ nhớt, tăng bôi trơn vừa có tác dụng tăng cường hàn gắn biểu mô kết giác mạc.
Ngoài các dạng đơn chất như trên, còn có dạng kết hợp giữa CMC với HA, HP-guar với HA. Ngoài ra, một số nước mắt nhân tạo còn chứa các chất bảo vệ thẩm thấu như L-carnitine, arginine, chất chống oxy hóa giảm cytokine (acetylcysteine), chất điện giải.
Hệ đệm của nước mắt nhân tạo giúp ổn định độ pH của nước mắt nhân tạo. Độ pH thích hợp sẽ tạo cảm giác dễ chịu cho mắt, từ đó có thể sử dụng lâu dài. Các hệ đệm hay được sử dụng như borat, aminocaproic acid, citrat, phosphate. Vì sử dụng lâu dài nên các tác dụng không mong muốn của hệ đệm cũng được quan tâm như khả năng gây lắng đọng vôi trên giác mạc đối với hệ đệm phosphate.
Chất bảo quản được sử dụng trong nước mắt nhân tạo cũng là vấn đề được quan tâm, trong đó chất bảo quản benzalkonium chloride (BAK) được sử dụng khá phổ biến là tá dược bảo quản. Với thời gian sử dụng kéo dài, BAK có khả năng gây chết các tế bào biểu mô kết mạc, giác mạc theo chương trình, tổn thương thần kinh giác mạc, chậm lành vết thương, làm mất ổn định phim nước mắt và gây mất tế bào đài. Tuy nhiên, một số nghiên cứu cho thấy rằng BAK nếu dùng với nồng độ thấp cũng tương đối an toàn. Nếu có điều kiện , nên dùng nước mắt nhân tạo dưới dạng không có chất bảo quản, đặc biệt với những trường hợp phải dùng lâu dài.
Các thuốc bổ sung lipid:
Lớp lipid của phim nước mắt có tác dụng làm giảm sự bay hơi của nước mắt. Ngày nay, do bệnh lý rối loạn tuyến Meibomius (MGD) gây tổn thương lớp lipid của phim nước mắt ngày càng được chú ý nên nước mắt nhân tạo chứa lipid ngày càng phổ biến.
Thành phần lipid trong nước mắt nhân tạo chủ yếu là các loại: phospholipid, axit béo bão hòa và không bão hòa và các triglyceride. Dạng nước mắt nhân tạo chứa lipid hay được dùng là dạng nhũ tương có cấu trúc dạng hạt và không tan trong nước. Kích thước hạt càng nhỏ thì càng ít gây mờ mắt và cần phải lắc lọ thuốc trước khi nhỏ vào mắt. Nhũ tương dầu trong nước tích điện dương được phát minh cuối những năm 1990 bởi Gs Betina. Dạng thuốc này có đặc điểm vật lý gần giống nước mắt tự nhiên với độ quánh thấp giúp cải thiện độ dàn trải không làm nhìn mờ (1,1m2/s), qua đó cho phép:
- Ổn định phim nước mắt, tránh bay hơi
- Tối ưu hóa dàn trải thuốc, kết dính mucin nhờ lực hút tĩnh điện
- Cải thiện hấp thu thuốc, làm lành vết thương giác mạc
Công nghệ nhũ tương dầu trong nước còn cho phép vận chuyển thuốc ưa lipid (cyclosporine), cải thiện khả năng hấp phụ sinh học, dàn trải thuốc trên bề mặt nhãn cầu, kéo dài thời gian tồn lưu trên bề mặt nhãn cầu, từ đó giúp giảm tần suất nhỏ thuốc, giảm trôi thuốc khi chớp mắt. Dạng nhũ tương dầu trong nước tích điện dương đã được chứng minh lâm sàng giúp ổn định phim nước mắt, giảm tốc độ bay hơi nước mắt, điều chỉnh nồng độ thẩm thấu một cách tự nhiên, bảo vệ bề mặt nhãn cầu, tái tạo biểu mô tốt hơn polymer và hyaluronic acid. Nhũ tương dầu trong nước tích điện dương cho cảm giác dễ chịu và không ghi nhận bị mờ mắt, nên lựa chọn chế phẩm không có chất bảo quản nhằm bảo đảm tính dung nạp tốt và độ an toàn cao.
Chế phẩm sinh học: huyết thanh tự thân
Huyết thanh tự thân có nhiều ưu điểm về mặt sinh hóa như độ pH thích hợp, chất dinh dưỡng, vitamin, fibronectin, các yếu tố phát triển như yếu tố tăng trưởng biểu mô (EGF), yếu tố phát triển thần kinh… và được đánh giá là gần giống với nước mắt người. Huyết thanh tự thân có tác dụng chống khô mắt nói chung và đặc biệt có tác dụng điều trị các tổn thương bề mặt nhãn cầu do khô mắt bởi các cơ chế giảm viêm (giảm cytokine), tăng cường biểu mô hóa và hàn gắn vết thương. Ngoài ra huyết thanh tự thân còn làm tăng số lượng tế bào đài tiết nhầy.
Trong điều trị khô mắt, huyết thanh tự thân lúc đầu được chỉ định cho các trường hợp khô mắt nặng như khô mắt do hội chứng Sjogren, hội chứng Stevens – Johnson, bỏng mắt… nhưng sau này chỉ định được mở rộng hơn trong các trường hợp khô mắt nhẹ hơn như sau phẫu thuật LASIK, tróc biểu mô giác mạc tái phát… Hạn chế của huyết thanh tự thân hiện nay là việc sản xuất và bảo quản khó. Hơn nữa khi cơ thể’ đang có các bệnh về viêm hay miễn dịch hệ thống thì không nên dùng huyết thanh tự thân để’ điều trị khô mắt mà có thể’ dùng huyết thanh dị thân (tuy nhiên các nghiên cứu còn hạn chế để’ chứng minh tính an toàn của huyết thanh dị thân). Huyết thanh dây rốn và các chế phẩm từ tiểu cầu (ví dụ huyết tương giàu tiểu cầu) là những hướng điều trị khô mắt mới.
Lưu giữ nước mắt
Nút điểm lệ:
Nút điểm lệ được dùng với mục đích chặn đường thoát của nước mắt vào lệ quản tạm thời hoặc lâu dài, để’ lưu giữ nước mắt lâu hơn. Có nhiều loại chất liệu nút có thể hấp phụ được hoặc không (collagen, silicon) và kiểu dáng khác nhau. Nút điểm lệ được chỉ định dùng với các trường hợp khô mắt do giảm tiết (hội chứng Sjogren, các bệnh tự miễn, bệnh ghép chống chủ), khô mắt liên quan đến phẫu thuật khúc xạ, khô mắt do thời gian vỡ phim nước mắt ngắn. Với những trường hợp khô mắt có liên quan đến viêm thì nút điểm lệ sẽ làm kéo dài sự tồn tại của các cytokine tiền viêm trên bề mặt nhãn cầu, do đó cần phối hợp thuốc chống viêm steroid tra mắt. 26’ 27
Đóng điểm lệ bằng phẫu thuật
Phẫu thuật đóng điểm lệ vĩnh viễn thực hiện với các trường hợp khô mắt nặng và rất nặng, không lưu giữ được hoặc không dung nạp được nút, đã điều trị các phương pháp nội khoa không hiệu quả. Tương tự như nút điểm lệ, trong những trường hợp khô mắt liên quan đến viêm, cần kiểm soát tốt tình trạng viêm trước khi phẫu thuật. 28’ 29 Kỹ thuật đóng điểm lệ chi tiết được trình bày tại cuốn Hướng dẫn quy trình kỹ thuật chuyên ngành Nhãn khoa 2020 (Bộ Y tế).
Kính tạo buồng ẩm
Loại kính được thiết kế đặc biệt để’ làm chậm sự bay hơi của nước mắt bằng cách tạo ra một môi trường ẩm và giảm thiểu luồng không khímquanh bề mặt nhãn cầu. Chúng đặc biệt hữu ích trong điều trị khô mắt do tăng bốc hơi. 30
Kích thích tăng tiết nước mắt
Thuốc kích thích tiết nước mắt có thể dùng tại chỗ ở mắt hoặc đường toàn thân. Ở nước ta hiện nay chủ yếu sử dụng thuốc kích thích tiết nước mắt tại chỗ.
Thuốc kích thích tiết thành phần nước:
Diquafosol tetrasodium với nồng độ 3% là dung dịch tra mắt có tác dụng kích thích tiết nước và nhầy từ các tế bào biểu mô kết mạc (tuyến lệ phụ) và các tế bào đài thông qua cơ chế là chất chủ vận của thụ thể’ P2Y2. Diquafosol có tác dụng tốt trong điều trị khô mắt giảm tiết mức độ nhẹ và trung bình trong bệnh lý khô mắt liên quan đến tuổi, thuốc có khả năng cải thiện triệu chứng cơ năng, thể’ tích nước mắt, thời gian vỡ phim nước mắt và điểm nhuộm bề mặt nhãn cầu. Thuốc cũng có tác dụng tốt trong khô mắt tăng bốc hơi do thiếu thành phần mucin hòa tan ở bệnh nhân khô mắt do sử dụng thiết bị kỹ thuật số (VDT), khô mắt do thiếu hụt thành phần mucin màng, khô mắt sau phẫu thuật LASIK… Đối với khô mắt giảm tiết nặng như hội chứng Sjogren, các nghiên cứu chỉ ra tác dụng của diquafosol ở các mức độ khác nhau như cải thiện triệu chứng cơ năng, thời gian vỡ phim nước mắt hoặc cải thiện điểm nhuộm bề mặt nhãn cầu nhưng thuốc không cải thiện thể’ tích nước mắt. 31’ 32
Diquafosol có thể’ sử dụng đơn trị liệu với khô mắt nhẹ, trung bình với liều dùng 4-6 lần/ngày, thuốc có tác dụng sau khoảng 2-3 tuần; hoặc phối hợp với nước mắt nhân tạo và thuốc kháng viêm trong những trường hợp khô mắt nặng.
Thuốc kích thích tiết nhầy:
Ngoài diquafosol đã được trình bày ở trên có tác dụng tiết nước và nhầy, nhũ tương rebamipide đến từ Nhật Bản là thuốc mới có tác dụng tiết nhầy cho nước mắt. Rebamipide kích thích các yếu tố tăng trưởng biểu bì qua đó kích thích tế bào tiết nhầy tiết ra glycoprotein và tăng biểu hiện các mucin màng (MUC1, MUC4 và MUC16) nhằm điều trị khô mắt do giảm tính thấm ướt. Ngoài ra rebamipide còn được sử dụng trong khô mắt có TBUT ngắn, bệnh biểu mô do cọ xát, bỏng kiềm, sau phẫu thuật khúc xạ. Liều dùng trung bình nhũ
tương rebamipide 2% là 4 lần/ngày. Một số dược chất mới cũng được nhắc đến có tác dụng tiết mucin như galectin-3, mycophenolate. 33
Thuốc kích thích tiết lipid:
Androgen sử dụng tại chỗ được cho là có tác dụng tăng tiết lipid, thuốc có nguồn gốc androgen có tác dụng tăng cường gen tham gia chuyển hóa lipid, giảm quá trình sừng hóa các tế bào của tuyến Meibomius. Tuy nhiên việc sử dụng các thuốc có nguồn gốc androgen này chưa được phổ biến, mới chỉ có mặt tại các nước châu Âu.
CHỐNG VIÊM
Corticosteroid tại chỗ
Corticosteroid có tác dụng kháng viêm, ức chế miễn dịch, có tác dụng cắt đứt vòng xoắn bệnh lý viêm và miễn dịch trong khô mắt. Corticosteroid làm giảm phá hủy tế bào, tăng sự sống sót của tế bào biểu mô kết giác mạc. Khi sử dụng corticosteroid đơn thuần hoặc phối hợp với cyclosporine A có tác dụng bảo tồn tiết nước mắt tại chỗ và cải thiện bề mặt nhãn cầu. 34
Các corticosteroid hay được sử dụng tại chỗ trong điều trị khô mắt là fluorometholone 0,1% và loteprednol 0,5%. Mặc dù được cho là ít tác dụng phụ nhưng khi sử dụng kéo dài hai loại thuốc này vẫn có thể’ gây đục thể’ thủy tinh, tăng nhãn áp và nhiễm trùng cơ hội. Ngoài ra, một số tác giả sử dụng methylprednisolon 1% hoặc dexamethasone 0,3% tuy nhiên hai loại thuốc này gây tác dụng phụ tăng nhãn áp và đục thể’ thủy tinh cao hơn.
Thời gian sử dụng corticosteroid thường ngắn hạn từ khoảng 2 tuần đến 2 tháng với liều giảm dần.
Thuốc điều hoà miễn dịch
Cyclosporine A là một thuốc chống chuyển hóa được điều chế từ nấm, có tác dụng điều hòa miễn dịch, chống viêm thông qua ức chế hoạt hóa interleukine-2 của tế bào lympho. Đường toàn thân, thuốc được dùng để chống thải ghép trong ghép tạng, trong các bệnh miễn dịch tự miễn. Đường tại chỗ ở mắt, cyclosporine A có tác dụng dự phòng thải ghép khi ghép giác mạc, kết mạc, ức chế miễn dịch trong viêm kết mạc dị ứng, rối loạn chức năng tế bào gốc vùng rìa, viêm bề mặt nhãn cầu do tự miễn… 35
Trong điều trị khô mắt, cyclosporine A làm tăng thể tích nước mắt, cải thiện điểm nhuộm bề mặt nhãn cầu, cải thiện phim nước mắt và các triệu chứng cơ năng với một tỷ lệ nhất định trên những bệnh nhân khô mắt vừa và nặng có viêm bề mặt nhãn cầu như hội chứng Sjogren, viêm khớp dạng thấp, MGD. Một số bệnh lý khô mắt mà cyclosporine A được cho là ít tác dụng là khô mắt sau phẫu thuật, dùng kính tiếp xúc. 36
Chế phẩm cyclosporine A có sẵn trên thị trường hiện nay là nhũ tương 0,05% và 0,1%. Thời gian sử dụng trong khô mắt cần kéo dài nhiều tháng bởi sau khi ngừng thuốc thì các triệu chứng có thể’ vẫn quay trở lại.
Tacrolimus là một dược chất thuộc nhóm macrolide được phát hiện từ xạ khuẩn Streptomyces tsukubaensis (1984, Nhật Bản). Giống như cyclosporine, tacrolimus có tác dụng ức chế tế bào miễn dịch lympho T nhưng khả năng cao hơn (gấp khoảng 10 lần) so với cyclosporine. Các tác dụng của tacrolimus tương tự cyclosporine trong điều trị khô mắt và là thuốc có thể’ thay thế cyclosporine với nồng độ hiện nay là 0,03%, nhỏ 1 đến 2 lần/ngày. 37
Các kháng sinh có tác dụng chống viêm: macrolide, tetracycline
Tetracycline và các chất tương tự (minocycline, doxycycline) là một kháng sinh có tác dụng ức chế tổng hợp protein ở vi khuẩn, giảm enzyme ngoại bào và ức chế sản sinh lipase ở người từ đó giảm các sản phẩm phân hủy lipid của tuyến Meibomius. Tetracycline còn làm giảm hoạt động của collagenase, phospholipase-A2, một số MMP (trong đó có MMP-9) và giảm một số hóa chất trung gian gây viêm như IL-1 và TNF-alpha trong một loạt các mô như biểu mô giác mạc.38
Trong khô mắt, tetracycline được sử dụng điều trị MGD, viêm bề mặt nhãn cầu. Liều lượng và thời gian khác nhau tùy tác giả, một số tác giả sử dụng liều thấp 20mg/ngày trong nhiều tháng. Một số khác sử dụng 50 mg đến 100 mg/ngày trong vài tuần đến vài tháng. Các tác dụng không mong muốn cần chú ý là kích ứng đường tiêu hóa (vì vậy cần uống sau khi ăn), nhạy cảm ánh sáng, ảnh hưởng đến men răng ở trẻ em và khả năng gây dị ứng.
Azithromycin là một kháng sinh nhóm macrolide có tác dụng kích thích lên chức năng của tế bào biểu mô tuyến Meibomius. Thuốc có tác dụng kháng viêm, kiểm soát hệ vi khuẩn chí và viêm mi, tác dụng phụ có thể’ có là tiêu chảy, buồn nôn và nôn. Có nhiều quan điểm về liều dùng thuốc trong điều trị khô mắt. Một số nghiên cứu trước đây cho rằng uống azithromycin 250mg hoặc 500mg hàng ngày cho kết quả điều trị MGD phối hợp với trứng cá đỏ. Hiện nay liều ngắt quãng với 500mg trong 3 ngày mỗi tuần trong 3 đến 4 tuần được ưa dùng.
Ngoài dạng uống toàn thân, azithromycin dạng nhỏ mắt 1% cũng được đưa vào nghiên cứu và sử dụng trong điều trị khô mắt tăng bốc hơi do MGD.
ĐIỀU TRỊ CÁC BỆNH LÝ CỦA MI GÂY KHÔ MẮT
Viêm bờ mi trước
Vệ sinh mi trong trường hợp có viêm bờ mi trước, sử dụng tăm bông tẩm dung dịch sát khuẩn chuyên dụng hoặc dùng miếng vệ sinh mi chuyên dụng (có tẩm thuốc sát khuẩn) để chà bờ mi hàng ngày. Nếu không có dung dịch chuyên dụng có thể’ dùng dầu gội trẻ em pha loãng, tuy nhiên nếu dùng kéo dài thì dầu gội trẻ em sẽ gây tác dụng phụ làm tăng phản ứng viêm tại bề mặt nhãn cầu do tăng MMP-9, đồng thời làm tổn hại tế bào đài của kết mạc mi. Việc tuân thủ vệ sinh mi đều đặn hàng ngày là rất quan trọng để’ duy trì hiệu quả chăm sóc mi. 39
Rối loạn chức năng tuyến Meibomius
- Chườm ấm mi: cần làm hàng ngày nhằm mục đích hoá lỏng các chất tiết bã nhờn gây viêm bị tắc trong lòng ống tuyến Meibomius và giải phóng chúng ra khỏi mi. Các nghiên cứu cho thấy chườm ấm khô giúp duy trì nhiệt độ tại mi mắt lâu hơn so với chườm ẩm. Nhiệt độ chườm lý tưởng là đạt được 40 độ C ở tại kết mạc mi và vùng ống tuyến, tuy nhiên không để’ cho nhiệt độ cao quá 45 độ C để’ tránh gây bỏng da mi. Có thể’ thực hiện chườm bằng các dụng cụ như khăn mềm được làm ấm hoặc dùng các thiết bị chườm ấm chuyên dụng. Nên chườm ít nhất 20 phút/lần, chườm 1-2 lần hàng ngày, hiệu quả cải thiện trung bình sau 2-4 tuần, nên duy trì kéo dài.
- Nặn ép tuyến bờ mi bằng cơ học: sau khi đã chườm ấm mi, kê 1 thanh đè vào mặt trong mi, bên ngoài dùng lực của ngón tay để ép tuyến bờ mi nhằm giải phóng các chất bít tắc này. Có thể dùng các thiết bị khác như:
- LipiFlow: thiết bị dùng hệ thống xung nhiệt làm ấm mi ở nhiệt độ 42,5 độ C và xung áp suất theo từng giai đoạn với cân bằng lực thích ứng và chuyển động nhu động từ gần đến xa giúp hút sạch các chất trong tuyến, mỗi liệu trình 12 phút, tác dụng cải thiện tuyến Meibomius được duy trì trong 6 tháng.
- Dùng ánh sáng xung cường độ cao (Intense pulsed light – IPL): thiết bị dùng trong da liễu để’ điều trị bệnh trứng cá đỏ, cũng đã được chứng minh là có hiệu quả trong việc làm giảm rối loạn chức năng tuyến Meibomius và các triệu chứng khô mắt. Điều trị IPL áp dụng xung cường độ mạnh của ánh sáng nhìn thấy và tia hồng ngoại vào mi mắt, kéo dài khoảng 20 phút. Có thể’ làm nhiều lần cách nhau một tháng.
- Làm sạch lỗ đổ ra của tuyến Meibomius: là biện pháp cơ học loại bỏ chất cặn bao gồm keratin và các mảnh vụn khác có thể’ bám vào bờ mi và làm tắc các lỗ thoát của tuyến Meibomius.
Khắc phục các bất thường về chớp mắt và hở lộ giác mạc
- Ngoài việc dùng các loại thuốc bôi trơn để tra mắt, nên nhắc nhở người bệnh chớp mắt thường xuyên khi thức, với các trường hợp bệnh lý hở mi, mắt nhắm không kín (do liệt mặt ngoại biên hoặc do bệnh mắt tuyến giáp) cần dùng băng keo giúp 2 mi khép kín khi ngủ trước khi có chỉ định can thiệp phẫu thuật tại mi. 41 42
CÁC BIỆN PHÁP KHÁC
Kính tiếp xúc
Mặc dù có mối liên quan với tình trạng khô mắt và viêm nhưng kính tiếp xúc vẫn có vai trò tiềm năng trong điều trị khô mắt, được dùng cho các trường hợp khô mắt nặng. Cơ chế tác dụng của kính tiếp xúc liên quan đến vai trò bảo vệ cơ học và giảm mất ẩm giác mạc. Chỉ định sử dụng kính tiếp xúc trong điều trị khô mắt cần cân nhắc đến những lợi ích – nguy cơ cho từng trường hợp riêng rẽ.
- Kính mềm băng mắt (therapeutic soft contact lens): ưu tiên lựa chọn chất liệu silicon hydrogel có độ thấm oxy cao, có vai trò băng mắt cơ học giúp làm giảm triệu chứng cơ năng, giữ và ổn định phim nước mắt, hỗ trợ phục hồi tổn thương biểu mô trong một số tổn thương bề mặt nhãn cầu như tróc biểu mô tái phát, khuyết biểu mô dai dẳng. Kính tiếp xúc mềm cùng với huyết thanh tự thân tra mắt có vai trò giảm đau, tăng hàn gắn biểu mô, cải thiện phim nước mắt trong trường hợp khô mắt nặng, đặc biệt ở các trường hợp khô mắt do Sjogren hoặc bệnh ghép chống chủ. 43
- Kính cứng củng mạc có thấm khí: chất liệu plastic cứng có độ thấm oxy vượt trội, được thiết kế đặc biệt với đường kính lớn, khớp với từng kích cỡ giác mạc của từng cá nhân, có khoảng cách giữa kính và giác mạc để’ lưu giữ nước mắt. Kính cứng củng mạc thấm khí cao giúp cải thiện phim nước mắt ở các trường hợp khô mắt nặng do Sjogren, Stevens-Johnson, bệnh ghép chống chủ. 44
Khâu cò mi
Khâu cò mi là phẫu thuật khâu một phần bờ mi trên và bờ mi dưới với nhau nhằm giảm diện tích tiếp xúc của bề mặt nhãn cầu với không khí để tạo điều kiện cho các tổn thương của giác mạc liền tốt hơn và giảm triệu chứng khô mắt. Phương pháp này được áp dụng cho những trường hợp khô mắt nặng, khó điều trị, hoặc có tổn thương biểu mô giác mạc hoặc loét giác mạc khó hàn gắn. 45
Kỹ thuật khâu cò mi chi tiết được trình bày tại cuốn Hướng dẫn quy trình kỹ thuật chuyên ngành Nhãn khoa 2020 (Bộ Y tế).
Ghép màng ối
Những trường hợp khô mắt nặng, đặc biệt trong bệnh cảnh có bệnh lý toàn thân (bệnh miễn dịch, bệnh của hệ thống tạo keo) nếu không được theo dõi và điều trị hợp lý có thể’ dẫn đến tổn thương biểu mô dai dẳng và loét giác mạc khó hàn gắn. Với những trường hợp này, ngoài việc điều trị nội khoa, có thể cần phải phẫu thuật ghép màng ối để giúp cho giác mạc biểu mô hóa. 46, 47
Kỹ thuật ghép màng ối chi tiết được trình bày tại cuốn Hướng dẫn quy trình kỹ thuật chuyên ngành Nhãn khoa 2020 (Bộ Y tế).
Phẫu thuật kết mạc:
Trong trường hợp khô mắt do tăng ma sát giữa mi và bề mặt nhãn cầu như bệnh lý chùng nhão kết mạc hoặc bệnh viêm kết giác mạc rìa trên đã điều trị nội khoa không hiệu quả thì có thể’ cân nhắc phẫu thuật cắt bỏ kết mạc thừa, có hoặc không kèm theo ghép màng ối.
ĐIỀU TRỊ TOÀN THÂN
Các bệnh lý khô mắt liên quan đến bệnh lý toàn thân đặc biệt về bệnh miễn dịch, dị ứng, nội tiết …thì cần thiết phải phối hợp với các chuyên khoa tương ứng để’ điều trị toàn thân. Điều trị toàn thân kết hợp điều trị khô mắt tại chỗ thì mới nâng cao được hiệu quả điều trị đặc biệt đối với khô mắt nặng. 48
Hội chứng Sjogren nguyên phát và thứ phát (viêm khớp dạng thấp, bệnh lý u hạt Wegener, viêm nút đa động mạch, xơ cứng bì, vảy nến, lupus ban đỏ…), pemphigoid, hội chứng Stevens-Johnson cần phối hợp với chuyên khoa Miễn dịch, Khớp hoặc Da liễu để điều trị phối hợp corticosteroid, thuốc điều hòa miễn dịch (methotrexate, azathioprine, cyclosporine…).
TƯ VẤN VÀ KHẮC PHỤC YẾU TỐ NGUY CƠ
Tư vấn
Sau khi đã chẩn đoán xác định bệnh khô mắt, mức độ nặng của bệnh cũng như xác định được các yếu tố nguy cơ và nguyên nhân, bác sĩ nhãn khoa cần tư vấn cho người bệnh về phương hướng điều trị cũng như tiên lượng bệnh dựa trên tình trạng cụ thể’ tại mắt. Những vấn đề cần tư vấn bao gồm:
- Tư vấn tính chất của bệnh là mạn tính, cần kiên trì, tuân thủ điều trị theo hướng dẫn của bác sĩ, cần có tâm lý tích cực, tránh căng thẳng làm nặng bệnh.
- Đây là bệnh không nguy hiểm và không gây mù lòa nếu như người bệnh được điều trị sớm và đúng. Khi được điều trị mắt có thể’ trở về trạng thái gần như bình thường. Nhưng nếu không được điều trị hoặc điều trị không đúng phương pháp (bệnh nhân tự mua thuốc điều trị…) bệnh có thể’ nặng hơn và có thể’ gây những biến chứng nguy hiểm như viêm hoặc loét giác mạc và những biến chứng do dùng thuốc không đúng như đục thể’ thủy tinh, tăng nhãn áp.
- Điều trị khô mắt phải phối hợp nhiều biện pháp, không phải chỉ dùng thuốc tại mắt. Các biện pháp bao gồm: khắc phục các yếu tố nguy cơ (hạn chế làm việc bằng mắt, tăng độ ẩm không khí, tránh gió bụi.), điều trị các bệnh lý liên quan đến khô mắt (tại mắt và toàn thân) và điều trị tình trạng khô mắt. 49
Khắc phục các yếu tố nguy cơ
Về các thuốc tra mắt phải dùng kéo dài
Các thuốc tra mắt có chứa chất bảo quản, nhất là BAK sẽ có khả năng gây độc cho BMNC khi dùng kéo dài. Vì vậy chỉ dùng thuốc tra mắt khi thật sự cần thiết để’ giảm thiểu nguy cơ này. Với bệnh nhân glaucoma cần tra thuốc hạ nhãn áp lâu dài, nên lựa chọn các thuốc không có chất bảo quản hoặc các loại thuốc chứa chất bảo quản ít gây độc tính, trong trường hợp phải dùng nhiều loại thuốc hạ nhãn áp, ưu tiên dùng thuốc ở dạng phối hợp để giảm số lần tra thuốc.
Vấn đề sử dụng kính tiếp xúc
Với các bệnh nhân đang sử dụng kính tiếp xúc, cần đánh giá việc sử dụng kính: không dùng khi thấy xuất hiện triệu chứng khô mắt, nên cân nhắc sử dụng kính silicon-hydrogel hoặc kính cứng có độ thấm khí cao, tra nước mắt nhân tạo thường xuyên trong thời gian sử dụng kính.
Bệnh nhân có nhu cầu phẫu thuật bề mặt nhãn cầu hay phẫu thuật khúc xạ
Các bệnh nhân có khô mắt từ trước sẽ có nguy cơ khô mắt nặng lên và triệu chứng khô mắt sẽ kéo dài ít nhất 3 tháng sau phẫu thuật khúc xạ hoặc mộng, do đó bệnh nhân cần được tư vấn và điều trị
khô mắt trước phẫu thuật.
Về các thuốc toàn thân sử dụng lâu dài
Một số thuốc đường toàn thân có tác dụng phụ gây khô mắt như thuốc kháng histamine, thuốc ức chế beta, thuốc chống lo âu, thuốc chống loạn thần, thuốc chống trầm cảm 3 vòng, thuốc chống Parkinson, thuốc lợi tiểu, liệu pháp estrogen, hoá trị liệu toàn thân…
Để’ khắc phục các nhược điểm này, có thể’ chuyển đường dùng từ toàn thân sang dùng tại chỗ, giảm liều hoặc ngừng thuốc khi có thể’ được, hoặc chuyển sang loại thuốc hoặc biện pháp điều trị khác ít tác dụng phụ hơn.
Cải thiện tần suất chớp mắt
Tư vấn và hướng dẫn những người làm việc nhiều với màn hình (các thiết bị điện tử, máy tính, điện thoại) về thời gian nghỉ ngơi hợp lý, lắp đặt màn hình thấp hơn mắt để’ mắt làm việc ở tư thế nhìn xuống, giúp giảm độ mở khe mi, nhớ chớp mắt thường xuyên trong quá trình làm việc.
Cải thiện môi trường
Môi trường gây khô mắt bao gồm: nơi có nhiều gió, nơi có nhiệt độ quá cao hoặc quá thấp, độ ẩm quá thấp, nơi có nhiều tia cực tím, nơi không khí nhiều khói (đặc biệt là khói thuốc lá) hoặc bụi ô nhiễm. Để’ khắc phục, có thể’ tránh hoặc cải thiện các điều kiện sống như bớt gió, điều chỉnh nhiệt độ, bổ sung độ ẩm, làm sạch không khí nơi ở.
Chế độ ăn và lối sống
Chế độ ăn:
- Cung cấp đủ nước cho cơ thể’: uống đủ nước (ít nhất 1,5 lít/ ngày).
- Bổ sung các acid béo cần thiết: giúp ngăn chặn viêm liên quan đến MGD và giảm nguy cơ tích tụ chất sáp trong tuyến Meibomius. Một số thức ăn như hạt lanh, quả óc chó, hạt chia và dầu đậu nành chứa omega-3 chuỗi ngắn, cá có dầu (như cá ngừ, cá hồi, cá mòi và cá thu) chứa omega-3 chuỗi dài với nồng độ cao, động vật có vỏ (chẳng hạn như tôm, sò và trai) chứa
omega-3 với nồng độ thấp hơn, dầu thực vật (dầu cây rum và dầu ngô) chứa omega-6. Tỷ lệ khẩu phần ăn lý tưởng là omega 3: omega 6 = 1:4 để đạt cân bằng của các cytokine, tăng hàm lượng omega 3 và giảm omega 6 mang lại khả năng chống viêm có lợi cho cơ thể’, trong đó có bệnh khô mắt. - Một số loại vitamin (beta-carotene, vitamins E, C, B, B6, D), và khoáng chất (kẽm, đồng) có tác dụng chống oxy hoá cũng góp phần cải thiện tình trạng khô mắt.
- Các loại thảo dược và các sản phẩm dinh dưỡng tự nhiên như mật ong, sữa ong chúa, sữa non của người mẹ có tác dụng chống oxy hoá, chống viêm, có vai trò nhất định trong bệnh khô mắt.
Lối sống
- Tăng cường chất lượng và số lượng giấc ngủ
- Sinh hoạt điều độ, tránh căng thẳng lo âu
- Không dùng các chất kích thích, ví dụ như sản phẩm chứa cồn
- Không hút thuốc lá, thuốc lào cũng như tránh những nơi có khói vì khói gây khô mắt và gây độc cho bề mặt nhãn cầu
NGUYÊN TẮC ĐIỀU TRỊ THEO TỪNG BƯỚC
ĐIỀU TRỊ BAN ĐẦU
Đây là bước điều trị đầu tiên sau khi chẩn đoán xác định hoặc nghi ngờ bệnh nhân bị khô mắt dựa vào triệu chứng chủ quan của người bệnh và/hoặc dựa vào các triệu chứng khách quan khi khám mắt: BUT< 5 giây, có thể’ có tổn thương biểu mô giác mạc dạng chấm.
Thuốc lựa chọn đầu tiên là nước mắt nhân tạo, nếu có điều kiện cho bệnh nhân dùng nước mắt nhân tạo không có chất bảo quản. Buổi tối trước khi đi ngủ có thể dùng nước mắt nhân tạo dạng gel. Số lần tra nhỏ mắt tùy thuộc vào mức độ nặng, thường nhỏ mắt nước mắt nhân tạo dạng nước 5 lần/ngày hoặc nhiều hơn nếu tình trạng khô mắt nặng.
Nếu mắt bệnh nhân có dấu hiệu viêm đỏ, có xuất tiết có thể dùng thêm thuốc kháng sinh tra mắt 4 lần/ngày, thuốc chống viêm nhẹ nhỏ mắt 3 lần/ngày (ví dụ: fluorometholone 0.1%).
ĐIỀU TRỊ CƠ BẢN
- Khắc phục yếu tố nguy cơ: tại chỗ / toàn thân, cải thiện môi trường, chế độ ăn, lối sống.
- Điều trị bệnh lý mi: chăm sóc mi bao gồm chườm ấm và vệ sinh mi, khắc phục hở lộ giác mạc.
- Tăng giữ ẩm cho mắt: dùng kính giữ ẩm.
- Thuốc tra mắt: nước mắt nhân tạo như CMC, HPMC, HA, HP-Guar, thuốc bảo vệ thẩm thấu, bổ sung lipid nếu có viêm mi, chống viêm nếu có chỉ định.
ĐIỀU TRỊ CHUYÊN SÂU
Điều trị khô mắt chuyên sâu là điều trị theo chẩn đoán phân loại khô mắt bao gồm khô mắt do giảm tiết nước, do giảm tính thấm ướt (giảm nhầy bám màng), do tăng bốc hơi (rối loạn lớp lipid và giảm nhầy hòa tan) và khô mắt do cơ chế hỗn hợp, từ đó đưa ra các phương pháp phù hợp cho mỗi loại khô mắt.
Điều trị khô mắt chuyên sâu còn được hiểu là điều trị nguyên nhân gây khô mắt cũng như điều trị nhằm vào cơ chế bệnh sinh của khô mắt.
Các phương pháp điều trị chuyên sâu có thể’ được áp dụng một cách đầy đủ hoặc không đầy đủ tùy theo khả năng áp dụng và tính khả thi của mỗi nước, mỗi miền. Vì vậy chúng tôi chỉ đề cập đến các phương pháp khả thi tại nước ta.
Điều trị khô mắt giảm tiết nước
- Tránh môi trường khô hanh, gió bụi, đeo kính tạo buồng ẩm, áp dụng chế độ ăn và lối sống phù hợp… là các phương pháp không dùng thuốc góp phần điều trị khô mắt.
- Nước mắt nhân tạo thay thế: là phương pháp hay được lựa chọn đầu tiên, dễ thực hiện với đa dạng các loại nước mắt nhân tạo, bệnh nhân dễ dung nạp. Tuy nhiên vì thời gian tồn tại trên bề mặt nhãn cầu ngắn nên cần sử dụng nhiều lần trong ngày. Nhóm nước mắt nhân tạo thay thế được khuyên dùng là nhóm chủ yếu cung cấp nước, giữ nước, tăng khả năng bôi trơn, giảm ma sát như nhóm polymer, natri hyaluronate….
- Thuốc kích thích tăng tiết nước mắt: hai cơ chế làm tăng tiết nước mắt là kích thích tuyến lệ chính theo đường toàn thân và kích thích tuyến lệ phụ tại bề mặt nhãn cầu theo đường nhỏ mắt. Hiện nay hai loại thuốc kích thích tiết nước mắt tại chỗ là Diquafosol và Rebamipide đang được sử dụng rộng rãi.
- Huyết thanh tự thân và các sản phẩm từ máu.
- Lưu giữ nước mắt bằng bịt điểm lệ.
- Những trường hợp khô mắt giảm tiết nặng có tổn thương bề mặt nhãn cầu như các bệnh lý khô mắt do yếu tố miễn dịch toàn thân gồm hội chứng Sjogren nguyên phát và thứ phát, hội chứng Stevens-Johnson, Pemphigoid, hoặc tổn thương nặng thần kinh cảm giác hoặc thần kinh thực vật phó giao cảm thì ngoài các phương pháp trên cần phải điều trị tổn thương bề mặt nhãn cầu và một số bệnh lý cần phối hợp điều trị toàn thân:
- Điều trị chống viêm bề mặt nhãn cầu bằng thuốc nhỏ mắt corticosteroid, cyclosporine A…
- Điều trị viêm giác mạc sợi.
- Cân nhắc sử dụng kính tiếp xúc mềm và kính tiếp xúc cứng củng mạc.
- Điều trị các tổn thương phối hợp làm tăng ma sát lên bề mặt nhãn cầu như chùng nhão kết mạc, viêm kết giác mạc rìa trên.
- Phẫu thuật ghép màng ối, khâu cò mi khi có tổn thương biểu mô dai dẳng, loét giác mạc do khô mắt.
- Điều trị toàn thân kháng viêm và ức chế miễn dịch: cần phối hợp với các chuyên khoa miễn dịch dị ứng, khớp, da liễu…
- Điều trị khô mắt do giảm tính thấm ướt
Khô mắt giảm tính thấm ướt do giảm mucin màng (chủ yếu là MUC16) hoặc do tổn thương phức hợp vi nhung mao và glycocalyx của tế bào biểu mô giác mạc. Sử dụng diquafosol hoặc rebamipide nhỏ mắt hoặc phối hợp cả hai có tác dụng tăng tiết thành phần nhầy cho phim nước mắt. Ngoài ra có thể sử dụng vitamin A nhỏ mắt với tác dụng biệt hóa tế bào biểu mô giác mạc.
Điều trị khô mắt do tăng bốc hơi
Hai thành phần chính của phim nước mắt bị thiếu hụt gây khô mắt tăng bốc hơi là mucin hòa tan (ví dụ MUC5AC) và rối loạn lớp lipid. Các phương pháp điều trị bao gồm:
- Tránh môi trường hanh khô, gió, hạn chế tiếp xúc các thiết bị kỹ thuật số (VDT).
- Nếu có MGD: Điều trị viêm bờ mi và rối loạn chức năng tuyến Meibomius, bổ sung nước mắt nhân tạo chứa lipid
- Nếu không có MGD thì sử dụng thuốc kích thích tiết nhầy và lipid bang diquafosol hoặc rebamipid, nước mắt nhân tạo từ hyaluronic acid cũng được khuyên dùng
- Điều trị hở mi bang thuốc mỡ hoặc phẫu thuật
Điều trị khô mắt hỗn hợp
Trên thực tế, khô mắt với cơ chế và tổn thương các lớp phim nước mắt hỗn hợp là hay gặp. Vì vậy cần xác định các loại khô mắt và các cơ chế khô mắt trên một bệnh nhân cụ thể và xác định loại khô mắt chính để’ từ đó đưa ra chiến lược điều trị phù hợp trên cơ sở các phương pháp điều trị cho từng loại khô mắt.
BẢNG TÓM TẮT KHUYẾN CÁO ĐIỀU TRỊ KHÔ MẮT THEO CÁC MỨC ĐỘ
Mức độ 1
- Cải thiện môi trường sống
- Tư vấn chế độ ăn và bổ sung các thuốc chứa axit béo cần thiết
- Thay đổi các thuốc toàn thân/ tại chỗ gây khô mắt
- Bổ sung nước mắt nhân tạo, nếu có rối loạn chức năng tuyến Meibomius lưu ý bổ sung thuốc chứa lipid
- Vệ sinh mi, chườm ấm mi
Mức độ 2: khi đã thực hiện các biện pháp trên không hiệu quả
- Sử dụng nước mắt nhân tạo không có chất bảo quản
- Nếu có viêm bờ mi trước do Demodex điều trị bằng dầu tràm trà
- Các biện pháp lưu giữ nước mắt: nút điểm lệ, kính tạo buồng ẩm
- Bổ sung điều trị ban đêm (thuốc mỡ hoặc thiết bị làm ẩm)
- Điều trị rối loạn chức năng tuyến Meibomius tích cực hơn bằng các thiết bị chườm ấm (có thể dùng hệ thống xung nhiệt LipiFlow hoặc ánh sáng xung cường độ cao IPL)
- Các thuốc được sử dụng phối hợp ở cấp độ này bao gồm:
- Kháng sinh (có thể phối hợp corticosteroid) tra trực tiếp vào bờ mi trong trường hợp viêm bờ mi trước
- Corticosteroid tra mắt với thời gian ngắn
Mức độ 3: khi đã thực hiện các biện pháp ở cấp độ trên không hiệu quả
- Tra huyết thanh tự thân
- Cân nhắc sử dụng kính tiếp xúc điều trị (tốt nhất là kính củng mạc)
Mức độ 4: khi đã thực hiện theo cấp độ trên không hiệu quả
- Cân nhắc dùng corticosteroid tra mắt với thời gian dài hơn
- Cân nhắc chỉ định áp dụng một số phẫu thuật như: Phẫu thuật đóng điểm lệ vĩnh viễn, ghép màng ối điều trị, khâu cò mi, ghép tuyến nước bọt
Tài liệu tham khảo
- Stapleton F, Alves M, Bunya VY, et al. TFOS DEWS II Epidemiology Report. Ocul Surf. 2017;15(3):334-365.
- Lemp MA. Report of the National Eye Institute/Industry Workshop on Clinical Trials in Dry Eye. 1995;21:221-32.
- Lemp MA, Baudouin C, Baum J, et al. The definition and classification of dry eye disease: report of the Def-inition and Classification Subcommittee of the International Dry Eye Workshop. Ocul Surf. 2007;5(2):75 – 92.
- Craig JP, Nichols KK, Akpek EK, et al. TFOS DEWS II Definition and Classification Report. 2017;15(3):276 – 283.
- Tsubota K, Yokoi N, Shimazaki J, et al. New perspectives on dry eye definition and diagnosis: a consensus report by the Asia Dry Eye Society. Ocul Surf 2017;15(1):65-76.
- King-Smith PE, Fink BA, Hill RM, Koelling KW, Tiffany JM. The thickness af the tear film. Curr Eye Res. 2004;29:357-368.
- Willcox MDP, Argueso P, Georgiev GA, et al. TFOS DEWS II tear film report. Ocul Surf. (2017), 15(3): 366-403.
- Yokoi N. TFOD and TFOT: Expert Lecture – Paradigm Shift in the Clinical Practicefor Dry Eye. Medical Review Co., Ltd.; 2020.
- Yokoi N. Dry Eye Syndrome: Basic and Clinical Perspective. Future Medicine Ltd.;2013.
- Pflugfelder SC, Tseng S, Sanabria O, et al. Evalution of subjective assessments and objective diagnostic tests for diagnosing tear film disorders known to cause ocular irritation. 1998;17:38-56.
- Bron AJ, Benjamin L, Snibson GR. Meibomian gland disease classification and grading of lid changes. 1991;5:395-411.
- Korb DR, Blackie CA. Meibomian gland diagnostic expressibility: correlation with dry eye systoms and gland loca-tion. 2008;27:1142-1147.
- Arita R, Itoh K, Inoue K, Amano S. Noncontact infrared meibography to document age-related changes of the meibomian glands in a normal population. 2008;115(5):911-915.
- OSID Expert Working Group (2020), Assessment, Diagnosis and Management of Dry Eye Disease, Santen VisionAcademy.
- Yokoi N, Georgiev, GA. Tear-film-oriented diagnosis for dry eye. Japanese Journal of Ophthalmology. 2019;63(2):127-136.
- Yokoi N, et al. Classification of Fluorescein Breakup Patterns: A Novel Method of Differential Diagnosis for Dry Eye. American Journal of Ophthalmology. 2017;180:72-85.
- Yokoi N, Georgiev GA. Tear Film-Oriented Diagnosis and Tear Film-Oriented Therapy for Dry Eye Based on Tear Film Dynamics. Investigative Ophthalmology & Visual Science. 2018;59(14):DES13-DES22.
- Moshirfar M, Pierson K, Hanamaikai K, et al. Artificial tears potpourri: a literature review. Clin Ophthalmol. 2014;8:1419-33.
- Tong L, Petznick A, Lee S, Tan J. Choice of artificial tear formulation for patients with dry eye: where do we start ? 2012;31(Suppl 1):S32-6.
- Doughty MJ, Glavin S. Efficacy of different dry eye treatments with artificial tears or ocular lubricants: a systematic review. Ophthalmic Physiol Opt. 2009;29(6):573-83.
- Baudouin C, Labb A, Liang H, et al. Preservatives in eyedrops: the good, the bad and the ugly. Prog Retin Eye Res. 2010;29(4): 312-34.
- Lee SY, Tong L. Lipid-containing lubricants for dry eye: a systematic review. Optom Vis Sci. 2012;89(11):1654-61.
- Lopez-Garcia JS, Garcia-Lozano I, Rivas L, et al. Effects of autologous serum eye drops on conjunctival ex-pression of MUC5AC in patients with ocular surface disorders. 2016;35(3): 336-41.
- Partal A, Scott E. Low-cost protocol for the production of autologous serum eye drops by blood collection and processing centres for the treatment of ocular surface diseases. Transfus Med. 2011;21(4):271-7.
- Kojima T, Ishida R, Dogru M, et al. The effect of autologous serum eyedrops in the treatment of severe dry eye disease: a prospective randomized case-control study. Am J Ophthalmol. 2005;139(2): 242-6.
- Tong L, Beuerman R, Simonyi S, et al. Effects of punctal occlusion on clinical signs and symptoms and on tear cytokine levels in patients with dry eye. Ocul Surf. 2016;14(2):233-41.
- Chen F, Shen M, Chen W, et al. Tear meniscus volume in dry eye after punctal occlusion. Invest Ophthalmol Vis Sci. 2010;51(4): 1965-9.
- Ervin AM, Wojciechowski R, Schein O. Punctal occlusion for dry eye syndrome. Cochrane Database Syst Rev. 2o10;(9):CD006775.
- Kojima K, Yokoi N, Nakamura Y, et al. Outcome of punctal plug occlusion therapy for severe dry eye syn-drome. Nippon Ganka Gakkai Zasshi. 2002;106:360-4.
- Shen G, Qi Q, Ma X. Effect of Moisture Chamber Spectacles on Tear Functions in Dry Eye Disease. Optom Vis Sci. 2016;93(2):158-64.
- Koh S, Ikeda C, Takai Y, et al. Longterm results of treatment with diquafosol ophthalmic solution for aque-ous-deficient dry eye. Jpn J Ophthalmol. 2013;57(5):440-6.
- Shimazaki-Den S, Iseda H, Dogru M, et al. Effects of diquafosol sodium eye drops on tear film stability in short BUT type of dry eye. 2013;32(8):1120-5.
- Kinoshita S, Awamura S, Nakamichi N, Suzuki H, Oshiden K, Yokoi N, et al. A multicenter, open-label, 52-week study of 2% rebamipide (OPC-12759) ophthalmic suspension in patients with dry eye. Am J Ophthalmol. 2014;157(3):576-83.e1.
- Yang CQ, Sun W, Gu YS. A clinical study of the efficacy of topical corticosteroids on dry eye. J Zhejiang Univ Sci B. 2006;7(8):675-8.
- Utine CA, Stern M, Akpek EK. Clinical review: topical ophthalmic use of cyclosporin A. 2010;18(5): 35261.
- Perry HD, Solomon R, Donnenfeld ED, et al. Evaluation of topical cyclosporine for the treatment of dry eye disease. Arch Ophthalmol. 2008;126(8):1046-50.
- Sanz-Marco E, Udaondo P, García-Delpech S, et al. Treatment of refractory dry eye associated with graft ver-sus host disease with 0.03% tacrolimus eyedrops. J Ocul Pharmacol Th er. 2013;29(8):776-83.
- Voils SA, Evans ME, Lane MT, et al. Use of macrolides and tetracyclines for chronic inflammatory diseases. Ann Pharmacother. 2005;39(1):86-94.
- McCulleyJP, Shine WE. Changing concepts in the diagnosis and management of blepharitis. 2000;19(5):650-8.
- Geerling G, Tauber J, Baudouin C, et al. The international workshop on meibomian gland dysfunction: re-port of the subcommittee on management and treatment of meibomian gland dysfunction. Invest Ophthalmol Vis Sci. 2o11;52(4):2050-64.
- Latkany RL, Lock B, Speaker M. Nocturnal lagophthalmos: an overview and classification. Ocul Surf. 2006;4(1):44-53.
- So HM, Lee CC, Leung AK, et al. Comparing the effectiveness of polyethylene covers (Gladwrap) with lano-lin (Duratears) eye ointment to prevent corneal abrasions in critically ill patients: a randomized controlled study. Int J Nurs Stud. 2008;45(11):1565-71.
- Foulks GN, Harvey T, Raj CV. Therapeutic contact lenses: the role of high-Dk lenses. Ophthalmol Clin North Am. 2003;16(3):455- 61.
- Bavinger JC, DeLoss K, Mian SI. Scleral lens use in dry eye syndrome. Curr Opin Ophthalmol. 2015;26(4):319-24.
- Cosar CB, Cohen EJ, Rapuano CJ, et al. Tarsorrhaphy: clinical experience from a cornea practice. 2001;20(8): 787-91.
- Cheng AM, Zhao D, Chen R, et al. Accelerated Restoration of Ocular Surface Health in Dry Eye Disease by Self-Retained Cryopreserved Amniotic Membrane. Ocul Surf. 2016;14(1):56-63.
- Gregory DG. Treatment of acute Stevens- Johnson syndrome and toxic epidermal necrolysis using amniotic membrane: a review of 10 consecutive cases. 2011;118(5):908-14.
- Management and therapy of dry eye disease: report of the management and therapy subcommittee of the inter-national dry eye Workshop. Ocul Surf. 2007(5):163-78.
- Jones L, Downie LE, Korb D, et al. TFOS DEWS II Management and Therapy report. Ocul Surf 2017;15:575-628.
- Craig JP, Nelson JD, Azar DT, et al. TFOS DEWS II Report Executive Summary. Ocul Surf. 2017;15:802-12.