Bệnh thần kinh
Viêm màng não vi khuẩn theo phân tích của BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhathuocngocanh.com – Bài viết Viêm màng não vi khuẩn theo phân tích của BMJ. Để tải file PDF, mời các bạn click vào link ở đây.
Tóm tắt
◊ Viêm màng não do nhiều loại vi khuẩn khác nhau hiếm gặp nhưng nặng nề. Phế cầu, Haemophilus influenzae tuýp b (Hib) và não mô cầu là những căn nguyên gây bệnh chính ở cả người lớn và trẻ em. Chủ đề này tập vào viêm màng não do vi khuẩn mắc phải từ cộng đồng.
◊ Chủ yếu ảnh hưởng đến trẻ nhỏ tuổi hoặc người già (<5 tuổi và >60 tuổi) bởi đây là những đối tượng bị tổn thương hoặc suy giảm sức đề kháng.
◊ Chọc dò tủy sống để lấy dịch não tủy là xét nghiệm quan trọng nhất khi nghĩ tới bệnh nhân bị viêm màng não do vi khuẩn.
◊ Cần bắt đầu ngay việc sử dụng kháng sinh theo kinh nghiệm. Khi xác định được vi sinh vật gây bệnh cụ thể, thì có thể điều chỉnh biện pháp điều trị theo căn nguyên.
◊ Cần kiểm tra thính lực trước khi xuất viện hoặc trong vòng 4 tuần sau khi xuất viện ở tất cả trẻ em bị viêm màng não do vi khuẩn để phát hiện tình trạng mất thính lực sớm nhất có thể.
Định nghĩa
Viêm màng não do vi khuẩn là tình trạng viêm của màng não hiếm gặp, nhưng nguy hiểm, do nhiều loài vi khuẩn gây nên.
Phế cầu, Haemophilus influenzae tuýp b (Hib) và não mô cầu là những căn nguyên gây bệnh chính ở cả người lớn và trẻ em.
Bài viết này tập trung vào viêm màng não do vi khuẩn mắc phải ở cộng đồng; viêm màng não cũng có thể liên quan đến nhiều thủ thuật xâm lấn hoặc chấn thương sọ não, tuy nhiên xử trí viêm màng não liên quan tới chăm sóc y tế nằm ngoài nội dung của bài này.
Dịch tễ học
Theo ước tính, tỉ lệ mắc mới của viêm màng não do vi khuẩn là 2 đến 5/100.000 người ở các quốc gia phương Tây.[4] Tại Hoa Kỳ, lệ mắc mới chung của viêm màng não do vi khuẩn là 1,38 đến 2,0/100.000 dân mỗi năm.[5] Tuy nhiên, tỉ lệ mắc mới sẽ tùy theo từng độ tuổi. Tỉ lệ mắc mới trong khoảng thời gian từ năm 2006 đến 2007 cao nhất ở nhóm đối tượng trẻ sơ sinh <2 tháng tuổi (80,7/100.000), sau đó là trẻ từ 2 đến 23 tháng tuổi (6,91/100.000), giảm đi ở trẻ từ 2 đến 10 tuổi (0,56/100.000) và ở trẻ từ 11 đến 17 tuổi (0,43/100.000), nhưng lại tăng ở người lớn với tỉ lệ cao nhất ở nhóm người ngoài 65 tuổi (1,92/100.000).[5] Tỉ lệ mắc mới cũng cao ở nam giới, người da đen và những người sống trong tình trạng kinh tế xã hội thấp.[6] Ở những quốc gia kém phát triển, tỉ lệ mắc mới có thể cao hơn gấp 10 lần so với các quốc gia phương Tây.[4]
Dịch tễ học của viêm màng não do vi khuẩn đã thay đổi do các chương trình tiêm chủng với các loại vắc-xin mới được phổ biến rộng rãi. Ví dụ: tại những quốc gia phát động chương trình tiêm chủng vắc-xin phòng Haemophilus influenzae tuýp b (Hib) cho toàn dân, tỉ lệ mắc mới của viêm màng não do căn nguyên này gây ra đã giảm hơn 99%.[7] Vào năm 2000, Hoa Kỳ đã đưa ra vắc-xin bảy giá phòng phế cầu, tỉ lệ chung của viêm màng não do phế cầu cũng đã giảm đáng kể (khoảng 30%) từ 1,13/100.000 trong giai đoạn từ 1998 đến 1999, xuống còn 0,79/100.000 trong giai đoạn từ 2004 đến 2005.[8] Tỉ lệ bệnh do phế cầu giảm nhiều nhất ở nhóm bệnh nhân từ 2 tuổi trở xuống (64%) và ở những người ngoài 65 tuổi (54%). Sau khi đưa ra vắc-xin mười ba giá phòng phế cầu vào năm 2009, số ca viêm màng não do phế cầu ở những bệnh nhân từ 2 tuổi trở xuống đã giảm 38,8%. Đối với những trẻ lớn hơn, số ca viêm màng não do phế cầu vẫn không đổi.[9] Tuy nhiên, viêm màng não do phế cầu vẫn là căn bệnh gây tử vong cao, trong đó khoảng 1/12 ca bệnh ở trẻ em và 1/5 ca bệnh ở người lớn tử vong.[8]
Bệnh căn học
Tại Hoa Kỳ, trước khi vắc-xin Haemophilus influenzae tuýp b (Hib) được đưa vào tiêm chủng vào đầu những năm 1990, căn nguyên này chiếm 45% tất cả số ca viêm màng não do vi khuẩn, sau đó là phế cầu (18%) và não mô cầu (14%).[10] Chương trình tiêm vắc-xin liên hợp phòng phế cầu và vắc-xin phòng Hib theo lịch tiêm chủng tại Hoa Kỳ, Anh và nhiều quốc gia phát triển khác đã làm giảm đáng kể tổng tỉ lệ mắc mới của viêm màng não do vi khuẩn.[8] [11] [12] Tuy nhiên, bởi nguồn lực kinh tế hạn chế và điều kiện sinh hoạt kém, nhiều quốc gia đang phát triển vẫn có tỉ lệ nhiễm bệnh cao.
Trong khi tỉ lệ mắc mới chung của viêm màng não do vi khuẩn đã giảm thì phế cầu lại là nguyên nhân thường gặp nhất gây viêm màng não do vi khuẩn tại Hoa Kỳ và nhiều quốc gia trên toàn thế giới.[8] Những kiểu huyết thanh thường gặp của phế cầu gây viêm màng não do vi khuẩn là 4, 6B, 9V, 14, 19, 18C, và 23.[13] Các kiểu huyết thanh này có trong vắcxin liên hợp bảy giá phòng phế cầu.[8] Hầu như tất cả các chủng phế cầu kháng penicillin gây viêm màng não đều thuộc kiểu huyết thanh 6, 9, 14, 18, và 23.[7] Sau khi có vắc-xin bảy giá, kiểu huyết thanh 19A là kiểu huyết thanh gây bệnh quan trọng nhất. Không giống như H influenzae, vi khuẩn chủ yếu gây bệnh ở độ tuổi nhũ nhi, phế cầu (và não mô cầu) có thể gây nhiễm trùng toàn thân ở bất kỳ độ tuổi nào, ở cả trẻ em lẫn người lớn.[7]
Ở trẻ sơ sinh, Escherichia coli, Streptococcus agalactiae (liên cầu nhóm B), Listeria monocytogenes, Staphylococcus aureus, và Staphylococcus epidermidis là những vi khuẩn chính gây viêm màng não do vi khuẩn.[14]
Trực khuẩn gram âm đường ruột (ví dụ: Serratia, Acinetobacter, Klebsiella, và trực khuẩn mủ xanh) gây ra <10% số ca bệnh.
Tại Hoa Kỳ, hầu hết các ca viêm màng não do não mô cầu là do nhóm huyết thanh B, C, và Y.[15] [16] Tại Anh và Hà Lan, vắc-xin liên hợp phòng não mô cầu nhóm huyết thanh C đã được đưa vào chương trình tiêm chủng định kỳ, và đã làm giảm đáng kể bệnh do não mô cầu nhóm huyết thanh C gây ra.[17]
Sinh lý bệnh học
Vi khuẩn lan đến hệ thần kinh trung ương bằng cách lây lan qua đường máu (con đường thường gặp nhất) hoặc lan rộng trực tiếp từ vị trí tiếp giáp. Trẻ sơ sinh có thể mắc phải căn nguyên gây bệnh từ dịch âm đạo không vô khuẩn của người mẹ, qua nhau thai hoặc từ môi trường xung quanh trẻ.[7] Vi khuẩn sẽ nhân lên nhanh chóng sau khi vào được khoang dưới nhện. Các thành phần vi khuẩn trong dịch não tủy sẽ kích thích cơ thể sinh nhiều chất trung gian gây viêm, từ đó tăng cường dòng bạch cầu đi vào dịch não tủy.[18] Đợt viêm sẽ dẫn đến phù não và tăng áp lực nội sọ, góp phần gây tổn thương hệ thần kinh và thậm chí gây tử vong. [Fig-1]
Phân loại
Các dạng viêm màng não do vi khuẩn thường gặp
Viêm màng não do Hib
- Do Haemophilus influenzae tuýp b gây ra
Viêm màng não do phế cầu.
- Do phế cầu gây ra
Viêm màng não mủ do não mô cầu
- Do não mô cầu gây ra
Phòng ngừa
Ngăn ngừa sơ cấp
Ở phần lớn các quốc gia phát triển, chương trình tiêm chủng theo lịch cho trẻ em khuyến cáo tiêm vắc-xin liên hợp 13 giá (PCV13) phòng phế cầu và vắc-xin liên hợp phòng Haemophilus influenzae tuýp b (Hib).[20] Tại Anh, Ủy ban Phối hợp về Tiêm vắc-xin và Tiêm chủng khuyến cáo rằng cũng có thể sử dụng vắc-xin não mô cầu nhóm huyết thanh B, Bexsero™ (MenB-4C), như là một phần trong chương trình tiêm vắc-xin định kỳ ở trẻ em.[21]
Tại Hoa Kỳ, Ủy ban Tư vấn về Thực hành Tiêm chủng (ACIP) khuyến cáo đưa một trong hai vắc-xin tứ giá liên hợp polysaccharide phòng não mô cầu vào chương trình tiêm chủng định kỳ cho trẻ vị thành niên để phòng não mô cầu kiểu huyết thanh A, C, Y, và W-135: Menactra™ (MenACWY-D) hoặc Menveo™ (MenACWY-CRM). Tiêm chủng định kỳ tốt nhất ở độ tuổi 11 hoặc 12, và tiêm liều nhắc lại khi trẻ được 16 tuổi.[20] Đối với trẻ em từ 2 tháng đến 18 tuổi mang bệnh lý có nguy cơ cao, hoặc có tăng nguy cơ mắc bệnh (mất lách giải phẫu hoặc chức năng, nhiễm HIV, hoặc thiếu hụt thành phần bổ thể kéo dài), có thể sử dụng Menactra™ (MenACWY-D), Menveo™ (MenACWY-CRM), hay vắc-xin nhị giá phòng não mô cầu/vắc-xin liên hợp polysaccharide phòng H influenzae tuýp b, MenHibrix™ (HibMenCY-TT).[20]
ACIP khuyến cáo sử dụng hai vắc-xin phòng não mô cầu huyết thanh nhóm B cho những người trên 10 tuổi mang tình trạng có nguy cơ cao hoặc có tăng nguy cơ mắc bệnh (mất lách giải phẫu hoặc chức năng, hoặc thiếu hụt thành phần bổ thể kéo dài). Trẻ vị thành niên và thanh niên từ 16 đến 23 tuổi cũng có thể tiêm các vắc-xin phòng não mô cầu huyết thanh nhóm B để được bảo vệ trong thời gian ngắn trước hầu hết bệnh do các chủng não mô cầu huyết thanh nhóm B gây ra.[20] [22] Khuyến cáo sử dụng Menactra™ (MenACWY-D) hoặc Menveo™ (MenACWY-CRM) cho người lớn có tình trạng nguy cơ cao hoặc có bệnh lý làm tăng nguy cơ (mất lách giải phẫu hoặc mất lách chức năng, nhiễm HIV, hoặc thiếu hụt thành phần bổ thể kéo dài).[22] Chỉ định sử dụng vắc-xin polysaccharide không liên hợp, Menomune-A/C/Y/W-135 (MPSV4), ở những bệnh nhân ≥56 tuổi trước đây chưa được tiêm vắc-xin não mô cầu nhóm huyết thanh A, C, W, và Y và chỉ cần dùng một liều.[22]
ACIP cũng khuyến cáo nên tiêm phòng vắc-xin polysaccharide phòng phế cầu 23 giá (PPSV23) cho những trẻ có những tình trạng có nguy cơ cao (ví dụ: bệnh phổi hoặc tim mạn tính) sau khi tiêm vắc-xin PCV13.
Nói chung, từng địa phương lại có hướng dẫn khác nhau, và cần tham khảo những hướng dẫn này. [European Centre for Disease Prevention and Control: vaccine schedule] [Public Health England: the complete routine immunisation schedule] [Immunise Australia Program: meningococcal disease] [Canadian Immunization Guide: part 4 – active vaccines]
Ngăn ngừa thứ cấp
Thông báo khẩn cấp mọi ca bệnh nghi ngờ viêm màng não do não mô cầu hoặc Haemophilus influenzae tuýp b cho các cơ quan y tế cộng đồng.[4] [WHO: recommended standards for surveillance of selected vaccine-preventable diseases: bacterial meningitis (including Haemophilus influenzae type b (Hib), Neisseria meningitidis, and Streptococcus pneumoniae)] Khuyến cáo phòng bệnh bằng rifampicin hoặc ciprofloxacin đường uống cho tất cả những người có tiếp xúc trong gia đình hoặc tại cơ sở chăm sóc sức khỏe với những bệnh nhân nghi ngờ hoặc đã kết luận là nhiễm Hib. Cần cân nhắc dùng phenoxymethylpenicillin hoặc amoxicillin trong 7 ngày, bên cạnh việc dùng thuốc phòng bệnh, cho bất kỳ thành viên nào trong gia đình hay người tiếp xúc gần gũi với bệnh nhân nhiễm não mô cầu <15 tuổi.[70] Hóa dự phòng viêm màng não do não mô cầu hiếm khi được chỉ định cho nhân viên y tế. Có thể cân nhắc tiến hành tiêm vắc-xin phòng não mô cầu hoặc Hib để đảm bảo an toàn cho cộng đồng tại nơi bùng phát bệnh. Cần tiêm vắc-xin phòng não mô cầu và H influenzae tuýp b ngay từ đầu cho tất cả các nhóm có nguy cơ.[4]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một bé gái 1 tháng tuổi đến khám bác sĩ đa khoa vì sốt cao kéo dài suốt 24 giờ qua, ăn kém và quấy khóc. Khám thấy trẻ có rối loạn ý thức và thóp phồng.
Tiền sử ca bệnh #2
Một nam sinh 18 tuổi đi khám vì đau đầu nặng và sốt kéo dài 3 ngày. Khám thấy học sinh này bị sốt, sợ ánh sáng và cứng gáy.
Các bài trình bày khác
Những biểu hiện lâm sàng không điển hình có xu hướng xảy ra ở những bệnh nhân rất trẻ tuổi, lớn tuổi hoặc bị suy giảm miễn dịch.[1] Ở trẻ nhũ nhi, các triệu chứng thực thể và triệu chứng cơ năng có thể không đặc hiệu, có thể bao gồm sốt, hạ thân nhiệt, quấy khóc, li bì, ăn kém, co giật, ngừng thở hoặc thóp phồng.[2] [3] Ở người cao tuổi, thường dấu hiệu biểu hiện duy nhất của viêm màng não là lú lẫn hoặc thay đổi trạng thái tâm thần.
Cách tiếp cận chẩn đoán từng bước
Triệu chứng thực thể và triệu chứng cơ năng của viêm màng não do vi khuẩn sẽ tùy thuộc vào tuổi của bệnh nhân. Đôi khi không thể phân biệt được viêm màng não do vi-rút và viêm màng não do vi khuẩn trên lâm sàng. Chẩn đoán được khẳng định bằng xét nghiệm và nuôi cấy dịch não tủy thu được sau chọc dịch não tủy hoặc có thể thay thế bằng cấy máu nếu tình trạng lâm sàng không đủ an toàn để chọc dịch não tủy.
Tiền sử
Những triệu chứng kinh điển của viêm màng não ở trẻ em và người lớn bao gồm: sốt, đau đầu dữ dội, cứng gáy, sợ ánh sáng, rối loạn ý thức, nôn và co giật.[1] [7] Những trẻ bị nhiễm phế cầu và Haemophilus influenzae tuýp b (Hib) sẽ bị co giật thường xuyên hơn trẻ nhiễm não mô cầu.[1]
Những biểu hiện lâm sàng không điển hình có xu hướng xảy ra ở những bệnh nhân rất trẻ, lớn tuổi hoặc bị suy giảm miễn dịch. Ở trẻ nhũ nhi, các dấu hiệu và triệu chứng có thể không đặc hiệu, có thể bao gồm sốt, hạ thân nhiệt, quấy khóc, khóc thét, li bì, kém ăn, co giật, ngừng thở hoặc thóp phồng.[14] Thông thường, ở những ngườicao tuổi, dấu hiệu biểu hiện duy nhất của viêm màng não là lú lẫn hoặc rối loạn ý thức.[1]
Cần khai thác kỹ bệnh sử để loại trừ khả năng nhiễm vi-rút, chẳng hạn như các enterovirus (ví dụ: trong gia đình có trẻ khác hoặc thành viên khác bị ốm) hoặc nhiễm vi-rút herpes (ví dụ: loét môi hoặc tổn thương bộ phận sinh dục). Cần xác minh tiền sử tiêm phòng Hib, phế cầu và não mô cầu.
Khám
Sau khi đánh giá các dấu hiệu sinh tồn và trạng thái tinh thần, cần đánh giá các yếu tố sau:
Cứng gáy
- Biểu hiện cứng gáy và cổ không gập được cổ thụ động là dấu hiệu kinh điển của viêm màng não. Biểu hiện này xuất hiện ở 84% số người lớn, nhưng có thể chỉ biểu hiện ở 30% trẻ em.[23] [24]
Phát ban
- Phát ban dạng đốm xuất huyết hoặc ban xuất huyết thường xuất hiện ở bệnh viêm màng não do não mô cầu. Tuy nhiên, biểu hiện này cũng óc thể gặp ở viêm màng não do bất kỳ vi khuẩn nào.[1] [7] Phát ban được ghi nhận ở 80% đến 90% số bệnh nhân, thường gặp nhất là từ 4 đến 18 giờ sau khi khởi phát các triệu chứng ban đầu của bệnh. Dạng phát ban điển hình là ngoại ban chấm xuất huyết hoặc ban xuất huyết ấn kính không mất, nhưng một số ít bệnh nhân ban đầu có thể có những tổn thương dạng ban đỏ hoặc ban sần không đặc hiệu.
- Mặc dù cuối cùng sẽ chỉ có một số ít bệnh nhân bị sốt và ban xuất huyết được khẳng định là nhiễm trùng do não mô cầu, nhưng với những biểu hiện này, cần xét nghiệm ngay để loại trừ nhiễm khuẩn huyết do não mô cầu và bắt đầu sử dụng kháng sinh theo kinh nghiệm trừ khi có chẩn đoán khác phù hợp.
Phù gai thị, thóp phồng ở trẻ nhũ nhi
- Những dấu hiệu này chỉ điểm cho tăng áp lực nội sọ.
Bằng chứng của nguồn nhiễm khuẩn ban đầu.
- Bệnh nhân cũng có thể bị viêm xoang, viêm phổi, viêm xương chũm hoặc viêm tai giữa.
Liệt dây thần kinh sọ (III, IV, VII)
- Các bất thường trong chuyển động của mắt gợi ý liệt dây thần kinh sọ và liệt dây thần kinh sọ có thể liên quan tới tăng áp lực nội sọ.
Dấu hiệu Kernig và Brudzinski
- Các dấu hiệu này dương tính chỉ điểm cho viêm màng não thường là ở trẻ lớn và người lớn, nhưng cũng có thể có tới 50% bệnh nhân người lớn không có các dấu hiệu này.[1]
- Dấu hiệu Kernig: để bệnh nhân nằm ngửa, gập đùi thành một góc vuông 90°, bệnh nhân đau khi duỗi thẳng hoặc kéo căng chân.
- Dấu hiệu Brudzinski: gập cổ bệnh nhân sẽ khiến đầu gối và hông cũng gập không tự chủ, hoặc khi người khác gập một bên chân của bệnh nhân, bên chân kia cũng gập theo.
Các thăm dò
Chọc dò dịch não tủy và phân tích dịch não tủy
- Chọc dò tủy sống để lấy dịch não tủy là thăm dò quan trọng nhất khi nghi ngờ viêm màng não do vi khuẩn. Trong viêm màng não do vi khuẩn, áp lực dịch não tủy thường tăng (>40 cm H2O).[23] Số lượng bạch cầu trong dịch não tủy tăng cao (thường là >1×10^9/L [>1000 tế bào/microlit]), trong đó trên 90% là bạch cầu đa nhân. Nồng độ glucose trong dịch não tủy giảm so với nồng độ trong huyết thanh, và nồng độ protein tăng cao. Ở những bệnh nhân chưa điều trị, nhuộm Gram và nuôi cấy vi khuẩn dịch não tủy thường cho kết quả dương tính đối với vi khuẩn gây bệnh. Nuôi cấy vi khuẩn từ dịch não tủy cho kết quả dương tính ở 80% số ca bệnh chưa điều trị.[23] Tuy nhiên, khả năng chẩn đoán lại thấp hơn nhiều ở những bệnh nhân dùng thuốc kháng sinh trước khi lấy bệnh phẩm nuôi cấy. Ví dụ: Nuôi cấy dịch não tủy được báo cáo dương tính ở 20% đến 90% số ca bệnh nghi ngờ nhiễm não mô cầu trên lâm sàng. [VIDEO: Diagnostic lumbar puncture in adults: animated demonstration ] [Fig-2]
- Những bệnh nhân phải trì hoãn chọc dò dịch não tủy hoặc tình trạng lâm sàng không an toàn để chọc dò dịch não tủy, nên lấy máu để nuôi cấy. Và kết quả vẫn có thể bị ảnh hưởng bởi việc sử dụng kháng sinh trước đó. Ví dụ: Nuôi cấy máu được báo cáo dương tính chỉ ở 40% đến 70% số ca bệnh nghi ngờ nhiễm não mô cầu trên lâm sàng.
- Có thể phát hiện kháng nguyên polysaccharide nhóm huyết thanh A, B, C, Y, và W-135 bằng ngưng kết latex ở 40% đên 95% bệnh nhân viêm màng não do não mô cầu.[31] Kháng nguyên có thể tồn tại trong CSF trong vài ngày, khiến cho xét nghiệm này có ích trong những bệnh nhân được điều trị với thuốc kháng sinh trước khi lấy mẫu xét nghiệm chẩn đoán và cho chẩn đoán giả định nhanh viêm màng não do não mô cầu. Serogroup B N meningitidis và serotype K1 Escherichia coli polysaccharides phản ứng chéo, do đó cần diễn giải kết quả xét nghiệm cẩn trọng ở trẻ sơ sinh. Không khuyến nghị làm xét nghiệm phát hiện kháng nguyên trong chất dịch cơ thể hơn là trong CSF, bao gồm huyết thanh hoặc nước tiểu vì độ nhạy cảm và độ đặc hiệu kém.
- Cần cân nhắc tiến hành chụp CT sọ trước khi chọc dò dịch não tủy nếu bệnh nhân có biểu hiện thần kinh khu trú, co giật mới khởi phát, phù gai thị, ý thức bất thường hoặc suy giảm miễn dịch để loại trừ khả năng áp-xe não hoặc phù não lan tỏa.[31]
Xét nghiệm máu
- Cấy máu: thực hiện khi không thể chọc dò dịch não tủy.
- CRP huyết thanh: có xu hướng tăng cao ở những bệnh nhân bị viêm màng não do vi khuẩn. Ở những bệnh nhân có kết quả nhuộm Gram dịch não tủy âm tính, và cần chẩn đoán phân biệt viêm màng não do vi-rút và viêm màng não do vi khuẩn, thì CRP huyết thanh ở mức bình thường có thể loại trừ khả năng viêm màng não do vi khuẩn với mức độ chắc chắn khoảng 99%.[32] [33]
- Procalcitonin huyết thanh: xét nghiệm có độ nhạy 99% và độ đặc hiệu 83% khi dùng để phân biệt giữa viêm màng não do vi khuẩn và vi-rút.[34] Nồng độ procalcitonin huyết thanh bình thườngcó thể loại trừ khả năng viêm màng não do vi khuẩn.
Chẩn đoán hình ảnh
- Cần cân nhắc tiến hành chụp CT sọ trước khi chọc dò dịch não tủy nếu bệnh nhân có biểu hiện thần kinh khu trú, co giật mới khởi phát, phù gai thị, ý thức bất thường hoặc suy giảm miễn dịch để loại trừ khả năng áp-xe não hoặc phù não lan tỏa.[31]
- Có thể chụp MRI sọ não để xác định các tình trạng tiềm ẩn và biến chứng liên quan đến viêm màng não. Nhồi máu não, phù não và não úng thuỷ là những phát hiện thường gặp, đặc biệt là trong viêm màng não do phế cầu.[35] Nên chụp MRI sọ não khi có dấu hiệu thần kinh khu trú.
PCR
Mặc dù không được phổ biến rộng rãi, nhưng kỹ thuật PCR khuếch đại ADN vi khuẩn từ máu và dịch não tủy có độ nhạy cảm và độ đặc hiệu cao hơn các kỹ thuật vi sinh truyền thống. Phương pháp này hữu ích trong phân biệt viêm màng não do vi khuẩn với viêm màng não do vi-rút. Phương pháp này có khả năng trở thành xét nghiệm xác định mới trong chẩn đoán. Phương pháp này cũng có thể hữu ích trong chẩn đoán viêm màng não do vi khuẩn ở những bệnh nhân đã được điều trị kháng sinh trước đó. [36] [VIDEO: Venepuncture and phlebotomy animated demonstration ] [VIDEO: Diagnostic lumbar puncture in adults: animated demonstration ]
Các yếu tố nguy cơ
Mạnh
≤5 tuổi
- Trẻ em càng nhỏ tuổi và người già là những đối tượng thường bị ảnh hưởng nhất, do sức đề kháng suy giảm hoặc suy yếu. Trẻ nhũ nhi và trẻ sơ sinh là những đối tượng đặc biệt nhạy cảm với bệnh.[1]
≥60 tuổi
- Trẻ em càng nhỏ tuổi và người già là những đối tượng thường bị ảnh hưởng nhất, do sức đề kháng bị tổn thương hoặc suy yếu.[1]
Nam giới
- Tỉ lệ mắc mới cao ở nam giới.[6]
Tình trạng kinh tế xã hội thấp
- Yếu tố nguy cơ quan trọng.[6]
Đông đúc
- Đây là môi trường lý tưởng cho vi khuẩn lây lan. Theo báo cáo, đã có nhiều đợt bùng phát xảy ra tại ký túc xá thuộc các trường đại học và trại huấn luyện tân binh Hoa Kỳ.[1]
Phơi nhiễm với mầm bệnh
- Nguy cơ mắc phải viêm màng não do vi khuẩn tăng lên sau khi phơi nhiễm với người bị nhiễm trùng sống cùng trong nhà hoặc tiếp xúc gần gũi với bệnh nhân bị viêm màng não.[1]
Trẻ nhũ nhi chưa được tiêm chủng
- Nguy cơ cao bị viêm màng não do Haemophilus influenzae tuýp b, phế cầu hoặc não mô cầu.[7]
Sự ức chế miễn dịch
Tình trạng suy giảm miễn dịch bẩm sinh, chẳng hạn như thiếu hụt bổ thể, thiếu gammaglobulin huyết kết nhiễm sắc thể X, thiếu hụt phân lớp IgG hoặc thiếu hụt kinase 4 liên kết thụ thể interleukin 1, có liên quan đến biến cố viêm màng não do vi khuẩn.[19] Nhiễm HIV cũng dễ dẫn đến viêm màng não do vi khuẩn, đặc biệt do phế cầu.
Suy giảm chức năng lá lách
- Tăng nguy cơ chung nhiễm vi khuẩn có vỏ, đặc biệt là viêm màng não do Haemophilus influenza, Streptococcus pneumoniae, và não mô cầu.[19]
Các dị tật giải phẫu sọ
- Các dị tật giải phẫu sọ bẩm sinh hoặc mắc phải có thể làm tăng nguy cơ mắc bệnh.[1]
Cấy ghép ốc tai
- Những người được cấy ghép ốc tai có nguy cơ viêm màng não do vi khuẩn cao hơn quần thể chung.[1]
Bệnh hồng cầu hình liềm
- Những người có bệnh lý nền, ví dụ bệnh hồng cầu hình liềm, có nguy cơ cao nhiễm các vi khuẩn có vỏ, đặc biệt là phế cầu khuẩn và Haemophilus influenzae.[1]
Yếu
Nhiễm trùng kế cận
- Các nhiễm trùng như viêm xoang, viêm phổi, viêm xương chũm và viêm tai giữa làm tăng nguy cơ mắc bệnh.[1]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Những yếu tố nguy cơ chính của viêm màng não do vi khuẩn bao gồm tuổi ≤5 hoặc ≥60, nam giới, tình trạng kinh tế xã hội kém, đông đúc, phơi nhiễm với các mầm bệnh, trẻ nhũ không được tiêm phòng, ức chế miễn dịch, cắt lách, các dị tật giải phẫu sọ, dẫn lưu não thất-ổ bụng, cấy ghép ốc tai và bệnh hồng cầu hình liềm.
Đau đầu (thường gặp)
- Gặp ở 87% người lớn mắc viêm màng não do vi khuẩn.[23]
Cứng gáy (thường gặp)
- Cứng gáy và không gập cổ thụ động được (cứng gáy) là dấu hiệu kinh điển của viêm màng não.
- Gặp ở 30% trẻ em và 83% người lớn mắc viêm màng não do vi khuẩn.[23] [24]
Sốt (thường gặp)
- Gặp ở 77% người lớn mắc viêm màng não do vi khuẩn.[23]
Trạng thái tâm thần thay đổi (thường gặp)
- Gặp ở 69% người lớn mắc viêm màng não do vi khuẩn.[23]
- Ở những bệnh nhân lớn tuổi, đây có thể là dấu hiệu biểu hiện duy nhất của viêm màng não.[1]
Lú lẫn (thường gặp)
- Gặp người lớn mắc viêm màng não do vi khuẩn.[23]
- Ở những bệnh nhân lớn tuổi, đây có thể là dấu hiệu biểu hiện duy nhất của viêm màng não.[1]
Chứng sợ ánh sáng (thường gặp)
- Triệu chứng được ghi nhận nhiều trong viêm màng não do vi khuẩn.
Nôn (thường gặp)
- Triệu chứng được ghi nhận nhiều trong viêm màng não do vi khuẩn.
Co giật (thường gặp)
- Có thể xảy ra ở trẻ em và người lớn.
- Những trẻ bị nhiễm phế cầu và Haemophilus influenzae tuýp b sẽ bị co giật thường xuyên hơn trẻ mắc bệnh do não mô cầu.[1]
Hạ thân nhiệt (trẻ nhũ nhi) (thường gặp)
- Ở trẻ nhũ nhi, các dấu hiệu và triệu chứng có thể không đặc hiệu và có thể bao gồm triệu chứng này.[1]
Quấy khóc (trẻ nhũ nhi) (thường gặp)
- Ở trẻ nhũ nhi, các dấu hiệu và triệu chứng có thể không đặc hiệu và có thể bao gồm triệu chứng này.[1]
Li bì (trẻ nhũ nhi) (thường gặp)
- Ở trẻ nhũ nhi, các dấu hiệu và triệu chứng có thể không đặc hiệu và có thể bao gồm triệu chứng này.[1]
Kém ăn (trẻ nhũ nhi) (thường gặp)
- Ở trẻ nhũ nhi, các dấu hiệu và triệu chứng có thể không đặc hiệu và có thể bao gồm triệu chứng này.[1]
Ngừng thở (trẻ nhũ nhi) (thường gặp)
- Ở trẻ nhũ nhi, các dấu hiệu và triệu chứng có thể không đặc hiệu và có thể bao gồm triệu chứng này.[1]
Tổn thương thần kinh cục bộ (không thường gặp)
- Có thể bao gồm: đồng tử giãn không phản ứng, chuyển động bất thường của mắt, thị trường bất thường, liệt liếc ngang, cánh tay hoặc chân buông thõng.
- Gợi ý tăng áp lực nội sọ.
Chuyển động bất thường của mắt (không thường gặp)
- Gợi ý liệt dây thần kinh sọ não (III, IV, VII) và tăng áp lực nội sọ.
Thóp phồng ở trẻ nhũ nhi (không thường gặp)
- Chỉ điểm của tăng áp lực nội sọ.
Các yếu tố chẩn đoán khác
Khóc thét (trẻ nhũ nhi) (thường gặp)
- Ở trẻ nhũ nhi, các dấu hiệu và triệu chứng có thể không đặc hiệu và có thể bao gồm triệu chứng này.[1]
Phát ban (không thường gặp)
- Phát ban dạng đốm xuất huyết hoặc ban xuất huyết thường xuất hiện trong viêm màng não do não mô cầu. Tuy nhiên, cũng có thể biểu hiện trong bất kỳ loại viêm màng não do vi khuẩn nào.[1] [7]
Phù gai thị (không thường gặp)
- Chỉ điểm của tăng áp lực nội sọ.
- Khám thị trường có thể phát hiện thấy điểm mù tăng lên.
Dấu hiệu Kernig (không thường gặp)
- Thường thấy ở những trẻ lớn và người lớn hơn, nhưng có thể không xuất hiện ở 50% bệnh nhân người lớn.[1]
- Bệnh nhân nằm ngửa, gập đùi thành một góc vuông 90°, bệnh nhân đau khi duỗi thẳng hoặc kéo căng chân.
- Độ nhạy 5%, độ đặc hiệu 95%.[37]
Dấu hiệu Brudzinski (không thường gặp)
- Gập cổ sẽ khiến đầu gối và hông cũng gập không tự chủ.
- Dấu hiệu khác đó là nếu gập thụ động một bên chân của bệnh nhân, bên chân kia cũng sẽ gập theo.
- Độ nhạy 5%, độ đặc hiệu 95%.[37]
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
Đếm tế bào CSF và phân biệt
[VIDEO: Diagnostic lumbar puncture in adults: animated demonstration ] |
Tăng bạch cầu đa nhân trung tính |
Protein CSF
|
Tăng |
Glucose CSF
|
Thấp |
Nhuộm gram dịch não tuỷ
|
Dương tính |
Nuôi cấy dịch não tủy
|
Dương tính |
Phát hiện kháng nguyên trong CSF
|
Kháng nguyên vỏ polysaccharide của Neisseria meningitidis |
Cấy máu
|
Dương tính |
CT đầu
|
Áp lực nội sọ bình thường hoặc tăng cao hoặc tổn thương nội sọ nếu có các nguyên nhân gây bệnh khác. |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
MRI đầu
|
Kết quả bình thường hoặc phát hiện tổn thương nội sọ nếu có các nguyên nhân gây bệnh khác |
Các xét nghiệm giai đoạn đầu
| Xét nghiệm | Kết quả |
CRP
|
Cao |
Procalcitonin huyết thanh
|
Bình thường hoặc tăng cao |
PCR
|
Có thể dương tính |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Viêm não |
|
|
| Viêm màng não do vi-rút |
|
|
| Viêm màng não do thuốc gây ra |
|
|
| Viêm màng não do lao |
|
|
| Viêm màng não do nấm |
|
|
Các tiêu chí chẩn đoán
Bệnh do não mô cầu: định nghĩa ca bệnh năm 2015[38]
Ca bệnh được xác nhận
- Phân lập não mô cầu từ vị trí vô khuẩn trên cơ thể (máu, dịch não tủy, khớp, dịch màng phổi hoặc màng ngoài tim) hoặc từ mẫu cạo tổn thương dạng ban xuất huyết trên da.
Ca bệnh nghi ngờ cao
Có một trong các kết quả sau:
- Xét nghiệm khuếch đại ADN dương tính đối với N meningitidis thực hiện trên chất dịch cơ thể bình thường vô trùng
- Phát hiện kháng nguyên não mô cầu trong dịch não tủy
- Nhuộm hóa mô miễn dịch dương tính đối với kháng nguyên N meningitidis trên mô cố định formalin.
Ca bệnh nghi ngờ
- Những người phát ban xuất huyết tối cấp, không phân lập được não mô cầu từ cấy máu hoặc song cầu khuẩn gram âm, mặc dù chưa xác định rõ, nhưng quan sát thấy trên mẫu nhuộm dịch vô khuẩn.
Điều trị
Cách tiếp cận điều trị từng bước
Viêm màng não do vi khuẩn có thể gây tử vong trong vòng vài giờ. Cần nhanh chóng cho những bệnh nhân nghi ngờ bị viêm màng não do vi khuẩn cấp tính nhập viện và tiến hành đánh giá trên lâm sàng xem có thể tiến hành chọc dò tủy sống một cách an toàn hay không. Cần cho bệnh nhân dùng kháng sinh kịp thời. Nếu trì hoãn chọc dò dịch não tủy do cần phải chụp CT, thì cần cho bệnh nhân dùng ngay thuốc kháng sinh trước khi chụp và sau khi lấy mẫu máu để nuôi cấy. Khi xác định được vi khuẩn đặc hiệu và biết được kháng sinh đồ, thì có thể điều chỉnh điều trị theo đó.
Dưới đây là những khuyến cáo dành cho viêm màng não mắc phải từ cộng đồng. Khuyến cáo xử trí cho viêm màng não liên quan đến chăm sóc y tế không nằm trong phạm vi bài viết này, và các hướng dẫn được trình bày ở nơi khác.[39] Bệnh não do não mô cầu sẽ được trình bày chi tiết trong một bài viết riêng.
Điều trị hỗ trợ
Mục tiêu chính của liệu pháp hỗ trợ là khôi phục và duy trì chức năng hô hấp, chức năng của tim và chức năng thần kinh bình thường. Nhiễm trùng do não mô cầu có thể tiến triển nhanh, và có thể tiếp tục diễn tiến xấu trên lâm sàng dù đã bắt đầu sử dụng kháng sinh kịp thời.
Đánh giá ban đầu cần tuân theo các nguyên tắc hỗ trợ sống nâng cao ở trẻ em và người lớn, bằng cách đánh giá đường thở, tình trạng hô hấp, và tuần hoàn của bệnh nhân, đồng thời thiết lập các đường truyền tĩnh mạch lòng mạch lớn, an toàn để truyền dịch.[40] [41] [42]
Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy cho những bệnh nhân sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, thay đổi ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não có vai trò quan trọng trong xử trí bệnh nhân viêm màng não do vi khuẩn.[7] Cần dùng vận mạch cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu mà không đáp ứng tức thời với bồi phụ dịch. Nếu bệnh nhân bị giảm thể tích hoặc bị sốc (tình trạng giảm lưu lượng oxy ở tạng đích do mất cân bằng giữa cung-cầu oxy tại mô, dẫn đến tình trạng nợ oxy), phải tiến hành truyền dịch thêm đường tĩnh mạch. Một tổng quan hệ thống nhận thấy hiện chưa có đủ bằng chứng hướng dẫn lâm sàng về việc có nên duy trì hay dùng phác đồ hạn chế truyền dịch.[43] Tuy nhiên, cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS.
[VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]Nghi ngờ viêm màng não do vi khuẩn
Kháng sinh phổ rộng đường tĩnh mạch nên được sử dụng cho tới khi xác định được vi khuẩn và độ nhạy cảm của vi khuẩn với kháng sinh.[4] [7] [31] Lựa chọn kháng sinh theo kinh nghiệm tùy thuộc vào tuổi của bệnh nhân và những tình trạng dễ gây viêm màng não ở bệnh nhân.[31] Phác đồ được chọn phải đủ rộng để bao phủ các căn nguyên có khả năng gây bệnh trong nhóm tuổi bị ảnh hưởng. Đối với điều trị ban đầu, cần giả định rằng vi khuẩn có thể kháng thuốc kháng vi sinh vật.[31] Phần lớn các phác đồ điều trị theo kinh nghiệm thường bao gồm cephalosporin thế hệ thứ ba hoặc thứ tư kết hợp với vancomycin. Bổ sung thêm ampicillin trong những trường hợp nghi ngờ căn nguyên Listeria monocytogenes (ví dụ: người cao tuổi, người bị suy giảm miễn dịch và trẻ sơ sinh).[1]
Dưới đây là chiến lược điều trị được đề xuất căn cứ trên độ tuổi và tình trạng cụ thể gây ra bệnh.[4] [31]
- ≤1 tuổi có sức đề kháng bình thường: cefotaxime hoặc ceftriaxone KẾT HỢP ampicillin
- >1 tháng tuổi và <50 tuổi có sức đề kháng bình thường: cefotaxime hoặc ceftriaxone KẾT HỢP vancomycin
- ≥50 tuổi hoặc suy giảm miễn dịch: ampicillin KẾT HỢP cefotaxime hoặc ceftriaxone KẾT HỢP vancomycin.
Nếu không thể dùng cephalosporin (ví dụ do bị dị ứng), thì có thể thay bằng một loại thuốc kháng sinh khác, bao gồm thuốc thuộc nhóm carbapenem (ví dụ: meropenem) hoặc chloramphenicol.[1] Đối với trẻ sơ sinh, có thể dùng aminoglycoside (ví dụ: gentamicin). Trimethoprim/sulfamethoxazole là thuốc thay thế cho ampicillin (ngoại trừ trẻ sơ sinh).
Dexamethasone dùng trước liều kháng sinh đầu tiên và tiếp tục trong 4 ngày đã cho thấy cải thiện kết cục.[47] [48] [49] Corticosteroid có liên quan đến giảm tỉ lệ tử vong không có ý nghĩa thống kê, và giảm tỉ lệ mất thính lực nặng, mất thính lực ở bất kỳ mức độ nào và giảm di chứng thần kinh.[49]
Các phân tích dưới nhóm đối với các loại vi khuẩn gây bệnh thấy rằng corticosteroid làm giảm tỉ lệ tử vong của viêm màng não do phế cầu, chứ không làm giảm tỉ lệ tử vong của viêm màng não do Hib hoặc não mô cầu. Corticosteroids giúp làm giảm tình trạng mất thính lực nặng ở trẻ em bị viêm màng não do Hib nhưng không có tác dụng với viêm màng não do vi khuẩn khác ở trẻ em.[49]
Thông thường, khuyến nghị sử dụng dexamethasone bổ trợ ở tất cả người lớn và trẻ em trước đây khỏe mạnh và không bị ức chế miễn dịch.[4] Không nên sử dụng ở những bệnh nhân bị suy giảm miễn dịch đã dùng thuốc kháng sinh hoặc những bệnh nhân <1 tháng tuổi.[42]
Viêm màng não do vi khuẩn đã được khẳng định
Sau khi chẩn đoán đã được khẳng định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh liệu pháp kháng vi sinh vật của bệnh nhân theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó.[7] [31] Thời gian điều trị kháng sinh thường tùy thuộc vào đáp ứng lâm sàng và thời gian dịch não tủy nuôi cấy vẫn còn dương tính kể từ khi bắt đầu điều trị. Cần tiếp tục liệu pháp hỗ trợ, chẳng hạn như bồi phụ dịch. Cần tiếp tục dùng dexamethasone trong điều trị viêm màng não do phế cầu, Haemophilus influenzae và não mô cầu.
Phế cầu khuẩn (thời gian điều trị 10-14 ngày)
- Nhạy cảm với penicillin (nồng độ ức chế tối thiểu [MIC] <0,1 microgram/mL): ampicillin hoặc benzylpenicillin
- Trung gian với penicillin (MIC = 0,1-1,0 microgram/mL): cefotaxime hoặc ceftriaxone
- Kháng penicillin (MIC ≥2,0 microgram/mL) hoặc kháng cephalosporin (MIC ≥1,0 microgram/mL): vancomycin VÀ cefotaxime hoặc ceftriaxone.
H influenzae (thời gian điều trị 10-14 ngày)
- Không sinh beta-lactamase: ampicillin
- Sinh beta-lactamase: cefotaxime hoặc ceftriaxone.
Streptococcus agalactiae (liên cầu nhóm B) (thời gian điều trị 14-21 ngày)
- Gentamicin VÀ ampicillin hoặc benzylpenicillin.
Escherichia coli hoặc Enterobacteriaceae gram âm khác (thời gian điều trị 21-28 ngày)
- Gentamicin VÀ cefotaxime hoặc ceftriaxone.
Listeria monocytogenes (thời gian điều trị 21-28 ngày)
- Gentamicin VÀ ampicillin hoặc benzylpenicillin.
Tụ cầu vàng (thời gian điều trị tùy thuộc vào đáp ứng của vi khuẩn trong dịch não tủy và bệnh lý nền của bệnh nhân)
- Nhạy cảm với methicillin: nafcillin hoặc oxacillin
- Kháng methicillin: vancomycin.
Staphylococcus epidermidis (thời gian điều trị tùy thuộc vào đáp ứng của vi khuẩn trong dịch não tủy và bệnh lý nền của bệnh nhân)
- Vancomycin.
Trực khuẩn mủ xanh (thời gian điều trị 21 ngày)
- Ceftazidime và gentamicin.
Enterococcus (thời gian điều trị 21 ngày)
- Ampicillin và gentamicin.
Acinetobacter (thời gian điều trị 21 ngày)
- Gentamicin và meropenem.
Não mô cầu (thời gian điều trị 5-7 ngày)
- Nhạy cảm với penicillin (MIC <0,1 microgram/mL): ampicillin hoặc benzylpenicillin
- Trung gian với penicillin (MIC = 0,1-1,0 microgram/mL): cefotaxime hoặc ceftriaxone.
Nếu không thể dùng cephalosporin (ví dụ do bị dị ứng), thì có thể thay bằng một loại thuốc kháng sinh khác, bao gồm thuốc thuộc nhóm carbapenem (ví dụ: meropenem) hoặc chloramphenicol.[1] Đối với trẻ sơ sinh, có thể dùng aminoglycoside (ví dụ: gentamicin). Trimethoprim/sulfamethoxazole là thuốc thay thế cho ampicillin (ngoại trừ trẻ sơ sinh).
[VIDEO: Central venous catheter insertion animated demonstration ] [VIDEO: Peripheral venous cannulation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ] [VIDEO: Tracheal intubation animated demonstration ]Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Bắt đầu | ( Tóm tắt ) | |
| Miễn dịch bình thường | ||
| ≤1 tháng tuổi | 1 | Điều trị kháng sinh theo kinh nghiệm |
| thêm | Điều trị hỗ trợ | |
| >1 tháng và <50 tuổi | 1 | Điều trị kháng sinh theo kinh nghiệm |
| thêm | Điều trị hỗ trợ | |
| bổ sung | Dexamethasone | |
| ≥50 tuổi | 1 | Điều trị kháng sinh theo kinh nghiệm |
| thêm | Điều trị hỗ trợ | |
| bổ sung | Dexamethasone | |
| Suy giảm miễn dịch | ||
| 1 | Điều trị kháng sinh theo kinh nghiệm | |
| thêm | Điều trị hỗ trợ | |
| Cấp tính | ( Tóm tắt ) | |
| Nhiễm trùng đã xác định: phế cầu khuẩn | ||
| Nhạy cảm với penicillin | 1 | Điều trị kháng sinh theo đích |
| thêm | Điều trị hỗ trợ | |
| bổ sung | Dexamethasone | |
| Nhạy cảm trung gian với penicillin | 1 | Điều trị kháng sinh theo đích |
| thêm | Điều trị hỗ trợ | |
| bổ sung | Dexamethasone | |
| Kháng penicillin | 1 | Điều trị kháng sinh theo đích |
| thêm | Điều trị hỗ trợ | |
| bổ sung | Dexamethasone | |
| Nhiễm trùng đã xác định: Haemophilus influenzae | ||
| Không sinh beta-lactamase | 1 | Điều trị kháng sinh theo đích |
| thêm | Điều trị hỗ trợ | |
| bổ sung | Dexamethasone | |
| Sinh beta-lactamase | 1 | Điều trị kháng sinh theo đích |
| thêm | Điều trị hỗ trợ | |
| bổ sung | Dexamethasone | |
| Nhiễm trùng đã xác định: Streptococcus agalactiae (liên cầu nhóm B) | ||
| 1 | Điều trị kháng sinh theo đích | |
| thêm | Điều trị hỗ trợ | |
| Nhiễm trùng đã xác định: Escherichia coli và Enterobacteriaceae gram âm khác | ||
| 1 | Điều trị kháng sinh theo đích | |
| thêm | Điều trị hỗ trợ | |
| Nhiễm trùng đã xác định: Listeria monocytogenes | ||
| 1 | Điều trị kháng sinh theo đích | |
| thêm | Điều trị hỗ trợ | |
| Nhiễm trùng đã xác định: tụ cầu vàng | ||
| Nhạy cảm với methicillin | 1 | Điều trị kháng sinh theo đích |
| thêm | Điều trị hỗ trợ | |
| Kháng methicillin | 1 | Điều trị kháng sinh theo đích |
| thêm | Điều trị hỗ trợ | |
| Nhiễm trùng đã xác định: Staphylococcus epidermidis | ||
| 1 | Điều trị kháng sinh theo đích | |
| thêm | Điều trị hỗ trợ | |
| Nhiễm trùng đã xác định: trực khuẩn mủ xanh | ||
| 1 | Điều trị kháng sinh theo đích | |
| thêm | Điều trị hỗ trợ | |
| Nhiễm trùng đã xác định: loài Enterococcus | ||
| 1 | Điều trị kháng sinh theo đích | |
| thêm | Điều trị hỗ trợ | |
| Nhiễm trùng đã xác định: loài Acinetobacter | ||
| 1 | Điều trị kháng sinh theo đích | |
| thêm | Điều trị hỗ trợ | |
| Nhiễm trùng đã xác định: não mô cầu | ||
| Nhạy cảm với penicillin | 1 | Điều trị kháng sinh theo đích |
| thêm | Điều trị hỗ trợ | |
| bổ sung | Dexamethasone | |
| Nhạy cảm trung gian với penicillin | 1 | Điều trị kháng sinh theo đích |
| thêm | Điều trị hỗ trợ | |
| bổ sung | Dexamethasone | |
Các lựa chọn điều trị
| Bắt đầu | ||
| Miễn dịch bình thường | ||
| 1 | Điều trị kháng sinh theo kinh nghiệm
Các lựa chọn sơ cấp » ampicillin: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng -và- » cefotaxime: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » ampicillin: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng -và- » gentamicin: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Kháng sinh phổ rộng đường tĩnh mạch nên được sử dụng cho tới khi xác định được căn nguyên và độ nhạy cảm kháng sinh của vi sinh vật.[4] [7] [31] » Lựa chọn kháng sinh theo kinh nghiệm tùy thuộc vào tuổi của bệnh nhân và những tình trạng bệnh lý dễ gây viêm màng não ở bệnh nhân.[31] » Phác đồ được chọn phải đủ rộng để bao phủ các căn nguyên có khả năng gây bệnh trong nhóm tuổi bị ảnh hưởng. » Đối với điều trị ban đầu, cần giả định rằng vi khuẩn có khả năng kháng thuốc kháng sinh.[31] » Nếu không thể dùng cephalosporin (ví dụ do bị dị ứng), thì kháng sinh thay thế dành cho trẻ sơ sinh là thuốc thuộc nhóm aminoglycoside (ví dụ: gentamicin). » Sau khi chẩn đoán đã được xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh liệu pháp kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó.[7] [31] |
|
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. » Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| >1 tháng và <50 tuổi | 1 | Điều trị kháng sinh theo kinh nghiệm
Các lựa chọn sơ cấp » vancomycin: trẻ em: 60 mg/kg/ngày, truyền tĩnh mạch chia liều 6 tiếng một lần; người lớn: 500-750 mg truyền tĩnh mạch 6 tiếng một lần –VÀ– » ceftriaxone: trẻ em: 100 mg/kg/ngày tiêm tĩnh mạch và chia liều mỗi 12-24 giờ; người lớn: 2 g tiêm tĩnh mạch mỗi 12 giờ -hoặc- » cefotaxime: trẻ em: 200 mg/kg/ngày, đường tĩnh mạch chia liều 6 tiếng một lần; người lớn: 2 g, đường tĩnh mạch 4 tiếng một lần Các lựa chọn thứ cấp » vancomycin: trẻ em: 60 mg/kg/ngày, truyền tĩnh mạch chia liều 6 tiếng một lần; người lớn: 500-750 mg truyền tĩnh mạch 6 tiếng một lần –VÀ– » meropenem: trẻ em: 120 mg/kg/ngày, đường tĩnh mạch chia liều 8 tiếng một lần; người lớn: 1-2 g đường tĩnh mạch 8 tiếng một lần -hoặc- » chloramphenicol: trẻ em và người lớn: 50-100 mg/kg/ngày tiêm tĩnh mạch, chia liều mỗi 6 giờ, tối đa 4000 mg/ngày » Kháng sinh phổ rộng đường tĩnh mạch nên được sử dụng cho tới khi xác định được căn nguyên và độ nhạy cảm kháng sinh của vi sinh vật.[4] [7] [31] » Phác đồ được chọn phải đủ rộng để bao phủ các căn nguyên có khả năng gây bệnh trong nhóm tuổi bị ảnh hưởng. » Đối với điều trị ban đầu, cần giả định rằng vi khuẩn có khả năng kháng thuốc kháng sinh.[31] » Nếu không thể dùng cephalosporin (ví dụ do bị dị ứng), thì có thể thay bằng một loại thuốc kháng sinh khác, bao gồm thuốc thuộc nhóm carbapenem (ví dụ: meropenem) hoặc chloramphenicol. » Sau khi chẩn đoán đã được xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh liệu pháp kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó.[7] [31] |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ] » Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| bổ sung | Dexamethasone
Các lựa chọn sơ cấp » Dexamethasone: trẻ em >1 tháng tuổi: 0,6 mg/kg/ ngày, đường tĩnh mạch chia liều 6 tiếng một lần; người lớn: 10 mg đường tĩnh mạch 6 tiếng một lần » Dexamethasone dùng trước liều kháng sinh đầu tiên và tiếp tục trong 4 ngày đã cho thấy cải thiện kết cục và tỉ lệ tử vong chung do viêm màng não do vi khuẩn mắc phải từ cộng đồng. Corticosteroid đã làm giảm đáng kể tỉ lệ mất thính lực và di chứng thần kinh, nhưng không làm giảm tỉ lệ tử vong chung.[47] [48] [49] » Không nên cho dùng ở những bệnh nhân |
|
| ≥50 tuổi | 1 | Điều trị kháng sinh theo kinh nghiệm
Các lựa chọn sơ cấp » ampicillin: 2 g tiêm tĩnh mạch mỗi 4 giờ -và- » vancomycin: 500-750 mg tiêm tĩnh mạch 6 giờ – -và- » ceftriaxone: 2 g tĩnh mạch mỗi 12 giờ »-hoặc- » cefotaxime: 2 g tiêm tĩnh mạch mỗi 4 giờ Các lựa chọn thứ cấp » Trimethoprim/sulfamethoxazole: 8-10 mg/kg/ ngày, đường tĩnh mạch chia liều mỗi 6-12 tiếng một lần Liều dùng tính theo thành phần trimethoprim. »-và- » vancomycin: 500-750 mg tiêm tĩnh mạch 6 giờ – »-và-– » meropenem: 1-2 g tiêm tĩnh mạch mỗi 8 giờ »-hoặc- » chloramphenicol: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Kháng sinh phổ rộng đường tĩnh mạch nên được sử dụng cho tới khi xác định được vi khuẩn và độ nhạy cảm của vi khuẩn với kháng sinh.[4] [7] [31] » Lựa chọn kháng sinh theo kinh nghiệm tùy thuộc vào tuổi của bệnh nhân và những tình trạng bệnh lý dễ gây viêm màng não ở bệnh nhân.[31] » Phác đồ được chọn phải đủ rộng để bao phủ các căn nguyên có khả năng gây bệnh trong nhóm tuổi bị ảnh hưởng. » Đối với điều trị ban đầu, cần giả định rằng vi khuẩn có khả năng kháng thuốc kháng sinh.[31] » Nếu không thể dùng cephalosporin (ví dụ do bị dị ứng), thì có thể thay bằng một loại thuốc kháng sinh khác, bao gồm thuốc thuộc nhóm carbapenem (ví dụ: meropenem) hoặc chloramphenicol. Trimethoprim/ sulfamethoxazole là thuốc thay thế cho ampicillin. » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| bổ sung | Dexamethasone
Các lựa chọn sơ cấp » Dexamethasone: 10 mg, đường tĩnh mạch mỗi 6 tiếng một lần » Dexamethasone dùng trước liều kháng sinh đầu tiên và tiếp tục trong 4 ngày đã cho thấy cải thiện kết cục và tỉ lệ tử vong chung do viêm màng não do vi khuẩn mắc phải từ cộng đồng.[47] [48] [49] |
|
| Suy giảm miễn dịch | ||
| Độ tuổi bất kỳ | 1 | Điều trị kháng sinh theo kinh nghiệm
Các lựa chọn sơ cấp » ampicillin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100-200 mg/kg/ngày, đường tĩnh mạch, chia liều 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch, 4 tiếng một lần. -và- » vancomycin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 60 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 500-750 mg, đường tĩnh mạch mỗi 6 tiếng một lần. -và– » ceftriaxone: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100 mg/kg/ngày, đường tĩnh mạch chia liều 12-24 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 12 tiếng một lần -hoặc- » cefotaxime: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 200 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 4 tiếng một lần Các lựa chọn thứ cấp » Trimethoprim/sulfamethoxazole: trẻ em >2 tháng tuổi: 15-20 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6-8 tiếng một lần; người lớn: 8-10 mg/kg/ ngày, đường tĩnh mạch chia liều mỗi 6-12 tiếng một lần Liều dùng tính theo thành phần trimethoprim. -và- » vancomycin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 60 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 500-750 mg, đường tĩnh mạch mỗi 6 tiếng một lần –và– » meropenem: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 120 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8 tiếng một lần; người lớn: 1-2 g đường tĩnh mạch mỗi 8 tiếng một lần -hoặc- » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Kháng sinh phổ rộng đường tĩnh mạch nên được sử dụng cho tới khi xác định được vi khuẩn và độ nhạy cảm của vi khuẩn với kháng sinh.[4] [7] [31] » Lựa chọn kháng sinh theo kinh nghiệm tùy thuộc vào tuổi của bệnh nhân và những tình trạng bệnh lý dễ gây viêm màng não ở bệnh nhân.[31] » Phác đồ được chọn phải đủ rộng để bao phủ các căn nguyên có khả năng gây bệnh trong nhóm tuổi bị ảnh hưởng. » Đối với điều trị ban đầu, cần giả định rằng vi khuẩn có khả năng kháng thuốc kháng sinh.[31] » Nếu không thể dùng cephalosporin (ví dụ do bị dị ứng), thì có thể thay bằng một loại thuốc kháng sinh khác, bao gồm thuốc thuộc nhóm carbapenem (ví dụ: meropenem) hoặc chloramphenicol. Trimethoprim/ sulfamethoxazole là thuốc thay thế cho ampicillin (ngoại trừ trẻ sơ sinh). » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| Cấp tính | ||
| Nhiễm trùng đã xác định: phế cầu khuẩn | ||
| Nhạy cảm với penicillin | 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » benzylpenicillin sodium: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 180-300 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 4-6 tiếng một lần; người lớn: 2,4 g, đường tĩnh mạch mỗi 4 tiếng một lần HOẶC » ampicillin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100-200 mg/kg/ngày, đường tĩnh mạch, chia liều 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch, 4 tiếng một lần Các lựa chọn thứ cấp » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Vi khuẩn nhạy cảm với penicillin (tức nồng độ ức chế tối thiểu <0,1 microgram/mL) nên điều trị bằng benzylpenicillin hoặc ampicillin. » Những bệnh nhân bị dị ứng với penicillin có thể dùng chloramphenicol. Thời gian điều trị: 10 đến 14 ngày |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| bổ sung | Dexamethasone
Các lựa chọn sơ cấp » Dexamethasone: trẻ em >1 tháng tuổi: 0,6 mg/kg/ ngày, đường tĩnh mạch chia liều 6 tiếng một lần; người lớn: 10 mg đường tĩnh mạch 6 tiếng một lần » Cần tiếp tục dùng dexamethasone trong điều trị viêm màng não do phế cầu, Haemophilus influenzae và não mô cầu. Không nên cho dùng ở những bệnh nhân < 1 tháng tuổi. |
|
| Nhạy cảm trung gian với penicillin | 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » ceftriaxone: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100 mg/kg/ngày, đường tĩnh mạch chia liều 12-24 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 12 tiếng một lần HOẶC » cefotaxime: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 200 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 4 tiếng một lần Các lựa chọn thứ cấp » meropenem: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 120 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8 tiếng một lần; người lớn: 1-2 g đường tĩnh mạch mỗi 8 tiếng một lần HOẶC » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Vi khuẩn có độ nhạy trung gian với penicillin (tức nồng độ ức chế tối thiểu là 0,1-1,0 microgram/mL) nên điều trị bằng cefotaxime hoặc ceftriaxone. » Nếu không thể dùng cephalosporin (ví dụ do bị dị ứng), thì có thể thay bằng một loại thuốc kháng sinh khác, bao gồm thuốc thuộc nhóm carbapenem (ví dụ: meropenem) hoặc chloramphenicol. » Thời gian điều trị: 10 đến 14 ngày |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| bổ sung | Dexamethasone
Các lựa chọn sơ cấp » Dexamethasone: trẻ em >1 tháng tuổi: 0,6 mg/kg/ ngày, đường tĩnh mạch chia liều 6 tiếng một lần; người lớn: 10 mg đường tĩnh mạch 6 tiếng một lần » Cần tiếp tục dùng dexamethasone trong điều trị viêm màng não do phế cầu, Haemophilus influenzae và não mô cầu. Không nên cho dùng ở những bệnh nhân < 1 tháng tuổi. |
|
| Kháng penicillin | 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » vancomycin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 60 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 500-750 mg, đường tĩnh mạch mỗi 6 tiếng một lần –VÀ– » ceftriaxone: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100 mg/kg/ngày, đường tĩnh mạch chia liều 12-24 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 12 tiếng một lần -hoặc- » cefotaxime: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 200 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 4 tiếng một lần Các lựa chọn thứ cấp » vancomycin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 60 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 500-750 mg, đường tĩnh mạch mỗi 6 tiếng một lần –VÀ– » meropenem: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 120 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8 tiếng một lần; người lớn: 1-2 g đường tĩnh mạch mỗi 8 tiếng một lần -hoặc- » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Điều trị những vi khuẩn kháng penicillin (nồng độ ức chế tối thiểu [MIC] ≥2,0 microgram/mL) hoặc vi khuẩn kháng cephalosporin (MIC ≥1,0 microgram/ mL) bằng vancomycin kết hợp với cefotaxime hoặc ceftriaxone. » Nếu không thể dùng cephalosporin (ví dụ do bị dị ứng), thì có thể thay bằng một loại thuốc kháng sinh khác, bao gồm thuốc thuộc nhóm carbapenem (ví dụ: meropenem) hoặc chloramphenicol. » Thời gian điều trị: 10 đến 14 ngày. |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| bổ sung | Dexamethasone
Các lựa chọn sơ cấp » Dexamethasone: trẻ em >1 tháng tuổi: 0,6 mg/kg/ ngày, đường tĩnh mạch chia liều 6 tiếng một lần; người lớn: 10 mg đường tĩnh mạch 6 tiếng một lần » Cần tiếp tục dùng dexamethasone trong điều trị viêm màng não do phế cầu, Haemophilus influenzae và não mô cầu. Không nên cho dùng ở những bệnh nhân < 1 tháng tuổi. |
|
| Nhiễm trùng đã xác định: Haemophilus influenzae | ||
| Không sinh beta-lactamase | 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » ampicillin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100-200 mg/kg/ngày, đường tĩnh mạch, chia liều 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch, 4 tiếng một lần Các lựa chọn thứ cấp » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày HOẶC » Trimethoprim/sulfamethoxazole: trẻ em >2 tháng tuổi: 15-20 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6-8 tiếng một lần; người lớn: 8-10 mg/kg/ ngày, đường tĩnh mạch chia liều mỗi 6-12 tiếng một lần Liều dùng tính theo thành phần trimethoprim. » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Thời gian điều trị: 10 đến 14 ngày |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| bổ sung | Dexamethasone
Các lựa chọn sơ cấp » Dexamethasone: trẻ em >1 tháng tuổi: 0,6 mg/kg/ ngày, đường tĩnh mạch chia liều 6 tiếng một lần; người lớn: 10 mg đường tĩnh mạch 6 tiếng một lần » Cần tiếp tục dùng dexamethasone trong điều trị viêm màng não do phế cầu, Haemophilus influenzae và não mô cầu. Không nên cho dùng ở những bệnh nhân < 1 tháng tuổi. |
|
| Sinh beta-lactamase | 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » ceftriaxone: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100 mg/kg/ngày, đường tĩnh mạch chia liều 12-24 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 12 tiếng một lần HOẶC » cefotaxime: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 200 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 4 tiếng một lần Các lựa chọn thứ cấp » meropenem: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 120 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8 tiếng một lần; người lớn: 1-2 g đường tĩnh mạch mỗi 8 tiếng một lần HOẶC » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Nếu không thể dùng cephalosporin (ví dụ do bị dị ứng), thì có thể thay bằng một loại thuốc kháng sinh khác, bao gồm thuốc thuộc nhóm carbapenem (ví dụ: meropenem) hoặc chloramphenicol. » Thời gian điều trị: 10 đến 14 ngày |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS |
|
| bổ sung | Dexamethasone
Các lựa chọn sơ cấp » Dexamethasone: trẻ em >1 tháng tuổi: 0,6 mg/kg/ ngày, đường tĩnh mạch chia liều 6 tiếng một lần; người lớn: 10 mg đường tĩnh mạch 6 tiếng một lần » Cần tiếp tục dùng dexamethasone trong điều trị viêm màng não do phế cầu, Haemophilus influenzae và não mô cầu. Không nên cho dùng ở những bệnh nhân < 1 tháng tuổi. |
|
| Nhiễm trùng đã xác định: Streptococcus agalactiae (liên cầu nhóm B) | ||
| 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » gentamicin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 2 mg/kg đường tĩnh mạch mỗi 8 tiếng một lần; người lớn: 1 mg/kg, đường tĩnh mạch mỗi 8 tiếng một lần –VÀ– » benzylpenicillin sodium: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 180-300 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 4-6 tiếng một lần; người lớn: 2,4 g, đường tĩnh mạch mỗi 4 tiếng một lần -hoặc- » ampicillin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100-200 mg/kg/ngày, đường tĩnh mạch, chia liều 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch, 4 tiếng một lần Các lựa chọn thứ cấp » gentamicin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 2 mg/kg đường tĩnh mạch mỗi 8 tiếng một lần; người lớn: 1 mg/kg, đường tĩnh mạch mỗi 8 tiếng một lần -và- » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Những bệnh nhân dị ứng với penicillin có thể dùng kháng sinh thay thế là chloramphenicol. » Thời gian điều trị: 14 đến 21 ngày |
|
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| Nhiễm trùng đã xác định: Escherichia coli và Enterobacteriaceae gram âm khác | ||
| 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » gentamicin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 2 mg/kg đường tĩnh mạch mỗi 8 tiếng một lần; người lớn: 1 mg/kg, đường tĩnh mạch mỗi 8 tiếng một lần –VÀ– » ceftriaxone: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100 mg/kg/ngày, đường tĩnh mạch chia liều 12-24 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 12 tiếng một lần -hoặc- » cefotaxime: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 200 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 4 tiếng một lần Các lựa chọn thứ cấp » gentamicin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 2 mg/kg đường tĩnh mạch mỗi 8 tiếng một lần; người lớn: 1 mg/kg, đường tĩnh mạch mỗi 8 tiếng một lần –VÀ– » meropenem: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 120 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8 tiếng một lần; người lớn: 1-2 g đường tĩnh mạch mỗi 8 tiếng một lần -hoặc- » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Nếu không thể dùng cephalosporin (ví dụ do bị dị ứng), thì có thể thay bằng một loại thuốc kháng sinh khác, bao gồm thuốc thuộc nhóm carbapenem (ví dụ: meropenem) hoặc chloramphenicol. » Thời gian điều trị: 21 đến 28 ngày |
|
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS |
|
| Nhiễm trùng đã xác định: Listeria monocytogenes | ||
| 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » gentamicin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 2 mg/kg đường tĩnh mạch mỗi 8 tiếng một lần; người lớn: 1 mg/kg, đường tĩnh mạch mỗi 8 tiếng một lần –VÀ– » benzylpenicillin sodium: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 180-300 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 4-6 tiếng một lần; người lớn: 2,4 g, đường tĩnh mạch mỗi 4 tiếng một lần -hoặc- » ampicillin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100-200 mg/kg/ngày, đường tĩnh mạch, chia liều 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch, 4 tiếng một lần Các lựa chọn thứ cấp » gentamicin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 2 mg/kg đường tĩnh mạch mỗi 8 tiếng một lần; người lớn: 1 mg/kg, đường tĩnh mạch mỗi 8 tiếng một lần -và- » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Những bệnh nhân dị ứng với penicillin có thể dùng kháng sinh thay thế là chloramphenicol. » Thời gian điều trị: 21 đến 28 ngày |
|
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| Nhiễm trùng đã xác định: tụ cầu vàng | ||
| Nhạy cảm với methicillin | 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » nafcillin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 200 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 4 tiếng một lần; người lớn: 2 g, đường tĩnh mạch mỗi 4 tiếng một lần HOẶC » oxacillin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 200 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 4 tiếng một lần; người lớn: 2 g, đường tĩnh mạch mỗi 4 tiếng một lần Các lựa chọn thứ cấp » meropenem: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 120 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8 tiếng một lần; người lớn: 1-2 g đường tĩnh mạch mỗi 8 tiếng một lần » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Thời gian điều trị: tùy thuộc vào đáp ứng của vi khuẩn trong dịch não tủy và bệnh lý nền. |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| Kháng methicillin | 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » vancomycin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 60 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 500-750 mg, đường tĩnh mạch mỗi 6 tiếng một lần Các lựa chọn thứ cấp » Trimethoprim/sulfamethoxazole: trẻ em >2 tháng tuổi: 15-20 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6-8 tiếng một lần; người lớn: 8-10 mg/kg/ ngày, đường tĩnh mạch chia liều mỗi 6-12 tiếng một lần Liều dùng tính theo thành phần trimethoprim. HOẶC » linezolid: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 20-30 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8-12 tiếng một lần; người lớn: 600 mg đường tĩnh mạch mỗi 12 tiếng một lần » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Thời gian điều trị: tùy thuộc vào đáp ứng của vi khuẩn trong dịch não tủy và bệnh lý nền. |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| Nhiễm trùng đã xác định: Staphylococcus epidermidis | ||
| 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » vancomycin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 60 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 500-750 mg, đường tĩnh mạch mỗi 6 tiếng một lần Các lựa chọn thứ cấp » linezolid: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 20-30 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8-12 tiếng một lần; người lớn: 600 mg đường tĩnh mạch mỗi 12 tiếng một lần » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Thời gian điều trị: tùy thuộc vào đáp ứng của vi khuẩn trong dịch não tủy và bệnh lý nền |
|
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| Nhiễm trùng đã xác định: trực khuẩn mủ xanh | ||
| 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » gentamicin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 2 mg/kg đường tĩnh mạch mỗi 8 tiếng một lần; người lớn: 1 mg/kg, đường tĩnh mạch mỗi 8 tiếng một lần -và- » Ceftazidime: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 150 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8 tiếng một lần; người lớn: 1-2 g, đường tĩnh mạch mỗi 8 tiếng một lần Các lựa chọn thứ cấp » meropenem: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 120 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8 tiếng một lần; người lớn: 1-2 g đường tĩnh mạch mỗi 8 tiếng một lần » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Thời gian điều trị: 21 ngày. |
|
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| Nhiễm trùng đã xác định: loài Enterococcus | ||
| 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » gentamicin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 2 mg/kg đường tĩnh mạch mỗi 8 tiếng một lần; người lớn: 1 mg/kg, đường tĩnh mạch mỗi 8 tiếng một lần -và- » ampicillin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100-200 mg/kg/ngày, đường tĩnh mạch, chia liều 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch, 4 tiếng một lần Các lựa chọn thứ cấp » gentamicin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 2 mg/kg đường tĩnh mạch mỗi 8 tiếng một lần; người lớn: 1 mg/kg, đường tĩnh mạch mỗi 8 tiếng một lần -và- » Trimethoprim/sulfamethoxazole: trẻ em >2 tháng tuổi: 15-20 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6-8 tiếng một lần; người lớn: 8-10 mg/kg/ ngày, đường tĩnh mạch chia liều mỗi 6-12 tiếng một lần Liều dùng tính theo thành phần trimethoprim. » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Thời gian điều trị: 21 ngày |
|
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| Nhiễm trùng đã xác định: loài Acinetobacter | ||
| 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » gentamicin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 2 mg/kg đường tĩnh mạch mỗi 8 tiếng một lần; người lớn: 1 mg/kg, đường tĩnh mạch mỗi 8 tiếng một lần -và- » meropenem: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 120 mg/kg/ngày, đường tĩnh mạch chia liều mõi 8 tiếng một lần; người lớn: 1 g đường tĩnh mạch mỗi 8 tiếng một lần » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Thời gian điều trị: 21 ngày. |
|
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| Nhiễm trùng đã xác định: não mô cầu | ||
| Nhạy cảm với penicillin | 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » benzylpenicillin sodium: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 180-300 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 4-6 tiếng một lần; người lớn: 2,4 g, đường tĩnh mạch mỗi 4 tiếng một lần HOẶC » ampicillin: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100-200 mg/kg/ngày, đường tĩnh mạch, chia liều 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch, 4 tiếng một lần Các lựa chọn thứ cấp » ceftriaxone: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100 mg/kg/ngày, đường tĩnh mạch chia liều 12-24 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 12 tiếng một lần HOẶC » cefotaxime: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 200 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 4 tiếng một lần HOẶC » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Thời gian điều trị: 5 đến 7 ngày. |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| bổ sung | Dexamethasone
Các lựa chọn sơ cấp » Dexamethasone: trẻ em >1 tháng tuổi: 0,6 mg/kg/ ngày, đường tĩnh mạch chia liều 6 tiếng một lần; người lớn: 10 mg đường tĩnh mạch 6 tiếng một lần » Cần tiếp tục dùng dexamethasone trong điều trị viêm màng não do phế cầu, Haemophilus influenzae và não mô cầu. Không nên cho dùng ở những bệnh nhân <1 tháng tuổi. |
|
| Nhạy cảm trung gian với penicillin | 1 | Điều trị kháng sinh theo đích
Các lựa chọn sơ cấp » ceftriaxone: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 100 mg/kg/ngày, đường tĩnh mạch chia liều 12-24 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 12 tiếng một lần HOẶC » cefotaxime: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 200 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần; người lớn: 2 g đường tĩnh mạch mỗi 4 tiếng một lần Các lựa chọn thứ cấp » meropenem: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em: 120 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 8 tiếng một lần; người lớn: 1-2 g đường tĩnh mạch mỗi 8 tiếng một lần HOẶC » chloramphenicol: trẻ sơ sinh: tham khảo ý kiến của bác sĩ chuyên khoa để được hướng dẫn về liều dùng; trẻ em và người lớn: 50-100 mg/kg/ngày, đường tĩnh mạch chia liều mỗi 6 tiếng một lần, liều tối đa 4000 mg/ngày » Sau khi đã chẩn đoán xác định (thường là trong vòng 12-48 giờ sau khi nhập viện), có thể điều chỉnh kháng sinh theo vi khuẩn gây bệnh và độ nhạy của những vi khuẩn đó với kháng sinh.[7] [31] » Thời gian điều trị: 5 đến 7 ngày. |
| thêm | Điều trị hỗ trợ
» Những bệnh nhân có triệu chứng sốc còn bù (trạng thái thần kinh vẫn bình thường, nhưng mạch đập nhanh liên tục, da lốm đốm, tay chân lạnh do tăng kháng trở mạch máu toàn thân, thời gian làm đầy mao mạch kéo dài, và lượng nước tiểu giảm) hoặc suy hô hấp cần được thở oxy. Cần tiến hành đặt nội khí quản và cho thở máy ở những bệnh nhân bị sốc mất bù (có dấu hiệu sốc còn bù kết hợp với hạ huyết áp), giảm oxy máu, suy hô hấp nặng, giảm ý thức, hoặc có bằng chứng của tăng áp lực nội sọ. [VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]» Cung cấp đủ oxy, phòng ngừa hạ đường huyết và hạ natri máu, dùng thuốc chống co giật để kiểm soát và phòng ngừa co giật (ví dụ lorazepam, diazepam, phenytoin) và các biện pháp nhằm làm giảm áp lực nội sọ và giữ ổn định tưới máu não đóng vai trò quan trọng trong xử trí bệnh nhân.[7] » Dùng thuốc vận mạch (ví dụ: adrenaline [epinephrine], noradrenaline [norepinephrine], milrinone, dopamine) cho những bệnh nhân hạ huyết áp hoặc giảm tưới máu không đáp ứng ngay với bồi phụ dịch. » Nếu bệnh nhân bị giảm thể tích máu hoặc bị sốc, phải tiêm truyền thêm dịch qua đường tĩnh mạch cho bệnh nhân. » Cần truyền dịch một cách thận trọng cho những bệnh nhân có dấu hiệu tăng áp lực nội sọ, rối loạn chức năng cơ tim hoặc ARDS. |
|
| bổ sung | Dexamethasone
Các lựa chọn sơ cấp » Dexamethasone: trẻ em >1 tháng tuổi: 0,6 mg/kg/ ngày, đường tĩnh mạch chia liều 6 tiếng một lần; người lớn: 10 mg đường tĩnh mạch 6 tiếng một lần » Cần tiếp tục dùng dexamethasone trong điều trị viêm màng não do phế cầu, Haemophilus influenzae và não mô cầu. Không nên cho dùng ở những bệnh nhân < 1 tháng tuổi. |
|
Giai đoạn đầu
Glycerol
Ở trẻ 2 tháng đến 16 tuổi, glycerol đã cho thấy có khả năng ngăn di chứng thần kinh, đặc biệt trong viêm màng não do Hib.[60] Cần phải có thêm các nghiên cứu khác để khẳng định các kết quả này.
Liên lạc theo dõi
Khuyến nghị
Giám sát
Không cần thiết phải chọc dò lại dịch não tủy để theo dõi điều trị nếu bệnh nhân có cải thiện tốt. Tiến hành chọc dò tủy sống lại khi không có đáp ứng lâm sàng 48 giờ sau khi dùng liệu pháp kháng sinh phù hợp; trực khuẩn gram âm ở trẻ sơ sinh, để ghi nhận dịch não tủy đã vô khuẩn chưa; và nhiễm trùng dẫn lưu dịch não tủy, để đảm bảo rằng nhiễm trùng có đáp ứng với liệu pháp điều trị.[31] [VIDEO: Diagnostic lumbar puncture in adults: animated demonstration ]
Ở tất cả trẻ bị viêm màng não do vi khuẩn, cần kiểm tra thính lực của trẻ trước khi xuất viện hoặc trong vòng 4 tuần sau khi xuất viện. Đối với những trẻ bị điếc nặng đến điếc sâu, có thể cần phải cấy ghép ốc tai sớm nhất có thể khi trẻ hồi phục sau giai đoạn cấp tính của viêm màng não. Mặc dù thường không cần phải kiểm tra các vấn đề về nhận thức, học tập và hành vi, nhưng vẫn phải theo dõi tiến triển bệnh của trẻ theo thời gian. Tất cả các bệnh nhân nên được đánh giá lại mỗi năm một lần để phát hiện xem bệnh nhân có di chứng lâu dài hay không.
Hướng dẫn dành cho bệnh nhân
Bởi viêm màng não do vi khuẩn tiến triển rất nhanh và có thể không có triệu chứng, nên cộng đồng cần biết những triệu chứng cơ năng thường gặp và cần điều trị kịp thời. [Meningitis Now: bacterial meningitis] Mặc dù viêm màng não do vi khuẩn là một căn bệnh nghiêm trọng, nhưng có thể điều trị được bằng thuốc kháng sinh nhằm ngăn bệnh tiến triển nặng và giảm nguy cơ lây từ người sang người. Bệnh nhân cần phục hồi khả năng học tập, làm việc hoặc thể lực sau nhiễm trùng. [CDC: meningitis]
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Sốc | Ngắn hạn | Trung bình |
| Đây là một yếu tố dự đoán kết cục quan trọng ở người lớn. Theo báo cáo, tình trạng này xảy đến ở khoảng 15% trẻ em và 12% người lớn bị viêm màng não do phế cầu.[23] [69] | ||
| Tăng áp lực nội sọ | Ngắn hạn | Trung bình |
| Phản ứng viêm khu trú với vi khuẩn, lưu lượng máu não thay đổi, và viêm mạch dẫn đến phù não. Chống chỉ định chọc dò tủy sống ở những bệnh nhân bị nghi ngờ có tăng áp lực nội sọ (ICP).
Cần đặt nội khí quản và thông khí cho bệnh nhân có bằng chứng ICP tăng để duy trì sự oxy hóa đầy đủ và CO2 bình thường. Cần đặt bệnh nhân ở vị trí đầu nâng lên 30° ở chính giữa, và giảm các tác nhân kích thích bằng thuốc an thần và xử lý tối thiểu. Cần điều trị co giật tích cực. Có thể chỉ định sử dụng mannitol, furosemide, dexamethasone, và tăng thông khí trong thời gian ngắn để điều trị khẩn cấptình trạng tăng ICP nặng. |
||
| Não úng thủy | Ngắn hạn | Thấp |
| Đây là một biến chứng tiềm ẩn của viêm màng não do vi khuẩn, và có thể cải thiện dần theo thời gian. | ||
| Các vấn đề về nhận thức, học tập và hành vi | Dài hạn | Trung bình |
| Các di chứng nhẹ hơn của viêm màng não do vi khuẩn có thể không biểu hiện rõ ràng trong nhiều năm sau nhiễm trùng.
Những người sống sót sau nhiễm trùng nặng có thể gặp các rối loạn về cảm xúc, học tập, và hành vi, cần có sự đánh giá và điều trị của nhiều chuyên ngành. |
||
| Co giật | Biến thiên | Trung bình |
| Cần điều trị tích cực tình trạng này bằng benzodiazepine. Bệnh nhân bị rối loạn co giật thường cần dùng thuốc chống co giật kéo dài. | ||
| Tụ dịch dưới màng cứng | Biến thiên | Trung bình |
| Xuất hiện ở một phần ba số bệnh nhân. Thường có liên quan đến Haemophilus influenzae và phế cầu khuẩn.
Thường không có triệu chứng và tự khỏi. |
||
| Điếc | Biến thiên | Trung bình |
| Điếc thần kinh tiếp nhận xảy ra ở 25% đến 35% số bệnh nhân sau viêm màng não do phế cầu và 5% đến 10% bệnh nhân sau viêm màng não do H influenzae tuýp b | ||
| Áp-xe não | Biến thiên | Thấp |
| Mặc dù hiếm gặp, nhưng áp-xe não (ngoài màng cứng, dưới màng cứng, nội sọ) có thể xảy ra ở trẻ sơ sinh bị viêm màng não do vi khuẩn gram âm. | ||
| Huyết khối tĩnh mạch sâu do nhiễm khuẩn | Biến thiên | Thấp |
| Không thường gặp nhưng đôi khi gây tử vong do các biến chứng toàn thân. Phần lớn các trường hợp là do đường truyền catheter qua tĩnh mạch.
Cần nghĩ tới ở những bệnh nhân bị suy giảm ý thức, co giật, thay đổi dấu hiệu khu trú và đột quỵ. |
||
Tiên lượng
Tỉ lệ mắc bệnh
Nhìn chung, nếu điều trị kháng sinh và điều trị hỗ trợ đầy đủ và kịp thời, thì kết quả sau viêm màng não do vi khuẩn cấp tính sẽ vô cùng tốt. Tuy nhiên, tiên lượng còn phụ thuộc vào nhiều yếu tố, như tuổi tác, bệnh lý mắc kèm, căn nguyên gây bệnh và mức độ nghiêm trọng khi đến khám. Ở người lớn mắc viêm màng não do vi khuẩn, các yếu tố nguy cơ liên quan đến tiên lượng kém bao gồm: tuổi cao, bị viêm xương hoặc viêm xoang, điểm Glasgow khi nhập viện thấp (tức nhận thức kém), nhịp tim nhanh, không phát ban, giảm tiểu cầu, máu lắng tăng cao, số lượng tế bào dịch não tủy thấp và cấy máu cho kết quả dương tính.[23]
Khoảng 15% trẻ em sống sót sau khi bị viêm màng não do vi khuẩn xuất hiện di chứng nặng như điếc thần kinh tiếp nhận, các vấn đề về vận động, co giật và thiểu năng trí tuệ.[61] [62] [63] Trên 20% trẻ em gặp kết cục bất lợi nhẹ hơn, nhứ các vấn đề về nhận thức, học tập và hành vi.[64] Tới một phần ba số người lớn bị viêm màng não do vi khuẩn bị suy giảm nhận thức.[65]
Tỷ lệ tử vong
Tỉ lệ tử vong trong số những ca bệnh mắc viêm màng não do vi khuẩn dao động từ 4% đến 10% ở nhóm đối tượng trẻ em và 25% ở người lớn.[14] [66] Tỉ lệ tử vong trong số ca bệnh mắc phải dao động từ 3% đến 7% đối với Haemophilus influenzae và Streptococcus agalactiae; 20% đến 25% đối với phế cầu; và 30% đến 40% đối với Listeria monocytogenes.[6] [11] Tỉ lệ tử vong cao ở những bệnh nhân rất nhỏ tuổi và rất già như trẻ sơ sinh và người già.[7]
Tỷ lệ tử vong chung khi nhiễm trùng do não mô cầu là 5% đến 10%. Ở một số ca bệnh, vãng khuẩn huyết kín đáo do não mô cầu sẽ tự khỏi hoặc chỉ cần dùng thuốc kháng sinh kinh nghiệm đường uống hoặc tĩnh mạch trong thời gian ngắn. Tỉ lệ tử vong chung và tỉ lệ mắc bệnh là như vậy ở những trẻ có biểu hiện bệnh nặng hơn.[67]
Bệnh nhân viêm màng não có tỷ lệ tử vong thấp hơn (5%) so với những người nhiễm trùng huyết do não mô cầu (5% đến 40%). Hầu hết các ca tử vong xảy ra trong 24 giờ đầu sau khi mắc bệnh. Tỷ lệ tử vong ở trẻ vị thành niên cao hơn trẻ nhỏ, và cao hơn trong các đợt bùng phát so với ở bệnh tản phát.[68]
Hướng dẫn
Hướng dẫn chẩn đoán
| Châu Âu |
| EFNS guideline on the management of community-acquired bacterial meningitis
Nhà xuất bản: European Academy of Neurology (European Federation of Neurological Societies) Xuất bản lần cuối: 2008 |
| Management of invasive meningococcal disease in children and young people
Nhà xuất bản: Scottish Intercollegiate Guidelines Network Xuất bản lần cuối: 2008 |
| Bắc Mỹ |
| Clinical practice guidelines for healthcare-associated ventriculitis and meningitis
Nhà xuất bản: Infectious Diseases Society of America Xuất bản lần cuối: 2017 |
| Practice guidelines for the management of bacterial meningitis
Nhà xuất bản: Infectious Diseases Society of America Xuất bản lần cuối: 2004 |
Hướng dẫn điều trị
| Châu Âu |
| Early management of suspected meningitis and meningococcal sepsis in immunocompetent adults
Nhà xuất bản: Meningitis Research Foundation Xuất bản lần cuối: 2016 |
| Meningitis (bacterial) and meningococcal septicaemia in under 16s: recognition, diagnosis and management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2015 |
| EFNS guideline on the management of community-acquired bacterial meningitis
Nhà xuất bản: European Academy of Neurology (European Federation of Neurological Societies) Xuất bản lần cuối: 2008 |
| Management of invasive meningococcal disease in children and young people: a national clinical guideline
Nhà xuất bản: Scottish Intercollegiate Guidelines Network Xuất bản lần cuối: 2008 |
| Bắc Mỹ |
| Advisory Committee on Immunization Practices recommended immunization schedule for children and adolescents aged 18 years or younger – United States, 2017
Nhà xuất bản: Centers for Disease Control and Prevention Xuất bản lần cuối: 2017 |
| Advisory Committee on Immunization Practices recommended immunization schedule for adults aged 19 years and older – United States, 2017
Nhà xuất bản: Centers for Disease Control and Prevention Xuất bản lần cuối: 2017 |
| Clinical practice guidelines for healthcare-associated ventriculitis and meningitis
Nhà xuất bản: Infectious Diseases Society of America Xuất bản lần cuối: 2017 |
| Practice guidelines for the management of bacterial meningitis
Nhà xuất bản: Infectious Diseases Society of America Xuất bản lần cuối: 2004 |
Nguồn trợ giúp trực tuyến
1. European Centre for Disease Prevention and Control: vaccine schedule (external link)
2. Public Health England: the complete routine immunisation schedule (external link)
3. Immunise Australia Program: meningococcal disease (external link)
4. Canadian Immunization Guide: part 4 – active vaccines (external link)
5. Meningitis Now: bacterial meningitis (external link)
6. CDC: meningitis (external link)
7. WHO: recommended standards for surveillance of selected vaccine-preventable diseases: bacterial meningitis (including Haemophilus influenzae type b (Hib), Neisseria meningitidis, and Streptococcus pneumoniae) (external link)
Các bài báo chủ yếu
- Mace SE. Acute bacterial meningitis. Emerg Med Clin North Am. 2008;26:281-317;viii. Tóm lược
- Chaudhuri A, Martinez-Martin P, Kennedy PG, et al; EFNS Task Force. EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults. Eur J Neurol. 2008;15:649-659. [Erratum in: Eur J Neurol. 2008;15:880.] Toàn văn Tóm lược
- Saez-Llorens X, McCracken GH Jr. Bacterial meningitis in children. Lancet. 2003;361:2139-2148. Tóm lược
- Weisfelt M, van de Beek D, Spanjaard L, et al. Clinical features, complications, and outcome in adults with pneumococcal meningitis: a prospective case series. Lancet Neurol. 2006;5:123-129. Tóm lược
- National Institute for Health and Care Excellence. Meningitis (bacterial) and meningococcal septicaemia in under 16s: recognition, diagnosis and management. February 2015. http://www.nice.org.uk/ (last accessed 6 April 2017). Toàn văn
- de Gans J, van der Beek D; European Dexamethasone in Adulthood Bacterial Meningitis Study Investigators. Dexamethasone in adults with bacterial meningitis. N Engl J Med. 2002;347:1549-1556. Toàn văn Tóm lược
- Brouwer MC, McIntyre P, Prasad K, et al. Corticosteroids for acute bacterial meningitis. Cochrane Database Syst Rev. 2015;(9):CD004405. Toàn văn Tóm lược
- Durand ML, Calderwood SB, Weber DJ, et al. Acute bacterial meningitis in adults: a review of 493 episodes. N Engl J Med. 1993;328:21-28. Toàn văn Tóm lược
- Zalmanovici Trestioreanu A, Fraser A, Gafter-Gvili A, et al. Antibiotics for preventing meningococcal infections. Cochrane Database Syst Rev. 2013;(10):CD004785. Toàn văn Tóm lược
Tài liệu tham khảo
1. Mace SE. Acute bacterial meningitis. Emerg Med Clin North Am. 2008;26:281-317;viii. Tóm lược
2. Kim KS. Acute bacterial meningitis in infants and children. Lancet Infect Dis. 2010;10:32-42. Tóm lược
3. Curtis S, Stobart K, Vandermeer B, et al. Clinical features suggestive of meningitis in children: a systematic review of prospective data. Pediatrics. 2010;126:952-960. Tóm lược
4. Chaudhuri A, Martinez-Martin P, Kennedy PG, et al; EFNS Task Force. EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults. Eur J Neurol. 2008;15:649-659. [Erratum in: Eur J Neurol. 2008;15:880.] Toàn văn Tóm lược
5. Thigpen MC, Whitney CG, Messonnier NE, et al. Bacterial meningitis in the United States, 1998-2007. N Engl J Med. 2011;364:2016-2025. Toàn văn Tóm lược
6. Geiseler PJ, Nelson KE, Levin S, et al. Community-acquired purulent meningitis: a review of 1,316 cases during the antibiotic era, 1954-1976. Rev Infect Dis. 1980;2:725-745. Tóm lược
7. Saez-Llorens X, McCracken GH Jr. Bacterial meningitis in children. Lancet. 2003;361:2139-2148. Tóm lược
8. Hsu HE, Shutt KA, Moore MR, et al. Effect of pneumococcal conjugate vaccine on pneumococcal meningitis. N Engl J Med. 2009;360:244-256. Toàn văn Tóm lược
9. Levy C, Varon E, Béchet S, et al. Effect of the 13-valent pneumococcal conjugate vaccine on pneumococcal meningitis in children. Clin Infect Dis. 2016;62:131-132. Tóm lược
10. Wenger JD, Hightower AW, Facklam RR, et al. Bacterial meningitis in the United States, 1986: report of a multistate surveillance study. The Bacterial Meningitis Study Group. J Infect Dis. 1990;162:1316-1323. Tóm lược
11. Schuchat A, Robinson K, Wenger JD, et al; Active Surveillance Team. Bacterial meningitis in the United States in 1995. N Engl J Med. 1997;337:970-976. Toàn văn Tóm lược
12. Centers for Disease Control and Prevention. Meningitis: resources for healthcare professionals. April 2016. http:// www.cdc.gov/ (last accessed 6 April 2017). Toàn văn
13. Feikin DR, Klugman KP. Historical changes in pneumococcal serogroup distribution: implications for the era of pneumococcal conjugate vaccines. Clin Infect Dis. 2002;35:547-555. Toàn văn Tóm lược
14. Chavez-Bueno S, McCracken GH Jr. Bacterial meningitis in children. Pediatr Clin North Am. 2005;52:795-810;vii. Tóm lược
15. Stephens DS. Conquering the meningococcus. FEMS Microbiol Rev. 2007;31:3-14. Toàn văn Tóm lược
16. Pollard AJ. Global epidemiology of meningococcal disease and vaccine efficacy. Pediatr Infect Dis J. 2004;23(12 suppl):S274-S279. Tóm lược
17. Miller E, Salisbury D, Ramsay M. Planning, registration, and implementation of an immunisation campaign against meningococcal serogoup C disease in the UK: a success story. Vaccine. 2001;20(suppl 1):S58-S67. Tóm lược
18. Zwijnenburg PJ, van der Poll T, Roord JJ, et al. Chemotactic factors in cerebrospinal fluid during bacterial meningitis. Infect Immun. 2006;74:1445-1451. Toàn văn Tóm lược
19. Tebruegge M, Curtis N. Epidemiology, etiology, pathogenesis, and diagnosis of recurrent bacterial meningitis. Clin Microbiol Rev. 2008;21:519-537. Toàn văn Tóm lược
20. Robinson CL, Romero JR, Kempe A, et al. Advisory Committee on Immunization Practices recommended immunization schedule for children and adolescents aged 18 years or younger – United States, 2017. MMWR Morb Mortal Wkly Rep. 2017;66:134-135. Toàn văn Tóm lược
21. Joint Committee on Vaccination and Immunisation. Meningococcal B vaccine: JCVI position statement. March 2014. http://www.gov.uk/ (last accessed 6 April 2017). Toàn văn
22. Kim DK, Riley LE, Harriman KH, et al. Advisory Committee on Immunization Practices recommended immunization schedule for adults aged 19 years or older – United States, 2017. MMWR Morb Mortal Wkly Rep. 2017;66:136-138. Toàn văn Tóm lược
23. van de Beek D, de Gans J, Spanjaard L, et al. Clinical features and prognostic factors in adults with bacterial meningitis. N Engl J Med. 2004;351:1849-1859. Toàn văn Tóm lược
24. Oostenbrink R, Moons KG, Theunissen CC, et al. Signs of meningeal irritation at the emergency department: how often bacterial meningitis? Pediatr Emerg Care. 2001;17:161-164. Tóm lược
25. Lavi R, Yarnitsky D, Rowe JM, et al. Standard vs atraumatic Whitacre needle for diagnostic lumbar puncture: a randomized trial. Neurology. 2006 Oct 24;67(8):1492-4. Tóm lược
26. Arendt K, Demaerschalk BM, Wingerchuk DM, Camann W. Atraumatic lumbar puncture needles: after all these years, are we still missing the point? Neurologist. 2009 Jan;15(1):17-20. Tóm lược
27. Nath S, Koziarz A, Badhiwala JH, et al. Atraumatic versus conventional lumbar puncture needles: a systematic review and meta-analysis. Lancet. 2018 Mar 24;391(10126):1197-1204. Tóm lược
28. Rochwerg B, Almenawer SA, Siemieniuk RAC, et al. Atraumatic (pencil-point) versus conventional needles for lumbar puncture: a clinical practice guideline. BMJ. 2018 May 22;361:k1920. Toàn văn Tóm lược
29. Ahmed SV, Jayawarna C, Jude E. Post lumbar puncture headache: diagnosis and management. Postgrad Med J. 2006 Nov;82(973):713-6. Toàn văn Tóm lược
30. Arevalo-Rodriguez I, Ciapponi A, Roqué i Figuls M, et al. Posture and fluids for preventing post-dural puncture headache. Cochrane Database Syst Rev. 2016 Mar 7;(3):CD009199. Toàn văn Tóm lược
31. Tunkel AR, Hartman BJ, Kaplan SL, et al. Practice guidelines for the management of bacterial meningitis. Clin Infect Dis. 2004;39:1267-1284. Toàn văn Tóm lược
32. Gerdes LU, Jorgensen PE, Nexo E, et al. C-reactive protein and bacterial meningitis: a meta-analysis. Scand J Clin Lab Invest. 1998;58:383-393. Tóm lược
33. Sormunen P, Kallio MJ, Kilpi T, et al. C-reactive protein is useful in distinguishing Gram stain-negative bacterial meningitis from viral meningitis in children. J Pediatr. 1999;134:725-729. Tóm lược
34. Dubos F, Korczowski B, Aygun DA, et al. Serum procalcitonin level and other biological markers to distinguish between bacterial and aseptic meningitis in children: a European multicenter case cohort study. Arch Pediatr Adolesc Med. 2008;162:1157-1163. Tóm lược
35. Weisfelt M, van de Beek D, Spanjaard L, et al. Clinical features, complications, and outcome in adults with pneumococcal meningitis: a prospective case series. Lancet Neurol. 2006;5:123-129. Tóm lược
36. Schuurman T, de Boer RF, Kooistra-Smid AM, et al. Prospective study of use of PCR amplification and sequencing of 16S ribosomal DNA from cerebrospinal fluid for diagnosis of bacterial meningitis in a clinical setting. J Clin Microbiol. 2004;42:734-740. Toàn văn Tóm lược
37. Thomas KE, Hasbun R, Jekel J, et al. The diagnostic accuracy of Kernig’s sign, Brudzinski’s sign, and nuchal rigidity in adults with suspected meningitis. Clin Infect Dis. 2002;35:46-52. Toàn văn Tóm lược
38. Centers for Disease Control and Prevention. Meningococcal disease (Neisseria meningitidis): 2015 case definition. 2015. http://www.cdc.gov/ (last accessed 6 April 2017). Toàn văn
39. Tunkel AR, Hasbun R, Bhimraj A, et al. 2017 Infectious Diseases Society of America’s clinical practice guidelines for healthcare-associated ventriculitis and meningitis. Clin Infect Dis. 2017;64:701-706. Toàn văn Tóm lược
40. Nadel S, Kroll JS. Diagnosis and management of meningococcal disease: the need for centralized care. FEMS Microbiol Rev. 2007;31:71-83. Toàn văn Tóm lược
41. Dellinger RP, Levy MM, Rhodes A, et al. Surviving Sepsis Campaign: international guidelines for management of severe sepsis and septic shock, 2012. Crit Care Med. 2013;41:580-637. Toàn văn Tóm lược
42. National Institute for Health and Care Excellence. Meningitis (bacterial) and meningococcal septicaemia in under 16s: recognition, diagnosis and management. February 2015. http://www.nice.org.uk/ (last accessed 6 April 2017). Toàn văn
43. Maconochie IK, Bhaumik S. Fluid therapy for acute bacterial meningitis. Cochrane Database Syst Rev. 2016; (11):CD004786. Toàn văn Tóm lược
44. Soar J, Nolan JP, Böttiger BW, et al; Adult advanced life support section collaborators. European Resuscitation Council Guidelines for resuscitation 2015: section 3. Adult advanced life support. Resuscitation. 2015 Oct;95:100-47. Tóm lược
45. Colquhoun MC, Handley AJ, Evans TR, eds. ABC of resuscitation. 5th ed. Wiley-Blackwell; 2004.
46. Soar J, Nolan JP, Böttiger BW, et al. European Resuscitation Council guidelines for resuscitation 2015: Section 3. Adult advanced life support. Resuscitation. 2015;95:100-147. Tóm lược
47. de Gans J, van der Beek D; European Dexamethasone in Adulthood Bacterial Meningitis Study Investigators. Dexamethasone in adults with bacterial meningitis. N Engl J Med. 2002;347:1549-1556. Toàn văn Tóm lược
48. van de Beek D, de Gans J, McIntyre P, et al. Steroids in adults with acute bacterial meningitis: a systematic review. Lancet Infect Dis. 2004;4:139-143. Tóm lược
49. Brouwer MC, McIntyre P, Prasad K, et al. Corticosteroids for acute bacterial meningitis. Cochrane Database Syst Rev. 2015;(9):CD004405. Toàn văn Tóm lược
50. Kusminsky RE. Complications of central venous catheterization. J Am Coll Surg. 2007;204:681-696.
51. McGee DC, Gould MK. Preventing complications of central venous catheterization. N Engl J Med. 2003;348:1123-1133. Toàn văn
52. Smith RN, Nolan JP. Central venous catheters. BMJ. 2013;347:f6570.
53. Reich DL. Monitoring in anesthesia and perioperative care. Cambridge: Cambridge University Press; 2011.
54. Abbott Northwestern Hospital Internal Medicine Residency. Internal jugular central venous line. 2015. http:// www.anwresidency.com (last accessed 27 October 2017). Toàn văn
55. Bishop L, Dougherty L, Bodenham A, et al. Guidelines on the insertion and management of central venous access devices in adults. Int J Lab Hematol. 2007;29:261-278.
56. Fletcher SJ, Bodenham AR. Safe placement of central venous catheters: where should the tip of the catheter lie? Br J Anaesth. 2000;85:188-191.
57. Gibson F, Bodenham A. Misplaced central venous catheters: applied anatomy and practical management. Br J Anaesth. 2013;110:333-346. Toàn văn
58. Schuster M, Nave H, Piepenbrock S, Pabst R, Panning B. The carina as a landmark in central venous catheter placement. Br J Anaesth. 2000;85:192-194.
59. Webster J, Osborne S, Rickard CM, et al. Clinically-indicated replacement versus routine replacement of peripheral venous catheters. Cochrane Database Syst Rev. 2015;(8):CD007798. Toàn văn
60. Peltola H, Roine I, Fernández J, et al. Adjuvant glycerol and/or dexamethasone to improve the outcomes of childhood bacterial meningitis: a prospective, randomized, double-blind, placebo-controlled trial. Clin Infect Dis. 2007;45:1277-1286. Toàn văn Tóm lược
61. Baraff LJ, Lee SI, Schriger DL. Outcomes of bacterial meningitis in children: a meta-analysis. Pediatr Infect Dis J. 1993;12:389-394. Tóm lược
62. Grimwood K, Anderson VA, Bond L, et al. Adverse outcomes of bacterial meningitis in school-age survivors. Pediatrics. 1995;95:646-656. Tóm lược
63. Koomen I, Grobbee DE, Roord JJ, et al. Hearing loss at school age in survivors of bacterial meningitis: assessment, incidence, and prediction. Pediatrics. 2003;112:1049-1053. Tóm lược
64. Koomen I, Grobbee DE, Roord JJ, et al. Prediction of academic and behavioural limitations in school-age survivors of bacterial meningitis. Acta Paediatr. 2004;93:1378-1385. Tóm lược
65. Hoogman M, van de Beek D, Weisfelt D, et al. Cognitive outcome in adults after bacterial meningitis. J Neurol Neurosurg Psychiatry. 2007;78:1092-1096. Toàn văn Tóm lược
66. Durand ML, Calderwood SB, Weber DJ, et al. Acute bacterial meningitis in adults: a review of 493 episodes. N Engl J Med. 1993;328:21-28. Toàn văn Tóm lược
67. Kuppermann N, Malley R, Inkelis SH, et al. Clinical and hematologic features do not reliably identify children with unsuspected meningococcal disease. Pediatrics. 1999;103:E20. Toàn văn Tóm lược
68. Brooks R, Woods CW, Benjamin DK Jr., et al. Increased case-fatality rate associated with outbreaks of Neisseria meningitidis infection, compared with sporadic meningococcal disease, in the United States, 1994-2002. Clin Infect Dis. 2006;43:49-54. Toàn văn Tóm lược
69. Kornelisse RF, Westerbeek CM, Spoor AB, et al. Pneumococcal meningitis in children: prognostic indicators and outcome. Clin Infect Dis. 1995;21:1390-1397. Tóm lược
70. Zalmanovici Trestioreanu A, Fraser A, Gafter-Gvili A, et al. Antibiotics for preventing meningococcal infections. Cochrane Database Syst Rev. 2013;(10):CD004785. Toàn văn Tóm lược
Hình ảnh
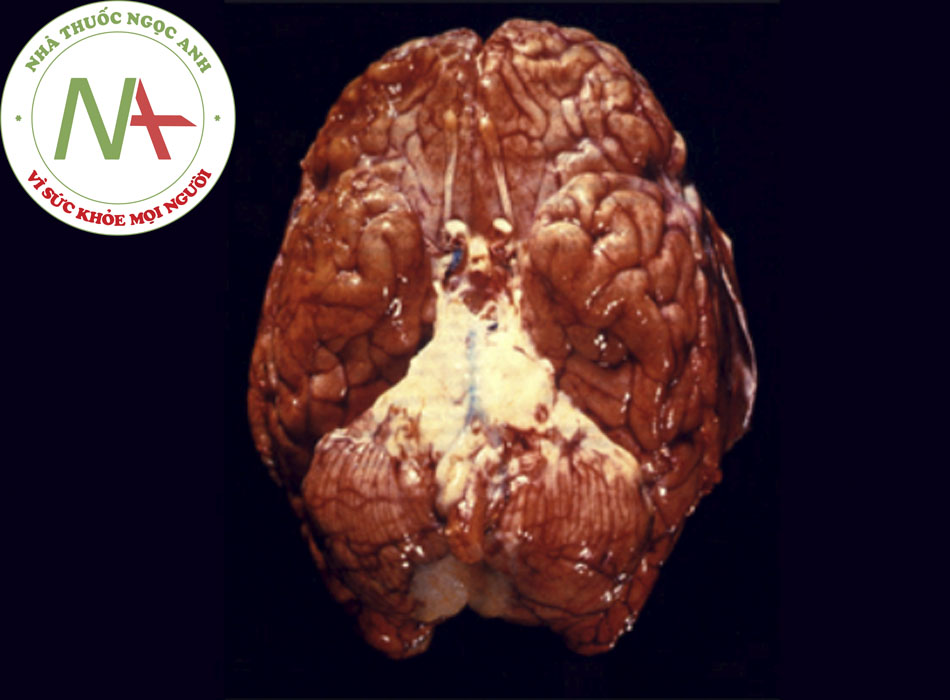
Hình ảnh do Thư viện Hình ảnh Y tế Cộng đồng thuộc Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ cũng cấp
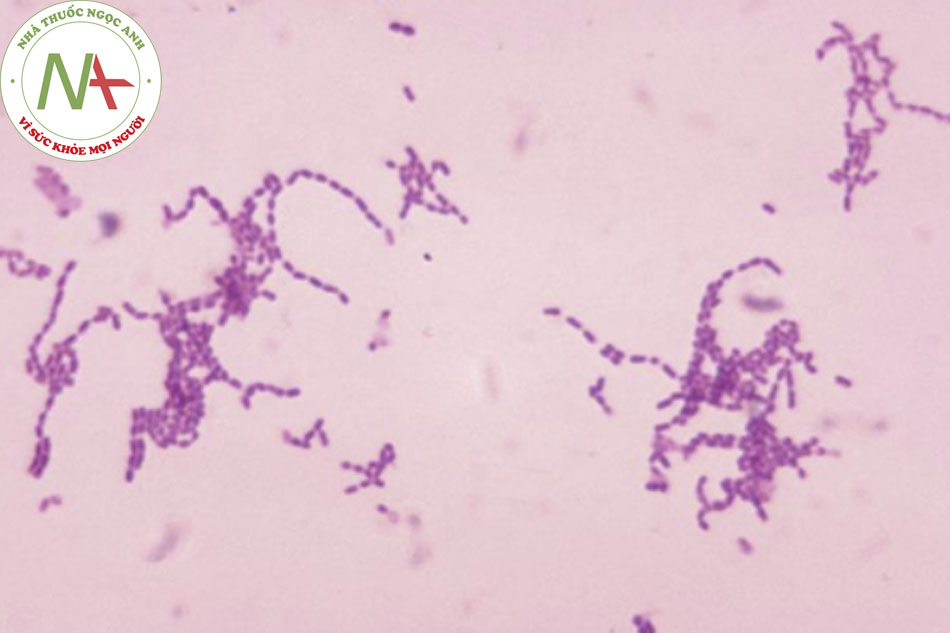
Hình ảnh do Thư viện Hình ảnh Y tế Cộng đồng thuộc Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ cũng cấp
Xem thêm:
Suy tim sung huyết mạn tính theo BMJ.
