Nhathuocngocanh.com – Bài viết Tràn khí màng phổi theo BMJ. Để tải file PDF, mời các bạn click vào link ở đây
Tóm tắt
◊ Tích tụ khí trong khoang màng phổi.
◊ Tràn khí màng phổi tự phát nguyên phát xảy ra ở những người trẻ tuổi chưa từng mắc bệnh hô hấp. Những bệnh nhân có bệnh phổi từ trước có thể bị tràn khí màng phổi tự phát thứ phát.
◊ Tràn khí màng phổi áp lực là một cấp cứu cần can thiệp ngay lập tức để giảm áp lực bên lồng ngực tổn thương.
◊ Bệnh nhân tràn khí màng phổi thường có khó thở và đau ngực. Trong tràn khí màng phổi áp lực, bệnh nhân biểu hiện suy hô hấp với thở nhanh, gắng sức, tím tái, vã mồ hôi và nhịp tim nhanh.
◊ Điều trị ưu tiên đối với tràn khí màng phổi bao gồm: theo dõi kết hợp với oxy liệu pháp, chọc hút khí khoang màng phổi qua da, đặt sonde dẫn lưu màng phổi, và trong một số trường hợp có thể phẫu thuật mở ngực hoặc nội soi lồng ngực dưới hướng dẫn video (VATS).
◊ Những bệnh nhân tràn khí màng phổi tự phát có nguy cơ tràn khí tái phát. Gây dính màng phổi (bằng cách làm xây xát cơ học hoặc sử dụng chất kích ứng bề mặt màng phổi) để hạn chế nguy cơ tái phát.
Thông tin cơ bản
Định nghĩa
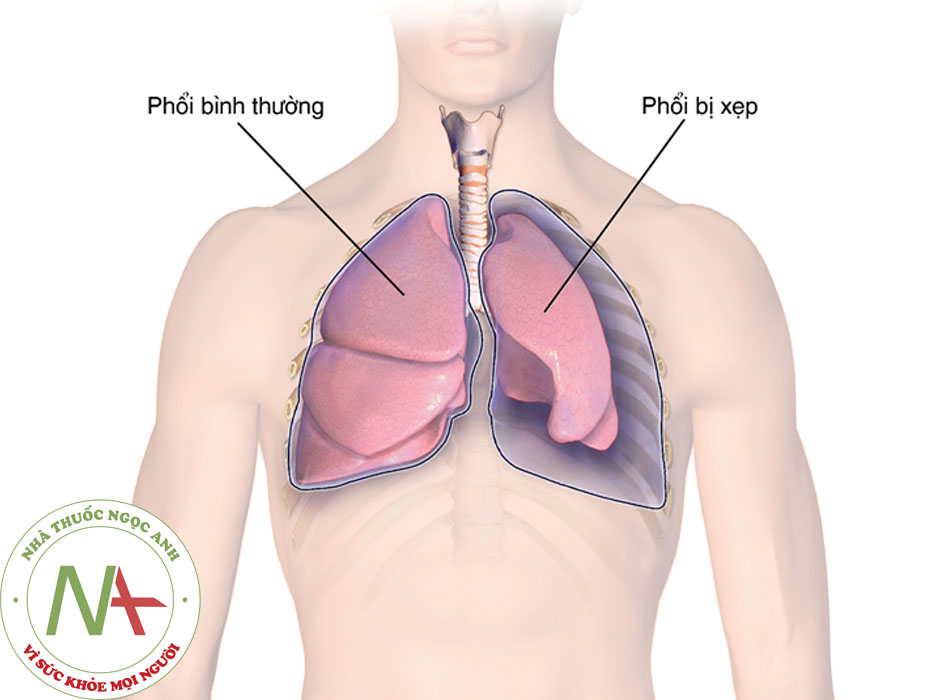
Tràn khí màng phổi xảy ra khi khí đi vào và tích tụ bên trong khoang màng phổi.[1]
Dịch tễ học
Tại Anh và xứ Wales, tỉ lệ người đi khám bệnh do tràn khí màng phổi (cả nguyên phát và thứ phát kết hợp) mỗi năm là 24/100.000 ở nam giới và 10/100.000 ở nữ giới.[5] Hiếm gặp tử vong do tràn khí màng phổi tự phát, tại Anh tỉ lệ tử vong hàng năm là 1,26/một triệu ở nam giới và 0,62/một triệu ở nữ giới.[5] Hút thuốc làm tăng nguy cơ xảy ra tràn khí màng phổi tự phát 22 lần đối với nam giới và 8 lần đối với phụ nữ. Tỉ lệ mắc bệnh có liên quan trực tiếp với số lượng điếu thuốc hút vào.[6]
Tỉ lệ mắc tràn khí màng phổi tự phát nguyên phát tại Hoa Kỳ trong giai đoạn từ 1950 đến 1974 dao động trong khoảng từ 7,4 – 18/100.000 nam giới và từ 1,2 – 6,0/100.000 phụ nữ mỗi năm.[6] [7] Tỉ lệ mắc tràn khí màng phổi tự phát thứ phát hàng năm dao động trong khoảng 6,3/100.000 nam giới và 2,0/100.000 phụ nữ.[7] Hàng năm, tại Hoa Kỳ xảy ra hơn 50.000 trường hợp tràn khí màng phổi do chấn thương. Tràn khí màng phổi là một trong các biểu hiện thường gặp nhất của chấn thương ngực nặng, chỉ sau gãy xương sườn. Tràn khí màng phổi xảy ra ở 40-50% số nạn nhân bị chấn thương ngực.[8] [9] [10]
Bệnh căn học
Tràn khí màng phổi tự phát nguyên phát xảy ra khi không có biến cố tác động hoặc chấn chương trước đó , và khởi phát ở người không có bệnh phổi rõ ràng trên lâm sàng. Những bệnh nhân có nguy cơ cao nhất là những người có tiền sử hút thuốc, mắc hội chứng Marfan, homocysteine niệu hoặc tiền sử gia đình có người từng bị tràn khí màng phổi. Những bệnh nhân tràn khí màng phổi tự phát nguyên phát thường là nam giới cao, gầy và trẻ tuổi.[11] [12] [13] [14] [15] [16]
Tràn khí màng phổi tự phát thứ phát có thể là biến chứng của một bệnh phổi nền. Tại Hoa Kỳ COPD do hút thuốc là nguyên nhân gây tràn khí màng phổi phổ biến nhất và chiếm khoảng 70% số trường hợp. Những căn nguyên bệnh phổi khác bao gồm viêm phổi do Pneumocystis jirovecii, xơ nang và bệnh lao. Mức độ rối loạn chức năng hô hấp của bệnh nhân có liên quan đến nguy cơ khởi phát tràn khí màng phổi tự phát thứ phát.[17] [18] [19] [20] Tràn khí màng phổi liên quan đến kinh nguyệt xảy ra do lạc nội mạc tử cung trong lồng ngực.
Tràn khí màng phổi do chấn thương xảy ra do vết thương thấu ngực hoặc chấn thương đụng dập ngực.
Tràn khí màng phổi áp lực có thể là biến chứng của tràn khí màng phổi tự phát nguyên phát và thứ phát, cũng như tràn khí màng phổi do chấn thương.
Sinh lý bệnh học
Tràn khí màng phổi tức là có khí bên trong khoang màng phổi. Thông thường, áp lực phế nang và áp suất khí quyển sẽ lớn hơn áp lực khoang màng phổi. Do đó, nếu có sự thông thương giữa khoang màng phổi và phế nang hoặc giữa khoang màng phổi và khí quyển, không khí sẽ đi vào khoang màng phổi theo chiều gradient áp lực. Khí sẽ tiếp tục đi vào cho đến khi không còn tình trạng chênh áp nữa hoặc lỗ thông thương bất thường đã được bịt kín. Do thể tích lồng ngực thường nhỏ hơn khi nghỉ, trong khi thể tích phổi thường cao hơn khi nghỉ, nên lồng ngực sẽ phồng lên và phổi nhỏ hơn khi xuất hiện tràn khí màng phổi.[1]
Tràn khí màng phổi áp lực là một tình trạng cấp cứu và xảy ra khi áp lực khoang màng phổi lớn hơn áp suất khí quyển, đặc biệt là trong thì thở ra, và nguyên nhân là do cơ chế van một chiều chỉ cho không khí đi vào khoang màng phổi ở thì hít vào. Áp lực trong khoang màng phổi tăng dần sẽ gây ra tình trạng giảm oxy máu và suy hô hấp do chèn ép nhu mô phổi.[1]
Sinh lý bệnh học của tràn khí màng phổi liên quan đến kinh nguyệt chưa được biết rõ. Có giả thuyết cho rằng khí đã đi vào ổ bụng trong kỳ kinh nguyệt và sau đó tiếp tục vào khoang màng phổi thông qua những dị tật trên cơ hoành.[21] Ngoài ra, còn có giả thuyết cho rằng lạc nội mạc tử cung trong lồng ngực dẫn đến xói mòn màng phổi lá tạng, do đó gây tràn khí màng phổi.[22]
Phân loại
Phân loại lâm sàng[2]
Tràn khí màng phổi tự phát: xảy ra khi bệnh nhân không bị chấn thương trước đó hoặc không có biến cố tác động. Kiểu tràn khí này được phân thành:
- Tràn khí màng phổi nguyên phát: xảy ra khi bệnh nhân không có bệnh phổi rõ ràng lâm sàng
- Tràn khí màng phổi thứ phát: xảy ra như một biến chứng của bệnh phổi nền, bao gồm tràn khí màng phổi liên quan đến kinh nguyệt do lạc nội mạc tử cung trong lồng ngực.
Tràn khí màng phổi do chấn thương: do vết thương thấu ngực hoặc chấn thương đụng dập ngực. Có thể là hậu quả của chấn thương do tai nạn hoặc không liên quan đến tai nạn. Tràn khí màng phổi do thầy thuốc là một dạng tràn khí màng phổi do tai nạn và xảy ra do những biến chứng liên quan đến các thủ thuật can thiệp. Bao gồm:
- Các thủ thuật chẳng hạn như chọc hút tổn thương phổi qua da bằng kim nhỏ, chọc dò màng phổi, nội soi sinh thiết xuyên thành phế quản và đặt catheter tĩnh mạch trung tâm, cũng như tổn thương khí áp do thông khí cơ học.
Tràn khí màng phổi áp lực: xảy ra khi áp lực trong màng phổi lớn hơn áp suất khí quyển trong suốt thì thở ra và thường cả trong thì hít vào. Đây là một cấp cứu y khoa, cần phải can thiệp kịp thời.
Tràn khí màng phổi cạnh thùy phổi xẹp: là một dạng tràn khí màng phổi hiếm gặp và xảy ra khi phổi xẹp nhanh, gây giảm áp lực trong khoang màng phổi. Thường gặp khi xẹp thùy trên phải. Áp lực âm trong khoang màng phổi tăng sẽ khiến các phân tử khí nitơ từ mao mạch phổi đi vào trong khoang màng phổi.[3]
Phòng ngừa
Ngăn ngừa sơ cấp
Cai thuốc lá là biện pháp phòng ngừa quan trọng nhất đối với cả tràn khí màng phổi tự phát nguyên phát và thứ phát.[30]
Khám sàng lọc
Không có xét nghiệm sàng lọc tràn khí màng phổi. Nếu lâm sàng nghi ngờ tràn khí màng phổi, có thể chỉ định chụp Xquang ngực.
Những nạn nhân chấn thương ngực nặng phải luôn được đánh giá về tình trạng tràn khí màng phổi. Do nguy cơ tổn thương những cấu trúc khác trong lồng ngực, nên chụp CT thường được lựa chọn ở những bệnh nhân này. Tuy nhiên, nếu nghi ngờ tràn khí màng phổi trên bệnh nhân chấn thương ngực không ổn định, thì cần phải đặt sonde dẫn lưu màng phổi trước chứ không đợi kết quả chụp x quang. Nêu can thiệp muộn, tràn khí màng phổi do chấn thương có thể dẫn đến tử vong.[45]
Siêu âm màng phổi cho phép đánh giá nhanh tình trạng tràn khí màng phổi ở bệnh nhân đa chấn thương nằm bất động và có thể một phương án thay thế nếu được thực hiện bởi những thầy thuốc kinh nghiệm.[46] Ngoài ra, nhiều nghiên cứu đã cho thấy siêu âm hiệu quả hơn so với chụp Xquang ngực nhưng lại không hiệu quả bằng chụp CT trong phát hiện tình trạng tràn khí màng phổi.[47] [48] [49] [50]
Ngăn ngừa thứ cấp
Chẩn đoán và điều trị sớm các bệnh lý nhiễm trùng đường hô hấp, chẳng hạn như lao phổi và viêm phổi do nấm Pneumocystis jirovecii ở những bệnh nhân bị AIDS, là những biện pháp quan trọng giúp phòng ngừa tình trạng tràn khí màng phổi. Tuân thủ liệu pháp điều trị cũng rất quan trọng giúp hạn chế nguy cơ tràn khí màng phổi tự phát thứ phát ở những bệnh nhân này. Cai thuốc lá là bước quan trọng nhất giúp giảm nguy cơ tràn khí tái phát.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Bệnh nhân nam 20 tuổi vào khoa Cấp cứu trong tình trạng đau ngực trái và khó thở. Anh kể rằng những triệu chứng này khởi phát đột ngộtt 4 ngày trước khi anh đang làm việc trên máy tính. Ban đầu anh nghĩ có thể mình bị căng cơ thành ngực, nhưng do tình trạng đau ngực và khó thở không cải thiện, nên anh đã quyết định đi khám. Tiền sử không có gì đặc biệt, nhưng anh đã hút thuốc từ năm 16 tuổi. Anh trai của bệnh nhân này từng bị tràn khí màng phổi năm 23 tuổi. Các dấu hiệu sinh tổn của bệnh nhân đều bình thường. Anh thấy khó chịu đội chút. Thăm khám lồng ngực cho thấy ngực trái căng phồng nhẹ và cơ hoành giảm di động. Ngực trái gõ vang và rì rào phế nang giảm so với bên ngực phải. Khám tim mạch bình thường.
Tiền sử ca bệnh #2
Bệnh nhân nam 65 tuổi tiền sử COPD vào Khoa cấp cứu trong tình trạng khó thở tăng và cảm giác khó chịu ngực bên phải. Ông kể rằng những triệu chứng này khởi phát đột ngộtt 1 giờ trước khi ông vào viện. Không sốt và ớn lạnh. Đờm không tăng và không thay đổi màu sắc hay đặc điểm đờm. Bệnh nhân vẫn tiếp tục hút thuốc bất chấp lời khuyên của bác sĩ. Huyết áp của bệnh nhân là 136/92 mmHg, nhịp tim 110 nhịp/phút, và nhịp thở 24 nhịp/phút. Cơ hoành phải di động yếu hơn so với bên trái. Ngực phải căng phồng hơn bên trái. Ngực phải gõ vang. Nghe thấy tiếng rì rào phế nang ngoại vi hai phổi, nhưng bên phải giảm hơn.
Các bài trình bày khác
Những biểu hiện không điển hình bao gồm: tụ khí màng phổi ở vị trí phổi xẹp (hay còn gọi là tràn khí màng phổi cạnh thùy phổi xẹp). Trong trường hợp này, bệnh nhân có thể bị ho hoặc khó thở, tùy theo mức độ xẹp phổi.
Tình trạng tràn khí màng phổi liên quan đến kinh nguyệt xảy ra trong vòng 72 giờ trước hoặc sau kỳ kinh nguyệt ở những phụ nữ trẻ. Đây là một bệnh trạng khá hiếm gặp, trong y văn chỉ mô tả khoảng 250 ca bệnh, mặc dù vẫn có nhiều trường hợp có thể không được báo cáo. Tràn khí màng phổi thường khu trú ở bên phải.[4]
Cách tiếp cận chẩn đoán từng bước
Nếu bệnh nhân bị tràn khí màng phổi áp lực cần phải can thiệp ngay lập tức.
Bệnh nhân tràn khí màng phổi thường biểu hiện khó thở và đau ngực. Mức độ khó thở phụ thuộc vào kích thước tràn khí, và tùy thuộc vào mức độ bệnh phổi trước đó nếu có. Thường thì bệnh nhân có thể xác định được các triệu chứng khởi phát.
Cần đánh giá những yếu tố nguy cơ gây tràn khí màng phổi tự phát, chẳng hạn như các bệnh phổi mạn tính.[1] Bởi viêm phổi Pneumocystis jirovecii có thể gây tràn khí màng phổi, nên cần hỏi bệnh nhân những yếu tố nguy cơ gây nhiễm HIV.[23]
Biểu hiện lâm sàng
Tràn khí màng phổi áp lực
- Bệnh nhân biểu hiện khó thở nặng và tăng dần, đồng có biểu hiện suy hô hấp, gồm thở nhanh, gắng sức, tím tái, vã mồ hôi và nhịp tim nhanh.
- Cần can thiệp ngay nhằm giải áp bên ngực bị tổn thương.[1] [31]
Tràn khí màng phổi tự phát nguyên phát
- Bệnh nhân thường biểu hiện khó thở và đau ngực một bên khởi phát đột ngộtt. Mức độ khó thở có liên quan đến lượng khí bên trong khoang màng khổi.
- Hầu hết các trường hợp tràn khí màng phổi tự phát nguyên phát xảy ra khi nghỉ. Do đó, bệnh nhân thường có thể nhớ lại chính xác thời gian xuất hiện tràn khí màng phổi.[34]
- Trong một số trường hợp, các triệu chứng điển hình như đau ngực và khó thở có thể không rõ ràng hoặc thậm chí không biểu hiện, do đó cần nghi ngờ nhiều về tràn khí màng phổi.
Tràn khí màng phổi tự phát thứ phát
- Bệnh nhân có biểu hiện khó thở và đau một bên ngực. Do bệnh phổi nền, nên các triệu chứng của bệnh nhân thường sẽ nặng hơn những so với triệu chứng của tràn khí màng phổi tự phát nguyên phát.[31]
- Tràn khí màng phổi liên quan đến kinh nguyệt là dạng tràn khí màng phổi tự phát thứ phát. Bệnh thường khởi phát ở bên phải. Chẩn đoán thường dễ nếu nghĩ đến khả năng xảy ra.
Tràn khí màng phổi cạnh thùy phổi xẹp
- Do tắc nghẽn đường thở, nên bệnh nhân có thể biểu hiện ho. Tình trạng khó thở có thể liên quan đến mức độ̣ xẹp phổi và/hoặc lượng khí có trong khoang màng phổi.
Khám lâm sàng
Tràn khí màng phổi áp lực
- Các dấu hiêu tương tự như tràn khí màng phổi tự phát mức đ̣ ô nhiều; tuy nhiên, lồng ngực bên tổn thương̣ phồng hơn biểu hiện khoang liên sườn giãn rộng, và khí quản lệch về bên ngực đối diện.
- Tràn khí màng phổi áp lực thường bắt đầu với tình trạng chức năng tim phổi của bệnh nhân đột nhiên bị suy yếu. Sau đó bệnh nhân có thể mất ý thức nhanh, do thiếu máu lên não.[1]
Tràn khí màng phổi tự phát nguyên phát
- Các dấu hiêu bao gồm: giảm di động cơ hoành, một bên ngực căng phồng và tiếng rì rào phế nang giảm, gõ vang.[1]
Tràn khí màng phổi tự phát thứ phát
- Các dấu hiêu tương tự tràn khí màng phổi tự phát nguyên phát; tuy nhiên, do bệnh nhân bị rối loạn hô hấp tiềṃ ẩn, nên những triệu chứng thực thể có độ tin cậy kém hơn.[1] Thăm khám cũng có thể phát hiên các dấu hiệu liên quan đến bệnh phổi nền.
- Tràn khí màng phổi liên quan đến kinh nguyệt là dạng tràn khí màng phổi tự phát thứ phát. Bệnh thường khởi phát ở bên phải. Chẩn đoán thường dễ nếu nghĩ đến khả năng xảy ra.
Tràn khí màng phổi cạnh thùy phổi xẹp
- Những dấu hiêu bao gồm: tiếng rì rào phế nang giảm và gõ vang. Tuy nhiên, lồng ngực không căng phồng.̣ [3]
Chẩn đoán hình ảnh
Tràn khí màng phổi áp lực được coi là một cấp cứu y khoa. Nếu lâm sàng nghi ngờ tràn khí màng phổi áp lực, cần giảm áp lồng ngực bên tổn thương ngay lập tức. Không để lãng phí thời gian quý báu vào việc xác nh ân tràn khí màng̣ phổi qua chụp xquang. Can thiêp mụ ôn có thể khiến bệnh nhân tử vong.̣ [1]
Thông thường, xquang ngực được khuyến cáo là xét nghiệm đầu tay trong phần lớn các trường hợp tràn khí màng̣ phổi khác, và sẽ cho thấy hình ảnh màng phổi tạng.[35] Không khuyến cáo chụp Xquang ngực thì thở ra để chẩn đoán thường quy.[35] Trong tràn khí màng phổi tự phát thứ phát, khó quan sát thấy đường màng phổi do vùng phổi tổn thương bên cạnh có thể tăng sáng (ví dụ ở những bệnh nhân khí thũng). Ngoài ra, có thể khó phân biệt hình ảnh bóng khí lớn, thành mỏng với hình ảnh tràn khí màng phổi. Trong trường hợp này, có thể cần chụp CT ngực để chẩn đoán xác định.[35] [Fig-1]
Trong tràn khí màng phổi do xẹp ngoài hình ảnh lá tạng, còn thấy hình ảnh xẹp và giảm thể tích một bên phổi. Chụp CT có thể phát tắc nghẽn trong lòng phế quản.
Do ngày càng có nhiều cơ sở được trang bị máy siêu âm, nên kỹ thuật này trở thành phương tiện phổ biến có giá trị̣ chẩn đoán tràn khí màng phổi tại giường.[36] Kỹ thuật siêu âm thực hiện bởi các bác sĩ kinh nghị êm có độ nhạy và độ̣ đặc hiệu phù hợp để chẩn đoán tràn khí màng phổi .[37] [38] Siêu âm lồng ngực có thể có giá trị trong phát hiện tràn khí màng phổi ở bệnh nhân người lớn bị chấn thương ngực kín và nằm bất động.̣ [39] Một số nghiên cứu khuyến cáo kết hợp siêu âm vào quy trình tiếp cận hồi sức chấn thương nặng (ATLS).̣ [40]
CT ngực có độ nhạy cao hơn Xquang và siêu âm ngực trong việc phát hiện tràn khí màng phổi.̣ [41] CT thường dùng thủ thuật này cho những bệnh nhân bị nhiều chấn thương đồng thời hoặc nghi ngờ tiềm ẩn nguy cơ tràn khí màng phổi.
Các xét nghiệm khác
Nếu nghi ngờ bệnh nhân bị tràn khí do xẹp phổi, có thể tiến hành nôi soi phế quản để chẩn đoán và giải quyết tình trạng tắc nghẽn trong lòng phế quản.[42]
Các yếu tố nguy cơ
Mạnh
Hút thuốc
- Nguy cơ tràn khí màng phổi ước tính trong suốt cuộc đời ở những nam giới hút thuốc khỏe mạnh là khoảng 12%, so với 0,1% ở những người không hút thuốc. Viêm đường thở nhỏ do hút thuốc có thể góp phần hình thành các bóng khí dưới màng phổi.[6] [11]
Tiền sử gia đình tràn khí màng phổi
- Dường như có yếu tố di truyền đối với tràn khí màng phổi tự phát nguyên phát. Có thể là tính trạng trội thâm nhập không hoàn toàn hoặc di truyền lặn liên kết nhiễm sắc thể X.[14] [15]
Thể hình cao và gầy
- Những bệnh nhân tràn khí màng phổi tự phát nguyên phát thường cao hơn và gầy hơn so với bệnh nhân thuộc nhóm đối chứng. Phế nang ở đỉnh phổi có áp lực căng trung bình lớn hơn ở những bệnh nhân cao, dẫn đến hình thành các bóng khí dưới màng phổi và các bất thường khác.[12] [23]
Tuổi <40
- Độ tuổi có nguy cơ khởi phát cơn tràn khí màng phổi tự phát nguyên phát cao nhất là 20 năm đầu đời. Tràn khí màng phổi tự phát nguyên phát hiếm khi xảy ra ở những người ngoài 40 tuổi.[12]
Mới thực hiện thủ thuật xâm lấn
- Các thủ thuật xâm lấn chẳng hạn như chọc hút tổn thương phổi qua da bằng kim nhỏ, chọc dò màng phổi, nội soi sinh thiết xuyên thành phế quản và đặt catheter tĩnh mạch trung tâm là những thủ thuật có liên quan đến tràn khí màng phổi do thầy thuốc.
Chấn thương ngực
- Tràn khí màng phổi xảy ra ở 40% – 50% các nạn nhân bị chấn thương ngực.[8] [9] [10]
Hen cấp mức độ nặng
- Tình trạng bẫy khí đi kèm với viêm đường thở trong cơn hen có thể gây vỡ các túi phế nang, dẫn đến tràn khí màng phổi.[1]
COPD
- Đây là nguyên nhân hàng đầu gây tràn khí màng phổi tự phát thứ phát do vỡ các bóng giãn phế nang dưới màng phổi.[17]
Bệnh lao
- Tràn khí màng phổi tự phát thứ phát xảy ra ở 1,5% bệnh nhân lao phổi hoạt động. Nguyên nhân có thể do vỡ các nang lao dưới màng phổi.[20]
Nhiễm nấm Pneumocystis jirovecii liên quan đến AIDS
- Nang hoại tử dưới màng phổi do Pneumocystis jirovecii có thể gây tràn khí màng phổi ở những bệnh nhân có tiền sử nhiễm HIV và AIDS.[23]
- Khoảng 2% – 5% bệnh nhân AIDS bị tràn khí màng phổi tự phát thứ phát.[23]
Xơ nang
- Tràn khí màng phổi tự phát thứ phát thường xảy ra ở những bệnh nhân xơ nang và liên quan đến mức độ bệnh nặng. Khoảng 16% – 20% số bệnh nhân xơ nang >18 tuổi sẽ bị tràn khí màng phổi vào một lúc nào đó trong cuộc đời. Tràn khí màng phổi tái phát bên đối diện xảy ra ở 40% bệnh nhân.[24] [25]
Bệnh u cơ trơn bạch mạch
- Đây là bệnh đa cơ quan xảy ra ở phụ nữ, đặc trưng là tổn thương phá hủy phổi dạng nang, và có thể gây tràn khí màng phổi tái phát.[26]
Hội chứng Birt-Hogg-Dube
- Đây là bệnh di truyền tính trạng trội đặc trưng bởi sự xuất hiện kén khí phổi, tràn khí màng phổi tự phát, tổn thương da lành tính và ung thư thận. Người ta đã nhận thấy các đột biến gen mã hóa folliculin trên những bệnh nhân có người trong gia đình bị tràn khí màng phổi nguyên phát.[27]
Bệnh mô bào Langerhans ở phổi
- Đây là một dạng bệnh phổi mô kẽ liên quan đến hút thuốc đặc trưng bởi xuất hiện các kén khí khác nhau ở phổi dẫn đến tràn khí màng phổi.[28]
Bệnh Erdheim-Chester
- Đây là một bệnh hiếm gặp đặc trưng bởi sự lan tỏa các mô bào không phải Langerhans gây tổn thương nhiều cơ quan. Phổi ít khi bị tổn thương nhưng có thể bị các mô bào lipid-laden thâm nhiễm, dẫn đến những biến đổi nang mô kẽ lan tỏa và tràn khí màng phổi.[29]
Yếu
Hội chứng Marfan
- Các báo cáo về các gia đình bị ảnh hưởng bởi hội chứng Marfan có những thành viên gặp phải nhiều đợt tràn khí màng phổi tự phát nguyên phát cả hai bên. Trong quần thể này, nguyên nhân gặp phải tình trạng tràn khí màng phổi tự phát nguyên phát là do mô phổi dễ bị tổn thương liên quan đến thiếu hụt fibrillin dị thường.[13]
Homocysteine niệu
- Có rất ít các báo vào về tràn khí màng phổi tự phát nguyên phát ở những bệnh nhân bị homocysteine niệu Sinh lý bệnh học của mối liên quan này vẫn chưa được tìm hiểu rõ.[16]
Ung thư phổi nguyên phát và ung thư di căn phổi
- Tràn khí màng phổi có thể xảy ra ở bệnh nhân ung thư biểu mô phế quản và nhiều ung thư nguồn gốc khác di căn phổi. Tràn khí màng phổi có thể xuất hiện sau khi điều trị hóa chất. Giả thuyết được đưa ra là do hoại tử khối u ở ngoại vi gây vỡ vào khoang màng phổi, dẫn đến tràn khí màng phổi.[18] [19]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Những yếu tố nguy cơ chủ yếu là: hút thuốc lá, tiền sử gia đình , thể hình cao và gầy, nam giới, trẻ tuổi, hiện mắc COPD, hội chứng Marfan, homocysteine niệu, mới tiến hành thủ thuật xâm lấn, hen nặng, lao, nhiễm Pneumocystis jirovecii và xơ nang.
Đau ngực (thường gặp)
- Đau ngực cùng bên bị tràn khí màng phổi.[31] [34]
Khó thở (thường gặp)
- Mức độ khó thở phụ thuộc vào mức độ tràn khí màng phổi, và mức đ̣ ô nặng và biểu hị ên của ḅ ênh phổi nền cọ́ sẵn.[1]
Lồng ngực bên tràn khí giãn (thường gặp)
- Mức độ giãn của lồng ngực phụ thuộc vào mức độ tràn khí và có tràn khí màng phổi áp lực hay không.̣ [1]
Gõ vang một bên ngực (thường gặp)̣
- Là một yếu tố chẩn đoán
Nghe phổi thấy rì rào phế nang giảm hoặc mất bên tràn khí (thường gặp)̣
- Là một yếu tố chẩn đoán
Khó thở dữ dội (không thường gặp)̣
- Gặp trong tràn khí màng phổi áp lực và bệnh phổi trầm trọng từ trước.̣ [1]
Khí quản lệch về bên đối diện (không thường gặp)̣
- Gặp trong tràn khí màng phổi áp lực Đây là dấu hị êu lâm sàng quan trọng khi thăm khám bệnh nhân tràn khí màng̣ phổi.[1]
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
Xquang ngực
|
Điển hình xác định được lá tạng màng phổi; nếu bệnh nhân có bệnh phổi nền, cọ́ thể thấy hình ảnh bất thường khác, chẳng hạn như khí phế thũng, khối u và thâm nhiễm phổi |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
Chụp CT ngực
|
Dễ dàng xác định lá tạng màng phổi; có thể có xẹp phổi, lồng ngực một bên giãn; trong tràn khí màng phổi tự phát thứ phát, có thể thấy hình ảnh khí phế thũng ở bệnh nhân COPD, u phổi ở bệnh nhân ung thư và thâm nhiễm ở bệnh nhân viêm phổi và lao phổi; và tắc nghẽn trong lòng phế quản trong tràn khí do xẹp phổi. |
siêu âm ngực
|
Không có dấu hiệu phổi trượt |
Soi phế quản
|
Quan sát trực tiếp tình trạng tắc nghẽn trong lòng phế quản |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Hen, bùng phát cấp tính |
|
|
| COPD, bùng phát cấp tính |
|
|
| Tắc mạch phổi |
|
|
| Thiếu máu cơ tim cục bộ |
|
|
| Tràn dịch màng phổi |
|
|
| Rò phế quản-màng phổi |
|
|
| Bệnh xơ phổi |
|
|
| Thủng thực quản |
|
|
| Bóng khí lớn |
|
|
Các tiêu chí chẩn đoán
Mức độ tràn khí màng phổi[22]
Thông thường, Xquang ngực thẳng được dùng để đánh giá mức độ tràn khí màng phổi. Tràn khí màng phổi có dải khí từ thành ngực đến màng phổi tạng ngang mức rốn phổi 2 cm chiếm 50% trường hợp tràn khí. Do đó, Hiệp hội Lồng ngực Anh quốc khuyến cáo rằng nên sử dụng phân độ sau để xác định mức độ tràn khí màng phổi:
- Tràn khí màng phổi ít – dải khí từ màng phổi đến thành ngực ngang mức rốn phổi <2 cm trên phim Xquang ngực thẳng
- Tràn khí màng phổi nhiều – dải khí từ màng phổi đến thành ngực ngang mức rốn phổi >2 cm trên phim Xquang ngực thẳng
Lựa chọn giới hạn 2 cm để xác định tràn khí mức độ ít hay nhiều dựa trên sự cân nhắc giữa nguy cơ của thủ thuật chọc hút khí màng phổi đối với tràn khí mức độ ít và thể tích khí lớn, thời gian hồi phục tự nhiên trong tràn khí mức độ nhiều.
Tuy nhiên tình trạng xẹp phổi không giống nhau, đặc biệt là ở những bệnh nhân có bệnh phổi. Do đó, sẽ khó ước lượng mức độ tràn khí màng phổi khu trú. Mặc dù chụp CT có thể ước lượng mức độ tràn khí màng phổi, nhưng không phải cơ sở nào cũng có điều kiện tiến hành.
Điều trị
Cách tiếp cận điều trị từng bước
Mục tiêu chính của điều trị tràn khí màng phổi tự phát đó là phải loại bỏ được khí ra khỏi khoang màng phổi và giảm khả năng tái phát. Nếu nghi ngờ tràn khí màng phổi áp lực, cần phải can thiệp ngay lập tức để giảm áp lực bên lồng ngực tổn thương.[1]
Điều trị ban đầu bao gồm theo dõi kết hợp oxy liệu pháp, chọc hút khí khoang màng phổi qua da,1[C]Evidence và đặt sonde dẫn lưu màng phổi, tùy thuộc vào loại và mức độ tràn khí màng phổi. Có thể cần tiến hành phẫu thuật ngực mở hoặc nội soi màng phổi có video hỗ trợ (VATS) để xử lí vị trí dò khí.[22] [30] [51] [52]
Gây dính màng phổi được sử dụng để hạn chế khả năng tái phát.2[B]Evidence Có thể tiến hành gây dính bằng cách làm xước màng phổi cơ học hoặc sử dụng hóa chất kích ứng bề mặt màng phổi, kết quả là làm dính lá thành và lá tạng. Việc lựa chọn phương pháp nào tùy thuộc vào đặc điểm của bệnh nhân và tình huống lâm sàng.[22] [51] [53]
Một vài phương pháp khác cũng có thể sử dụng để ước lượng mức tràn khí màng phổi trên phim Xquang ngực thẳng. Nhưng tiếc là những phương pháp này đều không chính xác và/hoặc thiếu tính xác thực.[54] Hiệp hội Lồng ngực Anh quốc khuyến cáo một phương pháp đơn giản để xác định mức độ tràn khí màng phổi: tràn khí màng phổi mức độ ít (nhìn thấy dải khí <2 cm từ màng phổi tạng đến thành ngực) hoặc mức độ nhiều (nhìn thấy dải khí ≥2 cm từ màng phổi tạng đến thành ngực).[22]
Tràn khí màng phổi áp lực
Tràn khí màng phổi áp lực là một cấp cứu y khoa. Giảm áp bằng cách đặt một catheter tĩnh mạch cỡ 14 vào khoang màng phổi tại vị trí giao điểm đường giữa đòn và khoang liên sườn thứ hai hoặc thứ ba ở bên ngực bị tràn khí. Tuy nhiên, tới một phần ba số bệnh nhân có thành ngực dày hơn chiều dài kim tiêm; trong những trường hợp này, có thể thay đổi vị trí chọc kim tại khoang liên sườn thứ tư hoặc thứ năm để giảm áp. Việc giải áp này là bước chuẩn bị để tiến hành đặt sonde dẫn lưu màng phổi. Không được trì hoãn điều trị để đợi kết quả chụp Xquang trong trường hợp tràn khí màng phổi áp lực.[22] [VIDEO: Needle decompression of tension pneumothorax animated demonstration ]
Tràn khí màng phổi tự phát nguyên phát
Đối với bệnh nhân có lâm sàng ổn định, tràn khí màng phổi tự phát nguyên phát mức độ ít, có thể chỉ cần theo dõi và cho thở oxy nồng độ cao (10L/phút) một cách thận trọng hoặc chỉ theo dõi đơn thuần mà không can thiệp xâm lấn.[22] [51] [52] [55] Liệu pháp oxy nồng độ cao làm tăng tỉ lệ tái hấp thụ khí trong khoang màng phổi gấp 4 lần trong khi thở oxy.[56]
Nếu bệnh nhân bị tràn khí màng phổi mức độ nhiều thì nên tiến hành chọc hút khí bằng kim nhỏ qua da. Thực hiện thủ thuật bằng cách đặt một kim tiêm tĩnh mạch vào khoang màng phổi tại vị trí giao điểm đường giữa đòn và khoang liên sườn thứ hai hoặc thứ ba ở bên ngực bị tràn khí. Có thể dùng bơm tiêm cỡ lớn để hút khí ra khỏi khoang màng phổi. Thận trọng không để không khí đi vào khoang màng phổi qua kim tiêm. Hướng dẫn bệnh nhân thở ra khi tháo bơm tiêm ra khỏi kim tiêm để phòng ngừa tai biến này. Gắn van ba chạc vào kim tiêm có tác dụng là đóng kín khoang màng phổi không cho không khí lọt vào khi tháo bơm tiêm ra khỏi van ba chạc. Sau khi hút hết khí, tiến hành rút kim tiêm và chỉ định chụp Xquang ngực. Chọc hút bằng kim tiêm trong điều trị tràn khí màng phổi tự phát nguyên phát thường an toàn và hiệu quả tương tự đặt sone dẫn lưu màng phổi. Thông thường, bác sĩ có thể thực hiện thủ thuật này tại phòng cấp cứu mà không cần phải cho bệnh nhân nhập viện.[22] [57] [58]
Với những bệnh nhân trên 50 tuổi, chọc hút khí bằng kim có khả năng thành công thấp hơn.[22] Điều này chủ yếu được cho là do hậu quả của bệnh phổi nền chưa được phát hiện ở nhóm tuổi này.[22] Do đó, khuyến cáo đối với những bệnh nhân trên 50 tuổi, hoặc có tiền sử nghiện hút thuốc nặng nên được điều trị như đối với những bệnh nhân có bệnh phổi nền (tức là điều trị theo hướng tràn khí màng phổi tự phát thứ phát).[22]
Nếu chọc hút khí thất bại, nên tiến hành đặt sonde dẫn lưu hoặc catheter cỡ nhỏ vào khoang màng phổi. Có thể gắn catheter cỡ nhỏ vào một chiếc van một chiều, và thường không cần phải hút áp lực âm.[22] [53] [VIDEO: Insertion of intercostal drain Seldinger technique animated demonstration ]
Nếu còn rò khí dai dẳng và dẫn lưu vẫn tiếp tục sủi bọt khí sau 48 giờ, có thể cần cân nhắc hút áp lực âm (hệ thống áp lực thấp thể tích cao) để điều trị tràn khí màng phổi.[22] Mặc dù không có bằng chứng ủng hộ việc hút áp lực âm thường quy trong điều trị tràn khí màng phổi, nhưng ở những bệnh nhân được lựa chọn phương pháp này có thể làm lá thành và lá tạng áp sát vào nhau, do đó cải thiện tình trạng rò khí.[22] [53] Hầu hết các máy hút đều có bình chứa nước để hút khí trong khoang màng phổi qua đó. Có thể dễ dàng phát hiện tình trạng rò khí dai dẳng nếu vẫn nhìn thấy sủi khí trong bình dẫn lưu.
Chỉ định can thiệp thêm nếu rò khí dai dẳng hoặc tràn khí màng phổi tái phát một bên. Phẫu thuật nội soi màng phổi để khâu nối lỗ rò khí và gây dính được lựa chọn trong hầu hết các trường hợp. So với phẫu thuật mở ngực bóc vỏ màng phổi để điều trị tràn khí màng phổi tự phát nguyên phát, phẫu thuật nội soi màng phổi làm giảm thời gian nằm viện và nhu cầu dùng thuốc giảm đau. Tuy nhiên, phẫu thuật nội soi bóc vỏ màng phổi có tỉ lệ tái phát cao hơn so với phẫu thuật mở ngực.[65] [66]
Có thể phẫu thuật nội soi cắt phổi hình chêm để ngăn tình trạng rò khí dai dẳng. Phương pháp này thường được tiến hành cùng với thủ thuật gây dính màng phổi cơ học để phòng tràn khí màng phổi tái phát. Tuy nhiên, gây dính màng phổi cơ học bổ sung có vẻ không làm giảm tỉ lệ tái phát so với phẫu thuật cắt phổi hình chêm đơn thuần.[67] Bên cạnh đó, những bệnh nhân được phẫu thuật cắt phổi hình chêm và gây dính màng phổi cơ học có tỉ lệ chảy máu trong mổ và tỉ lệ dẫn lưu màng phổi hậu phẫu cao hơn.[67] Thay vì tiến hành gây dính màng phổi cơ học sau cắt phổi hình chêm, có một số bằng chứng cho thấy rằng vá lá tạng bằng lưới cellulose tự tiêu và keo fibrin có hiệu quả tương đương với phương pháp gây dính màng phổi cơ học, nhưng không có nguy cơ xảy ra biến chứng liên quan.[68]
Tràn khí màng phổi tự phát thứ phát
Mức độ tràn khí có thể không tương xứng với các biểu hiện lâm sàng, bởi vì còn phụ thuộc vào mức độ bệnh nền và thể tích dự trữ của bệnh nhân. Nhìn chung, những triệu chứng lâm sàng do tràn khí màng phổi tự phát thứ phát nặng nề hơn so với những triệu chứng của tràn khí màng phổi tự phát nguyên phát; do đó, những bệnh nhân này cần nhập viện điều trị.[22] Ngoài ra, tỉ lệ tái phát ở những bệnh nhân có bệnh phổi là cao hơn những bệnh nhân tràn khí màng phổi tự phát nguyên phát.
[VIDEO: Insertion of intercostal drain Seldinger technique animated demonstration ]Những bệnh nhân tràn khí màng phổi tự phát thứ phát có lâm sàng ổn định, mức độ tràn khí ít không thể đặt ống dẫn lưu (<1 cm), thì cần điều trị bằng cách cho bệnh nhân thở oxy nồng độ cao (10 L/phút) và theo dõi.[56] Thận trọng khi sử dụng oxy liệu pháp ở những bệnh nhân có bệnh phổi mạn tính và suy hô hấp tăng CO2 máu (ví dụ: COPD).
Ở những bệnh nhân tràn khí màng phổi mức độ trung bình (1 cm đến 2 cm), có thể tiến hành chọc hút khí bằng kim.[22] Tuy nhiên, ở những bệnh nhân tràn khí màng phổi tự phát thứ phát thủ thuật này có tỉ lệ thành công hạn chế.[22] Do đó, nếu chọc hút khí bằng kim thất bại, mức độ tràn khí giảm không đáng kể (<1 cm), thì cần đặt sonde hoặc catheter cỡ nhỏ để dẫn lưu khí.[22]
Nếu tràn khí màng phổi nhiều (>2 cm), cần đặt sonde dẫn lưu hoặc catheter cỡ nhỏ vào khoang màng phổi để dẫn lưu khí màng phổi.[22] Hầu hết bệnh nhân tràn khí màng phổi tự phát thứ phát đều cần phải đặt sonde dẫn lưu hoặc catheter cỡ nhỏ.
Tương tự tràn khí màng phổi nguyên phát, nếu vẫn rò khí dai dẳng và ống dẫn lưu tiếp tục sủi khí sau 48 giờ, có thể xem xét hút áp lực âm (hệ thống áp lực thấp thể tích cao) để điều trị tràn khí màng phổi.[22]
Nếu thất bại với các biện pháp điều trị trên, có thể phải tiến hành phẫu thuật nội soi màng phổi vá lỗ rò và gây dính màng phổi.[22] Phương pháp này hiệu quả hơn gây dính màng phổi bằng hóa chất. Tuy nhiên, tỉ lệ tử vong và di chứng trong khi phẫu thuật nội soi màng phổi ở những bệnh nhân tràn khí màng phổi tự phát thứ phát có thể rất cao.[22] [51] [53] Với nguy cơ mắc bệnh và tử vong cao như vậy sau khi phẫu thuật nội soi khoang màng phổi qua video hoặc mở thông thành ngực, có thể thử các biện pháp ít xâm lấn hơn, đặc biệt là ở những bệnh nhân mắc bệnh phổi nặng, bất kể có phải do COPD, xơ nang hay rối loạn chức năng phổi khác hay không. Ở những bệnh nhân không phẫu thuật, nên tiến hành gây dính màng phổi bằng hóa chất hoặc bột talc.
Các biện pháp can thiệp về sau nhằm mục đích phòng tái phát. Nhìn chung, nên giữ lại sonde dẫn lưu cho đến khi tiến hành thủ thuật để phòng tràn khí tái phát.[22] [51] [52]
Cần cân nhắc can thiệp phòng ngừa tái phát cho tất cả những bệnh nhân tràn khí màng phổi tự phát thứ phát, trong đó cần đặc biệt lưu ý những bệnh nhân chờ ghép phổi. Tránh gây dính màng phổi lan tỏa bằng nội soi màng phổi hoặc bơm hóa chất vào khoang màng phổi ở những bệnh nhân xơ nang hoặc thiếu hụt alpha-1 antitrypsin, và ở những bệnh nhân trẻ tuổi mắc COPD do hút thuốc, đây là những đối tượng được cân nhắc ghép phổi. Đã từng gây dính màng phổi lan tỏa sẽ làm chảy máu nhiều hơn và thực hiện khó khăn hơn trong khi phẫu thuật ghép phổi. Ưu tiên thực hiện các biện pháp bảo tồn và theo dõi hoặc nội soi màng phổi không gây xước cơ học trực tiếp trên nhóm bệnh nhân này.
Tràn khí màng phổi liên quan đến kinh nguyệt
Điều trị cấp cứu đối với tràn khí màng phổi liên quan đến kinh nguyệt tương tự như trong điều trị tràn khí màng phổi tự phát thứ phát. Nếu tràn khí ít, cần cho bệnh nhân thở oxy. Ngoài thở oxy, có thể tiến hành chọc hút khí qua da hoặc đặt sonde dẫn lưu ở những bệnh nhân tràn khí màng phổi nhiều.
Một số bệnh nhân tràn khí màng phổi liên quan đến kinh nguyệt cũng bị tràn máu màng phổi, dẫn đến tràn khí – tràn máu màng phổi, một biến chứng của lạc nội mạc tử cung trong lồng ngực. Cần đặt sonde màng phổi cỡ lớn để dẫn lưu máu trong khoang màng phổi. Do những bệnh nhân tràn khí màng phổi liên quan đến kinh nguyệt thường trẻ tuổi và không mắc bệnh nhu mô phổi tiềm ẩn, nên có thể chỉ định thở oxy nồng độ cao mà không e ngại suy hô hấp tăng CO2 máu.
Biện pháp điều trị duy trì đối với tràn khí màng phổi liên quan đến kinh nguyệt là giảm tiết oestrogen buồng trứng để ức chế lạc nội mạc tử cung . Có thể sử dụng các thuốc như thuốc tránh thai đường uống, nhóm đồng vận GnRH, progestin và danazol. Nhiều bệnh nhân tràn khí màng phổi liên quan đến kinh nguyệt không bị tràn khí tái phát nếu ức chế quá trình rụng trứng và chu kỳ kinh nguyệt.[69]
Nếu bệnh nhân không thể dùng các loại thuốc ức chế rụng trứng, muốn ngừng thuốc để có thể mang thai, hay thất bại với liệu pháp hormon, thì có thể cân nhắc một số thủ thuật xâm lấn để phòng tái phát tràn khí liên quan đến kinh nguyệt. Có thể tiến hành mở phẫu thuật mở ngực hoặc nội soi màng phổi. Cần kiểm tra xem có lạc nội mạc tử cung trên màng phổi và lỗ thủng trên cơ hoành hay không. Cần phẫu thuật cắt bỏ mô nội mạc tử cung lạc chỗ và sửa chữa những dị tật trên cơ hoành. Cũng có thể gây dính màng phổi bằng hóa chất hoặc cơ học để phòng ngừa tái phát.
Tràn khí màng phổi do chấn thương
Điều trị đầu tay là học hút khí bằng kim qua da. Nếu chọc hút khí thất bại hoặc tràn khí màng phổi nhiều, thường cần phải đặt sonde dẫn lưu màng phổi.
Có thể có tràn máu màng phổi kèm theo và/hoặc biến chứng tràn khí màng phổi do chấn thương. Nếu tràn máu màng phổi thì cần đặt sonde dẫn lưu màng phổi. Nếu vẫn tiếp tục chảy máu, có thể mổ thăm dò lồng ngực để cầm máu.
Nếu phổi nở kém hoặc vẫn rò khí dai dẳng sau 72 giờ, có thể phẫu thuật mở ngực hoặc nội soi màng phổi xử lý tràn khí.[41] [VIDEO: Insertion of intercostal drain Seldinger technique animated demonstration ]
Tràn khí màng phổi cạnh thùy phổi xẹp
Nên chỉ định thở oxy nồng độ cao cho những bệnh nhân tràn khí do xẹp phổi (nếu không có nguy cơ suy hô hấp tăn CO2 máu), nhưng để giải quyết tắc nghẽn trong lòng phế quản có thể phải nội soi phế quản. Không có chỉ định mở màng phổi đặt sonde dẫn lưu.[3] [VIDEO: Needle decompression of tension pneumothorax animated demonstration ] [VIDEO: Insertion of intercostal drain Seldinger technique animated demonstration ] [VIDEO: Insertion of intercostal drain: open technique animated demonstration ]
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Bắt đầu | ( tóm tắt ) | |
| Tràn khí màng phổi áp lực | ||
| 1 | Giảm áp ngay bằng kim tiêm | |
| thêm | Oxy liệu pháp | |
| thêm | Đặt ống dẫn lưu qua mở ngực | |
| Cấp tính | ( tóm tắt ) | |
| Tràn khí màng phổi tự phát nguyên phát VÀ bệnh nhân ≤ 50 tuổi | ||
| Tràn khí ít (nhìn thấy dải khí ≤2 cm từ lá tạng đến thành ngực), và không khó thở. | 1 | oxy liệu pháp và theo dõi |
| Khó thở hoặc tràn khí màng nhiều (nhìn thấy dải khí >2 cm từ lá tạng đến thành ngực) | 1 | Oxy liệu pháp và chọc hút khí qua da |
| bổ sung | Mở màng phổi đặt sonde dẫn lưu | |
| bổ sung | Hút liên tục | |
| bổ sung | Nội soi màng phổi có video hỗ trợ tiến hành vã lỗ rò khí và gây dính màng phổi. | |
| Tràn khí màng phổi tự phát thứ phát HOẶC bệnh nhân > 50 tuổi | ||
| Tràn khí ít (nhìn thấy dải khí <1 cm từ màng phổi tạng đến thành ngực), và không khó thở. | 1 | Nhập viện và thở oxy hỗ trợ |
| thêm | Theo dõi | |
| Tràn khí trung bình (nhìn thấy dải khí 1 cm đến 2 cm từ màng phổi tạng đến thành ngực), và không khó thở. | 1 | Nhập viện và thở oxy hỗ trợ |
| thêm | Chọc hút khí qua da | |
| bổ sung | Mở màng phổi đặt sonde dẫn lưu | |
| bổ sung | Hút liên tục | |
| bổ sung | Nội soi màng phổi có video hỗ trợ tiến hành vá lỗ rò khí và gây dính màng phổi | |
| Khó thở hoặc tràn khí màng nhiều (nhìn thấy dải khí >2 cm từ lá tạng đến thành ngực) | 1 | Nhập viện và thở oxy hỗ trợ |
| thêm | Mở màng phổi đặt sonde dẫn lưu | |
| bổ sung | Hút liên tục | |
| bổ sung | Nội soi màng phổi có video hỗ trợ tiến hành vá lỗ rò khí và gây dính màng phổi | |
| Tràn khí màng phổi liên quan đến kinh nguyệt | ||
| 1 | Thở oxy ± chọc hút khí qua da hoặc mở màng phổi đặt sonde dẫn lưu | |
| bổ sung | Mở màng phổi đặt sonde dẫn lưu | |
| Không có chống chỉ định thuốc ức chế rụng trứng và bệnh nhân đồng ý sử dụng | thêm | Thuốc ức chế rụng trứng |
| Chống chỉ định dùng thuốc ức chế rụng trứng hoặc thất bại hoặc bệnh nhân không đồng ý sử dụng | thêm | Nội soi màng phổi có video hỗ trợ hoặc phẫu thuật mở ngực + gây dính màng phổi bằng hóa chất hoặc cơ học |
| Tràn khí màng phổi do chấn thương | ||
| 1 | Nhập viện và thở oxy hỗ trợ | |
| thêm | Chọc hút khí qua da | |
| bổ sung | Mở màng phổi đặt sonde dẫn lưu | |
| bổ sung | Mở màng phổi | |
| Tràn khí do xẹp phổi | ||
| 1 | Nhập viện và thở oxy hỗ trợ | |
| bổ sung | Soi phế quản | |
Các lựa chọn điều trị
| Bắt đầu | ||
| Tràn khí màng phổi áp lực | ||
| 1 | Giảm áp ngay bằng kim tiêm
» Bằng cách chọc ngay catheter tĩnh mạch cỡ 14 vào khoang màng phổi tại giao điểm của đường giữa đòn và khoang liên sườn thứ hai hoặc thứ ba ở bên tràn khí màng phổi. Tuy nhiên, tới một phần ba số bệnh nhân có thành ngực dày hơn chiều dài kim luồn; trong trường hợp này, có thể chọn vị trí chọc thay thế là khoang liên sườn thứ tư hoặc thứ năm. Không được trì hoãn điều trị để đợi chờ kết quả Xquang xác định trong trường hợp tràn khí màng phổi áp lực.[22] [VIDEO: Needle decompression of tension pneumothorax animated demonstration ] |
|
| thêm | Oxy liệu pháp
» Cho thở oxy nồng độ cao (>10L/phút) qua mask không hít lại. |
|
| thêm | Đặt ống dẫn lưu qua mở ngực
» Sau khi giảm áp bằng kim tiêm, cần đặt sonde dẫn lưu hoặc catheter cỡ nhỏ để giảm nguy cơ tái phát tràn khí màng phổi áp lực ngay lập tức. |
|
| Cấp tính | ||
| Tràn khí màng phổi tự phát nguyên phát VÀ bệnh nhân ≤ 50 tuổi | ||
| Tràn khí ít (nhìn thấy dải khí ≤2 cm từ lá tạng đến thành ngực), và không khó thở. | 1 | Oxy liệu pháp và theo dõi
» Nên cho thở oxy nồng độ cao (10 L/phút). Thở oxy nồng độ cao sẽ làm tăng tỉ lệ tái hấp thụ khí gấp 4 lần khi bị tràn khí màng phổi trong khi thở oxy.[56] » Những bệnh nhân lâm sàng ổn định, tràn khí màng phổi tự phát nguyên phát mức độ ít có thể điều trị bằng thở oxy nồng độ cao (10L/phút) và theo dõi, chưa cần can thiệp thủ thuật xâm lấn[55] » Bởi vì họ thường là những bệnh nhân trẻ tuổi và khỏe mạnh, nên thường có thể điều trị ngoại trú. Nếu những bệnh nhân này vẫn ổn định trong phòng cấp cứu trong 4 – 6 giờ, họ có thể sẽ được cho ra viện và theo dõi trong vài ngày. Tuy nhiên, cần hướng dẫn họ đến khám ngay nếu thấy có xuất hiện khó thở. |
| Khó thở hoặc tràn khí màng nhiều (nhìn thấy dải khí >2 cm từ lá tạng đến thành ngực) | 1 | Oxy liệu pháp và chọc hút khí qua da
» Nên cho thở oxy nồng độ cao (10 L/phút). Thở oxy nồng độ cao sẽ làm tăng tỉ lệ tái hấp thụ khí gấp 4 lần khi bị tràn khí màng phổi trong khi thở oxy.[56] » Nếu tràn khí màng phổi tự phát nguyên phát mức độ nhiều thì nên tiến hành chọc hút khí qua da.3[B]Evidence Tiến hành thủ thuật bằng chọc kim luồn tĩnh mạch vào khoang màng phổi tại giao điểm đường giữa đòn và khoang liên sườn thứ hai hoặc thứ ba. Sau đó có thể dùng bơm tiêm lớn để hút khí ra khỏi khoang màng phổi. Cần thận trọng không để khí vào khoang màng phổi qua kim tiêm. Hướng dẫn bệnh nhân thở ra khi rút bơm tiêm ra khỏi kim tiêm để phòng tai biến này. Ngoài ra, nối van ba chạc vào đốc kim làm kín khoang màng phổi không cho không khí lọt vào khi tháo bơm tiêm ra khỏi van ba chạc. » Rút kim tiêm khi không hút thêm được khí nữa. » Cần chụp Xquang ngực để đánh giá tình trạng đã cải thiện hay cần phải can thiệp thêm. » Với những bệnh nhân trên 50 tuổi, chọc hút khí bằng kim có khả năng thành công thấp hơn.[22] Điều này chủ yếu được cho là do hậu quả của bệnh phổi nền chưa được phát hiện ở nhóm tuổi này.[22] Do đó, khuyến cáo đối với những bệnh nhân trên 50 tuổi, hoặc có tiền sử nghiện hút thuốc nặng nên được điều trị như đối với những bệnh nhân có bệnh phổi nền (tức là điều trị theo hướng tràn khí màng phổi tự phát thứ phát).[22] |
| bổ sung | Mở màng phổi đặt sonde dẫn lưu
» Nếu chọc hút khí thất phải, cần phải đặt sonde dẫn lưu hoặc catheter cỡ nhỏ. [VIDEO: Insertion of intercostal drain Seldinger technique animated demonstration ]» Catherter cỡ nhỏ có thể gắn vào van một chiều, và thường không cần phải hút áp lực âm.[22] [53] |
|
| bổ sung | Hút liên tục
» Nếu còn rò khí dai dẳng và dẫn lưu vẫn tiếp tục sủi bọt khí sau 48 giờ, có thể cần cân nhắc hút áp lực âm (hệ thống áp lực thấp thể tích cao) để điều trị tràn khí màng phổi.[22] Mặc dù không có bằng chứng ủng hộ hút liên tục thường quy ở những bệnh nhân tràn khí màng phổi, nhưng ở những bệnh nhân chọn lọc, phương pháp này có thể làm lá tạng và lá thành áp sát vào nhau; do đó cải thiện tình trạng rò khí.[22] [53] » Hầu hết các máy hút đều có bình chứa nước để hút khí trong khoang màng phổi qua đó. Có thể dễ dàng phát hiện tình trạng rò khí dai dẳng nếu vẫn nhìn thấy sủi khí trong bình dẫn lưu. |
|
| bổ sung | Nội soi màng phổi có video hỗ trợ tiến hành vã lỗ rò khí và gây dính màng phổi.
» Nếu vẫn rò khí dai dẳng hoặc bệnh nhân bị tràn khí tái phát ở một bên, cần phải can thiệp điều trị thêm. Thông thường, phương pháp được ưu tiên là nội soi màng phổi có video hỗ trợ tiến hành vã lỗ rò khí và gây dính màng phổi. » Có thể phẫu thuật nội soi cắt phổi hình chêm để ngăn tình trạng rò khí dai dẳng. Phương pháp này thường được tiến hành cùng với thủ thuật gây dính màng phổi cơ học để phòng tràn khí màng phổi tái phát. Tuy nhiên, gây dính màng phổi cơ học bổ sung có vẻ không làm giảm tỉ lệ tái phát so với phẫu thuật cắt phổi hình chêm đơn thuần.[67] Bên cạnh đó, những bệnh nhân được phẫu thuật cắt phổi hình chêm và gây dính màng phổi cơ học có tỉ lệ chảy máu trong mổ và tỉ lệ dẫn lưu màng phổi hậu phẫu cao hơn.[67] Thay vì tiến hành gây dính màng phổi cơ học sau khi cắt phổi hình chêm, có một số bằng chứng cho thấy vá màng phổi tạng bằng lưới cellulose tự tiêu và keo fibrin có hiệu quả tương đương như phương pháp gây dính màng phổi cơ học, và không có nguy cơ gây ra biến chứng kèm theo.[68] |
|
| Tràn khí màng phổi tự phát thứ phát HOẶC bệnh nhân > 50 tuổi | ||
| Tràn khí ít (nhìn thấy dải khí <1 cm từ màng phổi tạng đến thành ngực), và không khó thở. | 1 | Nhập viện và thở oxy hỗ trợ
» Cần cho các bệnh nhân tràn khí màng phổi tự phát thứ phát nhập viện do thể tích dự trữ hô hấp giảm. » Cho thở oxy nồng độ cao (10 L/phút), nếu có thể. Nên sử dụng oxy liệu pháp thận trọng ở những bệnh nhân có bệnh phổi mạn tính có nguy cơ suy hô hấp tăng CO2 máu. |
| thêm | Theo dõi
» Ở các bệnh nhân tràn khí ít (<1 cm), lâm sàng ổn định, không cần điều trị thêm. Tuy nhiên, cần theo dõi thêm trong bệnh viện ít nhất 24 giờ.[22] |
|
| Tràn khí trung bình (nhìn thấy dải khí 1 cm đến 2 cm từ màng phổi tạng đến thành ngực), và không khó thở. | 1 | Nhập viện và thở oxy hỗ trợ
» Cần cho các bệnh nhân tràn khí màng phổi tự phát thứ phát nhập viện do thể tích dự trữ hô hấp giảm. » Cho thở oxy nồng độ cao (10 L/phút), nếu có thể. Nên sử dụng oxy liệu pháp thận trọng ở những bệnh nhân có bệnh phổi mạn tính có nguy cơ suy hô hấp tăng CO2 máu. |
| thêm | Chọc hút khí qua da
» Ở những bệnh nhân tràn khí màng phổi mức độ trung bình (1 cm đến 2 cm), có thể tiến hành chọc hút khí bằng kim.[22] Tuy nhiên, ở những bệnh nhân tràn khí màng phổi tự phát thứ phát thủ thuật này có tỉ lệ thành công hạn chế.[22] |
|
| bổ sung | Mở màng phổi đặt sonde dẫn lưu
» Nếu chọc hút khí bằng kim tiêm không cải thiện nhiều mức độ tràn khí (<1 cm), thì cần phải đặt sonde dẫn lưu hoặc catheter cỡ nhỏ.[22] [VIDEO: Insertion of intercostal drain Seldinger technique animated demonstration ]><1 cm), thì cần phải đặt sonde dẫn lưu hoặc catheter cỡ nhỏ.[22] [VIDEO: Insertion of intercostal drain Seldinger technique animated demonstration ] |
|
| bổ sung | Hút liên tục
» Nếu còn rò khí dai dẳng và dẫn lưu vẫn tiếp tục sủi bọt khí sau 48 giờ, có thể cần cân nhắc hút áp lực âm (hệ thống áp lực thấp thể tích cao) để điều trị tràn khí màng phổi.[22] Mặc dù không có bằng chứng ủng hộ hút liên tục thường quy ở những bệnh nhân tràn khí màng phổi, nhưng ở những bệnh nhân chọn lọc, phương pháp này có thể làm lá tạng và lá thành áp sát vào nhau; do đó cải thiện tình trạng rò khí.[22] [53] » Hầu hết các máy hút đều có bình chứa nước để hút khí trong khoang màng phổi qua đó. Có thể dễ dàng phát hiện tình trạng rò khí dai dẳng nếu vẫn nhìn thấy sủi khí trong bình dẫn lưu |
|
| bổ sung | Nội soi màng phổi có video hỗ trợ tiến hành vá lỗ rò khí và gây dính màng phổi
Các lựa chọn sơ cấp » Nội soi màng phổi có video hỗ trợ và vá lỗ rò khí, có hoặc không gây xước cơ học trực tiếp: Các lựa chọn thứ cấp » Gây dính màng phổi bằng hóa chất hoặc bột talc: » Nếu tràn khí màng phổi không cải thiện và vẫn đang rò khí hoặc bệnh nhân bị tràn khí tái phát, có thể phải tiến hành nội soi màng phổi vá lỗ rò khí và gây dính màng phổi.[22] Phương pháp này hiệu quả hơn gây dính màng phổi bằng hóa chất. Tuy nhiên, tỉ lệ tử vong và tai biến trong phẫu thuật nội soi màng phổi ở những bệnh nhân tràn khí màng phổi tự phát thứ phát có thể rất cao.[22] [51] [53] Do nguy cơ tử vong và tai biến cao sau phẫu thuật mở ngực hoặc nội soi màng phổi, có thể thử các biện pháp ít xâm lấn hơn, đặc biệt là ở những bệnh nhân mắc bệnh phổi nặng, dù là do COPD, xơ nang hay bệnh phổi khác. Ở những bệnh nhân không phẫu thuật, nên tiến hành gây dính màng phổi bằng hóa chất hoặc bột talc. » Các biện pháp can thiệp về sau nhằm mục đích phòng tái phát. Nhìn chung, nên giữ lại sonde dẫn lưu cho đến khi tiến hành thủ thuật để phòng tràn khí tái phát.[22] [51] [53] » Cần cân nhắc can thiệp phòng ngừa tái phát cho tất cả những bệnh nhân tràn khí màng phổi tự phát thứ phát, trong đó cần đặc biệt lưu ý những bệnh nhân chờ ghép phổi. Tránh gây dính màng phổi lan tỏa bằng nội soi màng phổi hoặc bơm hóa chất vào khoang màng phổi ở những bệnh nhân xơ nang hoặc thiếu hụt alpha-1 antitrypsin, và ở những bệnh nhân trẻ tuổi mắc COPD do hút thuốc, đây là những đối tượng được cân nhắc ghép phổi. Đã từng gây dính màng phổi lan tỏa sẽ làm chảy máu nhiều hơn và thực hiện khó khăn hơn trong khi phẫu thuật ghép phổi. Ưu tiên thực hiện các biện pháp bảo tồn và theo dõi hoặc nội soi màng phổi không gây xước cơ học trực tiếp trên nhóm bệnh nhân này. |
|
| Khó thở hoặc tràn khí màng nhiều (nhìn thấy dải khí >2 cm từ lá tạng đến thành ngực) | 1 | Nhập viện và thở oxy hỗ trợ
» Cần cho các bệnh nhân tràn khí màng phổi tự phát thứ phát nhập viện do thể tích dự trữ hô hấp giảm. » Cho thở oxy nồng độ cao (10 L/phút), nếu có thể. Nên sử dụng oxy liệu pháp thận trọng ở những bệnh nhân có bệnh phổi mạn tính có nguy cơ suy hô hấp tăng CO2 máu. |
| thêm | Mở màng phổi đặt sonde dẫn lưu
» Nếu tràn khí màng phổi nhiều (>2 cm), cần đặt sonde dẫn lưu hoặc catheter cỡ nhỏ vào khoang màng phổi để dẫn lưu khí màng phổi.[22] Hầu hết bệnh nhân tràn khí màng phổi tự phát thứ phát đều cần phải đặt sonde dẫn lưu hoặc catheter cỡ nhỏ. |
|
| bổ sung | Hút liên tục
» Nếu còn rò khí dai dẳng và dẫn lưu vẫn tiếp tục sủi bọt khí sau 48 giờ, có thể cần cân nhắc hút áp lực âm (hệ thống áp lực thấp thể tích cao) để điều trị tràn khí màng phổi.[22] Mặc dù không có bằng chứng ủng hộ việc hút áp lực âm thường quy trong điều trị tràn khí màng phổi, nhưng ở những bệnh nhân được lựa chọn phương pháp này có thể làm lá thành và lá tạng áp sát vào nhau, do đó cải thiện tình trạng rò khí.[22] [53] » Hầu hết các máy hút đều có bình chứa nước để hút khí trong khoang màng phổi qua đó. Có thể dễ dàng phát hiện tình trạng rò khí dai dẳng nếu vẫn nhìn thấy sủi khí trong bình dẫn lưu. |
|
| bổ sung | Nội soi màng phổi có video hỗ trợ tiến hành vá lỗ rò khí và gây dính màng phổi
Các lựa chọn sơ cấp » Nội soi màng phổi có video hỗ trợ và vá lỗ rò khí, có hoặc không gây xước cơ học trực tiếp Các lựa chọn thứ cấp » Gây dính màng phổi bằng hóa chất hoặc bột talc » Nếu tràn khí màng phổi không cải thiện và vẫn đang rò khí hoặc bệnh nhân bị tràn khí tái phát, có thể phải tiến hành nội soi màng phổi vá lỗ rò khí và gây dính màng phổi.[22] Phương pháp này hiệu quả hơn gây dính màng phổi bằng hóa chất. Tuy nhiên, tỉ lệ tử vong và di chứng trong khi phẫu thuật nội soi màng phổi ở những bệnh nhân tràn khí màng phổi tự phát thứ phát có thể rất cao.[22] [51] [53] Do nguy cơ tử vong và tai biến cao sau phẫu thuật mở ngực hoặc nội soi màng phổi, có thể thử các biện pháp ít xâm lấn hơn, đặc biệt là ở những bệnh nhân mắc bệnh phổi nặng, dù là do COPD, xơ nang hay bệnh phổi khác. Ở những bệnh nhân không phẫu thuật, nên tiến hành gây dính màng phổi bằng hóa chất hoặc bột talc. » Các biện pháp can thiệp về sau nhằm mục đích phòng tái phát. Nhìn chung, nên giữ lại sonde dẫn lưu cho đến khi tiến hành thủ thuật để phòng tràn khí tái phát.[22] [51] [52] » Cần xem xét can thiệp phòng tái phát cho tất cả những bệnh nhân tràn khí màng phổi tự phát thứ phát, trong đó cần đặc biệt lưu ý những bệnh nhân chờ ghép phổi. Tránh gây dính màng phổi lan tỏa bằng nội soi màng phổi hoặc bơm hóa chất vào khoang màng phổi ở những bệnh nhân xơ nang hoặc thiếu hụt alpha-1 antitrypsin, và ở những bệnh nhân COPD do hút thuốc trẻ tuổi, đây là những đối tượng được cân nhắc ghép phổi. Đã từng gây dính màng phổi lan tỏa sẽ làm chảy máu nhiều hơn và thực hiện khó khăn hơn trong quá trình phẫu thuật ghép phổi. Điều trị bảo tồn và theo dõi hoặc nội soi màng phổi không gây xước cơ học trực tiếp được ưu tiên thực hiện trên nhóm bệnh nhân này |
|
| Tràn khí màng phổi liên quan đến kinh nguyệt | ||
| 1 | Thở oxy ± chọc hút khí qua da hoặc mở màng phổi đặt sonde dẫn lưu
» Điều trị cấp cứu đối với tràn khí màng phổi liên quan đến kinh nguyệt tương tự như trong điều trị tràn khí màng phổi tự phát thứ phát. Nếu tràn khí màng phổi ít thì chỉ cần cho thở oxy. » Bệnh nhân tràn khí màng phổi nhiều có thể chỉ định chọc hút khí qua da hoặc mở màng phổi đặt sonde dẫn lưu. [VIDEO: Insertion of intercostal drain Seldinger technique animated demonstration ] |
|
| bổ sung | Mở màng phổi đặt sonde dẫn lưu
» Một số bệnh nhân tràn khí màng phổi liên quan đến kinh nguyệt kèm theo tràn máu màng phổi, dẫn đến tràn khí – tràn máu màng phổi, một biến chứng của lạc nội mạc tử cung trong lồng ngực. Cần mở màng phổi đặt sonde dẫn lưu cỡ lớn để dẫn lưu máu. |
|
| Không có chống chỉ định thuốc ức chế rụng trứng và bệnh nhân đồng ý sử dụng | thêm | Thuốc ức chế rụng trứng
» Biện pháp điều trị duy trì đối với tràn khí màng phổi liên quan đến kinh nguyệt thường là ức chế nội mạc tử cung lạc chỗ bằng cách ức chế buồng trứng tiết oestrogen. Có thể sử dụng nhóm thuốc tránh thai đường uống, nhóm đồng vân GnRH, progestin và danazol. » Nhiều bệnh nhân tràn khí màng phổi liên quan đến kinh nguyệt sẽ không bị tràn khí tái phát nếu vẫn duy trì liệu pháp ức chế quá trình rụng trứng và chu kỳ kinh nguyệt.[69] |
| Chống chỉ định dùng thuốc ức chế rụng trứng hoặc thất bại hoặc bệnh nhân không đồng ý sử dụng | thêm | Nội soi màng phổi có video hỗ trợ hoặc phẫu thuật mở ngực + gây dính màng phổi bằng hóa chất hoặc cơ học
» Nếu bệnh nhân không thể dùng nhóm thuốc ức chế rụng trứng, ngừng thuốc do mong muốn có thai, hay thất bại với liệu pháp hormon, thì có thể cân nhắc can thiệp thủ thuật xâm lấn để phòng tràn khí tái phát. Có thể tiến hành phẫu thuật mở ngực hoặc nội soi màng phổi. Cần tìm kiếm mô nội mạc tử cung lạc chỗ trên màng phổi và các lỗ thủng trên cơ hoành. Cần cắt bỏ mô lạc chỗ và sửa chữa những dị tật trên cơ hoành. » Ngoài ra có thể gây dính màng phổi bằng hóa chất hoặc cơ học để phòng tái phát |
| Tràn khí màng phổi do chấn thương | ||
| 1 | Nhập viện và thở oxy hỗ trợ
» Cho thở oxy nồng độ cao (10 L/phút), nếu có thể. Nên thận trọng khi dùng liệu pháp oxy ở những bệnh nhân có bệnh phổi mạn tính và suy hô hấp tăng CO2 máu |
|
| thêm | Chọc hút khí qua da
» Có thể tiến hành chọc hút khí bằng cách chọc kim tiêm tĩnh mạch vào khoang màng phổi tại giao điểm đường giữa đòn và khoang liên sườn thứ hai hoặc thứ ba ở bên tràn khí màng phổi. Sau đó có thể dùng bơm tiêm cỡ lớn để hút khí ra khỏi khoang màng phổi. » Cần hết sức thận trọng không để khí vào khoang màng phổi qua kim tiêm. Hướng dẫn bệnh nhân thở ra khi tháo bơm tiêm ra khỏi kim tiêm để phòng ngừa tai biến này. Cách khác, dùng van ba chạc gắn vào kim tiêm để đóng kín khoang màng phổi không cho khí lọt vào khi tháo ống tiêm ra khỏi van ba chạc. |
|
| bổ sung | Mở màng phổi đặt sonde dẫn lưu
» Nếu chọc hút khí thất bại hoặc tràn khí màng phổi nhiều, thông thường phải đặt sonde dẫn lưu màng phổi. [VIDEO: Insertion of intercostal drain Seldinger technique animated demonstration ] |
|
| bổ sung | Mở màng phổi
» Có thể tiến hành thủ thuật này để điều trị rách nhu mô phổi hoặc đường rò khí ở một số bệnh nhân. Mở màng phổi là một thủ thuật phẫu thuật, trong đó bác sĩ phẫu thuật sẽ tiếp cận khoang màng phổi bằng cách rạch một đường trên thành ngực và tách xương sườn. Có một số phương pháp mở màng phổi khác nhau, nhưng phương pháp thường dùng nhất đó là mở màng phổi từ phía sau-bên. Sau khi hoàn tất, bác sĩ sẽ đóng vết mở và đặt 1 hoặc nhiều sonde dẫn lưu vào khoang màng phổi. |
|
| Tràn khí do xẹp phổi | ||
| 1 | Nhập viện và thở oxy hỗ trợ
» Cho thở oxy nồng độ cao (10 L/phút), nếu có thể. Nên thận trọng khi dùng liệu pháp oxy ở những bệnh nhân có bệnh phổi mạn tính và suy hô hấp tăng CO2 máu. |
|
| bổ sung | Soi phế quản
» Có thể tiến hành nội soi phế quản để làm giải quyết tình trạng tắc nghẽn trong lòng. » Không có chỉ định mở màng phổi đặt sonde dẫn lưu.[3] Tình trạng tràn khí tự thuyên giảm khi tắc nghẽn trong lòng phế quản được giải quyết và phổi nở tốt. |
|
Liên lạc theo dõi
Khuyến nghị
Giám sát
Hiện chưa có hướng dẫn nào về theo dõi bệnh nhân cơn tràn khí màng phổi tự phát. Do đó, giáo dục cho bệnh nhân là bước quan trọng trong điều trị tình trạng tràn khí màng phổi tự phát.
Hướng dẫn dành cho bệnh nhân
Những bệnh nhân tràn khí màng phổi nguyên phát cần hiểu rằng họ có nguy cơ tràn khí màng phổi cùng bên hoặc đối bên trong tương lai. Họ cũng cần nhận thức rằng mỗi lần tái phát sẽ làm tăng nguy cơ tràn khí màng phổi cùng bên về sau và điều trị bằng cách gây dính màng phổi có thể thất bại. Do đó, cần hướng dẫn những bệnh nhân này đi khám ngay nếu thấy tái phát các triệu chứng.
Ngoài ra, cần cho các bệnh nhân tràn khí màng phổi tự phát thứ phát biết rằng sau mỗi lần tràn khí tái phát sẽ làm tăng nguy cơ xảy ra tràn khí cùng bên. Bệnh nhân cũng cần nhận thức được họ đang mắc bệnh phổi nền có thể gây tràn khí màng phổi đối bên và điều trị bằng cách gây dính màng phổi có thể thất bại. Do đó, cần hướng dẫn những bệnh nhân này đi khám ngay nếu thấy tái phát các triệu chứng
Hút thuốc lá sẽ làm tăng nguy cơ tái phát. Do đó, bệnh nhân cần cai thuốc.
Cần tư vấn cho bệnh nhân về những nguy hiểm của việc thay đổi áp suất khí quyển đột ngột có thể xuất hiện khi hoạt động trên cao hoặc lặn dưới nước. Không khuyến khích những bệnh nhân đã từng tràn khí màng phổi lặn dưới nước, trừ khi đã tiến hành thủ thuật phòng tái phát triệt để. Hướng dẫn bệnh nhân không nên đi máy bay trong ít nhất 1 tuần sau khi khỏi bệnh tràn khí màng phổi. Tuy nhiên, nguy cơ tái phát ở bệnh nhân đã từng tràn khí màng phổi tự phát thứ phát giảm đáng kể sau 1 năm. Nếu không tiến hành thủ thuật phòng tái phát triệt để, nên khuyên bệnh nhân tránh đi lại bằng máy bay để giảm thiểu nguy cơ tràn khí tái phát.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Phù phổi do tái giãn nở | ngắn hạn | thấp |
| Nếu tràn khí màng phổi nhiều và nhập viện sau hơn 72 giờ, thì về mặt lý thuyết bệnh nhân đó có nguy cơ phù phổi do phổi nở sau khi rút khí khỏi khoang màng phổi. Tình trạng này cũng có thể xảy ra ở cùng bên phổi trong hoặc ngay sau khi rút khí ra khỏi khoang màng phổi. Ngoài ra, có thể thấy phù phổi bên đối diện. Phù phổi có thể tiến triển trong 24 đến 48 giờ. Bệnh nhân thường hồi phục hoàn toàn trong vòng 48 giờ đầu.
Cơ chế tiềm ẩn vẫn chưa được biết chính xác. Áp lực cơ học tác động lên phổi trong quá trình phổi nở có thể gây tổn thương mao mạch phổi và dẫn đến phù phổi. Tổn thương do tái tưới máu và hình thành gốc tự do cũng đóng vai trò quan trọng.[73] Phù phổi thường đi kèm tình trạng giảm oxy máu và hạ huyết áp ở các mức độ khác nhau, đội khi phải tiến hành đặt nội khí quản và thở máy, và đội khi có thể gây tử vong.[52] Không biết chính xác mức áp lực trong màng phổi bao nhiêu thì gây phù phổi do phổi nở, nên phần lớn bác sĩ lâm sàng sẽ vô cùng thận trọng để đảm bảo an toàn cho bệnh nhân và đặt sonde dẫn lưu ngập trong bình chứa nước hơn là nối với máy hút. Nếu phổi nở hết khi dùng bình dẫn lưu chứa nước, có thể lắp thêm máy hút áp lực âm (áp lực thấp thể tích cao). |
||
| ARDS do gây dính màng phổi bằng bột talc | ngắn hạn | thấp |
| Thủ thuật bơm bột talc vào trong màng phổi có thể gây kích thích đáp ứng viêm hệ thống, có vai trò trong cơ chế bệnh sinh của ARDS.[74] Tuy nhiên, gây dính màng phổi bằng bột talc có vẻ là biện pháp an toàn nếu sử dụng loại bột talc có kích thước chuẩn theo mức liều được khuyến cáo.[75] | ||
Tiên lượng
Tràn khí màng phổi tự phát nguyên phát
Những bệnh nhân tràn khí màng phổi tự phát nguyên phát sẽ có nguy cơ tràn khí tái phát. Từ 30% – 50% bệnh nhân sẽ bị tràn khí tái phát cùng bên. Nếu không can thiệp khi tràn khí tái phát lần đầu, tràn khí màng phổi lần ba có thể xảy ra ở 62% số bệnh nhân và với lần thứ tư là 83%. Những bệnh nhân này cũng có nguy cơ bị tràn khí màng phổi tự phát nguyên phát ở bên phổi đối diện.[71]
Tỉ lệ tràn khí màng phổi tái phát sau khi nội soi màng phổi tiến hành cắt khâu bóng khí dưới màng phổi và gây dính màng phổi cơ học và nội soi màng phổi gây dính bằng bột talc là tương đương nhau (khoảng 5%). Nếu tại cơ sở không có khả năng phẫu thuật nội soi màng phổi, hoặc bệnh nhân từ chối phẫu thuật, có thể tiến hành gây dính màng phổi bằng hóa chất qua sonde dẫn lưu màng phổi . Tỉ lệ thất bại của phương pháp gây dính màng phổi bằng hóa chất là khoảng 25%.[22]
Tràn khí màng phổi tự phát thứ phát
Những bệnh nhân tràn khí màng phổi tự phát thứ phát có nguy cơ tràn khí tái phát cao hơn. Do nhiều bệnh phổi có thể xảy ra ở cả hai phổi, nên những bệnh nhân này thường có nguy cơ tràn khí màng phổi tự phát thứ phát ở bên phổi đối diện.[72] Lựa chọn biện pháp can thiệp nào để điều trị rò khí dai dẳng hay tràn khí màng phổi tái phát cùng bên phụ thuộc vào nguồn lực sẵn có.
Hướng dẫn
Hướng dẫn chẩn đoán
| Châu Âu |
| Management of spontaneous pneumothorax: British Thoracic Society pleural disease guideline 2010
Nhà xuất bản: British Thoracic Society Xuất bản lần cuối: 2010 |
| Bắc Mỹ |
| ACR appropriateness criteria: blunt chest trauma
Nhà xuất bản: American College of Radiology Xuất bản lần cuối: 2013 |
| ACR appropriateness criteria: routine chest radiograph in ICU patients
Nhà xuất bản: American College of Radiology Xuất bản lần cuối: 2013 |
Hướng dẫn điều trị
| Châu Âu |
| Management of spontaneous pneumothorax: British Thoracic Society pleural disease guideline 2010
Nhà xuất bản: British Thoracic Society Xuất bản lần cuối: 2010 |
| Pleural procedures and thoracic ultrasound
Nhà xuất bản: British Thoracic Society Xuất bản lần cuối: 2010 |
| Bắc Mỹ |
| Management of spontaneous pneumothorax
Nhà xuất bản: American College of Chest Physicians Xuất bản lần cuối: 2001 |
Điểm số bằng chứng
1. Điều trị tràn khí màng phổi: chọc hút khí bằng kim nhỏ có tỷ lệ cải thiện cao hơn so với theo dõi, mức độ bằng chứng yếu. Hiện chưa có đủ bằng chứng chứng minh thủ thuật chọc hút khí có tỷ lệ khỏi bệnh sau 1 tuần cao hơn so với đặt sonde dẫn lưu màng phổi.
Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
2. Tái phát: phẫu thuật nội soi màng phổi sử dụng bột talc có tỉ lệ tái phát sau 5 năm thấp hơn so với thủ thuật đặt sonde dẫn lưu màng phổi trên những bệnh nhân tràn khí màng phổi tự phát nguyên phát, mức độ bằng chứng trung bình.
Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
3. Thời gian nằm viện: chọc hút khí bằng kim tiêm giảm làm thời gian nằm viện so với đặt sonde dẫn lưu màng phổi ở bệnh nhân tràn khí màng phổi tự phát (mức độ bằng chứng trung bình).
Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
Các bài báo chủ yếu
- Bense L, Eklund G, Wiman LG. Smoking and the increased risk of contracting spontaneous pneumothorax. Chest. 1987;92:1009-1012. Tóm lược
- MacDuff A, Arnold A, Harvey J; BTS Pleural Disease Guideline Group. Management of spontaneous pneumothorax: British Thoracic Society Pleural Disease Guideline 2010. Thorax. 2010;65(suppl 2):ii18-ii31. Toàn văn Tóm lược
- Tschopp JM, Rami-Porta R, Noppen M, et al. Management of spontaneous pneumothorax: state of the art. Eur Respir J. 2006;28:637-650.Toàn văn Tóm lược
- Havelock T, Teoh R, Laws D, et al. Pleural procedures and thoracic ultrasound: British Thoracic Society pleural disease guideline 2010.Thorax. 2010;65(suppl 2):ii61-ii76. Toàn văn Tóm lược
Câu hỏi lâm sàng
Bệnh nhân nam 20 tuổi bị đâm vào ngực trong cuộc ẩu đả trên phố. Huyết áp 90/58, mạch 124 l/p, nhịp thở 30 l/p. Bệnh nhân có suy hô hấp cấp. Tiếng thở (rì rào phế nang) có ở bên phổi trái nhưng mất ở bên phổi phải. Tiếng tim bình thường. Tĩnh mạch cổ nổi. Bệnh nhân không đáp ứng với kích thích khi thăm khám. Bước xử trí nào tiếp theo là tốt nhất ở bệnh nhân này?
- Rạch sụn nhẫn giáp
- Mở lồng ngực tại khoa cấp cứu
- Đặt nội khí quản
- Mở thông màng phổi bằng kim
- Chọc dịch màng ngoài tim
- Bù dịch tuần hoàn nhanh chóng
Tràn khí màng phổi
Triệu chứng lâm sàng
- Gõ vang
- Giảm hoặc mất tiếng thở
- Giảm hoặc mất rung thanh
- Hạ áp: do giảm hồi lưu tĩnh mạch
- Trung thất lệch về bên đối diện
Bệnh nhân bị đâm vào ngực có hội chứng suy hô hấp và mất tiếng thở phổi phải kèm hạ áp và tĩnh mạch cổ nổi. Tình trạng này nghi ngờ tràn khí áp lực (TP). TP xuất hiện khi khí bị ngưng tụ (do tổn thương nhu mô phổi) gây tăng áp lực lồng ngực và gây chèn ép tĩnh mạch chủ, làm giảm hồi lưu tĩnh mạch về tim, gây giảm cung lượng tim và hạ huyết áp. Tình trạng này xảy ra khi có các van 1 chiều hình thành, khiến cho khí đi vào màng phổi khi hít vào và bị giữ lại khi thở ra.
Khi có nghi ngờ tràn khí áp lực, cần thực hiện giải áp (mở thông màng phổi bằng kim) ngay lập tức để ngăn ngừa truỵ mạch. Mở thông màng phổi bằng kim có thể được thực hiện nhanh chóng và nên thực hiện trước đặt nội khí quản. Đây là một trường hợp ngoại lệ quan trọng so với thứ tự thiết lập đường thở điển hình (đường thở; thông khí; tuần hoàn) nhưng là cần thiết vì xử trí thở máy áp lực dương (đặt nội khí quản và thở máy) làm gia tăng nhanh chóng lượng khí ngưng tụ cũng như áp lực khoang ngực, làm trầm trọng TP và gây trụy mạch (Ý C). Sau khi giải áp bằng kim, ống thông ngực nên được đặt để điều trị tràn khí màng phổi cố định.
Ý A: Giải áp kim thực hiện trước khi thiết lập đường thông khí trong thở máy là xử trí điển hình trong TP. Ngoài ra, mặc dù mở sụn nhẫn giáp đôi khi được sử dụng để thiết lập đường thông khí cấp cứu (tắc nghẽn đường hô hấp trên hoặc xuất huyết), bệnh nhân này có thể đặt nội khí quản sau khi giải áp TP.
Ý B: Mở lồng ngực tại khoa cấp cứu (nhanh chóng tạo đường tiếp cận lồng ngực) là một biện pháp nỗ lực hồi sức bệnh nhân có chấn thương thấu và truỵ tim có bằng chứng hoặc sắp xảy ra (thông qua massage tim mở, kẹp động mạch chủ). Mặc dù bệnh nhân này có thể sắp tiến triển truỵ mạch do TP, giải áp bằng kim là bước xử trí tiếp theo phù hợp hơn và ít xâm lấn hơn.
Ý E: Mặc dù chèn ép tim (có thể xử trí chọc hút dịch màng tim) có thể gây hạ áp kèm tĩnh mạch cổ nổi, TP có nhiều khả năng hơn gây mất tiếng thở phổi phải và tiếng tim bình thường ở bệnh nhân này
Ý F: Bệnh nhân này cần hồi sức dịch tuần hoàn nhanh chóng, nhưng TP (nhiều khả năng hơn so với xuất huyết) có thể là nguyên nhân chủ yếu gây hạ áp ở bệnh nhân này. Giải áp TP nên được thực hiện đầu tiên để khôi phục hồi lưu tĩnh mạch về tim bình thường và ngăn ngừa truỵ mạch, sau đó việc xác định mức độ bù dịch sẽ dễ dàng hơn.
Mục tiêu học tập: Thở máy áp lực dương có thể làm trầm trọng TP nhanh chóng và gây trụy mạch. Do đó, giải áp (mở thông màng phổi bằng kim) nên được thực hiện trước khi đặt nội khí quản ở bệnh nhân TP cần thiết lập đường thông khí – một trường hợp ngoại lệ quan trọng đối với thứ tự hồi sức thông thường.
Tài liệu tham khảo
1. Jantz MA, Pierson DJ. Pneumothorax and barotraumas. Clin Chest Med. 1994;15:75-91. Tóm lược
2. Butler KH, Swencki SA. Chest pain: a clinical assessment. Radiol Clin North Am. 2006;44:165-179. Tóm lược
3. Berdon WE, Dee GJ, Abramson ST, et al. Localized pneumothorax adjacent to a collapsed lobe: a sign of bronchial obstruction. Radiology. 1984;150:691-694. Tóm lượcF
4. Korom S, Canyurt H, Missbach A, et al. Catamenial pneumothorax revisited: clinical approach and systemic review of the literature. J Thorac Cardiovasc Surg. 2004;128:502-508. Toàn văn Tóm lược
5. Gupta D, Hansell A, Nichols T, et al. Epidemiology of pneumothorax in England. Thorax. 2000;55:666-671. Toàn văn Tóm lược
6. Bense L, Eklund G, Wiman LG. Smoking and the increased risk of contracting spontaneous pneumothorax. Chest. 1987;92:1009-1012. Tóm lược
7. Melton LJ 3rd, Hepper NG, Offord KP. Incidence of spontaneous pneumothorax in Olmsted County, Minnesota: 1950-1974. Am Rev Respir Dis. 1979;120:1379-1382. Tóm lược
8. Wolfman NT, Myers WS, Glauser SJ, et al. Validity of CT classification on management of occult pneumothorax: a prospective study. AJR Am J Roentgenol. 1998;171:1317-1320. Toàn văn Tóm lược
9. Bridges KG, Welch G, Silver M, et al. CT detection of occult pneumothorax in multiple trauma patients. J Emerg Med. 1993;11:179-186. Tóm lược
10. Enderson BL, Abdalla R, Frame SB, et al. Tube thoracostomy for occult pneumothorax: a prospective randomized study of its use. J Trauma. 1993;35:726-730. Tóm lược
11. Abolnik IZ, Lossos IS, Gillis D, et al. Primary spontaneous pneumothorax in men. Am J Med Sci. 1993;305:297-303. Tóm lược
12. Bense L, Eklund G, Wiman LG. Bilateral bronchial anomaly: a pathogenetic factor in spontaneous pneumothorax. Am Rev Respir Dis. 1992;146:513-516. Tóm lược
13. Yellin A, Shiner RJ, Lieberman Y. Familial multiple bilateral pneumothorax associated with Marfan syndrome. Chest. 1991;100:577-578. Tóm lược
14. Lenler-Petersen P, Grunnet N, Jespersen TW, et al. Familial spontaneous pneumothorax. Eur Respir J. 1990;3:342-345. Tóm lược
15. Sharpe IK, Ahmad M, Braun W. Familial spontaneous pneumothorax and HLA antigens. Chest. 1980;78:264-268. Toàn văn Tóm lược
16. Bass HN, LaGrave D, Mardach R, et al. Spontaneous pneumothorax in association with pyridoxine-responsive homocystinuria. J Inher Metab Dis. 1997;20:831-832. Tóm lược
17. Tanaka F, Itoh M, Esaki H, et al. Secondary spontaneous pneumothorax. Ann Thorac Surg. 1993;55:372-376. Tóm lược
18. Upadya A, Amoateng-Adjepong Y, Haddad RG. Recurrent bilateral spontaneous pneumothorax complicating chemotherapy for metastatic sarcoma. South Med J. 2003;96:821-823. Tóm lược
19. Chan TB, Tan WC, Teoh PC. Spontaneous pneumothorax in medical practice in a general hospital. Ann Acad Med Singapore. 1985;14:457-461. Tóm lược
20. Aktogu S, Yorgancioglu A, Cirak K, et al. Clinical spectrum of pulmonary and pleural tuberculosis: a report of 5,480 cases. Eur Respir J. 1996;9:2031-2035. Toàn văn Tóm lược
21. Stern H, Toole AL, Merino M. Catamenial pneumothorax. Chest. 1980;78:480-482. Tóm lược
22. MacDuff A, Arnold A, Harvey J; BTS Pleural Disease Guideline Group. Management of spontaneous pneumothorax: British Thoracic Society Pleural Disease Guideline 2010. Thorax. 2010;65(suppl 2):ii18-ii31. Toàn văn Tóm lược
23. Wait MA, Estrera A. Changing clinical spectrum of spontaneous pneumothorax. Am J Surg. 1992;164:528-531. Tóm lược
24. Flume PA, Strange C, Ye X, et al. Pneumothorax in cystic fibrosis. Chest. 2005;128:720-728. Tóm lược
25. Flume PA. Pneumothorax in cystic fibrosis. Curr Opin Pulm Med. 2011;17:220-225. Tóm lược
26. Taveira-DaSilva AM, Pacheco-Rodriguez G, Moss J. The natural history of lymphangioleiomyomatosis: markers of severity, rate of progression and prognosis. Lymphat Res Biol. 2010;8:9-19. Toàn văn Tóm lược
27. Chiu HT, Garcia CK. Familial spontaneous pneumothorax. Curr Opin Pulm Med. 2006;12:268-272. Tóm lược
28. Mendez JL, Nadrous HF, Vassallo R, et al. Pneumothorax in pulmonary Langerhans cell histiocytosis. Chest. 2004;125:1028-1032. Tóm lược
29. Yamaguchi M, Shiota T, Kobashi Y. Erdheim-Chester disease presenting with pneumothorax. Respiration. 2011;82:552-556. Tóm lược
30. Baumann MH, Strange C, Heffner JE, et al; AACP Pneumothorax Consensus Group. Management of spontaneous pneumothorax: an American College of Chest Physicians Delphi consensus statement. Chest. 2001;119:590-602. Toàn văn Tóm lược
31. Vukich DJ. Diseases of the pleural space. Emerg Med Clin North Am. 1989;7:309-324. Tóm lược
32. Leigh-Smith S, Harris T. Tension pneumothorax: time for a re-think? Emerg Med J. 2005 Jan;22(1):8-16. Toàn văn
33. Jones R, Hollingsworth J. Tension pneumothoraces not responding to needle thoracocentesis. Emerg Med J. 2002 Mar;19(2):176-7. Toàn văn Tóm lược
34. O’Neill S. Spontaneous pneumothorax: aetiology, management and complications. Ir Med J. 1987;80:306-311. Tóm lược
35. O’Connor AR, Morgan WE. Radiological review of pneumothorax. BMJ. 2005;330:1493-1497. Toàn văn Tóm lược
36. Volpicelli G. Sonographic diagnosis of pneumothorax. Intensive Care Med. 2011;37:224-232. Tóm lược
37. Lichtenstein DA, Meziere GA. Relevance of lung ultrasound in the diagnosis of acute respiratory failure: the BLUE protocol. Chest. 2008;134:117-125. Tóm lược
38. Lichtenstein DA, Meziere GA, Lascols N, et al. Ultrasound diagnosis of occult pneumothorax. Crit Care Med. 2005;33:1231-1238. Tóm lược
39. Wilkerson RG, Stone MB. Sensitivity of bedside ultrasound and supine anteroposterior chest radiographs for the identification of pneumothorax after blunt trauma. Acad Emerg Med. 2010;17:11-17. Toàn văn Tóm lược
40. Abdulrahman Y, Musthafa S, Hakim SY, et al. Utility of extended FAST in blunt chest trauma: is it the time to be used in the ATLS algorithm? World J Surg. 2015;39:172-178. Tóm lược
41. Sharma A, Jindal P. Principles of diagnosis and management of traumatic pneumothorax. J Emerg Trauma Shock. 2008;1:34-41. Tóm lược
42. Woodring JH, Baker MD, Stark P. Pneumothorax ex vacuo. Chest. 1996;110:1102-1105. Toàn văn Tóm lược
43. Tsang KW. Solutions for difficult diagnostic cases of acute exacerbations of chronic bronchitis. Chemotherapy. 2001;47:28-38,53-54. Tóm lược
44. Lois M, Noppen M. Bronchopleural fistulas: an overview of the problem with special focus on endoscopic management. Chest. 2005;128:3955-3965. Toàn văn Tóm lược
45. Flores HA, Stewart RM. The multiply injured patient. Semin Thorac Cardiovasc Surg. 2008;20:64-68. Tóm lược
46. Zhang M, Liu ZH, Yang JX, et al. Rapid detection of pneumothorax by ultrasonography in patients with multiple trauma. Crit Care. 2006;10:R112. Toàn văn Tóm lược
47. American College of Radiology. ACR appropriateness criteria: blunt chest trauma. 2013. http://www.acr.org (last accessed 7 September 2017). Toàn văn
48. Kirkpatrick AW, Sirois M, Laupland KB, et al. Hand-held thoracic sonography for detecting post-traumatic pneumothoraces: the Extended Focused Assessment with Sonography for Trauma (EFAST). J Trauma. 2004;57:288-295. Tóm lược
49. Soldati G, Testa A, Pignataro G, et al. The ultrasonographic deep sulcus sign in traumatic pneumothorax. Ultrasound Med Biol. 2006;32:1157-1163. Tóm lược
50. Alrajab S, Youssef AM, Akkus N, et al. Pleural ultrasound versus chest radiography for the diagnosis of pneumothorax: review of the literature and meta-analysis. Crit Care. 2013:17;R208. Toàn văn Tóm lược
51. Sahn SA, Heffner JE. Spontaneous pneumothorax. N Engl J Med. 2000;342:868-874. Tóm lược
52. Tschopp JM, Rami-Porta R, Noppen M, et al. Management of spontaneous pneumothorax: state of the art. Eur Respir J. 2006;28:637-650. Toàn văn Tóm lược
53. Tschopp JM, Bintcliffe O, Astoul P, et al. ERS task force statement: diagnosis and treatment of primary spontaneous pneumothorax. Eur Respir J. 2015;46:321-335. Toàn văn Tóm lược
54. Kelly AM. Review of management of primary spontaneous pneumothorax: is the best evidence clearer 15 years on? Emerg Med Australas. 2007;19:303-308. Tóm lược
55. O’Driscoll BR, Howard LS, Earis J, et al; British Thoracic Society Emergency Oxygen Guideline Group; BTS Emergency Oxygen Guideline Development Group. BTS guideline for oxygen use in adults in healthcare and emergency settings. Thorax. 2017;72(Suppl 1):ii1-ii90. Tóm lược
56. Northfield TC. Oxygen therapy for spontaneous pneumothorax. BMJ. 1971;4:86-88. Toàn văn Tóm lược
57. Zehtabchi S, Rios CL. Management of emergency department patients with primary spontaneous pneumothorax: needle aspiration or tube thoracostomy? Ann Emerg Med. 2008;51:91-100. Tóm lược
58. Havelock T, Teoh R, Laws D, et al. Pleural procedures and thoracic ultrasound: British Thoracic Society pleural disease guideline 2010. Thorax. 2010;65(suppl 2):ii61-ii76. Toàn văn Tóm lược
59. Havelock T, Teoh R, Laws D, et al. Pleural procedures and thoracic ultrasound: British Thoracic Society pleural disease guideline 2010. Thorax. 2010;65(suppl2):ii61-ii76. Tóm lược
60. British Thoracic Society. BTS pleural disease guideline 2010: quick reference guide. August 2010. https://www.britthoracic.org.uk (last accessed 26 October 2017). Toàn văn
61. National Patient Safety Agency. Rapid response report: risks of chest drain insertion. May 2008. http:// www.nrls.npsa.nhs.uk (last accessed 26 October 2017). Toàn văn
62. Akram AR, Hartung TK. Intercostal chest drains: a wake-up call from the National Patient Safety Agency rapid response report. J R Coll Physicians Edinb. 2009;39:117-120. Toàn văn
63. American College of Surgeons Committee on Trauma. Advanced trauma life support (ATLS) student course manual. 8th ed. Chicago, IL: American College of Surgeons; 2008.
64. Laws D, Neville E, Duffy J; Pleural Diseases Group, Standards of Care Committee, British Thoracic Society. BTS guidelines for the insertion of a chest drain. Thorax. 2003;58(suppl2):ii53-ii59. Toàn văn Tóm lược
65. Vohra HA, Adamson L, Weeden DF. Does video-assisted thoracoscopic pleurectomy result in better outcomes than open pleurectomy for primary spontaneous pneumothorax? Interact Cardiovasc Thorac Surg. 2008;7:673-677. Toàn văn Tóm lược
66. Barker A, Maratos EC, Edmonds L, et al. Recurrence rates of video-assisted thoracoscopic versus open surgery in the prevention of recurrent pneumothoraces: a systematic review of randomised and non-randomised trials. Lancet. 2007;370:329-335. Tóm lược
67. Min X, Huang Y, Yang Y, et al. Mechanical pleurodesis does not reduce recurrence of spontaneous pneumothorax: a randomized trial. Ann Thorac Surg. 2014;98:1790-1796. Tóm lược
68. Lee S, Kim HR, Cho S, et al. Staple line coverage after bullectomy for primary spontaneous pneumothorax: a randomized trial. Ann Thorac Surg. 2014;98:2005-2011. Tóm lược
69. Dotson RL, Peterson CM, Doucette RC, et al. Medical therapy for recurring catamenial pneumothorax following pleurodesis. Obstet Gynecol. 1993;82:656-658. Tóm lược
70. British Thoracic Society Pleural Disease Guideline Group. BTS pleural disease guideline 2010. Thorax. 2010 Aug;65 Suppl 2:ii1-76. Toàn văn
71. Gobbel WG Jr, Rhea WG, Nelson IA, et al. Spontaneous pneumothorax. J Thorac Cardiovasc Surg. 1963;46:331-345.
72. Videm V, Pillgram-Larsen J, Ellingsen O, et al. Spontaneous pneumothorax in chronic obstructive pulmonary disease: complications, treatment and recurrences. Eur J Respir Dis. 1987;71:365-371. Tóm lược
73. Rozenman J, Yellin A, Simansky DA, et al. Re-expansion pulmonary oedema following spontaneous pneumothorax. Respir Med. 1996;90:235-238. Tóm lược
74. Rehse DH, Aye RW, Florence MG. Respiratory failure following talc pleurodesis. Am J Surg. 1999;177:437-440. Tóm lược
75. Noppen M. Who’s (still) afraid of talc? Eur Respir J. 2007;29:619-621. Toàn văn Tóm lược
Hình ảnh
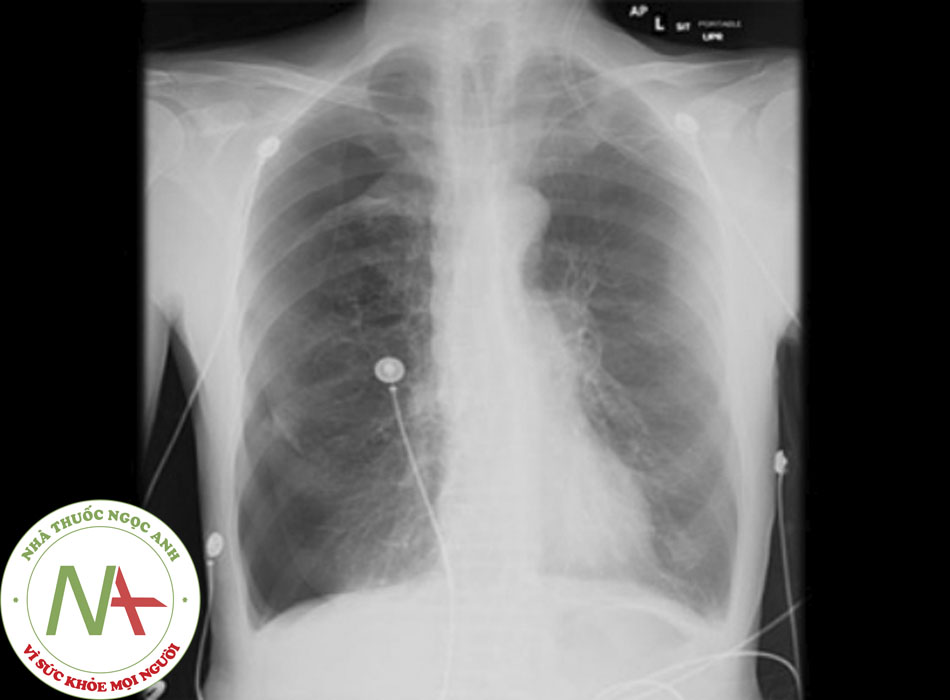
Tư liệu của Tiến sĩ Ryland P. Byrd
Xem thêm:
Suy tim sung huyết mạn tính theo BMJ.
Tổng quan về bệnh lây truyền qua đường tình dục theo BMJ.