Bệnh tim mạch
Nhồi máu cơ tim không ST chênh lên: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Nhồi máu cơ tim không ST chênh lên: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Một phần trong hội chứng vành cấp. Thường do tắc nghẽn động mạch vành một phần hoặc gần như hoàn toàn gây ra, dẫn đến suy giảm lưu lượng máu đến cơ tim, sau đó là gây tổn thương cơ tim.
◊ Bệnh nhân thường có biểu hiện tức ngực/khó chịu ở ngực kéo dài ít nhất vài phút, thỉnh thoảng kèm theo đổ mồ hôi, khó thở, buồn nôn và/hoặc lo âu.
◊ Không thể phân biệt các triệu chứng này với các triệu chứng của đau thắt ngực không ổn định. Tuy nhiên, nhồi máu cơ tim không ST chênh lên được phân biệt với đau thắt ngực không ổn định bởi sự tăng chất chỉ điểm sinh học tim.
◊ Điện tâm đồ là xét nghiệm ban đầu ở tất cả bệnh nhân và không nên bị trì hoãn để khảo sát bệnh sử, thăm khám hay làm xét nghiệm khác.
◊ Cần phân tầng nguy cơ và điều trị ban đầu bằng thuốc chống thiếu máu cục bộ (thuốc ức chế Beta, Nitrat), thuốc chống đông (Heparin), và thuốc kháng tiểu cầu kép (Aspirin cộng với thuốc ức chế thụ thể P2Y12). Cần xem xét liệu pháp điều trị xâm lấn sớm cho bệnh nhân có nguy cơ cao hơn (chụp mạch vành và tái tưới máu trong 12-24 giờ).
◊ Các biến chứng là nhồi máu cơ tim tiến triển hoặc xấu đi, suy tim, sốc tim, rối loạn nhịp, và tử vong.
Thông tin cơ bản
Định nghĩa
Nhồi máu cơ tim không ST chênh lên là biến cố thiếu máu cục bộ cấp tính gây hoại tử tế bào cơ tim. Điện tâm đồ ban đầu có thể cho thấy các thay đổi thiếu máu cục bộ như ST chênh xuống, sóng T đảo ngược, hoặc ST chênh lên thoáng qua; tuy nhiên, nó cũng có thể bình thường hoặc cho thấy các thay đổi không đặc hiệu. Điện tâm đồ không cho thấy ST chênh lên bền bỉ, bằng chứng về nhồi máu cơ tim thành sau, hoặc block nhánh trái mới xuất hiện. Ở hầu hết bệnh nhân, điện tâm đồ không cho thấy sóng Q mới, và cuối cùng chẩn đoán là nhồi máu cơ tim không có sóng Q. Do đó, nhồi máu cơ tim không ST chênh lên bao gồm một loạt các tổn thương thiếu máu cục bộ đối với cơ tim, được phát hiện bởi sự tăng cao các chất chỉ điểm sinh học tim trong huyết thanh.[1] Có thể phân biệt nhồi máu cơ tim không ST chênh lên với đau thắt ngực không ổn định bằng xét nghiệm liên tục các chất chỉ điểm sinh học tim thông thường.
Dịch tễ học
Bệnh tim mạch là nguyên nhân gây tử vong số một trên toàn thế giới, chiếm 17,5 triệu ca tử vong mỗi năm. Năm 2012, WHO ước tính một phần ba tổng số ca tử vong trên toàn cầu là do bệnh tim mạch, và 7,4 triệu ca trong số đó là do bệnh tim thiếu máu cục bộ.[7] Tỷ lệ tử vong do bệnh mạch vành đang giảm ở nhiều nước phát triển, nhưng lại tăng ở các nước đang phát triển và chuyển tiếp, một phần do tăng tuổi thọ, đô thị hóa và thay đổi lối sống. Dữ liệu dịch tễ học cho thấy rằng các ca bệnh bị hội chứng vành cấp dưới dạng nhồi máu cơ tim ST chênh lên dường như đang giảm và nhồi máu cơ tim không ST chênh lên xảy ra thường xuyên hơn nhồi máu cơ tim ST chênh lên.[4] [5] Tại Hoa Kỳ, ước tính >780.000 người bị hội chứng vành cấp mỗi năm và khoảng 70% trong số này sẽ bị nhồi máu cơ tim ST không chênh lên.[1] Các xu hướng từ cơ sở dữ liệu lớn nhất thế giới về những bệnh nhân hội chứng vành cấp cho thấy rằng tỷ lệ bệnh nhân có chẩn đoán nhồi máu cơ tim không ST chênh lên đang tăng mạnh.[8] Điều này có thể là do sự ra đời các xét nghiệm nhạy hơn đối với tổn thương cơ tim, điều trị bằng thuốc sớm hơn và điều trị tái tưới máu (và phòng ngừa) nhồi máu cơ tim ST chênh lên.[8] [2]
Bệnh căn học
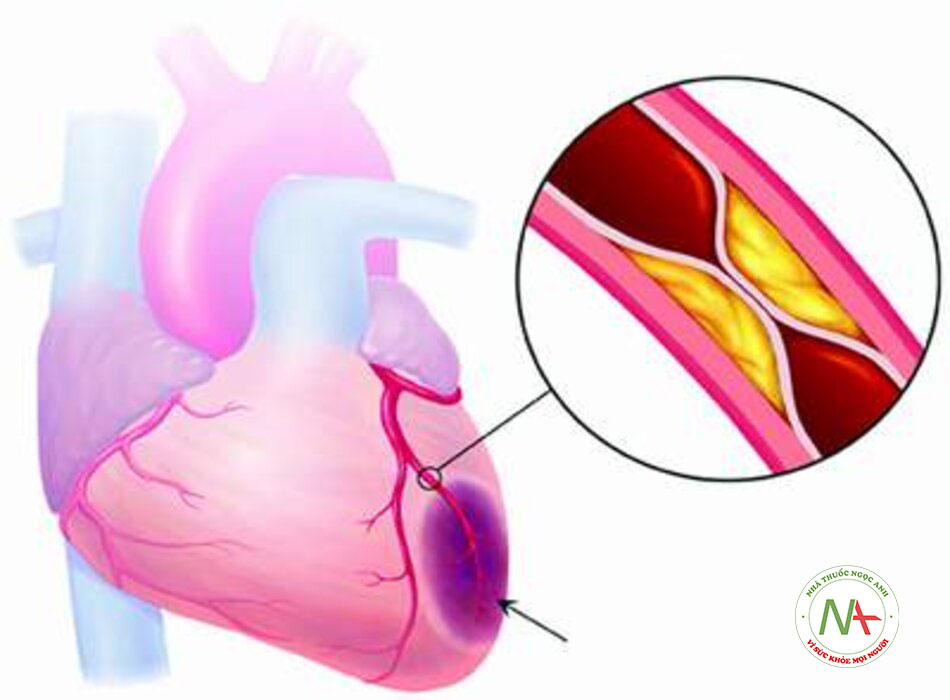
Cơ chế kinh điển của nhồi máu cơ tim ST chênh lên là tắc nghẽn hoàn toàn (thường là huyết khối tại chỗ hoặc thuyên tắc) động mạch vành. Ngược lại, nhồi máu cơ tim không ST chênh lên thường là kết quả của tắc nghẽn thoáng qua hoặc gần như hoàn toàn của động mạch vành hoặc yếu tố cấp tính lấy mất Oxy của cơ tim.
Các mảng xơ vữa không ổn định có thành phần mềm chứa đầy Lipid với vỏ sợi mỏng, thường là sợi xơ cứng bị thâm nhiễm bởi đại thực bào (tế bào bọt). Sự giải phóng lõi gây xơ vữa giàu Lipid sẽ gây kết dính, hoạt hóa và tập hợp tiểu cầu. Điều này khởi tạo chuỗi phản ứng đông máu. Huyết khối chồng chéo hình thành, làm tắc dòng chảy máu trong mạch vành và dẫn đến thiếu máu cục bộ cơ tim, gây ra nhồi máu cơ tim loại 1.[9]
Nhồi máu cơ tim ST không chênh lên cũng có thể do các cơ chế khác gây ra, như tắc nghẽn chức năng (tức là co thắt động mạch vành khu trú hay đau thắt ngực Prinzmetal), xơ vữa động mạch tiến triển nặng, tái hẹp sau khi can thiệp mạch vành qua da (PCI), sử dụng thuốc kích thích (ví dụ Cocain hay chất kích thích khác), viêm động mạch, hoặc nguyên nhân ngoại sinh dẫn đến sự mất cân bằng giữa cung-cầu của cơ tim (tức là nhồi máu cơ tim loại 2 bị thúc đẩy bởi tình trạng mất máu cấp tính ở bệnh nhân bị bệnh mạch vành tiềm ẩn).[1]
Sinh lý bệnh học
Nhồi máu cơ tim không ST chênh lên là kết quả của sự mất cân bằng cấp tính giữa cung và cầu Oxy của cơ tim, chủ yếu do giảm tưới máu cơ tim. Nhồi máu cơ tim loại 1 thường gặp nhất là do huyết khối không tắc nghẽn phát triển trong mảng bám xơ vữa bị vỡ, và dẫn đến tắc nghẽn một phần hoặc gần như hoàn toàn một mạch máu cung cấp máu cho cơ tim .
Một số hậu quả khác nhau của các biến cố có thể dẫn đến nhồi máu cơ tim không ST chênh lên:
- Vỡ mảng bám với huyết khối không tắc nghẽn chồng chéo hoặc các biến cố thuyên tắc dẫn đến tắc nghẽn mạch vành
- Tắc nghẽn chức năng, chẳng hạn như trong co thắt mạch
- Hẹp lòng mạch tiến triển (tức là hẹp động mạch mạn tính do tái hẹp)
- Các cơ chế viêm (tức là viêm mạch)
- Các yếu tố ngoại sinh dẫn đến tưới máu mạch vành kém (chẳng hạn như hạ huyết áp, giảm thể tích máu lưu hành hay giảm Oxy máu).
Nguyên nhân thường gặp nhất là vỡ mảng xơ vữa hay bệnh xơ vữa gây tắc nghẽn. Trong trường hợp này, sự giải phóng các chất chỉ điểm sinh học cơ tim trong nhồi máu cơ tim loại 1 được cho là do nứt hay vỡ mảng xơ vữa với kết quả là huyết khối trong mạch vành hay tắc mạch do tiểu cầu sẽ dẫn đến giảm lưu lượng máu tới cơ tim.
Vỡ mảng xơ vữa thường xảy ra ở phần yếu nhất và mỏng nhất của vỏ xơ vữa (thường là ở vùng vai). Các mảng bám bị vỡ có chứa lượng lớn tế bào viêm, bao gồm bạch cầu đơn nhân, đại thực bào, và tế bào lympho T.[9] [10] Mặc dù một phần ba số ca tắc nghẽn xảy ra tại vị trí hẹp nhất, đa số (66% đến 78%) phát sinh từ các tổn thương có mức độ hẹp <50%, và <5% phát sinh từ các tổn thương biểu hiện mức độ hẹp >70%.[10]
Việc không có ST chênh lên được cho là do nhồi máu không ảnh hưởng đến toàn bộ độ dày của cơ tim (không phải là nhồi máu xuyên thành).
Mức độ nặng của tổn thương cơ tim trong nhồi máu cơ tim không ST chênh lên tùy thuộc vào:
- Khoảng thời gian bị thiếu máu cục bộ và thời gian cho đến khi tái tưới máu
- Mức độ xơ vữa động mạch tiềm ẩn
- Sự hiện diện của dòng máu bàng hệ đến vùng bị ảnh hưởng (dòng máu dự trữ)
- Đường kính của mạch vành bị ảnh hưởng
- Mức độ tắc nghẽn
- Sự hiện diện của các bệnh đồng mắc khác (tức là đái tháo đường, suy thận, hay tăng huyết áp).
Thông thường, bệnh nhân nhồi máu cơ tim không ST chênh lên được cho là sau cùng sẽ có chẩn đoán nhồi máu cơ tim không có sóng Q, nhưng 25% bệnh nhân nhồi máu cơ tim không ST chênh lên bị tăng chất chỉ điểm sinh học sẽ phát triển nhồi máu cơ tim có sóng Q trong các tuần sau đó.[11] Ngoài ra, khoảng 25% bệnh nhân được chẩn đoán bị nhồi máu cơ tim không ST chênh lên bị tắc nghẽn 100% động mạch thủ phạm khi chụp mạch vành.[12]
Phân loại
Định nghĩa lại nhồi máu cơ tim[2] [3] [4]
Việc phát triển các chất chỉ điểm đặc hiệu với mô cơ tim và kỹ thuật chẩn đoán hình ảnh tim độ nhạy cao cho phép phát hiện sớm mức độ rất nhỏ tổn thương hay hoại tử cơ tim. Do đó, nhồi máu cơ tim đã được định nghĩa lại là bao gồm bất kỳ tình trạng hoại tử nào trong trường hợp thiếu máu cục bộ cơ tim do bất kỳ căn nguyên gây bệnh có thể có nào sau đây.
- Loại 1: nhồi máu cơ tim nguyên phát do quá trình bệnh trong thành động mạch vành gây ra, có hoặc không có bệnh mạch vành tiềm ẩn (ví dụ như vỡ mảng xơ vữa).
- Loại 2: nhồi máu cơ tim thứ phát sau tăng nhu cầu Oxy hoặc giảm nguồn cung cấp Oxy (tức là mất cân bằng do chứng thiếu máu hay hạ huyết áp nặng gây ra, đồng thời bao gồm co thắt động mạch vành huyết động).
- Loại 3: đột tử do tim trước khi lấy được máu xét nghiệm các chất chỉ điểm sinh học tim.
- Loại 4a: nhồi máu cơ tim liên quan đến can thiệp mạch vành qua da (PCI).
- Loại 4b: nhồi máu cơ tim liên quan đến huyết khối trong Stent.
- Loại 5: nhồi máu cơ tim liên quan đến phẫu thuật bắc cầu mạch vành (CABG).
Các tiêu chí cần để đáp ứng định nghĩa nhồi máu cơ tim cấp tính, đang tiến triển hoặc gần đây bao gồm:[3]
- Tăng điển hình và giảm dần (Troponin) hoặc tăng và giảm nhanh hơn (CK-MB) các chất chỉ điểm sinh hóa của hoại tử cơ tim với ít nhất 1 trong các triệu chứng sau đây:
- Các triệu chứng thiếu máu cục bộ
- Các thay đổi mới hoặc được cho là mới trên điện tâm đồ, cho thấy chứng thiếu máu cục bộ (block nhánh trái, ST chênh lên hoặc chênh xuống)
- Phát triển sóng Q bệnh lý trên điện tâm đồ
- Hoại tử cơ tim hay rối loạn vận động vùng rõ ràng trên các chẩn đoán hình ảnh về tim
- Huyết khối trong mạch vành được phát hiện khi chụp mạch máu hay khám nghiệm tử thi.
- Các phát hiện bệnh lý về nhồi máu cơ tim cấp tính.
Hội chứng vành cấp[1]
Hội chứng vành cấp là thuật ngữ được sử dụng để mô tả một loạt các tình trạng phát sinh từ hiện tượng giảm đột ngột lưu lượng máu trong mạch vành. Sự có mặt hoặc vắng mặt của đoạn ST chênh lên khi thực hiện điện tâm đồ cho thấy nhồi máu cơ tim ST chênh lên, hoặc hội chứng vành cấp ST không chênh lên. Hội chứng vành cấp không ST chênh lên được chia nhỏ thêm thành nhồi máu cơ tim không ST chênh lên, hoặc đau thắt ngực không ổn định, tùy vào mức độ tăng các chất chỉ điểm cơ tim như Troponin hay CK-MB.
- Nhồi máu cơ tim ST chênh lên: điện tâm đồ cho thấy ST chênh lên >1mm ở >2 chuyển đạo liền kề về giải phẫu, thường liên quan theo vị trí. Các bất thường tái phân cực thường tiến triển theo thời gian từ sóng T tối cấp đến ST chênh lên đến sóng T đảo ngược đến phát triển sóng Q. Bệnh nhân nhồi máu cơ tim ST chênh lên thường có sự tăng và giảm các chất chỉ điểm sinh học tim trong huyết thanh. Mặc dù hữu ích cho chẩn đoán xác định và tiên lượng, các chất chỉ điểm sinh học lại không cần thiết cho việc chẩn đoán nhồi máu cơ tim ST chênh lên và không nên làm trì hoãn việc điều trị. Bác sĩ lâm sàng phải cẩn thận để nhận biết các nguyên nhân khác dẫn đến ST chênh lên giống nhồi máu cơ tim ST chênh lên. Các nguyên nhân này bao gồm phì đại thất trái, block nhánh trái, máy tạo nhịp, tái phân cực sớm lành tính, viêm màng ngoài tim, và tăng Kali máu.
- Nhồi máu cơ tim không ST chênh lên: điện tâm đồ không cho thấy ST chênh lên ổn định nhưng có thể cho thấy những thay đổi thiếu máu cục bộ như ST chênh xuống hoặc sóng T đảo ngược. Điện tâm đồ cũng có thể bình thường. Nồng độ các chất chỉ điểm sinh học tim trong huyết thanh tăng cao.
- Đau thắt ngực không ổn định: các chất chỉ điểm sinh học tim ở mức bình thường.[5] [6]
Phòng ngừa
Ngăn ngừa sơ cấp
Các biện pháp phòng ngừa quan trọng nhất bao gồm kết hợp thay đổi chế độ ăn và lối sống (dừng hút thuốc; tăng hoạt động thể chất; giảm cân; tăng ăn cá, trái cây, rau, chất xơ và các loại hạt; giảm muối).
Nếu thừa cân, bệnh nhân cần giảm cân và duy trì cân nặng hợp lý. Bệnh nhân nên có chế độ ăn nhiều rau và trái cây. Nên khuyên bệnh nhân lựa chọn thực phẩm nguyên hạt, giàu chất xơ và ăn cá, đặc biệt là cá nhiều dầu, ít nhất hai lần một tuần. Cần hạn chế dùng quá nhiều đường, chất béo chuyển hóa, muối và thực phẩm chứa quá nhiều Cholesterol.
Đối với người hút thuốc, cai thuốc là bước quan trọng nhất có thể thực hiện để giảm tỷ lệ tử vong do tim và do mọi nguyên nhân. Điều này cũng bao gồm tránh khói thuốc thụ động. Đã có nhiều chương trình hỗ trợ, thuốc và liệu pháp thay thế khác nhau để trợ giúp. Người hút thuốc từng bị nhồi máu cơ tim sẽ cần cai thuốc trong ít nhất 3 năm để giảm nguy cơ tử vong do bệnh tim xuống cùng mức với người chưa bao giờ hút thuốc.
Cải thiện sức khỏe thể’ chất thông qua các bài tập thể’ dục là cực kỳ quan trọng. Khuyến cáo bệnh nhân tham gia >30 phút hoạt động thể chất cường độ trung bình vào hầu hết các ngày, và tốt hơn là vào tất cả các ngày trong tuần. Tương tự, bệnh nhân nên tham gia vào nhiều lần hoạt động thể chất ngắn hàng ngày, như leo cầu thang thay vì dùng thang máy, hoặc dắt chó đi bộ.
Thành viên gia đình có thể rất hữu ích và nên tham gia cùng với các hệ thống hỗ trợ khác để giúp nhắc nhở bệnh nhân và củng cố các thay đổi lối sống. Bệnh nhân cần sử dụng các nguồn lực có sẵn (ví dụ như tài liệu viết, Internet, các lớp giáo dục, và tư vấn thường xuyên) và trao đổi chặt chẽ với nhà cung cấp dịch vụ chăm sóc sức khỏe.
Liệu pháp Statin ở bệnh nhân có nguy cơ mắc bệnh mạch vành trong tương lai sẽ cải thiện khả năng sống sót và giảm nguy cơ biến cố tim mạch trong tương lai. Vai trò của Statin và liệu pháp tương tự khác ở bệnh nhân có ít hay không có yếu tố nguy cơ hiện đang được đánh giá.[33]
Các cải thiện gần đây về nghiên cứu, nhận thức của cộng đồng, và giáo dục sức khỏe đã cho thấy nhiều khác biệt cụ thể theo giới tính trong việc phòng ngừa ban đầu bệnh tim mạch. Năm 2011, hướng dẫn dựa trên tính hiệu quả cho việc phòng ngừa bệnh tim mạch ở phụ nữ đã được xuất bản.[34] Hướng dẫn này tóm tắt kiến thức, bằng chứng và cơ sở lý luận hiện tại cho các chiến lược phòng ngừa ở phụ nữ.
Ngăn ngừa thứ cấp
Các biện pháp phòng ngừa quan trọng nhất bao gồm kết hợp thay đổi chế độ ăn và lối sống (dừng hút thuốc; tăng hoạt động thể chất; giảm cân; tăng ăn cá, trái cây, rau, chất xơ và các loại hạt; giảm muối).
Bệnh nhân cần chuyển sang chế độ ăn tốt cho tim. Nếu thừa cân, bệnh nhân cần giảm cân và duy trì cân nặng khỏe mạnh. Bệnh nhân nên có chế độ ăn nhiều rau và trái cây. Nên khuyên bệnh nhân lựa chọn thực phẩm nguyên hạt, giàu chất xơ và ăn cá, đặc biệt là cá nhiều dầu, ít nhất hai lần một tuần. Cần hạn chế dùng quá nhiều đường, chất béo chuyển hóa, muối và thực phẩm chứa quá nhiều Cholesterol.
Đối với người hút thuốc, cai thuốc là bước quan trọng nhất có thể thực hiện để giảm tỷ lệ tử vong liên quan đến tim và do mọi nguyên nhân. Điều này bao gồm tránh khói thuốc thụ động. Đã có nhiều chương trình hỗ trợ, thuốc và liệu pháp thay thế khác nhau để trợ giúp. Dữ liệu từ thử nghiệm EVITA (Đánh giá Varenicline trong Cai thuốc cho bệnh nhân sau hội chứng vành cấp) gợi ý rằng liệu pháp dùng thuốc Varenicline bắt đầu tại bệnh viện vào thời điểm bị hội chứng vành cấp có thể hiệu quả cho việc cai thuốc; tuy nhiên, cần nghiên cứu thêm để đánh giá các tiêu chí an toàn.[134] Người hút thuốc từng bị nhồi máu cơ tim sẽ cần cai thuốc trong ít nhất 3 năm để giảm nguy cơ tử vong do bệnh tim xuống cùng mức với người chưa bao giờ hút thuốc.
Cải thiện sức khỏe thể chất thông qua các bài tập thể dục là cực kỳ quan trọng. Khuyến cáo bệnh nhân tham gia >30 phút hoạt động thể chất cường độ trung bình vào hầu hết các ngày, và tốt hơn là vào tất cả các ngày trong tuần. Tương tự, bệnh nhân nên tham gia vào nhiều đợt hoạt động thể chất ngắn hàng ngày, như dắt chó đi bộ hoặc leo cầu thang thay vì dùng thang máy.
Thành viên gia đình có thể rất hữu ích và nên tham gia cùng với các hệ thống hỗ trợ khác để giúp nhắc nhở bệnh nhân và củng cố các thay đổi lối sống. Bệnh nhân cần sử dụng các nguồn lực có sẵn (ví dụ như tài liệu viết, Internet, lớp giáo dục, tư vấn thường xuyên) và trao đổi chặt chẽ với nhà cung cấp dịch vụ chăm sóc sức khỏe.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một người đàn ông 69 tuổi xuất hiện tức ngực dưới xương ức tăng dần và năng lên sau khi xúc tuyết vào buổi sáng trước khi đi làm. Ông nói với vợ là mình cảm thấy đau tức, lan ra hàm và vai trái. Ông có biểu hiện lo lắng và người vợ phải gọi xe cấp cứu vì người chồng kiệt sức và đổ rất nhiều mồ hôi. Tiền sử có tăng huyết áp và bác sĩ đã thông báo với bệnh nhân là ông đang ở ranh giới của bệnh đái tháo đường. Khi khám tại phòng cấp cứu, ông rất lo lắng và ra nhiều mồ hôi. Nhịp tim của ông là 112 nhịp/phút và huyết áp là 159/93 mmHg. Điện tâm đồ cho thấy ST chênh xuống trong các chuyển đạo thành trước. Ông đỡ hơn một chút sau khi sử dụng ba liều Glyceryl Trinitrate dưới lưỡi.
Các bài trình bày khác
Các biểu hiện của nhồi máu cơ tim có thể đa dạng. Một số bệnh nhân không thấy khó chịu ở ngực, trong khi số khác có thể bị đau ‘tức’ thường gặp hay đau nặng. Điều quan trọng là nhận biết rằng biểu hiện không điển hình như khó thở, ngất, đánh trống ngực, buồn nôn/nôn bất thường, đau bụng và mệt mỏi có thể do hội chứng vành cấp. Các biểu hiện không điển hình này thường gặp hơn ở phụ nữ, người cao tuổi, người bị bệnh đái tháo đường, người có bệnh thận mạn tính và người cấy ghép tim. Cảm giác khó tiêu có thể là triệu chứng duy nhất và thường xảy ra hơn với nhồi máu cơ tim thành dưới. Các biểu hiện đặc hiệu điển hình bao gồm cảm giác tức/khó chịu dưới xương ức, có thể lan ra cánh tay, cổ và vai, đi kèm với toát mồ hôi và lo âu.[1] Một số bệnh nhân chỉ bị đau hàm, cổ, tai, cánh tay hoặc thượng vị. Cần xem các triệu chứng này tương đương với đau thắt ngực nếu chúng liên quan rõ ràng đến căng thẳng hay gắng sức, hoặc nhanh chóng hết sau khi dùng Glyceryl Trinitrate. Đau tức, nhói hay đau có thể lặp lại khi sờ vào không loại trừ hội chứng vành cấp.[1]
Cách tiếp cận chẩn đoán từng bước
Bệnh nhân nghi ngờ bị hội chứng vành cấp cần phải được đánh giá khẩn cấp. Điều thiết yếu là xác định xem các triệu chứng có phải là biểu hiện của hội chứng vành cấp hay không, và nếu có, thì khả năng xảy ra biến cố lâm sàng bất lợi là như thế nào.[1] Bác sĩ trước tiên cần xác định nguy cơ của bệnh nhân và làm theo hướng dẫn hiện tại theo đánh giá nguy cơ ban đầu để chọn chiến lược điều trị phù hợp. Đánh giá nguy cơ ban đầu bao gồm khai thác tiền sử, thăm khám, điện tâm đồ và các chất chỉ điểm sinh học tim.[1] [35]
ECG
Điện tâm đồ được chỉ định là xét nghiệm ban đầu ở tất cả bệnh nhân và không nên bị trì hoãn để khảo sát bệnh sử, tiến hành thăm khám hay làm xét nghiệm chẩn đoán khác. Điện tâm đồ 12 chuyển đạo cần được thực hiện và đọc trong vòng 10 phút sau khi bệnh nhân đến cơ sở cấp cứu. Điều quan trọng là điều trị ngay lập tức để loại trừ nhồi máu cơ tim ST chênh lên. Không thể phân biệt nhồi máu cơ tim không ST chênh lên với các loại hội chứng vành cấp khác (nhồi máu cơ tim ST chênh lên hoặc đau thắt ngực không ổn định) cho đến khi có kết quả điện tâm đồ và chất chỉ điểm sinh học vì sinh lý bệnh và biểu hiện của chúng tương tự nhau.[1] Các phát hiện điện tâm đồ điển hình có thể hiện diện, nhưng nhiều bệnh nhân có điện tâm đồ bình thường lúc đến khám và do đó cần thực hiện điện tâm đồ hàng loạt, ban đầu ở các khoảng thời gian cách nhau 15 đến 30 phút để phát hiện khả năng phát triển đoạn ST chênh lên hoặc chênh xuống. Các phát hiện kinh điển trên điện tâm đồ của thiếu máu cục bộ ở nhồi máu cơ tim không ST chênh lên bao gồm ST đi ngang hoặc chênh xuống >0,5 mm và/hoặc sóng T đảo chiều đối xứng >2,0 mm.
Theo dõi điện tâm đồ 12 chuyển đạo liên tục là biện pháp thay thế hợp lý cho việc ghi 12 chuyển đạo hàng loạt ở bệnh nhân mà điện tâm đồ ban đầu không chẩn đoán được.[1] Các chuyển đạo điện tâm đồ bổ sung từ V7 đến V9 có thể hữu ích ở bệnh nhân có điện tâm đồ ban đầu không chẩn đoán được để loại trừ nhồi máu cơ tim do tắc động mạch mũ trái.[1] Trong các trường hợp ít gặp hơn, điện tâm đồ có thể cho thấy rối loạn nhịp nhanh hay chậm do nhồi máu cơ tim gây ra.
Tiền sử và khám lâm sàng
Bệnh nhân đến khám với tình trạng đau ngực hoặc khó chịu cần được đánh giá ngay về bệnh mạch vành hiện tại hay tiền sử trước đây và các yếu tố nguy cơ thông thường (ví dụ như độ tuổi, giới tính, bệnh đái tháo đường, tăng huyết áp, sử dụng Cocain) để phân loại họ là có nguy cơ cao.[1] Hội chứng vành cấp có nhiều khả năng xảy ra nếu có tiền sử đau ngực hay tay trái tương tự với đau thắt ngực đã ghi nhận trước đây và tiền sử bệnh mạch vành (bao gồm nhồi máu cơ tim). Đau thắt ngực thường là loại đau ngực hay đau cánh tay sâu, khó xác định vị trí, được mô tả là cảm giác tức ngực, nặng nề, đau, rát, đè nén hay quặn thắt. Cơn đau thường xảy ra nhất ở vùng sau xương ức và có thể lan ra cánh tay trái, nhưng cũng có thể lan ra hàm dưới, cổ, cả hai cánh tay, lưng và vùng thượng vị, tại đây cơn đau có thể giống với ợ nóng. Cơn đau đi kèm với việc gắng sức hay căng thẳng về cảm xúc (hay tiếp xúc môi trường lạnh trong các trường hợp ít gặp hơn) và giảm đi khi nghỉ ngơi hay sử dụng Glyceryl Trinitrate dưới lưỡi.[1]
Toát mồ hôi là triệu chứng đi kèm thường gặp. Khó thở cũng thường gặp và có thể là tình trạng thứ phát sau giảm cung lượng tim. Bệnh nhân có thể biểu hiện lo âu hay có vẻ lo âu. Họ có thể cho biết cảm giác sắp có chuyện không lành. Thông thường, các biến cố đạt mức đỉnh vào khoảng 8 giờ sáng, được cho là do căng thẳng huyết động gây ra bởi sự tăng Cortisol trong huyết thanh, hoóc-môn Adrenergic và sự ngưng tập tiểu cầu.
Bệnh nhân có thể biểu hiện một loạt triệu chứng không điển hình, bất kỳ triệu chứng nào trong số này cũng có thể là triệu chứng biểu hiện duy nhất. Các triệu chứng này bao gồm mệt mỏi, buồn nôn, nôn, đau bụng và ngất. Các biểu hiện này thường gặp hơn ở phụ nữ, người cao tuổi và người bị bệnh đái tháo đường hoặc bệnh thận mạn tính. Các kết quả khám thường không đặc hiệu nhưng có thể cho thấy tăng huyết áp hay hạ huyết áp, có tiếng tim T3 và T4, và T2 tách đôi nghịch thường. Các dấu hiệu suy tim (tăng áp lực tĩnh mạch cổ, tiếng ran hai bên khi nghe phổi) hay sốc tim cũng có thể biểu hiện báo hiệu tiên lượng xấu hơn.
Các xét nghiệm ban đầu (không phải điện tâm đồ)
Ngoài điện tâm đồ, cũng phải thực hiện các xét nghiệm sau ở tất cả bệnh nhân.
- Thử nghiệm trị liệu sử dụng Glyceryl Trinitrate dưới lưỡi: bệnh nhân cảm thấy khó chịu liên tục do thiếu máu cục bộ cần được tiến hành thử nghiệm sử dụng Glyceryl Trinitrate dưới lưỡi (0,4 mg) mỗi 5 phút với tổng cộng 3 liều, sau đó cần đánh giá nhu cầu tiêm Nitroglycerin tĩnh mạch nếu không chống chỉ định.
- Troponin tim hay các chất chỉ điểm tim khác: tăng mức Troponin tim (> phân vị phần trăm thứ 99 của mức bình thường) là dấu hiệu chẩn đoán cho tình trạng này. Cần lặp lại xét nghiệm 6 đến 8 giờ sau đó vì kết quả có thể bình thường vào lúc đầu. Xét nghiệm này có sẵn ở hầu hết các cơ sở. Nếu không có, có thể sử dụng sự tăng và giảm điển hình của các chất chỉ điểm tim khác (CK, CK-MB, và/hoặc Myoglobin). Bệnh nhân có chỉ số nghi ngờ cao có điện tâm đồ hàng loạt và Enzyme tim âm tính cần được theo dõi chặt chẽ trong phòng đo từ xa hay phòng chuyên về đau ngực vì có thể cần thời gian để các chất chỉ điểm tim tăng lên.[1]
- Nếu bệnh nhân gần đây đã trải qua can thiệp mạch vành qua da, mức tăng Troponin hơn gấp 5 lần trong 48 giờ đầu tiên sau khi can thiệp cùng với bất kỳ một trong các điều sau đây được coi là nhồi máu cơ tim không ST chênh lên:[3]
- Các triệu chứng
- Thay đổi trên điện tâm đồ
- Kết quả chụp mạch máu phù hợp với biến chứng do thủ thuật
- Các thăm dò chẩn đoán hình ảnh cho thấy mất mới cơ tim sống hay các rối loạn vận động vùng mới.
- Nếu bệnh nhân đã được làm phẫu thuật bắc cầu chủ vành (CABG), mức tăng Troponin hơn gấp 10 lần so với mức ban đầu bình thường trong 48 giờ đầu tiên sau khi can thiệp cùng với bất kỳ một trong các điều nào sau đây được coi là nhồi máu cơ tim không ST chênh lên:[3]
- Sóng Q bệnh lý mới hoặc block nhánh trái mới
- Chụp mạch vành cho thấy hẹp ở cầu nối mới hoặc ở một chỗ mới trong mạch vành.
- Các thăm dò chẩn đoán hình ảnh cho thấy mất mới cơ tim sống hay các rối loạn vận động vùng mới.
- Chụp X quang ngực: được chỉ định để xác định có suy tim sung huyết hay không và để loại trừ các nguyên nhân gây đau ngực không do tim.
- Công thức máu: các kết quả Haemoglobin và thể tích khối hồng cầu có thể giúp đánh giá nguyên nhân thứ phát dẫn đến nhồi máu cơ tim không ST chênh lên (ví dụ như mất máu cấp tính, thiếu máu) và đánh giá giảm tiểu cầu nhằm ước tính nguy cơ xuất huyết.
- Urê và Creatinine huyết thanh: cần ước tính độ thanh thải Creatinine ở bệnh nhân nhồi máu cơ tim không ST chênh lên và điều chỉnh liều của các thuốc thanh thải qua thận một cách phù hợp. Ở bệnh nhân bị bệnh thận mạn tính phải chụp mạch máu, có thể ưu tiên dùng chất cản quang đằng trương.[1] [36] [4]
- Chất điện giải trong huyết thanh: rối loạn chất điện giải có thể dẫn đến rối loạn nhịp tim.
- Xét nghiệm chức năng gan: hữu ích nếu xem xét điều trị bằng thuốc chuyển hóa qua gan.
Phân tầng nguy cơ
Điều trị hội chứng vành cấp đòi hỏi việc phân tầng nguy cơ tử vong hay nhồi máu cơ tim tái phát một cách liên tục. Trường môn Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ khuyến cáo rằng những bệnh nhân nghi bị hội chứng vành cấp được phân tầng nguy cơ dựa trên khả năng bị hội chứng vành cấp và (các) kết cục bất lợi để phân loại tiếp và hỗ trợ việc chọn các phương pháp điều trị.[1] Một số thang điểm nguy cơ kết hợp một số biến chẳng hạn như tiền sử lâm sàng, các triệu chứng đau thắt ngực và triệu chứng tương tự, khám lâm sàng, điện tâm đồ, chức năng thận và mức Troponin. Có thể sử dụng các biến này để ước tính nguy cơ tử vong và biến cố thiếu máu cục bộ tim không gây tử vong, ví dụ như bằng cách sử dụng thang điểm nguy cơ TIMI hay mô hình nguy cơ GRACE. [GRACE risk score calculator] [VIDEO: GRACE Score for Acute Coronary Syndrome Prognosis ][1] [37]
Điểm nguy cơ TIMI được cấu thành từ 7 chỉ số nguy cơ được đánh giá theo mức biểu hiện. Cho một điểm đối với sự hiện diện của mỗi tiêu chí sau:
- >65 tuổi
- Có >3 yếu tố nguy cơ bệnh mạch vành
- Hẹp động mạch vành >50%
- Đoạn ST chênh lên trên điện tâm đồ
- Tăng các chất chỉ điểm sinh học tim trong huyết thanh
- Ít nhất 2 cơn đau thắt ngực trong 24 giờ qua
- Dùng Aspirin trong 7 ngày qua.
Bệnh nhân có điểm TIMI từ 0 đến 2 có nguy cơ thấp, từ 3 đến 4 có nguy cơ trung bình, và từ 5 đến 7 có nguy cơ cao. Tỷ lệ tử vong do mọi nguyên nhân, tỷ lệ bị nhồi máu cơ tim, và tỷ lệ tái tưới máu khẩn cấp sau 14 ngày tăng tỷ lệ thuận với số lượng yếu tố nguy cơ có mặt trong thang điểm TIMI.
Mô hình nguy cơ GRACE là công cụ dựa trên web có thể được dùng để dự báo tỷ lệ tử vong tại bệnh viện và sau khi xuất viện hay nhồi máu cơ tim ở bệnh nhân sau khi bị hội chứng vành cấp lần đầu.
Phân loại Killip là một công cụ khác có thể được sử dụng để phân tầng nguy cơ. Nguy cơ theo hệ thống phân loại này phân tầng bệnh nhân bị nhồi máu cơ tim cấp tính dựa trên bằng chứng lâm sàng về suy thất trái:
- Cấp I: không có bằng chứng về suy tim sung huyết
- Cấp II: có tiếng ngựa phi, ran ở đáy phổi, hay tăng áp lực tĩnh mạch cổ
- Cấp III: có tình trạng phù phổi
- Cấp IV: sốc tim.
Điểm HEART kết hợp các thành phần: tiền sử bệnh nhân, điện tâm đồ, độ tuổi, các yếu tố nguy cơ và Troponin và được sử dụng cho bệnh nhân trong phòng cấp cứu và tai nạn để đánh giá nguy cơ nhồi máu cơ tim cấp tính, can thiệp mạch vành qua da (PCI), CABG, và tử vong trong vòng 6 tuần từ khi có biểu hiện ban đầu.[38]
Các xét nghiệm tiếp theo
Sau khi xét nghiệm ban đầu và phân tầng nguy cơ, có thể cân nhắc một loạt các xét nghiệm bổ sung.
- Peptid lợi niệu não (BNP) và N-terminal pro-BNP (NT-pro-BNP): có thể cân nhắc kết quả BNP hoặc N-pro- BNP để bổ sung vào đánh giá nguy cơ tổng thể ở bệnh nhân nghi bị hội chứng vành cấp, đặc biệt là sốc tim liên quan đến nhồi máu cơ tim loại 1.[1]
- Xét nghiệm Lipid: xét nghiệm này được chỉ định trong 24 giờ đầu tiên từ khi nhập viện để đánh giá các bất thường về Lipid và từ đó đánh giá sự cần thiết của liệu pháp hạ Lipid.
- Chụp mạch máu: chụp mạch máu khẩn cấp và ngay lập tức được chỉ định nếu bệnh nhân không ổn định khi đã được điều trị y tế chuyên sâu.[1] Các chỉ định bao gồm triệu chứng tái phát (đau thắt ngực kháng trị), thiếu máu cục bộ mặc dù điều trị y tế đầy đủ (ví dụ như suy tim sung huyết, rối loạn nhịp thất ác tính), hoặc kết quả các thăm dò không xâm lấn (rối loạn chức năng thất trái đáng kể, phân suất tống máu <0,35, giảm tưới máu lớn ở thành trước hay nhiều vị trí). Bệnh nhân có tiền sử sốc phản vệ hoặc dị ứng với chất cản quang phải được dùng thuốc trước khi chụp mạch máu.
- Siêu âm tim: siêu âm tim cũng hữu ích để đánh giá các biến chứng thiếu máu cục bộ và nguyên nhân khác gây đau ngực (tức là thuyên tắc phổi, tràn dịch, hay bệnh van tim cấp tính) và được chỉ định sau khi đánh giá ban đầu. Siêu âm tim có thể cho thấy các thay đổi thiếu máu cục bộ ngay cả trước khi xuất hiện thay đổi trên điện tâm đồ. Rối loạn vận động vùng và giảm chức năng thất trái cung cấp bằng chứng về hội chứng vành cấp. Điều cũng quan trọng là chức năng tim và khả năng sống bình thường có giá trị dự báo âm tính rất cao và loại trừ nhồi máu cơ tim cấp. Do đó, siêu âm tim có thể hữu ích trong phân loại sớm bệnh nhân nghi bị nhồi máu cơ tim.[3]
- Nghiệm pháp gắng sức: nghiệm pháp gắng sức, bao gồm nghiệm pháp tập trên máy chạy bộ có thể hữu ích và được khuyến cáo với bệnh nhân có xác suất thấp và trung bình trước khi thực hiện nghiệm pháp với điện tâm đồ bình thường và các chất chỉ điểm sinh học độ nhạy cao bình thường để giúp quyết định thực hiện điều trị xâm lấn hay không.[1] [39] [40] Độ nhạy và độ đặc hiệu của các nghiệm pháp này tăng lên khi kết hợp với chụp hình ảnh hạt nhân để tìm ra tình trạng giảm tưới máu cơ tim hay siêu âm tim để đánh giá rối loạn vận động vùng. Kết quả dương tính quan trọng trong nghiệm pháp chụp hình ảnh hạt nhân gắng sức là sự hiện diện một tổn thương hồi phục được. Đây là khu vực cơ tim bị giảm tưới máu trong khi nhu cầu của cơ tim tăng lên và tái tưới máu khi dừng hoạt động. Điều này báo hiệu tình trạng hẹp trong tuần hoàn mạch vành mà có thể được điều trị bằng cách can thiệp mạch vành qua da hay CABG. Có thể thực hiện liệu pháp gắng sức cận mức tối đa 4 đến 7 ngày sau khi bị nhồi máu cơ tim, trong khi có thể thực hiện nghiệm pháp hạn chế triệu chứng 14 đến 21 ngày sau khi bị nhồi máu cơ tim, khi bệnh nhân không có triệu chứng thiếu máu cục bộ hay suy tim cấp.[41]
- Chụp CT mạch vành (CCTA): có thể cung cấp đánh giá không xâm lấn về giải phẫu mạch vành và xơ vữa động mạch. Suy thận là tình trạng chống chỉ định tương đối. Bệnh nhân bị dị ứng với chất cản quang có thể được dùng thuốc trước khi chụp mạch máu.[42] Do giá trị dự báo âm tính cao của chụp CT mạch vành, các bằng chứng cho thấy chụp CT mạch vành hữu ích ở bệnh nhân có nguy cơ bị nhồi máu cơ tim không ST chênh lên từ thấp đến trung bình. Khi so sánh với chăm sóc tiêu chuẩn cho bệnh nhân có nguy cơ thấp (quan sát, làm xét nghiệm Enzyme hàng loạt sau đó là nghiệm pháp gắng sức), chụp CT mạch vành đã giảm thời gian chẩn đoán, giảm thời gian nằm tại phòng cấp cứu và có độ an toàn tương tự.[43] Chụp CT mạch vành không được chỉ định cho bệnh nhân có các đặc điểm nguy cơ cao (tức là thay đổi trên điện tâm đồ do thiếu máu cục bộ, chất chỉ điểm tim dương tính).[44]
Các yếu tố nguy cơ
Thường gặp
Xơ vữa động mạch (tiền sử đau thắt ngực, nhồi máu cơ tim, đột quỵ, tai biến máu não thoáng qua, bệnh mạch máu ngoại biên)
- Bệnh tim do xơ vữa động mạch là cơ chế tiềm ẩn trong bệnh mạch vành. Nó phát triển trong nhiều thập kỷ và có thể bắt đầu khi còn nhỏ. Một nghiên cứu đã tìm thấy các tổn thương nội mạc trong động mạch chủ ở tất cả những người từ 15 đến 19 tuổi và trong động mạch vành phải ở hơn một nửa những người ở độ tuổi này.[13] Xơ vữa động mạch thường âm thầm cho đến khi biến cố cấp tính xảy ra (ví dụ như hội chứng vành cấp). Lối sống ít vận động, hấp thụ quá nhiều Calo, và hút thuốc có liên quan mạnh mẽ với xơ vữa động mạch.
- Trong trường hợp cấp tính, việc có hay không có các yếu tố nguy cơ thông thường đối với bệnh mạch vành là không đặc hiệu hay nhạy để chẩn đoán nhồi máu cơ tim không ST chênh lên. Tuy nhiên, chúng dường như quan trọng hơn trong xác định tiên lượng ở hội chứng vành cấp.[1]
Tiểu đường
- Bệnh nhân bị đái tháo đường có nguy cơ cao bị bệnh mạch vành. Cơ chế gây bệnh hiện vẫn chưa được biết đầy đủ nhưng có thể thấy có các bất thường về mạch máu của tình trạng viêm, béo phì, tăng huyết áp, rối loạn Lipid máu và tăng đông máu.
- Khoảng 20% đến 25% tổng số bệnh nhân nhồi máu cơ tim không ST chênh lên bị đái tháo đường và bệnh mạch vành chiếm 75% tổng số ca tử vong ở nhóm bị đái tháo đường.[1] [14] Đái tháo đường có liên quan đến bệnh mạch vành lan tỏa hơn, các tổn thương không ổn định và những kết cục lâu dài bất lợi hơn (tử vong, nhồi máu cơ tim, tái phát hội chứng vành cấp), cũng như tưới máu mạch vành, đặc biệt là can thiệp mạch vành qua da.[1]
Hút thuốc
- Hút thuốc gây ra gần 1 trong 5 ca tử vong tại Hoa Kỳ. Người hút thuốc có nhiều khả năng hơn đáng kể so với người không hút thuốc về khả năng phát triển bệnh mạch vành, bị đột quỵ và phát triển bệnh lý mạch máu ngoại biên.[15] Hút thuốc làm tăng nguy cơ bị bệnh mạch vành do trực tiếp thúc đẩy xơ vữa động mạch, giảm lượng cung cấp Oxy trong máu, tăng tạo huyết khối và co thắt động mạch vành trực tiếp.
- Hút thuốc làm tăng tỷ lệ tử vong do bệnh tim gấp 2 đến 3 lần.[5] Phơi nhiễm khói thuốc trong môi trường cũng làm tăng đáng kể nguy cơ bị bệnh tim.[16] Điều bất ngờ là, người đang hút thuốc lại đi kèm với nguy cơ tử vong cấp tính thấp hơn trong trường hợp hội chứng vành cấp.[1] Điều này được gọi là ‘nghịch lý của người hút thuốc’ và phản ánh xu hướng người hút thuốc phát triển huyết khối trên mảng bám ít nặng hơn và ở độ tuổi sớm hơn so với người không hút thuốc.
Rối loạn Lipid máu
- Cholesterol là thành phần chính của mảng xơ vữa động mạch tiến triển. Chế độ ăn phương Tây, hấp thụ quá nhiều calo và lối sống ít vận động là các yếu tố mạnh nhất góp phần gây rối loạn Lipid máu. Các nghiên cứu dịch tễ lớn đã xác định chắc chắn sự tăng nguy cơ bị nhồi máu cơ tim với các bất thường về Lipid trong huyết thanh (chủ yếu là tăng LDL, tăng Triglyceride và giảm HDL).[17] [18] Mức LDL có mối liên hệ mạnh nhất.
- Liệu pháp hạ Lipid làm giảm các biến cố thiếu máu cục bộ trong tương lai và hạn chế quá trình tiến triển bệnh.[19] [20] Mức LDL thấp có mối tương quan mạnh với giảm tử vong do nhồi máu cơ tim hay hội chứng vành cấp tái phát.[21]
Tiền sử gia đình mắc bệnh mạch vành sớm
- Được hiểu là các thành viên gia đình mắc bệnh mạch vành sớm (nam giới <55 tuổi; phụ nữ <65 tuổi). Tiền sử gia đình bao gồm thân nhân trực hệ có tiền sử bị nhồi máu cơ tim, đột tử do tim, tách thành động mạch chủ, can thiệp mạch vành qua da, hay CABG. Các rối loạn di truyền (nguyên phát) về chuyển hóa Lipoprotein là một nguyên nhân quan trọng. Khi khám lâm sàng, bệnh nhân có thể bị u vàng phát ban, nhiễm Lipid võng mạc (tích tụ Lipid trong mạch máu võng mạc), hoặc u vàng ở gân. Trong trường hợp nhồi máu cơ tim không ST chênh lên cấp tính, việc có hay không có tiền sử gia đình không giúp ích trong điều trị, nhưng có tiền sử gia đình làm tăng xác suất bị nhồi máu cơ tim không ST chênh lên và đi kèm với tăng nguy cơ biến cố về tim trong 30 ngày ở bệnh nhân bị hội chứng vành cấp.[1]
Tuổi >65
- Gần 60% bệnh nhân nhập viện có chẩn đoán ban đầu là nhồi máu cơ tim không ST chênh lên ở tuổi >65.[22] Từ năm 1990 đến 1999, độ tuổi trung bình của bệnh nhân nhồi máu cơ tim không ST chênh lên đã tăng từ 65 lên 68 tuổi.[8] Bệnh nhân cao tuổi tăng nguy cơ bị bệnh mạch vành tiềm ẩn và bệnh mạch vành nhiều thân. Họ có nguy cơ bị kết cục bất lợi cao hơn so với bệnh nhân trẻ tuổi.[1]
Tăng huyết áp
- Yếu tố nguy cơ chính đối với diễn biến lâm sàng xấu ở bệnh nhân hội chứng vành cấp.[1] Khoảng 69% bệnh nhân bị nhồi máu cơ tim lần đầu tiên có huyết áp >140/90 mmHg.[5] Tăng huyết áp là một trong những yếu tố nguy cơ phổ biến nhất đối với bệnh mạch vành tại Hoa Kỳ. Khoảng 30% người Mỹ có huyết áp >140/90 mmHg, khiến họ có nhiều nguy cơ bị nhồi máu cơ tim hơn.[5] Điều trị hiệu quả tăng huyết áp giúp giảm đáng kể nguy cơ bị tai biến mạch máu não, suy tim và nhồi máu cơ tim trong tương lai.[5] Huyết áp cao gây ra phì đại tâm thất và rối loạn chức năng/tổn thương nội mô, và thúc đẩy xơ vữa động mạch, tất cả những điều này khiến bệnh nhân dễ bị biến cố về tim.
Béo phì và kiểu hình hội chứng chuyển hóa
- Các ước tính gợi ý rằng hơn một nửa người lớn trong xã hội phương Tây sẽ bị thừa cân hoặc béo phì.[23] Hấp thụ quá nhiều calo làm tăng mức LDL Cholesterol, Cholesterol toàn phần và Triglyceride. Béo phì và kiểu hình chuyển hóa (béo bụng với tiền sử tăng Lipid máu, tăng huyết áp, và kháng Insulin) đều dẫn đến bệnh mạch vành.[23] [24] [25] Cung lượng tim và thể tích máu tăng lên để cung cấp máu cho mô mỡ nhiều mạch máu. Béo phì liên quan đến rối loạn chức năng tâm trương và là yếu tố kích thích mạnh đối với phì đại thất trái.[24] Adipokine và các hoóc- môn khác được tiết bởi mô mỡ có nhiều liên quan với tình trạng viêm và xơ vữa động mạch.
Không hoạt động thể chất
- Nguy cơ tương đối của bệnh mạch vành liên quan đến việc không hoạt động thể chất là 1,5 đến 2,4 lần, cao hơn so với Cholesterol cao, huyết áp cao và hút thuốc.[26] Hoạt động thể chất có các tác dụng chống xơ vữa động mạch, tác dụng lên tâm lý, chống huyết khối, chống thiếu máu cục bộ và chống loạn nhịp, là những tác dụng quan trọng trong việc phòng ngừa bệnh mạch vành nguyên phát và thứ phát.[27] Regular exercise increases cardiorespiratory fitness and lowers myocardial oxygen demand. This correlates with lower mortality, and reduced risk of CAD and morbidity from NSTEMI. Hoạt động thể chất kéo dài, thường xuyên giúp hạ huyết áp, giảm mức Lipid, giảm béo phì, tăng độ nhạy cảm Insulin, và giảm tình trạng viêm, căng thẳng và hoạt động Adrenergic.[27]
Sử dụng cocain
- Cocain chiếm đến 25% số ca nhồi máu cơ tim cấp tính ở người từ 18 đến 45 tuổi. Nguy cơ bị nhồi máu cơ tim không gây tử vong suốt đời của người sử dụng Cocain cao hơn 7 lần so với người không sử dụng.[28] Trong vòng một giờ sau khi sử dụng Cocain, nguy cơ bị nhồi máu cơ tim cao gấp 24 lần so với nguy cơ lúc ban đầu. Nguyên nhân có thể là do co thắt mạch vành và huyết khối do Cocain, ngoài ảnh hưởng trực tiếp lên nhịp tim và áp lực động mạch. Cocain cũng có các thuộc tính gây độc trực tiếp cho cơ tim.[1]
- Một yếu tố dự đoán độc lập của nhồi máu cơ tim trong tương lai ở người khỏe mạnh khác.[29] [30]
Huyết khối hoặc tái hẹp trong Stent
- Huyết khối trong Stent hoặc tái hẹp trong Stent có thể gây nhồi máu cơ tim ST chênh lên, nhồi máu cơ tim không ST chênh lên, hoặc đau thắt ngực không ổn định. Cả huyết khối và tái hẹp trong Stent đều có các nguyên nhân, yếu tố gây khởi phát, sinh lý bệnh và yếu tố nguy cơ phức tạp. Quan trọng là, việc dừng thuốc kháng tiểu cầu ở bệnh nhân đặt Stent (phủ thuốc và không phủ thuốc) có thể gây khởi phát hội chứng vành cấp.[31]
Bệnh thận mạn tính (CKD)
- Bệnh nhân bị bệnh thận mạn tính tăng nguy cơ bị nhồi máu cơ tim không ST chênh lên và tiên lượng trở nặng sau nhồi máu cơ tim không ST chênh lên.
Các phẫu thuật (kể cả các khoảng thời gian trong và sau phẫu thuật)
- Nhồi máu cơ tim không ST chênh lên là biến chứng tương đối thường gặp của tất cả các loại hình thủ thuật phẫu thuật và không phẫu thuật. Loại hình phẫu thuật, các yếu tố nguy cơ của bệnh nhân và tiền sử của bệnh nhân là các yếu tố góp phần quan trọng vào nhồi máu cơ tim không ST chênh lên sau phẫu thuật. Thông thường, tình trạng này được phát hiện khi thấy tăng các chất chỉ điểm tim vào những ngày sau thủ thuật phẫu thuật. Đánh giá nguy cơ trước phẫu thuật và các bước bổ sung để giảm nguy cơ thiếu máu cục bộ/căng thẳng cơ tim có thể ngăn ngừa biến chứng này hoặc cho phép nhận diện và điều trị sớm.[32]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính bao gồm tuổi cao, tiền sử bệnh tim mạch, hút thuốc, rối loạn Lipid máu, đái tháo đường và béo phì.
Đau ngực (thường gặp)
- Triệu chứng thường gặp nhất của nhồi máu cơ tim không ST chênh lên là đau ngực hoặc khó chịu ở ngực. Được mô tả là cảm giác tức ngực, nặng nề, đau, rát, đè nén hay quặn thắt.
- Cơn đau thường xảy ra nhất ở vùng sau xương ức và có thể lan ra cánh tay trái, nhưng cũng có thể lan ra hàm dưới, cổ, cả hai cánh tay, lưng và vùng thượng vị, tại đây cơn đau có thể giống với ợ nóng.[1] [10]
Toát mồ hôi (thường gặp)
- Dấu hiệu hay triệu chứng kinh điển của nhồi máu cơ tim cấp tính.
Can thiệp mạch vành qua da (PCI) gần đây hay CABG trước đây (không thường gặp)
- Các nguyên nhân gây nhồi máu cơ tim không ST chênh lên do thầy thuốc, được xác định bằng mức tăng Enzym sau thủ thuật. Đối với PCI, tăng Troponin hơn gấp 5 lần trong 48 giờ đầu tiên sau PCI cùng với bất kỳ một trong các điều sau đây được coi là nhồi máu cơ tim không ST chênh lên:[3] triệu chứng; thay đổi trên điện tâm đồ; kết quả chụp mạch máu phù hợp với biến chứng do thủ thuật; hoặc kết quả chẩn đoán hình ảnh cho thấy mất mới cơ tim sống hay rối loạn vận động vùng mới xuất hiện.
- Đối với CABG, tăng Troponin hơn gấp 10 lần so với mức ban đầu bình thường trong 48 giờ đầu tiên sau CABG cùng với bất kỳ một trong các điều sau đây được coi là nhồi máu cơ tim không ST chênh lên:[3] sóng Q bệnh lý mới hay block nhánh trái mới; chụp mạch vành cho thấy hẹp ở cầu nối mới hoặc ở một chỗ mới trong mạch vành; hoặc các thăm dò chẩn đoán hình ảnh cho thấy mất mới cơ tim sống hay các rối loạn vận động vùng mới.
Các yếu tố chẩn đoán khác
Gắng sức (thường gặp)
- Thay đổi cấp tính về căng thẳng huyết động đi kèm gắng sức thể chất có thể gây vỡ mảng xơ vữa không ổn định.
- Cũng quan sát thấy tăng hoạt hóa tiểu cầu và tăng phản ứng.
Khó thở (thường gặp)
- Cũng thường gặp khó thở và đây có thể là tình trạng thứ phát sau giảm cung lượng tim.
- Có thể có suy tim sung huyết rõ ràng, tĩnh mạch cổ nổi, phù phổi, và sốc tim, và bệnh nhân biểu hiện các tình trạng này có nguy cơ cao gặp diễn biến lâm sàng xấu.[1]
Ốm yếu (thường gặp)
- Biểu hiện thường gặp hơn ở phụ nữ, người cao tuổi và người có bệnh đái tháo đường.
Lo âu (thường gặp)
- Bệnh nhân có thể biểu hiện lo âu hay có vẻ lo âu. Họ có thể cho biết cảm giác sắp có chuyện không lành.
Buồn nôn (thường gặp)
- Có thể là triệu chứng duy nhất.
- Các triệu chứng không điển hình thường gặp hơn ở phụ nữ, người cao tuổi và người bị bệnh đái tháo đường.
Nôn (thường gặp)
- Có thể là triệu chứng duy nhất.
- Các triệu chứng không điển hình thường gặp hơn ở phụ nữ, người cao tuổi và người bị bệnh đái tháo đường.
Đau bụng (thường gặp)
- Có thể là triệu chứng duy nhất.
- Các triệu chứng không điển hình thường gặp hơn ở phụ nữ, người cao tuổi và người bị bệnh đái tháo đường.
Tăng huyết áp (thường gặp)
- Tùy thuộc vào mức độ và vị trí nhồi máu.
Nhiễm lạnh (không thường gặp)
- Co mạch vành và co mạch toàn thân gây căng thẳng huyết động trong động mạch vành, dẫn đến vỡ những mảng xơ vữa không ổn định.[10]
Cảm xúc buồn phiền (không thường gặp)
- Có thể gây co động mạch vành và co động mạch toàn thân, gây vỡ mảng xơ vữa không ổn định.
Khởi phát vào sáng sớm (không thường gặp)
- Các biến cố đạt mức đỉnh vào khoảng 8 giờ sáng, được cho là do căng thẳng huyết động gây ra bởi sự tăng Cortisol trong huyết thanh, hoóc-môn Adrenergic và sự ngưng tập tiểu cầu.
Ngất (không thường gặp)
- Có thể là triệu chứng duy nhất.
- Thường gặp hơn ở phụ nữ, người cao tuổi và người bị bệnh đái tháo đường.
Hạ huyết áp (không thường gặp)
- Tùy thuộc vào mức độ và vị trí nhồi máu.
Rối loạn nhịp tim (không thường gặp)
- Có đánh trống ngực hoặc rối loạn nhịp tim nhanh hoặc chậm.
Tiếng tim bất thường (không thường gặp)
- Có tiếng tim T3 và T4, và T2 tách đôi nghịch thường.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| ECG
• Điện tâm đồ 12 chuyển đạo cần được thực hiện và đọc trong vòng 10 phút sau khi bệnh nhân đến cơ sở cấp cứu. Các phát hiện kinh điển trên điện tâm đồ của chứng thiếu máu cục bộ ở nhồi máu cơ tim không ST chênh lên bao gồm ST đi ngang hay chênh xuống >0,5 mm và/hoặc sóng T đảo chiếu đối xứng >2,0 mm. • Ở nhiều bệnh nhân, điện tâm đồ có thể bình thường. • Cần thực hiện điện tâm đồ hàng loạt, ban đầu ở các khoảng thời gian cách nhau 15 đến 30 phút để phát hiện khả năng phát triển đoạn ST chênh lên hoặc chênh xuống hoặc giúp đưa ra quyết định thực hiện các chiến lược tái tưới máu.[1] • Theo dõi điện tâm đồ 12 chuyển đạo liên tục là biện pháp thay thế hợp lý cho việc ghi 12 chuyển đạo hàng loạt ở bệnh nhân mà điện tâm đồ ban đầu không chẩn đoán được.[1] • Các chuyển đạo điện tâm đồ bổ sung từ V7 đến V9 có thể hữu ích ở bệnh nhân có điện tâm đồ ban đầu không chẩn đoán được để loại trừ nhồi máu cơ tim do tắc động mạch mũ trái.[1] |
Thay đổi sóng ST-T không đặc hiệu hoặc thay đổi thiếu máu cục bộ |
| Test Glyceryl Trinitrate dưới lưỡi
• Bệnh nhân cảm thấy khó chịu liên tục do thiếu máu cục bộ cần được tiến hành thử nghiệm sử dụng Glyceryl Trinitrate dưới lưỡi (0,4 mg) mỗi 5 phút với tổng cộng 3 liều, sau đó cần đánh giá nhu cầu tiêm Nitroglycerin tĩnh mạch nếu không chống chỉ định.[1] |
Đau liên tục |
| Troponin tim
• Mức Troponin sẽ giúp chẩn đoán xác định nhồi máu. Xét nghiệm này đặc hiệu hơn CK-MB hay Myoglobin và là chất chỉ điểm tốt nhất cho tổn thương cơ xương, nhồi máu cơ tim diện nhỏ hoặc nhồi máu cơ tim muộn (>2 đến 3 ngày). • Phân vị phần trăm thứ 99 là giá trị ngưỡng được sử dụng để xác định nhồi máu cơ tim cấp tính. Troponin tăng 4 đến 6 giờ sau khi khởi phát nhồi máu, đạt mức đỉnh sau 18 đến 24 giờ và có thể tiếp tục trong 14 ngày hoặc lâu hơn.[1] Có thể ước tính diện nhồi máu từ giá trị Troponin đo được sau 72 giờ. Xét nghiệm tại chỗ có thể cung cấp kết quả định lượng trong chưa đến 10 phút. • Bệnh nhân có các chất chỉ điểm sinh học tim âm tính trong vòng 6 giờ từ khi khởi phát các triệu chứng phù hợp với hội chứng vành cấp cần được xét nghiệm lại chất chỉ điểm sinh học trong khoảng thời gian từ 8 đến 12 giờ sau khi khởi phát triệu chứng.[1] • Các tình trạng khác có thể làm tăng chất chỉ điểm sinh học tim bao gồm chấn thương, suy thận, suy tim sung huyết, phẫu thuật, tình trạng viêm, thuyên tắc phổi, nhiễm trùng máu, bỏng, tiêu cơ vân và ngộ độc thuốc.[45] |
>phân vị phần trăm thứ 99 của mức bình thường |
| Creatine kinase (CK)
• Mặc dù không nhạy như Troponin, nhưng rất hữu ích khi xét nghiệm Troponin không có sẵn hoặc nếu có khả năng tái nhồi máu.[45] |
>phân vị phần trăm thứ 99 của mức bình thường |
| CK-MB
• Rất hữu ích khixét nghiệm Troponin không có sẵn hoặc nếu có khả năng tái nhồi máu. • CK-MB cần đến 72 giờ để trở lại mức bình thường và do đó hữu ích trong việc phát hiện tái nhồi máu sớm. • Độ nhạy của CK-MB để phát hiện nhồi máu cơ tim cấp tính rất sớm thấp. Kết quả dương tính giả có thể xảy ra trong trường hợp chấn thương, hồi sức tim phổi, khử rung tim hoặc phẫu thuật tim.[1] [45] • CK-MB có thời gian bán thải ngắn (đạt mức đỉnh khoảng 1 ngày sau khi nhồi máu) so với Troponin, có thể vẫn tăng cao trong 7 ngày trở lên sau nhồi máu cơ tim. Vì vậy, CK-MB là chất chỉ điểm sinh học hữu ích khi đánh giá tăng thứ phát. |
>phân vị phần trăm thứ 99
của mức bình thường |
| Công thức máu
• Các kết quả đo Haemoglobin và thể tích khối hồng cầu có thể giúp đánh giá nguyên nhân thứ phát dẫn đến nhồi máu cơ tim không ST chênh lên (ví dụ như mất máu cấp tính, thiếu máu) và đánh giá giảm tiểu cầu nhằm ước tính nguy cơ xuất huyết. |
Bình thường, thiếu máu, giảm tiểu cầu |
| Urê và Creatinine huyết thanh
• Cần ước tính độ thanh thải Creatinine ở bệnh nhân nhồi máu cơ tim không ST chênh lên và điều chỉnh liều của các thuốc thanh thải qua thận một cách phù hợp. Ở bệnh nhân bị bệnh thận mạn tính phải chụp mạch máu, có thể ưu tiên dùng chất cản quang đằng trương.[1] [36] [4] |
Bình thường hoặc tăng cao |
| Chất điện giải
• Rối loạn chất điện giải có thể dẫn đến rối loạn nhịp tim. |
Bình thường hoặc bị biến loạn |
| Xét nghiệm chức năng gan
• Hữu ích nếu xem xét điều trị bằng thuốc chuyển hóa qua gan. |
Bình thường |
| Đường huyết
• Hiện vẫn còn tranh cãi về việc liệu kiểm soát chặt chẽ Glucose có thể làm giảm nguy cơ tử vong và tỉ lệ mắc bệnh hay không.[46] |
Bình thường hoặc tăng cao |
| CXR
• Viêm phổi, vỡ thực quản, tách thành động mạch chủ và tràn khí màng phổi có thể giống với thiếu máu cục bộ tim và có thể được chẩn đoán bằng XQ ngực thẳng.[1] |
Bình thường hoặc có thể có biểu hiện phù phổi |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Lipid
• Kiểm soát Lipid cần bao gồm xét nghiệm Lipid lúc đói cho tất cả các bệnh nhân trong vòng 24 giờ từ khi nhập viện. Thông thường, trong giai đoạn cấp tính của hội chứng vành cấp, giá trị Lipid có thể thấp hơn bình thường đối với bệnh nhân đó. |
Tăng cao, bình thường, hoặc tối ưu |
| Peptide lợi niệu não (BNP) hoặc N-terminal prohormone BNP (NT-pro-BNP)
• Có thể cân nhắc xét nghiệm BNP hoặc NT-pro-BNP để bổ sung vào đánh giá nguy cơ tổng thể ở bệnh nhân nghi bị hội chứng vành cấp.[1] |
>phân vị phần trăm thứ 99 của mức bình thường |
| Siêu âm tim
• Siêu âm tim có thể cho thấy các thay đổi thiếu máu cục bộ ngay cả trước khi xuất hiện thay đổi trên điện tâm đồ. Rối loạn vận động vùng và giảm chức năng thất trái cung cấp bằng chứng về hội chứng vành cấp. Siêu âm tim cũng hữu ích để đánh giá các biến chứng thiếu máu cục bộ và nguyên nhân khác gây đau ngực (tức là thuyên tắc phổi, tràn dịch, hay bệnh van tim cấp tính). |
Rối loạn vận động vùng, giảm chức năng thất trái (LV) hoặc giảm phân suất tống máu |
| Chụp mạch máu
• Cần chụp mạch máu khẩn cấp và tức thời (mà không phân tầng nguy cơ không xâm lấn) cho bệnh nhân có tình trạng không thể ổn định bằng điều trị y tế chuyên sâu.[1] • Các chỉ định bao gồm triệu chứng tái phát (đau thắt ngực kháng trị), thiếu máu cục bộ mặc dù điều trị y tế đầy đủ (ví dụ như suy tim sung huyết, rối loạn nhịp thất ác tính), hoặc kết quả các thăm dò không xâm lấn (rối loạn chức năng thất trái đáng kể, phân suất tống máu <0,35, giảm tưới máu lớn ở thành trước hay nhiều vị trí).[1] • Suy thận là tình trạng chống chỉ định tương đối và bệnh nhân bị dị ứng với chất cản quang phải được dùng thuốc trước khi chụp mạch máu. |
Hẹp hoặc tắc mạch nặng |
| Nghiệm pháp gắng sức
• Nghiệm pháp gắng sức, bao gồm nghiệm pháp tập trên máy chạy bộ có thể hữu ích và được khuyến cáo với bệnh nhân có xác suất thấp và trung bình trước khi thực hiện nghiệm pháp với điện tâm đồ bình thường và các chất chỉ điểm sinh học độ nhạy cao bình thường để giúp quyết định thực hiện điều trị xâm lấn hay không.[1] [39] [40] • Độ nhạy và độ đặc hiệu của các nghiệm pháp này tăng lên khi kết hợp với chụp hình ảnh hạt nhân để tìm ra tình trạng giảm tưới máu cơ tim hay siêu âm tim để đánh giá rối loạn vận động vùng. • Kết quả dương tính quan trọng trong nghiệm pháp chụp hình ảnh hạt nhân gắng sức là sự hiện diện một tổn thương hồi phục được. Đây là khu vực cơ tim bị giảm tưới máu trong khi nhu cầu của cơ tim tăng lên và tái tưới máu khi dừng hoạt động. Điều này báo hiệu tình trạng hẹp trong tuần hoàn mạch vành mà có thể được điều trị bằng cách can thiệp mạch vành qua da hay CABG. • Có thể thực hiện liệu pháp gắng sức cận mức tối đa 4 đến 7 ngày sau khi bị nhồi máu cơ tim, trong khi có thể thực hiện nghiệm pháp hạn chế triệu chứng 14 đến 21 ngày sau khi bị nhồi máu cơ tim, khi bệnh nhân không có triệu chứng thiếu máu cục bộ hay suy tim cấp.[41] |
Điện tâm đồ: đoạn ST chênh xuống >1mm (0,1 mV); chụp hình ảnh hạt nhân: giảm tưới máu hồi phục được hoặc cố định |
| Chụp CT mạch vành (CCTA)
• Có thể cung cấp đánh giá không xâm lấn về giải phẫu mạch vành và xơ vữa động mạch. Suy thận là tình trạng chống chỉ định tương đối. Bệnh nhân bị dị ứng với chất cản quang cần được dùng thuốc trước khi chụp mạch máu.[42] [Fig-3] • Do giá trị dự báo âm tính cao của chụp CT mạch vành, các bằng chứng cho thấy chụp CT mạch vành hữu ích ở bệnh nhân có nguy cơ bị nhồi máu cơ tim không ST chênh lên từ thấp đến trung bình. Khi so sánh với chăm sóc tiêu chuẩn cho bệnh nhân có nguy cơ thấp (quan sát, làm xét nghiệm Enzyme hàng loạt sau đó là nghiệm pháp gắng sức), chụp CT mạch vành đã giảm thời gian chẩn đoán, giảm thời gian nằm tại phòng cấp cứu và có độ an toàn tương tự.[43] Chụp CT mạch vành không được chỉ định cho bệnh nhân có các đặc điểm nguy cơ cao (tức là thay đổi trên điện tâm đồ do thiếu máu cục bộ, chất chỉ điểm tim dương tính).[44] |
Tắc hoặc gần tắc |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Bóc tách thành động mạch chủ | • Cơn đau được mô tả là đau lưng đến mức ‘chảy nước mắt’. Có thể chênh lệch huyết áp giữa chi trên và chi dưới.
• Tách thành động mạch chủ thường xảy ra ở bệnh nhân có bệnh mạch máu Collagen (tức là hội chứng Marfan). |
• Chụp CT ngực dùng chất cản quang hay MRI có thể cho thấy lóc tách hay bong nội mạc. XQ ngực thẳng có thế cho thấy trung thất giãn rộng.
• Siêu âm tim qua thực quản có thể cho thấy lóc tách tùy thuộc vào vị trí. |
| Tắc mạch phổi | • Bệnh nhân thường bị khó thở, đau ngực do viêm màng phổi, ho hay ho ra máu. Có thể biểu hiện giảm Oxy máu. Cần khám chi dưới xem có bị huyết khối tĩnh mạch sâu hay không (bắp chân sưng to, đau, có ban đỏ). | • Chụp hình ảnh hạt nhân cùng với chụp xạ hình phổi hay chụp CT ngực dùng chất cản quang thường được sử dụng nhiều nhất để chẩn đoán thuyên tắc phổi. Kết quả chụp xạ hình phổi xác suất cao cho thấy >2 đoạn giảm tưới máu hoặc 1 chỗ giảm tưới máu lớn hơn với XQ ngực thẳng bình thường.
• Chụp CT ngực có thể cho thấy các hình khuyết ở giữa trong lòng mạch máu, dấu chất cản quang xung quanh hình khuyết và/hoặc tắc nghẽn hoàn toàn. Hình khuyết trơn tạo thành một góc tù với thành mạch có thể cho thấy huyết khối mạn tính hoặc tái tạo dòng chảy gần đây. • Chụp động mạch phổi là tiêu chuẩn chẩn đoán. Kết quả dương tính bao gồm hình khuyết hay đường cắt của động mạch. Hình ảnh đường ray được mô tả khi có huyết khối chưa gây tắc mạch hoàn toàn. |
| Bệnh loét dạ dày | • Đau được mô tả là đau rát vùng thượng vị xảy ra nhiều giờ sau bữa ăn hay khi đói. Tình trạng này thường làm bệnh nhân thức giấc vào ban đêm và thuyên giảm khi ăn và thuốc kháng axit.
• Có thể có tiền sử trào ngược hay dùng thuốc có thể gây loét đường tiêu hóa (tức là gần đây sử dụng Steroid hoặc thuốc kháng viêm không Steroid). |
• Nội soi có thể cho thấy loét, ăn
mòn hay bệnh dạ dày. |
| Viêm màng ngoài tim cấp tính | • Cơn đau thuyên giảm khi ngả người về phía trước. Nghe tim có thể thấy tiếng cọ hay tiếng tim xa xăm.
• Có thể có tiền sử thực hiện thủ thuật tim gần đây (hội chứng Dressler), suy thận, hay bị ốm trước đó (sốt hoặc tiêu chảy). |
• Điện tâm đồ có thể cho thấy ST chênh lên lan tỏa.
• Siêu âm tim và chụp CT ngực có thể cho thấy tình trạng tràn dịch màng ngoài tim. MRI tim hữu ích và có độ nhạy cao để phát hiện tràn dịch màng ngoài tim, hình thành vách ngăn và màng ngoài tim dày lên. • Xét nghiệm máu có thể cho thấy tình trạng viêm toàn thân (ví dụ như tăng số lượng bạch cầu, tăng tốc độ máu lắng hoặc CRP). Suy thận có thể gây viêm màng ngoài tim do tăng Urê máu. |
| Co thắt thực quản | • Thường được chẩn đoán sau khi loại trừ các nguyên nhân khác gây đau ngực. Tiền sử co thắt thực quản là điển hình và có thể có biến cố thúc đẩy.
• Đau do co thắt thực quản thường thuyên giảm khi dùng Glyceryl Trinitrate, khiến cho khó phân biệt tình trạng này với đau tim. |
• Thực quản có thể có hình cái mở nút chai trong kỹ thuật chụp X quang thực quản có uống Bari. Kỹ thuật này thể hiện các vòng co bóp đồng thời trong thực quản đoạn xa.[47] |
| Viêm sụn sườn | • Chẩn đoán được đưa ra theo tiền sử hoặc loại trừ nguyên nhân khác. Có thể có tiền sử chấn thương gần đây hoặc lặp lại. Cơn đau thường khu trú với bản chất nhạy cảm đau theo điểm, đau nhói và giảm khi dùng thuốc kháng viêm không Steroid. | • Không có nghiên cứu hay thủ thuật chụp hình ảnh đặc hiệu để chẩn đoán viêm sụn sườn. |
| Cơn hoảng loạn | • Thường được chẩn đoán nhất sau khi loại trừ các nguyên nhân khác. Bệnh nhân thường mắc bệnh tâm thần khác. Phụ nữ bị ảnh hưởng nhiều hơn nam giới. Cơn hoảng loạn có thể xảy ra theo tình huống. | • Không xét nghiệm hay thủ thuật nào có thể chẩn đoán các rối loạn lo âu. |
| Bệnh tim thiếu máu cục bộ ổn định | • Đau thắt ngực tái phát và có thể lặp lại khi gắng sức, và giảm khi nghỉ ngơi hoặc dùng Glyceryl Trinitrate. | • Chẩn đoán thường hay được đưa ra dựa trên tiền sử. Chụp động mạch vành qua đường ống thông có thể thấy hình ảnh hẹp lòng động mạch cố định điển hình.
• Siêu âm trong lòng mạch trong khi chụp có thể cho thấy mảng xơ vữa ổn định điển hình của đau thắt ngực ổn định (vỏ sợi dày, bị vôi hóa) hơn là mảng xơ vữa không ổn định (vỏ mỏng, chứa đầy Lipid) gây ra hội chứng vành cấp. |
| Viêm cơ tim | • Có một loạt các biểu hiện từ sốc không có triệu chứng đến sốc tim. Bệnh nhân có thể có tiền sử bị ốm giống cúm mới xảy ra đi kèm với đau khớp và tình trạng khó chịu. Có thể có triệu chứng suy tim.
• Viêm cơ tim có thể vô căn hay do nhiễm trùng (vi-rút, vi khuẩn hoặc nấm), thuốc (ví dụ như thuốc hóa trị liệu, thuốc chống tăng huyết áp và thuốc chống động kinh) và rối loạn tự miễn (ví dụ như Lupus ban đỏ hệ thống, bệnh Sarcoid, và viêm khớp dạng thấp) gây ra. |
• Xét nghiệm chẩn đoán xác định là sinh thiết nội mạc cơ tim, cho thấy thâm nhiễm tế bào Lympho và hoại tử tế bào cơ.
• Enzym tim hay Protein lợi niệu não có thể tăng. • Thường gặp tăng bạch cầu, tăng bạch cầu ái toan, tăng tốc độ máu lắng và CRP, và tăng hiệu giá vi-rút trong huyết thanh. |
| Viêm túi mật cấp | • Khi khám lâm sàng, có tình trạng đau mạn sườn phải liên tục có hoặc không có dấu hiệu Murphy (hạn chế thở do đau khi sờ). Có thể có tiền sử bị sỏi mật hay các cơn đau quặn bụng trước đây. | • Siêu âm có thể cho thấy túi mật phình to và sỏi mật.[48] Nếu điện tâm đồ thay đổi cùng với viêm túi mật, điều này nhiều khả năng bao gồm ST chênh lên. |
| Hội chứng Boerhaave | • Do vỡ thực quản cùng với viêm trung thất gây ra. Tình trạng này thường diễn ra sau khi nôn khan hoặc nôn, trầm trọng hơn khi nuốt. Bệnh nhân có thể bị tràn khí dưới da và khản giọng. | • XQ ngực thẳng cho thấy tràn khí trung thất >90% số lần kiểm tra. Chụp X quang thực quản và chụp CT có thể xác nhận chẩn đoán hoặc thấy tình trạng này. CT có thể cho thấy tràn khí trung thất và đường khí quanh thực quản. Chụp X quang thực quản có thể cho thấy rách thực quản.[49] Không khuyến cáo nội soi đối với hội chứng Boerhaave. |
| Hội chứng Brugada | • Thường gặp hơn ở người châu Á và nam giới từ 30 đến 50 tuổi. Bệnh nhân thường biểu hiện triệu chứng sau khi xảy ra một cơn nhịp nhanh thất đa hình hoặc ngừng tim. | • Điện tâm đồ cho thấy ST chênh lên hình yên ngựa ở các chuyển đạo V1 đến V3. Các thay đổi này liên quan đến block nhánh phải hoàn toàn hoặc không hoàn toàn và sóng T đảo ngược. |
| Bệnh cơ tim liên quan đến stress cấp tính | Các đặc điểm lâm sàng tương tự với nhồi máu cơ tim không ST chênh lên và có thể bao gồm đau ngực, khó thở và rối loạn vận động thành thất trái. Một đặc điểm đặc trưng đó là tình trạng lâm sàng thường được kích thích bởi một yếu tố gây căng thẳng nặng ngoài tim (ví dụ như xuất huyết nội sọ, u tủy thượng thận, dùng Catecholamine ngoại sinh, căng thẳng cảm xúc nặng, bệnh cơ tim Takotsubo, hội chứng phình mỏm tim). | Thông thường, các bệnh nhân này biểu hiện thay đổi trên điện tâm đồ, tăng chất chỉ điểm sinh học tim, và rối loạn chức năng thất trái trên chẩn đoán hình ảnh tim mà không thể phân biệt với nhồi máu cơ tim không ST chênh lên. Chụp mạch vành vẫn là thăm dò để chẩn đoán xác định tình trạng này. |
Các tiêu chí chẩn đoán
Trường môn Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ[1] [3]
“Third Universal Definition of Myocardial Infarction” (Định nghĩa Toàn cầu Thứ ba về Nhồi máu Cơ tim) (2012) đưa ra các tiêu chí cho 5 biểu hiện lâm sàng phân biệt của nhồi máu cơ tim dựa trên các yếu tố bệnh lý, lâm sàng và tiên lượng.[3]
Đánh giá bắt đầu bằng tiền sử lâm sàng, điện tâm đồ, và đánh giá các chất chỉ điểm sinh học tim. Điều quan trọng cần lưu ý rằng chỉ riêng các bất thường trên điện tâm đồ và tăng chất chỉ điểm sinh học tim không đủ để chẩn đoán xác định nhồi máu cơ tim không ST chênh lên. Điện tâm đồ có thể tương đối bình thường nhưng cũng không loại trừ hội chứng vành cấp. Các kết quả liên quan thường gặp hơn trong nhồi máu cơ tim không ST chênh lên bao gồm ST chênh xuống, ST chênh lên thoáng qua, và/hoặc sóng T đảo ngược. Mặc dù những kết quả này thường xuyên xuất hiện nhưng không nhất thiết phải có chúng để chẩn đoán nhồi máu cơ tim không ST chênh lên.
Nếu chẩn đoán hội chứng vành cấp được chỉ định theo tiền sử và điện tâm đồ, có thể thiết lập chẩn đoán nhồi máu cơ tim không ST chênh lên nếu một chất chỉ điểm sinh học của tổn thương cơ tim đã được giải phóng (tức là tăng Troponin). Nếu không có bằng chứng về việc sự giải phóng chất chỉ điểm sinh hóa gợi ý hoại tử cơ tim ở bệnh nhân nghi bị hội chứng vành cấp, bệnh nhân có thể được xem là đã bị đau thắt ngực không ổn định.[1]
Chẩn đoán và điều trị hội chứng vành cấp đòi hỏi việc phân tầng nguy cơ tử vong hay nhồi máu cơ tim tái phát một cách liên tục. Đánh giá nguy cơ ban đầu bao gồm tiền sử, khám, điện tâm đồ, và chất chỉ điểm sinh học tim, tất cả những điều này có thể được tổng hợp để ước tính nguy cơ sử dụng Điểm nguy cơ TIMI, mô hình nguy cơ GRACE hoặc Phân loại Killip.
Các đặc điểm lâm sàng nguy cơ cao ở bệnh nhân nghi bị hội chứng vành cấp bao gồm đau ngực liên tục, khó thở nặng, ngất/tiền ngất hoặc đánh trống ngực.
Điểm nguy cơ TIMI[37]
[VIDEO: Thrombolysis in Myocardial Infarction (TIMI) Score for Unstable Angina Non ST Elevation Myocardial Infarction ]Tỷ lệ tử vong do mọi nguyên nhân, tỷ lệ bị nhồi máu cơ tim và tỷ lệ tái tưới máu sau 14 ngày tăng tỷ lệ thuận với số lượng yếu tố nguy cơ có mặt trong điểm TIMI. Cho một điểm đối với sự hiện diện của mỗi tiêu chí sau đây (bệnh nhân có điểm từ 0 đến 2 có nguy cơ thấp, từ 3 đến 4 có nguy cơ trung bình, và từ 5 đến 7 có nguy cơ cao):
- >65 tuổi
- Có >3 yếu tố nguy cơ bệnh động mạch vành
- Hẹp động mạch vành >50%
- Đoạn ST chênh lên trên điện tâm đồ
- Tăng các chất chỉ điểm sinh học tim trong huyết thanh
- Ít nhất 2 cơn đau thắt ngực trong 24 giờ qua
- Dùng Aspirin trong 7 ngày qua.
Mô hình nguy cơ của Tổ chức Đăng ký Biến cố Vành Cấp Toàn cầu (GRACE) [GRACE risk score calculator] [VIDEO: GRACE Score for Acute Coronary Syndrome Prognosis ]
Mô hình nguy cơ GRACE là công cụ dựa trên web có thể được dùng để dự báo tỷ lệ tử vong tại bệnh viện và sau khi xuất viện hay nhồi máu cơ tim ở bệnh nhân sau khi bị hội chứng vành cấp lần đầu.
Phân loại Killip
Nguy cơ theo phân loại Killip phân tầng bệnh nhân bị nhồi máu cơ tim cấp tính dựa trên bằng chứng lâm sàng về suy thất trái.
- Cấp I: không có bằng chứng về suy tim xung huyết
- Cấp II: có tiếng ngựa phi, ran ở đáy phổi, hay tăng áp lực tĩnh mạch cổ
- Cấp III: có tình trạng phù phổi
- Cấp IV: sốc tim.
Điều trị
Cách tiếp cận điều trị từng bước
Mục đích của đánh giá ban đầu là để giảm đau, xác định và điều trị tình trạng không ổn định đe dọa tính mạng và sau đó tiếp nhận bệnh nhân để điều trị/quan sát thêm.[1] Mục tiêu điều trị là để giảm chứng thiếu máu cục bộ, phòng ngừa huyết khối hay thuyên tắc, và điều chỉnh các bất thường về huyết động. Tất cả các bệnh nhân đều cần được ước tính nguy cơ sớm dựa trên bệnh sử, khám lâm sàng, kết quả điện tâm đồ và chất chỉ điểm tim.
Điều trị ban đầu
Điều trị nội khoa ban đầu được chỉ định ở tất cả bệnh nhân với các lựa chọn dùng thuốc khác nhau theo phân tầng nguy cơ.
Oxy
Tất cả các bệnh nhân đều cần được đo bão hoà oxy sử dụng đầu đo bão hòa oxy qua da.[1] Mặc dù trước đây Oxy thường được cung cấp cho tất cả các bệnh nhân, nhưng không có bằng chứng ủng hộ cho cách làm này.[50] Ngoài ra, kết quả của thử nghiệm Không khí so với Oxy trong Nhồi máu Cơ tim ST chênh lên (AVOID) đã cho thấy rằng Oxy bổ sung thông thường có thể làm tăng phạm vi nhồi máu cơ tim và tăng tỷ lệ nhồi máu cơ tim tái phát và rối loạn nhịp tim ở bệnh nhân bị nhồi máu cơ tim ST chênh lên nhưng không giảm Oxy máu.[51] Các hướng dẫn hiện nay khuyến cáo chỉ dùng liệu pháp Oxy bổ sung cho bệnh nhân bị giảm Oxy máu (độ bão hòa Oxy động mạch <90%), hoặc ở các bệnh nhân suy hô hấp hay có những đặc điểm nguy cơ cao khác đối với giảm Oxy máu.[1] [4]
Điều trị kháng tiểu cầu
Aspirin được chỉ định ngay lập tức cho tất cả các bệnh nhân nghi bị hội chứng vành cấp trừ khi chống chỉ định hoặc đã dùng rồi.[1] Tương tự, nhân viên chăm sóc sức khỏe cung cấp dịch vụ cấp cứu trước khi nhập viện cần cho bệnh nhân đau ngực nghi bị hội chứng vành cấp dùng Aspirin (nhai thuốc) trừ khi chống chỉ định hoặc bệnh nhân đã dùng rồi.[1] Cần tiếp tục cho dùng Aspirin ở liều duy trì hàng ngày sau đó.[1] 1[A]Evidence Aspirin, một thuốc ức chế COX-1 không thể đảo ngược, ức chế quá trình sản sinh Thromboxane A2 bằng cách ngăn cản ngưng tập tiểu cầu và giảm tỷ lệ tử vong và nhồi máu cơ tim không gây tử vong ở bệnh nhân bị đau thắt ngực không ổn định[52] [53] hoặc nhồi máu cơ tim cấp tính.[53] Aspirin giúp giảm 30% đến 51% các biến cố mạch vành trong tương lai.[54] Aspirin liều cao có liên quan đến việc tăng nguy cơ xuất huyết khi so với Aspirin liều thấp trong khi không cải thiện kết cục.[1]
Tương tự, thuốc ức chế thụ thể P2Y12 (ví dụ như Clopidogrel, Ticagrelor, Prasugrel) được chỉ định trong điều trị y tế sớm tại bệnh viện cho nhồi máu cơ tim không ST chênh lên, cung cấp những công cụ mạnh mẽ chống lại tình trạng kết dính, hoạt hóa và ngưng tập tiểu cầu. Thuốc ức chế thụ thể P2Y12 có thể làm giảm tỷ lệ tử vong và tỷ lệ mắc bệnh nhưng có liên quan đến tăng nguy cơ xuất huyết.[55] [56] Ticagrelor và Prasugrel là các thuốc P2Y12 mới hơn mà thử nghiệm đã cho thấy là khởi phát tác dụng nhanh hơn và hiệu quả lớn hơn so với Clopidogrel.[1] [57] Tuy nhiên, nguy cơ xuất huyết cũng lớn hơn với hai thuốc P2Y12 này so với clopidogrel.[58] [59] Cần dùng liệu pháp kháng tiểu cầu kép với các thuốc ức chế thụ thể P2Y12 ngoài Aspirin cho tất cả các bệnh nhân. Nếu bệnh nhân không dung nạp Aspirin hoặc bị chống chỉ định Aspirin, có thể cho dùng thuốc ức chế thụ thể P2Y12 thay cho Aspirin, nhưng không được cho dùng hai loại thuốc ức chế thụ thể P2Y12 cùng nhau. Clopidogrel hoặc Ticagrelor thích hợp cho bệnh nhân dùng biện pháp không xâm lấn hoặc xâm lấn, trong khi chỉ khuyến cáo dùng Prasugrel cho bệnh nhân thực hiện biện pháp xâm lấn vì dữ liệu hiện tại đều từ các nghiên cứu thực hiện trên các bệnh nhân được điều trị bằng can thiệp qua da.[60] Trong khi đã có các thuốc mới hơn, tác dụng bất lợi của Ticlopidine (tức là giảm bạch cầu trung tính và ban xuất huyết giảm tiểu cầu tạo huyết khối trong các trường hợp hiếm gặp) nói chung đã làm hạn chế việc sử dụng thuốc này. Mặc dù đã quan sát thấy sự giảm đáp ứng với Clopidogrel, có ít dữ liệu để giúp bác sĩ lâm sàng lựa chọn một trong các thuốc ức chế thụ thể P2Y12 mới hơn, Ticagrelor và Prasugrel, thay vì Clopidogrel. Xét nghiệm kiểu gen của bệnh nhân để xác định người mang thiếu Alen làm hạn chế khả năng tạo ra chất chuyển hóa có hoạt tính của Clopidogrel có thể hữu ích nhưng vai trò của nó trong việc điều trị lâm sàng đang được nghiên cứu.
Bác sĩ lâm sàng cần điều chỉnh liệu pháp điều trị để đạt được cân bằng giữa thuốc mới hơn có thể khởi phát tác dụng nhanh hơn và tác dụng kháng tiểu cầu mạnh hơn, nhưng có khả năng gây xuất huyết (đặc biệt là ở những người bị TIA hay đột quỵ trước đây). Bất kể chọn thuốc ức chế thụ thể P2Y12 nào, cần cho dùng liều tấn công sớm nhất có thể ở hầu hết bệnh nhân và tiếp tục liều duy trì trong ít nhất 12 tháng.[61] Lưu ý không được cho dùng thuốc ức chế thụ thể P2Y12 nếu dự kiến hay có kế hoạch thực hiện CABG khẩn cấp trong vòng 5 đến 7 ngày, vì vậy có thể cần trì hoãn việc bắt đầu dùng thuốc ức chế thụ thể P2Y12 cho đến khi chụp mạch máu chẩn đoán làm rõ có chỉ định CABG sớm hay không. Đối với bệnh nhân đang dùng liệu pháp Clopidogrel kéo dài trước khi đến khám, có một số bằng chứng cho thấy nhồi máu cơ tim quanh thủ thuật giảm khi dùng lại liều tấn công của Clopidogrel tại thời điểm can thiệp mạch vành qua da (PCI).[62]
Đối với bệnh nhân không sử dụng thuốc ức chế P2Y12 đường uống hoặc Glycoprotein IIb/IIIa trước PCI, có thể xem xét cho dùng Cangrelor như một biện pháp bổ trợ để giảm nguy cơ nhồi máu cơ tim quanh thủ thuật, huyết khối trong stent, và tái tưới máu mạch vành. Cangrelor là thuốc ức chế P2Y12 Adenosine Diphosphate (ADP) tiểu cầu, tác dụng trực tiếp, dùng qua tĩnh mạch khởi phát tác dụng nhanh và có thể đảo ngược.[63]
Giảm đau
Giảm đau được chỉ định trong điều trị ban đầu cho tất cả các bệnh nhân. Glyceryl Trinitrate (GTN) dưới lưỡi làm giảm nhu cầu Oxy của cơ tim và tăng khả năng cung cấp Oxy của cơ tim. Glyceryl Trinitrate bị chống chỉ định nếu có tiền sử dùng thuốc ức chế Phosphodiesterase-5 (ví dụ như Sildenafil) gần đây; không được cho dùng Glyceryl Trinitrate nếu huyết áp tâm thu <90 mmHg hay có mối lo ngại về nhồi máu thất phải. Khuyến cáo dùng Glyceryl Trinitrate qua tĩnh mạch ở bệnh nhân không giảm triệu chứng sau khi dùng 3 viên hay xịt 3 lần Glyceryl Trinitrate dưới lưỡi, mỗi lần cách nhau 5 phút.2[C]Evidence Nếu bệnh nhân không đáp ứng sau khi dùng 3 viên Glyceryl Trinitrate dưới lưỡi hoặc tái phát triệu chứng mặc dù đã điều trị chống thiếu máu cục bộ đầy đủ, có thể cho dùng Morphine qua tĩnh mạch nếu không chống chỉ định.[1] Morphine làm giãn mạch và có thể làm giảm nhịp tim (thông qua tăng trương lực phó giao cảm) và huyết áp tâm thu để giảm thêm nhu cầu Oxy của cơ tim. Nên dùng Morphine thay cho Glyceryl Trinitrate khi chống chỉ định Glyceryl Trinitrate. Có ít dữ liệu (phần lớn là nghiên cứu quan sát) khảo sát việc sử dụng Morphine cho nhồi máu cơ tim không ST chênh lên với bằng chứng về các mối lo ngại tiềm ẩn về tính an toàn, do đó cần sử dụng Morphine một cách thận trọng.[64] Một thử nghiệm mù đôi, ngẫu nhiên đã phát hiện ra rằng Morphine trì hoãn và làm giảm nồng độ trong máu và tác dụng của Ticagrelor ở bệnh nhân bị nhồi máu cơ tim.[65]
Thuốc ức chế Beta
Khuyến cáo cho dùng thường quy các thuốc ức chế Ceta đường uống cho tất cả các bệnh nhân trừ khi chống chỉ định.3[C]Evidence Các chống chỉ định bao gồm nhịp tim <60 nhịp/phút, huyết áp tâm thu <100 mmHg, suy thất trái liên quan ở mức trung bình hoặc nặng, khoảng PR trên điện tâm đồ >0,24 giây, block tim độ hai hoặc ba, bệnh hen đang hoạt động/bệnh đường thở phản ứng, COPD nặng, hạ huyết áp, nhồi máu thất phải và sốc tim. Các thử nghiệm ngẫu nhiên với nhồi máu cơ tim bị đe dọa hay đang tiến triển đã cho thấy tỷ lệ tiến triển thành nhồi máu cơ tim thấp hơn với việc điều trị bằng thuốc ức chế Beta.[66] [67] Hiện đang thiếu các nghiên cứu so sánh giữa các loại thuốc ức chế Beta khác nhau trong trường hợp cấp tính. Tuy nhiên, ưu tiên những thuốc ức chế Beta không có hoạt tính kích thích thần kinh giao cảm nội tại (ví dụ như Metoprolol, Propranolol và Atenolol). Việc chọn thuốc ức chế Beta lâu dài thường phụ thuộc vào mức độ quen thuộc với thuốc của bác sĩ lâm sàng. Nhịp tim khi nghỉ mục tiêu là từ 50 đến 60 nhịp/phút.
Thuốc chẹn kênh canxi
Có thể cho dùng thuốc chẹn kênh Canxi ở bệnh nhân có triệu chứng thiếu máu cục bộ liên tục hoặc tái phát sau khi cho dùng đủ liệu pháp Nitrate và thuốc ức chế Beta hay ở bệnh nhân không thể dung nạp thuốc ức chế Beta.[1] Mặc dù thường xuyên được sử dụng, có bằng chứng tốt cho thấy các thuốc chẹn kênh Canxi không hiệu quả hơn thuốc đối chứng trong việc giảm tỷ lệ tử vong hay tỷ lệ nhồi máu cơ tim ở người bị đau thắt ngực không ổn định.4[C]Evidence Bệnh nhân được điều trị cấp tính bằng thuốc chẹn kênh Canxi cho đau thắt ngực cấp tính không cần tiếp tục dùng các thuốc này với điều kiện là không tái phát đau thắt ngực khi dừng thuốc hay chỉ định khác cho các thuốc này (tức là tăng huyết áp). Có thể bắt đầu giảm dần các thuốc này sau 24 giờ theo quyết định của bác sĩ lâm sàng. Cần tránh Dihydropyridine tác dụng ngắn (ví dụ như Nifedipine) khi chưa dùng thuốc ức chế Beta liều thích hợp vì chúng có thể liên quan đến kết cục bất lợi.[1] Cần tránh Verapamil hoặc Diltiazem ở bệnh nhân bị rối loạn chức năng thất trái nặng.[1] Tại Anh Quốc, thuốc chẹn kênh Canxi làm liệu pháp bổ trợ không được sử dụng thường quy trừ khi thuốc ức chế Beta không dung nạp được hay bị chống chỉ định.
Lựa chọn điều trị xâm lấn hoặc bảo tồn
Sau khi bắt đầu điều trị ban đầu, cần ra quyết định về việc bệnh nhân cần được điều trị bằng phương pháp xâm lấn hay không xâm lấn. Quyết định theo đuổi phương pháp xâm lấn hay điều trị y tế dựa theo từng cá nhân.[68] Theo các khuyến cáo, bệnh nhân có nguy cơ cao cần tiến hành chụp mạch vành sớm (12-24 giờ) thường quy và tái tưới máu theo kết quả chụp mạch máu nếu có thể trừ khi bệnh nhân có bệnh đồng mắc nghiêm trọng, bao gồm ung thư hoặc bệnh gan giai đoạn cuối, hoặc chống chỉ định rõ ràng về mặt lâm sàng, bao gồm suy thận cấp tính hoặc mạn tính (CKD 4 trở lên) hoặc suy đa phủ tạng.[1] [69] [70] Tuy nhiên, ngày càng nhiều dữ liệu mới, nghiên cứu tổng quát và ý kiến chuyên gia đặt nghi vấn về lợi ích của phương pháp xâm lấn thường quy so với phương pháp xâm lấn chọn lọc, đặc biệt là ở bệnh nhân có nguy cơ thấp; đây là lĩnh vực đang nổi lên trong nhồi máu cơ tim không ST chênh lên.[1] [71] [72] [73] [74] [75] [76]
Theo các khuyến cáo, một phương pháp xâm lấn là phù hợp nếu bất kỳ đặc điểm nguy cơ cao nào sau đây có mặt:[1] [4]
- Đau thắt ngực hay thiếu máu cục bộ tái phát khi nghỉ ngơi hoặc với hoạt động mức thấp mặc dù được điều trị nội khoa tích cực
- Tăng và giảm chất chỉ điểm sinh học tim (troponin T hoặc I) phù hợp với nhồi máu cơ tim
- Thay đổi sóng ST-T mới hoặc theo thời gian
- Dấu hiệu hoặc triệu chứng suy tim (phù phổi, tiếng ngựa phi T3), hoặc hở van hai lá mới hay trở nặng
- Kết quả nguy cơ cao từ xét nghiệm không xâm lấn
- Huyết động không ổn định
- Rối loạn nhịp đe dọa tính mạng, chẳng hạn như nhịp nhanh thất bền bỉ hay ngừng tim
- PCI trong vòng 6 tháng
- Từng làm CABG
- Điểm nguy cơ cao (tức là TIMI, GRACE)
- Rối loạn chức năng thận từ nhẹ đến trung bình
- Đái tháo đường
- Chức năng thất trái giảm (phân suất tống máu <40%).
Lưu ý rằng các tiêu chí này không khớp hoàn toàn với phân tầng nguy cơ tử vong.
Chiến lược điều trị y tế sớm, bảo tồn có thể phù hợp ở các phân nhóm bệnh nhân, đặc biệt là những người không có các đặc điểm nguy cơ cao nêu trên và có điểm nguy cơ thấp. Các hướng dẫn và dữ liệu gợi ý rằng một số phân nhóm bệnh nhân không hưởng lợi từ việc điều trị xâm lấn sớm, và quyết định của bác sĩ lâm sàng được ủng hộ.[69] [70] Ví dụ: chiến lược xâm lấn sớm thường quy ở phụ nữ có nguy cơ thấp bị nhồi máu cơ tim không ST chênh lên không cho thấy lợi ích so với chiến lược bảo tồn.[77] Trong khi các bệnh nhân lớn tuổi thường không được bao gồm trong chữ nghiệm lâm sàng, dữ liệu mới gợi ý rằng các bệnh nhân này có thể hưởng lợi nhiều, nếu không thì cũng nhiều hơn, từ chiến lược xâm lấn.[78] [79] [80]
Phương pháp xâm lấn
Cần bắt đầu liệu pháp chống đông (Heparin trọng lượng phân tử thấp [LMWH] dưới da, Heparin chưa phân đoạn [UFH] qua tĩnh mạch, hoặc thuốc thay thế là Fondaparinux hay Bivalirudin) khi ghi nhận nhồi máu cơ tim không ST chênh lên sớm nhất.5[A]Evidence Thuốc chống đông được dùng kết hợp với liệu pháp kháng tiểu cầu (tức là Aspirin và thuốc ức chế thụ thể P2Y12). Nếu dùng Fondaparinux trong khi chụp mạch máu/PCI, khuyến cáo dùng bổ sung Heparin không phân đoạn.[1] Không nên dùng biện pháp chống đông nếu có chống chỉ định: cụ thể là xuất huyết nặng, hoặc tiền sử phản ứng bất lợi do thuốc hoặc giảm tiểu cầu do Heparin.6[A]Evidence
Cần bắt đầu các phác đồ kháng tiểu cầu và chống đông trước khi chụp mạch máu chẩn đoán. Điều trị bằng ba thuốc kháng tiểu cầu, trong đó có một thuốc ức chế GP IIb/IIIa dùng qua tĩnh mạch 7[A]Evidence được thêm vào một thuốc ức chế thụ thể P2Y12, Aspirin, và chống đông, có thể được cân nhắc cho bệnh nhân có nguy cơ cao (ví dụ như bệnh nhân dương tính với Troponin); tuy nhiên, cần tránh biện pháp điều trị này ở bệnh nhân có nguy cơ cao bị xuất huyết.[1] Mặc dù các khuyến cáo đề nghị sử dụng thuốc ức chế GP IIb/IIIa trong nhồi máu cơ tim không ST chênh lên, mức độ bằng chứng cho việc sử dụng thường quy vẫn còn rất yếu, đặc biệt là khi kết quả của các thử nghiệm ngẫu nhiên còn đang mâu thuẫn.[81] [82]
PCI bao gồm can thiệp mạch vành kết hợp với đặt Stent hoặc thay thế bằng kỹ thuật mới khác có khả năng giảm tình trạng hẹp hay tắc mạch vành.[83] Các biến chứng của PCI bao gồm nhồi máu cơ tim do PCI; thủng, tách hoặc vỡ mạch vành; ép tim; rối loạn nhịp ác tính; tắc mạch do Cholesterol; và chảy máu từ vị trí chọc mạch. Bệnh thận do chất cản quang là biến chứng thường gặp và có thể nghiêm trọng, đặc biệt là ở bệnh nhân bị suy chức năng thận từ trước.[84] Huyết khối trong Stent sớm và muộn là các biến chứng nguy kịch.
Phương pháp bảo tồn
Cần thêm điều trị chống đông vào liệu pháp Aspirin và một thuốc ức chế thụ thể P2Y12 ngay khi ghi nhận (hay nghi ngờ) nhồi máu cơ tim không ST chênh lên và tiếp tục trong ít nhất 48 giờ cho đến khi xuất viện và/hoặc các triệu chứng giảm đi và các chất chỉ điểm khách quan biểu hiện xu hướng về mức bình thường.[85] Các thuốc bao gồm Heparin trọng lượng phân tử thấp tiêm dưới da, Heparin không phân đoạn đường tĩnh mạch, hoặc Fondaparinux, theo lựa chọn của bác sĩ lâm sàng.
Điều trị lâu dài sau khi ổn định
Điều trị lâu dài bao gồm một loạt các chiến lược dùng thuốc và không dùng thuốc. Phục hồi chức năng tim là chương trình có cấu trúc cung cấp cho những người sống sót sau cơn đau tim các công cụ, sự khích lệ và hỗ trợ mà họ cần để thay đổi hành vi và tăng cơ hội sống sót. Thông thường, chương trình phục hồi chức năng tim sử dụng liệu pháp điều trị theo nhóm để giám sát và thúc đẩy việc tập luyện có lợi, cũng như hỗ trợ về mặt tình cảm. Mục đích của phục hồi chức năng tim là:
- Tăng khả năng hoạt động chức năng
- Dừng hút thuốc
- Điều chỉnh Lipid và Lipoprotein
- Giảm cân và lượng mỡ tích trữ
- Giảm huyết áp
- Cải thiện sức khỏe tâm thần
- Ngăn tiến triển bệnh và thúc đẩy ổn định mảng xơ vữa
- Phục hồi và duy trì chức năng thể chất, tâm thần, tình cảm, xã hội và nghề nghiệp tối ưu.
Cardiac rehabilitation should be started on discharge and after clearance by an outpatient physician. The basic prescription should include aerobic and weight-bearing exercise 4 to 5 times per week for >30 minutes. Hoạt động thể chất có nguy cơ gây nhồi máu cơ tim tái phát. Tuy nhiên, nguy cơ này rất nhỏ và được giảm xuống bằng việc sử dụng một chương trình có cấu trúc để giảm thiểu (và giải quyết) nguy cơ này.
Các chiến lược dùng thuốc bao gồm như sau.
- Cần tiếp tục Aspirin ở liều thấp vô thời hạn nếu bệnh nhân dung nạp thuốc và không chống chỉ định.
- Cần tiếp tục dùng thuốc ức chế thụ thể P2Y12 trong tối đa 12 tháng. Đối với bệnh nhân dị ứng với Aspirin, gợi ý sử dụng thuốc ức chế thụ thể P2Y12 lâu dài.[1] [86] [87]
- Cần tiếp tục uống thuốc ức chế Beta vô thời hạn, đặc biệt ở bệnh nhân bị giảm chức năng thất trái.
- Tất cả các bệnh nhân bị nhồi máu cơ tim không ST chênh lên nên bắt đầu liệu pháp Statin tác dụng mạnh (tác dụng trung bình nếu không phù hợp với Statin tác dụng mạnh) tại bệnh viện bất kể mức Cholesterol là bao nhiêu và nếu không chống chỉ định.[88] Hai thử nghiệm cho thấy kết cục vượt trội ở bệnh nhân được điều trị bằng Atorvastatin trong vòng 12 giờ sau khi PCI, và có thể có lợi khi dùng sớm ở bệnh nhân nhồi máu cơ tim không ST chênh lên.[89] [90] Statin tác dụng mạnh được định nghĩa là liều hàng ngày làm hạ LDL-C khoảng >50%, trong khi liều hàng ngày của Statin tác dụng trung bình làm hạ LDL-C khoảng 30% đến 50%. Liệu pháp Statin đặc biệt quan trọng ở bệnh nhân bị tăng Lipid máu, đái tháo đường, nhồi máu cơ tim trước đây hoặc bệnh mạch vành. Statin ức chế các bước bị hạn chế về tốc độ trong quá trình tổng hợp Cholesterol. Ngoài tác dụng hạ LDL, thuốc có thể làm giảm viêm mạch, cải thiện chức năng lớp nội mạc, và giảm hình thành huyết khối ngoài tác dụng hạ LDL.[21] Cũng có thể xem xét bổ sung Ezetimibe vào phác đồ Statin để đạt mục tiêu LDL thấp hơn.[20] [91] Cũng có thể cân nhắc đưa thêm thuốc ức chế Proprotein Convertase Subtilisin/ Kexin loại 9 (PCSK-9), Alirocumab và Evolocumab vào liệu pháp Statin đã sử dụng liều tối đa cho bệnh nhân cần hạ thêm LDL (giảm LDL-C <50%; cũng có thể’ cân nhắc nếu LDL-C >2,59 mmol/L [>100 mg/dL]).[92] [93]
- Cần bắt đầu dùng thuốc ức chế men chuyển cho tất cả các bệnh nhân bị rối loạn chức năng tâm thu thất trái (phân suất tống máu <40%), suy tim, tăng huyết áp, đái tháo đường, bệnh thận mạn tính ổn định, hay có đặc điểm nguy cơ cao khác, như thiếu máu cục bộ tiến triển với tình trạng suy tim trở nặng, tiếng ngựa phi T3, hở van hai lá mới hoặc trở nặng, hoặc huyết động không ổn định mà không bị sốc tim rõ ràng.[1] [94] [95] [96] [4] Thuốc được bắt đầu sau 24 giờ. Huyết áp mục tiêu là ít nhất <140/90 mmHg (bao gồm cả bệnh nhân bị bệnh thận mạn hoặc đái tháo đường).[97] Có thể sử dụng thuốc đối kháng thụ thể Angiotensin-II nếu bệnh nhân không dung nạp thuốc ức chế men chuyển.[98] [99]
- Cần sử dụng thuốc kháng Aldosterone (ví dụ như Eplerenone) ở tất cả các bệnh nhân bị rối loạn chức năng thất trái (phân suất tống máu <40%), tiền sử đái tháo đường hay có bằng chứng về suy tim sung huyết (tiếng ngựa phi T3, ran ở phổi). Cần bắt đầu dùng thuốc này ở bệnh nhân đang dùng liều thuốc ức chế men chuyển hoặc thuốc đối kháng thụ thể Angiotensin-II mục tiêu. Không sử dụng thuốc kháng Aldosterone ở bệnh nhân có Creatinine huyết thanh >221 micromol/L (2,5 mg/dL) ở nam giới hoặc >177 micromol/L (2,0 mg/dL) ở phụ nữ cũng như bệnh nhân tăng Kali máu (kali >5.0 mmol/L [5,0 mEq/L]).[100]
- Có thể chỉ định thuốc chống đông đường uống khi xuất viện ở những bệnh nhân bị nhồi máu cơ tim không ST chênh lên có nguy cơ cao tái phát huyết khối. Một số thuốc mới, đặc biệt là thuốc ức chế Thrombin chẳng hạn như Dabigatran và Rivaroxaban hiện đang được đánh giá làm thuốc thay thế tiềm năng cho Warfarin.[101] Trong khi các thuốc ức chế trực tiếp Thrombin và yếu tố Xa có thể làm giảm nhẹ các biến cố thiếu máu cục bộ khi được thêm vào liệu pháp kháng tiểu cầu, kết quả cũng gợi ý rằng chúng làm tăng nguy cơ xuất huyết nặng, đặc biệt là khi được thêm vào liệu pháp kháng tiểu cầu kép với Aspirin và Clopidogrel.[102] Rivaroxaban liều thấp đã được chứng minh là làm giảm hội chứng vành cấp trong tương lai với tỷ lệ biến cố thiếu máu cục bộ và xuất huyết thấp hơn ở bệnh nhân sau khi bị nhồi máu cơ tim.[103] [104] Thuốc này đã được chấp thuận ở một số quốc gia, mặc dù không được chấp thuận tại Hoa Kỳ.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Cấp tính (tóm tắt) | ||
| Biểu hiện cấp tính | ||
| 1 | Liệu pháp kháng tiểu cầu ± Oxy | |
| Thêm | Glyceryl Trinitrate (GTN) ± morphine | |
| Thêm | Thuốc ức chế beta | |
| Bổ sung | Thuốc chẹn kênh Canxi | |
| Thêm | Đánh giá mức độ cần thiết của phương pháp xâm lấn hoặc bảo tồn | |
|
Thêm | Can thiệp mạch vành qua da (PCI) |
| Thêm | Chống đông | |
| Bổ sung | Thuốc ức chế Glycoprotein (GP) IIb/IIIa | |
| Bổ sung | Cangrelor | |
|
Thêm | Chống đông |
| Tiếp diễn (tóm tắt) | ||
| Đã ổn định | ||
| 1 | Phục hồi chức năng tim | |
| Thêm | Tiếp tục liệu pháp kháng tiểu cầu | |
| Thêm | Tiếp tục thuốc ức chế Beta | |
| Thêm | Statin | |
| Bổ sung | Ezetimibe thêm vào liệu pháp Statin | |
| Bổ sung | Thuốc ức chế PCSK-9 thêm vào liệu pháp Statin | |
| Bổ sung | Thuốc ức chế men chuyển hoặc thuốc kháng thụ thể angiotensin-II | |
| Bổ sung | Thuốc kháng aldosterone | |
| Bổ sung | Chống đông | |
Các lựa chọn điều trị
| Cấp tính | ||
| Biểu hiện cấp tính | ||
| 1 | Liệu pháp kháng tiểu cầu ± Oxy | |
| Các lựa chọn sơ cấp Dung nạp aspirin » Aspirin: 150-300 mg/lần, sau đó là 75 mg mỗi ngày một lần –VÀ– » Clopidogrel: 300-600 mg, uống liều tấn công, sau đó là 75 mg mỗi ngày một lần -hoặc- » Ticagrelor: 180 mg, uống liều tấn công, sau đó là 90 mg hai lần mỗi ngày -hoặc- » Prasugrel: 60 mg, uống liều tấn công, sau đó 10 mg mỗi ngày một lần HOẶC Không dung nạp aspirin » Clopidogrel: 300-600 mg, uống liều tấn công, sau đó là 75 mg mỗi ngày một lần -hoặc- » Ticagrelor: 180 mg, uống liều tấn công, sau đó là 90 mg hai lần mỗi ngày -hoặc- » Prasugrel: 60 mg, uống liều tấn công, sau đó 10 mg, uống mỗi ngày một lần » Tất cả các bệnh nhân đều cần được đo bão hoà oxy sử dụng đầu đo bão hòa oxy qua da.[1] Chỉ nên cho dùng Oxy bổ sung ở bệnh nhân có mức bão hòa Oxy động mạch <90%, suy hô hấp hay có đặc điểm nguy cơ cao khác đối với giảm Oxy máu.[1] [4] » Cần dùng liệu pháp kháng tiểu cầu kép với Aspirin và thuốc ức chế thụ thể’ P2Y12 cho tất cả các bệnh nhân. Nếu bệnh nhân không dung nạp Aspirin hoặc bị chống chỉ định Aspirin, có thể’ cho dùng chỉ thuốc ức chế thụ thể’ P2Y12, nhưng không được cho dùng hai loại thuốc ức chế thụ thể’ P2Y12 cùng lúc. Clopidogrel hoặc Ticagrelor thích hợp cho bệnh nhân dùng biện pháp không xâm lấn hoặc xâm lấn, trong khi chỉ khuyến cáo dùng Prasugrel cho bệnh nhân thực hiện biện pháp xâm lấn vì dữ liệu hiện tại đều từ các nghiên cứu thực hiện trên các bệnh nhân được điều trị bằng can thiệp qua da. [60] » Cần cho dùng Aspirin khi nghi ngờ hay chẩn đoán lâm sàng hội chứng vành cấp và tiếp tục dùng vô thời hạn. 1 [A]Evidence Nhân viên chăm sóc sức khỏe cung cấp dịch vụ cấp cứu trước khi nhập viện cần cho bệnh nhân dùng một liều tấn công Aspirin ngay khi có thể trừ khi chống chỉ định hoặc bệnh nhân đã dùng rồi.[1] [69] » Aspirin liều cao có liên quan đến việc tăng nguy cơ xuất huyết khi so với Aspirin liều thấp trong khi không cải thiện kết cục.[1] » Cho dùng liều tấn công của thuốc ức chế thụ thể P2Y12 sớm nhất có thể sau khi nhập viện và sau đó cho dùng liều duy trì trong tối đa 12 tháng.[105] 8[A]Evidence Một thử nghiệm cho thấy rằng thêm Clopidogrel vào liệu pháp Aspirin trong nhồi máu cơ tim cấp tính ngăn được 10 biến cố mạch máu lớn cho mỗi 1000 ca điều trị.[106] Thuốc ức chế thụ thể P2Y12 có thể làm giảm tỷ lệ tử vong và tỷ lệ mắc bệnh nhưng chúng có thể liên quan đến tăng nguy cơ xuất huyết.[55] [56] Ticagrelor và Prasugrel là các thuốc P2Y12 mới hơn mà thử nghiệm đã chứng minh là khởi phát tác dụng nhanh hơn và hiệu quả cao hơn so với Clopidogrel, nhưng làm tăng nguy cơ xuất huyết.[1] [57] » Lưu ý không được cho dùng thuốc ức chế thụ thể P2Y12 nếu dự kiến hay có kế hoạch thực hiện CABG khẩn cấp trong vòng 5 đến 7 ngày, vì vậy có thể cần trì hoãn việc bắt đầu dùng thuốc ức chế thụ thể P2Y12 cho đến khi chụp mạch máu chẩn đoán làm rõ có chỉ định CABG sớm hay không. » Đối với bệnh nhân đang dùng liệu pháp Clopidogrel kéo dài trước khi đến khám, có một số bằng chứng cho thấy nhồi máu cơ tim quanh thủ thuật giảm khi dùng lại liều tấn công của Clopidogrel tại thời điểm can thiệp mạch vành qua da (PCI).[62] » Dữ liệu mâu thuẫn về tương tác giữa thuốc ức chế bơm Proton và Clopidogrel khiến các cơ quan quản lý đã phải đưa ra những cảnh báo ở phạm vi rộng. Có dữ liệu yếu ghi nhận hiện tượng giảm độ phản ứng trong xét nghiệm tiểu cầu và kết cục xấu hơn trong các nghiên cứu lâm sàng hồi cứu ở bệnh nhân dùng Clopidogrel và thuốc ức chế bơm Proton cùng nhau. Chỉ duy nhất một thử nghiệm ngẫu nhiên lớn dường như bác bỏ dữ liệu quan sát trước đây và phát hiện không có sự tăng nguy cơ khi dùng đồng thời các thuốc này. Thuốc ức chế bơm Proton được khuyến cáo cho bệnh nhân có tiền sử bị nhồi máu cơ tim không ST chênh lên phải dùng liệu pháp ba thuốc, đặc biệt là khi có tiền sử xuất huyết đường tiêu hóa. Nên quyết định dựa trên lâm sàng vì các khuyến cáo không giải quyết triệt để vấn đề tranh cãi này.[107] |
||
| Thêm | Glyceryl Trinitrate (GTN) ± morphine | |
| Các lựa chọn sơ cấp » Glyceryl Trinitrate qua lưỡi: 400-800 microgram (1-2 lần xịt) mỗi 5 phút, tối đa 3 liềuHOẶC » glyceryl trinitrate: 0,3 đến 0,6 mg đặt dưới lưỡi mỗi 5 phút, tối đa 3 liều Các lựa chọn thứ cấp » glyceryl trinitrate: 5 microgram/phút ban đầu qua đường tĩnh mạch, tăng 5-20 microgram/phút mỗi 3-5 phút, tối đa 200 microgram/phút Các lựa chọn cấp ba » morphine sulfate: 2-5 mg qua đường tĩnh mạch mỗi 5-30 phút khi cần -và- » glyceryl trinitrate: 5 microgram/phút ban đầu qua đường tĩnh mạch, tăng 5-20 microgram/phút mỗi 3-5 phút, tối đa 200 microgram/phút HOẶC » morphine sulfate: 2-5 mg qua đường tĩnh mạch mỗi 5-30 phút khi cần » Glyceryl Trinitrate bị chống chỉ định nếu có tiền sử dùng thuốc ức chế Phosphodiesterase-5 (ví dụ như sildenafil) gần đây; không được cho dùng Glyceryl Trinitrate nếu huyết áp tâm thu <90 mmHg hay có mối lo ngại về nhồi máu thất phải. » Glyceryl Trinitrate dùng qua tĩnh mạch được chỉ định nếu 3 liều Glyceryl Trinitrate dưới lưỡi không làm giảm cơn đau.2[C]Evidence » Cần thêm Morphine sớm nếu Glyceryl Trinitrate không đủ để giảm đau. Ngoài tính chất giảm đau và chống lo âu, Morphine còn có tác dụng huyết động có thể có lợi cho bệnh nhân bị đau thắt ngực không ổn định và nhồi máu cơ tim không ST chênh lên. » Morphine làm giãn mạch và có thể làm giảm nhịp tim (thông qua tăng trương lực phó giao cảm) và huyết áp tâm thu để giảm thêm nhu cầu Oxy của cơ tim.[1] Nếu Glyceryl Trinitrate không hiệu quả hay bị chống chỉ định, có thể dùng Morphine thay thế trong trường hợp không chống chỉ định. Có ít dữ liệu (phần lớn là nghiên cứu quan sát) khảo sát việc sử dụng Morphine cho nhồi máu cơ tim không ST chênh lên với bằng chứng về các mối lo ngại tiềm ẩn về tính an toàn, do đó cần sử dụng Morphine một cách thận trọng.[64] Một thử nghiệm mù đôi, ngẫu nhiên nhỏ đã phát hiện ra rằng Morphine trì hoãn và làm giảm nồng độ trong máu và tác dụng của Ticagrelor ở bệnh nhân bị nhồi máu cơ tim.[65] |
||
| Thêm | Thuốc ức chế beta | |
| Các lựa chọn sơ cấp » Metoprolol: 50-100 mg, uống (giải phóng bình thường) hai lần mỗi ngày HOẶC » Atenolol: uống 50-100 mg/ngày HOẶC » propranolol: 180-320 mg/ngày, uống (giải phóng tức thời) chia thành 3-4 liều » Thuốc ức chế Beta đường uống được chỉ định cho tất cả các bệnh nhân trừ khi chống chỉ định.3[C]Evidence » Cần bắt đầu điều trị trong vòng một vài ngày sau khi xảy ra biến cố, nếu không bắt đầu cấp tính, và cần tiếp tục vô thời hạn, đặc biệt ở bệnh nhân bị giảm chức năng thất trái. » Các chống chỉ định đối với thuốc ức chế Beta bao gồm nhịp tim <60 nhịp trên phút, huyết áp tâm thu <100 mmHg, suy thất trái ở mức trung bình hoặc nặng, khoảng PR trên điện tâm đồ >0,24 giây, block tim độ hai hoặc ba, bệnh hen đang hoạt động/bệnh đường thở phản ứng, COPD nặng, hạ huyết áp, nhồi máu thất phải và sốc tim.[1] [66] [67] » Các thử nghiệm ngẫu nhiên với nhồi máu cơ tim bị đe dọa hay đang tiến triển đã cho thấy tỷ lệ tiến triển thành nhồi máu cơ tim thấp hơn với việc điều trị bằng thuốc ức chế Beta.[66] [67] Hiện đang thiếu các nghiên cứu so sánh giữa các loại thuốc ức chế Beta khác nhau trong trường hợp cấp tính. Tuy nhiên, ưu tiên những thuốc ức chế Beta không có hoạt tính kích thích thần kinh giao cảm nội tại (ví dụ như Metoprolol, Propranolol và Atenolol). » Việc chọn thuốc ức chế Beta lâu dài thường phụ thuộc vào mức độ quen thuộc với thuốc của bác sĩ lâm sàng. Nhịp tim khi nghỉ mục tiêu là từ 50 đến 60 nhịp trên phút.[1] |
||
| Bổ sung | Thuốc chẹn kênh Canxi | |
| Các lựa chọn sơ cấp » diltiazem: 30-90 mg, uống (giải phóng tức thời) bốn lần mỗi ngày HOẶC » Verapamil: 80-120 mg, uống (giải phóng tức thời) ba lần mỗi ngàyHOẶC » Amlodipine: 5-10 mg đường uống mỗi ngày một lần » Có thể cho dùng thuốc chẹn kênh Canxi ở bệnh nhân có triệu chứng thiếu máu cục bộ liên tục hoặc tái phát sau khi cho dùng đủ liệu pháp Nitrate và thuốc ức chế Beta hay ở bệnh nhân không thể dung nạp thuốc ức chế Beta.[1] Mặc dù thường xuyên được sử dụng, có bằng chứng tốt cho thấy các thuốc chẹn kênh Canxi không hiệu quả hơn thuốc đối chứng trong việc giảm tỷ lệ tử vong hay tỷ lệ nhồi máu cơ tim ở người bị đau thắt ngực không ổn định.4[C]Evidence » Bệnh nhân được điều trị cấp tính bằng thuốc chẹn kênh Canxi cho đau thắt ngực cấp tính không cần tiếp tục dùng các thuốc này với điều kiện là không tái phát đau thắt ngực khi dừng thuốc hay chỉ định khác cho các thuốc này (tức là tăng huyết áp). Có thể giảm dần các thuốc này sau 24 giờ theo quyết định của bác sĩ lâm sàng. » Cần tránh Dihydropyridine tác dụng ngắn (ví dụ như Nifedipine) khi chưa dùng thuốc ức chế Beta liều thích hợp vì chúng có thể liên quan đến kết cục bất lợi.[1] » Cần tránh Verapamil hoặc Diltiazem ở bệnh nhân bị rối loạn chức năng thất trái nặng.[1] Tại Anh Quốc, thuốc chẹn kênh Canxi làm liệu pháp bổ trợ không được sử dụng thường quy trừ khi thuốc ức chế Beta không dung nạp được hay bị chống chỉ định. |
||
| Thêm | Đánh giá mức độ cần thiết của phương pháp xâm lấn hoặc bảo tồn | |
| » Theo các khuyến cáo mới nhất, bệnh nhân có nguy cơ cao cần tiến hành chụp mạch vành sớm (12-24 giờ) thường quy và tái tưới máu theo kết quả chụp mạch máu nếu có thể trừ khi bệnh nhân có bệnh đồng mắc nghiêm trọng. Tuy nhiên, ngày càng nhiều dữ liệu mới, nghiên cứu tổng quát và ý kiến chuyên gia đặt nghi vấn về lợi ích của phương pháp xâm lấn thường quy so với phương pháp xâm lấn chọn lọc, đặc biệt là ở bệnh nhân có nguy cơ thấp; đây là lĩnh vực đang rất được chú ý trong nhồi máu cơ tim không ST chênh lên.[81] [82] [108] [74]
» An invasive approach is recommended if any of the following high-risk features are present : đau thắt ngực hay thiếu máu cục bộ tái phát khi nghỉ ngơi hoặc với hoạt động mức thấp mặc dù được điều trị nội khoa tích cực; tăng chất chỉ điểm sinh học tim (troponin T hoặc I); đoạn ST chênh xuống mới hoặc được cho là mới; dấu hiệu hoặc triệu chứng suy tim hoặc hở van hai lá mới hoặc trở nặng; kết quả nguy cơ cao từ các thăm dò không xâm lấn; huyết động không ổn định; nhịp nhanh thất bền bỉ; can thiệp mạch vành qua da trong vòng 6 tháng; từng làm CABG; điểm nguy cơ cao (tức là TIMI, GRACE); giảm chức năng thất trái (phân suất tống máu <0,40). » Phương pháp bảo tồn có thể phù hợp ở một số phân nhóm bệnh nhân, đặc biệt là những người không có các đặc điểm nguy cơ cao và có điểm nguy cơ thấp. Điều này bao gồm phụ nữ có nguy cơ thấp [77] và bệnh nhân cao tuổi có bệnh đồng mắc.[109] |
||
|
Thêm | Can thiệp mạch vành qua da (PCI) |
| » Can thiệp mạch vành kết hợp với đặt Stent hoặc thay thế bằng kỹ thuật mới khác có khả năng giảm tình trạng hẹp hay tắc mạch vành.[83]
» Các biến chứng của PCI bao gồm nhồi máu cơ tim do PCI; thủng, tách hoặc vỡ mạch vành; ép tim; rối loạn nhịp ác tính; thuyên tắc mạch do Cholesterol; và chảy máu từ vị trí chọc mạch. » Bệnh thận do chất cản quang là biến chứng thường gặp và có thể nghiêm trọng, đặc biệt là ở bệnh nhân bị suy chức năng thận từ trước.[84] Huyết khối trong stent (sớm và muộn) là biến chứng nguy kịch. |
||
| Thêm | Chống đông | |
| Các lựa chọn sơ cấp » Heparin: 60 đơn vị/kg liều tấn công đường tĩnh mạch, sau đó truyền 12 đơn vị/kg/giờ, điều chỉnh liều dùng theo aPTT mục tiêu sau 50-75 giây HOẶC » enoxaparin: 30 mg liều tấn công đường tĩnh mạch ban đầu, sau đó 1 mg/kg tiêm dưới da mỗi 12 giờ HOẶC » dalteparin: 120 đơn vị/kg tiêm dưới da mỗi 12 giờ, tối đa 10.000 đơn vị hai lần mỗi ngày HOẶC » fondaparinux: 2,5 mg tiêm dưới da mỗi ngày một lần –VÀ– » Heparin: 50-60 đơn vị/kg liều tấn công đường tĩnh mạch dưới dạng liều đơn trong khi làm PCI -hoặc- » Bivalirudin: 0,75 mg/kg liều tấn công đường tĩnh mạch ban đầu, sau đó truyền 1,75 mg/kg/giờ trong khi làm thủ thuật và tối đa 4 giờ sau thủ thuật, có thể tiếp tục ở mức 0,2 mg/kg/giờ trong 20 giờ nữa nếu cầnHOẶC » Bivalirudin: 0,75 mg/kg liều tấn công đường tĩnh mạch ban đầu, sau đó truyền 1,75 mg/kg/giờ trong khi làm thủ thuật và tối đa 4 giờ sau thủ thuật, có thể tiếp tục ở mức 0,2 mg/kg/giờ trong 20 giờ nữa nếu cần » Liệu pháp chống đông có thể là Heparin trọng lượng phân tử thấp (LMWH) tiêm dưới da (ví dụ như Enoxaparin), Heparin không phân đoạn (UFH) đường tĩnh mạch, hay Fondaparinux, bất kể biện pháp điều trị ban đầu là gì, và có thể tiếp tục trong suốt thời gian nằm viện hay cho đến khi can thiệp mạch vành qua da (PCI).[110] Nếu bệnh nhân được điều trị y tế mà không có kế hoạch cho PCI, có thể chỉ sử dụng Fondaparinux. Tuy nhiên, đối với bệnh nhân sẽ làm PCI, cần thêm Heparin không phân đoạn hay Bivalirudin để tránh huyết khối trong ống thông. Chỉ sử dụng Bivalirudin ở bệnh nhân sẽ được điều trị bằng chiến lược xâm lấn sớm.[1] » Heparin không phân đoạn và Heparin trọng lượng phân tử thấp là các thuốc ức chế thrombin.5[A]Evidence Giống như Heparin, cơ chế tác dụng của chúng là liên kết với Antithrombin III để tăng hoạt tính chống đông. » Heparin không phân đoạn và Heparin trọng lượng phân tử thấp chống chỉ định ở bệnh nhân xuất huyết nặng, có tiền sử phản ứng bất lợi do thuốc hoặc giảm tiểu cầu do Heparin. » Cần đánh giá độ thanh thải Creatinine trước khi cho dùng Enoxaparin hoặc Fondaparinux. Cần xem xét cho bệnh nhân giảm chức năng thận (độ thanh thải Creatinine <30 mL/min) dùng Heparin không phân đoạn thay vì Enoxaparin, hoặc có thể cần giảm liều ở các bệnh nhân này. Fondaparinux chống chỉ định ở bệnh nhân suy thận nặng. » Bivalirudin là một thuốc tổng hợp tương tự Hirudin liên kết thuận nghịch với Thrombin và ức chế Thrombin gắn kết với cục máu đông, và có thể được dùng cho bệnh nhân bị giảm tiểu cầu do Heparin hoặc dùng làm thuốc thay thế cho Heparin không phân đoạn cộng với thuốc ức chế GPIIb/IIIa trong khi PCI.[111] |
||
| Bổ sung | Thuốc ức chế Glycoprotein (GP) IIb/IIIa | |
| Các lựa chọn sơ cấp » Abciximab: 0,25 mg/kg liều tấn công đường tĩnh mạch ban đầu, sau đó truyền 0,125 microgram/kg/ phút trong 12 giờ, tối đa 10 microgram/phút HOẶC» Eptifibatide: 180 microgram/kg liều tấn công đường tĩnh mạch ban đầu tại thời điểm can thiệp mạch vành qua da, sau đó truyền 2 microgram/kg/ phút trong tối đa 18-24 giờ và tấn công lần thứ hai 180 microgram/kg/liều 10 phút sau lần tấn công ban đầu HOẶC » Tirofiban: truyền 0,4 microgram/kg/phút trong 30 phút, sau đó 0,1 microgram/kg/phút » GP IIb/IIIa inhibitors block platelet binding of fibrinogen to the GP IIb/IIIa receptor. Đây là giai đoạn cuối cùng trước khi ngưng tập tiểu cầu và hình thành huyết khối. » Abciximab[112] hoặc Eptifibatide liều tăng dần[113] is preferred if percutaneous coronary intervention is expected soon after presentation. » Tirofiban[95] hoặc Eptifibatide[113]được ưu tiên nếu có dự định sử dụng thuốc ức chế GP IIb/IIIa trong phòng can thiệp.[114] » Có thể xem xét bổ sung thuốc ức chế GP IIb/IIIa đường tĩnh mạch vào thuốc ức chế thụ thể P2Y12, Aspirin, và chống đông cho bệnh nhân dương tính với Troponin không có nguy cơ xuất huyết cao.[1] Các thử nghiệm chọn ngẫu nhiên đưa ra bằng chứng mâu thuẫn về việc sử dụng thuốc ức chế GP IIb/IIIa thường quy cho bệnh nhân nhồi máu cơ tim không ST chênh lên, và mức độ thuyết phục của bằng chứng rất thấp.[81] [82] [115] |
||
| Bổ sung | Cangrelor | |
| Các lựa chọn sơ cấp » Cangrelor: 30 microgram/kg liều tấn công đường tĩnh mạch ban đầu trước PCI, ngay sau đó truyền tĩnh mạch 4 microgram/kg/phút trong ít nhất 2 giờ hoặc trong thời gian can thiệp (tùy theo thời gian nào dài hơn), thời gian truyền tối đa là 4 giờ » Đối với bệnh nhân không sử dụng thuốc ức chế P2Y12 đường uống hoặc Glycoprotein IIb/IIIa trước PCI, có thể xem xét cho dùng Cangrelor như một biện pháp bổ trợ để giảm nguy cơ nhồi máu cơ tim quanh thủ thuật, huyết khối trong Stent, và can thiệp lại. Cangrelor là thuốc ức chế P2Y12 Adenosine Diphosphate (ADP) tiểu cầu, tác dụng trực tiếp, dùng qua đường tĩnh mạch khởi phát tác dụng nhanh và có thể đảo ngược.[63] » Cần bắt đầu dùng Cangrelor trước PCI. » Cần chuyển bệnh nhân sang uống thuốc ức chế P2Y12 sau khi truyền Cangrelor. |
||
|
Thêm | Chống đông |
| Các lựa chọn sơ cấp » Heparin: 60 đơn vị/kg liều tấn công đường tĩnh mạch, sau đó truyền 12-15 đơn vị/kg/giờ, điều chỉnh liều dùng theo aPTT mục tiêu sau 50-75 giây HOẶC » enoxaparin: 30 mg liều tấn công đường tĩnh mạch ban đầu, sau đó 1 mg/kg tiêm dưới da mỗi 12 giờ HOẶC » dalteparin: 120 đơn vị/kg tiêm dưới da mỗi 12 giờ, tối đa 10.000 đơn vị hai lần mỗi ngày HOẶC » fondaparinux: 2,5 mg tiêm dưới da mỗi ngày một lần trong tối đa 8 ngày » Liệu pháp chống đông có thể là Heparin trọng lượng phân tử thấp (LMWH) (ví dụ Enoxaparin) dưới da, hoặc Heparin không phân đoạn (UFH) đường tĩnh mạch, hoặc Fondaparinux. » Chống đông bị chống chỉ định ở bệnh nhân xuất huyết nặng, có tiền sử phản ứng thuốc bất lợi hoặc giảm tiểu cầu do Heparin. » Cần đánh giá độ thanh thải Creatinine trước khi cho dùng Enoxaparin hoặc Fondaparinux. Cần xem xét cho bệnh nhân giảm chức năng thận (độ thanh thải Creatinine <30 mL/min) dùng Heparin không phân đoạn thay vì Enoxaparin, hoặc có thể cần giảm liều ở các bệnh nhân này. Fondaparinux chống chỉ định ở bệnh nhân suy thận nặng.[1] |
||
| Tiếp diễn | ||
| Đã ổn định | ||
| 1 | Phục hồi chức năng tim | |
| » Mục đích của phục hồi chức năng tim là làm tăng khả năng hoạt động chức năng; dừng hút thuốc; điều chỉnh Lipid và Lipoprotein; giảm cân và lượng mỡ tích trữ; giảm huyết áp; cải thiện sức khỏe tâm thần; ngăn tiến triể’n bệnh và thúc đẩy ổn định mảng xơ vữa; thúc đẩy thoái triể’n xơ vữa tiềm ẩn; và phục hồi và duy trì chức năng thể’ chất, tâm thần, tình cảm, xã hội và nghề nghiệp tối ưu.[116]
» Cardiac rehabilitation should be started on discharge and after clearance by an outpatient physician. The basic prescription should include aerobic and weight-bearing exercise 4 to 5 times per week for >30 minutes. Hoạt động thể chất có nguy cơ gây nhồi máu cơ tim tái phát. Tuy nhiên, nguy cơ này rất nhỏ và được giảm xuống bằng việc sử dụng một chương trình có cấu trúc để giảm thiểu (và giải quyết) nguy cơ này.[116] |
||
| Thêm | Tiếp tục liệu pháp kháng tiểu cầu | |
| Các lựa chọn sơ cấp Dung nạp aspirin » Aspirin: 75 mg đường uống mỗi ngày một lần –VÀ– » Clopidogrel: 75 mg đường uống mỗi ngày một lần -hoặc- » Ticagrelor: 90 mg, uống hai lần mỗi ngày -hoặc- » Prasugrel: 10 mg uống mỗi ngày một lần HOẶC Không dung nạp aspirin » Clopidogrel: 75 mg đường uống mỗi ngày một lần -hoặc- » Ticagrelor: 90 mg, uống hai lần mỗi ngày -hoặc- » Prasugrel: 10 mg uống mỗi ngày một lần » Ở bệnh nhân dung nạp Aspirin, cần tiếp tục cho dùng thuốc ở liều thấp vô thời hạn. Ngoài ra, cần tiếp tục thuốc ức chế thụ thể P2Y12 trong tối đa 12 tháng ở bệnh nhân được điều trị bảo tồn (không đặt Stent) hoặc đặt Stent không phủ thuốc (BMS), và trong ít nhất 12 tháng đối với bệnh nhân đặt Stent phủ thuốc (DES).[61] Clopidogrel hoặc Ticagrelor thích hợp cho bệnh nhân dùng biện pháp không xâm lấn hoặc xâm lấn, trong khi chỉ khuyến cáo dùng Prasugrel cho bệnh nhân thực hiện biện pháp xâm lấn vì dữ liệu hiện tại đều từ các nghiên cứu thực hiện trên các bệnh nhân được điều trị bằng can thiệp qua da.[60] » Ở bệnh nhân không dung nạp Aspirin hoặc nếu bị chống chỉ định Aspirin, có thể cho dùng chỉ thuốc ức chế thụ thể P2Y12, trong trường hợp này cần tiếp tục thuốc ức chế vô thời hạn. Không được cho dùng hai loại thuốc ức chế thụ thể P2Y12 cùng lúc. |
||
| Thêm | Tiếp tục thuốc ức chế Beta | |
| Các lựa chọn sơ cấp » Metoprolol: 100 mg, uống (giải phóng bình thường) hai lần mỗi ngàyHOẶC » Atenolol: 50 mg đường uống mỗi ngày hai lần HOẶC » Carvedilol: 12,5 mg, uống hai lần mỗi ngày trong 2 ngày, sau đó 25 mg hai lần mỗi ngày » Cần tiếp tục uống thuốc ức chế Beta vô thời hạn, đặc biệt ở bệnh nhân bị giảm chức năng thất trái. |
||
| Thêm | Statin | |
| Các lựa chọn sơ cấp Statin tác dụng mạnh » atorvastatin: 40-80 mg, uống mỗi ngày một lần HOẶC Statin tác dụng mạnh » rosuvastatin: 20-40 mg uống mỗi ngày một lần Các lựa chọn thứ cấp Statin tác dụng trung bình » atorvastatin: 10-20 mg đường uống mỗi ngày một lần HOẶC Statin tác dụng trung bình » rosuvastatin: 5-10 mg đường uống mỗi ngày một lần HOẶC Statin tác dụng trung bình » lovastatin: 40 mg uống mỗi ngày một lần HOẶC Statin tác dụng trung bình » fluvastatin: 40 mg, uống (giải phóng tức thời) hai lần mỗi ngày; 80 mg, uống (giải phóng chậm) mỗi ngày một lần HOẶC Statin tác dụng trung bình » Simvastatin: 20-40 mg uống mỗi ngày một lần Không khuyến cáo liều cao hơn 40 mg/ngày do tăng nguy cơ viêm cơ. HOẶCStatin tác dụng trung bình » pravastatin: 40-80 mg, uống mỗi ngày một lần HOẶC Statin tác dụng trung bình » pitavastatin: 2-4 mg, uống mỗi ngày một lần » Cần cho tất cả các bệnh nhân bị hội chứng vành cấp dùng liệu pháp Statin trước khi xuất viện.[117] » Tất cả các bệnh nhân bị nhồi máu cơ tim không ST chênh lên nên bắt đầu liệu pháp Statin tác dụng mạnh (tác dụng trung bình nếu không phù hợp với Statin tác dụng mạnh) tại bệnh viện bất kể mức Cholesterol là bao nhiều và nếu không chống chỉ định.[88] Statin tác dụng mạnh được định nghĩa là liều hàng ngày làm hạ LDL-C khoảng >50%, trong khi liều hàng ngày của Statin tác dụng trung bình làm hạ LDL-C khoảng 30% đến 50%. » Liệu pháp Statin đặc biệt quan trọng ở bệnh nhân bị tăng Lipid máu, đái tháo đường, nhồi máu cơ tim trước đây hoặc bệnh mạch vành. Statin ức chế các bước bị hạn chế về tốc độ trong quá trình tổng hợp Cholesterol. Ngoài tác dụng hạ LDL, thuốc có thể làm giảm viêm mạch, cải thiện chức năng lớp nội mạc, và giảm hình thành huyết khối ngoài tác dụng hạ LDL.[21] » Cần theo dõi bệnh nhân xem có bị vàng da, khó chịu, mệt mỏi và li bì hay không.[118] » Nên sử dụng Bilirubin phân đoạn chứ không phải ALT hoặc AST để phát hiện rối loạn chức năng gan. Nếu tìm thấy bằng chứng tổn thương gan, cần dừng Statin. Nếu ALT hoặc AST vượt quá 3 lần giới hạn bình thường trên, các mức này có thể được lặp lại nhưng không cần dừng Statin.[118] |
||
| Bổ sung | Ezetimibe thêm vào liệu pháp Statin | |
| Các lựa chọn sơ cấp » Ezetimibe: 10 mg uống mỗi ngày một lần » Cũng có thể xem xét bổ sung Ezetimibe vào phác đồ Statin để đạt mục tiêu LDL thấp hơn.[91] [20] |
||
| Bổ sung | Thuốc ức chế PCSK-9 thêm vào liệu pháp Statin | |
| Các lựa chọn sơ cấp » Alirocumab: 75-150 mg tiêm dưới da một lần mỗi hai tuần, hoặc 300 mg tiêm dưới da một lần mỗi tháng HOẶC» Evolocumab: 140 mg tiêm dưới da một lần mỗi hai tuần, hoặc 420 mg tiêm dưới da một lần mỗi tháng » Cũng có thể cân nhắc đưa thêm thuốc Alirocumab và Evolocumab vào liệu pháp Statin đã sử dụng liều tối đa cho bệnh nhân cần hạ thêm LDL (giảm LDL-C <50%; cũng có thể’ cân nhắc nếu LDL-C >2,59 mmol/ L [>100 mg/dL]).[92] [93] |
||
| Bổ sung | Thuốc ức chế men chuyển hoặc thuốc kháng thụ thể angiotensin-II | |
| Các lựa chọn sơ cấp » Enalapril: 2,5 mg, uống mỗi ngày một lần trong 48 giờ, tăng dần lên 10 mg hai lần mỗi ngày HOẶC » Lisinopril: 5 mg, uống mỗi ngày một lần trong 48 giờ, sau đó 5-10 mg mỗi ngày một lần HOẶC » captopril: 6,25 mg, uống ba lần mỗi ngày bắt đầu vào ngày thứ 3 sau nhồi máu cơ tim, tăng dần lên 50 mg ba lần mỗi ngày Các lựa chọn thứ cấp » valsartan: 20 mg, uống hai lần mỗi ngày ban đầu, tăng dần lên 160 mg hai lần mỗi ngày HOẶC » Losartan: 50 mg, uống mỗi ngày một lần ban đầu, tăng dần lên 100 mg mỗi ngày một lần HOẶC » candesartan: 4 mg, uống mỗi ngày một lần ban đầu, tăng dần lên 32 mg mỗi ngày một lần » Cần dùng thuốc ức chế men chuyển cho tất cả các bệnh nhân bị rối loạn chức năng tâm thu thất trái (phân suất tống máu <40%), suy tim, tăng huyết áp, đái tháo đường, bệnh thận mạn tính ổn định, hay có đặc điểm nguy cơ cao khác, như thiếu máu cục bộ tiến triển với tình trạng suy tim trở nặng, tiếng ngựa phi T3, hở van hai lá mới hoặc trở nặng, hoặc huyết động không ổn định mà không bị sốc tim rõ ràng. » Có thể sử dụng thuốc kháng thụ thể Angiotensin-II trong trường hợp không dung nạp thuốc ức chế men chuyển.[119]» Có thể bắt đầu thuốc ức chế men chuyển hoặc thuốc kháng thụ thể Angiotensin-II 24 giờ sau khi nhồi máu cơ tim. » Huyết áp mục tiêu là ít nhất <140/90 mmHg (bao gồm cả bệnh nhân bị bệnh thận mạn hoặc đái tháo đường).[97] |
||
| Bổ sung | Thuốc kháng aldosterone | |
| Các lựa chọn sơ cấp » Eplerenone: 25 mg, uống mỗi ngày một lần ban đầu, tăng dần lên 50 mg mỗi ngày một lần trong vòng 4 tuần » Cần sử dụng thuốc kháng Aldosterone (ví dụ như Eplerenone) ở tất cả các bệnh nhân bị rối loạn chức năng thất trái (phân suất tống máu <40%), tiền sử đái tháo đường hay có bằng chứng về suy tim sung huyết (tiếng ngựa phi T3, ran ở phổi). Cần bắt đầu dùng thuốc này ở bệnh nhân đang dùng liều thuốc ức chế men chuyển hoặc thuốc đối kháng thụ thể Angiotensin-II mục tiêu. Không sử dụng thuốc kháng Aldosterone ở bệnh nhân có Creatinine huyết thanh >221 micromol/L (2,5 mg/dL) ở nam giới hoặc >177 micromol/L (2,0 mg/dL) ở phụ nữ cũng như bệnh nhân tăng Kali máu (kali >5,0 mmol/L |
||
| Bổ sung | Chống đông | |
| Các lựa chọn sơ cấp » warfarin: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » rivaroxaban: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Đa số bệnh nhân không cần tiếp tục chống đông sau khi nhập viện. Có thể cho phân nhóm bệnh nhân có nguy cơ huyết khối cao uống thuốc chống đông dài hạn. » Có thể cho bệnh nhân từng bị hội chứng vành cấp dùng Rivaroxaban theo quyết định của bác sĩ. Dữ liệu từ thử nghiệm ATLAS ACS 2-TIMI 51 (Liệu pháp kháng Xa để giảm biến cố tim mạch bên cạnh liệu pháp Aspirin có/không có Thienopyridine ở các đối tượng bị hội chứng vành cấp 2-tan huyết khối trong nhồi máu cơ tim 51) cho thấy rằng liều thấp Rivaroxaban (tức là 5 mg/ngày) làm giảm nguy cơ của tiêu chí đánh giá tổng hợp cho tình trạng tử vong do các nguyên nhân tim mạch, nhồi máu cơ tim hoặc đột quỵ bên cạnh Aspirin và Clopidogrel.[103] [104]Thuốc này đã được chấp thuận ở một số quốc gia, mặc dù không được chấp thuận tại Hoa Kỳ.» Bệnh nhân có tiền sử đột quỵ/TIA, trên 75 tuổi, hoặc cân nặng <60 kg không được dùng Rivaroxaban cho chỉ định này. |
||
Liên lạc theo dõi
Khuyến nghị
Giám sát
Theo dõi chặt chẽ và điều trị có vai trò thiết yếu. Cần sắp xếp theo dõi nội trú trong 1 đến 2 tuần đầu sau khi xuất viện. Cần lên lịch thăm khám hàng tháng sau đó. Cần theo dõi Lipid ít nhất mỗi 6 tháng cho đến khi đạt được LDL mục tiêu <1,8 mmol/L (<70 mg/dL) ở bệnh nhân bị nhồi máu cơ tim hoặc bị bệnh mạch vành. Bác sĩ tự quyết định sự cần thiết của siêu âm tim theo dõi. Tuy nhiên, cần siêu âm tim để đánh giá và theo dõi chức năng tâm thất.[1]
Điều cốt yếu là hỗ trợ bệnh nhân cai thuốc và xúc tiến chế độ hoạt động thể chất. Nếu có, phục hồi chức năng tim đặc biệt hữu ích. Cần giải quyết các yếu tố nguy cơ về tâm lý như lo âu và trầm cảm. Trầm cảm có liên quan đặc biệt với tiên lượng kém.[30] Cần đánh giá tất cả các thuốc tại mỗi lần thăm khám theo dõi để khuyến khích bệnh nhân tuân thủ và dùng thuốc tối ưu.[1]
Ở bệnh nhân được tái tưới máu trực tiếp, nghiệm pháp gắng sức không xâm lấn hay thăm dò chẩn đoán hình ảnh thêm chỉ được chỉ định nếu mức độ hẹp là trung bình (hẹp lòng mạch 50% đến 70%) ở trong động mạch không phải là thủ phạm. Bệnh nhân bị đau kiểu thiếu máu cục bộ tái phát sau khi tái tưới máu có thể cần chụp mạch máu sau khi điều trị y tế để đánh giá tình trạng hẹp hay tắc thêm.[83]
Cần điều trị cho tất cả các bệnh nhân, dù có đặt Stent hay không, bằng thuốc ức chế thụ thể P2Y12 cho đến 12 tháng và Aspirin liều thấp hàng ngày miễn là dung nạp được. Cần cho dùng thuốc này trong vòng 1 tháng sau khi đặt Stent không phủ thuốc, 3 tháng sau khi đặt Stent phủ thuốc Sirolimus, 6 tháng sau khi đặt Stent phủ thuốc Paclitaxel và lý tưởng nhất là trong 12 tháng nếu họ không có nguy cơ xuất huyết cao.[83] Một ban tư vấn khoa học từ một số tổ chức y tế lớn đã mô tả các nguy cơ của việc dừng sớm liệu pháp kháng tiểu cầu kép ở bệnh nhân đặt Stent động mạch vành.[132]
Hướng dẫn dành cho bệnh nhân
Bệnh nhân cần lên lịch hẹn khám theo dõi với bác sĩ trong 1 đến 2 tuần. Bệnh nhân cần được cung cấp toa thuốc và hướng dẫn xuất viện chi tiết bao gồm danh sách các thuốc cần dùng. Hướng dẫn này cần cho bệnh nhân biết phải làm gì nếu họ có dấu hiệu hay triệu chứng tái phát và cần bao gồm các hạn chế về hoạt động thể chất. Trước khi xuất viện, bệnh nhân cũng cần được hướng dẫn và nhận kê toa cho xét nghiệm bổ sung mà bác sĩ yêu cầu. Các thuốc này thường bao gồm thuốc hạ Cholesterol, thuốc điều trị huyết áp, thuốc bảo vệ tim, Aspirin và những thuốc tương tự khác. Bệnh nhân nên tham gia chương trình phục hồi chức năng tim nếu có. Phục hồi chức năng tim là chương trình có cấu trúc cung cấp cho những người sống sót sau cơn đau tim các công cụ, sự khích lệ và hỗ trợ mà họ cần để thay đổi hành vi và tăng cơ hội sống sót. Thông thường, chương trình phục hồi chức năng tim sử dụng liệu pháp điều trị theo nhóm để giám sát và thúc đẩy việc tập luyện có lợi, cũng như hỗ trợ về mặt tình cảm.
Bệnh nhân cần trở lại phòng cấp cứu gần nhất hay gọi bác sĩ nếu tái phát đau ngực hoặc khó chịu, khó thở, đổ mồ hôi, triệu chứng đường tiêu hóa, chóng mặt, đánh trống ngực, hay triệu chứng khác gợi ý nhồi máu cơ tim hay tình trạng tim khác.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Chứng loạn nhịp tim | Ngắn hạn | Trung bình |
| Rối loạn nhịp (ví dụ như ngoại tâm thu thất, rung nhĩ, loạn nhịp chậm hoặc nhanh, rung thất hoặc nhịp nhanh thất) xảy ra do tổn thương hệ dẫn truyền tim. Hậu quả có thể là gây đột tử hoặc dẫn đến sốc tim.[130] Thường thấy nhịp tim chậm ở nhồi máu bên phải hoặc thành sau. Tỷ lệ mắc mới rung thất là <2%. Đa số các ca nhịp nhanh thất/rung thất xảy ra trong vòng 48 giờ đầu sau khi nhập viện.[131] Cần theo dõi và điều trị các bất thường về điện giải. Có thể cần khử rung hay điều trị chống loạn nhịp. Ở bệnh nhân bị block tim hoặc nhịp tim chậm có triệu chứng, có thể cần tạo nhịp qua da hay qua tĩnh mạch. |
||
| Suy tim sung huyết | Ngắn hạn | Thấp |
| Suy tim sung huyết trong trường hợp cấp tính phát triển ở khoảng 8% bệnh nhân. Trong đa số trường hợp, suy tim sung huyết thường thứ phát sau giảm chức năng thất trái do biến cố thiếu máu cục bộ nghiêm trọng. Tình trạng tim không bơm được thường dẫn đến phù phổi, hạ huyết áp và thiểu niệu. Suy tim sung huyết đòi hỏi phải chẩn đoán kịp thời và ổn định tích cực để ngăn tiến triển thành sốc. Liệu pháp điều trị bao gồm lợi tiểu, thuốc giãn mạch và liệu pháp dùng thuốc theo giai đoạn (ví dụ như thuốc ức chế men chuyển). |
||
| Sốc tim | Ngắn hạn | Thấp |
| Gặp ở 4,5% số ca nhồi máu cơ tim cấp tính.[127] Nhồi máu cơ tim không ST chênh lên chiếm khoảng 20% số ca sốc tim gây biến chứng nhồi máu cơ tim. Thông thường, nó xảy ra sau khi bị nhồi máu cơ tim nặng hoặc các biến cố thiếu máu cục bộ lặp lại, và chủ yếu do suy thất trái gây ra.[128] Thời gian trung vị của diễn biến bệnh là khoảng 7 giờ. Tỷ lệ tử vong liên quan là 70% đến 80%, với tỷ lệ tử vong tại bệnh viện là 59%.[128] [129] Cardiogenic shock requires urgent percutaneous coronary intervention or CABG surgery if not already carried out. The patient needs intensive care and pressor support and may need intra-aortic balloon pump counterpulsation or other circulatory assist devices as a bridge towards definitive therapy. | ||
| Vỡ hoặc phình thành tim | Ngắn hạn | Thấp |
| Xảy ra ở 1% đến 3% tổng số ca nhồi máu (nhồi máu cơ tim ST chênh lên nhiều hơn nhồi máu cơ tim không ST chênh lên), thường thứ phát sau khi một vùng tim bị hoại tử suy yếu.[128] Biến chứng này liên quan đến suy tim sun huyết, suy tim bên phải, phù phổi hoặc sốc tim. Chẩn đoán kịp thời là chìa khóa để điều trị vỡ hoặc phình thành tim. Liệu pháp bao gồm điều trị triệu chứng (suy tim sung huyết hoặc sốc). Có thể điều trị các chỗ vỡ nhỏ mà không phẫu thuật. Những chỗ vỡ lớn hơn cần phẫu thuật nhưng thời gian phẫu thuật vẫn còn gây tranh cãi. |
||
| Hở van hai lá cấp tính | Ngắn hạn | Thấp |
| Thường thứ phát nhiều nhất sau khi đứt cơ nhú hay giãn thất trái cấp tính. Hở van hai lá cấp tính chủ yếu xảy ra sau nhồi máu thành dưới. Đứt cơ nhú hoàn toàn cần được điều trị bằng phẫu thuật khẩn cấp. Hở van hai lá từ vừa đến nhiều liên quan đến rối loạn chức năng thất trái cần được điều trị cấp tính như đối với suy tim sung huyết. |
||
| Viêm màng ngoài tim sau nhồi máu cơ tim (hội chứng Dressier) | Ngắn hạn | Thấp |
| Hội chứng Dressler là kết quả của quá trình điều hòa bởi các sản phẩm phụ của tình trạng viêm và sự hình thành cơ tim thiếu máu cục bộ. Tình trạng viêm ảnh hưởng đến màng ngoài tim và được điều trị bằng thuốc kháng viêm không Steroid và Steroid. Nếu suy giảm huyết động, cần chọc dịch màng ngoài tim hoặc can thiệp phẫu thuật. | ||
| Thuyên tắc huyết khối tĩnh mạch | Ngắn hạn | Thấp |
| Nhồi máu cơ tim liên quan đến tăng nguy cơ thuyên tắc huyết khối tĩnh mạch, đặc biệt là thuyên tắc phổi.[133] | ||
| Trầm cảm | Biến thiên | Trung bình |
| Là một yếu tố nguy cơ đối với bệnh tim mạch, nhưng biến cố tim mạch cấp tính cũng có thể dẫn đến trầm cảm ở người không có bệnh lý tâm thần trước đây.[30] Dữ liệu gợi ý rằng phương pháp tiếp cận về mặt tâm thần kết hợp với điều trị trầm cảm giúp cải thiện kết cục cho bệnh nhân. Tập luyện kết hợp với liệu pháp dùng thuốc có thể là phương pháp hiệu quả nhất.[29] | ||
| Huyết khối trong stent | Biến thiên | Thấp |
| Thường do việc dừng liệu pháp kháng tiểu cầu kép gây ra. Xảy ra thường xuyên hơn với stent phủ thuốc.[132] | ||
Tiên lượng
Bệnh nhân từng bị nhồi máu cơ tim không ST chênh lên có nguy cơ gặp các biến cố và tử vong cao do biến cố trong tương lai. Tỷ lệ đột tử ở bệnh nhân từng bị nhồi máu cơ tim cao gấp 4 đến 6 lần so với dân số nói chung.[120] Rối loạn nhịp thất đe dọa tính mạng (Nhịp nhanh thất bền bỉ hoặc rung thất) xảy ra sau 48 giờ kể từ khi xảy ra hội chứng vành cấp dự báo tiên lượng xấu và thường có liên quan nhiều nhất đến rối loạn chức năng thất trái. Lợi ích của máy phá rung tự động, phòng ngừa cấp 1 và cấp 2, ở bệnh nhân rối loạn chức năng thất trái đáng kể đã được chứng minh rõ ràng.[121] [122] Cần xem xét cấy máy để phòng ngừa cấp 1 ít nhất 40 ngày sau khi xuất viện dựa trên các khuyến cáo hiện tại.[123]
Nguy cơ này thay đổi đáng kể và phụ thuộc nhiều vào các đặc điểm và yếu tố nguy cơ của bệnh nhân (đái tháo đường hay hút thuốc), có tình trạng suy tim hay không,[124] mức độ nhồi máu, biện pháp điều trị được thực hiện (can thiệp mạch vành qua da hay CABG), và sự tuân thủ phác đồ điều trị dài hạn (hồi phục chức năng tim, thay đổi lối sống và liệu pháp dùng thuốc).
Liệu pháp điều trị hiện đại cho nhồi máu cơ tim không ST chênh lên, đặc biệt là Statin và tái tưới máu, làm giảm tỷ lệ mắc gặp các biến cố và tỷ lệ tử vong bằng cách giảm khả năng bị sốc tim, nhồi máu cơ tim tái phát và tử vong. Tuy nhiên, các lợi ích này được bù trừ bởi tỷ lệ tử vong liên quan đến xu hướng tăng độ tuổi ở bệnh nhân bị hội chứng vành cấp.[125]
Dữ liệu từ kỷ nguyên trước khi có điều trị nội khoa và tái tưới máu cho thấy nguy cơ tử vong do bệnh tim mạch sau nhồi máu cơ tim khi không điều trị là khoảng 5% mỗi năm, với tỷ lệ tử vong sau khi xuất viện trong năm đầu là khoảng 10%. Liệu pháp dùng thuốc, thay đổi lối sống và hồi phục chức năng tim được chứng minh rõ ràng là có lợi và cùng nhau góp phần giảm tỷ lệ tử vong.[126]
Hướng dẫn
Hướng dẫn chẩn đoán
A systematic review and economic evaluation of new-generation computed tomography scanners for imaging in coronary artery disease and congenital heart disease: Somatom Definition Flash, Aquilion ONE, Brilliance iCT and Discovery CT750 HD
Nhà xuất bản: Health Technology Assessment NHS R&D HTA Programme
Xuất bản lần cuối: 2013
Cardiac arrhythmias in coronary heart disease
Nhà xuất bản: Scottish Intercollegiate Guidelines Network
Xuất bản lần cuối: 2007
Quốc tế
Third universal definition of myocardial infarction
Nhà xuất bản: European Society of Cardiology; American College of Cardiology
Xuất bản lần cuối: 2012
Foundation; American Heart Association; World Heart Federation
Bắc Mỹ
ACC/AATS/AHA/ASE/ASNC/SCAI/SCCT/STS 2016 appropriate use criteria for coronary revascularization in patients with acute coronary syndromes
Nhà xuất bản: American College of Cardiology Foundation Appropriate Use
Xuất bản lần cuối: 2016
Criteria Task Force; American Association for Thoracic Surgery; American Heart Association; American Society of Echocardiography; American Society of Nuclear Cardiology; Society for Cardiovascular Angiography and Interventions; Society of Cardiovascular Computed Tomography; Society of Thoracic Surgeons
Guideline for the management of patients with non-ST-elevation acute coronary syndromes
Nhà xuất bản: American College of Cardiology Foundation; American Heart
Xuất bản lần cuối: 2014 Association
Depression as a risk factor for poor prognosis among patients with acute coronary syndrome
Nhà xuất bản: American Heart Association
Xuất bản lần cuối: 2014
2012 ACCF/AHA focused update of the guideline for the management of patients with unstable angina/non-ST-elevation myocardial infarction (updating the 2007 guideline and replacing the 2011 focused update)
Nhà xuất bản: American College of Cardiology Foundation; American Heart Association
Xuất bản lần cuối: 2012
Appropriate use criteria for cardiac radionuclide imaging
Nhà xuất bản: American College of Cardiology Foundation Appropriate Use
Xuất bản lần cuối: 2009
Criteria Task Force; American Society of Nuclear Cardiology; American College of
Radiology; American Heart Association; American Society of Echocardiography;
Society of Cardiovascular Computed Tomography; Society for Cardiovascular
Magnetic Resonance; Society of Nuclear Medicine
Appropriate use criteria for cardiac computed tomography and cardiac magnetic resonance
Hướng dẫn điều trị
Châu Âu
BTS guideline for emergency oxygen use in adult patients Nhà xuất bản: British Thoracic Society
Xuất bản lần cuối: 2017
Risk estimation and the prevention of cardiovascular disease: a national clinical guideline
Nhà xuất bản: Scottish Intercollegiate Guidelines Network
Xuất bản lần cuối: 2017
Acute coronary syndrome
Nhà xuất bản: Scottish Intercollegiate Guidelines Network
Xuất bản lần cuối: 2016
ESC guidelines for the management of acute coronary syndromes in patients presenting
without persistent ST-segment elevation Nhà xuất bản: European Society of Cardiology
Xuất bản lần cuối: 2015
Endoscopic saphenous vein harvest for coronary artery bypass grafting
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2014
Implantable cardioverter defibrillators and cardiac resynchronisation therapy for
arrhythmias and heart failure
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2014
Guidelines on myocardial revascularization
Nhà xuất bản: European Society of Cardiology; European Association for Cardio- Thoracic Surgery
Xuất bản lần cuối: 2014
Myocardial infarction: cardiac rehabilitation and prevention of further cardiovascular disease
Clinical effectiveness and cost-effectiveness of immediate angioplasty for acute myocardial
infarction: systematic review and economic evaluation Nhà xuất bản: Health Technology Assessment NHS R&D HTA Programme
Xuất bản lần cuối: 2005
Bắc Mỹ
ACC/AATS/AHA/ASE/ASNC/SCAI/SCCT/STS 2016 appropriate use criteria for coronary
revascularization in patients with acute coronary syndromes
Nhà xuất bản: American College of Cardiology Foundation Appropriate Use Criteria Task Force; American Association for Thoracic Surgery; American Heart Association; American Society of Echocardiography; American Society of Nuclear Cardiology; Society for Cardiovascular Angiography and Interventions; Society of Cardiovascular Computed Tomography; Society of Thoracic Surgeons
Xuất bản lần cuối: 2016
Guideline for the management of patients with non-ST-elevation acute coronary syndromes
Nhà xuất bản: American College of Cardiology Foundation; American Heart Association
Xuất bản lần cuối: 2014
2013 ACC/AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults
Nhà xuất bản: American College of Cardiology; American Heart Association
Xuất bản lần cuối: 2013
Antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians evidence-based clinical practice guidelines
Nhà xuất bản: American College of Chest Physicians
Xuất bản lần cuối: 2012
2012 ACCF/AHA focused update of the guideline for the management of patients with unstable angina/non-ST-elevation myocardial infarction (updating the 2007 guideline and replacing the 2011 focused update)
Nhà xuất bản: American College of Cardiology Foundation; American Heart
Xuất bản lần cuối: 2012
Association
2012 ACCF/AHA/HRS focused update of the 2008 guidelines for device-based therapy of cardiac rhythm abnormalities
Nhà xuất bản: American College of Cardiology Foundation; American Heart
Xuất bản lần cuối: 2012
Association
AHA/ACCF secondary prevention and risk reduction therapy for patients with coronary and other atherosclerotic vascular disease: 2011 update
Nhà xuất bản: American Heart Association
Xuất bản lần cuối: 2011
Effectiveness-based guidelines for the prevention of cardiovascular disease in women: 2011 update
Nhà xuất bản: American Heart Association
Xuất bản lần cuối: 2011
Performance measures for adults with ST-elevation and non-ST-elevation myocardial infarction
Nhà xuất bản: American College of Cardiology; American Heart Association
Xuất bản lần cuối: 2008
Prevention of premature discontinuation of dual antiplatelet therapy in patients with coronary artery stents
Nhà xuất bản: American College of Cardiology; American Heart Association;
Xuất bản lần cuối: 2007
Society for Cardiovascular Angiography and Interventions; American College of
Surgeons; American Dental Association; American College of Chest Physicians
Cardiac rehabilitation and secondary prevention of coronary heart disease
Nhà xuất bản: American Heart Association; American Association of
Xuất bản lần cuối: 2005
Cardiovascular and Pulmonary Rehabilitation
Châu Á
API expert consensus document on management of ischemic heart disease
Nhà xuất bản: Association of Physicians of India
Xuất bản lần cuối: 2006
Châu Đại Dương
National Heart Foundation of Australia & Cardiac Society of Australia and New Zealand: Australian clinical guidelines for the management of acute coronary syndromes
Nhà xuất bản: National Heart Foundation of Australia; Cardiac Society of
Xuất bản lần cuối: 2016
Australia and New Zealand
Non ST-elevation acute coronary syndromes: New Zealand management guidelines
Nhà xuất bản: Non ST-Elevation Acute Coronary Syndrome Guidelines Group
Xuất bản lần cuối: 2012
and the New Zealand Branch of the Cardiac Society of Australia and New Zealand
Nguồn trợ giúp trực tuyến
- GRACE risk score calculator (external link)
Điểm số bằng chứng
- Giảm tỷ lệ tử vong: có bằng chứng tốt cho thấy điều trị kháng tiểu cầu (Aspirin 75-325 mg/ngày) làm giảm nguy cơ tử vong, nhồi máu cơ tim và đột quỵ so với giả dược ở người bị đau thắt ngực không ổn định. Bằng chứng gợi ý không có thêm lợi ích về tim mạch, nhưng có thể gây hại thêm khi dùng các liều Aspirin >325 mg hàng ngày. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Giảm các cơn đau ngực: có bằng chứng yếu cho thấy Glyceryl Trinitrate làm giảm các cơn đau ngực ở người bị đau thắt ngực không ổn định. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Giảm tỷ lệ tử vong: có bằng chứng yếu cho thấy Propranolol làm giảm tỷ lệ tử vong, nhồi máu cơ tim và tỉ lệ phải CABG hoặc can thiệp mạch vành qua da sau 30 ngày so với giả dược ở người bị đau thắt ngực không ổn định đang dùng liều Nitrate và Nifedipine tối ưu. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Giảm tỷ lệ tử vong: thuốc chẹn kênh Canxi không hiệu quả hơn thuốc đối chứng trong việc làm giảm tỷ lệ tử vong hay tỷ lệ nhồi máu cơ tim ở người bị đau thắt ngực không ổn định. Các thuốc chẹn kênh Canxi Dihydropyridine tác dụng ngắn (như Nifedipine) có liên quan đến tỷ lệ tử vong gia tăng ở người bị bệnh mạch vành. Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
- Phòng ngừa nhồi máu cơ tim: có bằng chứng tốt cho thấy Heparin trọng lượng phân tử thấp làm giảm nhồi máu cơ tim so với Heparin chưa phân đoạn ở người bị đau thắt ngực không ổn định. Bằng chứng cho thấy không có sự khác biệt giữa hai biện pháp điều trị cho các trường hợp xuất huyết nặng. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Giảm tỷ lệ tử vong: có bằng chứng tốt cho thấy Heparin chưa phân đoạn cộng với Aspirin làm giảm nguy cơ tử vong và nhồi máu cơ tim sau 7 ngày so với chỉ dùng Aspirin ở người bị đau thắt ngực không ổn định. Theo dõi lâu dài hơn gợi ý không có sự khác biệt giữa các biện pháp điều trị sau 12 tuần. Heparin không phân đoạn cộng với Aspirin không liên quan đến sự tăng nguy cơ xuất huyết nặng so với chỉ dùng Aspirin. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Giảm tỷ lệ tử vong: có bằng chứng tốt cho thấy các thuốc ức chế Glycoprotein IIb/IIIa dùng qua tĩnh mạch làm giảm tỷ lệ tử vong hoặc nhồi máu cơ tim cho đến 6 tháng so với giả dược ở người bị đau thắt ngực không ổn định. Thuốc ức chế Glycoprotein IIb/IIIa có liên quan đến tăng nguy cơ xuất huyết nặng sau 30 ngày so với giả dược. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
- Phòng ngừa nhồi máu cơ tim: có bằng chứng tốt cho thấy Clopidogrel cộng với Aspirin làm giảm nguy cơ tử vong, nhồi máu cơ tim, và đột quỵ sau 9 tháng ở người bị đau thắt ngực không ổn định. Sự phối hợp này có liên quan đến hiện tượng tăng xuất huyết nghiêm trọng nhưng không liên quan đến đột quỵ do xuất huyết, so với chỉ dùng Aspirin sau 6 đến 9 tháng. Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
Các bài báo chủ yếu
- Amsterdam EA, Wenger NK, Brindis RG, et al. 2014 AHA/ACC guideline for the management of patients with non-ST-elevation acute coronary syndromes: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2014;64:e139-e228. Toàn văn Tóm lược
- Thygesen K, Alpert JS, Jaffe AS, et al; the Writing Group on behalf of the Joint ESC/ACCF/AHA/WHF Task Force for the Universal Definition of Myocardial Infarction. Third universal definition of myocardial infarction. Circulation. 2012;126:2020-2035. Toàn văn Tóm lược
- Mozaffarian D, Benjamin EJ, Go AS, et al. Heart disease and stroke statistics–2015 update: a report from the American Heart Association. Circulation. 2015;131:e29-e322. Toàn văn Tóm lược
- Franklin BA, Kahn JK, Gordon NF, et al. Cardioprotective “polypill”? Independent and additive benefits of lifestyle modification. Am J Cardiol. 2004;94:162-166. Tóm lược
- National Institute for Health and Care Excellence. Unstable angina and NSTEMI: early management. November 2013. https://www.nice.org.uk (last accessed 28 July 2017). Toàn văn
- Smith SC, Feldman TE, Hirshfeld JW, et al. ACC/AHA/SCAI 2005 guideline update for percutaneous coronary intervention. Circulation. 2006;113:156-175. Toàn văn Tóm lược
- Mehta SR, Cannon CP, Fox KA, et al. Routine vs selective invasive strategies in patients with acute coronary syndromes: a collaborative meta-analysis of randomized trials. JAMA. 2005;293:2908-2917. Tóm lược
- Bavry AA, Kumbhani DJ, Rassi AN, et al. Benefit of early invasive therapy in acute coronary syndromes: a meta¬ analysis of contemporary randomized clinical trials. J Am Coll Cardiol. 2006;48:1319-1325. Toàn văn Tóm lược
- Chen ZM, Jiang LX, Chen YP, et al. Addition of clopidogrel to aspirin in 45 852 patients with acute myocardial infarction: randomised placebo-controlled trial. Lancet. 2005;366:1607-1621. Tóm lược
Tài liệu tham khảo
- Amsterdam EA, Wenger NK, Brindis RG, et al. 2014 AHA/ACC guideline for the management of patients with non-ST-elevation acute coronary syndromes: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2014;64:e139-e228. Toàn văn Tóm lược
- Alpert JS, Thygesen K, Antman E, et al. Myocardial infarction redefined – a consensus document of The Joint European Society of Cardiology/American College of Cardiology Committee for the redefinition of myocardial infarction. J Am Coll Cardiol. 2000;36:959-969. Toàn văn Tóm lược
- Thygesen K, Alpert JS, Jaffe AS, et al; the Writing Group on behalf of the Joint ESC/ACCF/AHA/WHF Task Force for the Universal Definition of Myocardial Infarction. Third universal definition of myocardial infarction. Circulation. 2012;126:2020-2035. Toàn văn Tóm lược
- Roffi M, Patrono C, Collet JP, et al. 2015 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: Task Force for the Management of Acute Coronary Syndromes in Patients Presenting without Persistent ST-Segment Elevation of the European Society of Cardiology (ESC). Eur Heart J. 2016;37:267-315. Toàn văn Tóm lược
- Mozaffarian D, Benjamin EJ, Go AS, et al. Heart disease and stroke statistics–2015 update: a report from the American Heart Association. Circulation. 2015;131:e29-e322. Toàn văn Tóm lược
- Grech ED, Ramsdale DR. Acute coronary syndrome: ST segment elevation myocardial infarction. BMJ. 2003;326:1379-1381. Toàn văn Tóm lược
- World Health Organization. Global status report on noncommunicable diseases, 2014. 2014. http://www.who.int/en/(last accessed 28 July 2017). Toàn văn
- Rogers WJ, Canto JG, Lambrew CT, et al. Temporal trends in the treatment of over 1.5 million patients with myocardial infarction in the U.S. from 1990 through 1999. J Am Coll Cardiol. 2000;36:2056-2063. Toàn văn Tóm lược
- Jonasson L, Holm J, Skalli O, et al. Regional accumulations of T cells, macrophages, and smooth muscle cells in the human atherosclerotic plaque. Arteriosclerosis. 1986;6:131-138. Tóm lược
- Sheridan PJ, Crossman DC. Critical review of unstable angina and non-ST elevation myocardial infarction. Postgrad Med J. 2002;78:717-726. Tóm lược
- Hoffmeister HM, Jur M, Wendel HP, et al. Alterations of coagulation and fibrinolytic and kallikrein-kinin systems in the acute and postacute phases in patients with unstable angina pectoris. Circulation. 1995;91:2520-2527. Toàn văn Tóm lược
- Wang TY, Zhang M, Fu Y, et al. Incidence, distribution, and prognostic impact of occluded culprit arteries among patients with non-ST-elevation acute coronary syndromes undergoing diagnostic angiography. Am Heart J. 2009;157:716-723. Tóm lược
- Strong JP, Malcolm GT, McMahan CA, et al. Prevalence and extent of atherosclerosis in adolescents and young adults: implications for prevention from the Pathobiological Determinants of Atherosclerosis in Youth Study. JAMA. 1999;281:727-735. Toàn văn Tóm lược
- Alderman EA, Bourassa M, Brooks MM, et al. Influence of diabetes on 5-year mortality and morbidity in a randomized trial comparing CABG and PTCA in patients with multivessel disease: the Bypass Angioplasty Revascularization Investigation (BARI). Circulation. 1997;96:1761-1769. Toàn văn Tóm lược
- Centers for Disease Control and Prevention. Fact sheet: health effects of cigarette smoking. http://www.cdc.gov/ (last accessed 28 July 2017). Toàn văn
- Barnoya J, Glantz SA. Cardiovascular effects of secondhand smoke: nearly as large as smoking. Circulation. 2005;111:2684-2698. Toàn văn Tóm lược
- Kannel WB, Castelli WP, Gordon T. Cholesterol in the prediction of atherosclerotic disease. New perspectives based on the Framingham study. Ann Intern Med. 1979;90:85-91. Tóm lược
- Stamler J, Wentworth D, Neaton JD. Is relationship between serum cholesterol and risk of premature death from coronary heart disease continuous and graded? Findings in 356,222 primary screenees of the multiple risk factor intervention trial (MRFIT). JAMA. 1986;256:2823-2828. Tóm lược
- Grundy SM, Cleeman JI, Merz CN, et al. Implications of recent clinical trials for the National Cholesterol Education Program Adult Treatment Panel III guidelines. Arterioscler Thromb Vasc Biol. 2004;24:e149-e161. Toàn văn Tóm lược
- Cannon CP, Blazing MA, Giugliano RP, et al. Ezetimibe added to statin therapy after acute coronary syndromes. N Engl J Med. 2015;372:2387-2397. Toàn văn Tóm lược
- Sposito AC, Chapman MJ. Statin therapy in acute coronary syndromes: mechanistic insight into clinical benefit. Arterioscler Thromb Vasc Biol. 2002;22:1524-1534. Toàn văn Tóm lược
- Nourjah P. National Hospital Ambulatory Medical Care Survey: 1997 emergency department summary. Adv Data. 1999;304:1-24. Toàn văn Tóm lược
- Vasan RS, Pencina MJ, Cobain M, et al. Estimated risks for developing obesity in the Framingham Heart Study. Ann Intern Med. 2005;143:e473-e480. Tóm lược
- Messerli FH, Sundgaard-Riise K, Reisin ED, et al. Dimorphic cardiac adaptation to obesity and arterial hypertension. Ann Intern Med. 1983;99:757-761. Tóm lược
- Mokdad AH, Marks JS, Stroup DF, et al. Actual causes of death in the United States, 2000. JAMA. 2004 Mar 10;291(10):1238-45. Tóm lược
- Pate RR, Pratt M, Blair SN, et al. Physical activity and public health: a recommendation from the Centers for Disease Control and Prevention and the American College of Sports Medicine. JAMA. 1995;273:402-407. Tóm lược
- Franklin BA, Kahn JK, Gordon NF, et al. Cardioprotective “polypill”? Independent and additive benefits of lifestyle modification. Am J Cardiol. 2004;94:162-166. Tóm lược
- Weber JE, Shofer FS, Larkin GL, et al. Validation of a brief observation period for patients with cocaine-associated chest pain. N Engl J Med. 2003;348:510-517. Toàn văn Tóm lược
- Rosengren A, Hawken S, Ounpuu S, et al; INTERHEART investigators. Association of psychosocial risk factors with risk of acute myocardial infarction in 11119 cases and 13648 controls from 52 countries (the INTERHEART study): case-control study. Lancet. 2004;364:953-962. Tóm lược
- Lichtman JH, Froelicher ES, Blumenthal JA, et al; American Heart Association Statistics Committee of the Council on Epidemiology and Prevention and the Council on Cardiovascular and Stroke Nursing. Depression as a risk factor for poor prognosis among patients with acute coronary syndrome: systematic review and recommendations: a scientific statement from the American Heart Association. Circulation. 2014;129:1350-1369. Toàn văn Tóm lược
- Krumholz HM, Anderson JL, Bachelder BL, et al; American College of Cardiology/American Heart Association Task Force on Performance Measures; American Academy of Family Physicians; American College of Emergency Physicians; American Association of Cardiovascular and Pulmonary Rehabilitation; Society for Cardiovascular Angiography and Interventions; Society of Hospital Medicine. ACC/AHA 2008 performance measures for adults with ST-elevation and non-ST-elevation myocardial infarction: a report of the American College of Cardiology/American Heart Association Task Force on Performance Measures (Writing Committee to develop performance measures for ST-elevation and non-ST-elevation myocardial infarction): developed in collaboration with the American Academy of Family Physicians and the American College of Emergency Physicians: endorsed by the American Association of Cardiovascular and Pulmonary Rehabilitation, Society for Cardiovascular Angiography and Interventions, and Society of Hospital Medicine. Circulation. 2008;118:2596-2648. Toàn văn Tóm lược
- Mahaffey KW, Roe MT, Kilaru R, et al. Creatine kinase-MB elevation after coronary artery bypass grafting surgery in patients with non-ST-segment elevation acute coronary syndromes predict worse outcomes: results from four large clinical trials. Eur Heart J. 2007;28:425-432. Toàn văn Tóm lược
- Ridker PM, Danielson E, Fonseca FA, et al; JUPITER Study Group. Rosuvastatin to prevent vascular events in men and women with elevated C-reactive protein. N Engl J Med. 2008;359:2195-2207. Toàn văn Tóm lược
- Mosca L, Benjamin EJ, Berra K, et al. Effectiveness-based guidelines for the prevention of cardiovascular disease in women – 2011 update: a guideline from the American Heart Association. Circulation. 2011;123:1243-1262. Toàn văn Tóm lược
- National Institute for Health and Care Excellence. Chest pain of recent onset: assessment and diagnosis. November 2016. http://www.nice.org.uk/guidance/CG95 (last accessed 28 July 2017). Toàn văn Tóm lược
- Smith SC Jr, Feldman TE, Hirshfeld JW Jr, et al. ACC/AHA/SCAI 2005 guideline update for percutaneous coronary intervention: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (ACC/AHA/SCAI Writing Committee to update the 2001 guidelines for percutaneous coronary intervention). Circulation. 2006;113:e166-e286. Toàn văn Tóm lược
- Antman EM, Cohen M, Bernink PJ, et al. The TIMI risk score for unstable angina/non-ST elevation MI: a method for prognostication and therapeutic decision making. JAMA. 2000;284:835-842. Toàn văn Tóm lược
- Backus BE, Six AJ, Kelder JC, et al. A prospective validation of the HEART score for chest pain patients at the emergency department. Int J Cardiol. 2013;168:2153-2158. Toàn văn Tóm lược
- Lindahl B, Andren B, Ohlsson J, et al. Risk stratification in unstable coronary artery disease. Additive value of troponin T determinations and pre-discharge exercise tests. Eur Heart J. 1997;18:762-770. Tóm lược
- Nyman I, Larsson H, Areskog M, et al. The predictive value of silent ischemia at an exercise test before discharge after an episode of unstable coronary artery disease. Am Heart J. 1992;123:324-331. Tóm lược
- Fletcher GF, Ades PA, Kligfield P, et al. Exercise standards for testing and training: a scientific statement from the American Heart Association. Circulation. 2013;128:873-934. Toàn văn Tóm lược
- Raff GL, Gallagher MJ, O’Neill WW, et al. Diagnostic accuracy of noninvasive coronary angiography using 64-slice spiral computed tomography J Am Coll Cardiol. 2005;46:552-557. Toàn văn Tóm lược
- Hoffmann U, Truong QA, Schoenfeld DA, et al; ROMICAT-II Investigators. Coronary CT angiography versus standard evaluation in acute chest pain. N Engl J Med. 2012;367:299-308. Toàn văn Tóm lược
- Hendel RC, Patel MR, Kramer CM, et al; American College of Cardiology Foundation Quality Strategic Directions Committee Appropriateness Criteria Working Group; American College of Radiology; Society of Cardiovascular Computed Tomography; Society for Cardiovascular Magnetic Resonance; American Society of Nuclear Cardiology; North American Society for Cardiac Imaging; Society for Cardiovascular Angiography and Interventions; Society of Interventional Radiology. CCF/ACR/SCCT/SCMR/ASNC/NASCI/SCAI/SIR 2006 appropriateness criteria for cardiac computed tomography and cardiac magnetic resonance imaging: a report of the American College of Cardiology Foundation Quality Strategic Directions Committee Appropriateness Criteria Working Group, American College of Radiology, Society of Cardiovascular Computed Tomography, Society for Cardiovascular Magnetic Resonance, American Society of Nuclear Cardiology, North American Society for Cardiac Imaging, Society for Cardiovascular Angiography and Interventions, and Society of Interventional Radiology. J Am Coll Cardiol. 2006;48:1475-1497. Toàn văn Tóm lược
- Babuin L, Jaffe AS. Troponin: the biomarker of choice for the detection of cardiac injury. CMAJ. 2005;173:1191-1202. Toàn văn Tóm lược
- de Mulder M, Umans VA, Cornel JH, et al. Intensive glucose regulation in hyperglycemic acute coronary syndrome: results of the randomized BIOMarker study to identify the acute risk of a coronary syndrome-2 (BIOMArCS-2) glucose trial. JAMA Intern Med. 2013;173:1896-1904. Toàn văn Tóm lược
- Mujica VR, Jeffrey C. When it’s hard to swallow. What to look for in patients with dysphagia. Postgrad Med J. 1999;105:131-145. Tóm lược
- Indar AA, Beckingham IJ. Acute cholecystitis. BMJ. 2002;325:639-643. Toàn văn Tóm lược
- Jougon J, Mc Bride T, Delcambre F, et al. Primary esophageal repair for Boerhaave’s syndrome whatever the free interval between perforation and treatment. Eur J Cardiothorac Surg. 2004;25:475-479. Tóm lược
- Cabello JB, Burls A, Emparanza JI, et al. Oxygen therapy for acute myocardial infarction. Cochrane Database Syst Rev. 2013;(8):CD007160. Toàn văn Tóm lược
- Stub D, Smith K, Bernard S, et al.; AVOID investigators. Air versus oxygen in ST-segment-elevation myocardial infarction. Circulation. 2015;131:2143-2150. Toàn văn Tóm lược
- Lewis HD Jr, Davis JW, Archibald DG, et al. Protective effects of aspirin against acute myocardial infarction and death in men with unstable angina: results of a Veterans Administration Cooperative Study. N Engl J Med. 1983;309:396-403. Tóm lược
- Cairns JA, Gent M, Singer J, et al. Aspirin, sulfinpyrazone, or both in unstable angina: results of a Canadian multicenter trial. N Engl J Med. 1985;313:1369-1375. Tóm lược
- Antithrombotic Trialists’ Collaboration. Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ. 2002;324:71-86. Toàn văn Tóm lược
- Motovska Z, Kala P. Benefits and risks of clopidogrel use in patients with coronary artery disease: evidence from randomized studies and registries. Clin Ther. 2008;30 Pt 2:2191-2202. Tóm lược
- Squizzato A, Keller T, Romualdi E, et al. Clopidogrel plus aspirin versus aspirin alone for preventing cardiovascular disease. Cochrane Database Syst Rev. 2011;(1):CD005158. Toàn văn Tóm lược
- Mahaffey KW, Held C, Wojdyla DM, et al; PLATO Investigators. Ticagrelor effects on myocardial infarction and the impact of event adjudication in the PLATO (Platelet Inhibition and Patient Outcomes) trial. J Am Coll Cardiol. 2014;63:1493-1499. Tóm lược
- Varenhorst C, Alstrom U, Braun OÕ, et al. Causes of mortality with ticagrelor compared with clopidogrel in acute coronary syndromes. Heart. 2014;100:1762-1769. Tóm lược
- Bavishi C, Panwar S, Messerli FH, et al. Meta-analysis of comparison of the newer oral P2Y12 inhibitors (prasugrel or ticagrelor) to clopidogrel in patients with non-ST-elevation acute coronary syndrome. Am J Cardiol. 2015;116:809-817. Tóm lược
- O’Donoghue M, Antman EM, Braunwald E, et al. The efficacy and safety of prasugrel with and without a glycoprotein IIb/IIIa inhibitor in patients with acute coronary syndromes undergoing percutaneous intervention: a TRITON-TIMI 38 (Trial to Assess Improvement in Therapeutic Outcomes by Optimizing Platelet Inhibition With Prasugrel-Thrombolysis In Myocardial Infarction 38) analysis. J Am Coll Cardiol. 2009;54:678-685. Tóm lược
- Bonaca MP, Bhatt DL, Cohen M, et al. Long-term use of ticagrelor in patients with prior myocardial infarction. N Engl J Med. 2015;372:1791-1800. Toàn văn Tóm lược
- Patti G, Pasceri V, Mangiacapra F, et al; ARMYDA-8 RELOAD-ACS Investigators. Efficacy of clopidogrel reloading in patients with acute coronary syndrome undergoing percutaneous coronary intervention during chronic clopidogrel therapy (from the Antiplatelet Therapy for Reduction of MYocardial Damage during Angioplasty [ARMYDA-8 RELOAD-ACS] trial). Am J Cardiol. 2013;112:162-168. Tóm lược
- Bhatt DL, Stone GW, Mahaffey KW, et al.; CHAMPION PHOENIX Investigators. Effect of platelet inhibition with cangrelor during PCI on ischemic events. N Engl J Med. 2013;368:1303-1313. Toàn văn Tóm lược
- Meine TJ, Roe MT, Chen AY, et al.; CRUSADE Investigators. Association of intravenous morphine use and outcomes in acute coronary syndromes: results from the CRUSADE Quality Improvement Initiative. Am Heart J. 2005;149:1043-1049. Tóm lược
- Kubica J, Adamski P, Ostrowska M, et al. Morphine delays and attenuates ticagrelor exposure and action in patients with myocardial infarction: the randomized, double-blind, placebo-controlled IMPRESSION trial. Eur Heart J. 2016;37:245-252. Toàn văn Tóm lược
- American College of Cardiology Foundation, American Health Association, Agency for Healthcare Research and Quality, et al. Fact sheet: beta-blockers for acute myocardial infarction. April 2005. http://www.ahrq.gov/ (last accessed 28 July 2017). Toàn văn
- American College of Cardiology Foundation, American Health Association, Agency for Healthcare Research and Quality, et al. Practice advisory: commitment to respond to COMMIT/CCS-2 trial results: beta blocker use for myocardial infarction (MI) within 24 hours of hospital arrival. April 2005. http://www.ahrq.gov/ (last accessed 28 July 2017). Toàn văn
- Topol EJ. A guide to therapeutic decision-making in patients with non-ST-segment elevation acute coronary syndromes. J Am Coll Cardiol. 2003;41(4 suppl S):S123-S129. Tóm lược
- National Institute for Health and Care Excellence. Unstable angina and NSTEMI: early management. November 2013. https://www.nice.org.uk (last accessed 28 July 2017). Toàn văn
- Kolh P, Windecker S. ESC/EACTS myocardial revascularization guidelines 2014. Eur Heart J. 2014;35:3235-3236. Toàn văn Tóm lược
- Hendel RC, Berman DS, Di Carli MF, et al. CCF/ASNC/ACR/AHA/ASE/SCCT/SCMR/SNM 2009 appropriate use criteria for cardiac radionuclide imaging: a report of the American College of Cardiology Foundation Appropriate Use Criteria Task Force, the American Society of Nuclear Cardiology, the American College of Radiology, the American Heart Association, the American Society of Echocardiography, the Society of Cardiovascular Computed Tomography, the Society for Cardiovascular Magnetic Resonance, and the Society of Nuclear Medicine: endorsed by the American College of Emergency Physicians. Circulation. 2009;119:e561-e587. Toàn văn Tóm lược
- Qayyum R, Khalid MR, Adomaityte J, et al. Systematic review: comparing routine and selective invasive strategies for the acute coronary syndrome. Ann Intern Med. 2008;148:186-196. Tóm lược
- Fanning JP, Nyong J, Scott IA, et al. Routine invasive strategies versus selective invasive strategies for unstable angina and non-ST elevation myocardial infarction in the stent era. Cochrane Database Syst Rev. 2016; (5):CD004815. Toàn văn Tóm lược
- Damman P, van Geloven N, Wallentin L, et al. Timing of angiography with a routine invasive strategy and long-term outcomes in non-ST-segment elevation acute coronary syndrome: a collaborative analysis of individual patient data from the FRISC II (Fragmin and Fast Revascularization During Instability in Coronary Artery Disease), ICTUS (Invasive Versus Conservative Treatment in Unstable Coronary Syndromes), and RITA-3 (Intervention Versus Conservative Treatment Strategy in Patients With Unstable Angina or Non-ST Elevation Myocardial Infarction) trials. JACC Cardiovasc Interv. 2012;5:191-199. Tóm lược
- Henderson RA, Jarvis C, Clayton T, et al. 10-Year mortality outcome of a routine invasive strategy versus a selective invasive strategy in non-ST-segment elevation acute coronary syndrome: The British Heart Foundation RITA-3 Randomized Trial. J Am Coll Cardiol. 2015;66:511-520. Tóm lược
- Wallentin L, Lindhagen L, Ãrnstrỏm E, et al. Early invasive versus non-invasive treatment in patients with non-ST- elevation acute coronary syndrome (FRISC-II): 15 year follow-up of a prospective, randomised, multicentre study. Lancet. 2016;388:1903-1911. Tóm lược
- O’Donoghue M, Boden WE, Braunwald E, et al. Early invasive vs conservative treatment strategies in women and men with unstable angina and non-ST-segment elevation myocardial infarction: a meta-analysis. JAMA. 2008;300:71-80. Tóm lược
- Tegn N, Abdelnoor M, Aaberge L, et al.; After Eighty study investigators. Invasive versus conservative strategy in patients aged 80 years or older with non-ST-elevation myocardial infarction or unstable angina pectoris (After Eighty study): an open-label randomised controlled trial. Lancet. 2016;387:1057-1065. Tóm lược
- Bach RG, Cannon CP, Weintraub WS, et al. The effect of routine, early invasive management on outcome for elderly patients with non-ST-segment elevation acute coronary syndromes. Ann Intern Med. 2004;141:186-195. Tóm lược
- Devlin G, Gore JM, Elliott J, et al.; GRACE Investigators. Management and 6-month outcomes in elderly and very elderly patients with high-risk non-ST-elevation acute coronary syndromes: The Global Registry of Acute Coronary Events. Eur Heart J. 2008;29:1275-1282. Toàn văn Tóm lược
- Bolognese L. The emerging role of platelet glycoprotein IIb/IIIa inhibitors in managing high-risk patients with non¬ST segment elevation acute coronary syndromes. Curr Med Res Opin. 2007;23:1217-1226. Tóm lược
- Hernández AV, Westerhout CM, Steyerberg EW, et al. Effects of platelet glycoprotein IIb/IIIa receptor blockers in non-ST segment elevation acute coronary syndromes: benefit and harm in different age subgroups. Heart. 2007;93:450-455. Toàn văn Tóm lược
- Smith SC, Feldman TE, Hirshfeld JW, et al. ACC/AHA/SCAI 2005 guideline update for percutaneous coronary intervention. Circulation. 2006;113:156-175. Toàn văn Tóm lược
- McCullough PA, Adam A, Becker C, et al. Epidemiology and prognostic implications of contrast-induced nephropathy. Am J Cardiol. 2006;98(suppl):5K-13K. Tóm lược
- Andrade-Castellanos CA, Colunga-Lozano LE, Delgado-Figueroa N, et al. Heparin versus placebo for non-ST elevation acute coronary syndromes. Cochrane Database Syst Rev. 2014;(6):CD003462. Toàn văn Tóm lược
- Becker RC, Meade TW, Berger PB, et al; American College of Chest Physicians. The primary and secondary prevention of coronary artery disease: American College of Chest Physicians evidence-based clinical practice guidelines (8th edition). Chest. 2008;133(6 suppl):776S-814S. Toàn văn Tóm lược
- Harrington RA, Becker RC, Cannon CP, et al; American College of Chest Physicians. Antithrombotic therapy for non-ST-segment elevation acute coronary syndromes: American College of Chest Physicians evidence-based clinical practice guidelines (8th edition). Chest. 2008;133(6 suppl):670S-707S. Tóm lược
- Stone NJ, Robinson J, Lichtenstein AH, et al. 2013 ACC/AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation. 2014;129(25 Suppl 2):S1-S45. Toàn văn Tóm lược
- Briguori C, Visconti G, Focaccio A, et al. Novel approaches for preventing or limiting events (Naples) II trial: impact of a single high loading dose of atorvastatin on periprocedural myocardial infarction. J Am Coll Cardiol. 2009;54:2157-2163. Tóm lược
- Di Sciascio G, Patti G, Pasceri V, et al. Efficacy of atorvastatin reload in patients on chronic statin therapy undergoing percutaneous coronary intervention: results of the ARMYDA-RECAPTURE (Atorvastatin for Reduction of Myocardial Damage During Angioplasty) Randomized Trial. J Am Coll Cardiol. 2009;54:558-565. Tóm lược
- Tsujita K, Sugiyama S, Sumida H, et al. Impact of dual lipid-lowering strategy with ezetimibe and atorvastatin on coronary plaque regression in patients with percutaneous coronary intervention: the multicentre randomized controlled PRECISE-IVUS Trial. J Am Coll Cardiol. 2015;66:495-507. Tóm lược
- Sabatine MS, Giugliano RP, Keech AC, et al.; FOURIER Steering Committee and Investigators. Evolocumab and clinical outcomes in patients with cardiovascular disease. N Engl J Med. 2017;376:1713-1722. Tóm lược
- Lloyd-Jones DM, Morris PB, Ballantyne CM, et al. 2016 ACC expert consensus decision pathway on the role of non-statin therapies for LDL-cholesterol lowering in the management of atherosclerotic cardiovascular disease risk: a report of the American College of Cardiology Task Force on Clinical Expert Consensus Documents. J Am Coll Cardiol. 2016;68:92-125. Toàn văn Tóm lược
- Mehta SR, Cannon CP, Fox KA, et al. Routine vs selective invasive strategies in patients with acute coronary syndromes: a collaborative meta-analysis of randomized trials. JAMA. 2005;293:2908-2917. Tóm lược
- Cannon CP, Weintraub WS, Demopoulos LA, et al. Comparison of early invasive and conservative strategies in patients with unstable coronary syndromes treated with the glycoprotein IIb/IIIa inhibitor tirofiban. N Engl J Med. 2001 Jun 21;344(25):1879-87. Toàn văn Tóm lược
- Bavry AA, Kumbhani DJ, Rassi AN, et al. Benefit of early invasive therapy in acute coronary syndromes: a meta¬analysis of contemporary randomized clinical trials. J Am Coll Cardiol. 2006;48:1319-1325. Toàn văn Tóm lược
- James PA, Oparil S, Carter BL, et al. 2014 evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8). JAMA. 2014;311:507-520. Toàn văn Tóm lược
- Pfeffer MA, McMurray JJ, Velazquez EJ, et al. Valsartan, captopril, or both in myocardial infarction complicated by heart failure, left ventricular dysfunction, or both. N Engl J Med. 2003;349:1893-1906. Toàn văn Tóm lược
- Granger CB, McMurray JJ, Yusuf S, et al. Effects of candesartan in patients with chronic heart failure and reduced left-ventricular systolic function intolerant to angiotensin-converting-enzyme inhibitors: the CHARM-Alternative trial. Lancet. 2003;362:772-776. Tóm lược
- Pitt B, Remme W, Zannad F, et al. Eplerenone, a selective aldosterone blocker, in patients with left ventricular dysfunction after myocardial infarction. N Engl J Med. 2003;348:1309-1321. Toàn văn Tóm lược
- Lee CJ, Ansell JE. Direct thrombin inhibitors. Br J Clin Pharmacol. 2011;72:581-592. Toàn văn Tóm lược
- Oldgren J, Wallentin L, Alexander JH, et al. New oral anticoagulants in addition to single or dual antiplatelet therapy after an acute coronary syndrome: a systematic review and meta-analysis. Eur Heart J. 2013;34:1670-1680. Toàn văn Tóm lược
- Mega JL, Braunwald E, Wiviott SD, et al; ATLAS ACS 2-TIMI 51 Investigators. Rivaroxaban in patients with a recent acute coronary syndrome. N Engl J Med. 2012;366:9-19. Toàn văn Tóm lược
- Mega JL, Braunwald E, Wiviott SD, et al. Comparison of the efficacy and safety of two rivaroxaban doses in acute coronary syndrome (from ATLAS ACS 2-TIMI 51). Am J Cardiol. 2013;112:472-478. Tóm lược
- Cuisset T, Frere C, Quilici J, et al. Benefit of a 600-mg loading dose of clopidogrel on platelet reactivity and clinical outcomes in patients with non-ST-segment elevation acute coronary syndrome undergoing coronary stenting. J Am Coll Cardiol. 2006;48:1339-1345. Toàn văn Tóm lược
- Chen ZM, Jiang LX, Chen YP, et al. Addition of clopidogrel to aspirin in 45 852 patients with acute myocardial infarction: randomised placebo-controlled trial. Lancet. 2005;366:1607-1621. Tóm lược
- O’Donoghue ML, Braunwald E, Antman EM, et al. Pharmacodynamic effect and clinical efficacy of clopidogrel and prasugrel with or without a proton-pump inhibitor: an analysis of two randomised trials. Lancet. 2009;374:989-997. Tóm lược
- Damman P, Hirsch A, Windhausen F, et al. 5-year clinical outcomes in the ICTUS (Invasive versus Conservative Treatment in Unstable coronary Syndromes) trial: a randomized comparison of an early invasive versus selective invasive management in patients with non-ST-segment elevation acute coronary syndrome. J Am Coll Cardiol. 2010;55:858-864. Toàn văn Tóm lược
- Alexander KP, Newby LK, Cannon CP, et al; American Heart Association Council on Clinical Cardiology; Society of Geriatric Cardiology. Acute coronary care in the elderly, part I: Non-ST-segment-elevation acute coronary syndromes: a scientific statement for healthcare professionals from the American Heart Association Council on Clinical Cardiology: in collaboration with the Society of Geriatric Cardiology. Circulation. 2007;115:2549-2569. Toàn văn Tóm lược
- Mehta SR, Granger CB, Eikelboom JW, et al. Efficacy and safety of fondaparinux versus enoxaparin in patients with acute coronary syndromes undergoing percutaneous coronary intervention: results from the OASIS-5 trial. J Am Coll Cardiol. 2007;50:1742-1751. Tóm lược
- Valgimigli M, Frigoli E, Leonardi S, et al. Bivalirudin or unfractionated heparin in acute coronary syndromes. N Engl J Med. 2015;373:997-1009. Tóm lược
- Topol EJ, Moliterno DJ, Herrmann HC, et al. Comparison of two platelet glycoprotein IIb/IIIa inhibitors, tirofiban and abciximab, for the prevention of ischemic events with percutaneous coronary revascularization. N Engl J Med. 2001;344:1888-1894. Toàn văn Tóm lược
- Brown DL, Fann CS, Chang CJ. Meta-analysis of effectiveness and safety of abciximab versus eptifibatide or tirofiban in percutaneous coronary intervention. Am J Cardiol 2001;87:537-541. Tóm lược
- Yan Z, Zhou Y, Zhao Y, et al. Efficacy and safety of tirofiban in high-risk patients with non-ST-segment elevation acute coronary syndromes. Clin Cardiol. 2009;32:E40-E44. Toàn văn Tóm lược
- Kastrati A, Mehilli J, Neumann FJ, et al. Abciximab in patients with acute coronary syndromes undergoing percutaneous coronary intervention after clopidogrel pretreatment: the ISAR-REACT 2 randomized trial. JAMA. 2006;295:1531-1538. Toàn văn Tóm lược
- Leon AS, Franklin BA, Costa F, et al. Cardiac rehabilitation and secondary prevention of coronary heart disease: an American Heart Association scientific statement from the Council on Clinical Cardiology (Subcommittee on Exercise, Cardiac Rehabilitation, and Prevention) and the Council on Nutrition, Physical Activity, and Metabolism (Subcommittee on Physical Activity), in collaboration with the American association of Cardiovascular and Pulmonary Rehabilitation. Circulation. 2005;111:369-376. Toàn văn Tóm lược
- Colivicchi F, Tubaro M, Mocini D, et al. Full-dose atorvastatin versus conventional medical therapy after non-ST- elevation acute myocardial infarction in patients with advanced non-revascularisable coronary artery disease. Cur Med Res Opin. 2010;26:1277-1284. Tóm lược
- McKenney JM, Davidson MH, Jacobson TA, et al. Final conclusions and recommendations of the National Lipid Association Statin Safety Assessment Task Force. Am J Cardiol. 2006;97:89C-94C. Tóm lược
- Dickstein K, Kjekshus J; OPTIMAAL Steering Committee of the OPTIMAAL Study Group. Effects of losartan and captopril on mortality and morbidity in high-risk patients after acute myocardial infarction: the OPTIMAAL randomised trial. Optimal Trial in Myocardial Infarction with Angiotensin II Antagonist Losartan. Lancet. 2002;360:752-760. Tóm lược
- Zaman S, Kovoor P. Sudden cardiac death early after myocardial infarction: pathogenesis, risk stratification, and primary prevention. Circulation. 2014;129:2426-2435. Toàn văn Tóm lược
- Moss AJ, Hall WJ, Cannom DSN, et al; Multicenter Automatic Defibrillator Implantation Trial Investigators. Improved survival with an implanted defibrillator in patients with coronary disease at high risk for ventricular arrhythmia. N Engl J Med. 1996;335:1933-1940. Toàn văn Tóm lược
- Moss AJ, Zareba W, Hall WJ, et al; Multicenter Automatic Defibrillator Implantation Trial II Investigators. Prophylactic implantation of a defibrillator in patients with myocardial infarction and reduced ejection fraction. N Engl J Med. 2002;346:877-883. Toàn văn Tóm lược
- Hohnloser SH, Kuck KH, Dorian P, et al; DINAMIT Investigators. Prophylactic use of an implantable cardioverter¬defibrillator after acute myocardial infarction. N Engl J Med. 2004;351:2481-2488. Toàn văn Tóm lược
- Radovanovic D, Seifert B, Urban P, et al; AMIS Plus Investigators. Validity of Charlson Comorbidity Index in patients hospitalised with acute coronary syndrome. Insights from the nationwide AMIS Plus registry 2002-2012. Heart. 2014;100:288-294. Toàn văn Tóm lược
- Jeger RV, Radovanovic D, Hunziker PR, et al; AMIS Plus Registry Investigators. Ten-year trends in the incidence and treatment of cardiogenic shock. Ann Intern Med. 2008;149:618-626. Tóm lược
- Law MR, Watt HC, Wald NJ. The underlying risk of death after myocardial infarction in the absence of treatment. Arch Intern Med. 2002;162:2405-2410. Toàn văn Tóm lược
- Awad HH, Anderson FA Jr, Gore JM, et al. Cardiogenic shock complicating acute coronary syndromes: insights from the Global Registry of Acute Coronary Events. Am Heart J. 2012;163:963-971. Tóm lược
- Hochman JS, Buller CE, Sleeper LA, et al; SHOCK Investigators. Cardiogenic shock complicating acute myocardial infarction–etiologies, management and outcome: a report from the SHOCK Trial Registry. J Am Coll Cardiol. 2000;36:1063-1070. Tóm lược
- Hochman JS, Sleeper LA, Webb JG, et al; SHOCK Investigators. Early revascularization in acute myocardial infarction complicated by cardiogenic shock. N Engl J Med. 1999;341:625-634. Toàn văn Tóm lược
- Batra G, Svennblad B, Held C, et al. All types of atrial fibrillation in the setting of myocardial infarction are associated with impaired outcome. Heart. 2016;102:926-933. Tóm lược
- Goldberg RJ, Yarzebski J, Spencer FA, et al. Thirty-year trends (1975-2005) in the magnitude, patient characteristics, and hospital outcomes of patients with acute myocardial infarction complicated by ventricular fibrillation. Am J Cardiol. 2008;102:1595-1601. Toàn văn Tóm lược
- Grines CL, Bonow RO, Casey DE Jr, et al. Prevention of premature discontinuation of dual antiplatelet therapy in patients with coronary artery stents: a science advisory from the American Heart Association, American College of Cardiology, Society for Cardiovascular Angiography and Interventions, American College of Surgeons, and American Dental Association, with representation from the American College of Physicians. Circulation. 2007;115:813-818. Toàn văn Tóm lược
- Rinde LB, Lind C, Smảbrekke B, et al. Impact of incident myocardial infarction on the risk of venous thromboembolism: the Troms0 Study. J Thromb Haemost. 2016;14:1183-1191. Toàn văn Tóm lược
- Eisenberg MJ, Windle SB, Roy N, et al. Varenicline for smoking cessation in hospitalized patients with acute coronary syndrome. Circulation. 2016;133:21-30. Toàn văn Tóm lược
Hình ảnh
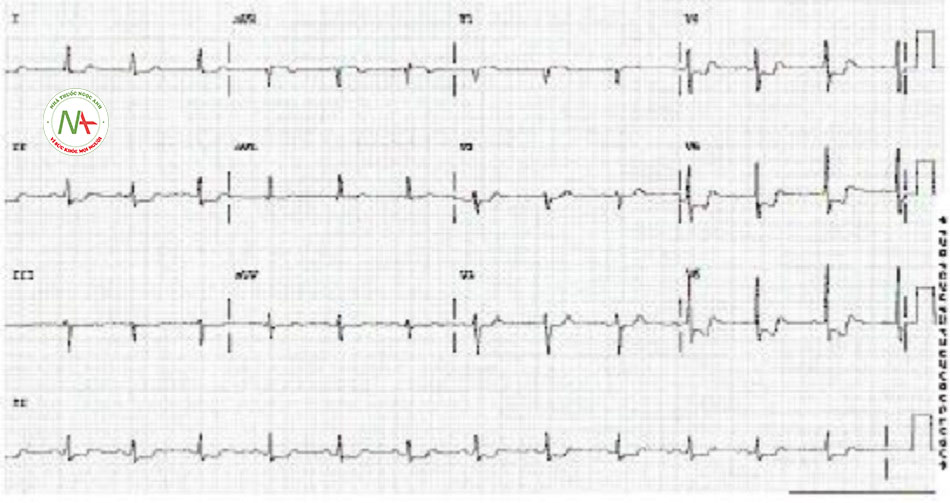
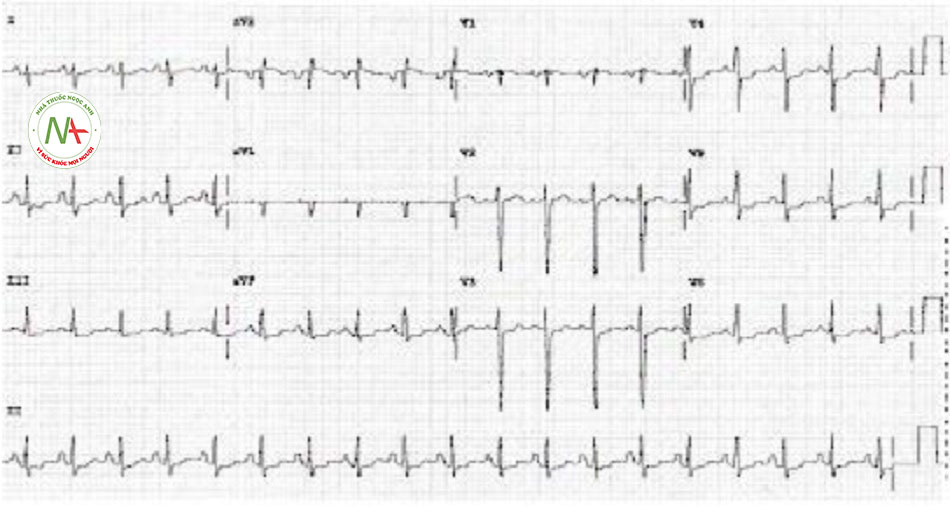
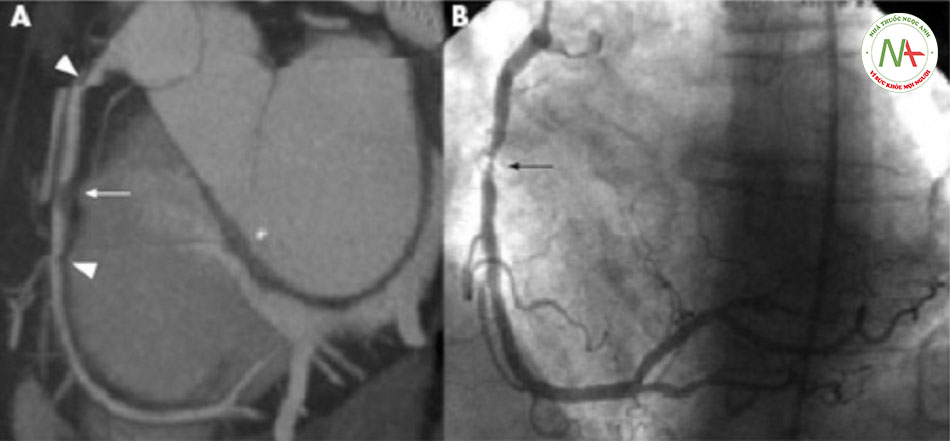
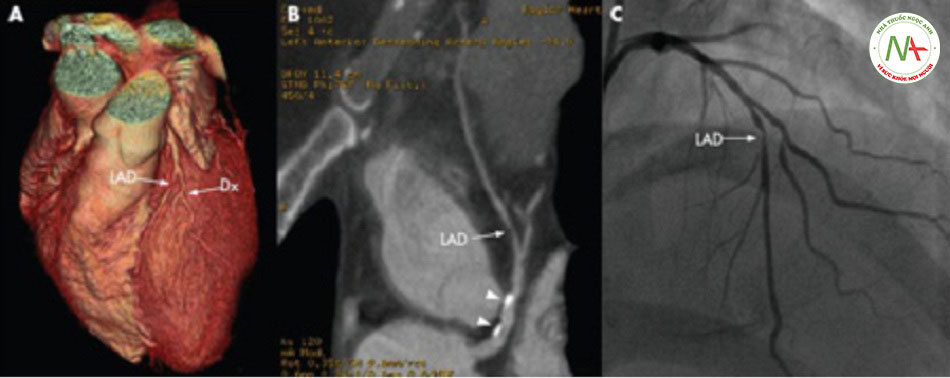
Những người có đóng góp
// Các tác giả:
Sripal Bangalore, MD, MHA, FACC, FAHA, FSCAI
Associate Professor of Medicine
Director of Research, Cardiac Catheterization Laboratory, Director, Cardiovascular Outcomes Group Department of Medicine, New York University School of Medicine, NY
CÔNG KHAI THÔNG TIN: SB declares that he has no competing interests.
Mina Owlia, MD
Fellow
Division of Cardiology, New York University School of Medicine, NY
CÔNG KHAI THÔNG TIN: MO declares that she has no competing interests.
// Lời cảm ơn:
Dr Sripal Bangalore and Dr Mina Owlia would like to gratefully acknowledge Dr Thomas Vanhecke and Dr Dena Krishnan, the previous contributors to this monograph. TEV and DK declare that they have no competing interests.
// Những Người Bình duyệt:
Edward Ullman, MD
Associate Professor
Department of Emergency Medicine, Beth Israel Medical Deaconess Center, Boston, MA
CÔNG KHAI THÔNG TIN: EU declares that he has no competing interests.
Deepak L. Bhatt, MD
Associate Professor of Medicine
Department of Cardiovascular Medicine, Cleveland Clinic, OH
CÔNG KHAI THÔNG TIN: DLB declares that he has no competing interests.
Shrilla Banerjee, MBMD, MRCP
Consultant Cardiologist
East Surrey Hospital, Surrey and Sussex NHS Trust, Surrey, UK
CÔNG KHAI THÔNG TIN: SB declares that she has no competing interests.
Xem thêm:
Nhiễm virus viêm não ngựa miền Đông: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ