Bệnh tim mạch
Một số biến chứng cần lưu ý sau phẫu thuật tim bẩm sinh
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim bẩm sinh
Chủ biên
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn
Nguyễn Lân Hiếu
Phạm Quốc Đạt
Phạm Văn Xướng
Nguyễn Văn Hiếu
Lê Nhật Cường
Các vấn đề chung ngay sau phẫu thuật như rối loạn nhịp tim, suy giảm chức năng thận, rối loạn chuyển hóa… Trong bài viết dưới đây nhà thuốc Ngọc Anh xin gửi đến quý bạn đọc một số biến chứng đặc trưng thường gặp với một số loại tim bẩm sinh.
TRÀN DỊCH, DƯỠNG CHẤP MÀNG PHỔI
Tràn dịch màng phổi
Bình thường trong khoang màng phổi có một lượng nhỏ dịch, sự tái hấp thu của lượng dịch này chủ yếu thông qua hệ tĩnh mạch và một phần thông qua hệ thống bạch huyết. Bất kỳ sự rối loạn huyết động tĩnh mạch hệ thống nào dẫn đến tăng áp lực mao mạch (ví dụ phẫu thuật Fontan, suy thất phải…) có thể dẫn đến tràn dịch thấm trong khoang màng phổi.
Triệu chứng: Khó thở, đau ngực, nặng hơn là suy hô hấp. Khám phổi có hội chứng 3 giảm (rì rào phế nang giảm, gõ đục, rung thanh giảm).
Chẩn đoán dựa vào Xquang ngực, siêu âm dịch màng phổi.
Chọc khoang màng phổi để xác định nguyên nhân (dịch thấm, dịch tiết) và/hoặc để điều trị.
Điều trị:
- Tràn dịch màng phổi số lượng ít thường dung nạp tốt, đáp ứng với thuốc lợi tiểu, thuốc giảm hậu gánh và hỗ trợ co bóp cơ tim.
- Tràn dịch màng phổi số lượng nhiều có thể gây hạn chế hô hấp và tuần hoàn, đòi hỏi các biện pháp điều trị tích cực hơn, bao gồm: dẫn lưu khoang màng phổi, gây dày dính màng phổi bằng tác nhân gây xơ (ví dụ bột talc) hoặc thậm chí mổ lại Fontan (tạo cửa sổ cầu Fontan và nhĩ phải).
- Khi lượng dịch dẫn lưu nhiều cần bù dịch, điện giải và protein.
Tràn dưỡng chấp màng phổi
Có thể do tổn thương bạch huyết hoặc tăng áp lực tĩnh mạch hệ thống tác động lên ống ngực hoặc kết hợp cả hai. Thường gặp sau một số phẫu thuật: sửa chữa hẹp eo động mạch chủ, cầu nối chủ phổi hoặc tĩnh mạch chủ – động mạch phổi (phẫu thuật Glenn hoặc Fontan).
Tràn dưỡng chấp màng phổi có thể kết hợp với tràn dưỡng chấp màng ngoài tim.

Đặc điểm của dịch dưỡng chấp: có thể đục hoặc không đục, với mức triglyceride > 110 mg/dL, thường vô trùng và có nhiều bạch cầu lympho (2000-20000/ml).
Điều trị: Chủ yếu dẫn lưu dưỡng chấp và giảm lưu lượng mạch bạch huyết.
- Trong hầu hết các trường hợp, chỉ cần dẫn lưu dịch. Nếu dịch tăng sau khi rút dẫn lưu, có thể chọc hút 3-4 ngày/1 lần. Dịch giảm dần và hầu hết dừng trong vòng 7 ngày.
- Điều chỉnh chế độ dinh dưỡng của bệnh nhân: ngừng cho ăn đường tiêu hóa hoặc chỉ sử dụng chế độ với chất béo là triglyceride chuỗi trung bình (MCT). Vì MCT không góp phần hình thành chylomicron và được hấp thụ bởi hệ tĩnh mạch cửa không qua hệ bạch huyết. Nên theo dõi albumin máu và bù nếu cần thiết.
- Truyền tĩnh mạch octreotide (liều 0,5-10 μg/kg/giờ) (một chất tương tự somatostatin) được chứng minh là có hiệu quả điều trị tràn dưỡng chấp.
- Nếu dịch vẫn ra dai dẳng, có thể xem xét phẫu thuật vì mất dưỡng chấp liên tục dẫn đến giảm tế bào lympho và gây suy giảm miễn dịch. Chỉ định phẫu thuật bao gồm:
- Mất trung bình hàng ngày trên 1000 mL; hoặc ở trẻ em, 100 mL/năm tuổi trong 5 ngày.
- Lượng dưỡng chấp không giảm sau 2 tuần;
- Gây ra các biến chứng dinh dưỡng.
- Các biện pháp xử trí phẫu thuật bao gồm: thắt ống ngực kèm theo hoặc không kèm theo gây dính màng phổi.
LIỆT CƠ HOÀNH
Liệt hoặc yếu một bên cơ hoành xảy ra từ 0,5-2% bệnh nhân sau phẫu thuật tim. Nguyên nhân của liệt cơ hoành là do tổn thương dây thần kinh hoành (do cắt ngang, đụng dập, co kéo, đốt điện hoặc tổn thương do lạnh), có thể xảy ra sau sửa chữa hẹp eo động mạch chủ (coarctation of the aorta), thắt ống ĐM, phẫu thuật cầu nối chủ phổi hoặc phẫu thuật tim hở.
Triệu chứng: nên nghi ngờ liệt cơ hoành nếu có nhịp thở nhanh không giải thích được, suy hô hấp, thiếu oxy và/hoặc tăng CO2 máu, xẹp phổi, không thể cai máy thở, vòm hoành cao trên phim chụp tim phổi.
Chẩn đoán dựa vào soi dưới màn huỳnh quang hoặc siêu âm cho thấy chuyển động nghịch thường của vòm hoành một bên khi thở bình thường.
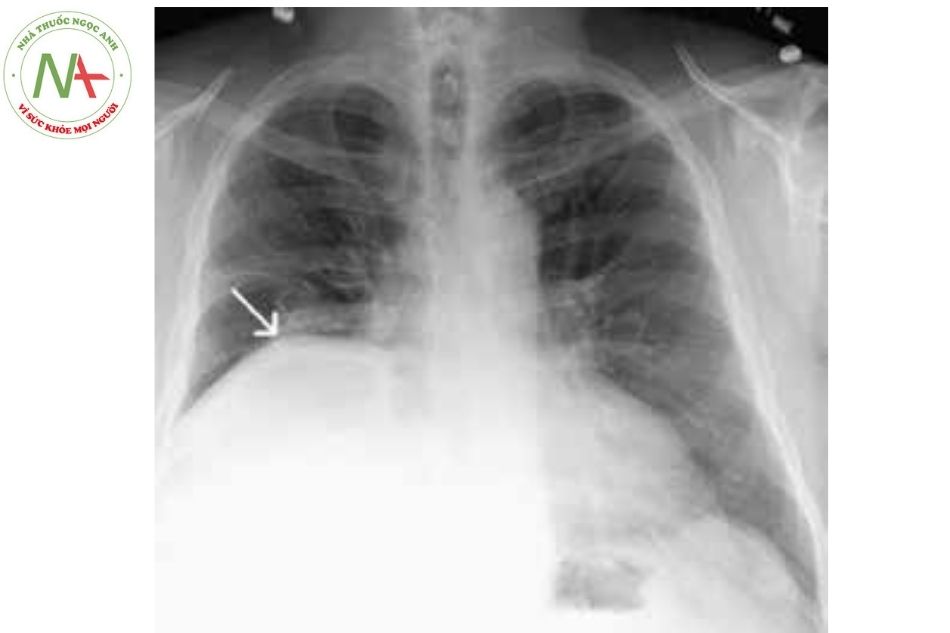
Điều trị: Nếu yếu liệt không phải do tổn thương cắt ngang, chức năng thường trở về bình thường sau 2 tuần đến 6 tháng. Tuy nhiên 20% các trường hợp có tổn thương liệt cơ hoành vĩnh viễn.
Xử trí có thể điều trị bảo tồn nếu bệnh nhân có thể thích nghi được. Trường hợp suy hô hấp không thể cai được máy thở có thể chỉ định can thiệp phẫu thuật gấp nếp cơ hoành.
HỘI CHỨNG VIÊM MÀNG NGOÀI TIM SAU MỔ
Hội chứng viêm màng ngoài tim là các phản ứng viêm màng ngoài tim và màng phổi, xảy ra khoảng 25-30% bệnh nhân sau phẫu thuật liên quan đến mở màng ngoài tim. Nguyên nhân vẫn chưa rõ ràng.
Biểu hiện: Khởi phát sau vài tuần đến vài tháng (trung bình 4 tuần) sau phẫu thuật.
Triệu chứng gồm: sốt, đau ngực, khó chịu, mệt mỏi, đau khớp, chán ăn, buồn nôn và nôn. Đau ngực, gây ra bởi viêm màng ngoài tim và viêm màng phổi, thường đau nặng hơn khi nằm ngửa hoặc hít sâu. Hiếm gặp ở trẻ dưới 2 tuổi.
Khám thực thể có thể thấy tiếng cọ màng ngoài tim/màng phổi và gan to. Nhịp tim nhanh, nhịp thở tăng, áp lực tĩnh mạch tăng, huyết áp giảm hoặc tụt kẹt với mạch nghịch thường trong trường hợp có chèn ép tim cấp.
Xét nghiệm máu:
- Tăng bạch cầu lympho với nhiều tế bào non.
- Tăng tốc độ máu lắng và protein phản ứng C (CRP).
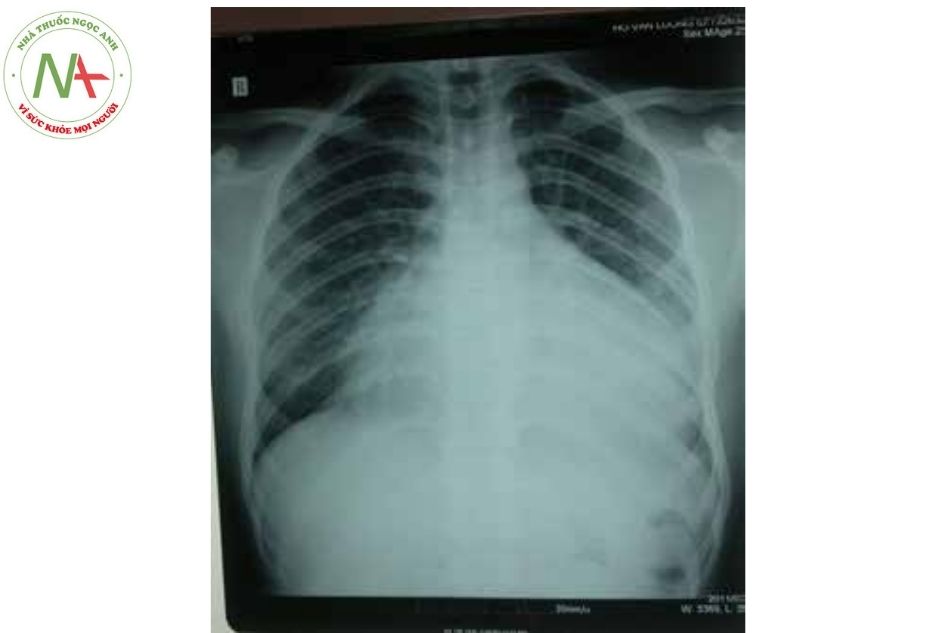
- Xquang tim phổi: Bóng tim to và tràn dịch màng phổi.
- Điện tâm đồ: ST chênh lên kéo dài và sóng T phẳng hoặc đảo ngược ở các chuyển đạo ngoại vi và trước tim bên trái.
- Siêu âm tim: Xác định số lượng tràn dịch màng ngoài tim, có hiện tượng chèn ép tim không.
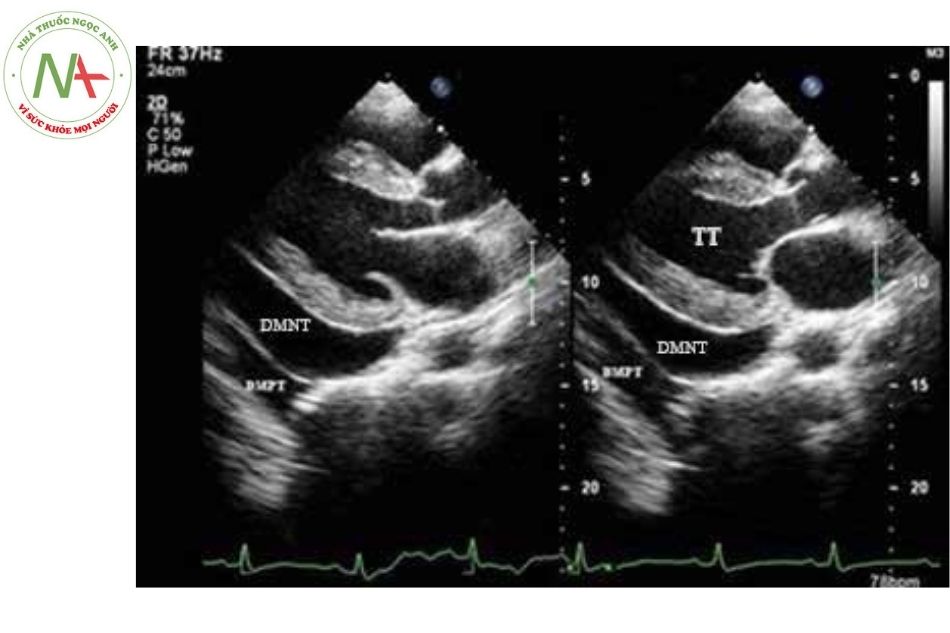
Chú thích: TT: Thất trái; DMNT: Dịch màng ngoài tim.
Điều trị: Bệnh có thể tự khỏi sau 2 đến 3 tuần, tuy nhiên có khoảng 20% bệnh nhân bị tái phát.
- Trường hợp nhẹ chỉ cần nghỉ ngơi. Dùng thuốc chống viêm không steroid như aspirin uống (80-100 mg/kg/ngày chia làm 3 hoặc 4 liều) hoặc ibuprofen (20-40 mg/kg/ngày chia làm 3 hoặc 4 liều) có hiệu quả trong hầu hết các trường hợp.
- Trường hợp nặng, corticosteroid (prednisone, 2 mg/kg/ngày, không quá 60 mg/ngày) giảm dần trong 3 đến 4 tuần có thể được chỉ định nếu chẩn đoán chắc chắn và loại trừ được nhiễm trùng. Lợi tiểu chỉ định trong trường hợp có tràn dịch màng phổi.
- Phẫu thuật mở màng ngoài tim trong trường hợp có dấu hiệu chèn ép tim cấp.
TĂNG HUYẾT ÁP VÀ HỘI CHỨNG SAU MỔ HẸP EO ĐỘNG MẠCH CHỦ
Tăng huyết áp
Khá phổ biến sau mổ hẹp eo động mạch chủ, thường gặp ở trẻ lớn.
Biểu hiện: tình trạng tăng huyết áp thường biểu hiện ở hai giai đoạn (hai pha):
- Pha sớm: tăng huyết áp tâm thu chủ yếu trong vòng 24 đến 48 giờ sau phẫu thuật, nguyên nhân được cho là do tăng nồng độ catecholamine và thay đổi đáp ứng của các receptor thành mạch.
- Pha muộn: thường tăng huyết áp tâm trương, do tăng nồng độ renin và angiotensin.
Điều trị:
Giai đoạn sớm: cần được điều trị kịp thời, vì có thể làm tăng nguy cơ chảy máu sau phẫu thuật. Điều trị bao gồm:
- Giảm đau và an thần
- Thuốc chẹn beta tác dụng ngắn đường tĩnh mạch (ví dụ esmolol, liều nạp 100-500 μg/kg, tiêm TM chậm trong một phút sau đó truyền liên tục 50-500 μg/kg/phút) để kiểm soát huyết áp.
- Các loại thuốc khác: thuốc chẹn beta tác dụng dài (ví dụ: propranolol, nadolol), thuốc chẹn thụ thể α và β kết hợp (ví dụ, labetalol) và thuốc giãn mạch (nitroprusside, hydralazine).
Giai đoạn muộn: điều trị tăng huyết áp với các thuốc ức chế men chuyển (ví dụ, enalapril, captopril) hoặc thuốc ức chế thụ thể angiotensin II (ví dụ, losartan).
==>> Xem thêm: Chuẩn bị trước phẫu thuật và chăm sóc sau phẫu thuật tim bẩm sinh
Hội chứng sau mổ hẹp eo động mạch chủ
Là một biến chứng đã được mô tả nhưng ít gặp hơn.
Biểu hiện: đặc trưng bởi đau bụng dữ dội, không liên tục bắt đầu từ 2 đến 4 ngày sau phẫu thuật kèm theo sốt, tăng bạch cầu và nôn. Trường hợp nặng có cổ trướng, chướng bụng, phân đen, thiếu máu ruột và thậm chí tử vong. Tăng huyết áp có thể dai dẳng.
Nguyên nhân: triệu chứng tiêu hóa được cho là do những thay đổi viêm cấp tính trong các động mạch mạc treo do sự gia tăng đột ngột áp lực trong lòng động mạch.
Điều trị: Nhịn ăn, đặt sonde dạ dày và điều trị tăng huyết áp kèm theo.
BỆNH LÝ MẤT PROTEIN QUA ĐƯỜNG RUỘT
Đặc điểm
Bệnh lý mất protein đường ruột đặc trưng bởi sự mất protein huyết tương qua niêm mạc ruột, thường xảy ra như một biến chứng của phẫu thuật Fontan. Nguyên nhân do tăng áp lực tĩnh mạch trung tâm mạn tính thứ phát do giải phẫu ĐMP không thuận lợi, tăng sức cản mạch phổi, giảm cung lượng tim hoặc mất đồng bộ nhĩ thất sau phẫu thuật Fontan. Tỷ lệ mắc bệnh mất protein đường ruột liên quan đến phẫu thuật Fontan sau 10 năm có thể lên đến 13% và tỷ lệ sống sau 5 năm của các bệnh nhân này khoảng 50%.
Chẩn đoán
Biểu hiện: trẻ em có thể xuất hiện triệu chứng sau vài tuần, vài tháng hoặc thậm chí nhiều năm sau khi phẫu thuật, với biểu hiện phù toàn thân, đau và chướng bụng, tiêu chảy, nôn và tăng cân chậm. Bệnh nhân có thể có nhịp nhanh nếu chức năng nút xoang được bảo tồn. Thở nhanh có thể là dấu hiệu của tràn dịch màng phổi kèm theo. Thường xuyên có gan to. Dấu hiệu giữ nước bao gồm cổ trướng và phù toàn thân có thể thấy khi thăm khám.
Xét nghiệm:
- Albumin và globulin, protein toàn phần máu giảm.
- Độ thanh thải qua phân của α1-antitrypsin trong 24 giờ và nồng độ α1-antitrypsin trong phân tăng.
- Chụp xạ hình dextran Technetium-99m có thể được thực hiện để đánh giá mức độ hoặc xác định vị trí mất protein đường ruột.
- Rối loạn điện giải do tác dụng phụ của thuốc lợi tiểu.
- Theo dõi điện tâm đồ và Holter điện tâm đồ 24 giờ để loại trừ các rối loạn nhịp tim như rối loạn chức năng nút xoang.
- Xquang phổi có thể cho thấy tràn dịch màng tim, tràn dịch màng phổi.
- Siêu âm tim được thực hiện để đánh giá chức năng tâm thất hoặc tổn thương tắc nghẽn tồn lưu.
- Thông tim có thể vừa để chẩn đoán vừa để điều trị.
Điều trị
Điều trị nội khoa
- Chế độ ăn giàu protein, ít béo, nhiều triglyceride chuỗi trung bình.
- Thuốc lợi tiểu (furosemide, spironolactone).
- Thuốc ức chế men chuyển (enalapril).
- Thuốc ức chế phosphodiesterase type 5 (sildenafil).
- Albumin truyền tĩnh mạch.
- Heparin trọng lượng phân tử thấp dưới da (enoxaparin, 0,5-1,5 mg/kg/liều tiêm dưới da mỗi 12-24 giờ; để đạt được đích anti Xa 0,5-1 đơn vị/mL trong một mẫu được lấy từ 4 đến 6 giờ sau tiêm dưới da).
- Corticosteroid (budesonide, 6 mg cho trẻ dưới 4 tuổi, 9 mg cho trẻ trên 4 tuổi; cai dần xuống còn 3 mg cách ngày dùng suốt đời khi albumin về bình thường (3 mg/dL)).
- Thuốc octreotide (truyền tĩnh mạch liên tục 0,5-10 μg/kg/h).
Điều trị xâm lấn
Thông tim can thiệp nong chỗ hẹp miệng nối làm giảm áp tĩnh mạch, đặt máy tạo nhịp, phẫu thuật sửa chữa các tổn thương tồn lưu (ví dụ sửa van nhĩ thất…), phẫu thuật Fontan lại hoặc ghép tim.
NHỊP NHANH BỘ NỐI
Đặc điểm
Nhịp nhanh bộ nối (Junctional Ectopic Tachycardia
- JET) xảy ra ở 5-10% bệnh nhân sau phẫu thuật tim, đặc biệt ở trẻ nhỏ, thường gặp sau phẫu thuật trong một số bệnh như: thông liên thất (ventricular septal defect), tứ chứng Fallot (tetralogy of Fallot), kênh nhĩ thất (atrioventricular septal defect), phẫu thuật Fontan… hoặc trên bệnh nhân có thời gian cặp động mạch chủ và thời gian chạy máy tim phổi nhân tạo kéo dài.
Chẩn đoán
Biểu hiện: Thường xảy ra trong vòng vài giờ sau phẫu thuật tim, có thể kéo dài trong vài ngày. Mặc dù có thể tự khỏi, tuy nhiên nhịp nhanh bộ nối có tính chất nghiêm trọng và đe dọa tính mạng do sự xuất hiện trong giai đoạn bệnh nhân rất dễ bị tổn thương. Nhịp tim nhanh và phân ly nhĩ thất là nguyên nhân làm giảm cung lượng tim (20-30%), đặc biệt ở một bệnh nhân đã rối loạn huyết động.
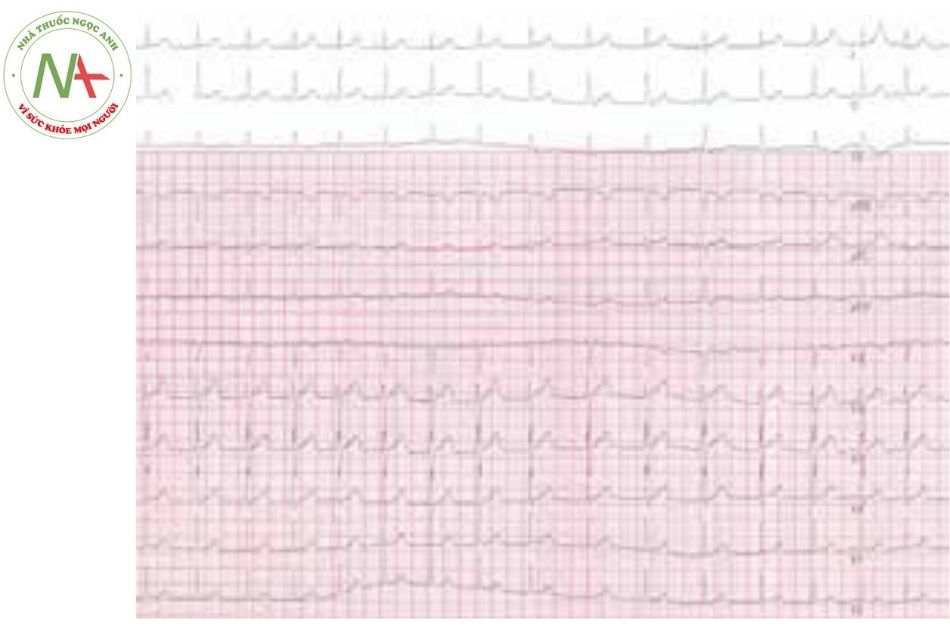
Nhịp nhanh bộ nối kích thích bị chi phối bởi một ổ tự động phát nhịp trong phạm vi gần nút nhĩ thất hoặc bó His, JET không đáp ứng với các chiến lược điều trị như chuyển nhịp bằng thuốc hay sốc điện.
JET đặc trưng với đặc điểm nhịp tim nhanh với nhịp thất 180-200 lần/phút, phức bộ QRS hẹp và đều. Nhịp nhanh bộ nối kích thích thường liên quan đến phân ly nhĩ thất khi nhịp nhĩ chậm hơn so với nhịp bộ nối. Trong trường hợp tỷ lệ này là 1:1 thì khi đó cả nhĩ và thất sẽ bị kích thích cùng một lúc, xung động nhĩ sẽ bị dẫn truyền ngược, sóng P (trục 120 độ) có thể rơi vào bất kỳ vị trí nào của phức bộ QRS.
Nhịp nhanh bộ nối rất khó phân biệt với các dạng khác của nhịp nhanh trên thất (SVT). Do đó, rối loạn nhịp này được đưa vào nhóm SVT.
Điều trị
Điều trị nhằm điều chỉnh nhịp tim nhanh và khôi phục đồng bộ nhĩ thất, tối ưu hóa cung lượng tim.
Các biện pháp để tối đa hóa cung lượng tim
- Điều trị thiếu máu.
- Điều trị nhiễm toan.
- Điều chỉnh co bóp cơ tim và giãn mạch với milrinone mà không gây tác dụng phụ rối loạn nhịp tim.
- Giảm tiêu thụ oxy (giảm đau, an thần và nếu cần thiết thì giãn cơ).
Các biện pháp khôi phục đồng bộ nhĩ thất
- Xử lý rối loạn điện giải (Magie, canxi và kali).
- Cố gắng tạo nhịp tâm nhĩ ở tốc độ cao hơn tốc độ JET để đạt được sự đồng bộ nhĩ thất, nếu tốc độ đáp ứng thất nhỏ hơn 200 lần/phút.
Các chiến lược kiểm soát nhịp thất
- Kiểm soát sốt.
- Giảm liều các các thuốc vận mạch gây rối loạn nhịp (ví dụ: dopamin).
- Dùng thuốc chống loạn nhịp tim:
- Amiodarone tĩnh mạch (liều nạp: 5-10 mg/kg trong 20-60 phút, sau đó nhỏ giọt TM 5-15 μg/kg/phút hoặc bolus TM 2,5 mg/kg mỗi 6 giờ).
- Kết hợp procainamide tĩnh mạch (liều nạp: 2-6 mg/kg, liều tối đa 100 mg/liều, sau đó truyền TM liên tục 20-80 μg/kg/phút, tối đa 2g/ngày) và hạ thân nhiệt.
- Esmolol tĩnh mạch (liều nạp: 100-500 μg/ kg TM trong một phút, sau đó truyền TM với tốc độ 50-500 μg/kg/phút).
- Hạ thân nhiệt có kiểm soát (34-36°C) bằng cách sử dụng chăn làm mát hoặc truyền tĩnh mạch nước muối lạnh.
Nếu những nỗ lực trên để kiểm soát JET thất bại và bệnh nhân tiếp tục xấu đi, có thể cần phải hỗ trợ tuần hoàn bằng
NGOẠI TÂM THU NHĨ, CƠN TIM NHANH NHĨ
Ngoại tâm thu nhĩ (premature atrial contraction)
Đặc điểm và chẩn đoán
- Trong ngoại tâm thu nhĩ (NTT/N), phức bộ QRS đến sớm với sóng P có hình thái bất thường. Có một khoảng nghỉ bù không hoàn toàn, tạo độ dài của hai chu kỳ bao gồm một ngoại tâm thu thì ngắn hơn độ dài của hai chu kỳ bình thường.
- Đôi khi NTT/N không được theo sau bởi một phức bộ QRS (do một NTT/N bị block).
- NTT/N xuất hiện ở trẻ em khỏe mạnh, và trong các trường hợp tim bẩm sinh. NTT/N cũng xuất hiện sau phẫu thuật tim và khi ngộ độc digitalis.
Điều trị: Thường không ảnh hưởng huyết động, do đó không có chỉ định điều trị, trừ trường hợp ngộ độc digitalis.
Nhịp nhanh nhĩ
Đặc điểm và chẩn đoán
Có thể xuất hiện sau các phẫu thuật tim, đặc biệt sau phẫu thuật ở tầng nhĩ.
Với nhịp nhanh nhĩ đơn ổ: Nhịp nhanh với phức bộ QRS thanh mảnh (không có dẫn truyền lệch hướng hay block nhánh từ trước) với các sóng P nhìn thấy có nhịp nhanh một cách không phù hợp. Trục P khác so với trục P của nhịp xoang. Khi ổ ngoại vị nằm gần nút xoang, trục P có thể giống trục P của nhịp xoang.
Nhịp nhanh nhĩ đa ổ: Có ba hoặc nhiều hơn hình dạng khác nhau của sóng P. Các khoảng PP và RR không đều với các khoảng PR biến đổi. Lưu ý là có thể được chẩn đoán nhầm với rung nhĩ.
Điều trị
- Adenosine không có hiệu quả trong việc chấm dứt cơn nhịp nhanh (một dấu hiệu hữu dụng giúp chẩn đoán).
- Các thuốc làm chậm dẫn truyền nhĩ thất (chẹn beta hoặc digoxin) giúp kiểm soát tần số
- Amiodarone (đường tĩnh mạch, sau đó dùng đường uống) có thể kiểm soát nhịp khá nhanh chóng.
NGOẠI TÂM THU THẤT, CƠN NHỊP NHANH THẤT
Ngoại tâm thu thất (premature ventricular contraction)
Đặc điểm và chẩn đoán
Các ngoại tâm thu thất khởi phát từ các ổ phát nhịp dễ bị kích thích tại các buồng thất, có thể khởi phát từ thất phải hoặc thất trái. Các ngoại tâm thu thất có thể đơn dạng (cùng một dạng) hay đa dạng (các dạng khác nhau).
Sau một ngoại tâm thu thất có thể là một khoảng nghỉ bù hoàn toàn (thời gian RR’R bằng 2 lần khoảng RR cơ sở) hoặc cũng có thể là một khoảng nghỉ bù không hoàn toàn (thời gian RR’R nhỏ hơn 2 lần khoảng RR cơ sở).
Biểu hiện điện tâm đồ:
- Nhịp đến sớm so với nhịp cơ sở.
- Thường không có sóng P đi trước.
- Phức bộ QRS giãn rộng (QRS > 120 ms).
- Đoạn ST – T chênh ngược chiều.
Dựa vào hình dạng phức bộ QRS trên điện tâm đồ 12 chuyển đạo có thể chẩn đoán được vị trí khởi phát của ổ ngoại tâm thu thất.
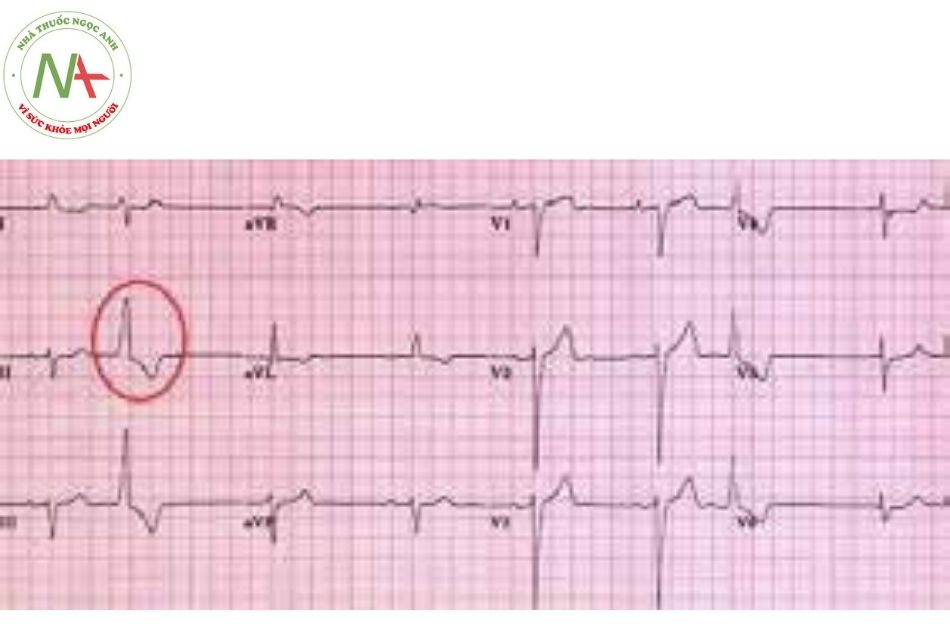
Điều trị
- Nên điều trị tích cực hơn các trường hợp ngoại tâm thu thất trên nền tim bình thường.
- Bệnh nhân có rối loạn nhịp thất có triệu chứng và những NTTT phức tạp (đa ổ, chùm đôi, nhanh thất không bền bỉ) cần được điều trị sớm.
- Các thuốc chẹn beta có hiệu quả do điều trị cả rối loạn nhịp và suy tim.
- Các thuốc chống rối loạn nhịp khác, như mexiletine, có thể có hiệu quả.
- Các thuốc chống rối loạn nhịp làm kéo dài khoảng QT, như các thuốc trong nhóm IA (quinidine, procainamide), lớp IC (encainide, flecainide), và lớp III (amiodarone, bretylium), nên tránh dùng.
- Trẻ em với các NTTT đa dạng và chuỗi các NTTT (nhanh thất) kèm theo triệu chứng hoặc không có các triệu chứng cần được đánh giá bởi chuyên gia điện sinh lý tim.
Cơn nhịp nhanh thất
Đặc điểm và chẩn đoán
Cơn tim nhanh thất làm nặng thêm tình trạng bệnh nhân sau mổ. Xuất hiện sau phẫu thuật các dị tật tim bẩm sinh như tứ chứng Fallot, chuyển gốc đại động mạch (transposition of the great arteries), thất phải hai đường ra (double outlet right ventricle)…
Một số nguyên nhân khác gây cơn nhanh thất như rối loạn chuyển hóa (giảm oxy, toan máu, tăng kali máu, hạ kali máu và hạ Mg máu). Các nguyên nhân do thuốc như truyền catecholamine.
==>> Xem thêm: Một số vấn đề quản lý chuyên biệt bệnh tim bẩm sinh
Định nghĩa: Cơn tim nhanh thất là cơn tim nhanh do ổ khởi phát nhịp nằm tại tâm thất. Cơn tim nhanh thất được định nghĩa khi có nhiều hơn 3 ngoại tâm thu thất đi liền nhau với tần số > 100 chu kỳ/phút. Cơn tim nhanh thất có thể phân loại bền bỉ hoặc không bền bỉ, đơn dạng hoặc đa dạng.
- Cơn tim nhanh thất không bền bỉ: cơn kết thúc trong vòng 30 giây.
- Cơn tim nhanh thất bền bỉ: cơn kéo dài > 30 giây.
- Cơn tim nhanh thất đơn dạng: trong cơn chỉ có 1 dạng phức bộ QRS.
- Cơn tim nhanh thất đa dạng (đa hình thái): trong cơn có ≥ 2 dạng phức bộ QRS.
Đặc điểm điện tâm đồ:
- Phức bộ QRS biến đổi: giãn rộng > 0,12-0,14 giây, có móc. Sóng T ngược hướng QRS và ST chênh theo hướng của sóng T.
- Tần số thất thường dao động từ 140-200 lần/ phút. Tuy nhiên một số trường hợp ít gặp có thể thấy cơn tim nhanh thất với tần số 120 chu kì/ phút.
- Đối với những trường hợp nhịp thất dưới 110 chu kì/phút được gọi là nhịp tự thất gia tốc.
- Tần số thất đều trong khoảng 90% các trường hợp với khoảng R – R hằng định. Tuy nhiên trong một số trường hợp, tần số thất có thể không đều với dao động khoảng R- R nhỏ.
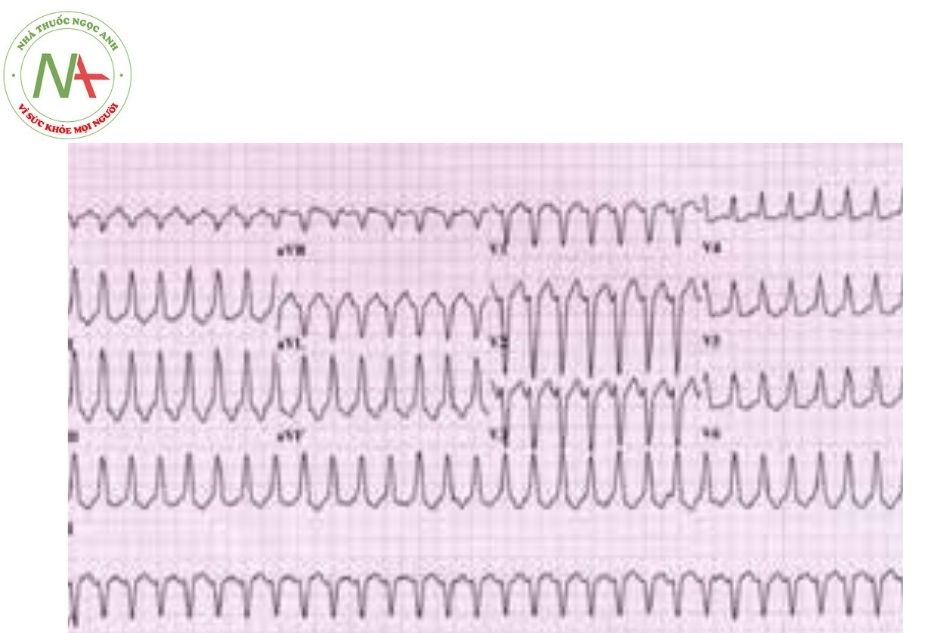
- Phân ly thất nhĩ: Có thể thấy sóng P xoang bình thường, tách rời QRS, tần số P chậm hơn QRS, thể hiện P xoang mất quyền làm chủ nhịp.
- Nhát hỗn hợp hoặc nhát bắt được thất: rất có giá trị chẩn đoán cơn nhịp nhanh thất.
Điều trị
- Nguyên tắc điều trị chung
-
- Điều trị suy tim và nguyên nhân gây suy tim đóng vai trò quan trọng: Sử dụng các nhóm thuốc ƯCMC, ƯCTT, chẹn beta giao cảm, lợi tiểu. Các điều trị này không chỉ cải thiện triệu chứng của suy tim mà còn làm giảm nguy cơ xuất hiện các cơn rối loạn nhịp.
- Cần lưu ý một số nguyên nhân thường gặp gây rối loạn nhịp thất, ví dụ như rối loạn điện giải, quá liều thuốc ..
- Điều trị chống loạn nhịp lâu dài
- Chẹn beta giao cảm giúp giảm tỷ lệ xuất hiện rối loạn nhịp và đột tử.
- Các nhóm thuốc khác thường ít hiệu quả hơn và có nhiều tác dụng phụ. Flecainide, propafenone và sotalol đều làm tăng tỷ lệ tử vong do đó không nên sử dụng, trừ các bệnh nhân đã được cấy máy khử rung tự động (ICD) dưới sự theo dõi sát sao của một chuyên gia điện sinh lý học.
- Amiodarone và mexiletine có tác dụng trung gian trong cải thiện tiên lượng nhưng có thể làm giảm tần số cơn nhanh thất ở các bệnh nhân có nhiều triệu chứng.
- Triệt đốt bằng sóng có tần số radio có thể tiến hành thuận lợi nhất khi cơn nhanh thất có tần số chậm và huyết động ổn định.
- Dự phòng đột tử: Máy khử rung tự động (ICD) cải thiện đáng kể tỷ lệ tử vong đối với nhóm bệnh nhân này trong trường hợp các biện pháp điều trị nói trên không đạt hiệu quả.
BLOCK DẪN TRUYỀN NHĨ THẤT
Block nhĩ thất (AV) là một rối loạn dẫn truyền giữa xung nhịp xoang bình thường và đáp ứng thất sau đó. Block chia làm ba độ theo mức độ nghiêm trọng của rối loạn dẫn truyền.
Block AV cấp I là sự kéo dài đơn thuần của khoảng PR nhưng tất cả các sóng P đều truyền đến được tâm thất: không có chỉ định điều trị ngoại trừ ngộ độc digitalis.
- Block AV cấp II, một số xung từ tâm nhĩ không truyền được đến tâm thất.
- Block AV cấp II Mobitz I (chu kỳ Wenckebach): điều trị nguyên nhân kèm theo, như các rối loạn điện giải…
- Block AV cấp II Mobitz II: điều trị nguyên nhân kèm Chỉ định đặt máy tạo nhịp dự phòng nếu có triệu chứng.
- Block AV cấp III (hoặc block hoàn toàn) không có xung nào từ nhĩ truyền được đến tâm thất: Điều trị máy tạo nhịp thất nhân tạo vĩnh viễn được chỉ định ở những bệnh nhân bị block hoàn toàn do phẫu thuật mà tiên lượng không tự thoái triển hoặc dai dẳng ít nhất 7 ngày sau phẫu thuật.
TÀI LIỆU THAM KHẢO
1.Myung Park. The pediatric cardiology handbook (2015). Publisher Elsevier.
2. Moss and Adams’. Heart disease in infants children and adolescents Including the fetus and young adult 8th (2013). Wolters
3. Baumgartner H, Bonhoeffer P, De Groot NM, et al. ESC Guidelines for the management of grown-up con- genital heart disease (version 2010). Eur Heart J 2010;31:2915–2957.
4. Mazzeffi M, Zivot J, Buchman T, Halkos M. In-hospital mortality after cardiac surgery: patient characteristics, timing, and association with postoperative length of intensive care unit and hospital stay. Ann Thorac Surg 2014; 97:1220.
5. Bhatt AB, Foster E, Kuehl K, et al. Congenital heart disease in the older adult: a scientific statement from the American Heart Association. Circulation 2015; 131:1884.
