Bệnh tim mạch
Dược lý học trong thuốc chẹn beta: Cơ chế, tác dụng
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Thuốc chẹn beta trong thực hành lâm sàng
Tác giả: PGS.TS.BS. Phạm Mạnh Hùng
Năm xuất bản: 2020
Chủ đề: Dược lý học thuốc chẹn beta
Nhà thuốc Ngọc Anh xin gửi đến bạn chủ đề: Dược lý học thuốc chẹn beta qua bài viết dưới đây.
THỤ THỂ GIAO CẢM
Cấu trúc thụ thể giao cảm (receptor)
Bản chất các thụ thể giao cảm là các glycoprotein trên màng tế bào. Các thụ thể này giống nhau về cấu trúc chung và được chia thành nhiều nhóm nhỏ có những đặc điểm riêng về cấu trúc và tác dụng. Các thụ thể giao cảm này đều có cấu trúc chung bao gồm một chuỗi polypeptid với bảy đoạn kỵ nước xuyên màng nằm trong lớp phospholipid kép màng tế bào và đều là một protein gắn với Guanosine triphosphate (GTP).
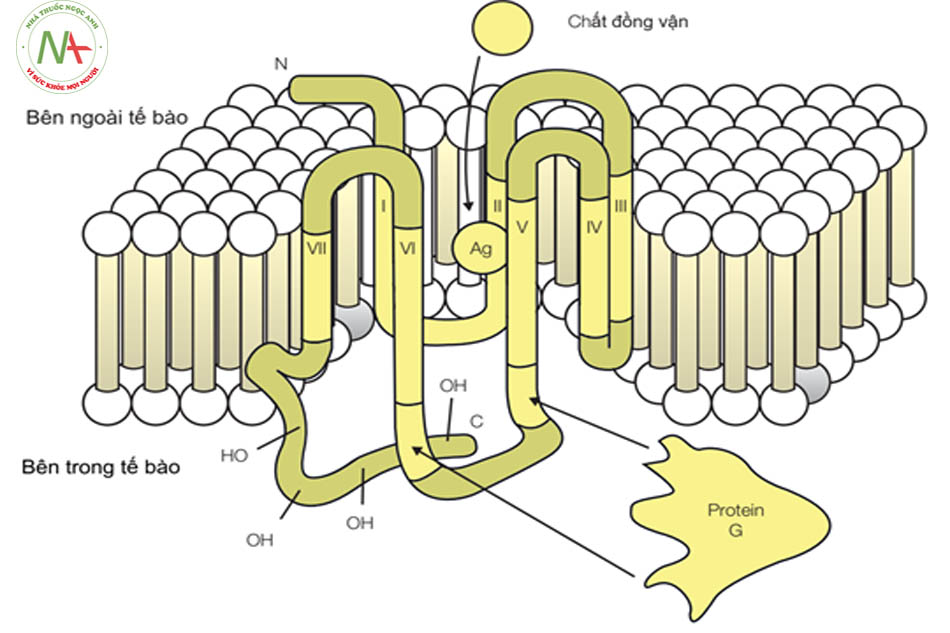
(Nguồn: Bronwen B, Kathleen K. Pharmacology for Health Professionals 4e 2015; p.131)
Cấu trúc cơ bản của tất cả các dưới nhóm của thụ thể giao cảm:
- Một chuỗi polypeptide khoảng 400 – 500 acid amin bao gồm đầu amino tận, đầu carboxyl tận khác nhau về chiều dài và trình tự sắp xếp acid amin.
- Ba đoạn nằm trong tế bào (thường được ký hiệu là “I”).
- Ba đoạn nằm ngoài tế bào (thường được ký hiệu là “e”)
- Đoạn kỵ nước tương đối bền vững, nằm vùi trong lớp phospholipid kép màng tế bào và được mô tả là xuyên qua màng tế bào bảy lần.
Dưới đây là mô hình của một β – receptor, một dưới nhóm nằm trong nhóm thụ thể giao cảm:
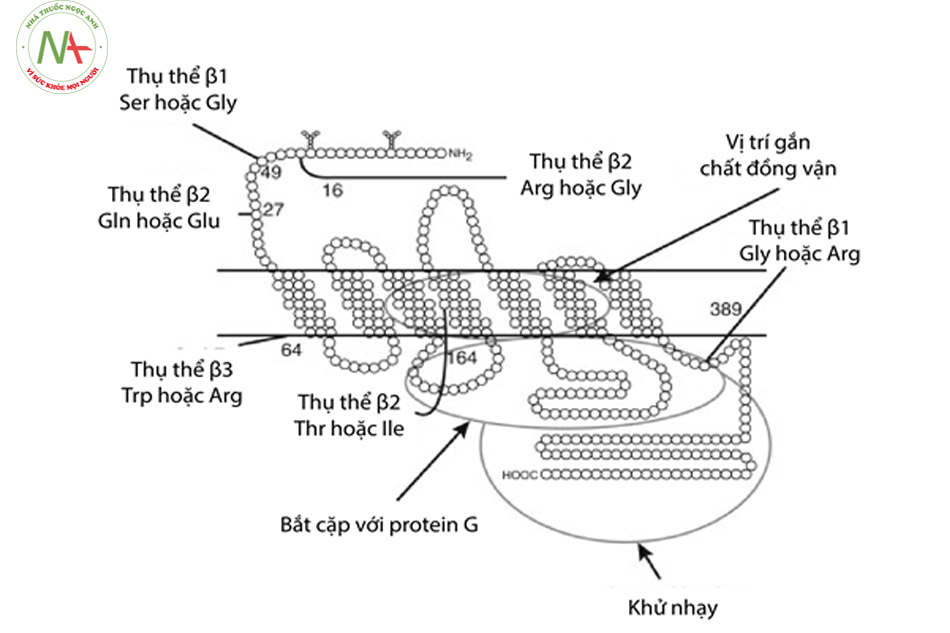
(Nguồn: C.Michael Stein, in Primer on the Autonomic Nervous System (Third Edition), 2012)
Nhìn chung các dưới nhóm đều có cấu trúc cơ bản như nhau nhưng có nhiều sự khác biệt về chiều dài cũng như trình tự sắp xếp acid amin, có thể liên quan nhiều đến chức năng của các thụ thể này là kích thích hay ức chế.
Phân bố của thụ thể giao cảm
Các thụ thể giao cảm được phân thành 2 nhóm chính đó là thụ thể α và thụ thể β
– α được chia thành α1 và α2
- α1 có 3 dưới nhóm: α1A, α1B và α1D
- α2 có 3 dưới nhóm: α2A, α2B và α2C
– β được chia thành β1, β2 và β3
Các thụ thể giao cảm được phân bố trên khắp cơ thể. Bảng dưới đây tóm tắt sơ bộ về phân bố của các nhóm thụ thể giao cảm và các tác dụng chính của chúng:
Phân bố của thụ thể giao cảm
Các thụ thể giao cảm được phân thành 2 nhóm chính đó là thụ thể α và thụ thể β
– α được chia thành α1 và α2
- α1 có 3 dưới nhóm: α1A, α1B và α1D
- α2 có 3 dưới nhóm: α2A, α2B và α2C
– β được chia thành β1, β2 và β3
Các thụ thể giao cảm được phân bố trên khắp cơ thể. Bảng dưới đây tóm tắt sơ bộ về phân bố của các nhóm thụ thể giao cảm và các tác dụng chính của chúng:
Bảng 2.1: Phân bố của các thụ thể giao cảm trên các cơ quan
| Hệ cơ quan | Thụ thể chiếm ưu thế | Tác dụng sinh lý học khi kích thích |
| Cơ tim | β1 > β2
β3 |
Tăng khả năng co bóp và tần số tim
Ức chế hệ tim mạch |
| Cơ trơn phế quản | β2 | Giãn phế quản |
| Cơ trơn thành mạch máu | α1α2
β2 |
Co mạchCo mạch
Giãn mạch |
| Cơ trơn hệ thống sinh dục – tiết niệu | α1β2
β3 |
Co cơGiãn cơ
Giãn cơ |
| Cơ trơn thành ruột | β2β3 | Giãn cơGiãn cơ |
| Mô mỡ | α2β2 > β1
β3 |
Ức chế phân giải lipidKích thích phân giải lipid
Kích thích phân giải lipid và tạo nhiệt |
| Tiểu cầu | α2 | Tăng độ tập trung tiểu cầu |
| Gan | α1β2 | Tăng phân giải glycogenTăng phân giải glycogen và tăng tân tạo đường |
| Tụy | α2β2 | Ức chế giải phóng insulinKích thích giải phóng insulin |
| Đầu tận các sợi thần kinh giao cảm | α2
β2 |
Ức chế giải phóng noradrenaline
Kích thích giải phóng noradrenaline |
| Cơ trơn (các sợi chậm) | β2 | Ít mệt hơn (chuyển hóa yếm khí)Tăng run cơ |
| Lipid máu | β2 | Giảm TriglycerideTăng HDL |
| Thận | β1 | Tăng giải phóng Renin |
| Mắt | β2 | Tăng áp lực nội nhãn. |
Bản chất của sự ức chế và kích thích thụ thể giao cảm
Các thụ thể giao cảm thể hiện tác dụng kích thích hoặc ức chế khi được gắn với các chất ức chế hoặc hoạt hóa tương ứng. Các chất này khi được gắn với thụ thể ở màng tế bào (ở đây là các thụ thể giao cảm) sẽ hình thành chất truyền tin thứ hai ở nội bào, có thể là AMP vòng (cyclic adenosine monophosphate – cAMP), các kênh ion hoặc các mảnh phospholipid. Các chất truyền tin thứ hai sẽ khuếch đại tín hiệu thông qua việc hoạt hóa enzyme nội bào hoặc tác động lên các quá trình chuyển hóa. Cơ chế trung gian giữa các chất kích thích và chất truyền tin thứ hai là protein G, tùy theo bản chất kích thích hoặc ức chế có thể được kí hiệu là protein Gs hoặc Gi.
Cụ thể của quá trình này như sau (đối với quá trình kích thích):
- Protein Gs khu trú ở bào tương, bao gồm 3 tiểu đơn vị α, β, γ. Gs có thể tồn tại ở hai dạng là hoạt động và không hoạt động. Khi vị trí gắn với nucleotide (của tiểu đơn vị α) được kết hợp với GDP, Gs không hoạt động và không có khả năng hoạt hóa AC (adenylate cyclase).
- Sự liên kết epinephrine với thụ thể thúc đẩy sự thay đổi cấu trúc thụ thể, kể cả phần thụ thể nằm sâu ở màng tế bào. Sự thay đổi cấu trúc của vùng nội vào thụ thể sẽ thay thế GDP gắn với Gs không hoạt động thành GTP. Sự thay thế GDP thành GTP đã chuyển Gs thành dạng hoạt động. Khi đó tiểu đơn vị β và γ sẽ tách khỏi tiểu đơn vị α (lúc này gắn với GTP) chuyển Gs thành dạng hoạt động.
- Dạng hoạt động Gsα sẽ gắn với protein AC và xúc tác phản ứng tạo cAMP từ ATP, qua đó tạo thành chất truyền tin thứ hai là cAMP và tiếp tục khuếch đại tín hiệu vào trong bào tương.
Đối với Protein Gi, các quá trình xảy ra tương tự nhưng theo hướng ngược lại (ức chế AC, làm giảm nồng độ cAMP làm đối trọng tác dụng của epinephrine).
Do Gα cũng có khả năng thủy phân GTP thành GDP chậm, nên dạng không hoạt động của tiểu đơn vị α (Gα-GDP) cuối cùng được tái tạo, do đó cho phép tái tổ hợp với dimer Gβγ để tạo thành protein G “nghỉ ngơi”, một lần nữa có thể liên kết với một loại receptor của protein G (G protein-coupled receptors) và chờ kích hoạt. Tốc độ thủy phân GTP thường được tăng tốc do hoạt động của một họ protein điều chế allosteric khác gọi là bộ điều chỉnh tín hiệu G-protein, hoặc protein RGS, là một loại protein kích hoạt GTPase, hoặc GAP. Trên thực tế, nhiều protein effector chính (ví dụ, adenylate cyclase) được kích hoạt/bất hoạt khi tương tác với Gα-GTP cũng có hoạt động GAP. Do đó, ngay cả ở giai đoạn đầu của quy trình này, tín hiệu do GPCR khởi xướng có khả năng tự chấm dứt.
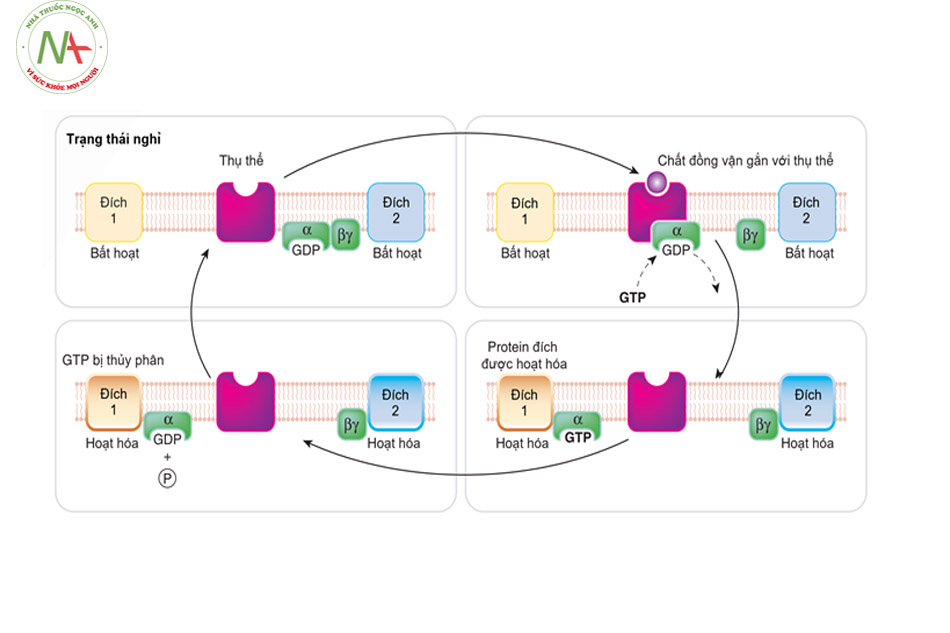
(Nguồn: Bronwen B, Kathleen K. Pharmacology for Health Professionals 4e 2015; p.132)
Các chất truyền tin thứ hai thường được biết đến như cAMP, các ion hoặc các mảnh phospholipid bằng nhiều cách khác nhau như hoạt hóa các protein kinase, mở các kênh ion sẽ tiếp tục gây ra các biến đổi trong hoạt động của các tế bào.
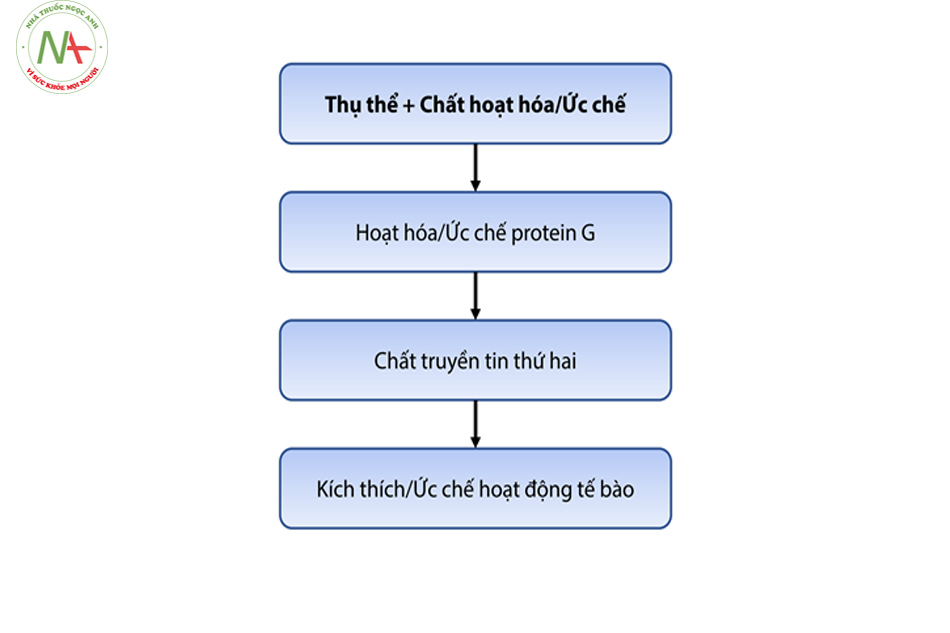
Các hình thái thụ thể giao cảm
Như đã nói qua ở phần trên, các thụ thể giao cảm chia thành 2 nhóm chính đó là thụ thể α và thụ thể β
- α được chia thành α1 và α2
- α1 có 3 dưới nhóm: α1A, α1B và α1D
- α2 có 3 dưới nhóm: α2A, α2B và α2C
- β được chia thành β1, β2 và β3
Tất cả bao gồm 9 dưới nhóm, khác nhau về ái lực, cơ chế cũng như tác dụng khi kết hợp với các chất chủ vận, được liệt kê theo bảng dưới đây.
| Thụ thể | Ái lực | Tác dụng khi kết hợp chất chủ vận | Cơ chế | Chất chủ vận | Chất đối vận |
| α1 | Noradrena line>Adrena line>>Isopren aline |
Co cơ trơn, giãn đồng tử, co mạch ở da, các tuyến nhầy, các tạng trong ổ bụng và co các cơ thắt của hệ tiêu hóa, tiết niệu |
Gq: Hoạt hóa phospholipase C, tạo ra IP3 và DAG dẫn đến tăng nồng độ canxi |
– Thuốc kích thích α1: Noradrenaline Phenylephrine Methoxamine Cirazoline Xylometazoline Midodrine Metaraminol Chloroethylclonidine |
– Thuốc ức chế α1: Acepromazine Alfuzosin Doxazosin Phenoxybenzamine Phentolamine Prazosin Tamsulosin Terazosin Trazodone – Thuốc chống trầm cảm 3 vòng: Clomipramine Doxepin Trimipramine – Các thuốc chống loạn thần kinh điển và không kinh điển – Thuốc ức chế H1: Hydroxyzine |
| α2 | Adrena line=Noradren aline>>Iso prenaline |
Tác dụng hỗn hợp lên hoạt động của hệ cơ trơn, ức chế noradrenaline, hoạt hóa tiểu cầu |
Gi: ức chế hoạt động adenylate cyclase, giảm nồng độ cAMP |
– Thuốc hoạt hóa α2: Agmatine Dexmedetomidine Medetomidine Romifidine Clonidine Chloroethyl-Clonidine Brimonidine Detomidine Lofexidine Xylazine Tizanidine Guanfacine Amitraz |
– Thuốc ức chế α2: Phentolamine Yohimbine Idazoxan Atipamezole Trazodone – Thuốc chống loạn thần kinh điển và không kinh điển |
| β1 | Isoprena line>Noradren aline>Adren aline |
Tăng tần số, tốc độ dẫn truyền và trương lực cơ tim, tăng giải phóng amylase |
Gs: Hoạt hóa adenylate cyclase, tăng nồng độ cAMP |
– Thuốc hoạt hóa β1: Dobutamine Isoprenaline Noradrenaline |
– Thuốc ức chế β: Metoprolol Atenolol Bisoprolol Propranolol Timolol Nebivolol Vortioxetine |
| β2 | Isoprena line>Adren aline>Nor adrenaline |
Giãn cơ trơn (ví dụ: giãn phế quản) |
Gs: Hoạt hóa adenylate cyclase, tăng nồng độ cAMP (đồng thời cũng có tác dụng trên Gi, xem phần α2) |
– Thuốc hoạt hóa β2: Salbutamol (Albuterol) Bitolterol mesylate Formoterol Isoprenaline Levalbuterol Metaproterenol Salmeterol Terbutaline Ritodrine |
– Thuốc ức chế β: Butoxamine Timolol Propranolol ICI-118,551 Paroxetine |
| β3 | Isoprena line>Noradren aline=Adren aline |
Tăng phân giải chất béo, giãn cơ bàng quang |
Gs: Hoạt hóa adenylate cyclase, tăng nồng độ cAMP (đồng thời cũng có tác dụng trên Gi, xem phần α2) |
– Thuốc hoạt hóa β3: L-796568 Amibegron Solabegron Mirabegron |
– Thuốc ức chế β: SR59230A |
TÁC DỤNG DƯỢC LÝ
Cơ chế tác dụng
Thuốc chẹn beta là chất đối kháng cạnh tranh các vị trí thụ thể đối với catecholamine: epinephrine (adrenaline) và norepinephrine (noradrenaline) trên các thụ thể β-adrenergic. Một số trong các nhóm thuốc chẹn beta ức chế tất cả các loại thụ thể β-adrenergic và một số loại khác ức chế chọn lọc cho một trong ba loại thụ thể β đã biết, có thể là một trong 3 loại β1, β2 và β3.
- Các thụ thể β1-adrenergic nằm chủ yếu ở tim và thận.
- Các thụ thể β2-adrenergic nằm chủ yếu ở phổi, đường tiêu hóa, gan, tử cung, cơ trơn mạch máu và cơ vân.
- Các thụ thể β3-adrenergic nằm trong các tế bào mỡ. Các thuốc này ngăn không cho các chất dẫn truyền gắn với thụ thể do đó ngăn chặn tác dụng dược lý của các chất này.
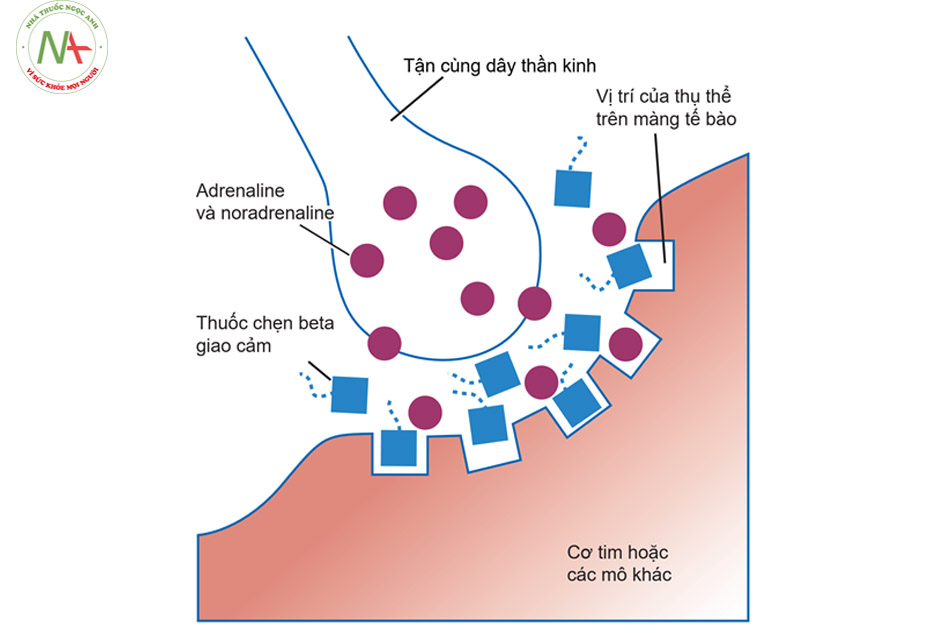
(Nguồn: Bronwen B, Kathleen K. Pharmacology for Health Professionals 2e 2013; p.129)
Tác dụng dược lý thuốc chẹn beta giao cảm
Có 4 tác dụng dược lý chính với mức độ khác nhau giữa các thuốc:
a. Khả năng chẹn thụ thể giao cảm beta
Là tính chất chung duy nhất của các thuốc chẹn beta giao cảm.
- Trên tim: Làm giảm tần số tim (20 – 30%), giảm lực co bóp của cơ tim, giảm lưu lượng tim, giảm công và giảm sử dụng oxy của cơ tim, giảm tốc độ dẫn truyền của nút nhĩ thất. Chủ yếu do tác dụng chẹn thụ thể β1.
- Trên khí quản: Có thể gây co thắt phế quản, dễ khởi kích cơn hen. Chủ yếu là do tác dụng chẹn thụ thể β2, đây là tác dụng không mong muốn.
- Trên thận: Làm giảm tiết renin, do đó hạ huyết áp trên bệnh nhân tăng huyết áp.
- Trên chuyển hóa: Ức chế phân hủy glycogen và phân hủy lipid.
b. Tác dụng làm ổn định màng
– Giống quinidin, thuốc chẹn beta giao cảm làm giảm tính thấm của màng tế bào với sự trao đổi ion nên có tác dụng chống loạn nhịp tim.
c. Các hoạt tính nội tại kích thích receptor beta
– Một số thuốc chẹn beta khi gắn vào các receptor đó lại có tác dụng kích thích một phần. Hiệu quả thực tế ít quan trọng, nhưng có thể hạn chế tác dụng làm giảm tần số tim, giảm sức co bóp cơ tim… của chính nó.
d. Tính chọn lọc
Nhiều thuốc chẹn beta đối lập với tất cả các tác dụng cường giao cảm của β (β1: tim và β2: mạch và khí quản). Nhưng một số thuốc lại chỉ phong tỏa được một trong hai loại thụ thể (β1 hoặc β2), vì thế phân thành các loại ức chế chọn lọc trên thụ thể β:
– Loại có tác dụng chọn lọc trên β1 hay loại tác dụng chọn lọc trên tim như atenolol, betaxolol, bisoprolol, esmolol, acebutolol, metoprolol và nebivolol. Lợi ích của loại thuốc này là:
- Do tác dụng rất kém trên thụ thể β2 của khí quản nên hạn chế được tác dụng phụ co thắt phế quản ở phổi. Cũng do kém tác dụng trên thụ thể β2 của thành mạch nên có hiệu quả điều trị tăng huyết áp tốt (giảm co mạch ngoại biên).
- Do rất kém tác dụng trên thụ thể β2 của thành mạch vành nên không bộc lộ tác dụng cường α giao cảm (tác dụng co mạch vành của CA tuần hoàn trong máu). Bình thường do tác dụng chẹn β thì tác dụng chẹn α bị hạn chế. Khi thụ thể β bị phong tỏa thì tác dụng của α sẽ được bộc lộ nhiều hơn.
- Do không ảnh hưởng đến các receptor trong phản ứng phân hủy glycogen nên không làm nặng thêm tình trạng hạ đường huyết.
– Loại có tác dụng chọn lọc trên β2, đứng đầu là butoxamine, ít có ý nghĩa trong lâm sàng. Ngoài ra còn có ICI-118, 551 là thuốc đầu tiên trong quá trình phát triển thuốc chẹn beta, tuy nhiên thuốc này chỉ được thực nghiệm trên chuột.
DƯỢC LỰC HỌC
Hoạt tính giao cảm nội tại
- Thuốc chẹn beta là các chất ức chế cạnh tranh với các catecholamin nội sinh (epinephrine và norepinephrine) tại thụ thể giao cảm. Noradrenalin kích thích các thụ thể β1 và α trong khi adrenaline kích thích các thụ thể β1, β2 và α. Nếu không có sự chi phối của hệ giao cảm, thuốc chẹn beta không có tác dụng.
- Hoạt tính giao cảm nội tại hay còn được gọi là hiệu ứng giao cảm nội tại, thuật ngữ này được sử dụng đối với các chất ngoài khả năng ức chế cạnh tranh thụ thể β còn biểu hiện như một chất đồng vận, tùy thuộc vào nồng độ của tác nhân (thuốc chẹn beta) và nồng độ của chất đối kháng (thường là hợp chất nội sinh, chẳng hạn như norepinephrine).
- Một số thuốc chẹn beta có hoạt tính giao cảm nội tại (ISA) như: oxprenolol, pindolol, penbutolol, labetalol và acebutolol. Các chất này có khả năng gây ra hoạt động chủ vận ở mức độ thấp tại thụ thể adrenergic đồng thời hoạt động như một chất đối kháng thụ thể. Do đó, có thể rất hữu ích trên những bệnh nhân có tần số tim nền tương đối chậm hoặc tần số tim bị chậm quá mức khi điều trị bằng một chẹn beta không có ISA.
- Các thuốc chẹn beta với ISA không được khuyến cáo chỉ định cho các bệnh nhân sau nhồi máu cơ tim vì chưa được chứng minh lợi ích qua các thử nghiệm. Mặt khác, các thuốc này cũng tỏ ra kém hiệu quả hơn các thuốc chẹn beta khác trong việc kiểm soát đau thắt ngực và tần số tim nhanh.
Tỉ lệ chọn lọc β1/β2
Tỉ lệ chọn lọc β1/β2 được dùng để đánh giá khả năng ức chế chọn lọc từng thụ thể của các loại thuốc chẹn beta.
- Propranolol ức chế β1 và β2 ngang bằng nhau.
- Metoprolol, atenolol và betaxolol ức chế nhiều hơn thụ thể β1.
- Bisoprolol có khả năng ức chế chọn lọc β1 cao. Với liều 5 – 10 mg, khoảng 70 – 85 % các thụ thể β1 bị ức chế so với tỷ lệ các thụ thể β2 bị ức chế là xấp xỉ 0%. Tuy nhiên cũng cần lưu ý là tính chọn lọc với thụ thể β1 mất đi ở liều cao hơn.
- Vẫn còn tranh luận rằng liệu nebivolol có tính chọn lọc ít hay nhiều hơn so với bisoprolol, tuy nhiên do nebivolol có hoạt tính giao cảm nội tại và kích thích tạo NO nên sẽ được xếp vào một nhóm riêng.
Thuốc chẹn chọn lọc beta 1
Các thuốc chẹn chọn lọc beta 1 được dùng phổ biến trên lâm sàng có thể kể đến là nebivolol, bisoprolol, metoprolol…
a. Nhịp tim
– Cũng giống như các thuốc không có hoạt tính giao cảm nội tại, bisoprolol với liều 5 – 20 mg giảm tần số tim khi nghỉ ngơi và vận động khoảng 20%.
b. Cung lượng tim, phân suất tống máu và áp lực mao mạch phổi
- Cũng giống như các thuốc chẹn beta không có hoạt tính giao cảm nội tại khác, thuốc làm giảm cung lượng tim khi nghỉ và gắng sức.
- Nhóm thuốc này có ảnh hưởng rất ít lên phân suất tống máu và áp lực mao mạch phổi (ở bệnh nhân mạch vành) khi nghỉ ngơi và gắng sức.
c. Tưới máu cơ, kháng trở mạch và khả năng gắng sức
- Với các bệnh nhân đau cách hồi, sau một tháng điều trị, bisoprolol liều 10 mg/ngày không làm thay đổi đáng kể kháng trở mạch ngoại vi hay tưới máu chân khi nghỉ và gắng sức, đồng thời không khác biệt với thuốc ức chế men chuyển là lisinopril về tiêu chí này. Cả hai thuốc đều cải thiện quãng đường đi bộ của bệnh nhân. Các nghiên cứu khác cũng chỉ ra bisoprolol trung tính trên kháng trở mạch máu.
- Tính đàn hồi của lòng mạch được cải thiện và tốc độ sóng mạch chậm lại.
d. Huyết áp
– Các thuốc chẹn beta có tác dụng hạ huyết áp và hiện nay vẫn được coi là một nhóm thuốc điều trị tăng huyết áp nền tảng trên lâm sàng.
e. Kháng trở đường thở và tính thấm phế nang
- Các phế quản đường thở nhỏ chịu sự kiểm soát của các thụ thể β2. Do tính chẹn chọn lọc, các thuốc chẹn beta ít ảnh hưởng tới kháng trở đường thở trên các bệnh nhân có bệnh phổi tắc nghẽn mạn tính. Nhờ ức chế rất ít các thụ thể β2, nebivolol, bisoprolol, metoprolol…có thể dùng cho các bệnh nhân tắc nghẽn đường thở có khả năng hồi phục, tuy nhiên cần theo dõi sát tình trạng lâm sàng khi dùng.
- β receptor cũng có mặt ở màng các tế bào phế nang. Đặc biệt các thụ thể β2 có vai trò đào thải các dịch thừa ở các khoảng gian phế nang, do đó kích thích các thụ thể β2 này rất có lợi trong phù phổi.
f. Rối loạn chuyển hóa
– Các bất thường về rối loạn chuyển hóa (thường rối loạn chuyển hóa đường và lipid máu) do liên quan tới thụ thể β2 bị ức chế. Do đó nhóm thuốc chẹn beta chọn lọc tác dụng rất nhỏ hoặc không có tác dụng gây rối loạn chuyển hóa.
g. Các tác dụng thần kinh thể dịch:
– Hệ renin – angiotensin – aldosterone huyết tương:
- Ở các bệnh nhân tăng huyết áp, bisoprolol giảm đáng kể nồng độ renin huyết tương, mức độ giảm tương đương với atenolol. Mức độ giảm nồng độ renin huyết tương và huyết áp lớn nhất được ghi nhận ở các bệnh nhân có mức renin nền trong huyết tương cao.
- Trên các bệnh nhân suy tim có giảm chức năng thất trái, 90% đáp ứng với bisoprolol thể hiện bằng sự giảm đáng kể nồng độ renin huyết tương, cũng như giảm nồng độ angiotensin II và aldosterone.
– Nồng độ catecholamine huyết tương:
- Ở các bệnh nhân tăng huyết áp, bisoprolol không làm thay đổi ý nghĩa nồng độ noradrenalin cũng như adrenalin.
- Ở các bệnh nhân suy tim tâm thu, bisoprolol giảm đáng kể nồng độ noradrenaline trong huyết tương. Sau khoảng thời gian 6 tháng, nồng độ noradrenaline có giảm đáng kể so với nhóm chứng.
– ANP và BNP:
- ANP và BNP tăng khi tăng áp lực lên thành các buồng tim. Nồng độ ANP và BNP có liên quan tới tiên lượng kém. Ở các bệnh nhân suy tim, bisoprolol làm giảm có ý nghĩa cả nồng độ ANP và BNP.
h. Tương tác với adrenaline
– Adrenaline có tác dụng kích hoạt các thụ thể β1, β2, α. Nồng độ adrenaline tăng cao ở các bệnh nhân hút thuốc lá. Khi ức chế thụ thể β gây ra tình trạng cường tác dụng trên thụ thể α, dẫn đến tăng huyết áp và tần số tim chậm phản ứng. Các tác dụng này có thể tránh được khi thuốc chỉ ức chế chọn lọc β1.
Các thuốc chẹn beta không chọn lọc và không có hoạt tính giao cảm nội tại
a. Nhịp tim
Giống như các thuốc chẹn beta chọn lọc, các thuốc chẹn beta không chọn lọc làm giảm tần số tim khoảng 20%.
b. Cung lượng tim
Tương tự các thuốc chẹn beta chọn lọc, các thuốc propranolol, timolol, atenolol đều làm giảm cung lượng tim khoảng 20%. Tác dụng này vẫn tiếp tục duy trì khi dùng thuốc kéo dài.
c. Kháng trở mạch, độ đàn hồi và tưới máu
Các thuốc chẹn chọn lọc vừa phải beta 1 như atenolol và metoprolol làm tăng kháng trở mạch máu khoảng 10%, các thuốc chẹn không chọn lọc (timolol và propranolol) tăng kháng trở mạch máu khoảng 15%. Mức tăng trở kháng mạch máu do thuốc chẹn beta có thể lên đến 20 – 30% trong những ngày đầu điều trị sau đó giảm dần tới mức ổn định. Mức giảm kháng trở mạch khi điều trị kéo dài liên quan đến tình trạng giảm huyết áp khi điều trị chẹn beta.
Ở các bệnh nhân có triệu chứng đau cách hồi, tưới máu lúc ngủ không bị ảnh hưởng bởi propranolol. Trong hoặc sau khi gắng sức, tưới máu có thể giảm hoặc duy trì như cũ và khoảng cách đi bộ không bị ảnh hưởng. Giống như propranolol, cả atenolol và metoprolol đều không làm giảm tưới máu khi nghỉ nhưng atenolol làm giảm tưới máu khi gắng sức. Khoảng cách đi bộ không bị ảnh hưởng bởi metoprolol.
Propranolol có thể làm giảm tính đàn hồi mạch máu, trong khi atenolol dường như không ảnh hưởng.
d. Huyết áp
Ở các bệnh nhân tăng huyết áp, các thuốc chẹn thụ thể beta 2 đơn thuần có thể gây tăng 5 – 7 mmHg huyết áp so với giả dược. Do đó có thể dự đoán được các thuốc chẹn beta không chọn lọc và chọn lọc tối thiểu sẽ có tác dụng kém hơn so với các thuốc không có tác dụng ức chế thụ thể beta 2.
Có nhiều thử nghiệm so sánh tác dụng giữa các thuốc chẹn beta không chọn lọc và chẹn beta 1 chọn lọc tối thiểu ở bệnh nhân tăng huyết áp, tính trung bình, atenolol làm giảm 4 mmHg hơn so với propranolol. Tuy nhiên, atenolol lại kém hơn bisoprolol về tác dụng hạ huyết áp khoảng 4 mmHg (được đánh giá bằng holter huyết áp 24h). Lợi thế của bisoprolol so với atenolol được ghi nhận đáng kể vào lúc sáng sớm.
Tác dụng hạ áp của thuốc chẹn beta phụ thuộc vào tuổi. Người cao tuổi nói chung thường đáp ứng kém hơn các bệnh nhân trẻ tuổi hoặc trung niên. Hiện tượng này là do nồng độ renin thấp và do sự giảm độ nhạy cảm của các receptor β1 ở người cao tuổi. Chủng tộc cũng là một yếu tố quan trọng. Bệnh nhân người da đen thường đáp ứng kém với propranolol, chủ yếu do nồng độ renin ở bệnh nhân da màu thường thấp.
e. Kháng trở đường thở
Các bệnh nhân có bệnh lý rối loạn thông khí có hồi phục thường có đáp ứng không tốt khi dùng các thuốc chẹn beta. Một nghiên cứu về FEV1 trước và sau khi dung thuốc kích thích β2 isoprenaline cho thấy:
- Atenolol: Ít gây ra giảm FEV1 và không ảnh hưởng tác dụng giãn phế quản của isoprenaline.
- Metoprolol và acebutalol giảm 20% FEV1 và ảnh hưởng đáng kể đến tác dụng giãn phế quản của isoprenaline.
- Các thuốc chẹn beta không chọn lọc còn lại làm giảm FEV1 đáng kể và ức chế hoàn toàn tác dụng isoprenaline.
f. Rối loạn chuyển hóa
Như đã đề cập, các tác dụng bất thường rối loạn chuyển hóa liên quan đến đường máu, HbA1c, đề kháng insulin và rối loạn mỡ máu chủ yếu liên quan đến nhóm chẹn beta không chọn lọc như propranolol và ít hơn so với nhóm chẹn beta chọn lọc tối thiểu như atenolol và propranolol không xảy ra khi dùng với liều thấp (5 – 10 mg).
g. Tác dụng hệ thần kinh nội tiết
- Hệ renin – angiotensin – aldosterone: Ở bệnh nhân tăng huyết áp, các thuốc chẹn beta không chọn lọc đều làm giảm nồng độ renin huyết tương. Nồng độ renin càng cao thì tác dụng này càng mạnh. Các thuốc chẹn beta 1 chọn lọc tối thiểu cũng giảm nồng độ renin với mức độ giảm tương tự như các thuốc không chọn lọc.
- Nồng độ catecholamine huyết tương: Ở các bệnh nhân tăng huyết áp, các thuốc chẹn beta không chọn lọc và chẹn beta 1 chọn lọc tối thiểu đều làm tăng nồng độ catecholamine.
- ANP và BNP: Ở các bệnh nhân mắc bệnh mạch vành, các thuốc chẹn beta làm tăng mức giải phóng BNP và ANP khi gắng sức thể lực. Ở các bệnh nhân suy tim tâm thu, các liều ban đầu của metoprolol có liên quan tới sự tăng nồng độ BNP, sau đó nồng độ BNP sẽ giảm đáng kể khi điều trị duy trì kéo dài, đây là một yếu tố tiên lượng tốt.
h. Tương tác với adrenaline
Khi dùng cùng với adrenalin đường tĩnh mạch, propranolol đường tiêm tĩnh mạch có thể gây tăng huyết áp trung bình lên đáng kể (khoảng 60 mmHg), nhưng mức tăng ít hơn đối với các thuốc chẹn beta 1 chọn lọc tối thiểu.
Với thuốc chẹn beta đường uống, mức tăng huyết áp có ít hơn nhưng vẫn rất đáng kể: 30 mmHg với propranolol và 9 – 10 mmHg với các thuốc chẹn beta 1 chọn lọc tối thiểu.
Thuốc chẹn beta với hoạt tính giao cảm nội tại
Hoạt tính giao cảm nội tại của pindolol và oxprenolol hoạt động qua thụ thể β1 và β2. Hoạt tính giao cảm nội tại của nebivolol có thể là qua thụ thể β2 hoặc β3 hoặc cả hai. Kích thích cả hai thụ thể này đều giải phóng chất NO. Ở hệ mạch vành của người, hoạt tính giao cảm nội tại của nebivolol là qua thụ thể β3, còn nhiều tranh cãi trong việc chọn thụ thể này là mục tiêu điều trị.
a. Tần số tim
Tác dụng giảm tần số tim kém hơn so với các thuốc không có ISA, đặc biệt khi về đêm (trương lực giao cảm thấp), pindolol còn làm tăng tần số tim.
b. Cung lượng tim
Tác dụng giảm cung lượng tim ít hơn ở các nhóm có hoạt tính ISA, một số thuốc có thể còn làm tăng cung lượng tim.
c. Kháng trở mạch và tưới máu mô
Trái ngược với các thuốc chẹn beta không có hoạt tính giao cảm nội tại, các thuốc có ISA có thể làm giảm kháng trở mạch và tăng lưu lượng máu nuôi dưỡng cơ lúc nghỉ. Tuy nhiên với các bệnh nhân có đau cách hồi, một số nghiên cứu cho thấy các thuốc này làm giảm tưới máu vùng bắp chân và làm giảm quãng đường đi bộ.
d. Huyết áp
Tác dụng hạ áp ban ngày tương đương với các thuốc chẹn beta khác nhưng huyết áp ban đêm (một yếu tố dự báo nguy cơ tim mạch) không giảm khi dùng pindolol.
e. Kháng trở đường thở
Tương tự như các thuốc chẹn beta không chọn lọc, nhóm có ISA gây giảm FEV1 và hạn chế tác dụng của thuốc kích thích thụ thể β2 ở các bệnh nhân rối loạn thông khí tắc nghẽn có hồi phục.
f. Rối loạn chuyển hóa
Các thuốc nhóm này rất ít hoặc không gây rối loạn chuyển hóa. Nebivolol không ảnh hưởng tới độ nhạy cảm insulin.
g. Tác dụng hệ thần kinh nội tiết
- Hệ RAAS: Ở các bệnh nhân tăng huyết áp, nhóm có hoạt tính giao cảm nội tại làm giảm nồng độ renin huyết tương ít hơn so với nhóm các thuốc không có hoạt tính này.
- Nồng độ catecholamine huyết tương: Ở bệnh nhân tăng huyết áp, không như các nhóm chẹn không chọn lọc và chọn lọc beta 1 tối thiểu, pindolol làm giảm đáng kể nồng độ noradrenaline và nồng độ renin huyết tương, sự giảm nồng độ noradrenalin không lên quan tới mức giảm huyết áp.
h. Tương tác với adrenaline
Mức độ tương tác với adrenaline tương tự như nhóm chẹn beta không chọn lọc.
Thuốc chẹn đồng thời cả thụ thể beta và alpha
(labetalol/carvedilol)
a. Tần số tim
Do tác dụng ức chế alpha dẫn đến giãn mạch, tác dụng giảm tần số tim kém hơn so với các thuốc chẹn beta cổ điển như propranolol. Khi tiêm tĩnh mạch labetalol, tác dụng làm chậm tần số tim rất ít. Khi dùng đường uống, cả hai thuốc labetalol và carvedilol đều làm giảm tần số tim cả khi nghỉ ngơi và gắng sức nhưng kém hơn nhiều so với một thuốc chẹn beta đơn thuần.
b. Cung lượng tim
Labetalol có tác dụng rất ít lên cung lượng tim, tương tự như vậy đối với carvedilol đường uống.
c. Tưới máu cơ và kháng trở mạch máu
Labetalol tiêm tĩnh mạch làm giảm kháng trở mạch ngoại vi nhưng không ảnh hưởng tới tưới máu cơ. Với các bệnh nhân có đau cách hồi, labetalol đường uống có xu hướng làm giảm tưới máu chi dưới và so với giả dược làm giảm đáng kể quãng đường đi bộ của bệnh nhân. Sự phối hợp giữa ức chế β1 và tác dụng giãn mạch đã gây ra hội chứng “ăn cắp máu” được ghi nhận đối với pindolol. Sự phối hợp atenolol và nifedipin không chỉ làm giảm quãng đường đi bộ mà còn làm giảm nhiệt độ ở các ngón chân bị ảnh hưởng.
d. Huyết áp
Không như propranolol đường tĩnh mạch, labetalol đường tĩnh mạch có thể làm giảm đáng kể huyết áp và có thể được sử dụng như một thuốc hạ áp khẩn cấp.
Labetalol đường uống làm giảm huyết áp cả khi nghỉ và gắng sức, mặc dù huyết áp khi nghỉ được kiểm soát kém hơn so với các thuốc huyết áp khác. Sau các gắng sức mức độ nhiều, có thể xảy ra các hiện tượng choáng váng và gần ngất. Liều đầu labetalol đường uống có thể gây ngất ở một số bệnh nhân cao tuổi tăng huyết áp.
e. Kháng trở đường thở và tính thấm phế nang
Cũng như các thuốc chẹn beta không chọn lọc khác, co thắt phế quản nặng đã được ghi nhận ở các bệnh nhân dùng labetalol/carvedilol. Carvedilol kém hơn labetalol về tác dụng trên tính thấm phế nang, dẫn đến giảm đỉnh VO2 ở bệnh nhân suy tim.
- Tác động lên hệ thần kinh thể dịch – Hệ renin – angiotensin – aldosterone:
- Ở bệnh nhân tăng huyết áp, labetalol cho thấy làm giảm nồng độ renin huyết tương. Carvedilol làm giảm đáng kể cả nồng độ renin và aldosterone.
- Ở các bệnh nhân suy tim đang dùng ức chế men chuyển, carvedilol gây giảm nồng độ renin huyết tương khi khởi trị nhưng tác dụng này không còn sau một năm điều trị. – Nồng độ catecholamine:
- Ở bệnh nhân tăng huyết áp, labetalol gây ra tăng nồng độ noradrenaline trong máu. Carvedilol không làm thay đổi nồng độ adrenaline trong máu.
- Ở bệnh nhân suy tim, carvedilol cho thấy làm giảm nồng độ noradrenaline trong máu.
– ANP và BNP
- Ở bệnh nhân tăng huyết áp, carvedilol làm tăng nồng độ ANP (Atrial natriuretic peptide).
- Ở bệnh nhân suy tim, một nghiên cứu cho kết quả sau 6 tháng điều trị, carvedilol, trái ngược với các thuốc ức chế men chuyển, không làm giảm, ngược lại còn tăng BNP. Ngược lại, các nghiên cứu khác đã cho kết quả carvedilol làm giảm cả ANP và BNP và sự giảm BNP là một yếu tố tiên lượng tốt.
g. Tương tác với adrenaline
Do có cả tác dụng ức chế thụ thể alpha, tác dụng tăng huyết áp phản ứng quan sát được ở các thuốc chẹn beta không chọn lọc không thấy có ở labetalol. Do đó, dùng labetalol đường tĩnh mạch và sau đó là đường uống rất hiệu quả để hạ huyết áp và giảm triệu chứng của u tủy thượng thận.
DƯỢC ĐỘNG HỌC
Một yếu tố có ảnh hưởng rất quan trọng đến dược động học của một thuốc, bao gồm cả thuốc chẹn beta, đó là tính tan trong dầu. Một quy luật chung là các thuốc tan trong dầu (propranolol, metoprolol, carvedilol, timolol) sẽ: (a) được hấp thu nhanh và hoàn toàn từ hệ tiêu hóa, (b) được chuyển hóa qua gan, (c) gắn mạnh với protein huyết tương, (d) được phân phối rộng tới các mô và phần mềm khắp cơ thể và (e) có thời gian bán thải ngắn.
Điều ngược lại đúng với các chất tan trong nước, đào thải qua thận như atenolol, nadolol, sotalol, carteolol và acebutolol
Hấp thu và sinh khả dụng
a. Ảnh hưởng của thức ăn
Sự hấp thu của các thuốc tan trong nước, không được chuyển hóa như sotalol và atenolol bị giảm khoảng 20% do thức ăn. Ngược lại sinh khả dụng của các thuốc tan trong dầu, hấp thu tốt như metoprolol và propranolol tăng khi dùng cùng thức ăn (do tăng lưu lượng tĩnh mạch cửa dẫn tới tạo ra một luồng shunt chức năng làm giảm đào thải).
Thức ăn không ảnh hưởng tới sự hấp thu các thuốc như bisoprolol, nebivolol.
b. Tác động của các thuốc khác
Cả canxi và nhôm hydroxit làm giảm sự hấp thu của atenolol khoảng 25%. Furosemide không ảnh hưởng lên sự hấp thu của atenolol nhưng làm thay đổi sự đào thải propranolol, dẫn đến tăng 50% nồng độ trong huyết tương. Ampicillin làm giảm sự hấp thu atenolol khoảng 50%. Thuốc chẹn thụ thể H cimetidin làm tăng nồng độ propranolol khoảng 50% nhưng không có tác dụng với atenolol.
Propranolol có thể gây tăng đáng kể nồng độ warfarin và thời gian prothrombin. Cả quinidine và propafenone đều tăng đáng kể (gấp 3 lần) nồng độ metoprolol trong máu.
Phân phối
Tính tan trong dầu càng lớn thì càng làm tăng thể tích phân bố của thuốc chẹn beta, đặc biệt ở các bệnh nhân béo phì. Ở các đối tượng này, thời gian bán thải của propranolol bị kéo dài.
Tính tan trong dầu cũng ảnh hưởng đến sự vận chuyển của thuốc chẹn beta qua hàng rào máu – não. Các thuốc tan trong nước như atenolol và sotalol không qua hàng rào máu não. Ngược lại, các thuốc tan trong dầu như propranolol, oxprenolol và metoprolol có nồng độ cao trong nhu mô não.
Chuyển hóa và thải trừ
Thận
Các thuốc tan trong nước như atenolol và sotalol chỉ được đào thải qua thận sẽ có nồng độ tăng cao khi có suy giảm chức năng thận và kết quả là kéo dài thời gian bán thải. Do đó cần phải chỉnh liều hoặc lựa chọn một loại thuốc khác được thải qua gan hoặc thải qua cả gan và thận như bisoprolol, metoprolol. Các thuốc tan trong nước như atenolol có thể được thải dễ dàng nhờ lọc máu.
Chuyển hóa qua gan
Ở các bệnh nhân có bất thường chức năng gan, các thuốc chuyển hoá qua gan cần phải chỉnh liều, dựa theo mức độ suy gan.
Người cao tuổi
Mức lọc cầu thận suy giảm ở người cao tuổi và sẽ giảm khoảng 35 – 40% ở người 60 – 80 tuổi. Tương tự, lượng máu đến gan sẽ giảm khoảng 40 – 45% ở người cao tuổi đồng thời giảm chức năng của các tế bào gan.
Do đó, nồng độ của các thuốc thải qua thận như atenolol và chuyển hóa qua gan như propranolol tăng và có thể cần điều chỉnh liều. Một thuốc chẹn beta như bisoprolol, metoprolol… có thời gian bán thải không khác biệt giữa người trẻ và người cao tuổi thì không yêu cầu chỉnh liều.
Đối tượng chuyển hóa chậm
Hiện tượng đa hình gen gây ra 2 kiểu hình đặc biệt đó là chuyển hóa quá mạnh hoặc chuyển hóa quá kém, đặc biệt liên quan tới hệ cytochrome P450 ở gan. Những đối tượng chuyển hóa kém có thể có nồng độ đỉnh trong máu của metoprolol (thuốc được chuyển hóa qua gan) tăng gấp 3 lần so với bình thường cùng với đó là thời gian bán thải kéo dài có thể dẫn tới các tác dụng dược lý quá mạnh và các tác dụng phụ không ngờ tới. Tương tự như vậy với nebivolol.
Các đối tượng chuyển hóa kém như đề cập ở trên có thể chiếm tỷ lệ 8 – 10% dân số ở nước Anh và các cộng đồng người da trắng khác và có thể tới 30% người Trung Quốc.
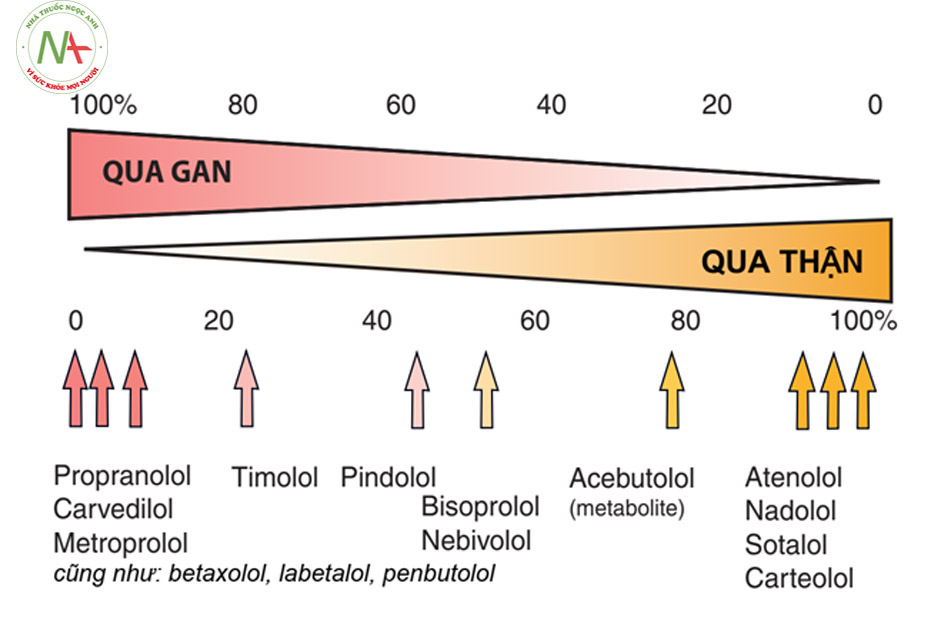
Drugs for the heart 8e 2013; p. 24)
Xem thêm:
Tìm hiểu: Thuốc chẹn Beta giao cảm cơ chế, tác dụng
Cơ chế và cách dùng của thuốc ức chế men chuyển và ức chế thụ thể
TÀI LIỆU THAM KHẢO
- The task force members of the task force on beta-blockers of the European Society of Cardiology. Expert consensus document on B-adrenergic receptor blockers. Eur Heart J 2004; 25: 1341-62.
- Cruickshank JM. Beta-blockers in clinical practice, Chapter 2-7. Churchill Livingstone, New York, 1988.
- Triposkiadis F, Karayannis G, Giamouzis G, Skoularigis J, Louridas G, Butler J. The Sympathetic nervous system in heart failure. J Am Coll Cardiol 2009; 54: 1747-62.
- Man in ‘t Veld AJ, Schalekamp MA. Effects of 10 different betaadrenoceptor antagonists on hemodynamics, plasma renin activity and plasma norepinephrine in hypertension: the key role of vascular resistance changes in relation to partial agonist activity. J Cardiovasc Pharmacol 1983; 5 (Suppl 1): S30-45.
- Bakris G. An in-depth analysis of vasodilation in the management of hypertension: focus on adrenergic blockade. J Cardiovasc Pharmacol 2009; 53: 379-87.
- do Vale GT, Ceron CS, Gonzaga NA, Simplicio JA, Padovan JC. Three Generations of β-blockers: History, Class Differences and Clinical Applicability. Curr Hypertens Rev. 2019;15(1):22-31.
- Gorre F, Vandekerckhove H. Beta-blockers: focus on mechanism of action. Which beta-blocker, when and why? Acta Cardiol. 2010 Oct;65(5):565-70.
- Rehsia NS, Dhalla NS. Mechanisms of the beneficial effects of beta-adrenoceptor antagonists in congestive heart failure. Exp Clin Cardiol. 2010 Winter;15(4):e86-95.
- Machackova J, Sanganalmath SK, Elimban V, Dhalla NS. β-adrenergic blockade attenuates cardiac dysfunction and myofibrillar remodelling in congestive heart failure. J. Cell. Mol. Med. 2011 Mar;15(3):545-54.
- Goodman, and Gilman’s. (2011). The Pharmacological Basis of Therapeutics, 12th Edn. (New York, NY: McGraw-Hill)
- Iwase, M., Bishop, S. P., Uechi, M., Vatner, D. E., Shannon, R. P., Kudej, R. K., et al. (1996). Adverse effects of chronic endogenous sympathetic drive induced by cardiac Gsa overexpression.

