Bệnh da liễu
Đốm trắng trên da là bệnh gì? Nguyên nhân và Cách điều trị?
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Đốm trắng trên da là bệnh gì? Nguyên nhân và Cách điều trị? – Tải file PDF Tại đây.
Tác giả: Bác sĩ Trương Tấn Minh Vũ
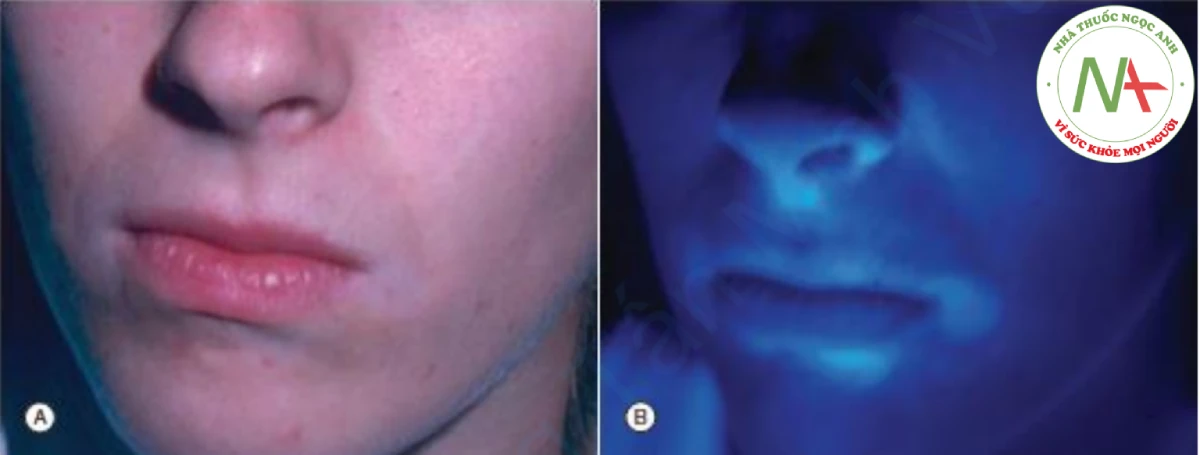
Mức độ mất sắc tố có thể được đánh giá sơ bộ bằng cách kiểm tra với đèn Wood, giúp làm nổi bật độ tương phản của sắc tố. Trong phòng tối với ánh sáng đèn Wood, các tổn thương gần như mất sắc tố hoàn toàn có màu trắng phấn. Dấu hiệu này là đặc trưng trong bệnh bạch biến. Kiểm tra với đèn Wood cũng hữu ích trong việc xác định các đốm trắng ở những người có sắc tố sáng màu; ở những bệnh nhân có nước da rất trắng, các đốm trắng có thể khó thấy dưới ánh sáng rõ (Hình 13.1).
Lời khuyên ‘Nếu có đóng vảy, hãy cạo nó!’ cũng được dùng cho các đốm trắng. Hai tình trạng giảm sắc tố phổ biến có vảy (lang ben và vảy phấn trắng) có thể được phân biệt bằng soi tươi với KOH.
TÓM TẮT
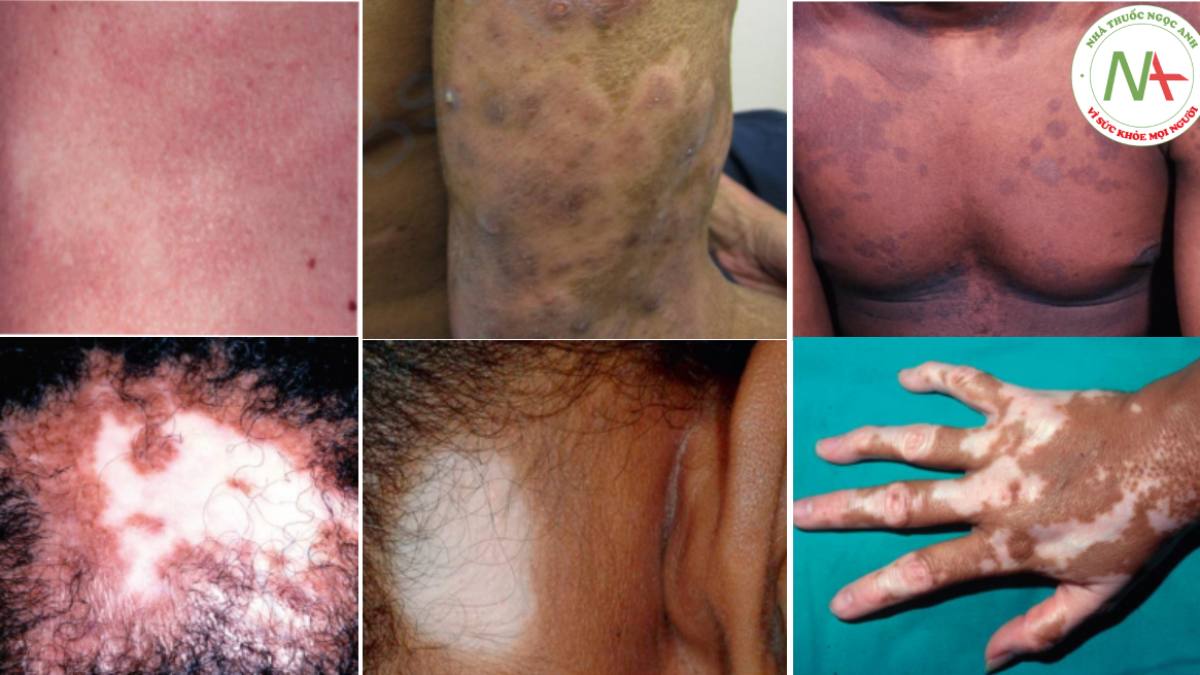
Các đốm trắng trên da là kết quả của việc giảm sắc tố melanin. Điều này có thể do giảm số lượng tế bào hắc tố (melanocyte) hoặc giảm sản xuất hắc tố (melanin). Các sự kiện viêm thường là nguyên nhân gây ra tình trạng gọi là giảm sắc tố sau viêm, mặc dù tình trạng viêm có thể không được ghi nhận trên lâm sàng. Bảng 13.1 liệt kê bốn nguyên nhân phổ biến nhất gây ra đốm trắng. Việc xác định mức độ (một phần hay toàn bộ) của sự mất sắc tố và xác định có hay không có vảy là những đặc điểm lâm sàng hữu ích để phân biệt.
VẢY PHẤN TRẮNG (PITYRIASIS ALBA)
ĐỊNH NGHĨA
Bệnh vảy phấn trắng là một tình trạng giảm sắc tố vô căn xuất hiện trên lâm sàng dưới dạng các dát màu trắng (alba) được bao phủ bởi các vảy mịn, “giống như cám” (pityron, tiếng Hy Lạp có nghĩa là cám).
| Khám lâm sàng | |||||||
| Tần suất | Nguyên nhân | Mức độ
mất sắc tố |
Biểu hiện vảy | Phân bổ | Chẩn đoán
phân biệt |
Xét nghiệm | |
| Vảy phấn trắng | 0,4 | Không xác định | Một phần | + | Mặt, bắp tay | Lang ben | – |
| Giảm sắc tố sau viêm | Di chứng không đặc hiệu của viêm da | Một phần | – | Bất cứ chỗ nào (các vị trí viêm trước đó) | Bạch biến | – | |
| Lang ben | 1.4 | Nấm | Một phần | + | Thân mình | Bạch biến | Soi tươi
KOH |
| Bạch biến | 0,6 | Không xác định | Toàn bộ | – | Bất cứ chỗ nào | – | |
| Tỷ lệ bệnh nhân da liễu mới với chẩn đoán ở Phòng khám Da liễu Trung tâm Y tế Hershey, Hershey, PA. | |||||||
A. Khó đánh giá bệnh bạch biến quanh lỗ tự nhiên ở những người da trắng. B. Ánh sáng của đèn Wood làm nổi bật sự mất sắc tố của bệnh bạch biến
TỶ LỆ MẮC
Bệnh rất phổ biến nhưng thường không đủ đáng lo ngại để bệnh nhân đi khám bệnh. Nó chủ yếu ảnh hưởng đến trẻ em trong độ tuổi từ 3 đến 16 và phổ biến nhất ở những người da sẫm màu. Những người bị viêm da cơ địa dị ứng có xu hướng dễ mắc bệnh vảy phấn trắng.
TIỀN SỬ
Bệnh vảy phấn trắng thường không có triệu chứng, mặc dù một số bệnh nhân thỉnh thoảng có thể phàn nàn bị ngứa nhẹ. Bệnh nhân hoặc cha mẹ lo lắng nhất về biểu hiện bên ngoài của các tổn thương.
DẤU HIỆU LÂM SÀNG
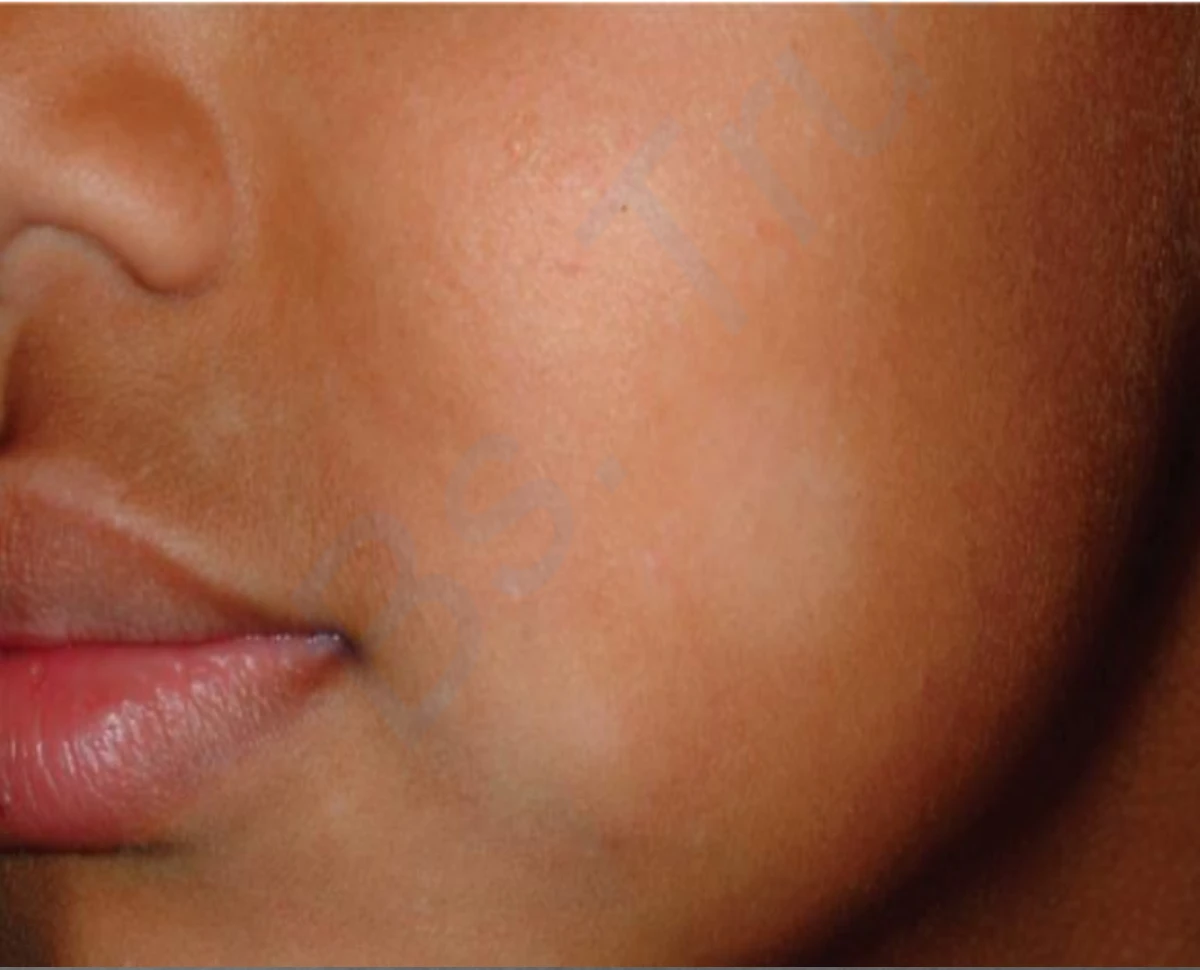
Tổn thương ban đầu là một dát đỏ nhẹ, đóng vảy mịn với bờ không rõ. Thông thường, chỉ có tổn thương tiếp theo được nhìn thấy một dát màu trắng có kích thước từ 1 đến 4 cm với vảy phấn mịn. Ở trẻ em, mặt là vùng thường bị ảnh hưởng nhất và có thể có một đến nhiều tổn thương. Bệnh vảy phấn trắng có thể xảy ra ở các vị trí khác. Một vị trí phổ biến khác bị ảnh hưởng là phần trên cánh tay, đặc biệt là ở trẻ em bị viêm da cơ địa dị ứng. Hiếm khi xảy ra sự ảnh hưởng rộng.
CHẨN ĐOÁN PHÂN BIỆT
Bệnh thường bị chẩn đoán nhầm là bệnh lang ben. Ở những vùng khí hậu ôn hòa, người lớn bị lang ben hiếm khi có biểu hiện ở mặt, nhưng ở trẻ em (đối tượng bệnh ít phổ biến hơn nhiều) thì khoảng một phần ba trường hợp bị ảnh hưởng ở mặt. Theo đó, nên soi tươi với KOH trên tất cả các đốm trắng có vảy để loại trừ bệnh lang ben. Các đốm trắng trong bệnh bạch biến được phân biệt bằng ranh giới sắc nét, mất sắc tố hoàn toàn và không có vảy. Giảm sắc tố sau viêm do viêm da (ví dụ: viêm da cơ địa dị ứng hoặc bệnh vảy nến) được phân biệt bởi tiền sử và sự phân bố ngoài vùng mặt của các tổn thương da.
XÉT NGHIỆM VÀ SINH THIẾT
Không có xét nghiệm cụ thể để thiết lập chẩn đoán. Soi tươi với KOH âm tính. Hình ảnh mô học không đặc hiệu, biểu hiện tăng sừng hóa nhẹ, giảm sắc tố ở lớp tế bào đáy và phản ứng viêm nhẹ ở lớp trung bì nông.
ĐIỀU TRỊ
Điều trị thường không cần thiết vì bệnh tự khỏi. Chất làm mềm có thể được sử dụng cho lớp vảy khô và kem hydrocortisone 1% được sử dụng cho phản ứng viêm. Đối với bệnh nặng hơn, thử nghiệm dùng kem triamcinolone 0,1% hai lần mỗi ngày trong vài tuần có thể hữu ích đối với tổn thương ảnh hưởng trên thân mình.
DIỄN TIẾN VÀ BIẾN CHỨNG
Bệnh nhân phải hiểu rằng quá trình tái tạo sắc tố sẽ diễn ra chậm. Ở hầu hết các bệnh nhân, bệnh tự khỏi nhưng phải mất hàng tháng và đôi khi hàng năm. Đối với trẻ em bị ảnh hưởng, bệnh hiếm khi kéo dài đến tuổi trưởng thành. Bệnh không có biến chứng.
CƠ CHẾ BỆNH SINH
Nguồn gốc của rối loạn phổ biến này là không rõ. Hầu hết các nhà nghiên cứu tin rằng sắc tố giảm là một hiện tượng sau viêm và sự kiện ban đầu là phản ứng chàm cấp độ thấp. Nó có thể là một biểu hiện của sự viêm liên quan đến giảm bảo vệ của hàng rào do da khô. Thực tế là tình trạng này thường thấy ở trẻ em bị viêm da cơ địa dị ứng cho thấy sự liên quan đến tình trạng da khô.
GIẢM SẮC TỐ SAU VIÊM (POSTINFLAMMATORY HYPOPIGMENTATION)
ĐỊNH NGHĨA
Giảm sắc tố sau viêm là kết quả của sự phá hủy tế bào hắc tố hoặc ức chế sản xuất hắc tố thứ phát do viêm da. Nó xuất hiện dưới dạng dát giảm sắc tố hoặc mất sắc tố trong trường hợp nghiêm trọng. Tình trạng viêm có thể là do chấn thương vật lý, tác nhân hóa học hoặc bệnh da viêm nguyên phát.
TỶ LỆ MẮC
Các đốm trắng do viêm là những dấu hiệu ngẫu nhiên phổ biến. Đôi khi, chúng là phàn nàn chính của bệnh nhân.
TIỀN SỬ
Sự kiện viêm gây ra các đốm trắng hầu như luôn được bệnh nhân ghi nhớ. Các tác nhân vật lý có thể gây ra các đốm trắng bao gồm tia X, áp lạnh và laser tái tạo bề mặt da. Tiếp xúc với các hóa chất như hợp chất phenolic và sulfhydryl cũng có thể gây giảm sắc tố. Một số bệnh da viêm có thể để lại giảm sắc tố. Các ví dụ phổ biến là bệnh lupus ban đỏ dạng đĩa, viêm da dạng chàm (đặc biệt là viêm da cơ địa dị ứng và viêm da tiết bã ở người da sẫm màu) và bệnh vảy nến. Các nguyên nhân không phổ biến là sarcoidosis ở da và mycosis fungoides, một dạng u lympho tế bào T ở da.
DẤU HIỆU LÂM SÀNG
Các dát (không có vảy) hoặc các dát lớn (có vảy) màu trắng phù hợp với các vùng bị viêm trước đó.
CHẨN ĐOÁN PHÂN BIỆT
Giảm sắc tố sau viêm có thể bị nhầm lẫn với bạch biến, đặc biệt khi giảm sắc tố nghiêm trọng. Tuy nhiên, sự mất sắc tố hiếm khi hoàn toàn, như trong bệnh bạch biến. Hơn nữa, trong bệnh bạch biến, hiện tượng mất sắc tố hiếm khi có tình trạng viêm xảy ra trước có thể nhận biết được. Điều quan trọng là xác định nguyên nhân của chẩn đoán sau viêm, chỉ ra các tình trạng viêm, như viêm da cơ địa dị ứng hoặc bệnh vảy nến, và các tình trạng tân sinh, như u lympho tế bào T ở da.
Chẩn đoán phân biệt giảm sắc tố sau viêm
- Bạch biến
- Xác định tình trạng da ban đầu
- Viêm (ví dụ: viêm da cơ địa dị ứng)
- Tân sinh (ví dụ: u lympho tế bào T ở da)
XÉT NGHIỆM VÀ SINH THIẾT
Không có xét nghiệm cụ thể. Sinh thiết không đặc hiệu, cho thấy giảm sắc tố ở lớp biểu bì và thỉnh thoảng có tình trạng viêm nhẹ sót lại ở lớp bì.
ĐIỀU TRỊ
Điều trị thường không cần thiết. Không có tác nhân hiệu quả nào để tái tạo sắc tố da. Những vị trí ảnh hưởng thẩm mỹ có thể được che phủ bằng một loại mỹ phẩm mờ đục như Covermark. Để tránh giảm sắc tố trong tương lai, bệnh nhân nên tránh tiếp xúc với bất kỳ tác nhân vật lý hoặc hóa học gây ra và điều trị bệnh da nguyên phát kịp thời.
Điều trị giảm sắc tố sau viêm
● Không
● Che phủ thẩm mỹ
● Điều trị bệnh ngoài da nguyên phát
DIỄN TIẾN VÀ BIẾN CHỨNG
Thông thường, sắc tố trở lại từ từ. Bệnh nhân cần hiểu rằng quá trình này mất hàng tháng, và đôi khi lâu hơn. Tuy nhiên, nếu tổn thương nghiêm trọng, tình trạng giảm sắc tố có thể là vĩnh viễn.
LANG BEN (TINEA VERSICOLOR)
ĐỊNH NGHĨA
Bệnh lang ben là một bệnh nhiễm nấm bề mặt của lớp sừng dẫn đến thay đổi sắc tố trong lớp biểu bì. Trên lâm sàng, các tổn thương xuất hiện dưới dạng các dát lớn có vảy mịn, như tên versicolor (nhiều màu), có thể có màu hồng, nâu hoặc trắng. Trong số này, màu trắng là phổ biến nhất.
TỶ LỆ MẮC
Lang ben là một bệnh phổ biến, ảnh hưởng đến gần 1% dân số nói chung. Tại phòng khám của các tác giả, 1,4% bệnh nhân mới được phát hiện bệnh lang ben. Tỷ lệ mắc bệnh cao hơn ở vùng khí hậu nhiệt đới. Bất kỳ nhóm tuổi nào cũng có thể bị ảnh hưởng, nhưng bệnh phổ biến nhất ở người trẻ tuổi. Ức chế miễn dịch, bao gồm cả ức chế miễn dịch từ corticosteroid toàn thân (nội sinh hoặc ngoại sinh), có thể là yếu tố ảnh hưởng, nhưng hầu hết bệnh nhân đều khỏe mạnh.
TIỀN SỬ
Bệnh lang ben đôi khi kèm theo ngứa nhẹ, nhưng thường không có triệu chứng. Hầu hết bệnh nhân khám bệnh vì biểu hiện mất thẩm mỹ của nó. Bởi vì các vị trí bị ảnh hưởng không bị rám nắng, bệnh nhân thường nhận thức được tình trạng lần đầu sau khi tiếp xúc với ánh nắng mặt trời. Xung quanh vùng da rám nắng bình thường là các “các đốm trắng” tương phản. Trong những tháng mùa đông và ở những người có nước da sẫm màu, các tổn thương có sắc tố đậm hơn da bình thường.
DẤU HIỆU LÂM SÀNG
Tổn thương thông thường là một dát tròn, giảm sắc tố, đóng vảy mịn. Nó thường bắt đầu dưới dạng nhiều dát nang lông nhỏ, sau đó hợp lại với nhau. Lớp vảy thường khó phát hiện và đôi khi chỉ được nhận ra khi cạo nhẹ trên da, cho thấy lớp vảy mịn và dễ vỡ. Nếu thực hiện kiểm tra với đèn Wood, các tổn thương sẽ có biểu hiện giảm sắc tố nhưng không có màu trắng phấn như trong bệnh bạch biến. Khi kiểm tra với đèn Wood, đôi khi vảy phát huỳnh quang màu vàng nhạt hoặc màu cam, nhưng dấu hiệu này không phổ biến và không nên dựa vào đó để chẩn đoán.
Trong bệnh lang ben, vảy có thể khó phát hiện.
Vị trí phân bổ thông thường của bệnh lang ben là cổ, thân mình và cánh tay trên, nghĩa là vị trí phân bố dạng áo len cổ lọ “ngắn tay”. Tổn thương ở đầu chi xa và ở mặt là không phổ biến, ngoại trừ ở vùng khí hậu nhiệt đới.
CHẨN ĐOÁN PHÂN BIỆT
Ở người lớn, các đốm trắng của bệnh lang ben thường bị chẩn đoán nhầm là bệnh bạch biến.
Trong bệnh bạch biến, không có vảy và mất sắc tố hoàn toàn là những yếu tố phân biệt với bệnh lang ben. Lang ben xuất hiện dưới dạng các dát lớn có vảy màu hồng hoặc nâu trên ngực có thể bị chẩn đoán nhầm là viêm da tiết bã. Sự phân bố của viêm da tiết bã ảnh hưởng ở vùng chân tóc, lông mày, nếp mũi má và giữa ngực.
Chẩn đoán phân biệt bệnh lang ben</strong
● Bạch biến
● Viêm da tiết bã
XÉT NGHIỆM VÀ SINH THIẾT
Vi sinh vật không thể phát triển trên môi trường nuôi cấy nấm thông thường; do đó, chẩn đoán dựa trên soi tươi KOH. Kiểm tra vảy với chế phẩm KOH cho thấy các sợi nấm ngắn, thường được trộn lẫn với các bào tử, cho ra hình dạng mỳ spaghetti (sợi nấm) và thịt viên (bào tử). Sinh thiết, hiếm khi được thực hiện, cho thấy nhiều vi sinh vật nấm trong lớp sừng tăng sừng hoá.
ĐIỀU TRỊ
Dầu gội selen sulfide, kẽm pyrithione (ví dụ: Head & Shoulders) và dầu gội ketoconazole (Nizoral) thường được sử dụng. Những tác nhân này có hiệu quả, dễ áp dụng cho một khu vực rộng và tương đối rẻ tiền. Các loại kem chống nấm imidazole tại chỗ có hiệu quả chống lại sinh vật, nhưng phương pháp này rất tốn kém khi phát ban lan rộng – điều thường xảy ra. Thuốc xịt Terbinafine (Lamisil) cũng hiệu quả nhưng đắt tiền.
Fluconazole đường uống (Diflucan) là liệu pháp đơn giản và hiệu quả nhất. Ở hầu hết các bệnh nhân trưởng thành, loại nấm này được loại trừ bằng một liều duy nhất 200 mg, có thể lặp lại sau 2 tuần. Hiệu quả được tăng cường nếu bệnh nhân tập đổ mồ hôi 2 giờ sau khi uống fluconazole, từ đó đưa thuốc tập trung trong mồ hôi đến lớp sừng. Đối với những bệnh nhân bị bệnh tái phát, phác đồ này có thể được lặp lại 3 tháng một lần trong 1 năm.
| Điều trị bệnh lang ben |
| Ban đầu
● Tạo bọt và bôi dầu gội Selsun, Head & Shoulders, hoặc Nizoral lên vùng phân bố dạng “áo len cổ lọ”, tốt nhất là với “bông tắm” ● Rửa sạch sau 10 phút ● Lặp lại điều này 3 ngày liên tiếp trong đợt, sau đó 4 tuần liên tiếp, sau đó hàng tháng để ngăn ngừa tái phát ● Thoa kem Lotrimin không kê đơn hàng ngày nếu chỉ có một vài đốm Thay thế ● Fluconazole (Diflucan) một viên 200 mg lặp lại sau 2 tuần ● Ketoconazole một viên 400 mg lặp lại sau 2 tuần |
DIỄN TIẾN VÀ BIẾN CHỨNG
Loại nấm này bị tiêu diệt nhanh chóng với điều trị, nhưng phải mất vài tháng để sắc tố trở lại màu sắc bình thường. Điều quan trọng là phải giải thích điều này để bệnh nhân không coi việc điều trị là thất bại. Sau khi điều trị tại chỗ, tỷ lệ tái phát là hơn 50%, nhưng tỷ lệ này có thể giảm xuống dưới 15% với chương trình điều trị hàng tháng bằng các loại dầu gội điều trị được đề xuất ở trên.
CƠ CHẾ BỆNH SINH
Bệnh lang ben là do nhiễm các loại nấm Malassezia (globosa, sympodialis và furfur). Vi sinh vật này thường hiện diện ở dạng nấm men như một thành phần định cư trên da bình thường. Ở bệnh lang ben, các bào tử sinh sôi nảy nở ở các lớp ngoài cùng của lớp sừng, thường bắt đầu ở những vùng lỗ mở nang lông. Khi các dạng bào tử được chuyển đổi thành sợi nấm, sự lây nhiễm xảy ra khi các cấu trúc sợi nấm xâm nhập sâu hơn vào lớp sừng, nhưng chúng không xâm nhập vào lớp biểu bì phần dưới lớp sừng. Chúng gây ra sự dày lên và phá vỡ lớp sừng, biểu hiện trên lâm sàng là vảy mịn. Các enzym của nấm tác động trên lipid bề mặt và tạo ra axit dicarboxylic khuếch tán vào lớp biểu bì. Các axit này ức chế tyrosinase, enzyme trong tế bào hắc tố chịu trách nhiệm sản xuất melanin.
Không phải tất cả các bệnh nhân tiếp xúc với vi sinh vật phổ biến này đều bị nhiễm. Trong thực tế, trường hợp bị cặp vợ chồng là không phổ biến. Một số cá nhân có thể nhạy cảm hơn do khuynh hướng di truyền, bản chất của nó không được biết đến.
BẠCH BIẾN (VITILIGO)
ĐỊNH NGHĨA
Bạch biến là một tình trạng tự miễn mắc phải, trong đó các tế bào hắc tố chức năng biến mất khỏi vùng da bị ảnh hưởng. Nguyên nhân là không rõ. Các tổn thương xuất hiện trên lâm sàng dưới dạng các dát hoàn toàn màu trắng, không có vảy, có ranh giới rõ ràng.
TỶ LỆ MẮC
Tỷ lệ mắc bệnh bạch biến được báo cáo thay đổi theo dân số được nghiên cứu. Tỷ lệ mắc bệnh cao hơn ở những người da sẫm màu có thể phản ánh ghi nhận rằng bệnh bạch biến dễ nhận thấy hơn ở những người da có sắc tố sẫm màu hơn. Tại Hoa Kỳ, bệnh bạch biến được ước tính xảy ra ở gần 1% dân số nói chung. Bệnh bạch biến chiếm 0,6% bệnh nhân mới của các tác giả. Bệnh có thể bắt đầu ở mọi lứa tuổi, nhưng tỷ lệ mắc bệnh cao nhất là ở nhóm tuổi từ 10 đến 30.
TIỀN SỬ
Bệnh bạch biến thường không có triệu chứng. Nó bắt đầu như một hoặc nhiều đốm nhỏ dần dần mở rộng. Các vị trí bị ảnh hưởng dễ bị cháy nắng. Hầu hết bệnh nhân đi khám bệnh vì biến đổi thẩm mỹ.
DẤU HIỆU LÂM SÀNG
Tổn thương ban đầu là dát trắng thường mất sắc tố hoàn toàn. Dấu hiệu này có thể được thấy rõ nhất bằng cách kiểm tra với đèn Wood, giúp làm nổi bật độ tương phản của sắc tố và cũng có thể làm rõ các vị trí không được phát hiện trước đây trên da có sắc tố sáng màu. Mặt khác, da là bình thường; đặc biệt, không có vảy hiện diện. Các dát bạch biến có hình tròn hoặc hình bầu dục. Chúng có thể hợp lại với nhau khi chúng to ra, tạo ra một dát lớn có viền không đều nhưng vẫn có ranh giới rõ ràng với vùng da bình thường xung quanh.
Bệnh bạch biến có thể ảnh hưởng đến bất kỳ vùng da và niêm mạc nào, nhưng những vùng phổ biến nhất là bề mặt duỗi (lưng bàn tay, khuỷu tay và đầu gối) và vùng quanh lỗ tự nhiên (quanh miệng, mắt, hậu môn và cơ quan sinh dục). Sự ảnh hưởng ở các vùng có lông thường dẫn đến mất sắc tố của lông. Bệnh bạch biến thường xuất hiện ở dạng phân bố đối xứng, nhấn mạnh bản chất tự miễn dịch của tình trạng này.
CHẨN ĐOÁN PHÂN BIỆT
Bệnh bạch biến thường được chẩn đoán quá mức hơn là chẩn đoán dưới mức. Bất kỳ tình trạng nào được liệt kê trong Bảng 13.1 đều có thể bị chẩn đoán nhầm là bệnh bạch biến. Ít thường xuyên hơn, bệnh bạch biến bị chẩn đoán nhầm là một trong những tình trạng này. Tuy nhiên, duy nhất bệnh bạch biến là một trong những bệnh đốm trắng phổ biến dẫn đến mất sắc tố toàn bộ. Ngoài ra, có thể phân biệt trên lâm sàng với bệnh lang ben và vảy phấn trắng do không có vảy.
Chẩn đoán phân biệt bệnh bạch biến● Lang ben
● Bệnh vảy phấn trắng
● Giảm sắc tố sau viêm
XÉT NGHIỆM VÀ SINH THIẾT
Xét nghiệm không hữu ích cho việc chẩn đoán bệnh bạch biến. Các xét nghiệm huyết thanh tuyến giáp và công thức máu toàn phần với sự khác biệt có thể được chỉ định để sàng lọc bệnh tuyến giáp đôi khi liên quan và bệnh thiếu máu ác tính hiếm khi liên quan và bệnh Addison. Sinh thiết thường không cần thiết. Nếu thực hiện sẽ thấy không có tế bào hắc tố, đôi khi có viêm kèm theo. Sự hiện diện hay vắng mặt của các tế bào hắc tố có thể khó đánh giá bằng phương pháp nhuộm hematoxylin và eosin thông thường. Các vết nhuộm và kỹ thuật đặc biệt được yêu cầu để xác định rõ.
ĐIỀU TRỊ
Không có cách chữa khỏi bệnh bạch biến. Hỗ trợ tinh thần là ưu tiên hàng đầu. Mục tiêu của trị liệu là giải quyết sự biến đổi thẩm mỹ do bệnh gây ra. Liệu pháp tái tạo sắc tố kéo dài và kết quả thường dưới mức tối ưu. Đối với bệnh giới hạn, steroid hiệu lực cao bôi tại chỗ (ví dụ: clobetasol [Temovate]) thành công ở một số bệnh nhân. Để tránh teo da, các tác giả sử dụng phương pháp điều trị cách quãng (ví dụ: xen kẽ hai lần mỗi ngày trong 1 tuần và sau đó nghỉ 1 tuần). Macrolide bôi tại chỗ (ví dụ, Protopic hoặc Elidel) đang trở nên phổ biến để sử dụng trong bệnh bạch biến trên mặt. Các tác nhân này không gây teo da. Bạch biến ở mặt và thân mình đáp ứng tốt hơn với điều trị so với bạch biến ở tứ chi. Đối với bệnh lan rộng, nên sử dụng ánh sáng cực tím (UV). Phương pháp điều trị được lựa chọn hiện nay là UVB dải hẹp cho người lớn và trẻ em trên 6 tuổi. Laser excimer, phát ra ánh sáng ở bước sóng 308 nm (gần với bước sóng UVB dải hẹp), là một dạng liệu pháp quang học mới và có ưu điểm là chỉ cung cấp ánh sáng laser cho vùng da bị ảnh hưởng. Tác dụng lâu dài chưa được biết. Một phương pháp trị liệu bằng ánh sáng khác, khó khăn hơn cho bệnh nhân, là sử dụng thuốc psoralen (trimethylpsoralen hoặc 8 methoxypsoralen) sau đó tiếp xúc với tia UVA (PUVA). Psoralens có thể được sử dụng tại chỗ hoặc toàn thân (loại sau thường xuyên hơn), đặc biệt đối với bệnh lan rộng. Khoảng 100 lần điều trị trở lên thường được yêu cầu để đạt được kết quả cuối cùng, ở một số bệnh nhân có tái tạo sắc tố hoàn toàn; ở những người khác chỉ xuất hiện một phần sắc tố, và phần còn lại điều trị thất bại.
Các liệu pháp phẫu thuật đôi khi cũng được sử dụng. Thông thường da có sắc tố được lấy (bằng vỉ hút hoặc sinh thiết punch) và cấy vào các vùng da bạch biến. Thử nghiệm ghép tế bào hắc tố nuôi cấy cũng được báo cáo.
Một cách khác là che phủ các tổn thương bằng một loại mỹ phẩm được pha trộn để phù hợp với màu da bình thường của bệnh nhân. Các sản phẩm được sử dụng thường xuyên nhất cho việc này là Covermark và Dermablend.
Các mỹ phẩm che phủ có thể hữu ích.
Điều trị bệnh bạch biếnBan đầu
● Hỗ trợ tinh thần và mỹ phẩm che phủ:
● Covermark
● Dermablend
● Steroid tại chỗ:
● Kem clobetasol 2 lần / ngày, dùng 1 tuần nghỉ 1 tuần
● UVB dải hẹp
● Macrolide bôi 2 lần / ngày (đặc biệt là bạch biến trên mặt)
Thay thế
● PUVA, tại chỗ hoặc toàn thân
● Phẫu thuật: Ghép biểu bì hoặc ghép da nhỏ tự thân
Ở những bệnh nhân chọn lọc bị bệnh lan rộng, kết quả thẩm mỹ tốt nhất có thể đạt được bằng cách loại bỏ sắc tố trên vùng da bình thường còn lại. Monobenzyl ether của hydroquinone 20% (Benoquin) bôi tại chỗ được sử dụng cho việc này, nhưng bệnh nhân phải biết rằng hậu quả là sự mất sắc tố là không thể đảo ngược.
DIỄN TIẾN VÀ BIẾN CHỨNG
Diễn tiến của bệnh bạch biến là không thể đoán trước. Ở hầu hết các bệnh nhân, nó là mãn tính và thường tiến triển chậm. Đôi khi, nó ảnh hưởng đến toàn bộ bề mặt cơ thể, dẫn đến mất sắc tố hoàn toàn. Sự tái tạo sắc tố tự nhiên xảy ra ở một số ít bệnh nhân nhưng thường không hoàn toàn. Sự tái tạo sắc tố bắt đầu xung quanh các nang lông, do đó, nó xuất hiện dưới dạng các nốt tàn nhang hợp lại với nhau khi chúng to ra. Khoảng 40% bệnh nhân sẽ tái phát trong năm đầu tiên sau khi tái tạo sắc tố thành công.
Các bệnh toàn thân kèm theo xảy ra ở một số bệnh nhân bạch biến. Các bất thường về tuyến giáp, bao gồm bệnh Graves và viêm tuyến giáp, là phổ biến nhất, với tần suất từ 1% đến 30%, tùy thuộc vào từng đợt. Bệnh Addison, thiếu máu ác tính và rụng tóc từng mảng là những rối loạn “tự miễn” hiếm gặp khác liên quan đến bệnh bạch biến. Các kinh nghiệm gần đây cho thấy tính đa hình nằm trong NALP1, có ảnh hưởng đến việc điều chỉnh các phản ứng miễn dịch bẩm sinh, đóng một vai trò trong sự nhạy cảm với các bệnh khác này ở một nhóm nhỏ bệnh nhân mắc bệnh bạch biến.
Nhiều bệnh nhân mắc bệnh bạch biến, đặc biệt là những bệnh nhân có sắc tố đậm, phải chịu sự kỳ thị của xã hội. Ở một số nền văn hóa, bệnh bạch biến đã bị nhầm lẫn với những đốm trắng của bệnh phong và dẫn đến sự tẩy chay của xã hội.
CƠ CHẾ BỆNH SINH
Tế bào hắc tố không có trong bệnh bạch biến. Cơ chế cho sự biến mất của chúng không được biết đến. Ba giả thuyết được đề xuất, không nhất thiết phải loại trừ lẫn nhau, được nhấn mạnh:
- Tự miễn dịch. Các nhà nghiên cứu đã đề xuất rằng các tế bào hắc tố bị phá hủy bởi cơ chế miễn dịch. Các kháng thể chống lại các kháng nguyên tế bào hắc tố được phát hiện ở những bệnh nhân mắc bệnh bạch biến. Đây có thể là nguyên nhân chính của bệnh hoặc chúng có thể xảy ra thứ phát sau tổn thương ban đầu đối với các tế bào hắc tố dẫn đến việc sản xuất các kháng nguyên với sự hình thành kháng thể sau đó. Các cơ chế miễn dịch tế bào cũng có liên quan đến sự phá hủy tế bào hắc tố.
- Liên quan đến thần kinh. Lý thuyết này đề xuất rằng một chất trung gian hóa học thần kinh chịu trách nhiệm phá hủy các tế bào hắc tố. Một số mô hình động vật có cơ chế kiểm soát thần kinh rõ ràng đối với sự hình thành sắc tố.
- Tự phá hủy. Các hợp chất trung gian trong quá trình tổng hợp melanin gây độc tế bào khi có đủ nồng độ. Thuyết tự hủy cho rằng, trong bệnh bạch biến, các hợp chất này tích tụ trong các tế bào hắc tố và cuối cùng phá hủy chúng.
ĐỐM TRẮNG KHÔNG PHỔ BIẾN (UNCOMMON CAUSES OF WHITE SPOTS)
BỆNH XƠ CỨNG CỦ (TUBEROUS SCLEROSIS)
Bệnh xơ cứng củ là một rối loạn thần kinh da hiếm gặp, di truyền trội trên nhiễm sắc thể thường. Bộ ba cổ điển của bệnh này bao gồm co giật, chậm phát triển trí tuệ và u tuyến bã nhờn (hay còn gọi là u xơ mạch). Các biểu hiện da cổ điển bao gồm các dát trắng, u xơ mạch và u xơ vô căn. Các dát trắng rất quan trọng trong chẩn đoán vì chúng thường xuất hiện khi mới sinh. Chúng xuất hiện dưới dạng các dát giảm sắc tố, có kích thước từ 1 đến 3 cm. Chúng thường có hình giống như “dấu vân tay” hoặc “lá tần bì” – hình bầu dục ở một đầu và nhọn ở đầu kia. Chúng thường được tìm thấy nhiều nhất trên thân mình và ít gặp hơn trên mặt và tứ chi. Bệnh nhân có thể có ít tổn thương như là 3 hoặc nhiều như là 100. Các đốm dễ nhìn thấy nhất khi kiểm tra với đèn Wood; đôi khi, đặc biệt là ở trẻ sơ sinh có làn da rất trắng, đây là phương pháp phát hiện duy nhất. Do đó, tất cả trẻ sơ sinh bị rối loạn co giật nên được kiểm tra các đốm trắng bằng cách kiểm tra với đèn Wood. Bệnh xơ cứng củ rất có thể bị nghi ngờ nếu phát hiện có hơn ba đốm trắng. U xơ mạch (angiofibromas), thường được gọi nhầm là u tuyến bã (adenoma sebaceum), thường bắt đầu từ thời thơ ấu và biểu hiện lâm sàng dưới dạng các sẩn đỏ trên mặt, thường bị nhầm lẫn là “mụn trứng cá”.
Rối loạn gây ra bởi đột biến phức hợp gen xơ cứng củ (TSC1 hoặc TSC2), mã hóa cho các sản phẩm gen tương ứng là harmartin và tuberin. Các sản phẩm của gen này có liên quan đến tín hiệu tế bào qua trung gian mục tiêu rapamycin (mTOR) của động vật có vú và hoạt động mTOR bất thường dẫn đến hình thành khối u. Do đó, sirolimus bôi tại chỗ, một chất ức chế mTOR, có thể được sử dụng để điều trị u xơ mạch có liên quan đến rối loạn này.
MYCOSIS FUNGOIDES GIẢM SẮC TỐ (HYPOPIGMENTED MYCOSIS FUNGOIDES)
Mycosis fungoides là loại u lympho tế bào T ở da phổ biến nhất. Bệnh nhân thường có các dát lớn được chẩn đoán là “chàm không đặc hiệu”. Mặc dù các dát mycosis fungoides có đặc điểm là ban đỏ với vảy mịn, nhưng chúng có thể xuất hiện dưới dạng các dát giảm sắc tố. Tổn thương da thường tập trung ở mông và thân mình (Hình 13.22), và có thể tiến triển thành mảng hoặc khối u. Nếu viêm da không đáp ứng với steroid tại chỗ, đặc biệt là khi nằm trên thân mình, nên tiến hành sinh thiết da để xác nhận nghi ngờ về mycosis fungoides.
GIẢM HẮC TỐ DẠNG GIỌT VÔ CĂN (IDIOPATHIC GUTTATE HYPOMELANOSIS)
Mặc dù đây là một tình trạng tương đối phổ biến, nhưng nó không được các bác sĩ công nhận. Phụ nữ bị ảnh hưởng phổ biến hơn nam giới. Các tổn thương xuất hiện dưới dạng các dát nhỏ, có ranh giới rõ ràng, giống như “hoa giấy”. Chúng xuất hiện phổ biến nhất trên cẳng chân, nhưng cũng có thể được tìm thấy trên cẳng tay. Không có cách điều trị hiệu quả.
BỆNH PHONG (LEPROSY)
Bệnh phong lưu hành ở miền đông nam Hoa Kỳ và Hawaii. Nó được gây ra bởi vi khuẩn kháng axit Mycobacterium leprae. Chẩn đoán thường bị trì hoãn 1 năm tại Hoa Kỳ. Dấu hiệu sớm nhất thường là một dát giảm sắc tố đơn độc. Thay đổi cảm giác sớm nhất là mất cảm giác khi chạm nhẹ và lạnh ở bàn tay và bàn chân. Ảnh hưởng đến thần kinh là một dấu hiệu đặc trưng của bệnh. Sinh thiết với vết nhuộm đặc biệt (nhuộm Fite) để xác định chẩn đoán.