Thông Tin Thuốc, Hướng dẫn điều trị
Điều trị kháng sinh theo kinh nghiệm cho các nhiễm khuẩn xương khớp
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Điều trị kháng sinh theo kinh nghiệm cho các nhiễm khuẩn xương khớp tham khảo từ Chương 2 Sách Hướng dẫn điều trị Kháng sinh theo kinh nghiệm (2016) – Nhà xuất bản Y học – tải file PDF tại đây.
Tác giả: PGS.TS. Nguyễn Đạt Anh
Trưởng khoa cấp cứu Bệnh Viện Bạch Mai
Trưởng bộ môn Hồi sức cấp cứu – Trường Đại học Y Hà Nội
Viêm khớp nhiễm khuẩn/Viêm bao hoạt dịch nhiễm khuẩn
| Phân loại | Tác nhân gây bệnh thường gặp | Điều trị đường TM được ưu tiên lựa chọn | Điều trị đường TM thay thế | Chuyển điều trị từ đường TM sang đường uống |
| Cấp tính (Điều trị ban đầu dựa trên kết quả nhuộm Gram dịch khớp. Nếu thấy cầu khuẩn Gram dương thành cụm, điều trị khởi đầu đối với tụ cầu vàng kháng methicillin (MRSA); Nếu sau đó vi khuẩn gây bệnh phân lập được là tụ cầu vàng nhạy với methicillin (MSSA), điều trị phù hợp)
|
Tụ cầu vàng (MSSA) | Cefazolin 1g (TM) mỗi 8h/ lần x 3 tuần
hoặc Ceftriaxon 1g (TM) mỗi 24h/ lần x 3 tuần hoặc Clindamycin 600mg (TM) mỗi 8h/lần x 3 tuần |
Nafcillin 2g (TM) mỗi 4h/lần x 3 tuần
hoặc Meropenem 1g (TM) mỗi 8h/lần x 3 tuần hoặc Ertapenem 1g (TM) mỗi 24h/ lần x 3 tuần |
Cephalexin 1g (uống) mỗi 6h/lần x 3 tuần
hoặc Clindamycin 300mg (uống) mỗi 8h/lần x 3 tuần hoặc Quinolon* (uống) mỗi 24h/lần x 3 tuần |
| Tụ cầu vàng (MRSA) | Linezolid 600mg (TM) mỗi 12h/ lần x 3 tuần
hoặc Quinupristin/dalfopristin 7,5 mg/ kg (TM) mỗi 8h/lần x 3 tuần hoặc Minocyclin 100mg (TM) mỗi 12h/ lần x 3 tuần |
Linezolid 600 mg (uống) mỗi 12h/lần x 3 tuần
hoặc Minocyclin 100mg (uống) mỗi 12h/lần x 3 tuần |
||
| Liên cầu nhóm A,B,C,G | Ceftriaxon 1g (TM) mỗi 24h/ lần x 3 tuần
hoặc Clindamycin 600mg (TM) mỗi 8h/lần x 3 tuần |
Cefazolin 1g (TM) mỗi 8h/lần x 3 tuần
hoặc Quinolon* (TM) mỗi 24h/lần x 3 tuần |
Clindamycin 300mg (uống) mỗi 8h/lần x 3 tuần
hoặc Cephalexin 500mg (uống) mỗi 6h/lần x 3 tuần hoặc Quinolon* mỗi 24h/lần x 3 tuần |
|
| Entero- bacteriaceae | Ceftriaxon 1g (TM) mỗi 24h/lần x 3 tuần
hoặc Cefepim 2g (TM) mỗi 12h/lần x 3 tuần hoặc Cefotaxim 2g (TM) mỗi 6h/lần x 3 tuần hoặc Ceftizoxim 2g (TM) mỗi 8h/lần x 3 tuần |
Aztreonam 2g (TM) mỗi 8h/lần x 3 tuần
hoặc Quinolon hô hấp (TM) x 3 tuần |
Quinolon hô hấp* (uống) x 3 tuần | |
| P.aeruginosa | Meropenem 1g (TM) mỗi 8h/lần x 3 tuần
hoặc Ciprofloxacin 400mg (TM) mỗi 8h/lần x 3 tuần |
Aztreonam 2g (TM) mỗi 8h/lần x 3 tuần
hoặc Cefepim 2g (TM) mỗi 8h/lần x 3 tuần |
Ciprofloxacin 750 mg (uống) mỗi 12h/ lần x 3 tuần
hoặc Levofloxacin 750mg (uống) mỗi 24h/lần x 3 tuần |
|
| N. gonorrhoeae (PSNG/PPNG) | Ceftriaxon 1g (TM) mỗi 24h/lần x 2 tuần
hoặc Ceftizoxim 2g (TM) mỗi 8h/lần x 2 tuần |
Levofloxacin 500mg mỗi 24h/lần x 2 tuần
hoặc Moxifloxacin 400mg (TM) mỗi 24h/lần x 2 tuần |
Levofloxacin 500mg (uống) mỗi 24 giờ x 2 tuần
hoặc Moxifloxacin 400mg (uống) mỗi 24h/lần x 2 tuần
|
|
| Brucella | Streptomycin 1g (Tiêm bắp) mỗi 24h/lần x 3 tuần
cộng với Doxycyclin 200mg (TM) mỗi 12h/lần x 3 ngày, sau đó 100mg (TM) mỗi 12h/lần x 3 tuần |
Gentamicin 5mg/ kg (TM) mỗi 24h/ lần x 3 tuần
cộng với Doxycyclin 200mg (TM) mỗi 12h/lần x 3 ngày, sau đó 100 mg (TM) mỗi 12h/lần x 3 tuần |
Doxycyclin 200mg (uống) mỗi 12h/lần x 3 ngày, sau đó 100mg (uống) mỗi 12h/lần x liệu trình 3 tuần
kết hợp với Rifampin 600mg (uống) mỗi 24h/lần x 3 tuần
|
|
| Salmonella | Ceftriaxon 2g (TM) mỗi 24h/lần x 2-3 tuần
hoặc Quinolon hô hấp (TM) x 2-3 tuần
|
Aztreonam 2g (TM) mỗi 8h/lần x 2-3 tuầnhoặcTMP-SMX 2,5 mg/kg (TM) mỗi 6h/lần x 2-3 tuần |
Quinolon hô hấp* (uống) x 2-3 tuần
hoặc TMP-SMX viên nén hàm lượng 1 DS (uống) mỗi 12h/lần x 2-3 tuần |
|
| Thứ phát do vết thương động vật cắn
|
Pasteurella multocida
Streptobacillus moniliformis Eikinella corrodens |
Piperacillin/tazo- bactam 3,375g (TM) mỗi 6h/lần x 2 tuần
hoặc Ampicillin/ sulbactam 3g (TM) mỗi 6h/lần x 2 tuần hoặc Ticarcillin/ clavulanat 3,1g (TM) mỗi 6h/lần x 2 tuần |
Meropenem 1g (TM) mỗi 8h/lần x 2 tuần
hoặc Ertapenem 1g (TM) mỗi 24h/lần x 2tuần hoặc Doxycyclin 200mg (TM) mỗi 12h/lần x 3 ngày, sau đó 100mg (TM) mỗi 12h/lần x 11 ngày |
Amoxicillin/acid clavulanic 875/ 125mg (uống) mỗi 12h/lần x 2 tuần
hoặc Doxycyclin 200mg (uống) mỗi 12h/ lần x 3 ngày, sau đó 100mg (uống) mỗi 12h/lần x 11 ngày* hoặc Moxifloxacin 400mg (uống) mỗi 24h/lần x 2 tuần |
| Viêm khớp do nấm
|
Coccidioides immitis | Không áp dụng | Itraconazol dạng dung dịch 200mg (uống) mỗi 12h/lần x 12 tháng hoặc tới khi chữa khỏi nấm**
hoặc Fluconazol 800mg (uống) mỗi 24h/lần tới khi chữa khỏi nấm** |
|
| Sporothrix schenckii | Không áp dụng | Itraconazol 200mg (uống) mỗi 12h/lần tới khi chữa khỏi nấm** | ||
| Viêm khớp do lao | M. tuberculosis | Không áp dụng | Điều trị giống như đối với lao phổi ngoại trừ cần điều trị kéo dài 6-9 tháng.
|
|
Từ viết tắt: MSSA/MRSA (methicillin-sensitive/resistant S. aureus): Tụ cầu vàng nhạy/kháng methicillin.
PSNG (Penicillin sensitive N. gonorrhoeae ): Lậu cầu ngay với penicillin; PPGN (Penicillinase producing N. gonorrhoeae): Lậu cầu sinh men penicillinase.
* Moxifloxacin 400mg (TM/uống) mỗi 24h/lần hoặc Levofloxacin 500mg (TM/uống) mỗi 24 h/lần.
Ghi chú: Enterobacteriaceae bao gồm: Citrobacter, Edwardsiella, Enterobacter, E. coli, Klebsiella, Proteus, Proviedencia, Shigella, Salmonella, Serratia, Hafnia, Morganella, Yersinia.
* Moxifloxacin 400mg (TM/uống) mỗi 24h/lần hoặc Levofloxacin 500mg (TM/uống) mỗi 24 h/lần.
Thời gian điều trị phản ánh tổng thời gian điều trị theo đường TM hoặc thời gian điều trị đường tĩnh mạch + đường uống. Hầu hết bệnh nhân khi đang được điều trị theo đường tĩnh mạch có thể dùng được thuốc đường uống nên được chuyển sang điều trị theo đường uống khi tình trạng lâm sàng cải thiện.
* Moxifloxacin 400 mg (TM/uống) mỗi 24h/lần hoặc Levofloxacin 500mg (TM/uống) mỗi 24h/lần.
* Không cần dùng liều nạp khi chuyển sang dùng thuốc theo đường uống nếu đang dùng cùng thuốc theo đường tĩnh mạch.
* Ciprofloxacin 400mg (TM) hoặc 500mg (uống) mỗi 12h/lần hoặc Levofloxacin 500mg (TM hoặc uống) mỗi 24h/lần hoặc Moxifloxacin 400mg (TM hoặc uống) mỗi 24h/lần.
** Itraconazol dạng dung dịch được hấp thu tốt hơn so với dạng viên nang.
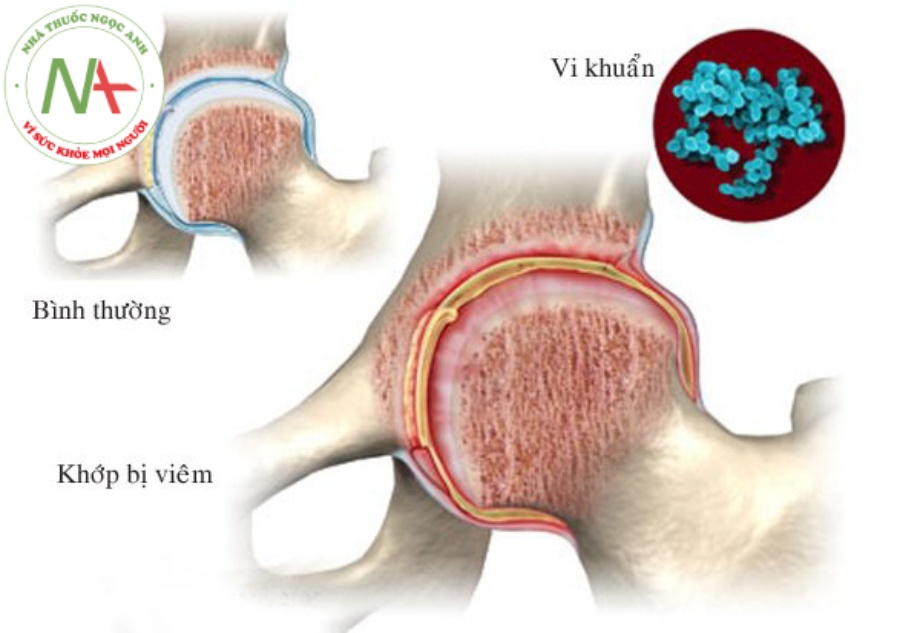
Viêm khớp nhiễm khuẩn/Viêm bao hoạt dịch nhiễm khuẩn cấp tính
Biểu hiện lâm sàng: Đau khớp cấp kèm với sốt. Khớp nhiễm trùng mất khả năng chịu được tải trọng. Viêm bao hoạt dịch nhìễm khuẩn được biểu hiện bằng đau khi khớp cử động, song bệnh nhân vẫn có thể mang được vật nặng.
Xem xét chẩn đoán: Chẩn đoán bằng cách chứng minh có vi sinh vật trong dịch khớp khi nhuộm hoặc nuôi cấy. Trong viêm bao hoạt dịch nhiễm khuẩn (thường gặp nhất ở khớp gối), đau trên chỗ gấp khớp (mặc dù khớp có thể chịu được tải trọng) và xét nghiệm dịch khớp âm tính với viêm khớp nhiễm khuẩn. Ngoại trừ đối với nhiễm khuẩn do N. gonorrhoeae, ít gặp viêm nhiều khớp do tác nhân gây bệnh là vi khuẩn. Viêm nhiều khớp sau nhiễm khuẩn (Post-infectious polyarthritis) thường có nguồn gốc do virus, rất thường gặp do parvovirus B19, rubella hoặc virus viêm gan B (HBV).
Lưu ý: Viêm khớp phản ứng có thể xẩy ra sau khi bị nhiễm khuẩn do C. jejuni, Salmonella, Shigella, Yersinia, N. gonorrheae C. trachomatis hoặc C. difficile. Nuôi cấy dịch khớp âm tính. Viêm khớp phản ứng thường không đối xứng và có tính chất viêm một khớp/viêm một vài khớp.
Xem xét điều trị: Xem các tác nhân gây bệnh đặc hiệu, ở dưới. Điều trị viêm bao hoạt dịch nhiễm khuẩn giống như điều trị viêm khớp nhiễm khuẩn.
Tụ cầu vàng (Staphylococcus aureus) (MSSA/MRSA)
Xem xét chẩn đoán: Khớp nóng và đau, mất khả năng chịu được tải trọng. Chẩn đoán dựa vào tăng tế bào trong dịch khớp và nuôi cấy dương tính với vi khuẩn gây viêm khớp. Xét nghiệm dịch khớp để loại trừ bệnh gout (các tinh thể lưỡng chiết hai đầu) và bệnh giả Gout (có các tinh thể calcipyrophosphat). Tình trạng này có thể xẩy ra trong bệnh cảnh viêm nội tâm mạc với thuyên tắc huyết khối nhiễm khuẩn tới khớp. Các biểu hiện khác của viêm nội tâm mạc thường được thấy rõ.
Lưu ý: Cần loại trừ các nguyên nhân gây viêm khớp không do nhiễm trùng khác (Vd: bệnh sarcoidose, bệnh Whipple, EhlersDanlos, v.v…), các tình trạng này thường nhẹ hơn, song có thể gần giống với viêm khớp nhiễm khuẩn. Trong viêm khớp phản ứng tiếp theo viêm niệu đạo (do C. trachomatis, Ureaplasma urealyticum, N. gonorrhoeae) hoặc ỉa chảy (do Shigella, Campylobacter, Yersinia, Salmonella), nuôi cấy dịch khớp sẽ âm tính và số lượng bạch cầu trong dịch khớp thường <10.000/mm3 với nồng độ acid lactic và glucose trong dịch khớp bình thường. Không được bỏ sót viêm nội tâm mạc nhiễm khuẩn trong viêm khớp nhiễm khuẩn do tụ cầu vàng nhạy/kháng methicillin (MSSA/MRSA) biểu hiện viêm một khớp/một vài khớp mà không có nguồn rõ ràng.
Xem xét điều trị: Đối với viêm khớp nhiễm khuẩn do tụ cầu vàng kháng methicillin (MRSA), vancomycin thấm rất kém vào dịch khớp, vì vậy nên sử dụng linezolid thay thế. Bất động khớp bị nhiễm khuẩn trong khi điều trị mang lại lợi ích. Tiêm kháng sinh trực tiếp vào bao hoạt dịch không mang lại lợi ích gì vượt trội hơn so với dùng kháng sinh theo đường TM hoặc uống.
Tiên lượng: Điều trị càng sớm càng tốt để làm giảm tới mức thấp nhất tình trạng tổn hại khớp. Có thể cần hút dịch khớp nhiều lần/dẫn lưu mở để bảo tồn chức năng khớp.
Liên cầu nhóm A, B,C,G
Xem xét chẩn đoán: Thường gây viêm ở một khớp. Thường không phải do thuyên tắc cục huyết khối nhiễm khuẩn từ viêm nội tâm mạc gây nên.
Tiên lượng: Liên quan với mức độ tổn thương khớp và sự nhanh chóng bât đắu điếu trị kháng sinh cho bệnh nhân.
Enterobacteriaceae
Xem xét chẩn đoán: Chẩn đoán bằng phân lập được trực khuẩn Gram âm từ dịch khớp.
Lưu ý: Viêm khớp nhiễm khuẩn ở một khớp “không thường gặp” (Vd: khớp ức đòn, khớp cùng) cần đặt nghi vấn bệnh nhân là đối tượng tiêm chích ma túy đường TM tới khi chứng minh được một nguyên nhân khác.
Xem xét điều trị: Chọc hút dịch khớp là điều cơ bản đối với trường hợp nghi vấn viêm khớp nhiễm khuẩn đối với khớp háng và có thể cần thiết đối với các khớp khác. Cần hội chẩn với bác sĩ phẫu thuật chỉnh hình. Nhỏ kháng sinh tại chỗ vào dịch khớp không chứng minh là có hiệu quả vượt trội.
Tiên lượng: Liên quan tới mức độ phá hủy khớp và điều trị kháng sinh sớm hay muộn cho bệnh nhân.
Trực khuẩn mủ xanh (Pseudomonas aeruginosa)
Xem xét chẩn đoán: Viêm khớp nhiễm khuẩn/ viêm tủy xương do P. aeruginosa có thể xẩy ra sau vết thương do vật nhọn nhiễm nước bẩn đâm xuyên (Vd: chọc đinh vào gót chân qua giày). Biểu hiện ở khớp ức – đòn hoặc cùng – chậu thường gặp ở người tiêm chích ma túy đường TM.
Lưu ý: Cần đặt nghi vấn bệnh nhân là đối tượng sử dụng ma túy đường tĩnh mạch khi viêm khớp nhiễm khuẩn do P. aeruginosa xẩy ra ở đối tượng không có tiền sử chấn thương.
Xem xét điều trị: Nếu ciprofloxacin được sử dụng, điều trị với liều 750mg (mà không phải là liều 500 mg) đối với viêm khớp nhiễm khuẩn/viêm tủy xương do P. aeruginosa.
Tiên lượng: Liên quan tới mức độ phá hủy khớp và điều trị kháng sinh sớm hay muộn cho bệnh nhân.
Lậu cầu khuẩn (Neisseria gonorrhoeae)
Xem xét chẩn đoán: Viêm khớp do lậu cầu có thể được biểu hiện như tình trạng viêm khớp xẩy ra ở một khớp hoặc nhiều khớp có thể bị tác động như một phần thuộc bệnh cảnh hội chứng viêm khớp – viêm da do lậu (gonococcal arthritis-dermatitis syndrome)- một tình trạng nhiễm khuẩn lan tỏa do lậu cầu. Có vi khuẩn trong máu với cấy máu dương tính xẩy ra sớm trong giai đoạn phát ban trong khi đó nuôi cấy dịch khớp âm tính. Tác động khớp xẩy ra với các dấu hiệu điển hình của viêm khớp nhiễm khuẩn và nuôi cấy dịch khớp dương tính với N. gonorrhoeae, song ở giai đoạn này cấy máu âm tính. Viêm bao gân cấp tính (acute tenosynovitis) thường là một bằng chứng gợi ý viêm khớp nhiễm khuẩn do lậu.
Lưu ý: Spectinomycin không có hiệu quả điều trị đối với lậu ở họng (pharyngeal gonorrhea).
Xem xét điều trị: Hội chứng viêm da -viêm khớp do lậu gây ra bởi các chủng N .gonorrhoeae rất nhạy cảm với kháng sinh. Cephalosporins cũng giúp loại trừ được giang mai trong giai đoạn ủ bệnh.
Tiên lượng: Cực kỳ tốt đối với hội chứng viêm khớp – viêm da. Tồi, đối với tình trạng viêm khớp chỉ ở một khớp.
Brucella sp.
Xem xét chẩn đoán: Thường có bằng chứng của nhiễm Brucella ở một nơi nào đó (viêm màng não, viêm nội tâm mạc bán cấp nhiễm khuẩn, viêm tinh hoàn – mào tinh hoàn). Chẩn đoán bằng nuôi cấy máu hoặc dịch khớp.
Lưu ý: Brucella có tác động ưu tiên đối với xương/khớp (Vd: đốt sống, khớp cùng-chậu). Cần đặt nghi vấn chẩn đoán ở các bệnh nhân có biểu hiện bất thường với đau bụng-lưng. Có thể được biểu hiện như một tình trạng sốt không rõ căn nguyên.
Xem xét điều trị: Một số bệnh nhân có thể cần điều trị kháng sinh kéo dài 6 tuần.
Tiên lượng: Liên quan với mức độ nặng của nhiễm khuẩn và tình trạng sức khỏe nền của bệnh nhân.
Salmonella sp.
Xem xét chẩn đoán: Xẩy ra trong ở bệnh nhân bị bệnh hồng cầu hình liềm và bệnh lý hemoglobin. Chẩn đoán bằng nuôi cấy máu/dịch khớp.
Lưu ý: S. aureus, mà không phải là Salmonella, là nguyên nhân thường gặp nhất của viêm khớp nhiễm khuẩn trong bệnh hồng cầu hình liềm.
Tiên lượng: Liên quan với mức độ nặng của nhiễm khuẩn và tình trạng sức khỏe nền của bệnh nhân.
Viêm khớp nhiễm khuẩn thứ phát sau vết thương động vật cắn
Biểu hiện lâm sàng: Vết thương do động vật cắn đâm xuyên vào khoang khớp.
Xem xét chẩn đoán: Chẩn đoán bằng phết lam kính/ nuôi cấy dịch khớp/cấy máu tìm vi khuẩn.
Lưu ý: Có thể xuất hiện tình trạng di ổ nhiễm khuẩn từ vi khuẩn trong máu.
Xem xét điều trị: Điều trị trong ít nhất 2 tuần bằng điều trị kết hợp đường TM/ uống.
Tiên lượng: Liên quan với mức độ nặng của nhiễm khuẩn và tình trạng sức khỏe nền của bệnh nhân.
Viêm khớp nhiễm khuẩn mạn tính
Biểu hiện lâm sàng: Đau khớp bán cấp/mạn tính với giảm tầm vận động khớp song ít hoặc không có sốt. Có thể chịu được tải trọng trên khớp tổn thương.
Xem xét chẩn đoán: Chẩn đoán bằng phết lam kính/nuôi cấy dịch khớp/sinh thiết màng hoạt dịch.
Nấm Coccidioides immitis
Xem xét chẩn đoán: Để chẩn đoán phải thấy vi sinh vật mọc từ bệnh phẩm màng hoạt dịch hoặc dịch khớp.
Lưu ý: Dịch khớp giống như trong lao khớp (tăng tế bào lympho, nồng độ glucose thấp, tăng nồng độ protein trong dịch khớp).
Xem xét điều trị: Điều trị theo đường uống được ưu tiên chọn dùng. Tỷ lệ chữa khỏi bệnh tương tự như khi dùng phác đồ điều trị bằng amphotericin. Bệnh nhân HIV cần điều trị ức chế nấm kéo dài suốt đời.
Tiên lượng: Liên quan với mức độ nặng của nhiễm trùng và tình trạng sức khỏe nền của bệnh nhân.
Nấm Sporothrix schenckii
Xem xét chẩn đoán: Thường là nhiễm khuẩn một khớp thử phát do cấy truyền trực tiếp vi sinh vật vào khớp/chấn thương.
Lưu ý: Viêm nhiều khớp gợi ý tình trạng nhiễm trùng lan tỏa.
Xem xét điều trị: SSKI (Saturated Solution of Potassium Iodide) hữu ích đối với biểu hiện da và bạch mạch do nhiễm nấm Sporothrix schenckii song không tác dụng trong trường hợp nhiễm trùng nấm tác động tới xương/khớp. (lỵmphocutaneous sporotrichosis là tình trạng nhiễm trùng nấm sporothrix gây các hạt ở da thành mủ và các mụn mủ này tiến triển ra xung quanh/ mạch bạch huyết).
Tiên lượng: Cực kỳ tốt đối với nhiễm trùng khu trú (Vd: Lymphocutaneous sporotrichosis). Trong nhiễm trùng lan tỏa, tiên lượng liên quan với yếu tố chức năng miễn dịch của bệnh nhân.
Mycobacterium tuberculosis (Lao)
Xem xét chẩn đoán: Bằng chứng giúp chẩn đoán là viêm bao gân bán cấp/ mạn tính trên khớp bị tác động. Khác với các thể viêm khớp nhiễm khuẩn khác, trong đó tình trạng nhiễm khuẩn khớp thường do vi khuẩn lan truyền theo đường máu, viêm khớp do lao có thể biến chứng viêm tủy xương kế cận do lao. Các dấu hiệu khi xét nghiệm dịch khớp bao gồm tăng tế bào lympho, nồng độ glucose thấp và tăng protein trong dịch khớp.
Lưu ý: Cần gửi bệnh phẩm sinh thiết màng hoạt dịch để làm phiến đồ/nuôi cấy tìm trực khuẩn kháng cồn-toan cho các trường hợp viêm một khớp mạn tính không rõ căn nguyên.
Xem xét điều trị: Viêm khớp do lao thường cần được điều trị 6-9 tháng.
Tiên lượng: Liên quan với mức độ nặng của nhiễm khuẩn và tình trạng sức khỏe nền của bệnh nhân.
Bệnh Lyme*/ Viêm khớp do bệnh Lyme
| Phân loại | Tác nhân gây bệnh thường gặp | Điều trị đường TM được ưu tiên lựa chọn | Điều trị đường TM thay thế | Chuyển điều trị từ đường TM sang đường uống |
| Bệnh Lyme | Borrelia burgdorferi | Ceftriaxon 1g (TM) mỗi 24h/lần x 2 tuần
hoặc Doxycyclin 200mg (TM) mỗi 12h/lần x 3 ngày, sau đó 100mg (TM) mỗi 12h/lần x 4 tuần |
Ceftizoxim 2g (TM) mỗi 8h/ lần x 2 tuần | Doxycyclin 200mg (uống) mỗi 12h/ lần x 3 ngày, sau đó 100mg (uống) mỗi 12h/lần x 11 ngày
hoặc Amoxicillin 1g (uống) mỗi 8h/lần x 2 tuần |
| Viêm khớp do bệnh Lyme | Ceftriaxon 1g (TM) mỗi 24h/lần x 4 tuần
hoặc Doxycyclin 200mg (TM) mỗi 12h/lần x 3 ngày, sau đó 100mg (TM) mỗi 12h/lần x 4 tuần |
Ceftizoxim 2g (TM) mỗi 8h/ lần x 4 tuần | Amoxicillin 1g (uống) mỗi 8h/lần x 4 tuần
hoặc Doxycyclin 200mg (uống) mỗi 12h/ lần x 3 ngày, sau đó 100 mg (uống) mỗi 12h/lần x 4 tuần |
Thời gian điều trị biểu thị tổng thời gian điều trị theo đường TM, điều trị theo đường uống hoặc thời gian điều trị theo đường tĩnh mạch + thời gian điều trị theo đường uống. Hầu hết bệnh nhân khi đang được điều trị theo đường tĩnh mạch có thề dùng được thuốc đường uống nên được chuyển sang điều trị theo đường uống khi tình trạng lâm sàng cải thiện.
* Điều trị bằng doxycyclin x 10 ngày cũng có hiệu quả như điều trị trong 2 tuần.
* Đối với các bệnh nhân người lớn không dung nạp với Amoxicillin, Doxycyclin và Cefuroxim axetil. Azithromycin (500 mg uống mỗi ngày trong 7-10 ngày). Clarithromycin (500 mg uống x 2 lần/ ngày trong 14-21 ngày, nếu bệnh nhân không phải là phụ nữ đang mang thai) hoặc Erythromycin (500 mg uống x 4 lần/ngày trong 14-21 ngày) có thề cho bệnh nhàn dùng ngay. Liều dùng được khuyến cáo đối với các thuốc này cho trẻ em sẽ như sau: Azithromycin 10 mg/kg/ngày (liều tối đa là 500mg mỗi ngày); Clarithromycin 7,5 mg/kg x 2 lần/ngày (liều tối đa là 500mg cho một liều); và Erythromycin, 12,5 mg/kg 4 lần/ngày (liều tối đa là 500mg cho một liều).
Bạn đọc xem thêm: Điều trị kháng sinh cho các nhiễm khuẩn lây truyền qua đường tình dục
Bệnh Lyme
Biểu hiện lâm sàng: Được biểu hiện cấp tính với tình trạng bệnh tại chỗ hoặc lan tỏa sau khi bị ve nhiễm Borrelia spirochete cắn. Hồng ban di chuyển (Erythema migrans) (tổn thương hình khuyên với trung tâm sạch) xẩy ra ở ~ 75% các trường hợp trong vòng 2 tuần sau khi bị ve đốt và có thể đi kèm với sốt, đau đầu, đau khớp/đau cơ, hội chứng kích thích màng não. Các biểu hiện cấp tính khác có thể gặp bao gồm viêm màng não vô khuẩn, liệt dây VII ngoại biên của Bell, bệnh thần kinh ngoại biên, viêm gan nhẹ, viêm cơ tim với block tim hoặc viêm khớp. Bệnh mạn tính có thể được biểu hiện bằng viêm khớp, bệnh thần kinh ngoại biên, viêm màng não – não hoặc tình trạng viêm da-teo da mạn tính đầu chi (acrodermatitis chronica atrophicans) (thường xẩy ra > 10 năm sau nhiễm khuẩn), (acrodermatitis chronica atrophicans là một biểu hiện bệnh lý da của các vùng chi được coi như một biểu hiện muộn của bệnh Lyme nhất là khi bệnh không được phát hiện và điều trị và tình trạng này được đặc trưng bằng thương tổn đỏ da [erythematous] và phù nề và các tổn thương này có xu hướng trở nên teo da khiến vùng da này có biểu hiện như tờ bìa nhăn nheo).
Xem xét chẩn đoán: Chẩn đoán bằng biểu hiện lâm sàng kết hợp với tăng hiệu giá IgM với bệnh Lyme (IFA/ELISA). Nếu hiệu giá IgM với bệnh Lyme làm theo kỹ thuật ELISA ở mức ranh giới hoặc bị nghi vấn là kết quả dương tính giả, tiến hành định lượng IgM theo phương pháp Western blot để khẳng định chẩn đoán. Hiệu giá IgM âm tính giả trrong giai đoạn sớm của bệnh thường gặp. Phản ứng chéo IgM thường gặp với Epstein-Barr virus và Cytomegalovirus. Sau khi loại trừ nhiễm trùng do EBV/CMV, lại nhắc lại test phát hiện IgM với bệnh Lyme và IgG bằng kỹ thuật ELISA/immunoblot sau đó 4 tuần (hiệu giá IgM dương tính giả đảo lại thành âm tính). Hiệu giá IgM có thể cần tới 4-6 tuần mới tăng cao sau khi bị ve đốt. Loại ve Ixodes là các vector truyền bệnh chính, các động vật gặm nhấm nhỏ là vật trung gian truyền bệnh chính, ở Hoa Kỳ, hầu hết các trường hợp xẩy ra ven biển Đông Bắc, thượng Trung Tây, California và phía Tây Nevada.
Lưu ý: Không phải lúc nào cũng nhìn thấy ban da và vết ve đốt thường không gây đau và bị bỏ qua không được phát hiện (ve thường tự rơi khỏi vết đốt sau 1 -2 ngày hút máu). Không được bỏ sót chẩn đoán bệnh Lyme ở các bệnh nhân sống ở những vùng có ve Ixodes mang tính dịch lưu hành địa phương thình lình xuất hiện tình trạng block tim không có căn nguyên giải thích được.
Xem xét điều trị: B. burgdorferi có độ nhạy cao với tất cả các beta-lactams. Đối với liệt Bell hoặc bệnh Lyme thần kinh, Minocyclin (100 mg uống mỗi 12h/lần x 2 tuần) có thể được ưa dùng hơn Doxycyclin. Tỷ lệ thất bại cao hơn khi điều trị bằng macrolid. Các triệu chứng có thể tiếp diễn từ 1 năm trở lên sau khi đã điều trị thỏa đáng. Không có lý do gì để cần phải điều trị nhắc lại khi các triệu chứng tồn tại dai dẳng.
Tiên lượng: Cực kỳ tốt ở các đối tượng là người bình thường.
Viêm khớp do bệnh Lyme
Biểu hiện lâm sàng: Viêm khớp cấp do bệnh Lỵme được biểu hiện bằng đau khớp, giảm tầm vận động của khớp, giảm khả năng chịu tải trọng trên khớp bị tác động, song ít hoặc không có sốt. Viêm khớp mạn do bệnh Lyme giống như viêm khớp dạng thấp.
Xem xét chẩn đoán: Bệnh thường tác động tới trẻ em và ở các khớp lớn chịu tải trọng (Vd: khớp gối). Viêm khớp cấp do bệnh Lyme được chẩn đoán bằng biểu hiện lâm sàng kết hợp với tăng hiệu giá IgM với bệnh Lyme. Viêm khớp mạn do bệnh Lyme được gợi ý dựa trên biểu hiện giống viêm khớp dạng thấp với yếu tố dạng thấp và kháng thể kháng nhân (ANA) âm tính và hiệu giá IgG với bệnh Lyme dương tính và PCR dịch khớp dương tính với bệnh Lyme.
Lưu ý: Khớp viêm cấp do bệnh Lyme đỏ song không nóng, trái ngược với viêm khớp nhiễm khuẩn.Trong viêm khớp mạn do bệnh Lyme, hiệu giá IgG với bệnh Lyme âm tính là thông số cơ bản giúp loại trừ viêm khớp mạn tính do bệnh Lyme, song một gia tăng hiệu giá IgG với bệnh Lyme chỉ dẫn có tiếp xúc trong quá khứ với B. burgdorferi mà không đủ để chẩn đoán viêm khớp do bệnh Lyme. Dịch khớp trong bệnh Lyme mạn tính thường cho kết quả nuôi cấy âm tính, song cho kết quả dương tính khi làm test PCR, tuy nhiên làm test PCR dịch khớp, không giúp phân biệt được giữa một nhiễm khuẩn hoạt động với nhiễm khuẩn trước đó.
Xem xét điều trị: Hiệu giá IgG Lyme vẫn tăng cao trong suốt cuộc đời bệnh nhân và không giảm đi khi điều trị. Các triệu chứng khớp thường tiếp diễn trong nhiều tháng/nhiều năm sau điều trị kháng sinh có hiệu quả do tình trạng viêm khớp tự miễn, điều trị bằng thuốc kháng viêm, mà không cần dùng nhắc lại các liệu trình kháng sinh. Điều trị bằng đường uống cũng có hiệu quả như điều trị đường tĩnh mạch.
Tiên lượng: Tốt ở các đối tượng là người bình thường. Viêm khớp mạn/không đáp ứng với điều trị có thể gặp ở những bệnh nhân thuộc nhóm HLA typ DRW 2/4.
Khớp nhân tạo bị nhiễm trùng (Infected joint prosthesis)
| Phân loại | Tác nhân gây bệnh thưởng gặp | Điều trị đường TM được ưu tiên lựa chọn | Điều trị đường TM thay thế | Chuyển điều trị từ đường TM sang đường uống |
| Tụ cầu (Staphylococcal)
(Điều trị khởi đầu đối với MSSA; nếu sau đó vi khuẩn phân lập được là MRSA/ CoNS, điều trị phù hợp)
|
S. epidermidis (CoNS) | Linezolid 600mg (TM) mỗi 12h/lần*
hoặc Vancomycin 1g (TM) mỗi 12 giờ* |
Cefotaxim 2g (TM) mỗi 6h/ lần**
hoặc Ceftizoxim 2g (TM) mỗi 8h/ lần** |
Linezolid 600mg (uống) mỗi 12h/lần* |
| S.aureus (MSSA) | Nafcillin 2g (TM) mỗi 4h/lần*
hoặc Cefazolin 1g (TM) mỗi 8h/ lần* hoặc Ceftriaxon 1g (TM) mỗi 24h/ lần** |
Meropenem 1g (TM) mỗi 8h/ lần*
hoặc Clindamycin 600mg (TM) mỗi 8h/lần* |
Clindamycin 300mg (uống) mỗi 8h/lần*
hoặc Linezolid 600 mg (uống) mỗi 12h/lần* hoặc Cephalexin 1g (uống) mỗi 6h/ lần* |
|
| S.aureus (MRSA) | Linezolid 600mg (TM) mỗi 12h/ lần*
hoặc Vancomycin 1g (TM) mỗi 12h/lần* hoặc Minocyclin 100mg (TM) mỗi 12h/ lần* hoặc Quinupristin/dalfopristin 7,5 mg/ kg (TM) mỗi 8h/lần* |
Linezolid 600mg (uống) mỗi 12h/ lần*
hoặc Minocyclin 100mg (uống) mỗi 12h/lần * |
||
Từ viết tắt: MRSA/MSSA: methicìllin-resistant/sensitive S. aureus: Tụ cầu vàng kháng hoặc nhạy methicillin; MSSE/MRSE: methicillin sensitive/resistant S. epidermidis – S. epidermidis nhạy hoặc kháng methicillin; CoNS (Coagulase-negative staphylococci): Tụ cầu với coagulase âm tính.
Thời gian điều trị phản ánh tổng thời gian điều trị theo đường TM hoặc thời gian điều trị đường tĩnh mạch + đường uống. Hầu hết bệnh nhân khi đang được điều trị theo đường tĩnh mạch có thể dùng được thuốc đường uống nên được chuyển sang điều trị theo đường uống khi tình trạng lâm sàng cải thiện.
* Điều trị thêm 1 tuần sau khi thay khớp nhân tạo mới.
** Chỉ khi chủng MS5E còn nhạy với thuốc.
Biểu hiện lâm sàng: Đau ở vùng khớp nhân tạo với khớp lỏng/mất ổn định ± sốt nhẹ.
Xem xét chẩn đoán: Khớp nhân tạo bị nhiễm khuẩn được gợi ý dựa trên dấu hiệu khớp nhân tạo lỏng lẻo/có vùng sáng liền kề với khớp nhân tạo trên phim thẳng ± cấy máu dương tính. Chẩn đoán được khẳng định bằng chụp xạ hình xương. Sử dụng thủ thuật hút dịch khớp để phân lập vi sinh vật gây bệnh.
Lưu ý: Tăng tốc độ lắng hồng cầu với lỏng khớp nhân tạo gợi ý nhiễm khuẩn khớp giả. Tình trạng lỏng khớp cơ giới song không do nhiễm khuẩn là điều thường gặp sau khi tiến hành thay khớp giả nhiều năm, song các bệnh nhân này có tốc độ lắng hồng cầu bình thường.
Xem xét điều trị: Thường cần phải tháo bỏ khớp nhân tạo bị nhiễm khuẩn để điều trị triệt để. Thay một khớp nhân tại mới có thể được thực hiện vào bất kỳ lúc nào sau khi đã tháo bỏ khớp giả bị nhiễm khuẩn. Để dự phòng nhiễm khuẩn đối với khớp nhân tạo mới được thay, cắt lọc rộng và triệt để các vật liệu của khớp nhân tạo cũ bị nhiễm khuẩn rất quan trọng. Nếu không thể mới được khớp nhân tạo đã bị nhiễm khuẩn, có thể sử dụng điều trị ức chế nhiễm khuẩn suốt đời của bệnh nhân bằng kháng sinh đường uống (Vd: minocyclin 100mg (uống) mỗi 12h/lần). TMP-SMX 5 mg/kg (uống) mỗi 6h/lần có thể có hiệu quả để ức chế lâu dài /điều trị tiệt căn trong thay thế toàn bộ khớp háng (điều trị x 6 tháng) hoặc thay toàn bộ khớp gối (điều trị x 9 tháng) do các chủng MSSA/ MSSE còn nhạy với thuốc; Phối hợp thêm rifampin 300mg (uống) mỗi 12h/lần có thể hữu ích.
Tiên lượng: Có liên quan với cắt lọc thỏa đáng các chất liệu khớp nhân tạo bị nhiễm khuẩn sau khi đã lấy bỏ khớp giả.
Viêm tủy xương (Osteomyelitis)
| Phân loại | Tác nhân gây bệnh thường gặp | Điều trị đường TM được ưu tiên lựa chọn | Điều trị đường TM thay thế | Chuyển điều trị từ đường TM sang đường uống |
| Cấp tính
(Đìều trị khởi đầu đối với MSSA; nếu sau đó phân lập được vi khuẩn gây bệnh là MRSA hoặc Entero- bacteriacea, điều trị phù hợp) |
Tụ cầu vàng (MSSA) | Cefazolin 1g (TM) mỗi 8h/lần x 4-6 tuần
hoặc Ceftriaxon 1g (TM) mỗi 24h/lần x 4-6 tuần hoặc Meropenem 1g (TM) mỗi 8h/lần x 4-6 tuần |
Cefotaxim 2g (TM) mỗi 6h/lần x 4-6 tuần
hoặc Ceftizoxim 2g (TM) mỗi 8h/lần x 4-6 tuần |
Clindamycin 300mg (uống) mỗi 8h/lần x 4-6 tuần
hoặc Cephalexin 1g (uống) mỗi 6h/ lần x 4-6 tuần hoặc Quinolon hô hấp (uống) mỗi 24h/lần x 4-6 tuần |
| Tụ cầu vàng (MRSA) | Linezolid 600mg (TM) mỗi 12h/lần x 4-6 tuần
hoặc Minocyclin 100mg (TM) mỗi 12h/lần x 4-6 tuần hoặc Vancomycin 2 g (TM) mỗi 12 giờ x 4-6 tuần hoặc Quinupristin/dalfopristin 7,5 mg/kg (TM) mỗi 8h/lần x 4-6 tuần |
Linezolid 600mg (uống) mỗi 12h/ lần x 4-6 tuần
hoặc Minocyclin 100mg (uống) mỗi 12h/lần x 4-6 tuần |
||
| Entero- bacteriaceae | Ceftriaxon 1g (TM) mỗi 24h/lần x 4-6 tuần hoặc Quinolon* (TM) x 4-6 tuần
hoặc Tigecyclin 100mg (TM) x 1 liều. Sau đó 50mg (TM) mỗi 12h/ lần x 4-6 tuần |
Cefotaxim 2g (TM) mỗi 6h/lần x 4-6 tuần
hoặc Ceftlzoxim 2g (TM) mỗi 8h/lần x 4-6 tuần |
Quinolon* (uống) x 4-6 tuần | |
| Mạn tính
Đái tháo đường/Bệnh mạch máu ngoại biên
|
Liên cầu nhóm A, B
Tụ cầu vàng (MSSA) E. coli P. mirabilis K. pneumoniae B. fragilis |
Tigecyclin 100mg (TM) x 1 liều, sau đó 50 mg (TM) mỗi 12h/ lần x 2-4 tuần
hoặc Meropenem 1g (TM) mỗi 8h/lần* hoặc Piperacillin/ tazobactam hoặc Ertapenem 1g (TM) mỗi 24h/lần* |
Moxifloxacin 400mg (TM) mỗi 24h/lần*
hoặc Ceftizoxim2g (TM) mỗi 8h/lần* hoặc Ampicillin/ sulbactam 3g (TM) mỗi 6h/lần* hoặc điều trị kết hợp với Ceftriaxon 1g (TM) mỗi 24h/lần* kết hợp với Metronidazol 1g (TM) mỗi 24h/lần* |
Clindamycin 300mg (uống) mỗi 8h/lần*
kết hợp với Levofloxacin 500mg (uống) mỗi 24h/lần * Hoặc đơn trị liệu bằng Moxifloxacin 400 mg (uống) mỗi 24h/lần* |
| Các vi khuẩn gây bệnh nêu trên/Tụ cầu vàng (MRSA) | Giống như trẽn kết hợp với hoặcMinocyclin 100mg (TM) mỗi 12h/lần x 2-4 tuầnhoặcLinezolid 600mg (TM) mỗi 12h/lần x 4-6 tuầnHoặc điều trị một thuốc vớiTigecyclin 100mg (TM) x 1 liều, sau đó 50 mg (TM) mỗi 12h/ lần x 2-4 tuần |
Minocyclin 100mg (TM) mỗi 12h/lần x 2-4 tuần
kết hợp với hoặc Levofloxacin 500mg (TM) mỗi 24h/lần hoặc Ceftriaxon 1g (TM) mỗi 24h/lần x tuần |
Minocyclin 100mg (uống) mỗi 12h/lần x 2-4 tuần
kết hợp với Quinolon (Uống) mỗi 24h/lần x 2-4 tuần |
|
| Các vi khuẩn gây bệnh nêu trên/ B.fragilis (mủ hôi) | Tìgecyclin 100mg (TM) x 1 liều, sau đó 50 mg (TM) mỗi 12h/ lần x 2-4 tuần | Moxifloxacin 400 mg (TM) mỗi 24h/ lần x 2-4 tuần
hoặc Ertapenem 1g (TM) mỗi 24h/lần x 2-4 tuần |
Moxifloxacin 400 mg (uống) mỗi 24h/lần x 2-4 tuần | |
| Viêm tủy xương do lao | M. tuberculosis | Điều trị như đối với lao phổi, song kéo dài thời gian điều trị tới 6-9 tháng.
|
||
Từ viết tắt: MSSA/MRSA: methicillin-sensitive/resistant S. aureus – Tụ cầu vàng nhạy hoặc kháng methicillin.
Ghi chú: Enterobacteriaceae bao gôm: Citrobacter, Edwardsiella, Enterobacter, E. coli, Klebsiella, Proteus, Proviedencia, Shigella, Salmonella, Serratia, Hafnia, Morganella, Yersinia.
Thời gian điều trị phản tổng thời gian điều trị theo đường TM, đường uống hoặc thời gian điều trị đường tinh mạch + đường uống. Hầu hết bệnh nhân khi đang được điều trị theo đường tĩnh mạch có thể dùng được thuốc đường uống nên được chuyển sang điều trị theo đường uống khi tình trạng lâm sàng cải thiện.
* Điều trị trong vòng 1 tuần sau khi cắt lọc thích hợp tổ chức hoại tử hoặc cắt cụt chi (amputation).
** Moxifloxacin 400mg hoặc Levofloxacin 500mg.
Viêm tủy xương cấp tính
Biểu hiện lâm sàng: Sưng đau trên vùng xương bị nhiễm khuẩn. Thường thấy có sốt và cấy máu dương tính.
Xem xét chán đoán: Chẩn đoán dựa trên tăng tốc độ lắng hồng cầu với hình ảnh chụp scan xương dương tính. Không cần sinh thiết xương để chẩn đoán. Scan xương sẽ dương tính đối với viêm tủy xương cấp tính trong vòng 24 giờ đầu.
Lưu ý: Dấu hiệu sớm nhất trên phim thẳng là sưng mô mềm; các thay đổi của xương được thấy rõ sau 2 tuần.
Xem xét điều trị: Điều trị 4-6 tuần bằng kháng sinh. Không nhất thiết phải cắt lọc tổ chức hoại tử để điều trị triệt.
Tiên lượng: Liên quan với tiến hành điều trị ngay tức khắc/thỏa đáng cho bệnh nhân.
Đọc thêm: CÓ NÊN CHO KÈM MEN VI SINH KHI SỬ DỤNG KHÁNG SINH??
Viêm tủy xương mạn tính
Đái tháo đường
Biểu hiện lâm sàng: Không sốt hoặc sốt nhẹ với số lượng bạch cầu bình thường và các vết loét đâm xuyên sâu ± đường rò chảy mủ ra ngoài.
Xem xét chẩn đoán: Chẩn đoán dựa trên tăng tốc độ lắng hồng cầu và thay đổi xương trên phim thẳng. Không cần scan xương để chẩn đoán. Sinh thiết xương là phương pháp được ưa dùng để phát hiện vi sinh vật gây bệnh, do cấy máu thường âm tính và cấy từ vết loét/lỗ rò có thể không đáng tin cậy.
Lưu ý: P. aeruginosa là vi khuẩn ngụ cư thường gặp và thường nuôi cấy được từ các vết loét sâu/ lỗ rò xương, song không phải là tác nhân gây bệnh trong viêm tủy xương mạn tính ở bệnh nhân đái tháo đường.
Xem xét điều trị: Phẫu thuật cắt lọc tổ chức hoại tử là cần thiết để điều trị triệt để bệnh; chỉ sử dụng đơn độc kháng sinh không có hiệu quả. Tiến hành các thủ thuật tái tạo mạch thường không mang lại lợi ích gì cho bệnh nhân, do đái tháo đường là một bệnh lý vi mạch. Không cấy các vết loét ở bàn chân do vết thương đâm xuyên/dịch chảy từ lỗ rò; kết quả nuôi cấy thường phản ảnh hệ vi khuẩn chí ở bề mặt da. Sinh thiết xương trong khi cắt lọc tổ chức hoại tử là cách tốt nhất để phát hiện tác nhân gây bệnh; nếu không thể tiến hành sinh thiết, điều trị theo kinh nghiệm.
Tiên lượng: Liên quan với vào mức độ tưới máu/phẫu thuật cắt lọc mô hoại tử có thỏa đáng hay không.
Bệnh mạch máu ngoại biên ở bệnh nhân không bị đái tháo đường
Biểu hiện lâm sàng: Không sốt hoặc sốt nhẹ với số lượng bạch cầu bình thường ± hoại tử đầu chi khô/ướt.
Xem xét chẩn đoán: Chẩn đoán bằng biểu hiện lâm sàng của bàn chân lạnh/ thay đổi màu ± hoại tử khô/ướt. Viêm tủy xương mạn tính thứ phát sau bệnh mạch máu ngoại biên/gãỵ xương hở thường nhiễm nhiều loại vi khuẩn.
Lưu ý: Hoại tử ướt thường cần phải phẫu thuật cắt lọc tổ chức hoại tử/điều trị kháng sinh; hoại tử khô có thể không cần phải phẫu thuật cắt lọc.
Xem xét điều trị: Cần phẫu thuật cắt lọc tổ chức hoại tử để điểu trị triệt để. Chỉ sử dụng đơn độc kháng sinh không có hiệu quả. Các thủ thuật tái tạo mạch có thể giúp điều trị nhiễm khuẩn do làm cải thiện tình trạng cấp máu tại chỗ.
Tiên lượng: Liên quan với mức độ tổn thương mạch máu.
Viêm tủy xương do Brucella (Brucella sp.)
Xem xét chẩn đoán: Có thể thấy có bằng chứng nhiễm Brucella ở nơi nào đó trên cơ thể (Vd: viêm mào tinh hoàn và tinh hoàn). Cần đặt nghi vấn chẩn đoán này ở những bệnh nhân có tiền sử phơi nhiễm với động vật/ sữa/pho mát chưa tiệt trùng. Chẩn đoán huyết thanh học dựa trên test ngưng kết chuẩn (Standard Agglutination Test [SAT], ELISA, hay PCR huyết thanh đối với Brucella.
Lưu ý: Brucella có ưu tiên gây bệnh đối với đốt sống, khớp cùng chậu. Ăn mòn ở mặt trước của đốt sống nơi tiếp giáp với khoang đĩa đệm được coi là dấu hiệu điển hình trong nhiễm khuẩn do Brucella khác so với lao đốt sống được biểu hiện bằng tình trạng phá hủy rộng đốt sống.
Xem xét điều trị: Có thể cần phải điều trị kháng sinh tới 6 tuần.
Tiên lượng: Các phá hủy xương thường là vĩnh viễn.
Viêm tủy xương do lao (Mycobacterium tuberculosis)
Biểu hiện lâm sàng: Biểu hiện tương tự như viêm tủy xương mạn tính mạn do vi khuẩn. Lao đốt sống (bệnh Pott) gây tác động sớm tới khoảng đĩa đệm cột sống và được biểu hiện bằng tình trạng đau lưng/đau cổ mạn tính ± khối mass ở bẹn/cạnh xương sống.
Xem xét chẩn đoán: Chẩn đoán bằng cách phát hiện được trực khuẩn lao trên bệnh phẩm sinh thiết xương/nuôi cấy xương bị nhiễm khuẩn. Test da với tuberculin (phản ứng Mantoux) dương tính.
Lưu ý: Phim Xquang ngực bình thường ở 50% các trường hợp. Có thể bị nhầm với ung thư xương, viêm tủy xương do Brucella hoặc viêm tủy xương mạn tính do vi khuẩn.
Xem xét điều trị: Được điều trị giống như viêm khớp do lao.
Tiên lượng: Tốt, nếu bệnh nhân được điều trị trước khi xẩy ra tình trạng yếu/liệt hai chân.
Tài liệu tham khảo
- Bartlett JG, InglesbyTV, JR, Bono L Management of anthrax. Clin Infect Dis 35:851-858, 2002.
- Bouza E, Burillo A, Munoz P. Antimicrobial Therapy of Clostridium difficile-associated diarrhea. Med Clin N Am 90: 1141-63, 2006.
- Boyce JM. Methicillin-resistant Staphylococcus aureus. Lancet Infect Dis 5:653-663,2005.
- Bradley SF. Infections in long-term-care residents. Infect Med 22:168-172,2005.
- Bratu s. Therapeutic approach to complicated skin and soft tissue infections: methicillin- susceptible and methicillin-resistant Staphylococcus aureus. Antibiotics for Clinicians 10: S35-28,2006.
- Breman JG, Henderson DA. Diagnosis and management of smallpox. N Engl J Med 346:1300-1308,2002.
- Carratala J, Martin-Herrero JE. Mykietiuk A, etal. Clinical experience in the management of community-acquiredpneumonia: lessons from the use of fluoroquinolones. Clin Microbiol Infect 12:2-11,2006.
- Castro p, Soriano A, Escrich c, et al. Linezolid treatment of ventriculoperitoneal shunt infection without implant removal. Eur J Clin Microbiol Infect Dis 24:603-06,2005.
- Celebi G, Baruonu F, Ayoglu F, et al. Tularemia, a reemerging disease in northwest Turkey: epidemiological investigation and evaluation of treatment responses. Jpn J Infect Dis 59:229-234,2006.
- Centers for Disease Control. Anthrax: preventive therapy. Down loaded from http7/www/ bt.cdc.gov/agent/anthrax/ faq/ pre- ventive.asp, 2006.
- Centers for Disease Control. Consensus statement: tularemia as a biological weapon: medical and public health management http://www.bt.cec.gov/ agent/tularemia/tularemia-biological- weapon-abstract.asp, 2006.
- Chastre J, Wolff M, Fagon JY, et al. Comparison of 8 vs 15 days of antibiotic therapy for ventilator-associated pneumonia in adults. JAMA 290; 2588-2598,2003.
- Chen XM, Leithly JS, Paya cv, et al. Cryptosporidiosis. N Engl J Med 346: 1723-1731,2002.
- Chiou CC, Does penicillin remain the drug of choice for pneumococcal pneumonia in view of emerging in vitro resistance? Clin Infect Dis 42:234-7, 2006.
- Collins J, Ali-lbrahim A, Smoot DT. Antibiotic therapy for Helicobacter pylori. Med Clin N Am 90:1125-40,2006.
- Cono J, Craga JD, Jamieson DJ, et al. Prophylaxis and treatment of pregnant women for emerging infections and bioterrorism emergencies. Emerg Infect Dis 12: 1631- 1637, 2006.
- Cunha BA. Antibiotic selection in the penicillin-allergic patient. Med Clin North Am 90: 1257-64,2006.
- Cunha BA. Antimicrobial therapy of multidrug-resistant Streptococcus pneumoniae, vancomycin-resistant enterococci, and methicillin-resistant Staphylococcus aureus. Med Clin North Am 90: 1165-82, 2006.
- Cunha BA. The atypical pneumonias: clinical diagnosis and importance. Clin Microbiol Infect 12:12-4,2006.
- Cunha BA. Oral antibiotic therapy of serious systemic infections. Med Clin North Am 90:1197-222,2006.
- Cunha BA. Persistent s. aureus bacteremia: Clinical Pathway for diagnosis and treatment. Antibiotics for Clinicians 10: S39-46,2006.
- Cunha BA. Staphylococcal aureus acute bacterial end -ocarditis (ABE): clinical pathway for diagnosis and treatment. Antibiotics for Clinicians 10: S29-33,2006.
- Cunha BA. Ventilator-associated pneumonia: monotherapy is optimal if chosen wisely. CritCare 10:141,2006.
- Cunha BA.’ Herpes ’’simplex-1 (HSV-1) pneumonia. Infect Dis Practice 29: 375- 78,2005.
- Cunha BA. Malaria vs. Typhoid fever: a diagnostic dilemma? Am J of Med 118: 1442-43, 2005.
- Cunha BA. Methicillin-resistant Staphylococcus aureus: clinical manifestations and antimicrobial therapy. Clin Microbiol Infect 11:33-42, 2005.
- Cunha BA. Pseudomonas aeruginosa: resistance and therapy. Semin Respir Infect 17:231-9,2002.
- Cunha BA. Clinical relevance of penicillin- resistant Streptococcus pneumoniae. Semin Respir Infect 17:204-14,2002.
- Cunha BA. Smallpox: An Oslerian primer. Infectious Disease Practice 26: 141-148, 2002.
- Cunha BA. Osteomyelitis in the elderly. Clin Infect America Guidelines for hospital-acquired pneumonia in the intensive care unit. Clin Infect Dis 35: 287-273,2002.
- Cunha BA. Bioterrorism in the emergency room: Anthrax, tularemia, plague, ebola and smallpox. Clinical Microbiology & Infection 8:489-503,2002.
- Cunha BA. Central nervous system infections in the compromised host. A diagnostic approach. Infect Dis Clin 15:67-590,2001.
- Cunha BA. Effective antibiotic resistance and control strategies. Lancet 357:1307-1308, 2001.
- Cunha BA. Nosocomial pneumonia: Diagnostic and therapeutic considerations. Medical Clinics of North America 85:79-114,2001.
- Cunha BA. Community acquired pneumonia: diagnostic and therapeutic considerations. Medical Clinics of North America 85:43-77,2001.
- Cunha BA. Pneumonias in the compromised host. Infect Dis Clin 15:591-612,2001.
- Cunha BA. Community-acquired pneumonias re-revisited. Am J.Med 108:436-437, 2000.
- Daver NG, Shelburne SA, Atmar RL, et al. Oral step-down therapy is comparable to intravenous therapy for Staphylococcus aureus osteomyelitis. Journal of Infection 54: 539-544, 2007.
- Demirturk N, Usluer G, Ozgunes I, et al. Comparison of different treatment combinations for chronic hepatitis B infection. J Chemother 14:285-9,2002.
- DiBisceglie AM. Combination therapy for hepatitis B. Gut 50:443-5,2002.
- Eckburg PB, Schneider JJ, Renault CA. Avian influenza in humans: A practical review for clinicians. Infect Med 22:535-542,2005.
- Ferrer M, Liapikou A, Valencia M, et al. Validation of the American Thoracic Society-Infectious Diseases Society of America Guidelines for hospital-acquired pneumonia in the intensive care unit. Clin Infect. Dis. 50:945-952,2010.
- Fihn SD. Acute uncomplicated urinary tract infection in women. N Engl J Med 349: 259-66,2003.
- File TM Jr. Community-acquired pneumonia. Lancet 362:1991-2001, 2003.
- Fishbain J, Peleg AY.Treatment of Acinetobacter Infections. Clin Infect. Dis. 51:79 -84,2010.
- Fishman, JA. Infection in solid-organ transplant recipients. N Engl J Med 357: 2601-2614, 2007.
- Frieden TR, Sterling TR, Munsiff ss, etal. Tuberculosis. Lancet 362:887-99,2003.
- Furin J, Nardell EA. Multidrug-resistant tuberculosis: An update on the best regimens. J Respir Dis 27:172-82,2006.
- GagliottiC, NobilioL, MilandriM,etal. Macrolide prescriptions and erythyromycin resistance for Streptococcus pyogenes. Clin Infect Dis 42:1153-6,2006.
- Giamarellou H, Treatment options for multidrug-resistant bacteria. Anti Infect Ther4:601-18,2006.
- Gomes cc, Vormittag E, Santos CR, Levin AS. Nosocomial infection with cefalosporin- resistant Klebsiella pneumoniae Is not associated with increased mortality. Infeơ Control and Hosp Epidemiol 27: 907-12, 2006.
- Gould IM. The clinical significance of methicillin-resistant Staphylococcus aureus. J Hosp Infect 61:277-282,2005.
- Grabenstein JD. Vaccines: Countering anthrax: vaccines and immunoglobulins. Clin Infect Dis 46:129-136,2008.
- Gupta R, Warren T, Wald A. Genital herpes. Lancet 370:2127-2137,2007.
- Haque NZ, Zervos MJ. Vancomycin-Resistant Enterococcal Infections: clinical manifestations and Management. Infections in Medicine 23:14-19,2006.
- Hayakawa K, Nakagawa K. Treatment of infected total knee arthroplasty. Infect Diseases in Clin Practice 14:211 -215,2006.
- Heldman AW, Hartert TV, Ray SC, etal. Oral antibiotic treatment of right-sided staphylococcal endocarditis in injection drug users: prospective randomized comparison with parenteral therapy. Am J Med 101:68-76,1996.
- Hotchkiss RS, Karl IE. The pathophysiology and treatment of sepsis. N Engl J Med 348: 138-50,2003.
- Huang H, Flynn NM, King JH, etal. Comparisons of community-associated methicillin- resistant Staphylococcus aureus (MRSA) and hospital-associated MSRA infections in Sacramento, California. Journal of Clinical Microbiology. 44:2423-28, 2006.
- Johnson DH, Cunha BA. Infections in alcoholic cirrhosis. Infectious Disease Clinics 16: 363-372 2001.
- Johnson LB, Saravolatz LD. Community- acquired MRSA: current epidemiology and management issues. Infections in Medicine 23:6-10,2006.
- Joseph SM, Peiris MD, D. Philetal. The severe acute respiratory syndrome. N Engl J Med 349:2431-41,2003.