Bệnh Nội tiết - chuyển hóa
Thuốc điều trị đái tháo đường type 2 và những lưu ý khi sử dụng
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhathuocngocanh.com – Có nhiều loại thuốc dùng để điều trị bệnh đái tháo đường. Loại thuốc tốt nhất cho bạn tùy thuộc vào loại bệnh đái tháo đường mà bạn mắc phải, mức độ kiểm soát bệnh, nếu bạn có các tình trạng sức khỏe khác và lối sống của bạn. Thuốc điều trị đái tháo đường tuýp 2 nhằm mục đích giữ cho lượng đường trong máu của bạn ở mức lành mạnh, để bạn cảm thấy khỏe và giảm nguy cơ biến chứng. Trong bài viết này, Nhà Thuốc Ngọc Anh sẽ giúp quý bạn đọc tìm hiểu các loại thuốc tiểu đường tuýp 2.
Đái tháo đường loại 2 là bệnh gì?
Bệnh đái tháo đường loại 2 (tiểu đường loại 2) là một bệnh mãn tính trong đó khả năng sử dụng glucose hoặc đường của cơ thể bị suy giảm. Cơ thể chúng ta sản xuất một loại hormone gọi là insulin giúp đường từ carbohydrate trong thực phẩm chúng ta ăn đến các tế bào và được sử dụng làm năng lượng. Ở bệnh tiểu đường loại 2, khả năng thực hiện nhiệm vụ của insulin bị tổn hại và theo thời gian, cơ thể thực sự sản xuất ít insulin hơn. Điều này có nghĩa là ít đường trong tế bào để làm nhiên liệu hơn và nhiều đường hơn trong máu ở những nơi không thể sử dụng được. Lượng đường trong máu cao theo thời gian có thể gây tổn thương cho các cơ quan quan trọng như tim, thận, dây thần kinh và mắt.

Một số yếu tố nguy cơ khiến mọi người mắc bệnh tiểu đường loại 2, chẳng hạn như di truyền và tuổi tác, không thể thay đổi được. Các yếu tố rủi ro khác, chẳng hạn như thừa cân hoặc béo phì, có thể thay đổi được. Đây là lý do tại sao việc giảm 5% đến 10% trọng lượng cơ bản của một người bằng cách ăn uống lành mạnh và hoạt động thể chất vẫn là xương sống của việc quản lý bệnh tiểu đường loại 2.
Tại sao cần dùng thuốc tiểu đường tuýp 2?
Đối với nhiều người, chế độ ăn kiêng và tập thể dục có thể giúp bệnh tiểu đường loại 2 thuyên giảm, tránh sử dụng thuốc để kiểm soát lượng đường trong máu. Tuy nhiên, sẽ cần dùng thuốc nếu mức glucose không được bình thường hóa, hoặc nếu có bệnh tim hoặc thận hoặc các vấn đề về béo phì sẽ ảnh hưởng đến sức khỏe của bạn. Thuốc trị tiểu đường hiện đại hỗ trợ giảm cân cũng như các biến chứng về tim và thận.
Có những loại thuốc trị tiểu đường tuýp 2 nào?
Có rất nhiều loại thuốc điều trị bệnh tiểu đường và các phương pháp điều trị cải tiến mới như tái tạo bề mặt tá tràng, đang tiếp tục được phát triển. Các loại thuốc cũ hơn và rẻ hơn gây tăng cân và hạ đường huyết (đường huyết thấp) và hai tác dụng phụ không mong muốn này đều tránh được trong tất cả các loại thuốc hiện đại được sử dụng để hạ đường huyết. Nhiều chất có tác dụng giảm cân mạnh mẽ cũng có lợi cho bệnh nhân có nguy cơ biến chứng tim và thận.
Đối với một số người, có thể sử dụng một loại thuốc thì đã có thể đủ để giảm lượng đường trong máu. Nhưng những người khác có thể cần kết hợp hai loại thuốc trở lên thì mới có thể làm giảm lượng đường trong máu. Thuốc có hiệu quả nhất khi kết hợp với thay đổi lối sống.
Nhiều người mắc bệnh tiểu đường loại 2 cần dùng thuốc để kiểm soát lượng đường trong máu trong suốt quãng đời còn lại. Tuy nhiên, đôi khi, giảm cân và cải thiện sức khỏe tổng thể của bạn cuối cùng có thể loại bỏ nhu cầu dùng thuốc.

Biguanide
Sơ lược về nhóm Biguanid
Nhóm Biguanid (bao gồm Phenformin, Buformin và Metformin) là nhóm thuốc chống đái tháo đường có nguồn gốc từ hoa tử đinh hương Pháp (Galega officinalis) chúng rất giàu Guanidin.
Năm 1978, Phenformin và Buformin chính thức bị rút khỏi thị trường vì tăng tỷ lệ nhiễm toan lactic và tử vong do tim.
Năm 1995, Metformin được FDA chính thức chấp thuận và được sử dụng trên thị trường Hoa Kỳ.
Đến nay, chỉ còn Metformin là thuốc duy nhất trong nhóm Biguanid còn được sử dụng rộng rãi và trở thành thuốc đầu tay cho điều trị đái tháo đường type II.
Cơ chế hoạt động
Metformin có cơ chế tác động rất khác biệt so với các nhóm thuốc điều trị đái tháo đường đường uống khác. Theo đó, Metformin có tác dụng làm giảm nồng độ Glucose trong máu bằng cách làm giảm quá trình sản xuất glucose ở gan và làm giảm khả năng hấp thu glucose ở ruột.
Hơn nữa Metformin còn làm tăng độ nhạy cảm của insulin (cơ chế chính của nhóm thuốc này) bằng cách làm tăng khả năng hấp thu và sử dụng glucose ở ngoại vi.
Các cơ chế này dẫn đến làm giảm lượng đường có trong máu, nhờ đó mà kiểm soát các biến chứng của bệnh đái tháo đường type II.
Ngoài ra, Metformin còn có cơ chế tác động tích cực trong quá trình chuyển hóa lipid, nhờ đó làm giảm lượng cholesterol toàn phần, LDL-cholesterol và triglycerid trong máu.
Ưu điểm
Có khả năng làm giảm HbA1c xuống 1-1.5% và làm giảm nguy cơ tử vong.
Không như các nhóm thuốc điều trị đái tháo đường khác, nguy cơ hạ đường huyết khi dùng Metformin rất thấp.
Không làm tăng cân nặng mà còn có thể làm giảm cân nhẹ.
Có khả năng làm giảm nguy cơ gây ra các biến chứng trên tim mạch.
Chi phí sử dụng, giá thành thấp.
Dễ sử dụng.
Metformin dùng đơn độc có thể được điều trị lâu dài.
Nhược điểm
Metformin gây nên tác dụng phụ trên đường tiêu hoá điển hình như: buồn nôn, tiêu chảy, đau bụng.
Ngoài ra, dùng Metformin còn dẫn đến làm giảm hấp thu vitamin B12 nhưng khả năng gây thiếu máu là ít gặp
Metformin không được sử dụng cho bệnh nhân có eGFR ( sức lọc cầu thận ước tính) < 30ml/min/1.73m2 theo như FDA đã khuyến cáo.
Có thể gây nên hội chứng nhiễm toan lactic ( tình trạng này rất hiếm gặp tuy nhiên khi mắc phải lại cực kỳ nguy hiểm).
Sulfonylurea
Sơ lược về Nhóm Sulfonylurea
Nhóm Sulfonylurea hay còn gọi là các sulfamid có tác dụng hạ đường huyết.
Sulfonylurea là một trong số thuốc thuộc nhóm thuốc đường uống dùng điều trị cho bệnh nhân đái tháo đường type II phổ biến. Tác dụng hạ đường huyết của thuốc Sulfonylurea ban đầu không được nghiên cứu. Tuy nhiên, tác dụng này lại vô tình được phát hiện trong quá trình nghiên cứu khả năng kháng khuẩn của một dẫn chất thuộc nhóm thuốc này.
Hiện nay, các thuốc Sulfonylurea có 3 thế hệ:
Thế hệ 1: ra đời từ những năm 1950, gồm: Carbutamid, Chlorpropamid, Acetohexamid, Tolbutamid.
Thế hệ 2: Ra đời từ những năm 1980, gồm: Gliclazid, Glipizid, Glyburid, Glibenclamid.
Thế hệ 3: Ra đời vào những năm 2000 : Glimepirid
Cơ chế tác dụng
Sulfonylurea có cơ chế làm kích thích tế bào beta đảo tụy tăng tiết insulin, giúp cơ thể tăng đáp ứng với insulin và sử dụng nó tốt hơn. Ngoài ra, Sulfonylurea còn có tác dụng ức chế sản xuất Glucose ở gan .
Ưu điểm
Sulfonylurea có thể sử dụng lâu dài, lâu năm.
Sulfonylurea có thể giảm thiểu được các nguy cơ biến chứng trên mạch máu nhỏ, nhờ đó giảm nguy cơ tử vong do tim mạch.
Nhược điểm
Nhóm Sulfonylurea có thể gây ra tác dụng phụ là hạ glucose huyết và tăng cân.
Thiazolidinediones
Sơ lược về nhóm TZD
Thiazolidinediones (còn được gọi là glitazones) là chất tăng tính nhạy cảm với insulin tại các mô đích, được đưa vào sử dụng để điều trị đái tháo đường type II.
TZDs được tìm ra vào năm 1980 và đã được đưa vào sử dụng.
Pioglitazon được cấp bằng sáng chế vào năm 1985, đưa vào sử dụng năm 1999. Hiện nay, Pioglitazol là thuốc TZD suy nhất còn được sử dụng.
Tuy nhiên, tại Việt Nam, Cục Quản lý Dược đã quyết định ngừng cấp số đăng kí mới, số đăng kí lại các thuốc chứa Pioglitazon kể từ năm 2012 theo Công văn số 13707/QLD-ĐK ngày 13/9/2012,
Troglitazon được đưa vào sử dụng ở thị trường Mỹ vào năm 1997 nhưng bị rút khỏi thị trường vào năm 2000.
Rosiglitazon được đưa vào sử dụng năm 1999. Tuy nhiên, đến năm 2010, thuốc này đã bị hạn chế ở nhiều nước.
Tại Việt Nam, ngay khi có khuyến cáo tạm ngưng lưu hành Rosiglitazon, Cục quản lý Dược cũng đã ban hành khuyến cáo trên cả nước về việc thận trọng dùng Rosiglitazon.

Cơ chế tác động
TZD kích hoạt thụ thể PPAR chủ yếu nằm trên tế bào mỡ và mạch máu. PPAR được kích hoạt sau đó nó sẽ liên kết với receptor Retinoid-x tạo thành phức hợp Heterodimers. Phức hợp này sau đó có thể điều chỉnh quá trình phiên mã của các gen liên quan đến chuyển hóa glucose và lipid.
Tăng nhạy cảm với insulin ở cơ, gan, mô mỡ.
Tăng tân tạo glut-4 làm tăng thu nhận và sử dụng glucose
Giảm tân tạo glucose ở gan.
Ưu điểm
Giảm chỉ số HbA1c.
Nguy cơ hạ đường huyết thấp.
An toàn trên tim mạch.
Giảm liều insulin (giảm 30-40%)
Giảm triglycerid và làm tăng HDL- Cholesterol có lợi cho cơ thể.
Nhược điểm
Gây ra tình trạng phù và tăng cân nặng.
Có nguy cơ dẫn đến suy tim.
TZD có thể gây ra những tổn thương ở gan. Do đó, FDA đã ra khuyến cáo nên thử chức năng gan trước khi điều trị bằng thuốc này.
Trên phụ nữ: tăng nguy cơ bị gãy xương, thiếu máu.
Có thể dẫn đến nguy cơ ung thư bàng quang.
== >> Xem thêm bài viết khác tại nhà thuốc: Tổng quan về đái tháo đường và quản lý tăng đường huyết – BMJ
Gliptin
Gliptin, còn được gọi là chất ức chế DPP4, ngăn chặn hoạt động của một loại enzyme gọi là DDP4. Chúng tăng cường tác dụng của một loại hormone kích thích sản xuất insulin và ngăn gan giải phóng quá nhiều glucose. Các bác sĩ của chúng tôi có thể kê toa những loại thuốc này cho những người gặp khó khăn trong việc kiểm soát lượng đường trong máu sau bữa ăn.
Gliptin, uống hàng ngày, được kê đơn hoặc kết hợp với metformin. Những loại thuốc này thường được dung nạp tốt nhưng có thể gây hạ đường huyết ở những người đang sử dụng chúng với các loại thuốc khác cho bệnh tiểu đường loại 2.
Meglitinide
Sơ lược về Nhóm Glinide (Meglitinides)
Nhóm thuốc Meglitinides đã được FDA cấp phép sử dụng từ năm 1997.
Nhóm này gồm Repaglinid, Netaglinid. Tuy nhiên hiện nay, chỉ còn Repaglinid được sử dụng phổ biến trong điều trị đái tháo đường type II. Có thể dùng đơn độc nhóm thuốc này hoặc phối hợp trong phác đồ điều trị với các thuốc điều trị đái tháo đường khác.
Cơ chế tác động
Nhóm thuốc Meglitinides có cơ chế hoạt động là đóng các kênh ion kali phụ thuộc ATP trong các tế bào beta của tiểu đảo tụy. Do đó quá trình khử cực xảy ra và làm mở các kênh canxi. Khi lượng canxi nội bào tăng lên đến mức nhất định sẽ gây kích thích tiết insulin.
Ưu điểm
Meglitinides giúp hạ glucose huyết sau ăn
Meglitinides có thể được sử dụng cho bệnh nhân bị suy giảm chức năng thận.
Nhược điểm
Meglitinides có khả năng gây tăng cân
Meglitinides còn có thể gây hạ đường huyết và phải dùng nhiều lần.
Chất ức chế Glucosidase (ức chế enzym Alpha-glucosidase)
Sơ lược về nhóm thuốc ức chế enzym Alpha-glucosidase
Nhóm thuốc ức chế enzym Alpha-glucosidase gồm có 2 thế hệ thuốc:
Thế hệ 1: Acarbose (Precose), Miglitol (Glyset)
Thế hệ 2: Voglibose: hạn chế được tác dụng phụ hơn so với thế hệ đầu
Cơ chế hoạt động
Nhóm thuốc ức chế men Alpha-glucosidase ức chế sự phân hủy carbohydrate có trong thực phẩm thành đường glucose ở trong ruột. Cơ chế của nó có tác dụng làm chậm đi sự hấp thu glucose vào trong máu, nhờ đó giúp làm giảm tình trạng tăng đường huyết sau bữa ăn.
Ưu điểm
Thuốc ức chế enzym Alpha-glucosidase dùng đơn độc không gây hạ glucose huyết.
Thuốc có tác dụng tại chỗ làm giảm glucose huyết sau ăn.
Giảm chỉ số HbA1c từ 0.5 – 0.8%
Nhược điểm
Thuốc ức chế enzym Alpha-glucosidase có thể gây ra tác dụng phụ là rối loạn tiêu hóa, đầy hơi, tiêu phân lỏng.
Thuốc cần được phối hợp với một loại thuốc hạ glucose khác để đạt hiệu quả tốt hơn.
Gliflozin
Gliflozin, hoặc chất ức chế SGLT2, là một loại thuốc mới hơn ngăn cản thận tái hấp thu glucose. Lượng đường dư thừa được loại bỏ trong nước tiểu.
Gliflozin có thể được dùng một mình hoặc kết hợp với metformin. Các tác dụng phụ thường gặp bao gồm nhiễm trùng nấm âm đạo và nhiễm trùng đường tiết niệu.
Chất ức chế alpha – glucosidase
Thuốc làm chậm quá trình hấp thụ thức ăn giàu tinh bột, do đó nồng độ glucose sẽ tăng dần sau bữa ăn. Chúng không mang lại lợi ích gì cho việc giảm cân, tránh hạ đường huyết hoặc bảo vệ tim hoặc thận và chúng có hiệu lực thấp với tác dụng phụ là dư thừa khí.
Thuốc điều hòa glucose trong bữa ăn
Giống như sulphonylurea, chúng kích thích tuyến tụy sản xuất nhiều insulin hơn. Tuy nhiên, vì chúng tác dụng nhanh hơn và trong thời gian ngắn hơn nên chúng thường được dùng trước bữa ăn 30 phút. Chúng không mang lại lợi ích gì cho việc giảm cân, tránh hạ đường huyết hoặc bảo vệ tim hoặc thận.
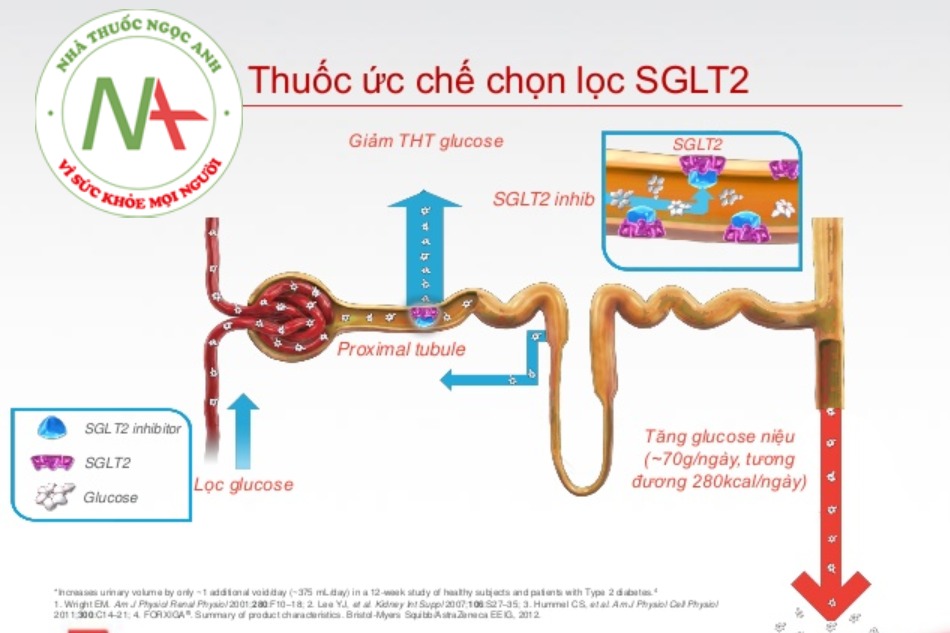
Thuốc ức chế SGLT2
Sơ lược về nhóm thuốc ức chế kênh đồng vận chuyển SGLT2
Tính cho đến nay, nhóm ức chế SGLT2 có 3 thuốc đã được FDA phê duyệt và chấp nhận cho sử dụng là canagliflozin, dapagliflozin và empagliflozin
Vào tháng 03/2013, Canagliflozin là thuốc ức chế SGLT2 đầu tiên được FDA chấp thuận.
Tháng 01/2014, Dapagliflozin chính thức được FDA cấp phép cho sử dụng.
Và đến 01/08/2014, Empagliflozin cũng đã được FDA cấp phép lưu hành.
Cơ chế tác động
Thuốc có tác dụng làm ức chế tác dụng của kênh đồng vận chuyển Natri-glucose (SGLT2) tại vị trí ống lượn gần. Nhờ đó, ức chế tái hấp thu glucose và làm tăng đào thải glucose qua đường niệu. Chúng cũng có lợi cho tim mạch, đặc biệt ở những người bị suy tim và đã được chứng minh là làm chậm sự tiến triển của bệnh thận do tiểu đường. Các lợi ích khác bao gồm giảm huyết áp và thúc đẩy giảm cân. Sử dụng các loại thuốc này có thể làm tăng nguy cơ nhiễm trùng nấm men sinh dục, đặc biệt là ở phụ nữ.
Ưu điểm
Nguy cơ hạ glucose huyết thấp khi dùng đơn độc.
Có thể làm giảm được cân nặng, hạ huyết áp
Giảm được tỷ lệ tử vong do bệnh tim mạch ở bệnh nhân có nguy cơ tim mạch cao
Giảm chỉ số HbA1c từ 0.5-1%
Nhược điểm
Một số tác dụng phụ thường gặp như nhiễm trùng đường tiểu, nhiễm ceton acid, nhiễm candida âm đạo, mất xương (với canagliflozin).
Insulin
Đối với những người mắc bệnh tiểu đường loại 2 nghiêm trọng hơn—có nghĩa là lượng đường trong máu luôn ở mức cao—các bác sĩ thường kê đơn insulin. Insulin là một loại hormone được sản xuất trong tuyến tụy chịu trách nhiệm báo hiệu cho các cơ và các mô khác của cơ thể sử dụng đường từ thức ăn.
Có một số loại insulin khác nhau, hầu hết được tiêm bằng cách tiêm. Khi được tiêm mỗi ngày một lần, các dạng insulin tác dụng kéo dài sẽ làm giảm nồng độ glucose trong tối đa 24 giờ. Các dạng tác dụng ngắn, được tiêm trước bữa ăn, làm giảm nồng độ glucose ngay lập tức, ngăn không cho thức ăn gây ra lượng đường trong máu tăng đột biến.
Một dạng insulin tác dụng ngắn mới có dạng bột có thể hít vào. Nó được sử dụng trước bữa ăn, cho phép một số người không cần phải tiêm insulin tác dụng ngắn vào giờ ăn.
Bác sĩ của bạn quyết định loại insulin nào là tốt nhất cho bạn dựa trên mức độ nghiêm trọng của tình trạng của bạn.
Nếu insulin không kiểm soát được bệnh tiểu đường, bạn có thể được hưởng lợi từ thủ thuật cắt bỏ dạ dày , đây là một loại phẫu thuật giảm cân làm giảm kích thước của dạ dày.
Chất chủ vận GLP-1
Sơ lược về nhóm thuốc đồng vận thụ thể GLP-1
Vào năm 1987, GLP-1 là một incretin với bản chất peptid với thời gian bán thải rất ngắn được tìm ra.
Vào năm 2005, thuốc đồng vận thụ thể GLP-1 lần đầu tiên được FDA chấp thuận là exenatid.
Các thuốc hiện có nhóm này gồm Liraglutid, Exenatid, Albiglutid, Dulaglutid, Lixisenatid và Semaglutid .
Cơ chế hoạt động
Incretin là hormon được bài tiết bởi tế bào L ở ruột non, nhất là sau bữa ăn. GLP-1 là một incretin, một phần của chất này được vận chuyển theo máu đến tuyến tụy. Khi GLP-1 đến tuyến tụy, sẽ kích thích tuyến tụy tăng tiết insulin và giảm tiết Glucagon. Và nhờ đó insulin được tiết ra từ tuyến tụy và lượng glucagon giảm đi, dẫn đến tăng sử dụng glucose. Ngoài ra, GLP-1 còn có tác dụng làm giảm nhu động dạ dày và làm giảm cảm giác thèm ăn, xúc tiến cảm giác no.
Ưu điểm
Thuốc đồng vận thụ thể GLP-1 có thể làm giảm được glucose huyết sau ăn
Ngoài ra, khi dùng điều trị đơn độc, thuốc đồng vận thụ thể GLP-1 còn có tác dụng làm giảm cân.
Thuốc đồng vận thụ thể GLP-1 ít độc, nguy cơ hạ huyết áp thấp
Giảm tỷ lệ tử vong do tim mạch
Giảm HbA1c 0,6- 1,5 %
Nhược điểm
Tác dụng phụ có thể bắt gặp là dễ gây đau bụng, gây buồn nôn, nôn, viêm tụy cấp. Chống chỉ định dùng thuốc khi bệnh nhân có tiền sử gia đình mắc bệnh ung thư tuyến giáp hoặc u tuyến giáp
Sử dụng đường tiêm, khó khăn khi sử dụng.
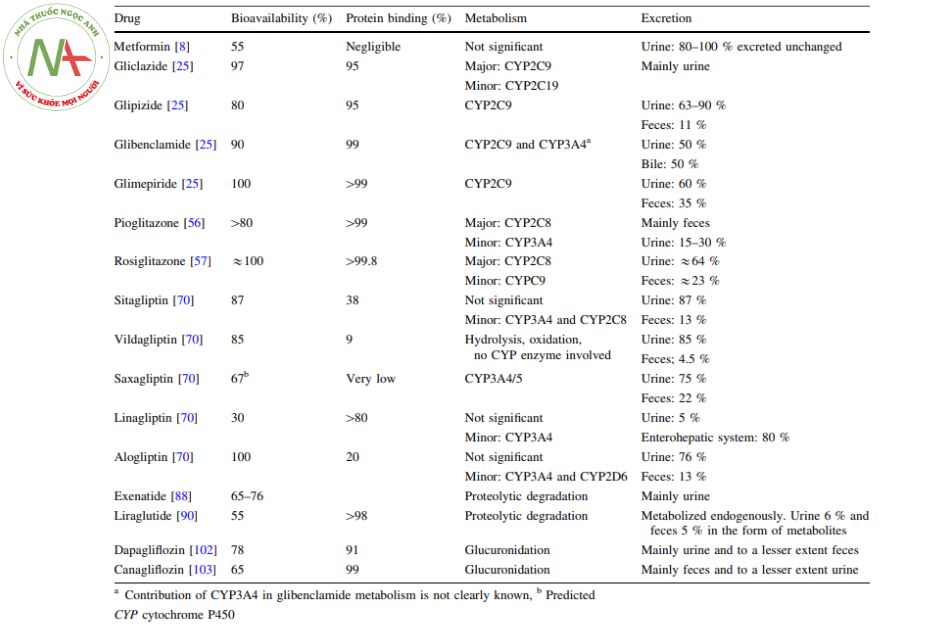
Thuốc ức chế enzyme DPP-4 ( dipeptidyl peptidase 4)
Sơ lược về nhóm thuốc ức chế enzyme DPP-4
Bốn thuốc ức chế DPP-4 hiện có trong điều trị ĐTĐ type II là Sitagliptin, Vildagliptin, Saxagliptin, Linagliptin, Alogliptin
Ngày 17/10/2006, FDA đã phê duyệt thuốc Sitagliptin phosphate (Biệt dược Januvia TM ) – là thuốc nhóm ức chế enzym DPP-4 đầu tiên tại Mỹ được dùng để điều trị đái tháo đường type II.
Tiếp theo là Vildagliptin được cho phép sử dụng trước tiên tại Liên đoàn Châu Âu, sau đó mới tới Hoa Kỳ (năm 2007).
Vào tháng 7/2009 Saxagliptin được FDA phê duyệt.
Vào tháng 5/2011 Linagliptin chính thức được FDA phê duyệt.
Vào ngày 25/1/2013, Alogliptin được FDA phê duyệt.
Cơ chế tác dụng
Nhóm thuốc ức chế enzym DPP-4 làm ức chế hoạt động của enzyme DPP-4, qua đó làm tăng hiệu lực của GLP-1, kích thích tiết insulin và ức chế bài tiết glucagon.
Ưu điểm
Không gây hạ glucose huyết khi dùng đơn độc
Khả năng dung nạp tốt
Giảm chỉ số HbA1c từ 0.5 – 1%
Nhược điểm
Có thể gây một số tác dụng không mong muốn như dị ứng, nổi mề đay, ngứa, gây phù và viêm
Lưu ý khi sử dụng các thuốc hạ đường huyết trong điều trị đái tháo đường
- Bệnh nhân cần biết tên, nhóm thuốc của thuốc mà mình đang dùng.
- Tuân thủ theo liều điều trị và hướng dẫn sử dụng của thuốcĐể kiểm soát bệnh lý này cần dùng các thuốc điều trị đái tháo đường type II mà chủ yếu là các thuốc có tác dụng làm giảm lượng đường máu.
- Đến ngay cơ sở y tế gần nhất để được các bác sĩ xử lý nếu gặp tác dụng không mong muốn.
- Không tự ý phối hợp thuốc, mặc dù điều này là có thể. Nếu bạn muốn tăng liều, giảm liều hay phối hợp thuốc, bạn cần phải được sự đồng ý của bác sĩ
- Không tự ý bỏ bớt thuốc ra khỏi đơn thuốc được kê.
- Tái khám bệnh đúng ngày
- Khi điều trị đái tháo đường cần phối hợp với chế độ ăn uống hợp lý và tăng cường vận động cơ thể. Các thuốc điều trị đái tháo đường không thể thay thế cho các chế độ ăn uống và luyện tập thường xuyên được.
-
Không được dùng 2 thuốc đái tháo đường cùng nhóm:
Thỉnh thoảng vẫn gặp những BN được kê đơn có 2 thuốc hạ đường huyết cùng nhóm, phổ biến là 2 loại thuốc Sulfonylurea. Thậm chí như BN sáng nay, được cho dùng 2 loại thuốc đều là Gliclazide, nhưng có tên thương mại khác nhau là Diamicron và Golddicron.
Hiện ở Việt Nam có 7 nhóm thuốc thuốc hạ đường huyết uống (Metformin, Sulfonylurea, Glinide, TZD, Acarbose, ức chế DPP-4 và ức chế SGLT-2). Các thuốc này đều có thể phối hợp với nhau trong các phác đồ từ 2-6 loại thuốc uống, và có thể phối hợp với 1 hoặc 2 loại thuốc tiêm là insulin và đồng vận thụ thể GLP-1. Tuy nhiên cũng giống như thuốc kháng sinh, nguyên tắc dùng thuốc đái tháo đường là không được phối hợp 2 thuốc cùng nhóm hoặc 2 thuốc khác nhóm nhưng có cơ chế tương tự nhau, như Sulfonylurea và Glinide. Có lẽ do thuốc nhóm Sulfonylurea có giá rẻ, hiệu quả cao lại dễ mua nên hay bị kê nhầm 2 thuốc cùng nhóm nhất. Các BS cần lưu ý ĐUÔI tên gốc của các thuốc giống nhau là thuộc cùng 1 nhóm. Ví dụ:
– Nhóm Sulfonylurea có đuôi ide: Gliclazide, Glimepiride, Glibencalmide, Glipizide
– Nhóm ức chế DPP-4 có đuôi gliptin: Sitagliptin, Vildagliptin, Linagliptin
– Nhóm ức chế SGLT-2 có đuôi flozin: Empagliflozin, Dapagliflozin, Canagliflozin
Theo dõi đường huyết bằng cách nào?
Bác sĩ cũng có thể hướng dẫn bạn cách sử dụng máy đo đường huyết, một thiết bị điện tử cầm tay sử dụng một giọt máu nhỏ để đo mức đường huyết của bạn. Nó có thể xác định lượng đường trong máu của bạn trong vài giây. Thường xuyên theo dõi lượng đường trong máu của bạn giúp đảm bảo thuốc của bạn hoạt động bình thường.
- Dùng máy đo đường huyết để đo mức đường huyết
== >> Xem thêm bài viết khác tại nhà thuốc: Đợt cấp của suy tim sung huyết: Cách phòng ngừa, chẩn đoán và điều trị theo BMJ
Đối với những người mắc bệnh tiểu đường loại 2 nhẹ đến trung bình, thuốc trị tiểu đường có hiệu quả trong việc kiểm soát lượng đường trong máu. Một số làm tăng độ nhạy cảm của cơ thể với insulin, cũng được mô tả là làm giảm tình trạng kháng insulin. Những người khác tăng cường tác dụng của hormone giúp kiểm soát lượng đường trong máu. Nếu có vấn đề gì cần giải đáp hãy liên hệ ngay với chúng tôi qua số hotline hoặc để lại bình luận phía dưới để được giải đáp.
Câu hỏi lâm sàng
Một người đàn ông 55 tuổi điểm phòng khám để khám định kỳ. Bệnh nhân có tiền sử 5 năm mắc đái tháo đường týp 2 và tăng huyết áp, có cơn nhồi máu cơ tim cấp 2 năm trước. Ông ta bảo rằng không có triệu chứng gì nhưng cảm thấy nản lòng về việc không thể giảm cân mặc dù tập luyện và tuân theo chế độ ăn được đề nghị. Bệnh nhân đang dùng metfomin và thường xuyên đo được đường máu cao ở nhà. Ông không dùng thuốc lá, rượu, hay ma túy.
HA 126/70 mmHg, mạch 74 l/p. BMI 32kg/m2.
Thăm khám thấy không có gì khác đáng kể. Kết quả xét nghiệm như sau:
- Ure nitrogen máu 14 mg/dL.
- Creatinin huyết thanh 1.0 mg/dL.
- Glucose máu lúc đói 156 mg/dL.
Thay đổi lối sống được củng cố, và một thuốc được kê thêm vào để cải thiện kiểm soát đường máu và kết hợp thêm việc giảm cân. Thuốc nào dưới đây có khả năng nhất đã được kê cho bệnh nhân này?
- Ức chế dipeptidyl peptidase-4.
- Chất đồng vận glucagon-like peptide-1.
- Insulin tác dụng kéo dài.
- Sulfonylurea.
- Thiazolidinedione.
Đáp án đúng là B:
| Quản lý đái tháo đường typ 2 ở bệnh nhân với bệnh tim | |
| Lối sống |
|
| Quản lý đường |
|
| Liệu pháp giảm mỡ máu |
|
| Kiểm soát HA |
|
| Liệu pháp chống tiểu cầu |
|
Đái tháo đường tuýp 2 được đặc trưng bởi tăng sự đề kháng Insulin và suy tế bào beta tiến triển của tụy. Metformin là thuốc ban đầu được ưa tiên cho phần lớn các bệnh nhân nhờ tính hiệu quả, khả năng dung nạp, và giá thành. Tuy nhiên, do tính chất tăng dần của rối loạn, hầu hết bệnh nhân sau cùng phải cần nhiều chất để kiểm soát nồng độ đường phù hợp. Lựa chọn liệu pháp bổ sung phụ thuộc vào bệnh đồng mắc, sự ảnh hưởng đến cân nặng, và nguy cơ tác dụng phụ (ví dụ hạ đường huyết).
Bệnh nhân này có tiền sử thiếu máu cơ tim và béo phì nhẹ. Lựa chọn được khuyến nghị cho liệu pháp bổ sung ở bệnh nhân mắc bệnh tim mạch đã được chẩn đoán bao gồm :
- Chất chủ vận glucagon-like peptide-1 (VD exenatide, liraglutide) điều chỉnh Glucozơ bằng cách làm chậm sự làm rỗng dạ dày, ức chế sự bài tiết glucagon và làm tăng giải phóng Insulin phụ thuộc glucozơ. Chúng cũng làm giảm sự ngon miệng và có thể giúp giảm cân đáng kể. Các chất này có liên quan đến nguy cơ hạ đường huyết thấp và làm giảm tỷ lệ tử vong ở bệnh nhân có bệnh tim mạch. Tác dụng phụ đáng kể bao gồm buồn nôn, phù, đau bụng, và hiếm khi gây viêm tụy.
- Chất ức chế sodium-glucose cotransporter 2 (SGLT2 (VD canagliflozin, empagliflozin) giúp tăng đào thải Na và glucose của thận. Thêm vào việc giảm đường huyết, các chất này gây lợi tiểu nhẹ, dẫn đến giảm HA và giảm nguy cơ suy tim và các biến cố tim mạch. Sụt cân thứ phát là phổ biến. Tác dụng phụ đáng kể gồm hạ HA và viêm đường tiết niệu.
Đáp án A: Chất ức chế depeptidyl peptidase-4 (vd sitagliptin) là các chất đường uống mà có cơ chế hoạt động liên quan đến chất đồng vận GLP-1. Tuy nhiên, chúng ít hiệu quả hơn chất đồng vận SGL-1, có ít ảnh hưởng đến cân nặng, và không liên quan đến làm giảm nguy cơ biến cố tim mạch.
Đáp án C và D: Dùng thêm insulin với metfomin sẽ cải thiện kiểm soát đường huyết nhưng liên quan đến tăng cân đáng kể và nguy cơ hạ đường huyết. Sulfonylurea (vd glimepiride) làm giảm đường huyết bằng cách kích thích tăng tiết Insulin, giống như insulin, chúng liên quan đến tăng cân và nguy cơ hạ đường huyết.
Đáp án E: Thiazolidinediones (VD pioglitazone) liên quan đến việc có thể tăng cân. Chúng cũng gây ứ dịch, có thể dẫn đến suy tim có triệu chứng ở bệnh nhân có bệnh tim tiềm ẩn.
Ca lâm sàng
Bệnh nhân nữ nhập viện vì đái tháo đường típ 2 – Tải file PDF Tại đây.
Bệnh nhân nữ 72 tuổi có chỉ số khối cơ thể BMI = 35 kg/m2 (cân nặng tính theo kilogram chia cho bình phương chiều cao tính theo mét) và tiền sử 5 năm mắc đái tháo đường típ 2 không phụ thuộc Insulin, không biến chứng, đến khám tại khoa cấp cứu vì sốt, ho và giảm ăn uống. Tình trạng lúc nhập viện, nhiệt độ 38.1°C; độ bão hòa oxy Sp02 = 88% (khí trời), và được cho thở oxy. Tình trạng bệnh nhân có huyết động ổn định. Bác sĩ làm các xét nghiệm cận lâm sàng và thấy chủ yếu tăng số lượng bạch cầu. Lactate máu và các enzym gan nằm trong giới hạn bình thường. Xquang ngực thấy mờ thùy dưới phổi trái và bắt đầu kháng sinh tĩnh mạch để điều trị viêm phổi cộng đồng.
Lúc nhập viện, bạn xác nhận bệnh nhân đang dùng thuốc tại nhà là metformin 500mg 2 lần/ngày. Cách đây 2 tháng, đo trong phòng khám chỉ số HbA1c = 7.7%. Bạn xem kết quà cận lâm sàng, chú ý thấy đường huyết lúc đói là 175 mg/dl (9.7 mmol/l) và creatinine là 0.9 mg/dl (80 ^mol/l), kết quà giống với xét nghiệm cách đây 2 tháng. Bệnh nhân thấy mệt mỏi, nhưng vẫn tỉnh táo và định hướng tốt, cũng như thở bình thường. Bạn chú ý bệnh nhân chỉ ăn được 1/4 khây thức ăn trong bữa trưa.
Bạn phải quyết định điều trị đái tháo đường típ 2 khi bệnh nhân nhập viện. Bạn sẽ khuyến cáo bệnh nhân tiếp tục dùng metformin như lúc ở nhà hoặc ngưng ngay metformin, và bắt đầu điều trị bằng insulin?
Các cách tiếp cận nào sau đây bạn sẽ áp dụng trên bệnh nhân này? Dựa trên các lựa chọn trên những bài giảng đã công bố, kinh nghiệm bàn thân, các hướng dẫn và từ những nguồn thông tin khác.
- Khuyến cáo dùng tiếp metformin.
- Khuyến cáo ngưng metformin và bắt đầu dùng insulin.
Để hỗ trợ bạn đưa ra quyết định điều trị, mỗi cách tiếp cận sau đây đều nằm trong bài luận ngắn của 1 chuyên gia trong lĩnh vực này. Vói hiểu hiết của bạn với bệnh nhân và quan điểm của các chuyên gia, bạn sẽ chọn cách tiếp cận nào?
Lựa chọn 1: Khuyến cáo nên tiếp tục dùng Metformin
Rối loạn đường huyết trở nên quá phổ biến đến nỗi metformin và các thuốc hạ đường huyết bằng đường uống khác được sử dụng trên 30% bệnh nhân nhập viện và các dịch vụ phẫu thuật trong bệnh viện. Metformin có những lợi ích quan trọng về đường huyết và không gây hạ đườnh huyết – đây là các lý do sử dụng metformin thường xuyên. Khi bệnh nhân đái tháo đường típ 2 và tăng đường huyết từ nhẹ đến trung bình uống metforin, tình trạng lâm sàng ổn định mà nhập viện, ngưng sử dụng metformin đang dùng mỗi ngày là không cần thiết và thực tế có thể làm kiểm soát đường huyết tệ hơn và tăng sử dụng insulin, cà 2 đều gây kết cục nghèo nàn cho bệnh nhân.
Một vài nghiên cứu quan sát cho thấy sử dụng các thuốc uống hạ đường huyết trên bệnh nhân nhập viện có liên quan kết cục tốt hơn so với những bệnh nhân điều trị bằng insulin. Một nghiên cứu đoàn hệ ghép cặp so sánh sử dụng các thuốc uống hạ đường huyết (metformin, thiazolidines hoặc sulfonylureas) với insulin trên bệnh nhân phẫu thuật bụng cấp cứu cho thấy những bệnh nhân sử dụng insulin có kết cục xấu hơn, gồm các biến chứng sau mổ, kéo dài thời gian nằm viện và tăng tỷ lệ tử vong trong 30 ngày hơn những bệnh nhân dùng các thuốc uống hạ đường huyết. Reitz cùng các cộng sự đã báo cáo trong số 10.088 bệnh nhân đái tháo đường tiến hành 1 can thiệp phẫu thuật lớn, sử dụng metformin trước mổ liên quan giảm tỷ lệ tử vong trong 30 ngày và 90 ngày, thời gian nằm viện ít hơn so với những bệnh nhân điều trị bằng thuốc không phải metformin.
Sử dụng metformin ở bệnh viện không được khuyến cáo trong các hướng dẫn lâm sàng do những lo ngại về nguy cơ nhiễm toan acid lactic. Tuy nhiên, một vài nghiên cứu và đánh giá tổng quan đã chứng minh nhiễm toan là hiếm gặp nếu không có suy thận nặng. Một đánh giá Cochrane xác định không có trường hợp nhiễm toan acid lactic liên quan metformin gây tử vong và không gây tử vong trên 59.321 bệnh nhân dùng metformin trong các năm sử dụng. Mặc dù dùng các thuốc càn quang có iode được xem như chống chỉ định điều trị metformin, các bằng chứng công bố cho thấy metformin không làm bệnh nhân đang có chức năng thận bình thường thì bị tăng nguy cơ tổn thương thận cấp, tăng lactate máu hoặc nhiễm toan acid lactic. Tuy nhiên, trên bệnh nhân có độ lọc cầu thận khoảng 30 ml/ph/1.73 m2 diện tích bề mặt cơ thể, suy tim nặng hoặc sốc, thì nguy cơ nhiễm toan acid lactic sẽ cao hơn và metformin nên dừng ngay.
Bệnh nhân trong trường hợp này là phụ nữ 72 tuổi mắc đái tháo đường, kiểm soát tốt bằng đơn trị liệu metformin có viêm phổi cộng đồng và tăng đường huyết nhẹ. Tình trạng lâm sàng ổn định, và bệnh nhân có chức năng thận bình thường không có bằng chứng biến chứng mạch máu nhỏ và mạch máu lớn do đái tháo đường.
Trên bệnh nhân này, ngưng metformin và bắt đầu insulin có thể là điều trị quá tay và tăng nguy cơ hạ đường huyết do thầy thuốc.
Một cách tiếp cận cá thể hóa dựa trên điều trị đái tháo đường trước khi nhập viện (tại nhà) và mức độ nặng của đái tháo đường là cách tốt nhất để kiểm soát đường huyết thành công trong khi tránh được nguy cơ hạ đường huyết do điều trị (do thầy thuốc). Trong trường hợp không có chống chỉ định, tiếp tục dùng metformin với đúng liều insulin tác dụng nhanh trước bữa ăn có khả năng kiểm soát đường huyết trên hầu hết bệnh nhân tăng đường huyết nhẹ đến trung bình. Ngưng dùng các thuốc uống và bắt đầu điều trị insulin nhanh đường tĩnh mạch ngắt quãng (sliding-scale insulin) không được chỉ định, bởi vì điều trị như vậy làm tăng nguy cơ tăng đường huyết và tăng kéo dài thời gian năm viện.
Lựa chọn 2: Khuyến cáo ngưng Metformin và bắt đầu dùng insulin
Các hướng dẫn từ nhiều tổ chức chuyên nghiệp đồng thuận rằng nên ngưng các thuốc hạ đường huyết không phải insulin trên bệnh nhân ngoại viện mắc đái tháo đường típ 2 khi nhập viện. Thay vào đó, các hướng dẫn khuyên sử dụng insulin để kiểm soát đường huyết. Các khuyến cáo như vậy xuất hiện là do thiếu dữ liệu hiệu quà và an toàn trên bệnh nhân nội viện sử dụng các thuốc không phải insulin, bởi bì các nghiên cứu những thuốc này được thực hiện chủ yếu trên bệnh nhân ngoại viện. Khi ở nhà, bệnh nhân ăn uống như bình thường, trong khi đó tại bệnh viện, lượng dinh dưỡng thường giảm dẫn đến nguy cơ hạ đường huyết. Mặc dù mối lo ngại này hầu hết liên quan các thuốc uống thế hệ cũ hơn như sulfonylureas, hầu hết các thuốc khác cũng sẽ cần cân nhắc khi tiếp tục dùng khi bệnh nhân mắc bệnh cấp tính phải nhập viện. Ví dụ, với cả 2 thuốc mới nhất, các thuốc chủ vận thụ thể peptide 1 giống glucagon (GLP1) và các thuốc ức chế đồng vận chuyển natri-glucose 2 (SGLT2), có lợi ích lâu dài đáng kể đối với kết cục tim mạch, gây ra các vấn đề tiềm ẩn.
Chất chủ vận thụ thể GLP-1 giảm cảm giác thèm ăn, điều này không mong muốn trong quá trình hồi phục bệnh. Các thuốc ức chế SGLT2 gây ra tình trạng dị hóa, có thể dẫn đến nhiễm toan ceton do đái tháo đường không điển hình xảy ra ở mức đường huyết thấp hơn (euglycemic diabetic ketoacidosis) và về mặt lý thuyết làm tăng nguy cơ nhiễm trùng đường tiểu, đặc biệt khi đặt ống thông bàng quang (catheter bàng quang). Do đó, vẫn duy trì insulin là công cụ “hướng đến” kiểm soát đường huyết trên bệnh nhân nội viện.
Câu hỏi ở đây là điều trị metformin trên bệnh nhân cụ thể này, đã duy trì kiểm soát đường huyết hiệu quà tại nhà, có nên tiếp tục dùng khi bệnh nhân nhập viện không. Nhìn chung, có thể dùng tiếp tục metformin nếu tình trạng ăn uống bình thường, huyết động ổn định, chức năng thận còn tốt, không nhiễm toan máu và ít có khả năng phải chụp Xquang có chất càn quang. Tuy nhiên, tình trạng ban đầu có thể không ổn định một cách dễ dàng, nhanh chóng và không thể tiên lượng, diễn tiến thành thiếu oxy máu, nhiễm trùng huyết do nhiễm toan và suy chức năng thận. Hơn nữa, các vấn đề này có thể đòi hỏi cần các nghiên cứu hình ảnh học có sử dụng thuốc càn quang. Trong mỗi trường hợp trên, metformin là chống chỉ định hoặc lựa chọn thứ yếu, vì thuốc có thể tích tụ – làm tăng nguy cơ nhiễm toan acid lactic – khi độ lọc cầu thận <30 ml/phút/1.73 m2. Ngoài ra, nhiều bệnh nhân đái tháo đường típ 2 thường cải thiện kiểm soát đường huyết ngay sau khi nhập viện, do giảm ăn uống và vì thế cần ít hoặc không cần điều trị, trong khi đó những bệnh nhân khác bị tăng đường huyết đáng kể trên lâm sàng do căng thẳng và cần phải điều trị tích cực hơn.
Theo đó, nên ngưng metformin và sử dụng insulin thay thế để điều trị tăng đường huyết trên bệnh nhân nội viện. Insulin vẫn là cách điều trị giảm đường huyết linh hoạt nhất, có thể dùng được ở dạng nền và mỗi bữa ăn, và điều chỉnh thường xuyên đáp ứng nhu cầu chuyển hóa của bệnh nhân. Ban đầu, insulin hiệu chỉnh (như insulin tiêm tĩnh mạch, tác dụng nhanh, ngắt quãng) có thể tiêm trước bữa ăn dưới dạng liều thay đổi của một chất tương tự insulin tác dụng nhanh, với mục tiêu chuyển sang liều nền – bolus (như insulin nền 1 lần/ngày hoặc 1 lần vào ban đêm cộng với insulin tăng cường (prandial insulin) hoặc dinh dưỡng 3 lần/ngày trước mỗi bữa ăn) sau 24-48h. Sau đó, liều sẽ được điều chỉnh nhằm duy trì mục tiêu đường huyết 100-180 mg/dl 95.6-10 mmol/l), với đường huyết trước ăn lý tưởng thấp hơn 140 mg/dl (7.8 mmol/l).
Cần lưu ý khi xuất viện, trừ khi bệnh nhân này tăng đường huyết bất thường và kéo dài trong bệnh viện, thì nên dùng metformin lại. Các điều chỉnh về liều metformin và thêm thuốc kiểm soát đường huyết có thể thực hiện khi bệnh nhân điều trị ngoại trú.
Tài liệu tham khảo
1. Tác giả: Linda Tran, Angela Zielinski, Arpi H Roach, Jennifer A Jende, Ann Marie Householder, Emily E Cole, Shuruq A Atway, Melinda Amornyard, Mallory L Accursi, Suzanna W Shieh, Erin E Thompson, Pharmacologic treatment of type 2 diabetes: oral medications, nguồn Pubmed. Truy cập ngày 2 tháng 6 năm 2023.
2. Tác giả: Santwana Padhi, Amit Kumar Nayak, Anindita Behera, Type II diabetes mellitus: a review on recent drug based therapeutics, nguồn Pubmed. Truy cập ngày 2 tháng 6 năm 2023.
3. Tác giả: Michael A Nauck, Jakob Wefers, Juris J Meier, Treatment of type 2 diabetes: challenges, hopes, and anticipated successes, nguồn Pubmed. Truy cập ngày 2 tháng 6 năm 2023.

Cho tôi hỏi trong số những thuốc trên thì có thuốc nào an toàn để điều trị đái tháo đường cho phụ nữ có thai ko?
Dạ hiện nay có thuốc Human insulin được FDA công nhận là an toàn khi điều trị đái tháo đường cho phụ nữ có thai ạ. Nếu muốn biết thêm thông tin bạn có thể tham khảo ý kiến của bác sĩ.
Bị bệnh tiểu đường có nên dừng thuốc khi đường huyết ổn định không ạ?
Nếu người bệnh ngừng sử dụng thuốc mà không có sự chỉ định của bác sĩ có thể ảnh hưởng trực tiếp tới sức khỏe cũng như gây khó khăn, gián đoạn quá trình điều trị. Do đó chỉ nên giảm liều hoặc tạm dừng thuốc khi có sự chỉ định của bác sĩ và cần tuân thủ chế độ ăn uống, sinh hoạt nghiêm ngặt theo yêu cầu để giữ các chỉ số ổn định. Đặc biệt, khi ngừng thuốc, cần phải thường xuyên tự theo dõi đường huyết tại nhà và khám sức khỏe định kỳ. Nhà thuốc thông tin đến bạn!
Tôi đang sử dụng thuốc tiểu đường mà muốn dừng không dùng thuốc nữa có được không nhỉ
Bạn nên sử dụng đúng theo chỉ định của bác sĩ, nếu muốn dừng thuốc bạn cũng nên thông báo và xin ý kiến từ bác sĩ.
Uống Metformin với thuốc 3B được ko
Dạ Metformin làm giảm hấp thu vitamin B12 có trong thuốc 3B dó đó không nên sử dụng đồng thời ạ
Sử dụng thuốc Biguanide có gây tác dụng phụ không?
Chào bạn, Biguanide có thể gây tác dụng phụ trên đường tiêu hóa như buồn nôn, đau bụng, tiêu chảy ạ
Tôi bị tiểu đường có thể sử dụng thực phẩm chức năng được không
Được nhé bạn, mình có thể sử dụng các loại thực phẩm chức năng