Nguồn: Sách Thuốc tim mạch trong thực hành lâm sàng (PGS.TS.BS. Phạm Mạnh Hùng – Ths. BSNT. Phạm Trần Linh)
Tác giả
Văn Đức Hạnh
Nguyễn Quốc Thái
Trong bài viết của nhà thuốc Ngọc Anh dưới đây, chúng tôi sẽ phân tích các biểu hiện lâm sàng tim mạch ở bệnh nhân COVID-19 và nhấn mạnh về các lưu ý sử dụng thuốc tim mạch đối với người bệnh mang virus SARS-CoV-2.
1. GIỚI THIỆU CHUNG
COVID-19 (Coronavirus disease 2019) đang là đại dịch toàn cầu do virus SARS-CoV-2 gây ra. Theo Tổ chức Y tế Thế giới (WHO), tính đến ngày cuối cùng của tháng 8 năm 2020 đã có 216 quốc gia và vùng lãnh thổ trên thế giới với hơn 25 triệu người được xác định nhiễm bệnh trong đó đã có hơn 844 nghìn người tử vong. Bệnh xác định được khởi đầu từ khu chợ Hoa Nam bán và giết mổ nhiều loại động vật hoang dã tại thành phố Vũ Hán thuộc tỉnh Hồ Bắc, Trung Quốc. Sau đó bệnh lây lan nhanh chóng sang các nước lân cận như Nhật Bản, Hàn Quốc, rồi đến các nước khác ở châu Á cũng như các châu lục khác.
Biểu hiện lâm sàng thường gặp của bệnh bao gồm các triệu chứng của viêm đường hô hấp như sốt, ho, đau họng. Một số bệnh nhân sau đó xuất hiện khó thở rồi tiến triển thành hội chứng suy hô hấp cấp tiến triển (ARDS) và có tiên lượng rất nặng. Nhiều nghiên cứu chứng minh người có bệnh lý tim mạch như tăng huyết áp, bệnh động mạch vành… là những đối tượng dễ mắc bệnh COVID-19. Mặt khác họ cũng là những đối tượng nguy cơ có các kết cục lâm sàng xấu hơn.
2. BIỂU HIỆN TIM MẠCH Ở BỆNH NHÂN COVID-19
Hầu hết bệnh nhân COVID-19 có biểu hiện lâm sàng của viêm đường hô hấp cấp như sốt trước khi nhập viện (43,8%), sốt trong quá trình nằm viện (88,7%), ho (67,8%), có đờm (33,7%), khó thở (18,7%). Các biểu hiện ít gặp hơn gồm có sung huyết mũi (4,8%), ho ra máu (0,9%), tiêu chảy (3,8%), nôn và buồn nôn (5,0%). Tuy vậy, nhiều nghiên cứu cũng đưa ra các số liệu cho thấy tim mạch là một vấn đề cần quan tâm ở bệnh nhân COVID-19.
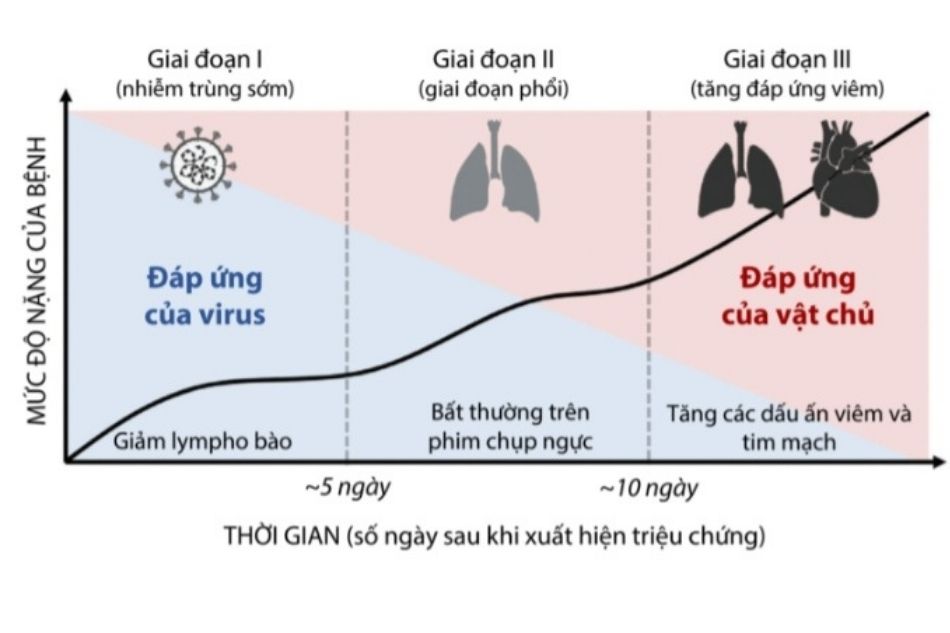
Tiến triển của bệnh nhân COVID-19 có thể chia làm ba giai đoạn: giai đoạn nhiễm trùng sớm, giai đoạn phổi và giai đoạn tăng đáp ứng viêm.
Giai đoạn nhiễm trùng sớm được đặc trưng bởi sự xâm nhập và nhân lên của virus SARS-CoV-2, giai đoạn này thường kéo dài 5 ngày.
Giai đoạn phổi được đặc trưng bởi các thương tổn ở hệ hô hấp với biểu hiện lâm sàng và các bất thường trên phim chụp ngực.
Giai đoạn tăng đáp ứng viêm với sự tăng cao của các chỉ điểm sinh học viêm và tổn thương thứ phát các cơ quan trong cơ thể trong đó khá hay gặp là các biểu hiện ở hệ tim mạch.
2.1. Bệnh nhân có tiền sử mắc bệnh lý tim mạch
Những bệnh nhân COVID-19 có tiền sử mắc bệnh lý tim mạch chiếm số lượng khá đông trong các nghiên cứu. Thống kê cho thấy tiền sử bệnh lý tim mạch gặp từ 4,0 – 14,5%; tăng huyết áp gặp từ 14,6 – 38,6%; bệnh động mạch vành gặp từ 2,5 – 7,9% và bệnh mạch não gặp từ 1,4 – 8,0% bệnh nhân COVID-19 (Bảng 26.1).
Bảng 26.1: Tiền sử bệnh lý tim mạch ở người bệnh COVID-19
| Tác giả | Bệnh lý tim mạch | Tăng huyết áp |
| Guan và cộng sự (CS) (Trung Quốc) | – | 15,0% |
| Zhou và CS (Trung Quốc) | – | 30,4% |
| Wang và CS (Trung Quốc) | 14,5% | 31,2% |
| Benelli và CS (Italy) | 22% | 47% |
| Grasselli và CS (Italy) | – | 21% |
| Safiya Richardson và CS (Mỹ) | – | 11,1% |
| McMichael và CS (Mỹ) | 40,7% | 40,1% |
| Lovell và CS (Anh) | 32,7% | 53,4% |
Các nghiên cứu cũng chứng minh những người có bệnh lý nền tim mạch có nguy cơ mắc các biến cố cao hơn so với những bệnh nhân không có tiền sử bệnh tim mạch trước đó. Bệnh lý tim mạch dường như là yếu tố nguy cơ gây ra các biến cố ở bệnh nhân COVID-19 (Bảng 26.2).
Bảng 26.2: Mối liên quan giữa tiền sử bệnh lý tim mạch với biến cố ở bệnh nhân covid 19
| Tác giả | Bệnh lý so với không có bệnh lý | |||
| Bệnh lý tim mạch | Tăng huyết áp | Bệnh động mạch vành | Bệnh mạch não | |
| Guan và cộng sự (CS) | – | 23,7% so với 13,4% | 5,8% so với 1,8% | 2,3% so với 1,2% |
| Zhou và CS | – | 48,1% so với 23,4% | 9,3% so với 4,4% | – |
| Wang và CS | – | 58,3% so với 21,6% | 25,0% so với 10,8% | 16,7% so với 1,0% |
| Huang và CS | 23,0% so với 10,7% | 15,4% so với 14,3% | – | – |
| Ruang và CS | 19,1% so với 0% | 42,6% so với 28,0% | – | 10,3% so với 6,1% |
| Wu và CS | 9,1% so với 10,0% | 36,4% so với 17,5% | – | – |
2.2. Tổn thương tim cấp tính
Chưa có nghiên cứu nào đánh giá tổn thương tim bằng sinh thiết cơ tim, chụp MRI tim hoặc siêu âm đánh dấu mô cơ tim. Các tổn thương tim trên lâm sàng quan sát được thông qua các xét nghiệm men tim như troponin hoặc CK-MB.
Nghiên cứu của Huang và cộng sự cho thấy có 12% bệnh nhân COVID-19 có tổn thương tim dựa vào sự gia tăng giá trị của troponin I, một điểm đặc biệt là hầu hết các bệnh nhân có tổn thương tim này phải nằm tại các khoa Hồi sức tích cực với tình trạng lâm sàng nặng và kết cục lâm sàng xấu hơn so với nhóm không có tổn thương tim.
Một nghiên cứu khác đánh giá tổn thương cơ tim thông qua troponin I siêu nhạy và CK-MB cho thấy có 7,2% bệnh nhân COVID-19 có tổn thương tim. Nhóm bệnh nhân nằm ở khoa Hồi sức tích cực có tỷ lệ tổn thương cơ tim cao hơn (22,22%) so với nhóm bệnh nhân không phải nằm tại các khoa Hồi sức tích cực (2,0%). Nồng độ troponin I của nhóm nằm giường hồi sức cao hơn (giá trị trung vị là 11,0 pg/mL) so với nhóm không nằm giường hồi sức (giá trị trung vị là 5,1 pg/mL).
Các nghiên cứu gợi ý rằng những bệnh nhân nặng thường kèm thêm biến chứng tổn thương cơ tim. Nghiên cứu trên 191 bệnh nhân COVID-19 cho kết quả 17% có tổn thương tim cấp trong đó nhóm bệnh nhân sống sót có nồng độ troponin I siêu nhạy và nồng độ CK-MB thấp hơn so với nhóm bệnh nhân tử vong.
Nghiên cứu với cỡ mẫu lớn (hơn một nghìn bệnh nhân) được công bố trên tạp chí New England Journal of Medicine cho thấy nhóm có kết cục lâm sàng nặng hơn hoặc có tổng biến cố nặng hơn thì nồng độ CK cao hơn có ý nghĩa thống kê so với nhóm còn lại.
Báo cáo của Uỷ ban Y tế Quốc gia Trung Quốc (cơ quan tương đương Bộ Y tế) cho thấy một số bệnh nhân COVID-19 nhập viện vì các triệu chứng tim mạch như tim đập nhanh, đau ngực, các triệu chứng của đường hô hấp xuất hiện sau đó. Số liệu cũng cho thấy có 11,8% bệnh nhân tử vong vì COVID-19 có các biểu hiện tổn thương tim dù tiền sử không có bệnh lý tim mạch.
Như vậy, tổn thương cơ tim ở các bệnh nhân COVID-19 gặp từ 7,2 – 17% tuỳ theo nghiên cứu.
Các bệnh nhân có tổn thương cơ tim có tình trạng lâm sàng nặng hơn và có kết cục lâm sàng xấu hơn so với nhóm không có tổn thương cơ tim. Nhược điểm của các nghiên cứu trên ở chỗ đánh giá tổn thương tim cấp dựa vào nồng độ men tim như troponin hoặc CK-MB. Các dấu ấn này có thể tăng trong các trường hợp tổn thương thiếu máu cơ tim hoặc tổn thương không thiếu máu cơ tim như viêm cơ tim. Chưa có nghiên cứu nào xác định tình trạng tổn thương cơ tim là do nguyên nhân gì. Mặt khác, có nhiều nguyên nhân có thể tăng troponin như suy thận – một tình trạng bệnh rất hay gặp ở bệnh nhân nặng. Cần có các nghiên cứu được thiết kế tốt hơn và chặt chẽ hơn để xác định chính xác tổn thương cơ tim ở bệnh nhân COVID-19.
2.3. Nguy cơ thuyên tắc huyết khối tĩnh mạch
Nghiên cứu của Guan và cộng sự cho thấy nồng độ D-dimer ≥ 0,5 mg/L gặp ở 46,4% các trường hợp người bệnh COVID-19, một điểm đáng lưu ý là D-dimer thường tăng cao ở những bệnh nhân có biểu hiện lâm sàng nặng hoặc mắc nhiều biến cố. Nghiên cứu của Zhou đưa ra kết quả, những bệnh nhân tử vong do COVID-19 có nồng độ D-dimer trung vị là 5,2 μg/mL cao hơn có ý nghĩa so với nhóm bệnh nhân sống sót là 0,6 μg/mL. Tương tự như vậy, nồng độ D-dimer cao hơn ở nhóm cần nằm khoa Hồi sức tích cực so với nhóm không cần nằm khoa Hồi sức tích cực. Một nghiên cứu quan sát trên 138 người bệnh COVID-19 đánh giá nguy cơ thuyên tắc huyết khối tĩnh mạch bằng thang điểm Padua cho thấy 16,67% người bệnh có nguy cơ cao bị thuyên tắc huyết khối tĩnh mạch, đồng thời có 6,52% bệnh nhân có nguy cơ cao bị chảy máu. Các tác giả thấy có 2,9% người bệnh COVID-19 gặp biến cố huyết khối, tất cả các trường hợp này là tắc tĩnh mạch chi dưới chẩn đoán nhờ siêu âm mạch. Hầu hết các trường hợp này có biểu hiện lâm sàng rất nặng.
Tóm lại, nồng độ D-dimer tăng ở các bệnh nhân COVID-19 gợi ý tình trạng tăng đông và hình thành huyết khối. Hiện chưa có nhiều nghiên cứu đánh giá tình trạng thuyên tắc huyết khối tĩnh mạch nhưng vấn đề này là vấn đề cần lưu ý trong thực hành lâm sàng.
2.4. Nhồi máu cơ tim cấp
Đã có những báo cáo đầu tiên về nhồi máu cơ tim cấp trên người bệnh COVID-19. Thống kê của sáu bệnh viện tại New York (Hoa Kỳ) được đăng trên tạp chí New England Journal of Medicine trên 18 bệnh nhân đau thắt ngực kèm điện tâm đồ có hình ảnh đoạn ST chênh lên cho thấy các bệnh nhân này có độ tuổi trung vị là 63, 83% là nam giới, 33% bệnh nhân đau thắt ngực xung quanh thời điểm phát hiện đoạn ST chênh lên, 56% bệnh nhân phát hiện đoạn ST chênh lên tại thời điểm nhập viện và 44% xuất hiện đoạn ST chênh lên trong thời gian nằm viện (trung vị là 6 ngày). Có 9 bệnh nhân được chụp động mạch vành và 5 người trong số đó được can thiệp động mạch vành. Các tác giả nhận xét tất cả bệnh nhân này đều có tăng D-dimer, tổn thương cơ tim ở bệnh nhân COVID-19 là do nứt vỡ mảng xơ vữa, cơn bão cytokine, tổn thương cơ tim do thiếu oxy, co thắt động mạch vành, tắc vi mạch, tổn thương nội mạc trực tiếp hoặc tổn thương mạch.
2.5. Các tổn thương tim khác
Suy tim: Khá thường gặp, ghi nhận ở 23% bệnh nhân COVID-19, nhóm bệnh nhân tử vong gặp suy tim nhiều hơn so với nhóm bệnh nhân sống sốt (52% so với 12%).
Rối loạn nhịp tim: Rối loạn nhịp cũng là một biến chứng tim khá thường gặp ở bệnh nhân COVID-19, có 16,7% có biển hiện rối loạn nhịp tim, những bệnh nhân nằm tại các đơn vị Hồi sức tích cực có tỷ lệ mắc rối loạn nhịp tim cao hơn nhóm còn lại (44,4% so với 6,9%). Nghiên cứu này không chỉ rõ rối loạn nhịp hay gặp là rối loạn nhịp nhĩ hay rối loạn nhịp thất. Các chuyên gia về rối loạn nhịp tim nhận định tình trạng thiếu oxy máu hoặc rối loạn điện giải ở người bệnh COVID-19 giai đoạn cấp có thể gây ra các rối loạn nhịp tim. Nguy cơ rối loạn nhịp tim ở những bệnh nhân nhiễm virus corona mới nhưng triệu chứng lâm sàng không nặng hoặc những bệnh nhân đã qua giai đoạn cấp chưa có hiểu biết đầy đủ. Những bệnh nhân COVID-19 có rối loạn chức năng tâm thu thất trái nặng cần theo dõi các rối loạn nhịp tim bằng các thiết bị theo dõi nhịp tim, thậm chí đặt máy phá rung tự động hoặc mặc áo phá rung tự động sau khi ra viện.
Tắc động mạch: Số liệu còn hạn chế. Tác giả Yanan Li và cộng sự có một báo cáo đơn trung tâm đăng trên tạp chí Lancet ghi nhận 11 bệnh nhân nhồi máu não trong tổng số 221 bệnh nhân COVID-19. Các tác giả nhận thấy tuổi cao là yếu tố nguy cơ của bệnh lý mạch não trên người bệnh COVID-19.
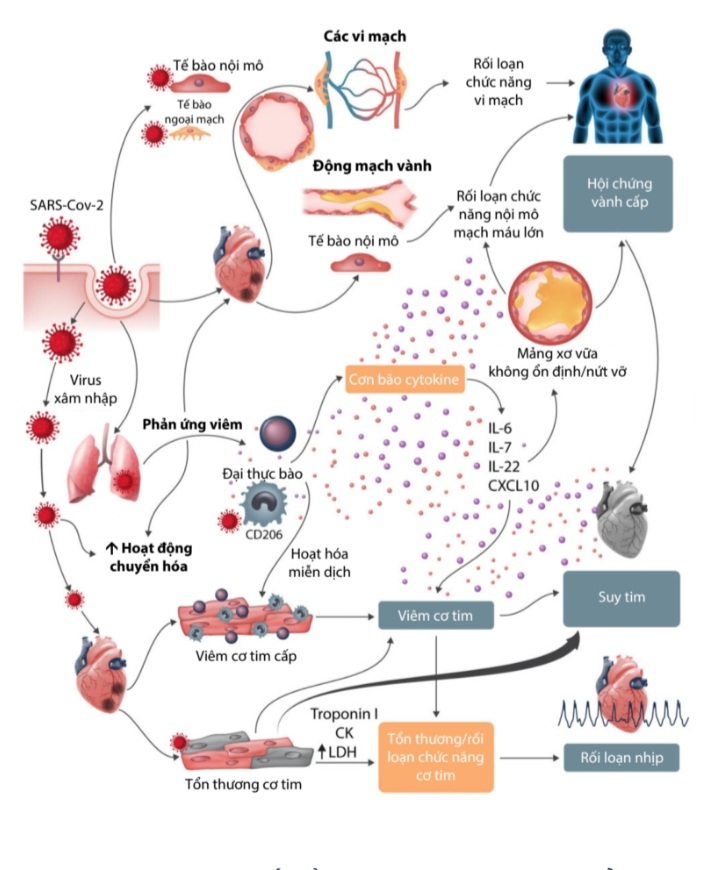
Hình 26.2: Cơ chế tổn thương tim mạch ở bệnh nhân COVID-19. Các tổn thương tim mạch là hậu quả của quá trình tăng đáp ứng viêm biểu hiện bằng sự tăng của các chỉ điểm sinh học viêm như IL-6, IL-7, IL-22 và CXCL10
3. SỬ DỤNG THUỐC TIM MẠCH Ở BỆNH NHÂN COVID-19
Như đã đề cập ở phần trên, người bệnh COVID-19 có một tỷ lệ khá cao có tiền sử mắc bệnh lý tim mạch như tăng huyết áp, bệnh động mạch vành… Mặt khác, các nghiên cứu ghi nhận tình trạng tổn thương cơ tim, tăng đông, suy tim, rối loạn nhịp tim… ở bệnh nhân COVID-19. Vì vậy, việc tiếp tục/ngừng sử dụng hoặc bắt đầu sử dụng các thuốc tim mạch cần được cân nhắc kỹ lưỡng cũng như đánh giá khả năng tương tác với các thuốc điều trị COVID-19 để có chiến lược sử dụng thuốc hợp lý.
3.1. Thuốc ức chế men chuyển, ức chế thụ thể
Men chuyển dạng angiotensin II (angiotensin-converting enzyme 2 – ACE2) được chứng minh là một đồng thụ thể (co-receptor) cho virus SARS-CoV-2 xâm nhập vào tế bào cơ thể và đóng vai trò quan trọng trong diễn biến bệnh học của COVID-19. ACE2 tìm thấy ở nhiều nơi trong cơ thể như hệ tiêu hoá, tim và thận và nhất là ở phổi. Một số dữ liệu gợi ý, sử dụng thuốc ức chế men chuyển hoặc ức chế thụ thể có thể làm tăng biểu lộ ACE2 từ đó làm tăng khả năng nhiễm virus. Tuy nhiên, một số nghiên cứu khác lại đưa ra kết quả ngược lại, việc sử dụng thuốc ức chế men chuyển hoặc ức chế thụ thể giúp ACE2 tăng khả năng bảo vệ phổi. Một số nghiên cứu quan sát với cỡ mẫu khá lớn gần đây cho thấy việc sử dụng các thuốc tim mạch như ức chế men chuyển, ức chế thụ thể, chẹn beta giao cảm, thuốc lợi tiểu, thuốc chẹn kênh canxi không làm tăng nguy cơ mắc bệnh cũng như nguy cơ tiến triển nặng ở bệnh nhân nhiễm SARS-CoV-2.
Như vậy, hiện không rõ ràng việc sử dụng thuốc ức chế men chuyển hoặc ức chế thụ thể sẽ mang lại lợi ích tốt hay nguy cơ xấu cho người bệnh COVID-19.
Hướng dẫn điều trị tăng huyết áp của Hội Tim mạch châu Âu 2020 nhấn mạnh:
Bệnh nhân tăng huyết áp nên tuân theo các hướng dẫn theo khuyến cáo điều trị tăng huyết áp năm 2018 kể cả đang mắc COVID-19.
Trong trường hợp sốc, việc dừng thuốc hoặc tiếp tục sử dụng thuốc ức chế men chuyển hoặc ức chế thụ thể tuỳ thuộc vào từng cá nhân.
Hội Tim mạch Canada khuyên bệnh nhân tăng huyết áp nên tiếp tục chế độ điều trị tăng huyết áp bằng thuốc ức chế men chuyển, ức chế thụ thể hoặc ức chế angiotensin/sacubitril dù bệnh nhân mắc COVID-19.
Tương tự như vậy, các chuyên gia từ Mỹ nhận định các thuốc ức chế men chuyển hoặc ức chế thụ thể vẫn nên tiếp tục chỉ định cho các bệnh nhân có nguy cơ hoặc đã được chẩn đoán nhiễm virus SARS-CoV-2.
Như vậy, các thử nghiệm đến thời điểm hiện tại chưa chứng minh được lợi ích hoặc nguy cơ khi sử dụng các thuốc ức chế men chuyển và ức chế thụ thể ở bệnh nhân COVID-19. Một số Hội tim mạch có uy tín trên thế giới vẫn khuyến cáo người bệnh COVID-19 vẫn có thể duy trì chế độ điều trị tăng huyết áp bằng các thuốc kể trên nếu có chỉ định và đang điều trị ổn định.
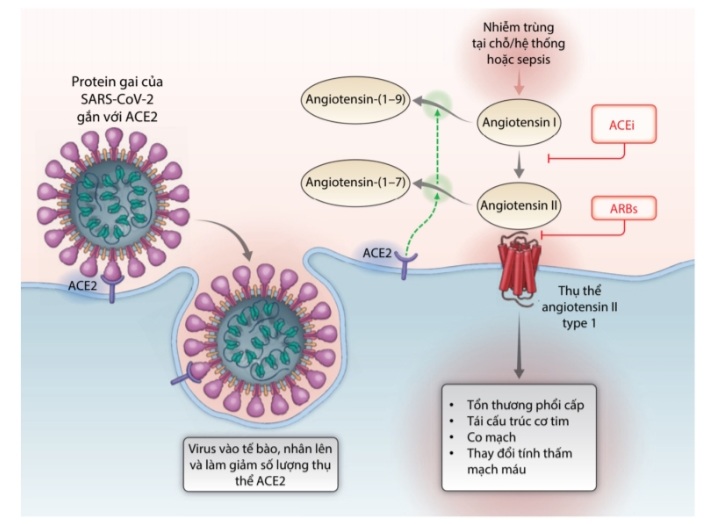
Hình 26.3: Giả thuyết về tương tác của SARS-CoV-2 với hệ thống Renin-Angiotensin-Aldosterone. Hình trên mô tả bước đầu xâm nhập tế bào mà chủ yếu là phế bào II của SARS-CoV-2. Sau khi virus gắn với thụ thể chức năng là ACE2. Sau khi hình thành túi nội bào chứa phức hợp của virus, số lượng ACE2 màng ngày càng giảm, dẫn tới tích lũy angiotensin II. Sự hoạt hóa tại chỗ của hệ thống renin-angiotensin-aldosterone có thể gây tổn thương phổi.
ACEi: Ức chế men chuyển, ARBs: ức chế thụ thể.
3.2. Thuốc chẹn beta giao cảm
Nên cân nhắc giảm liều các thuốc chẹn beta giao cảm như metoprolol, carvedilol, propranolol và labetalol nếu bệnh nhân được chỉ định dùng chloroquine hoặc hydroxychloroquine để điều trị COVID-19.
Các tác dụng phụ trên tim mạch của chloroquine hoặc hydroxychloroquine bao gồm: gây độc trực tiếp cho tế bào cơ tim, làm nặng thêm tình trạng bệnh lý cơ tim sẵn có, có nguy cơ làm thay đổi dẫn truyền trong cơ tim: block nhĩ thất, block nhánh, xoắn đỉnh, nhịp nhanh thất và rung thất.
Chloroquine là thuốc được dùng để điều trị sốt rét và một số bệnh như lupus ban đỏ hệ thống, xơ cứng bì, bệnh da nhạy cảm ánh sáng… Thuốc này có tác dụng ngăn cản sự nhân lên của virus do làm tăng pH tiểu thể nội bào, ngoài ra trong in vitro thuốc có tác dụng ức chế hoạt động của virus SARS-CoV-2. Chloroquine có tác dụng ức chế cytochrom CYP2D6 ở gan, do đó có khả năng làm tăng nồng độ các thuốc chẹn beta chuyển hóa qua CYP2D6 như metoprolol, carvedilol, propranolol và labetalol. Chính vì vậy nên cân nhắc giảm liều các thuốc chẹn beta trên khi dùng kèm chloroquine hoặc hydroxychloroquine. Mặt khác cần theo dõi sát nhịp tim và huyết áp của người bệnh.
Thuốc lopinavir/ritonavir cũng có một số tác dụng phụ liên quan tới dẫn truyền trong tim bao gồm: Gây kéo dài đoạn QT, gây block nhĩ thất độ cao và xoắn đỉnh. Chính vì vậy cần cân nhắc kỹ thuốc chẹn beta giao cảm khi dùng kèm các thuốc này ở bệnh nhân COVID-19.
Đối với fingolimod: Thuốc có các tác phụ trên tim mạch như gây tăng huyết áp, gây block nhĩ thất, nhịp chậm, kéo dài đoạn QT. Do đó, không nên chỉ định thuốc này cho các bệnh nhân sau nhồi máu cơ tim, đau thắt ngực không ổn định, suy tim cấp, tai biến mạch não bao gồm cả tai biến mạch não thoáng qua, block nhĩ thất độ cao, hội chứng suy nút xoang và QTc ≥ 500ms. Cần cân nhắc kỹ khi sử dụng các thuốc chẹn beta khi phối hợp với fingolimod và cần theo dõi nhịp tim cũng như huyết áp khi điều trị trên lâm sàng.
3.3. Thuốc chẹn kênh canxi
Thuốc chẹn kênh canxi nhóm dihydropyridine như verapamil hoặc diltiazem có tác dụng làm chậm đường dẫn truyền, tăng thời gian trơ và làm chậm nhịp tim. Cần cân nhắc, lưu ý khi sử dụng các thuốc này khi bệnh nhân COVID-19 được điều trị bằng chloroquine/hydroxychloroquine hoặc fingolimod hoặc lopinavir/ritonavir.
Nhóm thuốc chẹn kênh canxi nondihydropyridine như amlodipine, felodipine, lacidipine… vẫn có thể chỉ định cho các bệnh nhân COVID-19.
3.4. Các thuốc chống rối loạn nhịp nhóm IA
(quinidine, procainamide, disopyramide) và các thuốc chống rối loạn nhịp nhóm III (amiodarone, sotalol, bretylium, ibutilide, dofetilide)
Các thuốc này làm kéo dài đoạn QT vì vậy cần cẩn trọng khi dùng cùng các thuốc như chloroquine/hydroxychloroquine hoặc fingolimod hoặc lopinavir/ritonavir ở người bệnh COVID-19. Ngoài ra cần thận trọng khi sử dụng ở bệnh nhân có tổn thương cơ tim, suy tim…
3.5. Digoxin
Cần cân nhắc khi sử dụng digoxin để điều trị kèm các thuốc như chloroquine/hydroxychloroquine hoặc fingolimod hoặc lopinavir/ritonavir ở bệnh nhân COVID-19.
3.6. Thuốc chống đông kháng vitamin K
Thuốc chống đông kháng vitamin K như warfarin có thể có tương tác với thuốc kháng virus ribavirin. Hiện chưa có các bằng chứng về mức độ giữa các tương tác trên nên chưa cần thay đổi liều chống đông tuy nhiên cần theo dõi chặt chẽ xét nghiệm INR để điều chỉnh liều thuốc chống đông cho phù hợp.
Cần hết sức lưu ý khi sử dụng thuốc chống đông kháng vitamin K với thuốc kháng virus là lopinavir/ritonavir.
3.7. Thuốc chống đông trực tiếp đường uống (DOAC)
Thuốc lopinavir/ritonavir có thể ảnh hưởng tới nồng độ các thuốc chống đông đường uống tác dụng trực tiếp nếu các thuốc này chuyển hóa qua CYP3A4. Chính vì vậy, nếu người bệnh COVID-19 được sử dụng lopinavir/ritonavir thì apixaban nên giảm 50% liều điều trị.
Không nên sử dụng rivaroxaban khi người bệnh có chỉ định dùng lopinavir/ritonavir. Không cần chỉnh liều rivaroxaban khi bệnh nhân COVID-19 được điều trị bằng tocilizumab hoặc sarilumab.
Đối với dabigatran, cần sử dụng thuốc chống đông này cẩn thận khi kết hợp với các thuốc lopinavir/ritonavir do tương tác có thể làm tăng nồng độ thuốc chống đông nhưng chưa có khuyến cáo chỉnh liều khi cần phối hợp thuốc trong trường hợp này.
3.8. Thuốc kháng kết tập tiểu cầu
Thuốc lopinavir/ritonavir có thể ảnh hưởng tới chuyển hoá của các thuốc chống ngưng tập tiểu cầu nếu các thuốc này chuyển hoá qua cytochrome CYP3A4 như clopidogrel và ticagrelor. Clopidogrel sẽ giảm tác dụng, ngược lại ticagrelor sẽ tăng tác dụng khi dùng kèm thuốc kháng virus lopinavir/ritonavir. Vì vậy, không nên sử dụng đồng thời clopidogrel hoặc ticagrelor với lopinavir/ritonavir ở bệnh nhân COVID-19. Nên cân nhắc prasugrel nếu không có chống chỉ định ở người bệnh khi dùng lopinavir/ritonavir.
Không cần chỉnh liều clopidogrel và prasugrel khi dùng cùng các thuốc trong quá trình điều trị COVID-19 là remdesivir, tocilizumab và sarilumab
3.9. Statin
Thuốc kháng virus lopinavir/ritonavir có thể tương tác với các statin thông qua ức chế CYP3C4. Nên khởi đầu với liều thấp nhất của rosuvastatin và atorvastatin, sau đó tăng liều nếu có thể:
Đối với rosuvastatin nên để liều tối đa là 10 mg/24h.
Đối với atorvastatin nên điều chỉnh và để liều tối đa là 20 mg/24h.
Pravastatin và pitavastatin có thể cân nhắc sử dụng cùng lopinavir/ritonavir ở bệnh nhân COVID-19.
Không nên chỉ định lovastatin và simvastatin kết hợp với lopinavir/ritonavir.
Xem thêm:
Thuốc điều trị rối loạn nhịp tim: Phân loại và lưu ý khi sửa dụng
3.10. Một số thuốc khác
Một số lưu ý, có một số thuốc kháng virus như bevacizumab, eculizumab chưa rõ tương tác với các thuốc tim mạch nhưng các thuốc này có một số tác dụng phụ trên hệ thống tim mạch.
- Đối với bevacizumab, thuốc có thể gây độc trực tiếp trên cơ tim, làm nặng tình trạng tim ở bệnh nhân có bệnh lý cơ tim từ trước, gây cơn tăng huyết áp và có thể gây biến cố thuyên tắc huyết khối.
- Đối với eculizumab, thuốc có thể gây tăng huyết áp, nhịp chậm và phù ngoại biên.
Ngoài ra, các thuốc bổ trợ khác có thể được chỉ định ở người bệnh COVID-19 có thể có tác dụng phụ trên hệ thống tim mạch như interferon, methylprednisolon và tocilizumab.
- Đối với interferon, thuốc có thể gây tác dụng độc trên cơ tim, làm nặng tình trạng bệnh tim nếu người bệnh có tiền sử bệnh tim mạch, gây tụt huyết áp, rối loạn nhịp tim, bệnh cơ tim và nhồi máu cơ tim.
- Đối với methylprednisolon, thuốc gây giữ nước, rối loạn điện giải và tăng huyết áp.
- Tác dụng phụ trên hệ thống tim mạch của tocilizumab gồm tăng huyết áp, tăng nồng độ cholesterol.
- Không cần chỉnh liều clopidogrel và prasugrel khi dùng cùng các thuốc trong quá trình điều trị COVID-19 là remdesivir, tocilizumab và sarilumab.
Bảng 26.3: Tóm tắt tương tác giữa thuốc tim mạch và thuốc điều trị Covid 19
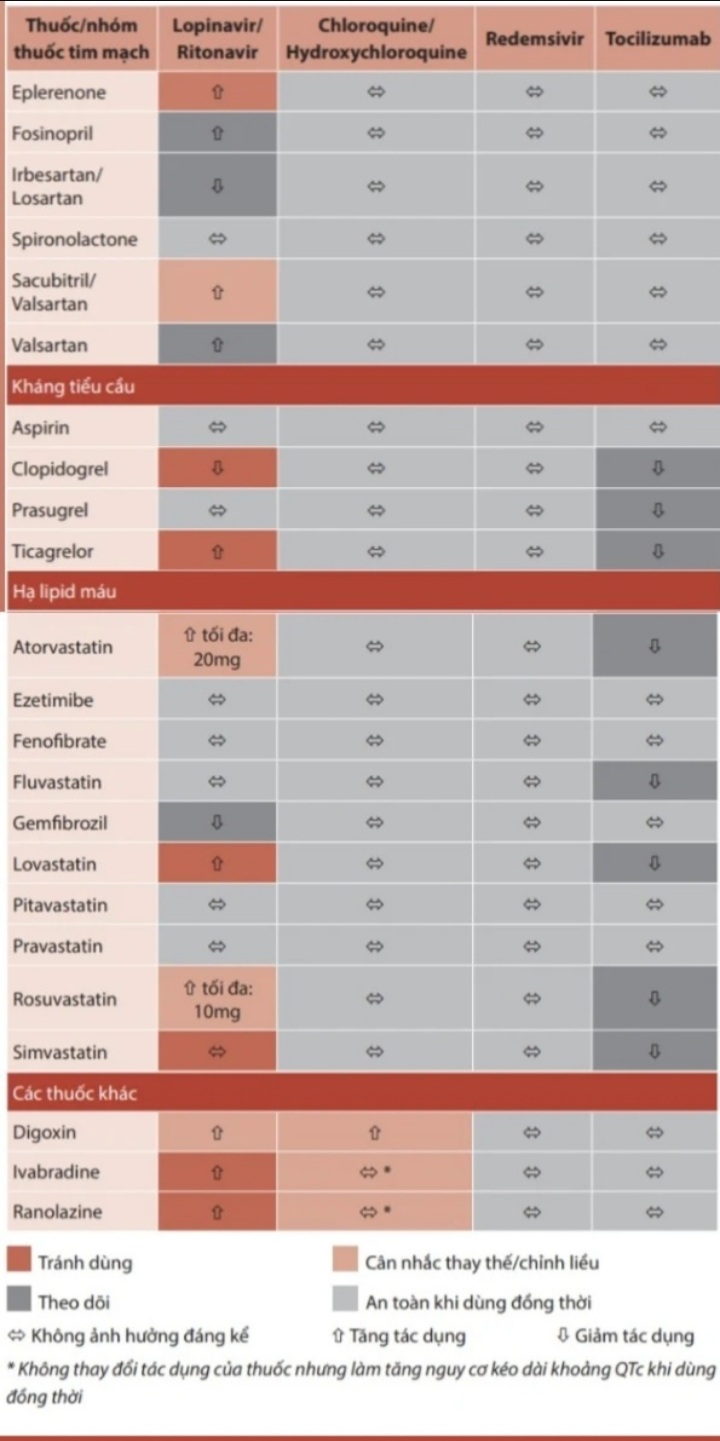
COVID-19 là một đại dịch toàn cầu với số lượng người mắc lớn. Những người bệnh tim mạch như tăng huyết áp, bệnh động mạch vành, suy tim… là những đối tượng dễ bị tổn thương nặng khi nhiễm SARS-CoV-2. Sử dụng thuốc tim mạch ở người bệnh COVID-19 cần thận trọng vì nhiều thuốc tim mạch có tương tác với các thuốc kháng virus.
Việc sử dụng thuốc tim mạch cần cân nhắc cụ thể từng trường hợp, cần cân bằng giữa lợi ích và nguy cơ khi dùng thuốc để mang lại lợi ích lớn nhất cho người bệnh. Cần nhiều hiểu biết về virus SARS-CoV-2 cũng như về tương tác giữa các thuốc tim mạch với các thuốc kháng virus để có phác đồ điều trị tốt nhất cho người bệnh.
Tài liệu tham khảo:
- WHO. Coronavirus disease (COVID-19) outbreak situation. https://www.who.int/emergencies/diseases/novel-coronavirus-2019
- Yi Wei Tang. Outbreak of Pneumonia of Unknown Etiology in Wuhan China: the Mystery and the Miracle. J Med Virol 2020; published online Jan 16. DOI:10.1002/jmv.25678.
- Wu C, Chen X, Cai Y et al. Risk Factors Associated With Acute Respiratory Distress Syndrome and Death in Patients With Coronavirus Disease 2019 Pneumonia in Wuhan, China. JAMA Intern Med 2020.
- Lu Y, Wang P, Zhou T, et al. Comparison of Prevalence, Awareness, Treatment, and Control of Cardiovascular Risk Factors in China and the United States. J Am Heart Assoc 2018;7.
- Ying Ying Zheng, Yi Tong Ma, Yin Ying Zhang, et al. COVID-19 and the cardiovascular System. Nature Reviews 2020. https://doi.org/10.1038/s41569-020-0360-5
- Jin-fu Xu, Lan Wang, Lan Zhao, et al. Risk assessment of venous thromboembolism and bleeding in COVID-19 patients. Respiratory Research 2020. 10.21203/rs.3.rs-18340/v1
- Dhanunjaya R. Lakkireddy, Mina K. Chung, et al. Guidance for Cardiac Electrophysiology During the Coronavirus (COVID-19) Pandemic from the Heart Rhythm Society COVID-19 Task Force; Electrophysiology Section of the American College of Cardiology; and the Electrocardiography and Arrhythmias Committee of the Council on Clinical Cardiology, American Heart Association. Circulation 2020. Doi: Nanshan Chen, Min Zhou, Xuan Dong, et al. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study. Lancet 2020; 395: 507–13.
- W. Guan, Z. Ni, Yu Hu, et al. Clinical Characteristics of Coronavirus Disease 2019 in China. NEJM 2020. DOI: 10.1056/NEJMoa2002032.
- Fei Zhou, Ting Ysu, Ronghui Du, et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet 2020/ https://doi.org/10.1016/S0140-6736(20)30566-3
- DaweiWang, Bo Hu, Chang Hu, et al. Clinical Characteristics of 138 Hospitalized Patients With 2019 Novel Coronavirus–Infected Pneumonia inWuhan, China. JAMA 2020. doi:10.1001/jama.2020.1585.
- Chaolin Huang, Yeming Wang, Xingwang Li, et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet 2020; 395: 497–506.
- Ruan Q, Yang K, Wang W, et al. Clinical predictors of mortality due to COVID-19 based on an analysis of data of 150 patients from Wuhan, China. Intensive Care Med 2020. 2020. https://doi.org/10.1161/CIRCULATIONAHA.120.047063
- Zhou P, Yang X-L,Wang X-G, et al. A pneumonia outbreak associated with a new coronavirus of probable bat origin. Nature. 2020;579(7798):270- 273. doi:10.1038/s41586-020-2012-7.
- Zheng YY, Ma YT, Zhang JY, Xie X. COVID-19 and the cardiovascular system. Nat Rev Cardiol 2020. DOI: 10.1038/s41569-020-0360-5
- Imai Y, Kuba K, Rao S et al. Angiotensin-converting enzyme 2 protects from severe acute lung failure. Nature 2005;436:112-6.
- Gurwitz D. Angiotensin receptor blockers as tentative SARS-CoV-2 therapeutics. Drug Dev Res 2020.
- Ferrario CM, Jessup J, Chappell MC et al. Effect of angiotensin-converting enzyme inhibition and angiotensin II receptor blockers on cardiac angiotensin-converting enzyme 2. Circulation 2005;111:2605-10.
- European Society of Cardiology: Position Statement of the ESC Council on Hypertension on ACE-Inhibitors and Angiotensin Receptor Blockers. March 13, 2020.
- Canadian Cardiovascular Society: COVID-19 and concerns regarding use of ACEi/ARB/ARNi medications for heart failure or hypertension.
- Muthiah Vaduganathan, Orly Vardeny, Thomas Michel, et al. Renin–Angiotensin–Aldosterone System Inhibitors in Patients with Covid-19. NEJM 2020.
- Elissa Driggin, Mahesh V. Madhavan, Behnood Bikdeli, et al. Cardiovascular Considerations for Patients, Health Care Workers, and Health Systems During the Coronavirus Disease 2019 (COVID-19) Pandemic. Journal of the American College of Cardiology 2020. DOI: https://doi.org/10.1016/j.jacc.2020.03.031
- Bangalore S, Sharma A and Slotwiner A. ST-Segment elevation in patients with COVID-19 – A case series. NEJM 2020. DOI: 10.1056/NEJMc2009020.
- Li Yanan, Wang Mengdie, Zhou Yifan, et al. Acute Cerebrovascular Disease Following COVID-19: A Single Center, Retrospective, Observational Study (3/3/2020). Available at SSRN:
- Akbarshakh Akhmerov, Eduardo Marbán. COVID-19 and the heart. Circulation Research. 2020;126:1443–1455. DOI: 10.1161/CIRCRESAHA.120.317055
- Guzik T, Mohiddin S and Dimarco A, et al. COVID-19 and the cardiovascular system: implications for risk assessment, diagnosis, and treatment options. Cardiovascular Research 2020. doi:10.1093/cvr/cvaa106
- Dixon DL, Van Tassell BWBW, Vecchié A, et al. Cardiovascular Considerations in Treating Patients With Coronavirus Disease 2019 (COVID-19). J Cardiovasc Pharmacol 2020;75:359
- Reynolds H.R et al. Renin – Angiotensin – Aldosteron System Inhibitors and risk of COVID-19. NEJM 2020. DOI: 10.1056/NEJMoa2008975.
- Manica G et al. Renin – Angiotensin – Aldosteron System blockers and risk of COVID-19. NEJM 2020. DOI: 10.1056/NEJMoa2008975.