Bệnh hô hấp, COVID-19
Quản lý những bệnh nhân COVID-19 nặng trong ICU: Tuyên bố từ các chuyên gia ICU tuyến đầu tại Vũ Hán, Trung Quốc
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Để tải bài viết Quản lý những bệnh nhân COVID-19 nặng trong ICU: Tuyên bố từ các chuyên gia ICU tuyến đầu tại Vũ Hán, Trung Quốc PDF mời các bạn click vào link ở đây.
Các tác giả:You Shang1 , Chun Pan2 , Xianghong Yang3 , Ming Zhong4 , Xiuling Shang5 , Zhixiong Wu6 , Zhui Yu7 , Wei Zhang8 , Qiang Zhong9 , Xia Zheng10, Ling Sang11, Li Jiang12, Jiancheng Zhang1 , Wei Xiong1 , Jiao Liu13 and Dechang Chen13*
Dịch: Bs. Tùng Long
Tóm tắt
Bối cảnh: Đại dịch COVID-19 đang hoành hành trên khắp thế giới, gây áp lực lớn đối với các nguồn lực ở ICU do số lượng lớn bệnh nhân cần được chăm sóc đặc biệt. Do đó tuyên bố từ các chuyên gia tuyến đầu trong lĩnh vực chăm sóc đặc biệt là rất cần thiết.
Phương pháp: Mười sáu chuyên gia tuyến đầu ở Trung Quốc chống dịch COVID-19 ở Vũ Hán đã được quy tụ để phát triển các tuyên bố sau 5 vòng hội thảo và thảo luận, nhằm đưa ra khuyến cáo đáng tin cậy về quản lý bệnh nhân COVID-19 nặng. Mỗi chuyên gia được giao nhiệm vụ trong lĩnh vực chuyên môn của họ để cung cấp các tuyên bố dự thảo và cơ sở lý luận. Các phần của tuyên bố từ chuyên gia dựa trên bằng chứng dịch tễ học và lâm sàng, không có các bằng chứng khoa học sẵn có.
Kết quả: Một tài liệu toàn diện với 46 tuyên bố được trình bày, bao gồm bảo vệ nhân viên y tế, điều trị căn nguyên, chẩn đoán và điều trị suy chức năng mô và cơ quan, can thiệp tâm lý, liệu pháp miễn dịch, hỗ trợ dinh dưỡng và vận chuyển bệnh nhân COVID-19 nặng. Trong đó, 5 khuyến cáo strong (Grade 1), 21 khuyến cáo weak (Grade 2) và 20 khuyến cáo là ý kiến của các chuyên gia. Tất cả các khuyến cáo đều đạt được sự đồng tình mạnh mẽ từ những người tham gia biểu quyết.
Kết luận: Vẫn chưa có liệu pháp nhắm trúng đích cho bệnh nhân COVID-19. Theo dõi động học và điều trị hỗ trợ để phục hồi chức năng mạch máu mô và cơ quan là đặc biệt quan trọng.
Từ khóa: COVID-19, Critical care, Expert statement
Lời nói đầu
Sự bùng phát của viêm phổi do coronavirus chủng mới được phát hiện lần đầu tiên ở Vũ Hán vào tháng 12 năm 2019 đã dẫn đến một đại dịch trên toàn thế giới. Vào ngày 11 tháng 2 năm 2020, Tổ chức Y tế Thế giới (WHO) chính thức đặt tên cho nó là COVID-19. Một người có kết quả xét nghiệm xác nhận nhiễm COVID-19, bất kể dấu hiệu và triệu chứng lâm sàng, được coi là một trường hợp đã được xác nhận [1].
Trên toàn cầu, hơn 3.750.000 trường hợp được xác nhận và hơn 250.000 trường hợp tử vong, tại hơn 200 quốc gia, vùng lãnh thổ hoặc khu vực đã được báo cáo [2]. Khoảng 14% các trường hợp được xác nhận tiến triển thành bệnh nặng [3], trong khi tỷ lệ tử vong là 4,2% [2]. Khi virus tiếp tục lây lan với tốc độ đáng báo động, các nhân viên y tế đang tìm cách quản lý và hành động một cách hiệu quả cho những bệnh nhân bị ảnh hưởng. Tại Trung Quốc, các bác sĩ đã phải đối phó với COVID-19 trong hơn 3 tháng. Hầu hết những người nhiễm COVID-19 có các triệu chứng nhẹ (80,9%), sau đó nặng (13,8%) và cuối cùng là nguy kịch (4,7%) (Bảng 1) [4]. Hầu hết các trường hợp được xác nhận là trong độ tuổi từ 30 đến 70 (86,6%), được chẩn đoán ở Hồ Bắc (74,7%), với tỷ lệ tử vong chung là 2,3%, và 0,3% ở nhân viên y tế [4]. Tỷ lệ tử vong trong các ca nguy kịch là 49,0% [4]. Bệnh nhân mắc bệnh nền có tỷ lệ tử vong cao hơn nhiều so với bệnh nhân không mắc bệnh nền (10,5% đối với bệnh tim mạch, 7,3% đối với bệnh tiểu đường, 6,3% đối với bệnh hô hấp mãn tính, 6,0% đối với bệnh tăng huyết áp, 5,6% đối với bệnh ung thư và 0,9% đối với không mắc bệnh) [4]. Đường cong bùng phát dịch đạt đỉnh vào khoảng ngày 23-26 tháng 1 năm 2020, sau đó suy giảm. Một nghiên cứu đơn trung tâm gần đây cho thấy hầu hết các bệnh nhân nguy kịch phát triển rối loạn chức năng cơ quan, trong đó 67% được phát hiện có hội chứng suy sụp hô hấp cấp (ARDS), 29% có tổn thương thận cấp (AKI), 23% có tổn thương tim, 29% rối loạn chức năng gan, và 2% tràn khí màng phổi [5]. Bên cạnh những phát hiện dịch tễ học này, các chuyên gia Trung Quốc đã thu được nhiều kinh nghiệm quý báu trong việc quản lý và bệnh lý của căn bệnh này. Chúng tôi có trách nhiệm chia sẻ những kinh nghiệm này thông qua sự đồng thuận của các chuyên gia.
Các chuyên gia ICU Trung Quốc đã được quy tụ và làm việc cùng nhau để phát triển một tuyên bố sau năm vòng hội thảo và thảo luận. Tuyên bố này đại diện cho sự tổng hợp của chứng cứ và sự đồng thuận của các chuyên gia về chăm sóc đặc biệt, mặc dù thiếu các thử nghiệm lâm sàng. Các trường hợp nguy kịch được đặc trưng bởi biểu hiện suy hô hấp, sốc nhiễm trùng, và/hoặc rối loạn chức năng/ suy đa cơ quan [6]. Theo ý kiến của các chuyên gia, bệnh nhân cũng nên được coi là trường hợp nguy kịch nếu họ có tần số hô hấp cao (RR ≥ 30 bpm) và chỉ số oxy thấp (PaO2/ FiO2) ≤ 200 mmHg) trong khi điều trị bằng HFNC. Các chuyên gia đã đưa ra 9 phần về quản lý bệnh COVID-19, chủ yếu dựa trên kinh nghiệm ở Vũ Hán.
Phương pháp
Các tuyên bố được đưa ra bởi một nhóm 16 chuyên gia ICU tuyến đầu ở Trung Quốc, những người đã chiến đấu chống lại dịch COVID-19 ở Vũ Hán. Chương trình làm việc của nhóm đã được xác định trước. Nhóm chuyên gia đầu tiên xác định các câu hỏi lâm sàng cần giải quyết và sau đó chỉ định các chuyên gia phụ trách từng câu hỏi sau cuộc họp đầu tiên. Tất cả các câu hỏi được xây dựng theo định dạng dân số, can thiệp, chứng và kết cục (PICO), giúp xác định các tiêu chí lựa chọn và loại trừ cho việc tìm kiếm tài liệu và xác định các nghiên cứu có liên quan. Chất lượng của bằng chứng được đánh giá bằng cách sử dụng phương pháp được mô tả trong các cấp độ khuyến cáo, đánh giá, phát triển và tính toán (GRADE). Chất lượng của bằng chứng có thể cao, trung bình, thấp hoặc rất thấp. Do sự bùng phát đột ngột của COVID-19, câu hỏi được đề xuất có thể là chủ đề của một khuyến cáo dưới dạng ý kiến chuyên gia do tài liệu không có hoặc không đủ. Ngoài ra, dữ liệu được công bố về SARS, MERS và các bệnh do nhiễm coronavirus khác, cũng như dữ liệu về chăm sóc hỗ trợ trong ICU từ các nghiên cứu về cúm và các bệnh nhiễm virus đường hô hấp khác, ARDS và nhiễm trùng huyết được sử dụng làm bằng chứng gián tiếp. Tổng cộng 5 vòng hội thảo và thảo luận chuyên gia đã được tổ chức để đưa ra khuyến cáo đáng tin cậy về việc quản lý bệnh nhân COVID-19 nặng (Bảng 2).
Chúng tôi sử dụng cụm từ “chúng tôi khuyến cáo”, “được khuyến cáo”, “nên” hoặc “không nên” cho các khuyến cáo mạnh, “có thể”, “có lẽ không nên” hoặc “nên cân nhắc một cách chắc chắn” đối với các khuyến cáo yếu và “ các chuyên gia đề xuất ”,“ các chuyên gia đề xuất chống lại ”,“ đề xuất ”hoặc“ không đề xuất ” là ý kiến chuyên gia. Ý nghĩa của cường độ khuyến cáo được trình bày trong Bảng 3. Các khuyến cáo được đề xuất đã được thảo luận lần lượt. Ít nhất 75% chuyên gia đồng ý thông qua đề xuất về tiêu chí, và ít nhất 90% chuyên gia phải đồng ý để đạt được sự nhất trí cao. Trong trường hợp không có sự đồng thuận mạnh mẽ, lựa chọn cải tiến đề xuất và đánh giá lại để đạt được sự đồng thuận. Chỉ những ý kiến chuyên gia được sự đồng tình cao mới được giữ lại.
| Bảng 1 Phân độ nặng của COVID-19 |
|
| Độ nặng | Định nghĩa |
| Nhẹ | Không có dấu hiệu viêm phổi trên hình ảnh học |
| Trung bình | Sốt và các triệu chứng hô hấp với hình ảnh viêm phổi trên X quang |
| Nặng | Khó thở, tần số hô hấp ≥ 30/phút, SpO2 ≤ 93%, tỷ lệ PaO2/FiO2 <300 và/hoặc thâm nhiễm phổi >50% trong vòng 24-48 h |
| Nguy kịch | Suy hô hấp, sốc nhiễm trùng và/hoặc rối loạn chức năng/suy đa cơ quan. |
| Bảng 2 Dòng thời gian hình thành tuyên bố | |
| March 15, 2020 | Chỉ định các chuyên gia phụ trách từng câu hỏi cần giải quyết |
| March 19, 2020 | Mỗi chuyên gia lập dàn ý chi tiết cho câu hỏi của họ |
| March 26, 2020 | Thảo luận và giải quyết các vấn đề mà các chuyên gia gặp phải trong quá trình đưa ra các tuyên bố |
| April 2, 2020 | (1) Thảo luận về tuyên bố và cơ sở lý luận tương ứng của các chuyên gia sau khi sửa đổi; (2) vòng tính điểm đầu tiên |
| April 3, 2020 | Cuộc họp hoàn thiện guideline cho vòng chấm điểm thứ hai |
| Bảng 3 Các khuyến cáo theo GRADE | ||
|
Khuyến cáo |
||
| Grade 1+ | Khuyến cáo mạnh
“… Chúng tôi khuyến cáo…”, “… được khuyến cáo…” hoặc “… nên…” |
Mức độ chứng cứ cao |
| Grade 2+ | Khuyến cáo yếu
“… Có lẽ nên…” hoặc “… có lẽ nên được cân nhắc…” |
Mức độ chứng cứ thấp |
| Expert opinion | Khuyến cáo dưới dạng ý kiến chuyên gia
“… Các chuyên gia đề xuất…”, “… được đề xuất…”, “… Các chuyên gia đề xuất không nên…”, hoặc “… không đề xuất…” |
Mức độ chứng cứ không đầy đủ |
| Grade 2- | Khuyến cáo yếu
“… Có lẽ không nên…” |
Mức độ chứng cứ thấp |
| Grade 1- | Khuyến cáo mạnh “…không nên…” | Mức độ chứng cứ cao |
Các lĩnh vực trong khuyến cáo
Việc phòng ngừa và kiểm soát nhiễm trùng, chiến lược chẩn đoán, quản lý điều trị và vận chuyển bệnh nhân đã được xác định. Các tài liệu được tìm kiếm qua PubMed và cơ sở dữ liệu Thư viện Cochrane. Chỉ các bài báo được xuất bản bằng tiếng Anh hoặc với phần tóm tắt bằng tiếng Anh mới được đưa vào phân tích tập trung vào dữ liệu gần đây theo thứ tự đánh giá, từ phân tích tổng hợp đến thử nghiệm ngẫu nhiên đến nghiên cứu quan sát. Quy mô dân số nghiên cứu và mức độ liên quan của nghiên cứu được xem xét cho mỗi nghiên cứu.
Tóm tắt kết quả
Theo phương pháp GRADE và tổng hợp kết quả, các chuyên gia đã rút ra 46 tuyên bố. Trong số các hướng dẫn này, 5 hướng dẫn có mức độ bằng chứng cao (GRADE 1 ±), 21 ý kiến có mức độ bằng chứng thấp (GRADE 2 ±) và 20 ý kiến chuyên gia. Tất cả các tuyên bố đã đạt được một sự đồng thuận mạnh mẽ sau hai vòng chấm điểm.
I. Phòng ngừa và kiểm soát nhiễm trùng
An toàn vệ sinh lao động
Là tuyến đầu đối phó khi COVID-19 bùng phát, nhân viên y tế phải đối mặt với nguy cơ lây nhiễm rất lớn. Do đó, nhân viên y tế phải tuân theo các nguyên tắc phòng ngừa tiêu chuẩn và cố gắng hết sức để đảm bảo việc bảo vệ cá nhân, vệ sinh tay, quản lý khu vực quản lý, thông gió môi trường xung quanh và vệ sinh bề mặt vật thể, để tránh lây nhiễm chéo bệnh viện.
Tuyên bố 1 Thực hiện các biện pháp phòng ngừa tiêu chuẩn, tăng cường quản lý trong khu vực và bản thân là các biện pháp an toàn được đề xuất cho nhân viên y tế (ý kiến chuyên gia).
Cơ sở lý luận Trước tình hình dịch bệnh COVID-19 hiện nay, việc thực hiện các biện pháp phòng ngừa thích hợp là điều cần thiết để tránh lây nhiễm cho những người làm công tác chăm sóc sức khỏe. Vì vậy, những điểm sau đây cần được xem xét.
Là một môi trường có nguy cơ cao, nên bảo vệ mức 3 là cần thiết cho các nhân viên y tế trong đơn vị chăm sóc đặc biệt (ICU). Thiết bị bảo hộ cá nhân (PPE) bao gồm mũ phẫu thuật dùng một lần, khẩu trang N95, đồng phục lao động, đồng phục y tế dùng một lần, găng tay cao su dùng một lần, kính bảo hộ và tấm che kín mặt. Cần có thiết bị bảo vệ đường hô hấp toàn mặt hoặc mặt nạ làm sạch không khí bằng điện khi thực hiện các quy trình tạo ra khí dung. Tiêu hủy và vứt bỏ khẩu trang, đeo và tháo PPE, và thực hành vệ sinh tay đúng cách là cần thiết để tránh tự nhiễm bẩn. Cần đặc biệt chú ý đến các chi tiết như phần tiếp xúc của mắt và cổ tay khi găng tay bị trượt, cũng như các nguy cơ lây nhiễm khi tháo bao giày dùng một lần [7]. Quy trình vệ sinh tay cần được thực hiện nghiêm túc theo. Năm bước Vệ sinh Bàn tay mới được xây dựng trong Hướng dẫn của WHO về Vệ sinh Bàn tay trong Chăm sóc Sức khỏe (Dự thảo Nâng cao) [8].
Hệ thống phân loại về mặt lâm sàng cần được thiết lập để đánh giá tất cả bệnh nhân khi nhập viện, cho phép nhận biết sớm các trường hợp dương tính COVID-19 và cách ly ngay lập tức những bệnh nhân nghi ngờ dương tính trong một khu vực tách biệt với các bệnh nhân khác (kiểm soát nguồn). Nên hạn chế số lượng thành viên gia đình và khách đến thăm/tiếp xúc với bệnh nhân nghi ngờ hoặc xác nhận COVID-19 hoặc nên cấm hoàn toàn. Cần đảm bảo việc loại bỏ rác thải đúng vị trí [9].
Nhân viên y tế cần tự theo dõi dấu hiệu nhiễm bệnh và tự cách ly. Nếu bị nhiễm, họ nên báo cáo với người quản lý và ở nhà. Một chế độ ăn uống hợp lý, nghỉ ngơi hợp lý và tập thể dục đầy đủ được khuyến khích để cải thiện sức khỏe tâm lý và thể chất. Nhân viên chăm sóc sức khỏe nên tự làm quen với các quy trình làm việc liên quan để tránh mắc sai lầm [10].
Tuyên bố 2 Nên bố trí khu vực ICU thích hợp, trang thiết bị và phương tiện cần thiết, cũng như khử trùng nghiêm ngặt môi trường ICU (ý kiến chuyên gia).
Cơ sở lý luận Nên điều chỉnh các biện pháp phù hợp với các điều kiện khác nhau để thiết lập khu ICU một cách hợp lý. Khu vực bị ô nhiễm, khu vực có khả năng bị ô nhiễm và khu vực sạch cần được phân chia chặt chẽ. Vùng đệm nên được thiết lập giữa hai khu vực. Cần dán những logo bắt mắt trên mỗi khu vực để tránh đi nhầm sang khu vực khác. Các lối vào khác nhau nên được thiết lập cho nhân viên y tế và bệnh nhân, đảm bảo họ không đi cùng cửa. Đối với ICU, việc bảo vệ cấp ba phải được thực hiện chính xác trong từng khu vực, điều này có ý nghĩa quan trọng đối với việc đề phòng COVID-19 [11]. Việc sử dụng các phòng áp lực âm với hệ thống thông gió tự nhiên được khuyến cáo theo hướng dẫn của WHO để ngăn chặn sự lây lan của mầm bệnh trong không khí giữa các phòng [7, 12].
Vật tư và thuốc cấp cứu như bình oxy, máy đo điện tâm đồ (ECG), máy khử rung tim, bơm tiêm điện, máy đếm giọt, vật tư đặt nội khí quản, máy hút chân không di động, máy thở không xâm lấn, máy thở xâm lấn, thiết bị lọc máu, oxy hóa màng ngoài cơ thể (ECMO) và những thứ tương tự cần được chuẩn bị. Các thiết bị khác, bao gồm máy khử trùng và máy làm sạch không khí, cũng như các hệ thống khí y tế bao gồm oxy, khí nén, khí đặc biệt và hệ thống hút chân không, cũng cần được đảm bảo.
Điều đặc biệt quan trọng là thực hiện các biện pháp hiệu quả để ngăn chặn sự lây lan của COVID-19 trong ICU. Khử trùng bao gồm khử trùng đồng thời và khử trùng lần cuối. Việc khử trùng đồng thời phải được tiến hành ngay lập tức đối với các vật liệu và môi trường bị ô nhiễm bởi chất bài tiết của bệnh nhân nghi ngờ và đã dương tính. Sau khi kết thúc 1 ngày làm việc tại ICU, hoặc bệnh nhân hồi phục hay tử vong trong khu cách ly, việc khử trùng lần cuối cần được thực hiện cẩn thận. Các đối tượng khử trùng chính bao gồm đồ dùng sinh hoạt của bệnh nhân như quần áo và chăn bông, vật dụng y tế, mặt đất và tường của khu ICU, bề mặt bàn làm việc và bàn đầu giường, cũng như không khí [11, 13].
Thận trọng khi thiết lập đường thở nhân tạo và thủ thuật nội soi phế quản ống mềm ở bệnh nhân COVID–19 nặng
Các bằng chứng hiện tại chỉ ra rằng COVID-19 chủ yếu lây truyền từ người sang người qua các giọt bắn, tiếp xúc, và thậm chí ở nồng độ cao khí dung [6]. Một lượng lớn các giọt bắn và khí dung sinh ra do hút đờm dãi trong đường thở, lấy bệnh phẩm, đặt nội khí quản, soi phế quản bằng ống mềm, mở khí quản,… Theo đó, phẫu thuật viên có nguy cơ lây nhiễm rất lớn. Để tránh phơi nhiễm khi thực hành, các khuyến cáo trong quá trình tạo khí dung ở bệnh nhân COVID-19 như sau:
Tuyên bố 3 Nếu có thể, bệnh nhân COVID-19 có lẽ nên được đưa vào phòng áp lực âm (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Phòng áp lực âm nhằm mục đích làm giảm nồng độ của SARS-CoV-2. Theo quan điểm đó, nguy cơ lây nhiễm sẽ giảm trong các quy trình tạo khí dung trong môi trường như vậy. Trong đợt dịch SARS, người ta đã báo cáo rằng cài đặt áp lực âm có hiệu quả trong việc ngăn ngừa lây nhiễm chéo và bảo vệ nhân viên và bệnh nhân trong phòng bệnh [14]. Theo khuyến cáo của WHO đối với bệnh nhân COVID-19, những địa điểm như vậy phải được thay đổi luồng không khí tối thiểu 12 lần mỗi giờ hoặc ít nhất 160 L/giây/bệnhnhân với hệ thống thông gió tự nhiên [3].
Tuyên bố 4 Các chuyên gia đề xuất người vận hành nên đeo khẩu trang lọc không khí di động với độ bảo vệ an toàn sinh học cấp III (Ý kiến chuyên gia).
Cơ sở lý luận Một nghiên cứu quan sát báo cáo rằng trong số 138 bệnh nhân nhập viện được chẩn đoán xác nhận COVID-19 tại Bệnh viện Zhongnan ở Vũ Hán vào tháng 1 năm 2020, 40 người là nhân viên y tế [15]. Cho đến ngày 15 tháng 3 năm 2020, đã có báo cáo rằng hơn 3000 nhân viên y tế đã được xác định dương tính với COVID-19, trong đó 14 người đã tử vong. Ký ức về những gì đã xảy ra trong đợt bùng phát dịch SARS năm 2003 vẫn còn nguyên vẹn. Một tổng quan hệ thống cho thấy các nhân viên y tế thực hiện các thủ thuật tạo khí dung, bao gồm đặt nội khí quản (OR, 6,6), thông khí không xâm lấn (OR, 3,1), mở khí quản (OR, 4,2) và thông khí bằng tay trước khi đặt nội khí quản (OR 2,8) có nguy cơ bị nhiễm SARS cao hơn so với những người không thực hiện [16].
Hầu hết các ca lây nhiễm ở các nhân viên y tế xảy ra ở giai đoạn đầu của đợt bùng phát này khi chỉ thị tự bảo vệ chưa được thiết lập và củng cố. Sau khi xác nhận lây truyền SARS-CoV-2 từ người sang người, việc tự bảo vệ cho nhân viên y tế sau đó đã được thiết lập và củng cố từ cuối tháng 1 năm 2020. Bảo vệ an toàn sinh học cấp độ III là bắt buộc đối với đặt nội khí quản theo hướng dẫn của Văn phòng Tổng cục Ủy ban Y tế Quốc gia [17].
Quy trình mặc PPE phải được tuân thủ nghiêm ngặt trong quá trình vận hành có rủi ro cao: bao che tóc dùng một lần, khẩu trang N95 hoặc tương đương đã được kiểm tra vừa vặn, áo choàng chống nước, hai lớp găng tay, kính bảo hộ và tấm che mặt, và bao giày chống nước. Người vận hành chính nên sử dụng mặt nạ làm sạch không khí di động. Tất cả các quá trình mặc quần áo nên được giám sát bởi một y tá hoặc trợ lý chuyên nghiệp.
Quy trình xả PPE sau khi tiếp xúc nguy cơ cao cũng cần được tuân thủ: vệ sinh tay, tháo kính che mặt và kính bảo hộ, cởi áo choàng chống nước, tháo găng tay ngoài, tháo vỏ giày, tháo găng tay trong, vệ sinh tay, cởi bỏ N95 hoặc tương đương, và cởi bao che tóc. Quá trình xả PPE dường như có tầm quan trọng lớn hơn. Tất cả các quá trình cũng cần được giám sát để giảm nguy cơ ô nhiễm [18].
Tuyên bố 5 a) Các hoạt động tạo ra khí dung như đặt nội khí quản và mở khí quản được đề nghị thực hiện bởi các bác sĩ cao cấp hoặc chuyên gia trong lĩnh vực này. Nên dùng một ống soi thanh quản điện tử với đi-ốt phát sáng trong quá trình đặt nội khí quản. Nếu có thể, nên sử dụng thiết bị dùng một lần. b) Nội soi phế quản bằng ống mềm không được đề xuất cho những bệnh nhân không có đường thở nhân tạo. Phẫu thuật được đề xuất thực hiện bởi các bác sĩ cao cấp hoặc các nhà trị liệu hô hấp được đào tạo chuyên nghiệp. Nên dùng ống soi phế quản có màn hình bên ngoài để hỗ trợ các thao tác. Nếu có thể, nên sử dụng ống nội soi phế quản dùng một lần (ý kiến chuyên gia).
Cơ sở lý luận Một lượng lớn khí dung được tạo ra khi ủ bệnh có thể làm tăng nguy cơ lây truyền và nhiễm trùng bệnh viện [16]. Vì vậy, các thiết bị trực quan được khuyến cáo để tạo điều kiện thuận lợi cho quy trình, hạn chế thời gian thao tác [19] và đảm bảo khoảng cách giữa nhân viên y tế và bệnh nhân. Các thao tác nội soi phế quản bằng ống mềm thường quy không được khuyến cáo cho bệnh nhân COVID-19. Trong khi đó, hầu hết bệnh nhân COVID-19 có ít dịch tiết đường thở [4] do đó chỉ định nội soi phế quản cần được giảm thiểu nghiêm ngặt. Theo khuyến cáo của Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh (CDC) [20] và WHO [9], nên sử dụng thiết bị y tế dùng một lần để chăm sóc bệnh nhân nếu có thể.
Tuyên bố 6 (a) An thần sâu (Richmond Agitation – Sedation Scale (RASS): 3–4) được đề xuất cho bệnh nhân trong quá trình nội soi phế quản bằng ống mềm. (b) Đường thở nhân tạo nên được nối với một đầu nối ba chiều cho phép tiếp cận để đi vào đường thở để thực hiện nội soi phế quản. (c) Nên sử dụng thiết bị khép kín để hút đường thở (ý kiến chuyên gia).
Cơ sở lý luận Bệnh nhân COVID-19 nặng có đường thở nhân tạo có xu hướng bị giảm oxy máu nghiêm trọng [15]. Các chất tiết, giọt bắn và khí dung của bệnh nhân có thể lây lan rộng rãi trong quá trình thủ thuật. Bệnh nhân nên được đặt nội khí quản trong vòng 60 s [18].
Quy trình nội soi phế quản bằng ống mềm nên được thực hiện nhẹ nhàng và hết sức thận trọng ở những bệnh nhân COVID-19 nặng.
Trong khi nội soi phế quản, cần tuân thủ các quy trình sau để tránh lan truyền khí dung: đường thở nhân tạo phải được nối với đầu nối ba chiều dùng một lần với máy thở, sau đó (a) máy thở cần được đặt ở chế độ chờ, (b) đường thở nhân tạo cần phải được kẹp trong thời gian ngắn, (c) nội soi phế quản phải nhanh chóng được đưa vào đầu nối, (d) mở kẹp, (e) thông khí phải được khôi phục [21].
Đối với bệnh nhân cần thở máy, không nên ngắt kết nối bệnh nhân với máy thở.
Điều trị căn nguyên
Loại thuốc kháng virus nào có thể được sử dụng để điều trị những bệnh nhân COVID–19 nặng?
Mặc dù một số chuyên gia lâm sàng khẳng định rằng liệu pháp kháng virus là không cần thiết đối với những bệnh nhân COVID-19 nặng vì quá trình bệnh ở các dạng nặng kéo dài hơn 2 tuần, nhiều hạt virus đã được tìm thấy tại các tổn thương phổi sau khi kiểm tra mô bệnh học. Cho đến nay, không có loại thuốc kháng virus cụ thể nào được kiểm chứng và công nhận trên toàn cầu về hiệu quả điều trị COVID-19. Ở Trung Quốc, một số loại thuốc kháng virus như ribavirin, ganciclovir, oseltamivir, arbidol, alphainterferon, chloroquine, lopinavir-ritonavir, và remdesivir đã được sử dụng trong các cơ sở lâm sàng để điều trị COVID-19. Trong số đó, oseltamivir và arbidol hydrochloride được sử dụng phổ biến nhất; tuy nhiên, những loại thuốc kháng virus này ban đầu được dùng cho bệnh cúm, và hiệu quả và độ an toàn của chúng đối với COVID-19 cần được nghiên cứu thêm.
Tuyên bố 7 Không có thuốc kháng virus nào chứng minh gan và các phản ứng tiêu hóa rõ ràng như tiêu chảy nặng được là có hiệu quả và có lẽ nên được xem xét để điều trị SARS-CoV-2 (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Ribavirin là một loại thuốc kháng virus phổ rộng. Các quan sát lâm sàng cho thấy rằng việc sử dụng sớm loại thuốc này có hiệu quả khi nhiễm COVID-19. Để tránh khả năng lây truyền qua đường khí dung, chúng tôi không khuyến cáo sử dụng khí dung alpha-interferon cho bệnh nhân bị nhiễm COVID-19. Theo một nghiên cứu lâm sàng được công bố gần đây tại Pháp, Hydroxychloroquine có thể làm giảm đáng kể tải lượng virus ở bệnh nhân COVID-19, và Azithromycin có thể làm tăng cường tác dụng này [22]. Trong nghiên cứu này, sử dụng kết hợp Hydroxychloroquine (HCQ) và Azithromycin trong ít nhất 3 ngày ở giai đoạn đầu có thể làm giảm nhanh chóng tải lượng virus ở mũi họng và giảm thời gian nằm viện cho người bệnh. Cần lưu ý rằng điều trị với liều lượng Chloroquine diphosphate (CQ) cao hơn (600 mg CQ hai lần mỗi ngày) không được khuyến cáo đối với bệnh nhân COVID-19 nặng do các nguy cơ tiềm ẩn về an toàn, đặc biệt là khi dùng đồng thời với Azithromycin và Oseltamivir [23]. Tuy nhiên, một thử nghiệm ngẫu nhiên có đối chứng (RCT) được thực hiện bởi Cao et al. đề xuất rằng đơn trị liệu Lopinavir-Ritonavir không mang lại bất kỳ lợi ích lâm sàng nào cho bệnh nhân COVID-19 nặng so với chăm sóc hỗ trợ tiêu chuẩn, có thể một phần do tải lượng virus ở họng cao hơn trong nhóm Lopinavir-Ritonavir, bắt đầu điều trị chậm trễ [24]. Đáng lưu ý, những nghiên cứu lâm sàng này bị giới hạn bởi cỡ mẫu tương đối nhỏ. Cần có nhiều thử nghiệm lâm sàng ở quy mô lớn hơn và được thiết kế tốt để xác nhận tác dụng điều trị tiềm năng của chúng. Arbidol đơn trị liệu có thể tốt hơn Lopinavir – Ritonavir trong việc giảm tải lượng virus ở bệnh nhân COVID-19 [25]. Một nghiên cứu lâm sàng từ Gilead Sciences cho thấy rằng Remdesivir có thể cải thiện tình trạng lâm sàng ở những bệnh nhân COVID-19 nặng, và ngăn bệnh nhân thở máy xâm lấn hoặc ECMO [26]. Tuy nhiên, một nghiên cứu đa trung tâm gần đây được công bố trên tạp chí Lancet không tìm thấy lợi ích của Remdesivir trong việc cải thiện kết cục lâm sàng đối với COVID-19 nặng [27]. Một nghiên cứu gần đây được công bố trên N Engl J Med cho thấy việc sử dụng Remdesivir trong tình huống khẩn cấp đã cải thiện kết cục lâm sàng ở một nhóm nhỏ bệnh nhân COVID-19 nặng [28]. Tuy nhiên, sự vắng mặt của các nhóm chứng dẫn đến không thể đưa ra kết luận cuối cùng. Hiệu quả điều trị nhất định của Remdesivir trong điều trị COVID-19 nặng cần được xác minh thêm. Remdesivir đã được Bộ Y tế, Lao động và Phúc lợi Nhật Bản (MHLW) phê duyệt như một phương pháp điều trị tiềm năng cho những bệnh nhân COVID-19 nặng vào ngày 7 tháng 5 năm 2020 do đại dịch COVID-19 [29].
Các tác dụng phụ chính của các thuốc kháng virus này bao gồm kéo dài khoảng QT, nhịp tim chậm, tổn thương gan và các phản ứng tiêu hóa rõ ràng như tiêu chảy nặng và nôn mửa có thể góp phần làm bệnh xấu đi. Thử nghiệm lâm sàng trên Remdisivir để điều trị bệnh nhân COVID-19 nặng đang được tiến hành (NCT04365725, NCT04292899).
Làm thế nào để đánh giá liệu pháp huyết tương dưỡng (Convalescent plasma) ở bệnh nhân COVID – 2019?
Liệu pháp huyết tương dưỡng là quá trình tạo miễn dịch thụ động, được sử dụng để điều trị các bệnh nhiễm virus khi các loại thuốc và vaccine cụ thể không có sẵn. Huyết tương dưỡng, đã được sử dụng trong hơn một trăm năm, có thể cung cấp các kháng thể đặc hiệu để vô hiệu hóa và loại trừ virus ra khỏi máu. Cho đến nay, không có phương pháp điều trị cụ thể nào cho COVID-19. Vào năm 2014, WHO đã khuyến cáo sử dụng huyết tương dưỡng được thu thập từ những bệnh nhân đã khỏi bệnh Ebola như một phương pháp điều trị theo kinh nghiệm trong thời gian bùng phát [30]. Trong thời kỳ dịch COVID-19, phương pháp này cũng được Ủy ban Y tế Quốc gia Trung Quốc khuyến cáo để điều trị cho những bệnh nhân nặng và nguy kịch [6].
Tuyên bố 8 Liệu pháp huyết tương dưỡng nên được sử dụng cho những bệnh nhân COVID-19 nặng và nguy kịch (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Huyết tương dưỡng đã được chứng minh là có tác dụng ngăn chặn virus trong máu, rút ngắn thời gian nằm viện và giảm tỷ lệ tử vong trong một số đợt dịch nghiêm trọng do virus. Năm 1918 trong đại dịch cúm Tây Ban Nha, huyết tương dưỡng làm giảm tỷ lệ tử vong >50% ở những bệnh nhân nặng [31]. Kể từ đó, nó cũng được sử dụng để dự phòng hoặc điều trị một số bệnh nhiễm trùng do virus như bệnh sởi, sốt xuất huyết Argentina, cúm, thủy đậu và nhiễm trùng do cytomegalovirus. Trong hai thập kỷ qua, hiệu quả và độ an toàn của nó đã được khẳng định trong các đại dịch SARS, MERS, cùm gia cầm H1N1 và H5N1. Trong đại dịch SARS năm 2003, tám mươi bệnh nhân được điều trị bằng huyết tương dưỡng tại Bệnh viện Prince of Wales, Hồng Kông. Đến ngày thứ 22, tỷ lệ xuất viện cao hơn được quan sát thấy ở những bệnh nhân (n=48) được dùng huyết tương dưỡng trước ngày 14 so với huyết tương sau ngày 14 (58,3% vs 15,6%; P<0,001) [32]. Một nghiên cứu thuần tập tiền cứu (prospective cohort) được thực hiện bởi Hung et al. cho thấy liệu pháp huyết tương dưỡng (n=20) làm giảm đáng kể tỷ lệ tử vong so với nhóm chứng (n=73) (20,0% vs 54,8%; P< 0,01). Trong khi đó, điều trị huyết tương dưỡng làm giảm tải lượng virus đường hô hấp trên và giảm nồng độ cytokine trong huyết thanh ở những bệnh nhân nhiễm virus trong đại dịch (H1N1) 2009 [33]. Những nghiên cứu này đã xác minh hiệu quả của huyết tương dưỡng ở những bệnh nhân nhiễm virus. Người ta đã báo cáo rằng trong số ba bệnh nhân MERS nặng được truyền huyết tương dưỡng, chỉ có hai bệnh nhân có hoạt tính trung hòa [34]. Trong số 5 bệnh nhân COVID-19 nguy kịch đang thở máy được truyền huyết tương dưỡng, 3 bệnh nhân đã được xuất viện, 2 bệnh nhân còn lại lâm sàng đã cải thiện và duy trì tình trạng ổn định cho đến ngày thứ 37 sau khi truyền [35]. Một nghiên cứu được thực hiện trên 10 bệnh nhân COVID-19 nặng cho thấy điều trị bằng huyết tương dưỡng có thể cải thiện kết cục lâm sàng, cải thiện chức năng miễn dịch và thúc đẩy hồi phục các tổn thương ở phổi [36]. Tuy nhiên, cũng giống như bất kỳ phương pháp điều trị nào khác, huyết tương dưỡng cũng có những hạn chế của nó. Hạn chế chính đề cập đến các nghiên cứu được báo cáo, đó không phải là các thử nghiệm ngẫu nhiên, mà chỉ là các nghiên cứu đoàn hệ tiền cứu hoặc case series. Do đó, không thể loại trừ ảnh hưởng của mức độ nặng ban đầu và các phương pháp điều trị khác khi đánh giá tác dụng của liệu pháp huyết tương dưỡng. Các hạn chế khác bao gồm nguy cơ lây bệnh truyền nhiễm cho nhân viên truyền máu, nhu cầu lựa chọn người hiến thích hợp có hiệu giá kháng thể trung hòa cao, và nguy cơ mắc các bệnh truyền nhiễm lây truyền qua đường truyền máu khác [37]. Tuy nhiên, bất kể những hạn chế này, vì vẫn chưa có thuốc điều trị đặc hiệu, và huyết tương dưỡng là sẵn có, nên việc sử dụng nó trong điều trị bệnh nhân COVID-19 là hợp lý.
Oxy liệu pháp và hỗ trợ hô hấp
Suy hô hấp là rối loạn chức năng cơ quan nguyên phát, làm xấu đi tiên lượng của bệnh nhân COVID-19. Liệu pháp oxy và hỗ trợ hô hấp là những phương pháp điều trị chính của ARDS do COVID-19 gây ra. Tắc đường thở nhỏ do viêm và hoại tử, đã được xác nhận qua khám nghiệm tử thi các bệnh nhân ARDS do COVID-19 gây ra, thông khí áp lực dương là rất quan trọng để khôi phục đường thở bị tắc và cải thiện trao đổi khí. Tuy nhiên, áp suất cuối hít vào cao làm tăng stress và căng các phế nang bình thường do đó làm tăng nguy cơ tổn thương phổi. Liệu pháp oxy và hỗ trợ hô hấp cho ARDS do COVID-19 gây ra nên cân bằng giữa huy động phế nang và nguy cơ tổn thương phổi (Hình 1).
HFNC và NIV
Chỉ định của HFNC và NIV.
Tuyên bố 9 NIV và HFNC có lẽ nên được sử dụng cho ARDS do COVID-19 với PaO2/FiO2 >150 mmHg (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Hỗ trợ thông khí không xâm lấn (NIV) và HFNC là những phương pháp điều trị quan trọng đối với ARDS nhẹ và trung bình do COVID-19 gây ra. Cơ chế của hai phương pháp điều trị là áp lực dương cuối kỳ thở ra, giảm công hô hấp, giảm tần suất đặt nội khí quản, dễ sử dụng và thoải mái hơn. Trong một thử nghiệm ngẫu nhiên
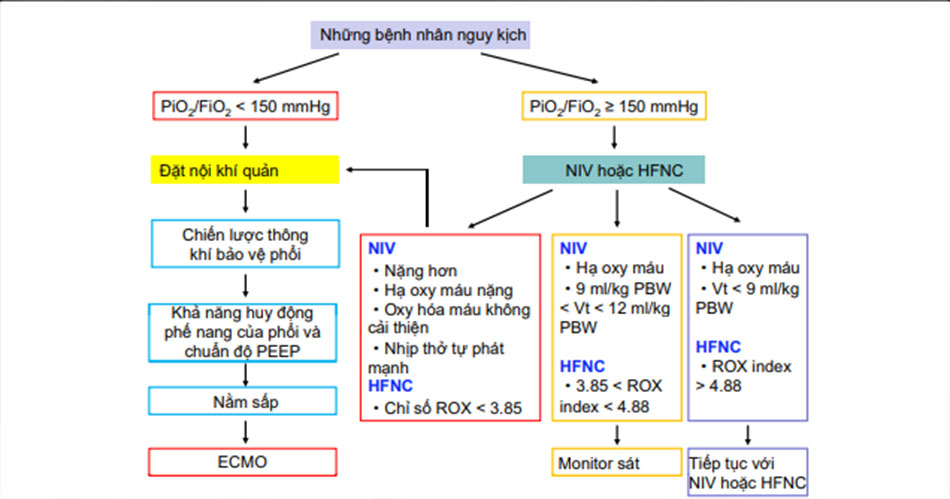
trên bệnh nhân người lớn nhập viện ICU do giảm oxy máu cấp tính, suy hô hấp không tăng CO2, áp lực đường thở dương liên tục (CPAP) bằng mask có liên quan đến việc cải thiện sớm tình trạng oxy hóa; tuy nhiên, nó không liên quan đến việc giảm nhu cầu đặt nội khí quản hoặc cải thiện kết cục [38]. Một thử nghiệm so sánh HFNC, oxy tiêu chuẩn qua mask và mask NIV ở 310 bệnh nhân suy hô hấp cấp giảm oxy máu, báo cáo rằng tỷ lệ đặt nội khí quản với HFNC thấp hơn đáng kể so với oxy tiêu chuẩn hoặc NIV ở những bệnh nhân có PaO2/FiO2 ≤ 200 mmHg lúc nhập viện và đối với cả nhóm nghiên cứu (bệnh nhân có PaO2/ FiO2 ≤ 300 mmHg), bệnh nhân được quản lý bằng HFNC đã cải thiện khả năng sống sót. Không có sự khác biệt về kết cục giữa NIV và oxy tiêu chuẩn [39]. Một nghiên cứu phụ đã kiểm tra thực hành sử dụng NIV trong ARDS của LUNGSAFE STUDY báo cáo rằng NIV có liên quan đến tỷ lệ tử vong do ICU cao hơn ở những bệnh nhân có PaO2/ FiO2 <150 mmHg [40]. Đối với COVID-19, không có đủ bằng chứng để chứng minh rằng HFNC ưu việt hơn NIV.
Chỉ định đặt nội khí quản
Tuyên bố 10 Khi sử dụng NIV và HFNC, đề xuất nên theo dõi chặt chẽ quá trình oxy hóa và nhịp thở, và nên tránh chậm trễ đặt nội khí quản (ý kiến chuyên gia).
Cơ sở lý luận Đối với tất cả các trường hợp hỗ trợ không xâm lấn, bệnh nhân cần được theo dõi chặt chẽ, vì tình trạng suy sụp có thể xảy ra đột ngột [41]. Ở Trung Quốc, một số bệnh nhân có biểu hiện giảm oxy máu, sau này được đặt tên là “giảm oxy máu im lặng”, vì những bệnh nhân này không có các triệu chứng lâm sàng tương ứng, ví dụ, không có nhịp hô hấp cao, nhịp tim cao, suy hô hấp và các triệu chứng thiếu oxy máu khác. Những bệnh nhân này có nguy cơ đột tử cao cần được theo dõi chặt chẽ và cung cấp oxy liệu pháp kịp thời.
Các đáp ứng tích cực thường rõ ràng ngay sau khi bắt đầu NIV và HFNC. Nếu không có sự cải thiện đáng kể về trao đổi khí và tần số hô hấp trong vòng vài giờ, nên bắt đầu thở máy xâm lấn ngay lập tức. Không nhận ra sự thiếu cải thiện trong quá trình hỗ trợ không xâm lấn có thể dẫn đến suy giảm hô hấp và/hoặc ngừng tim, thường gây ra những hậu quả nghiêm trọng.
Đặt nội khí quản chậm trễ làm tăng tỷ lệ tử vong do ARDS; do đó, nhận biết sớm mức độ nghiêm trọng của ARDS có thể tránh được việc trì hoãn đặt nội khí quản. Nếu việc sử dụng HFNC thất bại, đặt nội khí quản là không thể tránh khỏi ngay cả khi sử dụng NIV cấp cứu [42].
Các chỉ định đặt nội khí quản sau khi HFNC và NIV là tăng độ nặng (điểm SAPS II >34), giảm oxy máu (PaO2/FiO2 ≤ 150 mmHg), giảm oxy máu không được cải thiện sau khi điều trị NIV trong 1 giờ và thở mạnh tự phát (VT với NIV >12 mL/kg PBW) [43]. Chỉ số ROX có thể được sử dụng để dự đoán HFNC thất bại và cần đặt nội khí quản cho bệnh nhân suy hô hấp; > 4,88, gợi ý cơ hội thành công cao, <3,85 nguy cơ thất bại cao, và nên thảo luận việc đặt nội khí quản cho bệnh nhân; chỉ số trong khoảng từ 3,85 đến 4,88, bệnh nhân cần được theo dõi rất chặt chẽ và tránh chậm trễ đặt nội khí quản [44].
Thở máy xâm lấn
Tuyên bố 11 Chiến lược thông khí bảo vệ phổi nên được sử dụng trong ARDS do COVID-19 gây ra (Grade 1+, khuyến cáo mạnh).
Chín RCT bao gồm tổng số 1629 bệnh nhân đã so sánh các chiến lược thông khí giảm VT (4–8 mL/kg trọng lượng cơ thể dự đoán [PBW]: nam = 50 + 0,91 × [chiều cao (cm) – 152,4] kg và nữ = 45,5 + 0,91 × [chiều cao (cm) – 152,4] kg) và áp lực thì hít vào với các chiến lược truyền thống (với VT 10–15 mL/kg PBW) [45, 46]. Một thử nghiệm khác sử dụng phân tích trung gian đa tầng để phân tích dữ liệu cá nhân từ 3562 bệnh nhân ARDS, những người cũng được bao gồm trong chín RCT được báo cáo trước đó, đã xác định áp đẩy (driving pressure) là biến số thông khí phân tầng nguy cơ tốt nhất. Giảm áp lực đẩy do thay đổi cài đặt máy thở có liên quan chặt chẽ đến việc tăng khả năng sống sót [47].
VT thấp (6–8 mL/kg PBW), áp lực bình nguyên giới hạn (<30 cmH2O) và áp lực đẩy (< 15cm H2O) có thể làm giảm tỷ lệ tử vong do ARDS.
Tuyên bố 12 Các phép đo tại giường có lẽ nên được sử dụng để đánh giá khả năng huy động phế năng của phổi (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Xẹp phế nang chủ yếu do phù phổi do viêm, giảm vận động thành ngực và thiếu surfactant. Một số báo cáo đã chỉ ra các tác động khác nhau của liệu pháp huy động phế nang ở bệnh nhân ARDS do khả năng tự huy động của phổi [48]. Theo kinh nghiệm của chúng tôi ở Vũ Hán, hầu hết bệnh nhân COVID-19 có khả năng huy động phế nang ở phổi thấp [49].
Do khả năng lây nhiễm của COVID-19, CT và các thiết bị cần thiết khác không phải lúc nào cũng được sử dụng để đánh giá khả năng huy động của phổi. Tuy nhiên, một số phép đo tại giường, chẳng hạn như đường cong áp lực-thể tích, tỷ lệ huy động/bơm phồng và các thông số lâm sàng, có thể được đo bằng máy thở và được sử dụng để đánh giá khả năng huy động của phổi [50].
Tuyên bố 13 Dựa trên khả năng huy động của phổi thấp trong ARDS do COVID-19 gây ra, PEEP cao có thể không được sử dụng và thiết lập PEEP có thể phải dựa trên các yếu tố khác nhau, bao gồm trao đổi khí, huyết động học, khả năng huy động của phổi và áp lực đẩy (Grade 2+ , khuyến cáo yếu).
Cơ sở lý luận Sử dụng áp suất dương cuối kỳ thở ra (PEEP) thường cải thiện sự trao đổi khí và giúp giảm nhu cầu FiO2 cao. Ngoài ra, mức độ thích hợp của PEEP có thể hạn chế VILI bằng cách duy trì sự huy động của phổi và cải thiện tính đồng nhất của phổi [51]. Khi được áp dụng với Pplat không đổi, PEEP làm giảm áp lực đẩy và giữ cho phổi hoạt động bình thường.
Do thiếu các nguồn tài liệu, các tiêu chí lựa chọn PEEP có thể bao gồm khả năng huy động của phổi, bảng PEEP/ FiO2, compliance của hệ hô hấp, lượng oxy tối ưu và áp lực đẩy [46, 47, 52]. Dựa trên dữ liệu có sẵn, tất cả các giá trị PEEP thể hiện sự thỏa hiệp giữa mức độ huy động và tình trạng căng quá mức của phế nang, và huyết động học.
Tuyên bố 14 Đề xuất tối ưu hóa cài đặt máy thở để cải thiện tình trạng tăng CO2 máu (Ý kiến chuyên gia).
Cơ sở lý luận Ở Trung Quốc, tăng CO2 máu thường được tìm thấy trong ARDS do COVID-19 gây ra. Các cơ chế liên quan đến tổn thương phổi không đồng nhất và sự gia tăng khoảng chết. Thứ nhất, việc tối ưu hóa cài đặt máy thở là quan trọng; thứ hai, tư thế nằm sấp có thể làm giảm khoảng chết và cải thiện tình trạng tăng CO2 máu [53]; thứ ba, phồng cuff khí quản (TGI), ảnh hưởng đến dẫn lưu đờm, có thể làm tăng thông khí phế nang và thải CO2 [54]; thứ tư, ECMO hoặc thiết bị loại bỏ CO2 có thể cải thiện tình trạng tăng CO2.
Thông khí nằm sấp
Tuyên bố 15 Chúng tôi khuyến cáo nên áp dụng thông khí nằm sấp ở những bệnh nhân COVID-19 nặng để ngăn ngừa tình trạng bệnh xấu đi (Grade 1+, khuyến cáo mạnh).
Cơ sở lý luận Thông khí nằm sấp có tác dụng hữu ích trong việc cung cấp oxy, huy động phổi và giảm căng phế nang. Các tác động sinh lý của thông khí nằm sấp bao gồm sự phân bố lại mật độ phổi, thường là việc huy động các phế nang được tưới máu tốt tại vùng lưng. Mặc dù nằm sấp làm tăng độ đàn hồi thành ngực, nhưng sự thay đổi này thường đi kèm với cải thiện huy động phổi, giảm shunt phế nang và cải thiện tỷ lệ thông khí/tưới máu, sau đó cài thiện về oxy hóa và thanh thải CO2, phân bố thông khí đồng đều hơn và giảm nguy cơ VILI [55, 56].
Các chỉ định thông khí nằm sấp bao gồm ARDS từ trung bình đến nặng (PaO2/FiO2 <150 mmHg) và/hoặc tăng CO2 máu. Thời gian nằm sấp phải hơn 12 giờ và việc kết thúc tư thế nằm sấp phải dựa trên đáp ứng oxy hóa máu, cơ học phổi và huyết động học.
Vì thông khí nằm sấp có thể cải thiện tính đồng nhất của phổi, nên thông khí nằm sấp sớm cho bệnh nhân nhiễm COVID-19 có/không có suy hô hấp [57, 58] vì nó có thể ngăn ngừa suy hô hấp.
Vì COVID-19 có khả năng lây nhiễm cao, việc thực hiện thông khí nằm sấp có thể đòi hỏi nhiều nhân lực hơn, do đó làm tăng khối lượng công việc của nhân viên y tế hơn nữa. Phải tránh tí đè da và niêm mạc, phù mặt, phù giác mạc, dịch chuyển catheter và tắc nghẽn đường thở khi đặt bệnh nhân ở tư thế nằm sấp.
Chỉ định và thời điểm dùng ECMO
Hầu hết các bệnh nhân COVID-19 có các triệu chứng nhẹ; tuy nhiên, khoảng 14% bệnh nhân phát triển bệnh nặng, 5% trong số họ là nguy kịch với tỷ lệ tử vong ước tính là 2,3-3,83% [59–61]. Chỉ riêng thông khí cơ học có thể không đủ để giải quyết tình trạng giảm oxy máu và tăng CO2 máu ở những bệnh nhân này. ECMO có thể được bắt đầu để duy trì oxy và tránh tổn thương phổi do máy thở. Một nghiên cứu cắt ngang cho thấy 14 (6,2%) bệnh nhân được điều trị khỏi bằng ECMO [62].
Tuyên bố 16 Chúng tôi khuyến cáo sử dụng sớm ECMO ở những bệnh nhân COVID-19 bị giảm oxy máu hoặc tăng CO2 máu kháng trị đã được thở máy xâm lấn và nằm sấp (Grade 1+, Khuyến cáo mạnh).
Cơ sở lý luận Thời điểm thích hợp của ECMO ở bệnh nhân COVID-19 có thể gặp thách thức do nhu cầu lớn và sự không chắc chắn liên quan đến khả năng phục hồi của phổi bị suy. Để đảm bảo khả năng hồi phục của phổi bị tổn thương, nên khởi động ECMO trước khi thở máy gây tổn thương phổi, thường gặp ở những bệnh nhân COVID-19 nặng [63, 64]. Mục đích chính của ECMO là duy trì đủ oxy, loại bỏ CO2, tránh áp lực đẩy lớn và do đó giải quyết các tổn thương phổi do máy thở. Các chỉ định truyền thống sau đây của ECMO có thể phù hợp với bệnh nhân COVID-19: PaO2/FiO2 <50 trong hơn 3 giờ; PaO2/FiO2 <80 trong hơn 6 giờ; PH <7,2 và không thể đảo ngược trong hơn 6 giờ.
Tuyên bố 17 Các chuyên gia đề xuất sử dụng các chỉ định truyền thống cho ECMO tại các bệnh viện có đủ nguồn lực y tế. Tuy nhiên, đối với các khu vực có nguồn lực y tế hạn chế, các chỉ định ECMO được đề xuất nên cân đối giữa các nguồn lực sẵn có và kết cục mong đợi (ý kiến chuyên gia).
Cơ sở lý luận Hướng dẫn của WHO đưa ra một tuyên bố, trong đó họ đề xuất chuyển bệnh nhân bị giảm oxy máu kháng trị mặc dù có thông khí bảo vệ phổi đến những cơ sở có chuyên môn về ECMO [3]. Tài liệu hướng dẫn mới nhất do ELSO ban hành cũng cho rằng nên xem xét ECMO theo lưu đồ quản lý tiêu chuẩn đối với ARDS ở bệnh nhân nhiễm trùng đường hô hấp dưới do virus [65]. Tuy nhiên, trên thực tế, rất nhiều bệnh nhân đáp ứng các tiêu chuẩn để ECMO được tiếp nhận trong một thời gian ngắn, vượt quá khả năng của nguồn lực y tế, bao gồm cả nhân lực và trang thiết bị. Trong bối cảnh này, ưu tiên của việc sử dụng ECMO nên được cân bằng giữa các nguồn lực y tế sẵn có và khả năng hồi phục bệnh.
Những bệnh nhân trẻ tuổi không hoặc chỉ có bệnh đồng mắc nhẹ nên được ưu tiên cao nhất khi nguồn lực có hạn. Mặc dù có những mâu thuẫn tiêu chuẩn, những bệnh nhân phù hợp với các tiêu chuẩn dưới đây có thể bị loại trừ: (1) bệnh nhân mắc nhiều bệnh đi kèm; (2) bệnh nhân cao tuổi với tiên lượng xấu hơn; (3) bệnh nhân thở máy trên 7 ngày.
Tuyên bố 18 Thông khí nằm sấp, cũng như các liệu pháp hỗ trợ khác có lẽ nên được sử dụng cho những bệnh nhân nặng ngay cả trong khi đang ECMO (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Thông khí nằm sấp, hiện đang được các guideline khuyến cáo, có thể cải thiện tình trạng không đồng nhất của phổi cũng như oxy hóa máu [66]. Nó nên được xem xét trong giai đoạn đầu của bệnh hơn là một can thiệp chậm trễ [58]. Thông khí nằm thấp hiện đang được áp dụng rộng rãi cho bệnh nhân COVID-19 nặng ở Trung Quốc [67]. Ngay cả khi một chiến lược thông khí siêu bảo vệ được thực hiện với sự hỗ trợ của ECMO, việc thông khí nằm sấp được xem là có lợi cho sự phục hồi phổi.
Quản lý huyết động
Tổn thương cơ tim ở những bệnh nhân COVID-19
Tăng men tim, chẳng hạn như troponin T (cTnT) tim, creatine kinase (CK), creatine kinase-MB iso-enzyme (CKMB), đã được quan sát thấy rộng rãi ở những bệnh nhân COVID-19 nặng, cho thấy có tổn thương cơ tim tiềm tàng. Sự gia tăng đáng kể của các enzym cơ tim thường cho thấy một tiên lượng xấu. Hầu hết bệnh nhân tăng men tim không có biểu hiện suy giảm chức năng tâm thu thất trái (giảm phân suất tống máu) hoặc điện tâm đồ bất thường.
Rối loạn chức năng tâm trương thất trái hoặc tăng áp động mạch phổi từ nhẹ đến trung bình thường gặp ở một số bệnh nhân COVID-19.
Tuyên bố 19 Theo dõi huyết động chuyên sâu có lẽ nên được xem xét đối với những bệnh nhân có huyết động không ổn định. ECMO có lẽ nên được sử dụng để điều trị cứu cánh cho những bệnh nhân có rối loạn chức năng tim nặng (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Mặc dù SARS-CoV-2 và MERS-CoV có cùng khả năng gây bệnh, nhưng MERS-CoV đã được chỉ ra rằng có thể gây ra viêm cơ tim cấp và suy tim [68]. Việc lựa chọn các dấu ấn sinh học của tổn thương tim là phổ biến ở những bệnh nhân COVID-19 nặng và có liên quan đến nguy cơ tử vong khi nhập viện cao hơn [63, 69]. Rối loạn chức năng tâm trương dưới lâm sàng có thể đảo ngược mà không có suy giảm chức năng tâm thu đã được quan sát thấy ở SARS [70]. So với SARS, hầu hết bệnh nhân COVID-19 có tăng men tim không bị suy giảm chức năng tâm thu thất trái. Rối loạn chức năng tâm trương thất trái hoặc tăng áp động mạch phổi mức độ nhẹ đến trung bình thường thấy ở bệnh nhân COVID-19. Theo kinh nghiệm của chúng tôi, nhịp tim nhanh như nhịp nhanh xoang và rung nhĩ cũng rất phổ biến, trong khi nhịp tim nhanh bù trừ không có, ngay cả ở những bệnh nhân thiếu oxy trầm trọng hoặc suy sụp huyết động.
Cơ chế chính xác của tổn thương tim trong COVID-19 vẫn chưa được biết. Có ý kiến cho rằng tổn thương cơ tim trực tiếp qua trung gian men chuyển angiotensin 2 (ACE2). Nhiễm trùng cơ tim phụ thuộc ACE2 đã được quan sát thấy trong mô hình chuột bị nhiễm SARS-CoV [71]. Một nghiên cứu được công bố trên tạp chí N Engl J Med cung cấp bằng chứng cho thấy thuốc ức chế men chuyển (ACEI)/thuốc chẹn thụ thể angiotensin (ARB) ở bệnh nhân COVID-19 không cho thấy mối liên hệ nào với việc tăng nhạy cảm với SARS-CoV-2 [72].
Ở những bệnh nhân có huyết động không ổn định, nên theo dõi không xâm lấn hoặc xâm lấn, chẳng hạn như siêu âm tim hoặc các phương pháp pha loãng nhiệt, có lẽ nên được sử dụng để hướng dẫn liệu pháp truyền dịch hoặc sử dụng các thuốc vận mạch. Ở những bệnh nhân bị rối loạn chức năng tim đe dọa tính mạng, ECMO có thể là liệu pháp cứu mạng.
Quản lý dịch
Tuyên bố 20 Giảm thể tích máu là phổ biến ở bệnh nhân COVID-19 nguy kịch, các thông số dễ thực hiện có lẽ nên được xem xét để đánh giá tình trạng thể dịch của bệnh nhân (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Việc sử dụng các thuốc vận mạch cho thấy tỷ lệ shock ở bệnh nhân COVID-19 nguy kịch là 35%, và 50% ở dân số không sống sót [5]. Sốc có thể là kết quả của giảm thể tích tuần hoàn, tổn thương tim và nhiễm trùng huyết. Sốt và thở bằng miệng có thể gây mất một lượng lớn dịch ở những bệnh nhân COVID-19 nguy kịch, trong khi giảm lượng nước, tổn thương dạ dày-ruột cấp tính, trầm cảm, đặt nội khí quản và an thần có thể làm trầm trọng thêm tình trạng giảm thể tích tuần hoàn. Các nghiên cứu trước đây đã báo cáo về mối quan hệ giữa mất nước và tử vong ở bệnh nhân H1N1 nặng [73]. Hơn nữa, tuổi càng cao, tỷ lệ mắc bệnh đi kèm (đặc biệt là bệnh tiểu đường và bệnh tim mạch), số lượng tế bào lympho thấp hơn và mức D-dimer cao hơn được xác định là các yếu tố nguy cơ liên quan đến sốc [5, 74]. Tổn thương tim được tìm thấy ở 23% bệnh nhân COVID- 19 nguy kịch [5], có nghĩa là khả năng đáp ứng dịch kém và nguy cơ phù phổi.
Vì những lý do này, tình trạng dịch của bệnh nhân, cũng như khả năng đáp ứng dịch, nên được đánh giá động học. Một phân tích gộp bao gồm 13 RCT cho thấy rằng đánh giá động học về khả năng đáp ứng với dịch có thể cải thiện các kết cục lâm sàng có liên quan trong ICU, chẳng hạn như giảm tỷ lệ tử vong, giảm thời gian nằm ICU và thở máy [75]. Xem xét các nguồn lực lâm sàng hạn chế trong đại dịch COVID-19, chúng tôi khuyên cáo nên sử dụng các đánh giá đơn giản tại giường bệnh, chẳng hạn như nâng cao chân thụ động (PLR), độ thanh thải lactate, sự thay đổi áp lực mạch (PPV), và tình trạng xẹp hoặc giãn của tĩnh mạch chủ dưới (IVC). Một phân tích gộp gần đây đã xác định rằng PLR gây ra những thay đổi trong cung lượng tim, với độ nhạy gộp là 0,85 và độ đặc hiệu gộp là 0,91 [76]. PPV cũng dự đoán chính xác khả năng đáp ứng dịch ở những bệnh nhân nguy kịch. Trong một phân tích gộp bao gồm 22 nghiên cứu và 807 bệnh nhân, PPV dự đoán khả năng đáp ứng dịch với độ nhạy gộp là 0,88 và độ đặc hiệu gộp là 0,89 [77]. Khả năng xẹp của IVC là một yếu tố tiên lượng đơn giản, không xâm lấn tại giường bệnh về khả năng đáp ứng dịch với độ nhạy 0,84 và độ đặc hiệu 0,90 [78]. Liệu pháp sớm hướng tới độ thanh thải lactate có liên quan đến việc giảm tỷ lệ tử vong khi nhập viện, thời gian thở máy ngắn hơn và thời gian nằm ICU ngắn hơn [79]. Một nghiên cứu quan sát gần đây cho thấy nồng độ lactate huyết thanh cao hơn ở những bệnh nhân tử vong do COVID-19 (2,9 so với 1,4 mm/L) [5]. Bên cạnh đó, cũng cần chú ý thêm đến trạng thái tinh thần, mức độ khát nước, thiểu niệu, nhiệt độ da và CRT kéo dài.
Tuyên bố 21 Chiến lược truyền dịch thận trọng có lẽ nên được xem xét cho bệnh nhân ARDS COVID-19 trong khi vẫn đảm bảo tưới máu mô (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Mặc dù việc quản lý dịch trong COVID-19 vẫn chưa được biết, có thể giả định rằng những bệnh nhân này sẽ đáp ứng với liệu pháp truyền dịch giống như những bệnh nhân ARDS khác. Các nghiên cứu trước đây đã chỉ ra rằng cân bằng dịch tích lũy lớn hơn có liên quan đến tỷ lệ tử vong cao hơn ở bệnh nhân nguy kịch, đặc biệt là trong các trường hợp ARDS [80] và/hoặc shock nhiễm trùng [81]. Do phù phổi ở những bệnh nhân COVID-19 nguy kịch [82], liệu pháp truyền dịch quá nhiều có thể làm tăng dịch ngoại mạch trong phổi và ảnh hưởng đến trao đổi khí, dẫn đến tiên lượng xấu. Một thử nghiệm lâm sàng cho thấy chiến lược truyền dịch bảo tồn đã cải thiện chức năng phổi, rút ngắn thời gian nằm ICU và thời gian thở máy so với chiến lược truyền dịch tự do ở bệnh nhân bị tổn thương phổi cấp tính [83]. Một nghiên cứu khác báo cáo rằng hơn một nửa số bệnh nhân COVID-19 nguy kịch trên 60 tuổi [5]. Khi bệnh nhân lớn tuổi bị tổn thương tim và phù phổi, họ có xu hướng ít đáp ứng với dịch hơn [74]. Các chiến lược truyền dịch bảo tồn có thể làm giảm cân bằng dịch dương trong khi vẫn đảm bảo tưới máu mô [83]. Mặc dù đã có báo cáo rằng chiến lược truyền dịch bảo tồn và chiến lược truyền dịch tự do có tỷ lệ mắc AKI tương đương và yêu cầu điều trị thay thế thận (RRT) [83], vẫn cần theo dõi chặt chẽ chức năng thận của bệnh nhân. Đồng thời, cần chú ý duy trì cân bằng điện giải và cân bằng axit – bazơ.
Tuyên bố 22 (a) Dịch tinh thể có lẽ nên được xem xét để hồi sức những bệnh nhân COVID-19 nguy kịch. (b) Albumin có lẽ nên được xem xét cho những bệnh nhân có albumin huyết thanh dưới 30 g/L (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Cho đến nay, vẫn chưa có nghiên cứu về loại dịch ở bệnh nhân COVID-19; do đó, các quan sát của chúng tôi dựa trên các nghiên cứu có liên quan về các bệnh nhân nặng nói chung. Một đánh giá có hệ thống trên 69 nghiên cứu bao gồm 30.020 người tham gia cho thấy rằng sử dụng dung dịch keo (như starches, dextrans, albumin hoặc huyết tương tươi đông lạnh, hoặc gelatins) không có sự khác biệt về tỷ lệ tử vong ở những bệnh nhân nguy kịch so với dịch tinh thể [84]. Cân nhắc về giá cả và khả năng tiếp cận, có lẽ nên sử dụng phương pháp hồi sức bằng dịch tinh thể cho những bệnh nhân nguy kịch. Một nghiên cứu đơn trung tâm báo cáo rằng albumin huyết thanh thấp (36,62 ± 6,60 g/L) có liên quan đến sự tiến triển của viêm phổi do COVID-19 [85], trong khi một nghiên cứu khác không tìm thấy sự khác biệt đáng kể giữa bệnh nhân không nặng và nặng thêm trong giai đoạn sớm của bệnh [86]. Mức albumin huyết thanh <30 g/L được xác định là một yếu tố nguy cơ độc lập đối với tử vong trong 30 ngày ở bệnh nhân viêm phổi khởi phát tại cộng đồng [87]. Dựa trên các bằng chứng và các quan sát lâm sàng trước đây của chúng tôi, giảm protein máu có ở hầu hết bệnh nhân COVID-19; do đó, bổ sung albumin có lẽ nên được sử dụng cho những bệnh nhân có mức albumin huyết thanh dưới 30 g/L.
Chăm sóc tâm lý, giấc ngủ, đau, kích động, mê sảng và ở bệnh nhân COVID – 19 người lớn nặng và nguy kịch
Tuyên bố 23 Chăm sóc tâm lý và nhân văn có lẽ nên được xem xét cho những bệnh nhân COVID-19 còn tỉnh táo (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Ngoài việc bị suy giảm thể chất và quá trình điều trị căng thẳng, bệnh nhân COVID-19 đang được theo dõi chặt chẽ, và cũng đang chứng kiến nhiều sự kiện khác nhau trong khoa như bệnh tật đột ngột xấu đi, các thủ tục hồi sức cấp cứu và tử vong, tất cả đều có thể dẫn đến PTSD, rối loạn lo âu và trầm cảm theo các nghiên cứu trước đây [88, 89]. Theo báo cáo, 10% đến 18% người sống sót sau SARS có các triệu chứng liên quan đến PTSD, lo âu và trầm cảm và những biện pháp hỗ trợ tinh thần chẳng hạn như giao tiếp với người khác và chia sẻ lo lắng có thể làm giảm mức độ nghiêm trọng của triệu chứng [88]. Do đó, không nên bỏ qua các tác động tâm lý ở bệnh nhân Coronavirus. Các dịch vụ sức khỏe tâm lý và chăm sóc nhân văn có thể có một vai trò quan trọng trong việc phục hồi chức năng. Nghiên cứu trước đó khẳng định rằng Citalopram có thể cải thiện khả năng tái thẩm định và các triệu chứng lo âu ở trẻ em và thanh thiếu niên [90] và Olanzapine có thể cải thiện các triệu chứng loạn thần [91]. Do đó, Citalopram hoặc Olanzapine có lẽ nên được sử dụng để cải thiện các triệu chứng tâm lý ở bệnh nhân hoặc sự can thiệp của các nhà tâm lý trong khu cách ly, những người sẽ thực hiện đánh giá tâm lý và liệu pháp tâm lý cho bệnh nhân bị viêm phổi do virus Corona chủng mới.
Tuyên bố 24 Các chuyên gia đề xuất đánh giá chất lượng giấc ngủ của bệnh nhân, thực hiện các biện pháp toàn diện để cải thiện giấc ngủ và giảm tỷ lệ mê sảng, do đó thúc đẩy phục hồi (ý kiến chuyên gia).
Tuyên bố 25 Các chiến lược không dùng thuốc và dùng thuốc, bao gồm Dexmedetomidine và Melatonin, có lẽ nên được xem xét để giảm mức độ mê sảng (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Các bất thường về giấc ngủ, bao gồm cấu trúc giấc ngủ bất thường, thiếu ngủ và gián đoạn giấc ngủ, thường xuyên xảy ra trong ICU. Nhiều yếu tố có thể ảnh hưởng đến giấc ngủ ở bệnh nhân COVID-19, chẳng hạn như căng thẳng, lo lắng, đau đớn, suy hô hấp, thở nhanh do giảm oxy máu tiềm tàng, mức độ tiếng ồn, ánh sáng trong khu cách ly, thực hiện chăm sóc sức khỏe, quy trình của nhân viên y tế và sinh lý bệnh của bệnh cấp tính. Những bất thường về giấc ngủ có thể không chỉ dẫn đến rối loạn tâm thần mà còn có thể làm hỏng quá trình sửa chữa mô, cơ chế điều hòa miễn dịch và gây mê sảng, tất cả đều liên quan đến tiên lượng xấu của bệnh nhân [92, 93]. Các chiến lược không dùng thuốc để ngăn ngừa rối loạn giấc ngủ và điều trị mê sảng, chẳng hạn như giữ mức tiếng ồn trong phạm vi 44 và 45 dB (A) vào ban ngày và dưới 35 dB (A) vào ban đêm [94, 95], và cung cấp cho những bệnh nhân nguy kịch nhập ICU với nút bịt tai có thể cải thiện đáng kể giấc ngủ của bệnh nhân và giảm nguy cơ mê sảng [96]. Tuy nhiên, ở những bệnh nhân bị rối loạn giấc ngủ và mê sảng, liệu pháp dược lý có thể cần thiết. Các loại thuốc như Dexmedetomidine [97] và Melatonin [98, 99] có thể thúc đẩy giấc ngủ và giảm tỷ lệ mê sảng, mặc dù chỉ có dữ liệu hạn chế hỗ trợ việc sử dụng chúng [100].
Tuyên bố 26 Đánh giá đau và ưu tiên sử dụng thuốc giảm đau hơn là thuốc an thần có lẽ nên được cân nhắc đối với bệnh nhân COVID-19 (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Đau được định nghĩa là một trải nghiệm không thoải mái về thể chất và tinh thần do tổn thương thể chất, viêm nhiễm hoặc các kích thích cảm xúc. Bệnh nhân COVID-19 có xu hướng bị đau do thiếu oxy, bất động trong thời gian dài, cơn bão viêm, suy giảm chức năng tim, gan, thận và các cơ quan khác, các thủ thuật và căng thẳng tinh thần. Opioid, chẳng hạn như Remfentanil và Sufentanil, là những lựa chọn hàng đầu để giảm đau trong ICU theo các guideline về mức độ đau, kích động/an thần, mê sảng, bất động và gián đoạn giấc ngủ (PADIS) [101]. Sufentanil có thể được sử dụng cho bệnh nhân COVID-19 được thở máy xâm lấn trong giai đoạn đầu của ARDS nặng vì tác dụng giảm đau mạnh hơn và khởi phát nhanh hơn, đồng thời tích lũy thuốc ít [102]. Remifentanil thích hợp cho bệnh nhân COVID-19 được thở máy xâm lấn, đặc biệt khi có chống máy thở [103] do ức chế hô hấp mạnh hơn. Nghiên cứu trước đây đã xác nhận rằng âm nhạc hoặc thư giãn có thể làm giảm lo lắng và khó chịu ở một số bệnh nhân [104, 105]. Do đó, chiến lược quản lý cơn đau không dùng thuốc có thể được sử dụng cho những bệnh nhân tỉnh táo với COVID-19 hoặc cho những bệnh nhân không dung nạp liệu pháp opioid, chẳng hạn như bệnh nhân COVID-19 được điều trị bằng HFNC hoặc thở máy không xâm lấn.
Đánh giá cơn đau của bệnh nhân là nền tảng của quản lý đau. Do đó, thang điểm đánh giá (NRS) có lẽ nên được sử dụng để đánh giá mức độ đau ở tất cả bệnh nhân COVID-19 có thể tự báo cáo cơn đau của họ. Thang đo mức độ đau hành vi (BPS) và công cụ quan sát cơn đau trong ICU (CPOT) nên được sử dụng để đánh giá cơn đau ở những bệnh nhân nguy kịch không thể tự biểu hiện cơn đau của họ. Những mốc điểm mục tiêu lý tưởng là: NRS <4, BPS <5 và CPOT <3.
Tuyên bố 27 Nên an thần sâu cho bệnh nhân ARDS nặng, đặc biệt là những bệnh nhân được thở máy xâm lấn, nằm sấp, phong bế thần kinh cơ, hoặc ECMO (Grade 1+, khuyến cáo mạnh).
Tuyên bố 28 Các chuyên gia đề xuất nên an thần gián đoạn hàng ngày ở những bệnh nhân được an thần sâu (Ý kiến chuyên gia).
Cơ sở lý luận Giảm đau và an thần được biết rằng có thể loại bỏ cơn đau và khó chịu, giảm hưng phấn thần kinh giao cảm, tốc độ trao đổi chất, tiêu thụ oxy, gánh nặng chuyển hóa của các cơ quan khác nhau, stress và tình trạng viêm của bệnh nhân. Tuy nhiên, nhiều bằng chứng cho thấy rằng dùng thuốc an thần sâu có liên quan đến các kết cục bất lợi, bao gồm thời gian thở máy và nằm ICU kéo dài, tỷ lệ tử vong cao hơn, tỷ lệ sống sót trong bệnh viện và sau 2 năm theo dõi thấp hơn [106– 110]. Trong điều kiện ‘thực tế’ ở Vũ Hán, thuốc an thần sâu là cực kỳ quan trọng để giảm tiêu thụ oxy và phát triển khả năng chịu thở máy của những bệnh nhân COVID-19 ARDS nặng, bị suy hô hấp, thở nhanh và hô hấp quá mức ngay cả sau khi được thở máy xâm lấn. Do đó, an thần sâu nên là một phần quan trọng của chiến lược thông khí bảo vệ phổi, đặc biệt là trong giai đoạn đầu của ARDS nặng. Các nghiên cứu trước đây đã xác nhận rằng các thử nghiệm thức tỉnh tự phát hàng ngày (gián đoạn thuốc an thần) dẫn đến kết cục tốt hơn ở bệnh nhân thở máy [111]. Tuy nhiên, những bệnh nhân COVID-19 nguy kịch có thời gian thở máy lâu hơn và không nên gián đoạn thuốc an thần hàng ngày đối với những bệnh nhân đang được an thần sâu để giảm tổn thương phổi trong giai đoạn đầu của ARDS nặng.
Midazolam và Propofol là những loại thuốc chính được sử dụng để gây an thần sâu trong ICU. Thang điểm An thần – Kích động (SAS) và RASS là các công cụ đánh giá an thần đáng tin cậy và hợp lệ được sử dụng để đánh giá độ sâu và chất lượng của an thần ở bệnh nhân COVID-19. SAS và RASS nên được sử dụng để đánh giá mức độ sâu sau khi dùng thuốc an thần. Giá trị mục tiêu là RASS -3–4 điểm, SAS 2 điểm để an thần sâu và SAS 1 điểm. Giá trị đích của an thần rất sâu là điểm RASS -5 đối với những bệnh nhân dùng thuốc phong bế thần kinh cơ [112], nằm sấp hoặc điều trị ECMO. Chúng tôi đề xuất theo dõi chỉ số lưỡng phổ (bispectral index) cho những bệnh nhân đang dùng thuốc an thần rất sâu, nếu có sẵn.
Tuyên bố 29 Nên an thần nhẹ cho bệnh nhân COVID-19 nặng đang điều trị bằng HFNC và thở máy không xâm lấn, và cả cho những bệnh nhân nguy kịch trong giai đoạn hồi phục (Ý kiến chuyên gia).
Cơ sở lý luận Kích động và lo lắng, thường xảy ra ở bệnh nhân COVID-19, có thể liên quan đến các kết cục bất lợi. An thần thích hợp có thể làm giảm lo lắng và kích động trong khi vẫn giữ được sự thoải mái cho bệnh nhân. An thần nhẹ có thể duy trì khả năng định hướng thường xuyên, và tăng phản ứng căng thẳng sinh lý, nhưng không làm tăng tỷ lệ thiếu máu cục bộ cơ tim. Chúng tôi đề xuất sử dụng thuốc an thần nhẹ cho bệnh nhân COVID-19
được điều trị bằng HFNC hoặc thở máy không xâm nhập. Ngoài ra, nên dùng thuốc an thần nhẹ cho bệnh nhân đang hồi phục để giảm thời gian thở máy và thời gian nằm trong ICU [113] khi PaO2/FiO2 ≥ 150–200 mmHg.
Dexmedetomidine có thể được sử dụng cho những bệnh nhân được an thần nhẹ do ức chế hô hấp ít. Giá trị mục tiêu của thuốc an thần nhẹ là SAS 3–4 điểm và RASS – 2 đến +1 điểm.
Liệu pháp miễn dịch
Có một số bằng chứng cho thấy liệu pháp miễn dịch có thể có hiệu quả chống lại nhiễm COVID-19. Một bài báo [114] được xuất bản trên MedRixv nói rằng tỷ lệ tử vong của bệnh nhân COVID-19 có thể liên quan tiêu cực đến số lượng tế bào lympho ở bệnh nhân. Cả tế bào T helper và tế bào T suppressor ở bệnh nhân COVID-19 đều có xu hướng dưới mức bình thường và mức độ tế bào T helper thấp hơn ở nhóm bệnh nặng. Tỷ lệ tế bào T naïve helper tăng lên và tế bào T memory helper giảm trong những trường hợp nặng. Điều này cho thấy COVID-19 có thể chống lại hệ thống miễn dịch; do đó, xét nghiệm tế bào lympho sớm và phân nhóm lympho T là cần thiết để can thiệp sớm, điều này có thể giúp tránh tình trạng suy giảm tế bào lympho.
Hiện nay, có một số loại thuốc điều hòa miễn dịch có sẵn, bao gồm Glucocorticoid, Thymosin và Immunoglobulin.
Glucocorticoid
Tuyên bố 30 Không nên sử dụng corticosteroid toàn thân để điều trị COVID-19. Đối với những bệnh nhân ARDS nặng ở giai đoạn đầu, có lẽ nên thận trọng sử dụng corticosteroid ở liều thấp hoặc trung bình trong thời gian ngắn nếu không có chống chỉ định (Grade 2-, khuyến cáo yếu).
Cơ sở lý luận Glucocorticoid trong ARDS vẫn còn là một chủ đề gây tranh cãi. Người ta đã biết rõ rằng corticoid có lợi trong điều trị ARDS vì chúng có thể làm giảm phản ứng viêm và làm chậm quá trình xơ hóa [115]. Một nghiên cứu hồi cứu được thực hiện tại Quảng Châu cho thấy việc sử dụng corticosteroid đúng cách ở những bệnh nhân SARS nguy kịch đã được xác nhận dẫn đến tỷ lệ tử vong thấp hơn và thời gian nằm viện ngắn hơn và không liên quan đến nhiễm trùng hô hấp dưới thứ phát đáng kể hoặc bất kỳ biến chứng nào khác [116].
Tuy nhiên, có một số mâu thuẫn trong các nghiên cứu hiện có. Một nghiên cứu bao gồm 197 bệnh nhân ARDS, cho thấy khả năng cung cấp oxy và thang điểm tổn thương phổi được cải thiện trong vòng chưa đầy 12 giờ nhưng không thay đổi tỷ lệ tử vong trong 28 ngày [117]. Một nghiên cứu khác không tìm thấy sự khác biệt về tỷ lệ tử vong nói chung, trong khi tỷ lệ tử vong tăng lên khi bắt đầu dùng steroid sau ngày 14 [118]. Đối với viêm phổi do virus, một số nghiên cứu đã phát hiện ra rằng việc sử dụng corticosteroid ở bệnh nhân viêm phổi do influenza có liên quan đến việc tăng tỷ lệ tử vong trong ICU [119, 120]. WHO không khuyến cáo sử dụng corticoid thường quy trong điều trị COVID-19, trong khi điều trị bằng methylprednisolone có thể có lợi cho những bệnh nhân phát triển ARDS, như được thể hiện qua một nghiên cứu đoàn hệ hồi cứu 201 bệnh nhân được xác nhận bị viêm phổi do COVID-19 nhập viện Wuhan Jinyintan ở Trung Quốc [121]. Với bằng chứng không thể kết luận và nhu cầu lâm sàng khẩn cấp, hướng dẫn do Ủy ban Y tế Quốc gia Trung Quốc công bố vào ngày 4 tháng 3 năm 2020, đề xuất sử dụng glucocorticoid trong khoảng thời gian ngắn (3 đến 5 ngày) cho những bệnh nhân bị suy giảm dần các chỉ số oxy, hình ảnh học tiến triển nhanh và kích hoạt quá mức phản ứng viêm. Liều lượng methylprednisolone không được vượt quá 1-2 mg/kg/ngày. Cần lưu ý rằng liều lượng lớn glucocorticoid có thể làm chậm quá trình loại bỏ coronavirus do tác dụng ức chế miễn dịch.
Thymosin
Thymosin là một peptide ban đầu được phân lập từ mô tuyến ức, được lựa chọn ban đầu để có khả năng phục hồi chức năng miễn dịch cho chuột được cắt tuyến ức. Thymosin có thể hoạt động trên tế bào T precursor để tăng số lượng tế bào T helper được hoạt hóa và biểu hiện của các cytokine loại Th1 như interleukin-2 và interferonalpha. Sau đó, các tế bào DCS và Th1 được kích hoạt sẽ tiêu diệt các bệnh nhiễm trùng do vi khuẩn, nấm hoặc virus và dẫn đến kích thích sự biệt hóa của các tế bào B chuyên biệt thành các tế bào plasma sản xuất kháng thể và cải thiện khả năng đáp ứng với vaccine bằng cách kích thích sản xuất kháng thể [122]. Việc sử dụng liệu pháp thymosin alpha 1 kết hợp với các liệu pháp y tế thông thường có thể có hiệu quả trong việc cải thiện các biểu hiện lâm sàng ở nhóm đối tượng mục tiêu bị nhiễm trùng huyết nặng [123]. Ngoài ra, nó đã được quan sát thấy rằng tế bào lympho thấp hơn ở bệnh nhân COVID-19 cho thấy tiên lượng xấu hơn [114].
Do đó, về mặt lý thuyết, Thymosin có thể có ảnh hưởng đến COVID-19, điều này cần được nghiên cứu thêm.
Immunoglobulin
Immunoglobulin có thể điều chỉnh phản ứng miễn dịch của vật chủ theo nhiều cách khác nhau, nhưng nó không ảnh hưởng đến tỷ lệ tử vong trong các nghiên cứu nhiễm trùng huyết trước đây. Hiện tại, nó không được khuyến cáo trong điều trị COVID-19.
Một nghiên cứu được thực hiện trên 20 bệnh nhân COVID-19 nặng hoặc nguy kịch cho thấy điều trị bằng Tocilizumab có thể cải thiện kết cục lâm sàng, thúc đẩy sự hồi phục các tổn thương ở phổi, cải thiện chức năng miễn dịch và giảm phản ứng viêm [124]. Tuy nhiên, chất ức chế IL-6 Sarilumab được chứng minh là không có hiệu quả trong điều trị COVID-19 nặng, dẫn đến việc chấm dứt sớm thử nghiệm lâm sàng này [125]. Các nghiên cứu cỡ mẫu lớn sử dụng thiết kế đoàn hệ hồi cứu được yêu cầu để xác minh hiệu quả điều trị của chất ức chế IL-6 đối với bệnh nhân COVID-19 nặng.
Nhiễm trùng thứ phát
Cần hết sức lưu ý đến tình trạng nhiễm trùng thứ phát vì nó có thể làm xấu đi tiên lượng của bệnh nhân. Tuy nhiên, do thiếu dữ liệu về dịch tễ học nhiễm trùng thứ phát ở bệnh nhân COVID-19, chúng tôi chỉ có thể đưa ra một số đề xuất theo kinh nghiệm của bản thân và một số nghiên cứu trước đây tập trung vào H1N1.
Tuyên bố 31 Các chuyên gia đề xuất không sử dụng kháng sinh dự phòng cho bệnh nhân COVID-19 (Ý kiến chuyên gia).
Cơ sở lý luận Do bản chất của nhiễm virus, việc sử dụng kháng sinh dự phòng là không hợp lý và không có bằng chứng cho thấy chiến lược này có thể làm giảm tỷ lệ nhiễm trùng thứ phát. Mặt khác, theo hướng dẫn quản lý COVID-19 của WHO và Trung Quốc [3, 6], điều trị kháng sinh theo kinh nghiệm chỉ nên được sử dụng dựa trên chẩn đoán lâm sàng (viêm phổi mắc phải tại cộng đồng, viêm phổi liên quan đến chăm sóc y tế hoặc nhiễm trùng huyết), dữ liệu dịch tễ học địa phương và tính nhạy cảm, và các guideline điều trị. Dựa trên quan sát của chúng tôi từ Vũ Hán, nhiều bệnh nhân COVID-19 nặng và nguy kịch không có bất kỳ dấu hiệu nhiễm khuẩn nào (chẳng hạn như tăng WBC, PCT và tương tự); do đó, chúng tôi không đề xuất sử dụng thường quy kháng sinh dự phòng ở bệnh nhân COVID-19, đặc biệt ở giai đoạn đầu hoặc bệnh nhân không đặt nội khí quản.
Tuyên bố 32 Các chuyên gia đề nghị theo dõi chặt chẽ các dấu hiệu của nhiễm trùng thứ phát, đặc biệt là ở những bệnh nhân COVID-19 nguy kịch đã được đưa vào ICU >48 giờ (Ý kiến chuyên gia).
Cơ sở lý luận Cả quá trình dài của bệnh và trạng thái ức chế miễn dịch đều đặt những bệnh nhân COVID-19 nặng và nguy kịch có nguy cơ cao bị nhiễm trùng thứ phát (bao gồm cả vi khuẩn và nấm). Thật không may, dữ liệu về dịch tễ học của nhiễm trùng thứ phát ở bệnh nhân COVID-19 còn thiếu. Tuy nhiên, dựa trên bằng chứng từ H1N1, nhiễm trùng thứ phát rất phổ biến ở những bệnh nhân nhập viện ICU> 48 giờ [120, 126]. Mặc dù một hệ thống phòng ngừa và kiểm soát nhiễm trùng bệnh viện hoàn chỉnh đã được thiết lập ở Vũ Hán theo hướng dẫn [127, 128], viêm phổi liên quan đến thở máy và viêm phổi mắc phải tại bệnh viện là những trường hợp rất phổ biến trong ICU. Chúng tôi nghi ngờ điều này chủ yếu là do các nhân viên y tế đang mặc thiết bị bảo hộ cá nhân nặng, và khối lượng công việc nặng nề khiến việc thực hiện các biện pháp này không đầy đủ. Do đó, các chiến lược phòng ngừa nhiễm trùng bệnh viện cần được thực hiện một cách hiệu quả, và nên thường xuyên thu thập nhiều bệnh phẩm tại chỗ (máu, đờm, v.v.) để theo dõi các dấu hiệu của nhiễm trùng thứ phát.
Chẩn đoán và điều trị rối loạn đông máu liên quan COVID-19
Trong thực hành lâm sàng, rối loạn chức năng đông máu thường thấy ở bệnh nhân COVID-19, và các triệu chứng từ rối loạn nhẹ các chỉ số đông máu đến đông máu nội mạch lan tỏa (DIC). Căn nguyên chính xác của rối loạn đông máu liên quan đến COVID-19 là không rõ ràng, đa dạng và đa yếu tố, và có thể bao gồm sự tấn công trực tiếp của SARS-CoV-2 vào các tế bào nội mô mạch máu, các dòng thác viêm – đông máu qua trung gian bão cytokine, thiếu oxy và biến chứng nhiễm trùng huyết. Rối loạn chức năng đông máu hoặc giảm tiểu cầu có liên quan chặt chẽ với mức độ nặng và tiên lượng xấu ở bệnh nhân COVID-19 [129]. Các bác sĩ lâm sàng nên nâng cao nhận thức về rối loạn đông máu liên quan đến COVID-19, bệnh này ở bệnh nhân COVID-19 đi kèm với các chỉ số đông máu bất thường sau: tỷ lệ tiểu cầu/tế bào lympho <100 × 109, giảm thời gian prothrombin (PT) và APTT nhiều hơn giới hạn dưới của bách phân vị thứ 99 hoặc tăng PT hơn 3 giây hoặc APTT hơn 5 giây, hoặc tăng fibrinogen, sản phẩm thoái biến fibrin (FDP) và D-dimer nhiều hơn mức giới hạn thấp của bách phân vị thứ 99 mà không có bằng chứng lâm sàng về các bệnh hệ thống máu nguyên phát hoặc các bệnh gan mãn tính.
Tuyên bố 33 Đánh giá định kỳ tình trạng rối loạn đông máu khi nhập viện và theo dõi động học sau đó có lẽ nên được thực hiện để xác định rối loạn đông máu liên quan đến COVID-19 càng sớm càng tốt (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Theo các tài liệu hiện có, tình trạng của bệnh nhân COVID-19 thường phức tạp với rối loạn đông máu, trong đó các triệu chứng từ rối loạn nhẹ các chỉ số đông máu đến DIC. Sự gia tăng D-dimer ở bệnh nhân COVID-19 là rất phổ biến, chiếm 36% đến 46,4% của tất cả các trường hợp [15, 60, 64, 130, 131]. Mức độ tăng và sự tăng cao dai dẳng là những chỉ số cho thấy tiên lượng xấu. Nhóm nghiên cứu Nanshan Zhong đã báo cáo rằng trong số 1099 bệnh nhân COVID-19 tại 552 bệnh viện từ 31 tỉnh (926 trường hợp nhẹ và 173 trường hợp nặng), tỷ lệ bệnh nhân nặng với D-123dimer cao hơn 0,5 mg/L lên tới 59,6%, và tỷ lệ bệnh nhân nhẹ là 43,2% [60]. Zhou et al đã chứng minh rằng trong số 191 bệnh nhân COVID-19 (54 trường hợp tử vong, 171 bệnh nhân sống sót), D-dimer >1,0 g/L là một yếu tố nguy cơ độc lập để các bác sĩ lâm sàng xác định những bệnh nhân có tiên lượng xấu ở giai đoạn đầu [130]. Các thông số đông máu (PT và APTT) ở bệnh nhân COVID-19 thay đổi tùy theo mức độ nghiêm trọng khác nhau và các diễn biến khác nhau của bệnh. Bệnh nhân COVID- 19 trong giai đoạn đầu cho thấy sự hoạt hóa của hệ thống đông máu ngoại sinh, biểu hiện là giảm PT và trạng thái tăng đông. Cùng với sự tiến triển của bệnh, đặc biệt khi bệnh nhân tiến triển đến DIC, PT và APTT tăng lên đáng kể, điều này đi kèm với tiên lượng xấu của bệnh nhân. Tang đã báo cáo sự gia tăng fibrinogen (5,16 g/L so với 4,51 g/L, P = 0,149) và giá trị FDP (7,6 µg/mL so với 4 µg/mL, P <0,001) ở bệnh nhân
COVID-19 [131], chỉ ra rằng thay vì tăng ly giải fibrin được quan sát thấy trong giai đoạn muộn của DIC, ức chế ly giải fibrin là đặc điểm chính đi kèm với sự tiến triển của COVID-19. Khám nghiệm tử thi bệnh nhân COVID-19 cho thấy có nhiều huyết khối ở phế nang phổi, cơ tim, vùng tĩnh mạch cửa và tế bào biểu mô ống thận, do đó cho thấy ức chế ly giải fibrin có thể có vai trò quyết định trong rối loạn chức năng đông máu liên quan đến COVID-19.
Tỷ lệ mắc DIC thấp ở bệnh nhân COVID-19. Người ta báo cáo rằng trong số 1099 bệnh nhân COVID-19, chỉ có 1 bệnh nhân (0,1%) được chẩn đoán DIC [60]. Tuy nhiên, báo cáo của Tang đã chỉ ra rằng tỷ lệ chung của DIC là 8,74%. Sự tồn tại của DIC phổ biến hơn trong các trường hợp tử vong, trong đó 71,4% đáp ứng các tiêu chuẩn chẩn đoán DIC của ISTH; thời gian trung bình để chẩn đoán DIC sau khi nhập viện là 4 ngày, trong khi trong số những bệnh nhân sống sót, chỉ có 1 bệnh nhân (0,6%) đủ tiêu chuẩn chẩn đoán [131].
Các viện y tế nên phát hiện sự thay đổi động học của PT, INR, APTT, D-dimer, fibrinogen và FDP để xác định các rối loạn đông máu liên quan đến COVID-19, điều này có thể hữu ích để đưa ra quyết định điều trị kịp thời. Người ta cũng đề xuất sử dụng hệ thống tính điểm ISTH để chẩn đoán DIC liên quan đến COVID-19 [132]; nếu có thể, SF và PAI-1 nên được sử dụng để phát hiện trạng thái tiền DIC trong thời gian ngắn nhất có thể.
Tuyên bố 34 Đánh giá thường quy nguy cơ huyết khối tĩnh mạch (VTE) và xuất huyết nên được thực hiện ngay lập tức ở bệnh nhân COVID-19. Đối với những bệnh nhân COVID-19 nguy kịch có nguy cơ xuất huyết thấp, có lẽ heparin trọng lượng phân tử thấp (LMWH) nên được tiêm dưới da để ngăn ngừa VTE (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Các đặc điểm lâm sàng thường gặp nhất của rối loạn đông máu ở bệnh nhân COVID-19 là huyết khối tĩnh mạch sâu hoặc tĩnh mạch liên cơ của chi dưới, có thể xác định được bằng theo dõi các thông số đông máu và siêu âm. Đã có báo cáo rằng tỷ lệ VTE hoặc biến chứng huyết khối ở những bệnh nhân bị COVID-19 nặng được đưa vào ICU là 25-31% [133, 134]. Cần chú ý theo dõi lâm sàng những bệnh nhân nằm trên giường kéo dài hơn 3 ngày và quan sát xem những bệnh nhân này có bị đau không đối xứng, sưng tấy hoặc khó chịu ở chi dưới một bên hoặc hai bên hay sưng cục bộ hoặc nổi tĩnh mạch nông ở các chi bên. Đặc biệt khi bệnh nhân có biểu hiện đau tức ngực, ho ra máu, khó thở hoặc giảm oxy máu mà không thể giải thích được do NCP hoặc các bệnh nền khác, chúng ta nên cảnh giác với sự xuất hiện của thuyên tắc phổi.
Đối với những bệnh nhân COVID-19 nguy kịch với nguy cơ xuất huyết thấp, có lẽ nên tiêm dưới da LMWH để phòng ngừa VTE. Đối với những bệnh nhân bị rối loạn chức năng thận nặng (độ thanh thải creatinin < 30 mL/phút), nên dùng heparin không phân đoạn. Đối với những bệnh nhân nặng có tình trạng phức tạp với nguy cơ xuất huyết cao, nên bơm hơi áp lực ngắt quãng-IPC để phòng ngừa cơ học. Bệnh nhân COVID-19 mức độ nhẹ hoặc trung bình có lẽ nên tránh lối sống bất động hoặc mất nước và được khuyến khích tham gia vận động thể chất và uống nhiều nước hơn một cách thích hợp. Đối với những bệnh nhân COVID-19 nhẹ hoặc trung bình có nguy cơ VTE cao hoặc vừa phải theo mô hình Padua hoặc Caprini, có lẽ nên cân nhắc sử dụng LMWH trong 7 đến 10 ngày cho đến khi loại bỏ được các yếu tố nguy cơ.
Tuyên bố 35 Liệu pháp chống đông có thể nên được sử dụng cho những bệnh nhân có tình trạng tăng đông mà không có nguy cơ chảy máu. LMWH hoặc heparin không phân đoạn có lẽ nên được coi là lựa chọn đầu tiên (Grade 2 +, khuyến cáo yếu).
Cơ sở lý luận Tình trạng tăng đông thường gặp ở bệnh nhân COVID- 19. Trong khi đó, các dòng thác viêm-đông máu qua trung gian bão cytokine có thể có vai trò thiết yếu trong rối loạn đông máu liên quan đến COVID-19. Các nghiên cứu đã phát hiện ra rằng ngoài tác dụng chống đông máu, heparin còn có tác dụng chống viêm nhất định [135]. Do đó, LMWH hoặc heparin không phân đoạn là lựa chọn đầu tiên để chống đông: Tang et al. đã báo cáo rằng LMWH hoặc heparin không phân đoạn có liên quan đến việc cải thiện tỷ lệ sống sót ở những bệnh nhân có điểm rối loạn đông máu do nhiễm trùng huyết (SIC) ≥ 4 và ở những người có nồng độ D-dimer cao hơn 6 lần giới hạn trên của mức bình thường (≥ 3 mg/L) [136]. Có thể dùng LMWH 100 IU/kg hoặc heparin không phân đoạn 5000 IU tiêm dưới da hai lần mỗi ngày cho những bệnh nhân không có chống chỉ định khi D-dimer ≥ 3 mg/L hoặc SIC ≥ 4. Cần ngăn ngừa giảm tiểu cầu do heparin (HIT) trong khi điều trị bằng heparin, và việc đếm tiểu cầu nên được theo dõi hàng ngày. Đối với bệnh nhân HIT, có thể sử dụng các thuốc chống đông máu khác như Agatraban, Bevaludine, Fondaparinux và Rivaroxaban. Đối với những bệnh nhân có nguy cơ chảy máu cao, thuốc chống đông không được khuyến khích và có thể sử dụng thuốc cổ truyền Trung Quốc để cải thiện lưu thông máu và phân tán máu ứ trệ.
Chẩn đoán và điều trị AKI liên quan đến COVID – 19
Mặc dù tổn thương phế nang lan tỏa và ARDS là những đặc điểm chính của COVID-19, sự liên quan của thận và các cơ quan khác cần được xem xét. AKI có liên quan đến nguy cơ tử vong khi nhập viện cao hơn. Các bác sĩ lâm sàng nên nâng cao nhận thức về AKI ở bệnh nhân COVID-19 nhập viện.
Tuyên bố 36 Bệnh thận: Tiêu chí KDIGO có lẽ nên được sử dụng để chẩn đoán AKI ở bệnh nhân COVID-19. Xét nghiệm creatinin huyết thanh 2 ngày một lần có lẽ nên được thực hiện để tránh bỏ sót chẩn đoán AKI (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Tỷ lệ mắc AKI ở bệnh nhân COVID-19 thay đổi tùy theo mức độ bệnh khác nhau: các trường hợp nhẹ có tỷ lệ AKI là 0,1–2%, các trường hợp nặng có tỷ lệ AKI là 3–3,2% và tỷ lệ AKI của những trường hợp nguy kịch yêu cầu nhập ICU lên đến 8,3–29% [5, 15, 64, 137, 138].
Theo tiêu chí chẩn đoán KDIGO AKI, chẩn đoán AKI chủ yếu dựa trên những thay đổi trong Creatinin và tần suất kiểm tra Creatinin có tác động đáng kể đến tỷ lệ phát hiện AKI. Trong một cuộc khảo sát cắt ngang trên toàn quốc đối với bệnh nhân người lớn nhập viện ở Trung Quốc, tỷ lệ phát hiện AKI chỉ là 0,99% theo tiêu chí KDIGO [139]. Sau khi điều chỉnh tần suất xét nghiệm Creatinin, tỷ lệ mắc AKI ở người lớn nhập viện Trung Quốc đã tăng lên 11,6% [140]. Do đó, để cải thiện khả năng nhận biết sớm AKI, Creatinin nên được thực hiện thường xuyên hơn trong suốt quá trình của bệnh. Cần đo Creatinin 2 ngày một lần trong suốt quá trình bệnh để tránh bỏ sót chẩn đoán AKI.
Tuyên bố 37 Các chuyên gia đề xuất sử dụng gói chăm sóc AKI tiêu chuẩn (nguyên tắc 5R) đối với AKI liên quan đến COVID-19 (Ý kiến chuyên gia).
Cơ sở lý luận Cơ chế bệnh sinh chính xác của AKI liên quan đến COVID-19 là không rõ ràng. Căn nguyên của suy thận ở bệnh nhân COVID-19, có thể là đa dạng và đa yếu tố, có thể bao gồm sự tấn công trực tiếp của SARS-CoV-2 vào các tế bào đích trong thận, tổn thương qua trung gian hệ thống miễn dịch, các yếu tố trước thận liên quan đến bệnh, một biến chứng với nhiễm trùng huyết và các yếu tố liên quan đến thuốc gây độc cho thận [137, 141]. AKI liên quan đến COVID-19 là một yếu tố nguy cơ độc lập đối với tiên lượng xấu ở bệnh nhân. Các bác sĩ lâm sàng nên giải quyết AKI tiêu chuẩn theo nguyên tắc 5R (Sàng lọc rủi ro, Nhận biết trong giai đoạn sớm, Ứng phó kịp thời, Điều trị thay thế thận và Phục hồi chức năng của thận). AKI có khả năng tiến triển cao hơn ở bệnh nhân COVID-19 nặng đáng kể so với bệnh nhân không nặng [5, 15, 64, 137, 138]. Trong khi đó, các nghiên cứu đã chỉ ra rằng những bệnh nhân có Creatinin ban đầu tăng cao có nhiều khả năng bị AKI và tiến triển AKI nặng hơn [137]. Do đó, chúng ta nên tầm soát thường quy nguy cơ AKI ở bệnh nhân COVID-19, đặc biệt đối với những trường hợp nặng, bệnh nhân có Creatinin ban đầu tăng cao hoặc những người có protein niệu và tiểu máu khi nhập viện. Tối ưu hóa tình trạng dịch và oxy hóa, duy trì ổn định huyết động, đảm bảo huyết áp trung bình trên 65 mmHg là những biện pháp quan trọng để dự phòng và điều trị AKI.
Tuyên bố 38 Các chuyên gia đề nghị sử dụng CRRT cho các trường hợp nguy kịch kèm theo KIDGO AKI giai đoạn 2– 3, hoặc hội chứng của bão cytokine (Ý kiến chuyên gia).
Cơ sở lý luận Theo các tài liệu hiện có [5, 15, 64, 137, 138], tỷ lệ bệnh nhân COVID-19 cần điều trị thay thế thận liên tục (CRRT) là 1,5-9%, và đặc biệt là tỷ lệ bệnh nhân nguy kịch nhập viện ICU cần CRRT là 5,6–23,0%. Các chỉ định của CRRT ở bệnh nhân COVID-19 bao gồm cả chỉ định liên quan và không liên quan đến thận. Các chỉ định liên quan đến thận bao gồm AKI nặng (KIDGO AKI 2–3 giai đoạn) với huyết động không ổn định. Các chỉ định ngoài thận bao gồm các biến chứng với ARDS nặng và sốt viêm dai dẳng, không thể kiểm soát được ngay cả khi điều trị bằng glucocorticoid corticosteroid, tăng natri máu khó điều trị nội khoa bảo tồn, quá tải thể tích hoặc lượng nước tiểu không thể đáp ứng nhu cầu truyền thuốc và cung cấp năng lượng, và kháng lợi tiểu.
Nhiều nghiên cứu RCT đã chỉ ra rằng việc áp dụng CRRT ở những bệnh nhân nguy kịch trong giai đoạn đầu không thể làm giảm tỷ lệ tử vong một cách hiệu quả [142, 143]. Tuy nhiên, cân nhắc đề xuất rằng chiến lược hạn chế dịch nên được áp dụng cho bệnh nhân COVID-19 phức tạp do có kèm ARDS dựa trên tiền đề là đảm bảo tưới máu mô, chúng tôi đề nghị bắt đầu CRRT ở bệnh nhân nặng trong vòng 24 giờ khi có AKI giai đoạn 2 theo tiêu chí KDIGO hoặc kèm theo hội chứng của bão cytokine. Trong thực hành lâm sàng, các bác sĩ phụ trách phải đánh giá toàn diện các điều kiện bao gồm mức độ viêm toàn thân của bệnh nhân COVID-19, mức độ nghiêm trọng và tiến triển của bệnh, mức độ nghiêm trọng và tiến triển của AKI, nguồn lực y tế và trình độ của người điều hành lọc máu để đưa ra kết quả là chỉ định CRRT một cách hợp lý.
Tuyên bố 39 Liều CRRT được đề xuất hướng tới mục tiêu dựa trên tình trạng của bệnh nhân (Ý kiến chuyên gia).
Cơ sở lý luận Liều CRRT hợp lý nên được chỉ định trước khi áp dụng CRRT trên bệnh nhân và liều phải hướng đến mục tiêu. CVVH\CVVHDF là chế độ CRRT phổ biến để giải quyết các rối loạn nghiêm trọng về cân bằng điện giải và axit-bazơ và điều chỉnh tăng ure huyết, trong khi siêu lọc liên tục chậm (SCUF) có thể được chỉ định khi chỉ có quá tải dịch.
Một tỷ lệ lớn bệnh nhân COVID-19 nguy kịch có tình trạng tăng đông máu. Các báo cáo cho thấy đối với bệnh nhân COVID-19, APTT và PT của họ bị rút ngắn lần lượt là 16% và 30%, và 36% bệnh nhân cho thấy sự gia tăng nồng độ D-dimer [131]. Giải phẫu bệnh tử thi của bệnh nhân COVID-19 cho thấy rất nhiều huyết khối ở phế nang phổi, cơ tim, khoảng cửa và tế bào biểu mô ống thận [63]. Vì vậy điều trị chống đông bằng heparin cần được ưu tiên áp dụng cho những bệnh nhân không có hoặc ít nguy cơ chảy máu. Đối với những bệnh nhân nguy kịch đang có chảy máu hoặc có nguy cơ chảy máu cao, chúng tôi đề xuất dùng kháng đông vùng citrate (RCA) hoặc kháng đông không phải heparin. Vì ECMO sử dụng quá trình ion hóa heparin toàn thân, không cần sử dụng độc lập thuốc chống đông máu trong CRRT kết hợp với điều trị ECMO [144].
Liệu pháp hỗ trợ dinh dưỡng ở bệnh nhân COVID-19 người lớn nặng và nguy kịch
Bệnh nhân COVID-19 có thể bị sốt, mệt mỏi và ho khan. Những bệnh nhân nguy kịch thường khó thở và/ hoặc giảm oxy máu sau 1 tuần, và sau đó có thể xuất hiện hội chứng suy hô hấp cấp, shock, … [6]. Những bệnh nhân này được cho là bị suy dinh dưỡng, có liên quan đến ba yếu tố khác nhau [145]: (1) tình trạng dị hóa nặng với sự phân giải protein rõ rệt và mất khối lượng cơ thể vì căng thẳng và nhiễm trùng. Khi nhu cầu về năng lượng và protein tăng lên, sự cân bằng âm nitrogen thường xuyên xảy ra. (2) Ở những bệnh nhân COVID-19 nặng, chức năng tiêu hóa bị suy giảm do thiếu oxy và nhiễm coronavirus. Trên lâm sàng, một số bệnh nhân chán ăn và tiêu chảy do bị virus tấn công, do dùng thuốc kháng virus như Lopinavir/Ritonavir, và thuốc chống nhiễm trùng. (3) Một số bệnh nhân được thở máy không xâm lấn có nguy cơ không dung nạp dinh dưỡng qua đường ruột và hít sặc vì chướng bụng nặng và tăng áp lực trong ổ bụng khi thông khí. Do đó, những bệnh nhân COVID-19 nặng và nguy kịch thường có nguy cơ cao về rối loạn dinh dưỡng, đặc biệt là những người mắc bệnh nền và người cao tuổi hoặc đã nhập ICU hơn 48 giờ [145].
Tuyên bố 40 Các chuyên gia đề xuất đánh giá động học các nguy cơ dinh dưỡng của bệnh nhân COVID-19 và hỗ trợ dinh dưỡng kịp thời (Ý kiến chuyên gia).
Cơ sở lý luận Một trong những đặc điểm chuyển hóa của bệnh nhân COVID-19 là tăng phân giải protein và thay đổi phổ axit amin. Các xét nghiệm lâm sàng cho thấy nồng độ axit amin chuỗi nhánh giảm và mức tiền albumin huyết thanh thường <100 mg/L (một số trường hợp thậm chí còn thấp hơn 70 mg/L, hoặc <50 mg/L). NRS 2002 hoặc công cụ tính điểm NUTRIC sửa đổi [146] đã được khuyến cáo cho những bệnh nhân này; Điểm NRS 2002 ≥ 3 cho thấy nguy cơ suy dinh dưỡng và cần phải can thiệp dinh dưỡng. Đối với những bệnh nhân có nguy cơ suy dinh dưỡng cao có điểm NRS 2002 ≥ 5 hoặc điểm NUTRIC sửa đổi ≥ 5 (không xem xét IL-6), liệu pháp dinh dưỡng nên được chỉ định càng sớm càng tốt. Đối với những bệnh nhân nhập ICU hơn 48 giờ, nên bắt đầu đánh giá nguy cơ dinh dưỡng càng sớm càng tốt.
Tuyên bố 41 Liệu pháp dinh dưỡng sớm trong vòng 24-48 giờ sau khi nhập viện và ưu tiên sử dụng dinh dưỡng qua đường ruột có lẽ nên được xem xét (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Một phân tích tổng hợp [147] cho thấy rằng chế độ ăn kiêng giảm calo vừa phải (đường ruột) (cung cấp 50–70% mục tiêu calo) tốt hơn chế độ ăn giảm nhiều calo (cung cấp khoảng 30% mục tiêu calo). Khi phân tích mức độ hấp thụ calo (mức giảm calo vừa phải và nhiều), ba phân tích tổng hợp gợi ý rằng chế độ ăn uống giảm lượng calo nhiều có thể gây hại trong giai đoạn cấp tính.
Dinh dưỡng qua đường tiêu hóa (EN) là cách nuôi ăn ưu tiên cho những bệnh nhân nặng cần điều trị hỗ trợ dinh dưỡng và không thể ăn uống bình thường [148, 149].
Hiệp hội dinh dưỡng đường tiêu hóa của hiệp hội y tế Trung Quốc đã khuyến cáo phương pháp năm bước để thực hiện liệu pháp dinh dưỡng cho bệnh nhân COVID-19: chế độ ăn kiêng nguyên tố, giáo dục dinh dưỡng, bổ sung dinh dưỡng đường miệng, nuôi ăn bằng ống thông dạ dày, dinh dưỡng bổ sung qua đường tĩnh mạch, dinh dưỡng qua đường tĩnh mạch (PN) và dinh dưỡng hoàn toàn qua đường tĩnh mạch (TPN).
Liệu pháp dinh dưỡng nên được bắt đầu trong vòng 24 giờ đầu tiên sau khi nhập ICU ở những bệnh nhân không thể duy trì đủ lượng thức ăn trong giai đoạn cấp tính sớm của bệnh nguy kịch [148, 150].
Bắt đầu EN trong vòng 24-48 giờ sau khi bắt đầu điều trị bệnh nhân nguy kịch nhập ICU, và tăng dần đến các mục tiêu trong tuần đầu tiên tại ICU.
Đối với bệnh nhân thở máy xâm lấn hoặc đang ECMO, nếu không có chống chỉ định nuôi dưỡng qua đường ruột, khuyến cáo nuôi dưỡng đường ruột càng sớm càng tốt.
Nên trì hoãn cung cấp dinh dưỡng qua đường ruột ở những bệnh nhân COVID-19 nặng có shock, thiếu oxy máu nặng, nhiễm toan nặng, xuất huyết đường tiêu hóa trên hoặc tồn đọng trong dạ dày >500 mL/6 giờ, thiếu máu cục bộ ruột, tắc ruột và hội chứng khoang bụng.
Tuyên bố 42 Chúng tôi khuyến cáo rằng mức cung cấp năng lượng mục tiêu là 25–30 kcal/kg/ngày và bổ sung protein mục tiêu là 1,2–2,0 g/kg/ngày cho bệnh nhân COVID-19 nặng (Grade 1+, khuyến cáo mạnh).
Cơ sở lý luận Một số bệnh nhân COVID-19 có các triệu chứng như tiêu chảy. Một số bệnh nhân nặng bị rối loạn chức năng đường ruột dễ bị bất dung nạp dinh dưỡng qua đường ruột. Đối với tình trạng không dung nạp thức ăn, nên cân nhắc healthy feeding (tốc độ cho ăn: 10–20 kcal/h hoặc 10–30 mL/h). Nên đạt được mục tiêu cho ăn là 25–30 kcal/kg/ngày. Đồng thời, nên cung cấp đạm 1,5–2,0 g/kg/ ngày (nitrogen 0,25–0,33 g/kg/ngày). Cần tăng cường cung cấp các axit amin chuỗi nhánh để thúc đẩy quá trình tổng hợp protein. Khi lượng protein ăn vào không đủ, nên bổ sung bột protein dựa trên các chế phẩm protein tiêu chuẩn để cải thiện chức năng cơ hô hấp và chức năng miễn dịch. Trong dinh dưỡng ngoài đường ruột, tỷ lệ cung cấp năng lượng phi protein: tỷ lệ đường/chất béo là 50–70/50–30. Bệnh nhân COVID-19 và ARDS nặng nên giảm tỷ lệ đường một cách thích hợp khi lựa chọn loại chế phẩm dinh dưỡng qua đường ruột để giảm sản xuất carbon dioxide. Đồng thời, do các nguyên tắc quản lý dịch nghiêm ngặt được áp dụng ở những bệnh nhân này, nên lựa chọn các chế phẩm dinh dưỡng qua đường ruột có tỷ trọng năng lượng cao trong giai đoạn đầu để hạn chế lượng dịch truyền vào cơ thể quá nhiều.
Tuyên bố 43 Có thể lựa chọn một lộ trình điều trị dinh dưỡng hợp lý tùy theo mức độ bệnh và phương pháp hỗ trợ hô hấp (Grade 2+, khuyến cáo yếu).
Cơ sở lý luận Bệnh nhân COVID-19 nặng thường khó ăn vì chức năng tiêu hóa bị suy giảm do thiếu oxy và nhiễm coronavirus. Do đó, ốngthông trong ruột có lẽ nên được sử dụng cho những bệnh nhân này. Hầu hết các bệnh nhân bị COVID-19 nặng là người cao tuổi hoặc có các bệnh đi kèm khác. Các yếu tố làm tăng nguy cơ hít sặc như sau: bảo vệ đường thở kém, trên 70 tuổi, giảm mức độ ý thức, chăm sóc răng miệng kém, trào ngược dạ dày và thiếu nhân lực điều dưỡng do sự bùng phát nghiêm trọng của COVID-19 ở Trung Quốc. Đối với những bệnh nhân này, nên chọn chế độ cho ăn sau môn vị. Cho ăn kiểu Jejuna có liên quan đến tỷ lệ viêm phổi do thở máy thấp hơn (<30%) và nên được truyền liên tục [149]. Đối với những bệnh nhân không có nguy cơ cao hít sặc thì nên dùng ống thông dạ dày trước vì dễ thực hiện.
Mặt khác, đối với những bệnh nhân sử dụng phương pháp thông khí không xâm lấn, có lẽ nên sử dụng mặt nạ mũi trong khi cho ăn để giảm nguy cơ giảm oxy máu. Đối với những người sử dụng ống thông dạ dày, nên sử dụng mặt nạ “nút” vì loại mặt nạ này được trang bị lỗ thoát của ống thông dạ dày mà không ảnh hưởng đến hiệu quả thông khí. Tuy nhiên, nếu bệnh nhân NIV bị căng tức bụng vì đầy hơi nặng, nên chọn cách cho ăn sau môn vị. Đối với những bệnh nhân thông khí xâm lấn, nên đặt ống thông dạ dày. Tuy nhiên, nếu bệnh nhân nằm sấp, nên thông khí, cho ăn bằng ống dẫn chất dinh dưỡng qua hỗng tràng.
Vận chuyển bệnh nhân COVID-19
COVID-19 là một bệnh rất dễ lây lan, có khả năng gây chết người do SARS-CoV-2 gây ra, đặc biệt là ở những bệnh nhân lớn tuổi. Bệnh nhân COVID-19 từ các bệnh viện không được thiết kế, các điểm cách ly hoặc phòng khám sốt nên được chuyển đến các bệnh viện được thiết kế để điều trị COVID-19. Các bệnh nhân nặng cần được chuyển từ các khoa tổng hợp đến ICU để được chăm sóc tích cực. Bệnh nhân COVID-19 cũng phải được chụp cắt lớp vi tính, yêu cầu họ chuyển từ khoa này sang khoa khác. Vì vậy, cần chuẩn bị đầy đủ để đảm bảo an toàn cho bệnh nhân và nhân viên vận chuyển, cũng như sức khỏe cộng đồng trước, trong và sau khi vận chuyển.
Tuyên bố 44 Trước khi vận chuyển, nhân viên vận chuyến được đề xuất mang đầy đủ các thiết bị bảo hộ cá nhân và trang bị xe cấp cứu cách ly áp lực âm (Ý kiến chuyên gia).
Cơ sở lý luận Mục đích của việc vận chuyển bệnh nhân COVID-19 nặng đến các bệnh viện được chỉ định là để được điều trị y tế tốt hơn nhằm cải thiện tiên lượng. Việc vận chuyển bệnh nhân nặng gây rủi ro lớn cho các bệnh nhân khác và nhân viên bệnh viện; rủi ro vận chuyển nên được cân bằng với lợi ích. Khi chuyển các trường hợp nghi ngờ và đã được xác định, nhân viên vận chuyển nên thực hiện đầy đủ các biện pháp bảo vệ thích hợp, bao gồm mặc bộ quần áo an toàn sinh học, che mặt, mặt nạ phòng độc N95, kính bảo hộ, găng tay và bao giày, và đảm bảo vệ sinh tay.
Xe cứu thương cách ly áp lực âm được trang bị hệ thống lọc và áp lực không khí âm nên được sử dụng để làm cho áp suất không khí bên trong xe thấp hơn áp suất bên ngoài và bảo vệ môi trường không bị ô nhiễm. Xe cứu thương áp lực âm cũng cần được trang bị thiết bị theo dõi và vận chuyển di động (máy thở, máy khử rung tim, v.v.), thuốc cấp cứu và đặc biệt là cung cấp đầy đủ oxy trong quá trình vận chuyển.
Tuyên bố 45 Trong quá trình vận chuyển, cần thực hiện tất cả các biện pháp thích hợp để đảm bảo an toàn cho bệnh nhân và thời gian vận chuyển tối thiểu (ý kiến chuyên gia).
Cơ sở lý luận Trước khi vận chuyển, tình trạng của bệnh nhân và sự chuẩn bị cần thiết (bao gồm đường đi chuyên dụng, thang máy, phòng và giường cách biệt, thuốc men, trang thiết bị và nhân viên) cần được thông báo đầy đủ cho các bác sĩ của khoa/bệnh viện tiếp nhận, thời gian khởi hành và thời gian đến dự kiến cũng nên được thông báo để giảm sự chậm trễ trong vận chuyển.
Trước khi vận chuyển, nhân viên vận chuyển cần làm quen với quy trình chẩn đoán và điều trị, đánh giá đầy đủ tình trạng tổng thể của người bệnh, đảm bảo xe cấp cứu vào vị trí và các thiết bị vận chuyển hoạt động tốt. Cần thực hiện kiểm soát các triệu chứng đe dọa tính mạng và đánh giá sự thông thoáng của đường thở mũi, và nên thiết lập trước một đường thở nhân tạo cho những bệnh nhân có nguy cơ cao.
Trong quá trình vận chuyển, cần duy trì đủ tưới máu mô và môi trường bên trong tương đối ổn định. Cần đảm bảo tính liên tục của việc theo dõi và điều trị càng lâu càng tốt.
Theo dõi huyết áp động mạch xâm lấn được đề xuất bất cứ khi nào có thể. Đặc biệt, ống nội khí quản phải tránh bị dịch chuyển và rơi ra ngoài, đồng thời phải tránh các tình huống gây tắc nghẽn và trượt đường tĩnh mạch. Những bệnh nhân thường xuyên bị kích động có thể được dùng thuốc giảm đau và an thần một cách thích hợp. Thuốc phong bế thần kinh cơ có thể được sử dụng tùy thuộc vào tình trạng của bệnh nhân và khả năng cấp cứu. Đối với bệnh nhân ECMO, cần theo dõi nhiệt độ cơ thể, tốc độ quay của ECMO, tốc độ dòng máu và tốc độ dòng khí để ngăn ngừa hạ thân nhiệt và tụt catheter trong quá trình vận chuyển bệnh nhân ECMO.
Vì vậy, tất cả các biện pháp thích hợp cần được thực hiện để đảm bảo an toàn cho bệnh nhân và thời gian vận chuyển tối thiểu.
Tuyên bố 46 Đề xuất nhân viên vận chuyển thực hiện đầy đủ việc chuyển giao và bàn giao, cũng như khử nhiễm sau vận chuyển (Ý kiến chuyên gia).
Cơ sở lý luận Tình trạng chung của bệnh nhân, các dấu hiệu sinh tồn, chỉ số theo dõi cụ thể và cách điều trị, cũng như tình trạng khẩn cấp và các biện pháp xử lý, phải được ghi lại trong quá trình vận chuyển và chuyển cho nhóm y tế tiếp nhận khi đến nơi. Hồ sơ y tế về bệnh sử của bệnh nhân, kết quả khám xét nghiệm và các sự kiện lâm sàng có ý nghĩa cần được chuyển cho nhóm y tế tiếp nhận.
Đội ngũ chuyên dụng nên dọn dẹp đường đi và thang máy chuyên dụng ngay sau khi vận chuyển. Tất cả nhân viên vận chuyển phải mặc thiết bị bảo vệ cá nhân mới trước khi lên cùng xe cấp cứu cho hành trình trở về, và tháo thiết bị bảo hộ cá nhân ở khu vực được chỉ định khi đến nơi. Xe cấp cứu nên được làm sạch lần cuối sau khi trở lại bệnh viện hoặc trung tâm chăm sóc sức khỏe ban đầu [151]. Nếu nhân viên vận chuyển phơi nhiễm với nguồn bệnh, cần được xử lý theo các nguyên tắc và thực hành liên quan về bệnh truyền nhiễm.
Tóm tắt
Cho đến nay, cơ chế bệnh sinh và căn nguyên của COVID-19 vẫn chưa rõ ràng, và vẫn chưa có liệu pháp điều trị nhắm mục tiêu cho bệnh nhân COVID-19 ngoại trừ các phương pháp điều trị theo kinh nghiệm đối với bệnh nhân nặng. Các nhà khoa học trên toàn thế giới nên làm việc cùng nhau và đấu tranh để tìm kiếm phương pháp điều trị COVID-19 hiệu quả.
Abbreviations
ACE2: Angiotensin-converting enzyme 2; AKI: Acute kidney injury; APTT: Activated partial thromboplastin time; ARDS: Acute respiratory distress syndrome; BPS: Behavioral pain scale; CK-MB: Creatine kinase-MB isoenzyme; COVID-2019: Coronavirus disease 2019; CPAP: Continuous positive airway pressure; CPOT: Critical care pain observation tool; CQ: Chloroquine diphosphate; cTnT: Cardiac troponin T; DIC: Disseminated intravascular coagulation; ECMO: Extracorporeal membrane oxygenation; EN: Enteral nutrition; FiO2: Fraction of inspired oxygen; FDP: Fibrin degradation product; HCQ: Hydroxychloroquine; HFNC: High-flow nasal cannula oxygen therapy; ICU: Intensive care unit; INR: International normalized ratio; IVC: Inferior vena cava; KDIGO: Kidney Disease Improving Global Outcomes; LMWH: Low molecular weight heparin; MERS: Middle East Respiratory Syndrome; NIV: Noninvasive ventilation support; NRS: Numeric rating scale; PaO2: Arterial partial pressure of oxygen; PBW: Predicted body weight; PEEP: Positive end-expiratory pressure; PLR: Passive leg raising; PN: Parenteral nutrition; PPE: Personal protective equipment; PPV: Pulse pressure variation; PT: Prothrombin time; RASS: Richmond Agitation–Sedation Scale; RCT: Randomized controlled trial; SARS: Severe acute respiratory syndrome; SARS-CoV-2: Severe acute respiratory syndrome coronavirus 2; SAS: Sedation–Agitation Scale; TPN: Total parenteral nutrition; VTE: Venous thromboembolism; WHO: World Health Organization.
Acknowledgements
None.
Authors’ contributions
All the authors have participated in literature retrieval, viewpoint discussion, and writing the manuscript. All authors read and approved the final manuscript.
Funding
None.
Availability of data and materials
Not applicable.
Ethics approval and consent to participate
Not applicable.
Consent for publication
Not applicable.
Competing interests
The authors declare that they have no competing interests.
Author details
1 Department of Critical Care Medicine, Union Hospital, Tongji Medical College, Huazhong University of Science and Technology, Wuhan, China. 2 Department of Critical Care Medicine, Zhongda Hospital, School of Medicine, Southeast University, Nanjing, China. 3 Department of Critical Care Medicine, Zhejiang Provincial People’s Hospital, Hangzhou Medical College, Hangzhou, China. 4 Department of Critical Care Medicine, Zhongshan Hospital Fudan University, Shanghai, China. 5 Department of Critical Care Medicine, Fujian Provincial
Hospital, Fujian Provincial Center for Critical Care Medicine, Fuzhou, China. 6 Department of Critical Care Medicine, Huadong Hospital, Shanghai, China. 7 Department of Critical Care Medicine, Renmin Hospital, Wuhan University, Wuhan, China. 8 Emergency Department, the 900th Hospital of Joint Service Corps of Chinese PLA, Fuzhou, China. 9 Department of Critical Care Medicine, Tongji Hospital, Tongji Medical College, Huazhong University of Science and Technology, Wuhan, China. 10 Department of Critical Care Medicine, The First Affiliated Hospital of Zhejiang University, Hangzhou, China. 11 Department of Critical Care Medicine, The 1st Affiliated Hospital of GuangZhou Medical University, GuangZhou Institute of Respiratory Health, Guangzhou, China. 12 Department of Critical Care Medicine, Xuanwu Hospital, Capital Medical University, Beijing, China. 13 Department of Critical Care Medicine, Shanghai Jiaotong University, School of Medicine, Ruijin Hospital North, No. 197 Ruijin 2nd Road, Huangpu District, Shanghai 201801, China.
Received: 9 May 2020 Accepted: 25 May 2020
References
1. World Health Organization. Global Surveillance for human infection with coronavirus disease (COVID-19). 2020. https ://www.who.int/publi catio ns-detai l/globa l-surve illan ce-for-human -infec tion-with-novel -coron aviru s-(2019-ncov).
2. World Health Organization. Coronavirus disease (COVID-2019) situation reports. 2020.https://www.who.int/emerg encie s/disea ses/novel -coron aviru s-2019/situa tion-repor ts.
3. World Health Organization, Clinical management of severe acute respiratory infection when novel coronavirus (nCoV) infection is suspected. 2020. https ://who.int/publi catio ns-detai l/clini cal-manag ement -of-sever e-acute -respi rator y-infec tion-when-novel -coron aviru s-(ncov)-infec tionis-suspe cted.
4. The Novel Coronavirus Pneumonia Emergency Response Epidemiology Team. The Epidemiological Characteristics of an Outbreak of 2019 Novel Coronavirus Diseases (COVID-19)-China. China CDC Weekly. 2020;2:113–22.
5. Yang X, Yu Y, Xu J, Shu H, Xia J, Liu H, et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med. 2020. https ://doi.org/10.1016/S2213 -2600(20)30079 -5.
6. National Health Commission & State Administration of Traditional Chinese Medicine. Diagnosis and Treatment Protocol for Novel Coronavirus Pneumonia (Trial version 7.0). 2020, Mar 3. http://www.nhc.gov.cn/xcs/ zheng cwj/20200 3/46c92 94a7d fe4ce f80dc 7f591 2eb19 89/files /ce3e6 94583 2a438 eaae4 15350 a8ce9 64.pdf.
7. Wax RS, Christian MD. Practical recommendations for critical care and anesthesiology teams caring for novel coronavirus (2019-nCoV) patients. Can J Anaesth. 2020. https ://doi.org/10.1007/s1263 0-02001591 -x.
8. World Health Organization, Five moments for hand hygiene. https :// www.who.int/gpsc/tools /Fivem oment s/en/.
9. World Health Organization, Infection prevention and control during health care when COVID-19 is suspected. 2020 March 19, https ://www. who.int/publi catio ns-detai l/infec tion-preve ntion -and-contr ol-durin g-healt h-care-when-novel -coron aviru s-(ncov)-infec tion-is-suspe cted20200 125.
10. World Health Organization, Coronavirus disease (COVID-19) outbreak: rights, roles and responsibilities of health workers, including key considerations for occupational safety and health. 2020 March 19, https :// www.who.int/publi catio ns-detai l/coron aviru s-disea se-(covid -19)-outbr eak-right s-roles -and-respo nsibi litie s-of-healt h-worke rs-inclu ding-keyco nside ratio ns-for-occup ation al-safet y-and-healt h.
11. Zhe Jiang University, Handbook of COVID-19 Prevention and Treatment. 2020, http://che.zju.edu.cn/cheen /2020/0401/c2775 8a202 1088/page.htm
12. Alhazzani W, Møller MH, Arabi YM, Loeb M, Gong MN, Fan E, et al. Surviving Sepsis Campaign: guidelines on the management of critically ill adults with Coronavirus Disease 2019 (COVID-19). Intensive Care Med. 2019. https ://doi.org/10.1007/s0013 4-020-06022 -5.
13. World Health Organization, Rational use of personal protective equipment (PPE) for coronavirus disease (COVID-19). 2020 March 19 https :// apps.who.int/iris/bitst ream/handl e/10665 /33149 8/WHO-2019-nCoVIPCPP E_use-2020.2-eng.pdf.
14. Twu SJ, Chen TJ, Chen CJ, Olsen SJ, Lee LT, Fisk T, et al. Control measures for severe acute respiratory syndrome (SARS) in Taiwan. Emerg Infect Dis. 2003;9:718–20.
15. Wang D, Hu B, Hu C, Zhu F, Liu X, Zhang J, et al. Clinical characteristics of 138 hospitalized patients with 2019 novel coronavirus–infected pneumonia in Wuhan, China. JAMA. 2019. https ://doi.org/10.1001/ jama.2020.1585.
16. Tran K, Cimon K, Severn M, Pessoa-Silva CL, Conly J. Aerosol generating procedures and risk of transmission of acute respiratory infections to healthcare workers: a systematic review. PLoS ONE. 2012;7:e35797.
17. General Office of National Health Committee. Guideline of Prevention and Control of Novel Coronavirus Infection Within Medical Facilities (first edition). 2020. http://www.nhc.gov.cn/yzygj /s7659 /20200 1/b91fd ab7c3 04431 eb082 d6784 7d27e 14.shtml .
18. Zuo MZ, Huang YG, Ma WH, Xue ZG, Zhang JQ, Gong YH, et al. Chinese Society of Anesthesiology Task Force on Airway Management: expert recommendations for tracheal intubation in critically ill patients with
novel coronavirus disease 2019. Chin Med Sci J. 2020. https ://doi.org/10.24920 /00372 4.
19. Lewis SR, Butler AR, Parker J, Cook TM, Schofield-Robinson OJ, Smith AF. Videolaryngoscopy versus direct laryngoscopy for adult patients requiring tracheal intubation: a Cochrane Systematic Review. Br J Anaesth. 2017;119:369–83.
20. Centers for Disease Control and Prevention, Interim Infection Prevention and Control Recommendations for Patients with Suspected or Confirmed Coronavirus Disease 2019 (COVID-19) in Healthcare Settings, 2020. https ://www.cdc.gov/coron aviru s/2019-ncov/hcp/infec tion-contr ol.html.
21. Xu Y, Meng M, Li L, Liu J, Chen DC. Recommendations for bronchoscopy procedures in severe COVID-19 patients. Chin J Crit Care Intensive Care Med. 2020;6:E031.
22. Gautret P, Lagier JC, Parola P, Hoang VT, Meddeb L, Sevestre J, et al. Clinical and microbiological effect of a combination of hydroxychloroquine and azithromycin in 80 COVID-19 patients with at least a six-day follow up: a pilot observational study. Travel Med Infect Dis. 2020;1:101663.
23. Borba MGS, Val FFA, Sampaio VS, Alexandre MAA, Melo GC, Brito M, et al. Effect of high vs low doses of chloroquine diphosphate as adjunctive therapy for patients hospitalized with severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) infection: a randomized clinical trial. JAMA Netw Open. 2020;3(4):e208857.
24. Cao B, Wang Y, Wen D, Liu W, Wang J, Fan G, et al. A trial of lopinavir– ritonavir in adults hospitalized with severe Covid-19. N Engl J Med. 2020. https ://doi.org/10.1056/NEJMo a2001 282.
25. Zhu Z, Lu Z, Xu T, Chen C, Yang G, Zha T, et al. Arbidol monotherapy is superior to lopinavir/ritonavir in treating COVID-19. J Infect. 2020. https ://doi.org/10.1016/j.jinf.2020.03.060.
26. Grein J, Ohmagari N, Shin D, Diaz G, Asperges E, Castagna A, et al. Compassionate use of remdesivir for patients with severe COVID-19. N Engl J Med. 2020. https ://doi.org/10.1056/NEHMo a2007 016.
27. Wang YM, Zhang DY, Du GH, Du RH, Zhao JP, Jin Y, et al. Remdesivir in adults with severe COVID-19: a randomised, double-blind, placebocontrolled, multicentre trial. Lancet. 2020. https ://doi.org/10.1016/ S0140 -6736(20)31022 -9.
28. Grein J, Ohmagari N, Shin D, Diaz G, Asperges E, Castagna A, et al. Compassionate Use of remdesivir for patients with severe Covid-19. N Engl J Med. 2020. https ://doi.org/10.1056/NEJMo a2007 01® 6.
29. Gilead. Gilead Announces Approval of Veklury (remdesivir) in Japan for Patients With Severe COVID-19, 2020. https ://www.gilea d.com/newsand-press /press -room/press -relea ses/2020/5/gilea d-annou nces-appro val-of-veklu ry-remde sivir -in-japan -for-patie nts-with-sever e-covid 19.
30. Casadevall A, Pirofski LA. The convalescent sera option for containing COVID-19. J Clin Invest. 2020. https ://doi.org/10.1172/JCI13 8003.
31. Luke TC, Kilbane EM, Jackson JL, Hoffman SL. Meta-analysis: convalescent blood products for Spanish influenza pneumonia: a future H5N1 treatment? Ann Intern Med. 2006;145:599–609.
32. Cheng Y, Wong R, Soo YOY, Wong WS, Lee CK, Ng MHL, et al. Use of convalescent plasma therapy in SARS patients in Hong Kong. Eur J Clin Microbiol Infect Dis. 2005;24:44–6.
33. Hung IF, To KK, Lee CK, Lee KL, Chan K, Yan WW, et al. Convalescent plasma treatment reduced mortality in patients with severe pandemic influenza A (H1N1) 2009 virus infection. Clin Infect Dis. 2011;52:447–56.
34. Ko JH, Seok H, Cho SY, Ha YE, Baek JY, Kim SH, et al. Challenges of convalescent plasma infusion therapy in Middle East respiratory coronavirus infection: a single centre experience. Antivir Ther. 2018;23(7):617–22.
35. Shen C, Wang Z, Zhao F, Yang Y, Li J, Yuan J, et al. Treatment of 5 critically ill patients with COVID-19 with convalescent plasma. JAMA. 2020. https ://doi.org/10.1001/jama.2020.4783.
36. Duan K, Liu B, Li C, Zhang H, Yu T, Qu J, et al. Effectiveness of convalescent plasma therapy in severe COVID-19 patients. Proc Natl Acad Sci USA. 2020;117(17):9490–6.
37. Marano G, Vaglio S, Pupella S, Facco G, Catalano L, Liumbruno GM, et al. Convalescent plasma: new evidence for an old therapeutic tool? Blood Transfus. 2016;14:152–7.
38. Delclaux C, L’Her E, Alberti C, Mancebo J, Abroug F, Conti G, et al. Treatment of acute hypoxemic nonhypercapnic respiratory insufficiency with continuous positive airway pressure delivered by a face mask: a randomized controlled trial. JAMA. 2000;284:2352–560.
39. Frat JP, Thille AW, Mercat A, Girault C, Ragot S, Perbet S, et al. High-flow oxygen through nasal cannula in acute hypoxemic respiratory failure. N Engl J Med. 2015;372:2185–96.
40. Bellani G, Laffey JG, Pham T, Madotto F, Fan E, Brochard L, et al. Noninvasive Ventilation of Patients with ARDS: insights from the LUNG SAFE Study. Am J Respir Crit Care Med. 2017;195(1):67–77.
41. Agarwal R, Aggarwal AN, Gupta D. Role of noninvasive ventilation in acute lung injury/acute respiratory distress syndrome: a proportion meta-analysis. Respir Care. 2010;55:1653–60.
42. Kangelaris KN, Ware LB, Wang CY, Janz DR, Zhuo H, Matthay MA, et al. Timing of intubation and clinical outcomes in adults with acute respiratory distress syndrome. Crit Care Med. 2016;44:120–9.
43. Carteaux G, Millán-Guilarte T, De Prost N, Razazi K, Abid S, Thille AW, et al. Failure of noninvasive ventilation for de novo acute hypoxemic respiratory failure: role of tidal volume. Crit Care Med. 2016;44:282–90.
44. Roca O, Caralt B, Messika J, Samper M, Sztrymf B, Hernández G, et al. An index combining respiratory rate and oxygenation to predict outcome of nasal high-flow therapy. Am J Respir Crit Care Med. 2019;199:1368–76.
45. Villar J, Kacmarek RM, Perez-Mendez L, Aguirre-Jaime A. A high positive end-expiratory pressure, low tidal volume ventilatory strategy improves outcome in persistent acute respiratory distress syndrome: a randomized, controlled trial. Crit Care Med. 2006;34:1311–8.
46. Acute Respiratory Distress Syndrome Network, Brower RG, Matthay MA, Morris A, Schoenfeld D, Thompson BT, et al. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med. 2000;342:1301–8.
47. Amato MB, Meade MO, Slutsky AS, Brochard L, Costa EL, Schoenfeld DA, et al. Driving pressure and survival in the acute respiratory distress syndrome. N Engl J Med. 2015;372:747–55.
48. Hodgson C, Goligher EC, Young ME, Keating JL, Holland AE, Romero L, et al. Recruitment manoeuvres for adults with acute respiratory distress syndrome receiving mechanical ventilation. Cochrane Database Syst Rev. 2016;11:CD006667.
49. Pan C, Chen L, Lu C, Zhang W, Xia JA, Sklar MC, et al. Lung recruitability in SARS-CoV-2 associated acute respiratory distress syndrome: a singlecenter, observational study. Am J Respir Crit Care Med. 2020. https :// doi.org/10.1164/rccm.20200 3-0527L E.
50. Chen L, Del Sorbo L, Grieco DL, Junhasavasdikul D, Rittayamai N, Soliman I, et al. Potential for lung recruitment estimated by the recruitment-to-inflation ratio in acute respiratory distress syndrome. Am J Respir Crit Care Med. 2019;201:178–87.
51. Gattinoni L, Pelosi P, Crotti S, Valenza F. Effects of positive end-expiratory pressure on regional distribution of tidal volume and recruitment in adult respiratory distress syndrome. Am J Respir Crit Care Med. 1995;151:1807–14.
52. Kacmarek RM, Villar J, Sulemanji D, Montiel R, Ferrando C, Blanco J, et al. Open lung approach for the acute respiratory distress syndrome: a pilot. Randomized controlled trial. Crit Care Med. 2016;44:32–42.
53. Sud S, Friedrich JO, Taccone P, Polli F, Adhikari NK, Latini R, et al. Prone ventilation reduces mortality in patients with acute respiratory failure and severe hypoxemia: systematic review and meta-analysis. Intensive Care Med. 2010;36:585–99.
54. Blanch LL. Clinical studies of tracheal gas insufflation. Respir Care. 2001;46:158–66.
55. Santini A, Protti A, Langer T, Comini B, Monti M, Sparacino CC, et al. Prone position ameliorates lung elastance and increases functional residual capacity independently from lung recruitment. Intensive Care Med Exp. 2015;3:55.
56. Guerin C, Mancebo J. Prone positioning and neuromuscular blocking agents are part of standard care in severe ARDS patients: yes. Intensive Care Med. 2015;41:2195–7.
57. Zochios V, Parhar K, Vieillard-Baron A. Protecting the right ventricle in ARDS: the role of prone ventilation. J Cardiothorac Vasc Anesth. 2018;32:2248–51.
58. Guérin C, Reignier J, Richard JC, Beuret P, Gacouin A, Boulain T, et al. Prone positioning in severe acute respiratory distress syndrome. N Engl J Med. 2016;368:2159–68.
59. World Health Organization. Coronavirus disease (COVID-2019) situation reports. 2020, March 23. https ://www.who.int/docs/defau lt-sourc e/ coron aviru se/situa tion-repor ts/20200 323-sitre p-63-covid -19.pdf?sfvrs
60. nGuan WJ, Ni ZY, H=b6173 02d_4. u Y, Liang WH, Ou CQ, He JX, et al. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med. 2019. https :// doi.org/10.1056/NEJMo a2002 032.
61. Wu ZY, McGoogan JM. Characteristics of and important lessons from the coronavirus disease 2019 (COVID-19) outbreak in China Summary of a report of 72314 Cases From the Chinese Center for Disease Control and Prevention. JAMA. 2019. https ://doi.org/10.1001/jama.2020.2648.
62. Yu Y, Xu D, Fu S, Zhang J, Yang X, Xu L, et al. Patients with COVID19 in 19 ICUs in Wuhan, China: a cross-sectional study. Crit Care. 2020;24(1):219. https ://doi.org/10.1186/s1305 4-020-02939 -x.
63. Huang C, Wang Y, Li X, Ren L, Zhao J, Hu Y, et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan. China. Lancet. 2020;395:497–506.
64. Chen N, Zhou M, Dong X, Qu J, Gong F, Han Y, et al. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study. Lancet. 2020;395:507–13. https ://doi.org/10.1016/S0140 -6736(20)30211 -7.
65. ELSO Guidance Document: Use of ECMO in COVID-19 Patients During the Pandemic.
66. Fan E, Del Sorbo L, Goligher EC, Hodgson CL, Munshi L, Walkey AJ, et al. An official American Thoracic Society/European Society Of Intensive Care Medicine/society of critical care medicine clinical practice guideline: mechanical ventilation in adult patients with acute respiratory distress syndrome. Am J Respir Crit Care Med. 2017;195:1253–63.
67. Meng L, Qiu H, Wan L, Ai Y, Xue Z, Guo Q, et al. Intubation and Ventilation amid the COVID-19 Outbreak. Anesthesiology. 2020. https ://doi. org/10.1097/ALN.00000 00000 00329 6.
68. Alhogbani T. Acute myocarditis associated with novel Middle east respiratory syndrome coronavirus. Ann Saudi Med. 2016;36:78–80.
69. Shi S, Qin M, Shen B, Cai Y, Liu T, Yang F, et al. Association of cardiac injury with mortality in hospitalized patients with COVID-19 in Wuhan, China. JAMA Cardiol. 2020. https ://doi.org/10.1001/jamac ardio .2020.0950.
70. Li SS, Cheng CW, Fu CL, Chan YH, Lee MP, Chan JW, et al. Left ventricular performance in patients with severe acute respiratory syndrome: a 30-day echocardiographic follow-up study. Circulation. 2003;108:1798–803.
71. Oudit GY, Kassiri Z, Jiang C, Liu PP, Poutanen SM, Penninger JM, et al. SARS-coronavirus modulation of myocardial ACE2 expression and inflammation in patients with SARS. Eur J Clin Invest. 2009;39:618–25.
72. Mancia G, Rea F, Ludergnani M, Apolone G, Corrao G. Renin-Angiotensin-Aldosterone System Blockers and the Risk of Covid-19. N Engl J Med. 2020. https ://doi.org/10.1056/NEJMo a2006 923.
73. Fujikura Y, Kawano S, Kouzaki Y, Shinoda M, Hara Y, Shinkai M, et al. Mortality and severity evaluation by routine pneumonia prediction models among Japanese patients with 2009 pandemic influenza A (H1N1) pneumonia. Respir Investig. 2014;52:280–7.
74. Ruan Q, Yang K, Wang W, Jiang L, Song J. Clinical predictors of mortality due to COVID-19 based on an analysis of data of 150 patients from Wuhan, China. Intensive Care Med. 2020. https ://doi.org/10.1007/s0013 4-020-05991 -x.
75. Bednarczyk JM, Fridfinnson JA, Kumar A, Blanchard L, Rabbani R, Bell D, et al. Incorporating dynamic assessment of fluid responsiveness into goal-directed therapy: a systematic review and meta-analysis. Crit Care Med. 2017;45:1538–45.
76. Monnet X, Marik P, Teboul JL. Passive leg raising for predicting fluid responsiveness: a systematic review and meta-analysis. Intensive Care Med. 2016;42:1935–47. https ://doi.org/10.1007/s0013 4-015-4134-1.
77. Yang X, Du B. Does pulse pressure variation predict fluid responsiveness in critically ill patients? A systematic review and meta-analysis. Crit Care. 2014;8:650.
78. Preau S, Bortolotti P, Colling D, Dewavrin F, Colas V, Voisin B, et al. Diagnostic accuracy of the inferior vena cava collapsibility to predict fluid responsiveness in spontaneously breathing patients with sepsis and acute circulatory failure. Crit Care Med. 2017;45:e290–7.
79. Pan J, Peng M, Liao C, Hu X, Wang A, Li X. Relative efficacy and safety of early lactate clearance-guided therapy resuscitation in patients with sepsis: a meta-analysis. Medicine (Baltimore). 2019;98:e14453.
80. Jozwiak M, Silva S, Persichini R, Anguel N, Osman D, Richard C, et al. Extravascular lung water is an independent prognostic factor in patients with acute respiratory distress syndrome. Crit Care Med. 2013;41:472–80.
81. Vincent JL, Sakr Y, Sprung CL, Ranieri VM, Reinhart K, Gerlach H, et al. Sepsis in European intensive care units: results of the SOAP study. Crit Care Med. 2006;34:344–53.
82. Xu Z, Shi L, Wang Y, Zhang J, Huang L, Zhang C, et al. Pathological findings of COVID-19 associated with acute respiratory distress syndrome. Lancet Respir Med. 2020. https ://doi.org/10.1016/S2213 -2600(20)30076 -X.
83. Wiedemann HP, Wheeler AP, Bernard GR, Thompson BT, Hayden D, deBoisblanc B, et al. Comparison of two fluid-management strategies in acute lung injury. N Engl J Med. 2006;354:2564–75.
84. Lewis SR, Pritchard MW, Evans DJ, Butler AR, Alderson P, Smith AF, et al. Colloids versus crystalloids for fluid resuscitation in critically ill people. Cochrane Database Syst Rev. 2018;8:CD000567.
85. Liu W, Tao ZW, Lei W, Ming-Li Y, Kui L, Ling Z, et al. Analysis of factors associated with disease outcomes in hospitalized patients with 2019 novel coronavirus disease. Chin Med J (Engl). 2019. https://doi.org/10.1097/CM9.00000 00000 00077 5.
86. Zhou Y, Zhang Z, Tian J, Xiong S. Risk factors associated with disease progression in a cohort of patients infected with the 2019 novel coronavirus. Ann Palliat Med. 2019. https ://doi.org/10.21037 / apm.2020.03.26.
87. Okumura J, Shindo Y, Takahashi K, Sano M, Sugino Y, Yagi T, et al. Mortality in patients with community-onset pneumonia at low risk of drug-resistant pathogens: impact of β-lactam plus macrolide combination therapy. Respirology. 2018;23:526–34. https ://doi.org/10.1111/ resp.13232 .
88. Wu KK, Chan SK, Ma TM. Posttraumatic stress, anxiety, and depression in survivors of severe acute respiratory syndrome (SARS). J Trauma Stress. 2005;18:39–42.
Xem thêm:
Chăm sóc ban đầu bệnh nhân chấn thương nặng
HỘI CHỨNG CHÈN ÉP KHOANG BỤNG ABDOMINAL COMPARTMENT SYNDROME

