Bệnh truyền nhiễm
Nhiễm virus Herpes B: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Nhiễm virus Herpes B: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Hiếm khi gặp nhiễm vi-rút ở người, nhưng khi mắc thường gây tử vong; do đó, xử trí ngay các đối tượng phơi nhiễm rất quan trọng để ngăn chặn sự tiến triển của bệnh.
◊ Cần nghi ngờ khi bệnh nhân bị ốm sau khi phơi nhiễm với khỉ Macaque hoặc chất dịch cơ thể hay mô của chúng Vệ sinh vị trí phơi nhiễm ngay lập tức kết hợp với biện pháp dự phòng kháng vi-rút có thể ngăn ngừa quá trình nhiễm virus.
◊ Tình trạng nhiễm trùng không được điều trị thường gây tổn thương hệ thần kinh trung ương và dẫn đến tử vong, với tỷ lệ tử vong khoảng 80%. Điều trị kháng vi-rút sớm và tích cực có thể giảm tỷ lệ tử vong cho bệnh nhân.
Thông tin cơ bản
Định nghĩa
Nhiễm vi-rút Herpes B ở người do bị nhiễm Macacine herpesvirus 1 (MHV-1), trước đây gọi là Cercopithecine herpesvirus 1 (CHV-1). Vi-rút này chủ yếu được tìm thấy ở khỉ macaque và đây cũng là vật chủ tự nhiên của chúng. [1]Trong số tất cả các chủng vi-rút Herpes simplex được nhận biết ở các loài linh trưởng (không phải người), người ta xác định chỉ có vi-rút B là mầm bệnh đối với người.[2]
Nhiễm vi-rút ở người thường do bị con vật đã bị nhiễm vi-rút cắn hoặc cào, khiến vết thương trên da phơi nhiễm với dịch cơ thể của khỉ macaque, hoặc niêm mạc hay vùng da không lành lặn của người tiếp xúc với dịch cơ thể hoặc mô của con vật nhiễm bệnh (ví dụ: trong phòng thí nghiệm, trong trung tâm quản lý động vật).[3]
Dù hiếm có trường hợp nhiễm vi-rút ở người, nhưng khi xảy ra, thường các biểu hiện giống với triệu chứng cúm (sốt, đau cơ, mệt mỏi, và đau đầu). Các triệu chứng thần kinh thường tiến triển, dẫn đến viêm não tủy gây tử vong hoặc tổn hại thần kinh nặng nếu không được điều trị sớm.[3] [2]
Dịch tễ học
Rất hiếm có ca bệnh nhiễm vi-rút B được ghi nhận ở người. Đã có khoảng 50 ca nhiễm vi-rút trên người được báo cáo kể từ lần đầu phát hiện ra loại vi-rút này vào năm 1932; trong số đó có 21 ca tử vong.[5]
Đa số các trường hợp nhiễm virus là từ vết cắn hay cào bởi khỉ macaque mắc bệnh, do vết thương trên da tiếp xúc dịch cơ thể của khỉ macaque (ví dụ: kim đâm hay đứt tay chân trong phòng thí nghiệm, trại thú y), hoặc virus từ dịch cơ thể xâm nhập qua phần da bị tổn thương. Cũng đã có ít nhất một trường hợp ghi nhận bị nhiễm vi-rút B gây chết người do vi- rút bắn vào niêm mạc bình thường, không có tổn thương.[3]
Ở Mỹ, rất nhiều loài linh trưởng được giữ làm thú nuôi dù có nhiều tổ chức, bao gồm Bộ Nông nghiệp và Trung Tâm Kiểm Soát và Phòng Ngừa Dịch Bệnh Hoa Kỳ, cực lực phản đối việc đưa vào các loài động vật ngoại lai.[6]Những trường hợp khỉ macaque cắn người tới thăm chủ nuôi hoặc bị lây nhiễm bởi các con khỉ macaque khác sau khi thoát khỏi chuồng thỉnh thoảng được báo cáo cho CDC. Đã có ít nhất hai báo cáo về trẻ nhỏ bị khỉ macaque cắn được công bố; một cậu bé 2 tuổi bị một con khỉ macaque bonnet được hàng xóm nuôi cắn, [6]và một cô bé 7 tuổi bị cắn khi đang cố cho một con khỉ macaca trong công viên ăn.[7] Một nghiên cứu nhỏ phát hiện ra rằng 4 trên 6 con khỉ macaque được nuôi trong các vụ cắn người có huyết thanh dương tính với vi-rút B; chủ của hai con còn lại đã từ chối yêu cầu kiểm tra.[8]Phân tích tiền sử của những trường hợp bị khỉ macaque cắn ở người lớn và trẻ em này cho thấy có 4 trên 9 (44%) trẻ bị cắn so với chỉ 3 trên 12 (25%) người lớn.
Các trường hợp bị khỉ macaque tự do sinh sống trong các ngôi đền, công viên hoặc các môi trường khác ở Đông Nam Á (chủ yếu nhất là ở Indonesia, Nepal, và Ấn Độ) cắn được báo cáo định kỳ cho CDC và Phòng thí nghiệm Nghiên cứu và Tài nguyên về Vi-rút B (BVRRL), và đã ghi nhận ít nhất một ca bị khỉ macaque cắn tại một ngôi đền ở Bali.[9] Hai nghiên cứu về khỉ macaque ở đền tại Indonesia và Nepal cho thấy lần lượt có 64% và 82% số khỉ macaque ở đền chùa bị nhiễm vi-rút B.[10] [11]
Chỉ mới ghi nhận được một trường hợp truyền nhiễm từ người sang người; đó là trường hợp được báo cáo trong nghiên cứu về đợt bùng phát vi-rút B ở 4 người tại Florida sau khi tiếp xúc trực tiếp với tổn thương.[12] Trong số bốn người, có 3 người chăm sóc động vật (hai người bị cắn và một người tiếp xúc gần với khỉ macaca bị ốm nhưng không bị thương hay phơi nhiễm với các chất dịch cơ thể khác và không có triệu chứng). Người thứ tư là vợ của một trong những người chăm sóc động vật. Bệnh nhân đã sử dụng một loại dầu để điều trị vết thương của chồng và rồi dùng chính lọ dầu đó cho mình để điều trị viêm da do tiếp xúc. Tình trạng viêm da tiến triển thành các tổn thương ngứa đã được phòng thí nghiệm xác nhận là có chứa vi-rút B. Tất cả triệu chứng và tình trạng nhân lên của vi-rút đều được giải quyết sau khi điều trị. Nghiên cứu không tìm thấy bằng chứng nhiễm vi-rút B trong số 130 trường hợp tiếp xúc gần với 4 bệnh nhân, nhân viên y tế hoặc nhân viên chăm sóc loài linh trưởng. Hơn nữa, mặc dù tỷ lệ lưu hành virus B trong huyết thanh của khỉ macaque trưởng thành >70%, nhưng chỉ một số ít người trong nghiên cứu có bằng chứng cho thấy bị nhiễm vi-rút B trong phòng thí nghiệm. Do đó, khả năng truyền nhiễm vi-rút này, cả từ người sang người và từ loài linh trưởng sang người, là khá hiếm.
Bệnh căn học
Nhiễm vi-rút ở người là do vi-rút herpes 1 từ khỉ macaque truyền sang người (MHV-1), hay còn gọi là Cercopithecine herpesvirus 1.[13] Loại virus này thường được gọi là vi-rút B, hay còn gọi là herpes B, virus B của khỉ, herpesvirus simiae hay herpesvirus B. Loại vi-rút này là một thành viên của họ Alphaherpesvirus (chi: Simplexvirus) và có mối liên hệ gần gũi với vi-rút herpes simplex ở người (HSV). Đó là một chủng vi-rút ADN chuỗi kép cỡ lớn (xấp xỉ 160-180 nm), bao quanh là lớp vỏ protein nhị thập diện và một lớp vỏ lipit-protein.
Vật chủ tự nhiên đối với vi-rút B là các loài khỉ macaque (ví dụ: rhesus macaque, macaque đuôi lợn, khỉ cynomolgus), một chi của khỉ Old World. Các giống khỉ không phải macaque (tất cả các giống New World và các giống Old World còn lại) đều không có nguy cơ bị nhiễm vi-rút B. Một trường hợp ngoại lệ đáng lưu ý đó là khỉ thuộc các giống khác nhưng từng ở cùng khỉ macaque. Một nghiên cứu đã mô tả về một đợt dịch nhiễm vi-rút B ở giống khỉ DeBrazza (cùng họ nhưng thuộc chi khác với macaque). Có tám con khỉ được nuôi cùng giống macaque đuôi sư tử nhưng được ngăn cách bởi các vách tường bê-tông. Phương thức truyền nhiễm chưa được xác định. Tất cả 8 con khỉ đều dương tính với vi-rút B theo xét nghiệm PCR và huyết thanh học; tất cả đều có các triệu chứng phù hợp với nhiễm vi-rút herpes, 3 trong số 8 con đã chết. [14]Một nghiên cứu khác đã ghi nhận trường hợp nhiễm vi-rút B ở một quần thể của giống khỉ nâu capuchin sống cùng với khỉ macaca.[15] Vi-rút B có thể gây ra các ca nhiễm vi-rút gây nguy hiểm ở khỉ capuchin, nhưng trong trường hợp này, 7 con khỉ còn khỏe mạnh được chẩn đoán nhiễm vi-rút B không có triệu chứng bằng cả huyết thanh học và PCR. Tuy nhiên, đối với các loài không phải macaque và không tiếp xúc với khỉ macaque thì không có nguy cơ phơi nhiễm với vi-rút B.
Một trong các loài macaque, gọi là macaque Barbary (Macaca sylvanus), sinh sống ở Bắc Phi (Algeria và Morocco) và châu Âu (Gibraltar), nơi chúng được du nhập vào. 15 loài khỉ macaque còn lại được tìm thấy ở châu Á. Tuy nhiên, khỉ macaque rhesus là loài phổ biến nhất, được sử dụng trong nghiên cứu trên khắp thế giới nên có sự phân tán rộng khắp về địa lý thông qua ngành nghiên cứu. Ngày nay, khỉ macaque rhesus xuất hiện ở các quần thể sinh trưởng tự do du nhập vào Mỹ và có thể có cả ở nhiều quốc gia khác.[16]Khỉ macaque sinh sống tự do ở rất nhiều khu vực đền chùa, công viên và nhiều nơi khác ở Nam Á, đáng kể nhất là ở Indonesia, Nepal và Ấn Độ. Loài khỉ này có ý nghĩa tôn giáo với những người theo đạo Hindu và học được cách thích nghi để sống thoải mái giữa con người. Trong những năm gần đây, một số đền chùa đã được phát triển thành những địa điểm thu hút du khách nổi tiếng với tên gọi rừng khỉ, ở đó khỉ macaque là loài thu hút khách chủ yếu. Các thợ ảnh ở địa phương kiếm sống bằng dỗ lũ khỉ macaque trèo lên người du khách để chụp ảnh lưu niệm. Khỉ cũng thường xuyên xuất hiện ở các khu mua sắm, nơi du khách có thể cho ăn, cưng nựng hay trêu đùa chúng.
Loại vi-rút này có thể có mặt trong chất dịch cơ thể hoặc mô (ví dụ: nước bọt, phân, nước tiểu hay mô thần kinh) của khỉ bị nhiễm bệnh, cũng có thể tìm thấy vi-rút này trong nuôi cấy tế bào từ khỉ bị nhiễm bệnh.[3] Ở loài linh trưởng bị nhiễm vi-rút, bị stress, cho con bú, ức chế miễn dịch hoặc không khỏe, tỷ lệ phát tán vi-rút B lưu hành sẽ cao hơn.[4]Khỉ bị nhiễm vi-rút do niêm mạc hoặc da hở bị phơi nhiễm với dịch tiết từ miệng hoặc vùng sinh dục ở các con khỉ bị bệnh khác , hoặc do bị các con khỉ bị bệnh khác cắn. Phần lớn những con khỉ bị nhiễm bệnh đều không có triệu chứng hoặc chỉ có triệu chứng nhẹ; tuy nhiên, trong một số ca, quan sát thấy bệnh tương tự như nhiễm HSV ở người (ví dụ như tổn thương mụn nước ở lưỡi và môi, và đôi khi trên da).[3] [1]
Trong số tất cả các chủng vi-rút Herpes simplex được nhận biết ở các loài linh trưởng (không phải người), người ta xác định chỉ có vi-rút B là mầm bệnh đối với người.[2]Nhiễm vi-rút ở người thường do bị khỉ macaque nhiễm bệnh cắn hoặc cào, vết thương qua da bị nhiễm dịch cơ thể của khỉ macaque, hoặc do niêm mạc tiếp xúc với dịch cơ thể hoặc mô bị nhiễm.[3]
Các ca nhiễm bệnh ở người do vết cắn hoặc vết thương phơi nhiễm chất bài tiết của cơ thể có chứa vi-rút B từ khỉ macaque, nhưng cũng có thể từ niêm mạc hoặc vùng da không lành lặn phơi nhiễm với chất dịch mà không liên quan đến vết thương. Các ca nhiễm bệnh ở người cũng có thể từ các vết thương phơi nhiễm với dòng tế bào nhiễm vi-rút B trong phòng thí nghiệm, phơi nhiễm với vật liệu mổ tử thi từ khỉ macaque, tổn thương do đồ vật sắc nhọn nhiễm dịch cơ thể hoặc mô của khỉ macaque gây ra, hay do da không nguyên vẹn tiếp xúc với các tổn thương từ người bị nhiễm vi-rút B.[4] [17] [18] [19] [20] [21] [22] [23] [24] [25] [26] [27] [28] [29] [30] [31] [32] [33] [34] Hai ca nhiễm vi-rút B có thể liên quan đến phun khí. Người ta chỉ ghi nhận một ca lây truyền từ người sang người.

Sinh lý bệnh học
Sau giai đoạn đầu nhiễm trùng, vi-rút B nhân lên tại vị trí phơi nhiễm rồi lan ra theo hệ thần kinh ngoại biên tới tủy sống và não. Vi-rút có thể lan từ tế bào đến tế bào mà không qua tiếp xúc với môi trường ngoại bào . Vi-rút cũng có thể lan giữa các hạch thần kinh thông qua vận chuyển trong sợi trục.[2] [35]Thời gian ủ bệnh từ khi xác định phơi nhiễm tới khi khởi phát các triệu chứng lâm sàng thường dao động từ một vài ngày cho đến 5 tuần, nhưng thông thường, triệu chứng hay xuất hiện từ 1 đến 3 tuần sau phơi nhiễm.[2] [4]
Vi-rút nhanh chóng xâm nhập vào hệ thần kinh ngoại biên trong giai đoạn đầu của bệnh;[36]một số bệnh nhân có các triệu chứng ban đầu như ngứa ran, ngứa, đau hoặc tê cứng tại vị trí phơi nhiễm. Tại đây, bệnh nhân cũng có thể bị phát ban rộp nước. Bên cạnh đó còn có các trường hợp ghi nhận hạch bạch huyết ở gần vị trí nhiễm bệnh.[4]
Các triệu chứng toàn thân ban đầu thường giống cúm (ví dụ: sốt, đau cơ, mệt mỏi hoặc đau đầu). Các triệu chứng thần kinh (ví dụ: hội chứng màng não, lú lẫn, song thị, khó nuốt, chóng mặt, loạn vận ngôn, liệt dây thần kinh sọ não hoặc thất điều) thường biểu hiện khi tình trạng nhiễm vi-rút tiến triển lên hệ thần kinh trung ương.[4] Các triệu chứng hệ thần kinh trung ương có thể tiến triển từ từ hoặc khởi phát đột ngột.[4]Nếu vi-rút lan tới cuống não, thường thì bệnh nhân sẽ tử vong.[36]Viêm não tủy vùng thân não xuất hiện ở giai đoạn cuối nhiễm trùng.
Căn cứ vào đặc điểm của các chủng alphaherpesvirus, vi-rút B được cho là chỉ tồn tại ở hệ thần kinh ngoại biên (thường là hạch thần kinh) trong suốt vòng đời của vật chủ. Có ít nhất hai trường hợp mà tình trạng nhiễm vi-rút B có triệu chứng có biểu hiện tái phát liên tục.[37] [17]Trong máu hoặc huyết thanh của vật chủ nhiễm bệnh, virus không được tìm thấy do ở dưới ngưỡng phát hiện được, nhưng virus lại có thể được phát hiện ở nhiều vị trí khác như niêm mạc miệng, nước bọt, dịch tiết sinh dục hay dịch não tủy.
Phòng ngừa
Ngăn ngừa sơ cấp
Không có vắc-xin kháng vi-rút B. Các biện pháp phòng ngừa hiệu quả nhất chống lại nguy cơ nhiễm vi-rút B là tránh tiếp xúc (cho ăn hoặc nuôi) ở những nơi cho phép khỉ macaque sinh sống tự do và, với phòng thí nghiệm,cần thiết lập phòng thí nghiệm an toàn và môi trường chăm sóc động vật có các thiết bị bảo hộ cá nhân (PPE) thích hợp.
Phòng ngừa trong môi trường tự nhiên:
- Không nên nuôi khỉ macaque như thú nuôi.
- Nên tránh tiếp xúc gần với khỉ macaque sống tự do ở những nơi công cộng như công viên hay đền chùa, dù là ở trong nước hay ở nước ngoài.
Phòng ngừa ở môi trường phòng thí nghiệm:
- Vi-rút B là một tác nhân sinh vật học có mức độ an toàn sinh học cấp 4 (BSL-4); do đó, những nhân viên của phòng thí nghiệm, người tiếp xúc vi-rút B một cách trực tiếp hay gián tiếp (qua vật liệu bị nhiễm), cần phải làm việc ở cơ sở có khả năng đảm bảo mức BSL-4 để ngăn ngừa nhiễm vi-rút.
- Khỉ macaque được nuôi trong cơ sở nghiên cứu có thể có tỷ lệ nhiễm vi-rút B rất cao. Khảo sát trên một quần thể khỉ như vậy cho thấy tỷ lệ lưu hành virus B trong huyết thanh lên đến 97%.[39]
- Nên giảm thiểu việc tiếp xúc trực tiếp với động vật. Nhân viên không nên thử tiếp xúc với khỉ macaque còn hoàn toàn tỉnh táo mà nên thực hiện theo quy trình bằng cách sử dụng các phương pháp kiềm giữ thích hợp, cả vật lý và hóa học.
- Người tiếp xúc với khỉ macaque nên đưa những con khỏe mạnh và tỉnh táo ra khỏi chuồng bằng cách sử dụng găng tay bằng da, có gia cố bền và che cả cánh tay. Cũng có khuyến cáo nên mặc trang phục dài tay và có khiên che mặt để chống bị cào xước. Lồng và những thiết bị tiềm ẩn khả năng bị nhiễm vi-rút khác phải không được có cạnh góc sắc nhọn, có thể khiến nhân viên chăm sóc động vật bị đứt hoặc xước tay chân. Ở những khu vực nơi nuôi nhốt khỉ macaca thì cần hạn chế ra vào, chỉ cho nhân viên đã được đào tạo thích hợp tiếp cận.
- Khỉ macaque có tổn thương giống với biểu hiện nhiễm vi-rút B thì cần được cách ly cho tới khi vết thương khỏi hẳn, giúp giảm nguy cơ lây truyền cho cả người và những con khỉ macaque khác.
- Nhân viên tiếp xúc với khỉ macaque phải được đào tạo về các phương pháp kiềm giữ phù hợp và sử dụng phương tiện bảo hộ lao động – PPE thích hợp.
- Người tiếp xúc với khỉ macaque cần được giáo dục về vi-rút B, những nguy cơ phơi nhiễm, tính chất của bệnh do nhiễm vi-rút B và các quy trình sơ cứu thích hợp.
- Do nguy cơ lây nhiễm khi bị bắn vào mắt, dù không có vết thương trên da nhưng vẫn có thể tử vong do nhiễm vi- rút B, thêm một khuyến cáo được đưa ra là nên sử dụng kính che mắt (kính bảo hộ hoặc kính có tấm chắn hai bên) và mặt nạ, hoặc một mặt nạ che kín dài đến tận cằm để bảo vệ các vùng niêm mạc ở khu vực nuôi giữ khỉ macaca. Mặt nạ hoặc kính bảo hộ phải có khả năng chống giọt bắn hay nhỏ giọt vào mắt.[40]
- Hướng dẫn về phòng ngừa phơi nhiễm vi-rút B đã được phát hành.[3] [4] [40]Các hướng dẫn khuyến cáo rằng mặc dù không thể hoàn toàn phòng ngừa được nguy cơ phơi nhiễm do động vật hung dữ, hay hành động bất ngờ của con vật gây ra, song nếu tuân thủ quy trình thích hợp của phòng thí nghiệm và cơ sở chăm dưỡng động vật thì sẽ giảm được đáng kể nguy cơ lây nhiễm. Dưới đây là các khuyến cáo được Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ phát hành:[3]
- Khi tiếp xúc với khỉ dễ nhiễm vi-rút B, nên áp dụng các phương pháp kiềm giữ nhân đạo để giảm nguy cơ bị cắn và xước
- Phải sử dụng đồ bảo hộ lao động – PPE thích hợp, bao gồm áo khoác trong phòng thí nghiệm, găng tay và mặt nạ che mặt, khi làm việc với khỉ macaque.
- Phải ngay lập tức làm sạch mọi vị trí bị cắn, xước hay phơi nhiễm với mô hoặc dịch tiết từ khỉ macaque. Vài phút đầu tiên sau khi phơi nhiễm được xem là khoảng thời gian quan trọng nhất để giảm nguy cơ nhiễm vi-rút. Trong trường hợp phơi nhiễm với da, vùng phơi nhiễm cần được làm sạch kỹ bằng cách rửa và chà bằng xà phòng, dung dịch chất tẩy rửa đậm đặc, povidone-iodine, dung dịch hypochlorite 0,25%, hay chlorhexidine và nước trong 15 phút. Sau đó, phải rửa vùng phơi nhiễm bằng nước máy trong 15-20 phút. Nếu bị phơi nhiễm niêm mạc (mũi, mắt, miệng) thì phải rửa bằng dung dịch nước muối tiệt trùng hoặc nước trong 15 phút
- Cần có một người thứ ba đánh giá vết thương được làm sạch đã ổn chưa, nếu chưa ổn thì phải làm sạch lại nếu cần. Ngày, giờ, địa điểm, tính chất ,vị trí tổn thương và loại dịch hay mô bị phơi nhiễm là những chi tiết phải ghi lại.
- Sau khi phơi nhiễm, nên gửi mẫu huyết thanh giai đoạn cấp tính và giai đoạn hồi phục từ người bị phơi nhiễm để xét nghiệm huyết thanh nhằm đánh giá tình trạng nhiễm vi-rút B. Cũng có thể cân nhắc gửi mẫu huyết thanh từ những con khỉ macaque có nguy cơ nếu quá trình thực hiện an toàn, hoặc nếu kết quả xét nghiệm sẽ ảnh hưởng tới cách quản lý cá thể khỉ hay cả quần thể khỉ đó. Kết quả xét nghiệm khỉ macaque sẽ không tác động tới việc kiểm soát người bị phơi nhiễm.
- Ở người, ta có thể cân nhắc lấy mẫu thử PCR hoặc nuôi cấy vi-rút từ vị trí phơi nhiễm chỉ sau khi vị trí đó đã được làm sạch thật kỹ để ngăn ngừa nguy cơ đẩy vi-rút vào sâu trong vết thương và tăng nguy cơ nhiễm vi-rút; tuy nhiên, người ta không khuyến cáo lấy mẫu ở vết thương tại thời điểm phơi nhiễm.
Ngăn ngừa thứ cấp
Phòng ngừa lây nhiễm từ người sang người:
- Hiếm có trường hợp bị nhiễm truyền vi-rút B từ người sang người. Mới chỉ có ghi nhận về một trường hợp vi-rút B lây truyền từ người sang người. Sự lây truyền này xảy ra từ người chồng sang người vợ do sử dụng cùng một lọ thuốc bôi, trong đó, người vợ đã bôi thuốc lên tổn thương hở do vi-rút herpes của chồng rồi lại bôi thuốc để trị chứng viêm da của mình. [23]Sau đó, tổn thương do vi-rút herpes của người chồng được xác định có tình trạng thải ra vi-rút B.
- Những bệnh nhân khẳng định hoặc nghi bị nhiễm vi-rút B nên được giả định có tình trạng thải ra vi-rút từ vết thương hở tại vị trí lây nhiễm, bất kỳ tổn thương nào giống như do herpes, thậm chí là từ niêm mạc miệng và vùng sinh dục. Xét nghiệm PCR ở những vị trí này là cơ sở để hướng dẫn các thực hành điều trị nhiễm trùng, xét nghiệm cần phải được xác định sau khi hỏi ý kiến chuyên gia bệnh truyền nhiễm và điều trị nhiễm trùng. Nuôi cấy dương tính bệnh phẩm lấy từ kết mạc mắt và niêm mạc miệng của bệnh nhân nhiễm vi-rút B được điều trị bằng aciclovir tiêm tĩnh mạch đã cho thấy rằng tình trạng thải vi-rút B lây nhiễm có thể xảy ra đến tận tuần thứ 11 sau khi bắt đầu điều trị.[4] [23]
- Những người bị nhiễm vi-rút B nên tránh để chất dịch cơ thể hoặc tổn thương trên da của mình phơi nhiễm với người khác trong giai đoạn ủ bệnh. Nên thực hành các biện pháp phòng ngừa tiêu chuẩn cho tất cả những người bị nhiễm vi-rút B cho tới khi xác nhận không còn tình trạng thải vi-rút.
Dự phòng sau phơi nhiễm (PEP):
Nếu nghi bị phơi nhiễm với vi-rút B, ta có thể tiến hành điều trị dự phòng – PEP. Sơ đồ sau đây lược tả khi nào thì nên cân nhắc áp dụng PEP ở những bệnh nhân nghi bị phơi nhiễm với vi-rút B:
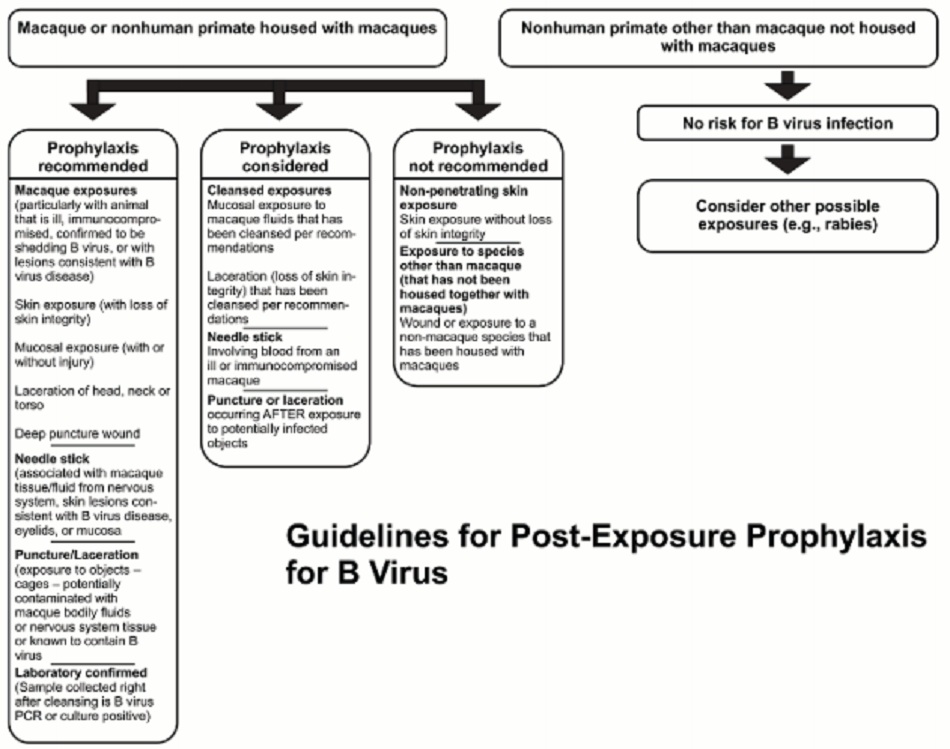
Nhiễm vi-rút B gây tử vong có thể xảy ra ở những người cho rằng mình chưa bị phơi nhiễm hoặc phơi nhiễm không đáng kể. Vì lý do này mà việc đánh giá nguy cơ phơi nhiễm bị coi nhẹ. Mọi trường hợp phơi nhiễm tiềm ẩn đều cần được giả định là có nguy cơ và phải được kiểm soát một cách thích hợp. Tuy nhiên, sẽ không khả thi hay không khuyến cáo áp dụng biện pháp dự phòng dùng thuốc kháng vi-rút đối với mọi trường hợp có nguy cơ phơi nhiễm.
Điều dự phòng thuốc kháng vi-rút được khuyến nghị với các trường hợp phơi nhiễm có đến khám y tế trong vòng 5 ngày kể từ khi phơi nhiễm. Không khuyến nghị dùng biện pháp dự phòng này với những bệnh nhân tới khám sau 5 ngày kể từ khi phơi nhiễm. Nên cân nhắc các yếu tố sau đây khi xác định có nên dùng biện pháp dự phòng hay không:[4]
- Nguồn phơi nhiễm
- Sự kịp thời và đầy đủ của biện pháp sơ cứu đối với vết thương hoặc vùng niêm mạc bị bắn phải
- Loại vết thương hoặc loại phơi nhiễm
- Đánh giá phơi nhiễm với những chất từ khỉ macaque.
Mức độ nghiêm trọng, tính chất của vết thương và vị trí bị ảnh hưởng bởi dịch bắn hay các phơi nhiễm khác đều là các yếu tố cần lưu ý. Vết cắn hoặc xước xuyên thủng da, và đặc biệt là những vết thương đâm thủng sâu như vết cắn nặng hoặc tai nạn do kim nhiễm virus đâm phải, khó làm sạch, đều được coi là có nguy cơ cao hơn các tổn thương bên ngoài, vốn dễ dàng làm sạch hơn. Các vết thương và phơi nhiễm ở đầu, cổ, hoặc thân mình có nguy cơ lan truyền nhanh vi-rút lên hệ thần kinh trung ương (tương tự với vi-rút bệnh dại) và do đó cần xem đây là phơi nhiễm có nguy cơ cao. Khuyến cáo sử dụng biện pháp điều trị dự phòng nếu có nguy cơ phơi nhiễm ở các phần cơ thể này, bất kể mức độ nghiêm trọng của vết thương hoặc mức độ phơi nhiễm với chất dịch như thế nào. Cần sử dụng ngay biện pháp điều trị dự phòng với thuốc kháng vi-rút sau khi làm sạch vết thương hoặc vị trí phơi nhiễm trên đầu, cổ, thân mình, và lấy các mẫu xét nghiệm để thực hiện xét nghiệm huyết thanh, PCR, và/hoặc nuôi cấy.[4]
Với những vết thương nông ở các chi đã được làm sạch ngay lập tức và đúng cách sẽ có ít khả năng dẫn đến tử vong hơn. Vết xước do lồng nuôi nhốt khỉ macaque gây ra cũng được xem là có mức nguy cơ thấp hơn,với điều kiện vết thương phải được làm sạch đúng cách. Đối với những trường hợp phơi nhiễm này thì nên cân nhắc áp dụng biện pháp dự phòng là thuốc kháng vi-rút trong từng trường hợp.[4]
Vết cắn và các trường hợp phơi nhiễm khác liên quan tới loài linh trưởng không phải khỉ macaque, không bị nuôi nhốt cùng khỉ macaque, được cho là không có nguy cơ truyền nhiễm vi-rút B. Tuy nhiên, những vết thương như vậy nên được đánh giá tình trạng nhiễm trùng các loại vi-rút khác như vi-rút bệnh dại.
Mặc dù vậy, cần nhấn mạnh rằng không có trường hợp phơi nhiễm nào nêu trên có thể coi như không có nguy cơ nhiễm virus. Do đó, bác sĩ nên là người ra quyết định tiến hành biện pháp dự phòng hay điều trị bệnh nhân bằng thuốc kháng vi- rút kháng herpes sau khi cân nhắc mong muốn và lo ngại của bệnh nhân.
Khuyến nghị sử dụng thuốc kháng vi-rút uống (aciclovir, valaciclovir, famciclovir) cho điều trị dự phòng – PEP. Ở Mỹ, những loại thuốc kháng vi-rút này đều chưa được Cơ quan Quản lý Thực phẩm và Dược phẩm phê duyệt cho điều trị nhiễm vi-rút B. Valaciclovir và famciclovir là các loại tiền chất dạng uống, mỗi loại sẽ được chuyển hóa trong gan và ruột tương ứng thành aciclovir và penciclovir. Cả hai loại thuốc đều có tính khả dụng sinh học cao hơn đáng kể so với aciclovir dạng uống.[59] [60]Loại thuốc kháng vi-rút ưu tiên trong dự phòng sau phơi nhiễm với vi-rút B là valaciclovir dạng uống (ở người lớn, không tính phụ nữ có thai) do tính khả dụng sinh học vượt trội so với aciclovir.[4] [23]Tuy nhiên, có thể thay thế bằng aciclovir. Không có nghiên cứu (trên động vật hoặc trong phòng thí nghiệm) về hiệu quả của famciclovir trong việc ức chế nhân lên của vi-rút B. Tuy nhiên, famciclovir và valaciclovir có hiệu quả tương tự nhau trong việc điều trị herpes simplex và herpes zoster, đồng thời cũng có thể được kỳ vọng sẽ có hiệu quả tương tự đối với vi-rút B.[4]
Nên bắt đầu tiến hành điều trị dự phòng – PEP sau vài giờ và không được quá 5 ngày kể từ khi bị phơi nhiễm, nhưng trước đó thì phải hoàn thành quy trình sơ cứu trước. Nên tiếp tục thực hiện biện pháp dự phòng trong 14 ngày.[4] Nếu bệnh nhân không có triệu chứng sau khi kết thúc 14 ngày áp dụng biện pháp dự phòng, có thể dừng điều trị thuốc kháng vi-rút, nhưng cần phải theo dõi bệnh nhân một cách cẩn thận để quan sát xem các triệu chứng có khởi phát muộn không. Nếu xuất hiện các triệu chứng của bệnh do vi-rút B thì nên dừng biện pháp dự phòng – PEP và tiến hành điều trị bệnh do vi-rút B.[4]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Bệnh nhân nữ, 22 tuổi, nhân viên phòng thí nghiệm, bị chất dịch từ khỉ macaque (có thể là phân) bắn vào mắt phải. Bệnh nhân ngay lập tức lau mắt bằng khăn giấy; sau 45 phút, rửa mắt trong 2 đến 3 phút bằng nước máy. Mắt phải bệnh nhân bắt đầu sưng và đỏ, vào ngày thứ 10 của bệnh, bệnh nhân đến phòng cấp cứu với tổn thương ở mắt. Dù đã được nghe kể lại về tình trạng phơi nhiễm vi-rút B; tuy nhiên, bác sĩ đánh giá các tổn thương không phù hợp với nhiễm vi-rút herpes và kê đơn thuốc nhỏ mắt Sulfonamide . Vào ngày thứ 12 của bệnh, bác sĩ nhãn khoa nghi ngờ bệnh nhiễm trùng do mèo cào và kê thuốc Doxycycline cho bệnh nhân; tuy nhiên, sau đó bệnh nhân được xét nghiệm huyết thanh âm tính với Bartonella. Vào ngày thứ 14 của bệnh, các triệu chứng vẫn không thay đổi, bệnh nhân được cho nhập viện để điều trị vi-rút B. Tình trạng lúc vào viện: Bệnh nhân không sốt, sau tăng lên 38,5°C trong ngày đầu tiên sau khi nhập viện. Bệnh nhân được dùng aciclovir đường tĩnh mạch trong vòng 2 giờ sau khi nhập viện. Vào ngày thứ 15 của bệnh, thay đổi điều trị sang dùng ganciclovir đường tĩnh mạch. Các mụn nước xuất hiện xung quanh vùng dây thần kinh sinh ba bên phải của bệnh nhân. Chụp MRI sọ não bình thường. Vào ngày thứ 21 của bệnh, bệnh nhân đau nhói vùng cổ/lưng cao, cơn đau giảm dần trong 8 tiếng. Đến ngày thứ 26, tất cả các triệu chứng đều giảm, bệnh nhân được xuất viện sau khi sử dụng ganciclovir. Sang ngày thứ 27, bàn chân phải của bệnh nhân bị yếu đi, bệnh nhân không tiểu được, đau bụng dưới, tình trạng viêm tủy tiến triển lan lên trên nhanh chóng. Khi nhập viện lần hai, bác sĩ kiểm tra thấy yếu chân phải, chân trái yếu mức độ trung bình, động tác nắm tay không chặt, đau bụng, và bí tiểu. MRI cho thấy hình ảnh tổn thương đoạn từ tủy cổ đến tủy ngực trên. Tình trạng liệt mềm dưới C2 tiến triển, bệnh nhân sau đó được đặt nội khí quản. Sau hội chẩn với các bác sĩ thần kinh, chẩn đoán: theo dõi viêm não tủy hủy myelin cấp tính sau nhiễm vi-rút , bệnh nhân được lọc huyết tương, và sử dụng corticosteroid. Vào ngày thứ 32, bệnh nhân xuất hiện co giật (cử động mặt và mắt không chủ động); và foscarnet được thêm vào liệu pháp ganciclovir. Từ ngày thứ 33 đến 41, bệnh nhân bị viêm phổi trong bệnh viện kèm nhiễm khuẩn huyết, sau đó tiến triển hội chứng suy hô hấp ở người lớn. Chụp MRI cho thấy các hình ảnh tổn thương từ não giữa đến đoạn tủy ngực. Bệnh nhân tử vong ngày thứ 42 do suy hô hấp kháng trị. Vi-rút B được phát hiện ở cuống não trong khi khám nghiệm tử thi.
Tiền sử ca bệnh #2
Bệnh nhân nam, 29 tuổi,chăm sóc động vật, bị một con khỉ macaque khỏe mạnh cắn. Bệnh nhân ngay lập tức rửa sạch vết cắn dưới nước máy trong vài phút với xà phòng. Vào ngày hôm sau, bệnh nhân xuất hiện nhiễm trùng tại chỗ và toàn thân (staphylococcus và streptococcus), và được điều trị bằng thuốc kháng sinh. Sau đó, bệnh nhân bị sốt nhẹ từng đợt trong 10 ngày tiếp theo, sau đó xuất hiện các triệu chứng tổn thương hệ thần kinh trung ương, bao gồm liệt hai chi dưới và dị cảm. Liệt lan dần lên 1 inch trên đường núm vú. Nhiệt độ 40,2°C vào ngày thứ 12 sau khi bị cắn. Chụp MRI và CT không có hình ảnh tổn thương trong não hay tủy sống.
Các bài trình bày khác
Cho đến nay, có khoảng 50 ca ghi nhận nhiễm vi-rút B được báo cáo, trong đó 21 ca tử vong.[4] Do số lượng ca bệnh ít nên cũng không có nhiều báo cáo mô tả về biểu hiện điển hình của bệnh, đặc biệt là các dấu hiệu và triệu chứng giai đoạn sớm. Bệnh nhân ban đầu có thể xuất hiện các tổn thương herpes ở vị trí phơi nhiễm, sau tiến triển thành bệnh lý hệ thần kinh trung ương. Các biểu hiện khác bao gồm rối loạn cảm giác ở vùng phơi nhiễm, có thể tiến triển thành liệt hướng thượng hoặc bệnh lý thần kinh trung ương. Trong một báo cáo ca bệnh, bệnh nhân có biểu hiện tổn thương herpes liên quan đến dây thần kinh ở mắt gợi ý bệnh tái phát. Biểu hiện trong giai đoạn đầu của nhiều bệnh nhân bao gồm các triệu chứng giống cúm, sốt, mụn nước gần vị trí phơi nhiễm, hoặc viêm kết mạc. Ảnh hưởng trên thần kinh về sau có thể biểu hiện bằng các triệu chứng như hoa mắt,yếu liệt, khó thở, đau đầu dữ dội kéo dài, kèm theo sự tiến triển của bệnh, liệt hướng thượng và các biến chứng đi kèm. Hầu hết những bệnh nhân sống sót có tổn thương thần kinh mức độ từ trung bình đến nặng suốt đời.
Cách tiếp cận chẩn đoán từng bước
Chẩn đoán dựa trên lâm sàng có triệu chứng và được xác định bởi xét nghiệm huyết thanh kết hợp với PCR hoặc nuôi cấy vi-rút. Việc sớm nghi ngờ, ghi nhận, và kiểm soát khả năng phơi nhiễm, đồng thời xác định và điều trị nhanh chóng nhiễm vi-rút B đặc biệt quan trọng để điều trị và phòng ngừa nhiễm bệnh ở người. Cần đánh giá chi tiết về tiền sử nguy cơ phơi nhiễm, khám lâm sàng tập trung vào các vị trí liên quan đến tiền sử phơi nhiễm (bao gồm khám thần kinh), và đánh giá tình trạng của các tổn thương da.
Sơ cứu và đánh giá ban đầu
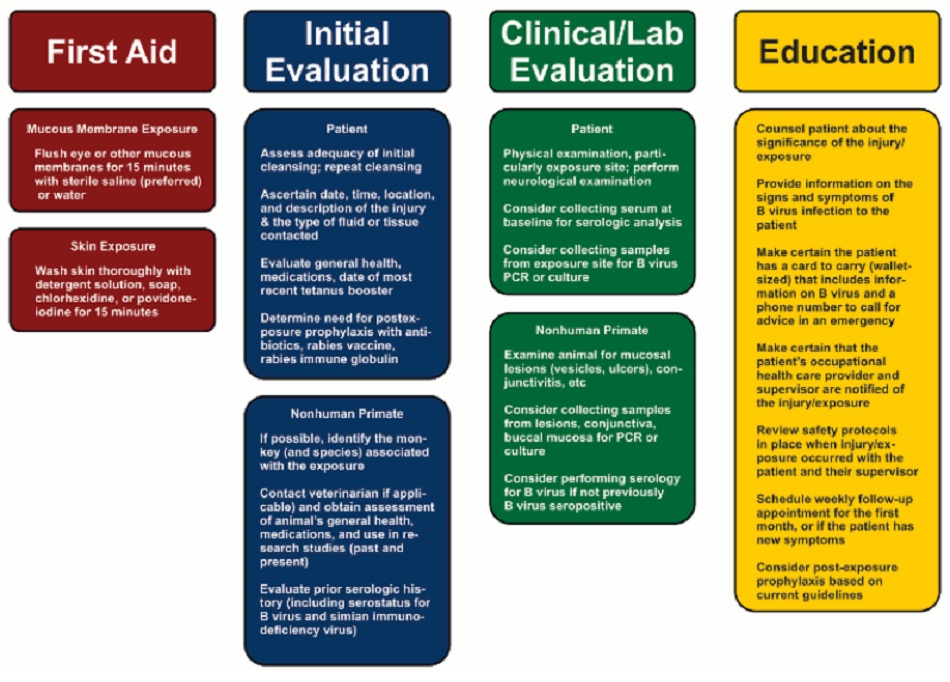
Nếu có nguy cơ phơi nhiễm với vi-rút B, bước đầu tiên phải ngay lập tức rửa kỹ vị trí phơi nhiễm để phòng ngừa phơi nhiễm tiến triển thành nhiễm vi-rút. Trung Tâm Kiểm Soát và Phòng Ngừa Dịch Bệnh đã ban hành hướng dẫn về rửa sạch vết thương.
[CDC: B virus first aid and treatment]Ngay lập tức rửa sạch vết thương hoặc các vị trí phơi nhiễm khác và đến ngay các cơ sở chăm sóc y tế. Mặc dù khả năng phơi nhiễm và nhiễm trùng ở người thường hiếm khi gặp,nhưng cần xử trí mỗi ca phơi nhiễm như một cấp cứu cho đến khi rửa thật sạch vết thương hoặc các vị trí phơi nhiễm khác. Cần rửa sạch vị trí phơi nhiễm khi đến kiểm tra tại cơ sở y tế bất kể đã rửa sạch trước đó hay chưa. Cần cọ rửa sạch và nhẹ nhàng vị trí phơi nhiễm với xà phòng, povidone-iodine, chất tẩy, hoặc chlorhexidine và nước trong vòng 15 phút, sau đó để vị trí phơi nhiễm dưới vòi nước đang chảy trong 15 đến 20 phút. Nếu bị phơi nhiễm niêm mạc (mũi, mắt, miệng) thì phải rửa bằng dung dịch nước muối tiệt trùng hoặc nước trong 15 phút. Không cần lấy mẫu xét nghiệm trước khi rửa vị trí phơi nhiễm vì có thể khiến vi-rút di chuyển vào sâu bên trong vết thương.[41]
Đối với những người bị phơi nhiễm trong khi làm việc với khỉ macaque, như trong phòng thí nghiệm hoặc sở thú, cần liên hệ ngay với nhân viên y tế nơi làm việc sau khi đã rửa sạch vị trí bị phơi nhiễm. Nhân viên y tế sẽ đánh giá ban đầu, sơ cứu, cố vấn, và hướng dẫn về các dấu hiệu và triệu chứng của nhiễm vi-rút B. Họ cũng sẽ giúp nhanh chóng chuyển sang bác sĩ chuyên khoa truyền nhiễm có kiến thức về vi-rút B.
Sơ đồ dưới đây trình bày tổng quan về các bước xử trí ban đầu cần thực hiện sau khi phơi nhiễm vi-rút B:
Schedule weekly follow-up appointment for the first month, or if the patient has new symptoms
Consider post-exposure prophylaxis based on ^current guidelines
Tiền sử
Cần tìm hiểu chi tiết tiền sử để xác định các điều sau đây:[4]
- Ngày, giờ, và vị trí (địa lý) phơi nhiễm
- Nguồn phơi nhiễm (ví dụ như khỉ macaque [bao gồm khỉ rhesus, cynomolgus, và các loài khỉ macaque khác], chất bài tiết cơ thể hoặc mô từ khỉ macaque, các dòng tế bào trong phòng thí nghiệm hoặc mẫu khám nghiệm tử thi lấy từ khỉ macaque, đối tượng nhiễm bẩn với chất dịch cơ thể hoặc mô từ khỉ macaque). Nếu nguồn phơi nhiễm là động vật, cần biết chắc tình trạng sức khỏe chung của chúng
- Dạng phơi nhiễm (ví dụ như chất dịch cơ thể hay mô của khỉ macaque xâm nhập qua vết cào, cắn, thương tổn qua da, hoặc tiếp xúc niêm mạc hay vùng da không còn nguyên vẹn mà không cần có thương tổn) và vị trí nhiễm trùng (trên cơ thể)
- Nếu vết thương đã được làm sạch sau khi phơi nhiễm, cần đánh giá thêm về độ sớm của quy trình sơ cứu kể từ khi bị phơi nhiễm.
- Cần có hướng dẫn an toàn ở vị trí, thời điểm phơi nhiễm
- Tình trạng sức khỏe tổng quát, các loại thuốc sử dụng, và ngày tiêm phòng bệnh uốn ván gần đây nhất.
Nhận biết nguồn phơi nhiễm
Khỉ macaque (họ: Cercopithecidae; phân họ: Cercopithecinae; chi: Macaca) là vật chủ tự nhiên duy nhất đối với vi-rút B; do đó, nhận biết loại khỉ gây phơi nhiễm nghi ngờ rất quan trọng. Các giống khỉ không phải macaque (tất cả các giống khỉ New World và các giống Old World còn lại) đều không có nguy cơ bị nhiễm vi-rút B trừ khi chúng sống chung với khỉ macaque. Nếu chúng sống chung , sẽ có nguy cơ tiềm tàng nhiễm vi-rút B do các loài khỉ không phải khỉ macaque gây ra.[14] [15]
Đối với các ca có nguy cơ phơi nhiễm với khỉ sinh sống tự do như trong công viên và các đền thờ ở Châu Á, thường không thể xác định được loại khỉ cắn hoặc cào; tuy nhiên, hầu hết các loài khỉ ở Châu Á đều là khỉ macaque. Chỉ những loài khỉ macaque có nguồn gốc từ Bắc Phi (Algeria và Morocco) và Châu Âu (Gibraltar), và Barbary macaque (Macaca sylvanus). Cần giả định những con khỉ cắn người ở Châu Á là khỉ macaque khi không có bất kỳ bằng chứng mô tả nào khác. Thường có thể loại trừ những con khỉ sinh sống tự do ở Trung Mỹ hoặc Nam Mỹ là không phải khỉ macaque. Khỉ macaque không gây dịch bệnh đối với vùng bán cầu tây, tuy nhiên các quần thể động vật được du nhập ở các nơi trên nước Mỹ (bao gồm những con vật sinh sống tự do) có thể có nguy cơ nhiễm trùng cho du khách. Những quần thể đó có thể xuất hiện ở khắp nơi.
Xác định chắc chắn tình trạng sức khỏe của con vật gây bệnh
Nếu có thể, cần kiểm tra hồ sơ y tế của con vật gây phơi nhiễm để xác định tình trạng sức khỏe hiện tại của nó. Hồ sơ y tế cần bao gồm tiền sử phơi nhiễm với các tác nhân nhiễm trùng, và bất kỳ sự xuất hiện các tổn thương hoạt động nào nghĩ đến nhiễm vi-rút B. Những tổn thương niêm mạc này giống với những tổn thương quan sát thấy ở người bị nhiễm HSV-1 hoặc HSV-2. Nếu phơi nhiễm trong môi trường phòng thí nghiệm, cần xác định loại động vật tham gia nghiên cứu nếu có thể.
Nhiễm vi-rút B ở khỉ macaque thường không có triệu chứng hoặc chỉ có triệu chứng nhẹ, và khỉ macaque nhiễm bệnh lây truyền vi-rút chỉ theo từng đợt. Điều quan trọng cần nhớ rằng mặc dù các tổn thương da do herpes thể hiện giai đoạn lây lan đang hoạt động , tuy nhiên, ngay cả các con khỉ macacque nhiễm vi-rút B không có các tổn thương niêm mạc vẫn có thể lan truyền vi-rút, tương tự như ở người bị nhiễm HSV-1 hoặc HSV-2. Như với hầu hết các vi- rút herpesvirus ở động vật có vú, giai đoạn lây lan, hoạt động của vi-rút xuất hiện theo từng giai đoạn và trong trường hợp vi-rút B hay các alphaherpesviruses có liên quan (như, HSV), có thể có hoặc có không có triệu chứng đi kèm.[42] Khỉ macaque nhiễm vi-rút B có thể lan truyền vi-rút từ niêm mạc (như kết mạc, niêm mạc miệng) và/hoặc niêm mạc sinh dục. Khỉ macaque không khỏe, bị ức chế miễn dịch (ví dụ trong nghiên cứu), hoặc bị căng thẳng có khả năng lây truyền vi-rút B hơn. Vi-rút B cũng có thể đọng lại trên các bề mặt; do đó, có thể gây nhiễm trùng ở người và các động vật khác qua đồ vật truyền bệnh. Vết cào, cắn, thương tổn qua da tiếp xúc với chất dịch cơ thể của khỉ macaque, hoặc sự tiếp xúc của niêm mạc hay vùng da không nguyên vẹn với chất dịch cơ thể nhiễm bệnh từ khỉ macaque cần xem như có nguy cơ phơi nhiễm.
Khám lâm sàng
Cần thăm khám cho bệnh nhân ngay sau rửa làm sạch vị trí phơi nhiễm. Do phơi nhiễm, mục đích vẫn là ngăn không để phơi nhiễm tiến triển thành nhiễm vi-rút. Khám lâm sàng để phát hiện, ghi nhận và làm sạch thật kỹ tất cả các vị trí có khả năng phơi nhiễm. Nếu bệnh nhân đến khám sau nhiều ngày phơi nhiễm, vẫn cần làm sạch thật kỹ các vị trí phơi nhiễm, nhưng sẽ ít có tác dụng hơn khi thực hiện ngay sau khi phơi nhiễm.
Cần khám kỹ dạng phơi nhiễm, hình dạng của vị trí phơi nhiễm, vị trí phơi nhiễm, tuy nhiên, việc phân loại cũng không được khuyến cáo do số lượng ca bệnh do vi-rút B gây ra ở người còn giới hạn, do đó không thể xác định chính xác nguy cơ phơi nhiễm. Các ca tử vong do nhiễm vi-rút B xảy ra ở những bệnh nhân nhớ không rõ ràng về nguy cơ phơi nhiễm cao với khỉ macaque hoặc chất dịch và mô của chúng, cũng như những ca mà người phơi nhiễm được đánh giá là có nguy cơ thấp. Tuy nhiên vị trí phơi nhiễm trên cơ thể có thể ảnh hưởng đến mức độ tiến triển của bệnh. Tương tự như với bệnh dại, cũng lan truyền qua đường dẫn truyền ngược dòng theo các đường dẫn thần kinh, vi-rút B thâm nhập qua đầu và cổ có thể cho phép thâm nhập nhanh hơn vào hệ thần kinh trung ương, khi đó các triệu chứng thần kinh có thể xảy ra trước, hoặc xảy ra đồng thời với các triệu chứng khác.
Khám lâm sàng cần tập trung vào việc tìm kiếm bằng chứng nhiễm trùng. Bệnh nhân nhiễm vi-rút B có thể biểu hiện sau đây:
- Các dấu hiệu/triệu chứng khu trú ở vị trí phơi nhiễm (như các tổn thương herpes) trở nên xấu đi hoặc lan sang các vị trí khác
- Các dấu hiệu/triệu chứng ở hệ thần kinh ngoại vi hoặc hệ thần kinh trung ương
- Bệnh toàn thân giống cúm (ví dụ như sốt, ớn lạnh, khó chịu toàn thân, đau đầu, hoặc đau cơ) mà không có các triệu chứng khu trú.
Do đó, những bệnh nhân có nguy cơ phơi nhiễm cần được theo dõi những triệu chứng của các thương tổn da, sốt, hoặc hệ thần kinh, vì chúng có thể gợi ý nhiễm vi-rút B. Tất cả những biểu hiện có thể tiến triển, gây khởi phát đột ngột các triệu chứng của hệ thần kinh trung ương. Thăm khám thần kinh nếu phát hiện triệu chứng bất thường, cần làm thêm các các xét nghiệm cận lâm sàng phù hợp (ví dụ như chọc dịch não tủy, chụp MRI não, EEG) để nhận biết và xác định đặc điểm nhiễm trùng và xác định thêm tình trạng thần kinh của bệnh nhân.
Cần xem xét tiền sử và khám lâm sàng trước khi quyết định sử dụng biện pháp dự phòng sau phơi nhiễm (PEP).[43] Biện pháp dự phòng hiệu quả nhất nếu tiến hành ngay sau phơi nhiễm. Dự phòng không còn hiệu quả nếu đã phơi nhiễm hơn 5 ngày, theo như các thí nghiệm trên thỏ.[44] [45]
Các dấu hiệu và triệu chứng
Tất cả các ca nhiễm vi-rút B trên người từng được ghi nhận đều có triệu chứng. Tuy nhiên, cho đến nay, mới chỉ có khoảng 50 ca ghi nhận nhiễm vi-rút B được báo cáo, trong đó 21 ca tử vong.[4] Do không có nhiều ca bệnh nên cũng không có nhiều dữ liệu xác thực về biểu hiện thường gặp, đặc biệt là các dấu hiệu và triệu chứng ban đầu.
Bệnh thường khởi phát ở người trong vòng 5 tuần kể từ khi phơi nhiễm, nhưng cũng có thể xảy ra sớm và đột ngột (3-7 ngày).[3] Biểu hiện lâm sàng của người nhiễm vi-rút B có thể thay đổi, và bệnh nhân có thể tiến triển nhanh chóng tới các triệu chứng của hệ thần kinh trung ương. Bệnh nhân nhiễm vi-rút B cần được khai thác tiền sử yếu tố nguy cơ phơi nhiễm và có thể có một hoặc nhiều dấu hiệu và/hoặc triệu chứng sau đây khi biểu hiện ban đầu, tùy theo thời gian sau phơi nhiễm, vị trí phơi nhiễm cũng như tính chất của nhiễm trùng:
- Các dấu hiệu/triệu chứng toàn thân
- Sốt (>37,5°C) và/hoặc ớn lạnh
- Các triệu chứng giống cúm (ví dụ như tình trạng khó chịu, mệt mỏi, bơ phờ) không đặc hiệu
- Viêm hạch bạch huyết liên quan đến vị trí nhiễm trùng
- Viêm bạch mạch liên quan đến vị trí nhiễm trùng
- Buồn nôn/ nôn
- Đau bụng
- Đau đầu (có thể cho thấy ảnh hưởng thần kinh trung ương)
- Dấu hiệu/triệu chứng thần kinh khu trú
- Dị cảm ở vị trí nhiễm trùng
- Dị cảm ở chi dưới
- Tăng cảm giác
- Đau ở mắt (đối với nhiễm virus do bắn vào mắt hoặc tái phát qua dây thần kinh thị giác)
- Nấc không dứt (gợi ý tổn thương thần kinh ở vị trí cơ hoành)
- Yếu cơ (liệt nhẹ)
- Dấu hiệu/triệu chứng thần kinh trung ương (dấu hiệu/triệu chứng hệ thần kinh trung ương đáng báo động nhất)
- Đau đầu dữ dội, dai dẳng
- Chóng mặt
- Khó thở
- Dáng đi bất thường (nếu có biểu hiện này, có thể xuất phát từ hệ thần kinh trung ương)
- Thất điều (nếu có biểu hiện này, có thể xuất phát từ hệ thần kinh trung ương)
- Song thị
- Rung giật nhãn cầu
- Kích động
- Dấu hiệu màng não
- Liệt mềm hướng thượng hoặc cấp tính
- Dấu hiệu ở da
- Các tổn thương dạng mụn nước ở vị trí nhiễm trùng (tương tự như những tổn thương do nhiễm trùng HSV gây ra)
- Phát ban, có thể ngứa, tại vị trí phơi nhiễm
- Viêm kết mạc
Tê bì và/hoặc ngứa ran ở vị trí phơi nhiễm và/hoặc các triệu chứng giống cúm (ví dụ: sốt, đau cơ, mệt mỏi, khó chịu, bơ phờ có thể kèm theo buồn nôn và nôn) thường xảy ra trước. Một số bệnh nhân ban đầu cũng có thể có các tổn thương dạng mụn nước ở da tại vị trí nhiễm trùng, phát ban kèm theo ngứa, viêm hạch bạch huyết (hạch bạch huyết bị viêm), viêm bạch mạch (viêm các mạch bạch huyết), đau bụng, hoặc nấc cục kéo dài (có thể gợi ý bệnh thần kinh ở mức cơ hoành).
Có thể có các dấu hiệu thần kinh (ví dụ: hội chứng màng não, tăng cảm giác, thất điều, chứng song thị, kích động, liệt hướng thượng hoặc liệt mềm cấp tính) khi vi-rút qua hệ thần kinh ngoại biên ảnh hưởng tới hệ thần kinh trung ương Ảnh hưởng hệ thần kinh trung ương có thể tiến triển nhanh thành liệt và tử vong, thậm chí khi sử dụng liệu pháp thuốc kháng vi-rút và chăm sóc hỗ trợ. Suy hô hấp, thường liên quan đến chứng liệt hướng thượng, là nguyên nhân thường gặp gây tử vong ở những bệnh nhân có ảnh hưởng hệ thần kinh trung ương. Những bệnh nhân sống sót thường có di chứng thần kinh lâu dài.
Lấy mẫu xét nghiệm
Cần lấy máu xét nghiệm huyết thanh khi phơi nhiễm với chất dịch cơ thể của khỉ macaque bất kể nguy cơ phơi nhiễm cao hay thấp, hay bệnh nhân đã được điều trị dự phòng – PEP hay chưa.
Ở bệnh nhân không có triệu chứng, cần lấy huyết thanh giai đoạn cấp tính ngay sau khi phơi nhiễm (thời điểm đánh giá ban đầu) để có xét nghiệm ban đầu, và lặp lại trong 3 đến 6 tuần sau khi phơi nhiễm để đánh giá có hay không chuyển đảo huyết thanh sang vi-rút B hoặc, nếu kết quả ban đầu không âm tính, hiệu giá kháng thể có tăng đáng kể (>4 lần) không.[3] [4]Đối với những bệnh nhân có triệu chứng, có thể’ thu thập nhiều mẫu bệnh phẩm để’ xét nghiệm huyết thanh.
Thuốc kháng virus dự phòng có thể ức chế chuyển đổi huyết thanh và làm chậm trễ khởi phát các triệu chứng nhưng không ngăn chặn được sự nhiễm bệnh. Do đó, nếu sử dụng thuốc kháng vi-rút như là biện pháp điều trị dự phòng, cần lấy mẫu huyết thanh giai đoạn cấp tính , và tiếp tục lấy mẫu tiếp theo sau 3 đến 6 tuần và 3 tháng sau khi phơi nhiễm (có thể tiếp tục sau đó) do quá trình chuyển đảo huyết thanh có thể chậm trễ. Cần theo dõi sự khởi phát các triệu chứng thích của nhiễm vi-rút B ở bệnh nhân trong thời gian này. Cần theo dõi chặt chẽ những bệnh nhân đã ngưng sử dụng thuốc kháng virus dự phòng để quan sát các dấu hiệu và triệu chứng gợi ý nhiễm vi-rút B.[4]
Không khuyến cáo lấy mẫu thử từ vết thương tại thời điểm phơi nhiễm. Nếu lấy mẫu xét nghiệm để thực hiện PCR hoặc nuôi cấy vi-rút tại thời điểm phơi nhiễm, cần lấy mẫu từ vị trí phơi nhiễm chỉ sau khi đã làm sạch để giảm nguy cơ làm vi-rút di chuyển sâu vào trong vết thương. Chỉ nên thực hiện lấy mẫu xét nghiệm để thực hiện PCR hoặc nuôi cấy nếu có các triệu chứng lâm sàng, hoặc nếu kháng thể huyết thanh dương tính gợi ý nhiễm virus . Cũng cần biết rằng các mẫu xét nghiệm được lấy để thực hiện PCR hoặc nuôi cấy từ vị trí phơi nhiễm tại thời điểm phơi nhiễm thường cho kết quả âm tính do các phần tử vi-rút tự do đã bị loại bỏ khi làm sạch, do đó có thể thiếu tính chính xác trong chẩn đoán hay thiếu ý nghĩa về mặt lâm sàng để xác định nhiễm virus.
Phải gửi mẫu xét nghiệm đến các phòng thí nghiệm chẩn đoán chuyên khoa có khả năng xét nghiệm vi-rút B. Vi-rút B là tác nhân Nhóm nguy cơ 4 đòi hỏi phòng thí nghiệm có mức an toàn sinh học nhóm 4 (BSL-4) để xử lý; do đó, phòng thí nghiệm phải có cơ sở vật chất an toàn sinh học đạt chuẩn BSL-4 cũng như có khả năng và chứng nhận rõ ràng thì mới được thực hiện chẩn đoán vi-rút B.
Các xét nghiệm ban đầu trong phòng xét nghiệm
Xét nghiệm huyết thanh trong phòng thí nghiệm BSL-4 là xét nghiệm đầu tiên để chẩn đoán nhiễm vi-rút B. Đó cũng là xét nghiệm có hiệu quả nhất (và có tính kinh tế nhất) để theo dõi bệnh nhân phơi nhiễm. Khi kết quả huyết thanh gợi ý nghi ngờ nhiễm vi-rút B, xác định chính xác nhất là PCR mẫu xét nghiệm lấy từ các tổn thương herpes, hoặc, kết mạc, niêm mạc miệng, dịch não tủy nếu không thấy vị trí bị nhiễm trùng. Nuôi cấy vi-rút vẫn là một lựa chọn trong xác định nhiễm vi-rút B, nhưng việc sử dụng trong hướng dẫn điều trị lâm sàng có nhiều hạn chế. Ngoài ra, còn có nhiều nguy cơ tiềm tàng khi nuôi cấy vi-rút trong phòng thí nghiệm; yêu cầu phòng thí nghiệm đủ tiêu chuẩn BSL-4. Phải xác định kết quả nuôi cấy dương tính bằng cách sử dụng một xét nghiệm đặc hiệu (ví dụ: PCR, giải trình tự gen, phân tích endonuclease giới hạn, phân tích các protein của vi-rút bằng điện di gel natri dodecyl sulfate¬polyacrylamide [SDS-PAGE]). Ưu tiên PCR hơn vì nó nhanh, nhạy hơn, có mức độ nguy hiểm thấp hơn, và có lợi ích kinh tế hơn nuôi cấy. Do đó, phân tích huyết thanh học kết hợp với khẳng định bằng PCR là phương pháp khả thi hơn khi ứng dụng trên lâm sàng. Nếu bệnh nhân có triệu chứng, PCR sẽ là xét nghiệm đầu tiên được chỉ định. Không cần nuôi cấy để chẩn đoán lâm sàng, nhưng phương pháp này có thể giúp ích trong việc xác định sự hiện diện của vi-rút và để đánh giá độ nhạy của thuốc.[46]
Xét nghiệm huyết thanh:
- Cần xét nghiệm huyết thanh để chẩn đoán nhiễm vi-rút B, nhưng sẽ không đánh giá được cần điều trị ngay hay không do cần phải có thời gian hình thành các kháng thể đặc hiệu vi-rút. Quyết định điều trị dựa trên đánh giá lâm sàng.
- Đánh giá phối hợp xét nghiệm huyết thanh giai đoạn cấp tính và giai đoạn hồi phục sẽ có ý nghĩa nhất, nhưng cũng có thể cân nhắc xét nghiệm các mẫu riêng nếu có dấu hiệu hoặc triệu chứng lâm sàng nhiễm vi-rút B.
- Nếu có chuyển đảo huyết thanh hoặc hiệu giá kháng thể’ tăng >4 lần gợi ý chắc chắn rằng phơi nhiễm đã tiến triển thành nhiễm trùng. Hoặc khi kết quả xét nghiệm huyết thanh không có gì bất thường trong 3 đến 6 tuần sau khi phơi nhiễm có thể khá chắc chắn về việc không bị nhiễm bệnh.
- Mặc dù sự chuyển đảo huyết thanh theo có liên quan đến phơi nhiễm vi-rút B có thể xác định khá chắc chắn khả năng nhiễm virus, tuy nhiên,phản ứng chéo với các kháng thể từ các vi-rút herpes khác, nhất là HSV-1, có thể xảy ra. Điều này có thể làm việc chẩn đoán trở nên khó khăn hơn vì phản ứng dương tính giả.[47] Do đó, hiệu giá kháng thể tăng trong huyết thanh ở bệnh nhân không rõ với phơi nhiễm vi-rút B có thể gợi ý nhiễm virus mới, hoặc huyết thanh dương tính ở những người không trực tiếp liên quan đến phơi nhiễm cũng có thể cho biết tình trạng nhiễm virus trước đây, nhưng cả hai đều ít có giá trị chẩn đoán hơn chuyển đảo huyết thanh sau khi phơi nhiễm.
- Không nên chẩn đoán người có tiền sử phơi nhiễm chỉ dựa vào phản ứng huyết thanh mà không có biểu hiện lâm sàng hay xét nghiệm khẳng định có sự lan truyền vi-rút (ví dụ như bằng xét nghiệm PCR hoặc nuôi cấy). Cần phải có chuyên gia hỗ trợ khi xét nghiệm và giải thích kết quả xét nghiệm.
PCR và nuôi cấy vi-rút:
- Khi không có tình trạng nhiễm trùng, kết quả PCR hoặc nuôi cấy vi-rút dương tính lấy mẫu lấy từ vị trí phơi nhiễm ngay sau khi phơi nhiễm cho thấy đã xảy ra phơi nhiễm vi-rút B. Tuy nhiên, kết quả âm tính không loại trừ phơi nhiễm, và kết quả âm tính hay dương tính đều không thể nhận biết liệu phơi nhiễm có tiến triển thành nhiễm vi-rút không. Do đó, kết quả của những mẫu này có giá trị chẩn đoán giới hạn.
- Ở những bệnh nhân có triệu chứng lâm sàng, mẫu xét nghiệm được lấy để thực hiện PCR hoặc nuôi cấy từ tổn thương da hay ở nơi khác có giá trị khẳng định chẩn đoán, xác nhận tình trạng nhiễm vi-rút, làm căn cứ cho việc điều trị bệnh nhân trên lâm sàng và thực hiện các biện pháp kiểm soát nhiễm trùng. Ví dụ, mẫu xét nghiệm PCR hoặc nuôi cấy được lấy từ vị trí có biểu hiện triệu chứng sớm như tổn thương da dạng mụn nước hoặc các vị trí khác tùy theo hội chứng lâm sàng (ví dụ như chọc dịch não tủy khi nghi ngờ nhiễm trùng hệ thần kinh trung ương) có nhiều khả năng cho kết quả dương tính và có thể xác định chẩn đoán ban đầu dựa trên xét nghiệm huyết thanh và biểu hiện lâm sàng.[4]
- Xét nghiệm PCR hoặc nuôi cấy dương tính từ vị trí phơi nhiễm tại thời điểm cách xa lúc phơi nhiễm hoặc từ vị trí không phơi nhiễm với vi-rút (ví dụ: tổn thương, kết mạc, họng miệng, dịch não tủy) ở bất cứ thời điểm nào và có các triệu chứng phù hợp với bệnh do vi-rút B, đều chứng tỏ tình trạng nhiễm vi-rút.[4]
- Nếu các triệu chứng lâm sàng phù hợp với nhiễm trùng và xét nghiệm huyết thanh dương tính ủng hộ nhiễm vi-rút B, thì PCR đủ để xác định chẩn đoán nhiễm vi-rút B.
- Những bệnh nhân có triệu chứng có kết quả PCR hoặc nuôi cấy dương tính đối với vi-rút B cần lặp lại các xét nghiệm hàng tuần cho đến khi có được hai lần kết quả âm tính liên tiếp để theo dõi đáp ứng điều trị và xác định tình trạng nhân lên của vi-rút đã hết.
- Trong giai đoạn theo dõi, có thể lấy mẫu để thực hiện PCR từ các tổn thương có lớp vảy dày. Có thể sử dụng mẫu từ các tổn thương chưa bị đóng vảy để nuôi cấy.
Các xét nghiệm khác cần cân nhắc
- Với ý kiến tư vấn chuyên môn của bác sĩ thú y, có thể cân nhắc tiến hành xét nghiệm (ví dụ: phân tích huyết thanh, PCR, nuôi cấy) trên động vật là nguồn gây phơi nhiễm để xác định tình trạng nhiễm vi-rút B. Cần cân nhắc xét nghiệm trên các động vật có khả năng phơi nhiễm với vi-rút B, vì kết quả xét nghiệm từ động vật có thể giúp ích cho việc quản lý động vật hoặc quần thể động vật chứ không có khả năng giúp ích được nhiều cho công tác điều trị bệnh nhân. Phải đánh giá và bắt đầu điều trị bệnh nhân trước khi có kết quả, và tiếp tục điều trị dựa vào bằng chứng trên bệnh nhân chứ không phải về nguồn phơi nhiễm. Do đó, điều trị lâm sàng cho bệnh nhân sẽ không ảnh hưởng đến chi phí hay nguy cơ nuôi cấy động vật có khả năng gây phơi nhiễm.
- Cần làm test thử thai ở phụ nữ trong độ tuổi sinh đẻ nghi ngờ hoặc biết được phơi nhiễm vi-rút B để hỗ trợ quyết định chọn loại thuốc kháng vi-rút. Kinh nghiệm dùng aciclovir với các trường hợp mang thai còn nhiều hạn chế , tuy nhiên, không có bằng chứng về tăng nguy cơ lên sự phát triển của thai nhi. Kinh nghiệm dùng các thuốc kháng vi-rút khác còn nhiều hạn chế.[4]
- Có thể chụp MRI não để theo dõi tình trạng viêm não tủy nếu bệnh nhân xuất hiện các triệu chứng thần kinh.[48] [26] [27]Có thể chụp CT nếu không có MRI, nhưng CT kém chính xác hơn MRI đối với viêm não thân não; để đảm bảo hiệu quả nên tiêm thuốc cản quang.
- Nếu xuất hiện triệu chứng thần kinh, cần chọc dịch não tủy và phân tích dịch não tủy để làm các xét nghiệm sinh hóa thường quy, đếm số lượng tế bào và tìm vi-rút B (ví dụ: nuôi cấy, PCR hay xét nghiệm huyết thanh).[49] [50]
- Khi cần hội chẩn thần kinh, có thể cân nhắc thực hiện điện não đồ – EEG để mô tả đặc điểm viêm não rõ hơn. Viêm não do vi-rút B thường có biểu hiện viêm não thân não lan tỏa theo thời gian, trái ngược với viêm não do HSV thường là viêm não thùy thái dương một bên. Cả hai trường hợp viêm não do HSV và vi-rút B đều được điều trị với aciclovir tiêm tĩnh mạch do đó không nên chậm trễ điều trị. Cần bắt đầu điều trị vi-rút B ở liều cao hơn, và điều chỉnh liều nếu đánh giá sau đó gợi ý HSV là nguyên nhân gây bệnh, hoặc cần cân nhắc chuyển sang ganciclovir nếu có gợi ý vi-rút B là nguyên nhân bệnh.
- Theo hướng dẫn của chuyên gia thần kinh, có thể có thêm thông tin khác về chức năng thân não hoặc đoạn trên tủy sống sau khi áp dụng phương pháp đáp ứng kích thích thính giác thân não (bệnh nhân còn tỉnh táo) hoặc áp dụng phương pháp điện thế gợi cảm giác thân thể (bệnh nhân bất tỉnh).
Các yếu tố nguy cơ
Thường gặp
Phơi nhiễm nghề nghiệp
- Người chăm sóc động vật (ví dụ: bác sĩ thú y, nhân viên phòng thí nghiệm) làm việc tại các cơ sở nuôi khỉ macaque sẽ có nguy cơ phơi nhiễm với vi-rút B cao nhất do tỷ lệ nhiễm vi-rút cao ở các con khỉ macaque nuôi nhốt, do nhân viên tiếp xúc hàng ngày hoặc thường xuyên với động vật có nguy cơ nhiễm bệnh, chất dịch và mô có thể bị nhiễm virus. Bệnh nhân có thể bị lây nhiễm thông qua vết cắn hoặc cào do một con khỉ macaque bị nhiễm bệnh gây ra hoặc do vết thương phơi nhiễm với chất dịch cơ thể từ một con khỉ macaque bị nhiễm bệnh. Ngoài ra cũng có thể là dịch tiết bắn vào niêm mạc hoặc vết thương hở mà không có tổn thương.[4] [18]
- Đã có trường hợp lây nhiễm ở phòng thí nghiệm do phơi nhiễm với các dòng tế bào nhiễm vi-rút B. Lây nhiễm xảy ra sau khi bị vết thương hoặc phơi nhiễm với lồng nhốt, đồ vật sắc nhọn và các đồ vật khác bị nhiễm chất dịch cơ thể hoặc mô của khỉ macaque. Các giọt nhỏ được cho là nguồn phơi nhiễm trong ít nhất một trường hợp nhiễm vi-rút.[19] [20] [21] [22] [23] [24] [25]
Du lịch đến các quốc gia nơi khỉ macaque tự do sinh sống
- Khỉ macaque sinh sống tự do ở rất nhiều khu vực đền chùa, công viên và nhiều nơi khác ở nam Á, đáng kể nhất là ở Indonesia, Nepal và Ấn Độ. Nhiều công viên và đền chùa ở các quốc gia châu Á khuyến khích du khách tạo dáng chụp hình với khỉ và cho khỉ ăn.[11] [10] [38]Các du khách cần tránh tiếp xúc trực tiếp với khỉ macaque trong những môi trường này do có tỷ lệ nhiễm bệnh cao. Nhiều nghiên cứu chỉ ra rằng tỷ lệ nhiễm vi-rút B ở nhóm linh trưởng này tương tự như tỷ lệ ở nhóm khỉ macaque nuôi nhốt.[2] [11] [39] [38]
- Khỉ macaque sống theo thứ bậc quần thể xã hội, được xác định bởi tính hung dữ mà con đầu đàn thể hiện đối với những con trong bầy, và khỉ macaque (đặc biệt là những con cái) có thể tấn công người, nhất là trẻ nhỏ. Người ta từng quan sát thấy có trường hợp bầy khỉ rhesus bao vây cả một con hổ.[16]
Nuôi khỉ macaque như vật nuôi.
- Càng lớn, khỉ macaque càng hung hăng, nhưng nếu chưa từng được nuôi cùng với các con khỉ macaque khác thì chúng sẽ có nguy cơ bị nhiễm vi-rút B thấp hơn. Tuy nhiên, một nghiên cứu nhỏ đã nhận thấy rằng có 66% số khỉ macaque là vật nuôi có huyết thanh dương tính với vi-rút B.[8] Trừ khi khỉ macaque đã được xét nghiệm và chứng thực là âm tính với vi-rút B, nếu không phải luôn giả định rằng chúng bị nhiễm và có thể thải vi-rút B từng đợt.
Không thường gặp
Phơi nhiễm với các loài không phải macaque nhưng được nuôi cùng khỉ macaque
- Không có nguy cơ phơi nhiễm với vi-rút B ở các loài không phải khỉ macaque nếu chúng chưa từng được nuôi nhốt cùng khỉ macaca. Tuy nhiên, các loài linh trưởng khác có thể bị nhiễm vi-rút B nếu được nuôi nhốt cùng khỉ macaque, thậm chí là có khả năng trở thành nguồn lây khi thải ra vi-rút từng đợt.[14] [15]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính bao gồm tiếp xúc gần gũi với khỉ macaque, chất dịch cơ thể, hoặc mô của khỉ macaque, hoặc vật bị nhiễm chất dịch cơ thể hoặc mô của khỉ macaque.
Sốt (>37,5°C) (thường gặp)
- Triệu chứng biểu hiện ở hầu hết các bệnh nhân nhiễm vi-rút B. Sốt thường >39,0°C với quy luật giảm dần.[3]
Các triệu chứng giống cúm (thường gặp)
- Đa số các ca bệnh chẩn đoán nhiễm vi-rút B đều ghi nhận triệu chứng khó chịu, mệt mỏi, đau/nhức cơ, uể oải, bơ phờ, thường xảy ra khi khởi phát bệnh cấp tính.
Dị cảm (thường gặp)
- Tê cứng và/hoặc ngứa ran ở vị trí nhiễm vi-rút là triệu chứng biểu hiện ở nhiều bệnh nhân nhiễm vi-rút B, và thường xảy ra trong vòng vài giờ đến vài ngày sau khi phơi nhiễm.
- Tê cứng và/hoặc ngứa ran ở các chi dưới có thể là triệu chứng ảnh hưởng thần kinh ngoại biên hay TKTƯ, và được ghi nhận trong hơn phân nửa bệnh nhân nhiễm vi-rút B.
- Các triệu chứng biểu hiện tổn thương hệ thần kinh trung ương là đáng báo động nhất.
Tăng cảm giác (thường gặp)
- Biểu hiện thần kinh; có thể gặp biểu hiện thần kinh ngoại biên thay vì trung ương.
Đau đầu dữ dội, dai dẳng (thường gặp)
- Một triệu chứng có thể cho thấy tình trạng xâm lấn vào thần kinh trung ương. Các triệu chứng cho thấy tổn thương thần kinh trung ương là đáng báo động nhất.
- Được ghi nhận ở hầu hết các bệnh nhân nhiễm vi-rút B khi bước vào giai đoạn nhiễm vi-rút cấp tính.
Chóng mặt (thường gặp)
- Một triệu chứng có thể cho thấy tình trạng xâm lấn vào thần kinh trung ương. Các triệu chứng cho thấy tổn thương thần kinh trung ương là đáng báo động nhất.
- Được ghi nhận ở hầu hết các bệnh nhân nhiễm vi-rút B khi bước vào giai đoạn nhiễm vi-rút cấp tính.
Đau ở mắt (thường gặp)
- Triệu chứng ảnh hưởng tới thần kinh trung ương. Các triệu chứng cho thấy có ảnh hưởng tới thần kinh trung ương là đáng báo động nhất.
- Thường liên quan với tổn thương mặt và cổ do bị chất dịch bắn vào (cụ thể là phơi nhiễm với niêm mạc và mắt).
Dáng đi bất thường (thường gặp)
- Dấu hiệu ảnh hưởng thần kinh ngoại biên hay thần kinh trung ương. Các dấu hiệu tổn thương thần kinh trung ương là đáng báo động nhất.
- Được ghi nhận ở hầu hết các bệnh nhân nhiễm vi-rút B trong giai đoạn chuyển sang nhiễm vi-rút cấp tính.
Thất điều (thường gặp)
- Có thể có dấu hiệu thần kinh trung ương. Các dấu hiệu thần kinh trung ương là đáng báo động nhất.
Song thị / Nhìn đôi (thường gặp)
- Triệu chứng ảnh hưởng tới thần kinh trung ương. Các triệu chứng cho thấy có ảnh hưởng tới thần kinh trung ương là đáng báo động nhất.
Kích động (thường gặp)
- Dấu hiệu ảnh hưởng tới hệ thần kinh trung ương. Các dấu hiệu thần kinh trung ương là đáng báo động nhất.
Dấu hiệu màng não (thường gặp)
- Dấu hiệu ảnh hưởng tới hệ thần kinh trung ương. Các dấu hiệu thần kinh trung ương là đáng báo động nhất.
Yếu cơ (liệt nhẹ) (không thường gặp)
- Dấu hiệu nhiễm vi-rút tiến triển thành biểu hiện thần kinh trung ương. Các dấu hiệu thần kinh trung ương là đáng báo động nhất.
- Có thể là triệu chứng biểu hiện đầu tiên trong các trường hợp nhiễm vi-rút B khởi phát muộn.
Nấc cục kéo dài (không thường gặp)
- Dấu hiệu ảnh hưởng tới hệ thần kinh trung ương. Các dấu hiệu thần kinh trung ương là đáng báo động nhất.
- Có thể gợi ý biểu hiện thần kinh ở mức cơ hoành. Không gặp thường xuyên nhưng là một dấu hiệu quan trọng.
Khó thở (không thường gặp)
- Triệu chứng ảnh hưởng tới thần kinh trung ương. Các triệu chứng cho thấy có ảnh hưởng tới thần kinh trung ương là đáng báo động nhất.
- Chỉ được ghi nhận ở một số bệnh nhân.
Liệt mềm hướng thượng hoặc cấp tính (không thường gặp)
- Dấu hiệu nhiễm vi-rút tiến triển thành biểu hiện thần kinh trung ương. Các dấu hiệu thần kinh trung ương là đáng báo động nhất.
- Liệt mềm hướng thượng được ghi nhận ở một nhóm nhỏ bệnh nhân nhiễm vi-rút B.
- Có thể là triệu chứng biểu hiện đầu tiên trong các trường hợp nhiễm vi-rút khởi phát muộn.
Tổn thương dạng mụn nước (không thường gặp)
- Thường khu trú tại vị trí phơi nhiễm.
- Các đặc điểm của tổn thương do vi-rút B tương tự với tổn thương gây ra bởi nhiễm HSV.
Các yếu tố chẩn đoán khác
Buồn nôn/ nôn (thường gặp)
- Được ghi nhận ở một số lượng lớn bệnh nhân nhiễm vi-rút B.
- Xảy ra trong vài ngày, vài tuần hoặc vài tháng sau phơi nhiễm.
Viêm kết mạc (thường gặp)
- Xảy ra ở đa số bệnh nhân đang trong quá trình tiến triển sang nhiễm vi-rút cấp tính.
- Cũng xảy ra ở bệnh nhân bị nhiễm virus do dịch bắn phơi nhiễm với mắt mà không có tổn thương.
Phát ban (không thường gặp)
- Được ghi nhận ở một số bệnh nhân nhiễm vi-rút B. Có thể là do tình trạng viêm không đặc hiệu tại vị trí nhiễm vi- rút, phản ứng trước tình trạng vi-rút herpes nhân đôi tại chỗ, hoặc có thể là tổn thương không xác định được do vi- rút herpes. Có thể ngứa.
Viêm hạch bạch huyết (không thường gặp)
- Hiếm khi được ghi nhận ở trên bệnh nhân.
Viêm bạch mạch (không thường gặp)
- Hiếm khi được ghi nhận ở trên bệnh nhân.
Đau bụng (không thường gặp)
- Được xác định ở một số bệnh nhân.
- Xảy ra trong vài ngày, vài tuần hoặc vài tháng sau phơi nhiễm.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Huyết thanh học • Chẩn đoán huyết thanh nhằm phát hiện kháng thể kháng vi-rút B, thường sử dụng ELISA, là xét nghiệm bước đầu để chẩn đoán nhiễm vi-rút B. Đây là phương pháp khả thi nhất trên lâm sàng để đánh giá tình trạng nhiễm vi-rút. Tuy nhiên, do thời gian cần thiết để phát hiện được các loại kháng thể đặc hiệu đối với vi-rút, nên xét nghiệm này không thể làm cơ sở để quyết định điều trị ngay lập tức, mà phải dựa vào chẩn đoán lâm sàng. • Xét nghiệm huyết thanh và xét nghiệm phát hiên vi-rút đều không được sử dụng để làm cơ sở cho quyết định có nên điều trị dự phòng kháng vi-rút hay không. Một lần nữa, quyết định này phải được đưa ra dựa trên các đánh giá lâm sàng. • Nên lấy ngay một mẫu huyết thanh tại giai đoạn cấp tính sau khi phơi nhiễm để phân tích, làm cơ sở đánh giá. Một mẫu thứ hai nên lấy tại giai đoạn hồi phục 3-6 tuần sau khi phơi nhiễm để ghi nhận kết quả chuyển đảo huyết thanh đối với vi-rút B. Nếu bệnh nhân đang được áp dụng biện pháp dự phòng bằng thuốc kháng vi-rút thì nên lấy một mẫu huyết thanh thứ ba vào thời điểm 3 tháng sau phơi nhiễm bởi quá trình chuyển đảo huyết thanh có thể bị chậm. • Nếu có thể, nên xét nghiệm các mẫu huyết thanh lấy ở giai đoạn cấp tính và giai đoạn hồi phục tại cùng thời điểm bằng cách xét nghiệm các mẫu theo cặp. Có thể cân nhắc xét nghiệm các mẫu riêng nếu có biểu hiện về dấu hiệu hoặc triệu chứng lâm sàng nhiễm vi-rút B. • Đối với những bệnh nhân mà xét nghiệm huyết thanh ban đầu không cho kết quả âm tính, khi hiệu giá kháng thể kháng vi-rút B tăng đáng kể (>4 lần) kết hợp với khả năng phơi nhiễm với vi-rút B phù hợp về mặt thời gian chứng tỏ khả năng bị nhiễm vi-rút là rất cao. • Xét nghiệm huyết thanh tìm vi-rút B sẽ phức tạp hơn bởi khả năng phản ứng chéo giữa kết quả huyết thanh học với kết quả xét nghiệm từ các loại vi-rút herpes khác (ví dụ: HSV), có thể dẫn đến phản ứng dương tính giả. Bên cạnh xét nghiệm huyết thanh, nên tiến hành PCR hoặc nuôi cấy vi-rút để xác định nhiễm vi-rút B theo gợi ý của xét nghiệm huyết thanh. Ưu tiên PCR hơn nuôi cấy vi-rút bởi cách này nhanh hơn, nhạy hơn và hiệu quả về mặt chi phí hơn. Không nên chẩn đoán người có tiền sử phơi nhiễm tiềm tàng là bị nhiễm vi- rút nếu chỉ dựa vào phản ứng huyết thanh học mà không có biểu hiện bệnh hay khẳng định có sự nhân lên của vi-rút bằng xét nghiệm PCR hoặc nuôi cấy. Nhất định phải có chuyên gia hỗ trợ khi xét nghiệm và phân tích kết quả chẩn đoán. • Đối với những bệnh nhân có triệu chứng, có thể thu thập nhiều mẫu bệnh phẩm cho xét nghiệm huyết thanh. • Vi-rút B là một mầm bệnh có mức độ an toàn sinh học cấp 4 (BSL-4); do đó, mẫu thử phải được gửi tới phòng thí nghiệm chẩn đoán chuyên khoa có khả năng thực hiện xét nghiệm ở mức BSL-4 cũng như có khả năng thực hiện chẩn đoán vi-rút B.[1] |
Dương tính đối với kháng thể huyết thanh đặc hiệu cho vi-rút B IgM và kháng thể IgG sau đó |
PCR
|
Dương tính với ADN của vi-rút B |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Cấy vi rút • Từ kết quả huyết thanh, nếu có thể, phải xác định tình trạng nhiễm vi-rút B bằng cách sử dụng một xét nghiệm đặc hiệu với vi-rút như PCR hay nuôi cấy vi-rút. Nuôi cấy vi-rút vẫn là một phương án để khẳng định tình trạng nhiễm vi-rút B. Tuy nhiên, nuôi cấy vi-rút không có nhiều lợi ích trong việc hướng dẫn lâm sàng bởi cách này chậm hơn, kém nhạy hơn và tốn kém hơn PCR. • Ngoài ra còn có nhiều nguy cơ tiềm tàng khi nuôi cấy vi-rút trong phòng thí nghiệm. Do đó, phân tích huyết thanh học kết hợp với khẳng định bằng PCR là phương pháp lâm sàng khả thi nhất. Không khuyến cáo lấy mẫu thử vết thương tại thời điểm phơi nhiễm. • Có thể cân nhắc lấy mẫu xét nghiệm để nuôi cấy từ bệnh nhân có triệu chứng, có khả năng bị nhiễm vi-rút B mà không cần dựa vào đánh giá nguy cơ phơi nhiễm hay việc bệnh nhân có đang được áp dụng điều trị dự phòng sau phơi nhiễm – PEP không. Chỉ nên thực hiện lấy mẫu thử vết thương để nuôi cấy sau khi vệ sinh kỹ vị trí lấy nhằm giảm rủi ro khiến vi-rút xâm nhập sâu hơn vào vết thương. • Cũng cần biết rằng các mẫu thử được lấy để nuôi cấy từ vị trí phơi nhiễm tại thời điểm phơi nhiễm thường cho kết quả âm tính do các phần tử vi-rút tự do đã bị loại bỏ khi làm sạch. Sự hiện diện của vi-rút tại thời điểm phơi nhiễm chứng tỏ có phơi nhiễm chứ chưa phải là nhiễm vi-rút. Do đó, mẫu thử lấy tại thời điểm phơi nhiễm sẽ thiếu ý nghĩa chẩn đoán hay ý nghĩa lâm sàng đối với tình trạng nhiễm vi-rút. • Ở bệnh nhân không có triệu chứng, một kết quả nuôi cấy dương tính tại vị trí phơi nhiễm không xác định tình trạng nhiễm vi-rút. Tuy nhiên, nuôi cấy dương tính từ vị trí phơi nhiễm tại thời điểm cách xa lúc phơi nhiễm, có các triệu chứng phù hợp với tình trạng nhiễm vi-rút B, hoặc nuôi cấy dương tính từ vị trí không phơi nhiễm với vi-rút (ví dụ: tổn thương, kết mạc, họng miệng, dịch não tủy), ở bất cứ thời điểm nào có các triệu chứng phù hợp với bệnh do vi-rút B, đều chứng tỏ tình trạng nhiễm vi-rút.[4] • Nên lặp lại nuôi cấy dương tính sau mỗi tuần (hoặc thay bằng lặp lại xét nghiệm PCR từ cùng vị trí) cho tới khi thu được hai kết quả âm tính liên tiếp để theo dõi sự đáp ứng điều trị, làm căn cứ cho các thực hành kiểm soát nhiễm vi-rút và xác nhận chấm dứt tình trạng thải vi-rút. Trong các đợt thăm khám theo dõi ở bệnh nhân có triệu chứng, có thể lấy mẫu nuôi cấy từ bất cứ tổn thương nào chưa đóng vảy. • Phải xác nhận sự phát triển của vi-rút B bằng cách sử dụng một xét nghiệm đặc hiệu với vi-rút (ví dụ: PCR, giải trình tự gen ADN, phân tích endonuclease giới hạn hoặc phân tích các protein của vi-rút bằng điện di gel natri dodecyl sulfate-polyacrylamide [SDS-PAGE]). • Không cần nuôi cấy để xác định nhiễm vi-rút B, nhưng biện pháp này có thể giúp ích trong việc xác định sự hiện diện của vi-rút khả sinh và để đánh giá độ nhạy của thuốc.[46] • Vi-rút B là một mầm bệnh có mức độ an toàn sinh học cấp 4 (BSL-4); do đó, mẫu thử phải được gửi tới phòng thí nghiệm chẩn đoán chuyên khoa có năng lực thực hiện xét nghiệm mức BSL-4 cũng như có khả năng thực hiện chẩn đoán vi-rút B.[1] |
Vi-rút B nuôi cấy dương tính |
| MRI sọ não
• Được thực hiện để đánh giá viêm não tủy hoặc nhiễm trùng hệ thần kinh trung ương khác nếu có các triệu chứng thần kinh. |
Viêm não tủy thân não |
| Chụp CT não
• Nếu không có MRI, có thể chụp CT não có tiêm thuốc cản quang để đánh giá viêm não tủy thân não nếu xuất hiện triệu chứng thần kinh. Tuy nhiên, chẩn đoán CT kém nhạy hơn MRI đối với viêm não thân não . |
Viêm não tủy thân não |
| Xét nghiệm CSF
• Nếu xuất hiện triệu chứng thần kinh, có thể tiến hành chọc dịch não tủy và gửi dịch não tủy để làm xét nghiệm sinh hóa thường quy, đếm số lượng tế bào và chẩn đoán vi-rút B (điển hình là PCR).[49] [50] |
PCR hoặc xét nghiệm huyết thanh dương tính đối với vi-rút B; xét nghiệm tế bào máu hoặc sinh hóa ngoài giới hạn bình thường |
| Điện tâm đồ (EEG)
• Hướng dẫn của bác sĩ chuyên khoa thần kinh • Có thể cân nhắc việc thực hiện EEG nếu cần phân biệt viêm não do vi-rút B (một dạng viêm não thân não lan tỏa theo thời gian) với viêm não do HSV (một dạng viêm não ở thùy thái dương một bên). |
Viêm não thân não lan tỏa theo thời gian |
| Đáp ứng kích thích thính giác thân não
• Hướng dẫn của bác sĩ chuyên khoa thần kinh • Ở bệnh nhân còn tỉnh táo, ta có thể có thêm thông tin hữu ích về chức năng thân não hoặc tủy sống đoạn trên sau khi áp dụng phương pháp đáp ứng kích thích thính giác thân não. Nên có thể, thực hiện theo sự tư vấn của bác sĩ thần kinh. |
Các kết quả bất thường gợi ý về khả năng bị nhiễm vi-rút B |
| Điện thế gợi cảm giác thân thể
• Hướng dẫn của bác sĩ chuyên khoa thần kinh • Ở bệnh nhân bất tỉnh, có thể có thêm thông tin hữu ích về chức năng thân não hoặc tủy sống đoạn trên sau khi áp dụng phương pháp điện thế gợi cảm giác thân thể. Nên được tiến hành theo sự tư vấn của bác sĩ thần kinh. |
Các kết quả bất thường gợi ý về khả năng bị nhiễm vi-rút B |
| Xét nghiệm mẫu máu của động vật
• Hướng dẫn của bác sỹ thú y • Có thể cân nhắc tiến hành xét nghiệm trong phòng thí nghiệm (ví dụ: phân tích huyết thanh, PCR, nuôi cấy) trên động vật là nguồn gây phơi nhiễm để xác định tình trạng nhiễm vi-rút B. • Chỉ nên lấy mẫu xét nghiệm từ động vật nếu có thể tiến hành một cách an toàn và phải có sự tư vấn của bác sỹ thú y. • Quyết định xét nghiệm trên động vật có khả năng phơi nhiễm với vi-rút B có thể giúp ích cho việc quản lý động vật hoặc quần thể động vật chứa nguồn bệnh chứ không có khả năng giúp ích được nhiều cho công tác quản lý bệnh nhân. Phải đưa ra quyết định đánh giá và kiểm soát bệnh nhân trước khi có kết quả xét nghiệm, đồng thời phải tiếp tục quy trình này dựa vào bằng chứng trên bệnh nhân chứ không phải của nguồn phơi nhiễm. |
Dương tính với nhiễm vi-rút B |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Viêm não do nhiễm Herpes simplex | • Các triệu chứng ở thùy thái dương (ví dụ: mất trí, ảo khứu, hành vi bất thường). | • PCR của dịch não tủy: dương tính với HSV.
• CT hoặc MRI não: có tổn thương thùy thái dương. • EEG: có viêm não thùy thái dương một bên. |
| Viêm não do nhiễm Herpes zoster | • Thường có biểu hiện như đột quỵ hoặc cơn thiếu máu thoáng qua – TIA. | • PCR dịch não tủy: dương tính đối với vi-rút varicella-zoster.
• Huyết thanh dịch não tủy: dương tính đối với kháng thể kháng vi-rút varicella-zoster. • Chụp cộng hưởng từ mạch máu: có viêm mạch hoặc phình động mạch não. |
| Vi-rút Tây Sông Nile | • Cư ngụ/du lịch từ vùng dịch tễ vi-rút Tây Sông Nile.
• Các dấu hiệu hoặc triệu chứng có thể giống với nhiễm vi-rút B. • Có thể có biểu hiện liệt mềm, đặc biệt là ở người già. |
• Huyết thanh dịch não tủy: dương tính đối với kháng thể vi- rút West Nile. |
| Viêm não do vi-rút Epstein- Barr (EBV) | • Các dấu hiệu tiểu não chiếm ưu thế (ví dụ: thay đổi tính cách). | • Huyết thanh học: dương tính đối EBV – kháng thể đặc hiệu kháng EBV.
• PCR: dương tính đối với EBV. |
| Viêm màng não do vi-rút | • Không có dấu hiệu hoặc triệu chứng phân biệt rõ ràng. | • PCR dịch não tủy: dương tính.
• CT hoặc MRI não: không có viêm não thân não. |
Điều trị
Cách tiếp cận điều trị từng bước
Mục tiêu của quản lý tình trạng phơi nhiễm vi-rút herpes B là phòng ngừa tiến triển thành nhiễm virus, ghi nhận các ca nhiễm virus nếu xảy ra, và điều trị nhiễm virus để phòng ngừa viêm não có khả năng gây nguy hiểm. Kiểm soát tình trạng nhiễm vi-rút có vai trò quan trọng trong quản lý các bệnh nhân nghi ngờ hoặc xác định bị nhiễm vi-rút B.
Làm sạch vị trí bị phơi nhiễm
Nếu tiềm ẩn khả năng phơi nhiễm với vi-rút B thì phải ngay lập tức có biện pháp nhằm ngăn không để phơi nhiễm tiến triển thành nhiễm vi-rút. Do đó, bước quan trọng đầu tiên là phải làm sạch thật kỹ và ngay lập tức vị trí phơi nhiễm. Cần rửa sạch vị trí phơi nhiễm ở thời điểm đánh giá bất kể người bệnh đã rửa sạch trước đó hay chưa. Cần cọ rửa sạch và nhẹ nhàng với xà phòng, povidone-iodine, chất tẩy, hoặc chlorhexidine và nước vị trí phơi nhiễm trong vòng 15 phút, sau khi để vị trí phơi nhiễm dưới vòi nước đang chảy trong 15 đến 20 phút.[41]Nếu bị phơi nhiễm niêm mạc (mũi, mắt, miệng) thì phải rửa bằng dung dịch nước muối tiệt trùng hoặc nước trong 15 phút.
Biện pháp dự phòng sau phơi nhiễm
Nếu nghi ngờ phơi nhiễm vi-rút herpes B và bệnh nhân đến phòng khám y tế trong vòng 5 ngày kể từ khi có khả năng phơi nhiễm, cần xem xét biện pháp dự phòng sau phơi nhiễm (PEP) với thuốc kháng vi-rút đường uống liều cao cùng lúc với tiến hành xét nghiệm chẩn đoán xác định nhiễm trùng. Do mục tiêu của thuốc kháng virus dự phòng là phòng ngừa phơi nhiễm tiến triển thành nhiễm virus, và do các nghiên cứu trên động vật nhiễm vi-rút B cho thấy rằng thuốc kháng vi-rút phòng ngừa bệnh hiệu quả nếu sử dụng trong vòng 5 ngày sau khi nhiễm trùng,[44] [45]không khuyến cáo điều trị dự phòng thuốc kháng vi-rút đối với những bệnh nhân đến khám trên 5 ngày sau khi phơi nhiễm.
Khuyến nghị valaciclovir đường uống liều cao là thuốc kháng vi-rút bước đầu cho biện pháp dự phòng vi-rút B. Hoặc có thể dùng thuốc thay thế là aciclovir uống liều cao.[4]Trong một nghiên cứu trên động vật khác, aciclovir dùng trong vòng 24 giờ sau khi nhiễm vi-rút B có thể ngăn chặn được tử vong.[44] Aciclovir liều cao được cho dùng vài giờ sau khi phơi nhiễm có thể giúp ngăn chặn quá trình tiến triển thành nhiễm vi-rút hoặc bệnh vi-rút B có triệu chứng.[4]
Cũng có thể cân nhắc cho dùng thuốc kháng sinh hoặc vắc-xin phòng dại và globulin miễn dịch bệnh dại tùy vào nguyên nhân, mức độ nghiêm trọng của việc phơi nhiễm và nguy cơ phơi nhiễm gây ra các tình trạng lây truyền khác ngoài vi-rút B. Các loài linh trưởng được nuôi ngoài tự nhiên có thể bị phơi nhiễm với động vật bị nhiễm bệnh dại và trở thành nguồn lây truyền bệnh dại. Vết cắn do loài linh trưởng gây ra có nguy cơ nhiễm khuẩn tương tự như vết cắn của người. Nếu sử dụng động vật bị phơi nhiễm trong nghiên cứu thì sẽ có khả năng xảy ra lây nhiễm như trong quá trình nghiên cứu (ví dụ: vi-rút suy giảm miễn dịch ở khỉ [SIV], HIV) và cần được kiểm tra.
Tất cả bệnh nhân từng phơi nhiễm với vi-rút B đều cần được theo dõi xem có thay đổi về hiệu giá kháng thể huyết thanh cũng như khởi phát các dấu hiệu và triệu chứng lâm sàng cho thấy bị nhiễm vi-rút B hay không. Với những bệnh nhân đến khám sau 5 ngày kể từ khi phơi nhiễm thì chỉ cần theo dõi giám sát.
Các biện pháp kiểm soát nhiễm trùng
Để bảo vệ nhân viên y tế và các thành viên trong gia đình không phơi nhiễm với mô hoặc chất dịch cơ thể có khả năng nhiễm bệnh, bất kỳ người nào đang điều trị hoặc thăm khám cho bệnh nhân nhiễm vi-rút B phải thực hiện theo các biện pháp phòng ngừa tiêu chuẩn.[51] Cần hỏi ý kiến các bác sĩ kiểm soát nhiễm khuẩn để được hướng dẫn thêm. Cần tuân theo các biện pháp phòng ngừa tiêu chuẩn dù bệnh nhân có được điều trị với thuốc kháng vi-rút không. Vi- rút B đã được cách ly khỏi tổn thương trên da và niêm mạc miệng của bệnh nhân được tích cực điều trị bằng aciclovir tiêm tĩnh mạch liều cao.[33]Số ca nhiễm vi-rút ở người được ghi nhận đầy đủ quá ít để có thể dự đoán về triệu chứng nào không điển hình hoặc triệu chứng nào thường gặp ở hầu hết các ca nhiễm virus trên người. Tất cả các ca nhiễm vi-rút B trên người từng được ghi nhận cho đến nay đều có triệu chứng. Trường hợp duy nhất được ghi nhận là lây truyền vi-rút B từ người sang người xảy ra ở một bệnh nhân nữ điều trị tổn thương da cho chồng trước khi được chẩn đoán bị nhiễm vi-rút B. Bệnh nhân sử dụng chính loại kem điều trị cho chồng để điều trị bệnh viêm da của mình. Người chồng đã tử vong bởi bệnh do vi-rút B. Bệnh nhân bị phát ban ngứa mà sau đó phòng thí nghiệm xác định là do vi-rút B, tuy nhiên bệnh nhân đã đáp ứng với phương pháp điều trị bằng aciclovir mà không bị tái phát.[23]
Điều trị nhiễm virus
Những bệnh nhân có các dấu hiệu và/hoặc triệu chứng phù hợp với bệnh do vi-rút B sau khi phơi nhiễm đều phải được điều trị bằng liệu pháp tiêm thuốc kháng vi-rút liều cao đường tĩnh mạch. Với những bệnh nhân đã được uống thuốc kháng vi-rút trong biện pháp điều trị dự phòng – PEP và khởi phát bệnh có triệu chứng phù hợp với vi-rút B thì nên ngay lập tức chuyển sang liệu pháp tiêm thuốc kháng vi-rút liều cao đường tĩnh mạch. Cần tiếp tục điều trị cho tới khi tình trạng nhiễm vi-rút B khỏi hẳn hoặc có thể loại trừ.
Nếu có biểu hiện thần kinh trung ương thì sử dụng ganciclovir tiêm tĩnh mạch liều cao là phương pháp điều trị bậc 1.[4] Khuyến cáo tiêm aciclovir liều cao đường tĩnh mạch là điều trị bậc 1 đối với bệnh nhân bị bệnh do vi-rút B nhưng không có biểu hiện thần kinh trung ương. Có thể sử dụng ganciclovir tiêm tĩnh mạch liều cao để thay cho aciclovir, và loại thuốc này cũng được ưu tiên nếu bệnh nhân có biểu hiện bệnh tiến triển khi dùng aciclovir hoặc có dấu hiệu và triệu chứng của bệnh thần kinh trung ương.[4]Cần phải sử dụng liều thuốc kháng vi-rút cao hơn so với liều được dùng để điều trị nhiễm HSV để đảm bảo tính hiệu quả trong việc kháng vi-rút B. Lý do là bởi vi-rút B kém nhạy cảm với aciclovir hơn so với HSV trong phòng thí nghiệm.
Bệnh nhân dùng aciclovir nên được bù nước đầy đủ để tránh tình trạng thuốc kết tủa trong ống thận và dẫn tới suy thận. Cũng cần theo dõi mức creatinine và điều chỉnh liều lượng cho phù hợp. Nếu bệnh nhân xuất hiện những triệu chứng khác khi đang được điều trị bằng aciclovir thì cần phải tiến hành đánh giá lâm sàng để cân nhắc xem có nên chuyển hướng điều trị sang ganciclovir hay không.
Vi-rút B nhạy cảm với ganciclovir hơn là với aciclovir, cả trong ống nghiệm và trong mô hình động vật. Ganciclovir được sử dụng trong một trường hợp duy nhất bệnh nhân khỏi hoàn toàn sau khi bị nhiễm vi-rút B kèm viêm não thân não.[33] Mặc dù ganciclovir độc tính cao hơn aciclovir, để quyết định có sử dụng ganciclovir hay không thì cần cân nhắc lợi ích nguy cơ của thuốc. Giống như trong trường hợp với aciclovir, cần phải điều chỉnh liều lượng của ganciclovir nếu bị suy thận. Cần phải giám sát chặt chẽ số lượng bạch cầu và tiểu cầu do tác dụng phụ ức chế tủy xương của ganciclovir.
Valaciclovir đã được sử dụng thành công để kiểm soát một trường hợp bệnh nhân nhiễm vi-rút B có tổn thương mắt tái phát.[37]
Sử dụng thuốc kháng vi-rút thường quy như là biện pháp dự phòng sau các ca có khả năng phơi nhiễm và để điều trị bệnh do vi-rút B giai đoạn sớm, bao gồm những ca bệnh có các triệu chứng sớm liên quan đến ảnh hưởng hệ thần kinh trung ương, có thể giúp phòng ngừa nhiễm vi-rút và cải thiện tỷ lệ sống sót ở những bệnh nhân bị nhiễm vi-rút trong các thập kỷ gần đây.[23] [33]Do nâng cao tầm quan trọng của các phơi nhiễm niêm mạc hoặc da không nguyên vẹn không do thương tổn, cùng với những cải thiện trong việc sử dụng thiết bị bảo hộ và biện pháp thường quy, kết hợp với nỗ lực phát triển các quần thể khỉ macaque không nhiễm vi-rút B cũng có khả năng góp phần vào tình trạng hiếm gặp các ca nhiễm vi-rút B trong các thập kỷ gần đây.
Chăm sóc hỗ trợ
Ngoài những khuyến nghị đã nêu đối với liệu pháp điều trị bằng thuốc kháng vi-rút và xét nghiệm chẩn đoán, việc điều trị cho người bị nhiễm vi-rút B chủ yếu mang tính chất hỗ trợ: ví dụ như bù nước đầy đủ, sử dụng thuốc hạ sốt nếu sốt, thuốc chống nôn mửa nếu nôn mửa, và thuốc giảm đau nếu đau đầu.
Chỉ định chăm sóc tích cực (ICU) cho những bệnh nhân bị viêm não. Bệnh nhân thường bị tử vong do suy hô hấp. Tuy nhiên, phải có quyết định điều trị ngay tại giường bệnh, dựa vào phán đoán lâm sàng của bác sĩ điều trị kết hợp với bác sĩ chuyên khoa truyền nhiễm.
Một số người theo kết quả xét nghiệm được xác định nhiễm vi-rút B vẫn sống sót qua giai đoạn cấp tính. Đối với những bệnh nhân này, chăm sóc hỗ trợ và hồi sức lâu dài giúp hồi phục khả năng vận động và hồi phục tình trạng liệt hướng thượng cấp tính sau đó. Tuy nhiên, quá trình hồi phục khỏi giai đoạn này không thường gặp và thường không hoàn toàn.[37] [31]
Phụ nữ mang thai
Có khá nhiều bằng chứng lâm sàng cho thấy rằng việc dùng aciclovir trong thời kỳ mang thai là an toàn. Trong số những nữ bệnh nhân được dùng thuốc trong thời kỳ mang thai, không có ghi nhận nào cho thấy sự gia tăng về các dị tật bẩm sinh, mặc dù số liệu còn nhiều hạn chế và không đủ cơ sở để phát hiện được những hệ quả tiêu cực vốn có tỷ lệ xảy ra thấp.[52] [53] [54]Aciclovir là liệu pháp điều trị kháng vi-rút có tác dụng chống lại vi-rút herpes và có bằng chứng an toàn trong khi mang thai rõ nhất. Ở phụ nữ đang trong độ tuổi mang thai có biểu hiện nghi ngờ hoặc xác định bị nhiễm vi-rút B, nên làm xét nghiệm chẩn đoán mang thai để hỗ trợ trong việc ra quyết định xem nên chọn thuốc kháng vi-rút nào. Phải cân nhắc độ an toàn của điều trị bằng aciclovir so với ganciclovir đối với bào thai, so sánh với nguy cơ viêm não do vi-rút B ở người mẹ khi ra quyết định điều trị. Ganciclovir được chỉ định trong trường hợp nhiễm trùng thần kinh trung ương.
Trẻ em
Đã xảy ra các ca phơi nhiễm vi-rút B tiềm tàng ở trẻ em và trẻ nhũ nhi.[6]Khỉ macaque sống theo thứ bậc quần thể xã hội, được xác định bởi tính hung dữ mà con đầu đàn thể hiện đối với con trong bầy, chúng có thể tấn công trẻ nhỏ khi ở gần các con khỉ macaque tự do sinh sống. Không có các khuyến nghị cụ thể để điều trị nhiễm vi-rút và bệnh do vi- rút B cho trẻ em. Tham khảo bác sĩ chuyên khoa truyền nhiễm để xin tư vấn hướng dẫn hiện hành cho người lớn và liều lượng thuốc kháng vi-rút cho trẻ em trong điều trị phơi nhiễm vi-rút B tiềm tàng hoặc bệnh do nhiễm vi-rút B gây ra. Do có khuyến nghị sử dụng valaciclovir để điều trị bệnh thủy đậu ở trẻ em từ 2 đến 18 tuổi, và một nghiên cứu gần đây về dược động học và tính an toàn của valaciclovir hỗn dịch đường uống đã chứng tỏ thuốc dung nạp tốt và an toàn đối với trẻ từ 3 tháng tuổi trở lên.[55] có thể xem xét sử dụng valaciclovir như biện pháp dự phòng cho trẻ em phơi nhiễm vi-rút B.
Tổng quan về các chi tiết điều trị
Lưu ý là dạng bào chế và liều dùng có thể khác nhau giữa các thuốc và dạng biệt dược, công thức, hoặc đường dùng.
Khuyến nghị điều trị cụ thể’ cho các nhóm bệnh nhân: xem phần miễn trừ trách nhiệm
| Bắt đầu (tóm tắt) | ||
| Phơi nhiễm tiềm tàng | ||
| 1 | Làm sạch vị trí phơi nhiễm | |
| Thêm | Các biện pháp kiểm soát nhiễm trùng | |
| Thêm | Cân nhắc sử dụng biện pháp dự phòng uống thuốc kháng vi-rút liều cao | |
| Thêm | Xem xét biện pháp dự phòng đối với đồng nhiễm có thể có | |
| Cấp tính (tóm tắt) | ||
| Khẳng định nhiễm vi-rút và/hoặc có triệu chứng | ||
| 1 | Liệu pháp tiêm thuốc kháng vi-rút liều cao qua tĩnh mạch | |
| Thêm | Các biện pháp kiểm soát nhiễm trùng | |
| Thêm | Chăm sóc hỗ trợ | |
|
Thêm | Chăm sóc ICU |
Các lựa chọn điều trị
| Bắt đầu | ||
| Phơi nhiễm tiềm tàng | ||
| 1 | Làm sạch vị trí phơi nhiễm | |
| » Nếu tiềm ẩn khả năng phơi nhiễm với vi-rút B thì phải ngay lập tức có biện pháp nhằm ngăn không để phơi nhiễm tiến triển thành nhiễm vi-rút. Do đó, bước quan trọng đầu tiên là phải làm sạch thật kỹ và ngay lập tức vị trí phơi nhiễm. Cần rửa sạch vị trí phơi nhiễm ở thời điểm đánh giá bất kể người bệnh đã rửa sạch trước đó hay chưa. Cần cọ rửa sạch và nhẹ nhàng với xà phòng, povidone-iodine, chất tẩy, hoặc chlorhexidine và nước vị trí phơi nhiễm trong vòng 15 phút, sau khi để vị trí phơi nhiễm dưới vòi nước đang chảy trong 15 đến 20 phút.[41]Nếu bị phơi nhiễm niêm mạc (mũi, mắt, miệng) thì phải rửa bằng dung dịch nước muối tiệt trùng hoặc nước trong 15 phút. » Phải có một bên thứ ba đánh giá vùng phơi nhiễm đã được làm sạch tốt chưa, nếu chưa tốt thì phải làm sạch lại nếu cần. Ngày, giờ, địa điểm, tính chất và vị trí tổn thương và loại dịch hay mô bị phơi nhiễm là những chi tiết phải ghi lại. Vài phút đầu tiên sau khi phơi nhiễm được xem là khoảng thời gian quan trọng nhất để giảm nguy cơ nhiễm vi-rút. |
||
| Thêm | Các biện pháp kiểm soát nhiễm trùng | |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn » Kiểm soát nhiễm vi-rút có vai trò trọng yếu trong quản lý các bệnh nhân nghi bị nhiễm vi-rút B. Bất cứ ai điều trị hoặc chăm sóc bệnh nhân nghi nhiễm virus đều phải tuân thủ các biện pháp phòng ngừa tiêu chuẩn đối với máu hoặc chất dịch cơ thể.[51]Cần hỏi ý kiến các bác sĩ kiểm soát nhiễm khuẩn để được hướng dẫn thêm. » Cần thực hiện các biện pháp kiểm soát nhiễm vi-rút bất kể bệnh nhân có đang được điều trị kháng vi-rút hay không. Vi-rút B đã được cách ly khỏi tổn thương trên da và niêm mạc miệng của bệnh nhân được tích cực điều trị bằng aciclovir tiêm tĩnh mạch liều cao.[33] |
||
| Thêm | Cân nhắc sử dụng biện pháp dự phòng uống thuốc kháng vi-rút liều cao | |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn Các lựa chọn sơ cấp» Valaciclovir: trẻ em: tham vấn với bác sĩ chuyên khoa để được hướng dẫn về liều dùng; người lớn: 1 g đường uống mỗi 8 giờ trong 14 ngày HOẶC » Acylovir: trẻ em: tham vấn với bác sĩ chuyên khoa để được hướng dẫn về liều dùng; người lớn: 800 mg đường uống mỗi ngày năm lần trong 14 ngày » Nên cân nhắc áp dụng biện pháp dự phòng sau phơi nhiễm (PEP) nếu nghi bị phơi nhiễm với vi-rút B, căn cứ vào tiền sử và khám lâm sàng, và trong trường hợp bệnh nhân đến khám trong vòng 5 ngày kể từ khi có khả năng phơi nhiễm. Không khuyến nghị với những bệnh nhân đến khám sau 5 ngày kể từ khi có khả năng phơi nhiễm. » Khuyến nghị valaciclovir đường uống liều cao là thuốc kháng vi-rút bước đầu. Hoặc có thể dùng một loại thuốc thay thế đó là aciclovir uống liều cao.[4] » Tất cả bệnh nhân từng phơi nhiễm với vi-rút B đều cần được theo dõi xem có thay đổi về hiệu giá kháng thể huyết thanh cũng như khởi phát các dấu hiệu và triệu chứng lâm sàng cho thấy bị nhiễm vi-rút B hay không. Với những bệnh nhân đến khám sau 5 ngày kể từ khi phơi nhiễm thì chỉ cần theo dõi giám sát. » Nên áp dụng điều trị dự phòng – PEP khi đang tiến hành xét nghiệm chẩn đoán tình trạng nhiễm vi-rút. Tiếp tục áp dụng biện pháp dự phòng trong vòng 14 ngày hoặc cho tới khi có thể loại trừ khả năng nhiễm vi-rút B. » Ở phụ nữ đang trong độ tuổi mang thai với biểu hiện nghi phơi nhiễm với vi-rút B, nên làm xét nghiệm chẩn đoán mang thai để hỗ trợ trong việc ra quyết định xem nên chọn thuốc kháng vi-rút nào. Có rất nhiều bằng chứng lâm sàng cho thấy việc dùng aciclovir trong thời kỳ mang thai là an toàn một cách hợp lý. Trong số những bệnh nhân nữ được dùng thuốc trong thời kỳ mang thai, không có ghi nhận nào cho thấy sự gia tăng về các dị tật bẩm sinh, tuy nhiên, số liệu còn nhiều hạn chế và không đủ cơ sở để phát hiện những hệ quả tiêu cực do tỷ lệ xảy ra thấp.[52] [53] [54] » Ở trẻ em phơi nhiễm với vi-rút B, bạn có thể cân nhắc cho uống valaciclovir như một biện pháp dự phòng bởi thuốc này được khuyến cáo sử dụng trong điều trị nhiễm thủy đậu ở trẻ từ 2 đến 18 tuổi. Hơn nữa, nhiều nghiên cứu về dược động học và tính an toàn của valaciclovir hỗn dịch đường uống đã chứng tỏ thuốc dung nạp tốt và an toàn đối với trẻ từ 3 tháng tuổi trở lên.[55] Không có khuyến nghị cụ thể về điều trị phơi nhiễm và bệnh do vi-rút B ở trẻ em; do đó, nên hỏi ý kiến của chuyên gia truyền nhiễm để xin tư vấn về cách áp dụng hướng dẫn hiện hành cho người lớn và liều lượng thuốc kháng vi-rút cho trẻ em. |
||
| Thêm | Xem xét biện pháp dự phòng đối với đồng nhiễm có thể có | |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn » Phơi nhiễm từ vết cắn hoặc cào do khỉ gây ra có thể dẫn đến các bệnh đồng nhiễm như bệnh uốn ván, bệnh dại hay nhiễm trùng. » Xem lại tiền sử dùng vắc-xin của bệnh nhân có thể giúp ích trong việc xác định xem có cần thêm vắc-xin hay không. » Nên cân nhắc điều trị kháng sinh trong trường hợp bị cắn. Có thể cân nhắc cho dùng thuốc kháng sinh phòng bệnh hoặc vắc-xin bệnh dại và globulin miễn dịch bệnh dại tùy vào nguyên nhân, mức đô nghiêm trọng của phơi nhiễm và nguy cơ lây truyền các loại khác ngoài vi-rút B. » Nếu sử dụng động vật bị phơi nhiễm trong nghiên cứu, sẽ có khả năng xảy ra lây nhiễm trong quá trình làm nghiên cứu (ví dụ: vi-rút suy giảm miễn dịch ở khỉ [SIV] hay HIV) và cần được kiểm tra. |
||
| Cấp tính | ||
| Khẳng định nhiễm vi-rút và/hoặc có triệu chứng | ||
| 1 | Liệu pháp tiêm thuốc kháng vi-rút liều cao qua tĩnh mạch | |
| Các lựa chọn sơ cấp » Acylovir: trẻ em: tham vấn với bác sĩ chuyên khoa để được hướng dẫn về liều dùng; người lớn: 12,5 đến 15 mg/kg tiêm tĩnh mạch mỗi 8 giờ HOẶC » ganciclovir: trẻ em: tham vấn với bác sĩ chuyên khoa để được hướng dẫn về liều dùng; người lớn: 5 mg/kg tiêm tĩnh mạch mỗi 12 giờ » Những bệnh nhân xác định nhiễm vi-rút B hoặc có các dấu hiệu và/hoặc triệu chứng phù hợp với bệnh do vi-rút B sau khi phơi nhiễm cần được điều trị bằng liệu pháp tiêm thuốc kháng vi-rút qua tĩnh mạch. Cần phải sử dụng liều thuốc kháng vi-rút cao hơn so với liều được dùng để điều trị nhiễm HSV để đảm bảo tính hiệu quả trong việc kháng vi-rút B. » Nếu có biểu hiện thần kinh trung ương thì sử dụng ganciclovir tiêm tĩnh mạch liều cao là phương pháp điều trị bậc 1.[4]Khuyến cáo tiêm aciclovir liều cao đường tĩnh mạch là điều trị bậc 1 đối với bệnh nhân bị bệnh do vi-rút B nhưng không có biểu hiện thần kinh trung ương. Có thể sử dụng ganciclovir tiêm tĩnh mạch liều cao để thay cho aciclovir, và loại thuốc này cũng được ưu tiên nếu bệnh nhân có biểu hiện bệnh tiến triển khi dùng aciclovir hoặc có dấu hiệu và triệu chứng của bệnh thần kinh trung ương.[4] » Với những bệnh nhân đã được uống thuốc kháng vi- rút trong điều trị dự phòng – PEP và khởi phát bệnh có triệu chứng phù hợp với vi-rút B thì nên ngay lập tức chuyển sang liệu pháp tiêm thuốc kháng vi-rút liều cao qua tĩnh mạch. Nên tiếp tục điều trị cho tới khi tình trạng nhiễm vi-rút B khỏi hẳn. » Bệnh nhân dùng aciclovir nên được bù nước đầy đủ để tránh tình trạng thuốc kết tủa trong ống thận và dẫn tới suy thận. Mức creatinine cũng cần được theo dõi và điều chỉnh liều lượng cho phù hợp. Nếu bệnh nhân xuất hiện những triệu chứng khác khi đang được điều trị bằng aciclovir thì cần phải tiến hành đánh giá lâm sàng để cân nhắc xem có nên chuyển hướng điều trị sang ganciclovir hay không. Giống như trong trường hợp với aciclovir, cần phải điều chỉnh liều lượng của ganciclovir nếu bị suy thận. Cần phải giám sát chặt chẽ số lượng bạch cầu và tiểu cầu do tác dụng phụ ức chế tủy của ganciclovir. » Ở phụ nữ đang trong độ tuổi sinh đẻ xác nhận bị nhiễm vi-rút B, nên làm xét nghiệm thử thai để hỗ trợ trong việc ra quyết định xem nên chọn thuốc kháng vi- rút nào. Có rất nhiều bằng chứng lâm sàng cho thấy rằng việc dùng aciclovir trong thời kỳ mang thai là an toàn một cách hợp lý. Trong số những bệnh nhân nữ được dùng thuốc trong thời kỳ mang thai, không có ghi nhận nào cho thấy sự gia tăng về các dị tật bẩm sinh, mặc dù số liệu còn nhiều hạn chế và không đủ để phát hiện được những hậu quả do tỷ lệ xảy ra thấp.[52] [53] [54]Tuy nhiên, phải cân nhắc nguy cơ ganciclovir có thể gây ra cho bào thai so với nguy cơ viêm não do vi-rút B gây ra ở người mẹ khi đưa ra quyết định điều trị. Ganciclovir được chỉ định trong mọi trường hợp nhiễm trùng thần kinh trung ương. » Không có khuyến cáo cụ thể về điều trị nhiễm vi-rút B ở trẻ em; do đó, bạn nên hỏi ý kiến của chuyên gia về bệnh truyền nhiễm để xin tư vấn về cách áp dụng hướng dẫn hiện hành cho người lớn và liều lượng thuốc kháng vi-rút cho trẻ em. |
||
| Thêm | Các biện pháp kiểm soát nhiễm trùng | |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn » Kiểm soát nhiễm trùng có vai trò trọng yếu trong quản lý đối với mọi bệnh nhân khẳng định bị nhiễm vi-rút B và/hoặc những người có triệu chứng gợi ý tới khả năng nhiễm vi-rút B. Chưa từng có trường hợp nào ghi nhận nhiễm vi-rút B mà không có triệu chứng ở người. » Bất cứ ai điều trị hoặc chăm sóc bệnh nhân được khẳng định nhiễm virus đều phải tuân thủ các biện pháp phòng ngừa tiêu chuẩn đối với máu và chất dịch cơ thể.[51] Cần hỏi ý kiến các bác sĩ kiểm soát nhiễm khuẩn để được hướng dẫn thêm. » Cần thực hiện các biện pháp kiểm soát nhiễm vi-rút bất kể bệnh nhân có đang được điều trị kháng vi-rút hay không. Vi-rút B đã được cách ly khỏi tổn thương trên da và niêm mạc miệng của bệnh nhân được tích cực điều trị bằng aciclovir tiêm tĩnh mạch liều cao.[33] |
||
| Thêm | Chăm sóc hỗ trợ | |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn » Ngoài những khuyến cáo đã nêu về liệu pháp điều trị bằng thuốc kháng vi-rút và xét nghiệm chẩn đoán, việc quản lý người bị nhiễm vi-rút B chủ yếu mang tính chất hỗ trợ. » Với những bệnh nhân có triệu chứng, có thể cho bù nước đầy đủ, sử dụng thuốc hạ nhiệt khi bị sốt, thuốc chống nôn khi bị nôn và thuốc giảm đau khi bị đau đầu. » Quyết định kiểm soát phải được đưa ra ngay tại giường bệnh, dựa vào chẩn đoán lâm sàng của bác sĩ điều trị kết hợp với chuyên gia về bệnh truyền nhiễm. |
||
|
Thêm | Chăm sóc ICU |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn » Thường chỉ định cho những bệnh nhân bị viêm não. Bệnh nhân thường bị tử vong do suy hô hấp. Quyết định kiểm soát phải được đưa ra ngay tại giường bệnh, dựa vào chẩn đoán lâm sàng của bác sĩ điều trị kết hợp với chuyên gia về bệnh truyền nhiễm. |
||
Liên lạc theo dõi
Khuyến nghị
Giám sát
Theo dõi sau phơi nhiễm
- Cần theo dõi những bệnh nhân bị phơi nhiễm vi-rút B trong ít nhất 2 tháng mặc dù khởi phát bệnh thường xảy ra trong vòng 5 tuần từ khi phơi nhiễm. Bệnh nhân cũng cần được tư vấn. Vẫn cần phải theo dõi và tư vấn, dù rằng đã có chỉ định điều trị dự phòng bằng thuốc kháng vi-rút. Nên sắp xếp lịch theo dõi để giám sát tình trạng nhiễm vi-rút tiềm ẩn và/hoặc tiến triển bệnh. Có thể xếp lịch hẹn ban đầu trong 1, 2 và 4 tuần sau khi phơi nhiễm, hoặc ngay lập tức nếu bệnh nhân cho biết có các triệu chứng phù hợp với tình trạng nhiễm vi-rút B. Đối với phơi nhiễm nghề nghiệp, giám sát viên tại cơ quan của bệnh nhân cần theo dõi tình trạng lâm sàng của bệnh nhân ít nhất mỗi tuần một lần trong tháng đầu tiên sau khi phơi nhiễm. Trong các buổi hẹn về sau, cần đánh giá vị trí nhiễm trùng và các dấu hiệu, triệu chứng nhiễm vi-rút B. Cũng cần phải xác định việc tuân thủ dùng thuốc. Những bệnh nhân được áp dụng biện pháp dự phòng sau phơi nhiễm (PEP) nên được kéo dài thời gian theo dõi do điều trị dự phòng có thể làm chậm đáp ứng kháng thể với vi-rút B hoặc kiềm chế tình trạng vi-rút thải ra. Cần thực hiện xét nghiệm huyết thanh lần tiếp theo trong 3 đến 6 tuần sau khi phơi nhiễm; cần xét nghiệm các mẫu xét nghiệm huyết thanh từ bệnh nhân được điều trị dự phòng – PEP ở thời điểm muộn hơn (ví dụ: 3 tháng sau khi phơi nhiễm). Với những bệnh nhân có PCR hoặc nuôi cấy từ vết thương ban đầu cho kết quả dương tính, có thể tiến hành làm PCR hoặc nuôi cấy bổ sung sau 1 đến 2 tuần kể từ khi ngừng liệu pháp điều trị bằng thuốc kháng vi-rút để kiểm tra tình trạng vi-rút thải ra.[4]
Theo dõi điều trị kháng vi-rút:
- Cần theo dõi mức creatinine huyết thanh ở bệnh nhân đang sử dụng aciclovir liều cao, và cần điều chỉnh liều dùng tương ứng. Cần theo dõi chặt chẽ bệnh nhân đang sử dụng ganciclovir về tình trạng ức chế tủy xương.[4]
Theo dõi điều trị giai đoạn hoạt động của bệnh:
- Dựa trên thông tin đã biết về sinh lý bệnh của tình trạng nhiễm vi-rút B và so sánh tương đồng với tình trạng nhiễm alphaherpesvirus khác, những người sống sót sau khi mắc bệnh do vi-rút B được giả định là vẫn tiềm ẩn khả năng bị nhiễm virus. Vi-rút được cho rằng vẫn còn trong hệ thần kinh ngoại biên (thường là hạch thần kinh) trong suốt quãng đời của vật chủ; vi-rút không có trong máu hay huyết thanh của vật chủ bị nhiễm bệnh. Có thể phát hiện thấy vi-rút trong chất dịch cơ thể khác (tổn thương mụn nước, dịch não tủy, dịch tiết từ miệng và bộ phận sinh dục) trong suốt thời gian có triệu chứng và tiếp tục trong thời gian điều trị kháng vi-rút. Vì lý do này, cần phải chứng minh được tình trạng thải vi-rút chủ động đã hết trước khi ngừng dùng thuốc kháng vi- rút tiêm tĩnh mạch.
- Theo dõi tình trạng tái phát các dấu hiệu và triệu chứng lâm sàng gợi ý tái phát giai đoạn vi-rút hoạt động và phát tán vi-rút B rất quan trọng sau khi điều trị thành công bệnh do vi-rút B gây ra. Nhiều bác sĩ đã đưa ra lời khuyên nên chuyển từ liệu pháp điều trị dùng thuốc kháng vi-rút tiêm tĩnh mạch sang liệu pháp duy trì uống valaciclovir hoặc aciclovir sau khi ghi nhận triệu chứng và tình trạng thải vi-rút chủ động đã hết.[4] Tuy nhiên, còn thiếu nhiều dữ liệu thích hợp để xác định thời điểm ngừng hoặc cân nhắc có nên ngừng điều trị hay không; do đó, cần phải hỏi ý kiến của chuyên gia.[4]
- Trong quá trình quản lý lâu dài những bệnh nhân đã hồi phục, khỏi bệnh vi-rút B, cần có lịch theo dõi định kỳ để đảm bảo tình trạng thải vi-rút không tái diễn. Hiếm khi gặp tình trạng tái phát nhiễm vi-rút B ở bệnh nhân đã được điều trị, nhưng đã có ít nhất hai ca bệnh ở mắt tương tự như bệnh zona, một ca tái phát, được giải thích là tái phát nhiễm vi-rút B.[37] [17] Điều trị bệnh mắt do vi-rút B tái phát bằng valaciclovir.[37]
Hướng dẫn dành cho bệnh nhân
Nhân viên phòng thí nghiệm và nhân viên chăm sóc động vật tiếp xúc gần gũi với khỉ macaque (hoặc chất dịch cơ thể của chúng) có nguy cơ cao phơi nhiễm vi-rút B. Cần tuyên truyền cho những người này về các nguy hiểm liên quan đến khỉ macaque và tầm quan trọng của việc thông báo lên người có chuyên môn (bao gồm nhân viên y tế tại chỗ làm) nếu xảy ra trường hợp cắn, cào, hoặc phơi nhiễm qua da. Cũng cần hướng dẫn cho họ về cách sơ cứu và cần được nhân viên y tế tại chỗ làm đánh giá nhanh.
Áp dụng biện pháp sơ cứu:
- Sơ cứu ngay lập tức những trường hợp có nguy cơ cao sau khi tiếp xúc với khỉ macaque (cắn, cào, thương tổn qua da nhiễm chất dịch cơ thể của khỉ macaque, hoặc niêm mạc hoặc tiếp xúc da không nguyên vẹn với chất dịch có khả năng nhiễm trùng hoặc vật liệu khác mà không có thương tổn) rất quan trọng.
- Rửa thật sạch vết thương và vùng tiếp xúc chất dịch trong vòng 5 phút sau khi phơi nhiễm để khả năng giảm nguy cơ nhiễm vi-rút B. Cần rửa sạch vị trí bị ảnh hưởng trong ít nhất 15 phút. Cần rửa sạch các vị trí có thể phơi nhiễm trên da với povidone-iodine, chlorhexidine, hoặc xà phòng có chất tẩy. Tất cả những chất này đều có khả năng bất hoạt các vi-rút như vi-rút herpes có lớp bao lipid.[56] [57] [58] Nhẹ nhàng mát-xa vết thương trong khi rửa sạch có thể giúp dung dịch kháng khuẩn thâm nhập tốt hơn. Dung dịch Dakin, dung dịch 1:20 chất tẩy rửa và nước, độc hơn chlorhexidine hoặc povidone-iodine và có thể gây kích ứng da. Các dung dịch tẩy rửa tương đối không ổn định, và cần được chuẩn bị khi sử dụng. Nếu sử dụng dung dịch Dakin, cần rửa sạch vị trí bị ảnh hưởng với chất tẩy rửa sau đó như được trình bày ở trên.
- Không nên rạch, sinh thiết hoặc phết mẫu bệnh phẩm ở da vì có thể khiến vi-rút đi vào sâu hơn trong mô.
- Chưa có dung dịch và chất tẩy rửa sử dụng trên các tổn thương da nào được sử dụng để làm sạch mắt hoặc các vùng niêm mạc khác. Đối với các ca phơi nhiễm như vậy, thì phải rửa vị trí bị ảnh hưởng bằng dung dịch nước muối tiệt trùng hoặc nước trong ít nhất 15 phút . Nếu không đến được trạm rửa mắt gần nhất trong vòng vài phút, cần có túi nước muối tiệt trùng 1 lít tại vị trí làm việc. Nếu nhân viên làm việc ở xa không có dung dịch rửa sạch, cần đem theo túi nước muối tiệt trùng 1 lít đến chỗ làm việc để tránh chậm trễ làm sạch vết thương hoặc niêm mạc.
Đánh giá tại chỗ của nhân viên y tế :
- Ngay sau khi làm sạch vị trí có thể có phơi nhiễm vi-rút B , người bị phơi nhiễm cần thông báo cho nhân viên chăm sóc sức khỏe tại chỗ làm để được tư vấn và hướng dẫn, và nhận tài liệu mô tả các dấu hiệu và triệu chứng của nhiễm vi-rút B.
- Một điều cũng quan trọng là nhân viên chăm sóc sức khỏe tại nơi làm việc sẽ giúp liên hệ nhanh chóng với bác sĩ y tế tại địa phương, người biết rõ về nhiễm vi-rút B ở người và các tác nhân nhiễm trùng khác liên quan đến động vật linh trưởng.
- Ở nơi làm việc cần có các quy trình hướng dẫn chính thức và bằng văn bản cho cả nhân viên chăm sóc sức khỏe tại nơi làm việc và với chuyên gia y tế tại địa phương. Tài liệu thông tin về nhiễm vi-rút B ở người cũng có sẵn dành cho các bác sĩ trong trường hợp xảy ra phơi nhiễm sau nhiều giờ mà có thể không có hỗ trợ y tế tại chỗ.
Du lịch:
- Cần cung cấp sẵn thông tin về nguy cơ liên quan đến khỉ macaque sinh sống tự do trong công viên và các đền thờ dành cho du khách và những người dự kiến du lịch đến các quốc gia hoặc khu vực có khả năng tiếp xúc với những loài khỉ này. Thông tin cũng cần bao gồm hướng dẫn sơ cứu trong trường hợp phơi nhiễm tiềm tàng, và sự cần thiết của việc liên hệ với chuyên gia y tế biết rõ về nhiễm vi-rút B sớm nhất có thể.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Suy hô hấp đi kèm với liệt hướng thượng | Ngắn hạn | Cao |
| Tình trạng nhiễm vi-rút B thường tiến triển từ ngoại biên và lan ngược lên tủy sống. Đây thường là nguyên nhân trực tiếp dẫn đến tử vong. | ||
| Yếu chi hoặc liệt chi hoàn toàn | Dài hạn | Cao |
| Có thể là hậu quả của việc nhiễm vi-rút B ở những người còn sống sót, tùy vào vùng của thần kinh trung ương bị ảnh hưởng. | ||
| Mất ngôn ngữ | Dài hạn | Cao |
| Có thể là hậu quả của việc nhiễm vi-rút B ở những người còn sống sót, tùy vào vùng của thần kinh trung ương bị ảnh hưởng. | ||
| Chứng loạn cận ngôn | Dài hạn | Cao |
| Có thể là hậu quả của việc nhiễm vi-rút B ở những người còn sống sót, tùy vào vùng của thần kinh trung ương bị ảnh hưởng. | ||
| Viêm màng mạch võng mạc tiến triển | Dài hạn | Cao |
| Có thể là hậu quả của việc nhiễm vi-rút B ở mắt. | ||
| Đồng nhiễm | Biến thiên | Trung bình |
| Phơi nhiễm từ vết cắn hoặc cào do khỉ gây ra có thể dẫn đến các bệnh đồng nhiễm như bệnh uốn ván, bệnh dại hay nhiễm trùng. Xem lại tiền sử dùng vắc-xin của bệnh nhân có thể giúp ích trong việc xác định xem có cần thêm vắc-xin hay không. Vết cắn do các loài linh trưởng gây ra sẽ có nguy cơ nhiễm khuẩn tương tự như nhiễm khuẩn do người gây ra. Nên cân nhắc điều trị kháng sinh trong trường hợp bị cắn. | ||
Tiên lượng
Phơi nhiễm với vi-rút B có thể có hoặc không dẫn đến tình trạng nhiễm vi-rút, nhưng khi bị nhiễm vi-rút B thì hầu như luôn gây ra bệnh ở người và thường xảy ra trong vòng 1 tháng sau khi phơi nhiễm.[2] [4]Cách tiến triển của bệnh phụ thuộc vào một vài yếu tố, bao gồm vị trí nhiễm và lượng vi-rút lây truyền khi nhiễm. Nếu không can thiệp, tình trạng nhiễm vi-rút ở người thường tiến triển từ các dấu hiệu cục bộ hoặc triệu chứng giống cúm không đặc hiệu thành các triệu chứng thần kinh nếu vi-rút gây tổn thương hệ thần kinh trung ương.[4] Các triệu chứng thần kinh có thể dần biểu hiện hoặc đột ngột khởi phát.[4] Viêm não tủy tiến triển khi vi-rút xâm nhập hệ thần kinh trung ương và hậu quả thường là tử vong do suy hô hấp vì chứng liệt hướng thượng.[36] Tỷ lệ tử vong khi bị nhiễm vi-rút B xấp xỉ 80% ở người không được điều trị. Tỷ lệ tử vong có giảm nếu kịp thời tiến hành điều trị tích cực bằng thuốc kháng vi-rút.
Dựa trên kiến thức đã biết về sinh lý bệnh học của tình trạng nhiễm vi-rút B và lý giải bằng phép so sánh tương đồng với tình trạng nhiễm alphaherpesvirus khác, những người sống sót sau khi mắc bệnh do vi-rút B được cho là vẫn tiềm ẩn khả năng bị nhiễm virus. Tuy nhiên, việc tái phát triệu chứng hiếm gặp; mới chỉ có hai trường hợp được cho là tái phát trên lâm sàng sau nhiễm vi-rút B từ trước.[37] [17] Nhiều người sống sót phải chịu các di chứng thần kinh suốt đời, từ vừa đến nặng, đôi khi phải nhập viện điều trị.[31] Vi-rút được cho là vẫn còn tồn tại trong hệ thần kinh ngoại biên (thường là hạch thần kinh) trong suốt quãng đời của vật chủ; vi-rút không có trong máu hay huyết thanh của vật chủ bị nhiễm. Có thể phát hiện thấy vi-rút trong chất dịch cơ thể khác (tổn thương mụn nước, dịch não tủy, dịch tiết từ miệng và bộ phận sinh dục) trong suốt thời gian có triệu chứng và tiếp tục trong thời gian điều trị kháng vi-rút. Vì lý do này, cần phải chứng minh được tình trạng vi-rút thải ra chủ động đã hết trước khi ngừng dùng thuốc kháng vi-rút tiêm tĩnh mạch. Nhiều bác sĩ đã đưa ra lời khuyên nên chuyển từ liệu pháp điều trị dùng thuốc kháng vi-rút tiêm tĩnh mạch sang liệu pháp duy trì uống valaciclovir hoặc aciclovir sau khi các triệu chứng và tình trạng vi-rút thải ra ngoài chủ động đã hết.[4] Tuy nhiên, còn thiếu nhiều dữ liệu thích hợp để xác định thời điểm ngừng hoặc cân nhắc có nên ngừng điều trị hay không; do đó, cần phải tham khảo ý kiến của chuyên gia.[4] Trong quá trình theo dõi lâu dài ở những bệnh nhân đã hồi phục thì nên có kế hoạch kiểm tra định kỳ để đảm bảo tình trạng thải vi-rút không tái diễn. Ít nhất đã có một ca nhiễm vi-rút B có biểu hiện tương tự như nhiễm zoster ở mắt, trên một người ghi nhận chưa từng tiếp xúc với khỉ macaque suốt nhiều thập kỷ, ca này được giải thích là biểu hiện lâm sàng muộn của tình trạng nhiễm vi-rút B ẩn lâu dài.[17] Cũng đã có một ca tái phát bệnh sau mắc vi-rút B ở mắt trên một bệnh nhân được điều trị bằng valaciclovir.[37]
Hướng dẫn
Hướng dẫn chẩn đoán
Quốc tế
Health information for international travel (Yellow Book): B virus
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Recommendations for prevention of and therapy for exposure to B virus (Cercopithecine
Herpesvirus 1)
Nhà xuất bản: B Virus Working Group
Xuất bản lần cuối: 2002
Hướng dẫn điều trị
Health information for international travel (Yellow Book): B virus
Recommendations for prevention of and therapy for exposure to B virus (Cercopithecine
Herpesvirus 1)
Nhà xuất bản: B Virus Working Group
Xuất bản lần cuối: 2002
Nguồn trợ giúp trực tuyến
- CDC: B virus first aid and treatment (external link)
Các bài báo chủ yếu
- Cohen JI, Davenport DS, Stewart JA, et al. Recommendations for prevention of and therapy for exposure to B virus (cercopithecine herpesvirus 1). Clin Infect Dis. 2002 Nov 15;35(10):1191-203. Toàn văn
Case lâm sàng
Một trẻ 10 ngày tuổi biểu hiện sốt, kích thích và ăn uống kém trong 12 giờ qua. Trẻ là con lần 2, mẹ đã có 1 con sống, sinh thường, đủ tháng (39 tuần), thai kì không có gì bất thường và được chăm sóc tiền sản đúng lịch. Trẻ được về nhà vào ngày tuổi thứ 2. Cô bé đã nặng hơn cân nặng lúc sinh (3.7kg) và khỏe mạnh tới hôm nay. Thăm khám thấy nhiệt độ 101.5°F (38.6°C) và trẻ quấy khóc. Triệu chứng duy nhất trên thăm khám là một bọng nước nhỏ khoảng 2mm, trong chứa dịch trên da vùng đỉnh đầu. Trẻ có một cơn rung tay chân nửa người bên phải sau đó lan ra toàn thân tại khoa cấp cứu. Cơn giật kết thúc sau khoảng 2 phút và sau đó trẻ lịm đi. Chọc dò thắt lưng ban đầu thấy 850 tế bào bạch cầu với 90% lympho, tế bào hồng cầu và protein 200 mg/dL; công thức máu cho thấy số lượng tiểu cầu là 57,000/mm3.
➤ Chẩn đoán khả thi nhất là gì?
➤ Biến chứng có khả năng nhất của bệnh lý này là gì?
Đáp án câu hỏi là: Nhiễm Herpes bẩm sinh
Tóm tắt: Một trẻ 10 ngày tuổi tiền sử khỏe mạnh biếu hiện sốt, kích thích, ăn uống kém và có mụn nước trên da đầu có một cơn có vẻ giống cơn giật. Kết quả cận lâm sàng thấy viêm màng não tăng lympho và giảm tiểu cầu.
- Chẩn đoán có khả năng nhất: Nhiễm Herpes bẩm sinh.
- Biến chứng có khả năng nhất của bệnh lý này: Nếu không điều trị, phần lớn trẻ sơ sinh nhiễm HSV rải rác hoặc nhiễm HSV thân kinh trung ương tử vong. Sử dụng liệu pháp kháng virus liều cao kéo dài đã làm giảm tỷ lệ tử vong và cải thiện kết cục lâu dài ở trẻ còn sống.
Phân tích
Mục tiêu
- Nhận biết được tầm quan trọng của việc chẩn đoán sớm nhiễm herpes bẩm sinh.
- Biết cách chẩn đoán nhiễm herpes bẩm sinh.
- Biết cách xử trí hợp lý nhiễm herpes bẩm sinh.
Đặt vấn đề
Một trẻ sơ sinh sốt và kích thích được coi như là có nhiễm khuẩn hoặc nhiễm virus nghiêm trọng. Nguyên nhân nhiễm khuẩn ở lứa tuổi này bao gồm liên cầu nhóm B, Listeria, và các vi khuẩn gram âm. Bệnh sử của ca này bao gồm co giật khu trú, có cụm bọng nước trên da đầu và kết quả xét nghiệm khiến virus herpes HSV là nguyên nhân khả thi nhất. Việc không có tiền sử nhiễm herpes của mẹ là không khó gặp; chỉ 15 đến 20% mẹ của trẻ nhiễm HSV đã từng nhiễm herpes và chỉ xấp xỉ 25% có triệu chứng liên quan lúc chuyển dạ. Nguy cơ lây truyền từ mẹ sang con cao hơn nhiễm herpes tiên phát vì tải lượng virus trong đường sinh dục cao và không có kháng thể bảo vệ.
Máu, nước tiểu và dịch não tủy được lấy để nuôi cấy vi khuẩn thường quy; cấy HSV được lấy từ máu, mũi hầu, mắt, nước tiểu, phân hoặc đại tràng, và dịch não tủy. Test PCR HSV cho dịch não tủy. Công thức máu, chức năng gan và xét nghiệm đông máu có thể cho thấy bất thường. Trong lúc chờ kết quả, đứa trẻ này được tiêm kháng sinh và kháng virus.
Tiếp cận
Nghi ngờ nhiễm Herpes bẩm sinh.
Định nghĩa
Nhiễm herpes sinh dục: Nhiễm trùng đường sinh dục với HSV type 1 hoặc 2, chủ yếu là HSV-2.
Nhiễm herpse tiên phát: Nhiễm HSV ở cá thể không có kháng thể trước đây (a previously seronegative host). Hầu hết nhiễm trùng tiên phát là dưới lâm sàng, nhưng chúng có thể gây tổn thương khu trú hoặc các triệu chứng toàn thân nghiêm trọng.
Tái nhiễm: Hoạt hóa nhiễm trùng tiềm ẩn ở cá thể có miễn dịch (an immune host). Tổn thương có xu hướng khu trú và không đi kèm với các triệu chứng toàn thân.
Tiếp cận lâm sàng
Khoảng 20% đến 30% phụ nữ ở Mĩ trong độ tuổi sinh sản có kháng thể với HSV-2, phụ nữ trong nhóm xã hội-kinh tế thấp và có môi trường sống đông đúc có tỷ lệ cao hơn. Khoảng 75% trường hợp herpes bẩm sinh được gây ra bởi HSV-2. Thông thường HSV-2 được lan truyền qua đường tình dục và hầu hết các bệnh lý đường sinh dục là hậu quả của nhiễm type 2; HSV-1 có thể lan truyền qua đường tình dục và thi thoảng được tìm thấy trong đường sinh dục. HSV-2 đi kèm với tỷ lệ bệnh lý cao hơn HSV-1 trong những trẻ còn sống sau khi nhiễm herpes bẩm sinh.
Đẻ mổ thường được chỉ định ở phụ nữ chuyển dạ có triệu chứng của nhiễm HSV hoặc bùng phát herpes sinh dục. Nguy cơ nhiễm HSV ở trẻ sơ sinh tăng lên đáng kể nếu phát bệnh ở người mẹ là nhiễm tiên phát. Khoảng 50% trẻ đẻ thường sẽ nhiễm bệnh, trong khi dưới 5% trẻ này bị nhiễm nếu đợt bệnh này là tái nhiễm. Nuôi cấy theo dõi HSV không được khuyến cáo ở phụ nữ mang thai; phụ nữ có nguy cơ lớn nhất lây truyền bệnh cho con của họ là những người chưa có tiền sủ’ nhiễm bệnh trước đây.
Nhiễm HSV sơ sinh có thể dẫn tới đẻ non và có thể biểu hiện trên trẻ sơ sinh với tổn thương biệt lập tại da, mắt và miệng (SEM); bệnh thân kinh trung ương; nhiễm virus rải rác toàn thân hoặc kết hợp các bệnh trên. Có thể xảy ra nhiễm trùng không triệu chứng nhưng hiếm. Các triệu chứng lâm sàng không đặc hiệu thường xảy ra khi không có sự hiện diện của các sang thương da và có thể bao gôm sốt, lơ mơ, kích thích, buồn nôn, nôn, suy hô hấp, ngừng thở, vàng da, thóp phồng, co giật (toàn thể hoặc khu trú), tư thế mất não, và hôn mê. Sốc và đông máu nội mạch rải rác (DIC) có thể gặp trong những trường hợp nặng. Gan lách to, viêm phổi và tràn dịch màng phổi có thể xảy ra. Nguy cơ tử vong hay gặp nhất ở trẻ sơ sinh nhiễm HSV rải rác hoặc bệnh lý thần kinh trung ương, đặc biệt là nếu xảy ra viêm phổi và DIC. Trong những trẻ sống sót, bệnh lý đi kèm là bệnh rải rác toàn thân, bệnh lý thần kinh trung ương, nhiễm HSV-2, co giật và tái nhiễm da thường xuyên.
Cấy tế bào từ mẫu bệnh phẩm lấy từ nhiều nơi trong cơ thê và PCR dịch não tủy là những xét nghiệm chần đoán hữu ích nhất. Xét nghiệm huyết thanh học virus herpes không hữu ích trong bệnh cảnh cấp tính (chuẩn độ tăng lên muộn trong thời gian nhiễm bệnh). Nhuộm Tzanck sang thương da và kĩ thuật phát hiện kháng thể được áp dụng cho bệnh phẩm có thể hỗ trợ chẩn đoán nhanh, nhưng độ nhạy thì thấp. Các cá thể mang bệnh thường có tăng vừa bạch cầu ngoại vi, tăng men gan, tăng bilirubin máu, và giảm tiểu cầu. Nếu tổn thương thẫn kinh trung ương, dịch não tủy thường có tăng hồng cầu, bạch cầu lympho và protein; glucose trong dịch não tủy thường bình thường nhưng có thể giảm. Điện não đồ (EEG) cho thấy các sóng đặc trưng ở trẻ nhiễm trùng cấp tính, và chụp CT não sẽ thấy bất thường khi bệnh tiến triển. Viêm não HSV ở trẻ sơ sinh thường tổn thương toàn bộ não nhưng điện não đồ (EEG) và cộng hưởng từ (MRI) ở bệnh nhân ngoài giai đoạn sơ sinh có thể thấy bất thường tại thùy thái dương.
Acyclovir tĩnh mạch là điều trị được ưu tiên. Trẻ nhiễm bệnh biệt lập tại da, mắt và miệng thường có kết cục tốt nhất. Sử dụng acyclovir liều cao, kéo dài làm giảm 4% tỷ lệ tỷ vong ở những trẻ nhiễm HSV khu trú thần kinh trung ương và khoảng 30% ở trẻ mắc bệnh rải rác toàn thân. Hầu hết trẻ còn sống sau nhiễm HSV thần kinh trung ương đều có di chứng thần kinh, nhưng 80% trẻ mắc bệnh rải rác toàn thân có sự phát triển bình thường lúc 12 tháng tuổi.
Câu hỏi lượng giá
Câu 1: Một trẻ 10 ngày tuổi có ban dạng bọng nước đỏ, đau ở vùng da đóng bỉm. Trẻ quấy nhưng không sốt và ăn bú bình tốt. Xử trí phù hợp nhất cho đứa trẻ này là gì?
- Nhập viện, cấy HSV và sử dụng acyclovir tĩnh mạch.
- Chỉ định EEG và MRI não ngay lập tức.
- c. Phết nhuộm Tzanck và cho bệnh nhân về nhà nếu kết quả âm tính.
- Kê kem chống nấm và theo dõi qua điện thoại sau 24h.
- Xếp lịch hẹn khám bác sĩ da liễu trẻ em.
Câu 2: Một người phụ nữ đến khám thai lần đầu ở tuần thai thứ 9. Cô nói rằng mình khỏe mạnh, ngoại trừ việc bùng phát bệnh herpes sinh dục khoảng 1 lần 1 năm. Để phòng ngừa lây truyền virus cho người con, bác sĩ nên làm gì?
- Dự liệu một cuộc đẻ mô.
- Chỉ định xét nghiệm để biết đấy là HSV-1 hay HSV-2.
- Cấy virus sinh dục hàng tuần bắt đầu từ lúc thai được 36 tuân.
- Đẻ mổ nếu tổn thương herpes hoặc tiền triệu vẫn còn lúc chuyển dạ.
- Không có chỉ định thay đổi điều trị; nguy cơ lây nhiễm cho trẻ sơ sinh thấp kể cả khi người mẹ phát bệnh trong lúc chuyển dạ.
Câu 3: Một trẻ 5 tuổi tiểu buốt, thăm khám phát hiện sang thương sinh dục herpes. Xử trí tiếp theo phù hợp nhất là gì?
- Yêu cầu bố mẹ trẻ rời phòng và hỏi một cách gợi mở cô bé rằng liệu cô bé có bị đụng chạm không phù hợp vào vùng riêng tư không.
- Kê acyclovir uống và yêu cầu cô bé tái khám sau 2 ngày.
- Nhập viện để điều trị thuốc tiêm.
- Hỏi tần suất phát bệnh herpes sinh dục của người mẹ.
- Cấy nước tiểu và bôi sáp dầu khoáng tới khi tổn thương liền.
Câu 4: Kết quả PCR dịch não tủy của một trẻ vị thành niên nam 15 tuổi mắc viêm não cho thấy nhiễm HSV. Bố mẹ cậu muốn hỏi về tiên lượng. Câu nào dưới đây có khả năng thành sự thật?
- Cậu bé khả năng sẽ tử vong.
- Cậu bé khả năng sẽ sống, nhưng chắc chắc có suy giảm thần kinh nghiêm trọng.
- Hầu hết trẻ mắc viêm não HSV đều sống sót; nhiều trẻ (nhưng không phải tất cả) liệt thần kinh khu trú vĩnh viễn.
- Bố mẹ nên xem xét cho cậu ở một cơ sở chăm sóc lâu dài sau khi ra viện.
ĐÁP ÁN
- Câu 1: A. Trái ngược với trẻ lớn và người lớn, trẻ sơ sinh với sang thương da nghi ngờ herpes cần điều trị kháng virus tĩnh mạch để ngăn ngừa hậu quả nghiêm trọng hơn.
- Câu 2: D. Mặc dù nguy cơ lây nhiễm virus trong bệnh cảnh tái nhiễm HSV là thấp, đẻ mổ được chỉ định nếu còn sang thương da tại thường điểm chuyển dạ. Cấy theo dõi không được khuyến cáo; kết quả âm tính vài ngày trước khi chuyển dạ không ngoại suy được đợt phát bệnh sau này, và kết quả phân tích của bệnh phẩm được lấy ở khoảng thời gian gần hơn có thể không có sẵn.
- Câu 3: A. Nguy cơ lạm dụng tình dục có thể cân nhắc ở trẻ nhiễm herpes sinh dục ngoài thời kì sơ sinh. Điều quan trọng căn biết là ai là người tắm cho trẻ và người đó có mắc herpes không, vì lây nhiễm không qua đường sinh dục có thê’ xảy ra.
- Câu 4: C. Mặc dù phần lớn trẻ viêm não HSV có suy giảm thân kinh vĩnh viễn, kết cục tốt là có thể nếu điều trị và phục hồi chức năng hợp lý.
Đúc kết lâm sàng
- Hầu hết trẻ sơ sinh nhiễm herpes bẩm sinh được sinh ra ở người mẹ không có tiền sử mắc HSV trước đây.
- Các triệu chứng của nhiễm herpes bẩm sinh có thể không đặc hiệu và không có sang thương da do herpes.
- Trẻ sơ sinh có nghi ngờ nhiễm herpes nên được nhập viện để làm xét nghiệm và điều trị thuốc kháng virus đường tĩnh mạch trong thời gian chờ kết quả.
- Trẻ mắc herpes da, mắt, miệng thường có kết cục tốt nhất, trong đó hầu hết trẻ sơ sinh mắc bệnh lý tại thần kinh có di chứng thần kinh. Khoảng 30% trẻ sơ sinh có nhiễm trùng hệ thống tử vong mặc dù đã điều trị tích cực bằng thuốc kháng virus.
Tài liệu tham khảo
- Centers for Disease Control and Prevention, National Institutes of Health. Biosafety in microbiological and biomedical laboratories (5th edition). Dec 2009 [internet publication]. Toàn văn
- Huff JL, Barry PA. B-virus (Cercopithecine herpesvirus 1) infection in humans and macaques: potential for zoonotic disease. Emerg Infect Dis. 2003 Feb;9(2):246-50. Toàn văn
- Centers for Disease Control and Prevention. B virus (herpes B, monkey B virus, herpesvirus simiae, and herpesvirusB). Mar 2016 [internet publication]. Toàn văn
- Cohen JI, Davenport DS, Stewart JA, et al. Recommendations for prevention of and therapy for exposure to B virus (cercopithecine herpesvirus 1). Clin Infect Dis. 2002 Nov 15;35(10):1191-203. Toàn văn
- Hilliard J. Monkey B virus. In: Arvin A, Campadelli-Fiume G, Mocarski E, et al, eds. Human herpesviruses: biology, therapy, and immunoprophylaxis. Cambridge: Cambridge University Press; 2007. Toàn văn
- Tregle RW Jr, Loe CL, Earhart RH 3rd, et al. Cercopithecine herpesvirus 1 risk in a child bitten by a Bonnet Macaque monkey. J Emerg Med. 2011 Oct;41(4):e89-90.
- Ritz N, Curtis N, Buttery J, et al. Monkey bites in travelers: should we think of herpes B virus? Pediatr Emerg Care. 2009 Aug;25(8):529-31.
- Ostrowski SR, Leslie MJ, Parrott T, et al. B-virus from pet macaque monkeys: an emerging threat in the United States? Emerg Infect Dis. 1998 Jan-Mar;4(1):117-21. Toàn văn
- Johnston WF, Yeh J, Nierenberg R, et al. Exposure to Macaque Monkey Bite. J Emerg Med. 2015 Nov;49(5):634-7.
- Jones-Engel L, Engel GA, Heidrich J, et al. Temple monkeys and health implications of commensalism, Kathmandu, Nepal. Emerg Infect Dis. 2006 Jun;12(6):900-6. Toàn văn
- Engel GA, Jones-Engel L, Schillaci MA, et al. Human exposure to herpesvirus B-seropositive macaques, Bali, Indonesia. Emerg Infect Dis. 2002 Aug;8(8):789-95. Toàn văn
- Centers for Disease Control (CDC). B-virus infection in humans – Pensacola, Florida. MMWR Morb Mortal Wkly Rep. 1987 May 22;36(19):289-90, 295-6. Toàn văn
- Davison AJ, Eberle R, Ehlers B, et al. The order Herpesvirales. Arch Virol. 2009;154(1):171-7. Toàn văn
- Thompson SA, Hilliard JK, Kittel D, et al. Retrospective analysis of an outbreak of B virus infection in a colony of DeBrazza’s monkeys (Cercopithicus neglectus). Comp Med. 2000;50:649-657.
- Coulibaly C, Hack R, Seidl J, et al. A natural asymptomatic herpes B virus infection in a colony of laboratory brown capuchin monkeys (Cebus apella). Lab Anim. 2004 Oct;38(4):432-8.
- Rowe N. The pictorial guide to the living primates. East Hampton, NY: Pogonias Press; 1996.
- Fierer J, Bazely P, Braude AI. Herpes B virus encephalomyelitis presenting as ophthalmic zoster. A possible latent infection reactivated. Ann Intern Med. 1973 Aug;79(2):225-8.
- Centers for Disease Control and Prevention (CDC). Fatal Cercopithecine herpesvirus 1 (B virus) infection following a mucocutaneous exposure and interim recommendations for worker protection. MMWR Morb Mortal Wkly Rep. 1998 Dec 18;47(49):1073-6, 1083. Toàn văn
- Stones PB. Some diseases of animals communicable to man in Britain. In: Graham-Jones O, ed. Proceedings of a symposium organized by the British Veterinary Association and the British Small Animal Veterinary Association (London). New York, NY: Pergamon Press; 1968:200-201.
- Nagler FP, Klotz M. A fatal B virus infection in a person subject to recurrent herpes labialis. Can Med Assoc J. 1958 Nov 1;79(9):743-5. Toàn văn
- Hummeler K, Davidson WL, Henle W, et al. Encephalomyelitis due to infection with Herpesvirus simiae (herpes B virus); a report of two fatal, laboratory-acquired cases. N Engl J Med. 1959 Jul 9;261(2):64-8.
- Hull RN. The simian herpesviruses. In: Kaplan AS, ed. The herpesviruses. New York, NY: Academic Press; 1973:389-425.
- Holmes GP, Hilliard JK, Klontz KC, et al. B virus (Herpesvirus simiae) infection in humans: epidemiologic investigation of a cluster. Ann Intern Med. 1990 Jun 1;112(11):833-9.
- Davidson WL, Hummeler K. B virus infection in man. Ann N Y Acad Sci. 1960 May 12;85:970-9.
- Artenstein AW, Hicks CB, Goodwin BS Jr, et al. Human infection with B virus following a needlestick injury. Rev Infect Dis. 1991 Mar-Apr;13(2):288-91.
- Love FM, Jungherr E. Occupational infection with virus B of monkeys. JAMA. 1962 Mar 10;179:804-6.
- Breen GE, Lamb SG, Otaki AT. Monkey-bite encephalomyelitis; report of a case; with recovery. Br Med J. 1958 Jul 5;2(5087):22-3. Toàn văn
- Sabin AB. Fatal B virus encephalomyelitis in a physician working with monkeys. J Clin Invest. 1949;28(4):808. Toàn văn
- Sabin AB, Wright AM. Acute ascending myelitis following a monkey bite, with the isolation of a virus capable of reproducing the disease. J Exp Med. 1934 Jan 31;59(2):115-36. Toàn văn
- Pierce EC, Pierce JD, Hull RN. B virus: its current significance; description and diagnosis of a fatal human infection. Am J Hyg. 1958 Nov;68(3):242-50.
- Palmer AE. B virus, Herpesvirus simiae: historical perspective. J Med Primatol. 1987;16(2):99-130.
- Holmes GP, Chapman LE, Stewart JA, et al. Guidelines for the prevention and treatment of B-virus infections in exposed persons. Clin Infect Dis. 1995 Feb;20(2):421-39.
- Davenport DS, Johnson DR, Holmes GP, et al. Diagnosis and management of human B virus (Herpesvirus simiae) infections in Michigan. Clin Infect Dis. 1994 Jul;19(1):33-41.
- Bryan BL, Espana CD, Emmons RW, et al. Recovery from encephalomyelitis caused by Herpesvirus simiae. Report of a case. Arch Intern Med. 1975 Jun;135(6):868-70.
- Gosztonyi G, Falke D, Ludwig H. Axonal-transsynaptic spread as the basic pathogenetic mechanism in B virus infection of the nervous system. J Med Primatol. 1992 Jan;21(1):42-3.
- Elmore D, Eberle R. Monkey B virus (Cercopithecine herpesvirus 1). Comp Med. 2008 Feb;58(1):11-21. Toàn văn
- Calvo CM, Friedlander S, Hilliard J, et al. Case report: reactivation of latent B virus (Macacine herpesvirus 1) presenting as bilateral uveitis, retinal vasculitis and necrotizing herpetic retinitis. Invest Ophthalmol Vis Sci. 2011;52:2975. Toàn văn
- Jensen K, Alvarado-Ramy F, González-Martínez J, et al. B-virus and free-ranging macaques, Puerto Rico. Emerg Infect Dis. 2004 Mar;10(3):494-6. Toàn văn
- Weigler BJ, Roberts JA, Hird DW, et al. A cross sectional survey for B virus antibody in a colony of group housed rhesus macaques. Lab Anim Sci. 1990 May;40(3):257-61.
- Centers for Disease Control (CDC). Guidelines for prevention of Herpesvirus simiae (B virus) infection in monkey handlers. MMWR Morb Mortal Wkly Rep. 1987 Oct 23;36(41):680-2, 687-9. Toàn văn
- Centers for Disease Control and Prevention. B virus (herpes B, monkey B virus, herpesvirus simiae, and herpesvirus B): first aid and treatment. May 2017 [internet publication]. Toàn văn
- Roizman B, Knipe DM, Whitley RJ. Herpes simplex viruses. In: DM Knipe, PM Howley, eds. Field’s virology. 6th ed. Philadelphia, PA: Lippincott Williams & Wilkins; 2013:1823-1897.
- Goldstein EJ, Pryor EP 3rd, Citron DM. Simian bites and bacterial infection. Clin Infect Dis. 1995 Jun;20(6):1551-2.
- Zwartouw HT, Humphreys CR, Collins P. Oral chemotherapy of fatal B virus (herpesvirus simiae) infection. Antiviral Res. 1989 Jun-Jul;11(5-6):275-83.
- Boulter EA, Thornton B, Bauer DJ, et al. Successful treatment of experimental B virus (Herpesvirus simiae) infection with acyclovir. Br Med J. 1980 Mar 8;280(6215):681-3. Toàn văn
- Black DH, Maxwell LK, Eberle R. Characterization of a spontaneous drug-resistant mutant of monkey B virus (Macacine herpesvirus 1). Arch Virol. 2009;154(9):1495-7.
- Katz D, Shi W, Wildes MJ, et al. Reassessing the detection of B-virus-specific serum antibodies. Comp Med. 2012 Dec;62(6):516-26. Toàn văn
- Simon MA, Daniel MD, Lee-Parritz D, et al. Disseminated B virus infection in a cynomolgus monkey. Lab Anim Sci. 1993 Dec;43(6):545-50.
- Keeble SA. B virus infection in monkeys. Ann N Y Acad Sci. 1960 May 12;85:960-9.
- Feinberg JE, Hurwitz S, Cooper D, et al. A randomized, double-blind trial of valaciclovir prophylaxis for cytomegalovirus disease in patients with advanced human immunodeficiency virus infection. J Infect Dis. 1998 Jan;177(1):48-56. Toàn văn
- United States Department of Labour, Occupational Safety and Health Administration. Bloodborne pathogens. 1992 [internet publication]. Toàn văn
- Spangler JG, Kirk JK, Knudson MP. Uses and safety of acyclovir in pregnancy. J Fam Pract. 1994 Feb;38(2):186-91.
- Shrim A, Koren G, Yudin MH, et al. Management of varicella infection (chickenpox) in pregnancy. J Obstet Gynaecol Can. 2012 Mar;34(3):287-92.
- Anzivino E, Fioriti D, Mischitelli M, et al. Herpes simplex virus infection in pregnancy and in neonate: status of art of epidemiology, diagnosis, therapy and prevention. Virol J. 2009 Apr 6;6:40. Toàn văn
- Kimberlin DW, Jacobs RF, Weller S, et al. Pharmacokinetics and safety of extemporaneously compounded valacyclovir oral suspension in pediatric patients from 1 month through 11 years of age. Clin Infect Dis. 2010 Jan 15;50(2):221-8. Toàn văn
- Sauerbrei A, Wutzler P. Virucidal efficacy of povidone-iodine-containing disinfectants. Lett Appl Microbiol. 2010 Aug;51(2):158-63. Toàn văn
- Park JB, Park NH. Effect of chlorhexidine on the in vitro and in vivo herpes simplex virus infection. Oral Surg Oral Med Oral Pathol. 1989 Feb;67(2):149-53.
- Hudson AD. Herpes simplex virus and CPR training manikins: reducing the risk of cross-infection. Ann Emerg Med. 1984 Dec;13(12):1108-10.
- Li F, Maag H, Alfredson T. Prodrugs of nucleoside analogues for improved oral absorption and tissue targeting. J Pharm Sci. 2008 Mar;97(3):1109-34.
- Chakrabarty A, Pang KR, Wu JJ, et al. Emerging therapies for herpes viral infections (types 1 – 8). Expert Opin Emerg Drugs. 2004 Nov;9(2):237-56.
Hình ảnh



Những người có đóng góp
// Các tác giả:
- Scott Schmid, PhD
Leader
Herpesvirus Team, MMRHLB/DVD/NCIRD, Centers for Disease Control and Prevention, Atlanta, GA
CÔNG KHAI THÔNG TIN: DSS declares that he has no competing interests. The views included in this topic are those of the authors and do not necessarily represent the views of the Centers for Disease Control and Prevention or the National Institutes of Health.
Jeffrey I. Cohen, MD
Chief, Laboratory of Infectious Diseases
Chief, Medical Virology Section, National Institutes of Health, Bethesda, MD
CÔNG KHAI THÔNG TIN: JIC is the author of a reference cited in this monograph. The views included in this topic are those of the authors and do not necessarily represent the views of the Centers for Disease Control and Prevention or the National Institutes of Health.
// Lời cảm ơn:
Dr D. Scott Schmid and Dr Jeffrey I. Cohen would like to gratefully acknowledge Dr Louisa E. Chapman, a previous contributor to this topic, and Dr Julia K. Hilliard for her contributions to this topic. Unfortunately, we have been made aware that Dr Louisa E. Chapman is now deceased.
CÔNG KHAI THÔNG TIN: JKH and LEC are the authors of several references cited in this monograph.
// Những Người Bình duyệt:
Anna Maria Geretti, MD, PhD, FRCPath
Professor of Virology and Infectious Diseases
University of Liverpool, Liverpool, UK
CÔNG KHAI THÔNG TIN: AMG declares that she has no competing interests.
Deanna Saylor, MD, MHS
Assistant Professor of Neurology
Johns Hopkins University School of Medicine, Baltimore, MD
CÔNG KHAI THÔNG TIN: DS has received research funding from the National Institutes of Health, the World Federation of Neurology, and the Johns Hopkins Center for AIDS Research.
Xem thêm:
Nhiễm virus Ebola: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ